Заболевания вульвы и влагалища
Причины
- ВПЧ. Главной причиной опасности возникновения дисплазии вульвы определяют вирус папилломы человека. ВПЧ является одним из наиболее широко распространенных вирусов, а угрозу женскому здоровью несут более 30 его типов. Медицинскими исследованиями установлено, что наибольшую опасность представляют собой аногенитальные канцерогенные ВПЧ-16 и ВПЧ-18, ответственные за рост и появление остроконечных кондилом – одного из отличительных симптомов дисплазии (атипической гиперплазии) вульвы.
- Воспалительные процессы. Запущенные воспаления половых органов и влагалища, характеризующие кольпит, вульвит или бартолинит – возможные предвестники дисплазии вульвы.
- Возрастные показатели и сопутствующие факторы. Наличие патологии эпителия вульвы также может быть спровоцировано нейроэндокринными сдвигами и дисбалансом метаболических процессов в силу возрастных изменений. Наряду с климактерическими гормональными нарушениями, возникновению дисплазии способствуют некоторые сопутствующие факторы. К ним относят ослабленный иммунитет, табакокурение, преждевременное вступление в сексуальные отношения, хаотичные половые связи и передающиеся половым путем инфекции.
Наличие указанных пунктов в истории болезни пациентки означает потенциальное нахождение в зоне риска по возникновению дисплазии вульвы и является основанием срочного обращения к специалистам с целью проведения исчерпывающей диагностики.
Диагностика
- Осмотр. Обследование пациентки начинается с визита в гинекологический кабинет для осмотра, который может быть дополнен расширенной кольпоскопией и применением Шиллер-теста. Благодаря различной реакции здорового и пораженного эпителия на йод, Шиллер-тест позволяет выявить патологические изменения эпителия. Йоднегативные ткани требуют обязательного цитологического исследовании и проведения биопсии, по результатам которых ставится окончательный диагноз.
- Анализ на ВПЧ. Папилломавирус находится в ряде основных индуцирующих атипическую гиперплазию факторов, что обуславливает необходимость ВПЧ анализа, если имеет место подозрение на указанную патологию. Обследование на ВПЧ проводится методом ПЦР скрининга, позволяющим не только установить факт наличия в биоматериале пациентки вируса папилломы человека, но и точно определить его тип благодаря уникальности ДНК каждого инфекционного агента. ПЦР скрининг является эффективным методом исследования даже при вялотекущих инфекциях.
- Цитологическое исследование, биопсия, гистология. При подозрении на атипическую гиперплазию вульвы назначается цитологическое исследование эпителиальных клеток, результаты которого дают возможность судить о специфике и степени выраженности клеточной атипии, а также о признаках злокачественных новообразований. В случае подтверждения диагноза с целью исключения онкоугрозы требуется проведение биопсии с гистологией отобранного материала, результаты которой позволяют дифференцировать атипическую гиперплазию вульвы от доброкачественных поражений вульвы и онкологических заболеваний.
Комплексное обследование с привлечением специалистов из разных областей медицины (помимо гинеколога и онколога к обследованию желательно подключить венеролога и дерматолога) дает возможность провести максимально развернутое диагностирование и подобрать ориентированные на нужды пациента эффективные методы борьбы с недугом.
Записаться
Лечение дисплазии вульвы
Бороться с дисплазией вульвы следует в стенах соответствующего учреждения с привлечением специалистов необходимого профиля. Профессиональное вмешательство поможет избежать онкологических осложнений и сохранить жизнь. Благодаря наличию новейшего оборудования и сложившейся команде профессионалов, в медицинском центре «Клиника К+31» доступен целый спектр услуг по диагностированию и эффективному избавлению от дисплазии вульвы. Наличие операционной и дневного стационара обеспечивают доступ к различным методам лечения, включая оперативное вмешательство.
Залогом излечения от дисплазии вульвы будет индивидуально ориентированный курс. Получите исчерпывающую консультацию ведущих специалистов медицинского центра «Клиника К+31» по вопросам женского здоровья. Своевременная консультация, комплексное диагностирование и эффективное лечение – залог вашего излечения и хорошего самочувствия в будущем.
Принимая во внимание возрастную категорию, тяжесть атипии, противопоказания и сопутствующие инфекции, существуют различные варианты борьбы с недугом:
- Консервативное лечение. Предполагает применение седативных средств, гормональной терапии, десенсибилизирующих препаратов, общеукрепляющих средств, а также соблюдение определенного режима питания. Ориентировано на контроль психологического состояния, нивелирование местных проявлений и достижение возможной ремиссии. Позитивный анализ на ВПЧ требует дополнительных противовирусных и иммунокорригирующих назначений.
- Хирургическое вмешательство. Тяжелая патология предопределяет оперативное вмешательство. Альтернативой может служить применение жидкого азота, радиоволн, лазерное удаление мелких очагов, но эти варианты возможны только на начальных этапах заболевания и ориентированы на пациенток, не вошедших в климактерический возраст. При тяжелой атипии, рецидиве или масштабных очагах поражения и явственной онкоугрозе рекомендовано проведение поверхностной вульвэктомии – хирургической операции по иссечению верхнего слоя кожи с последующей пластикой.
- Органощадящие методы. В лечении отягощенной ВПЧ инфицированием дисплазии вульвы может применяться фотодинамическая терапия. Метод ФДТ заключается в применении светочувствительных веществ, накапливающихся в клетках пораженной патологическим процессом ткани. Воздействие света с определенными характеристиками вызывает химическую реакцию, вследствие которой наступает гибель атипичных клеток.
После проведения оперативного лечения пациентки подлежат наблюдению в диспансере. Цитологический контроль обязателен. Рекомендовано воздержание от сексуальной жизни, отказ от использования гигиенических тампонов и спринцеваний, ограничение нагрузок.
Профилактика и прогнозы дисплазии вульвы
Прогнозы дисплазии вульвы связаны с тяжестью недуга и периодом развития заболевания, наличием сопутствующих факторов, возрастных показателей и индивидуальных особенностей пациентки. При отсутствии должного лечения атипическая гиперплазия может спрогрессировать до онкологической патологии. А легкая степень дисплазии при обнаружении на ранних стадиях и следовании рекомендациям по соответствующе назначенному лечению успешно регрессирует.
Чем раньше последует визит к гинекологу и чем более комплексной будет диагностика, тем вероятнее успешное выздоровление. В связи с возможностью рецидива пациенткам с подобным диагнозом рекомендован обязательный контроль лечащего врача, а в особо тяжелых случаях – дополнительный контроль онколога.
Возможно снижение риска заболевания и рецидива за счет здорового образа жизни, подразумевающего полноценное питание и отказ от вредных привычек. Отдельное внимание стоит уделить барьерным контрацептивам и активности половой жизни. Обязательным условием выздоровления и контроля состояния здоровья женщины является дальнейшее регулярное посещение гинеколога.
Заболевания вульвы
Заболевания вульвы
Поражения и болезни вульвы многообразны. К ним относят дематозы: атопический дерматит, атрофические изменения на фоне гипоэстрогенного состояния, нейродермит, аллергический контактный дерматит, интертриго (механический дерматоз), псориаз, склерозирующий лишай, красный плоский лишай и другие; кисты вульвы, вестибулярный папилломатоз, доброкачественные опухоли вульвы, системные болезни, инфекции вульвы и другие. Все перечисленные заболевания сопровождаются гиперемией (покраснение) и зудом, жжением, но поставить правильный диагноз возможно только при осмотре у врача и иногда использовании дополнительного метода — вульвоскопии.
Лечение и осмотр дерматозов включают в себя консультацию двух специалистов — врача гинеколога и врача дерматолога.
Рассмотрим каждое заболевание в отдельности.
Атопический дерматит вульвы
— это самый частый вид дерматита. Страдает около 20% населения. Обычно возникает у девочек раннего возраста, имеющих отегощенную каким — либо атопическим расстройством (бронхиальной астмой, аллергическими реакциями, сенной лихорадкой, крапивницей) наследственность или страдающим им. Атопический дерматит склонен к рецидивам и сопровождается сильным зудом. Заболевание стало понятным недавно, когда у страдающих ею обнаружили наследственный дефект ороговения, повышающий проницаемость эпидермиса и приводящий к его сухости. В мелкие трещины пересохшего эпидермиса легко проникают аллергены, раздражающие вещества и патогенные микроорганизмы. Мыло или гигиенические средства, усиливая повреждение барьерной функции эпидермиса, способствуют проникновению в его дефекты других раздражающих веществ и аллергенов. Атопический дерматит возникает в результате сложного взаимодействия радражающих и аллергенных химических веществ или лекарственных средств на фоне наследственного иммунодефицитного состояния, в части случаев на фоне наследственного дефекта барьерной функции эпидермиса, инфекции кожи, грибковые, бактериальные, протозойные или вирусные, приводят к обострениям атопического дерматита за счет прямого действия и дополнительной аллергизации. Наиболее часто вызывает и поддерживает обострения атопического дерматита Staphylococcus aureus.
Основные симптомы атопического дерматита — «зуд — расчесы — зуд» и мокнутие (влажность), приводят к резкому утолщению кожи с нарушением пигментации и появлению сыпи. Расчесы становятся входными воротами вторичной инфекции. Нередко причиной обострения является — щелочное мыло и средства личной гигиены, входящие в их состав ароматизаторы и даже влажные гигиенические салфетки. Изменения кожи зависят от давности процесса. Чаще всего поражаются большие половые губы, несколько реже малые или внутренняя поверхность бедер и межягодичная складка.
В лечении в первую очередь необходимо устранить причины и пусковые факторы дерматита.
Нейродермит вульвы
— это заболевание, является переходом от атопического дерматита, к которому приводит порочный круг «зуд — расчесы — зуд». Синонимы нейродермита вульвы — «простой хронический лишай», «гиперпластическая дистрофия», «чешуйчатая гиперплазия». Изменения кожи происходят такие же, как и при атопическом дерматите, но важными пусковыми механизмами является психическое перенапряжение. Самый характерный симптом нейродермита вульвы является упорный зуд, часто на протяжении многих лет, усиливающийся в тепле, во время менструации и под воздействием стрессовых факторов. Расчесывание носит привычный, почти навязчивый характер. Кожа вульвы утолщается, становится более или менее пигментированной, процесс постоянно распространяется на паховые складки и бедро. Лечение многогранно и сложно. Наблюдаются частые рецидивы.
Атрофические изменения на фоне гипоэстрогенного состояния
Сопровождаются падением уровня гормона эстрогена в крови, вследствие наступления естественной менопаузы и других состояний: удаление яичников, резецирование яичников, дисфункция яичников, применение антиэстрогенов, избирательное подавление эстрогенных рецепторов.
До менархе (становления менструального цикла, половое созревание) и в период вскармливания грудью уровень эстрогенов относительно низок. Это приводит к истончению и сухости эпителия вульвы и влагалища с ослаблением его барьерной функции, предрасполагающим к раздражению и инфекции.
Атрофический вульвовагинит, так называется данное заболевание, сопровождается симптомами, как жжение и зуд, болезненность вульвы, затруднения при мочеиспускании ,связанное с учащением и болезненностью, появление боли во время полового акта. Эпителий вульвы и влагалища истончается и становится бледным. Иногда отмечается сужение входа во влагалище, трещины и кровоизлияния. В тяжелых случаях появляются обильные выделения с неприятным запахом.
Лечение включает в себя гормональную терапию и при присоединении вторичной инфекции антибактериальную.
Контактный дерматит вульвы
— это воспаление кожи, вызванное экзогенным раздражающим веществом. Важно отличить простой контактный дерматит от аллергического дерматита. И тот, и другой может иметь острое, подострое и хроническое течение. Возникает контактный дерматит вульвы в результате постоянного прямого, не связанного с иммунными механизмами химического или физического повреждения кожи. Причины его многообразны, например, воздействие мочи, испражнений. Предрасполагает к нему низкий уровень эстрогенов, сопутствующие заболевания кожи, инфекция, травма — все, что ослабляет барьерную функцию эпителия и делает кожу более чувствительной к повреждающим воздействиям. Однако, повторный контакт с химическими средствами приводит к развитию истинного аллергического контактного дерматита.
Контактный дерматит вульвы — заболевание очень распространенное. Беспокоит повышенная чувствительность кожи, зуд и жжение вульвы. Больные нередко прибегают к самолечению противогрибковыми препаратами, противозудным или анестезирующими мазями, накладывая их уже на воспаленную кожу, а медицинские работники, к которым обращаются данные пациенты, уже затрудняются установить причину контактного дерматита. Поэтому обращаться к врачу следует при первых появившихся беспокойствах, чтобы врач мог выявить причину и назначить правильное лечение. Итак, самые частые причины простого контактного дерматита вульвы: мыло и его заменители, недержание мочи и кала, потливость, выделения из влагалища, раздражение прокладками и нижним бельем.
Лечение поэтапное, с исключением причины заболевания.
Аллергический контактный дерматит вульвы
Представляет собой выраженную аллергическую реакцию на небольшие количества какого-либо химического вещества.
Аллергичекий контактный дерматит вульвы как правило начинается остро, в отличии простого контактного дерматита. Зуд и жжение возникают внезапно. Иногда больная сама указывает причину. Зуд может сочетаться с жжением. Причиной может служить какой-либо радражающий фактор: высокощелочные или сильно ароматизированные сорта мыла и его заменители, сильно ароматизированные прокладки и другие аллергены, перечень возможных аллергенов весьма велик. Нередко к моменту обращения заболевание принимает подострую или хроническую фазу течения. Тяжелая острая воспалительная реакция сопровождается гиперемией (покраснением), образованием везикул (пузырьков), и даже пузырей, мокнутием (влажность), расчесами с кровянистыми или желтыми корками, иногда присоединяется вторичная инфекция.
Лечение основывается на разных методах, но в первую очередь исключение главного —аллергена, в ином случае оно безуспешно.
Интертригинозный дерматит вульвы
— это воспаление кожи в складках, вызванное трением, воздействием тепла, потливостью, скоплением влагой под одеждой. Заболевание особо распространенное у женщин с глубокими кожными складками.
Основная его причина — это трение соприкасающихся поверхностей кожи и их мацерация потом в тепле. Воспаленные мокнущие поверхности легко инфицируются бактериями и грибами рода Candida (называемой в народе «молочницей»). Предрасполагают к заболеванию увлажнение, тесно прилегающая одежда из синтетических волокон, недержание мочи и кала. Особенно часто страдают интертригинозным дерматитом вульвы больные с ожирением и сахарным диабетом, в частности пожилые люди, у которых ожирение сочетается с неподвижностью и недержанием кала и мочи.
Для такого дерматита характерны в бедренно — половых и паховых складках, и нависающей складке внизу живота, и на коже под молочными железами повышенная чувствительность кожи, жжение, выраженный в той или иной степени неприятный запах. Кожа во всех этих складках подвергается постоянному трению. Нельзя данный вид дерматита путать с псориазом, склероатрофическим лишаем, доброкачественной семейной пузырчаткой.
Лечение комплексное, при присоединении вторичной инфекции показана и антибактериальная терапия.
Псориаз вульвы
— хронический наследственно обусловленный дерматоз, для которого характерны красноватые папулы и бляшки, покрытые плотно прикрепленными серебристо-белыми чешуйками. Псориазом страдает 2% населения. Поражение вульвы при нем наблюдается нередко, но во многих случаях остается нераспознанным, так как больные и врачи не замечают его. Обращаясь к дерматологам, больные не предъявляют соответствующих жалоб.
Провокатором псориаза вульвы являются мелкие травмы (трение, расчесы), инфекции (бактериальная или грибковая), химические раздражители (косметические средства), некоторые лекарственные препараты. Психическое перенапряжение ослабляет барьерную функцию эпидермиса (кожи). Высыпания псориаза на месте расчесов вследствие зуда, сопровождающего депрессию и тревогу. Способствует проявлению псориаза и колебанию уровня гормонов. Наиболее часто псориаз вульвы возникает в периоде полового созревания и в менопаузе. Провоцирует его развитие употребления алкоголя и курение. Высыпаниям псориаза вульвы способствует в основном травматизация кожи. Основное беспокойство при псориазе это зуд той или иной интенсивности. Он приводит к расчесам, которые в свою очередь приводят к жжению и боли.
Лечение псориаза вульвы сложно и состоит из местной терапии и системной.
Склероатрофичесский лишай вульвы
Один из хронических воспалительных дерматозов, наиболее часто поражающих вульву.
Для него характерно, в том числе и на вульве истончение и депигментация кожи и образование рубцов, беспокойство на зуд, жжение, реже боль. Склероатрофический лишай приводит к деформации вульвы и обусловленным его функциональным нарушениям. Распространенность данного заболевания неизвестна, так как заболевание не всегда сопровождается жалобами, вследствие чего часть больных к врачам не обращается. Склероатрофический лишай встречается в любом возрасте , от 6 месяцев до глубокой старости, но преимущественно между 40 и 70 годами. Причины и развитие обусловлено множеством факторов: наследственных, относящихся к клеточному иммунитету (Т и В-лимфоциты) и аутоиммунных, гормональных, инфекционных, местных. Отмечена его связь с определенными антигенами HLA II класса, антителами к некоторым тканевым антигенам и аутоиммунными расстройствами. Роль гормональных факторов подтверждается тем, что заболевание чаще начинается на фоне дефицита эстрогенов — в детстве или постменопаузе. Предполагается, но не доказаны расстройства метаболизма андрогенов. Однако этиологическая роль гормонов пока не доказана. Развитие склероатрофического лишая связывают и с патогенными микроорганизмами, особенно спирохетой Borrelia burgdorferi, но истинным возбудителем заболевания она, по — видимому не является. Не подтверждена роль и других микроорганизмов. Однако сомнений в важном значении местных воздействий, от расчесов до радиоактивного облучения, как пусковых факторов нет. Клиническая картина разнообразна. Типичные жалобы на зуд или его сочетание с саднящей болью, повышенной чувствительностью кожи, затруднение мочеиспускания, связанное с учащением и болезненностью, появление боли во время полового акта.
В 20% случаев очаги склероатрофического лишая имеются на других участках кожи, обычно на шее, в подмышечных областях, на молочных железах. Слизистая влагалища не поражается. Изредка наблюдается поражение слизистой рта.
Лечение включает местную и общую терапии.
Красный плоский лишай вульвы
Относительно распространенный дерматоз и мукозит (воспалительный процесс полости рта), опосредованный механизмами клеточного иммунитета. Обычно поражается кожа и слизистая полости рта, в 25% случаев только слизистые. Поражению слизистой рта у женщин в 57% случаев сопутствует поражение вульвы и влагалища. Истинная распространенность неизвестна, так как он нередко остается недиагностированным. Даже у больных с поражением слизистой рта и кожи половые органы осматривают не всегда. Синонимы: эрозивный красный плоский лишай, десквамативный воспалительный вагинит, вульвовагинально — десневой синдром.
Причины красного плоского лишая неизвестны, но многие данные четко указывают на его аутоиммунную природу, опосредованную механизмами клеточного иммунитета. По последним данным, возможно, имеется связь между антигеном DQB1*0201 системы HLA и красным плоским лишаем вульвы, влагалища и десен. Обнаруживается распространенное повреждение зоны базальной мембраны эпидермиса, по-видимому, аутоиммунной природы.
Клинические варианты:
- Классический — зудящие многоугольные папулы и бляшки на запястьях и лодыжках, на лобке и половых губах, но не сопровождаются атрофией и образованием рубцов;
- Вульвовагинально — десневой синдром — эрозивное поражение слизистых рта, вульвы, конъюктивы и пищевода с атрофией и образованием рубцов.
Повреждения могут быть и на волосистой части головы, и на ногтях, глазах, слизистых рта, носа, пищевода, гортани, мочевого пузыря, заднего прохода. В большинстве случаев заболевание развивается в возрасте 30-60 лет и сопровождается разнообразными жалобами. Наиболее распространенные из них: болезненность при дотрагивании и боль, и зуд по отдельности и в сочетании. Однако жалобы, даже при характерных изменениях бывают не всегда. Иногда может присоединяться зуд, который проявляется по-разному в зависимости от формы.
Картина изменений вульвы зависит от варианта заболевания. В большинстве случаев имеются эрозии красного цвета с фестончатыми «кружевными» белесоватыми краями. Поверхность их часто блестящая, стекловидная. Но могут наблюдаться фиолетовые с шелушением мелкие папулы и бляшки, локализующиеся на лобке, больших половых губах, бедрах. Расчесы способствуют распространению высыпаний и сопровождаются вторичными изменениями. При данных картинах вульва со временем и несвоевременном лечении утрачивает нормальное строение. Нередко поражению вульвы и влагалища предшествует поражение других участков кожи и слизистых. Диагноз ставится на основании клинической картины и данных биопсии. Иногда красному плоскому лишаю сопутствует склероатрофический лишай.
Лечение включает местную и общую системные терапии.
Кисты вульвы
На вульве можно иногда обнаружить кисты разных размеров и разного происхождения, которые появляются в результате воспаления или травмы.
Кисты бартолиновых желез можно увидеть невооруженным взглядом.
Клиническая картина воспалительного процесса бартолиновой железы и ее выводного протока находится в зависимости от анатомического строения. Бартолиновая железа находится глубоко в толще мышц промежности. Из нее выходит несколько мелких выводных протоков, сливающихся в ампулу, из которой выходит затем главный выводной проток большой длины, но суживающийся по направлению к своему наружному отверстию. Выводной проток железы поражается чаще, чем сама она. К заболеваниям бартолиновой железы и ее протока — бартолинитам — относятся: каналикулит, абсцесс бартолиниевой железы, киста бартолиниевой железы, редко эндометриоз.
По всей поверхности половых губ, чаще между зоной оволосения и малыми губами, наблюдаются небольшие сальные ретенционные кисты. Они содержат желтоватое содержимое. Беспокоит как правило только зуд. Часто при осмотре в кольпоскоп обнаруживаются мелкие эрозивные поверхности. Иногда кисты встречаются больших размеров.
Лечение консервативное, в запущенных случаях оперативное.
Вестибулярный папилломатоз
Представляет собой собирательный термин, в клиническом отношении включающий типичные мелкие острые кондиломы, обусловленные папилломавирусной инфекцией и микропапилломы (псевдокандиломы), ассоциация которых с папилломавирусной инфекцией отсутствует.
Часто бывает бессимптомным, обнаруживается случайно, хотя иногда сопровождается белями, болями и жжением вульвы, проявлением боли во время полового акта.
Лечение назначается при беспокойствах. В зависимости от ситуации иногда требуется биопсия с последующим хирургическим лечением. Подход индивидуальный. Основная тактика при данном заболевании наблюдение у врача гинеколога.
Доброкачественные опухоли вульвы
Опухоли вульвы разнообразны, требуют хирургического лечения с последующим гистологическим исследованием.
Системные болезни
Наиболее выраженные изменения на вульве наблюдаются при болезни Бехчета и болезни Крона.
Инфекции вульвы
Это различные воспалительные заболевания, симптомы и кольпоскопическая картина которых зависит от вида возбудителя.
К инфекциям вульвы относят генитальный герпес, хламидиоз, уреаплазмоз, кондиломы, контагиозный моллюск, микозы, чесотка, энтеробиоз, педикулез, фурункулез, донованоз, сифилис, туберкулез, венерическая гранулема, вирус папилломы человека.
Лечение зависит от вида возбудителя.
Диагностика и лечение заболеваний вульвы и влагалища
Воспалительные заболевания
В данную группу болезней входят вульвит, вагинит, вульвовагинит, бартолинит. Возбудители могут быть специфическими (вирусы и микроорганизмы, передающиеся половым путем) и неспецифическими (условно-патогенная микрофлора). Риск развития воспаления возрастает при снижении защитных свойств влагалища.
Среди симптомов воспалительных заболеваний отмечаются:
- боль, зуд, жжение в области наружных половых органов;
- обильные выделения из влагалища;
- отечность и покраснение наружных половых органов;
- дискомфорт при ходьбе;
- неприятный запах;
- дискомфорт при половом контакте.
Конечно, подобные неприятные симптомы, которые длятся долгое время, снижают качество жизни женщины.
Невоспалительные заболевания
К невоспалительным болезням относят дисплазию, лейкоплакию и атрофию слизистой оболочки. Все они являются доброкачественными, но могут иметь риск малигнизации (озлокачествления). Главная сложность заключается в том, что невоспалительные заболевания часто не имеют четкой клинической картины. Среди жалоб могут отмечаться зуд, в том числе и в ночное время, неприятные ощущения при интимных контактах, жжение в области половых органов. Основные изменения, которые помогают поставить диагноз, обнаруживаются специальными методами диагностики. Именно поэтому важно своевременно и регулярно посещать гинеколога и сдавать мазки.
Факторы риска невоспалительных заболеваний вульвы:
- нарушения обмена веществ
- сахарный диабет
- ожирение
- нарушения работы щитовидной железы
- менопауза
У многих женщин невоспалительные заболевания вульвы связаны с некоторыми типами вируса папилломы человека. Эта инфекция часто проявляет себя такими новообразованиями на половых органах, как бородавки или кондиломы. Следовательно, при их появлении необходимо обязательно проконсультироваться с врачом.
Методы диагностики и тактика лечения
Диагноз выставляется на основании сбора анамнеза, данных визуального осмотра, анализа жалоб, лабораторного и инструментального исследования. Также во время беседы с пациенткой гинеколог уточняет, принимает ли пациентка какие-либо медикаменты, имеются ли у нее сопутствующие заболевания. Некоторые болезни вульвы и влагалища можно заподозрить по характерным внешним проявлениям. Например, при атрофических процессах на слизистой оболочке могут образовываться утолщения белого или желтого цвета, при этом отмечается сужение входа во влагалище и снижение эластичности тканей.
Решающее значение в постановке диагноза отводится лабораторным и инструментальным методам. В обязательном порядке проводится цитологическое исследование. Для определения возбудителя воспалительных заболеваний выполняют бактериологическое и бактериоскопическое исследование мазков, ПЦР и ИФА. Дополнительно может быть назначен анализ крови на гормоны.
Среди инструментальных методов диагностики часто применяются УЗИ органов малого таза, простая и расширенная кольпоскопия и вульвоскопия.
Лечение воспалительных и невоспалительных заболеваний вульвы и влагалища отличается. В первом случае применяют антибиотики, противовирусные, противогрибковые препараты. Этот компонент лечения направлен на борьбу с возбудителем. Для устранения симптомов назначаются противовоспалительные, гормональные, успокаивающие и другие средства в зависимости от особенностей клинической картины.
При лечении невоспалительных заболеваний назначаются лекарственные препараты, которые способствуют восстановлению местных защитных механизмов, гормональные препараты. Проводится лечение сопутствующих заболеваний, повышающих риск развития и прогрессирования болезней вульвы.
Воспалительные заболевания половых органов у девочек
Виды воспалений гениталий у девочек
Воспалительные болезни половых органов у девочек в подростковом и детском возрасте составляют более 50% всех обращений к доктору.
Воспалительные заболевания гениталий у девочек:
- Вульвит (воспалительный процесс вульвы (вульва — наружные гениталии: большие и малые половые губы, клитор, преддверие влагалища)
- Вульвовагинит (сочетание вульвита с воспалением влагалища)
- Сальпингит (воспалительный процесс маточных труб)
- Сальпингоофорит (воспалительный процесс яичников и маточных труб)
По распространенности этих заболеваний среди девочек до 9 лет лидируют вульвиты и вульвовагиниты. Их диагностируют в 60-70% всех случаях. Это связано с физиологическими особенностями организма ребенка.
У новорожденной малышки влагалище абсолютно чистое. Однако спустя 12 часов после родов слизистую заселяют бактерии, среди которых большинство – лактобациллы. Они защищают слизистую от вредных бактерий. Но к 20–му дню жизни из организма малышки выводятся эстрогены и прогестерон, а вместе с ними исчезают лактобациллы. На их месте появляется кокковая и бациллярная флора, которая сохраняется у девочек до 9 лет. К 12 годам в организме происходит эстрогенная стимуляция с размножением лактобактерий, и в 13-14 лет у девочек рН среды становится кислой.
Поэтому от вульвовагинитов больше всего страдают девочки до 9 лет. После этого возраста количество случаев выявления заболевания уменьшается до 40%.
Классификация вульвовагинитов
Заболевание может быть:
- Острым (длится до 4 недель).
- Подострым (процесс может протекать до 12 недель).
- Хроническим.
В зависимости от причины развития вульвовагинита выделяют:
- Инфекционный
- Неинфекционный
Если заболевание вызвано поступившими извне микробами, вульвовагинит называется первичным. Если развивается на фоне других инфекций – вторичным.
Причины развития вульвитов и вульвовагинитов
Среди специфических возбудителей развития заболеваний – инфекции, которые передаются половым путем, дифтерийная и туберкулезная палочки, грибы.
Провоцирующие факторы вульвовагинитов и вульвитов:
- Плохое соблюдение гигиены и санитарно-гигиенических норм
- Паразитарные заболевания, которые вызваны проникновением в организм гельминтозов
- Попадание в организм кишечной микрофлоры
- Аллергия
Причины сальпингита и сальпингоофорита
Эти заболевания достаточно редко встречаются у маленьких девочек и девушек, которые не ведут половую жизнь, так как вероятность инфицирования извне минимальная. В большинстве таких ситуаций заражение происходит из-за передачи инфекции через кровь от воспаленного внутреннего органа к яичникам и маточным трубам.
Среди основных причин заболевания:
- Воспаления в толстом и тонком кишечнике.
- Острый гнойный аппендицит.
- Другие различные воспаления в организме.
- Хроническая инфекция.
Если девушка начала вести интимную жизнь, заражение может происходить восходящим путем.
Симптомы воспалительных заболеваний гениталий
При развитии в организме такой патологии у девочки появляются выделения. Из-за жжения и зуда вульвы ребенок постоянно расчесывает половые органы, что приводит к образованию сначала к образованию мелкоточечных кровоизлияний, а в дальнейшем может привести к появлению язв и кровянисто-гнойным выделениям.
Ухудшается общее состояние ребенка: нарушается сон, пропадает аппетит, изменяется настроение.
Лечение воспалений половых органов у девочки
Для эффективного лечения очень важно выявить причину развития болезни. В зависимости от нее схема может отличаться.
Поставить диагноз помогают результаты микроскопического и микробиологического анализов с определением чувствительности к антибактериальным средствам. Исследование выполняется путем взятия у девочки мазка из половых путей.
Дополнительно врач может назначить ПЦР-диагностику – анализ на ИППП, а также анализ крови (общий и клинический).
После выявления возбудителя врач-гинеколог подбирает препараты, которые действуют на возбудителя в конкретном случае.
Если заболевания вызвано грибами рода Кандида, обычно назначают антимикотические лекарства. Если возбудитель трихомонада – эффективны метронидазол и его аналоги.
При присутствии в организме гонококков специалист проводит терапию антибактериальными препаратами.
Если диагностирован атопический вульвит (вызванный аллергией), доктор назначает диету, при которой ребенку не рекомендовано употреблять в пищу морепродукты, яйца, цитрусовые, шоколадные и медовые сладости, некоторые виды ягод и орехов.
Соблюдение диеты рекомендовано параллельно прохождению лечения антигистаминными препаратами.
Если заболевание вызвано попаданием во влагалище инородного тела, необходимо удалить этот предмет, а затем промыть влагалище с помощью катетера антисептиком.
В случае развития болезни из-за гельминтозов терапию нужно начать с приема антигельминтозных препаратов.
При вторичных вульвовагинитов обязательно проведение терапии одновременно с лечением сопутствующей патологии.
Устранить зуд и жжение при воспалительных заболеваниях у девочек хорошо помогают орошения половых органов, примочки и сидячие ванночки с дезинфицирующими средствами на основе трав или антисептиками.
При рецидивах заболевания показано применение эстрогенов в виде кремов.
Осложнения воспалительных заболеваний гениталий
Отсутствие терапии или неэффективное лечение могут привести к:
- Циститу (воспалительному процессу мочевого пузыря).
- Спайкам малых половых губ. В определенных случаях только хирургическое лечение может решить такую проблему.
- Рубцам в местах язвочек.
- Имбибиции – появлению синюшного оттенка вульвы. Обычно такое осложнение развивается при хронической форме заболевания и может сохраняться на всю жизнь.
Профилактика воспалительных заболеваний у девочек
Избежать развития вульвовагинитов может помочь соблюдение интимной гигиены у девочек.
Рекомендовано:
- Иметь личные предметы гигиены (мыло, мочалку, полотенце и т.д.)
- Тщательно промывать промежность после посещения туалета. Важно делать это в направлении «спереди-назад». Когда девочка маленькая, подмывание должна проводить мама, а к 3-4 годам желательно обучить дочку следить за интимной гигиеной самостоятельно.
- Менять нижнее белье ежедневно (у малышей – памперсов, после каждого загрязнения).
- Стирать нижнее белье гипоаллергенным порошком, дополнительно прополаскивая.
- Носить хлопчатобумажное нижнее белье.
- Использовать рН-нейтральное мыло (не чаще 1 раза в день) или специальные средства для интимной гигиены.
- При необходимости вовремя проводить борьбу с гильментозами.
Не рекомендовано:
- Использование аромамасел и присыпок.
Большую роль в профилактике специфических вульвовагинитов играют половое воспитание, своевременное и правильное информирование девушек о венерических заболеваниях и соблюдение интимной гигиены.
Преимущества обращения в ЕМС
- Специалисты с опытом работы в ведущих клиниках мира.
- Современные протоколы диагностики и лечения.
- Многопрофильная клиника: при необходимости к процессу обследования и терапии подключается нужный детский специалист: эндокринолог, терапевт и др.
Новообразования вульвы: описание болезни, причины, симптомы, стоимость лечения в Москве
Новообразования вульвы – это опухолевые заболевания наружных половых органов. Образование инородных тел может протекать бессимптомно. Если развитие опухоли развивается стремительно, она увеличивается в размерах, женщина ощущает дискомфорт и болевые ощущения. Сопровождается кровянистыми или гнойными выделениями с промежности. Вызывает зуд и раздражение вульвы. Диагностируется на осмотре у гинеколога. Проводятся различные исследования. Новообразования вульвы распознаются при сдаче мазков и биопсии.
Определяется тип новообразования и назначается лечение. Доброкачественные иссекаются или вылущиваются. Для лечения злокачественных опухолей применяют специальные технологии и индивидуальную терапию.
Совокупность наружных половых женских органов называется вульва. К ней относится лобок, клитор, половые губы, преддверие влагалища. Органы служат защитным барьером для мочеполовой системы. Девственная плева является границей между репродуктивной системой и вульвой. Вульва несет чувствительную функцию. Ее внешние органы отвечают за возбуждение во время полового акта. Сигнал передается в секрецию желез, тем самым, увлажняет влагалищную щель. К врожденным порокам вульвы относится нарушение развития какого-либо органа, например, гермафродитизм. Провести визуальный осмотр вульвы можно у гинеколога. Самостоятельно это возможно сделать при помощи зеркала или полового партнера.
Повредить органы вульвы возможно при родах и травмировании. Процесс сопровождается болью, отечностью, ранами. Наблюдаются кровотечения, страдает область клитора и преддверия. Вульва подвергается ряду заболеваний воспалительного характера, таких как гонорея, вульвовагинит, вульвит, трихомоноз, кандидоз. Встречаются наросты: папиллома, кондилома, крауроз, лейкоплакия. Эти заболевания частые предшественники раковых новообразований. Лечение включает оперативный лучевой или медикаментозный метод.
Новообразования вульвы встречаются в таких местах:
-
Лобковая зона.
-
Большие и малые половые губы.
-
Клитеральная часть.
-
Промежность и задняя спайка.
-
Отверстие мочеиспускательного канала.
Новообразования доброкачественного характера
Часто встречаемыми доброкачественными образованиями является фибриома, папиллома, миома. Доброкачественные опухоли не несут опасности. Отличаются такими характеристиками:
§ медленный рост;
§ не повреждают другие органы метастазами;
§ прорастание в соседние органы не наблюдается;
§ обильный размер нароста может сдавливать близлежащие органы;
§ имеют четкие границы.
Опасность новообразования в том, что они продолжают развиваться, даже после того, как устранились все провоцирующие факторы. Выделяют несколько типов доброкачественных новообразований в гинекологии:
Миома. Это новообразование, состоящее из мышечного волокна, разделяется на 2 подвида: рабдомиома и лейомиома. Одна обусловлена поперечными, а другая гладкими мышечными волокнами. Главные характеристики это подвижность, плотная консистенция, самостоятельное существование без связи с соседними тканями. Миома диагностируется, чаще всего, на поверхности больших половых губ.
Фиброма. Состоит из отростков соединительной ткани. Представляет собой пучки фибрилл из коллагена. Не имеет спаек с находящимися рядом тканями. Имеет ножку и основное тело. Отличается медленным ростом. Плотность консистенции зависит от степени уплотнения цитоплазмы и коллагеновых фибрилл. Местонахождение в глубине мышечной ткани половых губ. Иногда встречается перед влагалищным входом.
Фибромиома вульвы. Это новообразование обнаруживается в больших связочных мышцах. Имеет объединенные характеристики предыдущих типов.
Папиллома (кондилома). Образование состоит из эпителиального покрова. Связанно с папилломовирусом человека. Имеет многослойную структуру и насыщенную пигментацию. Преимущественно коричневого цвета, иногда белого. Нарост наружный. Распространяется одиночно и множественно. Ножка может быть широкой или тонкой. Внешне напоминает сосочковую форму. Локализируется на больших половых губах и в преддверии влагалища. Опасный вид новообразования. После попадания на слизистую влагалища высокий риск перерождения в злокачественную опухоль.
Липома. Жировая структура с вкраплениями соединительной ткани. Это капсула, которая имеет круглую форму. Консистенция мягкая. Новообразование имеет небольшую подвижность. Месторасположение – губы или лобок.
Лимфагиома. Состоит из лимфотических волокон. На поверхности много полостных выемок. Визуально напоминает узелок синеватого оттенка. Консистенция мягкая. Содержит уплотнения и белковые скопления. Локализуется в больших половых губах.
Миксома. Новообразование располагается на коже половых губ или лобка. Диагностируется чаще у женщин пожилого возраста. На микроскопическом осмотре имеет круглую форму. Капсула наполнена светло-желтый цвет. Консистенция желеобразная.
Гемангиома. Находится на половых губах. Это маленькие узелки красноватого или синеватого оттенка, которые нависают над кожным покровом или слизистой. Гемангиома имеет капиллярную структуру. Быстро разрастается. Интенсивно поражает влагалищные ткани, а также попадает в матку и шейку матки.
Доброкачественные опухоли, если они не приносят вреда здоровью, могут находиться под врачебным контролем. Не прогрессирующие и бессимптомные новообразования не имеют опасности. Оперативное вмешательство применяется в случае малигнизации, обострении симптомов, причинению дискомфорта, ускорении роста.
Если новообразования имеет ножку, то проводится иссечение основания. Опухоль из толщи тканей вылущивается, а ложе ушивается. Если расположение вблизи уреты, операция выполняется крайне осторожно, с привлечением врача-уролога. При воздействии на опухоль можно повредить мочеиспускательный канал.
При удалении образования какого-либо типа, используются различные методы лечения и хирургических операций. Обычно, маленьких размеров новообразования не вызывают симптомов. Мышечные, фиброидные и жировые опухоли выпячиваются на поверхность из-за стремительного роста. Это становится причиной ощущения влагалищного инородного тела. В зоне промежности женщина чувствует дискомфорт, ограничение движения и полового сношения. Если происходит нарушение целостности некоторых видов новообразований, открываются кровотечения. Если опухоль воздействует на мочевой пузырь, нарушается мочеиспускание. При давлении на капилляры и сосуды, появляется некроз и кровоизлияние. Появляется отек и боль в области вульвы. Отечность изменяет цвет тканей.
Диагностические процедуры
Вульва осматривается на гинекологическом осмотре. Гинеколог проводит влагалищные исследования. Назначается трансвагинальное УЗИ. По необходимости вульвоскопия и кольпоскопия. Бактериозный мазок исследуется с целью исключения инфекционных заболеваний. Уточнение природы новообразования с помощью гистологического исследования. Для биологического анализа берутся соскобы и пункции опухолей.
Удаление новообразование часто вызывает появление нового нароста. Удаление папиллом требует длительно лечения. Операции и послеоперационный период может протекать с осложнениями. Могут образоваться гематомы, нарушиться мочевая система, сильные кровотечения.
Виды оперативного вмешательства
По характеристике опухоли назначается ее лечение. Оперативные вмешательства по устранению данного заболевания:
-
Криодиструкция. Проводится воздействие азотом. Замораживание тканей останавливает развитие клеток. По ходе операции на кондилому наносится жидкий азот низкой температуры. Операция делается без анестетика. Не болезненная. Операция переносится хорошо. Удаление новообразований жидким азотом специальная технология, не каждая клиника выполняет данные манипуляции. Операция имеет минимальные осложнения. Может остаться небольшой рубец или ожог.
-
Иссечение радиоволновое. Направленный поток низких частот рассекает опухоль. Радиоволна самый бережный метод по отношению к соседним тканям. Болевые ощущения отсутствуют. Отсутствует риск развития рубцов, кровотечений, нагноений, некроза. Заживление происходит в кротчайшие сроки.
-
Лазер. Направленный лазер испаряет пучковые наросты. Лазерное удаление применяется к иссечению устойчивых кондилом. Кожа не травмируется, а под воздействием лазера клетки эпителия разрастаются. Глубина воздействия лазера контролируется. Не оставляет рубцов. Никаких контактов с тканями не происходит.
-
Электрическая коагуляция. Электрическим током прижигают поврежденную область. Удаленный материал отправляется на гистологический анализ. Процесс имеет ряд противопоказаний. Например, герпес, онкология, гемостаз, воспаление новообразований. Встречаются случаи рецидива. Может остаться небольшой рубец на поверхности вульвы.
-
Химическое воздействие. Метод деструкции заключается в нанесении специального препарата на пораженный участок. Специальный состав с органическими и неорганическими кислотами, нитратами, вызывает выжигание и отмирание клеток кондилом. Не сопровождается болевым синдромом, применяется без обезболивания.
-
Плазменная коагуляция. Дуговой разряд, содержащий газ, проникает в ткани и выпаривает участки с наростами. Прижигает кровеносные сосуды. Метод имеет высокий уровень эффективности. Термальное поражение тканей происходит на минимальной глубине, это способствует быстрому заживлению. Рубцы не образовываются, болевые ощущения минимальны.
Злокачественные новообразования
Наружная часть женских половых органов подвергается появлению рака. У молодых женщин диагностируется папиллома, которая, чаще всего, перерастает в злокачественное новообразование. Проникая на клеточный уровень, возбудитель вызывает генные изменения. Это приводит к аномальному выбросу белка и ускоренному размножения клеток.
Известны различные факторы развития рака вульвы:
1. Возрастные изменения. Более половины женщин старше 70 лет имеют данный диагноз.
2. Вредные привычки. Курение оказывает пагубное влияние на сосуды. Повышает риск развития онкологических заболеваний.
3. ВИЧ. Инфекция ослабляет иммунодефицит женщины. Повышается риск заболевания папилломовирусом.
4. Неоплазия вульвы. Предраковое состояние. Аномальное количество эпителиальных клеток находятся в подкожных слоях, затем трансформируется в онкологию.
5. Рак шейки матки. Онкология имеет переходящий характер на вульву.
Появление злокачественных опухолей обусловлены возникновением аденома карциномами. Они находятся в толще половых губ. Опухоли ошибочно путают с кистой. Аденокарцинома может возникать в бартолиновых железах и клетках потовых желез вульвы. В этой области иногда встречается базальноклеточная карцинома. Меланомы возникают из клеток, которые вырабатывают меланин. Она, чаще всего, возникает на участках кожи, куда воздействуют солнечные лучи.
Рак вульвы разделяют на 4 стадии:
1. Первая стадия опухоли обусловлена ростом опухоли в пределах вульвы. Она не поражает лимфатические узлы и соседние органы.
2. Опухоль второй стадии прорастает в рядом находящиеся органы. Это может быть влагалище, анус и мочеиспускательный канал.
3. Новообразования на третьей стадии поражают лимфатические узлы.
4. Последняя стадия характеризуется повреждением лимфы, влагалища, мочевого пузыря, тазовых костей. Метастазы проникают в отдаленные области.
Стадия новообразования определяет дальнейший прогноз жизнедеятельности и лечения пациентки. Прорастание опухоли вглубь вызывает проявления, до этого никаких предпосылок может не проявляться. Цвет кожного покрова существенно отличается от здоровых тканей, преобладает розовый или красный оттенок. Проявляется кожное уплотнение, это может быть бородавка, папиллома, язва. Возникновение болевых ощущений, появляется жжение и зуд.
Многие женщины встречаются с кровавыми выделениями вне менструального цикла. Данные симптомы свидетельствуют о наличии злокачественного новообразования вульвы. Аденокарцинома находится в глубине больших половых губ и прощупывается, создавая ощущение инородного тела.
Диагностика
Рак диагностируют с помощью биопсии. Высокая точность исследования помогает отличить злокачественную опухоль от доброкачественной. Гинеколог осматривает женщину с помощью кольпоскопа. Кожа обрабатывается специальным раствором, который проявляет очаги более выражено. При распространении опухоли за пределы вульвы выполняют следующие действия:
-
Исследования мочеполовой системы и прямой кишки.
-
Обнаружение роста опухоли и проникновение в лимфатические узлы и органы с помощью КТ или МРТ.
-
Поиск метастазов с помощью рентгенографии.
Лечение
Онкологическое лечение проводят тремя методами: хирургическое вмешательство, лучевая и химиотерапия. Лечебный курс зависит от стадии опухоли и состоянии пациентки. Во время хирургического вмешательства целью является полное удаление ткани опухоли. Врач старается сохранить эстетичный вид вульвы и не нарушить мочеполовую функцию.
Локальное иссечение применяется на ранних стадиях. На вырезанных участках должны отсутствовать опухлевые клетки. Это говорит о том, что раков клеток в организме больше нет.
Удаление вульвы или ее части. Иногда не удается сохранить нормальный внешний вид органов. Реконструктивная пластика в некоторых случаях помогает восстановить вульву.
Если раковые клетки поразили внутренние тазовые органы, то они удаляются. Объемы удаляемых органов зависит от проникновения метастазов. Операция сложная и проводится на последних стадиях рака.
Лимфатические узлы удаляют в том случае, если распространение пошло на лимфу. Биопсия помогает узнать область распространения рака.
Ели после операции возникает рецидив или разрастание раковых новообразований не поддается полному удалению, назначается курс химиотерапии. Иногда, его сочетают с лучевыми облучениями.
Химиотерапия при раке вульвы помогает снизить воспаление и уменьшить размер опухоли. Сочетание с лучевой терапией помогает ограничить ее рост. После хирургической операции понижается риск возникновения рецидива.
Лучевую терапию используют как до, так и после операции. Она так же является самостоятельным методом лечения лимфоузлов. Комплексная терапия назначается женщинам, которым противопоказаны хирургические вмешательства.
Крауроз МедФарм Уссурийск
Крауроз наружных пол органов у женщин – заболевание,
которое связано с хроническим процессом атрофии тканей
вульвы, вызванной склеротическими, атрофическими и
дистрофическими изменениями многослойного плоского эпителия.
В основном болезнь встречается у представительниц женского
пола старше 40 лет – в период менопаузы и климакса.
Крауроз вульвы достаточно неприятное заболевание, при котором поражается промежность. И если раньше считалось, что данная патология является прерогативой пожилых женщин, то на сегодняшний день доказано, что болезнь может развиться у женщин репродуктивного возраста и даже девушек-подростков. Но не следует отчаиваться, конечно, избавиться от заболевания навсегда невозможно, но вполне реально приостановить процесс и облегчить его признаки.
Что такое крауроз вульвы?
Крауроз вульвы считается предраковым заболеванием. По своей сути – это патологический процесс, который характеризуется прогрессирующей атрофией наружных половых органов с дальнейшим развитием склеротических процессов («сморщиванием» половых губ и клитора, облитерацией влагалища), а также признаками нейроэндокринных и психоэмоциональных расстройств.
Атрофия вульвы проявляется в виде сглаживания и потери складчатости, снижения эластичности, сухости и легкой ранимости (достаточно легко и быстро возникают трещины, ссадины, язвы). Кроме того, вульва приобретает белесоватый или желтоватый оттенок. При дальнейшем прогрессировании заболевания вульва деформируются, клитор и половые губы сглаживаются, происходит сужение входа во влагалище и зачастую мочеиспускательного канала. Все перечисленные процессы придают кожным и слизистым покровам вульвы сходство со смятым пергаментным листком.
Причины и предрасполагающие факторы заболевания
Развитие крауроза вульвы в основном связано с нейроэндокринными нарушениями. Чаще всего данная патология встречается пре- и постменопаузальном периодах, когда снижается и прекращается выработка эстрогенов. Также причиной заболевания в репродуктивном возрасте может стать недостаточная деятельность (гипофункция) коры надпочечников, яичников или щитовидной железы. Удаление яичников в молодом возрасте зачастую приводит к возникновению крауроза вульвы. Кроме того, развитие заболевания нередко связывают с ожирением или сахарным диабетом. Не отрицается роль и инфекций, в частности длительно персистирующих в организме вируса папиломмы человека или простого герпеса. Нередко причиной развития патологии являются хронические воспалительные процессы органов малого таза (эндометрит, аднексит). К факторам риска развития заболевания относятся многочисленные аборты, гормональные контрацептивы (приводят к нарушению гормонального фона), частые спринцевания и использование различных гелей и мазей с противозачаточным эффектом. Все это не только подавляет нормальную микрофлору влагалища и вульвы, но и ведет к ожогам слизистой оболочки.
Механизм развития крауроза вульвы
В тканях промежности имеется множество нервных окончаний, сальных желез и кровеносных сосудов, которые функционируют под влиянием половых гормонов. При недостатке эстрогенов в первую очередь «сдают» нервные окончания, что клинически проявляется в виде сильнейшего зуда, усиливающегося в ночное время, при перегревании и физической нагрузке. Затем в процесс включаются сосуды и капилляры, кровь в них течет медленно, застаивается, в результате чего образуются микротромбы. Вследствие последнего сальные железы прекращают выделять секрет, что приводит к высыханию слизистых. Возникает замкнутый круг, сухость провоцирует зуд и жжение, что становятся невыносимыми и женщина расчесывает вульву. Травмы (трещины и ссадины) в результате расчесов моментально инсеминируются патологической микрофлорой и длительно не заживают.
Симптомы крауроза вульвы
Основным симптомом заболевания является постоянный зуд вульвы. Нестерпимое жжение промежности приводит к нарушению нервной системы (эмоциональная неустойчивость, депрессия, раздражительность, плохой сон или бессонница). Нередко наблюдаются сосудистые расстройства (повышение артериального давления) изменяются углеводный и жировой обмены, возникает недостаток витамина А. Заболевание характеризуется длительностью и постоянно прогрессируют. Для крауроза вульвы типичны диспареуния (боль при половом акте), болезненность мочеиспускания и дефекации. Жалобы на боль появляются при наличии трещин, изъязвлений и воспалительных процессов. Все перечисленные симптомы ведут к снижению трудоспособности.
Лечение крауроза вульвы
Лечение заболевания очень трудный процесс. В первую очередь назначают диету с ограничением, а желательно с исключением острых блюд, кофе, крепкого чая, алкоголя и курения. Также проводят терапию сопутствующих экстрагенитальных и гинекологических заболеваний (молочница, трихомоноз, бактериальные процессы). Огромное значение имеет местное лечение. Вульву обрабатывают оливковым или персиковым маслом, а водные процедуры не рекомендуются. При наличии признаков воспаления хорошо зарекомендовали себя кортикостероидные мази (гидрокортизоновая, преднизолоновая, фторокортовая и другие).
При выраженной гипофункции яичников назначаются эстрогены (предпочтительно эстриол) в таблетках курсами по 2 – 3 недели с 7 – 10 дневным перерывом. Эффективны в лечении заболевания и антигистаминные препараты (супрастин, пипольфен, димедрол), витамины А и С, седативные средства (настойка пустырника или валерианы).
Но не стоит заниматься самолечением, обязательно обратитесь на прием к врачу гинекологу нашей клиники и вы пройдете необходимое обследование и лечение, которое подойдет именно Вам.
Крауроз вульвы: Методы лечения крауроза у женщин
Крауроз вульвы – это хронический и трудноизлечимый патологический процесс, при котором происходит прогрессирующая атрофия и склероз кожи и слизистых оболочек наружных половых органов. Развивается атрофия, вследствие которой сморщиваются малые половые губы, клитор, далее большие половые губы, промежность, паховые складки. Волосяной покров скудеет. Происходит сужение входа во влагалище, из-за этого становятся болезненными, а в дальнейшем и невозможными половые контакты. Трещины, ссадины становятся очагами изъязвлений, поскольку в них активно внедряются микроорганизмы.
Заболевание обнаруживается среди пациенток разных возрастных групп: реже в возрасте до и старше 30 лет, наиболее часто — в период менопаузы.
Причины
Точные причины, приводящие к развитию заболевания, неизвестны. Выделяют ряд факторов риска в развитии крауроза наружных половых органов у женщин: короткий детородный период, травмы наружных половых органов либо операции на них, химические ожоги гениталий (например, после спринцевания раствором марганцовки высокой концентрации), вирус папилломы или герпеса, сниженный иммунитет и аутоиммунные заболевания, ожирение, постоянные стрессы, депрессии, навязчивые страхи, пренебрежение правилами интимной гигиены, постоянное перегревание.
Симптомы
Выделяют три стадии заболевания
На первой стадиипациентка замечает первые признаки проблемы: отёк и покраснение половых органов. Иные проявления крауроза отсутствуют, хотя механизм микроциркуляции крови и нормальное снабжение тканей кислородом уже дали сбой.
На второй стадии симптомы становятся более выраженными: появляются проблемы с кожей (нарушение пигментации, сухость, неэластичность, шероховатость), начальные изменения слизистой и половых губ.
На третьей стадии наблюдаются все признаки полной атрофии и рубцового склероза наружных половых органов. Ткани сморщиваются, уменьшая тем самым нормальный объём клитора, влагалища и наружного отверстия уретры. Кожа полностью теряет эластичность, а неизбежные из-за этого хронические микротрещины зачастую превращаются в ворота для различных патогенных микроорганизмов.
Крауроз вульвы сопровождается мучительным зудом, который может усиливаться в ночное время или при перегревании организма, а также при большой физической нагрузке. Зуд носит продолжительный характер и возникает в результате изменений нервных рецепторов вульвы, появления трещин, воспалительных процессов. Кроме этого, характерна сухость кожи самой вульвы.
Все эти расстройства могут привести к нарушению нормального функционирования нервной системы. Возникают эмоциональная неустойчивость, депрессия, раздражительность, бессонница, снижается трудоспособность и т.п. Помимо этого, могут наблюдаться сосудистые расстройства, изменяются жировой и углеводный обмены, наблюдается недостаток витамина А.
Диагностика
Крауроз вульвы обнаруживается у пациентки обычно уже при осмотре гинекологом на кресле. Один из основных методов диагностики крауроза вульвы — вульвоскопия, позволяющая увидеть патологические изменения слизистой и кожи.
Крауроз вульвы в стадии полной атрофии и склероза не требует дифференциальной диагностики, но на ранних стадиях его необходимо отличать от нейродермита, красного плоского лишая, вагинита и других, схожих по симптомам заболеваний.
При краурозе вульвы рекомендуется лабораторное исследование на наличие вируса папилломы человека, определение иммунограммы, сахара в крови. Также необходимо цитологическое исследование мазков со слизистой вульвы.
При краурозе вульвы проводят биопсию тканей вульвы с гистологическим изучением материала.
Лечение
При амбулаторном лечении крауроза применяются мази, содержащие гормональные препараты. При наличии менструаций во второй фазе менструального цикла назначают прогестероновый крем. Эффективны мази с глюкокортикоидами. Эти препараты можно внедрять также ультразвуковым методом (фонофорез).
К процессу лечения подключают и биостимуляторы, часто назначаются витамины А и Е. Хороший целебный результат получается при приеме теплых сидячих ванн с настоем ромашки длительностью до четверти часа. Мази с анестезирующими и десенсибилизирующими свойствами дают хороший эффект против зуда.
В редких случаях может возникнуть необходимость в криохирургическом воздействии и даже хирургическое вмешательство — вульвэктомия.
Часто в борьбе с этой болезнью необходима помощь психотерапевта, это необходимо при сильном зуде, депрессии, нарушении сна и т.д. Рекомендуются успокаивающие препараты брома, валерианы, пустырника.
Режим питания также важен: кофе, острые блюда, алкогольные напитки, курение — исключены. Для сбалансированности пищевых ингредиентов следует внимательно отнестись к приему продуктов повышенной калорийности.
Рак вульвы — Лечение в клинике Мэйо
Лечение рака вульвы в клинике Майо
Врачи клиники Майо являются экспертами в области диагностики и лечения рака вульвы.
Ваша команда по уходу в клинике Майо
В клинике Майо врачи разных специальностей работают как одна команда, чтобы обеспечить комплексную помощь людям с раком вульвы. В вашу команду по уходу может входить:
Расширенная диагностика и лечение
Врачи клиники Mayo будут работать с вами, чтобы рассмотреть все варианты лечения и выбрать лечение, которое наилучшим образом соответствует вашим потребностям и целям.В клинике Мэйо у вас есть доступ к:
- Полный спектр возможностей лечения. Вы и ваша медицинская бригада можете внимательно рассмотреть все доступные варианты лечения вашего рака. Диапазон предлагаемых методов лечения рака вульвы включает химиотерапию, лучевую терапию и многие виды хирургических процедур, таких как широкое местное иссечение, частичная вульвэктомия, радикальная вульвэктомия, удаление лимфатических узлов, биопсия сторожевого узла и реконструктивная хирургия.
- Квалифицированные хирурги.Хирурги Mayo Clinic работают над тем, чтобы ваше лечение рака вульвы сохранило косметический вид и функцию вашей вульвы. Хирургия заключается в удалении минимального количества ткани, необходимого для успешного удаления рака. Когда необходимо удалить лимфатические узлы, хирурги удаляют ровно столько, сколько им необходимо, чтобы удалить весь рак.
- Точная лучевая терапия. Онкологи-радиологи клиники Mayo используют новейшие технологии при планировании и проведении лечения, чтобы тщательно формировать пучки излучения.Это гарантирует, что максимальная доза лучевой терапии достигает целевой области, сохраняя при этом близлежащие здоровые ткани. Передовые технологии включают в себя трехмерное конформное излучение, лучевую терапию с модуляцией интенсивности (IMRT), лучевую терапию под визуальным контролем (IGRT) и протонную терапию.
Опыт и рейтинги
Доктора Mayo Clinic уважают за их опыт в диагностике и лечении рака вульвы и других редких видов рака.Когда вы обратитесь за помощью в клинику Mayo, вы можете ожидать:
- Индивидуальный уход. В клинике Mayo онкологи-гинекологи, онкологи-радиологи, медицинские онкологи и пластические хирурги работают как одна команда, чтобы создать комплексный план лечения, который обеспечит удовлетворение всех ваших индивидуальных потребностей.
- Опыт, которому можно доверять. Врачи Mayo Clinic имеют большой опыт диагностики и лечения редких видов рака, включая рак вульвы. Ежегодно более 240 человек с раком вульвы обращаются за помощью в клинику Мэйо.
- Национально признанный опыт. Онкологический центр Mayo Clinic соответствует строгим стандартам комплексного онкологического центра Национального института рака, которые признают научные достижения и многопрофильный подход, ориентированный на профилактику, диагностику и лечение рака.
Клиника Мэйо в Рочестере, Миннесота, клиника Мэйо в Фениксе / Скоттсдейле, Аризона, и клиника Мэйо в Джексонвилле, Флорида, вошли в число лучших онкологических больниц по версии U.S. News & World Report.
Расположение, поездки и проживание
Mayo Clinic имеет крупные кампусы в Фениксе и Скоттсдейле, штат Аризона; Джексонвилл, Флорида; и Рочестер, штат Миннесота. Система здравоохранения клиники Мэйо имеет десятки отделений в нескольких штатах.
Для получения дополнительной информации о посещении клиники Мэйо выберите свое местоположение ниже:
Расходы и страхование
Mayo Clinic работает с сотнями страховых компаний и является поставщиком услуг внутри сети для миллионов людей.
В большинстве случаев клиника Мэйо не требует направления к врачу. Некоторые страховщики требуют направления или могут иметь дополнительные требования для определенного медицинского обслуживания. Приоритет всех посещений определяется медицинской потребностью.
Узнайте больше о приемах в клинику Мэйо.
Пожалуйста, свяжитесь со своей страховой компанией, чтобы проверить медицинское страхование и получить необходимое разрешение до вашего визита. Часто номер службы поддержки вашего страховщика напечатан на обратной стороне вашей страховой карты.
Дополнительная информация о выставлении счетов и страховании:
Клиника Майо в Аризоне, Флориде и Миннесоте
Система здравоохранения клиники Мэйо
23 октября 2020 г.
Заболевания вульвы | Женская больница фон Фойгтландер
Есть много причин обратиться к специалисту по заболеваниям вульвы. В Центре болезней вульвы лечение боли — это только часть решения. Наш междисциплинарный подход в Мичиганском университете гарантирует, что женщины получат полный уход, от передовых методов лечения до образования и консультирования, чтобы удовлетворить потребности каждого человека.
Центр болезней вульвы был создан в 1993 году для улучшения обслуживания и лечения женщин с заболеваниями наружных половых органов. Наш центр — одна из немногих клиник, специализирующихся на лечении этих заболеваний. Мы делаем упор на мультидисциплинарный подход, чтобы помочь пациентам улучшить свое здоровье.
Командный подход позволяет нам предоставлять более интенсивную помощь и знания женщинам, которые уже продемонстрировали стойкое хроническое заболевание или необычное состояние вульвы.
Многие женщины испытывают различные формы боли в области вульвы, включая вульводинию. Вульводиния — это боль на губах вульвы или при половом акте с нормальной внешностью вульвы. Это жгучие, жалящие раздражения. Некоторые пациенты не могут принять сексуальное проникновение из-за мышечных спазмов и болезненности. Другие состояния, связанные с болью в вульве, включают:
- Склеротический или красный плоский лишай — хронические воспалительные заболевания кожи
- Интраэпителиальная неоплазия вульвы — предраковое состояние, часто связанное с вирусом, вирусом папилломы человека (ВПЧ)
- Гнойный гидраденит — заболевание подмышек и вульвы с заполненными гноем карманами жидкости
- Кисты бартолиновой железы — кисты, заполненные жидкостью у основания входного отверстия
Во время вашего первого визита в центр вы встретитесь с врачом или практикующей медсестрой для диагностики и разработки плана лечения.Во время лечения вы будете встречаться со специалистами из разных областей, чтобы наилучшим образом удовлетворить ваши потребности.
Помимо лечения, мы также предоставляем многим пациентам дополнительные услуги, которые могут помочь с вашим заболеванием, включая секс-терапию и физиотерапию.
Лихеноидная болезнь вульвы: обзор
Abstract
Дерматозы вульвы — распространенные, потенциально изнурительные состояния, которые могут быть обнаружены различными медицинскими специалистами. Лихеноидные заболевания вульвы, а именно склеротический лишай (LS), красный плоский лишай (LP) и простой хронический лишай (LSC), могут отрицательно влиять на качество жизни пациентов, а LS и LP также связаны с плоскоклеточной карциномой.Важно, чтобы дерматологи были знакомы с уникальными особенностями каждого из этих состояний, чтобы обеспечить надлежащее лечение и последующее наблюдение. Здесь мы предоставляем обновленную информацию об эпидемиологии, клинических проявлениях, гистопатологии и лечении пациентов с LS, LP и LSC вульвы.
Ключевые слова: лихеноидная болезнь вульвы, дерматозы вульвы, склеротический лишай, красный плоский лишай, эрозивный плоский лишай, простой хронический лишай
Введение
Лихеноидные дерматозы вульвы, которые включают склерозирующий лишай (LS), плоский лишай (LP) и Простой хронический лишай (LSC) — это хронические воспалительные состояния, которые могут проявляться различными симптомами, чаще всего зудом или болью.Хотя клинические характеристики LS, LP и LSC частично совпадают, каждое состояние также имеет свои уникальные особенности (). Точный диагноз важен для надлежащего ведения болезни и просвещения пациентов, поскольку естественная история этих состояний различается. В этой статье мы предоставляем обновленную информацию об эпидемиологии, клинических характеристиках и лечении пациентов с лихеноидными дерматозами вульвы с акцентом на клинические жемчужины для дерматологов, которые могут не быть знакомы с лечением заболеваний вульвы.
Таблица 1
Отличительные характеристики склеротического лишая вульвы, эрозивного красного плоского лишая и простого хронического лишая
| Lichen Sclerosus | Erosive Lichen Planus | |
|---|
|
Chronic Lichenset | Все возрасты с общим началом как у препубертатных, так и у постменопаузальных пациентов | Не у детей | Все возрасты |
| Экстрагенитальное поражение | Редко | Да | Да |
| Сопутствующие боли | Зуд |
| Клинические признаки | Белые, как фарфор, папулы или бляшки; может иметь ассоциированную пурпуру, гиперкератоз, трещины, эрозии или изъязвления | Эрозии с белыми сетчатыми образованиями | Лихенифицированные бляшки |
| Распространение в области гениталий | Межгубные борозды, малые половые губы, нижняя губа, клиторальная бровь и перианальная область | Медиальный аспект малых половых губ и преддверия | Большие половые губы |
| Вовлечение во влагалище | Нет | Да | Нет |
| Гистопатология, гомеопатия коллагеноза | дерма, покрывающая лимфоцитарный инфильтрат | Лимфоцитарный и лихеноидный дерматит, клиновидный гипергранулез, многочисленные цитоидные тела и заостренные гребни ретейна | Эпидермальное утолщение, гиперкератоз, спонгиоз и акантоз | | Да | Нет |
Склеротический лишай
Эпидемиология
Точная распространенность LS неизвестна.По оценкам, распространенность колеблется от 0,1% до 1,7%, причем в гинекологической практике она выше, чем в дерматологической (Goldstein et al., 2005, Wallace, 1971). Недавнее исследование показало, что частота LS вульвы составляет 14,6 на 100 000 женщин-лет (Bleeker et al., 2016). Поскольку LS может протекать бессимптомно и не всегда выявляется врачами, его распространенность, вероятно, выше, чем сообщалось. Хотя LS может возникнуть в любом возрасте, он обычно имеет бимодальное начало у женщин в препубертатном или постменопаузальном возрасте и наиболее часто встречается у женщин в постменопаузе (Wallace, 1971).Ранее считалось, что препубертатный LS проходит через половое созревание; однако несколько исследований опровергли это представление (Powell and Wojnarowska, 2002, Smith and Fischer, 2009). В проспективном исследовании Смита и Фишера 12 пациентов с препубертатным СЛ 75% пациентов все еще имели активную болезнь после менархе (Smith and Fischer, 2009).
Этиология
Точная этиология LS полностью не выяснена; однако считается, что это иммуноопосредованное заболевание. LS был связан с аутоиммунными заболеваниями почти у 28% пациентов (Cooper et al., 2008). Аутоиммунный тиреоидит является наиболее частым сопутствующим аутоиммунным заболеванием, за которым следуют очаговая алопеция, витилиго и пернициозная анемия (Birenbaum and Young, 2007, Cooper et al., 2008). Семейная предрасположенность была обнаружена у 12% пациентов, а также сообщалось о связи с человеческим лейкоцитарным антигеном DQ7, DQ8 и DQ9 (Powell and Wojnarowska, 2001, Sherman et al., 2010). Хотя аутоантитела, которые нацелены на белок внеклеточного матрикса, могут быть повышены в сыворотках пациентов с аногенитальной LS, считается, что эти аутоантитела являются вторичными, а не непосредственно патогенными в процессе болезни (Fistarol and Itin, 2013, Oyama et al., 2003). Кроме того, Ховард и др. (2004) обнаружили, что одна треть пациентов в их когорте из 96 пациентов с LS вульвы имели аутоантитела, нацеленные на зону базальной мембраны (BMZ). Однако Gambichler et al. (2011) позже сообщили об отсутствии значительной разницы в уровнях аутоантител BMZ между пациентами с LS и контрольной группой.
Клинические данные
LS в первую очередь влияет на вульву и перианальную область и щадит влагалище, хотя были редкие сообщения о подтвержденных биопсией LS, которые затрагивают влагалище (Zendell and Edwards, 2013).LS может возникать экстрагенитально у 13% пациентов и проявляется исключительно экстрагенитальным в 6% случаев (Thomas et al., 1996, Wallace, 1971). Классически LS вульвы выглядит как фарфорово-белые папулы или бляшки, которые могут сопровождаться пурпурой, гиперкератозом, трещинами, эрозиями или изъязвлениями (,; Fistarol and Itin, 2013). Характерна сморщенная или похожая на сигаретную бумагу вид (Schlosser, Mirowski, 2015). Если пациенты расчесывают пораженные участки, может присутствовать отек клиторального капюшона и лихенификация (Schlosser and Mirowski, 2015).Вульва LS обычно включает межгубные борозды, малые половые губы, большие половые губы, клитор, капюшон клитора, промежность и перианальную область, образуя рисунок в виде восьмерки (Fistarol and Itin, 2013). Кроме того, LS может распространяться на генитально-грудные складки, ягодицы и бедра (Fistarol and Itin, 2013).
Склеротический лихен: белые атрофические бляшки, которые простираются от вульвы до перианальной области. Выделены внешний вид, похожий на сигаретную бумагу, и узор в виде восьмерки.
Склеротический лихен: белые утолщенные бляшки с потерей архитектуры, что демонстрируется стиранием малых половых губ, сужением интроитуса и рубцеванием капюшона клитора.
В ретроспективном когортном исследовании 81 женщины 76% пациентов имели поражение губ, включая 70% одновременного поражения клитора (Lorenz et al., 1998). Поражение промежности и ануса присутствовало у 68% и 32% пациентов соответственно (Lorenz et al., 1998). LS может оставлять рубцы на более позднем этапе развития болезни и приводить к сращиванию малых половых губ с большими половыми губами, полной резорбции малых половых губ, сращиванию капюшона клитора и / или рубцеванию интроитуса, что может привести к сексуальной дисфункции. и в крайних случаях нарушение мочеиспускания (Fistarol and Itin, 2013, Schlosser and Mirowski, 2015).
У детей LS часто проявляется пурпурой вульвы или экхимозом, которые могут имитировать сексуальное насилие (Powell and Wojnarowska, 2001). Кроме того, дети с ЛС могут предъявлять жалобы со стороны желудочно-кишечного тракта из-за поражения перианальной области. В исследовании 18 девочек с аногенитальной LS 89% сообщили по крайней мере об одной желудочно-кишечной жалобе, из которых 67% испытали запор (Edwards, 2011, Maronn and Esterly, 2005).
LS может привести к лентигинозу вульвы, который проявляется в виде темно-коричневых или черных пятен с неровными границами (Fistarol and Itin, 2013).Лентигиноз вульвы можно легко отличить от меланомы на основании результатов биопсии. Однако важно отметить, что генитальные невусы при ЛС могут имитировать меланому как клинически, так и гистологически. Таким образом, патологи должны быть проинформированы о биопсии генитального невуса в условиях ЛС. Хотя меланома вульвы может возникать при ЛС, она встречается крайне редко (Fistarol and Itin, 2013).
Пациенты с LS могут испытывать изнуряющие симптомы с зудом как отличительным признаком этого состояния (Fistarol and Itin, 2013).LS также может вызывать боль, жжение и диспареунию (Fistarol, Itin, 2013). ЛС протекает бессимптомно у 39% взрослых пациентов (Goldstein et al., 2005). Напротив, LS у детей обычно симптоматичен (Powell and Wojnarowska, 2001).
Патология
Патогномоничные гистологические изменения у пациентов с LS включают гиперкератоз, эпидермальную атрофию и гомогенизацию коллагена в сосочковом слое дермы (Schlosser and Mirowski, 2015). Гистопатология у пациентов с ранним LS, однако, может быть неспецифической, и ее трудно отличить от LP, потому что оба связаны с лимфоцитарным и лихеноидным дерматитом на границе раздела (Fung and LeBoit, 1998).Fung и Leboit (1998) определили световые микроскопические критерии, помогающие отличить раннюю LS от ранней LP. Псориазоформный лихеноидный паттерн, эпидермотропизм, атрофия, утолщение базальной мембраны и уменьшение папиллярных дермальных эластических волокон с вертикально ориентированными волокнами чаще встречались при поражениях LS по сравнению с поражениями LP (Fung and LeBoit, 1998).
Диагноз
Диагноз LS можно поставить клинически; тем не менее, биопсия может помочь в диагностике или исключить другие состояния при дифференциальной диагностике.Как описано ранее, гистология может быть неспецифической, особенно у пациентов с ранней стадией LS. У детей с LS биопсия в идеале должна быть ограничена случаями, не поддающимися лечению.
Течение болезни
LS — хроническое рецидивирующее состояние, которое может привести к утрате архитектуры вульвы и развитию плоскоклеточного рака вульвы (VSCC). Недавнее исследование 3038 женщин с гистологически подтвержденной LS вульвы определило 20-летнюю частоту VSCC на уровне 6,7% (Bleeker et al., 2016). Возраст ≥ 70 лет и наличие интраэпителиальной неоплазии вульвы на момент постановки диагноза были независимыми факторами риска развития VSCC (Bleeker et al., 2016).
Лечение
Сверхмощные местные стероидные препараты являются основой лечения пациентов с LS, и существуют убедительные доказательства их эффективности. Мазь является предпочтительным средством, поскольку она менее раздражает по сравнению с другими формами лечения (Guerrero and Venkatesan, 2015).В исследовании 327 женщин с LS вульвы, получавших сверхмощные местные стероидные препараты, у 96% наблюдалось улучшение симптомов, у 23% наблюдалось полное восстановление нормальной кожи, а у 68% отмечалось частичное возвращение (Cooper et al., 2004a). ).
Ультра-сильнодействующие местные стероидные препараты также следует использовать в качестве терапии первой линии у детей, и есть данные, подтверждающие их безопасность и эффективность в препубертатном возрасте (Ellis and Fischer, 2015, Fischer and Rogers, 1997). Внутрипочвенные кортикостероидные препараты могут быть эффективными, особенно при толстых гиперкератотических бляшках (Mazdisnian et al., 1999). Смягчающие средства также могут быть полезны для улучшения симптомов и поддержания ремиссии (Cattaneo et al., 1996).
Местные ингибиторы кальциневрина документально подтвердили свою эффективность в лечении пациентов с LS вульвы и могут рассматриваться для лечения пациентов, которые невосприимчивы к местным кортикостероидным препаратам или не переносят их. Клобетазол оказался лучшим лечением (Funaro et al., 2014, Goldstein et al., 2011).
Местный тестостерон, лечение, которое использовалось в прошлом, не продемонстрировало статистически значимых различий по сравнению с вазелином (Sideri et al., 1994). Местное и системное лечение ретиноидами, фототерапия и фотодинамическая терапия также описаны при лечении пациентов с LS вульвы (Bousema et al., 1994, Rasi et al., 2010, Shi et al., 2016, Terras et al., 2014, Вирджили и др., 1995). Наконец, операция может быть полезной в случаях рубцевания и обезображивания в результате LS (Goldstein and Burrows, 2007).
Поддерживающее лечение и последующее наблюдение
До недавнего времени данные о надлежащих методах последующего наблюдения и поддерживающей терапии для пациентов с LS вульвы были ограничены.Ли и др. (2015) рассмотрели эти пробелы в знаниях в проспективном когортном исследовании 507 женщин с подтвержденной биопсией ЛС, получавших кортикостероидные препараты в среднем в течение 4,7 лет. В исследовании пациенты, соблюдающие режим, имели 0 случаев VSCC, но у частично совместимых пациентов был статистически значимый повышенный риск VSCC на 4,7%. Пациенты, соблюдающие режим лечения, также имели значительно более низкие показатели рубцевания и симптомов по сравнению с пациентами, которые частично соблюдали правила. Важно отметить, что поддерживающая терапия местными кортикостероидами хорошо переносилась.Это исследование является крупнейшим на сегодняшний день, в котором сообщается о результатах местного лечения кортикостероидами пациентов с ЛС, и демонстрирует, что длительная поддерживающая терапия оправдана (Lee et al., 2015). Ли и др. рекомендуется, чтобы после того, как первоначальное лечение кортикостероидами местного действия привело к нормальному цвету и текстуре кожи, действие местных кортикостероидов было уменьшено. Пациентов следует обследовать каждые 3 месяца до тех пор, пока режим их местного применения кортикостероидов не станет стабильным, а цвет и текстура кожи не станут нормальными.Кроме того, пациенты должны находиться под постоянным наблюдением и осматриваться не реже одного раза в год (Lee et al., 2015).
Эллис и Фишер (2015) также продемонстрировали, что после первоначального индукционного лечения с применением сверхмощных местных стероидных препаратов поддерживающая терапия у детей с индивидуализированными схемами (с использованием местных стероидных препаратов низкой или средней активности) приводит к улучшению результатов для пациентов. В их когорте из 46 детей те, кто придерживался поддерживающей терапии, с большей вероятностью достигли полного подавления болезни и с меньшей вероятностью имели рубцы по сравнению с теми, кто не придерживался ее (Ellis and Fischer, 2015).
Красный плоский лишай
Номенклатура
LP — это хроническое аутоиммунное заболевание, которое может поражать кожу и слизистые оболочки, включая вульву и влагалище (Schlosser and Mirowski, 2015). В 1982 году Pelisse et al. обозначили термин вульвовагинальный десневой синдром для вульвовагинальной LP с сопутствующим оральным поражением (Eisen, 1994, Pelisse et al., 1982). Десквамативный воспалительный вагинит (DIV) использовался для описания случаев эрозивной вульвовагинальной LP; однако DIV теперь относится к отдельному объекту, признаки и симптомы которого могут перекрываться с вульвовагинальным LP (Lotery and Galask, 2003).
Эпидемиология
Отсутствуют крупные популяционные исследования, описывающие эпидемиологию ВП вульвы (VLP). В исследовании 3350 женщин в специализированной клинике вульвы за 13-летний период времени 3,7% пациентов имели VLP, подтвержденные биопсией, из которых 17,6% имели эрозивное заболевание (Micheletti et al., 2000). Заболеваемость VLP не изучалась.
VLP чаще всего поражает женщин в течение их 5-го или 6-го десятилетия жизни (Ball and Wojnarowska, 1998, Cooper and Wojnarowska, 2006, Eisen, 1994).Эрозивный вариант VLP не встречается у детей, что может помочь отличить его от других заболеваний вульвы, таких как LS (Kirtschig et al., 2005).
Эрозивные VLP могут возникать одновременно с оральной LP (OLP). До 57% пациентов с OLP имеют сопутствующие VLP (Belfiore et al., 2006, Eisen, 2002). Кроме того, до 68% женщин с эрозивными VLP имеют сопутствующий OLP (Kennedy and Galask, 2007, Kirtschig et al., 2005, Santegoets et al., 2010). Также может присутствовать сопутствующий кожный LP.В ретроспективном исследовании 44 пациентов с эрозивными ВПЧ у 20% была сопутствующая кожная ЛП (Kirtschig et al., 2005).
Эрозивные VLP связаны с другими аутоиммунными заболеваниями. В исследовании «случай-контроль» с участием 126 женщин с эрозивными ВПЧ у 29% было одно или несколько ассоциированных аутоиммунных заболеваний (Cooper et al., 2008). Заболевание щитовидной железы является наиболее частым сопутствующим аутоиммунным заболеванием, за которым следуют очаговая алопеция и целиакия (Cooper et al., 2008).
Сопутствующие заболевания вульвы часто возникают у пациентов с ВП.В исследовании Кеннеди и Галаск (2007) 113 пациенток с эрозивными ВПЧ, у 34% одновременно был контактный дерматит, у 25% — атрофический вагинит (позднее названный мочеполовым синдромом менопаузы) и у 18% — кандидоз.
Хотя существует хорошо описанная связь между LP и HCV в некоторых странах, таких как Япония, нет крупных эпидемиологических исследований, которые конкретно оценивали бы связь между VLP и HCV (Nagao et al., 1995). Kirtschig et al. (2005) и Cooper et al.(2004b) не обнаружили никакой связи между антителами к ВГС и VLP в своих исследованиях пациентов в Соединенном Королевстве.
Этиология
LP считается опосредованным Т-клетками аутоиммунным заболеванием, которое характеризуется разрушением кератиноцитов в базальном слое эпидермиса (Cooper et al., 2005). Однако точная этиология остается неясной. Хотя исследование Cooper et al. (2005) когорты из 56 женщин с подтвержденной биопсией эрозивной LP показали, что у 61% пациентов были антитела к BP180, и считается, что эти антитела, вероятно, являются вторичным явлением, а не причиной.
Клинические особенности
Существует три варианта LP, которые могут поражать вульву: классический тип или папулосквамозный LP, гипертрофический LP и эрозивный LP. Папулосквамозный LP проявляется в виде папул или бляшек violaceus с вышележащими белыми сетчатыми пластинами, которые известны как полосы Уикхема (Guerrero and Venkatesan, 2015). Гипертрофический LP представляет собой гиперкератотические поражения, которые могут имитировать плоскоклеточный рак (SCC; Lewis and Bogliatto, 2013). Наконец, эрозивный LP — наиболее распространенный вариант, поражающий вульву.Наблюдаются эрозии с белым кружевным краем, которые часто поражают медиальную часть малых половых губ и влагалищное отверстие (; Kirtschig et al., 2005, Lewis, 1998, Lewis and Bogliatto, 2013). Часто вовлекается влагалище (Lewis and Bogliatto, 2013). В исследовании с участием 20 пациенток с эрозивными ВПЧ у 70% было вовлечение влагалища. Таким образом, важно, чтобы женщины с эрозивными VLP были обследованы на предмет вовлечения влагалища с помощью осмотра в зеркалах. Эрозивные VLP могут привести к изменению нормальной архитектуры, включая развитие спаек влагалища, стеноз и, в тяжелых случаях, полное закрытие влагалищного канала (Lewis, 1998).Вульво-вагинальный десневой синдром — это форма эрозивной ЛП, которая затрагивает вульву, влагалище и рот. Этот подтип эрозивной LP часто вызывает рубцевание и трудно поддается лечению (Setterfield et al., 2006).
Эрозивный красный плоский лишай: Эрозия, охватывающая преддверие. Кроме того, нормальная архитектура вульвы была разрушена.
Женщины с эрозивными VLP могут проявлять боль, диспареунию и дизурию, в то время как женщины с неэрозивными формами VLP обычно испытывают зуд (Guerrero and Venkatesan, 2015).У пациентов с поражением влагалища могут наблюдаться выделения из влагалища. И вульва, и влагалище могут протекать бессимптомно (Lewis and Bogliatto, 2013).
Патология
Как и LS, биопсия поражения LP может выявить лимфоцитарный лихеноидный дерматит (Fung and LeBoit, 1998). Гистологические признаки, которые могут отличать LP от LS, включают клиновидный гипергранулез, многочисленные цитоидные тела и заостренные гребни ретейна (Fung and LeBoit, 1998). Биопсия может быть недиагностической, особенно в случаях эрозивной LP, когда может быть потеря эпидермиса.
Диагноз
Хотя диагноз VLP можно поставить клинически, особенно у пациентов с классическим типом, в определенных ситуациях может потребоваться биопсия. Пациентам с гипертрофической формой ВПЧ необходимо сделать биопсию, чтобы исключить ПКР, который этот вариант может имитировать. Пациентам с эрозивным вариантом также следует пройти биопсию, чтобы исключить другие заболевания при дифференциальной диагностике эрозивной болезни вульвы, включая буллезный пемфигоид, вульгарную пузырчатку и пемфигоид слизистой оболочки.При эрозивных ВПЧ следует проводить биопсию на краю поражения. Как обсуждалось ранее, Cooper et al. (2005) показали, что непрямая иммунофлуоресценция иммуноглобинов A и G была положительной в 61% случаев эрозивных VLP, но прямая иммунофлуоресценция была отрицательной во всех случаях.
Течение болезни
Естественное течение VLP различается в зависимости от конкретного подтипа. Классический и гипертрофический варианты часто поддаются лечению и не вызывают рубцевания. Эрозивный вариант VLP сложно лечить и может вызвать рубцевание (Guerrero and Venkatesan, 2015).Хотя существует хорошо описанная связь между пероральной LP и SCC, эта связь не так хорошо изучена у пациентов с эрозивными VLP; однако исследования показали, что частота SCC у пациентов с эрозивными VLP достигает 3% (Cooper and Wojnarowska, 2006, Simpson and Murphy, 2012).
Лечение
Поскольку подход к лечению классических и гипертрофических форм VLP аналогичен подходу для этих вариантов в других частях тела, в центре внимания обсуждений лечения будут эрозивные VLP, которые часто представляют собой терапевтическую проблему.
Лечение первой линии для пациентов с эрозивными VLP обычно представляет собой сверхмощную кортикостероидную мазь с различными результатами, о которых сообщается в литературе, которые варьируются от большинства постоянных симптомов с лечением до большинства бессимптомных (Cooper and Wojnarowska, 2006, Kirtschig et al. ., 2005). Снижает ли поддерживающая терапия риск образования рубцов, ПКР и симптомов в долгосрочной перспективе, не исследовалось.
Местные ингибиторы кальциневрина продемонстрировали улучшение симптомов в случаях, которые не поддаются лечению местными кортикостероидами; однако сообщалось о частоте рецидивов в 84% случаев (Byrd et al., 2004, Lonsdale-Eccles and Velangi, 2005).
Когда вовлекается влагалище, местные стероидные препараты можно вводить с ректальными суппозиториями во влагалище, но использование сильнодействующих стероидных препаратов должно быть ограничено из-за риска системного всасывания (Guerrero and Venkatesan, 2015). Врачи должны знать о риске суперинфекции кандидой или герпесом у пациентов, применяющих местные кортикостероидные препараты во влагалище.
Пациентам с тяжелым заболеванием можно назначать пероральные кортикостероидные препараты для перехода к другим иммуносупрессивным препаратам, таким как микофенолятмофетил, метотрексат или азатиоприн (Guerrero and Venkatesan, 2015).Метронидазол и ритуксимаб также использовались для лечения пациентов с LP слизистой оболочки, но данные об этих методах лечения ограничены. В исследовании пациентов с LP слизистой и / или кожи метронидазол привел к улучшению у 66,6% пациентов с поражением слизистой оболочки. В исследовании не уточнялось, распространяется ли вовлечение слизистой оболочки влагалища (Rasi et al., 2010). Heelan et al. (2015) сообщили о двух случаях рефрактерных эрозивных ВПЧ, которые успешно лечились ритуксимабом.
Фотодинамическая терапия (PDT) — это недавно описанный метод лечения пациентов с VLP, эффективность которого эквивалентна эффективности мази клобетазола в рандомизированном контролируемом исследовании с участием 40 пациентов (Helgesen et al., 2015). Наконец, пациентам с губными спаечными заболеваниями может помочь хирургическое вмешательство (Guerrero and Venkatesan, 2015). Кроме того, продолжающееся исследование hELP по системной терапии пациентов с эрозивным красным плоским лишаем вульвы направлено на оценку того, является ли системная терапия в дополнение к местной терапии эффективным лечением второй линии для пациентов с этим заболеванием (Simpson et al., 2016).
Простой хронический лишай
Этиология
VLSC может возникать как первичное состояние, так и вторично по отношению к другим дерматологическим заболеваниям (Moyal-Barracco and Wendling, 2014).Первичный VLSC считается вариантом атопического дерматита, и пациенты, которые страдают этим заболеванием, часто страдают атопическим диатезом (Stewart, 2010). Как первичные, так и вторичные VLSC являются следствием цикла «зуд-царапина» (Corazza et al., 2015, Stewart, 2010). У пациентов с первичными VLSC цикл «зуд-царапина» часто запускается раздражением кожи, которое приводит к зуду и царапинам. Расчесывание приводит к утолщению кожи и дополнительному раздражению, что впоследствии усиливает зуд. У пациентов со вторичными VLSC в этот цикл вносит вклад основное заболевание вульвы (Stewart, 2010).
Клинические данные
Пациенты с VLSC сообщают об интенсивном зуде, который может нарушать сон (ACOG, 2008). Тепло, пот и трение могут усилить зуд, и симптомы могут сохраняться, несмотря на удаление триггеров (Stewart, 2010). Во время физического обследования VLSC можно определить как лихенифицированные бляшки, которые обычно присутствуют на больших половых губах, но могут также затрагивать малые половые губы и промежность (). Влагалище сохраняется (Lynch, 2004). Часто присутствуют раздражения. Это может быть эритема, гипер- или гипопигментация или шелушение (Stewart, 2010).Поскольку VLSC могут нарушить нормальный кожный барьер, могут присутствовать вторичные инфекции (Stewart, 2010).
Простой хронический лишай: лихенификация и гиперпигментация вдоль передней медиальной поверхности левой большой половой губы.
Диагноз
Диагноз VLSC часто основывается на анамнезе пациента и физическом обследовании; однако результаты биопсии кожи также могут помочь в диагностике сомнительных случаев (Stewart, 2010, Thorstensen and Birenbaum, 2012). Важно оценить наличие другого заболевания вульвы, такого как кандидоз вульвы, склеротический лишай, псориаз или контактный дерматит, которые могут лежать в основе вторичных VLSC (Lynch, 2004).
Патология
Гистопатологически поражения VLSC имеют утолщение эпидермиса, гиперкератоз, спонгиоз и акантоз (Burrows et al., 2008). Примечательно, что VLSC часто лишены вертикального фиброза, который наблюдается в экстрагенитальных LSC, и имеют выраженные фибробласты (Chan and Zimarowski, 2015).
Течение болезни
VLSC — хроническое заболевание, и частота рецидивов высока даже после лечения. Пациентам может потребоваться терапия в течение многих лет (Lynch, 2004).
Лечение
Обучение пациентов является важным компонентом ведения VLSC.Важно обсудить с пациентами триггеры, такие как недержание мочи или кала, пот, определенные ткани и прокладки для нижнего белья (Corazza et al., 2015, Lynch, 2004). Пациентам также следует избегать чрезмерного использования очищающих средств или раздражающих мазей для местного применения, которые могут способствовать зуду и боли (Lynch, 2004).
Лечение VLSC также включает лечение любых основных заболеваний вульвы, восстановление барьерной функции, уменьшение воспаления и устранение цикла «зуд-царапина» (Lynch, 2004).Важно лечить любое основное заболевание вульвы; однако это не обязательно лечит VLSC, и может потребоваться дополнительное лечение (Lynch, 2004). Ремонт барьера можно выполнить с помощью смягчающих средств. Для уменьшения воспаления можно использовать сильнодействующие местные стероидные препараты, которые часто присутствуют, даже если кожа не эритематозна (Thorstensen and Birenbaum, 2012).
Ингибиторы кальциневрина также продемонстрировали эффективность при лечении пациентов с VLSC (Kelekci et al., 2008). Лидокаин местного применения можно использовать для немедленного облегчения (Stewart, 2010), а антигистаминные препараты могут прервать цикл зуда и царапин (Lynch, 2004). Седативные антигистаминные препараты могут быть особенно полезными, чтобы избежать царапин в ночное время. Амитриптилин, габапентин и селективные ингибиторы обратного захвата серотонина также могут быть эффективными для лечения зуда (Gencoglan et al., 2010, Lynch, 2004, O’Connell et al., 2008). Наконец, был зарегистрирован один случай пациента с устойчивым VLSC, который успешно лечился с помощью ручной фототерапии, которая может представлять собой вариант для пациентов, которые не поддаются другим методам лечения (Virgili et al., 2014).
Наконец, поскольку тревога и депрессия распространены среди пациентов с VLSC, важно оценить психологическое здоровье этой популяции (Lynch, 2004). Линч описывает, что пациенты с VLSC сообщают, что их заболевание началось во время стресса и ухудшается с увеличением уровня стресса. Таким образом, важно обратить внимание на психологический компонент этого заболевания (Lynch, 2004).
Заболевания кожи вульвы на протяжении всей жизни: о некоторых типичных дерматозах
Biomed Res Int.2014; 2014: 595286.
,
1
,
2
,
3
,
1
,
1
и
3
, *
Жан Дуайен
1 Отделение гинекологии и акушерства, Цитадель региональной больницы, 4000 Льеж, Бельгия
Стефани Демулен
2 Лаборатория экспериментальной патологии Университета Лиги Лиги. Льеж, Бельгия
Katty Delbecque
3 Отделение патологии, Университетская больница Льежа, 4000 Льеж, Бельгия
Фредерик Гоффен
1 Отделение гинекологии и акушерства, региональная больница Citadelle
Liege 9000, Бельгия Фредерик Криделка
1 Отделение гинекологии и акушерства, Цитадель региональной больницы, 4000 Льеж, Бельгия
Филипп Дельвенн
3 Отделение патологии, Университетская больница Льежа, 4000 Льеж, Бельгия
64 903 Гинекология и акушерство, Цитадель региональной больницы, 4000 Льеж, Бельгия
90 004 2 Лаборатория экспериментальной патологии, GIGA-Cancer, Льежский университет, 4000 Льеж, Бельгия
3 Отделение патологии, Университетская больница Льежа, 4000 Льеж, Бельгия
Академический редактор: Джеральд Э.Piérard
Поступило 31 октября 2013 г .; Принято в 2013 году 12 декабря.
Это статья в открытом доступе, распространяемая по лицензии Creative Commons Attribution License, которая разрешает неограниченное использование, распространение и воспроизведение на любом носителе при условии правильного цитирования оригинальной работы.
Эта статья цитируется в других статьях в PMC.
Abstract
Цель данной статьи — представить общие соображения, которые должны иметь в виду врачи, работающие с женщинами с заболеваниями вульвы.Описаны четыре типичных дерматоза вульвы. Простой хронический лишай — это патологическое состояние, связанное с химическими и механическими раздражителями. При неудовлетворительном терапевтическом эффекте следует учитывать вредное воздействие этих раздражителей при наличии других дерматозов. Склеротический лишай — наиболее распространенный дерматоз вульвы у пожилых людей. Однако следует учитывать, что диагностировать его можно в любом возрасте. Красный плоский лишай, несмотря на тот же набор этиологических факторов, что и склеротический лишай, представляет собой совершенно отдельную сущность.Наконец, болезнь Педжета, хотя и встречается редко, также описана, особенно из-за проблем, которые она представляет как клинически, так и терапевтически.
1. Введение
Вульву по многим причинам следует рассматривать как особую анатомическую область. Учитывая анатомию и точку зрения пациента, этот регион, конечно, нелегко наблюдать за собой и, как часть гениталий, часто довольно неизвестен и загадочен по культурным или эмоциональным причинам. Он состоит из нескольких складок, включая капюшон клитора, большие и малые половые губы, девственную плеву и анальный край.Микроскопически вульва покрыта различными типами эпителия, в зависимости от исследуемой области, включая от латеральной до медиальной области ороговевшую кожу с волосами, частично ороговевшую безволосую кожу и, за пределами линии Харта, слизистую оболочку преддверия. Большое количество и разнообразие придаточных структур связано с кожей вульвы на различных ее участках, таких как волосистые отделы, сальные и потовые железы, слизистые секреторные железы, мышечные волокна и более глубокие большие или второстепенные вестибулярные железы.Близость к нижележащим сосудистым структурам также может влиять на состояние вульвы. Следовательно, любой компонент кровеносных и лимфатических сосудов может быть поражен пороками развития, опухолями или дистрофическими изменениями.
С патологической точки зрения, вульва, как часть гениталий, может быть затронута специфическими заболеваниями, такими как мультифокальные поражения ВПЧ любой степени или проявления вагинальной инфекции в вульве. Вульва также может проявлять специфические дерматологические заболевания, признаки которых могут наблюдаться в других частях тела, например, при склерозе или псориазе.Однако вульва также может проявлять признаки большого количества заболеваний, таких как пищеварительные, гематологические, иммунологические и эндокринные расстройства. Это заставляет нас рассматривать любое заболевание вульвы как потенциальное проявление очень большой группы заболеваний.
С клинической точки зрения, если многие поражения вульвы достаточно характерны, многочисленные клинические проявления не являются специфическими для одного заболевания, и некоторые заболевания могут проявлять разные морфологические паттерны. По этим причинам пересмотр должен сопровождаться неожиданным отсутствием ответа на эмпирическое лечение в результате клинического диагноза.Часто патологические паттерны не могут быть автоматически связаны с одной единственной причиной.
Биопсия, безусловно, является важным диагностическим шагом во многих обстоятельствах. Поскольку биопсия является инвазивной процедурой, особенно в области вульвы, следует соблюдать особую осторожность. За исключением очень подозрительных поражений, требующих быстрой диагностики, местное лечение, особенно кортикостероиды, следует прекратить за 3–4 недели до проведения биопсии, чтобы обеспечить естественное гистологическое проявление заболевания. Обязательна местная анестезия, и следует проводить биопсию с использованием устройства для перфорации 4–5 мм, чтобы избежать артефактов сдавливания, возникающих при использовании щипцов для биопсии.
Вследствие этих соображений представляется довольно трудным представить классификацию заболеваний, поражающих вульву, с которой согласились бы все медицинские специалисты. Классификация Внутреннего общества по изучению заболеваний вульвы представляется заслуживающей доверия, поскольку она периодически пересматривается и является результатом консенсуса между гинекологами, дерматологами и патологами. В настоящее время актуальна Классификация ISSVD 2006 года [1]. Но, поскольку эта классификация не помогает в диагностике, ISSVD сформулировала в 2011 году дополнительную классификацию как подход к клинической диагностике [2].
Клиницисты, работающие с жалобами на вульву, должны всегда помнить об этих предварительных соображениях и, как следствие, быть убежденными в том, что лечение заболеваний вульвы требует полного анамнестического исследования, исследования нижних отделов половых путей, кожи, а иногда и слизистых оболочек полости рта, а также диалога между ними. коллеги. Кроме того, особое внимание следует уделять психосексуальному статусу пациентов, страдающих нарушениями вульвы, поскольку они часто присутствуют в качестве причины или следствия заболевания.Потенциально важно влияние болезней вульвы на самооценку, аффективную и сексуальную жизнь. Поэтому следует уделить время исчерпывающим разъяснениям об этиологии, природе и течении болезни, а также последствиях, если таковые имеются, для половой жизни. Причинное лечение также должно сопровождаться защитными мерами, избегающими контактов с механическими и химическими раздражителями. Неполный список общих рекомендаций включает в себя отказ от смягчителей ткани, подушечек, моющих средств, косметических продуктов, содержащих красители и ароматизаторы, а также синтетического нижнего белья.Иногда этого достаточно для устранения раздражающего и контактного дерматита и ограничивает риск плохой реакции на истинные дерматозы. Кроме того, следует контролировать любые сопутствующие заболевания, такие как сахарный диабет или недержание мочи.
Слишком часто женщинам, страдающим жалобами на вульву, особенно зудом, в настоящее время все еще предлагают симптоматическое лечение без диагностики или даже без обследования, например, безрецептурную доставку любого крема. В некоторых случаях это может привести, даже у молодых людей, к поздней диагностике опасных для жизни заболеваний, таких как плоскоклеточный рак (SCC).По этой причине при наличии жалоб вульвы всегда обязателен метод диагностики, включающий систематическое физикальное обследование.
Возникает вопрос о скрининге вульвы. Даже если вульва разделяет некоторые заболевания с шейкой матки и влагалища, особенно через поражения, зависящие от ВПЧ, место скрининга несопоставимо. Действительно, рак вульвы встречается в десять раз реже, чем рак шейки матки. Большинство поражений вульвы являются симптоматическими, и вульва доступна для наблюдения. Как следствие, развитие цитологии вульвы занимает второстепенное место.Напротив, вульвоскопию следует рассматривать как действенный инструмент, особенно при сложных клинических проявлениях и в ситуациях, когда существует риск интраэпителиальной неоплазии или микроинвазии [3].
Конечно, эта статья не претендует на то, чтобы охватить все аспекты болезней вульвы. Следовательно, выбор наиболее типичных дерматозов вульвы является субъективным. Четыре выбранных заболевания вульвы, описанные ниже, иллюстрируют разнообразие патологий, с которыми можно столкнуться и о которых необходимо знать.
Простой хронический лишай, неспецифическое заболевание, может быть проявлением столь распространенного контактного дерматита, но также может указывать на другое основное заболевание. Склеротический лишай — это наиболее распространенный дерматоз вульвы у пожилых людей, который часто легко поддается лечению и требует постоянного внимания. Красный плоский лишай, несмотря на то, что он имеет некоторые общие черты с предыдущим, отчетливо различим, и его часто труднее оценить. Наконец, болезнь Педжета вульвы остается патологическим состоянием, с которым трудно справиться, поскольку оно клинически неспецифично, редко, легко пропускается и требует новых методов лечения.
2. Lichen Simplex Chronicus
Это заболевание представляет собой хроническое экзематозное состояние, характеризующееся сильным зудом. При трении и расчесывании образуются плохо разграниченные бляшки утолщенной лишайниковой кожи. Масштаб может быть едва различимым, что приводит к легкому сиянию. В результате расчесывания и инфицирования могут возникнуть эрозии и трещины.
У детей атопический дерматит может приводить к развитию простого хронического лишая, чаще всего характеризующегося широко распространенной воспалительной сыпью вместо поражений вульвы.Взрослые чаще подвержены генитальной экземе.
Лечение требует трехэтапного процесса. Первый шаг состоит в выявлении и устранении всех раздражителей и аллергенов. Во-вторых, лечение требует прерывания цикла зуд-царапина-зуд, особенно во время ночной седации, с помощью перорального антигистаминного препарата, принимаемого перед сном, и сильнодействующего местного кортикостероида один раз в день перед сном. Кроме того, необходимо выявление и лечение сопутствующей инфекции.
Рекомендуется клинический контроль через месяц.В некоторых случаях может быть выявлено другое основное зудящее состояние. В случае неудачного лечения или рецидива простого хронического лишая следует обратить внимание на психологический статус пациента. Психологические расстройства также могут быть причиной или следствием стойких или повторяющихся поражений. К ним следует относиться с соответствующей поддержкой. В результате хирургическая резекция лихенифицированных больших половых губ должна быть исключительной процедурой. Разумеется, необходим патологический анализ.
3. Склеротический лишай
Склеротический лишай — один из наиболее частых дерматозов, поражающих вульву у пожилых людей. Заболевание иногда протекает бессимптомно, но зуд является частым и представляет собой, безусловно, основную жалобу. Однако в зависимости от того, как развилось заболевание, могут быть высказаны и другие жалобы. Боль может возникать из-за трещин и вызывать, например, диспареунию или запор при перианальном поражении. Диспареуния также может быть следствием сужения интроитуса.
Патология характеризуется истончением эпителия, склерозом верхней дермы и воспалительным инфильтратом под ней ().В некоторых местах также могут возникать гиперкератотические изменения. Ранее считалось, что тонкий эпителий представляет собой атрофическое состояние, но, вероятно, это связано с ускоренным созреванием. По этой причине это заболевание больше не называют атрофическим лишаем. Как следствие, кремы, содержащие андрогены, больше не являются современным лечением, поскольку они неоправданы и вызывают вирилизацию локально (гипертрофия клитора) или, иногда, с общими признаками.
(a) Неровное пятно от белого до коричневого цвета на коже вульвы 74-летней женщины.(b) Типичный пример биоптата склеротического лишая, показывающий истонченный эпидермис с легким гиперкератозом, потерей сетчатых гребней и полосой гомогенизированного коллагена ниже дермоэпидермального соединения.
Клинически склеротический лишай вульвы вызывает, в основном, побеление кожи из-за склероза (). Топография варьируется от очагового до большого двустороннего расширения и от периклиторальной области до перианальной области. Часто поражаются малые половые губы, утолщенные или уменьшенные. Клиторальный капюшон может сливаться, погружать клитор и приводить к образованию псевдокист, содержащих смегму.Склероз интроитуса может привести к нарушению половой жизни и диспареунии. Воспалительные стадии, во время которых может особенно присутствовать зуд, могут вызывать некоторую степень застоя стромы и покраснение кожи, трещины и гиперкератотическую реакцию. Истончение кожи в сочетании с зудом приводит к петехии. Дистрофия и хроническое раздражение, вероятно, являются благоприятным условием для индукции ядерной атипии в самых глубоких слоях эпителия, что приводит к интраэпителиальной неоплазии вульвы (VIN) дифференцированного типа высокой степени.Как следствие, большинство ПКР вульвы у пожилых людей возникают на дистрофической вульве и возникают в результате дегенерации очагового VIN. Влагалище никогда не поражается. С другой стороны, могут наблюдаться экстрагенитальные проявления.
Этиология склеротического лишая неизвестна, но связана с аутоиммунным механизмом. Другие аутоиммунные заболевания встречаются у 21% пациентов: чаще всего встречаются тиреоидит (12%), очаговая алопеция (9%) и витилиго (6%). Это чаще встречается у женщин, чем у мужчин. Генитальная локализация может происходить в любое время от препубертатного возраста до пожилого и чаще встречается в этом возрасте, чем в среднем возрасте [4].
У детей в некоторых случаях может быть трудно диагностировать склеротический лишай, или диагноз просто не ожидается. Это должно объяснить, почему средний интервал между появлением симптомов и диагнозом составляет около 1,7 года. В этот период жизни складки вульвы не полностью развиты, и изменения складок вульвы почти не проявляются. Может присутствовать отбеливание. Трещины могут быть почти единственным проявлением, особенно вокруг ануса, вызывающим боль и запор. Эти дети могут подозреваться в том, что они стали жертвами сексуального насилия, и это следует тщательно учитывать.Кроме того, склеротический лишай и злоупотребление могут сосуществовать, причем второе вызывает первое. По этой причине любое необъяснимое наблюдение, такое как плохой ответ на лечение, должно вызывать особое внимание [4]. Также следует учитывать любое паразитарное происхождение, такое как оксюроз.
У молодых женщин клинические проявления не особенно отличаются от клинических проявлений у пожилых, но особое внимание следует уделять долгосрочному риску атрофических изменений из-за их влияния на сексуальную жизнь.
У пожилых людей наиболее важной частью лечения является борьба с кожным зудом.Но сексуальные жалобы не редкость, потому что длительное прогрессирование болезни в сочетании с естественными атрофическими изменениями нижних отделов половых путей изменяет анатомию и функцию вестибулярного аппарата. Периодическое обследование подвергаемой лечению вульвы остается важным в этом возрасте, даже при отсутствии жалоб, поскольку следует подозревать, что в любой стойкой дистрофической области имеется эпителиальная атипия и имеется VIN-фокус.
Возникновение SCC обсуждается в связи с его причинной связью со склеротическим лишаем. Хотя этот рак встречается не более чем в 5% случаев склеротического лишая.Напротив, гистологические признаки склеротического лишая присутствуют в 33% случаев SCC вульвы [4]. Пожилой возраст и гиперплазия эпителия являются независимыми факторами риска. Предполагаемый путь будет подразумевать последовательно склеротический лишай, гиперплазию и нижнюю атипию, представляющие VIN дифференцированного типа, а затем приводящие к карциноме. Однако эта последовательность недостаточно изучена и даже вызывает споры [5].
Рассмотрение гипертрофических форм склеротического лишая как потенциального предракового заболевания не является единодушным признанием.В короткой серии пациентов с гиперпластическими изменениями склеротического лишая, у которых наблюдение длилось не менее 5 лет, не было отмечено прогрессирования в рак [6]. Это можно принять во внимание, чтобы избежать бесполезной операции. Тем не менее, биопсия необходима для оценки отсутствия атипии и рекомендуется наблюдение в очагах гиперпластического эпителия при склеротическом лишае.
Наличие эпителиальной атипии в сочетании со склеротическим лишаем также является спорным. Обычно признается, что VIN, связанный со склеротическим лишаем, является дифференцированным типом и что присутствует избыточная экспрессия p53, в отличие от того, что происходит в недифференцированном типе VIN, индуцированном HPV, и в котором встречается сверхэкспрессия p16 [5].Опять же, обсуждается общая связь между VIN дифференцированного типа и склеротическим лишаем [6], и, по крайней мере, в одном отчете ранее было показано, что VIN, связанный со склеротическим лишаем, чаще всего является недифференцированным типом [7].
Эти данные показывают, насколько сложно достичь согласия между членами одного или разных сообществ. Это, в свою очередь, влияет на диалог между клиницистами и патологами и иногда затрудняет обсуждение хирургических решений.
Лечение склеротического лишая почти всегда основано на использовании сильнодействующего кортикостероидного крема.Следует обучать применению в подходящем месте, особенно у пожилых людей, потому что до этого места не всегда легко добраться. Пациентам необходимо научиться наносить крем до полного впитывания кожи. Эффект от лечения необходимо отслеживать как по жалобам, так и по объективному внешнему виду вульвы. Это позволяет выявить неправильное применение обработки или неподтвержденные подозрительные участки. Лечение должно быть скорректировано, а аппликации уменьшены до минимальной частоты и необходимого количества крема. Это снижает риск вторичных эффектов при длительном применении и оставляет терапевтический запас, если болезнь позже станет более активной.Когда болезнь находится под полным контролем, следует обсудить прекращение лечения на длительные периоды времени. Это, безусловно, показано для более молодых пациентов и должно обсуждаться с пациентами старшего возраста, за которыми всегда следует наблюдать на долгосрочной основе, лечить или нет, даже если объективный риск возникновения рака ниже 5%.
Стоит задуматься о месте местных ингибиторов кальциневрина в лечении склеротического лишая и других состояний, таких как красный плоский лишай.
Местные ингибиторы кальциневрина следует рассматривать как терапию второй линии, когда были протестированы все разумно возможные корректировки кортикоидных кремов [8].В некоторых случаях кортикоидные кремы не переносятся или не переносятся (реакции гиперчувствительности замедленного типа) или становятся менее эффективными, что приводит к увеличению доз лечения (тахифилаксия). Они также могут вызывать обратную эритродермию или приводить к атрофии кожи. Основными преимуществами ингибиторов кальциневрина являются предотвращение тахифилаксии и кожной атрофии. Тем не менее они связаны с побочными эффектами. Местные ингибиторы кальциневрина обычно вызывают временное местное жжение или раздражение. Покраснение лица после приема алкоголя и розоформный дерматит также могут возникать реже [9].
Долгосрочный профиль безопасности местных ингибиторов кальциневрина был поставлен под сомнение, особенно потому, что подозревается, что они увеличивают риск рака. Однако представляется разумным считать, что этот риск был переоценен. Фактически это не выше, чем в общей популяции [10].
Было продемонстрировано, что потенциальные системные эффекты местных ингибиторов кальциневрина ниже, чем у кортикостероидов, из-за их более слабого потенциала проникновения. По этой причине лимфопролиферативные изменения, наблюдаемые у обезьян, не приводили к более высокому риску у пациентов.Риск иммуносупрессии не подтвержден повышенным риском системных или кожных инфекций. Фотоканцерогенность не была описана у пациентов, получавших местные схемы [9]. В конце концов, SCC, возникающий в присутствии местных ингибиторов кальциневрина, был исследован FDA США. Во всем мире зарегистрировано 29 случаев заболевания, и только 3 случая произошли от склеротического лишая [4].
Принимая во внимание все эти аспекты, местные ингибиторы кальциневрина следует рассматривать как терапию второй линии.Он должен быть представлен как вариант, не отпускаемый по прямому назначению, если возможно, в течение короткого времени, из-за предыдущих соображений и их стоимости, явно более высокой, чем у кортикостероидов [4].
Хирургическое лечение ограничивается некоторыми показаниями: операция по удалению клиторального капюшона при фимозе клитора с сексуальными последствиями или при развитии болезненной псевдокисты; увеличение интроитуса при поверхностной диспареунии; резекция дистрофических зон, когда биопсия показывает ассоциированный VIN, или вульвэктомия при наличии карциномы.
4. Красный плоский лишай
Красный плоский лишай () — более редкое заболевание, которое может протекать бессимптомно, с зудом или, чаще, с болью. В основном это связано с частыми эрозивными формами, особенно с поражением вестибул. Часто связаны хронические выделения из влагалища и диспареуния.
(a) Широкий вестибулярный эритематозный эрозивный красный плоский лишай у 79-летней женщины. (b) Типичный пример биопсии красного плоского лишая, демонстрирующий нерегулярный гиперкератоз и лимфоидный дермальный инфильтрат, проявляющийся в виде отдельной полосы рядом с эпидермисом.
Патология может иметь разные паттерны в зависимости от клинических проявлений. Эпидермис может быть утолщенным или эрозивным. В слое базальных клеток видны участки вакуолярной дегенерации. В верхней части дермы присутствует ленточный мононуклеарный инфильтрат ().
Клинически поражения вульвы могут быть представлены различными узорами, включая фиолетовые блестящие папулы, сетчатые белые сети или эрозивные формы, особенно на вестибулах и влагалище (). Фактически, в отличие от склеротического лишая, он может распространяться на влагалище и превращаться в этом месте в крайне тяжелый и трудно поддающийся лечению эрозивный вагинит.Часто встречаются экстрагенитальные и буккальные локализации. Эрозивный вульвовагино-десневой плоский лишай известен как синдром Хьюитта и Пелисса.
Консенсус относительно диагностических критериев эрозивного красного плоского лишая вульвы был недавно определен членами Сообщества по заболеваниям вульвы [11]. Было собрано девять критериев, из которых три должны присутствовать для подтверждения диагноза: (i) хорошо разграниченные эрозии / эритематозные области во влагалищном входе; (ii) наличие гиперкератотической границы поражений и / или полос Уикхема в окружающей коже; (iii) симптомы боли / жжения; (iv) рубцевание / потеря нормальной архитектуры; (v) наличие воспаления влагалища; (vi) поражение других поверхностей слизистой оболочки; (vii) наличие четко выраженной воспалительной полосы, затрагивающей дермоэпидермальное соединение; (viii) наличие воспалительной полосы, состоящей преимущественно из лимфоцитов; и (ix) признаки дегенерации базального слоя.
Этиология, как и в случае склеротического лишая, является аутоиммунной. Кроме того, в некоторых случаях встречаются смешанные формы красного и склеротического лишая.
Это заболевание редко встречается у молодых и пожилых пациентов. Большинство пораженных людей — это люди среднего возраста от 30 до 60 лет.
Лечение направлено против жалоб. Зудящие поражения поддаются локальному нанесению сильнодействующих кортикоидных кремов, но добиться ответа может быть труднее, чем при склеротическом лишае. В любом случае гораздо сложнее контролировать диспареунию, связанную с вестибулярными и вагинальными эрозиями.Эти состояния всегда в определенной степени поддаются одному и тому же лечению, но результаты часто бывают сомнительными, неполными или, в конце концов, неудовлетворительными. Для местного применения кортикоидов во влагалище могут потребоваться специальные препараты, например, содержащие кортикоидные препараты в суппозиториях adeps solidus или в геле карбопол. Если результаты неудовлетворительны, возможно, придется попробовать местные ингибиторы кальциневрина. Системные пероральные кортикоиды рассматриваются, когда местное лечение неэффективно.
Иногда требуется хирургическое вмешательство для устранения спаек влагалища или восстановления вестибулярной анатомии в случае нарушения половой функции.Но эти состояния трудно поддаются лечению, и удовлетворительные результаты — далеко не правило.
5. Болезнь Педжета вульвы
Болезнь Педжета — это в основном болезнь пожилых людей. Средний возраст составляет около 65 лет. Особое внимание следует уделять этому редкому заболеванию, поскольку его клиническая картина может указывать на другие состояния, такие как экзема, простой хронический лишай, псориаз, высокий VIN-код и другие. Это соображение иллюстрирует тот факт, что высокая степень подозрения должна законно вести к быстрой биопсии при наличии неспецифических клинических проявлений, особенно если лечение первой линии не приводит к клиническому улучшению.Напротив, неспецифические проявления и жалобы у часто пожилых пациентов объясняют время между появлением жалоб и постановкой диагноза, которое оценивается примерно в два года [12].
Здесь снова частым начальным симптомом является зуд. Боль может заменить возникновение эрозии. Жалобы ограничиваются часто довольно четко очерченной затронутой областью.
Клинически поражение часто описывается как красное, хорошо очерченное, с шелушащейся или иногда эрозивной поверхностью в области ороговевшей кожи вульвы и до перианальной области ().Поражение носит хронический характер, и до постановки диагноза может существовать местный дискомфорт в анамнезе. Ранние клинические признаки, вероятно, в высшей степени неспецифичны, поскольку их можно увидеть в ранних рецидивах, наблюдаемых во время наблюдения, когда у пациентов с бессимптомным течением болезни наблюдаются незначительные эрозии или легкое очаговое покраснение.
(a) Широкая красная область, распространяющаяся в основном на левую сторону вульвы у 65-летней женщины с болезнью Педжета. (b) Типичный пример биоптата при болезни Педжета, показывающий множество железистых неопластических клеток с прозрачной цитоплазмой, присутствующих по отдельности или в небольших гнездах в эпидермисе.
Патология является единственным надежным ключом к диагностике и требует разбросанных крупных прозрачных слизистых клеток с ядерной атипией внутри эпидермиса (). Они могут присутствовать и в придатках кожи. Часто описывается основной хронический инфильтрат. Наличие этих клеток в дерме отражает инвазивную форму, которая встречается редко.
Этиология связана с железистой природой аномальных клеток и с тем фактом, что болезнь Педжета, будь то молочная или экстрамаммарная, проявляется почти исключительно на участках кожи, где присутствуют апокринные железы.Однако некоторые считают, что злокачественные клетки являются плюрипотентными эпидермальными.
Несмотря на то, что инвазивное заболевание встречается редко, ассоциация с основными внутренними злокачественными новообразованиями является хорошо известной характеристикой болезни, но ее частота оценивается по-разному и, вероятно, должна составлять от 10 до 20%. По этой причине разные авторы рекомендуют проводить рутинное эндоскопическое исследование мочевыводящих путей и кишечника [13].
Лечение в основном хирургическое, особенно при первом диагнозе.К сожалению, процедура далеко не всегда бывает удовлетворительной. Поражение недостаточно четко очерчено, как можно было бы предположить из клинических проявлений, и заболевание часто присутствует, несколько далеко от видимой границы. Рекомендуемый хирургический край составляет от 2 до 3 сантиметров за пределами видимой границы заболевания, в зависимости от того, хорошо ли оно очерчено или нет. Некоторые хирурги проводят контроль границ замороженных сечений во время операции, но даже эта мера предосторожности может привести к окончательному сообщению о патологии с положительными границами до 10% [13].Другие сообщили о частоте неудач от 20 до 60%, даже если различные хирургические процедуры, такие как микрографическая операция Мооса, улучшают результаты, а частота рецидивов снижается до 16% [12].
В настоящее время предлагаются и другие методы лечения, включая интерферон альфа, местный фторурацил, имиквимод, лазерную абляцию CO 2 и, в последнее время, фотодинамическую терапию [14]. Их следует рассматривать как альтернативу хирургическому вмешательству или для лечения рецидивов, рассматривая лучевую терапию как окончательное решение из-за ее долгосрочных вторичных эффектов и принимая во внимание тот факт, что любое дальнейшее лечение, возможно, будет трудно или невозможно использовать после лучевой терапии. .
Из-за природы заболевания и его частого микроскопического распространения на внешне нормальную окружающую кожу биопсии после лечения не представляют особого интереса. Клиническая ремиссия и исчезновение симптомов являются разумными результатами лечения [12].
6. Заключение
Примеры этих четырех частых дерматозов вульвы подчеркивают важность рассмотрения широкого спектра диагнозов для получения точного диагноза. Также обязательно тесное сотрудничество между клиницистами и патологами.Наконец, исчерпывающие объяснения относительно диагностики и лечения, а также психологической поддержки пациента должны быть интегрированы в управление этими заболеваниями.
Конфликт интересов
Авторы заявляют об отсутствии конфликта интересов в отношении публикации данной статьи.
Ссылки
1. Линч П.Дж., Мойал-Баррокко М., Больятто Ф., Мичелетти Л., Скурри Дж. 2006 ISSVD-классификация дерматозов вульвы: патологические подгруппы и их клинические корреляты. Журнал репродуктивной медицины . 2007. 52 (1): 3–9. [PubMed] [Google Scholar] 2. Линч П.Дж., Мойал-Барракко М., Скурри Дж., Стокдейл С. 2011 Терминология ISSVD и классификация дерматологических заболеваний вульвы: подход к клинической диагностике. Журнал болезней нижних отделов половых путей . 2012. 16 (4): 339–344. [PubMed] [Google Scholar] 3. Eva LJ. Скрининг и наблюдение при кожных заболеваниях вульвы. Передовая практика и исследования в области клинического акушерства и гинекологии .2012. 26 (2): 175–188. [PubMed] [Google Scholar] 5. дель Пино М., Родригес-Карунчио Л., Орди Дж. Пути интраэпителиальной неоплазии вульвы и плоскоклеточного рака. Гистопатология . 2013. 62 (1): 161–175. [PubMed] [Google Scholar] 6. Weyers W. Гипертрофический склеротический лишай с дискератозом и паракератозом — частое проявление склеротического лишая вульвы, не связанное со значительным риском злокачественного новообразования. Американский журнал дерматопатологии . 2013. 35 (7): 713–721. [PubMed] [Google Scholar] 7.Ван Сетерс М., Тен Кейт Ф. Дж. У., Ван Берден М. и др. В отсутствие (ранней) инвазивной карциномы интраэпителиальная неоплазия вульвы, связанная со склеротическим лишаем, в основном недифференцированного типа: новые открытия в гистологии и этиологии. Журнал клинической патологии . 2007. 60 (5): 504–509. [Бесплатная статья PMC] [PubMed] [Google Scholar] 8. Гольдштейн А.Т., Кризи А., Пфау Р., Филлипс Д., Берроуз Л.Дж. Двойное слепое рандомизированное контролируемое испытание клобетазола по сравнению с пимекролимусом у пациентов со склеротическим лихеном вульвы. Журнал Американской академии дерматологии . 2011; 64 (6): e99 – e104. [PubMed] [Google Scholar] 9. Кук BA, Warshaw EM. Роль местных ингибиторов кальциневрина в лечении себорейного дерматита. Американский журнал клинической дерматологии . 2009. 10 (2): 103–118. [PubMed] [Google Scholar] 10. Зигфрид EC, Jaworski JC, Hebert AA. Актуальные ингибиторы кальциневрина и риск лимфомы: обновленные данные для повседневной практики. Американский журнал клинической дерматологии .2013. 14 (3): 163–178. [Бесплатная статья PMC] [PubMed] [Google Scholar] 11. Симпсон Р.К., Томас К.С., Лейтон П., Мерфи Р. Диагностические критерии эрозивного красного плоского лишая, поражающего вульву: международное электронно-Delphi-консенсусное упражнение. Британский журнал дерматологии . 2013. 169 (2): 337–343. [Бесплатная статья PMC] [PubMed] [Google Scholar] 12. Сандерсон П., Иннама А., Палмер Дж., Тиди Дж. Терапия имиквимодом для экстрамаммарной болезни Педжета вульвы: жизнеспособная нехирургическая альтернатива. Журнал акушерства и гинекологии .2013; 33: 479–483. [PubMed] [Google Scholar] 13. Чан JYW, Ли GKH, Чанг JH, Чоу В.Л. Экстрамаммарная болезнь Педжета: 20-летний опыт среди населения Китая. Международный журнал хирургической онкологии . 2012; 2012: 5 страниц. 416418 [Google Scholar] 14. Антон C, Луис AVDC, Carvalho FM, Baracat EC, Carvalho JP. Клиническое лечение болезни Педжета вульвы: история болезни. Клиники . 2011. 66 (6): 1109–1111. [Бесплатная статья PMC] [PubMed] [Google Scholar]
Заболевания вульвы — это кожные заболевания
Может быть, дерматологи не в первую очередь обращают внимание на болезни вульвы, но болезни вульвы — это кожные заболевания.Зуд и болезненность вульвы могут быть вызваны рядом различных кожных заболеваний, которые были описаны Гейл Фишер из Сиднейского университета, Австралия, в презентации, представленной на Летнем собрании AAD.
«Болезнь вульвы — кожное заболевание. Это дерматология с изюминкой », — сказала она. Фишер добавил, что наиболее распространенными неэрозивными дерматозами вульвы являются дерматит, псориаз, хронический вульвовагинальный кандидоз и склеротический лишай. «Все эти состояния вызывают зуд, и если их раздражать или растрескивать, они могут вызывать болезненные ощущения.Кроме того, все они эритематозные, за исключением склеротического лишая, который имеет белый цвет ».
Подозрение на склеротический лишай может быть подтверждено биопсией кожи; гистология склеротического лишая отличается, поэтому биопсия поможет отличить его от других кожных заболеваний.
Склеротический лишай может вызвать рубцевание вульвы, и около 5% женщин с ним заболеют раком, но, по ее словам, долгосрочное профилактическое лечение местными кортикостероидами может снизить риск этих осложнений.
К сожалению, нет диагностических тестов для эритематозных неэрозивных состояний кожи, поэтому диагностика зависит от навыков врача, подчеркнула она, но есть некоторые признаки, например, дерматит и псориаз не затрагивают влагалище, тогда как кандидоз .
С точки зрения лечения склеротический лишай, дерматит и псориаз следует лечить так же, как и любые другие участки кожи, сказал Фишер. Однако низкие дозы ацитретина могут быть очень эффективными при псориазе у женщин в постменопаузе, хотя, конечно, их следует избегать у женщин детородного возраста из-за риска врожденных дефектов.
Хронический кандидозный вульвовагинит очень сильно влияет на качество жизни, потому что он связан с болью и диспареунией. В отличие от рецидивирующего вульвовагинального кандидоза, при котором пациенты бессимптомны между отдельными приступами, при хроническом вульвовагинальном кандидозе у пациентов наблюдаются хронические, непрерывные симптомы, которые улучшаются во время менструации и исчезают после противогрибковой терапии, часто повторяющиеся после прекращения этой терапии, особенно после коротких курсов.
Диагноз хронического кандидозного вульвовагинита зависит от точного сбора анамнеза, поскольку вагинальные мазки не всегда дают положительный результат на Candida даже при наличии выраженных симптомов и явных признаков, отметил Фишер.Длительное противогрибковое лечение может контролировать хронический вульвовагинитный кандидоз, который является эстроген-зависимым и, вероятно, генетическим заболеванием.
Другие докладчики обсудили ряд более редких состояний, поражающих вульву, которые подпадают под категорию «эрозивных или язвенных» заболеваний. К ним относятся дерматологические состояния, такие как плоский лишай слизистой оболочки, фиксированная лекарственная сыпь и рубцовый пемфигоид. Афтозные язвы, инфекционные заболевания, такие как генитальный герпес, и системные заболевания, такие как болезнь Крона, также затрагивают вульву.
«Если дерматологи не будут участвовать в выявлении и лечении этих состояний, этим пациентам некуда будет идти», — сказал доктор Фишер в интервью Dermatology Times. «Нет других специальностей с необходимым опытом, и даже если это может не быть повседневной« офисной дерматологией », обученные дерматологи обладают всем необходимым опытом, чтобы расширить свои навыки и помочь этим пациентам».
ССЫЛКА
Fischer G.U017 — Болезнь вульвы, пятница, 27 июля; 16:30 — 17:30. Летнее собрание AAD, 26-29 июля 2018 г., Hyatt Regency Chicago, Чикаго, Иллинойс.
Лечение распространенных кожных заболеваний вульвы
Правильная диагностика, лечение, необходимое для облегчения зуда вульвы и других раздражающих состояний
Вульва подвержена ряду кожных проблем, многие из которых вызваны самим собой.
Вы можете регулярно баловать свое лицо и усердно работать, чтобы оно оставалось увлажненным и без раздражения, но что вы сделали в последнее время для более чувствительной кожи вульвы, внешней области гениталий, окружающей влагалище?
Многих женщин приучили думать только о том, что «зуд приравнивается к дрожжевой инфекции.«Но с возрастом и снижением уровня эстрогена после менопаузы женщины становятся более склонными к целому ряду состояний, которые раздражают кожу вульвы. Эти состояния не получают необходимой медицинской помощи, и женщины не получают того облегчения, которого они заслуживают.
Анатомия вульвы Вульва (лат. Матка или покров) состоит из нескольких слоев, которые покрывают и защищают половые органы и мочеиспускательное отверстие. Мясистые внешние губы вульвы — большие половые губы — покрыты лобковыми волосами и содержат жир, который помогает смягчить эту область.Внутри больших половых губ находятся более тонкие, более пигментированные и нежные лоскуты кожи, называемые малыми половыми губами. Малые половые губы соединяются вверху, образуя клитор. Большие половые губы, малые половые губы и клитор состоят из эректильной ткани, то есть ткани, которая может наполняться кровью. Область между малыми половыми губами, преддверие, содержит отверстия для уретры и влагалища, а также бартолиновые железы, которые расположены по обе стороны от отверстия влагалища и производят смазку для преддверия.Плоть между входом во влагалище и анусом (не является частью вульвы, но часто вызывает проблемы с кожей вульвы) — это промежность. Здесь во время родов иногда делают разрез, называемый эпизиотомией. |
Диагностика кожных заболеваний вульвы
Диагностика кожных заболеваний вульвы
Кожные заболевания вульвы хорошо поддаются лечению, но лечение зависит от конкретной причины. И определение основного диагноза может быть очень сложной задачей.
Сообщите своему врачу о любых других прошлых или настоящих медицинских состояниях (включая проблемы с мочевым пузырем и кишечником) и любых проблемах с кожей на других участках вашего тела. Например, псориаз на любом участке тела повышает риск заболевания вульвы, известного как склеротический лишай. (Это и другие состояния описаны ниже в разделе «Состояния вульвы и их лечение».) Болезнь Крона, хроническое воспалительное заболевание кишечника, может вызывать абсцессы или дренирующие свищи в области вульвы, а кожные проблемы вульвы часто являются одной из ее ранних стадий. симптомы.Состояние ротовой полости, называемое красным плоским лишаем, является еще одной причиной вульвовагинальных проблем. (Термин «лишай» в применении к кожным заболеваниям причудливо относится к поражениям кожи, которые напоминают лишай на камнях.) Длительное лечение пероральными стероидами, иммунодепрессантами или антибиотиками может повлиять на кожу вульвы и повысить риск инфицирования.
Ваш врач захочет узнать, как вы ухаживаете за кожей вульвы, что поможет определить возможные источники раздражения. Даже если вы не можете точно определить изменение, это не значит, что ваша стандартная рутина не виновата.Иногда проблемы с вульвой — это кумулятивный эффект длительной практики.
Часто проблемы возникают из-за того, что вы делаете день за днем, год за годом. Если вы носите абразивную одежду и занимаетесь абразивными видами деятельности, такими как езда на велосипеде или занятия спиннингом, и носите тесную спортивную одежду, которая подвергает вашу вульву воздействию пота, моющих средств или остатков мыла, в конечном итоге она может догнать вас.
Сообщайте обо всех симптомах, которые вас беспокоят, включая зуд, жжение, болезненность, выделения, шишки и любые высыпания на вульве.Также будет полезно, если вы сможете составить историю своих симптомов и вспомнить, что, по-видимому, делает их лучше или хуже. Ваш врач осмотрит вульву, возможно, с помощью увеличительного стекла, и вставит зеркало для осмотра влагалища. Она или он может проверить pH (кислотно-щелочной баланс) влагалища и взять образцы секрета для исследования под микроскопом или посева на дрожжи. Помните, что даже если вы посещаете опытного врача, может потребоваться несколько посещений для диагностики и улучшения определенных вульвовагинальных состояний.
Проблема с самолечением Когда возникает зуд влагалища или вульвы, женщины обычно предполагают, что это дрожжевая инфекция, и лечат ее безрецептурным противогрибковым кремом. Часто это помогает, но не всегда. Вместо этого причиной симптомов может быть сухая кожа, заболевание, передающееся половым путем, или бактериальная инфекция, менее распространенный штамм дрожжей, требующий специального лечения, или раздражение и аллергические реакции на обычные продукты, такие как мыло, кремы и лосьоны. Если проблема не в дрожжах, то противогрибковый крем — не выход. А если ваша кожа уже раздражена, вы можете усугубить проблему, добавив консерванты (например, спирт или пропиленгликоль) и другие ингредиенты, содержащиеся во многих противогрибковых средствах. Вот почему важно обратиться к гинекологу или дерматологу, если проблема не исчезнет после того, как вы попробовали стандартный противогрибковый крем. Другой распространенной реакцией женщин, столкнувшихся с выделениями из влагалища или зудом, является энергичное мытье кожи вульвы, предполагая, что это продезинфицирует эту область или удалит раздражители.Но агрессивное очищение может усилить раздражение. Пока проблема не будет диагностирована, лучше всего соблюдать режим бережного ухода за кожей (см. «Бережный уход за вульвой»). Фактически, мягкое очищение применимо независимо от того, есть ли у вас состояние кожи вульвы или нет: осторожно промойте область кончиками пальцев или мягкой тканью и высушите мягким полотенцем. Не используйте грубую мочалку и не трите. |
Кожные заболевания вульвы и их лечение
Некоторые кожные заболевания вульвы известны по другим частям тела, но их бывает трудно распознать, когда они появляются на вульве.К ним относятся следующие:
Экзема. Это воспалительное заболевание кожи разрушает поверхность кожи, вызывая красные пятна и тонкие трещины, мокнутие и образование корок. На вульве образование корок менее вероятно, но экзема может инициировать цикл зуда и расчесывания вульвы, который приводит к простому хроническому лихену — утолщенной и сильно зудящей коже. Если экзема поражает область вульвы, называемую преддверием, она может вызвать покалывание и жжение. Иногда экзема появляется в раннем детстве, и ее причина неизвестна.Чаще всего это начинается с воздействия раздражителя или аллергена (см. «Как раздражает»).
Многие вещества могут вызывать аллергическую реакцию или раздражать кожу вульвы. Вот некоторые из главных подозреваемых: Раздражители (при воздействии может вызвать немедленное покалывание или жжение) - Мыло, пена для ванн и соли, моющее средство, шампунь, кондиционер
- Салфетки для взрослых и детей
- Ежедневные прокладки и клеи к ним
- Белье нейлоновое, химически обработанная одежда
- Выделения из влагалища, пот и моча
- Душ, йогурт
- Спермициды, смазочные материалы
- Духи, тальк, дезодоранты
- Спирт и вяжущие вещества
Аллергены (симптомы могут появиться только через несколько дней после контакта) - Бензокаин
- Неомицин
- Хлоргексидин (в желе K-Y)
- Противогрибковый имидазол
- Пропиленгликоль (консервант, используемый во многих продуктах)
- Ароматы
- Масло чайного дерева
- Латекс (в презервативах и диафрагмах)
Адаптировано из The V Book , Элизабет Г.Стюарт, доктор медицины, и Пола Спенсер (Bantam Books, 2002). |
Чтобы диагностировать экзему вульвы, врач спросит о ваших симптомах; ваша история экземы, аллергии и связанных с ней состояний; ваши привычки к очищению вульвы; и любые продукты, которым подвергалась вульва. Во время осмотра он или она будет искать покраснение, шелушение, трещины и утолщение.
Любая экзема требует бережного ухода за кожей. В простых случаях пациенты используют местные кортикостероидные мази два раза в день в течение двух-четырех недель, а затем постепенно снижают частоту, пока симптомы не исчезнут.В тяжелых случаях может потребоваться короткий курс сильнодействующей кортикостероидной мази.
Во время лечения вы должны прекратить расчесывать, поэтому ваш врач может назначить антигистаминное средство (обычно принимаемое на ночь для предотвращения дневной сонливости). Холодный компресс также может уменьшить зуд.
Псориаз. Это обычное состояние, при котором новые клетки кожи производятся слишком быстро, что приводит к утолщенным, чешуйчатым участкам воспаленной и красной кожи на различных частях тела.Поверхности кожи вульвы обычно слишком влажные для сухого шелушения, поэтому псориаз чаще проявляется в виде розовых пятен с четко очерченными краями. Чаще всего поражаются большие половые губы. Если кожа потрескается, может возникнуть инфекция.
Возможно, вы лечили вспышки псориаза на других участках тела с помощью средств, которые могут быть слишком жесткими для применения на вульве. Ваш врач может назначить крем или мазь со стероидами для местного применения.
Бережный уход за вульвой Если у вас проблемы с кожей вульвы или вы просто склонны к раздражениям, бережный уход за этой областью является обязательным.Носите свободную одежду. Выбирайте нижнее белье из хлопка (и не используйте его дома). Чтобы очистить пораженную область, используйте пальцы вместо мочалки и не щелочного очищающего средства без запаха, такого как Cetaphil или Basis (подойдет и простая вода). Выдержите пять минут в теплой воде, чтобы удалить остатки пота, лосьонов или других продуктов. Промокните насухо и нанесите все прописанные лекарства или успокаивающие и защитные вещества, такие как вазелин или оливковое масло. Избегайте продуктов с несколькими ингредиентами.Даже те, которые предназначены для ухода за вульвой, такие как оригинальная мазь A&D, детский лосьон или Vagisil, содержат химические вещества, которые могут раздражать или вызывать контактный дерматит. В ванной воздержитесь от влажных салфеток. Если вам нужна влага, используйте распылитель с простой водой, а затем вытрите насухо. |
Красный плоский лишай. Это кожное заболевание, которое, как считается, является результатом сверхактивной иммунной системы, может поражать вульву, влагалище, внутреннюю часть рта и другие поверхности кожи.Красный плоский лишай на большинстве участков тела вызывает зудящие пурпурные бугорки, иногда с белыми прожилками. На коже вульвы наиболее частыми симптомами являются болезненность, жжение и саднение. Вульва может казаться бледной или розовой, иногда с белым кружевным узором. Если кожа вульвы разрушается, эродированные участки выглядят влажными и красными. Красный плоский лишай часто поражает и влагалище, вызывая липкие желтые выделения и эрозии, которые могут сделать половой акт болезненным. В конечном итоге красный плоский лишай может поражать как подлежащие, так и поверхностные ткани и вызывать рубцы, которые изменяют форму вульвы, иногда приводя к фактическому исчезновению малых половых губ.
Красный плоский лишай диагностируется по его внешнему виду (хотя его бывает трудно отличить от атрофии, вызванной недостатком эстрогена или чрезмерным использованием стероидов), и диагноз подтверждается биопсией. Состояние может начаться как реакция на определенные лекарства, поэтому обязательно сообщите своему врачу о любых лекарствах, которые вы принимаете.
Наиболее распространенное начальное лечение — это сильнодействующие местные стероидные препараты. К сожалению, красный плоский лишай является стойким и может потребовать длительного поддерживающего лечения.
Склеротический лишай. Хотя это воспалительное заболевание кожи может возникать на других участках тела, оно обычно поражает вульву или анальную область у женщин в постменопаузе. По некоторым оценкам, одна из 30 пожилых женщин страдает склеротическим лишаем; это особенно часто встречается у женщин с псориазом. Зуд обычно является первым симптомом, который может стать достаточно сильным, чтобы нарушить сон и другие действия. Во время осмотра врач может заметить белые (иногда морщинистые или блестящие) пятна.Некоторые из них могут содержать слезы или красные участки от кровотечения (часто в результате расчесывания), и эти участки могут быть болезненными и жалящими. По мере прогрессирования заболевания существует опасность, что ткани вульвы станут рубцами и сморщатся.
Склеротический лишай диагностируется по внешнему виду, а иногда и с помощью биопсии. Независимо от того, насколько слабо выражены симптомы, его следует лечить, чтобы предотвратить прогрессирование. Обычное лечение — это применение мази с сильнодействующими кортикостероидами в течение нескольких недель с последующим постепенным снижением дозы.
Женщины также нуждаются в регулярных обследованиях после лечения склеротического лишая, поскольку это состояние может повысить вероятность развития рака кожи на пораженной коже. Своевременное лечение и своевременное внимание к новым поражениям или незаживающим язвам в области еще больше снизят риск.
Некоторым женщинам с кожными проблемами вульвы может помочь терапия эстрогенами (вводимая вагинально в виде кольца, таблетки или крема или наносимая непосредственно на вульву), которая может помочь противостоять атрофии и воспалению и сделать кожу вульвы менее уязвимой для раздражения.
Изображение: michaeljung / Getty Images
В качестве услуги для наших читателей Harvard Health Publishing предоставляет доступ к нашей библиотеке заархивированного контента.
Обратите внимание на дату последнего обзора или обновления всех статей. Никакого контента на этом сайте, независимо от даты,
никогда не следует использовать вместо прямого медицинского совета вашего врача или другого квалифицированного клинициста.
Состояние вульвы — канал лучшего здоровья
Наружные женские половые органы называются вульвой.Симптомы состояния вульвы обычно включают ощущение жжения, покалывания или зуда. В некоторых случаях вульва кажется красной и опухшей.
Без лечения или с рецидивирующими симптомами состояния вульвы могут привести к депрессии, тревоге, сексуальным проблемам и проблемам с изображением тела. Восстановление вульвы может занять недели, месяцы или дольше.
Как правило, лечение заболеваний вульвы направлено на облегчение симптомов во время выздоровления. Использование нескольких процедур одновременно, а не одно за другим, может ускорить выздоровление.
Описание вульвы
Вульва — это общий термин для обозначения различных частей наружных женских половых органов. Эти части включают:
- лобок — жирная «подушечка», покрытая лобковыми волосами
- большие половые губы — внешние губы
- малые половые губы — внутренние губы
- клитор — небольшой упакованный орган с нервными окончаниями
- отверстие уретры — которое позволяет отвод мочи
- преддверие — область вокруг отверстия влагалища и уретры
- промежность — область между влагалищем и анусом.
Диапазон состояний вульвы
Состояние вульвы можно условно разделить на следующие категории:
- кожные заболевания
- инфекции (включая передаваемые половым и неполовым путем)
- хронические боли
- раковые состояния.
Жалобы на кожу вульвы
Жалобы на кожу вульвы включают:
- дерматит — симптомы включают хронический зуд с сыпью.Причины включают прямой контакт с раздражителями, такими как сильнодействующее мыло, спермицидные кремы и средства женской гигиены, или аллергическая реакция на определенное вещество, такое как латекс, используемый в презервативах. Лечение включает кремы с кортикостероидами местного действия, антигистаминные препараты, а также выявление и предотвращение известных триггеров.
- псориаз — симптомы включают зуд с покрасневшими чешуйчатыми пятнами на коже. Лечение включает в себя местные стероидные кремы, чередующиеся с препаратами дегтя.Необходим тщательный диагноз, так как псориаз легко спутать с дерматитом
- склеротический лишай — симптомы включают зуд, болезненность и болезненный секс. Кожа вульвы становится тонкой, морщинистой, может расколоться или потрескаться. Наиболее восприимчивы женщины в постменопаузе. Считается, что причиной является какой-то аутоиммунный ответ, поскольку состояние может быть связано с аутоиммунными нарушениями, такими как болезнь Грейвса и витилиго. Лечение включает в себя применение стероидных кремов местного действия и регулярное медицинское наблюдение.Склеротический лишай связан с повышенным риском рака вульвы, если не лечить эффективно
- красный плоский лишай — симптомы включают боль, кровотечение, жжение и болезненный секс. Красный плоский лишай может поражать другие части тела, такие как руки, рот и голени. Красный плоский лишай обычно лечат стероидными кремами. Это состояние также связано с повышенным риском рака вульвы
- изъязвление вульвы — некоторые из редких заболеваний, которые могут привести к изъязвлению, включают эрозивный плоский лишай, рубцовый пемфигоид и лихеноидный вагинит.Изъязвление может быть вызвано инфекциями, не передаваемыми половым или половым путем, а также воспалением, которое включает эрозивный плоский лишай, дерматит и другие аутоиммунные состояния. В редких случаях язвы могут быть вызваны раком.
Инфекции вульвы
Инфекции вульвы включают:
- молочница — симптомы включают хронический зуд, покраснение и выделения из влагалища. Молочница вызывается чрезмерным ростом дрожжевых грибков, в основном Candida (нормальный обитатель нашего кишечника), который может возникнуть после курса антибиотиков.Молочница не считается заболеванием, передающимся половым путем, хотя может передаваться во время полового акта. Лечение включает противогрибковые кремы, капсулы или пессарии.
- Рецидивирующий кандидозный вульвовагинит — молочница называется «рецидивирующей», если женщина переносит не менее четырех отдельных инфекций в течение одного года. Обострения, кажется, чаще встречаются в предменструальной фазе. Считается, что примерно одна из 10 женщин страдает рецидивирующим кандидозным вульвовагинитом
- генитальный герпес — эта инфекция, передающаяся половым путем (ИППП), вызывает образование пузырей и язв на инфицированной коже.Волдыри изъязвляются примерно через 5-14 дней. Лекарства нет, но противовирусные препараты могут снизить частоту и тяжесть приступов
- остроконечные кондиломы — эта инфекция, передающаяся половым путем (ИППП) вируса папилломы человека (ВПЧ), вызывает появление бородавок на пораженных участках. Бородавки могут различаться по размеру, форме и цвету и обычно безболезненны. Лечение включает удаление бородавок путем замораживания, сжигания или использования местных химикатов. С момента внедрения программы иммунизации против ВПЧ заболеваемость значительно снизилась.
Хроническая боль в вульве
Состояния включают:
- вульводиния — это боль в вульве продолжительностью не менее трех месяцев без очевидной причины. Это не воспаление или инфекция
- вестибулярная боль теперь называется вестибулодинией . Это может быть спровоцировано половым актом, введением тампонов или ношением тесной одежды. Могут быть вовлечены и другие болевые синдромы, такие как фибромиалгия, синдром раздраженного или болезненного мочевого пузыря и гиперактивность тазового дна (очень напряженные мышцы тазового дна).
Боль и дискомфорт в вульваре могут иметь большое влияние на качество жизни женщины. Есть ряд других состояний, которые могут иметь значение, включая неврологические состояния и психосоциальные факторы. Причина неизвестна.
Лечение и лечение хронической боли в области вульвы включает прием лекарств, физиотерапию тазового дна, обезболивающую терапию и, иногда, простые меры, такие как кремы для местной анестезии.
Раковые состояния вульвы
Внутриэпителиальная неоплазия вульвы (VIN) — это предраковое состояние вульвы.Пораженные клетки делятся быстро и беспорядочно, но могут оставаться доброкачественными (незлокачественными) в течение многих лет. Рак вульвы классифицируется по клеточному происхождению. Это может включать:
- плоскоклеточный рак — происходящий из клеток кожи. На этот тип приходится около 90 процентов случаев меланомы
- , возникающей в пигментных клетках, расположенных глубже в коже. На этот тип приходится около пяти процентов случаев
- аденокарциномы , происходящей из бартолиновых желез, структур, обеспечивающих смазку.На этот тип приходится менее одного процента случаев
- саркома — происходящая из жировых клеток. Этот тип очень редкий.
- лимфома — происходит из иммунных клеток. Этот тип очень редок.
- базальноклеточная карцинома — форма рака кожи. Этот вид встречается очень редко.
Диагностика состояния вульвы
Состояние вульвы может быть диагностировано с помощью ряда тестов, включая:
- история болезни
- физикальное обследование
- мазки для проверки на наличие инфекций
- биопсия.
Хотя это может показаться неловким, важно, чтобы вы попросили своего медицинского работника осмотреть вашу вульву, если у вас есть раздражение вульвы, чтобы они могли точно диагностировать и лечить ваше состояние.
Рекомендации по самопомощи при заболеваниях вульвы
Руководствуйтесь вашим терапевтом (врачом), но общие рекомендации по самопомощи включают:
- Избегайте раздражителей — общие раздражители включают мыло, пенные ванны, масла для ванн и спринцевания. Выберите мягкую белую туалетную бумагу и промокните ее (а не вытирайте) после мочеиспускания, всегда спереди назад.
- Мойте регулярно — пот, выделения из влагалища, моча и сперма легко раздражают вульву.Принимайте ванну каждый день, используя заменитель мыла или только воду, и вытрите насухо мягким полотенцем. Избегайте талька. Может помочь купание вульвы после каждого мочеиспускания, используя обычную воду или воду с солью или бикарбонатом соды.
- Используйте тампоны — гигиенические прокладки и менструальная кровь могут раздражать вульву. Подумайте о переходе на тампоны из 100% хлопка.
- Избегайте сухости — регулярно увлажняйте кожу сорболеном или другой не ароматизированной мазью для вульвы, например Dermeze.Используйте лубриканты, такие как Pjur, оливковое масло или масло сладкого миндаля во время секса
- оденьтесь соответствующим образом — избегайте тесной одежды, колготок, синтетического нижнего белья и стрингов
- используйте прохладные компрессы — холодный компресс, прижатый к вульве.


 Soeiro Ade M, Fernandes FL, Soeiro MC, et al. Clinical characteristics and long-term progression of young patients with acute coronary syndrome in Brazil. Einstein (Sao Paulo). 2015;13(3):370-5. doi:10.1590/S1679-45082015AO3381.
Soeiro Ade M, Fernandes FL, Soeiro MC, et al. Clinical characteristics and long-term progression of young patients with acute coronary syndrome in Brazil. Einstein (Sao Paulo). 2015;13(3):370-5. doi:10.1590/S1679-45082015AO3381. J Thromb Thrombolysis. 2015;39(4):474-80. doi: 10.1007/ s11239-014-1166-2.
J Thromb Thrombolysis. 2015;39(4):474-80. doi: 10.1007/ s11239-014-1166-2.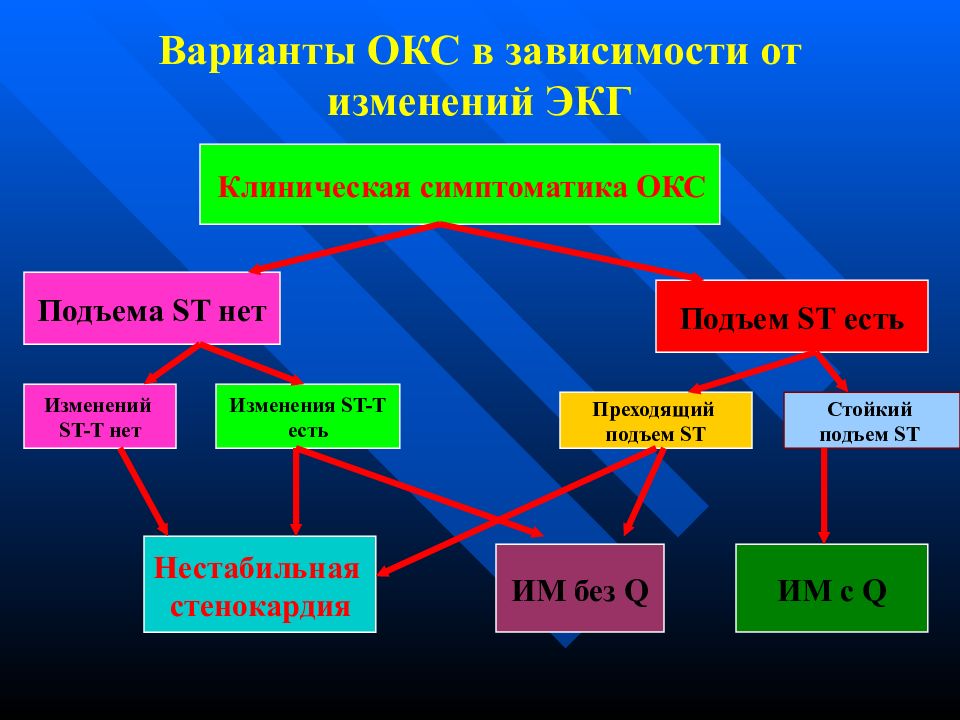 Garakanidza Sopio, Allsio Costa, Alsa Bronza-Rocha, et al. Factor V Leiden G1691and prothrombin G20210A polymorphisms in Georgian arterial thrombosis patients. Int J Adv Res. 2017;5(7):1171-5. doi:10.21474/IJAR01/4825.
Garakanidza Sopio, Allsio Costa, Alsa Bronza-Rocha, et al. Factor V Leiden G1691and prothrombin G20210A polymorphisms in Georgian arterial thrombosis patients. Int J Adv Res. 2017;5(7):1171-5. doi:10.21474/IJAR01/4825. The story of OKS Group
The story of OKS Group
 На протяжении нескольких лет агентство входило в пятерку крупнейших в России, работая с
На протяжении нескольких лет агентство входило в пятерку крупнейших в России, работая с
 However, they did not leave the media
However, they did not leave the media
 Ann Transl Med. 2016; 4(13): 256.
Ann Transl Med. 2016; 4(13): 256.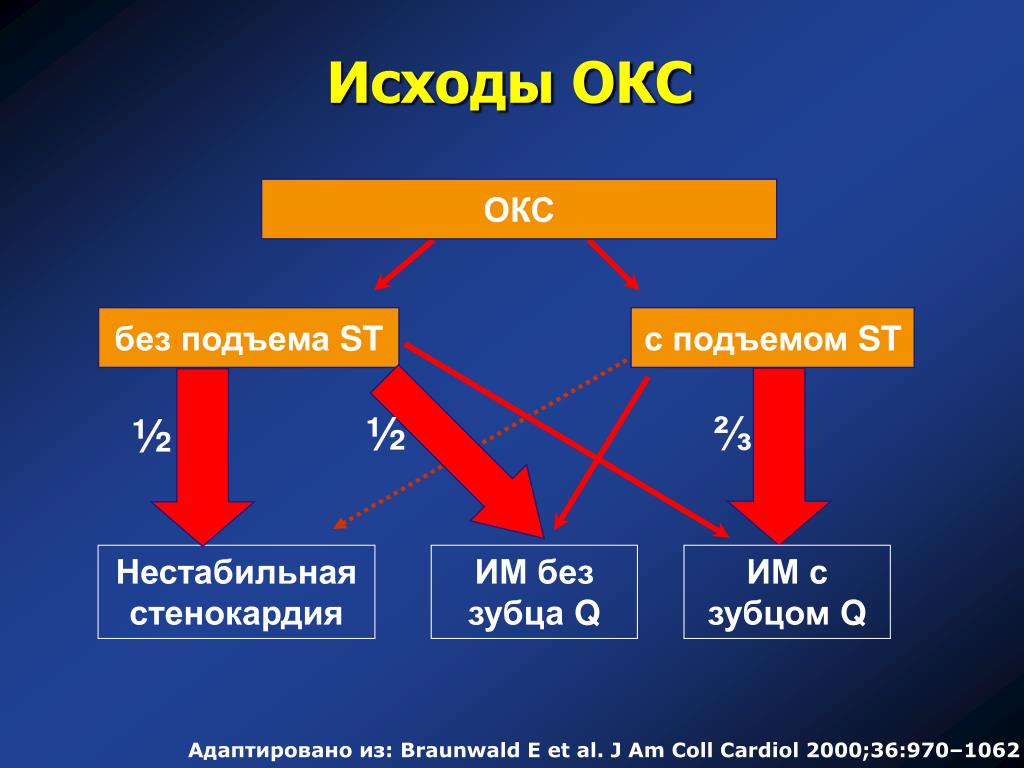
 С.74-78.
С.74-78. Crit Care. 2006; 10 (4): 221.
Crit Care. 2006; 10 (4): 221. А. Микрореологические нарушения при критических состояниях // Общая реаниматология. 2010. №1. С. 74-78.
А. Микрореологические нарушения при критических состояниях // Общая реаниматология. 2010. №1. С. 74-78. Massey MJ, Shapiro NI. A guide to human in vivo microcirculatory flow image analysis. Crit Care. 2016; 20: 35.
Massey MJ, Shapiro NI. A guide to human in vivo microcirculatory flow image analysis. Crit Care. 2016; 20: 35. Tatara T. Context-sensitive fluid therapy in critical illness. J. Intensive Care. 2016; (4):20.
Tatara T. Context-sensitive fluid therapy in critical illness. J. Intensive Care. 2016; (4):20. 2013 ESC guidelines on the management of stable coronary artery disease: the Task Force on the management of stable coronary artery disease of the European Society of Cardiology. Eur Heart J. 2013;34(38):2949–3003. doi: 10.1093/eurheartj/eht296.
2013 ESC guidelines on the management of stable coronary artery disease: the Task Force on the management of stable coronary artery disease of the European Society of Cardiology. Eur Heart J. 2013;34(38):2949–3003. doi: 10.1093/eurheartj/eht296.
 Baseline characteristics of patients with atrial fbrillation: the AFFIRM Study. Am Heart J. 2002;143(6):991–1001. doi: 10.1067/mhj.2002.122875.
Baseline characteristics of patients with atrial fbrillation: the AFFIRM Study. Am Heart J. 2002;143(6):991–1001. doi: 10.1067/mhj.2002.122875. Dabigatran versus warfarin in patients with atrial fbrillation. N Engl J Med. 2009;361(12):1139–51. doi: 10.1056/NEJMoa0905561.
Dabigatran versus warfarin in patients with atrial fbrillation. N Engl J Med. 2009;361(12):1139–51. doi: 10.1056/NEJMoa0905561.


 ст., диастолическое артериальное давление равно или выше 90 мм рт.ст. К числу граждан, имеющих данный фактор риска, относятся граждане, имеющие гипертоническую болезнь или симптоматические артериальные гипертензии (кодируется по МКБ-10 □ кодами 110-115), а также граждане с повышенным артериальным давлением при отсутствии диагноза гипертонической болезни или симптоматической артериальной гипертензии (кодируется по МКБ-10 кодом R03.0).
ст., диастолическое артериальное давление равно или выше 90 мм рт.ст. К числу граждан, имеющих данный фактор риска, относятся граждане, имеющие гипертоническую болезнь или симптоматические артериальные гипертензии (кодируется по МКБ-10 □ кодами 110-115), а также граждане с повышенным артериальным давлением при отсутствии диагноза гипертонической болезни или симптоматической артериальной гипертензии (кодируется по МКБ-10 кодом R03.0). Определяется с помощью опроса (анкетирования) граждан, предусмотренного порядком проведения профилактического медицинского осмотра и диспансеризации, утвержденным настоящим приказом (далее — анкетирование) (кодируется по МКБ-10 кодом Z72.4).
Определяется с помощью опроса (анкетирования) граждан, предусмотренного порядком проведения профилактического медицинского осмотра и диспансеризации, утвержденным настоящим приказом (далее — анкетирование) (кодируется по МКБ-10 кодом Z72.4).
 У граждан в возрасте старше 65 лет и/или у граждан, имеющих сердечно-сосудистые заболевания, сахарный диабет второго типа и/или хроническое заболевание почек, уровень абсолютного сердечно-сосудистого риска является очень высоким и по шкале сердечно-сосудистого риска не рассчитывается.
У граждан в возрасте старше 65 лет и/или у граждан, имеющих сердечно-сосудистые заболевания, сахарный диабет второго типа и/или хроническое заболевание почек, уровень абсолютного сердечно-сосудистого риска является очень высоким и по шкале сердечно-сосудистого риска не рассчитывается. Определяется в рамках профилактического медицинского осмотра с помощью анкетирования у граждан 65 лет и старше, включающего вопросник «Возраст не помеха».
Определяется в рамках профилактического медицинского осмотра с помощью анкетирования у граждан 65 лет и старше, включающего вопросник «Возраст не помеха». 5 Сдавление головного мозга
5 Сдавление головного мозга 1 Размозжение черепа
1 Размозжение черепа 1 Болезнь альфа-тяжелых цепей
1 Болезнь альфа-тяжелых цепей № 746н «Об утверждении стандарта специализированной медицинской помощи детям при гипогонадизме»
№ 746н «Об утверждении стандарта специализированной медицинской помощи детям при гипогонадизме» 1 Гипофункция яичек
1 Гипофункция яичек 1 Гиперпролактинемия
1 Гиперпролактинемия 0 Паралич Белла
0 Паралич Белла 0 Энтеровирусный менингит (G02.0*)
0 Энтеровирусный менингит (G02.0*) 1 Синдром Уотерхауса-Фридериксена (Е35.1)
1 Синдром Уотерхауса-Фридериксена (Е35.1) № 27320)
№ 27320) 2 Гипопаратироидизм, возникший после медицинских процедур
2 Гипопаратироидизм, возникший после медицинских процедур 9 Сахарный диабет неуточненный без осложнений
9 Сахарный диабет неуточненный без осложнений 8 Другие адреногенитальные нарушения
8 Другие адреногенитальные нарушения № 1409н «Об утверждении стандарта специализированной медицинской помощи при остром рассеянном энцефаломиелите»
№ 1409н «Об утверждении стандарта специализированной медицинской помощи при остром рассеянном энцефаломиелите» № 1497н «Об утверждении стандарта специализированной медицинской помощи при поражениях лицевого нерва»
№ 1497н «Об утверждении стандарта специализированной медицинской помощи при поражениях лицевого нерва» № 27175)
№ 27175) № 27861)
№ 27861) № 1556н «Об утверждении стандарта специализированной медицинской помощи при болезни Паркинсона с выраженными когнитивными и другими немоторными расстройствами»
№ 1556н «Об утверждении стандарта специализированной медицинской помощи при болезни Паркинсона с выраженными когнитивными и другими немоторными расстройствами» № 27805)
№ 27805) № 1541н «Об утверждении стандарта специализированной медицинской помощи при эпилепсии»
№ 1541н «Об утверждении стандарта специализированной медицинской помощи при эпилепсии» 2 Локализованная (фокальная) (парциальная) симптоматическая эпилепсия и эпилептические синдромы с комплексными парциальными судорожными припадками
2 Локализованная (фокальная) (парциальная) симптоматическая эпилепсия и эпилептические синдромы с комплексными парциальными судорожными припадками № 1623н «Об утверждении стандарта специализированной медицинской помощи детям при параличе Белла легкой степени тяжести»
№ 1623н «Об утверждении стандарта специализированной медицинской помощи детям при параличе Белла легкой степени тяжести» № 1691н «Об утверждении стандарта специализированной медицинской помощи детям при спинальных мышечных атрофиях»
№ 1691н «Об утверждении стандарта специализированной медицинской помощи детям при спинальных мышечных атрофиях» 9 Спинальная мышечная атрофия неуточненная
9 Спинальная мышечная атрофия неуточненная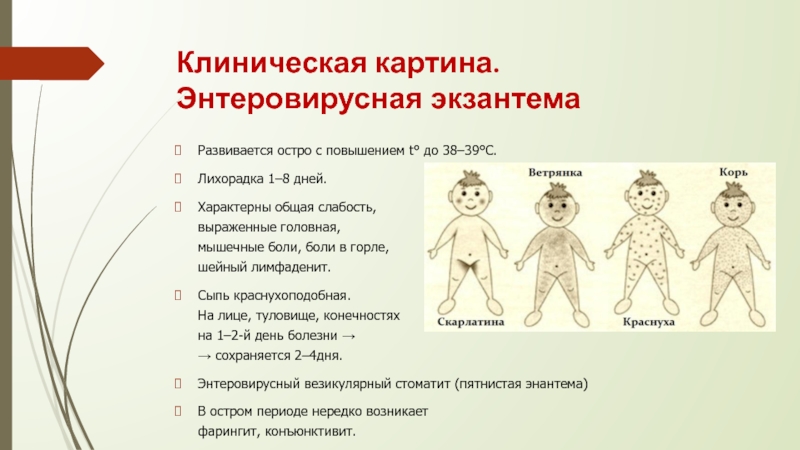 № 1695н «Об утверждении стандарта специализированной медицинской помощи детям при эпилепсии»
№ 1695н «Об утверждении стандарта специализированной медицинской помощи детям при эпилепсии» 2 Локализованная (фокальная) (парциальная) симптоматическая эпилепсия и эпилептические синдромы с комплексными парциальными судорожными припадками
2 Локализованная (фокальная) (парциальная) симптоматическая эпилепсия и эпилептические синдромы с комплексными парциальными судорожными припадками № 27824)
№ 27824) 9 Экстрапирамидное и двигательное расстройство неуточненное
9 Экстрапирамидное и двигательное расстройство неуточненное 0 Дистония, вызванная лекарственными средствами
0 Дистония, вызванная лекарственными средствами 0 Мигрень без ауры [простая мигрень]
0 Мигрень без ауры [простая мигрень] 1
1