кишечника, печени, симптомы и лечение
Если ваш малыш систематически жалуется на боли в животе, расстройство стула и при этом отказывается от еды — это повод бить тревогу и показаться врачу. Эти симптомы указывают на процессы патологического характера в пищеварительной системе ребенка и могут быть признаками такого заболевания, как дискинезия. Родителям не стоит терять бдительность, ведь дискинезия у детей на ранних стадиях зачастую ничем себя не обнаруживает, но при этом в запущенной форме может иметь тяжёлую симптоматику.
Что такое дискинезия?
Дискинезией называют совокупность заболеваний пищеварительной системы, проявляющихся в расстройстве её моторных функций, вследствие чего осложняется продвижение пищи по желудочно-кишечному тракту. Заболевание может развиться в любом звене ЖКТ, в котором возникает перистальтика гладкой мускулатуры.
Дискинезия — достаточно распространенное заболевание среди детей. Согласно статистике, с этим недугом сталкивается каждый четвертый ребенок.
Причины развития
К ключевым факторам развития болезни относятся:
- Слабые физические нагрузки. Чрезмерное времяпровождение за компьютером и телевизором, малоподвижный образ жизни.
- Неправильное пищевое поведение. Несбалансированное питание, еда «на бегу», без употребления должного количества воды, переедание, злоупотребление жирными продуктами, спешное поглощение пищи.
- Вегетососудистая дистония (ВСД). Нарушение работы вегетативной нервной системы вследствие осложнения течения беременности и родов (внутриутробные инфекции, родовые травмы, длительные либо стремительные роды), заболевания эндокринной системы, черепно-мозговые травмы, конфликты в семье.
- Воспалительные процессы в органах брюшной полости и малого таза.
- Генетическая предрасположенность.
Врачи-гастроэнтерологи выделяют 4 вида дискинезии:
- дискинезия пищевода;
- дискинезия желудка;
- дискинезия желчевыводящих путей;
- дискинезия кишечника.

Дискинезия пищевода
Дискинезия пищевода — нарушение его двигательной функции. Для нее характерно несколько форм:
- Атония. Характеризуется пониженным тонусом стенок пищевода.
- Эзофагоспазм. Непроизвольные спазмы мышц пищевода.
- Дисфункция сфинктера. Постоянные выбросы пищи совместно с желудочным соком обратно в пищевод (расстройство нижнего сфинктера), либо затруднение процесса глотания (расстройство верхнего сфинктера).
Признаки
Главным симптомом этого вида недуга является дисфагия — ощущение «комка в горле» при приёме пищи, когда процесс глотания вызывает затруднение. Также наблюдаются следующие признаки:
- Острые болевые ощущения за грудиной. Возникают в ответ на пережитый стресс, но встречаются и в спокойном состоянии. Иногда сопровождаются потливостью, ознобом, лихорадкой.
- Регуритация (срыгивание). Непроизвольное срыгивание содержимым желудка без видимой причины. Чаще проявляется при наклоне вперед и в положении лежа.
 Для ребенка грудничкового возраста считается нормальным физиологическим явлением.
Для ребенка грудничкового возраста считается нормальным физиологическим явлением. - Нарушение глотания. Например, с трудом дается глотание жидкости, при этом твердая пища проходит по пищеводу легко.
Диагностика
Главным информативным диагностическим методом при данном виде дискинезии является рентгеноскопия. Также применяются анализ кала, эзофагеальная манометрия, эзофагоскопия и эндоскопическое исследование.
Лечение
Врач-гастроэнтеролог назначает лекарственную терапию, которая включает в себя блокаторы кальциевых каналов, антихолинолитики, нитраты, также широко распространены седативные средства. Если дискинезия служит сопутствующим заболеванием, то лечение определяется устранением главного заболевания. Хирургическое вмешательство показано в случае тяжелых форм недуга и неэффективности консервативного метода.
Врачи советуют стараться не принимать положений тела, провоцирующих срыгивание, ослабить физические нагрузки, избегать стрессовых состояний. Рекомендуется спать на приподнятом изголовье. Исключить слишком холодную/горячую еду, острые, жирные блюда, соки с кислым вкусом, грубую клетчатку. Пищу принимать понемногу и дробно по 4 — 6 р. в день, отдавать предпочтение отварной и перетертой еде.
Рекомендуется спать на приподнятом изголовье. Исключить слишком холодную/горячую еду, острые, жирные блюда, соки с кислым вкусом, грубую клетчатку. Пищу принимать понемногу и дробно по 4 — 6 р. в день, отдавать предпочтение отварной и перетертой еде.
Дискинезия желудка
Довольно редкое заболевание, встречается главным образом среди новорожденных мальчиков в первые месяцы жизни и проявляется болевым синдромом в области живота. При этом определить место боли бывает затруднительно, т. к. у неё, как правило, смазанный характер. Часто болезненные ощущения никак не связаны с приемом пищи и нервными потрясениями.
Симптомы
Для этой разновидности дискинезии типичны следующие проявления:
- Изжога. Неприятные ощущения, жжение «под ложечкой» или в горле из-за выброса кислого содержимого в пищевод.
- Отрыжка. Рефлекторное изгнание газов из желудка через ротовую полость с сопутствующим запахом тухлых яиц.
- Рвота. Внезапное исторжение содержимого желудка через ротовую полость.
 Рвотные массы окрашены в зеленоватый цвет.
Рвотные массы окрашены в зеленоватый цвет. - Пневматоз. Повышенная концентрация газов в желудке, характеризующаяся распиранием в животе и постоянной громкой отрыжкой.
- Расстройство дыхания. В результате избыточной концентрации газов увеличенный желудок подпирает диафрагму, вследствие чего происходит сбой в дыхании и появляются боли за грудиной.
- Чувство сдавливания в области живота.
Диагностика
Главным методом диагностики дискинезии желудка считается электрогастрография. Не менее информативным методом является рентгеноскопия. Также применяют гастроскопию, эзофагогастродуоденоскопию.
Лечение
Лечение этого вида дискинезии, как правило, происходит в лабораторных условиях, но с целью расширенной диагностики (при выраженном болевом синдроме) врач-гастроэнтеролог может направить на госпитализацию. Главным условием выздоровления считается корректировка питания — ребенку стоит придерживаться режима, соблюдать объем порций и частоту приема пищи.
Медикаменты
Назначаются седативные, нейротропные и психотропные препараты. Лечение расстройства моторных функций желудка происходит при помощи М-холинолитиков, прописываются кофеин, «Прозерин» (при атонии), «Эуфиллин». Поскольку дискинезия желудка нередко сопровождается расстройством его секреторной функции, назначается заместительная терапия — ребенок принимает натуральный желудочный сок, препараты ферментов поджелудочной железы, «Ацидин-пепсин».
Процедуры
Высокую результативность при этом виде патологии имеет физиотерапия: грязевые аппликации, электрофорез, согревающие процедуры, диатермия, озокеритотерапия и парафинолечение. При определении способа лечения врач опирается на тип расстройства сократительной активности и клиническую картину заболевания.
Дискинезия желчевыводящих путей
ДЖВП — заболевание, которое характеризуется общим расстройством работы органов желчевыводящих путей, в частности, желчного пузыря, в результате которого нарушается отток желчи, синтезируемой печенью, в 12-перстную кишку. Она поступает либо в чрезмерном, либо в недостаточном количестве. Дискинезия ЖВП — функциональное заболевание. Это означает, что неприятные симптомы являются результатом не структурного изменения органов, а следствием нарушения их функций.
Она поступает либо в чрезмерном, либо в недостаточном количестве. Дискинезия ЖВП — функциональное заболевание. Это означает, что неприятные симптомы являются результатом не структурного изменения органов, а следствием нарушения их функций.
Дискинетические расстойства бывают 2-х типов. У детей чаще наблюдается гиперкинетическая, реже — гипокинетическая форма заболевания. Гипокинетическая форма характеризуется ослабленной активностью мышц желчного пузыря, а для гиперкинетической формы характерно повышенное напряжение мышц желчного пузыря и слишком интенсивные сокращения с не до конца раскрытыми сфинктерами.
Вся подробная информация по ДЖВП у детей, а также советы докторов и осложнения болезни.
Показатели
Дети, страдающие гипокинетической формой заболевания, жалуются на ноющую тупую боль за грудиной, возрастающую через некоторое время после приёма пищи. Горечь во рту появляется при несоблюдении диеты, к примеру, злоупотреблении жирной пищей. Дети страдают от пониженного артериального давления, брадикардии, усиленного потто- и слюноотделения, а также от метеоризма, рвоты, тошноты. При гиперкинетической форме наблюдаются интенсивные покалывания в правом подреберье после стресса и эмоционального напряжения либо повышенной физической активности. Ребенок испытывает дискомфорт в кишечнике, частые мигрени, апатию, слабость, тошноту. Иногда заболевание сопровождают частая рвота и диарея.
Дети страдают от пониженного артериального давления, брадикардии, усиленного потто- и слюноотделения, а также от метеоризма, рвоты, тошноты. При гиперкинетической форме наблюдаются интенсивные покалывания в правом подреберье после стресса и эмоционального напряжения либо повышенной физической активности. Ребенок испытывает дискомфорт в кишечнике, частые мигрени, апатию, слабость, тошноту. Иногда заболевание сопровождают частая рвота и диарея.
Лечение ДЖВП гиперкинетического типа
Немаловажную роль при лечении этого типа заболевания играет коррекция питания. При дискинезии ЖВП гиперкинетического типа у детей рекомендуются продукты, понижающие тонус желчного пузыря и, наоборот, противопоказаны продукты, увеличивающие его сокращение.
Назначаются препараты для устранения тонуса: «Папаверин», «Но-шпа», «Спазмофен». Препараты успокоительного воздействия: валерьянка, препараты брома, пустырник и др. Препараты магния: «Аспаркам», «Донат-магний», «Магний В6» и др.
Лечение ДЖВП гипокинетического типа
Детям с дискинезией ЖВП гипокинетического типа прописываются желчегонные средства: «Холензим», «Хофитол», «Магнезия», «Ксилит», «Сорбит» и др. , а также препараты с тонизирующим эффектом: китайский лимонник, женьшень, препараты элеутерококка.
, а также препараты с тонизирующим эффектом: китайский лимонник, женьшень, препараты элеутерококка.
Дискинезия кишечника
В последнее время врачи-гастроэнтерологи всё чаще диагностируют у детей функциональные нарушения кишечника в связи с недостаточностью ферментов в организме.
Дискинезия кишечника проявляется на фоне расстройства двигательных функций кишечника и является функциональным заболеванием. Это означает, что развитие недуга не меняет форму и вид органа, но при этом негативно сказывается на его работоспособности. В то же время симптоматика может быть довольно обширной и иметь все ранее перечисленные формы, присущие для других видов патологий жкт, поэтому диагностировать заболевание может быть проблематично.
Как правило, дискинезия у детей прогрессирует в толстом отделе кишечника. Но нередко нарушения моторной функции случаются и в области 12-перстной кишки, что влечет за собой ускоренное либо, наоборот, замедленное продвижение пищи по кишке.
Врачи-гастроэнтерологи выделяют 2 вида дискинезии кишечника:
- Атоническая, или гипомоторная.
 Характеризуется расслаблением мышц кишечника и, как следствие, ухудшением его моторной функции.
Характеризуется расслаблением мышц кишечника и, как следствие, ухудшением его моторной функции. - Спастическая, или гипермоторная. Характеризуется сильным напряжением и непроизвольными спазмами мышц толстого кишечника.
Особенности
Дети могут жаловаться на чувство дискомфорта в полости живота, при этом локализовать болевой спазм бывает затруднительно в силу его «разлитого» характера, что осложняет диагностику и дальнейшее лечение. Одни дети испытывают тупую ноющую боль, другие — боль сверлящего или режущего характера. Некоторые отмечают, что болевые ощущения возникают или обостряются после еды, стресса и нервного перенапряжения. Интересно, что на время сна ребенка боли притупляются или вовсе прекращаются, а после пробуждения появляются вновь и усиливаются по нарастающей. Симптоматика для каждого вида дискинезии кишечника имеет свои особенности:
- Атоническая, или гипомоторная. В толстом кишечнике развиваются тупые тянущие боли, ощущение распирания, запоры (нередко такое состояние становится предвестником кишечной непроходимости).

- Спастическая, или гипермоторная. Тянущие ноющие боли в животе, запоры.
Диагностика
Диагностика дискинезии кишечника включает в себя: анализ кала, копрологическое исследование, эндоскопию, ирригоскопию, и при необходимости — биопсию кишечника.
Лечение
При лечении заболевания важно придерживаться диеты — питание должно быть полноценным, содержать много клетчатки и витаминов. Следует употреблять побольше овощей, фруктов и соков.
Медикаменты
Выбор медикаментозного лечения определяется видом недуга. При первом типе болезни врач прописывает «Но-шпу», «Папаверин» и другие спазмолитические препараты. Для второго типа используются лекарственные средства ферментативного характера, препараты желчегонного свойства, «Метоклопрамид», сочетание витамина В1 и калия хлоридом. Рекомендуется употреблять сборы растений слабительного свойства: сенну, кору кувшинки, ревень. Чтобы разгрузить нервную систему, прописываются антидепрессанты и нейролептики.
Диета
При этом виде дискинезии также не следует пренебрегать диетой — рацион должен быть богат свежими фруктами и овощами, содержащими клетчатку, включать полезные каши (овсянку, гречку и др.). Следует пить не меньше 1,5 л воды в день; пища должна быть приготовлена на пару или отварена; требуется убрать из рациона мучные изделия, белый хлеб, редис, чеснок, репу; не злоупотреблять солью.
Рекомендации
- Никогда не кормите ребенка против его воли.
- Не допускайте переедания.
- Детям-грудничкам вводите прикорм в соответствии с возрастными и количественными нормами.
- Привлекайте ребенка к спорту — плавание, лыжи, ходьба способствуют укреплению мускулатуры.
- Не лечите ребенка самостоятельно. Лечение каждого конкретного случая заболевания назначается только доктором после соответствующего обследования.
ru»/>
Первичная цилиарная дискинезия
Существует ещё один вид дискинезии, который не относится к патологиям ЖКТ. Первичная цилиарная дискинезия — это редкое генетическое заболевание, которое характеризуется нарушением моторики ресничек респираторного тракта по причине их ошибочного строения, в результате чего происходит расстройство координации их движений. Наиболее известной формой патологии является синдром Картагенера, который проявляется бронхоэктазами, синуситами и обратным расположением внутренних органов.
Характерные черты
У больных детей некоторые признаки обнаруживаются почти сразу после рождения, а другие появляются в течение первых лет жизни. Для этого вида дискинезии типичны следующие симптомы:
При синдроме Картагенера также отмечается обратное расположение внутренних органов либо изолированная декстрокардия.
У детей с ПЦД может происходить отставание физического развития.
Лечение
Лечение этого вида патологии заключается в устранении воспалительного процесса в носоглотке и легких. Для этой цели применяются такие методы, как ЛФК, постуральный дренаж, ингаляции, лечебная бронхоскопия.
Для этой цели применяются такие методы, как ЛФК, постуральный дренаж, ингаляции, лечебная бронхоскопия.
Резюме
Чтобы избежать любого вида дискинезии, ребенку нужно придерживаться следующих правил: правильно питаться, воздерживаться от повышенных физических и психологических нагрузок. Питание должно быть качественное, продукты свежие и полезные. При своевременно начатом лечении прогноз для любого вида дискинезии благоприятный, и после комплексной терапии ребенок сможет вновь обрести здоровую полноценную жизнь.
0
0
голос
Рейтинг статьи
лечение гипертонической и гипотонической ДЖВП
Функциональные расстройства пищеварения и врожденные особенности строения желчных путей, обуславливающие специфику работы пищеварительной системы детей, занимают немалую часть обращений к врачу педиатру или гастроэнтерологу. Родители обращаются к специалистам, предъявляя жалобы от малышей на боли в животе, тошноту по утрам и тяжесть в боку, привкус горечи на языке. После обследований нередко выясняется диагноз «Дискинезия желчевыводящих путей», далее — ДЖВП, и подобная аббревиатура зачастую непонятна родителям, в силу чего вызывает волнения и переживания по поводу дальнейшего лечения. Что же такое ДЖВП, откуда берутся проблемы со строением желчного пузыря, по типу его перегиба и как это может повлиять на дальнейшую жизнь малышей?
Родители обращаются к специалистам, предъявляя жалобы от малышей на боли в животе, тошноту по утрам и тяжесть в боку, привкус горечи на языке. После обследований нередко выясняется диагноз «Дискинезия желчевыводящих путей», далее — ДЖВП, и подобная аббревиатура зачастую непонятна родителям, в силу чего вызывает волнения и переживания по поводу дальнейшего лечения. Что же такое ДЖВП, откуда берутся проблемы со строением желчного пузыря, по типу его перегиба и как это может повлиять на дальнейшую жизнь малышей?
Оглавление: О диагнозе и патологии Термин ДЖВП: что под ним понимают? Всегда ли ДЖВП приводит к пищеварительным расстройствам? У кого бывает: дети группы риска Предрасполагающие к ДЖВП факторы у детей Варианты развития ДЖВП у детей Виды ДЖВП: сократимость и тонус ДЖВП по гипертоническому типу: особенности у детей ДЖВП по гипотоническому типу: особенности у детей Диагностика ДЖВП в детском возрасте Особенности проведения УЗИ при дискинезии Если диагноз под сомнением: уточняющие процедуры Лечение: питание, ограничения, препараты Основа терапии: важно для родителей Нюансы диеты в зависимости от типа ДЖВП Медикаментозные препараты при гипертоническом ДЖВП: назначения врача Медикаментозные препараты при гипотоническом ДЖВП: назначения врача Рекомендации для родителей: как лечить? Профилактика обострений и развития ДЖВП Лечебно-профилактические процедуры для детей Питание у детей с ДЖВП
О диагнозе и патологии
Функциональные расстройства пищеварения и малые аномалии развития относительно желчной системы и желчного пузыря относят к предметам споров в медицинских кругах среди педиатров и детских гастроэнтерологов. Далеко не все из специалистов, особенно в Европейских странах, признают дискинезию желчевыделительных путей (именно так расшифровывается аббревиатура ДЖВП) отдельной патологией и считают правомочным выставление подобного диагноза.
Далеко не все из специалистов, особенно в Европейских странах, признают дискинезию желчевыделительных путей (именно так расшифровывается аббревиатура ДЖВП) отдельной патологией и считают правомочным выставление подобного диагноза.
Обратите внимание
Многие врачи считают подобные проявления исключительно виной родителей, которые не соблюдают принципов рационального питания детей, тем самым провоцируя подобные функциональные отклонения.
Между тем, другая часть специалистов отмечает, что подобные проблемы с пищеварением могут быть выявлены и у детей, питающихся правильно, а также не всегда регистрируются у детей, которые едят даже нездоровую пищу. В связи с этим, относя данные патологии к функциональным отклонениям, и имея жалобы детей и родителей, данные, полученные по результатам УЗИ и дуоденального зондирования, большинство специалистов склонно все-таки не к выжидательной тактике – «само перерастет», а к активному лечению, которое заключается большей частью в немедикаментозных воздействиях. В лечении именно этой патологии велика роль родителей и формирования здорового образа жизни и правильного питания.
В лечении именно этой патологии велика роль родителей и формирования здорового образа жизни и правильного питания.
Термин ДЖВП: что под ним понимают?
Под дискинезией желчевыводящих путей или же буквами ДЖВП, в буквальной расшифровке терминов понимают нарушение продвижения желчи внутри желчных протоков (дис – расстройство, кинезио – двигательная функция). Для подобной ситуации — конкретно рассматривается движение желчи по внутрипеченочным протокам, желчным капиллярам и общему холедоху, а также проблемы с выделением ее из желчного пузыря во время процесса пищеварения.
Если же говорить в общем, под понятие ДЖВП подпадает нарушение сократимости желчного пузыря и всех его сфинктеров, из-за чего желчь не может вовремя покинуть полость пузыря и проникнуть к месту непосредственного своего действия – просвету 12-типерстной кишки, поэтому подобное явление может нарушать пищеварительные функции. Желчь может длительно застаиваться и вяло оттекать, либо раньше времени, пока она еще не нужна, резко и много ее выделяется в просвет кишки. В силу этого возможны проблемы пищеварения, но далеко не всегда и не у всех детей.
В силу этого возможны проблемы пищеварения, но далеко не всегда и не у всех детей.
Всегда ли ДЖВП приводит к пищеварительным расстройствам?
Чтобы понять проблемы, которые возможны при наличии ДЖВП, стоит обсудить вопрос, касающийся функций печени и желчи, а также ее роли в пищеварительных процессах. Итак, желчь относится к пищеварительному секрету, активно участвующему в процессах переваривания и усвоения пищи. Ее вырабатывают клетки печени, затем она секретируется в желчные ходы внутри печени, собирается в протоках и по общему холедоху стекает в резервуар, где она копится и хранится – желчный пузырь.
Желчь по составу уникальна, в ней содержится достаточно много биологически активных и важных для организма соединений – это желчные кислоты, активные ферменты пищеварения, активно омыляющие, расщепляющие жиры, а также холестерин, билирубин и иные пигменты, которые опасны для организма, но нейтрализуются в кишечнике и выводятся со стулом. За счет желчи, а также ее активного секретирования в просвет кишки, запускается синтез пищеварительных гормональных соединений, ферментов и запускается работа поджелудочной железы. Сложно переоценить функции желчи в здоровом детском организме.
Сложно переоценить функции желчи в здоровом детском организме.
Обратите внимание
Желчь выделяется в просвет кишечника не постоянно, а порциями, под действием стимулов от пищеварительной трубки, которая раздражается под действием приема пищи – завтрака, обедов либо перекусов.
Импульсы от желудка либо просвета 12-типерстной кишки приводят к расслаблению сфинктера, в силу чего сокращается желчный пузырь, выделяя накопленную ранее порцию желчи внутрь полости кишки. В ее просвете, кроме переваривания жирных продуктов, желчь обладает еще рядом важнейших функций:
- Эмульгирует жиры, расщепляет их до мелких капелек, которые легко всасываются кишечной стенкой
- Обладая выраженным бактерицидным эффектом, добивает патогенные микроорганизмы, которые не успела нейтрализовать кислота в желудке
- Инактивирует желудочную кислоту, формируя щелочную среду кишечника
- Активизирует пищеварительные ферменты, стимулирует выработку таких важных пищеварительных гормонов как холецистокинин и секретин, а они активизируют поджелудочную
- Раздражает стенки кишечника, за счет чего активизирует сокращение и не дает застаиваться пищевой кашице, профилактирует запоры при употреблении плотной пищи
- Не дает пищевой кашице бродить и вздувать кишечник.

Таким образом, желчь помогает усваивать жиры, не дает образовываться запорам и помогает в переваривании углеводов и белков за счет активизации функций панкреатических соков.
Важно
На фоне ДЖВП производство желчи происходит несвоевременно и не в том объеме, который нужен. Или ее выделяется мало и слишком поздно, чтобы полностью усвоить пищу, либо ее слишком много, она выделяется резко, болезненно, со спазмом пузыря.
В результате страдает пищеварение в кишечнике и даже желудке, в силу чего формируются боли, запоры, тошнота, вздутие, поносы и горечь во рту.
У кого бывает: дети группы риска
Большинство страдающих от ДЖВП детей – это малыши в дошкольном и школьном возрасте, которые уже имеют различные проблемы пищеварения, в том числе связанные с неправильным питанием – (фастфуды, газировки, снеки, чипсы и т.д.). В редких случаях ДЖВП ставится у детей ранее пятилетнего возраста, для них подобные проблемы не характерны в силу того, что в детских садах относительно нормально следят за питанием и предлагают здоровую пищу.
Около 85-90% страдающих ДЖВП детей описывают проявления в ярких красках с разнообразными, меняющимися от раза к разу проявлениями:
Но при всех этих симптомах нет никаких дефектов в строении желудка или кишечника, а также печени и самого желчного пузыря. Нередко при ДЖВП может выявляться перегиб в области тела или шейки пузыря, причем он выявляется не у всех и не всегда.
Важно
ДЖВП не относят к опасным для жизни органическим патологиям, это нарушение функционирования желчной системы, своеобразная незрелость и нескоординированность сократительного аппарата. В протоках нет камней, опухолей или иных препятствий, из-за которых желчь бы не могла попадать в кишечник. Пузырь и протоки либо — «активные торопыжки», либо «вялые лентяи».
Связано это с работой вегетативной нервной системы, особенностями самого ребенка, его питанием и некоторыми иными факторами. Так, сокращение стенок желчного пузыря регулируют особые кишечные гормоны, которые выделяет двенадцатиперстная кишка. Если она раздражена или воспалена, выделение гормонов будет неправильным – это приводит к проблемам с отделением желчи. Поэтому проявления ДЖВП это сопутствующая патология при наличии различных воспалительных процессов кишки – глистов, лямблий или энтерита на фоне отравления или кишечной инфекции.
Если она раздражена или воспалена, выделение гормонов будет неправильным – это приводит к проблемам с отделением желчи. Поэтому проявления ДЖВП это сопутствующая патология при наличии различных воспалительных процессов кишки – глистов, лямблий или энтерита на фоне отравления или кишечной инфекции.
Редко причиной развития ДЖВП могут стать застой желчи внутри полости пузыря в силу аномалии строения протоков, наличия в них нарушений строения, при развитии желчнокаменной болезни (у ребенка крайне редкая патология).
По своей природе ДЖВП и тонус в области пузыря имеют варианты в виде:
- Гипертонии (чрезмерно напряжены и сильно сокращаются стенки)
- Гипотонии (атонии, когда стенки расслаблены и сокращаются слабо и малоактивно).
- Дистонии – когда есть проблемы с тонусом и сокращением, каждый раз они различные.
Предрасполагающие к ДЖВП факторы у детей
По сути, проблемы сократимости и тонуса пузыря временные, они в основном, возникают в силу незрелости пищеварения и проблем с координацией нервной системы в период созревания пищеварительного тракта. Созревание пищеварительной трубки происходит постепенно, примерно к школьному возрасту.
Созревание пищеварительной трубки происходит постепенно, примерно к школьному возрасту.
Кроме того, у части детей имеется наследственная предрасположенность к высокой возбудимости мышечного сфинктерного аппарата, преобладание симпатической иннервации при холерическом темпераменте, а также последствия тяжелых родов с гипоксией и травмами ЦНС. Это формирует мышечную слабость. Могут влиять на формирование ДЖВП последствия рахита, анемии, он возникает в силу недоношенности или гипотрофии.
Если разбирать все механизмы, создающие предрасположенность к пищеварительным расстройствам и формированию ДЖВП, то на первое место ставится невроз. Это своеобразное функциональное расстройство нервной системы, которое приводит к разбалансированию механизмов регуляции мышц самого пузыря и его сфинктеров.
Не менее активно влияет снижение синтеза холецистокинина кишечной стенкой. Если его влияние полностью отсутствует или слабо влияет, желчь оттекает слабо.
На сокращение стенок желчной системы и пузыря влияет гормон, выделяемый поджелудочной железой – глюкагон.
У здорового ребенка, рожденного без проблем, процессы возбудимости и тормозные влияния уравновешены, а при патологии преобладает либо один процесс, либо второй. Если желчь застаивается и концентрируется, могут изменяться ее характеристики – вязкость, состав и текучесть, она может терять свои бактерицидные свойства, загустевает и может создавать условия для образования кристаллов, а затем и камней. Обычно ДЖВП считается предрасполагающим фактором для дальнейшего развития калькулезного холецистита.
Варианты развития ДЖВП у детей
Если исходить из причины возникновения проблемы и происхождения патологии, можно выделить два варианта ДЖВП – либо первичный, либо вторичный варианты течения:
- Первичный вариант ДЖВП развивается в результате изначального расстройства работы нервной системы. Подобный процесс типичен для детей, имеющих неврозы или вегето-сосудистую дистонию, в силу наличия особых аномалий в их конституции – экссудативно-катарального диатеза, лимфатико-гипопластического.
 В развитии подобного типа ДЖВП особую роль отводят проблемам питания – влияние оказывают длительные перерывы между приемами пищи, насильственные кормления либо переедание, избыточное потребление жирных или жареных продуктов. Факторами риска становятся также переносимые ребенком простуды или кишечные инфекции вирусного происхождения, а также сальмонеллезная инфекция, развитие микробной дизентерии либо острые вирусные гепатиты. Немалую роль в развитии ДЖВП отводят аллергизации организма.
В развитии подобного типа ДЖВП особую роль отводят проблемам питания – влияние оказывают длительные перерывы между приемами пищи, насильственные кормления либо переедание, избыточное потребление жирных или жареных продуктов. Факторами риска становятся также переносимые ребенком простуды или кишечные инфекции вирусного происхождения, а также сальмонеллезная инфекция, развитие микробной дизентерии либо острые вирусные гепатиты. Немалую роль в развитии ДЖВП отводят аллергизации организма. - Вторичный вариант ДЖВП формируется в качестве осложнения при наличии имеющихся болезней пищеварения – зачастую имеются хронические холециститы и воспалительные процесс печени, холангиты и глистные инвазии, дуодениты, колит. Особенно часто ДЖВП формируется при наличии лямблиоза. На фоне паразитирования лямблий в области двенадцатиперстной кишки формируется дистрофия оболочки, что приводит к нарушению выделения пищеварительных гормонов. Это ведет к затруднению желчеотделения, а желчь губительно воздействует на лямблии.

Виды ДЖВП: сократимость и тонус
Помимо происхождения, ДЖВП делится на несколько типов, исходя их способности к сократимости пузыря и тонусу его мышц и сфинктерного аппарата. Выделяют два основных типа ДЖВП:
- дискинезия гипертонического, гиперкинетического течения с резкими сокращениями и выбросом сразу больших порций желчи.
- дискинезия гипотонического, гипокинетического типа с вялыми сокращениями и малым оттоком желчи в кишку.
При обоих вариантах ДЖВП в просвет кишечника поступает ненормальное количество желчи, что приводит к нарушению пищеварения и проявлению неприятных симптомов со стороны кишечника. В начальном периоде возможно бессимптомное течение болезни, но затем при внимательном обследовании можно отметить первые симптомы пищеварительных расстройств – тошнота, особенно по утрам, ощущение тяжести в области живота и пупка, и расстройства стула – чередование поносов с запорами или упорные запоры на фоне вздутия живота и бурления. Наиболее типичны проявления дискомфорта после приема жирных продуктов, фастфуда или после употребления жареного или острого, соленого. При подобных жалобах необходимо обращение к врачу и проведение обследования с выявлением конкретного типа ДЖВП, так как принципы из лечения существенно различаются.
Наиболее типичны проявления дискомфорта после приема жирных продуктов, фастфуда или после употребления жареного или острого, соленого. При подобных жалобах необходимо обращение к врачу и проведение обследования с выявлением конкретного типа ДЖВП, так как принципы из лечения существенно различаются.
ДЖВП по гипертоническому типу: особенности у детей
При наличии у ребенка гипертонического и гиперкинетического типа патологии характерным будет повышение активности парасимпатического отдела. По сути, это часть проявлений первичного невроза, расстройств нервной системы с выраженными нарушениями в активности внутренних органов.
Характерными симптомами для данного вида ДЖВП считаются:
- болевой синдром: болезненность приступного характера, локализованная в зоне правого подреберья, иногда отдающая в область подлопаточной зоны или правого плеча, в том числе и на фоне глубоких вдохов. Боль формируется после приема жирной пищи и большого ее объема, при нарушении диеты, а также после нагрузок физического характера, переживаний и стрессов.

- Длительность боли непродолжительная, хорошо снимается обезболивающими средствами или спазмолитиками. При приступах обычно типичны агрессия или беспокойство, могут быть тошнота до рвотных приступов, головная боль или приступы сердцебиений, выделение большого объема мочи.
- ощупывание животика приводит к болезненности в зоне проекции пузыря.
Важно
Все время между приступами, когда нет обострений процесса, не имеется болезненности в животе либо имеется невыраженная чувствительность к прощупыванию правой подреберной области. Печень в случае такой патологии не увеличивается, не имеется признаков токсикоза.
Протекает подобная патология в виде приступов, а между приступами дети вполне хорошо себя чувствуют, малыши не имеют каких-либо жалоб. Либо возможны проблемы с желудком в виде болевых приступов или спазмов, а также дискомфорт в правом боку или околопупочной области. Это типично для раздражающей пищи – обильного употребления шоколада или мороженого, поедания чипсов с газировками. Хорошо устраняются данные приступы за счет приема спазмолитиков (папаверин или но-шпа в возрастных дозах).
Хорошо устраняются данные приступы за счет приема спазмолитиков (папаверин или но-шпа в возрастных дозах).
ДЖВП по гипотоническому типу: особенности у детей
При наличии гипотонии пузыря и сниженной моторики в области желчных ходов обычно возникают иные симптомы. Они типичны для детей, имеющих усиление активности симпатического отдела. Они обычно жалуются на:
- Боль ноющего, давящего характера, которая обычно разливается по правому боку, тупая и почти постоянная в области подреберья. Обычно ее сопровождает ощущение тяжести, давление с распиранием в зоне правого бока, расположенное прямо под ребрами. Обычно усиление боли происходит на фоне провоцирующих неблагоприятных факторов. Однако, как таковых сильных, острых болей практически не формируется.
- на фоне боли возникают дискомфорт в животе нелокализованного характера, формируется тошнота и привкус горечи на языке, снижение аппетита вплоть до отказа от еды. Однако рвотные приступы и проблемы со стулом не типичны.

- прощупывание живота обнаруживает болезненность по проекции желчного пузыря, особенно на фоне обострения. При этом может выявляться особый симптом Ортнера — простукивание ребром ладони по границе нижних ребер (только по правой стороне), может усиливаться боль.
- для данного типа ДЖВП типичен застой желчи внутри пузыря (холестаз), что приводит к обнаружению увеличения размера печени, при этом она эластичная и мягкая и при прощупывании не болит. При проведении дуоденального зондирования либо использовании желчегонных средств стимулируется отток желчи, что приводит к уменьшению размеров печени и размеров пузыря.
Важно
Состояние ДЖВП это не изолированная единственная патология у ребенка, а только одно из проявлений системного невроза его организма. Помимо проблем с работой желчных путей могут затрагиваться различные органы и системы, которые помогают поддержанию постоянства внутренней среды детского организма.
Помимо выявления ДЖВП могут также определяться и другие функциональные отклонения в работе многих систем и органов – сердца и сосудов, нервной системы и респираторного тракта.
Типичны на фоне застоя желчи структурные изменения в ее составе – нарушается концентрация белков и жировых компонентов, что существенно влияет на последующее переваривание такой желчью пищи. В силу изменений состава и отделения желчи могут страдать пищеварительные функции организма – в просвете кишечника активно размножается условно-патогенная флора, могут страдать синтез и всасывание витаминов, особенно жирорастворимой группы.
Диагностика ДЖВП в детском возрасте
Хотя кажется, что патология очевидна, но поставить точный диагноз не всегда бывает просто и легко. Предварительный диагноз врач может выставить на основании типичных жалоб, которые предъявляет сам ребенок, и дополняют рассказы родителей. Но этого мало для того, чтобы начать лечение, нужно определение причины ДЖВП (то есть выявления его первичности или вторичности), а также уточнение типа по тонусу и моторике. Для этого нужен целый цикл анализов и инструментальных обследований, которые порой крайне неприятны для ребенка.
Важно поставить диагноз методом исключения более серьезных патологий – паразитарной инвазии, инфекционных поражений, воспалительных процессов и врожденных дефектов строения печени и желчевыделительной системы.
Начало диагностики – это подробный осмотр врача и прощупывание живота, а также изучение всего тела ребенка с выявлением типичных симптомов, характерных для поражения печени либо участков желчной системы. К ним относят:
- Обложенность языка налетом – серым, желтоватым или коричневым
- Синдром «грязной шеи» — выражено пигментирование складок и «грязных локтей с коленями», формирование легкой пигментации пятнами.
- Признаки невроза, выявляющиеся как усиление дермаграфизма (кожные реакции на нанесение линий в виде светлых или розово-красных полос)
- Повышенная раздражительность и возбудимость.
Но только осмотра и симптомов будет мало, необходимо проведение УЗИ брюшной полости и прицельно печени со строением желчного пузыря и выявлением состояния моторики. Прежде всего, на УЗИ оценивают размер пузыря, его расположение и форму, проходимость, ширину желчных протоков и их врожденные аномалии, деформации, камни в области протоков или пузыря (у детей редки). Затем проводится УЗИ с пробными завтраками либо стимуляторами для определения типа дискинезии. В отличие от многих других, УЗИ безболезненно и безопасно, оно не приносит дискомфорта малышу.
Прежде всего, на УЗИ оценивают размер пузыря, его расположение и форму, проходимость, ширину желчных протоков и их врожденные аномалии, деформации, камни в области протоков или пузыря (у детей редки). Затем проводится УЗИ с пробными завтраками либо стимуляторами для определения типа дискинезии. В отличие от многих других, УЗИ безболезненно и безопасно, оно не приносит дискомфорта малышу.
Важно
Особой подготовки к УЗИ не нужно, важно только прийти утром натощак, чтобы можно было также провести функциональные пробы для определения конкретного вида ДЖВП.
Особенности проведения УЗИ при дискинезии
При подозрении на ДЖВП ультразвуковое исследование могут проводить несколько раз, чтобы оценить не только анатомию органов желчевыделения, но и их функциональность. Поэтому важно подготовиться к исследованию заранее, правильно и полноценно. Определить тип ДЖВП можно натощак, применяя в ходе процедуры желчегонные завтраки либо медикаментозные препараты — стимуляторы секреции соков.
Методика проведения проста:
- первый этап это проведение УЗИ натощак с оценкой строения печени и желчных ходов, положения и размеров желчного пузыря, объема желчи внутри него.
- ребенку дается желчегонный завтрак, состоящий из жирных продуктов – йогурта, сливок, сметаны, и выжидается около 45 минут, затем снова проводится УЗИ желчной системы с оценкой степени сократимости стенок пузыря, опорожнения его от желчи, состояния желчных протоков, а также движения содержимого по ним.
На основании УЗИ-картинки можно увидеть изначальные размеры желчного пузыря натощак и после еды, наличие его полного сокращения и опорожнения или же частичного, наличие перегиба шейки, мешает ли подобная аномалия процессу пищеварения.
Важно
Наличие обнаруженных изменений в желчной системе и пузыре не дает права вставлять диагноз и приступать к лечению. Специалист УЗИ только констатирует факт наличия или отсутствия каких-либо функциональных сбоев в области желчной системы ребенка.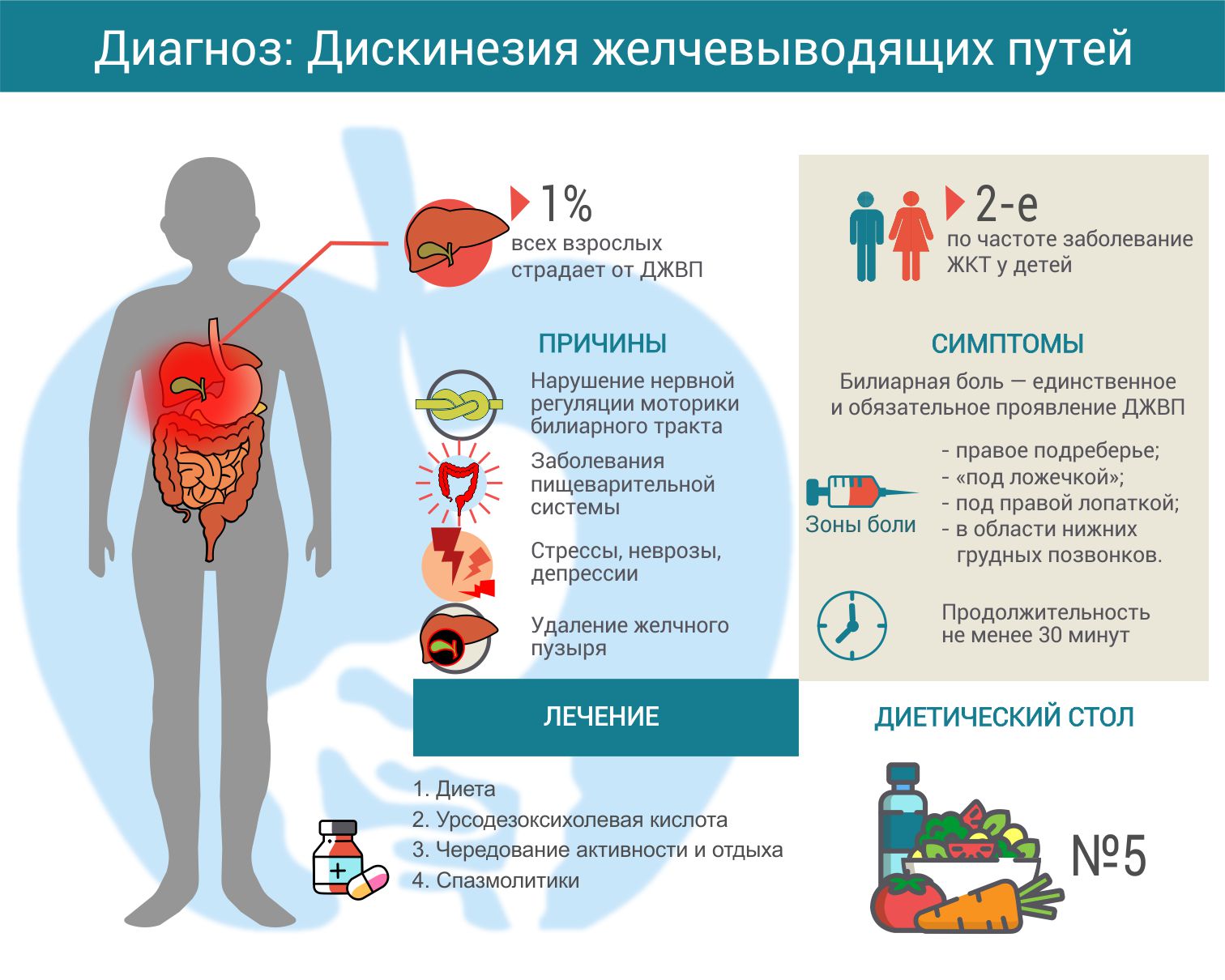
Только педиатр или узкий специалист, на основании полученных ранее анализов, данных осмотра, жалоб и всех проблем, выявленных при УЗИ-исследовании, делает заключение о наличии ДЖВП и его типе, причинах формирования патологии и необходимости лечения. Если есть только данные УЗИ, но нет жалоб, болезненности, проблем со стулом и усвоения с перевариванием пищи, диагноз не ставится – это неправомерно.
Если диагноз под сомнением: уточняющие процедуры
Нередко только данных смотра и жалоб, а также сведений, полученных при УЗИ и проведении анализов, будет недостаточно для окончательной постановки диагноза, тип ДЖВП остался не уточненным. Тогда назначается не очень приятное для ребенка, но крайне информативное для специалиста инвазивное обследование – дуоденальное зондирование с получением фракций желчи и кишечного сока.
Обратите внимание
Данная методика за счет введения трубочки в просвет кишки позволяет получить порции содержимого с желчью, оценив ее состав и активность в отношении пищеварения. Желчь забирают через определенные промежутки времени, применяя стимуляторы секреции и пробные завтраки, оценивая работу желчного пузыря и секрецию желчи в просвет кишки.
Желчь забирают через определенные промежутки времени, применяя стимуляторы секреции и пробные завтраки, оценивая работу желчного пузыря и секрецию желчи в просвет кишки.
На основании объема порций желчи и скорости ее выделения в просвет кишки можно оценить состояние тонуса желчных путей и моторику, а также работоспособность отдельных участков в желчевыделительном тракте – в области сфинктеров пузыря, которые выводят желчь из него и также в области общего желчного протока.
Полученные порции желчи передают в лабораторию, где можно определить физико-химические ее свойства – уровень холестерина, билирубиновые фракции и желчные кислоты, наличие паразитов.
Важно
У детей с гиперкинетическими проблемами на фоне ДЖВП снижен уровень холестерина и жиров, а на фоне гипокинетического типа – типично их повышение.
Крайне редко в случае выявления аномалий развития, требующих оперативной коррекции в последующем, применяют рентгенологическую холецистографию с контрастированием, метод, позволяющий визуально оценить строение желчных ходов.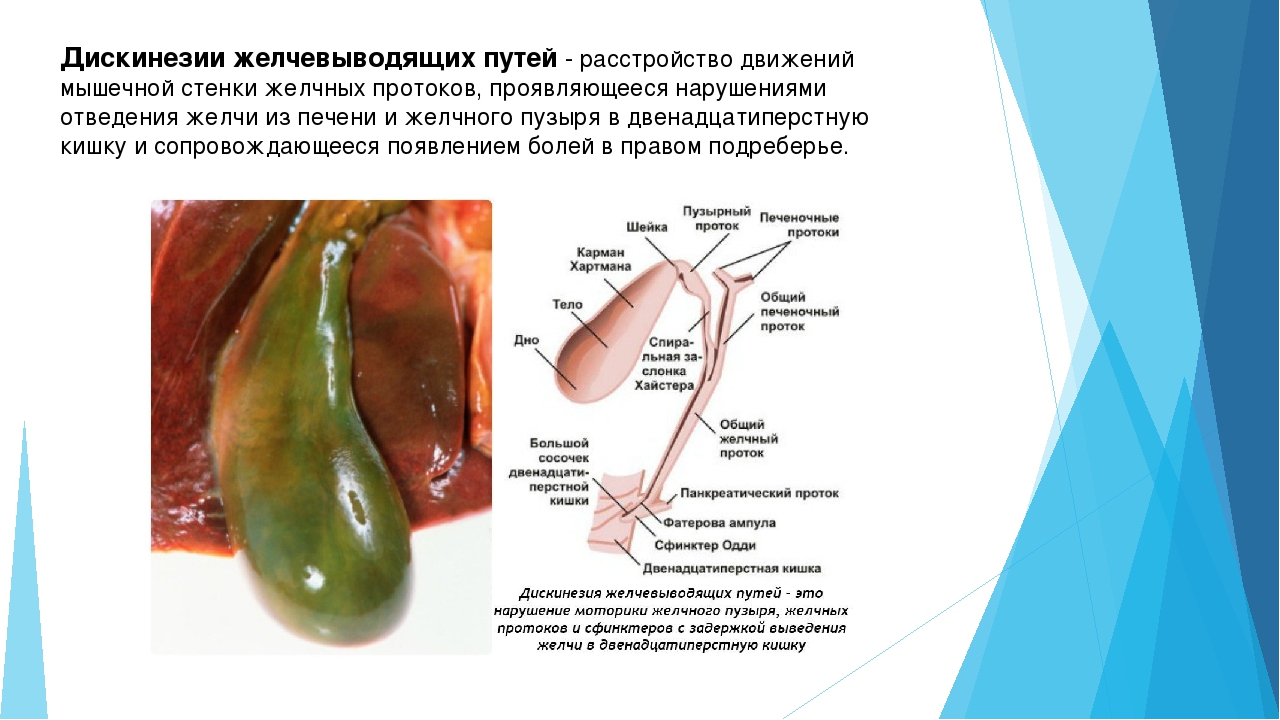
Лечение: питание, ограничения, препараты
Первое, с чего нужно начать терапию установленного ДЖВП любого типа – это специальная диетическая коррекция, а у врачей ее именуют «диета трех Ж». Она понадобится и детям, у которых нет проблем с пищеварением, но были обнаружены проблемы с пузырем – его перегибы, сложности с опорожнением и затруднение оттока желчи из пузыря.
Итак, при диете трех «Ж» исключают из рациона малышей:
- Жирные продукты
- Жареные продукты (в том числе фастфуд)
- Желтки и блюда с ними.
Эти продукты обладают выраженным раздражающим печень и желчную систему эффектом, приводят к напряжению работы и избыточному отделению желчи в просвет кишки. Питание ребенка должно содержать больше овощей и фруктов в любом виде, а также молочную продукцию любых вариантов (кроме сильно жирных блюд и продуктов).
Рацион ребенка с проблемами печени и желчной системы должен исключать жирное мясо баранины и свинины, все снэки и фастфуд, минералку с газом и тем более сладкую газировку. Пища предлагается ребенку небольшими дробными порциями до шести раз в день, по согласованию с врачом могут применяться курсы фитотерапии несколько раз в год для улучшения желчеотделения. Если возникают боли в животе, проблемы пищеварения, не стоит надеяться только на диету, стоит обращаться к врачу и проводить уже полноценный курс лечения.
Пища предлагается ребенку небольшими дробными порциями до шести раз в день, по согласованию с врачом могут применяться курсы фитотерапии несколько раз в год для улучшения желчеотделения. Если возникают боли в животе, проблемы пищеварения, не стоит надеяться только на диету, стоит обращаться к врачу и проводить уже полноценный курс лечения.
Основа терапии: важно для родителей
Основу любого лечения при ДЖВП, каким бы ни был его тип, является нормализация двигательной активности и работы вегетативного отдела нервной системы. Это значит, что в периоды обострений нужно побольше отдыха и поменьше нагрузок, дневной сон, настрой ребенка на успех в лечении и позитивный лад.
Важно
Диета – это основа лечения ДЖВП и нужно, чтобы это понимали родители и сам ребенок, а также все родственники без исключения. Нарушение диеты – путь к обострению, нужно внушить это заботливым бабушкам, пытающимся накормить ребенка поплотнее и посытнее.
Обязательно дробное и частое питание небольшими объемами, чтобы желчь оттекала равномерно и непрерывно, без длительных перерывов. Минимум должно быть 4-5 приемов пищи, а иногда и более частое питание, нельзя создавать больших промежутков в питании, чтобы не копить желчь в пузыре и не приводить к болевым приступам.
Минимум должно быть 4-5 приемов пищи, а иногда и более частое питание, нельзя создавать больших промежутков в питании, чтобы не копить желчь в пузыре и не приводить к болевым приступам.
Категорически запрещено переедание! Запрещены жареная курица, картошка, чеснок, свежий лук, жирные рыба и мясо, солености и маринады, грибочки, блины и жареные в масле пирожки. Строжайший запрет на копченые и острые продукты, колбасу и консервы, а также блюда и продукты со слоеным и сдобным тестом. Остальные блюда в диете зависят от конкретного варианта ДЖВП.
Нюансы диеты в зависимости от типа ДЖВП
При гипертоническом типе ДЖВП важно соблюдение специфической диеты, особенно на фоне обострений. Так, при его наличии необходимо ограничение любой продукции, которая обладает механическим раздражающим эффектом на кишечник или содержит химические раздражители. Важно исключать желчегонные продукты и блюда.
Под запрет попадают:
- Очень горячая пища и блюда
- Холодные блюда, десерты и мороженое
- Грубая клетчатка и все продукты с нею
- Шоколад и все блюда с ним
- Газировки как сладкие, так и минеральные воды.

При гипотонической форме ДЖВП необходимо, напротив, обогащение диеты продуктами и блюдами с желчегонными эффектами. В питании необходимы:
- капуста в любом ее виде и вариациях,
- морковь и свекла, яблоки и огурцы, абрикос.
- Нужно добавлять в питание черный хлеб всех сортов
- Применяются сливочное и растительное масло
- Нужны жирное молоко, сливки и сметана
- Сыр и яйца всмятку, желтки.
Нередко по назначению врача ребенку будут показаны особые коктейли, стимулирующие отделение желчи и работу вялых желчных путей. Это растительное масло с желтком яйца, кефир или сливки с растительными маслами, отвар шиповника с добавлением к нему вместо сахара ксилита или сорбитола. Эти смеси помогают отделению желчи в просвет кишечника, не давая за ночь желчи застаиваться и сгущаться.
Медикаментозные препараты при гипертоническом ДЖВП: назначения врача
Исходя из того, что данный вид патологии относят к неврозам, основа лечения – уравновесить процессы торможения или же возбуждения. Врач применяет лекарства, которые выравнивают тонус нервов, восстанавливает работу мышц, регулирующих отделение желчи и сокращение стенок кишечника. Все это приводит к снятию спазмов в области пузыря и кишки, устраняет запоры и поносы.
Врач применяет лекарства, которые выравнивают тонус нервов, восстанавливает работу мышц, регулирующих отделение желчи и сокращение стенок кишечника. Все это приводит к снятию спазмов в области пузыря и кишки, устраняет запоры и поносы.
При усилении моторики при ДЖВП применяется успокоительная, седативная терапия в виде растительных препаратов и фитосборов (пустырник, мелисса, ромашка), препараты брома, валериановый корень, белладонна, пассифлора, боярышник.
Важно
Конкретный вид сбора применим по назначению врача, исходя из индивидуальных особенностей и возраста, тяжести патологии. В среднем, курсы длятся до 3-4 недель.
Рекомендуем прочитать: Успокоительные (седативные) препараты для детей
При наличии жалоб на боль в животике применимы спазмолитики в возрастной дозировке (папаверин или шо-шпа, бенциклан или платифиллин). У детей с повышением кислотности желудка применим пирензепин. Препараты применяют на фоне обострения курсами, но они не лечат, а только устраняют симптомы.
Основа лечения – это регуляция выделения желчи: создание нормального тонуса мышц, скорости выведения и сбалансированности состава. Если отделение желчи слишком резкое и быстрое, порции ее мелкие в силу спазмирования протоков, показаны холеретики. Такие препараты помогают усилить отделение желчи, могут иметь растительную основу или синтетическую (циквалон, аллохол, фламин). Обычно курс рассчитывают на 2-3 недели постоянного приема, затем проводят замену препарата, чтобы организм не привыкал к препарату и эффект не снижался.
Полезно для выделения желчи в кишечник применять минеральную воду (соли в ней не более 5г/л) – такие как Моршанская, Славяновская. Вода предварительно дегазируется взбалтыванием в стакане, подогревается до теплого вида, применяется перед едой за 60 минут в возрастной дозе. Точную схему приема распишет врач.
Показан прием травяных сборов с желчегонными свойствами – кукурузные рыльца, календула, шиповник и другие. Их применяют в виде сборов по 2-4 растения, чтобы оказать комбинированный и выраженный эффект. Изначально лечение подбирают в стационарных условиях или при лечении в рамках дневного пребывания в клинике. Первичный курс длится месяц, сборы меняют каждые две недели, по мере улучшения состояния поддерживающую терапию проводят раз в квартал, лечение длится две недели и обычно практикуется фитотерапия.
Их применяют в виде сборов по 2-4 растения, чтобы оказать комбинированный и выраженный эффект. Изначально лечение подбирают в стационарных условиях или при лечении в рамках дневного пребывания в клинике. Первичный курс длится месяц, сборы меняют каждые две недели, по мере улучшения состояния поддерживающую терапию проводят раз в квартал, лечение длится две недели и обычно практикуется фитотерапия.
Дополнительно применяют игровые методики психотерапии, нетрадиционные практики – иглорефлексотерапию и остеопатию, назначается физиотерапевтическое лечение. Нередко эти практики применимы в периоде долечивания в рамках санаторно-курортного лечения. Показано тепловое воздействие на зоны пузыря и печени, парафинолечение, различные виды тока, электрофорез с применением спазмолитических растворов, массажи воротниковой области, проведение ЛФК с применением особых упражнений.
Важно
Любые процедуры в области печени и желчного пузыря проводят только при исключении воспалительных процессов.
Медикаментозные препараты при гипотоническом ДЖВП: назначения врача
Более сложное лечение подразумевает вялый пузырь, если у него снижен тонус и отток желчи. Так, в данных случаях врач применяет мероприятия для активизации тонуса мышц в области желчных ходов и всего организма ребенка. Применимы массажи и водные стимулирующие процедуры, методики ЛФК с программой на повышение тонуса мышц.
Из медикаментов применяют растительные стимуляторы и адаптогенные препараты – женьшень, витамины группы В в сочетании с препаратами магния.
Важно
Запрещены к применению тепловые процедуры и спазмолитики, блокаторы желчеотделения.
Показаны к приему препараты стимуляторы оттока желчи по протокам из пузыря – холекинетики. К ним относят сорбитол, магнезию, растительное масло. Применяют их курсами в возрастной дозе до еды курсами до четырех раз в год, обычно применимы 10-15% растворы сорбитола, растительные масла ложечками.
Показано проведение на фоне данных мероприятий таких методик как «слепые зондирования» либо тюбажи пару раз в неделю – курс до месяца. Запрещены при проведении тюбажей горячие и теплые грелки, они дают эффект спазмолитиков, а протоки при этом варианте ДЖВП изначально в расслабленном состоянии.
По окончании активной части терапии применимы курсы фитотерапии (применяют лекарственные травяные сборы) со стимулирующими и желчеотделительными эффектами. К ним относят шиповник, отвар кукурузных рыльцев, настой ромашки, рябина.
Совместно с ними применяют средства, усиливающие отток желчи по протокам из полости пузыря (холивер, хофитол), а также препараты для активизации работы печени и защиты ее от негативных влияний. Применима минеральная вода с повышенной минерализацией, в холодном виде и до трех раз в день: длится курс до полутора месяцев. Позитивным эффектом обладает электрофорез, проводимый на зоне печени и применение диеты с плавным переходом на нормальное здоровое питание.
Рекомендации для родителей: как лечить ДЖВП у ребенка?
Важно, чтобы родители внимательно и взвешенно относились к лечению ДЖВП у детей и знали о сроках диспансерного наблюдения в силу данной патологии. Если не наблюдается обострения, продолжительность курса реабилитации длится до двух лет, при этом необходимо не пассивное наблюдении, а постоянное оздоровление детей в условиях санаториев и курортных зон – это Черноморское побережье, Краснодарский край, Карпаты, Минеральные Воды и Алтайский край. Минеральные источники данных регионов крайне полезны для желчевыделительной системы.
При наличии наследственной предрасположенности к ДЖВП и патологиям печени, если в семье есть дети и взрослые члены, страдающие подобными аномалиями, но ребенок здоров, стоит заранее проводить профилактику ДЖВП. Важно выявление и лечение патологий пищеварения, глистных инвазий, лямблиоза, строго следить за питанием детей и его физической активностью, профилактикой стресса. Важна коррекция работы нервной системы при наличии проблем с вегетативным тонусом.
Профилактика обострений и развития ДЖВП
Когда на УЗИ выявляются аномалии желчного пузыря с его перегибами, гипотонией мышечных элементов или деформациями, необходимо применение «диеты трех Ж» в превентивных целях, еще перед началом обострений и патологических процессов в желчной системе. Это один из упрощенных облегченных видов диеты №5 (либо он же печеночный стол), но на фоне данного питания сливочное масло нужно сменить на растительные масла либо совсем исключить из рациона.
Резко уменьшается объем сильно углеводистой пищи, заодно корректируя проблему избыточного веса детей. Основная цель такого диетического питания у предрасположенных детей – разгрузить желчный пузырь и снизить нагрузку на печень, исключая производство избытка желчи, которая затем будет копиться в желчном пузыре. Понятно, что желчь активнее выделяется при употреблении малышом жирных продуктов, это приводит к усиленному сокращению пузыря с поступлением в кишечник больших порций желчи. Это нагружает пищеварительную систему, но совсем без жиров в питании тоже нельзя.
Важно
Запрещены строгие диеты, дети плохо их переносят, и будут переживать, нервничать в силу запретов, стремясь назло поесть опасных продуктов. Важно перевести всю семью на правильное и рациональное питание.
Лечебно-профилактические процедуры для детей
Ранее мы упоминали о проведении специфических процедур – «слепых зондирований» и тюбажей. Эти методики используют для активизации оттока желчи, они полезны как детям, так и взрослым в периоды переедания и снижения веса. У детей они рекомендованы в периоды сезонных обострений – весенний и осенний промежутки. Особенно полезны тюбажи при гипотоническом типе ДЖВП с вялым пузырем, за счет этого метода он активно освобождается от содержимого.
Проводится тюбаж дважды в неделю, утром, после туалета и умывания, чистки зубов. Важно принять желчегонный завтрак и затем уложить ребенка полежать на левый бок. В такой позе желчный пузырь перевернут верх дном, что помогает в оттоке желчи просто под действием земного притяжения. К правому боку прикладывают тепло, прося детей полежать так от 30 до 90 минут. Важно помочь ребенку не ворочаться, увлекая его чтением или просмотром фильма. Это время нужно на полное опорожнение пузыря.
К правому боку прикладывают тепло, прося детей полежать так от 30 до 90 минут. Важно помочь ребенку не ворочаться, увлекая его чтением или просмотром фильма. Это время нужно на полное опорожнение пузыря.
Желчегонными завтраками могут стать:
- раствор магнезии (25%-ный) в объеме 2 столовых ложек из ампулы
- сорбитол или ксилит – две столовых ложки
- взболтанные желтки с добавлением к ним меда или обычного сахара
- оливковое масло пара чайных ложек
- соковая смесь желчегонных овощей (морковка, свекла)
- сок редьки, с добавлением к ней меда.
Чтобы нормализовать пищеварение нужно провести до семи процедур с интервалами около 5 суток. Если при употреблении желчегонного завтрака возникают боли в животе, рекомендовано дать ребенку но-шпу до начала тюбажа или в процессе проведения.
Питание у детей с ДЖВП
Важно постоянное лечебно-профилактическое питание у детей с наличием проблем в области желчной системы. Важно изменить питание таким образом, чтобы ребенок ел как можно чаще, до шести раз в сутки, причем порции должны быть небольшими.
Важно изменить питание таким образом, чтобы ребенок ел как можно чаще, до шести раз в сутки, причем порции должны быть небольшими.
Важно знать, какие из продуктов и блюд стоит исключать из питания:
- все бульоны животного происхождения и грибной, в них нет пользы для детей
- Все жирные, либо жареные, очень острые блюда
- продукты с тугоплавкими жирами (свиное сало, баранье, гусиный и утиный жир)
- маринады и соусы с уксусом, солью, специями
- орехи, грибы, бобовые
- блюда с сырым чесноком, луком, редька, репа, редис
- черные сорта хлеба
- пшено и блюда с ним
- сдобные булки, плюшки,
- шоколад, крепкий чай и натуральный кофе
- жвачку, мороженое, газированные напитки.
Обратите внимание
Важно, чтобы родители проявили напор и твердость в соблюдении диеты и ограничений в питании, так как это нужно самому ребенку. При употреблении данных продуктов будет возникать боль и тошнота, недомогание. Важно быть честными и объяснить доступно, почему нельзя именно эти блюда и продукты.
Важно быть честными и объяснить доступно, почему нельзя именно эти блюда и продукты.
В рационе полезны и рекомендуются:
- Полезны овощные супы и крупяные, супы с капустой, молочные супы с макаронными изделиями.
- Нежирные сорта мяса, рыбы или же птицы без шкурки в запеченном виде или тушеном, приготовленные на пару или в мультиварке.
- Паровые мясные и рыбные котлеты, фрикадели, тефтели и т.д.
- Любые крупы в кашах и гарнирах (кроме пшена)
- Любые виды макаронных изделий во всех их видах
- Овощи в отварном и тушеном виде
- Каши молочные густые и разваристые
- Блюда с творогом (вареники, запеканки)
- Яйца в любом виде, кроме жареных
- Молочные изделия в любом виде, за исключением жирной сметаны и сливок (они только в супы)
- Сыр, за исключением острого и соленого
- Нерафинированное растительное масло в салаты
- Вчерашний хлеб, галетные печенья, сухари
- Сладкие фрукты с ягодами
- Любые овощи, кроме блюд с чесноком, луком, редька, репа, редис
- Соки и пюре из сладких плодов
- Зеленый и некрепкий черный чай, травяные отвары
- Мед и варенья, джемы, мармелад и зефир.

Для обоих типов ДЖВП полезно включение в питание продуктов с желчегонным эффектом, но важно, чтобы они употреблялись в период завтрака или обеда. Эффект будет в дневное время и пища усвоится полнее. К таковым относят свеклу, сметану, сливочное масло и растительные, морковь, огурцы, сладкие фрукты, капусту.
Парецкая Алена, педиатр, медицинский обозреватель
11,051 просмотров всего, 6 просмотров сегодня
Дискинезия желчевыводящих путей у детей: симптомы и лечение
Если ребёнок отказывается от пищи (даже от любимых блюд), страдает нарушением стула и жалуется на периодические боли в животе, есть веский повод обратиться к гастроэнтерологу, поскольку в таких случаях можно предположить дискинезию желчевыводящих путей (ДЖВП). Какими ещё симптомами характеризуется заболевание и чем может быть вызвано у детей? Какие методы лечения наиболее эффективны и в чём заключается опасность патологии? А также профилактические рекомендации и советы доктора Комаровского.
Дискинезия желчевыводящих путей у детей — что это?
Дискинезия желчевыводящих путей — это заболевание, при котором происходит нарушение оттока желчи в 12-перстную кишку. А когда желчь задерживается или наоборот поступает раньше времени, полезные вещества, полученные вместе с пищей, не усваиваются в полной мере (т. к.основная функция желчи — расщепление жиров на жирные кислоты). Патология характеризуется колющими болями в правом подреберье, диспепсическими расстройствами и рядом других симптомов. По статистике, ДЖВП чаще всего встречается у детей дошкольного возраста.
Причины заболевания
Дискинезия желчевыводящих путей развивается под влиянием следующих факторов:
- Нарушение режима питания (например, при переедании или обилии сладостей и жирной пищи в рационе, при наличии больших промежутков времени между приёмами пищи и т. д.).
- Нервные расстройства на фоне частых стрессов и психоэмоциональных потрясений.
- Аллергия в хронической форме.

- Малоподвижный образ жизни (например, когда ребёнок проводит большую часть времени за компьютером).
- Приём лекарственных препаратов, способствующих изменению состава желчи.
- Сбои в работе эндокринной системы.
- Поражение центральной нервной системы (чаще встречается у новорожденных).
- Присутствие паразитов в организме.
- Заболевания ЖКТ инфекционной этиологии.
- Воспалительные процессы в органах малого таза.
- Болезни печени и желчного пузыря.
- Наследственный фактор. Если кому-то из членов семьи был поставлен такой диагноз, высока вероятность, что и у ребёнка возникнет ДЖВП.
Также дискинезия может быть связана с врождённой дисплазией желчного пузыря (нарушение моторики желчного пузыря и его протоков).
Симптомы
Симптомы заболевания во многом зависят от типа ДЖПВ — гипотонического или гипертонического. Гипотоническая дискинезия подразумевает пониженный тонус желчного пузыря, когда желчь вовремя не поступает в 12-перстную кишку (или поступает в неполном объёме), из-за чего возникает застой.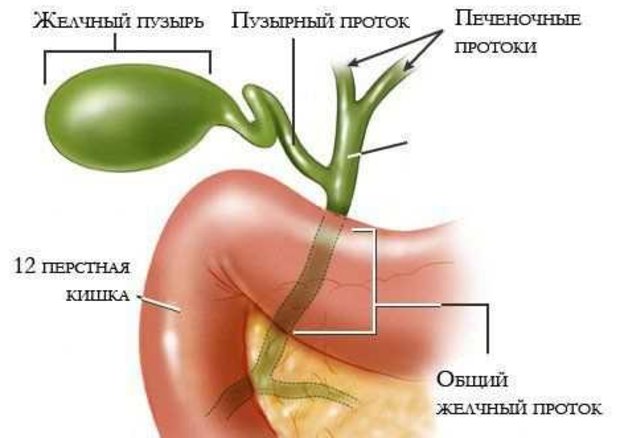 Гипертоническая ДЖВП, напротив, характеризуется быстрым и частым выделением желчи.
Гипертоническая ДЖВП, напротив, характеризуется быстрым и частым выделением желчи.
Так, к симптомам гипертонической ДЖВП относят:
- Острые боли в подреберье (особенно после физических нагрузок, занятий физкультурой, стрессовых ситуаций).
- Обильное мочевыделение.
- Тошноту и иногда рвоту.
- Диспепсические расстройства (диарея, запор).
- Наличие жёлтого налёта на языке.
- Плохой аппетит.
- Резкое снижение веса и усталость.В особо тяжёлых случаях у ребёнка может быть желчная колика. Она сопровождается сильной болью в животе, учащённым сердцебиением и онемением конечностей.
Гипотоническая ДЖВП характеризуется следующими признаками:
- Ощущением тяжести и тупой болью в правом подреберье.
- Тошнотой, отрыжкой и вздутием живота.
- Снижением или отсутствием аппетита.
- Частыми запорами.
- Постоянным желанием что-нибудь пожевать.
- Ощущением горечи во рту.
- Температурой тела в районе 37-37,5 градусов.

Груднички выражают особенно сильное беспокойство, плачут и поджимают ножки к животику.
И существует третий вариант дискинезии — смешанная, когда регулярно чередуются две предыдущие формы болезни. Данный тип патологии характеризуется такими симптомами, как:
- Плаксивость и раздражительность.
- Повышенная нервозность.
- Быстрая утомляемость и невнимательность.
При этом в перерывах между приступами ребёнка может вообще ничего не беспокоить.
Лечение
После диагностического обследования (УЗИ желчного пузыря, рентгенографическое исследование и др.) врач-гастроэнтеролог назначит ребёнку соответствующее лечение. Так, в качестве терапии используют лекарственные препараты и проверенные временем народные средства.
Медикаментозная терапия
Для снятия дискомфорта и болевых ощущений детям назначают следующие препараты:
- Папаверин — снижает тонус гладких мышц и оказывает сосудорасширяющее и спазмолитическое действие.
 Средство выпускается в форме таблеток и ампул для инъекционного введения.
Средство выпускается в форме таблеток и ампул для инъекционного введения. - Но-шпу — обладает мощным спазмолитическим действием, выпускается в форме таблеток и раствора для внутримышечного и внутривенного введения.
- Аллохол — усиливает выработку желчи, а также усиливает секреторную и двигательную функции ЖКТ. Форма выпуска — таблетки.
- Холензим — комбинированный препарат животного происхождения, обладающий желчегонным действием и нормализующий процессы пищеварения.Средство выпускается в форме таблеток.
Использовать лекарственные препараты в качестве терапии можно только после предварительной консультации с врачом. Доктор подберёт безопасную для ребёнка дозировку и назначит курс лечения.
Лечение народными средствами
Наибольшей эффективностью обладают следующие рецепты:
- Оливковое масло и сок лимона — при гипомоторной форме патологии рекомендуется ежедневно принимать внутрь по 1 ст. л. оливкового масла и тут же запивать его свежевыжатым лимонным соком с добавлением сахара. Курс применения: до нормализации состояния. Курс применения: 7-10дней.
- Овсяные хлопья — их необходимо в течение 15-20 минут настоять в горячей воде, остудить и принимать дважды в день (за полчаса до завтрака и ужина).
- Плоды шиповника — сушёные плоды шиповника измельчают в кофемолке и в количестве 3 ст. л. заливают 2 стаканами горячей воды, после чего кипятят в течение трёх минут, процеживают, добавляют мёд по вкусу и дают детям по полстакана 3 раза в сутки перед едой. Курс лечения составляет 1-2 недели.
Но, чтобы не навредить ребёнку, применение народных рецептов также желательно согласовывать с лечащим врачом.
Опасность болезни
При отсутствии своевременного лечения болезнь угрожает тем, что:
- Увеличивает риск образования камней в желчном пузыре и в желчевыводящих протоках. Произойти это может из-за постоянно скапливающейся желчи, которая со временем густеет и затвердевает.
- Способствует неполному усвоению пищи, в результате чего организм испытывает дефицит минералов и других питательных веществ.
- Происходит нарушение обмена веществ, что приводит к накоплению лишних жировых отложений и увеличивает риск развития сахарного диабета.
- Вызывает расстройство пищеварения, что выражается тошнотой, тяжестью и болью в животе, а также периодическими запорами и диареей.
Поэтому болезнь важно вовремя диагностировать и как можно скорее начать лечение.
Советы доктора Комаровского
Относительно ДЖВП известный педиатр доктор Комаровский даёт следующие рекомендации:
- Не перекармливать ребёнка. По мнению врача, дискинезией желчевыводящих путей дети страдают по большей части из-за перекармливания их чересчур заботливыми мамочками, чего не наблюдается в многодетных семьях.
- Следовать врачебным рекомендациям и соблюдать лечебную диету, прописанную доктором.
- Не заставлять малыша есть насильно (при отсутствии аппетита).
- Ограничить употребление вредной пищи (сладкие газированные напитки, сухарики, чипсы и пр.).
- Избегать длительных периодов голодания. Поэтому если ребёнок отказывается от еды в течение суток и больше, необходимо обратиться к врачу.
- Ни в коем случае не заниматься самолечением.
И, конечно, в первую очередь важно подтвердить диагноз. В противном случае лечение будет бессмысленным, а то и вовсе может навредить хрупкому детскому организму.
Профилактика
Во избежание развития ДЖВП необходимо соблюдать ряд профилактических правил:
- По возможности кормить малыша натуральной и здоровой пищей.
- Избегать длительных интервалов между приёмами пищи.
- Не допускать стрессовых ситуаций у ребёнка.
- Регулярно проходить профилактику гельминтозов.
- Вовремя лечить заболевания ЖКТ.
Дискинезия желчевыводящих путей — достаточно серьёзное заболевание, которое при отсутствии своевременной терапии нередко приводит к всевозможным осложнениям (расстройство пищеварения, риск образования камней в желчном пузыре и др.). Поэтому при наличии подозрительных симптомов ребёнка необходимо показать гастроэнтерологу и пройти обследование. Лечение на ранних стадиях позволяет полностью избавиться от симптомов данной патологии.
Дискинезия желчевыводящих путей и желчного пузыря у ребенка. Причины, симптомы, лечение и профилактика
Дискинезия желчевыводящих путей и желчного пузыря — это функциональное расстройство двигательной функции желчного пузыря и внепеченочных протоков. В буквальном переводе слово «дискинезия» означает «нарушение движения». В данном случае речь идет о нарушении согласованных сокращений желчного пузыря и сфинктеров, позволяющих желчи выходить из желчного пузыря в двенадцатиперстную кишку.
В норме желчь синтезируется печенью, откуда попадает в желчный пузырь. В пузыре желчь ждет своего звездного часа – когда съеденная пища из желудка попадет в двенадцатиперстную кишку. Как только это происходит, желчный пузырь, сокращаясь, выделяет порцию желчи в просвет кишки. Желчь выполняет важную функцию – она способствует перевариванию жиров. Благодаря желчным кислотам происходит эмульгация жира и его расщепление на жирные кислоты, которые «понятны» организму и могут быть усвоены.
Чаще болеют подростки. Почти 90% испытывают внезапные схватки (при спастической форме) или тупыми болями (при атонической) в правом подреберье. При этом проявляется ощущение горечи во рту, тошнота, язык нередко обложен серо-желтым налетом.
Причины дискинезии желчевыводящих путей.
Причины заболевания — нарушение функции центральной нервной системы, различные болезни внутренних органов, перенесенные инфекции, нарушения режима питания, интоксикация организма и аллергия. Различают гипотоническую и гепертоническую формы дискинезии желчного пузыря. В первом случае пузырь плохо сокращается и желчь из него постоянно вытекает. Во втором случае пузырь сокращен и не выделяет желчи.
Дискинезия желчевыводящих путей и желчного пузыря — заболевание, сопровождающееся затруднением выделения желчи. Желчевыводящие пути при этом находятся либо в спазмированном состоянии, и желчь застаивается в желчном пузыре, либо, наоборот — они не сокращаются вовсе, что также приводит к застою желчи. Причиной могут быть заболевания желудка и двенадцатиперстной кишки, эндокринно-гормональные нарушения, вирусный гепатит, перенесенные кишечные инфекции (сальмонеллез, дизентерия), лямблиоз.
Дискинезии желчевыводящих путей (ДЖВП) представляют собой функциональные нарушения моторики желчного пузыря (то есть, нет нарушения в самом строении пузыря и желчных путей) и сфинктерного (сократительного, мышечного) аппарата желчевыводящей системы вследствие несогласованного, несвоевременного, недостаточного или чрезмерного их сокращения. Сокращения желчного пузыря регулируются гормонами, секретируемыми слизистой двенадцатиперстной кишки. Любое воспаление или раздражение этого участка кишечника может сопровождаться нарушением оттока желчи. Так же дискинезии могут наблюдаться на фоне дисбиоза кишечника, лямблиоза, гельминтозов, после кишечных инфекций.
Еще одна из причин – отсутствие нормального выделения желчи в желчный пузырь. Аномалии развития желчного пузыря и желчных протоков, перетяжек, сужений, клапанов
Так же возможно, что по различным причинам гладкие мышцы стенок желчных протоков работают неправильно: они слишком напряжены или, наоборот чрезмерно расслаблены.
Основными предрасполагающими факторами в развитии ДЖВП являются: несовершенство и незрелость нервной системы, характерное для детского возраста; наследственно обусловленная высокая возбудимость и лабильность нервной системы, характеризующаяся нарушением тонуса ее вегетативного компонента (периферической нервной системы) и мышечной слабостью.
Ведущую роль в механизмах развития ДЖВП играет вегетоневроз, приводящий к дискоординации сокращений желчного пузыря и его сфинктерного аппарата. Второй механизм формирования ДЖВП — гормональный. В регуляции желчеотделения большую роль играют кишечные гормоны, среди которых есть как стимулирующие (холецистокинин и др.), так подавляющие (глюкагон и др.) сократительную функцию желчного пузыря. В физиологических условиях процессы торможения и возбуждения саморегулируются. Неблагоприятные факторы, влияя на вегетативную нервную систему и гормональную регуляцию, приводят к нарушениям моторики и изменению физико-химических и бактериостатических свойств желчи.
В зависимости от происхождения выделяют два вида ДЖВП — первичную и вторичную. Развитию первичной дискинезии способствует нарушение нейрогуморальной регуляции деятельности билиарной системы. В связи с этим первичные ДЖВП нередко возникают у детей с различными неврозами, вегетативно-сосудистой дисфункцией, при диэнцефальном синдроме, психосоматическом синдроме у детей с нервно-артритической аномалией конституции.
Немаловажную роль в развитии первичных ДЖВП играет нарушение режима питания: длительные интервалы между приемами пищи, переедание, насильственное кормление, злоупотребление жирной или острой пищей. Факторами риска также являются перенесенные острые инфекции (вирусный гепатит, дизентерия, сальмонеллез), аллергические заболевания (аллергический ринит, обструктивный бронхит, атопический дерматит).
Развитие вторичной ДЖВП происходит по типу висцеро-висцеральных рефлексов при патологических состояниях органов системы пищеварения. Как правило, вторичные дискинезии сопровождают хронический холангит, хронический дуоденит, хронический энтероколит, глистные инвазии. Особое значение имеет лямблиоз тонкой кишки. Паразитируя в слизистой оболочке двенадцатиперстной кишки, лямблии, прикрепляясь к микроворсинкам кишки, вызывают выраженные дистрофические изменения эпителия. Это нарушает координацию деятельности сфинктеров двенадцатиперстной кишки и желчевыводящих путей.
В зависимости от характера нарушений двигательной функции желчного пузыря и тонуса сфинктера пузыря выделяют гипертонически-гиперкинетический и гипотонически-гипокинетический типы ДЖВП.
И в том и в другом случае желчи в просвете кишки оказывается недостаточно, и процесс переваривания съеденной пищи нарушается.
Такое состояние может не никак себя не проявлять на начальных этапах. Но чаще всего у детей дискинезия проявляется диспептическими расстройствами – ребенок может жаловаться на поташнивание, ощущение тяжести в подложечной области. Нередко наблюдаются расстройства стула в виде запоров или поносов. Особенно заметно симптомы проявляются после употребления ребенком жирной или жареной пищи. Если вы заметили, что ребенок регулярно испытывает подобный дискомфорт, обязательно обратитесь к врачу.
Гипертонически-гиперкинетический тип встречается у детей с повышенным тонусом парасимпатического отдела нервной системы. В большинстве случаев это первичная дискинезия, которая сочетается с неврозами, вегетативно-сосудистой дистонией, психосоматическим синдромом.
Ведущим клиническим симптомом при гипертонически-гиперкинетической ДЖВП является приступообразная боль в области правого подреберья, иногда иррадиирующая в правое плечо, лопатку. Боль, как правило, появляется после погрешностей в диете, физической нагрузки, эмоционального стресса. Она непродолжительная, легко купируется спазмолитическими средствами. Во время приступа больной малыш может быть беспокойным, у него отмечается тошнота, реже рвота, сердцебиение, головная боль, полиурия. При пальпации живота во время приступа и после него болезненность максимально выражена в точке проекции желчного пузыря (симптом Кера). Вне обострения пальпация живота безболезненна или отмечается незначительная болевая чувствительность в области правого подреберья. Печень не увеличена. Явления интоксикации, если они выражены, обусловлены основным заболеванием. В межприступном периоде дети чувствуют себя хорошо, однако периодически жалуются на непродолжительную боль спастического характера в эпигастрии, правом подреберье и нередко в околопупочной области после приема раздражающей пищи, газированных напитков и холодных продуктов. Боль исчезает самопроизвольно или после приема спазмолитиков.
Гипокинетически-гипотонический тип ДЖВП наблюдается чаще у детей с преобладанием тонуса симпатического отдела вегетативной нервной системы. Клинически гипомоторная дискинезия проявляется ноющей, тупой, часто постоянной, неинтенсивной болью в области правого подреберья, иногда — чувством тяжести, растяжения в этой же зоне. Под влиянием неблагоприятных факторов болевой синдром может усиливаться, однако приступы, напоминающие по интенсивности гиперкинетически-гипертоническую дискинезию, наблюдаются крайне редко. На фоне боли у детей отмечаются признаки диспепсии: тошнота, горечь во рту, снижение аппетита. Пальпация живота сопровождается болезненностью в области проекции желчного пузыря. Возможно появление у части пациентов положительного симптома Ортнера (болезненность при поколачивании ребром ладони по правой реберной дуге).
Вследствие холестаза (застоя желчи) может пальпироваться увеличенная в размерах мягко-эластической консистенции подвижная безболезненная печень. После дуоденального зондирования или применения холекинетиков (препаратов, способствующих оттоку желчи) ее размеры уменьшаются или нормализуются. Следует подчеркнуть, что при ДЖВП, кроме изменения моторики билиарных путей, происходит нарушение гомеостатического равновесия. В организме ребенка могут развиваться функциональные изменения в дыхательной, сердечно-сосудистой, нервной и других системах. Снижается концентрация липопротеидного комплекса желчи, значение которого в процессе переваривания весьма велико. Нарушение пищеварения способствует развитию дисбиоза, снижению синтеза витаминов.
Диагноз ДЖВП устанавливается на основании характерных клинических симптомов и подтверждается результатами лабораторно-инструментальных исследований, задачей которых является верификация заболевания, определение типа дискинезии и исключение воспалительных заболеваний билиарной системы.
Наиболее современным методом является ультразвуковое исследование (УЗИ), позволяющее определить форму, размеры желчного пузыря, выявить деформации, врожденные аномалии развития, конкременты в желчном пузыре и желчных протоках, выяснить тип дискинезий.
Постановка диагноза – это не страшно и не больно. Сразу успокойте ребенка и объясните ему, что доктор не сделает ему больно, так как никаких варварских исследований вроде гастроскопии не будет. Диагноз ставится на основании данных ультразвукового исследования с помощью специальной функциональной пробы. На такое исследование нужно приходить утром натощак. Врач, проводящий УЗИ исследует желчный пузырь натощак, затем ребенку предлагают съесть провокационный «желчный» завтрак (например, стакан жирной сметаны). Ровно через 45 минут снова проводят исследование, в ходе которого оценивают степень сокращения желчного пузыря.
Ультразвуковое исследование может показать, что желчный пузырь увеличен, или частично опорожнен, или наблюдается перегиб желчного пузыря. Но это абсолютно не означает, что у ребенка есть какие-то функциональные нарушения. Врач, проводящий ультразвуковую диагностику, не имеет права ставить клинический диагноз, он только констатирует факт. А диагноз должен ставить только специалист-гастроэнтеролог, который основывается не только на результатах УЗИ, но и на результатах клинических анализов кала и мочи и к тому же на жалобах пациента по поводу характерной боли в правом подреберье или подвздошной области.
Если нет никаких болезненных ощущений, если врач при осмотре живота при его пальпации не замечает явных нарушений, когда у ребенка нормальный стул, не нарушено переваривание пищи, диагноз «дискинезия желчевыводящих путей» только на основании ультразвукового исследования ставить нельзя.
Более информативным является фракционное дуоденальное зондирование, позволяющее оценить моторную функцию желчевыводящей системы. Сущность этого исследования состоит в том, что вместо трех классических порций желчи изучают пять фракций (фаз) желчевыделения. Кроме того, желчь исследуют через 5-минутные интервалы, что позволяет оценивать тонус и моторику, реактивность различных отделов внепеченочной желчевыделительной системы — сфинктера Одди, сфинктера Люткенса, мышц общего желчного протока и желчного пузыря.
Биохимические методы исследования используют для определения в порциях желчи В и С концентрации желчных кислот, холестерина и билирубина. У детей с гиперкинетическими расстройствами желчевыводящих путей снижается уровень холестерина и липидного комплекса в порции В. При гипокинезии — повышается уровень холестерина и липопротеидный комплекс в пузырной желчи.
Рентгенография (холецистография) является высокоинформативным методом диагностики дискинезий билиарной системы, однако инвазивность исследования ограничивает его применение в педиатрической практике.
В лечении дискинезий желчевыводящих путей значительную роль играет регулирование двигательного режима (ограничение двигательных нагрузок в период обострения, обязательный дневной отдых), положительный эмоциональный фон, щадящая диета. При назначении диеты рекомендуют дробное питание 4-5 раз в день, строгое соблюдение режима приема пищи, избегание переедания. При любом типе дискинезий исключают жареные, острые блюда, жирные сорта мяса и рыбы, маринады, копчености, консервы, изделия из сдобного и слоеного теста.
При гипертонически-гиперкинетическом типе ДЖВП ограничивают употребление продуктов, обладающих свойствами механических или химических раздражителей: холодная или очень горячая пища, продукты, содержащие грубую клетчатку, мороженое, шоколад, газированная вода.
При гипокинетической дискинезии показано обогащение диеты продуктами, обладающими холекинетическим (желчегонным) действием: богатые растительной клетчаткой капуста, свекла, морковь, огурцы, сливы, яблоки, абрикосы, черный хлеб, а также растительные масла, молоко, сметана, сливки, неострый сыр, яйца всмятку.
Некоторые продукты (яйцо, сливки, кефир с добавлением 2-3 чайных ложек растительного масла, отвар шиповника с ксилитом или сорбитом) желательно употреблять вечером за 1 час перед сном.
Медикаментозная терапия при ДЖВП направлена на нормализацию нейрогуморальных регуляторных механизмов желчеотделения, устранение дистонии вегетативной нервной системы и патологических рефлексов мускулатуры желчевыводящих путей. Больным с гиперкинетически-гипертоническим типом дискинезии для нормализации функционального состояния нервной системы назначают седативные препараты, преимущественно фитосборы: отвары и настои корня валерианы, травы пустырника, пассифлоры, мелиссы, плодов боярышника. Можно использовать препараты брома, белладонны, комбинированные седативные препараты на основе растительного сырья. Выбор лекарственного средства и продолжительность лечения (от 2 до 4 недель) определяется степенью выраженности невротических расстройств. Для купирования болевого синдрома назначают спазмолитики: папаверин, бенциклан, платифиллин, дротаверин. Хороший терапевтический эффект оказывает пирензепин, который особенно показан детям с ДЖВП на фоне повышенной желудочной секреции. Спазмолитики применяют коротким курсом, до полного купирования болевого синдрома, так как при функциональных расстройствах длительное лечение этими препаратами все равно не гарантирует надежной профилактики приступа уже через 1-2 дня после их отмены.
Основу лечения при гиперкинетически-гипертонической ДЖВП составляют холеретики (препараты, усиливающие секрецию желчи) и холеспазмолитики (снимают спазм с желчных ходов). Чаще назначаются истинные холеретики: холензим, аллохол, холагон, фламин. К холеретикам относятся и препараты химического синтеза: циквалон, оксафенамид. Все эти препараты применяют не более 2-3 недель, после чего препарат необходимо сменить. В качестве гидрохолеретиков рекомендуют слабоминерализованные воды (2-5 г/л). Воду следует принимать в теплом дегазированном виде за 1 час до еды.
Целесообразно применение лекарственных растений, обладающих желчегонным действием: барбарис обыкновенный, бессмертник песчаный, кукурузные рыльца, мята перечная, календула лекарственная, шиповник майский. Учитывая сложный генез дискинезий, назначают не отдельные лекарственные растения, а сборы из них. Основной курс лечения желчегонными препаратами может быть проведен в стационаре или амбулатории в течение месяца (со сменой препарата каждые 2 недели). Поддерживающая терапия проводится не менее трех месяцев (2 недели каждого месяца) преимущественно сборами лекарственных растений с обязательной сменой сбора. Хороший лечебный эффект имеет психотерапия, различные виды акупунктуры и физиотерапевтические методы: тепловые процедуры, парафиновые аппликации, диа- и индуктотерапия, электрофорез со спазмолитиками, массаж воротниковой зоны, ЛФК по щадящей методике. Однако к назначению физиотерапевтических процедур на правое подреберье следует прибегать лишь в том случае, если врач полностью исключил наличие у ребенка воспалительных заболеваний печени.
Более сложную проблему представляет лечение детей с гипокинетически-гипотонической дискинезией билиарной системы. В первую очередь следует широко использовать мероприятия, направленные на повышение общего тонуса организма — лечебную физкультуру, водные стимулирующие процедуры, массаж. Назначаются тонизирующие препараты: настойка женьшеня, экстракт элеутерококка, настойка аралии, пиридоксин в комбинации с лактатом магния. Не используются холиноблокаторы, спазмолитики, тепловые процедуры. Из желчегонных препаратов назначаются, прежде всего, вещества холекинетического действия (способствующие выделению желчи): магния сульфат, сорбит, ксилит, маннит, растительные масла. Базовый курс холекинетической терапии заключается в назначении 10-25% раствора ксилита или сорбита по 1-2 столовых ложки 3 раза в день за 30 минут до еды или растительного масла (лучше оливкового) по 1 десертной или столовой ложке 3 раза в день после еды в течение 3-4 недель. Одновременно проводят «слепые» зондирования (тюбажи) не реже двух раз в неделю в течение 1 месяца. В качестве холекинетика при проведении тюбажа могут быть использованы сырые яичные желтки (1-2 штуки), растительные масла в теплом виде по 15-30 мл, 25% раствор сорбита или ксилита по 30-50 мл, свекольный сок по 50-100 мл. При этом не следует использовать грелку, поскольку местные тепловые процедуры обладают спазмолитическим действием. По окончании курса холекинетической терапии назначают лекарственные растения в виде сборов (рябина обыкновенная, цветки ромашки, трава золототысячника, кукурузные рыльца, шиповник, календула). Наряду с холекинетиками при гипотонически-гипокинетическом типе ДЖВП назначают истинные холеретики (аллохол, холензим, хофитол, холивер, холагогум, циквалон), гепатопротекторы курсом длительностью не более двух недель.
Рекомендуются минеральные воды высокой минерализации (Нафтуся, Трускавецкая, Моршинская и др.), газированные, в холодном виде, 2-3 раза в день в течение 1-1,5 месяцев.
Хороший лечебный эффект оказывают физиотерапевтические процедуры: диадинамотермия, электрофорез с сульфатом магния на область печени. После окончания курса лечения больному необходимо в течение 2-3 месяцев соблюдать щадящую диету с последующим переходом на общий стол. Два раза в год целесообразно провести курс желчегонной терапии, используя при этом сборы лекарственных растений, подобранных с учетом данного типа дискинезии.
Длительность диспансерного наблюдения детей с ДЖВП — не менее двух лет. Показано оздоровление в бальнеологических санаториях (1 раз в год).
Если мама понимает, что у ребенка есть предрасположенность к данному заболеванию, но оно пока никак себя не проявило, какие могут быть профилактические меры? Прежде всего выявление основного заболевания. Если ребенок наблюдается у невропатолога, то коррекция с этой стороны. Если при ультразвуковом исследовании у маленького пациента выявляется изменение желчного пузыря, то, чтобы не доводить до появления болей, конечно, нужна диета. Это классический «печеночный» стол. Диета №5, включающая некоторое ограничение животных жиров. Вместо сливочного масла, например, лучше употреблять современные высококачественные маргарины, которые представляют собой смесь животных и растительных жиров. Также желательно свести к минимуму пищу с высоким содержанием углеводов. То есть основная задача — разгрузить печень и желчный пузырь, чтобы не было выработки большого количества секрета. Хотя желчь вырабатывается постоянно, но когда жирной пищи поступает много, то желчный пузырь должен с силой сокращаться, выбрасывать ее постоянно и концентрированно. Это создает большую нагрузку. В то же время не надо крайностей — ведь ребенок практически здоров. Щадящая диета не предполагает полного исключения каких-то продуктов. Дело только в их количестве и качестве.
Методика проведения тюбажей.
Тюбажи хорошо помогают освободить желчный пузырь от же
Дискинезия желчевыводящих путей — что вам нужно знать
- CareNotes
- Дискинезия желчевыводящих путей
Этот материал нельзя использовать в коммерческих целях, в больницах или медицинских учреждениях. Несоблюдение может повлечь судебный иск.
ЧТО НУЖНО ЗНАТЬ:
Что такое дискинезия желчевыводящих путей?
Дискинезия желчевыводящих путей — это состояние, вызывающее боль в желчном пузыре (в правом верхнем углу живота). В желчном пузыре хранится желчь, вырабатываемая печенью.Желчь помогает расщеплять жиры, которые вы едите. В желчном пузыре есть клапан, называемый сфинктером, который предотвращает отток желчи из желчного пузыря до тех пор, пока она не понадобится. Желчь перемещается по протоку в тонкий кишечник. Если на сфинктере есть рубцы или спазмы, желчь не может вытекать из желчного пузыря. Затем желчь возвращается в желчный пузырь и вызывает боль.
Что увеличивает мой риск дискинезии желчевыводящих путей?
- Воспаление мышц, контролирующих отток желчи от желчного пузыря
- Проблемы с совместной работой мышц
- Хроническое заболевание, такое как диабет или целиакия
- Ожирение
- Гормональный дисбаланс
Каковы признаки и симптомы дискинезии желчевыводящих путей?
- Боль в правом верхнем углу живота, которая длится не менее 30 минут, приходит и уходит
- Сильная боль, которая мешает вам заниматься повседневными делами или пробуждает вас от сна
- Боль после еды, которая продолжается даже после дефекации или смены положения
- Желтуха
- Тошнота, рвота или вздутие живота
- Потеря веса без попыток или потеря аппетита
Как диагностируется дискинезия желчевыводящих путей?
Ваш лечащий врач осмотрит вас и спросит о ваших симптомах.Сообщайте ему, когда возникает боль и как долго она длится каждый раз. Сообщите ему, если после приема определенных продуктов у вас усиливается боль. Вам также может понадобиться любое из следующего:
- Сканирование печени и желчного пузыря также может называться сканированием HIDA. Вам вводят небольшое количество радиоактивного красителя в капельницу, и сканер делает снимки. Ваш лечащий врач смотрит на фотографии, чтобы убедиться, что ваша печень и желчный пузырь работают нормально.
- Анализы крови можно использовать для проверки ферментов печени.Это показывает, насколько хорошо работает ваша печень.
- Ультразвук или снимки CT можно использовать для проверки желчных камней или других проблем в области желчного пузыря. Боль при дискинезии желчевыводящих путей бывает без камней в желчном пузыре.
- ERCP — это процедура, используемая для проверки протоков, по которым желчь выходит из желчного пузыря. Ваш лечащий врач проведет эндоскоп через рот в отверстие между желудком и тонкой кишкой. Затем делают рентгеновские снимки протоков.Контрастная жидкость используется для улучшения видимости протоков на рентгеновских снимках. Сообщите врачу, если у вас когда-либо была аллергическая реакция на контрастную жидкость.
Как лечится дискинезия желчевыводящих путей?
Ваши симптомы могут исчезнуть без лечения. Если симптомы серьезны или продолжаются, вам может понадобиться любое из следующего:
- Можно выписать обезболивающее по рецепту . Спросите своего врача, как безопасно принимать это лекарство. Некоторые рецептурные обезболивающие содержат ацетаминофен.Не принимайте другие лекарства, содержащие ацетаминофен, без консультации с врачом. Слишком много ацетаминофена может вызвать повреждение печени. Обезболивающие, отпускаемые по рецепту, могут вызвать запор. Спросите своего врача, как предотвратить или лечить запор.
- НПВП , например ибупрофен, помогают уменьшить отек, боль и жар. Это лекарство доступно по назначению врача или без него. НПВП могут вызывать желудочное кровотечение или проблемы с почками у некоторых людей. Если вы принимаете лекарство, разжижающее кровь, всегда спрашивайте , безопасны ли для вас НПВП.Всегда читайте этикетку лекарства и следуйте инструкциям. Не давайте эти лекарства детям в возрасте до 6 месяцев без указания лечащего врача.
- Хирургия может использоваться для удаления желчного пузыря. Хирургия желчного пузыря обычно не проводится маленьким детям.
Что я могу сделать, чтобы справиться с дискинезией желчевыводящих путей?
- Поддерживайте нормальный вес. Избыточный вес может увеличить риск проблем с желчным пузырем и усилить боль.Старайтесь быстро не набирать и не терять много веса. Это также может увеличить или усугубить риск проблем с желчным пузырем. Попросите своего врача помочь вам составить здоровый план похудания, если у вас избыточный вес.
- Ешьте разнообразную здоровую пищу. Здоровая пища включает фрукты, овощи, нежирные молочные продукты, нежирное мясо, рыбу и вареные бобы. Спросите, нужно ли вам соблюдать особую диету. Ваш лечащий врач может порекомендовать диету с низким содержанием жиров. Выбирайте полезные жиры, такие как оливковое масло, масло канолы, авокадо и орехи.Жиры Омега-3 тоже полезны. Омега-3 жиры содержатся в рыбе, такой как лосось, форель и тунец. Они также содержатся в растительных продуктах, таких как льняное семя, грецкие орехи и соевые бобы. Вам также может потребоваться избегать любых продуктов, вызывающих симптомы.
Когда мне следует немедленно обратиться за помощью?
- У вас жар и озноб.
- Желтеют глаза или кожа.
Когда мне следует связаться с поставщиком медицинских услуг?
- Ваша моча темная.
- Ваша боль не уменьшится с помощью обезболивающих.
- У вас стул цвета глины.
- У вас появились новые или ухудшающиеся симптомы.
- У вас есть вопросы или опасения по поводу вашего состояния или ухода.
Соглашение об уходе
У вас есть право помочь спланировать свое лечение. Узнайте о своем состоянии здоровья и о том, как его можно лечить. Обсудите варианты лечения со своими поставщиками медицинских услуг, чтобы решить, какое лечение вы хотите получать. Вы всегда имеете право отказаться от лечения. Вышеуказанная информация носит исключительно учебный характер.Он не предназначен для использования в качестве медицинского совета по поводу индивидуальных состояний или лечения. Поговорите со своим врачом, медсестрой или фармацевтом перед тем, как следовать любому лечебному режиму, чтобы узнать, безопасно ли оно для вас и эффективно.
© Copyright IBM Corporation 2020 Информация предназначена только для использования конечным пользователем и не может быть продана, распространена или иным образом использована в коммерческих целях. Все иллюстрации и изображения, включенные в CareNotes®, являются собственностью A.D.A.M., Inc. или IBM Watson Health
, защищенной авторским правом. Дополнительная информация
Всегда консультируйтесь со своим поставщиком медицинских услуг, чтобы убедиться, что информация, отображаемая на этой странице, применима к вашим личным обстоятельствам.
Заявление об отказе от ответственности
Узнать больше о дискинезии желчевыводящих путей
Сопутствующие препараты
IBM Watson Micromedex
Причины дискинезии желчевыводящих путей у детей
Типы дискинезии желчевыводящих путей у детей и сопутствующие симптомы
Основная роль желчи в процессе пищеварения — это расщепление жиров, что улучшает их всасывание стенками кишечника. Стимуляция перистальтики для продвижения содержимого кишечника также является важной функцией, обеспечивающей своевременное выделение желчи.Дискинезия желчевыводящих путей у детей может развиться из-за неправильного питания. Фото: Getty Патологии оттока и выброса желчи делятся на три типа, и каждый имеет свои симптомы:
- Гиперкинетическая дискинезия характеризуется повышенным тонусом желчного пузыря и выводных протоков: выделение желчи происходит часто и быстро. У ребенка частый жидкий стул и чувство горечи во рту, его тошнит, отсутствует аппетит.
- Гипокинетическая форма — желчные пути расслаблены, выделение желчи медленное и недостаточное.Ее симптомы включают тупую боль в правом подреберье, чувство взрыва, метеоризм, возможны как запор, так и диарея. При пальпации определяется увеличение и болезненность печени.
- Смешанная форма — сочетает в себе признаки гиперкинетической и гипокинетической форм. В этом случае боль приступообразная, пальпация выявляет болезненность.
При обнаружении этих симптомов ребенка следует доставить в медицинское учреждение для обследования и диагностики.
Лечение дискинезии желчевыводящих путей у детей
В основе лечения дискинезий желчевыводящих путей — корректировка режима питания ребенка.Пациентам назначается диетический стол № 5, улучшающий пищеварение и работу печени. Наряду с диетой применяется медикаментозное лечение, которое зависит от формы дискинезии. Пациенты с гипокинетической дискинезией часто страдают расстройствами нервной системы, и им рекомендуется принимать стимулирующие нейротропные препараты. В свою очередь пациентам с гиперкинетической формой назначают препараты, обладающие седативным действием. Не менее важно создать положительную эмоциональную ситуацию и полностью исключить возникновение стрессовых ситуаций.Ни в коем случае не желательно устанавливать диагноз и заниматься самолечением самостоятельно. Своевременное и правильное лечение предотвратит развитие патологии у ребенка и вырастит его здоровым и счастливым.
Комментарии
комментариев
1:55 утра
женщинамейкер
Совет мамам
Каковы его симптомы и как с ними бороться
Импетиго — это распространенная бактериальная инфекция кожи, которая очень заразна. Он распространен у детей в возрасте от двух до пяти лет (1).MomJunction расскажет вам о причинах, симптомах, советах по уходу на дому, профилактических мерах и вариантах лечения импетиго у детей.
Что такое импетиго?
Импетиго — инфекционная бактериальная инфекция кожи, распространенная во всем мире. Инфекция поражает поверхностный эпидермис или верхний слой кожи рта, носа, рук, туловища, вокруг области подгузников и ног. Иногда он может распространяться на кожу под ногтями или между кожными складками (2). Инфекция заразна и распространяется, когда кто-то контактирует с открытыми язвами, жидкостью или гноем, сочащимися из волдырей, предметами, инфицированными бактериями, или когда человек царапает рану ногтями, содержащими бактерии импетиго.
Кожа становится зудящей и болезненной, что доставляет ребенку сильный дискомфорт. Однако им следует избегать царапин и прикосновений к пораженным участкам. Дети с импетиго должны находиться дома, а не общаться с другими детьми в школе или детском саду. Если язвы не могут быть эффективно покрыты, эту изоляцию следует проводить как минимум в течение семи-десяти дней или до тех пор, пока поражения не осядут.
Если инфекция поражает только одну часть тела, примите надлежащие меры, чтобы предотвратить ее распространение. Поскольку импетиго является заразным заболеванием, некоторые дети подвергаются более высокому риску, чем другие.
Кто подвергается более высокому риску импетиго?
Хотя у каждого есть шанс получить импетиго, некоторые люди более уязвимы для бактерий, чем другие.
- Дети в возрасте до шести лет, поскольку их иммунная система не полностью развита
- Те, кто посещает школу или детский сад
- Дети, живущие в тропическом или влажном климате
- Те, кто разделяет полотенца, кровати, одеяла или подушки
- Дети берут стероиды в течение длительного времени из-за некоторых основных проблем со здоровьем (например, нефротического синдрома)
- В теплое и влажное время года
- Дети, не соблюдающие общую гигиену, например частое мытье рук
Импетиго может поражать как мальчиков, так и девочек.Однако знание того, что вызывает инфекцию, является первым шагом к более эффективному лечению.
[Читать: кожные высыпания у детей ]
Каковы причины импетиго?
Импетиго вызывается бактериями Staphylococcus (staph) и Streptococcus (strep), которые атакуют, проникая через любые порезы, укусы насекомых и высыпания на коже. Когда бактерии передаются от одного человека к другому через прикосновение или тесный контакт, они также могут заразить здоровую кожу.
Когда инфекция вызывается как стафилококками, так и стрептококками, это называется небуллезным импетиго.Это наиболее распространенный тип импетиго у детей, на его долю приходится около 70% случаев (3).
Другой тип импетиго — буллезное импетиго, которое вызывается только бактериями Staphylococcus aureus. Импетиго такого типа часто встречается у детей младше двух лет.
Импетиго также можно разделить на первичное и вторичное. Первичное импетиго — это когда бактерии проникают в здоровую кожу через порез или рану. Когда импетиго является результатом основного состояния кожи, такого как экзема, это называется вторичным импетиго.Давайте посмотрим, как отличить импетиго от любой другой кожной инфекции.
Вернуться к началу
Симптомы импетиго у детей
Состояние кожи характеризуется наличием больших волдырей на коже. Признаки и симптомы импетиго у детей включают (4):
- Большие красные пузыри, заполненные жидкостью, в случае небуллезного импетиго. Инфекция начинается с маленьких волдырей и разрастается, но затем лопается и оставляет пятна красной кожи, из которых может просачиваться жидкость. Красные пятна со временем превращаются в пятна коричневого или медового цвета, которые могут выглядеть как кукурузные хлопья, прилипшие к коже.
- Чистые волдыри, заполненные жидкостью, возникают на центральной части тела, если это буллезное импетиго. Обычно они имеют ширину 1-2 см. Они дольше остаются на коже и могут быстро распространиться, прежде чем лопнуть. Они также оставляют желтые корки, которые исчезают, не оставляя рубцов.
- Болезненные и зудящие язвы вокруг волдырей
- Высокая температура, но редко
- Набухшие железы, также редко
Импетиго — состояние, которое не проходит само по себе.Он требует медицинской помощи и лечится у квалифицированного врача.
Вернуться к началу
[Читать: Сухая кожа у детей ]
Диагностика импетиго: что происходит у врача?
Врачи могут диагностировать импетиго, просто осмотрев инфицированные участки кожи. Врач изучит историю болезни ребенка, чтобы узнать о любых основных заболеваниях, которые могут вызывать проблему. Кроме того, они проверят, нет ли на коже недавних порезов, синяков и ран, которые могли проложить путь бактериям в организм.
Чтобы убедиться, что у ребенка импетиго, а не какое-либо другое кожное заболевание, например чесотка, врач может порекомендовать провести мазок. Анализы мазков проверяют тяжесть инфекции и определяют, какие антибиотики работают лучше всего. Этот тест также проверяет наличие таких инфекций, как стригущий лишай и опоясывающий лишай.
В некоторых случаях ребенку могут посоветовать сделать анализ крови, чтобы определить тяжесть инфекции и потребность в пероральных / внутривенных антибиотиках.
Только после постановки правильного диагноза врач сможет порекомендовать ребенку правильный курс лечения.
Как лечить импетиго у детей?
Процедура направлена на ускорение процесса заживления за счет ухода за кожей и в некоторых случаях использования антибиотиков. К лечебным мероприятиям также относятся:
- Поддержание гигиенического режима ухода за кожей. Это включает в себя поддержание чистоты кожи, что помогает быстрее вылечить легкие инфекции.
- Мытье волдырей с помощью удобного для кожи мыла под проточной водопроводной водой.
- Пятна слабого желтого цвета можно смыть чистой водой.
- В некоторых случаях могут быть прописаны мази с антибиотиками для местного применения, такие как ретапамулин и мупироцин (6). Для большинства людей в лечении инфекции помогает только мупироцин (7).
- Пероральные антибиотики, такие как амоксициллин, клоксациллин и цефалоспорины, также назначаются для лечения тяжелых случаев импетиго. Антибиотики действуют только при соблюдении всего курса, назначенного врачом (8).
Лучшим курсом лечения будет сочетание лекарств или мазей для местного применения в сочетании с домашним уходом за кожей.
Вернуться к началу
Советы по предотвращению и контролю распространения импетиго
[Читать: Целлюлит у детей ]
Ни один человек не может быть на 100% невосприимчивым к импетиго. Любой, кто подвергается воздействию бактерий, может иметь шанс на их развитие. Однако эти меры предосторожности позволяют снизить вероятность развития инфекции импетиго у ребенка.
- Не царапайте и не зажимайте волдыри, чтобы жидкость не распространяла бактерии.
- Держитесь подальше от людей с импетиго.
- Не делитесь полотенцами, кроватями, бутылками с водой, тарелками, стаканами, мылом и игрушками с детьми, у которых импетиго.
- Не отправляйте ребенка в детский сад или школу, если у него импетиго.
- Если вы прикоснулись к инфицированной области, немедленно вымойте руки.
- Всегда стирайте все, что касалось инфицированных частей, например полотенца, носовые платки, одежду и т. Д.
- Регулярно купайте ребенка.
- Всегда надевайте одноразовые перчатки при очистке ран и нанесении мазей на инфицированные участки.
- Коротко обрежьте ногти и держите их в чистоте.
- Если у ребенка есть рана, укус насекомого или порез на коже, держите ее закрытой и чистой и не позволяйте ребенку почесать ее, так как это увеличивает вероятность попадания бактерий в организм.
Соблюдение надлежащей гигиены очень важно для предотвращения распространения инфекции.Помните, что ребенок, инфицированный этой инфекцией, будет заразным до тех пор, пока язвы не заживут или, по крайней мере, через 24 часа после начала лечения и начала действия лекарств (9).
Наряду с лечением вы также можете использовать некоторые домашние средства от импетиго.
Вернуться к началу
Работают ли домашние средства против импетиго?
Не следует пробовать домашние средства в случае инфекционного кожного заболевания, такого как импетиго.


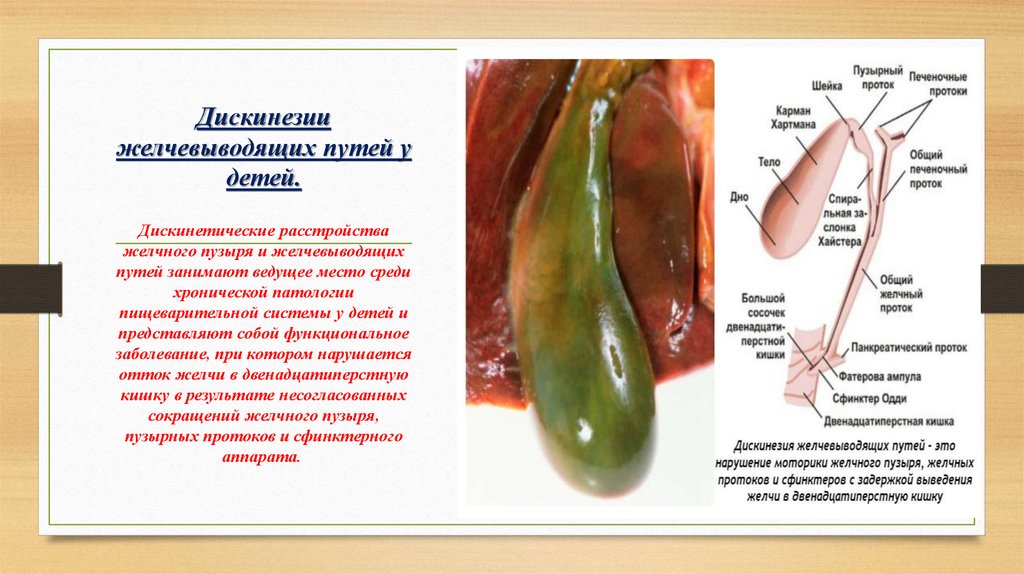
 Для ребенка грудничкового возраста считается нормальным физиологическим явлением.
Для ребенка грудничкового возраста считается нормальным физиологическим явлением. Рвотные массы окрашены в зеленоватый цвет.
Рвотные массы окрашены в зеленоватый цвет. Характеризуется расслаблением мышц кишечника и, как следствие, ухудшением его моторной функции.
Характеризуется расслаблением мышц кишечника и, как следствие, ухудшением его моторной функции.

 В развитии подобного типа ДЖВП особую роль отводят проблемам питания – влияние оказывают длительные перерывы между приемами пищи, насильственные кормления либо переедание, избыточное потребление жирных или жареных продуктов. Факторами риска становятся также переносимые ребенком простуды или кишечные инфекции вирусного происхождения, а также сальмонеллезная инфекция, развитие микробной дизентерии либо острые вирусные гепатиты. Немалую роль в развитии ДЖВП отводят аллергизации организма.
В развитии подобного типа ДЖВП особую роль отводят проблемам питания – влияние оказывают длительные перерывы между приемами пищи, насильственные кормления либо переедание, избыточное потребление жирных или жареных продуктов. Факторами риска становятся также переносимые ребенком простуды или кишечные инфекции вирусного происхождения, а также сальмонеллезная инфекция, развитие микробной дизентерии либо острые вирусные гепатиты. Немалую роль в развитии ДЖВП отводят аллергизации организма.




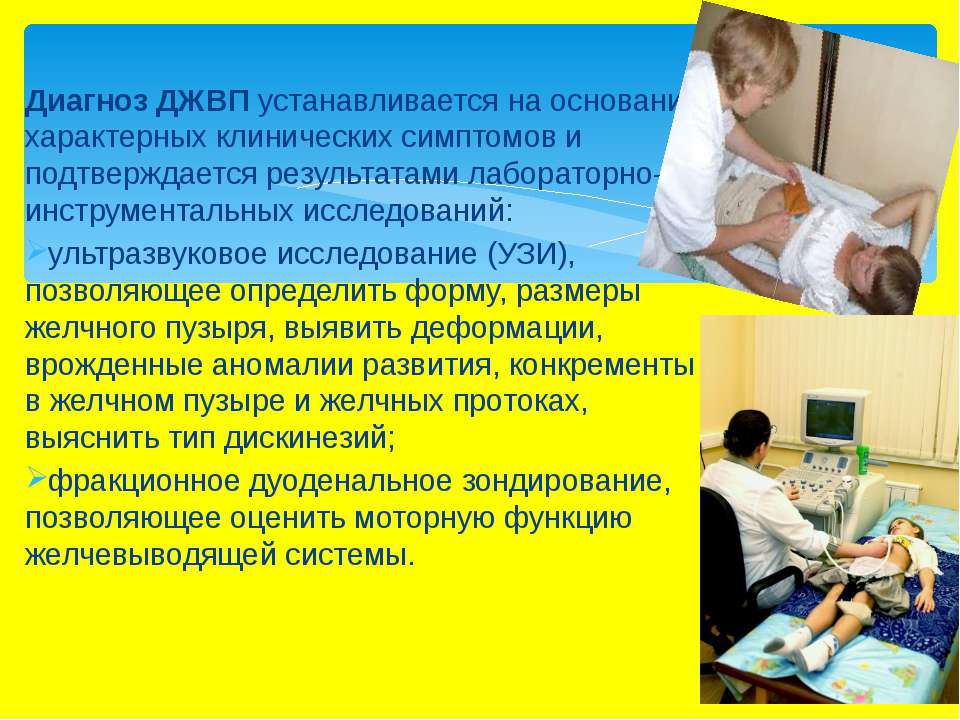

 Средство выпускается в форме таблеток и ампул для инъекционного введения.
Средство выпускается в форме таблеток и ампул для инъекционного введения.