Неотложная помощь при гипертермическом синдроме у детей: алгоритм
Гипертермический синдром представляет собой опасное состояние, при котором показатели температуры тела превышают 39-40 градусов, что чревато возникновением гипоксии, ацидоза, кетоза и инфаркта миокарда. Такое явление у взрослых наблюдается крайне редко. Чаще всего диагностируется оно у детей в возрасте 1-6 лет. И очень важно в данной ситуации знать точный алгоритм оказания неотложной помощи, так как неправильные действия или их отсутствие может привести к печальным последствиям, вплоть до летального исхода.
Причины развития гипертермии
Гипертермия – это патологическое состояние, при котором у организма возникает неадекватная реакция на раздражающие его факторы. При этом в процесс вовлекаются практически все внутренние органы и системы. В большинстве случаев в роли провокаторов выступают вирусные агенты, поэтому из распространенных причин развития синдрома можно выделить следующие:
- Грипп.
- ОРЗ и ОРВИ.
- Ларингит.
- Гепатит.
- Простуда.
- Краснуха.
- Ангина.

У детей от 0 до 3 лет может возникать синдром Омбреданна. Эта та же самая гипертермия, только развивается она в послеоперационный период и представляется как реакция организма на наркоз. У взрослых подобное явление обнаруживается намного реже и носит название злокачественная гипертермия.
Причиной возникновения синдрома также могут стать длительные депрессивные состояния, стрессы и иные неврологические расстройства. В некоторых случаях он развивается на фоне генетической предрасположенности.
У взрослых и детей в роли провокатора гипертермии также могут выступать:
- Онкология.
- Интоксикация организма, возникающая на фоне химического или пищевого отравления.
- Обострение хронических болезней.
- Черепно-мозговая травма.
- Гельминтозные поражения.
- Внутренние кровоизлияния.
- Дисфункция почек и печени.
- Инсульт.
Помимо этого, синдром гипертермии может возникать как реакция организма на прием некоторых лекарственных препаратов и перегревание тела (например, при длительном пребывании под открытыми солнечными лучами). Также нужно сказать, что подобное явление у детей нередко наблюдается после проведенной вакцинации от кори, гриппа и прочих заболеваний.
Опасность гипертермии
Следует понимать, что в отличие от обычного повышения температуры, синдром представляет собой патологический процесс, сопровождающийся расстройством терморегуляции, в который вовлекаются все жизненно важные органы и системы. При резком скачке температуры, организм начинает испытывать кислородное голодание, результатом чего является учащение дыхания.
На фоне этого происходят некоторые изменения в составе крови – повышается ее кислотность и уровень pH снижается до 7,35 единиц, что провоцирует развитие ацидоза, следствием которого становится нарушение теплоотдачи и уменьшение объема циркулирующей крови.
В результате этого организм начинает испытывать дефицит кальция и натрия, что негативным образом сказывается на работе сердца и может привести к развитию инфаркта миокарда. Нехватка этих веществ также выводит из строя центры терморегуляции, которые располагаются в гипоталамусе. А это, в свою очередь, способствует еще большему повышению температуры тела.

Нарушение процессов теплоотдачи и кровообращения провоцирует спазм сосудов, снижение их проницаемости и повреждение липидного барьера клеток. Итогом этого становится переход гипертермии в резистентную форму, развитие отека легочных структур и головного мозга. И если больной не получает своевременного лечения, он может впасть в кому или умереть.
Говоря кратко, то возникновение синдрома и отсутствие терапии чревато:
- Ишемией, при развитии которой нарушается ток крови по сосудам, что нередко приводит к летальному исходу.
- Отеку легочных структур и головного мозга.
- Обезвоживанию организма.
- Серьезным неврологическим расстройствам.
- Эпилепсии.
- Инфарктом миокарда.
- Остановкой сердца.
- Дисфункции надпочечников и почек.
Опасность гипертермии заключается в стремительном развитии. Поэтому в 90% случаях установить истинную причину ее происхождения является просто невозможным. А ведь от фактора, спровоцировавшего развитие синдрома, зависит дальнейшее лечение. Так как если его не устранить, то все проведенные терапевтические мероприятия не дадут никакого результата.
Первичные симптомы
Главным признаком развития гипертермии является резкое и беспричинное повышение температуры тела до 39-40 0С, которая может сопровождаться:
- Усиленным потоотделением.
- Изменением цвета кожных покровов (они могут стать розовыми или «мраморными»).
- Судорогами нижних конечностей.
- Ознобом и лихорадкой.
- Обезвоживание.
- Скачками артериального давления и сопутствующими этому симптомами (шум в ушах, головокружение и т.д.).
- Учащением сердцебиения.
- Спутанностью сознания.
- Тошнотой (в редких случаях рвотой).


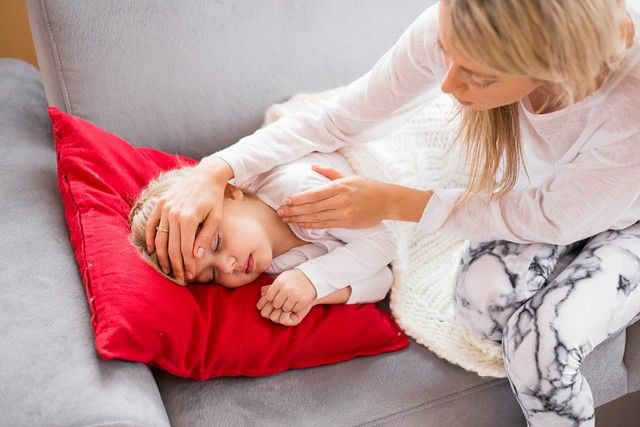
Если ребенок или взрослых жалуется на боли за грудиной и мигрень на фоне высокой температуры, то это свидетельствует о развитии метаболического ацидоза. Для него также характерны психоэмоциональные изменения, которые выражаются агрессивным или, наоборот, слишком пассивным поведением. Иногда данное состояние может дополняться признаками желудочковой аритмии.
При появлении этих симптомов, необходимо сразу же вызывать бригаду скорой помощи. При этом не стоит дожидаться приезда медиков. Пациент нуждается в доврачебной помощи, так как если ее не оказать, в силу стремительного развития гипертермии, человек может впасть в кому или же умереть.
Что делать?
Своевременное оказание неотложной помощи при гипертермии может значительно снизить риски возникновения осложнений. Но прежде чем предпринимать необходимые меры, нужно точно определить тип патологии.
Красная гипертермия характеризуется равномерным повышением температуры тела и покраснением кожных покровов. При белой горячими становятся только лоб и живот. Конечности остаются холодными, а кожа приобретает мраморный оттенок.
Неотложная помощь при красном гипертермическом синдроме
Если после осмотра пациента был установлен данный тип гипертермии, то в этом случае сестринский уход и оказание доврачебной помощи включает в себя:
- Прием жаропонижающего препарата.
- Охлаждение тела.
- Профилактику обезвоживания.
Чтобы сбить температуру, необходимо дать больному лекарственное средство, обладающее жаропонижающим действием. Если синдром наблюдается у взрослого человека, то ему нужно принять Парацетамол – 1-2 таблетки. Ни в коем случае нельзя пить Аспирин. Он обеспечивает разжижающий эффект, что может привести к открытию внутреннего кровотечения и отеку головного мозга и легких. Если гипертермия возникла у ребенка, то в этой ситуации на помощь придут медикаменты в форме суспензий (Нурафен) или ректальных суппозиторий (Цефекон).
Прежде чем давать препарат больному, необходимо точно определить его дозировку. Как правило, ее расчет осуществляется с учетом веса и возраста пациента. Превышение доз лекарственного средства может стать причиной развития анафилактического шока и других побочных эффектов, которые приведут к резкому ухудшению самочувствия.
Процесс охлаждения тела подразумевает под собой освобождение человека от одежды и обтирания смоченной в теплой воде салфеткой. В народе бытует мнение, что высокую температуру хорошо сбивает растворы уксуса и спирта. И как показывает практика, это действительно так. Но использовать их в такой критической ситуации нельзя!
Кожные покровы горячие и при нанесении данных растворов, начинают выделяться химические пары, вдыхание которых может спровоцировать интоксикацию. Помимо этих действий, необходимо проветрить помещение, по возможности включить кондиционер.
Чтобы предотвратить обезвоживание, пациента нужно обеспечивать обильным питьем. Можно использовать различные напитки – чай, компот, кисель, травяные отвары и т.д. Но если его состояние ухудшается, то следует использовать раствор Регидрона. Принимать его необходимо каждые 10-15 минут.
При красном гипертермическом синдроме ни в коем случае нельзя ставить банки, укутывать больного или проводить иные согревающие процедуры, так как это приведет к свертываемости крови. Вышеописанных мероприятий вполне достаточно, чтобы предотвратить возникновение негативных последствий. Дальнейшее лечение осуществляется уже в условиях госпитализации медицинскими работниками.
Неотложная помощь при белой гипертермии
Как уже было сказано, данный тип синдрома характеризуется неравномерным повышением температуры тела, ознобом и «мраморностью» кожных покровов. В данном случае необходимо уложить пациента на кровать и укрыть одеялом. Под ноги нужно положить грелку и дать больному выпить теплого чая. Как только кожа начнет приобретать розовый оттенок, можно приступать к активным действиям – использовать жаропонижающий препарат, обеспечить охлаждение тела и провести профилактику обезвоживания.
Что дальше?
После того, как приедет бригада врачей, больного, скорее всего, отвезут в стационарное отделение, где будут осуществляться мероприятия для нормализации терморегуляции и улучшению общего состояния человека. Обязательным является полное обследование пациента, которое позволит установить истинную причину развития гипертермии. После того, как она будет выявлена, назначат лечение, которое предотвратит повторное возникновение синдрома.
Диагностика, как правило, включает в себя:
- Лабораторные анализы крови и мочи.
- МРТ.
- Рентгенографию.
- ЭКГ и т.д.

Какое именно обследование будет назначено, зависит от присутствующей симптоматики и жалоб больного. И только после того, как будет поставлен точный диагноз, врач определяется с дальнейшей тактикой лечения. А в каких условиях оно будет осуществляться, в стационарных или амбулаторных, зависит от общего состояния пациента и выявленного у него заболевания
Гипертермический синдром.
Гипертермический
синдром – это патологический вариант
лихорадки, при котором отмечается
быстрое и неадекватное повышение
температуры тела, сопровождающееся
нарушением микроциркуляции и дисфункцией
жизненно важных органов и систем.
Этиология.
Инфекции (вирусные,
бактериальные, грибковые и др.), сепсис,
переливание крови и др.
Клиника.
1. Красная
гипертермия.
Чувство жара. Кожа розовая, горячая,
конечности тёплые, усиленное потоотделение.
Учащение пульса и дыхания соответствует
повышению температуры (на каждый градус
свыше 37оС
ЧСС увеличивается на 20 ударов в минуту,
а ЧДД на 4 дыхания). Поведение ребёнка
обычное.
2. Белая гипертермия.
Озноб, чувство холода. Бледность,
мраморность кожи. Конечности холодные.
Пульс слабый, тахикардия. Одышка.
Нарушения поведения ребёнка: безучастность,
вялость или двигательное и речевое
возбуждение, возможны бред и судороги.
Возможна смерть на фоне асфиксии.
Алгоритм неотложной помощи.
Снижению подлежит
температура выше 38,5оС;
у детей с отягощённым анамнезом (судороги,
патология ЦНС, порок сердца и т.п.)
температура выше 38,0оС.
1. Вызвать врача
через третьих лиц.
2. При
красной гипертермии
применить физические методы охлаждения:
— раскрыть ребёнка
— обтереть ребёнка
губкой, смоченной прохладной водой или
раствором уксуса
— приложить холод
к голове, крупным сосудам (шея, паховые
и подмышечные впадины), на область печени
— обернуть пелёнками,
смоченными в воде температуры 12-14оС.
При белой
гипертермии:
— растереть
конечности спиртом, разведённым водой
1:1
— приложить грелки
к ногам
— холод приложить
только к голове
— укрыть.
При любой
гипертермии:
3. Обеспечить
обильным тёплым питьём.
4. Приготовить
лекарственные средства:
— парацетамол
(панадол, калпол и т.п.) для энтерального
введения
— 50% раствор
анальгина
— 1% раствор димедрола
(2% раствор супрастина)
— 2% раствор
папаверина (2% раствор но-шпы)
— 0,25% раствор
дроперидола
5. Выполнить
назначения врача.
6. Контролировать
состояние ребёнка: температуру тела
каждые 30-60 минут, а так же пульс, ЧДД и
др.
Приступ бронхиальной астмы.
Приступ бронхиальной
астмы – патологическое состояние,
характеризующееся остро возникающей
дыхательной недостаточностью в результате
бронхоспазма, отёка слизистой и обструкции
бронхов мокротой.
Этиология.
Воздействие
аллергенов: домашняя пыль, пыльца
растений, шерсть животных, вирусы,
микробы, лекарства, пищевые продукты и
др.
Провоцирующие
факторы:
физические нагрузки, психические
факторы, пассивное курение, переохлаждение,
перегревание, и др.
Клиника.
Период предвестников.
Беспокойство, плаксивость, нарушение
сна. Першение в горле, сухой кашель,
заложенность носа и чихание, зуд кожи
и глаз. Период предвестников длится от
нескольких минут до нескольких дней.
Приступный
период.
Вынужденное положение (ортопноэ): ребёнок
опирается руками на колени или на стол,
плечевой пояс максимально развёрнут и
приподнят. Симптомы дыхательной
недостаточности: бледность, периоральный
и акроцианоз, экспираторная одышка с
дистанционными хрипами, в дыхании
участвует вспомогательная мускулатура;
межрёберные промежутки и подключичные
ямки втягиваются при вдохе. Шейные вены
набухшие. Крылья носа раздуваются при
вдохе. Маленькие дети испуганы, мечутся
в постели. При осмотре: грудная клетка
вздута, бочкообразной формы. При
аускультации лёгких жёсткое или
ослабленное дыхание, множество сухих
свистящих хрипов. В конце приступа
обычно выделяется густая стекловидная
мокрота. Ребёнок успокаивается и часто
засыпает.
При тяжёлом течении
частые длительные приступы могут
привести к астматическому статусу, а
затем к гипоксемической коме.
7.3.6. Помощь при гипертермии у детей
Гипертермия
(повышение температуры тела до 39оС
и выше) встречается у детей очень часто.
Объясняется этот факт несовершенством
терморегуляции, особенно в раннем
детском возрасте. Гипертермия возникает
практически при всех патологических
состояниях и вызывает тяжелые изменения
со стороны ЦНС и системы кровообращения.
Признаки
гипертермии: ребенок становится вялым,
капризным, отказывается от еды, но часто
просит пить, увеличивается потоотделение.
Дыхание становится частым, неровным,
появляется двигательное и речевое
возбуждение, судороги, иногда потеря
сознания. Отмечается тахикардия и
падение артериального давления.
Неотложная
помощь. Ребенка следует раздеть, оставив
на нем только трусики. На голову и паховые
области по ходу крупных сосудов положить
пузыри с холодной водой. Кожные покровы
обтереть спиртом или эфиром (у детей
первого года жизни обтирания проводят
50%-ным спиртовым раствором). Желательно
наладить обдувание больного вентилятором.
Как можно чаще предлагают ребёнку
холодное питье (+4+5оС)
для охлаждения внутренних органов и
восполнения потерянной с потоотделением
жидкости. Показана клизма с прохладной
водой. В сочетании с физическими методами
возможна и медикаментозная терапия:
анальгин, амидопирин (по назначению
врача).
7.3.7. Отек гортани
Отек
гортани
(ложный круп) возникает у детей 1-1,5 лет,
страдающих экссудативным диатезом и
другими аллергическими заболеваниями.
Часто отек гортани развивается на фоне
ОРЗ. Проявляется это осложнение обычно
остро: ребенок начинает кашлять, дыхание
затруднено, на вдохе явственно слышен
протяжный хрип. Отмечается бледность
кожных покровов, иногда цианоз. Ребенок
мечется, покрывается потом, повышается
температура тела. Помощь должна быть
немедленной, т.к. отек гортани развивается
быстро и может наступить удушье. Ребенку
дают кислород, проводят содовую ингаляцию
и отвлекающую терапию – горчичники на
грудь (но не область сердца), на голени
(икры). В случае резкого стеноза гортани
больному производят трахеостомию.
7.3.8. Отек легких
Отек
легких
может наступить при многих заболеваниях,
таких как тяжелая пневмония, осложнение
ОРЗ и гриппа, при заболеваниях почек,
черепно-мозговой травме и др.
Развивается
молниеносно. Чаще возникает приступ
ночью. Больной начинает беспокоиться,
дыхание хриплое, затрудненное. Нарастает
одышка, появляется цианоз, тахикардия.
При кашле выделяется пенистая мокрота
розоватого или желтоватого цвета.
Помощь
надо оказывать немедленно, не дожидаясь
прихода врача. Прежде всего, следует
отсосать слизь из дыхательных путей,
затем провести ингаляцию парами спирта
для прекращения пенообразования: 10
минут спиртовая ингаляция, 10 минут –
вдыхание чистого кислорода. В тяжелых
случаях – кровопускание.
7.4. Общие принципы неотложной помощи при отравлениях
Острые отравления
развиваются вследствие попадания в
организм человека химических соединений
или ядов в токсических дозах.
Ядом считается
любое химическое вещество, лекарственный
препарат, ядовитое растение или
недоброкачественный пищевой продукт,
которые при попадании в организм в
определенной (токсической) дозе нарушают
нормальный обмен веществ, функции
жизненно важных систем и органов и
создают угрозу для жизни.
Причиной
отравления могут быть как несчастные
случаи, так и злоумышленные действия с
целью убийства или самоубийства.
По механизму
действия на организм яды делятся на
прижигающие, удушающие, снотворные,
судорожные, кожно-нарывные.
Пути попадания
токсических веществ в организм самые
разнообразные: через рот, кожу, слизистые
оболочки, органы дыхания, раны или
инъекции. При этом яды оказывают местное,
рефлекторное и общее поражающее действие.
Местные
расстройства возникают на месте
соприкосновения яда с тканями: ожоги
слизистых и кожных покровов кислотами,
щелочами и другими веществами. Особенно
тяжелыми являются ожоги пищевода, стенок
желудка, вплоть до прободения их.
Рефлекторные
проявления
– результат раздражения нервных
окончаний
слизистых – рвота и бронхоспазм.
Общее
воздействие ядов
тесно связано с изменением обмена
веществ. Многие яды «вмешиваются» в
биохимические процессы и нарушают их.
Так, оксид углерода замещает кислород
в молекуле гемоглобина, образуя
карбоксигемоглобин, который препятствует
доставке кислорода к тканям. Это вызывает
в организме кислородную недостаточность.
Нарушается ритм сердца, дыхания, вплоть
до их остановки. Так же действуют и
другие кровяные яды – анальгин,
сульфаниламиды: они нарушают перенос
кислорода гемоглобином, следствием
чего
является
гипоксия
и поражение
прежде всего ЦНС.
Другие вещества влияют на ферментные
системы. Например, фосфорорганические
вещества (ФОВ) разрушают фермент
холинэстеразу, вследствие чего происходит
избыточное накопление в организме
ацетилхолина с последующими тяжелыми
расстройствами.
Экстренная помощь детям при гипертермии Как лечиться Клиники и врачи
Высокая температура у детей
Гипертермия (лихорадка) — самый частый симптом заболеваний у детей.
Что такое лихорадка (высокая температура) и зачем она нужна. Виды лихорадок
возрастает бактерицидность крови
повышается активность лейкоцитов
повышается выработка эндогенного интерферона
усиливается интенсивность метаболизма- обмена веществ.
низкую (умеренную) фебрильную (38,1— 39,0 °С)
высокую фебрильную (39,1—41,0 °С)
гипертермическую — свыше 41,0 °С
Лихорадки могут различаться по виду температурной кривой(это когда по показателям подъёма температуры выстраивается график, и по виду графика даётся название виду лихорадки).
Что важно знать и понимать мамам!
Еще лихорадки различаются по виду: розовая гипертермия . при которой теплопродукция равна теплоотдаче и общее состояние при этом не изменено, и белая гипертермия . при которой теплопродукция превышает теплоотдачу, так как происходит спазм периферических сосудов. При таком виде гипертермии ощущаются похолодание конечностей, озноб, наблюдается бледность кожных покровов, цианотичный оттенок губ, ногтевых фаланг.
Клиническая картина
У ребенка при внезапном повышении температуры тела наблюдаются вялость, озноб, одышка, он отказывается от еды, просить пить. Увеличивается потоотделение. Если своевременно не оказана помощь, то появляются двигательное и речевое возбуждение, галлюцинации, клонико-тонические судороги. Ребенок теряет сознание, дыхание частое, поверхностное. В момент судорог может наступить асфиксия, ведущая к смертельному исходу. Часто у детей с гипертермическим синдромом наблюдаются нарушения кровообращения: падение артериального давления, тахикардия, спазм периферических сосудов и т. п.
Наиболее опасным вариантом гипертермического синдрома является злокачественная гипертермия, которая может привести к летальному исходу. Злокачественная гипертермия встречается редко, но характеризуется быстрым повышением температуры до 42 °С и выше, нарастающей тахикардией, нарушением ритма сердца, мышечной ригидностью, артериальной гипертензией, коагулопатией, развивающаяся гипокальциемия с гиперкалиемией и гиперфосфатемией приводит к метаболическому ацидозу.
Для клинической оценки гипертермического синдрома необходимо учитывать не только величину температуры, но и продолжительность гипертермии и эффективность жаропонижающей терапии. Неблагоприятным прогностическим признаком является лихорадка выше 40 °С и злокачественная лихорадка. Длительная гипертермия — также прогностически неблагоприятный признак.
Началом неотложной помощи у детей при гипертермическом синдроме являются: повышение температуры выше 38 °С, фебрильные судороги в анамнезе, гипоксическое поражение центральной нервной системы антенатального и перинатального происхождения, возраст до 3 месяцев жизни.
Первая помощь при высокой температуре.
В большинстве ситуаций лихорадка является адаптивной реакцией, способствующей повышению иммунного ответа и повышающей резистентность к инфекциям. Поэтому теоретически здоровым детям не рекомендуется назначать жаропонижающие средства, если температура тела не превышает 39,0°С. Детям, имевшим в анамнезе фебрильные судороги, а также с неврологическими заболеваниями, допустимо проведение жаропонижающей терапии при температуре выше 38,0°С. Для усиления теплоотдачи ребенка обтирают теплой водой или обтирают спиртосодержащими жидкостями, чтобы устранить спазм кожных сосудов и улучшить микроциркуляцию. Жаропонижающие лекарственные средства не должны назначаться для регулярного «курсового» приема, а только при подъемах температуры выше указанного уровня.
Жаропонижающие препараты.
При выборе жаропонижающего препарата необходимо учитывать его безопасность, возможные способы введения, возраст ребенка, наличие детских лекарственных форм.
Парацетамол является препаратом первого ряда при лечении лихорадки у детей и считается наименее опасным. Выпускается в виде таблеток, сиропа, капель и свечей. Разовая доза – 10-15 мг/кг обеспечивает снижение температуры на 1-1,5°С. Суточная доза не должна превышать 60 мг/кг, из-за опасности поражения печени.
Ибупрофен в жидких лекарственных формах также разрешен к применению у детей. Обладает жаропонижающим, обезболивающим и противовоспалительным эффектами, по силе действия близок к парацетамолу. Разовая доза 10-15 мг/кг. Среди побочных эффектов могут наблюдаться диспептические расстройства, желудочные кровотечения, снижение почечного кровотока.
Анальгин остается одним из наиболее сильных и быстродействующих жаропонижающих препаратов. Выпускается в виде таблеток и ампулированных растворов, что дает возможность использовать парентеральные пути введения. Разовая доза 3-5 мг/кг, в практике интенсивной терапии ампулированную форму обычно назначают из расчета 0,1 мл 50% раствора на 1 год жизни ребенка. Помимо других побочных эффектов, свойственных производным пиразолона, анальгин может действовать угнетающе на кроветворение, что послужило причиной его запрещения в некоторых странах.
Ацетилсалициловая кислота обладает жаропонижающим, обезболивающим, противовоспалительным и антитромбоцитарным эффектами. Разовая доза 10-15 мг/кг. Следует помнить, что у детей с ОРВИ, гриппом и ветряной оспой назначение ацетилсалициловой кислоты может привести к развитию синдрома Рейе, поэтому применение препарата должно быть ограничено у детей в возрасте до 15 лет.
Алгоритм действий при оказании неотложной помощи при гипертермии у детей, «белая» гипертермия.
Согреть ребёнка (грелки к рукам и ногам)
Дать внутрь обильное горячее питьё
Ввести литическую смесь в/м:
Гипертермия у детей: неотложная помощь при красной и белой гипертермии
Гипертермией в медицине называют накопление избыточного тепла, т. е. перегревание организма, которое неизменно сопровождается быстрым и повышением температуры тела. Такое явление бывает вызвано чаще всего внешними факторами, затрудняющими теплоотдачу в атмосферу или увеличивающими поступление тепла из неё.
Особенно опасна гипертермия у детей, которая может повлечь за собой массу осложнений. Первая, неотложная помощь при гипертермии оказывается при достижении отметки в 38,5 °C и зависит от вида перегрева. Медики различают красную и белую формы заболевания.
Красная гипертермия
При данном типе заболевания тело ребёнка пылает жаром, оно очень горячее, раскалённое на ощупь, кожа мгновенно краснеет. Малыш в таком состоянии нуждается в немедленной помощи.
- Нужно обеспечить его обильным, прохладным питьём. Естественно, газированные и сладкие напитки запрещены. Лучше дать больному сок, морс, отвар шиповника, минеральную воду, остуженный чай с долькой лимона и т. д. Особенно полезными в данном случае окажутся клюквенный и брусничный морсы, так как они обладают жаропонижающим действием.
- Нельзя укутывать малыша. При красной гипертермии рекомендуется раздеть больного, чтобы хоть какая-то часть жара ушла с поверхности тела через испарения и физическую теплоотдачу.
- Нужно использовать самые разные методы охлаждения: смочить салфетку холодной водой и положить ребёнку на лоб, постоянно меняя её. Салфетку можно заменить пузырём со льдом, обёрнутым в полотенце. То же самое рекомендуется делать в области паха и шеи, так как там проходят крупнейшие магистральные сосуды.
- Процессы испарения и теплоотдачи усилятся и пойдут на пользу, если детскую кожу аккуратно и нежно растирать спиртом (разведённым водой 50/50), водкой или столовым уксусом (тоже разведённым).
- При достижении столбиком термометра отметки в 39 °C нужно дать больному жаропонижающий препарат, в составе которого есть парацетамол. Но при этом необходимо соблюдать разовую дозировку для каждого определённого возраста.
Если предпринятые действия остаются неэффективными, а температура либо не падает, либо постоянно растёт, обязательно нужно вызвать «скорую помощь». Чаще всего в таких случаях делают литическую смесь с жаропонижающим и антигистаминным препаратами.
Белая гипертермия
По симптоматике белая гипертермия у детей существенно отличается от красной. Несмотря на высокую температуру, кожа моментально бледнеет, конечности и лоб становятся очень холодными. Происходит это из-за спазма сосудов. Родители могут помочь своему заболевшему чаду следующим образом.
- Нужно обильное, но тёплое, а не прохладное питьё. Это могут быть некрепкий чай, любой травяной настой, отвар шиповника.
- При белой гипертермии рекомендуется обязательно массировать и растирать тело до появления красноты.
- Согревающие укутывания в этом случае пойдут только на пользу. Чтобы согреть ножки, понадобятся тёплые вязаные (лучше шерстяные) носочки, на ручки нужно надеть варежки или перчатки.
- Отличным вариантом станут народные методы, характеризующиеся как жаропонижающие (читайте: как понизить температуру без лекарств ). Это липовый цвет и малина. Для того, чтобы приготовить настой, одну чайную ложечку сырья заливают стаканом кипятка и доводят до тёплого состояния, процеживают и дают ребёнку каждые полчаса.
Как и при красной гипертермии, все эти способы могут не сработать и остаться неэффективными. В таком случае и здесь не обойтись без бригады «скорой помощи». В составе литической смеси, которую сделают заболевшему при белой гипертермии, — антигистаминный и жаропонижающий препараты, а также спазмолитик (папаверин или но-шпа). Последний обладает способностью раскрывать периферические сосуды, устраняя спазм.
Гипертермия — это защитная реакция организма ребёнка в ответ на инфекционное заражение или образование воспалительного очага. Так как отдельным заболеванием она не является, лечение гипертермии у детей — это терапия, назначаемая для основной болезни, симптомом которой она является. Однако в критических ситуациях, когда температура превышает обычную норму (для детского возраста этот порог составляет 38,5 °C), её нужно сбить любыми доступными средствами, так как это может обернуться нарушением основных функций жизнедеятельности ребёнка.
Гипертермия – повышение температуры. Причины у гипертермии могут быть разные.
Патофизиология
Высокая температура тела (лихорадка) – защитно-приспособительная реакция организма, возникающая в ответ на воздействие патогенных раздражителей и характеризующаяся перестройкой процессов терморегуляции, приводящей к повышению температуры тела.
• В зависимости от степени повышения температуры тела выделяют: субфебрильную температуру (37,2–38,0 °С) фебрильную (38,1–39,0 °С) гипертермическую (39,1 °С и выше).
• Наиболее частыми причинами лихорадки являются инфекционно-токсические состояния, тяжелые метаболические расстройства, перегревание, аллергические реакции, посттрансфузионные состояния, эндокринные расстройства.
• Высокая температура тела приводит к нарушению микроциркуляции, метаболическим расстройствам и прогрессивно нарастающей дисфункции жизненно важных органов, поэтому необходима неотложная помощь.
• У больного с высокой температурой тела различают «красную» и «белую» гипертермию. Важно выяснить причину высокой температуры.
• Чаще встречается более прогностически благоприятная «красная» гипертермия (теплопродукция соответствует теплоотдаче). Кожные покровы умеренно гиперемированы, горячие, влажные, конечности теплые, учащение пульса и дыхания.
• Для «белой» гипертермии характерны следующие признаки: кожа бледная «мраморная», с циниатичным оттенком ногтевых лож и губ. Конечности холодные, повышение частоты пульса, одышка. Поведение больного нарушается – вялость, возможны возбуждение, бред и судороги.
• В соответствии с рекомендациями по неотложной помощи при гипертермии, жаропонижающую терапию следует проводить при температуре тела выше 38,5 °С. Однако если на фоне повышенной температуры отмечаются ухудшение состояния, озноб, бледность кожных покровов и др. проявления токсикоза, антипиретическая (жаропонижающая) терапия должна быть назначена незамедлительно.
• Больные из «группы риска по развитию осложнений на фоне высокой температуры тела» требуют назначения жаропонижающих средств при «красной» лихорадке при температуре выше 38,0 °С, а при «белой» – даже при субфебрильной температуре. В группу риска по развитию осложнений на фоне высокой температуры тела входят дети первых трех месяцев жизни с фебрильными судорогами в анамнезе, с заболеваниями ЦНС, с хроническими заболеваниями сердца и легких, с наследственными метаболическими заболеваниями.
Первичный осмотр
• Оцените качество дыхания пациента.
• Узнайте, находился ли пациент длительное время в месте с высокой температурой окружающей среды и при этом употреблял мало жидкости. Узнайте о наличии тошноты.
• Проверьте показатели признаков жизни пациента, отметьте наличие или отсутствие гипертонии, тахикардии.
Первая помощь
• При тяжелой гипертермии обеспечьте дополнительный доступ кислорода, установите непрерывную 12-строчную ЭКГ для контроля сердечной деятельности и признаков появления аритмии.
• При умеренной гипертермии обеспечьте пациенту покой, сделайте холодный компресс, чаще предлагайте пациенту воды.
• Примените диазепам, чтобы устранить озноб.
Помните, что нельзя снижать температуру слишком быстро. Быстрое снижение температуры может привести к сужению сосудов.
Алгоритм действий при оказании неотложной помощи при гипертермии у ребенка, «розовая» гипертермия
• Раскрыть ребенка, устранить все препятствия для эффективной теплоотдачи.
• Назначить обильное питье (на 0,5–1 л больше возрастной нормы в сутки).
• Использовать физические методы охлаждения: обдувание вентилятором лед на область крупных сосудов или голову с зазором 1 см, обтирание тела губкой, смоченной прохладной (20 °С) водой с уксусом (1 ст. ложка уксуса на 1 л воды) клизмы с кипяченой водой 20 °С в/в введение охлажденных растворов общие прохладные ванны с температурой воды 28–32 °С.
• Назначить внутрь парацетамол (панадол, калпол, тайлинол, эффералган и др.) в разовой дозе 10 мг/кг детям до 1-го года и 15 мг/кг детям более старшего возраста. Через 4–6 часов, при отсутствии положительного эффекта, возможно повторное использование препарата.
• Аспирин (ацетилсалициловая кислота) 10 мг/кг внутрь может быть использован только у детей старшего возраста на фоне применения обволакивающих средств. Его необходимо обильно запивать водой.
• При «красной» гипертермии: необходимо максимально обнажить больного, обеспечить доступ свежего воздуха (не допуская сквозняков). Назначить обильное питье (на 0,5–1 л больше возрастной нормы жидкости в сутки). Использовать физические методы охлаждения (обдувание вентилятором, прохладная мокрая повязка на лоб, водочно-уксусные (9%-ный столовый уксус) обтирания – обтирают влажным тампоном). Назначить внутрь или ректально парацетамол (панадол, калпол, тайлинол, эффералган и др.) в разовой дозе 10–15 мг/кг внутрь или в свечах 15–20 мг/кг или ибупрофен в разовой дозе 5–10 мг/кг (для детей старше 1 года). Если в течение 30–45 мин температура тела не снижается, вводится антипиретическая смесь внутримышечно: 50%-ный раствор анальгина (детям до 1-го года доза 0,01 мл/кг, старше 1-го года доза 0,1 мл/год жизни), 2,5%-ный раствор пипольфена (дипразина) детям до года в дозе 0,01 мл/кг, старше 1-го года – 0,1–0,15 мл/год жизни. Допустима комбинация лекарств в одном шприце.
• При «белой» гипертермии: одновременно с жаропонижающими средствами (см. выше) дают сосудорасширяющие препараты внутрь и внутримышечно: папаверин или но-шпа в дозе 1 мг/кг внутрь 2%-ный раствор папаверина детям до 1-го года – 0,1–0,2 мл, старше 1-го года – 0,1–0,2 мл/год жизни или раствор но-шпы в дозе 0,1 мл/год жизни или 1%-ный раствор дибазола в дозе 0,1 мл/год жизни можно также использовать 0,25%-ный раствор дроперидола в дозе 0,1–0,2 мл/кг внутримышечно.
Последующие действия
• Постоянно контролируйте жизненно важные параметры пациента, в том числе давление.
• По результатам анализов крови следите за состоянием пациента, обо всех отклонениях немедленно сообщайте врачу.
Превентивные меры
• Рекомендуйте пациентам укреплять иммунитет, не находиться долго на улице в сильный холод, в жару носить головной убор и солнцезащитные очки, часто проветривать помещения, особенно в жаркую погоду.
Алгоритм действий при оказании неотложной помощи при гипертермии у ребенка
Алгоритм действий при оказании неотложной помощи при гипертермии у ребенка, «розовая» гипертермия .
1. Раскрыть ребенка, устранить все препятствия для эффективной теплоотдачи.
2. Назначить обильное питье (на 0,5-1 л больше возрастной нормы в сутки).
3. Использовать физические методы охлаждения: обдувание вентилятором
лёд на область крупных сосудов или голову с зазором 1 см
обтирание тела губкой, смоченной прохладной (20 С) водой с уксусом
( 1 ст. л. уксуса на 1 л воды)
клизмы с кипячёной водой 20 С
в/в введение охлаждённых растворов
общие прохладные ванны с температурой воды 28-32 С. 4.Назначить внутрь парацетамол (панадол, калпол, тайлинол, эффералган упса и др.) в разовой дозе 10 мг/кг детям до 1-го года и 15 мг/кг детям более старшего возраста. Через 4-6 часов, при отсутствии положительного эффекта, возможно повторное использование препарата.
5.Аспирин (ацетилсалициловая кислота) 10 мг/кг внутрь может быть использован только у детей старшего возраста на фоне применения обволакивающих средств. Его необходимо обильно запивать водой.
Литература: Тактика оказания экстренной неотложной помощи в педиатрии. Под редакцией проф. В.Н. Чернышова
Необходимые медикаменты:
50% р-р анальгина 1 % р-р димедрола 0,2 парацетамола
Источники:
mamuli.info, www.vse-pro-detey.ru, www.e-reading.club, lekmed.ru
Следующие статьи:
первая неотложная помощь при лихорадке у ребенка, когда сбивать температуру
Частыми причинами повышения температуры тела у детей является респираторно-вирусные заболевания, кишечные токсико-инфекции, тепловой удар. То есть, чаще всего, повышение температуры тела это следствие воспалительного процесса или перегрева.
Гипертермия бывает «белая» и «красная». Красная более благоприятная, лучше поддается лечению, даже используя только методы охлаждения. При красной лихорадке ребенок краснеет из-за расширенных сосудов, ему жарко, он потеет, конечности горячие, как и все тело. Белая гипертермия более сложная, хуже лечится. Именно при ней существует большая вероятность возникновения судорог. Ребенка знобит, а конечности холодные и бледные (следствие спазмирования сосудов).
Лечение красной гипертермии
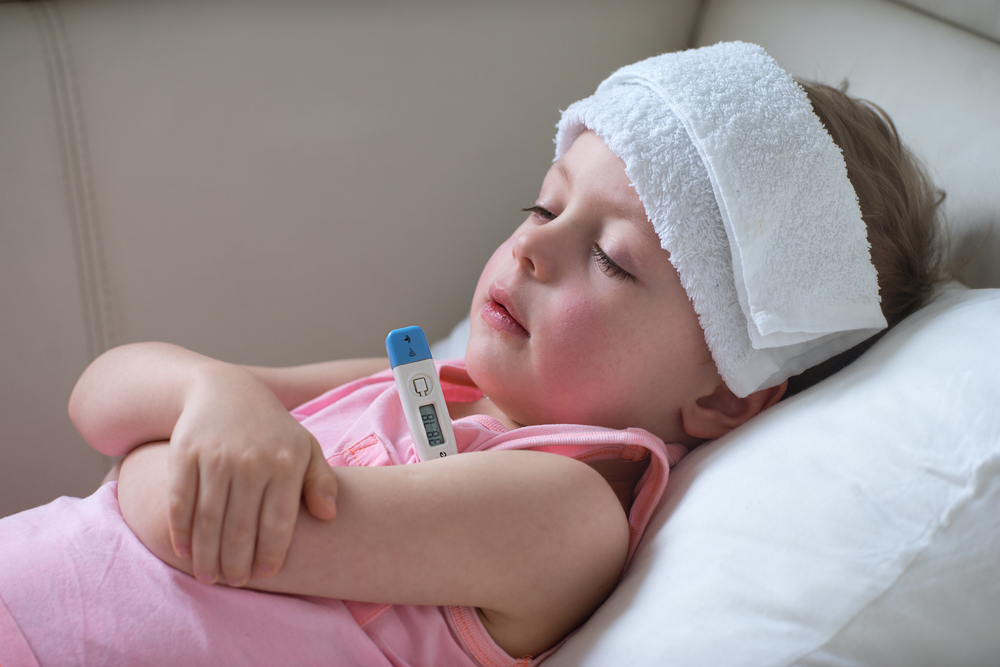
Как ни странно, при красной лихорадке ребенка необходимо раскрыть, а не наоборот. Существует мнение, что если болеет ребенок, надо задраить все окна и двери, а также покрыть бедного малыша 3-мя, а лучше 8-ю покрывалами. Потому что, когда холодно маме, она одевает ребенка. Но на самом деле нередко повышение температуры тела возникает именно вследствие чрезмерной заботы, то есть в результате перегрева.
Читай также: Весеннее закаливание и профилактика вирусов у детей
Итак, ребенка надо раскрыть, открыть окно для проветривания. Больше всего от высокой температуры тела страдает мозг, поэтому голову, а также магистральные сосуды (шею, пах, подмышки) необходимо охладить. То есть, приложить туда гипотермический пластырь или бутылки с прохладной водой. Ребенка можно и даже нужно обтирать водой.
Лечение белой лихорадки
С белой гипертермией все сложнее. В конечностях ребенка спазмированы сосуды, которые не отдают тепло. Первое и самое важное — это мозг, нужно не дать ему перегреться. Охлаждаем голову или гипертермическими пластырями или мокрым полотенцем. Сосуды в конечностях необходимо расширить, для этого ребенка согреваем, то есть накрываем. К сожалению, белую гипертермию чаще всего надо лечить медикаментозно. Поэтому, если тебе не удается сбить температуру, не занимайся самолечением, а вызови специалиста.
Когда нужно сбивать температуру у ребенка
Все знают, что в результате повышения температуры тела у детей иногда возникают судороги. Ничего страшного в судорогах нет (хотя выглядит этот процесс для родителей очень болезненно), но если уже были судороги, надо обратиться к неврологу. Задача родителей не допустить возникновения судорог.
Итак, если ребенок склонен к судорогам, то есть у него уже был такой случай, то максимальный уровень температуры тела 37.5С. Все, что выше — сбивать.
Читай также: Продуло, просквозило и другие неприятности теплого времени года: как помочь ребенку
Если же ребенок абсолютно нормально переносит повышение температуры тела, судорог у него никогда не возникало, то максимальный уровень температуры определяется только самочувствием ребенка. У него 38,5, он бодр и весел? Не давайте жаропонижающее. У него 37,4 и он «как тряпочка» — следуйте инструкции врача.
Помните, что гипертермия это хорошо! При 38С прекращается размножение вирусов, а при 39 градусах они в большинстве своем вообще погибают.

Наш специалист:
Ярослав Вус,
Глава Всеукраїнська Спілка Парамедиків, лікар екстреної медичної допомоги
pmgroup.org.ua
Фото: shutterstock, depositphotos
Неотложная помощь при гипертермии у детей: что нужно делать?
В медицине термин гипотермия обозначает повышение температуры тела ребенка до критического показателя, и связано это может быть с различными причинами. Каждый родитель должен знать, как оказать неотложную помощь при гипертермии у детей вне зависимости от того, это реакция организма на заболевание или простой перегрев. Неотложная помощь у детей с гипертермией заключается в снижении температуры тела до приемлемого уровня.
В каких случаях требуется неотложная помощь при гипертермии детям? Если ртуть на градуснике достигает отметки тридцать восемь и пять градусов, тогда необходимо срочно принимать меры. Однако важно для начала определиться с видом гипертермии, которая делится на белую и красную. Исходя из этого применяются определенные меры по оказанию первой помощи ребенку.
Чаще всего к проявлениям лихорадочного озноба приводят инфекционно-токсические состояния, аллергические реакции, перегрев, эндокринные расстройства или тяжкой формы метаболические расстройства. Гипертермия считается защитной реакцией организма и, в случае наличия заболевания, происходит повышение сопротивляемости иммунитета вирусам и инфекции.
Когда температура быстро ползет вверх по отметкам градусника, то происходит усиление нагрузки на кровеносную систему организма. В этот момент ребенку становится трудно дышать, частота вдохов и выдохов увеличивается с каждым градусом с целью обеспечения нормального снабжения кислородом органов и тканей.
Если детский организм не справляется, гипертермия приводит к кислородному голоданию, которое в свою очередь влияет на центральную нервную систему, что проявляется судорогами. Для того чтобы понимать, какие действия следует выполнять при нарушении теплоотдачи в атмосферу детским организмом, необходимо различать виды гипертермии.
При несвоевременно оказанной помощи у ребенка могут возникнуть галлюцинации, проявиться речевое возбуждение и клонико-тонические судороги, а дыхание становится частым и поверхностным. Большая вероятность потери сознания, тахикардия, понижение артериального давления и т. п.
Наиболее распространенной у детей считается красная гипертермия, которая сопровождается покраснением кожных покровов, теплыми конечностями, учащенным сердцебиением и дыханием, при этом кожа на ощупь остается влажной и горячей.
При обнаружении симптомов красной гипертермии необходимо пострадавшему малышу обеспечить достаточное поступление жидкости в организм. Для этого следует отпаивать ребенка прохладной водой, но ни в коем случае ни сладкими напитками. Допускается давать минеральную воду, настой шиповника, несладкий слабый чай с лимоном, сок или компот. Хорошо давать ребенку клюквенный и брусничный морс, которые обладают жаропонижающим свойством.
Нельзя допускать при красной гипертермии укутывания, наоборот, ребенка нужно максимально освободить от одежды, чтобы ускорить процесс теплоотдачи, который происходит за счет испарения пота. В этом случае для снижения температуры подходит влажная прохладная салфетка, которую необходимо прикладывать к детскому лбу, регулярно ее меняя. Такие прикладывания необходимо выполнять в области всех крупнейших магистральных сосудов (пах, шея и т. д.).
Рекомендуется увеличить доступ свежего воздуха без сквозняков в комнате, где находится больной. С целью охлаждения можно включить вентилятор или делать уксусные растирки тела, заранее разведя столовый уксус с водой в соотношении один к одному. С достижением температуры в тридцать девять градусов следует обеспечить ребенка разовой дозой препарата по возрасту с входящим в состав парацетамолом или ибупрофеном. Для этого одинаково хороши, как детские сиропы, так и ректальные суппозитории.
При неэффективности всех указанных мер, когда температура постоянно растет или не хочет снижаться на протяжении сорока пяти минут, следует уже вызвать медицинский персонал, который приготовит литическую смесь в комплексе с антигистаминными и жаропонижающими средствами.
При белой гипертермии, которая встречается гораздо реже, ребенок выглядит вяло и жалуется на то, что он замерзает. Кожа бледнеет, а конечности ледяные, при этом губы и область ногтей приобретает синеватый оттенок, что требует оказания немедленной помощи.
Неотложная помощь при белой гипертермии исключает использование аспирина и анальгина, только парацетамол или ибупрофен. Для снятия спазма сосудов дается таблетка «Но-шпа». Ребенок должен пить горячее питье, а все указанные выше методы физического охлаждения противопоказаны.
Причины, симптомы и варианты лечения
Проверено с медицинской точки зрения Drugs.com. Последнее обновление: 1 июня 2020 г.
Что такое злокачественная гипертермия?

Злокачественная гипертермия — тяжелая реакция на дозу анестетиков. Иногда реакция бывает фатальной. Это вызвано редкой наследственной аномалией мышц. Нечасто экстремальные упражнения или тепловой удар могут вызвать злокачественную гипертермию у человека с мышечной аномалией.
У людей с мышечной аномалией мышечные клетки имеют аномальный белок на своей поверхности.Этот аномальный белок не влияет на мышечную функцию до тех пор, пока на мышцы не воздействует лекарство, которое может вызвать реакцию.
Когда человек с этим заболеванием подвергается воздействию одного из этих препаратов:
- В мышечных клетках наблюдается нерегулируемое накопление кальция
- Мышцы сокращаются и напрягаются одновременно
- Происходит резкое и опасное повышение температуры тела (гипертермия)
Злокачественная гипертермия обычно возникает во время или после операции.Но это может произойти везде, где используются обезболивающие. Сюда входят:
- Пункты неотложной помощи
- Стоматологические кабинеты
- Кабинеты хирургов
- Отделения интенсивной терапии
Симптомы злокачественной гипертермии обычно возникают в течение первого часа после воздействия триггерного лекарства. Однако симптомы могут проявляться через 12 часов.
Большинство случаев встречается у детей и взрослых моложе 30 лет.
Мышечная аномалия, которая может привести к злокачественной гипертермии, вызвана одной из нескольких генетических мутаций. Наиболее частая мутация вызывает около половины всех случаев. Человек с этой мутацией имеет один шанс из двух передать ген любому из своих детей.
Члены семьи могут иметь разный уровень чувствительности к лекарствам, вызывающим проблему. В некоторых случаях реакции бывают легкими. Человек может несколько раз принимать лекарства с высоким риском, прежде чем он испытает заметную реакцию.
Это состояние иногда возникает у людей с мышечной дистрофией. Это также происходит при других мышечных заболеваниях, связанных с генетическими мутациями.
Симптомы
Симптомы и признаки злокачественной гипертермии включают:
- Резкое повышение температуры тела, иногда до 113 градусов по Фаренгейту
- Жесткие или болезненные мышцы, особенно челюсти.
- Покрасневшая кожа
- Потение
- Аномально быстрое или нерегулярное сердцебиение
- Учащенное или неприятное дыхание
- Коричневая моча или моча цвета колы
- Очень низкое артериальное давление (шок)
- Путаница
- Слабость или отек мышц после события
У многих людей, несущих ген злокачественной гипертермии, симптомы никогда не разовьются.
Диагностика
У большинства людей злокачественная гипертермия не диагностируется до тех пор, пока у них не появится серьезная реакция на общую анестезию. Врачи обычно подозревают это состояние, если у пациента развиваются типичные симптомы, особенно очень высокая температура и ригидность мышц.
Анализы крови, показывающие изменения в химическом составе тела, указывают на злокачественную гипертермию. К ним относятся высокие уровни мышечного фермента КФК (креатинфосфокиназа) и изменения электролитов.Анализы крови, которые показывают признаки почечной недостаточности, также могут дать подсказку. Если злокачественную гипертермию не распознать и быстро не лечить, сердце человека может остановиться во время операции.
Если вы испытываете большинство или все типичные симптомы злокачественной гипертермии, ваш врач может диагностировать это состояние без дополнительных анализов.
Другие способы подтверждения диагноза злокачественной гипертермии включают генетическое тестирование и биопсию мышц,
Ожидаемая длительность
При своевременном лечении симптомы должны исчезнуть в течение 12–24 часов.
Однако, если тяжелая реакция развивается до начала лечения, могут развиться осложнения. Это может быть респираторная или почечная недостаточность. Эти осложнения могут не исчезнуть в течение нескольких дней или недель. Некоторые повреждения могут быть необратимыми.
Профилактика
Нецелесообразно проверять это состояние у всех людей, которым назначена операция. Однако некоторым людям следует пройти обследование перед операцией. Или им следует избегать анестетиков, которые, как известно, вызывают это состояние.
Сюда входят люди с:
- Злокачественная гипертермия в семейном анамнезе
- Тепловой удар или гипертермия в анамнезе после физической нагрузки
- Мышечные аномалии, которые могут быть связаны со злокачественной гипертермией
Если у вас нет семейной истории злокачественной гипертермии, ваш первый эпизод может быть непредсказуемым или предотвратимым.
После того, как вам поставили диагноз расстройства, можно предотвратить дальнейшие эпизоды.Сообщите своему лечащему врачу перед операцией или процедурой в офисе. Таким образом, ваш врач или стоматолог могут избежать использования сукцинилхолина или анестетиков высокого риска.
Необязательно избегать операции. Доступно множество безопасных альтернативных анестетиков. Если вы знаете, что подвержены злокачественной гипертермии, подумайте о том, чтобы носить бирку с медицинским предупреждением. Эта бирка сообщит медицинскому персоналу о вашем состоянии во время чрезвычайной ситуации.
Если вы планируете выезжать за пределы США, вы можете связаться с Ассоциацией злокачественной гипертермии США (MHAUS).MHAUS поможет определить, знают ли врачи в пункте назначения о злокачественной гипертермии и готовы ли они ее лечить. Это разумная мера предосторожности, потому что это редкое заболевание.
Лечение
При подозрении на злокачественную гипертермию врачи должны действовать быстро, чтобы вылечить заболевание и предотвратить осложнения.
Первый и самый важный шаг — немедленно прекратить давать пусковое лекарство и прекратить операцию.Затем врачи назначают препарат дантролен (Дантриум).
Дантролен расслабляет мышцы. Он останавливает опасное ускорение метаболизма мышц.
Дантролен вводится внутривенно до стабилизации состояния пациента. Затем прием лекарства обычно продолжается в течение трех дней.
Дополнительная обработка может включать:
- Снижение температуры тела с помощью:
- Холодный туман и вентиляторы
- Охлаждающие одеяла
- Охлажденные жидкости для внутривенного введения
- Подача кислорода
- Использование лекарств для:
- Контролировать сердцебиение
- Стабилизировать артериальное давление
- Исправить нарушения электролитов, включая калий
- Мониторинг артериального давления, сердечного ритма, кислотности и функции почек в отделении интенсивной терапии
Когда звонить профессионалу
Перед любой операцией сообщите своему хирургу, терапевту и анестезиологу, если вы:
- Имеют в семейном анамнезе злокачественную гипертермию
- Перенесли один или несколько эпизодов теплового удара или гипертермии, вызванной физической нагрузкой
- Есть мышечные симптомы или известное мышечное заболевание
Прогноз
Эпизод гипертермии может быть опасен для жизни.Однако раннее лечение при появлении симптомов обычно бывает успешным. После того, как они распознаны и диагностированы, будущие эпизоды почти всегда можно предотвратить, избегая известных триггеров.
Узнайте больше о злокачественной гипертермии
Сопутствующие препараты
Справочная информация клиники Мэйо
Внешние ресурсы
Ассоциация злокачественной гипертермии США
http://www.mhaus.org/
Национальный институт артрита и костно-мышечной и кожных заболеваний
http: // www.niams.nih.gov/
Национальная организация по редким заболеваниям (NORD)
http://www.rarediseases.org/
Дополнительная информация
Всегда консультируйтесь со своим врачом, чтобы убедиться, что информация, отображаемая на этой странице, применима к вашим личным обстоятельствам.
Заявление об отказе от ответственности за медицинское обслуживание
Профилактика и лечение гипотермии у детей с тяжелым истощением
Биологическое, поведенческое и контекстное обоснование
Гипотермия — это снижение средней температуры тела.При тяжелом истощении это осложнение определяется ВОЗ как ректальная температура ниже 35,5 ° C (95,9 ° F) или температура подмышек ниже 35,0 ° C (95,0 ° F). Профилактика или лечение переохлаждения — важный шаг на начальной фазе стабилизации лечения детей с тяжелым недоеданием 1 .
Дети с недостаточным питанием подвержены переохлаждению, потому что у них есть:
- более низкая скорость метаболизма и, следовательно, более низкая выработка тепла из-за ограниченных запасов энергии
- большая площадь поверхности тела на килограмм
- Потери жира, приводящие к снижению теплоизоляции и увеличению потерь тепла
- инфекции, которые приводят к недостаточной энергии, доступной для терморегуляции 2–6 .
Младенцы и дети с маразмом, поражениями на большей части кожи или тяжелыми инфекциями наиболее склонны к развитию гипотермии 1,7 , тогда как отечная жидкость квашиоркора действует как изолятор 8 .
Руководящие принципы ВОЗ по лечению детей с тяжелой недостаточностью питания рекомендуют согревать ребенка всякий раз, когда у него обнаруживается переохлаждение. Для этого ребенка можно положить на голую грудь или живот матери, чтобы обеспечить контакт кожа к коже, а затем укрыть обоих — практика, известная как «техника кенгуру».Как вариант, ребенка можно хорошо одеть, включая голову, накрыть теплым одеялом и поместить под лампу накаливания, следя за тем, чтобы лампа не касалась тела ребенка. Не рекомендуется использовать грелку 1 .
Контроль температуры во время повторного нагревания важен, чтобы избежать гипертермии, которая увеличивает потери воды и энергии. Во избежание гипертермии ректальную температуру необходимо измерять каждые 30 минут при использовании лампы для повторного нагрева и каждые два-четыре часа в противном случае, пока ребенок не пройдет начальную фазу лечения и не станет стабильной. 1 .
Последствия этой практики для требований к персоналу могут ограничить ее применение в условиях ограниченных ресурсов. Таким образом, было предложено сокращение регулярного мониторинга температуры, и это подтверждается результатами, которые выявили низкую распространенность гипотермии при тяжелом недоедании и неудавшуюся связь с плохим исходом 1 . Но эта предложенная рекомендация все еще не может быть обобщена из-за нехватки подобных исследований, и, таким образом, первоначальное руководство по частому мониторингу температуры все еще принимается.
Два других важных вмешательства для детей с гипотермией — это лечение гипогликемии и серьезных системных инфекций. Частое кормление — что является подходом к лечению гипогликемии — и обеспечение противомикробными препаратами широкого спектра действия обеспечат снабжение энергией для поддержания основных функций организма, включая выработку тепла, которое может предотвратить или лечить гипотермию 3,4,7–10 .
Несмотря на противоречивые данные о распространенности и последствиях переохлаждения у детей с тяжелой недостаточностью питания, о вредных последствиях контролируемого повторного согревания не сообщалось.В ситуациях, когда лампы накаливания недоступны или электроснабжение ненадежно, можно легко применить технику кенгуру при соответствующем обучении 11,12 . Проблемы с применением руководящих принципов остаются в условиях, когда преобладает ненадлежащее поведение, например, отсутствие одеял 13 , нечастая смена мокрых простыней 14 , отсутствие контроля температуры тела 14 , разделение ребенок от матери 9,15 , и отсутствие инструкции для матери согреть ребенка 16 .Следовательно, важно обучать матерей и медицинский персонал, чтобы обеспечить успешное принятие простых мер по профилактике и лечению гипотермии, которые, как сообщается, по-прежнему снижают летальность 17 .
Список литературы
1 Управление тяжелым недоеданием: руководство для врачей и других медицинских работников. Женева, Всемирная организация здравоохранения, 1999 г.
2 Брук О.Г.Влияние неправильного питания на температуру тела детей. Британский медицинский журнал, 1972, 1: 331–333.
3 Эшворт А. Лечение тяжелого недоедания. Журнал детской гастроэнтерологии и питания, 2001, 32: 516–518.
4 Southall D. et al., Eds. Международная охрана здоровья детей: практическое руководство для больниц всего мира. Лондон, BMJ Books, 2002.
5 Karaolis N et al.Рекомендации ВОЗ по тяжелому истощению: выполнимы ли они в сельских больницах Африки? Архив детских болезней, 2007, 92: 198–204.
6 Мой Р. Улучшение ведения случаев тяжелого недоедания. Журнал тропической педиатрии, 1999, 45 (1): 2–3.
7 Brenton DP, Brown RE, Wharton BA. Переохлаждение в квашиоркоре. The Lancet, 1967, 289 (7487): 410–413.
8 Brooke OG, Harris M, Salvosa CB.Реакция недоедающих детей на холод. Journal of Physiology, 1973, 233: 75–91.
9 Mansell PI et al. Нарушение терморегуляции при недоедании устраняется увеличением веса. Физиологические механизмы и клиническое значение. Ежеквартальный медицинский журнал, 1990, 76 (280): 817–829.
10 Puoane T et al. Оценка клинического ведения детей с тяжелой недостаточностью питания — исследование двух сельских районных больниц. Южноафриканский медицинский журнал, 2001, 91: 137–141.
11 Bernal C et al. Лечение тяжелого недоедания у детей: опыт применения рекомендаций Всемирной организации здравоохранения в Турбо, Колумбия. Журнал детской гастроэнтерологии и питания, 2008, 46: 322–328.
12 Nziokia C et al. Аудит ухода за детьми в возрасте от 6 до 59 месяцев, поступивших с тяжелым истощением в Национальную больницу Кениаты, Кения. International Health, 2009, 1: 91–96.
13 Гуле О. Нутритивная поддержка детей, страдающих истощением . Париж, Байер Тиндаль, 1998.
14 Бхан М.К., Бхандари Н., Бахл Р. Ведение ребенка с тяжелой недостаточностью питания: взгляд из развивающихся стран. BMJ, 2003, 326: 146–51.
15 Брук О.Г. Гипотермия у недоедающих ямайских детей. Архив детских болезней, 1972, 47: 525–530.
16 Talbert A et al. Гипотермия у детей с тяжелым недоеданием: низкая распространенность на тропическом побережье Кении. Журнал тропической педиатрии, 2009, 55 (6): 413–416.
17 Нирмала П., Рекха С., Вашингтон М. Уход за матерью кенгуру: влияние и восприятие матерей и медицинского персонала. Journal of Neonatal Nursing, 2006, 12: 177–184.
Применение уроков снижения материнской смертности к глобальным чрезвычайным ситуациям в области здравоохранения
Эмили Дж. Калвелло a , Александр П. Ског a , Андреа Дж. Теннер b и Ли А. Уоллис c
а. Департамент неотложной медицины, Университет Мэриленда, 110 South Paca Street, Sixth Floor, Suite 200, Baltimore, Maryland, 21201, United States of America (USA).
г. Отделение неотложной медицины Калифорнийского университета в Сан-Франциско, Сан-Франциско, США.
г. Отделение неотложной медицины, Кейптаунский университет, Кейптаун, Южная Африка.
Переписка с Эмили Дж. Калвелло (электронная почта: [email protected]).
(Представлено: 5 сентября 2014 г. — измененная версия получена: 19 января 2015 г. — Принята: 23 января 2015 г. — Опубликована в Интернете: 16 марта 2015 г.)
Бюллетень Всемирной организации здравоохранения 2015; 93: 417-423.DOI: http://dx.doi.org/10.2471/BLT.14.146571
Введение
Глобальные инициативы в области здравоохранения подпитываются масштабами связанных с ними потребностей общественного здравоохранения, серьезностью проблемы и наличием возможных решений этой проблемы. В целом, успех таких инициатив зависит от организованной, согласованной и неустанной защиты интересов международных заинтересованных сторон, призванной вдохновить на постоянную приверженность в течение зачастую длительной кампании. Глобальные усилия по снижению материнской смертности выиграли от такой пропаганды, о чем свидетельствует прогресс, достигнутый в достижении цели 5 — i в области развития, сформулированной в Декларации тысячелетия.е. к снижению материнской смертности на 75% по сравнению с уровнем 1990 года к 2015 году. 1 , 2 Подход мирового сообщества к снижению материнской смертности может быть применен к другим серьезным проблемам общественного здравоохранения, включая родоразрешение. всех аварийных служб.
По сравнению с материнскими заболеваниями, неотложная медицинская и хирургическая помощь является причиной гораздо большей заболеваемости и смертности. Однако усилия по совершенствованию всеобъемлющих систем чрезвычайной помощи во всем мире не привлекли такого внимания, как улучшение материнского здоровья.Традиционно попытки улучшить управление чрезвычайными ситуациями в странах с низким и средним уровнем доходов были сосредоточены на вертикальном предоставлении медицинских услуг, таких как помощь при травмах или реагирование на неотложные акушерские ситуации. 3 Были подняты вопросы об адаптируемости и гибкости аварийных систем, разработанных на основе моделей вертикальной доставки. Например, неясно, способствуют ли такие системы адекватному ответу на новые и развивающиеся потребности обслуживаемых сообществ. 4 В последнее время усилия по развитию и совершенствованию систем экстренной помощи в странах с низким и средним уровнем доходов включали ограниченные горизонтальные подходы. 5 — 7 Многие из этих усилий были сосредоточены на улучшении медицинской помощи, оказываемой службами скорой помощи или другой внебольничной помощи, формализации обучения поставщиков медицинских услуг, улучшении транспортной инфраструктуры и транспортных средств или усилении государственной политики. 5 , 8 Несмотря на эти попытки построить горизонтальные системы экстренной помощи, было проведено скудное исследование эффективных интегрированных пакетов экстренной помощи или участия населения в усилении экстренной помощи.Диалог по разработке эффективных рамок для выявления, понимания и устранения слабых мест в общих системах чрезвычайных ситуаций в странах с низким и средним уровнем доходов велся недостаточно активно.
Право на здоровье подтверждено множеством международных договоров и национальных конституций. 9 — 11 В большинстве стран с низким и средним уровнем доходов доступ к качественным службам неотложной помощи во время наибольшей нужды пациента остается часто упускаемым из виду, но важным элементом этого права.Далеко идущие последствия недостаточности систем экстренной помощи и здравоохранения особенно очевидны в контексте вспышки вируса Эбола в Западной Африке. 12 Несмотря на относительную нехватку соответствующей литературы по созданию эффективных систем неотложной помощи, по оценкам, интегрированные системы догоспитальной и стационарной неотложной помощи могут помочь в борьбе с 35–46% заболеваемости и смертности в странах с низким и средним уровнем доходов. 3 Бремя чрезвычайных ситуаций, как и бремя материнских болезней, в основном ложится на страны с низким и средним уровнем доходов. 13 Многие уроки, извлеченные из усилий по достижению Цели 5 в области развития, сформулированной в Декларации тысячелетия, в странах с низким и средним уровнем дохода можно перенести на важнейшие препятствия на пути развития эффективных систем чрезвычайных ситуаций. Эти уроки включают единую концептуальную основу, необходимую для достижения целостного понимания большого бремени заболеваемости и смертности, вызванного чрезвычайными ситуациями всех типов — инфекционными заболеваниями, неинфекционными заболеваниями и травмами. Такая структура также является ключевым элементом в оценке воздействий и направления любых предлагаемых вмешательств.Чтобы описать потенциальную основу, мы использовали стандартизированные термины, которые относятся к определенным аспектам систем экстренной помощи, служб и ухода (вставка 1). 3 , 14
Вставка 1. Определения терминов, используемых в неотложной медицинской помощи
Аварийные системы
Все организации, учреждения и ресурсы, основной целью которых является укрепление, восстановление и / или поддержание здоровья в условиях неотложной медицинской и / или хирургической помощи
Скорая помощь
Сумма всех усилий по обеспечению эффективных медицинских действий в ответ на экстремальный риск в условиях жестких временных ограничений, включая вмешательства как на уровне населения, так и на индивидуальном уровне
Скорая помощь
Подгруппа служб экстренной помощи, сфокусированная на оказании лечебных мероприятий, нацеленных на тяжелые клинические случаи, — главный инструмент для решения неотложных состояний здоровья, которые представляют собой внезапные или неожиданные угрозы и, следовательно, являются критически важным результатом всей системы здравоохранения
Модель с тремя задержками
Наблюдаемое в последнее время снижение материнской смертности является результатом междисциплинарных усилий, в которых использовались различные подходы для увеличения доступности услуг и устранения финансовых препятствий для оказания помощи. 15 Ранняя модель предоставила бесценную основу для понимания не только факторов, способствующих смертности в результате неотложных акушерских состояний, но и инициатив, которые могут иметь наибольшее потенциальное воздействие. 16 Более поздняя модель фокусировалась на трех основных факторах, которые повлияли на исход неотложной помощи во время беременности. Эти факторы были определены в хронологическом порядке как продолжительность отсрочки в: (i) принятии решения о доступе к медицинской помощи, (ii) идентификации и транспортировке в медицинское учреждение, и (iii) получении адекватного и надлежащего лечения. . 17 Социально-экономические и культурные факторы, доступность учреждений и качество обслуживания могут независимо влиять на продолжительность этих трех задержек (рис. 1). Эта так называемая модель с тремя отсрочками показала, что материнская смертность была вызвана не только недостатком экономических и человеческих ресурсов, но и результатом множества взаимосвязанных факторов. Если какой-либо из этих факторов приведет к неоправданной задержке, скорее всего, наступит неблагоприятный исход для пациента. Например, неспособность распознать экстренную ситуацию может продлить отсрочку решения обратиться за помощью.Хотя способность пациента или опекуна распознавать экстренную ситуацию частично зависит от уровня образования пациента или опекуна, исследования показали, что настоящие неотложные акушерские ситуации могут не восприниматься как неотложные в тех областях, где они обычно возникают. 18 , 19 Кроме того, в различных культурах статус женщины может влиять как на способность женщин принимать решение о поиске помощи, так и на их последующую способность обращаться за помощью. 20 , 21
Фиг.1. Модель с тремя отсрочками в неотложной помощи

Возможность передачи модели
Установленное определение общих служб неотложной помощи — как все усилия по оказанию услуг пациентам и группам населения, находящимся в условиях чрезвычайного риска, в условиях, зависящих от времени, может быть легко распространено на неотложную акушерскую помощь, как это концептуализировано в модели с тремя отсрочками. 3 Общие службы неотложной помощи не ограничиваются оказанием медицинских услуг, но также требуют своевременных действий. 3 В модели трех отсрочек причины отсрочек не являются специфическими для чрезвычайных ситуаций во время беременности, но могут применяться к чрезвычайным ситуациям в целом (рис. 1). Барьеры, связанные, например, с транспортной доступностью, удаленностью до получения медицинской помощи и гендерными различиями в культурном статусе, актуальны для всех служб экстренной помощи. 22 Точно так же барьеры, создаваемые удаленностью от медицинского учреждения и восприятием качества услуг, которые, как было показано, увеличивают время, необходимое больной беременной матери для получения медицинской помощи 17 , являются общими целями программ по улучшить работу службы экстренной помощи в целом. 23 , 24
Усилия по снижению материнской смертности выиграли от относительно небольшого числа причин, способствующих большей части такой смертности, например, кровотечения, сепсиса, небезопасных абортов, преэклампсии, эклампсии и длительных затрудненных родов, а также соответствующих эффективных доступных методов лечения. 25 Было подсчитано, что 74% материнской смертности можно было бы предотвратить, если бы все женщины получали соответствующую неотложную акушерскую помощь. 26 Хотя общая неотложная медицинская помощь имеет широкий спектр этиологий, существует относительно немного состояний, которые, если их не лечить, часто и быстро прогрессируют до смерти (рис. 2). 3 В ноябре 2013 года на Консенсусной конференции Африканской федерации экстренной медицины в Кейптауне, Южная Африка, 150 врачей одобрили шесть чрезвычайных дозорных состояний — шок, дыхательная недостаточность, опасная лихорадка, сильная боль, травмы и изменение психического статуса. как основа эффективной организационной структуры оказания неотложной помощи. 27 Шок, дыхательная недостаточность, травма и изменение психического статуса — это обычно понимаемые клинические синдромы. Сильная боль включает такие состояния, как ишемия сердца, острые патологии брюшной полости и причины головной боли, требующие неотложной медицинской помощи. 15 Опасная, т. Е. Опасная для жизни, лихорадка имеет много возможных причин, но часто является результатом инфекций, условий окружающей среды, эндокринных нарушений или токсинов. 28 Как и в случае с небольшим количеством состояний, вызывающих большую часть материнской смертности, существуют критические моменты времени, когда соответствующие вмешательства могут предотвратить прогрессирование каждого дозорного чрезвычайного состояния.
Рис. 2. Экстренные дозорные состояния и их детерминанты

Примечание: сильная боль включает сильную головную боль, боль в груди или животе.
Критические моменты времени
За помощью
Эффективная неотложная помощь зависит от способности пациента или лица, осуществляющего уход, распознать наличие ненормального состояния, степень тяжести этого состояния, требующую вмешательства, и наличие вмешательства для лечения этого состояния. 17 Любая медлительность в распознавании потенциально тяжелого состояния снижает вероятность того, что соответствующая помощь будет оказана своевременно и эффективно. Стоимость, по-видимому, является менее важным препятствием для использования, чем другие факторы, особенно при возникновении чрезвычайных ситуаций. 17 Восприятие пациентом или опекуном качества медицинской помощи, которую получит пациент, действительно сильно влияет на их решение обратиться за помощью. 29 Эти результаты были недавно подтверждены для всех типов чрезвычайных ситуаций среди общин в сельских районах Кении и Замбии. 30
Получение помощи
Задержка в выявлении и доставке в медицинское учреждение зависит от планирования и организации догоспитальных служб неотложной помощи в соответствующих условиях. Эффективная догоспитальная помощь — даже в условиях ограниченных ресурсов — улучшает выживаемость за счет сокращения времени до лечения. 6 , 7 Службы экстренного реагирования на уровне общины могут существенно снизить смертность и заболеваемость, особенно среди больных с травмами.В северном Ираке, например, уровень смертности от проникающих ранений и ран от мин снизился с 91% до 15% и с 28% до 9%, соответственно, после того, как местные службы экстренного реагирования были обучены оказывать помощь при таких травмах в полевых условиях. и при необходимости сотрудничать с парамедиками. 6 Если необходимо минимизировать задержки в оказании помощи, лица, оказывающие догоспитальные услуги, должны иметь возможность определить уровень ухода, который требуется пациенту, и доставить пациента непосредственно в ближайшее учреждение, которое предлагает такой уровень ухода. 31
Получение соответствующей помощи
Задержка в получении соответствующей помощи — после того, как пациент прибыл в медицинское учреждение — может быть разбита на три части: задержка в предоставлении соответствующей помощи в первичном учреждении, задержка в переводе пациента в другое учреждение для окончательного помощь — при необходимости, и отсрочка оказания соответствующей помощи во втором учреждении — при необходимости (рис. 3). 32 Было показано, что отсрочка в любой из этих временных точек ухудшает исход лечения пациента. 33 — 35 В случаях сепсиса, например, быстрая сортировка в медицинском учреждении и ранняя терапия — что должно быть возможным даже в условиях ограниченных ресурсов — могут существенно снизить смертность. 36 В сельских районах Малави детская смертность была снижена за счет проведения реанимационных мероприятий в отделении неотложной помощи, а не в палатах, формализации процесса сортировки и сокращения времени, необходимого пациентам для посещения медицинских учреждений высшего звена. 37
Фиг.3. Концептуальная основа для критических моментов времени оказания неотложной помощи
КТ: компьютерная томография; EMS; скорая медицинская помощь.
Примечание. Поставщики услуг уровня 1 — это добровольные или профессиональные специалисты по оказанию первой помощи на уровне общины, а поставщики уровня 2 — это парамедики, техники скорой медицинской помощи и техники скорой помощи, которые оказывают специализированную догоспитальную помощь.
Положение о мониторинге
Каждая из задержек, рассматриваемых в модели с тремя задержками, определяется множеством факторов.Поэтому каждую из них следует оценивать путем измерения общих показателей результатов, а не только с учетом использования услуг. Опасность мониторинга оказания неотложной помощи просто с точки зрения использования услуг иллюстрируется результатами недавнего проспективного когортного исследования в Сальвадоре. 38 В этом исследовании изучалась частота сепсиса и инфекционной смертности у детей с острым лейкозом, лечившихся от лихорадки. Хотя все исследуемые дети лечились в одной больнице, тем, кому приходилось преодолевать относительно большие расстояния, чтобы добраться до больницы, и детям с относительно низкими семейными доходами потребовалось больше времени для приема антибиотиков, и у них были худшие результаты, чем у других детей.Кроме того, было обнаружено, что время, затрачиваемое на решение обратиться за помощью к больному ребенку, больше, когда мать ребенка была неграмотной. 38
Всемирная организация здравоохранения (ВОЗ) рекомендовала оценку общих показателей, а не использования услуг. Мониторинг неотложной акушерской помощи: справочник 39 определяет общие показатели неотложной акушерской помощи и определяет приемлемые уровни для каждого показателя как соответствующие цели оказания помощи.Например, один показатель — это минимум пять учреждений неотложной акушерской помощи на каждые 500 000 человек, при этом по крайней мере одно учреждение предоставляет комплексные неотложные акушерские услуги. Возможности систем можно оценить, используя приемлемые уровни в качестве критериев и контрольных списков для оценки факторов, которые способствуют каждой задержке в модели трех задержек. 15
Хотя индикаторы могут использоваться для оценки работы всей системы, необходимо также оценивать помощь, оказываемую для каждого типа серьезной чрезвычайной ситуации на уровне учреждения. Мониторинг неотложной акушерской помощи: в справочнике описаны так называемые сигнальные функции — т.е. услуги по спасению жизни — для каждой основной причины материнской смертности. Эти функции могут использоваться для оценки способности конкретного учреждения предотвращать задержки в получении соответствующей неотложной помощи после того, как пациент прибыл в медицинское учреждение. Успешная реализация сигнальных функций свидетельствует о наличии функциональной системы неотложной помощи. Каждая такая функция представляет собой кульминацию знаний, вмешательств и материалов.Таким образом, производительность может быть оценена путем исследования таких функций без необходимости оценивать отдельные компоненты каждого критического вмешательства. Например, исследователи, которые наблюдают за эффективным парентеральным введением антибиотиков в учреждении, могут обоснованно сделать вывод, что в учреждении есть персонал, который может выбрать подходящие антибиотики, ввести лекарства внутривенно и ввести соответствующие трубки, катетеры и лекарства. Если какой-либо компонент сигнальной функции отсутствует, то эта функция не может быть выполнена, и система ухода является несовершенной.Эта концепция особенно применима к неотложной помощи, где для достижения желаемой функции часто должно происходить соединение множества событий. Контрольные списки, помогающие оценить возможности отдельных учреждений по выполнению каждой сигнальной функции для неотложных состояний матери, уже разработаны и успешно внедрены. 40 Африканская федерация экстренной медицины расширила концепцию общих дозорных состояний, включив в нее сигнальные функции и связанные с ними необходимые материалы. 27 В настоящее время проводится валидация полученного инструмента оценки неотложной помощи для медицинских учреждений.
Извлеченные уроки
Недавнее сосредоточение внимания на обеспечении оказания эффективной неотложной акушерской помощи с целью снижения материнской смертности привело к развитию интеллектуальной основы, которая в значительной степени применима к глобальным чрезвычайным ситуациям в области здравоохранения в самом широком смысле. Несмотря на то, что последние достижения в акушерской помощи имеют много общего с потенциальными достижениями в области общей неотложной помощи, необходимо учитывать присущие им различия.В частности, акушерская помощь сосредоточена на физиологическом событии, которое чаще всего заканчивается небольшими осложнениями и новой жизнью. Когда они возникают, осложнения обычно ограничиваются сроком беременности или родов. Напротив, неотложная помощь обеспечивает необходимую помощь при патологических процессах, включая острые обострения неинфекционных заболеваний, острые инфекции и травмы, которые могут произойти в любой момент жизни человека. 41
Естественные временные ограничения неотложной акушерской помощи часто позволяли успешно применять пакеты интервенционных вмешательств, основанные на относительно простых решениях, хотя для обеспечения масштабируемой эффективности может потребоваться более комплексная функциональная система. 42 Примечательно, что недавнее крупное межстрановое обследование, проведенное ВОЗ, выявило существенное несоответствие между хорошими результатами в отношении здоровья и высоким уровнем охвата основными услугами здравоохранения. 43 Считалось, что это несоответствие связано с нехваткой комплексной неотложной помощи для женщин. В отсутствие комплексного подхода, ориентированного на пациента, предоставление одного элемента медицинской помощи вряд ли приведет к снижению показателей смертности или заболеваемости. В совокупности кровотечение, сепсис и неотложная гипертоническая болезнь являются причиной 52% материнской смертности, но это не только проблемы, связанные с беременностью, поскольку они могут приводить к смертности теми же путями, что и состояния экстренных дозорных служб. 25 Следовательно, вмешательства по лечению этих и других чрезвычайных ситуаций могут укрепить целые системы чрезвычайных ситуаций и привести ко многим улучшениям, помимо ожидаемого снижения материнской смертности. 43 Широкая система неотложной помощи, которая обеспечивает всеобщий доступ к жизненно важным вмешательствам, способна лечить неотложные состояния во время беременности, а также травмы и неотложную медицинскую помощь.
Нам потребуются существенные изменения инфраструктуры систем экстренной помощи, чтобы свести к минимуму каждую из трех основных задержек оказания неотложной помощи.Однако несколько изменений, необходимых для полного ремонта аварийных систем, может оказаться невозможным реализовать одновременно, особенно в условиях нехватки ресурсов. Недавние попытки предложить дорожную карту по преодолению неонатальной смертности в странах с низким и средним уровнем дохода были сосредоточены на нескольких ключевых стратегиях. Те же самые стратегии можно было бы применять в более широком смысле к системам экстренной помощи — путем пропаганды всеобщего здравоохранения, предоставления услуг экстренной помощи бесплатно для всех, разработки системы, обеспечивающей базовый уровень экстренной помощи на уровне сообществ, и разработки эффективных программ мониторинга для обеспечения этого ключевого службы экстренной помощи оказываются в медицинских учреждениях. 44 Такие стратегии могут быть реализованы с помощью тех целенаправленных практических вмешательств, которые показали свою заметную эффективность, когда они сосредоточены на критических временных точках в цепочке выживания. 6 , 16 , 36 Наиболее экономически эффективными инициативами, как правило, являются инициативы, направленные на задержки с принятием решения о доступе к медицинской помощи и с идентификацией и доставкой в медицинское учреждение. Например, обучение распознаванию чрезвычайных ситуаций и доступу к соответствующему уровню помощи может быть особенно эффективным, но относительно недорогим.Было показано, что вложения в обучение членов общины оказанию помощи в выявлении экстренной помощи и транспортировке пациентов для оказания соответствующей помощи значительно снижают смертность. 6 , 7 Персонал в более базовых медицинских учреждениях может быть обучен проведению вмешательств, которые могут поддерживать жизнь пациента до тех пор, пока пациент не достигнет учреждения, где доступна окончательная помощь. 23 , 45 , 46 Распространено заблуждение, что для ускорения доступа к надлежащей помощи требуются значительные инвестиции в инфраструктуру медицинского учреждения.Фактически, внедрение стандартизированных курсов аварийной подготовки — например, Учебный курс ВОЗ по оценке и лечению неотложной помощи — может привести к значительному снижению смертности без каких-либо серьезных вложений в материальную инфраструктуру. 47
Заключение
Хотя профилактика остается критически важной, лечение — в контексте системы поддержки, ориентированной на пациента — будет необходимо, если мы хотим добиться значительного устойчивого снижения смертности и инвалидности в результате оказания неотложной помощи.Как и в случае с материнским здоровьем, неотложная помощь требует не только того, чтобы пациент или лицо, осуществляющее уход, осознавали наличие опасного для жизни или меняющего жизнь состояния и необходимость обращения за помощью, но и чтобы имелся своевременный доступ к адекватной помощи. Учитывая непредсказуемый характер чрезвычайных ситуаций в области здравоохранения, есть несколько быстрых решений. Однако сильные аварийные системы могут предотвратить задержки в критические моменты времени. Такие системы не требуют массового выделения ресурсов, а скорее требуют рентабельного, информированного подхода, который подчеркивает проверенные меры по спасению жизни, соответствующие контексту.Улучшение доступа к неотложной помощи за счет сведения к минимуму трех основных типов задержек в предоставлении такой помощи может снизить смертность во всех сферах, системах и среди населения.
Конкурирующие интересы:
Ничего не объявлено.
Список литературы
- Kassebaum NJ, Bertozzi-Villa A, Coggeshall MS, Shackelford KA, Steiner C, Heuton KR, et al. Глобальный, региональный и национальный уровни и причины материнской смертности в период 1990–2013 гг .: систематический анализ для исследования глобального бремени болезней 2013 г.Ланцет. 2014 13 сентября; 384 (9947): 980–1004. http://dx.doi.org/10.1016/S0140-6736(14)60696-6 pmid: 24797575
- Lozano R, Wang H, Foreman KJ, Rajaratnam JK, Naghavi M, Marcus JR, et al. Прогресс в достижении Целей развития тысячелетия 4 и 5 по материнской и детской смертности: обновленный систематический анализ. Ланцет. 2011 24 сентября; 378 (9797): 1139–65. http://dx.doi.org/10.1016/S0140-6736(11)61337-8 pmid: 21937100
- Calvello EJB, Broccoli M, Risko N, Theodosis C, Totten VY, Radeos MS и др.Системы неотложной помощи и здравоохранения: рекомендации на основе консенсуса и приоритеты будущих исследований. Acad Emerg Med. 2013 декабрь; 20 (12): 1278–88. http://dx.doi.org/10.1111/acem.12266 pmid: 24341583
- Шредер Б., Костерманс С. Глобальные стратегии здравоохранения в сравнении с местными приоритетами первичной медико-санитарной помощи — тематическое исследование национальных дней иммунизации в южной части Африки. S Afr Med J. 2001 Mar; 91 (3): 249–54. pmid: 112
- Callese TE, Richards CT, Shaw P, Schuetz SJ, Paladino L, Issa N и др.Развитие травматологической системы в странах с низким и средним уровнем доходов: обзор. J Surg Res. 2015 Янв; 193 (1): 300–7. http://dx.doi.org/10.1016/j.jss.2014.09.040 pmid: 25450600
- Мурад М.К., Хусум Х. Обученные специалисты по оказанию первой помощи снижают смертность от травм: контролируемое исследование сельских травм в Ираке. Prehosp Disaster Med. Ноябрь-декабрь 2010 г .; 25 (6): 533–9. pmid: 21181688
- де Рамирес SS, Doll J, Carle S, Anest T, Arii M, Hsieh Y-H и др. Экстренное реагирование в условиях нехватки ресурсов: обзор недавно внедренной системы EMS в сельских районах Уганды.Prehosp Disaster Med. 2014 июн; 29 (3): 311–6. http://dx.doi.org/10.1017/S1049023X14000363 pmid: 24735913
- Берк Т.Ф., Хайнс Р., Ан Р., Уолтерс М., Янг Д., Андерсон Р.Э. и др. Потенциал неотложной и неотложной помощи в условиях ограниченных ресурсов: оценка медицинских учреждений в западной Кении. BMJ Open. 2014; 4 (9): e006132. http://dx.doi.org/10.1136/bmjopen-2014-006132 pmid: 25260371
- Международный пакт об экономических, социальных и культурных правах. Женева: Управление Верховного комиссара ООН по правам человека; 1966 г.Доступно по адресу: http://www.ohchr.org/EN/ProfessionalInterest/Pages/CESCR.aspx [цитируется 26 января 2014 г.].
- Конвенция о ликвидации всех форм дискриминации в отношении женщин. Нью-Йорк: Структура Организации Объединенных Наций по вопросам гендерного равенства и расширения прав и возможностей женщин; 1981. Доступно по адресу: http://www.un.org/womenwatch/daw/cedaw/ [цитируется 26 января 2014 г.].
- Конвенция о правах ребенка. Женева: Управление Верховного комиссара ООН по правам человека; 1989 г. Доступно по адресу: http: // www.ohchr.org/en/professionalinterest/pages/crc.aspx [цитируется 26 января 2015 г.].
- Киени М.П., Эванс Д.Б., Шметс Г., Кадандейл С. Устойчивость системы здравоохранения: размышления о кризисе, вызванном лихорадкой Эбола в Западной Африке. Bull World Health Organ. 2014 1 декабря; 92 (12): 850. http://dx.doi.org/10.2471/BLT.14.149278 pmid: 25552765
- Lozano R, Naghavi M, Foreman K, Lim S, Shibuya K, Aboyans V, et al. Глобальная и региональная смертность от 235 причин смерти для 20 возрастных групп в 1990 и 2010 годах: систематический анализ для исследования Global Burden of Disease Study 2010.Ланцет. 2012 15 декабря; 380 (9859): 2095–128. http://dx.doi.org/10.1016/S0140-6736(12)61728-0 pmid: 23245604
- Hirshon JM, Risko N, Calvello EJB, Stewart de Ramirez S, Narayan M, Theodosis C и др .; Сотрудничество по исследованиям неотложной помощи в рамках Глобальной инициативы в области здравоохранения Мэрилендского университета. Системы и службы здравоохранения: роль неотложной помощи. Bull World Health Organ. 2013 1 мая; 91 (5): 386–8. http://dx.doi.org/10.2471/BLT.12.112664 pmid: 23678202
- Неотложная акушерская помощь: контрольный список для специалистов по планированию.Нью-Йорк: Фонд народонаселения Организации Объединенных Наций; 2003.
- Nyamtema AS, Urassa DP, van Roosmalen J. Вмешательства по охране материнства в странах с ограниченными ресурсами: систематический обзор пакетов, воздействия и факторов для изменений. BMC Беременность и роды. 2011; 11 (1): 30. http://dx.doi.org/10.1186/1471-2393-11-30 pmid: 21496315
- Thaddeus S, Maine D. Слишком далеко идти: материнская смертность в контексте. Soc Sci Med. 1994 Апрель; 38 (8): 1091–110. http://dx.doi.org/10.1016/0277-9536(94)-7 pmid: 8042057
- Somé DT, Sombié I, Meda N.Как принимается решение об обращении за материнской помощью — качественное исследование, проведенное в двух сельских медицинских районах Буркина-Фасо. Reprod Health. 2013; 10 (1): 8. http://dx.doi.org/10.1186/1742-4755-10-8 pmid: 233
- Echoka E, Makokha A, Dubourg D, Kombe Y, Nyandieka L, Byskov J. Препятствия для оказания неотложной акушерской помощи: отчеты выживших после опасных для жизни акушерских осложнений в районе Малинди, Кения. Пан Афр Мед Дж. 2014; 17 Дополнение 1: 4. http://dx.doi.org/10.11604/pamjs.supp.2014.17.1.3042 pmid: 24643142
- Stock R. Расстояние и использование медицинских учреждений в сельских районах Нигерии. Soc Sci Med. 1983; 17 (9): 563–70. http://dx.doi.org/10.1016/0277-9536(83)-8 pmid: 6879255
- Клоос Х, Этеа А, Дегефа А, Ага Х, Соломон Б., Абера К. и др. Болезни и поведение в отношении здоровья в Аддис-Абебе и сельских районах центральной Эфиопии. Soc Sci Med. 1987. 25 (9): 1003–19. http://dx.doi.org/10.1016/0277-9536(87)
-0 pmid: 3423840
- Цао И, Дэвидсон П.М., ДиДжакомо М., Ян М.Догоспитальная задержка по поводу острого коронарного синдрома в Китае. J Cardiovasc Nurs. Ноябрь-декабрь 2010 г .; 25 (6): 487–96. http://dx.doi.org/10.1097/JCN.0b013e3181dae42d pmid: 20938251
- Haghparast-Bidgoli H, Hasselberg M, Khankeh H, Khorasani-Zavareh D., Johansson E. Препятствия и посредники для оказания эффективной догоспитальной травматологической помощи пострадавшим от дорожно-транспортных происшествий в Иране: обоснованный теоретический подход. BMC Emerg Med. 2010; 10 (1): 20. http://dx.doi.org/10.1186/1471-227X-10-20 pmid: 21059243
- Ebrahimian A, Seyedin H, Jamshidi-Orak R, Masoumi G.Изучение факторов, влияющих на решение персонала служб неотложной медицинской помощи о транспортировке пациентов в медицинские учреждения. Emerg Med Int. 2014; 2014: 1. http://dx.doi.org/10.1155/2014/215329 pmid: 248
- Say L, Chou D, Gemmill A, Tunçalp Ö, Moller A-B, Daniels J, et al. Глобальные причины материнской смертности: систематический анализ ВОЗ. Ланцет Glob Health. 2014 июн; 2 (6): e323–33. http://dx.doi.org/10.1016/S2214-109X(14)70227-X pmid: 25103301
- Wagstaff A, Claeson M.Цели развития тысячелетия в области здравоохранения: ответ на вызовы. Вашингтон: Всемирный банк; 2004.
- Reynolds TA, Calvello EJB, Broccoli MC, Sawe HR, Mold-Millman NK, Teklu S и др. Резюме консенсусной конференции AFEM 2013: неотложная помощь в Африке — где мы сейчас? Afr J Emerg Med. 2014. 4 (3): 158–63. http://dx.doi.org/10.1016/j.afjem.2014.07.004
- Calvello EJB, Theodosis C. Опасная лихорадка в отделении неотложной помощи. Emerg Med Clin North Am. 2013 ноябрь; 31 (4): xv – xvi.http://dx.doi.org/10.1016/j.emc.2013.09.006 pmid: 24176483
- Leigh B., Kandeh HBS, Kanu MS, Kuteh M, Palmer IS, Daoh KS и др .; Команда PMM Фритауна / Макени. Улучшение неотложной акушерской помощи в районной больнице Макени, Сьерра-Леоне. Int J Gynaecol Obstet. 1997, ноябрь; 59 Приложение 2: S55–65. http://dx.doi.org/10.1016/S0020-7292(97)00148-3 pmid: 9389614
- Broccoli M, Calvello EJB, Twomey M, Wachira B, Wallis LA. 203 представления об оказании неотложной помощи на уровне сообществ в сообществах, не имеющих формализованных систем экстренной медицины.Ann Emerg Med. 2014 окт; 64 (4) Suppl: S73–4. http://dx.doi.org/10.1016/j.annemergmed.2014.07.230
- Нирула Р., Майер Р., Мур Э., Сперри Дж., Джентилелло Л. Зачерпните и бегите в травматологический центр или оставайтесь и играйте в местной больнице: влияние перевода из больницы на смертность. J Trauma. 2010 сентябрь; 69 (3): 595–9, обсуждение 599–601. http://dx.doi.org/10.1097/TA.0b013e3181ee6e32 pmid: 20838131
- Mold-Millman NK, Naidoo R, de Vries S, Stein C, Wallis LA. Консенсусная конференция AFEM, 2013 г.Консенсусный документ рабочей группы внебольничной неотложной помощи AFEM: продвижение внебольничной неотложной помощи в Африке — пропаганда и развитие. Afr J Emerg Med. 2014; 4 (2): 90–5. http://dx.doi.org/10.1016/j.afjem.2014.02.001
- Эдсон В., Буркхальтер Б., Харви С., Букар М., Джибрина С., Гермида Дж. И др. Исследования безопасного материнства — своевременность оказания стационарной помощи при неотложных акушерских ситуациях: результаты из Бенина, Эквадора, Ямайки и Руанды. Вашингтон: Агентство международного развития США; 2006 г.
- Ламберт Л.Дж., Браун К.А., Бутройд Л.Дж., Сигал Э., Мэйр С., Куз С. и др. Перевод пациентов с инфарктом миокарда с подъемом сегмента ST для первичного чрескожного коронарного вмешательства: оценка задержек «от двери к двери» в первой больнице в масштабах области. Тираж. 2014 июн 24; 129 (25): 2653–60. http://dx.doi.org/10.1161/CIRCULATIONAHA.113.007130 pmid: 24744277
- Ифенне Д., Эссьен Э., Гольджи Н., Сабиту К., Алти-Муазу М., Муса А. и др. Повышение качества акушерской помощи в учебной больнице, Зария, Нигерия.Int J Gynaecol Obstet. 1997 ноя; 59 Приложение 2: S37–46. http://dx.doi.org/10.1016/S0020-7292(97)00146-X pmid: 9389612
- Gaieski DF, Mikkelsen ME, Band RA, Pines JM, Massone R, Furia FF и др. Влияние времени на антибиотики на выживаемость у пациентов с тяжелым сепсисом или септическим шоком, у которых ранняя целенаправленная терапия была начата в отделении неотложной помощи. Crit Care Med. 2010 апр; 38 (4): 1045–53. http://dx.doi.org/10.1097/CCM.0b013e3181cc4824 pmid: 20048677
- Робисон Дж. А., Ахмад З. П., Носек, Калифорния, Дюран С., Наматанга А., Милази Р. и др.Снижение детской больничной смертности после вмешательства по улучшению неотложной помощи в Лилонгве, Малави. Педиатрия. 2012 сентябрь; 130 (3): 676–682. http://dx.doi.org/10.1371/journal.pone.0043639 pmid: 22928008
- Gavidia R, Fuentes SL, Vasquez R, Bonilla M, Ethier M-C, Diorio C и др. Низкий социально-экономический статус связан с длительным сроком проведения обследования и лечения, сепсисом и инфекционной смертью при детской лихорадке в Сальвадоре. PLoS ONE. 2012; 7 (8): e43639. http://dx.doi.org/10.1371 / journal.pone.0043639 pmid: 22928008
- Bailey P, Lobis S, Maine D, Fortney JA. Мониторинг неотложной акушерской помощи: справочник. Женева: Всемирная организация здравоохранения; 2009.
- Саиду Р., Август Э.М., Алио А.П., Салиху Х.М., Сака М.Дж., Джимо AAG. Оценка основных услуг по охране материнского здоровья в штате Квара, Нигерия. Afr J Reprod Health. 2013 Март; 17 (1): 41–8. pmid: 24069733
- Редди К.С., Хантер Диджей. Незаразная болезнь. N Engl J Med. 2013 26 декабря; 369 (26): 2563.pmid: 24369084
- Паша О., МакКлюр Е.М., Райт Л.Л., Салим С., Гоудар С.С., Чомба Э. и др .; Следователи EMONC Trial. Комбинированный подход на уровне сообщества и учреждения для улучшения исходов беременности в условиях ограниченных ресурсов: кластерное рандомизированное исследование Глобальной сети. BMC Med. 2013; 11 (1): 215. http://dx.doi.org/10.1186/1741-7015-11-215 pmid: 240
- Соуза Дж. П., Гюльмезоглу А. М., Фогель Дж., Карроли Дж., Лумбиганон П., Куреши З. и др. Выход за рамки основных вмешательств по снижению материнской смертности (Многострановое исследование ВОЗ по охране здоровья матерей и новорожденных): кросс-секционное исследование.Ланцет. 2013 18 мая; 381 (9879): 1747–55. http://dx.doi.org/10.1016/S0140-6736(13)60686-8 pmid: 23683641
- Dickson KE, Simen-Kapeu A, Kinney MV, Huicho L, Vesel L, Lackritz E, et al .; Lancet Every Newborn Study Group. Каждый новорожденный: узкие места в системах здравоохранения и стратегии по ускорению масштабирования в странах. Ланцет. 2014 2 августа; 384 (9941): 438–54. http://dx.doi.org/10.1016/S0140-6736(14)60582-1 pmid: 24853600
- Джейкоб С.Т., Банура П., Баэтен Дж.М., Мур С.К., Мея Д., Накиинги Л. и др.; Содействие вмешательствам с ограниченными ресурсами для лечения сепсиса в Исследовательской группе Уганды. Влияние раннего контролируемого лечения на выживаемость госпитализированных взрослых пациентов из Уганды с тяжелым сепсисом: проспективное интервенционное исследование. Crit Care Med. 2012 июл; 40 (7): 2050–8. http://dx.doi.org/10.1097/CCM.0b013e31824e65d7 pmid: 22564958
- Ersdal HL, Mduma E, Svensen E, Perlman JM. Раннее начало основных реанимационных мероприятий, включая вентиляцию с помощью маски, может снизить смертность, связанную с асфиксией при рождении, в странах с низким уровнем дохода: проспективное описательное обсервационное исследование.Реанимация. Июль 2012 г .; 83 (7): 869–73. http://dx.doi.org/10.1016/j.resuscitation.2011.12.011 pmid: 22198423
- Оценка и лечение неотложной помощи: руководство для участников Женева: Всемирная организация здравоохранения; 2005.
План сестринского ухода, диагностика, вмешательства Гипертермия, лихорадка, высокая температура
Этот план сестринского ухода и диагноз с медсестринскими вмешательствами предназначен для следующих состояний: гипертермия, лихорадка, высокая температура
Что такое планы сестринского ухода? Как разработать план ухода за больными? Какую книгу плана сестринского ухода вы рекомендуете, чтобы помочь вам разработать план сестринского ухода?
Этот план обслуживания приведен для того, чтобы дать пример того, как медсестра (LPN или RN) может планировать лечение пациента с такими состояниями.
Важная информация: помните, что эти планы обслуживания приведены только для примера / образовательных целей, и некоторые из этих видов лечения могут со временем измениться. Не лечите пациента на основании этого плана ухода.
Планы обслуживания
часто разрабатываются в разных форматах. Форматирование не всегда важно, и формат плана ухода может отличаться в зависимости от школы медсестер или медицинского учреждения. Некоторые больницы могут отображать информацию в цифровом формате или использовать готовые шаблоны.Самая важная часть плана ухода — это его содержание, поскольку это основа, на которой вы будете основывать свое лечение.
План сестринского ухода при гипертермии, лихорадке, высокой температуре
Если вы хотите просмотреть видеоурок о том, как составить план ухода в школе медсестер, просмотрите видео ниже. В противном случае прокрутите вниз, чтобы просмотреть этот завершенный план обслуживания.
Сценарий:
В отделение неотложной помощи поступает мужчина 86 лет.Пациент апатичен, но достаточно внимателен, чтобы рассказать историю своего здоровья и причину обращения в скорую помощь. Pt заявляет, что за последнюю неделю он очень ослабел и не может дойти до своего почтового ящика, потому что очень устал. С ним дочка. По словам дочери, пациент живет один, его жена скончалась 6 месяцев назад. Жизненно важные функции: ЧСС 100 обычное, АД 135/78, температура 102,4 (перорально) и насыщение кислородом 95% на воздухе помещения. Pt также сообщает вам, что из-за тошноты он не может сдерживать еду или воду.При оценке вы отмечаете, что пациент выглядит обезвоженным. Тургор кожи Pt превышает 5 секунд. Результаты лабораторных исследований: WBC 19,3, UA (анализ мочи) Лейкоцит-эстераза большая и бактерии 5-10, WBC слишком много для подсчета, скрининг на грипп отрицательный.
Медсестринский диагноз:
Гипертермия, связанная с инфекцией, о чем свидетельствует температура 102,4 орально, потеря аппетита, слабость и обезвоживание. Субъективные данные:
Pt утверждает, что он очень ослаб на прошлой неделе и не может дойти до своего почтового ящика, потому что он очень устал.По словам дочери, пациент живет один, его жена скончалась 6 месяцев назад. Pt также сообщает вам, что из-за тошноты он не может сдерживать еду или воду. Объективные данные:
Пациент вялый, но достаточно внимателен, чтобы рассказать историю своего здоровья и причину обращения в скорую помощь. С ним дочка. Жизненно важные функции: ЧСС 100 обычное, АД 135/78, температура 102,4 (перорально) и насыщение кислородом 95% на воздухе помещения.При оценке вы отмечаете, что пациент выглядит обезвоженным. Тургор кожи Pt превышает 5 секунд. Результаты лабораторных исследований: WBC 19,3, UA (анализ мочи) Лейкоцит-эстераза большая и бактерии 5-10, WBC слишком много для подсчета, скрининг на грипп отрицательный.
Выходы по уходу:
-Температура Pt будет в пределах 97,8-98,6 в течение 24 часов после госпитализации. -Тургор кожи Pt будет менее 5 секунд в течение 24 часов после госпитализации. -Pt сообщит об увеличении энергии в течение 72 часов после госпитализации.
Медсестринское вмешательство:
— Медсестра будет каждые четыре часа оценивать температуру полости рта пациента и сообщать врачу о любых температурах, превышающих 100,4. — Медсестра будет вводить пациенту назначенные жаропонижающие средства при температуре выше 100,4 в соответствии с назначением врача. — Медсестра будет поощрять и предлагать пациенту пить жидкость каждые два часа.
— Медсестра попросит пациента оценить его уровень энергии по шкале от 1 до 10, где 10 — самый высокий уровень энергии в течение 72 часов после госпитализации.
Гиперпирексия: причины, симптомы и лечение
Гиперпирексия — это еще один термин, обозначающий очень высокую температуру. Медицинский критерий гиперпирексии — это когда у человека температура тела выше 106,7 ° F или 41,5 ° C.
Некоторые врачи снижают критерий гиперпирексии, чтобы включить всех, у кого температура тела составляет 106,1 ° F или 41,1 ° C и выше.
Лихорадка, в том числе очень высокая температура, никогда не является болезнью сама по себе или причиной болезней.Вместо этого они являются симптомами других проблем, таких как инфекция или травма. Большинство случаев лихорадки вызывают вирусные или бактериальные инфекции. Однако при гиперпирексии это не всегда так.
Гиперпирексия — это неотложная ситуация, требующая немедленной помощи медицинского работника.
Краткие сведения о гиперпирексии:
- К вирусам, которые могут вызывать гиперпирексию, относятся энтеровирусная инфекция, розеола, рубеола и малярия.
- Гиперпирексия связана с температурой тела более 106.7 ° F или 41,5 ° C.
- Обычно лечение гиперпирексии направлено на лечение основного заболевания, если оно существует.
- Перспективы гиперпирексии зависят от основного состояния, вызывающего состояние очень высокой температуры.
При гиперпирексии и большинстве других случаев лихорадки мозг приказывает телу поднять базовую температуру выше нормы. Тело реагирует на сообщения мозга и поднимает температуру до нового базового уровня. Эта реакция обычно возникает в результате инфекции или травмы.
Гиперпирексия отличается от гипертермии, медицинского термина, обозначающего неконтролируемое повышение температуры тела из-за избыточного количества выделяемого телом тепла.
При гипертермии мозг не регулирует повышение температуры, как при других лихорадках. Скорее, тело не может справиться с теплом, вызванным экологическими причинами, и поэтому оно перегревается.
Случаи теплового удара связаны с гипертермией, а не с гиперпирексией.
Обычно случаи гиперпирексии связаны с вирусными или бактериальными инфекциями.Некоторые другие причины включают следующие:
Внутричерепное кровоизлияние
В некоторых случаях кровотечение в мозгу, известное как внутричерепное кровоизлияние, вызывает гиперпирексию. Несчастные случаи или другие травмы и инсульты являются наиболее вероятной причиной внутричерепного кровоизлияния. Кровотечение в головном мозге может повлиять на область мозга, называемую гипоталамусом, которая отвечает за регулирование температуры тела.
Сепсис
В редких случаях гиперпирексия может быть результатом сепсиса.Сепсис — это потенциально опасная для жизни реакция на инфекцию, вызванную иммунной системой. Подавляющая реакция иммунной системы попадает в кровь, что может вызвать повреждение или отказ органов.
Анестезия
Люди могут испытывать гиперпирексию из-за прямого побочного эффекта общей анестезии, возникающего при наличии основного заболевания мышц. В этих случаях у человека под наркозом быстро повышается температура, что требует от врачей корректировок, чтобы снова понизить температуру тела.
Гиперпирексия у детей
Синдром или заболевание Кавасаки является потенциальной причиной гиперпирексии, особенно у детей. Синдром Кавасаки вызывает воспаление артерий среднего размера по всему телу. Одним из признаков болезни Кавасаки является высокая температура, которая при отсутствии лечения может привести к гиперпирексии.
Симптомы гиперпирексии варьируются от человека к человеку в зависимости от того, как долго длится состояние и ухудшается ли оно. Ранние симптомы могут включать:
- повышенная жажда
- сильное потоотделение
- головокружение
- мышечные спазмы
- усталость и слабость
- тошнота
- головокружение
По мере того, как высокая температура сохраняется или ухудшается, степень тяжести симптомы могут усиливаться.Эта ситуация может привести к:
- головной боли
- суженным зрачкам
- легкой путанице
- бледной, влажной и прохладной коже
- рвоте или расстройству желудка
- снижению мочеиспускания или невозможности мочеиспускания
При длительных периодах повышения температуры при температуре выше 106,1 ° F могут возникнуть следующие симптомы:
- крайняя спутанность сознания
- потеря сознания
- учащенное, поверхностное дыхание
- сухая, горячая и красная кожа
- слабый, быстрый пульс
- расширенные зрачки
- судороги
При лихорадке выше 106 необходимо обратиться за лечением.1 ° F, чтобы предотвратить серьезные долгосрочные осложнения или смерть.
Поскольку гиперпирексия вызвана другим заболеванием, лечение последнего обычно вызывает снижение температуры тела.
Когда температура тела начинает достигать 106,1 ° F и выше, может потребоваться лечение как самой лихорадки, так и основной причины. Непосредственное лечение гиперпирексии может включать:
- прохладную ванну или холодные влажные губки, нанесенные на кожу
- жидкое увлажнение через в / в или питье
- жаропонижающих препаратов, таких как дантролен
В случаях злокачественной гиперпирексии, вызванной от общей анестезии врачам нужно будет принять меры для снижения температуры пациента.
Диагностика гиперпирексии проводится с помощью термометра. Если показание превышает 106,1 ° F, у человека наблюдаются симптомы гиперпирексии.
Поскольку гиперпирексия сама по себе не является диагнозом, а лишь симптомом более серьезной проблемы, поиск первопричины высокой температуры является более важным и часто более сложным.
Врач оценит физическое состояние человека и проведет анализы, чтобы исключить более частые причины высокой температуры. Эти тесты могут включать в себя следующее:
- анализ крови для проверки признаков инфекции
- исследования изображений мозга для выявления внутричерепного кровоизлияния
Дальнейшие анализы во многом будут зависеть от любых других симптомов, имеющихся у человека.
Если не лечить лихорадку и температура человека снижается до безопасного уровня, гиперпирексия может вызвать необратимое повреждение мозга или смерть.
Однако в большинстве случаев правильное лечение может безопасно снизить температуру, давая врачам время для диагностики и лечения основной причины гиперпирексии.
DKA и HHS — Неотложная помощь детям
Этот документ представляет собой клиническое руководство для всего персонала, занимающегося уходом и ведением ребенка или подростка с диабетическим кетоацидозом (DKA) и гиперосмолярным гипергликемическим состоянием (HHS), обращающимся в отделение неотложной помощи (ED) в Квинсленде.
Это руководство было разработано старшими врачами-терапевтами и педиатрами по всему Квинсленду при участии эндокринологов, отделений интенсивной терапии и аптек Детской больницы Квинсленда, Брисбен. Он был одобрен для использования по всему штату Рабочей группой по неотложной помощи детям Квинсленда в партнерстве со Стратегической консультативной группой Департамента неотложной помощи Квинсленда и Отделом улучшения здравоохранения, Clinical Excellence Queensland.
Диабетический кетоацидоз (ДКА)
DKA — это нарушение обмена веществ и основная причина заболеваемости и смертности у детей и подростков с диабетом 1 типа.Это вызвано снижением эффективного циркулирующего инсулина, резистентностью к инсулину и увеличением производства контррегулирующих гормонов. 1,2 Возникающее в результате повышенное производство глюкозы в печени и почках и нарушение периферической утилизации глюкозы вызывают гипергликемию и гиперосмоляльность. Кроме того, усиление липолиза с перепроизводством кетонов приводит к кетонемии и метаболическому ацидозу. Гипергликемия и ацидоз вызывают осмотический диурез, обезвоживание и облигатную потерю электролитов.
Дети могут поступить с ДКА в любом возрасте, с диагнозом диабета 1 типа или без него. ДКА также может возникать при впервые диагностированном диабете 2 типа. Редко у пациентов с диагнозом диабет может быть симптоматический кетоацидоз без повышения уровня глюкозы в крови.
Лечение эпизода DKA не завершено, пока не будет предпринята попытка определить и устранить причину. ДКА без предшествующего фебрильного заболевания или гастроэнтерита у пациента с известным диабетом почти всегда является результатом психосоциальных проблем и неадекватного введения инсулина.
Отек мозга — редкое, но разрушительное осложнение диабета, встречающееся примерно у 1% детей с ДКА. Это обычно описывается как внезапное начало быстро прогрессирующего неврологического ухудшения, включая измененный / колеблющийся уровень сознания, головную боль, рвоту, брадикардию, гипертонию, паралич черепных нервов и неправильную позу.
Клинический отек головного мозга может возникнуть в любое время, но чаще всего через 4–12 часов после начала лечения.
Факторы риска отека головного мозга
- Новое начало сахарного диабета 1 типа
- Повышенный уровень мочевины в сыворотке
- сильное обезвоживание
- тяжелый ДКА (pH ниже или равный 7,1)
- нижний уровень бикарбоната
- возраст до пяти лет
- пониженный уровень сознания
Гипергликемическое гиперосмолярное состояние (ГГС)
HHS — это состояние крайней гипергликемии (и, следовательно, гиперосмоляльности) без кетоза, которое обычно, но не исключительно, наблюдается при диабете 2 типа.Это также может произойти при диабете новорожденных и диабете 1 типа у детей и подростков с интеллектуальными нарушениями, которые не могут указать на жажду. У молодых людей он встречается гораздо реже, чем ДКА, но он растет по мере увеличения заболеваемости диабетом 2 типа.
Полиурию и полидипсию можно не распознать, и особенно при высоких температурах может наблюдаться сильное обезвоживание, потеря жидкости и нарушение электролитов. Обезвоживание может быть трудным для клинической оценки, и гиперосмоляльность изначально сохраняет внутрисосудистый объем.Первоначальное лечение может вызвать выход жидкости из внутрисосудистого отсека и шок. Для увеличения внутрисосудистого и внесосудистого объема, восстановления нормальной почечной перфузии и содействия постепенному снижению скорректированной концентрации натрия в сыворотке и осмоляльности требуется более агрессивная замена жидкости, чем при ДКА.
Осложнения HHS
- Венозная тромбоэмболия, связанная с центральными венозными катетерами
- рабдомиолиз, вторичный по отношению к гипофосфатемии (приводящий к повреждению почек)
- Злокачественная гипертермия (редко)
DKA Диагностика
Требуется ВСЕ из следующего:
- гипергликемия (ГКК более 11 ммоль / л)
- венозный pH менее 7.3 и / или HCO3 менее 15 ммоль / л
- умеренная / большая кетонемия / кетонурия
Легкая Умеренное Тяжелая pH от 7,2 до 7,3
или HCO3 менее 15 ммоль / лpH от 7,1 до 7,2
или HCO3 менее 10 ммоль / лpH менее 7,1
или HCO3 менее 5 ммоль / лОбразец Метод испытания Низкое / маленькое Умеренное Высокий / Большой Кровь Прикроватный счетчик Abott Меньше 0.6 ммоль / л от 0,6 до менее 1,5 ммоль / л Больше или равно 1,5 ммоль / л Моча Бренд Bayer
Keto-Diastix0 ммоль / л от 0,5 до менее 1,5 ммоль / л Больше или равно 1,5 ммоль / л Марка Акку-чек
Кето-Диабур-Тест 5000Отрицательный Менее 1,0 ммоль / л Больше или равно 1,0 ммоль / л Диагностика HHS
Требуется ВСЕ из следующего:
- гипергликемия (ГКК более 33.3 ммоль / л)
- венозный pH более 7,25 и / или HCO3 более 15 ммоль / л (молочная кислота может вызвать легкий ацидоз)
- малая кетонурия
- Отсутствует при легкой кетонемии менее 1,1 ммоль / л
- эффективная осмоляльность сыворотки более 320 мОсм / кг
Повышенный уровень сознания — обычное явление, но отек мозга встречается редко.
К факторам риска относятся:- ожирение
- Признаки инсулинорезистентности (черный акантоз)
- Семейный анамнез диабета 2 типа
История
История должна включать конкретную информацию о:
- полидипсия и полиурия (могут отсутствовать у детей раннего возраста)
- Энурез и / или «несчастные случаи» от недержания мочи у приученного к туалету ребенка
- Похудание и / или повышение аппетита
- рвота
- Боль в животе
- неспецифические симптомы и признаки общего недомогания
Осмотр
Медицинский осмотр должен включать оценку:
- вес
- гидратация
- дыхание (гипервентиляция — признак ацидотического дыхания)
- потенциальный отек мозга (признаки и симптомы включают головную боль, раздражительность, замедление пульса, повышение АД и снижение уровня сознания.Папиллоэдема — поздний признак)
- потенциальная инфекция, включая аппендицит, кишечную непроходимость и панкреатит
Оценка обезвоживания
Включает оценку АД, частоты пульса и объема, перфузии (время наполнения капилляров, цвет кожи, ментальность), слизистых оболочек и тургора тканей. Дефицит объема трудно точно оценить при ДКА, особенно у маленьких детей.
-
ПРЕДУПРЕЖДЕНИЕ — Дефицит объема при ДКА часто на завышен , что может привести к чрезмерной реанимации с помощью внутривенного введения жидкостей.Напротив, при HHS наблюдается значительный дефицит жидкости, и жидкостная реанимация должна быть агрессивной.
Легкая ~ 3% Умеренное ~ 5% Тяжелая ~ 8% Опасность для жизни — шок Только клинически определяемые Сухие слизистые оболочки, снижение тургора кожи Сухие слизистые оболочки, снижение тургора кожи, запавшие глаза, недостаточный отток капилляров Тяжело больной, плохая перфузия, учащенный нитевидный пульс (снижение АД — очень поздний признак) Особенности DKA
- тахипноэ, вторичное по отношению к ацидозу, может усугубить сухость слизистой оболочки полости рта 2
- Сужение сосудов из-за ацидоза может способствовать появлению холодных конечностей 2
- Катаболизм из-за дефицита инсулина может привести к потере веса
BGL (может быть неточным из-за укола пальца при нарушении кровообращения и ацидозе) Кетоны крови укола пальцем (превосходят кетоны в моче) Кетоны в моче только при отсутствии кетонов крови Мочевина и электролиты (мочевина сыворотки больше 9.0 ммоль / л может указывать на сильное обезвоживание) pH венозной крови и кислотно-щелочной статус HbA1C (для последующего анализа) Дополнительные тесты, необходимые для ребенка с впервые диагностированным диабетом, включают:
- TFT (экран щитовидной железы)
- Общий IgA и ТТГ (глютеновый скрининг)
Другие исследования, включая общий анализ крови, мочу M / C / S, рентгенографию, CSF M / C / S, мазок из зева и посев крови, могут потребоваться по рекомендации старшего врача неотложной помощи / педиатра для ребенка, страдающего гипотермией, гипотензией или рефрактерным ацидоз или лактоацидоз.
Обратите внимание, что повышенный WCC часто встречается при DKA и не обязательно указывает на сепсис.
Краткое описание действий в чрезвычайной ситуации ребенка с DKA см. В блок-схеме управления чрезвычайными ситуациями.
Неотложная помощь всегда должна включать быстрое первичное обследование с оценкой (и немедленным устранением проблем) дыхательных путей, дыхания, кровообращения и инвалидности (ABCD).
Цели лечения
ДКА характеризуется потерей воды и электролитов.Введение жидкости внутривенно перед введением инсулина приводит к значительному падению уровня глюкозы в крови, поскольку результирующее повышение скорости клубочковой фильтрации (СКФ) приводит к увеличению экскреции глюкозы с мочой. 3,4
Цели жидкостной и электролитной заместительной терапии в DKA:
- восстановление циркуляционного объема
- Восполнение дефицита натрия и воды свыше 48 часов
- Управление предсказуемым падением концентрации калия в сыворотке после начала инсулиновой терапии и начала обратного развития кетоацидоза
- Восстановление СКФ с повышенным клиренсом глюкозы и кетонов из крови
- Проведение инсулиновой терапии для нормализации уровня глюкозы в крови и подавления липолиза и кетогенеза
- предотвращение отека мозга, который может быть вызван быстрым перемещением жидкости из внеклеточной жидкости во внутриклеточную жидкость
Ведение средней и тяжелой степени DKA
Первоначальное управление
Шок при поступлении
Ребенок тяжело болен с плохой перфузией и учащенным нитевидным пульсом.Доза Хлорид натрия 0,9%, вводимый болюсом 10 мл / кг.
При необходимости повторите до максимум 20 мл / кг.Нет никаких доказательств в пользу использования коллоидов / расширителей объема вместо кристаллоидов.
Измененный уровень сознания при поступлении
Измененный уровень сознания напрямую связан со степенью ацидоза. Однако при появлении признаков повышенного ВЧД рассмотрите возможность лечения отека головного мозга (описанного ниже).Жидкости для внутривенной регидратации и инсулинотерапия
Вводные жидкости и инсулин рекомендуются для начального лечения.При необходимости применяют Ондансетрон. Другие противорвотные средства не рекомендуются из-за седативных / неврологических побочных эффектов, которые могут затруднить оценку возникновения отека мозга.
Все пациенты с ДКА средней и тяжелой степени должны изначально не принимать внутрь, за исключением льда для сосания.
Рассмотрите возможность использования назогастрального зонда при парезе желудка (рвота, вызванная немеханической задержкой опорожнения желудка, связанной с заболеванием DKA).
Жидкости для приема внутрь следует предлагать только после значительного клинического улучшения (т. Е. Уровень сахара в крови ниже 15 ммоль / л и уровень сознания улучшился при первоначальном снижении) и без рвоты. Если это происходит до завершения 48-часового периода регидратации, продолжайте пероральный прием и уменьшите количество внутривенных инфузий.
Рассчитайте замену жидкости на основе оценки обезвоживания. Просмотр калькулятора жидкости DKA (только настольный компьютер).
Требование = Техническое обслуживание + ([Дефицит — болюс жидкости уже введен] более 48 часов)
Потери с мочой не должны добавляться к начальному расчету восполнения жидкости.
Используйте 1 литр 0,9% NaCl + 40 ммоль KCl (предварительно смешанный пакет) в качестве исходной жидкости по умолчанию, если нет анурии (после катетеризации) или гиперкалиемии (более 5,5 ммоль / л). Если любой из них присутствует, используйте 0,9% NaCl в соответствии с рекомендациями специалиста.
Инсулин
Сама по себе регидратация в некоторой степени снижает уровень BGL, однако для нормализации уровня BGL и подавления липолиза и кетогенеза требуется инсулинотерапия. При умеренном и тяжелом ДКА требуется инсулин внутривенно.
Для внутривенного введения инсулина следует использовать только инсулины короткого действия (примеры включают, но не ограничиваются ими, Актрапид или Хумулин R). Набор для инфузии инсулина следует менять каждые 24 часа, поскольку инсулин может денатурировать.
Если у пациента, находящегося на инсулиновой помпе, обнаружен ДКА, помпу следует остановить и сделать предположение о наличии проблемы с помпой. Перезапуск помпы следует запускать только по рекомендации детского эндокринолога или местного аналога с новым местом и новым набором.
Доза инсулина короткого действия Идеальная доза для непрерывной внутривенной инфузии инсулина составляет 0,1 единиц / кг / час. Обратитесь за консультацией к специалисту по дозированию для пациентов с ожирением. Возможно, будет разумно основывать инфузию инсулина на идеальной массе тела.
Нет данных, подтверждающих начальную инфузионную дозу 0,05 единиц / кг / час. 5 , однако ее можно рассматривать у младенцев и при очень тяжелом ДКА.
При использовании шприцевого насоса:
Добавьте 50 единиц (0.5 мл) до 49,5 мл 0,9% хлорида натрия в шприце. [Концентрация инсулина = 1 Ед / мл]. Инфузия должна подаваться шприцевым насосом в боковой рукав линии для внутривенного вливания.Если шприцевой насос отсутствует:
Добавьте 50 единиц (0,5 мл) в мешок объемом 500 мл с 0,9% хлорида натрия. [Концентрация инсулина = 0,1 Ед / мл]
Инфузия должна быть доставлена с помощью объемного насоса в боковой рукав IV линии. Если это недоступно, может потребоваться отдельный участок для внутривенных вливаний для низких скоростей инфузии.Мониторинг Все дети, получающие инсулин внутривенно, должны иметь почасовые BGL. Текущее управление
Обратитесь к блок-схеме текущего лечения, чтобы получить краткое описание текущего лечения ребенка с умеренным и тяжелым ДКА.
Если ацидоз не улучшается или уровень глюкозы в крови повышается, рассмотрите инсулиновую ошибку, неадекватную реанимацию или альтернативный диагноз, включая сепсис, передозировку наркотиков (например, салицилат, другие отпускаемые по рецепту или рекреационные препараты) или гиперхлоремический ацидоз.
BGL Жидкости Инсулин - BGL часто быстро падает из-за регидратации.
- Нет доказательств в пользу практики добавления глюкозы для защиты от отека мозга. 6
- Добавляйте глюкозу только в том случае, если уровень глюкозы в крови меньше или равен 15 ммоль / л (см. Ниже).
- Добавьте глюкозу 5% в пакет с внутривенным введением хлорида натрия 0,9% + хлорида калия 40 ммоль (необходимо смешать на месте), чтобы предотвратить гипогликемию.
- НЕ снижать ставку.
- В идеале доза инсулина должна поддерживаться на уровне 0,1 единиц / кг / час, чтобы отключить кетогенез.
- Повысьте концентрацию глюкозы до хлорида натрия 0,9% + глюкозы 10% + хлорида калия 40 ммоль.
- При смешивании раствора обратитесь за советом к специалисту, так как некоторые смеси обладают значительной гипонатриемией и могут способствовать отеку мозга.
- Наблюдать за местными реакциями, так как раствор является гипертоническим.
- Уменьшайте скорость, только если уровень глюкозы в крови остается ниже целевого диапазона, несмотря на добавление глюкозы.
- Обратите внимание, что проблемы с гипогликемией могут возникнуть в случае неправильного расчета дозы инсулина. Рассмотрите возможность повторного приготовления инфузии инсулина и ее повторения.
- Введите болюс из 2 мл / кг глюкозы 10% в течение трех минут.
- Убедитесь, что в текущей жидкости содержится 5% глюкозы и 10% глюкозы.
- Временно уменьшить на 50% и обратиться за неотложной педиатрической эндокринной помощью / консультацией по интенсивной терапии.
- НЕ останавливайте инфузию.
- Для прекращения инфузии инсулина требуется ~ 20 минут, чтобы проявился клинический эффект, поэтому он не поможет при острой гипогликемии.
- Во время инфузии глюкозы необходимо постоянное введение инсулина, 5 , поскольку инсулин необходим для отключения выработки кетонов.
Учет электролитов при внутривенном введении жидкости
Замещение натрия и осмоляльность
Коррекция дегидратации и электролитных нарушений должна происходить в течение 72 часов.
Гипотонические растворы могут быть связаны с повышенным внутричерепным давлением (ВЧД).
Замещение калия
Планируйте прогнозируемое падение концентрации калия в сыворотке после начала инсулиновой терапии и начала обратного развития кетоацидоза. Уровни калия в сыворотке крови при ДКА на момент обследования не являются надежным показателем общих запасов калия в организме. Калий в сыворотке крови может быть пониженным, нормальным или повышенным во время презентации. Введение инсулина и коррекция ацидоза будет возвращать калий в клетки, снижая уровень калия в сыворотке крови.Максимальная концентрация калия должна быть 40 ммоль / л.Не превышайте максимальную скорость инфузии калия 0,3 ммоль / кг / час без консультации.
Замещение калия следует продолжать на протяжении всей внутривенной инфузионной терапии.
Проверяйте измерения калия каждые два часа (iStat, газы крови или формальные U&E). Все пациенты с ДКА должны находиться под кардиомонитором во время пребывания в ЭД, чтобы предупреждать врачей об аритмии и изменениях ЭКГ / зубца T.
- Гипокалиемия вызывает выравнивание зубца T.Если возникает гипокалиемия, временно уменьшите скорость инфузии инсулина на 50% и обсудите с педиатрической клиникой центральный доступ и повышенное восполнение калия.
- Пик зубца T может быть признаком гиперкалиемии у пациента с преренальной недостаточностью. Проверьте венозный уровень калия и, при необходимости, уменьшите восполнение калия до тех пор, пока не появится хороший диурез (более или равный 1 мл / кг / час) и уровень калия не упадет до верхней границы нормального диапазона. Уменьшение замещения калия осуществляется путем замены жидкости на 0.9% NaCl с 20 ммоль / л KCl, который доступен в виде пакета с предварительным смешиванием.
Замещение бикарбоната
Тяжелый ацидоз обычно обратим при введении жидкости и инсулина. Единственная цель бикарбонатов — улучшить сократительную способность сердца при тяжелом шоке.Разрешение ацидоза
Доза инсулина должна оставаться на уровне 0,1 единиц / кг / час по крайней мере до разрешения ацидоза (pH более 7,3, HCO3 более 15 ммоль / л) и / или закрытия анионной щели.Поскольку разрешение кетоза занимает гораздо больше времени, сам по себе кетоз не задерживает переход на подкожный инсулин.
Обратитесь за консультацией к специалисту по переходу на подкожный инсулин, если произошло все следующее:
- разрешение ацидоза
- Клиническое улучшение и отсутствие рвоты
- переносимость жидкостей полости рта
Инфузия инсулина внутривенно должна продолжаться в течение одного часа после введения инсулина п / к.
Клинико-лабораторный мониторинг
См. «Заказ подкожного инсулина штата Квинсленд» и форму записи уровня глюкозы в крови (только QH).
Наблюдение, описанное ниже, следует продолжать, пока ребенок не выздоровеет.
Показатели жизнедеятельности (HR, RR, BP) в час Температура 2-4 -е ежечасно или ежечасно при лихорадке Капилляр (укол) в час - Кетоны крови помогают в определении разрешения ДКА.
- Прикроватный глюкометр (бренд Abbott), показывающий более 4 ммоль / л, менее точен.
- НЕ используйте только кетоны крови или мочи в качестве индикатора изменения режима жидкости или инсулина. Оцените ребенка в целом.
Лабораторная кровь: - Глюкоза венозная
- Газы крови
- U & Es
- Гематокрит
2-4 th ежечасно
Рассмотрите возможность ежечасного мониторинга электролитов при тяжелом ДКА.- Методы измерения капиллярной глюкозы могут быть неточными при плохом периферическом кровообращении или ацидозе.
- Рассмотрите вариант использования канюли для в / в повторного взятия крови. Линия IA может понадобиться некоторым тяжелобольным пациентам, находящимся в PICU / ICU
.
Строгий баланс жидкости в час - Смотри внимательно на полиурию
- Рассмотрите возможность установки мочевого катетера при нарушении уровня сознания.
- У детей, не приученных к пользованию туалетом, подгузники следует взвешивать, чтобы обеспечить точный баланс жидкости
Неврологические наблюдения Ежечасно, если высокий риск Группы с высоким риском отека мозга см. Ниже. Мониторинг ЭКГ непрерывный Оценить зубцы T на предмет гиперкалиемии или гипокалиемии Анализ мочи на кетоны До отрицательного Требуется только при отсутствии кетонов крови Вес При поступлении и ежедневно Лечение отека головного мозга
Когда подозревать отек головного мозга
Предупреждающие знаки и симптомы:
- головная боль
- несоответствующее замедление пульса
- рецидив рвоты
- Изменение неврологического статуса (возбужденное состояние, раздражительность, повышенная сонливость, недержание мочи)
- специфические неврологические признаки (например, паралич черепных нервов, реакция зрачков)
- подъемник БП
- снижение насыщения кислородом
Биохимические красные флажки:
- быстрое падение расчетной осмолярности с лечением (обычно уровень натрия в сыворотке повышается по мере падения глюкозы, что приводит к относительно стабильной расчетной осмолярности)
- Развитие гипонатриемии во время терапии или быстрое падение натрия
- натрий исходный в диапазоне гипернатриемии
Немедленное лечение отека головного мозга
- Поднимите изголовье кровати на 20 0
- подавать кислород с высокой скоростью потока через маску без обратного дыхания с резервуаром
- уменьшить скорость введения жидкости согласно рекомендации специалиста
- вводят маннитол или гипертонический раствор 3% внутривенно пациентам с признаками отека мозга перед угрозой дыхательной недостаточности 6
- рассматривает интубацию и вентиляцию легких.Стремитесь к CO2 35-40 мм рт. В ретроспективных исследованиях отека мозга, связанного с ДКА, агрессивная гипервентиляция была связана с плохим исходом 7
Хлорид натрия 3%
(гипертонический солевой раствор 3%) (IV)3 мл / кг / доза (1–5 мл / кг / доза) в течение 10-15 минут
3 мл / кг, как ожидается, увеличит содержание натрия в плазме примерно на 2-3 ммоль / лРиски Rebound ICP
Миелиноз центрального моста
Субарахноидальное кровоизлияние
Почечная недостаточностьМаннит (IV) 0.25-0,5 г / кг за 10-15 минут
Более высокие дозы, например, 1 г / кг, могут применяться по рекомендации старшего.Риски Гипотония
Гиперосмоляльность
Повышение уровня ВЧД
Почечная недостаточность
ЭкстравазацияУправление легкой ДКА
Следующее лечение рекомендуется ребенку, который соответствует ВСЕМ следующим критериям:
- клинически хорошо (показатели жизнедеятельности стабильные, GCS в норме)
- переносимость жидкостей полости рта и нормальной перфузии
- обезвоживание менее 5%
- pH в пределах 7.2 и 7.3
Инсулин
Инсулин короткого действия
(Актрапид или Хумулин R)
OR
Аналог инсулина ультракороткого действия
(Хумалог [лиспро] или НовоРапид [аспарт])0,1–0,2 единицы / кг каждые четыре-шесть часов в зависимости от реакции. Для детей младше 5 лет может использоваться меньшая доза 0,05 единиц / кг. Если уровень глюкозы в крови остается повышенным, следующая доза — 0.05 единиц / кг можно вводить через 2–3 часа.
Клинический мониторинг
См. «Заказ подкожного инсулина штата Квинсленд DKA и форму записи уровня глюкозы в крови».
Клиническая переоценка ребенка через частые промежутки времени является обязательной.
Показатели жизнедеятельности (HR, RR) в час Температура и АД 4 th ежечасно (или ежечасная температура, если лихорадка) Капилляр (укол) BGL Standard BGL (до еды и в 2 часа ночи) Строгий баланс жидкости в час Неврологические наблюдения Почасовая — если иное не рекомендовано эндокринологом / лечащим педиатром. Оценка и ведение неотложной помощи всегда должны включать быстрое первичное обследование с оценкой и лечением дыхательных путей, дыхания, кровообращения и инвалидности (ABCD).
Удар при презентации
Пациент тяжело болен с плохой перфузией и учащенным нитевидным пульсом. Встречается чаще, чем при ДКА.
Доза болюса Хлорид натрия 0,9%, вводимый болюсом 20 мл / кг.
При необходимости повторите болюсы для обратного разряда.Жидкости для внутривенной регидратации
Допустим, что дефицит жидкости 12-15% является отправной точкой для пациентов с HHS.
Потребность в жидкости = Техническое обслуживание + (Дефицит — вводится в течение 48 часов) + Потери с мочой
Используйте 0,9% NaCl + 40 ммоль KCl (предварительно смешанный мешок) в качестве исходной жидкости по умолчанию, если:
- Калий больше 5,5 ммоль / л
- Почечная функция нарушена
- Пациентка анурическая
Если любой из этих трех присутствует, используйте 0.9% NaCl без добавления KCl в качестве исходной жидкости и обратитесь за срочной консультацией.
Заменить потерю мочи 0,45% NaCl.
Замена жидкости сама по себе снизит уровень глюкозы на 4-5 ммоль / час (измерять ежечасно). Если уровень падает быстрее, специалист по интенсивной терапии рассмотрит возможность добавления глюкозы в пакет, однако это следует делать только по рекомендации интенсивной терапии.
Начальный инсулин 0,025–0,05 ед / кг / час ТОЛЬКО КОГДА BGL не падает только при регидратации. Титровать до снижения уровня глюкозы в крови не более чем на 3-4 ммоль / час.
Точный баланс жидкости имеет решающее значение для первоначального и текущего управления. Рекомендуется установка мочевого катетера или строгий баланс жидкости с взвешиванием подгузников или измерением всего выделенного объема.
Осложнения HHS
Венозная тромбоэмболия Рассмотреть возможность профилактики у пациента с центральным венозным катетером Рабдомиолиз, вторичный по отношению к гипофосфатемии Измеряйте уровни фосфатов, кальция, магния и креатининкиназы каждые два часа. - При гипофосфатемических состояниях заменить фосфат в виде внутривенной смеси фосфата калия / хлорида калия 0,2-0,5 ммоль / кг в течение 24 часов, если менее 0,5 ммоль / л
- При гипомагниемии заменить магний хлоридом магния 25-50 мг / кг / доза на 4 дозы (вводимые каждые 6 часов)
Злокачественная гипертермия Встречается редко. Обсудите с критически важным. Может потребоваться дантролен. Клиницисты могут обратиться в указанные ниже службы, если в соответствии с местной практикой требуется эскалация помощи за пределами старших клиницистов в ED.Перевод рекомендуется, если ребенку требуется более высокий уровень ухода.
-
Ребенок в критическом состоянии или быстро ухудшающийся
Включает детей со следующими (в качестве ориентира) - ДКА и любой из:
- Разряд, требующий двух или более болюсов жидкости
- подозрение на отек головного мозга (сильная головная боль или неврологическое ухудшение)
- возраст до 5 лет
- pH <7.15 продолжаются в течение первых двух часов после обращения, несмотря на лечение
- физиологических триггеров в зависимости от возраста (см. Ниже)
- любой ребенок с HHS
Менее 1 года 1-4 года 5-11 лет Более 12 лет • RR> 50
• HR <90 или> 170
• sBP <65
• SpO2 <93% в кислороде или <85% в воздухе
• GCS ≤12• RR> 40
• HR <80 или> 160
• sBP <70
• SpO2 <93% в кислороде или <85% в воздухе
• GCS ≤12• RR> 40
• HR <70 или> 150
• sBP <75
• SpO2 <93% в кислороде или <85% в воздухе
• GCS ≤12• RR> 30
• HR <50 или> 130
• sBP <85
• SpO2 <93% в кислороде или <85% в воздухе
• GCS ≤12Причина обращения К кому обращаться Для немедленной помощи на месте, включая обеспечение проходимости дыхательных путей Самые высокопоставленные ресурсы, доступные на месте в то время, согласно местной практике.
Опции могут включать:- педиатрическая реанимация
- интенсивная терапия
- анестетики
- педиатрия
- Старший врач (или аналогичный)
Педиатрическая реанимация и эндокринные консультации и помощь на месте или через поисковую службу Квинсленда (RSQ).
Если на месте нет педиатрической службы интенсивной терапии, обратитесь в RSQ по телефону 1300 799 127 :- для доступа к педиатрической реанимации и эндокринной консультации по телефону
- для координации поиска критически нездорового ребенка
RSQ (доступ через интранет QH)
Раннее уведомление о дочернем элементе, потенциально требующем передачи.
Рассмотрите возможность раннего привлечения местной педиатрической службы / отделения интенсивной терапии.
В случае обнаружения обратитесь в местную педиатрическую службу.Включает следующих детей (в качестве руководства) - первая презентация ДКА (некритичная)
- ДКА легкой степени перед введением инсулина
- по мере необходимости для любого другого ребенка с DKA
Сообщите лечащему врачу о представлении ЭД для ВСЕХ детей, у которых ранее был диагностирован диабет (независимо от текущего состояния).
Причина обращения К кому обращаться Консультации
(включая руководство, распоряжение или последующие действия)Соблюдайте местные правила. Параметры: - на месте / местная педиатрическая служба
- Эксперты детской больницы Квинсленда через Координационный центр по вопросам консультирования детей и транспорта (CATCH) по телефону 13 CATCH (13 22 82)
(круглосуточное обслуживание) - Поддержка местной и региональной педиатрической видеоконференцсвязи через службу поддержки Telehealth в чрезвычайных ситуациях TEMSU (доступ через интранет QH) по телефону 1800 11 44 14 (круглосуточное обслуживание)
Реферал Первый телефонный звонок — педиатрическая служба на месте / по месту жительства Переводы между больницами
Легкие и средние случаи ДКА можно лечить в общем педиатрическом отделении в зависимости от местной практики.Педиатр с обучением и опытом ведения ДКА должен руководить стационарным лечением.
Ребенок с ДКА легкой и средней степени тяжести должен получать медицинскую помощь в учреждении со всеми следующими условиями:
- опытный медперсонал, обученный мониторингу и управлению DKA
- письменные рекомендации по ведению ДКА у детей
- доступ к лабораториям, которые могут проводить частые и своевременные измерения биохимических переменных
- Доступ к соответствующему образованию и услугам по психосоциальной оценке
Перевод в педиатрическую службу интенсивной терапии может рассматриваться в следующих случаях:
- Отсутствие соответствующего персонала / средств для ухода за ребенком с легкой / средней степенью DKA
- длительность симптомов
- Сердечно-сосудистая недостаточность или шок, не поддающийся лечению
- Требования к респираторной поддержке (интубация / вентиляция)
- пониженный уровень сознания / ухудшение неврологического статуса / отек мозга
- Повышенный риск отека головного мозга (в том числе в возрасте до пяти лет и впервые возникший)
Всем пациентам с тяжелым DKA и HHS потребуется госпитализация в педиатрическую службу интенсивной терапии.
.
