- Новости
- Здоровье
- Семья и дети
- Питание и диеты
- Красота и мода
- Отношения
- Спорт
- О портале
Здоровье
- Диагностика
- Компьютерная томография
- МРТ диагностика
- Медицинские манипуляции
- Обследование организма
- Эндоскопия (эндоскопические исследования)
- Радионуклидная диагностика
- Рентген (рентгенологические исследования)
- Ультразвуковая диагностика (УЗИ)
- Лечение
- Операции
- Врачебные специальности
- Лечение болезней
- Обзор лекарственных средств
- Нетрадиционная медицина
- Стволовые клетки
- Физиотерапия
- Переливание крови
- Трансплантация
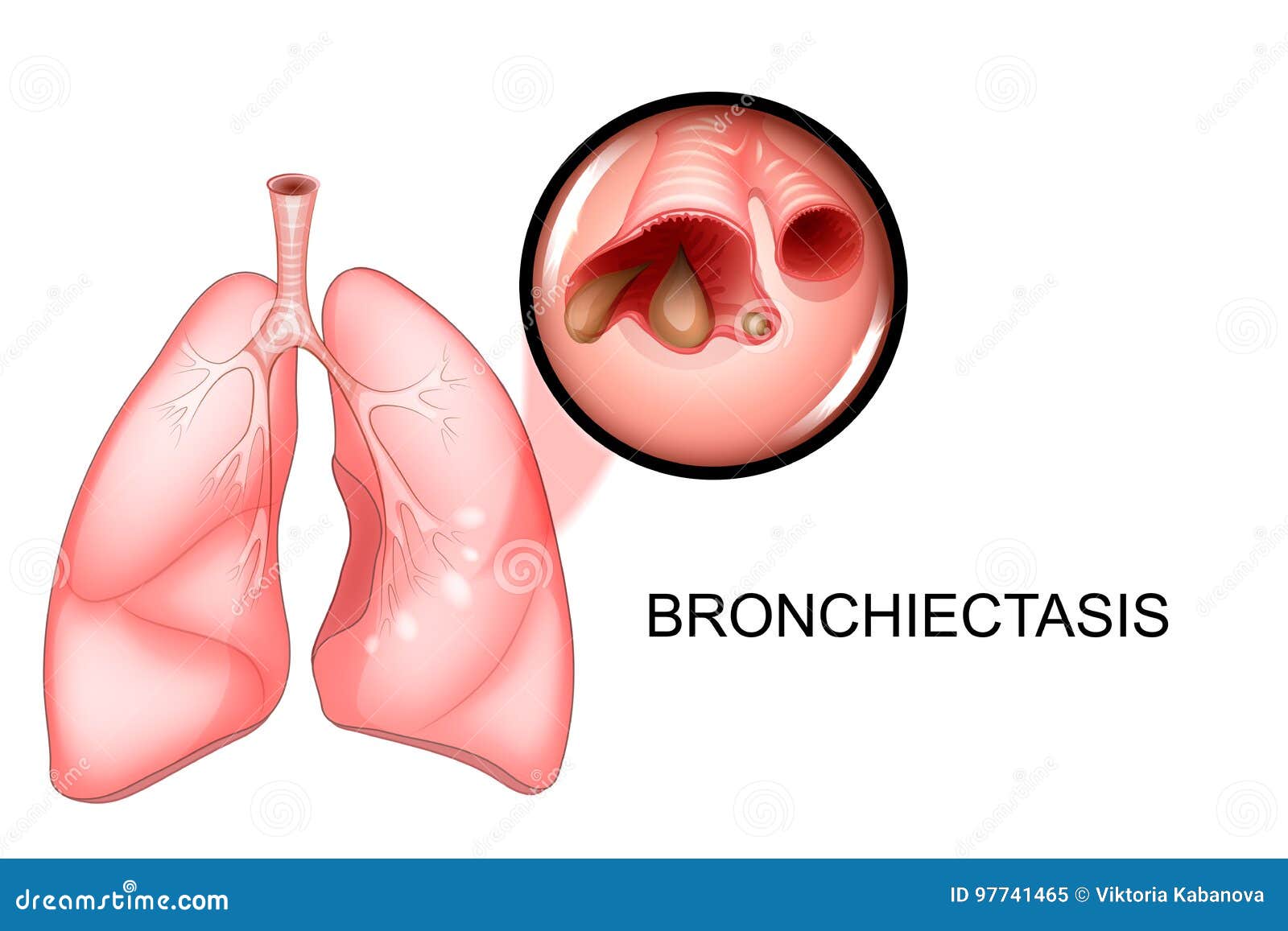
БРОНХОЭКТАТИЧЕСКАЯ БОЛЕЗНЬ — Большая Медицинская Энциклопедия
Бронхоэктатическая болезнь (бронх[и] + греч. ektatos растянутый) — термин, к-рым нередко обозначают вариант течения хронической пневмонии с гнойным воспалением множественных бронхоэктазов.
ektatos растянутый) — термин, к-рым нередко обозначают вариант течения хронической пневмонии с гнойным воспалением множественных бронхоэктазов.
Взгляды на содержание понятия «бронхоэктатическая болезнь» и на правомерность выделения Бронхоэктатической болезни в самостоятельную нозологическую форму различны и группируются вокруг трех основных точек зрения. Согласно первой Бронхоэктатическая болезнь — это инфицированные приобретенные бронхоэктазы (см.), особенности течения гнойного воспаления в которых приводятся как основание для выделения Бронхоэктатической болезни в самостоятельную нозологическую форму. При этом признается, что Б. б. может осложнить течение различных по своему характеру и происхождению заболеваний бронхов и легких, т. е. по отношению к заболеванию, послужившему причиной возникновения Б. б., она является как бы вторичной. Сторонники этой точки зрения относят подавляющее большинство бронхоэктазов к приобретенным, а возможность врожденных бронхоэктазов либо отрицают, либо считают недоказанной.
Вторая точка зрения соответствует пониманию Б. б. как хронического гнойного воспаления лишь во врожденных бронхоэктазах, что и служит предпосылкой к нозологическому обособлению ее. При этом считается, что не менее половины всех бронхоэктазов у взрослых больных и большинство их у детей являются по своему происхождению врожденными. Такое представление подтверждается рядом фактических данных. Так, частота бронхоэктазов у плодов остается величиной такого же порядка и у детей, и у взрослых, т. е. существенно не возрастает за счет числа бронхоэктазов, приобретенных на протяжении жизни.
Третья точка зрения состоит в том, что так наз. бронхоэктатическая болезнь не может быть признана нозологической формой на основании вышеизложенных предпосылок и, следовательно, применение этого термина в нозологических классификациях излишне. Эта точка зрения нашла отражение в современной классификации хрон, неспецифических заболеваний легких, по к-рой Б. б. рассматривается лишь как форма течения хрон, пневмонии, обычно в III ее стадии.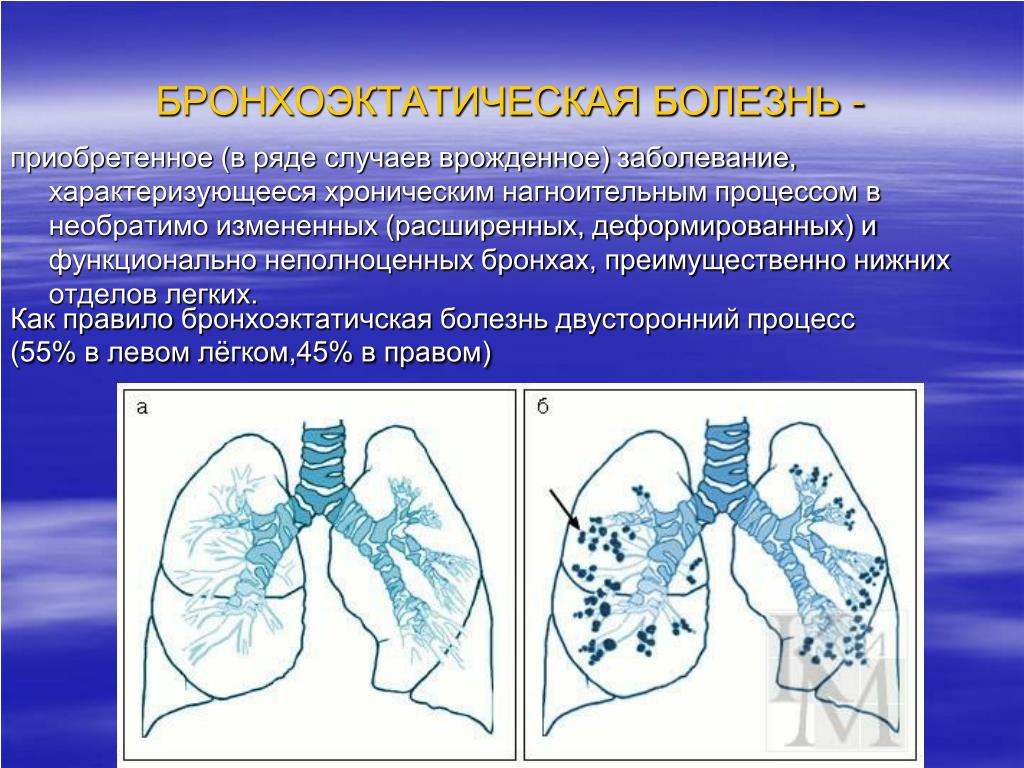
При понимании Бронхоэктатической болезни как осложнения или исхода самых различных бронхо-легочных воспалений (первая точка зрения) выделение ее в самостоятельную болезнь не соответствует принципам нозологической классификации болезней по критерию определенности этиологии, патогенеза, морфологии и клинических проявлений. Не делает правомерным такое выделение и тот факт, что хроническое нагноение Б. б. на какой-то стадии развития пневмонии может радикально изменить характер и объем терапии, проводившейся по поводу основного заболевания. Так, ни эмпиема плевры, ни перитонит, несмотря на огромную клиническую значимость этих осложнений, не выделяются в нозологические формы. Важно подчеркнуть, что объединение понятием «бронхоэктатическая болезнь» нагноительных процессов в бронхоэктазах любого происхождения неизбежно стирает грани между врожденными и приобретенными бронхоэктазами, что обедняет клиническое мышление врача, т. к. под видом диагностической ясности и простоты скрывается упрощенный подход к одной из сложных проблем патологии бронхо-легочной системы. В этом смысле обособление Б. б. на основе врожденного происхождения бронхоэктазов могло бы быть более оправданным, т. к. оно ориентирует врача на выявление природы бронхоэктазов (особенно у детей) с целью ранней диагностики локализации и распространенности поражения, позволяющей осуществить в ряде случаев излечение больного (до бронхогенного распространения процесса на другие отделы легких) с помощью более экономной и менее травматичной хирургической операции. Однако даже в рамках такой точки зрения нозологическое выделение Б. б. представляется сомнительным, поскольку врожденные бронхоэктазы относятся к порокам внутриутробного развития и должны классифицироваться по номенклатуре аномалий органов. Клинические проявления таких аномалий и связанных с ними осложнений (в данном случае таких, как нарушение дренажной функции бронхов, воспаление и нагноение, кровохарканье и кровотечение) сами по себе не могут быть выделены в нозологически самостоятельную болезнь; они без ущерба для практики рассматриваются как последствия соответствующих аномалий.
В этом смысле обособление Б. б. на основе врожденного происхождения бронхоэктазов могло бы быть более оправданным, т. к. оно ориентирует врача на выявление природы бронхоэктазов (особенно у детей) с целью ранней диагностики локализации и распространенности поражения, позволяющей осуществить в ряде случаев излечение больного (до бронхогенного распространения процесса на другие отделы легких) с помощью более экономной и менее травматичной хирургической операции. Однако даже в рамках такой точки зрения нозологическое выделение Б. б. представляется сомнительным, поскольку врожденные бронхоэктазы относятся к порокам внутриутробного развития и должны классифицироваться по номенклатуре аномалий органов. Клинические проявления таких аномалий и связанных с ними осложнений (в данном случае таких, как нарушение дренажной функции бронхов, воспаление и нагноение, кровохарканье и кровотечение) сами по себе не могут быть выделены в нозологически самостоятельную болезнь; они без ущерба для практики рассматриваются как последствия соответствующих аномалий. Поэтому термин «бронхоэктатическая болезнь» не обладает существенными преимуществами перед обыкновенной диагностической формулировкой, напр, «врожденные мешотчатые бронхоэктазы IV—V сегментов верхней доли с хроническим гнойным воспалением».
Поэтому термин «бронхоэктатическая болезнь» не обладает существенными преимуществами перед обыкновенной диагностической формулировкой, напр, «врожденные мешотчатые бронхоэктазы IV—V сегментов верхней доли с хроническим гнойным воспалением».
Необоснованно широкое применение в диагностической практике термина «бронхоэктатическая болезнь» в настоящее время имеет тенденцию к ограничению. Одновременно развивается клинически перспективный дифференцированный подход к диагностике и лечению врожденных и приобретенных бронхоэктазов (см.).
Библиография: Виноградов В. Н. и Лейзеровская Э. Г. Бронхоэктатичесная болезнь, Труды 15-го Всесоюз, съезда терапевтов, с. 133, М., 1964; Гланцберг Н. А. Бронхоэктатическая болезнь у подростков, Л., 1970; Гонцов И. А. Бронхоэктатическая болезнь, Кишинев, 1966; Есипова И. К. Вопросы патологии хронических неспецифических воспалений легких, М., 1956, библиогр.; Цигельник А. Я. Бронхоэктатическая болезнь Л., 1968, библиогр.
Бронхоэктатическая болезнь у детей — что такое, симптомы, лечение, причины, прогноз, исход и продолжительность жизни
Данное заболевание можно назвать патологией хронического типа. Чаще всего патология хронического типа в данном случае связана с пневмонией. Известно, что пневмония является своего рода бактериальной патологией. Возбудителем пневмонии является пневмококк.
Чаще всего патология хронического типа в данном случае связана с пневмонией. Известно, что пневмония является своего рода бактериальной патологией. Возбудителем пневмонии является пневмококк.
Преимущественно бронхоэктатическая болезнь связана с поражением отделов легких. Бронхоэктатическая болезнь диагностируется у детей старшего возраста. Но является обычно следствием перенесенных заболеваний, то есть сама по себе болезнь не приобретается.
По сути, болезнь связана с наличием воспаления бронхов, которое сопровождается их расширением. Судя по названию заболевания, болезнь распространяется на легочную систему ребенка. Но дети обычно не рождаются с бронхоэктатической болезнью.
Это заболевание приобретенного характера. То есть имеют место вторичные процессы поражения в результате не оказанной вовремя помощи больному. Больной с легочными заболеваниями наиболее подвержен развитию хронического процесса.
Что это такое?
Бронхоэктатическая болезнь – заболевание хронического характера, преимущественно с поражением бронхов и легких. Нельзя сказать, что болезнь преимущественно наблюдается у детей. Болезнь может также наблюдаться у взрослых людей.
Нельзя сказать, что болезнь преимущественно наблюдается у детей. Болезнь может также наблюдаться у взрослых людей.
Болезнь имеет достаточно выраженную клиническую картину. Однако в ее формировании играет роль патологический процесс, который наблюдается чаще всего в бронхиальной системе. То есть бронхи по каким-то причинам не выполняют своей функции.
Фактором, который способствует формированию такого состояния бронхов, является, например, наличие инородного содержимого в них. Это относят и к микробному процессу. Микробы могут являться именно патогенным фактором, способствующим расширению бронхов.
Бронхоэктатическая болезнь с явлениями гнойного процесса является наиболее опасной. Гнойный процесс связан с развитием анаэробной микобактерии. Обычно гнойный процесс вызывают стафилококки и стрептококки.
перейти наверх
Причины
Как было отмечено выше, причинами развития бронхоэктатической болезни являются микробы. Причем микробы попадают в организм больного ребенка через воздушные массы. Или являются составляющими микрофлоры бронхиальной системы.
Или являются составляющими микрофлоры бронхиальной системы.
Известно, что под влиянием провоцирующих факторов микрофлора бронхов может изменяться. Этому способствуют непредвиденные ситуации. А также сниженный иммунитет под влиянием респираторной инфекции.
Следует выделить этиологический фактор респираторных инфекций. Именно респираторная инфекция нередко вызывает нарушения в бронхиальной системе. А именно, ослабление функций бронхиальной системы. Что влечет стойкий патологический процесс.
Но данный факт являющийся причиной заболевания еще не доказанный. Поэтому выделяют также наследственные факторы патологии бронхиальной системы. Однако и наследственность не является доказанным фактом.
Кроме того, бронхоэктатическая болезнь может возникнуть в результате врожденных патологий. То есть врожденное неправильное строение бронхов и легочной системы в целом может привести к заболеванию. Но и этот факт не является доказанным.
перейти наверх
Симптомы
Следует выделить симптоматику бронхоэктатической болезни, связанную с развитием патологического процесса. Данный патологический процесс локализуется в различных сегментах бронхов. При этом учитывается наличие кашля.
Данный патологический процесс локализуется в различных сегментах бронхов. При этом учитывается наличие кашля.
Но кашель при данном заболевании не является сухим. В большинстве случаев кашель может быть мокрым. То есть с обязательным наличием секрета бронхов или мокроты. В тяжелых случаях мокрота имеет гнилостные изъявления.
У детей обычно клиника болезни ограничивается симптомом кашля и мокроты. Однако может наблюдаться снижение общей активности ребенка. В том числе наличие фактора усталости и апатии.
Характерны симптомы, связанные с патологией бронхиальной системы. Данные симптомы выражаются в виде проявления неприятных ощущений в груди, а также наблюдается болевой порог. Несомненно, при данном заболевании нарушается дыхание, то есть дыхание становится тяжелым, дается больному ребенку с трудом.
В зависимости от тяжести заболевания различают определенные показатели температуры тела. Температура тела высокая при наличии тяжелого патологического процесса. Температура тела субфебрильного значения наблюдается в менее тяжело протекающих случаях.
Дети при данном заболевании проявляют особую реакцию. Данная реакция связана с особой слабостью. Неприятными ощущениями. Но у детей данные ощущения скорее связаны с наличием кашля.
Кашель при бронхоэктатической болезни имеет интенсивный характер. Состояние улучшается, если кашель мокрый. Обычно после отхождения мокроты состояние ребенка улучшается.
Для детей бронхоэктатическая болезнь наиболее тяжелая патология. Так как замедляется рост и развитие организма. Это связано с наличием деформирующего поражения бронхиальной системы. Показатели физического развития ребенка заметно снижаются.
Если вас заинтересовала данная информация, то для дальнейшего прочтения перейдите на сайт: bolit.info
Требуется консультирование специалиста!
перейти наверх
Диагностика
При установлении диагноза имеет значение осмотр больного. При этом наблюдаются признаки поражения бронхиальной системы. В том числе отмечается расширение бронхов.
Указывает на болезнь хронический кашель у ребенка. Охриплость значительно уменьшается при явлениях секреции бронхов. И наоборот присутствует при отсутствии мокрого кашля. Особую роль играет рентгенография.
Охриплость значительно уменьшается при явлениях секреции бронхов. И наоборот присутствует при отсутствии мокрого кашля. Особую роль играет рентгенография.
Рентгенография является достоверным методом. В том числе используют дополнительную методику использования снимка бронхов. Это позволяет выявить патологические изменения в легких, данные патологические изменения обнаруживаются при введении контрастного вещества.
Широко используют метод инструментальной диагностики. Данный метод позволяет выявить патологию благодаря использованию бронхоскопа. Но перед данным исследованием целесообразно провести премедикацию.
Премедикация связана с использованием антигистаминных препаратов и препаратов успокаивающего типа. Это позволяет подготовить больного к исследованию. Средства, расширяющие бронхи обычно не вводятся. Так как данная болезнь предполагает наличие самостоятельного расширения бронхов.
Используют в диагностике метод ФВД. То есть измерение функции внешнего дыхания. При этом измеряется объем легкого. Это позволяет с точностью поставить диагноз, указывающий на наличие уменьшенного количества поступающего воздуха.
При этом измеряется объем легкого. Это позволяет с точностью поставить диагноз, указывающий на наличие уменьшенного количества поступающего воздуха.
Диагностика предполагает консультацию специалистов. Но консультация специалистов должна быть комплексного характера. То есть консультирование следует проводить при наличии широкого контингента врачей. Первичная диагностика заключается в обнаружении следующих заболеваний:
Диагностика при данных заболеваниях включает исследования интрументального характера. В том числе обязательное вовлечение лабораторных исследований. Лабораторные исследования призваны обнаружить возбудителей в крови.
перейти наверх
Профилактика
Если бронхоэктатическая болезнь вызвана врожденной патологией, то предупредить ее развитие практически не возможно. Однако некоторые методы профилактики все же существуют:
- оперативное вмешательство при врожденной патологии;
- предупреждение острых респираторных инфекций;
- соблюдение больничного режима при острых инфекциях;
- четкое следование методам лечебного процесса.

Для предупреждения данного заболевания стоит значительно улучшить анамнез. Но, если это новорожденный ребенок, то профилактика включает:
- исключение врожденной патологии;
- проведение операции в старшем возрасте.
Профилактика данного заболевания – ответственное занятие. Но до конца точная причина его не установлена, поэтому следует придерживаться здорового образа жизни. При наличии патологических состояний бронхиальной системы следует принимать медикаментозные средства.
Для детей старшего возраста профилактика включает лечение бактериального поражения легочной системы. Для этого целесообразно применить следующие методики предупреждения данного заболевания:
- использование антибиотиков;
- наличие благоприятных условий в палате при стационарном лечении;
- использование лечебных физиопроцедур.
Все эти мероприятия, так или иначе, способствуют улучшению течения болезни. А значит, помогут в дальнейшем устранить риск развития бронхоэктатической болезни.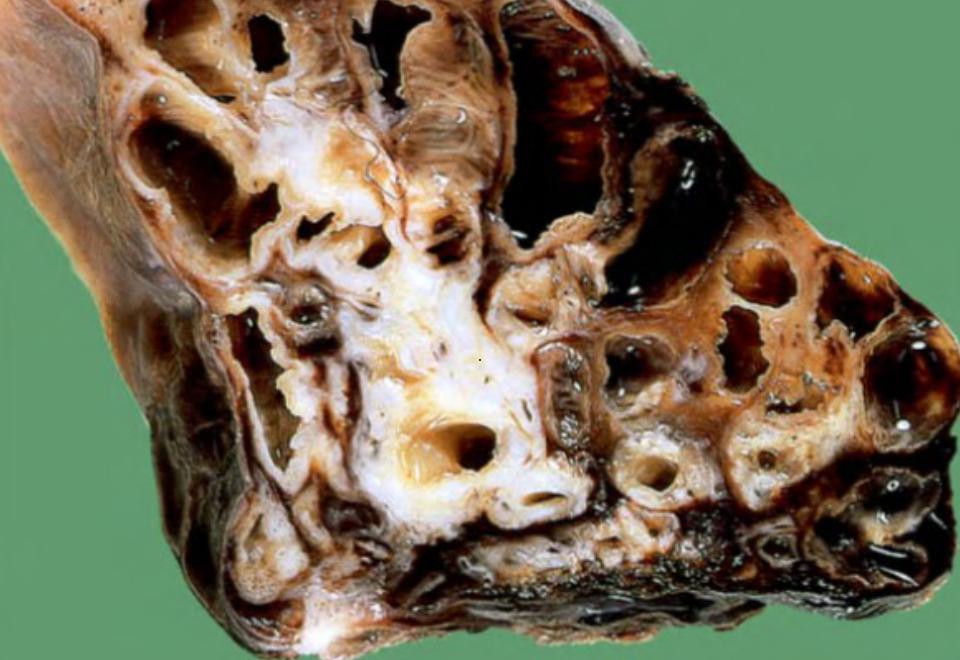 Данная болезнь является следствием перенесенных заболеваний, указанных выше.
Данная болезнь является следствием перенесенных заболеваний, указанных выше.
Чтобы добиться ремиссии целесообразно использовать комплексную методику профилактики. Это обеспечивает исключение осложнений. Так как в тяжелой форме болезни осложнения необходимо предупредить.
перейти наверх
Лечение
Лечебный процесс при данной патологии целесообразно проводить с помощью применения как местного воздействия на очаг поражения. Так и с помощью внутреннего воздействия на очаг поражения. Внешнее воздействие обеспечивается за счет процедур.
Но физиотерапевтические процедуры показаны не всем. Это связано с наличием повышенной температуры тела. Именно повышенная температура тела мешает выполнению процедур. Но при улучшении состояния больного ребенка можно использовать:
- методы использования массаж;
- массаж направлен на грудную клетку.
Для исключения симптома дыхательной недостаточности в лечебный процесс могут быть вовлечены упражнения для дыхания. Но упражнения следует проводить под непосредственным контролем врача. Иначе можно только ухудшить собственное состояние.
Но упражнения следует проводить под непосредственным контролем врача. Иначе можно только ухудшить собственное состояние.
Противомикробные средства вводятся с учетом специфики бактериальной микрофлоры. Их введение включает как прием препаратов внутрь, так и прием средств с помощью бронхоскопов. И тот и другой способ является эффективным.
После явления ремиссии состояния ребенка обязательно применить питание. Питание должно быть максимально полноценным. В меню должны входить все продукты, витамины. Следует помнить, что хирургическое вмешательство показано также не всем, это индивидуальная особенность больного.
Если больной ребенок находится в терминальном состоянии, то операция может стать бесполезной. Используют только медикаментозную терапию. Иначе лечение эффекта не принесет.
перейти наверх
У взрослых
Бронхоэктатическая болезнь у взрослых людей является наиболее тяжелым проявлением развития гнойных процессов. Это связано с активным размножением бактерий. Гнойный обструктивный процесс в легких у взрослого человека вызывает следующую симптоматику:
Гнойный обструктивный процесс в легких у взрослого человека вызывает следующую симптоматику:
- повышение температуры тела;
- стойкое снижение защитных свойств организма;
- кашель с гнойным содержимым;
- потеря жизненных сил;
- поражение центральной нервной системы.
У взрослых людей характерно проявление болезни в молодом трудоспособном возрасте. И часто это состояние связывают с игнорированием больного обычных симптомов поражения легких. Болезнь проявляет себя первоначально в виде обычной простуды, затем перерастает в хроническую стадию.
Известно, что хроническое течение болезни наиболее опасно. Особенно для взрослых людей с сопутствующим поражением легочной системы. Нередко гнойный процесс требует проведения мероприятий по удалению гноя. С точки зрения хирургия предполагает понятие о применении дренажей.
Лечение болезни у взрослых людей требует применения медикаментозных средств. В тоже время целесообразно применить оперативное вмешательство, но противопоказанием является наличие сопутствующих заболеваний сердечного характера. Данные заболевания могут иметь врожденных характер.
Данные заболевания могут иметь врожденных характер.
перейти наверх
У пожилых
Бронхоэктатическая болезнь у пожилых людей наблюдается редко. Но бывают случаи развития заболевания среди людей преклонного возраста? С чем же это связано? Данный вопрос не является выясненным. Однако существуют предположения.
Данные предположения включают врожденный характер. Но обычно люди с врожденной патологией при данном заболевании доживают до преклонного возраста только в случае легкого течения болезни. Но тяжелое течение болезни может привести у пожилых людей к осложнениям:
- недостаточность дыхания;
- увеличение в размерах сердца.
Также формируется определенная симптоматика данного заболевания у пожилых людей. Симптомы бронхоэктатической болезни у пожилых людей следующие:
- лихорадка;
- продуктивный кашель гнойного характера;
- снижение реактивности организма.
Осложнением болезни у пожилых людей является развитие недостаточности дыхания. Это самый грозный итог бронхоэктатической болезни. Болезнь может закончиться у пожилых людей летальным исходом.
Это самый грозный итог бронхоэктатической болезни. Болезнь может закончиться у пожилых людей летальным исходом.
перейти наверх
Прогноз
Бронхоэктатическая болезнь имеет различные прогнозы. Но чаще всего прогноз неблагоприятный. Это связано с тяжелым течением болезни.
Обычно при данном заболевании редко наблюдается легкое течение болезни. Поэтому прогнозы наихудшие. Хотя бывают и исключения.
При врожденной патологии прогноз будет зависеть от состояния больного. Чем хуже состояние больного, тем не благоприятнее прогноз. Наличие гнойных очагов в очаге поражения приводит к плохим прогнозам.
перейти наверх
Исход
Смертельный исход наблюдается в тяжелых случаях болезни. Особенно при развитии дыхательной недостаточности. В группе риска люди пожилого возраста.
У детей болезнь может закончиться развитием еще более тяжелой симптоматики бронхоэктатической болезни. Требуется оказание срочной медицинской помощи. Исходом может стать смерть
Однако смертельный исход наблюдается не всегда. Так как назначенное вовремя лечения облегчает состояние больного. При этом не важно, ребенок это или взрослый человек.
перейти наверх
Продолжительность жизни
Известно, что при данном заболевании длительность жизни либо сокращается, либо увеличивается. Увеличивается длительность жизни при оперативном вмешательстве. Но не всегда!
Бывают осложнения и после проведенной операции. Поэтому необходимо назначать операцию только по данным анализов и других исследований. Врожденная патология является показанием для операции.
Приобретенная патология требует корректирования с помощью медикаментозных средств. Но медикаментозные средства не всегда оказывают должного эффекта. Поэтому длительность жизни будет зависеть не только от лечебного процесса, но и от врачебных показаний!
Бронхоэктатическая болезнь легких лечение
Бронхоэктатическая болезнь – местное расширение бронхов различного калибра по всему бронхиальному дереву, сопровождающееся нагноением в просвете расширенных бронхов.
Бронхоэктатическая болезнь. Патогенез. Стадийность.
Идеи по поводу возникновения бронхоэктатической болезни нет, но в ее развитии большое значение имеет инфекция и попадание инородных тел. Нарушению функции органа предшествует медленная прогрессия заболевания. Образующийся в просвете гной, поражает сначала слизистую оболочку, а после – стенку бронха (гладкие мышечные и эластические волокна, хрящевой компонент), вызывая ее деструкцию.
Со временем, бронхи, теряя свою эластичность, медленно расширяются. Вследствие этого, нарушается отток секрета и гноя. В итоге образуются застойные явления в пораженном сегменте.
Развитию этой болезни помогают детские перенесенные инфекции: пневмонии, коклюш, корь и т.п. Также влияет тот факт, что в сам бронх попало инородное тело. Исходя из этого, можно полагать, что чаще всего данным заболеванием страдают дети и подростки.
Что касается стадийности процесса, то все зависит от объема пораженного участка:
1. Начальная стадия представлена включением в патологический процесс слизистой оболочки, вследствие застойного явления и длительного контакта гноя с ней. Мерцательный эпителий этого слоя заменяется плоскоклеточным и говорит о необратимости процесса в дальнейшем.
2. Постепенно, поражение проходит вглубь лежащие ткани, разрушая, тем самым, всю стенку, и, нарушая ее функции. Проходит закупорка просвета бронха. Застойные явления прогрессируют.
3. Переход заболевания на легочную ткань с развитием различных осложнений. Легкое, в котором все это образовалось, уменьшается в объеме.
Следует учесть еще тот факт, что расширения пораженных сегментов, которые располагаются дальше места “закупорки” бронха, имеют различные формы и имеют соответствующую классификацию в медицинской литературе, а именно: мешкообразная, цилиндрическая и смешанная.
Основной жалобой таких больных будет кашель. Чаще всего, этот кашель сопровождается отхождением мокроты, после которой, человек ощущает облегчение. Мокрота, исходя из стадии заболевания, бывает: слизистой, гнойной, смешанной и с прожилками крови. При запущенных формах бронхоэктатической болезни легких, мокрота имеет гнойный характер и выделяется в достаточном количестве (от 100-1000мл).
Также таких людей беспокоит боль в груди, появление одышки, повышение температуры до 38.0, общая утомляемость. Это связано с воспалительным процессом в пораженном бронхе.
Бронхоэктатическая болезнь. Диагностика. Лечение
При появлении такого рода симптомов, следует незамедлительно обратиться к врачу-пульмонологу или терапевту по месту жительства. Исходя из результатов данных (опрос, осмотр, рентгенограмма, спирограмма, бронхоскопия), врачом выставляется диагноз. При выставлении заключения назначается соответствующее лечение.
Медикаментозное лечение малоэффективно, т.к. данное заболевание имеет необратимый характер. Выполняют бронхоскопию лечебную с последующим введением в просвет антибактериальных препаратов, нестероидных противовоспалительных средств и воздействуя, тем самым, на гноеродный агент и улучшая отток слизи и гноя наружу. Такую процедуру проводят повторно по показаниям врача.
Целью хирургического вмешательства будет исключение части легкого. Какой объем нужно будет иссекать — решается той же бронхоскопией. Известно, что полное излечение при резекции пораженного участка легкого составляет около 80% в молодом возрасте. После 45 лет такие резекции будут уже менее эффективными и поэтому лечатся консервативным путем для поддержания жизни.
Бронхоэктатическая болезнь. Профилактика.
Профилактика направлена на предупреждение развития данного заболевания. Здесь будет зависеть, в большей степени, внимательность родителей за своими детьми. Не следует оставлять малышей одних, даже на короткий период, для избегания попадания инородных тел в дыхательные пути!
Бронхоэктатическая болезнь — это необратимые расширения бронхов, последствием которых становится нарушение работы функций ветвей дыхательного горла и развитие воспалительных процессов. Мешковатые или цилиндрические расширения бронхов называю бронхоэктазами. В большем случае это заболевание развивается у детей и молодежи (от 5 до 25 лет), но встречается она максимум лишь у 1,5% от общего числа людей.
Что влияет на развитие необратимой болезни?
Для врождённых и приобретённых бронхоэктазов существуют свои причины их появления. В первом случае они формируются в основном из-за недоразвитости бронхиальной стенки.
Приобретённое заболевание развивается на фоне постоянных воспалительных инфекций — абсцесса лёгких, туберкулёза, пневмонии, хронического бронхита и др. Порой бронхоэктазии появляются из-за попадания в дыхательные пути инородных тел.
Как проявляет себя бронхоэктатическая болезнь?
Симптомы бронхоэктазии проявляются лишь во время воспаления дыхательных путей. В момент ремиссии больной, как правило, не имеет никаких жалоб.
Главные симптомы, характеризующие бронхоэктатическую болезнь:
1. Кашель. Существует у всех больных. Обычно он сопровождается утренним обильным отхождением мокроты с примесями гноя или крови. Кашель неожиданно появляется в течение дня, как только накопится мокрота в бронхах;
2. Отдышка;
3. Хрипы;
4. Повышение температуры тела;
5. Незначительная боль в области груди;
6. Потеря веса и работоспособности;
7. Изменения формы грудной клетки;
8. Бледность кожи.
Как диагностируют бронхоэктазию?
Для того чтобы диагностировать бронхоэктатическую болезнь применяют ряд необходимых процедур. Помимо обычного осмотра, используют метод постукивания по отдельным участкам тела (перкуссия) и аускультации с помощью стетоскопа. Исследуются анализы крови и мочи, данные которых повышаются только во время воспалительных процессов. Берётся анализ мокроты, проводится фибробронхоскопия и КТ грудной клетки. Дополняет обследование рентгенограмма и бронхография. Если первая даёт общую картину, то вторая характеризует особенности и распространённость бронхоэктазий.
Какие стадии заболевания существуют?
Стадия I. Характеризуется непостоянным кашлем с выделением мокроты. Обострения редкие.
Стадия II. Характеризуется двумя периодами развития. В первом симптомом является гнойный бронхит, который ещё имеет обостряется в виде бронхиальной пневмонии. Второй сопровождает постоянный кашель с большим отхождением мокроты. Могут присутствовать кровохарканья и кровотечения. Для этого периода характерна дыхательная недостаточность и гнойная интоксикация.
Стадия III. Как и во второй стадии имеет два периода протекания болезни. В первом случае процесс нагноения переходит на лёгочную ткань. Вследствие этого развивается пневмосклероз. Выделение мокроты увеличивается в 2–3 раза. Заболевание начинает воздействовать на состояние печени и почек. Во втором периоде ко всему вышесказанному добавляется ещё и дыхательная недостаточность, изменение в печени и почках становятся необратимыми и начинают своё развитие нарушения в сердечно-сосудистой системе.
Как лечить бронхоэктазию?
Во время обострений главной задачей является подавить инфекцию в дыхательных путях. Лечение происходит с помощью антибиотиков (полусинтетический пенициллин, цефалоспорины, гентамицин) и дренажа бронхиального дерева.
Выписывают применение отхаркивающих средств, массаж ГК, ингаляции, электрофорез, дыхательную гимнастику. Часто больному назначают промывание бронхов. При отсутствии противопоказаний возможно выполнение хирургической операции, т. е. удаление части пораженного лёгкого.
Питание должно осуществляться по режиму, а еда обогащена белками и витаминами. В списке обязательных продуктов должны быть: творог, мясо и рыба, соки, овощи и фрукты.
Какой должна быть профилактика бронхоэктазии
Одной из главных профилактических процедур является своевременное обращение в больницу при любых воспалительных процессах и их полный курс лечения. Следует перейти на здоровый образ жизни: отказаться от алкоголя и табака, начать правильно питаться, употреблять 2 литра воды в сутки и т. д. Стараться защитить свой организм от переохлаждения.
Несмотря на необратимые изменения в организме, бронхоэктатическую болезнь можно поддерживать в состоянии ремиссии, если заботиться о своем здоровье.
Бронхоэктатическая болезнь. Симптомы и лечение бронхоэктатической болезни.
- Главная
- Диагноз по симптомам
- Список заболеваний
- ЛОР заболевания
- Бронхоэктатическая болезнь
Бронхоэктатическая болезнь
Бронхоэктатическая болезнь характеризуется регионарным расширением бронхов с преимущественной локализацией процесса в нижних отделах легких, проявляется симптомами гнойного бронхита, а нередко и кровохарканьем. Заболевание наблюдается как у взрослых, так и у детей, однако чаще оно развивается в детском или подростковом возрасте. Мужчины страдают несколько чаще, чем женщины. Большое значение в происхождении бронхоэктазий придается факторам, нарушающим проходимость бронхов и способствующим застою бронхиального секрета с последующим его инфицированием, что может наблюдаться у больных с длительным течением хронического бронхита и хронической пневмонии (в очагах пневмосклероза), при пневмокониозах, туберкулезном и сифилитическом поражениях легких.
Особенно часто развитие бронхоэктазов наблюдается в зоне ателектаза, развивающегося при обтурации бронхов рубцовыми процессами, инородными телами или опухолями. Обтурация бронха легко возникает в детском возрасте вследствие закупорки просвета бронха слизистой пробкой или сдавления тонких и податливых бронхов ребенка увеличенными прикорневыми лимфатическими узлами. Гиперплазия лимфатических узлов в любом возрасте может быть обусловлена прикорневой пневмонией или железистыми формами туберкулеза. Бронхоэктатическая болезнь развивается как у детей, так и у взрослых и у последних причиной, по-видимому, могут быть перенесенные в детстве пневмония, корь, коклюш. Одной из частых причин является грипп.
Развитие гнойного процесса в просвете бронха приводит к деструктивным изменениям всех слоев бронхиальной стенки, замещению хрящевых пластинок и мышечных волокон рубцовой тканью, что также способствует потере эластичности бронхов и возникновению бронхоэктазов. Определенное значение придается нарушениям иннервации и связанным с ними расстройствам кровотока в бронхиальных артериях, вызывающих трофические изменения в бронхиальной стенке. Случаи, когда бронхоэктатическая болезнь предшествуют развитию хронических бронхолегочных заболеваний, принято относить к первичным бронхоэктазиям или бронхоэктатической болезни. Бронхоэктатическая болезнь, осложнившая длительное течение хронических заболеваний легких, относят к вторичным, их не следует включать в понятие «бронхоэктатическая болезнь» как самостоятельная нозологичекая форма.
Однако нередко бывает трудно разграничить цилиндрические бронхоэктазы, осложнившие течение хронической пневмонии с явлениями локального деформирующего бронхита и изменения бронхов в начальной фазе бронхоэктатической болезни. В зависимости от формы расширения бронхов различают цилиндрические, мешотчатые (или кистоподобные) и смешанные бронхоэктазы. Врожденные, чаще кистоподобные, расширения бронхов относят к врожденным аномалиям легких (кистозная или простая гипоплазия). В последние годы в возникновении постнатально развивающихся бронхоэктазов определенное значение придается фактору врожденной предрасположенности («врожденной слабости») бронхиальной стенки. По-видимому, у лиц с врожденной слабостью бронхиальной стенки пневмонии чаще осложняются ателектазами с развитием бронхоэктазий.
Слизистая оболочка в зоне бронхоэктазий часто изъязвлена. Мышечные волокна и хрящи подвергаются деструкции с замещением соединительной тканью. Процесс сопровождается нарушением дренажной функции и застоем секрета в просвете расширенных бронхов. Часто обнаруживаются также явления хронического диффузного бронхита. При микроскопическом исследовании отмечаются замещение мерцательного эпителия многослойным или цилиндрическим, инфильтрация стенки бронха нейтрофилами. В окружающей бронхоэктазий легочной ткани обнаруживают пестрые изменения в виде ателектазов, участков фиброза, очагов бронхопневмонии, абсцедирование. Указанные изменения постепенно приводят к сморщиванию пораженного сегмента легкого. Изменения выявляются также в сосудистой системе. Бронхиальные артерии гипертрофированы, образуют многочисленные анастомозы с легочными артериями. При развитии амилоидоза выявляются характерные изменения в почках, печени и других органах. Нередко обнаруживаются абсцессы метастатического характера.
Симптомы бронхоэктатической болезни
Бронхоэктатическая болезнь бывает одно- или двусторонней. Выделяют легкую, выраженную и тяжелую формы заболевания. В диагнозе указывают фазу заболевания — ремиссия или обострение. Бронхоэктатическая болезнь часто диагностируется в детском и подростковом возрасте, однако при тщательном сборе анамнеза, при расспросе родителей почти у половины больных имеются указания на наличие легочного заболевания в первые годы или даже месяцы жизни. Бронхоэктатическая болезнь, в начальной фазе, характеризуются рецидивами с выделением мокроты, частым поражением придаточных пазух носа, повторными кровохарканьями. Физикальные данные скудные. В нижних отделах одного или обоих легких выслушиваются непостоянные локальные влажные хрипы, которые исчезают с прекращением кашля и вновь возникают при простуде.
Постепенно кашель с выделением мокроты становится основной жалобой, он наиболее выражен в утренние часы, после пробуждения и поворачивания в постели, утреннего туалета, когда больной отделяет большое количество («полным ртом») гнойной или слизисто-гнойной мокроты. Особенностью кашля является его усиление при перемене положения тела, что объясняется пассивным затеканием бронхиального секрета в неповрежденные участки бронхиального дерева, где чувствительность слизистой оболочки сохранена. Нередко усиление кашля и увеличение отделения мокроты наблюдаются в определенном положении тела, зависящем от локалиации бронхоэктазов. Бронхоэктатическая болезнь, в период обострения, большинство больных отделяют значительное количество гнойной мокроты — 100—200 мл в сутки.
В тяжелых случаях при распространенном процессе количество отделяемой мокроты составляет 0,5—1 л и более. При длительном застое бронхиального секрета присоединяются гнилостные процессы, мокрота становится зловонной, при стоянии обычно распадается на три слоя. Бронхоэктатическая болезнь сопровождается кровохарканием, однако массивные легочные кровотечения малохарактерны. В период ремиссии количество мокроты уменьшается, она становится слизисто-гнойной или принимает слизистый характер, в ряде случаев отделение мокроты прекращается. Нередко больные жалуются на тупые боли в грудной клетке, а также быструю утомляемость, слабость, головные боли, повышенную раздражительность, подавленность психики, особенно при наличии зловонной мокроты, диспепсические явления.
Периоды обострения обычно сопровождаются значительным повышением температуры тела (до 38—39°С), что обусловлено вовлечением в воспалительный процесс близко расположенных участков паренхимы легкого (развитие пневмонии). Однако у больных с длительным течением болезни обострения нередко сопровождаются повышением температуры лишь до субфебрильных цифр, поскольку при этом в основном происходит нагноение содержимого в просвете расширенных бронхов, потерявших связь с респираторными отделами. При резком нарушении оттока мокроты могут наблюдаться кратковременные подъемы температуры тела до высоких цифр (температурные «пики»). После отделения застоявшегося бронхиального секрета температура снижается.
Внешний вид больных в начальном периоде заболевания не имеет характерных особенностей. Однако постепенно появляется землистый цвет кожи, одутловатость лица, истощение, ногти в виде часовых стекол и пальцы в виде барабанных палочек. Этот последний симптом связывают с наличием гнойной интоксикации и гипоксемией. Характерных перкуторных симптомов при бронхоэктатической болезни нет. Отмечается ограничение дыхательных экскурсий грудной клетки. У части больных на фоне легочного или коробочного звука определяются участки притупления. Бронхоэктатическая болезнь — в период обострения при аускультации на фоне жесткого дыхания над пораженным отделом легкого выслушивается обилие сухих и звучных крупно- и среднепузырчатых влажных хрипов, нередко своеобразного, трескучего характера. После откашливания мокроты количество хрипов обычно уменьшается.
В период ремиссии или после санации бронхиального дерева хрипы могут исчезнуть либо уменьшается количество и суживается зона их выслушивания. Исследование крови выявляет нейтрофильный лейкоцитоз, увеличение СОЭ. В связи с длительным воспалительным процессом, интоксикацией, истощением может развиться железодефицитная гипохромная анемия. Однако присоединение легочной недостаточности может сопровождаться развитием гипоксического эритроцитоза с повышенным содержанием гемоглобина. При вовлечении в патологический процесс одной или двух долей показатели функционального состояния легких могут быть мало нарушены. В случаях распространенных бронхоэктазов спирографическое исследование выявляет в основном нарушения рестриктивного характера. При развитии хронического диффузного бронхита, и особенно при появлении бронхоспастического синдрома (астматический бронхит), присоединяются также нарушения вентиляции по обструктивному типу: снижение индекса Тиффно, уменьшение показателей пневмотахометрии.
Течение бронхоэктатической болезни
Бронхоэктатическая болезнь характеризуется длительным течением с рецидивами обострений в основном в осенний и весенний периоды. Обострения чаще всего провоцируются переохлаждением, гриппом или другими респираторными инфекциями. Постепенно происходит нарастание пневмосклеротических изменений, а также эмфиземы (вследствие сопутствующего диффузного бронхита), что приводит к развитию легочной недостаточности, симптомов хронического компенсированного, а затем и декомпенсированного легочного сердца с явлениями правожелудочковой недостаточности. Бронхоэктатическая болезнь может осложняться развитием хронического астматического бронхита с переходом в развернутую картину бронхиальной астмы. Другие осложнения: массивные легочные кровотечения, эмпиема плевры, спонтанный пневмоторакс — развиваются реже. Из внелегочных осложнений следует указать на развитие амилоидоза и метастатического абсцесса мозга.
Диагностика бронхоэктатической болезни
Диагноз бронхоэктатической болезни основывается на наличии в анамнезе указаний на повторные заболевания гриппом, синуситы, бронхиты, длительный, часто с детского возраста, кашель о выделением мокроты, кровохарканье. Отделение большого количества гнойной с неприятным запахом мокроты преимущественно в утренние часы, трехслойный ее характер, наличие изменений концевых фаланг пальцев в виде барабанных палочек говорят о тяжелой форме заболевания. При рентгенологическом исследовании на фоне усиления легочного рисунка и грубой, радиально сходящейся к корню тяжистости нередко выявляются ячеистость рисунка, а также признаки уменьшения в объеме пораженного участка легкого (ателектазы, локальный пневмосклероз).
Однако наибольшее значение в диагностике заболевания принадлежит контрастному исследованию бронхов — бронхографии, позволяющей, не только установить наличие и форму бронхоэктазов, но и уточнить объем поражения, что имеет важное значение для решения вопроса об оперативном лечении. Основные изменения выявляются в сегментарных и субсегментарных бронхах. При наиболее часто встречающихся мешотчатых бронхоэктазах пораженные бронхи представляются расширенными, слепо заканчиваются булавовидными расширениями. Ввиду невозможности осмотра субсегментарных бронхов бронхоскопическое исследование по своей информативности значительно уступает бронхографии. Однако бронхоскопия позволяет оценить состояние тех отделов бронхиального дерева, которые не изменены, по данным бронхографического исследования, а также проводить лечебные мероприятия.
Сходство клинических проявлений бронхита и начальных стадий бронхоэктатической болезни нередко создает трудности в дифференциальной диагностике этих заболеваний. Важная роль принадлежит тщательно собранному анамнезу. Следует учитывать, что в отличие от больных бронхоэктатической болезнью анамнез у взрослых больных, страдающих хроническим бронхитом, редко начинается с детства, клинические, проявления чаще появляются в среднем возрасте. Обострения бронхоэктатической болезни характеризуются наличием средне- и крупнопузырчатых хрипов, нередко «трескучего» характера, в одних и тех же участках легкого, тогда как при хроническом бронхите чаще наблюдаются рассеянные сухие хрипы. В затруднительных случаях решающим оказывается бронхографическое исследование. Наличие интоксикации, длительного кашля, кровохарканья заставляет дифференцировать бронхоэктатическую болезнь от деструктивных форм туберкулеза легких и центрального рака легких.
Лечение бронхоэктатической болезни
Из консервативных методов лечения бронхоэктатической болезни наибольшее значение имеют антибактериальная терапия, а также мероприятия, направленные на опорожнение бронхоэктазий, улучшение дренажной функции бронхов. Для лечения обострений заболевания применяют антибиотики, сульфаниламиды, препараты фурагинового ряда. Назначение антибактериальных средств лучше проводить с учетом чувствительности микрофлоры мокроты. Используются различные способы введения препаратов в общепринятых дозировках, однако предпочтение отдается эндотрахеальному методу введения — с помощью бронхоскопа, чрезназального катетера или гортанного шприца. Наиболее эффективны лечебные бронхоскопии с отмыванием и удалением гнойного содержимого из просвета бронхов с введением антибиотиков, протеолитических ферментов (трипсин, химотрипсин по 10—20 мг на физиологическом растворе), муколитических препаратов (ацетилцистеин в виде 10% раствора по 2 мл, 4—8 мг бромгексина на изотоническом растворе).
Вначале процедуры проводят 2 раза в неделю, а затем, при уменьшении гнойного секрета, 1 раз в 5—7 дней. Эффективным мероприятием является постуральный (позиционный) дренаж путем придания телу больного несколько раз в день определенного положения, улучшающего отделение мокроты. Этой же цели служит назначение отхаркивающих средств. Для повышения общей реактивности организма назначают метилурацил, пентоксил, анаболические гормоны (неробол, ретаболил), большие дозы аскорбиновой кислоты, витамины группы В, проводят переливания крови или ее препаратов. Вследствие значительной потери белка с гнойной мокротой показано назначение полноценной диеты, богатой белками, жирами, витаминами. В период ремиссии необходимо диспансерное наблюдение, постоянное проведение постурального дренажа, общеукрепляющих мероприятий, санаторно-курортного лечения.
Наиболее популярны санатории Южного берега Крыма, однако лечение в местных специализированных санаториях в период теплого и сухого сезона также является эффективным. Благоприятный эффект дают занятия дыхательной гимнастикой, физиотерапевтические процедуры (токи УВЧ, ультрафиолетовое облучение). При наличии профессиональных вредностей проводится трудоустройство. Единственным радикальным методом лечения является удаление пораженного участка легкого. При своевременной диагностике заболевания оперативное лечение возможно у большинства больных с односторонними бронхоэктазами, особенно при поражении одной доли или отдельных сегментов. Полное излечение наступает у 50—80% больных. Лучшие результаты наблюдаются при раннем оперативном вмешательстве. После 40 лет оперативное лечение возможно лишь у отдельных больных. Противопоказаниями к операции являются двустороннее диффузное поражение легких, выраженная сердечная недостаточность.
Прогноз при бронхоэктатической болезни
В связи с широким применением антибиотиков и внедрением в практику методов эндобронхиальной. санации прогноз бронхоэктатической болезни несколько улучшился, но остается серьезным. Смерть наступает чаще всего от тяжелой легочно-сердечной недостаточности или амилоидоза внутренних органов, реже от леочного кровотечения. Обострения при легких и выраженных формах бронхоэктатической болезни сопровождаются временной утратой трудоспособности. Развитие хронического легочного сердца приводит к стойкой ее утрате.
Профилактика бронхоэктатической болезни
Бронхоэктатическая болезнь профилактируется своевременным лечением бронхитов, пневмоний, респираторных инфекций, коклюша, кори. Лечение тяжело протекающих респираторных заболеваний следует продолжать до полного исчезновения клинических проявлений и нормализации рентгенологических данных. Большое значение имеют мероприятия по закаливанию организма, занятия физкультурой и спортом. Следует указать также на устранение профессиональных вредностей, борьбу с курением и злоупотреблением алкоголем.
Обсуждение на форуме
Вопросы и ответы
Вопрос:
Здравствуйте, У меня с 12 лет бронхоэктатическая болезнь (небольшие мешки в бронхах) и количество мокроты около 15 мл. в сутки. Во время обострений я ранее применял антибиотики которые назначал врач и эффект был. Иногда был эффект при принятии только иммуномодуляторов, но последнее время от антибиотиков эффекта было мало и мокрота осталась слизисто-гнойного цвета. Я попробовал ингаляции мирамистином, т.к. прочитал что это очень сильный антисептик, но эффекта было нуль от него. Соответственно такой вопрос: стоит ли применять антибиотики ввиде таблеток или уколов, если даже антисептик мирамистин не помог? И возможно ли что данная мокрота не является следствием инфекции, т.к. 2 раза сдавал на посев и ничего не высеивалось, хоть цвет определенно желто-зеленый? Флюрограмма у меня в норме.
Ответ:
В зависимости от целей которые вы ставите перед собой и врачами. Ингаляции при бронхоэктазах бессмысленны и неэффектины. Единственно разумное это качественные санационные бронхоскопии, с предварительным бак посевом мокроты и подбором абиотика.
Вопрос:
Здравствуйте, у меня бронхоэктатическая болезнь с 16 лет. В этом же возрасте была прооперирована, лет 10 жила прекрасно, после бронхоэктазы появились и на другом легком. Все бы ничего, но периодически (1-2 раза в год) у меня бывает выделение мокроты с сгустками крови. Я очень бурно реагирую на это — у меня 100% стресс. У врача наблюдаюсь в том числе и фтизиатра побывала. Регулярно делаю флю и рентген. Я хочу понимать как мне вести себя в таких случаях, какие лекарства принимаются при такого рода кровохарканьях и вообще есть ли спасение от этого. Я веду правильный образ жизни, очень трепетно отношусь к своему здоровью, а каждый раз для меня это шок.
Ответ:
Повторяющиеся выделения мокроты со сгустками крови требуют обязательного дообследования и решения вопроса о необходимости оперативного лечения. Из вашего письма не ясен объем ранее проведенной операции. Необходимо обязательно выполнить компьютерную томографию грудной клетки и фибробронхоскопию для уточнения локализации бронхоэктазов. В случае ограниченного поражения целесообразно оперативное лечение – по этому вопросу необходимо проконсультироваться с торокальным хирургом. Для лечения подобных ситуаций применяют гемастатическую (кровоостанавливающую) терапию, которую может назначить только врач.
Вопрос:
Здравствуйте! Меня зовут Айжан, мне 25 лет. С самого рождения болею этой болезнью. Была на инвалидности. Но как перешла на взрослую сразу же сняли ее. Ну не в этом суть! Болезнь моя осталась при мне. Постоянный кашель с мокротой и заложенность носа. Делала КТ грудной клетки. Заключение: КТ- данные за бронхоэктатическую болезнь. Множественные Цилиндрические бронхо-, бронхиолоэктазы. Признаки облитерирующего бронхиолита. Фиброзно-рубцовая стриктура бронха нижнего язычкового сегмента верхней доли левого легкого. Может мой вопрос и правда глупый. Но все же я его задам. Излечима ли эта болезнь? Я прохожу обычно лечение в Астрахани в пульмонологическом отделении. Врачи конечно хорошие и внимательные. Хотелось бы попасть на прием к Вам. Возможно ли это?
Ответ:
Доброго дня! Бронхоэктактическая болезнь неизлечима. Но если правильно составить алгоритм лечения и профилактики, можно существенно снизить частоту обострений и улучшить качество жизни. Кроме этого необходимо оценить перспективы оперативного вмешательства. Важная роль отводиться курортам специализирующихся на бронхолегочной патологии. На консультацию легко можете записаться и приехать.
Бронхоэктатическая болезнь — причины, патогенез, симптомы, диагностика, лечение, прогноз
Бронхоэктатическая болезнь — это локализованный нагноительный процесс в патологически расширенных бронхах, сопровождающийся их функциональным нарушением. Существует понятие о бронхоэктазах первичных и вторичных. Под вторичными бронхоэктазами понимают патологические расширения бронхов как осложнение или проявление других заболеваний. Первичные бронхоэктазы не имеют видимой связи с какими-либо патологическими процессами в бронхах и являются основным морфологическим субстратом бронхоэктатической болезни.
Классификация:
- По клиническому течению и тяжести выделяют 4 формы заболевания: легкую, выраженную, тяжелую и осложненную.
- По распространенности процесса — односторонние и двусторонние бронхоэктазы с указанием локализации по сегментам.
- Различают фазы обострения и ремиссии.
Этиология, патогенез, патологическая анатомия
В настоящее время нет точных данных о возбудителях, вызывающих развитие бронхоэктатической болезни. Стафилококки, пневмококки, гемофильная палочка и др. являются причиной обострения воспалительного процесса в уже сформировавшихся бронхоэктазах. Известно, что бронхоэктатическая болезнь развивается чаще всего у больных, перенесших в детстве острые инфекционные заболевания бронхолегочной системы: пневмонию, корь, коклюш и т.д., или у страдающих хроническим обструктивным бронхитом, приводящим к изменению бронхиальной стенки.
Ведущим фактором в патогенезе бронхоэктатической болезни является формирование обтурационного ателектаза в результате нарушения проходимости крупных и средних бронхов, обусловленного задержкой вязкого секрета. Перекрытие просвета бронха может возникнуть также при рубцовом стенозе, растущей опухоли, гиперплазии лимфатических узлов.
Обтурация бронха приводит к развитию нагноительного процесса дистальнее места закупорки и необратимых изменений в стенках бронха. Происходит перестройка слизистой оболочки, возникает дегенерация хрящей и гладкой мускулатуры, развивается фиброзная ткань. Дегенеративные процессы в бронхиальной стенке могут усугубляться нарушением легочного кровообращения и иннервации. Наконец, следует учитывать и возможность генетически детерминированной неполноценности бронхиального дерева: недостаточное развитие гладкой мускулатуры, эластической и хрящевой ткани в бронхиальной стенке. В результате проявляется действие «бронходилатирующих сил»: повышение внутрибронхиального давления при кашле, форсированном дыхании и скоплении секрета, увеличение давления в плевральной полости, обусловленное уменьшением объема легкого из-за развития ателектаза. Все это приводит к стойкому расширению просвета бронхов с нарушением очистительной функции. Это в свою очередь способствует периодическому обострению нагноительного процесса в бронхоэктазах.
Определенную патогенетическую роль играют очаги хронической инфекции в носоглотке: синуситы, гаймориты, аденоиды, хронический тонзиллит, которые способствуют инфицированию верхних и нижних дыхательных путей. В патогенезе бронхоэктатической болезни большое значение имеет первичная цилиарная дискинезия, характеризующаяся нарушением функции ресничек мерцательного эпителия. Движения ресничек становятся хаотичными, что приводит к нарушению восходящего тока слизи и очищения дыхательных путей от бактерий. Заболевание проявляется бронхоэктазами, синуситом и средним отитом.
Ведущим признаком бронхоэктатической болезни является расширение бронхов. Различают бронхоэктазы цилиндрические, мешотчатые, варикозные и смешанные. Стенки бронхов могут быть истонченными, слизистая оболочка неровная. В стенках бронхов гистологически выявляется хроническое воспаление с перибронхиальным и периваскулярным склерозом. Бронхиальный эпителий в бронхоэктазиях метаплазируется в многослойный плоский с исчезновением нормального цилиарного покрова. В паренхиме легкого выявляются участки ателектаза. Они уменьшены в размерах, плотные, безвоздушные. В этих участках происходит склерозирование паренхимы. При бронхоэктазах, не связанных с ателектазом, участки легкого в зоне поражения обычно нормальные.
Симптомы
Бронхоэктатическая болезнь чаще встречается у мужчин. Главными жалобами у больных являются кашель с мокротой, одышка и лихорадка. Кашель носит постоянный характер и сопровождается отделением гнойной мокроты. Суточное количество мокроты колеблется от нескольких плевков до 300 — 400 мл и более. Мокрота отделяется чаще по утрам, гнилостный запах бывает только у тяжелых больных. При отстаивании мокрота разделяется на два слоя: верхний слизистый с примесью слюны, нижний гнойный. Количество гноя определяет тяжесть и интенсивность нагноительного процесса в бронхах. Кровохарканье — редкий симптом, наблюдается он у взрослых больных с деформацией бронхов.
Одышка возникает у больных при физической нагрузке, появляется она главным образом при двустороннем процессе и свидетельствует о частичной обтурации бронхов. Одышка может быть обусловлена развивающейся дыхательной и легочно-сердечной недостаточностью.
У многих больных субфебрильная температура может наблюдаться даже в период ремиссии. В период обострения температура может повышаться до высоких цифр, особенно при распространенном процессе у тяжелых больных. Некоторые больные жалуются на боли в грудной клетке. Боли носят тупой характер и усиливаются при кашле. Иногда боли в грудной клетке могут быть связаны с вовлечением в патологический процесс плевральных листков. В период обострения бронхоэктатической болезни имеются признаки интоксикации: общая слабость, потливость, головные боли, быстрая утомляемость, понижение работоспособности.
Состояние больных может быть удовлетворительным, средней тяжести и тяжелым. Соответственно изменяются и физикальные данные. У больных с легким течением при перкуссии и аускультации определяется нормальный легочный тон и везикулярное дыхание. Наиболее характерным признаком могут быть сухие жужжащие хрипы. У тяжелых больных возможен цианоз слизистых оболочек, исхудание, деформация пальцев («барабанные палочки»). Подвижность грудной клетки ограничена, при пальпации над зоной поражения ослабление голосового дрожания, при перкуссии притупление перкуторного тона, при аускультации или ослабленное, или жесткое везикулярное дыхание, мелко- и среднепузырчатые влажные и рассеянные жужжащие хрипы. Бронхофония ослаблена.
Клиническое течение
В течении бронхоэктатической болезни выделяют два периода: начальный период и период клинически выраженных проявлений. Начальный период характеризуется относительно удовлетворительным состоянием больных, длительными ремиссиями с редкими обострениями. Патологический процесс в бронхах четко локализован, чаще всего в базальных сегментах левого легкого или в средней доле правого легкого. Продолжительность этого периода может быть 14—18 лет.
Период клинически выраженных проявлений развивается при распространении бронхоэктазий на непораженные отделы бронхов, процесс становится двусторонним, диффузным. Именно в этот период ухудшается состояние больных, усиливается кашель, увеличивается отделение гнойной мокроты. Нередко в этот период развивается клиника обструктивного бронхита, который приводит к развитию дыхательной недостаточности и легочного сердца.
Течение бронхоэктатической болезни может осложняться очаговым нефритом, амилоидозом почек и кишечника, возможно развитие хронического гастрита, особенно при частом заглатывании гнойной мокроты. Возможно развитие эмпиемы плевры и абсцессов в легких.
Диагностика
В мокроте при микроскопии выявляют большое количество нейтрофилов, при бактериологическом исследовании — разнообразную микрофлору (Streptococcus pneumoniae, Haemophilus influenzae, Pseudomonas aeroginosa, иногда Staphylococcus aureus, анаэробные и другие микроорганизмы.
При функциональном исследовании легких у больных бронхоэктатической болезнью обнаруживают смешанные нарушения вентиляции. При прогрессировании заболевания начинают преобладать обструктивные нарушения.
Основным методом диагностики бронхоэктатической болезни является бронхография с полным контрастированием обоих легких. Бронхографию следует проводить после тщательного дренажа бронхов и уменьшения нагноительного процесса. На бронхограммах выявляются расширения бронхов 4 — 6 порядка различной формы и незаполнение контрастным веществом дистальных отделов бронхов за бронхоэктазиями. Бронхоскопия позволяет оценить выраженность нагноительного процесса, провести эндобронхиальную санацию и контролировать эффективность проводимого лечения.
При рентгенологическом исследовании у больных с бронхоэктатической болезнью выявляется усиленный легочный рисунок, уменьшение объема и уплотнение тени пораженной части легкого (обтурационный ателектаз). Ателектазы имеют форму треугольников, прилегающих к средостению. Нередко выявляется и «среднедолевой синдром»: уменьшенная в объеме и уплотненная средняя доля выявляется на боковой рентгенограмме в виде полосы затемнения шириной 2 — 3 см, идущей от корня к переднему реберно-диафрагмальному синусу. У некоторых больных на стороне поражения обнаруживаются ограничение подвижности купола диафрагмы и облитерация плеврального синуса.
В настоящее время широко используется КТ с высоким разрешением, позволяющая получить срезы толщиной 1,0—1,5 мм и улучшающая неинвазивную диагностику бронхоэктазов.
Дифференциальная диагностика бронхоэктатической болезни обычно не вызывает затруднений при наличии качественных бронхограмм, на которых выявляются патологические расширения бронхов типичной локализации: средняя доля и базальные сегменты справа, язычковые сегменты слева.
- Начальная стадия бронхоэктатической болезни по клиническим проявлениям напоминает хронический бронхит. В отличие от бронхоэктатической болезни хронический бронхит у большинства больных проявляется в среднем возрасте.
- При обострении хронического бронхита чаще выслушиваются рассеянные сухие жужжащие и свистящие хрипы, при обострении бронхоэктатической болезни — локализованные мелко- и средне-пузырчатые хрипы. Решающее значение для дифференциальной диагностики имеет бронхография и КТ.
- В период клинически выраженных проявлений при наличии упорного кашля с кровохарканьем, интоксикацией и высокой лихорадкой бронхоэктатическую болезнь следует дифференцировать с туберкулезом легких и центральным раком.
Лечение
Лечение больных бронхоэктатической болезнью должно быть направлено на санацию бронхиального дерева, особенно в период обострения, облегчение отхождения мокроты и устранение обструкции бронхов.
В период обострения до результатов бактериологического исследования назначают ампициллин внутрь по 250 — 500 мг каждые 6 ч или амоксициллин внутрь по 500 мг 3 раза в сутки, или цефлакор по 500 мг 3 раза в сутки, или ципрофлоксацин внутрь по 500 мг 2 раза в день. После уточнения возбудителя лечение проводят в соответствии с его чувствительностью к антибиотикам.
Бронхоскопия является главным методом удаления гнойной мокроты из бронхов и местного воздействия на гноеродную микрофлору. При бронхоскопии в пораженные бронхи вводят растворы антисептиков, антибиотиков, муколитиков (ацетилцистеина в виде 10% раствора по 2 мл) и протеолитических ферментов (трипсина, химотрипсина по 10 — 20 мг на физиологическом растворе). Вначале процедуры проводят 2 раза в неделю, при уменьшении гнойной мокроты — 1 раз в 5 —7 дней. Эти же средства можно вводить после лаважа через трансназальный катетер и чрескожную микротрахеостому.
Для разжижения мокроты назначают муколитики (ацетилцистеин внутрь 600 мг 1 раз в сутки, бромгексин внутрь по 8 мг 4 раза в день, амброксол внутрь по 30 мг 3 раза в сутки). Бронходилататоры назначают при обострении бронхоэктатической болезни, сопровождающейся обструктивным синдромом.
Отхождение гнойной мокроты может быть усилено дыхательной гимнастикой, вибрационным массажем, ингаляцией муколитических препаратов (ацетилцистеина, бисольвана) и протеолитических ферментов (трипсина, химотрипсина, рибонуклеазы) в виде аэрозолей. Больным назначают аскорбиновую кислоту, витамины В1, В6, метилурацил, пентоксил, анаболические гормоны (неробол, ретаболил), проводят общеукрепляющие процедуры. Большое значение имеет полноценное, богатое белками питание.
Из методов физиотерапии больным бронхоэктатической болезнью назначают УВЧ в слаботепловых дозах на грудную клетку с последующим электрофорезом хлорида кальция, трипсина, гепарина. При осложненном течении — развитие пневмонии — показана гальванизация грудной клетки в области поражения.
В комплексе лечения больных с бронхоэктазиями следует предусмотреть санацию верхних дыхательных путей.
Хирургическое лечение проводится только по строгим показаниям (неэффективность консервативного лечения при ограниченном поражении, тяжелое легочное кровотечение, стойкие ателектатические изменения в легких). При односторонних бронхоэктазах удаляются пораженные участки легкого с сохранением непораженных отделов. Как крайний вариант может быть проведена пульмонэктомия.
При двусторонних бронхоэктазиях учитывается степень и симметричность поражения бронхов. Асимметричное поражение является показанием для удаления нагноившихся участков бронхиального дерева. При относительно симметричном поражении возможна двусторонняя резекция, которая проводится в два этапа с интервалом в 6— 12 месяцев. Операции обычно улучшают состояние больных, восстанавливается их работоспособность.
При развитии осложнений, главным образом обструктивного бронхита с дыхательной недостаточностью и легочного сердца, оперативное лечение противопоказанно. Очаговый нефрит, амилоидоз почек являются относительными противопоказаниями к резекции легких. Только при развитии почечной недостаточности оперативное лечение становится невозможным. При быстром прогрессировании заболевания, несмотря на интенсивное лечение, показана трансплантация легких.
Реабилитация
Реабилитация больных бронхоэктатической болезнью может проводиться в загородном реабилитационном отделении, в местных санаториях, на климатических курортах Крыма. На северные курорты целесообразно направлять больных с одно- и двусторонней локализацией процесса в фазе ремиссии, без выделения большого количества гнойной мокроты в теплое время года. Аэроионотерапия, воздушные ванны, лечебная гимнастика, прогулки стабилизируют состояние больных. Больные после операции проходят реабилитацию, главным образом, в загородном реабилитационном отделении.
Трудоспособность
При обострении бронхоэктатической болезни больные должны проходить курс стационарного лечения и последующего амбулаторного лечения в течение 5 — 7 дней. Развитие осложнений: хронический обструктивный бронхит с дыхательной и сердечно-легочной недостаточностью требует длительного до 1,5 — 2 месяцев лечения в пульмонологическом отделении. Присоединение других осложнений и декомпенсации легочного сердца приводят к инвалидизации больных. Оперативное лечение, улучшающее состояние больных, способствует восстановлению их трудоспособности.
Критерии выздоровления
Полное выздоровление при бронхоэктазиях возможно только в детском и юношеском возрастах. У большинства же больных различные методы лечения (оперативное и консервативное) способствуют улучшению состояния: уменьшению или исчезновению кашля и гнойной мокроты, уменьшению одышки, исчезновению признаков интоксикации, нормализации показателей внешнего дыхания. При бронхоскопии выявляется уменьшение признаков воспаления, при контрольном рентгенологическом исследовании, которое следует проводить только по строгим показаниям (наличием ателектазов или «среднедолевого синдрома» при первичном исследовании), можно установить уменьшение или исчезновение зон обтурационного ателектаза.
Прогноз
Прогноз при тяжелых и осложненных формах бронхоэктатической болезни неблагоприятный. Больные чаще всего погибают от декомпенсации легочного сердца и развивающихся легочных осложнений. Прогноз значительно улучшается в случаях своевременного оперативного лечения. В послеоперационном периоде возможны рецидивы, обусловленные пострезекционными перемещениями бронхов, нарушающими дренажную функцию. Возможны и неудовлетворительные результаты операций, главным образом, при неправильном определении объема оперативного лечения и оставлении пораженных участков бронхов.
Профилактика
Профилактика бронхоэктатической болезни должна начинаться с детей раннего возраста, часто болеющих пневмониями. Своевременное и рациональное лечение пневмоний, общеукрепляющая терапия в период выздоровления, закаливающие процедуры и физкультура позволяют предупредить прогрессирование поражения бронхов. У взрослых профилактические мероприятия должны быть направлены на борьбу с хронической инфекцией; обязательно диспансерное наблюдение, исключение курения, устранение профессиональных вредностей.
Детские болезни — RightDiagnosis.com
Введение: Детские болезни
Описание детских болезней
Детские болезни (по болезни):
Любое состояние, влияющее на младенца. Младенец — это ребенок младше двух лет. Некоторые примеры условий, которые … подробнее
Детские болезни: См. Также:
Условия для младенцев:
»Введение: Условия для младенцев
»Симптомы младенческих заболеваний
Детские болезни как болезнь
Детские болезни : Другое название детских болезней (или ассоциации близких медицинских состояний).
»Введение: Условия для младенцев
»Симптомы младенческих заболеваний
Детские болезни: заболевания, связанные с ними
Детские болезни : Детские болезни внесены в нашу базу данных как один из типов (или связанных с ними):
Симптомы детских болезней (детских болезней)
Некоторые из симптомов детских болезней проявляются:
- Симптомы могут значительно различаться в зависимости от конкретных условий.
- Детские симптомы
Подробнее о симптомах детских болезней (младенческих состояний)
Детские болезни: темы, связанные с болезнями
Эти медицинские темы могут быть связаны с детскими болезнями:
Интересные медицинские статьи:
Медицинские словари:
Другие темы в медицинском словаре
Дисплазия почек | NIDDK
Что такое дисплазия почек?
Дисплазия почек — это состояние, при котором внутренние структуры одной или обеих почек плода не развиваются нормально в утробе матери.Во время нормального развития две тонкие мышечные трубки, называемые мочеточниками, врастают в почки и разветвляются, образуя сеть крошечных структур, называемых канальцами. Канальцы собирают мочу по мере роста плода в утробе матери. При дисплазии почек канальцы не могут полностью разветвляться. Моча, которая обычно течет по канальцам, некуда деваться. Моча собирается внутри пораженной почки и образует заполненные жидкостью мешочки, называемые кистами. Кисты заменяют нормальную ткань почек и препятствуют работе почек.
Дисплазия почек может поражать одну или обе почки. Младенцы с тяжелой дисплазией почек, поражающей обе почки, обычно не доживают до рождения. Тем, кто выживает, в раннем возрасте может понадобиться следующее:
Дети с дисплазией только одной почки имеют нормальную функцию почек, если другая почка не поражена. Пациенты с легкой дисплазией обеих почек могут не нуждаться в диализе или трансплантации почки в течение нескольких лет.
Дисплазия почек также называется дисплазией почек или поликистозной дисплазией почек.
Во время нормального развития две тонкие мышечные трубки, называемые мочеточниками, врастают в почки и разветвляются, образуя сеть крошечных структур, называемых канальцами. Дисплазия одной почки
Что такое почки и что они делают?
Почки — это два органа в форме бобов, каждый размером с кулак. Они расположены чуть ниже грудной клетки, по одному с каждой стороны позвоночника. Каждый день две почки фильтруют от 120 до 150 литров крови, чтобы произвести от 1 до 2 литров мочи, которая состоит из отходов и лишней жидкости.Дети производят меньше мочи, чем взрослые — количество, которое они производят, зависит от их возраста. Моча течет из почек в мочевой пузырь через два мочеточника, по одному с каждой стороны мочевого пузыря. Мочевой пузырь хранит мочу. Мышцы стенки мочевого пузыря остаются расслабленными, в то время как мочевой пузырь наполняется мочой. Когда мочевой пузырь заполняется до предела, в мозг поступают сигналы, говорящие человеку, что нужно скорее искать туалет. Когда мочевой пузырь опорожняется, моча выходит из организма через трубку, называемую уретрой, расположенной в нижней части мочевого пузыря.
Что вызывает дисплазию почек?
Генетические факторы могут вызывать дисплазию почек. Гены передают информацию от обоих родителей ребенку и определяют его черты. Иногда от родителей может передаваться измененный или видоизмененный ген, вызывающий дисплазию почек.
Генетические синдромы, поражающие несколько систем организма, также могут вызывать дисплазию почек. Синдром — это группа симптомов или состояний, которые могут показаться не связанными друг с другом, но, как считается, имеют одну и ту же генетическую причину. У ребенка с дисплазией почек из-за генетического синдрома также могут быть проблемы с пищеварительным трактом, нервной системой, сердцем и кровеносными сосудами, мышцами и скелетом или другими частями мочевыводящих путей.
У ребенка также может развиться дисплазия почек, если его мать принимает определенные лекарства по рецепту во время беременности, например, те, которые используются для лечения судорог и высокого кровяного давления. Употребление матерью запрещенных наркотиков, таких как кокаин, во время беременности также может вызвать дисплазию почек у ее будущего ребенка.
Насколько распространена дисплазия почек?
Дисплазия почек — распространенное заболевание. По оценкам ученых, от дисплазии почек страдает примерно один из 4000 детей. 1 Эта оценка может быть заниженной, поскольку у некоторых людей с дисплазией почек это состояние никогда не диагностируется.Около половины детей, у которых диагностировано это заболевание, имеют другие дефекты мочевыводящих путей. 2
У кого выше вероятность развития дисплазии почек?
Дети, у которых более высока вероятность развития дисплазии почек, включают детей
- чьи родители имеют генетические признаки заболевания
- с определенными генетическими синдромами, затрагивающими несколько систем организма
- , матери которых во время беременности принимали определенные рецептурные или запрещенные препараты
Каковы признаки дисплазии почек?
Многие дети с дисплазией только одной почки не имеют признаков этого заболевания.В некоторых случаях пораженная почка может увеличиваться в размерах при рождении и вызывать боль.
Каковы осложнения дисплазии почек?
Осложнения дисплазии почек могут включать
- гидронефроз рабочей почки. У ребенка с дисплазией почек только одной почки могут быть другие дефекты мочевыводящих путей. Когда другие дефекты мочевыводящих путей блокируют отток мочи, моча восстанавливается и вызывает набухание почек и мочеточников — состояние, называемое гидронефрозом.Если не лечить гидронефроз, он может повредить работающую почку и снизить ее способность фильтровать кровь. Повреждение почек может привести к хронической болезни почек (ХБП) и почечной недостаточности.
- Инфекция мочевыводящих путей (ИМП). Закупорка мочи может увеличить вероятность развития у ребенка ИМП. Рецидивирующие ИМП также могут привести к повреждению почек.
- высокое кровяное давление.
- — немного повышенная вероятность развития рака почки.
Как диагностируется дисплазия почек?
Медицинские работники могут диагностировать дисплазию почек во время беременности женщины с помощью ультразвукового исследования плода, также называемого сонограммой плода.Ультразвук использует устройство, называемое преобразователем, которое безопасно и безболезненно отражает звуковые волны от органов, чтобы создать изображение их структуры. Ультразвук плода — это тест, который проводится во время беременности для создания изображений плода в утробе матери. Специально обученный техник выполняет процедуру в офисе поставщика медицинских услуг, амбулаторном центре или больнице, а акушер или радиолог интерпретирует изображения. Акушер — это врач, специализирующийся на беременности и родах. Радиолог — это врач, специализирующийся на медицинской визуализации.Пациентке — в данном случае матери плода — не требуется анестезия для этой процедуры. Изображения могут показать дефекты почек плода и других частей мочевыводящих путей.
Медицинские работники не всегда диагностируют дисплазию почек до рождения ребенка. После рождения поставщики медицинских услуг часто диагностируют дисплазию почек во время обследования ребенка на ИМП или другое заболевание. Врач использует ультразвук для диагностики дисплазии почек после рождения ребенка.
Как лечится дисплазия почек?
Если заболевание ограничено одной почкой и у ребенка нет признаков дисплазии почек, лечение может не потребоваться. Тем не менее, ребенок должен проходить регулярные осмотры, которые включают
- проверка артериального давления.
- анализ крови для измерения функции почек.
- анализ мочи на альбумин, белок, который чаще всего обнаруживается в крови. Альбумин в моче может быть признаком поражения почек.
- выполняет периодическое ультразвуковое исследование, чтобы контролировать поврежденную почку и убедиться, что функционирующая почка продолжает расти и оставаться здоровой.
Как можно предотвратить дисплазию почек?
Исследователи не нашли способа предотвратить дисплазию почек, вызванную генетическими факторами или определенными генетическими синдромами. Беременные женщины могут предотвратить дисплазию почек, избегая приема определенных рецептурных или запрещенных препаратов во время беременности. Беременным женщинам следует поговорить со своим врачом, прежде чем принимать какие-либо лекарства во время беременности.
Каковы долгосрочные перспективы для ребенка с дисплазией только одной почки?
Долгосрочные прогнозы для ребенка с дисплазией только одной почки в целом хорошие.Человек с одной работающей почкой, состояние, называемое единственной почкой, может нормально расти и может иметь несколько проблем со здоровьем, если таковые имеются.
Пораженная почка может сморщиться по мере роста ребенка. К 10 годам 3 пораженная почка больше не будет видна на рентгеновском снимке или УЗИ. Детям и взрослым с только одной работающей почкой следует регулярно проходить осмотры на предмет повышенного артериального давления и повреждения почек. Ребенку с проблемами мочевыводящих путей, которые приводят к отказу работающей почки, в конечном итоге может потребоваться диализ или трансплантация почки.
Каковы долгосрочные перспективы у ребенка с дисплазией обеих почек?
Долгосрочный прогноз для ребенка с дисплазией почек обеих почек отличается от долгосрочного прогноза для ребенка с дисплазией одной почки. Ребенок с дисплазией обеих почек
- с большей вероятностью разовьет ХБП.
- требует тщательного наблюдения у детского нефролога — врача, который специализируется на уходе за детьми с заболеваниями почек. Дети, живущие в районах, где нет детского нефролога, могут обратиться к нефрологу, который заботится как о детях, так и о взрослых.
- может со временем потребоваться диализ или пересадка почки.
Номер
Еда, диета и питание
Исследователи не обнаружили, что еда, диета и питание играют роль в возникновении или предотвращении дисплазии почек.
Клинические испытания
Национальный институт диабета, болезней органов пищеварения и почек (NIDDK) и другие подразделения Национальных институтов здравоохранения (NIH) проводят и поддерживают исследования многих заболеваний и состояний.
Что такое клинические испытания и какую роль в исследованиях играют дети?
Клинические испытания — это исследования с участием людей всех возрастов.Клинические испытания ищут новые способы предотвращения, обнаружения или лечения заболеваний. Исследователи также используют клинические испытания, чтобы изучить другие аспекты лечения, такие как улучшение качества жизни. Исследования с участием детей помогают ученым
- определить уход, который лучше всего подходит для ребенка
- найди лучшую дозу лекарств
- найти лечение состояний, которые затрагивают только детей
- лечат состояния, которые ведут себя иначе у детей
- понять, как лечение влияет на организм растущего ребенка
Узнайте больше о клинических испытаниях и детях.
Какие клинические испытания открыты?
Клинические испытания, которые в настоящее время открыты и набираются, можно просмотреть на сайте www.ClinicalTrials.gov.
Список литературы
[1] Гордон А.С., Томас Д.Ф., Артур Р.Дж. и др. Мультикистозная диспластическая почка: уместна ли нефрэктомия? Журнал урологии. 1988; 140 (5, часть 2): 1231-1234.
[2] Поликистозная диспластическая почка плода. Сайт детской больницы Анны и Роберта Х. Лурье в Чикаго. www.luriechildrens.орг. Обновлено в январе 2014 г. Проверено 14 июля 2014 г.
[3] Hayes WN, Watson AR, Trent & Anglia MCDK Study Group. Односторонняя поликистозная диспластическая почка: имеет ли значение первоначальный размер? Детская нефрология . 2012. 27 (8): 1335–1340.
болезнь синего ребенка — это … Что такое болезнь синего ребенка?
blue baby — младенец с синеватым оттенком обычно. от врожденного порока сердца, отмеченного смешением венозной и артериальной крови * * * устаревающее разговорным именем младенца, страдающего врожденной цианотической болезнью сердца, наиболее распространенными формами…… Медицинский словарь
голубой младенец — устаревающее разговорное имя младенца, страдающего врожденным цианотическим пороком сердца, наиболее распространенными формами которого являются тетралогия Фалло и транспозиция магистральных сосудов, при которых кровообращение нарушено.Оба…… Новый медиаакальный словарь
Baby Gender Mentor — Упаковка Baby Gender Mentor рекламирует спорный уровень точности 99,9% и время оборота за 48 часов. Baby Gender Mentor — торговое название противоречивого анализа крови, разработанного для пренатального определения пола, то есть для определения…… Wikipedia
Blue Guitars — Альбом Infobox | Имя = Blue Guitars Тип = Альбом Исполнитель = Крис Ри Дата выхода = 30 августа 2005 г. Запись = 2004 г. 2005 г. Жанр = Блюз Лейбл = Jazzee Blue Продюсер = Крис Ри, Энди Уилман Отзывы = * Allmusic [http: // www.allmusic.com/cg/amg.dll?p=amg…… Википедия
Blue Heelers (4-й сезон) — Infobox tvseasons name = Blue Heelers Season 4 headercolour = cedff2 caption = dvd release date = 6 апреля 2006 dvd format = 11 disk boxset country = AUS network = Seven Network firstavired = 10 Февраль 1997 г. Последний эфир = 25 ноября 1997 г.…… Википедия
врожденный порок сердца — Деформация сердца. Примеры включают дефект перегородки (отверстие в перегородке между сторонами сердца), атрезию (отсутствие) или стеноз (сужение) одного или нескольких клапанов, тетралогию Фалло (с четырьмя компонентами: дефект межжелудочковой перегородки,…… Universalium
детские болезни и расстройства — Введение любое заболевание, нарушение или ненормальное состояние, которое затрагивает в первую очередь младенцев и детей i.е., те, кто находится в возрастном диапазоне, который начинается с зарождения плода и продолжается до подросткового возраста. Детство — период перемен,…… Универсалиум
Болезнь Норри — Классификация и внешние ресурсы МКБ 9 743.8 OMIM 310600 DiseasesDB… Wikipedia
Болезни, передающиеся половым путем — Классификация и внешние ресурсы… Википедия
Болезнь Менкеса — Классификация и внешние ресурсы ATP7A МКБ 10 E… Wikipedia
болезнь крови — Введение любое заболевание крови, вовлекающее эритроциты (эритроциты (эритроциты)), белые кровяные тельца (лейкоциты (лейкоциты)) или тромбоциты (тромбоциты) (тромбоциты) или ткани, в которых они элементы образуют кость… Универсал
baby — Викисловарь
Английский [править]
Этимология [править]
Среднеанглийский babee , babi («малыш»), от babe («младенец, малыш»), что эквивалентно babe + -y / -ie («нежный и уменьшительный суффикс» ).
Произношение [править]
Существительное [править]
младенец ( множественное число младенцев )
- Очень молодой человек, особенно от рождения до пары лет или до тех пор, пока ходьба не будет полностью освоена.
- 2017 19 января, Питер Брэдшоу, «Обзор T2 Trainspotting — выберите продолжение, которое не разочарует», в Guardian [1] :
В этом фильме я часто прятал голову в моих руках, я не могу смотреть сцены мертвых младенцев и нырять в ужасные уборные.
- 2017 19 января, Питер Брэдшоу, «Обзор T2 Trainspotting — выберите продолжение, которое не разочарует», в Guardian [1] :
- Любое очень молодое животное, особенно позвоночное; у многих видов есть определенные имена для своих младенцев, например, котята для детенышей кошек, щенки для детенышей собак и цыплята для детенышей птиц. См. Раздел Категория: Детеныши животных для получения дополнительной информации.
- Нерожденный детеныш; плод.
- Когда ваш ребенок должен родить ?
- Незрелый, инфантильный или немощный человек.
- Постоять за себя — не будь таким ребенок !
- Человек, который в чем-то новичок или неопытен.
- Этим летом я получил квалификацию архитектора, так что я еще ребенок .
- Последний в семье; самый младший брат независимо от возраста.
- Адам — младенец в семье.
- 1930 , Norman Lindsay, Redheap , Sydney: Ure Smith, опубликовано 1965 г., стр. 114:
«Он на год старше меня». `Ты ребенок , а? ‘
- Термин нежности, используемый для обозначения или обращения к девушке, парню или супругу.
- ♫ Слишком занят мыслями о моем ребенке , и у меня нет времени ни на что другое.
- Детка , не плачь.
- (неофициальный) Форма обращения к мужчине или женщине, считающаяся привлекательной.
- Эй, , детка, , что ты делаешь потом?
- Домашний проект или ответственность.
- Тебе нужно поговорить об этом с Джоном — это его ребенок .
- 1996 , Орландо Фигес, Народная трагедия , Folio Society 2015, стр. 902:
- Совнарком был детищем Ленина , именно там он сосредоточил всю свою энергию […].
- Ласковый термин для всего.
- Видите мою новую машину здесь? Не могу дождаться, чтобы покатать эту baby .
- (архаика) Маленькое изображение младенца; кукла.
Синонимы [править]
Переводы [править]
очень молодой человек
|
Болезнь пощечины у младенцев
Щеки моего ребенка внезапно стали ярко-красными.Почему это?
Ваш ребенок мог получить пощечину, обычное детское заболевание. Он вызывается вирусом парвовируса B19 и получил свое название от ярко-красной сыпи, которая появляется на щеках. Длинное название болезни пощечины — инфекционная эритема.
Это также известно как пятая болезнь, потому что это пятая сыпь в группе из пяти заболеваний с красной сыпью, которая также включает:
Как и другие вирусы, такие как простуда и грипп, ваш ребенок может заразиться болезнью по щеке от инфицированного человека, кашляющего или чихающего рядом с ним. .
Каковы симптомы?
После заражения ребенка симптомы проявляются от четырех до 14 дней (NHS 2009, Zellman 2009). Заболевание пощечины щеки обычно начинается с лихорадки и других гриппоподобных симптомов, таких как боль в горле, боли и боли (HPA 2008, NHS 2009).
Через три-семь дней после появления симптомов, похожих на грипп, щеки вашего ребенка покраснеют и будут выглядеть так, как будто их действительно ударили. Через несколько дней на теле и конечностях ребенка может появиться красная кружевная сыпь.Сыпь может вызывать у ребенка зуд и дискомфорт.
Однако у некоторых младенцев не проявляются все симптомы болезни пощечины. Ваш ребенок может чувствовать себя хорошо, и на его щеках может появиться красная сыпь. Или он может быть немного блеклым и совсем не иметь сыпи, поэтому вы можете даже не осознавать, что он страдает болезнью по щеке (NHS 2009, Patient UK 2010).
Иногда сыпь может появиться снова через несколько месяцев, если ваш ребенок был на солнце или ему стало жарко, например, после ванны или активного образа жизни.Если это происходит с вашим ребенком, это не означает, что инфекция вернулась.
Следует ли мне вызвать врача?
Болезнь пощечины щеки — легкое заболевание у младенцев и детей. Это вирус, поэтому ему просто нужно дожить до выздоровления вашего ребенка (NHS 2009, HPA 2008). Однако вы можете отвезти ребенка к врачу, чтобы убедиться, что у него болезнь пощечины.
Ваш врач также может дать вам несколько советов по лечению вашего ребенка в домашних условиях. Иногда сыпь на лице и теле вашего ребенка может сохраняться до месяца, но это не означает, что ваш ребенок все еще болен.
Если температура вашего ребенка держится дольше нескольких дней или достигает 39 градусов Цельсия или выше, обратитесь к врачу. У вашего ребенка может быть другая инфекция (Zellman 2009).
Как можно вылечить болезнь пощечины?
Заболевание вашего ребенка пощечиной пройдет само по себе. Но есть несколько вещей, которые вы можете сделать, чтобы облегчить дискомфорт вашего ребенка, если он плохо себя чувствует:
- Убедитесь, что ваш ребенок много отдыхает.
- Поощряйте его принимать дополнительное количество грудного молока или смеси (NHS 2009a, NICE 2007).Если ваш ребенок питается смесью или твердой пищей, ему тоже может потребоваться дополнительная вода. Это сохранит его водный баланс и снизит температуру, если она у него есть.
- Дайте младенцу парацетамол или ибупрофен, чтобы снизить температуру, но только если ему три месяца или больше (NHS 2009a, NICE 2007, Zellman 2009). Проверьте информацию о дозировке на упаковке или спросите своего врача или фармацевта, если вы не знаете, сколько давать ребенку.
Лучше всего оставить ребенка дома, пока ему не станет лучше. Это поможет предотвратить распространение вируса среди других детей, а также заражение другими инфекциями наряду с болезнью пощечины.
Может ли болезнь пощечины вызвать какие-либо осложнения?
Для большинства младенцев болезнь пощечины является легкой болезнью. Но это может быть более серьезным для младенцев с серповидноклеточной анемией или талассемией (NHS 2009a, Patient UK 2010, Zellman 2009).
Эти нарушения вызывают у младенцев низкий уровень эритроцитов (анемия). Болезнь щелчка щеки может внезапно усугубить эти типы анемии. Поэтому позвоните своему врачу, если у вашего ребенка есть одно из этих расстройств, и вы думаете, что он страдает болезнью по щеке.
Может ли мой ребенок пойти в детский сад?
Большинство центров по уходу за детьми не требуют, чтобы ваш ребенок оставался дома, если он страдает болезнью по щеке (NHMRC 2005).
Могу ли я заразиться болезнью пощечины от моего ребенка?
Если вы раньше уже переболели болезнью по щеке, маловероятно, что вы заразитесь ею от своего ребенка. Около 60 процентов взрослых становятся невосприимчивыми к болезни пощечины и другим инфекциям, вызываемым парвовирусом B19 (HPA 2008).
Если вы все же поймаете его, у вас могут развиться жесткие и болезненные суставы в руках, ногах, коленях и лодыжках.Эта боль в суставах может повторяться в течение нескольких месяцев после этого. У вас также может появиться красная сыпь на щеках и теле, симптомы гриппа или и то, и другое. Или у вас может вообще не быть никаких симптомов, и вы не будете осознавать, что у вас они есть.
Я беременна. Будет ли опасность для моего будущего ребенка, если я его поймаю?
Скорее всего, вы в детстве переболели болезнью по щеке. Это означает, что вы, вероятно, невосприимчивы к нему. Однако на всякий случай сразу же обратитесь к врачу, если вы контактировали с кем-то, у кого пощечина болела.Ваш врач может сдать вам анализ крови, который покажет, сдавали ли вы его сейчас или уже проходили раньше.
У большинства беременных женщин, перенесших болезнь пощечины, рождаются здоровые дети. Однако существует небольшой риск выкидыша, если он случится в течение первых 20 недель беременности (NHS 2009, Patient UK 2010, Zellman 2009). В очень редких случаях заболевание пощечиной может также вызывать состояние, называемое водянкой плода, если она у вас на сроке от девяти до 20 недель беременности.