Кормление через гастростому — Студопедия
Питание через гастростому является самым предпочтительным методом для больных, которых нужно кормить долго по времени, в нужном количестве и без дискомфорта для самого человека. Есть два способа наложения гастростомической трубки – чрескожная эндоскопическая гастростомия (ЧЭГ) и рентгенологическая гастростомия (РГ).
Правила, которые нужно выполнять после установки гастростомы
Первые несколько дней следует меньше двигаться, так как физическая активность замедляет заживление послеоперационной раны.
Место установки трубки нужно держать в чистоте.
Первые три дня следует воздержаться от приема душа, далее в течение первых двух недель во время приема душа следует избегать намокания послеоперационной раны.
Обработка кожи вокруг гастростомы цинковой пастой один раз в сутки в течение двух недель.
Смена стерильных салфеток ежедневно в течение двух недель.
При возникновении покраснения и отека следует обработывать кожу мазью Левомеколь один раз в день до тех пор, пока отек и покраснение не спадет.
Первые две недели не следует за один раз вводить более 200 мл (суммарный объем жидкости и пищи).
Существует два способа введения пищи – через шприц и через капельницу/дозатор.
Введение через шприц – болюсно (то есть отдельными порциями), но со скоростью не большей, чем 30 мл в минуту и с обязательным разбиением общего объема смеси, вводимой за сутки, на несколько частей. Например, если общий объем зондового питания составляет 1800 мл в сутки, то правильной будет следующая схема введения: 300 мл, введенные за 5-10 минут и так шесть раз в день. При плохой переносимости болюсного введения (тяжесть в желудке, запоры или диарея, затруднение дыхания после приема пищи, тошнота) необходимо либо увеличить кратность введения, либо уменьшить скорость введения и перейти к медленному введению смесей длительно при помощи капельниц или специальных приборов-дозаторов.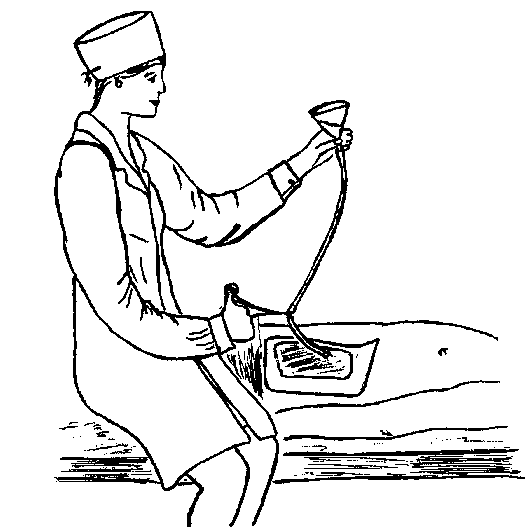
Рисунок. Кормление через гастростому
Манипуляция № 45 «Кормление пациента через гастростому».
Гастростома —
(gaster- с греч. желудок,stoma- с греч. отверстие) —
это искусственное отверстие в желудке,
созданное хирургическим путем с целью
искусственного кормления пациента при
непроходимости пищевода или для его
функционального выключения.
Для кормления
пациента через гастростому в отверстие
желудка вводится стерильный зонд,
который должен быть зафиксирован. На
свободный конец зонда накладывают
зажим.
Цель:обеспечение
индивидуального диетического питания.
Показания:
— сужение или
непроходимость пищевода;
— стеноз привратника;
травмы гортани и пищевода;
— тяжелые ожоги;
— неоперабельные
опухоли.
Оснащение:воронка (шприц Жанэ), емкость с протертой
или жидкой пищей (t50°С),
вода кипяченая, салфетки стерильные,
паста Лассара, лейкопластырь, зажим,
емкость с дезраствором, перчатки (2
пары).
Алгоритм:
Этапы | Обоснование |
I. Подготовка 1. Приготовить 2. Проветрить 3. Предупредить 4. Освободить 5. Помочь пациенту 6. Вымыть и осушить П. 7. Снять зажим 8. Присоединить 9. Наливать в III. Окончание 10. Промыть зонд 11. Наложить зажим 12. Помочь пациенту 13. Убрать остатки 14. Снять перчатки | Эффективность Обеспечение Право пациента Соблюдение Обеспечение Инфекционная Для введения Для введения Для лучшего Промывание зонда Профилактика Профилактика Комфортное Соблюдение сан. Профилактика |
15. Вымыть и осушить 16. Сделать отметку Примечание:пищу вводить 5-6 раз в день в объеме | Устранение Обеспечение |
Гастростома: питание и уход при БАС
Питание через гастростому является самым предпочтительным методом для больных БАС. Это единственный способ кормить людей сколько угодно долго по времени, в нужном количестве и без дискомфорта для самого человека.
При проведении гастростомии в желудок через переднюю брюшную стенку вводят трубку для питания. Трубка компактная, толщиной с шариковую ручку и очень гибкая. Ее не видно под одеждой.
Структура всей системы питания через гастростому выглядит так:
Есть два способа наложения гастростомической трубки: чрескожная эндоскопическая гастростомия (ЧЭГ) и рентгенологическая гастростомия (РГ). В нашей стране накоплен опыт установки гастростом методом ЧЭГ. Рассмотрим его подробнее.
Чрескожная эндоскопическая гастростомия (ЧЭГ)
Процедура представляет собой небольшое хирургическое вмешательство под местным или легким общим наркозом.
- При помощи эндоскопа производится осмотр желудка, после чего под анестезией делается отверстие в передней брюшной стенке.
- Через это отверстие снаружи вводят проволочный направитель.
- Проволочный направитель прикрепляется внутри желудка к эндоскопу, а на другом конце проволоки закрепляется трубка. Таким образом, трубка вводится в желудок при помощи эндоскопа и проволочного направителя.
Вся процедура проводится под местной анестезией и занимает примерно 10—15 минут, после чего пациент может вернуться в палату и отдохнуть. В случае дискомфорта можно принять антиспазматические и легкие обезболивающие средства.
Чтобы избежать чрезмерной подвижности трубки, она прикреплена к пластмассовому диску, а на конце трубки находится специальный колпачок, закрывающий внешнее отверстие.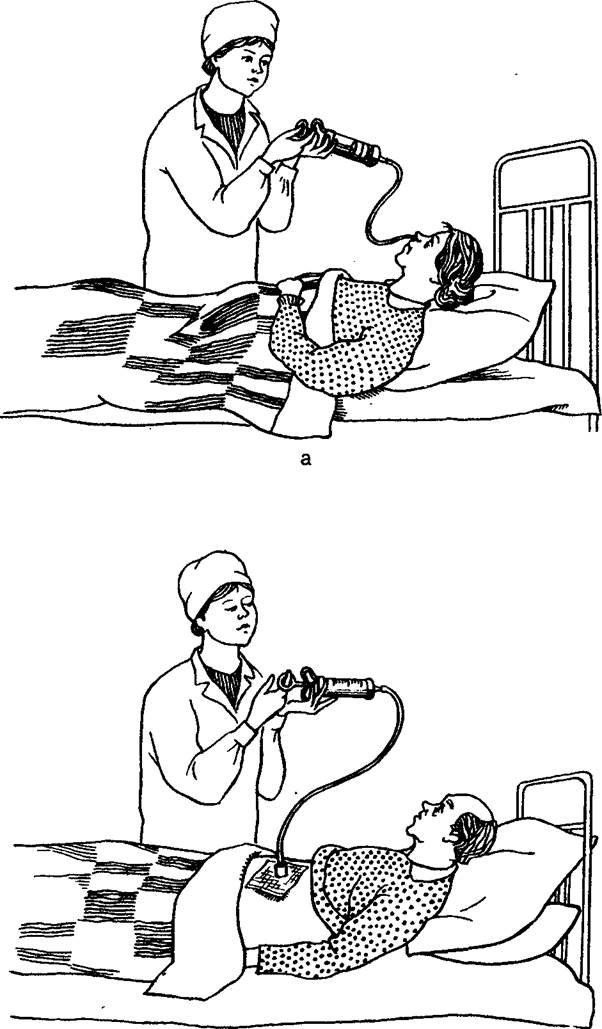
При жизненной емкости легких менее 50% решение
о проведении ЧЭГ принимаются индивидуально,
врачи могут отказаться проводить эту процедуру при выраженных дыхательных нарушениях.
Узнайте, где можно провести гастростомию
Рентгенологическая гастростомия (РГ)
Эта процедура проводится пациентам, у которых в связи со слабостью дыхательной мускулатуры есть затруднения дыхания в положении лежа. РГ выполняется сидя.
- В желудок через носовую полость вводят тонкую назогастральную трубку.
- Перед процедурой или уже после (через трубку) пациенту нужно выпить белую жидкость (барий), которая видна на рентгене. Это необходимо, чтобы на рентгене отображался толстый кишечник, который важно не задеть во время процедуры.
- Далее через назогастральную трубку вводят воздух в желудок, чтобы тот расправился.
- Следующим этапом дается анестезия и делается надрез. Затем в желудок вводится непосредственно питательная трубка.
 Процедура контролируется с помощью рентгена.
Процедура контролируется с помощью рентгена. - Наносится до четырех швов, которые через 10—14 дней удаляются.
- Извлекается назогастральная трубка. Вся процедура занимает около 60 минут.
Правила, которым нужно следовать после установки гастростомы:
- Первые несколько дней необходимо меньше двигаться, так как физическая активность замедляет заживление послеоперационной раны.
- Место установки трубки нужно держать в чистоте.
- Первые три дня следует избегать намокания послеоперационной раны.
- Смена стерильных салфеток проводится ежедневно в течение двух недель.
- При возникновении покраснения и отека следует обрабатывать кожу мазью Левомеколь один раз в день до тех пор, пока отек и покраснение не спадут.
- Первые две недели не следует за один раз вводить более 200 мл (суммарный объем жидкости и пищи).
Как осуществляется питание через гастростому?
Существует два способа введения пищи — через шприц и через капельницу/дозатор.
Введение через шприц — болюсно (то есть отдельными порциями), но со скоростью не больше, чем 30 мл в минуту и с обязательным разделением общего объема смеси, вводимой за сутки, на несколько частей.
Например, если общий объем зондового питания составляет 1800 мл в сутки, то правильной будет следующая схема: 300 мл, вводимые в течение 5—10 минут, и так шесть раз в день.
При плохой переносимости болюсного введения (тяжесть в желудке, запоры или диарея, затруднение дыхания после приема пищи, тошнота) необходимо либо увеличить кратность введения, либо уменьшить скорость введения и перейти к медленному введению смесей длительно при помощи капельниц или специальных приборов-дозаторов.
Вам потребуется 2 шприца: один — для выпускания газов, промывания гастростомической трубки и приема воды, второй — для приема пищи.
- Кормим болеющего в положении лежа на спине. Открываем крышку гастростомической трубки. Вставляем колбу шприца 1 (без поршня).
 Открываем зажим. Выпускаем газы.
Открываем зажим. Выпускаем газы. - Закрываем зажим, вынимаем колбу.
- Открываем крышку, вставляем шприц 2 с едой, открываем зажим, медленно вводим еду (в течение 5 минут каждый шприц). Закрываем зажим, вынимаем пустой шприц. Вновь наполняем шприц едой и вводим также медленно. За один прием можно ввести от 1 до 2,5 шприца с едой.
- Вставляем шприц 1 с водой (50—70 мл, 40—45 °C). Открываем зажим. Вводим порционно, три раза. Одной рукой медленно вводим воду, второй — перетираем стенки трубки друг о друга. После введения всей воды, закрываем зажим, достаем шприц и закрываем крышку трубки.
Важно! Необходимо сохранять кожу вокруг стомы и под фиксирующим устройством сухой, так как постоянное намокание приведет к повреждению кожи.
- Всегда мойте руки до и после приема пищи и кормления.
- Все жидкости должны вводиться через трубку. По необходимости и обычная домашняя еда, и специальное питание (Нутридринк, Нутризон и др.
 ).
). - После приема пищи или введения лекарств, трубку необходимо промыть теплой водой (50—70 мл). Если трубка не используется в течение дня, промывайте ее утром и вечером.
- Для очистки трубки используйте обычную питьевую воду 40—45 °C из-под крана, фильтра или кипяченую, без добавок.
- Чтобы трубка не деформировалась зажимом, его нужно передвигать вдоль трубки вверх-вниз через день.
- Очищайте участок кожи вокруг отверстия (стомы) и под фиксирующим кольцом с помощью антисептика — Мирамистина, Хлоргексидина, перекиси водорода — и стерильных салфеток. Убедитесь, что участок кожи и фиксирующий диск хорошо просушены. После операции повторяйте эту процедуру как минимум два раза в сутки в течение 2 недель. После заживления раны — один раз в сутки.
- 1—2 раза в день поворачивайте трубку стомы вокруг своей оси на 360°, взявшись за ее диск. Следите, чтобы предохранительный зажим оставался на своем месте.
- Следите за тем, чтобы фиксирующий диск находился на расстоянии около 2—3 мм от поверхности кожи.
 Если ваш вес изменится, то возникнет необходимость ослабить или затянуть потуже фиксирующее устройство.
Если ваш вес изменится, то возникнет необходимость ослабить или затянуть потуже фиксирующее устройство. - Перед подачей питания надо выпустить газы в положении лежа, через шприц Жане пролить 30 мл воды.
- Старайтесь не перегибать трубку и удерживайте ее вертикально во время питания.
- Вводите пищу в трубку стомы через шприц Жане. Приготовленную еду необходимо хорошо измельчить блендером до однородной массы. Пища вводится медленно, порциями по 150—160 мл. На каждую порцию должно уходить не менее 4—5 минут. Специальное питание вводите капельно (!) с помощью специальных систем или пакетов с зондовым питанием, порциями по 150—160 мл. Соответственно, по времени на введение каждой порции требуется 30 минут и больше. После завершения приема пищи трубку стомы нужно хорошо промыть.
- После каждого приема пищи убедитесь, что кожа вокруг стомы сухая и чистая. Если есть загрязнение или влага, необходимо очистить участок кожи и просушить его марлевой салфеткой.
- При возникновении покраснения вокруг стомы необходимо сразу обработать кожу вокруг отверстия мирамистином или хлоргексидином и нанести на зону покраснения мазь Левомеколь или мазь Банеоцин.
 Повторять 2—3 раза в день до исчезновения покраснения. Обязательно сообщите о покраснении патронажной сестре Службы помощи больным БАС в Москве или Санкт-Петербурге.
Повторять 2—3 раза в день до исчезновения покраснения. Обязательно сообщите о покраснении патронажной сестре Службы помощи больным БАС в Москве или Санкт-Петербурге.
Средства по уходу после установки гастростомы
1. Мирамистин, хлоргексидин, перекись водорода.
2. Мазь Бетадин.
3. Стерильные салфетки 7,5×7,5 см.
4. Дышащий пластырь, рулонный 2 м, ширина 10 см (Бинтли М, Омнификс).
5. Ватные диски прошитые.
6. Ватные палочки ушные.
Частые вопросы об использовании гастростомы
Поможет ли это вылечить БАС?
БАС будет продолжать прогрессировать независимо от типа питания, однако питание через гастростому или зонд может поддержать или увеличить вес, уменьшить общую слабость и чувство голода.
Смогу ли я что-либо принимать через рот при установленной гастростоме?
Некоторые люди с БАС продолжают принимать/пробовать пищу обычным способом, несмотря на то, что питаются с помощью гастростомы. Врач-диетолог сможет порекомендовать различные виды пищи и выбрать наиболее подходящие именно вам.
Буду ли я набирать вес?
Если вы сильно потеряли в весе, вы можете попросить диетолога помочь вам выбрать наиболее калорийные виды продуктов для восстановления. После выбора вида пищи, нужно подобрать ее количество и пропорции специально для поддержания веса на определенном уровне.
Если я не ем, необходимо ли мне следить за гигиеной рта?
О гигиене ротовой полости необходимо заботиться, даже если вы не употребляете пищу через рот. Нужно чистить зубы по крайней мере два раза в день. Остатки пищи можно удалить с языка мягкой зубной щеткой, и не забывайте полоскать рот при сухости ротовой полости.
Повлияет ли энтеральное питание на состояние моего кишечника?
Многие люди с БАС испытывают проблемы с кишечником. Существует несколько причин этого явления, например, ослабление мышц тазового дна, снижение потребления волокнистой пищи и/или жидкости. После установки гастростомы и начала энтерального питания пройдет какое-то время, прежде чем кишечник придет в норму. Однако консистенция стула при энтеральном питании будет отличаться от той, которая бывает при нормальном способе приема пищи. У некоторых людей начинается диарея, которую можно скорректировать, повысив уровень волокнистой пищи. Но нельзя злоупотреблять волокнистой пищей, иначе возможен запор.
Если у меня есть аллергия на некоторые виды продуктов, можно ли мне использовать энтеральное питание?
Можно. Подобрать вам необходимые и не аллергенные для вас продукты поможет диетолог. В стандартный набор питания через гастростому или зонд не входят орехи, глютен и лактоза. Вегетарианцам необходимо использовать в рационе продукты из сои.
Вегетарианцам необходимо использовать в рационе продукты из сои.
Как мне принимать лекарства?
По возможности нужно принимать лекарства в жидкой форме. Если какое-либо лекарство недоступно в таком виде, вы можете растолочь таблетки, смешать с теплой водой и ввести в трубку шприцом.
Некоторые лекарства нельзя принимать через трубку, например, медленно рассасывающиеся.
Обратите внимание: таблетки нельзя смешивать с йогуртом, так как это приведет к перекрытию просвета трубы. Их можно смешать с йогуртом, только если вы принимаете их через рот.
Смогу ли я принимать душ при наличии гастростомы?
Первые три дня после установки гастростомы от душа лучше воздержаться. В течение первых трех — четырех недель вы можете принимать ванну так, чтобы уровень воды не доходил до уровня выхода трубки. По истечении этого времени вы сможете принимать душ и погружать трубку в воду, однако убедитесь, что отверстие трубки закрыто, а после контакта с водой высушите ее тщательно.
Можно ли мне плавать при наличии гастростомы?
Да. Условия такие же, как и в случае с душем.
Когда можно устанавливать гастростому или зонд?
Перед использованием данного метода рекомендуем вам посоветоваться с семьей, диетологом и лечащим врачом. Подумайте о том, какие изменения вам придется внести в свой образ жизни с таким видом питания.
Если вы все-таки решились, рекомендуем провести процедуру установки до того, как ваша ЖЕЛ будет меньше 50%, вы начнете сильно терять в весе и, тем более, перед тем, как у вас начнутся инфекционные осложнения в связи с попаданием пищи в дыхательные пути.
Если у вас есть вопросы или вам нужна поддержка, вы можете обратиться в Службу помощи людям с БАС.
Для жителей Москвы и Московской области:
тел.: +7 (968) 064-06-41, e-mail: [email protected].
Для жителей Санкт-Петербурга и Ленинградской области:
тел.: +7 (931) 971-56-21, e-mail: [email protected].
Для жителей других регионов:
тел.: +7 (968) 064-06-42, e-mail: [email protected].
Питание через зонд и гастростому
Если пища, которую заправляют в шприц, отличается густой консистенцией, то используется шприц с широким носиком типа Жене и широкое отверстие на гастростомической трубке.
Прежде, чем начинать кормить, нужно, открыв саму трубочку проверить, сколько еды осталось в желудке после прошлого кормления. И, если есть воздух, то выпустить его. Если все сделано правильно, то в трубочке окажется или прозрачный, желтоватый, желудочный сок, или вообще ничего, если ребёнок всё переварил.
Затем нужно промыть саму гастростомическую трубку (минимум 10 мл воды), набрать в шприц смесь и очень медленно ввести ее в гастростому. Минимальное время кормления – 15-20 минут, иначе после еды может возникнуть рефлюкс, рвота или отрыжка. При необходимости – время кормления можно увеличить до 40 минут, часа и т. д.
д.
Для удобства лучше использовать обычные шприцевые насосы, инфузионные насосы, гравитационные системы для кормления и воды. Или оборудование, которые специально разработано для кормления. Это позволяет освободить время и руки кормящих , а ребенку – даже гулять в коляске на улице.
Любое введение через гастростому должно быть безболезненно для ребёнка, не вызывать никаких неприятных ощущений.
После кормления необходимо взять шприц с кипячёной водой температуры тела (36 -37 градусов) и промыть гастростомическую трубку от пищи. Объем жидкости зависит от возраста ребенка и как он переносит объем жидкости. Если ему меньше года, то используют, как правило, 10-20 мл, если ребёнок большой и он переносит достаточный объём жидкости – 30-40мл.
Промывка нужна, чтобы трубка не забилась: убираются остатки пищи внутри трубки и снаружи со стороны желудка. Промывать тоже нужно медленно. После этого гастростомическая трубка закрывается и протирается чистой салфеткой.
Кормление через низкопрофильную гастростомическую трубку имеет свои особенности.
Сначала водой заполняется пустой удлинитель, чтобы воздух не попадал в желудок. Для этого нужно присоединить шприц, открыть зажим на удлинителе, заполнить удлинитель водой, закрыть зажим, присоединить удлинитель к гастростомической трубке, открыть зажим и промыть трубку, закрыть зажим, присоединить шприц или систему для кормления, открыть зажим.
Далее кормление осуществляется так, как описано выше.
После окончания кормления нужно промыть гастростомическую трубку через удлинитель (см. выше), закрывая зажим при отсоединении системы питания, присоединении удлинителя к шприцу, отсоединении удлинителя от гастростомы. Зажим закрывается, чтобы содержимое удлинителя не выливалось. Закрыть гастростомическую трубку.
показания и правила кормления больного через трубку
Многие годы безуспешно боретесь с ГАСТРИТОМ и ЯЗВОЙ?
«Вы будете поражены, насколько просто можно вылечить гастрит и язву просто принимая каждый день…
Читать далее »
Многие люди имеют заболевания, при которых они не могут самостоятельно потреблять пищу. В результате им ставится гастростома, через которую еда, в кашеобразном или жидком состоянии, проникает в желудок. Стоит отметить, что специальная трубка, выполненная из пластмассы, может вставляться в отверстие брюшины как на определенный временной промежуток, так и до конца жизни больного.
В результате им ставится гастростома, через которую еда, в кашеобразном или жидком состоянии, проникает в желудок. Стоит отметить, что специальная трубка, выполненная из пластмассы, может вставляться в отверстие брюшины как на определенный временной промежуток, так и до конца жизни больного.
Что такое гастростома
Гастростома это отверстие, в которое вставлена специальная трубка, имитирующая пищевод. Ее вставляют пациенту во время проведения хирургического вмешательства (подшивается к коже), к которому должны быть серьезные основания. После создания искусственного отверстия в передней стенке брюшины больному будет вводиться через трубку пища, которая минуя пищевод, проникает в желудок.
Показания к проведению гастростомии
Трубка в желудок может вставляться пациентам при наличии серьезных патологий:
- Травмирование, в частности ранения различного характера, пищевода.
- Заболевания, которые потребовали оперативного вмешательства.

- Произошло в пищеводе спазмирование мышечной трубки.
- Врожденные патологии, а также полная или частичная непроходимость органа.
- Патологические процессы, произошедшие в желудочно-пищеводном клапане.
- Отсутствие (полное или частичное) глотательного рефлекса.
- Злокачественные новообразования, возникновение метастаз.
- Образование свища трахеопищеводного.
- Патологии неврологического плана.
Как проводится операция
Хирургическое вмешательство проводится в области брюшины, в ее передней стенке, для получения наружного отверстия. Пациентам может делаться как общий наркоз, так и местная анестезия. В первом случае человек находится в бессознательном состоянии, а во втором, у него определенная часть тела не имеет никакой чувствительности, при этом он полностью осознает происходящее вокруг.
Хирургическая манипуляция проводится следующим образом:
- Специалист делает в брюшине отверстие, которое называется стомой, диаметр которого не превышает сантиметра.

- В желудке также создается отверстие, которое тщательным образом фиксируется к трубке, чтобы не произошел выход содержимого в забрюшинное пространство.
- В стому вставляется поливинилхлоридная или резиновая трубка, которая имеет г-образную форму. На месте она фиксируется посредством специального баллона или диска. Емкость, заполненная водой, имеет внутри клапан, функции которого заключаются в подаче пищи внутрь.
Гастростомия может проводиться двумя методами:
- Для получения отверстия задействуется эндоскопическое оборудование. Пациенту в рот вставляется гибкая трубка, которая проводится через пищевод. При этом желудок больного раздувается посредством воздуха. Эндоскоп подсвечивает нужное место, в котором хирург делает разрез.
- Хирургическая манипуляция проводится без задействования эндоскопического оборудования. Специалист делает пациенту разрез внешней стороны желудка, с левой стороны, через брюшину.
После вставления гастростомы пациент может через несколько часов отправиться домой. Но, если у него наблюдаются какие-либо осложнения, то его оставляют в стационаре на несколько суток. Процесс заживления желудка и стенки брюшины длится в течение десяти суток.
Но, если у него наблюдаются какие-либо осложнения, то его оставляют в стационаре на несколько суток. Процесс заживления желудка и стенки брюшины длится в течение десяти суток.
Недостатки и преимущества методики
Основным преимуществом гастростомы является возможность безопасного введения пищи в желудок пациента, особенно если он находится в тяжелом или бессознательном состоянии.
Но, несмотря на это, у методики есть несколько существенных недостатков:
- из-за того, что пища не соприкасается с языковыми рецепторами, в головной мозг не поступают соответствующие импульсы;
- человек может утрачивать со временем некоторые способности;
- существует риск развития расстройств психического плана;
- больной может превратиться в функционирующее тело.
Стоит отметить, что после гастростомии необходимо постоянно ухаживать за трубкой. Это обусловлено тем, что отверстие (стома) имеет слизистую оболочку, и если на нее будут проникать желудочные кислоты, то могут развиться неприятные осложнения.
Кормление больного через гастростому
После проведения оперативного вмешательства, приблизительно через полторы недели, пациенту сокращается количество кормлений. Суточный объем пищи в это время может достигать двух литров. Для введения еды в жидком или кашеобразном состоянии на конце трубки необходимо зафиксировать воронку. В нее наливается пища, которая далее самостоятельно продвигается в желудок. Манипуляции пациент способен проводить самостоятельно, но, если он этого делать не может, тона помощь ему могут прийти домочадцы.
Кормить такого пациента можно следующими продуктами:
- яйца в сыром виде;
- овощи и фрукты, предварительно пюрированные;
- молоко, йогурты и прочие кисломолочные напитки, например, кефир;
- супы и каши, предварительно перетертые или пюрированные;
- бульоны, сваренные из рыбы либо мяса;
- компоты, кисели, чаи.
Вводимая через трубку пища должна быть слегка теплой, но, ни в коем случае, ни горячей и не холодной.
В настоящее время в аптечных сетях и в некоторых торговых точках можно приобрести специальные смеси, предназначенные для кормления больных через гастростому. Их состав полностью сбалансирован, благодаря чему домочадцам больного не придется постоянно готовить новые блюда.
Как только пациент полностью адаптируется к новому способу питания, он должен быть переведен на шестиразовое кормление. При этом необходимо внимательно следить за объемом потребляемой пищи – разовая порция не должна превышать 350мл. Если человек плохо переносит такой способ питания, ему начинают постоянно, посредством специального дозатора или помпы, вводить в желудок питательные смеси. Перед каждым кормлением и после завершения трапезы трубку нужно промывать в чистой воде или в физрастворе.
Кормление больного через гастростому, илеостому — Студопедия.Нет
Гастростома – искусственно созданное (выполняется оперативно) отверстие, соединяющее полость желудка и окружающей средой, выведенное на переднюю брюшную стенку.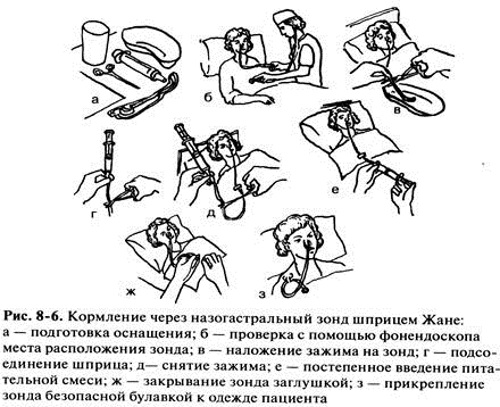 Гастростома накладывается с целью спасения жизни пациентов с непроходимостью пищевода вследствие его рубцового сужения опухолей ожогов (рис. 86 а, б, в). Илеостомия – хирургически выполненный стома, наложенная на подвздошной кишке (тонкий кишечник) (рис. 86 г).
Гастростома накладывается с целью спасения жизни пациентов с непроходимостью пищевода вследствие его рубцового сужения опухолей ожогов (рис. 86 а, б, в). Илеостомия – хирургически выполненный стома, наложенная на подвздошной кишке (тонкий кишечник) (рис. 86 г).
Оснащение: стерильная стеклянная воронка, стерильные салфетки, зажим, питательная смесь, перчатки, емкость для отходов класса Б.
Выполнение процедуры:
1. Придать пациенту высокое положение Фаулера
2. Вымыть руки, надеть перчатки.
3. Приготовить пищу.
4. Снять зажим с резиновой трубки
5. Вставить в отверстие резиновой трубки стеклянную воронку.
6. Дать пациенту пищу для пережевывания переложить ее в воронку.
7. Малыми порциями ввести в желудок пережеванную пациентом или специально приготовленную питательную смесь.
8. После кормления ввести небольшое количество воды.
9. Наложить зажим на дистальный конец зонда и закрепить его к одежде пациента.
10. Снять воронку и продезинфицировать.
11. Дать стакан с водой и лоток для обработки полости рта.
12. Снять перчатки, вымыть руки.
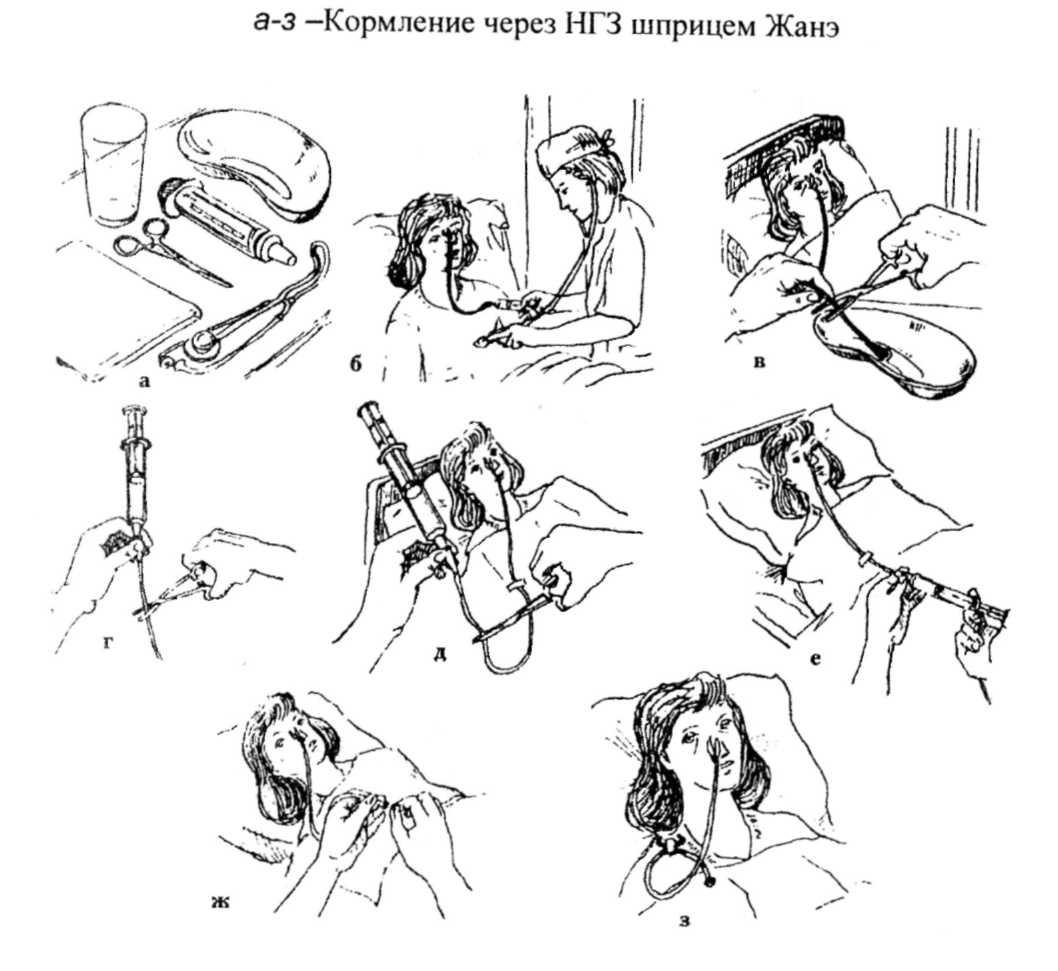
Кормление больного через назогастральный зонд
Назогастральный зонд – зонд, вводимый через нос в желудок, применяется приотсасывание жидкости или воздуха из желудка или введение в него лекарственных веществ (рис. 85).
Оснащение: зонд, воронка на 200 мл или шприц Жане, питательная смесь, вазелиновое масло (или глицерин), фонендоскоп, лоток, салфетки, зажим, стакан с кипяченой водой 100 мл, перчатки.
Выполнение процедуры:
1. Надеть перчатки.
1. Определить длину вводимого зонда и поставить метку: отмерить на зонде расстояние между кончиком носа и мочки уха, затем от мочки уха до точки между нижней частью грудины (мечевидным отростком) и пупком (или другим способом: рост в см — 100).
2. Придать пациенту положение Фаулера и ввести тонкий желудочный зонд через носовой ход на глубину 15-18 мм и попросить пациента делать глотательные движения.
3. Установить фонендоскоп на переднюю брюшную стенку (при нахождении зонда в желудке будут слышны булькающие звуки).
4. Зафиксировать зонд (бинтом или лейкопластырем).
5. Пережать зонд зажимом, свободную часть зонда поместить в лоток.
6. Набрать приготовленную пищу в шприц Жане или присоединить к свободному концу зонда воронку.
7. Снять зажим с зонда и медленно ввести смесь в желудок.
8. После кормления промыть зонд водой из другого шприца.
9. Наложить зажим на зонд, обернуть конец зонда стерильной салфеткой и зафиксировать до следующего кормления.
10. Обработать инструменты.
11. Снять перчатки, вымыть руки.
Пероральное питание
Раздача пищи осуществляется буфетчицей или палатной медицинской сестрой. Санитарки, занятые уборкой помещений, к раздаче пищи не допускаются. Пациенты, находящиеся на общем режиме, принимают пищу в столовой. Больные с ограничением двигательного режима принимают пищу в палате. Для кормления лежачих больных используют прикроватные столики, которые устанавливают на постель перед больным. Шею и
Для кормления лежачих больных используют прикроватные столики, которые устанавливают на постель перед больным. Шею и
Тяжелобольных кормят в наиболее удобном для них положении, голова должна быть немного приподнята. Ослабленных пациентов кормят с ложки. Для питья и приема жидкой пищи используют специальные поильники. Ухаживающий одной рукой приподнимает голову пациента вместе с подушкой, другой – подносит ему ко рту ложку или поильник [6, 30, 32].
Кормление тяжелобольного с ложки и поильника
Выполнение процедуры:
1. Вымыть руки.
2. Уточнить у пациента предпочтения в еде, согласовать меню с врачом и диетологом.
3. Предупредить пациента о приеме пищи за 15 минут.
4. Проветрить помещение, освободить место на тумбочке или придвинуть прикроватный столик.
5. Расположить больного в положение Фаулера.
6. Вымыть пациенту руки, прикрыть грудь салфеткой.
7. Повторно вымыть руки.
8. Принести пищу и жидкость для питья: горячие блюда должны быть горячими (60°), холодные – комнатной температуры.
9. Проверить температуру горячей пищи, капнув несколько капель себе на тыльную поверхность кисти (в область «анатомической табакерки»).
10. Предложить пациенту сделать несколько глотков жидкости для питья
11. Кормить медленно, называя каждое блюдо. Наполнить ложку на 2/3 пищей. Прикоснуться ложкой к нижней губе. Когда пациент открыл рот, прикоснуться ложкой к языку и извлечь пустую ложку.
12. Дать время прожевать и проглотить пищу.
13. После нескольких глотков пищи, дать попить несколько глотков из поильника.
14. Вытереть губы и подбородок салфеткой.
15. После прополоскать рот пациента водой.
16. Убрать посуду.
17. Вымыть руки.
· Тактика лечения пролежней
· Лечение пролежней зависит от стадии процесса. Очень важно начать лечение пролежни на 1 стадии, при прогрессировании процесса эффективность лечения снижается.
· Пролежни 1-й и 2-й степени можно вылечить консервативно. Для этого проводится антисептическая обработка раны и накладывание мазей, способствующих эпителизации кожи.
· При пролежнях 1 степени пораженный участок кожу смазывать детским кремом или облепиховым маслом, провести сеанс облучения ультрафиолетовыми лучами. При появлении мацерации кожу следует обработать раствором бриллиантовой зелени, края обработать солкосериловой мазью. Использование оклюзионной повязки с солкосерилом (герметичная изоляция участка тела для предотвращения контакта с водой и воздухом)позволяет поддерживать необходимую влажность кожи, уменьшить трение, болевые ощущения и способствовать эпителизации пораженной кожи. Мазь наносится на салфетку слоем 2-3 мм и после обработки рыхло заполняет рану. Массировать кожу не надо. Ранозаживляющим эффектом обладают аэрозоли: олазоль, пантенол и др. При их использовании рану покрывают равномерным слоем пены ежедневно или через день.
· При возникновении пролежней 2 степени необходимо несколько раз в день обрабатывать рану дезинфицирующим раствором, после чего целесообразно применение биооклюзионной повязки с солкосерилом, левомиколем или стратомедом, ранозаживляющих аэрозолей, а затем системная терапия солкосерилом.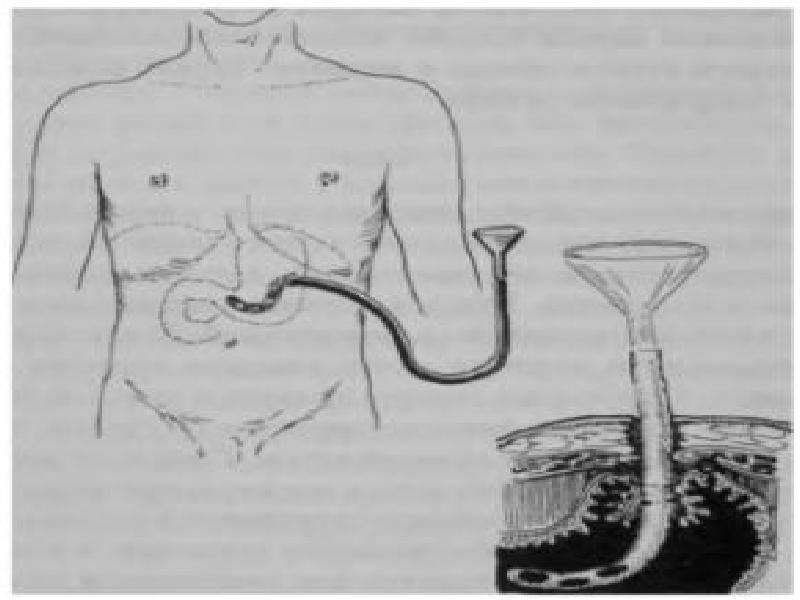 Хорошим лечебным эффектом обладают аппликации с ферментами, гидроколлоидные и гидрогелевые повязки, которые эффективно очищают рану, обладают противовоспалительным и ранозаживляющим эффектом. При развитии пузырей кожу обрабатывают раствором бриллиантовой зелени, затем накладывают сухую стерильную повязку.
Хорошим лечебным эффектом обладают аппликации с ферментами, гидроколлоидные и гидрогелевые повязки, которые эффективно очищают рану, обладают противовоспалительным и ранозаживляющим эффектом. При развитии пузырей кожу обрабатывают раствором бриллиантовой зелени, затем накладывают сухую стерильную повязку.
· При пролежнях 3-й и 4-й степени главный метод лечения – хирургический. Для санации гнойной раны используются все виды антисептики: механические, физические, биологические, химические.
· Механическая антисептика включает в себя иссечением некротизированной ткани, вскрытие гнойных полостей. Если не производить санацию раны, то всасывание продуктов распада тканей и микробных токсинов приводит к нарастанию интоксикации.
· Биологическая антисептика предполагает применение мазей и аэрозолей, способствующих ограничению, расплавлению и отторжению некроза и очищению раны. Ускоряют созревание грануляций и процесса эпителизации ранозаживляющие мази (солкосерил, левомиколь, стратомед и др. ), аэрозоли (олазоль, пантенол и др.)аппликации с ферментами (трипсин, химотрипсин), а также гидроколлоидные и гидрогелевые повязки (Purinol гель, Comfeel плюс, Biatain повязка и др.)
), аэрозоли (олазоль, пантенол и др.)аппликации с ферментами (трипсин, химотрипсин), а также гидроколлоидные и гидрогелевые повязки (Purinol гель, Comfeel плюс, Biatain повязка и др.)
· Площадь пролежней 3-й и 4-й степени бывает большой, поэтому в организме пациента происходит значительная потеря жидкости. Важно не допустить дегидратацию и вводить нужное количество жидкости энтерально или парентерально. В случае большого количества экссудативного отделяемого в ране можно использовать специальные абсорбирующие губчатые повязки, которые обладают свойством высушивать рану, впитывая жидкость.
· Физическая антисептика включает мероприятия, обеспечивающие отток: использование гироскопического перевязочного материала, дренажей, облучение ран ультрафиолетовыми лучами или лазером.
· Химическая антисептика – использование антисептиков для обработки раны и кожи вокруг раны. В качестве антисептиков применяют 70% этиловый спирт, спиртовый раствор йода (1%-5%), 3% раствор перекиси водорода, 0,5% раствор диоксидина, хлоргексидин, микроцид и др.
· В случае большого количества экссудативного отделяемого в ране используются специальные абсорбирующие губчатые повязки, которые способны высушивать рану, впитывая в себя жидкость.
· После очищения пролежня, созревания грануляционной ткани, проведения всех мероприятий и контроля на наличие микрофлоры в ране, разрешается хирургическое (оперативное) вмешательство — пластика пролежня местными тканями, пластика кожно-фасциальными или кожно-мышечными лоскутами.
· Осложнениями в послеоперационном периоде могут быть скопление жидкости под кожным лоскутом, кровотечение, нагноение раны, несостоятельность швов, некроз кожного лоскута, образование свища.
Профилактика пролежней
Существуют несколько шкал для количественной оценки риска развития пролежней. Шкала оценки Нортон — система подсчета баллов, в основе которой пять критериев: физическое состояние, психическое состояние, активность, подвижность и недержание. По шкале Нортон: чем меньше баллов, тем больше риск. При сумме баллов 14 и менее пациент попадает в зону риска, при сумме баллов менее 12 — в зону высокого риска. Для многих эта шкала удобна в сочетании с картой сестринского наблюдения, в которую ежедневно вносится сумма подсчитанных баллов и предпринятые для профилактики пролежней сестринские вмешательства (рис. 65).
При сумме баллов 14 и менее пациент попадает в зону риска, при сумме баллов менее 12 — в зону высокого риска. Для многих эта шкала удобна в сочетании с картой сестринского наблюдения, в которую ежедневно вносится сумма подсчитанных баллов и предпринятые для профилактики пролежней сестринские вмешательства (рис. 65).
Наиболее универсальной с точки зрения использования в отделениях ЛПУ различного профиля является шкала оценки риска развития пролежней по Waterlow. Она поставила перед собой цель создать «памятную записку» по вопросам профилактики пролежней. Предложенная ею карта позволяет выявить факторы, влияющие на возникновение пролежней, оценить риск развития пролежней и выработать адекватную тактику в отношении профилактики и/или лечения (рис. 66).
Рисунок 66.
Шкала Ватерлоу (www.myshared.ru)
По шкале Waterlow: чем больше баллов, тем больше риск.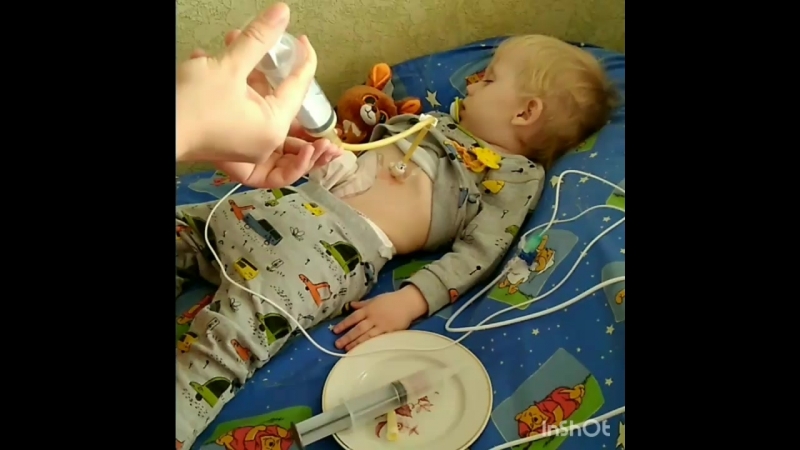 Баллы суммируются и по итоговым значениям определяется степень риска:
Баллы суммируются и по итоговым значениям определяется степень риска:
1-9 баллов — нет риска
10-14 баллов — есть риск
15-19 баллов — высокая степень риска
свыше 20 баллов — очень высокая степень риска.
Оценку степени риска развития пролежней следует проводить регулярно, даже в случае, если при первичном осмотре степень риска была невысокой, а также в случаях изменений в состоянии пациента. Если пациент попадает в группу риска, следует немедленно начинать профилактические мероприятия.
Для предупреждения формирования экзогенных пролежней необходимо исключить возможность грубого и длительного давления на одни и те же участки кожи и подлежащие ткани гипсовой повязкой, лечебной шиной, лейкопластырной повязкой и пр. Находящиеся в ране дренажные трубки, катетеры и другие инструменты следует периодически менять или изменять их положение.
Для профилактики эндогенных пролежней ослабленного обездвиженного больного рекомендуется следующие мероприятия:
· Регулярно оценивать состояние пациента, используя шкалу Нортон или Ватерлоу.
· Изменять положение тела пациента каждые 1,5-2 часа (даже ночью): положение Фаулера, положение Симса, на правом боку, на левом боку, на животе (если нет противопоказаний). Виды положений зависят от заболевания и состояния пациента. Если больной пытается поворачиваться в постели самостоятельно, надо поощрять его и оказывать ему помощь в этом.
· Правильно перемещать пациента в постели — изменять положение тела, приподнимая его над постелью.
· Использовать специальные приспособления:валики для рук и ног (вместо валиков можно использовать обычные подушки), подставки под стопы.На места возможного возникновения пролежней подкладывать специальные матерчатые валики, помещенный в чехол или покрытые пеленкой, таким образом, чтобы место пролежня находилось над отверстием круга и не касалось постели.
· Использовать кровати с противопролежневыми надувными матрацами с гофрированной поверхностью. Благодаря автоматическому компрессору ячейки матраса заполняются воздухом каждые 5-10 мин, вследствие чего изменяется степень сдавления тканей больного. Массаж тканей путём изменения давления на поверхность тела пациента поддерживает в них нормальную микроциркуляцию крови, обеспечивая снабжение кожи и подкожной клетчатки питательными веществами и кислородом.
Массаж тканей путём изменения давления на поверхность тела пациента поддерживает в них нормальную микроциркуляцию крови, обеспечивая снабжение кожи и подкожной клетчатки питательными веществами и кислородом.
· Следить за удобным положением пациента в постели, в соответствии с правилами биомеханики.
· Проверять состояние постели (стряхивать крошки, сглаживать неровности, устранять складки на постельном белье).
· Проверять состояние нательного белья пациента (своевременно менять мокрое загрязненное белье; не использовать белье, имеющее грубые швы, застежки, пуговицы на стороне, обращенной к пациенту).
· Ежедневно проверять состояние кожи.
· Обмывать теплой водой с мылом или дезинфицирующим раствором уязвимые участки кожи не менее 2 раз в день (при необходимости можно чаще).
· При сухости кожи использовать увлажняющие питательные кремы, камфорный спирт особенно в местах возможных будущих пролежней. При усиленном потоотделении — подсушивающую присыпку.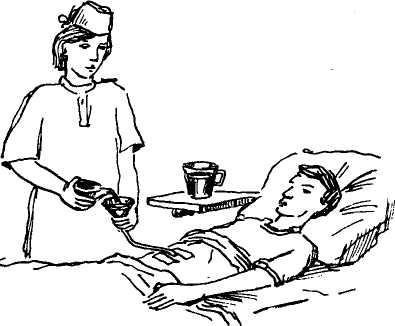
· Контролировать пищевой рацион пациента (качество и количество употребляемой пищи). В рационе должно быть достаточное количество белковой пищи, минеральных солей и витаминов. При необходимости проводить коррекцию диеты.
· Контролировать режим питья — количество потребляемой в сутки жидкости должно быть не менее 1,5 л, если нет показаний для ее ограничения. Уменьшение количества жидкости приводит к повышению концентрации мочи и увеличивает риск инфекции мочевыводящих путей.
· При недержании мочи можно использовать памперсы для взрослых пациентов, своевременно меняя их (не реже, чем через 4 часа). Для мужчин можно применять наружные мочеприемники. При смене памперсов (пеленок) обязательна гигиеническая обработка теплой водой с мылом всех загрязненных участков с последующим тщательным просушиванием.
· При появлении первых покраснений или побледнений кожи больного смазать покраснения соком лимона, или 10% раствором камфоры, или обтереть влажным полотенцем, затем тщательно вытереть и провести сеанс облучения кварцевой лампой.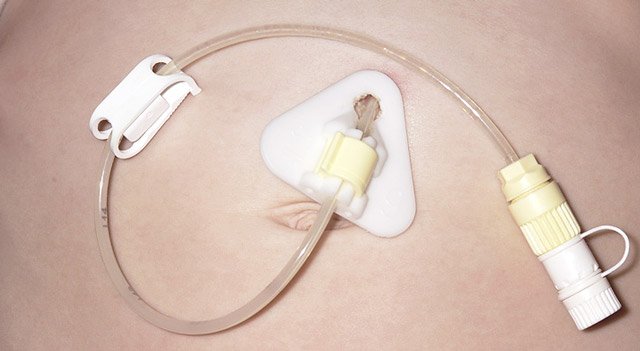
· При появлении ярко выраженных пролежней необходимо незамедлительно начать их лечение раствором калия перманганата, мазью Вишневского, синтамициновой эмульсией или смесью пихтового бальзама с перуанским маслом.
Профилактика всегда лучше, чем лечение. Если ее вовремя начать, то в 95% случаев можно избежать возникновения пролежней.
Подача трубки с помощью насоса
Перейти к основному содержанию
Мемориальный онкологический центр им. Слоуна Кеттеринга
Институт Слоана Кеттеринга
Давать
Локации
Врачи
Назначения
Связаться с нами
Поиск
Закрыть поиск
Меню
Закрыть меню
- Взрослые пациенты
▼- Обзор взрослых пациентов
- Онкологическая помощь
- Типы рака
- Оценка рисков и скрининг
- Диагностика и лечение
- Клинические испытания
- Ваш опыт
- Стать пациентом
- Поддержка пациентов
- Поддержка пациентов
- Наши офисы
- Нью-Джерси
- Нью-Йорк
- Штат Нью-Йорк
- Страхование и помощь
- Информация о страховании
- Финансовая помощь
- Найти врачаЗаписать на прием
- Обзор пациентов-детей и подростков
- Детское онкологическое лечение
- Наше лечение в MSK Kids
- Детское онкологическое лечение
- Лечение
- Педиатрические клинические испытания
- Ваш опыт
- Наши пациенты
Дети
- Поступление в MSK Kids
- Стационарное лечение
- Амбулаторное лечение
- Размещение
- Страхование и помощь
- Информация о страховании
- Поиск врача
- Информация о страховании
- Поиск врача
900
- Медицинские работники
▼- Обзор специалистов здравоохранения
- Клинические ресурсы
- Направление пациента
- Отношения с врачом
- Клинические испытания
- Клинические обновления и аналитические данные
- Инструменты для прогнозирования
- Образование и обучение
- 000 Медицинское образование
000 Стажировка
- Возможности для студентов-медиков
5 MS Информация о визите
Пациенты-дети и подростки
▼
000
- Департаменты и отделения
- Анестезиология и реанимация Медицина
- Лабораторная медицина
- Медицинская физика
- Медицина
- Неврология
- 000
- 000
000
Педиатрия
Установка зонда для кормления — гастростомия
Установка зонда для кормления — гастростомия | UF Health, Университет здравоохранения Флориды
- Текстовая версия этого веб-сайта
- Пропустить навигацию
- Домашняя страница
- Поиск
- Связаться с веб-мастером
- Политика веб-сайта
- Услуги для инвалидов
- Исцеление
UF Health at Gainesville
- UF Health Shands Hospital
- Онкологическая больница UF Health Shands
- Shands Emergency & Trauma
- УФ Детская больница Шандс
- UF Health Neuromedicine — Больница нейромедицины
- UF Health Сердечно-сосудистая больница
- УФБ Психиатрическая больница
- Больница реабилитации UF Health Shands
- Больницы общины Шандс
- УФ врачей врачей
- Медицинское обслуживание семьи Арчер
- Стоматологическая клиника
- Речь и слух
- Студенческий центр здравоохранения
UF Health в Джексонвилле
- UF Health Jacksonville
- УФ Здравоохранения Север
- УФ Институт протонной терапии здоровья
- Пункты первичной медицинской помощи
- Центры специализированной помощи
- Справочник врача
Здоровье животных
- Больница для мелких животных
- Госпиталь для крупных животных
- Ветеринарные лаборатории
- Ветеринарная аптека
- Обучение
UF Health at Gainesville
- Стоматологический колледж
- Медицинский колледж
- Колледж медсестер
- Фармацевтический колледж
- Колледж общественного здравоохранения и медицинских профессий
- Колледж ветеринарной медицины
UF Health в Джексонвилле
- Медицинский колледж
- Колледж медсестер
- Фармацевтический колледж
- Открытие
UF Health at Gainesville
- Исследования
- Институт генетики
- Институт старения
- Институт мозга Макнайта
- УФ Институт диабета
- УФ онкологический диспансер
- Институт новых патогенов
- Институт политики в области детского здоровья
- Институт клинических и трансляционных наук
UF Health в Джексонвилле
- Клинические испытания
- Центр исследований в области справедливости и качества в области здравоохранения
- Отдел исследований
- Институциональный обзорный совет
Здоровье животных
- Клинические испытания
- Научно-исследовательские программы факультета
- Центры и институты
- Сообщество
UF Health at Gainesville
- Программы для пациентов
- Волонтер
- Календарь
- Новости
- Социальные сети
- Раздача
UF Health в Джексонвилле
- Общественные программы
- Волонтер
- Группы поддержки
- Календарь
- Новости
- Социальные сети
- Раздача
Здоровье животных
- Общественные программы
- Ветеринарный отдел
- Группы поддержки
- Новости
- Социальные сети
- Раздача
- посещение Университет Флориды
- Твиттер
- Youtube
- Больше аккаунтов в социальных сетях
- Вакансии
- Сделать подарок
- Новости
- Контакт
- Переводы
ЗВОНИТЕ: 1-352-733-0111
- Дом
- Уход за пациентами
Медицинское обслуживание
- Найдите врача
- Прием
- Расположение и направление
- MyUFHealth Войти
- Записаться на прием
- Клинические испытания
- Руководство для пациентов и посетителей
- Заплати мой счет
- Направления к врачам
- Свяжитесь с нами
Стоматология
- Назначить встречу
- Контактная информация
- Заплати мой счет
- Карты и маршруты
Здоровье животных
- Больница для мелких животных
- Госпиталь для крупных животных
Найти информацию о медицинских условиях и услугах
Поиск
Чрескожная эндоскопическая гастростомия
Чрескожная эндоскопическая гастростомия — это эндоскопическая медицинская процедура, при которой трубка ( трубка PEG ) вводится в желудок пациента через брюшную стенку, чаще всего для обеспечения возможности кормления, когда перорального приема недостаточно.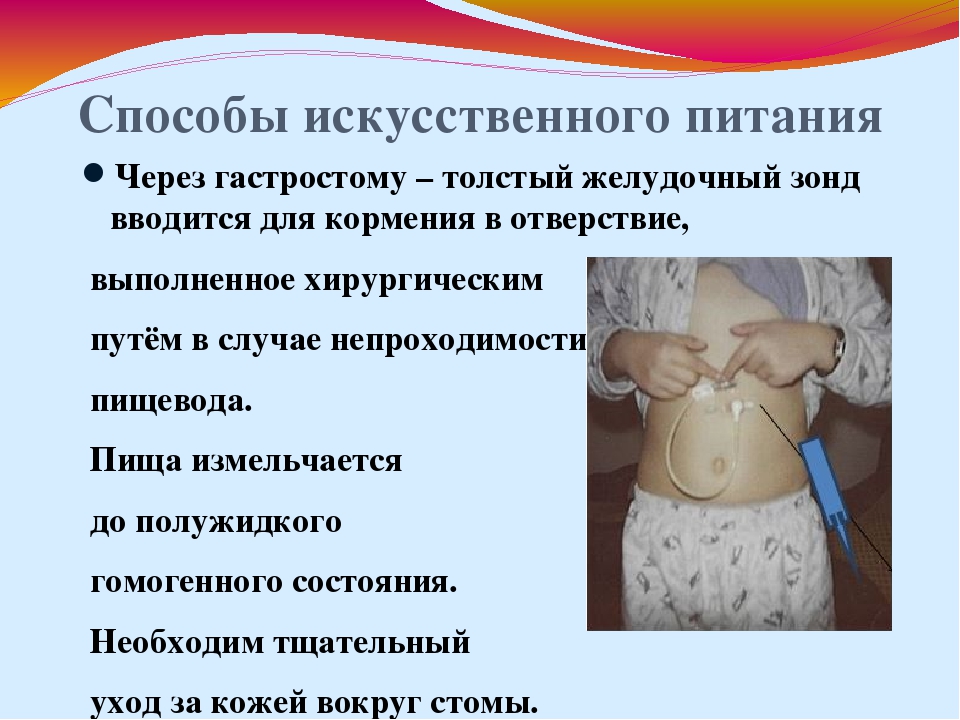 Процедура является альтернативой хирургической гастростомии и не требует общей анестезии; Обычно используется мягкий седативный эффект. Трубки ПЭГ также можно продлить в тонкую кишку, пропустив удлинительную трубку тощей кишки (трубка PEG-J, ) через трубку ПЭГ и в тощую кишку через привратник. [1]
Процедура является альтернативой хирургической гастростомии и не требует общей анестезии; Обычно используется мягкий седативный эффект. Трубки ПЭГ также можно продлить в тонкую кишку, пропустив удлинительную трубку тощей кишки (трубка PEG-J, ) через трубку ПЭГ и в тощую кишку через привратник. [1]
Введение ПЭГ в корм для энтерального питания является наиболее часто используемым методом нутритивной поддержки пациентов в обществе. Многие пациенты с инсультом, например, подвержены риску аспирационной пневмонии из-за плохого контроля над глотательными мышцами; некоторым будет полезен ПЭГ для поддержания питания.ПЭГ также можно вводить для декомпрессии желудка при завороте желудка. [2]
Показания
Гастростомия может быть показана во многих ситуациях, обычно в тех, в которых невозможно нормальное или пищевое (или назогастральное) кормление. Причины этих ситуаций могут быть неврологическими (например, инсульт), анатомическими (например, расщелина губы и неба в процессе коррекции) или другими (например, лучевая терапия опухолей в области головы и шеи).
В определенных ситуациях, когда нормальное или назогастральное кормление невозможно, гастростомия может не иметь клинических преимуществ.Исследования показывают, что при запущенной деменции введение ПЭГ не продлевает жизнь. [3] Протоколы улучшения качества были разработаны с целью сокращения количества нежелательных гастростомий у пациентов с деменцией. [4]
Гастростома может быть установлена для декомпрессии содержимого желудка у пациента со злокачественной непроходимостью кишечника. Это называется «вентилирующий ПЭГ» и применяется для предотвращения и устранения тошноты и рвоты.
Гастростомия также может использоваться для лечения заворота желудка, когда желудок скручивается по одной из своих осей.Трубка (или несколько трубок) используется для гастропексии или прикрепления желудка к брюшной стенке, предотвращая скручивание желудка. [2]
Зонд из ПЭГ может использоваться для дренажа желудка или послеоперационного дренажа. [5]
[5]
Методы
Трубка, канюля и проводник для ПЭГ (техника вытягивания)
В литературе описаны два основных метода размещения ПЭГ.
Методика Годерера-Понски включает в себя выполнение гастроскопии для оценки анатомии желудка.Идентифицируется передняя стенка желудка и используются методы, позволяющие убедиться, что между стенкой и кожей нет органа:
- Давление пальцем на брюшную стенку, которое эндоскопист может увидеть как вдавление передней стенки желудка.
- трансиллюминация (диафаноскопия): свет, излучаемый эндоскопом в желудке, можно увидеть через брюшную стенку.
- небольшая (21G, 40 мм) игла вводится в желудок перед введением канюли большего размера.
Ангиокатастрофа используется для прокола брюшной стенки через небольшой разрез, через который вводится мягкий проводник и выводится изо рта. Зонд для питания прикрепляется к проволочному проводнику и протягивается через рот, пищевод, желудок и выходит из разреза. [6]
[6]
В технике интродьюсера Рассела метод Сельдингера используется для введения проволоки в желудок, а для увеличения размера гастростомы используется серия расширителей.Затем трубка продвигается по проволоке. [7]
Противопоказания
Как и в случае других типов зондов для кормления, необходимо позаботиться о том, чтобы поместить ПЭГ в соответствующую популяцию. Противопоказания к применению ПЭГ: [8]
Абсолютные противопоказания
Относительные противопоказания
- Массивный асцит
- Аномалии слизистой оболочки желудка: большое варикозное расширение вен желудка, портальная гипертензивная гастропатия
- Предыдущая операция на брюшной полости, включая предыдущую частичную резекцию желудка: повышенный риск попадания органов между стенкой желудка и брюшной стенкой
- Морбидное ожирение: трудности определения положения желудка с помощью цифрового вдавливания желудка и трансиллюминации
- Новообразование стенки желудка
- Инфекция брюшной стенки: повышенный риск инфицирования участка ПЭГ
- Злокачественное новообразование брюшной полости с поражением брюшины (посев опухоли в сформированный канал с последующим поражением)
Осложнения
- Целлюлит (кожная инфекция) вокруг области гастростомы
- Кровоизлияние
- Язва желудка на месте пуговицы или на противоположной стенке желудка («целующаяся язва»)
- Перфорация кишечника (чаще всего поперечной ободочной кишки), ведущая к перитониту
- Прокол левой доли печени, приводящий к боли в капсуле печени
- Гастроколический свищ: это можно заподозрить, если диарея появляется вскоре после кормления.
 В этом случае корм идет прямо из желудка в толстую кишку (обычно через поперечную ободочную кишку)
В этом случае корм идет прямо из желудка в толстую кишку (обычно через поперечную ободочную кишку) - Разделение желудка
- «Синдром скрытого бампера» (желудочная часть трубки мигрирует в стенку желудка) [9]
Удаление трубок из ПЭГ
Эндоскопическое удаление трубки ПЭГ
Показания
- Трубка ПЭГ больше не требуется (восстановление глотания после инсульта или операции по поводу рака гортани)
- Персистирующая инфекция сайта ПЭГ
- Выход из строя, поломка или износ трубки ПЭГ (можно установить новую трубку вдоль существующей дорожки)
- «Синдром закопанного бампера»
Методы
Пробирки из ПЭГ
с жесткими фиксированными «бамперами» удаляются эндоскопически.Трубка из ПЭГ вставляется в желудок так, чтобы часть трубки была видна за бампером. Затем через эндоскоп пропускают петлю для эндоскопии и пропускают через бампер, чтобы захватить трубку, прилегающую к бамперу. Затем внешняя часть трубки разрезается, трубка выводится в желудок, затем поднимается в пищевод и удаляется через рот.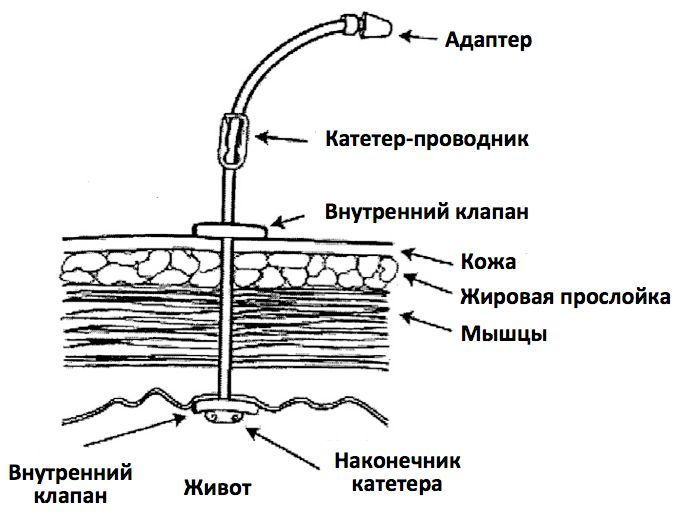 Сайт PEG заживает без вмешательства.
Сайт PEG заживает без вмешательства.
Трубки из ПЭГ
со складным или сдуваемым бампером можно удалить с помощью тяги (просто вытащив трубку из ПЭГ через брюшную стенку).
История
Первая чрескожная эндоскопическая гастростомия, выполненная ребенку, была проведена 12 июня 1979 года в детской и детской больнице Rainbow при университетских больницах Кливленда. Д-р Майкл В.Л. Годерер, детский хирург, доктор Джеффри Понски, эндоскопист, и доктор Джеймс Бекени, хирург-ординатор, выполнили процедуру ребенку четырех с половиной месяцев с недостаточным пероральным приемом пищи. [10] Авторы методики, Dr. Michael W.L. Годерер и д-р.Годерер MW, Понски JL, Изант RJ (1980). «Гастростомия без лапаротомии: чрескожная эндоскопическая техника». J. Pediatr. Surg. 15 (6): 872–5. DOI: 10.1016 / S0022-3468 (80) 80296-X. PMID 6780678.
Внешние ссылки
.

 Выполнение
Выполнение

 Процедура контролируется с помощью рентгена.
Процедура контролируется с помощью рентгена. Открываем зажим. Выпускаем газы.
Открываем зажим. Выпускаем газы.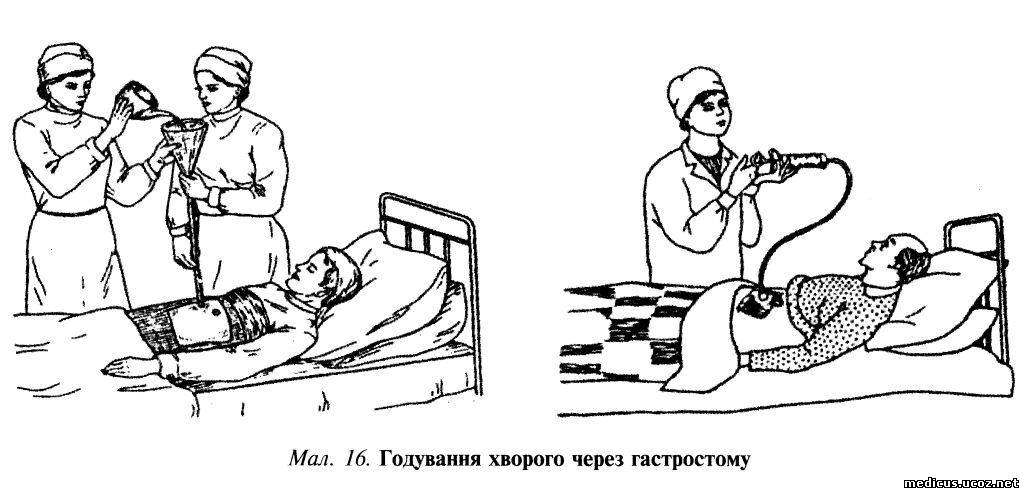 ).
). Если ваш вес изменится, то возникнет необходимость ослабить или затянуть потуже фиксирующее устройство.
Если ваш вес изменится, то возникнет необходимость ослабить или затянуть потуже фиксирующее устройство.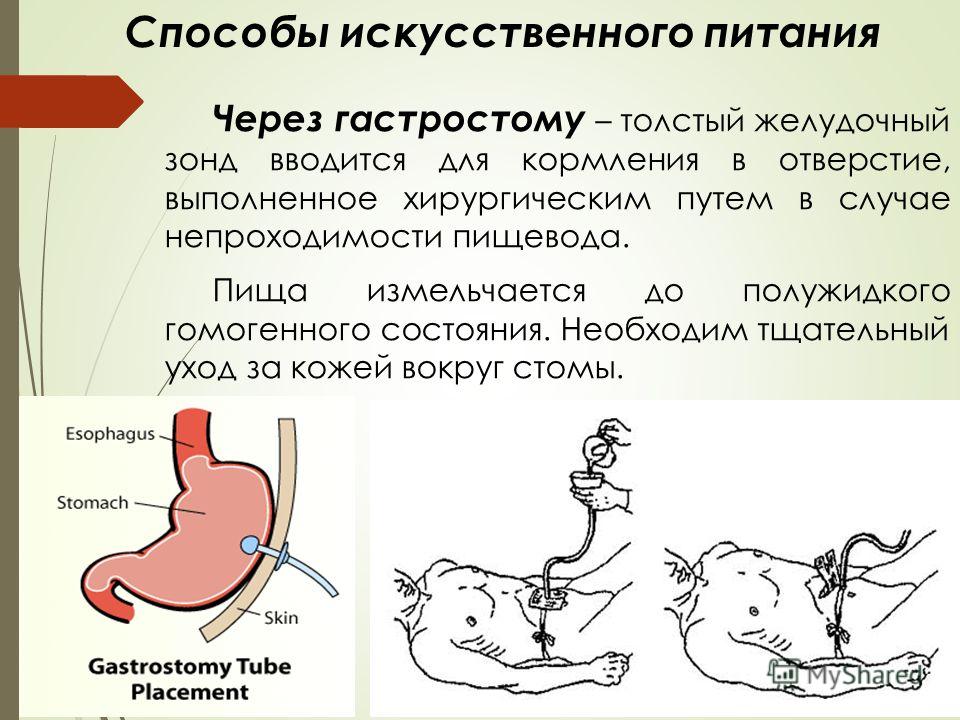 Повторять 2—3 раза в день до исчезновения покраснения. Обязательно сообщите о покраснении патронажной сестре Службы помощи больным БАС в Москве или Санкт-Петербурге.
Повторять 2—3 раза в день до исчезновения покраснения. Обязательно сообщите о покраснении патронажной сестре Службы помощи больным БАС в Москве или Санкт-Петербурге. : +7 (931) 971-56-21, e-mail:
: +7 (931) 971-56-21, e-mail: 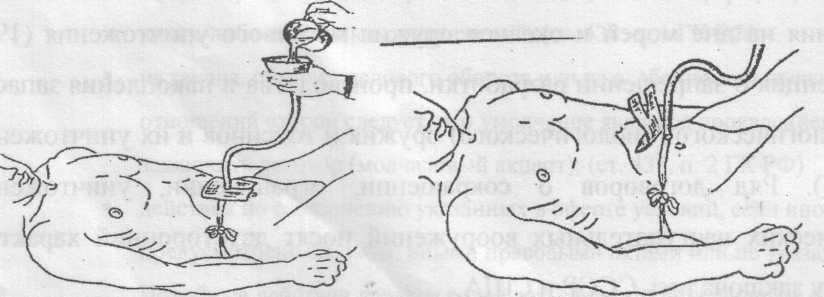

 В этом случае корм идет прямо из желудка в толстую кишку (обычно через поперечную ободочную кишку)
В этом случае корм идет прямо из желудка в толстую кишку (обычно через поперечную ободочную кишку)