Аппарат искусственной вентиляции легких Медерен (Mederen)
Инструкция по применению
Описание:
Искусственная вентиляция легких – это комплекс мер по обеспечению газообмена в легких пациента с целью поддержания или нормализации метаболических процессов организма. Методики проведения ИВЛ делятся на безаппаратные и аппаратные. Наиболее доступный и простой в использовании аппарат – мешок Амбу, состоящий из самораздувающегося баллона и лицевой маски.
При сжатии баллона (мешка) происходит поступление его содержимого в легкие пациента, затем мешок самостоятельно расправляется за счет всасывания воздуха через специальный клапан. В качестве дыхательной смеси может использоваться как окружающий воздух, так и подключенный источник кислорода.
Аппараты искусственной вентиляции легких ручные MEDEREN имеют прозрачную одноразовую маску из ПВХ с мягкой раздувной манжетой и съемным кольцом для фиксации на голове пациента с цветовой маркировкой или многоразовую силиконовую маску без манжеты, вертлужный коннектор с осью вращения на 360°, структурированную поверхностью дыхательного мешка, благодаря которой он не выскальзывает из рук врача.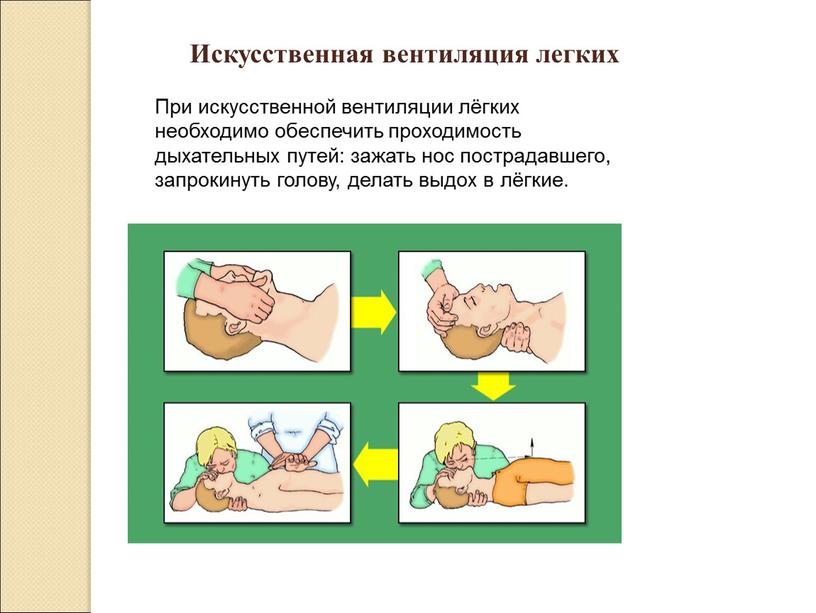 Изделие из силикона предназначено для многоразового применения (за исключением кислородной трубки и мешка резервуарного), не стерильно, при повторном применении мешок дыхательный и дыхательная маска подлежат стерилизации, а из ПВХ и СЭБС- для одноразового применения, не стерильное и повторной стерилизации не подлежит.
Изделие из силикона предназначено для многоразового применения (за исключением кислородной трубки и мешка резервуарного), не стерильно, при повторном применении мешок дыхательный и дыхательная маска подлежат стерилизации, а из ПВХ и СЭБС- для одноразового применения, не стерильное и повторной стерилизации не подлежит.
Особенности аппаратов ИВЛ MEDEREN.
Размерный ряд лицевых масок: № 0 (неонатальные), № 1, № 2 (детские), № 3 (S), №4(М), №5(L) и №6 (XL) (взрослые).
Прозрачная маска снабжена раздувной манжетой с ниппельным клапаном и переходником «Луер» (кроме силиконовых)
Объем дыхательного мешка для новорожденных – 280 мл; для детей — 650 мл; для взрослых — 1650 мл,
Материал изготовления дыхательных мешков: ПВХ, силикон, СЭБС
Клапан ограничения давления до 60 см Н2О в аппаратах для взрослых, до 40 см Н2О в аппаратах для детей и новорожденных снижает риск нанесения баротравмы легких
Вертлужный коннектор с осью вращения на 360°
Текстурированная поверхность дыхательного мешка препятствует скольжению в руках медицинского персонала
Отсоединяемый резервуарный мешок из полиэтилена для взрослых — 2000 мл, для детей и новорожденных- 1600 мл
Кислородная магистраль длиною 2 м устойчива к перегибам и имеет стандартный разъем на дистальном конце,
Аппарат и комплектующие упакованы в пластиковый бокс с прозрачной крышкой и ручкой для переноски.
Состав:
Аппарат искусственной вентиляции легких, комплектующие.
Показания к применению:
Применяется для проведения искусственной вентиляции легких ручным способом.
Противопоказания:
Информация отсутствует.
Побочные действия:
Информация отсутствует.
Способ приготовления или применения:
Использовать по назначению согласно инструкции.
Условия хранения:
Хранить при комнатной температуре.
Искусственная вентиляция лёгких — это… Что такое Искусственная вентиляция лёгких?
обеспечивает газообмен между окружающим воздухом (или специально подобранной смесью газов) и альвеолами легких.
Современные методы искусственной вентиляции легких (ИВЛ) можно условно разделить на простые и аппаратные. Простые методы обычно применяют в экстренных ситуациях: при отсутствии самостоятельного дыхания (апноэ), при остро развившемся нарушении ритма дыхания, его патологическом ритме, дыхании агонального типа: при учащении дыхания более 40 в 1 мин, если это не связано с гипертермией (температура тела выше 38,5°) или выраженной неустраненной гиповолемией; при нарастающей гипоксемии и (или) гиперкапнии, если они не исчезают после обезболивания, восстановления проходимости дыхательных путей, кислородной терапии, ликвидации опасного для жизни уровня гиповолемии и грубых нарушений метаболизма. К простым методам в первую очередь относятся экспираторные способы ИВЛ (искусственного дыхания) изо рта в рот и изо рта в нос. При этом голова больного или пострадавшего обязательно должна находиться в положении максимального затылочного разгибания (рис. 1) для предотвращения западения языка и обеспечения проходимости дыхательных путей; корень языка и надгортанник смещаются кпереди и открывают вход в гортань (рис.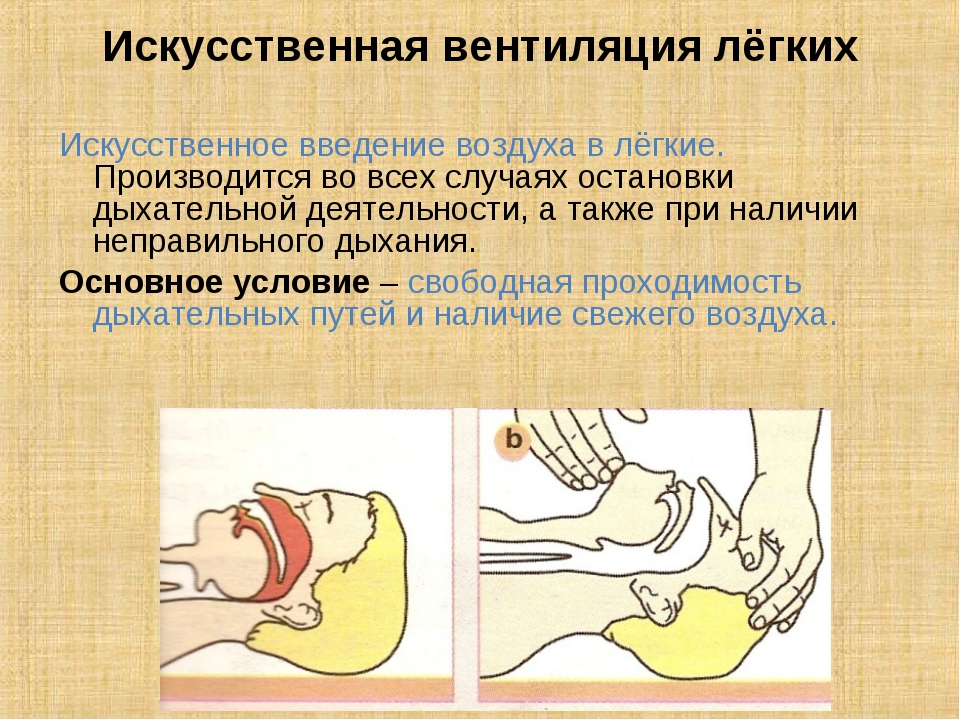 2). Оказывающий помощь становится сбоку от больного, одной рукой сжимает крылья его носа, отклоняя голову назад, другой рукой слегка приоткрывает рот за подбородок. Сделав глубокий вдох, он плотно прижимает свои губы ко рту больного (рис. 3) и делает резкий энергичный выдох, после чего отводит свою голову в сторону. Выдох больного происходит пассивно за счет эластичности легких и грудной клетки. Желательно, чтобы рот оказывающего помощь был изолирован марлевой салфеткой или отрезком бинта, но не плотной тканью. При ИВЛ изо рта в нос воздух вдувают в носовые ходы больного (рис. 4). При этом его рот закрывают, прижимая нижнюю челюсть к верхней и стараясь подтянуть подбородок кверху. Вдувание воздуха проводят обычно с частотой 20—25 в 1 мин; при сочетании ИВЛ с массажем сердца (см. Реанимация) — с частотой 12—15 в 1 мин. Проведение простой ИВЛ значительно облегчается введением в ротовую полость больного S-образного воздуховода, применением мешка Рубена («Амбу», РДА-1) или меха РПА-1 через ротоносовую маску.
2). Оказывающий помощь становится сбоку от больного, одной рукой сжимает крылья его носа, отклоняя голову назад, другой рукой слегка приоткрывает рот за подбородок. Сделав глубокий вдох, он плотно прижимает свои губы ко рту больного (рис. 3) и делает резкий энергичный выдох, после чего отводит свою голову в сторону. Выдох больного происходит пассивно за счет эластичности легких и грудной клетки. Желательно, чтобы рот оказывающего помощь был изолирован марлевой салфеткой или отрезком бинта, но не плотной тканью. При ИВЛ изо рта в нос воздух вдувают в носовые ходы больного (рис. 4). При этом его рот закрывают, прижимая нижнюю челюсть к верхней и стараясь подтянуть подбородок кверху. Вдувание воздуха проводят обычно с частотой 20—25 в 1 мин; при сочетании ИВЛ с массажем сердца (см. Реанимация) — с частотой 12—15 в 1 мин. Проведение простой ИВЛ значительно облегчается введением в ротовую полость больного S-образного воздуховода, применением мешка Рубена («Амбу», РДА-1) или меха РПА-1 через ротоносовую маску.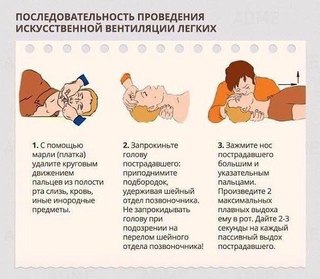 При этом необходимо обеспечить проходимость дыхательных путей и плотно прижимать маску к лицу больного.
При этом необходимо обеспечить проходимость дыхательных путей и плотно прижимать маску к лицу больного.
Аппаратные методы (с помощью специальных аппаратов-респираторов) применяют при необходимости длительной ИВЛ (от нескольких часов до нескольких месяцев и даже лет). В СССР наиболее распространены РО-6А в его модификациях (РО-6Н для наркоза и РО-6Р для интенсивной терапии), а также упрощенная модель РО-6-03. Большими возможностями обладает респиратор «Фаза-50». Для педиатрической практики выпускается аппарат «Вита-1». Первым отечественным аппаратом для струйной высокочастотной ИВЛ является респиратор «Спирон-601»
Респиратор обычно присоединяют к дыхательным путям больного через интубационную трубку (см. Интубация) или трахеостомическую канюлю. Чаще аппаратную ИВЛ проводят в нормочастотном режиме —12—20 циклов в 1 мин. В практику входит также ИВЛ в высокочастотном режиме (более 60 циклов в 1 мин), при котором значительно уменьшается дыхательный объем (до 150 мл и менее), снижаются положительное давление в легких в конце вдоха и внутригрудное давление, менее затруднен приток крови к сердцу. Кроме того, при ИВЛ в высокочастотном режиме облегчается привыкание (адаптация) больного к респиратору.
Кроме того, при ИВЛ в высокочастотном режиме облегчается привыкание (адаптация) больного к респиратору.
Существуют три способа высокочастотной ИВЛ (объемная, осцилляционная и струйная). Объемную проводят обычно с частотой дыхания 80—100 в 1 мин, осцилляционную — 600—3600 в 1 мин, обеспечивая вибрацию непрерывного или прерывистого (в нормочастотном режиме) газового потока. Наибольшее распространение получила струйная высокочастотная ИВЛ с частотой дыхания 100—300 в 1 мин, при которой в дыхательные пути через иглу или катетер диаметром 1—2 мм вдувается струя кислорода или газовой смеси под давлением 2—4 атм. Струйную ИВЛ можно проводить через интубационную трубку или трахеостому (при этом происходит инжекция — подсасывание атмосферного воздуха в дыхательные пути) и через катетер, введенный в трахею через носовой ход или чрескожно (пункционно). Последнее особенно важно в тех случаях, когда нет условий для осуществления интубации трахеи или у медперсонала нет навыка проведения этой процедуры.
Искусственную вентиляцию легких можно проводить в автоматическом режиме, когда самостоятельное дыхание больного полностью подавлено фармакологическими препаратами или специально подобранными параметрами вентиляции легких. Возможно также проведение вспомогательной ИВЛ, при которой самостоятельное дыхание больного сохраняется. Подача газа осуществляется после слабой попытки больного произвести вдох (триггерный режим вспомогательной ИВЛ), либо больной приспосабливается к индивидуально подобранному режиму работы аппарата.
Существует также режим периодической принудительной вентиляции легких (ППВЛ), обычно используемый в процессе постепенного перехода от ИВЛ к самостоятельному дыханию. При этом больной дышит самостоятельно, но в дыхательные пути подается непрерывный поток подогретой и увлажненной газовой смеси, создающей искоторое положительное давление в легких на протяжении всего дыхательного цикла. На этом фоне с заданной периодичностью (обычно от 10 до 1 раза в 1 мин) респиратор производит искусственный вдох, совпадающий (синхронизированная ППВЛ) или не совпадающий (несинхронизированная ЛЛВЛ) с очередным самостоятельным вдохом больного. Постепениое уреженне искусственных вдохов позволяет подготовить пациента к самостоятельному дыханию.
Постепениое уреженне искусственных вдохов позволяет подготовить пациента к самостоятельному дыханию.
Широкое распространение получил режим ИВЛ с положительным давлением в конце выдоха (ПДКВ) от 5 до 15 см вод. ст. и более (по специальным показаниям!), при котором вну-трилегочное давление в течение всего дыхательного цикла остается положительным по отношению к атмосферному. Этот режим способствует наилучшему распределению воздуха в легких, уменьшению шунтирования крови в них и снижению альвеолярно-артериальной разницы по кислороду. При искусственной вентиляции легких с ПДКВ расправляются ателектазы, устраняется или уменьшается отек легких, что способствует улучшению оксигенации артериальной крови при одном и том же содержании кислорода во вдыхаемом воздухе. Однако при ИВЛ с положительным давлением в конце вдоха существенно повышается внутригрудное давление, что может приводить к затруднению притока крови к сердцу.
Не потерял своего значения относительно редко используемый метод ИВЛ — электростимуляция диафрагмы. Периодически раздражая либо диафрагмальные нервы, либо непосредственно диафрагму через наружные или игольчатые электроды, удается добиться ритмичного ее сокращения, что обеспечивает вдох. К электростимуляции диафрагмы чаще прибегают как к методу вспомогательной ИВЛ в послеоперационном периоде, а также при подготовке больных к оперативным вмешательствам.
Периодически раздражая либо диафрагмальные нервы, либо непосредственно диафрагму через наружные или игольчатые электроды, удается добиться ритмичного ее сокращения, что обеспечивает вдох. К электростимуляции диафрагмы чаще прибегают как к методу вспомогательной ИВЛ в послеоперационном периоде, а также при подготовке больных к оперативным вмешательствам.
При современном анестезиологическом пособии (см. Анестезия общая) ИВЛ осуществляют в первую очередь в связи с необходимостью обеспечения мышечной релаксации курареподобными препаратами. На фоне ИВЛ возможно применение ряда анальгетиков в достаточных для полноценной анестезии дозах, введение которых в условиях самостоятельного дыхания сопровождалось бы артериальной гипоксемией. Поддерживая хорошую оксигенацию крови, ИВЛ помогает организму справиться с операционной травмой. При ряде оперативных вмешательств на органах грудной клетки (легких, пищеводе) используют раздельную интубацию бронхов, что позволяет во время операции выключать одно легкое из вентиляции для облегчения работы хирурга. Такая интубация также предупреждает затекание в здоровое легкое содержимого из оперируемого. При оперативных вмешательствах на гортани и дыхательных путях с успехом используют чрескатетерную струйную высокочастотную ИВЛ, облегчающую осмотр операционного поля и позволяющую поддерживать адекватный газообмен при вскрытой трахее и бронхах. Учитывая, что в условиях общей анестезии и мышечной релаксации больной не может реагировать на гипоксию и гиповентиляцию, особое значение приобретает контроль за содержанием газов крови, в частности постоянный мониторинг показателей парциального давления кислорода (рO2) и парциального давления двуокиси углерода (рСО2) чрескожным путем с помощью специальных датчиков. При проведении общей анестезии у истощенных, ослабленных больных, особенно при наличии дыхательной недостаточности до операции, при выраженной гиповолемии, развитии в процессе общей анестезии каких-либо осложнений, способствующих возникновению гипоксии (снижение АД, остановка сердца и др.
Такая интубация также предупреждает затекание в здоровое легкое содержимого из оперируемого. При оперативных вмешательствах на гортани и дыхательных путях с успехом используют чрескатетерную струйную высокочастотную ИВЛ, облегчающую осмотр операционного поля и позволяющую поддерживать адекватный газообмен при вскрытой трахее и бронхах. Учитывая, что в условиях общей анестезии и мышечной релаксации больной не может реагировать на гипоксию и гиповентиляцию, особое значение приобретает контроль за содержанием газов крови, в частности постоянный мониторинг показателей парциального давления кислорода (рO2) и парциального давления двуокиси углерода (рСО2) чрескожным путем с помощью специальных датчиков. При проведении общей анестезии у истощенных, ослабленных больных, особенно при наличии дыхательной недостаточности до операции, при выраженной гиповолемии, развитии в процессе общей анестезии каких-либо осложнений, способствующих возникновению гипоксии (снижение АД, остановка сердца и др. ), показано продолжение ИВЛ в течение нескольких часов после окончания оперативного вмешательства. В случае клинической смерти или агонии ИВЛ является обязательным компонентом реанимационного пособия. Прекращать ее можно только после полного восстановления сознания и полноценного самостоятельного дыхания.
), показано продолжение ИВЛ в течение нескольких часов после окончания оперативного вмешательства. В случае клинической смерти или агонии ИВЛ является обязательным компонентом реанимационного пособия. Прекращать ее можно только после полного восстановления сознания и полноценного самостоятельного дыхания.
В комплексе интенсивной терапии (Интенсивная терапия) ИВЛ является наиболее мощным средством борьбы с острой дыхательной недостаточностью. Обычно ее проводят через трубку, которую вводят в трахею через нижний носовой ход или трахеостому. Особое значение приобретает тщательный уход за дыхательными путями, их полноценное дренирование. При отеке легких (Отёк легких), пневмонии (Пневмония), дистресс-синдроме респираторном взрослых (Дистресс-синдром респираторный взрослых) показана искусственная вентиляция легких с ПДКВ иногда до 15 см вод. ст. и более. Если гипоксемия сохраняется даже при высоком ПДКВ, показано сочетанное применение традиционной и струйной высокочастотной ИВЛ.
Вспомогательную ИВЛ применяют сеансами до 30—40 мин при лечении больных с хронической дыхательной недостаточностью. Ее можно использовать в амбулаторно-поликлинических и даже домашних условиях после соответствующей тренировки больного.
ИВЛ используют у больных, находящихся в коматозном состоянии (травма, операция на головном мозге), а также при периферическом поражении дыхательных мышц (полирадикулоневрит, травма спинного мозга, боковой амиотрофический склероз). В последнем случае ИВЛ приходится проводить очень длительно — месяцы и даже годы, что требует особенно тщательного ухода за больным. Широко используют ИВЛ и при лечении больных с травмой грудной клетки, послеродовой эклампсией, различными отравлениями, нарушениями мозгового кровообращения, столбняком, ботулизмом.
Контроль адекватности ИВЛ. При проведении экстренной ИВЛ простыми методами достаточно наблюдения за цветом кожи и движениями грудной клетки больного. Стенка грудной клетки должна подниматься при каждом вдохе и опадать при каждом выдохе. Если вместо этого поднимается эпигастральная область, значит вдуваемый воздух поступает не в дыхательные пути, а в пищевод и желудок. Причиной чаще всего бывает неправильное положение головы больного.
Если вместо этого поднимается эпигастральная область, значит вдуваемый воздух поступает не в дыхательные пути, а в пищевод и желудок. Причиной чаще всего бывает неправильное положение головы больного.
При проведении длительной аппаратной ИВЛ о ее адекватности судят по ряду признаков. Если самостоятельное дыхание больного не подавлено фармакологически, одним из основных признаков является хорошая адаптация больного к респиратору. При ясном сознании у пациента не должно быть ощущения нехватки воздуха, дискомфорта. Дыхательные шумы в легких должны быть одинаковыми с обеих сторон, кожа имеет обычную окраску, сухая. Признаками неадекватности ИВЛ являются нарастающая тахикардия, тенденция к артериальной гипертензии, а при использовании искусственной вентиляции с ПДКВ — к гипотензии, что является признаком снижения притока крови к сердцу. Исключительно важен контроль за рО2, рСО2 и кислотно-основным состоянием крови, рО2 в процессе ИВЛ следует поддерживать не ниже 80 мм рт. ст. При тяжелых нарушениях гемодинамики (массивная кровопотеря, травматический или кардиогенный шок) желательно повышение рО2 до 150 мм рт. ст. и выше. рСО2 следует поддерживать, изменяя минутный объем и частоту дыхания, на максимальном уровне, при котором наступает полная адаптация больного к респиратору (обычно 32—36 мм рт. ст.). В процессе длительной ИВЛ не должны наступать метаболический Ацидоз или метаболический Алкалоз. Первый чаще всего свидетельствует о нарушениях периферического кровообращения и микроциркуляции, второй — о гипокалиемии и клеточной гипогидратации.
ст. При тяжелых нарушениях гемодинамики (массивная кровопотеря, травматический или кардиогенный шок) желательно повышение рО2 до 150 мм рт. ст. и выше. рСО2 следует поддерживать, изменяя минутный объем и частоту дыхания, на максимальном уровне, при котором наступает полная адаптация больного к респиратору (обычно 32—36 мм рт. ст.). В процессе длительной ИВЛ не должны наступать метаболический Ацидоз или метаболический Алкалоз. Первый чаще всего свидетельствует о нарушениях периферического кровообращения и микроциркуляции, второй — о гипокалиемии и клеточной гипогидратации.
Осложнения. При длительной ИВЛ часто возникают трахеобронхиты, пневмония; опасным осложнением является пневмоторакс, т.к. в условиях ИВЛ воздух быстро скапливается в плевральной полости, сдавливая легкое, а затем и смещая средостение. Во время ИВЛ возможно соскальзывание интубационой трубки в один из бронхов (чаще в правый). Нередко это случается при транспортировании и перемещении больного.
В процессе ИВЛ в раздувной манжетке интубационной трубки может образоваться выпячивание, которое прикрывает отверстие трубки и препятствует проведению ИВЛ.
Особенности искусственной вентиляции легких в педиатрии. У детей, особенно раннего возраста, легко возникают ларингиты, отек гортани и другие осложнения, связанные с интубацией. Поэтому им рекомендуется проводить интубацию трахеи трубкой без раздувной манжеты. Дыхательный объем и частоту дыхания избирают соответственно возрасту и массе тела. У новорожденных устанавливают частоту дыхания 30—40 и более в 1 мин. При асфиксии новорожденных, аспирации мекония и нарушениях дыхания, вызванных детским церебральным параличом, наряду с традиционными простыми и аппаратными методами ИВЛ с успехом используют осцилляционную высокочастотную ИВЛ с частотой 600 и более в 1 мин.
Особенности искусственной вентиляции легких в военно-полевых условиях. В военно-полевых условиях, а также при оказании помощи пострадавшим при катастрофах мирного времени (пожары, землетрясения, аварии в шахтах, железнодорожные катастрофы, авиакатастрофы) проведение ИВЛ может быть затруднено наличием в атмосфере различного рода вредных примесей (токсических газов и продуктов горения, радиоактивных веществ, биологических агентов и др. ). Оказывающий помощь, находясь в противогазе, кислородной маске или защитном костюме, не может прибегнуть к ИВЛ по способу изо рта в рот или изо рта в нос. Даже после вынесения пострадавшего из зоны поражения использовать эти способы опасно, т.к. токсические или биологические агенты могут уже находиться в его легких и попасть в дыхательные пути спасателя. Поэтому особое значение приобретают ручные аппараты для ИВЛ — саморасправляющиеся мешки и меха. Все они, так же как и автоматические респираторы, должны быть снабжены специальными фильтрами-дезактиваторами для предупреждения попадания в дыхательные пути больного вредных примесей. Исключение составляют препараты для струйной высокочастотной ИВЛ, если они имеют автономный источник сжатого газа и используются чрескатетерным путем (без инжекции окружающего воздуха).
). Оказывающий помощь, находясь в противогазе, кислородной маске или защитном костюме, не может прибегнуть к ИВЛ по способу изо рта в рот или изо рта в нос. Даже после вынесения пострадавшего из зоны поражения использовать эти способы опасно, т.к. токсические или биологические агенты могут уже находиться в его легких и попасть в дыхательные пути спасателя. Поэтому особое значение приобретают ручные аппараты для ИВЛ — саморасправляющиеся мешки и меха. Все они, так же как и автоматические респираторы, должны быть снабжены специальными фильтрами-дезактиваторами для предупреждения попадания в дыхательные пути больного вредных примесей. Исключение составляют препараты для струйной высокочастотной ИВЛ, если они имеют автономный источник сжатого газа и используются чрескатетерным путем (без инжекции окружающего воздуха).
Библиогр.: Бурлаков Р.И., Гальперин Ю.Ш. и Юревич В.М. Искусственная вентиляция легких: Принципы, методы, аппаратура, М., 1986, библиогр.; Зильбер Л.П. Искусственная вентиляция легких при острой дыхательной недостаточности, М. , 1978, библиогр.; Кара М. и Пуавер М. Первая медицинская помощь при расстройствах дыхания, вызванных дорожной травмой, отравлениями и острыми заболеваниями, пер. с франц., М., 1979; Кассиль В.Л. Искусственная вентиляция легких в интенсивной терапии, М., 1987, библиогр.; Попова Л.М. Нейрореаниматология, с. 104, М., 1983; Сметнев А.С. и Юревич В.М. Респираторная терапия в клинике внутренних болезней, М., 1984.
, 1978, библиогр.; Кара М. и Пуавер М. Первая медицинская помощь при расстройствах дыхания, вызванных дорожной травмой, отравлениями и острыми заболеваниями, пер. с франц., М., 1979; Кассиль В.Л. Искусственная вентиляция легких в интенсивной терапии, М., 1987, библиогр.; Попова Л.М. Нейрореаниматология, с. 104, М., 1983; Сметнев А.С. и Юревич В.М. Респираторная терапия в клинике внутренних болезней, М., 1984.
Рис. 1. Положение головы больного при проведении искусственной вентиляции легких по способу изо рта в рот или изо рта в нос.
Рис. 3. Искусственная вентиляция легких по способу изо рта в рот.
Рис. 2. Схематическое изображение верхних дыхательных путей при неправильном (а) и правильном (б) положении головы больного.
Рис. 4. Искусственная вентиляция легких по способу изо рта в нос.
Информация о COVID-19 | Терапия с использованием высокоскоростного назального потока
Профилактика и контроль распространения инфекции
В ВОЗ обозначили дополнительные меры предосторожности, которые следует предпринять для защиты медицинских работников во время проведения процедур, приводящих к образованию аэрозольных частиц и связанных с повышенным риском инфицирования6. К таким процедурам относятся интубация трахеи, неинвазивная искусственная вентиляция легких, трахеотомия, сердечно-легочная реанимация и ручная искусственная вентиляция легких перед проведением интубации и бронхоскопии.
К таким процедурам относятся интубация трахеи, неинвазивная искусственная вентиляция легких, трахеотомия, сердечно-легочная реанимация и ручная искусственная вентиляция легких перед проведением интубации и бронхоскопии.
Терапия высокоскоростным назальным потоком не классифицируется ВОЗ непосредственно как процедура, приводящая к образованию аэрозольных частиц и связанная с повышенным риском инфицирования.6 Тем не менее существует некоторая неопределенность в отношении потенциального образования аэрозолей при всех формах неинвазивной вспомогательной искусственной вентиляции легких, в том числе с применением высокоскоростного назального потока.
По данным ВОЗ, “«Вследствие неопределенности в отношении возможной аэрозолизации для защиты от инфекций, передаваемых воздушно-капельным путем, следует применять высокочастотную осцилляторную вентиляцию легких (HFO), неинвазивную искусственную вентиляцию легких (NIV), включая аппарат искусственной вентиляции легких с поддержанием постоянного положительного давления в дыхательных путях с пузырьковым увлажнителем (CPAP), пока не будет проведена дополнительная оценка безопасности». ” 1
” 1
В исследованиях, недавно опубликованных авторами Hui et al.8, Leung et al.9 и Hui et al.10, сравнивалось применение высокоскоростного назального потока с рядом альтернативных методов лечения и интерфейсов. При этом повышенного риска передачи инфекции посредством рассеивания выдыхаемого воздуха выявлено не было. Обобщенные результаты рассеивания выдыхаемого воздуха, полученные в ходе двух исследований Hui et al.8, 10, представлены на графике ниже.
Результаты нового исследования Kotoda et al.11 позволяют предположить, что “«терапия высокоскоростным назальным потоком не повышает риск воздушно-капельного и контактного инфицирования»”.
*Данные по расстоянию рассеивания, показанные на графике, объединены на основе двух исследований, проведенных одними и теми же авторами.
Не все изображенные интерфейсы сравнивались напрямую.
Способы искусственного дыхания вручную в шахтах
Если первую помощь оказывает один человек, то искусственное дыхание лучше и легче проводить методом Шефера или методом Нильсона, преимущество которых заключается в простоте и легкости и которым нетрудно научиться после непродолжительных упражнений.
Для применения искусственного дыхания по методу Шефера нужно положить пострадавшего вниз лицом на спецодежду (куртку), подложить одну его руку под г олову, повернуть голову на бок, а другую руку вытянуть вперед, вдоль головы, как показано на рис. 53. После этого следует встать над пострадавшим на колени лицом к его голове так, чтобы бедра пострадавшего находились между коленями производящего искусственное дыхание. Ладони положить на спину пострадавшего, на нижние ребра, обхватив их с боков пальцами.
Рис. 53. Искусственное дыхание по методу Шефера:
а — выдох; б — вдох
Считая «раз, два, три» постепенно наклоняться вперед так, чтобы весом своего тела наваливаться на вытянутые руки, таким образом нажимая на нижние ребра пострадавшего, сдавливая его грудь и живот, производить выдох. Затем не снимая рук со спины пострадавшего, также по счету «четыре, пять, шесть» откинуться назад, давая распрямиться груди и животу пострадавшего, и производить вдох. Сделав самому вдох вновь по счету «раз, два, три» постепенно наклоняться вперед, производя выдох, и т.д.
Сделав самому вдох вновь по счету «раз, два, три» постепенно наклоняться вперед, производя выдох, и т.д.
При правильном применении искусственного дыхания по методу Шефера обычно получается звук (как бы легкий стон) при прохождении воздуха через дыхательное горло пострадавшего, когда грудная клетка сдавливается и расширяется. Этот звук указывает, что воздух действительно проникает в легкие пострадавшего. Если такого звука не слышно, надо еще раз посмотреть, нет ли чего в дыхательных органах пострадавшего, что мешает прохождению воздуха, или не запал ли язык в гортань.
Необходимо также помнить, что при очень сильном сжатии ребер у пострадавшего может произойти выдавливание пищи из желудка и тогда вновь необходимо будет очистить ему рот и нос.
Дыхательные движения (выдох и вдох) должны совершаться примерно 12-18 раз в одну минуту.
Метод Нильсона
Искусственное дыхание по методу Нильсона производится одним человеком. Пострадавшего положить на живот, голову — на кисти рук, сложенные ладонями вниз. Оказывающий помощь становится на колени позади головы пострадавшего (рис. 54) лицом к ногам, кладет руки на лопатки пострадавшего и по счету «раз, два, три, четыре» медленно наклоняется вперед, сжимая тяжестью своего тела грудную клетку, — выдох.
Оказывающий помощь становится на колени позади головы пострадавшего (рис. 54) лицом к ногам, кладет руки на лопатки пострадавшего и по счету «раз, два, три, четыре» медленно наклоняется вперед, сжимая тяжестью своего тела грудную клетку, — выдох.
Рис. 54. Искусственное дыхание по методу Нильсона:
а — выдох; б — вдох
По счету «пять, шесть, семь, восемь» производящий искусственное дыхание откидывается назад, передвигает руки до середины плеч пострадавшего и, взявшись за них, приподнимает руки пострадавшего локтями вверх — вдох.
Метод Говварда
Пострадавшего укладывают на спину, под которую подкладывают валик. Руки пострадавшего запрокидывают назад к верху, голову поворачивают на бок. Оказывающий помощь становится на колени над тазом и бедрами пострадавшего, кладет ладони на нижние ребра по обе стороны от мечевидного отростка. Затем он наклоняется вперед и с помощью ладоней давит своей массой на грудную клетку пострадавшего в течение 2 — 3 с (выдох).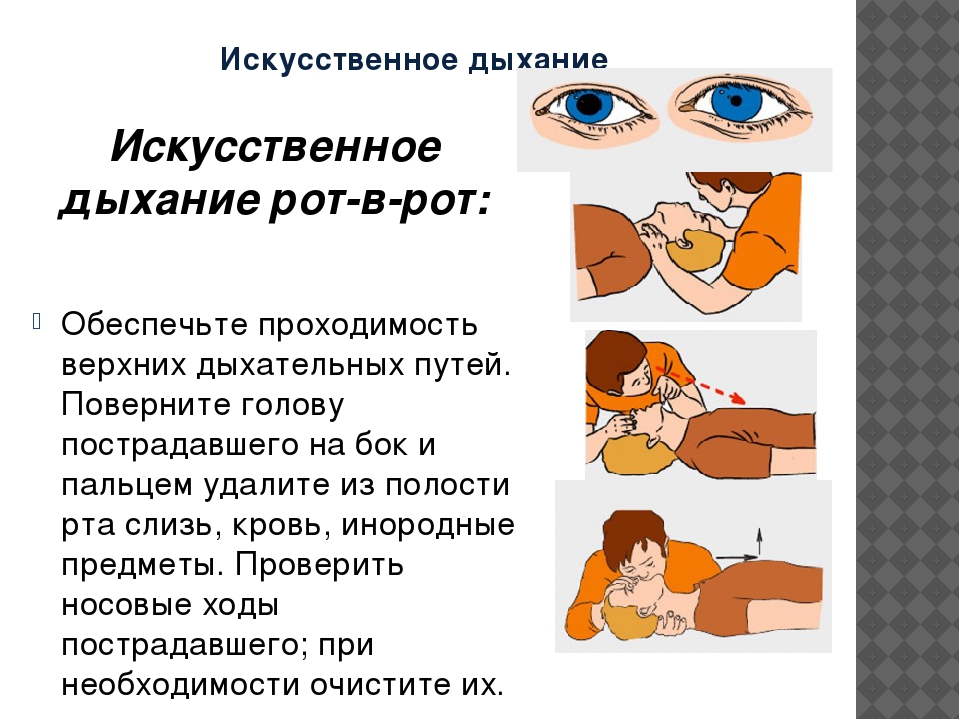 Затем давление на грудную клетку сразу прекращают, грудная клетка пострадавшего расширяется — наступает вдох.
Затем давление на грудную клетку сразу прекращают, грудная клетка пострадавшего расширяется — наступает вдох.
Проведение искусственного дыхания ручным способом (по Сильвестру, Шеферу и др.) не обеспечивает поступление достаточного количества воздуха в легкие, и чрезмерно утомительно.
Способ изо рта в рот
Самый простой и лучший способ искусственного дыхания — «изо рта в рот» или «изо рта в нос». Этот метод искусственного дыхания — вдувание воздуха изо рта оказывающего помощь в рот или в нос пострадавшего, обеспечивает значительно большую вентиляцию легких и позволяет быстрее восстановить дыхание. Кроме того, повышенное содержание углекислого газа в воздухе, вдуваемом пострадавшему, стимулирует процесс дыхания.
Пострадавшего укладывают спиной на жесткую поверхность. Оказывающий помощь запрокидывает голову пострадавшего резко назад (под плечи подкладывают валик, сверток одежды, свернутое одеяло и т.п.) и удерживает ее в таком положении. Затем оказывающий помощь делает глубокий вдох, приближает свой рот ко рту пострадавшего и, плотно прижав свои губы (через марлю от бинта или индивидуального пакета) ко рту пострадавшего, вдувает набранный воздух в его легкие (рис.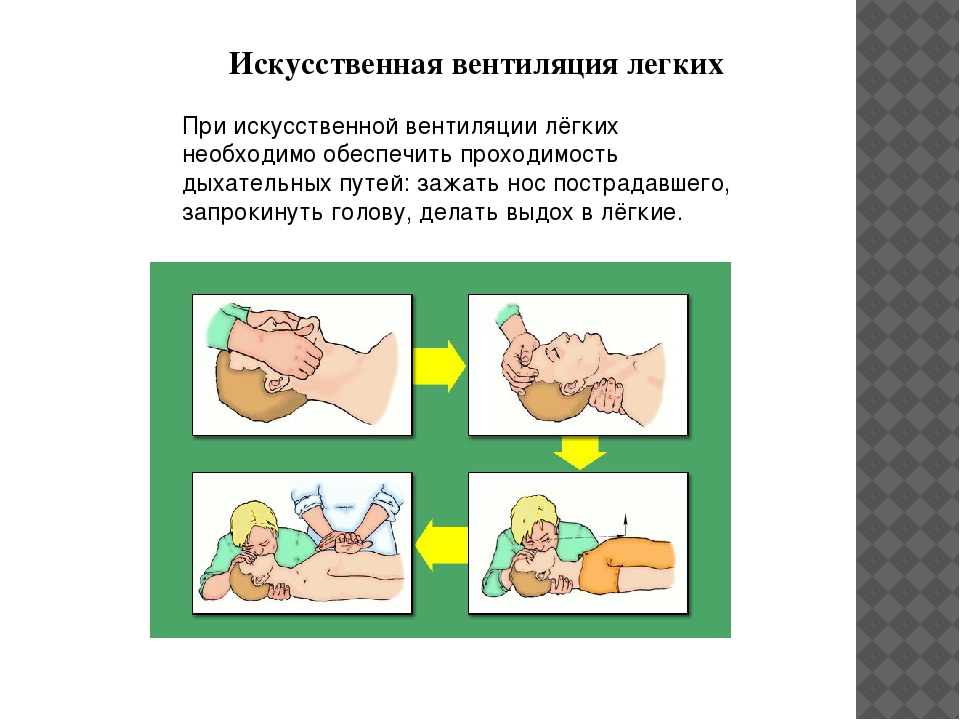 55).
55).
Рис. 55. Искусственное дыхание по методу «изо рта в рот»
Если имеется резиновая трубка или воздуховод, то вдувание воздуха производят через них. При вдувании воздуха через рот, нос пострадавшего зажимают, чтобы вдуваемый воздух не выходил наружу. При вдувании воздуха в легкие пострадавшего наблюдается расширение его грудной клетки. После этого оказывающий помощь откидывается назад; в это время грудная клетка спадает — наступает выдох. Такие вдувания воздуха производят от 14 до 20 раз в минуту, что соответствует ритму нормального дыхания. Лучше проводить дыхание в менее частом ритме, но при большей глубине вдоха; это не так утомительно и лучше обеспечивает вентиляцию легочного воздуха у пострадавшего.
Эффективность искусственного дыхания проверяется по расширению грудной клетки у пострадавшего при каждом вдувании воздуха в рот. Если это не происходит, необходимо обеспечить более полную герметичность отверстий рта и носа при вдохе и проверить положение головы пострадавшего.
Искусственное дыхание следует проводить до тех пор, пока у пострадавшего не восстановится собственное глубокое и ритмичное дыхание. Появление первых слабых вдохов не дает основания для прекращения искусственного дыхания. Следует только приурочивать проведение искусственного вдоха к моменту начала самостоятельного вдоха.
Порядок проведения искусственного дыхания и непрямого массажа сердца
Искусственное дыхание, или искусственная вентиляция лёгких (ИВЛ) — это меры, принимаемые для осуществления газообмена в организме пострадавшего. Необходимо это в том случае, если человек не может дышать самостоятельно (либо испытывает серьёзные затруднения, либо находится в состоянии клинической смерти). Наиболее эффективны аппаратные способы искусственного дыхания, однако, и «ручные» способы могут спасти жизнь пострадавшего. О них мы и расскажем.
Автор фото — U.S. Naval Forces Central Command/U.S. Fifth Fleet, ссылка на оригинал (фото было изменено).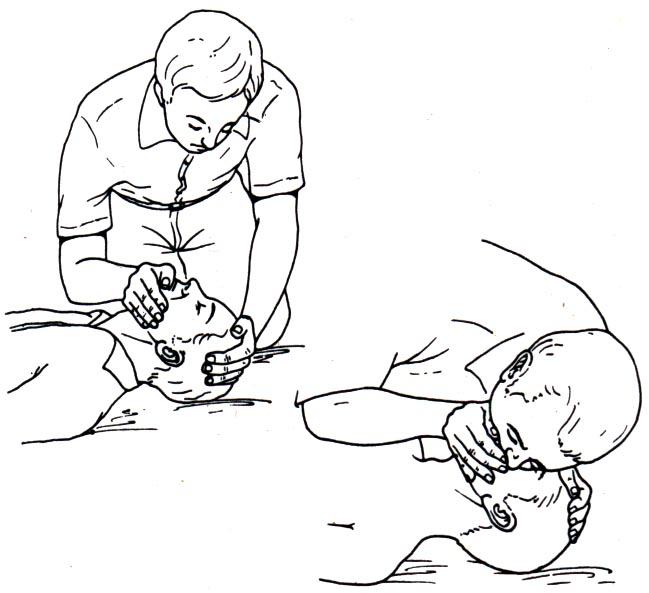
Техника искусственного дыхания (рот в рот)
- 1. Расположите пострадавшего спиной на горизонтальной поверхности.
- 2. Убедитесь, что он не дышит. Для этого приложите руку к груди, а ухо наклоните к самому рту пострадавшего. Если вы не почувствовали выдыхаемого воздуха или движения грудной клетки, необходимо осуществлять искусственное дыхание.
- 3. Для начала освободите пострадавшего от любых вещей, которые могут затруднить дыхание (галстук, ворот рубашки, пояс).
- 4. Запрокиньте голову пострадавшего, чтобы подбородок оказался примерно на одной линии с шеей (для этого можно положить под шею валик из полотенца или одежды).
- 5. Откройте рот пострадавшего (не слишком сильно). Можно положить на него марлю или неплотный носовой платок (чтобы осуществлять дыхание через него). После этого зажмите мягкую часть носа пострадавшего двумя пальцами (чтобы перекрыть движение воздуха).
- 6. Наберите полные лёгкие воздуха, плотно прижмитесь ртом ко рту пострадавшего, и выдыхайте воздух в его лёгкие.
 Делать это необходимо довольно интенсивно и глубоко (то есть, быстрый и глубокий выдох).
Делать это необходимо довольно интенсивно и глубоко (то есть, быстрый и глубокий выдох). - 7. Убедитесь, что во время выдыхания воздуха у пострадавшего поднимается грудная клетка. Это будет значить, что вы всё делаете правильно.
- 8. Таких выдохов необходимо осуществлять около 10-12 взрослому человеку, и около 15-20 ребёнку.
- 9. Осуществлять искусственное дыхание нужно до приезда скорой, или до того момента, когда пострадавший сможет дышать самостоятельно. Признаками улучшения состояния могут являться суженные зрачки (значит мозг получает кислород) и изменение цвета лица на более насыщенный.
com/embed/ZBik3QLcG44?feature=oembed» frameborder=»0″ allow=»accelerometer; autoplay; clipboard-write; encrypted-media; gyroscope; picture-in-picture» allowfullscreen=»»/>
Методика проведения искусственной вентиляции легких и закрытого массажа сердца
При различных несчастных случаях, когда у пострадавшего отсутствуют дыхание и признаки сокращения сердца, необходимо как можно раньше приступить к искусственной вентиляции легких и к закрытому массажу сердца.
Искусственное дыхание обеспечивает введение в легкие свежего воздуха (смеси), богатого кислородом, и выведение из легких воздуха, бедного кислородом и богатого углекислым газом. Благодаря искусственной вентиляции легких, организм насыщается кислородом и избавляется от углекислого газа, т. е. в тканях поддерживается условия, необходимые для их жизнедеятельности. Особенно чувствительны к понижению содержания кислорода в организме клетки коры головного мозга.
Так, при отсутствии кровообращения в оргазме человека (остановка сердца) более 4−5 мин в клетках головного мозга начинают развиваться необратимые изменения. В этот период (4−5 мин) так называемой клинической смерти в организме еще сохраняются замедленные обменные процессы, что и позволяет вернуть человеку жизнь. Этим обстоятельством объясняется эффективность искусственного дыхания и закрытого массажа сердца в первые минуты после остановки дыхания и сокращения сердца у пострадавшего.
В этот период (4−5 мин) так называемой клинической смерти в организме еще сохраняются замедленные обменные процессы, что и позволяет вернуть человеку жизнь. Этим обстоятельством объясняется эффективность искусственного дыхания и закрытого массажа сердца в первые минуты после остановки дыхания и сокращения сердца у пострадавшего.
Выраженная бледность кожных покровов, синюшность губ, ногтей, отсутствие дыхательных движений грудной клетки и живота убедительно говорят об остановке дыхания, а порой и сердцебиения.
В бессознательном состоянии у пострадавшего наступает расслабление мышц лица, и язык зачастую западает к задней стенке глотки, там самым перекрывая дыхательные пути (гортань, трахею). Поэтому, прежде чем приступить к искусственному дыханию, нужно восстановить проходимость дыхательных путей у пострадавшего.
Наиболее эффективными способами искусственного дыхания является вдувание воздуха изо рта оказывающего помощь в рот или нос пострадавшего.
Эти способы называются:
Они осуществляются следующим образом:
1. освободить пострадавшего от водолазного снаряжения и сдавливающей одежды, уложить на спину, под плечи подложить свернутую одежду в виде валика;
освободить пострадавшего от водолазного снаряжения и сдавливающей одежды, уложить на спину, под плечи подложить свернутую одежду в виде валика;
2. оказывающий помощь обычно становится сбоку у головы пострадавшего;
3. проверить полость рта и глотки: при наличии ила, песка, сгустков слизи и крови, все содержимое удалить. Для этого голову и плечи нужно повернуть в сторону, открыть рот и указательным пальцем, обвернутым салфеткой (платком), все удалить;
4. обеспечить достаточную проходимость дыхательных путей, зависящую, главным образом, от положения головы.
Голова должна быть до предела запрокинута назад, только в таком ее положении корень языка отходит от задней стенки глотки и открывает дыхательные пути. Для отгибания головы назад нужно одну руку подложить под шею пострадавшего, а другой надавливать на лоб до тех пор, пока голова до предела запрокинется назад. Если при этом положении головы язык по-прежнему находится в запавшем положении, его необходимо вытянуть рукой или языкодержателем, предварительно положив на него марлевую салфетку.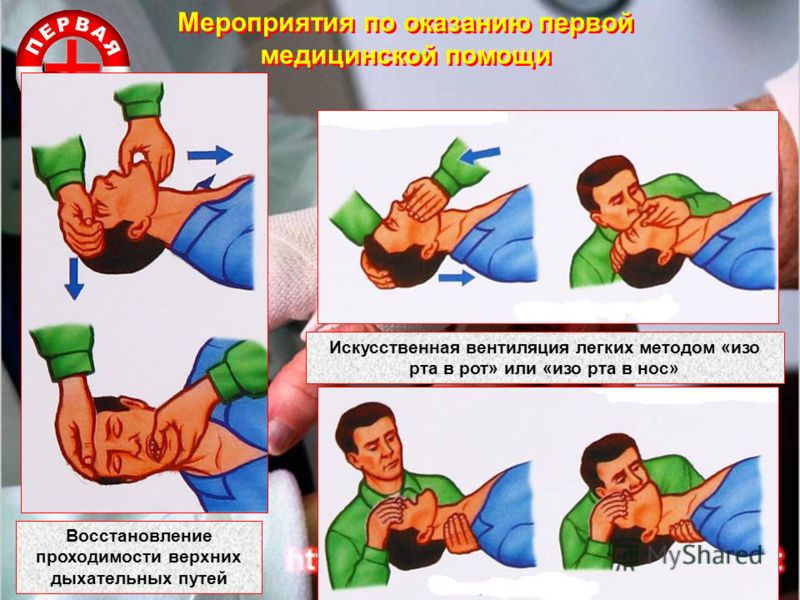
5. Оказывающий помощь делает глубокий вдох и затем, плотно прижав свой рот ко рту или носу пострадавшего (можно через марлю или платок), делает свой выдох. В момент вдувания воздуха в рот пострадавшего нос его следует зажать пальцами свободной руки, а при вдувании воздуха в нос – плотно закрыть рот пострадавшего.
Затем оказывающий помощь откидывается назад и делает новый вдох. В этот период грудная клетка пострадавшего опускается и происходит пассивный выдох. Вдувание следует проводить 12−16 раз в минуту. Если искусственное дыхание осуществляется правильно, то грудная клетка при вдувании воздуха поднимается и происходит уменьшение бледности слизистых и кожных покровов. Если этого не происходит, нужно проверить проходимость дыхательных путей и добиться хорошей герметизации при вдувании воздуха в легкие пострадавшего.
С целью облегчения искусственного дыхания методом «рот в рот» могут использоваться специальные резиновые или пластмассовые s-образные трубки. Такая трубка вводится в рот, глотку (до корня языка) и через нее производят вдувание воздуха в легкие пострадавшего. Это приспособление устраняет неприятные моменты эстетического и гигиенического характера, но к сожалению не позволяет создать полной герметизации, а это снижает эффективность вдувания воздуха в легкие пострадавшего.
Это приспособление устраняет неприятные моменты эстетического и гигиенического характера, но к сожалению не позволяет создать полной герметизации, а это снижает эффективность вдувания воздуха в легкие пострадавшего.
В ходе проведения искусственного дыхания необходимо следить за наличием пульса,— если пульс не прощупывается, не слышно сердечных сокращений и расширены зрачки, то это свидетельствует о прекращении работы сердца. Задача оказывающего помощь усложняется тем, что наряду с искусственной вентиляцией легких необходимо предпринять срочные меры для восстановления кровообращения. Потому что только при сочетании активной вентиляции легких и циркуляции крови клетки организма получают необходимое количество кислорода, и жизнедеятельность их восстанавливается.
Самым доступным способом поддержания кровообращения в организме при остановке работы сердца является закрытый массаж сердца.
Закрытый массаж сердца заключается в том, что путем давления на грудину грудная клетка приближается к позвоночнику, при этом сердце сдавливается, его камеры сжимаются и из них изгоняется кровь в свои обычные сосуды. В момент прекращения давления на грудину грудная клетка возвращается в прежнее положение, полости сердца расширяются и заполняются новыми порциями венозной крови. Таким образом, при внешнем воздействии на сердце, оно снова выполняет свою обычную функцию насоса. Кровообращение в организме и особенно в самом сердце восстанавливается, а это ведет к его активной самостоятельной деятельности.
В момент прекращения давления на грудину грудная клетка возвращается в прежнее положение, полости сердца расширяются и заполняются новыми порциями венозной крови. Таким образом, при внешнем воздействии на сердце, оно снова выполняет свою обычную функцию насоса. Кровообращение в организме и особенно в самом сердце восстанавливается, а это ведет к его активной самостоятельной деятельности.
Методика проведения закрытого массажа сердца слагается из следующих этапов:
1. Освободить пострадавшего от стесняющей одежды и положить на спину, на жесткую поверхность;
2. Голова должна быть запрокинутой назад, т. е. в положении, пригодном для проведения искусственной вентиляции легких;
3. Производящий массаж находится сбоку от пострадавшего;
4. Ладонь одной руки накладывается на нижнюю половину грудины несколько влево, а кисть второй руки – поперек первой для усиления давления;
5. Давление на грудину нужно производить быстрыми ритмичными толчками (60−80 раз в мин) выпрямленными руками, главным образом, за счет своего веса;
6. Давление должно быть достаточно сильным, чтобы грудная клетка сместилась на 3−4 см. При неправильном расположении рук могут произойти повреждения ребер, грудины и некоторых внутренних органов в период надавливания;
Давление должно быть достаточно сильным, чтобы грудная клетка сместилась на 3−4 см. При неправильном расположении рук могут произойти повреждения ребер, грудины и некоторых внутренних органов в период надавливания;
7. После каждого надавливания руки быстро расслабляют, и грудная клетка принимает исходное положение.
Изменение окраски слизистых, кожных покровов и наличие пульса на крупных сосудах, а также сужение зрачков, говорит об эффективности закрытого массажа сердца.
Искусственное дыхание и закрытый массаж сердца может проводить один человек, но лучше это делать вдвоем. При этом следует чередовать после трех искусственных вдуваний 12−16 ритмичных надавливаний на грудину или после 4−5 надавливаний делать одно вдувание. Относительно длительное время (1−1,5 часа) можно поддерживать вполне удовлетворительное кровообращение, если правильно производится массаж.
Искусственное дыхание и закрытый массаж сердца следует проводить до тех пор, пока не восстановятся самостоятельное дыхание и сердцебиение или появятся признаки наступления смерти, которые может выявить только медицинский работник.
- Главная /
- Обучение /
- Специфические заболевания подводников и водолазов /
- Методика проведения искусственной вентиляции легких и закрытого массажа сердца
Смотрите также
Самоходное устройство «Сирена УМЭ»
Про убийство ни слова…
РПКСН проекта 667 Б «Мурена» («Delta I»)
Техника искусственного дыхания (рот в нос)
Она очень похожа на традиционную, но имеет несколько отличий. Мы расскажем только о них:
- — Одну руку положите на лоб пострадавшего, фиксируя таким образом голову, а другую руку — на его подбородок. Второй рукой плотно закройте рот пострадавшего.
- — Захватив своими губами нос пострадавшего (можно через марлю), осуществляйте глубокий и интенсивный выдох.
- — После завершения выдоха откройте рот пострадавшего, чтобы облегчить выход воздуха наружу. Перед следующим выдохом не забудьте снова закрыть его рот.
Правила и советы при осуществлении ИВЛ
- 1.
 Не прекращайте делать искусственное дыхание до приезда скорой.
Не прекращайте делать искусственное дыхание до приезда скорой. - 2. Между подготовкой пострадавшего к оказанию помощи (его укладкой, расстёгиванием одежды и т.д.) и первым выдохом должно пройти как можно меньше времени. Но старайтесь не нарушать основные рекомендации.
- 3. Можете использовать неплотную ткань (лучше марлю) для осуществления «ручных» способов дыхания.
- 4. Время от времени проверяйте пульс пострадавшего. И если его нет, начинайте осуществлять массаж сердца.
- 5. Не спешите прекращать искусственное дыхание, если пострадавший очнулся. Может оказаться, что он не в состоянии дышать самостоятельно. Но если он пытается это делать, то помогите ему. Выдыхайте воздух в тот момент, когда пострадавший пытается сделать вдох.
В каких случаях делается вентиляция легких?
Начинать процедуру спасения человека следует с определения источника проблемы. Вентиляцию легких нужно делать в следующих случаях:
- Если произошла остановка сердцебиения.
 Для восстановления дыхания необходимо произвести непрямой массаж сердца.
Для восстановления дыхания необходимо произвести непрямой массаж сердца. - Произошло западения языка (человек находится без создания). Находясь в положении лежа, мышцы языка и глотки расслабляются, из-за этого корень языка может сместиться и закрыть вход в область трахеи. В то же время дыхательные движения присутствуют, но шумы услышать невозможно. В таком случае уместным будет запрокидывание головы назад, что позволит освободить вход и попасть воздуху в трахею. Чтобы рот открылся, под шеей человека должна быть рука оказывающего помощь и второй рукой делается надавливание на лоб.
- Если в органы, обеспечивающие проход воздуха, попало инородное тело (это может быть частица воды, пищи, грязи, а также кровь и другие предметы). Симптомами данной проблемы являются слабые дыхательные движения, синюшные колени и губы, частый пульс (110 и больше ударов в минуту), шумный судорожный вдох, выдох со звуком хрипоты.
Определив причину остановки (затруднения) дыхания, оказание первой помощи потерпевшему обязательно. Но для этого нужно создать комфортные условия пострадавшему.
Но для этого нужно создать комфортные условия пострадавшему.
Управление дыхательной недостаточностью: управление проходимостью дыхательных путей и ручные методы искусственной вентиляции вентиляция воздуха, и устройство мешочно-клапанное (БВ). Первый является частью первичной сердечно-легочной реанимации. Последний широко используется в неотложной медицинской помощи и при правильном использовании может обеспечить эффективную искусственную вентиляцию легких.Устройство рекомендовано для использования в реанимации в соответствии с международными рекомендациями по реанимации, в которых установлены соответствующие дыхательные объемы и частота вентиляции. Однако есть признанные опасности при использовании устройства BV. Появляется все больше данных, свидетельствующих о значительных колебаниях дыхательного объема и частоты при его использовании в экстренной вентиляции. В частности, может создаваться высокое давление накачивания и большие дыхательные объемы, которые могут вызвать баротравму и волютизму, а также инсуффляцию желудка, если устройство используется без защищенных дыхательных путей.Точно так же может произойти гипоинфляция, ведущая к гипоксии.
Существует потребность в большей осведомленности о потенциальных проблемах прерывистой вентиляции с положительным давлением в экстренных случаях. Для этого требуется более качественное обучение. По сравнению с управлением проходимостью дыхательных путей, которому обучают на высоком уровне в большинстве служб неотложной помощи, правильному использованию устройства клапана мешка не уделялось такого же внимания. Многие проблемы, связанные с использованием устройства BV, можно преодолеть с помощью портативных автоматических вентиляторов, которые все чаще используются службами экстренной помощи параллельно с вентиляцией с помощью мешка.Функционирование и использование переносных аппаратов ИВЛ — тема следующей главы.
Ключевые слова
Дыхательные пути Ларингеальная маска Дыхательные пути Искусственная вентиляция Глотка Дыхательные пути Назофарингеальные дыхательные пути
Эти ключевые слова были добавлены машиной, а не авторами. Это экспериментальный процесс, и ключевые слова могут обновляться по мере улучшения алгоритма обучения.
Это предварительный просмотр содержимого подписки,
войдите в
, чтобы проверить доступ.
Предложения для дальнейшего чтения
Aufterheide TP, Sigurdsson G, Lurie KG, et al.Гипервентиляционная гипотензия во время сердечно-легочной реанимации. Тираж. 2004; 109: 1960–5.
CrossRefGoogle Scholar
Cooper JA, Cooper JD, Cooper JM. Сердечно-легочная реанимация: история, текущая практика и будущее направление. Тираж. 2006; 114: 2839–49.
CrossRefPubMedGoogle Scholar
Ибсен Б. Точка зрения анестезиолога на лечение респираторных осложнений полиомиелита во время эпидемии в Копенгагене в 1952 году. Proc R Soc Med London.1954; 47: 72–4.
Google Scholar
Losert H, Sterz F, Koehler K и др. Качество сердечно-легочной реанимации высококвалифицированным персоналом в отделении неотложной помощи. Arch Intern Med. 2006; 166: 2375–80.
CrossRefPubMedGoogle Scholar
Рубен Х. Немедленное лечение дыхательной недостаточности. Br J Anaesth. 1964; 36: 542–69.
CrossRefPubMedGoogle Scholar
O’Niell JF, Deakin CD. Мы гипервентилируем пациентов с остановкой сердца? Реанимация.2007. 73: 82–5.
CrossRefGoogle Scholar
Updike G, Moesseno VN, Auble TE, et al. Сравнение маски клапана мешка, аппарата ИВЛ с ручным управлением и автоматических аппаратов ИВЛ, используемых при вентиляции неинтубированной модели манекена. Prehosp Emerg Care. 1998. 2 (1): 52–5.
CrossRefPubMedGoogle Scholar
ILCOR Resuscitation Guidelines
Deakin CD, Nolan JP, Soar J, et al. Рекомендации Европейского совета по реанимации по реанимации, 2010 г., раздел 4: продвинутая поддержка жизни взрослых.Реанимация. 2010. 81: 1305–52.
CrossRefPubMedGoogle Scholar
Koster RW, Baubin MA, Bossaert LL, et al. Рекомендации Европейского совета по реанимации по реанимации, 2010 г .: раздел 2. Базовая поддержка жизни взрослых и использование автоматических внешних дефибрилляторов. Реанимация. 2010; 81: 1277–92.
CrossRefPubMedGoogle Scholar
Monsieurs KG, Nolan JP, Bossaert LL, et al. Европейские рекомендации по реанимации, 2015 г. Раздел 1: резюме. Реанимация.2015; 95: 1–80.
CrossRefPubMedGoogle Scholar
Naimar RW, Shuster M, Calloway CW, et al. Часть 1 Резюме. Рекомендации Американской кардиологической ассоциации по сердечно-легочной реанимации и неотложной сердечно-сосудистой помощи, 2015 г. Тираж. 2015; 132 Приложение 2: S 315 – D 367.
CrossRefGoogle Scholar
Информация об авторских правах
© Springer International Publishing Switzerland 2016
Авторы и филиалы
- 1.Hôpital Necker Enfants MaladesSAMU de ParisParisFrance
Устройство для обратной связи
Вентиляционное устройство для ручной вентиляции при имитации остановки дыхания: исследование с перекрестным манекеном | Scandinavian Journal of Trauma, Resuscitation and Emergency Medicine
Материалы
Устройство обратной связи по вентиляции
VFD используется для предоставления информации о проведении каждой инсуффляции и для управления вентиляцией посредством обратной связи в реальном времени.Это устройство для неинвазивного мониторинга, которое можно подключить к любому ручному реанимационному аппарату. Он вставляется между сумкой и интерфейсом пациента (рис. 1), например лицевой маской, ЭТТ или любой надгортанной системой. Устройство содержит одноразовый датчик массового расхода, который измеряет потоки вдоха и выдоха на основе принципа поглощения тепла. Управляемый нагревательный элемент установлен в середине воздуховода, а датчики температуры установлены симметрично перед и после этого нагревательного элемента.Любой воздушный поток вызывает передачу тепла, которая зависит от количества молекул, проходящих через воздуховод. Эта недавно разработанная технология является высокочувствительной и надежной, а ее преимущество заключается в предотвращении конденсации воды и ограничении мертвого пространства и сопротивления воздушному потоку по сравнению с обычными датчиками потока воздуха с градиентом давления (мертвое пространство датчика <10 мл и сопротивление дыхательных путей = 1,8 см вод. Ст. 2 OLs — 1 при 60 л. Мин. — 1 ). Он не изменяет состав газа и имеет стандартные разъемы, поэтому его можно подключать к любому типу капнометра для оценки CO 2 в конце прилива.
Рис. 1
ПЧ вставлен между самонадувающимся мешком (например, ручным реанимационным аппаратом) и маской
Датчик подключен к электронному блоку управления, который записывает и обрабатывает данные для расчета основных параметров вентиляции (объем вдоха / выдоха) , дыхательный объем, скорость вентиляции, время вдоха / выдоха, количество утечки) в каждом цикле вентиляции.
Электронный блок выполняет три основные функции:
Прямая обратная связь для скорости вентиляции и дыхательного объема: FVD обеспечивает визуальную и звуковую обратную связь для поддержания постоянной и адекватной вентиляции.Устройство отображает гистограмму с тремя областями разного цвета (оранжевый — недостаточный объем, зеленый — достаточный объем и красный — чрезмерный объем), который напрямую коррелирует с количеством воздуха, подаваемого пациенту при сжатии мешка (рис. 2). Когда пользователь выбирает профиль пациента, целевой диапазон идеального V T автоматически регулируется в соответствии с международными стандартами 6–7 мл / кг идеальной массы тела (IBW).
Фиг.2
Описание основных функций пользовательского интерфейса VFD
Второй визуальный инструмент предназначен для скорости вентиляции. Визуальный сигнал с зеленым мигающим светом отправляется спасателю, чтобы указать подходящее время для вентиляции пациента (рис. 2). Это помогает пользователю достичь адекватной скорости вентиляции и избежать гипервентиляции.
Оценка эффективности вентиляции: FVD выполняет непрерывную и индивидуальную оценку эффективности вентиляции, предоставляемой пациенту.Он предлагает сравнение между целевыми значениями дыхательного объема и скорости вентиляции и предоставленными значениями. Алгоритмы также предназначены для оценки постоянной времени выдоха, которая зависит от сопротивления дыхательных путей и податливости легких пациента, чтобы отрегулировать целевую скорость вентиляции в соответствии с уникальными характеристиками легких пациента. Наконец, алгоритмы VFD вычисляют долю утечки, возникающую во время инсуффляции и выдоха, чтобы гарантировать надежную оценку V T .
Система аварийной сигнализации с визуальной и звуковой обратной связью: При оценке эффективности вентиляции частотно-регулируемым приводом отображаются предупреждающие сообщения в случае недостаточного дыхательного объема, скорости вентиляции или высокого уровня утечки (рис. 2).
Манекены
Для моделирования пациента с остановкой дыхания на носилках был установлен манекен Laerdal® Airway Management Trainer (Laerdal Medical, Ставангер, Норвегия).Легкие манекена были обойдены и напрямую подключены к искусственному легкому ASL 5000® (IngMar Medical, Ltd., Питтсбург, Пенсильвания, США) для имитации взрослого пациента с апноэ с комплаентностью 70 мл · см H 2 O -1 и сопротивление 3,5 смH 2 OL — 1 .с. Манекен вентилировался вручную с помощью мешка Ambu Spur II с резервуаром 2600 мл (Ambu A / S Baltorpbakken 13, DK-2750 Ballerup).
Протокол
Мы провели рандомизированное перекрестное исследование на основе манекенов с добровольцами в университетской больнице Безансона, Франция.Недавно они получили личный отзыв о своей практике и короткое занятие по ручной вентиляции. Участники были разделены на две группы в зависимости от их профессиональной категории и навыков: пожарные и водители скорой помощи входили в группу базового жизнеобеспечения (BLS), а врачи скорой помощи и медсестры входили в группу расширенного жизнеобеспечения (ALS). Личная информация и результаты участников были анонимными, и институциональный комитет по этике (Comité de Protection des Personnes CPP Est II) отказался от необходимости этического одобрения.Перед тестами участники подписали информированное согласие и заполнили форму отчета о болезни.
Мы попросили участников выполнить 5-минутную вентиляцию с VFD и без нее в процессе перекрестной рандомизации, чтобы избежать систематической ошибки. На обоих этапах исследования (вентиляционная маска и трахеальная трубка) участники были случайным образом распределены по каждой руке («С ЧРП», затем «БЕЗ ЧРП» или «БЕЗ ЧРП», затем «С ЧРП») с соотношением 1: 1. . Два списка рандомизации с размером блоков 4 были независимо сгенерированы на компьютере группой статистиков с помощью SAS 9.4 для Windows (SAS Institute INC., Кэри, Северная Каролина, США) до начала испытания и помещены в пронумерованные запечатанные конверты.
Между первым и вторым тестами был недельный период вымывания, чтобы ограничить систематические ошибки, связанные с возможными эффектами обучения. Участник из группы BLS приступил к неинвазивной вентиляции с помощью средней маски взрослого, а участник из группы ALS проветривал манекен с помощью трахеальной трубки с внутренним диаметром 8,0 мм.
Участникам не было предоставлено ни обучения, ни письменных инструкций по ЧРП.Однако перед тестами каждому участнику была сделана короткая устная презентация продолжительностью 2 минуты.
Анализ эффективности вентиляции
Дыхательные объемы ( V T ), интенсивность вентиляции ( V R ), пиковое давление в дыхательных путях ( P пиковое ) и время вдоха и выдоха ( I время , E время ) были измерены непосредственно симулятором легких ASL 5000®.
Мы стремились оценить общие характеристики 5-минутного периода вентиляции, учитывая общую тенденцию и временную изменчивость дыхательного объема и скорости вентиляции. Этот метод был протестирован и подтвержден в предыдущем исследовании, которое мы провели [12]. Что касается модели пациента (IBW 75 кг и отсутствие респираторной патологии), мы рассматривали V T от 300 до 600 мл и V R от 8 до 15 минут — 1 как приемлемо для пациента.Если V T или V R были ниже или выше целевого диапазона, мы считали моделированного пациента гипервентиляцией или гипервентиляцией соответственно.
Чтобы определить точность дыхательного объема, оцениваемого VFD, мы сравнили V T , рассчитанный устройством, и значения, измеренные ASL 5000 для каждого цикла вентиляции.
Оценка размера выборки
В нашей предыдущей работе [13] мы показали, что ручная вентиляция, соответствующая рекомендациям ILCOR, не превышала 15% среди 140 медицинских работников, принявших участие в исследовании.Мы предположили, что его можно улучшить до 70% с помощью ЧРП. Размер выборки из 20 медицинских работников для каждой группы был рассчитан со степенью 90% и альфа 5%. Впоследствии 40 участников были набраны и разделены на две группы (BLS и ALS).
Статистический анализ
Непрерывные данные выражены как среднее ± стандартное отклонение. Результаты представлены в процентах для номинальных переменных. Мы использовали t-критерий для непрерывных переменных, включая частоту вентиляции, дыхательный объем, время вдоха и выдоха.Мы использовали парный t-критерий для сравнения дыхательных объемов, измеренных VFD и ASL 5000®. Для проверки разницы между коробчатыми диаграммами использовался критерий Вилкоксона. Точный тест Фишера и тест Макнемара использовались для сравнения производительности ручной вентиляции с VFD и без него. При необходимости применялась коррекция Бонферрони. Значение p ниже 0,05 считалось статистически значимым. Статистический анализ выполнялся с помощью SAS 9.4 для Windows (SAS Institute INC., Кэри, Северная Каролина, США).
Границы | Эффективность методов ручной вентиляции во время сердечно-легочной реанимации у собак
Введение
Искусственная вентиляция легких во время реанимационных мероприятий по поводу остановки сердца и дыхания в больнице у собак и кошек обычно выполняется с помощью ручной вентиляции через ротрахеальную трубку с манжетами. Когда оротрахеальная интубация невозможна, в ветеринарных рекомендациях по СЛР, известных как RECOVER, говорится, что «разумно рекомендовать искусственное дыхание ртом к морде для собак и кошек с остановкой дыхания или с остановкой сердца и легких в соотношении 30: 2 с компрессиями грудной клетки, когда эндотрахеальная интубация недоступна (1).Вентиляция с мешком-маской может быть эффективным вариантом для собак и кошек, но требуется оборудование, разработанное специально для животных. «Эффективность этих альтернативных методов вентиляции у мелких животных не оценивалась.
Было показано, что у людей, находящихся под наркозом при апноэ, ручная вентиляция через лицевую маску обеспечивает адекватную вентиляцию и оксигенацию (2, 3). Вентиляция с помощью маски во время СЛР у взрослых пациентов-людей рекомендуется при наличии двух обученных спасателей и связана с аналогичными или лучшими неврологическими исходами по сравнению с более современными методами обеспечения проходимости дыхательных путей, хотя существует риск регургитации и легочной аспирации (3– 5).Вентиляция с помощью маски имеет несколько возможных ограничений, включая утечку воздуха из уплотнения на лицо, потерю объема газа в желудок вместо легких и обструкцию дыхательных путей из-за положения головы (6, 7). В рекомендациях Американской кардиологической ассоциации по СЛР взрослых говорится, что «вентиляция с использованием маски-мешка — сложный навык, требующий значительной практики» (3).
Вентиляция с помощью маски может использоваться в ветеринарии, когда интубация не удалась или оборудование для интубации недоступно, хотя описания вентиляции с помощью маски у животных немногочисленны.Исследование на анестезированных кошках, сравнивающее два устройства мешка-маски, показало, что можно поддерживать адекватный PaCO 2 , хотя в этом исследовании не проводилось измерения оксигенации (8). В отчете о СЛР у кроликов описано 7 кроликов, которых вентилировали через лицевую маску, и у 5 из этих кроликов восстановилось спонтанное кровообращение (9). Инициатива RECOVER разработала основанные на доказательствах руководящие принципы для СЛР мелких животных и пришла к выводу, что вентиляция с помощью маски может быть эффективным вариантом для собак и кошек, хотя из-за отсутствия доказательств не может быть сделано никаких серьезных рекомендаций (1).По некоторым данным, вентиляция с помощью маски эффективна для собак и кошек, хотя высказывались опасения относительно возможности получить плотно прилегающую лицевую маску для животных и важности держать шею вытянутой для предотвращения обструкции дыхательных путей.
Спасательное дыхание «рот в рот» имеет долгую историю в медицине. У здоровых, находящихся под наркозом, парализованных взрослых людей вентиляция «рот в рот» может поддерживать нормальное насыщение кислородом и вентиляцию (10, 11). ИВЛ «рот в рот» рекомендуется при проведении СЛР непрофессионала и для людей, прошедших СЛР с одним обученным спасателем (3).Учитывая очень разную анатомию мелких животных по сравнению с людьми, эффективность дыхания «рот в нос» нельзя экстраполировать из исследований на людях. Не было исследований по оценке вентиляции рот в нос у животных, хотя об этом сообщалось неофициально. В одном отчете о собаке с травмой шейного отдела позвоночника и связанной с ней остановкой дыхания описывается, как владельцы обеспечивали вентиляцию воздухом изо рта в нос, пока они не достигли ветеринарного учреждения (12).
Целью этого исследования было оценить эффективность ручной вентиляции с помощью лицевой маски и искусственного дыхания «рот в нос» во время СЛР у собак.Конкретные цели заключались в оценке оксигенации и вентиляции, достигаемой этими методами, практических аспектов применения каждой техники вентиляции и любых отмеченных осложнений.
Материалы и методы
Животные
Были зарегистрированы специально выведенные для исследования собаки, которые находились под общей анестезией для несвязанного исследования лапароскопической хирургии. По завершении этой процедуры было начато текущее исследование, и оба были одобрены комитетом по уходу и использованию животных в институте Университета штата Колорадо.
В конце первоначального исследования собаки оставались интубированы оротрахеально под общей анестезией изофлураном в 100% кислороде и внутривенной инфузией морфина (0,1 мг / кг / ч), кетамина (10 мкг / кг / мин) и лидокаина ( 30 мкг / кг / мин). Электрокардиограф, прямое артериальное давление, температура тела, ETCO 2 и пульсоксиметрия постоянно контролировались. Собакам был установлен периферический венозный и артериальный катетер 20G (BD Insyte 20G, 48 мм; Becton Dickinson Infusion Therapy Systems Inc., Штат Юта, США) на месте. После полного опорожнения живота животных помещали в положение лежа на правом боку и переводили от изофлурана в кислороде к общей внутривенной анестезии с инфузией пропофола с постоянной скоростью (нагрузочная доза 2 мг / кг, затем 0,2–0,4 мг / кг / мин). по мере необходимости для поддержания хирургической плоскости анестезии. Собак отсоединили от наркозного аппарата и прикрепили к реанимационному аппарату с клапаном мешка (реаниматор с клапаном мешка, Vital Signs Inc., компания GE Healthcare, Нью-Джерси, США) и вручную вентилировали воздухом помещения, нацелив на ETCO 2 30 мм рт. SpO 2 92–94%.После 30 минут ручной вентиляции исходные образцы артериальной крови были взяты с использованием специально изготовленных гепаринизированных шприцев (шприцы SafePico Aspirator, Radiometer Medical ApS, Дания) для анализа газов крови (800 ABL Flex; Radiometer America Inc., Калифорния, США). Значения газов артериальной крови не корректировались по температуре.
Исходно целевыми значениями газов артериальной крови были PaCO 2 30–40 мм рт. Ст. И PaO 2 70–75 мм рт. Если через 30 минут исходные значения выходили за пределы этих диапазонов, ручная вентиляция была продолжена, как описано, и образцы артериальной крови оценивались каждые 15 минут до достижения соответствующих исходных значений.
Эвтаназию проводили внутривенной инъекцией пентобарбитала 120 мг / кг. Вливания пропофола и морфина, кетамина и лидокаина в это время были прекращены. Смерть подтверждена отсутствием сердечных тонов при аускультации грудной клетки и потерей пульсирующей формы волны на прямом тонометре артериального давления. Через шестьдесят секунд после подтверждения смерти была инициирована основная система жизнеобеспечения.
Сердечно-легочная реанимация
Используемый метод вентиляции был рандомизирован в одну из четырех техник (см. Ниже).Для техник вентиляции, которые не требовали оротрахеальной интубации, собак экстубировали в течение 60 с после подтверждения смерти. Наружные компрессии грудной клетки выполнялись со скоростью ~ 100 сжатий в минуту с руками, помещенными на сердце, в течение 6 минут. Сжатия грудной клетки выполнялись с 2-минутными циклами, и человека, выполнявшего сжатие грудной клетки, меняли для каждого цикла с перерывом в сжатии менее 10 с. Никаких других вмешательств СЛР не проводилось. Образцы артериальной крови на газы крови (устройство для реанимации с клапаном мешка, Vital Signs Inc., Компания GE Healthcare, Нью-Джерси, США) анализировали через 3 и 6 минут после начала сжатия грудной клетки.
В конце 6-минутного периода исследования собак оценивали, включая аускультацию грудной клетки и прямой анализ кривой артериального давления для подтверждения смерти.
Вентиляционная техника
Двадцать четыре собаки были рандомизированы для использования одной из четырех техник ручной вентиляции; реанимационный аппарат с клапаном-мешком (реаниматор с клапаном-мешком (для взрослых), Vital Signs Inc., компания GE Healthcare, Нью-Джерси, США) с оротрахеальной интубацией на воздухе помещения, реаниматор с клапаном-мешком и плотно прилегающей лицевой маской (Anesthesia Mask Canine, Jorgensen Labs, CO, США) ) на воздухе помещения, дыхании рот в нос или без вентиляции (только компрессия грудной клетки) СЛР ( N = 6 для каждой группы).Группа оротрахеальных аппаратов вентилировалась с частотой дыхания 10 вдохов в минуту с дыхательным объемом для обеспечения адекватного подъема грудной клетки и временем вдоха 1 с. Для плотно прилегающей лицевой маски и техники «рот к носу» использовалось соотношение компрессии к дыханию 30: 2, и один исследователь (KH) выполнял все дыхание «рот к носу».
Любые трудности или осложнения, возникшие при использовании любой техники вентиляции во время исследования, регистрировались с конкретной оценкой доказательств утечки газа во время вдоха, растяжения желудка и признаков срыгивания.Наличие растяжения желудка и признаки срыгивания были основаны на пальпации живота и визуальной оценке рта, носа и ротоглотки собак после окончания 6-минутного экспериментального периода.
Статистика
Данные были проанализированы на предмет нормальности с помощью теста нормальности Шапиро-Уилка, и нормально распределенные данные представлены как среднее ± стандартное отклонение. Значения PaO 2 и PaCO 2 сравнивали на исходном уровне, 3 мин и 6 мин между техниками вентиляции с односторонним ANOVA с апостериорным тестом Тьюки , скорректированным для множественных сравнений, когда это необходимо.В группе техники вентиляции значения PaO 2 и PaCO 2 сравнивали в трехкратных точках с помощью ANOVA с повторными измерениями с апостериорным тестом Тьюки , скорректированным для множественных сравнений, когда это необходимо. Значение P <0,05 считалось значимым, и все испытания проводились с помощью имеющегося в продаже программного обеспечения (Prism 7.0, Graph Pad, La Jolla, CA).
Результаты
Всего для исследования было рандомизировано 26 собак гончих пород, суки были рандомизированы для 24 собак со средней массой тела 27 ± 4.Сообщается 9 кг. Эксперимент на двух собаках пришлось повторить, потому что образцы артериальной крови не могли быть получены у одной собаки в группе с маской для лица, а вентиляция не была эффективной у одной собаки в группе «рот к носу». Сводные значения PaO 2 и PaCO 2 представлены в таблице 1.
Таблица 1 . Средние значения и значения стандартного отклонения значений PaO 2 и PaCO 2 для собак во время закрытой сердечно-легочной реанимации, получавших один из четырех методов вентиляции ( N = 6 для всех групп).
Оксигенация
Не было различий в PaO 2 между группами на исходном уровне (рис. 1), а PaO 2 в оротрахеальной группе через 3 и 6 минут не отличалось от исходного уровня. PaO 2 для групп, использующих лицевую маску, рот к носу и только компрессию, было значительно ниже через 3 и 6 минут, чем на исходном уровне (рис. 2). PaO 2 через 6 минут был значительно ниже, чем через 3 минуты в группах, использующих лицевую маску и «рот к носу» (рис. 2).
Рисунок 1 .Среднее значение PaO 2 собак на исходном уровне и через 3 и 6 минут сердечно-легочной реанимации при вентиляции с помощью одного из четырех методов без дополнительного кислорода. Столбцы представляют собой стандартное отклонение. * P <0,001, † P <0,05, ‡ P <0,01. Оротрахеальный, вентиляция с помощью реанимационного мешка и оротрахеальной трубки с манжетой; Рот к носу, искусственное дыхание, прикрывая нос ртом; маска для лица, вентиляция с реанимационным мешком и плотно прилегающая маска для лица; Без вентиляции, только компрессионная СЛР.
Рисунок 2 . Среднее значение PaO 2 собак на исходном уровне и через 3 и 6 минут сердечно-легочной реанимации для каждого метода вентиляции. Столбцы представляют собой стандартное отклонение. * P <0,05, † P <0,005, ‡ P <0,0005. Оротрахеальный, вентиляция с помощью реанимационного мешка и оротрахеальной трубки с манжетой; Рот к носу, искусственное дыхание, прикрывая нос ртом; маска для лица, вентиляция с реанимационным мешком и плотно прилегающая маска для лица; Без вентиляции, только компрессионная СЛР.
Как через 3, так и через 6 минут, PaO 2 в группе оротрахеального приема был значительно выше, чем в группе с лицевой маской и только компрессией, но не в группе «рот к носу» (Рисунок 1). PaO 2 из группы «рот в нос» имел значительно более высокий PaO 2 , чем в группе, получавшей только компрессию, как на 3, так и на 6 мин (рис. 1).
Вентиляция
Не было разницы в PaCO 2 между группами на исходном уровне (рис. 3). PaCO 2 в ротрахеальной группе был значительно ниже через 3 и 6 минут по сравнению с исходным уровнем.Не было никакой разницы в PaCO 2 между временными точками для групп, использующих лицевую маску, «рот к носу» и группы только компрессии (рис. 4). Как через 3, так и через 6 минут PaCO 2 был ниже в группе оротрахеального лечения по сравнению со всеми другими группами. Не было различий в PaCO 2 между группами лицевой маски, рот к носу и только компрессией через 3 или 6 минут (Рисунок 3).
Рисунок 3 . Среднее значение PaCO 2 собак на исходном уровне и через 3 и 6 минут сердечно-легочной реанимации при вентиляции с помощью одного из четырех методов без дополнительного кислорода.Столбцы представляют собой стандартное отклонение. * P ≤ 0,01, † P <0,001. Оротрахеальный, вентиляция с помощью реанимационного мешка и оротрахеальной трубки с манжетой; Рот к носу, искусственное дыхание, прикрывая нос ртом; маска для лица, вентиляция с реанимационным мешком и плотно прилегающая маска для лица; Без вентиляции, только компрессионная СЛР.
Рисунок 4 . Среднее PaCO 2 собак на исходном уровне и через 3 и 6 минут сердечно-легочной реанимации для каждого метода вентиляции.Столбцы представляют собой стандартное отклонение. * P <0,05, † P <0,005. Оротрахеальный, вентиляция с помощью реанимационного мешка и оротрахеальной трубки с манжетой; Рот к носу, искусственное дыхание, прикрывая нос ртом; маска для лица, вентиляция с реанимационным мешком и плотно прилегающая маска для лица; Без вентиляции, только компрессионная СЛР.
В группах с интубацией трахеи и только компрессией осложнений не было. В группе масок для лица было необходимо вытягивание головы и две руки, чтобы маска была плотно прижата ко рту, чтобы обеспечить эффективный подъем груди при вентиляции.Несмотря на эти усилия, у 3 из 6 собак было отмечено неэффективное дыхание. Расширение желудка было очевидно у одной из шести собак, а утечка воздуха вокруг маски — у четырех из шести собак. У одной собаки был отмечен прерывистый контакт маски с обеими роговицами во время периода СЛР.
В группе «рот в нос» для создания эффективного дыхания было необходимо вытягивание головы и закрытие губ. Неэффективное дыхание было отмечено у двух из шести собак в группе «рот к носу», срыгивание во время СЛР было отмечено у двух из шести собак, а вздутие желудка было очевидным у трех из шести собак.В дополнение к проблемам, отмеченным у 6 собак в этой группе, дыхание рот в нос не привело к эффективному дыханию у 7-й собаки в течение всего периода СЛР. PaO 2 через 3 и 6 минут для этой собаки составлял 35 и 31 мм рт. Ст. Соответственно, а PaCO 2 через 3 и 6 минут составлял 43 и 49 мм рт. Не было четкой причины невозможности вентиляции этой собаки при осмотре ротовой полости после экспериментального периода. Ни у одной собаки ни в одной группе не было восстановления спонтанного кровообращения в течение экспериментального периода.
Обсуждение
В этом исследовании, сравнивающем методы вентиляции во время СЛР у собак без дополнительного кислорода, оротрахеальная интубация обеспечивала более высокую оксигенацию, чем вентиляция с помощью лицевой маски или СЛР только с компрессией. Хотя уровень оксигенации, достигнутый при вентиляции с помощью лицевой маски, оказался ниже, чем при дыхании изо рта в нос, с большей разницей в 6-минутной точке, он не достиг статистической значимости. Вентиляция с помощью оротрахеальной интубации привела к стабильно более низким значениям PaCO 2 , чем в других группах.И лицевая маска, и техника вентиляции рот в нос не всегда обеспечивали эффективное дыхание и были связаны с осложнениями.
Для сравнения эффективности вентиляции рот в нос, оротрахеальная вентиляция и вентиляция с помощью маски для лица в этом исследовании проводилась на воздухе помещения. Таким образом, ожидается, что значения PaO 2 , найденные в этом исследовании, будут ниже, чем в клинических условиях, где для вентиляции будет использоваться дополнительный кислород. Кроме того, этот эксперимент был проведен на высоте ~ 5000 футов (барометрическое давление в диапазоне от 628 до 642 мм рт. Ст.), Что снизит значения PaO 2 по сравнению со значениями, полученными на уровне моря.Предыдущее исследование свиней, вентилированных через ротрахеальную интубацию на воздухе помещения, имело аналогичные результаты с этим исследованием с сообщенным PaO 2 69 ± 15 мм рт. Ст. После 5 минут остановки сердца (13). Для сравнения, экспериментальные исследования на животных сообщили о значениях PaO 2 в диапазоне 300–400 мм рт. Ст. При оротрахеальной интубации при вентиляции 100% кислородом во время закрытой СЛР грудной клетки (14–16).
PaO 2 снизился в течение 6-минутного экспериментального периода в этом исследовании как для лицевой маски, так и для групп «рот в нос».Ухудшение PaO 2 во время СЛР было зарегистрировано в предыдущих экспериментальных исследованиях и было связано с ателектазом и повреждением легких вследствие компрессий грудной клетки (15). Более высокое значение PCO 2 в группах с маской для лица и «рот в нос» предполагает менее эффективную вентиляцию и может соответствовать ателектазу, встречающемуся у этих животных. Массивная легочная аспирация во время СЛР — еще одна возможная причина ухудшения оксигенации у неинтубированных животных. В медицине для людей оптимальное обеспечение проходимости дыхательных путей во время СЛР не определено (17).Это отражает трудности и риски, связанные с оротрахеальной интубацией у людей. Напротив, оротрахеальная интубация у собак относительно проста и считается оптимальным вариантом обеспечения проходимости дыхательных путей при СЛР (1). Когда оротрахеальная интубация невозможна из-за анатомии пациента, отсутствия оборудования или опыта оператора, необходим неинвазивный дыхательный путь для вентиляции во время СЛР или остановки дыхания, о чем свидетельствует группа без вентиляции, имеющая самые низкие значения PaO 2 .
Вентиляция через лицевую маску и реанимационное устройство с клапаном-мешком (также известное как вентиляция с мешком-маской) обычна при СЛР человека и хорошо описана в литературе, но, насколько известно автору, ранее не оценивалась на собаках. В этом исследовании использовалась прозрачная пластиковая маска для лица с резиновой диафрагмой, обеспечивающая плотное прилегание к морде. Оксигенация, проводимая с использованием этой техники, не отличалась от группы, получавшей только компрессию. Это может быть связано с трудностями в обеспечении постоянного эффективного дыхания.Оператору приходилось плотно прижимать маску к лицу и закрывать губы, чтобы предотвратить утечку воздуха. Голову и шею необходимо было поддерживать в вытянутом положении, так как часто небольшие изменения положения приводили к неэффективному дыханию, и часто требовался второй оператор, который помогал бы поддерживать правильное положение шеи и головы. Оксигенация, достигнутая с помощью этого метода в этом исследовании, была хуже, чем ожидалось. В клинических условиях вентиляция с помощью лицевой маски может обеспечить вентиляцию с использованием источника обогащенного кислорода, что может повысить достигаемое значение PaO 2 .Хотя, учитывая отсутствие разницы в PaO 2 между группой, использующей лицевую маску, и группой, использующей только компрессию, в этом исследовании, влияние дополнительного кислорода с вентиляцией лицевой маски во время СЛР невозможно предсказать. Расширение желудка было очевидным у одной из собак после вентиляции с помощью лицевой маски в этом исследовании. Поскольку вздутие желудка было выявлено только при физикальном обследовании, возможно, оно происходило чаще, чем сообщалось. В проспективном клиническом исследовании на людях сообщается о гораздо более высокой частоте срыгивания при вентиляции с использованием маски-мешка (12.4%), чем при вентиляции дыхательных путей ларингеальной маской (3,5%) во время СЛР (7).
Вентиляция «рот в нос» ранее не оценивалась у собак, в то время как вентиляция «рот в рот» у пациентов с СЛР хорошо описана. Прогнозируется, что вентиляция рот в нос будет менее эффективной для обеспечения оксигенации, учитывая ограниченный FIO 2 . Газ, подаваемый через рот для искусственного дыхания, имеет более высокое значение PCO 2 и более низкое значение PO 2 , чем комнатный воздух. Исследования показали, что доля кислорода в выдыхаемом газе находится в диапазоне 15.9–17,9% (18, 19). Доля выдыхаемого кислорода изменяется в зависимости от количества искусственных дыхательных движений, проводимых спасателем. Исследование, сравнивающее соотношение компрессия: вентиляция, показало, что соотношение 30: 2 обеспечивает более высокую долю выдыхаемого кислорода, чем 15: 2, но ниже, чем соотношение 30: 5 (19). При увеличении частоты вентиляции у спасателя возникает гипервентиляция, что приводит к снижению доли углекислого газа в выдыхаемом газе. Дыхательные объемы, создаваемые спасателем, также могут повлиять на долю выдыхаемого кислорода.
Еще одна проблема вентиляции «рот в нос» — это эффективное дыхание. В этом исследовании необходимо было держать рот собак закрытым, а губы закрытыми, чтобы предотвратить утечку воздуха. Как и в случае с вентиляцией лицевой маски, важно держать голову и шею вытянутыми. У одной собаки не удалось произвести эффективное дыхание в течение всего 6-минутного периода. При оценке ротоглотки или гортани этой собаки в конце экспериментального периода не было выявлено никаких анатомических аномалий и подозревалась обструкция носового прохода.В целом, по мнению исследователей этого исследования, было легче производить последовательные вдохи, используя технику «рот в нос», чем технику маски для лица. Собаки в этом исследовании были долихоцефалией, вентиляция «рот к носу» у собак другого анатомического типа могла быть менее эффективной. Растяжение желудка и срыгивание были обычными явлениями в группе искусственной вентиляции легких изо рта в нос. Вне больницы вентиляция рот в рот пациентам с СЛР была связана со значительно повышенным риском регургитации по сравнению с СЛР только с компрессией или без СЛР (20).Эти результаты также подтверждают акцент на оротрахеальную интубацию для СЛР у пациентов с небольшими животными, где это обычно возможно с минимальными осложнениями.
СЛР только с компрессией была включена в это исследование для сравнения, и это было связано с очень низким PaO 2 . Это значение было аналогично значениям, зарегистрированным у свиней после 5–15 мин компрессии только СЛР (21). Только компрессионная СЛР может быть связана с худшими результатами, чем обычная СЛР у людей (22–24).Несмотря на это, в настоящее время она рекомендуется для внебольничной СЛР у людей для неподготовленных спасателей, поскольку было обнаружено, что она связана с более высокой частотой проведения СЛР сторонним наблюдателем (25, 26).
PaCO 2 определяется производством CO 2 и минутной альвеолярной вентиляцией (27). В этом исследовании у животных, вентилируемых через ротрахеальную интубацию, во время СЛР развилась гипокапния, несмотря на ту же степень вентиляции, что и при исходном уровне. Это, вероятно, отражает снижение продукции CO 2 и снижение кровотока, связанное с остановкой сердечно-сосудистой системы, и было сообщено в предыдущих экспериментальных исследованиях СЛР на животных (21, 28–30).Поскольку в этом исследовании вентиляция выполнялась вручную, мы не можем гарантировать, какой дыхательный объем был обеспечен во время эксперимента. Мы использовали частоту дыхания 10 вдохов в минуту в соответствии с действующими ветеринарными рекомендациями (1). Оптимальный дыхательный объем во время СЛР у собак в настоящее время неизвестен, но наши результаты показывают, что более низкий дыхательный объем или частота дыхания были бы идеальными в нашей группе оротрахеального аппарата. PaCO 2 в группах с использованием лицевой маски и искусственной вентиляции «рот в нос» не отличался от группы компрессионной СЛР.Частично это может быть связано с ограничениями, присущими этим методам. Вентиляция с помощью лицевой маски увеличивает мертвое пространство, что требует более высокой минутной вентиляции для поддержания PaCO 2 , в то время как вентиляция рот в нос имеет более высокий уровень вдыхаемого PCO 2 (18, 19, 31, 32). Кроме того, использование соотношения компрессия: вентиляция 30: 2 обеспечит меньшую общую вентиляцию в минуту, чем дыхание со скоростью 10 вдохов в минуту, как это было выполнено в группе оротрахеального отдела. И в группе, где использовалась маска для лица, и в группе «рот в нос», не все вдохи были признаны эффективными, что еще больше ухудшило бы общую альвеолярную вентиляцию.Оптимальное значение PaCO 2 во время СЛР в настоящее время неизвестно, и обычно нормальное значение PaCO 2 является целевым (21). Гипокапния во время СЛР связана с более высокой смертностью, вероятно, из-за нарушения венозного возврата при гипервентиляции (16, 33). Уровни PaCO 2 , достигнутые с помощью лицевой маски и вентиляции рот в нос в этом исследовании, в целом были выше, чем считалось нормальным для собак, и предполагает, что с помощью этих методов была достигнута недостаточная альвеолярная минутная вентиляция.
Это исследование имеет несколько ограничений. Размер выборки был небольшим, что ограничивало возможность найти значимость между группами. Собаки, использованные для этого исследования, были анестезированы в течение нескольких часов для лапароскопических процедур перед экспериментальным периодом. В результате у этих собак могли развиться легочные или сердечно-сосудистые нарушения, которые могли повлиять на наши результаты. Хотя это было далеко не идеально, принесение в жертву здоровых животных только для этого исследования не было сочтено оправданным.Компрессии грудной клетки в этом исследовании выполнялись вручную с помощью нескольких компрессоров, поэтому вариабельность качества и скорости сжатия грудной клетки неизбежна. Кроме того, поскольку была обеспечена только базовая жизнеобеспечение, максимальный сердечный выброс мог не быть достигнут. Изменения кровотока действительно имеют некоторое влияние на показатели газов артериальной крови, и потенциальная вариабельность сердечного выброса во время этого эксперимента могла способствовать некоторой вариабельности результатов, в конечном итоге снижая вероятность обнаружения значительных различий между группами.
При сравнении методов вентиляции было предложено учитывать три основных критерия: (1) простота использования; (2) эффективность в поддержании оксигенации и вентиляции; (3) частота осложнений (34). Используя эти критерии, результаты данного исследования подтверждают, что оротрахеальная интубация является предпочтительным методом вентиляции легких во время СЛР у собак. Когда оротрахеальная интубация невозможна, результаты этого исследования позволяют предположить, что разумной альтернативой будет либо вентиляция с помощью маски для лица, либо вентиляция рот в нос.Когда кислородная добавка доступна, вентиляция с помощью лицевой маски, вероятно, будет лучше. Рекомендуется соответствующая подготовка как для использования маски для лица, так и для техники вентиляции «рот в нос».
Авторские взносы
KH, MR и AB разработали исследование и выполнили экспериментальные процедуры. SE проанализировал данные, а KH написал рукопись. Все авторы внесли свой вклад в чтение и одобрение рукописи.
Финансирование
Это исследование было поддержано фондами Центра здоровья домашних животных Школы ветеринарной медицины Калифорнийского университета в Дэвисе.
Заявление о конфликте интересов
Авторы заявляют, что исследование проводилось при отсутствии каких-либо коммерческих или финансовых отношений, которые могут быть истолкованы как потенциальный конфликт интересов.
Рецензент LG и редактор по обработке заявили о своей общей принадлежности
Список литературы
1. Хоппер К., Эпштейн С.Е., Флетчер Д.Д., Боллер М. ВОССТАНОВЛЕНИЕ доказательств и анализ пробелов в знаниях по ветеринарной СЛР. Часть 3: основные средства жизнеобеспечения. J Vet Emerg Crit Care (2012) 22: S26–43.DOI: 10.1111 / j.1476-4431.2012.00753.x
CrossRef Полный текст | Google Scholar
2. Доржес В., Венцель В., Кнаке П., Герлах К. Сравнение различных стратегий управления проходимостью дыхательных путей для вентиляции пациентов с апноэ, не подвергшихся преоксигенации. Crit Care Med. (2003) 31: 800–4. DOI: 10.1097 / 01.CCM.0000054869.21603.9A
PubMed Аннотация | CrossRef Полный текст | Google Scholar
3. Берг Р.А., Хемфилл Р., Абелла Б.С., Ауфдерхайд Т.П., Кейв Д.М., Хазински М.Ф. и др. Часть 5: Основные средства жизнеобеспечения взрослых.Рекомендации Американской кардиологической ассоциации по сердечно-легочной реанимации и неотложной сердечно-сосудистой помощи, 2010 г. Тираж (2010) 122 (18 доп. 3): S685–705. DOI: 10.1161 / CIRCULATIONAHA.110.970939
PubMed Аннотация | CrossRef Полный текст | Google Scholar
4. Хасэгава К., Хираидэ А., Чанг Й., Браун DFM. Связь догоспитального расширенного контроля проходимости дыхательных путей с неврологическим исходом и выживаемостью у пациентов с внебольничной остановкой сердца. J Am Med Assoc. (2013) 309: 257–66. DOI: 10.1001 / jama.2012.187612
PubMed Аннотация | CrossRef Полный текст | Google Scholar
5. Нагао Т., Киношита К., Сакураи А., Ямагути Дж., Фурукава М., Утагава А. и др. Эффекты маски-мешка по сравнению с улучшенной вентиляцией дыхательных путей у пациентов, подвергающихся длительной сердечно-легочной реанимации в догоспитальных условиях. J Emerg Med. (2012) 42: 162–70. DOI: 10.1016 / j.jemermed.2011.02.020
PubMed Аннотация | CrossRef Полный текст | Google Scholar
7.Стоун Б.Дж., Чантлер П.Дж., Баскетт ПДЖ. Частота срыгивания во время сердечно-легочной реанимации: сравнение маски клапана мешка и дыхательных путей ларингеальной маски. Реанимация (1998) 38: 3–6. DOI: 10.1016 / S0300-9572 (98) 00068-9
PubMed Аннотация | CrossRef Полный текст | Google Scholar
8. Паске Е.А., Фревен Т.С., Киссун Н., Галлант Дж., Тиффин Н. Прототип реанимационного аппарата для новорожденных / младенцев с регулируемым объемом. Crit Care Med. (1988) 16: 55–7. DOI: 10.1097 / 00003246-198801000-00011
PubMed Аннотация | CrossRef Полный текст | Google Scholar
9.Бакли GJ, DeCubellis J, Sharp CR, Rozanski EA. Сердечно-легочная реанимация у госпитализированных кроликов: 15 случаев. J Exotic Pet Med. (2011) 20: 46–50. DOI: 10.1053 / j.jepm.2010.11.010
CrossRef Полный текст | Google Scholar
10. Поульсен Х., Скалл-Йенсен Дж., Стаффельдт И., Ланге М. Легочная вентиляция и дыхательный газообмен во время искусственного дыхания вручную и реанимации выдыхаемого воздуха у взрослых с апноэ. Acta Anaesthesiol Scand. (1959) 3: 129–53.
Google Scholar
11. Элам Дж. О., Грин Д. Г., Браун Е. С., Клементс Дж. А. Обмен кислорода и углекислого газа и затраты энергии на реанимацию выдыхаемого воздуха. J Am Med Assoc. (1958) 167: 328–34. DOI: 10.1001 / jama.1958.729019008b
PubMed Аннотация | CrossRef Полный текст | Google Scholar
12. Smarick SD, Rylander H, Burkitt JM, Scott NE, Woelz JS, Jandrey KE, et al. Лечение травматической миелопатии шейки матки с хирургическим вмешательством, длительной вентиляцией с положительным давлением и физиотерапией у собак. J Am Vet Med Assoc. (2007) 230: 370–4. DOI: 10.2460 / javma.230.3.370
PubMed Аннотация | CrossRef Полный текст | Google Scholar
13. Такер К.Дж., Идрис А.Х., Венцель В., Орбан Д.Дж. Изменения газов артериальной и смешанной венозной крови при нелеченной фибрилляции желудочков и сердечно-легочной реанимации. Реанимация (1994) 28: 137–41. DOI: 10.1016 / 0300-9572 (94)
-8
PubMed Аннотация | CrossRef Полный текст | Google Scholar
14.Ральстон С.Х., Вурхиз В.Д., Шоуен Л., Шмитц П., Куджиас С., Таккер В.А. Газы венозной и артериальной крови во время и после сердечно-легочной реанимации у собак. Am J Emerg Med. (1985) 3: 132–6. DOI: 10.1016 / 0735-6757 (85)
-1
PubMed Аннотация | CrossRef Полный текст | Google Scholar
15. Lippert AC, Evans AT, White BC, Eyster GE. Влияние техники реанимации и состояния оксигенации до остановки на содержание газов в крови во время сердечно-легочной реанимации у собак. Vet Surg. (1988) 17: 283–90. DOI: 10.1111 / j.1532-950X.1988.tb01018.x
PubMed Аннотация | CrossRef Полный текст | Google Scholar
16. Aufderheide TP, Lurie KG. Смерть от гипервентиляции: распространенная и опасная для жизни проблема во время сердечно-легочной реанимации. Crit Care Med. (2004) 32 (9 приложение): S345–51. DOI: 10.1097 / 01.CCM.0000134335.46859.09
PubMed Аннотация | CrossRef Полный текст | Google Scholar
17. Каллавей К.В., Соар Дж., Айбики М., Боттигер Б.В., Брукс С.К., Дикин С.Д. и др.Часть 4: расширенное жизнеобеспечение. 2015 Международный консенсус в области сердечно-легочной реанимации и неотложной сердечно-сосудистой помощи с рекомендациями по лечению. Тираж (2015) 132 (Приложение 1): S84–145. DOI: 10.1161 / CIR.0000000000000273
PubMed Аннотация | CrossRef Полный текст | Google Scholar
18. Венцель В., Идрис А.Х., Баннер М.Дж., Фуэрст Р.С., Такер К.Дж. Состав газа, выдаваемого при искусственной вентиляции легких во время СЛР. Сундук (1994) 106: 1806–10.DOI: 10.1378 / сундук.106.6.1806
PubMed Аннотация | CrossRef Полный текст | Google Scholar
19. Eisenburger P, Funk GC, Burda G, Sterz FR, Laggner AN, Herkner H. Концентрации газов в выдыхаемом воздухе во время основного жизнеобеспечения с использованием различных соотношений сжатия и вентиляции. Реанимация (2007) 73: 115–22. DOI: 10.1016 / j.resuscitation.2006.09.003
PubMed Аннотация | CrossRef Полный текст | Google Scholar
20. Вирккунен И., Куяла С., Рюйнанен С., Вуори А., Петтила В., Юли-Ханкала А., Сильфваст Т.Постоянная вентиляция рот в рот и срыгивание во время сердечно-легочной реанимации. J Int Med. (2006) 260: 39–42. DOI: 10.1111 / j.1365-2796.2006.01664.x
PubMed Аннотация | CrossRef Полный текст | Google Scholar
21. Кьергаард Б., Баварскис Э., Магнусдоттир С.О., Рунге С., Эрентайте Д., Сефланд Фогт Дж. И др. Четыре способа вентиляции во время сердечно-легочной реанимации на модели свиней: рандомизированное исследование. Scand J Trauma Resusc Emerg Med. (2016) 10: 67–75.DOI: 10.1186 / s13049-016-0262-z
CrossRef Полный текст | Google Scholar
23. Goto Y, Funada A, Goto Y. Традиционная сердечно-легочная реанимация с компрессией только грудной клетки, проводимая свидетелями для детей с остановкой сердца вне больницы. Реанимация (2018) 122: 126–34. DOI: 10.1016 / j.resuscitation.2017.10.015
PubMed Аннотация | CrossRef Полный текст | Google Scholar
24. Китамура Т., Ивами Т., Кавамура Т., Нагао К., Танака Х., Надками В.М. и др.Традиционная сердечно-легочная реанимация и реанимация только грудной клетки, проводимая свидетелями для детей с остановкой сердца вне больницы: проспективное общенациональное популяционное когортное исследование. Ланцет (2010) 375: 1347–54. DOI: 10.1016 / S0140-6736 (10) 60064-5
PubMed Аннотация | CrossRef Полный текст | Google Scholar
25. Olasveengen TM, de Caen AR, Mancini ME, Maconochie I.K., Aickin R, Atkins DL, et al. 2017 Международный консенсус в области сердечно-легочной реанимации и неотложной сердечно-сосудистой помощи с резюме рекомендаций по лечению. Реанимация (2017) 121: 201–4. DOI: 10.1016 / j.resuscitation.2017.10.021
PubMed Аннотация | CrossRef Полный текст | Google Scholar
26. Шимамото Т., Ивами Т., Китамура Т., Нишияма С., Сакаи Т., Нисиучи Т. и др. Указание диспетчера о СЛР грудной клетки только с компрессией увеличивает фактическое обеспечение СЛР со стороны наблюдателя. Реанимация (2015) 96: 9–15. DOI: 10.1016 / j.resuscitation.2015.07.009
PubMed Аннотация | CrossRef Полный текст | Google Scholar
27.Поясница AB, Жемчужная RG. Углекислый газ. В: Lumb AB, редактор. Прикладная физиология дыхания Нанна. 8 изд. Сент-Луис: MI: Elsevier (2017). п. 151–68.
PubMed Аннотация | Google Scholar
28. Идрис А.Х., Стейплз Э.Д., О’Брайен Д.Д., Мелкер Р.Дж., Раш В.Дж., Дель Дука К.Д. и др. Влияние вентиляции на кислотно-щелочной баланс и оксигенацию в условиях низкого потока. Crit Care Med. (1994) 22: 1827–34.
PubMed Аннотация | Google Scholar
29. Сандерс А.Б., Эви Г.А., Тафт ТВ.Реанимация и нарушения газов артериальной крови при длительной сердечно-легочной реанимации. Ann Emerg Med. (1984) 13: 676–9. DOI: 10.1016 / S0196-0644 (84) 80724-6
PubMed Аннотация | CrossRef Полный текст | Google Scholar
30. Ангелос М.Г., ДеБенке DJ, Leasure J.E. Артериальный pH и давление углекислого газа как индикаторы перфузии тканей во время остановки сердца на модели собаки. Crit Care Med. (1992) 20: 1302–8. DOI: 10.1097 / 00003246-199209000-00018
PubMed Аннотация | CrossRef Полный текст | Google Scholar
31.Haskins SC, Patz JD. Влияние малых и больших масок для лица и транслярингеальной интубации и интубации трахеостомии на вентиляцию, мертвое пространство верхних дыхательных путей и газы артериальной крови. Am J Vet Res. (1986) 47: 945–8.
PubMed Аннотация | Google Scholar
32. Казати А., Фанелли Дж., Торри Г. Соотношение физиологического мертвого пространства и дыхательного объема во время лицевой маски, ларингеальной маски и спонтанной вентиляции ротоглоточных путей с манжетами. J Clin Anesth. (1998) 10: 652–5. DOI: 10.1016 / S0952-8180 (98) 00108-1
PubMed Аннотация | CrossRef Полный текст | Google Scholar
33. Cheifetz IM, Craig DM, Quick G, McGovern JJ, Cannon ML, Ungerleider RM и др. Увеличение дыхательных объемов и чрезмерное расширение легких отрицательно влияют на механику легочных сосудов и сердечный выброс на педиатрической модели свиней. Crit Care Med. (1998) 26: 710–6. DOI: 10.1097 / 00003246-199804000-00020
PubMed Аннотация | CrossRef Полный текст | Google Scholar
34.SOS-KANTO Study Group. Сравнение газов артериальной крови в дыхательных путях ларингеальной маски и вентиляции мешком-клапаном-маской при остановке сердца вне больницы. Circ J. (2009) 73: 490–6. DOI: 10.1253 / circj.CJ-08-0874
CrossRef Полный текст | Google Scholar
Archivos de Bronconeumología
Archivos de Bronconeumologia — это научный журнал, который преимущественно публикует перспективные оригинальные исследовательские статьи, содержание которых основано на результатах, касающихся нескольких аспектов респираторных заболеваний, таких как эпидемиология, патофизиология, клиники, хирургия и фундаментальные исследования.Другие типы статей, такие как обзоры, редакционные статьи, несколько специальных статей, представляющих интерес для общества и редколлегии, научные письма, письма в редакцию и клинические изображения, также публикуются в журнале. Это ежемесячный журнал, который публикует в общей сложности 12 выпусков и несколько приложений, которые содержат статьи, относящиеся к разным разделам.
Все рукописи, поступающие в Журнал, оцениваются редакторами и отправляются на экспертную рецензию, в то время как редакция и / или заместитель редактора из группы обрабатывают их.Журнал издается ежемесячно на испанском и английском языках. Таким образом, приветствуется подача рукописей, написанных на испанском или английском языках. Переводчики, работающие в журнале, берут на себя соответствующие переводы.
Рукописи будут представлены в электронном виде с использованием следующего веб-сайта: https://www.editorialmanager.com/ARBR/, ссылка на который также доступна через главную веб-страницу Archivos de Bronconeumologia.
Доступ к любой опубликованной статье на любом языке возможен через веб-страницу журнала, а также из PubMed, Science Direct и других международных баз данных.Кроме того, журнал также присутствует в Twitter и Facebook. Журнал выражает голос Испанского респираторного общества пульмонологии и торакальной хирургии (SEPAR), а также других научных обществ, таких как Латиноамериканское торакальное общество (ALAT) и Иберийско-американская ассоциация торакальной хирургии (AICT).
Авторы также могут присылать свои статьи под сопутствующим заголовком журнала в открытом доступе — Open Respiratory Archives .
Что такое вентилятор? Использование, типы и их роль в COVID-19
Аппарат ИВЛ — это устройство, которое поддерживает или берет на себя процесс дыхания, нагнетая воздух в легкие.Людям, которые остаются в отделениях интенсивной терапии (ОИТ), может потребоваться поддержка аппарата искусственной вентиляции легких. Сюда входят люди с тяжелыми симптомами COVID-19.
До того, как COVID-19 превратился в пандемию, потребность в вентиляции была одной из наиболее частых причин, по которым люди получали лечение в отделениях интенсивной терапии. С тех пор спрос на вентиляторы увеличился.
В этой статье мы рассмотрим, что такое аппараты ИВЛ, причины, по которым они нужны людям, различные типы и процесс восстановления.
Аппарат ИВЛ — это устройство, которое поддерживает или воссоздает процесс дыхания, нагнетая воздух в легкие.Иногда люди называют его вентиляционным или дыхательным аппаратом.
Врачи используют аппараты ИВЛ, если человек не может дышать самостоятельно. Это может быть связано с тем, что они проходят общую анестезию или страдают заболеванием, которое влияет на их дыхание.
Существуют разные типы аппаратов ИВЛ, каждый из которых обеспечивает различный уровень поддержки. Тип, который использует врач, будет зависеть от состояния человека.
Вентиляторы играют важную роль в спасении жизней как в больницах, так и в машинах скорой помощи.Люди, которым требуется длительная вентиляция, также могут использовать их дома.
Людям требуется вентиляция легких при дыхательной недостаточности. Когда это происходит, человек не может получать достаточно кислорода и не может хорошо выводить углекислый газ. Это может быть опасное для жизни состояние.
Существует множество травм и состояний, которые могут вызвать дыхательную недостаточность, в том числе:
Некоторые люди с COVID-19 испытывают серьезное затруднение дыхания или заболевают ОРДС. Однако это происходит только у людей, которые заболели в критическом состоянии, что составляет около 5% всех подтвержденных случаев COVID-19.
Кроме того, врачи также используют аппараты ИВЛ для людей, которые перенесли операцию и не смогут самостоятельно дышать из-за анестезии.
Есть несколько способов получить поддержку аппарата ИВЛ. К ним относятся:
- аппараты ИВЛ для лицевой маски
- механические аппараты ИВЛ
- ручные реанимационные пакеты
- вентиляторы для трахеостомии
аппараты ИВЛ для лицевых масок неинвазивны, в то время как механические аппараты ИВЛ и трахеостомии являются инвазивными и работают через трубки, которые врач вставляет в горло.Это называется интубацией.
Некоторым может быть достаточно аппарата искусственной вентиляции лёгких, чтобы стабилизировать их состояние. Людям, которым физически трудно дышать самостоятельно, может потребоваться искусственная вентиляция легких.
Ниже мы рассмотрим каждый тип вентилятора и принцип его работы.
Вентилятор маски для лица
Вентилятор маски для лица — это неинвазивный метод поддержания дыхания человека и уровня кислорода. Чтобы использовать его, человек носит маску, которая надевается на нос и рот, в то время как воздух вдувается в его дыхательные пути и легкие.
Люди с COVID-19 могут использовать аппарат искусственной вентиляции лёгких, если у них затрудненное дыхание или недостаточный уровень кислорода.
Устройства постоянного положительного и двустороннего положительного давления в дыхательных путях также работают через лицевую маску. Люди часто используют их при хронических состояниях, таких как хроническая обструктивная болезнь легких, но некоторые врачи могут также использовать их для людей с COVID-19.
Механический вентилятор
Механический вентилятор — это оборудование, которое полностью берет на себя процесс дыхания.Врачи используют их, когда человек не может дышать самостоятельно.
Механические вентиляторы работают через трубку в горле человека, нагнетая воздух в легкие и отводя углекислый газ. Блок вентилятора регулирует давление, влажность и температуру воздуха. Это позволяет медицинским работникам контролировать дыхание человека и уровень кислорода.
Людям с COVID-19 может потребоваться искусственная вентиляция легких, если они тяжело больны.
Ручные мешки для реанимации
Ручные мешки для реанимации — это части оборудования, которые позволяют людям управлять потоком воздуха в аппарате ИВЛ руками.Эти устройства состоят из пустого мешка или «мочевого пузыря», который человек сжимает, чтобы нагнетать воздух в легкие.
Человек может прикрепить одно из этих устройств к аппарату ИВЛ лицевой маски или, если они интубированы, врач может прикрепить одно из этих устройств к трубке в горле.
Это может быть полезно в качестве временного решения, если человеку, пользующемуся аппаратом ИВЛ, необходимо прекратить его использование. Например, при отключении электричества человек может использовать сумку с ручным реанимационным аппаратом, ожидая возобновления подачи электроэнергии.
Вентилятор для трахеостомии
Людям, перенесшим трахеостомию, требуется другой тип вентилятора.
Трахеостомия — это процедура, при которой врач создает отверстие в дыхательном горле и вставляет трубку, которая позволяет воздуху входить и выходить. Это позволяет человеку дышать, не используя нос или рот.
Люди, перенесшие трахеостомию, также могут получить поддержку аппарата ИВЛ через это отверстие. Вместо того, чтобы вводить аппарат искусственной вентиляции легких через рот, врачи вставляют его прямо в дыхательное горло.
Как и многие медицинские процедуры, вентиляция сопряжена с некоторыми рисками, особенно механическая вентиляция. Чем дольше человеку требуется искусственная вентиляция легких, тем выше риски.
Возможные осложнения использования аппарата ИВЛ включают:
- ателектаз, который возникает, когда легкие не расширяются полностью, уменьшая количество кислорода, попадающего в кровоток
- при аспирации или вдыхании посторонних веществ в дыхательные пути (например, слюны)
- Повреждение легких, которое может произойти в результате высокого давления воздуха или высокого уровня кислорода
- отек легких, который возникает, когда жидкость накапливается в воздушных мешочках в легких
- Пневмоторакс, который включает утечку воздуха из легких в пространство рядом с ними, вызывая боль, одышку и — в некоторых случаях — коллапс легких
- Инфекции, которые могут включать инфекции носовых пазух и, иногда, пневмонию
- Обструкция дыхательных путей
- в результате длительное повреждение голосовых связок интубации
- сгустки крови или пролежни в результате длительного лежания в одном положении
- мышечная слабость, если человек остается на av entilator в течение длительного времени
- делирий, который может привести к психологической травме или посттравматическому стрессовому расстройству
Медицинские работники, лечащие людей с COVID-19, имеют повышенный риск контакта с вызывающим его вирусом — SARS-CoV -2 — при интубации.
Врачи и медсестры могут принять меры, чтобы снизить вероятность этих осложнений. Эти шаги включают:
- тщательное наблюдение за людьми на аппаратах ИВЛ на предмет признаков осложнений
- регулировка давления воздуха и уровней кислорода в соответствии с нормальными уровнями пациента
- использование средств индивидуальной защиты для защиты от вирусов и предотвращения их распространения среди других
- лечение бактериальные инфекции с помощью антибиотиков
- , обеспечивающие физическую и легочную реабилитацию пациентов после выхода из интенсивной терапии
Когда человек кажется готовым отказаться от аппарата искусственной вентиляции легких, врачи сначала должны убедиться, что он может дышать самостоятельно.Они делают это через отлучение от груди, которое включает постепенное снятие опоры вентилятора.
Во время отлучения от груди медицинский работник медленно уменьшает количество воздуха, которое вентилятор выталкивает в дыхательные пути.
Когда уровень поддержки достаточно низкий, врач попробует выполнить пробу спонтанного дыхания, которая определяет, может ли человек дышать с небольшой поддержкой или без нее. Если испытание прошло успешно, врач снимет дыхательную трубку.
Многие люди, которые используют аппараты ИВЛ в течение короткого периода времени, могут дышать самостоятельно, когда врачи впервые пытаются отлучить их от груди.В этих случаях врачи могут сразу отключить аппарат ИВЛ.
Однако другим требуется более постепенное отлучение от груди. Это особенно верно, если человек долгое время получал поддержку аппарата искусственной вентиляции легких, поскольку мышцы, которые он обычно использовал для дыхания, могли ослабнуть, если они не используются регулярно.
После прекращения вентиляции человек может заметить, что его горло кажется сухим и дискомфортным, или что его голос несколько охрип. Это нормально и часто со временем улучшается.
Однако, если у человека возникли какие-либо затруднения с дыханием после отлучения от груди или если он испытывает стойкую охриплость голоса, он должен сообщить об этом своему врачу.
Если человеку требуется респираторная помощь от аппарата ИВЛ, но его легкие не справляются с этим, врач может порекомендовать аппарат экстракорпоральной мембранной оксигенации. Это обеспечивает респираторную поддержку за счет закачки кислорода непосредственно в кровь.
Вентиляторы — это устройства, которые поддерживают дыхание человека, если он страдает дыхательной недостаточностью.Существуют разные типы аппаратов ИВЛ, включая неинвазивные и инвазивные, которые обеспечивают разную степень поддержки. Спрос на аппараты ИВЛ увеличился из-за COVID-19.
Восстановление после нахождения на ИВЛ может занять некоторое время. Серьезное заболевание может повлиять на психическое и физическое здоровье. Людям, у которых наблюдаются стойкие симптомы после прекращения поддержки с помощью аппарата ИВЛ, следует поговорить со своим врачом.
Аппарат наркозного газа — Диван ИВЛ и Наркомед 6000
Аппарат наркозный газ — Диван ИВЛ и Наркомед 6000
Роберт Кларк, BSEng, Dräger Medical Inc
Обзор
Аппарат ИВЛ Divan — это усовершенствованный аппарат ИВЛ для электронной анестезии.Он имеет встроенную компактную дыхательную систему и абсорбер. Панель управления оператора легко доступна.
Используя круговую систему, аппарат ИВЛ поддерживает механическую и ручную вентиляцию, а также самостоятельное дыхание. Вентилятор может работать от полузакрытой до практически закрытой системы с методами низкого и минимального потока.
Врач может выбрать ручной / спонтанный режим на аппарате ИВЛ для поддержки самостоятельного дыхания пациента или ручной вентиляции, выполняемой врачом.В других условиях врач может выбрать конкретные параметры искусственной вентиляции легких для конкретного случая. Аппарат ИВЛ поддерживает три механических режима вентиляции :
- Режим объема (циклический по времени и регулируемый по объему)
- Режим давления (с регулировкой по времени и давлением)
- Режим синхронизированной прерывистой принудительной вентиляции (SIMV) (синхронизированный, циклический по времени и регулируемый по объему)
Аппарат ИВЛ может управлять режимами дыхания на основе следующих электронных настроек :
- давление в дыхательных путях
- дыхательный объем
- оценка
- Соотношение I: E
- пауза вдоха
- ПДКВ
Аппарат ИВЛ выполняет автоматические регулировки , чтобы обеспечить подачу пациенту заданных дыхательных объемов независимо от следующих условий:
- изменения комплаентности пациента
- изменения расхода свежего газа
- соответствие потерь в дыхательной системе, абсорбере и дыхательных шлангах.
Аппарат ИВЛ разработан с особыми функциями , которые повышают производительность, сводя к минимуму стоимость доставки ингаляционной анестезии. Аппарат ИВЛ предназначен для использования как составная часть Наркомед 6000. Он подходит для взрослых, детей и новорожденных. Интеграция режима SIMV облегчает отлучение пациента от ИВЛ.
Переключатель блокировки вентиляции NM 6000 (стрелка). Щелкните эскиз или подчеркнутый текст, чтобы увидеть его увеличенную версию (68 КБ).
Если аппарат ИВЛ обнаруживает внутреннюю неисправность, которая может повлиять на безопасность пациента во время искусственной вентиляции легких, он инициирует безопасное состояние, в котором вентиляция может быть продолжена, как в ручном / спонтанном режиме. Переключатель блокировки аппарата ИВЛ предназначен для использования в маловероятном случае неисправности оборудования, который не позволяет врачу вентилировать в нормальном ручном / спонтанном режиме или в безопасном состоянии.
Поток газа пациента направляется компактной дыхательной системой .В систему входят:
- клапаны вдоха и выдоха с соединителями шлангов пациента
- соединители пневматические
- абсорбер
- Клапан APL (запорный клапан)
- дыхательный мешок с многоразовым стерилизуемым шлангом.
Регулирование подачи газа обеспечивается поршневым узлом с механическим приводом. Панель управления оператора обеспечивает:
- гистограмма
- цифровой дисплей
- буквенно-цифровой дисплей
- a ручка выбора / подтверждения
- 13 функциональных кнопок
.
Диагностические тесты при включении питания
Электропитание на аппарат ИВЛ подается при включении системного выключателя на Наркомед 6000. При включении питания выполняется тест самодиагностики для проверки состояния аппарата ИВЛ и дыхательной системы, включая утечки и соответствие системы. Результаты самодиагностики отображаются на дисплее панели управления оператора. В экстренных ситуациях врач может обойти самопроверку.
Во время вентиляции автоматически выполняется периодическая проверка герметичности.Проверку утечки и соответствия системы можно выполнить вручную, когда вентилятор находится в режиме ожидания.
Режимы механической вентиляции
Механическая вентиляция доступна в трех режимах:
| Режим | Функция |
| Режим объема | ИВЛ с временным циклом, контролирующая подачу дыхательного объема во время вдоха |
| Режим давления | вентиляция с временным циклом, при которой система контролирует давление, поддерживаемое во время вдоха |
| Режим SIMV | синхронизирует механическое дыхание с регулируемым объемом с собственными дыхательными усилиями пациента, обеспечивая при этом как минимум минимальную частоту дыхания |
Во время механической вентиляции регулируемый клапан ограничителя давления (APL) (APL) изолирован от дыхательной системы.Аппарат ИВЛ имеет ручной / спонтанный режим , который позволяет обойти механическую вентиляцию и подавать объем газа через дыхательный мешок или через спонтанное дыхание пациента. Аппарат ИВЛ также имеет режим ожидания для минимизации использования приводного газа и позволяет проводить осмотр или ремонт, когда у пациента не выполняется вентиляция.
Компенсация дыхательного объема
Из-за податливости дыхательной системы часть газа, вытесняемого поршнем, не доставляется пациенту.Он остается в шлангах, абсорбере и дыхательной системе вентилятора. В зависимости от соотношения податливости легких и податливости контура, это может привести к большому отклонению между заданным дыхательным объемом и дыхательным объемом, поступающим в легкое. Функция компенсации дыхательного объема измеряет податливость системы и позволяет доставить заданный дыхательный объем в легкие пациента. Аппарат ИВЛ выполняет автоматические настройки, чтобы обеспечить подачу пациенту заданного дыхательного объема, несмотря на любое из следующих условий:
- Изменения режима пациента
- изменения расхода свежего газа
- потери сжатия в дыхательной системе, абсорбере и дыхательных шлангах
.
Развязка свежего газа
Во время вдоха дыхательный газ течет от поршневого узла к пациенту. Свежий газ изолируется от контура пациента и накапливается в дыхательном мешке. Во время выдоха поток свежего газа и дыхательный мешок подключаются к контуру пациента и смешиваются с дыхательным газом по мере того, как поршень втягивается, а избыток газа выпускается в поглотитель. В традиционных аппаратах ИВЛ, которые не отделены свежим газом, подаваемый дыхательный объем представляет собой сумму объема, подаваемого из аппарата ИВЛ, и объема свежего газа.Разделение свежего газа, конструктивная особенность Наркомед 6000, позволяет аппарату ИВЛ поддерживать дыхательные объемы, несмотря на изменения в потоке свежего газа.
Техника с низким расходом
Интеграция компонентов вентилятора приводит к эффективному использованию анестезирующего газа и предлагает выбор для уменьшения потока свежего газа. У техники с низким расходом есть несколько преимуществ:
- снижение потребления анестезирующего газа и агентов
- более эффективное увлажнение и нагрев вдыхаемого газа
- меньшая нагрузка на окружающую среду
.
Вентилятор Divan оптимизирует работу с низким расходом, улучшая время отклика и сводя к минимуму проблемы с избыточной влажностью в системе. Дыхательная система и поршневой узел были спроектированы таким образом, чтобы минимизировать сжимаемый объем, чтобы сократить время, необходимое системе для реакции на изменения потока свежего газа. В конструкцию был включен нагреватель, чтобы свести к минимуму конденсацию влаги при использовании метода низкого расхода.
Обнаружение утечек
Автоматически проверяя герметичность дыхательной системы и шлангов, вентилятор помогает обеспечить минимальную утечку в дыхательных путях, что особенно важно во время анестезии с низким потоком.
Компактная дыхательная система
Компактная дыхательная система направляет поток газа пациента с помощью диафрагменных клапанов, которые автоматически открываются и закрываются модулем управления. Он содержит остаток пневматических интерфейсов Наркомед 6000 и абсорбирующую канистру многоразового использования. Компактная дыхательная система обеспечивает улучшенные педиатрические характеристики и низкую пропускную способность, сводя к минимуму возможность утечек из соединений и уменьшая общий объем. Дыхательная система также нагревается, чтобы предотвратить конденсацию влаги в системе и обеспечить пациента теплым увлажненным газом.
Абсорбер
Абсорбер представляет собой систему с одним баллоном для поглощения выдыхаемого углекислого газа в контуре обратного дыхания. В многоразовой канистре абсорбера используется сыпучий гранулированный абсорбент из натронной извести. Конструкция Наркомед 6000 обеспечивает легкий доступ для осмотра или обслуживания канистры с передней части машины.
Клапан APL
Клапан APL, также известный как отрывной клапан, выполняет две функции. Он ограничивает максимальное давление при ручной вентиляции.Он также выбрасывает излишки газа в систему очистки во время ручной и самопроизвольной вентиляции.
Клапан APL подсоединяется к дыхательному пути пациента через вентилятор. Он работает только тогда, когда вентилятор находится в ручном / самопроизвольном режиме, в безопасном состоянии или в состоянии блокировки вентилятора. Клапан APL имеет тумблер для выбора ручного и спонтанного режимов вентиляции. Когда сторона переключателя с маркировкой MAN находится вверху, клапан APL устанавливает максимальное давление для ручной вентиляции.Когда сторона, обозначенная SPONT, находится вверху, давление сбрасывается для самопроизвольной вентиляции. Нажатие переключателя в положении MAN также временно сбросит давление. Регулировка максимального давления осуществляется поворотом регулятора APL, когда тумблер находится в положении MAN, чтобы установить пиковое давление в дыхательных путях. На корпусе регулировки есть маркировка, указывающая на настройки давления. Вращение регулятора против часовой стрелки снижает пиковое давление на вдохе и давление, при котором газ выпускается в систему продувки.Вращение регулятора по часовой стрелке увеличивает пиковое давление на вдохе и давление, при котором газ поступает в систему продувки.
Во время спонтанной вентиляции сопротивление выдоху пациента автоматически устраняется переключением в положение SPONT, что избавляет от необходимости повторно регулировать обратное давление.
Ультразвуковой датчик потока
Ультразвуковой датчик потока измеряет скорость дыхательного потока. Скорость и расход газа через контур пациента определяются путем измерения разницы времени прохождения ультразвуковых импульсов, передаваемых выше и ниже по потоку в дыхательных путях.Измерения расхода не зависят от концентрации газа и дают точные значения для всех обычных анестезирующих газов, кроме Heliox.
Поршень в сборе
Узел поршня вентилятора можно найти, открыв верхнюю крышку вентилятора. Он содержит поршень с механическим приводом, который регулирует количество газа, подаваемого пациенту во время искусственной вентиляции легких. Поршневой узел подает газ через привод двигателя с электрическим управлением по сравнению с сильфонами с газовым приводом, используемыми в старых типах вентиляторов.Эта функция позволяет более точно контролировать подачу дыхательного объема, сводя к минимуму сжимаемый объем и потери рабочего газа. Механическая целостность поддерживается с помощью подвижных разделительных диафрагм.
Панель управления вентилятором
Органы управления диваном (передняя панель).
Щелкните эскиз или подчеркнутый текст, чтобы увидеть его увеличенную версию (78 КБ).
Настройка и использование аппарата ИВЛ осуществляется с помощью панели управления оператора, расположенной на передней панели аппарата ИВЛ.На панели имеются окна дисплея и кнопки управления для выбора настроек параметров, режимов вентиляции, режима ожидания вентилятора и пробного запуска.
Окна дисплея
Окна дисплея информируют врача о движении поршня, текущих настройках вентилятора, подсказках оператора, состоянии устройства и ошибках. Аппарат ИВЛ не отображает никаких измеренных параметров пациента, которые доступны на экране монитора Наркомед 6000.
Дисплей гистограммы
Гистограмма, расположенная в верхнем левом углу панели, показывает движение поршня во время вдоха и выдоха.Он отображает процент от заданного значения дыхательного объема. Индикация 0% означает полный выдох. Индикация 100% означает полный вдох. Индикатор не достигнет 100% во время вдоха, если вентилятор не достиг полного заданного дыхательного объема.
Цифровые дисплеи
Три цифровых дисплея, расположенные чуть ниже индикатора гистограммы, показывают текущие настройки для максимально допустимого давления (Pmax) или предварительно установленного давления в дыхательных путях (Pset) в см H 2 O, дыхательного объема в миллилитрах или литрах (VT) и дыхания частота вдохов в минуту (Rate).Отображаемые числа соответствуют настройкам кнопок параметров, расположенных непосредственно под ними.
- Максимально допустимое давление (Pmax) всегда будет отображаться в режиме объема или синхронизированной прерывистой принудительной вентиляции (SIMV)
- предварительно установленный дыхательный объем (VT) всегда будет отображаться в режиме объема или синхронизированной прерывистой принудительной вентиляции (SIMV)
- Предустановленное давление в дыхательных путях (Pset) всегда будет отображаться в режиме давления
- частота дыхания в вдохах в минуту (частота) всегда будет отображаться в режиме давления или режима объема.
Буквенно-цифровой дисплей
Буквенно-цифровой дисплей, способный вместить 16 символов, расположен справа от гистограммы и числовых дисплеев.
На буквенно-цифровом дисплее отображаются сообщения следующих типов:
- сообщения, предлагающие врачу установить соответствующие условия и предпринять определенные действия во время первоначального самотестирования и во время нормальной работы
- сообщения о состоянии и неисправностях
- , предлагающие врачу подтвердить изменения в режиме аппарата ИВЛ или настройках параметров
- , отображаемые в случае ненормального состояния.
Сообщения
Сообщения об ошибках
Ручка выбора / подтверждения
Вращение селектора / ручки подтверждения изменяет настройку параметра после того, как параметр был выбран путем нажатия соответствующей кнопки. Вращение ручки по часовой стрелке увеличивает настройку. Вращение ручки против часовой стрелки уменьшает настройку. Нажатие переключателя / ручки подтверждения подтверждает изменения в режиме или настройках параметров, а также подтверждает и / или очищает подсказки.
Кнопки режима вентиляции
Врач выбирает тип метода управления вентиляцией, нажимая кнопку режима вентиляции и затем подтверждая выбор.Каждая кнопка имеет световой индикатор, который загорается при достижении режима. Индикатор мигает, когда выбран режим. Если селектор / ручка подтверждения не будет нажата в течение 10 секунд, индикатор погаснет, и вентилятор продолжит работу в ранее выбранном режиме.
Кнопки настройки параметров
Кнопки настройки параметров используются с буквенно-цифровым дисплеем и ручкой выбора / подтверждения для изменения рабочих параметров аппарата ИВЛ.Однократное нажатие кнопки отправляет текущую настройку на буквенно-цифровой дисплей. Вращение селектора / ручки подтверждения изменяет отображаемую настройку.
Кнопка режима ожидания вентилятора
Нажатие кнопки [Standby] и подтверждение выбора переводит вентилятор в режим ожидания вентилятора, что сводит к минимуму использование управляющего газа и позволяет проводить осмотр или ремонт, когда вентиляция пациента не выполняется.
Тестовая кнопка
Нажатие кнопки [Test] запускает тест вентилятора для измерения соответствия системы и утечки.Этот тест можно запустить только тогда, когда аппарат ИВЛ находится в состоянии ожидания вентилятора. Для успешного завершения теста Y-образный элемент должен быть закрыт. Поток свежего газа должен быть доведен до минимума.
Как использовать IPPV во время ветеринарной хирургии
Прерывистая вентиляция с положительным давлением (IPPV) — это процесс ручной или механической вентиляции пациента, страдающего апноэ или одышкой.IPPV — простой и эффективный метод вентиляции, но со сложным воздействием на организм. Медсестры должны полностью понимать метод IPPV и знать о последствиях плохого выполнения IPPV.
Прерывистая вентиляция с положительным давлением (IPPV) — это процесс вентиляции пациента вручную или механически (через вентилятор) с использованием эндотрахеальной или трахеостомической трубки и анестезиологической дыхательной системы. Пациент может испытывать трудности со спонтанным дыханием под наркозом из-за лекарств или заболевания, во время торакотомии или когда внутригрудное давление снижается из-за разрыва грудной полости или диафрагмы.
Показания IPPV
Ручной IPPV — это недорогой и эффективный метод обеспечения регулируемой вентиляции у наркозависимого пациента, если он не может самостоятельно вентилировать или испытывает затруднения при достаточной вентиляции. Показания к выполнению IPPV включают:
Апноэ (полное прекращение дыхательного усилия, возможно, из-за приема лекарств или состояния)
Для противодействия угнетению дыхания, вызванному анестезирующими препаратами
Гиповентиляция (недостаточное дыхательное усилие, вызывающее гиперкапнию)
Для обеспечения сбалансированной анестезии (регулирование скорости и глубины вентиляции пациента поддерживает постоянный уровень вдыхаемого анестезирующего газа и гарантирует, что плоскость анестезии остается постоянной)
Для уменьшения респираторного усилия у пожилых или ослабленных пациентов, чтобы предотвратить ухудшение их состояния
Кардиореспираторная остановка.
Причины апноэ или гиповентиляции включают ( Hammond, 2007 ):
Гипотермия
Тяжелая гипоксия
Торакальная хирургия или травма (поскольку разрыв грудной полости препятствует достаточному раздуванию легких из-за повышения давления в плевральной полости)
Анестетики
Снижение эластичности легких, плевры или грудной стенки
Болезни (e.грамм. Clostridium tetani )
Травма или заболевание центральной нервной системы или спинного мозга.
Влияние IPPV на пациента во время анестезии
Хотя IPPV кажется простым методом вентиляции, он оказывает на организм множество сложных эффектов. Пациент должен находиться под тщательным наблюдением на всем протяжении, особенно при комбинированном использовании капнографии и пульсоксиметрических мониторов, чтобы обеспечить надлежащую и достаточную вентиляцию.
Воздействие на пациента и его систему организма во время IPPV включает:
Легочная вентиляция — степень, в которой может быть нарушена вентиляция легких пациента, зависит от эластичности и сопротивления легких. Соответственно, распределение анестезирующего газа будет зависеть от скорости надувания легких. Во время респираторного заболевания, когда бронхи сужены, сопротивление легких будет увеличиваться (например,если легкие надуваются слишком быстро, не хватит времени для достаточного поглощения кислорода или анестезирующих газов). Время вдоха следует увеличить, чтобы компенсировать это и позволить медленное раздувание легких. Между каждым вдохом требуется пауза на выдохе, чтобы предотвратить повторное дыхание и гиперкапнию. Во время заболевания, при котором эластичность легких повышена (например, буллезная эмфизема), следует проявлять осторожность, чтобы не допустить разрыва булл из-за чрезмерного раздувания легких ( Johnson, 2003 ).
Сердечно-сосудистая функция — при IPPV обычно снижается по сравнению со спонтанной вентиляцией. IPPV обычно увеличивает внутригрудное давление (из-за повышенного давления на вдохе), что снижает центральное венозное давление и венозный возврат к сердцу, уменьшая сердечный выброс. Во время гиповолемии венозный возврат еще больше снижается ( Steffey et al, 2015 ). При уменьшении давления на вдохе или времени между вдохами давление в грудной клетке снижается, что помогает улучшить сердечный выброс.По возможности следует контролировать артериальное давление ( Johnson, 2003 ).
Оксигенация — пульсоксиметрия ( Рисунок 1 ) определяет процент насыщения кислородом в гемоглобине (SPO 2 ) с помощью компьютерного программного обеспечения для измерения поглощения красного и инфракрасного света наряду с пульсацией кровеносного сосуда. Предполагая, что пациент получает анестезирующий газ с достаточным давлением кислорода (PaO 2 ), SPO 2 должно быть 100%.IPPV в основном улучшит SPO 2 пациента с гипоксемией. Однако, если сердечно-сосудистая система пагубно затронута предоставлением IPPV, это может вызвать снижение перфузии тканей — даже если SPO 2 составляет 100%, что означает, что другие методы оценки вентиляции следует рассматривать в сочетании с PaO 2. и SPO 2 ( Moens and Coppens, 2007 ).
Напряжение углекислого газа (PaCo 2 ) — у здорового, здорового пациента увеличение или уменьшение PaCO 2 либо спонтанно увеличивает, либо уменьшает частоту и глубину дыхания пациента для обеспечения нормальной вентиляции.В IPPV этот механизм удален, а это означает, что наблюдение за пациентом на всем протяжении жизненно важно. Углекислый газ в конце выдоха (ETCO 2 ) измеряется с помощью капнографа (, рис. 2 ), который является наиболее точным методом обеспечения достаточной вентиляции пациента. Нормальный показатель ETCO 2 составляет 35–50 мм рт. Ст. ( Hammond, 2007 ). Гиповентиляция и гипервентиляция влияют на ETCO 2 следующим образом:
Гиповентиляция вызывает увеличение ETCO 2 , когда пациент либо повторно вдыхает газ из анестезиологической дыхательной системы из-за неисправности оборудования, либо из-за недостаточной вентиляции для удаления углекислого газа.Это приводит к респираторному ацидозу. За этим следует повышение артериального давления, увеличение нагрузки на сердце и перфузии тканей, что приводит к усилению кровотечения в месте операции.
Гипервентиляция вызывает снижение ETCO 2 , при этом удаляется слишком много углекислого газа и возникает респираторный алкалоз, ведущий к снижению артериального давления и перфузии тканей. Поскольку доставка кислорода к тканям снижается, это может привести к повреждению головного мозга.
Рисунок 1. Пульсоксиметрия.
Рис. 2. Нормальный график капнографии со слегка повышенным ETCO2.
Восстановить нормальную вентиляцию легких у пациента после IPPV может быть сложно, если гипервентиляция (с гипокапнией) продолжалась в течение всего периода анестезии. Эта гипервентиляция вызывает снижение PaCO 2 , что устраняет гомеостатический стимул, который способствует нормальной вентиляции ( Hammond, 2007 ).
Анестезия — во время IPPV пациенту обычно требуется меньше анестетика, чем при спонтанной вентиляции легких.Это связано с более глубокими вдохами, которые обычно выполняются пациенту во время IPPV, чем если бы он дышал самостоятельно. Глубина анестезии часто увеличивается быстрее, чем при спонтанной вентиляции ( Dugdale, 2010 ). Лекарства, которые обычно подавляют дыхание (например, некоторые опиоиды и нервно-мышечные блокаторы), могут использоваться, когда IPPV может выполняться вручную или автоматически. Это уменьшит количество требуемых анестезирующих газов и даст более сбалансированный анестетик ( Hammond, 2007 ).
Осложнения ИППВ
Осложнения, которые могут возникнуть при выполнении IPPV, включают:
Баротравма от чрезмерного раздувания легких
Гиперкапния из-за недостаточной вентиляции (приводящей к респираторному ацидозу)
Гипокапния от чрезмерной вентиляции легких (приводящая к респираторному алкалозу)
Снижение перфузии тканей из-за снижения венозного возврата к сердцу и снижения сердечного выброса
Повышенное внутричерепное давление из-за повышенного венозного сопротивления.
При выполнении IPPV и наблюдении за пациентом следует использовать увеличенный персонал и оборудование ( Clarke et al, 2014 ).
Какую анестезиологическую дыхательную систему использовать?
При выборе анестезиологической дыхательной системы следует учитывать несколько факторов.
Сюда входят:
Размер пациента
Газы, подаваемые пациенту (с учетом того, что следует соблюдать осторожность при использовании закиси азота в системе повторного дыхания из-за возможности накопления азота; уровни кислорода следует контролировать на всем протяжении)
Если нужно экономить на расходе газа
Если необходимо сохранить тепло и влагу
Если будет спонтанная или вспомогательная вентиляция (в большинстве случаев сложно предсказать!).
Идеально иметь регулируемые клапаны ограничения давления (APL) (, рис. 3 ), установленные на всех анестезиологических дыхательных системах, чтобы предотвратить чрезмерное давление внутри системы и легких; они всегда должны оставаться открытыми во время спонтанного дыхания ( Mosely, 2011 ).
Рис. 3. Регулируемый клапан ограничения давления на тройнике.
Ручной метод IPPV
Перед анестезией следует определить дыхательный объем, минутный объем и скорость потока свежего газа, используя расчет, приведенный ниже:
Минутный объем (MV) = Масса тела (кг) x Дыхательный объем (TV) x Частота дыхания (RR)
Нормальным дыхательным объемом обычно считается 10–15 мл / кг.Умножение MV на коэффициент контура анестезии дает скорость потока свежего газа (FGF), которая будет использоваться (, таблица 1, ).
Таблица 1.
Преимущества и недостатки различных анестезиологических дыхательных систем для IPPV
| Схема | С повторным дыханием / без повторного дыхания | Поток свежего газа для спонтанного дыхания | Расход свежего газа для IPPV | Размер пациента | Преимущества | Недостатки |
|---|---|---|---|---|---|---|
| Отсутствие | Без обратного дыхания | 1 x минутный объем (MV) | 2 х МВ | 25 кг + (Mini Lack 2–10 кг) | ||
| Magill | Без обратного дыхания | 1 х МВ | 2 х МВ | 10–80 кг |
| |
| Баня | Без обратного дыхания | 2–4 x МВ | 1 х МВ | 10–80 кг |
| |
| Тройник (с клапаном APL) | Без обратного дыхания | 2.5–3 х МВ | 2,5-3 х МВ | До 10 кг | ||
| Круг | Повторное дыхание | 100 мл / кг / мин в течение 10–15 минут, затем 10 мл / кг / мин | 10 мл / кг / мин (альтернативно 0,5–1 л / мин для <50 кг) | 12-15 кг + |
|
( Дагдейл, 2010 ; Джонсон, 2003 ; Хьюз, 2007 )
Ручное IPPV должно выполняться следующим образом:
Частично закройте клапан APL, затем сожмите резервуар (убедитесь, что легкие пациента не переполнены) и отпустите
Сделайте паузу для наполнения мешка (для этого вам может потребоваться увеличить скорость потока) и пациента для полного выдоха
Стремитесь к частоте дыхания 10–12 вдохов в минуту
Когда хирургическая процедура завершена, уменьшите количество анестезирующих газов и уменьшите частоту дыхания, при этом спонтанное дыхание будет стимулироваться увеличением содержания углекислого газа ( Prisk, 2014 )
Как только анестезиолог убедится, что пациент дышит нормально, выздоравливайте как обычно, но внимательно следите за ним, особенно когда пациент дышит комнатным воздухом, чтобы убедиться в отсутствии гипоксемии ( Johnson, 2003 ).
Во время сердечно-легочной реанимации сделайте пациенту два вдоха с интервалом в 1 секунду, затем делайте вдох каждые 3-5 секунд между сжатиями, используя соответствующую анестезирующую дыхательную систему или мешок Амбу. Следует дать легким возможность полностью сдуться между вдохами, чтобы способствовать венозному возврату. Следует использовать 100% кислород ( Beard, 2003 ).
Механический IPPV
Можно обеспечить регулируемое и точное IPPV с помощью механического вентилятора, хотя это очень дорого и может быть сложно использовать.= артериальное давление.
Доступны различные типы вентиляторов, а именно:
Объемная вентиляция — обеспечивает одинаковый дыхательный объем при каждом вдохе и является наиболее распространенным и простым в использовании при нормальном дыхании. Рассчитывается дыхательный объем пациента (с использованием 10–15 мл / кг), а время вдоха и выдоха устанавливается в зависимости от необходимой частоты дыхания. Некоторые аппараты рассчитывают минутный объем по этим цифрам, сообщая анестезиологу скорость потока свежего газа.Максимальное давление в дыхательных путях можно отрегулировать, указав максимально допустимое давление на вдохе, обычно 20 см H 2 0 ( Vetronic, 2014 ).
Вентиляция под давлением — обеспечивает заданное давление газа на вдохе. Вычисляется минутный объем пациента (масса тела (кг) x дыхательный объем x количество вдохов в минуту). Время вдоха и выдоха устанавливается в зависимости от необходимой частоты дыхания. Максимальное давление воздуха регулируется с учетом целевого давления на вдохе.Вентиляция под давлением полезна для небольших пациентов без плотно прилегающих эндотрахеальных (ЭТ) трубок, при этом утечки компенсируются во время вентиляции под давлением, поскольку объем не является определяющим фактором.
ИВЛ по времени — обеспечивает вдох в течение заданного времени, необходимого для достижения желаемого дыхательного объема. Рассчитывается скорость потока и устанавливается время вдоха до достижения дыхательного объема. Поставляемый объем изменяется путем изменения расхода.Например, скорость потока 12 литров / минуту при времени вдоха 1,0 секунды даст дыхательный объем 200 мл (12000/60 x 1) ( Vetronic, 2014 ).
Современные вентиляторы сочетают в себе все три типа вентиляции, и можно использовать любые ( Рисунок 5 ).
Рис. 5. Вентилятор для мелких животных Merlin.
Механический и регулярный цикл IPPV сам по себе может подавлять возврат к спонтанному дыханию. Можно отучить пациента от спонтанного дыхания с помощью «Вспомогательного режима», доступного на некоторых аппаратах ИВЛ.Однако, если это недоступно:
Как только исчезнет потребность пациента оставаться под наркозом, выключите подачу анестезирующих газов и вентилятор и переведите пациента в подходящую систему дыхания с анестезией для ручного IPPV
Дайте пациенту 2–3 быстрых вдоха и паузу, так как возникающая гиперкапния поможет стимулировать дыхательный центр (быстрые вдохи также помогут нарушить монотонность дыхания, обеспечиваемого аппаратом ИВЛ)
Продолжайте, пока не произойдет спонтанное дыхание ( Johnson, 2003 ).
Заключение
IPPV, ручной или механический, является эффективным методом вентиляции легких у пациентов с апноэ или одышкой. Ручной IPPV — полезный и дешевый метод вентиляции. Его сложно выполнять правильно, и пациент должен находиться под надлежащим наблюдением на всем протяжении, чтобы предотвратить такие осложнения, как гипоксемия, респираторный ацидоз или алкалоз. Механические аппараты ИВЛ эффективны, и намного легче обеспечить правильные значения, необходимые для пациента.Однако они дороги и могут быть сложными в использовании. В каждом случае ветеринарная медсестра должна быть полностью осведомлена о процедурах и связанных с этим рисках, прежде чем пытаться выполнить IPPV.
.

 Делать это необходимо довольно интенсивно и глубоко (то есть, быстрый и глубокий выдох).
Делать это необходимо довольно интенсивно и глубоко (то есть, быстрый и глубокий выдох). Не прекращайте делать искусственное дыхание до приезда скорой.
Не прекращайте делать искусственное дыхание до приезда скорой. Для восстановления дыхания необходимо произвести непрямой массаж сердца.
Для восстановления дыхания необходимо произвести непрямой массаж сердца.