Бронхоэктатическая болезнь — Медицинский портал «МЕД-инфо»
Бронхоэктатическая болезнь (ББ, бронхоэктазия) — это приобретенное заболевание бронхолегочной системы, характеризующееся аномальным утолщением стенок бронхов и расширением центральных бронхов среднего размера, в результате «замкнутого круга» трансмуральной инфекции и воспалительной реакции из-за высвобождения медиаторов воспаления.
Несмотря на то, что многие заболевания могут способствовать развитию бронхоэктазии, ее причины остаются невыясненными у 50% взрослых пациентов и у 25% детей.
Причины бронхоэктазии и связанные с ней заболевания
|
Причина
|
Кол-во (%) (n=150)
|
|
Невыясненная
|
80 (53%)
|
|
Инфекция
|
44 (29%)
|
|
Иммунные нарушения
|
12 (8%)
|
|
Врожденные аномалии
|
1 (0,7%)
|
|
Заболевание
| |
|
Аллергический бронхолегочный аспергиллез
|
11 (7%)
|
|
Аспирация
|
6 (4%)
|
|
Синдром Юнга
|
5 (3%)
|
|
Муковисцидоз
|
4 (3%)
|
|
Ревматоидный артрит
|
4 (3%)
|
|
Дисфункция ресничек
|
3 (2%)
|
|
Неспецифический язвенный колит
|
2 (1%)
|
|
Панбронхиолит
|
1 (0,7%)
|
Примечательно, что в данной серии клинических наблюдений не было выявлено ни одного случая дефицита альфа1-антитрипсина. Тем не менее, из 74 пациентов с недостатком альфа1-антитрипсина, у 70 больных были выявлены бронхоэктатические изменения в легких.
Тем не менее, из 74 пациентов с недостатком альфа1-антитрипсина, у 70 больных были выявлены бронхоэктатические изменения в легких.
Как часто встречается бронхоэктатическая болезнь?
Частота встречаемости ББ варьирует в зависимости от времени года и географии региона, что обусловлено различиями в назначении антибиотиков, доступности вакцинации и распространенности связанных заболеваний, лежащих в основе бронхоэктатической болезни. Помимо этого, на статистику выявляемости заболевания влияют осведомленность врачей об этом недуге, а также наличие эффективной диагностики.
Установлено, что в США частота ББ, не обусловленной муковисцидозом, среди взрослого населения за период с 1999 по 2001 гг. составляла 51 случай на 100 000 человек. Это заболевание чаще встречалось у женщин, чем у мужчин (соответственно, 71 и 32 случая на 100 000 человек), и его частота заметно увеличивалась с возрастом пациентов (4 случая на 100 000 человек в возрасте от 18 до 34 лет и 272 случая на 100 000 человек в возрасте 75 лет и старше). В Австралии распространенность болезни среди детей аборигенов в возрасте до 15 лет очень высока и составляет 1470 случаев на 100 000 человек.
В Австралии распространенность болезни среди детей аборигенов в возрасте до 15 лет очень высока и составляет 1470 случаев на 100 000 человек.
В Великобритании на 2500 пациентов, которые наблюдаются у одного врача общей практики, занятого полный рабочий день, приходится всего один или два случая ББ, однако при этом 75 случаев бронхиальной астмы и 50 случаев хронической обструктивной болезни легких.
Почему бронхоэктатическую болезнь не всегда выявляют?
На начальном этапе болезни симптомы ББ (хронический кашель, отделение мокроты) могут быть слабо выраженными. Кроме того, эти симптомы могут напоминать проявления бронхиальной астмы, хронической обструктивной болезни легких, риносинусита, трахеобронхиальной инфекции и гастроэзофагеальной рефлюксной болезни, с которыми британские врачи общей практики сталкиваются гораздо чаще, чем с бронхоэктазами.
В одном из когортных исследований, проведенных в Австралии, 40% пациентов с бронхоэктатической болезнью, у которых во взрослом возрасте развился хронический кашель с мокротой, были курильщиками. В такой ситуации врач может ошибочно поставить диагноз хронический бронхит курильщика. Влажные хрипы в легких могут свидетельствовать о сердечной недостаточности. Спирометрия может выявить наличие сопутствующей обструкции дыхательных путей, в связи с чем вместо бронхоэктазии может быть ошибочно диагностирована хроническая обструктивная болезнь легких. Рентгенографическое исследование легких не всегда позволяет выявить бронхоэктазию легкой степени.
В такой ситуации врач может ошибочно поставить диагноз хронический бронхит курильщика. Влажные хрипы в легких могут свидетельствовать о сердечной недостаточности. Спирометрия может выявить наличие сопутствующей обструкции дыхательных путей, в связи с чем вместо бронхоэктазии может быть ошибочно диагностирована хроническая обструктивная болезнь легких. Рентгенографическое исследование легких не всегда позволяет выявить бронхоэктазию легкой степени.
Почему это важно?
Установлено, что впервые выявленная бронхоэктазия имеет менее благоприятный прогноз, чем бронхиальная астма (для пациентов одинакового возраста и пола), но более благоприятный прогноз, чем хроническая обструктивная болезнь легких. В ходе проведенного в Финляндии наблюдения продолжительностью 8,8 лет из 372 пациентов с бронхоэктазией умерло 25% (средний возраст больных на момент начала наблюдения составлял 56 лет). Результаты проведенного в Турции когортного исследования с участием 98 пациентов с бронхоэктазией, позволяют предположить, что вакцинация, соблюдение графика посещения врача и высокий индекс массы тела повышают выживаемость при этом заболевании.
На данный момент не проводилось контролируемых исследований с целью оценки влияния таких факторов, как ранняя диагностика заболевания, лучшая осведомленность врачей общей практики в отношении этой патологии или наличие программ активного скрининга. Однако, в основанных на данных доказательной медицины рекомендациях Американской коллегии специалистов в области торакальной медицины (American College of Chest Physicians), отмечается, что после выявления бронхоэктазии важно определить ее причину, поскольку результаты диагностического поиска «…могут позволить выбрать лечение, которое замедлит или остановит развитие болезни».
Проявления бронхоэктатичской болезни
У 90% пациентов с ББ наблюдается кашель, а у 76% — ежедневное отделение мокроты. В 51% случаев возникают повторяющиеся приступы кровохарканья. При аускультации (выслушивании) легких обычно выявляются влажные хрипы (70%) и свистящие сухие хрипы (34%).
Обследование при бронхоэктатической болезни
Посев мокроты на микрофлору у пациентов с частыми инфекционными респираторными заболеваниями может помочь выявить нетипичные инфекции, что еще раз позволяет заподозрить наличие бронхоэктазов. На рентгенограмме легких могут определяться линейные тени, уплотнения, кистозные полости и ячеистость легочного рисунка по типу «пчелиных сот». В ходе небольшого исследования показано, что чувствительность рентгенографии для выявления бронхоэктазов составляет 88%, а специфичность — 74%, однако по данным других исследований, эти показатели ниже при начальных проявлениях болезни.
На рентгенограмме легких могут определяться линейные тени, уплотнения, кистозные полости и ячеистость легочного рисунка по типу «пчелиных сот». В ходе небольшого исследования показано, что чувствительность рентгенографии для выявления бронхоэктазов составляет 88%, а специфичность — 74%, однако по данным других исследований, эти показатели ниже при начальных проявлениях болезни.
Нормальная картина на рентгенограмме легких не позволяет однозначно исключить наличие бронхоэктатической болезни, поэтому при появлении серьезных оснований для этого диагноза может потребоваться компьютерная томография грудной клетки (КТ) высокого разрешения. Этот метод диагностики пришел на смену бронхографии с контрастированием и на данный момент считается оптимальным методом рентгеновской диагностики ББ. Основными признаками бронхоэктазов являются расширение дыхательных путей, отсутствие нормального сужения бронхов к периферии, утолщение стенок бронхов, слизисто-гнойные пробки или тканевой детрит и кисты в бронхах. Чувствительность метода КТ составляет от 82% до 97%, а специфичность — от 99% до 100%.
Чувствительность метода КТ составляет от 82% до 97%, а специфичность — от 99% до 100%.
Выбор того или иного метода обследования для выявления причин бронхоэктатической болезни или факторов, способствующих ее развитию, зависит от конкретнoй клинической ситуации, истории болезни и возраста пациента. В частности, может понадобиться определение лейкоцитарной формулы (общий анализ крови), уровня иммуноглобулина G и его подклассов, иммуноглобулина M, A, общего иммуноглобулина E и альфа1-антитрипсина, а также анализ на ревматоидный фактор и серологический тест на аспергиллез.
Лечение бронхоэктатической болезни
Рекомендации по лечению бронхоэктатической болезни, полученные на основе клинических наблюдений, являются спорными, однако специалисты сходятся во мнении, что курящим пациентам с этим заболеванием необходимо бросить курить. Для лечения обострений ББ назначают краткосрочные (менее 4 недель) курсы антибиотиков, что направлено против наиболее вероятных возбудителей заболевания — Pseudomonas aeruginosa, Haemophilus influenzae или Mycobacterium avium-intracellulare, или микроорганизмов, выявленных в посеве мокроты.
Можно назначить более длительный (более 4 недель) курс антибиотиков. Несмотря на отсутствие четких критериев выбора этого метода лечения, считается, что он может быть эффективен при частых рецидивах (более 6 в год) или прогрессирующем снижении функции легких. Эффективность постоянного приема муколитических, противовоспалительных и бронхолитических препаратов не доказана, но в отдельных случаях можно рассмотреть такой вариант лечения. Широко применяются методы физиотерапии, способствующие очищению бронхов от слизи, однако крайне мало данных, свидетельствующих об их эффективности или неэффективности.
Оригинальная статья: Nick H T ten Hacken Bronchiectasis. BMJ 2010; 341: c2766
БРОНХОЭКТАТИЧЕСКАЯ БОЛЕЗНЬ | #02/04 | «Лечащий врач» – профессиональное медицинское издание для врачей. Научные статьи.
Бронхоэктазы — это сегментарные расширения просветов бронхов, обусловленные деструкцией или нарушением нервно-мышечного тонуса их стенок вследствие воспаления, дистрофии, склероза или гипоплазии структурных элементов бронхов (И. К. Есипова, 1976).
К. Есипова, 1976).
Важно разграничивать бронхоэктатическую болезнь и вторичные бронхоэктазы вследствие абсцесса легкого, туберкулезной каверны, пневмонии, инородных тел, бронхита. Наиболее обоснованным можно считать взгляд на бронхоэктатическую болезнь как на регионарное расширение бронхов обычно IV—VI порядков, превышающее просвет нормального в 2 раза и более, возникающее, как правило, в возрасте от 3 до 18 лет и проявляющееся хроническим, преимущественно эндобронхиальным нагноением.
В первые десятилетия ХХ в. было распространено мнение о преимущественно врожденной природе бронхоэктазов (F. Sauerbruch, 1927). Однако впоследствии было доказано (А. И. Струков, И. М. Кодолова, 1970), что в большинстве случаев отмечается постнатальное нарушение дифференцировки бронхиального дерева под влиянием бронхолегочной инфекции, после перенесенных в раннем детском возрасте кори, коклюша, гриппа, острых пневмоний. Подтверждением тому послужил факт расположения бронхоэктазов в тех же сегментах, что при острых пневмониях у детей.
Установлена последовательность патологического процесса — от катарального бронхита к панбронхиту, далее к перибронхиту с перибронхиальной пневмонией, затем — к деформирующему бронхиту с разрушением эластических и мышечных волокон и, наконец, к бронхоэктазам.
На основании классификации В. Р. Ермолаева (1965) различают следующие стадии заболевания: 1) легкую; 2) выраженную; 3) тяжелую; 4) осложненную. По распространенности процесса выделяют одно- и двусторонние бронхоэктазии с указанием точной локализации по сегментам. В зависимости от состояния больного, в момент обследования должна указываться фаза процесса: обострения или ремиссии. В зависимости от формы расширения бронхов, различают бронхоэктазии: а) цилиндрические; б) мешотчатые; в) веретенообразные; г) смешанные. Между ними существует много переходных форм. Кроме того, бронхоэктазии делят на ателектатические и не связанные с ателектазом, что, несомненно, удобно в практическом отношении.
Основным симптомом бронхоэктатической болезни является кашель с выделением мокроты, наиболее выраженный в утренние часы. При цилиндрических бронхоэктазах мокрота обычно отходит без затруднений, тогда как при мешотчатых и веретенообразных — нередко с трудом. При сухих бронхоэктазах, описанных С. А. Рейнбергом (1924), кашель и мокрота отсутствуют (эти бронхоэктазы проявляются лишь кровотечением, иногда угрожающим).
При цилиндрических бронхоэктазах мокрота обычно отходит без затруднений, тогда как при мешотчатых и веретенообразных — нередко с трудом. При сухих бронхоэктазах, описанных С. А. Рейнбергом (1924), кашель и мокрота отсутствуют (эти бронхоэктазы проявляются лишь кровотечением, иногда угрожающим).
В период ремиссии количество слизисто-гнойной мокроты не превышает в среднем 30 мл/сут. При обострении заболевания в связи с острыми респираторными инфекциями или после переохлаждения кашель усиливается, количество мокроты увеличивается до 300 мл/сут и более, иногда достигая 1 л, она приобретает гнойный характер. Гнилостный запах мокроты не характерен для бронхоэктатической болезни и появляется лишь при абсцедировании.
Кровохарканье, по данным различных авторов, встречается у 25—34% больных. Чаще всего отмечаются прожилки крови в мокроте, но иногда возникает профузное легочное кровотечение. Считают, что источником кровохарканья и кровотечения становятся бронхиальные артерии (особенно артерии среднедолевого бронха).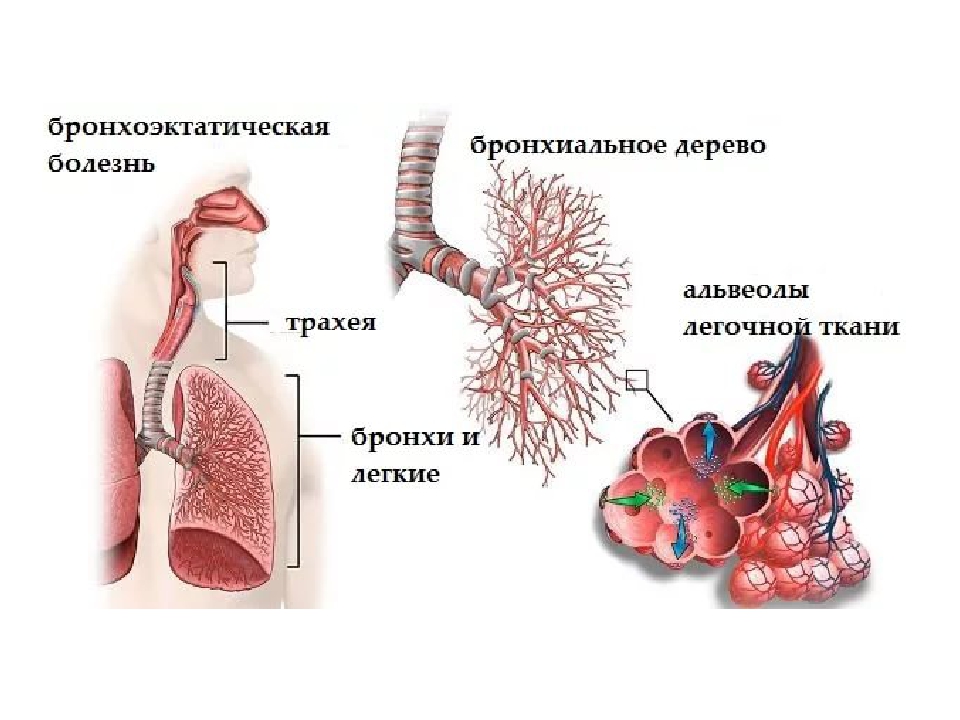 Кровохарканье наблюдается главным образом весной и осенью, что связывают с обострением воспалительного процесса (Д. Д. Яблоков, 1971). Обильные кровотечения могут начаться после тяжелой физической нагрузки или перегрева (А. Я. Цигельник, 1968).
Кровохарканье наблюдается главным образом весной и осенью, что связывают с обострением воспалительного процесса (Д. Д. Яблоков, 1971). Обильные кровотечения могут начаться после тяжелой физической нагрузки или перегрева (А. Я. Цигельник, 1968).
Одышка и синдром бронхиальной обструкции отмечаются у 40% больных. Эти симптомы обусловлены сопутствующим хроническим обструктивным бронхитом, предшествующим образованию бронхоэктазов или возникающим вследствие нагноившихся первичных бронхоэктазов (Ю. В. Маликов и соавт., 1979). Боли в грудной клетке на стороне поражения отмечаются обычно при обострении заболевания, развитии перифокальной пневмонии и парапневмонического плеврита.
В период обострения и при тяжелом течении заболевания состояние больных значительно ухудшается. Наряду с увеличением количества гнойной мокроты, появляются признаки интоксикации: продолжительное повышение температуры тела (обычно до 38°С), потливость, слабость, недомогание. Нередко эти симптомы обусловлены перифокальной пневмонией.
При длительном течении бронхоэктатической болезни нередко наблюдаются изменения концевых фаланг пальцев рук — форма «барабанных палочек» и ногтей — форма «часовых стекол». Грудная клетка может быть деформирована вследствие пневмофиброза и эмфиземы легких.
Несмотря на яркую клиническую картину бронхоэктатической болезни, диагностировать ее удается, как правило, через много лет от начала заболевания. Больных продолжительное время лечат по поводу туберкулезной интоксикации, туберкулезного бронхоаде
Особенности лечения бронхоэктатической болезни — Семейная клиника ОПОРА г. Екатеринбург
Бронхоэктазы в легких относятся к числу необратимых патологических состояний, и обладают как врожденным, так и приобретенным характером. Бронхоэктатическая болезнь может выступать в качестве самостоятельного диагноза, либо развиваться на фоне осложнений основного недуга в хронической форме.
Деформации и расширения, образующиеся в легких по причине данной патологии, провоцируют гнойный воспалительный процесс слизистых оболочек, что приводит к частичной или полной утрате функциональности бронхов. Важно своевременно выявить болезнь, для чего необходимо распознать симптоматику, пройти диагностическое обследование и подобрать оптимальный терапевтический метод.
Важно своевременно выявить болезнь, для чего необходимо распознать симптоматику, пройти диагностическое обследование и подобрать оптимальный терапевтический метод.
Причины возникновения бронхоэктазии
Чаще всего бронхоэктатическая болезнь возникает в детские или юношеские годы, при этом заболеванию наиболее подвержены пациенты мужского пола. Причины подобной зависимости и точные данные о появлении и развитии заболевания на сегодняшний день ученым неизвестны, однако, значительно повышают риск возникновения патологического состояния следующие факторы:
Ослабленный иммунитет является причиной возникновения бронхоэктазии
- ослабленный иммунитет и истощение организма;
- диффузный панбронхиолит;
- болезни, передающиеся по наследству;
- сужение просвета по причине наружных и внутренних рубцов.
Врожденные бронхоэктазы в легких наблюдаются в случаях, когда на плод в материнской утробе было оказано давление, в результате чего дыхательная система была деформирована и повреждена. Причиной может стать некорректное поведение будущей матери, употребляющей алкогольные напитки, табачную продукцию либо наркотические вещества в период беременности.
Причиной может стать некорректное поведение будущей матери, употребляющей алкогольные напитки, табачную продукцию либо наркотические вещества в период беременности.
Классификация бронхоэктатической патологии
Бронхоэктазы в легких различаются согласно следующей классификации:
- Согласно особенностям клинической формы (тяжелой, выраженной, легкой или осложненной).
- По причинам, спровоцировавшим возникновение патологии (врожденным или приобретенным).
- По текущему состоянию паренхимы интересующих отделов легкого.
- Патологический процесс может отличаться в зависимости от особенностей распространения и быть двусторонним либо односторонним.
Бронхоэктатическая болезнь варьируется в зависимости от степени и характера деформации бронхов. Выделяют легкую форму недуга, при которой обострения наблюдаются не более двух раз в год, а периоды ремиссии между ними весьма продолжительны. Выраженная форма характеризуется длительными сезонными обострениями, сопровождающимися объемным выделением мокроты. На протяжении периода ремиссии пациентов зачастую беспокоит постоянная одышка, навязчивый кашель и общий упадок сил.
На протяжении периода ремиссии пациентов зачастую беспокоит постоянная одышка, навязчивый кашель и общий упадок сил.
Особенности форм
Тяжелая форма болезни предполагает наличие частых продолжительных обострений с повышением температуры тела и различными характерными симптомами, наиболее выраженным среди которых является мокрота, выделяющаяся в большом объеме и обладающая гнилостным запахом. Бронхоэктазия в осложненной форме зачастую бывает осложнена различными сопутствующими заболеваниями, такими как:
Бронхоэктазия зачастую бывает осложнена нефритом
- легочные кровотечения;
- анемия с выраженным дефицитом железа;
- нефрит;
- сердечно-легочная недостаточность.
По причине общего истощения организма у пациентов развивается анемия, наблюдается побледнение кожного покрова и потеря массы тела.
Первичная бронхоэктазия представляет собой самостоятельную патологию, которая относится к неспецифическим хроническим заболеваниям легких. Нередко возникает у пациентов дошкольного и младшего школьного возраста, не жаловавшихся ранее на какие-либо проблемы с легкими. Вторичная бронхоэктазия является комплексной симптоматикой, вызванной осложнением основной болезни, такой как воспаление легких или туберкулез.
Нередко возникает у пациентов дошкольного и младшего школьного возраста, не жаловавшихся ранее на какие-либо проблемы с легкими. Вторичная бронхоэктазия является комплексной симптоматикой, вызванной осложнением основной болезни, такой как воспаление легких или туберкулез.
Клинические проявления болезни
Бронхоэктазия отличается постепенным плавным развитием, поэтому на ранних стадиях заболевания симптоматика может быть слабовыраженной либо отсутствовать полностью. Зачастую параллельно с болезнью происходит поражение организма плевритом, пневмонией и другими болезнями бронхолегочной системы. У пациентов наблюдаются хрипы на выдохе и вдохе, повышенное количество мокроты (до 450 мл в сутки), особенно при условии холодной влажной погоды.
У пациентов наблюдаются хрипы на выдохе и вдохе, повышенное количество мокроты (до 450 мл в сутки), особенно при условии холодной влажной погоды.
При прогрессирующем недуге возникает кашель, который особенно тревожит в утренние часы и сопровождается обильными выделениями мокроты с гнойно-слизистой консистенцией и отталкивающим запахом.
Бронхиальные стенки в результате болезни испытывают повышенное давление, поэтому в организме наблюдается выраженный недостаток кислорода. У пациентов начинает постоянно кружиться голова, и они жалуются на общую слабость, вялость, сонливость и упадок тонуса. Одышка начинает беспокоить не только после физических нагрузок, но и в спокойном состоянии.
Многие жалуются на ноющий болевой синдром, локализованный в области грудной клетки, обозначающий наличие патологических изменений тканей. У детей нередко наблюдаются задержки в умственном и физическом развитии.
Диагностические методы
Физикальное обследование легких при бронхоэктатической болезни сопровождается нарушенной подвижностью и притупленным перкуторным звучанием в пораженной области. Грудная клетка выглядит деформированной, и может напоминать бочонок. Для обнаружения данной болезни легких используют несколько диагностических методов.
Грудная клетка выглядит деформированной, и может напоминать бочонок. Для обнаружения данной болезни легких используют несколько диагностических методов.
Рентгенография позволяет увидеть ячеистый рисунок и наличие уплотнений в пораженных отделах. Существует ряд косвенных рентгенологических признаков, помогающих установить степень зарастания (облитерации) синусоидальных отделов диафрагмы, и определить максимально точный диагноз.
Бронхоскопия направлена на исследование бронхиального дерева, которое детально изучается при помощи бронхоскопа. Благодаря данному методу можно очистить бронхи, выявить масштабы нагноений и взять под контроль процесс в динамике.
Анализ крови для диагностики бронхоэктазии
Анализ крови позволяет отследить количество лейкоцитов и скорость, с которой оседают эритроциты. Мокрота при подобной болезни обладает трехслойной структурой.
Одним из наиболее информативных методов диагностики болезней легких и бронхов является бронхография с применением контрастирования. Чтобы выполнить ее, необходимо купировать активный гнойный процесс и произвести максимальную очистку бронхиального дерева. Данный способ дает возможность определить, насколько расширены и сближены друг относительно друга пораженные бронхи.
Чтобы выполнить ее, необходимо купировать активный гнойный процесс и произвести максимальную очистку бронхиального дерева. Данный способ дает возможность определить, насколько расширены и сближены друг относительно друга пораженные бронхи.
Если исследование было выполнено корректно, и у больного наблюдается характерный кашель с обилием мокроты, то с установлением диагноза проблем не возникает.
Медикаментозная терапия при бронхоэктазии
Если диагностическое обследование бронхиального дерева продемонстрировало незначительные изменения, бронхоэктатическая болезнь лечится посредством методов консервативной медицины, направленных на несколько аспектов:
Медикаментозную терапию при бронхоэктазии назначает врач
- предупреждение обострений;
- поддержание клинического благополучия;
- смягчение негативных последствий обострения болезни;
- предотвращение дальнейшего прогрессирования недуга;
- ликвидацию воспалительного процесса;
- облегчение общего состояния.

Больным выписываются антибактериальные медикаментозные средства и муколитики, облегчающие процесс отхождения мокроты. При наличии пневмонии и других болезней дыхательных путей пациентам рекомендован прием пневмотропных фторхинолонов, макролидов и поливитаминных комплексов.
Оперативное вмешательство при бронхоэктазии
Хирургическое лечение при бронхоэктазии
При бронхоэктатической болезни выполняется щадящая резекция. Осуществляется она непосредственно на том участке, где бронхи подверглись патологическому изменению. Хирургическое вмешательство допустимо в тех случаях, когда присутствует возможность определить границы и объем поражения.
Поскольку резекцию относят к инвалидизирующим операциям, решение о целесообразности подобного шага необходимо принимать, основываясь на взвешенном решении врача с учетом результатов бронхографии и других методов диагностики, подтверждающих наличие негативной динамики. Согласно статистическим данным, оперативное вмешательство при бронхоэктатической болезни демонстрирует положительные результаты примерно в 50% случаев.
Профилактика бронхоэктатической болезни
Самыми распространенными процедурами, направленными на профилактику бронхоэктазии, являются:
Комплекс дыхательных гимнастических упражнений для профилактики бронхоэктатической болезни
- массаж постурального типа;
- массажные процедуры, для которых требуются специальные вибраторы;
- комплекс дыхательных гимнастических упражнений.
К постуральному дренажу прибегают в случаях, когда возникает необходимость осуществить дренаж бронхиального древа посредством откашливания. Для правильного выполнения процедуры нужно помочь пациенту занять определенное положение, когда ноги подняты вверх для облегчения отхождения мокроты и бронхиальной слизи. Осложненные и тяжелые формы бронхоэктатической болезни сложно поддаются терапевтическому воздействию.
Стоит избегать переохлаждения, упадка иммунитета и прочих факторов, предрасполагающих к возникновению бронхита и пневмонии. В случае поражения дыхательных путей необходимо придерживаться рекомендаций лечащего врача и принимать все препараты, назначенные им даже при исчезновении выраженной симптоматики из клинической картины. При болезни важно соблюдать определенную диету, предполагающую обилие белковой пищи с низким содержанием жира, а также ежедневное употребление свежевыжатых овощных и фруктовых соков.
При болезни важно соблюдать определенную диету, предполагающую обилие белковой пищи с низким содержанием жира, а также ежедневное употребление свежевыжатых овощных и фруктовых соков.
Видео по теме: Бронхоэктатическая болезнь
Бронхоэктатическая болезнь у детей — Медицинский справочник
Бронхоэктатическая болезнь у детей (БЭБ) – это приобретенная хроническая патология дыхательной системы, которая сопровождается необратимым расширением и деформацией бронхов и гнойно-воспалительным процессом. Клинически она проявляется влажным кашлем с мокротой, дыхательной недостаточностью, деформацией грудной клетки, частыми бронхитами. Диагностика БЭБ включает в себя рентгенографию, бронхоскопию и КТ грудной клетки. Лечение бронхоэктатической болезни у детей консервативное: антибиотики, муколитики, бронхолитики, ингаляционные глюкокортикостероиды, физиотерапия. При необходимости может проводиться оперативное вмешательство.
Клинически она проявляется влажным кашлем с мокротой, дыхательной недостаточностью, деформацией грудной клетки, частыми бронхитами. Диагностика БЭБ включает в себя рентгенографию, бронхоскопию и КТ грудной клетки. Лечение бронхоэктатической болезни у детей консервативное: антибиотики, муколитики, бронхолитики, ингаляционные глюкокортикостероиды, физиотерапия. При необходимости может проводиться оперативное вмешательство.
Бронхоэктатическая болезнь у детей
Бронхоэктатическая болезнь у детей
Бронхоэктатическая болезнь у детей – это гетерогенное хроническое заболевание бронхолегочной системы, которое характеризуется необратимой деформацией и гнойно-воспалительными изменениями бронхиального дерева и проявляется рецидивирующими бронхитами. Впервые данная нозология была описана французским врачом и анатомом Рене Лаэннеком в 1819 году. Общая распространенность БЭБ составляет от 1,5 до 15 детей на 1 000 населения. Заболевание чаще встречается в экологически неблагоприятных регионах, а также в семьях курильщиков. Мужской пол более склонен к развитию БЭБ – мальчики болеют в 1,5-2 раза чаще девочек. В последние десятилетия наблюдается уменьшение распространенности бронхоэктатической болезни у детей. Это связано со снижением частоты инфекционной заболеваемости и эффективностью проводимого антибактериального лечения.
Мужской пол более склонен к развитию БЭБ – мальчики болеют в 1,5-2 раза чаще девочек. В последние десятилетия наблюдается уменьшение распространенности бронхоэктатической болезни у детей. Это связано со снижением частоты инфекционной заболеваемости и эффективностью проводимого антибактериального лечения.
Причины бронхоэктатической болезни у детей
Бронхоэктатическая болезнь у детей – это полиэтиологическое заболевание. Как правило, первичные бронхоэктазы формируются на фоне ранее перенесенных тяжелых или рецидивирующих бактериальных или вирусных заболеваний – бронхитов, пневмоний, кори, гриппа, коклюша. У детей на фоне морфологической незрелости легочной ткани бронхоэктазы могут возникнуть всего за 24-48 часов. У отдельных случаях бронхоэктатическая болезнь у детей становится следствием попадания инородного тела в бронх. При массивной обтурации структурная деформация может сформироваться уже спустя несколько часов. Обострение бронхоэктатической болезни у детей могут провоцировать респираторные вирусные заболевания (аденовирус, вирус гриппа и парагриппа, риновирус и др. ). Усугубляет течение БЭБ хронический бронхит, который может быть вызван гемофильной палочкой, некоторыми видами стафилококков и пневмококков, реже – β-гемолитическим стрептококком.
). Усугубляет течение БЭБ хронический бронхит, который может быть вызван гемофильной палочкой, некоторыми видами стафилококков и пневмококков, реже – β-гемолитическим стрептококком.
Помимо основной причины бронхоэктатической болезни у детей, существуют предрасполагающие факторы, на фоне которых риск развития заболевания существенно возрастает. К ним относятся наследственная склонность в виде генетически обусловленного дефекта стенок бронхиального дерева, употребление матерью алкоголя, наркотиков и табачных изделий во время беременности, гастроэзофагеальная рефлюксная болезнь, снижение иммунитета, ателектазы различной этиологии, пассивное курение, загрязненная атмосфера. Также важную роль играет локализация очага воспаления в базальных отделах легких при потенциально опасных заболеваниях и неадекватно проводимое лечение.
В основе патогенеза бронхоэктатической болезни у детей лежит два основных фактора – воспаление бронхов и нарушение их проходимости. Первый вызывает метаплазию и изъязвление эпителия слизистой оболочки, деструкцию эластических и гладкомышечных волокон и хрящевых колец, склерозирование стенки. Все это становится причиной потери эластичности и резистентности бронхов к «кашлевому толчку», затем – возникновению деформации и нарушению мукоцилиарного клиренса. В таких условиях повышается внутрибронхиальное давление, которое вызывает расширение бронха и развитие бронхоэктатической болезни у детей. Нарушение проходимости полностью блокирует оставшийся в дистальных отделах бронхов воздух, который при выдохе также провоцирует внутрибронхиальную гипертензию. Это способствует развитию воспаления дистальнее места обструкции, что замыкает «порочный круг».
Первый вызывает метаплазию и изъязвление эпителия слизистой оболочки, деструкцию эластических и гладкомышечных волокон и хрящевых колец, склерозирование стенки. Все это становится причиной потери эластичности и резистентности бронхов к «кашлевому толчку», затем – возникновению деформации и нарушению мукоцилиарного клиренса. В таких условиях повышается внутрибронхиальное давление, которое вызывает расширение бронха и развитие бронхоэктатической болезни у детей. Нарушение проходимости полностью блокирует оставшийся в дистальных отделах бронхов воздух, который при выдохе также провоцирует внутрибронхиальную гипертензию. Это способствует развитию воспаления дистальнее места обструкции, что замыкает «порочный круг».
Классификация и симптомы бронхоэктатической болезни у детей
В отечественной педиатрии принята следующая классификация бронхоэктатической болезни у детей:
- По форме деформации бронхов: цилиндрические, мешотчатые, кистовидные, веретенообразные, смешанные.

- По степени тяжести БЭБ: легкая, среднетяжелая, тяжелая.
- По периоду заболевания: обострение, ремиссия.
- По распространенности: сегментарная, полисегментарная, долевая, тотальная.
Основное появление бронхоэктатической болезни у детей – хронический бронхит. Начальные симптомы могут наблюдаться уже в возрасте 3-4 лет. В этом периоде течение заболевания зачастую имеет непрерывный рецидивирующий характер. У детей старшего возраста обострения возникают с частотой 3-5 раз в год. Основной клинический симптом в период ремиссии – влажный кашель с выделением мокроты. Отделение последней происходит преимущественно по утрам, в некоторых случаях – в большом количестве («полным ртом»). У части детей возникает гиповитаминоз, который проявляется сухостью кожи, ломкостью волос и ногтей, трещинами в уголках рта и глосситом. Иногда присутствует деформация грудной клетки. Общее физическое развитие страдает редко. В период обострения бронхоэктатической болезни у детей может наблюдаться астеновегетативный синдром, выраженная экспираторная одышка, как при физической нагрузке, так и в покое, оральная крепитация, примесь гноя и крови в мокроте, лихорадка, очень редко – кровохарканье.
Диагностика бронхоэктатической болезни у детей
Диагностика бронхоэктатической болезни у детей основывается на сборе анамнестических данных, физикальном обследовании, лабораторных и инструментальных исследованиях. При сборе анамнеза педиатром особое внимание уделяется ранее перенесенным вирусным и бактериальным заболеваниям бронхолегочной системы, наличию возможных предрасполагающих факторов. При визуальном осмотре в зависимости от тяжести могут выявляться различные признаки БЭБ. При аускультации прослушивается жесткое дыхание, разнокалиберные влажные хрипы, амфорические шумы. Лабораторные анализы при обострении бронхоэктатической болезни у детей неспецифичны и указывают на наличие очага воспаления в организме. Обнаруживается повышение СОЭ, лейкоцитоз, сдвиг формулы крови влево. С целью определения патогенных агентов, вызвавших обострение, могут использоваться бактериологические, бактериоскопические анализы мокроты, серологические тесты крови.
Ведущую роль в диагностике бронхоэктатической болезни у детей играет инструментальное обследование – рентгенография грудной клетки, бронхоскопия и компьютерная томография. На рентгенограмме можно определить уменьшение объема легкого, его смещение, деформацию и ячеистость легочного рисунка. Чаще поражается левое легкое. Бронхоскопия дает возможность выявить нарушение мукоцилиарного клиренса, воспалительные и структурные изменения в просвете бронха. Прямыми признаками бронхоэктатической болезни у детей на КТ являются расширение бронхов, отсутствие сужения дистальных отделов бронхиального дерева и ухудшения его видимости в краевых участках легких.
На рентгенограмме можно определить уменьшение объема легкого, его смещение, деформацию и ячеистость легочного рисунка. Чаще поражается левое легкое. Бронхоскопия дает возможность выявить нарушение мукоцилиарного клиренса, воспалительные и структурные изменения в просвете бронха. Прямыми признаками бронхоэктатической болезни у детей на КТ являются расширение бронхов, отсутствие сужения дистальных отделов бронхиального дерева и ухудшения его видимости в краевых участках легких.
Дифференциальная диагностика бронхоэктатической болезни у детей как самостоятельного заболевания проводится с другими нозологиями, которые сопровождаются расширением бронхов. Сюда относятся легочная форма муковисцидоза, синдром Мунье-Куна, синдром Вильямса-Кэмпбелла, аллергический бронхолегочной аспергиллез, врожденная цилиарная дискинезия и врожденные пороки развития бронхиального дерева.
Лечение бронхоэктатической болезни у детей
Лечение обострений бронхоэктатической болезни у детей консервативное. Режим постельный или полупостельный. Рацион ребенка насыщается витаминами А, С, белковой пищей и жирами. Углеводы и соль ограничиваются. Основа медикаментозного лечения – антибактериальные препараты, выбранные в соответствии с чувствительностью микрофлоры, высеянной из мокроты. Также в зависимости от клинической ситуации могут применяться муколитики, бронхолитики и ингаляционные кортикостероиды. При необходимости выполняют лечебную бронхоскопию с целью санации бронхиального дерева. Из физиотерапии при бронхоэктатической болезни у детей назначают массаж, позиционный дренаж, УВЧ-, ДМВ-, СМВ-терапию, электрофорез, лазеротерапию, аппликации парафина и озокерита.
Режим постельный или полупостельный. Рацион ребенка насыщается витаминами А, С, белковой пищей и жирами. Углеводы и соль ограничиваются. Основа медикаментозного лечения – антибактериальные препараты, выбранные в соответствии с чувствительностью микрофлоры, высеянной из мокроты. Также в зависимости от клинической ситуации могут применяться муколитики, бронхолитики и ингаляционные кортикостероиды. При необходимости выполняют лечебную бронхоскопию с целью санации бронхиального дерева. Из физиотерапии при бронхоэктатической болезни у детей назначают массаж, позиционный дренаж, УВЧ-, ДМВ-, СМВ-терапию, электрофорез, лазеротерапию, аппликации парафина и озокерита.
В тяжелых случаях бронхоэктатической болезни у детей проводится оперативное лечение в виде моно- или полисегментарной резекции легкого. Основными показаниями к операции считаются неэффективность назначенного консервативного лечения на фоне устойчивой очаговой инфекции и развитие жизнеугрожающих состояний, в том числе легочных кровотечений.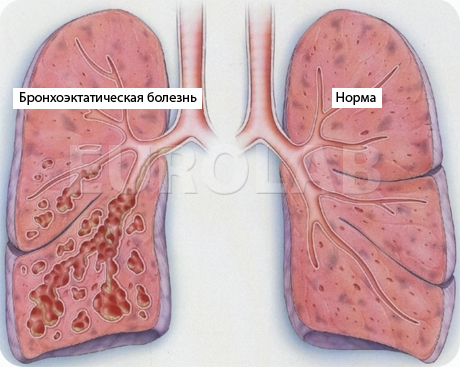
Прогноз и профилактика бронхоэктатической болезни у детей
Прогноз при бронхоэктатической болезни у детей на фоне ранней диагностики и лечения благоприятный. Дальнейшего прогрессирования и распространения на интактные участки бронхиального дерева при условии адекватно подобранной терапии не наблюдается. В последующем пациенты сохраняют работоспособность, полностью адаптируются в социуме. Первичная профилактика бронхоэктатической болезни у детей направлена на предотвращение развития данной патологии. Она включает в себя антенатальную охрану плода, предупреждение и рациональное лечение респираторных инфекций, исключение всех потенциальных этиологических факторов. Суть вторичной профилактики БЭБ заключается в снижении частоты обострений и формировании стойкой клинической ремиссии. К ней относятся санаторно-курортное лечение, полноценное питание, исключение провоцирующих факторов, физиотерапия и ЛФК.
Вконтакте
Google+
LiveJournal
Одноклассники
Мой мир
Бронхоэктатическая болезнь (бронхоэктазы). Причины, симптомы, признаки, диагностика и лечение патологии
Причины, симптомы, признаки, диагностика и лечение патологии
Если, обследование показало, что в лёгких развились бронхоэктазы. Значит, предстоит лечение бронхоэктатической болезни лёгких. Дело не из простых, но разве это проблема, если любишь жизнь? Без лечения бронхоэктазы развиваются, перерастают в осложнения: эмфизема, атрофический фарингит, может развиться бронхиальная астма.
Друзья, привет! С вами Светлана Морозова. А вам знакомо это грызущее чувство, когда не знаешь, что с тобой, и подозреваешь всё на свете? В каждом иногда просыпается герой книги «Трое в лодке, не считая собаки» — помните, когда он в библиотеке взял справочник болезней и обнаружил у себя все до одной, кроме родильной горячки? Так вот, поговорим о таком заболевании, как бронхоэктатическая болезнь. Она встречается не так часто, и узнать её удаётся не сразу. А мы возьмем, и разберем! Вперед!
Друзья! Я, Светлана Морозова, приглашаю вас на мега полезные и интересные вебинары! Ведущий, Андрей Ерошкин.
Эксперт по восстановлению здоровья, дипломированный диетолог.
Темы предстоящих вебинаров:
- Как похудеть без силы воли и чтобы вес не вернулся снова?
- Как снова стать здоровым без таблеток, естественным способом?
Лечение бронхоэктатической болезни лёгких: как лечить будем?
Начнем сразу с лечения. Итак, с чего оно всегда начинается? Верно, идём к врачу. А дальше предстоит следующее:
- Лечение антибиотиками. Первоочередная задача – пресечь размножение инфекции. Режим приёма лекарств всегда назначается для каждого случая отдельно. Объясню, почему. Если поражение сильное, то в этом случае антибиотики нужно принимать ежедневно, даже в периоды ремиссии. Если бронхоэктазы развиты достаточно легко, тут проще.
При этом способ приёма может быть разный: в таблетках, ингаляторах, аэрозолях, через внутримышечные и внутривенные уколы. Но самое эффективное – вводить антибиотик при помощи бронхоскопии. Об этом чуть дальше.
Об этом чуть дальше.
Гимнастика для дыхания
Здесь есть пара нюансов. Во-первых, дышать надо особым образом, толчками, т. е. имитируя кашель, с долгими выдохами. Во-вторых, во время упражнений иногда нужно постукивать по тому месту где, как установлено, есть скопление мокроты. Не бить в грудь, а легонько поколачивать. Такие манипуляции нужны опять же для облегчения мокроты. И в период обострения гимнастику лучше не делать.
Итак, основные позиции, везде лёжа:
- ИП: на спине. Ноги должны быть немного приподняты, можно подложить валик/подушку либо положить ноги на подлокотник дивана. Одна рука лежит на животе, другая – на груди. Дышим животом, спокойно, выдох стараемся растягивать. С помощью рук следим, чтобы дыхание было именно брюшное.
- ИП: на спине, руки вдоль туловища. На вдох разводим руки в стороны, на выдох притягиваем руками колени к груди.
- ИП: как в предыдущем. На вдох поднимаем руки за голову, на выдох поднимаем прямую ногу и с то же время опускаем руки.

- ИП: такое же. Со вдохом разводим руки в стороны, стараясь прогнуться в спине. На выдох максимально скрестить прямые руки перед собой, немного сдавливая грудную клетку.
- ИП: на боку. Руку у пола вытянуть вдоль тела, свободную руку убрать за голову. На в
причины, симптомы, диагностика и лечение
Одним из серьезных заболеваний дыхательной системы считается бронхоэктатическая болезнь легких. В процессе данной патологии, бронхи на нескольких участках подвергаются устойчивому расширению из-за разрушения стенок, состоящих из мышечных и эластичных слоев. Заболевание встречается часто и составляет 15-35% болезней связанных с легкими.
Что такое бронхоэктатическая болезнь легких
По своей сути, бронхоэктатическая болезнь это приобретенное заболевание, отличительной чертой которого выступает хронический локализованный нагноительный процесс. Также он известен под названием гнойного эндобронхита. Во время данной патологии происходят необратимые изменения бронхов в виде расширений и деформаций. В результате, постепенно теряется их функциональность, в том числе и в нижних отделах легких.
В результате, постепенно теряется их функциональность, в том числе и в нижних отделах легких.
Бронхоэктазия это самостоятельное заболевание, при котором возможны воспалительные процессы и фиброз в бронхолегочных тканях. Но данная болезнь часто выступает вторичным проявлением других заболеваний или осложнением. Часто первичная и вторичная бронхоэктазия проявляется в виде переходной формы, объединяющей наиболее характерные признаки. В отличие от пневмонии, инфекция и воспаление затрагивают не легочную паренхиму, а соответствующие отделы, расположенные в бронхиальном дереве.
Причины заболевания
Точные причины, провоцирующие возникновение и развитие бронхоэктазии, до конца не выяснены. Часто наличие микроорганизмов, связанных с острыми респираторными процессами, условно рассматриваются в качестве этиологического фактора. Подавляющее большинство заболеваний, вызванных инфекционными возбудителями, излечивается. Поэтому они являются причиной обострений, но никак не связаны с бронхоэктатической болезнью.
Формирование бронхоэктазии определяется генетической неполноценностью элементов и тканей бронхов. Часто наблюдается недоразвитая гладкая мускулатура, хрящевая и эластическая ткань. Это связано с врожденной слабостью бронхиальных стенок. Кроме того, недостаточно работают защитные механизмы, провоцирующие развитие инфекции и переход ее в хроническую форму.
Симптомы бронхоэктатической болезни легких
Отличием той или иной бронхоэктазии, является форма, приобретаемая бронхами во время расширения. Она бывает цилиндрической, мешотчатой, веретенообразной и смешанной. Конкретный вид заболевания определяется произвольно из за большого количества переходных или промежуточных форм.
В соответствии с клиническим течением и тяжестью болезни, бронхоэктазия бывает легкой, выраженной, тяжелой и осложненной. Распространение процесса свидетельствует о наличии односторонней или двухсторонней бронхоэктазии. При этом, указываются изменения, локализующиеся по сегментам. Состояние здоровья пациента при обследовании характеризуется ремиссией или обострением. Заболеванием чаще страдают мужчины 60-65% от всех случаев. Начало болезни сложно поддается определению. Первичные симптомы похожи на простудные. Поэтому установление начальных проявлений легочных изменений возможно только на основе тщательного анамнеза и опроса.
Заболеванием чаще страдают мужчины 60-65% от всех случаев. Начало болезни сложно поддается определению. Первичные симптомы похожи на простудные. Поэтому установление начальных проявлений легочных изменений возможно только на основе тщательного анамнеза и опроса.
Часто толчком к возникновению бронхоэктазии служит пневмония, перенесенная в первые годы жизни. Больные жалуются на появление кашля, при котором отделяется гнойная мокрота. Наиболее обильно мокрота отхаркивается по утрам и при нахождении больного в дренажном положение. В тяжелых случаях мокрота приобретает гнилостный запах. Количество мокроты, выделяемое в течение суток доходит до 500 мл и более.
Реже болезнь проявляется в виде легочных кровотечений и кровохарканья. Эти симптомы характерны для взрослых больных. Иногда они свидетельствуют о наличии сухой бронхоэктазии, когда в расширенных бронхах отсутствует нагноения. Каждый третий больной страдает одышкой, появляющейся при физических нагрузках. Пациенты испытывают болевые ощущения в области груди в связи с изменениями, затрагивающими легочную плевру.
При обострение повышается температура. Она сопровождается сильной лихорадкой. Это характерно для тяжелого состояния пациента. При обострениях часто поступают жалобы на общее недомогание. Больной становится вялым, у него снижается работоспособность, наступает подавленное психическое состояние, вызванное дискомфортом от зловония мокроты.
Диагностика
При проведении физикального исследования становятся заметными небольшие перкуторные притупления диафрагмы и ограничение ее подвижности в пораженной области. Аускультативным путем возможно определение крупных и средних пузырчатых хрипов, уменьшающихся после кашля или исчезающих совсем. Таким же образом определяется наличие жесткого дыхания.
Обзорные рентгенограммы позволяют выявить характерную ячеистость в усиленном легочном рисунке. Пораженные отделы легкого определяются по их уменьшенному объему и уплотненной тени. Одновременно наблюдается смещение междолевых границ – швартов в направлении пораженных долей. Более точные результаты получаются путем проведения бронхографии, при которой проводится полное контрастирование легких. Бронхиальное дерево подвергается всесторонней санации с одновременным купированием нагноений. Чтобы выявить степень нагноения, проводится бронхоскопическое исследование определенных сегментов легкого. Одновременно контролируется динамика воспалительного и нагноительного процесса.
Во время функционального исследования легких у больных часто обнаруживаются нарушения вентиляционных функций, носящих ограничительный и смешанный характер. Длительное течение процесса, осложненное диффузным бронхитом, приводит к обструктивным нарушениям, которые могут стать необратимыми.
Лечение бронхоэктатической болезни легких
Значение при бронхоэктазии придается консервативному лечению. Оно используется для больных, у которых слабо проявляются клинические изменения в бронхах. Это же применяется к пациентам при невозможности проведения радикальной операции. Данный метод лечения предупреждает или купирует обострения.
Вовремя начатое лечение не допускает дальнейшее развитие заболевания и возможных осложнений. Иногда консервативное лечение играет подготовительную роль перед бронхоскопией и радикальными операциями. Главным элементом консервативного лечения считается проведение санации бронхиального дерева. Во время этой процедуры из него извлекается гнойная мокрота, с одновременным местным воздействием на гноеродных микробов с помощью антимикробных средств. Кроме санации, лечение бронхов проводится антисептическими растворами, антибиотиками и муколитиками.
В качестве вспомогательных средств используются упражнения дыхательной гимнастики, усиливающие отхождение мокроты, и также применение постурального дренажа и вибрационного массажа грудной клетки. Значение при лечение придается правильно выбранному режиму, полноценному питанию и общеукрепляющим процедурам. Наряду с лечением, необходимо уделять внимание профилактике бронхоэктазии. Важно предупреждать и лечить пневмонии в раннем возрасте. Таким образом, снижается риск заболевания в дальнейшем.
Предыдущая
Заболевания, сопровождающиеся кашлемПри кашле боль в легких
Следующая
Заболевания, сопровождающиеся кашлемОстрый и хронический абсцесс легкого
Бронхоэктазия — Симптомы — NHS
Самый частый симптом бронхоэктазов — постоянный кашель, который ежедневно выделяет большое количество мокроты.
Мокрота может быть прозрачной, бледно-желтой или желто-зеленоватой. Другие люди могут лишь изредка откашливать небольшое количество мокроты или совсем не откашливать.
Другие симптомы могут включать:
Признаки легочной инфекции
Если у вас развивается легочная инфекция, ваши симптомы обычно ухудшаются в течение нескольких дней.Это называется инфекционным обострением.
Это может вызвать:
- откашливание еще большего количества мокроты, которая может быть более зеленой, чем обычно, или неприятного запаха
- ухудшение одышки
Вы также можете:
- чувствовать сильную усталость
- кашлять кровью,
- испытывают острую боль в груди, которая усиливается при дыхании (плеврит)
- в целом плохо себя чувствуют
Когда обращаться за медицинской помощью
Если у вас ранее не диагностировали бронхоэктаз и у вас появляется постоянный кашель, обратитесь за советом к терапевту.
Хотя постоянный кашель не обязательно может быть результатом бронхоэктазов, он требует дальнейшего исследования.
Если вам ранее был поставлен диагноз бронхоэктаз, и у вас появились симптомы, указывающие на легочную инфекцию, обратитесь к терапевту.
Обычно вам потребуется лечение антибиотиками.
Некоторым людям с бронхоэктазами назначают запас антибиотиков в качестве меры предосторожности на случай, если у них внезапно разовьется легочная инфекция.
Когда обращаться за немедленной медицинской помощью
У некоторых людей с бронхоэктазами развивается тяжелая легочная инфекция, которая может нуждаться в лечении в больнице.
Признаки и симптомы серьезной инфекции легких включают:
- синеватый оттенок кожи и губ (цианоз)
- спутанность сознания
- высокая температура 38 ° C (100,4F) или выше
- учащенное дыхание (более 25 вдохов в минуту)
- сильная боль в груди, из-за которой кашлять и очищать легкие становится слишком болезненно
Если вы испытываете что-либо из вышеперечисленного, немедленно позвоните лечащему врачу.
Это может быть терапевт, врач, специализирующийся на заболеваниях легких (пульмонолог), или медсестра-специалист.
Если это невозможно, позвоните в NHS 111 или в местную службу в нерабочее время.
Последняя проверка страницы: 30 мая 2018 г.
Срок следующей проверки: 30 мая 2021 г.
Бронхоэктазия: причины, симптомы и диагностика
Бронхоэктазия — это состояние, при котором бронхи легких необратимо повреждены, расширены и утолщены.
Эти поврежденные дыхательные пути позволяют бактериям и слизи накапливаться и скапливаться в легких.Это приводит к частым инфекциям и закупорке дыхательных путей.
От бронхоэктазов нет лекарства, но с ним можно справиться. После лечения вы обычно можете жить нормальной жизнью.
Однако обострения необходимо лечить быстро, чтобы поддерживать приток кислорода к остальному телу и предотвращать дальнейшее повреждение легких.
Любое повреждение легких может вызвать бронхоэктазы. Есть две основные категории этого состояния.
Один связан с муковисцидозом (МВ) и известен как бронхоэктазы при МВ.CF — это генетическое заболевание, которое вызывает аномальное производство слизи.
Другая категория — бронхоэктазы без МВ, не связанные с МВ. Наиболее распространенные известные состояния, которые могут привести к бронхоэктазам, не связанным с МВ, включают:
МВ поражает легкие и другие органы, такие как поджелудочная железа и печень. В легких это приводит к повторным инфекциям. В других органах это вызывает плохое функционирование.
Симптомы бронхоэктазов развиваются через месяцы или даже годы. Вот некоторые типичные симптомы:
Если вы испытываете какие-либо из этих симптомов, вам следует немедленно обратиться к врачу для диагностики и лечения.
Компьютерная томография грудной клетки или компьютерная томография грудной клетки — это наиболее распространенный метод диагностики бронхоэктазов, поскольку рентгеновский снимок грудной клетки не дает достаточно подробностей.
Этот безболезненный тест позволяет получить точные изображения дыхательных путей и других структур груди. КТ грудной клетки может показать степень и местоположение повреждения легких.
После подтверждения бронхоэктаза с помощью компьютерной томографии грудной клетки ваш врач попытается установить причину бронхоэктаза на основе вашего анамнеза и результатов физического осмотра.
Важно выяснить точную причину, чтобы врач мог вылечить основное заболевание и предотвратить ухудшение бронхоэктазов. Существует множество причин, которые могут вызывать или способствовать бронхоэктазу.
Оценка первопричины в основном состоит из лабораторных и микробиологических исследований, а также исследования функции легких.
Ваша первоначальная оценка, скорее всего, будет включать:
Если ваш врач подозревает МВ, он назначит тест на хлорид пота или генетический тест.
Специфические методы лечения могут замедлить прогрессирование бронхоэктазов, связанных со следующими состояниями:
- микобактериальные инфекции
- определенные иммунодефициты
- кистозный фиброз
- рецидивирующая аспирация
- аллергический аспергиллез
- возможно аутоиммунные заболевания
9, возможно, аутоиммунные заболевания. бронхоэктазия в целом, но лечение важно, чтобы помочь вам справиться с этим заболеванием. Основная цель лечения — держать под контролем инфекции и бронхиальный секрет.
Также очень важно предотвратить дальнейшую закупорку дыхательных путей и минимизировать повреждение легких. Общие методы лечения бронхоэктазов включают:
- очистку дыхательных путей с помощью дыхательных упражнений и физиотерапии грудной клетки
- проходит легочную реабилитацию
- прием антибиотиков для профилактики и лечения инфекции (в настоящее время проводятся исследования новых формулировок ингаляционных антибиотиков)
- прием бронходилататоров например, альбутерол (Провентил) и тиотропий (Спирива) для открытия дыхательных путей
- прием лекарств для разжижения слизи
- прием отхаркивающих средств для облегчения отхаркивания слизи
- кислородная терапия
- вакцинация для предотвращения респираторных инфекций
Возможно, вам понадобится помощь физиотерапии грудной клетки.Одна из форм — это жилет с высокочастотной вибрацией грудной клетки, который помогает очистить легкие от слизи. Жилет мягко сжимает и расслабляет грудь, создавая такой же эффект, как при кашле. Это удаляет слизь со стенок бронхов.
Если есть кровотечение в легком или если бронхоэктазия находится только в одной части легкого, вам может потребоваться операция по удалению пораженного участка.
Другая часть ежедневного лечения включает дренирование бронхиального секрета под действием силы тяжести.Респираторный терапевт может научить вас методам, которые помогут отхаркивать лишнюю слизь.
Если такие заболевания, как иммунные нарушения или ХОБЛ, вызывают бронхоэктазы, ваш врач также будет лечить эти состояния.
Точная причина бронхоэктазов неизвестна примерно в 50 процентах случаев бронхоэктазов, не связанных с МВ.
Для других это связано с генетическими аномалиями и другими заболеваниями, влияющими на легкие. Избегание курения, загрязненного воздуха, кухонного дыма и химикатов может помочь защитить ваши легкие и сохранить их здоровье.
Вы и ваши дети должны быть вакцинированы против гриппа, коклюша и кори, поскольку эти состояния были связаны с заболеванием во взрослом возрасте.
Но часто, когда причина неизвестна, профилактика является сложной задачей. Раннее распознавание бронхоэктазов важно, чтобы вы могли получить лечение до того, как произойдет серьезное повреждение легких.
Симптомы, причины и факторы риска
Бронхоэктазия возникает, когда необратимое повреждение поражает бронхи, которые являются частью дыхательной системы.У человека будет постоянный кашель и частые инфекции, и ему будет трудно отобрать мокроту.
Бронхоэктазия может возникнуть, когда заболевание или инфекция повреждают легкие, из-за чего они не могут удалить слизь. Поскольку слизь скапливается в легких, существует риск дальнейших инфекций и большего ущерба.
Может возникнуть в любом возрасте, но чаще всего встречается у женщин старше 60 лет.
В прошлом от бронхоэктазов часто страдали дети. Однако благодаря прогрессу в области гигиенических стандартов, антибиотиков и программ иммунизации детские инфекции, вызывающие это заболевание, стали менее распространенными.К 1980-м годам он, похоже, пошел на спад.
Однако теперь есть опасения, что он снова появляется.
В период с 2009 по 2013 год от бронхоэктазов страдали 213 человек на каждые 100 000 человек, и 340 000–522 000 взрослых прошли курс лечения. С 2001 года количество диагнозов ежегодно увеличивается примерно на 8 процентов.
Бронхоэктазия — серьезное заболевание. Без лечения это может привести к дыхательной или сердечной недостаточности. Однако ранняя диагностика и лечение могут помочь людям справиться с симптомами и предотвратить ухудшение состояния.
Бронхоэктазия развивается из-за поражения дыхательных путей. Для появления признаков и симптомов могут потребоваться месяцы или годы.
Наиболее частые симптомы включают:
- постоянный ежедневный кашель
- выделение мокроты
- боль или дискомфорт в груди
- хрипы и одышку
- утолщение кожи под ногтями и ногтями на руках и ногах, а также ногти, которые могут изгиб вниз
- усталость и утомление
Легкие будут потрескивать, когда врач слушает их через стетоскоп.
У человека также могут быть повторные инфекции легких. Врачи считают это обострением. Каждая инфекция может вызвать ухудшение долгосрочных симптомов.
Позже признаки и симптомы могут включать:
- одышка
- трудности при ходьбе более 100 метров без остановки
- частые или тяжелые инфекции грудной клетки
- бледный или голубой цвет кожи
- потеря веса
- медленный рост у детей
- усталость
- кровь в слизи
- кашель с кровью
- запах изо рта
Анализы могут показать:
- грибок в мокроте
- обширное повреждение легких
У пациентов с тяжелыми бронхоэктазами со временем может развиться больше серьезные состояния, такие как коллапс легкого и дыхательная недостаточность.Низкий уровень кислорода может привести к сердечной недостаточности.
Когда мы дышим, воздух входит в легкие и выходит из них через ряд разветвляющихся дыхательных путей, называемых бронхами. Обычно эти трубки плавно сужаются к краям каждого легкого.
Повреждения, вызванные бронхоэктазами, означают, что они расширяются, а не сужаются.
Реснички и слизь покрывают слизистые оболочки бронхов. Слизь защищает от нежелательных частиц, попадающих в легкие. Реснички похожи на крошечные волоски, которые сметают частицы и излишки слизи вверх из легких.
Это непрерывный процесс, хотя большинство людей не замечают выделения слизи, за исключением, например, сезонных простуд.
При бронхоэктазах повреждение ресничек бронхов означает, что они не могут перемещать частицы и слизь вверх. Вместо этого накапливаются частицы и слизь. Мокрота становится липкой и трудно отводимой даже при кашле.
По мере того, как собирается мокрота, бактерии также собираются и начинают размножаться, что приводит к инфекциям, дальнейшим повреждениям и большему количеству мокроты.
Точная причина бронхоэктазов неясна. Однако повреждение бронхов может произойти во время инфекции или заболевания.
Муковисцидоз
Муковисцидоз (МВ) составляет почти половину случаев в США.
CF — это генетическое заболевание, поражающее секреторные железы. Слизь становится густой и липкой, закупоривая дыхательные пути, что приводит к инфекциям и повреждению легких.
Бронхоэктатическая болезнь, не связанная с МВ, относится к бронхоэктазам, не связанным с МВ.
Инфекции
Инфекции, повышающие риск, включают:
Широкий спектр факторов может привести к бронхоэктазу, в том числе:
- генетические аномалии
- иммунологические состояния
- аутоиммунные заболевания, такие как ревматоидный артрит
- обструкция дыхательных путей основные недостатки, обусловленные генетическими факторами
Другие состояния здоровья
Помимо МВ, ряд других долгосрочных состояний могут повышать риск бронхоэктазов.
Хроническая обструктивная болезнь легких (ХОБЛ) : Это хроническое заболевание, которое включает воспаление и повреждение легочной ткани и сужение дыхательных путей. Это может затруднить дыхание.
Дефицит антитрипсина (A1AT) : это генетическое заболевание, которое может привести к проблемам с легкими и печенью. Это может быть гастроэзофагеальный рефлюкс, микроаспирация и затруднение глотания.
Синдром Юнга : человек выделяет необычно вязкую слизь.
Аллергический бронхолегочный аспергиллез (АБЛА) : Некоторые люди страдают аллергией на аспергиллез, разновидность грибка. Воздействие грибка может привести к воспалению и отеку дыхательных путей и легких.
Астма : тяжелая форма астмы, особенно если у человека также есть аспергиллез, может увеличить риск.
Первичная цилиарная дискинезия (PCD) или синдром Картагенера (KS) : Это наследственное заболевание, при котором реснички в дыхательных путях не работают должным образом.Они не могут эффективно вымывать выделения. Это может привести к повторным инфекциям.
Расстройства иммунодефицита : К ним относятся общий вариабельный иммунодефицит, ВИЧ и СПИД.
Хроническая легочная аспирация : Человек с этим заболеванием вдыхает пищу, слюну и другие нежелательные вещества в легкие. Это может быть связано с дефицитом антитрипсина альфа-1.
Болезни соединительной ткани : это аутоиммунные заболевания, которые включают болезнь Крона и синдром Шегрена.
Факторы окружающей среды и закупорка
Закупорки : Если бронхоэктазия поражает только одну часть легкого, это может быть признаком закупорки, возможно, из-за доброкачественного образования или вдыхаемого предмета, например арахиса.
Вдыхание токсинов : Вдыхание аммиака и других токсичных газов или жидкостей также может привести к бронхоэктазу.
Любая проблема с дыхательными путями или легкими требует медицинской помощи.
Врач рассмотрит симптомы и проведет медицинский осмотр.
Они могут порекомендовать следующие тесты:
- рентген грудной клетки
- компьютерная томография высокого разрешения (HRCT)
- спирометрия, которая измеряет функцию легких
- лабораторные тесты на образцах мокроты
- анализы крови для оценки общее состояние здоровья
Они также могут проверить муковисцидоз, если человек находится в группе риска.
Человеку с бронхоэктатической болезнью может потребоваться постоянное наблюдение для выявления инфекций или ухудшения состояния.
Поделиться на PinterestФизические упражнения могут помочь очистить выделения и улучшить общее самочувствие.
Нет лекарства от бронхоэктазов, но раннее и эффективное лечение может помочь:
- уменьшить осложнения
- предотвратить инфекции и обострения
- контролировать секрецию
- облегчить обструкцию дыхательных путей
- улучшить качество жизни
- остановить болезнь от прогрессирования
Для лечения инфекции врач может прописать:
- антибиотики для профилактики новых инфекций
- бронходилататоры, обычно для вдыхания, для расслабления мышц дыхательных путей
- физическое терапия и упражнения, чтобы помочь очистить секрецию
- мукоактивные препараты, чтобы помочь очистить слизь
- хорошая гидратация, например, путем употребления достаточного количества жидкости, чтобы уменьшить вероятность того, что слизь станет густой и липкой
Люди с основным заболеванием могут получить лечение этого состояния, и это может уменьшить симптомы и прогрессирование брата нхоэктатическая болезнь.
В тяжелых случаях может потребоваться кислородная терапия для повышения уровня кислорода в крови.
Лечение воспаления и скопления слизи
Иногда врачи назначают ингаляционные кортикостероиды для уменьшения воспаления, но исследователи говорят, что существует мало доказательств того, что это помогает.
Физиотерапия
Некоторые физические методы могут помочь отвести слизь.
Постуральный дренаж : Сидя или лежа в определенных положениях, сила тяжести помогает устранить застойные явления.
Перкуссия грудной клетки : терапевт постучит по грудной клетке выдавленными руками или перкуссионным устройством, чтобы отделить слизь, чтобы пациент мог ее откашлять. Другие названия для этого — физиотерапия грудной клетки (СРТ) или хлопанье по груди.
Устройства : Некоторые устройства могут помочь разжижить слизь в легких, например электрическая хлопушка, надувной терапевтический жилет, использующий высокочастотные воздушные волны, или небольшое портативное устройство, вызывающее вибрацию.
Упражнения для укрепления мышц груди могут помочь человеку легче дышать.Также поможет физическая активность в целом.
Удаление бронхиальной непроходимости
Если небольшой предмет застрял в дыхательных путях, врач удалит его.
Они могут использовать бронхоскоп, длинную тонкую гибкую трубку с фонариком и камерой на конце, чтобы увидеть внутреннюю часть дыхательных путей и при необходимости удалить препятствия.
Хирургия легких и эмболизация
Если бронхоэктазы поражают только одно легкое или ограниченную область, или если повреждение серьезное и часто возникают инфекции, может потребоваться операция.
Иногда человеку с прогрессирующими бронхоэктазами и кистозным фиброзом может потребоваться трансплантация легких.
Осложнения бронхоэктазов включают:
- повторные инфекции
- кровотечение в легких
- дыхательная недостаточность, приводящая к низкому уровню кислорода
- ателектаз или коллапс легкого, затрудняющий дыхание
- сердечная недостаточность из-за низкой уровни кислорода
Некоторые из них могут быть опасными для жизни. Если у человека с бронхоэктазами происходят какие-либо изменения, ему следует обратиться к врачу.
Регулярная вакцинация против определенных заболеваний может снизить риск повреждения, которое приводит к бронхоэктазу.
К ним относятся:
- корь, коклюш и пневмония у детей
- грипп и пневмококк для людей любого возраста, которые могут подвергаться риску
Другие шаги по снижению риска включают:
- избегание токсичных паров
- получить раннее лечение других проблем с легкими, таких как астма или ХОБЛ.
- наблюдение за детьми, чтобы снизить риск их вдыхания игрушек и других мелких предметов.
Курение может ухудшить любое состояние легких.Людям с бронхоэктазами следует избегать курения или бросить курить, если они уже курят. Врач может посоветовать, как это сделать.
Ранняя диагностика и лечение очень важны, особенно для детей.
Некоторые состояния, вызывающие бронхоэктазы, могут поддаваться лечению. Раннее лечение этих состояний может остановить прогрессирование болезни или даже обратить ее вспять.
Прогноз зависит от нескольких факторов, но в основном от того, насколько хорошо лечение помогает справиться с инфекциями и возможными осложнениями или предотвратить их.
Прогноз может быть хуже, если человек:
В NHLBI отмечают, что при правильном лечении человек с бронхоэктазами может наслаждаться хорошим качеством жизни.
Важно обращаться за лечением при появлении симптомов и при их ухудшении.
Q:
Может ли курение или загрязнение дорожного движения вызвать бронхоэктазы?
A:
В нескольких научных статьях, опубликованных в последние годы, было обнаружено, что, хотя такие раздражители, как курение или загрязнение дорожного движения, не вызывают бронхоэктазии, они могут значительно ухудшить состояние и симптомы.
Курение и загрязнение дорожного движения являются факторами риска развития ХОБЛ. При ХОБЛ наблюдается сужение бронхов, что приводит к накоплению слизи и нарушению дыхательной функции.
У людей, страдающих ХОБЛ в течение длительного времени, могут развиться бронхоэктазы.
Винсент Дж. Тавелла, MPH Ответы отражают мнение наших медицинских экспертов. Весь контент носит исключительно информационный характер и не может рассматриваться как медицинский совет.
Бронхоэктазия: причины, симптомы и лечение
Бронхоэктазия — это заболевание легких, которое вызывает постоянный кашель и избыток мокроты или мокроты.Это постоянное состояние, которое со временем ухудшается. Это может быть фатальным.
Бронхи расширяются, обычно необратимо, и накапливается мокрота. Это приводит к рецидивирующим легочным инфекциям и повреждению легких.
Может поражать людей с туберкулезом и муковисцидозом, но это не единственные причины. Это расстройство могут вызывать различные процессы и механизмы.
Лекарства нет, но лечение может уменьшить инфекцию и накопление слизи. Симптомы различаются по степени тяжести.
Пожилой возраст увеличивает риск заболевания бронхоэктазами, но может поражать любой возраст.В Соединенных Штатах (США) им страдают около 25 человек из 100000. В возрасте старше 74 лет это число увеличивается примерно до 272 случаев на 100 000 человек.
Распространенность, похоже, увеличивается.
Считается, что симптомы возникают, когда в дыхательной системе накапливается мокрота, что приводит к циклу проблем.
Больше мокроты означает больше бактерий в дыхательных путях, а это приводит к воспалению и разрушению дыхательных путей. Затем цикл начинается снова с большим количеством слизи.
Существует три основных типа бронхоэктазов, классифицируемых в зависимости от формы бронхов, видимых на компьютерной томографии легких.
Это:
- Цилиндрическая форма: наиболее частая форма с ровными цилиндрическими бронхами.
- Варикозное расширение вен: наименее распространенная форма. Бронхи имеют неправильную форму, а дыхательные пути могут быть широкими или суженными, что приводит к более высокому выделению мокроты.
- Кистоз: почти так же часто, как цилиндрический, но бронхи образуют скопления кист. Это самая тяжелая форма.
У разных типов похожие симптомы похожи для разных типов, но они различаются по степени тяжести.
Все они имеют увеличенные дыхательные трубки легких или бронхов.
Другие симптомы включают:
- ежедневный кашель, который продолжается в течение месяцев или лет
- ежедневное выделение мокроты в больших количествах
- одышка и хрипы при дыхании
- боль в груди
- кашель с кровью
Человек с бронхоэктазом, у которого затем возникает инфекция, может наблюдаться обострение, что может ухудшить функцию легких.
Со временем обострения и инфекции могут привести к осложнениям.
Дыхательная недостаточность
Когда слишком мало кислорода переносится из легких в кровь или слишком мало углекислого газа, отходящего газа, удаляется из крови, может возникнуть дыхательная недостаточность.
Симптомы включают:
- одышку
- учащенное дыхание
- голод или постоянную потребность в большем количестве воздуха
- сонливость
- синеватая кожа, ногти и губы
ателектаз
ателектаз возникает, когда, по крайней мере, одна часть легкого не надувается должным образом, что приводит к одышке, учащенному дыханию и сердцебиению, а также к синюшным губам и коже.
Сердечная недостаточность
На самых поздних стадиях бронхоэктаза функция легких ухудшается, что создает нагрузку на сердце. Сердце больше не может перекачивать кровь, достаточную для удовлетворения потребностей организма.
Человек может испытывать:
- проблемы с дыханием
- усталость
- опухоль живота, шейных вен, ступней, лодыжек и ног
Без лечения это может быть смертельным.
Бронхоэктазия возникает, когда часть бронхиального дерева необратимо расширяется или расширяется.
Поделиться на Pinterest Избыточная слизь стимулирует размножение бактерий, что приводит к повреждению дыхательных путей.
К этому может привести широкий спектр факторов, включая некоторые врожденные и аутовоспалительные состояния и инфекции.
Инфекции, которые были связаны с бронхоэктазами, включают:
К состояниям иммунодефицита относятся:
Он также был связан с:
- аллергическим бронхолегочным аспергиллезом
- обструкцией опухолью или инородным телом
- гастроэзофагеальным рефлюксом вдыхание токсичных паров
- аутовоспалительные состояния, такие как ревматоидный артрит, волчанка и язвенный колит, или болезнь Крона
- муковисцидоз и некоторые другие врожденные состояния
От одной трети до половины пациентов, по-видимому, не имеют поддающейся идентификации причины .
Муковисцидоз (МВ) — частая причина бронхоэктазов у детей. Это называется бронхоэктазами CF. Бронхоэктатическая болезнь, не связанная с МВ, — это когда у человека есть бронхоэктазы, но нет МВ.
От 7 до 25 процентов пациентов с астмой или хронической обструктивной болезнью легких (ХОБЛ) также страдают бронхоэктазами, но остается неясным, как они связаны с бронхоэктазами.
Как бронхоэктазы влияют на легкие?
Дыхательные пути в дыхательной системе позволяют кислороду попадать в легкие, а углекислый газ — выходить из организма.
В здоровых легких бронхи плавно сужаются к краям каждого легкого, но при бронхоэктатической болезни они расширяются, становятся разрушающимися и покрываются рубцами.
Реснички, похожие на волосы структуры, вымывающие слизь из легких, перестают работать неэффективно, поэтому слизь накапливается.
Это увеличенное количество слизи дает место для роста бактерий. Постоянные инфекции усиливают воспаление, что приводит к ухудшению поражения легких.
Бронхоэктатическая болезнь — это то же самое, что и ХОБЛ?
Бронхоэктазы, хроническая обструктивная болезнь легких (ХОБЛ) и муковисцидоз классифицируются как обструктивные заболевания легких.
ХОБЛ — это совокупность заболеваний легких, при которых становится трудно дышать, потому что дыхательные пути воспаляются и сужаются. Два состояния, которые классифицируются как ХОБЛ, — это стойкий бронхит и эмфизема.
Бронхоэктазия и ХОБЛ — это не одно и то же заболевание, но исследования показывают, что от 25 до 50 процентов людей с ХОБЛ также страдают бронхоэктазами.
У человека с непрекращающимся кашлем, рецидивирующими инфекциями легких и мокротой в крови могут быть бронхоэктазы.
Тесты могут включать:
- рентген грудной клетки
- компьютерную томографию легких
- функциональный тест легких или легких
- бронхоскопию, при которой врач использует трубку с подсветкой, чтобы посмотреть легкие и, возможно, взять образец ткани
Однако лабораторные тесты обычно не обнаруживают у пациентов каких-либо специфических микроорганизмов, которые могли бы вызвать бронхоэктазы.
Ученые отмечают, что «бактериальная флора, по-видимому, изменяется с прогрессированием заболевания.”
Ранняя диагностика и лечение могут помочь остановить прогрессирование болезни и привести к серьезным осложнениям. Лечение симптомов может улучшить качество жизни пациента.
Многие из разработанных вариантов лечения были изучены при лечении пациентов с муковисцидозом.
Лечение направлено на:
- лечение основных заболеваний или новых инфекций
- удаление слизи из легких
- предотвращение развития осложнений
Существуют различные формы лечения.
Физиотерапия грудной клетки (CPT)
Также известная как «хлопанье по груди» или «перкуссия», обычно проводится респираторным терапевтом.
Пациент либо сядет с опущенной головой, либо ляжет лицом вниз. Сила тяжести помогает слизи перемещаться.
Терапевт несколько раз ударяет по груди и спине, чтобы разжижить слизь и вызвать кашель. Это можно сделать вручную, руками или с помощью приспособления.
Примеры устройств:
- электрическая грудная тарелка, также известная как механический ударник
- надувной терапевтический жилет, который использует высокочастотные радиоволны для перемещения слизи в верхние дыхательные пути
- маску, которая вызывает вибрацию для удаления слизи от стенок дыхательных путей
Исследования показывают, что такие методы могут немного улучшить способность легких избавляться от мокроты, улучшить функцию легких и повысить качество жизни по сравнению с отсутствием этих методов.
Добавление в легочную реабилитацию может еще больше улучшить способность к физическим упражнениям и качество жизни.
Гидратация
Потребление большого количества жидкости может помочь сделать слизь разжиженной, менее липкой и легче отхаркиваемой.
Лекарства
Антибиотики используются для лечения инфекций. Их можно вводить внутривенно или перорально, обычно в течение 14 дней. Другой вариант — ингаляционные антибиотики, но они могут иметь побочные эффекты, и их использование требует дополнительных исследований.
Отхаркивающие и разжижающие слизь средства могут помочь разжижить слизь и поддержать кашель.
Ингаляционные кортикостероиды могут лечить воспаление дыхательных путей, которое приводит к хрипу или астме.
Бронходилататор расслабляет мышцы дыхательных путей. Лекарство вдыхают через ингалятор и небулайзер. Применяемые перед CPT, они могут повысить эффективность терапии.
Доставка бронходилататора непосредственно в дыхательные пути позволяет ему работать быстро.
Кислородная терапия
Кислородная терапия, проводимая через маску или носовые канюли, может повысить уровень кислорода.Это можно сделать дома или в больнице. Применяется в тяжелых случаях.
Хирургия
Хирургия может быть подходящей, если:
- поражена только одна часть дыхательных путей, поэтому ее можно удалить
- в дыхательных путях есть кровотечение, которое необходимо остановить
В тяжелых случаях может потребоваться легкое трансплантат, чтобы заменить больные легкие здоровыми легкими.
Это чаще встречается, если бронхоэктазы являются результатом муковисцидоза.
Поделиться на PinterestЕсли взрослый или ребенок попадает в дыхательные пути посторонним предметом, им следует обратиться за медицинской помощью, чтобы избежать долгосрочных осложнений.
Важно как можно раньше начать лечение любого респираторного заболевания, которое может привести к бронхоэктазу.
И взрослым, и детям следует немедленно обратиться за медицинской помощью, если они случайно вдохнули посторонний предмет.
Прививки помогают предотвратить корь и коклюш — детские болезни, которые могут прогрессировать до бронхоэктазов.
Избегание токсичных паров, газов, сигаретного или другого дыма может помочь сохранить здоровье дыхательных путей.
Любой человек с хроническим заболеванием, повышающим риск бронхоэктазов, должен контролировать свою функцию легких и знать о первых симптомах.
Хронический кашель: причины, симптомы и лечение
Кашель — это обычная функция организма, но когда он длится в течение длительного времени, он может мешать повседневной жизни и вызывать беспокойство. Хронический кашель может быть влажным с выделением мокроты или сухим и першение в горле.
Хронический кашель — это когда кашель длится более 8 недель у взрослых или 4 недель у детей. Общие причины включают астму, аллергию, гастроэзофагеальную рефлюксную болезнь (ГЭРБ) или бронхит. Реже это может быть признаком более тяжелого состояния, например сердечного кашля или заболевания легких.
В этой статье мы подробно рассмотрим причины и симптомы хронического кашля, способы его лечения и время обращения к врачу.
Хронический кашель может быть вызван множеством факторов. Иногда причиной может быть несколько факторов.
Общие причины
Поделиться на Pinterest Если у взрослого кашель сохраняется более 8 недель, это считается хроническим кашлем.
Некоторые из наиболее частых причин хронического кашля включают:
- Астма .Астма возникает, когда верхние дыхательные пути человека особенно чувствительны к холодному воздуху, раздражителям в воздухе или упражнениям. Один из видов астмы, известный как кашлевой вариант, вызывает кашель.
- Бронхит . Хронический бронхит вызывает длительное воспаление дыхательных путей, которое может вызвать кашель. Это может быть частью заболевания дыхательных путей, называемого хронической обструктивной болезнью легких (ХОБЛ), которое обычно возникает как побочный эффект курения.
- Гастроэзофагеальная рефлюксная болезнь (ГЭРБ) .ГЭРБ возникает, когда кислота возвращается из желудка человека в горло. Результатом может стать хроническое раздражение горла, которое приводит к кашлю.
- Затяжные последствия инфекции . Если у человека была тяжелая инфекция, такая как пневмония или грипп, он все еще может испытывать затяжные эффекты, включая хронический кашель. Несмотря на то, что большинство их симптомов исчезло, дыхательные пути могут еще некоторое время оставаться воспаленными.
- Постназальный капельница .Постназальный синдром, также известный как синдром кашля верхних дыхательных путей, является результатом стекания слизи по задней стенке глотки. Это раздражает горло и вызывает кашлевой рефлекс.
- Лекарства для снижения артериального давления . Лекарства, известные как ингибиторы ангиотензинпревращающего фермента (АПФ), могут вызывать у некоторых людей хронический кашель. Эти лекарства заканчиваются в апреле и включают беназеприл, каптоприл и рамиприл.
Менее распространенные причины
Некоторые менее частые причины хронического кашля включают:
- Аспирация .Аспирация — это медицинский термин, обозначающий, когда пища или слюна попадают в дыхательные пути вместо пищевой трубки. Избыточная жидкость может собирать бактерии или вирусы и может вызвать раздражение дыхательных путей. Иногда аспирация может привести к пневмонии.
- Бронхоэктазы . Избыточное производство слизи может привести к увеличению размеров дыхательных путей, чем обычно.
- Бронхиолит . Бронхиолит — распространенное заболевание, которым страдают дети. Это вызвано вирусом, вызывающим воспаление бронхиол, небольших дыхательных путей в легких.
- Муковисцидоз . Муковисцидоз вызывает избыток слизи в легких и дыхательных путях, что может вызвать хронический кашель.
- Болезни сердца . Иногда кашель и одышка могут быть симптомами сердечного заболевания или сердечной недостаточности. Это называется сердечным кашлем. Человек с этим заболеванием может заметить, что его кашель усиливается, когда он полностью лежит.
- Рак легких . В редких случаях постоянный кашель может быть признаком рака легких.Человек с этим заболеванием может также испытывать боль в груди, а также кровь в мокроте.
- Саркоидоз . Это воспалительное заболевание, при котором в легких, лимфатических узлах, глазах и коже появляются небольшие новообразования.
Кашель обычно возникает в результате раздражения дыхательных путей, в результате чего сокращаются мышцы груди и живота. Раздражение также вызывает быстрое открытие голосовой щели, покрывающей дыхательные пути, из-за чего воздух выбегает наружу.Результат — кашель.
Кашель бывает «сухим» или «влажным». Сухой кашель непродуктивный, то есть при кашле не выделяется слизь. Люди, которые курят сигареты, и те, кто принимает ингибиторы АПФ, склонны к сухому кашлю. Влажный кашель — это кашель, при котором выделяется слизь или мокрота. Это тот случай, когда, например, у человека наблюдается постназальный синдром или кистозный фиброз.
Поделиться на PinterestВрач послушает легкие человека, чтобы определить причину хронического кашля.
Хронический кашель может потребовать неотложной медицинской помощи.Если человек испытывает следующие симптомы наряду с хроническим кашлем, ему следует обратиться за неотложной помощью:
- температура выше 103 ° F
- кашель с кровью
- боль в груди
- одышка или затрудненное дыхание
Если хронический кашель мешает повседневной деятельности человека, он часто требует дальнейшего обследования у врача. Другие симптомы, которые могут означать, что человеку необходимо обратиться к врачу, включают:
- потеря аппетита
- кашель с большим количеством слизи
- усталость
- ночная потливость
- необъяснимая потеря веса
Чтобы поставить диагноз, врач поставит диагноз. Начните с того, что спросите человека, когда впервые появился его симптом, что делает симптомы лучше, а что ухудшает.Они спросят об истории болезни и образе жизни человека, например о том, курят ли они. Врач, скорее всего, также послушает легкие человека с помощью стетоскопа.
Иногда врачу требуется дополнительное обследование для постановки диагноза. Тесты могут включать:
- взятие образца мокроты и оценку его на наличие крови или раковых клеток
- сканирование изображений, например рентгеновское сканирование или сканирование компьютерной томографии, чтобы определить, есть ли признаки заболевания легких или воспаления
- a бронхоскопия, при которой врач осматривает легкие для выявления признаков раздражения или заболевания
Каждый из этих тестов, а также множество других тестов может помочь врачу определить основные причины хронического кашля.
Лечение хронического кашля зависит от основной причины. Если врач не может сразу определить точную причину, он может решить лечить наиболее распространенные факторы, способствующие хроническому кашлю.
Постназальное выделение жидкости — частая причина, поэтому врач может порекомендовать пациенту принимать противоотечные или антигистаминные препараты. Эти лекарства могут помочь высушить выделения и уменьшить воспаление, которое может привести к постназальному выделению. Также могут помочь противоотечные или назальные стероидные спреи.
Другие методы лечения могут быть более специфичными для конкретного основного заболевания. Например, человек может контролировать свой ГЭРБ, изменяя образ жизни и принимая лекарства, снижающие воздействие кислоты на желудок. Примеры этих изменений могут включать:
- есть несколько небольших приемов пищи в день
- избегать продуктов, которые, как известно, вызывают ГЭРБ, таких как кофеин, цитрусовые, продукты на основе томатов, продукты с высоким содержанием жиров, шоколад или мята перечная
- воздержание от лежа до двух часов после еды
- спать с поднятым изголовьем кровати или с использованием дополнительных подушек для поднятия головы
- прием лекарств, таких как циметидин (тагамет) или фамотидин (пепцид)
Те, у кого есть кашель к ингибиторам АПФ, возможно, пожелает поговорить со своим врачом.Есть лекарства, которые могут снизить высокое кровяное давление, не вызывая кашля.
Если побочные эффекты не являются серьезными, человек не должен прекращать прием лекарств, не посоветовавшись предварительно со своим врачом.
Курение сигарет может увеличить риск развития хронического кашля. Воздействие вторичного табачного дыма также может увеличить риск для человека. Дым может раздражать дыхательные пути и вызывать хронический кашель, а также повреждение легких.
Воздействие химических веществ в воздухе, например, при работе на фабрике или в лаборатории, также может привести к длительному кашлю.
Прием ингибиторов АПФ является значительным фактором риска кашля. Согласно Медицинскому журналу Новой Англии , примерно у 20 процентов людей, принимающих ингибиторы АПФ, возникает кашель.
Кашель может вызвать проблемы, если он мешает повседневной жизни человека. Хронический кашель может иметь следующие дополнительные эффекты:
- влияет на способность человека спать, если кашель мешает ему спать по ночам
- дневная усталость
- трудности с концентрацией внимания на работе и в школе
- головные боли
- головокружение
Хотя редко , очень сильный кашель может вызвать следующие осложнения:
В большинстве случаев хронический кашель можно вылечить, обычно с помощью безрецептурных препаратов.Однако иногда хронический кашель может указывать на более серьезную причину, которую должен определить врач.
Бронхоэктазия — причины, симптомы, лечение, диагностика
Факты
Бронхоэктатическая болезнь — это не одно заболевание. Скорее, это состояние, которое возникает в результате повреждения бронхов и бронхов . Это сеть дыхательных путей в верхней части грудной клетки, которые доставляют воздух в легкие после того, как он проходит по горлу через дыхательное горло.
Бронхоэктазия — это повреждение бронхов, которое мешает им правильно доставлять воздух. Стенки бронхов постоянно расширяются ( расширяются, ), покрываются рубцами или воспаляются. Некоторые бронхи могут даже разрушиться. Он характеризуется образованием большого количества мокроты (например, слизи, мокроты). Состояние может распространяться или затрагивать только небольшую область. Обычно бронхоэктазы вызывают расширение бронхов среднего размера, но и более мелкие бронхи также могут быть повреждены или разрушены.
Причины
Это состояние может возникать по-разному в результате множества различных проблем, все из которых атакуют бронхиальную стенку, нарушая ее защитную систему. Многие заболевания вызывают бронхоэктазы. Наиболее частая причина — хроническая или повторяющаяся инфекция. Эти инфекции могут быть вызваны такими вещами, как проблемы с иммунной системой, врожденные дефекты, влияющие на структуру или функцию дыхательных путей, и заблокированные дыхательные пути.Небольшое количество случаев вызвано вдыханием токсичных веществ, которые повреждают бронхи.
Ниже приводится список некоторых инфекций и состояний, которые могут вызывать бронхоэктазы.
Респираторные инфекции:
- коклюш
- корь
- грипп
- туберкулез
- вирусная инфекция
- бактериальная инфекция
- грибковая инфекция
- Микоплазменная инфекция
Причины закупорки дыхательных путей:
- Опухоль легкого
- Лимфатические узлы увеличены
- Вдыхание инородного предмета
- слизь
Генетические условия:
- муковисцидоз
- Цилиарная дискинезия, включая синдром Картагенера
- Дефицит альфа-1-антитрипсина
Иммунные проблемы:
- Синдромы иммуноглобулиновой недостаточности
- Проблемы с лейкоцитами
- аутоиммунные или гипериммунные заболевания (ревматоидный артрит, язвенный колит)
Травмы при вдыхании:
- токсичные пары, газы или частицы
- вдыхание пищи или желудочной кислоты
Прочие условия:
- ВИЧ-инфекция
- Злоупотребление наркотиками, например героином
Обычно стенка бронхов содержит клетки, которые защищают дыхательные пути и легкие от вредных веществ. Некоторые из этих клеток производят слизь для улавливания посторонних предметов, а другие удаляют слизь из дыхательных путей.
При бронхоэктазии стенка бронха хронически воспаляется или разрушается. Когда это происходит, клетки, очищающие слизь, могут быть повреждены или убиты. Затем происходит накопление слизи, которая может еще больше повредить стенку бронхов и распространить инфекцию. Увеличенное количество слизи может также способствовать росту бактерий, которые могут блокировать большие дыхательные пути легких (бронх , ) и приводить к снижению уровня кислорода в крови.
В то же время воспаление бронхов (во множественном числе бронхов ) может также распространяться на небольшие воздушные мешочки легких ( альвеол, ). В этом случае может развиться пневмония, которая приведет к рубцеванию и потере легочной ткани. В тяжелых случаях рубцы и потеря кровеносных сосудов в легких могут вызвать перенапряжение сердца.
Симптомы и осложнения
Люди, страдающие бронхоэктазами, обычно страдают хроническим продуктивным кашлем. Бронхоэктазия может развиться в любой момент жизни. Процесс обычно начинается в раннем детстве, хотя симптомы могут проявиться намного позже. Симптомы начинаются постепенно, обычно после бронхиальной инфекции, и с годами ухудшаются. У большинства людей развивается хронический кашель и срыгивание материала ( мокроты, ) из легких. Кашель с кровью не редкость и может быть первым или единственным симптомом.
Люди также могут испытывать приступы кашля рано утром и ночью.Частые приступы пневмонии, хрипы или одышки могут быть признаками бронхоэктазов. Бронхоэктазия может осложняться респираторными заболеваниями, такими как хронический бронхит, астма и эмфизема. Очень тяжелые случаи могут привести к перегрузке сердца и, в конечном итоге, к правожелудочковой недостаточности.
Как сделать диагностику
Врач может заподозрить бронхоэктаз из-за симптомов или из-за заболевания, связанного с этим. Рентген позволяет поставить диагноз и показать локализацию и степень повреждения, но иногда бронхоэктазы не выявляются на обычных рентгенограммах.Бронхоэктаз обычно можно подтвердить с помощью компьютерной томографии высокого разрешения (КТ).
После постановки диагноза бронхоэктаз врач проверит наличие заболеваний, вызывающих его. Эти тесты могут измерять уровень соли в поте для проверки на муковисцидоз или измерять уровень иммуноглобулина в крови. Образцы из носа или бронхов могут показать, являются ли очищающие слизь клетки генетически дефектными. Когда бронхоэктаз поражает только небольшую область, врачи могут вставить крошечную камеру в бронхи, чтобы увидеть, не является ли причиной опухоль легких или вдыхаемый инородный объект.Эта процедура называется волоконно-оптической бронхоскопией .
Другие тесты могут быть выполнены, чтобы определить, есть ли у кого-то аллергический бронхолегочный аспергиллез , состояние, вызванное тяжелой аллергией на какой-либо грибок. Это вызывает форму бронхоэктазов, которая поражает большие бронхи.
Лечение и профилактика
Средства от кашля не помогают при бронхоэктазии и могут усугубить ее. Если бронхи содержат большое количество слизи, их, возможно, придется дренировать несколько раз в день ( постуральный дренаж ).
Инфекции можно лечить антибиотиками. Иногда назначают антибиотики на неделю или две каждый месяц или даже постоянно. Ваш врач может также назначить муколитические препараты, разжижающие слизь, а также противовоспалительные препараты, такие как кортикостероиды. Если уровень кислорода в крови низкий из-за закупорки дыхательных путей, кислородная терапия может помочь предотвратить развитие сердечных заболеваний, связанных с проблемами легких. Если есть свистящее дыхание или одышка, могут помочь бронходилатирующие препараты (лекарства, открывающие дыхательные пути).
Хирургия может быть вариантом для людей с повторными инфекциями или при сильном кашле крови. Хирурги могут удалить пораженную часть легкого, но это не поможет, если бронхоэктаз затронул оба легких.
Эффективная профилактика включает устранение многих причин, вызывающих бронхоэктазы. Прививки от кори, коклюша, гриппа и пневмонии помогают снизить его развитие, заболеваемость и распространение. Раннее применение антибиотиков при таких инфекциях, как туберкулез и пневмония, может предотвратить бронхоэктазы и снизить их тяжесть.Использование противовоспалительных препаратов может предотвратить повреждение бронхов. Всегда избегайте курения и вдыхания токсичных паров, газов и вредной пыли.
Авторские права на все материалы принадлежат MediResource Inc. 1996–2020 гг. Условия использования. Содержимое данного документа предназначено только для информационных целей. Всегда обращайтесь за советом к своему врачу или другому квалифицированному поставщику медицинских услуг по любым вопросам, которые могут у вас возникнуть относительно состояния здоровья. Источник: www.medbroadcast.com/condition/getcondition/Bronchiectasis
.



 Причины, симптомы, признаки, диагностика и лечение патологии
Причины, симптомы, признаки, диагностика и лечение патологии Эксперт по восстановлению здоровья, дипломированный диетолог.
Эксперт по восстановлению здоровья, дипломированный диетолог.