Ректороманоскопия — «Процедура, навевающая животный ужас! Ректороманоскопия. А так ли страшен чОрт??? Отзыв завзятой трусихи обо всех тонкостях этого диагностического обследования! + Памятка для правильной подготовки к процедуре!!!»
Решилась я, все-таки, написать о такой неприятной диагностической процедуре, как Ректороманоскопия. Однажды мне пришлось ее пройти!
Это случилось, когда я в самый первый раз попала в больницу с проблемами в желудке. Обследовали тогда меня вдоль и поперек. И анализы, и ФГДС, и дуоденальное зондирование. Потом врач решил осмотреть меня еще и с филейного конца и назначил Ректороманоскопию.
Я тогда еще не особо представляла, что значит сие красивое и звучное слово, мне просто сказали, что это диагностическое обследование прямой кишки. Но мои соседки по палате пришли в такой ужас, узнав, что меня направили на эту процедуру и порассказали мне кучу ужасных подробностей и неприятных историй с ней связанных.
Таким образом, удалось им на меня нагнать страху, и я уже совсем было собиралась от процедуры отказаться. Но врач убедил меня, что без обследования кишечника полной картины о моем состоянии здоровья не будет.
Перед процедурой необходимо обязательно промыть кишечник с помощью нескольких клизм. Дело это неприятное и весьма хлопотное, особенно, если проводить всю эту канитель в больнице, и я благополучно отпросилась на вечер домой и промыла кишечник не самым бюджетным препаратом Фортранс. Как оказалось впоследствии, промыла не слишком качественно, так что, видимо, лучше старых, проверенных временем клизм для очистки кишечника пока ничего не придумано…
Утром пришла натощак в больницу и уселась в очереди у кабинета, где должна была проводиться процедура. Тряслась, конечно, как осиновый лист. К тому же, охи и кряхтения, идущие из-за двери, оптимизма мне явно не добавляли. Мне кажется, на любую процедуру лучше идти в первых рядах, а то пока сидишь в очереди столько наслушаешься и насмотришься, что в кабинет уже попадешь в предобморочном состоянии!
Когда пришла моя очередь, я, практически, на негнущихся ногах доковыляла до смотрового стола, где меня поставили в коленно-локтевую позу и приступили к осмотру.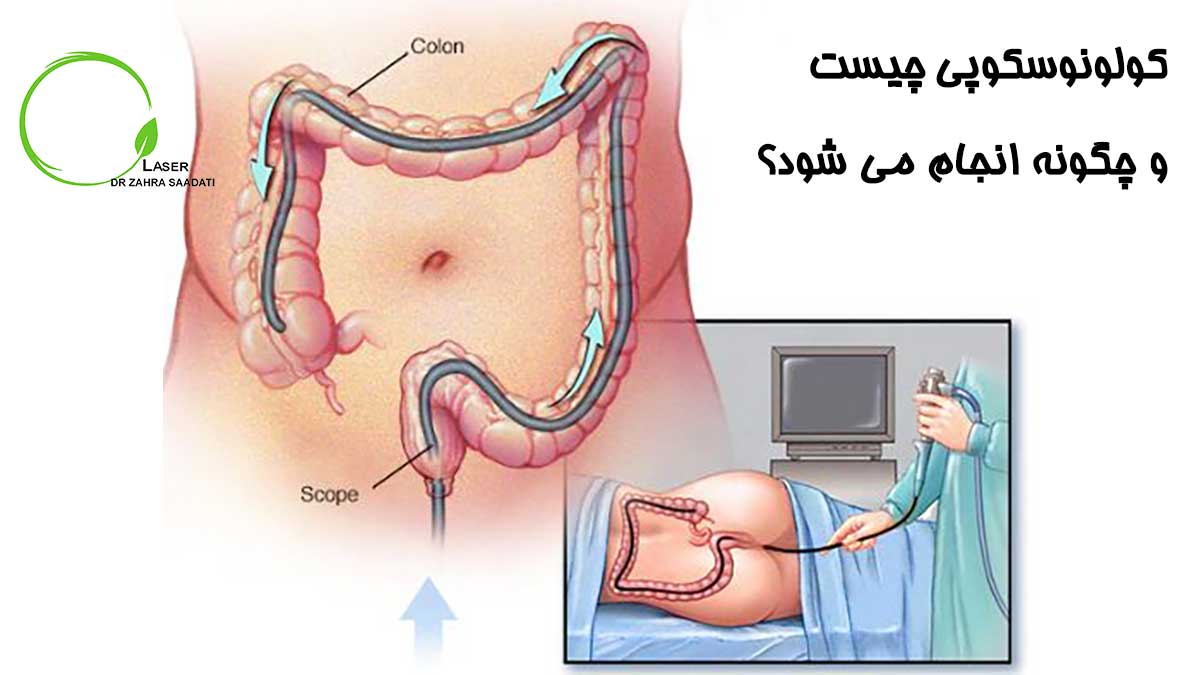
Достали прибор, чем-то очень напоминающий приспособления из интим-магазинов, чем-то его смазали. Меня невероятно волновал вопрос, будут ли на него надевать защитный одноразовый презерватив. Но вертеться и смотреть, что там происходит у тебя за спиной в коленно-локтевой позе не слишком удобно. Поэтому оставалось лишь надеяться, что все будет проведено безопасно и с соблюдением правил гигиены. Слышала, что некоторым выдают какие-то фартучки, что бы пациент чувствовал себе комфортнее и не слишком стеснялся. Мне ничего подобного не выдали. Даже простынею не накрыли!!!
Пришлось отсвечивать голым задом и делать вид, что мне совсем не стыдно. Хотя, если честно, стыдно было и еще как!!! Во время всей этой процедуры меня больше всего волновала мысль о моей не слишком идеальной на тот момент эпиляции в интимной зоне, ведь провозившись с очисткой кишечника вечером, мне было совершенно некогда ее подправлять!
Сама же процедура, к моему большому удивлению и радости, оказалась не такой уж и страшной!
Сначала вам аккуратно вводят прибор в прямую кишку, нагнетают туда воздух, чтобы расширить пространство и потихоньку его продвигают. Это, конечно, неприятно, но вполне терпимо! Длится само обследование недолго, пару минут не больше!
Самый большой дискомфорт я ощутила в конце процедуры, когда врач стал вынимать аппарат. Как бы точнее описать эти ощущения, хотя, я думаю, вы и сами догадываетесь, что можно чувствовать в такой ситуации. Как-будто с вами неожиданно случилась диарея, и вы не можете контролировать свои кишечник.
Вот, пожалуй, и вся процедура! После нее какое-то время сохраняются небольшие неприятные ощущения в области прямой кишки, но не слишком сильные, и живот пучит, выходят газы (точнее, накачанный туда воздух). Но все это мне показалась сущими пустяками по сравнению с тем СТРАХОМ, который я испытывала перед процедурой!
Сейчас, если бы у меня был выбор, я бы лучше прошла две Ректороманоскопии, чем одну ФГДС!
Так что, если вам назначат проходить это обследование, то не бойтесь! Поверьте, не так страшен чОрт как его малюют!!!
P. S. Сегодня мне пришлось пройти данную процедуру второй раз, новых негативных впечатлений у меня не возникло, так же стыдно, немного неприятно, но, практически, безболезненно! Перед процедурой в этот раз мне назначили прочистить кишечник Лаваколом.
S. Сегодня мне пришлось пройти данную процедуру второй раз, новых негативных впечатлений у меня не возникло, так же стыдно, немного неприятно, но, практически, безболезненно! Перед процедурой в этот раз мне назначили прочистить кишечник Лаваколом.
Для тех, кому только предстоит пройти данное диагностическое обследование рекомендую ознакомиться с памяткой для подготовки к колоноскопии или ректороманоскопии (мне ее выдали в поликлинике за несколько дней до обследования):
Подготовка к колоноскопии или ректороманоскопии.
Если у вас имеются проблемы с желудочно-кишечным трактом, возможно, вам помогут эти простые народные рецепты:
Другие, пройденные мной, медицинские манипуляции с лечебными, диагностическими и косметическими целями!
— КРИОМАССАЖ ЛИЦА.
— РУЧНОЕ промывание миндалин.
— ВАКУУМНОЕ промывание миндалин.
— Иммуностимулирующая криотерапия носоглотки.
— ЛАПАРОСКОПИЯ кисты яичника.
— МРТ обследование: неприятные особенности.
— МагнитоТерапия для глаз.
— ОСНОВНОЙ закон ВЫЖИВАНИЯ при ФГДС.
— Ирригоскопия.
— Анализ на ДЕМОДЕКОЗ.
Ректоскопия — диагностика в проктологии
Не секрет, что в настоящее время множество людей трудится в офисах, длительное время проводят за рулём, а дома отдыхают на диване. Минимальное количество активности в течение дня может существенно навредить здоровью человека.
Как следствие такого образа жизни, а также нерационального питания и вредных привычек у людей возникают проктологические проблемы. Ситуация усложняется тем, что зачастую чувство стыда мешает вовремя обратиться к врачу, и тогда лёгкий дискомфорт переходит в запущенную стадию геморроя. Не стоит стесняться обращаться к специалисту, ведь намного эффективнее и быстрее устранить проблему при лёгких симптомах, чем в запущенном состоянии.
Что включает в себя тщательная диагностика?
Во время первого обращения к проктологу, врач проводит осмотр, собирает данные о здоровье пациента, анализирует симптомы. Для установления заболевания необходимо дальнейшее обследование, которое включает:
- Аноскопию. Для осмотра стенок толстого кишечника. Метод предполагает использование оптического аноскопа. С него рекомендуют начинать обследование.
- Видеоректоскопия. Метод является усовершенствованной ректоскопией. С помощью него можно детально увидеть патологию в увеличенном виде на экране за счёт имеющегося видеопреобразователя. Этот вид обследования позволяет врачу более тщательно провести диагностику и точнее установить причину заболевания.
Наши врачи работают максимально аккуратно и поэтому проведение процедур проходит без психологического стресса и боли, допускается лишь небольшой дискомфорт.
Наша клиника предлагает пациентам
«Эс Класс Клиник» в Брянске поможет решить беспокоящие проблемы! Мы подбираем оптимальный метод лечения в каждом конкретном случае, обеспечивая индивидуальный подход. Наши квалифицированные специалисты работают только на современном оборудовании и используют новейшие инструменты и препараты. Всё это гарантирует высокоточную диагностику и эффективное лечение проктологических заболеваний.
В «Эс Класс Клиник» для вас:
- осмотр и консультация;
- аноскопия;
- ректороманоскопия;
- операбельное удаление геморроя;
- склеротерапия;
- радиоволновая тромбэктомия;
- лигирование латексными кольцами;
- дезартеризация геморроидальных узлов;
- удаление новообразований в прямой кишке;
- процедура подготовки к проктологическому обследованию.

Обращайтесь к нам с интересующими вопросами — мы обязательно поможем!
Запишитесь на консультацию проктолога сейчас и вы избежите проблем в будущем.
С радостью ждём в нашей клинике!
Детская ректороманоскопия: тайн нет, Клиника Пасман
Что такое ректороманоскопия?
Детская ректороманоскопия – распространённый способ обследования внутренней поверхности прямой кишки и дистального отдела сигмовидной кишки. Проводится исключительно по показаниям детского хирурга или проктолога.
Процедура проводится визуально: врач осматривает «преддверье» – сфинктерный аппарат, а также слизистые оболочки. Помогает ему в этом специальный прибор – небольшой детский ректороманоскоп в виде аккуратной трубки с осветителем, который позволяет исследовать прямую кишку на глубину 12-20 сантиметров (в зависимости от возраста юного пациента).
Когда нужно проводить обследование?
Главный сигнал для мамы – обнаружение кровяных прожилок в кале ребёнка. Они – симптом ректального кровотечения, определить причину которого поможет ректороманоскопия.
Обратиться к врачу нужно и при такой неприятной ситуации, как запоры. Также малыша может беспокоить синдром неполного опорожнения кишечника. Другие показания встречаются нечасто – выпадение опухолевидных образований, геморроидальных узлов, стенки кишки. Исследование способно обнаружить патологии и пороки развития толстой кишки.
Как делают ректороманоскопию детям?
Процедура проводится амбулаторно, ребёнку не нужно находиться в стационаре. Более того, вскоре после процедуры малыш готов вернуться к привычному активному образу жизни – бегать, прыгать, сидеть, играть – и не будет испытывать никаких последствий.
Стоит знать, что проводимая опытным детским проктологом процедура не причиняет ребёнку боли. Врач «Клиники Пасман» использует специальный миниатюрный аппарат. Тубус такого ректороманоскопа – всего сантиметр в диаметре, организм малыша легко переносит его введение.
Тубус такого ректороманоскопа – всего сантиметр в диаметре, организм малыша легко переносит его введение.
Конечно, некоторых неприятных ощущений не избежать, и именно они, а также совокупность разных психологических факторов (боязнь незнакомого доктора, страх перед неизвестностью, ощущение беспомощности – ведь процедуру проводят в довольно специфичной позе) заставляют малыша проявлять беспокойство. Вот почему ректороманоскопию детям проводят под наркозом.
Общее обезболивание – это серьёзно?
В «Клинике Пасман» используют только безопасный наркоз. Детям идеально подходит чистый газ «Севоран»: перед процедурой на ребёнка надевают аккуратную маску, малыш делает пару вдохов и спокойно засыпает. Такой наркоз разработан специально для юных пациентов, он не даёт побочных эффектов и практически не имеет противопоказаний, если ребёнок здоров.
Естественно, предварительно необходимо пройти стандартное обследование: несложное – кровь, моча, ЭКГ. Стоите на учёте у узкого специалиста? Непременно получите заключение, что в данный момент заболевание не находится в острой фазе и общее обезболивание разрешено.
Во время ректороманоскопии маленький пациент всё время находится под контролем анестезиолога и с его помощью просыпается уже через минуту после завершения процедуры.
А что, если попробовать без наркоза?
Детям в возрасте от 10-11 лет общее обезболивание теоретически можно исключить, если это позволяет психотип ребёнка (смелый, ответственный, умеет рассуждать по-взрослому, может потерпеть неприятные ощущения).
Но нужно понимать, что наркоз не просто позволяет избежать капризов и слёз и делает процедуру нетравматичной психологически, но и способствует фиксации определённой позы. Ведь чтобы процедура прошла успешно и оказалась как можно более информативной, ребёнок должен быть абсолютно неподвижен. А это, признаемся, дорогие родители, практически нереально, если ваш непоседа не спит!
Есть и более значимая причина предпочтения наркоза: в подавляющем большинстве случаев обследование предполагает одновременное проведение несложной операции.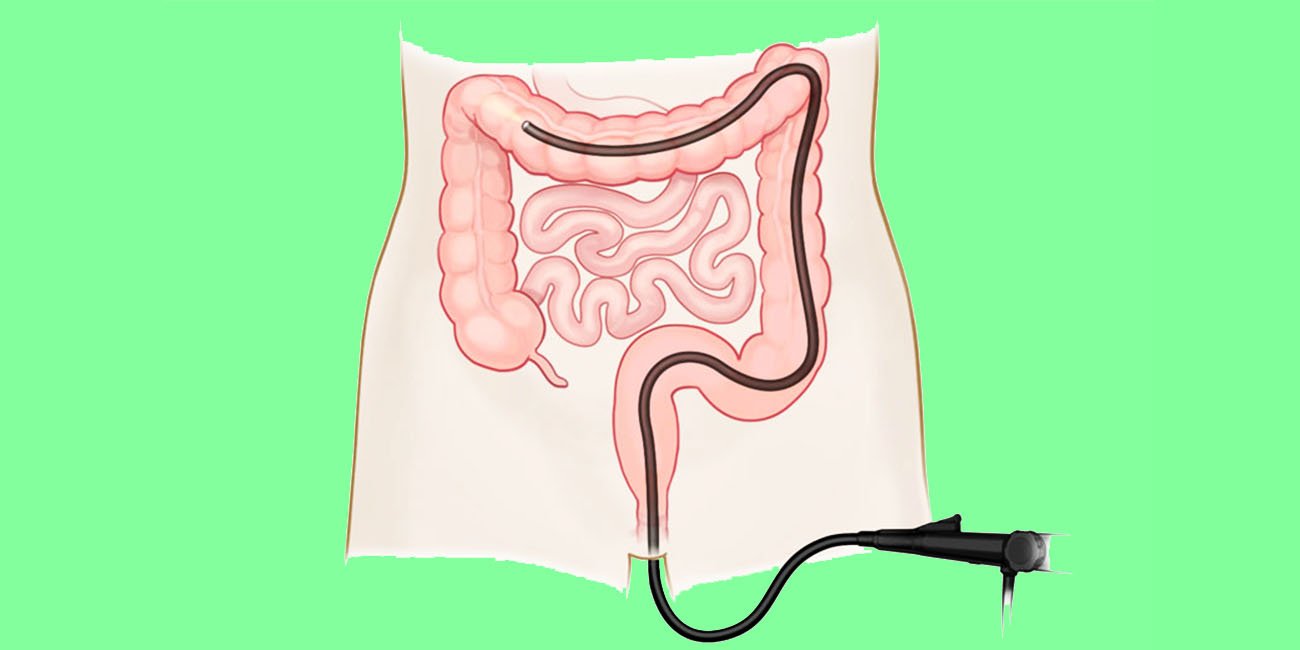
Ректороманоскопия – это операция?
Главная цель – найти источник ректального кровотечения. Более чем в 90% случаев им является полип, оторвавшийся от стенки кишечника. Такие образования необходимо удалять.
Если осмотр, длящийся пару минут, ещё можно как-то потерпеть, то операцию по устранению полипа, которая занимает в среднем 15 минут и содержит все этапы полноценного хирургического вмешательства, не выдержит без анестезии даже взрослый, что уж говорить о ребёнке.
Вот почему врачи «Клиники Пасман» всегда советуют проводить ректороманоскопию только под наркозом.
Как легко и просто подготовиться?
Главное условие успешного обследования – пустая кишка, свободная от продуктов жизнедеятельности. Врач попросит проследить, чтобы накануне процедуры ребёнок не ел тяжёлой пищи (той, которая совершает длительный путь по желудочно-кишечному тракту) – это мясные продукты и мучные изделия. Также стоит отказаться от овощей.
За 3-4 дня до назначенного дня необходимо начать приём слабительных препаратов. Детям до 12 лет рекомендуют лекарство в виде порошка, разводимого в воде, у подростков также есть рекомендуемый препарат (уточняйте названия у своего врача). Напоминаем, что без вашей предварительной подготовки врач не сумеет провести осмотр должным образом.
А если ребёнок боится, стесняется врача?
А что по поводу другой подготовки – психологической? Отвечает детский хирург-проктолог «Клиники Пасман» Виталий Рафаилович Дасаев: «Я стараюсь отвечать на все детские вопросы. Если маленький человечек интересуется, что с ним будет происходить, то я расскажу о процедуре нестрашно, адаптированно для его возраста и, конечно, без анатомических подробностей. Но малыши редко что-то спрашивают, им достаточно сказать, что, мол, сейчас подышишь маской и уснёшь, а через несколько минут проснёшься и пойдёшь домой.
Напоминаю, что наш ректороманоскоп столь тонок, что ребёнок после процедуры даже не понимает, что врач осматривал анус. Поэтому специфические темы освещать приходится редко.
Поэтому специфические темы освещать приходится редко.
Чаще разговаривать на деликатную тему приходится с девушками 13-14 лет, которые стесняются очутиться в неловком положении перед доктором. Напоминаю им, что я врач – значит, не имею пола. Рассказываю, что для женщины это нормально – иногда ходить к доктору; что есть ещё такие важные врачи, как гинекологи, осмотр у которых похож, и с ними в будущем девушка тоже подружится; что настоящий врач будет всегда аккуратен как в словах, так и в действиях. Мне важно, чтобы пациент проникся ко мне доверием и в будущем не боялся докторов».
Есть ли противопоказания?
Детям нельзя делать ректороманоскопию, если присутствуют паразитарные инвазии прямой кишки. Также противопоказанием являются воспаления в заднепроходном отверстии и инфекционные, грибковые заболевания в области ануса и промежности. Как правило, это обследование проводится планово и может подождать полного излечения ребёнка от сопутствующих патологий.
Есть и экстренные причины, когда откладывать ректороманоскопию нельзя. Это острые поражения прямой кишки, травмы, попадание инородных тел – например, наконечника от клизмы.
Следите за здоровьем своего ребёнка! Записывайтесь на процедуру безопасной и быстрой детской ректороманоскопии к опытному хирургу-проктологу «Клиники Пасман»
по телефону 303-03-03.
Прием колопроктолога ГБУЗ МО «Львовская районная больница».
Прием колопроктолога.
Консультативный прием ведется ежедневно, кроме выходных и праздничных дней в 411 кабинете поликлиники с 9:00 до 12:00 в плановом порядке по предварительной записи.
В день обращения без предварительной записи возможен прием только пациентов с острыми кровотечениями, гнойными заболеваниями, а также при резком ухудшении состояния, сопровождающемся сильными болями.
Проводятся консультации для жителей Московской области и других регионов Российской Федерации.
При себе необходимо иметь паспорт, полис ОМС. Предварительно выполнить подготовку (очистку) кишечника.
Для записи на прием (а также записи в Лист ожидания) необходимо наличие Вашей электронной медицинской карты в базе данных учреждения. При первичном обращении электронная медицинская карта создается при наличии полиса ОМС и паспорта.
Уважаемые пациенты из удаленных регионов Московской области! Для удаленной записи на прием к врачу Вам необходимо оформить электронную медицинскую карту. Для этого Вы можете обратиться в интересующее Вас медицинское учреждение, прикрепить самостоятельно на Портале государственных и муниципальных услуг или обратиться в МФЦ Вашего округа.
Убедительная просьба к пациентам — перед звонком в колл-центр приготовить паспорт, полис, очки, ручку и блокнот заблаговременно!
В назначенный для приема день просим Вас приезжать заранее (ок. 30 мин. до назначенного времени приема), чтобы иметь достаточный запас времени для оформления бумажного варианта карты и заполнения необходимых сопутствующих документов.
По субботам с 9:00 до 11:00 в поликлинике ГБУЗ МО «Львовская районная больница» организуется дополнительный консультативный прием врача колопроктолога на платной основе.
Прием ведет зав. отделением колопроктологии, главный колопроктолог МЗ МО Сложеникин Сергей Валерьевич.
Предварительная запись по телефону 8 (4967) 60-58-05
Ректороманоскопия.
Ректороманоскопия и ректоскопия – это разновидности диагностического исследования, в ходе которого специалисты осматривают прямую кишку и дистальный отдел сигмовидной кишки.
Процедура выполняется при помощи ректороманоскопа – аппарата в виде трубки длиной от 25 до 35 см и диаметром 2 см.
Он оснащен линзами, устройством для нагнетания воздуха и осветительной системой.
Как подготовиться к процедуре?
Необходимость подготовки к ректороманоскопии продиктована условием свободного входа тубуса прибора в кишечный просвет.
Чтобы можно было хорошо осмотреть стенки органа при проведении ректоскопии он должен быть свободным от содержимого.
Поэтому пациенту рекомендуется соблюдение бесшлаковой диеты перед исследованием.
В ее правила входит исключение из рациона продуктов, обогащенных пищевыми волокнами – они способствуют выработке объемных каловых масс, которые будут препятствовать максимальной информативности исследования.
За 3 суток до ректоскопии следует отказаться от свежей зелени и овощей – свеклы, бобовых, моркови, белокочанной капусты.
Также нельзя употреблять хлебобулочную продукцию из муки грубого помола, цитрусовые, яблоки, абрикосы, персики и бананы.
А что можно есть перед ректороманоскопией? Можно готовить блюда из рыбы, мяса и птицы, лишь бы они не были жирными.
Разрешается употребление мясных бульонов, гречневой и пшеничной каши. Технология приготовления блюд допускает отваривание ингредиентов, их тушение и паровую обработку.
Есть жареную пищу строго запрещается.
Накануне проведения процедуры в качестве обеда должны употребляться исключительно легкие блюда. На ужин разрешен только чай. Завтракать в день процедуры нежелательно.
Подготовка к ректоскопии
Применение Микролакса
Подготовка к ректороманоскопии Микролаксом – слабительным средством, проводится вечером накануне обследования.
Препарат, взятый в количестве двух туб, вводят ректально с интервалом в 20 минут. Наутро манипуляцию повторяют.
Вечером разрешен легкий ужин, но утром уже не завтракают.
Используем клизмы
Страдающим хроническим запором рекомендуется за день до исследования, в 14-15 часов, принять 120 мл Дюфалака, растворенного в 1 литре воды.
Промывание кишечника, в качестве подготовки к ректороманоскопии клизмами, производится дважды.
Вечером ставят две литровые водные клизмы с небольшим интервалом (в воду ничего не добавляют).
С утра процедуру очищения с клизмами повторяют до выхода из кишечника пациента чистой прозрачной воды.
Метод очищения клизмами достаточно эффективен, главное — ставить их правильно.
Подготовка препаратом Энема Клин
Ректально по 120 мл (один флакон).
Перед применением лечь на левый бок так, чтобы правая нога была согнута в коленном суставе или обе ноги согнуты в коленно-грудном положении. Снять защитный колпачок с бутылки и плавно ввести смазанный наконечник в прямую кишку. Путем надавливания бутылочки-баллона ввести жидкость в кишечник. Извлечь наконечник из прямой кишки. Пациент должен сохранять указанную позу до появления сильного желания опорожнения кишечника.
Не обязательно выдавливать содержимое до конца, поскольку флакон содержит 15 мл избытка препарата.
Взрослым назначают по одному флакону (120 мл) или согласно указаниям врача.
Как проходит обследование?
Для удобства проведения ректоскопии пациент обнажает нижнюю часть туловища, укладывается на кушетку на бок, либо принимает коленно-локтевое положение.
Исследование начинается с пальцевого исследования, затем специалист проводит аноскопию и ректороманоскопию, смазывая вазелином прибор и постепенно продвигая его в просвете кишки.
Все манипуляции выполняются под визуальным наблюдением.
цены на услугу в клинике АО Медицина в Москве
Ректороманоскопия – разновидность эндоскопического исследования, которое позволяет проанализировать состояние прямой кишки и выявить ее заболевания. Это манипуляция, которая требует использования качественного оборудования, а также участия грамотного, опытного врача.
Сама процедура если и доставляет дискомфорт, то больше психологический. Пациент лежит в позе эмбриона (положение может быть другим, по усмотрению врача), ему в прямую кишку вводят ректоскоп – устройство с камерой и подсветкой. Делается все очень аккуратно и медленно, исследование позволяет хорошо осмотреть поверхность слизистой и обнаружить разные отклонения.
Показания к ректороманоскопии
Распространенными показаниями к ректороманоскопии являются:
- боли с локализацией в районе ануса – как беспричинные, так и во время опорожнения кишечника;
- слизь и кровь в кале, а также кровотечения из заднего прохода;
- геморрой вне стадии обострения;
- регулярные расстройства, связанные с запорами;
- подозрения на различные язвы, опухоли, полипы, воспаления;
- необходимость проверки метастаз при онкологии органов малого таза у женщин.
Поскольку ректороманоскопия предполагает проведение эндоскопа в прямую кишку, у нее есть свои ограничения, которые обязательно нужно учитывать, чтобы не нанести вреда пациенту.
Противопоказания к процедуре
К противопоказаниям ректороманоскопии относятся:
- анальные трещины на стадии обострения;
- перитониты разных видов;
- проблемы со свертываемостью крови;
- ожоги термического и химического характера в той области, которая будет исследоваться;
- кишечные инфекции;
- профузное кровотечение (это такое кровотечение, которое сопровождается довольно большой потерей крови).
Предварительное обследование перед ректороманоскопией и сдача анализов – обязательное условие для того, чтобы подготовиться к этому виду исследования.
Наши врачи
Наши преимущества
Если вы ищете доступные цены на ректороманоскопию в Москве, АО «Медицина» (клиника академика Ройтберга) предлагает выгодные условия.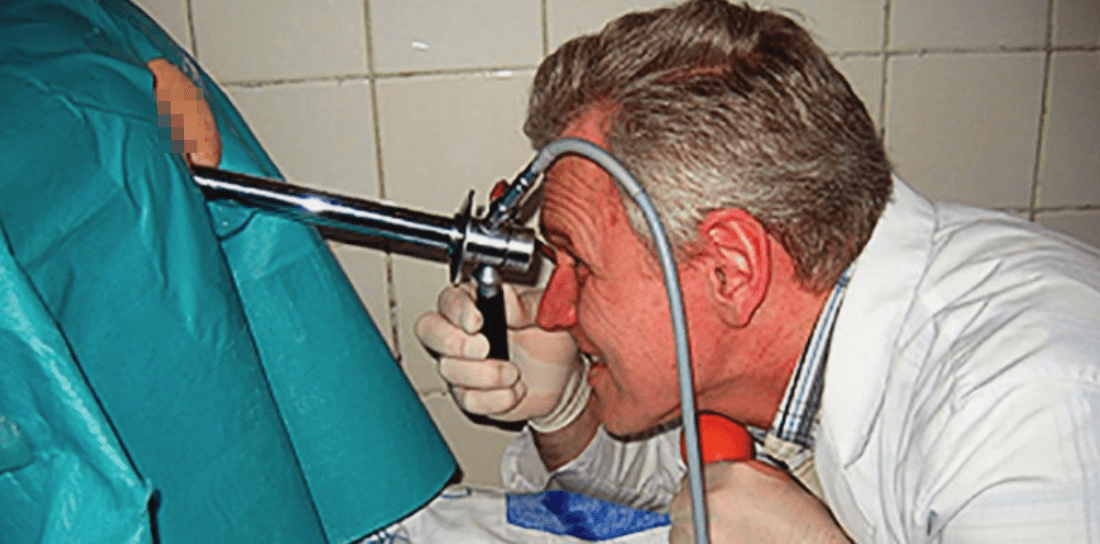 Каждый клиент, который обращается к нам за этой услугой, отмечает и другие преимущества:
Каждый клиент, который обращается к нам за этой услугой, отмечает и другие преимущества:
- вежливый, доброжелательно настроенный персонал. Это особенно важно при обследовании прямой кишки путем ректороманоскопии, потому что манипуляция очень деликатная и нередко вызывает у пациентов неловкость. Но в нашей клинике этого легко можно избежать – мы заботимся о психологическом комфорте пациентов;
- качественное оборудование, которое не наносит организму пациента никакого вреда;
- комфортабельные, продуманные до мелочей кабинеты, чтобы больной ни на что не отвлекался;
- врачи и медперсонал с большим опытом работы и качественным образованием. Пациент всегда знает, что он доверяет свое здоровье людям, которые отлично разбираются в том, что они делают.
И стоимость ректороманоскопии, и другие преимущества объясняют, почему АО «Медицина» (клиника академика Ройтберга) пользуется спросом для подобных услуг. Обращаясь к нам, вы пройдете любую процедуру в комфортных условиях и без лишнего стресса.
Подготовка
Поскольку исследование заключается в изучении прямой кишки, подготовка к ректороманоскопии будет связана с питанием и очищением кишечника. Обычно это такие правила:
- за несколько дней (5-6) исключить из рациона хлеб, сладкое, овощи и фрукты, бобовые, кисломолочную продукцию, алкоголь. Полный список обычно выдает врач;
- вечером и утром перед исследованием сделать серию клизм с 1,5-2 литрами воды. Для этих целей используется кружка Эсмарха. Нередко очищение производится комплексно – специальным препаратом и клизмой;
- количество воды можно не сокращать. В день процедуры допускается легкий завтрак.
Если подготовка пациента к ректороманоскопии выполнена правильно, а манипуляция проводится профессионалом, никаких побочных последствий не будет.
Обследование прямой кишки путем ректороманоскопии позволяет на ранней стадии выявить многие серьезные проблемы, в том числе и онкологию.
Прием хирурга-проктолога | Клиника Рассвет
Хирург-проктолог сотрудничает с терапевтами, гастроэнтерологами, анестезиологами, лучевыми диагностами, онкологами.
Прием хирурга-проктолога
Хирург-проктолог проводит хирургическое лечение анальных трещин, выпадения прямой кишки, геморроя, проктита в случаях, если медикаментозная терапия не дает положительного результата.
Хирурги-проктологи также выполняют скрининги и диагностические исследования, включая УЗИ, колоноскопию, виртуальную колоноскопию и сигмоидоскопию.
Заболевания
- геморрой
- эпителиальный копчиковый ход
- параректальный свищ
- проктит
- парапроктит
- анальные кондиломы
- анальные трещины
- анальный зуд
- выпадение прямой кишки
- воспалительные заболевания кишечника (болезнь Крона, неспецифический язвенный колит)
- дивертикулит и дивертикулярная болезнь (дивертикулез)
Симптомы
- регулярные проблемы со стулом (запоры, диарея)
- метеоризм
- выделения крови и слизи из заднего прохода
- ректальное кровотечение
- недержание кала
- ощущение неполного опорожнения кишечника
- боль в аноректальной области и области таза
- боль, зуд в заднем проходе, перианальный целлюлит
- боли в животе
- отеки, трещины, шишки в области ануса
- ощущение инородного тела в анусе
- лихорадка, необъяснимая потеря веса
- выпячивание стенки кишечника в просвет ануса
- уплотнения (шишки) в заднем проходе
- выпячивание геморроидальных узлов
К хирургу-проктологу стоит обратиться, если беспокоят боль и зуд в заднем проходе, запоры и другие затруднения при опорожнении кишечника, недержание кала; отмечается ректальное кровотечение; обнаружены уплотнения в заднем проходе, выпячивание геморроидальных узлов.
В 45-50 лет желательно обратиться к хирургу-проктологу с целью профилактического осмотра и проведения эндоскопического исследования толстой кишки (колоноскопия).
Это рекомендованный метод скрининга колоректального рака, эффективная диагностическая процедура, позволяющая выявить и удалить полипы толстой кишки, которые в дальнейшем могут стать злокачественными. Иногда колоноскопия проводится для диагностической оценки таких симптомов, как кровотечение из прямой кишки, нарушение работы ЖКТ, необъяснимые боли в животе. Исследование также рекомендуется пациентам с историей полипов толстой и прямой кишки, колоректального рака, пациентам, страдающим воспалительными заболеваниями кишечника, наследственным неполипозным колоректальным раком.
Колоноскопия — безопасная процедура с минимальным количеством осложнений (менее чем у 1% пациентов).
Прием хирурга-проктолога в клинике Рассвет состоит из нескольких этапов:
Консультация хирурга-проктолога
Врач проведет первичный опрос пациента, расскажет об исследованиях и анализах, которые потребуются для уточнения диагноза; обсудит с вами варианты лечения, их риски и преимущества.
Диагностика проктологических заболеваний
Хирург-проктолог собирает анамнез заболевания, проводит физикальный осмотр пациента, включая пальцевое исследование прямой кишки. При необходимости выполняет инструментальное исследование нижнего отдела толстого кишечника, включая прямую кишку (ректоскопию, жесткую или гибкую сигмоидоскопию). В некоторых случаях дополнительно назначается колоноскопия (с седацией или наркозом), КТ, МРТ.
При выявлении аномалий на слизистой прямой или толстой кишки выполняется биопсия полипов с последующим гистологическим исследованием или эндоскопическая полипэктомия.
Лечение у хирурга-проктолога
Лечение назначается в зависимости от клинических проявлений заболевания, особенностей здоровья и индивидуальной ситуации пациента.
Хирург-проктолог может провести традиционную, открытую операцию или будет использовать малоинвазивный хирургический метод. В первую очередь будут рассматриваться варианты с использованием минимального доступа, поскольку при выполнении таких операций значительно снижается риск осложнений, время пребывания в клинике, необходимость в дополнительной медикаментозной терапии. Отдаленные результаты открытых и малоинвазивных операций схожи, при этом минимальный доступ обеспечивает больше преимуществ в раннем послеоперационном периоде. Риски малоинвазивных вмешательств хорошо изучены.
В первую очередь будут рассматриваться варианты с использованием минимального доступа, поскольку при выполнении таких операций значительно снижается риск осложнений, время пребывания в клинике, необходимость в дополнительной медикаментозной терапии. Отдаленные результаты открытых и малоинвазивных операций схожи, при этом минимальный доступ обеспечивает больше преимуществ в раннем послеоперационном периоде. Риски малоинвазивных вмешательств хорошо изучены.
Что вы получите от хирурга-проктолога клиники Рассвет?
В Рассвете выполняются все виды диагностических исследований, необходимых для выявления заболеваний прямой и толстой кишки, патологий перианальной области. Оперативное лечение проводится в соответствии с рекомендациями авторитетных хирургических сообществ Европы и США.
Наши хирурги выполняют проктологические операции амбулаторно, под местной анестезией или наркозом. Обширные операции проводятся на базе стационара-партнера Рассвета.
Пациентам обеспечиваются комфорт, безопасность и контроль состояния на всех этапах лечения, послеоперационного и восстановительного периодов.
Наиболее часто задаваемые вопросы проктологу
Что такое геморрой?
Геморрой – расширение и переполнение кровью кавернозных (губчатых) телец прямой кишки и анального канала, являющихся нормальным анатомическим образованием. Соответственно о геморрое говорят только тогда, когда кавернозные тельца увеличиваются и начинают давать о себе знать.
Что такое наружный и внутренний геморрой и всегда ли геморрой проявляется наличием образований на коже вокруг заднего прохода?
Геморроидальные узлы могут быть расположены как снаружи (наружный геморрой) так и внутри прямой кишки (внутренний геморрой), которые снаружи не видны.
Как проявляется геморрой?
Основными проявлениями геморроя являются кровотечения и выпадение геморроидальных узлов. Боли для хронического геморроя не характерны – в этом случае речь идет либо об остром геморрой, либо о других заболеваниях прямой кишки. К слову, не всегда выделение крови из прямой кишки и выпадение каких-либо образований свидетельствует о геморрое. Этот диагноз достоверно может поставить только врач проктолог после обследования. Геморрой может маскировать другие и нередко более серьезные заболевания прямой кишки.
К слову, не всегда выделение крови из прямой кишки и выпадение каких-либо образований свидетельствует о геморрое. Этот диагноз достоверно может поставить только врач проктолог после обследования. Геморрой может маскировать другие и нередко более серьезные заболевания прямой кишки.
Почему возникает геморрой и как предотвратить развитие геморроя?
Одним из основных факторов развития геморроя является наследственность. Поэтому если ваши родители страдали от геморроя, то с известной долей вероятности можно сказать что геморрой может возникнуть и у Вас. Нередко геморрой сочетается с варикозным расширением вен нижних конечностей и плоскостопием, что является следствием врожденной слабости соединительной ткани являющейся каркасом вен. Кроме того, факторами риска являются пищевые пристрастия (злоупотребление острой пищей), чрезмерное потребление алкоголя, малоподвижный образ жизни, длительное пребывание в одном и том же положении (работа продавца, парикмахера, менеджера и др.), интенсивная физическая нагрузка, лица страдающие запорами. Нередко первые проявления геморроя относятся к периоду беременности. Соответственно исключение факторов риска развития геморроя из Вашей жизни может предотвратить развитие геморроя.
Каковы осложнения геморроя?
Типичными осложнениями геморроя является тромбоз геморроидального узла с болевым синдромом и геморроидальное кровотечение. Вопреки распространенному мнению геморрой никогда не переходит в рак (но может маскировать его присутствие).
Может ли геморрой пройти самостоятельно?
Геморроидальные узлы не имеют склонность к уменьшению, а наоборот с течением времени увеличивается. Медикаментозное лечение замедляет его прогрессирование, а в случае острого геморроя только уменьшает или ликвидирует его симптомы.
Когда и как нужно лечить геморрой?
Правильное и адекватное лечение геморроя назначает только врач. Симптомы геморроя очень разнообразны и лечение соответственно различно. Кроме того, имеющаяся лично у Вас симптоматика может быть обусловлена другими проктологическими заболеваниями. Лечение зависит от стадии и характера болезни. Помимо медикаментозного и хирургического лечения в настоящее время применяют амбулаторные малоинвазивные методики, такие как фотокоагуляция, склеротерапия, лигирование (наложение латексных колец) геморроидальных узлов. Их применение позволяет добиться излечения в короткие сроки с минимальным риском осложнений. За рубежом оперативному лечению подвергается только 25 % больных геморроем, а 75 % проходит малоинвазивное лечение геморроя.
Лечение зависит от стадии и характера болезни. Помимо медикаментозного и хирургического лечения в настоящее время применяют амбулаторные малоинвазивные методики, такие как фотокоагуляция, склеротерапия, лигирование (наложение латексных колец) геморроидальных узлов. Их применение позволяет добиться излечения в короткие сроки с минимальным риском осложнений. За рубежом оперативному лечению подвергается только 25 % больных геморроем, а 75 % проходит малоинвазивное лечение геморроя.
Какие мази наиболее эффективны для лечения геморроя?
Симптоматика геморроя очень разнообразны, а применяемые мази обладают узконаправленным действием на определенные симптомы геморроя. Поэтому подобрать эффективное лечение геморроя может только врач-проктолог. Кроме того, доказано, что топические формы лекарственных средств (свечи и мази) не оказывают лечебного воздействия на геморроидальные узлы, уменьшая лишь их проявления. Поэтому в комплекс лечения геморроя в обязательном порядке должны быть включены таблетированные формы венотонизирующих препаратов.
Может ли геморрой перейти в рак?
Геморрой никогда не озлокачетсвляется. Однако это не исключает одновременного существования онкологического заболевания прямой кишки.
Можно ли избавиться от геморроя без операции?
Можно. В настоящее время существует широкий арсенал так называемых малоиназивных нехирургических амбулаторных методов лечения геморроя. Их преимуществом является простота, безболезненность и необременительность процедур для больного. Пациент остается в привычном ритме жизни. Однако их применение наиболее эффективно на ранних стадиях геморроя. В запущенных случаях без операции не обойтись.
Кто такой врач колопроктолог?
В соответствии с современной номенклатурой врачебных специальностей врач-проктолог переименован в колопроктолога, так как в его компетенцию помимо заболеваний прямой кишки (по гречески — проктос), стали входить и заболевания толстой кишки (по гречески – колон).
Как часто необходимо посещать врача проктолога?
Естественно, что чем раньше обратился больной, тем легче и эффективнее его лечение. Кроме того, существуют грозные заболевания прямой кишки, внешне ничем не проявляющиеся. Поэтому, оптимум для профилактических посещений врача-проктолога, это один раз в год или хотя бы один раз в пять лет. Для пациентов старше 50 лет, пациентов у которых родители страдали проктологическими заболеваниями обязательно посещение проктолога один раз в год.
Какая требуется подготовка перед посещением врача-проктолога?
Если Вас беспокоят интенсивные боли в прямой кишке или заднем проходе, то подготовка перед визитом не требуется. В остальных случаях необходима постановка 2-ух очистительных клизм накануне вечером и утром день посещения. Есть альтернативный вариант – микроклизма с готовым к употреблению препаратом Микролакс утром в день посещения. Подготовка необходима для полноценного осмотра и проведения в случае необходимости ректоскопии – осмотра прямой кишки аппаратом на глубину до 30 см.
Насколько необходима и болезненна ректоскопия?
Метод абсолютно необходим большинству проктологических больных, для диагностики возможных скрыто протекающих заболеваний прямой кишки, единственным методом диагностики которых является ректоскопия, которая позволяет глазом осмотреть кишку и детализировать патологический процесс. Метод безболезненный, более того, появление болей во время исследования является показанием к прекращению процедуры.
Что вам нужно знать о проктоскопии
Когда вам делают проктоскопию, врач использует специальный металлический или пластиковый эндоскоп, называемый проктоскопом, чтобы проверить внутреннюю часть вашей прямой кишки. Прямая кишка — это 8-дюймовая мышечная трубка, которая соединяет толстую кишку (толстую кишку) с анусом, отверстием кишечника, которое выходит из тела.
Почему делают проктоскопию?
Причин несколько. Вашему врачу может потребоваться поискать заболевания прямой кишки или ануса, чтобы проверить ненормальные результаты бариевой клизмы или найти причины ректального кровотечения.
Вы также можете пройти проктоскопию, чтобы отследить рост полипов (доброкачественные новообразования на слизистой оболочке кишечника) или проверить рецидив рака прямой кишки, если вы уже перенесли операцию по поводу рака.
Как подготовиться?
Перед проктоскопией врач обычно просит вас сделать клизму (лекарство, вводимое в прямую кишку для очищения кишечника) за ночь до процедуры. Спросите конкретные инструкции.
Или вам могут поставить клизму в кабинете врача непосредственно перед обследованием.
Что происходит в день проктоскопии?
Скорее всего, вам сделают проктоскопию в кабинете врача. Вы снимете одежду ниже пояса и лягте на бок на столе.
Врач вставит палец в перчатке в задний проход, чтобы проверить, нет ли болезненности или закупорки.
Затем врач введет смазанный проктоскоп в вашу прямую кишку и закачивает воздух, чтобы расширить прямую кишку. Вы можете почувствовать некоторую полноту, как будто вам нужен стул.
Ваш врач также может использовать специальные инструменты для удаления новообразований или взятия образца ткани, называемого биопсией, для дальнейшего исследования.
По окончании обследования врач осторожно извлечет эндоскоп.
Большинству людей анестезия для этой процедуры не требуется. Вы можете почувствовать давление или спазмы, когда прицел находится на месте. Но вы не должны чувствовать боли.
Нет ничего необычного в том, чтобы почувствовать и услышать выход воздуха во время этой процедуры. Это нормально и ожидаемо, так что не смущайтесь.
Если после процедуры у вас продолжаются судороги, может помочь отводящий газ. Прогулка по комнате после теста может помочь вывести газ.Проктоскопия обычно занимает от 5 до 15 минут.
Общие сведения об аноскопии: подробный обзор процедуры
Аноскопия — это обследование, при котором используется небольшой жесткий трубчатый инструмент, называемый аноскопом. Цель этой процедуры — выявить любые отклонения в работе желудочно-кишечного тракта. Врачи достигают этого, визуализируя стенку заднего прохода и нижнюю часть прямой кишки.
Врачи достигают этого, визуализируя стенку заднего прохода и нижнюю часть прямой кишки.
Почему проводится данная процедура?
С помощью аноскопии можно определить различные состояния, которые могут иметь место у человека и которые могут повлиять на нижнюю часть кишечника.Некоторые из этих состояний включают, но не ограничиваются ими, анальные трещины, абсцесс, геморрой, полипы, воспаление и рак.
- Анальные трещины: Анальная трещина — это небольшой разрыв слизистой оболочки заднего прохода, который может быть острым или хроническим. Симптомы анальной трещины включают боль во время дефекации, кровотечение, зуд и выделения с неприятным запахом.
- Абсцесс: Абсцесс — это ограниченный гнойный карман, который скапливается в тканях, органах и пространствах внутри тела.Абсцесс легко ощутить и обычно возникает из-за инфекции.
- Геморрой: Геморрой — это опухшие и воспаленные вены в прямой кишке и анусе, которые вызывают дискомфорт и кровотечение. Существуют различные потенциальные причины, связанные с геморроем; однако обычно возникает напряжение во время дефекации. Геморрой может располагаться внутри заднего прохода или развиваться на коже вокруг заднего прохода.
- Полипы: Полипы — это аномальное разрастание ткани на слизистой оболочке.В частности, колоректальные полипы могут расти в любой части толстой кишки. Полипы по большей части безвредны; однако полипы могут стать злокачественными, поэтому их следует лечить немедленно.
- Воспаление: Воспаление — это необычное покраснение, отек и / или раздражение. Воспаление в области прямой кишки можно разделить на такие состояния, как проктит и анусит. Проктит — это воспаление слизистой оболочки прямой кишки, которое может протекать в острой или хронической форме. Анусит — это воспаленная область внутри заднего прохода.Пациенты обычно жалуются на небольшое количество выделений в анальной области, которые приводят к крошечным трещинам, которые, в свою очередь, вызывают зуд.

- Рак: Рак — это заболевание, при котором аномальные клетки бесконтрольно делятся и разрушают ткани тела. Рак может образоваться везде, где есть клетки, поэтому такие процедуры, как аноскопия, позволяют врачам найти любые раковые клетки в области прямой кишки.
Процесс аноскопии
Аноскопия — это малоинвазивная операция, которая не требует слишком много времени и не требует седативных средств.Перед проведением процедуры врач попросит вас снять все нижнее белье и принять позу эмбриона на столе или наклониться вперед на столе. Врач также может попросить пациента сжать анальные мышцы, как при дефекации. Затем осторожно вводят смазанный аноскоп.
Важно отметить, что вместе с аноскопией могут выполняться и другие процедуры, такие как пальцевое ректальное исследование и биопсия. Цифровое ректальное исследование будет проведено до начала процесса аноскопии, а биопсия будет проведена после процесса аноскопии, если это необходимо.
- Пальцевое исследование прямой кишки: Пальцевое исследование прямой кишки — это исследование нижней части прямой кишки. Врач будет использовать смазанный палец в перчатке, чтобы проверить нижнюю часть прямой кишки на наличие каких-либо аномалий. Как правило, врач ищет такие проблемы, как геморрой или трещины.
- Биопсия: Биопсия — это исследование ткани, удаленной из живого тела. Это поможет обнаружить наличие, причину или степень текущего состояния.
Некоторые аноскопы имеют встроенные светильники, которые позволяют врачам хорошо видеть ректальную область. Однако у врачей есть возможность использовать аноскопы без света, что дает им возможность прикрепить предпочтительный источник света для правильного освещения обзора.
Подготовка к процедуре
Перед проведением аноскопии пациентам необходимо предварительно опорожнить мочевой пузырь и опорожнить кишечник.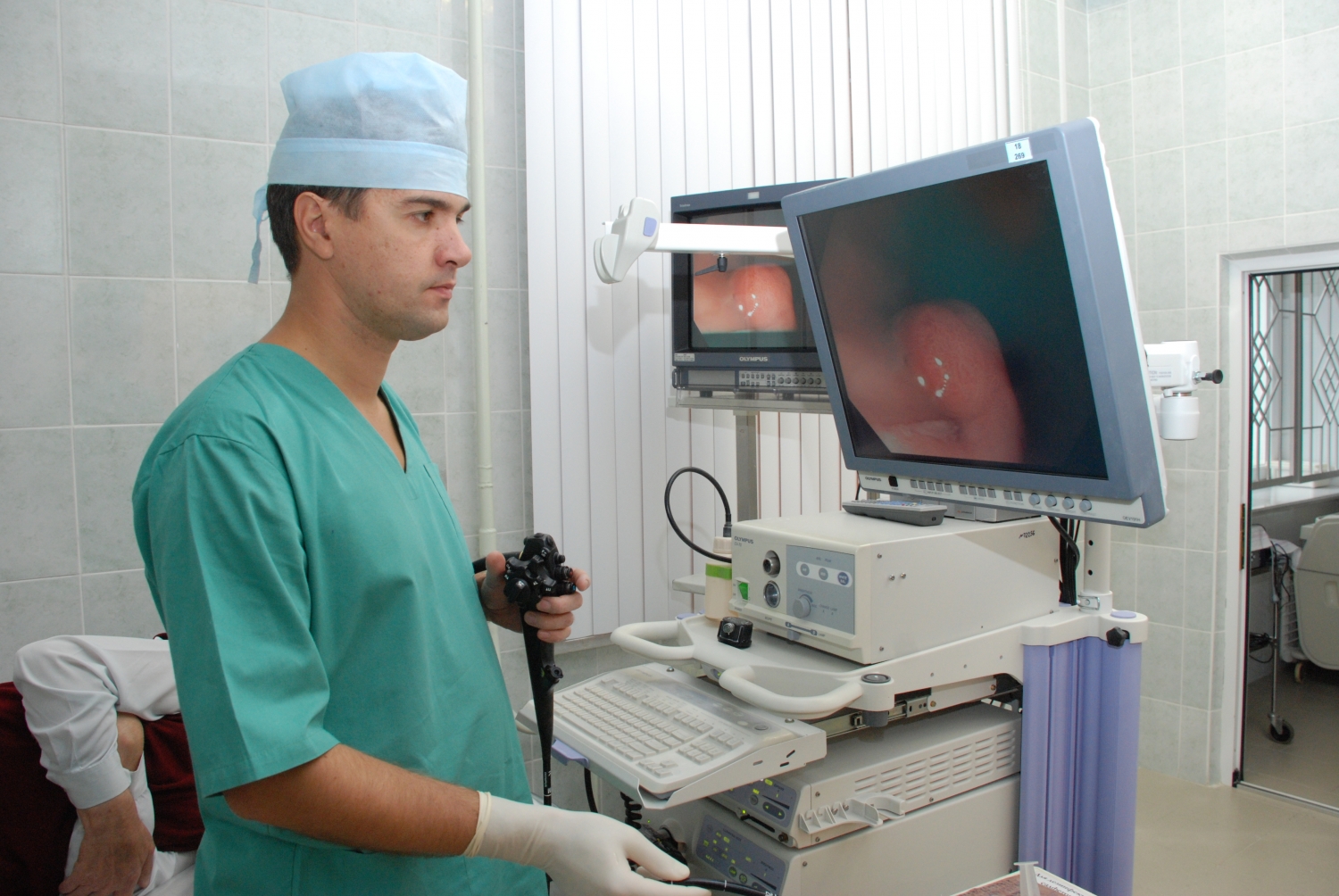 Это гарантирует, что вы будете чувствовать себя максимально комфортно во время процедуры.Обратите внимание, что ваш врач может дать вам слабительное или клизму, чтобы помочь вам опорожнить кишечник перед началом процедуры.
Это гарантирует, что вы будете чувствовать себя максимально комфортно во время процедуры.Обратите внимание, что ваш врач может дать вам слабительное или клизму, чтобы помочь вам опорожнить кишечник перед началом процедуры.
Какие осложнения?
Пациенты не должны испытывать никаких осложнений после процедуры аноскопии. При возникновении осложнений пациенты должны обратиться к врачу за немедленной медицинской помощью. С учетом сказанного, эта процедура является относительно коротким процессом и должна быть безболезненной. Тем не мение; после завершения процедуры пациенты могут чувствовать давление в области анального отверстия или испытывать позыв к дефекации.В случае геморроя может наблюдаться небольшое кровотечение, но оно должно прекратиться вскоре после процедуры.
Об аноскопе
Многие люди опасаются процедуры аноскопии из-за неудобства. Однако, поскольку этот процесс является минимально инвазивным, пациенты не должны беспокоиться, если у них есть доверенный врач, который поможет им в этом быстром процессе. Процедура аноскопии и используемые медицинские инструменты безвредны и сделают пациента на шаг ближе к более здоровой жизни.
Аноскоп — это устройство, состоящее из двух частей, состоящее из оболочки и твердого внутреннего обтуратора. Обтуратор имеет закругленный конец, что облегчает его введение. Аноскопы бывают как из металла, так и из пластика. Важно отметить, что ни один из вариантов не вызывает большего дискомфорта, чем другой. Ваш врач будет использовать все, что доступно для процедуры. Металлические аноскопы многоразовые, но их необходимо стерилизовать между использованием. Большинство пластиковых аноскопов одноразового использования.
Одним из преимуществ аноскопа является то, что он имеет ширину около 2 дюймов, что сопоставимо с шириной нормального испражнения.С учетом сказанного, по-прежнему важно, чтобы аноскоп был правильно смазан из-за возможного дискомфорта от введения с противоположного конца.
Итог
Процедура аноскопии отлично помогает пациентам находить возможные отклонения от нормы, которые могут мешать их здоровью. Если врач рекомендует вам сделать процедуру аноскопии, важно, чтобы вы серьезно рассмотрели возможность продвижения этой процедуры, поскольку это поможет вам в долгосрочной перспективе, выявляя вредные состояния и предотвращая их дальнейшее распространение.
obp создает инновационные медицинские устройства, которые помогают врачам работать более безопасно и эффективно. Если у вас есть какие-либо вопросы об аноскопии или вы хотите узнать больше о медицинских устройствах, свяжитесь с нами сегодня.
Проктоскопия в Бангалоре, Стоимость проктоскопии, Найдите лучшие проверенные больницы и хирургов, отзывы
Часто задаваемые вопросы
Что такое проктоскопия?
Проктоскопия — это медицинская процедура, выполняемая для проверки и оценки прямой кишки и заднего прохода человека.Прямая кишка — это последняя часть толстой кишки, а анус — это отверстие прямой кишки. Проктоскопия проводится для выявления полипов, опухолей, внутренних повреждений или кровотечений в прямой кишке и анусе. Устройство, используемое для визуализации прямой кишки, называется проктоскопом. Проктоскоп представляет собой короткую полую трубку, обычно сделанную из пластика или металла, с небольшой лампой и линзой на конце, которая помогает при исследовании тканей.
Каковы преимущества проктоскопии?
Преимущества проктоскопии:
- Диагностика заболеваний заднего прохода и прямой кишки
- Обнаружение места кровотечения и повреждения тканей
- Сбор образца ткани (биопсия)
- Обнаружение и удаление полипов и аномальных образований тканей.
Какие показания для проктоскопии?
Проктоскопия показана для:
- Подозрение на аномальное разрастание тканей в прямой кишке и анусе
- Геморрой
- Кровотечение и боль при дефекации
- Необъяснимая боль в брюшной полости
Какие этапы включают проктоскопию?
Этапы проктоскопии:
- Пациенту предписывают лечь на бок, колени должны быть обращены к груди.

- Затем врач введет проктоскоп в прямую кишку.
- Проктоскоп имеет свет и линзу, которая помогает врачу визуализировать внутренние структуры прямой кишки.
- Иногда врач использует другие медицинские инструменты, чтобы взять образец ткани прямой кишки (биопсия) для дальнейшего исследования.
- По окончании обследования прямой кишки и ануса проктоскоп будет удален.
Кто может выполнять проктоскопию [подходящий тип специалиста для проктоскопии]?
Проктоскопию может выполнить:
- Гастроэнтеролог
- Колоректальный хирург
- Опытный колоноскопист
Сколько стоит проктоскопия?
Стоимость проктоскопии может варьироваться, и факторы, влияющие на цену:
- Плата за вход
- Плата за врач
- Состояние здоровья пациента
- Постоперационные осложнения, которые возникают
- Тип больницы
- Приемная комната, которую вы выбрали
Минимальная сумма, которую нужно заплатить за проктоскопию в Бангалоре, начинается с рупий.1,500
Средняя стоимость проктоскопии в Бангалоре составляет приблизительно 5750 рупий
Максимальные расходы на проктоскопию в Бангалоре возрастают до 8,500 рупий
Является ли проктоскопия серьезной операцией или незначительной операцией?
Проктоскопия считается второстепенной процедурой, поскольку она включает в себя визуализацию и исследование внутренней тканевой выстилки прямой кишки и заднего прохода.
Какие риски и осложнения связаны с проктоскопией?
Риски и осложнения, связанные с проктоскопией:
- Кровотечение из места осмотра или места биопсии
- Разрыв или перфорация в стенке прямой кишки
- Тошнота и рвота
Как долго это продолжается провести проктоскопию?
Обычно проктоскопия занимает от 10 до 25 минут. Если необходимо удалить полипы, это может занять больше времени.
Если необходимо удалить полипы, это может занять больше времени.
Каково время восстановления после проктоскопии?
После проктоскопии большинство людей могут продолжать свою повседневную и социальную деятельность в течение 24 часов. В среднем время восстановления составляет от 24 до 48 часов.
Какова вероятность успеха проктоскопии?
Успешность проктоскопии зависит от следующих факторов:
- Подготовка кишечника
- Опыт врача
- Возраст и состояние здоровья пациента
Однако эффективность проктоскопии при обследовании прямой кишки составляет от 85% до 98%.
Проктоскопия постоянная?
Проктоскопия используется для оценки и диагностики любых аномалий прямой кишки, таких как воспаление, язвы, опухоли, кровопотеря и т. Д., И не является постоянной процедурой, поскольку в конце процедуры проктоскоп будет удален.
Какие есть альтернативы проктоскопии?
Несколько альтернатив для проктоскопии:
- Сигмоидоскоп
- Анализы фекальной скрытой крови
- КТ-колоноскопия
- Бариевая клизма с двойным контрастированием
- Cologuard
Колоноскопия | Тестовое использование, подготовка и побочные эффекты
Что такое колоноскопия?
Колоноскопия — это тест, при котором оператор — врач или медсестра — исследует вашу толстую кишку.Толстую кишку иногда называют толстой кишкой или толстой кишкой. Ободочная кишка — это часть кишечника, которая идет после тонкой кишки. Последняя часть толстой кишки ведет в прямую кишку, где хранятся каловые массы (фекалии) до их выхода из заднего прохода (ануса).
Колоноскоп — это тонкий гибкий телескоп. Толщина его примерно с мизинец. Он проходит через задний проход в толстую кишку. Его можно протолкнуть через толстую кишку до слепой кишки (где встречаются тонкая и толстая кишки).Другой тест, называемый ректороманоскопией, исследует прямую кишку и нижнюю часть толстой кишки. Дополнительную информацию см. В отдельной брошюре «Сигмоидоскопия».
Дополнительную информацию см. В отдельной брошюре «Сигмоидоскопия».
Колоноскоп содержит оптоволоконные каналы, которые пропускают свет, чтобы оператор мог видеть внутреннюю часть толстой кишки.
Колоноскоп также имеет боковой канал, по которому могут проходить устройства. Оператор может ими управлять. Например, оператор может взять небольшой образец (биопсию) из внутренней оболочки толстой кишки с помощью тонкого захватывающего инструмента, который проходит по боковому каналу.
У кого есть колоноскопия?
Колоноскопия может быть рекомендована при наличии таких симптомов, как:
- Кровотечение из заднего прохода (ануса).
- Боли внизу живота (живота).
- Постоянная диарея.
- Другие симптомы, предположительно исходящие от толстой кишки.
Типы условий, которые могут быть подтверждены, включают:
Также могут быть обнаружены различные другие условия. Кроме того, колоноскопия часто бывает нормальным явлением. Однако нормальный результат может помочь исключить некоторые возможные причины ваших симптомов.
Что происходит во время колоноскопии?
Колоноскопия обычно проводится амбулаторно или в дневном стационаре. Это обычная рутинная проверка. Обычно вам дают успокоительное, чтобы помочь вам расслабиться. Обычно это делается путем инъекции в вену на тыльной стороне ладони. Успокаивающее средство может вызвать сонливость, но не усыпляет. Это не общий анестетик.
Вы лежите на боку на диване. Оператор осторожно протолкнет конец колоноскопа в задний проход (анус) и вверх в толстую кишку.Оператор может посмотреть в колоноскоп и осмотреть слизистую оболочку толстой кишки. Кроме того, современные колоноскопы передают изображения через насадку для камеры на телеэкран, чтобы оператор мог их увидеть.
Воздух проходит по каналу колоноскопа в толстую кишку, чтобы облегчить просмотр внутренней оболочки. Это может вызвать у вас ощущение, будто вы хотите сходить в туалет (хотя стул не будет выделяться). Воздух также может вызывать вздутие живота, легкую «ветреную боль» и может вызывать у вас его отхождение.Это нормально, и не стоит смущаться, так как оператор ожидает, что это произойдет.
Воздух также может вызывать вздутие живота, легкую «ветреную боль» и может вызывать у вас его отхождение.Это нормально, и не стоит смущаться, так как оператор ожидает, что это произойдет.
Оператор может взять небольшие образцы (биопсии) некоторых частей внутренней оболочки толстой кишки — в зависимости от того, почему проводится анализ. Это безболезненно. Образцы биопсии отправляются в лабораторию для исследования и изучения под микроскопом. Кроме того, можно удалить полипы, которые могут быть обнаружены, с помощью инструмента, прикрепленного к колоноскопу. (Полипы — это небольшие комочки ткани, которые свисают с внутренней оболочки толстой кишки.) По окончании процедуры колоноскоп осторожно извлекается.
Колоноскопия обычно занимает около 20-30 минут. Тем не менее, вам следует выделить как минимум два часа на подготовку к визиту, дать успокоительное средство подействовать, провести саму колоноскопию и прийти в себя. Колоноскопия обычно не вызывает болезненных ощущений, но может быть немного неудобной, особенно когда колоноскоп впервые вводится в задний проход.
Доступен новый тип колоноскопии, называемый виртуальной колоноскопией.Иногда это называют компьютерной томографией (КТ), колоноскопией или КТ-колоноскопией. Вам может быть предложено пройти, если:
- Вы прошли обычную колоноскопию, и ваш врач не смог визуализировать всю толстую кишку.
- Колоноскопия затруднена по техническим причинам.
Этот тип колоноскопии выполняется с использованием компьютерной томографии для получения изображения кишечника. В задний проход вводится тонкая трубка, через которую воздух попадает в кишечник и помогает получить четкое изображение.Затем компьютерная томография дает изображения толстой кишки.
Какая мне нужна подготовка?
Перед обследованием вы должны получить инструкции из отделения больницы. Предлагаемые инструкции включают:
- Двоеточие должно быть пустым, чтобы оператор мог получить четкое представление.
 Вас проинструктируют о том, как соблюдать специальную диету за несколько дней до обследования. Вам также дадут принять слабительное.
Вас проинструктируют о том, как соблюдать специальную диету за несколько дней до обследования. Вам также дадут принять слабительное. - Вам понадобится кто-нибудь, кто будет сопровождать вас домой, так как вы будете сонливым от снотворного.
Что мне ожидать после колоноскопии?
Большинство людей готовы пойти домой после получаса отдыха или около того. Возможно, вам придется остаться немного дольше для наблюдения, если у вас были удалены какие-либо небольшие образования ткани (полипы).
Если вы принимали успокаивающее средство — вам может потребоваться немного больше времени, чтобы быть готовым вернуться домой. Седативное средство обычно помогает расслабиться и расслабиться. Однако вам не следует водить машину, работать с механизмами, употреблять алкоголь, принимать важные решения или подписывать документы в течение 24 часов после приема седативного средства.Вам понадобится кто-то, кто будет сопровождать вас домой и оставаться с вами в течение 24 часов, пока эффекты полностью не исчезнут. Большинство людей могут вернуться к нормальной деятельности через 24 часа.
Оператор составляет отчет и отправляет его врачу, который запросил колоноскопию. Результат любого образца (биопсия) может занять несколько дней, что может задержать отправку отчета.
Оператор также может рассказать вам, что он видел перед вашим отъездом. Однако, если вы принимали успокаивающее средство, вы можете впоследствии не вспомнить, что вам сказали.Поэтому вы можете захотеть иметь с собой родственника или близкого друга, который сможет запомнить сказанное.
Есть ли побочные эффекты или осложнения после колоноскопии?
Большинство колоноскопий выполняется без проблем. Седативное средство может вызвать у вас усталость или сонливость в течение нескольких часов. У вас может быть небольшое количество крови из заднего прохода (ануса), если была взята биопсия или был удален небольшой кусок ткани (полип). У вас также может быть утечка жидкости с газом в течение 24 часов после приема последней дозы слабительного. Помня об этом, вы должны организовать свою работу / общественную деятельность после колоноскопии.
Помня об этом, вы должны организовать свою работу / общественную деятельность после колоноскопии.
Иногда колоноскоп может вызвать повреждение толстой кишки. Это может вызвать кровотечение, инфекцию и (редко) отверстие (перфорацию). Если в течение 48 часов после колоноскопии произойдет что-либо из следующего, немедленно обратитесь к врачу:
- Боль в животе (животе). (В частности, если боль постепенно ухудшается и отличается от любой «обычной» боли, которая может быть у вас, либо более интенсивной.)
- Повышенная температура (лихорадка).
- Из заднего прохода идет много крови.
Протокол рандомизированного контролируемого исследования
% PDF-1.5
%
1 0 obj
> / Метаданные 288 0 R / Страницы 2 0 R / StructTreeRoot 3 0 R / Тип / Каталог >>
эндобдж
288 0 объект
> поток
application / pdf
2020-09-29T16: 50: 46 + 08: 00 Microsoft® Word 20162021-03-14T19: 30: 42-07: 002021-03-14T19: 30: 42-07: 00 Microsoft® Word 2016uuid: 47a2890d-1dd2-11b2- 0a00-6b09275d6100uuid: 47a28914-1dd2-11b2-0a00-aa0000000000
конечный поток
эндобдж
2 0 obj
>
эндобдж
3 0 obj
>
эндобдж
49 0 объект
>
эндобдж
50 0 объект
>
эндобдж
52 0 объект
[61 0 R 127 0 R 128 0 R 129 0 R 63 0 R 64 0 R 65 0 R 130 0 R 131 0 R 132 0 R 133 0 R 134 0 R 135 0 R 67 0 R 68 0 R 69 0 R 136 0 R 137 0 R 138 0 R 139 0 R 140 0 R 141 0 R 142 0 R 71 0 R 143 0 R 144 0 R 145 0 R 146 0 R 147 0 R 148 0 R 149 0 R 150 0 R]
эндобдж
53 0 объект
>
эндобдж
54 0 объект
[175 0 R 176 0 R 177 0 R 178 0 R 173 0 R 74 0 R 179 0 R 180 0 R 181 0 R 182 0 R 183 0 R 184 0 R 185 0 R 186 0 R 187 0 R 188 0 R 189 0 R 76 0 R 190 0 R 191 0 R 192 0 R 193 0 R 194 0 R 195 0 R 196 0 R 197 0 R 198 0 R 199 0 R 200 0 R 201 0 R 202 0 R 203 0 R 204 0 R 205 0 R 206 0 R 207 0 R 208 0 R 209 0 R 210 0 R]
эндобдж
55 0 объект
[227 0 R 228 0 R 229 0 R 230 0 R 231 0 R 232 0 R 233 0 R 234 0 R 235 0 R 236 0 R 237 0 R 238 0 R 239 0 R 240 0 R 241 0 R 242 0 R 243 0 R 225 0 R 79 0 R 244 0 R 245 0 R 246 0 R 247 0 R 248 0 R 249 0 R 250 0 R 251 0 R 81 0 R 252 0 R 253 0 R 254 0 R 83 0 R 84 0 R 85 0 R 86 0 R 87 0 R 88 0 R]
эндобдж
56 0 объект
[89 0 R 90 0 R 91 0 R 92 0 R 93 0 R 94 0 R]
эндобдж
57 0 объект
[95 0 R 96 0 R 97 0 R 98 0 R 99 0 R 100 0 R 101 0 R 102 0 R]
эндобдж
58 0 объект
[103 0 R 104 0 R 105 0 R 106 0 R 107 0 R 108 0 R 109 0 R]
эндобдж
59 0 объект
[110 0 R 111 0 R 112 0 R 113 0 R 114 0 R 115 0 R]
эндобдж
60 0 объект
[116 0 R 117 0 R 118 0 R 119 0 R 120 0 R 121 0 R 122 0 R 266 0 R 267 0 R 268 0 R 269 0 R 270 0 R 271 0 R 272 0 R 124 0 R 273 0 R 274 0 275 р. 0 р. 126 0 р.]
0 р. 126 0 р.]
эндобдж
116 0 объект
>
эндобдж
117 0 объект
>
эндобдж
118 0 объект
>
эндобдж
119 0 объект
>
эндобдж
120 0 объект
>
эндобдж
121 0 объект
>
эндобдж
122 0 объект
>
эндобдж
266 0 объект
>
эндобдж
267 0 объект
>
эндобдж
268 0 объект
>
эндобдж
269 0 объект
>
эндобдж
270 0 объект
>
эндобдж
271 0 объект
>
эндобдж
272 0 объект
>
эндобдж
124 0 объект
>
эндобдж
273 0 объект
>
эндобдж
274 0 объект
>
эндобдж
275 0 объект
>
эндобдж
126 0 объект
>
эндобдж
51 0 объект
>
эндобдж
11 0 объект
> / MediaBox [0 0 595.N ‘ق = j0j8ԠˬvNSOMz ڧ {nAQ? `ΙZt ~ w
Наблюдательный подход к лечению рака прямой кишки
Растет интерес к тому, можно ли придерживаться стратегии ожидания вместо рутинной операции у отдельных пациентов с раком прямой кишки, у которых наблюдается полный клинический ответ (cCR) после химиолучевой терапии. Подход, основанный на наблюдении и ожидании, потенциально может снизить токсичность, связанную с лечением, у отдельных пациентов с раком прямой кишки. Большое исследование из Бразилии и проспективное исследование из Нидерландов, по-видимому, поддерживают этот подход, хотя многие другие исследования вызвали опасения по поводу высокой частоты местных рецидивов при использовании этой стратегии.В этой статье рассматриваются текущие данные в поддержку выжидательного подхода к лечению рака прямой кишки, а также обсуждаются проблемы и ограничения этого подхода. Среди них следует отметить тот факт, что современные методы оценки ответа опухоли имеют ограниченную точность и что cCR не обязательно подразумевает полный патологический ответ. Тщательный отбор пациентов и систематические методы оценки ответа и последующего наблюдения будут иметь решающее значение для успеха неоперационных подходов. Основываясь на имеющихся доказательствах, в идеале для пациентов с раком прямой кишки следует придерживаться подхода «наблюдай и жди» в контексте проспективного клинического исследования.
Введение
В течение последних нескольких десятилетий интенсификация лечения была доминирующей парадигмой в лечении рака прямой кишки. Хирургия произошла от менее радикальных подходов к полному мезоректальному иссечению (ТМЭ). [1] Более того, комбинированная терапия получила широкое признание в качестве стандарта для всех, кроме самых ранних стадий операбельного рака прямой кишки. Большинство пациентов с раком прямой кишки II и III стадии в настоящее время получают предоперационную химиолучевую терапию или предоперационную короткую лучевую терапию до ТМЭ.[2,3] Кроме того, послеоперационная или адъювантная химиотерапия обычно используется для пациентов со II и III стадиями рака прямой кишки. [4]
Хирургия произошла от менее радикальных подходов к полному мезоректальному иссечению (ТМЭ). [1] Более того, комбинированная терапия получила широкое признание в качестве стандарта для всех, кроме самых ранних стадий операбельного рака прямой кишки. Большинство пациентов с раком прямой кишки II и III стадии в настоящее время получают предоперационную химиолучевую терапию или предоперационную короткую лучевую терапию до ТМЭ.[2,3] Кроме того, послеоперационная или адъювантная химиотерапия обычно используется для пациентов со II и III стадиями рака прямой кишки. [4]
В отличие от интенсификации лечения с помощью более радикального хирургического вмешательства и комбинированной терапии, деэскалация лечения также вызывает повышенный интерес при раке прямой кишки. Деэскалация лечения может потенциально снизить токсичность, связанную с лечением, без ущерба для онкологических результатов у отдельных пациентов с раком прямой кишки. Деэскалация лечения также может дать возможность использовать менее радикальные или менее интенсивные методы лечения или даже пропустить определенные методы лечения.Например, в некоторых исследованиях оценивали локальное иссечение вместо ТМЭ, в то время как другие оценивали отсутствие предоперационной лучевой терапии у отдельных пациентов. [5-8]
Возник любопытный вопрос: можно ли придерживаться подхода «ждать и ждать». для отдельных пациентов с раком прямой кишки после химиолучевой терапии в качестве альтернативы рутинной операции. Предоперационная химиолучевая терапия дает частоту патологического полного ответа (pCR) у пациентов с раком прямой кишки от 10% до 20%. [9-13] Следовательно, подгруппе пациентов с раком прямой кишки потенциально может не потребоваться операция после химиолучевой терапии.Хотя трудно точно определить, у каких пациентов будет pCR к химиолучевой терапии, в некоторых исследованиях оценивали подход «наблюдай и жди» у пациентов с полным клиническим ответом (cCR) на химиолучевую терапию. Мы рассмотрим текущие данные о выжидательном подходе к раку прямой кишки и обсудим проблемы и ограничения этого подхода.
Лучевая терапия без хирургического вмешательства: долгосрочные результаты
В небольшом количестве исследований оценивались долгосрочные результаты у пациентов, получавших лучевую терапию без хирургического вмешательства по поводу рака прямой кишки.Исследователи из больницы принцессы Маргарет сообщили о 271 пациенте, получавшем лучевую терапию без хирургического вмешательства в период с 1978 по 1987 год [14]. Большинство пациентов получали лечение в более ранние годы, и только 19 пациентов лечились за последние 5 лет исследования. В эту серию вошли пациенты, которые были неоперабельны по медицинским показаниям или хирургически неоперабельными, или которые отказались от операции. Использовались различные лучевые методы и режимы дозирования; минимальная доза составляла 40 Гр, а средняя и наиболее распространенная доза составляла 52 Гр на 20 фракций.Ни один пациент не получил одновременной химиотерапии. Семьдесят восемь пациентов впоследствии перенесли операцию по поводу хронического или рецидивирующего заболевания. Реакция опухоли и показатели выживаемости варьировались в зависимости от того, были ли у пациентов подвижные, частично фиксированные или фиксированные опухоли. Показатели cCR составили 49%, 22% и 9%, а 5-летняя общая выживаемость (OS) составляла 48%, 26% и 6% для пациентов с подвижными, частично фиксированными и фиксированными опухолями соответственно. Среди пациентов, у которых была начальная cCR, у 78% впоследствии развился местный рецидив.Таким образом, эта серия показала приемлемые показатели cCR и выживаемость только при облучении, хотя частота местных рецидивов была очень высокой. Однако из этого исследования трудно делать обобщения из-за неоднородности характеристик пациентов и используемых доз облучения.
В исследовании, проведенном в Лионе, Франция, оценивалась лучевая терапия высокими дозами без хирургического вмешательства по поводу рака прямой кишки у 63 пациентов с раком прямой кишки T2-T3 N0-N1, пролеченных в период с 1986 по 1998 гг. [15] Пациентам был проведен трехэтапный курс лучевой терапии: контактное рентгеновское излучение (80 Гр за 3 фракции), за которым следовало внешнее лучевое облучение (39 Гр в 13 фракциях с сопутствующим усилением на 4 Гр в 4 фракциях), за которым следовало низкое -дозировочная брахитерапия с иридиевым имплантатом (20 Гр).У 92% пациентов был клинический полный ответ. Восемь пациентов впоследствии подверглись абдоминоперинеальной резекции (APR) по поводу остаточного или рецидивирующего заболевания. При среднем сроке наблюдения 54 месяца, максимальная частота тазового контроля составила 73%, а показатель общей выживаемости за 5 лет составил 64%. Большинство пациентов (65%) в этом исследовании имели болезнь Т2, и у этих пациентов была более высокая частота ОС по сравнению с пациентами с болезнью Т3 (84% против 53%). Режим высоких доз облучения действительно привел к поздней токсичности у значительной части пациентов, при этом у 38% развилось ректальное кровотечение, обычно продолжающееся от 2 до 3 лет, и у 19% развился ректальный некроз 2 степени.Трехэтапный режим облучения, используемый в этом исследовании, требует технических знаний и опыта, и его может быть трудно воспроизвести в других центрах. Более низкая выживаемость у пациентов с Т3 и относительно высокая частота поздней токсичности, наблюдаемая в этом исследовании, также вызывают озабоченность. Тем не менее, это исследование предоставило доказательство принципа того, что лучевая терапия сама по себе может привести к приемлемому локальному контролю и показателям выживаемости у отдельных пациентов с раком прямой кишки.
[15] Пациентам был проведен трехэтапный курс лучевой терапии: контактное рентгеновское излучение (80 Гр за 3 фракции), за которым следовало внешнее лучевое облучение (39 Гр в 13 фракциях с сопутствующим усилением на 4 Гр в 4 фракциях), за которым следовало низкое -дозировочная брахитерапия с иридиевым имплантатом (20 Гр).У 92% пациентов был клинический полный ответ. Восемь пациентов впоследствии подверглись абдоминоперинеальной резекции (APR) по поводу остаточного или рецидивирующего заболевания. При среднем сроке наблюдения 54 месяца, максимальная частота тазового контроля составила 73%, а показатель общей выживаемости за 5 лет составил 64%. Большинство пациентов (65%) в этом исследовании имели болезнь Т2, и у этих пациентов была более высокая частота ОС по сравнению с пациентами с болезнью Т3 (84% против 53%). Режим высоких доз облучения действительно привел к поздней токсичности у значительной части пациентов, при этом у 38% развилось ректальное кровотечение, обычно продолжающееся от 2 до 3 лет, и у 19% развился ректальный некроз 2 степени.Трехэтапный режим облучения, используемый в этом исследовании, требует технических знаний и опыта, и его может быть трудно воспроизвести в других центрах. Более низкая выживаемость у пациентов с Т3 и относительно высокая частота поздней токсичности, наблюдаемая в этом исследовании, также вызывают озабоченность. Тем не менее, это исследование предоставило доказательство принципа того, что лучевая терапия сама по себе может привести к приемлемому локальному контролю и показателям выживаемости у отдельных пациентов с раком прямой кишки.
В более позднем ретроспективном исследовании шести австралийских учреждений оценивали 48 пациентов, лечившихся от рака прямой кишки с лучевой терапией без хирургического вмешательства, в период с 1998 по 2005 год.[16] Половина пациентов в этой серии отказалась от операции, а другая половина оказалась неоперабельной по медицинским причинам. У большинства пациентов (66%) было заболевание Т3, а у остальных было заболевание Т1-Т2. Средняя доза облучения составляла 50 Гр на 25 фракций, и 75% пациентов получали сопутствующую химиотерапию. В общей сложности 56% пациентов имели КСР. При среднем периоде наблюдения 49 месяцев у 38% пациентов наблюдалось прогрессирование заболевания. Медиана выживаемости без прогрессирования (ВБП) составила 65 месяцев у пациентов с cCR и 15 месяцев у пациентов с частичным ответом.25 смертей; 16 случаев были вызваны раком прямой кишки, а 9 — другими причинами. Таким образом, это исследование показывает, что обычные дозы радиации с одновременной химиотерапией могут обеспечить высокий уровень контроля над заболеванием без хирургического вмешательства у пациентов с раком прямой кишки.
Средняя доза облучения составляла 50 Гр на 25 фракций, и 75% пациентов получали сопутствующую химиотерапию. В общей сложности 56% пациентов имели КСР. При среднем периоде наблюдения 49 месяцев у 38% пациентов наблюдалось прогрессирование заболевания. Медиана выживаемости без прогрессирования (ВБП) составила 65 месяцев у пациентов с cCR и 15 месяцев у пациентов с частичным ответом.25 смертей; 16 случаев были вызваны раком прямой кишки, а 9 — другими причинами. Таким образом, это исследование показывает, что обычные дозы радиации с одновременной химиотерапией могут обеспечить высокий уровень контроля над заболеванием без хирургического вмешательства у пациентов с раком прямой кишки.
Обсуждаемые выше исследования были основаны на гетерогенных популяциях пациентов, и они включали как клинических пациентов с полным, так и частичным ответом. Далее мы рассмотрим исследования, в которых отбирались пациенты на основе ответа и оценивались нехирургические подходы только среди пациентов, достигших cCR.
Лучевая терапия без хирургического вмешательства у пациентов с полным клиническим ответом
Исследователи из Бразилии (Habr-Gama et al) провели систематическое исследование неоперативного подхода для пациентов с полным клиническим ответом. [17,18] В обновленном анализе эти исследователи сообщили о 361 пациенте с дистальной аденокарциномой прямой кишки, которые лечились лучевой терапией в дозе 50,4 Гр вместе с одновременным приемом 5-фторурацила (5-ФУ) и лейковорина (таблица). Ответ оценивался через 8 недель после завершения химиолучевой терапии на основании клинических, радиологических и эндоскопических факторов.Считалось, что пациенты без остаточной массы или язвы при клинической и эндоскопической оценке и без стойкой опухоли при радиологических исследованиях имели cCR. Из 361 пациента, получавшего химиолучевую терапию, у 122 (34%) был cCR; эти пациенты наблюдались на регулярной основе с физическим осмотром, проктоскопией, биопсией подозрительных участков и уровнями карциноэмбрионального антигена (CEA). Девяносто девять (27%) пациентов имели полную регрессию опухоли в течение как минимум 1 года и были дополнительно проанализированы.Среди этих 99 пациентов клиническая категория T была неизвестна у 21%, была T2 у 14%, была T3 у 61% и была T4 у 4%, в то время как клиническая категория N была неизвестна у 21%, N0 у 57%, и N + в 22%. Внутрипросветные рецидивы развились только у 5 (5%) пациентов, из которых 3 подверглись спасительной APR или низкой передней резекции (LAR), а 2 отказались от радикального хирургического вмешательства и подверглись либо местной эксцизии, либо брахитерапии. Ни у одного пациента не развился тазовый регионарный рецидив, а у 8 (8%) пациентов развились метастазы, в том числе один с одновременной внутрипросветной и отдаленной недостаточностью.При среднем сроке наблюдения 60 месяцев 5-летняя выживаемость без признаков заболевания (DFS) составила 85%, а 5-летняя выживаемость составила 93%. Это исследование предполагает, что при тщательной оценке ответа и тщательном последующем наблюдении подход «наблюдай и жди» может стать жизнеспособным вариантом лечения пациентов с раком прямой кишки после химиолучевой терапии. Ограничения этого исследования включают отсутствие доклинической стадии у значительной части пациентов и включение некоторых пациентов на ранней стадии. Мы также должны подчеркнуть, что из пациентов, у которых был начальный cCR, 19% испытали рецидив в течение первого года и были исключены из дальнейшего анализа.
Девяносто девять (27%) пациентов имели полную регрессию опухоли в течение как минимум 1 года и были дополнительно проанализированы.Среди этих 99 пациентов клиническая категория T была неизвестна у 21%, была T2 у 14%, была T3 у 61% и была T4 у 4%, в то время как клиническая категория N была неизвестна у 21%, N0 у 57%, и N + в 22%. Внутрипросветные рецидивы развились только у 5 (5%) пациентов, из которых 3 подверглись спасительной APR или низкой передней резекции (LAR), а 2 отказались от радикального хирургического вмешательства и подверглись либо местной эксцизии, либо брахитерапии. Ни у одного пациента не развился тазовый регионарный рецидив, а у 8 (8%) пациентов развились метастазы, в том числе один с одновременной внутрипросветной и отдаленной недостаточностью.При среднем сроке наблюдения 60 месяцев 5-летняя выживаемость без признаков заболевания (DFS) составила 85%, а 5-летняя выживаемость составила 93%. Это исследование предполагает, что при тщательной оценке ответа и тщательном последующем наблюдении подход «наблюдай и жди» может стать жизнеспособным вариантом лечения пациентов с раком прямой кишки после химиолучевой терапии. Ограничения этого исследования включают отсутствие доклинической стадии у значительной части пациентов и включение некоторых пациентов на ранней стадии. Мы также должны подчеркнуть, что из пациентов, у которых был начальный cCR, 19% испытали рецидив в течение первого года и были исключены из дальнейшего анализа.
В проспективном когортном исследовании, проведенном в Нидерландах, изучалась тактика ожидания среди пациентов, полностью ответивших на лечение после химиолучевой терапии. [19] В период с 2004 по 2010 год в общей сложности 192 пациента прошли курс лучевой терапии в дозе 50,4 Гр вместе с одновременным приемом капецитабина. Исследователи следовали своей стандартной практике и проводили химиолучевую терапию только пациентам с местнораспространенным раком прямой кишки, который они определили как опухоль T4 или опухоль T3 с угрожаемым / вовлеченным краем периферической резекции (CRM) или более чем тремя пораженными узлами, или дистальной опухолью с поражением.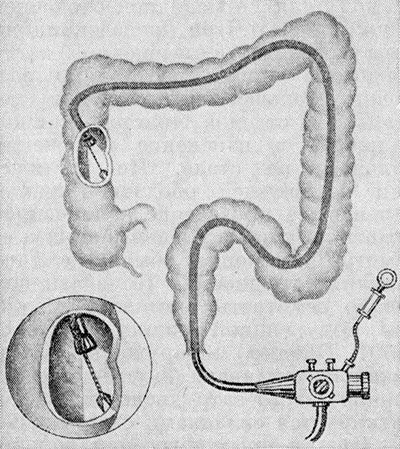 задействованные узлы.Ответ оценивался через 6-8 недель после лечения пациентов химиолучевой терапией с использованием магнитно-резонансной томографии (МРТ) и эндоскопии. Пациенты должны были соответствовать всем следующим критериям, чтобы считаться имеющими cCR: отсутствие остаточной опухоли или фиброза опухоли только на МРТ, отсутствие подозрительных лимфатических узлов на МРТ, отсутствие остаточной опухоли или только небольшая остаточная язва или рубец при эндоскопии, отрицательный биопсия и отсутствие пальпируемой опухоли при пальцевом ректальном исследовании (DRE). На основании этих критериев у 21 пациента (11%) была обнаружена cCR.Среди этих пациентов клиническая категория T была T1 у 5%, T2 у 24%, T3 у 62% и T4 у 10%; 71% имели лимфоузел. Затем эти пациенты наблюдались в соответствии с графиком интенсивного мониторинга, включая эндоскопию, МРТ, DRE и уровни CEA четыре раза в течение первого года и два-четыре раза в год в дальнейшем, а также компьютерную томографию два раза в первый год и ежегодно в дальнейшем. Из 21 пациента только у 1 (5%) развился эндолюминальный рецидив, и ему была проведена трансанальная эндоскопическая микрохирургия.При среднем последующем наблюдении 25 месяцев 2-летняя DFS составила 89%, а 2-летняя OS составила 100%. Для сравнения, контрольная группа из 20 пациентов с pCR после химиолучевой терапии и TME имела 2-летний DFS 93% и 2-летний OS 91%. Более того, у пациентов, получавших метод «наблюдай и жди», показатели функции кишечника значительно улучшились по сравнению с контрольными пациентами, перенесшими ТМЭ. Это исследование показывает, что неоперационный подход может дать отличные онкологические и функциональные результаты у тщательно отобранных пациентов с КСР.Тем не менее, необходима интенсивная оценка, чтобы определить, у каких пациентов есть cCR, и только небольшая часть пациентов, подвергшихся химиолучевой терапии, может претендовать на неоперационный подход. Следует отметить, что в этом исследовании для химиолучевой терапии были отобраны только пациенты с относительно продвинутыми функциями МРТ; частота cCR потенциально могла быть выше у пациентов с менее развитыми опухолями.
задействованные узлы.Ответ оценивался через 6-8 недель после лечения пациентов химиолучевой терапией с использованием магнитно-резонансной томографии (МРТ) и эндоскопии. Пациенты должны были соответствовать всем следующим критериям, чтобы считаться имеющими cCR: отсутствие остаточной опухоли или фиброза опухоли только на МРТ, отсутствие подозрительных лимфатических узлов на МРТ, отсутствие остаточной опухоли или только небольшая остаточная язва или рубец при эндоскопии, отрицательный биопсия и отсутствие пальпируемой опухоли при пальцевом ректальном исследовании (DRE). На основании этих критериев у 21 пациента (11%) была обнаружена cCR.Среди этих пациентов клиническая категория T была T1 у 5%, T2 у 24%, T3 у 62% и T4 у 10%; 71% имели лимфоузел. Затем эти пациенты наблюдались в соответствии с графиком интенсивного мониторинга, включая эндоскопию, МРТ, DRE и уровни CEA четыре раза в течение первого года и два-четыре раза в год в дальнейшем, а также компьютерную томографию два раза в первый год и ежегодно в дальнейшем. Из 21 пациента только у 1 (5%) развился эндолюминальный рецидив, и ему была проведена трансанальная эндоскопическая микрохирургия.При среднем последующем наблюдении 25 месяцев 2-летняя DFS составила 89%, а 2-летняя OS составила 100%. Для сравнения, контрольная группа из 20 пациентов с pCR после химиолучевой терапии и TME имела 2-летний DFS 93% и 2-летний OS 91%. Более того, у пациентов, получавших метод «наблюдай и жди», показатели функции кишечника значительно улучшились по сравнению с контрольными пациентами, перенесшими ТМЭ. Это исследование показывает, что неоперационный подход может дать отличные онкологические и функциональные результаты у тщательно отобранных пациентов с КСР.Тем не менее, необходима интенсивная оценка, чтобы определить, у каких пациентов есть cCR, и только небольшая часть пациентов, подвергшихся химиолучевой терапии, может претендовать на неоперационный подход. Следует отметить, что в этом исследовании для химиолучевой терапии были отобраны только пациенты с относительно продвинутыми функциями МРТ; частота cCR потенциально могла быть выше у пациентов с менее развитыми опухолями. Средний период наблюдения в этом исследовании составлял всего около 2 лет, и потребуется более длительное наблюдение, чтобы подтвердить, что этот подход приводит к приемлемым показателям DFS и OS.Поскольку только 21 пациент лечился безоперационным подходом, следует проявлять осторожность при обобщении результатов этого исследования. Наконец, это исследование было проведено в крупном академическом центре, и остается неизвестным, может ли этот подход быть применен с таким же успехом в других условиях.
Средний период наблюдения в этом исследовании составлял всего около 2 лет, и потребуется более длительное наблюдение, чтобы подтвердить, что этот подход приводит к приемлемым показателям DFS и OS.Поскольку только 21 пациент лечился безоперационным подходом, следует проявлять осторожность при обобщении результатов этого исследования. Наконец, это исследование было проведено в крупном академическом центре, и остается неизвестным, может ли этот подход быть применен с таким же успехом в других условиях.
В настоящее время в Соединенном Королевстве проводится многоцентровое исследование фазы II, в котором оценивается выжидательный подход к лечению рака прямой кишки. [20] Пациенты получают лучевую терапию в минимальной дозе 50.4 Гр с одновременным приемом капецитабина, и они проходят КТ и МРТ через 4 недели после химиолучевой терапии. Пациенты с хорошим частичным ответом или cCR имеют право на отсрочку операции, а пациенты с подтвержденным биопсией повторным ростом или прогрессированием подвергаются операции. Последующие исследования включают позитронно-эмиссионную томографию (ПЭТ) -КТ. В предварительном отчете о результатах этого исследования описано 19 пациентов, из которых 10 (53%) остаются в полной ремиссии, 6 перенесли спасительную операцию и 3 отказались от операции. Общая цель исследования — 59 пациентов, при этом заранее определенная цель для признания этого подхода успешным — это способность 11 пациентов избежать хирургического вмешательства.Ожидается завершение этого испытания и публикация окончательных результатов.
В небольшом исследовании, проведенном в Великобритании, также оценивался неоперационный подход к пациентам с раком прямой кишки. [21] Сорок девять пациентов прошли химиолучевую терапию по поводу рака прямой кишки в одном центре. Подобно голландскому исследованию, только пациенты с угрозой CRM или вовлеченными узлами на МРТ рассматривались для химиолучевой терапии. Из 49 пациентов у 12 наблюдался значительный регресс на МРТ после химиолучевой терапии, включая 6 пациентов, у которых также не было признаков остаточной болезни при обследовании под анестезией и биопсией. Эти 6 пациентов прошли консервативное лечение без хирургического вмешательства. Последующие оценки включали повторное обследование под анестезией, а также уровни CEA, ПЭТ-КТ и МРТ. При среднем периоде наблюдения 25,5 месяцев у всех 6 пациентов не было признаков заболевания. Хотя это небольшое исследование с ограниченным последующим наблюдением, оно дополняет данные, подтверждающие принцип наблюдения и ожидания для отдельных пациентов.
Эти 6 пациентов прошли консервативное лечение без хирургического вмешательства. Последующие оценки включали повторное обследование под анестезией, а также уровни CEA, ПЭТ-КТ и МРТ. При среднем периоде наблюдения 25,5 месяцев у всех 6 пациентов не было признаков заболевания. Хотя это небольшое исследование с ограниченным последующим наблюдением, оно дополняет данные, подтверждающие принцип наблюдения и ожидания для отдельных пациентов.
Исследователи Мемориального онкологического центра Слоуна-Кеттеринга провели ретроспективное исследование безоперационного лечения пациентов с раком прямой кишки с cCR.[22] Тридцать два пациента, которым проводился такой подход, были идентифицированы хирургом. Пациенты получали среднюю дозу облучения 50,4 Гр. В отличие от предыдущих исследований, сроки и методы оценки ответа не были стандартизированы, поскольку это была ретроспективная оценка.
Пациенты оценивались на предмет ответа через 4–10 недель после химиолучевой терапии, и ответ оценивался с помощью комбинации DRE, эндоскопии и селективной биопсии. У всех 32 пациентов не было пальпируемой опухоли на DRE и не было видимых повреждений, кроме плоского рубца при эндоскопии.Пациенты наблюдались с физическим осмотром и ректороманоскопией каждые 3 месяца в течение года, а затем каждые 4-6 месяцев после этого. Адъювантная химиотерапия была проведена 53% пациентов. У шести пациентов развился местный рецидив, в том числе у трех также развились метастазы.
Всем 6 пациентам с местным рецидивом была проведена хирургическая операция по спасению с помощью LAR или APR. Не было существенной разницы в частоте метастазов, DFS или OS у пациентов, получавших неоперационный подход, по сравнению с контрольной группой из 57 пациентов с pCR после химиолучевой терапии и TME.Напротив, частота местных рецидивов через 2 года была значительно выше у пациентов, получавших неоперационный подход, по сравнению с контрольной группой (21% против 0%). Частота местных рецидивов в этой серии оказывается намного выше, чем частота местных рецидивов, о которых сообщалось в исследованиях, проведенных в Бразилии и Нидерландах [17–19], и вызывает беспокойство по поводу подхода «наблюдай и жди». Однако, в отличие от этих исследований и, как отмечалось ранее, исследование Мемориального онкологического центра Слоуна-Кеттеринга выявляло пациентов на основании отзывов врача, которые могли быть подвержены предвзятости.Более того, поскольку он был ретроспективным, не существовало стандартных стандартных методов отбора пациентов, оценки ответа или последующего наблюдения.
Однако, в отличие от этих исследований и, как отмечалось ранее, исследование Мемориального онкологического центра Слоуна-Кеттеринга выявляло пациентов на основании отзывов врача, которые могли быть подвержены предвзятости.Более того, поскольку он был ретроспективным, не существовало стандартных стандартных методов отбора пациентов, оценки ответа или последующего наблюдения.
Исследователи из больницы Маунт-Вернон в Соединенном Королевстве сообщили о ретроспективном исследовании из проспективно поддерживаемой базы данных 266 пациентов, получавших предоперационную химиолучевую терапию по поводу рака прямой кишки в период с 1993 по 2005 гг. [23] Неоперационный подход был применен к 10 пациентам, у которых были cCRs через 6-8 недель после химиолучевой терапии, на основании полного разрешения DRE, а также данных МРТ с 1997 года.Этим пациентам хирургическое вмешательство не проводилось из-за тяжелых сопутствующих заболеваний или выбора пациента. У шести (60%) из 10 пациентов развились рецидивы тазовых органов, и у всех 6 также развились одновременные или последующие метастатические заболевания. Среднее время до местного прогрессирования составляло 20 месяцев. Хотя большинство пациентов в этой серии имели сопутствующие заболевания, 6 умерли от рецидивирующего рака прямой кишки. Хотя это также было небольшое ретроспективное исследование с присущими ему ограничениями и отсутствием стандартизированных методов оценки ответа и последующего наблюдения, оно также вызывает опасения по поводу стратегий ожидания при раке прямой кишки.
Ряд других исследований также показал высокую частоту местных рецидивов при использовании подхода «наблюдай и жди». Группа исследователей из Бразилии сообщила о 52 пациентах с аденокарциномой средней и нижней прямой кишки, получавших лучевую терапию, в основном в дозе 50,4 Гр, с одновременным приемом 5-ФУ и лейковорина [24]. Примерно через 3-4 недели после химиолучевой терапии пациенты были обследованы с помощью проктоскопии и биопсии; У 10 пациентов (19%) был обнаружен cCR, определенный как полный регресс при проктоскопии и отрицательная биопсия. Эти 10 пациентов с cCR наблюдались без хирургического вмешательства, но у 8 (80%) впоследствии развился местный рецидив, в среднем через 6 месяцев после лечения. Предыдущее проспективное исследование этой группы в Бразилии также показало неприемлемо высокую частоту местных рецидивов у пациентов с cCR после химиолучевой терапии. [25] У пяти из шести пациентов (83%) с cCR развился местный рецидив, при этом cCR длился в среднем 11 месяцев. В исследовании, проведенном в центре третичной медицинской помощи в Индии, 23 пациента с cCR после химиолучевой терапии наблюдались без хирургического вмешательства.[26] При среднем сроке наблюдения 6 лет у 7 пациентов (30%) развился изолированный местный рецидив.
Эти 10 пациентов с cCR наблюдались без хирургического вмешательства, но у 8 (80%) впоследствии развился местный рецидив, в среднем через 6 месяцев после лечения. Предыдущее проспективное исследование этой группы в Бразилии также показало неприемлемо высокую частоту местных рецидивов у пациентов с cCR после химиолучевой терапии. [25] У пяти из шести пациентов (83%) с cCR развился местный рецидив, при этом cCR длился в среднем 11 месяцев. В исследовании, проведенном в центре третичной медицинской помощи в Индии, 23 пациента с cCR после химиолучевой терапии наблюдались без хирургического вмешательства.[26] При среднем сроке наблюдения 6 лет у 7 пациентов (30%) развился изолированный местный рецидив.
Таким образом, наилучшие результаты с подходом «наблюдай и жди», по-видимому, получены в исследованиях, в которых использовались четко определенные и стандартизированные методы отбора пациентов, оценки реакции и последующего наблюдения, такие как бразильское исследование (Habr-Gama). серии и голландского проспективного исследования. [17-19] Предварительные результаты исследования фазы II в Великобритании и другого небольшого исследования в Великобритании также поддерживают этот подход. [20,21] Напротив, во многих других клинических исследованиях пациенты получали неоперационный подход. по всей видимости, были неприемлемо высокие показатели местных отказов.[22-26]
Оценка ответа
Успех стратегии ожидания зависит от точной оценки реакции данного пациента на химиолучевую терапию. Наши текущие методы оценки ответа опухоли имеют ограниченную точность, и наличие cCR не обязательно означает, что pCR произошел. В ретроспективном исследовании 488 пациентов из Мемориального онкологического центра Слоуна-Кеттеринга у 19% был выявлен CCR к предоперационной химиолучевой терапии на основе DRE и проктоскопии. Однако только 25% пациентов с cCRs имели pCR, в то время как у большинства были стойкие опухолевые очаги при патологическом исследовании хирургического образца. Более того, пациенты с полным ответом на первичную опухоль могут иногда иметь стойкое поражение узлов. В исследовании Мемориального онкологического центра Слоуна-Кеттеринга, например, 15% клинически полных респондеров с патологическим заболеванием T0 имели патологическое поражение лимфоузлов. Аналогичным образом, в исследовании онкологического центра доктора медицины Андерсона Техасского университета у 9% пациентов с патологическим заболеванием T0 после химиолучевой терапии было патологическое поражение узлов [28].
Более того, пациенты с полным ответом на первичную опухоль могут иногда иметь стойкое поражение узлов. В исследовании Мемориального онкологического центра Слоуна-Кеттеринга, например, 15% клинически полных респондеров с патологическим заболеванием T0 имели патологическое поражение лимфоузлов. Аналогичным образом, в исследовании онкологического центра доктора медицины Андерсона Техасского университета у 9% пациентов с патологическим заболеванием T0 после химиолучевой терапии было патологическое поражение узлов [28].
Развитие методов визуализации может повысить точность оценки отклика.В настоящее время МРТ широко используется для определения начальной стадии рака прямой кишки и потенциально может помочь в оценке ответа на лечение. В некоторых из более поздних исследований, обсуждаемых выше, МРТ уже использовалась для оценки ответа опухоли. [19-21,23] Исследователи из Нидерландов идентифицировали четыре различных образца МРТ, связанных со стойким полным ответом: нормализованная стенка прямой кишки, фиброз на всю толщину. , минимальный фиброз и зеркальный фиброз. [29] Интересно, что в их исследовании только 26% пациентов с КСР имели нормализованную стенку прямой кишки, в то время как у большинства наблюдалась картина фиброза.Исследователи из Соединенного Королевства также сообщили о параметрах МРТ, связанных с Т-стадией после лечения и степенью регрессии опухоли [30]. Исследование, проведенное в Бразилии, оценило ПЭТ-КТ после химиолучевой терапии у 99 пациентов и обнаружило, что ПЭТ-КТ имеет точность 85% и чувствительность 93% при обнаружении остаточного рака после химиолучевой терапии [31]. Использование этих визуализационных исследований требует подтверждения в дополнительных проспективных исследованиях.
Структурированный, предопределенный метод оценки реакции и последующих действий будет иметь решающее значение для стратегии наблюдения и ожидания.В идеале оценка ответа должна включать как минимум DRE, эндоскопию с биопсией, если это необходимо, и МРТ.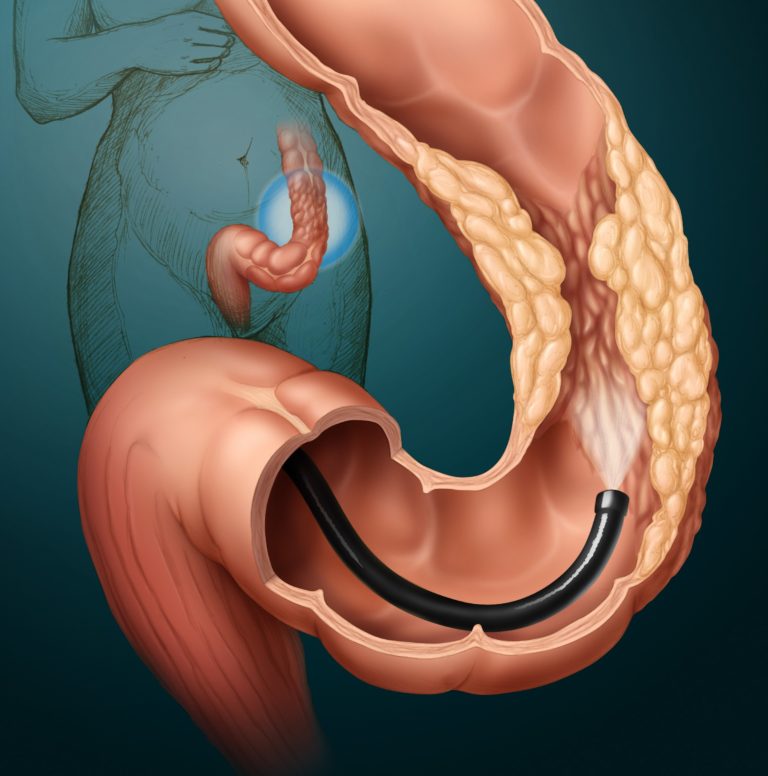 Роль ПЭТ-КТ в оценке ответа требует дальнейшего изучения. Также должен существовать структурированный, предопределенный метод для «наблюдающей» части наблюдения и ожидания с регулярными последующими оценками. Многие пациенты с начальным cCR имеют ранние местные рецидивы, и крайне важно, чтобы эти рецидивы были обнаружены вовремя, чтобы операция по спасению оставалась вариантом. Последующие оценки должны включать как минимум DRE, эндоскопию с биопсией, если это необходимо, уровень CEA и МРТ.Оптимальные сроки и частота последующих оценок требуют дальнейшего изучения.
Роль ПЭТ-КТ в оценке ответа требует дальнейшего изучения. Также должен существовать структурированный, предопределенный метод для «наблюдающей» части наблюдения и ожидания с регулярными последующими оценками. Многие пациенты с начальным cCR имеют ранние местные рецидивы, и крайне важно, чтобы эти рецидивы были обнаружены вовремя, чтобы операция по спасению оставалась вариантом. Последующие оценки должны включать как минимум DRE, эндоскопию с биопсией, если это необходимо, уровень CEA и МРТ.Оптимальные сроки и частота последующих оценок требуют дальнейшего изучения.
Усиление ответа
Частота cCR относительно низка после лучевой терапии с одновременным приемом 5-FU или капецитабина, что ограничивает количество пациентов с раком прямой кишки, подходящих для применения подхода «наблюдай и жди». Например, только 27% пациентов, получавших химиолучевую терапию, имели полный ответ в серии Habr-Gama, и только 11% пациентов имели cCR после химиолучевой терапии в голландском исследовании.[17,19] Множественные клинические испытания оценивали добавление химиотерапевтических и биологических агентов к стандартному химиолучевому облучению на основе фторпиримидина с целью улучшить скорость ответа. Добавление оксалиплатина к химиолучевой терапии не увеличивало частоту патологического ответа в трех рандомизированных исследованиях. [12,32,33] В исследованиях фазы II, в то время как добавление бевацизумаба к химиолучевой терапии приводило к частоте патологического ответа от 16% до 32%, оно также учащение хирургических осложнений [34–39]. Добавление цетуксимаба к химиолучевой терапии, по-видимому, снизило частоту ответа, а не увеличило его.[40-43] Следовательно, лучевая терапия одновременно с 5-ФУ или капецитабином остается стандартом химиолучевой терапии. Есть надежда, что будущие испытания с новыми целевыми агентами приведут к увеличению количества ответов, тем самым расширяя сферу применения подхода «наблюдай и жди». Кроме того, увеличение дозы лучевой терапии с помощью таких методов, как лучевая терапия с модуляцией интенсивности (IMRT), может потенциально усилить ответ опухоли, хотя роль повышения дозы облучения также необходимо будет изучить в проспективных исследованиях. [44]
[44]
Отбор пациентов на основе биологических и геномных факторов может помочь идентифицировать пациентов, которые с наибольшей вероятностью ответят на химиолучевую терапию. Например, повышенная экспрессия тимидилатсинтазы и фактора 1, активирующего протеазу апоптоза, и пониженная экспрессия фактора роста эндотелия сосудов (VEGF) и рецептора эпидермального фактора роста (EGFR) были связаны с повышенным ответом на химиолучевую терапию [45–49]. Более того, основанная на системной биологии модель мультигенной экспрессии радиочувствительности была разработана и проверена на когорте пациентов с раком прямой кишки.[50,51] Эти новаторские подходы могут помочь клиницистам выбрать пациентов, для которых наиболее подходящим лечением будет подход «слежения и ожидания».
Выводы
В ряде недавних проспективных и ретроспективных исследований оценивалась тактика наблюдения и ожидания для пациентов с раком прямой кишки, у которых после химиолучевой терапии наблюдается cCR. Стратегия ожидания может потенциально снизить токсичность, связанную с лечением, и улучшить функциональные результаты у отдельных пациентов с раком прямой кишки. Поскольку cCR не обязательно означает, что пациент перенес pCR, следует проявлять осторожность при применении неоперативных подходов.Некоторые исследования показали отличные онкологические результаты при использовании стратегии наблюдения и ожидания, в то время как другие сообщили о высокой частоте местных рецидивов. Тщательный отбор пациентов, систематические методы оценки ответа и тщательное наблюдение будут иметь решающее значение для успеха неоперативного подхода. В идеале оценка ответа и последующее наблюдение должны включать DRE, МРТ и эндоскопию с выполнением биопсии при необходимости. В настоящее время только небольшая часть пациентов, подвергающихся химиолучевой терапии, демонстрирует cCR.Потребуются более эффективные режимы химиолучевой терапии, возможно, с молекулярными и целевыми агентами, чтобы применить стратегию наблюдения и ожидания к более широкой популяции пациентов. Достижения в технологии визуализации и наши знания о биологических и геномных факторах, связанных с ответом опухоли, могут облегчить отбор пациентов для неоперационных подходов. Хотя принцип ожидания и ожидания кажется интригующим, необходимы дополнительные клинические исследования, чтобы установить его безопасность и эффективность. В идеале стратегии ожидания должны осуществляться в контексте проспективных клинических испытаний.
Достижения в технологии визуализации и наши знания о биологических и геномных факторах, связанных с ответом опухоли, могут облегчить отбор пациентов для неоперационных подходов. Хотя принцип ожидания и ожидания кажется интригующим, необходимы дополнительные клинические исследования, чтобы установить его безопасность и эффективность. В идеале стратегии ожидания должны осуществляться в контексте проспективных клинических испытаний.
Раскрытие информации:
Авторы не имеют значительных финансовых интересов или иных отношений с производителями каких-либо продуктов или поставщиками каких-либо услуг, упомянутых в этой статье.
Ссылки:
1. Heald RJ. Полное мезоректальное иссечение — оптимальная операция при раке прямой кишки: скандинавский консенсус. Br J Surg. 1995; 82: 1297-9.
2. Зауэр Р., Лирш Т., Меркель С. и др. Сравнение предоперационной и послеоперационной химиолучевой терапии при местнораспространенном раке прямой кишки: результаты немецкого рандомизированного исследования III фазы CAO / ARO / AIO-94 после среднего периода наблюдения 11 лет.J Clin Oncol. 2012; 30: 1926-33.
3. van Gijn W., Marijnen CA, Nagtegaal ID, et al. Предоперационная лучевая терапия в сочетании с полным мезоректальным иссечением при резектабельном раке прямой кишки: 12-летнее наблюдение в многоцентровом рандомизированном контролируемом исследовании TME. Ланцет Онкол. 2011; 12: 575-82.
4. Хризман П., Ниланд Дж. К., Тер Веер А. и др. Использование послеоперационной адъювантной химиотерапии у пациентов с раком прямой кишки II / III стадии, получавших неоадъювантную терапию: анализ Национальной комплексной онкологической сети.J Clin Oncol. 2013; 31: 30-8.
5. Каллендер Г.Г., Дас П., Родригес-Бигас М.А. и др. Местное иссечение после предоперационной химиолучевой терапии приводит к результату, эквивалентному полному мезоректальному иссечению у отдельных пациентов с раком прямой кишки T3. Энн Сург Онкол. 2010; 17: 441-7.
6. Гарсия-Агилар Дж., Ши К., Томас С.Р., мл. И др. Исследование фазы II неоадъювантной химиолучевой терапии и местного иссечения рака прямой кишки T2N0: предварительные результаты исследования ACOSOG Z6041. Энн Сург Онкол. 2012; 19: 384-91.
Гарсия-Агилар Дж., Ши К., Томас С.Р., мл. И др. Исследование фазы II неоадъювантной химиолучевой терапии и местного иссечения рака прямой кишки T2N0: предварительные результаты исследования ACOSOG Z6041. Энн Сург Онкол. 2012; 19: 384-91.
7. Симунович М., Джейкоб С., Коутс А.Дж. и др. Результаты ограниченного подхода к лучевой терапии при раке прямой кишки. Br J Surg. 2011; 98: 1483-8.
8. Тейлор Ф.Г., Куирк П., Хилд Р.Дж. и др. Предоперационная магнитно-резонансная томография высокого разрешения может определить хороший прогноз рака прямой кишки I, II и III стадии, лучше всего лечить только хирургическим вмешательством: проспективное многоцентровое европейское исследование. Ann Surg. 2011; 253: 711-9.
9. Зауэр Р., Беккер Х., Хоэнбергер В. и др. Сравнение предоперационной и послеоперационной химиолучевой терапии при раке прямой кишки.N Engl J Med. 2004; 351: 1731-40.
10. Боссет Дж. Ф., Коллетт Л., Кале Дж. И др. Химиотерапия с предоперационной лучевой терапией при раке прямой кишки. N Engl J Med. 2006; 355: 1114-23.
11. Джерард Дж. П., Конрой Т., Боннетейн Ф. и др. Предоперационная лучевая терапия с или без одновременного применения фторурацила и лейковорина при раке прямой кишки T3-4: результаты FFCD 9203. J Clin Oncol. 2006; 24: 4620-5.
12. Ро М., Йотерс Дж., О’Коннелл М. и др. Влияние капецитабина и оксалиплатина в предоперационном комплексном лечении пациентов с карциномой прямой кишки: NSABP R-04.J Clin Oncol. 2011; 29 (доп.): Abstr 3503.
13. Ро М.С., Коланджело Л.Х., О’Коннелл М.Дж. и др. Предоперационная мультимодальная терапия улучшает выживаемость без признаков заболевания у пациентов с карциномой прямой кишки: NSABP R-03. J Clin Oncol. 2009; 27: 5124-30.
14. Ван И, Каммингс Б., Каттон П. и др. Первичная радикальная дистанционная лучевая терапия аденокарциномы прямой кишки: отдаленные результаты у 271 пациента. Радиотренажер Oncol. 2005; 77: 126-32.
15. Джерард Дж. П., Чапет О, Рамайоли А, Роместен П. Долгосрочный контроль аденокарциномы прямой кишки T2-T3 с помощью только лучевой терапии. Int J Radiat Oncol Biol Phys. 2002; 54: 142-9.
Долгосрочный контроль аденокарциномы прямой кишки T2-T3 с помощью только лучевой терапии. Int J Radiat Oncol Biol Phys. 2002; 54: 142-9.
16. Лим Л., Чао М., Шапиро Дж. И др. Отдаленные исходы пациентов с локализованным раком прямой кишки, получавших только химиолучевую или лучевую терапию из-за неоперабельности или отказа пациента. Dis Colon Rectum. 2007; 50: 2032-9.
17. Хабр-Гама А., Перес Р.О., Проскуршим И. и др. Паттерны неудач и выживаемость для неоперативного лечения дистального рака прямой кишки стадии c0 после неоадъювантной химиолучевой терапии.J Gastrointest Surg. 2006; 10: 1319-28.
18. Хабр-Гама А., Перес Р.О., Надалин В. и др. Оперативное и консервативное лечение дистального рака прямой кишки стадии 0 после химиолучевой терапии: отдаленные результаты. Ann Surg. 2004; 240: 711-7.
19. Маас М., Свекла-Тан Р.Г., Ламбрегтс Д.М. и др. Политика выжидания для лиц, полностью ответивших на лечение после химиолучевой терапии рака прямой кишки. J Clin Oncol. 2011; 29: 4633-40.
20. Yu S, Brown G, Heald R, et al. Отсрочка ректальной операции после продолжающегося ответа на предоперационную химиолучевую терапию (наблюдай и жди): многоцентровое исследование фазы II в Соединенном Королевстве.J Clin Oncol. 2011; 29 (приложение 4): abstr 489.
21. Далтон Р.С., Велинени Р., Осборн М.Э. и др. Одноцентровый опыт химиолучевой терапии рака прямой кишки: есть ли потенциал для консервативного лечения? Colorectal Dis. 2012; 14: 567-71.
22. Smith JD, Ruby JA, Goodman KA, et al. Безоперационное ведение рака прямой кишки с полным клиническим ответом после неоадъювантной терапии. Ann Surg. 2012; 256: 965-72.
23. Хьюз Р., Харрисон М., Глинн-Джонс Р. Может ли выжидательная политика быть оправданной при раке прямой кишки T3 / 4 после химиолучевой терапии? Acta Oncol.2010; 49: 378-81.
24. Накагава В.Т., Росси Б.М., де О Феррейра Ф. и др. Химиолучевая терапия вместо операции при опухолях средней и нижней прямой кишки: насколько это безопасно? Энн Сург Онкол. 2002; 9: 568-73.
2002; 9: 568-73.
25. Росси Б.М., Накагава В.Т., Новаес П.Е. и др. Лучевая и химиотерапия вместо хирургического вмешательства при аденокарциноме прямой кишки с низкой инфильтрацией: проспективное исследование. Энн Сург Онкол. 1998; 5: 113-8.
26. Сешадри Р.А., Кондавити С.С., Джаянанд С.Б. и др. Полный клинический ответ на неоадъювантную химиолучевую терапию при раке прямой кишки: можно ли избежать хирургического вмешательства? Гепатогастроэнтерология.2013 1 мая. [Epub перед печатью]
27. Хиотис С.П., Вебер С.М., Коэн А.М. и др. Оценка прогностической ценности полного клинического ответа на неоадъювантную терапию рака прямой кишки: анализ 488 пациентов. J Am Coll Surg. 2002; 194: 131-5.
28. Park IJ, You YN, Skibber JM, et al. Сравнительный анализ метастазов в лимфатические узлы у пациентов с раком прямой кишки ypT0-2 после неоадъювантной химиолучевой терапии. Dis Colon Rectum. 2013; 56: 135-41.
29. Ламбрегтс Д.М., Маас М., Бейкерс ФК и др.Особенности долгосрочного наблюдения на МРТ прямой кишки во время выжидательного подхода после полного клинического ответа у пациентов с раком прямой кишки, получавших химиолучевую терапию. Dis Colon Rectum. 2011; 54: 1521-8.
30. Патель У.Б., Браун Г., Руттен Х. и др. Сравнение магнитно-резонансной томографии и гистопатологического ответа на химиолучевую терапию при местнораспространенном раке прямой кишки. Энн Сург Онкол. 2012; 19: 2842-52.
31. Перес Р.О., Хабр-Гама А., Гама-Родригес Дж. И др. Точность позитронно-эмиссионной томографии / компьютерной томографии и клиническая оценка при обнаружении полной регрессии опухоли прямой кишки после неоадъювантной химиолучевой терапии: долгосрочные результаты проспективного исследования (Национальное клиническое испытание 00254683).Рак. 2012; 118: 3501-11.
32. Жерар Дж. П., Азрия Д., Гургу-Бургад С. и др. Сравнение двух схем неоадъювантной химиолучевой терапии при местнораспространенном раке прямой кишки: результаты исследования III фазы ACCORD 12/0405-Prodige 2. J. Clin Oncol. 2010; 28: 1638-44.
J. Clin Oncol. 2010; 28: 1638-44.
33. Ашеле С., Сионини Л., Лонарди С. и др. Первичный ответ опухоли на предоперационную химиолучевую терапию с оксалиплатином или без него при местнораспространенном раке прямой кишки: патологические результаты рандомизированного исследования III фазы STAR-01.J Clin Oncol. 2011; 29: 2773-80.
34. Ландри Дж. К., Фенг Й., Коэн С. Дж. И др. Исследование фазы 2 предоперационного облучения с одновременным приемом капецитабина, оксалиплатина и бевацизумаба с последующим хирургическим вмешательством и послеоперационным 5-фторурацилом, лейковорином, оксалиплатином (FOLFOX) и бевацизумабом у пациентов с местнораспространенным раком прямой кишки: ECOG 3204. Рак. 2013; 119: 1521-7.
35. Spigel DR, Bendell JC, McCleod M, et al. Фаза II исследования бевацизумаба и химиолучевой терапии в предоперационном или адъювантном лечении пациентов с раком прямой кишки II / III стадии.Clin Colorectal Cancer. 2012; 11: 45-52.
36. Kennecke H, Berry S, Wong R, et al. Предоперационные бевацизумаб, капецитабин, оксалиплатин и лучевая терапия среди пациентов с местнораспространенным или низкораспространенным раком прямой кишки: испытание фазы II. Eur J Cancer. 2012; 48: 37-45.
37. Дипетрилло Т., Приколо В., Лагарес-Гарсия Дж. И др. Неоадъювантный бевацизумаб, оксалиплатин, 5-фторурацил и лучевая терапия при раке прямой кишки. Int J Radiat Oncol Biol Phys. 2012; 82: 124-9.
38. Crane CH, Eng C, Feig BW, et al.Фаза II испытания неоадъювантного бевацизумаба, капецитабина и лучевой терапии местнораспространенного рака прямой кишки. Int J Radiat Oncol Biol Phys. 2010; 76: 824-30.
39. Виллетт К.Г., Дуда Д.Г., ди Томазо Э. и др. Эффективность, безопасность и биомаркеры неоадъювантного бевацизумаба, лучевой терапии и фторурацила при раке прямой кишки: мультидисциплинарное исследование фазы II. J Clin Oncol. 2009; 27: 3020-6.
40. Machiels JP, Sempoux C, Scalliet P, et al. Фаза I / II исследования предоперационной терапии цетуксимабом, капецитабином и дистанционной лучевой терапией у пациентов с раком прямой кишки. Энн Онкол. 2007; 18: 738-44.
Энн Онкол. 2007; 18: 738-44.
41. Родель С., Арнольд Д., Хипп М. и др. Испытания фазы I-II цетуксимаба, капецитабина, оксалиплатина и лучевой терапии в качестве предоперационного лечения рака прямой кишки. Int J Radiat Oncol Biol Phys. 2008; 70: 1081-6.
42. Бенгала С., Беттелли С., Бертолини Ф. и др. Число копий гена рецептора эпидермального фактора роста, мутация K-ras и патологический ответ на предоперационный цетуксимаб, 5-ФУ и лучевую терапию при местнораспространенном раке прямой кишки. Энн Онкол. 2009; 20: 469-74.
43. Вайс С., Арнольд Д., Деллас К. и др. Предоперационная лучевая терапия распространенного рака прямой кишки капецитабином и оксалиплатином с цетуксимабом или без него: объединенный анализ трех проспективных исследований фазы I-II. Int J Radiat Oncol Biol Phys. 2010; 78: 472-8.
44. Аппельт А.Л., Плоен Дж., Фогелиус И.Р. и др. Модель доза-реакция на облучение для местнораспространенного рака прямой кишки после предоперационной химиолучевой терапии. Int J Radiat Oncol Biol Phys. 2013; 85: 74-80.
45. Кикучи М., Миками Т., Сато Т. и др.Высокая экспрессия Ki67, Bax и тимидилатсинтазы хорошо коррелирует с ответом на химиолучевую терапию при местнораспространенном раке прямой кишки: предложение логистической модели для прогнозирования. Br J Рак. 2009; 101: 116-23.
46. Ламас MJ, Duran G, Gomez A, et al. Рентгеновский перекрестный комплемент группы 1 и полиморфизм тимидилатсинтазы могут предсказать ответ на химиолучевую терапию у пациентов с раком прямой кишки. Int J Radiat Oncol Biol Phys. 2012; 82: 138-44.
47. Негри Ф.В., Кампанини Н., Камиса Р. и др.Биологические прогностические факторы рака прямой кишки, леченного с помощью предоперационной лучевой терапии или радиохимиотерапии. Br J Рак. 2008; 98: 143-7.
48. Эдден Ю., Векснер С.Д., Берхо М. Использование молекулярных маркеров в качестве метода прогнозирования ответа на неоадъювантную терапию аденокарциномы прямой кишки на поздней стадии. Colorectal Dis. 2012; 14: 555-61.
Colorectal Dis. 2012; 14: 555-61.
49. Toiyama Y, Inoue Y, Saigusa S, et al. Профили экспрессии генов рецептора эпидермального фактора роста, фактора роста эндотелия сосудов и фактора, индуцируемого гипоксией-1, с особым упором на местную чувствительность к неоадъювантной химиолучевой терапии и рецидив заболевания после хирургии рака прямой кишки.Clin Oncol (R Coll Radiol). 2010; 22: 272-80.
50. Eschrich SA, Pramana J, Zhang H, et al. Модель экспрессии генов внутренней радиочувствительности опухоли: предсказание ответа и прогноза после химиолучевой терапии. Int J Radiat Oncol Biol Phys. 2009; 75: 489-96.
51. Eschrich S, Zhang H, Zhao H, et al. Системно-биологическое моделирование сети радиационной чувствительности: платформа для обнаружения биомаркеров. Int J Radiat Oncol Biol Phys. 2009; 75: 497-505.
Гастроскопия, ректоскопия, колоноскопия | Поликлиника «Др.Ат-Тавил
Гастроскопия
Гастроскопия — это обзор пищевода, желудка и двойной поджелудочной железы. Он проводится в амбулаторных условиях с использованием устройства, называемого эзофагогастродуоденоскопом, для определения причины желудочно-кишечных проблем.
Гастроскопия проводится при следующих условиях:
- Желудочно-кишечный тракт (ЖКТ) с кровью.
- Боль в животе.
- Диспепсия-проблемы с болезненностью (рвота, лихорадка)
- Анемия
- Сильное или болезненное глотание
- Необъяснимая потеря веса.
- Удаление инородных тел
- Обследование на рак желудочно-пищеводного тракта
Наиболее частыми проблемами, требующими гастроскопии, являются: затруднение глотания, покалывание, хрипы, перетренированность, синяки за грудиной или парабилитизация, тошнота, рвота.
Любой симптом, если есть более 15 дней, чтобы исключить острый субстрат, является показанием для пересмотра. Подготовка к обследованию заключается в отказе от еды и жидкости по крайней мере за 6 часов до обследования.
Проверка занимает пару минут, неприятно, но безболезненно. Обычно это делается под местной анестезией лоскута, но это также можно сделать с помощью краткосрочной внутривенной седации. Путем введения небольшого инструмента через гастроскоп можно брать материалы для патогистологического анализа. Установив меньшую наковальню, можно удалить полипы или разместив различные аксессуары, чтобы остановить кровотечение. В среднем появление длится несколько минут в зависимости от показаний и самого обнаружения.Если проводится полисептомия или несколько биопсий либо кровотечение остановлено, обследование может занять больше времени. Важно отметить, что продолжительность исследования также влияет на анатомические вариации суставов, зелота, двенадцатиногой щели. Через час после окончания обследования пациент может принимать пищу и пить жидкость.
Колоноскопия
Колоноскопия — это эндоскопический обзор толстой кишки. Он проводится в амбулаторных условиях с помощью инструмента, называемого колоноскопией, и позволяет оценить желудочно-кишечные симптомы.В качестве скринингового обзора он рекомендуется всем людям старше 50 лет, а также людям с положительным семейным анамнезом злокачественного рака толстой кишки или полипов.
Колоноскопия проводится в следующих состояниях:
- Желудочно-кишечный тракт с кровью
- Боль в животе
- Анемия
- Воспалительное заболевание кишечника
- Скрининг колоректального рака
- Необъяснимое похудание
- Остановить кровотечение при дивертикулите или кровотечение из других колоректальных поражений путем инъекции лекарства в место кровотечения или термотерапии
- Удалить полип
Если вы принимаете некоторые лекарства в качестве обычного лечения, не прекращайте терапию в одиночку перед колоноскопией без консультации с врачом.
Для успешного обследования необходимо очистить щель. Подробные инструкции по подготовке пациента даются в письменной форме. Подготовка начинается в день заранее запланированного обзора. Крайне важно, чтобы вы не употребляли твердую пищу, разрешено пить только жидкости, такие как вода, сок и чай. Кроме того, прием слабительных средств регулирует время запланированного обследования, и обычно рекомендуется принимать водорастворимые средства в нескольких дозах. Безболезненная колоноскопия проводится под обезболивающим действием.Колоноскопия выполняется врачом-терапевтом — гастроэнтерологом путем проведения колоноскопии через прямую кишку с камерой, проверяющей рак толстой кишки. Путем введения воздуха толстая кишка может быть расширена, что позволяет врачу провести точное обследование. Путем введения небольшого инструмента через колоноскоп можно брать материалы для патогистологического анализа. Используя карманный инструмент меньшего размера, можно удалить полипы. В среднем просмотр длится 20-30 минут в зависимости от показания и самой находки.Если выполняется полиплоктомия или несколько биопсий, обследование может занять больше времени. Важно отметить, что продолжительность исследования влияет на анатомические вариации колонны. Колоноскопия — безопасный обзор, а нежелательные эффекты — экскурсии. Из-за вдувания воздуха во время обследования возникает преходящее легкое воспаление желудков и судороги, исчезающие с выделением газов. Процент серьезных осложнений, таких как перфорация колонки или объемное кровотечение, крайне низок (0.3%).
.




 Вас проинструктируют о том, как соблюдать специальную диету за несколько дней до обследования. Вам также дадут принять слабительное.
Вас проинструктируют о том, как соблюдать специальную диету за несколько дней до обследования. Вам также дадут принять слабительное.