Баллотирование надколенника — причины, диагностика и лечение
Баллотирование надколенника – это состояние, при котором надколенник во время надавливания погружается в сустав до соприкосновения с подлежащими костями, а при прекращении давления поднимается обратно. Свидетельствует о наличии жидкости в суставе. Обусловлено скоплением крови – гемартрозом или воспалительной жидкости – синовитом. Возникает при травмах, дегенеративных и воспалительных заболеваниях сустава, некоторых других патологиях. Для диагностики болезней, сопровождающихся баллотированием надколенника, назначают рентгенографию, УЗИ, КТ, МРТ, пункцию, артроскопию и другие процедуры. До постановки диагноза необходимо обеспечить покой конечности.
Причины баллотирования надколенника
Травмы и операции
В первые дни после травмы баллотирование вызвано гемартрозом, который возникает при любых внутрисуставных и некоторых внесуставных повреждениях. В последующем гемартроз иногда сменяется синовитом, в подобных случаях надколенник при осмотре может баллотировать через несколько недель и даже месяцев. Симптом наблюдается при следующих травмах:
В последующем гемартроз иногда сменяется синовитом, в подобных случаях надколенник при осмотре может баллотировать через несколько недель и даже месяцев. Симптом наблюдается при следующих травмах:
Из-за неизбежного скопления крови баллотирование считается нормой в раннем послеоперационном периоде при удалении менисков, сшивании и пластике связок, остеосинтезе костей, образующих коленный сустав.
Артриты
При воспалительных поражениях баллотирование надколенника возникает вследствие синовита. Может выявляться при следующих видах артрита:
- Неспецифический инфекционный артрит. Развивается после открытых внутрисуставных повреждений, инфицирования во время пункции или операции. Наблюдается при переходе воспаления с близлежащих тканей при флегмоне, абсцессах, остеомиелите, других гнойных процессах.
- Специфический инфекционный артрит. Может диагностироваться при суставном туберкулезе, сифилисе, других заболеваниях.

- Первичный асептический артрит. Отмечается при ревматизме, иных системных болезнях с суставным синдромом. Разновидностью первичной патологии является реактивный артрит, возникающий после кишечных и мочеполовых инфекций.
- Вторичный асептический артрит. Обнаруживается при саркоидозе, злокачественных новообразованиях, заболеваниях крови, пищеварительной и дыхательной систем.
Баллотирование надколенника
Другие патологии
В число других патологий с баллотированием вследствие развития синовита включают:
При цинге, геморрагических диатезах и гемофилии надколенник баллотирует из-за гемартроза, возникающего на фоне незначительных повреждений или синовита, обусловленного вторичными изменениями в суставе.
Диагностика
Диагностикой заболеваний, при которых наблюдается баллотирование надколенника, занимаются травматологи-ортопеды или врачи-ревматологи. При необходимости назначают консультации других специалистов. Факт баллотирования устанавливают в ходе объективного обследования. Для уточнения диагноза выполняют следующие процедуры:
При необходимости назначают консультации других специалистов. Факт баллотирования устанавливают в ходе объективного обследования. Для уточнения диагноза выполняют следующие процедуры:
- Рентгенография. Подтверждает нарушение целостности костей при переломах, наличие дегенеративных изменений при артрозе, поражение костных структур при специфических и неспецифических инфекционных артритах.
- УЗИ коленного сустава. Выявляет жидкость в полости сустава, суставных заворотах. Эффективно при обнаружении внутрисуставных тел, надрывов и разрывов связок.
- КТ и МРТ. Назначаются для уточнения результатов УЗИ и рентгенографии. Компьютерная томография детально отображает состояние твердых структур, МРТ результативна преимущественно при исследовании мягких тканей.
- Пункция коленного сустава. Проводится с диагностической или лечебно-диагностической целью. Позволяет подтвердить гемартроз или синовит, установить характер жидкости.

- Артроскопия. Наиболее достоверный и информативный метод исследования. Предусматривает возможность визуального осмотра суставных структур, забора материала для лабораторных исследований. В ряде случаев включает лечебные мероприятия.
- Лабораторные анализы. Микроскопическое исследование выполняют для определения состава жидкости, посев проводят для установления характера болезнетворной микрофлоры, цитологическое и гистологическое исследование жидкости либо биоптатов осуществляют при подозрении на опухолевые процессы. При системных патологиях назначают специальные пробы.
УЗИ коленного сустава
Лечение
Первая помощь
При всех травмах и болезнях, сопровождающихся скоплением жидкости, необходимо придать ноге возвышенное положение, обеспечить покой. При травматических повреждениях нужно приложить к поврежденному месту холод для уменьшения отека. При переломах, полных разрывах связок, гнойном артрите осуществляют иммобилизацию с помощью шины. В остальных случаях достаточно наложить фиксирующую повязку.
В остальных случаях достаточно наложить фиксирующую повязку.
Интенсивные боли являются показанием для приема анальгетика. Большое количество жидкости или крови в суставе всегда рассасывается долго и с образованием спаек. Поэтому пациента с баллотированием следует доставить к специалисту даже при незначительной выраженности других симптомов.
Консервативная терапия
Консервативное лечение при болезнях с баллотированием надколенника включает следующие мероприятия:
- Пункция. Производится при поступлении. В последующем выполняется амбулаторно или в условиях стационара по мере накопления жидкости.
- Охранительный режим. Пациентам рекомендуют ограничить нагрузку на конечность. По показаниям накладывают гипсовую повязку, советуют пользоваться костылями или тростью.
- Лекарственная терапия. С учетом характера патологии назначают НПВС, антибиотики, обезболивающие средства, другие медикаменты.

- Немедикаментозные методы. Применяют УВЧ, лекарственный электрофорез, лазеротерапию, магнитотерапию и другие физиотерапевтические методики. Физиолечение дополняют ЛФК и массажем.
Хирургическое лечение
В зависимости от особенностей заболевания при баллотировании надколенника могут производиться следующие оперативные вмешательства:
По показаниям при последствиях травм и болезней сустава выполняются артропластика, артродез или эндопротезирование.
Тазобедренный и коленный суставы взрослого человека
Тазобедренный сустав
Тазобедренный сустав включает вертлужную впадину, которая на 40% образована седалищной костью, на 38% — подвздошной костью и на 22% — лобковой костью. Вертлужная впадина по отношению к фронтальной плоскости находится под углом 15°, к горизонтальной плоскости — под углом 45°. В центре вертлужной впадины расположена ацетабулярная ямка, которая содержит жировую подушку.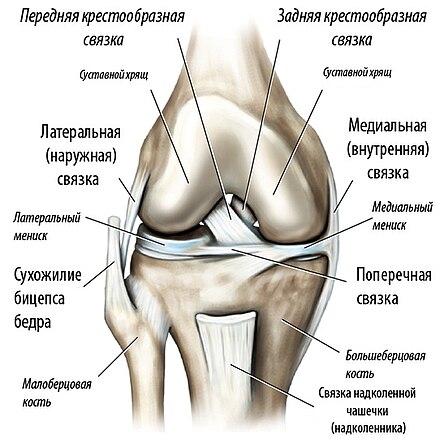 В подавляющем большинстве случаев головка бедра имеет неправильную форму. Головка соединяется с шейкой бедренной кости, которая, в свою очередь, соединяется с диафизом бедра и образует шеечно-диафизарный угол (ШДУ), величина которого у взрослого колеблется от 106° до 155°, составляя в среднем 125°. В горизонтальной плоскости ось шейки образует с плоскостью мыщелков бедренной кости угол антеверсии бедра, величина которого у взрослого колеблется от 10° до 15°.
В подавляющем большинстве случаев головка бедра имеет неправильную форму. Головка соединяется с шейкой бедренной кости, которая, в свою очередь, соединяется с диафизом бедра и образует шеечно-диафизарный угол (ШДУ), величина которого у взрослого колеблется от 106° до 155°, составляя в среднем 125°. В горизонтальной плоскости ось шейки образует с плоскостью мыщелков бедренной кости угол антеверсии бедра, величина которого у взрослого колеблется от 10° до 15°.
Суставная капсула прикрепляется к костям таза по периметру вертлужной впадины. Капсула крепится к бедренной кости спереди вдоль межвертельной линии, сзади — с отступлением от межвертельного гребня. В полости сустава находится хрящевая губа. Снаружи на суставной капсуле находятся подвздошно-бедренная, лобково-бедренная и седалищно-бедренная связки.
У взрослого в тазобедренном суставе имеется следующая амплитуда движений: в сагиттальной плоскости 125°, из которых сгибание составляет 70°, разгибание — 55°; во фронтальной плоскости 90°, из которых отведение составляет 50°, приведение — 40°; в горизонтальной плоскости ротация 70°, из которых наружная ротация составляет 40°, внутренняя — 30°. Средняя амплитуда движений в ходьбе составляет 34 ± 6°.
Средняя амплитуда движений в ходьбе составляет 34 ± 6°.
Коленный и пателлофеморальный суставы
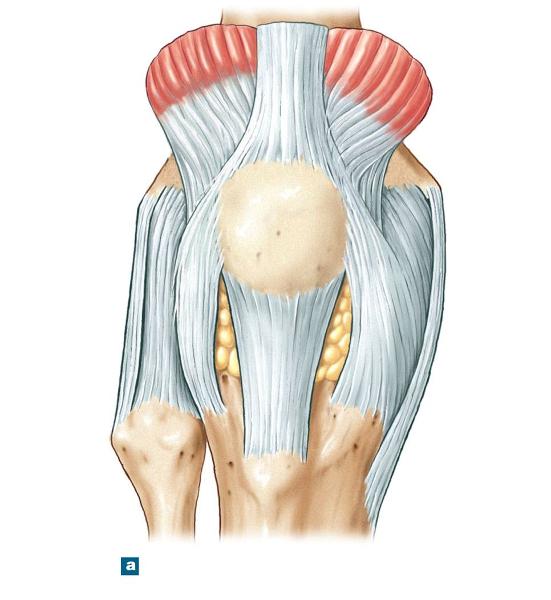
Коленный сустав образован мыщелками бедренной кости и мыщелками большеберцовой кости, которые покрыты суставным хрящом. Кости соединены между собой капсулой сустава, боковыми коллатеральными связками (БКС) и крестообразными связками (КС). Спереди от коленного сустава расположен надколенник, который проксимально соединен с сухожилием четырехглавой мышцы, а дистально — со связкой надколенника. По внутренней поверхности сустава находится болыпеберцовая БКС, состоящая из поверхностного слоя и глубокого слоя,- который является относительно мощным. Поверх связки находятся сухожилие полуперепончатой-мышцы и сухожильное растяжение надколенника. Позади сустава идут косая и подколенная связки и полусухожильная мышца. По наружной поверхности сустава находится малоберцовая БКС. Сзади от нее расположены дугообразная связка и сухожилие подколенной мышцы. Поверх них находится сухожилие двуглавой мышцы, сухожильное растяжение надколенника и илиотибиальный тракт.
Между суставными концами находятся медиальный и латеральный мениски. Они прикреплены к большеберцовой кости. При сгибании колена мениски смещаются назад.
Надколенник вместе с мыщелками бедренной кости образует пателло-феморальное сочленение. Суставная поверхность надколенника разделена гребешком на медиальную и латеральную фасетки. В горизонтальной плоскости гребешок надколенника располагается в проекции межмыщелковой ямки, что обеспечивает конгруэнтность пателло-феморального сочленения. Угол межмыщелковой ямки в горизонтальной плоскости составляет 135-155°. Надколенник по бокам соединен с медиальным и латеральным ретинакулами. Медиальный ретинакулум покрывает медиальную пателлофеморальную, пателло-менисковую и пателлотибиальную связки, которые представляют собой утолщение капсулы сустава. Латеральный ретинакулум, являющийся более мощным, чем медиальный, состоит из тонкого поверхностного и толстого глубокого слоев. В состав глубокого слоя входят латеральная пателлофеморальная связка и илиопателлярный пучок. Илиопателлярный пучок является продолжением илиотибиального пучка, который идет от илиотибиального тракта, берущего начало от ягодичных мышц и тензора широкой фасции бедра.
Илиопателлярный пучок является продолжением илиотибиального пучка, который идет от илиотибиального тракта, берущего начало от ягодичных мышц и тензора широкой фасции бедра.
К надколеннику крепится четырехглавая мышца, которая состоит из четырех отдельных порций или частей.
- Прямая мышца идет от передне-нижней ости крыла подвздошной кости.
- Внутренняя, или медиальная, часть идет от шероховатой линии бедренной кости. Нижняя часть мышцы сплетается с волокнами большой приводящей мышцы, которая идет от аддукторного бугорка бедренной кости и образует косую медиальную порцию четырехглавой мышцы. Она отдает волокна к медиальному ретинакулуму надколенника.
- Наружная, или латеральная, порция отдает волокна к латеральному ретинакулуму.
- Средняя порция идет от межвертельной линии бедренной кости.
Все четыре мышцы объединены в одно сухожилие, которое крепится к верхнему полюсу надколенника.
В каждой из частей четырехглавой мышцы мышечные волокна расположены под разными углами к диафизу бедра. Волокна идут в латеральной порции под углом 43-45°, в медиальной порции — под углом 40-45°, а в медиальной косой порции — под углом 63°. Угол наклона волокон в медиальной косой порции превышает угол наклона волокон в медиальной порции в 3-4 раза.
Волокна идут в латеральной порции под углом 43-45°, в медиальной порции — под углом 40-45°, а в медиальной косой порции — под углом 63°. Угол наклона волокон в медиальной косой порции превышает угол наклона волокон в медиальной порции в 3-4 раза.
Положение четырехглавой мышцы во фронтальной плоскости определяют с помощью угла Q, который у взрослых составляет 15°.
В коленном суставе в сагиттальной плоскости совершается разгибание и сгибание. Разгибание и стабилизацию голени в коленном суставе осуществляет четырехглавая мышца. Она вместе со -своим сухожилием, связкой надколенника и обоими ретинакулумами объединена в разгибательный механизм колена. Сгибание коленного сустава пррисходит в результате тяги задней группы мышц бедра, куда входят двуглавая, полусухожильная и полуперепончатая мыщцы. Это антагонисты четырехглавой мышцы. Совместная работа обеих групп мышц обеспечивает динамическую стабильность коленного сустава. Во время разгибания голени происходит увеличение момента четырехглавой мышцы. При разгибании, близком к рол ному, разгибательный момент достигает своего максимума, что вызывает смещение голени вперед относительно бедра. Разгибательному моменту противостоит сгибательный момент. Благодаря равновесию сил сустав сохраняет конгруэнтность.
При разгибании, близком к рол ному, разгибательный момент достигает своего максимума, что вызывает смещение голени вперед относительно бедра. Разгибательному моменту противостоит сгибательный момент. Благодаря равновесию сил сустав сохраняет конгруэнтность.
Соотношение моментов сгибателей и разгибателей определяет их баланс. Отношение моментов задних мышц к передним выражается коэффициентом 3:П или H:Q. На практике используют несколько вариантов расчета этого коэффициента: отношение сгибательного момента задних мышц к разгибательному моменту четырехглавой мышцы; отношение экс центрического момента задних мышц к концентрическом,- моменту четырехглавой мышцы; отношение концентрического момента задних мышц к эксцентрическому моменту четырехглавой мышцы и т. д. Задняя группа мышц слабее, чем передняя. На протяжении всей амплитуды движения голени отношение суммарного момента задних мышц к переднему, т. е. коэффициент 3:П, колеблется в пределах от 0,5 до 0,8. Соотношение сил зависит от пола. Преобладание силы передних мышц над силой задних больше выражено у лиц мужского пола, чем женского Стабилизирующая роль задних мышц возрастает по мере увеличения скорости движения. Увеличение скорости движения вызывает рост сгибательного момента. При быстром разгибании коэффициент 3:П колеблется в пределах 0,8-1,0. Соотношение моментов зависит от амплитуды движения в суставе. Роль мышц-сгибателей, которые обеспечивают стабильность колена во время разгибания, возрастает по мере увеличения угла разгибания. Коэффициент 3:П возрастает от 0,3 при угле 50° до 1,4 при угле 30°.
Преобладание силы передних мышц над силой задних больше выражено у лиц мужского пола, чем женского Стабилизирующая роль задних мышц возрастает по мере увеличения скорости движения. Увеличение скорости движения вызывает рост сгибательного момента. При быстром разгибании коэффициент 3:П колеблется в пределах 0,8-1,0. Соотношение моментов зависит от амплитуды движения в суставе. Роль мышц-сгибателей, которые обеспечивают стабильность колена во время разгибания, возрастает по мере увеличения угла разгибания. Коэффициент 3:П возрастает от 0,3 при угле 50° до 1,4 при угле 30°.
Движение в коленном суставе осуществляется в трех плоскостях. В сагиттальной плоскости амплитуда сгибания-разгибания составляет 0-140°. Во фронтальной плоскости при полном разгибании отведение и приведение отсутствуют. Они появляются начиная с угла 30° В горизонтальной плоскости при полном разгибании ротация отсутствует. Она появляется по мере сгибания и достигает максимума при угле 90°.
При ходьбе в коленном суставе происходят следующие движения: в период переноса вначале имеет место сгибание а затем разгибание, благодаря чему осуществляется вынос голени вперед, а в период опоры — сначала сгибание, а затем разгибание. Средняя амплитуда движений в коленом суставе при ходьбе у взрослого составляет 70°. Во время сгибания в колеином суставе вначале происходит качение, а затем скольжение суставной поверхности мыщелков бедра. В суставе возникают мгновенные центры ротации (МЦВ), которые следуют друг за другом и образуют изогнутую траекторию, расположенную в области мыщелков бедра. Сгибание и разгибание голени ограничены благодаря натяжению крестообразных связок.
Средняя амплитуда движений в коленом суставе при ходьбе у взрослого составляет 70°. Во время сгибания в колеином суставе вначале происходит качение, а затем скольжение суставной поверхности мыщелков бедра. В суставе возникают мгновенные центры ротации (МЦВ), которые следуют друг за другом и образуют изогнутую траекторию, расположенную в области мыщелков бедра. Сгибание и разгибание голени ограничены благодаря натяжению крестообразных связок.
Надколенник фиксируется на передней поверхности коленного сустава с помощью статических и динамических стабилизаторов. К статическим стабилизаторам относятся мыщелки бедра, гребешок надколенника, капсула, связки и ретинакулумы, К динамическим стабилизаторам относится четырехглавая мышца, которая крепится к верхнему полюсу надколенника и отдает волокна к ретинакулумам, прикрепленным к боковым поверхностям надколенника. Статические и динамические стабилизаторы удерживают надколенник в трех плоскостях. Во фронтальной плоскости надколенник сохраняет свое положение благодаря тяге четырехглавой мышцы, ретинакулумов и связок, которые продуцируют четыре основные силы:
- латеральная — латеральный ретинакулум, латеральная порция четырехглавой мышцы, илиотибиальный тракт, которые тянут надколенник наружу;
- медиальная — Медиальный ретинакулум, медиальная порция, внутренняя косая порция четырехглавой мышцы, которые осуществляют тракцию надколенника вовнутрь;
- краниальная — четырехглавая мышца, особенно ее прямая порция, которая осуществляет тракцию надколенника вверх;
- каудальная — связка надколенника, соединяющая его с большеберцовой костью.

Стабильность надколенника в сагиттальной плоскости достигается за счет расположения между двумя противоположно направленными силами — тяги четырехглавой мышцы кверху и тяги связки надколенника книзу. В результате сложения двух этих сил в сагиттальной плоскости образуется результирующая компрессионная сила. Она направлена спереди назад, благодаря чему прижимает надколенник к передней поверхности мыщелков бедра. Эта сила играет наибольшую роль.в стабилизации коленной чашки. В горизонтальной плоскости выступающий гребешок на внутренней поверхности надколенника, который приходится между двумя выступающими мыщелками бедренной кости, удерживает надколенник от смещения.
Из всех факторов многоплоскостной стабилизации выделяют пассивный и активный стабилизаторы, сочетанное действие которых имеет патогенетическое значение для удержания коленной чашки. Это комбинация наружного мыщелка бедренной кости и тяги медиальной порции четырехглавой мышцы. Полная стабильность существует в условиях действия обоих стабилизаторов.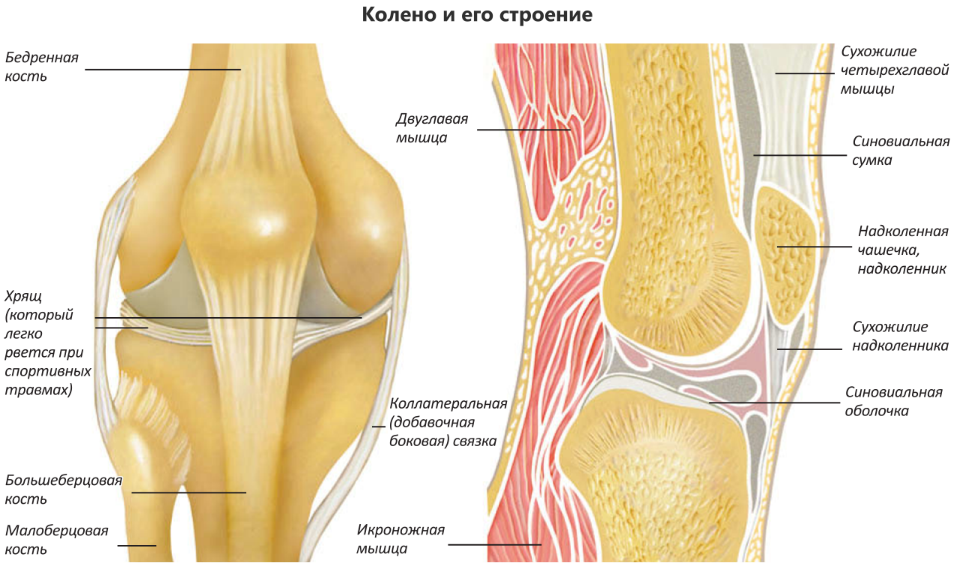 При недостаточности одного из стабилизаторов надколенник теряет устойчивость. Одновременное уменьшение размеров наружного мыщелка и слабость медиальной порции мышцы приводят к вывиху коленной чашки.
При недостаточности одного из стабилизаторов надколенник теряет устойчивость. Одновременное уменьшение размеров наружного мыщелка и слабость медиальной порции мышцы приводят к вывиху коленной чашки.
Движения в пателлофеморальном суставе происходят в соответствии с движениями в коленном суставе. Сокращение четырехглавой мышцы вызывает разгибание голени и смещение надколенника кверху. Толщина надколенника в сагиттальной плоскости дает преимущество разгибательному механизму коленного сустава. В состоянии полного разгибания колена надколенник находится выше суставной щели на уровне межмыщелковой ямки. Во время сгибания надколенник смещается в латеральном направлении. В амплитуде от 0 до 60° идет увеличение контактной площади коленной чашки за счет нижней части суставной поверхности. На первых 20-30° между коленной чашкой и блоком бедренной кости отсутствует полная конгруэнтность. Основное напряжение по удержанию надколенника испытывают медиальный связки. При сгибании до 20° напряжение в связке надколенника больше, чем в сухожилии четырехглавой мышцы. При сгибании более 20° напряжение сухожилия четырехглавой мышцы превышает напряжение в связке надколенника. При сгибании колена более 30° прилегание надколенника к блоку бедренной кости становится более плотным. Усиливается компрессия надколенника в сагиттальной плоскости, что приводит к возрастанию его стабильности. По мере продолжения сгибания более 60° глубокое погружение гребня коленной чашки в межмыщелковую ямку способствует увеличению контактной площади сустава, росту конгруэнтности и оптимизации распределения сил в суставе. При угле сгибания 90° коленная чашка касается мыщелков бедра своей верхней частью. При дальнейшем сгибании в контакт с суставной поверхностью бедра вступает сухожилие четырехглавой мышцы. При угле сгибания от 90° до 135° происходит ротация коленной чашки вокруг продольной оси, в результате чего медиальная фасетка надколенника начинает контактировать с медиальным мыщелком бедра. Во время движения изменение положения надколенника приводит к изменению положения сил, которые действуют в суставе.
При сгибании более 20° напряжение сухожилия четырехглавой мышцы превышает напряжение в связке надколенника. При сгибании колена более 30° прилегание надколенника к блоку бедренной кости становится более плотным. Усиливается компрессия надколенника в сагиттальной плоскости, что приводит к возрастанию его стабильности. По мере продолжения сгибания более 60° глубокое погружение гребня коленной чашки в межмыщелковую ямку способствует увеличению контактной площади сустава, росту конгруэнтности и оптимизации распределения сил в суставе. При угле сгибания 90° коленная чашка касается мыщелков бедра своей верхней частью. При дальнейшем сгибании в контакт с суставной поверхностью бедра вступает сухожилие четырехглавой мышцы. При угле сгибания от 90° до 135° происходит ротация коленной чашки вокруг продольной оси, в результате чего медиальная фасетка надколенника начинает контактировать с медиальным мыщелком бедра. Во время движения изменение положения надколенника приводит к изменению положения сил, которые действуют в суставе. В закрытой кинематической цепи при сгибании колена до прямого угла происходит одновременное увеличение силы и контактной площади пателло-феморального сустава. Интенсивность роста силы опережает интенсивность роста площади, что приводит к нарастанию давления в пателло-феморальном сочленении. Давление между коленной чашкой и блоком бедренной кости связано с видом нагрузки. Давление при ходьбе составляет 0,3 веса тела, при подъёме по лестнице — 2,5 веса тела, при спуске по лестнице — 3,5 веса тела, при сидении на корточках — 7 весов тела.
В закрытой кинематической цепи при сгибании колена до прямого угла происходит одновременное увеличение силы и контактной площади пателло-феморального сустава. Интенсивность роста силы опережает интенсивность роста площади, что приводит к нарастанию давления в пателло-феморальном сочленении. Давление между коленной чашкой и блоком бедренной кости связано с видом нагрузки. Давление при ходьбе составляет 0,3 веса тела, при подъёме по лестнице — 2,5 веса тела, при спуске по лестнице — 3,5 веса тела, при сидении на корточках — 7 весов тела.
КОЛЕННЫЙ СУСТАВ
Articulatio genus
Коленный сустав образуют: мыщелки бедренной кости, мыщелки большеберцовой кости и надколенник. В половине случаев по длине мыщелки бедренной кости равны, во второй половине преобладает длина наружного мыщелка. Медиальный мыщелок во всех случаях шире и выше наружного. Суставные площадки большеберцовой кости имеют следующие размеры: у медиального мыщелка — длина 4,1—5,3 см, ширина — 2,8—3,8 см, у латерального мыщелка — длина 3,3—4,9 см, ширина — 3,0—4,1 см.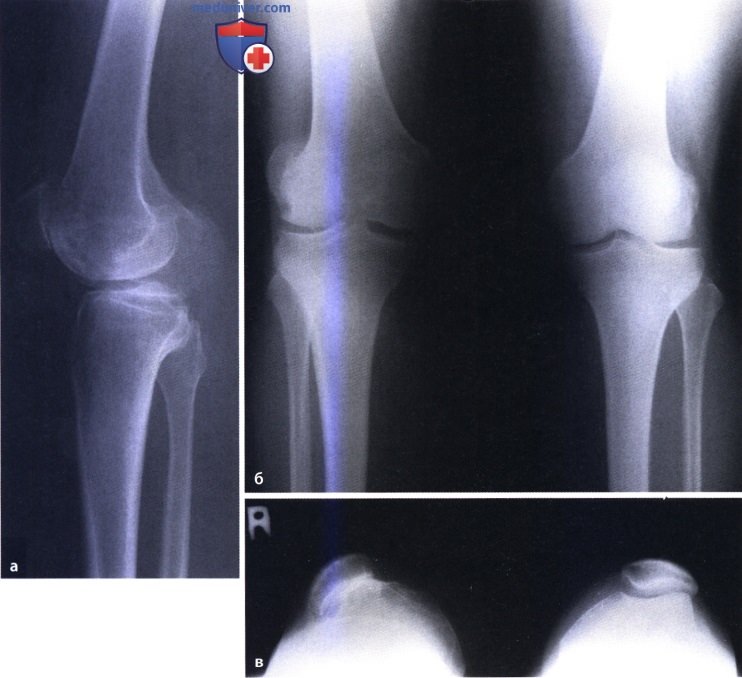 Толщина хрящевого покрова у мыщелков бедренной кости в центре равна 1,6—6 мм, а по направлению к периферии постепенно уменьшается. Надколенник имеет в среднем: длину 3,3—5,3 см, ширину 3,6—5,5 см и толщину 2—2,8 мм.
Толщина хрящевого покрова у мыщелков бедренной кости в центре равна 1,6—6 мм, а по направлению к периферии постепенно уменьшается. Надколенник имеет в среднем: длину 3,3—5,3 см, ширину 3,6—5,5 см и толщину 2—2,8 мм.
Суставная поверхность мыщелков бедренной кости выпукла, верхняя суставная поверхность большеберцовой кости вогнута. Конгруентность суставных поверхностей увеличивается за счет хрящевых менисков. Meniscus lateralis шире и короче медиального мениска, по форме напоминает неполное кольцо, но может иметь вид диска (1,6%), полностью разделяя сочленяющиеся поверхности, или по форме приближаться к нему (6,5%), имея в центре отверстие. Meniscus medialis, полулунный по форме, имеет неодинаковую ширину, суживаясь в средней части. Передние рога менисков фиксированы передними связками к большеберцовой кости и связаны между собой lig. transversum genus (встречается от 56 до 73,5% случаев). Кроме того, медиальный мениск при помощи lig. meniscofemorale anterius, которая начинается от переднего отдела мениска и прикрепляется к внутренней поверхности латерального мыщелка спереди от задней крестообразной связки (встречается от 20,6 до 45,3% случаев). Латеральный мениск с помощью lig. meniscofemorale posterius (встречается от 33,3 до 60% случаев), которая начинается от заднего края латерального мениска сзади от задней крестообразной связки и прикрепляется к наружной поверхности медиального мыщелка бедренной кости. Внутренний, тонкий край менисков свободен, наружный — сращен с капсулой сустава, за исключением задне-латеральной поверхности латерального мениска, которая непосредственно соприкасается с сухожилием подколенной мышцы, покрытой синовиальной оболочкой в пределах recessus subpopliteus. Протяженность этого участка в среднем равна 1/5 наружной окружности мениска.
Латеральный мениск с помощью lig. meniscofemorale posterius (встречается от 33,3 до 60% случаев), которая начинается от заднего края латерального мениска сзади от задней крестообразной связки и прикрепляется к наружной поверхности медиального мыщелка бедренной кости. Внутренний, тонкий край менисков свободен, наружный — сращен с капсулой сустава, за исключением задне-латеральной поверхности латерального мениска, которая непосредственно соприкасается с сухожилием подколенной мышцы, покрытой синовиальной оболочкой в пределах recessus subpopliteus. Протяженность этого участка в среднем равна 1/5 наружной окружности мениска.
Рис. 150. Вскрытый коленный сустав; вид спереди.
Полость коленного сустава представляет собой сложный комплекс сообщающихся щелей, ограниченных сочленяющимися костями, менисками, капсулой сустава, покрытыми синовиальной оболочкой внутрисуставными связками и жировыми выпячиваниями. Емкость полости сустава у взрослых людей при согнутом колене колеблется в пределах 75— 150 см3. Предельная емкость полости сустава у мужчин 150 см3, у женщин 130 см3.
Предельная емкость полости сустава у мужчин 150 см3, у женщин 130 см3.
Капсула коленного сустава имеет наружную фиброзную и внутреннюю синовиальную оболочки (слои). Синовиальная оболочка прикрепляется по краям менисков и суставных хрящей и, прилегая на определенных участках к бедренной и большеберцовой костям, к внутренней поверхности фиброзного слоя капсулы сустава, жировой клетчатке, внутрисуставным связкам и сухожилию четырехглавой мышцы бедра, образует в различных местах выпячивания — завороты. Фиброзная оболочка капсулы на большеберцовой кости прикрепляется, несколько отступя вниз от суставного хряща и достигая спереди бугристости большеберцовой кости; она прочно фиксирована к краям надколенника, выше которого капсула прикрепляется к сухожилию четырехглавой мышцы бедра, переходит затем значительно выше суставного хряща на передне-боковые поверхности бедренной кости, спускается по ним, огибает снизу, а затем сзади надмыщелки и прикрепляется над мыщелками по linea intercondylaris.
Коленный сустав имеет девять заворотов: пять спереди и четыре сзади. Выпячивание синовиальной оболочки, расположенное выше надколенника и образующее верхний надколенный заворот, ограничено: спереди — четырехглавой мышцей бедра, сзади — бедренной костью, вверху и частично с боков — складкой, возникающей в результате перехода синовиальной оболочки с задней поверхности четырехглавой мышцы бедра на переднюю поверхность бедренной кости. По данным в 90,5% случаев в своде верхнего заворота существует больших или меньших размеров отверстие, через которое заворот сообщается с bursa suprapatellaris, а иногда образует совместное выпячивание, поднимающееся выше надколенника на 10—12 см. Длина верхнего заворота равна 5—8 см (в среднем 6,4 см), ширина — 3—10 см.
Сверху, с боков и сзади верхний заворот окружен клетчаткой. Сверху к синовиальной оболочке заворота подходит m. articularis genus. Нижнебоковые отделы верхнего заворота переходят с медиальной стороны в передний верхний медиальный заворот, с латеральной — в передний верхний латеральный заворот. Оба последних заворота расположены по бокам и выше надколенника соответственно спереди от переднемедиальной и передне-латеральной поверхностей мыщелков бедренной кости и позади фиброзного слоя капсулы сустава, прикрытой mm. vastus medialis и lateralis, а также retinacula patellae mediale и laterale. По бокам суставных поверхностей бедренной кости эти завороты спускаются вниз до менисков. Щелями между менисками и суставной поверхностью большой берцовой кости они сообщаются с нижними заворотами, а щелями между наружными поверхностями мыщелков и капсулой сустава и между внутренними поверхностями мыщелков и крестообразными связками, покрытыми синовиальной оболочкой, сообщаются с задними верхними заворотами. При этом медиальная мыщелково-капсулярная щель шире латеральной. Наиболее узкая часть мыщелковосвязочной щели расположена у межмыщелкового возвышения большой берцовой кости, а сами мыщелково-связочные щели меньше и короче, чем мыщелково-капсулярные.
Оба последних заворота расположены по бокам и выше надколенника соответственно спереди от переднемедиальной и передне-латеральной поверхностей мыщелков бедренной кости и позади фиброзного слоя капсулы сустава, прикрытой mm. vastus medialis и lateralis, а также retinacula patellae mediale и laterale. По бокам суставных поверхностей бедренной кости эти завороты спускаются вниз до менисков. Щелями между менисками и суставной поверхностью большой берцовой кости они сообщаются с нижними заворотами, а щелями между наружными поверхностями мыщелков и капсулой сустава и между внутренними поверхностями мыщелков и крестообразными связками, покрытыми синовиальной оболочкой, сообщаются с задними верхними заворотами. При этом медиальная мыщелково-капсулярная щель шире латеральной. Наиболее узкая часть мыщелковосвязочной щели расположена у межмыщелкового возвышения большой берцовой кости, а сами мыщелково-связочные щели меньше и короче, чем мыщелково-капсулярные.
Рис. 151. Суставные поверхности, мениски и связки коленного сустава на поперечном распиле на уровне суставной щели (3/4).
В переднюю часть полости сустава по бокам от надколенника вдаются индивидуально выраженные складки — plicae alares, от которых или от верхушки надколенника к передней крестообразной связке направляется plica synovialis infrapatellaris. Эти складки синовиальной оболочки образуются выпячиванием жировой ткани — corpus adiposum infrapatellare, которое располагается ниже надколенника и позади lig. patellae и фиброзной оболочки капсулы сустава, отделяя от полости сустава bursa infrapatellaris profunda.
Рис. 152. Связки, укрепляющие сумку коленного сустава; вид сзади.
Ниже медиального и латерального менисков между капсулой сустава и передними верхнемедиальной и верхне-латеральной частями большеберцовой кости расположены соответственно передний нижний медиальный и передний нижний латеральный завороты. Вверху оба заворота щелью между мениском и хрящевой поверхностью большеберцовой кости сообщаются с общей полостью коленного сустава. Концы заворотов, обращенные к средней линии сустава, замкнуты и ограничены спереди corpus adiposum infrapatellare. Передние нижние медиальный и латеральный завороты переходят каждый со своей стороны в задние нижние медиальный и латеральный завороты, ограниченные, как и передние, сверху менисками, спереди и с боков — большеберцовой костью, сзади — сумкой сустава. Концы заворотов, обращенные к средней линии сустава, замкнуты: у медиального заворота по внутреннему краю задней крестообразной связки, у латерального — несколько кнаружи от латерального края этой же связки.
Передние нижние медиальный и латеральный завороты переходят каждый со своей стороны в задние нижние медиальный и латеральный завороты, ограниченные, как и передние, сверху менисками, спереди и с боков — большеберцовой костью, сзади — сумкой сустава. Концы заворотов, обращенные к средней линии сустава, замкнуты: у медиального заворота по внутреннему краю задней крестообразной связки, у латерального — несколько кнаружи от латерального края этой же связки.
Задние верхние медиальный и латеральный завороты расположены каждый на своей стороне выше менисков, между задними частями медиального и латерального мыщелков и покрывающими их отделами капсулы коленного сустава. Задние верхние завороты, как и нижние, не сообщаются друг с другом. Их разделяет покрытая синовиальной оболочкой с медиальной и латеральной стороны клетчатка межмыщелковой ямки. Спереди эта клетчатка прилежит к крестообразным и менискобедренным связкам, сзади — к фиброзной оболочке капсулы сустава. К задним верхнему и нижнему латеральным заворотам прилежит сухожилие подколенной мышцы, которое здесь спереди и с боков покрыто синовиальной оболочкой, образующей recessus subpopliteus. Этот карман большими или меньшими отверстиями может сообщаться с задними верхним и нижним латеральными заворотами, в результате чего оба заворота сообщаются друг с другом каналом, который встречается в 85% случаев. В остальных случаях этот канал замкнут и представлен выпячиванием со стороны заднего верхнего латерального заворота. Нижний конец recessus subpopliteus в 88% случаев непосредственно прилежит к задней поверхности articulatio tibiofibularis, а в 18,5% случаев сообщается с ним, соединяя полости коленного и большеберцового и малоберцового суставова. Важное практическое значение (проникновение гноя при гоните за пределы сустава, возникновение параартикулярных флегмон) имеют сообщения полости коленного сустава с синовиальными сумками мышц, которые являются слабыми местами капсулы коленного сустава. Согласно наблюдениям В. М. Амбарджаняна, такие сообщения встречаются между задним верхним медиальным заворотом коленного сустава и bursa subtendinea m. gastrocnemii medialis (80%) или bursa m.
Этот карман большими или меньшими отверстиями может сообщаться с задними верхним и нижним латеральными заворотами, в результате чего оба заворота сообщаются друг с другом каналом, который встречается в 85% случаев. В остальных случаях этот канал замкнут и представлен выпячиванием со стороны заднего верхнего латерального заворота. Нижний конец recessus subpopliteus в 88% случаев непосредственно прилежит к задней поверхности articulatio tibiofibularis, а в 18,5% случаев сообщается с ним, соединяя полости коленного и большеберцового и малоберцового суставова. Важное практическое значение (проникновение гноя при гоните за пределы сустава, возникновение параартикулярных флегмон) имеют сообщения полости коленного сустава с синовиальными сумками мышц, которые являются слабыми местами капсулы коленного сустава. Согласно наблюдениям В. М. Амбарджаняна, такие сообщения встречаются между задним верхним медиальным заворотом коленного сустава и bursa subtendinea m. gastrocnemii medialis (80%) или bursa m. semimembranosi (10%) и между задним верхним латеральным заворотом и bursa subtendinea m. gastrocnemii lateralis (24%). К слабым местам капсулы коленного сустава относят также recessus subpopliteus и верхний надколенный заворот. Прорываясь через слабые места, гной может образовывать передние глубокие затеки бедра в виде меж- и подфасциальных флегмон под головки m. quadriceps femoris. При подколенных затеках гной из подколенной ямки может распространяться как на бедро, так и на голень. Капсулу коленного сустава укрепляют сухожилия прилежащих мышц, внутренние и наружные связки. Кроме описанных выше мениско-бедренных связок, между синовиальной и фиброзной оболочками сустава располагаются крестообразные связки колена. Lig. cruciatum anterius начинается от задней части внутренней поверхности латерального мыщелка бедра, направляется вниз, вперед и медиально и прикрепляется к задней части area intercondylaris anterior и к передней части tuberculum intercondylare mediale большой берцовой кости.
semimembranosi (10%) и между задним верхним латеральным заворотом и bursa subtendinea m. gastrocnemii lateralis (24%). К слабым местам капсулы коленного сустава относят также recessus subpopliteus и верхний надколенный заворот. Прорываясь через слабые места, гной может образовывать передние глубокие затеки бедра в виде меж- и подфасциальных флегмон под головки m. quadriceps femoris. При подколенных затеках гной из подколенной ямки может распространяться как на бедро, так и на голень. Капсулу коленного сустава укрепляют сухожилия прилежащих мышц, внутренние и наружные связки. Кроме описанных выше мениско-бедренных связок, между синовиальной и фиброзной оболочками сустава располагаются крестообразные связки колена. Lig. cruciatum anterius начинается от задней части внутренней поверхности латерального мыщелка бедра, направляется вниз, вперед и медиально и прикрепляется к задней части area intercondylaris anterior и к передней части tuberculum intercondylare mediale большой берцовой кости.
Рис. 153. Вскрытый коленный сустав; вид сзади.
Длина связки по медиальному краю равна 3,3 см, по латеральному — 2,6 см. Lig. cruciatum posterius начинается от наружной поверхности медиального мыщелка бедра, направляется вниз и немного назад и, перекрещиваясь с передней крестообразной связкой, прикрепляется к area intercondylaris posterior и к заднему краю верхней суставной поверхности большеберцовой кости. Длина связки по латеральному краю равна 3,9 см, по медиальному — 2,9 см.
Рис. 154. Вскрытый коленный сустав; вид с медиальной стороны.
Рис. 155. Вскрытый коленный сустав; вид с латеральной стороны.
Спереди сустав укреплен lig. patellae, идущей от надколенника к бугристости большеберцовой кости. Спереди и медиально — retinaculum patellae mediale, состоящей из поперечных волокон, идущих от медиального надмыщелка к надколеннику, и продольных волокон. Спереди и латерально расположена retinaculum patellae laterale, поперечные волокна которой идут от латерального надмыщелка к надколеннику, а продольные — от надколенника к передне-латеральному краю большеберцовой кости и к tractus iliotibialis. С латеральной стороны сустав укреплен lig. collaterale fibulare. Малоберцовая окольная связка начинается от латерального надмыщелка бедренной кости и прикрепляется к головке малоберцовой кости в виде плоско-округлого шнура. Длина связки равна 4—7 см, толщина — 2—8 см. Связка идет изолированно от суставной сумки. Внизу у головки малоберцовой кости ее охватывает футляром или просто к ней прилежит сзади или снаружи сухожилие двуглавой мышцы бедра. С медиальной стороны капсулу коленного сустава укрепляет lig. collaterale tibiale. Она начинается от медиального надмыщелка бедра и прикрепляется к медиальной поверхности большеберцовой кости. Длина связки равна 7,1—12,5 см, ширина — 5—15 мм. Почти в половине случаев связка имеет вид широкой ограниченной полосы, иногда (22%) развита только передняя часть связки, иногда (13%) вся связка развита недостаточно. Сзади суставную сумку коленного сустава укрепляет обособленная снаружи, но интимно связанная с сумкой косая подколенная связка. Lig. popliteum obliquum идет от задне-медиального края большеберцовой кости к латеральному мыщелку бедренной кости; чаще всего хорошо выражена.
С латеральной стороны сустав укреплен lig. collaterale fibulare. Малоберцовая окольная связка начинается от латерального надмыщелка бедренной кости и прикрепляется к головке малоберцовой кости в виде плоско-округлого шнура. Длина связки равна 4—7 см, толщина — 2—8 см. Связка идет изолированно от суставной сумки. Внизу у головки малоберцовой кости ее охватывает футляром или просто к ней прилежит сзади или снаружи сухожилие двуглавой мышцы бедра. С медиальной стороны капсулу коленного сустава укрепляет lig. collaterale tibiale. Она начинается от медиального надмыщелка бедра и прикрепляется к медиальной поверхности большеберцовой кости. Длина связки равна 7,1—12,5 см, ширина — 5—15 мм. Почти в половине случаев связка имеет вид широкой ограниченной полосы, иногда (22%) развита только передняя часть связки, иногда (13%) вся связка развита недостаточно. Сзади суставную сумку коленного сустава укрепляет обособленная снаружи, но интимно связанная с сумкой косая подколенная связка. Lig. popliteum obliquum идет от задне-медиального края большеберцовой кости к латеральному мыщелку бедренной кости; чаще всего хорошо выражена. Связка является продолжением латерального пучка сухожилия полуперепончатой мышцы. Другая связка — lig. popliteum arcuatum — дугообразно охватывает сзади верхнелатеральную часть подколенной мышцы и входит в состав ее фиброзного влагалища. Коленный сустав по форме является блокошаровидным, а по функции — блоковращательным.
Связка является продолжением латерального пучка сухожилия полуперепончатой мышцы. Другая связка — lig. popliteum arcuatum — дугообразно охватывает сзади верхнелатеральную часть подколенной мышцы и входит в состав ее фиброзного влагалища. Коленный сустав по форме является блокошаровидным, а по функции — блоковращательным.
Рис. 156. Сагиттальный распил коленного сустава.
Кровоснабжение коленного сустава осуществляется из rete articulare genus. От артериальной сети коленного сустава образуются сети синовиальной оболочки, расположенные в подсиновиальном слое и в толще синовиальной оболочки. Мениски кровоснабжаются сосудами из прилежащих отделов синовиальной оболочки, от средней и нижних медиальной и латеральной артерий колена. Крестообразные связки кровоснабжает средняя артерия колена, которая около связок делится на восходящие и нисходящие ветви, питающие не только связки, но и эпифизы бедренной и большеберцовой костей, клетчатку, синовиальную оболочку, мениски. Нисходящая ветвь передней крестообразной связки образует постоянный анастомоз с веточками, проникающими в plica synovialis infrapatellaris от нижних артерий колена и передней большеберцовой возвратной артерии.
Нисходящая ветвь передней крестообразной связки образует постоянный анастомоз с веточками, проникающими в plica synovialis infrapatellaris от нижних артерий колена и передней большеберцовой возвратной артерии.
Рис. 157. Фронтальный распил коленного сустава.
Вены из всех частей коленного сустава берут начало от капиллярных сетей. Мелкие вены идут независимо от артерий, а крупные — по одной или по две сопровождают артерии. Мелкие вены мыщелков бедренной кости объединены в единое сплетение, из которого формируются более крупные вены, выходящие на поверхность кости по боковым поверхностям мыщелков над facies patellaris, в области меж-мыщелковой ямки и в нижней части подколенной поверхности. В мыщелках большеберцовой кости внутрикостные вены расположены во фронтальной плоскости перпендикулярно длинной оси диафиза и 8—10 стволами выходит на поверхность кости в области боковых поверхностей мыщелков.
Лимфа от коленного сустава оттекает по лимфатическим сосудам, сопровождающим кровеносные сосуды. От верхне-медиального отдела сумки коленного сустава лимфатические сосуды по ходу a. genus descendens и a. femoralis идут к глубоким паховым лимфатическим узлам. Из района ветвления верхних и нижних медиальных и латеральных артерий колена и передней большеберцовой возвратной артерии лимфа оттекает в подколенные лимфатические узлы. От задних отделов сумки сустава, от крестообразных связок лимфа оттекает в лимфатический узел, расположенный на капсуле, чаще всего около a. genus media.
От верхне-медиального отдела сумки коленного сустава лимфатические сосуды по ходу a. genus descendens и a. femoralis идут к глубоким паховым лимфатическим узлам. Из района ветвления верхних и нижних медиальных и латеральных артерий колена и передней большеберцовой возвратной артерии лимфа оттекает в подколенные лимфатические узлы. От задних отделов сумки сустава, от крестообразных связок лимфа оттекает в лимфатический узел, расположенный на капсуле, чаще всего около a. genus media.
К коленному суставу подходят многочисленные ветви бедренного, запирательного и седалищного нервов. Капсулу и связки передней поверхности сустава иннервируют: I) в области медиальных квадрантов — веточки от rr. cutanei anteriores и кожно-мышечная ветвь бедренного нерва (иногда очень крупная — от 0,47 до 1,2 мм в поперечнике), спускающаяся вниз по m. vastus medialis и делящаяся на 3—5 ветвей. Иногда более мелкие ветвления от этой ветви проникают в передний нижне-латеральный квадрант; 2) стволики мышечной ветви, иннервирующей m. vastus medialis; 3) г. infrapatellaris от n. saphenus иннервирует нижне-медиальный и нижне-латеральный квадранты капсулы сустава. Ветви г. infrapatellaris могут проникать также и в верхние квадранты капсулы. Веточки запирательного нерва, идущие в составе n. saphenus, иннервируют чаще верхне-медиальный и реже верхнелатеральный квадранты капсулы; 4) капсулу и связки верхне-латерального квадранта иннервируют ветви от мышечной ветви к m. vastus lateralis из бедренного нерва и веточка седалищного нерва, выходящая из-под двуглавой мышцы бедра над латеральным надмыщелком бедренной кости; 5) нижне-латеральный квадрант передней поверхности сустава иннервируют также ветви n. peroneus communis, отходящие в области головки малоберцовой кости, и ветви п. peroneus profundus, сопровождающие ветви а. recurrens tibialis anterior.
vastus medialis; 3) г. infrapatellaris от n. saphenus иннервирует нижне-медиальный и нижне-латеральный квадранты капсулы сустава. Ветви г. infrapatellaris могут проникать также и в верхние квадранты капсулы. Веточки запирательного нерва, идущие в составе n. saphenus, иннервируют чаще верхне-медиальный и реже верхнелатеральный квадранты капсулы; 4) капсулу и связки верхне-латерального квадранта иннервируют ветви от мышечной ветви к m. vastus lateralis из бедренного нерва и веточка седалищного нерва, выходящая из-под двуглавой мышцы бедра над латеральным надмыщелком бедренной кости; 5) нижне-латеральный квадрант передней поверхности сустава иннервируют также ветви n. peroneus communis, отходящие в области головки малоберцовой кости, и ветви п. peroneus profundus, сопровождающие ветви а. recurrens tibialis anterior.
Заднюю поверхность капсулы сустава иннервируют: 1) латеральные квадранты — ветви седалищного нерва, отходящие на 6—8 см выше уровня деления седалищного нерва при его низком делении, и от большеберцового нерва — при высоком делении.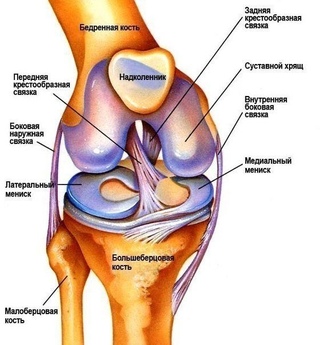 Ветви располагаются латерально от сосудистого пучка. От общего малоберцового нерва в области головки малоберцовой кости начинаются ветви, которые возвращаются назад и иннервируют капсулу сустава в ее нижних отделах. Веточки к суставу могут отходить также от мышечных ветвей к короткой головке двуглавой мышцы бедра; 2) медиальные квадранты капсулы иннервируются ветвями большеберцового нерва и задней ветви запирательного нерва, выходящей из большой приводящей мышцы и по ее задней поверхности достигающей капсулы сустава.
Ветви располагаются латерально от сосудистого пучка. От общего малоберцового нерва в области головки малоберцовой кости начинаются ветви, которые возвращаются назад и иннервируют капсулу сустава в ее нижних отделах. Веточки к суставу могут отходить также от мышечных ветвей к короткой головке двуглавой мышцы бедра; 2) медиальные квадранты капсулы иннервируются ветвями большеберцового нерва и задней ветви запирательного нерва, выходящей из большой приводящей мышцы и по ее задней поверхности достигающей капсулы сустава.
Наиболее развитый интраорганный нервный аппарат имеется в retinaculum patellae mediale, lig. collaterale tibiale и в области медиальной поверхности капсулы коленного сустава. В фиброзной и синовиальной оболочках капсулы имеется единое нервное сплетение. В мениски нервы вступают со стороны синовиальной оболочки и в меньшем количестве со стороны крестообразных связок. В связках нервные элементы локализуются преимущественно в перитенониуме и эндотенониуме. Связанные друг с другом нервы связок, менисков и капсулы образуют целостный нервный аппарат коленного сустава.
Похожие материалы:
Голень
Передняя область голени
Задняя область голени
Стопа
Вывих надколенника — Patellar dislocation
| Вывих надколенника | |
|---|---|
| Другие имена | Вывих коленной чашечки, вывих коленной чашечки |
| Рентгеновский снимок показывает вывих надколенника, при этом надколенник выходит в сторону. | |
| Специальность | Скорая помощь , ортопедия |
| Симптомы | Колено частично согнуто, болезненно и опухло |
| Осложнения | Перелом надколенника , артрит |
| Обычное начало | От 10 до 17 лет |
| Продолжительность | Восстановление в течение 6 недель |
| Причины | Сгибание голени наружу, когда колено прямое, прямой удар в коленную чашечку, когда колено согнуто |
| Факторы риска | Высокая верховая надколенница , семейный анамнез, рыхлые связки |
| Диагностический метод | На основании симптомов, рентген |
| лечение | Редукция, шинирование , физиотерапия , хирургия |
| Медикамент | Болеутоляющее средство |
| Прогноз | ~ 30% риск рецидива |
| Частота | 6 на 100 000 в год |
Надколенника дислокации является травма колена , в котором надколенника (коленной чашечки) выскальзывает из его нормального положения. Часто колено частично согнуто, болезненно и опухло . Надколенник также часто ощущается и виден не на своем месте. Осложнения могут включать перелом надколенника или артрит .
Вывих надколенника обычно возникает, когда колено прямое, а голень сгибается наружу при скручивании. Иногда это происходит при сгибании колена и ударе по надколеннику. Обычно связанные виды спорта включают футбол , гимнастику и хоккей с шайбой . Вывихи почти всегда происходят далеко от средней линии. Диагноз обычно основывается на симптомах и подтверждается рентгеновскими лучами .
Редукция обычно выполняется путем подталкивания надколенника к средней линии при одновременном выпрямлении колена. После репозиции ногу обычно шинируют в прямом положении на несколько недель. Затем следует физиотерапия . Как правило, польза от операции после первого вывиха неясна. Хирургия может быть показана тем, у кого отломан кусок кости внутри сустава или коленная чашечка смещалась несколько раз.
Вывих надколенника встречается примерно у 6 на 100 000 человек в год. На их долю приходится около 2% травм колена. Чаще всего
основная информация и методы лечения
Любая сильная нагрузка или неосторожное движение, в результате которого человек может упасть, могут стать причиной травмы верхних или нижних конечностей. При падении особенно страдают колени и надколенники. Любой вывих может сопровождаться повреждением сосудов или нервов. Подобная травма часто значительно снижает качество жизни пострадавшего, поэтому пациенту предлагают наложить швы Ямамото при вывихе надколенника.
Методы лечения
Существует два основных типа лечебных мероприятий вывиха надколенника:
- Консервативный. Задача такой терапии — возвращение надколеннику способности нормально функционировать и восстановление прочности сустава.
- Хирургический. Часто травма слишком серьезная, и недостаточно просто вправить вывих коленного сустава. В таких случаях требуется оперативное вмешательство, которое проводят амбулаторно. Во время операции травматолог восстанавливает порванную при вывихе связку. Некоторые специалисты используют шов Ямамото при вывихе надколенника.
Выбор метода лечения — это прерогатива врача.
Основная информация о процедуре
Артроскопия — это стандартная процедура при операциях на мениске или пластике связок коленного сустава. Часто проводится артроскопическое регулирование острого вывиха надколенника по Ямамото. Методика была разработана в 1986 году. Суть ее заключается в накладывании шва при повреждении капсулы вместе с подшиванием медиального ретинакулума с минимальным хирургическим вмешательством.
Швы Ямамото при вывихе надколенника — это изобретение, которое сегодня широко применяется в ортопедии и травматологии. По медиальному краю надколенника вне сустава делают надрез длиной до 3 см и глубиной до 0,5 см в проекции повреждения связки. Манипуляция выполняется при помощи артроскопа.
Поэтапно подбираются к медиальному краю надколенника в районе разрыва связки, после чего врач ставит два или по необходимости три анкера из титана диаметром 3 мм. При накладывании швов используют анкерные нити. Швы делают внесуставно на поврежденный участок медиальной пателлофеморальной связки. При помощи этого метода укрепляется и восстанавливается анатомическое строение связки.
С технической стороны результат после выполнения шва Ямамото при вывихе надколенника заключается в быстром восстановлении после хирургического вмешательства, а именно:
- появляется стабильность надколенника при обычном объеме движений в коленном суставе благодаря реконструкции связки;
- снижается болевой синдром;
- осуществляется малоинвазивный доступ к костной ткани;
- предотвращается появление и развитие дегенеративных процессов в поврежденном надколеннике благодаря устранению повреждений внутри самого сустава;
- происходит восстановление надколенника в анатомическом плане;
- уменьшается риск возникновения послеоперационных осложнений;
- снижается травматичность оперативного вмешательства.
Чаще всего такую операцию делают людям, у которых большие физические нагрузки приходятся на нижние конечности, например, спортсменам или любителям фитнеса.
Интересное видео
СОВРЕМЕННЫЕ ПОДХОДЫ К ДИАГНОСТИКЕ И ОПЕРАТИВНОМУ ЛЕЧЕНИЮ СИНДРОМА ЛАТЕРАЛЬНОЙ ГИПЕРПРЕССИИ НАДКОЛЕННИКА
статья в формате PDF
DOI:
10.17238/issn2226-2016.2018.1.46-51
Код по УДК
617.583.1
© Тарабарко И.Н., Лычагин А.В., Бобров Д.С., 2018
И.Н. Тарабаркоa, А.В. Лычагинb, Д.С. Бобровc
ФГАОУ ВО
Первый МГМУ им. И.М. Сеченова (Сеченовский университет) Минздрава РФ, Москва,
119991, Россия
резюме: В статье
приведен анализ публикаций, посвященных проблеме диагностики и лечения
синдрома латеральной гиперпрессии надколенника (СЛГН). Эта патология
составляет весомую долю в структуре обращаемости по поводу боли в коленном
суставе. До 15 % обращений по поводу болей в коленном суставе, связанных с
заболеваниями ортопедического профиля, вызваны синдромом латеральной
гиперпрессии надколенника (СЛГН) [1]. В статье описана эволюция диагностики и
оперативного лечения СЛГН. За последние годы в литературе появилось больше
материалов, посвященных СЛГН, в том числе исследований in vivo и клинических
исследований, выполненных по правилам доказательной медицины. В диагностике
заболевания все большую роль занимают инструментальные исследования, особенно
МРТ и фМСКТ. В то же время в медицинском сообществе нет единого алгоритма
диагностики СЛГН. Применяемые методы оперативного лечения и оценки его
результатов отлаются большим разнообразием, что затрудняет сравнение
публикуемых данных.
ключевые слова: чрезмерный
синдром бокового давления, выравнивание надколенника, нестабильность коленной
чашечки, боковое высвобождение.
STATUS QUO: DIAGNOSTICS AND SURGICAL TREATMENT OF EXCESSIVE
LATERAL PRESSURE SYNDOROME
Tarabarko I.N.A, Lychagin A.V.B, Bobrov D.S.C
I.M. Sechenov
First Moscow State Medical University (Sechenov University), Ministry of Health
of Russia, Moscow, 119991, Russia
summary: is article
summarizes available data about lateral patellar compression syndrome (LPCS)
diagnostic procedures and surgical treatment. is disease makes up a signi cant
portion of visits to doctor’s o ce. Up to 15 % complaints of orthopedic
patients with knee pathology are related to LPCS [1]. Article describes
evolution of diagnostic algorithm and surgical treatment. Great number in vivo
and clinical studies related to LPCS were done in recent years, including ones
according to the principles of evidence based medicine. Radio-logical
diagnostic procedures are becoming more important, especially MRI and
functional multislice spiral CT. At the same time there is no universal
diagnostic protocol. Both, surgi-cal treatment and outcome evaluation are not
standardized. is causes di culties for com-parison of available data.
key words: еxcessive
lateral pressure syndrome, patellar alignment, patella instability, lateral
release.
Синдром
латеральной гиперпрессии надколенника составляет от 7 до 15 % от общего
количества обращений к травматологуортопеду пациентов с патологией коленных
суставов [1]. Примечательно, что консервативное лечение пациентов с болевыми
синдромами в области переднего отдела коленного сустава, к которым относится и
СЛГН, часто не дает ожидаемого эффекта [2]. Это обусловлено как минимум двумя
причинами. Вопервых, оптимальные алгоритмы диагностики боли в коленном суставе
до сих пор не отработаны, что значительно затрудняет выбор правильной методики
лечения. Во-вторых, при консервативном лечении зачастую невозможно длительно
создавать условия функционального покоя для области суставного хряща,
испытывающей наибольшее давление. Наиболее наглядно это демонстрирует
ретроспективное исследование Блонда и Хансена [3], показавшее что даже после
полного курса консервативного лечения болевых синдромов, локализованных в
переднем отделе коленного сустава, пациенты часто не избавляются от боли
полностью.
Возможно, это
обусловлено биомеханикой надколенника, который служит блоком для увеличения
эффективности квадрицепса, т.е. он остается функционально нагруженным при
каждом шаге. Во время каждого шага дистальный край суставной поверхности
начинает контактировать с суставным концом трохлеарного желобка при уже
сгибании колена в 10°-15°. В положении сидя, при согнутых до 90° коленях с
блоком контактирует и проксимальная часть суставной поверхности. При полном
разгибании коленного сустава надколенник обычно находится латерально по
отношению к блоку и опущен квадрицепсом, вплоть до прямого контакта суставными
поверхностями [4].
Основной
жалобой пациентов с СЛГН является механическая постоянная ноющая боль в
переднем отделе коленного сустава, усиливающаяся при сгибании. Субстратом боли
является хондропатия и реактивное воспаление латерального удерживателя надколенника
[5]. В ряде случаев присутствует отек. Рецидивирующие синовиты и хруст при
движениях, присущие гонартрозу, также характерны для СЛГН. При длительно
существующем СЛГН пациенты могут отмечать чувство неустойчивости, исходящее из
коленного сустава, и предъявлять жалобы на блок коленного сустава. Следует
отметить, что блок коленного сустава при СЛГН имеет свою специфику. Он
обусловлен невозможностью безболезненно преодолеть давление, которое оказывают
друг на друга латеральная фасетка надколенника и суставная поверхность бедра.
Несмотря на специфичность блока коленного сустава, сами симптомы неспецифичны и
могут указывать в том числе на нестабильность надколенника. В случае
провоцирующих травму событий СЛГН может осложниться остеохондральными
переломами наружного мыщелка бедра, медиальной и латеральной фасеток
надколенники, а также привычными вывихами надколенника [6]. Очевидно, что
успешное лечение выше названных осложнений будет сильно затруднено без
устранения первопричины – гиперпрессии. В силу низкой специфичности жалоб при
диагностике СЛГН особое значение приобретают диагностические пробы и
инструментальные методы. Наиболее простая диагностическая проба, осуществляемая
врачом при клиническом осмотре, – поднятие латерального края надколенника при выпрямленной
нижней конечности. Невозможность поднять латеральный край надколенника
свидетельствует о чрезмерном сокращении или укорочении короткого латерального
удерживателя. Укорочение может быть обусловлено врожденной аномалией или
иметь дегенеративную природу. В обзоре литературы, выполненном Постом [2],
можно найти подтверждение, что значение угла Q (угол между осью квадрицепса
бедра и осью сухожилия надколенника, рис. 1), указывающего вектор латеральных
сил, воздействующих на надколенник, – имеет ограниченное диагностическое
значение. Диагностическое значение может иметь попытка латерально сместить
надколенник при согнутом под углом в 30° коленном суставе. Тест считается
положительным при возникновении болевых ощущений. Однако данный тест также не
является специфичным, и его результаты должны оцениваться в совокупности с
данными других диагностических проб [8].
Общепринятым
стандартом обследования пациентов с болью в коленном суставе являются
аксиальные и боковые рентгенограммы. В оценке положения надколенника помогают
аксиальные рентгенограммы, выполненные при сгибании коленных суставов на 20°,
30° или 45° [9,10]. Однако при оценке таких рентгенограмм врач должен быть
уверен, что рентген-лаборант не нарушил технику исследования. Дело в том, что
чрезмерное сгибание коленных суставов может дать ложноотрицательный результат
[9,10]. Грэлсеймер и соавт. [11] считают, что вращение надколенника на
аксиальных рентгенограммах легко выявить следующим способом: нужно провести
линию от медиального до латерального края надколенника и оценить насколько она
параллельна горизонтальной плоскости. Ряд авторов считает, что латеральные
рентгенограммы имеют особое значение при выявлении патологического положения
надколенника [12,13]. Очевидно, для получения хороших рентгенограмм нужно
четкое соблюдение техники рентгенологического исследования, а для их
правильной оценки нужен определенный опыт, что в ряде случаев снижает
ценность метода.
Для оценки
положения надколенника также можно использовать компьютерную томографию. Во
время исследования коленный сустав может находиться под углом 0°, 15°, 30°, и
45° [14], однако для вычисления индексов Катон-Дешампса и ИнсолСальвати
оптимальным считается угол в 30°. Преимуществом метода является возможность
получения поперечных срезов при любом угле сгибания [15,16]. Байдерт и Грул
[16] выяснили, что наибольшую диагностическую ценность имеют снимки, полученные
при расслабленной четырехглавой мышце бедра (рис 2). Изображения КТ оказывают
большую помощь в понимании пателлофеморального скольжения при различных углах
сгибания колена. В норме надколенник должен быть расположен центрально при сгибании
колена на 15-20°, без всякого наклона, и оставаться в таком положении на
протяжении всего сгибания. Патологическая латерализация или подвывих, а также
ротация и наклон надколенника могут быть выявлены при сгибании на любом отрезке
сгибания [4].
По мнению ряда
авторов, магнитная резонансная томография (МРТ) при СЛГН имеет небольшую
диагностическую ценность, однако функциональная МРТ может оказать значимую
помощь, особенно в сложных случаях [17-19], поскольку с помощью данного метода
можно выявить повреждения суставного хряща и мышц бедра (m.vastus medialis,
m.obliquus).
Отдельно
следует упомянуть функциональную мультиспиральную компьютерную томографию
(фМСКТ). С помощью этого метода можно с большой точностью определить следующие
параметры: латеральное смещение надколенника, латеральный наклон надколенника,
наклон латерального мыщелка бедренной кости, расстояние от бугристости
большеберцовой кости до места прикрепления задней крестообразной связки
коленного сустава и индекс Катона-Дешампса (Caton-Deschamps; рис. 3). Элиас и
соавт. [20-26] при обследовании пациентов с нестабильностью надколенника с
помощью фМСКТ выявили ряд закономерностей:
1) индекс
Катона-Дешампса коррелирует с латерализацией надколенника в большей степени,
чем индекс Инсол-Сальвати (Insall-Salvati; рис. 4) [20,21];
2) латеральные
смещение и наклон надколенника наиболее выражены при малых углах сгибания
коленного сустава [21-23]; 3) латерализация надколенника при его нахождении в
межмыщелковой борозде может значительно повысить давление на латеральную
фасетку надколенника [24,25]. H. Conchie et al. в исследовании случай-контроль
установили, что у подростков, страдающих от болей в результате латерализации
надколенника, в 7,5 раз чаще развивается пателлофеморальный артроз [26].
Оперативные
вмешательства при СЛГН могут преследовать следующие цели:
1) коррекция
чрезмерной латерализации надколенника;
2) стабилизация надколенника;
3) увеличение компрессии медиальной группы разгибателей
коленного сустава.
До внедрения артроскопии
для достижения указанных целей широко применялись открытые вмешательства:
модификации операции по Roux (медиализация бугристости большеберцовой кости) и
по Krogius (медиализация надколенника). После внедрения в хирургическую
практику артроскопии S.C. Chen и e.B. Ramanathan предложили выполнять
латеральный релиз надколенника из артроскопического доступа. Примечательно,
что данная методика отличалась достаточно высокой эффективностью – 86 %
клинически отличных и хороших результатов в течение 6 лет после операции [27].
Такие результаты значительно превосходили открытые оперативные методики, при
которых отличные и хорошие результаты достигались лишь в 59 % [28]. В 1995 г.
J.e.Henry и F.A. P um Jr. опубликовали опыт применения модифицированной в 1988
г. методики –латеральный релиз из артроскопического доступа дополнялся
наложением швов на медиальный удерживатель надколенника [29]. В настоящее
время в литературе можно найти самые разные артроскопические методики,
используемые для лечения СЛГН.
Некоторые
хирурги используют латеральную фасетэктомию как метод лечения СЛГН. McCarroll
et al. в 1983 г. сообщили о почти 4-летнем наблюдении за группой пациентов,
перенесших данную операцию. 75 % наблюдаемых субъективно оценили результаты
лечения как удовлетворительные [30]. Yercan et al. приводят результаты
латеральной фасетэктомии, проведенной на 11 коленях у пациентов. Авторы
указывают, что в течение 8 лет наблюдения у всех пациентов было отмечено
снижение боли без увеличения функциональных показателей [31].
Rosales-Varo
A.P. et al. описывают релиз латерального удерживателя надколенника,
дополненный коронарной остеотомией латеральной фасетки надколенника.
Исследователи в течение двух лет наблюдали две группы пациентов. Первой группе
выполняли обе названные манипуляции, а пациентам второй группы выполнялся
только латеральный релиз. Кроме боли, крепитации и субъективных ощущений
нестабильности, оценивались функциональные возможности пациентов (ходьба на 2
км, подъем/спуск по лестнице, сидение с согнутыми коленями в течение 30 минут,
сидение на корточках). Авторы отмечают, что в обоих группах максимальные
клинические результаты были отмечены через год после оперативного
вмешательства, а затем болевая симптоматика постепенно нарастала, а
функциональные результаты ухудшались. В то же время авторы отметили, что весь
период наблюдения пациенты первой группы демонстрировали большую эффективность
комбинированного метода лечения, чем пациенты второй группы [32].
Paulos L.e. et
al. опубликовали результаты лечения 63 пациентов с СЛГН, которых прооперировали
в период с 1992 по 2005 гг. В среднем период наблюдения составил 60 месяцев.
Обычно пациентам выполнялись латеральный релиз и резекция латеральной фасетки
надколенника. Состояние пациентов до и после операции оценивались по шкале
Kujala. В среднем улучшение по данной шкале составило 26,5 пунктов (от -9 до
58). Выборка прооперированных пациентов на была однотипной, что затрудняет не
дает возможность применить выше указанный результат ко многим из наблюдавшихся
пациентов. Так, многим пациентам выполнялись дополнительные манипуляции,
например, резекция латерального мениска, резекция медиального мениска, удаление
свободных внутрисуставных тел, иссечение кисты подколенной ямки,
хондропластика различных суставных поверхностей и т.п. Кроме того, 3 из
наблюдаемых пациентов перенесли операции на двух коленях. Примечательно, что 9
пациентам в период от 3 до 65 месяцев с момента первичной операции выполнено
тотальное эндопротезирование коленного сустава. Перечисленные выше
дополнительные манипуляции и число пациентов, перенесших протезирование
коленных суставов косвенно может свидетельствовать, что Paulos оперировал
пациентов с выраженными изменениями в коленных суставах. Несмотря на
разнообразие пациентов в выборке авторам удалось сделать ряд интересных
выводов. Так, более низкие результаты были связаны со степенью латерализации и
гиперпрессии надколенника, частотой выпота в сустав в послеоперационном
периоде и сужением межсуставных щелей во всех трех отделах [33].
Заключение
В настоящий
момент нет общепринятых методов диагностики СЛГН, однако акценты в диагностике
сместились с клинических методов к инструментальным. В инструментальной
диагностике также есть определенная тенденция – больший удельный вес в диагностическом
поиске приобретают новые методики: МРТ, фМСКТ. При этом роль классического
рентгенологического исследования не уменьшается, хотя данный метод для
большей эффективности требует присутствия специалистов со значительным опытом.
Применяемые
методики оперативного лечения также отличаются разнообразием. К сожалению,
полноценно сравнить их эффективность очень сложно, поскольку разные авторы
используют разные операционные техники и методики оценки результата. Группы
пациентов у разных авторов сильно отличаются. Несмотря на сложность анализа,
некоторые выводы относительно лечения можно сделать. Во-первых,
артроскопические методики показывают большую эффективность, чем операции из
открытого доступа. Во-вторых, комбинированные оперативные техники, когда латеральный
релиз дополнялся манипуляциями на латеральной фасетке надколенник
Боковой ретинакулярный выпуск — Информация о хирургии
- Дом
- Уход за пациентами
- Услуги
- Ортопедическая хирургия для детей и подростков
- Обзор
- Обзор обучения коленного сустава
- Боковой ретинакулярный выпуск
Что такое ретинакулум?
Надколенник (коленная чашечка) уравновешен в передней части колена на бедренной кости (бедренной кости).Чтобы надколенник удерживался по центру в середине колена, внутри и снаружи надколенника есть ткани, которые должны тянуть надколенник одинаково в каждую сторону. Эти ткани называются медиальным (внутренним) и латеральным (наружным) ретинакулумом.
Что вызывает боль?
При болезненном колене надколенник имеет тенденцию наклоняться к внешней стороне колена. Это происходит из-за хронического вытягивания коленной чашечки наружу мышцами бедра, создавая нагрузку на медицинские или внутренние ткани (ретинакулум).Со временем, если напряжение достаточно велико, медиальные ткани, сопротивляющиеся латеральному растяжению мышц, становятся болезненными. Боль исходит от ткани на внутренней стороне коленной чашечки (медиальный ретинакулум).
Что такое латеральный ретинакулярный релиз?
Это хирургическое высвобождение наружного или бокового ретинакула.
Почему это должно помочь?
Нехирургические вмешательства, которые были опробованы, такие как физиотерапия, фиксация, обледенение, болеутоляющие лекарства и изменение активности, были направлены на снижение нагрузки на медиальный ретинакулум.Если эти меры не помогают облегчить симптомы, может помочь хирургическое уменьшение деформации путем высвобождения латерального удерживателя. Кроме того, это позволит лучше работать упражнениям на укрепление ног.
Как выполняется латеральный ретинакулярный выпуск?
Это артроскопическая операция (коленная «прицел», которая выполняется через 3 небольших разреза (около ½ дюйма каждый) вокруг колена. С внутренней стороны колена надрезается латеральный ретинакулум изнутри, позволяя коленной чашечке до нее сам.Освобождение плотных латеральных тканей снимает нагрузку с медиальных тканей, вызывающих боль.
Что такое восстановление после операции?
В послеоперационном периоде колено первоначально будет зафиксировано в коленном бандаже под углом 30 градусов сгибания колена. Чтобы уменьшить боль и отек, рекомендуется частичная нагрузка на костыли. Первое посещение офиса после операции — от 7 до 14 дней после операции. При посещении офиса будет определено время медосмотра.После начала физиотерапии физиотерапевт будет руководствоваться отменой коленного бандажа и возобновлением полной нагрузки на хирургическое колено.
Мне нужно делать физиотерапию или упражнения?
Да, артроскопическое боковое высвобождение сделано, чтобы физиотерапия работала более эффективно. Невыполнение физиотерапии задержит и, возможно, предотвратит возможное улучшение после операции.Это означает усиление боли в коленях, усталость, слабость и отек в течение более длительного периода времени.
Когда можно будет возобновить занятия спортом?
После операции физиотерапевт поможет определиться. Как правило, большинство людей могут возобновить большую часть активности через 3 месяца после операции. Некоторый дискомфорт все еще может возникать в это время, но он должен улучшаться с каждым месяцем.
Когда будет достигнуто максимальное восстановление после операции?
Обычно для достижения большей части улучшения требуется до 3 месяцев, однако для достижения максимального выздоровления требуется приблизительно 1 год после выздоровления.
Важные номера:
Запись в офис — (314) 454-2500
Дебби Креннинг, M.A.- (314) 454-4191 krenningd @ wudosis.wustl.edu
Ким Кордиа, BSN, RN, ONC- (314) 454-5221 [email protected]
Хондромаляция надколенника | патология | Британника
Хондромаляция надколенника , также называемая хондромаляция надколенника , состояние, при котором хрящ на нижней поверхности коленной чашечки (надколенника) размягчается или повреждается.Классически этот термин относится к патологическим находкам во время операции. Это одно из нескольких состояний, которые можно назвать коленом бегуна и иногда описывают как синдром пателлофеморальной боли (боль вокруг и за коленной чашечкой), хотя некоторые эксперты считают эти два состояния разными. Хондромаляция надколенника, как правило, представляет собой травму, вызванную чрезмерным перенапряжением, которая встречается у спортсменов с внешними анатомическими аномалиями нижних конечностей. Это также может быть вызвано острой травмой колена, например, вывихом надколенника или прямым ударом по колену.У пожилых людей это обычно связано с остеоартритом пателлофеморального сустава.
Британская викторина
Болезни, расстройства и многое другое: медицинский тест
Какое состояние вызвано отложением солей мочевой кислоты? Как еще называется перелом костей? Узнайте, что вы знаете о болезнях, расстройствах и многом другом.
Анатомия
Коленный сустав состоит из трех костей: бедренной кости (бедренной кости), большеберцовой кости (большей кости голени) и надколенника. Дно надколенника, концы бедра и голени покрыты хрящом. Хрящ позволяет костям плавно скользить друг по другу. Часто считается, что коленный сустав состоит из трех отделов, областей, образованных соединением бедренной и большеберцовой костей (в двух местах: медиальный [внутренний] и латеральный [наружный] отделы) и соединения коленной чашечки и бедренной кости (пателлофеморальный отдел). отсек).Шарнирное действие колена контролируется четырехглавым механизмом, состоящим из двух сухожилий, которые удерживают надколенник на месте и заставляют колено выпрямляться и сгибаться. Сухожилие четырехглавой мышцы идет от четырехглавой мышцы и прикрепляется к надколеннику, а сухожилие надколенника (которое технически является связкой) прикрепляет надколенник к большеберцовой кости. Медиальное и латеральное расширение этого сухожилия образуют медиальный и латеральный ретинакулум надколенника.
Причины и симптомы
Хондромаляция надколенника может рассматриваться как запущенная форма пателлофеморального болевого синдрома, который связан с неправильным отслеживанием надколенника над бедренной бороздой на нижнем конце бедра.Со временем хрящ на суставных поверхностях двух костей начинает размягчаться и разрушаться. Хрящ часто описывают как трещиноватый, фибриллированный или пузырчатый. Условия, которые могут способствовать ненормальному отслеживанию, включают антеверсию бедренной кости (скручивание бедренной кости вовнутрь), внешнее перекручивание большеберцовой кости (скручивание большеберцовой кости вовнутрь), genu varum (кривые ноги) или genu valgum (удары коленями), пронация стопы, надколенник alta (a коленная чашечка расположена выше среднего), увеличенный угол Q (угол, измеряющий отношение бедра и надколенника к надколеннику и большеберцовой кости) и дисбаланс четырехглавой мышцы.Травматическое повреждение колена, такое как прямой удар по коленной чашечке или повторяющийся подвывих (частичный вывих) надколенника, также может вызвать хондромаляцию надколенника.
Симптомы
Симптомы хондромаляции надколенника часто появляются постепенно. Пациенты часто жалуются на боль в передней части колена, которая усиливается после длительного сидения, например, долгой поездки на машине или сидения в театре. Совокупность этих симптомов можно назвать «театральным знаком». Другие симптомы, на которые будут жаловаться пациенты, — это ощущение скрежета, боль при ходьбе вверх или вниз по лестнице или боль при вставании из положения сидя.Стоять после длительного периода сидения может вызвать скованность, а также боль. Пациенты нередко испытывают двустороннюю боль в коленях. И наконец, при длительной ходьбе или физической активности некоторые пациенты могут жаловаться на отек колен.
Получите эксклюзивный доступ к контенту из нашего первого издания 1768 с вашей подпиской.
Подпишитесь сегодня
Диагноз
Симптомы хондромаляции надколенника могут напоминать симптомы других заболеваний колена. Для постановки окончательного диагноза необходима артроскопия, хотя полезные подсказки могут быть получены из анамнеза и физического осмотра, а также из исследований изображений.
При осмотре пациенты обычно будут испытывать боль при сдавливании и покачивании надколенника. Они также могут быть болезненными на нижней поверхности надколенника и над медиальным и латеральным удерживанием. Аномалии отслеживания надколенника также могут наблюдаться, когда пациент сгибает и разгибает колено. Если врач кладет руку на коленную чашечку во время сгибания и разгибания, часто можно почувствовать скрежет или крепитацию.
Рентгеновские снимки, в частности, на пателлофеморальный сустав, могут показать рентгенологические признаки артрита, которые могут указывать на хондромаляцию надколенника.Например, наличие сужения суставной щели или образования остеофитов на нижней поверхности надколенника может указывать на хондромаляцию надколенника. Магнитно-резонансная томография (МРТ) может показать признаки износа и растрескивания хряща на нижней поверхности надколенника. Как только хондромаляция достигает степени от III до IV, МРТ может надежно диагностировать хондромаляцию надколенника примерно в девяти десятых случаях.
После постановки диагноза можно оценить прогрессирование состояния.I степень присутствует, если есть отек и размягчение хряща. Уровень II будет иметь трещины, а также смягченные участки. При степени III трещина распространяется незадолго до субхондральной кости (кость под хрящом), а при степени IV хрящ разрушается до субхондральной кости.
Заболевания пателлофеморального сустава
Надколенник — самая большая сесамовидная кость в организме человека. Это связующее звено между мощной четырехглавой мышцей и сухожилием надколенника.Надколенник является соединительным элементом в механизме разгибателя, принимающим сходящиеся волокна четырехглавой мышцы в верхнем полюсе и сухожилие надколенника в нижнем полюсе.
Только верхние две трети надколенника имеют суставную поверхность. Дистальный полюс является внесуставным и служит прикреплением сухожилия надколенника. Его передняя поверхность выпуклая, а на суставной стороне надколенник разделен продольным срединным гребнем. Этот гребень делит надколенник на медиальную и боковую грани, но в целом описывается семь граней.Также может существовать поперечный гребень. В самой медиальной зоне есть вторичный гребень, который очерчивает нечетную фасетку. Хрящ на суставной поверхности надколенника является самым толстым в организме человека и достигает 7 мм.
Форма надколенника, однако, непостоянна. Три разных типа надколенника были описаны Wiberg, , 110, , а тип 4 был позже описан Баумгартлем, коленная чашечка «Jaegerhut», без медиальной фасетки и, следовательно, без срединного гребня (рис. 61-1).
Обильное кровоснабжение артериального сплетения. Сложное сосудистое анастомотическое кольцо, лежащее в тонком слое рыхлой соединительной ткани, которое покрывает плотные фиброзные расширения прямой мышцы живота, окружает надколенник. Это кольцо образуют шесть основных артерий. Две внутрикостные системы были описаны Scapinelli 93 : средние сосуды надколенника, которые входят в сосудистые отверстия, расположенные на передней поверхности; и вторая система, которая возникает из полярных сосудов, из анастомоза позади связки надколенника.Позже Bjorkstrom 8 описал сосуды, входящие в четырехглавую мышцу, а также в медиальную и латеральную ретинакулу.
Блок находится в дистальной части бедренной кости. Нормальная трохлея состоит из медиальной и латеральной фасеток, разделенных трохлеарной бороздой (TG). Латеральная фасетка больше и заметнее и простирается проксимальнее медиальной фасетки. Дистально при переходе от блока к мыщелкам бедренной кости можно наблюдать бороздку с каждой стороны.Медиальная кондилотрохлеарная борозда дискретна и временами почти незаметна; боковая бороздка более выражена. Канавка трохлеарного канала заканчивается выемкой, и это может примерно служить ориентиром для установления хирургических ограничений блокатора — дистально от выемки, в V-образной форме, проходя проксимально через канавки. Проксимально, до образования хряща, кортикальная кость покрыта жировой тканью и синовиальной оболочкой, что позволяет избежать контакта надколенника с кортикальной бедренной костью.
TG углубляется дистально, и некоторые споры относительно его ориентации все еще существуют.Если принять во внимание его самые глубокие точки, естественная ТГ чаще всего выравнивается так, что она отклоняется дистально и латерально по отношению к оси диафиза бедренной кости. 97
Четырехглавая мышца состоит из четырех частей: прямой мышцы бедра, медиальной широкой мышцы бедра, латеральной широкой мышцы бедра и промежуточной широкой мышцы бедра. Эти мышцы сходятся в сухожилие на 5-8 см выше надколенника. Фиброзные расширения возникают из латеральной и медиальной широких мышц, сливаясь с латеральной и медиальной ретинакулами соответственно.Самая нижняя часть медиальной широкой мышцы бедра известна как косая широкая мышца бедра (VMO) и вставляется в надколенник в среднем на 47 ± 5 градусов от оси бедра в коронарной плоскости. 34 Аналогичным образом может быть описана косая широкая мышца бедра с более вертикальной ориентацией (35 ± 4 градуса).
Сухожилие надколенника отходит от нижнего полюса надколенника. Его средняя длина составляет 4,6 см (от 3,5 до 5,5 см), а ширина — от 24 до 33 мм. 87 Он вставляется в большеберцовый бугорок, который обычно немного латерализован относительно длинной оси большеберцовой кости; таким образом, дистальная ориентация сухожилия надколенника также латерализована (вальгусная).Задняя часть сухожилия надколенника отделена от синовиальной оболочки сустава подколенной жировой подушечкой, а от большеберцовой кости, более дистально, — сумкой.
Медиально ретинакулярное расширение медиальной широкой мышцы бедра сливается со слоями 1 и 2. Другие части среднего слоя сохраняются как отдельный слой, образуя медиальную пателлофеморальную связку (MPFL) ниже глубокой фасции и поверхностно по отношению к суставной капсуле. MPFL проходит поперечно от надколенника к бедренной кости.Некоторые разногласия существуют по поводу прикрепления к бедренной кости, но кажется разумным определить его как ближний к медиальному надмыщелку, непосредственно проксимальнее и кзади от него, дистальнее приводящего бугорка. Прикрепление надколенника шире бедренного и простирается от проксимального и медиального углов надколенника примерно на половину ее длины. 5 Средняя длина MPFL составляет от 53 до 55 мм, а его ширина варьируется в разных исследованиях от 3 до 30 мм и расширяется в местах прикрепления. 5, 19, 87, 106 Поскольку он приближается к надколеннику, он перекрывается дистальной частью VMO, а некоторые из его волокон сливаются с глубокой стороной мышцы.Были описаны другие полосы с вторичными функциями, которые связывают надколенник с большеберцовой костью и медиальным мениском.
На боковой стороне поверхностный косой ретинакулум проходит от подвздошно-большеберцовой перевязи (ITB) до надколенника. Эпикондилопателлярная полоса, поперечный ретинакулум (от ITB до надколенника) и пателлотибиальная полоса образуют глубокий поперечный ретинакулум. Это соединение от ITB может играть роль в боковом смещении надколенника и объясняет вклад плотного ITB в пателлофеморальную патологию.
Пателлофеморальную биомеханику можно понять как сложное взаимодействие факторов, которые позволяют четырехглавой мышце выполнять свои основные функции — разгибание и замедление колена — особенно во время ходьбы. Чтобы обеспечить правильное функционирование, необходимо предположить, что надколенник находится в канавке трохлеара и что нестабильность отсутствует. Непрерывность разгибающего механизма должна быть обязательной, чтобы обеспечить надлежащую передачу усилия, и не должно присутствовать боли, которая в противном случае препятствовала бы функции четырехглавой мышцы.
Надколенник увеличивает момент плеча разгибательного механизма. Он концентрирует напряжение сходящихся волокон четырехглавой мышцы и передает его на сухожилие надколенника. При полном разгибании достигается коронарный результат, и никаких сагиттальных сил не ожидается (это не совсем так, поскольку ретинакула оказывает некоторые силы заднего смещения в надколеннике, когда колено почти разгибается). Однако, когда колено сгибается, вектор силы, направленный назад, становится четким, и это увеличивает силу реакции пателлофеморального сустава.Чем больше степень сгибания, тем больше вектор равнодействующей силы 53 (рис. 61-2).
Этот направленный назад результирующий вектор также важен для стабильности надколенника в коронарной плоскости. Боковой фасет блокада глубже около TG и становится более заметным (выше) по мере того, как он расширяется латерально. Форма надколенника следует этому принципу: гребень расположен сзади, а боковая фасетка — впереди. Таким образом, сочленение латеральных фасеток надколенника бедренной кости (PF) находится не в коронарной плоскости, а наклонно по отношению к ней, при этом более медиальная часть располагается кзади от более латеральной части.В результате, когда квадрицепс сокращается, результирующий вектор силы, направленный назад, имеет тенденцию перемещать подвижную часть сустава (надколенник) медиально.
Также в коронарной плоскости следует отметить множественные вставки четырехглавой мышцы, а также их разные углы действия. ВМО и косая широкая мышца бедра (VLO) в основном действуют наклонно по отношению к продольному направлению. Исходя из этого, неисправность одного (VMO) или гиперфункция другого (VLO) может вызвать смещение коронки и, в большей степени, нестабильность.Если способность каждой мышечной головки создавать силу пропорциональна площади ее поперечного сечения, VMO может составлять 10% от общего напряжения четырехглавой мышцы, а при полном расслаблении он может вызвать колебание напряжения вбок примерно до 6 градусов 34 ( Рис. 61-3).
Угол прикрепления четырехглавой мышцы и разница углов прикрепления сухожилия надколенника являются другими причинами латерально направленного вектора силы (вальгусная ориентация разгибающего механизма). Эту разницу можно измерить во время физического обследования, проведя две линии, которые пересекают друг друга в центре надколенника: одна идет от надколенника до передней подвздошной ости, представляя линию напряжения четырехглавой мышцы; другой — от надколенника до бугорка большеберцовой кости и представляет собой линию силы реакции сухожилия надколенника.Это называется углом Q, и у нормальных людей он не должен превышать 15 или 20 градусов. Женщины имеют самые большие ценности.
Ограничители для мягких тканей также играют фундаментальную роль в балансе сил в корональной плоскости. При полном разгибании нормальные надколенники не входят в трохлеарную канавку. Это зацепление начинается примерно при 20 градусах сгибания, когда дистальная и латеральная части надколенника соприкасаются с верхней и проксимальной частью блока, которая составляет латеральную фасетку.Поскольку коленная чашечка не задействована до этого момента, только стабилизаторы мягких тканей обеспечивают ее коронарное положение. На боковой стороне удерживатель напрямую связан с ITB, а напряжение в ITB заставляет надколенник двигаться в более латеральном направлении. 63 На медиальной стороне MPFL обеспечивает от 50% до 60% ограничения латерального смещения надколенника при сгибании от 0 до 20 градусов, со средней нагрузкой отказа 208 Н. 5, 79 Хотя недостаточность MPFL не является причиной бокового вывиха, нельзя предполагать боковой вывих без его недостаточности или разрыва.
При начальном контакте пателлофеморального сустава, в результате ориентации суставной поверхности, происходит медиальный сдвиг надколенника, когда надколенник входит в зацепление и следует за канавкой трохлеара. По мере увеличения угла сгибания колена зона контакта надколенника увеличивается в проксимальном направлении, а зона контакта блока с блоком — дистально. От разгибания до сгибания на 90 градусов надколенник удерживает сухожилие четырехглавой мышцы на расстоянии от бедренной кости, но при дополнительных степенях сгибания между сухожилием и блокадой образуется обширная область контакта.При сгибании от 90 до 135 градусов надколенник поворачивается, и гребень, разделяющий медиальную и нечетную фасетки, входит в мыщелок бедренной кости. Под углом 135 градусов формируются отдельные боковые и медиальные (ограниченные нечетной гранью) контактные площадки 40, 41 (рис. 61-4).
Пателлофеморальный болевой синдром: обзор и рекомендации по лечению
МАРК С. ЮН, доктор медицинских наук, Медицинский факультет Вашингтонского университета, Сиэтл, Вашингтон
Am Fam Physician. 1 ноября 1999; 60 (7): 2012-2018.
Информация для пациентов: См. Соответствующий раздаточный материал по синдрому пателлофеморальной боли, написанный автором этой статьи.
Управление пателлофеморальным болевым синдромом является сложной задачей, отчасти из-за отсутствия единого мнения относительно его причины и лечения. Факторы, способствующие этому, включают чрезмерное использование и перегрузку пателлофеморального сустава, биомеханические проблемы и мышечную дисфункцию. Первоначальный план лечения должен включать укрепление четырехглавой мышцы и временное изменение активности.Дополнительные упражнения могут быть включены в соответствии с результатами медицинского осмотра. Следует внимательно оценить качество и подгонку обуви, а также рассмотреть возможность использования опор для свода стопы.
Пателлофеморальный болевой синдром можно определить как ретропателлярную или перипателлярную боль, возникающую в результате физических и биохимических изменений в пателлофеморальном суставе. Его следует отличать от хондромаляции, которая представляет собой фактическое истирание и повреждение подлежащего хряща надколенника.Пациенты с синдромом пателлофеморальной боли испытывают боль в передней части колена, которая обычно возникает при физической активности и часто усиливается, когда они спускаются по ступенькам или холмам. Это также может быть вызвано длительным сидением. Может быть поражено одно или оба колена. Нет единого мнения относительно причины и лечения синдрома.1
Патофизиология и этиология
Надколенник сочленяется с пателлофеморальной бороздой в бедренной кости. Несколько сил действуют на надколенник, чтобы обеспечить стабильность и обеспечить правильное отслеживание движения (рис. 1).
Посмотреть / распечатать Рисунок
РИСУНОК 1.
Стабилизаторы надколенника на правом колене. За движение надколенника ответственны различные силы. Подвздошно-большеберцовый пояс (не показан) имеет несколько волокон, которые прикрепляются к латеральной части надколенника.
РИСУНОК 1.
Стабилизаторы надколенника на правом колене. За движение надколенника ответственны различные силы. Подвздошно-большеберцовый пояс (не показан) имеет несколько волокон, которые прикрепляются к латеральной части надколенника.
Распространенное заблуждение состоит в том, что коленная чашечка движется только вверх и вниз. Фактически, он также наклоняется и вращается, поэтому существуют различные точки контакта между нижней поверхностью надколенника и бедренной костью.2,3 Повторяющийся контакт в любой из этих областей, иногда в сочетании с неправильным отслеживанием надколенника, который часто не определяется невооруженным глазом, это вероятный механизм пателлофеморального болевого синдрома. Результатом является классическая картина боли в области ретропателлярной и перипателлярной области.Эту боль не следует путать с болью, возникающей непосредственно в сухожилии надколенника (тендинит надколенника).
Было предложено множество теорий, объясняющих этиологию пателлофеморальной боли. К ним относятся биомеханические, мышечные теории и теории чрезмерного использования. В целом, данные литературы и клинический опыт позволяют предположить, что этиология пателлофеморального болевого синдрома является многофакторной.
ПЕРЕГРУЗКА И ПЕРЕГРУЗКА
Поскольку сгибание колена увеличивает давление между надколенником и его различными точками контакта с бедренной костью, пателлофеморальный болевой синдром часто классифицируется как травма от чрезмерного использования.4–8 Однако более подходящим термином может быть «перегрузка», потому что синдром может поражать и неактивных пациентов. Повторяющиеся нагрузки с опорой на вес могут быть сопутствующим фактором, особенно у бегунов3. Ступеньки, холмы и неровные поверхности, как правило, усиливают пателлофеморальную боль. После развития синдрома даже длительное сидение может быть болезненным («признак кинозрителя») из-за дополнительного давления между надколенником и бедренной костью во время сгибания колена.
БИОМЕХАНИЧЕСКИЕ ПРОБЛЕМЫ И МЫШЕЧНАЯ ДИСФУНКЦИЯ
Ни один биомеханический фактор не был идентифицирован как основная причина пателлофеморальной боли 9,10, хотя многие были выдвинуты гипотезы.Некоторые из наиболее популярных теорий обсуждаются в следующих разделах.
Pes Planus (Пронация). Термины «плоскостопие» и «пронация стопы» часто используются как синонимы. Технически говоря, пронация стопы представляет собой комбинацию выворота, тыльного сгибания и отведения стопы. Это состояние часто возникает у пациентов, у которых отсутствует поддерживающая медиальная дуга (рис. 2). Пронация стопы вызывает компенсирующую внутреннюю ротацию большеберцовой или бедренной кости (бедренная антеверсия) 11, которая нарушает пателлофеморальный механизм.Это предпосылка использования опор для свода стопы или индивидуальных ортопедических изделий у пациентов с пателлофеморальной болью.
Просмотр / печать Рисунок
РИСУНОК 2.
Плоская стопа (слева) в ненагруженном состоянии. Потеря медиальной дуги с опорой на вес (справа) приводит к тому, что лодыжка «перекатывается» кнутри. Чтобы компенсировать это, бедренная или большеберцовая кость вращается внутрь, увеличивая вальгусность и нагружая пателлофеморальный механизм. Опоры Arch могут помочь с этой проблемой.
РИСУНОК 2.
Pes planus, или плоскостопие (слева), в ненагруженном состоянии. Потеря медиальной дуги с опорой на вес (справа) приводит к тому, что лодыжка «перекатывается» кнутри. Чтобы компенсировать это, бедренная или большеберцовая кость вращается внутрь, увеличивая вальгусность и нагружая пателлофеморальный механизм. Опоры Arch могут помочь с этой проблемой.
Pes Cavus (ступня с высоким сводом, супинация). По сравнению с обычной стопой, ступня с высоким сводом обеспечивает меньшую амортизацию для ноги при ударе о землю.Это увеличивает нагрузку на пателлофеморальный механизм, особенно когда человек бежит3. Может оказаться полезной подходящая обувь, например кроссовки с дополнительной амортизацией и опорой для свода стопы. (Желательно приобретать такую обувь в уважаемом магазине спортивной обуви с квалифицированным персоналом.)
Угол Q. Хотя некоторые исследователи считают, что «большой» угол Q (рис. 3) является предрасполагающим фактором для пателлофеморальной боли, другие ставят под сомнение это утверждение. Одно исследование12 обнаружило схожие углы Q у пациентов с симптомами и без симптомов.В другом исследовании6 сравнивали симптоматические и бессимптомные ноги у 40 пациентов с односторонними симптомами и обнаружили схожие углы Q в каждой ноге. Кроме того, «нормальные» углы Q варьируются от 10 до 22 градусов, 3 в зависимости от исследования, а измерения угла Q у одного и того же пациента варьируются от врача к врачу.13 Следовательно, врач должен опасаться уделять слишком много внимания такие биомеханические «варианты», поскольку это может заставить пациентов поверить в то, что с их болью ничего нельзя поделать.
Просмотр / печать рисунка
РИСУНОК 3.
Угол Q. Актуальность этого измерения у пациентов с пателлофеморальным болевым синдромом подвергается сомнению.
РИСУНОК 3.
Угол Q. Актуальность этого измерения у пациентов с пателлофеморальным болевым синдромом подвергается сомнению.
Мышечные причины. Потенциальные мышечные причины пателлофеморальной боли можно разделить на категории «слабость» и «негибкость» (Таблица 1) .3,4,6,7,9–11,14–23 Слабость четырехглавой мышцы является наиболее часто упоминаемой областью. беспокойства.Тем не менее, каждая потенциальная причина должна быть оценена и устранена соответствующим образом, чтобы помочь в выборе консервативного лечения.
Посмотреть / распечатать таблицу
ТАБЛИЦА 1
Мышечная этиология пателлофеморального болевого синдрома и их патофизиология
| Этиология | Патофизиология | 0 | слабость 9021 «Слабость » обширная медиальная мышца бедра, косая широкая мышца бедра, средняя широкая широкая мышца бедра, латеральная широкая мышца бедра и прямая мышца бедра.Слабость может отрицательно повлиять на пателлофеморальный механизм. Часто рекомендуется укрепление четырех мышц. 3,4,7,9,10,14–17 |
|---|---|
Слабость медиальной четырехглавой мышцы, особенно дисплазия VMO | Слабость VMO позволяет отслеживать также и надколенник далеко в стороны. Хотя роль VMO спорна, часто рекомендуется усиление VMO 18–20.6,7,11,15,16 Однако VMO — сложная мышца, 21 и большинство пациентов находят общее укрепление четырехглавой мышцы легче выполнимым. |
Плотные подвздошно-большеберцовые связки | Плотная подвздошно-большеберцовая лента создает чрезмерную латеральную силу на надколенник и может также поворачивать большеберцовую кость наружу, нарушая баланс надколенно-бедренного механизма. 22,23 Эта проблема может привести к чрезмерному латеральному развитию. отслеживание надколенника. |
Напряженные мышцы подколенного сухожилия | Мышцы подколенного сухожилия сгибают колено. Узкие подколенные сухожилия создают большую заднюю нагрузку на колено, вызывая увеличение давления между надколенником и бедром.7,15,16 |
Слабость или напряжение мышц бедра (приводящие, отводящие, внешние вращатели) | VMO возникает на сухожилии большой приводящей мышцы. Это анатомическая основа для рекомендации по укреплению приводящей мышцы.11,14,16 Укрепление отводящей мышцы (средней ягодичной мышцы) помогает стабилизировать таз. Дисфункция внешних ротаторов бедра приводит к компенсаторной пронации стопы; простая растяжка может улучшить мышечную эффективность4. |
Плотность икроножных мышц | Плотность икры может привести к компенсирующей пронации стопы и, подобно напряжению подколенного сухожилия, может увеличить заднюю силу на колене.11,15,16 |
ТАБЛИЦА 1
Мышечная этиология пателлофеморального болевого синдрома и их патофизиология
| Этиология | Патофизиология |
|---|---|
r Слабость | 90ads обширная медиальная мышца бедра, косая широкая мышцы бедра (ВМО), средняя широкая широкая мышца бедра, латеральная широкая мышца бедра и прямая мышца бедра. Слабость может отрицательно повлиять на пателлофеморальный механизм. Часто рекомендуется укрепление четырех мышц.3,4,7,9,10,14–17 |
Слабость медиальной четырехглавой мышцы, особенно дисплазия VMO | Слабость VMO позволяет надколеннику прослеживаться слишком далеко в латеральном направлении. Хотя роль VMO спорна, часто рекомендуется усиление VMO 18–20.6,7,11,15,16 Однако VMO — сложная мышца, 21 и большинство пациентов находят общее укрепление четырехглавой мышцы легче выполнимым. |
Плотные подвздошно-большеберцовые бандажи | Плотная подвздошно-большеберцовая лента создает чрезмерную латеральную силу на надколенник, а также может поворачивать большеберцовую кость извне, нарушая баланс надколенно-бедренного механизма.22,23 Эта проблема может привести к чрезмерному боковому отслеживанию надколенника. |
Напряженные мышцы подколенного сухожилия | Мышцы подколенного сухожилия сгибают колено. Плотные подколенные сухожилия создают большую заднюю силу на колене, вызывая увеличение давления между надколенником и бедром 7,15,16 |
Слабость или напряжение мышц бедра (приводящие, отводящие, внешние вращатели) | ВМО начинается на сухожилии большой приводящей мышцы.Это анатомическая основа для рекомендации по укреплению приводящей мышцы.11,14,16 Укрепление отводящей мышцы (средней ягодичной мышцы) помогает стабилизировать таз. Дисфункция внешних ротаторов бедра приводит к компенсаторной пронации стопы; простая растяжка может улучшить мышечную эффективность.4 |
Плотные мышцы голени | Плотные икры могут привести к компенсирующей пронации стопы и, как напряженные подколенные сухожилия, могут увеличить заднюю силу на колене.11,15,16 |
Лечение
Обзор литературы дает несколько качественных рандомизированных контролируемых исследований по лечению пателлофеморального болевого синдрома.1,24 Проспективные долгосрочные последующие исследования предоставляют наиболее полезные данные. 8–10,25,26 Пока не будут проведены долгосрочные рандомизированные контролируемые клинические испытания, лечение пателлофеморального болевого синдрома должно руководствоваться имеющейся литературой и клинический опыт.
УПРАЖНЕНИЯ И ФИЗИЧЕСКАЯ ТЕРАПИЯ
Упражнения при пателлофеморальной боли основаны на мышечных причинах, перечисленных в таблице 1.3,4,6,7,9–11,14–23 Укрепление четырехглавой мышцы чаще всего рекомендуется, поскольку четырехглавые мышцы играют важную роль. в движении надколенника.Растяжение бедра, подколенного сухожилия, голени и подвздошно-большеберцового сустава также может иметь важное значение. Решение о применении этих дополнительных упражнений зависит от точного медицинского осмотра. (Упражнения, используемые при лечении пателлофеморальной боли, проиллюстрированы в информационном бюллетене для пациентов, который следует за этой статьей.)
Посвященные пациенту пациенты часто могут самостоятельно проводить физиотерапию, при этом 20 минут в день являются разумным ожиданием. Консультации физиотерапевта могут быть полезны, но пациенты должны придерживаться рекомендованной терапевтом домашней программы и не должны ожидать быстрого успеха.У пациентов может не наблюдаться улучшения симптомов в течение шести недель или дольше, и синдром может повториться.
Хорошее общение врача и терапевта важно, но, к сожалению, во многих медицинских учреждениях оно отсутствует. Врач может улучшить общение, запрашивая у терапевта регулярные письменные обновления, аналогичные отчетам, ожидаемым от направления к специалисту узкого профиля.
ОТНОСИТЕЛЬНЫЙ ОТДЫХ
Первоначально активность колена должна быть снижена, по крайней мере, относительно, потому что теория о том, что пателлофеморальная боль является синдромом перегрузки / перегрузки, имеет свои достоинства.5–8 Пациенту с признаком кинозрителя полезно периодически выпрямлять ногу или ходить по мере необходимости. Если пациент занимается бегом или занимается ударной активностью и настаивает на продолжении какой-либо активной деятельности, разумной рекомендацией является плавание или другая безударная аэробная активность. Например, так называемые «эллиптические» безударные тренажеры в оздоровительных клубах стали довольно популярными благодаря обеспечению безударной аэробной активности.
ЛЕД И ПРОТИВОВоспалительные препараты
Лед — самое безопасное противовоспалительное «лекарство», но его успешное применение требует дисциплины.Разумно прикладывать лед на 10-20 минут после активности. Распространенная жалоба — неудобство удерживания мешка со льдом на коленях, но простая эластичная пленка решает эту проблему. Также хорошо подойдут пакет с замороженным гелем, колотый лед в полиэтиленовом пакете или пакет с замороженными овощами.
У пациентов с пателлофеморальным болевым синдромом окончательно не доказано, что польза от противовоспалительных препаратов (НПВП) эффективна. Хотя то же самое можно сказать и о многих методах лечения пателлофеморальной боли, недостатком НПВП является то, что их потенциальные побочные эффекты могут быть более значительными, чем любые побочные эффекты от применения льда или реабилитационных упражнений.Однако, учитывая удобство терапии НПВП, разумное испытание может оказаться полезным.
КОЛЕННЫЕ РУКАВЫ И БРЕБАТЫ
Использование коленных бандажей и бандажей у пациентов с пателлофеморальной болью является спорным.1,5,27 Как правило, наколенники имеют С-образную боковую опору, которая не позволяет надколеннику отклоняться слишком далеко в сторону. Однако пателлофеморальный механизм не так прост, поскольку надколенник движется в нескольких плоскостях. 2,3 Ортез на коленный сустав, вероятно, лучше всего использовать у пациентов с боковым подвывихом, который можно увидеть невооруженным глазом и легко пальпировать.Простой эластичный наколенник с вырезом для надколенника может принести некоторую пользу, хотя это еще не доказано. Использование наколенника или рукава не следует рассматривать как замену лечебной гимнастике.
ПРИЛОЖЕНИЕ КОЛЕНА
Привязка надколенника в определенном положении для уменьшения трения может быть полезной, хотя результаты исследований меняются.18,28–32 Техника, которой придерживаются некоторые физиотерапевты, известна как «тейп Макконнелла» 31. Хотя этот метод тейпирования полезен для отдельных пациентов, 28,31,32 первоначальное исследование, заявившее об эффективности31, было сильно ограничено отсутствием контрольной группы.Проспективное рандомизированное исследование30 показало, что тейп МакКоннелла плюс физиотерапия не лучше, чем только физиотерапия. Тем не менее, при правильном выполнении у отдельных пациентов тейпирование может дать кратковременное облегчение боли. Большинство физиотерапевтов обучены тейпированию и могут научить пациентов самостоятельно снимать ленту.
ОБУВЬ
Спортивная обувь и обувь для ходьбы значительно улучшились за последнее десятилетие, возможно, до недоумения, поскольку сейчас доступно так много вариантов. Вообще говоря, качество и возраст обуви важнее, чем название бренда.Нередко можно услышать от пациентов, что новая качественная обувь помогла облегчить боль в коленях. Большинство бегунов, например, меняют обувь каждые 300-500 миль. Врачу будет полезно ознакомиться с одним или двумя уважаемыми магазинами обуви, которые обеспечивают хорошее обслуживание клиентов.
ОПОРЫ ДЛЯ ДУГИ И ИНДИВИДУАЛЬНАЯ ОРТОТИКА
Опоры для свода стопы или индивидуальные ортопедические приспособления могут быть полезны пациентам с широким спектром жалоб нижних конечностей, включая боль в области надколенника.33,34 Хотя причины не совсем ясны, опора для свода стопы может улучшить биомеханику нижних конечностей, предотвращая гиперпронацию в плоской стопе и обеспечивая более широкую опору для нормальной стопы или стопы кавусной стопы.
Опоры для свода, продаваемые без рецепта, — разумное и относительно недорогое первоначальное предложение. Возможно, стоит попробовать изготовленные на заказ ортопедические стельки, если безрецептурные вставки не помогают, хотя их стоимость выше, а превосходная эффективность четко не установлена.
ХИРУРГИЯ
Операция по поводу пателлофеморального болевого синдрома считается крайней мерой. Истинная хондромаляция (истирание ретропателлярного хряща) может быть устранена артроскопической хирургической процедурой для сглаживания нижней поверхности надколенника35. К сожалению, хондромаляция может вернуться.
Если проблема явно вызвана чрезмерным поперечным слежением, иногда уместным является «боковой выпуск». Эта процедура включает в себя разрезание латерального удерживателя для уменьшения латерального натяжения.
Прежде чем будет принято решение о боковом выпуске, следует рассмотреть другие варианты и методы лечения. Например, врач должен подумать, может ли латеральное отслеживание происходить просто из-за тугой подвздошно-большеберцовой ленты или слабых четырехглавых мышц. Следует попробовать перевязать колено для улучшения медиального скольжения. Еще одна мера, которую следует попробовать перед операцией, — это надеть на пациента качественную кроссовку или опору для стопы. Хотя латеральное высвобождение эффективно для избранной группы пациентов, его часто считают чрезмерно используемой процедурой даже среди некоторых хирургов-ортопедов.3
СПОНТАННОЕ РАЗРЕШЕНИЕ
Может произойти спонтанное разрешение пателлофеморальной боли 5,25,36, хотя многие пациенты уже пробовали выжидательный подход к моменту обращения за медицинской помощью. Пателлофеморальной боль может быть связана с нормальным развитием опорно-двигательного аппарата у некоторых детей и adolescents.25,26
Что такое сгибателей? (с иллюстрациями)
Сдерживающий элемент сгибателя — это связка или кусок жесткой фиброзной ткани в теле. В человеческом теле четыре ретинакулы сгибателей: по одному на каждом запястье и по одному на каждой лодыжке.На запястье они также известны как поперечные пястные связки, а на голеностопном суставе они также известны как лациниатные связки или внутренние кольцевые связки. Функция связок — соединять и поддерживать кости и структуры, поддерживая правильное анатомическое положение.
Синдром капрального туннеля можно вылечить хирургическим путем, обработав удерживатель сгибателя.
В запястье удерживатель сгибателя проходит через кости запястья, образуя канал запястья. Срединный нерв проходит через запястный канал от предплечья к кисти. Сухожилия сгибателей пальцев также проходят через канал запястья. Если эта связка получит травму, она может набухнуть, слишком сильно растянуться или разорваться, что приведет к неправильному перемещению костей плодолистика. Эти действия могут сдавливать срединный нерв, который проходит через туннель, вызывая боль, онемение и потерю подвижности в руке.
Плоскостопие люди подвергаются повышенному риску развития синдрома тарзального канала.
Синдром запястного канала — это состояние, обычно вызываемое набуханием мембраны, которая защищает сухожилия при их прохождении через туннель.По мере набухания мембраны срединный нерв сдавливается между костями запястья и удерживателем сгибателя. Один из хирургических вариантов лечения синдрома запястного канала включает в себя разрез удерживателя сгибателя, чтобы уменьшить сдавление срединного нерва.
Ортез на запястье может быть использован для облегчения боли, связанной с синдромом канала запястья.
Удерживающий элемент сгибателя в голеностопном суставе выполняет ту же функцию, что и в запястье. Он проходит через несколько костей лодыжки, образуя узкий проход или туннель, известный как тарзальный туннель. Функция удерживателя сгибателей голеностопного сустава заключается в поддержании, защите и поддержке тарзального канала и структур, которые проходят через него. Большеберцовый нерв проходит через тарзальный канал вместе с венами, артериями и сухожилиями на пути к стопе.
Повторяющиеся движения, такие как набор текста, могут вызвать отек, воспаление и увеличение сухожилий.
Если большеберцовый нерв сдавлен внутри тарзального канала, может возникнуть состояние, называемое синдромом тарзального канала. Синдром тарзального канала похож на синдром запястного канала, поскольку оба состояния включают симптомы, возникающие из-за сдавленного нерва в ограниченном пространстве, но синдром тарзального канала встречается реже, чем синдром запястного канала.Удерживатель сгибателей не может растягиваться очень далеко, поэтому все, что занимает дополнительное пространство в тарзальном туннеле, может способствовать развитию синдрома тарзального канала. Варикозное расширение вен, воспаление окружающих тканей, опухоли или кисты внутри туннеля могут вызывать симптомы, включая боль, онемение и мышечную слабость.
При отсутствии лечения синдром запястного канала может в конечном итоге вызвать изнуряющую боль и значительно снизить подвижность.
Люди, у которых упал свод стопы, плоскостопие или ходят по внешнему краю стопы, подвергаются большему риску развития синдрома тарзального канала. Это связано с тем, что эти условия создают большую нагрузку на удерживатель сгибателей, а также на многие структуры, которые он защищает, и это может привести к раздражению и воспалению, которые могут вызвать сдавливание большеберцового нерва.
Людям, страдающим синдромом запястного канала, может помочь физиотерапия.Если повреждены удерживающие сгибатели запястья, человек может испытывать онемение или боль в руках.
ПАТЕЛЛОФЕМОРАЛЬНЫЙ СУСТАВ — Morphopedics
Для надлежащего наблюдения пациент должен быть должным образом раздет, чтобы исследователь мог наблюдать за положением позвоночника, бедер, коленей и лодыжек. Пациента можно рассматривать с нескольких разных точек зрения: вид спереди, вид сбоку и вид сзади в положении стоя, затем вид спереди и сбоку в положении сидя.
Вид спереди, стоя
Обследующий должен отметить любые смещения колен, такие как деформации коленного сустава или колена. Смещение здесь может работать вверх или вниз по кинематической цепочке, вызывая смещение в другом месте. В норме ноги взрослого человека должны быть относительно прямыми. Отек может указывать на препателлярный бурсит. Положение надколенника можно наблюдать, чтобы увидеть, если они «косят» надколенник (наклонены внутрь), надколенник с «лягушачьими глазами» (наклоняется наружу) или «вращается» надколенник (повернутый внутрь или наружу).Это может указывать на нестабильность пателлоферморального отдела. Обычно надколенники должны смотреть прямо вперед, без бокового наклона или вращения.
Также обратите внимание на видимые отеки, экхимозы, синяки, обесцвечивание, рубцы или признаки недавней травмы или операции на коленях.
Вид сбоку, стоя
Исследователь должен рассматривать пациента с обеих сторон для сравнения. Следует отметить Genu recurvatum, patella baja, patella alta или нижний наклон надколенника. В норме обе ноги должны быть одинаковыми, а плоскости надколенника и мыщелков бедра должны быть одинаковыми.
Вид сзади, стоя
Осматривая пациента сзади, исследователь должен подтвердить то, что было видно спереди. Следует отметить аномальный отек, который может указывать на подколенную кисту.
Вид спереди и сбоку, сидя
Пациент должен сидеть, согнув колено под углом 90 °, а врач должен наблюдать передний и оба боковых вида. Обычно коленная чашечка должна быть обращена вперед, опираясь на дистальный конец бедренной кости. Обратите внимание на нижнюю или верхнюю надколенник, увеличение костей, аномальный отек или перекрут большеберцовой кости.
http://www.youtube.com/watch?v=we9COmZ-cig
Важно наблюдать за походкой пациента, когда он не подозревает, что за ним наблюдают, то есть при первом входе в вашу клинику или в процедурный кабинет. Экзаменатор должен отметить любые различия в длине шага, скорости ходьбы, каденции или линейном и угловом смещении. Например, если у пациента есть пателлофеморальный синдром, пациент может демонстрировать меньшее сгибание колена во время фазы стойки на одной ноге в сочетании с боковым вращением бедра во время фазы качания.Кроме того, обследующий должен следить за ненормальным движением надколенника, за проблемами отслеживания надколенника и аномальным движением большеберцовой кости относительно бедренной кости, на предмет возможных проблем нестабильности. Также следует наблюдать за движениями над и под надколенниковым суставом, например, в тазобедренном, тазовом и голеностопном суставах. Например, слабые отводящие мышцы бедра (положительный признак Тренделенбурга) в сочетании с медиальной ротацией большеберцовой кости могут привести к усилению нагрузки на колено, что приводит к пателлофеморальным синдромам.
Обследующий может пальпировать колени пациента в нескольких различных положениях, например, лежа на спине с разгибанием колена, лежа на спине с сгибанием колена, лежа на животе с небольшим сгибанием колена или когда ступня исследуемой ноги лежит на противоположном колене.
При разгибании коленного сустава врач должен пальпировать надколенник, сухожилие надколенника, удерживатель надколенника, медиальный и латеральный надмыщелок большеберцовой и бедренной кости, структуры сумки, складку, MCL, четырехглавую мышцу, портняжник, анзериновую ногу, IT-бандаж и бугорок большеберцовой кости. При сгибании коленного сустава врач должен пальпировать линию большеберцового сустава, кисты мениска, мыщелки бедренной кости и приводящие мышцы. У пациента, лежащего на животе со слегка согнутыми коленями, исследователь должен пальпировать сзади мягкие ткани заднего колена, подколенный угол (дугообразно-подколенный комплекс, латеральная икроножная мышца, двуглавая мышца бедра и боковой мениск), заднемедиальный угол (задний косой угол). связка, полуперепончатая, медиальная икроножная мышца и медиальный мениск), а также подколенные сухожилия и икроножные мышцы.Наконец, когда тестовая нога пациента находится на противоположном колене, исследователь должен пальпировать LCL.
Сгибание колена
Нормальный диапазон движения при сгибании колена составляет 135 градусов, что измеряется гониометром. Положение пациента лежит на спине, нижняя конечность находится в анатомическом положении. Пациенту дается указание двигать ногой по столу к тазу. Затем ногу пассивно продвигают и удерживают. Костные ориентиры включают неподвижное плечо гониометра на боковой средней линии бедра, направленное в сторону большого вертела.Ось — это латеральный надмыщелок бедренной кости, а подвижная рука — латеральная средняя линия малоберцовой кости, которая совпадает с головкой малоберцовой кости и боковой лодыжкой. [2] Не забудьте проверить контралатеральную сторону.
Разгибание колена
Нормальный диапазон движения при разгибании колена составляет 0 градусов, что измеряется гониометром. Положение пациента лежит на спине, нижняя конечность находится в анатомическом положении. Пациенту предлагается упереться коленом в стол с вытянутой нижней конечностью.Затем ногу пассивно продвигают и удерживают. Костные ориентиры включают неподвижное плечо гониометра на боковой средней линии бедра, направленное в сторону большого вертела. Ось латерального надмыщелка бедренной кости и движущейся руки является боковой средней линией малоберцовой кости, которая совпадает с головкой малоберцовой кости и латеральной лодыжкой. [2] Не забудьте проверить контралатеральную сторону
Обследующий должен очистить выше и ниже коленного сустава, чтобы убедиться, что боль или аномальные проблемы не передаются из другого сустава.Суставы, которые необходимо очистить, — это бедро, КПС и колено. В любой момент исследования, если пассивное ПЗУ вызывает боль, не следует применять избыточное давление и / или экзаменующий не должен больше вызывать боль у пациента с увеличением положения обострения. Перед тем, как очистить определенные суставы, исследователь может оценить несколько суставов, попросив пациента, стоя, встать на одну ногу, запрыгнуть на одну ногу и приседать.
Очистка бедра
Когда пациент находится в положении лежа на спине, экзаменующий должен привести бедро в крайнее сгибание и приложить избыточное давление.Затем экзаменатор должен привести согнутое бедро во внутреннее вращение. Затем исследователь должен проверить сгибание бедра с приведением и применить избыточное давление. Последней позой, в которой нужно освободить бедро, будет комбинация сгибания бедра, приведения и внутреннего вращения с избыточным давлением.
Очистка SIJ
Когда пациент лежит на спине, исследователь должен найти ASIS и применить сильное отвлечение и сжатие в течение тридцати секунд или до тех пор, пока не возникнет боль.
Очистка колена
Когда пациент находится в положении лежа на спине, исследователь должен выполнить сгибание колена до конечного диапазона с избыточным давлением и в конечное сгибание с помощью избыточного давления (сила прилагается ниже коленного сустава).
Очистка голеностопного сустава
Когда пациент лежит на животе, исследователь должен подвести голеностопный сустав к конечному диапазону тыльного сгибания и применить толчок, для конечного подошвенного сгибания и применить толчок, а также для конечного инверсии.
http://www.youtube.com/watch?v=PFCEM4P9gGw
Сгибание колена
Пациент лежит на животе, конечности прямые. Обследующий стоит рядом с исследуемой конечностью, одной рукой оказывая сопротивление на задней поверхности чуть проксимальнее голеностопного сустава.Другая рука пальпирует сухожилия подколенного сухожилия, чтобы почувствовать сокращение. Пациенту сначала дается указание пройти доступный диапазон движений активно, а затем исследующий его пассивно выполняет его. Затем пациенту инструктируют сгибать колено, сопротивляясь силе, приложенной исследователем. Градуированные мышечные тесты включают оценку 5, если пациент способен выдержать максимальное сопротивление и положение конечного сгибания колена не может быть нарушено. [3] Уровень 4 — это когда положение конечного сгибания колена удерживается с сильным или умеренным сопротивлением, а степень 3 присваивается, если пациент может удерживать положение конечного диапазона, но не может терпеть никакого сопротивления.Если пациент не может выполнять движения против силы тяжести, его необходимо положить на бок. Оценка 2 присваивается, если пациент может выполнить доступный диапазон движения сгибания колена в положении, исключающем гравитацию, с ногой, удерживаемой исследователем. Оценка 1 дается, когда пациент лежит на животе, колено частично согнуто и удерживается исследователем, и наблюдается видимое или ощутимое сокращение мышц подколенных сухожилий. Не забудьте проверить контралатеральную сторону.
Разгибание колена
Пациент невысокого роста, сидит, согнутые в коленях.Экзаменатор располагается рядом с исследуемой конечностью, держа одну руку над передней поверхностью дистального отдела ноги чуть выше голеностопного сустава. Пациенту сначала дается указание пройти доступный диапазон движений активно, а затем исследующий его пассивно выполняет его. Затем пациенту дается указание выпрямить колено, сопротивляясь силе, прилагаемой исследователем. Градуированные мышечные тесты относятся к 5-й степени, если пациент способен выдерживать максимальное сопротивление и конечное положение разгибания колен не может быть нарушено.[3] Оценка 4 — это когда конечное положение разгибания колена удерживается с сильным или умеренным сопротивлением, а оценка 3 присваивается, если пациент может удерживать конечное положение, но не может терпеть никакого сопротивления. Если пациент не может выполнять движения против силы тяжести, его необходимо положить на бок. Оценка 2 дается, если пациент может выполнить доступный диапазон движений разгибания колена в положении, исключающем гравитацию, с ногой, удерживаемой исследователем. Оценка 1 дается пациенту, лежащему на спине, и экзаменующий прощупывает четырехглавую мышцу, чтобы почувствовать сокращение.Не забудьте проверить контралатеральную сторону.
Рефлекс надколенника
Сухожилие надколенника иннервируется L2, L3 и преимущественно L4. Коленный рефлекс — это глубокий сухожильный рефлекс, который врач выполняет рефлекторным молотком, ударяя пациента по связке надколенника во время короткого сидения. Если при ударе молотка пациент бьет себя по колену, то его неврологический рефлекс не нарушен. Отсутствие коленного рефлекса является положительным признаком проблемы с нижним двигательным нейроном. Не забудьте проверить контралатеральную сторону.
Дерматоны
Дерматоны нижних конечностей следует исследовать при подозрении на неврологическое поражение. Их нужно делать специально при жалобах на онемение и покалывание в ноге. Исследователь должен использовать заостренный предмет, нажать на дистальную часть дерматона на обеих ногах и спросить пациента, ощущается ли одна сторона по-другому, чем другая.
http://medical-dictionary.thefreedictionary.com/Dermatone
Миотомы
Миотомы нижней конечности следует исследовать при подозрении на неврологическое поражение.Их следует делать при жалобах на стреляющую боль, онемение или покалывание или жалобы на слабость. Обследующий должен проверить сгибание бедра (L2), разгибание колена (L3), тыльное сгибание голеностопного сустава (L4), подошвенное сгибание голеностопного сустава (S1), разгибание большого пальца стопы (L5) и сгибание пальца стопы (S2). Эти тесты проводятся, когда экзаменующий прикладывает сопротивление к мышце и инструктирует пациента держать их и не позволять исследователю двигать ими.
http://www.youtube.com/watch?v=fCYxa-uOLo4
Растяжение бедренного нерва
Целью теста на натяжение бедренного нерва является определение наличия спаек, блокирующих бедренный нерв.Этот тест выполняется, когда пациент лежит на животе, а пораженная нога сгибается к бедрам пациента примерно на 30 секунд. Положительный тест — это боль, их сравнимый знак или отличие от контралатеральной ноги.
http://youtu.be/9Hucq7bZO24
Опасение
Цель этого теста — оценить подвывих или вывих надколенника. Экзаменатор перемещает надколенник в сторону, когда пациент лежит на спине, ноги находятся в нейтральном положении.Положительный результат теста — это боль или ощущение, что коленная чашечка вот-вот «поддается».
Знак Кларка
Цель этого теста — оценить качество суставных поверхностей надколенника. Пациент лежит на спине, ноги в нейтральном положении. Исследователь толкает коленную чашечку дистально и просит пациента сократить четырехглавую мышцу. Надколенник должен плавно скользить по головке. Положительный знак дает боль и крепитацию.
Тест помола
Цель этого теста — оценить наличие болевого синдрома надколенника и бедра.Пациент лежит на спине, ноги в нейтральном положении. Исследователь прикладывает давление вниз и перемещает надколенник в продольном направлении. Положительный признак — боль или крепитация.
Alta / Baja
http://www.sciencedirect.com/science/article/pii/S0736467
7199
Этот тест проводится с пациентом в положении стоя. Экзаменатор отмечает высоту надколенника. Положительным признаком для верхней надколенника является то, что надколенник выше нормы, возможно, из-за тугой четырехглавой мышцы. Положительным признаком для надколенника является нижняя часть надколенника, возможно, из-за тугой связки надколенника или рубцовой ткани после операции.
Синовиальный щипковый тест, также известный как щипковый тест Перкина
Цель этого теста — определить, есть ли воспаление складки коленной чашечки. Пациент лежит на спине, ноги в нейтральном положении. Обследующий стоит на стороне исследуемого колена, одной рукой придерживая надколенник, а другой рукой — латеральную сторону надколенника. Обследующий перемещает надколенник в сторону и зажимает кожу другой рукой. Положительный признак — боль.
Тест Обера
Цель этого теста — определить, есть ли у пациента тугая IT-повязка.Пациент лежит на боку, голень для устойчивости согнута. Затем экзаменатор берет верхнюю ногу, которая является тестируемой ногой, и вытягивает ее назад, заставляя разгибать бедро, при этом колено сгибается примерно на 90 градусов. Затем экзаменатор отпускает ногу и позволяет ей упасть. Позитивным признаком является то, что нога стоит над постаментом. [4]
Вращение, наклон, скольжение надколенника [1]
Когда пациент находится в положении лежа на спине, исследователь может проверить вращение, наклон и скольжение надколенника. Четырехглавая мышца пациента должна быть расслаблена, а врач должен держать бедренную кость в нейтральном вращении.При вращении надколенника следует исследовать верхний и нижний полюса надколенника, чтобы увидеть, поворачивается ли надколенник. При наклоне надколенника врач должен искать наклон надколенника к медиальному или латеральному полюсу надколенника. Это можно лучше увидеть, если положить на надколенник плоский предмет, например, гониометр. Боковой наклон может указывать на плотный латеральный ретинакулум или IT-полосу. Следующее, что нужно оценить, — это скольжение надколенника. Если надколенник сидит нормально, обследующий должен одновременно прощупать мыщелки бедренной кости.Обследующий может также перемещать надколенник медиально и латерально, стараясь не вывихнуть надколенник. Положительным признаком может быть сжатие четырехглавой мышцы из-за опасения вывиха.
Знак J [1]
Пациент сидит и разгибает колено. Исследователь должен наблюдать за движением коленной чашечки, когда пациент переходит от сгибания колена к разгибанию колена. Если надколенник отслеживается кнутри в конечной точке разгибания коленного сустава, то это указывает на неправильное отслеживание надколенника и называется «обратным» J-знаком.Это могло быть вызвано плотным удерживанием медиального ретинакула. Обычно коленная чашечка должна двигаться сбоку перевернутым J-образным знаком во время движения от сгибания колена к разгибанию.
Тест Макконнелла [1]
Когда пациент сидит, исследователь прикладывает силу, в то время как колени пациента удерживаются в изометрическом сокращении четырехглавой мышцы под углом 120º, 90º, 60º, 30º и 0º. Если боль возникает при любом из углов, исследователь должен подтолкнуть надколенник кнутри и сохранить это положение, пока сила снова прикладывается под болезненным углом.Уменьшение боли указывает на пателлофеморальную проблему.
Библиография
1. Маги DJ. Голень, щиколотка и ступня. В: Ортопедическая физическая оценка. Миссури: Сондерс Эльзевьер; 2008: 733-814
2. Хоккей с мячом В., Риз Н. Тестирование объёма движений и длины мышц .