Роль мед.сестры при реабилитации пациентов с пневмонией
Фрагмент работы
Введение
Содержание
Список литературы
Пневмония является серьезным и потенциально опасным для жизни заболеванием. Процент летальности при пневмонии довольно высок, особенно в уязвимых группах пациентов. В группе риска в качестве профилактики пневмонии можно рассматривать вакцинацию. Необходимо тщательное соблюдение всех мероприятий по инфекционному контролю, чтобы избежать заболевания уязвимых групп пациентов.
Важную роль играет своевременное и полное обследование пациента, и не только дыхательной функции, так как пневмония является общим заболеванием, оказывающее влияние на все органы и системы.
Благодаря подробному расспросу и сбору анамнеза удается провести раннее выявление возбудителя. Поддерживающую терапию — инфузионную, обезболивание и антибиотикотерапию — необходимо начинать как можно раньше.
Повышение настороженности
Показать все
в отношении пневмоний представляется жизненно важным, особенно в отделении общего профиля — это позволяет оказывать пациенту своевременную и адекватную медицинскую помощь надлежащего качества. Благодаря пристальному наблюдению медицинской сестры, а также хорошему уходу определяются возможные причины возникновения пневмонии, обеспечивается своевременное оказание помощи и повышение ее качества.
В настоящее время медицинская реабилитация уверенно вошла в практику лечения лёгочных заболеваний, в том числе и пневмоний. Данная проблема освещается в большом числе публикаций, авторами которых предлагаются и обосновываются различные методы реабилитационной терапии. Многие из этих методов показывают свою эффективность, однако, в целом, комплексная программа восстановительного лечения больных пневмониями далека от совершенства[8].
Многие из этих методов показывают свою эффективность, однако, в целом, комплексная программа восстановительного лечения больных пневмониями далека от совершенства[8].
Реабилитационная система для больных с пневмонией должна быть создана на основе научного обоснования лечебно-реабилитационных действий. Необходимо и далее дифференцировать и индивидуализировать реабилитационные программы для конкретных пациентов[17].
Хорошее самочувствие и укрепление здоровья пациента достигается не только благодаря соблюдению всех врачебных предписаний и выполнению врачебных назначений, но и благодаря заботе, доброте, милосердию, бескорыстному и добросовестному выполнению своего профессионального долга медицинской сестрой, готовой придти на помощь в любую минуту.
Скрыть
Острая пневмония является воспалительным заболеванием легких, которое диагностируется по синдрому дыхательных расстройств и физикальным данным, при этом необходимо наличие очаговых или инфильтративных изменений на рентгенограмме, вовлечение всех структурных элементов легочной ткани. Также обязательно поражаются альвеолы, и в них развивается воспалительная экссудация. Чаще заболеванием страдают люди в пожилом и старческом возрасте, дети [5].
Также обязательно поражаются альвеолы, и в них развивается воспалительная экссудация. Чаще заболеванием страдают люди в пожилом и старческом возрасте, дети [5].
Сестринским процессом при пневмонии предполагается организация ухода за больным с воспалительными изменениями легочной паренхимы. В него входят несколько этапов, которые зависят от степени тяжести заболевания.
Особенно важную роль план сестринского ухода играет при крупозной пневмонии. При заболевании поражаются оба легких и наблюдается быстрое прогрес
Показать все
сирование.
Актуальность данной темы обусловлена тем, что настоящее время во всём мире по заболеваемости пневмония занимает одну из ведущих позиций в классе болезней органов дыхания, который, в свою очередь, представляет собой одно из лидирующих по заболеваемости с временной утратой трудоспособности. Необходимо также отметить большую долю (до 25% случаев) и рост числа осложнений пневмонии.
На фоне повышения эффективности медикаментозной, в частности, антибиотикотерапии, важно отметить необходимость применения немедикаментозных методов в комплексном лечении данного заболевания.
Это обусловлено наличием ряда побочных эффектов лекарственной терапии, в особенности, возникновением аллергической реакции, а также возможностью сократить сроки лечения [13].
По данным разных авторов, примерно у 72% больных пневмонией при выписке из стационара наблюдаются различные остаточные клинико-рентгенологические изменения, а у 82% больных — изменения функций внешнего дыхания, кровообращения и газообмена [14].
Цель исследования: изучить роль медицинской сестры при реабилитации пациентов с пневмонией
Задачи исследования:
1. Изучить теоретические аспекты пневмонии
2. Изучить особенности реабилитации больных с пневмонией
3. Рассмотреть роль медсестры в процессе реабилитации пациентов
Объект исследования: деятельность медицинской сестры при реабилитации больных с пневмонией.
Предмет исследования: роль медицинской сестры в реабилитации пациентов с пневмонией.
Метод исследования: теоретический обзор литературы по проблеме исследования.
Структура работы соответствует логике исследования и включает в себя введение, теоретическую часть, заключение, список литературы.
Скрыть
ВВЕДЕНИЕ
ГЛАВА 1 ОБЩАЯ ХАРАКТЕРИСТИКА ЗАБОЛЕВАНИЯ
1.1 Этиология и патогенез
1.2 Клиническая картина
1.3 Методы диагностики
1.4 Лечение
1.5 Основные методы профилактики пневмонии
ГЛАВА 2 РЕАБИЛИТАЦИЯ ПАЦИЕНТОВ С ПНЕВМОНИЕЙ
ЗАКЛЮЧЕНИЕ
СПИСОК ЛИТЕРАТУРЫ
. Клиническая пульмонология: учеб. пособие по респираторной медицине для врачей терапевтов первичного звена / В.А. Шестовицкий, А.И. Аристов, И.И. Черкашина[и др.]; ред. Ю.И. Гринштейн; Красноярский медицинский университет. — Красноярск: КрасГМУ, 2010. — 132 с.
Ю.И. Гринштейн; Красноярский медицинский университет. — Красноярск: КрасГМУ, 2010. — 132 с.
2. Терапия с курсом первичной медико — санитарной помощью: теория и практика: учеб. / Мироненко О.И. — М.: Феникс, 2010. — 288с.
3. Основы сестринского дела в терапии: учеб. пособие / В.Г. Лычев, В.К. Карманов. — 2-е изд. — Ростов-на-Дону: Феникс, 2008. — 507 с.
4. Пневмония / А.Г. Чучалин, А.И. Синопальников, Л.С. Страчунский. — М.: Мед. информ. агентство, 2008. — 464 с.
5. Сестринское дело в терапии с курсом первичной медицинской помощи/ Смолева Э.В. — Изд.13-е. Серия «Среднее профессиональное образование» — Ростов-на-Дону: Феникс
Показать все
, 2012. — 473 c.
6. Основы сестринского дела: Учебное пособие / Вебер В.Р., Чуваков Г.И., Лапотников В. А [и др.] — М.: Медицина, 2011. — 216с.
7. Основы сестринского дела: учеб. пособие / Т.П. Обуховец, О.В. Чернова; ред. Б.В. Кабарухин. — 21-е изд., стер. — Ростов-на-Дону: Феникс, 2014. — 766
— 766
8. Основы ухода за больными. Первая медицинская помощь: учебное пособие / Давлицарова К.Е. — М.: Медицина, 2006. — 286с.
9. Основы сестринского дела: практикум. / Т.П. Обуховец. ?? Изд.9-е. Ростов н/Д: Феникс, 2009. 603 с
10. Клинические рекомендации. Пульмонология.2-е издание. /Под ред.А.Г. Чучалина. — М.: ГЭОТАР-Медиа, 2009. — 336 с.
11. Атипичная пневмония: Причины, симптомы, профилактика / Д.В. Колосов. — СПб.: Невский проспект, 2006. — 89 с.
12. Респираторная медицина. /Под ред. А.Г. Чучалина. — М.: ГЭОТАР-Медиа, 2007.
13. Внутрибольничные инфекции /Под ред. Р.П. Венцела. — М.: Медицина, 2003 — 156 с.
14. Основы фармакологии с рецептурой: учеб. пособие / В.А. Астафьев. — М.: КНОРУС, 2013. — 544 с.
15. Основы фармакотерапии и клинической фармакологии: учебник / ред. М.Д. Гаревый, В.И. Петров. — 3-е изд., испр. и доп. — Ростов-на-Дону: Феникс, 2010. — 800 с.
16. Лещенко И.В. Макролиды и внебольничная пневмония. Право выбора за врачом // Практическая пульмонология — 2014. — №1. — С.15-21.
— №1. — С.15-21.
17. Тюрин И.Е. Рентгенодиагностика госпитальных пневмоний // Практическая пульмонология — 2007. — №2. — С.8-12.
18. Хамитов Р.Ф., Сулбаева К.Р., Сулбаева Т.Н. Антимикробная терапия внебольничных пневмоний в амбулаторно-поликлинической практике. // Практическая медицина. — 2010. — № 1 (40). — С.63-66.
19. Волкова Л.И., Христолюбова Е.И. Ошибки диагностики внебольничных пневмоний на разных этапах оказания медицинской помощи. // Сибирский консилиум. — 2008. — №1 (64). — С.22-26.
20. Пневмония [Электронный ресурс]: видеолекция / В.А. Шестовицкий. — Красноярск: КрасГМУ, 2014.
21. Демко И.В. Пневмонии: этиология, патогенез, классификация, клиника, диагностика, осложнения, лечение, профилактика. Национальные рекомендации [Электронный ресурс]: видеолекция / И.В. Демко. — Красноярск: КрасГМУ, 2011.
22. British Thoracic Society (2004) BTS Guidelines For the Management of Community-Acquired Pneumonia in Adults — 2004 Update. London: BTS.
Скрыть
Реабилитация больных — Городская больница №7
Сестринский процесс в реабилитации больных, перенесших, острое нарушение мозгового крововобращения
Сестринский процесс (СП) предполагает системный подход в организации работы палатной медицинской сестры, который позволяет пациенту получить полноценный уход, а медицинской сестре удовлетворение от своей работы.
Сестринский процесс — научный метод профессионального решения проблем пациента. Он направлен на укрепление, сохранение здоровья и предотвращение заболеваний, планирование и оказание помощи во время болезни и реабилитации с учетом всех составляющих здоровья для обеспечения максимальной физической, психической и социальной независимости человека.
1 этап-оценка состояния пациента: Цель 1 этапа — определение потребности пациента в уходе. При оценке источниками информации являются: сам пациент, его семья, медицинский персонал, медицинская документация.
2 этап-проблема: Цель 2 этапа — выявление проблем пациента и их идентификация (настоящая или потенциальная проблема).
3 этап –планирование: Цель 3 этапа — составление плана ухода для решения его проблем. План ухода состоит из целей, которые индивидуальны, с конкретными сроками достижениями.
4 этап-выполнение: Цель 4 этапа — провести сестринское вмешательство, предназначенное для достижения цели.
5 этап –оценка эффективного ухода: Цель может быть достигнута полностью, достигнута частично или не достигнута. Важно указать причину, по которой не достигла цели.
Важно указать причину, по которой не достигла цели.
Проблемы, с которыми сталкивается медсестра при ведении пациента с инсультом на 1 этапе:* уход за кожей; *профилактика пролежней; *риск развития пневмонии и аспирации; *питание; *гидратация; *нарушение функции тазовых органов;
В остром периоде инсульта ранняя реабилитация решает следующие проблемы:
• предупреждение и организация лечения осложнений, связанных с иммобилизацией, сопутствующих заболеваний;
• улучшение общего физического состояния пациента;
• предупреждение повторного инсульта.
Неподвижность больного в остром периоде инсульта служит причиной развития многих осложнений — пролежней, тромбоза глубоких вен, пневмонии, депрессии. Правильный уход и ранняя активизация больного во многом способствуют предупреждению этих явлений.
Роль медицинской сестры:
• выполнение врачебных назначений;
• динамическое наблюдение за состоянием пациента;
• функциональная оценка состояния пациента;
• удовлетворение потребностей пациента в питании и жидкости:
• контроль терморегуляции
• поддержание гемодинамики
• пролежни
Коррекция нарушений дыхания. Обеспечение проходимости дыхательных путей путем предупреждения обструкции является приоритетной задачей у больных с ОНМК:
Обеспечение проходимости дыхательных путей путем предупреждения обструкции является приоритетной задачей у больных с ОНМК:
• находящихся в коме;
• при рвоте.
Основные причины обструкции дыхательных путей:
• западание корня языка;
• аспирация рвотных масс;
• участие кашлевого рефлекса и накопление мокроты в трахеобронхиальном дереве;.
Профилактика обструкции дыхательных путей:
• удаление съемных зубных протезов;
• регулярная санация ротоглотки;
• контроль положения пациента;
• изменение положение тела;
Адекватное питание пациента. Питание пациента осуществляется с учетом следующих требований: Метод кормления зависит от степени угнетения сознания и сохранения глотательного рефлекса. Пациент принимает пищу сначала в кровати (высокое положение Фаулера и специальный столик), по мере расширения двигательного режима сидя за столом. Максимальное количество действий выполняет сам больной для раннего восстановления бытовых навыков.
Контроль терморегуляции. Для поддержания функции терморегуляции соблюдаются следующие требования ухода:
• температура воздуха в помещении поддерживается в пределах 18°-20°С;
• проводится проветривание палаты;
Коррекция нарушений психики. Любые психические нарушения сопровождаются нарушениями памяти, внимания, эмоциональной неустойчивостью, утратой контроля над психической деятельностью. Медицинская сестра объясняет природу нарушений родственникам;
• по согласованию с врачом ограничивает общение пациента при выраженной эмоциональной лабильности и утомляемости;
• при необходимости многократно повторяет инструкции и отвечает на вопросы пациента;
• при нарушении познавательных функций напоминает пациенту о времени, месте, значимых лицах; мотивировать пациента к выздоровлению.
Боль и отек в парализованных конечностях.
• полным исключением свисания конечностей;
• применение пневматической компрессии или бинтованием специальными бинтами;
• поддержанием достаточного объема пассивных движений;
• периодическим приданием, парализованным конечностям приподнятого положения.
Профилактика тромбоза глубоких вен. Тромбоз глубоких вен нижних конечностей и связанная с ним тромбоэмболия легочной артерии представляют серьезную проблему ухода при ОНМК. Больные с ОНМК относятся чаще всего к группе высокого риска, что делает профилактику тромбоза обязательной. У лежачих больных замедляется скорость кровотока по сосудам, что способствует повышению свертываемости крови и развитию тромбоза вен ног. Чаще такое происходит в парализованной конечности.
Медицинская сестра бинтует больную ногу эластичным бинтом, если у больного есть варикозное расширение вен; придает вынужденное положение в постели (лежа на спине, приподнимает ноги на 30°-40° с помощью подушек и валиков).
Профилактика пролежней. Речь идет о повреждении мягких тканей в результате неправильного ухода: длительном сдавливании мягких тканей и травмах их при различных перемещениях пациента. Если обездвиженный пациент длительно находится в одном и том же положении (лежит в постели), то в мягких тканях, которые сдавлены между поверхностью опоры и костными выступами ухудшается крово-и лимфообращение, травмируется нервная ткань. Это приводит к дистрофическим, а позднее — некротическим изменениям кожи, подкожно — жировой клетчатки и даже мышц. Образованию пролежней способствует влажная, неопрятная постель со складками и крошками. Избежать образования пролежней у пациента позволяют частые перекладывания его в различные положения в постели. Эти перемещения осуществляют с учетом правил биомеханики тела каждые 2 часа.
Это приводит к дистрофическим, а позднее — некротическим изменениям кожи, подкожно — жировой клетчатки и даже мышц. Образованию пролежней способствует влажная, неопрятная постель со складками и крошками. Избежать образования пролежней у пациента позволяют частые перекладывания его в различные положения в постели. Эти перемещения осуществляют с учетом правил биомеханики тела каждые 2 часа.
Чтобы придать пациенту удобное, физиологическое положение, применяется: функциональная кровать, противопролежневый матрац, специальные приспособления. К специальным приспособлениям относятся: достаточное количество подушек подходящего размера, валики из простыней, пеленок и одеял, специальные подставки для стоп, предотвращающие подошвенное сгибание.
Существующие положения пациента в постели: • положение Фаулера; • положение «на спине»; • положение «на животе»; • положение «на боку»; • положение Симса.
Проблемы, с которыми сталкивается медсестра при ведении пациента с инсультом:
* профилактика повторного инсульта.
Роль медицинской сестры по восстановлению двигательных навыков:
• занятия с больными по указаниям методиста лечебной физкультуры в вечернее время и выходные дниØ лечение положением; Ø биомеханика шага; Ø дозированная ходьба
Роль медицинской сестры в восстановлении навыков самообслуживания.Задачи:
• оценить уровень функциональной зависимости;
• обсудить с врачом объем двигательной активности и самообслуживания;
• обеспечить больного приспособлениями, облегчающими самообслуживания;
• заполнить дефицит собственными действиями в разумных пределах не вызывая смущения и беспомощности;
• контролировать состояние пациента, избегая развития переутомления;
• проводить индивидуальные беседы с больным.
Роль медицинской сестры по снижению риска травматизма
• обеспечить вспомогательными средствами передвижения.
Роль медицинской сестры по проблеме дезориентации
• информирование пациента;
• сопровождение пациента к местам приема процедур, пищи.
Роль медицинской сестры по профилактике повторного инсульта
• использование в работе с пациентом протокола по артериальной гипертензии.
В настоящее время для определения эффективности лечебных и реабилитационных мероприятий используется такой показатель, как «качество жизни», связанное со здоровьем, с заболеванием; характеризующий исход лечения при многих заболеваниях, особенно хронических.
Позитивными аспектами сестринского процесса в нейрореабилитации являются:
• повышение профессионального и социального статуса медицинской сестры;
• повышение эффективности организационных форм и технологий сестринской помощи за счет:
• формирования информационного блока для членов профессиональной бригады;
• стандартизации сестринских манипуляций;
• четкого планирования и организации рабочего времени;
• документального подтверждения ухода за больными, позволяющего установить вклад каждого участника лечебного процесса в реабилитацию конкретного пациента.
Выводы
1. внедрение сестринского процесса в реабилитацию пациентов, перенесших инсульт, в настоящее время является необходимым условием для осуществления профессионального ухода за пациентами, т.к. позволяет улучшить качество сестринской помощи и реально влияет на качество жизни пациента, связанное со здоровьем;
внедрение сестринского процесса в реабилитацию пациентов, перенесших инсульт, в настоящее время является необходимым условием для осуществления профессионального ухода за пациентами, т.к. позволяет улучшить качество сестринской помощи и реально влияет на качество жизни пациента, связанное со здоровьем;
2. данная модель сестринского ухода определяет характер сестринской помощи в формате медицинской реабилитации, цель, которой является патофизиологическое улучшение и улучшение функциональных способностей, социально-бытовой активности;
3. основными проблемами пациентов, перенесших инсульт и с которыми работает сестринский персонал отделения нейрореабилитации, являются: нарушение процесса раздевания, одевание брюк, одевание рубашки, одевание ботинок и носок, нарушение навыков проведения гигиены (умывание лица, причесывание, чистка зубов), и невозможность самостоятельно осуществлять процесс передвижения по палате, в пределах отделения и подъема по лестнице; со стороны психоэмоционального состояния — нежелание действовать, навязчивые мысли и страхи, чувство тревоги;
4. реализация современных технологий сестринского ухода позволяет повысить удовлетворенность участников реабилитационного процесса (сестринский персонал — пациент — врачебный персонал) и сделать его более эффективным;
реализация современных технологий сестринского ухода позволяет повысить удовлетворенность участников реабилитационного процесса (сестринский персонал — пациент — врачебный персонал) и сделать его более эффективным;
5. расширение сферы деятельности в рамках профессиональной компетенции медицинских сестер в нейрореабилитации, в условиях многоуровневой системы оказания медицинской помощи — способствует эффективности медико-социальной реабилитации;
6. модель сестринского ухода, ориентирована на человека и его нужды, на семью и общество, представляет медицинским сестрам широкий выбор ролей и функций для работы не только с больными пациентами, а также с их родственниками.
Список использованной литературы:
1. А.С. Кадыков «Реабилитация после инсульта» — М. «Миклош» 2003 г. -4. с.176
2. О.А. Балунов, Ю.В. Коцибинская «Роль некоторых социально-бытовых факторов в формировании адаптации у больных, перенесших инсульт» // Неврологический журнал т. 6, № 6 — с.28-30
6, № 6 — с.28-30
3. А.С. Кадыков «Реабилитация после инсульта» // Российский медицинский журнал — 1997 г. № 1 с.21-24
4. А.С. Кадыков «Восстановление нарушенных функций и социальная реадаптация больных, перенесших инсульт (основные факторы реабилитации): Автореф. дис. д-ра мед. наук — М., 1991 г.
5. Технология «Сестринский процесс» на практике // Журнал «Сестринское дело» — 2011 г. № 6 — с.21-22,27.
6. «Инсульт — болезнь нашего времени», // Журнал «Сестринское дело — 2013 № 3 с.6 10«Тактика и стратегия реабилитации пациентов, перенесших инсульт» // В.В.Ковальчук-2015г.
7. Справочник по уходу за больными инсультом «Антиинсульт» // Библиотека сосудистого центра Республики Татарстан.
8. Сестринское дело (Обзор литературы) Всероссийский учебно-научно-методический Центр по непрерывному медицинскому и фармацевтическому образованию — Москва, 1998 г.
9. Технология «Сестринский процесс» на практике // Журнал «Сестринское дело» — 2001 г. № 6 — с.21-22,27
Роль медицинской сестры в реабилитации
Медсёстры следят за жизненно важными показателями (давление, пульс, температура, сахар в крови), наблюдают за пациентом, чтобы не возникло дыхательных проблем и боли, контролируют водный баланс пациента, ведут протокол падений. Сестринский уход при травмах или инсульте крайне необходим, чтобы избежать осложнений.
Сестринский уход при травмах или инсульте крайне необходим, чтобы избежать осложнений.
«У тяжёлых пациентов, поступающих к нам из реанимации или из дома, нередко бывают пролежни. Наша задача — вылечить пролежневые раны и не допустить образование новых. За семь лет не было ни одного случая, чтобы в нашем центре у пациента образовался пролежень», — рассказывает Наталья Базаджи.
Частые осложнения у маломобильных пациентов:
- пролежни и опрелости;
- раздражения кожи;
- тромбоэмболия и тромбоз;
- заболевания дыхательных путей;
- проблемы ЖКТ;
- анорексия и кахексия;
- контрактуры.
У пациентов с неврологическими и сердечно-сосудистыми заболеваниями, пациенты с нарушением слуха и зрения, ослабленные и пожилые люди, а также пациенты, принимающие некоторые препараты, высокий риск падений. Больницы, дома ухода и центры реабилитации разрабатывают программы по снижению риска падений. В центре «Три сестры» пациенты с риском падения носят специальные браслеты и пояса, а при выходе из палаты их сопровождает помощник. Кроме того, все технические средства специально подобраны для пациентов, кресла и кровати стоят на тормозах, а на территории центра есть поручни, на которые можно опереться.
Кроме того, все технические средства специально подобраны для пациентов, кресла и кровати стоят на тормозах, а на территории центра есть поручни, на которые можно опереться.
В центре реабилитации «Три сестры» созданы все комфортные условия для пребывания. Палаты оборудованы тревожными кнопками для вызова персонала, функциональными кроватями, которые упрощают перемещение пациента, есть поручни и перила, автоматически открывающиеся двери. В нашем центре комфортно чувствуют себя как пожилые пациенты, так и молодые люди и дети с любыми ограничениями в движении. Подробнее об условиях пребывания вы можете узнать здесь.
СЕСТРИНСКИЙ ПРОЦЕСС С ТОЧКИ ЗРЕНИЯ СТУДЕНТОВ МЕДИЦИНСКОГО ВУЗА ПРИ ПРОХОЖДЕНИИ СЕСТРИНСКОЙ ПРАКТИКИ
Аннотация: В статье рассматривается сестринский процесс при уходе за больными с внегоспитальной пневмонией. Это вид деятельности приходится выполнять студентам 2-го и 3-го курсов медицинских вузов при прохождении производственной практики. Овладение сестринским процессом помогает студентам лучше усвоить профессиональные навыки. От этого во многом зависят успешность лечения, прогноз и качество жизни пациентов.
От этого во многом зависят успешность лечения, прогноз и качество жизни пациентов.
Выпуск: №4 / 2018 (октябрь-декабрь)
УДК: 614.253.52: 616
Автор(ы): Куница Виктор Николаевич
кандидат медицинских наук, доцент, кафедра пропедевтики внутренних болезней, Медицинская академия им. С. И. Георгиевского, Федеральное государственное автономное образовательное учреждение высшего образования «Крымский федеральный университет им. В. И. Вернадского»
Салахутдинова Мадина Фаруховна
студентка, 2-й Медицинский факультет, Медицинская академия им. С. И. Георгиевского, Федеральное государственное автономное образовательное учреждение высшего образования «Крымский федеральный университет им. В. И. Вернадского»
Скрипников Дмитрий Александрович
студент, 1-й Медицинский факультет, Медицинская академия им. С. И. Георгиевского, Федеральное государственное автономное образовательное учреждение высшего образования «Крымский федеральный университет им. В. И. Вернадского»
Страна: Россия
Библиографическое описание статьи для цитирования: Куница В.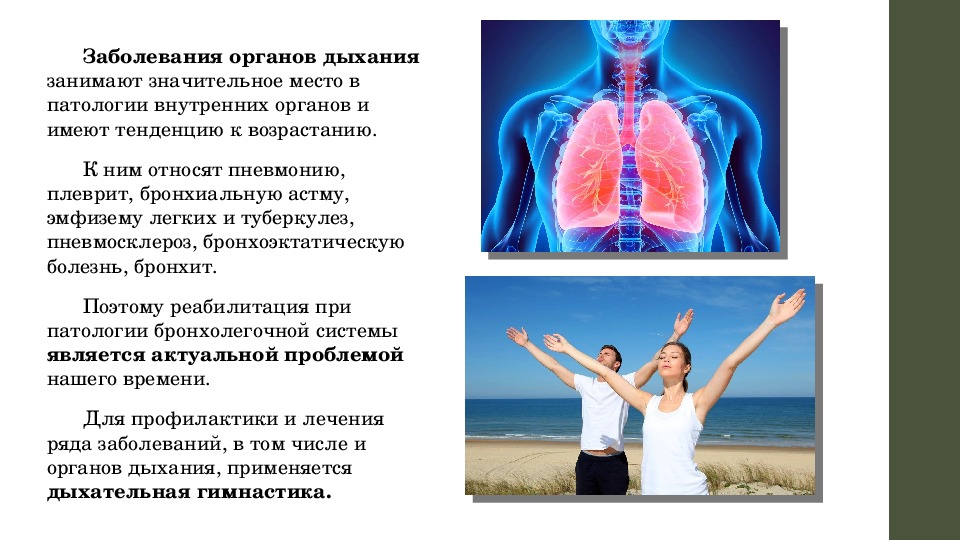 Н. Сестринский процесс с точки зрения студентов медицинского вуза при прохождении сестринской практики [Электронный ресурс] / В. Н. Куница, М. Ф. Салахутдинова, Д. А. Скрипников // Научное обозрение : электрон. журн. – 2018. – № 4. – 1 электрон. опт. диск (CD-ROM). – Систем. требования: Pentium III, процессор с тактовой частотой 800 МГц ; 128 Мб ; 10 Мб ; Windows XP/Vista/7/8/10 ; Acrobat 6 х.
Н. Сестринский процесс с точки зрения студентов медицинского вуза при прохождении сестринской практики [Электронный ресурс] / В. Н. Куница, М. Ф. Салахутдинова, Д. А. Скрипников // Научное обозрение : электрон. журн. – 2018. – № 4. – 1 электрон. опт. диск (CD-ROM). – Систем. требования: Pentium III, процессор с тактовой частотой 800 МГц ; 128 Мб ; 10 Мб ; Windows XP/Vista/7/8/10 ; Acrobat 6 х.
Переход Крыма в состав России коснулся всех сфер жизнедеятельности полуострова, в том числе и медицинского обеспечения. Так, пришлось осваивать и активно внедрять в практику совершенно новый для нас вид деятельности среднего медицинского персонала – сестринский процесс [1, 2]. Являясь стержнем дисциплины «Сестринское дело», сестринский процесс в рамках профессиональной компетенции расширяет взаимоотношения с пациентом, включая обсуждение с ним всех возможных возникающих проблем, помощь в их решении или устранении. Расширение рамок деятельности медсестры требует от неё необходимого уровня теоретических знаний и получения определённых навыков профессионального общения и обучения пациентов. При выполнении сестринских манипуляций совершенно необходимо использовать современные медицинские технологии, при этом иметь добрые и умелые руки, излучать улыбку, тепло, сострадание и сочувствие [3].
При выполнении сестринских манипуляций совершенно необходимо использовать современные медицинские технологии, при этом иметь добрые и умелые руки, излучать улыбку, тепло, сострадание и сочувствие [3].
В 1961 году на Международном совете медсестер была определена ведущая задача сестры – «оказание помощи пациентам в осуществлении всех форм деятельности, которые связаны с восстановлением и укреплением здоровья, какие он принял бы сам, если бы у него были необходимые сила, знания и воля. И выполнять задачу необходимо так, чтобы как можно скорее пациент стал самостоятельным» [4].
Медицинские сестры являются самой многочисленной категорией работников здравоохранения, поэтому они могут оказать реальное влияние на его развитие и привнести огромный вклад в улучшение оказания медицинских услуг потребителям. Для среднего медицинского персонала главным условием успешного выполнения общей задачи в сложной, многообразной медицинской деятельности является нужная профессиональная выучка, соответствующая этому компетентность [5].
В соответствии с этими изменениями повышен объём требований к медицинской сестре, к её человеческим и производственным качествам. Степень развития медицины в настоящий момент требует подготовки персонала, обладающего профессиональными сестринскими знаниями о этиологии и патогенезе заболеваний, о важных для жизни потребностях больного и способах их удовлетворения, о возникающих при этом проблемах, предупреждении инфекций, овладевших навыками по уходу за больными, общением с ними, их близкими и родственниками [6].
Участие медсестры в лечении пациентов не менее важно, чем участие врача, так как конечный результат зависит от тщательной подготовки пациента к операции, грамотного ухода за пациентом в послеоперационном периоде и в период реабилитации. Современная медицинская сестра перестает быть просто помощником врача, механически выполняя его назначения [7].
Между тем, врачи, главными помощниками которых являются медсестры, в процессе обучения овладевают навыками профессии, в том числе и среднего персонала. Для этого после второго и третьего курса проходят производственную практику в качестве помощника палатной и процедурной медсестры. Вникая и погружаясь в работу среднего персонала, будущие врачи могут на практике оценить необходимые компетенции и роль сестринского процесса в лечении пациентов. Выяснение этой роли и легло в основу нашего исследования.
Для этого после второго и третьего курса проходят производственную практику в качестве помощника палатной и процедурной медсестры. Вникая и погружаясь в работу среднего персонала, будущие врачи могут на практике оценить необходимые компетенции и роль сестринского процесса в лечении пациентов. Выяснение этой роли и легло в основу нашего исследования.
Организация и методы исследования
Исследование проведено на базе пульмонологического отделения 7-й городской клинической больницы г. Симферополя. Исследовано 36 больных (20 мужчин и 16 женщин), находящихся на стационарном лечении по поводу внегоспитальной пневмонии в течение июня–июля 2018 года. Несмотря на летний период, это была наиболее распространенная категория больных, госпитализированных в отделение пульмонологии, что соответствует и литературным данным [8, 9, 10]. Возраст больных составлял от 19 до 78 лет. Больные разделены на группы с учетом своевременности обращения (время госпитализации от момента заболевания), по высеваемым микроорганизмам, по продолжительности стационарного лечения, по факторам риска и по сопутствующим заболеваниям.
Для успешного выполнения исследования на первом этапе сестринского процесса при общении с больными мы пытались установить с ними теплые, доверительные отношения, что позволяло повысить комплаенс и приобрести расположение к себе со стороны больного, тем самым достигая конструктивного стиля общения. При этом в обязательном порядке были соблюдены правила общения с пациентом.
Сестринское обследование включало в себя сбор анамнеза, осмотр пациента, физикальное обследование и дополнительные методы исследования.
При выяснении жалоб больных установлено, что кашель был у всех больных – у 11(30,6%) больных он был сухой, у остальных сухой кашель сменился влажным. Слизистая мокрота отмечалась у 6 (16,7%) пациентов, слизисто-гнойная у 13 (36,0%), ржавая (кровянистая) у 6 (16,7%). (Рис. 1).
Рис. 1. Характер кашля у больных внегоспитальной пневмонией
Боли в груди при дыхании и кашле были у 17 (47,2%) пациентов. Затруднение дыхания и одышка отмечались у 29 (80,6%) больных, подъём температуры, чувство жара и озноб отмечались у 35 (97,2%). Только субфебрильная температура отмечалась у 14 (38,9%) человек, у остальных была умеренная и высокая лихорадка. Общие жалобы, такие, как слабость, вялость, недомогание, снижение работоспособности в разной степени выраженности были у всех больных. Кроме того, у части больных отмечалась головная боль, снижение или отсутствие аппетита, повышенная потливость (Рис. 2).
Только субфебрильная температура отмечалась у 14 (38,9%) человек, у остальных была умеренная и высокая лихорадка. Общие жалобы, такие, как слабость, вялость, недомогание, снижение работоспособности в разной степени выраженности были у всех больных. Кроме того, у части больных отмечалась головная боль, снижение или отсутствие аппетита, повышенная потливость (Рис. 2).
Рис. 2. Частота встречаемости жалоб у больных внегоспитальной пневмонией
Выяснялись обстоятельства истории настоящего заболевания. У половины пациентов заболеванию предшествовали респираторные инфекции (грипп, ОРВИ). Остальные не могли указать конкретной причины недуга. В первые сутки заболевания в медучреждения обратилось 7 человек (19,4%), остальные получили помощь в более поздние сроки (от 2-х до 18-ти суток). До поступления в клинику антибиотики принимали 16 человек (44,4%). В основном, принимали по «совету друзей и знакомых», некоторые «по рекомендации» аптеки.
Ранее перенесенную пневмонию отмечало 12 человек (33,4%). Хронические заболевания органов дыхания отмечены у 10 пациентов (27,8%). Патология сердечно-сосудистой системы диагностирована у 8 госпитализированных (22,2%). Курили на момент госпитализации почти половина пациентов – 17 человек (47,2%), в прошлом курили – 26 человек (72,2%). Профессиональные вредности отмечены у 3 больных (8,3%).
Хронические заболевания органов дыхания отмечены у 10 пациентов (27,8%). Патология сердечно-сосудистой системы диагностирована у 8 госпитализированных (22,2%). Курили на момент госпитализации почти половина пациентов – 17 человек (47,2%), в прошлом курили – 26 человек (72,2%). Профессиональные вредности отмечены у 3 больных (8,3%).
Физикальное обследование в виде пальпаторных и перкуторных изменений у большинства пациентов было малоинформативным. Особенно это касалось тучных пациентов и пожилых. Аускультативная картина пестрила разнообразием изменений – от ослабления везикулярного дыхания до бронхиального. У большинства больных выслушивались дополнительные дыхательные шумы – хрипы, сухие и влажные и крепитация. У 3-х пациентов выслушивался шум трения плевры. В общем анализе крови у больных с ВП превалировал лейкоцитоз со сдвигом лейкоцитарной формулы влево. Если пневмонии предшествовала вирусная инфекция, то чаще отмечалась лейкопения. СОЭ у больных было повышенным. Анализ мокроты с выявлением возбудителя и посевом на чувствительность показал следующее. По нашим данным, основными возбудителями внегоспитальной пневмонии являются Streptococcus pneumoniae (56,7%), Haemophilus influenzae (23,8%), Mycoplasma pneumoniae (23,8%) и Chlamydophila pneumoniae (16,9%). У больных с тяжелой ВП наряду с вышеперечисленными возбудителями некоторую роль играют Legionella pneumophila (11,2%), Staphylococcus aureus (8,4%), Pseudomonas aeruginosa (8,3%), представители семейства Enterobacteriaceae (5,7%). Посев на чувствительность показал, низкую чувствительность к пенициллину, высокую чувствительность к аминопенициллинам (амоксициллин), включая ингибиторозащищенные (амоксициллин/клавуланат) (уровень чувствительности 99,7%), цефалоспоринам III поколения и респираторным фторхинолонам. Отмечена достаточно высокая чувствительность к макролидам, а также сниженная чувствительность к тетрациклину (29,6% резистентных штаммов) и ко-тримоксазолу (уровень устойчивости – 40,8%). У 2-х пациентов отмечалось полное отсутствие чувствительности к любым антибиотикам. Несмотря на это, они успешно прошли лечение и были выписаны в срок.
По нашим данным, основными возбудителями внегоспитальной пневмонии являются Streptococcus pneumoniae (56,7%), Haemophilus influenzae (23,8%), Mycoplasma pneumoniae (23,8%) и Chlamydophila pneumoniae (16,9%). У больных с тяжелой ВП наряду с вышеперечисленными возбудителями некоторую роль играют Legionella pneumophila (11,2%), Staphylococcus aureus (8,4%), Pseudomonas aeruginosa (8,3%), представители семейства Enterobacteriaceae (5,7%). Посев на чувствительность показал, низкую чувствительность к пенициллину, высокую чувствительность к аминопенициллинам (амоксициллин), включая ингибиторозащищенные (амоксициллин/клавуланат) (уровень чувствительности 99,7%), цефалоспоринам III поколения и респираторным фторхинолонам. Отмечена достаточно высокая чувствительность к макролидам, а также сниженная чувствительность к тетрациклину (29,6% резистентных штаммов) и ко-тримоксазолу (уровень устойчивости – 40,8%). У 2-х пациентов отмечалось полное отсутствие чувствительности к любым антибиотикам. Несмотря на это, они успешно прошли лечение и были выписаны в срок.
Рентгенологическая картина у большинства больных позволяла выявить характерные пневмонические изменения. У 5 пациентов для подтверждения диагноза пришлось прибегнуть к томографическому исследованию.
После первого и второго этапов сестринского процесса переходили к третьему – планированию сестринского ухода (вмешательства). Его цель: повышение уровня здоровья, решение или облегчение проблем пациента, предотвращение потенциальных проблем, привитие пациенту и его родственникам навыков само- и взаимопомощи и др. Выделялись краткосрочные цели (снятие болевого синдрома, нормализация температуры тела, обеспечение адекватного оттока мокроты) и долгосрочные цели (восстановление функций органов дыхания, общее укрепление организма, стимуляция более полного выделения мокроты, улучшение вентиляции и газообмена в легких, тренировка дыхательных мышц, укрепление миокарда с помощью занятий лечебной физкультурой).
Четвертым этапом было непосредственно сестринское вмешательство. Собственно, наиболее важный этап, определяющий во многом исход заболевания. Этот этап включает действия, принимаемые медицинской сестрой для лечения и реабилитации пациентов. Согласно современным взглядам, выделяют три категории сестринского вмешательства: независимые, зависимые, взаимозависимые, что определяется проблемами больных. Независимыми вмешательствами называют те действия, которые медицинская сестра совершает по собственной инициативе, руководствуясь собственными соображениями и знаниями, без непосредственного требования со стороны врача или указаний от других специалистов. Это требует глубоких знаний у медсестры и практического опыта, так как принятие решения, особенно в экстренной ситуации может спасти пациента, выявить осложнения течения заболевания и т.д. Знаний у студентов 2-го и 3-го курсов недостаточны для выполнения некоторых манипуляций и действий. Зависимые вмешательства выполняются медсестрой на основании предписаний врача, как правило письменно внесенных в лист назначений или непосредственно в историю болезни и под его наблюдением. Этот раздел требует практических навыков.
Этот этап включает действия, принимаемые медицинской сестрой для лечения и реабилитации пациентов. Согласно современным взглядам, выделяют три категории сестринского вмешательства: независимые, зависимые, взаимозависимые, что определяется проблемами больных. Независимыми вмешательствами называют те действия, которые медицинская сестра совершает по собственной инициативе, руководствуясь собственными соображениями и знаниями, без непосредственного требования со стороны врача или указаний от других специалистов. Это требует глубоких знаний у медсестры и практического опыта, так как принятие решения, особенно в экстренной ситуации может спасти пациента, выявить осложнения течения заболевания и т.д. Знаний у студентов 2-го и 3-го курсов недостаточны для выполнения некоторых манипуляций и действий. Зависимые вмешательства выполняются медсестрой на основании предписаний врача, как правило письменно внесенных в лист назначений или непосредственно в историю болезни и под его наблюдением. Этот раздел требует практических навыков. Многие из них могут нарабатываться в симуляционных центрах, открытых при медицинской академии. И, наконец, вмешательства взаимозависимые, когда осуществляется совместная деятельность медицинской сестры с врачом, например, при проведении плевральной пункции.
Многие из них могут нарабатываться в симуляционных центрах, открытых при медицинской академии. И, наконец, вмешательства взаимозависимые, когда осуществляется совместная деятельность медицинской сестры с врачом, например, при проведении плевральной пункции.
Пятым этапом сестринского ухода является оценка эффективности ухода. Согласно Приказу № 1658н Министерства здравоохранения «Об утверждении стандарта специализированной медицинской помощи при пневмонии», подписанному министром В.И. Скворцовой средние сроки лечения должны составлять 10 дней [11]. Из 36 наблюдаемых нами пациента только 23 были выписаны в указанный срок. Остальные были задержаны в стационаре вследствие недостаточной эффективности проводимого лечения. Проанализировав состояние больных этой категории, мы пришли к выводу, что все они имели отягощённый анамнез. Почти все из них курили (или в прошлом или до настоящего времени), первичное обращение за помощью у большинства было свыше 3-х дней от начала заболевания, и у всех была сопутствующая патология со стороны бронхолегочного аппарата и сердечно-сосудистой системы. Все эти недостатки, влияющие на процесс выздоровления, требуют постоянной и настойчивой сестринской работы (совместно с врачами). Так, необходима убедительная санитарно-просветительная работа с пациентами и их родственниками о вреде курения. При этом, медработники своим поведением должны демонстрировать пример здорового образа жизни. Необходима работа по профилактике заболеваний, объяснение вреда самолечения и позднего обращения. Чрезвычайно важна диспансеризация больных, профилактическое и поддерживающее лечение хронических заболеваний.
Все эти недостатки, влияющие на процесс выздоровления, требуют постоянной и настойчивой сестринской работы (совместно с врачами). Так, необходима убедительная санитарно-просветительная работа с пациентами и их родственниками о вреде курения. При этом, медработники своим поведением должны демонстрировать пример здорового образа жизни. Необходима работа по профилактике заболеваний, объяснение вреда самолечения и позднего обращения. Чрезвычайно важна диспансеризация больных, профилактическое и поддерживающее лечение хронических заболеваний.
Таким образом, обучение сестринскому процессу студентов медицинских вузов способствует как овладению ими определенных практических навыков и умению общения с пациентами, так и более глубокому пониманию течения заболеваний, условий их лучшего лечения и реабилитации. Сестринский процесс является чрезвычайно важной составляющей всего лечебного процесса. От его качества во многом зависят и сроки выздоровления, и появление возможных осложнений заболевания, прогноз и качество жизни пациентов. К сожалению, по программе обучения в Крымском медицинском университете до 2014 года производственная практика предусмотрена не была [12]. Это не могло не сказаться на уровне подготовки врачей. Этой проблеме будет посвящено наше следующее исследование.
К сожалению, по программе обучения в Крымском медицинском университете до 2014 года производственная практика предусмотрена не была [12]. Это не могло не сказаться на уровне подготовки врачей. Этой проблеме будет посвящено наше следующее исследование.
Список использованных источников
- К вопросу о юридической ответственности студентов-медиков при прохождении производственной практики / В. Н. Куница, В. В. Куница, Е. В. Куница, Н. В. Девятова, А. П. Дьяченко, Н. А. Новосельская // Оренбургский медицинский вестник. 2016. Т.4, №1 (13). С. 35–38.
- Обуховец Т. П. Сестринское дело в терапии с курсом первичной медицинской помощи : практикум. Изд. 4-е. Ростов-н / Д. : Феникс, 2014. 766 с.
- Лычев В. Г., Карманов В. К. Основы сестринского дела в терапии. Ростов-н / Д. : Феникс, 2014. 507 с.
- Вебер В. Р. Основы сестринского дела : учеб. пособие. М. : Медицина. 2014. 216с.
- Куница В. Н.
 , Куница В. В., Кривенцов М. А. Проблемы и решения прохождения летней производственной практики студентами лечебного факультета в качестве помощника процедурной медицинской сестры // Международный журнал прикладных и фундаментальных исследований. 2016. № 3–1. С. 73–76.
, Куница В. В., Кривенцов М. А. Проблемы и решения прохождения летней производственной практики студентами лечебного факультета в качестве помощника процедурной медицинской сестры // Международный журнал прикладных и фундаментальных исследований. 2016. № 3–1. С. 73–76. - Смолева Э. В. Сестринское дело в терапии с курсом первичной медицинской помощи. Ростов-н / Д. : Феникс. 2012. 473 c.
- Дьяконова И. В. Особенности сестринского ухода при пневмониях в условиях поликлиники VII // Междунар. студенч. электрон. науч. конференция «Студенческий научный форум 2015» URL: https://www.scienceforum.ru/2015/1345/14345 (дата обращения: 20.01.2018).
- Костюкова Е. А., Жукова Н. В., Кривошеева И. М. Актуальные вопросы лечения внегоспитальной пневмонии // Крымский терапевтический журнал. 2011. № 1 (16). С. 120–125.
- Волкова Л. И., Христолюбова Е. И. Ошибки диагностики внебольничных пневмоний на разных этапах оказания медицинской помощи. // Сибирский консилиум. 2014. №1 (64).
 С. 22–26.
С. 22–26. - Syvolap V.V. Predictors of a prolonged course of community-acquired pneumonia // Запорожский медицинский журнал. 2017. Т. 19. № 2 (101). С. 143.
- Об утверждении стандарта специализированной медицинской помощи при пневмонии средней степени тяжести : приказ Министерства здравоохранения Российской Федерации от 29 декабря 2012 г. № 1658н // Российская газета. Спецвыпуск № 123/1. 2013. – 11 июня.
- Куница В. Н., Чернуха С. Н., Польская Л. В. Опыт применения Болонской системы обучения в Российских вузах // Оптимизация высшего медицинского и фармацевтического образования: Менеджмент качества и инновации : Материалы III Всерос. науч.-практ. конф., посв. Дню российской науки. Челябинск, 2015. С. 66–68.
Kunitsa Viktor
PhD., associate Professor, Medical Academy named after S. I. Georgievsky of Crimean Federal University named after V.I. Vernadsky
Salakhutdinova Madina
Student, Medical Academy named after S. I. Georgievsky of Crimean Federal University named after V. I. Vernadsky
I. Georgievsky of Crimean Federal University named after V. I. Vernadsky
Skripnikov Dmitriy
Student, Medical Academy named after S. I. Georgievsky of Crimean Federal University named after V. I. Vernadsky
NURSING FROM THE VISION OF STUDENTS OF THE MEDICAL UNIVERSITY AT THE PASSAGE OF NISTRESS PRACTICE
The article deals with the nursing process in the care of patients with out-of-hospital pneumonia. This type of activity has to be performed by students of the 2nd and 3rd years of medical universities when passing practical training. Mastering the nursing process helps students better understand their professional skills. This greatly depends on the success of treatment, the prognosis and quality of life of patients.
Keywords: nursing process, out-of-hospital pneumonia, industrial practice
© АНО СНОЛД «Партнёр», 2018
© Куница В.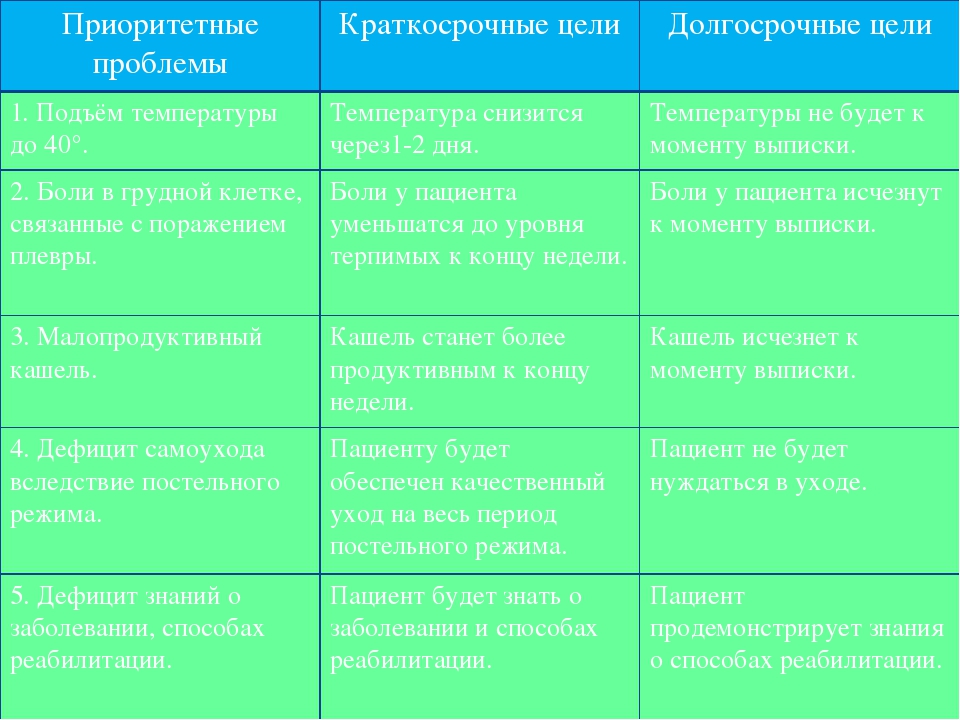 Н., 2018
Н., 2018
© Салахутдинова М. Ф., 2018
© Скрипников Д. А., 2018
Особенности профилактики пневмонии — Клиническая больница №6 им. Г.А. Захарьина
- Подробности
Опубликовано: 12 Ноябрь 2018
Просмотров: 7019
Особенности профилактики пневмонии
Пневмония характеризуется наличием воспаления в легочных альвеолах, которые принимают активное участие в процессе дыхания. Заболевание может быть самостоятельным или развиваться на фоне других патологий. Профилактика пневмонии подразумевает проведение специальных мероприятий, способных минимизировать риск воспаления в дыхательной системе человека.
Причины развития пневмонии
Основная причина – наличие патогенной микрофлоры, вызванной вирусами, грибами или бактериями, включая микоплазмы. Возбудитель передается воздушно-капельным путем. Недуг могут спровоцировать другие факторы, в числе которых – попадание в легкие токсических веществ, наличие паразитов, курение, перенапряжение, плохое питание, застойный воспалительный процесс у лежачих пациентов. В зависимости от вида возбудителя характер течения болезни бывает разным, вплоть до летального исхода.
Возбудитель передается воздушно-капельным путем. Недуг могут спровоцировать другие факторы, в числе которых – попадание в легкие токсических веществ, наличие паразитов, курение, перенапряжение, плохое питание, застойный воспалительный процесс у лежачих пациентов. В зависимости от вида возбудителя характер течения болезни бывает разным, вплоть до летального исхода.
Воспаление легких на начальном этапе проявляется так же, как и обыкновенная простуда. Точный диагноз ставят с помощью прослушивания, лабораторных исследований крови и рентгенографии грудной клетки. К дополнительным методам диагностики относят бактериоскопию, компьютерную и магнитно-резонансную томографию органов дыхания.
Профилактические мероприятия у взрослых
. Избежать заболевания в период эпидемии можно. Организм каждого человека имеет защитный механизм для борьбы с инфекцией. Клетки иммунной системы обезвреживают вирусы и бактерии, которые попадают в органы дыхания. При ослабленном иммунитете труднее предотвратить недуг, поэтому взрослым важно соблюдают такие меры профилактики пневмонии:
- Проводить вакцинацию.
 Особенно это касается людей старше 60 лет, у которых иммунная система ослабленная.
Особенно это касается людей старше 60 лет, у которых иммунная система ослабленная. - Пневмония требует изоляции больных. Если не удается избегать контакта с такими пациентами, надевают марлевую повязку.
- Своевременно лечить простудные заболевания. Если воспаление длится более пяти дней и самолечение не помогает, необходимо обратиться к специалисту. Он поможет подобрать индивидуальную схему лечения.
- Стремиться к сбалансированному питанию.
- Укреплять здоровье с помощью закаливания, дыхательных упражнений для легких, витаминных комплексов и противовирусных препаратов в межсезонье.
- Вести правильный образ жизни: отказаться от вредных привычек, чередовать полноценный отдых с умеренными физическими нагрузками.
- Соблюдать правила личной гигиены, часто мыть руки.
- Регулярно проветривать помещение, жилье содержать в чистоте.
- Минимизировать стрессовые ситуации, которые могут возникнуть вследствие эмоциональных нагрузок.
 Слабая нервная система способствует снижению иммунитета.
Слабая нервная система способствует снижению иммунитета. - Избегать переохлаждения.
- Своевременно проходить курс терапии хронических болезней органов дыхания.
Профилактика пневмонии – это целый комплекс мер, исключающих инфицирование.
Профилактические методы для лежачих больных
Пневмония у людей, которые находятся в лежачем положении, возникает из-за застоя крови в малом круге легочного обращения и скопления слизи в легких. Ограниченные движения не позволяют больному полноценно выдыхать. Это приводит к повышению давления в груди. Чем тяжелее состояние пациента, тем больше ограничений для грудной клетки при дыхании.
Наиболее часто застойное воспаление легких встречается в преклонном возрасте, когда человек имеет ослабленный иммунитет и подвержен многочисленным болезням. Клинические проявления застойной пневмонии такие же, как при классической форме недуга. Терапия – комплексная под наблюдением врача. Лучшим способом борьбы с инфекцией являются профилактические мероприятия:
- Изменение положения пациента несколько раз в сутки – с лежачего на полусидящее.

- Лечебная гимнастика с разным комплексом упражнений для легких.
- Проведение массажа.
- Физиотерапия.
- Витаминотерапия, прием иммуномодуляторов.
- Контроль изменения состояния больного.
Самолечение застойной формы воспаления легких недопустимо.
Дополнительные профилактические меры
Профилактика пневмонии в любом возрасте подразумевает не только основные, но и дополнительные процедуры. Они помогают облегчить состояние больного и не допустить воспаления. Речь идет об употреблении лекарственных растений, действие которых направлено на укрепление иммунитета и поддержание защитных функций организма. Целебные отвары и настои могут включать в себя такие компоненты:
Прополис для профилактики пневмонии
- Пчелиный клей – прополис, состоящий их жизненно важных микроэлементов, минералов, витаминов.
- Мед является природным антибактериальным средством. Его принимают при отсутствии аллергических реакций.
- Ромашка аптечная, обладающая укрепляющим, противовоспалительным, болеутоляющим действием. Можно применять другие травы с таким же эффектом.
- Мать-и-мачеха, корень солодки, чабрец, имбирь – успешно лечат простуду и любой вид кашля.
Прием лекарственных трав обязательно согласовывается с лечащим доктором, так как травы подходят не всем людям. Особенно такие напитки нужно осторожно принимать беременным женщинам.
Наравне с фитотерапией проводят специальный комплекс дыхательных упражнений. Процедура способна укрепить стенки легких, чтобы они легче смогли справиться с пневмонией.
Дополнительные профилактические мероприятия от пневмонии несложно выполнять в повседневной жизни. Каждый человек должен выбрать для себя оптимальный вариант, чтобы в будущем избежать опасной болезни и приема антибиотиков.
Пневмония 2: Эффективная медсестринская оценка и ведение
В первой части этого раздела по пневмонии, состоящего из двух частей, изучаются общие признаки и симптомы инфекции, а также объясняется, как медсестры могут выявлять лиц из группы высокого риска. В этой части рассматривается его медсестринская оценка и управление.
- Эта статья прошла двойное слепое рецензирование
- Рисунки и таблицы можно увидеть в прилагаемом PDF-файле для печати полной статьи, находящемся в разделе «Связанные файлы»
Цели обучения 1.Определите степень тяжести пневмонии с помощью подходящего инструмента для оценки. 2. Определите ключевые области вмешательства медсестер в уход за пациентами. |
АВТОР
Дэвид Уотсон, бакалавр медсестер, PGD Critical Care, SPQ Critical Care, Dip Nursing, является медсестрой бригады неотложной помощи больницы, больница Monklands, Эйрдри.
РЕФЕРАТ
Уотсон Д. (2008)
Пневмония 2: Эффективная медсестринская оценка и ведение.Время ухода; 104: 5, 30–31.
Оценка
Как обсуждалось в части 1 данного раздела, пациенты, страдающие пневмонией, могут проявлять себя по-разному, от бессимптомного до серьезно симптоматического. Важно, чтобы практикующие врачи могли оценить тяжесть пневмонии и ее влияние на физическое состояние пациентов.
Оценка CURB-65 — это наиболее часто используемый инструмент для выявления больных или потенциально очень нездоровых пациентов, которые могут потребовать госпитализации в ОИТ (Kamath et al, 2006).Он присваивает балл за отклонение от нормы в каждой из четырех основных областей — психическое состояние, уровень мочевины в крови, частота дыхания и артериальное давление, а также дает оценку для возраста. Его кратко можно описать следующим образом:
C = Новое нарушение сознания
U = Мочевина> 7 ммоль / л
R = Частота дыхания> 30 ударов в минуту
B = Артериальное давление (систолическое <90 мм рт.ст., диастолическое <60 мм рт.ст.)
65 = Возраст> 65
(Buising et al, 2006; Espana et al, 2006).
Для пациентов с показателем 2 или меньше госпитализация может не требоваться, но это будет зависеть от какого-либо ранее существовавшего заболевания, которое может усугубить проблему.Те, кто набрал более 2 баллов, подлежат допуску для дальнейшей оценки и управления. Чем выше оценка, тем серьезнее и потенциально опаснее для жизни может быть заболевание. Оценка CURB-65, хотя и эффективна, является лишь одним из инструментов оценки в современной практике.
Его эффективность можно еще больше повысить, если использовать вместе с таким инструментом ранней оценки, как MEWS (модифицированная оценка раннего предупреждения). Этот совокупный балл основан на артериальном давлении, частоте дыхания, уровне сознания, диурезе, температуре и пульсе.
Помимо обеспечения проведения всех наблюдений, использование таких инструментов также помогает выявить потенциальное и фактическое ухудшение состояния пациентов и облегчить вмешательство и направление в отделение интенсивной терапии на ранней стадии. Если они используются в сочетании с гематологическими и биохимическими параметрами, можно выявить раннюю органную недостаточность, в том числе у тех пациентов с полиорганной недостаточностью, которые соответствуют критериям госпитализации в ОИТ.
Использование таких инструментов, как CURB-65 и MEWS, должно позволить практикующим врачам правильно определять тяжесть пневмонии, начинать раннее и соответствующее лечение и привлекать других членов медицинской бригады.Заказ и интерпретация соответствующих тестов и исследований могут помочь в оценке.
Рентген грудной клетки позволит выявить любое основное заболевание легких, которое может усугубить проблему. Его также можно использовать для оценки реакции на лечение, в то время как опытные практикующие врачи могут определить поражение долей и возможные возбудители. Рентген может также определить степень уплотнения или плеврального выпота.
Диагностика пневмонии у госпитализированных пациентов может быть трудной, так как у многих будут аналогичные симптомы и аномальные результаты рентгенографии грудной клетки.Этим пациентам требуются другие диагностические тесты.
Испытания и образцы
Образцы мокроты могут помочь в постановке конкретного диагноза, но у некоторых пациентов может быть трудно получить, особенно у тех, у кого есть уплотнение и обезвоживание. Содействие хорошему потреблению жидкости посредством внутривенного введения жидкости способствует выделению секрета; Увлажненная кислородная терапия также может быть полезной.
Физиотерапия также может помочь получить образцы мокроты и ускорить выздоровление.Необходимо отправить образцы для посева и определения чувствительности, а мочу — на пневмококковый антиген и кислотоустойчивые бациллы (КУБ). Перед отправкой проба должна быть проверена на наличие крови, цвет и консистенцию. Результаты — как нормальные, так и аномальные — должны быть задокументированы в картах пациентов, а аномальные данные должны подвергаться дальнейшему наблюдению по мере необходимости.
Полный анализ крови (FBC) должен быть получен, чтобы позволить определить количество лейкоцитов (WBC), которое будет повышено при наличии инфекции.Низкий уровень лейкоцитов также может указывать на неспособность бороться с инфекцией и указывать на необходимость более агрессивных вмешательств. Также важно определить уровень мочевины, чтобы облегчить использование CURB-65. Также может быть показан посев крови для выделения потенциального возбудителя.
Общий анализ мочи также может быть полезен в диагностике возможного возбудителя. При пневмонии вначале часто обнаруживается наличие глюкозы, белка и крови. Необходимо собрать и отправить мочу на наличие легионеллы и пневмококкового антигена.
Образцы газов артериальной крови (ГАК) позволяют выявить ацидоз и гипоксию, требующие вмешательства и направления на анестезиологическое или респираторное обследование и кислородную терапию. Концентрацию вдыхаемого кислорода следует принимать во внимание при интерпретации ГКВ, особенно уровня кислорода.
Лечение
Кислородная терапия является важным компонентом лечения всех пациентов с пневмонией (Royal College of Surgeons, 2004). Его цель — поддерживать их насыщенность выше 93%.Кислородная терапия может варьироваться от низких концентраций до высокого потока через травматическую маску / без ребризера. Следует рассмотреть возможность использования увлажненной кислородной терапии, чтобы облегчить отхождение мокроты. Физиотерапия часто помогает научить пациентов правильно дышать, контролировать свое дыхание и оптимизировать осанку, чтобы способствовать хорошему расширению легких и отхождению мокроты.
Хотя пульсоксиметрия играет определенную роль в наблюдении за пациентами с пневмонией, она может быть неточной, и следует проводить анализ газов артериальной крови, чтобы обеспечить достаточную оксигенацию (Turner, 2003).Для тех пациентов, которые постоянно страдают гипоксией, несмотря на получение кислорода с высоким потоком, использование постоянного положительного давления в дыхательных путях (CPAP) рекомендуется как жизнеспособный вариант лечения (BTS, 2004). Для этого может потребоваться перевод пациентов в район с высокой степенью зависимости и соблюдение местных протоколов.
По возможности следует устранять любые признаки обезвоживания и гипотонии. Следует обеспечить внутривенный (IV) доступ и ввести жидкости для регидратации пациента.Хорошая гидратация облегчает отхаркивание секрета пациентами.
Также следует учитывать питание. Многие пациенты с тяжелой пневмонией испытывают тошноту и, следовательно, имеют плохой аппетит.
Однако их теплотворная способность повышена из-за наличия инфекции. Следует заранее проконсультироваться с отделом диетологии, чтобы убедиться, что калорийность пациента достаточна для того, чтобы организм мог бороться с инфекцией.
Антибактериальную терапию следует начинать как можно скорее.В идеале необходимо заранее выяснить чувствительность возбудителя, но это не всегда практично и может задержать лечение. Терапия должна быть начата немедленно, а затем адаптирована к конкретным возбудителям, когда они будут выявлены. Пациентам с тяжелой пневмонией необходимы внутривенные антибиотики, но их можно заменить пероральными препаратами, когда состояние пациента улучшится. В большинстве клинических областей будут определены местные планы лечения антибиотиками, и их следует соблюдать, чтобы снизить риск развития резистентности.Это особенно важно при внутрибольничных случаях пневмонии.
Анальгезия — важный аспект лечения пневмонии (Ramrakha and Moore, 1999). Многие пациенты испытывают боль в груди плевритного типа, и если ее не контролировать должным образом, она может препятствовать полному расширению легких во время вдоха и еще больше усугубить их состояние. Пациентам, у которых развивается дыхательная недостаточность, может потребоваться искусственная вентиляция легких. Неинвазивная вентиляция может обеспечить достаточную поддержку для тех, чье состояние недостаточно тяжелое, чтобы заслуживать госпитализации.Опять же, акцент делается на раннем привлечении анестезиологов, чтобы облегчить беспрепятственный перевод в отделение интенсивной терапии, где требуется полная вентиляция. Должны существовать четкие протоколы или руководящие принципы для облегчения раннего направления этих пациентов, например, использование системы раннего предупреждения или бригады неотложной помощи больниц (Watson, 2006).
Заключение
Оценка чрезвычайно важна при лечении пациентов с пневмонией. Это должно выходить за рамки дыхательной системы, поскольку болезнь может повлиять на другие системы и функции организма.
Точный сбор анамнеза может облегчить раннее выявление потенциальных возбудителей, в то время как поддерживающая терапия, такая как внутривенное введение жидкости, анальгезия и терапия антибиотиками, должна быть начата как можно скорее. Следует оценить серьезность инфекции, и практикующие врачи должны ознакомиться с CURB-65, MEWS или подходящим альтернативным инструментом оценки, используемым в их клинической области (Buising et al, 2006; BTS, 2006). Оценка раннего предупреждения поможет гарантировать, что любое ухудшение состояния пациента будет обнаружено на ранней стадии, облегчая раннее вмешательство и участие в интенсивной терапии при необходимости.Связь с мультидисциплинарной командой облегчит раннюю физиотерапевтическую и анестезиологическую проверку. Тем пациентам, у которых диагностика затруднена, следует заранее проконсультироваться с врачом-респиратором.
Повышение осведомленности о пневмонии, ее потенциальной серьезности и влиянии необходимо в палатах общего профиля, чтобы предотвратить получение пациентами с этим заболеванием отсроченной или ненадлежащей помощи. Бдительность в наблюдениях и базовый уход за больными помогут медсестрам выявлять возможные случаи пневмонии, а также способствовать раннему вмешательству и повышению качества ухода за пациентами.
Британское торакальное общество (2006) Критерии оценки степени тяжести, рекомендованные Британским торакальным обществом (BTS) для внебольничной пневмонии (ВП) и пожилых пациентов. Следует ли использовать критерии SOAR у пожилых людей? Возраст и старение; 35: 3, 286–291.
Британское торакальное общество (2004) Руководство BTS по лечению внебольничной пневмонии у взрослых — обновление 2004 года. Лондон: BTS.
Buising, K.L. и др. (2006). Проспективное сравнение показателей тяжести для выявления пациентов с тяжелой внебольничной пневмонией: пересмотр того, что подразумевается под тяжелой пневмонией.Грудная клетка; 61: 5, 419–424.
Espana, P.P. et al. (2006) Разработка и проверка правила клинического прогнозирования тяжелой внебольничной пневмонии. Американский журнал респираторной реанимации; 174: 1249–1256.
Уотсон, Д. (2006) Влияние точной оценки пациента на качество медицинской помощи. Время ухода; 102: 6, 34–37.
5 Стратегии медсестер для профилактики пневмонии, связанной с вентилятором
Am Nurse Today.Авторская рукопись; доступно в PMC 1 июня 2018 г.
Опубликовано в окончательной редакции как:
Am Nurse Today. 2017 июн; 12 (6): 42–43.
PMCID: PMC5706660
NIHMSID: NIHMS
0
, BSN, RN, 1 , PhD, 1, 2, 3 и, PhD, RN 1, Em 9013y
1 Школа медсестер Мичиганского университета, Департамент систем,
Население и лидерство, Анн-Арбор, Мичиган
Ольга Якушева
1 Школа медсестер Мичиганского университета, Департамент систем,
Население и лидерство, Анн-Арбор, штат Мичиган,
2 Школа общественного здравоохранения Мичиганского университета, Департамент здравоохранения
Управление и политика, Анн-Арбор, штат Мичиган,
3 Институт политики и инноваций в области здравоохранения, Университет
Мичиган Анн-Арбор Мичиган
Дина Келли Коста
1 Школа медсестер Мичиганского университета, Департамент систем,
Население и лидерство, Анн-Арбор, штат Мичиган,
3 Институт политики и инноваций в области здравоохранения, Университет
Мичиган Анн-Арбор Мичиган
1 Школа медсестер Мичиганского университета, Департамент систем,
Население и лидерство, Анн-Арбор, штат Мичиган,
2 Школа общественного здравоохранения Мичиганского университета, Департамент здравоохранения
Управление и политика, Анн-Арбор, штат Мичиган,
3 Институт политики и инноваций в области здравоохранения, Университет
Мичиган, Анн-Арбор, Мичиган,
Автор, ответственный за переписку: Дина Келли Коста, доктор философии, RN, 400 North Ingalls
St # 4351, Ann Arbor MI, 48109, ude.hcimu @ atsockd, офис:
734.764.2818, факс: 734.647.2416
Ключевые слова: сестринский уход, научно обоснованная практика, профилактика ВАП, искусственная вентиляция легких
См. Другие статьи в PMC, в которых цитируется опубликованная статья.
Инфекции, связанные со здоровьем (HAI), такие как пневмония, связанная с вентилятором
(ВАП), являются наиболее частым и наиболее предотвратимым осложнением у пациента.
пребывание в больнице. Их частота и потенциальные побочные эффекты увеличиваются у тяжелобольных.
пациенты из-за нарушения физиологии, в том числе ослабленного иммунного ответа и
полиорганная дисфункция.
Традиционно показатель VAP измерялся как показатель качества медицинской помощи.
Несмотря на недавние инициативы по измерению осложнений ИВЛ и
снижение заболеваемости за последние несколько лет, ВАП остается проблемой для тяжелобольных
взрослые, со смертностью до 10%.
В этой статье рассматриваются пять основных практик медсестер, основанных на фактических данных, для снижения
Риск ВАП у тяжелобольных взрослых.
1. Свести к минимуму воздействие аппарата ИВЛ
Наиболее важной научно обоснованной практикой снижения риска ВАП является
минимизация воздействия на пациента искусственной вентиляции легких, которая может быть
достигается двумя способами.
Во-первых, вы можете поощрять и пропагандировать использование неинвазивной вентиляции легких.
подходы, такие как двухуровневое положительное давление в дыхательных путях или постоянное положительное давление в дыхательных путях
давление. Маски для лица, используемые с этими подходами, могут быть неудобными для
пациентов, но данные небольшого рандомизированного клинического исследования показывают, что аналогичные
Вместо этого можно получить преимущества, используя шлем. В дополнение к лучшему пациенту
комфорт, шлемы привели к значительно более низкой частоте интубации по сравнению с лицевой
маски.
Во-вторых, когда нельзя избежать механической вентиляции, работайте, чтобы
минимизировать его продолжительность.Протоколы отлучения от аппарата ИВЛ или комплекты доказательной помощи
(например, Пробуждение, Координация дыхания, Делириум и Ранняя подвижность
(ABCDE) bundle) может быть эффективным для сокращения продолжительности ИВЛ.
Протоколы отлучения от аппарата ИВЛ под руководством медсестры и респираторного терапевта, которые включают:
ежедневное прерывание седации и координации с пробой спонтанного дыхания
оказались эффективными для быстрого вывода пациентов из ИВЛ и
соответственно. Если в вашем отделении не существует протокола отлучения от аппарата ИВЛ,
воспользуйтесь возможностью спроектировать и разработать его.
2. Обеспечьте превосходный уход за полостью рта
Состояние полости рта быстро ухудшается у пациентов с механической вентиляцией. Немного
пациенты получают травмы слизистой оболочки полости рта во время процедуры интубации, и
после интубации пациенты склонны к сухости во рту. Эти факторы, помимо
серьезно ослабленная иммунная система, может вызвать увеличение колонизации бактерий
в слизистой оболочке полости рта, а эндотрахеальная трубка служит прямым путем к
легкие.
Надлежащий уход за полостью рта может уменьшить избыточный бактериальный рост и снизить риск
инфекционное заболевание.В метаанализе более 18 рандомизированных контролируемых исследований (РКИ),
Обычный уход за полостью рта с применением хлоргексидина снижает частоту ВАП. В настоящее время нет
существуют рекомендации по частоте гигиены полости рта. Недавний систематический обзор 38 РКИ
показали, что уход за полостью рта проводится от одного до четырех раз в день.
Сделать уход за полостью рта регулярной частью обследования пациента в отделении интенсивной терапии
это один из способов увеличить его частоту. Рассмотрите возможность разработки протокола для конкретного устройства
с четкой формулировкой ролей и обязанностей.
3. Координировать уход при отсасывании подсвязочного канала
Отсасывание секрета, скапливающегося вокруг эндотрахеальной трубки
Пациенты, находящиеся на ИВЛ, могут вызвать ВАП. Отсасывание подсвязочного секрета
может выполняться как медсестрой, так и респираторным терапевтом и может помочь в
профилактика. Недавний мета-анализ 20 РКИ показал, что подсвязочное отсасывание
снизил риск ВАП на 45% по сравнению с пациентами, которые не
получить всасывание. Согласование подсвязочного отсасывания при уходе за полостью рта может
быть хорошим механизмом для кластерного ухода и гарантировать, что обе эти практики регулярно
доставлен.
4. Поддерживайте оптимальное положение и поощряйте мобильность
Правильное положение (удерживая изголовье кровати между 30–45
степени) и поощрение ранней мобильности пациентов с механической вентиляцией легких
профилактика ВАП. Желудочный рефлюкс и аспирация также могут привести к ВАП у
пациенты на ИВЛ. Держа изголовье кровати приподнятым между
30–45 градусов (полулежа) рекомендуется для уменьшения рефлюкса и
последующий риск ВАП.
Ранняя мобильность может быть сложной задачей, но приводит к тому, что больше не требуется вентиляции
дней.Доказательства подтверждают возможность ранней мобилизации тяжелобольных.
пациенты, даже вскоре после интубации, пока пациент не
успокоенный. Протоколы ранней мобильности включают прогрессивный подход, который меняет
болтаться на краю кровати, стоять на краю кровати, маршировать в
место, а затем для пациентов, которые могут переносить более высокий уровень активности,
передвигаясь. Для достижения наилучших результатов для пациентов координируйте упражнения и мобилизацию с
физиотерапевты и терапевты.
5. Обеспечить адекватный персонал
Адекватный персонал медсестер в отделении интенсивной терапии, особенно для механической вентиляции
пациентов, может помочь свести к минимуму риск ВАП. Это дает медсестрам время, возможность,
и ресурсы для внедрения методов ухода, которые снижают риск, и это позволяет им
проводить больше времени со своими пациентами, что может привести к раннему выявлению ВАП
и быстрое лечение.
Здоровая рабочая среда и межпрофессиональное сотрудничество также были
связано со снижением риска ВАП.Два исследования показали, что медсестра лучше работает
окружающая среда в сочетании с персоналом врачей имеют значение для ВАП
риск. Например, в открытых отделениях интенсивной терапии, где пациенты находятся под присмотром терапевтов.
вместо специально обученных врачей интенсивной терапии, иметь лучшую работу медсестры
окружающая среда может снизить частоту ВАП у пациентов с механической вентиляцией легких.
Аналогичным образом предыдущая работа показала, что когда медсестры работают в среде,
поддерживать профессиональную сестринскую практику (т.е. здоровую рабочую среду медсестер), медсестры
значительно реже сообщают о частых ВАП.Эти данные поддерживают
вам работать с другими медсестрами, чтобы ваша рабочая среда поддерживала профессиональные
сестринская практика. Способы сделать это включают разработку моделей совместного управления,
участие в мероприятиях по повышению качества для повышения качества ухода и
поощрение позитивного командного взаимодействия. Сотрудничество с врачом интенсивной терапии и остальными
межпрофессиональной команды, особенно респираторной терапии, являются двумя ключевыми способами
продолжать поощрять позитивное командное взаимодействие и снижать риск VAP.
/ h2 / Оптимальное расположение медсестер
Медсестры особенно хорошо подходят для руководства командой здравоохранения
Профилактика ВАП. Вы можете помочь свести к минимуму воздействие механических
вентиляции, совместно разработайте протокол отлучения от аппарата ИВЛ и
обеспечить внедрение доказательной помощи, которая минимизирует риск ВАП.
Ключевые моменты
Пневмония, связанная с искусственной вентиляцией легких (ВАП), является инфекцией, связанной с оказанием медицинской помощи
что может усложнить уход за пациентами на ИВЛ в
отделение интенсивной терапии.Для снижения риска ВАП используются следующие научно-обоснованные практики под руководством медсестер.
рекомендуется: уменьшить воздействие механической вентиляции, обеспечить отличное
уход за полостью рта и отсасывание подсвязочного пространства, способствуют ранней подвижности и пропагандируют
для адекватного медицинского персонала и здоровой рабочей среды.Медсестры могут взять на себя обязательство по сокращению ВАП и повышению качества медицинской помощи
для пациентов с механической вентиляцией легких путем координации и реализации этих
доказательная практика.
Благодарности
Все авторы работают в Мичиганском университете в Анн-Арборе. Эмили Болти
докторант кафедры систем, популяций и лидерства
Школа медсестер; Ольга Якушева — доцент кафедры
Системы, население и лидерство в школе медсестер и кафедре
Управление здравоохранением и политика в Школе общественного здравоохранения, член
Институт политики и инноваций в области здравоохранения; а Дина Келли Коста —
Доцент кафедры систем, популяций и лидерства
Школа медсестер и член Института исследований и качества здравоохранения.Финансирование этой работы было предоставлено Агентством медицинских исследований и медицинских исследований.
Качество (K08 HS024552, ИП Коста).
Избранные ссылки
- Пател Б.К., Вулф К.С., Полман А.С. и др. Эффект неинвазивной вентиляции, обеспечиваемой шлемом по сравнению с лицом
маска на скорость эндотрахеальной интубации у пациентов с острым
респираторный дистресс-синдром: рандомизированное клиническое испытание. JAMA. 2016; 315 (22): 2435–41. [Бесплатная статья PMC] [PubMed] [Google Scholar] - Blackwood B, Alderdice F, Burns K и др.Использование протоколов отлучения для сокращения продолжительности механических
вентиляция у взрослых тяжелобольных пациентов: Кокрановский систематический обзор и
метаанализ. BMJ. 2011; 342: c7237. [Бесплатная статья PMC] [PubMed] [Google Scholar] - Балас М.К., Василевскис Э.Е., Олсен К.М. и др. Эффективность и безопасность пробуждения и дыхания
координация, мониторинг / ведение делирия и ранние упражнения / мобильность
пучок. Crit Care Med. 2014. 42 (5): 1024–36. [Бесплатная статья PMC] [PubMed] [Google Scholar] - Ely EW, Meade MO, Haponik EF, et al.Протоколы отлучения от аппарата ИВЛ, разработанные нефизиком
медицинские работники. ГРУДЬ. 2001; 120 (6 доп.): 454S – 63S. [PubMed] [Google Scholar] - Спек К., Рават Н., Вайнер NC и др. Системный подход к разработке аппаратов ИВЛ.
Пакет профилактики пневмонии. Am J Infect Control. 2016; 44 (6): 652–6. [Бесплатная статья PMC] [PubMed] [Google Scholar] - Hua F, Xie H, Worthington HV и др. Уход за полостью рта для пациентов в критическом состоянии для предотвращения
вентилятор-ассоциированная пневмония.Кокрановская база данных Syst Rev. 2016; 10 [Бесплатная статья PMC] [PubMed] [Google Scholar] - Ли Басси Дж., Сенусси Т., Агилера Ксиол Э. Профилактика вентилятор-ассоциированной пневмонии. Curr Opin Infect Dis. 2017; 30 (2): 214–20. [PubMed] [Google Scholar]
- Мао Ц., Гао Л., Ван Г и др. Отсасывание подсвязочного секрета для предотвращения искусственной вентиляции легких.
пневмония: обновленный метаанализ и последовательные испытания
анализ. Crit Care. 2016; 20 (1): 353. [Бесплатная статья PMC] [PubMed] [Google Scholar] - Schweickert WD, Pohlman MC, Pohlman AS, et al.Ранняя физиотерапия и трудотерапия механически
вентилируемые, тяжелобольные пациенты: рандомизированный контролируемый
испытание. Ланцет. 2009. 373 (9678): 1874–82. [PubMed] [Google Scholar] - Cimiotti JP, Aiken LH, Sloane DM, Wu ES. Персонал медсестер, выгорание и связанные со здоровьем
инфекционное заболевание. Am J Infect Control. 2012. 40 (6): 486–90. [Бесплатная статья PMC] [PubMed] [Google Scholar] - Costa DK, Yang JJ, Manojlovich M. Условия работы медсестры интенсивной терапии, штат врачей и
риск развития пневмонии, связанной с вентилятором.Am J Infect Control. 2016; 44 (10): 1181–3. [PubMed] [Google Scholar] - Келли Д., Кутни-Ли А., Лейк ET, Эйкен Л. Х. Условия труда в интенсивной терапии и состояние здоровья по сообщениям медсестер
инфекции, связанные с уходом. Am J Crit Care. 2013. 22 (6): 482–8. [Бесплатная статья PMC] [PubMed] [Google Scholar]
Профилактика внутрибольничной пневмонии — американская медсестра
Внедрение набора базовых медсестринских навыков может снизить риск.
На вынос:
- Госпитальная пневмония (ГАП) — серьезное осложнение при поступлении в отделение неотложной помощи, особенно для пациентов, относящихся к группе риска.
- HAP можно снизить, если соблюдать меры профилактики инфекций и оказывать медсестринский уход в соответствии с практическими рекомендациями, основанными на фактических данных.
- Использование набора основных навыков при оказании помощи пациенту может улучшить результаты лечения пациентов в условиях неотложной помощи.
Уровень
Загрузите наглядный отрывок из статьи о непрерывном медсестринском образовании, чтобы поделиться в социальных сетях здесь. Обязательно отметьте нас на @MyAmericanNurse в Твиттере и @ MyAmericanNurse2020 в Facebook и Instagram!
Цели обучения
- Определите факторы риска внутрибольничной пневмонии (HAP).
- Обсудите комплексные стратегии предотвращения HAP.
Авторы и разработчики этой деятельности CNE не раскрыли никаких финансовых отношений с какими-либо коммерческими компаниями, имеющими отношение к этой деятельности. См. Последнюю страницу статьи, чтобы узнать, как заработать кредит CNE.
CNE 1,36 Время контакта
Срок действия: 23.02.20
Госпитальная пневмония (HAP), которая включает вентилятор-ассоциированную пневмонию (VAP) и госпитальную пневмонию без вентиляции (NVHAP), является хорошо задокументированным госпитальным осложнением, которое диагностируется, когда пациенты демонстрируют признаки и симптомы пневмонии через 48 или более часов после госпитализация; ВАП диагностируется, когда признаки и симптомы пневмонии появляются через 48 часов после интубации.
HAP, воспалительное состояние паренхимы легких, имеет самый высокий уровень смертности среди всех госпитальных инфекций (HAI) в Соединенных Штатах. ВАП составляет около 38% случаев ГАП; О NVHAP не сообщается как о госпитальном осложнении.
Последствия HAP включают длительное пребывание в больнице, дорогостоящее лечение и выписку в учреждение долгосрочного ухода. Избежание этих последствий зависит от сестринского ухода, который основан на наборе фундаментальных сестринских навыков и предоставляется совместно с межпрофессиональной командой.
Причины и факторы риска
Наиболее частой причиной ГАП является аспирация микроорганизмов, происходящих из носовой, ротоглоточной и желудочной флоры пациента. Несколько факторов подвергают пациентов риску аспирации, включая дисфагию, кашель и изменение психического статуса в результате инсульта, судорог или расстройства, связанного с употреблением психоактивных веществ. Для пациентов, перенесших инсульт, пневмония в результате аспирации является основной причиной смерти.
Другие пациенты с риском аспирации включают пациентов с нервно-мышечными заболеваниями (такими как болезнь Паркинсона и мышечная эндистрофия), язвами во рту, закупоркой пищевода в результате лечения опухолью или лучевой терапией, неврологическими изменениями (например, изменением языкоглоточного нерва после инсульта), хроническими заболеваниями легких (что может привести к плохому кашлю или усилию вдоха) и состояниям ЖКТ, вызывающим сильную тошноту и рвоту.Кроме того, пациенты, получающие ингибиторы протонной помпы или антагонисты гистамина h3 для повышения pH желудочного секрета, имеют повышенную частоту HAP. Уменьшение кислотности желудочного секрета может позволить микроорганизмам в кишечнике размножаться, потенциально вызывая HAP при аспирации рвоты.
Даже здоровые пациенты могут испытывать аспирацию. Почти у половины здоровых людей бывают эпизоды беззвучной аспирации во время сна, которые они переносят без значительного прогрессирования заболевания.Но когда они госпитализированы и их состояние здоровья находится под угрозой, у них увеличивается риск развития пневмонии.
HAP также может быть получен от патогенов, передаваемых через медицинских работников и больничное оборудование. По этой причине все медицинские работники должны строго придерживаться стандартов профилактики инфекций, особенно при уходе за пациентами в отделении неотложной помощи, которые подвергаются большему риску развития пневмонии из-за того, что они могут иметь ослабленный иммунитет или недоедать, в пожилом возрасте или иметь множественные сопутствующие заболевания.
Оценка и диагностика
HAP является вторым по распространенности HAI после катетер-ассоциированных инфекций мочевыводящих путей. Пациенты в любом отделении больницы могут развить NVHAP, что может привести к переводу в реанимацию.
Для предотвращения HAP медсестры должны быть внимательны к симптомам аспирации и вмешиваться быстро и надлежащим образом. Признаки респираторного расстройства, такие как стридор, тахипноэ, тахикардия и снижение сатурации кислорода, требуют немедленного вмешательства медсестры.Боль при глотании, ощущение застревания пищи в горле и затрудненное глотание должны насторожить медсестер о возможной дисфагии. Ранняя диагностика HAP может быть достигнута с помощью пульсоксиметрии, рентгена грудной клетки, общего анализа крови с дифференцировкой и посева мокроты.
Менеджмент
Несколько основных терапевтических медсестринских вмешательств — соблюдение стандартов профилактики инфекций, подъем изголовья кровати на 30–45 градусов для предотвращения аспирации, обеспечение хорошей гигиены полости рта (чистка зубов, десен, языка, зубных протезов), увеличение мобильности пациента при передвижении до трех раз в день, при необходимости, поощрение кашля и глубокого дыхания, а также инструктаж пациентов по использованию стимулирующей спирометрии — связаны со снижением риска HAP.Большинство больниц не контролируют этот набор фундаментальных навыков сестринского вмешательства на регулярной основе для обеспечения эффективной профилактики HAP, поэтому медсестры должны играть ведущую роль в разработке стратегии внедрения этих протоколов оказания помощи.
Стандарты профилактики инфекций
Госпитализация в отделениях неотложной помощи влияет на иммунный ответ пациентов, поэтому персонал больницы должен соблюдать меры профилактики инфекций, чтобы снизить риск развития HAI, включая HAP. Гигиена рук — это эффективная мера предотвращения ИСМП, которая часто находится в центре внимания обучения персонала.Исследования показывают, что доступ к прикроватным антисептическим скрабам для рук способствует более строгому соблюдению гигиены рук, что может привести к общему снижению HAI. Кроме того, маски для лица могут быть эффективными для снижения передачи болезнетворных микроорганизмов, передающихся по воздуху, например, вызывающих пневмонию и грипп. Кроме того, вакцинация медицинских работников от гриппа является ключом к профилактике HAP; Во время вспышки гриппа пациентам следует проводить противовирусную профилактику.
Высота изголовья кровати
Подъем изголовья кровати — простое вмешательство, которое может снизить риск аспирации.Поднятие изголовья кровати как минимум на 30 градусов в качестве сдерживающего фактора для микроаспирации у пациентов на аппарате ИВЛ было хорошо задокументировано; некоторые исследования показывают, что 45 градусов идеально подходят для этих пациентов. Однако аспирация, не связанная с аппаратом ИВЛ, часто встречается у пациентов, оказывающих неотложную помощь, поэтому оценка риска аспирации жизненно важна для безопасной медсестринской практики. Если оценка показывает, что у пациента есть риск аспирации, подъем изголовья кровати должен быть включен в пакет вмешательств медсестры HAP.
Для пациентов с измененным психическим статусом, в том числе с летаргией или седативным действием, изголовье кровати должно быть приподнято как минимум на 30 градусов, когда они находятся в состоянии покоя. При переносимости увеличение изголовья кровати до высокого положения Фаулера во время еды и при приеме лекарств может помочь предотвратить аспирацию.
При уходе за пациентами с назогастральным зондом для кормления медсестры должны следовать научно обоснованной практике: убедиться, что рентгеновский снимок подтвердил расположение наконечника перед кормлением, и постоянно поддерживать изголовье кровати под углом более 30 градусов.Медсестры также должны задокументировать тщательное обследование брюшной полости, включая измерение остаточного кормления, и поговорить с врачом об использовании прокинетического агента, такого как метоклопрамид, который, как было показано, помогает уменьшить аспирацию у пациентов с зондом для кормления.
Уход за полостью рта
HAP чаще всего вызывается грамотрицательными бациллами и золотистым стафилококком, которые могут процветать в полости рта пациентов в отделениях неотложной помощи. Исследования показали, что стандартизованный уход за полостью рта уменьшает количество бактерий во рту, а в нескольких исследованиях сообщалось о значительном снижении HAP при эффективной программе чистки полости рта два раза в день.(См. Советы по уходу за полостью рта. )
В большинстве школ медсестер обучают уходу за полостью рта, но уровень предоставления и помощи пациентам в работе очень низкий. Имеющиеся данные также свидетельствуют о том, что уход за полостью рта плохо документируется медперсоналом, что может указывать на необходимость обучения персонала для улучшения соблюдения режима лечения и документации. Связывание ухода за полостью рта с оценкой медсестер и обучением персонала этой передовой практике профилактики пневмонии может улучшить результаты для пациентов и снизить HAP в условиях неотложной помощи.
Исследования также показали, что профилактика HAP у хирургических пациентов должна начинаться с ухода за полостью рта перед интубацией. Это медсестринское вмешательство может уменьшить рост микробов в дыхательных путях полости рта после операции, если оно проводится в сочетании с другими вмешательствами по пучку. Информирование персонала об этой практике и добавление конкретных рекомендаций по уходу за полостью рта в предоперационный контрольный список может помочь уменьшить это послеоперационное осложнение.
Советы по уходу за полостью рта
Советы по уходу за полостью рта
Research поддерживает предоставление сотрудникам специального протокола ухода за полостью рта для пациентов с целью снижения заболеваемости внутрибольничной пневмонией.Медсестры должны:
- используйте зубную щетку с мягкой щетиной или электрическую аспирационную зубную щетку, если пациент не может чистить собственные зубы.
- используйте зубную пасту, содержащую бикарбонат натрия
- тщательно осмотреть полость рта, включая зубы и десны; для пациентов, получающих антибиотики, необходимо следить за кандидозом ротоглотки
- обеспечивает чистку зубных протезов пациентов после каждого приема пищи и перед сном.
- для полного ухода за полостью рта используйте жидкость для полоскания рта без спирта.
Повышенная мобильность
Раннее и интенсивное вмешательство в мобильность снижает частоту HAP и последствия нарушения физической формы, сопровождающие продолжительный постельный режим. Пожилые пациенты и пациенты с хроническими заболеваниями подвергаются высокому риску функционального ухудшения всего за 72 часа, если они находятся в ненужной постели или в кресле. К сожалению, хотя данные подтверждают раннюю мобилизацию для снижения ГП, большинство пациентов по-прежнему проводят более 60% своего времени в постели. Препятствия для ранней мобильности включают нехватку времени, опасения по поводу безопасности пациентов, физиологическую нестабильность пациентов, отсутствие соответствующего оборудования для безопасной перевозки пациентов и нехватку персонала для оказания помощи в передвижении.
Медсестры могут играть активную роль в оценке безопасных перемещений пациентов и передвижения, чтобы снизить риск падения. Например, они могут заполнить Инструмент оценки мобильности баннера (BMAT), чтобы оценить базовый баланс и мобильность. BMAT — это действующий и надежный инструмент, который медсестры могут использовать у постели больного для определения мобильности пациента и соответствующего оборудования безопасности, необходимого для оказания помощи при перемещении и раннем перемещении.
Было показано, что после того, как безопасность пациента будет установлена, такие вмешательства, как подъем пациента с постели не менее трех раз в день, значительно снижают частоту ГП.Для достижения целей мобильности пациентов необходим адекватный контроль боли. Индивидуальный график приема анальгетиков и недопущение чрезмерной седации перед тем, как встать с постели, могут помочь пациентам достичь целей мобильности. Медсестры должны сотрудничать с физиотерапевтом для разработки безопасных вмешательств, таких как контролируемые программы ходьбы, чтобы уменьшить последствия длительного постельного режима.
Кашель, глубокое дыхание и стимулирующая спирометрия
Кашель, глубокое дыхание и стимулирующая спирометрия долгое время были важными компонентами профилактики NVHAP у послеоперационных пациентов.Поскольку более половины пациентов NVHAP находятся в медицинском отделении, добавление этих медсестринских вмешательств для нехирургических пациентов также полезно.
Кашель и глубокое дыхание улучшают отхождение мокроты и увеличивают расширение грудной клетки, помогая уменьшить NVHAP. И некоторые данные свидетельствуют о том, что контролируемое вдохновение с помощью стимулирующей спирометрии может улучшить оксигенацию и уменьшить легочные осложнения. Однако не существует четких рекомендаций по рутинному использованию стимулирующей спирометрии для предотвращения NVHAP.
Стимулирующий спирометр может служить физическим напоминанием пациентам о том, что кашель и глубокое дыхание важны для предотвращения легочных инфекций. Но протоколы использования стимулирующих спирометров сильно различаются среди медсестер и респираторных терапевтов, что приводит к сообщениям о путанице пациентов. Таким образом, комбинация обсуждаемых вмешательств (обучение пациентов, подъем изголовья кровати, раннее передвижение, уход за полостью рта, кашель и глубокое дыхание, а также стимулирующая спирометрия) представляется лучшим способом предотвратить NVHAP.
Ресурсы, образование и сотрудничество
Многие вмешательства по профилактике HAP являются частью базовой практики медсестер, основанной на фактических данных. Благодаря этому медсестры могут играть ведущую роль в разработке и внедрении профилактических стратегий в рамках своей практики и отслеживать результаты.
Медсестры-руководители должны предоставить соответствующие ресурсы — оборудование и персонал, — чтобы персонал мог добиться результатов по снижению HAP. Ресурсы могут включать в себя надлежащее оборудование для ухода за полостью рта (например, электрические всасывающие зубные щетки, жидкость для полоскания рта, зубную нить и предметы для ухода за зубными протезами) и безопасные и эффективные средства передвижения (такие как походные ремни, скользящие полотна и соответствующее подъемное оборудование).Кроме того, медсестры должны быть надлежащим образом обучены использованию любого нового или незнакомого оборудования, чтобы они были уверены в его использовании и с большей вероятностью использовали его. Назначение руководителей групп в отделениях неотложной помощи для оказания помощи в достижении целей профилактики ВП также может помочь стимулировать приверженность персонала вмешательству.
Медицинские организации должны проводить обучающие семинары для продвижения использования фундаментальных вмешательств для снижения HAP. Включение пациентов и их членов в процесс обучения и план лечения при поступлении также может помочь улучшить результаты.
По мнению Кломпаса и его коллег, подход к профилактике с помощью междисциплинарной команды является наиболее эффективной стратегией сокращения ВАП; то же самое и с NVHAP. Этот подход включает в себя обширную команду врачей; медсестры; физиотерапевты, логопеды и респираторные терапевты; диетологи; и фармакологи. Прикроватные медсестры находятся в отличной позиции, чтобы взять на себя инициативу в инициировании этого типа командного сотрудничества и общения с межпрофессиональной медицинской бригадой по наиболее эффективным протоколам профилактики HAP.(См. Межпрофессиональное сотрудничество .)
Межпрофессиональное сотрудничество
Межпрофессиональное сотрудничество
В рамках профилактики внутрибольничной пневмонии (HAP) медсестры должны изначально сосредоточиться на принципах профилактики инфекций и контролировать каждый элемент набора основных навыков (подъем изголовья кровати, гигиена полости рта, мобильность пациента, кашель и глубокое дыхание) для снижения риска HAP. Затем они должны сотрудничать с межпрофессиональной командой по мере необходимости для обеспечения наилучших результатов.Например:
- При выявлении факторов риска аспирации медсестры должны начать консультацию с логопедом, чтобы определить дополнительные стратегии профилактики, такие как обследование глотания для ранней диагностики потенциальной аспирации.
- Для пожилых пациентов медсестры должны обсудить варианты лечения с лечащим врачом и фармацевтом, чтобы избежать полипрагмазии, которая может способствовать аспирации.
- Если боль ограничивает подвижность пациента, медсестры должны проконсультироваться с бригадой по обезболиванию, чтобы подобрать методы лечения, которые принесут облегчение без вредных побочных эффектов.
- Для пациентов с риском нарушения питания (например, с индексом массы тела менее 18 или преальбумином ниже 16 мг / дл) медсестры должны сотрудничать со службами нутритивной поддержки для предоставления добавок, как указано.
В центре внимания медсестер
HAP — это малоизвестное и малоизученное осложнение госпитализации со значительной заболеваемостью и смертностью пациентов. Он несет ответственность за увеличение стоимости больниц, продолжительности пребывания в стационаре и выписки в учреждения длительного ухода.
Несколько основных медсестринских вмешательств были связаны со снижением риска HAP; однако не существует стандартизованных протоколов для их эффективного мониторинга и документирования. Пакет фундаментальных навыков, включающий передовые методы профилактики инфекций, ухода за полостью рта, ранней мобильности, подъема изголовья кровати, кашля и глубокого дыхания, может помочь улучшить результаты, особенно для пациентов из группы высокого риска. Обучение персонала этим протоколам может повысить заинтересованность на уровне подразделения.В центре внимания медсестер должно быть обучение персонала и постоянные исследования этих профилактических стратегий, а также работа с пациентами, семьями и межпрофессиональной командой поставщиков медицинских услуг, а также подчеркивание важности вмешательств.
Авторы работают в Вест-Честерском университете в Западном Честере, штат Пенсильвания. Кэролайн Д. Михан — доцент кафедры медсестер и координатора программы предварительного лицензирования. Кэтрин МакКенна — координатор лаборатории клинических навыков.
Список литературы
Boynton T, Kelly L, Perez A, Miller M, An Y, Trudgen C.Инструмент оценки мобильности баннера для медсестер: Проверка инструмента. Am J Безопасная ручка для пациентов Mov . 2014; 4 (3): 86-92.
Калил А.С., Метерский М.Л., Кломпас М и др. Ведение взрослых с внутрибольничной пневмонией и пневмонией, связанной с аппаратом искусственной вентиляции легких: руководящие принципы клинической практики, подготовленные Американским обществом инфекционных болезней и Американским торакальным обществом, 2016 г. Clin Infect Dis . 2016; 63 (5): e61-111.
Кломпас М., Брэнсон Р., Эйхенвальд ЕС и др. Стратегии профилактики вентилятор-ассоциированной пневмонии в больницах неотложной помощи: обновление 2014 г. Infect Control Hosp Epidemiol. 2014; 35 (8): 915-36.
Накашима Т., Маеда К., Тахира К. и др. Бесшумная аспирация позволяет прогнозировать смертность пожилых людей с аспирационной пневмонией, поступающих в больницы неотложной помощи. Гериатр Геронтол Инт. 2018; 18 (6): 828-32.
Куинн Б., Бейкер DL. Комплексный уход за полостью рта помогает предотвратить перенесенную в больнице невентиляторную пневмонию. Я медсестра сегодня. 2015; 10 (3): 18-23.
Quinn B, Baker DL, Cohen S, Stewart JL, Lima CA, Parise C.Базовый уход за больными для профилактики невентиляторной пневмонии. J Nurs Scholarsh . 2014; 46 (1): 11-9.
Sopena N, Heras E, Casas I, et al. Факторы риска внутрибольничной пневмонии вне отделения интенсивной терапии: исследование случай-контроль. Am J Infect Control. 2014; 42 (1): 38-42.
Tesoro M, Peyser DJ, Villarente F. Ретроспективное исследование заболеваемости больничной пневмонией, не связанной с аппаратом искусственной вентиляции легких, и упущенных возможностей сестринского ухода. Дж Нурс Адм . 2018; 48 (5): 285-91.
5 способов предотвратить распространение пневмонии в домах престарелых
Только в Соединенных Штатах от инфекционной пневмонии ежегодно страдает до 3 миллионов человек. От 40 000 до 70 000 из этих случаев закончились смертельным исходом. К сожалению, пневмония — одна из основных причин смерти пожилых пациентов в домах престарелых.
Пневмония у пожилых людей
Пневмония у пожилых пациентов часто начинается с вирусной пневмонии, которая менее опасна, чем бактериальная пневмония.Однако опасная бактериальная пневмония может заразить кого-то, кто борется с вирусным штаммом болезни.
Существующие ранее заболевания, такие как сердечные заболевания, нарушения глотания или хроническая обструктивная болезнь легких (ХОБЛ), могут осложнять, в противном случае пациенты пожилого возраста могут заболеть пневмонией. Курящие пожилые люди также подвержены более высокому риску осложнений даже при самых легких формах инфекционной пневмонии.
Постояльцы учреждений длительного ухода, пожилые люди в сообществах престарелых, пожилые люди, которые часто госпитализируются, и те, кто посещает «дневные учреждения престарелых», особенно восприимчивы к бактериальным пневмониям, устойчивым ко многим обычно назначаемым антибиотикам.
Симптомы пневмонии у пожилых людей
У большинства взрослых инфекционная пневмония сначала проявляется симптомами, сходными с симптомами простуды: чиханием, кашлем и болью в горле. Эти относительно мягкие симптомы вскоре сменяются высокой температурой, ознобом, зеленой или желтой мокротой и одышкой. Иногда присутствует боль при вдыхании.
Пневмонию у пожилых людей бывает сложнее диагностировать и лечить, потому что уже существующие состояния могут маскировать начало инфекции.У пожилых пациентов пневмония часто проявляется неспецифическими симптомами, такими как учащенное дыхание, летаргия, спутанность сознания или головокружение, которое приводит к падению.
У пациентов с деменцией или другими когнитивными нарушениями нечеткие или атипичные симптомы пневмонии являются обычным явлением. Поскольку эти пациенты могут быть не в состоянии выразить свои чувства, такие болезни, как пневмония, могут игнорироваться до тех пор, пока они не станут серьезными.
5 способов профилактики пневмонии у пожилых людей
- Иммунизация жизненно важна для предотвращения смерти от пневмонии.Центр по контролю за заболеваниями рекомендует вакцинировать пневмококковую вакцину всем в возрасте 65 лет и старше, а также лицам моложе 65 лет, проживающим в доме престарелых или учреждении длительного ухода. Вакцинацию следует повторять каждые пять лет.
CDC также рекомендует ежегодную вакцинацию против гриппа. Грипп не вызывает пневмонию, но пневмония — частое и опасное осложнение гриппа среди пожилых людей.
- Обычные методы борьбы с инфекционными заболеваниями важны.Мытье рук и частая дезинфекция твердых поверхностей предотвратят передачу пневмонии. Людям, страдающим простудой или другим заболеванием, не следует посещать дома престарелых или другие учреждения по уходу.
Персонал должен мыть руки при входе в палату пациента. Дезинфицирующие средства для рук полезны, но не заменяют мытье водой с мылом.
- Уход за полостью рта очень важен для пациентов домов престарелых. Бактерии, обнаруженные во рту, часто аспирируются, что приводит к пневмонии.Необходимо поддерживать здоровье зубов, и важен ежедневный уход за полостью рта под руководством или под руководством персонала. Исследования показали, что ежедневный уход за полостью рта приносит пользу даже пациентам без естественных зубов. Было доказано, что ежедневное использование антибактериальной жидкости для полоскания рта является полезным.
- Пневмония часто встречается у пациентов с затрудненным глотанием. Слюна и бактерии полости рта могут попадать в легкие, вызывая аспирационную пневмонию или бактериальную пневмонию. Показано, что у этих пациентов физиотерапия и кормление, уход за полостью рта и поддержание вертикальной осанки снижают частоту пневмонии.
- Хорошее общее состояние здоровья способствует устойчивости к инфекционным заболеваниям в любом возрасте. Достаточный отдых, хорошее питание и соответствующие ежедневные упражнения — универсальные требования для оптимального здоровья.
Жители домов престарелых особенно уязвимы для пневмонии, но тщательная профилактика и своевременное лечение при первых признаках болезни значительно снизят угрозу, которую представляет это заболевание.
Для информации о домах престарелых и престарелых:
(PDF) Пневмония, связанная с искусственной вентиляцией легких, и роль медсестер в ее профилактике
467
JNMA I VOL 56 I ISSUE 208 I OCT-DEC, 2017
7.Ferreira CR, de Souza DF, Cunha TM, Tavares M, Reis SS,
Pedroso RS, de Brito Röder DV. Эффективность связки
в профилактике вентилятор-ассоциированной пневмонии.
Бразильский журнал инфекционных заболеваний. 2016 июн
30; 20 (3): 267-71. [Полный текст]
8. Ранджит С., Бхаттарай Б. Заболеваемость и факторы риска ИВЛ-
ассоциированной пневмонии в больнице Университета Катманду.
KUMJ. 2012 июн 7; 9 (1): 28-31.[Полный текст]
9. Центры по контролю и профилактике заболеваний. Вентилятор —
, ассоциированная пневмония (ВАП). События Device Assoc.
2012 6 января; 1-6: 13. [Полный текст]
10. Кломпас М. Действительно ли возможен уровень
нуля при ИВЛ-пневмонии ?. Современное мнение при инфекционных заболеваниях.
2012 1 апреля; 25 (2): 176-82. [Полный текст]
11. Arroliga AC, Pollard CL, Wilde CD, Pellizzari SJ, Chebbo
A, Song J, Ordner J, Cormier S, Meyer T.Снижение числа случаев ИВЛ-пневмонии на
:
— междисциплинарный подход. Respir Care. 2012 Май
1; 57 (5): 688-96. [PubMed]
12. Якоби К.А., Шульц С., Малфертхайнер П. Критическое лечение
больных пробиотиками: полезно или опасно ?. Кишечник
патогенов. 2011 27 февраля; 3 (1): 2. [Полный текст]
13. Sachetti A, Rech V, Dias AS, Fontana C, Barbosa GD, Schlichting
D.Соблюдение пунктов набора для профилактики
вентилятор-ассоциированной пневмонии. Revista Brasileira de
интенсивная терапия. 2014 декабрь; 26 (4): 355-9. [PubMed | Полный текст]
14. Вентиляционная пневмония. Critic Care
Медсестра. 2008; 28: 83-85. [PubMed | Полный текст]
15. Allagher JA. Внедрение клинических рекомендаций по пневмонии
, связанных с аппаратом ИВЛ (комплект). Журнал для
практикующих медсестер.2012 31 мая; 8 (5): 377-82. [Полный текст]
16. Кили Л. Снижение риска искусственной вентиляции легких
пневмонии за счет подъема изголовья кровати. Сестринское дело
реанимации. 2007 1 ноября; 12 (6): 287-94. [Полный текст]
17. Ванхерен С., Дюпор С., Маньени М., Дюме Л., Дюмениль А.С.,
Дусе-Популер Ф., Декусер Дж. У. Бактериальное заражение
тест-полосок на глюкозу: нельзя пренебрегать. Американский журнал
по инфекционному контролю.2011 30 сентября; 39 (7): 611-3. [Полный текст]
18. Халперн Н.А., Хейл К.Э., Сепковиц К.А., Пасторез С.М. Мир
без пневмонии, связанной с вентилятором: пора отказаться от наблюдения
и разобрать связку. Реанимация
Медицина. 2012, 1 января; 40 (1): 267-70. [Полный текст]
19. Оливейра Дж., Загало С., Кавако-Силва П. Профилактика ИВЛ-
ассоциированной пневмонии. Revista portuguesa de pneumologia.
, 30 июня 2014 г .; 20 (3): 152-61.[Полный текст]
20. Кофэн С.Е., Кломпас М., Классен Д., Ариас К.М., Подгорный К.,
Андерсон Д.Д., Берстин Х., Калфи Д.П., Дубберке Э.Р., Фрейзер
В, Гердинг Д.Н. Стратегии профилактики вентилятор-ассоциированной пневмонии
в больницах неотложной помощи. Инфекционный контроль и
Больничная эпидемиология. 2008 Октябрь; 29 (S1): S31-40. [Полный текст]
21. Кунис К.А., Пунтилло К.А. Пневмония, связанная с вентилятором
в отделении интенсивной терапии: ее патофизиология, факторы риска и профилактика
.Американский журнал медсестер. 2003 августа
1; 103 (8): 64AA-GG. [Полный текст]
22. Морхед Р.С., Пинто С.Дж. Вентиляционная пневмония.
Архив внутренней медицины. 2000 10 июля; 160 (13): 1926-36.
[Полный текст]
23. DE ROSA FG, Craven DE. Пневмония, связанная с искусственной вентиляцией легких:
текущие стратегии ведения. Инфекции в медицине.
2003; 20 (5): 248-59. [Полный текст]
24. Феррер Р., Артигас А.Клинический обзор: стратегии без применения антибиотиков
для профилактики пневмонии, связанной с вентилятором. Critic Care.
2001 января 11; 6 (1): 45. [Полный текст]
25. Таблан О.К., Андерсон Л.Дж., Бессер Р., Бриджес С., Хаджех Р.
Рекомендации по профилактике пневмонии, связанной с оказанием медицинской помощи,
2003. MMWR. 2004; 53 (RR-3): 1-36. [Полный текст]
26. Нил-Вайзе Б.С., Гастмайер П., Кола А., Вонберг Р.П., Вилле Дж.С.,
ван ден Брук П.Дж. Основанная на фактах рекомендация по подъему изголовья кровати
для пациентов с механической вентиляцией легких.
Critic Care. 11 апреля 2011; 15 (2): R111. [Полный текст]
27. Кейсон С.Л., Тайнер Т., Сондерс С., Брум Л. Медсестры,
, внедрение руководящих принципов для ИВЛ
пневмонии от Центров по контролю заболеваний и
по профилактике. Am J Crit Care. 2007, 1 января; 16 (1): 28-37. [PubMed]
28. Саллум Зейтун С., Ботура Лейте де Баррос А.Л., Диччини С.
Проспективное рандомизированное исследование связанной с вентилятором пневмонии
у пациентов с использованием закрытой vs.открытая система всасывания
. Журнал клинического сестринского дела. 1 июля 2003 г .; 12 (4): 484-9.
[Полный текст]
29. Фулбрук, П., и Муни, С. (2003). Пакеты услуг в критической помощи
: практический подход к практике, основанной на доказательствах. Медсестра
Crit Care. 2003 ноябрь-декабрь; 8 (6): 249-255. [Полный текст]
30. Kollef MH. Профилактика госпитальной пневмонии
и искусственной вентиляции легких. Реанимационная медицина.
2004, 1 июня; 32 (6): 1396-405.[Полный текст]
31. Диас Э., Ульдемолинс М., Лисбоа Т., Релло Дж. Управление
вентилятор-ассоциированной пневмонией. Клиники инфекционных болезней
Северной Америки. 2009 30 сентября; 23 (3): 521-33. [Полный текст]
32. Американское торакальное общество, Общество инфекционных болезней
Америка. Руководство по ведению взрослых с
госпитализированной, связанной с аппаратом искусственной вентиляции легких и связанной со здравоохранением-
пневмонией.Am J Respir Crit Care Med.
2005; 171: 388-416. [Полный текст]
33. Аманулла С. Обзор искусственной вентиляции легких
нозокомиальных пневмоний. [Полный текст]
34. Дейл К.М., Ангус Дж. Э., Синафф Т., Роуз Л. Этнографический
Исследование ухода за полостью рта в отделении интенсивной терапии. Am J
Crit Care. 2016 1 мая; 25 (3): 249-56. [PubMed]
35. Rello J, Afonso E, Lisboa T, Ricart M, Balsera B, Rovira A,
Valles J, Diaz E.Комплексный подход к профилактике пневмонии, связанной с аппаратом ИВЛ
. Клиническая микробиология и
инфекции. 2013 1 апреля; 19 (4): 363-9. [Полный текст]
36. Крюнден, Э., Бойс, К., Вудман, Х., и Брей, Б. (2005). Оценка
воздействия пакета ухода за аппаратом ИВЛ. Nurs
Crit Care, 10 (5), 242-246. [Полный текст]
Osti et al. Пневмония, связанная с вентилятором, и роль медсестер в ее профилактике
PKID | Пневмония — Лечение и профилактика симптомов
Что такое пневмония?
Статус
Кто пострадал?
Что происходит?
Причины
Симптомы
Лечение
Профилактика
Графики иммунизации
Всемирный день борьбы с пневмонией
Что такое пневмония?
Пневмония — серьезная инфекция легких, поражающая людей любого возраста, но особенно опасна для пожилых людей и детей младшего возраста.
По оценкам Всемирной организации здравоохранения, ежегодно более 160 миллионов детей во всем мире заболевают пневмонией, 20 миллионов из которых госпитализируются и 2 миллиона из них умирают.
Во всем мире пневмония является основной причиной смерти детей в возрасте до пяти лет. Непропорционально сильно пострадали страны Африки к югу от Сахары, на которые приходится более половины таких случаев.
Борьба одной семьи с пневмококковой инфекцией
Статус
В развитых странах доступ к антибиотикам и вакцинам позволил в основном контролировать случаи детской пневмонии.Однако в развивающихся странах пневмония ежегодно уносит жизни больше детей, чем какая-либо другая причина, включая любую другую болезнь, войну или голод.
Несмотря на эту ужасную реальность, программы по борьбе с детской пневмонией по-прежнему критически недофинансируются, при этом большие объемы ресурсов выделяются на борьбу с ВИЧ / СПИДом и малярией. По оценкам, 1,3 миллиона случаев смерти от детской пневмонии можно было бы избежать, если бы во всем мире были приняты меры по профилактике и лечению.
Кто пострадал?
Пневмония может развиться у любого человека, но те, кто подвержен большему риску заражения, могли испытать или в настоящее время испытывают такие состояния, как:
- Воздействие табачного дыма
- Плохое питание
- Астма
- Диабет
- Холодный
- Грипп
- ВИЧ-инфекция
- Убежище
- Перенаселенность
- Загрязнение помещений или окружающей среды
- Отсутствие надлежащего грудного вскармливания в течение первых шести месяцев жизни
- Недостаточное потребление цинка
Что происходит ?
После того, как микробы достигают легких, легкие воспаляются и наполняются жидкостью.Это вызывает затруднения дыхания, что затрудняет попадание достаточного количества кислорода в кровоток. Клетки организма не могут функционировать как обычно, и инфекция не может быть выведена из организма. Если не лечить, инфекция может продолжать распространяться, что приведет к смерти.
Причины
Бактерии, вирусы или грибки, обитающие в вашем носу, рту, носовых пазухах или окружающей среде, могут проникать в ваши легкие и вызывать инфекции, включая пневмонию. Вы можете заразиться бактериями или вирусами от людей, инфицированных ими, независимо от того, проявляются ли они симптомы или нет.
Основной причиной тяжелой пневмонии у детей в развивающихся странах являются бактерии Streptococcus pneumoniae, или пневмококк. Другая ведущая причина — это Haemophilus influenzae типа b или Hib.
Другие причины пневмонии включают грипп, стафилококковые инфекции, респираторно-синцитиальный вирус человека, риновирус, вирус простого герпеса и тяжелый острый респираторный синдром (SARS).
Менее распространенные виды пневмонии можно получить при вдыхании пищи, жидкостей, газов, пыли и некоторых грибов.
Pneumocystis carinii (теперь переименовано в Pneumocystis jiroveci ) пневмония (PCP) — это грибковая инфекция, которая может поражать людей с ослабленной иммунной системой, включая людей с ВИЧ / СПИДом.
Симптомы
Симптомы пневмонии могут включать:
- отхаркивание слизи (зеленой, коричневой или слегка кровянистой)
- лихорадка
- усталость
- слабость
- мышечная слабость
- потеря аппетита
- тошнота
- рвота
- головные боли
- хрипы
- понос
- одышка
- учащенное дыхание
- озноб
- боль в груди
- втягивание грудной клетки при дыхании (дети до 5 лет)
- судороги, потеря сознания, переохлаждение, летаргия, проблемы с кормлением (младенцы)
Легкие формы пневмонии, которые не мешают повседневной работе, обычно называют «ходячей» пневмонией.
Лечение
Варианты лечения зависят от типа пневмонии вирусной или бактериальной, которым инфицирован человек.
Бактериальная пневмония лечится антибиотиками.
Вирусная пневмония лечится противовирусными препаратами, если она диагностирована на достаточно ранней стадии, и могут быть назначены антибиотики для предотвращения вторичных инфекций или осложнений.
Обычно врач осматривает пациента после жалобы на определенные симптомы.Это может включать рентген грудной клетки и анализ крови, но могут быть назначены дополнительные обследования, если симптомы плохи или если врачи пытаются различить другие проблемы со здоровьем. Многие пациенты чувствуют себя лучше сразу после назначенных лекарств. Дополнительное лечение может потребоваться, если пациент не чувствует себя лучше после 2–3 дней лечения. Пребывание в больнице может потребоваться, если симптомы сильно выражены или у пациента есть другие серьезные заболевания. Выздоровлению способствует адекватный сон, избегание перенапряжения, употребление большого количества жидкости и отказ от сигаретного дыма.
Профилактика
Соблюдение правил гигиены и здорового образа жизни помогает предотвратить пневмонию. Тщательная и частая чистка рук, кашель или чихание в локоть или рукав вместо рук, избегание общения с больными, получение правильного питания и достаточный отдых — это все, что вы и ваши дети можете делать для защиты от бактерий и вирусов. что может вызвать пневмонию. Избегание табачного дыма и других загрязнителей помогает предотвратить пневмонию.
Расширение доступа к иммунизации, снижение загрязнения воздуха в помещениях и на открытом воздухе и понимание предупреждающих знаков для выявления инфекции, в частности кашля, учащенного дыхания и / или затрудненного дыхания, помогут предотвратить заражение.
Грудное вскармливание в течение первых шести месяцев имеет решающее значение для предотвращения пневмонии. Грудное молоко содержит питательные вещества, антиоксиданты, гормоны и антитела, необходимые ребенку для роста и развития.
Многие вакцины могут предотвратить заражение бактериями или вирусами, которые могут вызывать пневмонию, в том числе:
- Пневмококковый конъюгат (ПКВ)
- Haemophilus influenzae тип b (Hib)
- Коклюш (коклюш)
- Ветряная оспа (ветряная оспа)
- Корь
- Сезонная вакцина и вакцина против гриппа h2N1 2009 г.
CDC рекомендует следующие специальные графики иммунизации, применимые к вашему ребенку:
Графики иммунизации
Дополнительные ресурсы и информация доступны здесь:
Всемирный день борьбы с пневмонией
Важный отказ от ответственности : Информация о pkids.org предназначена только для образовательных целей, и не следует рассматривать как медицинскую консультацию . Он не заменяет совет врача, который ухаживает за вашим ребенком. Все медицинские советы и информация должны рассматриваться как неполные без медицинского осмотра, что невозможно без посещения врача.
внебольничная пневмония у взрослых | Сидарс-Синай
Не то, что вы ищете?
Что такое внебольничная пневмония?
Пневмония — это тип легочной инфекции.Это может вызвать проблемы с дыханием и другие симптомы. При внебольничной пневмонии (ВП) вы заражаетесь в условиях сообщества. Этого не происходит в больнице, доме престарелых или другом медицинском центре.
Ваши легкие являются частью дыхательной системы. Эта система снабжает вашу кровь свежим кислородом и удаляет углекислый газ, отходы жизнедеятельности. Когда вы вдыхаете воздух через нос и рот, он достигает крошечных воздушных мешочков легких (альвеол) через серию трубок. Отсюда кислород поступает в вашу кровь.Углекислый газ выходит в альвеолы. Затем вы выдыхаете это.
Многие микробы могут расти в вашем теле и вызывать болезни. При вторжении определенные типы микробов могут вызвать легочную инфекцию и пневмонию. Эти микробы могут нарушить работу дыхательной системы. Например, кислород может не так легко попасть в вашу кровь. Это может вызвать одышку. Если ваше тело не может получать достаточно кислорода, чтобы выжить, пневмония может привести к смерти.
Эти микробы могут передаваться от человека к человеку.Когда кто-то инфицированный одним из этих микробов чихает или кашляет, вы можете вдохнуть микробы в легкие. Если ваша иммунная система не убивает захватчиков, микробы могут вырасти и вызвать пневмонию.
CAP может возникнуть в результате заражения многими видами микробов. К ним относятся бактерии, вирусы, грибки или паразиты. Симптомы пневмонии могут варьироваться от легких до тяжелых. Некоторые виды микробов с большей вероятностью могут привести к серьезной инфекции.
CAP очень распространен, особенно в зимние месяцы.Это чаще встречается у пожилых людей. Но это может повлиять на людей любого возраста. Это может быть очень серьезно. Это часто бывает у пожилых людей или людей с другими проблемами со здоровьем.
Что вызывает внебольничную пневмонию?
Пневмонию могут вызывать разные виды микробов. Но некоторые типы чаще вызывают ВП. Во всем мире Streptococcus pneumoniae — это бактерия, которая чаще всего вызывает ВП у взрослых. Вот некоторые другие распространенные бактерии, вызывающие ВП:
- Haemophilus influenzae
- Mycoplasma pneumoniae
- Хламидийная пневмония
- Легионелла
- Грамотрицательные палочки
- Золотистый стафилококк
Вирус гриппа (гриппа) является основной вирусной причиной ВП.Кроме того, грипп повышает вероятность бактериальной пневмонии. Этот тип часто бывает хуже вирусной пневмонии. Другие типы вирусов также могут вызывать ВП, такие как вирус парагриппа, эховирус, аденовирус и вирус Коксаки. Фактически, вирусы, вероятно, ответственны за большинство эпизодов ВП. Грибы и паразиты также могут вызывать ВП.
Кто подвержен риску внебольничной пневмонии?
Некоторые вещи могут повысить риск ВП. Вот некоторые из них:
- Курение
- Слабая иммунная система, например, из-за лечения от наркотиков или проблемы со здоровьем, такой как ВИЧ
- Другие проблемы с легкими, такие как хроническая обструктивная болезнь легких
- Другие проблемы со здоровьем, например, почечная недостаточность
- Использование некоторых лекарственных средств, включая ингибиторы протонной помпы
- Употребление сильного алкоголя
Вы также подвергаетесь более высокому риску, если контактируете с другими людьми, больными пневмонией.
Каковы симптомы внебольничной пневмонии?
Симптомы ВП часто развиваются быстро. Эти симптомы могут включать:
- Одышка
- Кашель
- Сильная мокрота
- Лихорадка и озноб
- Боль в груди, усиливающаяся при дыхании или кашле
- Тошнота и рвота (реже)
Ваш лечащий врач может заметить другие признаки. Это учащенное сердцебиение, учащенное дыхание или специфические звуки при исследовании легких.
Как диагностируется внебольничная пневмония?
Ваш лечащий врач спросит о ваших недавних симптомах и прошлых проблемах со здоровьем. Он или она также проведет медицинский осмотр, включая тщательный осмотр ваших легких.
Лабораторные тесты могут быть очень полезны в диагностике ВП. Некоторые тесты, которые могут вам понадобиться:
- Рентген грудной клетки, часто подтверждающий диагноз
- Анализы крови на инфекцию и кислородный статус крови
- Анализ крови на посев для определения роста микробов в кровотоке
- Анализ мокроты на наличие микробов
Как лечится внебольничная пневмония?
Ваше лечение может зависеть от ваших симптомов и типа возбудителя пневмонии.Если у вас тяжелая пневмония, вам, вероятно, придется какое-то время оставаться в больнице. Если у вас только легкие симптомы, вы, вероятно, сможете лечиться дома.
Антибиотики являются ключевым средством лечения бактериальной ВП. Ваш лечащий врач, скорее всего, назначит вам это лекарство еще до того, как определит тип бактерий (или других микробов). Тип антибиотика может варьироваться в зависимости от микробов, обитающих в вашем районе, а также от других ваших проблем со здоровьем. Ваш лечащий врач захочет назначить вам антибиотик, который может убить все микробы, вызывающие ваше заболевание.Однако антибиотики бесполезны при лечении вирусной пневмонии и часто могут принести больше вреда, чем пользы.
Если вы лечитесь дома, вы, вероятно, будете принимать антибиотик внутрь в течение недели или около того. В большинстве случаев вы почувствуете себя лучше через несколько дней после начала лечения.
Если вам нужно остаться в больнице, вам также потребуются антибиотики, соответствующие вашему случаю. В некоторых случаях вам может потребоваться вводить их внутривенно. Ваш лечащий врач может сначала назначить вам определенный антибиотик, а затем переключить вас на другой, так как ваши анализы крови покажут, какой вид микроба вызывает вашу инфекцию.Вам также может потребоваться дополнительная поддержка, например:
- Дополнительный кислород
- Жидкости, если вы обезвожены
- Дыхательные процедуры
- Респираторная поддержка, такая как вентилятор, в тяжелом случае
Большинство людей начинают реагировать на лечение в течение нескольких дней. Небольшая часть людей, которые проходят лечение в больнице, не реагируют на лечение в течение этого времени. Если симптомы не исчезнут, вам может потребоваться другой антибиотик или лечение осложнений после ВП.
Каковы осложнения внебольничной пневмонии?
Абсцесс легкого и, реже, эмпиема — возможные осложнения ВП. При эмпиеме скопление гноя накапливается в пространстве между легким и грудной стенкой. Для лечения обычно требуются антибиотики и дренаж. КТ часто помогает диагностировать эти проблемы.
Дыхательная недостаточность и смерть — другие возможные осложнения. Это чаще встречается у пожилых людей или людей с другими проблемами со здоровьем.
Что я могу сделать, чтобы предотвратить внебольничную пневмонию?
Вы можете снизить свои шансы заболеть ВП, делая ежегодную прививку от гриппа. Пневмококковая вакцина защищает от S. pneumoniae и очень помогает в предотвращении ВП. Медицинские работники рекомендуют эту прививку всем людям старше 65 лет. Она может вам понадобиться до этого времени, если у вас есть:
- Хроническая болезнь сердца, легких, печени или почек
- Диабет
- Алкоголизм
- Слабая иммунная система
Курильщики и люди, живущие в учреждениях длительного ухода, также должны получить эту прививку до 65 лет.Повторная вакцинация может потребоваться, если вы получили первую пневмококковую вакцину до 65 лет или если у вас ослабленная иммунная система.
Соблюдение правил гигиены также может помочь вам снизить риск ВП. Это включает частое мытье рук.
Когда мне следует позвонить своему врачу?
Немедленно обратитесь за лечением, если вы подозреваете, что у вас пневмония. Если вы лечитесь от ВП в амбулаторных условиях, позвоните своему врачу, если симптомы не исчезнут в течение нескольких дней.
Основные сведения о внебольничной пневмонии
- Пневмония — это тип легочной инфекции. Это может вызвать проблемы с дыханием и другие симптомы. При ВП заражение происходит вне медицинских учреждений.
- ВП — основная причина смерти пожилых людей. Большинство здоровых молодых людей выздоравливают после ВП без проблем.
- CAP может вызвать одышку, жар и кашель.
- Возможно, вам придется остаться в больнице для лечения ВП.
- Большинство случаев ВП вызвано вирусами и не требует лечения антибиотиками.
- Антибиотики являются основным средством лечения большинства типов ВП, вызванных бактериями.
- Получение рекомендованных вакцин может помочь снизить риск ВП.
Следующие шаги
Советы, которые помогут вам получить максимальную пользу от визита к врачу:
- Знайте причину вашего визита и то, что вы хотите.
- Перед визитом запишите вопросы, на которые хотите получить ответы.
- Возьмите с собой кого-нибудь, кто поможет вам задать вопросы и запомнить, что вам говорит поставщик.
- Во время посещения запишите название нового диагноза и все новые лекарства, методы лечения или тесты. Также запишите все новые инструкции, которые дает вам ваш провайдер.
- Узнайте, почему прописано новое лекарство или лечение и как они вам помогут. Также знайте, каковы побочные эффекты.
- Спросите, можно ли вылечить ваше состояние другими способами.
- Знайте, почему рекомендуется тест или процедура и что могут означать результаты.

 , Куница В. В., Кривенцов М. А. Проблемы и решения прохождения летней производственной практики студентами лечебного факультета в качестве помощника процедурной медицинской сестры // Международный журнал прикладных и фундаментальных исследований. 2016. № 3–1. С. 73–76.
, Куница В. В., Кривенцов М. А. Проблемы и решения прохождения летней производственной практики студентами лечебного факультета в качестве помощника процедурной медицинской сестры // Международный журнал прикладных и фундаментальных исследований. 2016. № 3–1. С. 73–76. С. 22–26.
С. 22–26. Особенно это касается людей старше 60 лет, у которых иммунная система ослабленная.
Особенно это касается людей старше 60 лет, у которых иммунная система ослабленная. Слабая нервная система способствует снижению иммунитета.
Слабая нервная система способствует снижению иммунитета.