Синдром раздраженного кишечника
18 августа 2014
Статьи
Кишечник человека представляет собой гофрированную трубку, длиной 7-8 м. Она подразделяется на два отдела — тонкую и толстую кишку. Тонкая кишка (длина ее колеблется от 5 до 6 м) связывает желудок с толстой кишкой. Главная функция тонкой кишки – переваривание пищи, поступившей из желудка, и всасывание необходимых организму питательных веществ. Толстая кишка, длиной до 1,5 м заканчивается прямой кишкой и задним проходом. Основное назначение толстой кишки – всасывание воды и формирование каловых масс.
Синдром раздраженного кишечника – это чрезмерно чувствительная кишка, болезненно реагирующая на самые обычные жизненные ситуации, такие как завтрак, сборы на работу, предстоящее свидание, не говоря уже о таких событиях, как праздничный ужин, вызов к начальнику, ссора с близкими людьми.
Как же проявляется повышенная чувствительность кишки? Прежде всего, нарушением продвижения содержимого по своему логическому пути сверху вниз. Пищевой комок или продвигается быстрее, чем в норме, совершая маятникообразные движения, или остается в каком-либо сегменте кишки, или даже движется в обратном направлении.
Cиндром раздраженного кишечника отличается от язвы желудка, воспаления легких и остеохондроза.
Основное отличие состоит в отсутствии морфологической основы заболевания. Что это означает? Хорошо известно, что, например, при язвенной болезни существует дефект слизистой оболочки желудка или двенадцатиперстной кишки, при воспалении легких — участок уплотнения легочной ткани, при остеохондрозе – уменьшение высоты межпозвонкового пространства. То есть, во всех вышеперечисленных примерах есть так называемый субстрат заболевания – то, что вызывает жалобы. При синдроме раздраженного кишечника жалобы есть, а субстрата нет, по крайней мере, современными диагностическими исследованиями он не определяется.
При синдроме раздраженного кишечника жалобы есть, а субстрата нет, по крайней мере, современными диагностическими исследованиями он не определяется.
Для синдрома раздраженного кишечника существуют диагностические критерии, так называемые «Римские критерии», получившие свое название в связи с тем, что впервые были опубликованы в Риме. Согласно «Римским критериям», на протяжении 12 недель за истекший год (не обязательно следующих друг за другом) могут беспокоить боль или дискомфорт в животе, вздутие живота, которые облегчаются после опорожнения кишечника, связаны с изменением частоты стула или его консистенции. Боль может изменяться от ощущения легкого дискомфорта, до нестерпимой, может не иметь четкой локализации, распространяясь по всему животу, или в разное время возникать в различных областях живота. Боль может быть самая разная – жгучая, тупая, ноющая, режущая, распирающая, сжимающая и.т.д. Она обычно усиливается после приема пищи. Очень важным моментом является отсутствие болей в ночные часы. Вы не просыпаетесь от боли.
Однако, если у Вас нарушен сон и Вы проснулись ночью, то боли могут тут же возникнуть. Вздутие живота обычно нарастает в течение дня, достигая максимума к вечеру, и заметно усиливается после еды (чаще всего после обеда).
Стул чаще всего отмечается в утренние часы, после завтрака, количество опорожнений кишечника составляет от 2 до 5, с небольшими временными промежутками. Неотложные позывы на дефекацию могут возникать после каждого приема пищи. Характерно также появление позывов на дефекацию в таких ситуациях, когда ее совершение не представляется возможной – совещание, поездки в метро, пригородных поездах, при стрессовых ситуациях. Достаточно часто из-за возникновения неотложных позывов на дефекацию Вы отказываетесь от посещения театров, кино и других общественных мест. Однако диарея никогда не возникает в ночные часы. Кроме того, масса кала остается нормальной, и, как правило, не превышает 200 г в сутки.
Достаточно часто остается чувство неполного опорожнения кишечника. В стуле могут быть слизь, непереваренные кусочки пищи, однако никогда – кровь или гной. Непосредственно перед актом дефекации отмечается усиление болей и значительное уменьшение их после него. Чаще всего стул бывает «овечьим», т.е. состоящим из мелких плотных фрагментов, «пробкообразным» – т.е. первые порции кала более плотные, чем последующие, может быть также стул в виде карандаша – узкие длинные ленты. Могут возникать так называемые запорные поносы – жидкий стул после нескольких дней его задержки.
В стуле могут быть слизь, непереваренные кусочки пищи, однако никогда – кровь или гной. Непосредственно перед актом дефекации отмечается усиление болей и значительное уменьшение их после него. Чаще всего стул бывает «овечьим», т.е. состоящим из мелких плотных фрагментов, «пробкообразным» – т.е. первые порции кала более плотные, чем последующие, может быть также стул в виде карандаша – узкие длинные ленты. Могут возникать так называемые запорные поносы – жидкий стул после нескольких дней его задержки.
Вас может преследовать масса других проблем, таких как ощущение кома в горле при глотании, боли в эпигастральной области, чувство быстрого насыщения, тошнота и боли в правом подреберье, боли в левой половине грудной клетки, в мышцах, в суставах, в спине, головные боли, сердцебиение, ощущение перебоев в работе сердца, невозможность спать на левом боку, ощущение неполного вдоха, внутренней дрожи, учащенное мочеиспускание, снижение веса, шум в ушах, чувство слабости, ощущение «приливов» и сухость во рту.
Распространенность данного заболевания среди населения колеблется в разных странах от 9 до 48%. Однако, в связи с достаточно деликатным характером жалоб, к врачу обращаются только 14-66% больных. Чаще всего болеют городские жители в возрасте от 30 до 40 лет, причем женщины в 3-4 раза чаще, чем мужчины. Чаще всего синдром раздраженного кишечника развивается после психотравмирующих ситуаций, таких как развод, тяжелая утрата, потеря работы или других значимых происшествий, значительно реже – после перенесенной пищевой токсикоинфекции; возможна также наследственная предрасположенность. Некоторые ученые придерживаются мнения, что употребление в пищу шоколада, кофе, алкоголя, чечевицы, бобов, молочных продуктов, а также обильная еда, изменение привычного характера питания во время командировок и путешествий может явиться пусковым моментом в возникновении симптомов заболевания.
Что делать, если у Вас есть все вышеперечисленные симптомы или их часть? Необходимо обязательно обратиться к врачу. Во-первых, для того, чтобы подтвердить диагноз. К сожалению, существуют различные состояния, при которых клиническая картина заболевания частично или даже практически полностью соответствует вышеописанной, но диагноз в итоге ставится иной, лечение требуется совершенно другое, и, иногда неотложное. Во-вторых, в случае подтвержденного диагноза, лечение должно быть обязательно подобрано специалистом с учетом многих факторов.
Во-первых, для того, чтобы подтвердить диагноз. К сожалению, существуют различные состояния, при которых клиническая картина заболевания частично или даже практически полностью соответствует вышеописанной, но диагноз в итоге ставится иной, лечение требуется совершенно другое, и, иногда неотложное. Во-вторых, в случае подтвержденного диагноза, лечение должно быть обязательно подобрано специалистом с учетом многих факторов.
Жизненный прогноз при этом заболевании благоприятен. Синдром раздраженного кишечника не приводит к развитию злокачественных опухолей кишки или таким заболеваниям, как неспецифический язвенный колит или болезнь Крона. Однако желательно находиться под наблюдением доктора, в компетентности которого Вы уверены, которому Вы полностью доверяете и можете рассказать о самых незначительных изменениях в своем самочувствии и причинах, которые, на Ваш взгляд, их вызвали. Необходимо обращать внимание на то, как Вы питаетесь. Совершенно недопустимо есть 1-2 раза в день и помногу. Такой режим питания вне всякого сомнения вызовет и боли в животе, и вздутие живота, и нарушение стула. Прием пищи чаще 4-5 раз в день и небольшими порциями облегчит ваше самочувствие. У части больных определенный набор продуктов питания, приводит к усилению симптомов, поэтому целесообразно вести так называемый «пищевой дневник», для того чтобы определить продукты, которые могут вызвать ухудшение состояния. Необходимо записывать, какие продукты Вы употребляли в течение дня, и какие неприятные ощущения при этом возникали. Фрагмент «пищевого дневника» представлен ниже.
| Продукт | Симптом |
| рис | – |
| кофе | дважды неоформленный стул со слизью |
| картофель отварной | вздутие живота, избыточное газообразование |
Лекарства, излечивающего синдром раздраженного кишечника, не существует. Имеются лишь лекарственные препараты, облегчающие симптомы заболевания.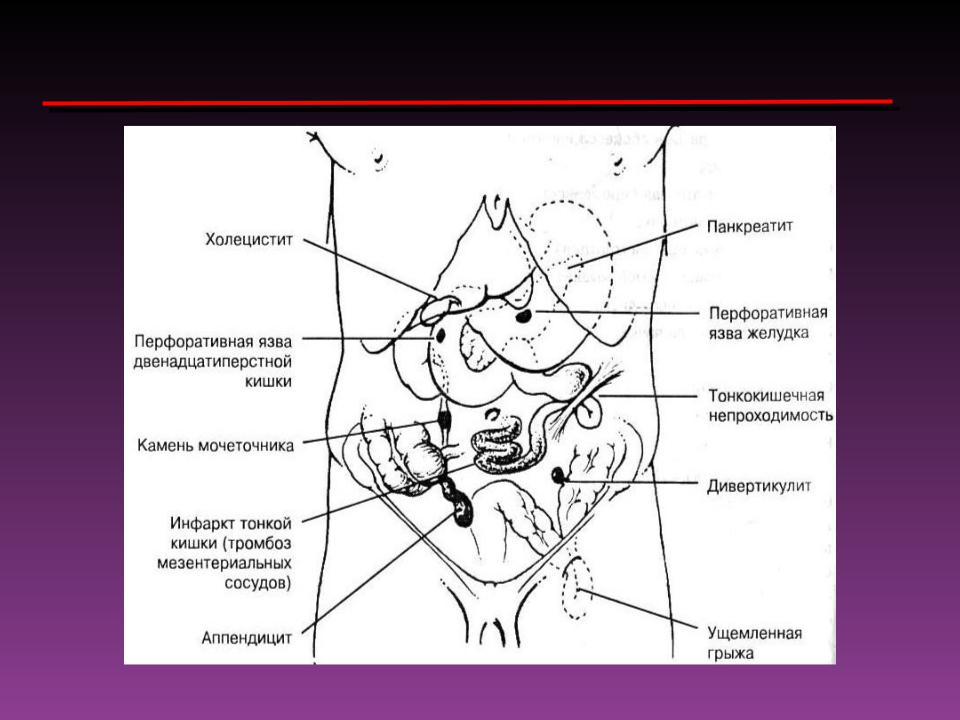 Они достаточно эффективны и, в большинстве своем, не вызывают побочных эффектов. Выбор конкретного того или иного лекарственного средства зависит от того, какой именно симптом заболевания беспокоит Вас в настоящее время больше всего. При болях в животе могут быть назначены средства, ослабляющие двигательную активность кишки, при поносах — закрепляющие препараты, при запорах — слабительные, при вздутии живота — медикаменты, уменьшающие газообразование.
Они достаточно эффективны и, в большинстве своем, не вызывают побочных эффектов. Выбор конкретного того или иного лекарственного средства зависит от того, какой именно симптом заболевания беспокоит Вас в настоящее время больше всего. При болях в животе могут быть назначены средства, ослабляющие двигательную активность кишки, при поносах — закрепляющие препараты, при запорах — слабительные, при вздутии живота — медикаменты, уменьшающие газообразование.
Помните! Выбор препарата или комбинации препаратов и длительность курса лечения определяет врач!
К сожалению, эффект от назначенного лечения иногда бывает недостаточным, иногда кратковременным, а в некоторых случаях и вовсе отсутствует, что связано с тем, что все названные выше группы препаратов действуют только на функции кишки, не влияя на другие факторы, способствующие возникновению симптомов заболевания.
Механизм развития клинических признаков (симптомов) при синдроме раздраженного кишечника можно представить следующим образом: под влиянием психологического стресса или хронической психотравмирующей ситуации; значительно реже — кишечной инфекции, у некоторых людей, к которым принадлежите и Вы, кишка становится чрезмерно чувствительной.
Во-первых, снижается порог восприятия боли и, во-вторых, интенсивность восприятия боли становится не адекватной вызывающему ее стимулу. Болевые импульсы от кишки приходят в головной мозг. Так как головной мозг получает чрезмерно сильный импульс, то и ответный сигнал, направленный им к кишке, также является избыточным. В ответ на полученный сильный импульс возникает нарушение двигательной активности кишки, что Вы ощущаете как боли в животе, вздутие живота, поносы или запоры.
Можем ли мы повлиять на интенсивность импульса, идущего от кишки к мозгу или в обратном направлении? Теоретически можем, практически же это достаточно затруднительно. Подобно тому, как воды множества ручейков, впадая в реку, несущую их к океану, становятся неразличимыми, так и сигналы от многих органов, следующие в переплетении нервных волокон к мозгу практически неразделимы, и выделить «дорожку», по которой следует информация от кишки практически невозможно.
Можем ли мы повлиять на интенсивность импульса, формирующегося в мозге? Да, и достаточно эффективно.
Во всем мире признана эффективность как медикаментозных, так и немедикаментозных методов воздействия. К немедикаментозным методам относится, например, проведение индивидуальной и групповой психотерапии, гипнотерапии; к медикаментозным — применение трициклических антидепрессантов, селективных ингибиторов обратного захвата серотонина.
Помните! Выбор метода лечения определяет врач!
Синдром раздраженного кишечника не предрасполагает к развитию опухолей или воспалительных заболеваний кишечника. Однако, для того, чтобы жить полноценной жизнью, необходимо стараться избегать переутомления, стрессовых ситуаций, употребления продуктов, приводящих к возникновению симптомов заболевания; а при ухудшении самочувствия, или в случае появления новых симптомов — посещать своего врача.
Заслуженный деятель здравоохранения РТ,
врач-терапевт высшей категории,
доктор медицинских наук, профессор
Ф.И. Мухутдинова
Поделиться в соц.сетях
Синдром раздражённого кишечника — Услуги
Что такое синдром раздраженного кишечника (СРК)?
Синдром раздраженного кишечника (СРК) — довольно распространенное заболевание при котором, несмотря на отсутствие каких-либо болезненных изменений во внутренних органах, люди испытывают приступы сильных болей в животе, сопровождающиеся поносом, вздутием живота или запором.
Для справки
По оценкам специалистов, синдромом раздраженного кишечника страдает от 10 до 15% и более всех взрослых людей (в основном люди молодого и зрелого возраста). Женщины страдают СРК чаще мужчин и склонны к развитию более тяжелых форм этой болезни. Синдром раздраженного кишечника не относится к группе опасных заболеваний, однако без адекватного лечения это расстройство в значительной степени снижает качество жизни человека.
Причины возникновения
Синдром раздраженного кишечника относится к группе функциональных расстройств.
То есть данное состояние возникает у людей, у которых даже самое тщательное обследование не может обнаружить никаких болезненных изменений ни в желудке, ни в кишечнике, ни в других внутренних органах, которые могли бы объяснить наблюдающиеся симптомы. Точные причины возникновения синдрома раздраженного кишечника в настоящее время не известны, а многочисленные клинические исследования показывают, что вероятнее всего в основе развития этого заболевания лежит нарушение сложной программы регуляции работы кишечника под действием следующих факторов:
- стресс, хроническое переутомление
- наследственная предрасположенность
- употребление некоторых продуктов питания
- изменение состава микрофлоры кишечника
СРК и стресс
Связь стресса с развитием синдрома раздраженного кишечника была доказана многочисленными наблюдениям, показавшими значительное учащение и увеличение тяжести болезни у людей, подверженных сильным эмоциональным переживаниям (потеря родственников или друзей, неблагоприятная обстановка в семье) или хроническому переутомлению на работе.
СРК и питание
Многие люди с синдромом раздраженного кишечника отмечают усиление болей в животе или учащение поноса после употребления в пищу молока, яиц, злаков (особенно продуктов из пшеницы), орехов, продуктов из сои, красного мяса (говядина, свинина).
Обратите внимание
Если вы заметили, что симптомы болезни усиливаются после приема в пищу вышеназванных продуктов, а также молока либо злаков (любых мучных продуктов) – обязательно пройдите обследование у врача!
Симптомы и признаки синдрома раздраженного кишечника
Основным симптомом синдрома раздраженного кишечника являются внезапные и периодически повторяющиеся приступы боли или дискомфорта в животе.
Многие люди при СРК испытывают режущие, крутящие, схваткообразные боли, похожие на те, что возникают при пищевом отравлении или при поносе (или как ощущение резкой необходимости дефекации). После дефекации боли в животе либо полностью исчезают, либо становятся значительно слабее. У некоторых людей, страдающих СРК, одновременно с приступом болей в животе начинается понос, у других, напротив, запор. Приступы болей в животе с запором (или поносом) могут случаться по несколько раз в неделю или чаще (до нескольких раз в день). Общая продолжительность одного периода болезни может составлять несколько месяцев или лет.
Несмотря на то, что симптомы СРК доставляют значительное неудобство, менее 1/3 пациентов обращаются к врачу, считая симптомы болезни проявлением пищевого отравления, несварения, личной особенностью работы их пищеварительного тракта или признаком заболеваний других внутренних органов. У людей заболевших СРК нередко могут присутствовать и симптомы функциональной диспепсии: боли или дискомфорт в животе, вздутие живота, частая отрыжка, которые часто воспринимаются как симптомы гастрита или язвы желудка.
Когда нужно обратиться к врачу?
Симптомы синдрома раздраженного кишечника могут быть совершенно неотличимы от признаков некоторых опасных заболеваний кишечника и других внутренних органов (болезнь Крона, язвенный колит, рак кишечника, кишечные инфекции), которые требуют срочного обращения к врачу и специального лечения.
Обратитесь в клинику «Медлайн» если:
- понос содержит примеси крови или если вы заметили кровянистые выделения из анального отверстия
- последние анализы крови показали, что у вас анемия (низкий уровень гемоглобина)
- вы начали стали худеть по неизвестной причине
- приступы поноса и болей в животе будят вас ночью и заставляют встать с постели
- одновременно с болью в животе и поносом наблюдается повышение температуры тела
- со временем понос или запор становятся все сильнее и не реагируют на обычное лечение
- кто-то из ваших родственников болел или болеет целиакией, раком кишечника, раком яичников, болезнью Крона или неспецифическим язвенным колитом
- понос (более частый и жидкий стул) появился внезапно и длится более 6 недель у человека старше 60 лет
|
Первичный прием врача гастроэнтеролога (сбор анамнеза, назначение необходимого обследования для постановки диагноза, (постановка первичного диагноза)
ЦЕНА: 700
|
|
Повторный осмотр врача гастроэнтеролога (постановка диагноза, назначение необходимого курса лечения)
ЦЕНА: 650
|
причины, что делать, нужно ли вызывать врача
Что может болеть
в животе слева?
В левой половине живота дискомфорт может возникать при целом ряде патологических состояний. Определить точное место где болит – значит получить возможность понять причину заболевания.
Определить точное место где болит – значит получить возможность понять причину заболевания.
- Так, например, при заболеваниях поджелудочной железы боль концентрируется в верхних отделах живота. При поражении хвоста поджелудочной железы болевой синдром возникает в левом подреберье, и может отдавать в поясницу, часто охватывая ее1. Характер боли при этом разный: от незначительного дискомфорта, который часто описывают как «тянет, ноет бок», до ежедневной сильной боли2. Боль появляется или увеличивается после еды и может сопровождаться другими симптомами воспаления поджелудочной железы, например, тошнотой, рвотой, нарушением пищеварения.
- Заболевания сигмовидной кишки сопровождает болевой синдром внизу живота слева или в надлобковой области. Одной из самых распространенных патологий этого заболевания является дивертикулез. При остром течении процесса возможно повышение температуры, нарушение стула, метеоризм и другие симптомы3.
- Заболевания мочевыводящих путей, например, образование камней в мочеточниках (уретеролитиаз). Их определяют по боли, которая может проявляться в области наружных половых органов, пояснично-крестцовой области, внутренней поверхности правого бедра1.
- Синдром раздраженного кишечника (СРК), который развивается гораздо чаще у женщин, чем у мужчин. Болевой синдром при СРК может колебаться от интенсивной схваткообразной боли до незначительного дискомфорта. Характерная локализация — внизу живота, чаще в левой повздошной области, однако может распространяться почти на любой отдел живота4.
- У женщин боль в левой части живота может сигнализировать о заболеваниях репродуктивных органов — аднексите, эндометриозе, внематочной беременности и других5.
Сигналы тревоги
В некоторых случаях при появлении боли слева живота необходима срочная медицинская помощь. К опасным симптомам, которые могут указывать на проблемы, требующие немедленного вмешательства врача, относятся1:
- Резкая, острая боль, которая не проходит в течение 6 часов или дольше
- Постоянно растущая интенсивность болевого синдрома
- Головокружение, слабость
- Снижение артериального давления
- Повышение пульса
- Кровь в рвотных массах, кале
Что предпринимать?
При появлении означенных выше симптомов тревоги нужно немедленно вызвать скорую помощь. В остальных ситуациях нужно в плановом порядке обратиться к врачу-терапевту или гастроэнтерологу. Эти врачи назначат комплексную диагностику патологических состояний, которые сопровождаются болью живота слева. Она включает в себя:
В остальных ситуациях нужно в плановом порядке обратиться к врачу-терапевту или гастроэнтерологу. Эти врачи назначат комплексную диагностику патологических состояний, которые сопровождаются болью живота слева. Она включает в себя:
- Сбор анамнеза
- Осмотр больного
- Лабораторную диагностикуОбщий, биохимический анализ крови, общий анализ мочи.
- Инструментальную диагностикуОбзорную рентгенографию брюшной полости, рентгеноскопию желудка, гастроскопию, сигмоскопию, УЗИ, колоноскопию. При недостаточной информативности этих методов может быть назначена компьютернаятомография или диагностическая лапароскопия1.
Как облегчить боль?
Например, приемом спазмолитиков. Эти препараты помогают справиться с основной причиной боли в животе, спазмом гладкой мускулатуры, и облегчают болевой синдром.
При этом спазмолитические препараты не оказывают непосредственное анальгетическое действие, поэтому после их приема картина острых патологий, требующих хирургического вмешательства, не меняется. А вот прием анальгетических средств при боли в животе может приводить к маскированию симптомов и усугублять течение заболеваний1.
Один из самых известных спазмолитиков – Но-шпа® форте. Действующим веществом препарата является дротаверин, который избирательно блокирует фермент
фосфодиэстеразу, преимущественно находящуюся в полых органах брюшной полости.
Именно поэтому Но-шпа® форте блокирует спазм и способствует облегчению болевого синдрома. Ее уже несколько десятилетий принимают люди по всему миру и по праву
считают Но-шпу форте экспертным препаратом при боли в животе.
Синдром Пайра как причина хронических болей в животе у детей
1. Смирнов А.Н., Дорофеева Е.И. Хирургическое лечение детей с хроническим толстокишечным стазом (история вопроса и современные направления). Детская хирургия. 2006; 5: 38–42.
[Smirnov A.N., Dorofeeva E.I. Surgical treatment of children with chronic colonic stasis (background and current trends). Detskaya hirurgiya. 2006; 5: 38–42 (in Russian).]
2. Смирнов А.Н., Дорофеева Е.И., Жаров А.Р. и др. Принципы диагностики и хирургического лечения болезни Пайра у детей. Детская хирургия. 2007; 1: 10–4.
[Smirnov A.N., Dorofeeva E.I., Zharov A.R. et al. Principles of diagnosis and surgical treatment of Payr’s disease in children. Detskaya hirurgiya. 2007; 1: 10–4 (in Russian).]
3. Смирнов А.Н., Дорофеева Е.И., Жаров А.Р. Диагностика и хирургическое лечение болезни Пайра у детей. Колопроктология. 2006; 18 (4): 42–3.
[Smirnov A.N., Dorofeeva E.I., Zharov A.R. Diagnosis and surgical treatment of Payr’s disease in children. Koloproktologiya. 2006; 18 (4): 42–3 (in Russian).]
4. Цуман В.Г. Болезнь Пайра у детей. Рос. вестн. детской хирургии, анестезиологии и реаниматологии. 2015; 5 (3): 28.
[Cuman V.G. Payr’s disease in children. Rossijskij vestnik detskoj hirurgii, anesteziologii i reanimatologii. 2015; 5 (3): 28 (in Russian).]
5. Эргашев Н.Ш., Бекназаров З.Ж., Хуррамов Ф.М. Хирургическое лечение колоноптоза у детей. Детская хирургия. 2010; 4: 32–5.
[Ergashev N.Sh., Beknazarov Z.Zh., Hurramov F.M. Surgical treatment of colonoptosis in children. Detskaya hirurgiya. 2010; 4: 32–5 (in Russian).]
6. Исакова В.П., Кубасова Е.А. Болезнь Пайра у детей (литературный обзор). Электронный ресурс ИЦРОН (Инновационный центр развития образования и науки). 2016: 56.
[Isakova V.P., Kubasova E.A. Isakova V.P., Kubasova E.A. Payr’s disease in children (review). Elektronnyj resurs ICRON (Innovacionnyj centr razvitiya obrazovaniya i nauki. 2016: 56 (in Russian).]
7. Ленюшкин А.И. Хирургическая колопроктология детского возраста. М.: Медицина, 1999.
[Lenyushkin A.I. Surgical coloproctology of childhood. Moscow: Medicine, 1999 (in Russian).]
8. Ленюшкин А.И., Лукин В.В., Окулов Е.А. и др. Новые технологии и прогресс в хирургии болезней толстой кишки у детей. Педиатрия. 1995; 4: 153–4.
Педиатрия. 1995; 4: 153–4.
[Lenyushkin A.I., Lukin V.V., Okulov E.A. et al. New technologies and progress in the surgery of colon diseases in children. Pediatriya. 1995; 4: 153–4 (in Russian).]
9. Музалев А.А. Болезнь Пайра у детей (клиника, диагностика, лечение). Автореф. дис. Ростов н/Д, 1991; с. 162.
[Muzalev A.A. Payr’s disease in children (clinic, diagnosis, treatment). Avtoref. dis. Rostov-on-Don, 1991; p. 62 (in Russian).]
10. Муминов Ф.Б., Кахаров М.А., Джураев Х.А. Комплексная диагностика и хирургическое лечение больных с аномалиями развития и фиксации толстой кишки у взрослых. Колопроктология. 2019; 18 (2): 49–54.
[Muminov F.B., Kaharov M.A., Dzhuraev H.A. Comprehensive diagnosis and surgical treatment of patients with abnormalities of colon development and fixation in adults. Koloproktologiya. 2019; 18 (2): 49–54 (in Russian).]
11. Prandota J, Iwanczak F, Pytrus T. Changes of the position and length of the transverse colon causing abdominal pain and chronic constipation during adolescence. Pol MerkuriuszLek 2003; 15 (85): 47–50.
12. Rombeau JL, McClane SJ. Perioperative care of the colorectal patient. Dis Colon Rectum 1999; 42 (7): 845–56.
13. Глазунова Л.В., Артамов Р.Г. и др. Болезнь Пайра. Лечебное дело. 2008; 4: 85–7.
[Glazunova L.V., Artamov R.G. et al. Payr’s disease. Lechebnoe delo. 2008; 4: 85–7 (in Russian).]
14. Бейлина Н.И., Поздняк А.О., Малышева Е.В. Синдром (болезнь) Пайра. Практическая медицина. 2018; 16 (9): 152–4.
[Bejlina N.I., Pozdnyak A.O., Malysheva E.V. Syndrome (illness) Payra. Prakticheskaya medicina. 2018; 16 (9): 152–4 (in Russian).]
15. Минаева О.Д., Аверкин B.C. Методика изучения моторно-эвакуаторной функции толстой кишки способом радиоизотопной визуализации. Проблемы проктологии: межинститутский сб. науч. тр. Под ред. проф. В.Д.Федорова. 1981. Вып. 2; с. 66–9.
[Minaeva O.D., Averkin B.C. The method of study is the motor-evacuation function of the colon by the method of radioisotope imaging. Problems of proctology: interinstitutional collection. Ed. by V.D.Fedorov. 1981. Vol. 2; p. 66–9 (in Russian).]
Problems of proctology: interinstitutional collection. Ed. by V.D.Fedorov. 1981. Vol. 2; p. 66–9 (in Russian).]
16. Осипенко М.Ф. Клинико-патогенетическая характеристика аномалий ободочной кишки у взрослых. Автореф. дис. … д-ра мед. наук. Новосибирск, 2001.
[Osipenko M.F. Clinical and pathogenetic characteristics of abnormalities of the colon in adults. Avtoref. dis. … d-ra med. nauk. Novosibirsk, 2001 (in Russian).]
17. Кущ Н.Д., Музалев А.А., Поляк М.С. Радиологическая диагностика болезни Пайра у детей. Клин. хирургия. 1992; 6: 18–20.
[Kushch N.D., Muzalyov A.A., Polyak M.S. Radiological diagnosis of Pаyr’s disease in children. Klinicheskaya hirurgiya. 1992; 6: 18–20 (in Russian).]
18. McMahon JM, Underwood ES, Kirby WE. Colonic spasm and pseudoobstruction in an elongated colon secondary to physical exertion: diagnosis by stress barium enema. Am J Gastroenterol 1999; 94 (11): 3362–4.
19. Кущ Н.Д., Музалев А.А., Грона В.Н. и др. Болезнь Пайра у детей. Вестн. хирургии им. И.И.Грекова. 1990; 11: 87–90.
[Kushch N.D., Muzalev A.A., Grona V.N. et al. Payr’s disease in children. Bulletin of Surgery I.I.Grekov. 1990; 11: 87–90 (in Russian).]
20. Боднар О.Б., Боднар Б.М., Ватаманеску Л.И. и др. Болезнь пайра у детей: нарушения местного иммунитета и хирургическое лечение. Paediatric Surgery. 2017; 4 (57): 88–91. DOI: 10.15574/PS.2017.57.88
[Bodnar O.B., Bodnar B.M., Watamanescu L.I. et al. Payr ‘s disease in children: local immunity disorders and surgical treatment. Paediatric Surgery. 2017; 4 (57): 88–91. DOI: 10.15574/PS.2017.57.88 (in Russian).]
________________________________________________
1. Smirnov A.N., Dorofeeva E.I. Surgical treatment of children with chronic colonic stasis (background and current trends). Detskaya hirurgiya. 2006; 5: 38–42 (in Russian).
2. Smirnov A.N., Dorofeeva E.I., Zharov A.R. et al. Principles of diagnosis and surgical treatment of Payr’s disease in children. Detskaya hirurgiya. 2007; 1: 10–4 (in Russian).
2007; 1: 10–4 (in Russian).
3. Smirnov A.N., Dorofeeva E.I., Zharov A.R. Diagnosis and surgical treatment of Payr’s disease in children. Koloproktologiya. 2006; 18 (4): 42–3 (in Russian).
4. Cuman V.G. Payr’s disease in children. Rossijskij vestnik detskoj hirurgii, anesteziologii i reanimatologii. 2015; 5 (3): 28 (in Russian).
5. Ergashev N.Sh., Beknazarov Z.Zh., Hurramov F.M. Surgical treatment of colonoptosis in children. Detskaya hirurgiya. 2010; 4: 32–5 (in Russian).
6. Isakova V.P., Kubasova E.A. Isakova V.P., Kubasova E.A. Payr’s disease in children (review). Elektronnyj resurs ICRON (Innovacionnyj centr razvitiya obrazovaniya i nauki. 2016: 56 (in Russian).
7. Lenyushkin A.I. Surgical coloproctology of childhood. Moscow: Medicine, 1999 (in Russian).
8. Lenyushkin A.I., Lukin V.V., Okulov E.A. et al. New technologies and progress in the surgery of colon diseases in children. Pediatriya. 1995; 4: 153–4 (in Russian).
9. Muzalev A.A. Payr’s disease in children (clinic, diagnosis, treatment). Avtoref. dis. Rostov-on-Don, 1991; p. 62 (in Russian).
10. Muminov F.B., Kaharov M.A., Dzhuraev H.A. Comprehensive diagnosis and surgical treatment of patients with abnormalities of colon development and fixation in adults. Koloproktologiya. 2019; 18 (2): 49–54 (in Russian).
11. Prandota J, Iwanczak F, Pytrus T. Changes of the position and length of the transverse colon causing abdominal pain and chronic constipation during adolescence. Pol MerkuriuszLek 2003; 15 (85): 47–50.
12. Rombeau JL, McClane SJ. Perioperative care of the colorectal patient. Dis Colon Rectum 1999; 42 (7): 845–56.
13. Glazunova L.V., Artamov R.G. et al. Payr’s disease. Lechebnoe delo. 2008; 4: 85–7 (in Russian).
14. Bejlina N.I., Pozdnyak A.O., Malysheva E.V. Syndrome (illness) Payra. Prakticheskaya medicina. 2018; 16 (9): 152–4 (in Russian).
15. Minaeva O.D., Averkin B.C. The method of study is the motor-evacuation function of the colon by the method of radioisotope imaging. Problems of proctology: interinstitutional collection. Ed. by V.D.Fedorov. 1981. Vol. 2; p. 66–9 (in Russian).
Problems of proctology: interinstitutional collection. Ed. by V.D.Fedorov. 1981. Vol. 2; p. 66–9 (in Russian).
16. Osipenko M.F. Clinical and pathogenetic characteristics of abnormalities of the colon in adults. Avtoref. dis. … d-ra med. nauk. Novosibirsk, 2001 (in Russian).
17. Kushch N.D., Muzalyov A.A., Polyak M.S. Radiological diagnosis of Pаyr’s disease in children. Klinicheskaya hirurgiya. 1992; 6: 18–20 (in Russian).
18. McMahon JM, Underwood ES, Kirby WE. Colonic spasm and pseudoobstruction in an elongated colon secondary to physical exertion: diagnosis by stress barium enema. Am J Gastroenterol 1999; 94 (11): 3362–4.
19. Kushch N.D., Muzalev A.A., Grona V.N. et al. Payr’s disease in children. Bulletin of Surgery I.I.Grekov. 1990; 11: 87–90 (in Russian).
20. Bodnar O.B., Bodnar B.M., Watamanescu L.I. et al. Payr ‘s disease in children: local immunity disorders and surgical treatment. Paediatric Surgery. 2017; 4 (57): 88–91. DOI: 10.15574/PS.2017.57.88 (in Russian).
Болит в животе – основные причины синдрома и первая помощь — клиника «Добробут»
Сильная острая боль в животе: причины и лечение
Боль – это показатель того, что в организме протекает какой-то патологический процесс. К сожалению, многие люди игнорируют рекомендацию сразу обратиться к врачу и начинают бороться с болью самостоятельно, используя лекарственные препараты с обезболивающим эффектом. Но существует ряд болей, которые терпеть ни в коем случае нельзя, ведь они могут указывать на состояние, требующее оказания экстренной медицинской помощи. Например, сильная острая боль в животе – признак воспаления аппендикса, и промедление может привести к развитию перитонита и в крайних случаях к летальному исходу.
Характер болей и их «расшифровка»
В медицине принято различать несколько видов болей. Используя классификацию, опытный врач может поставить диагноз без дополнительного обследования пациента.
Вот только несколько видов болей в животе и их «расшифровка»:
- Тянущие боли внизу живота при месячных у женщин. В принципе, это может быть и физиологической нормой, но нередко этот синдром указывает на прогрессирующий эндометриоз или присутствие воспалительного или инфекционного процесса в органах половой системы.
- Боль в области пупка. Это тревожный признак, который может свидетельствовать о прогрессирующем воспалении аппендикса. Если такая боль имеет постоянный характер, отличается усилением, то нужно как можно быстрее попасть на прием к хирургу. Скорее всего больному будет проводиться экстренная операция.
- Боль в животе и пояснице одновременно. Такое сочетание симптомов укажет на текущий воспалительный процесс в почках, мочевом пузыре или матке и яичнике. Нередко возникает вопрос у женщин, почему болит живот и поясница во время месячных? Любой гинеколог ответит, что это признак патологии в тканях матки или яичниках. А какая именно патология развивается у пациентки, можно выяснить только после полноценного обследования.
- Боль в правом подреберье. Она практически всегда связана с нарушением функциональности печени или желчного пузыря. Причины резкой боли в правом подреберье могут заключаться в образовании камней в желчном пузыре и начале их движения по желчным протокам.
- Болевой синдром после приема пищи. Этот признак укажет на многие патологии. Во-первых, это может быть банальное отравление, но в таком случае человека будут беспокоить повышенная температура, тошнота или понос. Во-вторых, рассматриваемый синдром является признаком язвенного поражения слизистой желудка либо прогрессирующего гастрита (воспаление).
- Боль в животе слева. Такой тип боли встречается редко, но может свидетельствовать о проблемах в яичнике или маточной трубе у женщин. Ноющая боль в левом подреберье –признак патологии в тканях селезенки.
Что делать при болях в животе
Сразу оговоримся, что у человека может возникнуть и спонтанная боль в животе. Если она единична и никаких других дискомфортных ощущений нет, то скорее всего это был спазм. Но если боли периодически появляются, беспокоят в течение 5-7 дней ежедневно, то обязательно нужно посетить врача и выяснить их истинную причину появления. При острых, резких болях в животе нельзя медлить ни минуты – нужно вызвать на дом бригаду «Скорой помощи».
Что можно сделать до посещения врача:
- принять удобную позу и просто немного отдохнуть;
- приложить к месту локализации боли грелку или пакет со льдом – но не более чем на 10 минут;
- принять любое обезболивающие из спазмолитического ряда;
- отказаться на пару дней от кофе и крепкого черного чая;
- не употреблять алкоголь.
Что делать, если у ребенка болит живот в области пупка? Нужно немедленно прибегнуть к квалифицированной медицинской помощи. Никаких обезболивающих препаратов давать ребенку нельзя, откажите ему в еде и питье до прибытия врача. Скорее всего, такой синдром указывает на воспаление аппендикса и больному будет проводиться срочная операция по его удалению.
Боль внизу живота при беременности на ранних сроках может быть острой и тянущей, неинтенсивной. В первом случае опять же вызываем бригаду «Скорой помощи», поскольку синдром может быть признаком начавшегося самопроизвольного аборта или выкидыша. Если боли легкие и тянущие, то нужно посетить гинеколога – возможно, женщина будет помещена в стационар для наблюдения. В любом случае, только квалифицированная медицинская помощь поможет сохранить ребенка.
В каких случаях следует немедленно вызывать врача:
- боль в области пупка сопровождается рвотой коричневым содержимым, резкой бледностью кожных покровов и обильным потоотделением;
- болит живот слева внизу, боль острая, нестерпимая, приводящая к кратковременной потере сознания и головокружению;
- на фоне болевого синдрома у человека бледнеет лицо, пульс становится нитевидным, дыхание – поверхностным, возможна потеря сознания;
- боль в животе сопровождается темной мочой, частым стулом, желтушностью кожных покровов.
Только специалист может поставить точный диагноз и назначить адекватное и эффективное лечение. Самостоятельный прием обезболивающих препаратов или клизмы «смажет» клиническую картину и врачу будет очень сложно поставить точный диагноз. А ведь в большинстве случаев боль в животе обозначает достаточно серьезные проблемы со здоровьем, требующие немедленного хирургического вмешательства.
Связаться с опытными врачами, узнать, почему болит живот после еды и к какому специалисту лучше обратиться для диагностики, можно на страницах нашего сайта https://www.dobrobut.com/.
Связанные услуги:
Вызов скорой помощи 5288
Синдром раздраженного кишечника
Дата публикации: .
Синдром раздраженного кишечника — комплекс функциональных (т.е. не связанных с органическим поражением) расстройств толстой кишки, продолжающихся свыше 3 месяцев, при которых абдоминальный дискомфорт или боли ассоциируются с дефекацией или изменением привычной функции кишечника и нарушениями стула.
Эпидемиология
Распространенность СРК в большинстве стран мира составляет в среднем 20%, варьируя от 9 до 48%. Размах показателей распространенности объясняется тем, что две трети лиц, испытывающих симптомы СРК, к врачам не обращаются и только треть больных ищет помощи у врача. Социальный и культурный уровень населения во многом определяет показатель обращаемости населения по поводу заболевания.
В развитых странах Европы, Америки, в Японии, Китае обращаемость высока и распространенность заболевания достигает 30%. В таких странах, как Таиланд, она составляет 5%, а в Иране – всего 3,4%.
Последние эпидемиологические исследования среди латиноамериканцев и афроамериканцев США, жителей Японии и Китая показали, что распространенность синдрома не зависит от расовой принадлежности и составляет во всех изученных группах в среднем 20%.
Заболеваемость СРК составляет 1% в год. Пик заболеваемости приходится на молодой трудоспособный возраст – 30–40 лет.
Соотношение женщин и мужчин среди больных, по разным данным, варьирует от 1:1 до 2:1. Новейшие эпидемиологические исследования показали, что среди мужчин так называемого “проблемного” возраста (после 50 лет) СРК распространен так же часто, как среди женщин. Социальное положение полов определяет обращаемость по поводу симптомов СРК. В тех странах, где женщины эмансипированы, имеют равные права с мужчинами, например в России, Европе и Америке, их обращаемость по поводу симптомов СРК в 2–4 раза выше, чем у мужчин. В странах, где женщины имеют низкое социальное положение, например в Индии и Пакистане, с симптомами СРК в 4 раза чаще обращаются мужчины и по статистике наблюдается значительное преобладание мужчин среди больных. В большинстве стран Африки обращаемость одинакова как среди мужчин, так и среди женщин, и поэтому соотношение полов составляет 1:1.
Средний возраст пациентов составляет 24–41 год. Среди лиц пожилого возраста, 65–93 лет, распространенность СРК составляет 10,9% по сравнению с 17% у лиц 30–64 лет. Эпидемиологические исследования показали определенную связь распространенности СРК с местом проживания. Отмечается, что у сельских жителей, которые занимаются преимущественно физическим трудом и питаются растительной пищей, синдром встречается значительно реже, чем у жителей городов. В свою очередь среди горожан СРК наиболее распространен в крупных мегаполисах и столицах, несколько реже встречается у жителей больших городов и еще реже наблюдается среди населения поселков городского типа.
Этиология и патогенез
Согласно современным представлениям, СРК является биопсихосоциальным расстройством, в основе развития которого лежит взаимодействие 3-х патологических механизмов:
- психосоциального воздействия
- сенсорно-моторной дисфункции, т.е. нарушения чувствительности и двигательной активности кишечника, к которой могут привести гинекологические заболевания (вызывают рефлекторные нарушения моторной функции толстой кишки), эндокринные нарушения – климакс, дисменорея, предменструальный синдром, ожирение, гипотиреоз, сахарный диабет;
- стойких нейроиммунных повреждений, которые развиваются после инфекционных заболеваний кишечника и рассматриваются как возможная причина формирования сенсорно-моторной дисфункции.
Клиника
Клиника СРК чрезвычайно многообразна. Наиболее характерными симптомами являются следующие:
- Боли в животе — наблюдаются у 50-96% больных, они локализуются вокруг пупка или в низу живота, имеют различную интенсивность (от незначительных ноющих до весьма выраженной кишечной колики). Как правило, боли уменьшаются или исчезают после дефекации или отхождения газов. В основе болей при СРК лежит нарушение нервной регуляции моторной функции толстой кишки и повышенная чувствительность рецепторов стенки кишки к растяжению. Важным отличительным признаком является отсутствие болей и других симптомов ночью.
- Нарушение стула — отмечается у 55% больных и выражается в появлении диареи или запора. Диарея часто возникает внезапно после еды, иногда в первой половине дня. Кал часто содержит слизь. У многих больных бывает ощущение неполного опорожнения кишечника после дефекации. Часто позыв на дефекацию возникает сразу после еды. Это особенно выражено после приема жирной и высококалорийной пищи. Возможно чередование поносов и запоров: в утренние часы кал плотный или в виде комков со слизью, в течение дня несколько раз полуоформленный стул.
- Метеоризм — один из характерных признаков СРК, обычно усиливается к вечеру. Как правило, вздутие живота нарастает перед дефекацией и уменьшается после нее. Довольно часто метеоризм имеет локальный характер. А. В. Фролькис (1991) выделяет три основных синдрома.
Синдром селезеночного изгиба встречается наиболее часто.
Вследствие анатомических особенностей (высокое расположение под диафрагмой, острый угол) в селезеночном изгибе у больных с СРК и моторной дисфункцией создаются благоприятные условия для скопления каловых масс и газа и развития синдрома селезеночного изгиба. Основные его проявления следующие:
- чувство распирания, давления, полноты в левом верхнем отделе живота;
- боли в левой половине грудной клетки, нередко в области сердца, реже — в области левого плеча;
- сердцебиения, ощущение нехватки воздуха, иногда эти явления сопровождаются чувством страха;
- появление или усиление указанных проявлений после еды, особенно обильной, задержки стула, волнительных ситуаций и уменьшение после отхождения газов и дефекации;
- вздутие живота и выраженный тимпанит в области левого подреберья;
- скопление газа в области селезеночного изгиба толстой кишки (выявляется при рентгенологическом исследовании).
Синдром печеночного изгиба — проявляется чувством полноты, давления, болями в левом подреберье, иррадиирующими в эпигастрий, в правое плечо, правую половину грудной клетки. Эти симптомы имитируют патологию желчевыводящих путей.
Синдром слепой кишки — встречается часто и симулирует клинику аппендицита. Больные жалуются на боли в правой подвздошной области, иррадиирующие в область правых отделов живота; интенсивность боли может постепенно увеличиваться, однако, как правило, не достигает такой выраженности, как при остром аппендиците.
Синдром неязвенной диспепсии — наблюдается у 30-40% больных с СРК. Больные жалуются на чувство тяжести и переполнения в эпигастрии, тошноту, отрыжку воздухом. Эти симптомы обусловлены нарушением моторной функции желудочно-кишечного тракта.
- Выраженные невротические проявления — достаточно часто встречаются у больных СРК. Больные жалуются на головные боли (напоминающие мигрень), ощущение комка при глотании, неудовлетворенность вдохом (чувство нехватки воздуха), иногда беспокоит учащенное болезненное мочеиспускание.
Лечение
Исключить травмирующие психику факторы внешней среды, провести лечение больного в санатории, профилактории, а при затяжных и повторных приступах кишечной дискинезии или функциональных расстройств желудка — в стационаре.
При преобладании запоров — диета № 3, богатая пищевыми волокнами: пшеничные, овсяные отруби, добавляемые в суп, ржаной хлеб, гречневая каша, тертая морковь, свекла; противопоказаны пряности, острые соусы, тугоплавкие жиры, изделия из сдобного теста, свежее молоко, крепкий кофе.
Физиотерапевтические и бальнеологические процедуры: аэроионотерапия, гальванический воротник по Щербаку, соллюкс, диатермия, электросон, акупунктура, хвойные ванны, озокеритовые аппликации.
При наличии сопутствующих заболеваний (гипотиреоза, аллергического энтероколита, дисбактериоза, климакса и др.) — их лечение.
Лечение неврозов и депрессии, включая психотерапию, седативные препараты . При запорах — легкие слабительные средства, масляные клизмы.
При спазмах с болевым синдромом — папаверин, но-шпа.
При доминирующей диарее назначаются противодиарейные средства.
Миофасциальный синдром лечение с помощью мягкой мануальной терапии
Миофасциальный синдром. Фрагмент интервью доктора Власенко каналу «Нейромир-ТВ
Существует выражение: «Позвоночник — ключ к здоровью». Не станем этого отрицать, но и возлагать на позвоночник ответственность за все боли в спине тоже не следует. Ведь анатомически спина состоит ещё из рёбер, лопаток, различных связок и множества мышц. А они и без помощи позвоночника способны причинять поистине адские муки, которые действительно можно принять за симптомы грыжи диска или корешкового синдрома.
Взять, к примеру, мышечный спазм. Считается, что мышцы составляют около 45% нашего организма. Поэтому нет ничего удивительного в том, что мышечный спазм может возникнуть буквально всюду и при этом вызвать сильнейшую боль. Кстати, это подтвердит любая рожавшая женщина. Ведь боль и схватки во время родов — это не что иное, как спазм мышц матки. Матка состоит из мышц, которые являются самыми сильными в теле женщины. Ещё один яркий пример мышечных болей — головная боль мышечного напряжения. Тут, как Вы видите, уже в самом названии заложено указание на причину боли — мышечное напряжение.
Я привожу эти примеры только для того, чтобы Вы, уважаемый читатель, взглянули на вопрос «Почему болит спина?» с новой для себя точки зрения. Хотя, на самом деле, ничего нового в ней нет, просто Вы могли раньше не знать о том, что виновниками боли в спине чаще всего являются вовсе не смещённые позвонки и диски, а мышечные спазмы. А если быть совсем точным — спазмы отдельных волокон в мышцах спины, шеи или поясницы. Об этом, кстати, убедительно свидетельствуют и данные статистики, и современные научные исследования.
«А как же остеохондроз и грыжа диска?» — спросите Вы. А их никто и не отменял. Только вот роль остеохондроза и грыж в возникновении болей сильно преувеличена. Тому есть убедительное доказательство. Смотрите сами:
При жалобах на боль в спине пациенту делают МРТ и обнаруживают остеохондроз или грыжу диска. Пациента лечат, и боль проходит. Но, если сделать повторное МРТ, то выяснится, что и остеохондроз, и грыжа диска остались на прежнем месте. Так почему же болела спина? Объяснение этому довольно простое — виновниками боли были не они. И если мы снова обратимся к статистике, то узнаем, что причиной боли в спине в 75–85% случаев служат мышечные спазмы. А грыжа и остеохондроз могут присутствовать, но никогда не беспокоить человека!
Мышечная боль. Что такое миофасциальный синдром?
Начнём со слова «синдром». Это почти синоним слова «болезнь». Разница лишь в том, что симптомы болезни имеют и общий механизм развития, и общее происхождение. А симптомы, составляющие синдром, имеют только общий механизм развития, а происхождение у них — разное. Проще понять на примере. Все симптомы сальмонеллёза имеют общее происхождение — они вызваны бактериями-сальмонеллами. Следовательно, сальмонеллёз — это болезнь. А вот симптомы миофасциального синдрома имеют различное происхождение: нарушение нервно-мышечной проводимости, перегрузка, усталость, стрессы, нарушение обмена веществ, «сидячий» образ жизни, вредные привычки, травмы и т.д. Поэтому миофасциальный синдром и называется «синдромом».
Теперь — «миофасциальный». Это слово состоит из двух слов: «мио» — мышца и «фасция» — мышечная оболочка, которой покрыта каждая мышца нашего тела. Мышцы и фасции неотделимы друг от друга: вместе работают и вместе болеют. И лечить их тоже следует вместе. Сразу договоримся: для простоты мы будем говорить не «мышцы и фасции», а просто — «мышцы». Но, справедливости ради, всё же начнём именно с фасции.
Фасция — это мышечная оболочка, которая иногда укорачивается, наподобие того, как «садятся» вещи при неправильной стирке. Происходит это по разным причинам, например, от малоподвижного образа жизни или от травмы. В результате такого укорочения фасциальная оболочка становится тесной, она поджимает мышцу — и мышце, под влиянием этой тесноты, приходится самой рефлекторно сжиматься. Как только мышечное сжатие достигает определённой силы, мышца автоматически зажимает нервные окончания, вены и артерии, которые проходят через неё. Но самое главное — зажатая мышца уже не может нормально сокращаться. Следовательно, зажатая мышца станет хуже работать и ослабнет.
Этот патологический процесс называется мышечно-фасциальное укорочение. Под натиском этой патологии, организм будет приспосабливаться к нарастающим патологическим изменениям и держать самостоятельную оборону до тех пор, пока хватает сил. Всё это время нагрузку будут брать на себя здоровые мышцы, компенсируя все недочёты. Однако даже здоровые мышцы не смогут бесконечно выдерживать перегрузку, поэтому тоже начнут слабеть и сжиматься. Таким образом, патологический процесс, перекидываясь с одной мышцы на другую, постепенно охватит всю мускулатуру спины и конечностей. Сначала это изменит осанку, потом перегрузит позвоночник, приведёт к формированию межпозвонковых грыж и протрузий. И наконец, исчерпав возможность компенсации, организм подаст сигналы «SOS» — возникновением боли. Именно так выглядит миофасциальный синдром.
Мы привыкли думать, что боль возникает из-за того, что человек поднял тяжесть, «отлежал» шею или резко наклонился. Но это не так. Перечисленные обстоятельства лишь переводят болезнь в открытую фазу.
Типичные ошибки при лечении боли в спине
Многие люди, впервые ощутив боль в спине или в другой части тела, предпринимают отчаянные попытки «лечиться» упражнениями. Это происходит под влиянием бытующего мнения о «закачивании» мышечного корсета. Такая точка зрения довольно наивна. Она не учитывает того, что больная мышца требует лечения, а не нагрузки. Никому ведь не придёт в голову лечить боль в момент растяжения или перелома ноги при помощи бега — «хромай, но беги».
Нельзя путать лечение и реабилитацию. Разница между двумя этими понятиями — огромна. Лечение — это борьба с болезнью, а реабилитация — это наверстывание упущенного за то время, пока человек болел. Подмена лечебного процесса реабилитацией — очень недальновидный шаг. Ведь восстановительные упражнения — это не просто физкультура. Они и называются восстановительными именно потому, что выполнять их следует на последнем — восстановительном этапе лечения, после затухания болезни. Но ни в коем случае не в острый или подострый периоды, когда болезнь находится на пике! Иначе велика опасность надорвать компенсаторные силы организма, которые и так находятся на пределе.
Другое распространённое заблуждение — это «вправление» позвонков. Неопытный пациент, впервые столкнувшийся с болью в спине, чаще всего рассчитывает на то, что ему всё «по-быстрому вправят» и делу конец. Как далёк он от истины! Ведь к моменту появления боли между большинством мышц уже нарушилось равновесие. А если сравнить позвоночник и мышцы с мачтой и канатами, то станет понятно, что неравномерно и несимметрично натянутые канаты способны запросто перекосить мачту.
Обычно при осмотре пациентов четко видна асимметрия многих мышц. Например, левые мышечные группы перетягивают правые, передние мышцы напряжены сильнее, чем задние, а глубокие — больше, чем поверхностные. Именно в результате этого наша «мачта» и перекашивается. Поэтому, если мы ограничимся «вправлением» позвонков, не расслабив как следует мышцы, то натянутые мышцы спины будут снова и снова «смещать» позвонки. Поэтому, прежде всего, необходимо вернуть мышцам нормальное состояние, освободив их от напряжения. И только потом «вправлять» позвонки и «закачивать» мышечный корсет. Но чаще всего, после расслабления мышц позвонки сами «встают» на место, получив долгожданную свободу.
Симптомы миофасциального синдрома
Бывает, что у разных заболеваний — похожие симптомы, например, боль. Говоря о миофасциальном синдроме, мы не забываем, что существуют грыжа диска, остеохондроз и другие заболевания. Ведь нередко бывает так, что у человека одновременно присутствует две или три болезни, причём в разных стадиях. Например, неактивная грыжа диска и обострение миофасциального синдрома. Поэтому важно различать, что именно в данный момент беспокоит пациента. Поэтому чтобы по-настоящему вылечить болезнь, её, прежде всего, необходимо распознать среди нагромождения активных и неактивных симптомов.
Симптомы миофасциального синдрома — это:
- триггерные точки;
- зоны отражённой боли;
- многочисленные вегетативные нарушения.
Теперь давайте разберём каждый из них по отдельности.
Триггерные точки
Миофасциальный синдром зарождается в толще мускулатуры с микроскопически мелких мышечных спазмов. Постепенно зона спазма достигает значительного для микромира размера. Количество таких участков увеличивается, они уплотняются и становятся невероятно болезненными. Их называют триггерные точки — от английского слова «триггер», обозначающего в данном случае механизм, запускающий болевой миофасциальный синдром.
Обратите внимание, триггерные точки — это специфический симптом, присущий только(!) миофасциальному синдрому. Триггерные точки коренным образом отличают миофасциальный синдром от всех остальных болезней: остеохондроза, грыжи диска и т.д.
Лечение триггерных точек в клинике «Спина Здорова» проводится по американской методике мягкой мануальной терапии, описанной в книге Тревел и Симонс «Миофасциальные боли и дисфункции».
Если Вы случайно обнаружили у себя подобные болезненные точки в разных частях тела, то вероятность миофасциального синдрома очень высока. Но окончательно удостовериться в этом помогут два других симптома.
Зоны отражённой боли
Отражённая боль подобна солнечному зайчику, падающему на стену. Хотя стена и светится, но любому взрослому человеку понятно, что это всего лишь отражение солнца. Так же и отражённая боль ощущается вдалеке от того места, где сокрыт её истинный источник. Проявляться отражённая боль может по-разному: и самостоятельно, и одновременно с болью в самой триггерной точке.
Солнечного «зайчика» невозможно поймать, пока не прикроешь зеркало. Отражённую боль невозможно устранить, если не знаешь, где находится её истинный источник. Большой удачей является то, что каждой триггерной точке соответствует свой, строго определённый «рисунок» болевой зоны — болевой паттерн. Это соответствие позволяет мануальному терапевту безошибочно находить истинные источники боли и эффективно их устранять.
Вегетативная дисфункция
Вегетативными называют все процессы, которые поддерживают и саму жизнь организма, и его работу. Сюда относится дыхание, питание и выделение, сон и бодрствование, обогрев тела в холод и охлаждение в жару и многое другое. Любое нарушение этих процессов принято называть вегетативной дисфункцией.
В простых случаях миофасциального синдрома вегетативная дисфункция едва уловима. Она проявляется припухлостью больного места, изменением цвета кожи или нарушением потоотделения. Но когда миофасциальный синдром выражен сильно или длительно, то вегетативная дисфункция приобретает весьма яркие черты. Появляются утренняя скованность, головокружения, тошнота, иногда рвота, заложенность ушей, ком в горле и тревога. Возникают общая слабость, быстрая утомляемость, раздражительность, подавленность, плохое настроение и плаксивость, бессонница ночью и сонливость днём, рассеянность внимания и снижение памяти. Часты нарушения работы внутренних органов: боли в животе, сердцебиение, нехватка воздуха. Головные боли, ощущение сдавливания головы, туловища или конечностей.
Однако все перечисленные вегетативные нарушения, пациенты связывают с чем угодно, но только не с мышцами. Поэтому к мануальному терапевту обращаются в самую последнюю очередь, тем самым позволяя болезни распространить своё влияние.
Болевые зоны различных мышц
Миофасциальный синдром лестничных мышц
Миофасциальный синдром мышцы, поднимающей лопатку
Миофасциальный синдром ромбовидной мышцы
Миофасциальный синдром верхней задней зубчатой мышцы
Миофасциальный синдром передней зубчатой мышцы
Миофасциальный синдром большой грудной мышцы
Миофасциальный синдром малой грудной мышцы
Миофасциальный синдром двуглавой мышцы
Миофасциальный синдром плечевой мышцы
Миофасциальный синдром клювовидно-плечевой мышцы
Миофасциальный синдром трёхглавой мышцы
Миофасциальный синдром дельтовидной мышцы
Миофасциальный синдром большой круглой мышцы
Миофасциальный синдром малой круглой мышцы
Миофасциальный синдром подлопаточной мышцы
Миофасциальный синдром трапециевидной мышцы
Миофасциальный синдром широчайшей мышцы спины
Миофасциальный синдром многораздельной мышцы груди
Миофасциальный синдром подвздошно-рёберной мышцы груди
Красным обозначены зоны отражённой боли, крестиком — мышечные триггерные точки; на цветных рисунках изображены сами мышцы, вызывающие данную боль.
Запишитесь на диагностику Миофасциального синдрома
- Протестириуем мышечную систему на предмет латентных и активных триггерных точек, чтобы устранить боль и восстановить здоровье мышц, предотвратить развитие патологий.
- Продолжительность диагностики — 30 минут. Это полноценное обследование, а не 2-х минутные «ощупывания» для галочки.
- Диагностику проводит лично доктор Власенко А.А., врач с 30-летним опытом, эксперт в области лечения миофасциального и корешкового синдромов.
Причины мышечной боли. В чём причины миофасциального синдрома?
Подъём тяжести, переохлаждение, негативные эмоции. Что связывает все эти факторы и мышечную боль?
Острая перегрузка мышц. Как правило, если боль в спине возникает из-за подъёма тяжести, наклона, неловкого движения или травмы, то она не вызывает вопросов, настолько очевидны её причины. Существует также хроническая перегрузка мышц, и возникает она из-за сколиоза, нарушений осанки или однообразной позы, например, при сидячем образе жизни. Однако хроническую мышечную перегрузку, из-за её главенствующего патологического влияния на организм, мы обсудим отдельно.
Нарушения обмена веществ. Это и избыточный вес, гормональная недостаточность, анемии, низкий уровень гемоглобина, витаминов, кальция, натрия и железа. Кроме того, роковое влияние на обменные процессы оказывают различные токсины: начиная от вирусных и микробных (вспомните мышечную ломоту в теле при простуде), заканчивая токсическими продуктами курения, алкоголя или наркотиков. В общем, любая интоксикация серьёзно нарушает питание мышечных клеток, приводит к перенапряжению и развитию миофасциального синдрома.
Ещё одна причина болей — переохлаждение. Тепло в организме вырабатывают именно мышцы. Недаром при активных движениях человеку становится жарко, а замёрзнув, он дрожит от холода. Дрожь — это предельно интенсивная работа мышц по выработке тепла. Сильное переохлаждение способно вызвать перегрузку, приводящую к патологическому напряжению и болевому миофасциальному синдрому.
Эмоциональные нарушения. На этой причине сделаем акцент. Знаете, почему? Потому что большинство людей не догадывается о связи между эмоциями и мышцами, а эта связь настолько существенна, что пренебрегать ей никак нельзя! И раз уж мы заговорили об эмоциональном стрессе, нужно понимать, что в большом городе даже самый бесконфликтный и здоровый образ жизни связан с угнетением психики. Искусственный свет, шум улиц, недосыпание и прочие факторы мегаполиса катастрофически перегружают симпатическую систему, которая служит стартером мышечного перенапряжения. Эмоциональная перегрузка — весомая и весьма значимая причина, усиливающая патологическое мышечное напряжение — учитывайте это, анализируя свои боли.
И, наконец, назовём имя самой распространенной, и, пожалуй, основной причины миофасциального синдрома. Она носит название мышечный дисбаланс.
Мышечный дисбаланс. Хроническая мышечная перегрузка — главная опасность
Что такое мышечный дисбаланс? Равновесие между какими мышцами нарушается при нём? Бытует мнение, что мышечный дисбаланс — это нарушение между так называемыми противодействующими мышцами-антагонистами, то есть, сгибающими и разгибающими, передними и задними, глубокими и поверхностными. Но на самом деле мышечный дисбаланс — это нарушение равновесия между фазической и тонической мускулатурой.
По своим функциям мышцы нашего тела делятся на две группы. Одни выполняют движение, и называются двигательными, динамическими, или фазическими. Другие удерживают позу, противодействуя гравитационным силам притяжения земли и давлению на нас атмосферы. Эти мышцы называются позно-тоническими, тоническими, или постуральными. Во время движения работают все группы мышц. Например, при ходьбе двигательные мышцы «идут», а позно-тонические держат тело вертикально. Поэтому рабочая нагрузка на обе группы распределяется равномерно и сбалансированно. Когда же человек неподвижен, например, сидит, то у него работают только тонические мышцы, а двигательные — бездействуют.
Жизнь современного человека обделена движением. Сегодня с самого детства преобладают статика и однообразные позы. А если сюда прибавить нарушения осанки и сколиоз, которые сами по себе являются статической перегрузкой, то становится очевиден масштаб проблемы. Статическое однообразие формирует усталостное перенапряжение тонических мышц, от этого они сжимаются и «деревенеют», а двигательные, напротив, дряхлеют от продолжительного бездействия.
Именно такое соотношение, когда тонические мышцы перегружены работой, а двигательные мышцы расслаблены от безделья, принято называть мышечным дисбалансом.
Рано или поздно мышечный дисбаланс приводит к появлению локальных мышечных спазмов. Начавшись из-за хронической мышечной перегрузки, спазмы усиливаются под влиянием причин «второй очереди». Усугубляет проблему то, человек не может ощутить мышечный дисбаланс, в отличие от травмы, тяжести или переохлаждения. Незримость начального этапа болезни позволяет ей глубоко корениться и распространить свои ростки повсеместно.
Болевые зоны различных мышц
Миофасциальный синдром подвздошно-рёберной мышцы
Миофасциальный синдром подвздошно-поясничной мышцы
Миофасциальный синдром многораздельной мышцы
Миофасциальный синдром мышц промежности
Миофасциальный синдром грушевидной мышцы
Миофасциальный синдром малой ягодичной мышцы
Миофасциальный синдром средней ягодичной мышцы
Миофасциальный синдром мышц живота
Миофасциальный синдром камбаловидной мышцы
Красным обозначены зоны отражённой боли, крестиком — мышечные триггерные точки; на цветных рисунках изображены сами мышцы, вызывающие данную боль.
Эффективное лечение мышечной боли. Мануальное лечение болевого миофасциального синдрома
Как же вернуть мышцам утраченное равновесие? Задача эта хотя и трудная, но вполне реальная. Мануальное лечение и умеренная физическая нагрузка обеспечат им полноценное и качественное выздоровление. И не важно, чем Вы будете заниматься: плаванием, пилатесом, тренажёрами или лечебной физкультурой, главное, чтобы спортивная нагрузка не превышала Вашу физическую подготовку и выполнялась в уместный момент времени.
Обратите внимание! Причиной 90% болей в спине является миофасциальный синдром.
Для любого заболевания существуют основные, вспомогательные и общеукрепляющие методы лечения. Без основных — не обойтись, вспомогательные усиливают действие основных, а общеукрепляющие способствуют восстановлению организма. Чисто теоретически лучший результат даст одновременная комбинация всех воздействий, но на практике это выльется либо в очень хлопотное, либо в неоправданно дорогое лечение. Поэтому самым рациональным выбором, по-прежнему, остаётся основной метод, дополняемый, по возможности, вспомогательными. И тут возникает вопрос, какой же метод лечения миофасциального синдрома считать основным? Чтобы разобраться в этом, дадим краткую характеристику самым распространённым методам.
Медикаментозное лечение. При возникновении болевого приступа он может нарастать лавинообразно, активируя всё новые и новые триггерные точки. Следовательно, если сейчас у Вас нет лучшего варианта, то обязательно принимайте лекарство. Чаще всего используют анальгетики, нестероидные противовоспалительные средства (НПВС) и миорелаксанты. Запомните, как аксиому, — боль нельзя терпеть.
Некоторые люди игнорируют любые таблетки из-за возможного побочного действия. Но ни одно лекарство на свете не сравнится с «побочным действием» боли. Потому что даже незначительная, но постоянная боль является фактором стресса. Она серьёзно истощает и подавляет нервную систему. Может показаться неожиданным, но слово «подавленность», по-латински — «depressio», означает самую настоящую депрессию. Иными словами, даже слабая, но продолжительная боль постепенно подавляет нервную систему, формируя соматоформные депрессивные состояния, неизбежным следствием которых становится закрепление и фиксация самой боли. Создаётся порочный круг: мышечное напряжение — боль — мышечное напряжение.
Минусы медикаментозного лечения миофасциального синдрома в том, что его нельзя применять долго. Поэтому при выраженном, распространённом и продолжительном мышечном напряжении итоговая эффективность медикаментов невысока, им просто не хватает времени и мощности, чтобы освободить мышцы от напряжения и преодолеть болезнь.
Иглорефлексотерапия. Неплохой способ расслабить мышцы, но найти толкового специалиста — это редкая удача, их единицы. Поэтому чаще всего стоимость иглотерапии превышает её эффективность. Здоровье — это не то, с чем можно легкомысленно экспериментировать, используя экстравагантные способы лечения, тем более, когда существуют верные и доступные решения. Таково моё мнение.
Физиотерапия боли и лечебная гимнастика при боли являются вспомогательными видами лечения. В правильно выбранный момент вполне оправдывают возложенные на них задачи. Однако, если лечебная физкультура назначается преждевременно, то вероятность нового обострения боли весьма высока. Во время лечения в клинике «Спина Здорова», врач порекомендует вам необходимые упражнения. Оптимальным вариантом являются занятия пилатесом.
Мануальное лечение миофасциальных болевых синдромов по праву заслуживает самых высоких оценок. Руки человека — это самый мягкий, чуткий, умелый… в общем, самый-самый во всех смыслах «инструмент». Недаром признаком добротности и высокого качества всегда считалась «ручная работа». Посудите сами, как таблетка может «вправить» позвонок? А мануальная терапия может. Снять мышечное напряжение и боль, устранить блоки суставов — да мало ли, что ещё под силу рукам человека и мануальной терапии. Конечно, существуют болезни, которые эффективнее лечить приборами, медикаментами или скальпелем, но лечение миофасциальных болевых синдромов — здесь бесспорное лидерство за мануальной терапией.
В клинике «Спина Здорова» мы используем все методы мягкой мануальной терапии:
1
релаксация / ПИР
Обеспечивает предварительное расслабление мышц и гарантирует полную безопасность последующих воздействий. Каждый сеанс мы начинаем с ПИР.
Устраняет блоки и восстанавливает подвижность позвоночника и суставов. Аккуратными движениями мягко поправляет шею, позвоночник, суставы рук и ног.
Вызывает потрясающий эффект мышечного расслабления и надёжно устраняет боль.
Очень мягкое локальное воздействие с переменной амплитудой для коррекции позвонков и суставов.
Врач фиксирует пациента в специальных позах, устраняя этим боль и сильное перенапряжение.
6
Миофасциальный релиз
Освобождает мышцы и позвонки от зажимов, благодаря чему они безболезненно «встают на место».
Самым эффективным методом мануальной терапии для борьбы с миофасциальным синдромом считается миофасциальный релиз, от английского слова «релиз» — освобождение, избавление. Это проверенный способ, позволяющий очень качественно и мягко освобождать мышцы от напряжения, излечивая человека.
Квалификация врачей клиники «Спина Здорова» позволяет свободно использовать эти и другие методы для лечения миофасциального синдрома. К тому же, в каждом конкретном случае, мы сочетаем их, учитывая эффект синергии.
Что такое синергия?
Синергия – это не просто нагромождение разных воздействий, это правильная последовательность в сочетании методов. Синергия приводит к дополнительному качеству лечения. Пример из жизни – наши руки. Сколько требуется времени, чтобы застегнуть пуговицу? Секунды?! А если это делать одной рукой — можете и за минуту не управиться. То есть, действовать двумя руками не вдвое быстрее, чем одной, а многократно быстрее. А послушать одну и ту же музыку в исполнении отдельных инструментов или всем оркестром вместе – есть разница? В этом и заключается эффект синергии – она даёт возможность делать всё значительно мощнее, результативнее и быстрее, но при этом — бережнее. Это касается и лечения в клинике «Спина Здорова».
Профилактика миофасциального синдрома
Чтобы избежать рецидивов, нужно, для начала, избавиться от заболевания полностью. А дальше — снижайте факторы риска. Создавайте себе удобные условия для сна и работы. Следите за своим весом и правильным питанием. Поддерживайте свою физическую активность. Но главное — не пренебрегайте своим здоровьем и не экономьте на нём. Не пускайте дело на самотёк. После выздоровления старайтесь делать хотя бы по одному поддерживающему сеансу мягкой мануальной терапии один раз в три-шесть месяцев — это поможет существенно снизить факторы риска. Помните: ваше здоровье, в первую очередь, нужно вам!
Преимущества лечения в клинике «Спина здорова»
- Гарантия полноценного и квалифицированного лечения. Слово «полноценное» является ключевым в нашей работе.
- Высокая квалификация и большой практический опыт — 30 лет.
- Каждый случай мы рассматриваем индивидуально и всесторонне — никакого формализма.
- Эффект синергии.
- Гарантия честного отношения и честной цены.
- Расположение в двух шагах от метро в самом центре Москвы.
Синдром боли в животе — Американский колледж гастроэнтерологии
История болезни пациента предоставляет наиболее полезную информацию, которую врач использует для определения причины боли в животе. Характеристики боли (резкая, тупая, схваткообразная, жгучая, скручивающая, разрывающая, проникающая), ее локализация и связь с едой или дефекацией являются важными подсказками. Дополнительные полезные факторы включают характер боли, ее продолжительность, излучение (распространение) на другие участки тела и его связь с другими симптомами, такими как желтуха (желтая кожа), тошнота, рвота, кровотечение, диарея или запор.
Также полезны результаты физикального обследования. Основные результаты включают болезненные ощущения, наличие или отсутствие шумов кишечника или вздутие живота, образования, увеличение органов и признаки крови в стуле.
На основании анамнеза и медицинского осмотра врач может иметь или не иметь четкого представления о причине боли. Иногда ставится диагноз и можно начинать лечение. В других случаях диагностические тесты используются для подтверждения или исключения конкретного диагноза.Для этих целей можно заказать множество тестов. Часто используемые тесты включают анализ крови, мочи и стула, рентген брюшной полости и эндоскопию.
Анализы крови
Анализы крови включают полный анализ крови (анализ количества лейкоцитов, которые борются с инфекциями, эритроцитов, которые переносят кислород и которые уменьшаются при анемии, и тромбоцитов, которые помогают крови свертываться), химические тесты (тесты печени и почек, кровь уровни минералов и ферменты, высвобождаемые при повреждении таких органов, как печень или поджелудочная железа), а также серологические тесты, которые измеряют уровни антител к различным инфекциям.Анализы мочи включают общий анализ мочи (измерение характеристик и химических веществ в моче вместе с микроскопическим исследованием капли мочи) и посев мочи на бактериальную инфекцию. Стул можно анализировать на кровь и гной (маркеры воспаления, инфекций или опухолей), жир (свидетельство нарушения пищеварения и всасывания пищи) и наличие микробов.
Рентгенологические и визуальные исследования
Для получения снимков внутренней части тела используется множество различных видов рентгеновских снимков и визуализаций.К ним относятся исследования бария, в которых сульфат бария (материал, который обнаруживается на рентгеновских снимках) проглатывается (глотание бария, исследование верхних отделов желудочно-кишечного тракта, последующее обследование тонкой кишки) или вводится через зонд в тонкую кишку (энтероклиз) или толстую кишку. (клизма бария). Компьютерная томография (компьютерная томография) — это очень сложный метод восстановления поперечных рентгеновских изображений тела с помощью компьютера. Магнитно-резонансная томография — это похожая техника, в которой радиоволны и магниты используются для получения изображений внутренних органов.Сонография использует высокочастотные звуковые волны, чтобы вглядываться в тело и визуализировать внутренние структуры. При сканировании в ядерной медицине изотопы используются для идентификации частей тела и изучения их функций.
Эндоскопия
Эндоскопия предполагает использование специальных инструментов для исследования полых органов пищеварительного тракта. При эндоскопии верхних отделов желудочно-кишечного тракта используется гибкая трубка с телекамерой на конце и система освещения для исследования пищевода, желудка и двенадцатиперстной кишки (часть кишечника сразу за желудком).Через трубку можно пропустить специальные инструменты, чтобы удалить полипы или получить образцы биопсии для просмотра под микроскопом. Более длинные трубки могут хорошо проникать в тонкий кишечник, и аналогичные трубки можно вводить через прямую кишку для просмотра толстой кишки (колоноскопия). Были разработаны специальные эндоскопы для осмотра желчных протоков и протока поджелудочной железы, а также для получения сонограмм изнутри кишечника ERCP (эндоскопическая ретроградная холангиопанкреатография) и EUS (эндоскопическое ультразвуковое исследование) соответственно. Другой диагностический тест — это капсульная эндоскопия, при которой капсула, содержащая крошечную камеру, радиостанцию и антенну, отправляет изображения на специальный пояс, который надевается на брюшную полость.Снимки можно получить по всей тонкой кишке, когда устройство продвигается через кишечник.
Несмотря на то, что технология, лежащая в основе этих тестов, впечатляет, причину боли в животе у большинства пациентов можно определить с помощью анамнеза, физического осмотра и нескольких простых тестов. Не каждому пациенту требуется полный набор диагностических тестов.
Синдром функциональной боли в животе — IFFGD
Страница 1 из 3
Люди с функциональными желудочно-кишечными (ЖКТ) расстройствами могут иметь множество симптомов, от безболезненной диареи или запора до боли, связанной с диареей и / или запором (обычно называемой раздражительной. синдром кишечника).Существует еще одно, менее распространенное состояние боли в животе, которое является хроническим или часто повторяющимся; это не связано с изменениями в характере кишечника или другим заболеванием. Это состояние называется центрально-опосредованным абдоминальным болевым синдромом (CAPS) — , ранее называвшимся функциональным абдоминальным болевым синдромом (FAPS).
CAPS — функциональное расстройство желудочно-кишечного тракта. Нет никаких аномальных рентгеновских снимков или лабораторных исследований, чтобы объяснить боль. Это происходит из-за измененной чувствительности к нервным импульсам в кишечнике и головном мозге и не связано с изменением моторики кишечника.CAPS характеризуется постоянной или частой болью в животе, часто очень сильной. Это имеет мало отношения или не имеет никакого отношения к таким событиям, как прием пищи, дефекация или менструация.
Для людей с CAPS боль может быть настолько всепоглощающей, что становится главным фокусом их жизни. Это не только влияет на качество жизни, но и оказывает большое влияние на экономику.
Патофизиология — Понимание, почему люди заболевают CAPS
Чтобы понять причину синдрома хронической боли в животе, полезно понять, как тело испытывает боль.Нервные импульсы проходят от брюшной полости к спинному мозгу, а затем к различным областям головного мозга.
Есть много различных областей мозга, участвующих в ощущении боли в животе. Одна из этих связанных областей связана с локализацией и интенсивностью боли, а другая связана с воспоминаниями или эмоциями. Из-за этой взаимосвязи на восприятие боли могут влиять эмоции или жизненный опыт.
Хотя симптомы CAPS могут проявляться без видимой причины, они также могут возникать после инфекций или событий, стимулирующих кишечник, а также после травмирующих жизненных событий, таких как смерть любимого человека, развод или жестокое обращение в анамнезе.Во время дополнительного стресса симптомы могут ухудшаться.
Повторяющиеся травмы брюшной полости могут вызвать чрезмерную чувствительность нервных рецепторов. Например, если кто-то перенес несколько операций на брюшной полости или перенес инфекцию, более позднее болезненное событие может быть более болезненным, чем прежде.
Даже нормальная брюшная деятельность может ощущаться как болезненная. Это как если бы на стереоресивере увеличили громкость. Это состояние называется висцеральной гиперчувствительностью (повышенная чувствительность кишечника).
Кроме того, хотя мозг имеет способность «ослаблять» болевые сигналы из желудочно-кишечного тракта с помощью CAPS, эта способность снижается, поэтому даже небольшие кишечные расстройства могут усиливаться, вызывая сильную боль (центральная гиперчувствительность). Таким образом, у этих людей есть измененная «ось мозг-кишечник», при которой мозг не может регулировать даже нормальную нервную деятельность кишечника, что приводит к усилению боли.
Понимание того, как мозг может изменить переживание боли (в лучшую или худшую сторону), необходимо для начала любого лечения.Когда кто-то испытывает тревогу или депрессию или сосредотачивает внимание на боли, она воспринимается как более серьезная. Использование тренировок по релаксации или других техник может отвлечь внимание от боли.
Если у человека ранее были неприятные ощущения от боли, страх повторения боли может в следующий раз усилить боль. Если человек предпримет шаги, чтобы контролировать боль, симптомы улучшатся. Кроме того, количество поддержки, которую человек получает от семьи, друзей и других источников, может повлиять на то, как человек реагирует на боль.
Гастроэнтерология
Если вы не помните свой пароль, вы можете сбросить его, введя свой адрес электронной почты и нажав кнопку «Сбросить пароль». Затем вы получите электронное письмо, содержащее безопасную ссылку для сброса пароля
Если адрес совпадает с действующей учетной записью, на __email__ будет отправлено электронное письмо с инструкциями по сбросу пароля
Гастроэнтерология
Если вы не помните свой пароль, вы можете сбросить его, введя свой адрес электронной почты и нажав кнопку «Сбросить пароль».Затем вы получите электронное письмо, содержащее безопасную ссылку для сброса пароля
Если адрес совпадает с действующей учетной записью, на __email__ будет отправлено электронное письмо с инструкциями по сбросу пароля
Гастроэнтерология
Если вы не помните свой пароль, вы можете сбросить его, введя свой адрес электронной почты и нажав кнопку «Сбросить пароль».Затем вы получите электронное письмо, содержащее безопасную ссылку для сброса пароля
Если адрес совпадает с действующей учетной записью, на __email__ будет отправлено электронное письмо с инструкциями по сбросу пароля
Синдром функциональной боли в животе (FAPS)
Синдром функциональной боли в животе (FAPS) — это функциональное расстройство желудочно-кишечного тракта, которое включает хроническую или частую боль, не являющуюся результатом конкретной, идентифицируемой причины.
Симптомы синдрома функциональной боли в животе
Основным симптомом FAPS является боль в животе. Боль часто бывает очень сильной и существенно влияет на качество жизни пациентов. Это может даже нарушить их обычный распорядок дня из-за невозможности принимать участие в определенных действиях. Это также может оказать финансовое влияние на их благополучие и повысить уровень стресса.
Состояние обычно не связано с желудочно-кишечными симптомами, такими как диарея или запор, а результаты визуализации и лабораторных тестов часто не могут объяснить причину боли.
Боль на самом деле связана с изменением чувствительности к нервным импульсам между кишечником и мозгом. Следовательно, это функциональная проблема, не связанная с нарушением перистальтики кишечника.
Важно отметить, что симптомы FAPS часто появляются или ухудшаются после определенных событий, таких как инфекция, травматические жизненные события или значительный стресс.
Причины синдрома функциональной боли в животе
У людей с FAPS наблюдается изменение оси мозг-кишечник и способности нервной системы регулировать болевые сигналы для желудочно-кишечного тракта.В результате даже небольшие раздражители, нарушающие работу кишечника, могут усиливаться и вызывать сильную боль, известную как центральная гиперчувствительность.
В некоторых случаях повторное повреждение живота может быть связано с возникновением FAPS из-за чрезмерной сенсибилизации нервных рецепторов в этой области. Например, люди, перенесшие несколько операций на брюшной полости, рецидивирующие инфекции или подвергавшиеся физическому или сексуальному насилию в анамнезе, с большей вероятностью пострадают от этого состояния.
Диагностика синдрома функциональной боли в животе
Диагностика FAPS обычно включает серию диагностических тестов для определения причины боли.Это может включать рентген, ультразвуковое исследование, компьютерную томографию (КТ), эндоскопию и анализы крови. Для пациентов с FAPS эти тесты не могут выявить конкретную причину боли.
Пациентам может быть полезно вести дневник боли, чтобы записывать симптомы и возможные триггеры, которые могли вызвать обострение симптомов. Со временем эта информация может помочь определить проблемное время и причины ухудшения симптомов, что может быть полезно при разработке стратегий ведения.
Лечение синдрома функциональной боли в животе
Целью лечения людей с FAPS является улучшение контроля над симптомами боли, повседневной активности и общего качества жизни. Полное облегчение симптомов обычно невозможно, поэтому очень важно контролировать боль.
Роль мозга в переживании боли является важным фактором в лечении FAPS. Определенные факторы, такие как беспокойство, депрессия, сосредоточение внимания на боли, могут привести к усилению боли.Напротив, методы расслабления и отвлечения могут помочь уменьшить тяжесть.
Немедикаментозные методы лечения FAPS включают:
- Медитация или другие методы релаксации для снятия стресса
- Гипноз или отвлекающая терапия для отвлечения внимания от боли
- Когнитивно-поведенческая терапия (КПТ) для изменения мыслей, восприятия и поведения, связанных с симптомами боли.
Когда человек предпринимает шаги для усиления контроля над своей болью, более вероятно, что симптомы улучшатся.
Фармакологическое управление также играет роль в лечении боли, связанной с FAPS. Трициклические антидепрессанты (например, амитриптилин) могут помочь блокировать передачу нервных сигналов боли от живота к мозгу. Обычно это занимает несколько недель, чтобы эффект стал очевидным, поэтому лечение следует продолжать как минимум 1-2 месяца, чтобы ощутить эффект. Селективные ингибиторы обратного захвата серотонина и норэпинефрина (СИОЗСН) в некоторых случаях также могут помочь уменьшить симптомы.
Поддержка семьи, друзей и общества также может помочь улучшить реакцию на боль у пациентов с FAPS. Кроме того, важно, чтобы практикующие врачи, оказывающие помощь пациенту, понимали и проявляли сочувствие, чтобы наладить позитивные отношения между врачом и пациентом, что помогает улучшить результаты лечения.
Список литературы
- http://iffgd.org/lower-gi-disorders/functional-abdominal-pain-syndrome.html
- http: // www.iasp-pain.org/files/Content/ContentFolders/GlobalYearAgainstPain2/VisceralPainFactSheets/9-FunctionalAPS.pdf
- http://www.gastrojournal.org/article/S0016-5085(06)00514-2/fulltext
- https://www.ncbi.nlm.nih.gov/pubmed/21204888
- http://www.uptodate.com/contents/functional-abdominal-pain-in-children-and-adolescents-management-in-primary-care
Дополнительная литература
Дискомфорт до или во время менструации | ||
Неопределенный дискомфорт в нижней части живота, вздутие живота Иногда пальпируется образование в тазу | ||
Лихорадка, боль в боку, темная или кровавая моча | ||
Заболевания желудочно-кишечного тракта | ||
У детей нарушение развития Вздутие живота, диарея и часто стеаторея Симптомы, усиливающиеся при употреблении глютенсодержащих продуктов | Серологические маркеры / тестирование гаплотипов HLA-DQ2 / HLA-DQ8 | |
Несколько предыдущих отдельных эпизодов боли RLQ | ||
Рецидивирующие колики RUQ с болью | ||
Дискомфорт в верхней части живота, недомогание, анорексия Примерно у трети пациентов в анамнезе острый гепатит | Тесты печени, международное нормализованное соотношение, альбумин и тромбоциты Титры вирусных, аутоиммунных или метаболических причин гепатита | |
Эпизоды сильной боли в эпигастрии Иногда нарушение всасывания (например, диарея, жирный стул) Обычно острый панкреатит в анамнезе | Уровни липазы в сыворотке (часто не повышенные) Анализы кала (фекальная эластаза или фекальный жир) | |
Дискомфорт нечасто, но возможен дискомфорт с коликами при частичной обструкции левой кишки Часто скрытая или видимая кровь в стуле | ||
Эпизодическая сильная боль с лихорадкой, анорексией, похуданием, диареей Внекишечные симптомы (суставы, глаза, рот, кожа) | КТ энтерографии или серия верхних отделов ЖКТ с SBFT Колоноскопия и эзофагогастродуоденоскопия с биопсией | |
Часто скрытая кровь в стуле | ||
Гранулематозный энтероколит | Рецидивирующие инфекции других локализаций (например, легких, лимфатических узлов) | |
Иногда кашель и / или охриплость Симптомы облегчаются приемом антацидов Иногда срыгивание желудочного содержимого в рот | ||
Иногда пальпируется масса RLQ Лихорадка, диарея, похудание | ||
Вздутие живота и судороги после употребления молочных продуктов | Проба исключения продуктов, содержащих лактозу | |
Сильная боль в верхней части живота,
Может вызывать механическую желтуху | Эндоскопическое УЗИ | |
История путешествий или экспозиции Судороги, метеоризм, диарея | Исследование кала на яйцеклетки или паразитов Иммуноферментный анализ стула (для Giardia ) | |
Боль в верхней части живота, облегчающаяся приемом пищи и антацидами Может разбудить пациента ночью | Эндоскопия и биопсия на Helicobacter pylori H.pylori дыхательный тест или анализ стула на антигены Оценка употребления нестероидных противовоспалительных препаратов, алкоголя и табака Исследование кала на скрытую кровь | |
Послеоперационные лейкопластыри | Предыдущая абдоминальная хирургия Колики, дискомфорт, сопровождающийся тошнотой и иногда рвотой | Серия верхних отделов желудочно-кишечного тракта, энтерография SBFT или КТ |
Спастическая боль с кровавым поносом | ||
Рецидивирующие сильные боли в животе, рвота Доброкачественное обследование брюшной полости Иногда неврологические симптомы (например, мышечная слабость, судороги, психические расстройства) При некоторых типах поражения кожи | Скрининг порфобилиногена и дельта-аминолевулиновой кислоты в моче | |
Куотидная лихорадка и перитонит, часто сопровождающие приступы боли Начиная с детства или юности | ||
Симптомы, развивающиеся только после употребления определенных продуктов (например, морепродуктов) | ||
Боль, часто сопровождающаяся периферическим ангионевротическим отеком и лихорадкой | Уровень комплемента в сыворотке (C4) во время приступов | |
Когнитивные / поведенческие отклонения | ||
Редкий вариант с болью в эпигастрии и рвотой Обычно мигрень в семейном анамнезе | ||
Сильные приступы боли в животе, продолжающиеся более суток Рецидивирующие боли в неабдоминальных областях | Электрофорез гемоглобина | |
.
