Стимуляция родов: когда нужна помощь?
9 месяцевМать и дитя
Роды
Пожалуй, нет такой беременной женщины, которая не слышала бы о стимуляции родовой деятельности. Довольно часто эта манипуляция овеяна негативными эмоциями, страхами и сомнениями. Между тем стимуляция родов позволяет избежать серьезных неблагоприятных последствий как для мамы, так и для плода.
Нина Сохнина. Врач акушер-гинеколог, г. Барнаул
Родостимуляция – это усиление родовой деятельности. Чаще всего под этим словом подразумевают применение медикаментов, усиливающих родовую деятельность, но необходимо помнить, что для этой цели в арсенале акушеров имеются и другие средства.
Когда необходима стимуляция родов?
При нормальном течении родов шейка матки должна раскрываться с определенной скоростью, причем раскрытие шейки у повторнородящих, как правило, происходит быстрее. Для нормальной скорости раскрытия шейки матка должна сокращаться с достаточной силой и частотой, и схватки по мере развития родовой деятельности должны нарастать по силе, частоте и продолжительности, достигая максимума к концу первого периода родов. Средняя продолжительность родов у первородящих составляет не более 12 часов, повторных – 6–8 часов. Роды, продолжительность которых составляет 16 часов и более, называются затяжными и сопряжены с рядом серьезных осложнений для матери и плода, о которых мы поговорим ниже. Средняя скорость раскрытия шейки матки составляет 1–1,5 см в час.
Средняя продолжительность родов у первородящих составляет не более 12 часов, повторных – 6–8 часов. Роды, продолжительность которых составляет 16 часов и более, называются затяжными и сопряжены с рядом серьезных осложнений для матери и плода, о которых мы поговорим ниже. Средняя скорость раскрытия шейки матки составляет 1–1,5 см в час.
Родостимуляция проводится только при наличии показаний, и основным показанием для ее проведения является слабость родовой деятельности – патологическое состояние, когда частота и сила схваток недостаточна для полноценного раскрытия шейки матки и изгнания плода.
Слабость родовой деятельности подразделяется на первичную, когда с момента развития родовой деятельности схватки имеют недостаточную силу и частоту, и вторичную, когда схватки ослабевают через какой-то промежуток нормальной родовой деятельности. Вторичная слабость делится на слабость схваток и слабость потуг (во втором случае она развивается в периоде изгнания плода и происходит замедление продвижения плода по родовому каналу).
У этой процедуры есть и противопоказания. Родостимуляцию проводить нельзя при наличии рубца на матке, неправильном положении плода, гипоксии плода, клинически узком тазе (ситуация, когда размеры головки плода не соответствуют размерам таза мамы).
Чем опасно затяжное течение родов?
Нередко будущие мамы и их родственники задаются вопросом: а так ли уж необходима родостимуляция? Можно услышать мнения, что в былые времена рожали по двое-трое суток без всяких стимуляций, и ничего. На самом деле затяжное течение родов обязательно требует своевременной коррекции, так как приводит к серьезным осложнениям как для мамы, так и для плода. Осложнениями для плода при слабости родовой деятельности являются внутриутробная гипоксия (кислородное голодание), приводящая к развитию родовой травмы, неврологических нарушений, расстройств мозгового кровообращения у новорожденного. Также при развитии внутриутробной гипоксии при затяжном течении родов может произойти аспирация (попадание в легкие плода) околоплодных вод, приводя к развитию аспирационной пневмонии (воспаления легких), нарушений дыхания у новорожденного. Данные последствия нередко требуют длительного наблюдения и лечения малыша у педиатра, невропатолога и других специалистов. Чрезмерно затяжное течение родов без адекватной помощи может привести к внутриутробной гибели плода от гипоксии.
Данные последствия нередко требуют длительного наблюдения и лечения малыша у педиатра, невропатолога и других специалистов. Чрезмерно затяжное течение родов без адекватной помощи может привести к внутриутробной гибели плода от гипоксии.
Для роженицы слабость родовой деятельности может привести к возникновению послеродового кровотечения, возникающего вследствие снижения сократительной способности матки, а также к развитию послеродовых гнойно-септических заболеваний (например, послеродового эндометрита – воспаления матки). Замедленное продвижение плода по родовым путям приводит к возникновению разрывов мягких тканей родового канала.
Диагностика слабости родовой деятельности
При поступлении роженицы врач проводит влагалищный осмотр для уточнения состояния шейки матки и степени открытия маточного зева. В дальнейшем проводится динамическое наблюдение за развитием родовой деятельности: как нарастает частота, сила и продолжительность схваток, с какой скоростью идет раскрытие шейки матки. С целью детального исследования сократительной способности матки производят гистерографию – регистрацию маточных сокращений с помощью специальной аппаратуры, в данном случае гистерографию называют еще токографией. Как правило, гистерография совмещается с одновременной регистрацией кардиотокографии – регистрации сердцебиений плода для слежения за реакцией плода на повышение маточного тонуса. Гистерография позволяет изучить частоту и силу маточных сокращений и отобразить маточные сокращения на бумаге. Таким образом, диагноз слабости родовой деятельности ставится после периода наблюдения за характером маточных сокращений, а также за скоростью открытия шейки матки, определяемой при влагалищном исследовании, в течение 3–4 часов.
С целью детального исследования сократительной способности матки производят гистерографию – регистрацию маточных сокращений с помощью специальной аппаратуры, в данном случае гистерографию называют еще токографией. Как правило, гистерография совмещается с одновременной регистрацией кардиотокографии – регистрации сердцебиений плода для слежения за реакцией плода на повышение маточного тонуса. Гистерография позволяет изучить частоту и силу маточных сокращений и отобразить маточные сокращения на бумаге. Таким образом, диагноз слабости родовой деятельности ставится после периода наблюдения за характером маточных сокращений, а также за скоростью открытия шейки матки, определяемой при влагалищном исследовании, в течение 3–4 часов.
Пропесс® от компании Ferring – первое фармакологическое средство для стимуляции созревания шейки матки, зарегистрированное в Японии за последние 20 лет
Пропесс® от компании Ferring – первое фармакологическое средство для стимуляции созревания шейки матки, зарегистрированное в Японии за последние 20 лет
- Компания Ferring объявляет, что Министр здравоохранения, труда и социального обеспечения Японии одобрил Пропесс (динопростон) для применения для стимуляции созревания шейки матки.
 [i]
[i]
- Препарат Пропесс, разработанный в Шотландии и продаваемый в более чем 60 странах, получил регистрацию в результате тесного сотрудничества с сообществом пациентов Японии.
- Регистрация этого препарата предоставляет женщинам в Японии более широкий выбор и является частью политики компании Ferring по поощрению развития репродуктивной медицины и охраны материнства во всем мире.
Сент-Прэ, Швейцария – 23 января 2020 года. Компания Ferring объявила о том, что препарат Пропесс® (динопростон) был одобрен Министром здравоохранения, труда и социального обеспечения Японии для применения для стимуляции созревания шейки матки у пациенток при наступлении срока родов (от 37 полных недель беременности).i Впервые за последние 20 лет в стране было одобрено фармакологическое средство для стимуляции созревания шейки матки.[ii]
Около 10 процентов родов во всем мире требуют стимуляции родовой деятельности, которая может потребоваться при наличии опасности для здоровья матери или ребенка. [iii],[iv] Созревание шейки матки осуществляется до стимуляции для подготовки шейки матки к родам. Регистрация этого препарата дает женщинам Японии, нуждающимся в стимуляции, более широкий выбор альтернатив механическим методам стимуляции созревания шейки матки.
[iii],[iv] Созревание шейки матки осуществляется до стимуляции для подготовки шейки матки к родам. Регистрация этого препарата дает женщинам Японии, нуждающимся в стимуляции, более широкий выбор альтернатив механическим методам стимуляции созревания шейки матки.
«Регистрация препарата Пропесс в Японии — это большой шаг вперед в предоставлении женщинам более широкого выбора, когда дело доходит до стимуляции созревания шейки матки», — сказал Пер Фальк, Президент и директор по научной работе Ferring: «В мире существует малое количество исследований и разработок вариантов медицинской помощи для беременных женщин или рожениц, вот почему для компании Ferring важно и далее осуществлять инвестиции и развивать область репродуктивной медицины и охраны материнства и продолжать работу в этом направлении, чтобы помогать создавать семьи по всему миру».
Сделанное сегодня объявление – следствие тесного сотрудничества между Ferring и местной группой защиты интересов пациентов, и оно поможет обеспечить потребности и безопасность рожениц в Японии.
«Для рожающих женщин механические методы не всегда могут быть правильным выбором, и важно, чтобы на первом месте стояли безопасность и комфорт женщины», — сказал Микия Китамура, Вице-президент Ferring в Японии. «Обеспечение безопасности и эффективности в помощи роженицам является приоритетом для нас, и мы рады возможности работать вместе с нашей местной группой защиты интересов пациентов на этом важном этапе».
Пропесс был разработан и производится в Шотландии, и в настоящее время зарегистрирован более чем в 60 странах. Регистрация этого препарата демонстрирует, что компания Ferring, будучи лидером в области репродуктивной медицины и охраны материнства, сохраняет приверженность оказанию помощи людям во всем мире в создании здоровых семей.
О препарате Пропесс[v]
Пропесс представляет собой вагинальную систему доставки лекарственного средства, содержащую 10 мг активного вещества динопростон. Оно предназначено для стимуляции созревания шейки матки у женщин при наступлении срока родов (от 37 полных недель беременности). Динопростон смягчает и открывает часть родового канала, известного как шейка матки, для стимуляции процесса родов.
Динопростон смягчает и открывает часть родового канала, известного как шейка матки, для стимуляции процесса родов.
О родовой деятельности[vi]
Роды инициируются или стимулируются акушерами в ситуациях, когда такое вмешательство считается более безопасным для матери и плода. Данные манипуляции могут быть обусловлены преэклампсией (внезапным, сильным повышением артериального давления в сочетании с почечной недостаточностью), недостаточным развитием плода, кровотечением неизвестной этиологии на последней стадии беременности или переношенной беременностью (наиболее распространенная причина). Успех стимуляции родов зависит от состояния шейки матки до стимуляции. Стимуляция созревания шейки матки производится, если при проверке длины шейки матки, ее расположения и размягчения, возбуждение схваток оценивается как неблагоприятное.
О компании Ferring Pharmaceuticals
Ferring Pharmaceuticals — узконаправленная научно-исследовательская биофармацевтическая группа, помогающая людям всего мира создавать семьи и улучшать качество своей жизни. Базирующаяся в Сен-Прекс, Швейцария, Ferring является лидером в области репродуктивной медицины и женского здоровья, а также в специализированных областях гастроэнтерологии и урологии. Ferring разрабатывает методы лечения для матерей и детей уже более 50 лет, сфера деятельности компании охватывает лечение и уход от зачатия до рождения. Основанная в 1950 году, частная компания Ferring в настоящее время насчитывает около 6 500 сотрудников по всему миру, имеет свои собственные дочерние компании почти в 60 странах и реализует свою продукцию в 110 странах.
Базирующаяся в Сен-Прекс, Швейцария, Ferring является лидером в области репродуктивной медицины и женского здоровья, а также в специализированных областях гастроэнтерологии и урологии. Ferring разрабатывает методы лечения для матерей и детей уже более 50 лет, сфера деятельности компании охватывает лечение и уход от зачатия до рождения. Основанная в 1950 году, частная компания Ferring в настоящее время насчитывает около 6 500 сотрудников по всему миру, имеет свои собственные дочерние компании почти в 60 странах и реализует свою продукцию в 110 странах.
[i] Министр здравоохранения, труда и социального обеспечения. Регистрация препарата Пропесс (динопростон). Январь 2020 г. Заявка о регистрации нового лекарственного препарата в Японии.
[ii] «Ферринг Фармасьютикалз» Неопубликованные данные. Январь 2020 г.
[iii] Всемирная организация здравоохранения. Рекомендации ВОЗ по индукции родов. Женева: Всемирная организация здравоохранения; 2011. Доступно по ссылке: https://www. who.int/reproductivehealth/publications/maternal_perinatal_health/9789241501156/en/ Дата последнего обращения: январь 2020 г.
who.int/reproductivehealth/publications/maternal_perinatal_health/9789241501156/en/ Дата последнего обращения: январь 2020 г.
[iv] Американский колледж акушерства и гинекологии. Часто задаваемые вопросы: роды и послеродовой уход. Доступно по ссылке: https://www.acog.org/Patients/FAQs/Labor-Induction?IsMobileSet=false Дата последнего обращения: январь 2020 г.
[v] Инструкция по применению лекарственного средства Пропесс. Доступно по ссылке: https://www.medicines.org.uk/emc/product/135/smpc. Дата последнего обращения: январь 2020 г.
[vi] Всемирная организация здравоохранения. Оказание помощи при осложненном течении беременности и родов: Руководство для врачей и акушерок — 2-е изд. Женева: Всемирная организация здравоохранения; 2017. Доступно по ссылке: https://www.who.int/maternal_child_adolescent/documents/managing-complications-pregnancy-childbirth/en/. Дата последнего обращения: январь 2020 г.
MEDISON.RU — Современные методы подготовки организма к родам, родовозбуждение и родостимуляция
Журнал «SonoAce Ultrasound»
Содержит актуальную клиническую информацию по ультрасонографии и ориентирован на врачей ультразвуковой диагностики, выходит с 1996 года.
Современные принципы подготовки к родам и их ведения должны обеспечивать рождение не только живого, но и здорового ребенка. Соответственно, от успешности подготовки к родам и качества их проведения во многом зависит дальнейшее физическое развитие и здоровье ребенка. Для эффективного начала и дальнейшего прогрессирования нормальной родовой деятельности одним из важных условий является наличие «зрелой» шейки матки, что отражает готовность организма матери и плода к родам. При «незрелой» шейке матки нельзя проводить родовозбуждение и усиливать родовую деятельность из-за опасности нарушения сократительной деятельности матки, возникновения гипоксии и травмы плода.
Простагландины
Согласно современным представлениям подготовка шейки матки к родам происходит не только под влиянием гормонов, а в первую очередь под действием веществ, которые получили название простагландины. В данном случае речь идет о двух видах: простагландин Е2 и F2α. Так, в частности, простагландин Е2 вырабатывается плодовой частью плаценты, в организме плода, а также в тканях шейки матки. Он способствует изменению структуры тканей шейки матки, обеспечивая ее созревание, а также оказывает определенное расслабляющее действие на перешеек, шейку и нижний сегмент матки. При достижении должной степени созревания шейки матки, под действием простагландина Е2 постепенно начинается развитие родовой деятельности. Следовательно, именно простагландин Е2 принадлежит пусковая роль начала родов. Простагландин F2α вырабатывается в материнской части плаценты и в стенках матки. Он поддерживает уже начавшуюся родовую деятельность, оказывая наиболее сильное и эффективное сокращающее воздействие, способствует ограничению кровопотери в родах.
В данном случае речь идет о двух видах: простагландин Е2 и F2α. Так, в частности, простагландин Е2 вырабатывается плодовой частью плаценты, в организме плода, а также в тканях шейки матки. Он способствует изменению структуры тканей шейки матки, обеспечивая ее созревание, а также оказывает определенное расслабляющее действие на перешеек, шейку и нижний сегмент матки. При достижении должной степени созревания шейки матки, под действием простагландина Е2 постепенно начинается развитие родовой деятельности. Следовательно, именно простагландин Е2 принадлежит пусковая роль начала родов. Простагландин F2α вырабатывается в материнской части плаценты и в стенках матки. Он поддерживает уже начавшуюся родовую деятельность, оказывая наиболее сильное и эффективное сокращающее воздействие, способствует ограничению кровопотери в родах.
Для подготовки шейки матки к родам наиболее физиологически обоснованным и рациональным является использование естественных стимуляторов развития родовой деятельности, т. е. препаратов, содержащих простагландин Е2. Введение простагландина Е2 должно приводить как к созреванию шейки матки, так и вызывать сокращения миометрия, являясь пусковым моментом для начала родов. Для предотвращения чрезмерно сильной сократительной деятельности матки, при использовании простагландина Е2 необходимо добиться равновесия между созреванием шейки матки и степенью ее зрелости с одной стороны, и стимуляцией сократительной активности матки, с другой. В связи с этим местное применение простагландина Е2 путем введения препарата в канал шейки матки или в задний свод влагалища является наиболее предпочтительным.
е. препаратов, содержащих простагландин Е2. Введение простагландина Е2 должно приводить как к созреванию шейки матки, так и вызывать сокращения миометрия, являясь пусковым моментом для начала родов. Для предотвращения чрезмерно сильной сократительной деятельности матки, при использовании простагландина Е2 необходимо добиться равновесия между созреванием шейки матки и степенью ее зрелости с одной стороны, и стимуляцией сократительной активности матки, с другой. В связи с этим местное применение простагландина Е2 путем введения препарата в канал шейки матки или в задний свод влагалища является наиболее предпочтительным.
Широкое распространение способ местного применения простагландинов получил после того, как были разработаны специальные гели, содержащие необходимую дозу препарата. Обычно для достижения достаточной зрелости шейки матки и подготовки ее к родам простагландиновый гель вводят в канал шейки матки. Для успешного использования препарата и предотвращения возможных осложнений при его использовании следует соблюдать ряд условий, а также придерживаться соответствующих показаний и противопоказаний. Так, необходимость в применении простагландинового геля для подготовки шейки матки возникает при отсутствии биологической готовности организма к родам (незрелая шейка матки) и наличии показаний для срочного родоразрешения при различных акушерских или других осложнениях (например, при перенашивании беременности, гестозе, фетоплацентарной недостаточности и др.).
Так, необходимость в применении простагландинового геля для подготовки шейки матки возникает при отсутствии биологической готовности организма к родам (незрелая шейка матки) и наличии показаний для срочного родоразрешения при различных акушерских или других осложнениях (например, при перенашивании беременности, гестозе, фетоплацентарной недостаточности и др.).
Противопоказаниями для применения препарата являются: наличие рубца на матке после кесарева сечения или после других операций на матке; предлежание плаценты; многоплодная беременность; выраженные признаки нарушения состояния плода; узкий таз; подтекание околоплодных вод; аллергия на простагландины; астма; повышенное внутриглазное давление. Простагландиновый гель применяют только в стационаре в следующих случаях: наличие незрелой или недостаточно зрелой шейки матки; целый плодный пузырь; отсутствие противопоказаний для проведения родов через естественные родовые пути.
Родовозбуждение, подготовка шейки матки
Перед использованием препарата необходимо определить состояние шейки матки, частоту пульса и дыхания, величину артериального давления, а также оценить состояние плода и сократительную активность матки. Гель вводят в канал шейки матки в положении беременной на спине, под контролем зеркал. Для предотвращения вытекания геля беременную оставляют в положении лежа в течение 30 мин.
Гель вводят в канал шейки матки в положении беременной на спине, под контролем зеркал. Для предотвращения вытекания геля беременную оставляют в положении лежа в течение 30 мин.
При последующем наблюдении за пациенткой осуществляют мониторный контроль за сократительной активностью матки и состоянием плода. Оценивают состояние шейки матки (каждые 2-3 час), пульс, артериальное давление и частоту дыхания. Под действием препарата происходит не только созревание шейки матки, может начаться родовая деятельность. В этом случае, после достижения достаточной степени зрелости и открытия шейки матки не менее чем на 4 см вскрывают плодный пузырь, если до этого он не вскрылся самостоятельно. Чаще всего, после применения простагландинового геля в первые 3-4 часа более чем у половины пациенток уже отмечаются заметные изменения состояния шейки матки. При этом она укорачивается и размягчается, располагаясь по оси таза. В последующие 3 часа (через 6 часов после введения геля) зрелая шейка отмечается еще у 1/3 пациенток. У многих пациенток, в среднем через 9 -10 час развивается родовая деятельность. В том случае, если после применения геля в течение 6 час, шейка матки остается незрелой, то препарат вводят повторно в той же дозе.
У многих пациенток, в среднем через 9 -10 час развивается родовая деятельность. В том случае, если после применения геля в течение 6 час, шейка матки остается незрелой, то препарат вводят повторно в той же дозе.
Максимально допустимо трехкратное введение геля в течение 24 часов. При дородовом или раннем излитии околоплодных вод повторное введение геля противопоказано, и далее роды ведут в зависимости от акушерской ситуации. Эффективным применение геля считают при достижение достаточной степени зрелости шейки матки в течение 12 час, и начале родовой деятельности в течение 24 час от момента его введения. Обычно после применения геля сократительная деятельность матки является нормальной, при этом не происходит патологических изменений артериального давления и частоты пульса у матери, а также не отмечается признаков нарушений со стороны плода.
Для родовозбуждения при достаточной степени зрелости шейки матки целесообразно применение геля, содержащего простагландин Е2, во влагалище. Препарат применяют в тех случаях, когда имеется необходимость срочного родоразрешения из-за акушерских или каких-то других осложнений. Условия и противопоказания для использования вагинального геля такие же, как и при использовании простагландинового геля для введения в канал шейки матки.
Препарат применяют в тех случаях, когда имеется необходимость срочного родоразрешения из-за акушерских или каких-то других осложнений. Условия и противопоказания для использования вагинального геля такие же, как и при использовании простагландинового геля для введения в канал шейки матки.
Основной целью введения этого препарата является, прежде всего, развитие родовой деятельности. В качестве дополнительного эффекта отмечается его положительное воздействие на процесс созревания шейки матки при её недостаточной готовности к родам. При последующем наблюдении и ведении пациенток необходимо соблюдение следующих принципов: каждые 3 часа после введения вагинального геля оценивают состояние шейки матки. Если раскрытие шейки матки происходит менее чем на 3 см после 6 час от момента введения геля, или отсутствует регулярная родовая деятельность за этот промежуток времени, то препарат вводят повторно еще 1 или 2 раза, также с интервалом в 6 часов. Если происходит спонтанное вскрытие плодных оболочек до истечения 6 ч от момента последнего введения геля, препарат более не вводят. Если после введения препарата происходит открытие шейки матки не менее чем на 4 см при регулярной родовой деятельности, возможно вскрытие плодного пузыря, однако не ранее чем через 6 часов после введения геля. При необходимости возможно введение окситоцина внутривенно капельно для родостимуляции, однако, не ранее чем через 6 часов после введения геля.
Если после введения препарата происходит открытие шейки матки не менее чем на 4 см при регулярной родовой деятельности, возможно вскрытие плодного пузыря, однако не ранее чем через 6 часов после введения геля. При необходимости возможно введение окситоцина внутривенно капельно для родостимуляции, однако, не ранее чем через 6 часов после введения геля.
В процессе наблюдения за роженицей проводят мониторный контроль состояния плода, сократительной активностью матки, контролируют пульс, артериальное давление и частоту дыхания. Коррекция слабой сократительной активности матки и неэффективной родовой деятельности должна предусматривать использование наиболее эффективных медикаментозных препаратов в соответствии с научными данными о механизмах развития родовой деятельности.
В акушерской практике для усиления сократительной активности матки при слабости родовых сил используются различные препараты, которые вводят внутривенно. Наиболее популярным среди них пока еще остается окситоцин. Однако в ряде случаев, например при недостаточно зрелой шейке матки и дородовом излитии околоплодных вод возможно применение внутривенно капельно препарата, содержащего простагландин Е2. А при первичной слабости родовой деятельности целесообразно внутривенное капельное введение препарата, содержащего простагландин F2α.
Однако в ряде случаев, например при недостаточно зрелой шейке матки и дородовом излитии околоплодных вод возможно применение внутривенно капельно препарата, содержащего простагландин Е2. А при первичной слабости родовой деятельности целесообразно внутривенное капельное введение препарата, содержащего простагландин F2α.
Особенности применения окситоцина
Результаты проведенных исследований указывают на то, что в процессе искусственного усиления сократительной деятельности матки происходит снижение антистрессовой устойчивости плода, подавление его защитно-приспособительных возможностей. При этом использование окситоцина для усиления родовой деятельности оказывает наименее благоприятное воздействие на течение родов, состояние плода и новорожденного в сравнении с препаратами, содержащими простагландины Е2 и F2α, которые используются с этой же целью и при сходной акушерской ситуации.
Неблагоприятное влияние окситоцина может быть особенно выражено в тех случаях, когда плод ещё до начала родов испытывал гипоксию, а введение окситоцина продолжалось более 3 часов. Выявленные данные подчеркивают высокий риск для здоровья новорожденного при длительном применении окситоцина. Комбинированное внутривенное применение раствора содержащего простагландин F2α и окситоцина в половинной дозировке оказывает более мягкое влияние на плод, и является целесообразным при необходимости усиления схваток в активную фазу родов.
Выявленные данные подчеркивают высокий риск для здоровья новорожденного при длительном применении окситоцина. Комбинированное внутривенное применение раствора содержащего простагландин F2α и окситоцина в половинной дозировке оказывает более мягкое влияние на плод, и является целесообразным при необходимости усиления схваток в активную фазу родов.
Родостимуляция
Родостимуляция препаратами, содержащими простагландин Е2 позволяет добиться наилучшего эффекта при первичной слабости родовой деятельности, недостаточной зрелости шейки матки и дородовом излитии околоплодных вод. Для достижения наилучшего эффекта от введения препаратов для коррекции слабости родовой деятельности необходимо соблюдение некоторых принципов и условий. Так, перед родостимуляцией важно исключить узкий таз, неполноценность стенки матки вследствие многочисленных или осложненных искусственных абортов или воспалительных процессов.
Применение родостимуляции противопоказано при наличии рубца на матке после кесарева сечения или других операций, а также при неудовлетворительном состоянии плода.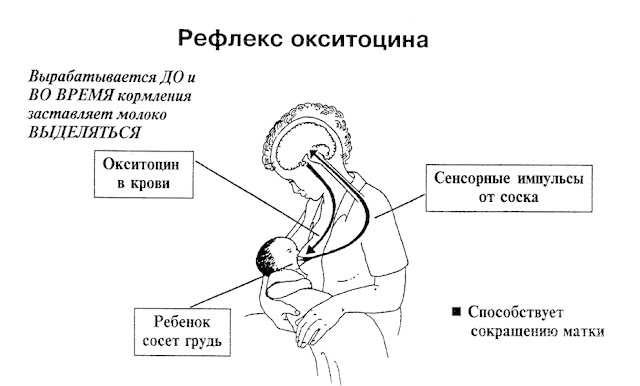 Родостимуляция должна как бы имитировать естественное развитие родовой деятельности, чтобы добиться физиологического темпа родов. В процессе родостимуляции осуществляют постоянный мониторный контроль за состоянием плода и сократительной деятельностью матки. Длительность родостимуляции не должна превышать 3-4 часов. При возникновении чрезмерной сократительной активности матки или при ухудшении состояния плода на фоне введения препаратов родостимуляцию прекращают.
Родостимуляция должна как бы имитировать естественное развитие родовой деятельности, чтобы добиться физиологического темпа родов. В процессе родостимуляции осуществляют постоянный мониторный контроль за состоянием плода и сократительной деятельностью матки. Длительность родостимуляции не должна превышать 3-4 часов. При возникновении чрезмерной сократительной активности матки или при ухудшении состояния плода на фоне введения препаратов родостимуляцию прекращают.
Журнал «SonoAce Ultrasound»
Содержит актуальную клиническую информацию по ультрасонографии и ориентирован на врачей ультразвуковой диагностики, выходит с 1996 года.
Клиника Genesis Dnepr
— Девочки, завтра иду сдаваться в роддом!!! т. к. уже перенашиваю 10 дней. Скорей всего завтра или послезавтра мне вызовут роды. Так вот, возникли такие вопросы…
к. уже перенашиваю 10 дней. Скорей всего завтра или послезавтра мне вызовут роды. Так вот, возникли такие вопросы…
1. А правда ли, что при стимуляции и вызове родов схватки больней и интервал между ними с самого начала короче по сравнению с родами, которые начались естественным путём??
2. Есть ли среди вас те, кому роды вызывали с помощью таблетки CYTOTEC. Как долго пришлось ждать схваток?»
Вопрос на форуме deti.mail.ru
К сожалению, большинство женщин не знает и никогда не узнает, что подобное агрессивное ведение родов, так называемая, медикаментозная стимуляция и раннее вскрытие амниотического пузыря часто приводит к отдаленным негативным неврологическим последствиям у детей.
Дело в том, что окситоцин, простагландин и другие средства вызывают искусственно вызванный патологический родовой процесс, при котором меняются нормальные показатели кровообращения матки в родах со всеми вытекающими последствиями для плода: острая гипоксия, нарушение мозгового кровообращения, ишемия, отек и разной степени повреждение ЦНС.
Это означает, что спустя год и даже годы перенесенная гипоксия во время родов у ребенка может вызвать синдром нарушенного внимания, гипервозбудимость, постоянные головные боли, плохую обучаемость, а в особо тяжелых случаях — ДЦП и аутизм.
Почему же подобные агрессивные схемы стимуляции родовой деятельности так широко внедрены в практику родовспоможения?!
Я выскажу свое мнение…
Во-первых, долгое время существовала советская школа акушерства, в которой была принята так называемая практика «активного ведения родов». Сегодня времена изменились, существуют другие протоколы и предписания, но ведь изменить стереотип врачебного поведения достаточно сложно.
Одна из причин — недостаточная квалификация врача акушера-гинеколога (несовершенство системы обучения врачей), не умеющего правильно и грамотно проводить естественные роды.
Вторая причина — это врачебная перегруженность и усталость, когда персонал не может или не хочет в силу разных причин заниматься только этой женщиной: например, если одновременно рожает еще несколько женщин и их нужно просто развести по времени.
Третья причина — это банальное желание врача закончить роды до наступления ночи, чтобы поспать пару часов, иногда — это нежелание задержаться на работе …
…что еще?!
желание не пропустить конференцию
желание вовремя уйти на выходные и в отпуск…
Вам в это слабо верится?!
Но это действительно так и от этого будет зависеть здоровье вашего ребенка на всю жизнь!!!
Ненормированность рабочего времени врача приводит часто к решениям не в пользу пациентки. В данном случае сам врач является жертвой и по закону самосохранения выбирает свое собственное здоровье.
Также одна из частых причин — несвоевременное проведение операции кесарево сечение по показаниям, когда внутриутробная гипоксия плода уже развилась.
В клинике Генезис-Днепр естественные роды проводятся без стимуляции в присутствии двух врачей акушеров-гинекологов и двух детских врачей, один из которых реаниматолог, способный быстро вывести ребенка из состояния гипоксии и предупредить все возможные осложнения. Врач находится при пациентке столько, сколько нужно — занимается только одной женщиной!
Врач находится при пациентке столько, сколько нужно — занимается только одной женщиной!
Также всегда готова операционная и врачебная бригада в случае необходимости, не теряя драгоценного времени, проведет экстренное кесарево сечение.
ЕСЛИ БЫ АНГЕЛЫ МОГЛИ ГОВОРИТЬ…
они бы, как свидетели происходящего, на многое открыли бы Вам глаза. Рассказали бы Вам о причинах будущих страданий Ваших и Вашего ребенка. И молили бы Вас: не нарушайте естественный процесс родов, не вмешивайтесь грубо в физиологию женщины, не перечьте божественным предписаниям!! Просто дайте ей возможность родить здорового ребенка!!!
Стоит также знать, что все простимулированные роды приводят к разрывам и травмам у женщин, делая ее дальнейшую сексуальную жизнь проблематичной.
Ниже хочу привести выдержки из доклада врача-невролога Михаила Головача, озвученного в Амстердаме на международной конференции «Midwifery Today».
Информация может быть полезной не только для врачей, но и для пациентов.
«Представления о том, что в родах матка «работает как обычная гидравлическая машина», сформировались еще на рубеже IXX-XX веков. Согласно этим представлениям во время сокращения матки повышается внутриматочное давление, от этого плод движется по родовому каналу и раскрывает шейку матки. Эти представления, как непреложная истина, прописаны и в современной медицинской учебно-методической литературе. Но, как оказалось, силы родовой схватки совершенно недостаточно, чтобы (чисто механически) продвинуть предлежащую часть плода в глубь малого таза и раскрыть шейку матки. И нет прямой зависимости между величиной внутриматочного давления и силой давления плода на шейку матки: «… при стимулированных окситоцином схватках внутриматочное давление высокое, а сила давления головки плода на шейку матки очень низкая»
Каждая нормальная родовая схватка приводит к депонированию (накапливанию) крови в матке, что увеличивает внутренний объём матки и обеспечивает продвижение плода. Причём плод вытесняется из матки плавно по мере раскрытия родового канала. Происходит это, когда часть крови во время схватки перетекает из тела матки и плаценты и депонируется в нижнем сегменте и шейке матки, что приводит к расширению нижнего сегмента матки, расширению шейки матки (её «созреванию») и формированию родового канала, по которому двигается плод. Это обеспечивает нормальное течение родового процесса, без нарушения маточно-плацентарного кровотока, без страдания плода от гипоксии, и без травматического сдавливания головки в нижнем маточном сегменте».
Происходит это, когда часть крови во время схватки перетекает из тела матки и плаценты и депонируется в нижнем сегменте и шейке матки, что приводит к расширению нижнего сегмента матки, расширению шейки матки (её «созреванию») и формированию родового канала, по которому двигается плод. Это обеспечивает нормальное течение родового процесса, без нарушения маточно-плацентарного кровотока, без страдания плода от гипоксии, и без травматического сдавливания головки в нижнем маточном сегменте».
:))))
Молодая семья долго не могла иметь детей. Один мудрец посоветовал им поехать в Рим и поставить свечку в Соборе св. Петра. Прошло много лет, и старый мудрец решил навестить эту семью. На пороге его встретила целая ватага детей разного возраста.
— Где ваши родители? — спросил мудрец.
— Мама в роддоме, а папа полетел в Рим погасить какую-то свечу, — ответили дети.
:))))
– Не волнуйтесь, – успокаивает врач молодую женщину, у которой только что принял роды в поезде, – я вот слышал год назад одна женщина вообще на автобусной остановке родила!
– Это была я, доктор…
И сейчас официальное акушерство рекомендует рассматривать родовой процесс на основании гипотез о: «контракции-ретракции-дистракции», «нисходящего тройного градиента» и «автоматического водителя ритма» при сокращении миометрия. В классической акушерской литературе преобладает мнение, что давление головки плода на шейку матки якобы стимулирует повышенный выброс простагландинов, которые в свою очередь, ещё больше активируют сократительную деятельность матки и раскрытие шейки матки. Очень часто на основе этих теорий официально рекомендовано применение окситоцина для стимуляции схваток, а «для подготовки шейки матки к родам» — препаратов группы простагландина Е2 и др.
В классической акушерской литературе преобладает мнение, что давление головки плода на шейку матки якобы стимулирует повышенный выброс простагландинов, которые в свою очередь, ещё больше активируют сократительную деятельность матки и раскрытие шейки матки. Очень часто на основе этих теорий официально рекомендовано применение окситоцина для стимуляции схваток, а «для подготовки шейки матки к родам» — препаратов группы простагландина Е2 и др.
Человечество активно росло в численности, прежде всего за счёт многодетных семей. Вряд ли бы это произошло, если бы роды в прошедшие века несли выраженную опасность роженицам и их детям. Да, детская смертность до 1 года жизни была высокой из-за гибели детей после рождения от заболеваний дыхательных путей и желудочно-кишечных инфекций (гигиена была низкой, и не было антибиотиков).
У наших акушеров появились мощные по действию на матку и её шейку препараты: с середины 60-х годов XX века синтетический окситоцин, с 70-х синтетические простагландины, с 80-х антипрогестагены, ламинарии и др. Причём сразу отметим, что естественные простагландины групп Е и F, естественный гипоталамо-гипофизарный гормон окситоцин взаимодействуют и регулируются множеством других биологически активных веществ и гормонов в организме беременной и плода. То есть синтетические простагландины, антигестагены и окситоцин не могут вызывать роды и схватки, соответствующие физиологическим (нормальным) родам и схваткам, так как эти синтетические препараты не являются копиями натуральных простагландинов и окситоцина. Эти препараты вызывают искусственный, патологический родовой процесс, при котором меняются нормальные показатели кровообращения матки в родах со всеми вытекающими от этого последствиями, в первую очередь, для плода (гипоксия, нарушение кровообращения, повреждение ЦНС).
Причём сразу отметим, что естественные простагландины групп Е и F, естественный гипоталамо-гипофизарный гормон окситоцин взаимодействуют и регулируются множеством других биологически активных веществ и гормонов в организме беременной и плода. То есть синтетические простагландины, антигестагены и окситоцин не могут вызывать роды и схватки, соответствующие физиологическим (нормальным) родам и схваткам, так как эти синтетические препараты не являются копиями натуральных простагландинов и окситоцина. Эти препараты вызывают искусственный, патологический родовой процесс, при котором меняются нормальные показатели кровообращения матки в родах со всеми вытекающими от этого последствиями, в первую очередь, для плода (гипоксия, нарушение кровообращения, повреждение ЦНС).
Эти средства, нарушая маточно-плацентарное кровообращение, вызывают острую гипоксию (дистресс) плода, что приводит к срыву ауторегуляции церебрального кровообращения и острой перинатальной энцефалопатии: отёку, ишемии, кровоизлиянию. Поражаются преимущественно участки белого вещества головного мозга, находящиеся на границе кровоснабжения трёх основных сосудистых бассейнов – передних, средних и задних церебральных артерий. Находящиеся здесь клетки нейроглии отвечают после рождения за процессы миелинизации и организации работы нейронов коры головного мозга и подкорки. Нейроны коры к моменту рождения ещё не функционируют, так как кортикоспинальный и руброспинальный пути не миелинизированы. Нейроны коры налаживают связи с подкоркой и спинным мозгом после рождения ребёнка, что ведёт к развитию и усложнению движений и формированию, затем развитию речи и социального поведения .Прежде всего перинатальная гибель нейроглии из-за острой гипоксии приводит к нарушению процесса миелинизации, что уменьшает количество связей клеток коры головного мозга с подкоркой и стволом. В результате происходит функциональная недостаточность и физическая гибель нейронов коры и подкорки головного мозга, и появляются разнообразные нарушения развития ЦНС у детей уже после рождения.
Поражаются преимущественно участки белого вещества головного мозга, находящиеся на границе кровоснабжения трёх основных сосудистых бассейнов – передних, средних и задних церебральных артерий. Находящиеся здесь клетки нейроглии отвечают после рождения за процессы миелинизации и организации работы нейронов коры головного мозга и подкорки. Нейроны коры к моменту рождения ещё не функционируют, так как кортикоспинальный и руброспинальный пути не миелинизированы. Нейроны коры налаживают связи с подкоркой и спинным мозгом после рождения ребёнка, что ведёт к развитию и усложнению движений и формированию, затем развитию речи и социального поведения .Прежде всего перинатальная гибель нейроглии из-за острой гипоксии приводит к нарушению процесса миелинизации, что уменьшает количество связей клеток коры головного мозга с подкоркой и стволом. В результате происходит функциональная недостаточность и физическая гибель нейронов коры и подкорки головного мозга, и появляются разнообразные нарушения развития ЦНС у детей уже после рождения. Что ведёт к замедлению развития и усложнения движений, нарушениям формирования нормального (заложенного в генах) опорно-двигательного аппарата, нарушениям развития речи и социального поведения.
Что ведёт к замедлению развития и усложнения движений, нарушениям формирования нормального (заложенного в генах) опорно-двигательного аппарата, нарушениям развития речи и социального поведения.
При применении этих препаратов часто происходит преждевременное излитие околоплодных вод без готовой к родам шейке матки, развивается первичная и вторичная слабость родовой деятельности. Но в большинстве случаев индуцирование родов с искусственной (простагландинами, антипрогестагенами, ламинариями и др.) подготовкой шейки матки приводит к стремительным и быстрым родам, с силовым преодолением родовых путей, со «штурмовыми» характеристиками прохождения предлежащей части плода по родовому каналу, глубокими разрывами шейки матки. Плод при этом нередко травмируется. Голова плода при искусственно вызванных или ускоренных схватках не успевает подготовиться для прохождения костей малого таза. Кости черепа и швы между ними у плода хрящевые и могут менять свою конфигурацию при прохождении родового канала. При стимуляции родов голова плода сдавливается так быстро, что резко повышается внутричерепное давление, нарушается венозный отток и артериальный приток крови в головном мозге, возникают участки отёка головного мозга, ишемии и кровоизлияния.
При стимуляции родов голова плода сдавливается так быстро, что резко повышается внутричерепное давление, нарушается венозный отток и артериальный приток крови в головном мозге, возникают участки отёка головного мозга, ишемии и кровоизлияния.
Жизненный опыт показывает, что у 90 % из опрошенных матерей, имеющих детей с ДЦП, искусственно вызывали и ускоряли роды или делали экстренное кесарево, когда на фоне стимуляции развивалась угроза жизни для плода.
В современной медицине бытует миф, что прежде всего из-за плохого здоровья беременных родятся больные, с поражением ЦНС дети. Но женщины военных и послевоенных 40-х и 50-х годов, бараков, теплушек-вагончиков, «общаг» и коммуналок, тяжело трудящиеся на производстве и в деревнях, при разгуле половых инфекций, абортов, отсутствии антибиотиков (и отсутствии ультразвуковой диагностики), разве могли иметь показатели здоровья лучше современных женщин?
Но зато не было еще в то время средств медикаментозной стимуляции родов, акушеры использовали в работе опыт, накопленный веками, и женщины 40-х -50-х годов народили целые поколения наших соотечественников, проложивших дорогу к атому и в космос, на спортивные олимпийские пьедесталы.
Так, в работе сотрудников кафедры Радзинского в 2006 г. установлено, что тяжёлому состоянию доношенных детей при рождении, потребовавшему ИВЛ, способствуют не столько нарушения фетоплацентарной системы, выявленные во время беременности, сколько элементы акушерской агрессии в родах. Экстренное кесарево сечение составило 33,6 % родов, после которых доношенные дети попали на ИВЛ (сразу после операции). В большинстве случаев кесарево сечение было запоздалым и производилось при выраженном страдании (гипоксии) плода. То есть такое экстренное кесарево сечение не спасало детей от повреждений ЦНС. В анализируемых случаях рождения доношенных детей, попавших в реанимацию на ИВЛ, большинство их матерей во время беременности имели низкую степень перинатального риска. Таким образом, материалы этой работы акушерской кафедры Радзинского, еще раз подтверждают, что детская инвалидность и заболеваемость ЦНС возросла у нас из-за того, что реанимируются прежде всего доношенные дети, которые при правильной тактике ведения родов должны были родиться здоровыми.
Представитель официального акушерства проф. И.С.Сидорова в своём руководстве для врачей-акушеров рекомендует при раскрытии шейки матки до 6-8 см обязательно производить искусственную амниотомию. Хотя дальше пишет, что амниотомия может спровоцировать гипертоническую дисфункцию матки, и вызывает кратковременное снижение маточно-плацентарного кровотока с изменением частоты сердцебиения плода – нередко брадикардии, что отражает выраженную гипоксию плода. Для преодоления этих опасных для здоровья плода последствий амниотомии Сидорова рекомендует вводить но-шпу, баралгин, которые являются токолитиками (подавляют схватки матки), и глюкозу с витамином С и кокарбоксилазой, что по мнению Сидоровой поддержит энергетический уровень и оксигенацию плода (стр. 87–88). Доказательств эффективности таких мер для сохранения здоровья плода после амниотомии Сидорова не приводит.
Проф. В.А.Потапов в методическом руководстве пишет: «На сегодняшний день доказана неэффективность следующих вмешательств при дистрессе (гипоксии) плода (уровень доказательности А): постельный режим, аспирин и дипиридамол, эстрогены, кислород, глюкоза, витамины, метаболиты, токолитики, блокаторы кальциевых каналов, увеличение объема циркулирующей крови, эссенциале, актовегин».
Медикаментозное лечение неэффективно при дистрессе плода, что доказано по любому препарату. Например, глюкоза – вызывает тяжёлый метаболический ацидоз, бета-адреномиметики (основные токолитики) вызывают синдром «обкрадывания плода», улучшая экстраплацентарный кровоток и обедняя плацентарное русло. Что касается кислорода, то он вызывает спазм плацентарных сосудов, а не расширение. Сегодня уже всем хорошо известно, что кислородным обеспечением на периферии управляют не тонус сосудов, не объём кровообращения, а метаболизм в тканях…
Зачем же прокалывать пузырь, если последствия этого вмешательства для дальнейшего протекания процесса родов и для здоровья ребёнка непредсказуемы и не поддаются профилактическому лечению?!
В иностранных руководствах не так категоричны с советами: «Хотя амниотомию широко применяют в современном акушерстве, важно учитывать риск осложнений данной процедуры: кроме возможности выпадения пуповины, что опасно развитием острой гипоксии у плода и экстренным КС, при амниотомии у плода развивается преходящий ацидоз и гипоксия, увеличивается частота вариабельных децелераций на КТГ, повышается риск сдавления предлежащей части головки плода, хотя в дальнейшем роды могут протекать как и при самостоятельном разрыве плодного пузыря. При назначении амниотомии с целью родостимуляции следует помнить, что преимущества ускорения родов перед их обычным течением не были подтверждены ни одним из крупных проспективных исследований»
При назначении амниотомии с целью родостимуляции следует помнить, что преимущества ускорения родов перед их обычным течением не были подтверждены ни одним из крупных проспективных исследований»
Так зачем прокалывать пузырь? Чтоб повредить ЦНС плода?
Гипоксия, повреждающая ЦНС, но возникающая в период вмешательства в роды индукцией и стимуляцией, остаётся с момента рождения не выявленной. Новорожденный при высоких баллах по шкале Апгар 7-10 не осматривается в динамике с описанием полного неврологического статуса, ведь асфиксии у него при рождении нет. В итоге, неврологические нарушения находят и фиксируют детские неврологи, когда с 1 месяца и далее к ним приносят на приём таких детей с различными нарушениями развития ЦНС.
ВЫВОДЫ:
Для снижения заболеваемости ДЦП и других нарушений развития ЦНС у детей акушеры обязаны ограничить использование для индукции (созревания шейки матки) и стимуляции родов и схваток искусственно созданные средства: окситоцин, простагландины, антипрогестагены и др. , осмотические дилятаторы (ламинарии и др.), так как при действии этих препаратов происходит развитие патологических (неестественных, ненатуральных) родов. Начавшийся же естественным образом процесс родов, под воздействием этих препаратов переходит в патологический процесс. Такое искусственно вызванное патологическое течение родового процесса опасно, прежде всего, нарушениями кровообращения и родовой травмой плода, что ведёт к повреждению ЦНС плода.
, осмотические дилятаторы (ламинарии и др.), так как при действии этих препаратов происходит развитие патологических (неестественных, ненатуральных) родов. Начавшийся же естественным образом процесс родов, под воздействием этих препаратов переходит в патологический процесс. Такое искусственно вызванное патологическое течение родового процесса опасно, прежде всего, нарушениями кровообращения и родовой травмой плода, что ведёт к повреждению ЦНС плода.
Врачебная акушерская индукция и стимуляция родов – основная причина повреждений ЦНС рождающегося ребенка.
«В настоящее время не существует ни одного эффективного метода медикаментозного или немедикаментозного лечения гипоксии (дистресса) плода, как во время беременности, так и в родах. Медикаментозная терапия дистресса плода (гипоксии плода) во всех врачебных протоколах мира отсутствует! Согласно разработанного протокола («Дистресс плода при беременности и во время родов» Клинический протокол акушерской помощи утверждён МЗ Украины приказом № 900 от 27. 12.2006г) сегодня гипоксию плода не лечат! В одних случаях есть беременные, которые требуют срочного родоразрешения (экстренное Кесарево сечение) вследствие состояния плода, с целью предоставления реанимационных мер новорожденному. Во всех других случаях просто наблюдаем состояние плода. Если дистресс (гипоксия) плода продолжается, необходимо безотлагательное родоразрешение.Так зачем вмешиваться в роды лекарствами и приёмами, которые могут вызвать дистресс (гипоксию) плода?
12.2006г) сегодня гипоксию плода не лечат! В одних случаях есть беременные, которые требуют срочного родоразрешения (экстренное Кесарево сечение) вследствие состояния плода, с целью предоставления реанимационных мер новорожденному. Во всех других случаях просто наблюдаем состояние плода. Если дистресс (гипоксия) плода продолжается, необходимо безотлагательное родоразрешение.Так зачем вмешиваться в роды лекарствами и приёмами, которые могут вызвать дистресс (гипоксию) плода?
Последствия дистресса (гипоксии) плода в родах в первые часы и дни жизни новорожденных неврологами и неонатологами практически не исследуются и не фиксируются, так как по принятой классификации перинатальных повреждений ЦНС, под контроль попадают только новорожденные с признаками асфиксии при рождении.
Для желающих прочесть доклад целиком см. ссылку http://www.domrebenok.ru/blog/prichina-dcp-i-drugix-povrezhdenij-cns-v-indukcii-i-stimulyacii-rodov/
Перелыгин И.В.
…
врач-гинеколог, к.
 м.н Коган Яна Эдуардовна.
м.н Коган Яна Эдуардовна.
03 декабря 2019
Журнал «Здоровье семьи»
Вот и прошло девять месяцев. А Ваш
малыш не спешит появляться на свет. Почему? И что же делать маме?
Многие женщины, у которых роды не начинаются после 40-41 недели, испытывают
тревогу. Каждый новый день тянется, кажется, бесконечно долго. Они жалуются:
«Одни сутки, как целая неделя!»
Мамочке бы успокоиться, да как тут расслабишься? Врачи пугают проблемами с
ребенком и стимуляцией родов. Мучает
мысль, не перенашивает ли она?
Беременность переношенная?
Для начала давайте определимся со сроками.
Переношенная беременность продолжается более 294 дней, сопровождается внутриутробным страданием плода и заканчивается рождением ребенка с признаками
биологической перезрелости, что и определяет высокий риск у него анте- и интранатального дистресс-синдрома и затрудненной неонатальной адаптации.
Частота переношенной беременности в
среднем от 1,4 до 16 % (в среднем 8-10 %) и
не имеет тенденции к снижению.
Причины перенашивания.
Какие же причины лежат в основе переношенной беременности?
Переношенную беременность правильнее
рассматривать как патологическое явление,
обусловленное определенными причинами, зависящими от состояния организма,
как матери, так и плода. Преморбидным
фоном для перенашивания беременности
могут явиться перенесенные ранее детские
инфекционные заболевания (скарлатина,
паротит, краснуха и др.), играющие значительную роль в формировании репродуктивной системы женщины, а также экстрагенитальные заболевания.
Перенашиванию беременности способствуют инфантилизм, перенесенные аборты, воспалительные заболевания внутренних органов, которые вызывают изменения
в нервно-мышечном аппарате матки и приводят к эндокринным нарушениям. Известную роль в перенашивании беременности играют эндокринные заболевания, нарушения жирового обмена,
психические травмы, токсикозы второй половины беременности. У первобеременных
У первобеременных
(особенно пожилых) перенашивание встречается чаще, чем у повторнородящих. Не
исключается, что переношенность может
быть обусловлена и специфическим заболеванием плода. Это предположение основано на том, что частота аномалий развития
у детей при переношенной беременности
почти в 3 раза выше, чем при доношенной
беременности. При этом преобладают пороки развития центральной нервной системы (анэнцефалия, гидроцефалия, микроцефалия), болезнь Дауна, а также поликистоз
почек. На этом фоне снижается интенсивность процесса синтеза эстрогенов, в котором активное участие принимает плод.
Клиническая картина переношенной
беременности выражена неярко, диагностика вызывает трудности. При истинном
перенашивании беременности (более 41
недели) часто наблюдается отсутствие нарастания массы тела беременной или ее
снижение более чем на 1 кг; уменьшение
окружности живота на 5-10 см, что обычно
связано с уменьшением количества околоплодных вод, снижение тургора кожи; реже
падение массы тела, обусловленное вторичной гипотрофией переношенного плода;
маловодие и зеленое окрашивание околоплодных вод, более высокое стояние дна
матки; выделение молока, а не молозива,
усиление или ослабление движений плода,
что указывает на гипоксию плода, вследствие нарушения маточно-плацентарного
кровообращения; изменение частоты, ритма и тембра сердечных тонов плода; незрелость или недостаточная зрелость шейки
матки; крупные размеры плода, увеличение плотности костей черепа, узость швов
и родничков.
Течение родов при переношенной беременности характеризуется многочисленными осложнениями; преждевременным
или ранним излитием околоплодных вод,
аномалией родовой деятельности, затяжными родами, гипоксией плода и родовой травмой. Как правило, внутриутробная
гипоксия плода при перенашивании
проявляется с началом родовой деятельности или после преждевременного излития околоплодных
вод что связано с ухудшением маточно-плацентарного
кровообращения в связи
с функционально-морфологическими изменениями в плаценте. Гипоксии способствуют
пониженная функция надпочечников плода, чувствительность к
кислородной недостаточности во
время родов вследствие повышенной зрелости центральной нервной системы, пониженная способность головки к конфигурации, значительные размеры плода, частые
нарушения сократительной деятельности
матки; возбуждение или стимуляция родовой деятельности, частые оперативные вмешательства во время родов.
К характерным ультразвуковым признакам переношенной беременности, наряду
с данными, подтверждающими нарушение
состояния плода, относятся уменьшение
толщины плаценты, наличие петрификатов в плаценте, маловодие, снижение
интенсивности маточно-плацентарного и
фетоплацентарного кровотока по данным
допплерографии. Подтверждением нарушения состояния плода могут служить и
Подтверждением нарушения состояния плода могут служить и
данные КТГ. Наиболее точно установить
диагноз переношенной беременности возможно только при комплексном использовании различных методов диагностики, а
не с помощью какого-то одного метода.
В связи с более частыми осложнениями в
родах отмечается и более высокая частота
оперативного родоразрешения с применением акушерских щипцов, вакуум-экстракции или путем кесарева сечения. В послеродовом периоде при запоздалых родах
чаще возникают гипо- и атонические кровотечения, обусловленные сниженной сократительной активностью матки, а также
нарушением процессов отслойки плаценты.
Имеет место также и более высокая частота
послеродовых воспалительных осложнений. Наиболее
частыми среди них являются такие, как нагноение раны промежности, эндометрит,
тромбофлебит, мастит.
Пациенткам, входящим в группу высокого риска по перенашиванию беременности со стороны наблюдающих их врачей
должно быть уделено серьезное внимание.
Любая беременная должна иметь четкое
представление о сроке предстоящих своевременных родов. При сроке беременности
более 40 недель рекомендуется госпитализация в стационар, в котором имеются современные методы исследования для уточнения срока беременности и контроля за
состоянием плода.
В постнатальном периоде у переношенных детей отклонения от нормального
развития наблюдаются в 20-50 % случаев.
Асфиксия отмечается почти у 50 % новорожденных. У переношенных детей часто
наблюдается желтуха, гормональные кризы, неврологические нарушения, снижение
адаптационных способностей, инфекционное поражение кожи. Более высокая заболеваемость переношенных новорожденных
объясняется снижением их иммунологической защиты.
Поделиться в соц.сетях
Вагинальные простагландины (ПГЕ2 и PGF2a) для стимуляции родов в срок — Thomas, J — 2014
Вагинальные простагландины (ПГЕ2 и PGF2a) для стимуляции родов в срок
Стимуляция родов предлагается беременным женщинам, когда предполагается, что исход в виде рождения будет лучше для матери и/или ребенка, чем при продолжении беременности. Наиболее распространенные причины включают переношенную беременность, разрыв плодных оболочек, опасения по поводу здоровья матери, такие как преэклампсия или ребенка, такие как задержка внутриутробного развития. Простагландины – гормоны, вырабатываемые во всем теле (организме), могут быть использованы для вызывания родовой деятельности. Они применяются местно во влагалище в виде таблеток, гелей, суппозиториев и пессариев для уменьшения побочных эффектов. Доза, число введений и время между дозами значительно различаются. Пессарии с замедленным высвобождением снижают потребность в повторных дозах и число повторных осмотров влагалища.
Наиболее распространенные причины включают переношенную беременность, разрыв плодных оболочек, опасения по поводу здоровья матери, такие как преэклампсия или ребенка, такие как задержка внутриутробного развития. Простагландины – гормоны, вырабатываемые во всем теле (организме), могут быть использованы для вызывания родовой деятельности. Они применяются местно во влагалище в виде таблеток, гелей, суппозиториев и пессариев для уменьшения побочных эффектов. Доза, число введений и время между дозами значительно различаются. Пессарии с замедленным высвобождением снижают потребность в повторных дозах и число повторных осмотров влагалища.
Целью обзора было определить эффективность и безопасность вагинальных простагландинов в третьем триместре для созревания шейки матки и индукции родов (шейка матки размягчается, укорачивается и открывается, матка начинает регулярно сокращаться). Было сделано восемь различных сравнений, разные вагинальные простагландины сравнивались либо с плацебо, либо с отсутствием лечения, либо с другими вагинальными простагландинами (PGE2, PGF2a, за исключением мизопростола), были сопоставлены разные препараты и дозировки. Мы выявили 70 исследований с участием в общей сложности 11 487 женщин. Вагинальные простагландины увеличивают вероятность вагинальных родов в течение 24 часов, но они также могут стимулировать чрезмерное сокращение матки, что может вызвать замедление ритма сердца младенца. Однако простагландины не увеличивали частоту операций Кесарева сечения и могут даже снизить ее. В целом, эти клинические испытания не показывают никакого влияния (улучшение или ухудшение) на многие важные исходы. Таблетки, гель, или пессарии с простагландином Е2, включая формы с замедленным высвобождением, как оказывается, одинаково хороши, или различия между ними невелики и до сих пор не были обнаружены в клинических испытаниях. Схемы с низкими дозами, как это определено в обзоре, как оказалось, были также эффективны, как и схемы с высокими дозами (восемь исследований, 1615 женщин).
Мы выявили 70 исследований с участием в общей сложности 11 487 женщин. Вагинальные простагландины увеличивают вероятность вагинальных родов в течение 24 часов, но они также могут стимулировать чрезмерное сокращение матки, что может вызвать замедление ритма сердца младенца. Однако простагландины не увеличивали частоту операций Кесарева сечения и могут даже снизить ее. В целом, эти клинические испытания не показывают никакого влияния (улучшение или ухудшение) на многие важные исходы. Таблетки, гель, или пессарии с простагландином Е2, включая формы с замедленным высвобождением, как оказывается, одинаково хороши, или различия между ними невелики и до сих пор не были обнаружены в клинических испытаниях. Схемы с низкими дозами, как это определено в обзоре, как оказалось, были также эффективны, как и схемы с высокими дозами (восемь исследований, 1615 женщин).
Во включенных исследованиях имелись очень ограниченные данные по времени пребывания в родах и удовлетворенности пациентов. В нескольких исследованиях были рассмотрены вопросы, касающиеся безопасности использования вагинальных простагландинов для стимуляции родов в амбулаторных условиях.
Причина ДЦП и других повреждений ЦНС
Доклад врача-невролога, члена организации «Содействие защите прав инвалидов с последствиями ДЦП», Михаила Головача, прочитанный на международной конференции «Midwifery Today».
«Плод как пациент»
Девиз Всемирного конгресса перинатологов, Амстердам, 1998г.
В XXI-й век акушеры нашей страны вошли без общепризнанной, научно доказанной теории родового процесса ([1]*, стр. 3).
Представления о том, что в родах матка «работает как обычная гидравлическая машина», сформировались еще на рубеже IXX-XX веков. Согласно этим представлениям во время сокращения матки повышается внутриматочное давление, от этого плод движется по родовому каналу и раскрывает шейку матки. Эти представления, как непреложная истина, прописаны и в современной медицинской учебно-методической литературе.
А ведь еще в 1980 году Госкомизобретений СССР зарегистрировал заявку (32 ОТ -10280) проф. Г.А. Савицкого, в которой определялась роль особенностей гемодинамики матки в биомеханике раскрытия шейки матки и продвижении плода в первом периоде родов. Оказалось, что силы родовой схватки совершенно недостаточно, чтобы (чисто механически) продвинуть предлежащую часть плода в глубь малого таза и раскрыть шейку матки. И нет прямой зависимости между величиной внутриматочного давления и силой давления плода на шейку матки: «… при стимулированных окситоцином схватках внутриматочное давление высокое, а сила давления головки плода на шейку матки очень низкая» (зато реально нарушение маточно-плацентарного кровообращении и сдавливание головки плода нерастянутым нижним сегментом матки, что ведёт к кефалогематоме, и даже к родовой травме).
Г.А. Савицкого, в которой определялась роль особенностей гемодинамики матки в биомеханике раскрытия шейки матки и продвижении плода в первом периоде родов. Оказалось, что силы родовой схватки совершенно недостаточно, чтобы (чисто механически) продвинуть предлежащую часть плода в глубь малого таза и раскрыть шейку матки. И нет прямой зависимости между величиной внутриматочного давления и силой давления плода на шейку матки: «… при стимулированных окситоцином схватках внутриматочное давление высокое, а сила давления головки плода на шейку матки очень низкая» (зато реально нарушение маточно-плацентарного кровообращении и сдавливание головки плода нерастянутым нижним сегментом матки, что ведёт к кефалогематоме, и даже к родовой травме).
Тело матки из соединительнотканно-мышечного органа к родам превращается в сосудисто-мышечный орган, в котором гигантского развития достигает венозная сеть, тесно связанная с венозной сетью перешейка и шейки матки. Эта сосудистая система формируется специально для родов.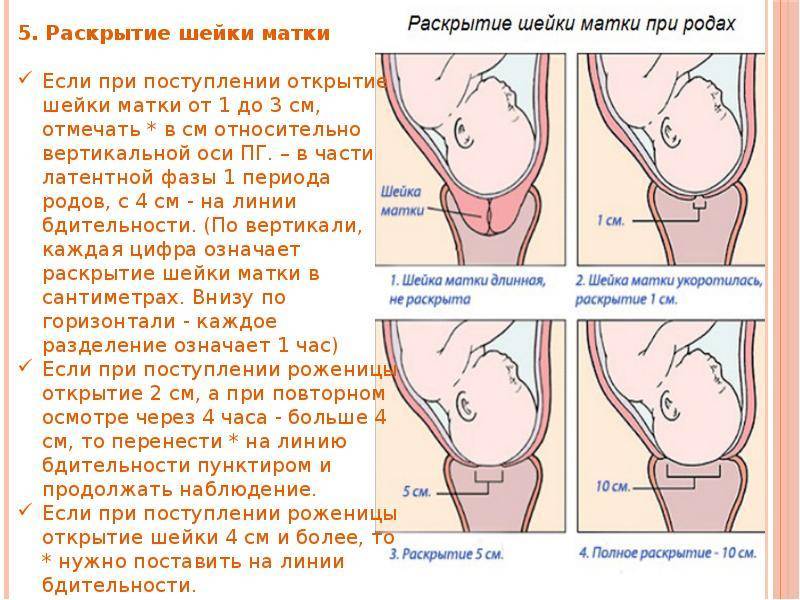 Между наружным и внутренним слоями миометрия развивается разделительный венозный синус, состоящий из систем лакун, сообщающихся между собой и разделяющих мышечные пучки. Мощного развития достигает венозная сеть наружного и особенно внутреннего слоя миометрия и децидуальной оболочки (плаценты). Причём суммарная площадь поперечного сечения вен, отводящих кровь от матки, в несколько раз меньше суммарной площади поперечного сечения внутриматочных лакун. Мышечные волокна матки сокращаются в изотоническом режиме, наружный (радиальный) размер матки при схватке практически не меняется. Но каждая нормальная (эффективная) родовая схватка приводит к депонированию (накапливанию) крови в матке, что увеличивает внутренний объём матки и обеспечивает продвижение плода. Причём плод вытесняется из матки плавно по мере раскрытия родового канала. Происходит это, когда часть крови во время схватки перетекает из тела матки и плаценты и депонируется в нижнем сегменте и шейке матки, что приводит к расширению нижнего сегмента матки, расширению шейки матки (её «созреванию») и формированию родового канала, по которому двигается плод.
Между наружным и внутренним слоями миометрия развивается разделительный венозный синус, состоящий из систем лакун, сообщающихся между собой и разделяющих мышечные пучки. Мощного развития достигает венозная сеть наружного и особенно внутреннего слоя миометрия и децидуальной оболочки (плаценты). Причём суммарная площадь поперечного сечения вен, отводящих кровь от матки, в несколько раз меньше суммарной площади поперечного сечения внутриматочных лакун. Мышечные волокна матки сокращаются в изотоническом режиме, наружный (радиальный) размер матки при схватке практически не меняется. Но каждая нормальная (эффективная) родовая схватка приводит к депонированию (накапливанию) крови в матке, что увеличивает внутренний объём матки и обеспечивает продвижение плода. Причём плод вытесняется из матки плавно по мере раскрытия родового канала. Происходит это, когда часть крови во время схватки перетекает из тела матки и плаценты и депонируется в нижнем сегменте и шейке матки, что приводит к расширению нижнего сегмента матки, расширению шейки матки (её «созреванию») и формированию родового канала, по которому двигается плод. Это обеспечивает нормальное течение родового процесса, без нарушения маточно-плацентарного кровотока, без страдания плода от гипоксии, и без травматического сдавливания головки в нижнем маточном сегменте.
Это обеспечивает нормальное течение родового процесса, без нарушения маточно-плацентарного кровотока, без страдания плода от гипоксии, и без травматического сдавливания головки в нижнем маточном сегменте.
В 1996 г. вышла монография зав.кафедрой акушерства и гинекологии МАПО г. Минска проф. С.Л.Воскресенского, который также показал (используя ультразвуковые методы — УЗИ и УЗДГ) прямое участие гемодинамики шейки матки в процессе её раскрытия.
Вплоть до 50-х годов XX века за границей и до начала 60-х годов в нашей стране, акушеры использовали практический опыт, накопленный веками при приёме родов. Например: акушеры считали неразумным разрыв околоплодной оболочки (амниотомия) до того, как головка плода войдёт в полость малого таза (в нижний сегмент матки), и во время родов старались сохранить плодный пузырь как можно дольше с тем, чтобы уменьшить риск внутриматочной инфекции. В наше время эти и другие положения были полностью пересмотрены. Появился так называемый принцип «активного ведения родов». Широко практикуются «программированные и индуцированные (искусственно вызванные) роды». Врач-акушер каждой роженице составляет программу ведения родов, включающую «точную» диагностику сроков и признаков начала родов, раннюю амниотомию (вскрытие плодного пузыря), назначение простагландинов и (или) ламинарий для «созревания» шейки матки и индукции родов, антипрогестагенов и, при необходимости, окситоцина, и «постоянное» медицинское наблюдение за состоянием роженицы и плода. ([2]*, стр. 39-40).
Широко практикуются «программированные и индуцированные (искусственно вызванные) роды». Врач-акушер каждой роженице составляет программу ведения родов, включающую «точную» диагностику сроков и признаков начала родов, раннюю амниотомию (вскрытие плодного пузыря), назначение простагландинов и (или) ламинарий для «созревания» шейки матки и индукции родов, антипрогестагенов и, при необходимости, окситоцина, и «постоянное» медицинское наблюдение за состоянием роженицы и плода. ([2]*, стр. 39-40).
Опыт последних десятилетий показывает, что физиологические (естественные) роды, безвредные для матери и плода, становятся всё более редкими. Поведение акушеров в родильном зале при полном игнорировании прежнего многовекового опыта и отсутствии у них научного понимания родового процесса и основ биомеханики родов, приводит к нарушению естественного течения родов. Знание — как сопроводить естественные роды — подменяется самоуверенностью в необходимости управлять родами, что не мыслимо без сверхактивного, подчас агрессивного поведения врача.
Официальное акушерство рекомендует рассматривать родовой процесс на основании научно не подтверждённых заграничных гипотез: «контракции-ретракции-дистракции», «нисходящего тройного градиента» и мифического «автоматического водителя ритма» («проводящая система щелевых контактов» и т.п.) при сокращении миометрия. В классической акушерской литературе преобладает мнение, что давление головки плода на шейку матки якобы стимулирует повышенный выброс простагландинов, которые в свою очередь, ещё больше активируют сократительную деятельность матки и раскрытие шейки матки. Савицкие Г.А. и А.Г., изучив литературу за последние 50.лет, не нашли работ, строго научно доказывающих правомерность теорий родов, рекомендованных официальным акушерством. Однако, на основе этих научно недоказанных теорий официально рекомендовано применение окситоцина для стимуляции схваток, а «для подготовки шейки матки к родам» — препаратов группы простагландина Е2 и др.
Человечество активно росло в численности, прежде всего за счёт многодетных семей. Вряд ли бы это произошло, если бы роды в прошедшие века несли выраженную опасность роженицам и их детям. Да, детская смертность до 1 года жизни была высокой из-за гибели детей после рождения от заболеваний дыхательных путей и желудочно-кишечных инфекций (гигиена была низкой, и не было антибиотиков). С конца 20 века основной показатель уровня развития медицины в стране оценивается по смертности детей в ранний неонатальный период (до 3-х недель жизни новорожденного), а не до года жизни. Этот показатель у нас в несколько раз хуже, чем в развитых странах. В Японии около 1 на 1000 новорожденных.
Вряд ли бы это произошло, если бы роды в прошедшие века несли выраженную опасность роженицам и их детям. Да, детская смертность до 1 года жизни была высокой из-за гибели детей после рождения от заболеваний дыхательных путей и желудочно-кишечных инфекций (гигиена была низкой, и не было антибиотиков). С конца 20 века основной показатель уровня развития медицины в стране оценивается по смертности детей в ранний неонатальный период (до 3-х недель жизни новорожденного), а не до года жизни. Этот показатель у нас в несколько раз хуже, чем в развитых странах. В Японии около 1 на 1000 новорожденных.
Второй показатель, связанный, как и предыдущий, прежде всего с качеством акушерской помощи в родах – это показатель нормального здоровья ребёнка к году жизни (ПЗ). У 712 на каждую 1000 детей до 1 года неврологами в детских поликлиниках С.-Петербурга в 2000г. выявлены нарушения развития ЦНС ([3]*, стр. 3).
Из 1 415 799 детей, родившихся живыми в России в 2005 г., среди доношенных ПЗ составил 59,3% (839 856 детей с нормальным здоровьем). 40,7% — 575 943 ребёнка к году жизни оказались больны, из них около 80% (более 460 тысяч) – это дети с нарушениями развития ЦНС.
40,7% — 575 943 ребёнка к году жизни оказались больны, из них около 80% (более 460 тысяч) – это дети с нарушениями развития ЦНС.
Как видно из статистических данных, смена приоритетов акушерами нашей страны в середине 60-х годов 20 века – внедрение активного ведения родов и программированные и индуцированные роды, привела к тому, что основные показатели качества акушерской помощи в нашей стране совершенно не отвечают вызову времени, когда с резким падением рождаемости (и многодетности) будущее нашей страны (уровень науки, спортивных достижений, обороноспособности и проч.) напрямую зависит от здоровья немногочисленного рождающегося молодого поколения.
Несмотря на важность проблемы, на съездах, конгрессах, форумах, в периодической печати акушеров редко обсуждаются вопросы о подготовке шейки матки к родам, методы регуляции родов, причины нарушений сократительной деятельности матки (5*, с.7) и совсем отсутствует обсуждение биомеханизма родов ([1]*, стр. 60 и 97). Абсолютное большинство акушеров работают с убеждением, что «управлять» родовым процессом можно и нужно и не зная тонкостей биомеханики родов (механизма раскрытия шейки матки и продвижения плода по родовому каналу) (1*, с.4).
Абсолютное большинство акушеров работают с убеждением, что «управлять» родовым процессом можно и нужно и не зная тонкостей биомеханики родов (механизма раскрытия шейки матки и продвижения плода по родовому каналу) (1*, с.4).
У наших акушеров появились мощные по действию на матку и её шейку препараты: с середины 60-х годов XX века синтетический окситоцин, с 70-х синтетические простагландины, с 80-х антипрогестагены, ламинарии и др. Причём сразу отметим, что естественные простагландины групп Е и F, естественный гипоталамо-гипофизарный гормон окситоцин взаимодействуют и регулируются множеством других биологически активных веществ и гормонов в организме беременной и плода. То есть синтетические простагландины, антигестагены и окситоцин не могут вызывать роды и схватки, соответствующие физиологическим (нормальным) родам и схваткам, так как эти синтетические препараты не являются копиями натуральных простагландинов и окситоцина. Эти препараты вызывают искусственный, патологический родовой процесс, при котором меняются нормальные показатели кровообращения матки в родах со всеми вытекающими от этого последствиями, в первую очередь, для плода (гипоксия, нарушение кровообращения, повреждение ЦНС) ([1]*, стр. 189). Эти средства, нарушая маточно-плацентарное кровообращение, вызывают острую гипоксию (дистресс) плода, что приводит к срыву ауторегуляции церебрального кровообращения и острой перинатальной энцефалопатии: отёку, ишемии, кровоизлиянию. Поражаются преимущественно участки белого вещества головного мозга, находящиеся на границе кровоснабжения трёх основных сосудистых бассейнов –передних, средних и задних церебральных артерий. Находящиеся здесь клетки нейроглии отвечают после рождения за процессы миелинизации и организации работы нейронов коры головного мозга и подкорки. Нейроны коры к моменту рождения ещё не функционируют, так как кортикоспинальный и руброспинальный пути не миелинизированы. Нейроны коры налаживают связи с подкоркой и спинным мозгом после рождения ребёнка, что ведёт к развитию и усложнению движений и формированию, затем развитию речи и социального поведения ([15]*, стр. 47) Прежде всего перинатальная гибель нейроглии из-за острой гипоксии приводит к нарушению процесса миелинизации, что уменьшает количество связей клеток коры головного мозга с подкоркой и стволом.
189). Эти средства, нарушая маточно-плацентарное кровообращение, вызывают острую гипоксию (дистресс) плода, что приводит к срыву ауторегуляции церебрального кровообращения и острой перинатальной энцефалопатии: отёку, ишемии, кровоизлиянию. Поражаются преимущественно участки белого вещества головного мозга, находящиеся на границе кровоснабжения трёх основных сосудистых бассейнов –передних, средних и задних церебральных артерий. Находящиеся здесь клетки нейроглии отвечают после рождения за процессы миелинизации и организации работы нейронов коры головного мозга и подкорки. Нейроны коры к моменту рождения ещё не функционируют, так как кортикоспинальный и руброспинальный пути не миелинизированы. Нейроны коры налаживают связи с подкоркой и спинным мозгом после рождения ребёнка, что ведёт к развитию и усложнению движений и формированию, затем развитию речи и социального поведения ([15]*, стр. 47) Прежде всего перинатальная гибель нейроглии из-за острой гипоксии приводит к нарушению процесса миелинизации, что уменьшает количество связей клеток коры головного мозга с подкоркой и стволом. ([3]*, стр. 18 и 25) В результате происходит функциональная недостаточность и физическая гибель нейронов коры и подкорки головного мозга, и появляются разнообразные нарушения развития ЦНС у детей уже после рождения. Что ведёт к замедлению развития и усложнения движений, нарушениям формирования нормального (заложенного в генах) опорно-двигательного аппарата, нарушениям развития речи и социального поведения . При применении этих препаратов часто происходит преждевременное излитие околоплодных вод без готовой к родам шейке матки, развивается первичная и вторичная слабость родовой деятельности. Но в большинстве случаев индуцирование родов с искусственной (простагландинами, антипрогестагенами, ламинариями и др.) подготовкой шейки матки приводит к стремительным и быстрым родам, с силовым преодолением родовых путей, со «штурмовыми» характеристиками прохождения предлежащей части плода по родовому каналу, глубокими разрывами шейки матки. Плод при этом нередко травмируется ([6]*, стр.
([3]*, стр. 18 и 25) В результате происходит функциональная недостаточность и физическая гибель нейронов коры и подкорки головного мозга, и появляются разнообразные нарушения развития ЦНС у детей уже после рождения. Что ведёт к замедлению развития и усложнения движений, нарушениям формирования нормального (заложенного в генах) опорно-двигательного аппарата, нарушениям развития речи и социального поведения . При применении этих препаратов часто происходит преждевременное излитие околоплодных вод без готовой к родам шейке матки, развивается первичная и вторичная слабость родовой деятельности. Но в большинстве случаев индуцирование родов с искусственной (простагландинами, антипрогестагенами, ламинариями и др.) подготовкой шейки матки приводит к стремительным и быстрым родам, с силовым преодолением родовых путей, со «штурмовыми» характеристиками прохождения предлежащей части плода по родовому каналу, глубокими разрывами шейки матки. Плод при этом нередко травмируется ([6]*, стр. 56). Голова плода при искусственно вызванных или ускоренных схватках не успевает подготовиться для прохождения костей малого таза. Кости черепа и швы между ними у плода хрящевые и могут менять свою конфигурацию при прохождении родового канала. При стимуляции родов голова плода сдавливается так быстро, что резко повышается внутричерепное давление, нарушается венозный отток и артериальный приток крови в головном мозге, возникают участки отёка головного мозга, ишемии и кровоизлияния.
56). Голова плода при искусственно вызванных или ускоренных схватках не успевает подготовиться для прохождения костей малого таза. Кости черепа и швы между ними у плода хрящевые и могут менять свою конфигурацию при прохождении родового канала. При стимуляции родов голова плода сдавливается так быстро, что резко повышается внутричерепное давление, нарушается венозный отток и артериальный приток крови в головном мозге, возникают участки отёка головного мозга, ишемии и кровоизлияния.
Крицкая И.А. с соавторами, проводя НСГ (нейросонографию) новорожденным на 3 день после родов, выявила в огромном количестве сочетание перивентрикулярной лейкомаляции (ишемия и отёк головного мозга вокруг желудочков мозга) с пери- и (или) интравентрикулярными кровоизлияниями, кефалогематомы теменной области и дилатацию (расширение, гидроцефалию) основной цистерны только у детей (доношенных), матери которых получали родоусиление (стимуляцию родов) ([6]*, стр. 56). В группе сравнения у детей от физиологических (без вмешательств акушеров) родов подобных нарушений не выявлено. Хотелось бы, чтобы неврологи сравнили развитие ЦНС у детей, обследованных Крицкой И.А., к году жизни и далее, но такие работы в нашей медицинской литературе отсутствуют.
Хотелось бы, чтобы неврологи сравнили развитие ЦНС у детей, обследованных Крицкой И.А., к году жизни и далее, но такие работы в нашей медицинской литературе отсутствуют.
Жизненный опыт показывает, что у 90 % из опрошенных матерей, имеющих детей с ДЦП, искусственно вызывали и ускоряли роды или делали экстренное кесарево, когда на фоне стимуляции развивалась угроза жизни для плода (около 10 % женщин по давности и из-за нервной и тяжёлой жизни не смогли вспомнить подробности родов).
Оправдывать своё вмешательство в беременность и процесс родов акушеры пытаются рассуждениями о постоянно ухудшающемся здоровье женщин, и тем, что без акушерской помощи и лечения ни выносить ребёнка во время беременности, ни родить большинство женщин не могут.
Приказом МЗ СССР № 430 от 1981 г. утверждена для работы акушеров шкала «Оценка пренатальных (предродовых) факторов риска» для оценки возможных перинатальных (в родах) осложнений. В настоящее время по этой шкале к группе высокого пренатального (и перинатального) риска относят более 80 % обследованных в женских консультациях беременных. Такая ситуация ведёт к необоснованной акушерской агрессии: дородовая госпитализация с медикаментозной подготовкой к родам, расширением показаний к индукции родов и кесареву сечению ([6]*, стр. 99). Многочисленные УЗИ и другие обследования, «курсы лечения»(?) во время беременности не укрепляют женщин и акушеров в благополучном исходе родов, а создают неуверенность и нервозность. А ещё проф. И.И. Яковлев в 1957 г. писал: «…у большего числа рожениц в причине нарушений сократительной деятельности матки (слабости родовой деятельности) лежит не утомление гладкой мускулатуры миометрия, а расстройство функции нервной системы» ([1]*, стр. 214 и [11]*, стр. 9). Поэтому до 60-х годов 20 века акушеры использовали психофизиопрофилактические методы подготовки к родам, а не медикаментозные. В современной медицине бытует миф, что прежде всего из-за плохого здоровья беременных родятся больные, с поражением ЦНС дети. Но женщины военных и послевоенных 40-х и 50-х годов, бараков, теплушек-вагончиков, «общаг» и коммуналок, тяжело трудящиеся на производстве и в деревнях, при разгуле половых инфекций, абортов, отсутствии антибиотиков (и отсутствии ультразвуковой диагностики), разве могли иметь показатели здоровья лучше современных женщин? Если бы к ним применили минздравовскую шкалу пренатальных факторов риска из приказа №430? Но зато не было еще в то время средств медикаментозной стимуляции родов, акушеры использовали в работе опыт, накопленный веками, и женщины 40-х -50-х годов народили поколения россиян, проложивших дорогу к атому и в космос, на спортивные олимпийские пьедесталы.
Такая ситуация ведёт к необоснованной акушерской агрессии: дородовая госпитализация с медикаментозной подготовкой к родам, расширением показаний к индукции родов и кесареву сечению ([6]*, стр. 99). Многочисленные УЗИ и другие обследования, «курсы лечения»(?) во время беременности не укрепляют женщин и акушеров в благополучном исходе родов, а создают неуверенность и нервозность. А ещё проф. И.И. Яковлев в 1957 г. писал: «…у большего числа рожениц в причине нарушений сократительной деятельности матки (слабости родовой деятельности) лежит не утомление гладкой мускулатуры миометрия, а расстройство функции нервной системы» ([1]*, стр. 214 и [11]*, стр. 9). Поэтому до 60-х годов 20 века акушеры использовали психофизиопрофилактические методы подготовки к родам, а не медикаментозные. В современной медицине бытует миф, что прежде всего из-за плохого здоровья беременных родятся больные, с поражением ЦНС дети. Но женщины военных и послевоенных 40-х и 50-х годов, бараков, теплушек-вагончиков, «общаг» и коммуналок, тяжело трудящиеся на производстве и в деревнях, при разгуле половых инфекций, абортов, отсутствии антибиотиков (и отсутствии ультразвуковой диагностики), разве могли иметь показатели здоровья лучше современных женщин? Если бы к ним применили минздравовскую шкалу пренатальных факторов риска из приказа №430? Но зато не было еще в то время средств медикаментозной стимуляции родов, акушеры использовали в работе опыт, накопленный веками, и женщины 40-х -50-х годов народили поколения россиян, проложивших дорогу к атому и в космос, на спортивные олимпийские пьедесталы. При этом цифры детской инвалидности по поражениям ЦНС (данные проф. К.А. Семёновой) к 1964году составляли 0,64 на 1000 детского населения (дети до 15 лет), в 1989 г. — 8,9 на 1000, а в 2002 г. — 19,63 (!) на 1000 и рост продолжается (см. ниже данные по родовой травме в Омской области.)
При этом цифры детской инвалидности по поражениям ЦНС (данные проф. К.А. Семёновой) к 1964году составляли 0,64 на 1000 детского населения (дети до 15 лет), в 1989 г. — 8,9 на 1000, а в 2002 г. — 19,63 (!) на 1000 и рост продолжается (см. ниже данные по родовой травме в Омской области.)
Бытует также мнение, что количество ДЦП и других нарушений ЦНС растёт за счёт увеличения выхаживаемых недоношенных детей. Но недоношенных, что в 60-е годы XX века, что в начале XXI века, рождается из года в год 5-7 % от всех родов. В общей статистике ПЗ по заболеваниям ЦНС на долю недоношенных приходится не более 14%. Так что резкого роста поражений ЦНС у детей только за счёт недоношенных не получается. Достижения реанимации способствовали снижению смертности новорожденных в нашей стране, но эти успехи в большинстве случаев не могут исправить постоянного роста повреждений ЦНС доношенного (и недоношенного) плода, которые связаны с активным, программированным ведением родов ([8 d]*).
Так, в работе сотрудников кафедры Радзинского в 2006 г. (8*а) установлено, что тяжёлому состоянию доношенных детей при рождении, потребовавшему ИВЛ, способствуют не столько нарушения фетоплацентарной системы, выявленные во время беременности, сколько элементы акушерской агрессии в родах. По анализу историй родов частота амниотомий составила 31,3 %, среди аномалий родовой деятельности: 26,7 % случаев – слабость родовой деятельности, в остальных – прежде всего гипертоническая дисфункция матки, которая напрямую ([1]*, стр. с.257) связана со стимуляцией родов. Экстренное кесарево сечение составило 33,6 % родов, после которых доношенные дети попали на ИВЛ (сразу после операции). В большинстве случаев кесарево сечение было запоздалым и производилось при выраженном страдании (гипоксии) плода. То есть такое экстренное кесарево сечение не спасало детей от повреждений ЦНС. В анализируемых случаях рождения доношенных детей, попавших в реанимацию на ИВЛ, большинство их матерей во время беременности имели низкую степень перинатального риска. Хроническая плацентарная недостаточность на фоне хронической гипоксии плода во время беременности, приведшие к задержке развития плода ([12]*, стр.
(8*а) установлено, что тяжёлому состоянию доношенных детей при рождении, потребовавшему ИВЛ, способствуют не столько нарушения фетоплацентарной системы, выявленные во время беременности, сколько элементы акушерской агрессии в родах. По анализу историй родов частота амниотомий составила 31,3 %, среди аномалий родовой деятельности: 26,7 % случаев – слабость родовой деятельности, в остальных – прежде всего гипертоническая дисфункция матки, которая напрямую ([1]*, стр. с.257) связана со стимуляцией родов. Экстренное кесарево сечение составило 33,6 % родов, после которых доношенные дети попали на ИВЛ (сразу после операции). В большинстве случаев кесарево сечение было запоздалым и производилось при выраженном страдании (гипоксии) плода. То есть такое экстренное кесарево сечение не спасало детей от повреждений ЦНС. В анализируемых случаях рождения доношенных детей, попавших в реанимацию на ИВЛ, большинство их матерей во время беременности имели низкую степень перинатального риска. Хроническая плацентарная недостаточность на фоне хронической гипоксии плода во время беременности, приведшие к задержке развития плода ([12]*, стр. 37-38), встретились только у 9,7 % пациенток анализируемой группы. При этом диагноз хронической плацентарной недостаточности в женских консультациях выставлялся во время беременности в 56,8 % случаях, но подтверждён этот диагноз на основании осмотра последа (плаценты) только у половины женщин, имевших этот диагноз во время беременности. Таким образом, материалы этой работы акушерской кафедры Радзинского, еще раз подтверждают, что детская инвалидность и заболеваемость ЦНС возросла у нас из-за того, что реанимируются прежде всего доношенные дети, которые при правильной тактике ведения родов должны были родиться здоровыми.
37-38), встретились только у 9,7 % пациенток анализируемой группы. При этом диагноз хронической плацентарной недостаточности в женских консультациях выставлялся во время беременности в 56,8 % случаях, но подтверждён этот диагноз на основании осмотра последа (плаценты) только у половины женщин, имевших этот диагноз во время беременности. Таким образом, материалы этой работы акушерской кафедры Радзинского, еще раз подтверждают, что детская инвалидность и заболеваемость ЦНС возросла у нас из-за того, что реанимируются прежде всего доношенные дети, которые при правильной тактике ведения родов должны были родиться здоровыми.
Савицкие в своих исследованиях разобрали варианты патологической сократительной деятельности матки. Они подвергли критике официальное акушерство с его мифической теорией о так называемой «дискоординации родовой деятельности». «Обоснована» эта «теория» была ещё в 50-ые годы ХХ века, псевдонаучными работами Alvarez и Caldeyro-Barcia (о существовании «тройного нисходящего градиента» в родах) и без каких-либо изменений цитируется современным официальным акушерством. С точки зрения законов физики (биомеханики) «дискоординации» маточных сокращений существовать не может, но на этих официальных теориях основаны все современные представления о вариантах патологической родовой сократительной деятельности матки, например: теории о «дискоординации» сократительной деятельности различных отделов миометрия, как причины нарушений родового процесса и другие ([1]*, стр. 82-83).
С точки зрения законов физики (биомеханики) «дискоординации» маточных сокращений существовать не может, но на этих официальных теориях основаны все современные представления о вариантах патологической родовой сократительной деятельности матки, например: теории о «дискоординации» сократительной деятельности различных отделов миометрия, как причины нарушений родового процесса и другие ([1]*, стр. 82-83).
Научно, подобные нарушения, по мнению Савицких, должны называться гипертонической дисфункцией матки в первом периоде родов. Этот вид аномалии родовой деятельности представляет особую опасность для внутриутробного плода, так как при этом нарушении возникают выраженные нарушения маточно-плацентарного кровообращения. Что приводит к дистрессу плода (острой гипоксии). В случаях нормализации схваток (после окончания действия окситоцина, простагландина и др.) у роженицы и при восстановлении кровообращения у плода, последствия перенесённой острой гипоксии от действий акушеров в момент рождения не проявятся у родившегося ребёнка – например: явлениями асфиксии (на что прежде всего ориентируются неонатологи и акушеры – оценивая роды).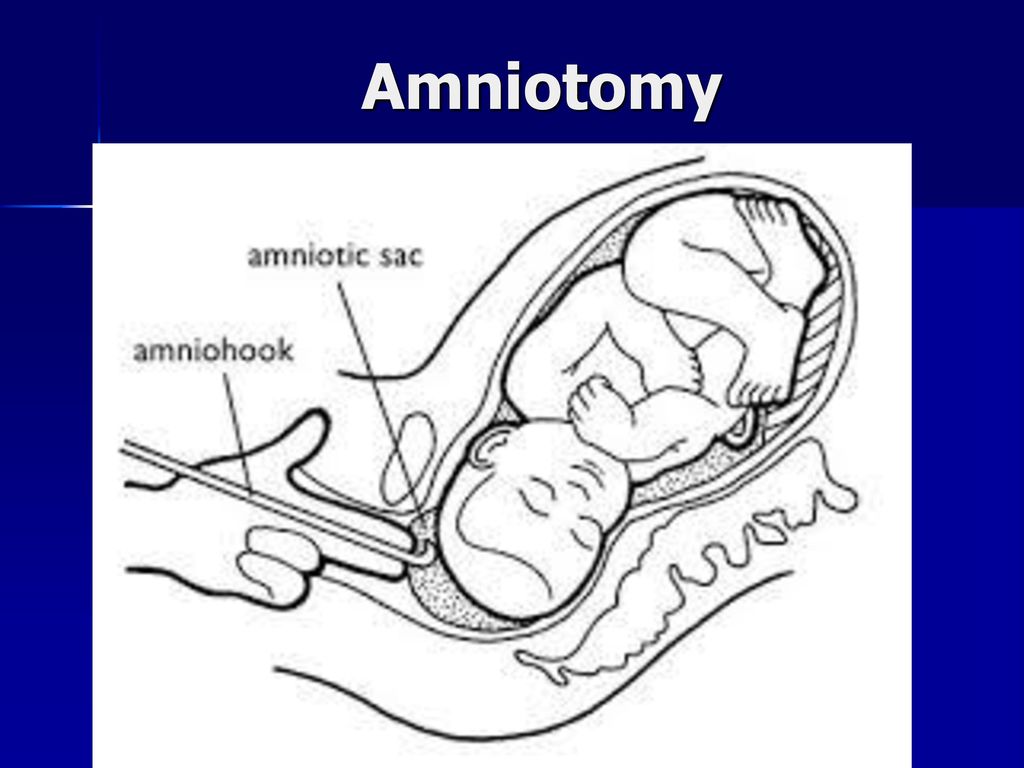 Но нарушения развития центральной нервной системы из-за перенесённой гипоксии у таких детей на первом году жизни и далее обнаруживают обычно детские неврологи.
Но нарушения развития центральной нервной системы из-за перенесённой гипоксии у таких детей на первом году жизни и далее обнаруживают обычно детские неврологи.
Савицкие утверждают, что гипертонические дисфункции в первом периоде родов – это патология искусственно созданная и всегда связанна с вмешательством акушера в родовой процесс ([1]*, стр. 257). 80-85% крови, протекающей через беременную матку, проходит через маточно-плацентарные сосуды, с которыми непосредственно связано поступление кислорода в кровоток плода. Эволюционно запрограммировано, что кровь депонируется не только во внутриматочные сосудистые резервуары, но и в плаценту (маточноплацентарном контуре кровообращения или интервиллёзном пространстве). И значительная часть крови, необходимой для деформации шейки матки и расширения наружного зева матки поставляется из маточно-плацентарного комплекса. Тем самым природой предусмотрена защита от преждевременной отслойки плаценты от миометрия во время родовых схваток.
Но если раскрытие шейки матки происходит искусственным путём: дилятация баллончиком или ламинариями, гели и свечи с простагландинами Е2, антипрогестагенами и др., то искусственные схватки, появление которых спровоцируют эти методы, вызовут уменьшение притока крови к плаценте, так как шейка ещё не готова к растяжению и депонированию крови, что вызовет гипоксию плода при незрелой шейке.
Создать новую классификацию нарушений (аномалий) сократительной деятельности матки с учётом научно обоснованной теории биомеханизма родов, становится с каждым годом всё сложнее. Потому что понятие «самопроизвольные роды» (т.е. естественные, физиологические) становится всё более размытым. Всё большее и большее число авторитетных акушеров призывают к специальной «подготовке беременных к родам» с использованием в этих целях самых разнообразных медикаментозных средств и биологически активных препаратов, всё чаще слышны призывы к «активному ведению родов», к «ведению программированных родов» и т. д. Эти призывы стали обычными в современной учебно-методической и практической медицинской литературе. Официально считается (но научно не доказано!), что с помощью ПГЕ2 индуцируется начало родовой деятельности и происходят необходимые структурные изменения шейки матки, позволяющие оценить её как «зрелую» (готовую к родам). Для «созревания» шейки матки широко стали использовать ламинарии (морские водоросли), которые при введении в канал шейки матки набухают, растягивают ткани (механический эффект) и вызывают освобождение эндогенного простагландина Е2 (биохимический эффект), способствующего снижению количества коллагена в шейке матки, то есть облегчает расширение шейки при давлении на неё головки плода во время схватки. ПГЕ2 включают автоматизм развития родовой деятельности, вызывают синхронные и координированные сокращения матки, сохраняя маточно-плацентарный кровоток на должном уровне (что научно не подтверждено!)([11]*) Как можно давать рекомендации без чётких научных знаний процесса родов и оценки последствий таких рекомендаций на протекание родов и последствий для здоровья детей? Ответов на эти вопросы это методическое пособие под редакцией академика РАМН Э.
д. Эти призывы стали обычными в современной учебно-методической и практической медицинской литературе. Официально считается (но научно не доказано!), что с помощью ПГЕ2 индуцируется начало родовой деятельности и происходят необходимые структурные изменения шейки матки, позволяющие оценить её как «зрелую» (готовую к родам). Для «созревания» шейки матки широко стали использовать ламинарии (морские водоросли), которые при введении в канал шейки матки набухают, растягивают ткани (механический эффект) и вызывают освобождение эндогенного простагландина Е2 (биохимический эффект), способствующего снижению количества коллагена в шейке матки, то есть облегчает расширение шейки при давлении на неё головки плода во время схватки. ПГЕ2 включают автоматизм развития родовой деятельности, вызывают синхронные и координированные сокращения матки, сохраняя маточно-плацентарный кровоток на должном уровне (что научно не подтверждено!)([11]*) Как можно давать рекомендации без чётких научных знаний процесса родов и оценки последствий таких рекомендаций на протекание родов и последствий для здоровья детей? Ответов на эти вопросы это методическое пособие под редакцией академика РАМН Э. К. Айламазяна ([11]*, стр. ) не предоставляет. Сегодня не всегда можно отделить спонтанно возникшую патологию родовой деятельности от ятрогенной, то есть возникающей вследствие осознанных или случайных действий акушера по подготовке шейки матки к родам. ([1]*, стр. 229) Например, часто приёмы подготовки беременных к родам (гели с простагландином, ламинарии и т.п.) провоцируют преждевременное излитие околоплодных вод при неготовой (незрелой) к родам шейке матки и неготовности матки к схваткам. Подтекание околоплодных вод — по классификации ВОЗ (от 1993 г.) считается началом родов. Акушер ставит диагноз первичная слабость родовой деятельности и начинает родостимуляцию, что неизбежно заканчивается вариантом гипертонической дисфункции матки – крайне опасной для здоровья внутриутробного плода (о чём написано выше). Как в такой ситуации расценить патологическую, абсолютно неэффективную, опасную для здоровья плода схватку? Как следствие первичной патологии (со стороны беременной) или как следствие ятрогенного (акушерского) вмешательства?.
К. Айламазяна ([11]*, стр. ) не предоставляет. Сегодня не всегда можно отделить спонтанно возникшую патологию родовой деятельности от ятрогенной, то есть возникающей вследствие осознанных или случайных действий акушера по подготовке шейки матки к родам. ([1]*, стр. 229) Например, часто приёмы подготовки беременных к родам (гели с простагландином, ламинарии и т.п.) провоцируют преждевременное излитие околоплодных вод при неготовой (незрелой) к родам шейке матки и неготовности матки к схваткам. Подтекание околоплодных вод — по классификации ВОЗ (от 1993 г.) считается началом родов. Акушер ставит диагноз первичная слабость родовой деятельности и начинает родостимуляцию, что неизбежно заканчивается вариантом гипертонической дисфункции матки – крайне опасной для здоровья внутриутробного плода (о чём написано выше). Как в такой ситуации расценить патологическую, абсолютно неэффективную, опасную для здоровья плода схватку? Как следствие первичной патологии (со стороны беременной) или как следствие ятрогенного (акушерского) вмешательства?. ([1]*, стр. 231-232).
([1]*, стр. 231-232).
Савицкие предложили два важных положения:
- Каждая патологическая схватка неэффективна.
- Каждая патологическая схватка несёт в себе угрозу состоянию плода.
Г.А.Савицкий пишет, что физиологический процесс раскрытия шейки матки в родах тесно связан с процессом продвижения предлежащей части плода. Процесс раскрытия шейки матки может осуществляться и при отсутствии продвижения плода, что происходит при стимуляции созревания шейки матки с применением простагландинов, баллончика, ламинарий. Но это будет уже патологический процесс, при котором меняются физиологические параметры кровообращения в матке, с развитием гипоксии у плода ([1]*, стр. 189). При искусственном расширении шейки матки роды ускоряются (по Савицкому Г.А.,([1]*, стр. 268-270) — это ложно «гиперэргические» схватки, как варианты ятрогенной гипертонической дисфункции матки), что может привести к «штурмовому» прохождению плода через родовые пути и закончиться родовой травмой и гипоксическими повреждениями ЦНС ребёнка.
Повреждения головного мозга плода в родах может произойти даже при однократном внутривенном или внутримышечном введении окситоцина. Это проиллюстрировано в работе Савицкого Г.А. ([1]*, стр. 257): по данным внутренней гистерограммы у роженицы с преждевременным излитием околоплодных вод, после однократного введения окситоцина (с целью родостимуляции) вначале резко повысился тонус миометрия, который только через 30 минут нормализовался (когда закончилось действие окситоцина) и «способствовал развитию полноценной схватки». То есть на протяжении более 30 минут наблюдался ятрогенный (связанный с действием окситоцина, введённого акушером) вариант окситоциновой гипертонической дисфункции матки. Значит, более 30 минут плод находился в условиях гипоксии, что вполне достаточно для необратимых повреждений ЦНС. Таким образом, к моменту рождения прямого действия окситоцина уже нет, акушер оценивает состояние новорожденного в 7, 8 а то и в 9 баллов по шкале Апгар. Но необратимые нарушения ЦНС плода на фоне действия окситоцина уже произошли, и выявить их может невролог при полном динамическом неврологическом осмотре новорожденного.
Такое же пагубное воздействие на тонус матки, кровообращение и ЦНС плода происходит при применении простагландинов, антипрогестагенов, ламинарий, баллончиков (10*, с.91). Аналогично «работает» и прокол плодного пузыря ([9]*, стр. 532), применяемый акушерами для искусственного ускорения родов, как процедура, якобы безопасная для плода.
Представитель официального акушерства проф. И.С.Сидорова в своём руководстве для врачей-акушеров рекомендует при раскрытии шейки матки до 6-8 см обязательно производить искусственную амниотомию. Хотя дальше пишет, что амниотомия может спровоцировать гипертоническую дисфункцию матки, и вызывает кратковременное снижение маточно-плацентарного кровотока с изменением частоты сердцебиения плода – нередко брадикардии, что отражает выраженную гипоксию плода. Для преодоления этих опасных для здоровья плода последствий амниотомии Сидорова рекомендует вводить но-шпу, баралгин, которые являются токолитиками (подавляют схватки матки), и глюкозу с витамином С и кокарбоксилазой, что по мнению Сидоровой поддержит энергетический уровень и оксигенацию плода (стр. 87–88). Доказательств эффективности таких мер для сохранения здоровья плода после амниотомии Сидорова не приводит. Проф. В.А.Потапов в методическом руководстве ([13]*) пишет: «На сегодняшний день доказана неэффективность следующих вмешательств при дистрессе (гипоксии) плода (уровень доказательности А): постельный режим, аспирин и дипиридамол, эстрогены, кислород, глюкоза, витамины, метаболиты, токолитики, блокаторы кальциевых каналов, увеличение объема циркулирующей крови, эссенциале, актовегин».Медикаментозное лечение неэффективно при дистрессе плода, что доказано по любому препарату. Например, глюкоза – вызывает тяжёлый метаболический ацидоз, бета-адреномиметики (основные токолитики) вызывают синдром «обкрадывания плода», улучшая экстраплацентарный кровоток и обедняя плацентарное русло. Что касается кислорода, то он вызывает спазм плацентарных сосудов, а не расширение. Сегодня уже всем хорошо известно, что кислородным обеспечением на периферии управляют не тонус сосудов, не объём кровообращения, а метаболизм в тканях… Зачем же прокалывать пузырь, если последствия этого вмешательства для дальнейшего протекания процесса родов и для здоровья ребёнка непредсказуемы и не поддаются профилактическому лечению?!
87–88). Доказательств эффективности таких мер для сохранения здоровья плода после амниотомии Сидорова не приводит. Проф. В.А.Потапов в методическом руководстве ([13]*) пишет: «На сегодняшний день доказана неэффективность следующих вмешательств при дистрессе (гипоксии) плода (уровень доказательности А): постельный режим, аспирин и дипиридамол, эстрогены, кислород, глюкоза, витамины, метаболиты, токолитики, блокаторы кальциевых каналов, увеличение объема циркулирующей крови, эссенциале, актовегин».Медикаментозное лечение неэффективно при дистрессе плода, что доказано по любому препарату. Например, глюкоза – вызывает тяжёлый метаболический ацидоз, бета-адреномиметики (основные токолитики) вызывают синдром «обкрадывания плода», улучшая экстраплацентарный кровоток и обедняя плацентарное русло. Что касается кислорода, то он вызывает спазм плацентарных сосудов, а не расширение. Сегодня уже всем хорошо известно, что кислородным обеспечением на периферии управляют не тонус сосудов, не объём кровообращения, а метаболизм в тканях… Зачем же прокалывать пузырь, если последствия этого вмешательства для дальнейшего протекания процесса родов и для здоровья ребёнка непредсказуемы и не поддаются профилактическому лечению?!
В иностранных руководствах не так категоричны советами: «Хотя амниотомию широко применяют в современном акушерстве, важно учитывать риск осложнений данной процедуры: кроме возможности выпадения пуповины, что опасно развитием острой гипоксии у плода и экстренным КС, при амниотомии у плода развивается преходящий ацидоз и гипоксия, увеличивается частота вариабельных децелераций на КТГ, повышается риск сдавления предлежащей части головки плода, хотя в дальнейшем роды могут протекать как и при самостоятельном разрыве плодного пузыря. При назначении амниотомии с целью родостимуляции следует помнить, что преимущества ускорения родов перед их обычным течением не были подтверждены ни одним из крупных проспективных исследований.» (стр. 511-512) Так зачем прокалывать пузырь? Чтоб повредить ЦНС плода?
При назначении амниотомии с целью родостимуляции следует помнить, что преимущества ускорения родов перед их обычным течением не были подтверждены ни одним из крупных проспективных исследований.» (стр. 511-512) Так зачем прокалывать пузырь? Чтоб повредить ЦНС плода?
Показательны и цифры роста родовой травмы в Омской области: 23 ребёнка на 1000 живорожденных в 1996 г. с ежегодным приростом до 31 на 1000 – в 2005 г. ([6]*, стр.66 [8 b]*, стр.) Кравченко Е.Н. делает вывод, что «наряду с ухудшением репродуктивного здоровья населения, влекущим за собой рост осложнений гестации (беременности) и затруднённых родов, возможно (автор допускает такую мысль) и неадекватное качество акушерской помощи». Правда, адекватность акушерской помощи автор видит в дальнейшей активизации вмешательств акушеров в роды, называя применение простагландинов, антигестагенов и ламинарий безопасными и эффективными методами индукции и стимуляции родов, не влияющих на показатель здоровья новорожденных после рождения и к году жизни. При этом никаких материалов и работ по оценке здоровья новорожденных, рождённых в родах со стимуляцией и индукцией автор не приводит ([6]*, стр. 174-175). Результаты же работы Крицкой И.А. (см. выше) о поражениях ЦНС новорожденных после акушерского родоусиления ([6]*, стр.56 и [12]*, стр.), не заставляют задуматься Кравченко Е.Н. и её коллег, что для сохранения здоровья детей необходимо срочно прекратить врачебную акушерскую агрессию в родах ([8 c]*, [8 e]*).
При этом никаких материалов и работ по оценке здоровья новорожденных, рождённых в родах со стимуляцией и индукцией автор не приводит ([6]*, стр. 174-175). Результаты же работы Крицкой И.А. (см. выше) о поражениях ЦНС новорожденных после акушерского родоусиления ([6]*, стр.56 и [12]*, стр.), не заставляют задуматься Кравченко Е.Н. и её коллег, что для сохранения здоровья детей необходимо срочно прекратить врачебную акушерскую агрессию в родах ([8 c]*, [8 e]*).
О причинах ДЦП…
Необходимо особо отметить, что оценка состояния новорожденного по шкале Апгар не даёт правильного представления о состоянии ЦНС. В классических работах K. Nelson с соавт. было изучено 49000 детей, которые были оценены по Апгар через 1 и 5 минут после рождения и по состоянию ЦНС в дальнейшем по жизни. 99 детей имели оценку 3 балла на 5-10-15-20 минутах, получили интенсивную терапию и выжили. У 12 из этих детей развился ДЦП, у 8 – отмечались менее значительные неврологические нарушения. Остальные 79(!), после проведённой интенсивной терапии, были здоровы по ЦНС. С другой стороны, из детей у которых в дальнейшем развился ДЦП, 55% имели на 1-ой минуте жизни оценку по шкале Апгар 7-10 баллов, на 5-й минуте – 73% детей с ДЦП имели по Апгар 7-10 баллов. Wayenberg с соавт. считает, что шкала Апгар не является информативной в отношении прогноза гипоксических поражений головного мозга. По их мнению, наиболее важна оценка нарушений неврологического статуса новорожденного в динамике. ([3]*, стр. 144-145). Не смотря на столь показательные данные работ иностранных специалистов, нашими неонатолагами и детскими неврологами в 2007г. принята классификация Церебральной ишемии (гипоксически-ишемической энцефалопатии), в которой рассматривать наличие энцефалопатии рекомендуется только у детей, у которых зафиксирована асфиксия при рождении ([12]*, стр. 11-12). То есть, гипоксия, повреждающая ЦНС, но возникающая в период вмешательства в роды индукцией и стимуляцией, остаётся с момента рождения не выявленной.
Остальные 79(!), после проведённой интенсивной терапии, были здоровы по ЦНС. С другой стороны, из детей у которых в дальнейшем развился ДЦП, 55% имели на 1-ой минуте жизни оценку по шкале Апгар 7-10 баллов, на 5-й минуте – 73% детей с ДЦП имели по Апгар 7-10 баллов. Wayenberg с соавт. считает, что шкала Апгар не является информативной в отношении прогноза гипоксических поражений головного мозга. По их мнению, наиболее важна оценка нарушений неврологического статуса новорожденного в динамике. ([3]*, стр. 144-145). Не смотря на столь показательные данные работ иностранных специалистов, нашими неонатолагами и детскими неврологами в 2007г. принята классификация Церебральной ишемии (гипоксически-ишемической энцефалопатии), в которой рассматривать наличие энцефалопатии рекомендуется только у детей, у которых зафиксирована асфиксия при рождении ([12]*, стр. 11-12). То есть, гипоксия, повреждающая ЦНС, но возникающая в период вмешательства в роды индукцией и стимуляцией, остаётся с момента рождения не выявленной.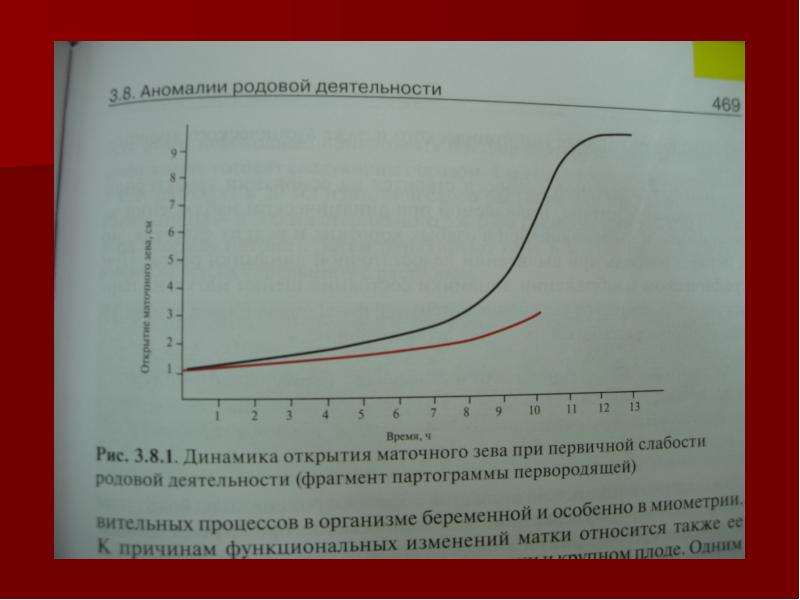 Новорожденный при высоких баллах по шкале Апгар 7-10, не осматривается в динамике с описанием полного неврологического статуса, ведь асфиксии у него при рождении нет. В итоге, неврологические нарушения находят и фиксируют детские неврологи, когда с 1 месяца и далее, к ним приносят на приём таких детей, с различными нарушениями развития ЦНС.
Новорожденный при высоких баллах по шкале Апгар 7-10, не осматривается в динамике с описанием полного неврологического статуса, ведь асфиксии у него при рождении нет. В итоге, неврологические нарушения находят и фиксируют детские неврологи, когда с 1 месяца и далее, к ним приносят на приём таких детей, с различными нарушениями развития ЦНС.
Для снижения заболеваемости ДЦП и другими нарушениями развития ЦНС у детей нашей страны, акушеры обязаны прекратить использование для индукции (созревания шейки матки) и стимуляции родов и схваток искусственно созданные средства: окситоцин, простагландины, антипрогестагены и др., осмотические дилятаторы (ламинарии и др.), так как при действии этих препаратов происходит развитие патологических (неестественных, ненатуральных) родов. Начавшийся же естественным образом процесс родов, под воздействием этих препаратов переходит в патологический процесс. Такое искусственно вызванное патологическое течение родового процесса опасно, прежде всего, нарушениями кровообращения и родовой травмой плода, что ведёт к повреждению ЦНС плода.
«В настоящее время не существует ни одного эффективного метода медикаментозного или немедикаментозного лечения гипоксии (дистресса) плода, как во время беременности, так и в родах. Медикаментозная терапия дистресса плода (гипоксии плода) во всех врачебных протоколах мира отсутствует! Согласно разработанного протокола («Дистресс плода при беременности и во время родов» Клинический протокол акушерской помощи утверждён МЗ Украины приказом № 900 от 27.12.2006г), сегодня гипоксию плода не лечат! В одних случаях есть беременные, которые требуют срочного родоразрешения (экстренное Кесарево сечение) вследствие состояния плода, с целью предоставления реанимационных мер новорожденному. Во всех других случаях просто наблюдаем состояние плода. Если дистресс (гипоксия) плода продолжается, необходимо безотлагательное родоразрешение. ([13]*).Так зачем вмешиваться в роды лекарствами и приёмами, которые могут вызвать дистресс (гипоксию) плода?
Последствия дистресса (гипоксии) плода в родах в первые часы и дни жизни новорожденных неврологами и неонатологами практически не исследуются и не фиксируются, так как по принятой классификации перинатальных повреждений ЦНС ([12]*), под контроль попадают только новорожденные с признаками асфиксии при рождении. У детей с повреждением ЦНС от дистресса (гипоксии) во время прохождения родов с индукцией и стимуляцией, к моменту рождения кровоснабжение головного мозга может восстановиться, и в момент рождения может не быть признаков асфиксии по шкале Апгар (об эффективности оценки состояния ЦНС новорожденного по шкале Апгар см. выше). Но последствия повреждения ЦНС во время индуцированных и стимулированных родов находят у таких детей детские неврологи, на плановых приёмах в декретированные Минздравом сроки в 1–3–6-9–12 месяцев от рождения и т.д. В лёгких случаях, в течение первого года жизни ребёнка, невролог выявит синдром нервно-рефлекторной возбудимости, нарушения сна, мышечную дистонию, вегетативную дисфункцию, нормотензивную гидроцефалию, косолапость и др. После года — задержку речевого развития, гиперактивность и дефицит внимания, нарушения развития опорно-двигательного аппарата: хождение на носочках, плоско-вальгусные стопы и кефало-сколиозы и др. В тяжёлых случаях — эпилептический синдром, гиперкинезы, ДЦП, синдром аутизма, задержку психического развития и др.
У детей с повреждением ЦНС от дистресса (гипоксии) во время прохождения родов с индукцией и стимуляцией, к моменту рождения кровоснабжение головного мозга может восстановиться, и в момент рождения может не быть признаков асфиксии по шкале Апгар (об эффективности оценки состояния ЦНС новорожденного по шкале Апгар см. выше). Но последствия повреждения ЦНС во время индуцированных и стимулированных родов находят у таких детей детские неврологи, на плановых приёмах в декретированные Минздравом сроки в 1–3–6-9–12 месяцев от рождения и т.д. В лёгких случаях, в течение первого года жизни ребёнка, невролог выявит синдром нервно-рефлекторной возбудимости, нарушения сна, мышечную дистонию, вегетативную дисфункцию, нормотензивную гидроцефалию, косолапость и др. После года — задержку речевого развития, гиперактивность и дефицит внимания, нарушения развития опорно-двигательного аппарата: хождение на носочках, плоско-вальгусные стопы и кефало-сколиозы и др. В тяжёлых случаях — эпилептический синдром, гиперкинезы, ДЦП, синдром аутизма, задержку психического развития и др.
Врачебная акушерская индукция и стимуляция родов – основная причина повреждений ЦНС рождающегося ребенка.
P.S. 1 марта 1997 г. в Чан Мэе (Таиланд) на конференции «Роды без границ», проводившейся под эгидой ЮНИСЕФ, председатель нью-йоркского Фонда здоровья матери и ребенка д-р Дорис Хейр представила результаты исследования, начав свою речь со следующего заявления: «Мне очень больно признать, что нигде в мире нет столь искаженных представлений о нормальных родах, как в США. Вызывает все более растущее беспокойство, что так называемое акушерское лечение в значительной степени является причиной высокого показателя количества детей с проблемами в обучении. Американские школьники отстают по сравнению со школьниками из других стран в математике и других предметах, требующих логического мышления и понимания. Сотни миллионов долларов ежегодно тратятся на ведение беременностей и высокотехнологичную помощь в родах, в то время как школы заполнены детьми, для обучения которых требуются специальные методики и педагоги-дефектологи. Образовательные услуги для «особых» детей стали бурно развивающейся отраслью экономики в США. И хотя мы пытаемся объяснить это увеличением числа недоношенных детей, факты говорят о том, что 75 % детей-инвалидов в нашей стране родились в срок, с нормальным весом и не имеют отягощенного семейного анамнеза. Прежде чем ваши акушерские службы попытаются перенять западные методики в работе родильных отделений, объясните коллегам, что медицинские вмешательства, которые являются неотъемлемой частью западного подхода, могут навредить матери, ее ребенку и как результат — обществу в целом»
Образовательные услуги для «особых» детей стали бурно развивающейся отраслью экономики в США. И хотя мы пытаемся объяснить это увеличением числа недоношенных детей, факты говорят о том, что 75 % детей-инвалидов в нашей стране родились в срок, с нормальным весом и не имеют отягощенного семейного анамнеза. Прежде чем ваши акушерские службы попытаются перенять западные методики в работе родильных отделений, объясните коллегам, что медицинские вмешательства, которые являются неотъемлемой частью западного подхода, могут навредить матери, ее ребенку и как результат — обществу в целом»
Литература:
- Г.А.Савицкий, А.Г.Савицкий «Биомеханика физиологической и патологической родовой схватки», ЭЛСБИ-СПб, С.-Петербург, 2003.
- В.В.Абрамченко, Р.А.Абрамян, Л.Р.Абрамян «Индукция родов и их регуляция простагландинами», ЭЛБИ-СПб, С.-Петербург, 2005.
- А.Е.Пальчик, Н.И.Шабалов «Гипоксически-ишемическая энцефалопатия новорожденных», «Питер» С.
 -Петербург, 2001.
-Петербург, 2001. - «Национальное руководство по акушерству», «ГЭОТАР-Медиа» Москва, 2007.
- И.С.Сидорова «Физиология и патология родовой деятельности», «МИА», Москва, 2006.
- Е.Н.Кравченко «Родовая травма. Акушерские и перинатальные аспекты», «ГЭОТАР-Медиа», 2009.
- «Жизнь с ДЦП. Проблемы и решения» журнал № 1.
- «Акушерство и гинекология» журнал:
- 2007г., № 3, стр. 42-47, В.Е.Радзинский и др. «Доношенные дети, подвергшиеся реанимации. Анализ акушерской тактики».
- 2007 г., № 3, стр. 10-13, Е.Н.Кравченко «Факторы риска родовой травмы»
- 2008 г., № 2, стр. 35-38, Е.Н.Кравченко «Осложнения гестационного периода и родовая травма новорожденного в условиях крупного региона Западной Сибири».
- 2008 г., № 6, стр. 39-43, В.Е.Радзинский и др. «Недоношенные дети, подвергшиеся реанимации.
 Анализ акушерской тактики».
Анализ акушерской тактики». - 2006 г., № 5, стр. 47- 49, Л.В.Гутиков, В.А.Лискович «Применение ламинарий для подготовки шейки матки к родам при гестозе лёгкой степени».
- Справочник Калифорнийского университета «Акушерство», 1996 г., Бостон, Нью-Йорк, Лондон, под ред. Н.Нисвандера, А.Эванса, перевод с англ., «Практика», Москва, 1999.
- В.В.Абрамченко «Простагландины и антигестагены в акушерстве и гинекологии», «Интеллект», Петрозаводск, 2003.
- «Подготовка беременных к родам», под ред. акдемика РАМН Э.К.Айламазяна (Методическое пособие), «Издательство Н-Л», С.-Петербург, 2007.
- А.В.Михайлов и Р.Тунелл «Клиническое руководство по асфиксии плода и новорожденного», «Петрополис», С.-Петербург, 2001.
- «Классификация перинатальных поражений нервной системы и их последствий у детей первого года жизни» Российская ассоциация специалистов перинатальной медицины.
 Методические рекомендации. Москва, 2007 г. (В разработке классификации приняли участие ак. РАМН д.м.н. Г.М. Савельева, ак. РАМН д.м.н. В.А.Таболин, д.м.н. Н.П. Шабалов, д.м.н. М.В. Фёдорова, д.м.н. Л.Г. Сичинава, д.м.н. Г.М. Дементьева, д.м.н. М.С. Ефимов, д.м.н. А.С. Петрухин, д.м.н. А.В. Горбунов, д.м.н. Е.П. Бомбардирова, д.м.н. Ю.И. Барашнев, д.м.н. М.И. Медведев и другие д.м.н. и к.м.н.)
Методические рекомендации. Москва, 2007 г. (В разработке классификации приняли участие ак. РАМН д.м.н. Г.М. Савельева, ак. РАМН д.м.н. В.А.Таболин, д.м.н. Н.П. Шабалов, д.м.н. М.В. Фёдорова, д.м.н. Л.Г. Сичинава, д.м.н. Г.М. Дементьева, д.м.н. М.С. Ефимов, д.м.н. А.С. Петрухин, д.м.н. А.В. Горбунов, д.м.н. Е.П. Бомбардирова, д.м.н. Ю.И. Барашнев, д.м.н. М.И. Медведев и другие д.м.н. и к.м.н.) - В.А.Потапов, д.м.н. зав. каф. акуш. и гинекол. Днепрпетровской МА «Через отмену лечения гипоксии плода – к снижению перинатальных потерь» Доклад на конференции «Cовременные диагностические и лечебные технологии в акушерской , перинатальной и гинекологической практики» 20 сент.2007 г., г.Одесса. («Жiночий лiкар» № 5, 2007 г., стр.12)
- 15. Барашнев Ю.И. «Перинатальная неврология» Триада-Х, 2005г., стр. 47
8 естественных способов стимулирования родов
Срок ваших родов — это обоснованное предположение о том, когда ваш ребенок может родить.
Хотя многие женщины рожают совершенно здоровых детей за 2 недели до или после предполагаемой даты родов, женщинам рекомендуется подождать не менее 39 недель до родов.
Лучше позволить самой природе решать, когда появится ваш ребенок.
В исследовании 2011 года 201 женщина, недавно родившая детей, была опрошена на предмет стимулирования родов в домашних условиях.Из этих женщин 50 процентов пробовали естественный метод начала родов.
Если у вас 40 недель, вот восемь естественных способов добиться успеха.
Большинство из этих методов анекдотичны и не имеют убедительных доказательств того, что они работают, поэтому вам всегда следует проконсультироваться со своим врачом, прежде чем пытаться применить какой-либо из этих методов.
Ваша акушерка или врач может не подтвердить, что они работают, но они могут сообщить вам, безопасно ли это делать при беременности.
Упражнением может быть что угодно, повышающее частоту сердечных сокращений, например длительная прогулка. Даже если этот метод не работает, это отличный способ снять стресс и сохранить силы для решения предстоящей задачи.
Даже если этот метод не работает, это отличный способ снять стресс и сохранить силы для решения предстоящей задачи.
Теоретически существует несколько причин, по которым секс может вызвать роды.
Например, сексуальная активность, особенно оргазм, может высвобождать окситоцин, который может помочь ускорить сокращение матки.
Кроме того, у беременных, практикующих секс с мужчинами, в сперме содержатся гормоны простагландина, которые могут способствовать созреванию шейки матки.
Заниматься сексом на последних неделях беременности безопасно, но не следует заниматься сексом после того, как у вас отошли воды. Это может увеличить риск заражения.
Стимуляция сосков может вызвать сокращение матки и вызвать роды.
Стимуляция сосков стимулирует выработку окситоцина. Окситоцин — это гормон, который заставляет матку сокращаться, а грудь выделять молоко.
Фактически, если вы решите кормить ребенка грудью сразу после родов, эта же стимуляция поможет вашей матке вернуться к своему первоначальному размеру.
Вы или ваш партнер можете вручную стимулировать соски или можете попробовать использовать молокоотсос.
Solidresearch показывает, что стимуляция груди может быть эффективным способом:
- вызвать и усилить роды
- избежать медицинского индукции
- снизить частоту послеродовых кровотечений
Иглоукалывание использовалось в течение тысяч лет. Точный способ действия акупунктуры неясен.
В китайской медицине считается, что он уравновешивает ци, или жизненную энергию в организме.Это также может стимулировать изменения в гормонах или в нервной системе.
Иглоукалывание должно выполняться только лицензированным специалистом по иглоукалыванию.
В рандомизированном исследовании 2013 года в Дании более 400 женщинам перед родами сделали иглоукалывание, удаление мембраны или обе процедуры.
Результаты исследования показали, что иглоукалывание не уменьшало потребность в индукции, в отличие от очищающих мембран.
Согласно исследованиям, основным преимуществом иглоукалывания является ускоренное созревание шейки матки.
Некоторые практикующие считают, что точечный массаж может помочь при родах. Прежде чем применять точечный массаж к себе, убедитесь, что вы получили надлежащие инструкции от квалифицированного специалиста по акупрессуре.
Если точечный массаж не помогает во время родов, он все равно может быть отличным способом облегчить боль и дискомфорт во время родов.
Небольшое питье, например, всего 1-2 унции (29,57-59,14 мл) касторового масла, стимулирует высвобождение простагландинов, которые могут помочь созреть шейку матки и начать роды.
Рекомендуется делать это под наблюдением акушерки или врача. Люди должны быть осторожны, чтобы не пить слишком много.
Someresearch показывает, что употребление фиников в последние недели беременности
- увеличивает созревание шейки матки и раскрытие шейки матки в начале родов
- снижает потребность в использовании питоцина во время родов
Акушерки часто рекомендуют пить чай из листьев красной малины в качестве вашего срок выполнения приближается. Чай тонизирует и укрепляет матку при подготовке к родам.Даже если это не сработает, вы останетесь гидратированным.
Чай тонизирует и укрепляет матку при подготовке к родам.Даже если это не сработает, вы останетесь гидратированным.
Большинство беременных в возрасте 40 недель, вероятно, готовы как можно скорее вытащить своих детей из живота и на руки.
Тем не менее, есть много преимуществ, чтобы дождаться, пока ваше тело естественным образом не решит начать роды, включая восстановление.
Женщины, которые не подверглись стимуляции, обычно выздоравливают быстрее, чем те, кто прошел. Больше времени в утробе матери может означать, что и вы, и ваш новорожденный скорее отправитесь домой из больницы.
Младенцы, родившиеся после доношенной беременности, также получают другие преимущества. Больше времени в утробе обычно означает:
- больше времени для наращивания мышечной массы и силы
- снижение риска низкого уровня сахара в крови, инфекций и желтухи
- улучшение дыхания, поскольку младенцы, родившиеся всего на две недели раньше, могут испытывать вдвое больше осложнений
- лучшее кормление после рождения
- ускоренное развитие мозга, мозг вырастает на треть своего размера между 35 и 40 неделями
Позвольте своему телу выполнять работу еще несколько дней и найдите время, чтобы получить как можно больше отдыхайте, как можете.
Мы знаем, что на 9 месяце беременности это легче сказать, чем сделать. Вскоре вам и вашему ребенку понадобится вся ваша энергия!
Прежде чем пробовать что-либо, что может вызвать роды, поговорите со своим лечащим врачом, чтобы обсудить любые риски или возможные осложнения.
Хотя некоторые из этих методов являются популярным фольклором среди беременных женщин, мало научных доказательств их эффективности.
В большинстве случаев лучше позволить ребенку установить дату своего рождения, даже если это означает подождать еще неделю или две.
Побуждение к труду
Что такое побуждение к труду?
Стимулирование родов (также называемое индукцией родов) — это когда ваш лечащий врач дает вам лекарство или использует другие методы, такие как взбивание воды (амниотический мешок), чтобы начать роды. Амниотический мешок (также называемый мешком с водой) — это мешок внутри матки (матки), в котором находится растущий ребенок. Мешок наполнен околоплодными водами. Сокращения — это когда мышцы матки напрягаются, а затем расслабляются. Сокращения помогают вытолкнуть ребенка из матки.
Сокращения — это когда мышцы матки напрягаются, а затем расслабляются. Сокращения помогают вытолкнуть ребенка из матки.
Ваш поставщик медицинских услуг может порекомендовать стимулирование родов, если ваше здоровье или здоровье вашего ребенка находятся под угрозой, или если вы на 2 недели или более просрочены в срок. Для некоторых женщин стимулирование родов — лучший способ сохранить здоровье мамы и ребенка.
Если есть медицинские причины для того, чтобы назначить индукцию, поговорите со своим врачом о том, чтобы подождать как минимум до 39 недель беременности. Это дает вашему ребенку время, необходимое ему для роста и развития до рождения. Стимулировать роды следует только по медицинским показаниям.
Как вызываются роды?
Ваш лечащий врач использует один или несколько из этих методов для стимулирования родов:
- Отделение амниотического мешка от стенки матки (также называется зачисткой или подметанием плодных оболочек). Ваш врач осторожно проводит пальцем в перчатке через шейку матки и отделяет амниотический мешок от матки.
 Шейка матки — это вход в матку, который находится в верхней части влагалища. Вы можете сделать эту процедуру в офисе вашего провайдера. У вас могут быть спазмы или кровянистые выделения.
Шейка матки — это вход в матку, который находится в верхней части влагалища. Вы можете сделать эту процедуру в офисе вашего провайдера. У вас могут быть спазмы или кровянистые выделения. - Созревание шейки матки. Ваш врач дает вам лекарство под названием простагландины, которое помогает смягчить и истончить шейку матки, чтобы она открывалась во время родов. Вы можете принимать лекарство внутрь или вводить его во влагалище.Вы получаете лекарство в больнице. Ваш врач также может использовать во влагалище лекарство под названием ламинария. Он впитывает влагу и расширяется, открывая шейку матки. Или ваш провайдер может использовать инструмент, называемый лампой Фолея. Это тонкая трубочка с воздушным шариком на конце. Ваш врач вводит его во влагалище, чтобы расширить шейку матки.
- Давать лекарства от схваток. Поставщики медицинских услуг часто используют лекарство под названием окситоцин для стимуляции родов. Это лекарство представляет собой искусственную форму гормона, который помогает запускать схватки.
 В больнице ваш врач вводит окситоцин через капельницу (игла в вену). Это может вызвать сильные схватки. Спросите своего врача о обезболивающих, которые вам могут понадобиться во время родов.
В больнице ваш врач вводит окситоцин через капельницу (игла в вену). Это может вызвать сильные схватки. Спросите своего врача о обезболивающих, которые вам могут понадобиться во время родов. - Разрыв воды (также называется разрыв плодных оболочек или амниотомия). Ваш врач использует небольшой крючок, похожий на вязальную спицу, чтобы сломать амниотический мешок, на котором находится ваш ребенок. Это не должно быть болезненным, но вы можете почувствовать прилив теплой жидкости.
Направление родов может занять от нескольких часов до нескольких дней.Это зависит от того, как ваше тело реагирует на лечение.
Каковы риски принуждения к труду?
Риски включают:
- Ваш срок может быть не совсем правильным. Иногда сложно определить, когда вы забеременели. Если вы назначили индукцию и у вас не установлен срок родов, ваш ребенок может родиться слишком рано. Если ваша беременность протекает нормально, подождите, пока роды начнутся сами по себе.
 Если вам необходимо назначить индукционный прием по медицинским показаниям, спросите своего поставщика, можете ли вы подождать не менее 39 недель.
Если вам необходимо назначить индукционный прием по медицинским показаниям, спросите своего поставщика, можете ли вы подождать не менее 39 недель. - Окситоцин и лекарства, вызывающие созревание шейки матки, могут вызвать слишком тесные схватки. Это может снизить частоту сердечных сокращений вашего ребенка. Ваш врач внимательно следит за частотой сердечных сокращений вашего ребенка во время родов. Если частота пульса вашего ребенка изменится, ваш врач может прекратить или уменьшить количество принимаемых вами лекарств.
- Вы и ваш ребенок подвержены повышенному риску заражения. Амниотический мешок обычно защищает вашего ребенка и вашу матку от инфекции.Если после разрыва плодных оболочек роды начинаются через некоторое время, вероятность заражения повышается.
- Могут быть проблемы с пуповиной. Если амниотический мешок разорван, пуповина может проскользнуть во влагалище раньше, чем это сделает ребенок. Это называется пролапсом пуповины.
 Это более вероятно, если у вашего ребенка тазовое предлежание. Это когда ягодица или ступни вашего ребенка перед рождением смотрят вниз, а не головой. Выпадение пуповины может вызвать сдавливание пуповины во время родов.В таком случае ваш ребенок не получает достаточно кислорода, что может быть опасно для жизни.
Это более вероятно, если у вашего ребенка тазовое предлежание. Это когда ягодица или ступни вашего ребенка перед рождением смотрят вниз, а не головой. Выпадение пуповины может вызвать сдавливание пуповины во время родов.В таком случае ваш ребенок не получает достаточно кислорода, что может быть опасно для жизни. - Индукция может не сработать, поэтому вам может потребоваться кесарево сечение (также называемое кесаревым сечением). Кесарево сечение — это операция, при которой ваш ребенок рождается через разрез, сделанный вашим врачом в области живота и матки.
- Возможно, у вас разрыв матки. Это когда матка рвется во время родов. Это случается редко, но может вызвать серьезное кровотечение. Если у вас было кесарево сечение во время предыдущей беременности, у вас повышенный риск разрыва матки, поскольку после кесарева сечения в матке остается рубец.
- У вас может быть повышенный риск серьезного кровотечения после родов (так называемого послеродового кровотечения).
 Стимуляция родов увеличивает вероятность того, что мышцы матки не будут сокращаться должным образом после родов, что может привести к кровотечению.
Стимуляция родов увеличивает вероятность того, что мышцы матки не будут сокращаться должным образом после родов, что может привести к кровотечению.
Последнее обновление: сентябрь 2018 г.
См. Также: инфографика за 39 недель
Индукция и увеличение родов | Michigan Medicine
Обзор темы
Стимулирование родов
По мере приближения конца беременности шейка матки обычно становится мягкой (спелой), начинает открываться (расширяться) и тоньше (стираться), готовясь к схваткам и родам.Когда роды не начинаются естественным образом сами по себе и должны произойти вскоре вагинальные роды, роды могут быть начаты искусственно (индуцированно).
Несмотря на то, что стимулирование родов является довольно распространенной практикой, воспитатели по вопросам родовспоможения поощряют женщин узнавать об этом и о лекарстве для стимуляции заторможенных родов (аугментации), чтобы женщины могли помочь решить, что им подходит.
Когда роды вызываются по медицинским показаниям, обычно это происходит потому, что для вас безопаснее иметь ребенка сейчас, а не рисковать дальнейшими проблемами из-за продолжения беременности.
Ваши роды могут быть вызваны по одной из следующих причин:
- Ваша беременность прошла на 1-2 недели позже предполагаемого срока родов.
- У вас есть заболевание (например, высокое кровяное давление, отслойка плаценты, инфекция, заболевание легких, преэклампсия или диабет), которое может угрожать вашему здоровью или здоровью вашего ребенка в случае продолжения беременности. сноска 1
- Вода (амниотический мешок) разорвалась, но активные схватки не начались.
- Состояние вашего ребенка требует лечения, а риск естественных родов невелик. Индукция и вагинальные роды не предпринимаются, если ребенок может получить травму или находится в непосредственной опасности. В таких случаях обычно делают кесарево сечение (кесарево сечение).

Некоторые женщины просят стимулировать роды, если для этого нет медицинских причин (индукция по желанию). А иногда врачи вызывают роды по немедицинским причинам, например, если вы живете далеко от больницы и не можете добраться до больницы, если у вас начнутся схватки.В таких случаях врач подождет, пока вам не исполнится 39 недель, потому что это наиболее безопасно для вашего ребенка.
Когда роды не происходят должным образом или не так, как нужно, стимулирование родов предпочтительнее родоразрешения путем кесарева сечения. Если индукция родов не увенчалась успехом, возможна еще одна попытка. В некоторых случаях кесарево сечение лучше всего для матери и ребенка, в зависимости от их состояния.
Способы стимулирования родов
Есть несколько способов вызвать схватки.
- Можно использовать лекарство, чтобы смягчить шейку матки и сделать ее истонченной (стереть).
- Можно использовать лекарство, чтобы вызвать сокращение матки.

- Баллонный катетер (например, катетер Фолея) может использоваться, чтобы помочь шейке матки открыться.
- Если шейка матки мягкая и слегка приоткрытая, подметание плодных оболочек или разрыв амниотического мешка (амниотомия) может вызвать или усилить схватки.
Лекарство для созревания шейки матки и стимулирования родов
- Мизопростол (Cytotec) — это таблетка, которую принимают внутрь или вводят во влагалище (используя меньшую дозу).В настоящее время это лекарство одобрено для лечения язв. Использование для созревания шейки матки — широко распространенное, но немаркированное использование этого лекарства.
- Окситоцин (питоцин) можно вводить через вену (внутривенно) в небольших количествах для созревания шейки матки. Но обычно это делается после того, как шейка матки размягчается, чтобы вызвать сокращение матки. Роды, вызванные окситоцином, обычно начинаются тяжелее и прогрессируют быстрее, чем роды, которые начинаются сами по себе, особенно у рожениц впервые.
 Если окситоцин не вызывает родов или если частота сердечных сокращений ребенка указывает на дистресс, может потребоваться кесарево сечение (кесарево сечение).
Если окситоцин не вызывает родов или если частота сердечных сокращений ребенка указывает на дистресс, может потребоваться кесарево сечение (кесарево сечение). - Динопростон (например, цервидил или препидил гель) можно вводить в виде суппозитория во влагалище (интравагинально). Его также можно вводить в виде геля, который аккуратно впрыскивают в отверстие шейки матки (интрацервикально). Когда шейка матки созрела, роды могут начаться сами по себе.
Считается, что шейка матки созрела и готова к активным родам, если она мягкая, хорошо расширена и стёрта, а также когда шейка матки и ребенок расположены низко в тазу.Если шейка матки еще не созрела, прием лекарств можно продолжать до ее созревания.
Баллонный катетер для стимулирования родов
Баллонный катетер, например катетер Фолея, представляет собой узкую трубку с небольшим баллоном на конце. Врач вставляет его в шейку матки и надувает баллон. Это помогает шейке матки открываться (расширяться). Катетер оставляют на месте до тех пор, пока шейка матки не откроется настолько, чтобы баллон выпал (около 3 см).
Катетер оставляют на месте до тех пор, пока шейка матки не откроется настолько, чтобы баллон выпал (около 3 см).
Очистка плодных оболочек для стимулирования родов
Очистка или удаление околоплодных вод — это простой первый шаг, используемый для попытки вызвать роды.Подметание плодных оболочек достаточно отделяет амниотическую оболочку от матки, так что матка начинает вырабатывать простагландины. Этот тип химического вещества помогает вызвать схватки и роды. После того, как шейка матки немного приоткрылась, это можно легко сделать в кабинете вашего врача или медсестры-акушерки.
Очистка плодных оболочек работает у 1 из 8 женщин. Это означает, что роды начинаются без использования окситоцина или искусственного разрыва плодных оболочек. сноска 2 Чтобы очистить плодные оболочки, ваш врач или медсестра-акушерка протыкают пальцем в перчатке шейку матки.Затем он или она «проводит» пальцем по внутреннему краю отверстия.
Подметание мембран — низкий риск.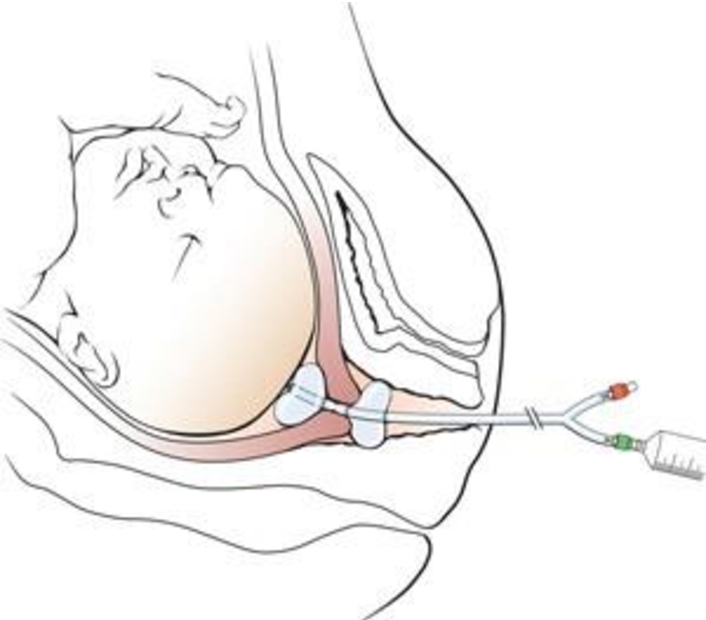 Это не повышает риск заражения. После этого вы можете начать чувствовать дискомфорт из-за нерегулярных сокращений и небольшого кровотечения. сноска 2
Это не повышает риск заражения. После этого вы можете начать чувствовать дискомфорт из-за нерегулярных сокращений и небольшого кровотечения. сноска 2
Искусственный разрыв плодных оболочек для стимулирования родов
Чтобы ускорить или ускорить роды, врач может разорвать амниотический мешок (разрыв плодных оболочек). Это следует делать только после того, как шейка матки начала открываться (расширяться) и голова ребенка плотно опускается (входит) в ваш таз.При слишком раннем разрыве плодных оболочек существует риск соскальзывания пуповины вокруг головы ребенка или ниже ее (выпадение пуповины). Если пуповина зажата между головой ребенка и тазовыми костями, кровоснабжение ребенка может уменьшиться или прекратиться.
Чтобы разорвать амниотический мешок (амниотомия), врач вводит стерильное пластиковое приспособление во влагалище. Это устройство может выглядеть как длинный крючок для вязания или может быть крючком меньшего размера, прикрепленным к пальцу стерильной перчатки. Крючок используется для осторожного натягивания амниотического мешка, пока он не разорвется. Эта процедура обычно безболезненна. Большой поток жидкости обычно следует за разрывом амниотического мешка. Матка продолжает производить околоплодные воды до рождения ребенка. Таким образом, вы можете продолжать чувствовать некоторую утечку, особенно сразу после сильного сокращения.
Крючок используется для осторожного натягивания амниотического мешка, пока он не разорвется. Эта процедура обычно безболезненна. Большой поток жидкости обычно следует за разрывом амниотического мешка. Матка продолжает производить околоплодные воды до рождения ребенка. Таким образом, вы можете продолжать чувствовать некоторую утечку, особенно сразу после сильного сокращения.
Аугментация
Если активные роды начались сами по себе, но схватки замедлились или полностью прекратились, необходимо принять меры, чтобы способствовать прогрессу родов (аугментация).Увеличение будет выполнено, когда:
- Активные роды начались, но ваши схватки слабые, нерегулярные или полностью прекратились.
- У вас начались активные роды, но амниотический мешок не разорвался сам по себе. В этом случае врач или медсестра-акушерка могут разорвать амниотический мешок (амниотомия), чтобы ускорить роды. Если роды по-прежнему не прогрессируют, можно назначить окситоцин (питоцин), чтобы матка сократилась.

- Начались активные роды, амниотический мешок разорвался сам по себе, но роды не прогрессируют.Окситоцин (питоцин) может быть введен для сокращения матки.
Если роды не развиваются, несмотря на очистку мембран, амниотомию, окситоцин или комбинацию этих мер, можно рассмотреть возможность родоразрешения путем кесарева сечения.
Стимуляция сосков для индукции естественных родов
Вы прожили здоровую, счастливую и нормальную беременность. Детская готова, автокресло установлено, последнее письмо с благодарностью за детский душ подписано, проштамповано и доставлено.Но срок ваших родов подошел и прошел, и хотя ваш акушер говорит, что все в порядке и пока нет необходимости вмешиваться, вы готовы родить этого ребенка . Если не настаивать на том, чтобы ваш врач стимулировал роды до того, как он сочтет это необходимым, есть ли что-нибудь, что вы можете сделать, чтобы продвинуться дальше?
Существуют всевозможные советы и уловки для стимулирования родов: от острой пищи до утомительных прогулок и секса. Ни один из них, скорее всего, не будет вредным (если только перец чили не вызывает изжогу), но эффективность ни одного из них не доказана.
Ни один из них, скорее всего, не будет вредным (если только перец чили не вызывает изжогу), но эффективность ни одного из них не доказана.
Однако есть один метод для начала родов, имеющий некоторую научную поддержку: стимуляция сосков. Это действительно может занять некоторое время, но, если ваш врач говорит, что вы можете попробовать, оно того стоит. . Вот почему стимуляция сосков может вызвать роды и способы их достижения.
Обучение окситоцину
Манипулирование сосками вызывает выброс гормона окситоцина. Этот гормон оказывает на организм несколько эффектов: он играет роль в сексуальном возбуждении и, поскольку он высвобождается, когда мать кормит ребенка, он помогает им сблизиться — одна из причин, по которой его иногда называют гормоном любви.
Окситоцин также играет роль в сокращениях матки во время родов и после родов, вызывая начальные сокращения и поддерживая их. После родов окситоцин все еще действует, стимулируя продолжающиеся сокращения, которые необходимы для того, чтобы матка вернулась к своему нормальному размеру и форме. Фактически, синтетическая форма окситоцина под названием питоцин — это то, что используется для стимулирования родов.
Фактически, синтетическая форма окситоцина под названием питоцин — это то, что используется для стимулирования родов.
Исследования показывают, что окситоцин, гормон, участвующий в сокращениях матки во время схваток и родоразрешения, высвобождается при стимуляции сосков вручную.
В исследовании 2018 года женщины на 38-40-й неделе беременности следовали определенному протоколу в течение трех дней: каждая женщина стимулировала каждую грудь в течение 15 минут, в общей сложности один час в день. Образцы слюны брали через определенные промежутки времени до и после каждого сеанса.
По прошествии трех дней все женщины имели значительно более высокий уровень окситоцина в слюне, что побудило исследователей сделать вывод, что «протокол стимуляции груди показал хорошую выполнимость с точки зрения практичности и приемлемости для беременных женщин» как способ безопасного и безопасного лечения. естественно вызвать роды.
Как стимулировать соски
Если вы беременны, через несколько дней после срока родов и с нетерпением ждете встречи с ребенком, стоит попробовать стимуляцию сосков в том и только в том случае, если вы сначала проконсультируетесь с акушером. Эта практика кажется совершенно безопасной для нормальной доношенной беременности с низким уровнем риска, но только медицинский работник, который следил за вашим девятимесячным путешествием, может с уверенностью сказать, что вы попадаете в эту категорию.
Эта практика кажется совершенно безопасной для нормальной доношенной беременности с низким уровнем риска, но только медицинский работник, который следил за вашим девятимесячным путешествием, может с уверенностью сказать, что вы попадаете в эту категорию.
Как только вы получите зеленый свет, у вас будет несколько вариантов.Вы и / или ваш партнер можете вручную стимулировать свои соски; ваш партнер может орально стимулировать ваши соски; если у вас есть старший ребенок, которого вы все еще кормите грудью, вы можете приложить его к груди; или вы можете использовать молокоотсос.
Если вы или кто-то другой вручную стимулируете соски, аккуратно катайте их между пальцами. Сосредоточьтесь не только на кончиках сосков, но и на ареоле (кольцо более темной кожи, окружающее соски) — когда ребенок сосет грудь, он массирует эту область во время сосания.
Обратитесь к врачу за советом относительно того, как долго вам следует проводить стимуляцию сосков, независимо от выбранного вами метода.
Он может предложить следующий график:
- Сосредоточьтесь на одной груди за раз.
- Проведите 15 минут, стимулируя его, затем переключитесь.
- Продолжайте в течение часа.
- Повторять трижды в день.
Это может или не может побудить вашего ребенка родиться раньше, но одно можно сказать наверняка: ваш маленький сверток не может оставаться внутри навсегда.
Наука, стоящая за откачкой для стимулирования родов
Что происходит при использовании молокоотсоса для стимулирования родов?
Использование сцеживания для стимулирования родов индивидуально у каждой женщины. У некоторых могут сразу начаться схватки, а у других схватки могут не наблюдаться в течение нескольких дней. По мнению других, использование молокоотсоса для стимулирования родов может не иметь никакого эффекта и вообще не вызывать родов.
Во время сцеживания, чтобы вызвать роды, обычно рекомендуется использовать молокоотсос в течение примерно 15 минут для каждой груди и постоянно переключаться между грудями ^. Все молокоотсосы Medela созданы с использованием запатентованной научно-исследовательской технологии 2-Phase Expression ® , которая точно имитирует естественное кормление ребенка. При сцеживании молокоотсосом Maximum Comfort Vacuum ™ вы можете выбрать скорость и скорость всасывания, которые наиболее эффективны и удобны для вас. Чтобы достичь оптимального уровня комфорта, постепенно увеличивайте всасывание молокоотсоса до тех пор, пока он не станет немного неудобным, а затем слегка уменьшите его.
Все молокоотсосы Medela созданы с использованием запатентованной научно-исследовательской технологии 2-Phase Expression ® , которая точно имитирует естественное кормление ребенка. При сцеживании молокоотсосом Maximum Comfort Vacuum ™ вы можете выбрать скорость и скорость всасывания, которые наиболее эффективны и удобны для вас. Чтобы достичь оптимального уровня комфорта, постепенно увеличивайте всасывание молокоотсоса до тех пор, пока он не станет немного неудобным, а затем слегка уменьшите его.
В конце концов вы начнете испытывать сильные, постоянные сокращения, потому что эта стимуляция помогает высвобождать окситоцин из вашего мозга, который, в свою очередь, часто вызывает сокращение матки.Эти схватки могут начаться сразу же или в течение часа после того, как вы закончили сцеживать молоко, чтобы вызвать роды. Как только эти схватки начнутся, прекратите сцеживание и позвольте родам продолжаться естественным образом. Если ваши схватки прекратятся или значительно замедлятся, используйте молокоотсос в течение примерно пяти минут на каждой груди, пока схватки не увеличатся примерно до пяти минут. Если у вас не начались схватки в течение примерно часа после использования молокоотсоса для стимулирования родов, дайте себе отдохнуть и попробуйте еще раз в другой день.Чрезмерная стимуляция может иметь неблагоприятный эффект, поэтому проконсультируйтесь с врачом перед сцеживанием, чтобы вызвать роды, и внимательно следуйте его указаниям по использованию молокоотсоса для стимуляции родов.
Если сцеживание для стимулирования родов прошло успешно и вы испытываете сильные регулярные схватки, сразу же позвоните своему врачу, чтобы обсудить, когда и как вы прибудете в больницу для родов вашего малыша. Помните, что стимулирование родов в домашних условиях следует предпринимать только в том случае, если у вас безопасная беременность с низким уровнем риска *.Хотя может показаться, что вы очень долго беременны или просто взволнованы встречей со своим новорожденным, проявите немного дополнительного терпения и регулярно разговаривая с врачом, это может сделать ваш ранний опыт намного более успокаивающим. Не волнуйся, мама — будь то попытка вызвать роды дома, в больнице или роды естественным путем, ты очень скоро сможешь обнимать, обнимать и любить своего малыша!
* Пожалуйста, сначала поговорите со своим врачом, если у вас наступил или превысил ожидаемый срок родов и вы собираетесь вызвать роды дома.https://www.healthline.com/health/breast-pump-to-induce-labor#How-to-induce-labor-with-a-breast-pump
Стимуляция груди для естественного стимулирования родов
Вопросы и ответы Видео: стимуляция груди для естественного стимулирования родов
Сегодняшнее видео — это все о доказательствах использования стимуляции груди для естественного стимулирования родов. Вы можете прочитать наш отказ от ответственности и условия использования .
Из этого видео вы узнаете:
- Какие исследования были проведены в отношении стимуляции груди в качестве агента созревания и индукции шейки матки и была ли обнаружена ее эффективность?
- Какие исследования были проведены по стимуляции груди как средству увеличения родов, и была ли она признана эффективной?
- Если стимуляция груди для начала или увеличения родов безопасна
Ссылки и ресурсы:
- Адеволе, И. Ф., и другие. (1993). «Созревание шейки матки и стимуляция родов путем стимуляции груди». Afr J Med Med Sci 22 (4): 81-85.
- Chayen, B., et al. (1986). «Индукция родов с помощью электрического молокоотсоса». J Reprod Med 31 (2): 116-118.
- Кертис П. (1999). «Стимуляция груди для увеличения родов: история, тайна и культура». Рождение 26 (2): 123-126.
- Curtis, P., et al. (1999). «Сравнение стимуляции груди и внутривенного введения окситоцина для увеличения родов.” Рождение 26 (2): 115-122.
- Демирель, Г. и Х. Гюлер (2015). «Влияние стимуляции матки и сосков на индукцию окситоцином и процесс родов». Мировоззрение на основе Evid Nurs 12 (5): 273-280.
- Эллиотт, Дж. П. и Дж. Ф. Флаэрти (1984). «Использование стимуляции груди для предотвращения послеродовой беременности». Am J Obstet Gynecol 149 (6): 628-632.
- Kavanagh, J., et al. (2005). «Стимуляция груди для созревания шейки матки и индукции родов.” Кокрановская база данных Syst Rev (3): CD003392.
- Нарасимхулу, Д. М. и Л. Чжу (2015). «Тахисистолия матки с длительным торможением после стимуляции сосков для увеличения родов». Kathmandu Univ Med J (KUMJ) 13 (51): 268-270.
- Разгайтис, Э. Дж. И А. Н. Лайверс (2010). «Ведение затяжных активных родов с помощью стимуляции сосков: действенный инструмент для акушерок?» J Акушерство женского здоровья 55 (1): 65-69.
- Salmon, Y. M., et al. (1986). «Созревание шейки матки путем стимуляции груди». Obstet Gynecol 67 (1): 21-24.
- Schellpfeffer, M.A., et al. (1985). «Гиперсокращение матки перед родами вторично по отношению к стимуляции сосков». Obstet Gynecol 65 (4): 588-591.
- Singh, N., et al. (2014). «Стимуляция груди у первородящих из группы низкого риска в срок: помогает ли она при спонтанном начале родов и вагинальных родах? Пилотное исследование.” Biomed Res Int 2014 : 695037.
- Stein, J. L., et al. (1990). «Стимуляция сосков для увеличения родов». J Reprod Med 35 (7): 710-714.
- Viegas, O.A., et al. (1984). «Стимуляция сосков на поздних сроках беременности вызывает гиперстимуляцию матки и глубокую брадикардию плода». Br J Obstet Gynaecol 91 (4): 364-366.
- Наслаждайтесь видео об использовании стимуляции груди для естественного стимулирования родов, и я надеюсь, что вы найдете его полезным! Следите за нашими следующими вопросами и ответами!
Хотите вынести вопрос на рассмотрение?
Задайте свой вопрос для Q & A
Выписка
Привет, меня зовут Ребекка Деккер, я медсестра со степенью доктора философии.Д. и основатель Evidence Based Birth®. В сегодняшнем видео мы поговорим о том, является ли стимуляция груди эффективным способом естественного стимулирования родов.
В сегодняшнем видео мы поговорим о стимуляции груди и о том, можно ли ее использовать для естественного стимулирования родов. Стимуляция груди вызывает выброс гормона окситоцина из гипофиза в вашем мозгу. Это может привести к созреванию шейки матки и сокращению матки. О практике стимуляции груди для стимулирования, увеличения или увеличения родов сообщалось в медицинской литературе с 1700-х годов.Стандартного определения стимуляции груди не существует, поэтому методика и время проведения варьируются от исследования к исследованию.
В 2005 г. в Кокрановском обзоре рассматривалась стимуляция груди для созревания шейки матки и индукции родов. По их словам, этот метод индукции имеет то преимущество, что он недорогой, немедицинский и дает женщинам больший контроль над процессом индукции. В обзор вошли шесть испытаний с участием 719 человек, которым было рекомендовано стимулирование родов. В каждом исследовании женщины самостоятельно выполняли стимуляцию груди и сосков, стимулируя одну грудь за раз.Время, затрачиваемое на стимуляцию груди, варьировалось в разных исследованиях. В одном исследовании стимуляция проводилась с использованием молокоотсоса вместо ручного массажа. В течение 72 часов у большего числа людей в группе стимуляции груди начались роды по сравнению с теми, кому было предписано не использовать стимуляцию груди. Около 37% группы стимуляции груди родили в течение 72 часов, по сравнению только с 6% группы, которая не получала стимуляцию груди. Однако этот результат не был значительным, если у вас была незрелая или неблагоприятная шейка матки, поэтому, другими словами, вмешательство казалось эффективным только для женщин, у которых уже была зрелая шейка матки.
Кокрановские обозреватели также обнаружили значительное снижение частоты послеродовых кровотечений. Только 0,7% группы стимуляции груди имели послеродовое кровотечение по сравнению с 6% группы, которая не получала никакого вмешательства. Не было различий между группами в частоте кесарева сечения или окрашивания мекония, а также случаев гиперстимуляции матки. Гиперстимуляция матки — это когда матка сокращается слишком часто или слишком долго, что может привести к снижению кровоснабжения ребенка. Когда авторы Кокрановского обзора сравнили стимуляцию груди с питоцином или окситоцином сами по себе, они не обнаружили никаких различий в частоте кесарева сечения и количестве людей, у которых начались роды в течение 72 часов или окрашивании меконием.
Авторы пришли к выводу, что стимуляция груди кажется полезной для стимулирования родов у доношенных женщин с благоприятной или зрелой шейкой матки, а также, по-видимому, полезна для снижения частоты послеродовых кровотечений. Тем не менее, они рекомендовали не применять его у женщин с высоким риском до тех пор, пока безопасность в этой группе населения не будет изучена дополнительно.
С момента публикации этого Кокрановского обзора было проведено еще как минимум два рандомизированных испытания, в которых женщины случайным образом распределяли между стимуляцией груди или без нее.В Индии было одно рандомизированное испытание, в котором они изучали, может ли стимуляция груди помочь мамам с низким риском в первый раз добиться самопроизвольных и вагинальных родов. 100 участникам показали видео и посоветовали выполнять массаж груди, начиная с 38 недель, а остальные 100 участников не получили этого вмешательства. Они изучили спелость шейки матки на 38 неделе и на 39 неделе и обнаружили, что оценка Бишопа, измеряющая зрелость шейки матки, значительно изменилась через неделю в группе стимуляции груди, но не в контрольной группе.В группе стимуляции груди также начались роды, и у них было меньше операций кесарева сечения. Частота кесарева сечения составила 8% против 20%. Они также сообщили, что 92% женщин в группе стимуляции груди сообщили, что удовлетворены этим методом индукции.
В 2015 году исследователи из Турции опубликовали результаты рандомизированного исследования, в котором они назначили 390 роженицам стимуляцию сосков, которая происходила в течение примерно 45 минут, один раз каждые 30 минут во время ранних родов или стимуляции матки, когда они как бы Используйте руку, чтобы потереть живот или контрольную группу, у которой ничего не получилось.Они обнаружили, что как в группе стимуляции сосков, так и в группе стимуляции матки, роды были короче, чем в контрольной группе. Также наблюдается значительное снижение частоты кесарева сечения: ни у одного из людей, участвовавших в стимуляции сосков, не было кесарева сечения по сравнению с 8,5% людей в контрольной группе.
Контрольная группа также чаще нуждалась в добавлении питоцина.
Мне удалось найти по крайней мере три отчета о случаях, в которых говорилось о потенциальном вреде использования стимуляции груди во время родов или стимулирования родов.О гиперстимуляции матки мы говорили чуть раньше. Было проведено несколько тематических исследований, в которых беременные люди, которые применяли эту стимуляцию сосков для стимулирования родов или сокращения, имели проблемы с частотой сердечных сокращений плода после того, как их матка сокращалась слишком часто или слишком долго.
Исследователи считают, что, поскольку количество окситоцина, которое выделяется при стимуляции груди, не контролируется, существует риск чрезмерной стимуляции матки, что может снизить кровоснабжение ребенка.Таким образом, имеющиеся данные подтверждают, что стимуляция груди является немедикаментозным или немедикаментозным способом улучшения созревания шейки матки, начала родов и снижения частоты послеродовых кровотечений, а в крупных рандомизированных исследованиях мы не обнаружили никаких побочные эффекты. Однако есть некоторые сообщения о случаях, когда действительно предупреждали о гиперстимуляции матки после стимуляции груди, и женщины должны быть предупреждены об этом риске их поставщиками медицинских услуг, если их поставщики рекомендуют стимуляцию груди.
Если мать использует стимуляцию груди для увеличения числа родов, вероятно, лучше всего, если рожающий человек будет находиться с врачом, который может контролировать деятельность матки и при необходимости следить за любыми потенциальными проблемами с сердечным ритмом плода. В исследованиях описаны различные методы, но исследователи настоятельно рекомендуют женщинам уделять внимание только одной груди за раз и включать в себя интервалы отдыха. Исследователи, похоже, согласны с тем, что людям с высоким риском беременности не следует использовать стимуляцию груди для стимулирования родов до тех пор, пока не будет больше доказательств того, что это безопасно для этой группы населения.Поскольку это кажется довольно эффективным способом стимулирования родов, кажется правильным, что кто-то, вероятно, должен поговорить со своим врачом о том, собираются ли они это делать, чтобы они могли получить совет своего врача в своей конкретной ситуации. .
Вот и все для этого видео. Спасибо, увидимся в другой раз.
Чтобы узнать больше и подписаться на нашу новостную рассылку для получения полезной информации, посетите сайт inventorybasedbirth.com
Стимулирующие роды :: Американская ассоциация беременности
Что значит «стимулировать роды»? Стимулирование родов — это искусственное начало процесса родов с помощью медицинского вмешательства или других методов.Индукция, не проведенная по медицинским показаниям или в экстренных случаях, считается выборной. Индукция труда в последнее время усиливается для удобства или для того, чтобы приспособиться к плотному графику. Однако, согласно Американскому колледжу акушеров и гинекологов (ACOG), роды следует вызывать только тогда, когда для ребенка более рискованно оставаться в матке матери, чем родиться.
Как стимулируются роды?
Роды могут быть вызваны следующими способами:
1.Лекарства
Простагландин: Суппозитории вводятся во влагалище вечером, вызывая роды к утру. Одним из преимуществ этого метода является то, что мать может свободно перемещаться по родильному отделению.
Окситоцин: Организм естественным образом вырабатывает гормон окситоцин для стимуляции сокращений. Питоцин и синтоцинон — это фирменные препараты, которые представляют собой формы окситоцина. Их можно вводить внутривенно в низких дозах для стимуляции схваток.
Каковы преимущества приема окситоцина?
Окситоцин может вызвать роды, которые могли не начаться сами по себе, и он может ускорить темп родов.
Какие проблемы возникают при приеме окситоцина?
Роды могут прогрессировать слишком быстро, в результате чего становится трудно справиться с схватками без обезболивающих. Если схватки станут слишком сильными и близкими, возможно, потребуется отменить окситоцин.
2. Искусственный разрыв плодных оболочек (АРОМ)
Когда мешок с водой (амниотический мешок) разрывается или разрывается, производство простагландина увеличивается, ускоряя схватки.Некоторые медицинские работники могут предложить искусственный разрыв амниотической оболочки.
Стерильный тонкий пластиковый крючок касается мембран внутри шейки матки, заставляя голову ребенка опускаться к шейке матки, что обычно приводит к усилению схваток. Во время этой процедуры из влагалища выделяется поток теплых околоплодных вод.
В чем преимущества искусственного разрыва плодных оболочек?
- Возможно сокращение рабочего времени на час.
- Процедура позволяет исследовать околоплодные воды на наличие мекония, который может быть признаком дистресса плода.
- Частоту сердечных сокращений можно контролировать с помощью прямого доступа к коже черепа ребенка.
Какие недостатки искусственного разрыва плодных оболочек?
- Ребенок может повернуться в тазовое предлежание, что затруднит роды, если плодные оболочки разорвутся до того, как голова ребенка будет задействована.
- Пуповина может выскользнуть первой (выпадение пуповины).
- Заражение может произойти, если между разрывом и родами проходит слишком много времени.
3. Естественный: Стимуляция сосков — это естественная форма стимуляции родов, которую можно проводить вручную или с помощью электрического насоса для кормления грудью. Естественно, вырабатывается гормон окситоцин, вызывающий схватки. Принцип такой же, как когда ребенок кормит грудью сразу после рождения, стимулируя схватки, что замедляет кровотечение.
Какие медицинские причины вызывают роды?
Роды могут быть вызваны:
- При развитии осложнения, например гипертонии, преэклампсии, сердечных заболеваний, гестационного диабета или кровотечения во время беременности.
- Если ребенку угрожает недостаток питательных веществ и кислорода из плаценты.
- Амниотический мешок разорвался, но роды не начались в течение 24-48 часов.
- Беременность продлевается свыше 42 недель с возможным риском для ребенка из-за постепенного уменьшения поступления питательных веществ из плаценты.
- Внутри матки обнаружена инфекция, известная как хориоамнионит C .
Что мне ожидать?
- Вы по-прежнему можете выполнять дыхательные упражнения и тренироваться в удобном темпе, если предпочитаете избегать приема обезболивающих во время родов.
- При необходимости вы также можете запросить эпидуральную анестезию или другое обезболивающее.
Следующие вопросы могут быть полезны, если вы не понимаете или не чувствуете себя комфортно с предлагаемыми вмешательствами:
- Зачем мне нужна эта процедура?
- Как это поможет мне и моему ребенку?
- Доступны ли другие варианты? Если так, то кто они? Какие риски?
- Каковы риски, если процедура не будет проведена?
- Каковы риски отсрочки вмешательства на час?
Хотите узнать больше?
Составлено с использованием информации из следующих источников:
Руководство клиники Мэйо по здоровой беременности.

 [i]
[i] -Петербург, 2001.
-Петербург, 2001.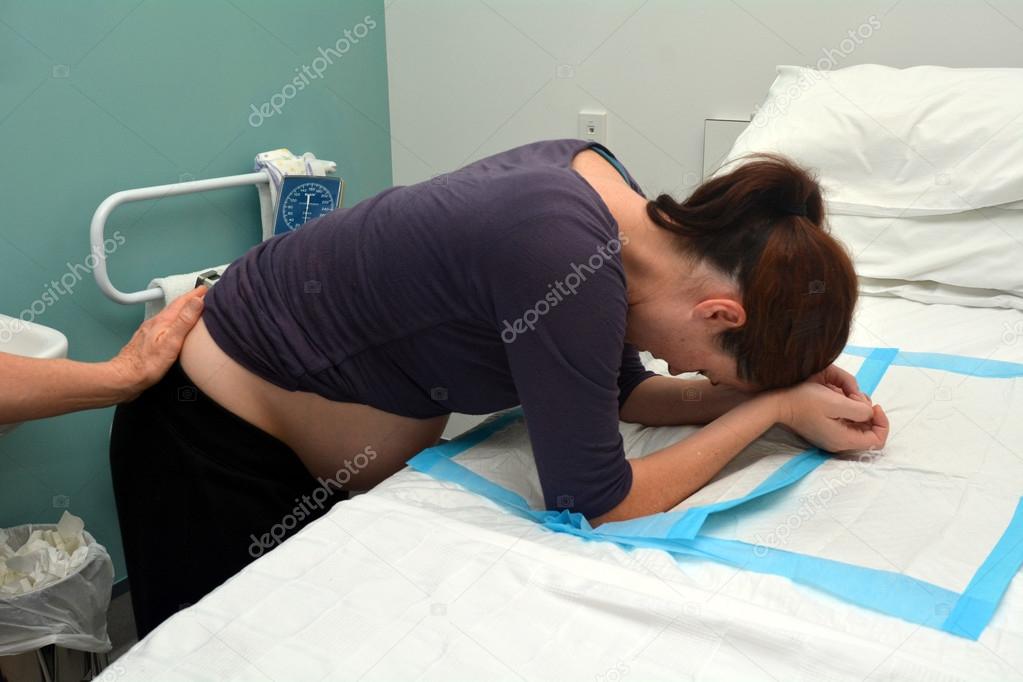 Анализ акушерской тактики».
Анализ акушерской тактики».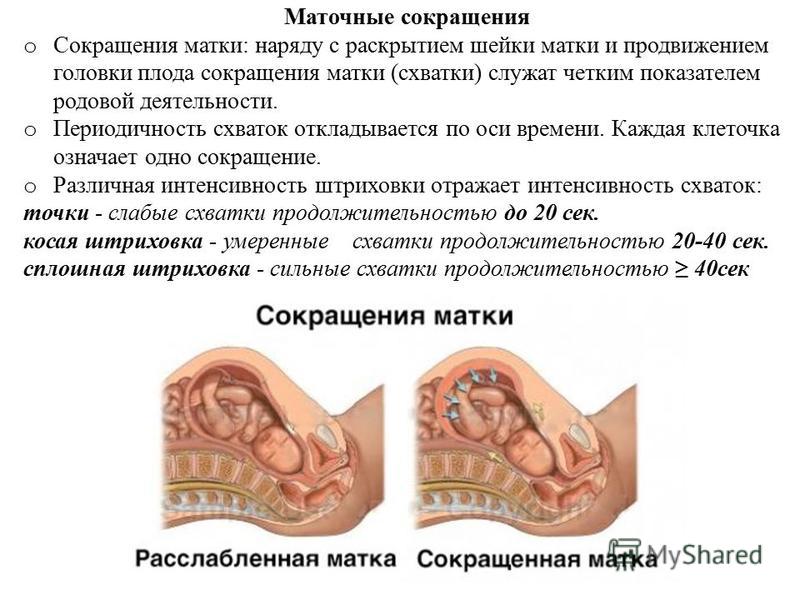 Методические рекомендации. Москва, 2007 г. (В разработке классификации приняли участие ак. РАМН д.м.н. Г.М. Савельева, ак. РАМН д.м.н. В.А.Таболин, д.м.н. Н.П. Шабалов, д.м.н. М.В. Фёдорова, д.м.н. Л.Г. Сичинава, д.м.н. Г.М. Дементьева, д.м.н. М.С. Ефимов, д.м.н. А.С. Петрухин, д.м.н. А.В. Горбунов, д.м.н. Е.П. Бомбардирова, д.м.н. Ю.И. Барашнев, д.м.н. М.И. Медведев и другие д.м.н. и к.м.н.)
Методические рекомендации. Москва, 2007 г. (В разработке классификации приняли участие ак. РАМН д.м.н. Г.М. Савельева, ак. РАМН д.м.н. В.А.Таболин, д.м.н. Н.П. Шабалов, д.м.н. М.В. Фёдорова, д.м.н. Л.Г. Сичинава, д.м.н. Г.М. Дементьева, д.м.н. М.С. Ефимов, д.м.н. А.С. Петрухин, д.м.н. А.В. Горбунов, д.м.н. Е.П. Бомбардирова, д.м.н. Ю.И. Барашнев, д.м.н. М.И. Медведев и другие д.м.н. и к.м.н.)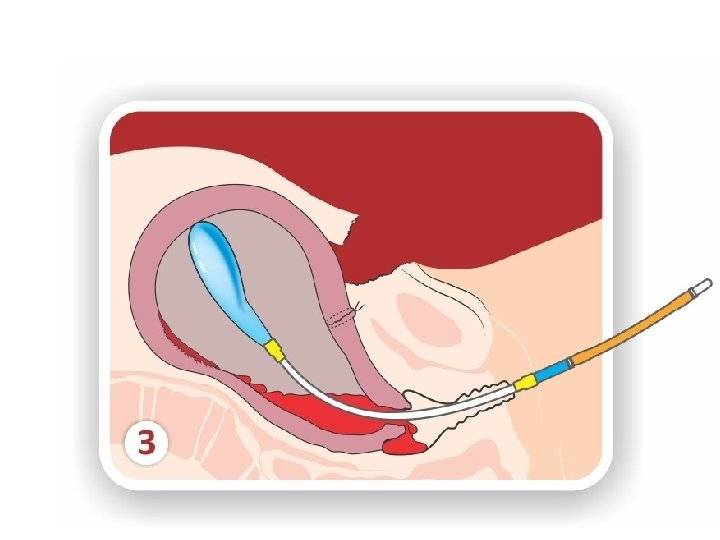 Шейка матки — это вход в матку, который находится в верхней части влагалища. Вы можете сделать эту процедуру в офисе вашего провайдера. У вас могут быть спазмы или кровянистые выделения.
Шейка матки — это вход в матку, который находится в верхней части влагалища. Вы можете сделать эту процедуру в офисе вашего провайдера. У вас могут быть спазмы или кровянистые выделения. В больнице ваш врач вводит окситоцин через капельницу (игла в вену). Это может вызвать сильные схватки. Спросите своего врача о обезболивающих, которые вам могут понадобиться во время родов.
В больнице ваш врач вводит окситоцин через капельницу (игла в вену). Это может вызвать сильные схватки. Спросите своего врача о обезболивающих, которые вам могут понадобиться во время родов. Если вам необходимо назначить индукционный прием по медицинским показаниям, спросите своего поставщика, можете ли вы подождать не менее 39 недель.
Если вам необходимо назначить индукционный прием по медицинским показаниям, спросите своего поставщика, можете ли вы подождать не менее 39 недель. Это более вероятно, если у вашего ребенка тазовое предлежание. Это когда ягодица или ступни вашего ребенка перед рождением смотрят вниз, а не головой. Выпадение пуповины может вызвать сдавливание пуповины во время родов.В таком случае ваш ребенок не получает достаточно кислорода, что может быть опасно для жизни.
Это более вероятно, если у вашего ребенка тазовое предлежание. Это когда ягодица или ступни вашего ребенка перед рождением смотрят вниз, а не головой. Выпадение пуповины может вызвать сдавливание пуповины во время родов.В таком случае ваш ребенок не получает достаточно кислорода, что может быть опасно для жизни.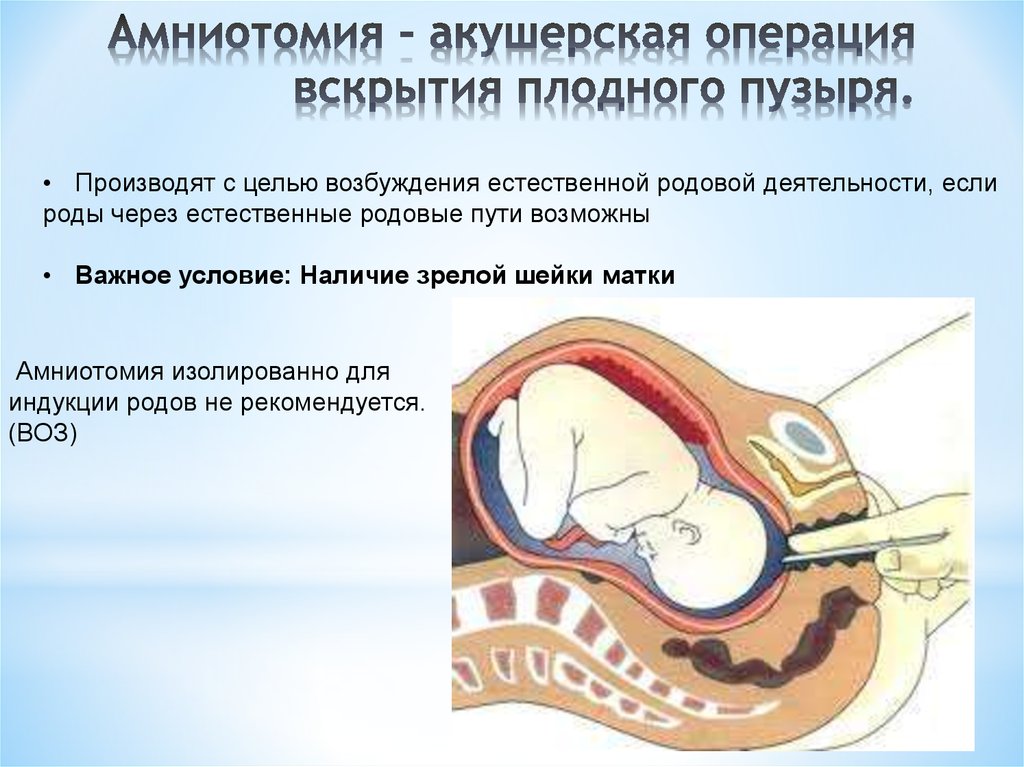 Стимуляция родов увеличивает вероятность того, что мышцы матки не будут сокращаться должным образом после родов, что может привести к кровотечению.
Стимуляция родов увеличивает вероятность того, что мышцы матки не будут сокращаться должным образом после родов, что может привести к кровотечению.

 Если окситоцин не вызывает родов или если частота сердечных сокращений ребенка указывает на дистресс, может потребоваться кесарево сечение (кесарево сечение).
Если окситоцин не вызывает родов или если частота сердечных сокращений ребенка указывает на дистресс, может потребоваться кесарево сечение (кесарево сечение).