Анэмбриония – беременность или нет?
К сожалению, далеко не все наступившие беременности завершаются деторождением. Репродуктивные потери при этом могут быть обусловлены различными причинами. И одной из них является неразвивающаяся или замершая беременность. Н долю этой патологии приходится до 15-20% репродуктивных потерь. В настоящее время выделяют 2 варианта замершей беременности: гибель эмбриона и анэмбриония. Важно понимать, что дифференциальная диагностика между ними не влияет на последующую лечебную тактику, но учитывается при оценке прогноза. Чаще определяется анэмбриония, причем это состояние во многих случаях не сопровождается самопроизвольным абортом и потому требует искусственного прерывания замершей беременности.
Анэмбриония – что это такое?
Анэмбриония – это отсутствие эмбриона в развивающемся плодном яйце. Такое состояние называют также синдромом пустого плодного яйца. Это отнюдь не редкая патология, которая может быть диагностирована у первобеременных и у женщин, уже имеющих здоровых детей.
В настоящее время выделено достаточно много возможных причин анэмбрионии. К ним относят:
- Генетические аномалии, которые отмечаются почти в 80% патологического состояния. Обычно они связаны с грубыми и/или множественными хромосомными нарушениями. Причем при анэмбрионии такие аномалии носят качественный характер, а при гибели эмбриона и его аборте – преимущественно количественный. Возможны также нежизнеспособные комбинации родительских генов или мутации в ключевых зонах, отвечающих за ранние этапы эмбриогенеза и синтез основных структурных белков клеточных мембран.
- Некоторые острые вирусные и бактериальные заболевания, протекающие на ранних сроках беременности и приводящие к поражению эмбриональных тканей или трофобласта. Наиболее опасны в этом плане ТОРЧ-инфекции, хотя и другие возбудители могут проявлять эмбриотропность.
- Персистирующие вирусно-бактериальные инфекции органов репродуктивной системы, приводящие к развитию хронического эндометрита.
 И в большинстве случаев такая патология протекает без явных клинических симптомов и выявляется уже после замершей беременности.
И в большинстве случаев такая патология протекает без явных клинических симптомов и выявляется уже после замершей беременности. - Радиационное воздействие на развивающийся эмбрион.
- Экзогенные интоксикации: прием препаратов с эмбриотоксическим действием, наркомания, воздействие некоторых промышленных и сельскохозяйственных ядов (токсинов).
- Эндокринные расстройства у беременной женщины. И наиболее критичным является дефицит прогестерона и нарушения его обмена, что является основной причиной патологии децидуализации эндометрия и аномальной имплантации плодного яйца.
В целом причины возникновения патологии в большинстве случаев остаются не диагностированными. Обычно удается определить лишь предположительную этиологию.
Проведение генетической диагностики абортированных тканей может выявить явные аномалии наследственного материала. Но такое исследование, к сожалению, проводится в очень небольшом проценте случаев. В основном оно показано при отягощенном акушерском анамнезе у женщины, когда у нее в прошлом уже были замершие или самопроизвольно прервавшиеся на ранних сроках гестации. Но и такая диагностика не всегда бывает достаточно информативной, что связано с ограниченными возможностями современной генетики и высокой вероятностью воздействия других этиологических факторов.
Патогенез
Анэмбриония является следствием прекращения размножения и дифференцировки эмбриобласта или внутренней клеточной массы – группы клеток, в норме дающих начало тканям плода. И происходит это на самых ранних этапах беременности (обычно на 2-4 неделях гестации), причем без нарушения развития плодных оболочек из трофобласта. В результате образуется так называемое пустое плодное яйцо, которое продолжает расти даже при отсутствии в нем эмбриона.
К патогенетически важным факторам развития заболевания относят:
- Унаследованные от родителей или приобретенные хромосомные аберрации и другие генетические аномалии.
 Они могут приводить к грубой десинхронизации развития эмбриональных тканей, критичным изменениям структуры коллагена и других белков, нарушению индукции дифференцировки и миграции делящихся клеток. Чаще всего встречаются аутосомные трисомии, моносомии, триплоидии, тетраплоидии.
Они могут приводить к грубой десинхронизации развития эмбриональных тканей, критичным изменениям структуры коллагена и других белков, нарушению индукции дифференцировки и миграции делящихся клеток. Чаще всего встречаются аутосомные трисомии, моносомии, триплоидии, тетраплоидии. - Избыточное образование в организме женщины циркулирующих иммунных комплексов. Их отложение в стенках мелких сосудов приводит к тромбоэмболиям и другим критическим нарушениям микроциркуляции в зоне имплантирующего яйца. Наибольшее клиническое значение придается антифосфолипидным антителам.
- Чрезмерная активация Т-хелперов с повышением концентрации и агрессии секретируемых ими цитокинов. Эти вещества способны оказывать прямое и опосредованное повреждающее действие на эмбриональные ткани с нарушением их пролиферации и дифференцировки. Фактически плодное яйцо в этом случае выступает мишенью для клеточного звена иммунитета. Причиной такого аномального иммунного ответа организма женщины может быть хроническая инфекция эндометрия, гормональные отклонения, некоторые другие эндогенные факторы.
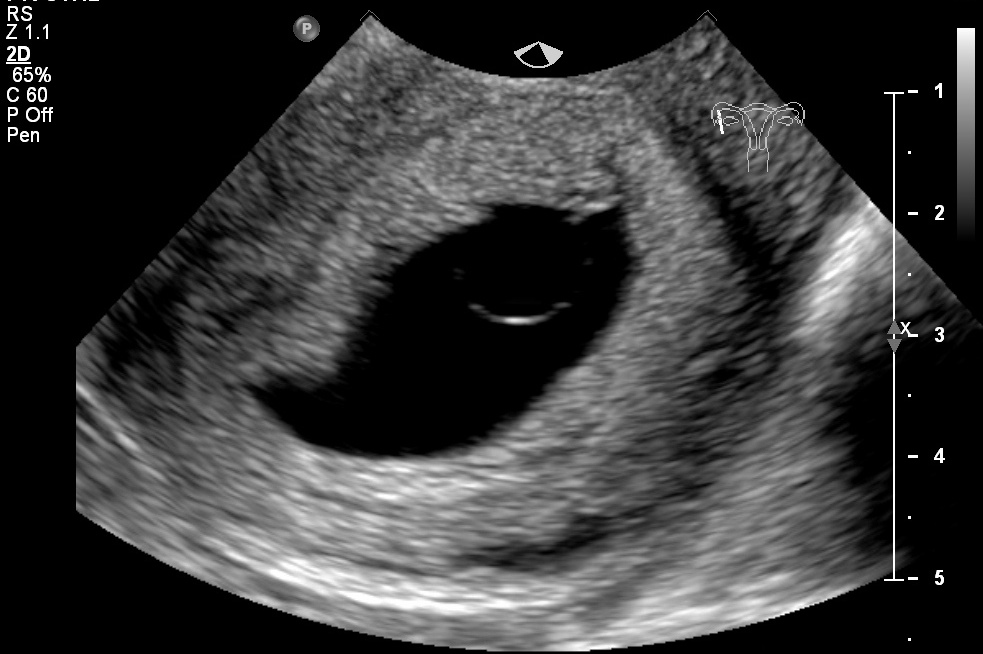
Важно понимать, что при анэмбрионии в организме женщины вырабатываются вещества, способствующие пролонгации беременности. Поэтому в значительной части случаев самопроизвольный аборт не происходит. У пациентки появляются и поддерживаются признаки беременности, происходит прирост ХГЧ в сыворотке крови. Поэтому базальная температура при анэмбрионии обычно не имеет характерных особенностей. А на первом раннем УЗИ подтверждается факт успешной имплантации плодного яйца в полости матки. Ведь беременность действительно наступает, но развивается она без ключевого компонента – эмбриона.
В последующем возможно отторжение аномального плодного яйца. При этом могут быть диагностированы угроза прерывания беременности (в том числе с образованием отслаивающих ретрохориальных гематом) или самопроизвольный аборт (выкидыш). Но нередко анэмбриония диагностируется лишь при плановом обследовании, в этом случае диагноз является абсолютно неожиданным и шокирующим известием. Такая беременность требует искусственного прерывания.
Такая беременность требует искусственного прерывания.
Как это проявляется?
Анэмбриония не имеет собственных клинических симптомов, все появляющиеся нарушения связаны обычно с угрозой прерывания такой патологической беременности. И к настораживающим признакам можно отнести наличие клинических проявлений относительной прогестероновой недостаточности, что создает предпосылки для самопроизвольного аборта. Поэтому поводом для обращения к врачу могут стать боли внизу живота и кровянистые выделения, при анэмбрионии они могут появиться практически на любом сроке в течение 1-го триместра. Но зачастую об имеющейся патологии женщина узнает лишь при проведении скринингового УЗИ на сроке 10-14 недель.
Диагностика
Как и другие формы замершей беременности, анэмбриония выявляется в первом триместре гестации. И основным диагностическим инструментом при этом является УЗИ, ведь именно это исследование позволяет визуализировать имеющиеся отклонения.
При этом достоверно выявить симптомы можно лишь после 8-ой недели гестации. На более ранних сроках визуализация нередко недостаточна вследствие слишком малых размеров плодного яйца, так что не исключен ошибочный диагноз. Поэтому при подозрении на замершую беременность и анэмбрионию рекомендуется проводить обследование несколько раз, повторяя процедуру на аппаратуре экспертного класса с интервалом в 6-8 дней. При этом первично поставленный диагноз пустого плодного яйца может быть снят, если на последующих УЗИ удается визуализировать эмбрион с признаками сердцебиения и достаточной динамикой развития.
Основные эхографические признаки:
- отсутствие желточного мешка при диаметре плодного яйца 8-25мм;
- отсутствие эмбриона в плодном яйце диаметром более 25 мм.
К дополнительным признакам замершей беременности относят неправильную форму плодного яйца, недостаточный прирост его диаметра в динамике, слабую выраженность децидуальной реакции, отсутствие сердцебиения на сроке гестации 7 и более недель. А признаками угрозы ее прерывания служат изменение тонуса матки и появление участков отслойки хориона с появлением субхориальных гематом.
А признаками угрозы ее прерывания служат изменение тонуса матки и появление участков отслойки хориона с появлением субхориальных гематом.
Заподозрить анэмбрионию можно также при динамической оценке уровня ХГЧ в крови. Прирост уровня этого гормона по нижней границе нормы должен быть основанием для дальнейшего обследования женщины с проведением УЗИ. Важно понимать, что ХГЧ вырабатывается и при синдроме пустого плодного яйца. Причем его уровень при этой патологии будет практически нормальным, в отличие замершей беременности с гибелью нормально развивающегося эмбриона. Поэтому отслеживание косвенных признаков беременности и рост ХГЧ при анэмбрионии нельзя отнести к достоверным методам диагностики.
Разновидности
Возможны несколько вариантов синдрома пустого плодного яйца:
- Анэмбриония I типа. Эмбрион и его остатки не визуализируются, размеры плодного яйца и матки не соответствуют предполагаемому сроку беременности. Диаметр яйца составляет обычно не более 2,5 мм, а матка увеличена лишь до 5-7 недели гестации.
- Анэмбриония II типа. Эмбриона нет, но плодное яйцо и матка соответствуют сроку гестации.
- Резорбция одного или нескольких эмбрионов при многоплодной беременности. При этом одновременно визуализируются нормально развивающиеся и регрессирующие плодные яйца. По этому типу нередко протекает анэмбриония после ЭКО, если женщине были подсажены несколько эмбрионов.
Все эти разновидности определяются лишь с помощью УЗИ, характерных клинических особенностей они не имеют.
Что делать?
Подтвержденная анэмбриония является показанием для искусственного прерывания беременности. При этом не учитывается срок гестации, самочувствие женщины и наличие у нее признаков возможного самопроизвольного аборта. Исключение составляет ситуация, когда диагностируется анэмбриония второго плодного яйца при многоплодной беременности.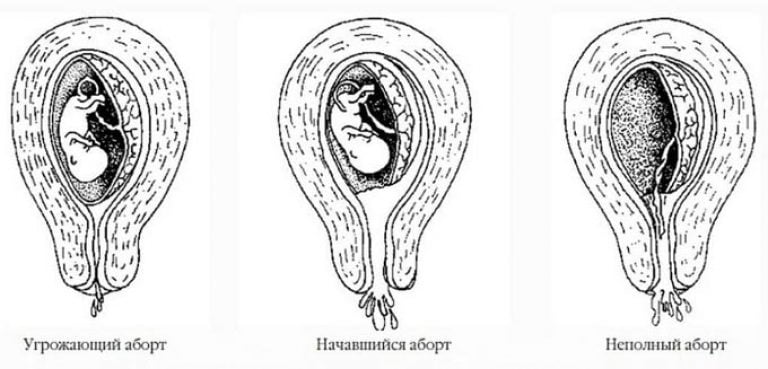 В этом случае предпринимают выжидательную тактику, оценивая в динамике развитие сохранившегося эмбриона.
В этом случае предпринимают выжидательную тактику, оценивая в динамике развитие сохранившегося эмбриона.
Прерывание замершей беременности проводится только в стационаре. После процедуры эвакуации плодного яйца женщина должна находиться под врачебным наблюдением. Во многих случаях после неё назначается дополнительное медикаментозное и иногда физиотерапевтическое лечение, направленное на нормализацию гормонального фона, профилактику воспалительных и геморрагических осложнений, ликвидацию выявленной инфекции.
Для проведения медицинского аборта при этой патологии возможно использование нескольких методик. Могут быть использованы:
- медикаментозный аборт – прерывание беременности с помощью гормональных препаратов, провоцирующих отторжение эндометрия вместе с имплантированным плодным яйцом;
- вакуумная аспирация содержимого полости матки;
- выскабливание – операция, включающая механическое удаление плодного яйца и эндометрия специальным инструментом (кюреткой) после принудительного расширения канала шейки матки бужами.
Медикаментозный аборт при анэмбрионии возможен лишь на сроке 6-8 недель. В более поздние сроки гестации предпочтение отдают механическим методам, что требует применения общей анестезии. От выбора способа искусственного аборта зависит, болит ли живот после прерывания беременности, продолжительность реабилитационного периода, вероятность развития ранних и поздних осложнений.
Обследование после искусственного аборта обязательно включает УЗ-контроль. Это позволяет подтвердить полную эвакуацию плодных оболочек и эндометрия, исключить нежелательные последствия аборта в виде гематометры, перфорации и эндометрита.
Прогноз
Может ли повториться анэмбриония? Смогу ли еще иметь детей? Эти вопросы беспокоят всех пациенток, перенесших эту патологию. К счастью, в большинстве случаев состояние не повторяется, женщине в последующем удается благополучно забеременеть и выносить ребенка. Но при этом ее относят к группе риска по возможному развитию осложнений беременности и родов. Поэтому в первом триместре ей обычно назначается динамический УЗИ-контроль развития плодного яйца, определение гормонального профиля и оценка состояния системы гемостаза.
Но при этом ее относят к группе риска по возможному развитию осложнений беременности и родов. Поэтому в первом триместре ей обычно назначается динамический УЗИ-контроль развития плодного яйца, определение гормонального профиля и оценка состояния системы гемостаза.
Беременность после анэмбрионии теоретически возможна уже в следующем овариально-менструальном цикле. Но желательно дать организму восстановиться. Поэтому планирование повторного зачатия рекомендуют начинать не ранее, чем через 3 месяца после проведенного искусственного аборта. Если же он протекал с осложнениями, реабилитационный период с соблюдением репродуктивного покоя продлевают на срок до полугода. При выявлении у женщины хронического эндометрита и различных инфекций, через 2 месяца после завершения лечения проводят контрольное обследование и лишь тогда определяют возможные сроки повторного зачатия.
Для предупреждения наступления беременности предпочтение отдают барьерному методу и гормональной контрацепции. Подбор средства при этом осуществляется индивидуально. Внутриматочные спирали сразу после перенесенной замершей беременности не используют во избежание развития эндометрита.
Профилактика
Первичная профилактика анэмбрионии включает тщательное планирование беременности с проведением комплексного обследования. При выявлении отклонений проводится их коррекция. Конечно, такая подготовка не позволяет на 100% исключить вероятность патологии, но снижает риск ее развития.
Вторичная профилактика проводится при наличии у женщины в анамнезе самопроизвольных абортов и анэмбрионии. Первая беременность с синдромом пустого плодного яйца – повод для последующего обследования женщины на инфекции и нарушения гемостаза. При повторении ситуации показано проведение также генетического обследования супругов для исключения у них аномалий наследственного материала. В некоторых случаях последующее зачатие предпочтительно проводить с помощью ЭКО, что позволит использовать преимплантационную диагностику для выявления у эмбрионов хромосомных нарушений.
Анэмбриония диагностируется достаточно часто. И, к сожалению, в настоящее время пока не удается полностью исключить такую патологию уже на этапе планирования беременности. Ведь она может развиться даже у полностью здоровых и обследованных пациенток. При этом перенесенная замершая беременность не означает невозможность повторного успешного зачатия, большинству женщин после анэмбрионии удается благополучно родить здорового ребенка.
УЗИ при беременности
Первое ультразвуковое исследование (УЗИ), первое документальное подтверждение беременности, первая фотография Вашего будущего ребенка, пока еще в виде плодного яйца в полости матки — вот с чего на самом деле начинается беременность для будущей мамы.
Однако есть и другие причины, просто обязывающие и врачей, и пациенток к проведению УЗИ при задержке менструации и первых признаках беременности раннего срока (БРС). Основные из них таковы:
- необходимо исключить внематочную беременность и убедиться, что она — маточная;
- необходимо исключить пузырный занос, по всем клиническим и лабораторным признакам похожий на беременность, однако являющийся опасным заболеванием;
- при наличии маточной беременности необходимо определить качество гестационного процесса, в случае выявления патологии беременности необходимо своевременно выяснить причины патологии и своевременно начать лечение;
- УЗИ с достоверностью определяет срок беременности: эта информация определяет и срок родов;
- в том случае, если задержка менструации происходит, но беременность не выявлена, УЗИ поможет определить гинекологическое заболевание, явившееся причиной задержки месячных.
Таким образом, УЗИ при беременности на раннем сроке совершенно необходимо, однако до сих пор бытуют представления о вреде УЗИ. Тем не менее, безопасность медицинского ультразвука доказана и отражена в международных документах. Рекомендации к сокращению продолжительности каждого исследования БРС, носят этический характер, учитывающий опасения будущих мам в отношении УЗИ.
Рекомендации к сокращению продолжительности каждого исследования БРС, носят этический характер, учитывающий опасения будущих мам в отношении УЗИ.
Итак, каковы же возможности ультразвука? При задержке месячных всего на 3-5 дней ультразвуковой сканер с трансвагинальным датчиком может зарегистрировать маточную беременность сроком 2,5-3 недели от момента зачатия. УЗИ при беременности на раннем сроке позволяет определить эмбриологический срок беременности, т.е. срок, исчисляемый от момента слияния половых клеток.
Принятый в акушерстве отсчет от первого дня последней менструации может быть неточным, по нему сложно определить предполагаемый момент родов. Чтобы перевести эмбриологический срок беременности в акушерский, необходимо к эмбриологическому сроку прибавить 2-2,5 недели. В сроке 2,5-3 недель завершается процесс имплантации бластоцисты в слизистую оболочку матки.
С этого момента она называется плодным яйцом и становится доступной для исследования. В этом сроке бластоциста или эмбриональная камера выглядит как темное округлое или каплевидное образование, 4-5 мм в диаметре. Эмбриональная камера окружена оболочкой и не отражает ультразвуковых волн, т.е. она эхонегативна. Эмбрион и внезародышевые органы имеют микроскопическое строение и пристеночную локализацию, поэтому пока не видны при помощи ультразвука: в этом сроке плодное яйцо выглядит как однородная жидкость. Место имплантации плодного яйца чаще всего находится в области одного из трубных углов, но иногда локализация плодного яйца расположена низко, ближе к перешейку. Такая проксимальная локализация происходит в том случае, если бластоциста перемещается в полости матки в течение нескольких дней после выхода из маточной трубы и лишь потом имплантируется в стенку матки.
Если при задержке менструации в матке с помощью УЗИ не обнаруживается плодное яйцо, необходимо пройти обследование через одну-две недели, чтобы плодное яйцо увеличилось в размерах. Отсутствие плодного яйца при повторном обследовании должно насторожить врача: в таком случае возможна внематочная беременность. Однако диагноз внематочной беременности невозможно установить только лишь с помощью УЗИ, необходимо более тщательное обследование.
Отсутствие плодного яйца при повторном обследовании должно насторожить врача: в таком случае возможна внематочная беременность. Однако диагноз внематочной беременности невозможно установить только лишь с помощью УЗИ, необходимо более тщательное обследование.
В некоторых случаях, когда в полости матки обнаруживается округлое жидкостное образование, но лабораторные и клинические данные не подтверждают наличие беременности, повторное обследование поможет диагностировать наличие железистого полипа, кисты или миоматозного узелка, выдающегося в полость матки. Округлое жидкостное образование может оказаться небольшим. Подобные проблемы необходимо решать только в специализированном учреждении, имеющим лицензию на работу с беременными. Там же необходимо проходить и УЗИ БРС (и любого другого срока беременности).
В женской консультации, родильном доме, перинатальном центре только профессионал – врач-эхоскопист – компетентен в области физиологии и патологии женской половой сферы, акушерства и прикладной эмбриологии. В настоящее время очень распространены центры, оказывающие услуги по принципу «УЗИ всего на свете» – эти центры не обеспечивают профессиональное обследование на должном уровне и допускают большое количество ошибок при постановке диагноза.
Итак, беременность обнаружена, плодное яйцо имплантировалось в стенку матки и очень быстро увеличивается в размерах. 17-20 мм – такой диаметр плодного яйца в четыре недели беременности. Плодное яйцо становится овальным, размеры матки немного увеличиваются, и появляется асимметрия ее стенок — одна стенка становится толще другой. Эмбрион станет виден только в 5 недель беременности, а пока хорошо различается желточный мешок, в котором хранится запас питательных веществ для развивающегося эмбриона. Продолговатый 5-недельный эмбрион имеет в длину несколько мм, к внутренней поверхности плодного яйца от эмбриона тянется амниотическая ножка – будущая пуповина. С этого момента эмбрион может свободно передвигаться в жидкости эмбриональной камеры – он покидает свое пристеночное положение.
При 5-недельной беременности уже можно определить, один эмбрион или два поселились в эмбриональной камере. Количество и строение амниотических оболочек и хориона — будущей плаценты – определяют вид будущей двойни. Если зародышевый материал в бластоцисте удвоен – развивается однояйцевая (монохориальная) двойня с полностью идентичным набором хромосом. Дети из такой двойни всегда однополые и абсолютно похожи друг на друга.
Но если перед зачатием в разных яичниках овулируют два фолликула, то сливаются две пары половых клеток и образуются две бластоцисты, которые имплантируются и формируется два плодных яйца с двумя эмбрионами. В таком случае образуется разнояйцевая двойня – бихориальная или дихориальная. Такие дети не являются близнецами в строгом смысле слова, потому что у них разные наборы хромосом, они могут быть разного пола и ничуть не похожими друг на друга. 70% родившихся двоен являются разнояйцевыми. Но, кроме двоен, существуют еще тройни, и вообще многоплодная беременность. Возможны различные варианты сочетаний амниотических оболочек и хорионов: так, тройня может состоять их двух близнецов и одного разнояйцевого с ними ребенка. УЗИ БРС легко идентифицирует тип двойни или тройни, но на поздних сроках это сделать труднее, т.к. эмбриональные камеры заполнят всю полость матки. Но кроме двоен и троен такого типа (каждый эмбрион находится в отдельной эмбриональной камере), существует патологический вариант многоплодной беременности (монамниотическая монохориальная беременность), когда эмбрионы не разделены межамниотической перегородкой. В этом случае возможен вариант появления сросшихся (сиамских) близнецов и развития генетически неполноценного плода. Такую беременность необходимо прервать на самом раннем сроке и предотвратить развитие подобной катастрофы. Именно УЗИ БРС позволяет предвидеть и предотвращать трагическое развитие беременности.
Поскольку развитие би-двойни происходит вследствие овуляции двух фолликулов, в яичниках находится два желтых тела (ЖТ).
Что же такое желтое тело?
ЖТ возникает в яичнике на месте овулировавшего фолликула: ЖТ — это временный гормональный орган. ЖТ отвечает за продукцию прогестерона – основного гормона беременности, при УЗИ ЖТ выглядит как округлое образование из неоднородных мягких тканей. По изображению, полученному при УЗИ, невозможно определить прогестероновую недостаточность, однако клинические, лабораторные исследования вполне дают возможность диагностировать эту недостаточность.
При развитии беременности в ЖТ иногда могут образовываться кисты. Причина образования кист заключается в том, что желтое тело вырабатывает небольшие количества жидкости. Часть этой жидкости резорбируется кровеносными сосудами яичника, а часть — остается внутри яичника, образуя пузырьки, которые и формируют кисты (от греческого корня «cyst» — «пузырек»). К 10-15 неделе беременности киста ЖТ полностью рассасывается, поскольку уменьшается и само ЖТ. Кисты ЖТ не представляют угрозы для беременности, но иногда женщина может ощущать боли внизу живота, принимая их за симптом угрожающего выкидыша.
Может ли УЗИ определить признаки угрожающего выкидыша?
При выкидыше происходит отслоение плодного яйца от внутренней стенки матки и в результате сокращения миометрия изгнание его из полости матки. Этот процесс делится на фазы: угрожающий выкидыш, начавшийся, «в ходу» и свершившийся. Избыточное напряжение (гипертонус) мышц матки определяются УЗИ.
Каковы УЗ-признаки начинающегося выкидыша?
- УЗ-признак, показывающий утолщение одной из стенок матки, может быть обманчив, так как существует физиологическая асимметрия стенок матки, обнаруживаемая еще при УЗИ БРС. Кратковременное сокращение матки может возникнуть из-за давления вагинального датчика на область перешейка матки. Такое кратковременное сокращение может быть принято за признак угрожающего выкидыша. Длительный гипертонус от кратковременного различается с помощью трансабдоминального датчика с пустым мочевым пузырем.
 Застойный гипертонус, свидетельствующий об угрозе выкидыша, существует долго, а кратковременный скоро исчезает.
Застойный гипертонус, свидетельствующий об угрозе выкидыша, существует долго, а кратковременный скоро исчезает. - Изменение конфигурации плодного яйца, превращение ее формы в ладьевидную или каплеобразную, изменение наружного контура матки (над ровным контуром матки приподнят бугорок над сократившимся участком миометрия).
- Самый грозный признак угрожающего и начавшегося выкидыша – кровянистые выделения, образующиеся из-за того, что в полость матки изливается некоторое количество крови рядом с плодным яйцом — субхориальная гематома (гравидарная гематометра). Плодное яйцо при инвазии в стенку матки разрушает мелкие сосуды, при этом увеличивающаяся гематома оказывает давление на плодное яйцо, в результате чего теряется связь меж ним и стенкой матки. УЗИ определяет объем и локализацию гравидарной гематометры, время ее образования и тенденцию к прогрессированию. Таким образом, причина болей и кровянистых выделений при угрожающем выкидыше может быть определена ультразвуком, что поможет спланировать стратегию лечения (при гипертонусе матки с гематомой и без нее она будет разной и даже взаимоисключающей). Но при отсутствии болей внизу живота, кровянистых выделений и других признаков угрожающего выкидыша ультразвуковые данные, свидетельствующие об угрозе, необходимо интерпретировать, как чисто аппаратный феномен. Аналогом выражения «угроза по УЗИ» может быть выражение «головная боль по анализу мочи».
Однако самопроизвольный выкидыш бывает без болей и гипертонуса. Этот случай носит название несостоявшийся выкидыш («анэмбриония», «неразвивающаяся» или «замершая беременность»). При замершей беременности жизнедеятельности эмбриона прекращается, а сократительная деятельность матки, направленная на изгнание нежизнеспособного плодного яйца из ее полости, отсутствует.
Эмбрион и все элементы эмбрионального комплекса при УЗИ на 5 неделе беременности в случае анэмбрионии не визуализируются. Это свидетельствует о том, что развитие зародыша прекратилось до того, как эмбрион достиг размеров в 1-2 мм. Повторное исследование с интервалом в неделю при подозрении на анэмбрионию позволит уточнить диагноз. Когда эмбрион отчетливо виден (например, при короткой амниотической ножке и пристеночном расположении эмбриона), возникает возможность исключить анэибрионию, при которой плодное яйцо растет из-за накапливающейся в нем жидкости, но изображения эмбриона получить по-прежнему не удается.
Повторное исследование с интервалом в неделю при подозрении на анэмбрионию позволит уточнить диагноз. Когда эмбрион отчетливо виден (например, при короткой амниотической ножке и пристеночном расположении эмбриона), возникает возможность исключить анэибрионию, при которой плодное яйцо растет из-за накапливающейся в нем жидкости, но изображения эмбриона получить по-прежнему не удается.
В случае анэмбрионии одного из плодных яиц при двойне, так называемой биамниотической монэмбриональной беременности, один из эмбрионов не развивается (несостоявшаяся двойня). Рядом с нормальной обнаруживается «пустая» амниотическая полость, затем, по мере роста плодного яйца, она серповидно огибает изображение нормальной амниотической полости и затем сливается с ней полностью. УЗ-феномен, описывающийся как «двойной контур плодного яйца» или «амниотическая нить в полости матки» – это признак несостоявшейся двойни. Этот признак не нарушает течения одноплодной беременности.
Несостоявшийся выкидыш в сроке 5 и более недель носит название замершей беременности. При замершей беременности эмбриональный комплекс виден (в отличие от анэмбрионии). Однако эмбриональный комплекс состоит из слабодифференцируемых линейных объектов, в котором отсутствуют признаки жизнедеятельности — сердцебиение и двигательная активность, характерные для нормального эмбриона при прогрессирующей беременности.
В норме при 5-недельной беременности эмбрион достигает размеров 7-8 мм, при 6-недельной — 12-13 мм и 18-19 мм — при 7 недельной беременности. «Рост» эмбриона называется копчико-теменным размером (КТР). Увеличивается и «окружность талии» эмбриона — от 2-3 мм до 6-8 за две недели. «Пульсация эмбриона» — сердечные сокращения определяются, начиная от 5 недели, но сердце на экране пока различить невозможно. На 5-6 неделе беременности частота сокращений — 120-130 уд/мин, к 7-8 неделе она достигает до 200 уд/мин. В этом сроке при УЗИ уже видны разгибательные движения эмбриона.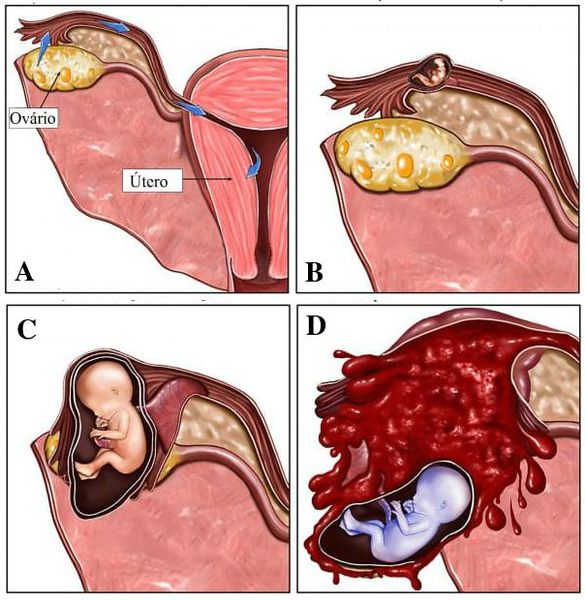
Головной конец от тазового можно отличить уже к 5 неделе от зачатия, а к 6 неделе на месте будущих конечностей появляются бугорки. После 8 недели беременности видны внутренние органы плод, позвоночник и кости черепа видны к концу 7 недели. Живой, здоровый и подвижный эмбрион встретится с будущей мамой и врачом в кабинете УЗ-диагностики в сроке 10-14 акушерских недель (то есть 8-12 неделе от зачатия). Рассказ об этой встрече еще впереди. В течение беременности эмбриона ждет много событий и опасностей, которых он успешно избежит с помощью помощи мамы, врача и, конечно, медицинского ультразвука. Вскоре он станет не эмбрионом, а плодом, а несколько позже — и новорожденным!
Наше оборудование
В своей работе мы используем последние достижения мировой практики. Наши врачи проводят УЗИ исследования на аппаратах экспертного уровня, таких как GE LOGIQ E9, GE VIVID 9, GE VOLUSON E8, GE VOLUSON E10.
УЗИ-аппарат VOLUSON E10 оснащен особым электронным датчиком, позволяющим докторам с максимальной точностью проводить диагностику пороков развития плода, оценку риска наследственной патологии, осложнений беременности.
Уже с самых ранних сроков, используя уникальные режимы Radience Flow, можно с максимальной точностью оценить структуры сердца плода, исключить пороки развития, а широчайший спектр возможностей 3D и 4D, в том числе, режим HD life визуализации, дает возможность не только детально оценить анатомию внутренних органов плода, но и с максимальной реалистичностью увидеть своего малыша с самого начала беременности.
Наши врачи
Цены на услуги:
Скрининговое УЗИ плода в I триместре беременности (11-14 недель)
Скрининговое УЗИ плода в I триместре беременности с ранней эхокардиографией (11-14 недель)
Скрининговое УЗИ в I триместре многоплодной беременности (11-14 недель)
Скрининговое УЗИ плода во II триместре беременности (18-21 нед)
Скрининговое УЗИ во II триместре многоплодной беременности (18-21 недели)
Скрининговое УЗИ плода в III триместре беременности (30-34 недели)
Скрининговое УЗИ плода в III триместре многоплодной беременности (30-34 недели)
Допплерометрия при беременности
Допплерометрия при многоплодной беременности
Допплерометрия при беременности в динамике
Допплерометрия при многоплодной беременности в динамике
Эхокардиография плода в 22-24 недели
Эхокардиография в 22-24 недели при многоплодной беременности
Дополнительное УЗИ плода после скрининг-исследования в I триместре
Дополнительное УЗИ после скрининг-исследования в I триместре при многоплодной беременности
Дополнительное УЗИ плода после скрининг-исследования во II триместре
Дополнительное УЗИ после скрининг-исследования во II триместре при многоплодной беременности
Дополнительное УЗИ плода после скрининг-исследования в III триместре
Дополнительное УЗИ после скрининг-исследования в III триместре при многоплодной беременности
УЗИ одной системы органов у плода (при подозрении на ВПР)
Эхокардиография плода в 11-14 недель
Скрининговое УЗИ в I триместре многоплодной беременности с ранней эхокардиографией (11-14 недель)
Услуга доступна
Отделение «Северное»
Санкт-Петербург, 197372, ул. Ильюшина, 4/1
Ильюшина, 4/1
Комендантский проспект
Режим работы
пн-сб: 8:00 — 21:00
вс: 9:00 — 21:00
травмпункт: круглосуточно
Прием анализов
пн-вс: с 8:00 до 20:00
Отделение «Парадный квартал»
Санкт-Петербург, 191015, ул. Парадная, 7
Чернышевская
Режим работы
ПН-СБ: с 09:00 — 21:00
ВСК: с 10:00 — 18:00
Прием анализов
пн.-сб: с 08-00 до 20-00; вск: 10:00 — 17:00 Забор на Covid-19 с 18:00 до 20:00 пн-сб
Отделение «Центральное»
Санкт-Петербург, 191014, Литейный пр., 55А
Гостиный двор
Маяковская
Режим работы
пн-сб: c 8:00 до 21:00
вс: c 9:00 до 21:00
травмпункт: пн-вс: c 8:00 до 21:00
отделение косметологии:
пн-сб: c 9:00 до 21:00
вс: c 10:00 до 18:00
отделение стоматологии:
пн-сб: с 09:00 — 21:00
вс: с 10:00 — 18:00
Прием анализов
пн-вс 08:00-20:00
Отделение «Московское»
Санкт-Петербург, 196066, Московский пр. , 193/2
, 193/2
Московская
Режим работы
пн-вс: с 09:00 до 21:00
отделение стоматологии:
пн-сб: с 09:00 — 21:00
вс: с 10:00 — 18:00
Прививочный кабинет:
пн, вт, ср, пт, сб, вс с 9:00 до 15:00
чт с 9:00 до 20:00
Прием анализов
пн.-вс: с 08:00 до 20:00
Самопроизвольный аборт, выкидыш | Обследование и лечение в Германии
Центр гинекологии информирует: самопроизвольный аборт, выкидыш
Определение самопроизвольного аборта, выкидыша
Гинекологи определяют выкидыш как прекращение беременности на сроке до 24 недель, когда вес эмбриона не превышает 500 грамм. Характерными признаками являются влагалищное кровотечение и боли в нижней части живота. На более позднем сроке беременности могут отойти околоплодные воды.
Врачи-гинекологи выделяют различные виды выкидышей:
- угрожающий выкидыш (Abortus imminens): несмотря на влагалищное (маточное) кровотечение и боли внизу живота, шейка матки остаётся закрытой, беременность продолжается.
- начавшийся выкидыш: шейка матки открыта, обильное кровотечение, врач не может предотвратить отторжение плода.

- неполный выкидыш (Abortus incompletus): эмбрион отторгается, но выходит не целиком, часть плаценты остаётся в матке.
- полный выкидыш (Abortus completus): эмбрион полностью выходит из матки.
- септической выкидыш: наряду с выкидышем (абортом) в матке развивается инфекция. Септический выкидыш сопровождается следующими симптомами: боли, тошнота, температура, озноб, кровотечение или выделения из влагалища.
- замершая беременность (Missed Abortion): смерть плода без признаков выкидыша ( изгнание плода не происходит).
- повторный выкидыш (Abortus habitualis): когда речь идет о трех и более выкидышах.
Самой частой причиной выкидыша являются хромосомные аномалии у плода, например, трисомия, когда у ребенка нарушается число хромосом – наличие трёх хромосом вместо пары.
Синонимы и похожие термины
Синонимы: отторжение, самопроизвольный аборт
Термин на англ. яз: miscarriage, abortus, abortion
Описание
Выкидыш является для женщины тяжелой для восприятия ситуацией.
Kак правило, он случается в течении первых 12 недель беременности. 10-15 процентов клинически установленных случаев беременности заканчиваются выкидышем.
Однако предполагается, что на самом деле число самопроизвольных абортов значительно выше, так как большинство выкидышей остаются незамеченными. Женщины зачастую не замечают беременность и воспринимают кровотечение, связанное с выкидышем, как задержку менструации.
На протяжении беременности риск выкидыша уменьшается.
Довольно часто в плодном яйце отсутствует эмбрион. При выкидышах на ранних сроках беременности — на первых восьми неделях — часто речь идёт о так называемом пустом плодном яйце. Хотя плацента и амниотическая полость указывают на наличие беременности, врач-гинеколог не может обнаружить ребенка в утробе матери.
Яйцеклетка после оплодотворения достигает полости матки и прикрепляется к её стенке, однако клетки крошечного организма перестают делиться и расти, органы и конечности не формируются. В определённый момент времени плод умирает.
В определённый момент времени плод умирает.
К влагалищным кровотечениям при беременности следует относиться серьёзно и при их наличии обязательно обратиться к врачу-гинекологу. Кровотечения могут возникнуть в результате выкидыша, однако они не обязательно указывают на смерть или какие-либо аномалии развития плода.
Причины аборта, выкидыша
Врачи-гинекологи, называют различные причины, провоцирующие выкидыш (самопроизвольбый аборт):
- хромосомные нарушения родителей
- численные аберрации или хромосомные мутации
- аномалии развития матки
- нарушения свертывания крови
- инфекции
- гормональные нарушения
- возникновение иммунного конфликта между матерью и плодом (реакция отторжения плода материнским организмом)
- возраст женщины
Врачи-гинекологи считают, что внешние воздействия, такие как как ионизирующее излучение (рентгеновское излучение), а также употребление алкоголя, наркотиков и лекарственных препаратов во время беременности способствуют развитию аномалий плода.
Недостаток прогестерона — гормона желтого тела, который необходим организму женщины для сохранения беременности, тоже может привести к выкидышу. Помимо этого к факторам риска относятся возраст женщины, повышенные психические нагрузки и стресс. Нередко прерывание беременности (самопроизвольный аборт) вызвыно сочетанием ряда причин.
Что Вы можете предпринять при аборте, выкидыше
Если у Вас во врмя беременности началось маточное кровотечение, немедленно обратитесь за консультацией к врачу-гинекологу. Также при появлении болезненных ощущений внизу живота или при резком отсутствии типичных признаков беременности, таких как тошнота, чувства напряжения в груди, настоятельно рекомендуется проконсультироваться у Вашего лечащего врача-гинеколога. Проведённый врачём осмотр и ультразвуковое исследование помогут определить
- продолжается ли еще беременность
- можно ли сохранить беременность
- развивается ли плод
- разновидность выкидыша (самопроизвольного аборта)
- необходимость приёма лекарственных препаратов, чтобы способствовать выходу оставшихся в полости матки частей плодного яйца
- необходимость проведения процедуры выскаблилвания маточной полости (кюретажа)
Парам и женщинам, пережившим выкидыш следует проконсультировоться у врача-гинеколога, нередко они нуждаются в индивидуальной психологической поддержке. Ваш лечащий врач предоставит Вам необходимую информацию.
Ваш лечащий врач предоставит Вам необходимую информацию.
Помощь специалистов
В зависимости от симптоматики помимо консультации Вашего лечащего врача может последовать подробная диагностика у различных специалистов. К ним относятся:
- гинекологи
- хирурги
- психологи
Что Вас ожидает на приеме у врача-гинеколога
Прежде чем врач -гинеколог начнет обследования, он начнет с беседы (анамнеза) относительно Ваших актуальных жалоб. Помимо этого он также опросит Вас по поводу прошедших жалоб, как и наличия возможных заболеваний.
Следующие вопросы могут Вас ожидать:
- Как давно проявились симптомы?
- Не могли бы Вы точнее описать симптомы и локализовать их?
- Заметили ли Вы какие-либо изменения в процессе симптоматики?
- Испытываете ли Вы дополнительные симптомы как одышка, боли в области груди, головокружение?
- Испытывали ли Вы уже подобное? Выступали ли похожие симптомы в семье?
- Имеются ли на данный момент какие-либо заболевания или наследственная предрасположенность к болезни и находитесь ли Вы в связи с этим на лечении?
- Принимаете ли Вы на данный момент лекарственные препараты?
- Страдаете ли Вы аллергией?
- Часто ли Вы пребываете в состоянии стресса в быту?
Какие лекарственные препараты Вы принимаете регулярно?
Врачу-гинекологу необходим обзор лекарственных препаратов, которые Вы регулярно принимаете. Пожалуйста, подготовьте план медикаментов, которые Вы принимаете, в виде таблицы до первого приема у врача- гинеколога. Образец подобной таблицы Вы найдете по ссылке: Схема приема лекарств.
Обследования (диагностика), проводимые гинекологом
Исходя из характеристики симптомов, выявленных в процессе анамнеза и Вашего актуального состояния врач-гинеколог может прибегнуть к следующим обследованиям:
- гинекологическое обследование
- ультразвуковое исследование (сонография)
- определение уровня гормона бета-ХГЧ
С помощью УЗИ врач-гинеколог определит состоянии эмбриона: живой или мертвый.
После полного выкидыша (самопроизвольного аборта) матка полностью опустошается, сокращается и уменьшается в размерах. При неполном выкидыше (самопроизвольном аборте) в полости матки напротив могут остаться части плаценты, которые врач затем извлечёт.
Лечение (терапия)
В случае, если врач диагностировал у Вас выкидыш, при необходимости он обсудит с Вами дальнейший курс лечения (терапии). Если при самопроизвольном аборте плод полностью вышел из полости матки, часто достаточно бывает подождать пока уровень бета-ХГЧ в сыворотке крови не будет равен нулю.
Бета-ХГЧ представляет собой гормон, который вырабатывается во время беременности клетками плаценты, его можно обнаружить в моче и крови.
В случае, если в полости матки остались части плодного яйца, врачу-гинекологу необходимо извлечь их, чтобы избежать возможных осложнений для женшины. Для этого могут применяться следующие методы:
- медикаментозное лечение (терапия) в течении нескольких дней
- небольшое хирургическое вмешательство, выскабливание (кюретаж)
При кюретаже врач под общим наркозом удаляет плодное яйцо из полости матки, используя вакуум-аспиратор или специальную ложку (кюретку).
Если шейка матки закрыта, а сердцебиение еще неродившегося ребёнка прослушивается, врач-гинеколог постарается спасти беременность. В этом случае показаны постельный режим и лечение стационарного типа.
Для приостановления родовой деятельности врач может выписать таблетки магния. Если угрожает опасность самопроизвольного аборта после 22 недели беременности, гинеколог назначает медикаменты, сдерживающие сократительную активность матки.
Если плод умер, но не вышел из утробы матери, врачи стимулируется выкидыш с помощью медикаментов, а затем проводят кюретаж.
Профилактика
Выкидыш могут спровоцировать различные факторы. Нередко гинеколог не может назвать точную причину. Чтобы уменьшить риск самопроизвольного аборта, следует обращать особое внимание на здоровое сбалансированное питание во время беременности. Избегайте стресса, откажитесь от алкоголя и сигарет, не злоупотребляйте продуктами, содержащими большое количество кофеина.
Прогноз
Многие женщины после аборта хотят как можно скорее вновь забеременеть. Чем чаще беременность заканчивается преждевременно, тем больше вероятность повторной потери будущего ребёнка. После трёх самопроизвольных абортов риск составляет примерно 45%. Проконсультируйтесь у врача по поводу того, какие меры нужно предпринять, чтобы уменьшить риск самопроизвольного выкидыша.
Медикаментозное прерывание
Медикаментозные методы прерывания беременности (аборт) основаны на применении препаратов различных групп, влияющих на функцию жёлтого тела и сократительную активность матки, что приводит к прекращению беременности.
Медикаментозное прерывание беременности (аборт) считают эффективным в случае, когда происходит полное изгнание из матки продуктов зачатия без применения хирургического вмешательства. Медикаментозный аборт выполняют после подтверждения беременности и установления её срока. В РФ разрешено использовать медикаментозный аборт до 6-9 нед беременности. Учитывая, что успех медикаментозного прерывания беременности во многом зависит от срока беременности, последний лучше подтверждать с помощью трансвагинального УЗИ.
ОПИСАНИЕ ПРОЦЕССА
Все начинается с посещения врача. Выполняется трансвагинально ультразвуковое исследование, которое помогает установить локализацию плодного яйца (оно должно быть в матке), а также его размер.
Далее, врач проводит гинекологический осмотр и беседу с пациенткой. Цель — выяснить ее анамнез. Возможные противопоказания к приему препарата.
В день, когда женщина получит из рук врача препараты для медикаментозного аборта, она подписывает договор об оказании данной услуги и о том, что знает о возможных осложнениях. Они заключаются в неполном выкидыше и необходимости инструментального вмешательства в матку.
Следует отметить, что причиной неудачи может стать, скорее, не препарат (отечественный дженерик не хуже французского оригинала), а срок беременности. Вероятность осложнений растет пропорционально ему.
Врач обязательно рассказывает как проходит медикаментозное прерывание беременности, что происходит в организме женщины, что она может ощущать, каким по обильности должно быть кровотечение, насколько может быть больно и возможен ли прием обезболивающих препаратов.
Итак, женщина в присутствии врача в клинике принимает три таблетки, содержащие мифепристон. Далее, она отправляется домой. В течение последующих 1-2 дней возможно появление схваткообразных болей, кровянистых выделений из половых путей. У некоторых женщин почти сразу же происходит выкидыш, выходит плодное яйцо.
Но так или иначе, через 36-48 часов женщина должна принять уже другой препарат — мизопростол. Обычно после его приема начинаются активные сокращения матки. И если ранее выкидыш не произошел, то после этого препарата наверняка случится.
Обильное кровотечение обычно продолжается 2-3 дня. А потом количество выделений сокращается, и через 10-14 дней они полностью должны исчезнуть. В этот же срок женщина обязательно выполняет УЗИ, чтобы убедиться в том, что выкидыш был полным. Если есть подозрение на воспалительный процесс или какую-либо другую патологию — может потребоваться лечение.
Осложнения именно воспалительного характера случаются при медикаментозном аборте намного реже, чем при «классическом» хирургическом. И негативные последствия для репродуктивной системы он почти никогда дает.
Но тем не менее, не служит методом контрацепции.
Среди главных преимуществ медикаментозного аборта женщины выделяют возможность находиться дома, применение на ранних сроках беременности, минимальный травматизм матки, меньший риск инфекционных осложнений, отсутствие манипуляций, несущих определённую долю риска и осложнений (последствия наркоза, заражение гепатитом, ВИЧ и т. п.).
Треть женщин переносит процедуру с незначительным дискомфортом или вовсе безболезненно. У нерожавших женщин, особенно испытывающих ранее болезненность при менструациях, может развиться болевой синдром, сопровождающийся поносом, тошнотой или рвотой. Однако привычные болеутоляющие использовать нельзя – может блокироваться абортивный эффект принятых в амбулатории препаратов.
Для снижения боли могут использоваться методы народной терапии – покой, сухое тепло, горячее питье. В крайнем случае используются «Но-шпа» или «Дротаверин».
Негативные последствия
Любое прерывание беременности не может пройти без последствий для женского организма, но медикаментозное – самое щадящее из всех, так как проводится на ранних сроках и не предусматривает хирургического вмешательства, травмирующего шейку и полость матки.
Медикаментозный аборт
Медикаментозный аборт обозначает прерывание беременности, вызванное лекарственными средствами вместо хирургического вмешательства.
Медикаментозный аборт обеспечивает женщин возможностью нового выбора для прерывания беременности как альтернативы хирургическому аборту. Женщины выбирают фармакологический аборт потому что, как они говорят, он лучше, чем хирургический обеспечивает тайну его проведения, является более щадящим для организма и лучше психологически переносится. Наиболее часто упоминаемыми недостатками медикаментозного аборта являются болезненные сокращения матки после приёма сокращающих препаратов (простагландинов), продолжительные кровяные выделения из половых путей, частое посещение клиники, а также необходимость ожидания завершения процесса аборта. Почти все женщины, которые подверглись медикаментозному аборту, удовлетворены этим методом, намерены рекомендовать другим женщинам, и предпочли бы его вновь, если возникнет необходимость в новом аборте.
По информации за 2003 г. распространение медикаментозного аборта как альтернативы хирургическому вмешательству в мире велико. Во Франции около 80% всех искусственных абортов выполняется медикаментозным методом; в Швейцарии и Швеции — 50%; в Бельгии, Финляндии — 30%, США — 25%. За 2003 г. В Западной Европе 750 — 800 тыс. фармакологических абортов, в США — 50 000; 22 000 000 в Китае.
С января 2014 года такой способ прерывания ранних сроков беременности применяется и в Кореличской женской консультации.
Что такое мифепристон и как он работает?
Мифепристон — это антипрогестин, на который получена лицензия в качестве средства прерывания беременности во многих странах мира. При приёме через рот мифепристон блокирует прогестероновые рецепторы, и эндометрий утрачивает способность поддерживать рост эмбриона. Мифепристон обладает способностью расширять шейку матки, тем самым, способствуя проведению аборта. В виду того, что лекарство делает матку более чувствительной к мышечному сокращению, комбинированное применение мифепристона с препаратами, сокращающими матку, увеличивает эффективность процедуры. В настоящее время наиболее предпочтительным простагландином для совместного применения с мифепристоном является мизопростол ввиду его безопасности и лёгкости орального применения.
Как всё происходит?
При первом посещении акушера-гинеколога определяется срок беременности ( до 49 дней от первого дня последней менструации), определяется отсутствие противопоказаний для проведения медикаментозного аборта, выполняется ультразвуковое исследование для подтверждения наличия плодного яйца в матке ( для исключения внематочной беременности). Затем женщине проводится необходимый минимум лабораторного обследования.
При втором посещении женщина в присутствии врача принимает 3 таблетки (600 мг) мифепристона (антигестагена) и в течение 2-3 часов находится под наблюдением врача. Женщину могут беспокоить незначительные боли внизу живота.
При третьем посещении (через 48 часов) в присутствии врача женщина принимает 2 таблетки (400 мг) мизопростола под язык. Под наблюдением находится в течение 3-4 часов. В это время могут появиться кровянистые выделения из половых путей, незначительные боли внизу живота.
Последнее посещение врача происходит через 10-14 дней для оценки эффективности медикаментозного аборта с обязательным УЗ-исследованием.
Эффективность медикаментозного аборта
Успешный медикаментозный аборт определяется как полное прерывание беременности без необходимости в хирургическом вмешательстве. Эффективность такого аборта составляет около 95% в ранней стадии первого триместра беременности (49 дня от 1-го дня последней менструации). Неудача определяется как необходимость обращения к хирургическому вмешательству, в виду сохранения беременности, неполного изгнания эмбриона, тяжелого кровотечения. У некоторых пациенток плодное яйцо удаляется после применения мифепристона, ещё до приёма мизопростола. У большинства женщин удаление происходит в течение 24 часов после приёма мизопростола, но в некоторых случаях процесс изгнания плодного яйца может продолжаться до 2-х недель.
Безопасность
Фармакологический аборт с применением мифепристона, проводимый под наблюдением врача, является безопасным. Миллионы женщин по всему миру безопасно и успешно применяли мифепристон для ранних медикаментозных абортов. Препарат не оказывает долгосрочного воздействия и не сказывается на здоровье женщины. Метод рекомендован Всемирной Организацией Здравоохранения как безопасная форма аборта.
Встречаемые осложнения при проведении процедуры фармакологического аборта:
- Кровотечение: врач объяснит Вам, что нужно сделать в случае очень обильного или продолжительного кровотечения. Необходимость в серьёзных вмешательствах при обильном кровотечении на практике встречается очень редко, всего в 0,1- 0,2% случаев и является меньшей, чем при хирургическом аборте.
- Неполный самопроизвольный выкидыш: остатки элементов плодного яйца могут быть выявлены на контрольном ультразвуковом исследовании через две недели во время третьего обязательного визита к врачу. В данном случае необходимо удалить их хирургическим путём (выскабливание полости матки).
- Пролонгирование (дальнейшее развитие) беременности: в этом случае так же необходимо произвести выскабливание полости матки для удаления плодного яйца.
Фертильность (способность к деторождению)
Медикаментозный аборт с применением мифепристона и мизопростола не влияет на фертильность женщины. Женщина может забеременеть в первом менструальном цикле после проведённого фармакологического аборта, поэтому она должна использовать контрацепцию.
Переносимость
Исследования оказывают, что медикаментозный аборт хорошо переносится женщинами. Исследования, проведённые во Франции, Шотландии и Швеции показали, что в случае возможности выбора от 60 до 70 % женщин останавливали свой выбор на медикаментозном аборте. Исследования, проведённые в Китае, на Кубе, в Индии, Вьетнаме и Танзании (где частота абортов высока), показали, что более 90% женщин были «удовлетворены» или «очень удовлетворены» медикаментозным абортом. В одном из исследований проводился также опрос женщин, имеющих опыт как хирургического, так и медикаментозного аборты, и большинство из них предпочло медикаментозный аборт. Важно отметить, что мнение женщины относительно её абортивного опыта часто связано с условиями (общей атмосферой) проведения аборта. Если женщина подготовлена к ожиданиям/симптомам, побочным эффектам, то приемлемость метода очень высока.
Краткие выводы
- Эффективность фармакологического аборта с применением мифепристона и мизопростола в ранней стадии первого триместра беременности высокая и составляет около 95%.
- Применение мифепристона было апробировано миллионами женщин по всему миру с 1988 г. и показало свою безопасность, эффективность и хорошую переносимость.
P.S.
Если вы дочитали до этого места, то вероятно, интерес у Вас не праздный… Вот что Вам можно еще порекомендовать — Прекратите думать об этом! Подарите жизнь, ведь вам же её подарили, не будьте эгоистами. И прекратите бояться, как и каким образом Вам вырастить и воспитать. Блага жизни и счастье отмерены и даются нам при рождении, ровно столько, сколько мы заработали своими благими поступками в прошлой жизни. Не делайте себя беднее в следующей…
Публикации в СМИ
Аборт — прерывание беременности до срока, когда плод становится жизнеспособным (т.е. способным к существованию вне матки). Самопроизвольный аборт (выкидыш) — изгнание эмбриона или плода с плодными оболочками без медицинского или механического вмешательства. Потенциально жизнеспособным считают плод, рождённый не ранее 22 нед гестации, с массой тела не менее 500 г. Отличие аборта от преждевременных родов: при преждевременных родах рождается недоношенный ребёнок (новорождённый, достигший срока жизнеспособности, но родившийся до 37 нед гестации).
Статистические данные • В 40% случаев после оплодотворения яйцеклетки происходит спонтанный аборт • Большую часть спонтанных абортов не выявляют, поскольку изгнание оплодотворённой/имплантированной яйцеклетки происходит в ранний период беременности (до появления аменореи и других клинических признаков беременности) • Приблизительно 10–15% всех установленных беременностей заканчивается клинически диагностированным спонтанным абортом • Внутриматочные средства (ВМС) и аборт: частота самопроизвольных абортов составляет около 50%, если ВМС остаётся на месте. При наступившей беременности рекомендуют удаление ВМС во избежание инфицирования. При удалении ВМС на раннем сроке беременности частота самопроизвольных абортов составляет приблизительно 20–30%. Частота наступления беременности при использовании ВМС составляет 2–3 случая на 100 женщин в год. Преобладающий возраст • Молодой (моложе 15 лет) • У женщин старше 35 лет риск спонтанного аборта в 3 раза выше, чем у женщин моложе 30 лет.
Классификация абортов. Выделяют ранний (до 12 нед беременности) и поздний (12–22 нед беременности) выкидыши. В случае смерти плода в первые 7 дней после родов, произошедших на сроке 22–28 нед беременности, констатируют поздний самопроизвольный выкидыш.
По клиническому течению различают следующие стадии спонтанного аборта: угрожающий аборт, начавшийся аборт, аборт в ходу, неполный аборт, полный аборт, несостоявшийся аборт (подробнее см. Клиническая картина).
Этиология • В большинстве случаев причина спонтанного аборта неизвестна. Наиболее часто к спонтанному аборту приводят хромосомные нарушения (у концептуса/эмбриона/плода) • Дефектная имплантация оплодотворённой яйцеклетки • Эндокринные нарушения • Инфекционные заболевания • Отравления (включая лекарственное и алкогольное) • Плацентарная недостаточность • Дефект сперматозоида • Травма • Терапевтические или криминальные вмешательства.
Генетические аспекты. Хромосомные нарушения у плода (реже у беременной) значительно увеличивают частоту спонтанных абортов.
Факторы риска • Хромосомные нарушения у плода (100-кратное увеличение частоты спонтанных абортов) • Патология матки • Алкоголь/наркотические средства • Избыточное употребление кофеина (более 2 чашек кофе в день) достоверно увеличивает риск аборта • Возраст беременной старше 35 лет • Соматические заболевания (например, сахарный диабет [СД], заболевания щитовидной железы) • Инфицирование некоторыми вирусами или бактериями.
Клиническая картина (при ранее диагностированной маточной беременности) • Кровотечение из половых путей (отделяемое розового или коричневатого цвета) • Сокращения матки • Раскрытие шейки матки • Нарушение целостности плодных оболочек • Выделение плодного яйца, его частей или нежизнеспособного плода • Лихорадка • Возможен шок • Мягкая увеличенная в размерах матка • Особенности клинической картины в зависимости от стадии аборта •• Угрожающий аборт проявляется болями и тяжестью в низу живота, кровотечением и сокращениями матки без раскрытия шейки матки •• Начавшийся аборт сопровождается кровотечением вследствие незначительной отслойки плодного яйца от стенок матки, сокращениями миометрия, раскрытием шейки матки •• Аборт в ходу — раскрытие шейки матки, нарушение целостности плодных оболочек и выделение плодного яйца или его частей при кровотечении •• Неполный аборт — часть тканей остаётся в полости матки. Неполный самопроизвольный аборт чаще происходит после 10 нед беременности; плацента и плод изгоняются по отдельности. Плацента может сохраняться целиком или частично, что приводит к длительным кровотечениям (иногда профузным) •• Полный аборт — полное изгнание эмбриона, плода, оболочек •• Несостоявшийся аборт — погибшее плодное яйцо длительно находится в полости матки (при этом наблюдают прекращение увеличения размеров матки).
Лабораторные исследования • Бактериальный посев на стрептококки группы В, гонококки и хламидии • Кровь: снижение содержания гемоглобина (Hb) и гематокрит (Ht) • Хорионический гонадотропин (ХГТ) •• ХГТ — маркёр предполагаемой беременности •• ХГТ (или его b-субъединицу) можно обнаружить в моче или плазме крови качественными и количественными методами •• Тест-системы для ранней диагностики беременности позволяют выявить ХГТ в концентрированной моче в течение первых 2 нед после овуляции •• Исследование плазмы крови на b-субъединицу ХГТ позволяет предположительно диагностировать беременность (если произошла имплантация) через неделю после овуляции и за неделю до ожидаемой менструации •• ХГТ — критерий состояния эмбриона/плода. Концентрация этого гормона в плазме крови быстро возрастает от 2 до 9 нед беременности. Если содержание стабильно или снижается, жизнеспособность плода и нормальное течение беременности сомнительны • Прогестерон. При нормальном течении маточной беременности содержание прогестерона — >25 нг/мл, при эктопической беременности и нежизнеспособности эмбриона/плода концентрация ниже. Содержание прогестерона менее 5 нг/мл — бесспорный признак эктопической беременности или нежизнеспособности эмбриона/плода.
Специальные исследования • Патоморфология: фрагменты зародыша в отделяемом из полости матки • УЗИ •• Для исключения эктопической беременности и определения жизнеспособности эмбриона/плода •• С помощью УЗИ можно подтвердить диагноз маточной беременности, начиная с 4 или 5 нед • Исследование в зеркалах для определения источника кровотечения. Получение бактериальных культур для выявления стрептококков группы В, гонококков и хламидий. Бактериальный посев мочи, взятой катетером • Бимануальное влагалищное исследование для оценки размера и консистенции матки, степени раскрытия шейки матки. Оценка размеров и чувствительности придатков матки.
Дифференциальная диагностика • Эктопическая беременность • Полипы, новообразования и воспалительные процессы, локализованные в шейке матки • Пузырный занос • Дисменорея.
Признаки беременности • Достоверные — регистрация сердечных тонов плода (обычно дополнительно проводят допплеровское исследование, но не ранее чем на 9 нед беременности) и визуализация плода/плаценты при УЗИ • Вероятные — увеличение размеров матки с одновременным увеличением размера живота, размягчение шейки матки, аменорея, болезненность и отёчность молочных желёз, увеличение содержания ХГТ в моче и крови.
ЛЕЧЕНИЕ • При угрозе прерывания беременности и начавшемся аборте показаны госпитализация, постельный режим, психотерапия, седативные средства, спазмолитики, витамин Е, эндоназальная гальванизация, иглорефлексотерапия, патогенетическая терапия в зависимости от выявленного этиологического фактора • Под контролем уровня гормонов проводят корригирующую заместительную терапию — после 8 нед беременности прогестерон в течение 7 дней, можно в сочетании с мизопростолом 0,0125–0,025 мг/сут • Во II триместре беременности показана токолитическая терапия (магния сульфат, фенотерол, тербуталин) • Лечение при аборте в ходу, неполном и полном абортах состоит в удалении плодного яйца или его остатков и сгустков крови • При истмико-цервикальной недостаточности шейки матки и угрозе аборта проводят серкляж шейки матки • Для профилактики кровотечения после спонтанного аборта или выскабливания полости матки: •• Окситоцин 10 ЕД в/м •• Метилэргометрин 0,2 мг в/м • Анальгетики при необходимости • Rh0-(анти-D)-Ig, если кровь женщины Rh-отрицательна • Агонисты b-адренорецепторов при угрожающем аборте для расслабления миометрия • Прогестерон при его недостаточном содержании в плазме крови.
Осложнения • Осложнения выскабливания полости матки: перфорация, инфицирование матки и маточное кровотечение • Повторный спонтанный аборт • Депрессия с ощущением вины (может возникнуть необходимость в психотерапии).
Течение и прогноз • В случае угрожающего аборта, если кровотечение прекратилось и результаты обследования указывают на нормальное течение беременности, прогноз благоприятный. Кровотечение в I триместре беременности может приводить к преждевременным родам, рождению плода с низкой массой тела (даже при срочных родах) и повышению риска неонатальной гибели плода • После выскабливания полости матки по поводу неполного аборта или аборта в ходу и после полного аборта прогноз благоприятный • После привычного спонтанного аборта прогноз для беременности менее благоприятен.
Профилактика • Любое кровотечение из половых путей у женщины с предполагаемой или доказанной маточной беременностью необходимо рассматривать как симптом начинающегося аборта до исключения этого диагноза. Влагалищное кровотечение на ранних сроках беременности возникает достаточно часто, причину кровотечения выявляют редко • В случае привычного спонтанного аборта материал, выделенный из полости матки, направляют на кариотипирование. Для определения дальнейшей врачебной тактики необходимо установить причину привычного аборта • При привычном аборте, обусловленном патологией шейки матки, производят хирургическую реконструкцию шейки.
МКБ-10• O03 Самопроизвольный аборт
Примечания • От термина «несостоявшийся выкидыш» рекомендуют отказаться, т.к. с появлением УЗИ и других методов диагностики стало возможным определять диагноз точнее (например, пузырный занос, внутриутробная гибель плода и т.д.). Если термин всё-таки применяют, то подразумевают задержку в полости матки частей эмбриона/плода в течение 8 нед и более после гибели эмбриона/плода • Несостоявшийся аборт — смерть плода или эмбриона без родовой деятельности и изгнания его из полости матки. Тактика ведения — см. аборт в ходу
Привычный аборт (привычный выкидыш) — спонтанный аборт, произошедший после 2 последовательных спонтанных абортов и более. Хотя повторные спонтанные аборты часто бывают случайными, в таких случаях рекомендуют проводить исследование кариотипа родителей и обследование женщины для выявления аномалий (например, несостоятельность шейки матки, аномалии матки, инфекции, гормональные нарушения, хромосомные аберрации) • Концептус. Считают, что эмбрион — общность клеток или существо, формирующееся на стадии первичной полоски, но не ранее; нельзя называть эмбрионом продукт дифференцировки зиготы до стадии первичной полоски. Предлагается называть этот продукт концептусом, проэмбрионом, предэмбрионом. Имплантация концептуса происходит на 5–6 день после оплодотворения.
Медикаментозное прерывание беременности в Москве, цена
Принцип действия препаратов для медикаментозного прерывания беременности основан на их способности блокировать на уровне рецепторов действие «гормона беременности» – прогестерона. Без прогестероновой поддержки плод утрачивает свою способность удерживаться децидуальной оболочкой полости матки и, как следствие, происходит его отторжение. Также препарат косвенно активирует выработку эндогенных простагландинов, веществ, стимулирующих маточное сокращение, под воздействием которого осуществляется изгнание эмбриона из полости матки.
В клинической практике для усиления маточного тонуса и раскрытия шейки матки в комбинацию с препаратами, осуществляющими прерывание беременности, добавляются искусственные простагландины. Грамотное с соблюдением всех сроков назначение этих средств позволяет специалистам эффективно провести процедуру без риска осложнений.
Цены на услугу медикаментозного прерывания беременности
- Медикаментозное прерывание маточной беременности препаратом Мифегин (Франция)11 900
- Медикаментозное прерывание маточной беременности препаратом Мифепристон (Россия)8 900
Открытию этого терапевтического средства мы обязаны команде французских ученых из лаборатории Roussel, которые в 1982 году представили мировому сообществу эффективные препараты для медикаментозного прерывания нежелательной беременности. С этого момента началась новая эра в акушерстве-гинекологии, позволившая спасти и сохранить репродуктивное здоровье миллионам женщин, решивших по тем или иным причинам отложить рождение ребенка.
На раннем сроке эмбрион находится в несовершенной стадии развития в виде плодного яйца. Плацента – орган, связывающий зародыша с организмом матери, еще не сформирован. Гормональная перестройка женского организма, направленная на полноценное вынашивание беременности, еще только начинается. Этот период и является самым безопасным сроком для медикаментозного прерывания.
Рекомендуемые сроки
В акушерской практике беременность считают от даты последних месячных, а в повседневной жизни пациентки чаще всего отталкиваются от дня задержки цикла. Из-за этого часто возникает недопонимание и путаница в вопросе, на каких сроках делается медикаментозное прерывание беременности. А ведь их соблюдение очень важно.
Итак, срок, на котором можно без вреда для организма прервать беременность медикаментозно, не должен превышать 20 дней задержки очередной менструации. Врачи акушеры гинекологи ориентируются, по описанной выше причине, на срок — до 42 дней (6 недель) отсутствия месячных, если считать от последней даты их начала.
Точный срок беременности устанавливается врачом во время очной консультации, при помощи УЗИ и по результатам анализа крови на b-хгч. На приеме специалист обязан выяснить, нет ли противопоказаний для медикаментозного прерывания беременности. Если они выявлены или срок развития эмбриона превышает 6 недель – медикаментозное прерывание не проводится, пациентке предлагается хирургический аборт методом вакуум аспирации.
Поэтому мы рекомендуем при выборе медицинского учреждения обязательно обратить внимание на квалификацию врача и на наличие в клиники операционного отделения. Ведь, даже несмотря на то, что фарм. аборт — самый безопасный метод, нельзя исключать вероятность возможных осложнений и последствий. На их устранение может потребоваться хирургическая помощь отделения дневного стационара.
Сделать медикаментозное прерывание беременности в Москве без риска для здоровья и с гарантией дальнейшего медицинского сопровождения можно лишь в лечебных учреждениях, имеющих лицензию на оказание медицинской помощи по специальности акушерство-гинекология (искусственное прерывание беременности в условиях дневного стационара).
Обследование
Перед медикаментозным прерыванием беременности обязательно проводится стандартное обследование, как перед хирургическим абортом. Обычно это вызывает вопросы и даже негодование у наших пациенток. Ведь метод не инвазивный, зачем же тогда проводить обследование, как перед операцией?
К сожалению, где-то в 2%-3% случаев медикаментозно прервать беременность не получается и требуется своевременная хирургическая помощь. Поэтому законодательно закреплены следующие исследования, без результатов которых процедура, в интересах женщины, не проводится.
Гинекологический осмотр и сбор анамнеза:
- кровь на ВИЧ, сифилис, вирусные гепатиты;
- мазок выделений на флору;
- кровь на группу и резус-фактор;
- УЗИ органов малого таза.
Мы советуем пациенткам, пока они определяются с вопросом, в какой клинике сделать медикаментозное прерывание беременности в Москве, осуществить сдачу необходимых анализов, а вот консультацию и УЗИ настоятельно рекомендуем проводить только в том лечебном учреждении, где будет проводиться сама процедура прерывания беременности.
Процедура
Состоит из нескольких этапов, каждый из которых обязателен и требует ответственного подхода как со стороны врача, так и пациента.
1-й этап. Консультативный.
Во время первичной консультации врачом акушером-гинекологом проводится диагностика беременности, её сроки, локализация, выявляются возможные риски, назначаются обследования. Акушер гинеколог подробно разъясняет процедуру медикаментозного прерывания беременности, предупреждает о возможных последствиях и побочных эффектах. После чего женщине дается 48 часов для обдумывания и принятия окончательного решения.
И, если решение о прерывание принято, наступает второй этап процедуры медикаментозного прерывания беременности.
2-й этап. Первичный прием медикаментов.
По истечению 48-ми «часов тишины», женщина, пришедшая на второй визит, знакомится и подписывает информированное добровольное согласие на проведение искусственного прерывания беременности по желанию женщины. Форму информированного согласия мы приводим ниже.
Только после этого начинается процедура медикаментозного прерывания беременности. Под врачебным контролем пациентка принимает первые таблетки и в течение двух часов остается под врачебным и сестринским мониторингом состояния. Специалисты наблюдают за самочувствием женщины, чтобы вовремя выявить хоть и очень редкие, но возможные аллергические реакции и осложнения.
К концу первых суток мы ожидаем первые признаки начавшегося аборта в виде незначительных кровянистых выделений.
3-й этап. Повторный приём медикаментов.
Через 36-48 часов с момента приёма первого препарата врач назначает повторный визит, во время которого пациентка принимает лекарства для стимуляции сократительной функции матки и раскрытия шейки. Как и на первом этапе, в течение 2-х часов специалисты следят за состоянием здоровья пациентки и только после этого отпускают домой.
Вы не должны пугаться того, что где-то через 2-4 часа начинаются обильные кровянистые выделения с тянущими болями на фоне сокращения матки, это говорит о том, что аборт состоялся.
В течение первых двух суток боли проходят, а кровянистые выделения могут длиться до 14 суток, по своему характеру напоминая менструальные.
4-й этап. Контрольный визит. Важный завершающий этап процедуры прерывания беременности.
Спустя 7-10 дней с момента приёма первых таблеток назначается контрольное обследование для оценки результата. Врач делает УЗ исследование, которое определяет наличие или отсутствие плодного яйца в полости матки и оценивает состояние эндометрия. При обнаружении неэффективности медикаментозного аборта плодное яйцо удаляется в условиях операционной методом вакуум аспирации.
Наша московская гинекологическая клиника имеет в своем составе операционную и оснащена всем необходимым для этого оборудованием. Мы одна из немногих клиник в Москве, где можно сделать медикаментозное прерывание беременности полного цикла. То есть, в случае, если медикаментозный аборт не состоялся, ваш лечащий врач проведет удаление плодного яйца хирургическим путем.
Зараженная яйцеклетка: что вызывает?
Что вызывает заражение яйцеклетки? Какие симптомы я могу ожидать?
Ответ Ивонн Батлер Тобах, доктор медицины
Зараженная яйцеклетка, также называемая анэмбриональной беременностью, возникает, когда ранний эмбрион никогда не развивается или перестает развиваться, резорбируется и выходит из пустого гестационного мешка. Причина этого часто неизвестна, но это может быть связано с хромосомными аномалиями в оплодотворенной яйцеклетке.
Зараженная яйцеклетка обычно возникает на ранних сроках беременности — иногда даже до того, как вы узнаете, что беременны.Однако вы можете узнать о своей ранней беременности из-за положительного результата теста на беременность или пропущенного менструального цикла. Тест на беременность может быть положительным, потому что ранний эмбрион секретирует гормон беременности — хорионический гонадотропин человека (ХГЧ) — до тех пор, пока эмбрион не перестанет развиваться и не сможет имплантироваться.
У вас могут быть симптомы ранней беременности, такие как болезненность груди, тошнота и рвота. Но когда эмбрион перестает расти и уровень гормонов снижается, симптомы беременности проходят. На этом этапе возможны незначительные спазмы в животе, легкие кровянистые выделения или кровотечение.Ультразвук покажет пустой плодный мешок.
Зараженная яйцеклетка в конечном итоге приводит к выкидышу. Некоторые женщины предпочитают дождаться выкидыша естественным путем, в то время как другие принимают лекарства, чтобы вызвать выкидыш. В некоторых случаях для удаления тканей плаценты используется процедура, называемая дилатацией и выскабливанием (D&C).
У большинства женщин, у которых была пораженная плодная яйцеклетка, наступает успешная беременность. Если вы испытали несколько выкидышей подряд, поговорите со своим врачом или другим поставщиком медицинских услуг, чтобы определить основные причины.
с
Ивонн Батлер Тобах, доктор медицины
15 августа 2019 г.
Показать ссылки
- Габбе С.Г. и др. Акушерское УЗИ: визуализация, датирование, рост и аномалии. В кн .: Акушерство: нормальная и проблемная беременность. 7-е изд. Филадельфия, Пенсильвания: Эльзевир; 2017. http://www.clinicalkey.com. Проверено 9 августа 2016 г.
- DeCherney AH, et al. Риски ранней беременности. В: Современная диагностика и лечение акушерства и гинекологии. 11-е изд. Нью-Йорк, Н.Я .: Компании Макгроу-Хилл; 2013. http://www.accessmedicine.com. Проверено 9 августа 2016 г.
- Tulandi T, et al. Самопроизвольный аборт: факторы риска, этиология, клинические проявления и диагностическая оценка. http://www.uptodate.com/home. Проверено 9 августа 2016 г.
- Bastian LA, et al. Клинические проявления и диагностика беременности на ранних сроках. http://www.uptodate.com/home. Проверено 9 августа 2016 г.
- Лечение повторного невынашивания беременности. Американское общество репродуктивной медицины.http://www.asrm.org/FACTSHEET_Treatment_of_recurrent_pregnancy_loss/. Проверено 9 августа 2016 г.
- Часто задаваемые вопросы. FAQ090 по беременности. Выпадение беременности на ранних сроках. Американский колледж акушеров и гинекологов. http://www.acog.org/~/media/For%20Patients/faq090.pdf. Проверено 9 августа 2016 г.
- Батлер Тобах Ю. (заключение эксперта). Клиника Мэйо, Рочестер, Миннесота, 10 августа 2016 г.
Посмотреть больше ответов экспертов
Продукты и услуги
- Книга: Руководство клиники Мэйо по здоровой беременности
.
Зараженная яйцеклетка — значение, лечение, причины
Зараженная яйцеклетка — это тип выкидыша, который происходит на очень ранних сроках беременности, при котором оплодотворенная яйцеклетка не может развиться в эмбрион после того, как прикрепилась к стенке матки. Этот тип выкидыша обычно происходит на очень ранних сроках беременности (2-6 недели), часто еще до того, как женщина узнает о своей беременности. Это
Потеря ребенка, даже на ранней стадии беременности, может быть тяжелым для родителей.К сожалению, пораженная яйцеклетка не редкость. Это основная причина выкидышей. К счастью, как мы обсудим ниже, такой ранний выкидыш никак не повлияет на здоровую беременность в будущем. В этой статье рассматриваются причины заражения яйцеклетки, лечение и долгосрочные перспективы фертильности после выкидыша.
Что такое выкидыш с пораженной яйцеклеткой?
Зараженная яйцеклетка возникает на очень ранних стадиях эмбрионального развития. Когда сперма достигает яйцеклетки, яйцеклетка оплодотворяется и начинает быстрое производство новых клеток всего за несколько часов.При нормальной беременности оплодотворенная яйцеклетка вырастет из скопления клеток в эмбрион на 10 -й день развития. Затем эмбрион имплантируется в стенку матки. Это вызывает высвобождение высоких уровней гормонов беременности в организме и заставляет плаценту начать развиваться, чтобы поддерживать плод. Плод продолжит расти в течение следующих нескольких недель, и примерно на 6-й неделе беременности он, наконец, будет виден на УЗИ.
Когда происходит заражение яйцеклетки, этот начальный процесс не завершается успешно.Иногда оплодотворенная яйцеклетка не может развиться в эмбрион, но все же имплантируется в матку. В других случаях переход от оплодотворенной яйцеклетки к эмбриону был успешным, но эмбрион перестает развиваться через несколько дней после прикрепления. Чтобы врач мог диагностировать пораженную яйцеклетку, будет проведено ультразвуковое исследование, и врач определит пустой гестационный мешок без признаков эмбриона. Этот пустой мешок обычно можно подтвердить на 8-й неделе беременности, когда обычно виден эмбрион.
Что вызывает выкидыш пораженной яйцеклетки?
На основании исследования, проведенного на нескольких женщинах, у которых была пораженная плодная яйцеклетка, существует общее мнение, что подавляющее большинство выкидышей из-за этого состояния происходит из-за аномальных хромосом [2] . В оплодотворенной яйцеклетке или эмбрионе могут отсутствовать хромосомы или развиваться слишком много хромосом, что нарушает нормальный процесс развития. В редких случаях генетические мутации также могут быть причиной заражения яйцеклетки, особенно для эмбрионов, которые перестали развиваться после прикрепления к матке.
Зараженная яйцеклетка похожа на другие выкидыши в том смысле, что имела место некоторая аномалия развития, которая в конечном итоге привела к неудаче беременности. Это может вызвать чувство потери и отчаяния, но важно понимать, что это невозможно предотвратить, и женщины не должны винить себя. В случае раннего выкидыша часто невозможно узнать, что что-то пошло не так, пока ваш врач не определит это.
Насколько часто встречается выкидыш пораженной яйцеклетки?
Точно определить частоту выкидышей из-за испорченного выкидыша сложно, потому что многие женщины предпочитают не делиться своими историями о выкидышах из-за стыда или смущения.Однако выкидыши на самом деле очень распространены: около 10-20% беременностей заканчиваются выкидышем [4] . Согласно этой статистике, ранние выкидыши наиболее распространены, причем 80% из них происходят в течение первых 12 недель. Кроме того, у многих женщин случается один или несколько выкидышей до того, как у них наступит нормальная беременность.
Статистические данные о том, насколько часто встречается зараженная яйцеклетка, может быть трудно измерить из-за трудностей с диагностикой этого состояния. Поскольку это происходит так рано, женщины могут даже не знать, что они беременны, и не замечать выкидыша.Насколько известно, эксперты полагают, что пораженная плодная яйцеклетка является причиной трети выкидышей, которые происходят до 8 недель беременности [3] .
Симптомы зараженной плодной яйцеклетки
Даже если эмбрион не развивается должным образом или полностью остановился, у женщины могут наблюдаться ранние симптомы беременности, поскольку организм распознал что-то, прикрепленное к матке. Пока эмбрион не будет изгнан из организма, гормоны все еще вырабатываются, и тесты на беременность могут дать положительные результаты.У женщины может быть утреннее недомогание, вздутие живота, болезненные ощущения в груди и другие общие симптомы, которые проявляются в течение первых недель беременности. Однако некоторые признаки могут указывать на то, что у женщины пораженная плодная яйцеклетка или выкидыш:
- Аномальное сильное кровотечение
- Сильные спазмы в животе
- Ультразвук, который показывает, что амниотический мешок есть, но отсутствует эмбрион
Лечение для зараженной яйцеклетки
После того, как вам поставили диагноз зараженной яйцеклетки, существует несколько различных методов лечения, доступных в зависимости от того, как ваше тело реагирует на прикрепленное яйцо или эмбрион.Некоторым женщинам может быть вообще нечего лечить, поскольку организм осознает, что нет развития, и естественным образом передает эмбрион, изгнав содержимое матки. В этих случаях выкидыш будет похож на тяжелые месячные, которые могут казаться совершенно нормальными для человека, который не подозревает, что у него поврежденная яйцеклетка.
Если диагностирована пораженная яйцеклетка, но организм продолжает действовать беременно и выделяет гормоны, ваш врач может подождать несколько дней, чтобы увидеть, адаптируется ли организм и, в конечном итоге, проходит эмбрион.Если тело продолжает сохранять прикрепленный эмбрион, несмотря на отсутствие развития, можно использовать лекарства или хирургическое вмешательство, чтобы очистить содержимое матки. Такие лекарства, как Cytotec, могут вызвать выкидыш, который вызывает временное сильное кровотечение. Также может быть проведена короткая хирургическая процедура путем расширения шейки матки и ручного опорожнения матки.
Могу ли я снова забеременеть после зараженной яйцеклетки?
Выкидыши могут пугать и заставлять вас чувствовать, что что-то не так с вашей фертильностью, но в большинстве случаев это не так.Выкидыши являются естественной частью беременности и часто не влияют на вашу фертильность. Наличие одной зараженной яйцеклетки обычно не вызывает беспокойства, и статистика показывает, что у вас, вероятно, будет нормальная и здоровая беременность в будущем, даже сразу после зараженной яйцеклетки. В исследовании с участием женщин с ранним выкидышем около 80% смогли иметь успешную беременность в течение следующих пяти лет [1] . Причина этих успешных историй заключается в том, что методы лечения пораженных яйцеклеток также не оказывают отрицательного воздействия на будущую беременность, даже при хирургических вмешательствах.
Если у вас были множественные зараженные яйцеклетки или вы боретесь с выкидышем, это может быть другая основная проблема, такая как гормональный дисбаланс или генетическая мутация. Ваш врач может провести тесты, чтобы определить возможные причины осложнений в развитии.
Источники и дополнительная литература
[1] Смит Л.П., Юингс П.Д. и Куинлан К. (2009). Частота наступления беременности после выжидательного, медикаментозного или хирургического лечения спонтанного выкидыша в первом триместре: рандомизированное контролируемое исследование долгосрочного наблюдения за лечением невынашивания беременности (MIST).BMJ, 2009; 339: b3827.
[2] Лати Р. Б., Марк С. Д., Вестфаль Л. М. и Милки А. А. (2007). Цитогенетическое тестирование анэмбриональной беременности по сравнению с эмбриональной замершей беременностью. Журнал вспомогательной репродукции и генетики, 24 (11), 521-524. DOI: 10.1007 / s10815-007-9166-1
[3] Regan, L. (2000). Эпидемиология и медицинские причины выкидыша. Кафедра репродуктивной науки и медицины . 14 (5): 839-54
[4] Хорнер-Джонсон, В., Кулкарни-Раджасекхара, С., Дарни, Б. Г., Диссанаяке, М., и Коуги, А. Б. (2017). Живорождение, выкидыш и аборт среди американских женщин с ограниченными возможностями и без. Журнал инвалидности и здоровья, 10 (3), 382-386.
Зараженная яйцеклетка | Беременность. Рождение и ребенок
Зараженная яйцеклетка — это тип выкидыша, который может произойти на ранних сроках беременности. Это может быть очень неприятно и неожиданно, но есть поддержка.
Что такое пораженная яйцеклетка?
Зараженная яйцеклетка — это беременность, при которой плодный мешок и плацента растут, а ребенок — нет.Это также называется «анэмбриональной беременностью», поскольку нет эмбриона (развивающегося ребенка). Поскольку пораженная яйцеклетка все еще вырабатывает гормоны, это может указывать на положительный тест на беременность.
Зараженная яйцеклетка обычно вызывает выкидыш на сроке от 7 до 12 недель беременности. Ваше тело понимает, что беременность не развивается должным образом, и начинает выделять кровь и ткани из матки.
Выкидыш может быть очень неприятным. Многим женщинам нужна поддержка и время, чтобы скорбеть. Нет правильного ощущения после выкидыша.Разные люди реагируют на выкидыш с разными эмоциями, включая гнев, вину или облегчение. По телефону доверия для беременных, родов и младенцев можно получить информацию и поддержку по номеру 1800 882 436.
Что вызывает поражение яйцеклетки?
Когда яйцеклетка оплодотворяется, клетки, составляющие плодный мешок и плаценту, начинают размножаться. Но иногда клетки, которые должны развиться в ребенка, не размножаются.
Причина неизвестна. Это не вызвано ничем, что вы сделали.
Как и когда диагностируется поражение яйцеклетки?
Иногда его обнаруживают во время обычного ультразвукового исследования. Это может быть особенно сложно для женщин, которые пошли на УЗИ в ожидании хороших новостей.
В других случаях кровотечение могло быть в начале беременности, и для исследования используется УЗИ.
Как лечить зараженную яйцеклетку?
Ваш врач обсудит с вами возможные варианты. Вы можете позволить случиться естественному выкидышу.Как только это начнется, кровотечение может прекратиться в течение нескольких дней или недель. Если кровотечение усиливается, вы испытываете боль или недомогание, обратитесь к врачу.
У вас также может быть прерывание беременности, будь то прием лекарств или хирургическая операция, известная как D&C.
Влияет ли это на мои шансы на зачатие ребенка?
Нет. Наличие зараженной яйцеклетки во время одной беременности не влияет на ваши шансы на успешную беременность в будущем.
Для поддержки и информации
Телефон доверия для беременных, родов и младенцев может предложить эмоциональную поддержку и надежный совет любому, кто имеет дело с потерей беременности.Звоните по телефону «Беременность, роды и рождение ребенка» по телефону 1800 882 436 в любое время дня и ночи.
Объяснение типов выкидыша | NCT
Не все выкидыши одинаковы — могут быть химические беременности, пораженные яйцеклетки и другие. Вот различные способы прерывания беременности.
На разных сроках беременности могут произойти разные типы выкидыша. Важно проводить различие, потому что в зависимости от типа выкидыша у вас могут появиться разные симптомы.Впоследствии вам могут потребоваться различные методы лечения в зависимости от типа выкидыша.
Химическая беременность
Химическая беременность — это очень ранний выкидыш. Они могут случиться до того, как вы узнаете, что беременны. Яйцеклетка оплодотворяется, но потеря происходит вскоре после имплантации, поэтому у нее никогда не будет сердцебиения.
Обычно у вас не будет никаких признаков химической беременности. У вас, вероятно, начнется кровотечение примерно в то время, когда у вас должна быть менструация, или, самое большее, это может быть на несколько дней позже или немного тяжелее, чем обычно.Большинство химических беременностей происходит из-за хромосомных аномалий оплодотворенной яйцеклетки (Moore and Cafasso, 2016; Fertility Authority, 2018).
Зараженная яйцеклетка
Зараженная яйцеклетка — также известная как анэмбриональная беременность — происходит в первом триместре. Опять же, это часто происходит еще до того, как вы понимаете, что беременны. Зараженная яйцеклетка — это когда оплодотворенная яйцеклетка прикрепляется к стенке матки, но не превращается в эмбрион.
Вы можете почувствовать себя беременной. Однако врач, проводящий УЗИ, увидит пустой плодный мешок и, к сожалению, не сможет уловить сердцебиение (Moore and Cafasso, 2016; Fertility Authority, 2018).
невынашивание беременности
При невынашивании беременности потеря происходит на ранних сроках беременности, но ваше тело не проходит через ткани беременности. Вы можете продолжать проявлять признаки беременности, если плацента все еще выделяет гормоны, или вы можете заметить, что симптомы становятся менее очевидными. Вы также можете получить выделения и судороги, но у многих женщин нет симптомов этого типа выкидыша (Moore and Cafasso, 2016; Fertility Authority, 2018).
Угроза выкидыша
В первые 20 недель беременности вы можете получить угрозу выкидыша с кровотечением, болями в пояснице и спазмами желудка.Угроза выкидыша может быть пугающей, но она не обязательно закончится настоящим выкидышем. Фактически, около половины из них рождаются живыми.
Если у вас возникло необъяснимое кровотечение, ваш врач проведет осмотр. Если у вас есть угроза выкидыша, шейка матки останется закрытой. Если шейка матки открылась, у вас, к сожалению, выше вероятность выкидыша (Moore and Cafasso, 2016; Fertility Authority, 2018).
Неизбежный выкидыш
Неизбежный выкидыш — это когда у женщины на ранних сроках беременности возникают необъяснимые вагинальные кровотечения и боли в животе.По сравнению с угрозой выкидыша, неизбежный выкидыш — это когда шейка матки открывается в дополнение к кровотечению и боли. Кровотечение также усиливается, и спазмы желудка причиняют гораздо больше боли (Moore and Cafasso, 2016; Fertility Authority, 2018).
Неполный выкидыш
В случае неполного выкидыша вы часто получаете сильное кровотечение и сильную боль в животе. При осмотре шейка матки будет открыта.
Если у вас неполный выкидыш, у вас может отойти часть беременных тканей.Тем не менее, УЗИ покажет оставшуюся часть ткани (Moore and Cafasso, 2016; Fertility Authority, 2018).
Полный выкидыш
Полный выкидыш — это выкидыш, при котором вся ткань беременной выходит из матки. У вас будет сильное кровотечение и сильная боль в животе, но эти симптомы должны быстро исчезнуть. Ультразвук может подтвердить полные выкидыши (Moore and Cafasso, 2016; Fertility Authority, 2018).
Последнее обновление этой страницы: апрель 2018.
Дополнительная информация
Наша линия поддержки предлагает практическую и эмоциональную поддержку при кормлении вашего ребенка, а также общие вопросы для родителей, членов и волонтеров: 0300 330 0700.
Если вам нужна помощь после выкидыша любого типа, обратитесь в Ассоциацию по выкидышам.
Преодоление пораженной яйцеклетки
Перенести потерю ребенка достаточно сложно, но знание того, что зародыша никогда не было, может причинить женщинам дополнительное горе.Распространенная причина выкидыша на ранних сроках беременности, зараженная яйцеклетка , также называемая анэмбриональной беременностью или анэмбриональной беременностью, возникает, когда начинается беременность и формируется мешок, но ребенок не создается в гестационном мешке.
«У женщины будет повышенный уровень гормонов беременности и появятся симптомы беременности, но ребенка нет», — объясняет Октавия Кэннон, доктор медицинских наук, акушер-остеопат и гинеколог из Шарлотты, Северная Каролина.
Хотя часто нет четкого объяснения, во многих случаях пораженная яйцеклетка возникает из-за хромосомной аномалии.Кэннон говорит. Поскольку это происходит в течение первых нескольких недель беременности, многие женщины могут даже не знать об этом.
Внематочная беременность, которая отличается от пораженной плодом яйцеклетки, — это беременность, которая происходит где-либо за пределами полости матки. Часто женщины испытывают нерегулярное кровотечение и / или боль в области таза. Доктор Кэннон говорит, что метотрексат часто используется для предотвращения продолжения беременности, особенно если он находится в месте, которое трудно удалить хирургическим путем.
Сосредоточившись на профилактике, врачи остеопатической медицины или медики не ограничиваются своими симптомами, чтобы рассмотреть, как факторы окружающей среды и образа жизни влияют на ваше здоровье.Их учат слушать и сотрудничать с вами, чтобы помочь вам не только стать здоровым, но и оставаться здоровым.
Лечение
В некоторых случаях у женщин может наблюдаться кровотечение, подобное обильному менструальному циклу, если их организм изгоняет неразвитую яйцеклетку. Если организм не выводит пораженную яйцеклетку естественным образом, женщина может пройти D&C амбулаторно (расширение и выскабливание) или принимать пероральные препараты, чтобы избежать операции.
«Я внимательно консультирую пациентов о том, чего ожидать, когда нет необходимости оставаться в больнице.Во многих случаях это помогает восстановиться дома », — говорит доктор Кэннон.
Как справиться с потерей
Для женщин, у которых повреждена плодная яйцеклетка, процесс горя может быть более трудным, если они узнают, что у них вообще не было ребенка.
«Я всегда подчеркиваю своим пациентам, что, хотя эмбриона не было, это была беременность. У них есть полное право горевать », — говорит доктор Кэннон.
Некоторые женщины могут даже испытывать послеродовую депрессию. Доктор Кэннон предлагает следить за признаками депрессии.
«Я заверяю своих пациенток, что пораженная яйцеклетка не обязательно означает, что она не может забеременеть и иметь нормальную, здоровую беременность и ребенка. Если это происходит более одного раза подряд, я призываю своих пациентов разрешить дополнительное тестирование, чтобы попытаться найти причину повторного выкидыша », — говорит доктор Кэннон.
Ранняя несостоятельность беременности (пораженная плодная яйцеклетка)
Что такое прерывание беременности на ранних сроках?
Недостаточная беременность на ранних сроках (также известная как пораженная яйцеклетка или анэмбриональная беременность) — частая причина выкидыша.Это происходит, когда оплодотворенная яйцеклетка имплантируется в матку, но никогда не превращается в эмбрион. Если у вас преждевременная беременность, вы можете не узнать об этом до конца первого триместра.
Что произойдет, если у меня случится прерывание беременности на ранних сроках?
Если беременность прервана на ранних сроках, тест на беременность все равно будет положительным, потому что плацента начинает развиваться и выделяет хорионический гонадотропин человека (ХГЧ), гормон, который ищут в этих тестах.На раннем этапе у вас также могут быть некоторые общие симптомы беременности, такие как усталость, тошнота и боль в груди. Позже, когда уровень гормонов начнет снижаться, эти симптомы исчезнут, и у вас, скорее всего, появятся кровянистые выделения или кровотечение.
Сначала вы можете заметить красновато-коричневые пятна. Позже у вас могут возникнуть судороги или кровотечение из-за снижения уровня гормонов. Если у вас спазмы или кровотечение, или ваша матка не растет должным образом, или если ваш лечащий врач не слышит сердцебиение ребенка с помощью допплера примерно к 12 неделям, вам нужно будет проверить УЗИ. Ваш ребенок.Если беременность прервалась на ранних сроках, УЗИ покажет пустой плодный мешок.
У вас может быть выкидыш — то есть изгнание гестационного мешка и скопившихся тканей — к концу вашего первого триместра, хотя это может произойти и раньше. Однако процесс выкидыша может занять недели, и как только вы обнаружите, что не вынашиваете ребенка, вы можете обнаружить, что ждать самопроизвольного выкидыша слишком эмоционально или физически неудобно (если у вас сильные судороги).
В этом случае вы можете использовать лекарства, чтобы ускорить процесс выкидыша. Или вы можете выбрать процедуру — отсасывающий кюретаж или дилатацию и кюретаж (D&C) для удаления ткани. Вам потребуется удалить ткань, если у вас возникнут какие-либо проблемы, из-за которых ожидание выкидыша небезопасно, например сильное кровотечение или признаки инфекции.
Когда я могу снова попытаться зачать ребенка?
Некоторые врачи рекомендуют подождать, чтобы зачать ребенка, пока у вас не начнутся месячные, что может произойти через четыре-шесть недель после выкидыша или удаления ткани.(Пока вы ждете, вам нужно будет использовать противозачаточные средства, поскольку овуляция может наступить уже через две недели после выкидыша.)
После этого все в порядке. И одно шотландское исследование с участием более 30 000 женщин пришло к выводу, что женщины, которые забеременели в течение шести месяцев после выкидыша, на самом деле имеют наилучшие шансы на здоровую беременность. У этих женщин было меньше выкидышей или внематочных беременностей, чем у женщин, забеременевших через 6–12 месяцев после выкидыша.
Однако, хотя вы можете быть физически готовы снова забеременеть, вы можете не чувствовать себя готовым эмоционально.Каждая женщина справляется с горем из-за потери беременности на ранних сроках по-своему, и некоторым женщинам требуется несколько месяцев, прежде чем они захотят снова зачать ребенка.
Означает ли ранняя неудача беременности, что у меня снова случится выкидыш?
Нет. Хотя вы, вероятно, будете беспокоиться о возможности повторного выкидыша, эксперты по фертильности не считают одиночную потерю беременности на ранних сроках признаком того, что с вами или вашим партнером что-то не так. Большинство практикующих будут ждать, пока у женщины не произойдет два или три выкидыша подряд, чтобы заказать специальные анализы крови и генетические тесты, чтобы попытаться выяснить, что происходит.
повторных выкидышей | Колорадо Фертилити
Краткий обзор повторных выкидышей
- Пары, перенесшие выкидыш, могут иметь излечимую причину потери беременности.
- Исследования показывают, что выкидыши случаются примерно в 30% всех беременностей. Обычно оценка бесплодия проводится после двух-трех выкидышей.
- Решение о проведении тестирования на бесплодие при невынашивании беременности должно основываться на возрасте пары, количестве выкидышей, семейном анамнезе повторных выкидышей или наличии известного фактора риска повторного невынашивания беременности.
- Причины повторного невынашивания беременности делятся на хромосомные, анатомические, иммунологические, инфекционные, по качеству яиц и неизвестны.
Причины невынашивания беременности
Причины потери беременности делятся на хромосомные, анатомические, иммунологические, инфекционные, по качеству яиц и неизвестные. К сожалению, до половины всех пациенток с повторным невынашиванием беременности имеют неизвестную причину повторных выкидышей.
Хромосомный
Хромосомные аномалии могут быть переданы одним или обоими родителями и переданы развивающемуся плоду, что может вызвать выкидыш.Эти отклонения обнаруживаются только у родителей с помощью анализа крови и не поддаются коррекции. Однако после обнаружения хромосомных аномалий один или оба будущих родителя могут пройти генетическое консультирование, чтобы правильно оценить свои шансы на успешную беременность.
Кроме того, в большинстве случаев возможно проведение преимплантационной генетической диагностики (ПГД). Несмотря на то, что не всегда на 100% успешны, эмбрионы можно проверить на наличие известной генетической аномалии после проведения экстракорпорального оплодотворения.Затем в полость матки переносятся только хромосомно нормальные эмбрионы, чтобы попытаться добиться беременности, не затронутой хромосомной аномалией.
Анатомический
Анатомические причины потери беременности включают аномалии матки и шейки матки. Например, если в полости матки есть перегородка (стенка), имплантация эмбриона будет затруднена, и выкидыш, вероятно, продолжится. Миома матки и рубцы от предыдущих операций также могут стать причиной выкидыша.Однако эти состояния поддаются лечению хирургическим путем, что значительно увеличивает вероятность вынашивания доношенной беременности.
Анатомические аномалии также наблюдаются у женщин, которые подвергались воздействию диэтилстильбэстрола (DES) в период развития плода. К сожалению, эти отклонения нельзя исправить, но для женщин, подвергшихся воздействию DES, можно предпринять шаги по увеличению шансов на доношенную беременность.
Хирургическая коррекция предлагает значительно улучшенный прогноз для женщин с анатомическими причинами потери беременности.Например, если у пациентки есть перегородка матки, ее шансы на выкидыш без лечения составляют 70 процентов. Однако после исправления ее шанс выкидыша возвращается к таковому у здоровой популяции.
Иммунологический
Хотя причина выкидыша несколько противоречива, иммунологические проблемы, связанные с присутствием антител, подобные тем, которые наблюдаются у женщин с ревматологическими заболеваниями (такими как волчанка или ревматоидный артрит), могут быть связаны с потерей беременности. Фактические данные показали, что лечение низкими дозами аспирина и гепарина может улучшить исходы беременности у женщин с этими антителами.Вероятность успешной беременности у этого типа терапии аутоиммунных факторов составляет примерно 60 процентов.
Инфекционный
Инфекции шейки матки и матки также могут увеличить вероятность выкидыша.

 И в большинстве случаев такая патология протекает без явных клинических симптомов и выявляется уже после замершей беременности.
И в большинстве случаев такая патология протекает без явных клинических симптомов и выявляется уже после замершей беременности. Они могут приводить к грубой десинхронизации развития эмбриональных тканей, критичным изменениям структуры коллагена и других белков, нарушению индукции дифференцировки и миграции делящихся клеток. Чаще всего встречаются аутосомные трисомии, моносомии, триплоидии, тетраплоидии.
Они могут приводить к грубой десинхронизации развития эмбриональных тканей, критичным изменениям структуры коллагена и других белков, нарушению индукции дифференцировки и миграции делящихся клеток. Чаще всего встречаются аутосомные трисомии, моносомии, триплоидии, тетраплоидии. Застойный гипертонус, свидетельствующий об угрозе выкидыша, существует долго, а кратковременный скоро исчезает.
Застойный гипертонус, свидетельствующий об угрозе выкидыша, существует долго, а кратковременный скоро исчезает.