Лечение в Германии и Швейцарии
Если сердце выходит из данного ритма, говорят о нарушениях сердечного ритма или аритмии. В зависимости от степени тяжести и вида нарушения ритма делятся на несколько групп. Если сердце бьется слишком медленно (ниже 60 ударов в мин.), это называется брадикардия. Слишком быстрое сердцебиение называется тахикардией (100 ударов в мин. в покое). Кроме того, существует дополнительные удары (аритмии) или блокирование проведения возбуждения в сердце.
Что такое аритмия?
Человеческое сердце бьется ритмично с частотой от 60 до 100 ударов в минуту. Сердцебиение возникает, в то время как клетки сердечной мышцы возбуждаются электрическим импульсом и это возбуждение передается каждой клетке сердца. Возбуждение начинается в небольшом участке правого предсердия, называемым синусовым узлом. Он генерирует свой собственный ритм и передает его по определенным путям к остальной части сердца. Эта частота может зависеть от различных параметров (например, состояния симпатической нервной системы, парасимпатической, возбуждения/напряжения/ физической активности и напротив расслабления/пищеварения).
Не все виды сердечных аритмий имеют патологическое значение. Например, эпизодичные экстрасистолы могут возникать и у здоровых людей.
Каковы причины нарушения сердечных ритмов?
Нарушения ритма сердца могут иметь различные причины. Большинство из них также являются и симптомами.
К причинам относятся прямые нарушения в сердце. Они могут быть врожденными, как некоторые виды пороков сердца, нарушения проводимости электрического импульса или дефекты ионных каналов. Также приобретенные повреждения сердечной мышцы вследствие воспаления сердца (миокардит), сердечного приступа или болезней клапанов сердца могут привести к нарушениям ритма сердца.
Кроме того, к аритмии могут привести нарушения за пределами сердца. Поскольку проводимость электрического импульса в сердце осуществляется за счет обмена ионами (например, калий и магний) между клеткой и ее внешней средой, электролитные нарушения, проблемы со щитовидной железой и лекарственные средства могут привести к сердечной аритмии.
Кроме того, стресс, недостаток кислорода или алкоголь могут привести к сбоям в работе сердца. Так, например, алкоголь у некоторых людей может вызвать фибрилляцию предсердий, которая также известна как синдром праздничного сердца, так как она возникает часто при чрезмерном употреблении алкоголя на отдыхе или в выходные дни.
Тем не менее, бывают случаи нарушений сердечного ритма, при которых даже после продолжительных поисков причину найти не удается.
Каковы симптомы данного заболевания?
В зависимости от вида аритмии появляются различные симптомы. Например, дополнительные сокращения сердца, как правило, приводят к перебою следующего удара, что иногда является явной экстрасистолией. Сердцебиение представляет собой нерегулярную или напряженную сердечную деятельность. Если сердце сокращается слишком быстро, неважно регулярно или нерегулярно, ощущается своего рода тревожное сердцебиение. Иногда человек может почувствовать его в шее.
Кроме того, могут возникать боли в сердце (стенокардия), при этом следует обратиться к терапевту или
кардиологу
в связи с риском сердечного приступа.
Поскольку нарушение сердечного ритма может в некоторых случаях привести к массовому снижению сердечной функции, существует риск слишком низкого мозгового кровотока. В таком случае начинаются головокружения, судороги, нарушения речи или зрения. В этом случае возбуждение сердечной мышцы нерегулярное, так что рациональное сокращение мышц и выброс крови больше не возможны. В данном случае аритмии также могут привести к обмороку (синкопа), недостаточности кровообращения и в худшем случае к смерти.
Кроме того, основное заболевание, например,
сердечная недостаточность
, может значительно ухудшиться из-за нарушений сердечного ритма. Это приводит к одышке даже в покое и накоплению жидкости в легких (отек легких), изменению уровня давления кругов кровообращения, которое сердце больше не в состоянии поддерживать.
Каковы диагностические методы?
Обычно симптомы приводят пациента к
врачу общей практики
или
терапевту,
который после сбора анамнеза (история болезни) и физического обследование (в том числе пульса и измерения артериального давления, прослушивания сердца и легких), выполняет ЭКГ (электрокардиография).
При проведении ЭКГ устанавливают до 12 электродов на тело пациента. Тогда можно исследовать ток в сердце, определить, есть ли нарушения, и даже обнаружить первые данные о причине аритмии.
Поскольку единичное измерение ЭКГ, как правило, не показывает всю картину заболевания (обычное ЭКГ), может понадобиться ЭКГ с нагрузкой (на велосипеде). Здесь можно видеть аритмии, которые не проявляются в покое. Кроме того, может быть проведен долгосрочный мониторинг ЭКГ. Пациенту, как правило, к телу прикрепляют электроды и небольшое измерительное устройство на 24 часа. После 24 часов результаты ЭКГ оценивает
кардиолог
.
Поскольку электролитный дисбаланс или нарушения работы щитовидной железы также могут привести к сердечной аритмии, делают анализ крови для проверки конкретных показателей.
Другой метод исследования – это эхокардиография. Это разновидность ультразвука, при которой может быть измерена как структура и движение стенок и клапанов сердца, так и кровоток в главной мышце человеческого организма. Эхокардиография может быть выполнена в покое и при движении (с нагрузкой). Кроме того, существует ультразвуковое исследование сердца через пищевод (чреспищеводная эхокардиография), которое помогает осмотреть сердце с различных сторон.
Эхокардиография может быть выполнена в покое и при движении (с нагрузкой). Кроме того, существует ультразвуковое исследование сердца через пищевод (чреспищеводная эхокардиография), которое помогает осмотреть сердце с различных сторон.
Далее существуют инвазивные электрофизиологические исследования. Это особый вид сердечной катетеризации. Данный метод дает возможность с помощью небольшой трубки, которая вводится через вену или артерию в сердце, исследовать электрические токи и место происхождения аритмий и, при необходимости, провести терапию с помощью импульсов тока (в зависимости от причины).
Как лечить аритмию?
Некоторые виды сердечных аритмий не представляют никакой угрозы и не требуют лечения. Тем не менее, существуют и другие виды, которые могут быть чрезвычайно опасны и даже смертельны. В связи с чем всем людям следует, по крайней мере, один раз проверить наличие аритмии у
кардиолога
или
терапевта
.
В любом случае всегда необходимо лечить основное заболевание.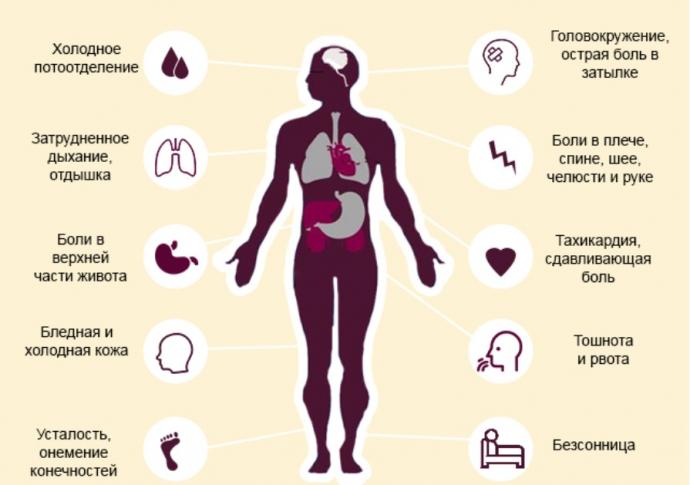 Это, как правило, заболевания щитовидной железы, отравления или нарушения электролитного баланса. Некоторые причины не поддаются консервативному лечению и требуют более инвазивной терапии
Это, как правило, заболевания щитовидной железы, отравления или нарушения электролитного баланса. Некоторые причины не поддаются консервативному лечению и требуют более инвазивной терапии
(кардиохирургия),
например замену клапанов или коронарное шунтирование при
ишемической болезни сердца
.
Иногда пациент (особенно в пожилом возрасте) может обойтись без хирургического вмешательства, пройдя медикаментозное лечение. Для этого существует ряд так называемых антиаритмиков. Это препараты, которые (в зависимости от способа действия) по-разному регулируют сердечные сокращения.
Если данные меры не помогают, следующим шагом является установка
кардиостимулятора
. В случае наличия риска внезапной смерти от сердечно-сосудистого заболевания (часто при
ишемической болезни сердца
) может быть имплантирован дефибриллятор.
Каковы прогнозы и вероятность прогрессирования заболевания при сердечных аритмиях?
Многие виды нарушений сердечного ритма могут быть причиной летального исхода, поэтому должны восприниматься всерьез. Здесь лечение обязательно. Если после выявления причины следует целенаправленная терапия, у пациента имеются хорошие шансы вернуться к нормальной жизни.
Здесь лечение обязательно. Если после выявления причины следует целенаправленная терапия, у пациента имеются хорошие шансы вернуться к нормальной жизни.
Конечно, любая терапия включает в себя свои риски, как медикаментозная, так и хирургическая. Тем не менее, лечащий
кардиолог
или
терапевт
должен обсудить с пациентом все варианты и рассмотреть их преимущества и недостатки перед началом любой терапии. Если у пациента есть какие-либо вопросы, ему необходимо проконсультироваться с врачом. Чем лучше пациент осведомлен о своей проблеме, тем лучше он может справиться с ней.
Лечение дает возможность снова жить нормальной жизнью, без обмороков и потери сознания из-за нарушения ритма сердца, – при таких симптомах вождение транспортными средствами запрещено.
Если человек страдаете от сердечной аритмии или обнаруживает у себя соответствующие симптомы, ему необходимо связаться со специалистом.
Источники:
Герольд, Герд: Внутренняя медицина. Кельн, самиздат 2012.
Кельн, самиздат 2012.
Арашее, K .; Бэнклер, Х.-В. ; Бибер, C .; и др:. Внутренняя медицина. Штутгарт, Изд. Георг Тиме KG 2009.
Коронарная болезнь сердца
Определение: что понимают под ИБС?
Ишемическая болезнь сердца является одним из наиболее распространенных заболеваний в индустриальных странах. Ишемическая болезнь сердца представляет собой сужение одного или более коронарных сосудов, что вызывает нарушение кровоснабжения сердечной мышцы. Это приводит к недостаточному обеспечению сердца кислородом. В результате сердце перестает работать должным образом. Это приводит к боли и чувству тяжести в области сердце. В худшем случае ИБС может привести к сердечному приступу.
Причины: как возникает ишемическая болезнь сердца?
Основной причиной развития ишемической болезни сердца считается
атеросклероз
(кальсификация артерий). При влиянии факторов риска, таких как высокое кровяное давление и уровень холестерина, сахарный диабет, излишний вес и курение, данное состояние может привести к инфаркт миокарда.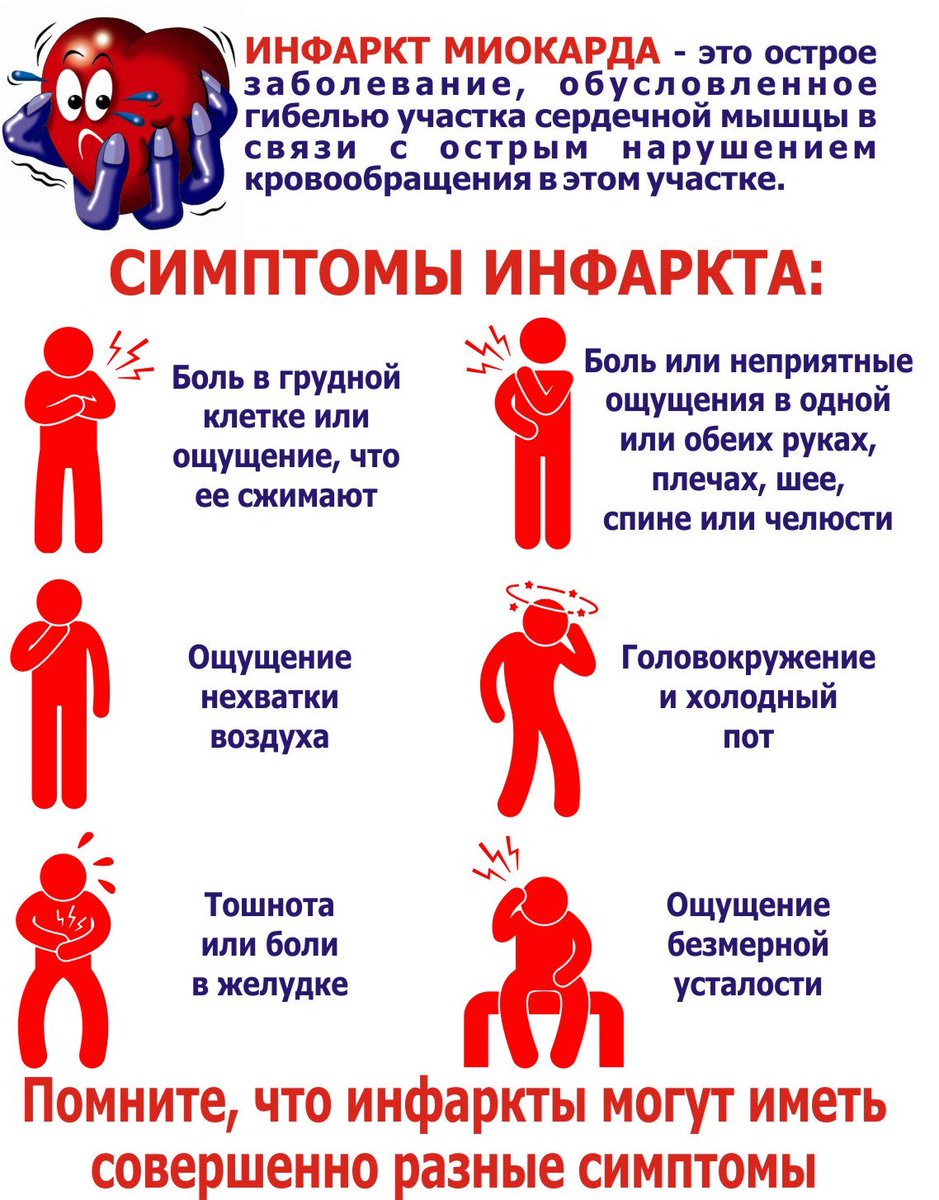
Симптомы: как проявляется ИБС?
Ишемическая болезнь сердца на ранних стадиях, как правило, протекает бессимптомно, однако, при прогрессировании заболевания проявляется, главным образом, через основной симптом – стенокардию. Кровоток, поступающий через суженные артерии, не может обеспечить сердце достаточным количеством кислорода, особенно при физической нагрузке (например, подъем по лестнице), в результате пациент испытывает одышку, чувство жжения и давящую боль в груди.
Как ИБС диагностируется?
Для диагностики ишемической болезни сердца доступны различные инвазивные и неинвазивные методы, при этом при первоначальной диагностике, как правило, используют последние. Они включают в себя:
- ЭКГ покоя, с нагрузкой и холтеровское мониторивание ЭКГ
- эхокардиография
- сцинтография сердца
- МРТ сердца
- КТ сердца
Если диагноз необходимо уточнить или неинвазивные методы исследования не предоставили убедительных результатов, используется
коронарная ангиография (катетеризация сердца)
. В данном случае проводят катетеризацию сердца через бедренную или плечевую артерию и вводят контрастное вещество. Таким образом сужение в коронарных артериях становится видимым с помощью рентгеновских лучей.
В данном случае проводят катетеризацию сердца через бедренную или плечевую артерию и вводят контрастное вещество. Таким образом сужение в коронарных артериях становится видимым с помощью рентгеновских лучей.
Лечение ИБС: медикаменты или операция?
При лечении ИБС большое значение имеет медикаментозная терапия. Могут быть использованы такие препараты, как аспирин (для разжижения крови), бета-блокаторы (для снижения частоты сердечных сокращений и, следовательно, потребления кислорода сердцем) и нитраты (также для снижения потребления кислорода).
Если медикаментозное лечение не принесло желаемых результатов, прибегают к таким процедурам, как баллонная ангиопластика (ТБКА = чрескожная транслюминальная коронарная ангиопластика) или шунтирование.
При баллноной ангиопластике сразу после коронографии к месту сужения сосуда продвигают баллонный катетер. Баллон достигает места сужения и начинает его расширять. Чтобы предотвратить повторное сужение сосудов, устанавливают стент (гибкая металлическая трубка).
В особенно тяжелых случаях ишемической болезни проводится операция
шунтирование
. С помощью трансплантации вены или артерии, взятой из конечности пациента, делают «обходной путь» для участка сужения. Операция может быть выполнена либо на работающем сердце, либо с использованием малоинвазивных методов.
Каковы прогнозы продолжительности жизни при ишемической болезни сердца?
Прогноз при ишемической болезни зависит от многих факторов, решающими из которых являются количество пораженных коронарных артерий, локализация сужения, степень тяжести заболевания и наличие других заболеваний, таких как диабет или нарушения кровоснабжения других органов.
Ранняя диагностика и лечение болезни являются залогом благоприятного прогноза, поскольку запущенная болезнь может привести к сердечному приступу.
Также долгосрочный благоприятный прогноз зависит от того, сможет ли пациент основательно поменять свой образ жизни. Важно придерживаться следующих правил:
Важно придерживаться следующих правил:
- достаточное количество физических упражнений
- здоровое питание
- отказ от курения
- профилактика ожирения
- регулярный прием лекарств
Существующие варианты лечения ишемической болезни сердца, как правило, приводят к хорошим результатам. Для пациентов это означает долгую жизнь без жалоб.
Какие врачи и клиники являются специалистами в лечении ишемической болезни сердца в Германии и Швейцарии?
Человек, который страдает от ишемической болезни сердца, желает получить лучшую медицинскую помощь. Таким образом, пациент задается вопросом, где можно найти лучшую клинику для лечения ИБС или
лучшую кардиологическую клинику в Германии, Швейцарии или Австрии
?
Поскольку на данный вопрос трудно ответить объективно, а настоящий врач никогда не будет утверждать, что он является лучшим, можно полагаться только на опыт специалиста. Таковыми являются кардиологи и кардиохирурги, специализирующиеся на лечении ИБС и имеющие многолетний опыт работы.
Таковыми являются кардиологи и кардиохирурги, специализирующиеся на лечении ИБС и имеющие многолетний опыт работы.
Компания PRIMO MEDICO поможет найти вам опытного специалиста или клинику для лечения суженных коронарных сосудов сердца. Все врачи и клиники были приняты в базу данных PRIMO MEDICO на основании их опыта и репутации. Они ждут ваших запросов относительно дополнительного заключения, сметы расходов или срока лечения.
Причины и признаки сердечно сосудистых заболеваний
Курение сигарет, увлечение спиртным, несбалансированное питание с повышенным содержанием жиров и соли и исключением из рациона овощей, отсутствие рациональной физической нагрузки, стрессы, наследственность — факторы риска в развитии ССЗ. К причинам сердечно-сосудистых заболеваний также необходимо отнести два распространенных состояния: болезни сердечной системы нередко протекают на фоне повышенного давления и диабета, поэтому таким больным требуется постоянное наблюдение у кардиолога. Но даже внешне здоровым людям рекомендуется проверять сердце, поскольку ряд заболеваний протекает без симптомов и обнаруживается лишь в стадии обострения.
Боль в груди — главный признак болезней сердца. Но существуют и другие основные симптомы заболеваний сердечно-сосудистой системы, а также неочевидные признаки.
Боль в груди может быть острой, тупой, сдавливающей, приступообразной. Жжение характерно при стенокардии, приступы которой не проходят даже в ночное время. Длительная боль с отдачей в левую половину тела свидетельствует о развивающемся инфаркте. При аневризме грудные боли иррадиируют в спину и затылочную область. Однако стоит помнить, что подобные симптомы появляются и при других болезнях, связанных с пищеварением, позвоночником или невралгией. Боли, напоминающие остеохондроз, также требуют изучения, поскольку нередко возникают при ССЗ.
Кашель также относится к симптомам заболеваний сердечно-сосудистой системы. Казалось бы, это характерный признак болезни легких. Но при простуде кашель проходит за несколько дней, а при ССЗ сопровождает постоянно, а отхаркивающие лекарства оказываются неэффективными.
Учащение пульса связанно со стрессом или нагрузками. Но если сердцебиение остается сильным даже в состоянии покоя — это тревожный сигнал. Иногда пульс, напротив, становится редким — до 50 ударов. Такое состояние возникает при патологии клапанов.
Тошноту обычно связывают с расстройством пищеварения. Но рвота может появляться не только при проблемах с желудком, но и при болезни сердца. Из-за близкого расположения органов симптомы часто путают.
Отечность появляется не только на фоне болезни почек, но и из-за того, что сердце плохо качает кровь по организму. По причине заболевания сердечно-сосудистой системы начинают страдать конечности, т.к. нарушается отток крови.
Часто мучают боли в ногах, тяжело ходить, вздуваются вены или появляются язвочки стопе? Это явный симптом проблем с сосудами нижних конечностей, определить точный диагноз поможет УЗДС.
Головные боли и головокружения обычно являются предвестниками надвигающегося инсульта. Если раньше таких симптомов не возникало и не было проблем с вестибулярным аппаратом, стоит осмотреться у врача.
Если раньше таких симптомов не возникало и не было проблем с вестибулярным аппаратом, стоит осмотреться у врача.
Слабость, нарушения сна, дрожь в руках или ногах также признаки ССЗ. При функциональных расстройствах нарушается концентрация внимания, больной быстро утомляется, начинает испытывать тревожность.
Бледность при ССЗ возникает при поражении клапанов аорты. Нередко у больных синеют ноги, руки и носогубной треугольник. Иногда симптомы можно принять за анемию.
Одышку часто принимают за симптом болезни легких. При данном симптоме сложно определить первопричину, поэтому обязательно нужна диагностика.
Женщины чаще мужчин умирают от сердечно-сосудистых заболеваний | Культура и стиль жизни в Германии и Европе | DW
7 апреля — Всемирный день здоровья. Сейчас о нем думает каждый, причем по сотне раз в день. Пандемия коронавируса многих заставила задуматься над тем, правильно ли мы живем и насколько силен наш иммунитет. Другие болезни отошли на второй план. Но мы решили о них вспомнить. Ведь эпидемии приходят и уходят, а заболевания сердечно-сосудистой системы, к сожалению, остаются…
Другие болезни отошли на второй план. Но мы решили о них вспомнить. Ведь эпидемии приходят и уходят, а заболевания сердечно-сосудистой системы, к сожалению, остаются…
Женщины и мужчины имеют разное телосложение. Это очевидно. Но различия не ограничиваются внешним видом и репродуктивными органами. Примером менее явных различий служит сердечно-сосудистая система и связанные с ней заболевания. Повышенное давление и проблемы с сердцем считаются преимущественно мужскими недугами. Но это не так! Сердечно-сосудистые заболевания являются основной причиной смертности среди женщин старше 35 лет во всем мире. Только в 2017 году в Германии от сердечно-сосудистых заболеваний умерло более 344 тысяч человек. 55 процентов из них — женщины.
Женщины особенно подвержены риску
Несмотря на явные различия в строении мужчин и женщин, медицина рассматривает людей различных полов большей частью так, как будто они биологически и физиологически идентичны. За эталон «нормального состояния» берется обычно мужской организм.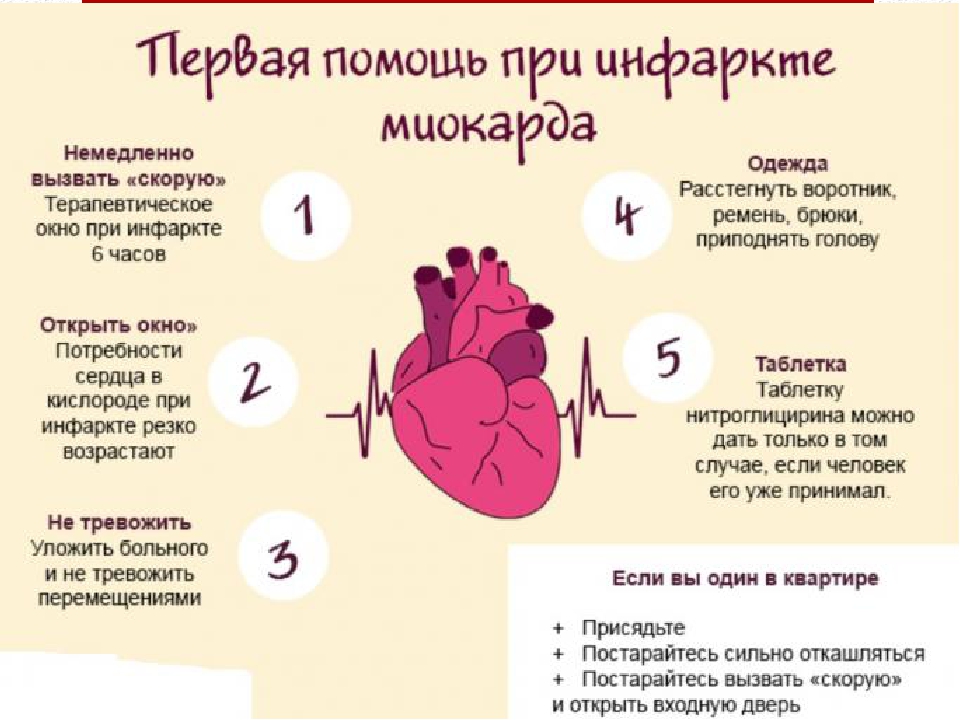 Происходит это потому, что раньше медицинские исследования проводились в основном с мужчинами. Женское тело считалось слишком сложным из-за месячного цикла и связанных с ним гормональных колебаний.
Происходит это потому, что раньше медицинские исследования проводились в основном с мужчинами. Женское тело считалось слишком сложным из-за месячного цикла и связанных с ним гормональных колебаний.
Лишь с 1993 года в США предписано проводить клинические исследования с участием мужчин и женщин в равной мере. И лишь в начале 2000-х годов в Евросоюзе появилась директива, предписывающая проверять лекарства на предмет различий в их воздействии на мужчин и на женщин. Поэтому о профилактике, симптомах, терапевтических возможностях и формах сердечно-сосудистых заболеваний именно у женщин в настоящее время мало известно.
Чем отличаются сердечные заболевания у мужчин и женщин?
При инфаркте миокарда одна или несколько артерий, снабжающих сердце кровью, блокируются. В результате пораженные участки сердечной мышцы не получают достаточно кислорода и погибают. До менопаузы риск сердечного приступа у женщин ниже, чем у мужчин. Одна из причин этого заключается в том, что в сосудах женского организма образуется меньше атеросклеротических бляшек, и поэтому меньше вероятность образования тромбов в артериях сердца.
Долгое время считалось, что происходит это благодаря женскому половому гормону эстрогену. «Исследования, однако, не смогли подтвердить эту гипотезу. Введение эстрогена, например, с помощью гормонального пластыря, для предотвращения сердечных приступов не доказало свою эффективность. Тем не менее, молодых женщин, видимо, защищает их гендерная принадлежность. Вероятно, есть связь с менструацией. Об этом свидетельствует тот факт, что преждевременная менопауза или прекращение цикла в результате операции увеличивают риск инфаркта миокарда», — говорит директор Немецкого кардиологического центра в Мюнхене профессор Хериберт Шункерт (Heribert Schunkert).
Сердечные приступы поражают женщин в среднем на 10 — 15 лет позже, чем мужчин. А именно на восьмом десятке жизни, когда окончательно закончилась физиологическая перестройка организма после менопаузы.
Согласно исследованию, опубликованному в журнале Nature, у женщин инфаркт миокарда приводит к абсолютной сердечной недостаточности лишь в 50 процентах случаев. Столь же часто ее причиной становится слабость сердечной мышцы. «Сердечная недостаточность возникает, например, из-за повышенного кровяного давления. Нагрузка на сердце растет, но сердечная мышца уже не такая эластичная. Сердце исправно качает кровь, а расслабляться в достаточной степени не может. В результате наблюдается уменьшение наполненности полостей сердца кровью», — объясняет профессор Шункерт.
Столь же часто ее причиной становится слабость сердечной мышцы. «Сердечная недостаточность возникает, например, из-за повышенного кровяного давления. Нагрузка на сердце растет, но сердечная мышца уже не такая эластичная. Сердце исправно качает кровь, а расслабляться в достаточной степени не может. В результате наблюдается уменьшение наполненности полостей сердца кровью», — объясняет профессор Шункерт.
На какие симптомы следует обращать внимание женщинам?
Распространенным симптомом сердечной недостаточности является одышка, особенно после физических нагрузок. Кровь, не попадая в сердце, скапливается и давит на легкие. Типичное проявление сердечного приступа — сильная боль в груди (по крайней мере — у мужчин). У женщин инфаркт может проявляться через крайнюю усталость, тошноту, рвоту и одышку. При такой симптоматике проблемы с сердцем у женщин часто распознаются слишком поздно. Как самой пациенткой, так и лечащими врачами.
Женский инфаркт отличается от мужского
Но и у женщин давящая или колющая боль в груди сигнализирует сердечный приступ.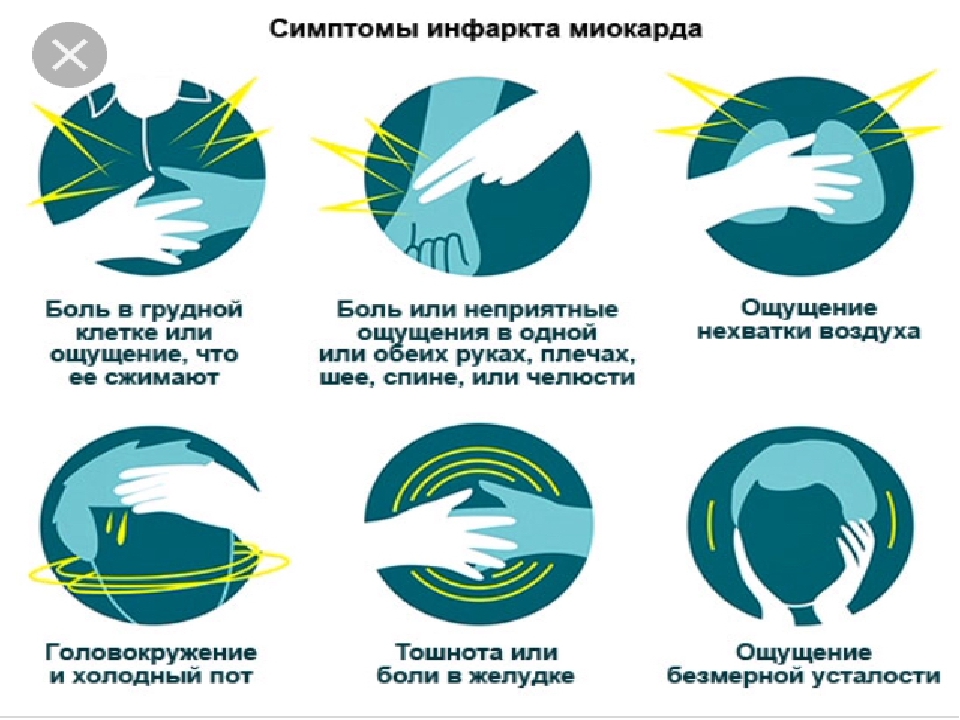 Боль ощущается дольше пяти минут и распространяется на руки, живот, спину, шею. Кроме того, часто возникает ощущение стеснения или давления в области сердца, как будто что-то сжимает грудную клетку. Болям и ощущениям сдавливания сопутствует обычно сильный страх. Но бывают инфаркты и почти бессимптомные. Как правило, они случаются у женщин при диабете, который повреждает нервы и тем самым подавляет ощущение боли.
Боль ощущается дольше пяти минут и распространяется на руки, живот, спину, шею. Кроме того, часто возникает ощущение стеснения или давления в области сердца, как будто что-то сжимает грудную клетку. Болям и ощущениям сдавливания сопутствует обычно сильный страх. Но бывают инфаркты и почти бессимптомные. Как правило, они случаются у женщин при диабете, который повреждает нервы и тем самым подавляет ощущение боли.
Даже если признаки сердечного приступа у женщин часто неспецифичны, терять нельзя ни секунды! «Особенно если симптомы серьезные и никогда до того в такой форме не проявлялись. В случае необъяснимой сильной тошноты, которая может также сочетаться с одышкой, следует сразу же вызвать скорую помощь», — советует профессор Хериберт Шункерт.
Факторы риска у женщин
Главный фактор риска развития инфаркта миокарда — артериальная гипертензия. И именно среди женщин это заболевание встречается довольно часто. Согласно проведенному в США исследованию, гипертония у женщин возникает в более раннем возрасте, чем у мужчин, и прогрессирует быстрее.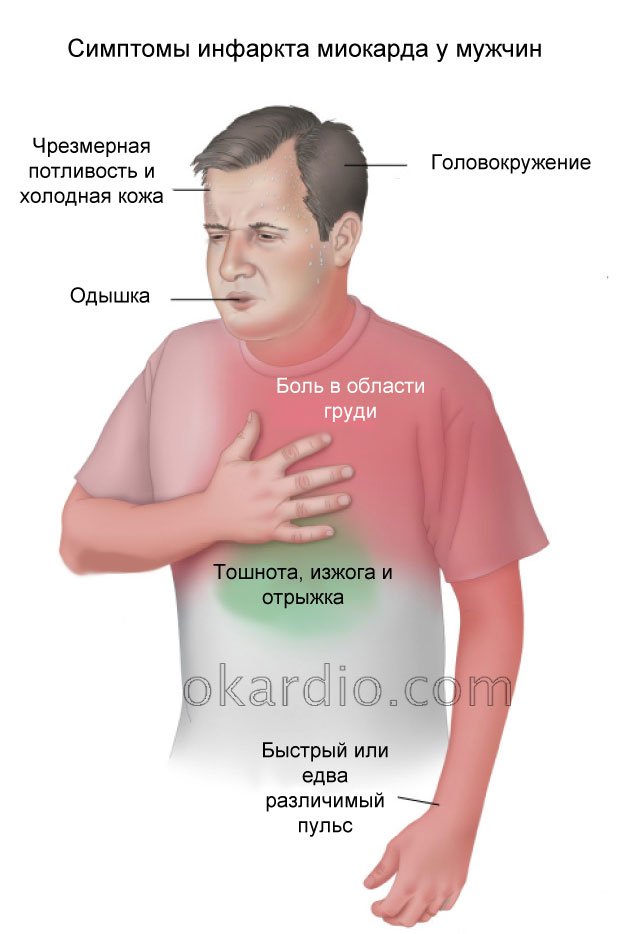 Таким образом, кровеносные сосуды в женском организме подвергаются большему стрессу в течение более долгого времени. Поэтому женщинам (и мужчинам) следует регулярно проверять артериальное давлениес 20 лет.
Таким образом, кровеносные сосуды в женском организме подвергаются большему стрессу в течение более долгого времени. Поэтому женщинам (и мужчинам) следует регулярно проверять артериальное давлениес 20 лет.
Избыточный вес и жировые отложения в области живота также способствуют развитию сердечной недостаточности. Исследования показывают, что женщины, фигуры которых больше похожи на яблоко, чем на грушу, в большей степени подвержены риску сердечного приступа — даже если индекс массы тела у них в норме. Это особенно касается женщин в период менопаузы.
Избыточный жир на животе провоцирует развитие диабета 2-го типа. У женщин всего один лишний килограмм жира в семь раз увеличивает вероятность его появления. А диабет 2-го типа повышает, в свою очередь, риск сердечных заболеваний. Эта взаимосвязь намного сильнее у женщин, чем у мужчин.
Как женщины могут укрепить сердце и сосуды
Первым делом надо бросить курить! Исследования показывают, что даже одна сигарета в день значительно увеличивает риск сердечно-сосудистых заболеваний. В сочетании с противозачаточными таблетками риск еще больше. И подвержены ему женщины уже в возрасте около 30 лет.
В сочетании с противозачаточными таблетками риск еще больше. И подвержены ему женщины уже в возрасте около 30 лет.
Также важно движение. Об этом все знают, но лишний раз напомнить не помешает. Взаимосвязь между сидячим образом жизни и сердечно-сосудистыми заболеваниями доказана многими исследованиями. И совсем не обязательно сразу бежать марафон. Можно прогуляться вокруг дома или выйти из автобуса на остановку раньше. Главное — делать это регулярно. Сердце в долгу не останется. «Впрочем, чем больше, тем лучше. Если есть силы превратить прогулку в пробежку, то положительным эффектом будет более активная сердечно-сосудистая система и более низкое кровяное давление», — говорит Шункерт.
И, наконец, питание. Здоровая и сбалансированная пища также оказывает положительное влияние на сердце. Надо есть больше свежих фруктов и овощей и меньше высококалорийных продуктов.
Прислушайтесь к своему сердцу и помогите ему поддерживать вас в полном здравии и хорошем настроении. Это не так уж и сложно!
Смотрите также:
Какие продукты продлевают жизнь, а какие — нет
Какие продукты продлевают жизнь, а какие — нет
Кофе
В среднем, каждый житель Германии выпивает около 160 литров кофе в год.
 Но споры об этом напитке продолжаются. То читаешь, что он опасно повышает кровяное давление или даже способствует возникновению рака, то, наоборот, специалисты утверждают, что кофе предотвращает целый ряд заболеваний. Известно точно: как показали исследования, любителям кофе очевидного вреда этот напиток не приносит.
Но споры об этом напитке продолжаются. То читаешь, что он опасно повышает кровяное давление или даже способствует возникновению рака, то, наоборот, специалисты утверждают, что кофе предотвращает целый ряд заболеваний. Известно точно: как показали исследования, любителям кофе очевидного вреда этот напиток не приносит.Какие продукты продлевают жизнь, а какие — нет
Маргарин
Еще не так давно врачи и ученые советовали брать вместо масла его заменитель — маргарин, потому что переизбыток животных жиров вреден. Теперь, наоборот, ругают маргарин: в нем слишком много химических добавок. А масло специалисты рекомендуют топленое, потому что в нем содержится меньше так называемых насыщенных жирных кислот.
Какие продукты продлевают жизнь, а какие — нет
Красное вино
Неужели бокал красного вина в день действительно предупреждает сердечно-сосудистые заболевания и снижает риск инфаркта миокарда? Факт: многолетние исследования этого пока не опровергли. Профилактическое действие приписывается содержащемуся в красном вине такому чудодейственному веществу, как ресвератрол. Но не следует забывать: речь идет лишь об одном бокале в день, не больше!
Какие продукты продлевают жизнь, а какие — нет
Холестерин
Без холестерина нам не обойтись, потому что он содержится в клеточных мембранах. Есть так называемый «полезный» и «вредный» холестерин. Раньше считалось, что «вредного» в крови должно быть как можно меньше, а «полезного» — сколько угодно. Теперь известно, что и уровень «полезного» нужно ограничивать. Врачи призывают к здоровому равновесию. Одно яйцо в день можете есть спокойно. Но вместо мяса.
Какие продукты продлевают жизнь, а какие — нет
Овощи из морозилки
Бум на овощи из морозильной камеры как будто прошел. Большинство предпочитает свежие, купленные в магазине, на рынке, с лотка. Но врачи-диетологи обращают внимание, что овощи, фрукты и ягоды, прошедшие шоковую заморозку сразу после сбора урожая, сохраняют больше полезных веществ и витаминов, чем так называемые «свежие», но уже полежавшие на прилавке.
Какие продукты продлевают жизнь, а какие — нет
Глутамат
Глутамат натрия известен как универсальная пищевая добавка Е621 — так называемый «усилитель вкуса». В Германии и многих других странах Европы его запрещено добавлять в детское питание. Значит ли это, что он вреден? Искусственный глутамат, да еще в больших количествах, как, например, в чипсах, — безусловно. И даже, возможно, природный (скажем, в соевом соусе или сыре рокфор).
Какие продукты продлевают жизнь, а какие — нет
Корица
Коричник цейлонский — отличный антиоксидант, пряность, придающая неповторимый вкус выпечке. Однако в коре более дешевого варианта — корицы китайской (лат. Cinnamomum aromaticum) — был обнаружен кумарин, переизбыток которого может разрушительно влиять на почки и печень. Рекомендуемая суточная норма — не более 0,1 мг на один килограмм веса тела. То есть примерно один большой пряник.
Какие продукты продлевают жизнь, а какие — нет
Вода
Не прекращаются споры и о том, сколько надо пить воды в день. Обычно наш организм сам знает, сколько жидкости ему требуется: мы пьем, чтобы утолить жажду, остальное получаем с приемом пищи. Но врачи настаивают на суточной норме не менее 2,5-3 литров в день. Причем пить якобы нужно, не дожидаясь, пока одолеет жажда, особенно в жаркие дни.
Какие продукты продлевают жизнь, а какие — нет
Молоко
Молоко полезно только детям, у многих взрослых от него возникают проблемы – из-за непереносимости лактозы. К такому выводу приходят немецкие врачи. А шведские ученые установили, что любители молока и живут меньше, и болеют чаще. Об этом говорят результаты многолетнего исследования, в котором приняло участие более 100 тысяч человек.
Какие продукты продлевают жизнь, а какие — нет
Пшеница и другие злаки
Хлеб — еще один базовый продукт, в пользе которого теперь сомневаются ученые. Бесспорно то, что хлебо-булочные изделия, содержащие глютен (клейковину) у многих людей — особенно детей — вызывают непереносимость. Кроме того, проблемой нередко являются также дрожжи, орехи или семена, которые используют при изготовлении хлеба.
Какие продукты продлевают жизнь, а какие — нет
Витамины
Времена, когда витаминные таблетки и порошки глотали чуть ли не горстями, прошли. Сегодня «искусственные» витамины употребляют гораздо осторожнее. Врачи обращают особое внимание на побочные действия «искусственных» витаминных добавок и предупреждают о серьезных последствиях бесконтрольного самолечения. Опасаетесь авитаминоза? Ешьте больше овощей и фруктов, чаще бывайте на солнце!
Автор: Инга Ваннер, Бригитте Остерат
Ишемическая болезнь сердца
Ишемическая болезнь
сердца (ИБС) — это заболевание, при котором ухудшается кровоснабжение сердца вследствие сужения или закупорки коронарных артерий. Недостаточное кровоснабжение и снабжение кислородом может привести к развитию инфаркта миокарда, снижает качество жизни в связи с болевыми приступами.
Наиболее частая причина снижения кровоснабжения сердца — это коронарный атеросклероз. Артерии сердца могут сузиться из-за отложений, называемых атеросклеротическими бляшками. Сниженный кровоток является проблемой доставки — ваше сердце получает недостаточное количество крови, обогащенной кислородом.
Вы можете заинтересоваться, почему вы не чувствуете стенокардию постоянно, ведь ваши артерии сердца сужены жировыми отложениями. Это возникает из-за того, что во время низкого потребления кислорода — например, в покое — сердечная мышца может справляться со своей работой при сниженном кровоснабжении сердца, не вызывая симптомов стенокардии. Но когда вы увеличиваете нагрузку на сердце, увеличивается потребность в кислороде, что может сопровождаться симптомами стенокардии.
Симптомы:
- Боль за грудиной или дискомфорт
- Иррадиация боли в руку, шею, челюсть, плечо или
спину - Тошнота
- Усталость
- Одышка
- Потливость
- Головокружение
Пациенты, страдающие стенокардией могут описывать боль в
грудной клетке как давящую, сжимающую в центре грудной клетки. Иногда люди
описывают стенокардию как «грудь сдавлена в тисках» или «чувство чего-то
тяжелого, давящего на грудь». В некоторых случаях ощущения могут быть похожи на несварение.
Стенокардия напряжения (стабильная стенокардия) — наиболее
частая форма стенокардии. Как правило возникает при физической нагрузке и
проходит в покое. Когда вы поднимаетесь по лестнице, делаете физические упражнения или гуляете, ваше сердце требует больше крови, но для сердечной мышцы трудно получить достаточное количество крови, когда ваши артерии сужены. Эмоциональный стресс, холодная температура, переедание или курение также могут вызывать сужение артерий и стенокардию.
Признаки стенокардии напряжения:
- Симптомы возникают, когда ваше сердце работает
интенсивнее, например, когда вы делаете упражнения или поднимаетесь по лестнице - Обычно можно предсказать появление боли, и она
похожа на предыдущие проявления боли в грудной клетке - Длится непродолжительное время, возможно около 5
минут или менее - Исчезает вскоре после прекращения нагрузки или
использовании ваших антиангинальных средств (например, нитроглицерин).
Нестабильная стенокардия — это ухудшение, которое не проходит в покое или с помощью ваших обычных медикаментозных средств. Если кровоснабжение не улучшается, сердечная мышца, лишенная кислорода, погибает — возникает инфаркт миокарда. Нестабильная стенокардия опасна и требует неотложной медицинской помощи. Когда происходит разрыв жиросодержащих отложений (бляшек) и формируется сгусток (тромб) — это приводит к закупорке или снижению кровотока по суженной артерии, внезапно и значительно уменьшая кровоснабжение сердца. Нестабильная стенокардия также может быть вызвана сгустками крови, которые частично или полностью блокируют кровоток по сосудам сердца.
- Симптомы возникают в покое
- Изменение обычного проявления стенокардии
- Внезапное проявление
- Обычно интенсивнее и длится дольше, чем
стабильная стенокардия, может длится до 30 минут - Может сохраняться после прекращения физической
нагрузки или после применения антиангинальных препаратов - Может свидетельствовать об инфаркте миокарда
Стенокардия у женщин
Симптомы стенокардии у женщин могут отличаться от
классического ее проявления. Например, женщины часто испытывают такие симптомы,
как тошнота, одышка, боли в животе или сильная усталость, которые могут
сопровождаться или не сопровождаться болью в грудной клетке. Также женщина может
чувствовать дискомфорт в шее, челюсти или спине. Кроме того, боль за грудиной может быть ноющей, а не сжимающей. Отличие в проявлениях могут служить причиной
задержки в диагностике и получении соответствующей медицинской помощи.
Вариантная стенокардия
Вариантная стенокардия, также называемая стенокардия
Принцметала, возникает в результате спазма коронарной артерии, которая временно
сужается. Это сужение снижает кровоснабжение сердца, вызывая боль в грудной
клетке. Вариантная стенокардия может возникать даже в покое и как правило является
интенсивной. Может лечиться медикаментозно.
Факторы риска
Жевание табака, курение и длительное пассивное курение повреждают внутреннюю стенку артерий, включая артерии вашего сердца, способствуя отложению холестерина и закупорке артерий.
Диабет — это неспособность вашего организма вырабатывать достаточное количество инсулина или правильно отвечать на действие инсулина. Инсулин — гормон, вырабатываемый поджелудочной железой, позволяет организму утилизировать глюкозу, которая поступает из пищи. Диабет увеличивает риск коронарной болезни сердца, которая приводит к стенокардии и инфаркту миокарда, ускоряя атеросклероз.
Артериальное давление
Артериальное давление определяется количеством крови, выбрасываемым сердцем и сопротивлением сосудов. Со временем высокое давление в артериях повреждает их.
Высокий уровень холестерина или триглицеридов
Холестерин — основная составляющая атеросклеротической бляшки, которая может сужать просвет сосудов в вашем теле, включая те, что кровоснабжают сердце. Высокий уровень «плохого» холестерина, известного как холестерин липопротеидов низкой плотности (ЛПНП), увеличивает ваш риск стенокардии и инфаркта миокарда. Высокий уровень триглицеридов — вид липидов крови, который связан с вашим питанием — также нежелателен.
История болезни
Если у вас есть коронарная болезнь сердца или вы перенесли инфаркт миокарда, у вас высокий риск развития стенокардии.
Ожирение повышает риск развития стенокардии и заболеваний сердца, потому что это связано с высоким уровнем холестерина в крови, высоким артериальным давлением и диабетом. Кроме того, ваше сердце должно работать интенсивнее, чтобы доставлять кровь к избыточной ткани.
Малоподвижный образ жизни
Малоподвижный образ жизни способствует высокому уровню холестерина, высокому артериальному давлению, развитию диабета 2-го типа и ожирению. Тем не менее, необходимо проконсультироваться с вашим врачом, прежде чем начать программу физических упражнений.
Риск развития ИБС возрастает у мужчин старше 45 и женщин старше 55 лет.
Стресс может увеличить риск развития стенокардии и инфаркта миокарда. Избыток стресса, а также гнева могут привести к повышению артериального давления. Всплески гормонов, вырабатываемых во время стресса, могут сузить артерии и спровоцировать стенокардию.
Лечение
Есть много вариантов лечения стенокардии. Целями лечения являются сокращение частоты и тяжести симптомов, а также снижение риска инфаркта миокарда и смерти. Если Вы заметили симптомы нестабильной стенокардии или
стенокардитическую боль, которая отличается от той, которую Вы испытывали прежде, необходимо немедленно
обратиться к врачу.
При легкой степени стенокардии может быть достаточно
изменения образа жизни и сокращение факторов риска. Если этого недостаточно, кардиолог назначит вам медикаментозную терапию. В случае неэффективности лекарственных препаратов, применяются хирургические вмешательства, такие как ангиопластика, стентирование и
аортокоронарное шунтирование для уменьшения симптомов стенокардии.
Ишемическая болезнь сердца
Кардиологическое отделение медицинских клиник IMMA предлагает воспользоваться услугой по лечению ишемической болезни сердца. Ведущие специалисты отрасли, современное оборудование, собственная лаборатория – важные составляющие своевременной диагностики и лечения. Уже на профилактическом осмотре кардиолог сможет безошибочно определить наличие или отсутствие патологических изменений миокарда и абсолютных факторов риска. Ранняя постановка диагноза – залог здорового сердца и долголетия.
В наших клиниках вы можете:
- Получить консультацию врача — кардиолога;
- Снять ЭКГ и получить профессиональную расшифровку результатов;
- Пройти процедуру СМАД;
- Пройти холтеровское мониторирование;
- Воспользоваться другими услугами наших клиник.
Для уточнения подробностей и по любым вопросам обращайтесь по номеру, указанному на сайте
Основное понятие ИБС
Патология представляет собой поражение сердечной мышцы — миокарда. Нарушения связаны с частичным или полным прекращением циркуляции крови в органе в силу поражения сосудов. Недостаток кислорода и питательных веществ, которые наблюдаются при любых заболеваниях кровеносной системы, приводит к необратимым изменениям в миокарде. Это могут быть рубцевание, снижение тонуса и отмирание мышечной ткани сердца.
Согласно данным медицинской статистики, 67% смертей приходится на острую форму ИБС. Именно поэтому профилактический осмотр и ранняя диагностика не только сохранят здоровье, но и спасут жизнь.
Причины возникновения
Сердце, как и все органы человеческого организма, не может работать без достаточного количества кислорода, переносимого кровяным потоком. Основополагающей причиной развития заболевания является непроходимость сосудов, при которой артерии сужаются или полностью перекрываются жировым налетом. Существует несколько патологий обуславливающих негативные процессы:
- Атеросклероз. Хроническая болезнь, при которой на внутренних стенках кровеносных сосудов образуется холестериновая кашица и налет из других жиров. В результате стенки уплотняются, теряют упругость и начинают покрываться микротрещинами.
- Ангиоспазм. Кратковременное сокращение стенок кровеносных артерий, обусловленное сужением свободного пространства в мышечной полости. Возникает на фоне глубокого стресса или курения. Сосуды перестают нормально функционировать, образуется застой и сбой в системе кровообращения.
- Гипертония. Высокое давление вынуждает сердце биться в несколько раз быстрее, для предупреждения гипоксии. Очень часто это становится причиной инфаркта миокарда, стенокардии, инсульта – болезней, чаще всего сопровождающих ИБС.
- Тромбоз сердца. Осложнение атеросклероза характеризуется естественным распадом жирового налета на стенках сосудов. Но суженные артерии не дают выйти веществам естественным путем, через лимфу. Формируется тромб, полностью закупоривающий сосуд.
- Пороки сердца. Врожденные или приобретенные аномалии, которые нарушают естественную циркуляцию крови по внутренней сердечной системе. Приводят к постоянному недостатку кислорода, тем самым способствуют развитию ИБС.
Все перечисленные патологии являются главными причинами ишемической болезни сердца.
Важно! Наличие одного или нескольких заболеваний в истории болезни пациента ставят автоматически его в группу абсолютного риска.
Формы ишемической болезни сердца
Международная классификация болезней (МБК) выделяет отдельные формы ИБС, в зависимости от причин, симптоматики, степени ишемической болезни сердца и прогноза. Клинические проявления заболевания следующие:
- Стенокардия. Нестабильная или с подтвержденным спазмом;
- Острый инфаркт миокарда. Имеет подгруппы, в зависимости от уточненной локализации;
- Повторный инфаркт миокарда. Рецидивирующий инфаркт миокарда в зависимости от локализации;
- Некоторые текущие осложнения острого инфаркта миокарда. Гемоперикард, тромбоз предсердия, разрыв сердечной стенки и др.;
- Другие формы острой ишемической болезни сердца. Коронарный тромбоз, синдром Дресслера (постинфарктный), коронарная смерть;
- Хроническая ишемическая болезнь сердца. Аневризма сердца и коронарной артерии, атеросклеротическая болезнь сердца, перенесенный в прошлом инфаркт миокарда.
Важно! Чаще всего пациентам диагностируется стенокардия, инфаркт миокарда и быстрая коронарная смерть.
Симптоматика
ИБС развивается в каждом случае индивидуально, её невозможно предсказать. Иногда болезнь даёт время на распознавание. Первыми тревожными симптомами являются появление одышки и сухого кашля во время быстрой ходьбы или занятий спортом. Кислородная недостаточность миокарда проявляется болью за грудной клеткой. На начальном этапе дискомфорт не существенен, снимается непродолжительным отдыхом, не причиняет больному особенных неудобств. Но если сосуды начинают сужаться, то приступы будут повторяться чаще, даже в состоянии покоя. Появление отечности нижних конечностей, сопровождающихся характерной болью должно стать серьёзным поводом для обращения за медицинской помощью.
Следующая ИБС характеризуется полным закрытием просвета аорты распадающейся жировой бляшкой. Может наступить инфаркт миокарда или полное прекращение работы сердца – коронарная смерть. Жизнь пациента находится в зависимости от места локализации поражения. Если в патологическом процессе находится крупная аорта, то летальный исход практически неизбежен.
Симптоматика ИБС обширна и определяется клинической формой. Но все виды патологии связывают единые признаки:
- Сильный болевой синдром с левой стороны за грудной клеткой;
- Ощущение скованности, тяжести в плече и руке;
- Прострелы под левой лопаткой;
- Одышка и сухой кашель;
- Вялость, апатия, быстрая утомляемость.
Если у человека наблюдается хотя бы один из перечисленных факторов, то риск развития ИБС увеличивается. Для исключения или подтверждения диагноза необходим профилактический осмотр. В ходе консультации кардиолог выяснит все симптомы, условия при которых они возникают, интенсивность боли, продолжительность приступов и другие важные сведения для осуществления первичной диагностики.
Лечение ИБС
Клиническая форма болезни и правильно поставленный диагноз определяют схему лечения ишемической болезни сердца. Например, инфаркт миокарда и стенокардия имеют некоторые общие принципы консервативной терапии, но при этом назначаемые препараты и дозы приема существенно отличаются.
Обобщенная картина лечения выглядит следующим образом:
- Назначение диеты. Это первое, что делает большинство кардиологов. Пересмотр питания необходим для консервации патологических процессов, выведении из организма вредных жиров и токсических продуктов клеточного распада.
- Медикаментозная терапия. Индивидуальная схема лечения лекарственными препаратами разрабатывается для каждого пациента отдельно.
- Ангиопластика. Суть метода заключается в увеличении просвета аорты через микроскопические надрезы, при помощи специального оборудования.
- Хирургическое вмешательство. Коронарное шунтирование направлено на улучшение кровоснабжения сердца путем соединения поврежденных сосудов с главными артериями.
Немедикаментозные терапевтические методы. Воздействие акустической волны на пораженные артерии, повышение давления в кровеносных сосудах, введение стволовых клеток, лазерная терапия – достаточно инновационные способы лечения, ещё не получившие убедительную доказательную базу эффективности.
Важно! Не бывает двух одинаковых случаев ИБС. Наличие хронических заболеваний, генетическая предрасположенность, половая принадлежность и даже вес играют существенную роль в назначении медикаментозных средств.
Осложнения ишемической болезни сердца
Нарушение естественного функционала в сердечной мышце вызывает множество опасных для жизни изменений в организме. Прежде всего они касаются общей работы сердечно-сосудистой системы. Результатом разрушительного действия ИБС становятся:
- недостаточность метаболических процессов в клетках миокарда;
- постоянный тонус сердечных желудочков;
- рубцевание мышечной ткани;
- нарушение главной сердечной функции — перекачивание крови.
Все перечисленные осложнения приводят к единому знаменателю — сердечной недостаточности. Которая, в свою очередь, оказывает необратимое негативное воздействие на все внутренние органы. У больного появляется постоянная одышка, зябкость, отечность. Снижается двигательная активность из-за постоянного болевого синдрома и невозможности полноценно дышать. Человек становится инвалидом.
В начальной стадии ИБС поддается лечению. В острой форме патологические процессы можно только стабилизировать. Несвоевременное или неправильное лечение резко сокращают шансы больного на выздоровление.
Важно! Если сердечная недостаточность приобретает хроническую форму, то прогноз ИБС — неизбежный летальный исход.
Кто находится в группе риска
Риск ишемической болезни сердца определяется рядом обстоятельств, которые создают благоприятные условия для развития патологии. Поскольку основной причиной является нарушение функционала коронарных кровеносных сосудов, для классификации групп используются следующие показатели:
Биологические факторы
- Возраст. Чем старше человек, тем выше риск ИБС. Естественное старение обуславливает износ сосудов, приобретение побочных заболеваний и пр.
- Половая принадлежность. У мужчин заболевание диагностируется гораздо чаще.
- Наследственность. Если у кровных родственников была ИБС, то риск увеличивается вдвое.
Физиологическая предрасположенность
- Неправильное питание. Употребление большого количества жареной, копченной, маринованной, острой пищи, фаст-фуда, полуфабрикатов, колбасных изделий и др. приводит к повышению уровня холестерина и появлению на стенках сосудов бляшек.
- Сахарный диабет. Клиническая картина заболевания, прежде всего, характеризуется нарушенной проходимостью кровеносных сосудов.
- Заболевания крови. Показатели свертываемости имеют большое значение. Это влияет на возможность образования тромбов в сосудах.
- Повышенное давление в хронической форме. Кровоток в сосудах нарушается, сердце начинает работать нестабильно, как итог – ишемическая болезнь сердца.
Образ жизни и социальные риски
- Ожирение. Избыточная масса тела, более чем на 15% превышающая норму, приводит к покрытию миокарда толстым слоем жирового налета. Это крайне негативно отражается на работе сердца.
- Статический образ жизни. Недостаточная активность, офисная работа, постоянное нахождение за компьютером не лучшим образом сказываются на сердечно-сосудистой системе.
- Вредные привычки. Курение, злоупотребление алкогольными напитками и другие антисоциальные пристрастия приводят к развитию ИБС.
- Психологические факторы. Стрессы, синдром хронической усталости, депрессии очень часто заканчиваются диагнозом ишемическая болезнь сердца.
Каждый фактор или совокупность нескольких, создают благоприятную среду для развития заболевания. Список затрагивает практически любого человека, независимо от пола и возраста. Поэтому крайне важно проходить регулярные обследования и полностью исключить, или свести к минимуму, все негативные составляющие.
Как записаться на консультацию к кардиологу
Не стоит игнорировать первичные симптомы, какими бы незначительными они не казались. Предупредить ИБС гораздо легче, чем лечить. Записавшись на консультацию уже сегодня, вы обеспечите себе долголетие и уверенность в завтрашнем дне.
Позвонив по указанным на сайте телефонам, Вы сможете узнать график приёма кардиолога, стоимость услуг и месторасположение ближайшей клиники IMMA. Заботливый персонал поможет успокоиться перед важным обследованием и предоставит всю необходимую информацию о методах диагностики.
В клинике существует возможность вызвать кардиолога на дом, для оказания экстренной помощи.
Высокое качество обслуживания, конкурентная стоимость, лучшие специалисты и высококвалифицированный персонал выгодно отличают клиники IMMA от аналогичных медицинских учреждений. Доверьте своё здоровье профессионалам!
Ишемическая болезнь сердца (ИБС): симптомы, лечение, признаки
Внимание!
Вы можете бесплатно вылечить это заболевание и получить медицинскую помощь в АО «Медицина» (клиника академика Ройтберга) по программе Государственных гарантий ОМС (Обязательного медицинского страхования) и ВМП (выскокотехнологичной медицинской помощи).
Чтобы узнать подробности, позвоните, пожалуйста, по телефону +7(495) 775-73-60, или на странице ВМП по ОМС
Одним из самых распространенных заболеваний в нашей стране и в мире является ишемическая болезнь сердца. Это патология, развивающаяся из-за недостаточного кровоснабжения миокарда, которое ухудшается вследствие сужения просвета артерий, питающих сердечную мышцу. Ткань миокарда получает меньше кислорода, чем необходимо для ее клеток. Болезнь может приобретать острую форму в виде инфаркта миокарда или принимать хронический характер с сердечной недостаточностью и периодическими приступами стенокардии.
Общая информация
В настоящее время ИБС представляет собой одну из наиболее серьезных проблем современной медицины. Ежегодно в нашей стране она становится причиной более 700 тысяч летальных случаев, что составляет 29% от общего количества умерших, а в мире смертность от этого заболевания составляет 31% от всех летальных исходов. Наиболее часто симптомы ишемической болезни сердца обнаруживаются у мужчин зрелого и пожилого возраста, однако и молодые люди не застрахованы от этого заболевания.
Причины развития
В подавляющем большинстве случаев ИБС развивается у людей с атеросклерозом сосудов сердечной мышцы. Просвет сосудов может быть сужен лишь незначительно либо перекрыт атеросклеротическими бляшками практически полностью. Уже при сужении просвета на 25% клетки миокарда ощущают недостаток кислорода, и у человека развивается стенокардия. Нередко состояние больного усугубляется спазмом венечных артерий, который еще более ухудшает кровоснабжение сердечной мышцы.
Добавочными причинами ишемической болезни сердца, повышающими риски ее возникновения, являются следующие факторы:
- повышенный уровень липидов и липидопротеинов в крови больного, а также снижение уровня альфа-липопротеинов, что способствует атеросклерозу сосудов;
- гипертония, повышающая риск ИБС, как минимум, втрое;
- курение и употребление алкоголя, уменьшающие содержание кислорода в крови;
- гиподинамия и связанное с ней ожирение;
- нарушение метаболизма углеводов, сахарный диабет, в том числе скрытый;
- чрезмерно калорийное питание с высоким содержанием жиров животного происхождения;
- частые стрессы.
Риск развития болезни увеличивают наследственный и возрастной факторы. Кроме того, не стоит сбрасывать со счетов психологический тип личности: люди, склонные к частым проявлениям гнева, агрессивным реакциям либо пребывающие в тревожном состоянии, более подвержены ИБС, чем те, у кого превалирует спокойный, взвешенный тип поведения.
Клинические проявления
Основным симптомом ишемической болезни сердца, как правило, становится боль или дискомфорт, локализованные в левой стороне грудины. Боль носит приступообразный характер и возникает из-за пониженного снабжения кровью сердечной мышцы, но без некроза тканей сердца.
Наиболее часто пациенты ощущают сжимающую или давящую боль, источник которой располагается в верхней части загрудинной области, а затем охватывает всю область сердца. Болевые ощущения могут локализоваться с левой стороны возле грудины либо в области эпигастрия. Боль, как правило, иррадиирует в левое плечо, руку, под лопатку, в шейную область, гораздо реже – в правую лопатку, плечо или поясницу. В некоторых случаях ощущения в грудине отсутствуют, ощущается только иррадиирующая боль, или же приступ проходит безболезненно.
Иногда приступ сопровождается тошнотой и рвотой. Еще один характерный признак ишемической болезни сердца – тягостное чувство, которое многие характеризуют как «сердечную тоску» и ощущение близкой смерти.
Приступ обычно продолжается в течение 15-20 минут, часто начинается в ночное время. Может наблюдаться цикличность болевых ощущений, которые повторяются несколько раз с интервалом от нескольких минут до часа. Повторяемость приступов различна и зависит от течения болезни: у одних пациентов они регулярно повторяются каждые несколько дней, у других носят одиночный характер или возникают раз в 1-2 месяца.
Постановка диагноза
Эффективность терапии и благоприятный прогноз во многом зависят от своевременной диагностики ишемической болезни сердца. Чем раньше будет установлен характер заболевания и начато лечение, тем выше шансы на восстановление здоровья. Несмотря на то, что симптомы ИБС распознаются достаточно хорошо, врачу необходимо инструментальное подтверждение и объективные данные исследований:
- электрокардиограмма;
- ЭКГ с нагрузкой;
- мониторинг сердечной деятельности в течение суток по Холтеру;
- ЭхоКГ;
- ультразвуковое исследование;
- допплерография и ангиография сосудов сердца;
- компьютерная томография или магнитно-резонансная томография;
- велоэргометрия.
Кроме того, врач назначает лабораторные анализы. Помимо общих анализов крови и мочи, может понадобиться исследование некоторых ферментов, уровень которых возрастает при нестабильном и предынфарктном состояниях. Кроме того, биохимический анализ определяет уровень общего холестерина, ЛПВП и ЛПНП, содержание сахара, уровень триглицеридов и неспецифических маркеров цитолиза.
Как лечить?
В зависимости от состояния больного и характера поражения сосудов лечение ишемической болезни сердца включает:
- при необходимости – хирургическое вмешательство;
- прием лекарственных препаратов антиангинального назначения, противотромбических и разжижающих кровь составов, успокаивающих средств и препаратов для снижения уровня холестерина;
- изменение образа жизни и устранение факторов риска;
- восстановительную терапию.
Лечение острого инфаркта миокарда проводится только в стационаре и может включать хирургические стентирование или шунтирование артерии либо интенсивную медикаментозную терапию. В любой форме ИБС физическая активность пациента ограничивается, чтобы не допустить роста потребности сердечной мышцы в кровоснабжении. В дальнейшем режим активности постепенно расширяется.
Важную роль играет специальный режим питания при ишемической болезни сердца:
- ограниченное потребление воды и соли;
- исключение или резкое ограничение животных жиров;
- снижение потребления «быстрых» углеводов.
Кроме того, пациент должен устранить или по возможности ограничить ситуации, приводящие к стрессам, и постоянно контролировать уровень артериального давления. Немаловажное значение приобретают умеренная и контролируемая физическая активность, посещение специальных оздоровительных групп, занятия в которых проводятся под медицинским наблюдением.
Различают первичную и вторичную профилактику ишемической болезни сердца. Первичная заключается в предотвращении атеросклеротического поражения сосудов, отказе от курения, снижение артериального давления и уровня холестеринов. Вторичная профилактика ИБС зависит от состояния больного и направлена на замедление прогресса болезни. При соблюдении врачебных рекомендаций развитие заболевания останавливается или существенно замедляется.
Внимание!
Вы можете бесплатно вылечить это заболевание и получить медицинскую помощь в АО «Медицина» (клиника академика Ройтберга) по программе Государственных гарантий ОМС (Обязательного медицинского страхования) и ВМП (выскокотехнологичной медицинской помощи).
Чтобы узнать подробности, позвоните, пожалуйста, по телефону +7(495) 775-73-60, или на странице ВМП по ОМС
Часто задаваемые вопросы
Чем опасна ИБС?
Наибольшую опасность представляет острая форма ИБС, при которой у пациента развивается инфаркт миокарда. Если пациент в кратчайшие сроки не будет госпитализирован, то возможен летальный исход или развитие тяжелых осложнений, приводящее к инвалидности.
Что делать во время приступа ишемической болезни сердца?
При появлении характерной боли за грудиной следует:
- лечь в постель или сесть в удобное кресло с подлокотниками;
- расстегнуть одежду на груди, попросить, чтобы открыли форточку;
- разжевать и проглотить таблетку аспирина;
- положить под язык и рассасывать таблетку или капсулу нитроглицерина;
- приподнять ноги на валик или на подушку.
Необходимо сразу позвонить в скорую помощь и оставаться в лежачем положении до приезда врача.
Существуют ли народные средства для лечения ИБС?
При лечении ишемической болезни сердца можно использовать средства народной медицины, но только как дополнение к основному лечению и по рекомендации лечащего врача. Как правило, это отвары и настои цветков боярышника, травы пустырника, цветков конского каштана, мелиссы и других лекарственных трав.
Раннее предупреждение, симптомы, причины, лечение
Болезнь сердца — это название нескольких аномальных состояний сердца и кровеносных сосудов. К ним относятся:
Эти проблемы могут развиваться со временем или могут быть результатом аномального формирования сердца в утробе матери (до рождения, что называется врожденным пороком сердца). Сердечно-сосудистые заболевания еще называют сердечно-сосудистыми заболеваниями.
Часто считают, что это проблема со здоровьем, которая в основном затрагивает мужчин. Тем не менее, это основная причина смерти женщин в США, на которую ежегодно приходится примерно каждая четвертая смерть женщины.
Примерно 6 процентов женщин в США старше 20 лет страдают ишемической болезнью сердца или заболеванием коронарной артерии, которое является наиболее распространенным типом. Риск сердечных заболеваний увеличивается с возрастом.
Многие женщины не проявляют никаких симптомов сердечных заболеваний до тех пор, пока у них не возникнет чрезвычайная ситуация, например сердечный приступ. Однако, если у вас действительно есть первые симптомы, они могут включать:
Эти симптомы могут возникать либо во время отдыха, либо во время повседневной деятельности. Это также могут быть симптомы сердечного приступа.
По мере прогрессирования болезни сердца могут проявляться другие симптомы. Симптомы могут отличаться в зависимости от того, какой у вас тип сердечного заболевания.
Симптомы сердечных заболеваний у женщин также отличаются от симптомов у мужчин, которые чаще страдают от боли в груди.
Возможные более поздние симптомы сердечных заболеваний у женщин включают:
Некоторые виды сердечных заболеваний являются врожденными, что означает, что они являются результатом анатомических аномалий в том, как сердце было сформировано.
Генетические факторы также могут влиять на вероятность развития сердечных заболеваний.Другие могут развиваться независимо от факторов риска.
Однако есть много других состояний и факторов образа жизни, которые могут повысить риск развития сердечных заболеваний. К ним относятся:
Существует также ряд состояний и проблем, при которых сердечные заболевания подвергаются риску, в том числе:
Никогда не рано обратиться к врачу, чтобы обсудить свой риск сердечных заболеваний. Фактически, в новых рекомендациях по первичной профилактике говорится, что чем раньше будут предотвращены или вылечены факторы риска сердечно-сосудистых заболеваний, тем меньше вероятность развития сердечных заболеваний в более позднем возрасте.
Итак, если вас беспокоит риск сердечных заболеваний, запишитесь на прием, чтобы обсудить, как вы можете предотвратить это заболевание, которое легко предотвратить. Вы можете связаться с кардиологом в вашем районе с помощью инструмента Healthline FindCare.
Если у вас вообще есть какие-либо симптомы, очень важно обсудить их со своим врачом, поскольку сердечные заболевания могут маскироваться по-разному.
Многие предупреждающие признаки сердечных заболеваний, такие как усталость, несварение желудка и одышка, легко игнорировать как нормальную часть жизни или легкую болезнь.Но поскольку сердечный приступ может случиться внезапно, важно не игнорировать любые возможные предупреждающие знаки.
Если у вас есть какие-либо из вышеперечисленных симптомов болезни сердца, особенно если у вас есть факторы риска, обратитесь к врачу.
Скорая медицинская помощь
Позвоните 911, если у вас есть признаки сердечного приступа, в том числе:
- боль в груди, тяжесть, стеснение или давление
- внезапная и сильная боль в руке
- одышка
- потеря сознания
- обильное потоотделение или тошнота
- чувство обреченности
Чтобы диагностировать болезнь сердца, врач сначала спросит о вашей личной и семейной истории болезни.Затем они спросят о ваших симптомах, когда они появились и насколько серьезны. Они также спросят о вашем образе жизни, например, курите ли вы или занимаетесь спортом.
Анализы крови могут помочь врачу определить ваш риск сердечных заболеваний. Чаще всего используется липидный профиль, измеряющий холестерин и триглицериды.
В зависимости от ваших симптомов и истории болезни ваш врач может провести другие анализы крови, включая тесты для проверки:
Другие тесты включают:
- Электрокардиограмма (ЭКГ) для измерения электрической активности сердца.Это помогает врачу определить проблемы с сердечным ритмом, а также признаки сердечного приступа.
- Эхокардиограмма, которая представляет собой ультразвуковое исследование сердца, на котором изучается структура, функции сердца и работа сердечных клапанов.
- Стресс-тест, чтобы узнать, насколько хорошо ваше сердце работает при физической нагрузке. Во время этого теста вы будете тренироваться, надев оборудование для измерения электрических сигналов сердца и артериального давления. Он может предсказать, есть ли у вас блокировки, которые могут ограничивать приток крови к сердцу во время тренировки.
- УЗИ сонных артерий шеи для выявления риска инсульта.
- Лодыжечно-плечевой указатель, соотношение артериального давления в ногах и руках.
- Коронарная КТА, специализированная компьютерная томография, при которой исследуются кровеносные сосуды вокруг сердца на предмет наличия закупорок.
Врач также может посоветовать непрерывную ЭКГ или амбулаторный монитор аритмии, когда вы носите устройство, которое постоянно записывает электрические сигналы вашего сердца. В зависимости от ваших симптомов вы можете носить это устройство в течение нескольких дней или нескольких недель.
Если эти тесты не дали результатов, вам могут потребоваться дополнительные инвазивные тесты для диагностики сердечных заболеваний. К ним относятся:
- Катетеризация сердца, которая показывает, заблокированы ли ваши артерии и насколько хорошо работает ваше сердце.
- Имплантируемый петлевой регистратор, который представляет собой имплантируемый под кожу монитор аритмии, который помогает определять причины аритмии (нерегулярное сердцебиение).
Факторы риска сердечных заболеваний сложны и включают генетику, другие биологические факторы, а также общие факторы здоровья и образа жизни.
Хотя вы, возможно, не сможете полностью исключить риск сердечных заболеваний, вы можете предпринять шаги для его снижения. К ним относятся:
- Регулярно проверяйте артериальное давление. Если он высокий, обратитесь к врачу, чтобы его понизить. Это может включать в себя прием лекарств и изменение образа жизни.
- Если вы курите, обратитесь за помощью, чтобы бросить курить. Это может быть сложно, но врач может помочь составить план отказа от курения, который подходит именно вам.
- Если у вас есть факторы риска диабета, например семейный анамнез, проверьте уровень сахара в крови.
- Если у вас диабет, держите уровень сахара в крови под контролем.
- Поддерживайте вес, который подходит вашему телу.
- Придерживайтесь здоровой диеты с высоким содержанием цельнозерновых, фруктов и овощей и нежирного мяса.
- Ограничьте употребление алкоголя до не более одного напитка в день.
- Управляйте уровнями стресса.
- Проверьте уровень холестерина и при необходимости примите меры по снижению высокого уровня холестерина.
- Если у вас апноэ во сне, обратитесь за лечением.
- Регулярно выполняйте упражнения.
- Если у вас случился сердечный приступ, поговорите со своим врачом о ежедневных низких дозах аспирина. Это не рекомендуется женщинам, у которых не было сердечного приступа или инсульта, поскольку это может усилить кровотечение.
Болезни сердца гораздо чаще встречаются у женщин, чем многие думают. Фактически, это основная причина смерти женщин.
Многие женщины, страдающие сердечными заболеваниями, не имеют никаких симптомов. Обратитесь к врачу как можно раньше, чтобы определить риск сердечных заболеваний и способы снижения этого риска.
Если у вас действительно есть симптомы, важно как можно скорее обратиться к врачу, чтобы он смог проверить на болезнь сердца и оказать лечение до того, как произойдет повреждение сердца.
Раннее предупреждение, симптомы, причины, лечение
Болезнь сердца — это название нескольких аномальных состояний сердца и кровеносных сосудов. К ним относятся:
Эти проблемы могут развиваться со временем или могут быть результатом аномального формирования сердца в утробе матери (до рождения, что называется врожденным пороком сердца).Сердечно-сосудистые заболевания еще называют сердечно-сосудистыми заболеваниями.
Часто считают, что это проблема со здоровьем, которая в основном затрагивает мужчин. Тем не менее, это основная причина смерти женщин в США, на которую ежегодно приходится примерно каждая четвертая смерть женщины.
Примерно 6 процентов женщин в США старше 20 лет страдают ишемической болезнью сердца или заболеванием коронарной артерии, которое является наиболее распространенным типом. Риск сердечных заболеваний увеличивается с возрастом.
Многие женщины не проявляют никаких симптомов сердечных заболеваний до тех пор, пока у них не возникнет чрезвычайная ситуация, например сердечный приступ.Однако, если у вас действительно есть первые симптомы, они могут включать:
Эти симптомы могут возникать либо во время отдыха, либо во время повседневной деятельности. Это также могут быть симптомы сердечного приступа.
По мере прогрессирования болезни сердца могут проявляться другие симптомы. Симптомы могут отличаться в зависимости от того, какой у вас тип сердечного заболевания.
Симптомы сердечных заболеваний у женщин также отличаются от симптомов у мужчин, которые чаще страдают от боли в груди.
Возможные более поздние симптомы сердечных заболеваний у женщин включают:
Некоторые виды сердечных заболеваний являются врожденными, что означает, что они являются результатом анатомических аномалий в том, как сердце было сформировано.
Генетические факторы также могут влиять на вероятность развития сердечных заболеваний. Другие могут развиваться независимо от факторов риска.
Однако есть много других состояний и факторов образа жизни, которые могут повысить риск развития сердечных заболеваний. К ним относятся:
Существует также ряд состояний и проблем, при которых сердечные заболевания подвергаются риску, в том числе:
Никогда не рано обратиться к врачу, чтобы обсудить свой риск сердечных заболеваний.Фактически, в новых рекомендациях по первичной профилактике говорится, что чем раньше будут предотвращены или вылечены факторы риска сердечно-сосудистых заболеваний, тем меньше вероятность развития сердечных заболеваний в более позднем возрасте.
Итак, если вас беспокоит риск сердечных заболеваний, запишитесь на прием, чтобы обсудить, как вы можете предотвратить это заболевание, которое легко предотвратить. Вы можете связаться с кардиологом в вашем районе с помощью инструмента Healthline FindCare.
Если у вас вообще есть какие-либо симптомы, очень важно обсудить их со своим врачом, поскольку сердечные заболевания могут маскироваться по-разному.
Многие предупреждающие признаки сердечных заболеваний, такие как усталость, несварение желудка и одышка, легко игнорировать как нормальную часть жизни или легкую болезнь. Но поскольку сердечный приступ может случиться внезапно, важно не игнорировать любые возможные предупреждающие знаки.
Если у вас есть какие-либо из вышеперечисленных симптомов болезни сердца, особенно если у вас есть факторы риска, обратитесь к врачу.
Скорая медицинская помощь
Позвоните 911, если у вас есть признаки сердечного приступа, в том числе:
- боль в груди, тяжесть, стеснение или давление
- внезапная и сильная боль в руке
- одышка
- потеря сознания
- обильное потоотделение или тошнота
- чувство обреченности
Чтобы диагностировать болезнь сердца, врач сначала спросит о вашей личной и семейной истории болезни.Затем они спросят о ваших симптомах, когда они появились и насколько серьезны. Они также спросят о вашем образе жизни, например, курите ли вы или занимаетесь спортом.
Анализы крови могут помочь врачу определить ваш риск сердечных заболеваний. Чаще всего используется липидный профиль, измеряющий холестерин и триглицериды.
В зависимости от ваших симптомов и истории болезни ваш врач может провести другие анализы крови, включая тесты для проверки:
Другие тесты включают:
- Электрокардиограмма (ЭКГ) для измерения электрической активности сердца.Это помогает врачу определить проблемы с сердечным ритмом, а также признаки сердечного приступа.
- Эхокардиограмма, которая представляет собой ультразвуковое исследование сердца, на котором изучается структура, функции сердца и работа сердечных клапанов.
- Стресс-тест, чтобы узнать, насколько хорошо ваше сердце работает при физической нагрузке. Во время этого теста вы будете тренироваться, надев оборудование для измерения электрических сигналов сердца и артериального давления. Он может предсказать, есть ли у вас блокировки, которые могут ограничивать приток крови к сердцу во время тренировки.
- УЗИ сонных артерий шеи для выявления риска инсульта.
- Лодыжечно-плечевой указатель, соотношение артериального давления в ногах и руках.
- Коронарная КТА, специализированная компьютерная томография, при которой исследуются кровеносные сосуды вокруг сердца на предмет наличия закупорок.
Врач также может посоветовать непрерывную ЭКГ или амбулаторный монитор аритмии, когда вы носите устройство, которое постоянно записывает электрические сигналы вашего сердца. В зависимости от ваших симптомов вы можете носить это устройство в течение нескольких дней или нескольких недель.
Если эти тесты не дали результатов, вам могут потребоваться дополнительные инвазивные тесты для диагностики сердечных заболеваний. К ним относятся:
- Катетеризация сердца, которая показывает, заблокированы ли ваши артерии и насколько хорошо работает ваше сердце.
- Имплантируемый петлевой регистратор, который представляет собой имплантируемый под кожу монитор аритмии, который помогает определять причины аритмии (нерегулярное сердцебиение).
Факторы риска сердечных заболеваний сложны и включают генетику, другие биологические факторы, а также общие факторы здоровья и образа жизни.
Хотя вы, возможно, не сможете полностью исключить риск сердечных заболеваний, вы можете предпринять шаги для его снижения. К ним относятся:
- Регулярно проверяйте артериальное давление. Если он высокий, обратитесь к врачу, чтобы его понизить. Это может включать в себя прием лекарств и изменение образа жизни.
- Если вы курите, обратитесь за помощью, чтобы бросить курить. Это может быть сложно, но врач может помочь составить план отказа от курения, который подходит именно вам.
- Если у вас есть факторы риска диабета, например семейный анамнез, проверьте уровень сахара в крови.
- Если у вас диабет, держите уровень сахара в крови под контролем.
- Поддерживайте вес, который подходит вашему телу.
- Придерживайтесь здоровой диеты с высоким содержанием цельнозерновых, фруктов и овощей и нежирного мяса.
- Ограничьте употребление алкоголя до не более одного напитка в день.
- Управляйте уровнями стресса.
- Проверьте уровень холестерина и при необходимости примите меры по снижению высокого уровня холестерина.
- Если у вас апноэ во сне, обратитесь за лечением.
- Регулярно выполняйте упражнения.
- Если у вас случился сердечный приступ, поговорите со своим врачом о ежедневных низких дозах аспирина. Это не рекомендуется женщинам, у которых не было сердечного приступа или инсульта, поскольку это может усилить кровотечение.
Болезни сердца гораздо чаще встречаются у женщин, чем многие думают. Фактически, это основная причина смерти женщин.
Многие женщины, страдающие сердечными заболеваниями, не имеют никаких симптомов. Обратитесь к врачу как можно раньше, чтобы определить риск сердечных заболеваний и способы снижения этого риска.
Если у вас действительно есть симптомы, важно как можно скорее обратиться к врачу, чтобы он смог проверить на болезнь сердца и оказать лечение до того, как произойдет повреждение сердца.
11 возможных сердечных симптомов, которые нельзя игнорировать
Если что-то пойдет не так с вашим сердцем, знаете ли вы?
Не все проблемы с сердцем имеют явные предупреждающие знаки. Не всегда бывает тревожное сцепление в груди, за которым следует падение на пол, как в фильмах. Некоторые сердечные симптомы даже не проявляются в груди, и не всегда легко понять, что происходит.
«Если вы не уверены, проверьте это», — говорит Чарльз Чемберс, доктор медицины, директор Лаборатории катетеризации сердца в Институте сердца и сосудов штата Пенсильвания им. Херши.
Это особенно верно, если вам 60 лет и старше, у вас избыточный вес, диабет, высокий уровень холестерина или высокое кровяное давление, — говорит Винсент Буфалино, доктор медицины, представитель Американской кардиологической ассоциации. «Чем больше у вас факторов риска, — говорит он, — тем больше вы должны беспокоиться обо всем, что может быть связано с сердцем.»
Особенно остерегайтесь этих проблем:
1. Дискомфорт в груди
Это наиболее частый признак опасности для сердца. Если у вас закупорка артерии или сердечный приступ, вы можете почувствовать боль, стеснение или давление в
Продолжение
«У всех есть разные слова для обозначения этого чувства, — говорит Чемберс. — Некоторые люди говорят, что на них сидит слон. Другие говорят, что это похоже на щипание или жжение ».
Ощущение обычно длится дольше нескольких минут.Это может произойти, когда вы отдыхаете или когда занимаетесь физическими упражнениями.
Если это всего лишь кратковременная боль — или если это место болит сильнее, когда вы касаетесь или давите на него — это, вероятно, не ваше сердце, — говорит Чемберс. Вам все равно следует обратиться к врачу. Если симптомы более серьезны и не проходят через несколько минут, вам следует позвонить 911 .
Также имейте в виду, что у вас могут быть проблемы с сердцем — даже сердечный приступ — без боли в груди. Это особенно распространено среди женщин.
2. Тошнота, несварение желудка, изжога или боль в желудке
У некоторых людей эти симптомы появляются во время сердечного приступа. По словам Чемберса, их может даже рвать.
Женщины чаще сообщают о симптомах этого типа, чем мужчины.
Продолжение
Конечно, у вас может быть расстройство желудка по многим причинам, не имеющим отношения к вашему сердцу. В конце концов, это может быть просто то, что вы съели. Но нужно знать, что это также может произойти во время сердечного приступа.
Итак, если вы чувствуете себя так, и у вас есть риск сердечных заболеваний, позвольте врачу выяснить, что происходит, особенно если у вас также есть какие-либо другие симптомы из этого списка.
3. Боль, которая распространяется на руку
Еще один классический симптом сердечного приступа — это боль, которая распространяется вниз по левой стороне тела.
«Он почти всегда начинается от груди и движется наружу», — говорит Чемберс. «Но у меня были пациенты, у которых в основном возникали боли в руках, которые впоследствии переросли в сердечные приступы.»
4. Вы чувствуете головокружение или головокружение
Из-за множества вещей вы можете потерять равновесие или почувствовать слабость на мгновение. Возможно, вам не хватило еды или питья, или вы слишком быстро встали.
Продолжение
Но если вы внезапно почувствуете себя нестабильно, а также почувствуете дискомфорт в груди или одышку, немедленно вызовите врача.
«Это может означать, что ваше кровяное давление упало, потому что ваше сердце не может качать кровь должным образом. , — говорит Буфалино.
5.Боль в горле или челюсти
Сама по себе боль в горле или челюсти, вероятно, не связана с сердцем. Скорее всего, это вызвано мышечной проблемой, простудой или проблемой носовых пазух.
Но если у вас есть боль или давление в центре груди, которые распространяются на горло или челюсть, это может быть признаком сердечного приступа. Позвоните 911 и обратитесь за медицинской помощью, чтобы убедиться, что все в порядке.
6. Вы быстро утомляетесь
Если вы внезапно чувствуете усталость или одышку после того, как делали что-то, что у вас не было проблем в прошлом, например, поднимались по лестнице или носили продукты из машины, — немедленно запишитесь на прием к врачу .
«Такие существенные изменения важнее для нас, чем каждая небольшая боль и боль, которые вы можете испытывать», — говорит Буфалино.
Сильное истощение или необъяснимая слабость, иногда в течение нескольких дней, может быть симптомом сердечного заболевания, особенно у женщин.
7. Храп
Небольшой храп во время сна — это нормально. Но необычно громкий храп, похожий на удушье или удушье, может быть признаком апноэ во сне. Это когда вы несколько раз за ночь перестаете дышать на короткие промежутки времени, пока еще спите.Это создает дополнительную нагрузку на ваше сердце.
Ваш врач может проверить, нужно ли вам исследование сна, чтобы определить, есть ли у вас это заболевание. Если вы это сделаете, вам может понадобиться аппарат CPAP, чтобы облегчить дыхание во время сна.
8. Потливость
Холодный пот без видимой причины может сигнализировать о сердечном приступе. Если это происходит вместе с любым из этих симптомов, позвоните 911 , чтобы немедленно обратиться в больницу. Не пытайся водить самостоятельно.
9. Кашель, который не прекратится
В большинстве случаев это не признак болезни сердца.Но если у вас есть болезнь сердца или вы знаете, что находитесь в группе риска, обратите особое внимание на такую возможность.
Если у вас продолжительный кашель с выделением белой или розовой слизи, это может быть признаком сердечной недостаточности. Это происходит, когда сердце не может справляться с потребностями организма, в результате чего кровь просачивается обратно в легкие.
Попросите врача выяснить, что вызывает у вас кашель.
10. Ваши ноги, ступни и лодыжки опухли
Это может быть признаком того, что ваше сердце не перекачивает кровь так эффективно, как должно.
Когда сердце не может качать кровь достаточно быстро, кровь скапливается в венах и вызывает вздутие живота.
Сердечная недостаточность также может затруднить выведение почками лишней воды и натрия из организма, что может привести к вздутию живота.
11. Нерегулярное сердцебиение
Для вашего сердца нормально учащенное сердцебиение, когда вы нервничаете или взволнованы, или пропускаете или добавляете ритм время от времени.
Но если вы чувствуете, что ваше сердце бьется вне времени дольше, чем несколько секунд, или если это происходит часто, сообщите об этом своему врачу.
«В большинстве случаев это вызвано чем-то, что легко исправить, например, слишком большим количеством кофеина или недостатком сна», — говорит Буфалино. Но иногда это может указывать на состояние, называемое фибрилляцией предсердий, которое требует лечения. Так что попросите своего врача проверить это.
Болезни сердца у женщин Симптомы, признаки, профилактика и причины
Медицинская проверка: Роберт Дж. Брюг, доктор медицины; Сертифицированный совет по внутренним болезням со специализацией по сердечно-сосудистым заболеваниям
ССЫЛКИ:
Американская кардиологическая ассоциация.Кампания Go Red for Women.
Брэдли Р. Д. и др. «Полезны ли дополнительные измерения липидов?» Интегративная медицина 7.6 (2008): 18-23.
Брюэр, Х. Б. и др. «Новые особенности рекомендаций по снижению уровня липидов в группе III Национальной образовательной программы по холестерину». Клиническая кардиология 26.4 Дополнение 3 (2003): III 19-24.
Cook, N.R., et al. «Сравнение оценок риска Фрамингема и Рейнольдса для глобального прогнозирования риска сердечно-сосудистых заболеваний в рамках инициативы» Многонациональное женское здоровье «.« Circulation 125.14 (2012): 1748-1756.
Goff, DC, et al.» 2013 ACC / AHA Guideline on the Assessment of Cardiovascular Disease Risk: A Report of the American College of Cardiology / American Heart Association Task Force на практике ». Circulation 2013.
Hulley, S., et al.« Рандомизированное испытание эстрогена и прогестина для вторичной профилактики ишемической болезни сердца у женщин в постменопаузе. Исследовательская группа по изучению замещения сердца и эстрогена / прогестина (HERS).» JAMA 280.7 (1998): 605-613.
Kannel, WB, et al.» Факторы риска, которые уменьшают преимущество женской коронарной болезни «. Archives of Internal Medicine 155.1 (1995) 57-61.
Кавачи, И. и др. «Прекращение курения и динамика снижения риска ишемической болезни сердца у женщин среднего возраста». Архив внутренней медицины 154.2 (1994): 169-175.
Кохли П., и др. «Упражнения на стресс-тестирование у женщин: возвращаясь к основам.» Circulation 122.24 (2010): 2570-2580.
Mieres, J. H., et al.» Признаки и симптомы подозрения на ишемию миокарда у женщин: результаты исследования «Каков оптимальный метод оценки ишемии у женщин?» Испытание ». Journal of Women’s Health 20.9 (2011): 1261-1268.
Mosca, L., et al.« Отслеживание осведомленности женщин о сердечных заболеваниях: национальное исследование Американской кардиологической ассоциации ». Тираж 109,5 (2004 г. ): 573-579.
Mosca, L., et al.«Основанные на эффективности рекомендации по профилактике сердечно-сосудистых заболеваний у женщин — обновление 2011 г .: руководство Американской кардиологической ассоциации». Журнал Американского кардиологического колледжа 57.12 (2011): 1404-1423.
Pilote, L., et al. «Комплексный взгляд на проблемы, связанные с полом, связанные с сердечно-сосудистыми заболеваниями». CMAJ 176.6 (2007): S1-S44.
Ридкер П. М. и др. «Высокочувствительный С-реактивный белок: потенциальное дополнение для глобальной оценки риска при первичной профилактике сердечно-сосудистых заболеваний.» Circulation 103.13 (2001): 1813-1818.
Rosenfeld, AG, et al.» Понимание задержки обращения за лечением у женщин с острым инфарктом миокарда: описание моделей принятия решений «. American Journal of Critical Care 14,4 (2005): 285-293.
Rutter, MK, et al. «C-реактивный белок, метаболический синдром и прогнозирование сердечно-сосудистых событий в исследовании Framingham Offspring». Circulation 110.4 (2004): 380-385
Щепис Т., и другие. «Дополнительная ценность оценки кальция в коронарной артерии в качестве дополнения к закрытой ОФЭКТ для оценки ишемической болезни сердца в популяции промежуточного риска». Журнал ядерной медицины 48.9 (2007): 1424-1430.
Шнабель Р. Б. и др. «Множественные воспалительные биомаркеры в отношении сердечно-сосудистых событий и смертности в обществе». Артериосклероз, тромбоз и биология сосудов 33,7 (2013): 1728-1733.
Stürmer, T., et al. «Личность, образ жизни и риск сердечно-сосудистых заболеваний и рака: наблюдение за популяционной когортой.» BMJ 332.7554 (2006): 1359.
Yusuf, S., et al.» Ожирение и риск инфаркта миокарда у 27 000 участников из 52 стран: исследование случай-контроль «. Lancet 366.9497 (2005) : 1640-1649.
Болезни сердца у женщин: симптомы и лечение
Теперь, когда вы знаете свои шансы на развитие болезни сердца, как вы можете определить симптомы? Плохая новость заключается в том, что по сравнению с мужчинами у женщин могут быть более тонкие и менее узнаваемые симптомы сердечных заболеваний.Женские симптомы во время сердечных приступов также труднее распознать.
Просмотреть инфографику в полном размере.
Какие хорошие новости? У большинства женщин во время сердечного приступа будет хотя бы один хорошо известный симптом — боль в груди.
Некоторые женщины вообще не проявляют признаков сердечного приступа. Это называется тихой ИБС или ишемической болезнью сердца.
Итак, как узнать, есть ли у вас болезнь сердца?
Стенокардия
Один из распространенных признаков сердечных заболеваний — стенокардия.Стенокардия — это боль в груди, которую вы чувствуете, когда в ваше сердце подается недостаточно богатой кислородом крови, когда вы напрягаетесь. Ангина возникает, когда ваша коронарная артерия частично заблокирована.
У женщин, страдающих стенокардией, могут быть эти симптомы, особенно если они находятся в стрессе или занимаются тяжелой физической активностью:
- давление в груди или ощущение сдавливания;
- боль, отдающая вниз по руке;
- резкая, жгучая боль в груди;
- одышка; или
- Боль в челюсти, шее, горле, животе или верхней части спины.
Сердечный приступ
Сердечные приступы — опасное для жизни осложнение ишемической болезни сердца (ИБС). Они случаются, когда ваше сердце не может получать достаточно кислорода, потому что кровоток заблокирован внутри артерии, которая идет к части вашей сердечной мышцы. Если кровь не может снова начать быстро приливаться к вашему сердцу, части вашей сердечной мышцы начинают умирать.
Симптомы сердечного приступа у женщин могут отличаться от симптомов у мужчин. Эти симптомы могут включать:
- боль, давление или сдавливание в середине груди;
- ощущение затрудненного дыхания;
- тошнота или рвота;
- или боль, которая распространяется в руки, челюсть, шею, живот или спину.
Важно помнить, что у некоторых женщин может случиться сердечный приступ, не чувствуя давления в груди, особенно у женщин с сахарным диабетом.
Если у вас есть какие-либо из вышеперечисленных симптомов и вы думаете, что у вас сердечный приступ, немедленно звоните 9-1-1.
Болезни сердца у женщин: знакомство с симптомами и факторами риска
Кстати о здоровье
Хотя болезнь сердца часто считается проблемой для мужчин, каждый год от болезней сердца умирает больше женщин, чем мужчин.На самом деле от болезней сердца умирает больше женщин, чем от всех видов рака вместе взятых.
Одна из проблем заключается в том, что симптомы сердечных заболеваний у женщин могут отличаться от симптомов у мужчин. Некоторые люди представляют себе сердечный приступ в Голливуде — сжатие грудной клетки с сокрушительной болью в груди, — но женщины, в частности, имеют гораздо более тонкие симптомы.
Это может быть связано с тем, что у женщин, как правило, возникают закупорки не только основных артерий, но и более мелких артерий, которые снабжают кровью сердце — состояние, называемое болезнью мелких сосудов сердца или микрососудистым заболеванием.
Наиболее частым симптомом сердечного приступа у женщин является боль, давление или дискомфорт в груди. Но это не всегда серьезный или даже самый заметный симптом, особенно у женщин. У женщин чаще, чем у мужчин, возникают симптомы сердечного приступа, не связанные с болью в груди, например:
- Дискомфорт в области шеи, плеч, верхней части спины или живота
- Одышка
- Тошнота или рвота
- потливость
- Дремота или головокружение
- Необычная усталость
К счастью, женщины могут предпринять шаги, чтобы понять эти симптомы и начать снижать риск сердечных заболеваний.
Многие женщины, как правило, обращаются в отделения неотложной помощи после того, как уже произошло серьезное повреждение сердца, потому что их симптомы не связаны с сердечным приступом. Если вы испытываете эти симптомы или думаете, что у вас сердечный приступ, немедленно обратитесь за неотложной медицинской помощью. Не езжайте в отделение неотложной помощи, если у вас нет других вариантов.
Женщины часто откладывают обращение в больницу из-за сердечного приступа, потому что они часто ставят на первое место потребности других, заботясь о детях, супругах или стареющих родителях, и игнорируют собственное здоровье.
Факторы риска сердечных заболеваний у женщин
Хотя традиционные факторы риска ишемической болезни сердца, такие как высокий уровень холестерина, высокое кровяное давление и ожирение, влияют на женщин и мужчин, другие факторы могут играть большую роль в развитии сердечных заболеваний у женщин. Например:
- Метаболический синдром — сочетание жира вокруг живота, высокого кровяного давления, высокого уровня сахара в крови и высокого уровня триглицеридов — оказывает большее влияние на женщин, чем на мужчин.
- Психический стресс и депрессия сильнее влияют на женские сердца, чем на мужские. Депрессия затрудняет ведение здорового образа жизни и соблюдение рекомендованного лечения, поэтому поговорите со своим врачом, если у вас есть симптомы депрессии.
- Курение является большим фактором риска сердечных заболеваний у женщин, чем у мужчин.
- Низкий уровень эстрогена после менопаузы представляет собой значительный фактор риска развития сердечно-сосудистых заболеваний мелких кровеносных сосудов (болезнь мелких сосудов сердца).
В целях безопасности наших пациентов, персонала и посетителей в клинике Mayo действуют строгие правила маскировки. Любой человек, показанный без маски, был либо записан до COVID-19, либо зарегистрирован в зоне, где нет ухода за пациентами, где соблюдалось социальное дистанцирование и другие протоколы безопасности.
Гендерные вопросы: риск сердечных заболеваний у женщин
Болезни сердца — основная причина смерти женщин и одна из самых предотвратимых.Исследования дают нам представление о том, как мы можем контролировать свой риск.
Мы прошли долгий путь с тех времен, когда беспокойство женщины по поводу сердечного заболевания было сосредоточено исключительно на угрозе для мужчин в ее жизни. Теперь мы знаем, что это не только мужская проблема. Ежегодно ишемическая болезнь сердца, самая большая причина смерти в Соединенных Штатах, поражает женщин и мужчин почти в равных количествах.
Риск еще недооценен
В ходе опроса, проведенного Американской кардиологической ассоциацией, около половины опрошенных женщин знали, что болезни сердца являются основной причиной смерти женщин, но только 13% заявили, что это самый большой риск для их здоровья.Если не болезнь сердца, то что? Другие данные опроса показывают, что в повседневной жизни женщины по-прежнему больше беспокоятся о раке груди, хотя от болезней сердца ежегодно умирает в шесть раз больше женщин. Почему отключение?
Рак груди влияет на образ тела, сексуальность и самооценку в отличие от диагноза сердечных заболеваний. Кроме того, сердечные заболевания имеют тенденцию проявляться в более старшем возрасте (в среднем первый сердечный приступ у женщины происходит в возрасте 70 лет), поэтому угроза может показаться не такой уж реальной для молодых женщин.Большинство 50-летних женщин знают женщин своего возраста, у которых был рак груди, но ни у одной из них не было болезни сердца.
Кроме того, многие женщины говорят, что их врачи никогда не говорят с ними о коронарном риске, а иногда даже не распознают симптомы, ошибочно принимая их за признаки панического расстройства, стресса и даже ипохондрии.
Основные симптомы сердечного приступа у женщин | |
За месяц до сердечного приступа | Во время сердечного приступа |
Необычная утомляемость (71%) | Одышка (58%) |
Нарушение сна (48%) | Слабость (55%) |
Одышка (42%) | Необычная утомляемость (43%) |
Расстройство желудка (39%) | Холодный пот (39%) |
Беспокойство (36%) | Головокружение (39%) |
Сердцебиение (27%) | Тошнота (36%) |
Оружие слабое / тяжелое (25%) | Оружие слабое / тяжелое (35%) |
Источник: Circulation 2003, Vol.108, стр. 2621. | |
Половые различия очевидны
Большинство наших представлений о сердечно-сосудистых заболеваниях у женщин исходили из изучения их у мужчин. Но есть много причин думать, что у женщин все иначе. Симптомы женщины часто отличаются от симптомов мужчины, и у нее гораздо больше шансов умереть в течение года после сердечного приступа, чем у мужчины. Женщины также, похоже, не чувствуют себя так хорошо, как мужчины, после приема препаратов для разрушения тромбов или прохождения определенных медицинских процедур, связанных с сердцем.Исследования только сейчас начинают раскрывать биологические, медицинские и социальные основы этих и других различий. Есть надежда, что новые знания приведут к успехам в адаптации профилактики и лечения к женщинам.
Болезнь сердца может начаться в детстве, со временем развиваться незаметно и внезапно наступить в виде сердечного приступа, часто смертельного. Таким образом, мы не должны ждать появления симптомов или исследований, которые дадут нам больше информации, прежде чем предпринимать проверенные меры по снижению риска.
Половые различия в коронарном риске и лечении Исследования выявляют гендерные различия в сердечно-сосудистых заболеваниях, которые могут помочь лучше настроить профилактику, диагностику и лечение у женщин.Вот несколько примеров. Липиды крови. До наступления менопаузы собственный эстроген женщины помогает защитить ее от сердечных заболеваний, повышая уровень холестерина ЛПВП (хороший) и снижая уровень холестерина ЛПНП (плохой). После менопаузы у женщин концентрация общего холестерина выше, чем у мужчин. Но одно это не объясняет внезапного повышения риска сердечных заболеваний после менопаузы. Повышенный уровень триглицеридов является важным фактором риска сердечно-сосудистых заболеваний у женщин. Низкий уровень ЛПВП и высокий уровень триглицеридов, по-видимому, являются единственными факторами, повышающими риск смерти от сердечных заболеваний у женщин старше 65 лет. Диабет. Диабет увеличивает риск сердечных заболеваний у женщин в большей степени, чем у мужчин, возможно, потому, что женщины с диабетом чаще имеют дополнительные факторы риска, такие как ожирение, гипертония и высокий уровень холестерина. Хотя сердечные заболевания у женщин обычно развиваются примерно на 10 лет позже, чем у мужчин, диабет нивелирует это преимущество. У женщин, которые уже перенесли сердечный приступ, диабет удваивает риск второго сердечного приступа и увеличивает риск сердечной недостаточности. Метаболический синдром. Это группа рисков для здоровья — большой размер талии, повышенное артериальное давление, непереносимость глюкозы, низкий уровень холестерина ЛПВП и высокий уровень триглицеридов, — которые увеличивают вероятность развития сердечных заболеваний, инсульта и диабета. Исследования Гарвардской медицинской школы показывают, что для женщин метаболический синдром является наиболее важным фактором риска сердечных приступов в необычно раннем возрасте. В исследовании пациентов, перенесших операцию шунтирования, метаболический синдром представлял больший риск смерти для женщин, чем для мужчин, в течение восьми лет. Курение. У курящих женщин вероятность сердечного приступа выше, чем у курящих мужчин. У женщин также меньше шансов бросить курить, а у женщин, которые бросили курить, больше шансов начать снова. Более того, женщины могут не счесть никотиновые заменители эффективными, и, поскольку менструальный цикл влияет на симптомы отмены табака, они могут получить противоречивые результаты с лекарствами от курения. Симптомы. Многие женщины не испытывают сокрушительной боли в груди, которая является классическим симптомом сердечного приступа у мужчин.Некоторые чувствуют сильную усталость или одышку. Другие атипичные симптомы включают тошноту и боль в животе, шее и плечах. В одном исследовании женщины сообщали о глубокой усталости и нарушении сна за месяц или два до сердечного приступа. Во время сердечного приступа только одна из восьми женщин сообщила о боли в груди; даже тогда они описали это как давление, боль или стеснение, а не боль. Диагностика и лечение. У женщин коронарные артерии меньше и легче, чем у мужчин.Это затрудняет выполнение ангиографии, ангиопластики и коронарного шунтирования, тем самым снижая шансы женщины получить правильный диагноз и получить хороший результат. У женщин после операции чаще возникают осложнения. И они в два раза чаще сохраняют симптомы через несколько лет после коронарной ангиопластики. (Обычно они старше мужчин и имеют больше хронических заболеваний во время их первого коронарного события.) Реакции женщин на стандартные тесты с физической нагрузкой также отличаются от мужских, поэтому трудно интерпретировать результаты.К счастью, эти проблемы уменьшаются благодаря достижениям в области технологий и лучшему пониманию сердечных заболеваний у женщин. |
Сначала главное
Некоторые вещи, находящиеся под вашим контролем, могут помочь снизить риск сердечных заболеваний.
Не курите ни активно, ни пассивно. Ваш шанс получить сердечный приступ удваивается, если вы выкуриваете от одной до четырех сигарет в день. Даже если вы не курите, регулярное воздействие чужого дыма может увеличить ваш риск.
Будьте активнее. В большинстве дней уделяйте хотя бы 30 минут в день упражнениям средней интенсивности, например быстрой ходьбе. Включите в свою жизнь еще больше активности: поднимайтесь по лестнице, а не на лифте, работайте во дворе, припаркуйтесь подальше от пункта назначения и гуляйте.
Ешьте здоровую пищу. Исследования, проведенные в Гарвардской медицинской школе и других местах, выявили несколько важнейших ингредиентов здоровой для сердца диеты — цельнозерновые, различные фрукты и овощи, орехи (около 5 унций в неделю), поли- и мононенасыщенные жиры, жирная рыба (например, как дикий лосось) и ограниченное потребление трансжиров.
Снижение стресса и лечение депрессии. Ваш риск сердечных заболеваний увеличивается, если вы находитесь в депрессии или чувствуете хронический стресс. Стратегии снижения стресса включают упражнения, полноценный сон, техники релаксации и медитацию. Психотерапия может быть особенно полезной при депрессии и тревоге.
Дотянись до номеров. По данным Американской кардиологической ассоциации (AHA), вы можете значительно снизить риск этих заболеваний, поддерживая определенные параметры тела и уровни холестерина и артериального давления (см. Диаграмму ниже).
Цели профилактики по снижению риска сердечных заболеваний у женщин | |
Фактор риска | Цель |
Размеры корпуса | |
Индекс массы тела (ИМТ) Умножьте свой вес в фунтах на 700, затем разделите это число на квадрат вашего роста в дюймах | 18.5–24,9 |
Окружность талии (живота) Удерживая рулетку на уровне пупка, обведите ею живот. (Измерьте расстояние ниже, а не в самой узкой части туловища.) | <35 дюймов |
Липиды, липопротеины | |
Холестерин общий | <200 мг / дл |
Холестерин ЛПВП | > 50 мг / дл |
Холестерин ЛПНП | <100 мг / дл |
Триглицериды | <150 мг / дл |
Артериальное давление | <120/80 мм рт. Ст. |
По материалам Circulation 2004, Vol.109. С. 672–93. | |
Поделиться страницей:
Заявление об отказе от ответственности:
В качестве услуги для наших читателей Harvard Health Publishing предоставляет доступ к нашей библиотеке заархивированного содержимого.

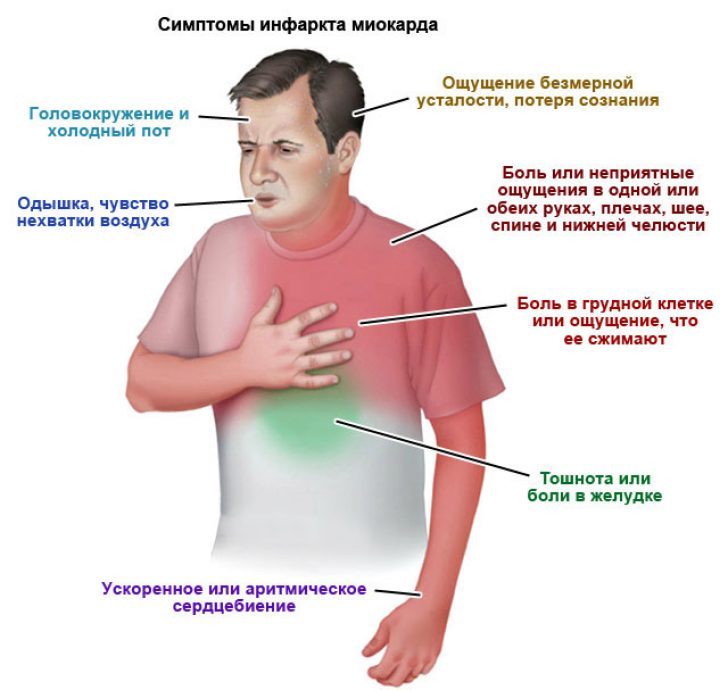 Но споры об этом напитке продолжаются. То читаешь, что он опасно повышает кровяное давление или даже способствует возникновению рака, то, наоборот, специалисты утверждают, что кофе предотвращает целый ряд заболеваний. Известно точно: как показали исследования, любителям кофе очевидного вреда этот напиток не приносит.
Но споры об этом напитке продолжаются. То читаешь, что он опасно повышает кровяное давление или даже способствует возникновению рака, то, наоборот, специалисты утверждают, что кофе предотвращает целый ряд заболеваний. Известно точно: как показали исследования, любителям кофе очевидного вреда этот напиток не приносит.