избавиться возможно, но только с правильным лечением причины, симптомы, лечение- Все про аллергию
В последние годы количество больных пищевой аллергией в мире растет. В Украине точной статистики больных нет. Однако, по данным врача-аллерголога и главного врача клиники FxMed Елены Московенко, семейные и детские врачи регистрируют примерно на 20-30 % больше больных пищевой аллергией, чем это было, например, еще десять лет назад.
Сегодня практически каждый ребенок в возрасте до года имеет проявления пищевой аллергии. В чем же причина такой распространенности аллергии на продукты питания? Можно ли ее перерасти? Как правильно лечить заболевание и какой метод диагностики является наиболее информативным?
На эти и другие вопросы Елена Московенко отвечает специально для сайта «Все об аллергии».
Почему у детей возникает пищевая аллергия?
Обычно клинические проявления пищевой аллергии — это сыпь на коже, кишечные расстройства, крапивница, ангионевротический отек, ринит, конъюнктивит.
Выделяют две основные причины их появления. Первая — чисто иммунологическая. Она обусловлена истинной аллергией, которая связана с повышением в крови пациента уровня специфического иммуноглобулина Е к определенному аллергену.
Проявления болезни этого типа зависят от употребления аллергена. Ведь симптомы усиливаются при каждом новом съедании ребенком причинного продукта. И неважно, сколько именно он его съел: каждый новый контакт организма с аллергеном ведет к усилению чувствительности к нему.
Основной причиной возникновения этого вида аллергии может быть генетическая предрасположенность. И здесь очень важно выявить причину аллергии и исключить продукт, который ее вызывает, из рациона ребенка. Это единственный метод лечения.
Срок, на который продукт убирают из меню, зависит от общего состояния ребенка, его возраста и свойств самого аллергена. А установить точно, что именно вызывает реакцию, можно с помощью молекулярной аллергодиагностики.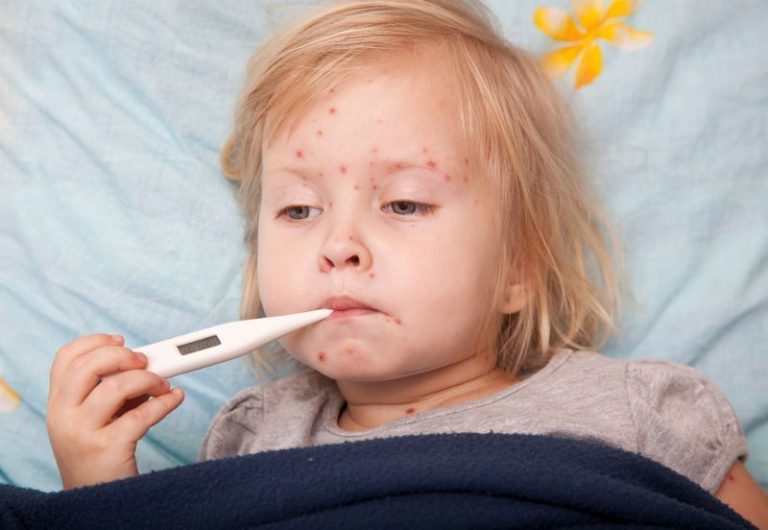
Кроме пищевой аллергии существует непереносимость продуктов. Как отличить эти состояния?
При истинной аллергии при каждом контакте с аллергеном клинические проявления становятся более выраженными. И их интенсивность не зависит от количества аллергена, попавшего в организм.
При непереносимости имеет значение количество продукта, cъеденного ребенком, и незначительная его порция симптомов не вызывает.
Непереносимость возникает у детей, когда им не хватает ферментов, способных переварить определенную пищу, или когда этой пищи много. Иногда чтобы убедиться, что у пациента именно непереносимость, достаточно сделать УЗИ органов брюшной полости, копрограмму.
У нас был случай, когда мама дала полуторагодовалому ребенку лосося. У малыша была очень тяжелая реакция – сыпь на коже, рвота, диарея. Но это не была аллергия: просто ребенок не мог переварить жирную рыбу, хотя другие дети могут есть ее уже с года.
Все индивидуально.
Во-вторых, причиной возникновения симптомов, о которых мы говорили, может быть увеличение в организме уровня гистамина – вещества-посредника воспаления. При этом не происходит реакция иммунной системы, а анализ на уровне специфического иммуноглобулина Е и кожные тесты отрицательные.
Уровни гистамина могут повышаться и потому, что ребенок употребляет продукты с его высоким содержанием. В первую очередь это:
- ферментированные сыры;
- фрукты;
- некоторые овощи;
- мясо и рыба;
- продукты, которые долго хранились замороженными;
- копчености;
- орехи;
- виноград;
- жареные продукты.
В норме избыточный гистамин разрушается ферментом диаминоксидазой (DAO). Если в организме ребенка ее недостаточно, появляются симптомы, похожие на аллергические. Но это не истинная, а псевдоаллергия.
Причиной недостаточности DAO является то, что этот фермент плохо производится детским организмом. Также в кишечнике ребенка может наблюдаться повышенное количество патологических бактерий и/или ребенка могут неправильно кормить.
Все это, а также ранний отказ от грудного вскармливания обусловливают снижение уровня DAO в крови ребенка и его чувствительность к гистамину. На качество самих продуктов питания влияют экология и вещества, которые в них находятся, – пестициды, нитраты, другая химия.
Повторное употребление продукта, содержащего истинный аллерген, значительно усиливает симптомы болезни. При псевдоаллергии после перерыва в употреблении подозрительного продукта симптомов непереносимости может не быть.
Какой из факторов является главным в возникновении симптомов пищевой аллергии?
Генетическая предрасположенность, при которой чувствительность к аллергену формируется через иммунную систему.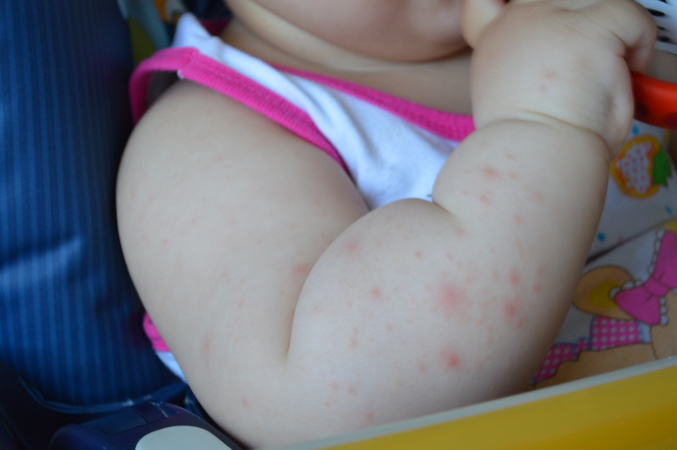 Если у ребенка псевдоаллергия, мы собираем информацию о его рационе, обследуем, рекомендуем продукты, не требующие длительного переваривания, не являющиеся гистаминолибераторами, рассчитываем количество пищи на один раз.
Если у ребенка псевдоаллергия, мы собираем информацию о его рационе, обследуем, рекомендуем продукты, не требующие длительного переваривания, не являющиеся гистаминолибераторами, рассчитываем количество пищи на один раз.
У детей какого возраста возникает пищевая аллергия?
Чаще всего пищевая аллергия возникает у детей первого-второго годов жизни, особенно если их кормят искусственными молочными смесями и вводят докормы – овощи, фрукты, мясо.
У детей старше трех лет проявления пищевой аллергии встречаются реже.
И только у 3-5% детей, у которых в раннем возрасте была истинная пищевая аллергия, подтвержденная аллергопробами, она может оставаться во взрослой жизни.
Какой аллерген является основным для детей первого года жизни?
Белок коровьего молока и яйцо. Очень часто аллергия на них проявляется в виде сыпи на коже, крапивницы, ангионевротического отека, хрипов и свистящего дыхания, насморка.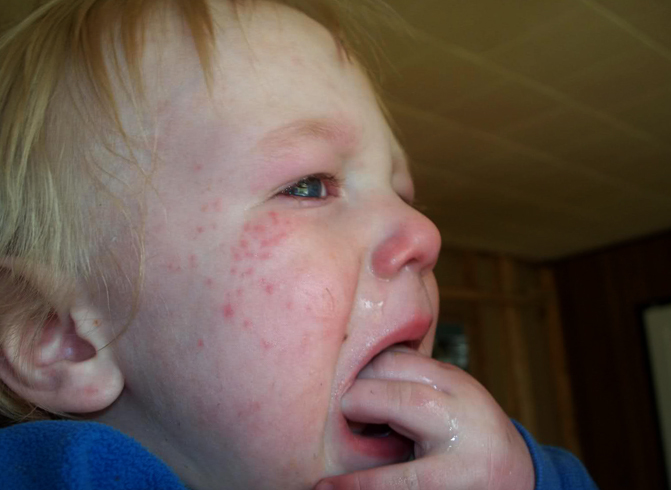
Также эти пищевые продукты могут вызвать обострение атопического дерматита. Такие состояния обязательно необходимо диагностировать для исключения причинного аллергена.
Вы говорили, что пищевую аллергию можно перерасти?
«Перерасти» – не совсем точный термин. Действительно, с возрастом толерантность к продуктам повышается. Но для того, чтобы это произошло по-настоящему, есть единственный способ – выяснить, какой именно аллергенный белок вызывает пищевую аллергию, и полностью исключить его из рациона.
В зависимости от того, какой это белок, в каких продуктах он содержится, каковы возраст и общее состояние ребенка, врач определяет, как долго должно длиться исключение. Но убрать аллергенный продукт из меню нужно обязательно.
А потом, через некоторое время, нужно правильно его вводить в рацион. Обычно при таких условиях восстанавливается способность нормально воспринимать продукт. И только у 3-5 % пациентов гиперчувствительность может сохраниться.
Почему не повезло тем 3-5% больных, у которых чувствительность к продуктам сохраняется?
Это зависит от аллергена, его агрессивности и устойчивости к нагреванию, основанных на его физических и химических свойствах.
Обычно аллергенами являются белки. Некоторые из них уменьшают аллергенность или полностью ее теряют при нагревании, термической обработке.
Но есть такие, молекула которых сохраняет агрессивность после любого термического воздействия. Именно эти аллергены чаще всего вызывают истинную пищевую аллергию, провоцируют анафилактические реакции. И чувствительность к ним является пожизненной.
Единственное, что радует, – то, что их немного. И мы, имея молекулярный профиль сенсибилизации пациента, можем прогнозировать, к какому аллергену разовьется толерантность, а к какому – нет.
А какую пищевую аллергию нельзя вылечить?
Неизлечимыми являются пищевые аллергии, вызванные едой/напитками, к которым не может выработаться толерантность, переносимость. И тогда таким пациентам прописывается план действий, который помогает сохранить жизнь.
И тогда таким пациентам прописывается план действий, который помогает сохранить жизнь.
Например, в США очень много случаев анафилактических реакций на арахис. И там знают, что детям, чувствительным к определенным молекулам арахиса, нельзя употреблять его пожизненно.
Они должны всегда носить с собой автоинжектор адреналина, а в кафе или в ресторанах сообщать об аллергии, чтобы им не дали даже кроху продукта, содержащего арахис.
На сегодня серьезной проблемой остается аллергическая реакция на белки коровьего молока, в частности казеин, которая может сохраняться всю жизнь.
В США аллерген № 1 – это арахис. А в Украине?
Это могут быть другие орехи, специи, киви, персик, белки коровьего молока, рыба.
Молекулярная диагностика аллергии расширила наше представление об источниках заболевания. Так, выявление причинного аллергена позволяет прогнозировать возможность перекрестной аллергии: определить, какие продукты или пыльца содержат подобные аллергенные белки, значимые именно для этого пациента.
Например, белок из группы Pr 10 является основным аллергеном березы, содержащимся в ее пыльце. А подобные ему белки есть в пыльце других весенних деревьев и во многих фруктах и овощах: яблоках, грушах, сливах, сельдерее, моркови, киви, персике, орехах и других.
Если мы знаем все источники аллергенного белка для конкретного пациента, это позволяет определить правильный план лечения и дать рекомендации по вскармливанию ребенка.
Еще один пример: аллергическую сыпь из-за употребления дыни у пациента в августе мы смогли объяснить после проведения молекулярной диагностики, когда подтвердили сенсибилизацию к амброзии. В этом случае пациент употреблял дыню в период обострения сезонной аллергии.
Но такие ситуации чаще касаются детей старшего возраста и взрослых.
Каковы основные симптомы пищевой аллергии и имеют ли они возрастные особенности?
У детей раннего возраста чаще всего возникает атопический дерматит.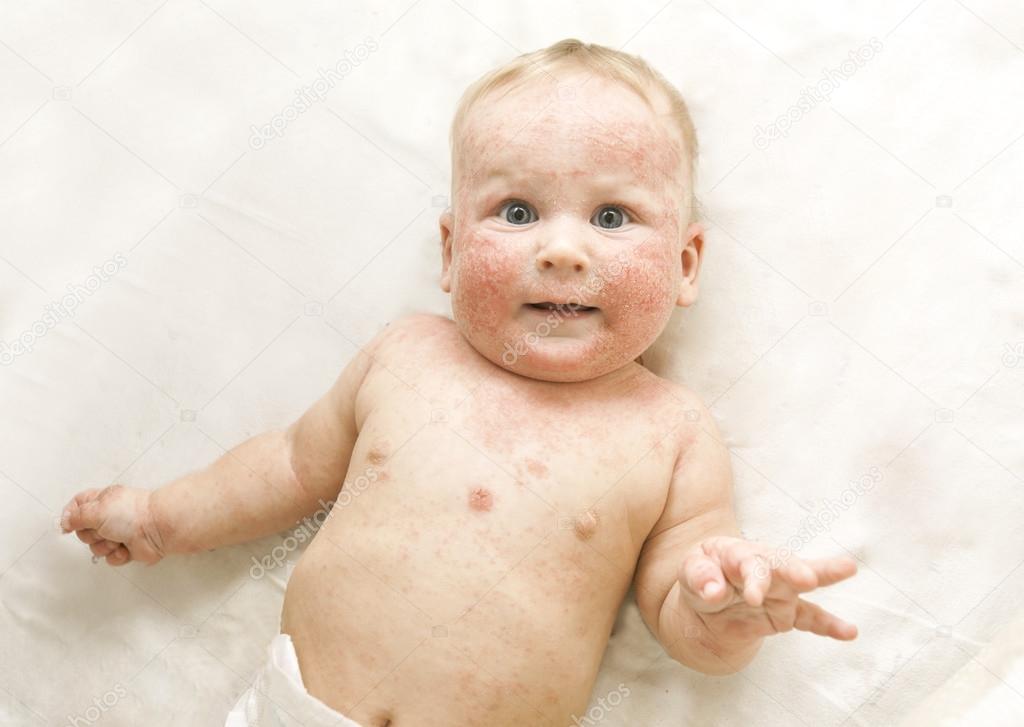 И мама, зная, что ребенок получает определенный небольшой набор продуктов, может связать еду с возникновением или обострением симптомов.
И мама, зная, что ребенок получает определенный небольшой набор продуктов, может связать еду с возникновением или обострением симптомов.
Когда ребенок становится старше, родители начинают давать ему больше овощей и фруктов, особенно летом. Конечно, аллергия уже может проявиться к большему количеству продуктов. Не следует забывать и о возможности проявлений псевдоаллергии.
То есть пищевая аллергия у детей в основном проявляется сыпью на коже?
Могут быть и дерматит, и ангионевротический отек, и, гораздо реже, – анафилактические реакции. Но наука движется вперед, и сейчас ученые уже установили связь между употреблением аллергенных продуктов и появлением запоров или диареи, плохого аппетита, срыгивания, рвоты.
Доказано, что аллергические реакции возникают и на слизистых оболочках желудочно-кишечного тракта. Так, сейчас уже выделяют аллергический эзофагит, то есть воспаление пищевода, аллергический гастрит, аллергический энтероколит.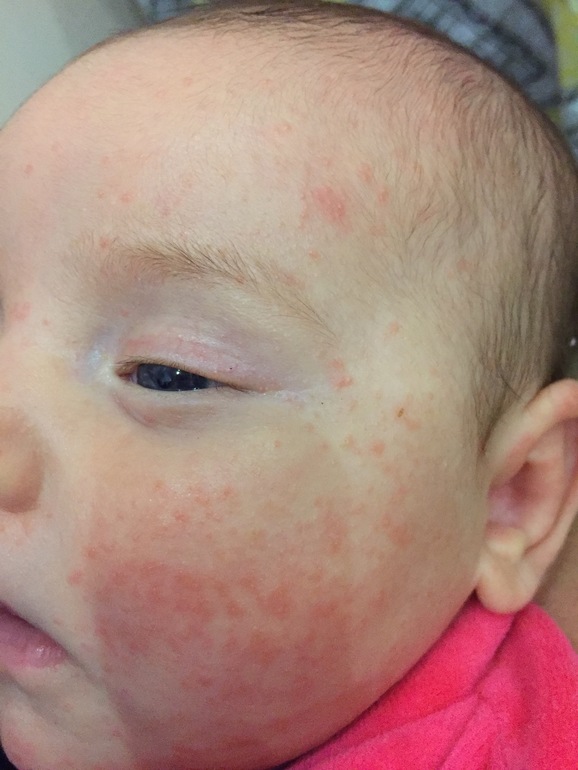
Диагностировать их очень трудно и лечатся они плохо. Результат может дать только полное исключение продукта, вызывающего аллергию. Если же эти заболевания не лечить, то симптомы у человека только ухудшаются.
Может возникнуть у ребенка, находящегося на грудном вскармливании, аллергия на продукты, которые употребляет мама?
Конечно, может. Ребенок может сенсибилизироваться через плаценту к молоч
Как быть, если аллергик подцепит коронавирус
Как отличить сезонную аллергию от ОРВИ или коронавируса? В настоящее время это актуальный вопрос для миллионов людей во всех уголках планеты. На вопросы «Правды.Ру» отвечает врач аллерголог-иммунолог Владимир Болибок.
Основные отличительные признаки аллергии:
- чихание;
- зуд в носу;
- конъюнктивит.
«Эти симптомы характерны для гистаминозависимых реакций.
У некоторых людей могут наблюдаться кашель и одышка из-за бронхоспазма. Что нехарактерно для аллергии, но характерно для любого ОРВИ, коронавирусной инфекции? При инфекционном заболевании ведущим симптомом является температура, кашель. При аллергии кашель чаще возникает у детишек, потому что они бегают на улице с открытым ртом, кричат. Пыльца попадает в глотку, из-за этого идет раздражение ее задней стенки. И у детей, и у взрослых, если пыльца попадает глубоко в бронхи, может возникать аллергический бронхит, бронхоспазм», — утверждает Владимир Болибок.
Требование медиков, столичных властей и губернаторов на местах, чтобы люди носили защитные маски, наш собеседник считает очень благоприятным для тех людей, которые страдают от аллергии.
«Аллергикам носить маску в период весенней, потом летней аллергии, когда летит пыльца — благодарное дело. Я тридцать лет работаю аллергологом и все это время просил, убеждал, умолял: носите маску.
Бесполезно! Буду я, как дурак, в маске по улице ходить! Лучше уж с приступом бронхиальной астмы вызову «скорую» и лягу под капельницу. В этом году тот, кто не носит маску, как дурак по улице идет с голой физиономией. Я по своим пациентам вижу, что люди носят маску нормально. Как только маску снимают, особенно это детишек касается, сразу начинается кашель, потому что пыльца залетает», — констатирует аллерголог.
Аллергия плюс коронавирус
Как быть страдающим от аллергии людям, если они вдобавок заразились еще и коронавирусной инфекцией? Среди своих многочисленных пациентов Владимир Болибок пока таких не наблюдал. Хотя признает, что теоретически (да и практически!) такое может произойти.
Как отмечает эксперт, у аллергиков гипераллергический иммунный ответ. У них поверхность слизистых более сильно реагирует.
«Если смотреть на отклики в литературе, то пациенты с бронхиальной астмой переносят эти заболевания в более тяжелой форме, потому что у них уже идет воспалитель
”Мой ребёнок – аллергик”. Пять советов для мам
Пять советов для мам
У вашего ребёнка аллергия? Он реагирует буквально на всё, мучается, не спит по ночам, а вместе с ним и вы? В вашем доме и сумочке получил постоянную прописку целый арсенал специальных препаратов, на холодильнике висит длинный список запрещённых продуктов, а в магазинах и кафе вы долго и тщательно анализируете состав? Конечно, в этой статье вы не найдёте схем лечения, его может назначить только врач-аллерголог. Мы поговорим о том, как не допустить развития этого заболевания, распознать его первые признаки, а также о том, что мама может сделать для своего малыша самостоятельно.
За последние 30 лет количество детей-аллергиков выросло в два раза. По официальной статистике, в России от аллергии страдает каждый четвёртый ребёнок, по неофициальной – минимум половина. Причин огромное количество: ухудшение экологической ситуации, вредные продукты, отсутствие грудного вскармливания, бесконтрольный приём лекарственных препаратов, излишний фокус на стерильности.
Нарушение естественного образа жизни привело к тому, что иммунная система, задача которой – защищать организм, вдруг объявляет войну. Почему? Механизм прост: иммунитет ребёнка ещё не сформирован и только учится различать опасные и безопасные внешние воздействия. Специалистами неоднократно было доказано, что у детей в сельской местности риск появления аллергии в разы меньше. А всё потому, что без постоянного контакта с естественными раздражителями иммунная система начинает лениться и хаотично реагирует на всё подряд, а в городе аллергенов хоть отбавляй. Окончательно иммунитет добивает приём антибиотиков «на всякий случай» и по любому поводу.
Пять основных видов аллергии
Пищевая аллергия. Возникает при употреблении продуктов, содержащих гистамины, консерванты, антибиотики, ароматизаторы, стабилизаторы и красители. Груднички чаще всего реагируют на коровье молоко и смеси, более старшие дети – на цитрусовые, яйца, сахар, мёд, помидоры, орехи, красные ягоды и пшеницу.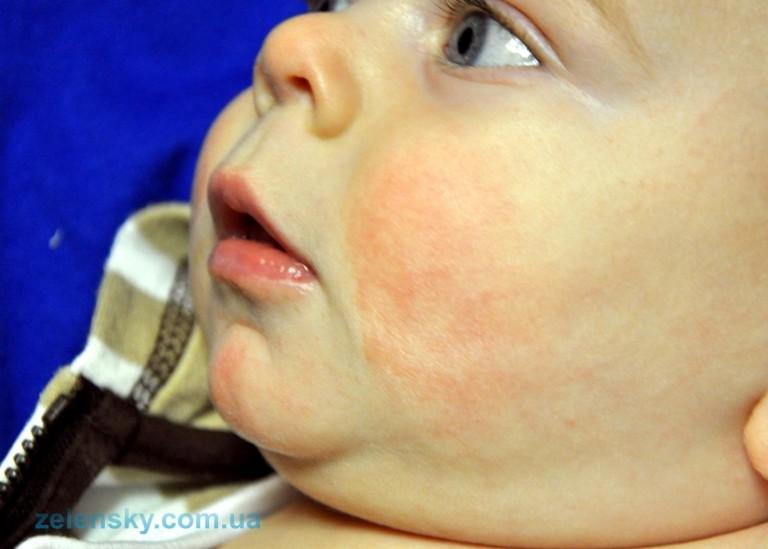 Первые признаки заболевания – кожные высыпания, частые срыгивания, длительные колики, вздутие живота.
Первые признаки заболевания – кожные высыпания, частые срыгивания, длительные колики, вздутие живота.
Аллергия на животных, растения и пыль. Причиной аллергии на животных может стать не только шерсть, но и слюна, клетки эпителия и моча. Считается, что вероятность иммунного ответа меньше, если ребёнок контактирует с домашним питомцем с первого дня своей жизни. При реакции на пыльцу цветущих растений возникает поллиноз. Аллергию на домашнюю пыль вызывают крошечные пылевые клещи. Все эти аллергены приводят к респираторным проблемам: зуду в носу, длительному насморку без других признаков простуды, частому чиханию, заложенности носа, кашлю и слезотечению. Если вовремя не предпринять меры, может развиться аллергическая астма или бронхит.
Контактная аллергия. Источниками являются бытовая химия, косметические средства, укусы насекомых, неправильно подобранные памперсы и постельные принадлежности. Например, в матрасы из кокосовой койры для усиления прочности добавляют искусственные латексоподобные смеси и клеевые составы, которые приводят к испарению формальдегидов с характерным химическим запахом и рано или поздно вызывают аллергию. Кожные высыпания всегда расположены в зоне контакта с аллергеном, чаще всего локализуются на щеках, подбородке, спине, предплечьях, ягодицах и животе. Отсутствие лечения может привести к экземе.
Кожные высыпания всегда расположены в зоне контакта с аллергеном, чаще всего локализуются на щеках, подбородке, спине, предплечьях, ягодицах и животе. Отсутствие лечения может привести к экземе.
Лекарственная аллергия. Чаще всего возникает после курса антибиотиков на фоне дисбактериоза, при неправильной комбинации лекарств и длительном лечении одним и тем же препаратом. Может вызвать как местную реакцию в виде крапивницы, так и опасное для жизни состояние – анафилактический шок.
Перекрёстная аллергия. Бывают случаи, когда реакцию вызывают сразу несколько антигенов. Например, иммунная система сначала реагирует на цветение одного растения, затем – другого, усиливает аллергию сочетание некоторых растений с продуктами питания.
Пять правил борьбы с детской аллергией
Питание. По возможности не лишайте ребёнка грудного вскармливания, помните, что молоко мамы – главный строительный материал для иммунитета вашего малыша. Соблюдайте диету во время беременности и кормления грудью.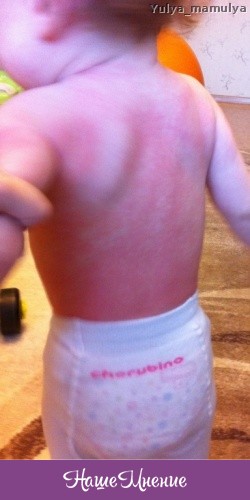 Готовьте еду только из свежих продуктов, избегайте консервированных, копчёных и других товаров с большим сроком годности – они содержат вредные добавки. Не перекармливайте ребёнка. По словам доктора Комаровского, подход «есть не столько, сколько надо, а сколько влезет» приводит к тому, что организм не в состоянии переварить всю пищу и, как следствие, даёт аллергическую реакцию. Как правило, ребёнок интуитивно сам чувствует, сколько, что и когда есть.
Готовьте еду только из свежих продуктов, избегайте консервированных, копчёных и других товаров с большим сроком годности – они содержат вредные добавки. Не перекармливайте ребёнка. По словам доктора Комаровского, подход «есть не столько, сколько надо, а сколько влезет» приводит к тому, что организм не в состоянии переварить всю пищу и, как следствие, даёт аллергическую реакцию. Как правило, ребёнок интуитивно сам чувствует, сколько, что и когда есть.
Лечение. Не занимайтесь самолечением. Это касается и аллергии, и других заболеваний, даже банальной сезонной простуды. Только врач сможет подобрать корректное лечение с учётом особенностей вашего ребёнка и сопутствующих болезней. Избегайте применения большого количества лекарств одновременно, это значительно повышает аллергизацию организма.
Обустройство дома. Регулярно делайте влажную уборку, проветривайте комнату и поддерживайте оптимальный уровень влажности. Не курите дома, пассивное курение повышает риск возникновения аллергии и заболеваний дыхательной системы. Фильтруйте воду, в которой купаете малыша, так как водопроводная вода содержит хлор, используйте только детскую косметику и специальные порошки для стирки. Избавьтесь от рассадников пыли и вредных микроорганизмов: тяжёлых штор, ковров с длинным ворсом, большого количества мягких игрушек. Особое внимание обратите на постельные принадлежности. Лучше отдать предпочтение современным гипоаллергенным материалам, поскольку, например, в пуховой подушке даже при правильном уходе буквально живёт огромное количество вредных бактерий, клещей и грибков, а некачественное постельное бельё содержит красители. Для аллергика хорошо подойдут матрасы и подушки из пенополиуретана: материал экологичен и полностью исключает появление вредных подселенцев. Лучше всего, если матрас имеет знак CertiPUR на упаковке. Он гарантирует соответствие европейским стандартам по эмиссии летучих веществ. К ним относятся, например, товары для сна, изготовленные по технологии IQ Sleep.
Фильтруйте воду, в которой купаете малыша, так как водопроводная вода содержит хлор, используйте только детскую косметику и специальные порошки для стирки. Избавьтесь от рассадников пыли и вредных микроорганизмов: тяжёлых штор, ковров с длинным ворсом, большого количества мягких игрушек. Особое внимание обратите на постельные принадлежности. Лучше отдать предпочтение современным гипоаллергенным материалам, поскольку, например, в пуховой подушке даже при правильном уходе буквально живёт огромное количество вредных бактерий, клещей и грибков, а некачественное постельное бельё содержит красители. Для аллергика хорошо подойдут матрасы и подушки из пенополиуретана: материал экологичен и полностью исключает появление вредных подселенцев. Лучше всего, если матрас имеет знак CertiPUR на упаковке. Он гарантирует соответствие европейским стандартам по эмиссии летучих веществ. К ним относятся, например, товары для сна, изготовленные по технологии IQ Sleep.
Общее укрепление иммунитета. Для постоянного жилья лучше выбирать места меньшего скопления людей, например окраину города или ближний загород.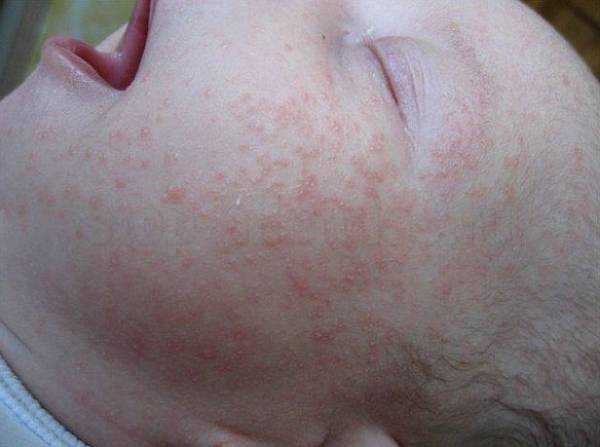 Совместно с врачом разработайте программу повышения иммунитета ребёнка – закаливание, правильный режим, здоровое питание, спорт, витамины и т. д.
Совместно с врачом разработайте программу повышения иммунитета ребёнка – закаливание, правильный режим, здоровое питание, спорт, витамины и т. д.
Позаботьтесь о психоэмоциональном состоянии вашем и ребёнка. По мнению психотерапевта Марка Сандомирского, многие аллергические и псевдоаллергические расстройства имеют психосоматическую природу. Проще говоря, причина болезни заключается в глубоком эмоциональном внутреннем конфликте, который отражается на физическом состоянии. При этом источником болезни являются родители: их отношения между собой, к ребёнку. Аллергия становится своеобразным способом получения эмоциональной разрядки и вторичной выгоды – удобнее оправдаться через болезнь, чем осознать происходящее и решить проблему. Что делать? По мнению эксперта, родителям (прежде всего маме) следует понять и переработать эмоциональные конфликты, достигнуть примирения ради здоровья ребёнка. Современные психотехники обучают методам эмоционального и физического расслабления вместе с малышом, тому, как отдавать ему положительные эмоции и получать разрядку.
Врачи советуют: не драматизируйте и не записывайте своего ребёнка в аллергики на всю жизнь, часто с возрастом болезнь проходит. Но и, разумеется, не нужно отстраняться, если вы видите, как он мучается. Подойдите к проблеме осознанно, не впадайте в крайности и постарайтесь найти золотую середину! Будьте здоровы!
Саша Кёльнер
Что делать, если ребенок аллергик? Советы мамы детей с аллергией
У ребенка аллергия. Наверное, каждая мама боится, что у ее малыша будет непереносимость каких-то продуктов или чувствительность к каким-то веществам. И я понимаю каждую из них как никто. У меня самой аллергия на мед, а дети сильно реагируют на некоторые продукты.
Со временем к тому, что ребенок аллергик, привыкаешь. У меня есть четкий список лекарств и телефонов врачей, которые всегда под рукой. Но как объяснить окружающим людям, что если у ребенка аллергия — это не выдумка мамы, которая жалеет для него вкусной еды?
Я не грублю и не хочу обидеть
Мне правда очень нравится еда, которую готовят в гостях, но я спрашиваю, из чего она сделана, не потому что хочу обидеть хозяйку.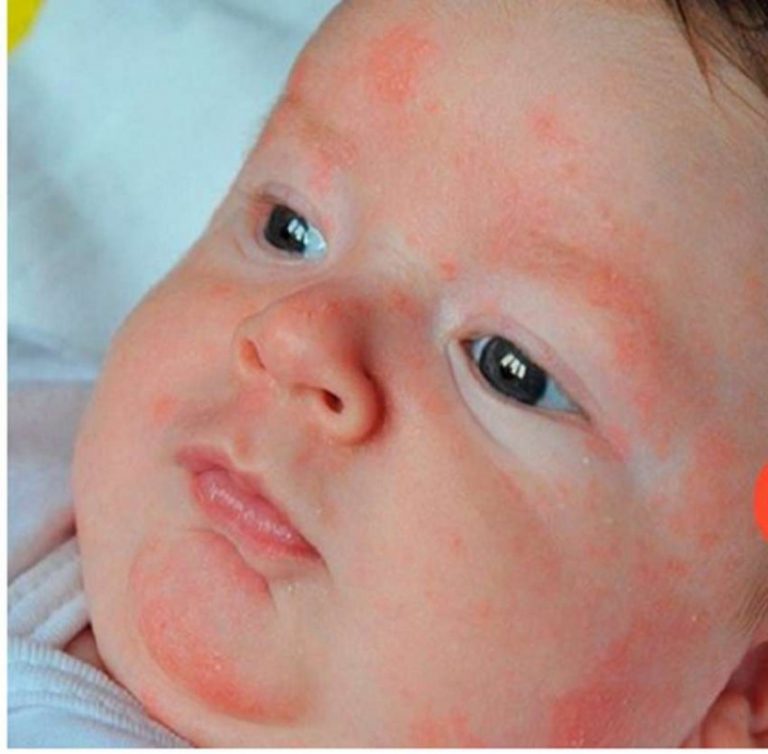 А что делать, если ребенок аллергик!
А что делать, если ребенок аллергик!
Да, вводить даже аллергичные для малыша продукты в рацион обязательно стоит пробовать (это повышает шансы перерасти аллергию в будущем), но маленькими дозами и постепенно. Поэтому я и должна узнать, из чего сделан пирог. И поэтому у меня всегда с собой есть еда, которую можно ребенку аллергику.
У ребенка аллергия — это не выдумка
Я понимаю, что иногда может показаться, что это просто выдумка фармкомпаний, которые хотят продать людям побольше лекарств. У моих детей пищевая аллергия, к сожалению, доказана анализами.
Читай также: Как вести пищевой дневник ребенка-аллергика
Другое дело, что психосоматика действительно работает в случае с аллергией. Доказано моим опытом: чем спокойнее мама, тем меньше проявления аллергии у детей. Особенно на грудном вскармливании!
Антигистамины не пьют на всякий случай
Да, у мамы ребенка аллергика обычно с собой есть лекарство от аллергии на всякий случай. Но я не хочу его давать ребенку просто так, потому что он хаотично пробует новую для себя еду.
Но я не хочу его давать ребенку просто так, потому что он хаотично пробует новую для себя еду.
Аллергия у ребенка может остаться на всю жизнь
Многие детки перерастают аллергию на белок коровьего молока, яйца, орехи и рыбу к подростковому возрасту (это самые распространенные аллергены). К сожалению, я не переросла свою аллергию на мед и могу среагировать отеком.
А вот непереносимость каких-то продуктов (красные щеки, прыщики, даже чесание) — не повод полностью исключать их из меню. Если нет отека, то такую еду нужно пробовать вводить в ротации. То есть не чаще, чем раз в 3-4 дня. И начинать с маленьких порций.
Ребенок-аллергик: в чем причина?
Очень часто, если ребенок аллергик, у его мамы спрашивают, что она такого ела во время беременности. Почему возникает аллергия, до сих пор не знают даже врачи, а мамы и подавно.
Читай также: Прививки для ребенка-аллергика: как правильно делать
Последние исследования говорят: чем богаче рацион мамы при беременности, тем меньше вероятность рождения ребенка аллергика. А еще любопытный факт: у каждого последующего ребенка в семье риск пищевой непереносимости снижается.
А еще любопытный факт: у каждого последующего ребенка в семье риск пищевой непереносимости снижается.
Фото: depositphotos
Детские аллергии — Allergy Associates
Что такое детская аллергия?
Аллергия — одна из группы медицинских проблем, которые ученые называют атопическими заболеваниями, которые имеют тенденцию повторяться снова и снова в семьях. Семейный анамнез аллергии — единственный наиболее важный фактор, который предрасполагает человека к развитию аллергического заболевания. Если один из родителей страдает аллергической болезнью, оценочный риск развития аллергии у ребенка составляет почти 50%. Риск ребенка возрастает до 70%, если у обоих родителей есть аллергия.
На следующей диаграмме представлены три атопических заболевания: аллергия, астма и экзема, а также их сильная, но не исключительная корреляция друг с другом. Это означает, что гены, вызывающие каждую из этих медицинских проблем, тесно связаны и, как правило, наследуются вместе. Однако тот факт, что у человека есть эти гены, не означает, что болезнь проявит себя при жизни человека. Например, ребенок, у которого в раннем возрасте развивается экзема, гораздо чаще болеет астмой, пищевой аллергией и аллергическим риносинуситом.Родители, бабушки, дедушки, братья и сестры также с большей вероятностью столкнутся с одной или всеми этими проблемами в какой-то момент своей жизни. Подобные концепции помогают ученым разрабатывать стратегии, предотвращающие развитие этих состояний на протяжении всей жизни.
Однако тот факт, что у человека есть эти гены, не означает, что болезнь проявит себя при жизни человека. Например, ребенок, у которого в раннем возрасте развивается экзема, гораздо чаще болеет астмой, пищевой аллергией и аллергическим риносинуситом.Родители, бабушки, дедушки, братья и сестры также с большей вероятностью столкнутся с одной или всеми этими проблемами в какой-то момент своей жизни. Подобные концепции помогают ученым разрабатывать стратегии, предотвращающие развитие этих состояний на протяжении всей жизни.
Чем раньше аллергия проявляется в детстве, тем хуже она будет. Самое раннее проявление аллергии в детстве — пищевая аллергия. Эта аллергия обычно принимает форму экземы, но также может вызывать ринит, синусит, средний отит (рецидивирующие инфекции уха) и детскую астму.Большинство пищевых аллергий, которые не вызывают серьезных аллергических реакций, угрожающих жизни, проходят к школьному возрасту или половому созреванию. Это особенно верно в отношении аллергии на молоко, которая очень распространена в раннем детстве. Другие, такие как арахис, древесные орехи, рыба и моллюски, как правило, хранятся всю жизнь.
Другие, такие как арахис, древесные орехи, рыба и моллюски, как правило, хранятся всю жизнь.
Аллергия на аллергены окружающей среды, такие как пыльца, пылевые клещи, плесень и перхоть животных, проявляется не раньше двух или трех лет. Однако как только они появляются, они имеют тенденцию постепенно ухудшаться и усложняться.Например, ребенок с аллергией на травяного или пылевого клеща в возрасте от трех до пяти лет, как правило, будет иметь множественные аллергии в период полового созревания и в конечном итоге со временем будет страдать от осложнений аллергии.
Как диагностируется детская аллергия?
У детей в возрасте до пяти лет аллергия обычно диагностируется с помощью анализа крови. Можно использовать кожную пробы (только укол), но минимально, поскольку возникают ложноотрицательные (НЕ ложноположительные) результаты. После пятилетнего возраста кожная проба является наиболее точным методом диагностики большинства аллергий.
Как лечится детская аллергия?
Тщательное лечение детской аллергии важно не только для того, чтобы помочь ребенку-аллергику нормально расти и развиваться; он также может предотвратить развитие аллергических осложнений на всю жизнь, таких как астма и тяжелые хронические заболевания носовых пазух. Чтобы добиться этого эффективно, важно как можно раньше приступить к эффективному лечению аллергии. Например, научно контролируемые исследования показали, что использование иммунотерапии у детей может предотвратить развитие хронической астмы, но только если она используется до того, как астма станет средней или тяжелой.К сожалению, многие люди не обращаются за помощью к сертифицированным специалистам по детской аллергии и иммунологии до тех пор, пока астма не перешла в тяжелую форму. Тогда может быть уже слишком поздно.
Чтобы добиться этого эффективно, важно как можно раньше приступить к эффективному лечению аллергии. Например, научно контролируемые исследования показали, что использование иммунотерапии у детей может предотвратить развитие хронической астмы, но только если она используется до того, как астма станет средней или тяжелой.К сожалению, многие люди не обращаются за помощью к сертифицированным специалистам по детской аллергии и иммунологии до тех пор, пока астма не перешла в тяжелую форму. Тогда может быть уже слишком поздно.
Как избежать детской аллергии?
Детских аллергий можно избежать так же, как и взрослых. Обратитесь к разделу этого сайта, посвященному астме у взрослых, для получения дополнительной информации.
Как предотвратить детскую аллергию?
Как мы уже отмечали, аллергия, как правило, передается по наследству.Другими словами, дети в семьях, где один или оба родителя страдают аллергией или сопутствующими заболеваниями (например, экзема, астма), более склонны к развитию аллергии.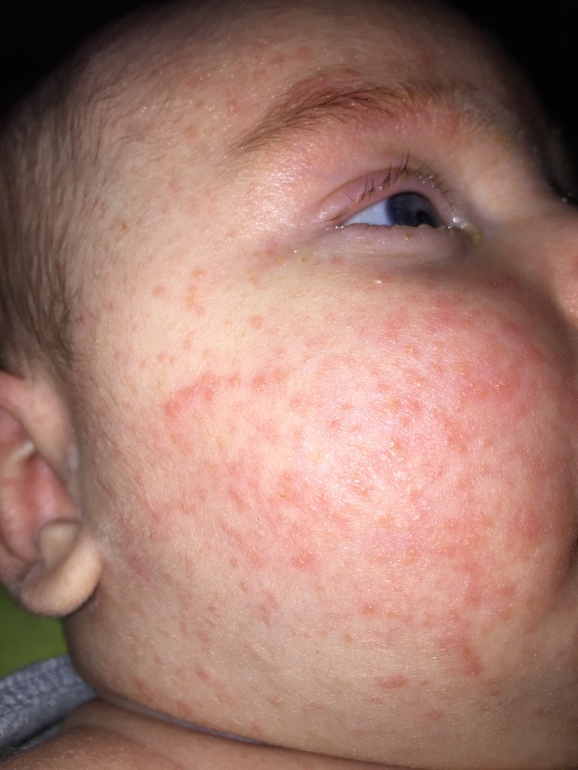 Вот почему многие профилактические меры были направлены на детей родителей-аллергиков. Мы не можем изменить гены, унаследованные от родителей. Однако уже некоторое время известно, что на то, как наши гены выражаются, может влиять окружающая среда.
Вот почему многие профилактические меры были направлены на детей родителей-аллергиков. Мы не можем изменить гены, унаследованные от родителей. Однако уже некоторое время известно, что на то, как наши гены выражаются, может влиять окружающая среда.
Еда
Пищевая аллергия у детей может вызывать множество проблем, от экземы до опасных для жизни аллергических реакций.Основная стратегия предотвращения пищевой аллергии состоит в том, чтобы отсрочить воздействие потенциально аллергенных продуктов и жидкостей, поскольку у новорожденных детей аллергия на продукты питания выше, чем у детей старшего возраста. Матери должны кормить своих младенцев исключительно грудью в течение как минимум четырех-шести месяцев, если возможно, поскольку грудное молоко гораздо реже вызывает аллергическую реакцию, чем смесь, и может укрепить иммунную систему ребенка. Любые добавки следует ограничивать водой или сцеженным грудным молоком, если это возможно.Младенцев, которых не кормят грудью или кормят грудным молоком и которые нуждаются в добавках, следует кормить частично предварительно переваренными смесями с гидролизатом протеина, такими как Alimentum или Nutramigen, а не смесями на основе молока или сои.
Младенцев не следует кормить твердой пищей до достижения ими шестимесячного возраста. Когда младенцам от шести до 12 месяцев, в их рацион можно включить овощи, рис, мясо и фрукты. Каждый продукт следует вводить индивидуально (по одному в течение нескольких дней, прежде чем вводится другой), чтобы родители или опекуны могли определить и исключить любые продукты, вызывающие реакцию.После того, как ребенку исполнится год, можно добавлять молоко, пшеницу, кукурузу, цитрусовые и сою. В двухлетнем возрасте у ребенка может появиться яйцеклетка. Наконец, в возрасте трех лет можно вводить рыбу и арахис.
Окружающая среда
Совершенно очевидно, что, поскольку некоторые вещества, переносимые по воздуху, могут вызывать симптомы аллергии, включая экзему, ринит и астму, сокращение контакта с этими веществами в раннем возрасте может отсрочить или предотвратить возникновение состояний аллергии. Доказательства этой связи наиболее очевидны в случае пылевых клещей, которые в больших количествах обнаруживаются внутри дома. Принятие мер по агрессивной борьбе с пылевыми клещами в домах с детьми из групп повышенного риска может снизить вероятность возникновения аллергии на пылевых клещей у этих детей.
Принятие мер по агрессивной борьбе с пылевыми клещами в домах с детьми из групп повышенного риска может снизить вероятность возникновения аллергии на пылевых клещей у этих детей.
Однако есть научные доказательства того, что избегание других аллергенов в раннем возрасте не особенно полезно, а в некоторых обстоятельствах даже вредно. Недавно опубликованные данные сделали гораздо более запутанной взаимосвязь между контактом с животными в раннем возрасте и возможным развитием аллергии и астмы. Например, некоторые данные, по-видимому, показывают, что воздействие животных в раннем возрасте может повысить вероятность развития у детей аллергии и астмы, тогда как более свежие данные, по-видимому, показывают, что воздействие животных (в частности, собак и кошек) в раннем возрасте может защитить детей от развития эти болезни в более позднем возрасте.Ваш специалист по аллергии и иммунологии может вместе с вами решить эту проблему, чтобы предоставить вам самую свежую информацию и сопоставить эту текущую информацию с потребностями вашей семьи. В целом, похоже, что проживание на ферме или наличие собаки благоприятно влияют на снижение развития аллергии и астмы у детей из группы риска.
В целом, похоже, что проживание на ферме или наличие собаки благоприятно влияют на снижение развития аллергии и астмы у детей из группы риска.
Полезные ссылки
Аллергия и иммунология | Детская больница Техаса
Отделение аллергии и иммунологии имеет превосходный клинический опыт в диагностике и лечении детей с аллергией, астмой и первичным иммунодефицитом.Отдел аллергии и иммунологии назначен Департаментом здравоохранения штата Техас консультантом по педиатрической иммунологии по скринингу новорожденных на ТКИН и может быстро оценить пациентов, у которых выявлены отклонения в результатах скрининговых тестов в Клинике скрининга первичного иммунодефицита новорожденных (PIDD). В рамках исследований по ВИЧ, спонсируемых Национальным институтом здравоохранения, мы предлагаем различные варианты исследований и лечения для младенцев, детей и подростков с ВИЧ-инфекцией / контактом с ВИЧ.
Среди текущих исследовательских инициатив — знаковое испытание арахисовой иммунотерапии с использованием процесса, известного как десенсибилизация, при котором пациенты проглатывают крошечные, увеличивающиеся количества арахиса с течением времени. В ходе исследования будет изучена способность детей с аллергией на арахис принимать арахисовую муку, механизм, с помощью которого организм развивает толерантность, и измеряться влияние вирусных инфекций. Цель исследования — найти стандарт ухода, который может снизить риск тяжелых аллергических реакций у пациентов и в конечном итоге полностью избавить от аллергии. Texas Children’s — первый центр в юго-западном регионе, получивший одобрение Управления по санитарному надзору за качеством пищевых продуктов и медикаментов, который раздает арахисовую муку в качестве нового исследуемого препарата.
В ходе исследования будет изучена способность детей с аллергией на арахис принимать арахисовую муку, механизм, с помощью которого организм развивает толерантность, и измеряться влияние вирусных инфекций. Цель исследования — найти стандарт ухода, который может снизить риск тяжелых аллергических реакций у пациентов и в конечном итоге полностью избавить от аллергии. Texas Children’s — первый центр в юго-западном регионе, получивший одобрение Управления по санитарному надзору за качеством пищевых продуктов и медикаментов, который раздает арахисовую муку в качестве нового исследуемого препарата.
В 2013 году компания Texas Children’s учредила Диагностический и исследовательский центр Джеффри Моделла благодаря подарку от Фонда Джеффри Моделла, глобальной некоммерческой организации, занимающейся исследованиями первичного иммунодефицита (ПИ), обучением врачей, поддержкой пациентов, информированием общественности, защитой интересов и новорожденными скрининг. Центр будет обслуживать район Хьюстона и Южного Техаса и предлагать расширенную диагностическую оценку пациентам с подозрением на ИП, группой расстройств, возникающих из-за дефектов иммунной системы, передаваемых генами и характеризующихся инфекциями, которые могут быть повторяющимися, стойкими, изнурительными.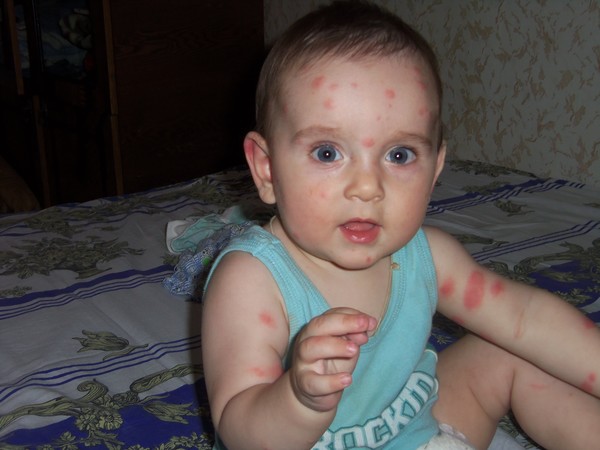 и хронические.Центр интегрирован с Центром иммунобиологии человека Техасской детской больницы, научным и клиническим центром сотрудничества, направленным на получение глубокого понимания иммунной системы человека.
и хронические.Центр интегрирован с Центром иммунобиологии человека Техасской детской больницы, научным и клиническим центром сотрудничества, направленным на получение глубокого понимания иммунной системы человека.
Лаборатории и академические кабинеты аллергологии и иммунологии расположены на третьем этаже Центра им. Фейгина. Пациенты клиники наблюдаются в Башне Уоллеса, 9-й этаж. Клиника пищевой аллергии, специализирующаяся на лечении пищевой аллергии у детей всех возрастов, также расположена на 9-м этаже башни Уоллеса.
Аллергия
Аллергия — это заболевание иммунной системы, которое часто называют атопией.
Происходит аллергическая реакция на вещества окружающей среды, известные как аллергены; эти реакции приобретены, предсказуемы и быстры.
Строго говоря, аллергия является одной из четырех форм гиперчувствительности и называется гиперчувствительностью I типа (или гиперчувствительностью немедленного типа).
Он характеризуется чрезмерной активацией определенных белых кровяных телец, называемых тучными клетками и базофилами, типом антител, известным как IgE, что приводит к сильной воспалительной реакции.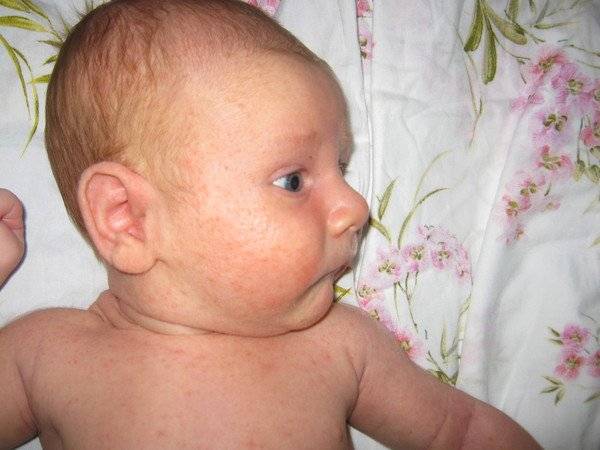
Общие аллергические реакции включают экзему, крапивницу, сенную лихорадку, астму, пищевую аллергию и реакции на яд жалящих насекомых, таких как осы и пчелы.
Легкие аллергии, такие как сенная лихорадка, широко распространены среди людей и вызывают такие симптомы, как аллергический конъюнктивит и насморк.
Точно так же распространены такие состояния, как астма, в которых аллергия играет главную роль.
У некоторых людей возникает тяжелая аллергия на экологические или диетические аллергены или на лекарства, которые могут привести к опасным для жизни анафилактическим реакциям и потенциально смерти.
В настоящее время существует множество тестов для диагностики аллергических состояний; К ним относятся тестирование кожи на реакцию на известные аллергены или анализ крови на наличие и уровни аллерген-специфического IgE.
Лечения аллергии включают избегание аллергенов, использование антигистаминных препаратов, стероидов или других пероральных препаратов, иммунотерапию для снижения чувствительности к аллергену и таргетную терапию.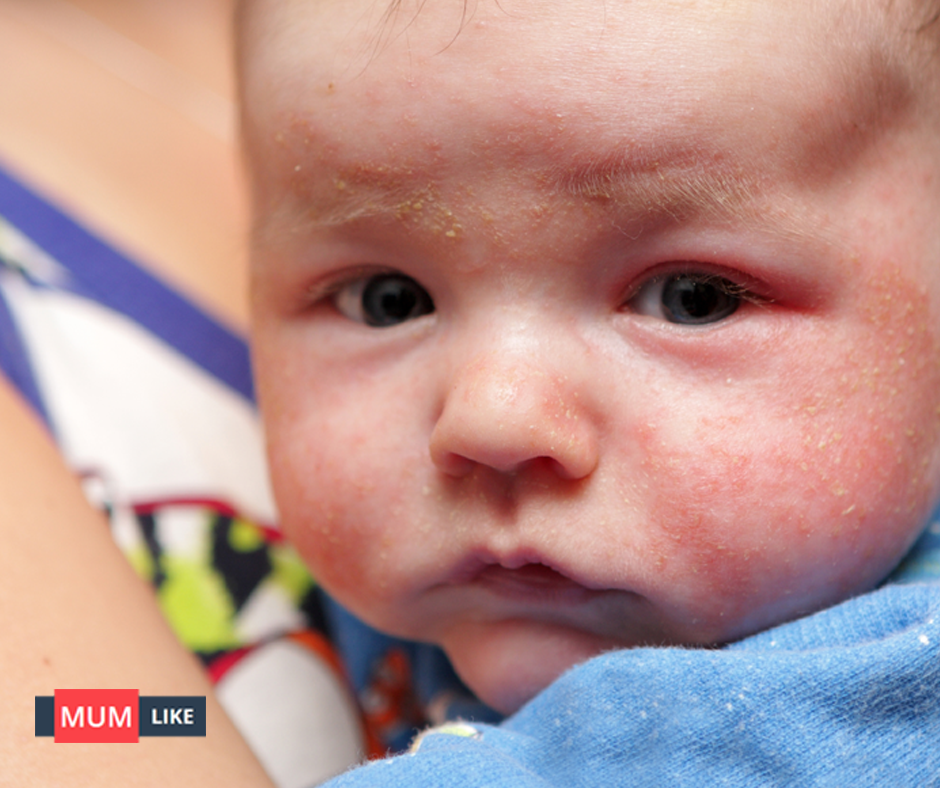
Признаки и симптомы
Многие аллергены — это частицы, переносимые воздухом, например пыль или пыльца.
Аллергический ринит, также известный как сенная лихорадка, возникает в результате попадания пыльцы в воздух и вызывает раздражение носа, чихание, зуд и покраснение глаз.
Вдыхаемые аллергены также могут вызывать астматические симптомы, вызванные сужением дыхательных путей (бронхоспазм) и повышенной выработкой слизи в легких, одышкой (одышкой), кашлем и хрипом.
Помимо этих внешних аллергенов, аллергические реакции могут быть вызваны продуктами питания, укусами насекомых и реакциями на лекарства, такие как аспирин, и антибиотики, такие как пенициллин.
Симптомы пищевой аллергии включают боль в животе, вздутие живота, рвоту, диарею, кожный зуд и отек кожи во время крапивницы или отека Квинке.
Пищевая аллергия редко вызывает респираторные (астматические) реакции или ринит.
Укусы насекомых, антибиотики и некоторые лекарства вызывают системную аллергическую реакцию, также называемую анафилаксией; могут быть затронуты несколько систем, включая пищеварительную систему, дыхательную систему и систему кровообращения.
В зависимости от степени тяжести он может вызвать кожные реакции, бронхоспазм, отек, гипотонию, кому и даже смерть.
Этот тип реакции может быть инициирован внезапно или проявиться позже.
Степень тяжести этого типа аллергической реакции часто требует инъекций адреналина, иногда через устройство, известное как автоинжектор Epi-Pen.
Природа анафилаксии такова, что реакция может, казалось бы, стихать, но может повторяться в течение длительного периода времени.
Вещества, попадающие на кожу, такие как латекс, также являются частой причиной аллергических реакций, известных как контактный дерматит или экзема.
Кожные аллергии часто вызывают сыпь или отек и воспаление кожи, что известно как реакция «волдыря и вспышки», характерная для крапивницы и ангионевротического отека.
5 явных признаков детской аллергии, на которые следует обратить внимание
Подозрительно насчет носа? Интересно насчет этого кашля? Читайте дальше, чтобы расшифровать некоторые общие аллергические сигналы
Хотите знать, есть ли у вашего ребенка аллергия? Вот общие признаки аллергии у детей.
История аллергии в семье
Что это означает: Помимо цвета глаз и особенностей характера родители могут передать свою предрасположенность к аллергии. На самом деле, семейный анамнез — один из главных факторов, влияющих на аллергию у детей, — говорит Заве Чад, аллерголог и клинический иммунолог из Оттавы. «Дети с аллергией часто происходят от родителей-аллергиков», — говорит он. Генетическая связь не гарантирует передачу определенной аллергии, хотя подобные аллергии, как правило, передаются в семьях, говорит Роксана Макнайт, семейный врач из Мирамичи, штат Нью-Йорк.Б.
Что делать: Сообщите врачу вашего ребенка о вашей семейной истории и следите за любыми симптомами, такими как крапивница, свистящее дыхание, рвота после еды или зуд в носу и слезотечение.
Насморк и зуд в глазах
Что это означает: Хотя и простуда, и аллергия могут вызвать у ребенка насморк, если он сопровождается зудом в глазах или горле, а у ребенка нет температуры или других признаков болезни, то это вполне вероятно. сезонная аллергия, а не простуда.
сезонная аллергия, а не простуда.
Что делать: Если вашему ребенку больше двух лет, вы можете попробовать дать ему неседативный антигистаминный препарат , чтобы увидеть, исчезнут ли его симптомы. Однако имейте в виду, что сезонная аллергия обычно не развивается, пока ребенку не исполнится 6 лет. Прежде чем давать лекарства, всегда следует проконсультироваться с врачом.
Сухая чешуйчатая сыпь
Что это означает: экзема, , которая обычно появляется в течение первого года жизни ребенка, может быть вызвана некоторыми продуктами питания в рационе вашего ребенка, но также известно, что это наследственное заболевание.Хорошая новость заключается в том, что 80 процентов детей, у которых есть экзема, перерастут ее. Сложная часть: может уступить место другому типу аллергии , говорит Чад. «Мы называем эту эволюцию от одной аллергии к другой« аллергическим маршем »».
Что делать: Ежедневная ванна с последующим использованием увлажняющего крема защищает кожный барьер.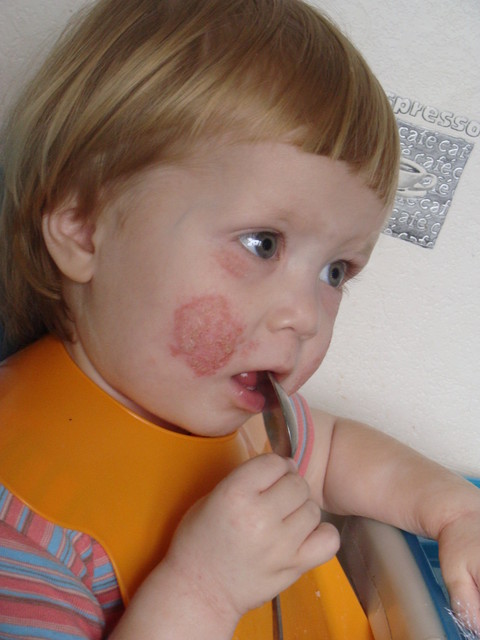 Если экзема не проходит или усиливается, запишитесь на прием к врачу вашего ребенка.
Если экзема не проходит или усиливается, запишитесь на прием к врачу вашего ребенка.
Упорный кашель (который возникает, когда ваш ребенок смеется, плачет, бегает или нервничает)
Что это означает: Если кашель сохраняется в течение недель или месяцев и сопровождается другими симптомами, похожими на простуду — зудом, слезотечением, заложенным носом, — это может быть признаком астмы , вызванной пылью, пыльцой, пыльцой, пыльцой и т.д. загрязнение или домашние животные.
Что делать: Первое, что нужно сделать, это отследить это — отметить, когда возникает кашель и что, кажется, его вызывает. Ваш ребенок сходит с ума в одно и то же время дня или года? Также важно убедиться, что это не простуда или вирус, и что факторы окружающей среды, такие как обычные микробы в детском саду, курильщики или дровяная печь дома, не виноваты. После того, как все эти возможности будут устранены и будет собран надлежащий анамнез, ваш врач назначит курс действий.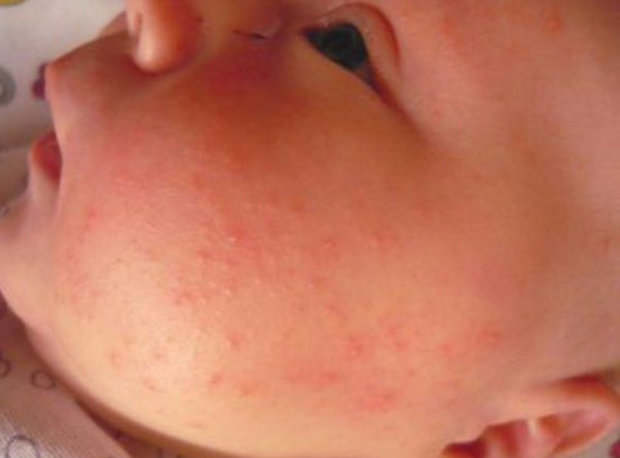
Рвота и боль в животе вскоре после еды
Что это означает Когда у ребенка пищевая аллергия , симптомы не задерживаются — такие симптомы, как рвота метательными снарядами, респираторные и кожные реакции, и, реже, диарея и крапивница , появляются быстро, обычно в течение нескольких минут до через полчаса, но не более чем через два часа после еды. Общие пищевые триггеры у младенцев включают молоко, яйца, орехи, кунжут и сою, в то время как аллергия на пшеницу и моллюсков обычно проявляется у детей старшего возраста и взрослых, говорит Чад.
Что делать Родители должны немедленно проконсультироваться с врачом своего ребенка в случае появления таких симптомов, как рвота или респираторные проблемы. А если у вашего ребенка проблемы с дыханием, вам следует немедленно вызвать скорую помощь. Что касается других симптомов, Чад рекомендует родителям вести дневник питания, отслеживать реакции и стараться исключить сомнительные продукты, чтобы увидеть, сохраняется ли реакция.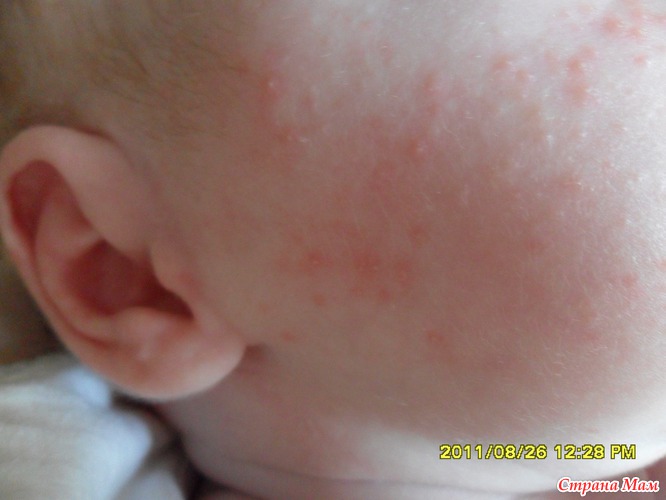
Пересекающийся синдром аллергии и иммунодефицита у детей
Рецидивирующие воспаления дыхательных путей у детей являются важной клинической проблемой в педиатрической практике.Существенной проблемой является дифференциация между аллергическим фоном и иммунодефицитом, что является сложной задачей, учитывая индивидуальную предрасположенность к атопии, созревание иммунной системы в раннем детстве, а также экспозицию к аллергенам окружающей среды и микробным антигенам. В этой статье обсуждалась взаимосвязь между отдельными элементами врожденного и адаптивного иммунитета, такими как рецепторы распознавания образов, компоненты комплемента, дендритные клетки, а также иммуноглобулины и регуляторные Т-лимфатические клетки.Особое внимание было уделено этим механизмам иммунного ответа, которые, в зависимости от настроек и времени активации, предрасполагают к аллергии или способствуют толерогенному фенотипу. В контексте многофакторной обусловленности врожденного и адаптивного иммунитета, определяющего конечный ответ, и ассоциации между аллергией и иммунодефицитом, эти явления следует рассматривать как патогенетически не исключающие, а как синдром перекрытия.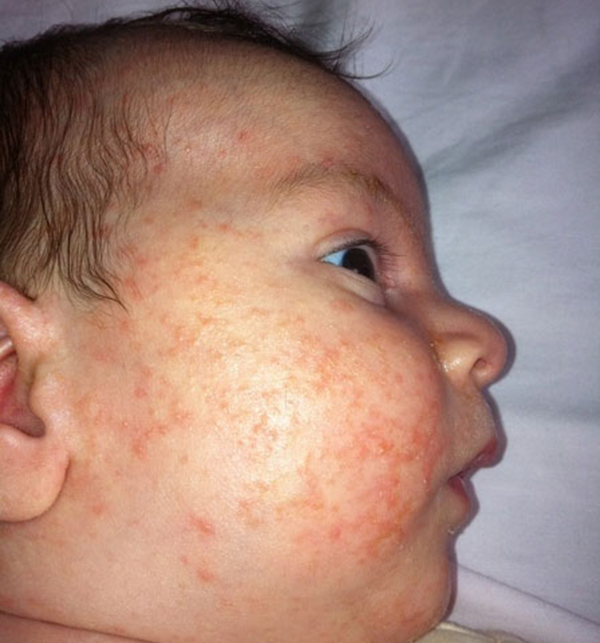
1. Введение
Развитие иммунного ответа в детстве — это динамический процесс, который начинается во внутриутробном периоде и расширяется во времени на месяцы и даже годы жизни ребенка.Физиологический феномен созревания иммунной системы, тип и время активации аллергенов и микробных антигенов в сочетании с генетической предрасположенностью к аллергии имеют решающее значение для определения проаллергического или толерогенного фенотипа. Клинически эти соображения особенно применимы к диагностическим и терапевтическим дилеммам, касающимся рецидивирующих воспалений дыхательных путей у детей, в которых основные вопросы касаются дифференциации между аллергией и иммунодефицитом. Установление диагноза является важной задачей, включая общие клинические проявления, взаимное влияние различных клинических образований, перекрывающиеся патологические механизмы аллергического фона и дефекты врожденного и адаптивного иммунного ответа, а также недостаток факторов, играющих до сих пор неожиданную иммунорегуляторную роль.
2. Созревание иммунной системы
Физиологическое явление созревания иммунной системы, инициируемое в период развития плода, носит динамичный характер и распространяется во времени в течение первых месяцев и даже лет жизни ребенка. Следовательно, в неонатальном периоде в младенчестве и раннем детстве наблюдается дисфункция многих компонентов иммунной системы.
В неонатальном периоде значительная незрелость характеризует систему моноциты-макрофаги.Он заключается в снижении экспрессии костимулирующих молекул и снижении способности к дифференцировке в дендритные клетки, а также в слабой продукции IL-12 моноцитами [1]. Макрофаги проявляют пониженный ответ на IFN γ , пониженную активность при фагоцитозе [1] и нарушение внутриклеточного киллинга [2].
У новорожденных незрелость связана с функцией дендритных клеток. Это заключается в подавлении экспрессии костимулирующих молекул миелоидными (mDC) и плазматическими (pDC) дендритными клетками, дефектном созревании и синтезе цитокинов — IFN , γ и IL-12 в качестве ответа на сигнальные пути ниже взаимодействия Toll-подобных рецепторов. , в частности, TLR4 и TLR9 и молекулы CD40, а также нарушение способности стимулировать иммунный ответ с помощью pDC.Предлагаемые механизмы для объяснения дисфункции неонатальных ДК включают внутреннюю незрелость, дефектное взаимодействие между дендритными клетками и Т-лимфоцитами, а также модулирующий эффект естественных регуляторных Т-клеток (nTreg). Эти клетки, играющие важную роль во время беременности и поддерживающие материнскую толерантность к плоду, присутствуют в большом количестве у новорожденных и имеют решающее значение для поддержания гомеостаза, иммунологической толерантности и предотвращения аутоиммунитета. Неонатальные nTregs проявляют свою иммуносупрессивную функцию за счет механизма взаимодействия между молекулами CTLA-4 и CD80 / CD86 на антигенпрезентирующих клетках и за счет секреции L-10 и TGF β [1].
, в частности, TLR4 и TLR9 и молекулы CD40, а также нарушение способности стимулировать иммунный ответ с помощью pDC.Предлагаемые механизмы для объяснения дисфункции неонатальных ДК включают внутреннюю незрелость, дефектное взаимодействие между дендритными клетками и Т-лимфоцитами, а также модулирующий эффект естественных регуляторных Т-клеток (nTreg). Эти клетки, играющие важную роль во время беременности и поддерживающие материнскую толерантность к плоду, присутствуют в большом количестве у новорожденных и имеют решающее значение для поддержания гомеостаза, иммунологической толерантности и предотвращения аутоиммунитета. Неонатальные nTregs проявляют свою иммуносупрессивную функцию за счет механизма взаимодействия между молекулами CTLA-4 и CD80 / CD86 на антигенпрезентирующих клетках и за счет секреции L-10 и TGF β [1].
Функциональные изменения неонатальных антигенпрезентирующих клеток могут, в свою очередь, привести к вторичным дефектам адаптивного ответа Т-клеток. У новорожденных возникает функциональная недостаточность Т-клеток, проявляющаяся в подавлении экспрессии комплекса TCR / CD3, молекул адгезии и лиганда CD40 (CD40L, CD154), нарушении цитотоксической активности CD8 + Т-клеток, а также снижении синтеза цитокинов.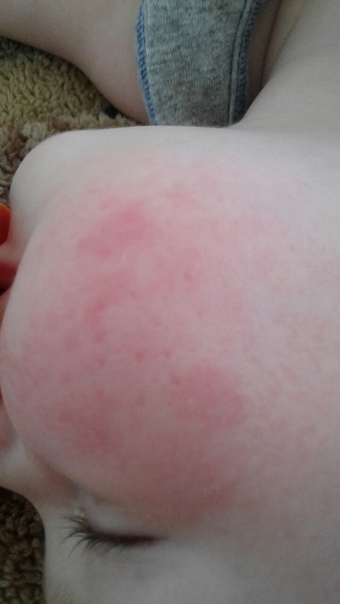 Экспрессия ряда цитокинов, играющих важную роль в иммунном ответе, таких как IL-4, IL-5, IFN , γ , TNF , α и IL-12, является динамическим процессом, и их продукция увеличивается с возрастом возраст [3].Hodge et al. продемонстрировали уменьшенное количество неонатальных Т-лимфатических клеток и NK-клеток, демонстрирующих экспрессию β цепи рецептора IL-2. Более того, уровень продукции цитокинов, таких как IL-1 α , IL-1 β и TNF α , был ниже по сравнению со взрослыми, что указывает на снижение способности вызывать эффективный воспалительный ответ. Напротив, уровень и кинетика экспрессии других функциональных молекул — CD71, HLA-DR; и CD152 — были сопоставимы с таковыми у взрослых [4].
Экспрессия ряда цитокинов, играющих важную роль в иммунном ответе, таких как IL-4, IL-5, IFN , γ , TNF , α и IL-12, является динамическим процессом, и их продукция увеличивается с возрастом возраст [3].Hodge et al. продемонстрировали уменьшенное количество неонатальных Т-лимфатических клеток и NK-клеток, демонстрирующих экспрессию β цепи рецептора IL-2. Более того, уровень продукции цитокинов, таких как IL-1 α , IL-1 β и TNF α , был ниже по сравнению со взрослыми, что указывает на снижение способности вызывать эффективный воспалительный ответ. Напротив, уровень и кинетика экспрессии других функциональных молекул — CD71, HLA-DR; и CD152 — были сопоставимы с таковыми у взрослых [4].
Преобладание Th3-зависимого иммунного ответа, преобладающего во внутриутробном периоде и расширяющегося в неонатальном периоде и младенчестве [5-7], может быть среди прочего результатом проявленной активности регуляторных Т-клеток, подавляющих провоспалительный Th2-опосредованный ответ.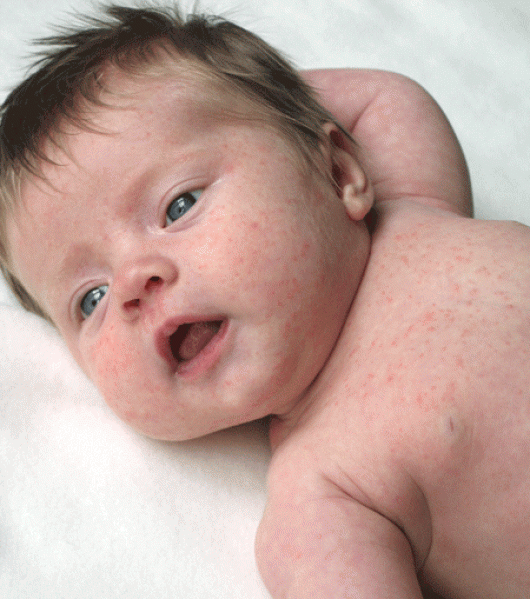 [8]. Более того, механизмы врожденного иммунного ответа, определяющие развитие адаптивного ответа на благоприятный Th2- или Th3-опосредованный иммунитет, вносят вклад в предрасположенность или в защиту от астмы и аллергии.Доза, параметры и время воздействия антигенов имеют решающее значение для модуляции профиля иммунного ответа в раннем возрасте ребенка [9, 10].
[8]. Более того, механизмы врожденного иммунного ответа, определяющие развитие адаптивного ответа на благоприятный Th2- или Th3-опосредованный иммунитет, вносят вклад в предрасположенность или в защиту от астмы и аллергии.Доза, параметры и время воздействия антигенов имеют решающее значение для модуляции профиля иммунного ответа в раннем возрасте ребенка [9, 10].
Незрелость эффекторных механизмов и подавляющая активность материнских антител IgG, передаваемых через плаценту, способствуют последующему дефициту специфического гуморального ответа [5]. У новорожденных быстрое повышение уровня иммуноглобулина М, активного в первичном иммунном ответе на антигены, относительно высокая концентрация IgG материнского происхождения и слабая продукция собственных иммуноглобулинов IgG и IgA ребенка проявляются как дисгаммаглобулинемия и отражают отчетливую динамику синтеза различных изотипов.У младенцев между вторым и шестым месяцами жизни гипогаммаглобулинемия продолжается в результате все еще слабого собственного производства и распада материнского иммуноглобулина G. Задержка созревания гуморального ответа часто проявляется в виде транзиторной гипогаммаглобулинемии младенчества (THI), которая обычно проходит до конец второго года жизни [11], но может быть продлен даже до пятого или шестого года жизни [12] и до настоящего времени оценки, если иммунный дефект у ребенка временный или сигнализирует о постоянном первичном иммунном дефицит, может быть сложно.В недавнем исследовании Keles et al. [13], оценивая клинические и иммунологические особенности детей с ТГН, астма была ведущей проблемой здоровья, присутствующей у 52% пациентов.
3. Аллергические заболевания, сосуществующие с иммунодефицитом
3.1. Дефекты продукции антител
На клиническую проблему сопутствующего возникновения аллергических заболеваний и первичного иммунодефицита у детей обратил внимание Клемола, который сообщил о симптомах атопических заболеваний у 50% детей с селективным дефицитом IgA (sIgAD) [14].Интересно, что была отмечена лучшая корреляция между распространенностью и тяжестью клинического течения аллергических заболеваний у детей в течение первых двух лет жизни и более низкой нормальной концентрацией IgA в сыворотке, чем концентрация IgE, повышенная выше нормального значения для возраста [ 15]. В проспективном исследовании, оценивающем ту же группу детей в возрасте четырех лет, наблюдалась связь между возникновением аллергических заболеваний и астмой и снижением подкласса IgA и IgG4 в сыворотке, а также секреторного IgA слюны [16].Исследование Пападопулу выявило не только более высокую распространенность атопии в группе детей с селективным дефицитом IgA по сравнению с контрольной группой, но также указало на более частую сопутствующую гиперреактивность и гиперчувствительность бронхов к Dermatophagoides pteronyssinus у детей с sIgAD [17]. . Результаты исследования, проведенного Kutukculer et al. [18] указали, что частичный дефицит IgA и дефицит подкласса IgG являются временными у 52% и 51% детей, соответственно, и что повышение сывороточных иммуноглобулинов до возрастных нормальных уровней происходит вплоть до шестого года жизни.Именно в этой группе детей атопические заболевания встречаются чаще, чем у детей с полным селективным дефицитом IgA (у 41% и 24% пациентов соответственно). Анализ корреляции между клиническими и иммунологическими фенотипами был проведен в недавнем отчете иранских авторов [19] о группе пациентов в возрасте 4–32 лет, в котором концентрация IgA ниже 62 мг / дл. Рецидивирующие воспаления дыхательных путей были наиболее частыми клиническими проблемами, у 94% пациентов. Аллергические заболевания — астма, атопический дерматит, аллергический ринит и конъюнктивит были диагностированы у 84% пациентов, что свидетельствует о том, что не только предрасположенность к инфекциям, возникающим исключительно в результате иммунодефицита, но и аллергический фон существенно влияют на клинические проявления заболевания. .Интересно, что астматический фенотип присутствовал исключительно у пациентов с селективным дефицитом IgA, составляющих 62% исследуемой группы. Напротив, у 38% пациентов, которые страдали комплексным иммунодефицитом, состоящим из дефицита IgA, дефицита подкласса IgG, дефицита специфических антител к полисахаридным антигенам (sAbD), инфекции дыхательных путей преобладали как клинические проявления и исключительно в этом В группе больных наблюдалась встречаемость бронхоэктазов.Moraes et al. [20] в исследовании группы из 41 ребенка с тяжелой астмой показали связь между степенью контроля астмы и рецидивирующими инфекциями дыхательных путей, а также недостаточностью иммунной системы. У детей с плохим контролем астмы чаще, чем у детей с достаточно контролируемой астмой (66% против 55% детей), диагностировали дефицит одного или нескольких подклассов IgG и дефицит IgG3 или IgG4, а также только у этой группы детей, a выявлен комбинированный дефицит подкласса IgA и IgG.
Отдельные сообщения в литературе, касающиеся селективного дефицита иммуноглобулина М (sIgMD) у детей и взрослых, указывают на рецидивирующие инфекции дыхательных путей как на преобладающую клиническую особенность. Аллергические заболевания и астма сосуществуют с этим иммунодефицитом у 7-8% пораженных детей [21] и до 33% взрослых пациентов [22].
Интересно, что связь между аллергическими заболеваниями и иммунодефицитом наблюдалась у пациентов с глубокими дефектами выработки антител.Шабестари и др. [23] сообщили о случае мальчика с агаммаглобулинемией Брутона, у которого концентрации основных классов иммуноглобулинов были снижены во всех изотипах, включая IgE (<0,1 МЕ / мл), B-лимфатические клетки, несущие антигены CD19 и CD20, составили менее 1%. нормального значения для возраста и заболевание подтверждено мутацией гена BTK . Рецидивирующие эпизоды респираторных инфекций с обструкцией нижних дыхательных путей были наиболее важными клиническими симптомами, и при дополнительных диагностических обследованиях были отмечены положительные кожные пробы с пищевыми и воздушными аллергенами, а также гиперреактивность бронхов при спирометрии.Смещение в сторону Th3-опосредованного иммунного ответа также было задокументировано у пациентов с общим вариабельным иммунодефицитом (ОВИН) посредством исследования уровней цитокинов и демонстрации увеличения продукции IL-4 и IL-10 [24]. Высокая частота астмы, обычно диагностируемая после первичного обращения, наблюдалась у 83% педиатрических пациентов с ОВИН, как сообщали Ogershok et al. [25].
3.2. Дефицит комплемента
Связи между аллергическим фоном респираторных симптомов и иммунными дефектами не ограничиваются исключительно нарушением регуляции выработки иммуноглобулинов и нарушением баланса между компартментами лимфатических клеток Th2 и Th3.Эти явления также определяются активностью компонентов пути комплемента, устанавливая связи между врожденными и адаптивными иммунными ответами. Хотя каждый путь активируется различными рецепторами распознавания пути (PRR), все они завершаются активацией компонента C3, центрального шага в активации комплемента. Активация C3 приводит к образованию анафилатоксинов C3a и C5a, которые, связывая свои рецепторы с воспалительными клетками, вызывают патофизиологические признаки аллергического воспаления.В подтверждение этой проаллергической роли C3 его дефицит, как было показано на модели на животных, оказывает защитное действие против антиген-индуцированной гиперреактивности бронхов [26, 27]. C5a, в свою очередь, при аллергическом воспалении играет двойную роль, как стимулирующую, так и защитную, в зависимости от воспалительных клеток и цитокиновой среды при его активации. Иммунологическая роль компонента C5a состоит главным образом в модуляции адаптивного иммунного ответа путем изменения фенотипа и функции антигенпрезентирующих дендритных клеток [28].Дефицит C5a приводит к сдвигу доли миелоидных дендритных клеток (mDC) в плазматические дендритные клетки (pDC) и к последующему развитию Th3-зависимой эффекторной фазы. В этом состоянии недостатка C5a также происходит увеличение продукции Th3-специфических хемокинов, CCL17 и CCL22 легочными mDC, что усиливает хоминг лимфатических клеток Th3 [29]. Нарушение иммунной толерантности является результатом дефектной стимуляции pDC и отсутствия индукции регуляторных Т-клеток, что подтверждает концепцию толерогенной роли C5a и защитного эффекта во время сенсибилизации аллергеном.Распознавание молекулярных паттернов, ассоциированных с паттерном (PAMP), приводит к активации пути комплемента лектиновыми белками. В группе детей-астматиков был обнаружен пониженный уровень маннозосвязывающего лектина (MBL), играющего важную роль в опсонизации [30]. Более того, была показана ассоциация между аллельным вариантом гена MBL2 , приводящим к снижению концентрации MBL в сыворотке крови и более высокому риску астмы у детей с рецидивирующей и хронической инфекцией Chlamydia pneumonia [31].У взрослых аллельный вариант MBL не только ассоциировался с предрасполагающим эффектом к астме, но также коррелировал со снижением функции легких [32].
Фиколины M, L и H (1, 2 и 3, соответственно), структурно сходные с коллектинами, MBL и сурфактантными белками A и D, инициируют лектиновый путь активации комплемента через сериновые протеазы MASP [33]. Cedzynski et al. сообщили о связи между относительной недостаточностью L-фиколина и рецидивирующими респираторными инфекциями, сосуществующими с астмой у детей [34].
Недостатки гуморальных врожденных и адаптивных иммунных ответов, связанные с проаллергическим эффектом, показаны на Рисунке 1.
3.3. Дефект фагоцитов
Fitzpatrick et al. [35] продемонстрировали нарушение фагоцитоза альвеолярных макрофагов у детей с плохо контролируемой астмой. Эти данные свидетельствуют о том, что функциональный дефицит врожденного иммунитета способствует нарушению антимикробного ответа и рецидивирующему воспалению дыхательных путей, что приводит к обострениям астмы.Этот феномен нарушенного фагоцитоза может быть объяснен альтернативным механизмом активации макрофагов, потенцируемой IL-4 в микроокружении Th3, где Varin et al. Наблюдали ингибирование фагоцитоза, связанное с дефектным образованием фагосом и сопутствующим повышенной секрецией провоспалительных цитокинов. [36].
4. Роль регуляторных Т-лимфоцитов
Природные Treg-клетки с фенотипом CD4 + CD25 + лучше всего характеризуются внутриклеточным маркером, фактором транскрипции Foxp3, играющим важную роль в развитии и активности этих клеток [37-40].Индуцируемые регуляторные Т-лимфатические клетки (iTreg, Tr1) возникают в результате активации зрелых Т-клеток в условиях отсутствия оптимального воздействия антигена или костимуляции, а также в среде ингибирующих цитокинов и характеризуются IL-10 и TGF . β производство. Наивные CD4 + Т-клетки могут также развиваться в клетки Tr1 в присутствии хронической стимуляции инфекционными аллергенами и опухолевыми антигенами. Однако подавляющая функция не является строго Treg-специфической, и все CD4 + Т-клетки проявляют подавляющую активность в разной степени.Механизмы, определяющие типы иммунного ответа и их взаимосвязь в результате факторов транскрипции и активности цитокинов по отношению к субпопуляциям CD4 + Т-клеток, показаны на рисунке 2.
Для регуляторных Т-лимфоцитов предлагаются следующие неисключительные функции: предотвращение аутоиммунитета путем установление и поддержание иммунологической толерантности к аутоантигенам, индукция материнской толерантности к плоду, индукция толерантности к пищевым антигенам и подавление патоген-индуцированной иммунопатологии [38, 39].
При аллергических заболеваниях и астме активация CD4 + Т-клеток играет ключевую роль, а аллергическое воспаление в дыхательных путях опосредуется субпопуляциями эффекторных клеток Th3 и Th27. Регуляторные Т-клетки, как nTregs с фенотипом CD4 + CD25 +, так и антиген-индуцированные IL-10, секретирующие клетки Tr1, достигают своего регулирующего эффекта различными путями, подавляя активность дендритных клеток, подавляя эффекторные клетки Th3 и Th27, подавляя тучные клетки и базофилы, а также уменьшение миграции воспалительных клеток в ткани-мишени [41–44].Они также подавляют синтез IgE и стимулируют переключение класса на противовоспалительные изотипы — подкласс IgG4 и, в меньшей степени, на IgA. Индукция синтеза IgA определяется, прежде всего, активацией В-лимфоцитов через Toll-подобные рецепторы TLR9 и пути TLR7 [45]. Hartl et al. [46] сообщили о значительном снижении количества CD4 + CD25 + Т-клеток и более низкой концентрации цитокинов IL-10 и TGF β в жидкости бронхоальвеолярного лаважа астматиков по сравнению со здоровыми детьми.Аналогичным образом, у пациентов с симптомами атопических заболеваний Сайто [47] продемонстрировал меньшую долю клеток Foxp3 + CD4 +, чем у бессимптомных лиц в контрольной группе, имея аналогичные концентрации IFN , γ и IgE в сыворотке, а также количество эозинофилов в крови. . Эти вышеупомянутые данные свидетельствуют о том, что развитие симптомов аллергических заболеваний определяется взаимной взаимосвязью между подмножествами провоспалительных лимфатических клеток Th3 и Th27 и регуляторными Т-клетками. Недавно были продемонстрированы новые отдельные популяции эффекторных Т-хелперных клеток, вовлеченных в тканевое воспаление, а именно клетки Th9, характеризующиеся секрецией IL-9 и IL-10 [48], и клетки Th32 с секрецией IL-22 и низкими уровнями экспрессии IL. -17 [49, 50].
Дефицит регуляторных Т-клеток в результате мутации гена FOXP3 является существенным фактором патогенеза синдрома IPEX (иммунная дисрегуляция, полиэндокринопатия, энтеропатия, Х-сцепленная) [51]. В ряде заболеваний, связанных с первичным иммунодефицитом, иммунологическая дисрегуляция может быть следствием функционального нарушения регуляторных Т-лимфоцитов и преобладающего Th3-зависимого иммунного ответа, как это было продемонстрировано у пациентов с общим вариабельным иммунодефицитом, заболеванием, предрасполагающим к аутоиммунитету [52, 53].Дефицит клеток Th27 — это критическая иммунная аномалия при синдроме гипериммуноглобулина Е (HIES), сложный иммунодефицит с множеством различных клинических проявлений, уникальной предрасположенностью к стафилококковым и микотическим инфекциям и гетерогенным генетическим происхождением. При аутосомно-доминантном синдроме гипер-IgE (AD-HIES) были продемонстрированы гипоморфные мутации в гене STAT3 (преобразователь сигнала и активатор транскрипции) [54], что приводит к нарушению дифференцировки клеток Th27 и дефектному размножению
Симптомы и причины GER И ГЭРБ у детей и подростков
Каковы симптомы ГЭР и ГЭРБ у детей и подростков?
Если у ребенка или подростка есть гастроэзофагеальный рефлюкс (ГЭР), он или она может почувствовать вкус пищи или желудочного сока в задней части рта.
Симптомы гастроэзофагеальной рефлюксной болезни (ГЭРБ) у детей и подростков могут различаться в зависимости от их возраста. Наиболее частым симптомом ГЭРБ у детей 12 лет и старше является регулярная изжога, болезненное чувство жжения в середине груди, за грудиной и в середине живота. Во многих случаях у детей младше 12 лет с ГЭРБ не бывает изжоги.
Другие общие симптомы ГЭРБ включают
- неприятный запах изо рта
- тошнота
- Боль в груди или верхней части живота
- Проблемы с глотанием или болезненное глотание
- респираторные проблемы
- рвота
- стирание зубов
Что вызывает ГЭР и ГЭРБ у детей и подростков?
ГЭР и ГЭРБ возникают, когда у ребенка или подростка нижний сфинктер пищевода становится слабым или расслабляется, когда этого не следует делать, в результате чего содержимое желудка поднимается в пищевод.Нижний сфинктер пищевода становится слабым или расслабляется из-за определенных факторов, например,
.
- повышенное давление на живот из-за избыточного веса, ожирения или беременности
- некоторых лекарственных средств, в том числе
- те, которые используются для лечения астмы — длительного заболевания легких, которое делает ребенка или подростка особо чувствительным к вещам, на которые у него или нее аллергия
- антигистаминные препараты — лекарства для лечения симптомов аллергии
- обезболивающие
- седативные средства — лекарства, которые помогают усыпить человека
- антидепрессанты — лекарства от депрессии
- курение, которое чаще встречается у подростков, чем у детей младшего возраста, или вдыхание пассивного курения
Другие причины развития ГЭРБ у ребенка или подростка включают
- предыдущие операции на пищеводе
- с тяжелой задержкой в развитии или неврологическим заболеванием, например церебральным параличом
Когда мне следует обращаться за помощью к врачу?
Немедленно обратитесь к врачу, если ваш ребенок или подросток
- сильная рвота
- имеет обычную метательную или сильную рвоту
- рвет жидкостью,
- зеленый или желтый
- выглядит как кофейная гуща
- содержит кровь
- имеет проблемы с дыханием после рвоты
- испытывает боль во рту или горле, когда ест
- имеет проблемы с глотанием или боль при глотании
- неоднократно отказывается от еды, вызывая потерю веса или плохой рост
- показывает признаки обезвоживания, например отсутствие слез, когда он или она плачет
Этот контент предоставляется как услуга Национального института диабета, болезней органов пищеварения и почек.

 Все индивидуально.
Все индивидуально. У некоторых людей могут наблюдаться кашель и одышка из-за бронхоспазма. Что нехарактерно для аллергии, но характерно для любого ОРВИ, коронавирусной инфекции? При инфекционном заболевании ведущим симптомом является температура, кашель. При аллергии кашель чаще возникает у детишек, потому что они бегают на улице с открытым ртом, кричат. Пыльца попадает в глотку, из-за этого идет раздражение ее задней стенки. И у детей, и у взрослых, если пыльца попадает глубоко в бронхи, может возникать аллергический бронхит, бронхоспазм», — утверждает Владимир Болибок.
У некоторых людей могут наблюдаться кашель и одышка из-за бронхоспазма. Что нехарактерно для аллергии, но характерно для любого ОРВИ, коронавирусной инфекции? При инфекционном заболевании ведущим симптомом является температура, кашель. При аллергии кашель чаще возникает у детишек, потому что они бегают на улице с открытым ртом, кричат. Пыльца попадает в глотку, из-за этого идет раздражение ее задней стенки. И у детей, и у взрослых, если пыльца попадает глубоко в бронхи, может возникать аллергический бронхит, бронхоспазм», — утверждает Владимир Болибок. Бесполезно! Буду я, как дурак, в маске по улице ходить! Лучше уж с приступом бронхиальной астмы вызову «скорую» и лягу под капельницу. В этом году тот, кто не носит маску, как дурак по улице идет с голой физиономией. Я по своим пациентам вижу, что люди носят маску нормально. Как только маску снимают, особенно это детишек касается, сразу начинается кашель, потому что пыльца залетает», — констатирует аллерголог.
Бесполезно! Буду я, как дурак, в маске по улице ходить! Лучше уж с приступом бронхиальной астмы вызову «скорую» и лягу под капельницу. В этом году тот, кто не носит маску, как дурак по улице идет с голой физиономией. Я по своим пациентам вижу, что люди носят маску нормально. Как только маску снимают, особенно это детишек касается, сразу начинается кашель, потому что пыльца залетает», — констатирует аллерголог. Пять советов для мам
Пять советов для мам