Гнойные менингиты | Симптомы и лечение гнойного менингита
Лечение гнойного менингита
Лечение при гнойных менингитах должно быть своевременным и адресным. Больного госпитализируют. Назначают специфическую и симптоматическую терапию. Уход за больным такой же, как и при других острых инфекциях. Антибиотики начинают немедленно после люмбальной пункции и забора материала для бактериологического исследования и определения чувствительности микрофлоры. Используемые для эмпирической терапии антибиотики зависят от возраста больного и возбудителя. После идентификации возбудителя используют антибиотики первого или второго ряда.
Антибиотики, используемые при эмпирической терапии больных менингитом в зависимости от возраста и возбудителя (Saez-Liorens X., McCracken G., 1999)
Группа больных | Микроорганизмы | Эмпирические антибиотики |
Новорождённые: | ||
вертикальный путь заражения | S. | Ампициллин + цефотаксим |
нозокомиальная инфекция | Стафилококки, грамотрицательные бактерии, P. aeruginosa | Ванкомицин + цефтазидим |
Иммуносупрессивные состояния | L monocytogenes, грамотрицательные бактерии, P. aeruginosa | Ампициллин + цефтазидим |
Нейрохирургические операции, шунты | Стафилококки, грамотрицательные бактерии | Ванкомицин + цефтазидим |
При распространённости пенициллино-резистентного S. pneumoniae | Полирезистентный пневмококк | Цефотаксим или цефтриаксон + ванкомицин |
Стартовой терапией гнойного менингита неустановленной этиологии служит внутримышечное введение антибиотиков группы аминогликозидов (канамицин, гентамицин) в дозе от 2 до 4 мг/кг в сут или ампициллина в сочетании с канамицином.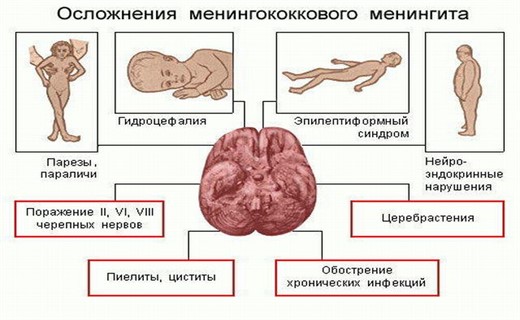 Показано применение бензилпенициллина вместе с антибиотиками-синергистами бактерицидного действия (гентамицин и канамицин).
Показано применение бензилпенициллина вместе с антибиотиками-синергистами бактерицидного действия (гентамицин и канамицин).
Для уменьшения внутричерепного давления проводят дегидратационную терапию. Приподнимают головной конец кровати под углом 30°, голове больного придают срединное положение — этим достигают снижения внутричерепного давления на 5-10 мм рт.ст. Снижения внутричерепного давления в первые дни болезни можно достичь ограничением объёма вводимой жидкости до 75% физиологической потребности, пока не будет исключён синдром неадекватной секреции антидиуретического гормона (может возникать в течение 48-72 ч от начала заболевания). Ограничения постепенно отменяют по мере улучшения состояния и снижения внутричерепного давления. Предпочтение отдают изотоническому раствору натрия хлорида, на нём также вводят все лекарственные препараты. Можно применить форсированный диурез дегидратационного типа. Стартовым раствором служит маннитол (20% раствор) из расчёта 0,25-1,0 г/кг, вводят его внутривенно в течение 10-30 мин, затем через 60-90 мин рекомендуется введение фуросемида в дозе 1-2 мг/кг массы тела. Существуют разные схемы дегидратации при подъёме внутричерепного давления.
Существуют разные схемы дегидратации при подъёме внутричерепного давления.
Стартовая патогенетическая терапия при любых бактериальных гнойных менингитах включает введение дексаметазона. При II и III стадиях внутричерепной гипертензии глюкокортикоиды вводят в первоначальной дозе до 1-2 мг/кг массы тела, а со 2-го дня — по 0,5-0,6 мг/кг в сут на 4 приёма в течение 2-3 сут в зависимости от скорости, с которой регрессирует отёк мозга.
При выборе антибиотика, применяемого для лечения гнойного менингита, учитывают степень проникновения препарата через гематоэнцефалический барьер. Парентеральное введение антибиотиков при необходимости сочетают с эндолим-фатическим и интратекальным их введением.
Если больной беспокоен или страдает бессонницей, следует назначить транквилизаторы. При головной боли применяют анальгетики. Диазепам используют для предупреждения судорог.
Применение дексаметазона показано при тяжёлых формах менингита в дозе 0,5-1 мг/кг. Важно следить за адекватным водным балансом, функциями кишечника и мочевого пузыря, предотвращать образование пролежней. Гипонатриемия может предрасполагать как к судорогам, так и к ослабленной реакции на лечение.
Гипонатриемия может предрасполагать как к судорогам, так и к ослабленной реакции на лечение.
При гиповолемии необходимо капельное внутривенное введение изотонических растворов [натрия хлорида, натрия хлорида раствор сложный (калия хлорид + кальция хлорид + натрия хлорид)]. Для коррекции кислотно-основного состояния в целях борьбы с ацидозом внутривенно вводят 4-5% раствор натрия гидрокарбоната (до 800 мл). В целях дезинтоксикации внутривенно капельно вводят плазмозамещающие растворы, которые связывают токсины, циркулирующие в крови.
Для купирования судорог и психомоторного возбуждения применяют внутривенное введение диазепама (4-6 мл 0,5% раствора), внутримышечное введение литических смесей (2 мл 2,5% раствора хлорпромазина, 1 мл 1% раствора тримеперидина, 1 мл 1% раствора дифенгидрамина) до 3-4 раз в сут, вальпроевую кислоту внутривенно по 20-60 мг/кг в сут.
При инфекционно-токсическом шоке с явлениями острой надпочечниковой недостаточности также проводят внутривенное вливание жидкостей. В первую порцию жидкости (500-1000 мл) добавляют 125-500 мг гидрокортизона или 30-50 мг преднизолона, а также 500-1000 мг аскорбиновой кислоты.
В первую порцию жидкости (500-1000 мл) добавляют 125-500 мг гидрокортизона или 30-50 мг преднизолона, а также 500-1000 мг аскорбиновой кислоты.
После того как минует острая фаза менингита, показаны поливитамины, ноотропные, нейропротективные препараты, включая пирацетам, полипептиды коры головного мозга скота, холина альфосцерат и др. Такое лечение назначают и при астеническом синдроме.
Гнойный менингит: симптомы, лечение, причины, последствия у детей и взрослых
Гнойный менингит – это заболевание инфекционной природы, которое развивается вследствие проникновения бактериальной флоры через гематоэнцефалический барьер с поражением оболочек мозга.
В среднем, регистрируется 4 случая на 100 тысяч населения в год. Является одним из самых тяжелых воспалительных заболеваний ЦНС. Очень важно не пропустить первые признаки заболевания, вовремя провести диагностику для назначения своевременного лечения и более благоприятного прогноза.
О гнойном менингите читайте в данной статье.
Классификация
Медики классифицируют патологию по тому, как она протекает, и по тяжести течения. Клиническая картина бывает:
- легкой,
- среднетяжелой,
- тяжёлой.
Последний вид симптомов диагностируют преимущественно у больных с крайне низким иммунитетом.
Течение болезни бывает:
- молниеносным,
- абортивным,
- острым,
- рецидивирующим.
Чаще болеют острой формой патологии. Инкубационный период 2–5 дней. Если лечение начато вовремя, то особых осложнений не будет. Труднее всего врачам диагностировать абортивный менингит, ведь его многие принимают за обычное пищевое отравление без каких-либо особых симптомов. Инкубационный период этой формы болезни от 2 до 48 часов.
Любимый возраст рецидивирующего менингита — взрослые люди, у которых возникли осложнения с острой формой болезни. Обычно при неправильной, несвоевременной или неоконченной терапии. Клиническая картина будет яркой и характерной, а инкубация длится 48–96 часов. Возможно, разделение на серозный и риногенный, отогенный подвиды болезни.
Возможно, разделение на серозный и риногенный, отогенный подвиды болезни.
Как передается гнойный менингит
Гнойный менингит в подавляющем большинстве случаев носит бактериальный характер. Доказана решающая роль в развитии заболевания 3-х основных возбудителей (на их долю приходится около 90% всех бактериальных менингитов):
- менингококки типа А, В и С (около 54% случаев),
- пневмококк (более 10%),
- гемофильная палочка типа В (в 20-30% наблюдений).
Более редко встречается гнойный менингит, спровоцированный стафилококком, в основном – золотистым.
Смертность от гнойного менингита в отсутствие лечения составляет приблизительно 50%.
Гнойные менингиты, вызванные стрептококками, листериями и грамотрицательной палочковидной флорой регистрируются эпизодически.
Подавляющее большинство случаев гнойного менингита у детей и молодых пациентов провоцируется менингококками, чему способствует ряд особенностей данных микроорганизмов:
- наличие защитной капсулы, которая делает их устойчивыми к фагоцитозу (захвату и разрушению клетками иммунной системы – фагоцитами),
- способность вырабатывать мощный эндотоксин, провоцирующий токсемию,
- способность бактерий плотно сцепляться со слизистой оболочкой носоглотки и мозговыми оболочками,
- продукция специфического фермента, разрушающего антитела, которые защищают слизистую оболочку дыхательных путей.

Гнойный менингит у взрослых (зрелого и пожилого возраста) чаще является следствием инфицирования пневмококком.
Проникновение патогенных микроорганизмов к мозговым оболочкам возможно несколькими способами:
- гематогенным (через кровеносное русло),
- лимфогенным (по путям лимфотока),
- периневральным (по периневральным пространствам),
- контактным (при соприкосновении очага гнойной инфекции, расположенного в непосредственной близости, с мозговыми оболочками).
Источником заражения менингококковым гнойным менингитом всегда служит больной человек, инфицирование происходит воздушно-капельным или, значительно реже, контактным путем (при использовании общей посуды, столовых приборов, предметов быта и гигиены). Большинство жителей Земли имеет высокую резистентность к менингококкам, поэтому, несмотря на высокий процент носительства менингококковой микрофлоры, симптомы заболевания появляются у 1 из 10 человек, по некоторым данным на 1 заболевшего гнойным менингитом приходится от нескольких сотен до нескольких тысяч бактерионосителей..jpg)
Заражение гнойным менингитом пневмококковой, гемофильной, стафилококковой природы и т. п. может происходить также контактно, гематогенно, лимфогенно и периневрально.
Факторами риска развития гнойного менингита являются:
- нарушения иммунологической реактивности (в том числе на фоне длительных заболеваний, воздействия стрессорных агентов, переохлаждений, чрезмерной физической и психоэмоциональной нагрузки и т. д.),
- состояние после оперативного вмешательства (в том числе – спленэктомии),
- гнойные поражения органов ЛОР-зоны,
- наличие тяжелых хронических патологий,
- хроническая алкогольная болезнь,
- черепно-мозговые травмы.
Симптомы гнойного менингита
Инкубационный период первичного гнойного менингита в среднем длится от 2 до 5 суток. Типично острое начало с резкого повышения температуры тела до 39-40°С, сильного озноба, интенсивной и нарастающей головной боли, тошноты и многократной рвоты. Могут наблюдаться психомоторное возбуждение, бред, нарушения сознания. В 40% случаев гнойный менингит протекает с судорожным синдромом. Специфичные для менингита оболочечные симптомы (симптом Кернига, Брудзинского, Гийена, ригидность затылочных мышц) выражены с первых часов заболевания и усиливаются на 2-3-й день. Типичны выраженная гиперестезия и снижение брюшных рефлексов на фоне общего повышения глубоких рефлексов. Возможно появление диффузной сыпи геморрагического характера.
В 40% случаев гнойный менингит протекает с судорожным синдромом. Специфичные для менингита оболочечные симптомы (симптом Кернига, Брудзинского, Гийена, ригидность затылочных мышц) выражены с первых часов заболевания и усиливаются на 2-3-й день. Типичны выраженная гиперестезия и снижение брюшных рефлексов на фоне общего повышения глубоких рефлексов. Возможно появление диффузной сыпи геморрагического характера.
Очаговая симптоматика, сопровождающая гнойный менингит, чаще всего заключается в нарушении функций различных черепно-мозговых нервов. Наиболее часто наблюдается поражение глазодвигательных нервов, приводящее к двоению, развитию косоглазия, опущению верхнего века и появлению разницы в размере зрачков (анизокории). Реже отмечается неврит лицевого нерва, поражение тройничного нерва, расстройство функции зрительного нерва (выпадение полей зрения, снижение остроты зрения) и преддверно-улиткового нерва (прогрессирующая тугоухость). Более тяжелая очаговая симптоматика свидетельствует о распространении воспалительных изменений на вещество головного мозга или о развитии сосудистых нарушений по типу ишемического инсульта, обусловленных васкулитом, рефлекторным спазмом или тромбозом сосудов головного мозга.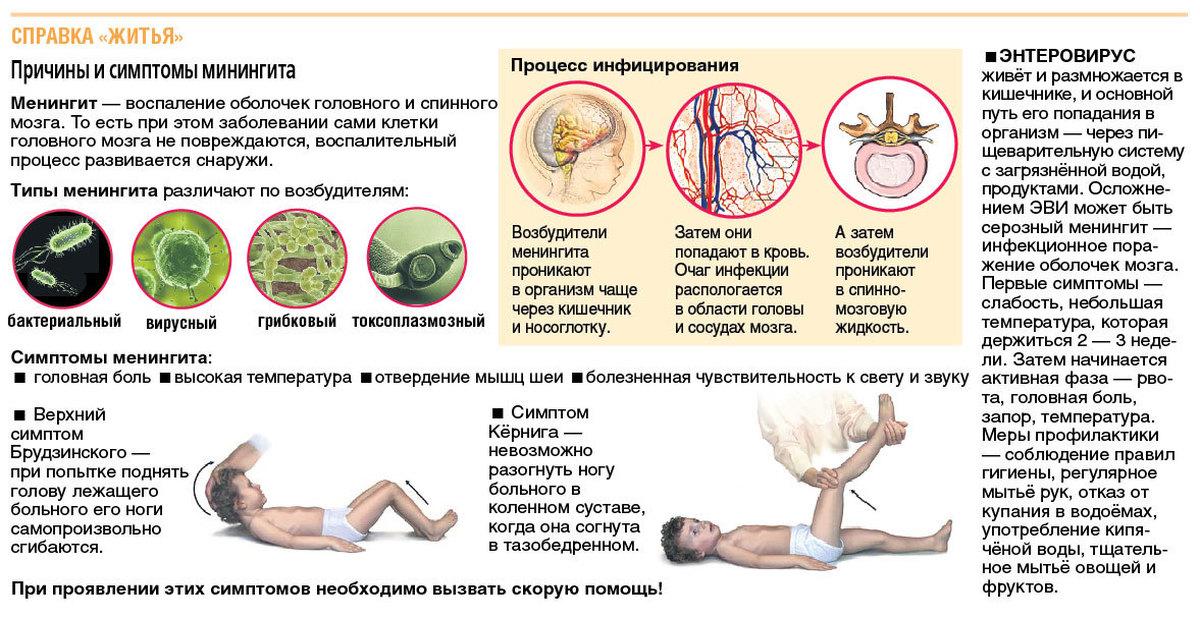
При переходе воспалительного процесса на вещество мозга говорят о развитии менингоэнцефалита. При этом гнойный менингит протекает с присоединением характерной для энцефалита очаговой симптоматики в виде парезов и параличей, нарушений речи, изменений чувствительности, появления патологических рефлексов, повышения мышечного тонуса. Возможны гиперкинезы, галлюцинаторный синдром, нарушения сна, вестибулярная атаксия, расстройства поведенческих реакций и памяти. Распространение гнойного процесса на желудочки мозга с развитием вентрикулита проявляется спастическими приступами по типу горметонии, сгибательными контрактурами рук и разгибательными ног.
Особенности гнойного менингита у детей
Гнойный менингит у детей грудного возраста часто развивается постепенно, возбудителями при этом выступают стафилококки, стрептококки, кишечная палочка. Первым проявлением заболевания у младенцев является выбухание и напряжение большого родничка.
При инфицировании менингококком явления менингококцемии у детей до 3–4 лет выражены намного тяжелее, чем у больных старшего возраста. Геморрагическая сыпь и некроз могут занимать значительные площади кожи, очень часто развивается септический шок, поражение сердца, почек и других внутренних органов. В редких случаях менингит в раннем возрасте приводит к задержке психомоторного развития и слабоумию.
Геморрагическая сыпь и некроз могут занимать значительные площади кожи, очень часто развивается септический шок, поражение сердца, почек и других внутренних органов. В редких случаях менингит в раннем возрасте приводит к задержке психомоторного развития и слабоумию.
Последствия и осложнения
Основным клиническими проявлениями гнойного менингита являются:
- менингеальный синдром,
- признаки острой инфекции (повышение температуры тела и резко выраженные воспалительные изменения со стороны крови),
- неврологические очаговые симптомы (двоение в глазах, разные размеры зрачков, опущение верхнего века, косоглазие, парез лицевого нерва).
Часто снижается тонус мышц, возникает угнетение сознания. В крови отмечается высокая скорость оседания эритроцитов, нейтрофильный лейкоцитоз. Спинномозговая жидкость мутная, молочно-белого или желтовато-зеленоватого цвета, вытекает под повышенным давлением. Грозным осложнением гнойного менингита является инфекционно-токсический шок. Он проявляется геморрагической сыпью с омертвлением участков кожи, учащением пульса, а затем падением артериального давления и комой. В механизме развития шока в настоящее время придают значение синдрому менингоэнцефалита, а при сверхострых формах заболевания – быстрому набуханию и отёку головного мозга с субдуральным выпотом.
Он проявляется геморрагической сыпью с омертвлением участков кожи, учащением пульса, а затем падением артериального давления и комой. В механизме развития шока в настоящее время придают значение синдрому менингоэнцефалита, а при сверхострых формах заболевания – быстрому набуханию и отёку головного мозга с субдуральным выпотом.
Менингоэнцефалит при гнойном менингите проявляется симптомами поражения мозга:
- частичными параличами,
- очаговыми судорогами,
- нарушениями речи.
Отёк и набухание мозга вследствие дислокационных явлений приводят к развитию стволовой симптоматики (расстройствам дыхания и сердечно-сосудистой деятельности). Для субдурального выпота характерна дислокационная клиническая симптоматика. При этом менингеальные признаки уменьшаются, а общемозговая и очаговая симптоматика нарастают. На глазном дне появляются застойные диски зрительного нерва.
Диагностика
Для диагностики гнойных менингитов важным является сбор эпидемиологического анамнеза: перенесенные болезни, наличие очагов хронической инфекции, травмы, контакт с больными людьми.
Одним из самых важных исследований является анализ спинномозговой жидкости. При гнойных менингитах она будет мутной, беловатой или желтой, а иногда и зеленоватой, что характеризует конкретного возбудителя. Резко вырастает цитоз – до 1000 и более клеток за счет нейтрофилов, увеличивается количество белка, становятся положительными реакции Панди и Нонне-Апельта.
Кроме анализа спинномозговой жидкости, необходимо провести следующее обследование:
- клинический анализ крови (в нем будет определяться лейкоцитоз со сдвигом формулы влево, возможно даже до юных форм. При развитии септического состояния необходимо сделать анализ крови на стерильность),
- анализ мочи клинический,
- КТ, МРТ — исследование,
- рентгенография придаточных пазух, легких, черепа,
- консультация невролога, инфекциониста, при необходимости нейрохирурга.
Лечение гнойного менингита
При гнойном менингите лечение пациентов проходит только в стационаре. Больным незамедлительно должна быть проведена люмбальная пункция с дальнейшим бактериоскопическим исследованием ликвора. После того, как будет установлена этиология менингита, больному прописывают курс приема антибиотиков. Последнее часто предполагает применение ампициллина с препаратами из ряда цефалоспориновых, включая цефотаксим, цефтриаксон и цефтазидим. Если возбудитель гнойного менингита не установлен, начальная терапия состоит из введения внутримышечно аминогликозидов или их сочетания с ампициллином. При тяжелых формах гнойного менингита может быть назначено внутривенное введение антибиотиков.
Для уменьшения отечности мозга может быть назначена дегидратационная терапия с применением маннитола и фуросемида. Если говорить о патогенетическом типе лечения, то оно подразумевает применение дексаметазона или преднизолона, словом, глюкокортикостероидов. Назначенные дозы будут зависеть от степени тяжести заболевания. Кроме того, врачами назначается симптоматическая терапия. Если у пациента вдобавок ещенарушенсон, тогда прописывают транквилизаторы. С целью купирования психомоторных возбуждений и устранения судорог выписывают литические смеси, а также вальпроевую кислоту или диазепам. Инфузионная терапия будет назначена при наличии инфекционно-токсического шока.
Лечение в восстановительный период
Если говорить о терапии в восстановительный период после перенесенного гнойного менингита острой фазы, то здесь показан прием нейропротекторных или ноотропных веществ, а также витаминотерапия и другая общеукрепляющая терапия.
Лечение вторичного гнойного менингита
При вторичном гнойном менингите лечение больных должно подразумевать устранение, в первую очередь, первичного септического очага, включая и возможное применение хирургии в виде санирующей операции (в случае среднего отита), удаление внутримозгового абсцесса, фронтотомии или сфенотомии.
Реабилитация после перенесенного менингита
В восстановительном периоде пациенты занимаются лечебной физкультурой в клинике реабилитации Юсуповской больнице. Физиотерапевты применяют лечение, направленное на улучшение микроциркуляции и метаболизма нервной ткани, восстановление нормальной циркуляции спинномозговой жидкости. Улучшают метаболические процессы и микроциркуляцию в нервной ткани следующие физиотерапевтические методы:
- аэротерапия,
- лекарственный электрофорез с препаратами, улучшающими обмен веществ, сосудорасширяющими средствами,
- трансцеребральная УВЧ-терапия,
- талассотерапия,
- гальванизация,
- грязелечение.
Тонизирующим действием обладает лекарственный электрофорез с препаратами, оказывающими нейростимулирующим эффектом, аэротерапия, массаж, неселективная хромотерапия. Пациентам с возбуждением отпускают седативные процедуры: ванны с йодом, бромом, хвоей, лекарственный электрофорез с успокоительными средствами, франклинизацию, проводят лечение по методике электросна. Для стимуляции иммунной системы применяется ультрафиолетовое облучение, радоновые ванны, лекарственный электрофорез с препаратами, повышающими иммунитет, магнитотерапия. Для уменьшения отёка мозга и внутричерепного давления назначают пресные, хлоридно-натриевые ванны, проводят сеансы низкоинтенсивной дециметровой терапии.
Профилактика
Гнойный менингит относится к тем видам болезни, которые чаще всего вызываются инфекционными и вирусными бактериями, попадающими в кровь человека. Поэтому, в первую очередь, необходимо следить за здоровьем. Кроме этого, высокую эффективность в противодействии менингиту показывает профилактическая вакцинация. Врачи рекомендуют сделать прививки детям перед поступлением в детский садик или школу, а также людям со слабым иммунитетом.
С целью своевременной диагностики и лечения нужно при первых симптомах обратиться к врачу. Следует помнить, что запущенная форма гнойного менингита может привести не только к инвалидности, но и летальному исходу.
Прогноз
По статистике около 15% всех случаев заболевания гнойным менингитом заканчивается летальным исходом.
Если же диагноз был поставлен своевременно, а лечение начато неотложно, то прогноз заболевания будет благоприятным. Следует сказать, что после того, как человек переболел гнойным менингитом, у него может развиться астения с характерными ликворно-динамическими нарушениями и присущей тугоухостью нейросенсорного характера. Также в отдельных случаях может наблюдаться неявно выраженная очаговая симптоматика.
Такие тяжелые осложнения после перенесенного гнойного менингита, как полная глухота, гидроцефалия, амавроз, деменция или эпилепсия, сегодня очень большая редкость.
как проявляется и чем опасен, причины, методы лечения, профилактика, возможные осложнения
Менингит у детей не всегда протекает так, как у взрослых. Это связано с особенностями детского организма. У ребенка иммунная система только формируется, гематоэнцефалический барьер слабый и может легко пропустить вирус, а связей в мозге между нейронами мало, что при менингите нередко вызывает сглаженность неврологических симптомов.
Причины могут быть различны, ребенок может заболеть как бактериальным, так и вирусным менингитом, причем распространенность этих инфекций и их заразность высокая, особенно в детских коллективах.
Причины возникновения
Выяснить причины менингита достаточно сложно, это делают после исследования спинномозговой жидкости. Но симптомы, инкубационный период болезни, анамнез могут помочь определить не только причины, но и тактику необходимого лечения.
Есть разница между бактериальным и вирусным менингитом. Вирусный редко протекает с осложнениями, в некоторых случаях разрешается самостоятельно, а бактериальный требует обязательного лечения, его осложнения могут привести к серьезным последствиям.
Причины бактериального менингита — это менингококковая инфекция и пневмококки, реже туберкулез, гемофильная палочка, сифилис.
Менингококковая и пневмококковая инфекции распространяются воздушно-капельным путем, причем источником может быть взрослый носитель.
Вспышки чаще отмечаются с холодное время года, когда иммунитет снижается, возникают простудные заболевания, сопровождающиеся кашлем, чиханием.
Достаточно заболеть одному ребенку и инфекция может распространиться в детском коллективе, который он посещает. Именно поэтому разработаны вакцины, чтобы защитить детей, выработать у них иммунитет против этого серьезного заболевания.
Причина вирусного менингита — это энтеровирусная инфекция, чаще всего выявляют вирусы ЕСНО и Коксаки. Но вирусный менингит у детей может иметь и другие причины развития. Так, грипп, герпес, некоторые детские инфекционные болезни (инфекционный мононуклеоз, эпидемический паротит) могут привести к развитию заболевания.
Патогенез развития болезни
Бактериальные и вирусные менингиты обычно возникают при распространении патогенного агента через кровяное русло.
Например, менингококки, попадая в организм воздушно-капельным путем, вызывают насморк (10%), они проникают в кровь и достигают головного мозга.
Инкубационный период менингококковой инфекции 4—6 дней, затем возникает менингококцемия, повышается температура и появляется интоксикация, вплоть до инфекционно-токсического шока. Уже на этом фоне можно обнаружить менингеальные симптомы.
Инкубационный период при пневмококковой инфекции может быть различным, так как нередко наблюдается носительство. Заболевание может возникнуть как при заражении, так и вследствие снижения иммунитета, например, при переохлаждении. Нередки случаи возникновения пневмококкового менингита после пневмонии, отита.
Энтеровирусам характерен инкубационный период 3—4 дня, они проникают в организм, как через верхние дыхательные пути, так и через кишечник. Симптомы менингита возникают с 1—2 дня болезни, проявляющейся резким повышением температуры, интоксикацией.
Если ребенок заболел, и на фоне повышения температуры, насморка или болей в животе, жалуется на боли в мышцах, то можно заподозрить энтеровирусную инфекцию. Нужно как можно быстрее обратиться к врачу, так как заболевание приводит к менингиту, эндокардиту, что может стать причиной развития пороков сердца.
Инкубационный период при детских инфекционных заболеваниях зависит от возбудителя болезни, но по его окончании вирус также проникает в кровь и разносится гематогенным путем. Так, при кори период инкубации вируса составляет 9—11 дней, а признаки менингита, энцефалита появляются на неделю позже.
При краснухе и эпидемическом паротите заболевание проявляется на 16—20 день. Менингеальные симптомы при краснухе появляются только после исчезновения сыпи, а при эпидемическом паротите в 10% случаев симптомы поражения оболочек мозга могут возникнуть раньше, чем признаки поражения слюнных желез.
Симптомы заболевания
Менингит у маленького ребенка характеризуется наличием инкубационного периода, длительность которого зависит от бактериального или вирусного агента.
Нередко наблюдают продромальный период, когда малыш вял, капризен, у него снижается аппетит, и лишь затем появляются признаки болезни.
В некоторых случаях заболевание начинается с насморка (пневмококковая инфекция, вирусы), расстройства кишечника (энтеровирусы), но иногда первыми симптомами болезни бывают головная боль и повышенная температура.
Повышенная температура — это характерный признак менингита, ее снижение при использовании жаропонижающих средств не приносит облегчения ребенку.
Позже может появиться рвота, что нередко принимается за кишечную инфекцию у детей до года и старше.
Лишь появление судорожного синдрома, ригидности затылочных мышц и специфической позы в постели с запрокинутой головой и приведенными согнутыми руками, ноги также согнуты в коленях, может указать на менингит.
Очень важно своевременное обращение к врачу еще до появления менингеальных симптомов, чем раньше начнется лечение, тем меньше осложнений останется после заболевания. А последствия менингита у детей могут быть серьезными. К ним относятся головные боли, эндокардит, особенно часто возникающий при энтеровирусной инфекции, нарушения слуха, зрения, эпилепсия, параличи и парезы.
Особенности у новорожденных
У ребенка до года менингит возникает редко. Это связано с тем, что некоторое время в его организме циркулируют антитела, переданные от матери. Но менингит у новорожденных может возникнуть при внутриутробном заражении и в перинатальном периоде. Инфицированию способствуют заболевания матери, нарушения развития плода, гипотрофия, недоношенность, родовые травмы.
Менингит у новорожденных может быть вызван и внутрибольничной инфекцией. При внутриутробном заражении плода менингеальные симптомы могут появиться на 2—3 день после родов. Иногда они возникают на 20—25 дни жизни, что связывают с действием иммуноглобулинов матери, к этому времени их концентрация в крови ребенка начинает падать.
Диагностировать менингит у малыша до года сложно, так как симптомы его не специфичны. Наблюдается бледность, иногда желтушность кожи, акроцианоз, рвота, может быть повышение температуры.
При осмотре характерными признаками являются уменьшение частоты дыхания, брадикардия, увеличение печени и селезенки, снижение рефлексов, гипотония мышц.
Симптом, который позволяет заподозрить менингит у новорожденного – это продолжительный, пронзительный крик.
Нередко у детей наблюдаются нарушения со стороны глазодвигательных нервов: косоглазие, плавающие движения глазных яблок, нистагм. При осмотре обнаруживаются симптомы Брудзинского, Кернига, Лессажа. Могут появиться судороги и сыпь. В связи с тем, что еще не произошло срастание черепных швов, можно заметить увеличение окружности головы, напряжение родничка.
Диагностика
Основным методом диагностики является люмбальная пункция. Ее делают всем детям с подозрением на менингит. Это не только диагностическая процедура, но и лечебная манипуляция.
Она помогает снизить внутричерепное давление и нередко это значительно улучшает состояние ребенка.
Конечно, можно использовать и другие дополнительные методы исследования, но результаты исследования ликвора в диагностике часто бывают решающими.
Что можно узнать по ликвору? Мутная спинномозговая жидкость, вытекающая под высоким давлением, указывает на бактериальное заражение. Прозрачный, слегка опалесцирующий ликвор чаще говорит о вирусной инфекции.
При менингите в ликворе повышается содержание клеток и наблюдаются изменения концентрации глюкозы и хлоридов. На основе этих различий врач может поставить предварительный диагноз и начать лечение больного.
Изменения в спинномозговой жидкости на фоне лечения помогают определить эффективность проводимой терапии.
Лечение
Лечение менингита у ребенка проводится только в стационаре и зависит от его формы (гнойный, серозный). Основными задачами проводимой терапии являются:
- снижение интоксикации;
- борьба с отеком мозга;
- поддержание жизненно важных функций организма.
Особое значение в лечении ребенка имеет индивидуальный подход. Инфузионная терапия проводится под строгим контролем поступления жидкости в организм и ее потерь. Особенностью детского организма является быстрая потеря жидкости при повышении температуры, рвоте. Необходимо точно рассчитывать количество необходимых для введения растворов, так как их избыток может привести к отеку мозга.
Менингит вызывает ряд нарушений в организме ребенка. Нередко после менингита наблюдается задержка умственного и физического развития. Поэтому перенесшие менингит дети должны наблюдаться у невропатолога, даже если определенных признаков осложнений менингита не обнаружено.
Источник: http://GolovaLab.ru/vospalenie/meningit-u-detej.html
По каким признакам можно определить начало развития менингита у ребенка
Заболевание очень опасное, требует безотлагательного лечения. Часто имеет неблагоприятный прогноз, заканчивается инвалидизацией или смертью.
Менингит
Болезнь характеризуется воспалением оболочки мозга различного генеза. Поражает в основном детей дошкольного возраста от 3 лет.
Наиболее подвержены заболеванию недоношенные малыши, дети, перенесшие в грудничковом возрасте гнойные воспалительные заболевания, получившие родовую травму, испытывавшие негативное влияние патологически протекающей беременности. Считается, что важным фактором развития патологии является генетическая предрасположенность.
Среди других факторов отмечают плохое питание, хроническое переутомление, нарушение процесса обмена веществ, снижение иммунитета.
Заболевание передается:
- контактно-бытовым путем;
- при употреблении в пищу зараженных продуктов;
- при купании в бассейнах или открытых водоемах;
- трансмиссивным;
- через плаценту от матери к плоду.
Классификация
В зависимости от происхождения, возбудителя, области поражения, особенностей протекания выделяют разные виды менингита.
Заразен ли менингит: способы передачи инфекции и профилактические меры
Происхождение
Анализируя генезис болезни, выделяют первичный и вторичный менингит. Первичный появляется как самостоятельное заболевание у здорового до инфицирования ребенка. Причиной может служить менингококковая бактерия или различные вирусы. Вторичный развивается как осложнение какого-либо заболевания, например, отита или гайморита.
Область поражения
При заболевании может происходить поражение разных областей головного мозга. Если воспаляются паутинные оболочки, говорят об арахноидите. Это самая редкая форма заболевания.
Поражение твердых оболочек происходит при пахименингите. Лептоменингит возникает при патологии паутинных и мягких оболочек.
В зависимости от особенностей течения и быстроты возникновения выделяют молниеносную, острую, подострую и хроническую форму. При молниеносном течении заболевание развивается так быстро, что даже вовремя начатое лечение не всегда успевает помочь.
Признаки менингитовой инфекции у ребенка появляются менее чем через сутки после обнаружения первых неспецифических симптомов. Инфекционно-токсический шок возникает в большинстве случаев. Такая динамика обычно свойственна бактериальным менингитам.
Острое течение также характеризуется быстрым развитием. Однако состояние больного ухудшается не настолько стремительно. Токсический шок развивается крайне редко. Симптомы острой интоксикации возникают практически всегда.
При подостром течении первые признаки заболевания появляются с некоторой задержкой. Симптомы выражены не так ярко, как при молниеносной и острой формах. Вялотекущее развитие является особенностью течения вторичных форм, вызванных сифилисом, приобретенным состоянием иммунодефицита, туберкулезом.
Хроническая форма характеризуется длительным (более месяца) сохранением признаков патологии. Возможно появление судорог, психических нарушений, повышается внутричерепное давление. Иногда выделяют отдельно хроническую рецидивирующую форму, при которой симптомы могут на время исчезать, а потом возникнуть вновь.
Состав спинномозговой жидкости
Обнаружение в составе спинномозговой жидкости лимфоцитов позволяет говорить о серозной форме. Обычно ее вызывают вирусы. Своевременное лечение приводит к выздоровлению за неделю или 10 дней. Осложнения появляются не часто.
Более сложной формой является гнойный менингит. При пункции спинного мозга в ликворе обнаруживают нейтрофилы.
Болезнь вызывают бактерии, например, менингококки, стрептококки, синегнойная палочка. Она носит тяжелый характер и вызывает опасные последствия.
Инфекции
Патология может иметь неинфекционную и инфекционную природу. В основе первого вида лежат опухоли, реакция на введение лекарств в ликвор. Инфекционное заболевание вызывают вирусы, бактерии.
Возбудитель
Менингит вызывают различные бактерии, вирусы, паразиты, грибки. Чаще всего обнаруживают вирусную и бактериальную форму, причем последняя считается самой опасной.
Каждая из этих форм также подразделяется на отдельные виды в зависимости от конкретного возбудителя. Стрептококки вызывают пневмококковый менингит, диплококк – менингококковый, стафилококк – стафилококковый, эшерихиозы – эшерихиозный.
Симптомы
Любая из форм менингита характеризуется общими и специфическими симптомами и особенностями динамики. Заболевание всегда развивается внезапно.
У внешне здорового ребенка резко ухудшается самочувствие, появляются первые признаки, характерные и для некоторых форм ОРВИ: слабость, высокая температура, рвота.
В этот момент часто возникает больше всего вопросов, как распознать симптомы менингита у детей, дифференцировать его с обычной простудой.
Инкубационный период длится до 10 дней, срок зависит от иммунитета ребенка. За это время возбудитель успевает попасть в оболочки мозга и привести к их воспалению. По завершении инкубационного периода появляются:
- Высокая температура. Столбик термометра поднимается до 39-40 °С и практические не опускается даже при приеме жаропонижающих препаратов. Держится несколько дней.
- Рвота. Связана с влиянием токсинов на центры головного мозга, а не с нарушением пищеварения. Не приносит облегчения, может быть непрерывной. Как говорит Е. Комаровский, если появляется рвота и высокая температура, нужно срочно звонить врачу. Без дополнительных симптомов, которыми характеризуется ОРВИ и энтеровирусная инфекция, эти два момента могут быть первыми признаками менингита у ребенка.
- Жесткость затылочных мышц. Мускульная ткань в затылочной области и на шее спазмирована, ребенок неспособен пошевелить головой, подтянуть ее к груди. Обнаруживается «поза легавой» — туловище выгнуто, руки сжаты в районе груди, голова запрокинута назад. Указанные три симптома составляют так называемый менингиальный синдром.
- Головная боль. Носит интенсивный характер, усиливается с развитием заболевания, при наклоне вниз, от сильных звуков, света. Возникает ощущение распирания головы. Локализуется преимущественно в затылочной области, в районе лба, отдает во все отделы позвоночника. После особо мощного болевого приступа ребенок может потерять сознание. Столь интенсивную боль связывают с повышением внутричерепного давления.
- Бледность. Является признаком спазмирования сосудов.
- Слабость. К ней приводят серьезные патологические процессы, происходящие в организме.
- Светобоязнь. Яркий свет усиливает головную боль, раздражает глаза. Ребенок стремится укрыться от него, избежать его раздражающего воздействия.
- Спутанность и нарушения сознания. Появляется при тяжелой форме болезни. Во многих случаях наблюдаются галлюцинации, возможно развитие комы.
- Судороги. Проявляются в виде вздрагивания, дрожания подбородка. У грудных детей могут быть первым признаком болезни. Ухудшение состояния характеризуется тонико-клоническими судорогами, сопровождаемыми напряжением всего тела, вытягиванием ног, сгибанием рук, потерей сознания. Приступ напоминает эпилептический припадок.
Симптомы гнойного менингита
Наиболее опасной считается гнойный вид менингита. В начале болезни проявляется общий менингиальный синдром. При менингококковом менингите практически сразу образуется сыпь фиолетового или красного цвета. Первичным очагом поражения являются стопы, в дальнейшем она распространяется по всему телу. Если нажать на пятно, оно не исчезает.
При появлении сыпи важно сразу вызвать скорую помощь и госпитализировать ребенка. За несколько часов менингококковый менингит может привести к смерти.
Среди других симптомов выделяют появление косоглазия, паралич лица. В некоторых случаях появляется гидроцефалия, аритмия. Нередко возникает спутанность сознания, переходящая в кому. У грудничков заметно напряжение и набухание большого родничка, температура может то подниматься, то опускаться. Отмечается срыгивание фонтаном, сильный крик.
Через короткое время после появления первых симптомов обнаруживаются признаки менингитного энцефалита.
Обычно вирусный менингит характеризуется острым течением. Симптомы проявляются пошагово. Первым признаком является высокая температура, которую невозможно снять жаропонижающими средствами. К ней присоединяется рвота и спутанность сознания.
На следующий день появляются сильнейшие боли в голове, ригидность мышц, сонливость, насморк. Ребенок отказывается кушать, прикосновение вызывает боль и раздражение.
Возможно появление сыпи, но она практически всегда носит аллергический характер. Ориентировочно через неделю эти признаки стихают, но через 2-3 дня возникают снова. Болезнь длится 14-17 дней.
Судорожные явления и кома не возникают.
Диагностика
Диагностические мероприятия в основном проводятся в стационаре. Основным способом диагностики является пункция спинного мозга для исследования состава спинномозговой жидкости.
Этот анализ позволяет подтвердить диагноз, уточнить причину, возбудителя, распознать вид заболевания – серозный или гнойный, бактериальный или вирусный. В норме спинномозговая жидкость прозрачная.
Белый цвет свидетельствует о гнойном процессе.
Перед проведением пункции часто назначают МРТ или КТ. Цель исследования – исключить новообразования и подтвердить безопасность взятия пробы ликвора.
В некоторых случаях для того, чтобы определить возбудителя, требуется проведение нескольких микробиологических исследований: посев на питательную среду, окраска по Грамму. В частности, их проводят для того, чтобы отличить менингококковый менингит от пневмококкового. Такие исследования могут занимать долгое время, зато позволяют точно распознавать причину и назначить точное лечение.
Дополнительно выполняется общий анализ крови, мочи, бактериоскопия, бактериологическое исследование. ОАК показывает рост СОЭ и увеличение лейкоцитов. В моче находят кровь и белки.
Определяющим в плане диагностики является уточнение характера ригидности мышц. Наиболее показателен симптом Брудзинского. Он включает 4 проявления. Голову ребенка, лежащего на спине, притягивают к груди. Если перестать ее держать, она повисает в воздухе. Параллельно происходит неконтролируемое сгибание ног в тазобедренных суставах и коленях.
Другой признак – при нажатии под скулой больного у него сгибается рука в локте со стороны нажатия. Иногда приподнимается запястье. Постукивание по скуле и нажатие на лобок вызывают непроизвольное сжатие коленей. При сгибании в колене одной ноги то же движение автоматически повторяет вторая.
С ригидностью затылочных мышц связан и симптом Кернинга. У лежащего на спине больного тело остается в выгнутом положении, затылок лежит на поверхности, шея, плечи и частично грудь висят в воздухе. При повороте на бок поза не изменяется.
У грудничков характерной особенностью является симптом Лессажа. Врач берет малыша за подмышки, поддерживает затылок указательными пальцами обеих рук, поднимает. Ребенок сразу принимает определенную позу. Он автоматически подтягивает согнутые в коленях ножки к животику и остается в такой позе надолго. Ножки не разгибаются и не расслабляются.
У детей постарше проводят дополнительные тесты. Так проверяют рефлекс Флатау. В тот момент, когда врач сгибает шею пациента, у последнего расширяются зрачки. Признаком менингита является синдром Мондонези – больной закрывает глаза и чувствует боль, когда врач на них слегка надавливает.
Лечение
Госпитализация показана при любом подозрении на менингит. Заболевание крайне опасное, развивается очень быстро, поэтому никаких задержек с определением терапии быть не должно. Даже относительно легкую вирусную форму недопустимо лечить в домашних условиях.
Распознанное заболевание бактериальной формы лечат антибиотиками, преимущественно пенициллинового ряда. По получении результатов пункции спинномозговой жидкости терапия корректируется, назначается антибактериальное средство, максимально эффективное против выявленного возбудителя.
Антибиотики не оказывают воздействия на вирусы, поэтому при вирусном менингите дают диуретики для предупреждения отека мозга и понижения давления, противосудорожные, антигистаминные лекарства. Показано симптоматическое лечение, направленное на обезболивание и снижение температуры.
Профилактика
Для исключения опасности возникновения менингита проводят вакцинацию. В настоящее время существуют гемофильные, менингококковые, пневмококковые вакцины. Делают прививки против кори и ветрянки.
Профилактика также включает соблюдение гигиены, здоровое питание, физическую активность.
Менингит у детей характеризуется быстрой динамикой развития. Терапия зависит от вида, особенностей развития и возбудителя. Любое промедление с назначением лекарственных средств может привести к опасным осложнениям или даже летальному исходу.
Источник: https://neuromed.online/priznaki-meningita-u-detey/
Менингит – симптомы у детей (согласно возрасту) и методы профилактики
Среди опасных детских заболеваний, которые влекут за собой тяжелые осложнения, одно из лидирующих мест занимает менингит. Симптомы у детей проявляются не всегда ярко, маскируются под признаки других, более безобидных болезней, что значительно затрудняет диагностику.
Как распознать патологию на ранних стадиях у детей разного возраста, какие специфические реакции организма проявляются – обо всем этом мы поговорим сегодня.
Что такое менингит
Скорее всего, в детстве вам часто приходилось слышать от родителей фразу о том, что если ходить без шапки зимой, то можно заболеть менингитом. Но развитие менингита никак не связано с наличием шапки на голове или ее отсутствием.
Переохлаждение может послужить спусковым механизмом, но первопричиной заболевания не является.
Чаще всего менингитом болеют малыши в возрасте до 5 лет. Уровень заболеваемости детей составляет около 80%. Ребята старшего возраста (до 14 лет) не настолько подвержены заболеванию — только в 10 случаях из 100 000 диагностируют это заболевание у подростков.
Менингит – воспалительный процесс в мозговых оболочках спинного или головного мозга. Передается воздушно-капельным путем от зараженного человека, или носителя инфекции. Наиболее опасны контакты с тяжелобольными людьми в первые дни заболевания.
Реже переносчиками болезнетворных микроорганизмов являются домашние и дикие животные.
Виды патологии
- Вирусный менингит – развивается на фоне краснухи, оспы, кори, гриппа;
- бактериальный – происходит при заражении стафилококками, менингококками, гемофильной палочкой, сальмонеллами;
- грибковый – редкая форма болезни, возникает при активном росте грибков рода кандида на фоне ослабленного иммунитета, аутоиммунных, эндокринных заболеваний;
- паразитарный – инфекционное заболевание возникает при заражении амебами, токсоплазмой.
По характеру воспаления менингит бывает гнойным и серозным, может протекать в острой или хронической форме.
Чаще всего болезнь диагностируют у детей младше 4 лет, пик заболевания приходится на 3-8 месяц жизни малыша. Даже при своевременной медицинской помощи количество летальных исходов – 5-30%, более 30% детей после выздоровления имеют тяжелые неврологические расстройства.
Первые признаки менингита у детей
Инкубационный период – 2-10 дней, первые признаки менингита у детей проявляются в течение 4-6 суток после заражения.
Как начинается менингит:
- резкое повышение температуры, сильная рвота, появляются признаки выраженного обезвоживания – симптомы характерны для серозного менингита;
- ребенок сильно запрокидывает голову, выгибает спину:
- светобоязнь, непереносимость резких звуков;
- кожа становится бледной, носогубный треугольник синеет;
- одышка, учащение пульса;
- сильная головная боль, дискомфорт усиливается при надавливании на верхнюю губу, центральную часть лба, веки;
- сильная жажда, отказ от еды;
- понос, боль в животе, вздутие – подобные симптомы появляются, если патогенные вирусы проникли в организм с пищей, водой;
- сыпь в виде больших пятен.
При появлении хотя бы одного из этих признаков, срочно вызывайте скорую помощь, даже если это не менингит, подобные симптомы возникают и при других серьезных и опасных заболеваниях.
Как проявляется заболевание у детей до года
Один из основных признаков менингита у малышей до года – выпирание большого родничка.
Как распознать менингит у детей до года:
- симптом Лессажа – если вы поднимете ребенка подмышки, он рефлекторно запрокинет голову, подтягивает ноги к животу;
- сильная диарея, срыгивание;
- ребенок возбужден, постоянно плачет, из-за повышенной чувствительности кожи любые прикосновения причиняют боль;
- высокая температура, которая не снижается после приема жаропонижающих средств;
- судороги;
- снижение мышечного тонуса;
- на слизистых появляется сыпь;
- возможна потеря сознания.
Менингит очень опасен для маленьких детей – болезнь развивается стремительно, состояние ребенка ухудшается с каждой минутой, усугубляет ситуацию сильное обезвоживание.
Признаки болезни у детей старше года
Чтобы самостоятельно распознать опасное заболевание, вы можете провести несложную предварительную диагностику.
Один из основных симптомов патологии – ребенок не может поднять голову, дотянуться подбородком до груди из-за гипертонуса шейных мышц.
Если вы попытаетесь наклонить голову к груди, у малыша непроизвольно согнуться ноги в коленях, при воспалении мозговых оболочек ребенок не может полностью выпрямить предварительно согнутую ногу в коленном и тазобедренном суставе.
Признаки воспаления мозга:
- при нажатии на щеку под скулой плечи непроизвольно поднимаются;
- в положении лежа на спине подтянуть одну ногу, вторая конечность так же поднимется непроизвольно;
- при нажатии на лобковую область обе ноги импульсивно сгибаются;
- ребенок жалуется на сильную головную боль, шум в ушах, прячется под одеяло, ему неприятен яркий свет, громкие звуки;
- повышенная температура держится несколько дней, падает и поднимается вновь;
- на теле появляется сыпь в виде ярко-красных, бордовых одиночных или групповых пятен, кожа становится очень чувствительной;
- малыш бредит во сне, появляется озноб, судорожный симптом.
После 5 лет первыми признаками менингита могут быть респираторные симптомы – покраснение горла, боль при глотании.
Дополнительно наблюдается спутанность сознания, ребенок не может ответить на простые вопросы, бредит, белки глаз приобретают желтоватый оттенок, лицо отекает, краснеет, наблюдается мышечный гипертонус.
Менингит в подростковом возрасте
У подростков менингит часто начинается с менингококкового назофарингита – задняя стенка глотки становится зернистой, приобретает синевато-багровый оттенок, что отличает опасную патологию от обычной вирусной формы заболевания.
Другие характерные признаки:
- высокая температура,
- слабость,
- сонливость,
- приступы головокружения,
- нестерпимая головная боль,
- нос заложен,
- голос становится хриплым.
Во многом менингит схож с обычной простудой, поставить точный диагноз поможет анализ спинномозговой жидкости.
Методы профилактики
Наиболее эффективный метод профилактики – прививка от менингита детям. К сожалению, она не входит в перечень обязательных мероприятий, поэтому приобрести вакцину вам придется самостоятельно. Снизить риск заражения помогают и некоторые плановые прививки.
Какие прививки и вакцины могут защитить от менингита:
- Менинго ACW, менингококковые A, A+C, A+C+Y+W135 иммунитет вырабатывается в течение 14 дней, сохраняется на протяжении 3-4 лет. Многие дети плохо переносят эти вакцины, но осложнения от прививки несопоставимы с последствиями менингита. Вакцинацию проводят в возрасте от 9 месяцев до 2 лет, в зависимости от типа вакцины, эпидемиологической обстановки в регионе.
- Вакцина от гемофильной палочки, иммунизацию проводят одновременно с прививкой АКДС, чаще всего используют препарат Пентаксим.
- Вакцина от пневмококкового менингита – в плановом порядке делают детям, которые часто и долго болеют бронхитами. Иммунизацию можно проводить с 2 месяцев до 5 лет препаратом Превенар 13, вводить его нужно 4 раза. Если ваш малыш не входит в группу риска, вам придется оплатить вакцину.
- Тривакцина от краснухи, кори и паротита, прививка от пневмококка, ветряной оспы – эти прививки напрямую не защищают ребенка от менингита, но значительно снижают риск заражения опасной болезнью.
Всем детям, которые контактировали с больным менингитом, в инфекционном отделении делаю химиопрофилактику – проводят короткий курс антибактериальной терапии с препаратами широкого спектра действия. Дети находятся 10 дней под наблюдением врача, ежедневно у них берут кровь на общий и биохимический анализ.
Чтобы избежать заражения, регулярно укрепляйте иммунитет ребенка, больше гуляйте, проветривайте помещение, чаще делайте влажную уборку.
Поскольку многие опасные бактерии проникают в организм с грязными руками, с ранних лет приучайте малыша часто и хорошо мыть руки, на прогулке пользуйтесь антибактериальными спреями и салфетками.
Заключение
- Менингит – опасное заболевание для ребенка, которое может стать причиной отставания в умственном и физическом развитии, развития других тяжелых осложнений.
- Расскажите в комментариях, что вы думает о прививке против менингита, приходилось ли вам сталкиваться с этой болезнью.
- И не забудьте поделиться статьей с подругами в социальных сетях – знания о том, как проявляется опасная патология на начальных этапах развития, могут спасти жизнь и здоровье многим малышам.
Источник: https://its-kids.ru/meningit-simptomy-u-detej.html
Менингит у детей: как проявляется и чем опасен
Есть болезни, с которыми можно жить годами, есть инфекции, которые можно лечить дома и даже переносить на ногах, но любой здравомыслящий родитель при появлении у ребенка признаков менингита старается как можно скорее попасть в больницу.
Менингит — опасное заболевание, несущее реальную угрозу жизни и высокую опасность осложнений.
Он способен за несколько часов привести к смерти, а последствия (паралич, парезы, эпилепсия, гидроцефалия) при несвоевременном лечении остаются на всю жизнь.
Менингит тяжелее всего протекает у детей, так как гематоэнцефалический барьер (между кровью и нервной тканью) у них имеет большую проницаемость, но при определенных условиях (ослабленный иммунитет, травмы головы или спины) заболеть можно в любом возрасте.
Сам термин проистекает от латинского «meningos» — мозговые оболочки. Менингит известен давно, но подробная клиническая картина была описана только в конце XIX века, а лечить его начали в 50-хх годах XX века. До сих пор, согласно статистике, каждый десятый заболевший умирает.
Понятие, виды, последствия
Менингит – это воспаление оболочек головного и (или) спинного мозга, имеющее инфекционную природу. При гнойной форме заболевания спинномозговая жидкость (ликвор) также вовлекается в воспалительный процесс, становится мутной и меняет состав.
Заболевание имеет несколько классификаций по различным признакам:
По виду возбудителя:
- бактериальный, вызываемый чаще всего менингококком (до 70% бактериальных менингитов). Также его причиной могут стать стрептококки, стафилококки, синегнойные и туберкулезные палочки и прочие возбудители гнойных процессов;
- вирусный. Возбудители – энтеровирусы, вирус Коксаки и Эпштейн-Барр, иногда это могут быть вирус герпеса и эпидемического паротита, цитомегаловирус, аденовирус и некоторые другие;
- грибковый. Чаще всего его вызывают грибы Cryptococcus neoformans, а также Candida и Coccidioides immitis;
- паразитарный (протозойный), вызываемый одним из видов амеб — неглерией (Naegleria fowleri) или токсоплазмой. Этот вид менингита довольно редкий;
- смешанный, когда присутствуют несколько возбудителей.
По характеру воспаления:
- гнойный. Большинство клеток ликвора – нейтрофилы, функция которых – защита от бактерий и грибков;
- серозный, когда в спинномозговой жидкости превалируют лимфоциты, отвечающие за борьбу с вирусами.
По патогенезу (особенностям возникновения):
- первичный – самостоятельное заболевание, не являющееся следствием инфекции органа или организма в целом;
- вторичный, возникающий как осложнение после инфекции, когда ее возбудитель проходит через гематоэнцефалический барьер и приводит к воспалению.
По скорости протекания:
- реактивный, требующий лечения в течение первых суток;
- острый, развивающийся за 2–3 дня;
- подострый, воспаление при котором может длиться более 2 недель;
- хронический, когда менингит развивается дольше 4 недель.
Также различают менингиты в зависимости от места возникновения воспаления (церебральный, цереброспинальный, конвекситальный, поверхностный, базальный), по локализации (панменингит, пахименингит, лептоменингит, арахноидит).
При своевременно начатом лечении последствия инфекционного менингита у детей могут быть сведены к минимуму, а через некоторое время исчезают совсем. Иногда остаются головные боли, сложности с восприятием и вниманием, но через несколько лет (не более пяти) организм восстановится полностью. Два года после заболевания ребенка должен наблюдать педиатр.
Осложнения зависят от вида перенесенной инфекции. Так, гнойный менингит у детей может стать причиной проблем со зрением, слухом, психомоторным развитием, памятью. Возникновение спаек в оболочках мозга после перенесенной болезни нарушает циркуляцию и производство ликвора, что приводит к увеличению внутричерепного давления или гидроцефалии.
Базальные менингиты (возникающие в основании мозга), вызывают снижение слуха, зрения и косоглазие. Серозная форма заболевания чуть менее опасна, но без своевременной помощи приведет к тем же последствиям. После менингита иногда наблюдается развитие эпилепсии, но медики предполагают, что это происходит у тех, кто был к ней предрасположен.
Особенно опасна реактивная форма менингита, способная убить за несколько часов, вызвав инфекционно-токсический шок: изменение свертываемости крови, падение артериального давления, нарушение работы сердца и почек.
Причины
Для возникновения инфекционного менингита у детей возбудитель должен проникнуть через гематоэнцефалический барьер. В организм он может попасть следующими путями:
- Воздушно-капельным. При кашле и чихании внешне здоровые люди могут передать инфекцию. По данным эпидемиологов, на 1 человека, пострадавшего от менингококковой формы заболевания, приходится до 3 тысяч пассивных носителей и 200–300 человек с воспалением только носоглотки. Таким путем передаются также аденовирусы и энтеровирусы.
- Фекально-оральным. Так передаются в основном энтеровирусы, вызывающие не только кишечную инфекцию, но и менингит при определенных условиях.
- Гематогенным. Самый частый путь. Он характерен для вторичных менингитов, когда кровь переносит возбудитель от источника инфекции к мозгу. ВИЧ, цитомегаловирус и другие инфекции способны проникнуть с кровью через плацентарный барьер во время беременности и вызвать воспаление мозга у ребенка в утробе матери.
- Лимфогенным. Возбудитель перемещается по лимфатической системе.
- Контактным. Открыта травма головы или спины может привести к проникновению в оболочки мозга или спинномозговую жидкость патогенных микроорганизмов.
На инкубационный период менингита влияет конкретный возбудитель, например, у детей энтеровирус вызывает воспаление за неделю, а менингококк за 4 дня.
Для возникновения заболевания недостаточно, чтобы инфекция просто попала в организм. Вероятность переноса и размножения возбудителей зависит от состояния иммунитета — ослабленный вследствие образа жизни, хронических или врожденных заболеваний он не способен противостоять микроорганизмам. Защитные барьеры ребенка несовершенны, поэтому более половины заболевших – дети до 5 лет.
Особую опасность представляют бактериальные менингиты, так как любой гнойный очаг – отит, ангина, абсцесс – может вызвать заболевание. Чаще всего возбудителем бактериальных менингитов является менингококк. Если иммунная система не смогла задержать его в носоглотке, он проникает в кровь через слизистые оболочки и может вызвать воспаление в любом органе тела, включая мозг.
Одним из самых страшных видов инфекционного менингита у детей является молниеносная менингококкемия, когда в кровь проникает большое количество менингококка.
Он выделяет токсины, которые за несколько часов вызывают сепсис, закупорку мелких сосудов, кровоизлияния на коже и нарушение свертываемости крови.
Ребенок в первые несколько часов (максимум за сутки) погибает от сердечной или почечной недостаточности.
Симптомы
Признаки заболевания практически не зависят от вида возбудителя. Часто менингит у детей проявляется как инфекционное поражение с неспецифичными симптомами, присущими и другим, менее опасным, заболеваниям.
Главная рекомендация родителям – не рисковать и при малейшем подозрении на воспаление мозговых оболочек обращаться к врачу немедленно.
Симптомы, не позволяющие исключить менингит:
- Головная боль, усиливающаяся при движении головы, из-за света и громких звуков. Особенно стоит насторожиться, если она появляется во время любой инфекционной болезни (ОРЗ, ветрянка, герпес на губах и так далее) и сильна настолько, что все прочие симптомы отходят на второй план.
- Боли в спине и шее, сопровождающиеся повышением температуры.
- Тошнота, рвота (без связи с приемом пищи), сонливость, затуманенность сознания.
- Любые судороги. Они наблюдаются у трети детей с менингитом, и, как правило, происходят в первые сутки. Подробнее о судорогах у детей→
- Постоянный плач, выбухание родничка, лихорадка у детей до года.
- Сыпь при повышении температуры. У 80% детей типичная сыпь при менингите имеет вид быстро появляющихся розовых пятнышек, в центре которых через пару часов возникают кровоизлияния – это симптом менингококкемии. Счет идет на минуты и нужно попасть в больницу как можно быстрее. Тем не менее любая сыпь, сопровождающаяся высокой температурой, может быть признаком заболевания и ее необходимо показать врачу.
При гнойном менингите неспецифичные симптомы ярко проявляются с первых часов (или дней), при вирусном признаки в дальнейшем постепенно исчезают, а при туберкулезной форме нарастают со временем.
Медики выделяют ряд менингеальных симптомов, связанных с нарушениями работы органов чувств, напряжением мышц, болевой реакцией на воспаление. Наиболее важные:
- Ригидность (неэластичность) затылочных мышц. Если положить руку на затылок и попытаться пригнуть голову к груди, мышцы будут настолько скованны, что сделать это будет невозможно. Сильное напряжение обуславливает типичную менингеальную позу – лежа на боку с запрокинутой назад головой и согнутыми к животу ногами.
- Симптом Кернига. Лежащему на спине осторожно сгибают ногу в колене и тазобедренном суставе под прямым углом, при менингите в такой позе он не сможет разогнуть колено. Для детей в возрасте до 4 месяцев это не является признаком менингита.
- Симптом подвешивания Лассажа (для детей до года). Если ребенка взять под мышки он непроизвольно подгибает ноги к животу и разогнуть их невозможно.
- Симптом Брудзинского. Если лежащему на спине ребенку наклонить голову к груди, ноги и руки автоматически также начнут сгибаться (верхний симптом). При сгибании одной ноги, вторая также неосознанно повторит движение (нижний симптом).
- Симптом «треножника». Сидя с вытянутыми ногами, ребенок отклоняется назад, опираясь на руки, или подгибает ноги.
У детей до 3 лет, особенно при быстром развитии болезни, симптомы могут проявляться слабо или присутствует один-два из них.
Если на коже нет характерных кровоизлияний, точно диагностировать менингит можно только при помощи спинномозговой пункции и анализа ликвора на признаки наличия воспаления (увеличение количества белка, наличие гноя).
Также в спинномозговой жидкости выявляется возбудитель. Для этих же целей одновременно берется анализ крови. Для установления наличия и масштабов повреждения оболочек мозга назначается нейросонография, электроэнцефалография, магнитно-резонансная томография.
Лечение
Для лечения менингита у детей в первую очередь необходима экстренная госпитализация. Помощь при заболевании включает:
- Антибиотики при бактериальном менингите. Выбор конкретного препарата зависит от возбудителя. В частности, при туберкулезной форме применяются регулярные пункции стрептомицина в спинномозговой канал. Вирусный менингит предполагает наблюдение и симптоматическое лечение (исключение – герпетическая инфекция или выявленный вирус Эпштейн-Барр, когда применяется антибиотик Ацикловир).
- Нормализация внутричерепного давления. При любом менингите увеличивается давление спинномозговой жидкости, в результате чего возникают интенсивные головные боли. Изъятие небольшой части ликвора (в том числе во время взятия его на анализ) позволяет снизить давление. Также применяются мочегонные средства.
- Симптоматическое лечение, включающее обезболивающее, жаропонижающее, витамины, противорвотное.
- Устранение интоксикации и восстановление водно-солевого баланса с помощью внутривенных растворов.
- Противосудорожные препараты (при необходимости).
- Гормональная противовоспалительная терапия.
Профилактика менингита включает, прежде всего, укрепление иммунитета детей: закаливание, прогулки, сбалансированное питание.
Кроме этого, для детей в группе риска (возраст до 5 лет, с ослабленным после болезни или вследствие генетических причин иммунитетом) необходимо применять следующие способы снижения риска заболевания:
- Предупреждение воздушно-капельных инфекций: ограничение контактов с больными, избегание общественных мест во время эпидемий, использование ватно-марлевых повязок. Менингококк, пневмококк, гемофильная палочка быстро погибают под воздействием свежего воздуха и ультрафиолета, поэтому стоит чаще проветривать помещения и открывать окна.
- Предупреждение инфекций, передающихся орально-фекальным путем, происходит с помощью соблюдения обычных правил гигиены: тщательное мытье рук, фруктов и овощей, кипячение воды при подозрении на возможность попадания в нее опасных микроорганизмов.
- Вакцинация. К сожалению, универсальной прививки от менингита не существует, но плановая вакцинация может защитить от некоторых заболеваний, осложнения после которых могут перейти на мозг. Вакцины против главных возбудителей бактериального менингита (гемофильная палочка, пневмококк, менингококк) в российский календарь прививок не входят, но сертифицированы и могут быть сделаны по желанию родителей ребенка.
Менингит – одно из самых тяжелых и опасных инфекционных заболеваний, особенно часто поражающее детей от 1 года до 5 лет. Вследствие попадания бактерий, вирусов, грибов, некоторых простейших на оболочки мозга возникает воспаление, при несвоевременном лечении приводящее к тяжелым осложнениям вплоть до летального исхода.
При первых возможных симптомах менингита необходимо как можно скорее обратиться в больницу, так как инфекционно-токсический шок в некоторых случаях развивается очень быстро – за несколько дней или даже часов. Защитить ребенка от заболевания помогут укрепление иммунитета, предупреждение инфекций различной природы и вакцинация.
Источник: https://mama66.ru/detskie-bolezni/meningit-u-detejj-posledstviya-i-lechenie-bolezni
Гнойный менингит у детей симптомы Как лечиться Клиники и врачи
Гнойный менингит
Гнойный менингит – опаснейшее для жизни человека воспаление слизистых оболочек головного и спинного мозга, сопровождающееся их нагноением и отеком.
Заболевание возникает спонтанно, развивается быстрыми темпами и характеризуется специфическими симптомами, не свойственными другим видам менингита. Чаще всего диагностируется у детей, молодых людей, лиц пожилого возраста, страдающих хроническими инфекционными заболеваниями, имеющих стойкое снижение иммунитета.
Причины гнойного менингита
Причиной возникновения менингита всегда является инфекция, которая может проникнуть в мозг различными способами, прежде всего, с током крови из первичного места локализации. Чаще всего источником инфекции в организме человека являются органы системы дыхания (горло, легкие), пищеварения (желудок, различные отделы кишечника), пораженные кариесом зубы.
Гнойный менингит вызывают стрептококки, менингококк, кишечная палочка, стафилококки и другие микроорганизмы, с которыми человечку приходится очень часто контактировать в повседневной жизни.
Воспаление оболочек мозга может произойти на фоне тонзиллита. ОРЗ, пневмонии. туберкулеза. фарингита и т.п. Менингит обычно развивается при отсутствии должного лечения перечисленных заболеваний у лиц с ослабленным иммунитетом.
В группе риска развития болезни люди, наиболее часто подверженные депрессии, стрессу, страдающие наркотической или алкогольной зависимостью. Вспышки менингита отмечаются в холодное время года, когда организм человека подвержен различным инфекциям.
Симптомы гнойного менингита
Перечисленные в конце списка признаки гнойного менингита развиваются на 2-3 день течения заболевания и могут стать причиной смерти больного.
Гнойный менингит у детей
Развитию болезни подвержены дети в возрасте до года, перенесшие инфекцию, родившиеся раньше установленного срока, с низким весом, получившие травму в процессе родов. Гнойный менингит у ребенка сопровождается характерными для данного заболевания симптомами, к которым могут добавиться одышка, нарушение сердечного ритма, затруднение дыхания, выпячивание родничка. Малыш погибает в течение нескольких часов с момента появления первых признаков воспаления мозговых оболочек, если ему не оказана правильная медицинская помощь.
Для лечения гнойного менингита у детей применяются антибиотики из группы пенициллинов. Подобные препараты для лечения ребенка не рекомендованы, однако в данном случае риск от развития болезни превышает риск возникновения неприятных последствий от приема препарата. Курс лечения длится от 5 до 10 дней. Маленький пациент после выздоровления в течение нескольких месяцев находится под контролем специалиста.
Лечение гнойного менингита
Диагностировать менингит удается при помощи лабораторного исследования крови, мочи и спинномозговой жидкости больного. При наличии инфекции в составе крови повышается уровень лейкоцитов, забор спинномозговой жидкости позволяет выявить основного возбудителя заболевания и назначить верное лечение.
Терапия гнойного менингита основывается на внутривенном введении больному антибиотиков, реже – кортикоидов (для уменьшения воспалительного процесса), мочегонных препаратов и средств, действие которых направлено на снижение дезинтоксикации организма (раствора соли).
При менингите эффективны антибиотики пенициллинового ряда, цефалоспорины, макролиды. Последние обычно назначаются при непереносимости больным пенициллина.
Воспаление оболочек мозга может привести к развитию осложнений со стороны многих систем организма, поэтому требует наблюдения со стороны различных специалистов, включая окулиста, пульмонолога, терапевта, кардиолога.
Последствия гнойного менингита
Осложнения и последствия менингита очень опасны для здоровья и жизни человека, избежать их можно, если начать лечение болезни своевременно. Возникшее в раннем детском возрасте воспаление оболочек мозга может стать причиной гидроцефалии, задержки развития ребенка. К наиболее опасным последствиям менингита относят смертельные патологии: сепсис, гангрену, токсическую кому.
Также заболевание может стать причиной нарушения деятельности различных систем организма, полной или частичной слепоты, потери слуха, привести к инвалидности различной степени.
Информация о схожих заболеваниях:
Гнойный менингит у ребенка
Гнойный менингит — заразное заболевание, которое характеризуется поражением оболочек мозга различными возбудителями гнойных процессов. В 90% случаев это бактерии: менингококки, гемофильная палочка, стрептококки, пневмококки, реже стафилококки, эшерихии, сальмонеллы, синегнойная палочка, клебсиеллы, листерии, грибы рода Кандида и др.
Причина менингита — гнойный очаг в организме
Причиной менингита может стать любой гнойный очаг в организме — пневмония, инфицированный ожог, ангина, разнообразные абсцессы и т. п. при условии, если возбудитель попадет в кровь и с током крови достигнет оболочек мозга. Определить причину, по которой один ребенок заболевает менингитом, а другой нет, практически невозможно. Даже у здоровых детей часто в носоглотке можно найти бактерии, которые вызывают менингит. Однако есть дети, у которых заболеть этим опасным заболеванием больше шансов, чем у других. В группу риска можно отнести:
Новорожденных в возрасте до 2-х месяцев. Детей с рецидивирующей инфекцией пазух носа. Детей с недавней серьезной травмой головы или переломом черепа. Детей, которые перенесли операцию на головном мозге.
Что нужно знать о менингококковом менингите?
К первичным гнойным менингитам относится менингококковый эпидемический цереброспинальный менингит. Заражение инфекцией происходит воздушно-капельным путем, чаще всего в зимне-весенний период. Чаще всего болеют дети до 5 лет.
Симптомы болезни развиваются остро: повышается температура до 38-39°С, отмечается резчайшая головная боль, которая может отдавать в шею, спину и ноги, рвота, потеря аппетита, на коже и слизистых часто отмечаются герпетические высыпания и геморрагическая сыпь в виде подкожных кровоизлияний (звездочек). По мере развития болезни головная боль нарастает и усиливается при поворотах головы и звуковых и световых раздражителях. Появляется повторная рвота, не связанная с приемом пищи. Отмечается тахикардия, приглушение тонов сердца. Со 2-х-3-х суток от начала заболевания выявляется ригидность затылочных мышц (невозможность подвести голову к груди из-за резкого напряжения разгибательных мышц шеи) симптом Кернига — невозможность пассивно разогнуть ногу, предварительно согнутую под прямым углом в тазобедренном и коленном суставах симптом Брудзинского верхний — сгибание ног в коленных и тазобедренных суставах при пассивном сгибании головы, лежащего на спине симптом Брудзинского лобковый — сгибание ног в коленных и тазобедренных суставах с подтягиванием их к животу при надавливании на лонное сочленение симптом Брудзинского нижний — попытка разогнуть ногу, согнутую под прямым углом в коленном и тазобедренном суставах, приводит к сгибанию второй ноги и приведению ее к животу симптом Брудзинского щечный — при надавливании на щеку ниже скуловой дуги происходит непроизвольное приподнимание надплечий и сгибание рук в локтевых суставах.
У детей первого года жизни отмечается монотонный крик большой родничок выпячивается, пульсирует выражена венозная сеть на голове и веках положителен симптом подвешивания ( симптом Лессажа ). В тяжелых случаях появляется сонливость, возможны судороги. Наиболее тяжёлым проявлением менингококкового менингита является возникновение бактериального шока, который часто заканчивается смертью. Ребенок умирает, не приходя в сознание.
Основные возбудители гнойного менингита
Вторичные гнойные менингиты могут быть следствием травмы черепа, результатом попадания инфекции при гнойном отите или гайморите на оболочки мозга либо результатом метастазирования инфекции из отдаленных гнойных очагов.
Основные возбудители у новорождённых детей — стрептококки группы В или D, кишечная палочка, Listeria monocytogenes, гемофильная палочка. Основной путь заражения — контактно-бытовой. Заболевание начинается с резкого ухудшения общего состояния, головной боли, повышения температуры, озноба. Рано возникают менингеальные симптомы. Наступает нарушение сознания, сопровождающееся возбуждением, галлюцинациями, судорогами.
Чаще всего обусловлен послеоперационными осложнениями и часто развивается у детей первых 3-х месяцев жизни. В группе риска дети, получающие длительную антибактериальную терапию, химиопрепараты и др. К сожалению, для младенцев это заболевание смертельно опасно, так как может поражать центральную нервную систему (ЦНС). У новорожденных наблюдается быстрое ухудшение состояния, повышенная чувствительность к раздражителям, воздействующим на органы чувств, тремор рук, частые срыгивания, отказ от еды. Течение болезни затяжное. В 60% случаев дети погибают.
Эшерихиозный менингит
Встречается редко, однако новорожденные и дети раннего возраста с неустойчивой имунной системой подвержены заболеванию. Характеризуется внезапным повышением температуры на фоне постепенно нарастающей интоксикации, отказа от воды и пищи, рвоты, частого, жидкого стула. Появляются приступы судорог, мышечная гипо- и атония, сменяющаяся тоническим напряжением конечностей. Наряду с менингитом, могут появляться гнойные очаги в других органах (почки, легкие и др.). Прогноз чрезвычайно серьезен, так как в результате болезни у ребенка могут возникать тяжелые органические поражения ЦНС.
Может быть вызван любым серотипом сальмонелл, особенно внутрибольничными штаммами. Заражение происходит контактно-бытовым путем. Встречается преимущественно у детей первых 6 месяцев жизни и новорожденных. Чаще возникает в холодные месяцы года. У грудных детей болезнь развивается постепенно: неустойчивая повышенная температура тела в течение суток, резко выраженные симптомы интоксикации, частый жидкий стул, увеличение селезенки и печени, гнойные очаги на коже, повышено внутричерепное давление. У грудных детей отмечается высокая смертность.
У детей старшего возраста заболевание развивается остро вместе с типичными проявлениями гастроэнтерита (гипертермией, выраженной интоксикацией, многократной рвотой и частым жидким стулом). С первых дней болезни выявляется умеренно выраженный менингеальный синдром, особенно — ригидность затылочных мышц. Течение болезни длительное.
В большинстве случаев является проявлением сепсиса, возникшего как суперинфекция после оперативных вмешательств или длительной антибактериальной терапии. Встречается у детей во всех возрастных группах, особенно поражает ослабленных детей грудного возраста, чаще в период болезни, возникшей в связи с гнойным отитом или бронхопневмонией. В более редких случаях заражение инфекцией может произойти в больнице во время спинномозговой пункции. Для заболевания характерно длительное волнообразное течение с высокой смертностью.
Гнойный менингит: лечение, симптомы, последствия, причины
Гнойный менингит – воспалительное заболевание мягких тканей мозговой оболочки.
Гнойный менингит головного мозга принадлежит к наиболее тяжким инфекционным заболеваниям, встречающимся, как у взрослых, так и у детей .
Причины гнойного менингита
Болезнь может быть спровоцирована любой менингитной бактерией, но в большинстве случаев источниками заболевания становятся:
Согласно данным последних исследований, гнойные бактериальные менингиты в России вызываются:
Наиболее часто гнойный менингит встречается у детей младшего возраста (от двух месяцев до пяти лет).
Все менингиты делятся на:
По своему происхождению они делятся на:
Вторичный гнойный менингит характеризуется более мягким течением, без бурного начала и с более низкой температурой тела.
Возникает вторичный гнойный менингит при:
Гнойные менингиты у новорожденных, как правило, возникают на фоне сепсиса (заражения крови) или родовой травмы.
У детей более старшего возраста значительно чаще можно встретить менингиты на фоне болезней среднего уха или носоглотки.
Симптомы гнойного менингита
Заболевание протекает в реактивной или острой форме.
При гнойном менингите развиваются следующие характерные признаки:
Затем, достаточно быстро проявляются следующие симптомы:
У маленьких детей наблюдается:
Ликвор (спинномозговая жидкость) при гнойном менингите становится мутного цвета, содержание нейтрофилов достигает большого количества, а цитоз (общее число клеток) превышает значение 1000 в 1 мкл.
Лечение гнойного менингита
Лечение направлено на:
Для того, чтобы понизить внутричерепное давление, обеспечивается проходимость дыхательных путей.
Если больной находится в глубокой коме, то ему вставляется назогастральный зонд.
Гиповолемия требует внутривенного введения глюкосолевых изотонических растворов глюкозы, хлорида натрия или Рингера.
Последствия гнойного менингита
К последствиям относится:
Некоторые дети страдают:
Гнойный менингит: кто заболевает и почему?
Часто людей, которые ходят зимой без головного убора, пугают менингитом. Насколько обосновано такое утверждение?
По характеру воспалительного процесса и в зависимости от состава спинномозговой жидкости (ликвора) при пункции, различают серозный или гнойный менингит. Как передаётся гнойный менингит? Можно ли им заболеть, если не одевать в мороз шапку?
Причины и течение заболевания
Действительно, переохлаждение организма создаёт фон, на котором может возникнуть воспаление мозговой оболочки, иногда затрагивающее вещество мозга. Однако заражение происходит воздушно-капельным путём от больного человека или здорового носителя инфекции, либо при диссеминации из очагов инфекции в собственном организме.
Возбудителем гнойного менингита могут быть менинго-. пневмо-. стафило- или стрептококки, гемофильная или синегнойная палочка и другие.
В зависимости от характера заболевания, различают первичный и вторичный гнойный менингит.
- Первичный гнойный процесс возникает при остром инфекционном процессе, вызванном менингококком. Раньше это заболевание протекало как массовые эпидемии со смертностью выше 90%. В настоящее время вспышки болезни носят спорадический характер. Интересен следующий факт: менингококк прекрасно живёт на слизистой оболочке носовых ходов, не вызывая заболевания, у большинства людей. У одного из десяти может возникнуть насморк и фарингит, и только единицы заражаются этими бактериями и страдают генерализованной формой менингита. Доказано, что переохлаждение, вирусные инфекции являются пусковым моментом для ослабления иммунитета. Микроорганизм разносится с током крови и вызывает классическую картину менингита.
- Чаще заболевание носит вторичный характер, то есть инфекция попадает из другого очага инфекции в организме. Обычно первичный источник микроорганизмов находится в бронхах, лёгких, носоглотке, костях. Гнойный менингит может возникнуть при травмах черепа.
Клиническая картина заболевания
Гнойный менингит, вызванный менингококком, является самой тяжелой клинической формой данной инфекции. Заболевание характеризуется острым дебютом: типичны высокая температура с ознобами, сильная головная боль, непереносимость света, звука, касания. В течение первых суток может возникнуть и быстро исчезнуть сыпь на теле.
Двигательное беспокойство сменяется вялостью и заторможенностью, потерей сознания. Классическая поза — голова запрокинута, спина выгнутая, ноги поджаты к животу. Невозможно коснуться подбородком груди из-за резкого напряжения мышц затылочной области. Менингеальные симптомы у взрослых возникают практически сразу и быстро прогрессируют.
У впавшего в кому человека возникают приступы судорог и появляются признаки паралича глазных мышц, одной конечности или половины тела. При тяжёлом течении летальный исход наступает во время приступа судорог.
Осложнения заболевания
Особенности заболевания в детском возрасте
В детском возрасте заболевание протекает несколько иначе. Гнойный менингит у ребёнка обычно начинается с двигательного возбуждения, плача, беспокойства. Может быть рвота, срыгивание, сопровождающиеся жидким стулом, что требует дифдиагностики с пищевым отравлением и ротавирусом.
У детей первого года жизни судороги возникают в начале заболевания, большой родничок выбухает, наблюдается симптом, который носит название «гидроцефалических вскриков»: ребёнок периодически резко вскрикивает и всплёскивает руками. Если ребёнка держат перед собой на вытянутых руках, а он поджимает ножки к животу, сгибая их в тазобедренном и коленном суставах, считается положительным диагностический симптом гнойного менингита.
Стоит отметить, что у маленьких детей заболевание имеет склонность к затяжному течению.
Вторичный менингит
Гнойные бактериальные менингиты, вызванные другими возбудителями, очень сходны по проявлениям с менингококковым. Обычно заболеванию предшествует локальный воспалительный процесс (остеомиелит, отит, ангина, гайморит, пневмония и другие инфекционные заболевания) и снижение иммунитета макроорганизма.
Другие возбудители гнойного менингита как самостоятельные агенты выступают значительно реже.
Диагностика и лечение заболевания
Диагноз менингита устанавливается при наличии менингеальных синдромов, которые проверяет доктор при наличии подозрительной клинической картины и синдрома интоксикации.
Пункция и выявление воспалительных изменений в спинномозговой жидкости помогают окончательно поставить диагноз. Она проводится в условиях стационара, как и последующее лечение.
Чем раньше начата терапия, тем меньше вероятность развития летального исхода и осложнений. До выявления возбудителя и его чувствительности к антибиотикам проводят антибактериальную терапию препаратами широкого спектра действия. Как правило, используют антибиотики в высоких дозах и вводят их внутривенно.
Обычно сразу подключают инфузионную терапию с целью дезинтоксикации и восстановления водно-солевого баланса, мочегонные препараты для снижения внутричерепного давления. Остальные направления симптоматической терапии зависят от преобладающей клиники.
Гнойный менингит — заболевание с высоким риском летального исхода и развития осложнений, поэтому при подозрении на менингит проводится госпитализация, диагностическая люмбальная пункция и дальнейшее лечение в условиях стационара.
Источники:
pro-simptomy-lechenie.ru, krohi.net, hvatit-bolet.ru, vashnevrolog.ru
Следующие статьи:
Менингит у детей – признаки, симптомы, лечение, прививка
Менингит – это инфекционное заболевание, при котором воспалительный процесс затрагивает оболочки головного или спинного мозга. Частота заболеваний возрастает в весенне-зимний период. Наиболее восприимчивы к инфекции дети.
Основную массу заболевших пациентов детского возраста составляют дети младше 5 лет. Риск летальности находится в зависимости от возраста детей: чем младше ребенок, тем выше вероятность смертельного исхода.
Виды менингитов у детей
Существуют разные виды менингита.
По происхождению:
- Первичный. Возникает как самостоятельное заболевание, при этом источники инфекции в организме не обнаруживаются.
- Вторичный. Развивается на фоне других инфекционных заболеваний.
По характеру воспалительного процесса:
- Серозный.
- Гнойный.
По степени тяжести: легкая, среднетяжелая и тяжелая формы.
По наличию осложнений: осложненный и неосложненный.
По причинам возникновения:
- Бактериальный.
- Вирусный.
- Грибковый.
- Протозойный.
- Смешанный.
По течению болезни:
- Молниеносный.
- Острый.
- Подострый.
- Хронический.
По локализации:
- Тотальный.
- Спинальный.
- Конвекситальный.
- Базальный.
Причины менингита у детей
Головной и спинной мозг защищен тремя оболочками – мягкой, твердой и паутинной. Воспалительный процесс захватывает одну из них, соответственно выделяется лептоменингит, арахноидит и пахименингит. Если в воспалительный процесс вовлекаются сразу все оболочки, диагностируется панменингит.
Заражение может происходить, контактным, алиментарным или воздушно-капельным путем. Также инфекция передается через кровь или при укусах кровососущих насекомых. Ребенок может заразиться внутриутробно, патогенные микроорганизмы проникают через плаценту.
Причиной менингита у детей могут стать:
- Вирусы – краснуха, Коксаки, эпидемический паротит, ЕСРО, Эпштейна – Барр, ветряная оспа, аденовирусы, энтеровирусы, паротит.
- Бактерии – менингококк, пневмококк, стафилококк, палочка Коха, энтеробактерии, спирохеты, кишечная палочка.
- Грибы – кандида, криптококк.
- Простейшие микроорганизмы – токсоплазма, амеба.
- Гельминты.
Факторы, которые способствуют развитию менингита у детей:
- Недоношенность.
- Неблагоприятное течение беременности.
- Внутриутробные инфекции.
- Инфекционные заболевания, ослабляющие иммунитет.
- Нарушения функций нервной системы.
- Черепно-мозговые или позвоночные травмы.
Возбудители инфекции попадают на слизистую оболочку носоглотки, бронхов или желудочно-кишечного тракта, а затем вместе с кровью или лимфой – в область мозговых оболочек.
Прогноз менингита у детей зависит от тяжести течения, причин его возникновения, возраста пациента, сопутствующих инфекций, своевременности и адекватности терапии.
Симптомы менингита у детей
Независимо от причин заболевания, при менингите у детей возникает менингеальный синдром, включающий разные симптомы. К которым относят:
- Повышение температуры тела до высоких цифр (39–40 °C). Это один из первых симптомов, указывающих на заболевание. При этом у ребенка возникает сильный озноб.
- Головная боль, которая усиливается при резких движениях, световых или звуковых раздражителях. Она появляется в результате раздражения мозговых оболочек и нарушения оттока цереброспинальной жидкости. По мере повышения внутричерепного давления болевые ощущения усиливаются и становятся распирающими. При этом кожные покровы головы становятся очень чувствительными, любое прикосновение усиливает боль.
- Рвота. Не сопровождается тошнотой и не связана с приемом пищи. Часто она возникает на пике головной боли, но не приносит облегчения. Также рвота может быть спровоцирована резким звуком, светом или прикосновениями.
- Мозговой плач. Наблюдается у маленьких детей. Ребенок монотонно и постоянно плачет.
- Симптом Кернига. Ногу пациента, лежащего на спине, сгибают в тазобедренном и коленном суставе под углом 90 градусов. При этом в связи с рефлекторным повышением тонуса мышц разогнуть их оказывается невозможно.
- Симптом Брудзинского. При верхнем симптоме попытка пассивного сгибания головы сопровождается непроизвольным сгибанием ног и подтягиванием их к животу. Лобковый симптом характеризуется сгибанием конечностей в тазобедренных и коленных суставах при давлении на лобок. Также может наблюдаться щечный симптом, который проявляется в виде сгибания рук в локтях и рефлекторного подъема плеч при надавливании на щеку ниже скуловой дуги.
- Симптом Лесажа. Проявляется, если грудного ребенка держат обеими руками за подмышки, придерживая указательными пальцами затылок. При этом ребенок непроизвольно подтягивает ноги к животу, сгибая их в коленных и тазобедренных суставах, и в таком положении задерживает их на длительный период.
- Вегетативные нарушения. Редкий и слабо наполненный пульс на фоне высокой температуры, нарушение ритма и глубины дыхания и резкие колебания артериального давления. Также возможны нарушения глотания и слюнотечение. Зрачки неадекватно реагируют на свет.
- Повышение проницаемости сосудистой стенки. При прикосновениях на коже появляются белые или красные пятна, а также мелкие кровоизлияния.
- Чрезмерное потоотделение.
- Нарушения работы желудочно-кишечного тракта.
- Повышенная возбудимость (ребенок монотонно кричит, запрокидывает голову, часто срыгивает).
- Вялость и апатия. Относятся к более поздним симптомам менингита, при этом ребенок отказывается от груди, кричит слабо, двигательная активность его снижена.
При менингите ребенок плохо переносит шум, громкий разговор или яркий свет. Он предпочитает лежать с закрытыми глазами, не отвечает на вопросы и не разговаривает.
Часто при менингите дети принимают вынужденное положение, которое способствует наименьшему натяжению чувствительных корешков мозговых оболочек. Обычно для этой позы характерна немного прогнутая спина, запрокинутая назад голова, согнутые в тазобедренных и коленных суставах нижние конечности.
В зависимости от причин заболевания, симптомы менингита у детей могут отличаться. Наиболее тяжело протекает менингит, возбудителем которого является пневмококк. Он характеризуется высокой летальностью и в 40% случаев является первичной формой заболевания. При этом может наблюдаться:
- Субфебрильная температура тела (37,1–38,0 °C).
- Бурное течение менингеального синдрома.
- Судороги.
- Потеря сознания.
- Паралич конечностей.
- Высыпания, напоминающие герпетические и располагающиеся на слизистой оболочке ротовой полости, губах или, в редких случаях, на кожных покровах туловища и конечностей.
Высыпания могут ввести врача в заблуждение, поэтому диагностика заболевания затягивается, в результате чего наступает коматозное состояние, а в трети случаев и летальный исход.
После серозных менингитов осложнения возникают значительно реже, чем в случаях, кода заболевание вызвано вирусами или грибами.
На менингококковый менингит у детей указывают следующие признаки:
- Выраженная интоксикация.
- Высокая температура тела.
- Рвота без тошноты.
- Головная боль и головокружение.
- Бледность кожных покровов.
- Боли в животе.
- Гнойные выделения из носа.
- Боль в глазах, косоглазие, которое самостоятельно исчезает через несколько недель.
- Кровоизлияния и кровотечения.
- Потливость.
Если возбудителем заболевания становится кишечная палочка, у ребенка возникают следующие симптомы:
- Повышенная температура тела.
- Рвота.
- Анорексия.
- Слабость мышц.
- Напряжение конечностей.
- Судороги.
- Западение родничка.
- Жидкий учащенный стул.
- Артериальная гипертензия и очаги в других органах (в тяжелых случаях).
Этот вид менингита у детей встречается очень редко, в основном у новорожденных в виде осложнения. Заражение может произойти через плаценту, если у матери наблюдается пиелит или пиелоцистит.
При серозном менингите, возникающем у детей младшего возраста, появляются такие признаки:
- Вялость и апатия.
- Сонливость.
- Галлюцинации и бред.
- Ослабление мышц конечностей (при менингоэнцефалите).
- Симптомы панкреатита (у 15% пациентов).
- Отечность и покраснение мошонки, припухание яичек.
Если заболевание спровоцировано вирусом Коксаки или ЕСНО, возникают следующие признаки менингита у детей:
- Болевые ощущения в мышцах.
- Покраснение лица, при этом носогубный треугольник остается бледным.
- Конъюнктивит.
- Герпетическая сыпь.
В том случае, если менингит у детей вызван грибами, наблюдаются такие симптомы как:
- Бледность кожных покровов.
- Нарушения аппетита и нечастая рвота.
- Повышение температуры тела до 38 °C.
- Набухание и напряжение большого родничка (иногда).
- Гидроцефалия.
При этой форме заболевания менингеальные симптомы могут отсутствовать, а болезнь обнаруживается случайно при обследовании спинномозговой жидкости, назначенном в комплексной диагностике гидроцефалии или эпилепсии. В некоторых случаях грибковый менингит сочетается со стафилококковой инфекцией.
Читайте также:1. Реабилитация детей с ДЦП
2. Коррекция дисграфии
3. Смена зубов у детей
Диагностика
При подозрении на менингит необходимо обратиться за консультацией к педиатру, неврологу или инфекционисту.
Для того чтобы подтвердить диагноз, в обязательном порядке проводят люмбальную пункцию. С помощью специальной иглы проводят забор спинномозговой жидкости. Для всех форм заболевания характерно ее вытекание под высоким давлением. При гнойном менингите у детей жидкость становится мутной или желто-зеленой. При серозной форме заболевания она может приобретать голубоватый оттенок. В дальнейшем проводят лабораторное исследование этой жидкости.
Лабораторные анализы при менингите у детей:
- Общий и биохимический анализ крови.
- Латекс-агглютинация.
- Полимеразная цепная реакция.
Инструментальные методы исследования при менингите у детей:
- Электроэнцефалограмма.
- Компьютерная томография.
Дифференциальный диагноз проводится с другими патологиями – инсультом, энцефалитом, опухолями.
Лечение менингита у детей
Лечение менингита у детей зависит от того, что именно стало причиной заболевания. Ребенка помещают в стационар. Если менингит вызван бактериальной инфекцией, назначают антибиотики широкого спектра действия из группы пенициллинов, цефалоспоринов. Их вводят внутривенно на протяжении 7–10 дней. Если у пациента выявляются септические очаги, длительность терапии увеличивается.
Дополнительно используют следующие группы препаратов:
- Дегидратационные растворы.
- Диуретики.
- Десенсибилизирующие средства.
- Салицилаты.
- Противосудорожные средства.
- Кортикостероиды.
Терапию серозных менингитов у детей проводят без назначения антибиотиков, в этом случае могут быть назначены противовирусные средства.
В большинстве случаев методы диагностики не позволяют быстро выявить возбудителя заболевания, поэтому антибиотики выбирают таким образом, чтобы перекрыть практически весь спектр возможных возбудителей. Также в комплексном лечении заболевания используют сульфаниламидные или антипротозойные препараты.
Осложнения
Если менингитом болеет новорожденный ребенок, результатом могут стать тяжелые органические поражения нервной системы:
- Парез конечностей.
- Эпилепсия.
- Задержка умственного и физического развития.
- Гидроцефалия.
При грибковом менингите без назначения соответствующего лечения вероятность летального исхода очень высокая. Но даже после проведения терапии у большинства детей диагностируют гидроцефалию.
Независимо от причин заболевания, при менингите у детей возникает менингеальный синдром, включающий разные симптомы.
После серозных менингитов осложнения возникают значительно реже, чем в случаях, кода заболевание вызвано вирусами или грибами. В основном они проявляются в виде таких патологий как:
- Нарушения памяти.
- Проблемы со сном.
- Частые головные боли.
- Повышенная утомляемость.
- Судорожные припадки.
Прогноз
Прогноз менингита у детей зависит от тяжести течения, причин его возникновения, возраста пациента, сопутствующих инфекций, своевременности и адекватности терапии.
В большинстве случаев удается достичь выздоровления; летальные исходы регистрируются в 1–5% случаев. В резидуальном периоде менингита у детей чаще всего отмечаются астенический и гипертензивный синдромы.
Профилактические меры
Самым эффективным методом профилактики заболевания является вакцинация. Прививка от менингита детям раннего возраста позволяет предотвратить развитие как вирусной, так и бактериальной формы заболевания:
- Вакцинация против патогенных микроорганизмов Haemophilus influensae тип В, которые считают наиболее частым возбудителем бактериального менингита, проводят в 3, 4, 6 и 12 месяцев.
- Вакцинация против менингококка, проводится с 2 лет.
- Вакцинация против кори, эпидемического, паротита, краснухи и ветряной оспы, так как потенциально эти заболевания могут привести к возникновению менингита.
Контактов с зараженными людьми необходимо избегать. Если у одного из членов семьи диагностирован менингит, его изолируют. Проводится влажная уборка и обрабатывается помещение дезинфицирующими средствами. Для профилактики заболевания членам семьи назначают антибиотики.
Для укрепления иммунной системы нужно вести здоровый образ жизни, правильно питаться и заниматься спортом. Рекомендуется своевременно обращаться к врачу для лечения заболеваний, на фоне которых может возникать менингит.
Также необходимо избегать путешествий в социально неблагополучные районы и купания в открытых водоемах.
Видео с YouTube по теме статьи:
Описание признаков менингита у детей и способов лечения
Признаки менингита у детей зависят от того, какими факторами спровоцировано заболевание. Подробнее об этом сказано ниже.
Первые признаки болезни
Для расстройства характерно воспаление коры головного мозга, чаще патология диагностируется у детей. Болезнь развивается в тяжелой форме, иногда проявляется моментально. При менингите появляется отечность мозга, потребуются срочные лечебные процедуры в стационаре.
Несвоевременная или неквалифицированная помощь может повлечь за собой сложные последствия или летальный исход. Нужно правильно диагностировать болезнь, первичные признаки болезни у малышей напоминают вирусную инфекцию.
Разберемся, как начинается менингит:
- Повышается температура.
- Пересыхает слизистая ротовой полости.
- Носогубной треугольник начинает синеть.
- Частые рвотные позывы.
- Кожа бледнеет.
- Появляется одышка.
- Сердцебиение учащенное.
- Болят веки, лоб, верхняя губа.
- Ухудшается аппетит.
- Постоянно хочется пить.
- Ребенок не ест.
- Образование сыпи на коже.
Воспаление в мозге могут провоцировать: грибковые инфекции, бактерии, вирусы, микроорганизмы. Заражение можно получить от людей, домашних питомцев, через продукты питания, игрушки, грязные руки, неочищенную воду. Часто менингит передается воздушно-капельным путем.
Воспаление может возникнуть из-за таких болезней: отит, тонзиллит, ослабленная иммунная система, проблемы с носовыми пазухами.
Симптомы менингита у детей проявляются в зависимости от возрастной категории. По общим признакам можно точно определить патологию. Они обусловлены ригидностью мышечных тканей, возникающей только при воспалении головного мозга. В районе затылка на шее у них образуется гипертонус, в результате удается подбородком дотянуться до груди.
Признаки менингита у детей имеют свое название:
- Керигна – нога не разгибается в лежачей позе.
- Мондонези – сильная боль в процессе надавливания пальцами на веки.
- Лесажа – характерны для младенцев, когда ребенка держат за подмышки, приподнимают голову, ноги сгибаются в коленях.
Другие специалисты делят симптомы менингита у ребенка на такие подкатегории:
- Щечный – при надавливании на щеки под скулами плечевые суставы сдвигаются вверх.
- Нижний – если в лежачем положении одна нога подтягивается, другая повторяет это движение.
- Средний – ноги импульсивно сгибаются при надавливании на лобок.
- Верхний – если в лежачем положении голову ребенка немного подтянуть вверх, ноги будут сгибаться в коленях.
Классификация
Возбудители, провоцирующие менингит у детей, могут проникать в кровеносную систему вертикальным путем, содержаться в лимфе или через плаценту при беременности. Формы болезни:
- Арахноидит отличается воспалением паутинных отделов коры, встречается реже всего.
- Пахименингит задевает твердые оболочки.
- Лептоменингит встречается чаще всего, при этом воспаляются мелкие все отделы коры головного мозга.
Классификация с учетом возбудителя может поделить менингит на несколько основных форм: бактериальную или вирусную.
Вирусный менингит у детей появляется чаще. Две таких формы тоже разделяются на несколько подвидов:
- Пневмококковый менингит провоцируется стрептококком, возникают осложнения в виде тяжелой пневмонии.
- Диплококк относится к категории менингококковых провоцирующих факторов.
- Стафилококковый чаще встречается у новорожденных или у малышей после химиотерапии.
- Эшерихиозный провоцирует одноименный вирус.
Сальмонеллезная и листериозная формы встречаются крайне редко. Если классифицировать болезнь по характеру течения, чаще можно диагностировать гнойную и серозную форму. Новорожденные в большинстве случаев болеют серозным менингитом, симптомы расстройства не такие сложные, как у гнойной болезни.
Для серозного менингита характерно наличие лимфоцитов в люмбальной жидкости. К появлению гнойного менингита чаще приводят бактерии. Диагноз можно поставить, когда в люмбальной жидкости много нейтрофилов. Сезонная и гнойная форма болезни может навредить здоровью, часто приводят к летальному исходу.
Прививка от менингита
Чтобы предотвратить появление менингита у ребенка, придется сделать несколько прививок. Нет вакцины, защищающей сразу от всех возбудителей болезни. По этой причине процедуры выполняются поэтапно.
Менингиты у детей предотвращаются таким образом:
- Прививка от менингококка. Для этого применяются медикаменты, не содержащие в составе целые микроорганизмы. В препараты входят полисахариды клеточных структур микроорганизма менингококка.
- От гемофильной палочки. Чтобы защититься от возбудителя болезни, применяется лекарство АКТ-ХИБ. Это импортное средство, в котором присутствуют фрагменты клеточных стенок бактерий. В лекарстве нет антибиотиков, консервантов и других примесей.
- Прививка от пневмонии и других расстройств, провоцируемых активностью пневмококка. В препаратах присутствуют полисахариды форменных элементов возбудителя болезни.
Прививки от всех категорий возбудителей делаются по специальному графику. От гемофильной палочки лекарства даются в несколько подходов. Количество обуславливается возрастной категорией ребенка. Если прививается новорожденный в 3-х месячном возрасте, продолжительность процедуры вакцинации составляет 4,5-6 месяцев. Ревакцинацию проводят спустя один год.
Прививки от менингококковой инфекции дают малышам старше 2 лет. Вакцину могут вводить неоднократно. Исключения допустимы, если был зафиксирован контакт малыша с зараженным менингитом человеком. В такой ситуации прививку нужно делать спустя 3 месяца после такого взаимодействия. Если нужно отправиться на территорию, где люди в большинстве своем болеют менингитом, хотя бы за 2 недели до визита необходимо сделать вакцину. Укол делается под лопатку.
Противопоказания вакцинации
Прививки можно делать только малышам без каких-либо болезней. Во время вакцинации проводятся осмотры. Когда болезнь проявляется в легкой форме, делается дополнительная прививка от пневмонии.
Умеренное развитие болезни требует переноса вакцинации до улучшения состояния здоровья. При острой форме прививаться нельзя. Уколы не делаются, если на составляющие компоненты лекарства у ребенка аллергия.
Существенных побочных эффектов после прививок у детей не зафиксировано. На препарат в организме могут проявляться такие реакции:
- Максимальная температура 37,5.
- Лихорадка и озноб.
- Сонливость и повышенная болезненность в мышечных тканях.
- Организм ребенка ослаблен.
- Сыпь в месте укола, отечность, покраснение.
Побочные действия прекращаются уже через двое суток. В месте инъекции образуется уплотнение, которое может продержаться до 2 недель.
Диагностика
При появлении характерных симптомов необходимо, чтобы пациент обратился в скорую для последующей госпитализации. Необходимо обращаться к специалисту по инфекциям. Иногда пациенты приходят к невропатологу, поскольку основным симптомом у них является мигрень. Диагностика менингита у детей проводится при участии двух этих специалистов.
Проводится опрос пациента:
- Выясняется список болезней, которыми страдает ребенок.
- Получал ли малыш какие-то травмы перед заболеванием, проводились ли операции или другие хирургические процедуры.
- Была ли диагностирована у ребенка пневмония.
- Как долго держалась высокая температура.
- Проводились ли какие-то терапевтические процедуры.
- Какова реакция на внешние раздражители.
- Болит ли голова, и в каком месте.
- Проверка на рвотные позывы и их взаимосвязь с употреблением еды.
После этого проводится неврологическое обследование, в ходе которого выявляется симптоматика болезни. При лабораторных исследованиях: сдается кровь на анализ, проводятся латекст тесты по методике ПЦР.
При проведении анализа крови врачи находят такие признаки патологии: лейкоцитоз, лейкопения, изменение лейкоцитарной формулы, повышенная интенсивность оседания эритроцитов.
Инфекционный менингит у детей проверяется методом цереброспинальной пункции. В спинной мозг на уровне поясницы вводится игла, забирается немного жидкости для анализа.
Больного при этом кладут на бок, ноги согнутые, прижатые к животу. Когда прокалывается кожный покров между позвонками, игла поступает в субарахноидальную область. Когда врач чувствует, что проколол какую-то прослойку, вводится мандрен. К игле подносят стеклянную трубку, в которую будет стекать спинномозговая жидкость.
Учитывается также напор выходящей субстанции. После такой пункции пациент должен находиться в покое. Диагноз менингита базируется на воспалениях спинномозговой жидкости.
Под электроэнцефалографией подразумевается методика освоения работы мозга посредством электрической активности. Это неинвазивная методика, несложная в воспроизведении, не причиняет пациенту боль. Позволяет определять незначительные изменения в функциональности мозговых клеток.
Лечение менингита у детей — видео
Лечение менингита у детей подразумевает обязательную госпитализацию. Врачи используют такие средства, как антибиотики во время бактериального менингита. Выбор лекарства обусловлен возбудителями. Если развивается туберкулезная форма болезни, в спинномозговой канал делают несколько пункций Стрептомицина. Вирусная форма подразумевает симптоматическое лечение.
Стабилизация внутричерепного давления. При разных формах болезни повышается показатель давления в спинномозговой жидкости. В итоге появляется сильная мигрень. Внутричерепное давление снижается за счет удаления ликвоза.
Для устранения симптомов используются обезболивающие, противорвотные средства и витаминные комплексы. Внутривенные растворы помогают восстановить соотношение воды и соли в организме, избавиться от интоксикации.
Последствия
Последствия менингита у детей будут минимальными, если начать лечение вовремя. Спустя какое-то время признаки присутствия болезни полностью исчезают. Часто у людей болит голова, рассеивается информация, возникают трудности с вниманием. Спустя какое-то время функции организма будут полностью восстановлены.
Осложнения обусловлены разновидностью инфекционного процесса. Из-за гнойного менингита портится зрение, слух, психомоторика, ухудшается память. Появление спаек в оболочках мозга после заболевания вызывает проблемы с циркуляцией ликвора и его секрецией. В результате возникает гидроцефалия или повышение внутричерепного давления.
Базальные менингиты провоцируют ухудшение слуха, зрительной функции, появляется косоглазие. Сенозная форма болезни не так опасна, без своевременной поддержки последствия могут оказаться весьма серьезными.
Менингит — Диагностика и лечение
Диагноз
Ваш семейный врач или педиатр может диагностировать менингит на основании истории болезни, медицинского осмотра и определенных диагностических тестов. Во время обследования врач может проверить наличие признаков инфекции вокруг головы, ушей, горла и кожи вдоль позвоночника.
Вы или ваш ребенок можете пройти следующие диагностические тесты:
- Посев крови. Образец крови помещается в специальную посуду, чтобы проверить, не растут ли в ней микроорганизмы, в частности, бактерии.Образец также может быть помещен на предметное стекло и окрашен (окраска по Граму), а затем изучен под микроскопом, чтобы увидеть, присутствуют ли бактерии.
- Imaging. Компьютерная томография (КТ) или магнитно-резонансная томография (МРТ) головы может показать отек или воспаление. Рентген или сканирование грудной клетки или носовых пазух CT также могут показать инфекцию, которая может быть связана с менингитом.
Спинальная пункция (люмбальная пункция). Для окончательного диагноза менингита вам понадобится спинномозговая пункция для сбора спинномозговой жидкости (CSF).У людей с менингитом CSF часто показывает низкий уровень сахара (глюкозы) вместе с повышенным количеством лейкоцитов и повышенным содержанием белка.
Анализ CSF также может помочь вашему врачу определить, какая бактерия вызвала менингит. Если ваш врач подозревает вирусный менингит, он или она может назначить тест на основе ДНК, известный как амплификация полимеразной цепной реакции (ПЦР), или тест для проверки антител против определенных вирусов для определения конкретной причины и надлежащего лечения.
Лечение
Лечение зависит от типа менингита у вас или вашего ребенка.
Бактериальный менингит
Острый бактериальный менингит необходимо немедленно лечить с помощью внутривенных антибиотиков, а иногда и кортикостероидов. Это помогает обеспечить выздоровление и снизить риск осложнений, таких как отек мозга и судороги.
Антибиотик или комбинация антибиотиков зависит от типа бактерий, вызывающих инфекцию.Ваш врач может порекомендовать антибиотик широкого спектра действия, пока он или она не сможет определить точную причину менингита.
Ваш врач может дренировать инфицированные пазухи или сосцевидные отростки — кости за внешним ухом, которые соединяются со средним ухом.
Вирусный менингит
Антибиотики не могут вылечить вирусный менингит, и в большинстве случаев они проходят сами по себе в течение нескольких недель. Лечение легких случаев вирусного менингита обычно включает:
- Подлокотник
- Жидкости много
- Обезболивающие, отпускаемые без рецепта, для снижения температуры и снятия болей в теле
Ваш врач может прописать кортикостероиды для уменьшения отека мозга и противосудорожные препараты для контроля судорог.Если вирус герпеса вызвал ваш менингит, доступны противовирусные препараты.
Другие типы менингита
Если причина вашего менингита неизвестна, ваш врач может начать лечение противовирусными препаратами и антибиотиками, пока причина будет установлена.
Лечение хронического менингита основано на основной причине. Противогрибковые препараты лечат грибковый менингит, а комбинация определенных антибиотиков может лечить туберкулезный менингит.Однако эти лекарства могут иметь серьезные побочные эффекты, поэтому лечение может быть отложено до тех пор, пока лаборатория не подтвердит, что причина является грибковой.
Неинфекционный менингит, вызванный аллергической реакцией или аутоиммунным заболеванием, можно лечить кортикостероидами. В некоторых случаях лечение может не потребоваться, поскольку состояние может исчезнуть само. Менингит, связанный с раком, требует лечения конкретного вида рака.
Клинические испытания
Изучите исследования клиники Mayo Clinic, в которых тестируются новые методы лечения, вмешательства и тесты как средства предотвращения, обнаружения, лечения или управления этим заболеванием.
Подготовка к приему
Менингит может быть опасным для жизни, в зависимости от причины. Если вы подверглись бактериальному менингиту и у вас появились симптомы, обратитесь в пункт неотложной помощи и сообщите медицинскому персоналу, что у вас может быть менингит.
Если вы не знаете, что у вас есть, и звоните своему врачу, чтобы записаться на прием, вот как подготовиться к вашему визиту.
Что вы можете сделать
- Помните о любых ограничениях до или после встречи. Спросите, нужно ли вам что-нибудь сделать заранее, например, ограничить свой рацион. Также спросите, возможно, вам придется остаться в кабинете врача для наблюдения после ваших анализов.
- Запишите симптомы, которые у вас есть, включая изменения в вашем настроении, мышлении или поведении. Отметьте, когда у вас появился каждый симптом и были ли у вас симптомы простуды или гриппа.
- Запишите ключевую личную информацию, включая любые недавние переезды, каникулы или взаимодействия с животными.Если вы студент колледжа, ваш врач, вероятно, задаст вопросы о любых аналогичных признаках или симптомах у ваших соседей по комнате и соседей по общежитию. Ваш врач также захочет узнать вашу историю прививок.
- Составьте список всех лекарств, витаминов или добавок, которые вы принимаете.
- Возьмите с собой члена семьи или друга. Менингит может потребовать неотложной медицинской помощи. Возьмите кого-нибудь, кто поможет запомнить всю информацию, которую предоставляет ваш врач, и кто сможет остаться с вами в случае необходимости.
- Запишите вопросы, которые задайте своему врачу.
В отношении менингита вам следует задать врачу следующие основные вопросы:
- Какие тесты мне нужны?
- Какое лечение вы рекомендуете?
- Есть ли у меня риск долгосрочных осложнений?
- Если мое состояние не поддается лечению антибиотиками, что я могу сделать, чтобы помочь своему организму восстановиться?
- Я заразен? Мне нужно быть изолированным?
- Каков риск для моей семьи? Следует ли им принимать профилактические препараты?
- Есть ли альтернатива лекарствам, отпускаемым по рецепту, которые вы рекомендуете?
- У вас есть печатная информация, которую я могу получить? Какие сайты вы рекомендуете?
Чего ожидать от врача
Ваш врач, вероятно, задаст вам ряд вопросов, например:
- Когда у вас появились симптомы?
- Насколько серьезны ваши симптомы? Кажется, им становится хуже?
- Кажется, что-нибудь улучшает ваши симптомы?
- Были ли вы контактированы с кем-нибудь с менингитом?
- Есть ли у кого-нибудь в вашей семье подобные симптомы?
- Какова ваша история прививок?
- Принимаете ли вы какие-либо иммунодепрессанты?
- Есть ли у вас другие проблемы со здоровьем, в том числе аллергия на какие-либо лекарства?
Что вы можете сделать тем временем
Когда вы звоните своему врачу, чтобы записаться на прием, опишите тип и степень тяжести ваших симптомов.Если ваш врач говорит, что вам не нужно приходить немедленно, как можно больше отдыхайте, пока вы ждете своего визита.
Пейте много жидкости и принимайте ацетаминофен (тайленол и др.), Чтобы уменьшить жар и боли в теле. Также избегайте приема любых лекарств, которые могут снизить вашу бдительность. Не ходите на работу или в школу.
01 октября 2020 г.
Герпетический стоматит у детей: острый, кандидозный, менингит, лечение
Заметили, что ваш ребенок постоянно приезжает в плохом настроении, капризный, отказывается от еды? Возможно, это проявление вирусной инфекции, вызывает воспаление ротовой полости, нарушая гомеостаз в целом.Герпетический стоматит у детей — заболевание, требующее оказания грамотной и квалифицированной медицинской помощи.
Что это?
Герпетический стоматит у детей появляется из-за попадания на нежную кожу вируса герпеса. Благодатная почва для его развития снижена или не сформирован иммунитет против него, поэтому он характерен для детей в возрасте от шести месяцев до трех лет. Организм переживает острую форму, становится переносчиком вируса или хронического заболевания.
Возбудитель проникает через кожу, слизистые оболочки, также может заразиться от больного, через предметы домашнего обихода по воздуху.Когда он вошел, начинается его быстрое размножение, развитие внутри клеток, использование их ресурсов.
Как распознать болезнь?
Симптомы герпетического стоматита у детей различаются в зависимости от того, насколько низка сопротивляемость иммунной системы.
Легкая форма включает:
- Апатия, вялость.
- Небольшое повышение температуры.
- Увеличение лимфатических узлов.
- Волдыри и язвы во рту.
Среднее значение
- Температура тела 38 — 39 градусов.
- Слабость, озноб, головные боли, тошнота.
- Лимфатические узлы увеличиваются в области подбородка и шеи.
- Припухание десен, слизистой оболочки рта.
- Распространенное образование пузырей в полости рта, губах, щеках.
тяжелый
- Температура тела максимальная.
- Выгорание и слабость организма.
- Сильные головные и мышечные боли.
- Артериальное давление падает, ритм сердца.
- Пузырьки растекаются по всему лицу, прикасаться к ним больно.
Сыпь — вернейший признак того, что у нее есть свои особенности: после того, как пузыри, образуя группу, лопаются, на их месте остается болезненное изъязвление. В легкой форме все раны заживают без рубцевания.
Заболевание выявляется на основании жалоб, клинической картины, обследования и результатов цитологического анализа соскоба с места язвы. Продолжительность активной фазы зависит от тяжести состояния, скорости ассистента, правильного лечения. Чем эффективнее лечить у ребенка герпетический стоматит, тем быстрее симптомы сойдут на нет.
Лечебные мероприятия
Тревожных родителей больше всего интересует, как правильно организовать лечение герпетического стоматита. На самом деле лечение герпетического стоматита у ребенка мало отличается от лечения взрослого.
Для начала, особенно в тяжелых случаях, следует пройти обследование у таких специалистов, как педиатр, стоматолог и невролог. Вам может потребоваться госпитализация.
Меры всегда сложные, так как наличие этого заболевания означает снижение иммунитета.
Сначала необходимо уничтожить возбудителя, для этого назначаются противовирусные препараты, таблетки, мази.
- Для избавления от отравлений, понижения температуры применяют антигистаминные и противовоспалительные средства.
- Витамины, иммуномодулирующие препараты для укрепления организма.
- Для ускорения образования новых клеток эпидермиса назначают кератопластические мази, обезболивающие и ускоряющие заживление.
Это также вызывает вопросы о том, как и чем лечить у детей герпетический стоматит, которые помогают ребенку иметь помимо медицинских.
Организовать питание ребенка таким образом, чтобы питание распределялось трижды. В промежутках между ними не кормить, давая возможность лекарствам подействовать.
Сегодня у детей симптомы герпетического стоматита определить и назначить лечение несложно.
Как обращаться
Родители должны будут сделать эту процедуру, потому что ребенок не может делать полоскания и лосьоны.
Для полоскания берется таз и над ним проводится орошение оральными отварами трав или растворами мирамистина, перекиси водорода, фурацилина. После этого пораженные язвочки обработают с помощью ватного тампона обезболивающим, например, оптовым, или ранозаживляющим препаратом, например мазью ilmailulaitos solkoserilom.Делается это без давления, легкого прикосновения.
Кроме образования корок на месте эрозии, можно делать примочки. Они продлевают действие активных компонентов и замоченных болезненных мест. На последнем этапе, когда пузырьки еще не образовались, можно принимать масло витамина А, Е или облепихи, которое усиливает регенерацию кожи.
Лечение герпетического стоматита у детей в период его пика должно быть полным, интенсивным и комплексным. Единственный способ предотвратить распространение вируса герпеса, имеющий высокий риск и вероятность передачи.Кроме того, своевременная диагностика позволяет искоренить болезнь на ранних стадиях.
Другие виды стоматитов
Здесь мы поговорим о лечении острого, гнойного и молочницы у детей. Чем они отличаются?
Острый герпетический стоматит
Острый герпетический стоматит у детей занимает первенство среди инфекционных патологий детского возраста. У каждых 10 заболевших заболевание переходит в хроническую форму, протекая с рецидивами. Он имеет высокую степень заразности среди лиц с отсутствием специфического иммунитета и быстрым распространением кровотока.Появлению пузырьков предшествует двустороннее воспаление подчелюстных лимфатических узлов. Воспаление лимфатических узлов стойкий симптом на протяжении всего периода плюс 7-10 дней после нормализации состояния слизистой.
Общий иммунитет организма резко угнетен, его полное выздоровление наступает через неделю по окончании болезни. Может протекать в легкой, средней и тяжелой форме. Пять стадий: инкубация, продромальный период, болезнь, рецессия, клиническое выздоровление. Для третьего характерна острая гиперемия слизистой оболочки, т.е.е. повышенное наполнение кровеносными сосудами. Через день появляются первые пузыри. Степень тяжести оценивается по степени интоксикации и яркости симптомов.
В менее тяжелых формах отравления симптомы не проявляются, клинический продромальный период не выявлен. Все начинается с резкого повышения температуры до 37 — 37,5 градусов. Внутренняя поверхность носа, трахеи и гортани слегка воспалены. Не всегда проявляются покраснение и припухлость, последняя в основном локализуется у края десны.Симптомы наблюдаются в период до двух суток. Образовавшиеся пузырьки лопаются так быстро с образованием эрозий и гиперемии по краям, что врач не может их обнаружить. Уменьшение симптомов продолжается до семи дней. Соотношение компонентов крови не соблюдается, защитные свойства нормальной слюны, лизоцима не снижены. Организм у детей после лечения острого герпетического стоматита быстро приходит в норму, так как естественный иммунитет не сильно страдает.
При средней выраженности интоксикация выражена четко, как и образование эррозии. Продромальная фаза выражена общая слабость, бледность кожных покровов, тошнота, головная боль. Сыпь у ребенка проявляется не только в полости рта, но и на лице. По мере развития заболевания температура повышается до 38 — 39 градусов, появляются множественные высыпания, повышается слюноотделение и вязкость слюны, она становится кислой, десны кровоточат. Изменения показателей крови: СОЕ, лейкоцитоз, лимфоцитоз, плазматические клетки.Восстановление затягивается до недели.
Очень редко у ребенка острый герпетический стоматит принимает тяжелую форму. С самого начала выявляются апатия, малоподвижность, повышенная кожно-мышечная чувствительность, болезненность суставов, головная боль, нарушения в сердечно-сосудистой системе (замедление, ускорение или несогласованность ритмов сердца). Набухание шейных и подчелюстных лимфатических узлов. Температура может достигать 40 градусов.
В первый день ребенку назначают противовирусные препараты: бонафтон, зовиракс.Противоаллергические и противовоспалительные инъекции тавегил, фенкарол, таблетки супрастина. Поддержанию защитных реакций способствуют витамины P и V.
Для обработки лосьонов слизистой оболочки интерфероном. При обезболивании используют мази лидокаина, пиромекаина, тримекаина. Использование ферментных растворов ограничено. Дезинфекция перекисью, фурацилином. Для восстановления витаминов А, Е и масла шиповника в виде аппликаций.
Candida form
Возбудитель передается при прямом контакте родителей и детей, внутриутробно, воздушно-капельным путем.Молочница полости рта у детей возникает при гормональной терапии, заболеваниях желудочно-кишечного тракта, приеме антибиотиков, сахарном диабете, плохой гигиене полости рта, обширном кариесе.
Кислый запах изо рта малыша, белый налет, который проявляется в большей степени утром, эрозия налета — все эти симптомы указывают на кандидозную форму.
Проявления бывают трех степеней тяжести — легкой, средней и тяжелой. У последних двух температура тела повышается до 39 градусов. При легкой и средней степени налет легко удаляется, при сильной отмене сопровождается болью и кровотечением слизистой оболочки.
Тактика болезненного уничтожения флоры заключается в смещении pH в кислую сторону, поскольку грибы не могут расти в такой среде. Соответственно двухпроцентным раствором борной кислоты смачивают марлю и прикладывают на пару минут к пораженным местам. Молочница полости рта у детей хорошо поддается лечению препаратом «Кандида», разрушающим грибковую оболочку. Для регенерации изъязвленных поверхностей используются капсулы витамина А.
Гнойный стоматит
Причина обычно кроется в механическом или термическом повреждении слизистой оболочки.На фоне снижения лизоцима слюны начинается воспалительный процесс, сопровождающийся образованием гнойных язв на языке, щеках, губах.
- Используемые антибиотики — пенициллин, линкомицин, цефалоспорин.
- Мазь обезболивающая — ледогар, лидокаин, винилин, метрогил Дента.
- Иммуностимулирующие добавки — витамин В, бета-каротин, витамин С, фолиевая кислота.
глобальная перспектива Руководство по клинической практике
Клинические проявления и диагностика
Хотя могут быть клинические признаки, окончательный этиологический диагноз клинически невозможен (см. Таблицы ниже).
Таблица: Эпизоды диареи можно разделить на три категории
| Категория | Клиническое проявление |
|---|---|
| Острая диарея | Присутствие воды в течение трех или более часов аномального стула в течение трех или более часов |
| Дизентерия | Наличие видимой крови в стуле |
| Устойчивая диарея | Острый начальный эпизод диареи продолжительностью более 14 дней |
Таблица острых симптомов — связь с основными причинами Энтерогеморрагическая Escherichia coli (E.coli) (EHEC)
| Симптомы | Причины острой диареи |
|---|---|
| Лихорадка |
|
| Стул с кровью |
|
Клинические особенности инфекции отобранными диарейными патогенами см. в таблице 4 исходного руководящего документа.
Клиническая оценка
Первоначальная клиническая оценка пациента (см. Таблицу «Медицинское обследование при диарее» ниже) должна быть сосредоточена на:
- Оценка тяжести заболевания и степени (степени) обезвоживания (см. Таблицу «Оценка обезвоживания с использованием« метода Дакки »» ниже)
- Определение вероятных причин на основе истории болезни и клинических данных, включая характеристики стула
Таблица: Медицинское обследование при диарее
| История болезни | Физикальное обследование |
|---|---|
|
Таблица: Оценка обезвоживания с использованием «метода Дакки»
| Оценка | Plan A | Plan B | Plan C | |||||
|---|---|---|---|---|---|---|---|---|
| Нормальный | Раздражающий / менее активный * | Вялый / коматозный
| Нормальный | Затонувший | — | ||
| Нормальный | Сухой | — | |||||
|
| |||||||
| Нормальный | Малый объем * | Отсутствует / неисчислимо * | |||||
| Нормальный | Сниженный * | — | Сниженная * | — | Дегидратация | Некоторое обезвоживание.Имеются как минимум два знака, включая как минимум один ключевой знак (*) | Тяжелое обезвоживание. Присутствуют признаки «некоторого обезвоживания» плюс хотя бы один ключевой признак (*) |
| Лечение | Предотвращение обезвоживания | Регидратация с помощью раствора ПРС, если не может пить | Регидратация с помощью внутривенных жидкостей и ПРС | |||||
| Периодически проверяйте | Частая переоценка | Более частая переоценка |
* Ключевые признаки
ПРС, соли для пероральной регидратации
Лабораторное обследование
При остром энтерите и колролите, поддержание адекватного внутрисосудистого объема и корректирующий объем жидкости над установлением вызывающего агента.Наличие видимой крови у пациентов с лихорадкой обычно указывает на инфекцию, вызванную инвазивными патогенами, такими как Shigella , Campylobacter jejuni , Salmonella или Entamoeba histolytica . Посев кала обычно не требуется для иммунокомпетентных пациентов с водянистой диареей, но может быть необходимо для выявления Vibrio cholerae при наличии клинического и / или эпидемиологического подозрения на холеру, особенно в первые дни вспышек / эпидемий (также для определить чувствительность к противомикробным препаратам) и определить возбудителя дизентерии.
Эпидемиологические признаки инфекционной диареи могут быть найдены путем оценки инкубационного периода, истории недавних поездок в отношении региональной распространенности различных патогенов, необычных пищевых продуктов или обстоятельств питания, профессиональных рисков, недавнего использования противомикробных препаратов, помещения в лечебные учреждения и вируса иммунодефицита человека ( ВИЧ) риски заражения.
Стоимость анализа кала и посева можно снизить за счет улучшения отбора и тестирования образцов, представленных на основе интерпретации информации о случае, такой как история болезни, клинические аспекты, визуальный осмотр стула и предполагаемый период инкубации.См. Таблицы 7-9 в исходном руководящем документе для получения информации о подробностях истории болезни пациента и причинах острой диареи, инкубационном периоде и вероятных причинах диареи, а также подробных сведениях о пациенте и анализе на наличие бактерий, которые следует учитывать, соответственно.
Скрининг обычно касается неинвазивных анализов кала. Некоторые лабораторные исследования могут быть важны, когда основной диагноз неясен или возможны другие диагнозы, кроме острого гастроэнтерита. Там, где это применимо, можно рассмотреть возможность проведения быстрых диагностических тестов (RDT) для быстрого тестирования на холеру у постели пациента.
Педиатрические данные . Выявление патогенных бактерий, вирусов или паразитов в образце стула ребенка с диареей не во всех случаях указывает на то, что они являются причиной заболевания.
Измерение электролитов сыворотки может потребоваться у некоторых детей с более длительной диареей с умеренным или тяжелым обезвоживанием, особенно с атипичным анамнезом или находками. Гипернатремическое обезвоживание чаще встречается у детей с хорошим питанием и детей, инфицированных ротавирусом, и проявляется раздражительностью, повышенной жаждой, несоразмерной клинической дегидратации, и ощущением рыхлости кожи.Это требует особых методов регидратации.
Факторы прогноза и дифференциальный диагноз у детей
Таблица: Факторы прогноза у детей
| Фактор | Примечания |
|---|---|
| Истощение питания Приблизительно 10% детей в 9000 развивающихся странах составляют 10% детей в развивающихся странах. сильно пониженный вес. | |
| Дефицит цинка |
|
| Стойкая диарея |
|
| Иммуносупрессия |
|
ВИЧ, вирус иммунодефицита человека
Дифференциальный диагноз острой диареи у детей:
- Пневмония — может возникать вместе с диареей в развивающихся странах
- Средний отит
- Инфекция мочевыводящих путей
2
- Менингит
Комплексное ведение детских болезней (IMCI)
В развивающихся странах большая часть детской заболеваемости и смертности вызвана пятью состояниями: острыми респираторными инфекциями, диареей, корью, малярией и недоеданием.Стратегия ИВБДВ была разработана для улучшения общего состояния здоровья детей с признаками и симптомами более чем одного заболевания. В таких случаях может потребоваться более одного диагноза и, возможно, придется сочетать методы лечения состояний. Уход должен быть сосредоточен на ребенке в целом, а не только на отдельных заболеваниях или состояниях, влияющих на ребенка, в то время как другие факторы, влияющие на качество ухода за детьми, такие как наличие лекарств, организация системы здравоохранения, направление к специалистам пути и услуги, а также поведение сообщества — лучше всего решать с помощью комплексной стратегии.
Стратегия ИВБДВ включает ряд мероприятий по профилактике и лечению основных детских болезней как в медицинских учреждениях, так и дома. Он включает многие элементы программы борьбы с диарейными и острыми респираторными инфекциями, а также связанные с детьми аспекты борьбы с малярией, программы питания, иммунизации и основных лекарственных средств (Всемирная организация здравоохранения [ВОЗ], Бангладеш; см. Http: // www. who.int/countries/bgd/en/).
Варианты лечения и профилактики
Регидратация у взрослых и детей
Пероральная регидратационная терапия (ОРТ) — это пероральное введение соответствующих растворов для предотвращения или коррекции диарейного обезвоживания.ОРТ — это экономически эффективное лечение острого гастроэнтерита, также в развитых странах.
Соли для пероральной регидратации (ORS), используемые в ORT, содержат определенные количества важных солей, которые теряются с калом при диарее. Новый ПРС с более низкой осмолярностью (рекомендованный ВОЗ и Международным фондом чрезвычайных ситуаций для детей Организации Объединенных Наций [ЮНИСЕФ]) снижает концентрацию натрия и глюкозы и ассоциируется с меньшей рвотой, меньшим выделением стула, меньшей вероятностью гипернатриемии и меньшей потребностью в внутривенном введении. инфузии по сравнению со стандартным ПРС (см. Таблицу 11 в исходном руководящем документе).Этот состав рекомендуется независимо от возраста и типа диареи, включая холеру.
ОРТ состоит из:
- Регидратация — вода и электролиты вводятся для возмещения потерь.
- Поддерживающая жидкостная терапия для лечения текущих потерь после достижения регидратации (наряду с соответствующим питанием).
ORT противопоказан при начальном лечении тяжелого обезвоживания, а также у детей с паралитической кишечной непроходимостью, частой и стойкой рвотой (более четырех эпизодов в час) и болезненными состояниями полости рта, такими как молочница средней и тяжелой степени (кандидоз полости рта).Однако назогастральное введение раствора ПРС потенциально может спасти жизнь, когда внутривенная регидратация невозможна и пациента транспортируют в учреждение, где может быть назначена такая терапия.
ПРС на рисовой основе превосходит стандартные ПРС для взрослых и детей, больных холерой, и может использоваться для лечения таких пациентов везде, где его приготовление удобно. Он не превосходит стандартный ПРС при лечении детей с острой диареей, не связанной с холерой, особенно когда пища дается вскоре после регидратации, что рекомендуется для предотвращения недоедания.
Дополнительная терапия цинком, поливитамины и минералы у детей
Дефицит цинка широко распространен среди детей в развивающихся странах. Рутинная терапия цинком в качестве дополнения к ОРТ полезна для умеренного снижения тяжести, но, что более важно, для уменьшения эпизодов диареи у детей в развивающихся странах. Всем детям с диареей рекомендуется принимать 20 мг цинка в день в течение 10 дней. Младенцы в возрасте 2 месяцев и младше должны получать 10 мг в день в течение 10 дней.
Добавка с сульфатом цинка в рекомендуемых дозах снижает частоту диареи в течение следующих 3 месяцев и снижает неслучайную смертность на 50%. Это более важно при лечении диареи у детей с недостаточным питанием и постоянной диареи. ВОЗ и ЮНИСЕФ рекомендуют рутинную терапию цинком для детей с диареей, независимо от ее типа.
Все дети с постоянной диареей должны получать дополнительные поливитамины и минералы, включая магний, каждый день в течение 2 недель.Часто подходят местные коммерческие препараты; Таблетки, которые можно измельчить и давать во время еды, являются наименее дорогостоящими. Они должны обеспечивать как можно более широкий спектр витаминов и минералов, включая как минимум две рекомендуемые суточные нормы (РСН) фолиевой кислоты, витамина А, цинка, магния и меди. (См. Таблицу 12 в исходном руководящем документе для руководства RDA для годовалого ребенка.)
Диета
Практика воздержания от еды более 4 часов неуместна — нормальное кормление следует продолжать для тех, у кого нет Признаки обезвоживания, и прием пищи следует начинать сразу после коррекции некоторого (умеренного) и тяжелого обезвоживания, которое обычно занимает 2–4 часа, с помощью ОРТ или внутривенной регидратации.
Педиатрические данные . Младенцы и дети, находящиеся на грудном вскармливании, должны продолжать получать пищу даже во время фазы регидратации. Однако для обезвоженных детей и взрослых, не находящихся на грудном вскармливании, регидратация является первоочередной задачей, и ее можно выполнить за 2–4 часа.
Примечания ниже относятся как к взрослым, так и к детям, если возраст не указан.
Предоставьте:
- Соответствующая возрасту диета — независимо от жидкости, используемой для ОРТ / поддерживающей терапии
- Частые небольшие приемы пищи в течение дня (шесть приемов пищи в день), особенно для детей грудного и раннего возраста
- Энергия и микронутриенты- богатая, смешанная пища (зерновые, яйца, мясо, фрукты и овощи)
- Повышение калорийности по мере переносимости после эпизода диареи
- Педиатрические данные .Младенцам требуется более частое грудное вскармливание или кормление из бутылочки — специальные смеси или разведения не нужны. Дети старшего возраста и взрослые должны получать обычную еду и напитки. Детям, особенно маленьким детям, следует дать еще один прием пищи после того, как у них исчезнет диарея, для наверстывающего роста.
Избегайте:
- Консервированные фруктовые соки — они гиперосмолярны и могут усугубить диарею.
Пробиотики — это живые микроорганизмы, такие как Lactobacillus GG (ATCC 53103), оказывающие благотворное влияние на здоровье человека.Однако эффекты зависят от штамма и требуют проверки для каждого штамма в исследованиях на людях. Экстраполяция результатов даже для близкородственных штаммов невозможна, и сообщалось о значительно различных эффектах. Использование пробиотиков может быть неприемлемым в условиях ограниченных ресурсов, в основном в развивающихся странах. Обратитесь к исходному руководству для получения дополнительной информации об использовании пробиотиков для лечения острой диареи.
Педиатрические данные .Контролируемые клинические интервенционные исследования и метаанализы подтверждают использование конкретных пробиотических штаммов и продуктов для лечения и профилактики ротавирусной диареи у младенцев.
Неспецифическое противодиарейное лечение
Ни один из перечисленных ниже препаратов не устраняет основные причины диареи (потеря воды, электролитов и питательных веществ). Противорвотные средства обычно не нужны при лечении острой диареи, а некоторые, обладающие седативным эффектом, могут затруднить ПРТ.
Педиатрические данные . В целом противодиарейные препараты не имеют практической пользы для детей с острой или стойкой диареей.
Препараты против моторики
Лоперамид (4–6 мг / день) является препаратом выбора для взрослых:
- Следует использовать в основном при легкой и умеренной диарее путешественников (без клинических признаков инвазивной диареи)
- Подавляет кишечник перистальтика и обладает мягкими антисекреторными свойствами.
- Следует избегать при кровавой или предполагаемой воспалительной диарее (пациенты с лихорадкой).
- Сильная боль в животе также указывает на воспалительную диарею (это противопоказание для использования лоперамида).
- Педиатрия . Не рекомендуется для детей — было продемонстрировано увеличение тяжести заболевания и осложнений, особенно у детей с инвазивной диареей.
Антисекреторные агенты
Рацекадотрил — ингибитор энкефалиназы (неопиат) с антисекреторной активностью:
- Не применяется у взрослых с холерой
- Педиатрические данные . Было обнаружено, что он полезен для детей, страдающих диареей, и теперь разрешен во многих странах мира для использования у детей.
Адсорбенты
Каолин-пектин, активированный уголь, аттапульгит:
- Недостаточные доказательства эффективности при острой диарее у взрослых, увеличивают затраты и поэтому не должны использоваться.
Противомикробные препараты у взрослых и детей
Информацию о противомикробных средствах для лечения конкретных причин диареи см. В таблице 15 исходного руководящего документа.
Важные примечания
- Все дозы, указанные в таблице 15, предназначены для перорального применения.
- Выбор противомикробного препарата должен основываться на характеристиках восприимчивости штаммов патогенов в данном месте / регионе.
- Противомикробные препараты надежно полезны, и их регулярное использование рекомендуется при лечении тяжелых (клинически распознаваемых):
- Холера, шигеллез, брюшной тиф и паратиф
- Дизентерийные проявления кампилобактериоза и нетифоидного сальмонеллеза, когда они вызывают персистирующий сальмонеллез хозяина иммунный статус нарушен по любой причине, такой как тяжелое недоедание, хроническое заболевание печени или лимфопролиферативные нарушения.
- Инвазивный кишечный амебиаз.
- Симптоматический лямблиоз (анорексия и потеря веса, стойкая диарея, задержка развития).
- Рассмотреть возможность лечения антимикробными препаратами для:
- Shigella , Salmonella , Campylobacter (дизентерийная форма) или паразитарных инфекций
- Нетифоидный сальмонеллез, пациенты с ограниченным иммунитетом и люди с ограниченным питанием (недоедание) пациенты с заболеваниями печени и лимфопролиферативными расстройствами), а также при дизентерии
- Умеренная / тяжелая диарея путешественников или диарея с лихорадкой и / или с кровавым стулом
- Противомикробные препараты также показаны при сопутствующих проблемах со здоровьем, таких как пневмония
- Amebae .Непатогенные амебы чаще обнаруживаются при микроскопии кала и подвергаются неправильному лечению. Присутствие проглоченных эритроцитов при микроскопии кала амебы (гематофага) указывает на инвазивность и необходимость лечения; также при дизентерийном проявлении и отсутствии других инвазивных патогенов. Лечение амебиаза в идеале должно включать дилоксанид фуроат после приема метронидазола, чтобы избавиться от кист, которые могут остаться после лечения метронидазолом; нитазоксанид является альтернативой.
- Азитромицин широко доступен и имеет удобство однократного дозирования. Для лечения большинства типов распространенных бактериальных инфекций рекомендуемая доза азитромицина составляет 250 мг или 500 мг один раз в сутки в течение 3-5 дней. Дозировка для детей : доза азитромицина для детей может варьироваться (в зависимости от массы тела) от 10 мг до 20 мг на килограмм массы тела в день, один раз в день в течение 3 дней.
- Campylobacter . Устойчивый к хинолонам Campylobacter присутствует в нескольких регионах Юго-Восточной Азии (например,g., Таиланд) и азитромицин является подходящим вариантом в таких ситуациях.
- Холера . Обычная антимикробная терапия рекомендуется для лечения тяжелой (клинически распознаваемой) холеры. Фактический выбор противомикробного препарата будет зависеть от недавней восприимчивости патогена в конкретных странах; при отсутствии такой информации единственным выходом являются отчеты о восприимчивости из соседних стран.
- Эритромицин сегодня практически не используется при диарее.
- Нитазоксанид является эффективным противопротозойным средством при лечении диареи, вызванной паразитами, такими как Giardia Кишечник , Entamoeba histolytica и Cryptosporidium parvum .
- Диарея путешественников . Существуют убедительные доказательства того, что для взрослых с острой диареей однократная терапия некоторыми новыми хинолонами, такими как ципрофлоксацин, сокращает продолжительность острой диареи путешественника. Однако это по-прежнему вызывает споры; использование должно быть ограничено лицами из группы высокого риска или теми, кому необходимо оставаться здоровым во время коротких визитов в зону высокого риска. Противомикробные препараты следует считать препаратами выбора для эмпирического лечения диареи путешественников и внебольничной секреторной диареи, когда патоген известен (см. Таблицу 15 в исходном руководящем документе).
Педиатрические данные :
- Если лекарства не доступны в жидкой форме для детей младшего возраста, может потребоваться использовать таблетки и оценить дозы, указанные в Таблице 15 (см. Исходное руководство).
- Рассмотрите возможность лечения противомикробными препаратами для:
- Когда Shigella , Salmonella , Campylobacter (дизентерийная форма) являются единственным патогеном, выделенным от детей с устойчивой диареей
- Нетифоидный антимикробный сальмонеллез
012931 для младенцев у детей — триметоприм / сульфаметоксазол (TMP / SMX; 5 мг / кг TMP + 25 мг / кг SMX, каждые 12 часов в течение 3 дней) и норфлоксацин.
Профилактика диареи с помощью вакцин
- Salmonella typhi : две вакцины против брюшного тифа (с ограниченной экономической эффективностью) в настоящее время одобрены для клинического использования.
- Организмы Shigella : в полевых испытаниях было показано, что три вакцины обладают иммуногенными и защитными свойствами. Парентеральные вакцины могут быть полезны для путешественников и военнослужащих, но нецелесообразны для использования в развивающихся странах. Более многообещающей является однократная живая аттенуированная вакцина, которая в настоящее время разрабатывается в нескольких лабораториях.
- V. cholerae : текущая цена и необходимость многократных доз (как минимум двух) и более короткой защитной эффективности являются ограничениями. Вероятно, скоро появится новая, более дешевая вакцина на убитых клетках; Оральные вакцины против холеры все еще исследуются, и их использование рекомендуется только в сложных чрезвычайных ситуациях, таких как эпидемии. Их использование в эндемичных районах остается спорным. При диарее путешественника пероральная вакцина против холеры рекомендуется только тем, кто работает в лагерях беженцев или лагерях помощи, поскольку риск холеры для обычного путешественника очень низок.
- Энтеротоксигенные вакцины E. coli (ETEC): наиболее продвинутый кандидат на вакцину ETEC состоит из состава убитых целых клеток плюс субъединица B рекомбинантного холерного токсина. В настоящее время отсутствуют вакцины для защиты от инфекции E. coli , продуцирующей токсин шига.
Педиатрические данные :
- Salmonella typhi : в настоящее время вакцина не подходит для рутинного использования у детей в развивающихся странах.
- Ротавирус: в 1998 году ротавирусная вакцина RotaShield (Wyeth) была лицензирована в США для плановой иммунизации младенцев. В 1999 году производство вакцины было остановлено после того, как вакцина была причинно связана с инвагинацией кишечника у младенцев. Разрабатываются и другие ротавирусные вакцины, и предварительные испытания многообещающи. В настоящее время одобрены две вакцины: живая оральная вакцина RotaTeq, производимая Merck для детей, и Rotarix компании GSK.
- Иммунизация против кори может значительно снизить частоту и тяжесть диарейных заболеваний.Каждый младенец должен быть вакцинирован против кори в рекомендованном возрасте.
Клиническая практика
Подход к взрослым с острой диареей
- Выполните первоначальную оценку.
- Управляйте обезвоживанием.
- Предотвратите обезвоживание у пациентов без признаков обезвоживания, используя домашние жидкости или раствор ПРС.
- Регидратация пациентов с некоторым обезвоживанием с использованием ПРС и правильное обезвоживание пациента с тяжелым обезвоживанием с помощью соответствующей внутривенной жидкости.
- Поддерживайте гидратацию с помощью раствора ПРС.
- Лечение симптомов (при необходимости рассмотрите возможность применения субсалицилата висмута или лоперамида в случае недизентерийной диареи путешественника).
- Разделите последующее ведение:
- Эпидемиологические ключи: еда, антибиотики, сексуальная активность, путешествия, уход за детьми в дневное время, другие болезни, вспышки, время года.
- Клинические признаки: кровавый понос, боли в животе, дизентерия, истощение, воспаление кала.
- Возьмите образец кала для анализа:
- Если имеется тяжелая, кровянистая, воспалительная или постоянная диарея и в начале вспышки / эпидемии.
- Рассмотрите возможность антимикробной терапии конкретных патогенов.
- Сообщить в органы здравоохранения.
- При вспышках сохраняйте чашки с культурами и изоляты; замораживайте пробы фекалий и пробы пищи или воды при температуре –70 ° C.
- Подлежит уведомлению в США: холера, криптоспоридиоз, лямблиоз, сальмонеллез, шигеллез и инфекция, вызывающая токсин шига E. coli (STEC).
Подход к детям с острой диареей
В 2002 году ВОЗ и ЮНИСЕФ пересмотрели свои рекомендации по рутинному использованию гипоосмолярных ПРС, а в 2004 году рекомендовали рутинное использование цинка в качестве дополнения к ОРТ для лечения детской диареи. независимо от этиологии.С тех пор более 40 стран мира приняли эти рекомендации. В странах, где были внедрены и новый ПРС, и цинк, уровень использования ПРС резко возрос. Принципы надлежащего лечения детей с диареей и обезвоживанием:
- Никаких ненужных лабораторных анализов или лекарств.
- Используйте ПРТ для регидратации:
- Выполните ПРТ быстро, в течение 3–4 часов.
- Обычная дополнительная терапия цинком для детей в возрасте 5 лет и младше.
- Когда обезвоживание устранено, быстрое повторное питание:
- Нормальная пища или неограниченная диета, соответствующая возрасту.
- Продолжить грудное вскармливание.
- Введите дополнительную ПРС на случай продолжающихся потерь от диареи.
Таблица: Лечение детей в зависимости от степени обезвоживания
Степень обезвоживания Отсутствие или минимальное обезвоживание Легкое или умеренное обезвоживание Тяжелое обезвоживание 903 Нет
ПРС 50–100 мл / кг массы тела в течение 3–4 часов.
Если рвота не проходит, пациент (ребенок или взрослый) не будет принимать ПРС и, скорее всего, ему потребуется внутривенное введение жидкости.Регидрат с помощью раствора лактата Рингера (100 мг / кг) внутривенно в течение 4–6 часов.
Затем введите ПРС для поддержания гидратации до выздоровления пациента.Возмещение потерь <10 кг массы тела: 50–100 мл ПРС на каждый эпизод диарейного стула или рвоты Питание Продолжайте грудное вскармливание или соответствующую возрасту нормальную диету. Продолжать грудное вскармливание или возобновить соответствующую возрасту нормальную диету после начальной гидратации ПРС, соли для пероральной регидратации
Предупреждения
- Опасно лечить пациентов с тяжелой диарейной дегидратацией с использованием 5% декстрозы с 1 / 4 физиологического раствора, и риск смерти очень высок. При диарейном обезвоживании теряется не только вода, но и ряд электролитов; важные из них — натрий, калий и бикарбонат.
- Потеря натрия больше при холере, чем при диарее с ETEC (60–110 ммоль / л), за которой следует ротавирусная диарея (около 20–40 ммоль / л) — три основные причины тяжелой дегидратирующей диареи.
- Попытки исправить обезвоживание с помощью растворов с более низким содержанием натрия (например, 38,5 ммоль / л в 1/4 физиологического раствора с 5% -ной декстрозой) могут привести к внезапной и тяжелой гипонатриемии с высоким риском смерти.
- Лактат Рингера является подходящим решением для лечения тяжелого обезвоживания, но нормальный физиологический раствор может спасти жизнь, независимо от возраста, когда лактат Рингера недоступен.В таких случаях ПРС следует начинать, как только пациенты (взрослые и дети) научатся пить, чтобы восполнить потери бикарбоната и калия с диарейным стулом, особенно у детей.
- При острой кровавой диарее (дизентерии) у детей основными принципами терапевтического подхода являются:
- Лечение обезвоживания
- Микроскопия кала для оценки потребности в антимикробной терапии. Демонстрация инвазивных форм E. histolytica и вегетативных Giardia Кишечник у пациента с симптомами может обеспечить прямой диагноз, а наличие воспалительных клеток укажет на инвазивную диарею и введение соответствующего противомикробного агента после отправки образца фекалий для культуры, где это возможно.
- Частые приемы пищи небольшими порциями с повышенным потреблением белка
Алгоритм терапевтического подхода к острой кровавой диарее у детей см. На Рисунке 1 в исходном руководящем документе.
Лечение острой диареи у взрослых и детей в домашних условиях
Легкие и неосложненные случаи недизентерийной диареи как у взрослых, так и у детей можно лечить дома, независимо от этиологического агента, используя домашнюю жидкость или ПРС, в зависимости от ситуации.Родители / опекуны детей должны быть обучены распознаванию признаков обезвоживания и тому, когда следует отправлять детей в медицинское учреждение для лечения. Раннее вмешательство и введение домашних жидкостей / ПРС снижает обезвоживание, недоедание и другие осложнения и приводит к меньшему количеству посещений клиники и потенциально меньшему количеству госпитализаций и смертей.
Самолечение безопасно для здоровых взрослых людей. Снимает дискомфорт и социальную дисфункцию. Нет никаких доказательств того, что это продлевает болезнь.Однако это может не подходить для развивающихся стран, где диарея, требующая специальных вмешательств, более распространена, и люди могут быть некомпетентными в оценке своего состояния.
Принципы самолечения:
- Поддерживайте адекватное потребление жидкости.
- У взрослых в потреблении твердой пищи следует руководствоваться аппетитом; небольшие, но более частые приемы пищи для детей.
- Противодиарейный препарат с лоперамидом (гибкая доза в зависимости от жидкого кишечника) может уменьшить диарею и сократить продолжительность.
- Противомикробное лечение назначается только при диарее у жителей или для включения в дорожные наборы (добавьте лоперамид).
Там, где это возможно, следует поощрять семьи в местах с высокой распространенностью диарейных заболеваний хранить несколько пакетов с ПРС и таблеток цинка, если в семье есть дети младше пяти лет, чтобы начать домашнюю терапию, как только начнется диарея.
См. Исходное руководство по рецепту домашнего приготовления жидкости для рта.
Противодиарейные средства . Среди сотен безрецептурных препаратов, рекламируемых как противодиарейные средства, только лоперамид и субсалицилат висмута имеют достаточные доказательства эффективности и безопасности.
Семейные знания . Семейные знания о диарее должны быть усилены в таких областях, как профилактика, питание, использование ОРТ / ПРС, добавление цинка, а также когда и куда обращаться за помощью.
Показания для медицинской консультации или стационарного лечения: :
- Отчет опекуна о признаках обезвоживания
- Изменение психического статуса
- История преждевременных родов, хронических заболеваний или сопутствующих заболеваний
- Молодой возраст (< 6 месяцев или вес <8 кг)
- Лихорадка ≥38 ° C для младенцев <3 месяцев или ≥39 ° C для детей в возрасте 3–36 месяцев
- Видимая кровь в стуле
- Диарея с сильным выходом, включая частые и длительные объемы
- Постоянная рвота, сильное обезвоживание, стойкая лихорадка
- Неоптимальный ответ на ОРТ или неспособность опекуна назначить ОРТ
- Нет улучшения в течение 48 часов — симптомы усугубляются, и общее состояние ухудшается
- Отсутствие мочи в предыдущие 12 часов
Каскады
Каскад — это иерархический набор диагностических или терапевтических методов для Это та же болезнь, согласно имеющимся ресурсам.
Таблица: Каскад для острой, тяжелой, водянистой диареи — холероподобной, с тяжелым обезвоживанием
Ресурсы: от высоких к низким Уровень 1
Внутривенные антибиотики Диагностические тесты: микроскопия кала / посев
На основании тестов: тетрациклин, фторхинолон
Уровень 2
Внутривенные жидкости + антибиотики
Эмпирический: тетрациклин, фторхинолон 3 00030003 903 903 903 903
903 903 9 903 903
Внутривенные жидкости + ОРТ
Уровень 4
Назогастральный зонд ПРС — при постоянной рвоте
Уровень 5
9010 9010
9010
9010
Жидкость ротовой полости домашнего приготовления: соль, с угар и чистая вода
ПРС, соли для пероральной регидратации; ОРТ, пероральная регидратационная терапия
Предостережения
- Если имеются возможности для направления к специалистам, пациентов с тяжелым обезвоживанием (с риском острой почечной недостаточности или смерти) следует направлять в ближайшее медицинское учреждение с внутривенным введением жидкости (уровни 5 и 6 не могут заменить необходимость направления в случае тяжелого обезвоживания).
- Уровни 5 и 6 должны рассматриваться как временные меры и лучше, чем полное отсутствие лечения, если нет доступных средств для внутривенного введения.
- При использовании внутривенной терапии необходимо убедиться, что используются одноразовые стерильные шприцы, иглы и капельницы, чтобы избежать риска гепатита B и C.
- Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США (FDA) выпустило предупреждение о том, что серьезное повреждение нервов потенциально может быть вызвано фторхинолонами.
Примечания
- Назогастральная терапия требует квалифицированного персонала.
- Часто внутривенное введение жидкости более доступно, чем кормление через назогастральный зонд. ( Осторожно, : существует риск заражения зараженным оборудованием для внутривенной инфузии.)
Педиатрические данные
- Назогастральное кормление не очень подходит для здоровых и активных детей старшего возраста, но подходит для недоедающих, летаргических детей .
- Назогастральное введение (ПРС и диета) особенно полезно для детей с длительным тяжелым истощением (анорексия).
Таблица: Каскад для острой, легкой / умеренной, водянистой диареи с легким / умеренным обезвоживанием
Ресурсы: от высоких к низким Уровень 1
Внутривенные жидкости (рассмотреть) + ORT
Уровень 2
Назогастральный зонд ORS — при постоянной рвоте
Уровень 3
ORT
Home made жидкость: соль, сахар и чистая вода ПРС, соли для пероральной регидратации; ОРТ, пероральная регидратационная терапия
Каскад при острой кровянистой диарее с легким / умеренным обезвоживанием
Ресурсы: от высоких к низким Уровень 1
Диагностические тесты ORT: микроскопия кала / посев
Рассмотреть причины: S.

 agalactiae, E. coli, К. pneumoniae, К. enterococus, I. monocytocgenes
agalactiae, E. coli, К. pneumoniae, К. enterococus, I. monocytocgenes