Последнее обновление статьи:
В период эпидемии дифтерии в 1990 — 92 годах частота миокардита у детей достигала до 60 %, со смертельными исходами в 20 % случаях.
Впервые о миокардите заговорили в 1837 году. Миокардит может быть как самостоятельным заболеванием, так и являться осложнением инфекционной патологии.
Если говорить о частоте встречаемости среди всех сердечно-сосудистых заболеваний, то на долю миокардита выходит до 11 % случаев среди детского населения.
Школьникова М. А., профессор: «Диагностика миокардита затруднена тем, что он протекает бессимптомно, эта болезнь преимущественно детского возраста».
Причины миокардита
- Вирусы.
- Бактерии.
- Инфекционные факторы.
- Аллергические компоненты.
- Системные заболевания.

 В более половины случаев миокардит вызывают вирусы. В последние годы выявлено преобладание аденовирусов у детей.
В более половины случаев миокардит вызывают вирусы. В последние годы выявлено преобладание аденовирусов у детей.
У детей раннего возраста преобладающую роль играют энтеровирусы, аденовирусы, вирус простого герпеса. Если во время беременности мама перенесла какую-либо инфекцию, следует очень внимательно отнестись к сердечной мышце малыша.
Если говорить о бактериальной причине, то здесь превалируют такие заболевания, как дифтерия, скарлатина, туберкулёз, сальмонеллёз.
Также миокардиты у детей могут возникать после ожогов, трансплантации внутренних органов, при лекарственном отравлении, бронхиальной астме.
Классификация
В 1998 году принята классификация, согласно которой присутствует следующее разделение миокардитов:
- ревматические кардиты у детей;
- неревматические кардиты.
Затем миокардит стали разделять по течению:
- острый. Длится до 6 недель;
- подострый. Продолжительность до 6 месяцев;
- хронический активный. Заболевание длится более 6 месяцев;
- хронический персистирующий. Хроническое течение с периодами ремиссии и обострения.
По времени появления:
- врождённый;
- приобретённый.
По форме:
- очаговый;
- диффузный. Затрагивает практически весь миокард.
Профессор Белоконь Н. А. в 1984 — 85 годах использовал термин «кардит». Считалось, что воспалительные заболевания сердца затрагивают все оболочки сердца, и было бы не рационально подразделять их. Но в 2010 году Ассоциация детских кардиологов России предложила применять термин «миокардит».
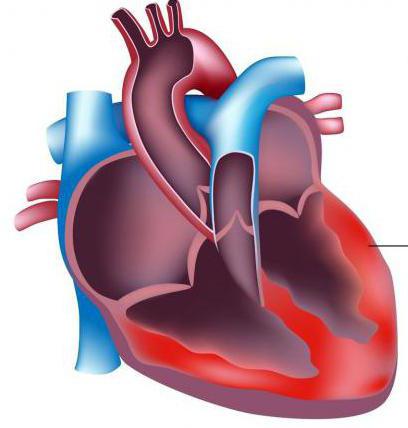
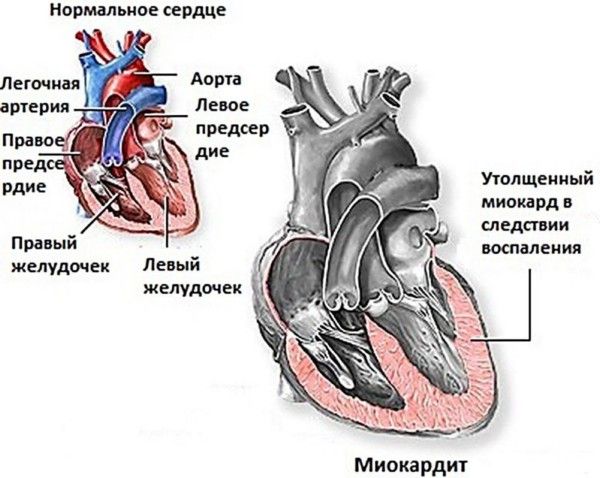
Что такое миокард?

 Сердце имеет три оболочки – эндокард (внутренняя), миокард, эпикард, а также околосердечная сумка – перикард. Они все располагаются близко друг к другу, поэтому любое воспаление в одной оболочке может затронуть и другую.
Сердце имеет три оболочки – эндокард (внутренняя), миокард, эпикард, а также околосердечная сумка – перикард. Они все располагаются близко друг к другу, поэтому любое воспаление в одной оболочке может затронуть и другую.
Вообще, миокард — это по своей сути мышца. Одной из её важных функций является создание сокращений сердца. Основную её часть образуют клетки, называемые кардиомиоцитами, или мышечносердечными клетками.
В этих клетках существуют специальные участки — саркомеры, которые имеют светлые и чёрные полосы. Суть работы этих клеток направлена на то, чтобы электрический импульс мог легко проходить по ним и сокращать миокард.
Следует учитывать, что мышечная ткань предсердий и желудочков разделена перегородкой, благодаря чему они сокращаются в разное время.
Общая симптоматика миокардита
Появление миокардита всегда связано с перенесённой инфекцией. Жалобы возникают через 1 — 2 недели после вирусной или бактериальной атаки. Миокардит может протекать как бессимптомно, так и молниеносно с быстро нарастающей сердечной недостаточностью, отёком легких.
Выделяют варианты течения данного заболевания:
- кардиальный;
- абдоминальный;
- респираторный;
- гипоперфузионный.
Респираторный вариант отмечается у большинства детей. Характеризуется появлением одышки. Врач может выслушать хрипы. Как правило, с такими жалобами ребёнка лечат от трахеита или бронхита. Кардиальный вариант можно отметить у более старших детей, которые могут субъективно предъявлять жалобы на боли в области сердца.
Гипоперфузионный вариант означает, что сердечная мышца не справляется со своей работой, в результате нарушается насосная функция сердца и уменьшается сердечный выброс. Это может грозить появлением аритмии, обмороков и судорог.
Абдоминальный вариант. От латинского abdomen – живот. Характеризуется болями в животе. Опять же, это связано с нарушением кровообращения и низкого сердечного выброса, в результате начинают страдать другие органы.
Врождённый миокардит проявляется сердечной недостаточностью и увеличением размеров сердца, которое выявляют в утробе матери либо через несколько суток после рождения. Как правило, мама такого ребёнка перенесла какой-либо инфекционный процесс. Но также врождённый миокардит нельзя исключать у ребёнка до полугода при отсутствии у него каких-либо заболеваний с очагами инфекций.
Перикардит у детей (воспаление околосердечной сумки) характеризуется появлением выпота между листками перикарда. В результате чего листки перикарда утолщаются, может возникнуть «панцирное сердце». Перикардит у детей грозен быстрым развитием сердечной недостаточности, так как воспалённый перикард сдавливает снаружи камеры сердца и не даёт им в полную меру сокращаться.
КЛИНИЧЕСКИЙ СЛУЧАЙ. Ребёнок 5 лет, переболел ОРВИ. Аденовирусная инфекция с высокой температурой, получал противовирусное лечение 5 дней. Через 2 недели после выздоровления мальчик стал утомляться при обычных подвижных играх. На приёме педиатр выслушала шум в сердце и отправила на УЗИ сердца. В результате данного обследования был выставлен диагноз «очаговые воспалительные изменения в миокарде, миокардит». Ребёнка незамедлительно госпитализировали. В стационаре он получал антибактериальную терапию, через 14 дней на повторном обследовании остались остаточные воспалительные очаги.
Инфекционно-аллергический миокардит у детей
Развивается на фоне хронических очагов инфекций — синуситов, отитов, тонзиллитов. Также при этом имеется отягощённый аллергический фон, наличие диатеза, астмы, поллиноза, лекарственной непереносимости.
Пусковым механизмом развития является перенесённая инфекция либо обострение хронической патологии.
Главный симптом данного заболевания — боли в области сердца как в покое, так и после физической нагрузки. Но в большинстве случаев инфекционно-аллергический миокардит может протекать бессимптомно. Миокардит в основном заканчивается благоприятно.
При постоянно персистирующей хронической инфекции миокардит может давать рецидивы (обострения).
Ревмокардит у детей
Является одним из проявлений заболевания ревматизм. Данная патология вызывается стрептококком и появляется после ангины или скарлатины.

 Воспаление сердца всегда будет сопровождаться лихорадкой до 40 градусов.
Воспаление сердца всегда будет сопровождаться лихорадкой до 40 градусов.
«Ревматизм лижет суставы, кусает сердце». Это говорит о том, что ревматическое заболевание может вызывать также артриты.
Клиника ревмокардита может характеризоваться болями в области сердца. Также он может быть выпотным, то есть протекает с появлением жидкости между оболочками. Также при нарастании воспалительных изменений могут появиться проявления сердечной недостаточности:
- одышка;
- учащение сердцебиения;
- боли в области сердца.
Ревмокардит требует комплексной терапии с применением антибиотиков пенициллинового ряда.
Диагностика миокардитов
- Общий анализ крови и мочи.
- Биохимические анализы. Существуют характерные маркеры повреждения миокарда (Тропонин, Креатининфосфокиназа (КФК МВ), Лактатдегидрогиназа (ЛДГ)). Данные ферменты появляются в крови в повышенном количестве при возникновении воспалительных изменений в сердце.
- Биохимический анализ крови (белки острой фазы, ревматоидный фактор при подозрении на ревматизм).
- Антистрептолизин. Говорит о наличии продуктов жизнедеятельности стрептококка в крови.
- Бактериологический посев крови.
- Рентгенография грудной клетки поможет уточнить размеры сердца, изменение его формы.
- Электрокардиография.
- Эхокардиография. Самое важное по значимости. С её помощью возможно определить работу левого желудочка, обнаружить признаки сердечной недостаточности на раннем этапе.
- МРТ (магнитнорезонансная томография).
- Инвазивные методы исследования – взятие биопсии миокарда, катетеризация сердца. Проводится в специализированных кардиохирургических центрах.
Лечение вирусного и других видов миокардита
Лечение миокардитов обязательно должно быть комплексным, в условиях стационара.


Оно основано на устранении причины, вызвавшей миокардит – вируса, бактерии, или иного инфекционного процесса.
- Постельный режим. Но обязательна дыхательная гимнастика для поддерживания работы сердечной мышцы.
- Полноценное сбалансированное питание.
- Питье под контролем выделенной мочи за сутки для предотвращения отёчности.
- Антибактериальная терапия. Чаще используют ряд цефалоспоринов, пенициллинов при стрептококковой инфекции. Длительность 2 — 4 недели, лучше с внутривенным или внутримышечным введением.
- Противовирусная терапия. Все зависит от возбудителя, вызвавшего миокардит. Если герпес-инфекция — Ацикловир, ЦМВ-инфекции — Цитотект.
- Симптоматическая терапия сердечной недостаточности с применением мочегонных препаратов, сердечных гликозидов.
Американская ассоциация кардиологов не рекомендует назначение иммунодепрессантов детям с миокардитами. Недавно проводимые исследования доказали их неэффективность.
- Препараты интерферона. Как правило, применяются при вирусных, вирусно-бактериальных миокардитах.
Профилактика
1. Первичная профилактика:
- профилактика внутриутробных инфекций, своевременное их выявление и лечение
- иммунопрофилактика инфекций;
- расширение Национального календаря прививок;
- сезонная профилактика гриппа и ОРВИ;
- закаливание ребёнка;
- санация очагов инфекции;
- своевременное лечение кариеса, тонзиллита.
2. Вторичная профилактика. Правильное диспансерное наблюдение и реабилитация излеченных от миокардита. Адекватное лечение детей со стертыми клиническими формами миокардита.
Инфекционный миокардит — грозное заболевание с тяжёлыми осложнениями. Но если внимательно относиться к ребёнку и делать ежегодные обследования, хотя бы минимальные лабораторные и инструментальные, то можно избежать этой проблемы.
Врач педиатр всегда должен настороженно относиться к часто болеющим малышам с хроническими инфекциями и вовремя направлять к детскому кардиологу.
причины, симптомы и его лечение
Что собой представляет миокардит у детей? Насколько эта болезнь опасна, и какие существуют способы лечения – ответит статья. Родители смогут узнать больше информации о причинах появления данной болезни, о первых признаках и об эффективных способах лечения.
Миокардит – это возникновение воспаления в сердечной мышце. У детей он появляется после разнообразных инфекционных заболеваний и во время сильных аллергий. Врожденный миокардит у детей имеет следующие симптомы: отдышка, бледность и слабость.
При этом врач обычно определяет глухие тона сердца и тахикардию. При приобретенном заболевании могут возникнуть тошнота и рвота. Причин у этой болезни множество и чаще всего ее болеют мальчики. От заболевания чаще страдают дети 4-5 лет и подростки.
Симптомы
Иногда миокардит в детском возрасте сложно диагностировать из-за того, что он может не иметь симптомов. Врожденное заболевание обнаруживается достаточно быстро из-за возникновения развивающейся сердечной недостаточности. При этом малыш вялый, у него возникает отечность, слабость в мышцах, отдышка и недостаточное физическое развитие.

Медицинские обследования определяют изменения в размерах сердца, обычно в сторону увеличения. Первые симптомы появляются у большей половины заболевших детей во время развития вирусной инфекции или спустя неделю. К основным признакам можно отнести:
- болевые ощущения в груди;
- учащенное сердцебиение;
- утомляемость без видимых причин;
- отдышка;
- в некоторых случаях повышенная температура;
- холодные ноги и руки;
- слабый и частый пульс.
 Симптомы болезни у детей и взрослых могут быть различными.
Симптомы болезни у детей и взрослых могут быть различными.
Обратите внимание! Воспаление в сердце может возникнуть из-за реакции на прием антибиотиков либо на вакцину.
Необходимо понимать, что миокардит у детей может иметь хроническое, прогрессирующее и острое течение.
Причины болезни
Заболевание появляется в результате острых вирусных и бактериальных инфекций. Именно при разных эпидемиях увеличивается число заболевших взрослых и детей. Симптомы болезни могут проявиться при наличии одной или двух разных инфекций. Кроме этого, болезнь может появиться из-за снижения иммунитета.
Важно! При этом заболевании противопоказаны физические нагрузки.
Можно выделить следующие часто встречающиеся причины:
- Бактериальные инфекции: стрептококки, менингококки, туберкулез.
- Грибковые болезни: кандидоз, аспиргиллез.
- Протозойные болезни: малярия, токсоплазмоз.
- Различные укусы змей, ос и др.
- Прием антибиотиков.
- Отравление химическими веществами: ртуть, угарный газ, мышьяк.

Виды миокардита
Изучая симптомы, можно выделить следующие формы этой болезни:
- Инфекционно-токсичные.
- Иммунные или аллергические.
- Токсико-аллергические.
- Невыясненной природы.
По течению миокардит классифицируется на острый, хронический и подострый. Симптомы у разных видов сильно отличаются.
Диагностика
Специфических признаков это заболевание не имеет, поэтому диагноз ставится с помощью лабораторных методов и клинических симптомов. Для правильной диагностики используются следующие методы:
- При воспалениях сердечной мышцы ЭКГ обязательно покажет изменения. О заболевании могут говорить изменения в левом желудочке.
- Рентген также может выявить это состояние из-за усиления рисунка при застойных явлениях в легких. Также метод отображает размеры сердца.
- При подозрении на миокардит назначаются разные лабораторные исследования крови.

- УЗИ сердца помогает осмотреть орган и оценить степень утолщения миокарда и его увеличение.
- В некоторых случаях проводят сцинтиграфию, чтобы получить точное изображение с помощью гамма-излучений.
- В особых случаях для уточнения диагноза применяют транскатетерную биопсию.
При осуществлении диагностики применяют суточные показатели ЭКГ. Такой метод помогает вычислить размеры полостей сердца. Для определения вирусной этиологии проверяется кровь, исследуются антитела к вирусам. Лечение назначается только после постановки точного диагноза.
Лечение
При остром миокардите дети проходят лечение в стационарных условиях. Больным прописывается соблюдение постоянного покоя и постельного режима. В качестве медикаментозного лечения назначаются противовоспалительные препараты, например вольтарен и индометацин. В трудных случаях назначают оксигенотерапию.
Также больным назначаются препараты для повышения обмена веществ и различные витамины. Для грудных детей подобное заболевание опасно, но применяя эффективное лечение, возможно полное выздоровление.
Дети школьного возраста легче переносят миокардит. При хронической болезни часто возникают рецидивы, которые приводят к сердечной недостаточности. В этом случае лечение имеет комплексный подход и состоит из стационарного и санаторного оздоровления. После выздоровления ребенку нужно систематически проходить диспансерное наблюдение в течение нескольких лет.
У этой болезни могут быть осложнения: гипертрофия миокарда или перикардит. В острой фазе больные дети должны придерживаться постельного режима в течение 2-х недель, чтобы снизить потребности организма в обороте крови. Лечение острого миокардита осуществляют с помощью внутривенного гаммаглобулина.
 Для оздоровления детей часто применяется симптоматическая терапия, особенно при сердечной недостаточности. При выраженной недостаточности используются препараты допамин и добутамин.
Для оздоровления детей часто применяется симптоматическая терапия, особенно при сердечной недостаточности. При выраженной недостаточности используются препараты допамин и добутамин.
Важно! Дети, переболевшие миокардитом, должны периодически проходить осмотр у врача.
При таком заболевании рекомендуется особая безсолевая диета, помогающая снизить нагрузки на сердце. Лечение инфекционного миокардита производится с помощью антибиотиков. Также используются мочегонные лекарства для того, чтобы снизить нагрузку на сердце.
Медикаментозная терапия зависит от типа заболевания и от причин его возникновения.. Дополнительно производятся процедуры для повышения метаболизма миокарда и лечения сердечной недостаточности и аритмии.
 Прогнозирование зависит от возраста пациента, от состояния его иммунитета и причин заболевания. Большинство пациентов, имеющие легкую форму болезни, выздоравливают полностью и не имеют осложнений на сердце. После перенесенной болезни ребенок должен регулярно посещать педиатра и периодически делать ЭКГ.
Прогнозирование зависит от возраста пациента, от состояния его иммунитета и причин заболевания. Большинство пациентов, имеющие легкую форму болезни, выздоравливают полностью и не имеют осложнений на сердце. После перенесенной болезни ребенок должен регулярно посещать педиатра и периодически делать ЭКГ.
Виды лечебной терапии
В зависимости от вида миокардита врачи назначают определенное лечение:
- Для бактериального миокардита применяются антибиотки: доксициклин или ванкомицин. От аритмии используются противоаритмические средства, а для стабилизации работы сердца строфантин и коргликон. Для улучшения обмена веществ применяются милдронат, панангин или рибоксин. От тромбоэмболических осложнений эффективны антикоагулянты.
- Медикаментозное лечение вирусного заболевания предусматривает прием сердечных гликозидов, диуретиков и ингибиторов АПФ.
- При ревматическом миокардите назначаются нестероидные противовоспалительные препараты, а также глюкокортикостероиды.
- При лечении аллергической разновидности заболевания следует немедленно устранить аллерген. Также применяются антигистаминные препараты.
- Токсический миокардит лечится путем купирования основных симптомов болезни. Симптоматическая терапия применяется и при ожоговых разновидностях заболевания.
Профилактика
Чтобы предотвратить заболевание нужно использовать меры профилактики. Нужно проводить интенсивное лечение возникшей инфекции в организме: хронического тонзиллита, воспалений ротовой полости или гайморита.
Ребенок должен не контактировать с людьми, болеющими разными инфекционными болезнями. Эффективной защитой является вакцинация от таких инфекционных заболеваний, как краснуха, полиомиелит и сезонная вакцинация от гриппа.
После перенесенных инфекционных болезней родители должны контролировать состояние своего ребенка. Следует обратить внимание на то, как малыш справляется с физическими нагрузками, появляется ли одышка после активных игр и часто ли прерывается на отдых.
К тревожным симптомам относятся повышенная капризность и ухудшение аппетита. В любом случае после гриппа стоит уменьшить активность ребенка. В рацион питания должны входить продукты, способствующие укреплению сердечной мышцы.

Важно контролировать пульс ребенка, когда он находится в спокойном состоянии. Для пятилетних детей нормой можно считать 100 ударов в минуту, для годовалых – 120, а для младенцев 150-160.
Для профилактики нужно вовремя лечить заболевания и укреплять все системы организма и сердечную мышцу. Можно выделить следующие основные меры профилактики:
- Повышение общего жизненного уровня.
- Ведение здорового образа жизни.
- Здоровое и полноценное питание, закаливание и применение витаминных комплексов.
- Вовремя произведенная изоляция больных из школ и детских садов.
- Полноценное лечение любых возникших болезней.
- Прием антибиотиков по назначению врача с правильным выполнением инструкции.
Миокардит — это распространенное заболевание среди детей. Оно может быть очень опасным, если вовремя не принять меры, поэтому так важно следить за здоровьем своих детей. С малых лет нужно приучать детей к ведению здорового образа жизни, который включает правильное питание, закаливание и двигательную активность.
Также стоит беречься в холодное время года на пике различных эпидемий и не посещать общественных мест без необходимости. Выполнение простых правил поможет ребенку оставаться здоровым и избежать миокардита.
• Рутинные лабораторные исследования (клинический и биохимический анализы крови и мочи) в диагностике кардитов недостаточно информативны[1,2].
(Сила рекомендации 1; уровень доказательств С)
Комментарии: изменения при рутинных обследованиях неспецифичны и имеют диагностическое значение только в сочетании с клиническими данными и данными функциональных исследований. Повышение СОЭ может отражать наличие системного заболевания соединительной ткани в качестве причины миокардита.
• Рекомендовано исследование биохимических и иммунных маркеров миокардиального повреждения.
(Сила рекомендации 1; уровень доказательности В)
Комментарий: исследование тропонина и его изоферментов в острый период считают высоко информативным I (ТнI, референсные величины 0-1нг/мл) и тропонин Т (ТнТ, референсные величины 0-0,1нг/мл). При отсутствии клинических и/или ЭКГ-признаков ишемии, возрастание уровней ТнI или ТнТ в крови указывает на повреждение (некроз) некоронарогенного генеза, что имеет важное значение для педиатрической и неонатальной практики и является более чувствительным признаком для диагностики миокардита, чем креатинфосфокиназа (КФК) и и МВ-фракция КФК (КФК –МВ)[1,2,3]
Повышение концентрации тропонина I или тропонина Т наблюдается при миокардиальных повреждениях различного генеза (воспалительных, травматических, ишемических и гипоксических). Отмечается при миокардитах, сепсисе и системном воспалительном синдроме, при различных шоковых состояниях, при лекарственной интоксикации цитостатиками, при травматическом повреждении сердца, включая кардиохирургию, после дефибрилляции, при отторжении сердечного трансплантата, при кардиомиопатии, при хронических сердечной и почечной недостаточности, при гипертензии с выраженной гипертрофией левого желудочка, при острой легочной эмболии с дисфункцией правого желудочка. Таким образом, определение тропонинов I и Т при этих состояниях характеризует наличие провоспалительного цитокининдуцированного повреждения и энергетический дефицит.
• Рекомендовано исследование активности лактатдегидрогеназы (ЛДГ) и креатинфосфокиназы (КФК) с отдельным исследованием сердечной фракции [1,2,3].
(Сила рекомендации 1; уровень доказательств В)
Комментарии: Повышение активности ЛДГ и креатинфосфокиназы недостаточно специфично, чаще отражает активность и генерализацию общего инфекционного процесса.
Повышение активности сердечных изоферментов КФК-МВ (4-6% от уровня КФК, или менее 5мкг/л), ЛДГ1 (от 14-26% от общей активности ЛДГ) и ЛДГ2 (от 29-39% от общей активности ЛДГ) более специфично, есть данные об их повышении в острой фазе миокардита до цифр, сопоставимых с результатами при остром инфаркте миокарда.
• Рекомендовано определение уровня N-концевого фрагмента промозгового натрийуретического пептида (NT-proBNР), как специфического маркера СН [1,2].
(Сила рекомендации 1; уровень доказательств А)
Комментарий: Уровень 200 пг/мл принят в качестве порогового для диагностики кардиальной патологии.
• Для выявления этиологического фактора миокардита рекомендовано проведение серологического обследования, при необходимости бактериологического обследования, а также молекулярно-биологического исследования (полимеразно-цепной реакции (ПЦР)) СН [2,3].
(Сила рекомендации1; уровень доказательств C)
Комментарии: Посевы крови и других биологических жидкостей (в частности, перикардиального выпота), серологические и иммуноферментные методы (ИФА и ПЦР) позволяют с той или иной степенью точности установить бактериальную или вирусную этиологию общего инфекционного процесса, но не всегда соответствуют причинным факторам миокардита. Достоверным способом определения этиологии миокардита является обнаружение вирусного генома в ткани миокарда, полученной при эндомиокардиальной биопсии, однако рутинно в клинической практике данный метод не применяется [1, 4].
• Рекомендовано выявление хронического очага инфекции (хронический тонзиллит, синуситы, патология полости рта, холецистит), являющегося источником длительной интоксикации и сенсибилизации, потенциальным источником инфекции миокарда (особенно тонзиллогенной), дополнительно проводятся исследования антистрептолизина-О (АСЛО), посевы из носоглотки и кишечника с идентификацией флоры и определением ее чувствительности к антимикробным препаратам [3].
(Сила рекомендации 1.уровень доказательств C)
Инструментальная диагностика
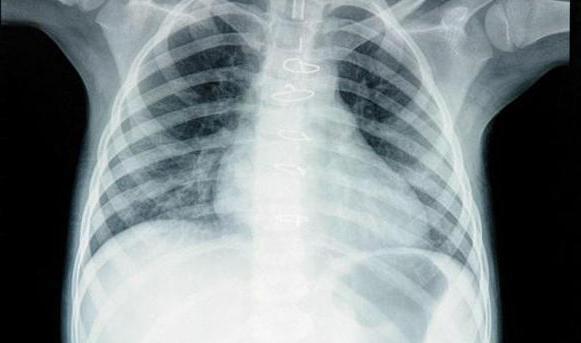
• Рекомендовано проведение рентгенографии органов грудной клетки [1,2,3].
(Сила рекомендации 1; уровень доказательств А)
Комментарий: определяется увеличение размеров сердца (с увеличением кардиоторакального индекса (КТИ) > 0,5, при кардиомегалии — > 0,6-0,7). Характерно изменение конфигурации сердца (патологическое ремоделирование) со сглаженностью контуров и развитием сферичности («шарообразности»), могут определяться признаки венозного застоя в легких, умеренный плевральный выпот.
• Рекомендовано проведение электрокардиографии (ЭКГ в покое и проведение Холтеровского мониторирования) [1,2,3].
(Сила рекомендации1; уровень доказательств А)
Комментарии: снижение вольтажа зубцов QRS; выраженность признаков перегрузки (гипертрофии) левых отделов сердца вариабельна; признаки перегрузки обоих предсердий и правого желудочка сердца; отмечаются преходящие нестойкие неспецифические изменения реполяризации в виде депрессии сегмента ST, при сочетании с перикардитом — в виде подъема сегмента ST более чем в 3-х отведениях, а также уменьшение амплитуды, изоэлектричность, инверсия зубца T. Псевдоинфарктные изменения и выраженные признаки субэндокардиальной ишемии могут быть признаками коронариита.
Ранними признаками могут являться различные виды нарушений проводимости в виде блокад ножек пучка Гиса, атриовентрикулярных блокад [1,2,3] (уровень доказательств С).
У 60% детей регистрируются нарушения ритма в виде экстрасистолии, реже — пароксизмальной тахикардии, трепетания предсердий. Появление экстрасистолии высоких градаций, желудочковых аритмий, аллоритмий при выраженной дисфункции миокарда прогностически неблагоприятно, иногда аритмия может быть единственным проявлением миокардита. Патологические изменения ЭКГ в остром периоде быстро изменяются, часто сочетаются, при благоприятном течении могут полностью нивелироваться.
• Рекомендовано проведение эхокардиографии с допплерографией для выявления дилатации полостей сердца с нарушением сократимости миокарда, локальных гипокинезов, признаков отека миокарда при остром миокардите [1,2,3].
(Сила рекомендации 1; уровень доказательств А)
Комментарии: При высокой остроте процесса меньше вероятность дилатации полостей сердца (уровень доказательств С). Обратимая концентрическая гипертрофия ЛЖ с нарушением его локальной сократимости вследствие интерстициального отека наблюдается у 15% больных, чаще при фульминантной форме (уровень доказательств С), и регрессирует в течение нескольких месяцев на фоне адекватной кортикостероидной терапии.
• Рекомендовано проведение магнитно-резонансной томографии (МРТ) [1,2,3,4].
(Сила рекомендации 1; уровень доказательств А)
Комментарии: Способность усиленной контрастом МРТ диагностировать различные формы воспалительных заболеваний сердца хорошо доказана многочисленными исследованиями. Использование в качестве контраста при МРТ препаратов на основе гадолиния (Gd-DTPA), обладающего способностью аккумулироваться в воспалительном тканевом субстрате, увеличивает диагностическую значимость метода. Фокальное усиление МР сигнала в сочетании с региональным гипо- или дискинезом, выявленное при МРТ с данным контрастом, признано достоверным признаком миокардита.
• Наличие не менее двух из МРТ-критериев диагностики миокардита, предложенных канадской рабочей группой, (Lake Louise Criteria) на фоне клинической симптоматики позволяет диагностировать миокардит [1,2,3,4].
(Сила рекомендации 1; уровень доказательств С)
Комментарии: Предложенные канадской рабочей группой МРТ-критерии диагностики миокардита (Lake Louise Criteria) включают:
1) локальное или диффузное усиление интенсивности Т2-сигнала;
2) увеличение отношения интенсивности раннего Т1-сигнала от миокарда к сигналу от скелетных мышц;
3) визуализацию как минимум одной зоны с повышенным накоплением гадолиния на отсроченных Т1-взвешенных изображениях, что может свидетельствовать о некротических или фиброзирующих изменениях сердечной мышцы.
• Рекомендовано проведение радионуклидных методов исследования [1,2,3,4].
(Сила рекомендации 1; уровень доказательств В)
Комментарий: Сцинтиграфия миокарда с технецием позволяет выявить зоны гипоперфузии при интактных коронарных артериях. Выявление признаков воспалительного повреждения миокарда, в том числе лейкоцитарных инфильтратов в ткани при проведении сцинтиграфии с таллием, позволяет предположить текущий миокардит [1,2,3]. Однофотонная эмиссионная томография и позитронно-эмиссионная томография достаточно информативны для дифференциальной диагностики обратимых (воспалительных и ишемических) и необратимых (деструктивных) миокардиальных изменений. Эти неинвазивные методы используются в педиатрической практике для уточнения или установления диагноза.
• Проведение инвазивных методов исследования: катетеризация сердца, коронароангиография, трансвенозная эндомиокардиальная биопсия в острой фазе заболевания не рекомендуется из-за высокого риска тромбоэмболических осложнений, асистолии и фибрилляции[1,3].
(Сила рекомендации 1; уровень доказательств В)
Комментарии: методики используются по строгим показаниям, при улучшении клинического состояния, относительной компенсации кровообращения, при отсутствии иммуно-биохимических маркеров острого миокардиального повреждения, вне остроты процесса.
• Эндомиокардиальную биопсию рекомендовано к проводить по следующим показаниям:
(1) впервые возникшая, необъяснимая СН, продолжительностью < 2 недель с нормальными размерами или дилатированным ЛЖ и гемодинамическими нарушениями [1,3]
(Сила рекомендации 1; уровень доказательств В)
и
(2) впервые возникшая, необъяснимая СН, продолжительностью от 2 недель до 3 месяцев с дилатированным ЛЖ, не поддающаяся лечению в течение 1-2 недель или при развитии ЖТ, АВ — блокады II — III степени [1,3]
(Сила рекомендации 1, уровень доказательств В)
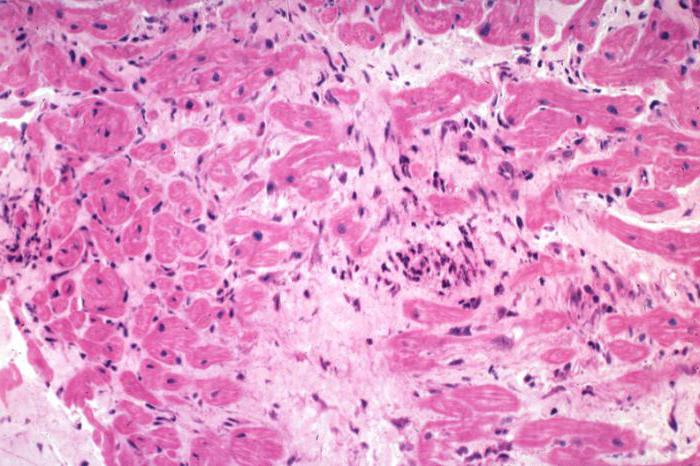
Комментарии: при оценке результатов биопсии, как правило, используются Далласские (1986 г.) морфологические диагностические критерии диагностики миокардита
Таблица 4 — Далласские критерии гистологической диагностики миокардита.
| Определенный миокардит | Воспалительная инфильтрация миокарда с некрозом и/или дегенерация прилегающих миоцитов, не характерная для ишемических изменений при ИБС |
Вероятный миокардит | Воспалительные инфильтраты достаточно редки, либо кардимиоциты инфильтрированы лейкоцитами. Нет участков миоцитонекроза. Миокардит не может быть диагностирован в отсутствие воспаления |
| Нет миокардита | Нормальный миокард или патологические изменения ткани невоспалительной природы |
В рекомендациях Японского кардиологического общества (2009) приводятся критерии острого миокардита по данным биопсии эндомиокарда, указывается, что выполнение эндомиокардиальной биопсии относительно безопасно у детей старшего возраста [4].
Таблица 5 — Критерии острого миокардита при биопсии эндомиокарда (2009).
| Диагностические критерии острого миокардита при биопсии эндомиокарда |
| 1. В инфильтрате большое количество больших или малых многоядерных клеток (иногда с появлением небольшого числа полиморфноядерных лейкоцитов и многоядерных гигантских клеток) |
| 2. Разрушение, слияние кардиомиоцитов |
| 3. Интерстициальный отек |
Уверенно поставить диагноз миокардита по результатам биопсии можно только при наличии в биоптате воспалительной инфильтрации миокарда и/или некроза и дегенерации прилегающих кардиомиоцитов. Если лимфоцитарная инфильтрация персистирует в биоптате, констатируют продолжающийся миокардит; если инфильтрация значительно уменьшается со временем или исчезает, говорят о разрешающемся или излеченном миокардите. Помимо технических сложностей, возможно получение ложноположительных и ложноотрицательных результатов.
Несмотря на высокую информативность, биопсия миокарда у детей применяется ограниченно.
Инфекционные заболевания — это не только сопли, кашель и недомогания. Под воздействием инфекции может развиваться миокардит у детей. Как не пропустить данное заболевание?
Инфекции — враг детского сердца

Инфекционный миокардит
Миокардит у детей инфекционного происхождения — это заболевание, поражающее сердечную мышцу, и возникающее как осложнение после перенесенной инфекции. Но любая ли инфекция способна вызывать данную сердечную патологию у детей? Наиболее часто инфекционный миокардит вызывают:
- Вирусы — энтеровирусы Коксаки, гриппа, аденовирус, простого герпеса, а также ECHO.
- Бактерии, способные вызывать такие заболевания как менингит, дифтерию, лептоспироз, сальмонеллез. У детей до года миокардиты бактериальной природы может спровоцировать пупочный, кожный сепсис, бактериальная зубная инфекция.
- Паразитарные инвазии — токсокароз, эхинококкоз, амебиаз. Данные инфекции у детей могут давать осложнение на сердце — инфекционный миокардит.
- Грибковые поражения — кандидоз, актиномикоз также могут пройти вовсе не бесследно, а с осложнением на миокард.
Как развивается заболевание?

Фазы воспалительного процесса в миокарде
«Благодатной» почвой для вирусов, бактерий, грибов и паразитов является детский организм, особенно с ослабленным иммунитетом, а также организм малыша первого года жизни. Инфекционные агенты, обладающие тропностью к сердечной мышце, запускают аутоиммунные механизмы в организме детей. В развитии болезни можно выделить следующие этапы:
- Острый. В этот период вирус проникает в клетку сердца и начинает размножаться. С 3-го дня заболевания развиваются нарушения в иммунной системы в виде нарушения/замедления реактивности. Иммунная система становиться неспособна удалить вирус из кардиомиоцитов. Инфекционный процесс способен даже приводить к некрозам сократительных элементов сердечной ткани в острую фазу болезни.
- Подострый. Данный период возникает с 4-го дня болезни и длится около 2‐х недель. По некоторым литературным данным, подострое течение миокардитов у детей может длится до полутора лет. Данная стадия характеризуется развитием аутоиммунных процессов: в сердечной мышце достаточно разрушенных элементов, входящих в структуру кардиомиоцитов. Иммунная система распознает разрушенные инфекционными агентами части миофибрилл как чужеродные, и начинает вырабатывать аутоантигены. Следствием чрезмерной активности иммунной системы на по сути свои, только поврежденные, клетки сердца и структуры клеток, служит патологическое изменение сократительной функции сердца и нарушение в строении соединительной ткани сердца.
- Хронический. После двухнедельного течения миокардита у детей инфекционного происхождения наступает хроническая стадия, характеризующаяся диффузными фиброзными изменениями сердечной ткани, развитием сердечной недостаточности.
Можно ли заболеть, еще не родившись?

Перенесенные инфекции матери
Увы, можно. Причинами возникновения инфекционного миокардита у новорожденного могут стать перенесенные инфекции матери во время беременности. Дети могут появляться на свет с низкой массой тела и с увеличенным в размерах сердцем, цианозом или бледностью кожных покровов. Иногда дети появляются на свет с обычным весом. Развиваются и растут нормально, но уже с 3-5 месяцев у таких деток начинают проявляться признаки заболевания: недостаточная прибавка в массе, отсталость в психомоторном развитии, могут обнаруживаться отклонения со стороны ЦНС (судороги, сниженный мышечный тонус, парезы), сердечные тоны могут быть ослаблены, глухие, врач может выслушивать сердечные шумы.
Симптоматика острого инфекционного миокардита у детей

Одышка у детей
Клиника острого миокардита инфекционного происхождения у детей может варьировать от бессимптомных, стертых форм до форм с яркой клиникой. Нередко единственным симптомом миокардита в острой стадии становится нарушение ритма. Первые «звоночки», указывающие на поражение сердечной мышцы проявляются на фоне инфекции или спустя несколько недель после заболевания. Проявлениями инфекционного миокардита не всегда могут быть симптомы, указывающие на кардиальные проблемы у детей. Следует насторожиться, если у малыша появилась:
- лихорадка,
- жидкий стул,
- боли в груди, животе.
В острую фазу заболевания симптомы указывают на левожелудочковую недостаточность. У детей может появится одышка, посинение носогубного треугольника, покашливание, повышенная потливость, утомляемость, беспокойный сон.
Симптоматика подострого инфекционного миокардита у детей

Симптомы миокардита
Задолго до выявления сердечной патологии ребенок из активного, бодрого может стать вялым, сонливым. Родители могут замечать излишнюю бледность кожи, ухудшение аппетита. Детей могут настигать приступы одышки, развивающейся внезапно, кашля, посинения кожи. Данные симптомы являются поводом незамедлительной консультации кардиолога.
Симптоматика хронического инфекционного миокардита у детей
По частоте выявления хронического миокардита в лидерах оказываются школьники. Такие дети отстают в физическом развитии, длительно воспаление сердечной мышцы может протекать бессимптомно. Врача должны насторожить приглушенные тоны сердца, частые экстрасистолии, учащенное сердцебиение, расширение границы сердца. Детей с хронической формой инфекционного миокардита могут вовсе не беспокоить боли или неприятные ощущения в области сердца, на первый план часто выходят внесердечные симптомы: утомляемость, навязчивый кашель без отделения мокроты, слабость, частые пневмонии.
Диагностика болезни

УЗИ сердца
Диагноз инфекционного миокардита у детей выставляется при тщательном сборе анамнеза и выявлении в нем перенесенной инфекции, наличии клинических симптомов, данных лабораторного и инструментального исследования. К инструментальным методам диагностики относят:
- ЭКГ. Характерными признаками является снижение вольтажа зубцов, различные нарушения ритма, признаки увеличения миокарда.
- Рентгенография ОГК. Может наблюдаться увеличение левых отделов сердца, либо расширение сердечной тени по типу шара, трапеции.
- ЭхоКГ. Признаками миокардита у детей являются: расширение сердечных камер, изменение формы 2-х створчатого клапана в период расслабления сердца по типу «рыбьего зева», снижение сократительной силы миокарда, нарушение сократимости отдельного участка миокарда, признаки увеличения сердечной мышцы в толщину.
Лабораторные методы исследования в диагностике инфекционных миокардитов у детей выявляют повышение уровня КФК, сердечного тропонина. Высокой степенью достоверности диагноза считается серологически выявленные вирусы в острый период, обладающие тропностью к сердцу. Наиболее информативный метод — это иммуноферментное исследование антигена мембран клеток сердца.
Лечение инфекционного миокардита у детей

Продукты богатые белком
Лечение миокардита инфекционного происхождения у детей включает в себя следующие этапы:
- устранение причинного агента, вызвавшего миокардит,
- ликвидация воспаления в сердце,
- повышение иммунитета,
- устранение или перевод в ремиссию сердечной недостаточности, обменных нарушений в сердце.
Питание детей должно быть обогащено белками, продуктами содержащими калий, если есть признаки сердечной недостаточности, рекомендовано ограничение соли и жидкости. Постельный режим рекомендуется детям в острый период болезни минимум на 2 недели. При вирусной этиологии миокардита лечение включает прием противовирусных препаратов, антибактериальная терапия в течение 14-21 дня — при бактериальном возбудителе. В подострую стадию показан прием глюкокортикоидов. В целях лечения сердечной недостаточности применяют мочегонные препараты, иАПФ. При нарушениях ритма — антиаритмические лекарственные средства. Кардиотрофные препараты показаны в целях нормализации обмена веществ в миокарде.
Лечение обязательно назначает врач! Самолечение в любом его проявлении, как и самостоятельная отмена препаратов или их замена может стоить детям не только здоровья, но и жизни.
Миокардит у ребенка сравнительно часто диагностируется в современной медицинской практике. Стоит сразу же сказать, что недуг этот опасный и при отсутствии лечения может привести к тяжелым осложнениям. Именно поэтому многие родители интересуются информацией о данном заболевании. Почему подобный недуг развивается даже у грудничков и на какие симптомы нужно обращать внимание? Как выглядит терапия и каковы прогнозы для маленьких пациентов?
Особенности и характеристика заболевания
Под термином «миокардит» подразумевают болезнь, которая сопровождается воспалительным процессом в сердечной мышце. Данный недуг диагностируется у пациентов разного возраста. Миокардит у ребенка или подростка вряд ли можно расценивать как редкий случай.
Причины воспалительного поражения миокарда могут быть самыми разными, начиная от проникновения в ткани инфекции и заканчивая тяжелыми аллергическими реакциями и интоксикациями. Довольно часто воспаление охватывает не только сердечную мышцу, но и соседние структуры, включая перикард, сосуды и другие органы.
Основные причины миокардита
Считается, что воспаление сердечной мышцы может быть связано практически с любой известной формой инфекции:
- В большинстве случаев «виновниками» миокардита являются вирусы — аденовирусы, энтеровирусы Коксаки, а также парвовирусы, цитомегаловирус, вирусы гепатитов и гриппа.
- Воспаление миокарда иногда имеет и бактериальное происхождение. Болезнь развивается на фоне туберкулеза, бруцеллеза, бактериального менингита. Воспалительный процесс появляется при активации стрептококковой инфекции.
- Поражение организма риккетсиями нередко приводит к воспалению сердечной мышцы. К факторам риска относят Ку-лихорадку, сыпной тиф, лихорадку скалистых гор.
- В роли возбудителя могут выступать патогенные грибки, а частности, грибки рода Кандида.
- Существуют и протозойные миокардиты, развивающиеся на фоне токсоплазмоза, малярии, лейшманиоза.
- Гельминты (эхинококки, трихинеллы) также провоцируют воспалительный процесс.
- Есть и токсический миокардит, вызванный попаданием в организм мышьяка, ртути, угарного газа.
- Иногда недуг развивается на фоне приема лекарственных препаратов, после вакцинации или введения сывороток.
- К факторам риска относят укусы змеи и насекомых.
- Физическое воздействие, например, сильное переохлаждение, перегревание, воздействие на организм ионизирующего излучения также провоцирует воспалительный процесс.
- К числу прочих факторов риска относят системную красную волчанку, ревматоидный артрит и некоторые другие аутоиммунные болезни.
Как можно увидеть, существует огромное количество причин, по которым развивается миокардит. Диагностика должна включать в себя поиск первичного заболевания, так как от этого зависит успех терапии.
Формы и разновидности заболевания
Существует несколько схем классификации данного заболевания. Выше уже были рассмотрены варианты развития болезни в зависимости от причины. Но во время диагностики специалисты обращают внимание и на другие факторы:
- Если речь идет о течении заболевания, то миокардит может быть острым, хроническим или подострым.
- В зависимости от степени тяжести недуг может быть легким, среднетяжелым или тяжелым.
- Врач обращает внимание и на клинические проявления — у детей можно заметить типичную форму воспаления, а также стертую и бессимптомную.
- Имеет значение и степень распространения воспалительного процесса — в данном случае выделяют очаговый (имеется изолированный, единичный участок воспаления) и диффузный миокардит (патология распространяется на всю мышцу).
Как развивается миокардит у детей? Основные стадии
Миокардит у ребенка развивается в несколько этапов — в современной медицине выделяют три:
- Стадия виремии — вирусные частички (или прочие патогены) попадают в миокард. Сначала они фиксируются на поверхности мышечных клеток, а затем проникают внутрь миоцитов. На этом этапе наблюдается активация иммунной системы, что сопровождается повышенным синтезом и выделением интерферона.
- Аутоиммунная стадия, при которой значительно усиливается иммунный клеточный ответ и повышается уровень антикардиальных антител, которые накапливаются в миокарде, негативно влияя на его работу. На этом же этапе активируются медиаторы воспаления. Наблюдается повреждение микрососудов.
- Если течение заболевания благоприятное, то происходит уменьшение отека и формирование фиброзных участков на сердечной мышце. Если же терапия не дала положительных результатов (или вовсе отсутствовала), недуг переходит в хроническую форму. При хроническом воспалении постепенно развиваются осложнения, включая сердечную недостаточность, кардиомегалию, кардиосклероз.
Процесс диагностики и осмотр ребенка помогают врачу выяснить форму заболевания, его причины, а также стадию развития — только после получения этих данных можно составить действительно эффективную схему лечения.
Симптомы заболевания у новорожденного
Признаки недуга зависят от многих факторов — здесь во внимание стоит брать возраст ребенка, происхождение и форму заболевания. Наиболее тяжело протекает миокардит у новорожденных детей. Малыш медленно набирает вес, становится сонливым и неактивным, так как даже процесс кормления его сильно утомляет. Кожа ребенка бледная, нередко приобретает серый оттенок.

Еще одним симптомом считается одышка. Сначала она появляется в периоды активности — малыш быстро и тяжело дышит во время переодевания, купания, дефекации, кормления. По мере прогрессирования заболевания трудности с дыханием можно наблюдать уже и в спокойном состоянии. Из-за развивающейся сердечной недостаточности появляются отеки — порой они сильно выражены, за счет чего вес малыша резко увеличивается. Осмотр ребенка позволяет выявить увеличение печени и селезенки.
Особенности клинической картины у ребенка старше двух лет
У детей старшего возраста клиническая картина выглядит по-другому. В течение 2-3 недель после первичной инфекции миокардит совсем не проявляется. Затем симптоматика становится более выраженной. К признакам недуга относятся:
- бледность кожных покровов;
- быстрая утомляемость, слабость, незначительное повышение температуры;
- исчезновение аппетита и, соответственно, снижение массы тела;
- болезненность в мышцах и суставах, а иногда и в животе;
- по мере развития заболевания дети начинают жаловаться на боли в области сердца;
- появляется одышка и учащенное сердцебиение.

Миокардит: диагностика недуга
При подобном заболевании огромное значение имеет правильная диагностика. С ребенком лучше всего обратиться в детский кардиологический центр. Для постановки диагноза необходимы следующие процедуры:
- Для начала проводится опрос ребенка и родителей, чтобы составить анамнез, определить наличие тех или иных симптомов.
- Уже во время осмотра врач может заподозрить миокардит — специалист наблюдает бледность, даже синюшность кожи, учащенное сердцебиение, наличие отеков и одышки.
- Проводится биохимический и серологический анализ крови, что позволяет определить наличие инфекции и воспалительного процесса.
- Рентгенография органов грудной клетки позволяет специалисту увидеть расширение границ сердца и наличие застоя крови в сосудах легких, что подтверждает наличие воспалительного процесса в миокарде.
- Обязательно проводится электрокардиография и эхокардиография — подобные процедуры дают возможность исследовать работу сердца и оценить степень нарушений.
- Биопсия миокарда показана лишь в наиболее тяжелых случаях, так как помогает определить степень распространения воспалительного процесса.
Лечение заболевания: что предлагают врачи?
Разумеется, терапия зависит от причины и степени развития недуга. Например, при наличии бактериальной инфекции нужны антибиотики, а при вирусных поражениях показан прием противовирусных лекарств. Также детям назначают иммуномодуляторы, позволяющие нормализировать работу защитных механизмов.
Для устранения воспалительного процесса пациенты принимают противовоспалительные нестероидные лекарства («Вольтарен», «Бруфен», «Индометацин»). В особо тяжелых случаях используются стероидные гормональные лекарства, которые более эффективны при борьбе с воспалением. Для устранения отеков применяются мочегонные препараты, позволяющие избавиться от избыточной жидкости. Также важно включить в схему терапии витаминные препараты. Если речь идет о хроническом процессе, то показано санаторное лечение. Если имеет место стойкая аритмия, которая не поддается медикаментозному лечению, может понадобиться вживление кардиостимулятора.
Лечение проводится в условиях стационара, желательно выбрать хороший детский кардиологический центр с хорошими специалистами. По окончании курса терапии ребенок все равно должен регулярно проходить осмотры — сначала каждые несколько месяцев, а затем два раза в год (при благоприятном течении недуга). Эхо- и электрокардиография, рентгенография органов грудной клетки, анализы крови нужно делать периодически — только так можно вовремя заметить рецидив или наличие осложнений.
Диета ребенка при миокардите
Многие родители сегодня интересуются вопросами о том, почему развивается и что представляет собой миокардит у ребенка. Симптомы и лечение недуга, его причины — это, безусловно, важные моменты. Но стоит учесть, что при терапии ребенку нужна специальная диета (если речь идет не о грудничке).
Специалисты рекомендуют отказаться от простых углеводов — не стоит давать ребенку сдобу, шоколад, белый хлеб, макароны. Заменить их можно выпечкой без дрожжей. Также не стоит злоупотреблять солеными и острыми продуктами, жирными сортами мяса и рыбы, наваристыми супами и бульонами — лучше есть нежирное куриное филе и печень (кстати, желательно готовить блюда на пару). Рыба разрешена, но только если речь идет о нежирных сортах. Количество яиц также нужно ограничить.
В рацион стоит включить кисломолочные продукты, свежие фрукты и овощи (кроме слив, айвы, твердых груш и яблок, винограда). Шоколад и прочие сладости можно заменить медом, вареньем, зефиром и мармеладом.
Прогнозы при миокардите
Миокардит у ребенка особо опасен в первые месяцы жизни — именно в этой возрастной группе пациентов наиболее часто наблюдается летальный исход. Прогнозы зависят от формы и степени тяжести недуга. Например, легкая форма заболевания иногда и вовсе не требует лечения. Бактериальные воспаления поддаются лечению проще, а вот при вирусном поражении исход недуга может быть не слишком хорошим.
Среди детей школьного возраста и подростков редко регистрируются неблагоприятные случаи — как правило, ребята достаточно быстро поправляются и возвращаются к нормальной жизни. Правда, иногда во время миокардита в сердце формируются склеротические участки, что может послужить причиной развития сердечной недостаточности во взрослом возрасте.
Профилактические средства
К сожалению, нет универсального средства от миокардита. Тем не менее специалисты рекомендуют следовать некоторым правилам. Беременной женщине стоит внимательно относиться к своему здоровью, не допускать развития инфекционных заболеваний, избегать контактов с токсинами, регулярно сдавать анализы.
За состоянием новорожденного стоит тщательно следить — инфекционные и воспалительные заболевания должны вовремя диагностироваться и лечиться. Во время вспышек простудных болезней по возможности не стоит допускать контакта ребенка с зараженными людьми. Положительно на состоянии иммунной системы скажется правильное питание, четкий распорядок дня, умеренная физическая активность и закаливание.
причины, симптомы, диагностика, лечение и прогноз
Среди сердечно-сосудистых заболеваний более 10% случаев занимает миокардит у детей. Он может быть как самостоятельным заболеванием, так и осложнением после некоторых перенесенных болезней, в основном вирусной природы.
Что собой представляет
Миокардит – это воспалительное поражение сердечной мышцы – миокарда. Чаще всего возникает как результат перенесенной инфекции, в большинстве зарегистрированных случаев имеющей вирусную природу.
Младенцы рождаются с заболеванием, если их матери в период беременности перенесли инфекционную болезнь. В раннем возрасте болезнь провоцируют аденовирусы, герпес симплекс, энтеровирусы.
При заболевании возникает воспаление миокарда, которое протекает бессимптомно, что серьезно затрудняет возможность проведения диагностики. Последствия зависят от быстроты и правильности начала лечения. Заболевание удается пресечь при обнаружении на ранних стадиях, оно обычно проходит бесследно или оставляет незначительные следы. Но при запущенном заболевании терапия будет длиться пожизненно, а в особо критических случаях потребуется серьезное лечение, хирургическое вмешательство и даже пересадка сердца.
Причины развития
Миокардит у ребенка развивается как следствие заболевания или же может быть врожденным из-за болезни матери во время беременности. В последнем случае его выявляют еще на стадии вынашивания плода или в первые несколько суток после рождения.
Основными причинами болезни являются вирусы, чаще всего аденовирусы, энтеровирусы, ВИЧ, а также микроорганизмы – микоплазмы, хламидии, риккетсии, боррелии (возбудители болезни Лайма), бактерии, особенно золотистый стафилококк и дифтерийная палочка, намного реже – возбудители ангины, скарлатины и ботулизма. Также причиной заболевания оказываются грибки, особенно криптококки.
В большинстве случаев наблюдается зависимость между ростом заболеваемости ОРВИ, инфекционными пневмониями и увеличением количества случаев миокардита.
У подростков заболевание развивается на фоне юношеского ревматизма. Регистрируются случаи болезни при бронхиальной астме, после отравления лекарственными препаратами, при хирургическом вмешательстве, наличии травмы, ожогов, а также после трансплантации органов.
Классификация
Миокардит делится на следующие виды:
 Ревматический.
Ревматический.- Инфекционный.
- Аллергический.
- Возникающий при наличии травм, ожогов, облучения или при диффузных патологиях соединительной ткани.
- Идиопатический (невыясненной этиологии).
По степени развития заболевание принято разделять следующим образом:
- Острый миокардит, длительностью в 6 недель.
- Подострый, до полугода.
- Активный хронический – более полугода.
- Персистирующий хронический – перемежающийся периодами ремиссии и опять входящий в обострение состояния, протекающий достаточно долго.
По форме миокардит делится следующим образом:
- Очаговый, когда воспалением затронута только часть сердечной мышцы.
- Диффузный, поражающий весь миокард.
Полученная информация о виде и форме заболевания является основанием для назначения правильного лечения.
Симптомы
Миокардит, симптомы у детей разного возраста которого несколько отличаются, определить по внешним признакам на начальных стадиях сложно. Признаки заболевания можно разделить следующим образом:
- У новорожденных и грудничков. Заподозрить наличие болезни можно в том случае, если мать переболела вирусным или иным инфекционным заболеванием, так как явных признаков на начальных стадиях может и не быть. Выявить миокардит можно по следующим признакам:
 тахикардия;
тахикардия;- частое дыхание при отсутствии поражений легких;
- бледная, синюшная кожа;
- трудное дыхание, проявляющееся в том, что кожа между ребрами втягивается при вдохе;
- сердечные аритмии;
- признаки угнетения нервной системы: вялость, сонливость, слабые рефлексы;
- симптомы основного заболевания, вызвавшего миокардит;
- желтуха;
- диарея и другие нарушения.
- У детей старше 2-х лет. Если у грудничков основные симптомы поступают со стороны дыхания, то у детей этой группы первыми признаками оказываются сильные боли в животе. Затем появляется вялость, апатия, нарушения сна, бледность, кашель, рвота, отеки на лице и конечностях, асцит. Дети становятся беспокойными, у них наблюдается цианоз, сильнейшая одышка, из-за чего они предпочитают сидеть, появляется шум в легких, приглушенные тоны сердца. Развивается ритм галопа, конечности становятся холодными, снижается артериальное давление, печень увеличивается. Иногда встречается потеря сознания, судороги.
Любые симптомы болезни – повод немедленного обращения к врачу. Если состояние резко нарастает, необходимо вызвать «скорую помощь».
Диагностика
Для того, чтобы диагностировать у детей острый миокардит, потребуется проведение комплексного обследования. Не все оборудование доступно в поликлинике, поэтому проводить тесты ребенка отправят в специализированную клинику или отделение.
Диагностика потребует проведения следующих обследований и анализов:
- Эхокардиография. Считается наиболее важным и информативным обследованием. Позволяет обнаружить нарушения на самых ранних стадиях болезни.
- ЭКГ.
- МРТ.
- Рентгенография грудной клетки даст информацию об искажении формы и размеров сердца.
- УЗИ.
- Общий анализ крови и мочи.
- Анализ крови на биохимию, позволяющий обнаружить специфические маркеры повреждения миокарда: креатинфосфокиназу, тропонин, лактатдегидрогеназу.
- Проба крови на ревматоидный фактор, белки острой фазы.
- Проба крови на антистрептолизин, выявляющая наличие стрептококка.
- Бакпосев крови.
- В сложных случаях берется биопсия ткани сердца, его катетеризация. Эти процедуры выполняются только в профильных медицинских центрах.
При необходимости медики могут назначить дополнительные обследования.
Методы лечения
При любых формах и стадиях заболевания лечение ребенка должно проводиться комплексно, в стационаре. Основное действие – устранение болезни, давшей толчок к развитию миокардита.
Клинические рекомендации при миокардите у детей заключаются в следующем:
 Соблюдение постельного режима.
Соблюдение постельного режима.- Выполнение специальной дыхательной гимнастики для улучшения работы миокарда.
- Контролирование объемов потребляемой жидкости, чтобы избежать отеков (проверка количества мочи в течение суток).
- Качественное питание. Диета включает ограничение общего количества жиров до 80 граммов, сливочного масла – 20 граммов (исключительно по утрам), 30 граммов растительных масел (в салатах), 150 граммов хлеба, предпочтительно постные супы, большое количество свежих овощей, ограничение соли – не более 3 граммов, включая уже содержащуюся в продуктах. Разбивать на 5 – 6 раз в течение суток.
- Применение антибиотиков в течение 2 – 4 недель. Используется при бактериальных инфекциях.
- Противовирусные препараты: Ацикловир при герпесе, Цитотект при цитомегаловирусе, при других заболеваниях вирусной природы лекарства подбирает врач, исходя из возбудителя, например, интерфероны.
- Поддержание сердечной деятельности гликозидами, использование диуретиков для уменьшения нагрузки на сердце, инъекции кокарбоксилазы и так далее.
Лечение миокардита у детей должно проводиться в обязательном порядке, так как заболевание угрожает негативными последствиями без лечения. После выписки ребенку в течение 4 месяцев нужно будет ежемесячно проходить осмотр, в дальнейшем в течение года – раз в три месяца, затем – 1 раз в полгода. При визите в больницу выполняется ЭКГ, минимум раз в год – эхокардиография. При необходимости частота визитов и обследований может быть увеличена.
Прогноз
Спрогнозировать развитие заболевания для всех детей невозможно. Прогноз полностью связан с возрастом пациента, фактора, спровоцировавшего заболевание, его стадии, состояния иммунной системы, наличия других болезней.
 В тяжелых случаях развивается сердечная недостаточность, эндокардит, нарушения ритма, проводимости, кардиомиопатия с расширением камер сердца, кардиосклероз, тромбоэмболия, при сильном воспалительном процессе может возникнуть инфаркт и внезапный летальный исход.
В тяжелых случаях развивается сердечная недостаточность, эндокардит, нарушения ритма, проводимости, кардиомиопатия с расширением камер сердца, кардиосклероз, тромбоэмболия, при сильном воспалительном процессе может возникнуть инфаркт и внезапный летальный исход.
При диагностике на ранних стадиях и правильном лечении диагноз благоприятный, больной выздоравливает без осложнений или же с наличием небольших проблем. В ряде случаев наблюдается переход болезни в хроническую форму, кардиомиопатия дилатационного типа.
Рекомендации родителям
Миокардиты у маленьких детей несут угрозу их здоровью, поэтому заботливые родители должны предпринимать все меры для защиты от заболевания. Начинаться они должны еще в период внутриутробного развития. Будущей матери нужно старательно избегать контактов с заболевшими, не посещать места с массовыми скоплениями людей в периоды вирусных эпидемий, много внимания уделять своему здоровью. При заболевании нужно сразу же обращаться к врачу. От этого зависит не только крепкое сердце, но и выживание плода.
Чтобы ребенок не заболел, нужно в точности соблюдать график прививок, закалять его, следить за правильным полноценным питанием, использовать профилактические мероприятия в периоды массовых эпидемий, применять народные методы защиты от инфекций – мед, малину, отвар плодов шиповника и так далее.
Огромное значение имеет устранение любых очагов инфекции, будь то пораженный кариесом зуб или воспаленные гланды. Чем меньше ребенок будет болеть инфекционными, особенно вирусными заболеваниями, тем выше у него шансы избежать миокардита.
симптомы и лечение, разновидности, диагностика
Воспалительные процессы в сердце чаще всего являются либо осложнениями инфекционных заболеваний, либо следствием аутоиммунных процессов. В любом случае такие явления у ребенка несут серьезную опасность для его нормальной жизни и здоровья. Миокардит у детей – это патологический воспалительный процесс в сердечной мышце.
Содержание статьи
Особенности заболевания
Выделяют врожденные формы болезни, когда ребенок заражается инфекцией внутриутробно от матери, а также приобретенные формы болезни, являющиеся следствием жизнедеятельности ряда вирусов, бактерий и грибков, попадающих в организм детей, а также следствием ревматологических (аутоиммунных) процессов. Особое внимание к миокардиту связано с несколькими особенностями его протекания в детском возрасте, а именно:
- Неспецифичность симптомов болезни может привести к поздней диагностике заболевания и развитию сердечной недостаточности.
- Существует взаимосвязь между перенесенными миокардитами в детском возрасте и возникновением необратимой кардиомиопатии, эффективным лечением которой является лишь пересадка сердца.
- Воспаление лишь миокарда, либо всех оболочек сердца (панмиокардит) характерно не для распространенной острой ревматической лихорадки, а для более редких и коварных аутоиммунных процессов, поражающих не только сердце.
- Специфичного этиотропного лечения для большинства форм миокардита не существует. Терапия основывается на симптоматическом и патогенетическом лечении, а также на поддержании активности иммунной системы ребенка на должном уровне.
В отличие от такого же заболевания, но развивающегося у взрослых пациентов, у детей до 2-х лет часто не удается выявить жалобы и симптомы ранних этапов из-за неспособности разговаривать. Также для детей любого возраста миокардит может стать внезапным и тяжелым заболеванием, которое несет непосредственную угрозу жизни маленького пациента.
Учитывая, что чаще всего такая болезнь возникает как осложнение течения гриппа и ОРВИ, каждый родитель должен внимательно относиться к лечению даже таких, на первый взгляд нетяжелых и банальных инфекций.
Причины возникновения заболевания
Инфекционный миокардит у детей является следствием воздействия на организм следующих групп возбудителей, которые попадают в миокард либо внутриутробно, либо вследствие осложнений инфекционного процесса:
- Вирусная инфекция. Именно она считается причиной миокардитов в большинстве случаев. Доказательством этого служит исследование биоптатов миокарда, в которых обнаруживаются специфические воспалительные изменения. Чаще всего причиной миокардита у детей становятся энтеровирусы, вирусы гриппа А и В, группа вирусов, вызывающих ОРВИ, вирус кори, краснухи, паротита, ветряной оспы, герпеса и др.
- ВИЧ-инфекция, которая передается от матери плоду, через плаценту (вертикальный путь передачи). На фоне иммунодефицита любой из микроорганизмов практически беспрепятственно может поразить миокард новорожденного.
- Простейшие микроорганизмы (хламидии, микоплазмы и др.). Чаще всего ребенок заражается такими инфекциями в родах от матери. У подростков наличие такой инфекции может быть связано с ранним началом половой жизни.
- Болезнь Лайма, которая возникает после укуса клещей. Ребенок в результате игры на свежем воздухе или нахождении в лесу может подвергаться укусам клещей. Если не проведена профилактика этой болезни, ее возбудитель (бактерия рода Борелия) может попасть в миокард и спровоцировать его воспаление, сочетающееся с поражением кожи, а также суставов у ребенка.
- Грибковая инфекция, которая на фоне тяжелого бактериального или вирусного заболевания у ребенка, а также при СПИДе, циркулируя в крови, может вызывать миокардит. Особое внимание грибкам уделяется из-за необходимости лечения специфическими препаратами с выраженными побочными эффектами, особенно выраженными в отношении печени.
- Иногда неревматический миокардит у детей сложно связать с инфекцией или аутоиммунным процессом. В таком случае заболевание обозначается как идиопатическое, т.е. с неясной этиологией. Однако при более детальном анализе биоптата миокарда (который проводят крайне редко из-за инвазивности процедуры) у таких пациентов обнаруживаются следы редких вирусов или простейших.
Ревматизм, возникающий на фоне хронических ангин, вызванных β-гемолитическим стрептококком группы А, приводит к поражению внутренней оболочки сердца – эндокарда. Но в ряде случаев такой аутоиммунный воспалительный процесс затрагивает все оболочки сердца, в т.ч. и миокард, вызывая миокардит.
Симптомы миокардита у детей
Основные симптомы миокардита у детей сходны с другими патологиями сердца и легких, что и осложняет первичную диагностику. К этим признакам относят:
- Умеренная или слабовыраженная боль в области сердца.
- Признаки инфекционного процесса – повышение температуры тела, лихорадка, потливость, слабость, ощущение недомогания.
- Одышка в покое, отеки конечностей и другие слабовыраженные симптомы сердечной недостаточности.
- Ощущение перебоев в работе сердца, аритмичный пульс. Наблюдается тахикардия (ускорение пульса) или выраженная брадикардия (замедление частоты сердечных сокращений).
Часто ранние симптомы заболевания сложно диагностируются и выявляются на фоне общих признаков инфекции или «атаки» ревматологического заболевания. Принято выделять 3 формы течения миокардита у детей: острая, подострая и хроническая.
Диагностика заболевания
Острый миокардит у детей диагностируется врачом по следующему алгоритму:
- Общий осмотр ребенка и детализация всех его жалоб (для маленьких детей – жалоб его родителей).
- Проведение аускультации сердца и легких, а также перкуссии с целью определения границ сердца и легких. Эти исследования позволят врачу определить характерные для миокардита глухие, аритмичные тоны сердца, расширение его перкуторных границ.
- Общий клинический анализ крови позволяет уточнить тип воспалительного процесса (бактериальный, вирусный или аллергический).
- Общий клинический анализ мочи позволяет оценить наличие урогенитальной инфекции, а также оценить функцию почек, что очень важно при обострении аутоиммунных процессов у ребенка.
- УЗИ сердца (ЭхоКГ). Это исследование позволяет подтвердить дилатацию (расширение) предсердий и желудочков, а также по изменению эхоструктры миокарда — предположить наличие воспалительных изменений в них.
- Серологические исследования плазмы крови позволяют выявить антитела против конкретных возбудителей инфекции (ряда вирусов, бактерий и простейших), которые могут вызывать миокардит у детей.
- Диагностика сопутствующего заболевания позволяет установить истинную причину поражения сердца или, напротив, опровергнуть связь с другими заболеваниями.
При системной красной волчанке, ювенильном ревматоидном артрите, синдромах аутоиммунного поражения щитовидной железы может развиваться сопутствующее воспалительное поражение миокарда.
Также миокардит может быть связан с токсическим воздействием этанола и других химических соединений на миокард, либо с бесконтрольным приемом лекарственных препаратов в рамках самолечения.
Установление диагноза инфекционный, ревматический или токсический миокардит проводится по совокупности жалоб, выявленных симптомов патологии, а также по результатам лабораторных исследований. Именно такой комплексный подход в диагностике и позволяет установить диагноз как можно быстрее и начать соответствующее лечение.
Определение истинной причины, которая спровоцировала болезнь у ребенка, позволит врачу назначить более эффективное лечение и порекомендовать меры профилактики для предупреждения развития такой патологии в будущем.
Лечение миокардита в детском возрасте
Симптомы и лечение миокардита у детей зависят от причины и формы заболевания. В случае инфекционной причины применяются следующие группы препаратов:
- Для вирусов – общеукрепляющая противосимптоматическая терапия. В случае гриппа применяют противовирусные средства (римантадин, озельтамивир и др.). В случае ветряной оспы, герпеса, ЦМВ – противовирусный препарат ацикловир и его производные. Если течение вирусной инфекции очень тяжелое, а специфический противовирусный препарат не разработан, могут применяться препараты группы интерферонов, а также специальные противовирусные иммуноглобулины. Зачастую к ним приходится прибегать при тяжелом течении таких детских инфекций, как корь, краснуха, паротит и др.
- Против бактерий (после определения возбудителя микробиологическими или серологическими методами) применяют антибактериальные препараты с учетом чувствительности возбудителя болезни к ним. В случае миокардита на фоне болезни Лайма, которая возникла поле укуса клеща и сопровождается выраженной клинической картиной, лечение доксициклином начинают немедленно.
- Простейшие микроорганизмы также лечатся антибиотиками с учетом чувствительности возбудителя.
- Против грибковой инфекции применяют специальные противогрибковые препараты (амфотерицин В и др.).
Лечение ревматических миокардитов проводится следующими группами препаратов:
- Нестероидными противовоспалительными средствами.
- Глюкокортикостероидами по специальным схемам.
- Иммунодепрессантами при очень тяжелом течении процесса.
Для облегчения состояния ребенка, ему назначается постельный режим на весь срок лечения, жаропонижающие средства, обильное питье, а также специальная диета, богатая белками, углеводами и витаминами. Для купирования явлений сердечной недостаточности могут применяться мочегонные препараты.
Важным условием выздоровления в детском возрасте служит не только грамотная этиотропная терапия, но создание условий, при которых сердечно-сосудистая система не будет испытывать нагрузок, при этом организм всецело получает поддерживающее лечение и диетическое питание.
У детей вирусные инфекции являются наиболее распространенными причинами миокардита. Наиболее распространенные вирусы:
- Парвовирус
- Вирус гриппа
- Аденовирус и вирус Коксаки
- Вирусы, такие как краснуха, рубеола и ВИЧ
Редко, миокардит могут вызывать бактерии, такие как те, которые вызывают болезнь Лайма, пятнистая лихорадка Скалистых гор или синдром токсического шока, или грибок или паразиты.Важно признать, что, хотя у ребенка может быть одна из этих инфекций, редко развивается миокардит.
Когда миокардит вызван инфекцией, микроб сначала заражает сердце. Микроб попадает в организм и проходит через кровь к сердцу. Он растет и размножается в сердце. Это может привести к повреждению некоторых клеток при распространении от одной клетки к другой.
Обычно иммунная система отправляется на место инфекции, чтобы избавиться от микробов.У некоторых детей этот ответ чрезмерно агрессивен, так что не только микроб уничтожается, но и сами сердечные клетки могут быть повреждены.
Большая часть повреждений сердца вызвана иммунной реакцией организма на микроб, а не самим микробом. Непонятно, почему это происходит у некоторых детей. Аномальный иммунный ответ может быть ограничен небольшой областью или включать большую часть мышечной ткани. Часто, чем больше повреждена сердечная мышца, тем тяжелее симптомы. Есть и другие триггеры для миокардита.Многие лекарства, используемые для химиотерапии, и некоторые антибиотики в редких случаях могут вызывать иммунный ответ, подобный тому, который наблюдается при вирусных инфекциях.
Дети с такими заболеваниями, как волчанка, ревматоидный артрит, язвенный колит и склеродермия (заболевания, которые включают воспаление многих различных органов тела) также могут заболеть миокардитом, но это редко. Причина получения ненормального иммунного ответа в этих условиях не так хорошо понятна.
,
Понимание Миокардит — Фонд Миокардит
Эта информация предназначена для того, чтобы помочь вам понять миокардит. Если у вас есть вопросы по поводу этой информации или вашего состояния, поговорите с членом вашей медицинской команды.
Дополнительная информация о миокардите
Вебинары по миокардиту
О вашем сердце
Ваше сердце представляет собой четырехкамерный мышечный насос размером с кулак взрослого человека. Обычно сердце бьется от 60 до 100 раз в минуту, качая кровь по всему телу с каждым ударом.
Две верхние камеры сердца, называемые правым и левым предсердиями (каждая называется предсердием), получают кровь, которая возвращается в сердце из тела. Вены несут эту возвращающуюся кровь в предсердия. Когда мышцы предсердия сокращаются, кровь сдавливается в две большие нижние камеры сердца, называемые правым и левым желудочками. Когда мышцы желудочков сокращаются, кровь проходит через артерии по всему телу. Накачка желудочков создает пульс, который вы чувствуете в запястье или шее.
Миокардит Причины
Миокардит в сердце мыши. Воспаление сердца окрашивает в пурпурный цвет.
Вирусные инфекции являются основной причиной миокардита. Воспаление возникает во время инфекции, создавая нагрузку на сердце, которая сохраняется даже после того, как инфекция устранена. Рак, бактериальные инфекции и другие инфекционные заболевания также могут вызывать миокардит, также как и воздействие токсинов окружающей среды, начиная от металлических ядов и заканчивая ядом паука и змеи.
У значительно меньшей группы людей с аутоиммунными заболеваниями может развиться гигантский клеточный миокардит.Этот вариант заболевания часто приводит к быстрому ухудшению, но все же может успешно реагировать на лечение, особенно при ранней диагностике. В настоящее время нет известных способов выбора образа жизни или лечения, которые могут предотвратить миокардит.
Каковы симптомы миокардита?
Одной из самых серьезных проблем в диагностике и лечении миокардита является отсутствие у него специфических симптомов. Во многих случаях люди не испытывают никаких симптомов вообще. Когда они присутствуют, симптомы могут указывать на саму вирусную инфекцию или наводить на мысль о других проблемах с сердцем, таких как сердечный приступ.Общие симптомы могут включать, но не ограничиваются ими:
- Одышка, особенно после физической нагрузки или лежа
- Усталость
- Сердцебиение
- Боль в груди или давление
- Легкомысленность
- Отечность рук, ног, лодыжек и ноги
- Внезапная потеря сознания
При обнаружении любого из этих симптомов важно немедленно поговорить с врачом.
Как диагностируется миокардит?
В большинстве случаев миокардит не имеет симптомов и не диагностируется.Однако, когда у человека развиваются симптомы, общих тестов на миокардит включают следующее:
- Электрокардиограмма
Электрическая активность вашего сердца обнаруживается с помощью электродов, прикрепленных к вашей коже. Эта активность записывается в виде волн, которые представляют электрические силы в разных частях сердца. - Рентгенография грудной клетки
Рентгенография грудной клетки создает изображение на пленке, которое очерчивает ваше сердце, легкие и другие структуры в вашей груди.Из рентгенографии грудной клетки ваш врач узнает такую информацию, как размер и форма вашего сердца. - Эхокардиограмма (сокращенное эхо)
Звуковые волны (слишком высокие, чтобы быть услышанными) используются для создания изображения вашего сердца или анализа кровотока. Звуковые волны посылаются в ваше тело от преобразователя, небольшого пластикового устройства. Звуковые волны отражаются от внутренних структур, возвращаясь к преобразователю и создавая изображения сердца и его структур. - Реже можно провести сканирование сердечной магнитно-резонансной томографии (МРТ) для диагностики миокардита.МРТ создает изображения с использованием магнитного поля и радиоволн.
- Иногда, биопсия сердца требуется для подтверждения диагноза.
После миокардита
После лечения многие пациенты живут долго и полноценно, не страдая от последствий миокардита. Для других, однако, может потребоваться постоянное сердечно-сосудистое лечение или даже пересадка сердца. В целом, считается, что миокардит, который может вызвать дилатационную кардиомиопатию, составляет до 45 процентов операций по пересадке сердца в США.Сегодня.
Изменения здорового образа жизни также могут поддерживать правильную работу сердца. Ваш врач может порекомендовать вам снизить потребление натрия в рационе, избегать употребления алкоголя, ограничить потребление жидкости и бросить курить. Также обычно рекомендуется избегать спортивных соревнований и других строгих упражнений в течение периода после постановки диагноза, который будет определяться кардиологом. И хотя заболевание может вернуться, особенно при гигантском клеточном миокардите, оно встречается крайне редко.
Может ли рецидив миокардита?
Да, миокардит может рецидивировать, а в некоторых случаях может привести к хронически увеличенному сердцу (так называемая дилатационная кардиомиопатия).Не существует известного способа предотвращения рецидива миокардита. Тем не менее, риск рецидива является низким (вероятно, около 10-15 процентов).
Что можно сделать для профилактики миокардита?
Известно, что никакие изменения образа жизни или медицинские процедуры не предотвращают вирусный миокардит.
Поскольку миокардит редок, информация ограничена относительно его причин и эффективных методов лечения. Миокардит не считается наследственным. Известно, что гены не предрасполагают людей к миокардиту.
Поддержка миокардита
Если у вас или у близкого человека недавно был диагностирован миокардит, важно получить доступ к достоверной информации, которая поможет вам в это трудное время.Фонд Миокардит — отличный способ получить доступ к последним исследованиям и связаться с другими, кто испытал эту редкую болезнь. Чтобы узнать больше, свяжитесь с Фондом миокардита сегодня по телефону 281-713-2962.
Узнайте больше о гигантоклеточном миокардите или просмотрите часто задаваемые вопросы по миокардиту, статьи об исследованиях миокардита и фотографии исследований миокардита.
Миокардит — это воспалительное заболевание миокарда, которое чаще всего поражает молодых пациентов, вызывая ок. 10% внезапных смертей у молодых людей. Заболевание обычно вызывается вирусными инфекциями (например, парвовирусом B19, вирусом Коксаки) или острой ревматической лихорадкой, но может также проявляться у пациентов с системными состояниями, такими как системная красная волчанка или васкулитовые синдромы. Взрослые пациенты обычно протекают бессимптомно или имеют неспецифические симптомы, включая лихорадку, усталость и слабость.Некоторые пациенты также испытывают сердечные признаки, которые варьируют по степени тяжести от боли в груди и аритмии до сердечной недостаточности или внезапной сердечной смерти. Младенцы и дети обычно имеют более серьезные проявления. Воспаление также может распространяться и приводить к параллельному перикардиту. Миокардит следует заподозрить у пациентов с симптомами гриппа в анамнезе и новыми свидетельствами нарушений ЭКГ, таких как синусовая тахикардия или вогнутый подъем сегмента ST. Дальнейшие диагностические тесты могут показать увеличение сердечных ферментов и увеличение сердца при рентгенографии грудной клетки.Если диагноз не определен, может быть показана дополнительная биопсия миокарда. Первоначальное лечение миокардита включает поддерживающие меры и лечение любых основных заболеваний (например, антибиотикотерапия). Сердечные симптомы обычно требуют дополнительных лекарств, включая амиодарон при аритмии или бета-блокаторы при застойной сердечной недостаточности. В то время как большинство взрослых с вирусным миокардитом полностью выздоравливают, существует небольшой риск развития заболевания с дилатационной кардиомиопатией. Прогноз особенно плох для младенцев и маленьких детей.
,
4.1. Triage
Педиатрические пациенты с симптоматическим миокардитом должны быть помещены в педиатрический центр третичной помощи. Klugman et al. сообщили, что в их группе больных миокардитом у детей 45% пациентов нуждались в милриноне, 35% — в адреналине, а 25% — в искусственной вентиляции легких. Экстракорпоральная мембранная оксигенация была необходима у 7% пациентов, а пересадка сердца — у 5%. [9] При сортировке пациента следует учитывать тот факт, что любой пациент, которому требуется поддержка артериального давления при остром миокардите, может быстро ухудшиться и нуждается в механической поддержке сердечно-сосудистой системы.Поддержка экстракорпоральной мембранной оксигенации (ЭКМО) в настоящее время все чаще рассматривается как оптимальная поддерживающая терапия в ожидании полного восстановления сердца. [20] У более крупных детей устройство поддержки желудочков (VAD) также используется для поддержки функции желудочков при острых заболеваниях. В ранее опубликованной статье, в которой сообщалось о переносе серии детей с миокардитом, было пять из десяти пациентов, которым требовалась ЭКМО. Среди этих пяти пациентов было три выживших. [15] В другом ретроспективном обзоре 36 случаев гистологически подтвержденного миокардита ЭКМО был использован у 4 пациентов (11%).[21]
4.2. Транспорт
Было подсчитано, что менее десяти процентов больниц с койками для интенсивной терапии имеют детские кроватки для интенсивной терапии. [22], [23] Таким образом, педиатрический прием в отделение интенсивной терапии часто требует транспортировки пациента. Хотя бригады скорой медицинской помощи обучаются основам педиатрической реанимации и стабилизации, зачастую они не имеют достаточного опыта или повышения квалификации, которые могли бы обеспечить безопасную транспортировку критически больного ребенка.С другой стороны, использование транспортных бригад интенсивной терапии тесно связано со снижением частоты осложнений. [24] — [27] В частности, для педиатрических пациентов вероятность незапланированных дыхательных путей или сердечно-сосудистых событий была в 22 раза выше, когда не использовалась команда по транспортировке в критических местах. [24] В любой популяции пациентов с высоким риском развития сердечно-легочной недостаточности необходимо учитывать баланс потенциальной выгоды от использования команды для оказания неотложной медицинской помощи и риск удержания пациента в отделении неотложной помощи в течение более длительного периода времени до специальная команда доступна.
По указанным выше причинам пациентов с симптоматическим миокардитом лучше всего транспортировать в центр третичной медицинской помощи с бригадой интенсивной терапии. Эти пациенты подвержены высокому риску ухудшения состояния во время транспортировки и часто нуждаются в срочных вмешательствах по прибытии в принимающую больницу. Транспортировка на вертолете может быть быстрее, чем на наземном транспорте, хотя это не всегда верно в городских условиях или в тех случаях, когда задействованные объекты не имеют вертолетной площадки на месте. [28] Руководства по транспортировке вертолетов определили педиатрических пациентов с симптоматическим миокардитом в качестве подходящих кандидатов для перевозки вертолетов.[29] В то время как медицинский вертолет является эффективным видом транспорта, он имеет максимальные ограничения по расстоянию. Существуют также строгие погодные и высотные ограничения для перевозки вертолетов, что может в меньшей степени влиять на наземные и стационарные перевозки. Пациент, нуждающийся в частой оценке или вмешательстве, может испытывать трудности при уходе в вертолете из-за шума, недостатка места, затрудняющего доступ к пациенту, и турбулентности в полете. Кроме того, в вертолете и, конечно, в автомобиле с неподвижным крылом, может быть более трудно переключиться на другое приемное устройство, если пациент станет резко нестабильным для транспортировки.Нет никаких данных, касающихся детского миокардита и идеальных видов транспорта. Данные, полученные от взрослых пациентов, показывают, что существуют противоречивые данные об эффективности различных видов транспорта, в частности вертолетного или наземного транспорта. В 2012 году ретроспективное когортное исследование показало, что среди пациентов с тяжелой травмой, поступивших в травматологические центры уровня I или уровня II, транспортировка на вертолете по сравнению с наземными службами была связана с улучшением выживаемости до выписки из больницы. [30] Хотя есть более ранние исследования, согласующиеся с этими результатами, другие исследования среди взрослого населения не смогли показать преимущества вертолетной перевозки.[31] — [34]
Таким образом, выбор команды и вида транспорта для пациента является сложным. Есть много факторов, влияющих на принятие решений, касающихся транспортировки пациентов. Медицинская бригада должна учитывать ожидаемые медицинские потребности пациента и риски дестабилизации во время транспортировки, срочность лечения, необходимого в приемном учреждении, транспортную логистику, такую как высота, погода и расстояние, а также доступность и опыт команды. [35]
4.3. Лечение
В настоящее время нет специальных методов лечения острого молниеносного миокардита.Основой терапии является поддерживающий уход для поддержания сердечного выброса, включая искусственную вентиляцию легких, инотропную поддержку и, если допустимо, снижение постнагрузки и диурез. В транспортных целях интубация, вентиляция и инотропная поддержка играют большую роль, чем другие стратегии поддержки. У взрослого населения исторически было больше возможностей для устройств желудочковой помощи. Тем не менее, педиатрические вспомогательные устройства были успешно разработаны. В недавнем исследовании педиатрического вспомогательного желудочкового устройства Excor (Berlin Heart) Fraser и др. Продемонстрировали, что показатели выживаемости для пациентов, ожидающих трансплантации сердца, были значительно выше при использовании вспомогательного желудочкового устройства, чем при ЭКМО.[36] Эти данные не являются специфическими для миокардита, но обещают, что вспомогательные устройства могут быть эффективно использованы в педиатрической популяции. В настоящее время большинству пациентов с рефрактерным кардиогенным шоком и / или тяжелой дыхательной недостаточностью, вероятно, потребуется ЭКМО для постоянной поддержки.
4.3.1. Интубация и седация
У пациентов с признаками отека легких существует риск ухудшения гипоксемии и потенциала респираторного ацидоза, поскольку ни один из них не будет хорошо переноситься с точки зрения сердца.Когда респираторные потребности возрастают, чтобы компенсировать эти проблемы, потребление кислорода дыхательными мышцами может возрасти в восемь раз. [37] Интубация и искусственная вентиляция уменьшат потребление кислорода дыхательными мышцами и, следовательно, общую потребность кислорода в миокарде. [37] Риски индукции для интубации следует тщательно сопоставить с этими преимуществами, но снижение статуса может заставить врача приступить к эндотрахеальной интубации до транспортировки.
В общем, вентиляция с положительным давлением снижает напряжение стенки левого желудочка и постнагрузку левого желудочка и, следовательно, может улучшить сердечный выброс с помощью этого механизма.Однако другие сердечно-легочные взаимодействия, связанные с интубацией и вентиляцией с положительным давлением, могут спровоцировать низкий сердечный выброс или остановку сердца у пациента с бивентрикулярной недостаточностью. Эти потенциально вредные взаимодействия включают прекращение правостороннего венозного возврата во время перехода от спонтанного дыхания к вентиляции с положительным давлением, а также системную вазодилатацию и отрицательную инотропию, индуцированную лекарством, используемым для индукции анестезии. Если это возможно, важно убедиться, что пациент находится в состоянии эуволемии до индукции, чтобы сохранить преднагрузку правого желудочка после начала вентиляции с положительным давлением.Также желательно, чтобы инотропный агент был либо инициирован, либо подготовлен к инфузии для поддержки бивентрикулярной функции. [38] Выбор специфических индукционных агентов менее важен, чем признание того, что пациенты с нарушениями, вероятно, будут иметь ограниченный сократительный резерв, будут относительно зависимы от преднагрузки и не будут хорошо реагировать на быстрые изменения постнагрузки. [39] Важным является выбор подходящего препарата для индукции анестезии при интубации. Любой агент может вызвать вазодилатацию и сердечную депрессию.Этомидат известен низкой частотой неблагоприятных гемодинамических эффектов, и прямые симпатомиметические эффекты кетамина могут быть особенно полезны при шоковых состояниях. [40] Тщательно титрованный низкодозированный фентанил может также обеспечивать надлежащие уровни седации и анальгезии с более благоприятным профилем сердца. Мидазолам, пропофол и барбитураты могут вызывать гипотензию в индукционных дозах, поэтому их следует избегать. Премедикация атропином может рассматриваться в педиатрических пациентах с брадикардией, хотя у многих пациентов с миокардитом тахикардия на презентации.[38]
Неблагоприятные гемодинамические эффекты вентиляции с положительным давлением на правосторонний венозный возврат могут быть смягчены с помощью стратегии минимизации среднего давления в дыхательных путях, таким образом снижая внутригрудное давление. Это включает в себя предотвращение гиперинфляции в легких, минимизацию пикового давления на вдохе, использование короткого времени вдоха и адекватного времени выдоха, а также консервативное использование положительного давления на выдохе (PEEP). Хотя PEEP может быть полезен при лечении отека легких и гипоксемии, его следует использовать с осторожностью, поскольку это может привести к снижению преднагрузки правого желудочка и увеличению нагрузки правого желудочка.
4.3.2. Контроль частоты
Как тахикардия, так и брадикардия могут представлять риск для педиатрического пациента при острой сердечной недостаточности. Аритмии должны быть быстро распознаны и вылечены. Чрескожная стимуляция была признана простой, безопасной и эффективной временной мерой контроля скорости, но может потребовать седации и, вероятно, требует обезболивания у педиатрического пациента. [41] — [44] Как уже упоминалось, введение седации у педиатрического пациента с миокардитом и сердечно-сосудистым компромиссом может привести к дальнейшей гемодинамической нестабильности.Инициирование катехоламинов, таких как дофамин, может принести пользу пациентам с полной сердечной блокировкой за счет увеличения скорости желудочкового выброса для улучшения системной перфузии при транспорте и должно рассматриваться до начала чрескожной стимуляции у гемодинамически стабильных пациентов. Тем не менее, при использовании таких агентов следует соблюдать осторожность, чтобы не увеличить острую постнагрузку левого желудочка.
4.3.3. Снижение постнагрузки
Лечение сердечной недостаточности следует применять, если пациент может переносить диурез и снижение постнагрузки, но, вероятно, не рекомендуется в острой ситуации.В идеале это управление должно включать диуретики для снижения давления наполнения и ингибиторы ангиотензинпревращающего фермента (АПФ) для снижения системного сосудистого сопротивления и постнагрузки желудочков. Бета-блокада также может быть использована, однако единственное рандомизированное контролируемое исследование бета-блокады для лечения детской сердечной недостаточности не продемонстрировало пользы. [45] Кроме того, использование бета-адреноблокатора в острых ситуациях может осложнить реанимационные мероприятия, если у пациента критически нарушен результат или он вообще потерял кровообращение.У пациентов со значительной дисфункцией и сниженным сердечным выбросом системные переносчики, такие как милринон, часто полезны, если их переносят. Из-за риска системной гипотонии и некоторого риска ухудшения дисфункции миокарда эти вмешательства лучше всего начинать в условиях третичной помощи, а не во время транспортировки.
4.3.4. Левосимендан
Левосимендан является положительным ионотропом и функционирует, связываясь с сердечным тропонином С, чтобы повысить чувствительность миоцитов к кальцию. Он также оказывает сосудорасширяющее действие на артериальную, венозную и коронарную сосудистую сеть, что приводит к снижению постнагрузки и лучшему соответствию потребности кислорода в миокарде.[46] — [49] Поэтому, несмотря на улучшение желудочковой функции, левосимендан не значительно увеличивает потребность кислорода в миокарде. Левосимендан в настоящее время не одобрен FDA, поэтому в США нет коллективного опыта. Имеются сообщения о том, что левосимендан успешно применяется при миокардите как у взрослых, так и у детей. [50] — [52] Тем не менее, не существует более крупных проспективных исследований, которые бы предоставили достаточные доказательства для рутинного использования на данном этапе. Остается неясным, какую потенциальную пользу может принести этот препарат при транспортировке в критических ситуациях.
4.3.5. IVIG
Преимущество иммунной модуляции остается спорным и, как правило, не является дополнением к рассмотрению во время острого управления транспортом. Внутривенные иммуноглобулины (ВВИГ) являются наиболее часто используемым иммуномодулятором при миокардите. Друкер и соавт. показали статистически значимое улучшение выживаемости в педиатрических больных, получавших IVIG. [53] Тем не менее, Макнамара провел рандомизированное контрольное исследование у взрослых и не смог показать каких-либо различий в выживаемости среди тех, кто получал IVIG.[54] Данные об использовании иммунодепрессантов, таких как преднизон, азатиоприн и циклоспорин, еще не убедительны. Когда существующие данные были проанализированы в мета-анализе, Hia и соавторы не смогли найти статистическую значимость для улучшения результатов. [55] Тем не менее, многие центры в настоящее время используют IVIG для лечения миокардита, и в некоторых случаях иммуносупрессивная терапия может улучшить результаты. [9], [56]
4.3.6. Механическая поддержка
В тяжелых случаях кардиогенного шока пациентам может потребоваться помощь с помощью вено-артериального (ВА) ЭКМО или желудочковых вспомогательных устройств (ВАД).Вено-венозная (ВВ) ЭКМО обычно предназначена для пациентов с преобладающей легочной недостаточностью. Независимо от того, нуждаются ли вы в поддержке ECMO или VAD, о пациентах лучше всего заботиться в центрах третичной помощи с установленными программами ECMO.
VA-ECMO следует рассматривать у пациентов с миокардитом только после неудачной рутинной поддерживающей терапии. [57], [58] Несмотря на то, что в этих случаях они потенциально могут поддерживать жизнь, ЭКМО не без риска. Существует значительная вероятность кровоизлияния, инфекционных осложнений и повреждения сосудов при канюляции.Существует также риск церебральной и коронарной гипоксии и инсульта. Менее распространенными, но потенциально опасными для жизни являются тромботические явления. Еще одной осложняющей проблемой, которая может в конечном итоге поставить под угрозу восстановление желудочка, является гипертензия левого предсердия, вторичная по отношению к плохой функции желудочков и снижению выброса во время ЭКМО. Гипертония левого предсердия может привести к повышению конечного диастолического давления в левом желудочке, субэндокардиальной ишемии и отеку легких. Не существует единого мнения о показаниях или методах декомпрессии левого предсердия, но было показано, что в одном исследовании было снято отек легких и улучшена гемодинамика.[59]
В опытных центрах ЭКМО часто успешно применяется в качестве краткосрочной спасательной терапии при рефрактерной сердечно-легочной недостаточности. Хотя имеется большой опыт работы с ECMO в педиатрии, в дополнение к потенциальным осложнениям есть и другие существенные ограничения: потребность в седации, отсутствие подвижности и относительно короткий срок службы контура. В случаях, когда неудача является более хронической или необходима трансплантация, VAD может быть более подходящим вмешательством. VAD доступны как правое (RVAD), левое (LVAD) и двухжелудочковое (BiVAD) устройства.Они использовались для восстановления желудочков, устройств назначения и в качестве мостов для пересадки сердца. Недавнее проспективное педиатрическое исследование в одной группе показало, что показатели выживаемости до трансплантации были значительно выше с помощью устройства для желудочковой поддержки, чем с ЭКМО. [36] Осложнения вспомогательных устройств значительны и похожи на ЭКМО, включая кровотечение, инсульт, инфекцию и тромботические явления.
4.3.7. Особое внимание: ECMO на транспорте
Детская ECMO предлагается во многих центрах по всему миру [60], и все чаще центры ECMO сталкиваются с просьбой перевезти пациента на ECMO.Несколько центров в Соединенных Штатах и в Европе сообщили об этих перевозках в литературе. [61] — [67] Одна группа сообщила об успешной перевозке 68 детей в ЭКМО, преодолев расстояние от восьми до 7500 миль. Общая выживаемость ЭКМО была сопоставима с внутренней выживаемостью ЭКМО в том же учреждении. Что еще более важно, никаких смертей не произошло во время транспортировки ЭКМО. [66]
Привлечение команды ECMO в направляющее учреждение для помещения нестабильного пациента на экстракорпоральную поддержку и последующей транспортировки пациента в центр третичного ухода на ECMO было предложено и, в некоторых случаях, успешно завершено.Логистика предоставления такой услуги очень сложна. Основываясь на военных данных, Коппола и его коллеги сообщили, что транспортная группа ЭКМО состоит из 10-15 сотрудников, включая командира миссии, детского интенсивиста, детского кардиолога, детского хирурга, двух-трех специалистов ЭКМО, медсестер и респираторных терапевтов [ 66]. Гражданская команда сообщила об использовании команды, состоящей из двух медсестер, двух специалистов ECLS, лечащего врача и резидента. [67] Транспортировка ЭКМО на сегодняшний день была завершена на наземных, стационарных и несущих винтах транспортных средствах.Сложность транспорта ЭКМО требует тщательного обсуждения выполнимости и использования ресурсов, но может быть успешно выполнена. Тем не менее, раннее направление в центр ECMO, в то время как пациент может безопасно транспортироваться без ECMO, является предпочтительным вариантом.



 Ревматический.
Ревматический. тахикардия;
тахикардия; Соблюдение постельного режима.
Соблюдение постельного режима.