Детская астма | European Lung Foundation
Бронхиальная астма появляется в результате взаимодействия между факторами окружающей среды и генетическими факторами.
Факторы окружающей среды
Известно, что курение матери во время беременности или после рождения ребенка увеличивает риск появления астмы и нарушения функции легких в детском возрасте у ребенка.
Вирусные респираторные инфекции в младенческом возрасте могут привести к развитию бронхиальной астмы или острых приступов астмы. У 50 — 60% детей, который были гопитализованы в результате заражения респираторно-синцитиальным вирусом (РСВ), позже развивается астма. 65% приступов астмы у детей школьного возраста обусловлены риновирусной инфекцией.
Аллергены, такие как клещи домашней пыли и шерсть животных, также могут способствовать развитию астмы. Приблизительно 60% детей школьного возраста страдают от аллергий, особенно на шерсть животных, клещей домашней пыли и плесенные аллергены, а также на пыльцу растений.
Генетические факторы
Астма и аллергии непосредствено связаны с генами, унаследованными от родителей. Сейчас эксперты находятся в поиске различных генетических характеристик для определения маркеров заболевания. Они отличаются у разных людей, потому что астма на всех действует по-разному. Кроме этого, влияние генетических факторов часто обуславливает индивидуальную реакцию пациентов на лечение. Воздействие внешних факторов может привести к генетическим изменениям. Эти изменения могут наследовать следующие поколения, кроме этого, они увеличивают риск развития астмы (эпигенетический механизм).
Ключевую область исследования детской астмы составляет получение новых сведений о генетике заболевания и выявление маркеров, предназначенные для помощи экспертам в предварительном определении реакции пациентов на различные виды лечения. Хорошим примером подобной программы является учрежденный ЕС проект U-BIOPRED.
Физическое напряжение
Физическое напряжение также может вызвать обострения астмы. Это форма заболевания известна как бронхиальная астма физического напряжения. Тем не менее, правильно распределенная нагрузка может дать большое преимущество и помочь детям контролировать свое состояние.
Это форма заболевания известна как бронхиальная астма физического напряжения. Тем не менее, правильно распределенная нагрузка может дать большое преимущество и помочь детям контролировать свое состояние.
Признаки бронхиальной астмы у ребенка
Загрязнение окружающей среды и постоянный рост респираторных инфекций оказывают пагубное влияние на иммунитет детей. Как следствие дети страдают различными аллергиями и бронхиальной астмой. Астма – это болезнь, вызванная воспалительными процессами дыхательных путей, вследствие чего появляются спазмы бронхов с обильным выделением слизи.
Данное заболевание носит хронический характер, а сама слизь препятствует нормальному прохождению воздуха в легкие.
Бронхиальная астма бывает 2-х типов:
- аллергенная
- неаллергенная.
Аллергенная астма проявляется при длительном присутствии определенного аллергена. Самые распространенные из них это пыль, пыльца, пищевые продукты, шерсть домашних питомцев и парфюмерная продукция. 90% детей страдают именно первым типом астмы.
90% детей страдают именно первым типом астмы.
Второй тип астмы встречается намного реже и ее проявление связанно с большой чувствительностью малыша к различным инфекциям.
Детская бронхиальная астма: первые признаки и симптомы
Протекание заболевания можно подразделить на легкую, среднюю и тяжелую степень. Зависимо от степени врачи назначают определенные медицинские препараты. Зачастую бронхиальная астма передается генетически. Кроме наследственности на гены ребенка пагубно влияет окружающая среда.
К первым признакам бронхиальной астмы у детей относят:
- Выделение водянистой слизи, частое чихание после ночного или дневного сна.
- Через несколько часов проявляется слабый сухой кашель.
- Во второй половине дня кашель усиливается и становится слегка влажным.
Первые признаки бронхиальной астмы у детей до года проявляются на 2-й день, когда кашель характеризуется приступами. К основным из них можно отнести:
- сильный приступообразный сухой кашель до или после сна;
- капризное состояние из-за заложенности носа до приступа;
- одышка;
- прерывистое свистящее дыхание с частыми и неполными вдохами.

Если ребенку больше чем год, то к вышеперечисленным признакам присоединяются другие:
- Давление на грудную клетку, что не дает полноценно вдохнуть.
- Сильный сухой кашель без мокроты.
- Зуд, видимые высыпания связанные с аллергией.
- Приступы вызваны определенными условиями: мама использовала парфюм, дома появился букет цветов и т.д.
Родители должны сразу обращать внимание и фиксировать такие признаки, а также периодически измерять температуру тела малыша. Это поможет определиться, связан ли кашель с банальной простудой или нет. Если малыш страдает тяжелой степенью астмы, то приступы могут случаться не только после сна, но и в любое время суток.
Первопричины возникновения астмы у детей
Основным фактором возникновения приступов астмы у детей является гиперреактивность бронхов, которые очень резко реагируют на появление аллергена.
Все причины можно разделить на такие группы:
1) Влияние генов и состояние иммунитета:
- пол ребенка.
 Из-за узости просветов бронхиального дерева астмой в основном болеют мальчики;
Из-за узости просветов бронхиального дерева астмой в основном болеют мальчики; - ожирение. Полные дети больше подвержены астме, потому что диафрагма располагается выше, и дыхание ограничивается;
- наследственность.
2) Внешние факторы:
- пищевые привычки. Приступами страдают дети, часто употребляющие орехи, цитрусовые, шоколад и другие аллергенные продукты;
- присутствие в доме животных, цветов с пыльцой, плесени;
- редкая уборка в доме и наличие пыли;
- прием лекарственных препаратов, способствующих развитию аллергии.
3) Факторы, вызывающие спазм бронхов:
- наличие в воздухе выхлопных газов или парфюма;
- физическая нагрузка, приводящая к одышке;
- холодный или сухой воздух;
- использование в быту различных химических средств;
- частые простуды и вирусные инфекции.
Родители должны внимательно относиться к малышу, чтобы вовремя определить начало приступа и быстро его ликвидировать. Для этого достаточно самостоятельно послушать и проанализировать дыхание ребенка, ведь дети зачастую пугаются, замыкаются и скрывают необъяснимые для себя новые болезненные ощущения. Также важно обратить внимание на внешний вид ребенка – если область губного треугольника стала синеть, то ребенок нуждается в срочной госпитализации, потому что идет резкая нехватка кислорода.
Для этого достаточно самостоятельно послушать и проанализировать дыхание ребенка, ведь дети зачастую пугаются, замыкаются и скрывают необъяснимые для себя новые болезненные ощущения. Также важно обратить внимание на внешний вид ребенка – если область губного треугольника стала синеть, то ребенок нуждается в срочной госпитализации, потому что идет резкая нехватка кислорода.
Медикаменты для лечения астмы у детей
К сожалению, никакие современные медицинские препараты не способны вылечить ребенка с хронической бронхиальной астмой.
Существуют препараты, ликвидирующие приступы и выводящие аллерген из организма. Причем прописываются они в зависимости от степени тяжести приступов и с поэтапным увеличением доз.
Дозировку постоянно должен контролировать врач, а родители безукоризненно придерживаться ее.
Современные лекарственные препараты от астмы делятся на 2 группы:
Симптоматические – помогают снять спазм и облегчают прохождение воздуха к легким. Принимают их при приступах в качестве мгновенной помощи, для профилактики их запрещено применять.
Принимают их при приступах в качестве мгновенной помощи, для профилактики их запрещено применять.
Базисные – снимают воспаление и выводят аллергены. Используются для постоянного лечения и профилактики, но мгновенным действием не характеризуются. Назначаются для уменьшения и устранения воспалительных процессов в бронхах, а также для полной ликвидации приступов.
Базисные препараты необходимо принимать длительный срок, потому что результаты лечения проявляются не ранее чем через 2-3 недели.
К данным препаратам относятся глюкокортикоидные гормоны, которые имеют ряд побочных эффектов:
- ухудшение иммунитета и гормонального фона,
- набор веса,
- заболевания ЖКТ
- и другие.
Но современная медицина разработала эффективные глюкокортикоидные препараты с минимальными побочными действиями, которые выпускаются в форме распылителей и отлично переносятся большинством детей.
Кроме ингаляторов есть ряд других методов лечения астмы.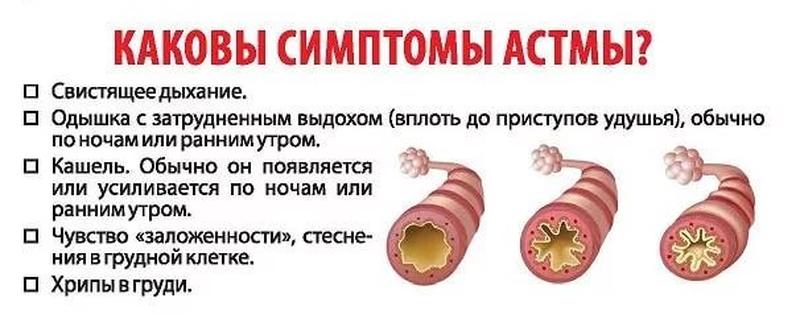 К ним можно отнести физические тренировки, различные рефлексотерапии, а также дыхательные гимнастики, которые очень результативны именно у детей.
К ним можно отнести физические тренировки, различные рефлексотерапии, а также дыхательные гимнастики, которые очень результативны именно у детей.
Сейчас организовывают специализированные школы для детей, лечащих астму. При прохождении курса лечения дети посещают эти школы, где им рассказывают о профилактических мероприятиях и медикаментах, обучают правильному дыханию, а также подбирают индивидуальную диету и препараты для лечения.
Профилактические мероприятия для детей, страдающих астмой
Для устранения приступов астмы, кроме применения лечебных препаратов обязательно необходимо уделять внимание профилактике. А именно, повышать иммунитет и улучшать здоровье малыша. Если астма имеет генетический характер, то профилактика должна стать обязательной мерой.
Что же должны делать родители с целью профилактики данного заболевания у детей раннего возраста?
— Очень важным является грудное вскармливание. Желательно продлить его как можно дольше, минимум – давать грудь первый год. Если же молока нет или мама вынуждена прекратить вскармливание, то смесь должна очень тщательно подбираться и даваться малышу только после согласования с педиатром.
Если же молока нет или мама вынуждена прекратить вскармливание, то смесь должна очень тщательно подбираться и даваться малышу только после согласования с педиатром.
Введение прикорма возможно только после одобрения врача и в строгой последовательности. Новые продукты необходимо вводить постепенно, избегая аллергенную пищу.
— Очень важно устранить в доме предметы, которые собирают пыль – ковры, гобелены, плотные тюли и шторы. Важно также чаще проветривать помещение и проводить без чистящих средств влажную уборку.
— Лучше не заводить дома животных, потому что их шерсть это самый распространенный аллерген. Стоит отказаться даже от аквариума, ведь корм для рыб содержит массу негативных веществ.
— В доме должны быть только гипоаллергенные бытовые средства, подушки и одеяла.
— Также эффективным методом профилактики является закаливание ребенка – оно отлично повышает и укрепляет иммунитет.
Кроме того ребенок должен чувствовать заботу, любовь и поддержку семьи и родителей. Для этого создайте счастливую атмосферу в семье и тогда недуги будут намного реже появляться в вашем доме.
Для этого создайте счастливую атмосферу в семье и тогда недуги будут намного реже появляться в вашем доме.
Источник: http://bronhial.ru
Бесплатные лекарства при БА
Бронхиальная астма у детей. | uzalo48.lipetsk
Бронхиальная астма – это хроническое воспалительное заболевание дыхательных путей, проявляющееся такими симптомами, как кашель, одышка, заложенность в груди, свистящее дыхание.
Что такое астма? Этот вопрос мучает многих людей, которые заболели астмой, мучает родителей заболевших детей. Зная, что это за болезнь, можно попытаться как – то с ней справиться.
Бронхиальная астма может возникнуть в любом возрасте, у людей любой национальности и при любом уровне культурного развития. Чаще симптомы бронхиальной астмы проявляются в первые пять лет жизни, но могут появиться и у подростков. Очень важно вовремя распознать симптомы и начать лечение на самом раннем этапе. Это поможет остановить дальнейшее развитие бронхиальной астмы и контролировать заболевание.
Бронхиальная астма – наиболее частое хроническое заболевание у детей, имеющее высокую медико – социальную значимость. Вне зависимости от тяжести бронхиальной астмы – это хроническое заболевание в основе которого лежит аллергическое воспаление бронхов, сопровождающееся гиперреактивностью. Данное заболевание характеризуется периодически возникающими приступами затрудненного дыхания или удушья в результате диффузной обструкции, обусловленной сужением бронхов, гиперсекрецией слизи, отеком слизистой оболочки бронхов.
В развитии бронхиальной астмы у детей имеет значение наследственность, реализация которой происходит под воздействием факторов внешней среды. Бронхиальная астма – это экологически обусловленное заболевание – это и промышленные химические соединения (никель, хром, формальдегид и др.), а также выхлопные газы автомобильного транспорта. Однако основная роль в развитии бронхиальной астмы у детей отводится атопии – это пищевая аллергия, бытовая домашняя пыль, клещи домашней пыли, плесень, эпидермальная (шерсть животных – кошек, собак, корм аквариумных рыбок), пыльцевая аллергия на цветение растений.
Бронхиальная астма является актуальной проблемой педиатрии и медицины в целом. Начавшееся заболевание у детей, часто продолжается во взрослом возрасте, приводит к снижению качества жизни, может явится причиной инвалидности и иногда привести к драматическим исходам.
Клинические проявления бронхиальной астмы у детей зависят от возраста (особенно у детей до 5 лет). Часто эти дети наблюдаются с диагнозом обструктивный бронхит, обструктивный синдром при ОРВИ. Сложность диагностики у детей до 5 лет обусловлена невозможностью проведения обследования (пикфлуометрии, функции внешнего дыхания, диагностических проб). Доказана и роль частых вирусных заболеваний в этиологии астмы.
Однако даже аллергическое воспаление бронхов, сопровождающееся гиперреактивностью, сужение бронхов, гиперсекреция слизи, отек бронхов под влиянием лечения, элиминации выявленных аллергенов исчезает. Следует вовремя обратиться к врачу – аллергологу провести обследование и рациональную терапию.
Бронхиальной астме часто предшествуют такие заболевания как атопический дерматит (высыпания на коже зудящего характера), аллергический ринит (у 90% больных бронхиальной астмой имеет место заложенность носа).
Улучшение качества жизни больного ребенка является наивысшей задачей образовательных программ «Аллерго» — школы, которая с успехом работает в областной консультативной поликлинике.
Основные симптомы бронхиальной астмы у детей:
— рецидивирующие симптомы: свистящие хрипы, кашель, одышка, чаще в ночные часы, после физической нагрузки, контакта с домашними животными, с домашней пылью, при пассивном курении;
— данные анамнеза — атопический дерматит, раннее искусственное вскармливание, ринит;
— наследственность, наличие животных в доме.
В зависимости от частоты приступов бронхиальной астмы различают легкую, средне – тяжелую и тяжелую формы заболевания, а также а также контролируемую и неконтролируемую формы. Уровень контроля бронхиальной астмы зависит от частоты симптомов заболевания.
Лечение бронхиальной астмы
Основное — исключить контакт с выявленными аллергенами (домашние животные, сигаретный дым, при выявлении аллергии на домашнюю пыль, клещей домашней пыли), уменьшить физическую нагрузку, эмоциональные стрессы.
Если с устранением причины симптомы не исчезли, нужно принять необходимое лекарство бронхолитик, назначенный врачом.
Для создания гипоаллергенной среды необходимо следить за чистотой в доме, устранить любые аллергены (пыль, шерсть животных). Для развития бронхиальной астмы, связанной с воздействием домашней пыли, клещей домашней пыли. Использование закрытых матрасов и подушек в плотных пластиковых конвертах на молнии, смена белья 2 раза в неделю, ежедневная влажная уборка, снижение количества мягкой мебели, ковров, жалюзи или занавески – легко стираются в горячей воде. Мягкие игрушки периодически замораживать.
Поддерживать влажность воздуха – 40%. Удалить животных из квартиры. Аллергенными свойствами от животных обладают шерсть, слюна, выделения. Для усиления терапии бронхиальной астмы необходимо обратиться к специалисту – аллергологу. В настоящее время существует много методов неотложной помощи при приступе бронхиальной астмы, проведения базисной терапии, спелеотерапия, массаж, ЛФК, санаторно – курортное лечение. Для терапии бронхиальной астмы, аллергического ринита, поллиноза метод аллерген специфической иммунотерапии (АСИТ) позволяющий достичь отличного результата лечения бронхиальной астмы.
Для терапии бронхиальной астмы, аллергического ринита, поллиноза метод аллерген специфической иммунотерапии (АСИТ) позволяющий достичь отличного результата лечения бронхиальной астмы.
Врач – аллерголог ГУЗ
«Областная детская больница»
Г. В. Наговицина
Бронхиальная астма у детей | Санаторно-курортный комплекс «ДиЛУЧ»
Бронхиальная астма — одно из самых распространенных хронических заболеваний, которым подвержены и взрослые, и дети. Как не упустить тот момент, когда астма только начинает развиваться? Какие средства профилактики наиболее эффективны, и, если болезнь уже диагностирована, как сделать ее проявления наименее редкими и минимальными?
Бронхиальная астма у детей
К счастью, даже не смотря на тот факт, что в последние годы бронхиальной астмой заболевает все большее количество детей, развитие современной медицины позволило сделать ее симптомы максимально безопасными, а самим обладателям диагноза жить счастливой полноценной жизнью. Поэтому, если ребенку поставили этот опасный и неприятный диагноз, не стоит впадать в отчаяние. Квалифицированные специалисты смогут подобрать максимально эффективную программу лечения и профилактики заболевания.
Поэтому, если ребенку поставили этот опасный и неприятный диагноз, не стоит впадать в отчаяние. Квалифицированные специалисты смогут подобрать максимально эффективную программу лечения и профилактики заболевания.
Бронхиальная астма у детей — это воспалительное заболевание дыхательных путей. Приступ астмы обычно проявляется в сильном отеке слизистой оболочки дыхательных путей и может быть спровоцирован множеством различных факторов. В результате их воздействия образовывается чрезмерно большое количество слизи и происходит спазм бронхов. Ребенку становится тяжело дышать. Такой спазм легко распознать по характерным хрипам при дыхании.
Клинические рекомендации по лечению бронхиальной астмы основаны на постоянном контроле заболевания.
Признаки бронхиальной астмы
Самый характерный признак бронхиальной астмы у ребенка — затрудненное дыхание. Трудно дышать становится при определенном стечении обстоятельств — во время физической нагрузки или ночью во сне, при переживании сильных эмоций — испуга или радости. Проблемой становится выдох.
Проблемой становится выдох.
Если ребенок может легко и свободно вдохнуть воздух, но при выдохе раздается хрип или свист, нужно обязательно уделить этому внимание и обратиться к врачу пульмонологу!
Обратите внимание! Необычные хрипы при дыхании могут быть признаком не только астмы, но и ряда других заболеваний, таких, например, как простуда или ОРВИ. Однако, поставить точный диагноз и своевременно начать лечение может только специалист, опираясь на результаты проведенных исследований.
Коварность заболевания заключается в том, что очень часто оно начинается плавно и незаметно, и при неправильной диагностике и лечении, приобретает хронические стадии. Поэтому очень важно не упустить его из внимания на начальных стадиях.
Признаки бронхиальной астмы:
- Кашель, усиливающийся во время сна
- Периодическое дыхание со свистом или хрипом (особенно после контакта с аллергеном)
- Усиление кашля после эмоционального всплеска
- Неэффективность препаратов от кашля
- Насморк и головная боль
- Общий упадок сил и упадок настроения
Диагностика бронхиальной астмы
У маленьких детей симптомы астмы проявляются значительно менее ярко, чем у взрослых. Из-за этого заболевание часто могут спутать с чем-то другим, а значит, начать неправильное лечение.
Из-за этого заболевание часто могут спутать с чем-то другим, а значит, начать неправильное лечение.
Для того, чтобы избежать ошибки, необходимо проводить правильную диагностику заболевания, состоящую из нескольких этапов:
- Сбор анамнеза. Анамнезом называется общая картина состояния здоровья ребенка. При сборе анамнеза врач уточняет, имеются ли случаи болезни у близких родственников, чем еще страдает малыш, собирает максимальное количество информации о его здоровье.
- Осмотр ребенка. На этом этапе доктор осматривает ребенка, определяет его симптомы и их сложность.
- Лабораторные и аппаратные исследования. На данном этапе у малышу берут все необходимые анализы, при необходимости проводят ряд исследований: анализы мочи и крови, анализ мокроты, рентген или УЗИ, в зависимости от назначений врача.
Лечение бронхиальной астмы
Программа лечения каждого отдельно взятого случая бронхиальной астмы может сильно различаться в зависимости от формы заболевания, степени ее развития, вызывающих ее причин и даже наследственности ребенка. Но существует определенные протоколы лечения бронхиальной астмы, которые прошли уже достаточное испытание временем и показали свою высокую эффективность. Они помогают поддерживать жизнь пациента во вполне комфортном состоянии и делают ее полноценной. Многие дети, страдающие бронхиальной астмой, благодаря правильно подобранному лечению, занимаются спортом, ведут активный образ жизни и даже общаются с домашними питомцами.
Но существует определенные протоколы лечения бронхиальной астмы, которые прошли уже достаточное испытание временем и показали свою высокую эффективность. Они помогают поддерживать жизнь пациента во вполне комфортном состоянии и делают ее полноценной. Многие дети, страдающие бронхиальной астмой, благодаря правильно подобранному лечению, занимаются спортом, ведут активный образ жизни и даже общаются с домашними питомцами.
Препараты для поддерживающей терапии назначает лечащий врач ребенка. В основном, это, так называемые, топические стероиды. Эти препараты помогают малышу облегчить дыхание, при этом давая минимальное количество побочных эффектов. Это достигается благодаря тому, что данные препараты не попадают в кровь.
Профилактика бронхиальной астмы
Если ребенку уже поставлен такой неприятный диагноз, как бронхиальная астма, в силах взрослых создать условия, при которых вероятность наступления приступа станет минимальной.
Основные принципы профилактики:
- Регулярный прием назначенных лечащим врачом препаратов в необходимых дозировках
- Регулярная влажная уборка дома
- Правильный подбор постельных принадлежностей — одеяла, подушек и матраса, чтобы избежать контакта с аллергенами
- Четкое соблюдение всех рекомендаций доктора
- Регулярные осмотры пульмонолога.

Большинство специалистов сходятся в одном едином мнении — правильное лечение бронхиальной астмы и внимательное отношение взрослых к здоровью детей — это залог успеха. Поэтому будьте бдительны в тех вопросах, которые касаются здоровья — Вашего и Ваших детей!
Санаторий “ДиЛУЧ” желает Вам крепкого здоровья и всегда готов прийти на помощь!
Лечение астмы у взрослых на первичном уровне
В основе данного руководства для пациентов лежит одобренное в 2014 году эстонское руководство «Лечение астмы у взрослых на первичном уровне» и рассмотренные там темы вместе с рекомендациями. Рекомендации для руководства были составлены на основе анализа литературы, основанной на доказательной медицине, и учитывая потребности в Эстонии и возможности здравоохранения.
Руководство для пациентов помогает справиться с болезнью, выяснить характер тревожного расстройства, разные факторы риска, возможные причины обострения астмы, дает рекомендации по образу жизни и самопомощи, которые помогут облегчить болезнь, объясняет особенность лечения астмы, действие разных групп лекарств, а также важность постоянного лечения. Целью также является обеспечение информированности больного астмой о своем заболевании и по возможности продуктивное сотрудничество с лечащим врачом.
Целью также является обеспечение информированности больного астмой о своем заболевании и по возможности продуктивное сотрудничество с лечащим врачом.
В руководстве для пациентов рассмотрена характер заболевания астма, разные факторы риска, каждодневные проблемы, связанные с заболеванием, возможности лечения и виды лечения, исходя из точки зрения пациента. В составлении руководства по лечению участвовали как представители семейных врачей и врачей-пульмонологов, которые каждый день занимаются диагностикой астмы, консультированием больных астмой и их лечением, так и представители больных астмой, которые внесли в руководства поправки с точки зрения пациентов.
Врачу рекомендовано выдать пациенту письменные предписания для лечения астмы, это поможет лучше запомнить схему лечения. Данное руководство хорошо использовать как материал, дающий индивидуальные рекомендации и в качестве письменного источника информации для пациента.
Главные рекомендации
|
Астма – это хроническое воспалительное заболевание дыхательных путей, распространенность которого во всем мире за последние годы сильно выросла (Braman 2006), и при котором время от времени наступают периоды затруднения дыхания из-за сужения нижних дыхательных путей. Сужение дыхательных путей проходит частично или полностью или само по себе или при помощи лечения. Считается, что многие люди на самом деле не знают, что у них астма, и поэтому они не получают должного лечения. В то же время, у большинства больных астмой при помощи лечения можно достичь полного контроля над заболеванием, и таким образом сохранить качество жизни и работоспособность.
Движение воздуха в дыхательных путях
Движение воздуха в организме начинается через нос или рот. Если Вы вдыхаете, то воздух движется в легкие через трахею и легочные трубки (бронхи). Бронхи заканчиваются небольшими пузырькообразными образованиями (альвеолами), где происходит обмен кислорода и углекислого газа. Из альвеол кислород всасывается в кровь, а углекислый газ, образующийся в организме, переходит из крови в альвеолы. При выходе воздух вместе с углекислым газом выводится из легких. В норме при дыхании все дыхательные пути открыты и воздух движется по ним свободно и беспрепятственно.
Что происходит в дыхательных путях при астме?
При астме в дыхательных путях происходит воспаление, они раздражены и сужены, и движение воздуха в них затруднено. Это обусловлено астматическим воспалением, что создает в слизистой отек и увеличение выделения слизи. Воспаление слизистой и вызываемое им сужение бронхов является защитной реакцией против разных внешних раздражителей.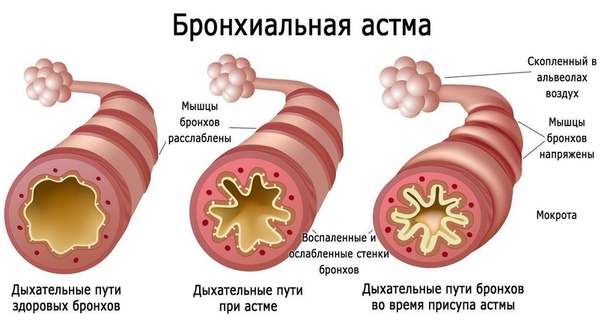 При астме дыхательные пути более чувствительны чем обычно, и легко реагируют на разные раздражители. Сужение дыхательных путей может быть вызвано, например, раздражающими запахами, холодной погодой, сильным стрессом и контактом с животными или пыльцой.
При астме дыхательные пути более чувствительны чем обычно, и легко реагируют на разные раздражители. Сужение дыхательных путей может быть вызвано, например, раздражающими запахами, холодной погодой, сильным стрессом и контактом с животными или пыльцой.
Главными симптомами астмы являются:
- чувство удушья
- нехватка воздуха (которая может быть произойти и в ночное время)
- свистящее дыхание и хрипы, особенно в глубоком выдохе
- кашель, который происходят чаще в течение ночи и/или ранним утром
- напряжение или тяжесть в грудной клетке (Систек и др, 2006).
Симптомы астмы могут проявляться в более легкой или тяжелой форме, и длиться от нескольких часов до нескольких дней, если не диагностировать астму и не лечить симптомы. Приступом астмы называется такое состояние, когда все симптомы астмы – нарушение дыхания, свистящее дыхание, кашель, нехватка воздуха и чувство тяжести в груди – развиваются очень быстро. Проявление симптомов (особенно в первый раз) может вызвать чувство страха, неизвестности, беспомощности. Причин запуска приступа астмы может быть несколько: излишняя физическая нагрузка, разные факторы окружающей среды, стресс или контакт с аллергенами.
Проявление симптомов (особенно в первый раз) может вызвать чувство страха, неизвестности, беспомощности. Причин запуска приступа астмы может быть несколько: излишняя физическая нагрузка, разные факторы окружающей среды, стресс или контакт с аллергенами.
Каковы причины астмы?
В Эстонии астмой болеют 5-8% взрослого населения или 70 000-112 000 человек (Merenet al 2005). Заболеваемости астмой у взрослых способствует как генетические (неизменяемые) факторы риска, так и факторы риска окружающей среды (изменяемые). Астма, проявляющаяся во взрослом возрасте, чаще всего возникает у женщин. На заболевание астмой влияют следующие факторы:
- генетическая предрасположенность, которая больше у тех людей, родс- твенники которых уже болеют/болели астмой, аллергическим насморком и атопическим дерматитом.
- инфекции дыхательных путей, перенесенные в раннем детском возрасте, которые в старшем возрасте могут способствовать возникновению астмы
- контакт с аллергенами, находящимися в окружающей среде, а также с химикатами, используемыми в быту и на работе (Tarlo et al 2008).

- курение и лишний вес (Lim et al 2010).
Важно помнить:
|
Если у Вас появились или были в прошлом эпизоды хрипов и свистящего дыхания, особенно при глубоком выдохе, а также эпизоды затрудненного дыхания (одышки), нехватки воздуха и тяжести в груди, приступов кашля, которые начинаются чаще ночью и/или рано утром, то сообщите о них своему врачу. Расскажите о них и в том случае, если к моменту визита к врачу данные симптомы уже прошли.
Расскажите о них и в том случае, если к моменту визита к врачу данные симптомы уже прошли.
Для диагностики астмы врач должен основательно ознакомиться с данными о Вашем здоровье. Врач также должен уточнить, какие заболевания Вы перенесли и есть ли у Вас аллергия. Если на основе анамнеза диагноз астмы все равно останется под вопросом, нужно провести дополнительные обследования.
Для диагностики астмы нет единственного и конкретного способа, и ее нельзя диагностировать только на основании опросника. Обычно врач начинает с прослушивания легких с помощью стетоскопа, что помогает установить, если ли в дыхательных путях воспаление. В случае астмы при прослушивании в легких слышны свисты, хрипы и/или затяжные выдохи. Если при прослушивании не обнаружились вышеперечисленные симптомы, то это еще не значит, что диагноз астмы исключен.
Если врач подозревает у Вас астму, то он может назначить Вам спирографическое обследование. Если спирографическое обследование не показало признаков астмы, но у Вас все присутствуют симптомы астмы, возникающие днем или ночью по неизвестной причине, то Вам назначат пробное лечение или направят к пульмонологу на консультацию.
Если спирографическое обследование не показало признаков астмы, но у Вас все присутствуют симптомы астмы, возникающие днем или ночью по неизвестной причине, то Вам назначат пробное лечение или направят к пульмонологу на консультацию.
Спирография
Спирография является обследованием дыхательных путей, во время которого оценивается объем и скорость передвижения вдыхаемого и выдыхаемого воздуха, а также заполняемость легочных путей. Таким образом мы имеем дело с исследованием легочной функции.
Спирография безболезненна и не наносит какой-либо значительный вред Вашему самочувствию. В некоторых случаях частое сильное вдыхание/ выдыхание может поднять давление в грудной клетке, животе и внутриглазное давление и доставить таким образом неприятные ощущения. Для спирографии есть противопоказания, о которых Вас обязательно проинформируют перед обследованием врач или медсестра. Врач и медсестра дадут Вам точные указания, за чем нужно следить перед приходом на обследование:
- Если Вы используете вспомогательное средство с бронхорасширяющими веществами (бронходилятаторами), или так называемый ингаляторпитчер, то в зависимости от времени действия лекарства врач даст Вам рекомендацию не использовать его от 4 до 24 часов перед обследованием.

- Избегайте физической нагрузки
- Не курите
- Не приходите на обследование с полным желудком, но за два часа перед началом обследования можно немного перекусить.
Проведение спирографического обследования
- До обследования Вас взвесят и измерят, данные будут занесены в компьютер
- При проведении обследования Ваш нос закроют прищепкой, чтобы ис- ключить дыхание через нос и в рот поместят специальный мундштук. Мундштук держат во рту и Вы будете дышать через него в течение всего обследования, спина и шея должны быть прямыми (см. рисунки 1 и 2).
- Сначала врач или медсестра попросит Вас несколько раз вдохнуть и выдохнуть через мундштук в спокойном темпе.
- Далее нужно будет максимально глубоко вдохнуть и затем выдохнуть так быстро как сможете, пока легкие полностью не очистятся. Это может длится несколько секунд. Медсестра расскажет Вам, как долго Вы должны будете дышать в таком темпе.

- Вас могут попросить максимально глубоко вдохнуть и затем выдохнуть как можно дольше, пока легкие не очистятся.
- Такие циклы дыхания проводят обычно несколько раз — по крайней мере три раза, но обычно не больше восьми раз. Если функция легких нарушена, то Вы должны будете принять бронходилятаторы быстрого действия и по прошествии 15 минут будет проведено новое спирографическое обследование.
Что показывают результаты спирографии?
Спирография измеряет объем и/или скорость движения воздуха, который человек может вдохнуть и выдохнуть. Чаще всего измеряются:
- Количество воздуха, которое Вы можете с силой выдохнуть в течение одной секунды после максимального вдоха. Это называют объёмом форсированного выдоха за 1 секунду (FEV1). Если дыхательные пути в порядке, человек может в течение одной секунды выдохнуть большинство находящегося в легких воздуха.

- Максимальный объем воздуха, который Вы можете с силой выдохнуть после максимального вдоха. Этот объем называют форсированной жизненной ёмкостью легких (FVC).
В результате расчета результатов спирографии вышеприведенные два показателя сравниваются с контрольными показателями. Ваш возраст, рост и пол влияют на объем легких и их учитывают при расчете результатов. Об астме могут сигнализировать то, что отношение FEV1/FVC меньше чем контрольный показатель. Низкие значения говорят о том, что Ваши дыхательные пути сузились, а это типичный признак астмы. Обычно спирографию повторяют еще раз после того, как Вы принимаете расслабляющее дыхание лекарство. Если у Вас астма, то в ходе обследования, проведенного после приема лекарства, будет увеличен максимально выдыхаемый объем воздуха. Если спирографическое обследование не дает результатов, которые бы четко указывали на астму, то врач может назначить Вам пробное лечение ингаляционными глюкокортикоидами. Врач оценит эффект пробного лечения по прошествии четырех недель: на астму будут указывать увеличение FEV1 по крайней ере на 200 мл или значительное улучшение клинических симптомов.
Врач оценит эффект пробного лечения по прошествии четырех недель: на астму будут указывать увеличение FEV1 по крайней ере на 200 мл или значительное улучшение клинических симптомов.
Может случиться, что Вам противопоказано проведение спирографии. В таком случае в исключительном порядке для диагностики используют PEF- метрию или измерение пиковой скорости экспираторного (выдыхаемого) воздуха, на фоне пробного лечения. Пиковую скорость выдоха измеряют с помощью трех измерений подряд с помощью PEF-метра, из результатов которых берется самое большое значение (Quanjer et al 1997). Во время измерения пациент может стоять или сидеть и его спина и шея должны быть прямыми (McCoy et al 2010). С помощью PEF-метра определяется максимальная скорость выдыхаемого воздуха (см. также главу «Контроль за астмой»).
Если Ваши жалобы и клинические симптомы дают возможность врачу подозревать у Вас астму, но результаты спирографии и пробного лечения не подтверждают диагноза, то врач направит Вас к пульмонологу.
Если Ваш кашель длится дольше, чем восемь недель, то Вам могут сделать и рентгеновское обследование, хотя в общих случаях его не делают для диагностики астмы («Лабораторная диагностика и лечение наиболее частых внебольничных инфекционных заболеваний и диагностические алгоритмы для семейных врачей 2015»).
Для диагностики не нужно определять аллергены («Лечение астмы у взрослых на первичном медицинском уровне», Эстонское руководство для лечения 2014). Если врач все-таки подозревает, что Ваши симптомы астмы вызваны аллергией, то есть имеет место аллергическая астма, то нужно сделать кожные тесты или пробу крови для уточнения возможных аллергенов.
Важно помнить:
|
Для лечения астмы используются разные возможности. Важно знать, что нет одного наилучшего способа лечения, который подходил бы для всех. Заболевание у разных пациентов протекает по-разному, и для того, чтобы лекарство действо- вало, лечение астмы зависит от Ваших персональных потребностей.
Важно знать, что нет одного наилучшего способа лечения, который подходил бы для всех. Заболевание у разных пациентов протекает по-разному, и для того, чтобы лекарство действо- вало, лечение астмы зависит от Ваших персональных потребностей.
Целью лечения является достижение и поддержание хорошего контроля над астмой, а также улучшение качества жизни заболевшего астмой. Этот результат желательно достичь при наименьшей дозе лекарства/лекарств и с наименьшими побочными эффектами.
Астма хорошо контролируется, если:
- Симптомы не появляются в дневное время, или они появляются только кратковременно и не чаще двух дней в неделю
- В ночное время симптомы не появляются, или они появляются не чаще двух эпизодов в месяц
- Астма не ограничивает физическую активность
- Пациент не нуждается в лечении приступов (в быстродействующих бронхо- дилятаторах) или использует эти лекарства не чаще двух раз в неделю.

- Показатели легочных функций остаются в пределах нормы (по крайней мере 80% от показателей за последние пять лет).
- Серьезных обострений больше нет, или они появляются не чаще, чем раз в году.
Если у Вас подозревают астму, или она уже диагностирована, то очень важно, чтобы Вы рассказывали о своем самочувствии врачу. Вместе с врачом Вы найдете план лечения, подходящий Вам наилучшим образом.
До визита к врачу отследите:
- Свое дыхание
- Могут ли некоторые виды деятельности спровоцировать приступ астмы или нарушение дыхания
- Происходят ли у Вас нарушения дыхания на работе, в то время как дома
- Вы чувствуете себя лучше
Запишите все отмеченные проявления, так как врачу понадобятся Ваши точные описания. Для отслеживания состояния астмы, вы можете заполнить и тест для контроля над астмой. Это простой опросник, сумма пунктов которого дает информацию о состоянии астмы (Jia et al 2013), и его распечатанную копию Вы можете попросить для себя у семейной медсестры (см. Приложение 1 руководства для пациентов).
Приложение 1 руководства для пациентов).
Врач может спросить Вас о том, какие симптомы у Вас присутствуют, когда они начинаются и как часто они случаются. Вас спросят о других данных о здоровье, и могут спросить, есть ли астма у кого-либо из Ваших родственников. Информация о том, были ли у Ваших родственников какие-либо проблемы с дыханием, легочные заболевания или аллергии.
Для врача можно составить список из лекарств, пищевых добавок и витаминов, которые Вы употребляете.
Немедикаментозное лечение
При лечении астмы дополнительно к приему лекарств важен и образ жизни. Постарайтесь избегать раздражителей верхних дыхательных путей и известных аллергенов.
Самым важным раздражителем дыхательных путей является табачный дым. Курение является одним из самых важных рисков, угрожающих Вашему здоровью. Отказ от курения поможет Вам значительно улучшить контроль над астмой.
Важным фактором риска является недостаточность физической активности (Lim et al 2012).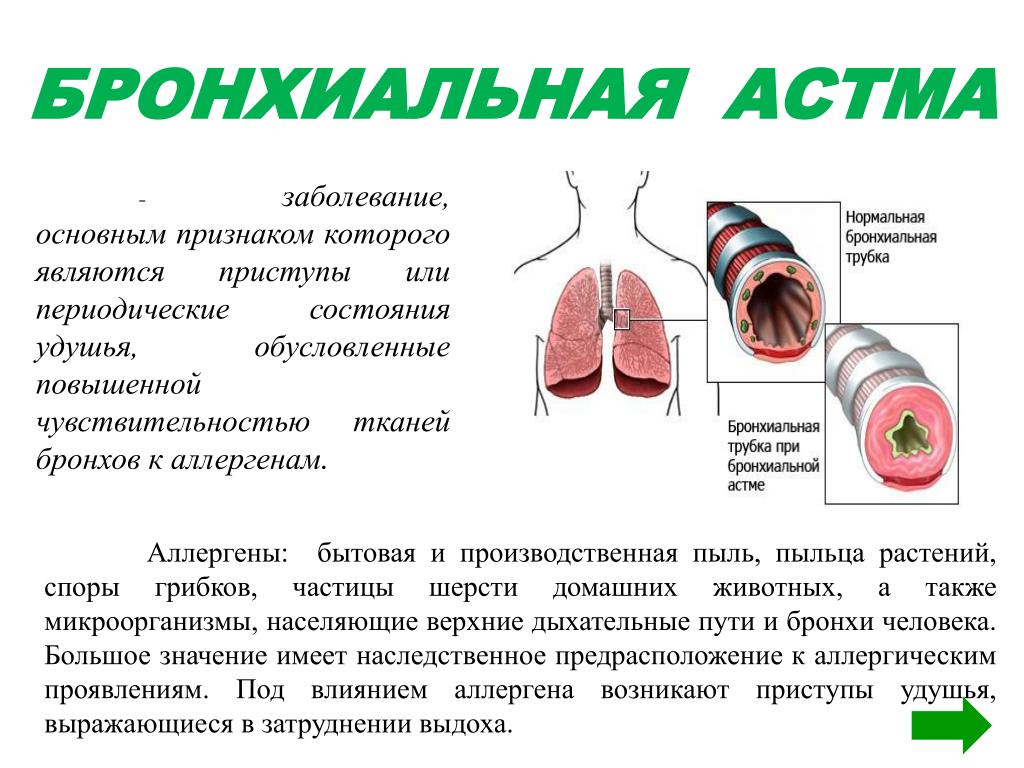 Соответствующая Вам физическая нагрузка очень реко- мендуется при астме. Регулярные физические тренировки способствуют лучшему усваиванию кислорода, могут улучшить качество жизни и контроль над астмой (Carson et al 2013; Heikkinen et al 2012).
Соответствующая Вам физическая нагрузка очень реко- мендуется при астме. Регулярные физические тренировки способствуют лучшему усваиванию кислорода, могут улучшить качество жизни и контроль над астмой (Carson et al 2013; Heikkinen et al 2012).
Для больных астмой не противопоказана вакцинация от гриппа («Лечение астмы у взрослых на первичном уровне», Эстонское руководство по лечению 2014).
|
Важно помнить:
|
Медикаментозное лечение
Целью фармакологического лечения астмы является не только облегчение симптомов, но и достижение необходимого контроля над астмой с как можно меньшими побочными эффектами.
Лечение астмы разделяется на базовое лечение, которое используется регулярно для держания астмы под контролем, и лечение приступов, которое согласно потребностям используется для быстрого облегчения приступов астмы. Для пациентов с легкой эпизодической астмой врачи рекомендуют лечение приступов β2—агонистами короткого действия, для пациентов с постоянной астмой врачи назначают постоянное базовое лечение и при необходимости лечение приступов.
Базовое лечение
В качестве базового лечения используются ингаляционные или вдыхаемые лекарства, целью которых является как облегчение симптомов, так и профи- лактика обострений астмы и сохранение легочной функции. Обычно лечение начинают с вдыхаемых глюкокортикостероидов или гормонального лечения. У этих лекарств есть противовоспалительное действие, они уменьшают отек и раздражение на стенках нижних дыхательных путей, облегчая таким образом проблемы с дыханием.
Обычно лечение начинают с вдыхаемых глюкокортикостероидов или гормонального лечения. У этих лекарств есть противовоспалительное действие, они уменьшают отек и раздражение на стенках нижних дыхательных путей, облегчая таким образом проблемы с дыханием.
В базовом лечении используют поэтапный подход: начинают с приема дозы лекарств самого низкого уровня, по возможности с лекарств первичного выбора. Если лекарства первичного выбора не могут справиться с контролем над астмой, то врач выписывает дозу лекарства следующего уровня базового лечения. Если астму удается контролировать по крайней мере три месяца, то врач может вернуть дозу лекарства на прежний уровень. Врач регулярно отслеживает действие лекарств и при необходимости может изменить дозу лекарств. Если одно лекарство не дает нужного эффекта контроля над астмой, то врач может посоветовать дополнительно другое лекарство. Обычно для этого используют β2 –агонисты длительного действия. Можно использовать два разных ингалятора, но удобнее, если два лекарства скомбинированы в одном ингаляторе.
Можно использовать два разных ингалятора, но удобнее, если два лекарства скомбинированы в одном ингаляторе.
β2–агонисты длительного действия (бронходилятаторы) помогают открыть дыхательные пути, облегчая дыхание. Препараты, расслабляющие бронхи, помогают избежать одышку и свистящее дыхание. Данные лекарства не помогают при обострении астмы.
Существует также группа реже используемых лекарств, которые можно принимать через рот в виде таблеток.
Если в течение одного месяца использования базового лечения желаемый результат не был достигнут, то врач должен оценить прежде всего Вашу технику ингаляции и то, насколько Вы придерживаетесь плана лечения и рекомендуемого образа жизни. При необходимости схему лечения меняют – например, дозы лекарства, сами лекарства или частоту их приема. Если надлежащий контроль над астмой держался по крайней мере три месяца, врач может порекомендовать уменьшение базового лечения. Если же контроль не достигается и комбинацией двух лекарств в увеличенных дозах, то семейный врач направит Вас на консультацию к пульмонологу.
Лечение приступов
Лечение приступов бронходилятаторами эффективно помогает облегчить уже имеющиеся симптомы астмы, но данные лекарства против приступов не помогают предупреждать обострения астмы.
β2–агонисты короткого действия, которые называют также бронхо- дилятаторами быстрого действия, помогают облегчить симптомы астмы. Они расслабляют мышцы в стенках дыхательных путей, помогают открыть дыхательные пути и облегчают дыхание. Таким образом, снижается напряжение в грудной клетке, связанное с астмой, свистящее дыхание и кашель. Их действие краткосрочно и иногда, в случае обострения симптомов, их нужно использовать повторно. Попросите врача записать для Вас, какое точное максимальное количество доз за какое время можно использовать без опасности для здоровья. В случае обострения астмы используются таблетки глюкокортикостероидов. Схему лечения назначает Вам лечащий врач. Кроме таблеток нужно продолжать постоянный прием ингаляционного препарата из базового лечения.
Кроме таблеток нужно продолжать постоянный прием ингаляционного препарата из базового лечения.
До начала лечения астмы врач должен оценить степень тяжести астмы. От этого зависит доза лекарства и частота его применения. Далее Вам необходимо вместе с врачом и медсестрой найти подходящий ингалятор и выучить ингаляционную технику. Ингаляторы удобны в использовании, их легко носить с собой и с ними легко иметь дело.
В случае фармокологического лечения очень важна ингаляционная техника, лечащий врач или медсестра познакомят Вас с нею. Также очень важен выбор подходящего для Вас ингаляционного средства.
Существует несколько видов ингаляторов, поэтому очень важно при получении первого лекарства или при его смене выучить новую технику. Лучшим способом является наглядная проба, которую можно провести, например, во время приема семейной медсестры.
Правильной ингаляционной технике обучает семейный врач или медсестра
Используются как порошковые ингаляторы, так и ингаляторы с дозатором. Лекарства, используемые как в ингаляторах с дозаторами, так и в порошковых ингаляторах, действуют одинаково. Примеры разных ингаляторов приведены в Приложении 2 данного руководства для пациентов.
Лекарства, используемые как в ингаляторах с дозаторами, так и в порошковых ингаляторах, действуют одинаково. Примеры разных ингаляторов приведены в Приложении 2 данного руководства для пациентов.
NB! К сожалению многие пациенты с астмой используют ингалятор не- правильно. В случае неправильного использования ингалятора от лекарства пользы не будет.
1. Ингаляторы с дозаторами
Из данных ингаляторов лекарства освобождается при нажатии канистры и непосредственном вдохе (см. Приложение 2 руководства для пациентов).
Ингаляторы с дозаторами используются как для лечения приступов, так и в приеме базовых лекарств.
Как использовать ингалятор с дозатором?
- Удалите крышку с ингалятора.
- Встряхните ингалятор.
- Держите ингалятор вертикально, безымянный палец поможет Вам освободить лекарство из ингалятора.
- Держите мундштук ингалятора возле рта и глубоко выдыхайте.

- Поместите мундштук в рот, крепко захватив его губами, поднимите подбородок слегка вверх. В то же время, когда Вы глубоко и равномерно вдыхаете, нажмите канистру, чтобы освободить дозу лекарства.
- Вдохните долго и глубоко, чтобы лекарство поступило глубоко в легкие.
- Удалите мундштук изо рта, закройте рот и задержите на 10 секунд дыхание.
- Выдыхайте через нос и при необходимости повторите процедуру.
- После ингаляции лекарства прополоскайте рот.
- Избегайте попадания лекарства в глаз.
Если Вы прочитали руководство по технике, попробуйте использовать лекарство самостоятельно на глазах у врача или медсестры. Первый раз используя лекарство дома, делайте это перед зеркалом.
Если у Вас возникли вопросы по поводу использования лекарства, то обязательно задайте их врачу или медсестре, поскольку правильный прием лекарства поможет Вам держать контроль над астмой.
Если использование ингалятора осложнено или Вы не можете его использовать из-за состояния своего здоровья, то обязательно проинформируйте об этом своего врача, который назначит подходящий Вам вид лечения.
Чистка ингалятора
Ингалятор нужно очищать по крайней мере раз в неделю. Это нужно для того, чтобы лекарство не закупоривало сеточки мундштука ингалятора.
Промежуточный резервуар для использования лекарства
Промежуточный резервуар (или спейсер) является ёмкостью, в которой собирается лекарство и позволяет Вам медленно и глубоко вдыхать лекарство один или два раза. Промежуточный резервуар уменьшает вероятность оседания лекарства на язык или на слизистую рта, и помогает большему количеству лекарства попасть в легкие. Промежуточный резервуар подходит для тех, кому трудно одновременно проводить вдох и впрыскивание лекарства.
Несмотря на то, что остаток лекарства, остающийся в промежуточном резервуаре, безвреден, его все-таки нужно регулярно промывать после каждой 1-2 недель. Самым простым способом является промывание теплой водой. После промывания резервуар нужно просушить на воздухе, ни в коем случае не протирая его полотенцем.
Самым простым способом является промывание теплой водой. После промывания резервуар нужно просушить на воздухе, ни в коем случае не протирая его полотенцем.
2. Порошковые ингаляторы
Порошковые ингаляторы содержат дозы лекарства в виде мелкого порошка, который при вдохе поступает в легкие. При использовании порошкового ингалятора не нужно одновременно вдыхать и освобождать лекарство, но вход должен быть более интенсивным. Таким образом порошковый ингалятор может не подходить для пожилых пациентов или людям, у которых ослаблена работа нервов или мышц.
Порошковые ингаляторы (см. Приложение 2 руководства для лечения) также используются как в лечении приступов, так и в качестве базового лечения, в зависимости от лекарства, которое в них содержится.
Преимущественно используется 2 типа порошковых ингаляторов:
- Ингаляторы с несколькими дозами, которые включают в себя до 200 доз.
- Ингаляторы в одной дозой — при их использовании перед каждым использованием необходимо заменить капсулу с лекарством.
 Нужно помнить, что капсулы нельзя глотать! Лекарство действует только при вдыхании!
Нужно помнить, что капсулы нельзя глотать! Лекарство действует только при вдыхании!
Использование порошкового ингалятора зависит от конкретного типа и марки производства. Далее приведены общие принципы использования таких ингаляторов. При приеме назначенных Вам лекарств очень важно, чтобы Вы прочитали информационный листок и проконсультировались бы по поводу приема со своим врачом или медсестрой.
Как использовать порошковый ингалятор?
- Удалите пробку ингалятора и освободите дозу лекарства.Если у Вас ингалятор, к которому нужно присоединить капсулу, действуйте соответственно инструкции
- Держа мундштук в стороне, глубоко выдохните (не в мундштук).
- Поместите передние зубы вокруг мундштука и плотно сомкните губы вокруг него.
- Быстро, интенсивно и глубоко вдохните через рот в течение 2-3 секунд.
- Удалите мундштук ингалятора изо рта. Задержите дыхание еще на 2-19 секунды.

- Медленно и спокойно выдхните через нос.
Будьте осторожны при очистке порошкового ингалятора. Большую часть порошковых ингаляторов нельзя мыть ни водой, ни мылом. Мундштук можно чистить только сухой тканью.
Лечение сопутствующих заболеваний
Обязательно проинформируйте своего врача о других своих заболеваниях (например, повышенное кровяное давление, диабет и др.), так как от этого может зависеть назначенное Вам лечение.
В случае сердечно-сосудистых заболеваний используются лекарства, которые не подходят для больных астмой. Обязательно дайте знать своему врачу обо всех лекарствах, которые Вы принимаете, в том числе и о болеутоляющих. В редких случаях у некоторых пациентов может быть аллергия на аспирин. В таком случае в качестве болеутоляющего можно использовать только парацетомол.
Важно помнить:
|
При астме очень важно ежедневное самостоятельное отслеживание своего самочувствия. Одним из способов является уже упомянутый тест контроля за астмой, а также PEF- метрия. PEF-метр представляет из себя прибор, с помощью которого оценивается максимальная скорость выдоха. С помощью него можно оценить движение воздуха в дыхательных путях и силу мышц, обеспечивающих это действие. В основном на приборе стоит шкала литр/в минуту (l/min).
PEF-метрия не заменяет спирографических обследований у врача. PEF- метр – это небольшой, умещающийся в руках прибор, преимуществом которого является то, что с ним можно быстро провести обследование, и его результаты легко интерпретировать. Информацию о контрольных значениях нормы, соответствующие Вам, можно получить у врача.
Как использовать PEF- метр?
• тест нужно проводить стоя, при этом следите, чтобы шея и спина были бы прямыми
• убедитесь, чтобы прибор показывал ноль
• перед началом теста глубоко вдохните
• поместите мундштук прибора в рот и плотно сомкните губы вокруг него
• выдохните в мундштук с максимальной скоростью и силой.
• запишите полученное показание прибора (литр/в минуту)
• повторите тест еще два раза
• в итоге запишите самый максимальный показатель из проведенных трех тестов
• самый большой показатель означает максимальную скорость движения воздуха
• сохраняйте результаты тестов, проведенных в разное время, чтобы при необходимости их можно было бы показать врачу
Для того чтобы держать астму под контролем, нужно строго придерживаться плану лечения. Главные симптомы того, что астма не находится под контролем:
• Вы просыпаетесь ночью из-за приступов астмы
• Вы используете в больших количествах бронходилятаторы
• физическая активность уменьшилась
Врач оценивает состояние астмы с помощью спирографического обследования, которое проводится по необходимости, но в случае постоянной (персистирующей) астмы средней и тяжелой степени тяжести не менее двух раз в год.
Попросите у своего врача письменный план лечения и обсудите с ним, какая схема лечения лучше всего Вам подходит.
|
Важно помнить:
|
Приступ астмы – это резкое ухудшение состояния. Причиной возникновения приступа может быть несколько: излишняя физическая нагрузка, разные факторы окружающей среды, стресс и контакт с аллергенами. Во время приступа астмы дыхательные пути воспаляются, они сужены и повышается выделение слизи. Все это может быть причиной проблем с дыханием, возникновения свистящего дыхания, кашля, нехватки воздуха, и чувства тяжести в груди. Проявление симптомов может спровоцировать чувство страха, неизвестности, беспомощности.
Симптомы, которые могут проявиться при приступе астмы:
- тяжелое свистящее дыхание как во время вдоха, так и выдоха
- непрекращающийся кашель
- учащенное дыхание
- чувство напряжения и боль в груди
- сокращения мышц шеи и груди
- трудности с речью
- возникновение чувства тревоги или паники
- бледность, потливость
- посинение губ
Легкие приступы астмы случаются с большой частотой и обычно продолжаются от нескольких минут до нескольких часов.
При возникновении тяжелого приступа астмы иногда нужно немедленное медицинское вмешательство. Поэтому важно знать, какие симптомы можно считать легкими, и какие нет – такое распознание в нужный момент поможет Вам держать ситуацию под контролем. Попросите у Вашего врача письменный список симптомов обострения. Также попросите его записать для Вас дозы лекарств и количество приемов. Если несмотря на домашнее лечение приступа ситуация все равно ухудшается, нужно вызвать скорую помощь в течение последующего часа.
Для получения рекомендаций Вы можете связаться с круглосуточной информационной службой семейных врачей по короткому телефонному номеру 1220* или же по телефону (+372) 6346 630. B случае потребности получения скорой помощи по телефону экстренной помощи 112. Если Ваше состояние ухудшается, обратитесь напрямую в отделение неотложной помощи больницы.
Если при возникновении/во время протекания приступа астмы Вы не приняли сразу лекарства против приступа, Ваше дыхание станет затрудненным. Если Вы используете во время приступа астмы PEF-метр, чтобы проконтролировать свою максимальную скорость выдоха, то скорее всего его показатель будет самым меньшим из все Ваших лучших результатов. Это тоже поможет подтвердить ухудшение состояния.
Если Вы не получите лечения, достаточного для облегчения приступа астмы, то может случится, что Ваша речь будет затруднена или вовсе невозможна. Причиной этого является снижение уровня кислорода в крови, которое вызывает изменение цвета кожи и губ – они становятся посиневшими. В такой ситуации Вы должны как можно быстрее найти помощь.
Важно помнить:
|
Жизнь больного астмой не должна отличаться от жизни людей, не страдающих данным заболеванием. Вы чувствуете свое тело лучше, чем кто-либо другой, поэтому Вы сможете сами сделать многое для улучшения своего самочувствия. Важно строго придерживаться плану лечения и избегать факторов, вызывающих приступ астмы. Каждый человек индивидуален, и то же правило действует для симптомов, которые проявляются у разных людей по-разному. Самым важным является наблюдение за окружающей средой. Контакт с аллергенами (возбудителями аллергии), химикатами или другими возбудителями могут быть причиной возникновения астмы.
Кроме этого дыхательные пути могут раздражать сильные запахи (например краски или домашняя химия). Приступ астмы могут вызвать и сильные эмоциональные переживания как смех, плач или, наоборот, стресс, некоторые лекарства. Нужно знать, какие лекарства Вы принимали раньше и как они на Вас влияли. Следите за тем, чем Вы питаетесь. Если некоторые продукты вызывают у Вас аллергию, то от них нужно отказаться. Течение астмы можно зависеть от других сопутствующих заболеваний. Например, обратный заброс содержимого желудка в пищевод (болезнь гастроэзофагального рефлюкса) может быть причиной изжоги, и вызвать симптомы астмы, особенно ночью.
Рекомендуется вести дневник наблюдения за самочувствием, куда нужно отметить информацию о каждодневной деятельности (например, о составе еды, сколько двигались, были ли изменения в самочувствии в связи со сменой окружающей среды, напряженные ситуации и т.д.), для того, чтобы отследить, в ответ на какой фактор обостряет приступ астмы, и что помогает держать приступ астмы под контролем.
Ниже приведены главные раздражители и аллергены, контакт с которыми надо избегать. Эти раздражители могут вызвать изменение самочувствия и спровоцировать возникновение приступа астмы.
• Холодный воздух
В случае контакта с очень холодным воздухом, дыхательные пути могут раздражаться, что в свою очередь может вызвать приступ астмы. Если Вы находитесь в зимнее время на улице, закройте шарфом рот и нос.
• Тренировка
Вы не должны избегать тренировок, если у Вас диагностирована астма. Обсудите со своим врачом и найдите наиболее подходящий для Вас план тренировок. До тренировки важно немного разогреться и после тренировки немного «остыть». Избегайте тренировок на холодном воздухе или во время цветения. Также избегайте тренировок, если Ваша астма находится не под контролем.
• Инфекционные заболевания
Легочные инфекции – такие как бронхит или воспаление легких – могут быть опасны для больного астмой. Увеличенное количество слизи и воспаление в дыхательных путях создают трудности с дыханием.
Если у Вас астма, то Вы можете вакцинировать себя от гриппа – обсудите эту тему с Вашим врачом.
• Цветочная пыльца
Цветочная пыльца в большинстве своем является основным аллергеном, которые вызывает у многих людей как аллергические реакции, так и обострение аллергической астмы.
• Лишний вес
Астма больше всего распространена среди людей с лишним весом – как у взрослых, так и детей. У детей, которые соприкасаются с пассивным курением, присутствует больший риск заболеть астмой. У подростков, которые курят, также увеличен риск заболеть астмой. У взрослых, у которых на работе и дома есть контакт с табачным дымом, риск заболеть астмой больше на 40-60%, чем у тех, кто не соприкасается с дымом. Если у Вас диагностирована астма, то курение Вам противопоказано. Также никто не должен курить в помещениях, где Вы пребываете. На улице старайтесь избегать мест, где курение разрешено и может быть запах табака.
• Плесневые грибки во внутренних помещениях
Плесень обычно возникает во влажных помещениях. Вдыхание спор грибков может вызвать аллергические реакции. Держите свою ванную комнату, кухню и подвал чистыми и сухими
• Тараканы
Тараканы и их выделения могут быть причиной аллергических реакций у многих людей. Тараканов привлекают остатки еды, мусор и сухие продукты. Не держите мусор в открытом виде.
• Перхоть домашних животных
Перхоть домашних животных происходит из кожи, шерсти и перьев. Перхоть выделяют большинство домашних животных – собаки, кошки, птицы и грызуны. Если у Вас диагностирована астма, то не рекомендуется заводить домашних животных. Если у Вас уже есть домашнее животное, то его нельзя держать в спальне. Домашнее животное нужно регулярно мыть.
Важно помнить:
|
Тест контроля над астмой (Asthma Control Test — ACT) поможет Вам оценить то, как Вы контролируете заболевание. Выберите подходящий ответ на каждый вопрос и запишите численное значение (от одного до пяти) в квадратную ячейку, расположенную справа.
Для получения результата сложите все значения ответов.
1 вопрос
Насколько часто в последние 4 недели астма мешала Вашей деятельности на работе, учебе, или дома?
| Все время | Очень часто | Иногда | Редко | Никогда | Баллы |
| 1 | 2 | 3 | 4 | 5 |
2 вопрос
Как часто за последние 4 недели Вы отмечали у себя нехватку воздуха?
| Чаще, чем раз в день | Раз в день | От 3 до 6 раз в неделю | Один или два раза в неделю | Ни разу | Баллы |
| 1 | 2 | 3 | 4 | 5 |
3 вопрос
Как часто за последние 4 недели Вы просыпались ночью или раньше, чем обычно, из-за симптомов астмы (свистящего дыхания, кашля, нехватку воздуха, стеснения в груди или боли в груди)?
| 4 и более ночей в неделю | 2 или 3 ночи в неделю | Один раз в неделю | Один или два раза за последние 4 недели | Ни разу | Баллы |
| 1 | 2 | 3 | 4 | 5 |
4 вопрос
Как часто за последние 4 недели Вы использовали свой ингалятор (например с сальбутамолом)?
| 3 раза в день или чаще | 1 или 2 раза в день | 2 или 3 раза в неделю | Один раз в неделю или реже | Ни разу | Баллы |
| 1 | 2 | 3 | 4 | 5 |
5 вопрос
Как бы Вы оценили, насколько Вам удавалось контролировать астму за последние 4 недели?
| Совсем не удавалось контролировать | Редко удавалось контролировать | В некоторой степени удавалось контролировать | Хорошо удавалось контролировать | Полностью удавалось контролировать | Баллы |
| 1 | 2 | 3 | 4 | 5 |
ИТОГО:
| …………………….. |
Объяснение результатов
| 25 баллов – Поздравляем с прекрасным результатом! | от 20 до 24 – Удовлетворительный результат | менее 20 – Плохой результат |
| Вы полностью контролировали астму за последние 4 недели. У Вас не было симптомов астмы и связанных с ней ограничений. Если Ваше состояние ухудшится, проконсультируйтесь с врачом или медсестрой. | Возможно, что за последние 4 недели Вы хорошо контролировали астму, но не полностью. Ваш врач или медсестра могут помочь вам добиться полного контроля над астмой. | Возможно, что за последние 4 недели Вам не удавалось контролировать астму. Ваш врач и медсестра могут посоветовать Вам, какие план действий нужно принять, чтобы добиться улучшения контроля над астмой. |
Просмотрите результаты теста вместе с Вашим семейным врачом или медсестрой.
Braman, S. S. 2006. The global burden of asthma. Chest, 130, 4s–12s.
Carson, K. V., Chandratilleke, M. G., Picot, J., Brinn, M. P., Esterman, A. J. & Smith, B. J. 2013. Physical training for asthma. Cochrane Database Syst Rev, 9, Cd001116
Heikkinen, S. A., Quansah, R., Jaakkola, J. J. & Jaakkola, M. S. 2012. Effects of regular exercise on adult asthma. Eur J Epidemiol, 27, 397–407.
Jia, C. E., Zhang, H. P., LV, Y., Liang, R., Jiang, Y. Q., Powell, H., Fu, J. J., Wang, L., Gibson, P. G. & Wang, G. 2013. The Asthma Control Test and Asthma Control Questionnaire for assessing asthma control: Systematic review and meta-analy- sis. J Allergy Clin Immunol, 131, 695–703.
Lim, S. S., Vos, T., Flaxman, A. D., Danaei, G., Shibuya, K., Adair-Rohani, H., et al. 2012. A comparative risk assessment of burden of disease and injury at- tributable to 67 risk factors and risk factor clusters in 21 regions, 1990–2010: a systematic analysis for the Global Burden of Disease Study 2010. Lancet, 380, 2224–60.
Meren, M., Raukas-Kivioja, A., Jannus-Pruljan, L., Loit, H. M., Ronmark, E. & Lundback, B. 2005. Low prevalence of asthma in westernizing countries-myth or reality? Prevalence of asthma in Estonia – a report from the “FinEsS” study. J Asthma, 42, 357–65
McCoy, E. K., Thomas, J. L., Sowell, R. S., George, C., Finch, C. K., Tolley, E. A.
& SELF, T. H. 2010. An evaluation of peak expiratory flow monitoring: a compa- rison of sitting versus standing measurements. J Am Board Fam Med, 23, 166–70.
Quanjer, P. H.,.Stanojevitc S, Cole TJ, Baur X, Hall GL, Culver BH, et al Mul- ti-ethnic reference values for spirometry for the 3–95-yr age range: the globaal lung function 2012 equations. Eur Respir J. 2012; 40 (6):1324–43.
Sagedasemate haiglaväliste infektsioonhaiguste laboratoorse diagnostika ja ravi ja diagnostika algoritmid perearstidele 2005
Sistek, D., Wickens, K., Amstrong, R., D’souza, W., Town, I. & Crane, J. 2006. Predictive value of respiratory symptoms and bronchial hyperresponsiveness to diagnose asthma in New Zealand. Respir Med, 100, 2107–11.
Tarlo, S. M., Balmes, J., Balkissoon, R., Beach, J., Beckett, W., Bernstein, D., Blanc, P. D., Brooks, S. M., Cowl, C. T., Daroowalla, F., Harber, P., Lemiere, C., Liss, G. M., Pacheco, K. A., Redlich, C. A., Rowe, B. & Heitzer, J. 2008. Diagnosis and management of work-related asthma: American College Of Chest Physicians Consensus Statement. Chest, 134, 1s–41s.
Täiskasvanute astma käsitlus esmatasandil RJ_J/3.1–2014. Eesti ravijuhend.
Астма
Астма — это хроническая болезнь, для которой характерны периодически повторяющиеся приступы удушья и свистящего дыхания, тяжесть и частота которых варьируются у разных людей. У людей, страдающих астмой, симптомы могут наступать несколько раз в день или в неделю, у некоторых людей приступы случаются во время физической активности или ночью. Во время приступа астмы эпителиальная выстилка бронхиол разбухает, что приводит к сужению дыхательных путей и сокращению воздушного потока, поступающего в легкие и выходящего из них. Повторяющиеся приступы астмы часто приводят к бессоннице, дневной усталости, пониженным уровням активности, а также пропускам школьных занятий и невыходам на работу. Коэффициент смертности при астме относительно низкий по сравнению с другими хроническими болезнями.
Факты об астме
По оценкам, во всем мире астмой страдает более 339 миллионов человек (1). Астма является наиболее распространенным хроническим заболеванием у детей. Большинство случаев смерти происходит среди пожилых людей.
Астма является проблемой общественного здравоохранения не только для стран с высоким уровнем дохода; ею болеют во всех странах, независимо от уровня их развития. Большинство случаев смерти, связанных с астмой, происходит в странах с низким и средне-низким уровнем дохода.
Недостаточный уровень диагностики и лечения астмы создает значительное бремя для отдельных лиц и семей и часто ограничивает деятельность людей на протяжении всей их жизни.
Причины
Основополагающие причины астмы полностью не выяснены. Самыми значительными факторами риска развития астмы являются генетическая предрасположенность в сочетании с вдыхаемыми веществами и частичками, которые находятся в окружающей среде и могут провоцировать аллергические реакции или раздражать воздушные пути. Это такие вещества и частички, как
- аллергены внутри помещений (например, клещи домашней пыли в постельных принадлежностях, коврах и мягкой мебели, загрязнение воздуха и перхоть животных)
- аллергены вне помещений (такие как цветочная пыльца и плесень)
- табачный дым
- химические раздражающие вещества на рабочих местах
- загрязнение воздуха.
Другие провоцирующие факторы включают холодный воздух, крайнее эмоциональное возбуждение, такое как гнев или страх, и физические упражнения. Астму могут спровоцировать и некоторые лечебные средства, такие как аспирин и другие нестероидные противовоспалительные лекарства, а также бета-блокаторы (используемые для лечения гипертонии, болезней сердца и мигрени).
Урбанизацию также связывают с растущей распространенностью астмы, однако точный характер этой связи неясен.
Уменьшение бремени астмы
Несмотря на то, что астму нельзя излечить, надлежащее ведение пациентов позволяет им держать болезнь под контролем и вести жизнь хорошего качества. Для облегчения симптомов используются препараты краткосрочного действия. Для контроля прогрессирующей тяжелой астмы, уменьшения числа приступов болезни и сокращения смертности необходимы лекарственные препараты, такие как ингаляционные кортикостероиды.
Люди с устойчивыми симптомами должны ежедневно принимать лекарства длительного действия для контроля лежащего в основе болезни воспаления и предотвращения симптомов и приступов. Недостаточный доступ к лекарствам и услугам медицинской помощи является серьезным препятствием для успешного контроля заболевания во многих учреждениях.
Лекарства не являются единственным способом борьбы с астмой. Также важно избегать контактов с веществами, провоцирующими астму, — стимуляторами, раздражающими дыхательные пути и приводящими к их воспалению. При медицинской поддержке каждый пациент с астмой должен узнать, каких провоцирующих веществ он должен избегать.
Несмотря на то, что от астмы не умирает так много людей, как от хронической обструктивной болезни легких или других хронических болезней, она может привести к смерти, если не принимать надлежащих лекарств или не соблюдать медицинских предписаний.
Стратегия ВОЗ в области профилактики астмы и борьбы с ней
ВОЗ признает, что астма является одной из важнейших проблем общественного здравоохранения. Организация играет роль координатора международных усилий в борьбе против этой болезни. Целью ее стратегии является поддержка государств-членов в их усилиях, направленных на сокращение числа случаев инвалидности и преждевременной смерти, связанных с астмой.
Целями программы ВОЗ являются:
- обеспечение доступа к затратоэффективным медико-санитарным мероприятиям, в том числе к лекарственным средствам, повышение стандартов и доступности медицинской помощи на различных уровнях системы здравоохранения;
- осуществление эпиднадзора в целях определения масштаба распространения астмы, анализа ее детерминант и мониторинга тенденций с упором на малообеспеченные и ущемленные группы населения;
- первичная профилактика для снижения уровня воздействия распространенных факторов риска, в частности табачного дыма, частых инфекций нижних дыхательных путей в детстве и загрязнения воздуха (внутри помещений, на улице и на рабочих местах).
Глобальный альянс по борьбе с хроническими респираторными болезнями
Глобальный альянс по борьбе с хроническими респираторными болезнями (ГАХРБ) вносит вклад в работу ВОЗ по профилактике хронических респираторных болезней и борьбе с ними. Это добровольный альянс национальных и международных организаций и учреждений из многих стран. ГАХРБ уделяет основное внимание потребностям стран с низким и средним уровнем дохода и уязвимых популяций. Альянс оказывает содействие инициативам, направленным на удовлетворение местных потребностей.
Лечение тяжелой бронхиальной астмы у ребенка в возрасте 6 лет Текст научной статьи по специальности «Клиническая медицина»
КЛИНИЧЕСКОЕ НАБЛЮДЕНИЕ
Лечение тяжелой бронхиальной астмы у ребенка в возрасте 6 лет
А.В.Карпушкина, Н.А.Геппе
Московская медицинская академия им. И.М.Сеченова
В клиническом примере представлена тактика лечения тяжелой бронхиальной астмы у детей. На конкретном примере обсуждаются частные ошибки в выборе противоастматической терапии при тяжелом течении заболевания. Рассматриваются современные подходы к лечению с использованием ингаляционных кортикостероидов и их комбинации с длительно действующими 2-агонистами.
Ключевые слова: бронхиальная астма, дети, комбинированная терапия
Treatment of severe bronchial asthma in 6 years old child
A.V.Karpushkina, N.A.Gueppe
I.M.Sechenov Moscow Medical Academy
Based on a clinical example, the author presents herein therapeutic policy carried out in a child with severe bronchial asthma, discussing particular errors in selecting antiasthmatic therapy in severe course of the disease, also considering the present-day approaches to treatment using inhaled corticosteroids and their combination with prolonged-release 2-agonists. Key words: bronchial asthma, combined therapy
Бронхиальная астма — одно из наиболее распространенных хронических заболеваний у детей. Больные тяжелой бронхиальной астмой составляют не более 10% от числа детей, страдающих этим заболеванием, однако именно эта группа больных нуждается в серьезном внимании со стороны врачей, так как тяжелое неконтролируемое течение бронхиальной астмы может привести к развитию жизнеугрожающих состояний, требующих госпитализаций и проведения интенсивной терапии.
Для обострения бронхиальной астмы тяжелого течения характерны ежедневные дневные и частые ночные симптомы бронхиальной астмы, показатели функции внешнего дыхания пиковой скорости выдоха и объема форсированного выдоха за 1 с менее 60% от предсказанных нормальных значений [1, 2].
Целью лечения бронхиальной астмы является достижение полного контроля над заболеванием: отсутствие нарушения сна и пропусков школы детьми и работы их родителями, нормальный уровень активности, отсутствие необходимости вызова скорой помощи и госпитализаций, нормальная (или почти нормальная) функция легких, минимальная потребность в бронхолитиках для купирования приступов бронхоспазма и удовлетворенность от лечения бронхиальной астмы.
Для корреспонденции:
Карпушкина Анна Викторовна, кандидат медицинских наук, ассистент кафедры детских болезней Московской медицинской академии им И.М Сеченова
Адрес: 119435, Москва, Большая Пироговская ул., 19 Телефон: (095) 248-4277
Статья поступила 02 06 2003 г., принята к печати 13.08.2003 г.
С помощью адекватной базисной терапии бронхиальной астмы можно достичь полного контроля над заболеванием. В национальных и международных руководствах по лечению бронхиальной астмы у детей [1, 2] определено, что длительное непрерывное применение ингаляционных кортикостероидов является основной терапией больных с тяжелым течением заболевания. При лечении бронхиальной астмы у детей преимущество отдается использованию средних доз ингаляционных кортикостероидов (см. таблицу).
Однако при тяжелом течении заболевания часто недостаточно применения средних доз ингаляционных кортикостероидов. Повышение их суточной дозы может привести к появлению системного побочного действия, наиболее серьезным из которых является влияние на функцию надпочечников и рост ребенка [3, 4]. Для повышения эффективности противоастматической терапии и предупреждения системного действия высоких доз ингаляционных кортикостероидов, терапия этими препаратами проводится совместно с длительно действующими г-агонистами [2].
Комбинированная терапия ингаляционными кортикостеро-идами и длительно действующими 2-агонистами имеет очевидные фармакологические и клинические преимущества. В настоящее время существуют достоверные данные о синергизме действия этих двух классов лекарств, которые обладают комплиментарным (взаимно усиливающим) механизмом действия [5-7]. Главным преимуществом такой комбинированной терапии является увеличение эффективности лечения бронхиальной астмы при использовании более низких доз ингаляционных кортикостероидов по сравнению с монотерапией ингаляционными кортикостероидами [8, 9].
А.В.Карпушкина, Н.А.Геппе / Педиатрическая фармакология, 2003, т. 1, N23, с. 77—80
Таблица. Суточные дозы ингаляционных кортикостероидов, используемых в лечении детей с бронхиальной астмой в зависимости от возраста
■ Низкие дозы Средние дозы высокие дозы Возраст дотей
> 12-пет -с 12 лет >12 лет <12 пет >:12лет <12лет
Беклометазон-
ХФК-пропелент 168-504 84-336 504-840 336-672 > 840 >672 42 или 84, мкг/вдох
Беклометазон- …..
ГФК-пропелент ‘ 80-320 80-160 240-480 160-320 >480 >320 40 или 80. мкг/вдох Флутиказон ДАЙ 44,110,200, мкг/вдох
ПИ 50,100,250, 88-264 88-176 264-660 176^40 >660 мкг/вдох
>440
Будесонид ПИ 200.
МКГ/ВЛ0Х
мкг/вдох 200-600 ЮСМОО 600-1200 400-800 >1200 >
ХФК-пропелент — хлорфлюорокарбон; ГФК-пропелент — гидрофлюороалкан; ДАИ — дозирующий аэрозольный ингалятор; ПИ — порошковый ингалятор. National Asthma Education and Prevention Program Quick Reference: NAEPP Expert Panel Guidelines for the Diagnosis and Management of Asthma-Update on Selected Topics 2002. NIH Publication №02-5075.
На сегодняшний день известны два комбинированных препарата, сочетающих ингаляционные кортикостероиды и длительно действующие 2-агонисты: флутиказона пропионат + салметерол и будесонид + формотерол. Первый разрешен к применению у детей в возрасте старше 4 лет, второй — у детей старше 6 лет.
Однако в России до настоящего времени сохраняется настороженность педиатров в отношении ингаляционных кортикостероидов. Нередки случаи, когда больные с тяжелым течением заболевания длительно без какого-либо эффекта получают кромоны — препараты кромогликата натрия, эффективного только при легких формах бронхиальной астмы и у части больных с атопической астмой средней тяжести. Неадекватное лечение бронхиальной астмы может приводить к прогрессированию заболевания.
Для иллюстрации такого подхода к лечению и эффективности комбинированной терапии представляем клинический пример.
Больной Ф. 6 лет, наблюдается в клинике детских болезней Московской медицинской академии им. И.М.Сеченова с диагнозом бронхиальной астмы тяжелого течения. Мать и старшая сестра ребенка страдают бронхиальной астмой. С первого года жизни у мальчика отмечались проявления бронхообструктивного синдрома в виде одышки и кашля на фоне острого респираторного заболевания 1-2 раза в год.
Первые приступы удушья возникли у ребенка в 2-летнем возрасте во время проведения ремонта в новой квартире. Вначале проявления бронхиальной астмы были довольно легкими, возникали около 1-2 раз в неделю. Родители использовали эуфиллин в таблетках для купирования проявлений астмы. В течение 3 мес заболевание прогрессировало, приступы стали ежедневными, несколько раз в день. Неоднократно вызывалась «Скорая помощь», парентерально вводились кортикостероиды и бронхолитики. В 3 года ребенок был госпитализирован. Диагностирована бронхиальная астма средней тяжести, назначен Тайлед. Лечение продолжалось около 6 мес. Несмотря на лечение, ежедневные проявления бронхиальной астмы сохранялись, даже легкая нагрузка вызывала у ребенка возникновение проявлений бронхиальной обструкции. В лечении ежедневно использовался сальбута-
мол 3—4 раза в день. Ребенок не мог посещать детский сад, матери пришлось оставить работу.
В возрасте 3,5 лет ребенок консультирован в клинике детских болезней Московской медицинской академии им. И.М.Сеченова. При аллергообследовании выявлена сенсиби-зация бытовыми аллергенами и полллютантами. Назначен флутиказона пропионат в дозе 200 мкг в сутки. Ингаляцию было рекомендовано проводить с помощью спейсера с маской. Приступы астмы стали возникать значительно реже, 1-2 раза в месяц. Однако сохранялись ограничения в физической активности, подвижные игры вызывали приступы кашля и свистящего дыхания.
В связи с неполным контролем бронхиальной астмы после 3 мес лечения дозу флутиказона было решено увеличить до 375 мкг. Эту дозу ингаляционного кортикостероида ребенок получал около года. Состояние улучшилось, мальчик стал более активным, возникали довольно длительные до 3—4 мес периоды ремиссии. Однако дважды на фоне респираторной инфекции или перемены климата отмечались довольно тяжелые обострения, требовавшие госпитализации с проведением интенсивной терапии, с парентеральным и пе-роральным введением кортикостероидов.
Для достижения стабильного течения бронхиальной астмы доза флутиказона была увеличена до 500 мкг/сут. Приступы удушья прекратились, но при активной физической нагрузке и респираторной инфекции сохранялись проявления бронхиальной обструкции. Лечение в высокой дозе препарата продолжалось около 1,5 мес.
После того как ребенку исполнилось 4 года, было принято решение о назначении комбинированной терапии. Назначен флутиказон 250 мкг/сут и салметерол в дозе 50 мкг/сут (по 1 ингаляции каждого препарата 2 раза в день). На фоне этой терапии в течение 8 мес приступов удушья не отмечалось, эпизодически на фоне острого респираторного заболевания возникал приступообразный кашель, свистящее дыхание. Нормализовались показатели спирографии и пик-флоуметрии. Физическая активность стала соответствовать возрасту.
Затем лечение ребенка было продолжено с помощью препарата, представляющего собой комбинацию 100 мкг флутиказона и 50 мкг салметерола в одном ингаляторе. Препарат назначен по 1 вдоху 2 раза в день. Ребенку и его родителям объяснена и показана техника ингаляции из порошкового ингалятора. Использование препарата не вызвало никаких трудностей.
В настоящее время ребенку 6 лет, лечение комбинированным препаратом продолжается более 1 года. Мальчик учится в школе, посещает занятия по плаванию, стал призером в соревновании по плаванию. Физическое развитие ребенка соответствует возрасту. Показатели функции внешнего дыхания — объем форсированного выдоха за 1 мин 94%, пиковая скорость выдоха 90% от нормальных предсказанных значений. ЭКГ без патологических изменений. Мать продолжила работу и, по ее словам, жизнь семьи стала более спокойной и стабильной.
Временное отсутствие препарата у ребенка и замена его на фликсотид в дозе 250 мкг/сут приводило к возникновению симптомов бронхиальной астмы, требующих приема сальбута-мола, и снижению показателей пиковой скорости выдоха до
Лечение тяжелой бронхиальной астмы у ребенка в возрасте 6 лет
70% от нормальных предсказанных значений. Продолжение терапии комбинированным препаратом (флутиказон + сал-метерол) приводило к восстановлению бронхиальной обструкции и прекращению приступов затрудненного дыхания в течение первых дней приема препарата.
Этот клинический пример демонстрирует довольно распространенные ошибки в подходах к лечению бронхиальной астмы у детей. Бронхиальная астма тяжелого течения требует назначения ингаляционных кортикостероидов как можно в более ранние сроки.
При астме тяжелого течения воспалительные изменения в дыхательных путях имеют выраженный характер. Показано, что различия в тяжести течения бронхиальной астмы обусловлены выраженностью воспалительного ответа и количеством клеток воспаления, вовлеченных в аллергическое воспаление в бронхах [10, 11]. Более выраженный воспалительный процесс проявляется более частыми и тяжелыми симптомами бронхиальной обструкции, требующими частого использования бронхолитиков.
Такой значительный эффект ингаляционных кортикостероидов по сравнению с кромонами объясняется их мощным ингибирующим действием на большее число патогенетических звеньев аллергического процесса [12-14]. Эффективность лечения этими препаратами больных со среднетяже-лой и тяжелой бронхиальной астмой проявляется более значительным снижением гиперреактивности бронхов и существенным улучшением функции внешнего дыхания по сравнению с эффектом действия кромонов. Более того, ингаляционные стероиды предотвращают ремоделирование дыхательных путей [15-17].
Необходимо помнить об угрозе летальных исходов при неконтролируемом течении бронхиальной астмы с тяжелыми обострениями. Достоверно показано, что применение ингаляционных кортикостероидов снижает риск смертности от астмы и частоту госпитализаций по поводу обострения заболевания [18-20].
Очень важно объяснение техники ингаляции противоаст-матических препаратов. В течение года ребенок получал ингаляции из дозирующего аэрозольного ингалятора без спей-сера. Известно, что даже при максимально правильно выполненной ингаляции в легкие проникает не более 14-20% инга-лируемого вещества, остальное оседает в ротоглотке или выносится в глотку из бронхов мерцательным эпителием и проглатывается [21]. Спейсер улучшает доставку препарата в дыхательные пути на 20% и имеет дополнительные преимущества по предупреждению раздражающего действия аэрозоля на верхние дыхательные пути [22, 23]. Следовательно, всем детям с бронхиальной астмой, особенно детям раннего возраста, необходимо рекомендовать использовать аэрозольные ингаляционные устройства только со спейсером. Крайне желательно, чтобы родители продемонстрировали лечащему врачу технику ингаляции из рекомендованного устройства, чтобы быть уверенными в правильности использования ингалятора.
Мультидиск активируется вдохом, так что поступление лекарственного вещества в легкие сопоставимо с использованием спейсера при дозирующем аэрозольном ингаляторе [24]. Более того, отмечено, что применение порошковых ин-
галяторов уменьшает риск системных побочных эффектов [25]. Кроме того, использование ингалятора 2 раза в день значительно увеличивает комплайнс терапии — выполнение пациентами предписаний врача.
В России в настоящее время используются три формулы кортикостероидов — беклометазона дипропионат, будесонид и флутиказона пропионат. При сопоставлении ингаляционных кортикостероидов выявлено, что для достижения одинакового клинического эффекта достаточно в 2 раза меньшей дозы флутиказона, чем при лечении будесонидом и бекломе-тазоном [26-28].
Как уже было сказано, риск развития системных эффектов у всех ингаляционных кортикостероидов имеет дозозави-симый характер и проявляется только при использовании высоких доз препаратов [29]. При этом, по-видимому, наиболее высокий риск системного действия имеется у беклометазона, что объясняется его фармакологическими характеристиками [30].
В представленном клиническом примере пациенту была назначена минимально эффективная доза флутиказона 200 мкг в сутки, и отсутствие эффекта заставило увеличить дозу препарата до 500 мкг. Контроль эффективности лечения, конечно, должен был быть проведен ранее, и отсутствие достижения полного контроля над астмой в течение месяца должно было заставить рассмотреть вопрос об увеличении дозы.
По мнению ряда авторов, наиболее эффективным подходом к терапии тяжелой бронхиальной астмы является назначение с самого начала адекватной дозы ингаляционного кор-тикостероида (более 400 мкг для беклометазона дипропина-та), лечение должно продолжаться не менее 3 мес, и в случае достижения полного контроля над астмой доза может быть снижена до поддерживающей [31, 32].
Представленный случай демонстрировал отсутствие стойкого эффекта от монотерапии довольно высокими дозами кортикостероидов. В подобных случаях повышение дозы ингаляционного кортикостероида влечет за собой увеличение риска системных эффектов, и поэтому наиболее целесообразный путь — добавление к терапии длительно действующих бронхолитиков. Как показал описываемый клинический пример, с помощью комбинированной терапии удается достичь длительной ремиссии бронхиальной астмы, улучшить функцию внешнего дыхания и улучшить качество жизни не только ребенка, но и его семьи.
Молекулярный механизм синергизма флутиказона и сал-метерола может объяснить такой значительный клинический эффект [5-7]. В настоящее время проведены многоцентровые рандомизированные клинические исследования в разных странах мира, которые демонстрируют обоснованность комбинированной терапии при лечении тяжелой и среднетя-желой бронхиальной астмы [33, 34].
Назначение терапии больным с тяжелым течением заболевания должно проводиться под контролем специалиста, хотя решение о назначении ингаляционных кортикостероидов может быть принято и участковым педиатром для максимально быстрого достижения клинического эффекта. Пациенты со стабильным контролируемым течением заболевания впоследствии должны осматриваться врачом каждые 3 мес для подтверждения эффективности лечения, возможной коррекции терапии и исключения побочных эффектов.
А.В.Карпушкина, Н.А.Геппе / Педиатрическая фармакология, 2003, т. 1, №3, с. 77—80
Заключение
Ингаляционные кортикостероиды в настоящее время являются одними из наиболее тщательно изученных препаратов. Это позволяет достаточно широко использовать их в педиатрической практике в соответствии с показаниями и национальными рекомендациями по лечению бронхиальной астмы у детей.
При тяжелом и среднетяжелом течении бронхиальной астмы с выраженными изменениями функции внешнего дыхания необходимо как можно раньше начинать лечение этими препаратами. Важно быстро оказать ребенку помощь, предупредить возникновение приступов удушья, которые оказывают выраженное патофизиологическое и негативное психологическое действие на ребенка, и не допустить прогрессирования заболевания. После достижения эффекта от терапии необходимо определить минимальную дозу ингаляционного кортикостеро-ида, которая обеспечивает контроль бронхиальной астмы.
При отсутствии эффекта от средних доз ингаляционных кор-тикостероидов лечение должно проводиться длительно совместно с длительно действующими 2-агонистами. Целесообразно использовать препараты с фиксированной комбинацией.
Эффективность лечения также зависит от информированности пациентов с бронхиальной астмой и их близких о самоконтроле бронхиальной астмы. С помощью этих трех составляющих — адекватная терапия, правильная техника ингаляции, правильное представление пациента о самоконтроле заболевания — можно достичь всех задач лечения и значительно улучшить качество жизни ребенка и его семьи.
Литература
1. Национальная программа «Бронхиальная астма у детей.18.
2. Глобальная стратегия лечения и профилактики бронхиальной астмы. Национальные институты здоровья США. Национальный институт сердца, легких и крови. Пересмотр 2002.
3. Sorva R., Turpeinen М., Juntunen К., et al. Effects of inhaled budesonide on serum markers of bone metabolism in children with asthma. J Allergy Clin Immunol 1992; 90: 808-15.
4. Sim D. Griffiths A. Armstrong D., et al. Adrenal suppression from high-dose inhaled fluticasone propionate in children with asthma. Europ Resp J 2003; 21 (4): 633-36.
5. Greening A.P. Ind P.W., Northfield M. Addend salmeterol versus higher-dose corticosteroid in asthma patients with symptoms on existing inhaled corticostyeroids. Lancet 1994; 344: 219-24.
6. Baraniuc J.N., Ali M., Brody D., et al. Glucocorticoids induce 2-adrenergic receptor function in human nasal mucosa. Am J Respir Crit Care Med 1997; 155: 704-10.
7. Pang L., Knox A.J. Synergistic inhibition by 2-agonists and corticosteroids on tumor necrosis factor-alpha, induced interleukin-8 release from cultured human airway smooth-muscle cells. Am J Respir Cell Mol Biol 2000; 23: 79-85.
8. Collins S.,. Caron M.G,. Lefkowitz R.J. -Adrenergic receptors in hamster smooth muscle cells are transcriptionally regulated by glucocorticoids. J. Biol Chem 1988; 263: 9067-70.
9. Woolcock A., Lundback В., Ringdal N., et al. Comparison of addition of salmeterol of inhaled steroid with doubling of the dose of inhaled corticosteroids. Am J Respir Crit Care Med 1996; 153:1481-88.
10. Vrugt В.,Wilson S., Underwood J.M., et al. Increased expression of interleukin-2 receptor in peripheral blood and bronchial biopsies from severe asthmatics. Eur Respir J 1994; 7: 2395.
8D
11. Walker C., Virchow J.C., Blaser K. T cell subsets and their soluble products regulate eosinophilia in allergic and nonallelic asthma. J Immunol 1991; 136:1829-35.
12. Barnes P. J., Inhaled glucocorticoids for asthma. N Engl J Med 1995; 332: 868-75.
13. Price J.F., Weller P.H. Comparison of fluticasone propionate and sodium cro-moglicate for the treatment of childhood asthma. Resp Med 1995; 89 (5): 363-8.
14. Johansson S.A., Meisen W.M.A.J., Pelikan D.M.V. Delayed asthmatic response and the protective effects of disodium cromoglicate and nedocromil sodium and beclomethasone diproionate. Allergy Clin Immunol 1996; 97(1, 3): 253.
15. Olivieri D., Chetta A., Del-Donno M., et al. Effect of short-term treatment with low-dose inhaled fluticasone propionate on airway inflammation and remodeling in mild asthma: a placebo-controlled study. Am J Respir Crit Care Med 1997; 155: 1864-71.
16. Nocker R.E., Weller F.R., Out T.A., et al. A double-blind study on the effect of inhaled corticosteroids on plasma protein exudation in asthma. Am J Respir Crit Care Med 1999; 159:1499-1505.
17. van Rensen E.L., Straathof K.C., Veselic-Charvat M.A., et al. Effect of inhaled steroids on airway hyperresponsiveness, sputum eosinophils, and exhaled nitric oxide levels in patients with asthma. Thorax 1999; 54: 403-8.
18. Guite H.F., Dundas R., Burney P.G. Risk factors for death from asthma, chronic obstructive pulmonary disease, and cardiovascular disease after a hospital admission for asthma. Thorax 1999; 54: 301-07.
19. Ernst P., Spitzer W.O., Suissa S., et al. Risk of fatal and near-fatal asthma in relation to inhaled corticosteroid use. JAMA 1992; 268: 3462-64.
20. Suissa S., Ernst P., Benayoun S., et al. Low-dose inhaled corticosteroids and the prevention of death from asthma. N Engl J Med 2000; 343: 332-6.
21. Newman S.P. Deposition and effects of inhalation aerosol. Lund, Rahms Trycken 1983.
22. Dolovich M., Ruffino R.E., Roberts R., et al. Optimal delivery of aerosols from metered dose inhalers. Chest. 1981; 80 65: 911-5.
23. O’Callaghan C., Barry P. Delivering inhaled corticosteroids to patients. BMJ 1999; 318: 410-1.
24. Brocklebank D., Wright J., Cates C., Systematic review of clinical effectiveness of pressurized metered dose inhalers versus other hand held inhaler devices for delivering corticosteroids in asthma. BMJ 2001; 323: 896.
25. Williams J. Efficacy and easy of use of the fluticasone propionate multi-dose powder inhaler compared with the budesonide reservoir powder device in asthmatic children. J Eur Respir 1995; 8(Suppl 19): 469.
26. Barnes N., Hallett C., Harris T.A. An overview of moning peak expiratory flow rate (PEFR) for clinical trials comparing fluticasone propionate (FP) with budesonide (BUD). Eur Respir J 1996; 9 (Suppl. 23): 52-3.
27. Dahl R., Lundback B.,. Malo J. L., et al. Barnacle.. A dose-ranging study of fluticasone propionate in adult patients with moderate asthma. Chest 1993; 104: 1352-58.
28. Barnes P. J., Pederson S., Busse W. Efficacy and safety of inhaled corticosteroids new developments. Respir Crit Care Med 1998; 157(3): 1-53.
29. Pedersen S., Fuglsang G… Urine Cortisol excretion in children treated with high doses of inhaled corticosteroids: a comparison of budesonide and beclomethasone. Eur Respir J 1988; 1: 433-5.
30. Barnes P. J. Inhaled glucocorticoids: new developments relevant to updating the Asthma Management Guidelines. Respir Med 1996; 90: 379-84.
31. Agertoft L., Pedersen S. A randomized double-blind dose reduction study to compare the minimal effective dose of budesonide turbuhaler and fluticasone propionate dlskhaler. J Allergy Clin Immunol 1997; 99: 773-80.
32. Haahtela T., Jarvinen M., Kava T., et al Effects of reducing or discontinuing inhaled budesonide in patients with mild asthma. N Engl J Med 1994; 331: 700-5.
33. Woolcock A.J. In: Asthma & Rhinitis Ed. W. Busse & S.T. Holgate Blackwell 1995; 1; 1364-79.
34. Shrewsbury S., Pyke S, Britton M. Meta-analysis of increased dose of inhaled steroid or addition of salmeterol in symptomatic asthma. BMJ 2000; 320:1368-73.
Детская астма: симптомы, диагностика и лечение
Что такое детская астма?
Детская астма — это то же заболевание легких, что и взрослые, но у детей часто бывают разные симптомы. Врачи также называют это детской астмой.
Если у вашего ребенка астма, его легкие и дыхательные пути могут легко воспалиться, когда он простужается или находится рядом с такими вещами, как пыльца. Из-за этих симптомов вашему ребенку может быть трудно выполнять повседневные дела или спать. Иногда приступ астмы может закончиться поездкой в больницу.
От астмы у детей нет лекарства, но вы можете проконсультироваться с врачом, чтобы вылечить ее и предотвратить повреждение их растущих легких.
Признаки и симптомы детской астмы
Не все дети имеют одинаковые симптомы астмы. У ребенка могут даже быть разные симптомы от эпизода к эпизоду. Признаки и симптомы астмы у детей включают:
- Кашель, который не проходит (который может быть единственным симптомом)
- Приступы кашля, которые случаются часто, особенно во время игры или упражнений, ночью, на холодном воздухе или во время смеха или плача
- Кашель, усиливающийся после вирусной инфекции
- Меньше энергии во время игры и остановка, чтобы отдышаться во время активности
- Избегание занятий спортом или общественной деятельности
- Проблемы со сном из-за кашля или проблем с дыханием
- Быстрый дыхание
- Стеснение или боль в груди
- Свистящее дыхание, свистящий звук при вдохе и выдохе
- Качели в грудной клетке (втягивание)
- Одышка
- Стеснение мышц шеи и груди
- Чувство слабости или усталости
- есть или кряхтение во время еды (у младенцев)
Продолжение
Врач вашего ребенка должен проверить любое заболевание t шляпа мешает им дышать.
Специалисты иногда используют термины «реактивное заболевание дыхательных путей» и «бронхиолит», когда говорят о хрипе с одышкой или кашле у младенцев и детей ясельного возраста. Тесты могут не подтвердить наличие астмы у детей младше 5 лет.
Когда обращаться за неотложной помощью
При тяжелом приступе астмы немедленно требуется медицинская помощь. Следите за этими признаками:
- Остановка на середине предложения, чтобы перевести дыхание
- Использование мышц живота для дыхания
- Живот, который опускается под ребра при попытке вдохнуть воздух
- Грудь и бока, которые втягиваются во время дыхания
- Сильное свистящее дыхание
- Сильный кашель
- Проблемы при ходьбе или разговоре
- Посинение губ или ногтей
- Усиливающаяся одышка с уменьшением хрипов
- Расширенные ноздри
- Учащенное сердцебиение
- Сильное потоотделение
- Боль в груди
Причины и триггеры детской астмы
Общие триггеры включают:
- Инфекции дыхательных путей. Это включает простуду, пневмонию и инфекции носовых пазух.
- Аллергены. У вашего ребенка может быть аллергия на тараканов, пылевых клещей, плесени, шерсти домашних животных и пыльцы.
- Раздражители. Такие вещи, как загрязненный воздух, химические вещества, холодный воздух, запахи или дым, могут беспокоить их дыхательные пути.
- Упражнение. Это может привести к хрипу, кашлю и сдавлению груди.
- Напряжение. Это может вызвать у вашего ребенка одышку и ухудшить симптомы.
Факторы риска детской астмы
Астма — основная причина длительных заболеваний у детей. От него страдают около 7 миллионов детей в Соединенных Штатах. Эти цифры растут, и эксперты не знают почему.
У большинства детей первые симптомы появляются к 5 годам. Но астма может начаться в любом возрасте.
К числу факторов, которые могут повысить вероятность развития астмы у ребенка, относятся:
Диагноз детской астмы
Симптомы астмы у вашего ребенка могут исчезнуть к тому времени, когда вы придете к врачу.Вы играете важную роль в том, чтобы помочь своему врачу понять, что происходит. Диагноз будет включать:
- Вопросы об истории болезни и симптомах. Ваш врач спросит о любых проблемах с дыханием, которые могли быть у вашего ребенка, а также о семейном анамнезе астмы, аллергии, экземы или других заболеваний легких. Подробно опишите симптомы вашего ребенка, в том числе, когда и как часто они возникают.
- Физический осмотр. Ваш врач послушает сердце и легкие вашего ребенка и посмотрит в его нос или глаза на наличие признаков аллергии.
- Испытания. Вашему ребенку могут сделать рентген грудной клетки. Если им от 6 лет, они могут пройти простой легочный тест, называемый спирометрией. Он измеряет количество воздуха в легких вашего ребенка и скорость его выдувания. Это помогает врачу узнать, насколько серьезна их астма. Другие тесты могут помочь найти триггеры астмы. Они могут включать кожные пробы на аллергию, анализы крови (IgE или RAST) и рентген, чтобы определить, ухудшают ли астму инфекции носовых пазух или гастроэзофагеальная рефлюксная болезнь (ГЭРБ).Тест, который измеряет уровень оксида азота (eNO) в дыхании вашего ребенка, также может указывать на воспаление дыхательных путей.
Лечение детской астмы
Основываясь на истории болезни вашего ребенка и степени тяжести у него астмы, его врач разработает план лечения, который называется планом действий по лечению астмы. Здесь описано, когда и как ваш ребенок должен принимать лекарства от астмы, что делать, когда астма ухудшается, и когда обращаться за неотложной помощью. Убедитесь, что вы понимаете этот план, и задавайте врачу вашего ребенка любые вопросы, которые могут у вас возникнуть.
План действий вашего ребенка в отношении астмы важен для борьбы с астмой. Держите его под рукой, чтобы напоминать вам о ежедневном плане ведения вашего ребенка, а также помогать вам, когда у вашего ребенка симптомы астмы. Раздайте копии воспитателям вашего ребенка, учителям и даже водителю автобуса, чтобы они знали, что делать, если у ребенка случится приступ астмы вдали от дома.
В дополнение к следованию плану действий вашего ребенка по поводу астмы, вы должны убедиться, что воздействие триггеров астмы ограничено и, желательно, избегается.
Какие лекарства от астмы можно принимать детям?
Большинство лекарств от астмы, которые назначают взрослым и детям старшего возраста, также можно безопасно назначать детям ясельного и младшего возраста. Лекарства, одобренные для детей младшего возраста, вводятся в дозах, скорректированных с учетом их возраста и веса. В случае ингаляционных лекарств может потребоваться другое устройство доставки в зависимости от возраста и способностей ребенка. (Многие дети не могут достаточно хорошо координировать свое дыхание, чтобы пользоваться стандартным ингалятором.)
Продолжение
Есть два основных типа лекарств от астмы:
- Лекарства быстрого облегчения помогают при внезапных симптомах. Ваш ребенок обратится к ним за быстрой помощью во время приступа астмы.
- Лекарства длительного действия предотвращают воспаление дыхательных путей и держат под контролем астму. Ваш ребенок, вероятно, будет принимать их каждый день.
Если у младенца или ребенка более старшего возраста есть симптомы астмы, требующие лечения бронхолитическими препаратами более двух раз в неделю в течение дня или более двух раз в месяц в ночное время, большинство врачей рекомендуют ежедневные противовоспалительные препараты.
Многие лекарства от астмы содержат стероиды, которые могут иметь побочные эффекты. Они могут вызвать раздражение рта и горла вашего ребенка. Некоторые исследования показывают, что со временем они могут вызвать замедление роста, проблемы с костями и катаракту. После того, как ваш ребенок примет их, его организм не сможет вырабатывать столько натуральных стероидов. Но без лечения астма может привести к проблемам со здоровьем и посещению больницы. Вы и ваш врач должны обсудить плюсы и минусы лекарств при составлении плана действий при астме.
Продолжение
Как давать ребенку лекарства от астмы?
Врач вашего ребенка скажет вам, как часто следует давать вашему ребенку дыхательные процедуры, в зависимости от степени тяжести астмы.
Вы можете давать своему ребенку (обычно детям до 4 лет) лекарства от астмы с помощью домашнего небулайзера, также известного как дыхательный аппарат. Небулайзер доставляет лекарства от астмы, обычно бронходилататоры, превращая их из жидкости в туман. Ваш ребенок получает лекарство, вдыхая его через маску для лица.Эти дыхательные процедуры обычно занимают от 10 до 15 минут и проводятся несколько раз в день.
Для использования небулайзера:
- Вымойте руки.
- Поместите лекарство в небулайзер.
- Подсоедините трубки от компрессора к основанию.
- Наденьте мундштук или маску.
- Включите компрессор и следите за тем, чтобы из небулайзера выходил легкий туман.
- Наденьте маску на лицо ребенка или возьмите мундштук ему в рот и попросите его закрыть его губами.
- Попросите их вдохнуть и выдохнуть, пока время лечения не истечет.
- Выключите распылитель, когда лекарство закончится.
- Попросите ребенка кашлять, чтобы избавиться от слизи.
Продолжение
Существуют рекомендации по лечению астмы у детей в возрасте до 4 лет. Сюда входит использование лекарств быстрого действия (таких как альбутерол) при повторяющихся симптомах. Низкая доза ингаляционного стероида или монтелукаста (Singulair) является следующим шагом. После 4 лет акцент смещается с контроля симптомов на лечение заболеваний.Если астма у вашего ребенка находится под контролем в течение как минимум 3 месяцев, его врач может снизить курс лечения.
Вместо небулайзера дети старшего возраста могут использовать гидрофторалкановый ингалятор или HFA (ранее называвшийся дозирующим ингалятором или MDI) со спейсером.
Спейсер — это камера, которая прикрепляется к ингалятору и удерживает выброс лекарства. Это позволит вашему ребенку вдохнуть лекарство в легкие в своем собственном темпе. Для использования ингалятора со спейсером:
- Вымойте руки.
- При первом использовании заправьте ингалятор, 4 раза распылив его в воздух.
- Вставьте ингалятор в отверстие на конце распорки.
- Встряхивать 10 секунд.
- Попросите ребенка повернуть голову в сторону и выдохнуть.
- Попросите их закрыть рот вокруг мундштука проставки.
- Скажите им сделать медленный глубокий вдох.
- Заставьте их задержать дыхание и сосчитать до 10.
- Пусть они медленно выдохнут.
- Если ваш врач прописал две струи лекарства, подождите 1 минуту после первой затяжки, а затем повторите все снова.
- Помогите им прополоскать рот, почистить зубы или напиться воды.
Как избежать триггеров астмы у детей
Чтобы предотвратить приступы астмы или предотвратить их обострение, сосредоточьтесь на известных триггерах, выполнив следующие действия:
- Не позволяйте никому курить в вашем доме или машине.
- Часто чистите постельное белье и ковры, чтобы бороться с пылевыми клещами.
- Не подпускайте домашних животных в спальню ребенка. Воздушный фильтр может помочь с аллергенами.
- Регулярно проводите борьбу с вредителями, чтобы избежать тараканов.
- Устраните утечки и используйте осушители для предотвращения образования плесени.
- Не используйте ароматизированные чистящие средства или свечи.
- Ежедневно проверяйте отчеты о качестве воздуха в вашем районе.
- Помогите своему ребенку поддерживать нормальный вес.
- Если есть изжога, держите ее под контролем.
- Если триггером является физическая нагрузка, врач может попросить ребенка использовать ингалятор за 20 минут до занятия, чтобы дыхательные пути оставались открытыми.
- Убедитесь, что они делают прививку от гриппа каждый год.
Осложнения астмы у детей
Когда она не находится под контролем, астма может вызвать такие проблемы, как:
- Тяжелые приступы, иногда приводящие к визитам в отделение неотложной помощи или пребыванию в больнице
- Пропуск школы и других занятий
- Усталость
- Стресс, тревога и депрессия
- Задержка роста или полового созревания
- Поврежденные дыхательные пути и легочные инфекции
- Смерть
Прогноз по детской астме
От астмы нет лекарства, но ваш ребенок может научиться контролировать ее.Они должны уметь:
- Предотвращать долгосрочные симптомы
- Ходить в школу каждый день
- Избегать симптомов астмы ночью
- Принимать участие в повседневных делах, играть и заниматься спортом
- Избегать срочных визитов в центр врач, отделение неотложной помощи или больница
- Используйте и корректируйте лекарства для контроля симптомов с небольшими побочными эффектами или без них
Если им не удается достичь всех этих целей, обратитесь за советом к своему врачу.
Эксперты многого не знают о функции легких у младенцев и астме.Но они считают, что у ребенка с большей вероятностью будет диагностирована астма к 7 годам, если у него было несколько эпизодов свистящего дыхания, если у его мать была астма или была аллергия.
Когда дыхательные пути ребенка становятся чувствительными, они остаются такими на всю жизнь. Но около 50% детей видят резкое уменьшение симптомов астмы по достижении подросткового возраста. Может показаться, что они переросли свою астму, но у некоторых симптомы снова появятся, когда они станут взрослыми. Невозможно предсказать, что может случиться с вашим ребенком.
Узнав об астме и способах борьбы с ней, вы делаете важный шаг на пути к лечению своего ребенка.Работайте в тесном сотрудничестве с их командой, чтобы узнать все, что вы можете об астме, как избежать триггеров, какие лекарства действуют и как назначать лечение.
Кровянистые выделения при астме у вашего ребенка
0:14
Если вы беспокоитесь, что у вашего ребенка астма, но не уверены, стоит ли говорить об этом своему терапевту, в этом видео показано, на что следует обратить внимание.
Существует четыре основных симптома астмы — кашель, хрипы, стеснение в груди и одышка.
0:34
Дети все время кашляют. Так как же определить, что это астма?
Когда ваш ребенок кашляет, это хорошая подсказка. Дети, страдающие астмой, часто кашляют ночью, рано утром или после тренировки.
Еще один признак — если у вашего ребенка кашель в течение длительного времени, и он не проходит.
0:57
Хрип — это свистящий звук в груди вашего ребенка, обычно при выдохе.Хрипы у каждого ребенка индивидуальны, и их часто трудно услышать. Даже вашей медсестре или врачу может потребоваться стетоскоп!
Итак, если вы не слышите хрипы, но у вашего ребенка есть другие симптомы, я все равно рекомендую поговорить с врачом об астме.
1:15
Еще один признак астмы — стеснение в груди. Это сложно заметить.
По моему опыту, дети со стеснением в груди часто натирают живот или грудь.Если они могут говорить, они могут сказать что-то вроде: «У меня болит живот» или «У меня болит грудь».
1:56
Последний симптом, на который следует обратить внимание, — это одышка.
Дети могут немного запыхаться, когда бегают и играют, это нормально. Так как же узнать, есть ли повод для беспокойства?
Во-первых, вы можете заметить, что они дышат учащенно или что при дыхании они используют большую часть своего тела — например, пожимают плечами вверх и вниз.Когда они играют, вы можете заметить, что они больше запыхиваются или задерживаются в дыхании дольше, чем другие дети.
У них может перехватить дыхание, даже если они не занимаются спортом или не активны.
И, наконец, они могут начать избегать упражнений, потому что им не нравятся симптомы.
2:19
Родителям легко понять, что вы слишком сильно беспокоитесь или беспокоите своего врача.Но я всегда хотел знать, есть ли у одного из моих пациентов эти симптомы.
Правильное лечение может помочь справиться с кашлем, хрипом, затрудненным дыханием или одышкой у вашего ребенка, поэтому его действительно стоит увидеть.
2:26
Если у вас есть дополнительные вопросы по поводу астмы, вы всегда можете отправить WhatsApp мне или одной из моих коллег медсестры в Asthma UK.
2:35
Свяжитесь с медсестрой по борьбе с астмой в Великобритании по WhatsApp 07378 606728.
Распознавание признаков астмы
Знаете ли вы, есть ли у вашего ребенка астма?
Астма поражает от 10 до 12 процентов детей в Соединенных Штатах и является основной причиной хронических заболеваний у детей.
По неизвестным причинам заболеваемость астмой у детей неуклонно растет.
Хотя симптомы астмы могут проявиться в любом возрасте, у большинства детей симптомы проявляются к 5 годам.
Что такое астма?
Астма характеризуется воспалением бронхов с повышенным образованием липких выделений внутри трубок, затрудняющих дыхание.
Важно отметить, что не все дети, страдающие астмой, хрипят.
Хронический кашель может быть единственным очевидным признаком, но астма у ребенка может остаться нераспознаваемой, если кашель связан с рецидивирующим бронхитом.
Есть ли у вашего ребенка какие-либо из этих симптомов?
Свистящее дыхание и / или стеснение в груди
Иногда это происходит только при физических упражнениях или при простуде.
У маленького ребенка, у которого часто бывает свистящее дыхание при простуде или респираторных инфекциях, больше шансов заболеть астмой, если:
- У одного из родителей астма.
- У ребенка признаки аллергии, в том числе аллергическое состояние кожи экзема .
- Ребенок хрипит, даже если у него нет простуды или другой инфекции.
Частый кашель
Может чаще возникать ночью, и ребенок может откашливаться, а может и не откашливать слизь. Вы можете заметить, что ваш ребенок устал в течение дня, возможно, из-за недостатка сна.
Одышка
Это чувство недостаточного поступления воздуха в легкие. Это может происходить время от времени или часто. Одышка может ощущаться как усталость или снижение способности выполнять обычные действия. Маленькие дети, которые еще не разговаривают, могут испытывать проблемы с кормлением из-за одышки, в то время как старшие дети могут описывать усталость, утомление или просто неспособность поспевать за другими детьми своего возраста.
Диагностика астмы
Не существует специального теста на астму. Функциональные пробы легких — часто используемые для подтверждения диагноза астмы, очень трудно сделать детям в возрасте до 6 лет. Тесты функции легких (PFT) определяют, насколько хорошо ваш ребенок может вводить и выводить воздух в легкие. Он помогает сообщить вашему лечащему врачу, есть ли у вашего ребенка заболевание легких, насколько оно серьезно, и он порекомендует, какие лекарства могут помочь.
Нажмите здесь, чтобы загрузить серию информации для пациентов Американского торакального общества по тестированию функции легких у детей
Подготовьте необходимую информацию, чтобы помочь педиатру поставить правильный диагноз.Сюда входит информация о семейном анамнезе астмы или аллергии, общем поведении вашего ребенка, характере дыхания и его реакции на продукты или возможные триггеры аллергии.
Врач может провести испытание лекарств от астмы в течение четырех-шести недель, чтобы проверить, влияют ли они на симптомы вашего ребенка.
Триггеры астмы
В воздухе витает весна, и у вашего ребенка есть триггеры астмы. Знаете ли вы, что изменение погоды может вызвать астму?
Другие распространенные триггеры включают:
- Пыльца, пылевые клещи, тараканы и перхоть домашних животных; кошачья перхоть хуже собачьей.
- Вдыхание сигаретного дыма или контакт с кем-либо, кто курил сигареты (сигаретный дым проникает через одежду).
- Химические вещества, включая бытовые чистящие средства, свечи с цитронеллой и спреи от насекомых. Одеколоны и ароматические лосьоны — триггеры. Хлор в бассейне может быть проблемой; следует избегать закрытых бассейнов, так как хлор находится внутри здания. Частные бассейны намного лучше, чем общественные, потому что в общественных бассейнах обычно намного больше хлора. Плавание на пляже лучше, чем в бассейне.(Найдите ответы на 10+ самых популярных вопросов о детях и химических веществах.)
- Стресс: даже стресс в семье может способствовать развитию астмы у вашего ребенка!
- Холодная и ветреная погода.
- Физические упражнения: Если вашему ребенку прописаны ежедневные лекарства, убедитесь, что они принимались перед тренировкой, особенно если ваш ребенок физически активен. Также у вашего ребенка должен быть под рукой ингалятор. Астма, вызванная физическими упражнениями, может быть вызвана быстрым движением воздуха в легкие до того, как он нагреется и увлажнится.Это часто происходит из-за дыхания ртом во время тренировки.
Чтобы помочь предотвратить симптомы
Вооружившись знаниями о том, как может быть вызвана астма у вашего ребенка, вы можете принять профилактические меры.
Избежать заражения
Эффективные способы избежать заражения включают хорошее мытье рук, чистку зубов два раза в день и посещение стоматолога каждые шесть месяцев. Избегайте контактов с семьей и друзьями, когда они больны, держитесь подальше от толпы во время сезона простуды и гриппа и обязательно сделайте прививку от гриппа.
Работайте со своим педиатром
Получите регулярное медицинское обслуживание. Убедитесь, что ваш ребенок принимает лекарства в соответствии с предписаниями.
Получите план действий при астме
Лечащий врач вашего ребенка может дать вам это — используйте это! Убедитесь, что в школе вашего ребенка есть его копия. См. Здесь пример, предоставленный Американской ассоциацией легких.
Избегайте воздействия загрязнителей
Радон, пассивное курение, бытовая химия и загрязнение воздуха могут ухудшить симптомы астмы.Согласно отчету Американской ассоциации легких о состоянии воздуха за 2011 год, территория, состоящая из Лос-Анджелеса, Лонг-Бич и Риверсайд, занимает четвертое место в стране с самым сильным краткосрочным загрязнением воздуха. Это второй по величине уровень загрязнения воздуха круглый год и номер один по уровню загрязнения озоном.
Вот почему для местных родителей так важно проверять новости и держать детей-астматиков дома, когда уровень загрязнения особенно высок. Простой способ предотвратить воздействие дыма на ребенка — это не делать этого в присутствии детей.
Вредители ушли!
Избавьте свой дом от вредителей, таких как тараканы и пылевые клещи. Если у ребенка достаточно тяжелая астма, возможно, придется забрать домашнего питомца. Поговорите со своим педиатром или специалистом по лечению астмы, прежде чем принимать окончательное решение о том, заводить ли питомца или отказываться от него.
Не курить
Пожалуйста, помните, сигаретный дым влияет на вашего ребенка, даже если вы не курите в его присутствии.
Ранняя выдержка
Исследования показывают, что контакт с животными до того, как детям исполнится 6 месяцев, вызывает у них иммунный ответ за счет эндотоксинов.Так что возьмите малыша в зоопарк или в поездку на ферму. Он или она не запомнит поездку, но его иммунная система запомнит.
Не забудьте повеселиться!
Приняв надлежащие меры предосторожности, вы можете помочь своему ребенку легко дышать этой весной и летом.
Физические упражнения очень полезны для вашего ребенка (и для вас)! Но имейте в виду, что беготня по свежескошенной лужайке и вдыхание дыма от барбекю на открытом воздухе или свечи из цитронеллы могут быть триггерами, если астма вашего ребенка чувствительна к этим вещам.
Наличие под рукой плана действий при астме — хороший способ убедиться, что небольшая подготовка имеет большое значение.
Астма и младенцы / маленькие дети | Инициатива по астме штата Мичиган (AIM)
Это астма?
Иногда трудно сказать, болен ли младенец или маленький ребенок астмой или другим заболеванием.
болезнь с очень похожими симптомами.
- Кашель
- Свистящее дыхание (не все дети с астмой будут хрипеть)
- Одышка или учащенное дыхание
- Герметичность
- Вирусная инфекция (например, вирусная простуда или бронхит)
- Дым (табак, дерево и т. Д.) или другие раздражители (например, сильные духи или запахи)
- Физические упражнения или активные игры
- Вещи, на которые у ребенка аллергия, например пыльца или шерсть животных
- Изменения погоды / влажности
- Плач или смех
Симптомы возникают / усиливаются ночью, когда ребенок и / или его родители просыпаются
Свистящее дыхание очень редко встречается в течение первых двух месяцев жизни, но в следующие несколько месяцев первое свистящее дыхание усиливается, обычно чаще всего в возрасте от двух до пяти месяцев.Дыхательные пути младенцев (по сравнению с детьми более старшего возраста и взрослыми) меньше по размеру, меньше гладких мышц и выделяется больше слизи, что может привести к более сильному кашлю, хрипу, стеснению в груди, одышке или учащенному дыханию. Большинство хрипов в течение первых трех лет жизни связано с вирусными респираторными инфекциями, такими как респираторно-синцитиальный вирус (RSV).
Респираторные вирусы и симптомы астмы на ранних стадиях трудно отличить друг от друга, что затрудняет диагностику и лечение.Ни один результат не скажет врачу, что у ребенка астма, но если у ребенка есть несколько из этих результатов, это означает, что это более вероятно. Узнайте больше о том, как врачи диагностируют астму у маленьких детей.
До недавнего времени было трудно предсказать, у какого ребенка разовьется стойкая (пожизненная) астма, а какой, казалось бы, «перерастет» ее. Но у врачей и родителей теперь есть инструмент, который поможет им с разумной точностью предсказать, разовьется ли у ребенка астма.Этот инструмент называется Индексом прогнозирования астмы и основан на семейном анамнезе, аллергиях и хрипах.
Потому что астма у младенцев отличается просто потому, что их легкие не работают.
как легкие старшего ребенка или взрослого, приступ астмы может быстро вызвать легкое
отказ. Итак, узнайте, как сохранить здоровье своего малыша!
- Посещайте врача регулярно, даже если у вашего ребенка нет
симптомы астмы. - Составьте полный план действий при астме с
обратитесь к врачу и убедитесь, что вы знаете, как распознать зеленую, желтую и красную зоны вашего ребенка. - Проверяйте это с врачом или преподавателем астмы при каждом посещении.
- Будьте готовы. Не ждите, пока у вашего ребенка возникнут проблемы с дыханием
прежде чем вы узнаете, что делать в чрезвычайной ситуации. - Хорошо знайте план действий вашего ребенка по поводу астмы и подумайте о том, как вы попадете к врачу, в отделение неотложной помощи или в больницу и кто позаботится о других ваших детях.
ЗЕЛЕНАЯ ЗОНА
- Ребенок чувствует себя хорошо и ведет себя нормально. Следуйте своему плану действий при астме, чтобы оставаться в этой зоне!
ЖЕЛТАЯ ЗОНА ИЛИ
КРАСНАЯ ЗОНА
Если у вашего ребенка симптомы астмы, такие как хрипы, кашель или учащенное дыхание, немедленно позаботьтесь об этом! Следуй за астмой
План действий, который дал вам врач для лечения симптомов астмы.Младенцы могут очень быстро превратиться из нескольких симптомов в тяжелый приступ!
- Предупреждающие признаки приступа астмы у разных младенцев могут быть разными. Убедитесь, что вы знаете, какие тревожные признаки следует искать у вашего ребенка. Получите экстренную помощь, если:
- его или ее частота дыхания увеличивается (до более чем 40 вдохов в минуту, когда ребенок спит). Найти
вдохов в минуту, подсчитайте количество вдохов, которые делает ребенок за 15 секунд, и умножьте это число на 4. - прекращение сосания или кормления.
- Кожа между ребрами ребенка натягивается во время дыхания.
- Грудь ребенка увеличивается.
- Цвет лица вашего малыша меняется с нормального на бледный или красный, ногти на руках синие.
- его крик становится тише и короче.
- его ноздри открываются шире.
- Он кряхтит во время кормления.
- НЕ делайте этого, если у вашего ребенка симптомы астмы:
- НЕ давайте ребенку пить много жидкости — это нормально.
- НЕ позволяйте ребенку дышать теплым влажным воздухом (например, дымкой от горячего душа или испарителя).
- ЗАПРЕЩАЕТСЯ вдыхать ребенка в сумку, плотно прижатую к его носу и рту.
- НЕ давайте ребенку лекарства, отпускаемые без рецепта.Используйте только те лекарства, которые вам назначил врач от астмы.
Взято из Руководства по диагностике и лечению астмы, Национальной программы образования и профилактики астмы
Национальный институт сердца, легких и крови, 2007 г.
Диагностика астмы у младенцев / детей
Когда это астма?
Признаки и симптомы астмы у всех разные, и их можно принять за признаки других распространенных детских болезней.Несколько исследований показывают, что от 50 до 80 процентов детей, страдающих астмой, развивают симптомы до достижения пятилетнего возраста.
- Астма часто диагностируется неправильно. Это приводит к тому, что многие младенцы и маленькие дети получают неправильное лечение.
- Не все
хрипы и кашель вызваны астмой, поэтому лечение с помощью лекарств от астмы не всегда правильно. - Частые приступы кашля с хрипом или без него почти всегда вызваны астмой.
- Кашель может быть единственным признаком астмы у ребенка. Свистящее дыхание может присутствовать, а может и не присутствовать.
Это может быть астма, если:
Есть история повторных:
- Кашель
- Свистящее дыхание
- Одышка или учащенное дыхание
- Герметичность
Симптомы усугубляются:
- Вирусная инфекция
- Дым (табак, дрова и т. Д.) или другие раздражители (например, сильные духи или запахи)
- Физические упражнения или активные игры
- Вещи, на которые у ребенка аллергия, например пыльца или шерсть животных
- Изменения погоды / влажности
- Плач или смех
Симптомы возникают / усиливаются ночью, когда ребенок и родители разбужены.
Спирометрия (дыхательный тест) показывает проблемы с воздушным потоком.
Ребенок хорошо поддается диагностической пробе ингаляционных бронходилататоров и противовоспалительных препаратов.
Ни один результат не указывает на то, что у ребенка астма, но если у ребенка есть несколько из этих результатов, это означает, что это более вероятно.
Дифференциальная диагностика астмы
Младенцы и дети
Заболевания верхних дыхательных путей
- Аллергический ринит и синусит
Обструкции крупных дыхательных путей
- Инородное тело в трахее или бронхе
- Дисфункция голосовых связок
- Сосудистые кольца или перепонки гортани
- Ларинготрахеомаляция, стеноз трахеи или бронхостеноз
- Увеличенные лимфатические узлы или опухоль
Препятствия в малых дыхательных путях
- Вирусный бронхиолит или облитерирующий бронхиолит
- Муковисцидоз
- Бронхолегочная дисплазия
- Болезнь сердца
Другие причины
- Рецидивирующий кашель не вследствие астмы
- Аспирация при дисфункции глотательного механизма или гастроэзофагеальном рефлюксе
Чтобы диагностировать астму у ребенка, медицинские работники должны:
Составьте хороший медицинский анамнез ребенка, в том числе:
- Симптомы
- кашляет
- хрипит
- герметичность груди
- Типы симптомов
- Сезонный, непрерывный и т. Д.
- С упражнениями или активной игрой
- Ночью, рано утром
- Смеется / плачет
- С
триггеры - Уровень серьезности
- Пропуски в школу?
- Дополнительные посещения врача?
- ED посещений? Госпитализации?
- Характеристика детского дома
- Пусковые механизмы и / или отягчающие факторы
- Развитие болезни и текущее лечение
- Возраст начала и диагноз
- В анамнезе ранения дыхательных путей в раннем возрасте (e.грамм. респираторные инфекции, курение родителей)
- Коморбидные состояния (например, ринит, экзема)
- Семейный анамнез аллергии и астмы
- Прогресс болезни (лучше или хуже)
- Профиль типичного обострения
- Влияние астмы на ребенка и семью
- Эпизоды внеплановой помощи
- Обострения с опасностью для жизни
- Пропуски / перерывы в учебе или другой деятельности
- Ограничения активности, особенно физические нагрузки
- Ночное пробуждение с симптомами в анамнезе
- Влияние на рост, развитие, поведение и успеваемость в школе, влияние на семейный распорядок / динамику / экономику
- Характеристики детского сада / школы, которые могут препятствовать соблюдению режима лечения
- Текущее лечение и ответные меры, включая планы ведения обострений, потребность в пероральном
кортикостероиды (и частота использования) - Восприятие болезни ребенком и семьей
- Восприятие и убеждения детей и родителей об астме и лекарствах для лечения астмы
- Способность ребенка и родителей справляться с болезнью и распознавать тяжесть приступа
Пройти полный медицинский осмотр, кого ищу:
- Свистящее дыхание, которое может присутствовать или отсутствовать при астме
- Признаки того, что у ребенка проблемы с дыханием, включая чрезмерное расширение грудной клетки, использование дополнительных мышц, тахипноэ
- Признаки других аллергических заболеваний, включая атопический дерматит / экзему, прозрачные выделения из носа, отек и / или бледность слизистой оболочки носа
Если возможно, провести объективные измерения.Считайте астму, если присутствует какой-либо из вышеперечисленных показателей, затем подтвердите с помощью спирометрии. Если ребенок слишком мал для проведения спирометрии, диагноз следует ставить на основании истории болезни, физического осмотра и / или реакции на лечение астмы.
Детям, страдающим астмой, могут потребоваться дополнительные тесты, чтобы помочь и / или подтвердить диагноз.
- Бронхопровокация холодным воздухом, метахолином или физическими упражнениями (если результат отрицательный, может исключить астму)
- У ребенка есть симптомы (кашель, хрипы, одышка, стеснение в груди), но спирометрия (почти) нормальная
- Оценить суточные вариации PEF в течение 1-2 недель
Индекс прогнозирования астмы
Индекс прогнозирования астмы (API) — это руководство по определению того, какие маленькие дети, вероятно, заболеют астмой в более поздние годы (т.э., стойкая астма). Дети из группы высокого риска (в возрасте до трех лет), у которых за последний год было четыре или более эпизодов свистящего дыхания, которые длились более одного дня и которые нарушали сон, гораздо чаще имеют стойкую астму после пяти лет, если у них есть либо из следующего:
Один из основных критериев:
- Родитель с астмой
- Врач диагностика атопического дерматита
- Доказательства сенсибилизации к аллергенам в воздухе (т.е. положительные кожные пробы или анализы крови на аллергены, такие как деревья, травы, сорняки, плесень или пылевые клещи)
ИЛИ
Два второстепенных критерия:
- Свидетельства пищевой аллергии
- > 4% эозинофилия в крови (повышенное количество лейкоцитов, называемых эозинофилами, вырабатываются организмом для борьбы с аллергическими заболеваниями.Они могут накапливаться в тканях и вызывать повреждение дыхательных путей легких.)
- Хрипы помимо простуды
Индекс прогнозирования астмы (API) был разработан после изучения почти тысячи детей в возрасте до 13 лет. У семидесяти шести (76) процентов детей с диагнозом астма после шести лет был положительный прогностический индекс астмы до трех лет. Девяносто семь (97) процентов детей, не болевших астмой после шести лет, имели отрицательный прогностический индекс астмы до трехлетнего возраста.
Направление к специалисту
Рекомендуется направление к специалисту для консультации или совместного ведения.
Астма у детей — Asthma Canada
Симптомы астмы у младенцев и детей раннего возраста
У маленьких детей кашель часто является единственным признаком астмы.
Обычно симптомы астмы включают кашель, хрипы и одышку, но симптомы астмы у детей сильно различаются.Некоторые кашляют всю ночь, но в течение дня не имеют симптомов, в то время как у других, кажется, частые простуды в груди, которые просто не проходят.
У детей очень маленькие узкие дыхательные пути, и они могут хрипеть при вирусных инфекциях. Первые приступы кашля, насморка и лихорадки, которые случаются в сезон простуды и гриппа (осень, зима и ранняя весна), скорее всего, не являются астмой. Если у вашего ребенка еще несколько эпизодов хрипов и кашля, скорее всего, это астма. Самая частая причина астмы у младенцев и детей до трех лет — простуда.Даже после того, как простуда прошла, симптомы астмы и отек дыхательных путей могут сохраняться в течение нескольких недель.
Диагностика астмы у детей раннего возраста
Медицинские работники часто неохотно ставят диагноз астмы младенцам и очень маленьким детям, потому что дети часто кашляют и хрипят при простуде, инфекциях грудной клетки, таких как бронхит, и других состояниях, вызывающих симптомы, похожие на астму.
Поскольку не существует диагностических тестов для детей младше шести лет, поставить диагноз в этой возрастной группе сложнее, чем у детей старшего возраста.Дети старше шести лет могут пройти спирометрический тест. Это простой тест, который измеряет воздушный поток ребенка через большие и маленькие дыхательные пути. Результаты показывают, можно ли улучшить дыхание ребенка с помощью лекарств. Обратимость обструкции дыхательных путей — ключевой признак астмы. Если введение бронходилататора значительно устраняет сужение дыхательных путей, вероятно, диагноз — астма.
Подготовка к визиту ребенка к лечащему врачу
Во время вашего приема ваш лечащий врач проведет медицинский осмотр и может назначить некоторые тесты, такие как рентген, анализы крови, кожные пробы на аллергию и тесты функции легких (PFT).
Врач подробно изучит анамнез:
- Семейная аллергия / астма, с акцентом на родителей
- Детский аллергологический анамнез — например, экзема
- История болезни ребенка на сегодняшний день, например частота простудных заболеваний
- Детские симптомы: серьезность, частота и продолжительность симптомов. Что помогает избавиться от симптомов, например, если ребенок простудился, исчезают ли симптомы после окончания простуды?
- Триггеры ребенка: что наблюдали родители в отношении воздействия аллергенов или раздражителей, таких как дым, духи, инфекции или эмоции
Эта информация поможет вашему лечащему врачу понять характер симптомов у вашего ребенка.
Что делать, если у вашего ребенка диагностирована астма?
Если вашему ребенку только что поставили диагноз астма, знайте, что вы не одиноки. У Asthma Canada и вашей медицинской бригады есть много доступных вам ресурсов.
- Начните с изучения условия как можно больше. Тесно сотрудничайте с лечащим врачом вашего ребенка, чтобы контролировать симптомы астмы у вашего ребенка. Задавайте вопросы и уточняйте любую информацию, в которой вы не уверены.
- Обратитесь в БЕСПЛАТНУЮ линию помощи по астме и аллергии в Канаде, чтобы поговорить с сертифицированным преподавателем по респираторным заболеваниям.
- Начните вести дневник, чтобы отслеживать, какие неаллергические триггеры влияют на астму вашего ребенка. Это поможет вам определить триггеры вашего ребенка и разработать стратегии, позволяющие их избегать.
- Узнайте как можно больше о лекарствах, которые принимает ваш ребенок. Это включает в себя возможные побочные эффекты лекарств и соответствующую технику приема лекарств.
- Спросите вашего поставщика медицинских услуг о разработке плана действий по борьбе с астмой у детей. План действий при астме отслеживает симптомы астмы и имеет письменный план действий при изменении симптомов.
- Присоединяйтесь к альянсу членов Asthma Canada (ACMA), чтобы общаться с другими канадцами, страдающими астмой или страдающими астмой.
Как я узнаю, что у моего младенца или ребенка тяжелая астма?
Если вас беспокоит, что астма у вашего младенца или ребенка может быть тяжелой, понаблюдайте за их поведением по указанным ниже показателям и сразу же обратитесь к своему врачу.
Узнайте больше о тяжелой астме в. Дети
Наблюдайте за своим младенцем по любому из следующих признаков тяжелой астмы:
- Сидит, отказывается ложиться
- Прекращает кормление
- Слышимое свистящее дыхание
- Кожа бледная или голубоватая — везде
- Раздражающий
- Учащенное дыхание
- Использование вспомогательных мышц для вдоха, втягивание мышц шеи при дыхании — это может выглядеть так, как будто кожа втягивается.Если вы видите это, ваш ребенок должен пройти обследование у врача.
Наблюдайте за своим ребенком по любому из следующих признаков тяжелой астмы:
- Бледная или голубоватая кожа — в любом месте
- Задыхаясь
- Не могу ходить или говорить
- Свистящее дыхание
- Выглядит измученным
- Учащенное дыхание
- Раздражающий
- Пиковый расход менее 50% от личного лучшего
- Использование вспомогательных мышц для вдоха, втягивание мышц шеи при дыхании — это может выглядеть так, как будто кожа втягивается.Если вы видите это, ваш ребенок должен пройти обследование у врача.
Узнайте больше о тяжелой астме в. Дети
Детская астма: обзор и многое другое
Детская астма — это хроническое респираторное заболевание, при котором дыхательные пути ребенка воспаляются и сужаются, что затрудняет дыхание. Детская астма — это распространенный диагноз, который на удивление трудно диагностировать. Отчасти это связано с тем, что дети не могут четко сформулировать, что они чувствуют, но также и потому, что у детей могут быть как классические, так и менее очевидные симптомы астмы.Взаимодействие с другими людьми
KidStock / Getty Images
Типы и симптомы астмы у детей
Вы, наверное, знакомы с классическими симптомами астмы:
- Свистящее дыхание
- Кашель
- Стеснение в груди
- Одышка
Они возникают в результате сужения бронхов (дыхательных путей) горла из-за воспаления и избыточного образования слизи.
Но не все случаи астмы одинаковы. Существует несколько типов астмы с разными симптомами и триггерами, некоторые из которых могут протекать не так, как вы могли ожидать.Врачам может быть трудно диагностировать астму у детей, если симптомы у ребенка не обычные.
Некоторые распространенные типы астмы и связанных с ней заболеваний, диагностируемых у детей, включают:
- Аллергическая астма: Классические симптомы астмы вызваны чем-то, на что у вашего ребенка аллергия, например, пыльцой, пылью, плесенью, перхотью домашних животных или некоторыми продуктами. Аллергия также может вызывать чихание, зуд и слезотечение, насморк или крапивницу.
- Бронхоспазм, вызванный физической нагрузкой (EIB) *: Симптомы вызваны обезвоживанием дыхательных путей из-за изменений дыхания во время физической нагрузки, особенно на холодном воздухе.Симптомы могут быть классическими или включать боль в горле, расстройство желудка и снижение выносливости.
- Кашлевая астма: Единственный симптом астмы у некоторых детей — сухой кашель, который может разбудить их, возникнуть после тренировки, ухудшиться в холодную и / или сухую погоду или усилиться после контакта с аллергенами. В некоторых случаях это может быть признаком ранней астмы, хотя только у 30% людей, у которых диагностировано это заболевание, развиваются классические симптомы астмы.
Хотя они реже встречаются у детей, другие возможные диагнозы астмы включают:
- Неаллергическая астма: Классические симптомы астмы могут быть вызваны вещами, раздражающими дыхательные пути, включая раздражители, переносимые по воздуху (загрязнение, дым, пары), кислотный рефлюкс, холодную погоду, влажность, стресс и респираторные инфекции, такие как простуда или грипп.
- Ночная астма *: Классические симптомы часто нарушают сон и могут быть вызваны аллергенами или неаллергенными раздражителями в спальне, особенно когда вы спите с открытым окном. Некоторые дети засыпают слишком быстро, чтобы помнить о пробуждении, поэтому характерным признаком является дневная сонливость.
* EIB и ночная астма могут быть самостоятельными диагнозами или дополнениями к первичному диагнозу астмы.
В то время как взрослый, страдающий астмой, может сказать: «Я хриплю и кашляю», ребенок с большей вероятностью скажет что-то неопределенное, например: «Я плохо себя чувствую.»Это означает, что необходима некоторая детективная работа, чтобы определить, может ли астма иметь место. Прислушивайтесь к своему чутью и поговорите с педиатром вашего ребенка обо всем, что кажется вам не совсем правильным, даже если вы или ваш ребенок не можете легко дать этому имя.
У младенцев первыми симптомами астмы, которые вы наблюдаете, может быть плохое питание, особенно если они борются и кряхтят при попытке есть. Дети старшего возраста могут избегать активности из-за усталости или затрудненного дыхания. Важно знать, как ваш ребенок ведет себя по сравнению с другими детьми его возраста.
Свистящее дыхание: как распознать
Свистящее дыхание — это симптом астмы, который, скорее всего, побудит родителей записаться на прием к врачу. Однако, если вы не знакомы с хрипом, его трудно распознать у своего ребенка. Чем младше ребенок, тем тяжелее это может быть. Родители описывают хрипящий звук по-разному:
- «Свист в груди»
- «Высокий звук»
- «Хрип в груди»
- «Треск в груди»
- «Писклявый»
- «Задыхаясь от дыхания»
- «Шумное дыхание. «
- » Не могу описать, но чувствую в его спине «
Свистящее дыхание — ненормальное явление, и его нельзя игнорировать.Однако это не всегда признак астмы. Другие возможные причины хрипов у вашего ребенка включают:
Иногда во время тяжелого приступа астмы ребенок жалуется на дискомфорт в груди или затрудненное дыхание, но при этом нет хрипящего звука. Это может произойти, когда через дыхательные пути проходит очень мало воздуха. Это экстренная ситуация, требующая немедленной медицинской помощи.
Когда мне следует обращаться к врачу?
- Если хрипы новые
- Если хрипы не новы, но становятся хуже
- Если вас беспокоит то, что происходит с вашим ребенком
Причины
По оценкам, 6 миллионов американских детей страдают детской астмой.Эксперты не уверены, почему у некоторых детей развивается астма, а у других, у которых могут быть те же факторы риска, нет. Однако они подозревают, что здесь задействовано несколько факторов:
- Генетический / семейный анамнез, включая родителей с астмой и генетической склонностью к аллергии
- Воздействие загрязнения воздуха, сигаретного дыма или других раздражителей окружающей среды
- Респираторные инфекции в раннем детстве
Некоторые эксперты подозревают, что одни вирусные инфекции с большей вероятностью, чем другие приводят к астме, но исследования показывают, что вероятность развития детской астмы может быть числом ранних респираторных инфекций у ребенка, а не сами вирусы.Взаимодействие с другими людьми
Факторы риска
Выявлен широкий спектр факторов риска детской астмы, но их роль в развитии болезни до конца не изучена. Некоторые известные факторы риска включают:
- Преждевременные / преждевременные роды: Дети, рожденные до 33 недель беременности, особенно склонны к развитию астмы. Даже те, кто родился на сроке до 38 недель, имеют более высокий риск заболевания, чем те, кто родился позже.
- Курение матери: Если мать курит во время беременности и / или в раннем детстве, вероятность заболевания астмой у ребенка увеличивается. .
- Экзема: У детей, страдающих этим аллергическим заболеванием кожи в младенчестве, более вероятно, что позже у них будет диагностирована астма.
- Allergies: Дети с аллергией, вызывающей чихание, заложенность носа или насморк, чаще болеют астмой, чем дети без аллергии на нос.
- Бронхиолит: Исследования показывают, что это заболевание, которое часто вызывается у недоношенных детей респираторно-синцитиальным вирусом (RSV) и простудой, может быть связано с детской астмой.
Исходя из этого, если вы считаете, что ваш ребенок подвержен риску астмы, убедитесь, что его педиатр знает об этом.
Можно ли предотвратить астму?
Многие родители спрашивают врачей, есть ли способ предотвратить астму у детей. Окончательного пути нет, но несколько вещей могут помочь снизить их риск, например:
Некоторые будущие матери избегают определенных продуктов во время беременности в надежде, что у их детей не разовьется аллергия и, учитывая взаимосвязь между состояниями, астма.Однако до сих пор нет доказательств того, что материнская диета имеет такой эффект.
Диагностика
Во время посещения вашего ребенка врач задаст вам много вопросов о вашей семейной истории, истории ребенка, симптомах, известных триггерах и любых других наблюдениях, которые вы сделали.
У детей в возрасте до 4 или 5 лет диагностические тесты часто мало помогают, и ваш педиатр может диагностировать астму на основе медицинского осмотра и предоставленной вами информации.
У детей школьного возраста диагностические тесты могут включать в себя рентген грудной клетки и тест на функцию легких, которые измеряют количество воздуха в легких вашего ребенка и скорость его выдоха.Ваш ребенок также может быть отправлен на анализы крови и кожные пробы на аллергию, в зависимости от симптомов, предполагаемых триггеров и первоначальных результатов тестов.
Некоторые исследования показывают, что измерение количества определенных органических соединений, выдыхаемых вашим ребенком, может быть полезно для постановки диагноза астмы.
Степень тяжести астмы
Степень тяжести астмы определяется следующим образом:
- Прерывистый: Симптомы два или менее дней в неделю; не влияет на нормальную деятельность
- Легкие стойкие: Симптомы более двух дней в неделю; незначительные ограничения нормальной активности
- Умеренно стойкие: Ежедневные симптомы; некоторые ограничения нормальной активности
- Тяжелые стойкие: Симптомы в течение дня; крайние ограничения нормальной деятельности
Официальный диагноз будет включать как тип, так и тяжесть астмы вашего ребенка.Например, стойкая аллергическая астма легкой степени или перемежающийся кашлевый вариант астмы с БЭИ.
Ваш педиатр или специалист по астме учтет оба этих фактора, решая, какой подход к лечению лучше.
Дифференциальная диагностика
Многие дети, которые хрипят, не страдают астмой, а болеют вирусной инфекцией. Это более вероятно, если хрип сопровождается:
Бронхиолоит, вызванный RSV, особенно часто встречается у детей, особенно поздней осенью, зимой или ранней весной.
Другая возможность, особенно у младенцев, — это реактивное заболевание дыхательных путей (RAD). Многие дети с диагнозом РРП не заболеют астмой. Однако, если у них было несколько эпизодов хрипов с РАП, это может быть признаком развития астмы. Это более вероятно, если у них частые инфекции и простуда, кажется, «доходят до груди», а также если у них хронический кашель, который усиливается ночью.
Дети с муковисцидозом могут хрипеть, кашлять и испытывать одышку, но, как правило, у них также наблюдается замедленный рост, что не типично для астмы.
Лечение
Целью лечения астмы всегда является предотвращение или минимизация симптомов и обострений. За исключением возрастных различий, подход к лечению детской астмы в целом такой же, как и для лечения астмы у взрослых.
Выявление и устранение триггеров по возможности имеет первостепенное значение; однако избегать всех триггеров всегда бывает редко.
Первое лечение астмы, которое ваш ребенок, вероятно, получит, — это бронходилататор — ингалятор для экстренной помощи, который содержит ингаляционный препарат быстрого действия для расслабления дыхательных путей и улучшения дыхания.Эти препараты классифицируются как бета-агонисты короткого действия (SABA) и включают:
- Альбутерол, продаваемый под торговыми марками, такими как ProAir, Proventil и Ventolin
- Левальбутерол, продаваемый под торговой маркой Xopenex
Некоторые ошибочно полагают, что приступы астмы предназначены только для тех, у кого более серьезные случаи. Это правда, что более тяжелая астма включает более частые обострения, но дети любого типа и степени тяжести могут испытывать их при нарастании симптомов.Таким образом, спасательный ингалятор подходит во всех случаях.
У вас / вашего ребенка всегда должен быть под рукой аварийный ингалятор. Если ваш ребенок ходит в школу, также поговорите со школьной медсестрой о том, следует ли хранить резервную копию в их офисе.
Если у вашего ребенка все еще наблюдаются частые симптомы, ему также могут назначить контролирующее лекарство длительного действия. Многие из них вводятся путем ингаляции, но некоторые сиропы и другие составы могут быть доступны для детей, которые еще не могут использовать ингалятор.Эти лекарства принимают ежедневно независимо от наличия симптомов.
Лекарства первой линии — это ингаляционные кортикостероиды. Если их недостаточно, к ним могут быть добавлены другие лекарства или вашему ребенку может быть назначено другое лекарство или комбинация лекарств. Возможные классы лекарств, применимость которых зависит от возраста вашего ребенка и типа лечат астмы, включают:
Ваш врач также будет работать с вами над планом действий при астме, который дает вам инструкции по борьбе с приступами астмы.Если ваш врач не поднимает эту тему, упомяните об этом. Этой информацией следует поделиться с другими взрослыми, которые регулярно контактируют с вашим ребенком, например, учителями, опекунами и т. Д.
Мониторинг
Важным аспектом лечения астмы является мониторинг эффективности текущих методов лечения. Чтобы это сработало, вам необходимо открыто общаться как с ребенком, так и с его врачом.
Монитор пиковой скорости потока может помочь определить, хорошо ли контролируется астма в настоящее время.Это маленькое портативное устройство измеряет, сколько воздуха выдыхает ваш ребенок.
Если ваш ребенок посещает аллерголога или пульмонолога, ему могут регулярно проводиться функциональные тесты легких. Однако это не то, к чему у большинства педиатров есть прямой доступ.
Признаки плохого контроля над астмой
Признаки того, что астма у вашего ребенка плохо контролируется, включают:
- Использование аварийного ингалятора более двух раз в неделю
- Пробуждение с симптомами более двух раз в месяц
- Необходимость пополнения аварийного ингалятора более двух раз в год
Если что-то из перечисленного применимо, поговорите с врачом вашего ребенка о возможности увеличения приема лекарств.
Прогноз
Некоторые люди заболевают астмой в детстве, а потом заболевают. Другие могут испытывать симптомы в течение нескольких лет, а затем «перерасти». В любом случае правильная диагностика и лечение могут помочь им вести активное детство и предотвратить прогрессирование астмы.
Даже у недоношенных детей, у которых наиболее вероятно возникновение детской астмы, около четверти из них перестают иметь симптомы к 19 годам.
Что должны знать родители
- Какие лекарства нужны вашему ребенку и когда.
- Как справиться с приступами астмы.
- Как пользоваться небулайзером и / или дозирующим ингалятором (MDI).
- Как пользоваться пиковым расходомером и что означают результаты.
- Триггеры вашего ребенка и как их избежать.
Слово от Verywell
Если у вас возникают проблемы с контролем астмы у вашего ребенка, вы можете попросить своего врача направить его к детскому пульмонологу или аллергологу.
Часто возникают проблемы с пониманием схемы лечения.Если вам нужна помощь, узнайте, есть ли в вашем районе курсы обучения астме. Вы также можете спросить своего врача о книгах, которые могут быть вам полезны.
.


 Из-за узости просветов бронхиального дерева астмой в основном болеют мальчики;
Из-за узости просветов бронхиального дерева астмой в основном болеют мальчики;
 Найдите подходящий для Вас вид движения и нагрузки.
Найдите подходящий для Вас вид движения и нагрузки.

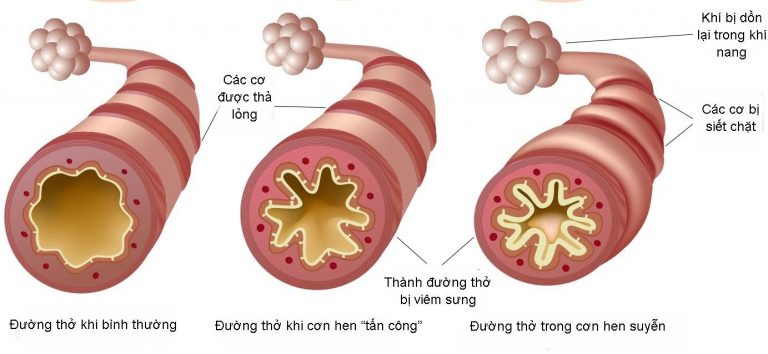

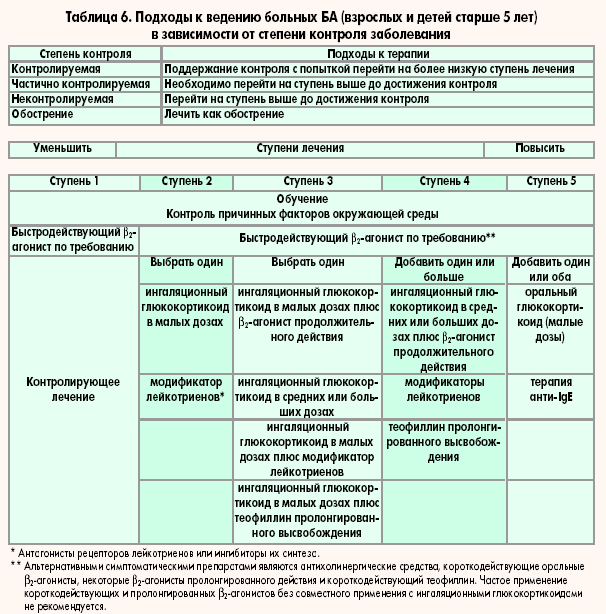
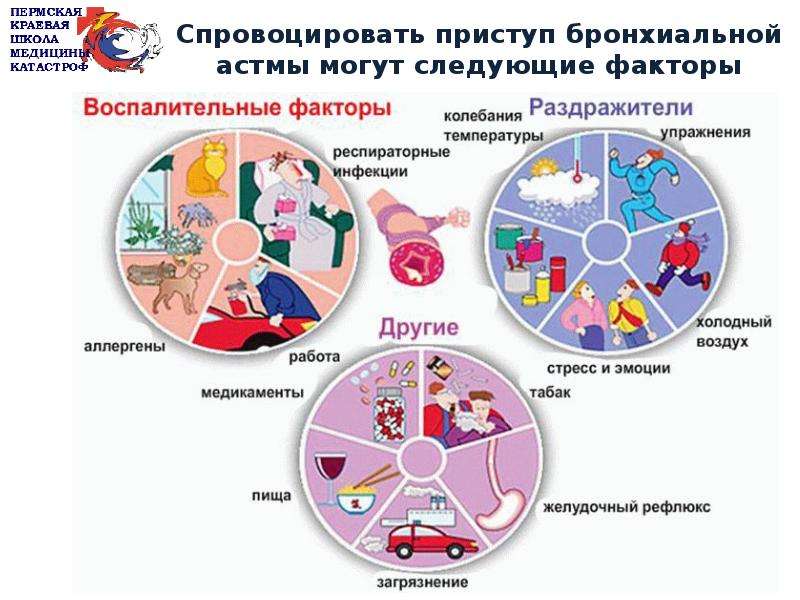




 Нужно помнить, что капсулы нельзя глотать! Лекарство действует только при вдыхании!
Нужно помнить, что капсулы нельзя глотать! Лекарство действует только при вдыхании!