причины, симптомы, диагностика, лечение в НКЦ ОАО «РЖД», с филиалом ЦКБ № 1
Заглоточный абсцесс (ретрофарингеальный абсцесс) образуется в результате нагноений лимфатических узлов и клетчатки заглоточного пространства. Инфекция проникает по лимфатическим путям со стороны полости носа, носоглотки, слуховой трубы и среднего уха. Симптоматика характеризуется затруднённым глотанием, гнусавостью голоса, вынужденным положением головы.
Наблюдается, как правило, в раннем детском возрасте. Это связано с тем, что клетчатка в этой области имеет рыхлую развитую структуру лишь до 4-5 летнего возраста, а затем она подвергается инволюции.
Заболевания у взрослых встречается крайне редко и носит вторичный характер на фоне тяжёлых заболеваний (сифилис, туберкулёз).
При неадекватном или несвоевременном лечении существует опасность серьёзных осложнений, таких как:
- острый отек входа в гортань или самопроизвольное вскрытие с удушьем из-за попадания гноя в полость гортани;
- распространение гноя на область больших сосудов шеи или опускание по предпозвоночной фасции в грудную полость (гнойный медиастинит или сдавление трахеи).

Причины:
Иногда абсцесс является осложнением гриппа, кори, ангины, скарлатины, а также может развиться при ранениях слизистой оболочки задней стенки глотки инородным телом, твердой пищей. ЛОР заболевания уха также при гнойном течении могут осложниться абсцессом. При этом инфекция распространяется по венозной и лимфатической системе или контактным путём.
Иногда заглоточный абсцесс возникает как осложнение аденотомии.
Развитию этого состояния способствует общая ослабленность ребёнка, нарушения в питании и режиме. У детей на грудном вскармливании причиной заболевания может стать первичный очаг инфекции, локализованный в грудных железах матери (мастопатия, трещины сосков).
Симптомы и диагностика:
Характерны жалобы на поперхивание и резкую боль при глотании, при этом пища нередко попадает в нос.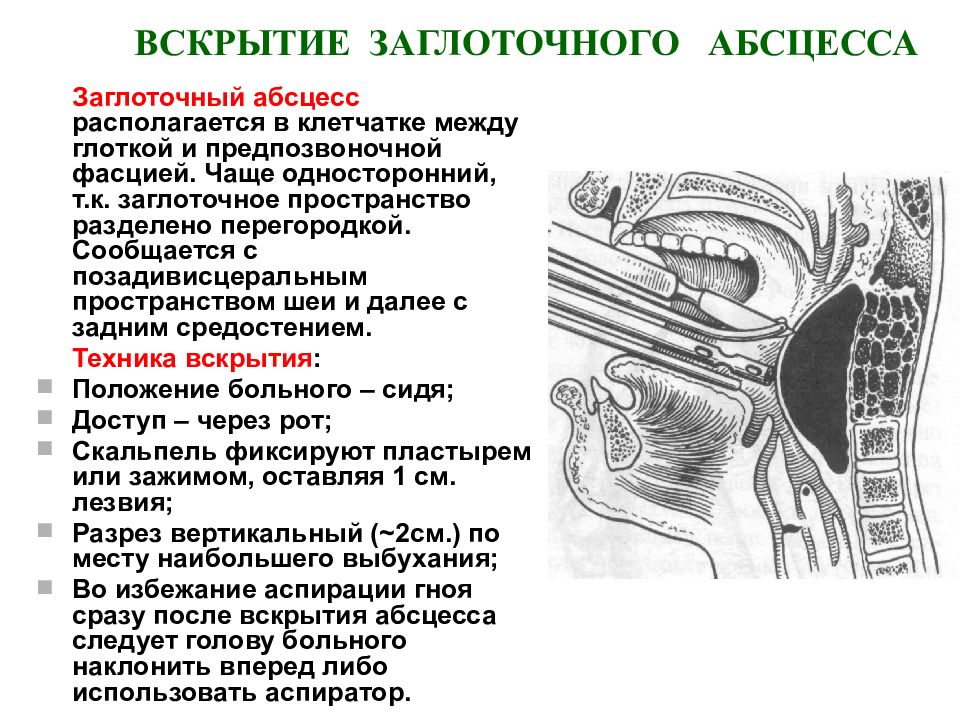 Больной отказывается от пищи. При расположении абсцесса в носоглотке нарушается носовое дыхание, появляется закрытая гнусавость. При распространении абсцесса на нижние отделы глотки возникает инспираторная одышка, сопровождающаяся хрипением, особенно в вертикальном положении больного. Температура тела достигает 39-40 гр. С. Характерно вынужденное положение головы: она запрокинута назад и наклонена в больную сторону.
Больной отказывается от пищи. При расположении абсцесса в носоглотке нарушается носовое дыхание, появляется закрытая гнусавость. При распространении абсцесса на нижние отделы глотки возникает инспираторная одышка, сопровождающаяся хрипением, особенно в вертикальном положении больного. Температура тела достигает 39-40 гр. С. Характерно вынужденное положение головы: она запрокинута назад и наклонена в больную сторону.
Нередко наблюдается припухлость позади угла нижней челюсти и по переднему краю грудиноключичнососцевидной мышцы.
Основное обследование проводится путём пальпации.
Диагноз подтверждают при фарингоскопии, при которой обнаруживают флюктуирующую припухлость на задней стенке глотки. В первые дни заболевания шарообразное выпячивание задней стенки глотки расположено с одной стороны, а в дальнейшем — по средней линии. В сомнительных случаях производят диагностическую пункцию, КТ, рентгенографию глотки.
Лечение:
Больные с подозрением на заглоточный абсцесс подлежат экстренной госпитализации в ЛОР-отделение.
Консервативное лечение может включать:
- полоскание дезинфицирующими растворами;
- тепловые процедуры;
- УВЧ;
- антибиотики;
- антигистаминные препараты.
- При неэффективности консервативных мер прибегают к хирургическому вскрытию заглоточного абсцесса.
Для получения подробной информации и записи на прием обращайтесь к нам по телефону контакт-центра: (495) 925-02-02 (круглосуточно)
Заглоточный абсцесс › Болезни › ДокторПитер.ру
Заглоточный (ретрофарингеальный) абсцесс – это гнойное воспаление рыхлой клетчатки и лимфоузлов заглоточного пространства.
Признаки
Симптомы заболевания зависят от локализации гнойника. Но в любом случае, сначала возникает боль в горле, усиливающаяся при глотании. Потом поднимается температура (до 39-40°). Голос становится гнусавым, а речь – невнятной. Аппетит снижен. Голову пациент запрокидывает назад и наклоняет в больную сторону. Такое положение ему удобно из-за припухания и боли в подчелюстных лимфатических узлах. Если гнойник расположен высоко, в носоглотке отмечается затруднение дыхания. Если абсцесс локализуется посередине, дыхание пациента становится шумным, а голос хриплым. Если процесс происходит на уровне гортаноглотки, дыхание пациента прерывистое, возможны приступы удушья.
Но в любом случае, сначала возникает боль в горле, усиливающаяся при глотании. Потом поднимается температура (до 39-40°). Голос становится гнусавым, а речь – невнятной. Аппетит снижен. Голову пациент запрокидывает назад и наклоняет в больную сторону. Такое положение ему удобно из-за припухания и боли в подчелюстных лимфатических узлах. Если гнойник расположен высоко, в носоглотке отмечается затруднение дыхания. Если абсцесс локализуется посередине, дыхание пациента становится шумным, а голос хриплым. Если процесс происходит на уровне гортаноглотки, дыхание пациента прерывистое, возможны приступы удушья.
Описание
Заглоточный абсцесс – заболевание, в основном поражающее детей 2-4 лет. Это связано с тем, что детей в этом возрасте хорошо развиты заглоточные лимфатические узлы, а в более позднем возрасте они редуцируются. Заглоточный абсцесс развивается в результате заноса инфекции в эту область по лимфатическим путям. Виновниками развития заболевания чаще всего становятся стрептококки, стафилококки, клебсиеллы, бактероиды и кишечная палочка. А у детей постарше и у взрослых причиной чаще бывает травма задней стенки глотки, например, рыбной костью или при интубации трахеи, провоцируют заглоточный абсцесс и тяжело протекающие инфекционные заболевания.
А у детей постарше и у взрослых причиной чаще бывает травма задней стенки глотки, например, рыбной костью или при интубации трахеи, провоцируют заглоточный абсцесс и тяжело протекающие инфекционные заболевания.
Обычно заглоточный абсцесс развивается как осложнение инфекционных заболеваний – тонзиллита, ОРВИ, скарлатины, кори, туберкулеза, сифилиса. Иногда причиной развития ретрофарингеального абсцесса бывают кариес, гнойное воспаление среднего уха, мастоидит. Он также может развиться после аденоидэктомии (удаления аденоидов) или тонзиллэктомии (частичного удаления миндалин). Обычно заглоточный абсцесс развивается у детей и взрослых с ослабленным иммунитетом. Такое состояние бывает, например, при сахарном диабете, алкоголизме, онкологических заболеваниях, ВИЧ-инфекции.
Заглоточный абсцесс – состояние очень опасное. В результате отека гортани могут перекрыться дыхательные пути и развиться асфиксия (удушье). При самопроизвольном вскрытии гнойника гной может попасть в гортань и также вызвать асфиксию. При самопроизвольном вскрытии гнойника гной может разлиться и достигнуть сосудов шеи. Попадание гноя в кровеносное русло может стать причиной медиастенита (воспаления средостения), сепсиса (генерализованной инфекции).
При самопроизвольном вскрытии гнойника гной может разлиться и достигнуть сосудов шеи. Попадание гноя в кровеносное русло может стать причиной медиастенита (воспаления средостения), сепсиса (генерализованной инфекции).
Диагностика
Диагноз ставят по результатам фарингоскопии. При этой манипуляции врач видит округлое ассиметричное выпячивание задней стенки глотки. Для уточнения возбудителя делают пункцию с последующим микробиологическим исследованием пробы. Также делают общий анализ крови.
Для уточнения диагноза делают компьютерную томографию (КТ) и рентгенографию.
Проводят дифференциальный диагноз с паратонзиллярным абсцессом, отечным ларингитом, инородным телом гортани, новообразованиями задней стенки глотки и позвоночника. В последнем случае обязательно требуется консультация онколога.
При подозрении на туберкулез пациента дополнительно направляют к фтизиатру.
Лечение
Лечат заглоточный абсцесс в стационаре, в оториноларингологическом отделении. Если болезнь развивается остро, показано вскрытие абсцесса. После вскрытия назначают антибиотики или антибактериальные препараты внутримышечно, жаропонижающие средства.
Если болезнь развивается остро, показано вскрытие абсцесса. После вскрытия назначают антибиотики или антибактериальные препараты внутримышечно, жаропонижающие средства.
Если есть признаки сдавления дыхательных путей, пациенту проводят хирургическую или трубчато-катетерную коникотомию (делают отверстие в хряще гортани со стороны передней поверхности шеи).
Если диагноз поставлен точно и лечение начато своевременно, примерно через 14 дней болезнь проходит.
Профилактика
Для профилактики заглоточного абсцесса нужно своевременно обращаться к врачу при различных инфекционных заболеваниях, строго исполнять все его назначения, не бросать лечение на середине.
Употребляя в пищу рыбу с острыми костями, будьте внимательны. Если вы поранили горло, лучше сразу обратитесь к врачу, чтобы предупредить воспаление раны.
Следите, чтобы ребенок не засовывал в рот посторонние предметы, которыми он может поранить себе горло.
© Доктор Питер
Заглоточный абсцесс – лечение, симптомы, причины болезни, первые признаки
Описание
Заглоточный абсцесс – ограниченное скопление гноя в пространстве между фасцией глоточных мышц и предпозвоночной шейной фасцией. Имеет код J39.0. по МКБ 10. Сопровождается сильной болью в горле, затруднениями глотания и дыхания, отказом от пищи, увеличением регионарных лимфоузлов, симптомами интоксикации. Голос пациента становится охриплым или гнусавым. Патология диагностируется на основании симптомов, результатов фарингоскопии и лабораторных анализов. Лечение – вскрытие, дренирование на фоне антибиотикотерапии.
Заглоточный (ретрофарингеальный) абсцесс становится осложнением других заболеваний или травм. Как правило, развивается у детей младше 4 лет. Наиболее высокая заболеваемость выявляется у малышей младше 1 года. Дети старших возрастных групп и взрослые страдают редко.
Причины развития
Чаще всего заглоточный абсцесс провоцируется бактериями из рода стафилококков и стрептококков – Staphylococcus aureus и Streptococcus pyogenes. Реже нагноение возникает на фоне инфицирования Neisseria spp., Haemophylus influenza, Bacteroides spp., Fusobacterium nuclatum.
Реже нагноение возникает на фоне инфицирования Neisseria spp., Haemophylus influenza, Bacteroides spp., Fusobacterium nuclatum.
Причиной развития заболевания обычно становится инфицирование и последующее нагноение заглоточных лимфоузлов при ангине или воспалении аденоидов. Реже болезнь провоцируют отит, фарингит, воспаление слюнных желез либо обычный насморк. Иногда патология возникает после вторичного заражения гноеродными бактериями при ОРВИ, гриппе и детских инфекциях.
Предрасполагающими факторами у детей считаются рахит, диатез, нарушения иммунитета, общее истощение организма на фоне соматических заболеваний. В норме заглоточные лимфоузлы редуцируются в 3-4 года и полностью исчезают к 6 годам, поэтому осложнение выявляется почти исключительно у пациентов раннего возраста.
У детей старше 4 лет и взрослых скопление гноя образуется в клетчатке между двумя фасциальными пластинками. Заглоточный абсцесс обычно развивается при травме глотки (например, оцарапывании глотки рыбьей костью). В число возможных травматических факторов также входят случайное повреждение глотки при бронхоскопии или гастроскопии, эндотрахеальном наркозе, введении назогастральной трубки.
В число возможных травматических факторов также входят случайное повреждение глотки при бронхоскопии или гастроскопии, эндотрахеальном наркозе, введении назогастральной трубки.
Редко встречается распространение воспаления с околоушной слюнной железы при гнойном паротите или с уха при отите. У больных туберкулезом позвоночника могут формироваться натечники – «холодные» абсцессы. Способствующими факторами становятся злокачественные новообразования, сахарный диабет, СПИД, тяжелые терапевтические патологии и иммунные расстройства.
Классификация
Заглоточные абсцессы классифицируют с учетом уровня расположения:
- Эпифарингеальный. Локализуется на уровне носоглотки.
- Мезофарингеальный. Обнаруживается в проекции ротоглотки.
- Гипофарингеальный. Выявляется на уровне гортанной части глотки.
- Смешанный. Распространяется на несколько отделов глотки.
Симптомы
Фото: monitor.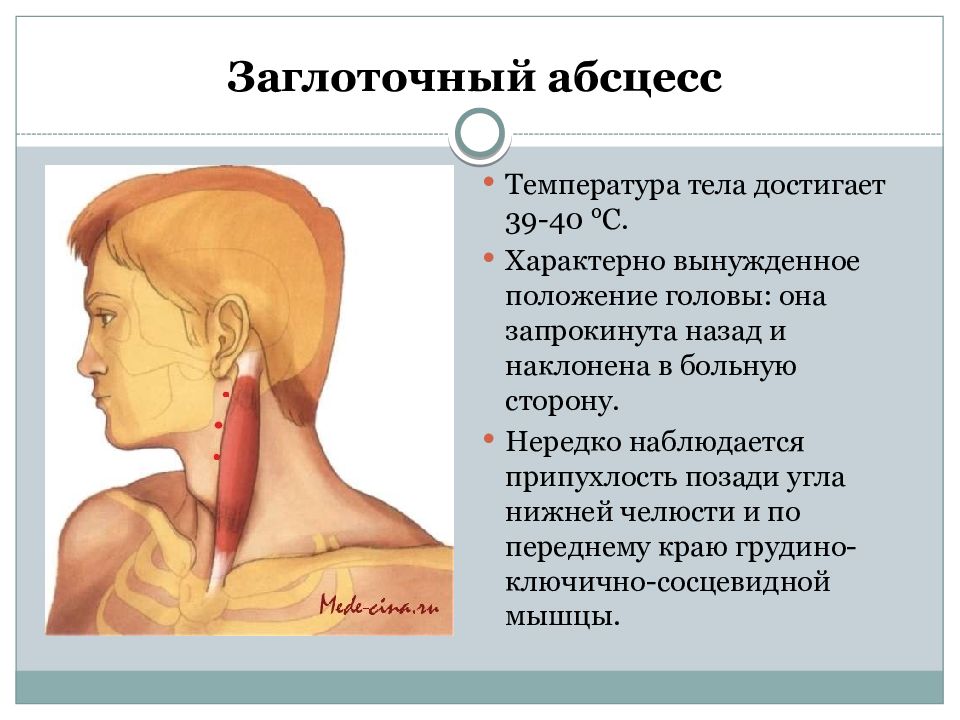 ru
ru
Болезнь начинается остро. При формировании абсцесса после травмы удовлетворительное состояние быстро сменяется слабостью, разбитостью, общей гипертермией до 39-40 градусов. При образовании гнойника на фоне другого заболевания состояние больного резко ухудшается. Груднички становятся беспокойными, много плачут, не спят, плохо сосут грудь. Дети постарше отказываются от еды.
Пациенты жалуются на боли в горле. Голова принимает вынужденное положение – наклоняется кзади и в больную сторону. При расположении гнойника на уровне носоглотки больным становится трудно дышать через нос, голос приобретает гнусавый оттенок, из носа выделяется большое количество слизи. Абсцессы в средней части глотки проявляются выраженными нарушениями глотания, дисфагией.
Для гнойников в проекции гортаноглотки характерны проблемы при глотании, охриплость голоса, расстройства дыхания – хрип и трудности во время вдоха при относительно свободном выдохе. Во рту скапливается большое количество слюны. Выраженность дыхательных нарушений уменьшается в положении лежа, усиливается сидя и стоя, поскольку гной стекает вниз, частично перекрывая трахею.
Выраженность дыхательных нарушений уменьшается в положении лежа, усиливается сидя и стоя, поскольку гной стекает вниз, частично перекрывая трахею.
Челюстные и переднешейные лимфоузлы увеличены, болезненны. Возможна локальная отечность шеи в зоне за углом нижней челюсти.
Осложнения
Заглоточный абсцесс может распространиться в зону заднего средостения и вызвать гнойный медиастинит. Возможно распространение в стороны с формированием глубокой флегмоны шеи, вовлечением сосудов, возникновением аррозивного кровотечения, флебита либо тромбоза яремной вены. При генерализации инфекции наблюдается сепсис.
Еще одним опасным негативным последствием становится удушье из-за перекрытия просвета дыхательных путей, отека гортани либо попадания гноя в трахею после спонтанного вскрытия гнойника. Иногда диагностируется бронхопневмония вследствие инфицирования, застойная пневмония в результате нарушений дыхания. При распространении на мозговые структуры может обнаруживаться гнойный менингит либо абсцесс головного мозга.
Диагностика
Фото: lekafarm.ru
Диагноз устанавливает отоларинголог. Для уточнения характера патологии проводятся следующие процедуры:
- Опрос, физикальное обследование. В пользу заглоточного абсцесса свидетельствуют характерная симптоматика, вынужденное положение головы, регионарный лимфаденит, типичный отек шеи.
- Эндоскопические исследования. У больных с высоко расположенными абсцессами на задней стенке глотки визуализируется багровая припухлость. Гнойник на уровне гортаноглотки во время фарингоскопии не виден, для подтверждения диагноза необходима ларингоскопия.
- Пальпация. При пальцевом исследовании или пальпации шпателем обнаруживается флюктуация, которая говорит о наличии жидкости в полости образования.
- Лабораторные исследования. В общем анализе крови выявляют повышение СОЭ и лейкоцитоз. С помощью микробиологического анализа устанавливают возбудителя, определяют чувствительность микробов к антибиотикам.
 При подозрении на туберкулез назначают ПЦР, исследование мокроты на палочки Коха.
При подозрении на туберкулез назначают ПЦР, исследование мокроты на палочки Коха. - Другие исследования. Необходимы для диагностики ЛОР-патологий, вызвавших формирование заглоточного абсцесса. В зависимости от клинических проявлений могут быть назначены риноскопия, отоскопия, рентгенологическое исследование придаточных синусов либо шейного отдела позвоночника.
Дифференциальную диагностику осуществляют с другими видами абсцессов глотки, перифарингеальными неоплазиями, инородными телами, болезнями слюнных желез, туберкулезным спондилитом.
Лечение
Фото: health.24tv.ua
Больных с заглоточным абсцессом немедленно госпитализируют в отделение отоларингологии. Основным методом лечения является вскрытие гнойника. Операцию выполняют в экстренном порядке сразу после поступления:
- абсцесс пунктируют, гной отсасывают шприцом, чтобы не допустить его попадания в нижние дыхательные пути;
- язык удерживают шпателем, гнойник вскрывают скальпелем вертикально в области наибольшего выпячивания;
- голову больного наклоняют, оставшийся гной удаляют электроотсосом;
- края раны раздвигают, в полость вводят корцанг, снова производят аспирацию гноя.

Края разреза быстро слипаются, поэтому на следующий день их снова разводят и выполняют удаление накопившегося гнойного содержимого. При низких абсцессах с затеками в окружающие мягкие ткани требуется вскрытие наружным доступом в области переднебоковой поверхности шеи. При тяжелых нарушениях дыхания осуществляют крикотомию или накладывают временную трахеостому.
Всем больным назначают ежедневные полоскания с растворами антисептиков. Лечение основной патологии (тонзиллита, отита и пр.), вызвавшей развитие абсцесса, проводят по стандартной схеме. При отсутствии осложнений пациентов выписывают на 5-7 день.
Лекарства
Фото: d-russia.ru
Схема медикаментозной терапии заглоточного абсцесса включает лекарства из следующих групп:
- Антибиотики. При поступлении назначают препараты широкого спектра действия, после получения результатов микробиологического исследования осуществляют коррекцию антибиотикотерапии с учетом чувствительности возбудителя.

- НПВС. Снижают выраженность воспаления, оказывают жаропонижающее действие. Чаще всего применяются нимесулид, ибупрофен и парацетамол.
- Гипосенсибилизирующие медикаменты. Предупреждают инфекционную сенсибилизацию организма. Используются фенспирид, лоратадин, дезлоратадин.
- Общеукрепляющие средства. Рекомендованы витамины С и В1, стимуляторы иммунитета.
Народные средства
Заглоточный абсцесс – серьезное заболевание, требующее немедленного врачебного вмешательства. Народные средства при этой болезни неэффективны и даже могут нанести вред. Единственным эффективным способом лечения патологии является скорейшее вскрытие гнойника.
При отсутствии операции и попытках самостоятельно вылечить абсцесс лекарствами или народными методами могут развиться опасные осложнения, представляющие угрозу для жизни и здоровья больного.
Информация носит справочный характер и не является руководством к действию. Не занимайтесь самолечением. При первых симптомах заболевания обратитесь к врачу.
Не занимайтесь самолечением. При первых симптомах заболевания обратитесь к врачу.
Источники
- Абсцедирующие процессы ротоглотки/ Сакович А.Р., Долина И.В. – 2019.
- Неотложные состояния в оториноларингологии/ Пальчун В.Т. – 2016.
- Оперативные вмешательства в оториноларингологии. Учебное пособие. Часть 2/ Шахова Е.Г., Козловская С.Е. и др. – 2016.
- Руководство по практической оториноларингологии/ Пальчун В.Т., Магомедов М.М., Лучихин Л.А. – 2011.
Ваши комментарии о симптомах и лечении
Заглоточный абсцесс – как распознать, вылечить и не допустить
В тексте рассказывается:
- Что за болезнь заглоточный абсцесс, и каким он может быть
- Почему случаются заглоточные абсцессы и как проявляются
- Что делать, если вы подозреваете абсцесс
Заглоточный абсцесс – это гнойное воспаление клетчатки, расположенной в заглоточном пространстве. Этот патологический процесс возникает на фоне травм, а также инфекционных воспалительных заболеваний глотки, носоглотки, уха. Абсцесс стремительно прогрессирует и может вызвать серьезные осложнения, вплоть до смерти. Поэтому важно как можно раньше обнаружить и устранить его.
Этот патологический процесс возникает на фоне травм, а также инфекционных воспалительных заболеваний глотки, носоглотки, уха. Абсцесс стремительно прогрессирует и может вызвать серьезные осложнения, вплоть до смерти. Поэтому важно как можно раньше обнаружить и устранить его.
Навигация по странице:
Виды абсцессов
Заглоточный абсцесс классифицируют по локализации. Он может быть:
- Эпифарингеальным – располагается в верхней части глотки, в области небных дужек
- Мезофарингеальным – образуется между краем небной дужки и корнем языка
- Гипофарингеальным – локализуется внизу, за корнем языка
- Смешанным – охватывает несколько частей глотки
Как проявляется заглоточный абсцесс
Когда развивается заглоточный абсцесс, симптомы следующие:
- Сильная боль в горле, особенно во время глотания – выражена настолько сильно, что больной может отказываться от еды.
 При этом он испытывает трудности с проглатыванием пищи.
При этом он испытывает трудности с проглатыванием пищи. - Затрудненное носовое дыхание и гнусавость – наблюдается, когда абсцесс расположен в верхних отделах глотки.
- Охриплость голоса – проявляется при локализации в средних отделах.
- Затрудненное дыхание и приступы удушья – характерны для локализации в нижних глоточных отделах.
- Лимфаденит – шейные лимфатические узлы увеличиваются в размерах и воспаляются. Они становятся пухлыми и болезненным, может быть заметен отек шеи.
- Общая симптоматика – повышение температуры более 39 °С, слабость, раздражительность, нарушение сна.
Причины заглоточного абсцесса
Когда развивается заглоточный абсцесс, причины обычно связаны с формированием гнойного инфекционного очага. Чаще всего это происходит вследствие:
- Ангины
- Гнойного отита
- Синусита
- Фарингита
- ОРВИ
- Кори, дифтерии и других тяжелых инфекций
Также абсцесс может развиться при повреждении тканей косточкой и другими инородными телами, после неаккуратной гастроскопии или интубации, различных операций на горле.
Заглоточный абсцесс у детей
Наиболее часто абсцесс горла развивается у детей. Это обусловлено анатомической особенностью строения их заглоточного пространства. У детей ткани клетчатки более рыхлые и содержат лимфатическую ткань. Поэтому малейшее воспаление горла может привести к скоплениям гноя. Чаще всего этим болеют дети до 1 года.
Заглоточный абсцесс у детей представляет огромную опасность. У них нарушается дыхание, а груднички не могут сосать грудь. Из-за этого появляется риск серьезных осложнений – вплоть до смерти малыша.
Диагностика
Диагностируют абсцесс заглоточный путем фарингоскопии. ЛОР-врач исследует глотку с помощью оптического инструмента. Это позволяет оценить состояние тканей, увидеть отек и шаровидную припухлость – абсцесс.
Помимо этого назначают дополнительные обследования, чтобы установить точный диагноз. При подозрении на заглоточный абсцесс дифференциальная диагностика включает:
- Мазок зева – помогает провести бактериологические исследования и определить тип возбудителя.

- Клинический анализ крови – повышенный уровень СОЭ и лейкоцитов указывает на гнойное воспаление.
- Риноскопия и отоскопия – иногда назначаются для определения первичной причины воспаления.
Лечение абсцессов
Когда у пациента обнаружен заглоточный абсцесс, лечение заключается в том, чтобы вскрыть и дренировать гнойник. Для этого в месте наибольшей припухлости делают надрез скальпелем и вставляют в него отсос для извлечения гноя. После этого пациенту назначают антибиотики и противовоспалительные препараты, а также полоскания горла антисептическими растворами.
При диагнозе абсцесс лечение нужно сочетать с правильным режимом питания и голосовым покоем. После того, как пациенту вскроют гнойник, ему выдают рекомендации на период восстановления.
Заглоточный абсцесс – осложнения
Любой абсцесс – это серьезная угроза для всего организма. Гнойный процесс прогрессирует, и образуется флегмона, затем сепсис. Все это может закончиться смертью больного.
Все это может закончиться смертью больного.
Помимо этого при диагнозе заглоточный абсцесс осложнения могут быть такими:
- Бронхит и пневмония – при распространении инфекции по дыхательным путям
- Смерть от удушья – если гнойник перекрывает дыхательный просвет
- Гнойный менингит и абсцесс мозга – при распространении инфекции в черепную полость
- Поражение сосудов и тромбоз яремной вены – когда гнойник самопроизвольно вскрывается, и гной поражает сосуды
Профилактика абсцессов
Чтобы избежать этой опасной патологии, нужно вовремя лечить болезни ЛОР-органов, беречь горло от травм.
Записаться на прием к врачу:
Записаться на прием к врачу:
Об авторе статьи:
Отоларинголог (ЛОР), Сурдолог
Доктор Оганян К.А. занимается диагностикой и коррекцией сенсоневральной тугоухости, возрастного снижения слуха, воспалительных, инфекционных и грибковых воспалительных процессов во внешнем и среднем ухе, околоносовых пазухах и носу, гортани и глотке.
Опыт работы:
7 лет
Последние публикации от автора
Паратонзиллярный абсцесс у детей и взрослых
Цветной бульвар
Москва, Самотечная, 5
круглосуточно
Преображенская площадь
Москва, Б. Черкизовская, 5
Ежедневно
c 09:00 до 21:00
Выходной:
1 января 2020
Бульвар Дмитрия Донского
Москва, Грина, 28 корпус 1
Ежедневно
c 09:00 до 21:00
Мичуринский проспект
Москва, Большая Очаковская, 3
Ежедневно
c 09:00 до 21:00
Заглоточный абсцесс
Цветной бульвар
Москва, Самотечная, 5
круглосуточно
Преображенская площадь
Москва, Б.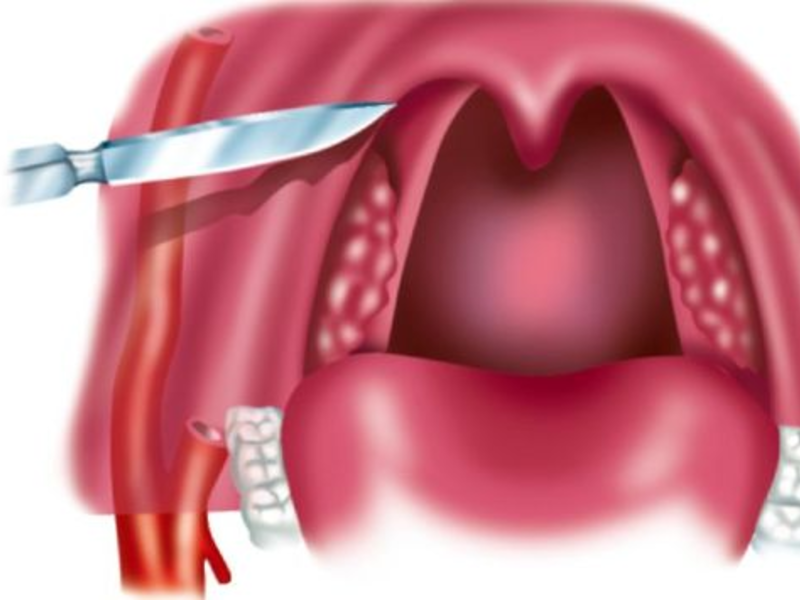 Черкизовская, 5
Черкизовская, 5
Ежедневно
c 09:00 до 21:00
Выходной:
1 января 2020
Бульвар Дмитрия Донского
Москва, Грина, 28 корпус 1
Ежедневно
c 09:00 до 21:00
Мичуринский проспект
Москва, Большая Очаковская, 3
Ежедневно
c 09:00 до 21:00
Паратонзиллярный абсцесс лечение.
 Паратонзиллярный абсцесс симптомы.
Паратонзиллярный абсцесс симптомы.
Паратонзиллярный абсцесс – это финальная стадия воспаления ткани, расположенной около небных миндалин, с образованием гнойной полости. При отсутствии своевременного лечения состояние представляет угрозу для жизни. Как правило, абсцесс является следствием бактериальной инфекции, которая чаще всего становится осложнением острого фарингита или тонзиллита. В более редких случаях паратонзиллярные абсцессы могут возникать без предшествующей инфекции в горле. Абсцесс представляет собой заполненное гноем пространство за небной миндалиной.
Симптомы паратонзиллярного абсцесса схожи с симптомами тонзиллита, но более выражены. Повышение температуры тела, сильная боль в горле, как правило, хуже с одной стороны, может отдавать в ухо, боль при глотании, трудность при открывании рта (тризм), отек в подчелюстной области и в области шеи, изменение голоса («hot potato voice»- как будто у вас во рту горящий картофель).При осмотре горла врач фиксирует отек и покраснение небной миндалины, миндалина смещена к центру, отек и гиперемия небных дужек.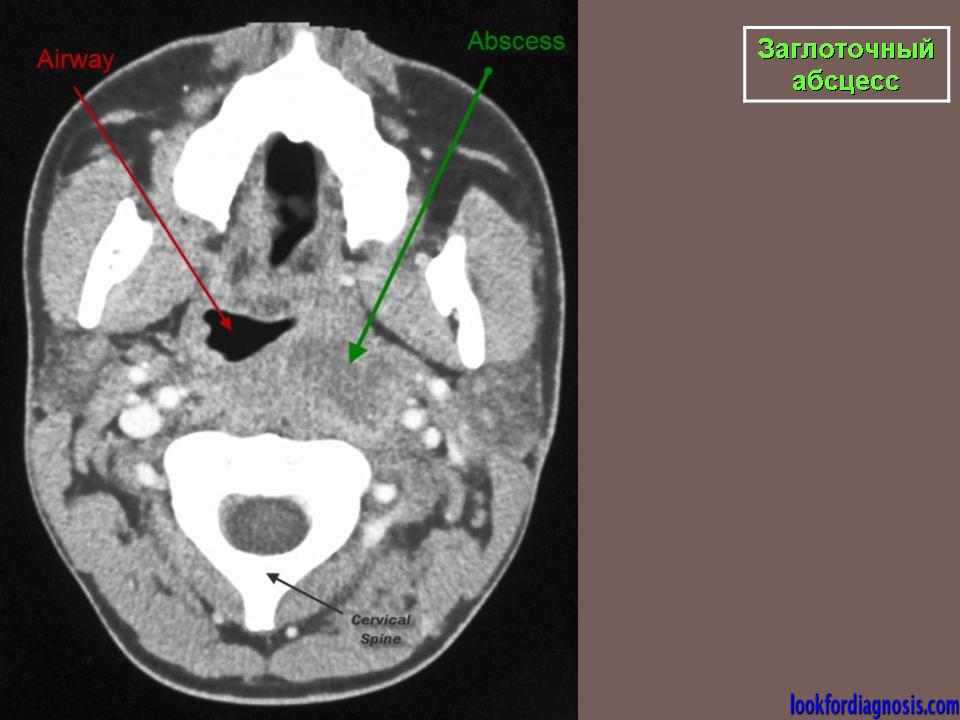 Похожие симптомы могут проявляться и при других заболеваниях (острый тонзиллит, мононуклеоз, опухоль небной миндалины), поэтому визит к врачу необходим для правильного установления диагноза и составления оптимальной тактики лечения.
Похожие симптомы могут проявляться и при других заболеваниях (острый тонзиллит, мононуклеоз, опухоль небной миндалины), поэтому визит к врачу необходим для правильного установления диагноза и составления оптимальной тактики лечения.
Паратонзиллярный абсцесс опасен своими осложнениями,
поэтому требует экстренной консультации врача. Как правило, для диагностики
паратонзиллярного абсцесса достаточно консультации оториноларинголога, но
иногда необходимо выполнить бактериологическое исследование, сдать анализ
крови. В редких случаях требуется проведение МРТ или КТ исследования. Ильинская
больница оснащена современными аппаратами КТ и МРТ. Диагностические изображения
хранятся в электронной системе госпиталя и всегда доступны врачам.
При возникновении паратонзиллярного абсцесса пациенту
необходимо экстренное хирургическое лечение: вскрытие и дренирование абсцесса.
Процедура достаточно болезненна, поэтому в Ильинской больнице ее можно
выполнить под общим обезболиваем, особенно важно это для детей.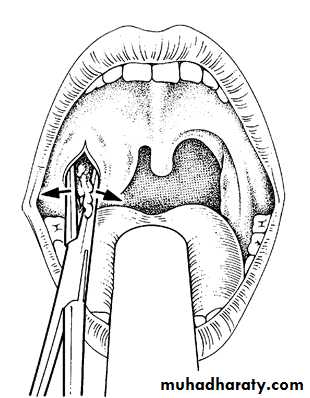 Во время
Во время
операции отоларинголог делает небольшой разрез скальпелем в месте абсцесса и
удаляет гнойное содержимое. Если абсцесс небольшого размера, то возможно
обойтись без разреза, аспирировать гной через иглу.
В 10-15 % случаев абсцесс может возникнуть повторно
через несколько недель или месяцев. В этом случае или если у пациента до этого было
несколько эпизодов острого тонзиллита в течение года, врачи могут рекомендовать
более радикальную операцию – абсцесстонзиллэктомию. Во время операции не только
вскрывается абсцесс, но и удаляются небные миндалины.
Помимо хирургических методов, необходима
антибактериальная терапия, противовоспалительная терапия, адекватное
обезболивание, восполнение жидкости (гидратация), если из-за боли пациент не
мог есть и пить. В связи с этим может потребоваться нахождение в стационаре.
Многие заболевания ЛОР-органов хорошо поддаются
амбулаторному лечению. Однако в определенных случаях нельзя обойтись без
госпитализации, в частности, при проведении хирургического лечения. Все палаты
Все палаты
стационара Ильинской больницы одно- или двухместные. Родственники могут
посещать пациента круглосуточно. Жизненно важные показатели пациента (пульс,
давление, сатурация кислорода и др.) контролируются мониторами и фиксируются
электронной системой.
Детский заглоточный абсцесс: основы практики, история вопроса, патофизиология
Автор
Виджай А. Патель, доктор медицины Клинический инструктор, научный сотрудник по ринологии и хирургии основания черепа, отделение отоларингологии, Центры хирургии основания черепа, синоназальных заболеваний и аллергии UPMC, Медицинская школа Университета Питтсбурга
Виджай А. Пател, доктор медицинских наук член следующих медицинских обществ: Американская академия отоларингологии — хирургия головы и шеи, Американский колледж хирургов, Американское ринологическое общество, Американское общество лазерной медицины и хирургии, Североамериканское общество основания черепа, Пенсильванская академия отоларингологии — хирургия головы и шеи, Медицинское общество Пенсильвании, Триологическое общество
Раскрытие информации: не подлежит разглашению.
Соавтор (ы)
Кристофер Дж. Гейтс, BS Медицинский факультет Университета Западной Вирджинии
Раскрытие: Ничего не говорится.
Мишель Карр, доктор медицинских наук, доктор медицинских наук Профессор, кафедра отоларингологии, хирургия головы и шеи, Школа медицины и биомедицинских наук Джейкобса, Университет в Буффало
Мишель Карр, доктор медицинских наук, доктор медицинских наук, доктор медицинских наук, член следующих медицинских обществ: Американская академия отоларингологии — хирургия головы и шеи
Раскрытие информации: нечего раскрывать.
Специальная редакционная коллегия
Мэри Л. Виндл, PharmD Адъюнкт-профессор, Фармацевтический колледж Медицинского центра Университета Небраски; Главный редактор Medscape Drug Reference
Раскрытие информации: нечего раскрывать.
Джон Э. Макклей, доктор медицины Адъюнкт-профессор детской отоларингологии, отделение отоларингологии — хирургия головы и шеи, Детская больница Далласа, Юго-западный медицинский центр Техасского университета
Макклей, доктор медицины Адъюнкт-профессор детской отоларингологии, отделение отоларингологии — хирургия головы и шеи, Детская больница Далласа, Юго-западный медицинский центр Техасского университета
Джон Э. Макклей, доктор медицины, является членом следующих медицинских обществ: Американская академия отоларингической аллергии, Американская академия отоларингологии — хирургия головы и шеи, Американский колледж хирургов, Американская медицинская ассоциация
Раскрытие: Ничего не разглашать.
Главный редактор
Равиндра Дж. Эллуру, доктор медицины, доктор философии Профессор, Государственный университет Райта, Медицинская школа Буншофт; Детский отоларинголог, отделение отоларингологии, Медицинский центр детской больницы Дейтона
Равиндра Г. Эллуру, доктор медицинских наук, является членом следующих медицинских обществ: Американская академия отоларингологии — хирургия головы и шеи, Американская академия педиатрии, Американская бронхоэзофагологическая ассоциация Колледж хирургов, Американская медицинская ассоциация, Ассоциация исследований в области отоларингологии, Общество по развитию ушей, носа и горла у детей, Триологическое общество, Американское общество клеточной биологии
Раскрытие: Ничего не разглашать.
Дополнительные участники
Рахул К Шах, доктор медицинских наук, FACS, FAAP Адъюнкт-профессор отоларингологии и педиатрии, младший главный хирург, медицинский директор, периоперационные службы, Детский национальный медицинский центр, Школа медицины и медицинских наук Университета Джорджа Вашингтона; Лечащий врач отделения отоларингологии Детского национального медицинского центра
Рахул К Шах, доктор медицинских наук, FACS, FAAP является членом следующих медицинских обществ: Alpha Omega Alpha, Американская академия отоларингологии — хирургия головы и шеи, Американская академия педиатрии, Американский колледж качества медицины, Американская ассоциация врачей-лидеров, Американский колледж хирургов, Триологическое общество, Массачусетское медицинское общество, Phi Beta Kappa
Раскрытие информации: раскрывать нечего.
Джейсон Л. Асеведо, доктор медицины Отолоаринголог — хирург головы и шеи
Джейсон Л. Асеведо, доктор медицины, является членом следующих медицинских обществ: Американская академия отоларингологии — хирургия головы и шеи
Асеведо, доктор медицины, является членом следующих медицинских обществ: Американская академия отоларингологии — хирургия головы и шеи
Раскрытие информации: раскрывать нечего.
Благодарности
Тодд Дж. Бергер, доктор медицины Доцент кафедры неотложной медицины, Университет Эмори
Тодд Дж. Бергер является членом следующих медицинских обществ: Американского колледжа врачей неотложной помощи и Общества академической неотложной медицины
Раскрытие: Ничего не нужно раскрывать.
Орвал Браун, доктор медицины Директор клиники отоларингологии, профессор отделения отоларингологии — хирургии головы и шеи Юго-Западного медицинского центра Техасского университета в Далласе
Орвал Браун, доктор медицинских наук, является членом следующих медицинских обществ: Американская академия отоларингологии — хирургия головы и шеи, Американская академия педиатрии, Американская бронхоэзофагологическая ассоциация, Американский колледж хирургов, Американская медицинская ассоциация, Американское общество детской отоларингологии, Общество Улучшения ушей, носа и горла у детей и общество университетских отоларингологов-хирургов головы и шеи
webmd.com»> Раскрытие: Ничего не нужно раскрывать.Хоссейнали Шахиди, доктор медицины, магистр здравоохранения Доцент кафедры неотложной медицины и педиатрии, Государственный университет Нью-Йорка и Центр медицинских наук в Бруклине
Раскрытие: Ничего не нужно раскрывать.
Заболевание глотки: основы практики, патофизиология, эпидемиология
Джайн Х., Кнорр Т.Л., Синха В. Заглоточный абсцесс. StatPearls . 2020 Январь [Medline]. [Полный текст].
Харкани А., Хассани Р., Зиад Т. и др.Заглоточный абсцесс у взрослых: пять историй болезни и обзор литературы. Журнал «Научный мир» . 2011. 11: 1623-9. [Медлайн]. [Полный текст].
Marques PM, Spratley JE, Leal LM, Cardoso E, Santos M. Парафарингеальный абсцесс у детей: пятилетнее ретроспективное исследование. Браз Дж Оториноларингол . 2009 декабрь 75 (6): 826-30. [Медлайн].
Парафарингеальный абсцесс у детей: пятилетнее ретроспективное исследование. Браз Дж Оториноларингол . 2009 декабрь 75 (6): 826-30. [Медлайн].
Wald ER. Заглоточные инфекции у детей. Дата обновления .2019 15 июля. 1-26.
Bochner RE, Gangar M, Belamarich PF. Клинический подход к тонзиллиту, гипертрофии миндалин, перитонзиллярным и ретрофарингеальным абсцессам. Педиатр Ред. . 2017 Февраль 38 (2): 81-92. [Медлайн].
Флейшер GR. Оценка ангины у детей. До настоящего времени. Доступно по адресу https://www.uptodate.com/contents/evaluation-of-sore-throat-in-children?csi=6b4ca701-48b5-40dd-a78b-beeb59ebc4a1&source=contentShare.2020 Jun 04; Дата обращения: 15 сентября 2020 г.
Чау AW. Инфекции глубокого пространства шеи у взрослых. До настоящего времени. Доступно по адресу https://www.uptodate.com/contents/deep-neck-space-infections-in-adults?csi=913f17b3-aa6e-4819-87bb-ac686f7b20b1&source=contentShare. 2020 июл 13; Дата обращения: 15 сентября 2020 г.
Бруно М.А., Драбек Т, Маноле, Мэриленд. Трудная интубация и вентиляция у младенца с заглоточным абсцессом с расширением средостения. Скорая помощь педиатру .2019 июн.35 (6): e104-6. [Медлайн].
Баласубраманян А., Шах Дж. Р., Газали Н., Раджан П. Опасный для жизни парафарингеальный и заглоточный абсцесс у младенца. BMJ Case Rep . 2017 Октябрь 9. 2017: 1-11. [Медлайн]. [Полный текст].
Ван Т.Т., Наккаш С.Н., Дьен Бард Дж. Краткий случай: заглоточный абсцесс у 14-летнего ребенка, вызванный Fusobacterium necrophorum. Дж. Клин Микробиол . 2018 декабрь 56 (12): 1-7. [Медлайн]. [Полный текст].
Гилберт Д.Н., Чемберс Х.Ф., Сааг М.С. и др. Руководство Сэнфорда по антимикробной терапии . 50-е изд. Антимикробная терапия; 2020.
Ли Р.М., Кимени М. Инфекции шеи. Emerg Med Clin North Am . 2019 Февраль 37 (1): 95-107. [Медлайн].
Novis SJ, Pritchett CV, Thorne MC и др. Инфекции глубокого космоса шеи у детей в США, 2000-2009 гг. Int J Педиатр Оториноларингол .2014 май. 78 (5): 832-6. [Медлайн].
Woods CR, Cash ED, Smith AM и др. Ретрофарингеальные и парафарингеальные абсцессы у детей и подростков в США: тенденции эпидемиологии и лечения, 2003-2012 гг. J Детский инфекционный Dis Soc . 2016 Сентябрь 5 (3): 259-68. [Медлайн].
Abdel-Haq NM, Harahsheh A, Asmar BL. Заглоточный абсцесс у детей: новая роль бета-гемолитического стрептококка группы А. South Med J .2006 сентябрь 99 (9): 927-31. [Медлайн].
Абдель-Хак Н., Кесада М., Асмар Б.И. Заглоточный абсцесс у детей: рост числа устойчивых к метициллину Staphylococcus aureus. Pediatr Infect Dis J . 2012 июля 31 (7): 696-9. [Медлайн].
Page NC, Bauer EM, Lieu J.E. Клиника и лечение заглоточного абсцесса у детей. Otolaryngol Head Neck Surg . 2008 Март 138 (3): 300-6. [Медлайн].
Angajala V, Hur K, Jacobson L, Hochstim C.Географические различия в состоянии здоровья среди педиатрических пациентов с абсцессом шеи в Лос-Анджелесе. Int J Педиатр Оториноларингол . 2018 Октябрь 113: 134-9. [Медлайн].
Chang L, Chi H, Chiu NC, Huang FY, Lee KS. Инфекции глубокого отдела шеи у детей разного возраста. J Microbiol Immunol Infect . 2010 Февраль 43 (1): 47-52. [Медлайн].
Хуанг СМ, Хуанг Флорида, Цзянь Ю.Л., Чен ПЙ. Инфекции глубокого отдела шеи у детей. J Microbiol Immunol Infect .2015 9 сентября. [Medline]. [Полный текст].
Grisaru-Soen G, Komisar O, Aizenstein O, Soudack M, Schwartz D, Paret G. Ретрофарингеальный и парафарингеальный абсцесс у детей — эпидемиология, клиника и лечение. Int J Педиатр Оториноларингол . 2010 Сентябрь 74 (9): 1016-20. [Медлайн].
Croche SB, Prieto D P A, Madrid C, et. al. [Заглоточный и парафарингеальный абсцесс: опыт работы в специализированном центре в Севилье в течение последнего десятилетия]. Педиатр (Barc) . Октябрь 2011. 75: 266-72.
Санс Санчес К.И., Моралес Ангуло С. Заглоточный абсцесс. Клинический обзор за двадцать пять лет. Acta Otorrinolaringol Esp . 2020 30 мая. [Medline].
Яп Д., Харрис А.С., Кларк Дж. Серьезные инфекции миндалин по сравнению с показателями тонзиллэктомии в Уэльсе: 15-летний анализ. Ann R Coll Surg Engl . 2017 Январь 99 (1): 31-36. [Медлайн].
Бакли Дж., Харрис А.С., Аддамс-Уильямс Дж.Десять лет абсцессов глубокого шейного пространства. Дж Ларингол Отол . 2019 Апрель 133 (4): 324-8. [Медлайн].
Ван Л.Ф., Куо В.Р., Цай С.М., Хуанг К.Дж. Характеристики опасных для жизни инфекций глубокого цервикального пространства: обзор ста девяноста шести случаев. Ам Дж Отоларингол . 2003 март-апрель. 24 (2): 111-7. [Медлайн].
Риддер Дж. Дж., Технау-Илинг К., Сандер А., Бодекер СС. Спектр и лечение инфекций глубокого пространства шеи: 8-летний опыт 234 случаев. Otolaryngol Head Neck Surg . 2005 ноябрь 133 (5): 709-14. [Медлайн].
Lander L, Лу С., Шах РК. Детские заглоточные абсцессы: национальная перспектива. Int J Педиатр Оториноларингол . 2008 декабрь 72 (12): 1837-43. [Медлайн].
Шах РК, Чун Р., Чой СС. Медиастинит у младенцев из-за инфекций глубокого шейного отдела шеи. Otolaryngol Head Neck Surg . 2009 июнь 140 (6): 936-8. [Медлайн].
Coticchia JM, Getnick GS, Yun RD, Arnold JE.Возрастные, локальные и временные различия в педиатрических глубоких абсцессах шеи. Arch Otolaryngol Head Neck Surg . 2004 Февраль 130 (2): 201-7. [Медлайн].
Nwaorgu OG, Onakoya PA, Fasunla JA, Ibekwe TS. Заглоточный абсцесс: клинический опыт в больнице Университетского колледжа Ибадана. Нигер Дж. Мед. . 2005 окт-дек. 14 (4): 415-8. [Медлайн].
Крейг Ф.В., Шунк Дж. Э.. Заглоточный абсцесс у детей: клинические проявления, использование изображений и текущее лечение. Педиатрия . 2003 июн 111 (6, часть 1): 1394-8. [Медлайн].
Винкенбош П., Гилчер П., Ламберси К., Ричард К. [Заглоточный абсцесс у детей]. Рев Мед Suisse . 2017 г. 4 октября. 13 (577): 1698-1702. [Медлайн].
Хиршорен Н., Гросс М., Вайнбергер Дж. М., Элиашар Р. Гематома, инфицированная ретрофарингеально: уникальное осложнение введения назогастрального зонда. J Травма . 2009 Октябрь 67 (4): 891. [Медлайн].
Ким СИ, Мин С, Ли У., Чой Х.Тонзиллэктомия увеличивает риск заглоточных и парафарингеальных абсцессов у взрослых, но не у детей: национальное когортное исследование. PLoS One . 2018.13 (3): e0193913. [Медлайн]. [Полный текст].
Куреши Х.А., Ференс Э.Х., Тан Б.К. и др. Национальные тенденции заболеваемости заглоточным абсцессом среди взрослых стационарных пациентов с перитонзиллярным абсцессом. Otolaryngol Head Neck Surg . 2015 20 января [Medline].
Джайн Х., Кнорр Т.Л., Синха В.Заглоточный абсцесс. StatPearls . 2020 26 июля. [Medline]. [Полный текст].
Риддер Дж. Дж., Технау-Илинг К., Сандер А., Бодекер СС. Спектр и лечение инфекций глубокого пространства шеи: 8-летний опыт 234 случаев. Otolaryngol Head Neck Surg . 2005 ноябрь 133 (5): 709-14. [Медлайн].
Брук I. Роль метициллин-устойчивого золотистого стафилококка при инфекциях головы и шеи. Дж Ларингол Отол . 2009 декабрь123 (12): 1301-7. [Медлайн].
Каматх М.П., Бходжвани К.М., Камат С.С., Махабала С., Агарвал С. Туберкулезный заглоточный абсцесс. Ухо-носовое горло J . 2007 апр. 86 (4): 236-7. [Медлайн].
Carinci F, Polito J, Pastore A. Актиномикоз глотки: клинический случай. Геродонтология . 2007 июня, 24 (2): 121-3. [Медлайн].
Das R, Muldrew KL, Posligua WE, Boyce JM. Криптококковый заглоточный абсцесс. Travel Med Infect Dis . 2010 Сентябрь 8 (5): 322-5. [Медлайн].
Fleisch AF, Nolan S, Gerber J, Coffin SE. Метициллин-резистентный золотистый стафилококк как причина обширного заглоточного абсцесса у двух младенцев. Pediatr Infect Dis J . 2007 26 декабря (12): 1161-3. [Медлайн].
Фалуп-Пекурариу О., Лейбовиц Э., Паску С., Фалуп-Пекурариу С. Бактериальный метициллин-резистентный абсцесс глубокого шейного отдела позвоночника у новорожденного — клинический случай и обзор литературы. Int J Педиатр Оториноларингол . 2009 декабрь 73 (12): 1824-7. [Медлайн].
Langner S, Ginzkey C, Mlynski R, Weiss NM. Дифференциация заглоточного кальцифицирующего тендинита и заглоточного абсцесса: серия случаев и обзор литературы. евро Арка Оториноларингол . 2020 Сентябрь 277 (9): 2631-6. [Медлайн]. [Полный текст].
Укеба Й, Сайта Й, Мацузава Т., Вада Т., Канаи Н., Кобаяси И. Апноэ у 2-месячной девочки с заглоточным абсцессом. Акта Педиатр . 2009 Февраль 98 (2): 210. [Медлайн].
Tomita H, Yamashiro T., Ikeda H, Fujikawa A, Kurihara Y, Nakajima Y. Сбор жидкости в заглоточном пространстве: широкий спектр различных неотложных заболеваний. евро J Радиол . 2016 Июль 85 (7): 1247-56. [Медлайн].
Эльшериф AM, Парк AH, Alder SC, Smith ME, Muntz HR, Grimmer F. Показатели более сложного клинического течения педиатрических пациентов с заглоточным абсцессом. Int J Педиатр Оториноларингол . 2010 февраль 74 (2): 198-201. [Медлайн].
Elliott M, Yong S, Beckenham T. Окклюзия сонной артерии в сочетании с заглоточным абсцессом. Int J Педиатр Оториноларингол . 2006 Февраль 70 (2): 359-63. [Медлайн].
Ван LF, Тай CF, Куо WR, Чиен CY. Факторы, предрасполагающие к развитию осложненных инфекций глубокого отдела шеи: 12-летний опыт работы в одном учреждении. J Otolaryngol Head Neck Surg .2010 Август 39 (4): 335-41. [Медлайн].
Кляйн MR. Инфекции ротоглотки. Emerg Med Clin North Am . 2019 Февраль 37 (1): 69-80. [Медлайн].
Дебнам Дж. М., Гуха-Такурта Н. Заглоточное и превертебральное пространство: анатомическая визуализация и диагностика. Otolaryngol Clin North Am . 2012 декабрь 45 (6): 1293-310. [Медлайн]. [Полный текст].
Миллер А., Стью Б., Мурхаус Т., Оуэнс Д., Уиттет Х. ПРЕДВАРИТЕЛЬНЫЕ ИЗМЕРЕНИЯ МЯГКИХ ТКАНЕЙ: НАСКОЛЬКО ТОЧНЫЕ РАДИОЛОГИЧЕСКИЕ УКАЗАНИЯ ?. Ortho Proc . 2018 21 февраля. 95-B (Supp_12):
Карпентер Дж., Джонс Дж. Перивертебральное пространство. Радиопедия. Доступно по адресу https://radiopaedia.org/articles/perivertebral-space?lang=us#:~:text=Normal%20thickness&text=Naturally%20there%20is%20a%20near,with%20and%20those%20without%20injury .. Дата обращения: 8 января 2021 г.
Узомефуна В., Глинн Ф., Макл Т., Рассел Дж. Атипичные места заглоточного абсцесса: остерегайтесь нормального бокового рентгеновского снимка шеи мягких тканей. Int J Педиатр Оториноларингол . 2010 декабрь 74 (12): 1445-8. [Медлайн].
Wilkie MD, De S, Krishnan M. Определение роли хирургического дренажа при инфекциях глубокого пространства шеи у детей. Клин Отоларингол . 2019 май. 44 (3): 366-71. [Медлайн].
Corte FC, Firmino-Machado J, Moura CP, Spratley J, Santos M. Острые педиатрические инфекции шеи: результаты в семилетней серии. Int J Педиатр Оториноларингол .2017 Август 99: 128-34. [Медлайн].
Oh JH, Kim Y, Kim CH. Парафарингеальный абсцесс: комплексный протокол лечения. ORL J Otorhinolaryngol Relat Spec . 2007. 69 (1): 37-42. [Медлайн].
Кортни М.Дж., Махадеван М., Митефф А. Ведение педиатрических ретрофарингеальных инфекций: нехирургическое или хирургическое. ANZ J Surg . 2007 ноябрь 77 (11): 985-7. [Медлайн].
Карбон PN, Capra GG, Brigger MT.Антибактериальная терапия глубоких абсцессов шеи у детей: систематический обзор. Int J Педиатр Оториноларингол . 2012 ноябрь 76 (11): 1647-53. [Медлайн].
Kosko J, Кейси Дж. Заглоточные и парафарингеальные абсцессы: факторы неэффективности медицинского лечения. Ухо-носовое горло J . 2017 Январь 96 (1): E12-E15. [Медлайн].
Elliott M, Yong S, Beckenham T. Окклюзия сонной артерии в сочетании с заглоточным абсцессом. Int J Педиатр Оториноларингол . 2006 Февраль 70 (2): 359-63. [Медлайн].
Chen TC, Wu MH, Cheng YJ, Chang PC. Самопроизвольные перфорации глотки и пищевода. евро J Cardiothorac Surg . 2011 ноябрь 40 (5): 1250-2. [Медлайн].
Родионов Н.Ф., Кулагин А.И., Косолапов И.Н. Заглоточный абсцесс у взрослого, осложненный гнойным менингоэнцефалитом. Вестн Оториноларингол . 2011. (5): 68-9. [Медлайн].
Марольди Р., Фарина Д., Раванелли М. и др. Экстренная визуальная оценка инфекций глубокого шейного отдела шеи. Семин Ультразвук CT MR . 2012 Октябрь 33 (5): 432-42. [Медлайн].
Заглоточный абсцесс — StatPearls — Книжная полка NCBI
Непрерывное обучение
Заглоточный абсцесс — необычный, но потенциально опасный для жизни диагноз. Они могут возникнуть в любом возрасте, но чаще всего встречаются у детей в возрасте до пяти лет.Без надлежащего лечения заглоточные абсцессы могут привести к обструкции верхних дыхательных путей и асфиксии. В этом упражнении рассматриваются заглоточные абсцессы и подробно рассматриваются важные аспекты лечения. Это упражнение подчеркивает роль межпрофессиональной группы в оценке и управлении этим состоянием.
Цели:
Определить этиологию заглоточных абсцессов.
Опишите лечение заглоточных абсцессов.
Определите, когда следует дренировать заглоточный абсцесс.
Объясните, как необходим межпрофессиональный командный подход для быстрого распознавания, непрерывной оценки и мониторинга, а также эффективного лечения и консультирования пациентов с заглоточными абсцессами.
Заработайте кредиты на непрерывное образование (CME / CE) по этой теме.
Введение
Заглоточный абсцесс — необычный, но потенциально опасный для жизни диагноз.Это заболевание чаще всего встречается у детей в возрасте до пяти лет, но встречается и у взрослых. Обычно пациенты в возрасте до пяти лет имеют предшествующую инфекцию верхних дыхательных путей, приводящую к гнойному шейному лимфадениту и, в конечном итоге, заглоточному абсцессу. У детей старшего возраста и взрослых заглоточный абсцесс возникает в результате травмы задней части глотки, которая приводит к инокуляции заглоточного пространства и образованию абсцесса. По мере увеличения заглоточного абсцесса это может привести к обструкции верхних дыхательных путей и удушью.Лечение заглоточного абсцесса варьируется от продолжительных курсов внутривенного введения антибиотиков до хирургического разреза и дренирования. [1] [2] [3]
Этиология
Анатомия глубокой шеи следующая:
Есть три фасциальных слоя и три пространства, где гематома или инфекция могут собираться и приводить к нарушению дыхательных путей. Эти слои и пространства, перечисленные в порядке от переднего до заднего, включают (1) щечно-глоточную фасцию, заглоточное пространство, (2) крыловидную фасцию, крылатую «опасную» зону и (3) превертебральную фасцию, превертебральное пространство.
Заглоточное пространство простирается краниокаудально от основания черепа до заднего средостения и ограничено щечно-глоточной и крыловидной фасциями. Заглоточный абсцесс представляет собой скопление нагноений в этом пространстве. Хотя также могут возникать инфекции превертебрального и крылового пространств, инфекции этих анатомических пространств здесь обсуждаться не будут.
Заглоточное пространство содержит цепочки лимфатических узлов, которые дренируют носоглотку, аденоиды, задние околоносовые пазухи и среднее ухо.Эти цепи лимфатических узлов присутствуют у маленьких детей, но обычно атрофируются и инволютируются в возрасте от четырех до пяти лет. В половине случаев заглоточного абсцесса пациенты сообщают о предшествующей инфекции верхних дыхательных путей. Инфекции верхних дыхательных путей приводят к гнойному адениту этих заглоточных лимфатических узлов и возможному образованию абсцесса.
Травма задней части глотки, приводящая к заглоточной инфекции и возможному формированию абсцесса, обычно является этиологией заглоточного абсцесса у взрослых и детей старшего возраста.Одна четвертая часть заглоточных абсцессов связана с травмой задней части глотки, приводящей к инокуляции заглоточного пространства, целлюлиту, формированию флегмоны и, в конечном итоге, заглоточному абсцессу. [4] [5] [6]
Факторы риска инфекции заглоточного пространства включают плохую гигиену полости рта, диабет, иммунодефицит и низкий социально-экономический статус.
Эпидемиология
Ретрофарингеальный абсцесс обычно возникает у детей в возрасте от двух до четырех лет, но может возникнуть в любом возрасте.
Считается, что половина заглоточных абсцессов связана с предшествующими инфекциями верхних дыхательных путей, которые привели к заглоточному гнойному лимфадениту и возможному образованию абсцесса.
Четвертая часть заглоточных абсцессов связана с заглоточной травмой, которая приводит к инокуляции заглоточного пространства, что приводит к образованию абсцесса.
Согласно данным, собранным с 2000 по 2009 год, заболеваемость заглоточным абсцессом, несмотря на то, что это нечастый диагноз, в последние годы увеличивалась.[1] [7]
Патофизиология
У детей младше пяти лет заглоточное пространство содержит цепочки лимфатических узлов, которые дренируют носоглотку, аденоиды, задние околоносовые пазухи и среднее ухо. Антецедентная инфекция верхних дыхательных путей может привести к гнойному адениту этих заглоточных лимфатических узлов и возможному образованию абсцесса. Поскольку эти ретрофарингеальные лимфатические узлы атрофируются и инволютируются во время нормального развития, предшествующая инфекция верхних дыхательных путей, приводящая к заглоточному абсцессу, становится менее вероятной.У детей старшего возраста и взрослых травма задней части глотки, приводящая к заглоточной инфекции, является более вероятным механизмом возникновения заглоточного абсцесса.
После того, как гнойный аденит или травма приводит к засеиванию заглоточного пространства, возникает целлюлит, который в конечном итоге приводит к образованию флегмоны и абсцесса в заглоточном пространстве. Заглоточные абсцессы часто являются полимикробными инфекциями. Бактерии, которые обычно способствуют возникновению этих инфекций, включают группы A Streptococcus pyrogens , Staphylococcus aureus , Fusobacterium , Haemophilus и другие респираторно-анаэробные организмы.
По мере того, как заглоточный абсцесс увеличивается в размерах, он приводит к постепенной обструкции верхних дыхательных путей и, в конечном итоге, к удушью, если его не лечить. Хотя смертность от сепсиса у этих пациентов действительно наблюдается, причиной смерти номер один у пациентов с заглоточным абсцессом остается окклюзия верхних дыхательных путей [8] [9].
История и физика
Ранний заглоточный абсцесс проявляется аналогично неосложненному фарингиту. Аспекты анамнеза пациента, которые касаются раннего заглоточного абсцесса, могут быть предшествующей инфекцией верхних дыхательных путей или травмой задней части глотки.По мере прогрессирования инфекции симптомы, связанные с обструкцией верхних дыхательных путей, становятся более выраженными и обычно прогрессируют в течение нескольких дней. В анамнезе пациента имеются следующие тревожные признаки обструкции верхних дыхательных путей:
Дисфагия
Одинофагия
Неспособность переносить секрецию полости рта
Скованность шеи
Отказ вытянуть шею из-за боли или дискомфорта
Изменение голоса, «горячий картофельный голос», приглушенный голос
Тризм
Отек шеи, шейная лимфаденопатия
Боль в грудной клетке )
Респираторный дистресс (стридор, тахипноэ, втягивание).
Пациенты с заглоточным абсцессом обычно имеют лихорадку и плохо выглядят. В начале болезни у пациентов может быть только легкая или умеренная эритема глотки и отказ принимать что-либо внутрь. По мере прогрессирования заболевания эритема и отек глотки будут становиться более заметными, и пациенты будут не в состоянии переносить даже свои оральные выделения. Пациенты обычно испытывают сильный дискомфорт при разгибании шеи и часто предпочитают держать шею в согнутом состоянии, в отличие от эпиглоттита, когда пациенты предпочитают держать шею в разогнутом состоянии.
Ротоглотка пациента с подозрением на заглоточный абсцесс должна быть тщательно обследована пальпацией или зондированием клиницистами, имеющими опыт в экстренном лечении проходимости дыхательных путей. Разрыв абсцесса может произойти во время осмотра задней части глотки, что приведет к аспирации и возможной асфиксии. Было высказано предположение, что это обследование следует проводить с пациентами в положении Тренделенбурга, чтобы предотвратить аспирацию в случае разрыва абсцесса, и при этом должно быть легко доступно аспирационное оборудование.
Оценка
Лаборатории, включая общий анализ крови, посев крови и предоперационные лаборатории, необходимы при подозрении на заглоточный абсцесс. Однако получение этих лабораторий следует отложить, если флеботомия причинит пациенту дополнительные неудобства. Этот дополнительный стресс для пациента может привести к тому, что преждевременная обструкция верхних дыхательных путей перерастет в полную, особенно у детей младшего возраста. Должны быть получены как аэробные, так и анаэробные культуры крови. У пациентов с заглоточным абсцессом количество лейкоцитов превышает 12000 у 91% людей.[3] [10] [11]
Боковые рентгенограммы шеи обычно являются предпочтительным методом визуализации при первоначальной оценке подозрения на заглоточный абсцесс, особенно у маленьких детей. Боковые рентгенограммы шеи имеют преимущество более низкого радиационного воздействия и, как правило, лучше переносятся пациентами, у которых наблюдаются признаки нарушения дыхательных путей. Боковой рентген шеи следует делать на вдохе, держа шею в нормальном разгибании. Неправильная техника получения этого визуализирующего исследования может привести к ложноположительным результатам в отношении ретрофарингеальной инфекции.Когда присутствует ретрофарингеальная инфекция, глубина превертебрального пространства будет увеличена на боковом рентгеновском снимке шеи. У здоровых людей верхняя граница нормы предвертебрального пространства у детей составляет 7 мм на C2 и 14 мм на C6. У здоровых взрослых верхняя граница нормы превертебрального пространства составляет 7 мм на C2 и 2 мм на C6. Ширина 30 мм в точке C6 указывает на скопление абсцесса.
Кроме того, пациенты, которые поступают с подозрением на заглоточный абсцесс, который также сообщает о боли в груди, должны получить рентген грудной клетки для исследования поражения средостения.
КТ шеи с внутривенным контрастированием — лучшее визуализирующее исследование для оценки пациентов с заглоточным абсцессом. Если есть опасения по поводу нарушения проходимости дыхательных путей у этих пациентов, во время проведения компьютерной томографии должен присутствовать врач, обученный экстренному лечению проходимости дыхательных путей. При обструкции верхних дыхательных путей пациентам может потребоваться экстренная хирургическая очистка дыхательных путей. Чувствительность компьютерной томографии для выявления заглоточного абсцесса варьируется в литературе от 64% до 100%.
У детей предпочтительнее ультразвуковое исследование, поскольку оно не требует облучения и является портативным. В опытных руках УЗИ может помочь определить размер и расположение абсцесса.
Лечение / ведение
Всем пациентам с подтвержденным диагнозом ретрофарингеальной инфекции требуется госпитализация, внутривенное введение антибиотиков и консультация отоларинголога. Антибиотикотерапия должна охватывать микроорганизмы верхних дыхательных путей, включая анаэробные организмы. Пациентам с нарушением проходимости дыхательных путей следует немедленно выполнить хирургический разрез и дренировать их, чтобы снять обструкцию верхних дыхательных путей.[12] [13] [14]
У пациентов, не страдающих тяжелой респираторной недостаточностью или нарушением дыхательных путей, лечение обычно начинается с 24-48-часовой пробной внутривенной антибактериальной терапии. После 24-48 часов лечения антибиотиками необходимость хирургического разреза и дренирования будет повторно оценена квалифицированным отоларингологом. Факторы, которые были связаны с повышенной потребностью в хирургическом разрезе и дренировании, включают абсцесс с площадью поперечного сечения более 2 см2 и симптомы в течение более двух дней.Нет никаких доказательств того, что пациенты со зрелыми абсцессами размером более 3 см2 получают пользу от хирургического вмешательства до 24–48 часов антибактериальной терапии.
Все пациенты должны тщательно контролировать дыхательные пути во время лечения заглоточного абсцесса, особенно в течение первых 24–48 часов терапии.
Начальная антибиотикотерапия должна включать либо ампициллин-сульбактам (50 мг / кг каждые 6 часов), либо клиндамицин (15 мг / кг каждые 8 часов). Если у пациентов появляется сепсис или нет ответа на начальную терапию антибиотиками, следует также назначить ванкомицин или линезолид.Парентеральное введение антибиотиков следует продолжать до тех пор, пока у пациентов не наступит улучшение клинических показателей и не появится лихорадка в течение 24 часов. После того, как пациенты демонстрируют клиническое улучшение и остаются без лихорадки, они могут быть переведены на пероральные антибиотики. Амоксициллин-клавуланат (45 мг / кг каждые 12 часов) или клиндамицин (13 мг / кг каждые 8 часов) являются приемлемыми пероральными схемами. Следует назначить пероральные антибиотики на 14 дней, после чего пациент может быть выписан домой со строгими мерами предосторожности при возвращении.
Дифференциальный диагноз
Инородное тело в дыхательных путях
Пневмония
Медиастинит
Эпидуральный абсцесс
Эпидуральный абсцесс
Инфекции полости рта
Отоларинголог
Хирург-стоматолог
Анестезия
Специалист интенсивной терапии
09 и реабилитационная помощь
После операции пациенты должны оставаться в НКО до исчезновения всех признаков абсцесса.В отделении интенсивной терапии требуется тщательное наблюдение за пациентом. Большинству пациентов необходимы длительные антибиотики и полное парентеральное питание в течение 4-6 недель.
Консультации
Сдерживание и обучение пациентов
Сдерживание и обучение пациентов это может быстро привести к нарушению дыхания и смерти.Ввиду очень высокой заболеваемости и смертности рекомендуется межпрофессиональный командный подход к диагностике и лечению.
В обязанности межпрофессиональной группы входит следующее:
Медсестра должна быть знакома с симптомами и не принимать их за простую инфекцию верхних дыхательных путей. Все пациенты с токсичностью должны быть госпитализированы, и врач отделения неотложной помощи должен быть уведомлен об этом.
Врач отделения неотложной помощи должен воздержаться от проведения осмотра полости рта, поскольку это может привести к раздражению верхних дыхательных путей и одышке.Если пациент токсичен, следует уведомить и отоларинголога, и анестезиолога, если потребуется экстренная проходимость дыхательных путей.
Следует проконсультироваться с рентгенологом для проведения соответствующего визуализирующего теста для определения местоположения и степени абсцесса.
Пациент должен находиться под наблюдением специалиста по реанимации, торакального отдела и отоларинголога.
Пациенту необходимо тщательное наблюдение медсестер за его жизненно важными функциями, оксигенацией и вентиляцией. О любом отклонении от нормальных параметров следует немедленно сообщать межпрофессиональной группе, поскольку риск нарушения дыхательных путей высок.Кроме того, большинство пациентов не могут принимать пищу в течение недель или месяцев, поэтому следует назначить диетологическую консультацию для получения полного парентерального питания.
Большинству пациентов требуется обширная реабилитация для восстановления силы мышц, подвижности суставов и речи. Тем, кто подвергается трахеостомии, необходимо наблюдение за респираторной терапией, чтобы научить пациента уходу за трахеей и процессу отлучения от груди.
Помимо оказания помощи в отделении интенсивной терапии, медсестра также играет жизненно важную роль в обучении пациентов и их семей. Чтобы предотвратить заболевание, пациента следует обучать правильному соблюдению гигиены полости рта и регулярному посещению стоматолога.Что еще более важно, пациенту следует сообщить, что у него есть симптомы дисфагии или одышки и лихорадки, и следует немедленно обратиться за медицинской помощью. Слишком много людей откладывают обращение за медицинской помощью, думая, что у них только ИВДП. Наконец, фармацевт должен посоветовать пациенту бросить курить, правильно питаться, поддерживать здоровый вес и воздерживаться от алкоголя. [15] [16] [17] [Уровень 3]
Результаты
Если диагноз поставлен на ранней стадии и назначено лечение, прогноз хороший.Но пациенту необходимо агрессивное лечение, желательно в отделении интенсивной терапии. Если есть какая-либо задержка в лечении, часто возникают осложнения, а смертность от этого заболевания превышает 40%. [2] [18] [Уровень 5]
Дополнительное образование / Вопросы для повторения
Ссылки
- 1.
- Ангахала В., Хур К., Якобсон Л., Хохстим К. Географические различия в состоянии здоровья среди педиатрических популяций абсцессов шеи в Лос-Анджелесе. Int J Pediatr Otorhinolaryngol. Октябрь 2018; 113: 134-139. [PubMed: 30173972]
- 2.
- Джайн А., Сингх И., Мехер Р., Радж А., Раджпурохит П., Прасад П. Абсцессы глубокого шейного пространства у детей младше 5 лет и их осложнения. Int J Pediatr Otorhinolaryngol. 2018 июн; 109: 40-43. [PubMed: 29728182]
- 3.
- Куинн Н.А., Олсон Дж. А., Мейер Дж. Д., Баскин Х., Шунк Дж. Э., Торелл Е. А., Ходо Л. Н.. Инфекции боковых отделов шеи у детей — Компьютерная томография против УЗИ при первоначальной оценке. Int J Pediatr Otorhinolaryngol. 2018 июнь; 109: 149-153. [PubMed: 29728170]
- 4.
- Джошуа Дж., Схолтен Э, Шерер Д., Мафи М.Ф., Александр Т.Х., Кротти Александр Л.Е. Отоларингология в реанимации. Ann Am Thorac Soc. 2018 июн; 15 (6): 643-654. [Бесплатная статья PMC: PMC6207134] [PubMed: 29565639]
- 5.
- Меттиас Б., Робертсон С., Бьюкенен Массачусетс. Заглоточный абсцесс после химиотерапии. BMJ Case Rep. 5 марта 2018 г. [Бесплатная статья PMC: PMC5847948] [PubMed: 29507016]
- 6.
- Готтлиб М., Лонг Б., Койфман А. Клинические мимики: обзор мимиков стрептококкового фарингита, ориентированный на неотложную медицину.J Emerg Med. 2018 Май; 54 (5): 619-629. [PubMed: 29523424]
- 7.
- Derinkuyu BE, Boyunaa Ö, Polat M, Damar Ç, Tapısız Aktaş A, Alımlı AG, Öztunalı Ç, Kara SS, Uçar M, Tezer H. сужение сонной артерии у детей. Turk J Med Sci. 2017 декабря 19; 47 (6): 1842-1847. [PubMed: 29306247]
- 8.
- Argintaru N, Carr D. Retropharyngeal Abscess: Тонкое представление инфекции шеи глубокого космоса. J Emerg Med.2017 Октябрь; 53 (4): 568-569. [PubMed: 2
72]
- 9.
- LeRiger MM, Miler V, Tobias JD, Raman VT, Elmaraghy CA, Jatana KR. Возможна серьезная обструкция дыхательных путей из-за заглоточного абсцесса у детей. Int Med Case Rep J. 2017; 10: 381-384. [Бесплатная статья PMC: PMC5703170] [PubMed: 29200894]
- 10.
- Chen XH, Lin GB, Lin C, She DJ, Lin X, Chen ZH, Chen JM, Zhang R. [Стратегия диагностики и лечения пациентов с тяжелыми пространственными абсцессами на шее]. Лин Чунг Эр Би Ян Хоу Тоу Цзин Вай Кэ За Чжи.2016 5 сентября; 30 (17): 1388-1393. [PubMed: 29798464]
- 11.
- Cheng Z, Yu J, Xiao L, Lian Z, Wei Y, Wang J. [Глубокая инфекция шеи: клинический анализ 95 случаев]. Чжунхуа Эр Би Ян Хоу Тоу Цзин Вай Кэ За Чжи. 2015 сентябрь; 50 (9): 769-72. [PubMed: 26696352]
- 12.
- Адовича А., Вейдере Л., Ронис М., Сумерага Г. Глубокие инфекции шеи: обзор 263 случаев. Отоларингол Pol. 2017 30 октября; 71 (5): 37-42. [PubMed: 29154249]
- 13.
- Лоррот М., Хаас Х., Хентген В., Ван ден Аббеле Т., Бонакорси С., Дойт С., Коэн Р., Гримпрель Э.[Антибиотикотерапия тяжелых ЛОР-инфекций у детей: перифарингеальные абсцессы]. Arch Pediatr. 2013 ноя; 20 Приложение 3: e1-4. [PubMed: 24360295]
- 14.
- Бехари С., Наяк С.Р., Бхаргава В., Банерджи Д., Чхабра Д.К., Джайн В.К. Краниоцервикальный туберкулез: протокол хирургического лечения. Нейрохирургия. 2003 Янв; 52 (1): 72-80; обсуждение 80-1. [PubMed: 12493103]
- 15.
- Солдатский Ю.Л., Денисова О.А., Булынко С.А. Особенности анамнеза и этиологии глоточного абсцесса у детей.Вестн Оториноларингол. 2017; 82 (5): 12-14. [PubMed: 2
54]
- 16.
- Bochner RE, Gangar M, Belamarich PF. Клинический подход к тонзиллиту, гипертрофии миндалин, перитонзиллярным и ретрофарингеальным абсцессам. Pediatr Rev.2017 Февраль; 38 (2): 81-92. [PubMed: 28148705]
- 17.
- Caccamese JF, Coletti DP. Инфекции глубокого отдела шеи: клинические аспекты агрессивного заболевания. Оральный Maxillofac Surg Clin North Am. 2008 августа; 20 (3): 367-80. [PubMed: 18603197]
- 18.
- Côrte FC, Firmino-Machado J, Moura CP, Spratley J, Santos M. Острые педиатрические инфекции шеи: результаты в семилетней серии. Int J Pediatr Otorhinolaryngol. 2017 август; 99: 128-134. [PubMed: 28688554]
Абсцесс шеи | Детская больница Филадельфии
Абсцесс шеи — это скопление гноя от инфекции в промежутках между структурами шеи. По мере увеличения количества гноя пространства мягких тканей расширяются и давят на структуры шеи, такие как горло, язык и, в крайних случаях, трахею (дыхательное горло).Абсцессы шеи иногда называют абсцессами шейки матки или глубокими инфекциями шеи.
Есть несколько типов абсцессов шеи, которые встречаются у детей, в том числе следующие:
Заглоточный абсцесс. Абсцесс, образующийся за глоткой (задняя стенка глотки), часто после инфекции верхних дыхательных путей. У детей лимфатические узлы в этой области могут инфицироваться и разрушаться, образуя гной. Заглоточные абсцессы чаще всего встречаются у маленьких детей, потому что эти лимфатические узлы атрофируются (становятся меньше) к тому времени, когда ребенок достигает половой зрелости.
Перитонзиллярный абсцесс (ангинозный абсцесс). Абсцесс, образующийся в тканевых стенках около миндалин (лимфатические органы в задней части глотки). Перитонзиллярные абсцессы чаще всего встречаются у подростков и молодых людей и редко встречаются у маленьких детей.
Поднижнечелюстной абсцесс (стенокардия Людвига). Абсцесс под тканями дна ротовой полости. Гной скапливается под языком, толкая его вверх и к задней части глотки, что может вызвать проблемы с дыханием и глотанием.Стенокардия Людвига не часто встречается у маленьких детей, но может возникать у подростков старшего возраста, особенно после стоматологической инфекции.
Абсцесс шеи возникает во время или сразу после бактериальной или вирусной инфекции головы или шеи, такой как простуда, тонзиллит, инфекция носовых пазух или средний отит (инфекция уха). По мере обострения инфекции она может распространяться в глубокие тканевые пространства шеи или за горлом. Гной собирается и накапливается в этих пространствах, образуя массу. Иногда абсцесс шеи возникает после воспаления или инфекции врожденного (присутствующего при рождении) образования шеи, такого как жаберная киста или киста щитовидно-язычного протока.
Ниже приведены наиболее частые симптомы абсцесса шеи. Однако каждый ребенок может испытывать симптомы по-разному. Симптомы могут включать:
Лихорадка
Красный, опухший, боль в горле, иногда только с одной стороны
Выпуклость в задней части горла
Язык прижат к горлу
Боль и / или скованность в шее
Боль в ухе
Боли в теле
Озноб
Затруднения при глотании, разговоре и / или дыхании
Симптомы абсцесса шеи могут напоминать другие образования шеи или проблемы со здоровьем.Всегда консультируйтесь с врачом вашего ребенка для постановки диагноза.
Как правило, диагноз ставится при физикальном обследовании. В дополнение к полному анамнезу и физическому обследованию, диагностические процедуры абсцесса шеи могут включать следующее:
Посев из горла. Процедура, которая включает взятие мазка из задней стенки глотки и его лабораторное наблюдение для определения типа организма, вызывающего инфекцию.
Анализы крови. Для измерения реакции организма на инфекцию
Биопсия. Процедура, при которой образцы ткани берутся (с помощью иглы или во время операции) из тела для исследования под микроскопом.
Рентген. Диагностический тест, в котором используются невидимые лучи электромагнитной энергии для создания изображений внутренних тканей, костей и органов на пленке.
Компьютерная томография (также называемая компьютерной томографией или компьютерной томографией). Процедура диагностической визуализации, при которой используется комбинация рентгеновских лучей и компьютерных технологий для получения горизонтальных или осевых изображений (часто называемых срезами) тела. Компьютерная томография показывает подробные изображения любой части тела, включая кости, мышцы, жир и органы. КТ более детализирована, чем обычная рентгенография.
Специфическое лечение абсцесса шеи определит лечащий врач вашего ребенка на основании:
Возраст вашего ребенка, общее состояние здоровья и история болезни
Степень условия
Толерантность вашего ребенка к определенным лекарствам, процедурам или методам лечения
Ожидания по ходу состояния
Ваше мнение или предпочтение
Лечение может включать:
Антибиотики (для лечения инфекции). Часто антибиотики необходимо вводить внутривенно (в вену) и может потребоваться госпитализация.
Дренирование абсцесса иглой. Эта процедура может потребовать госпитализации.
Врач вашего ребенка даст конкретные инструкции по облегчению симптомов вашего ребенка, которые могут включать полоскание горла и прием обезболивающих.
Заглоточный абсцесс — Консультант по терапии рака
ОБЗОР: Что необходимо знать каждому практикующему врачу
Вы уверены, что у вашего пациента заглоточный абсцесс? Каковы типичные проявления этого заболевания?
Одинофагия, лихорадка, боль в шее при движении.
Изменение голоса, масса шеи, затрудненное дыхание.
Какое другое заболевание / состояние имеет некоторые из этих симптомов?
Другие состояния с признаками и симптомами, сходными с таковыми при заглоточном абсцессе, включают заглоточный целлюлит / флегмону (RPC), эпиглоттит, перитонзиллярный абсцесс, круп, бактериальный трахеит, дифтерию, ангионевротический отек, лимфангиому, гемангиому, инородное тело в дыхательных путях.
Что послужило причиной развития этой болезни в это время?
Заглоточный абсцесс обычно является продолжением инфекции глотки.Это также может быть вызвано распространением остеомиелита позвоночника. Примерно у 25% детей и взрослых с РПА инфекция возникает из-за травмы окологлоточного пространства. Маленькие дети (обычно в возрасте 2–4 лет) страдают чаще из-за более высокой частоты инфекций верхних дыхательных путей.
Какие лабораторные исследования следует запросить для подтверждения диагноза? Как следует интерпретировать результаты?
Полный анализ клеток крови (ОАК) с дифференциалом обычно выявляет лейкоцитоз с повышенным процентом нейтрофилов и полос.Посев крови (аэробный И анаэробный) имеет ограниченную чувствительность, но очень помогает при выборе терапии при положительном результате. Отрицательный посев крови или нормальный общий анализ крови не исключает RPA или ретрофарингеальную флегмону.
Необходимо собрать посев из горла для выявления возможной стрептококковой инфекции группы А.
У пациента с нарушением проходимости дыхательных путей следует отложить травматические и стрессовые лабораторные исследования до тех пор, пока проходимость дыхательных путей пациента не будет обеспечена.
Гной — идеальный образец для посева. Гной следует сдавать как для аэробных, так и для анаэробных культур и пятен.
Могут ли быть полезны визуализирующие исследования? Если да, то какие?
Рентгенограмма боковой поверхности шеи мягких тканей может использоваться вначале и может помочь определить толщину задней стенки глотки. Однако это исследование имеет ограничения, поскольку положение пациента может затруднить интерпретацию, а дифференциация между целлюлитом и абсцессом невозможна, если не виден уровень воздуха / жидкости.
Компьютерная томография (КТ) с контрастированием — это исследование выбора при РПА или заглоточной флегмоне. Он предлагает точное анатомическое описание и степень основной патологии. Это быстро и обычно избавляет пациента от седации. Радиационное облучение, расходы и необходимость седации для некоторых пациентов являются недостатками КТ. Точность КТ в прогнозировании абсцесса при заглоточных инфекциях в одном исследовании составила 75% с частотой ложноположительных результатов 25%. КТ имела низкую чувствительность (43%) и специфичность (63%) в дифференцировании RPA от целлюлита у детей, госпитализированных по поводу ретрофарингеальной инфекции.
Внутриротовое ультразвуковое исследование неинвазивно, доступно и хорошо переносится детьми. Седация или анестезия требуются редко, но у ультразвука есть ограничения. Отсутствие контраста в ультразвуковых исследованиях может ограничивать идентификацию структуры. Это также требует сотрудничества со стороны пациента.
Подтверждение диагноза
Клиническая оценка ретрофарингеальных инфекций зависит от наличия боли в шее, ригидности шеи, лихорадки, отека глотки и внешнего отека шеи, в зависимости от степени инфекции.Педиатрические пациенты с обструкцией дыхательных путей должны проходить своевременное и тщательное обследование с должным образом защищенными дыхательными путями.
Дифференцировать целлюлит и лимфаденит от абсцесса клинически сложно, и часто требуется визуализация. КТ с контрастированием — самый полезный диагностический инструмент. КТ с контрастным усилением обычно позволяет выявить области с низким затуханием и усилением обода.
Физические признаки респираторного дистресса, тризма, образования на шее, непроходимости, слюнотечения и одинофагии указывают на глубокую инфекцию шеи.
Боль или образование в шее с кривошеей у маленького ребенка с историей инфекции верхних дыхательных путей, средним отитом или травмой должны вызывать подозрение на глубокую инфекцию шеи.
Физический осмотр, выявляющий припухлость или выпуклость по средней линии глотки, является диагностикой заглоточного образования (например, лимфангиомы или гемангиомы), возможно, абсцесса.
Если вы можете подтвердить, что у пациента заглоточный абсцесс, какое лечение следует начать?
Инфекции глубокого отдела шеи могут быстро прогрессировать, и пациентам обычно требуется госпитализация и тщательное наблюдение в случае возникновения осложнений.Лечение RPA зависит от тяжести проявления.
Пациентам с нарушением проходимости дыхательных путей требуется немедленная интубация опытным врачом. Как только будет обеспечен внутривенный доступ, следует начать парентеральное введение антибиотиков вместе с консультацией отоларинголога по поводу хирургического дренирования. Парентеральное увлажнение и обезболивание являются важными дополнениями к первичному лечению.
Пациенты без нарушения проходимости дыхательных путей должны быть обследованы отоларингологом, начать лечение парентеральными антибиотиками, гидратироваться и лечиться от боли.
Первоначальное парентеральное введение антибиотиков должно обеспечивать лечение общих патогенов, вызывающих RPA, включая Streptococcus группы A, Staphylococcus aureus и респираторные анаэробы. Затем эмпирическую терапию можно изменить на основе результатов периоперационного посева гноя (аэробного и анаэробного) и результатов окрашивания по Граму. Как правило, RPA представляют собой полимикробные инфекции, и выделение респираторных анаэробов ограничивается методикой сбора и лабораторным обращением с образцом.
Следующие парентеральные антибиотики обеспечат адекватное начальное покрытие: клиндамицин (25-40 мг / кг / день внутривенно через каждые 6-8 часов) или ампициллин-сульбактам (200 мг ампициллина / кг / день внутривенно через каждые 6 часов).Подходят имипенем (60-100 мг / кг / день внутривенно через каждые 6 часов) или меропенем (60 мг / кг / доза внутривенно через каждые 8 часов), хотя они являются более дорогими альтернативами без явной дополнительной пользы.
Пероральные антибиотики предназначены для амбулаторного лечения RPC и дренированного RPA. Амоксициллин-клавулановая кислота (45 мг / кг / день — компонент амоксициллина — перорально каждые 12 часов, 875 мг перорально каждые 12 часов для взрослых) или клиндамицин 30 мг / кг / день перорально каждые 8 часов, 450 мг перорально каждые 8 часов у взрослых.
Пациентам, инфицированным MRSA, следует назначать ванкомицин (60 мг / кг / день внутривенно через каждые 6 часов) или клиндамицин (40 мг / кг / день внутривенно через каждые 8 часов). Клиндамицин следует использовать только в том случае, если изолят MRSA чувствителен к клиндамицину или местная эпидемиология поддерживает его эмпирическое использование (устойчивость к клиндамицину <10%). Пероральный линезолид - дорогая альтернатива амбулаторному лечению документированной инфекции MRSA. Доза зависит от возраста и веса пациента: дети <5 лет: 30 мг / кг / день перорально каждые 8 часов, дети 5-11 лет: 20 мг / кг / день перорально каждые 12 часов, дети ≥12 лет. и подростки: 600 мг внутрь каждые 12 часов.
Решение о переходе на пероральные антибиотики основано на клиническом течении болезни и целесообразно, когда у пациента нет лихорадки, и он может глотать таблетки и жидкости.
Операция требуется для всех абсцессов, которые изначально не поддаются лечению антибиотиками, имеют размер> 2 см или приводят к нарушению проходимости дыхательных путей. Большинство отоларингологов будут рекомендовать чрескожный дренаж, если инфекция расположена медиальнее крупных сосудов. При абсцессах латеральнее магистральных сосудов может потребоваться трансцервикальный доступ.
Клиническое уменьшение боли и лихорадки наблюдается в течение 24-48 часов после антибактериальной терапии и / или хирургического вмешательства. Пациенты, у которых не наступает улучшение от одних антибиотиков, должны быть обследованы на наличие абсцесса и необходимость хирургического вмешательства.
Пациенты, у которых был дренирован абсцесс и по-прежнему наблюдается лихорадка или боль, должны быть тщательно обследованы на предмет таких осложнений, как частичный дренаж RPA, повторное накопление гноя, распространение инфекции на окружающие структуры или септический яремный тромбофлебит.
Соответствующая продолжительность антимикробной терапии не была хорошо изучена. В общем, 14 дней приема антибиотиков после успешного дренирования должно быть достаточно.
Какие побочные эффекты связаны с каждым вариантом лечения?
Антибактериальная терапия в целом безопасна. Документированные побочные эффекты антибиотикотерапии включают сыпь, тошноту, боль в животе, диарею, угнетение костного мозга, синдром Стивенса-Джонсона, анафилаксию, ототоксичность и нефротоксичность (ванкомицин), повышение уровня АСТ и АЛТ, псевдомембранозный колит и головную боль.
Риски, связанные с хирургическим дренированием, включают кровотечение, а также риски, связанные с общим наркозом. Хирургический разрез и дренирование трансоральным доступом сопряжены с низким риском заболеваемости или смертности.
Каковы возможные исходы заглоточного абсцесса?
Прогноз RPA хороший, если заболевание обнаружено и вылечено на ранней стадии.
Антибактериальная терапия безопасна и редко приводит к серьезным побочным эффектам. Как общий наркоз, так и хирургический разрез и дренирование трансоральным доступом несут низкий риск заболеваемости или смертности.
Что вызывает это заболевание и как часто оно встречается?
Нет задокументированных сезонных колебаний для RPA. Чаще страдают дети младшего возраста. Заболеваемость снижается из-за широкого использования антибиотиков и улучшения медицинского обслуживания. Мальчики имеют более высокий риск развития RPA, чем девочки. В целом RPA не считаются заразными.
Нет известных триггеров окружающей среды для RPA, и нет известной генетической предрасположенности к RPA.
Как эти патогены / гены / воздействия вызывают болезнь?
Заглоточное пространство простирается от основания черепа до средостения на уровне первого или второго грудного позвонка. У детей заглоточная флегмона и абсцесс обычно следуют за инфекцией верхних дыхательных путей с нагноением заглоточных лимфатических узлов. Эти лимфатические узлы обычно атрофируются к 3-4 годам.
После 5 лет заглоточная инфекция становится реже.Дети старшего возраста и взрослые с РПА часто имеют в анамнезе проглатывание инородных тел, внешние травмы или инструменты, такие как интубация или эзофагоскопия.
Другие клинические проявления, которые могут помочь в диагностике и лечении
Какие осложнения вы можете ожидать от болезни или лечения болезни?
Основные осложнения RPA включают медиастинит, синдром Лемьера (тромбофлебит глубокой шейной вены), разрыв сонной артерии, сепсис, нарушение дыхательных путей, остеомиелит и пневмонию.
Доступны ли дополнительные лабораторные исследования; даже те, которые не широко доступны?
Как предотвратить заглоточный абсцесс?
Нет вакцин для защиты детей от РПА; однако, поскольку RPA часто возникает в результате осложнения инфекции верхних дыхательных путей, плановая вакцинация против гриппа рекомендуется для всех здоровых детей и детей из группы высокого риска в возрасте старше 6 месяцев. Нет никаких известных поведенческих факторов риска, предрасполагающих к RPA.
Какие есть доказательства?
Goldstein, NA., Hammerschlag, MR., Feigin, RD, Cherry, JD, Demmler-Harrison, GJ, Kaplan, SL. «Перитонзиллярные, заглоточные и парафарингеальные абсцессы». Учебник детских инфекционных болезней Фейгина и Черри. 2009. С. 177-84.
Шварц, Р.Х., Лонг, С.С., Пикеринг, Л.К., Пробер, К.Г. «Инфекции, связанные с верхними и средними дыхательными путями». Принципы и практика детских инфекционных болезней. 2003.стр. 213
Аль-Сабах, Б., Бен Саллин, Х., Хагр, А. «Заглоточный абсцесс у детей: 10-летнее исследование». J Отоларингол. т. 33. 2004. С. 352-5. (Педиатрическое исследование, посвященное разногласиям между медикаментозным и хирургическим подходами к лечению РПА. Исследование показало, что дети с меньшим количеством начальных симптомов с большей вероятностью будут реагировать только на медикаментозную терапию. В исследовании не детализировались результаты КТ, поэтому, возможно, пациенты были слишком представлены только при заглоточной флегмоне.)
Брук, И. «Микробиология и лечение перитонзиллярных, заглоточных и парафарингеальных абсцессов». J Oral Maxillofac Surg. т. 62. 2004. pp. 1545-50. (Обзор педиатрических инфекций глубокой шеи; основное внимание уделяется микробиологии и лечению.)
Маллой, К.М., Кристенсон, Т., Мейер, Дж. С.. «Отсутствие связи результатов КТ и хирургического дренирования при абсцессах шеи у детей». Inter J Педиатр Оториноларингол. т. 72. 2008. С. 235-9. (Интересное ретроспективное исследование 43 детей, показывающее отсутствие корреляции между результатами КТ и наличием гноя во время операции.Исследование предостерегает клиницистов не полагаться только на результаты компьютерной томографии, рекомендуя хирургическое вмешательство, а использовать ее в сочетании с клинической проницательностью.)
Кортни, М.Дж., Махадеван, М., Митефф, А. «Ведение педиатрических ретрофарингеальных инфекций: нехирургическое или хирургическое лечение». ANZ J Surg. т. 77. 2007. С. 985-7. (Исследование 24 детей с ретрофарингеальным целлюлитом, ранним и полностью развившимся абсцессом, сравнение медикаментозного и хирургического лечения. Авторы поддерживают консервативное (медикаментозное) лечение ретрофарингеальных инфекций.Ограничения исследования включают его небольшой размер, отсутствие определения раннего абсцесса при компьютерной томографии и размер абсцесса при компьютерной томографии.)
Page, NC, Bauer, EM, Lieu, JE .. «Клинические особенности и лечение заглоточного абсцесса у детей». Otolaryngol Head Neck Surg. т. 138. 2008. С. 300-6. (Большое ретроспективное исследование 162 детей с РТА. В исследовании описаны факторы, которые помогают при отборе пациентов для хирургического дренирования.)
Grisaru-Soen, G, Komisar, O, Aizenstein, O.«Заглоточный и парафарингеальный абсцесс у детей — эпидемиология, клиника и лечение». Inter J Педиатр Оториноларингол. т. 74. 2010. С. 1016-20.
Крамер, Д. Д., Пурки, М. Р., Смит, С. С., Шредер, Д. В.. «Влияние отсроченного хирургического дренирования глубоких абсцессов шеи у взрослых и детей». Ларингоскоп. , 2016 г. 8 апреля. (Это предполагаемая когорта, сравнивающая важность сроков дренирования RPA у детей и взрослых.)
Продолжающиеся споры относительно этиологии, диагностики и лечения
Продолжаются дискуссии о полезности компьютерной томографии для установления диагноза RPA.Однако до тех пор, пока не будут доступны лучшие варианты визуализации, это исследование остается предпочтительным для пациентов, которые не могут быть обследованы с помощью интраорального ультразвукового исследования.
Лечение RPA по сравнению с хирургическим дренированием остается предметом разногласий. Некоторые исследования детей с заглоточной инфекцией показали, что медикаментозное лечение (только антибиотики) не продлевает пребывание в больнице и не вызывает каких-либо осложнений. Однако размер абсцессов у этих детей не был задокументирован. Возможно, что некоторых детей с небольшими абсцессами можно лечить только антибиотиками без ущерба для заболеваемости, смертности или других параметров, таких как продолжительность пребывания в больнице.Мы рекомендуем использовать всю клиническую информацию и клинические проявления в сочетании с визуализационными исследованиями при принятии решения о хирургическом вмешательстве.
Copyright © 2017, 2013 ООО «Поддержка принятия решений в медицине». Все права защищены.
Ни один спонсор или рекламодатель не участвовал, не одобрял и не платил за контент, предоставляемый Decision Support in Medicine LLC. Лицензионный контент является собственностью DSM и защищен авторским правом.
Каковы возможные осложнения заглоточного абсцесса?
Представление пациента
21-месячный мужчина обратился в отделение неотложной помощи с лихорадкой, затрудненным глотанием и ригидностью шеи.Рентгенограмма шеи показала наличие заглоточного абсцесса, и пациент был доставлен на вертолете для хирургического обследования и лечения. Рентгенологическое обследование в специализированной больнице при компьютерно-томографическом исследовании шеи выявило увеличенную гиподензивную область перед шейным позвонком с усилением кольца, что соответствует диагнозу — значительный заглоточный абсцесс . Его доставили в операционную, где объединенная бригада детских отоларингологов и детских хирургов выполнила трансоральное и латеральное дренирование шеи значительного заглоточного абсцесса.Пациент был интубирован для контроля проходимости дыхательных путей из-за протяженности абсцесса, но был экстубирован на 2-й день после операции. В культурах выросла метициллин-чувствительный золотистый стафилококк, и пациент получил в общей сложности 10 дней внутривенного введения антибиотиков и дополнительную 1 неделю перорального приема. антибиотики. Его отправили домой с дополнительной 1 неделей перорального приема антибиотиков, и клинический курс пациента через 1 неделю после выписки показал, что он чувствует себя хорошо.
Рисунок 107 — КТ-исследование шеи, выполненное с внутривенным контрастированием, показывает большой заглоточный абсцесс, который простирается от основания черепа до средостения, который смещает и сдавливает дыхательные пути и пищевод (вверху), который затрагивает каротидные пространства с обеих сторон, а также заглоточно пространство (в центре) и охватывает трахею и сосуды средостения (внизу).
Обсуждение
Заглоточные абсцессы (RPA) возникают в потенциальном пространстве, ограниченном кпереди от превертебральной фасции, кзади от мышц-сужителей глотки и их фасций и сбоку от сонных влагалищ и парафарингеального пространства (еще одно потенциальное пространство, лежащее сбоку от позвоночника). глотка). Заглоточное потенциальное пространство проходит сверху от основания черепа до средостения дистально. Это наиболее распространенная инфекция глубоких отделов шеи.У детей до 4 лет присутствуют заглоточные лимфатические узлы, которые регрессируют после этого возраста. RPA чаще всего встречается у маленьких детей, когда присутствуют эти лимфатические узлы, с вероятным нагноением этих лимфатических узлов и распространением инфекции. По данным одного исследования, RPA у детей чаще всего предшествуют инфекции верхних дыхательных путей (45%), такие как тонзиллит, фарингит, синусит или шейный лимфаденит, попадание инородного тела (27%) или идиопатия (28%). У взрослых в анамнезе больше травм или инструментов, предшествующих RPA.Организмы, наиболее часто связанные с RPA, представляют собой смешанную флору полости рта с грамположительными микроорганизмами, такими как Streptococcus viridians , Staphylococcus aureus и Staphylococcus epidermidis . Грамотрицательные организмы включают вида Haemophilus influenza , вида Bacteroides, и вида Fusobacterium . Подобные организмы обнаруживаются и в перитонзилярном абсцессе.
Может быть трудно отличить другие распространенные инфекции от RPA, поскольку у многих пациентов будет лихорадка, снижение перорального приема, лимфаденопатия шеи, отек шеи и боль в горле.Пациентов, у которых также наблюдается боль в шее при движении, кривошея, трисмис, слюнотечение, дисфония или стридор, легче распознать, но другие тяжелые инфекции, такие как ларинготрахеобронит, эпиготтит и менингит, также могут проявлять эти симптомы.
Оценка включает множество признаков инфекции и воспаления, таких как общий анализ крови, скорость оседания эритроцитов и С-реактивный белок, но не является специфическим. Радиологические методы очень полезны. Простые боковые рентгенограммы мягких тканей могут показать переднее расширение пространства мягких тканей и сужение дыхательных путей.Обычные рентгенограммы чувствительны на 80-88% и специфичны на 100%. Ультразвук можно использовать, но его бывает трудно получить, и отрицательный результат обследования не исключает РПА. Компьютерная томография считается золотым стандартом диагностики гомогенного гиподенсированного образования с усилением кольца.
Лечение заключается в внутривенном введении антибиотиков и чаще всего хирургическом дренировании трансоральным путем, но также может потребоваться латеральная шейка и / или расширение в грудную полость. Также могут потребоваться поддерживающие меры, такие как интубация или трахеостомия.
Learning Point
Осложнения RPA включают обструкцию верхних дыхательных путей, тромбоз яремной вены, разрыв и кровоизлияние сосудов, бактериемию, септический шок, медиастинит, перикардит, эмпиему плевры, аспирационную пневмонию (из-за спонтанного разрыва менингита) . Рецидив возникает у 1-5% пациентов. Смерть может наступить у 40-50% пациентов. У взрослых смертность выше, чем у детей.
Вопросы для дальнейшего обсуждения
1.Какие антибиотики подходят для эмпирического лечения заглоточного абсцесса?
2. Опишите типичное расположение перитонзилярного абсцесса?
Связанные дела
Чтобы узнать больше
Чтобы просмотреть педиатрические обзорные статьи по этой теме за последний год, посетите PubMed.
Информацию о доказательной медицине по этой теме можно найти на сайте SearchingPediatrics.com, в Национальном информационном центре по рекомендациям и в Кокрановской базе данных систематических обзоров.
Информационные рецепты для пациентов можно найти в MedlinePlus по следующим темам: Абсцесс и заболевания горла.
Чтобы просмотреть текущие новостные статьи по этой теме, проверьте Новости Google.
Чтобы просмотреть изображения, относящиеся к этой теме, проверьте Google Images.
Ван Л.Ф., Куо В.Р., Цай С.М., Хуанг К.Дж. Характеристики опасных для жизни инфекций глубокого цервикального пространства: обзор ста девяноста шести случаев. Am J Otolaryngol. 2003 март-апрель; 24 (2): 111-7.
Филпотт К.М., Селвадурай Д., Банерджи АР.Детский заглоточный абсцесс. J Laryngol Otol. 2004 декабрь; 118 (12): 919-26.
Аль-Сабах Б., Бен Саллин Х., Хагр А., Чой-Розен Дж., Манукян Дж. Дж., Тевфик Т.Л. Заглоточный абсцесс у детей: 10-летнее исследование. J Отоларингол. 2004 декабрь; 33 (6): 352-5.
Брук И. Микробиология и лечение перитонзиллярных, заглоточных и парафарингеальных абсцессов. J Oral Maxillofac Surg. 2004 декабрь; 62 (12): 1545-50.
Компетенции ACGME, отмеченные в деле
1.Взаимодействуя с пациентами и их семьями, медицинский работник эффективно общается и демонстрирует заботливое и уважительное поведение.
2. Собирается важная и точная информация о пациентах.
3. Принимаются обоснованные решения о диагностических и терапевтических вмешательствах, основанные на информации и предпочтениях пациентов, последних научных данных и клинических суждениях.
4. Планы ведения пациентов разрабатываются и выполняются.
7. Все медицинские и инвазивные процедуры, которые считаются необходимыми для данной области практики, выполняются грамотно.
8. Предоставляются медицинские услуги, направленные на предотвращение проблем со здоровьем или сохранение здоровья.
9. Уход, ориентированный на пациента, обеспечивается работой со специалистами в области здравоохранения, в том числе из других областей.
10. Демонстрируется исследовательский и аналитический подход к клинической ситуации.
11. Основные и клинически поддерживающие науки, соответствующие их дисциплине, известны и применяются.
23.Известны различные типы медицинской практики и систем предоставления услуг, включая методы контроля затрат на здравоохранение и распределения ресурсов.
24. Практикуется рентабельная медицинская помощь и распределение ресурсов без ущерба для качества медицинской помощи.
26. Известно партнерство с руководителями здравоохранения и поставщиками медицинских услуг для оценки, координации и улучшения здравоохранения, а также то, как эти действия могут повлиять на работу системы.
Автор
Донна М. Д’Алессандро, доктор медицины
, профессор педиатрии, Детская больница Университета Айовы,
Девятимесячный ребенок с заглоточным абсцессом, вторичным по отношению к абсцессу сосцевидного отростка, проявляющимся в виде кривошеи: описание случая | Cases Journal
Мы описываем необычный случай, когда мастоидит привел к редкому осложнению заглоточного абсцесса у 9-месячной девочки.Насколько нам известно, других случаев распространения мастоидита на заглоточное пространство у детей не зарегистрировано.
Мы считаем маловероятным, что заглоточный абсцесс был первичной инфекцией у нашего пациента. Как правило, клиническое течение заглоточного абсцесса включает лихорадку, отек шеи, слюнотечение и затруднения глотания и обычно связано с предшествующей инфекцией верхних дыхательных путей и травмой, вызванной инородными телами в анамнезе [3]. По мере роста абсцесса обычно возникает респираторный дистресс, особенно у маленьких детей [4].У нашего пациента, однако, не было ни одной из этих классических презентаций, и у него не было респираторного дистресса. Это говорит о том, что на момент появления симптомов заглоточного абсцесса не было.
Мастоидит, вероятно, был основным источником инфекции у этого пациента. Хронический характер инфекции сосцевидного отростка, о чем свидетельствует компьютерная томография, показывающая остеолиз сосцевидного отростка (рис. 5), согласуется с 6-недельной продолжительностью симптомов у нашего пациента. Напротив, заглоточный абсцесс пациента был ограничен левой половиной заглоточного пространства и не был связан с какими-либо осложнениями, которые обычно возникают в результате заглоточного абсцесса (например,грамм. респираторный дистресс и затруднения глотания). Это говорит о том, что это заболевание возникло недавно, что, скорее всего, было вызвано распространением инфекции из уже имеющегося абсцесса сосцевидного отростка.
Чаще всего гной распространяется из сосцевидного абсцесса через оболочку грудино-ключично-сосцевидной или двубрюшной мышцы. Распространение гноя из абсцесса сосцевидного отростка через грудино-ключично-сосцевидное влагалище приводит к развитию абсцесса Бецольда; если гной распространяется через пищеварительный тракт, возникает абсцесс Сителли.Обе формы абсцесса могут вызвать парафарингеальный абсцесс, а затем заглоточный абсцесс из-за непосредственной близости этих пространств друг к другу. В нашем случае, однако, физикальное обследование и компьютерная томография не показали никаких признаков инфекции в грудинно-ключично-сосцевидной или двубрюшной мышцах, что позволяет предположить, что ни абсцесс Безольда, ни абсцесс Сителли не были причиной заглоточного абсцесса нашего пациента. Петрозит или нагноение лимфатических узлов вокруг внутренней яремной вены также может вызвать заглоточный абсцесс, вторичный по отношению к абсцессу сосцевидного отростка.Однако у нашей пациентки не было признаков петрозита (который обычно связан с сильной ретробульбарной болью, диплопией, флегмоном глазницы и параличом лицевого нерва [2]), что позволяет предположить, что это также было маловероятной причиной ее заглоточного абсцесса. Ни нагноение лимфатических узлов вокруг внутренней яремной вены, ни тромбофлебит внутренней яремной вены [2] не считались ответственными за заглоточный абсцесс, поскольку не было доказательств тромбофлебита.
В редких случаях гной из сосцевидного абсцесса может стекать по каменистой части височной кости и достигать заглоточного пространства через ямку Розенмюллера.Хотя этот путь был постулирован как возможный метод распространения гноя из сосцевидного абсцесса [1], о таком явлении до сих пор не сообщалось. Тем не менее, мы считаем, что это наиболее вероятный сценарий для нашего пациента. Культуры крови были отрицательными; однако предыдущие сообщения предполагают, что мастоидит и заглоточный абсцесс чаще всего вызываются инфекциями Streptococcus pneumoniae и Staphylococcus aureus [3, 5].
Заглоточный абсцесс может проявляться в виде кривошеи в 67% случаев из-за спазма мышц шеи [3].Действительно, в недавно опубликованном отчете описан редкий случай заглоточного абсцесса, осложненного кривошеей, у 4-летней девочки [6]. Симптомы кривошеи и выпуклости задней стенки глотки у нашего пациента соответствовали клиническим особенностям, обнаруженным в более ранней серии детей с заглоточными абсцессами [3]. Заглоточные абсцессы также могут серьезно препятствовать прохождению дыхательных путей; Zafereo и Pereira описывают ребенка, у которого возникла тяжелая форма обструктивного апноэ во сне из-за сужения ротоглотки, вызванного заглоточным абсцессом [7].Однако у нашего пациента не было признаков обструкции дыхательных путей или медиастинита.
При постановке диагноза заглоточного абсцесса боковой рентгеновский снимок полезен, но компьютерная томография имеет огромное значение как диагностический инструмент, который может обнаружить абсцесс и помочь установить режим лечения [8]. Кортни и др. Изучили медицинские карты 24 детей с заглоточными абсцессами и сообщили, что компьютерная томография имела точность 75% для правильной идентификации абсцесса [9].
Что касается лечения, Васкес Лопес и др. [10] предполагают, что решение о применении медикаментозного или хирургического лечения зависит от нескольких факторов, включая общее состояние ребенка, размер абсцесса, возможные осложнения, возникающие в результате абсцесс и хирургическая доступность.Ряд других авторов предлагали использовать хирургическое вмешательство только тогда, когда пациенты не реагируют на лечение (например, внутривенные антибиотики) [8, 9, 11]. Мы согласны с этим предложением. В недавней статье также был определен ряд прогностических факторов, которые могут быть полезны при выявлении детей с заглоточными абсцессами, которым следует лечить только внутривенными антибиотиками [12]. Поскольку абсцесс нашего пациента был ограничен заглоточной областью, и поскольку ребенок был клинически стабильным без респираторных нарушений, мы предпочли медицинское лечение хирургическому удалению.


 При подозрении на туберкулез назначают ПЦР, исследование мокроты на палочки Коха.
При подозрении на туберкулез назначают ПЦР, исследование мокроты на палочки Коха.

 При этом он испытывает трудности с проглатыванием пищи.
При этом он испытывает трудности с проглатыванием пищи.