Кровь из горла при отхаркивании: 11 причин кровохаркания с кашлем и без
Кровь в горле — это малораспространенный симптом, и почти в 98% случаев истечение гематологической жидкости происходит на из самой глотки, а из близлежащих анатомических структур: легких, желудка, трахеи.
Горловые кровотечения имеют существенную опасность для здоровья, а порой и для жизни пациента.
Это потенциально летальное состояние. В длительной же перспективе даже небольшая кровопотеря приводит к развитию анемического синдрома, ввиду дефицита железа, которое активно эвакуируется из организма.
Существует масса вероятных заболеваний, сопровождаемых подобной симптоматикой. От банального тонзиллита до онкологического процесса в горле различного генеза и типа. Нужно разобраться подробнее.
Рак горла
Представляет собой онкологическое заболевание злокачественного свойства. Как показывает практика, злокачественные опухоли отличаются от доброкачественных тремя основными признаками:
- инфильтративный рост;
- быстрое деление клеток неподконтрольное организму;
- способность давать вторичные опухолевые очаги (метастазы).

По статистике, рак горла встречается не так часто. Он располагается на пятом месте по распространенности всех онкопатологий. Однако летальность его находится в лидерах, что связано с поздней диагностикой и малой внимательностью пациентов к своему здоровью.
Причины развития болезни множественны. Как правило, страдают в основном курильщики, алкоголики и лица, чья профессиональная деятельность связана с воздействием на ротоглотку высоких температур. Но это не аксиома. Порой страдают и иные лица.
Симптоматика весьма характерна и включает в себя следующие проявления: интенсивные или малой интенсивности боли в горле, особенно на ранних стадиях течения патологического процесса, дискомфорт при глотании, ощущение инородного тела в глотке, неприятный запах изо рта по причине распада опухоли и начала процессов гниения, изменение рельефов шеи, из горла идет кровь и некоторые иные симптомы.
При этом на поздних стадиях, когда неоплазма крупная, кровь горлом идет намного чаще, а интенсивность кровотечения может быть летальной.
Кашель при раке гортани встречается почти всегда и носит постоянный, надоедливый характер. Отл
Кровохарканье при туберкулезе: симптомы, осложнения, лечение
Инфицированный человек часто сталкивается с ситуацией, когда он нуждается в срочной помощи, и среди этих случаев выделяется кровохарканье при туберкулезе, при котором во время кашля пациент выплевывает не только мокроту, но и кровь. Кровохарканье при туберкулезе вызывает у многих больных тревогу за собственное здоровье, поскольку само заболевание с трудом поддается лечению, а любые осложнения только усугубляют ситуацию. Как правило, человек выплевывает небольшое количество крови, поэтому кровохарканье при туберкулезе считается менее опасным, чем кровотечение, которое ставит под угрозу жизнь пациента.
Причины и процесс формирования выделения крови у инфицированных
Туберкулез — это опасное инфекционное заболевание, возбудителем которого выступает палочка Коха. В МКБ 10 туберкулез имеет код А15-А19.
Инфекция поражает не только дыхательные пути, но и многие другие органы, поскольку возбудитель может проникнуть в организм разными путями. Стоит учитывать, что источник инфекции весьма заразный, поэтому требуется принимать меры еще до заражения.
При воздушно-капельном пути заражения заболевание поражает преимущественно легкие, при контакте с источником инфекции страдает кожа, а микобактерия, попавшая с кровью, вызывает патологии матки, яичников, яичек и предстательной железы. Обнаружение туберкулеза на начальных этапах позволяет устранить инфекцию без осложнений для пациента. Запущенная болезнь травмирует организм, вызывая различного рода осложнения, среди которых особенно выделяют кровотечение и кровохаркание.
Существуют различные причины, которые вызывают кровохарканье:
- высокое давление в легочных сосудах;
- кровь свертывается с нарушениями;
- фибринолитическая активность крови повышена;
- стенки сосудов чрезвычайно проницательны.
Эти факторы не только вызывают кровь при кашле, но и способствуют образованию кровотечений в легких. Кроме того, по этим причинам выделение крови при кашле может наблюдаться не только у людей с туберкулезом, но и при любом другом заболевании органов дыхания.
Кроме того, по этим причинам выделение крови при кашле может наблюдаться не только у людей с туберкулезом, но и при любом другом заболевании органов дыхания.
Кроме этого, сосуды больного туберкулезом начинают кровоточить при:
- частом употреблении алкоголя;
- низкой температуре;
- изменении атмосферного давления;
- употреблении некоторых лечебных препаратов;
- перегреве тела;
- проживание в высокогорной местности.
Патогенез заболевания выглядит следующим образом. У инфицированного из-за развития воспалительного процесса в органах дыхания или интоксикации начинает нарушаться проницаемость сосудов. Это создает благоприятные условия для попадания крови в бронхи, где она смешивается с мокротой и во время кашля выходит вместе с ней. Кашель вызывает раздражение в дыхательных путях, что способствует увеличению количества выделяемой крови.
Разрыв сосудов является вторым вариантом развития симптомов. Для туберкулеза характерно истончение стенок сосудов. При неблагоприятных факторах сосуд может быть поврежден, из-за чего кровь начинает попадать в бронхи. От величины сосуда зависит количество крови, иногда слишком крупный поврежденный сосуд заполняет бронхи и трахеи до такого состояния, что пациент не может спокойно дышать. Это может вызвать смерть от удушья, поэтому больному требуется срочная медицинская помощь.
При неблагоприятных факторах сосуд может быть поврежден, из-за чего кровь начинает попадать в бронхи. От величины сосуда зависит количество крови, иногда слишком крупный поврежденный сосуд заполняет бронхи и трахеи до такого состояния, что пациент не может спокойно дышать. Это может вызвать смерть от удушья, поэтому больному требуется срочная медицинская помощь.
Пути развития патологии указывают на то, что основным источником появления крови в дыхательных путях являются сосуды, а именно легочные и бронхиальные, так как в их функции входит транспортировка крови в легкие. Кровотечение легкого у больного туберкулезом возникает в тот момент, когда происходит разрыв бронхиальных артерий.
Для легочного кровотечения характерно попадание в просвет бронхов большого объема крови. Как правило, инфицированный отхаркивает либо кровь с мокротой, либо только кровь. Это связано с разрывом крупной артерии.
Легочные кровотечения у пациентов с туберкулезом легких создают им большие проблемы. Наличие большого объема крови в органах дыхания препятствует нормальному дыханию, если не остановить вовремя кровотечение, больной может задохнуться.
Наличие большого объема крови в органах дыхания препятствует нормальному дыханию, если не остановить вовремя кровотечение, больной может задохнуться.
Отличие кровохарканья от кровотечения
Чтобы успешно вылечить туберкулез, требуется учитывать особенности заболевания. Выделение крови при кашле у инфицированного не всегда считается кровохарканием или кровотечением, кроме того, это может происходить даже при отсутствии патологий органов дыхания. В ряде случаев больной начинает выплевывать кровь, которая выделяется из десен, носовой глотки, желудка и органов пищеварительного тракта. При этом у пациента не возникает кашель.
Кровохарканье от ложного отличается именно наличием кашля, а кровь выделяется легкими. Без кашля кровь не может самостоятельно пройти по бронхам, гортани и трахее. При его отсутствии врач рассматривает другое происхождение кровянистых выделений.
Откуда поступает кровь во время кашля может выяснить только врач с помощью обследования, поэтому при первых симптомах кровохарканья необходимо посетить медицинское учреждение для получения помощи. После осмотра врач определит причины недуга и назначит соответствующее лечение.
После осмотра врач определит причины недуга и назначит соответствующее лечение.
Главным образом кровохарканье отличается от кровотечения интенсивностью выделений. При кровохарканье вместе с кашлем выходит небольшой объем крови, не более 50 мл за день. Количество крови при кровотечении гораздо больше. Кроме того, кровотечение при туберкулезе осложнено риском появления кровоизлияния, которое возникает при разрыве крупного сосуда и представляет угрозу для жизни инфицированного.
Другие отличия:
- При кровохаркании мокрота смешана с кровью, а при кровотечении мокрота может отсутствовать.
- При кровотечении пациент часто кашляет.
В остальном различий между кровохарканьем и кровотечением не имеется.
Симптомы кровохарканья
При потере крови больной начинает выглядеть бледно. У него возникает слабость в теле, нарушается сознание.
Помимо наличия кашля и мокроты с кровянистыми выделениями, для кровохаркания характерны и другие признаки.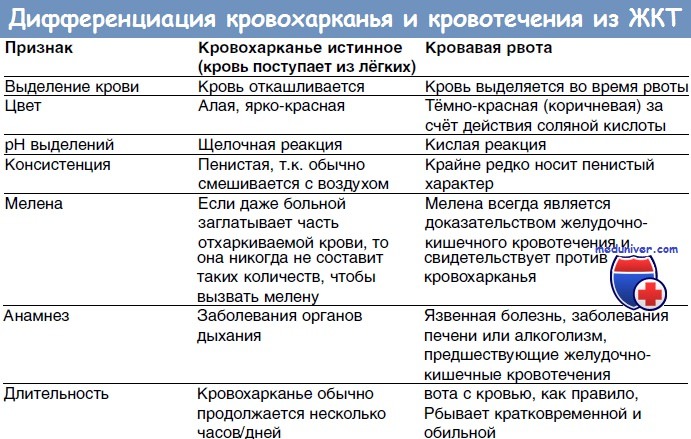
Основные симптомы:
- цвет крови ярко-красный;
- выделяемая жидкость имеет пенистую консистенцию.
Тем не менее наличие вышеперечисленных симптом не дает права самостоятельно устанавливать диагноз и назначать лечение. Любые меры без консультации с врачом принимать нельзя. Требуется тщательная диагностика под наблюдением врача.
Осложнения
Отсутствие качественного лечения пагубно сказывается на состоянии организма и ведет к возникновению осложнений.
Врачи называют следующие последствия кровохарканья:
- Кислородное голодание.
- Анемия.
- Удушье.
Первые два осложнения хоть и не смертельны, но негативно сказываются на организме человека.
Кислородное голодание нарушает нормальное функционирование всех органов и систем. Анемия снижает работоспособность больного, ухудшает качество жизни, но только при большой потере крови она способна вызвать смерть. Самое опасное последствие — удушье, поскольку сгустки крови заполняют бронхи и мешают поступлению кислорода в организм.
Лечение
На методы лечения кровохаркания оказывает влияние ряд обстоятельств. Прежде всего врачу необходимо уточнить диагноз, чтобы быть уверенным, что выделение крови происходит именно из-за туберкулеза. Во время обследования врач назначает ряд процедур, например, эндобронхофотограмму, которая позволяет обнаружить свежую кровь в бронхах. Если диагноз подтвердился, то терапия преимущественно направлена на уменьшение активности туберкулеза, что снизит частоту кровохаркания.
Важное условие, облегчающее борьбу с инфекцией, — это обеспечение покоя и благоприятной обстановки для пациента. Больной должен чувствовать себя хорошо как физически, так и психически. Желательно проводить больше времени в постели отдыхая. Больному следует больше времени лежать, а не сидеть, поскольку лежачее положение способствует выделению мокроты и кровяных сгустков.
Если состояние больного во время кашля ухудшилось, необходимо оказать ему помощь до приезда скорой помощи. Существует один способ, как остановить кровотечения из легких в домашнем условии: необходимо приложить к грудной клетке холод, в результате чего возникнет тромбирование поврежденного сосуда.
Кроме того, чтобы облегчить состояние больного, требуется придать ему сидячее или полусидячее положение, тело должно быть наклонено в сторону легкого, из которого предположительно поступает кровь. Если у пациента продолжается кашель, нежелательно подавлять его полностью, поскольку таким образом он сможет выплевывать скопившуюся в бронхах кровь, которая способна вызвать аспирационную пневмонию.
Оказывать иные действия не следует, даже если близкие люди увидели, как делать тот или иной метод первой помощи в видео или по фото. Также любой кровоостанавливающий препарат выписывается только врачом.
Насыщенность курса лечения определяется выраженностью симптомов. Если кровь выделяется в небольших количествах, медики выписывают лекарственные препараты медленного действия. При сильной выраженности проблемы пациенту необходимо принимать лекарства более быстрого действия.
Кроме этого, чтобы вылечить сосуды и кровь, следует устранить факторы, провоцирующие развитие патологии.
Среди них выделяют:
- Чтобы нормализовать повышенное кровяное давление в сосудах, пациенту рекомендуется принимать ганглиоблокаторы и препараты против кашля и спазмов.
- Необходимо провести исследование на наличие патологий свертываемости крови, и при положительных результатах доктор назначает больному Дицинон, Фибриноген или Гемофобин.
- Снижение фибринолитической активности крови проводится с помощью лекарственных препаратов, среди которых выделяют Фитин, они способны провести коррекцию ферментов.
- Аскорбиновая кислота или кальция глюконат способствуют снижению проницаемости сосудов легких.
Кровотечение лечится такими же методами, которые применяют при кровохаркании. Различие состоит в проведении быстрой диагностики и скорейшего назначения лечения. Кроме того, при кровотечениях может возникнуть ситуация, при которой пациенту требуется переливание крови.
В крайних случаях, когда лекарственные препараты не оказывают воздействия на организм, больному проводят хирургическую операцию. В зависимости от состояния инфицированного, врач принимает решение, проводить операцию во время кровотечения или дождаться его остановки.
В зависимости от состояния инфицированного, врач принимает решение, проводить операцию во время кровотечения или дождаться его остановки.
Профилактические меры для предупреждения кровохарканья и кровотечения следует обсуждать с врачом и осуществлять их под его присмотром. В большинстве случаев кровь при кашле наблюдается у людей с прогрессирующим заболеванием, поэтому необходимо лечить туберкулез на ранних стадиях и не позволять ему развиваться. Все рекомендации врача должны добросовестно соблюдаться. Для полного выздоровления пациенту требуется принимать назначенные препараты, стабильно посещать противотуберкулезный диспансер и сообщать врачу о состоянии собственного организма.
В период лечения и после больному надлежит устранить любые факторы, способные нанести вред дыхательным путям. Как правило, к этим факторам относятся курение и деятельность, связанная с взаимодействием с вредными веществами. На организм больного туберкулезом благотворное влияние окажут частые прогулки на свежем воздухе, также следует соблюдать санитарные нормы, поддерживать помещение в чистоте и проветривать его. Стресс, нервные заболевания и физическое перенапряжение нужно старательно избегать.
Стресс, нервные заболевания и физическое перенапряжение нужно старательно избегать.
Причины кровохарканья
Под термином «кровохарканье» понимают выделение прожилок крови в процессе кашля, которые могут отделяться с мокротой или без нее. Если крови выделяется более 100 мл за 24 часа, то тогда речь идёт о легочном кровотечении. Вместе с тем, большинство специалистов считают, что разделение этих двух патологических состояний достаточно относительно. Поскольку любое выделение крови из дыхательных путей независимо от объёма говорит о неотложном состоянии, и нет никакой гарантии, что вскоре не пойдёт сильное кровотечение.
Причины кровохарканья
Клинический симптом кровохарканье может наблюдаться при различных болезнях лёгких и сердца. Кроме того, он возможен при травме грудной клетки и аутоиммунной патологии (например, гранулематоз Вегенера). Перечислим основные причины кровохарканья:
Перечислим основные причины кровохарканья:
- Туберкулёзное поражение дыхательной системы (инфильтративно-пневмонические и деструктивные формы).
- Бронхоэктатическая болезнь.
- Абсцесс лёгкого (гнойное воспаление).
- Опухоли бронхов и/или лёгкого.
- Пневмония.
- Острый бронхит.
- Инфаркт лёгкого.
- Отёк лёгких.
- Заболевания сердца, когда наблюдается застой крови в малом круге кровообращения.
- Легочная гипертензия.
- Врождённые аномалии развития сосудов лёгкого.
Не установив точную причину кровохарканья, возникающего при кашле, практически невозможно добиться полного выздоровления.
Клиническая картина
Как показывает терапевтическая и хирургическая практики, туберкулёз считается одной из ведущих причин выделения крови из дыхательных путей. В некоторых случаях появление кровохарканья является первым явным признаком наличия этой инфекции. Обычно оно не переходит в слишком обильное кровотечение. Помимо этого будут присутствовать жалобы на повышенную температуру, потливость, потерю веса, слабость, быструю утомляемость и кашель.
Помимо этого будут присутствовать жалобы на повышенную температуру, потливость, потерю веса, слабость, быструю утомляемость и кашель.
Кроме того, бронхоэктатическая болезнь и абсцесс лёгкого довольно-таки часто выступают в роли причины возникновения кровохарканья. Будут наблюдаться и другие характерные симптомы, такие как постоянное выделение гнойной мокроты с кровью, лихорадочное состояние, болезненность в грудной клетки, мучительный кашель. Для кровохарканья при бронхите типичным является слизистая мокрота с небольшим количеством крови. У некоторых пациентов она может переходить в гнойную мокроту. Обильных кровотечений, как правило, не отмечается.
Также кровохарканье при пневмонии имеет свои особенности. Слизистая мокрота с примесью крови наблюдается в острой стадии воспаления лёгких. Такой симптом часто встречается у пациентов, болеющих вирусной пневмонией, в частности, вызванной гриппом. Среди других проявлений заболевания стоит выделить озноб, высокую температуру, одышку, болезненность в области груди во время дыхания.
Кровохарканье при раке лёгких – не редкое явление. Согласно статистическим данным почти 25% случаев с выделением крови с кашлем связано с развитием доброкачественных и злокачественных новообразований в лёгких. Чем раньше будет поставлен онкологический диагноз, тем выше шансы пациента на выздоровление. Нередко рак лёгких проявляется исключительно кровохарканьем и изнурительным кашлем.
Особенности легочного кровотечения:
- В анамнезе имеются серьёзные заболевания дыхательной системы.
- Выделение крови или её прожилок происходит, как правило, в процессе кашля.
- По внешнему виду кровь алого цвета, жидкая, пенистая.
- Кровохарканье может появляться с мокротой (например, при пневмонии).
- По длительности этот клинический симптом обычно наблюдается в течение нескольких часов. В некоторых случаях продолжается несколько суток.
- Обильное кровохарканье заканчивается тем, что появляются сгустки крови тёмного цвета.
- Если пациент не заглатывал кровь, изменение цвета стула не фиксируется.

Кровохарканье и болезни сердца
Клинически установлено, что к кровохарканью могут приводить не только заболевания лёгких, но и патологии со стороны сердечно-сосудистой системы. Например, из-за застоя крови в малом круге кровообращения, связанного с митральным стенозом. Зачастую пациент выделяет небольшие прожилки крови. Обильное кровотечение не характерно. Присутствуют признаки порока сердца (синеватый окрас пальцев, кистей, стоп, румянец на щеках и т. д.). Успешное лечение митрального стеноза сердечными и мочегонными средствами помогает существенно уменьшить или прекратить кровохарканье.
Спровоцировать выделение крови с кашлем может острая или подострая недостаточность левого желудочка сердца. Подобное состояние отмечается при повышенном кровяном давлении (гипертензии), атеросклеротическом кардиосклерозе, инфаркте миокарда. Сначала жалобы на появление приступа сердечной астмы (трудно дышать, боли в груди и т. д.), затем возможно кровохарканье. Мокрота с примесью крови необильная. Прогрессирование сердечной недостаточности и застоя в лёгких приводят к рецидиву кровохарканья. Специфическая терапия с применением кадиотоников, диуретиков и других лекарственных препаратов заметно улучшает состояние пациентов и прекращает выделение крови из дыхательных путей.
Прогрессирование сердечной недостаточности и застоя в лёгких приводят к рецидиву кровохарканья. Специфическая терапия с применением кадиотоников, диуретиков и других лекарственных препаратов заметно улучшает состояние пациентов и прекращает выделение крови из дыхательных путей.
Причиной кровохарканья практически без кашля может быть прорыв аневризмы аорты в бронхиальное дерево.
Диагностика
Для опытного и квалифицированного специалиста диагностировать кровохарканье обычно не составляет особого труда. Это патологическое состояние не возникает во сне, поскольку кашель заставляет проснуться пациента. В редких случаях, когда отмечается прорыв аневризмы в дыхательные пути, кашель может отсутствовать. Лабораторное обследование пациентов с кровохарканьем состоит из:
- Развёрнутого общего анализа крови.
- Определения индивидуальной совместимости с группами крови.
- Коагулограммы (анализ показателей свёртываемости крови).

- Определения уровня креатинина, натрия и калия в анализе крови.
Инструментальная диагностика включает следующие виды исследований:
- Рентгенологическое обследование органов грудной клетки.
- Бронхоскопия.
- Компьютерная томография.
- Магнитно-резонансная томография.
- Эхокардиография.
- Бронхиальная ангиография.
Хотелось бы заметить, что отличительным признаком кровохарканья от рвоты с примесью крови считается цвет и pH. Если для кровохарканья характерны алый цвет и щелочная реакция, то при рвоте с примесью крови будет отмечаться коричневатый оттенок выделений, имеющих кислую реакцию.
Инструментальные методы исследований позволяют выявить заболевание дыхательной системы, которые спровоцировали выделение крови с кашлем (пневмонию, туберкулёз, рак, бронхоэктазы и т. д.).
Тактика лечения
Кровохарканье относится к неотложным состояниям, требующим экстренной медицинской помощи. Лечебная тактика должна учитывать следующие моменты:
- Оказание неотложной помощи.

- Обязательная госпитализация.
- Стабилизация состояния пациента.
- Медикаментозная терапия.
Кровохарканье при пневмонии и остром бронхите достаточно редко переходит в обильное легочное кровотечение.
Неотложная помощь
Незначительные выделения крови с кашлем могут прекратиться самостоятельно без использования специального лечения. Вместе с тем, есть несколько полезных рекомендаций, которые помогут улучшить состояние пациента. В первую очередь необходимо успокоить его. Предпочтение отдают возвышенному полусидячему положению. Положительный эффект отмечается при проглатывании небольших кусочков льда, которые будут способствовать уменьшению кровохарканья.
Появление крови может вызвать у больного страх, тревожность и панику. В то же время использовать успокаивающие лекарственные препараты особо не рекомендуется. Если применять, то с предельной осторожностью. Дело всё в том, что седативные лекарства снижают защитные механизмы и маскируют дыхательную недостаточность, которая может прогрессировать. Наибольшую опасность представляют лекарственные средства из группы транквилизаторов. Они обладают миорелаксирующими эффектами (расслабляют мышцы, снимают напряжение), в том числе и на диафрагму.
Наибольшую опасность представляют лекарственные средства из группы транквилизаторов. Они обладают миорелаксирующими эффектами (расслабляют мышцы, снимают напряжение), в том числе и на диафрагму.
Кровохарканье полностью ликвидируется, если справиться с основной патологией дыхательной системы, спровоцировавшей этот клинический симптом (пневмония, бронхит, абсцесс лёгкого и др.).
Общая терапия
Оказав первую помощь, пациента с кровохарканьем необходимо обязательно госпитализировать. Транспортировку осуществляют на медицинских носилках. При этом голова должна быть немного приподнята. В больнице проводят весь комплекс терапевтических мероприятий, которые направлены на ликвидацию кровотечения. Параллельно занимаются детальным клиническим обследованием для определения причины состояния.
Следует отметить, что оперативное лечение показано в случае обнаружения кавернозного туберкулёза, анаэробного абсцесса (гнойного воспаления) и злокачественного новообразования в лёгком. Кроме того, в случае установления факта, что пациент болеет любой из форм туберкулёза, его переводят в специализированное противотуберкулёзное учреждение.
Кроме того, в случае установления факта, что пациент болеет любой из форм туберкулёза, его переводят в специализированное противотуберкулёзное учреждение.
Особенности медикаментозной терапии:
- Одна из приоритетных целей лекарственного лечения заключается в эффективном подавлении мучительного кашля, усугубляющего и без того тяжёлое состояние больного. Для этого, как правило, применяют кодеиносодержащие препараты.
- Если наблюдается непроходящий интенсивный кашель и обильное легочное кровотечение, показано введение Промедола. Применение наркотических анальгетиков способствует подавлению кашлевого центра.
- Вместе с тем, следует использовать их с предельной осторожностью, поскольку если полностью прекратить кашель, то возможна аспирация кровью и возникновение аспирационного воспаления лёгких.
- Проводят гемостатическую терапию, направленную на устранение обильного угрожающего жизни кровотечения. Однако она не используется, если причины кровотечения связаны с тромбоэмболией легочной артерии или другим сердечно-сосудистым заболеванием.
 Могут применять Аминокапроновую или Транексамовую кислоты.
Могут применять Аминокапроновую или Транексамовую кислоты. - Если отмечается массивная кровопотеря, рекомендуются применять коллоидные и солевые растворы, позволяющие восполнить объём циркулирующей крови.
В некоторых случаях прибегают к удалению сгустков крови из органов дыхательной системы путём отсоса. При необходимости для детального осмотра трахеи и бронхов могут задействовать бронхоскопическое оборудование.
Вконтакте
Google+
При кровохарканье и легочном кровотечении запрещается, харкать кровью
Помощь при кровохаркании и легочном кровотечении
При появлении в мокроте прожилок или сгустков крови медсестра должна запретить вставать больному с постели, придать ему полусидячее положение и немедленно поставить в известность лечащего врача. При интенсивном кашле, способствующем усилению кровотечения, применяют противокашлевые средства. Для остановки кровотечения внутримышечно вводят викасол, внутривенно – хлористый кальций, ксилол-аминокапроновую кислоту. Иногда при срочной бронхоскопии удается тампонировать кровоточащий сосуд специальной кровоостанавливающей (гемостатической) губкой. В ряде случаев встает вопрос о срочном хирургическом вмешательстве. При легочном кровотечении иногда производят переливание крови. Необходимо постоянно находиться у постели больного до полного прекращения кровотечения, контролируя пульс и измеряя давление. Ухаживая за больным с кровохарканьем, необходимо помнить, что банки, горчичники, грелки на грудную клетку противопоказаны. Пищу больному давать в холодном виде, полужидкую, легкоусвояемую, содержащую витамины. Одним из симптомов заболевания органов дыхания являются боли в грудной клетке, обычно они бывают при плеврите. При появлении болей в грудной клетке необходимо: помочь больному выбрать удобное положение, хорошо укрыть его, по назначению врача поставить банки, горчичники, если боли не уменьшаются в результате отвлекающей терапии – дать обезболивающие препараты. Заболевания органов дыхания очень часто сопровождаются лихорадкой и ознобом.
Иногда при срочной бронхоскопии удается тампонировать кровоточащий сосуд специальной кровоостанавливающей (гемостатической) губкой. В ряде случаев встает вопрос о срочном хирургическом вмешательстве. При легочном кровотечении иногда производят переливание крови. Необходимо постоянно находиться у постели больного до полного прекращения кровотечения, контролируя пульс и измеряя давление. Ухаживая за больным с кровохарканьем, необходимо помнить, что банки, горчичники, грелки на грудную клетку противопоказаны. Пищу больному давать в холодном виде, полужидкую, легкоусвояемую, содержащую витамины. Одним из симптомов заболевания органов дыхания являются боли в грудной клетке, обычно они бывают при плеврите. При появлении болей в грудной клетке необходимо: помочь больному выбрать удобное положение, хорошо укрыть его, по назначению врача поставить банки, горчичники, если боли не уменьшаются в результате отвлекающей терапии – дать обезболивающие препараты. Заболевания органов дыхания очень часто сопровождаются лихорадкой и ознобом. При повышении температуры, сопровождающейся ознобом, медсестра должна хорошо укрыть больного, положить теплые грелки к ногам, напоить его крепким чаем. Необходимо наблюдать за пульсом, артериальным давлением, чтобы своевременно предупредить развитие острой сосудистой и сердечной недостаточности. Работа среднего персонала в пульмонологическом отделении отличается определенной спецификой. Для профилактики вспышек внутрибольничных инфекций медсестра должна проводить ряд санитарно-гигиенических мероприятий:
При повышении температуры, сопровождающейся ознобом, медсестра должна хорошо укрыть больного, положить теплые грелки к ногам, напоить его крепким чаем. Необходимо наблюдать за пульсом, артериальным давлением, чтобы своевременно предупредить развитие острой сосудистой и сердечной недостаточности. Работа среднего персонала в пульмонологическом отделении отличается определенной спецификой. Для профилактики вспышек внутрибольничных инфекций медсестра должна проводить ряд санитарно-гигиенических мероприятий:
1) следить, чтобы у больных с кашлем обязательно была плевательница с завинчивающейся крышкой. Плевательницу необходимо дезинфицировать 3 %-ным раствором хлорамина;
2) часто (не реже 4–6 раз в сутки) проветривать палаты и лечебные кабинеты, для дезинфекции воздуха целесообразно использовать ультрафиолетовые лампы, включая их 2 раза в день на 10–15 мин. Медсестра должна следить за ежедневной влажной уборкой палат и больничных помещений. Эта уборка проводится не реже 2 раз в день с применением дезинфицирующих средств (1 %-ного раствора хлорамина).
При наличии у больного мокроты возникает необходимость в ее повторном исследовании – микроскопическом, бактериоскопическом и т. д. Наиболее достоверные результаты получаются в тех случаях, когда мокроту получают при бронхоскопии. Однако часто больной сам сдает мокроту, сплевывая в чистую стеклянную баночку. Перед сбором мокроты т. о. больной должен обязательно почистить зубы и прополоскать рот. Мокроту в количестве 3–5 мл собирают утром, когда она наиболее богата микрофлорой. Собирают мокроту для общего анализа в клинической лаборатории. Определяют цвет, характер мокроты, наличие примесей. Кроме того, по назначению врача в лаборатории выполняются микроскопическое, бактериоскопическое и цитологическое исследования. Мокроту для бактериологического посева собирают натощак после чистки зубов и полоскания полости рта в стерильную посуду, закрытую плотной крышкой.
При подозрении на туберкулез производится микроскопическое изучение мазков мокроты, окрашенных по методу Циля-Нельсона . В ряде случаев при подозрении на туберкулез производится посев мокроты на специальные среды. Для выявления возбудителей воспалительных заболеваний дыхательной системы и их чувствительности к антибиотикам мокроту берут в специальную чашку Петри, заполненную соответствующей питательной средой – кровяным агаром, сахарным бульоном и др. При взятии мокроты на атипичные клетки (опухолевые) мокроту сразу необходимо сразу отправить в лабораторию, т. к. эти клетки быстро разрушаются.
В ряде случаев при подозрении на туберкулез производится посев мокроты на специальные среды. Для выявления возбудителей воспалительных заболеваний дыхательной системы и их чувствительности к антибиотикам мокроту берут в специальную чашку Петри, заполненную соответствующей питательной средой – кровяным агаром, сахарным бульоном и др. При взятии мокроты на атипичные клетки (опухолевые) мокроту сразу необходимо сразу отправить в лабораторию, т. к. эти клетки быстро разрушаются.
Подготовка к бронхоскопии
Бронхоскопия применяется для осмотра слизистой оболочки трахеи и бронхов. Она проводится специальным прибором – бронхоскопом. При подготовке больного к исследованию накануне необходимо проверить наличие ЭКГ, анализа крови на время свертывания и длительность кровотечения. Необходимо выяснить у больного о переносимости лекарств, особенно анестетиков. Ужин накануне должен быть легким, исключается молоко, капуста, мясо. Утром больной является для бронхоскопии натощак, ему запрещается употреблять воду и курить.
Очень важным и ответственным является наблюдение за больным после бронхоскопии, т. к. возможны осложнения (появление болей, рвоты, повышение температуры, выделение крови).
Плевральная пункция
Плевральная пункция проводится при заболеваниях плевры, сопровождающихся накоплением жидкости в плевральной полости. Плевральную пункцию проводят обычно под общей анестезией 0,5 %-ным раствором новокаина в положении больного сидя.
После обработки кожных покровов спиртом и йодом и уточнения уровня жидкости пункцию делают, как правило, в VII или VIII межреберьях по лопаточной или задней подмышечной мышцам. Плевральную пункцию необходимо проводить по верхнему краю ребра, чтобы не повредить межреберные сосуды и нервы, проходящие вдоль нижнего края. Пункцию делают длинной толстой иглой, которая соединена со шприцем резиновой трубкой. Удаление жидкости производят медленно. После отсасывания, перед тем как отсоединить шприц, на резиновую трубку накладывают зажим. Иглу извлекают, место прокола смазывают йодом и закрывают стерильным марлевым тампоном.
Ингаляция лекарственных веществ
Ингаляция лекарственных веществ используется в лечении больных с заболеваниями органов дыхания. Лекарственные препараты, вводимые в организм ингаляционным путем, благодаря всасывающей способности слизистой оболочки бронхов, кроме местного действия на патологический очаг, оказывают и общее воздействие на весь организм. Больных принимают на ингаляцию только по назначению врача с указанием характера ингаляции, времени, дозировки, количества и порядка приема процедур. Во время процедуры медсестра должна следить за состоянием больного, за работой распылителей. По окончании работы аппаратуру осматривают, маски и наконечники дезинфицируют 3 %-ным раствором хлорамина, проводят их предстерилизационную обработку и затем стерилизуют в автоклаве.
Одышка
Одним из наиболее частых симптомов заболеваний дыхательной системы является одышка, характеризующаяся изменением частоты, глубины и ритма дыхания. Одышка может сопровождаться как резким учащением дыхания (тахипиоэ ), так и его урежением (брадипиоэ ), вплоть до остановки дыхания (анноэ ). Количество дыханий в 1 мин (частота дыхания) у взрослого здорового человека колеблется от 16 до 20. Подсчет числа дыханий производится по движению грудной или брюшной стенки незаметно для больного.
Количество дыханий в 1 мин (частота дыхания) у взрослого здорового человека колеблется от 16 до 20. Подсчет числа дыханий производится по движению грудной или брюшной стенки незаметно для больного.
Увеличение числа дыханий в минуту называется одышкой, при этом у больного появляется ощущение нехватки воздуха, дыхание может быть глубоким или поверхностным. Различают 2 вида одышки – инспираторную и экспираторную . Инспираторная одышка характеризуется затрудненным вдохом и возникает при попадании в дыхательные пути инородных тел, рефлекторном спазме голосовой щели, отеке или опухолях гортани и трахеи. В этих случаях дыхание во время вдоха становится шумным (стридорозное дыхание). Экспираторная одышка сопровождается затруднением выдоха и возникает при сужении просвета мелких бронхов
Причины, симптомы и варианты лечения
Проверено с медицинской точки зрения Drugs.com. Последнее обновление: 18 марта 2020 г.
Что такое холецистит?
Холецистит — это воспаление желчного пузыря. Желчный пузырь — это небольшой мешкообразный орган, расположенный в верхней правой части живота, чуть ниже печени. Он прикреплен к главному протоку, по которому желчь из печени попадает в кишечник. В желчном пузыре временно хранится желчь — жидкость, содержащая переваривающее жиры вещество, вырабатываемое печенью.Во время еды желчный пузырь сокращается, и желчь перемещается из желчного пузыря через небольшие трубчатые проходы (называемые пузырным протоком и общим желчным протоком) в тонкий кишечник. Здесь желчь смешивается с пищей, чтобы помочь расщепить жиры.
Холецистит обычно развивается, когда у человека есть камни в желчном пузыре, которые представляют собой каменные отложения, которые образуются внутри желчного пузыря. Если желчный камень блокирует пузырный проток (выход из желчного пузыря), желчь застревает в желчном пузыре.Химические вещества в захваченной желчи или бактериальная инфекция могут привести к воспалению желчного пузыря.
Есть два типа холецистита:
- Острый холецистит — это внезапное воспаление желчного пузыря, которое вызывает выраженную боль в животе, часто с тошнотой, рвотой и лихорадкой.
- Хронический холецистит — длительно продолжающееся воспаление желчного пузыря низкой интенсивности. Это может быть вызвано повторными приступами острого холецистита. Хронический холецистит может вызывать периодические легкие боли в животе или отсутствие симптомов. Повреждение стенок желчного пузыря приводит к утолщению и рубцеванию желчного пузыря. В конечном итоге желчный пузырь может сжиматься и терять способность накапливать и выделять желчь.
Желчные камни сами по себе могут вызывать приступы спастической боли в животе без какой-либо инфекции.Это называется желчной коликой.
Женщины чаще, чем мужчины, заболевают желчными камнями. Риск образования камней в желчном пузыре также выше:
- Все лица старше 60 лет
- Беременные или несколько беременных
- Женщины, принимающие заместительную терапию эстрогенами или противозачаточные таблетки
- Полные
- Люди, которые быстро похудели
- Люди, придерживающиеся диеты с высоким содержанием жиров
Симптомы
Симптомы острого холецистита могут включать:
- Боль.Вы можете почувствовать этот дискомфорт в центре верхней части живота, чуть ниже грудины или в правой верхней части живота, рядом с желчным пузырем и печенью. У некоторых людей боль распространяется на правое плечо. Симптомы обычно появляются после еды.
- Лихорадка и, возможно, озноб
- Тошнота и / или рвота
- Желтуха (пожелтение кожи или глаз), темная моча и бледный, сероватый испражнения. Эти симптомы появляются, когда желчные камни выходят из желчного пузыря в общий желчный проток, блокируя отток желчи из печени.
Когда желчные камни в общем желчном протоке блокируют поток желчи из печени в кишечник, у пациента может развиться серьезная инфекция желчных протоков, называемая холангитом. Типичные симптомы холангита — лихорадка, боль в правом верхнем углу живота и желтуха. Еще одна возможная проблема, которая может возникнуть при переходе желчных камней в общий желчный проток, — это острый панкреатит (воспаление поджелудочной железы). Поскольку проток от поджелудочной железы также впадает в общий желчный проток, камни могут блокировать поджелудочную железу, что вызывает ее воспаление.Как и холангит, острый панкреатит может быть серьезным.
Основным симптомом хронического холецистита обычно является прерывистая боль. Однако у некоторых людей симптомы отсутствуют. Если есть боль, она обычно легкая, приходит и уходит. Эти довольно неспецифические симптомы сопровождают многие другие заболевания, поэтому вам не может быть поставлен диагноз хронического холецистита до тех пор, пока у вас не возникнет эпизод более серьезных симптомов во время внезапного приступа.
Диагностика
Симптомы острого холецистита могут включать:
- Боль.Вы можете почувствовать этот дискомфорт в центре верхней части живота, чуть ниже грудины или в правой верхней части живота, рядом с желчным пузырем и печенью. У некоторых людей боль распространяется на правое плечо. Симптомы обычно появляются после еды.
- Лихорадка и, возможно, озноб
- Тошнота и / или рвота
- Желтуха (пожелтение кожи или глаз), темная моча и бледный, сероватый испражнения. Эти симптомы появляются, когда желчные камни выходят из желчного пузыря в общий желчный проток, блокируя отток желчи из печени.
Когда желчные камни в общем желчном протоке блокируют поток желчи из печени в кишечник, у пациента может развиться серьезная инфекция желчных протоков, называемая холангитом. Типичные симптомы холангита — лихорадка, боль в правом верхнем углу живота и желтуха. Еще одна возможная проблема, которая может возникнуть при переходе желчных камней в общий желчный проток, — это острый панкреатит (воспаление поджелудочной железы). Поскольку проток от поджелудочной железы также впадает в общий желчный проток, камни могут блокировать поджелудочную железу, что вызывает ее воспаление.Как и холангит, острый панкреатит может быть серьезным.
Основным симптомом хронического холецистита обычно является прерывистая боль. Однако у некоторых людей симптомы отсутствуют. Если есть боль, она обычно легкая, приходит и уходит. Эти довольно неспецифические симптомы сопровождают многие другие заболевания, поэтому вам не может быть поставлен диагноз хронического холецистита до тех пор, пока у вас не возникнет эпизод более серьезных симптомов во время внезапного приступа.
Ожидаемая длительность
Если у вас желчная колика, боль или дискомфорт могут исчезнуть или стать менее сильными через несколько часов, если застрявший желчный камень выйдет из пузырного протока самостоятельно.Ваш живот может продолжать умеренно болеть около 24 часов.
Если у вас острый холецистит , однако инфекция и воспаление продолжаются, ваши симптомы могут ухудшиться, и у вас могут развиться осложнения, включая отверстие в воспаленной стенке желчного пузыря (перфорация желчного пузыря) и инфекция, которая распространяется на слизистую оболочку желчного пузыря. живот (перитонит). Вот почему людей с холециститом обычно лечат и наблюдают в больнице до тех пор, пока их симптомы не улучшатся.
Симптомы хронического холецистита могут присутствовать в течение многих лет, прежде чем будет поставлен диагноз. Операция по удалению желчного пузыря предотвратит повторение симптомов.
Профилактика
Так как камни в желчном пузыре вызывают холецистит, вы можете избежать холецистита, контролируя факторы риска, которые могут привести к образованию камней в желчном пузыре. К ним относятся следите за своим весом и избегайте диеты с высоким содержанием жиров.
Лечение
Острый холецистит обычно требует госпитализации.Вам нужны антибиотики, вводимые внутривенно (в вену) для лечения инфекции, и лекарства для контроля симптомов тошноты и боли в животе. Как только ваша боль уменьшится или пройдет, исчезнут признаки инфекции, и вы сможете пить и есть, вы сможете вернуться домой, чтобы продолжить выздоровление. В качестве альтернативы врач может пожелать, чтобы вы оставались в больнице до операции по удалению желчного пузыря.
У 25% людей с острым холециститом в течение 1 года развивается новый эпизод; 60% имеют повторный эпизод в течение 6 лет.По этой причине большинство врачей рекомендуют людям с холециститом удалять желчный пузырь хирургическим путем (холецистэктомия). Иногда операцию назначают после того, как человека выписали из больницы и полностью выздоровели. В некоторых случаях ваш хирург может решить провести холецистэктомию до вашей выписки из больницы.
Хронический холецистит требует хирургического удаления желчного пузыря.
Камни в общем желчном протоке следует удалить, чтобы предотвратить блокировку оттока желчи и возможный холангит или панкреатит.Обычно это можно сделать с помощью специального гибкого телескопа, который проводят вниз по рту, через желудок к отверстию, через которое желчный проток выходит в кишечник. Отверстие расширяют, слегка разрезая его, а затем извлекают камни с помощью инструментов, пропущенных через телескоп. Это называется «эндоскопическая ретроградная холангиопанкреатография» («ЭРХПГ»). После удаления камней с помощью ЭРХПГ ваш врач может порекомендовать вам позже операцию по удалению желчного пузыря (откуда обычно образуются камни).Иногда ЭРХПГ невозможна, и для удаления камней из желчного протока требуется операция на брюшной полости.
Когда звонить профессионалу
Позвоните своему врачу, если у вас сильная боль в животе, лихорадка, дрожащий озноб или желтуха.
Прогноз
Большинство людей выздоравливают от эпизодов острого холецистита в течение от нескольких дней до нескольких недель. В редких случаях человек может серьезно заболеть из-за осложнения, такого как перфорация желчного пузыря, холангит или панкреатит, а в редких случаях состояние может быть фатальным.
Удаление желчного пузыря предотвращает рецидив холецистита. В редких случаях желчные камни могут оставаться скрытыми в желчных протоках, вызывая другие проблемы после операции.
Узнать больше о холецистите
Сопутствующие препараты
IBM Watson Micromedex
Mayo Clinic Reference
Внешние ресурсы
Американский колледж хирургов
Национальный информационный центр по заболеваниям пищеварительной системы (NDDIC)
http: // digestive.niddk.nih.gov/
Дополнительная информация
Всегда консультируйтесь со своим лечащим врачом, чтобы информация, отображаемая на этой странице, соответствовала вашим личным обстоятельствам.
Заявление об отказе от ответственности за медицинское обслуживание
Кровохарканье — симптомы, причины, диагностика, лечение
Кровохарканье — это просто состояние, при котором у человека откашливается кровь из легких. Кровохарканье может быть признаком серьезного заболевания.Проблемы с кровеносными сосудами, рак, а также инфекции могут быть причиной проблемы. Кроме того, кровохарканье может быть вызвано кровотечением из носа и выходить только кровью или смесью крови с мокротой. Кровохарканье, как правило, требует медицинского обследования, за исключением случаев, когда причина связана с бронхитом. Однако симптомы могут иногда сбивать с толку, особенно при кашле с кровью из желудка, а не из дыхательной системы.
Симптомы кровохарканья
Кровохарканье пугает в первую очередь, так как связано с кровохарканьем.Это первый признак того, что с внутренней системой организма не все в порядке. Однако есть много симптомов, которые могут указывать на то, что что-то серьезно идет не так и требует неотложной медицинской помощи. Симптомы включают ситуации, когда кровохарканье продолжает повторяться со временем, лихорадку, ночную потливость, неожиданную потерю веса, боли в груди и потерю дыхания при занятиях, которые никогда не должны вызывать энергию. В любом случае, к любому симптому кровохарканья следует относиться серьезно, и лучше всего сразу же обратиться к практикующему врачу.
Причины кровохарканья
Реальность такова, что существует множество причин кровохарканья, и работа экспертов будет заключаться в том, чтобы точно определить его причину. Бывают случаи, когда причина не определяется. Однако, как известно, наиболее важной или наиболее распространенной среди возможных причин является острый бронхит. Важно отметить, что бронхит считается острым, когда он опух или воспалился. Обратите внимание, что эти случаи могут исчезнуть сами по себе, но также могут привести к другим серьезным состояниям.Другой популярной причиной является бактериальная инфекция легких, известная просто как туберкулез. Сказав это, ниже приведен список других возможных причин кровохарканья.
- Курение сигарет
- Муковисцидоз
- Травма в результате несчастного случая
- Употребление крэк-кокаина
- Аутоиммунное заболевание
- Застойная сердечная недостаточность
- Тромбоэмболия легочной артерии
- Пневмония
- Паразитарная инфекция
- Доброкачественные опухоли легких
- Использование антикоагулянтов и других лекарств
- Рак легкого
- Бронхоэктаз
- Хроническая обструктивная болезнь легких ХОБЛ
- Наличие инородного тела в легких
- Хронические воспалительные состояния
Также важно отметить, что кровотечение за пределами дыхательных путей и легких может вызвать кровохарканье.В то время как кровотечение из носа и рвота кровью из желудка могут не вызывать кровохарканье напрямую, но могут косвенно привести к нему, поскольку кровь может стекать в дыхательное горло и проявляться в виде кровохарканья.
Диагностика
Есть много причин кровохарканья, и это иногда затрудняет диагностику. Однако первым шагом к диагностике кровохарканья является физическое обследование, а также изучение истории болезни пациента. Другие способы диагностики включают следующее:
- Рентген грудной клетки : Рентген позволяет увидеть, есть ли застой в легких, область жидкости или даже образование в груди
- Компьютерная томография : Компьютерная томография поможет выявить некоторые причины кровохарканья
- Полный анализ крови : Этот тест просто проверяет количество красных и белых кровяных телец, а также клеток, которые могут способствовать свертыванию крови.
- Бронхоскопия : это процесс, при котором небольшая трубка, прикрепленная к камере, вводится через рот в легкие. Камера просто фиксирует источник кровотечения изнутри
- Тест коагуляции : этот вид теста пытается увидеть, что способствует кровотечению
- Пульсоксиметрия : разновидность теста, проверяющего уровень кислорода в крови
- Общий анализ мочи : пытается проверить, есть ли отклонения от нормы в моче, потому что некоторые причины проблем с простой мочой также могут вызывать кровохарканье.
Лечение
Диагностика кровохарканья — это первый шаг, и после того, как она сделана, самое важное, что следует делать, — всегда останавливать кровотечение. Тем не менее,
Кровохарканье (кровохарканье): причины, тесты и лечение — Здоровье
Кровохарканье, также известное как кровохарканье, может быть признаком серьезного заболевания, такого как рак, инфекции, проблемы с кровеносными сосудами или легкими. Кашель с кровью обычно требует медицинского осмотра, если кровохарканье не вызвано бронхитом.
Причины кровохарканья
Есть много потенциальных причин для кровохарканья. Причины кашля с кровью включают:
Бронхит (острый или хронический), наиболее частая причина кашля с кровью. Кровохарканье из-за бронхита не опасно для жизни.
Бронхоэктатическая болезнь
Рак легкого или незлокачественные опухоли легких
Использование антикоагулянтов
Пневмония
Тромбоэмболия легочной артерии
Застойная сердечная недостаточность, особенно из-за митрального стеноза
Туберкулез
Воспалительные или аутоиммунные состояния (волчанка, гранулематоз Вегенера, микроскопический полиангиоматоз Вегенера, и многие другие)
Легочные артериовенозные мальформации (АВМ)
Крэк-кокаин
Травма, такая как огнестрельное ранение или автомобильная авария
Болезнь Дьелафоя
Кровохарканье также может быть результатом кровотечения за пределами легких и дыхательных путей.Сильное носовое кровотечение или рвота кровью из желудка может привести к оттоку крови в трахею или трахею. Затем кровь кашляет, проявляясь кровохарканьем.
У многих людей с кровохарканьем причина никогда не устанавливается. Большинство людей с загадочным кровохарканьем больше не кашляют кровью через шесть месяцев.
Тесты на кровохарканье
У людей, кашляющих кровью, тестирование направлено на определение скорости кровотечения и любого риска для дыхания. Затем необходимо определить причину кровохарканья.К тестам на кашель с кровью относятся:
Анамнез и физикальное обследование: разговаривая и осматривая кого-то, кто кашляет кровью, врач собирает подсказки, которые помогают определить причину.
Рентген грудной клетки: Этот тест может показать массу в груди, участки жидкости или застой в легких, или это может быть нормально.
Компьютерная томография (компьютерная томография): компьютерная томография может выявить некоторые причины кашля с кровью, создав подробные изображения структур грудной клетки.
Бронхоскопия: для этого исследования врач использует эндоскоп (гибкую трубку с камерой на конце).Эндоскоп вводят через нос или рот в дыхательное горло и дыхательные пути, чтобы определить причину кровохарканья.
Полный анализ крови (CBC): анализ количества лейкоцитов и эритроцитов в крови, а также тромбоцитов (клеток, которые способствуют свертыванию крови).
Общий анализ мочи: Некоторые причины кровохарканья также приводят к отклонениям в этом простом анализе мочи.
Тесты на коагуляцию: изменение способности крови к свертыванию может вызвать кровотечение и кашель с кровью.
Газы артериальной крови: Тест уровня кислорода и углекислого газа в крови.У людей, кашляющих с кровью, может быть низкий уровень кислорода.
Пульсоксиметрия: в этом тесте датчик (обычно на пальце) проверяет уровень кислорода в крови.
Лечение кровохарканья
Лечение людей, кашляющих кровью, направлено на остановку кровотечения, а также на устранение первоначальной причины кровохарканья. Лечение включает:
Эмболизацию бронхиальной артерии. Врач вводит катетер через ногу в артерию, по которой кровь поступает в легкие.Вводя краситель и просматривая артерии на видеоэкране, врач определяет источник кровотечения. Затем эта артерия блокируется с помощью металлических спиралей или другого вещества. Кровотечение обычно останавливается, и другие артерии компенсируют вновь закупоренную артерию.
Хирургия. При сильном и опасном для жизни кашле с кровью может потребоваться операция по удалению легкого (пневмонэктомия).
Бронхоскопия. Инструменты на конце эндоскопа можно использовать для лечения некоторых причин кашля с кровью.Например, воздушный шар, надутый внутри дыхательных путей, может помочь остановить кровотечение.
Лечение кровохарканья также должно устранять основную причину кашля с кровью. Другие методы лечения людей, кашляющих кровью, могут включать:
Антибиотики от пневмонии или туберкулеза
Химиотерапия и / от рака легких
Стероиды от воспалительных состояний
Когда обращаться к врачу
Самой частой причиной кашля с кровью является острый бронхит, который обычно поправляется самостоятельно, без лекарств.


 Инфекция поражает не только дыхательные пути, но и многие другие органы, поскольку возбудитель может проникнуть в организм разными путями. Стоит учитывать, что источник инфекции весьма заразный, поэтому требуется принимать меры еще до заражения.
Инфекция поражает не только дыхательные пути, но и многие другие органы, поскольку возбудитель может проникнуть в организм разными путями. Стоит учитывать, что источник инфекции весьма заразный, поэтому требуется принимать меры еще до заражения.


 Могут применять Аминокапроновую или Транексамовую кислоты.
Могут применять Аминокапроновую или Транексамовую кислоты.