Пройти диагностику и лечение ревматической полимиалгии в Москве
Ревматическая полимиалгия — заболевание, которое проявляется в возникновении мышечных болей одновременно в разных группах мышц и сопровождается ограничением подвижности в суставах. Заболевание поражает в основном женщин старше 50 лет, при условии своевременного лечения неприятные симптомы уходят.
Врачи отделения ревматологии клинического госпиталя на Яузе совместно с другими специалистами проводят комплексную диагностику ревматической полимиалгии и разрабатывают для пациентов индивидуальные программы терапии.
Симптомы ревматической полимиалгии
К основным проявлениям ревматической полимиалгии относятся следующие:
- лихорадка и явления интоксикации на начальном этапе заболевания
- болезненность мышц шеи, плеч, бедер и ягодиц
- в тяжелых случаях мышечные боли могут привести к полному обездвиживанию пациента
- ограниченность движений
- артрит
- усталость, общая слабость, подавленность
- снижение веса
Причины и патогенез ревматической полимиалгии
Причины ревматической полимиалгии пока недостаточно изучены.
Исследователи отмечают, что, скорее всего, это заболевание вызывается сочетанием внешних и внутренних причин, потому что при биопсии пострадавших мышц никаких изменений в составе тканей не выявляется.
Развитию ревматической полимиалгии способствуют следующие факторы:
- генетическая предрасположенность
- переохлаждение
- стресс
- перенесенные инфекционные заболевания
- нарушения работы иммунитета
Достаточно часто ревматическая полимиалгия отмечается у пациентов, страдающих болезнью Хортона.
Диагностика и лечение ревматической полимиалгии в Клиническом госпитале на Яузе
Для подтверждения диагноза ревматическая полимиалгия разработан перечень критериев, которым должно соответствовать состояние больного. В том числе боли должны отмечаться в нескольких участках тела и продолжаться не менее двух месяцев.
Для подтверждения диагноза пациенту проводится анализ крови, биопсия тканей височной артерии (болезнь Хортона).
В рамках терапии больным назначаются кортикостероидные препараты, курс приема которых может составить до нескольких лет. Чтобы улучшить подвижность суставов, рекомендуется ЛФК. Так как прием препаратов может привести к серьезным осложнениям, в том числе к развитию диабета, необходимо постоянно проходить текущие профилактические осмотры у врача.
Цены на услуги Вы можете посмотреть в прайсе или уточнить по телефону, указанному на сайте.
Лечение ревматической полимиалгии в Москве. Цены на Лечение ревматической полимиалгии в Ильинской больнице
Лечение ревматической полимиалгии в Ильинской больнице это:
- Наши
специалисты
Специалисты
Ильинской больницы уделяют большое внимание сбору анамнеза и анализу жалоб
пациента. Данные опроса, клинического обследования и лабораторные показатели
помогут ревматологам установить диагноз ревматической полимиалгии. Нередко
пациенты попадают к нам после долгого и безуспешного процесса диагностики и
малоэффективного лечения, со сформированным тревожно-депрессивным состоянием. Психотерапевты
Психотерапевты
Ильинской больницы помогают таким пациентам скорректировать свое отношение к
заболеванию, поддержать семейные отношения, улучшить взаимодействие с лечащим
врачом. При необходимости назначается поддерживающая лекарственная терапия.
Назначая
пациентам с подозрением на ревматическую полимиалгию расширенное обследование,
наши специалисты исключают другие заболевания со схожей симптоматикой и
вторичный процесс, когда симптомы развиваются на фоне какого-либо основного
соматического заболевания. В пользу ревматической полимиалгии говорят
отсутствие выраженных органических изменений в пораженных суставах и высокие
показатели системного воспаления по результатам лабораторного исследования
крови.
Ревматическая
полимиалгия, как правило, хорошо поддаётся лечению. Врачи Ильинской больницы
всегда выстраивают доверительный диалог с пациентом, чтобы повысить приверженность
терапии. Как и многие ревматологические заболевания, ревматическая полимиалгия
требует длительного приема препаратов – продолжительность стандартной схемы
терапии составляет в среднем 18 месяцев. Досрочное прекращение приёма
Досрочное прекращение приёма
препаратов пациентом по собственной инициативе приводит к неудовлетворительным
результатам лечения.
Ревматическая полимиалгия: симптомы
Ревматология
Первичный прием врача ревматолога: 1850 р.
Первичный прием врача физиотерапевта: 1850 р.
Женщины, чей возраст достиг 50 лет, нередко жалуются на ревматические мышечные боли. Если кроме неприятных ощущений возникает ощущение скованности, особенно заметное по утрам, это — первые признаки ревматической полимиалгии. Подобное заболевание классифицируется врачами как болезнь аутоиммунного типа. При таких патологиях человеческий организм начинает выработку антител к собственным органам, кровеносным сосудам. Наиболее распространена ревматическая полимиалгия у женской части населения.
Причины подобных мышечных болей весьма индивидуальны. Однако, к классическим факторам возникновения такой болезни относят некоторые инфекционные заболевания, генетическую предрасположенность. Также ревматическую полимиалгию провоцирует гигантоклеточный артериит. Исследования, проводимые дипломированными специалистами, показали, что при ревматической полимиалгии не не обнаруживается серьезных изменений мышечной структуры. Можно сделать вывод, что данная патология — болезнь организма в целом, а не группы мышц.
Также ревматическую полимиалгию провоцирует гигантоклеточный артериит. Исследования, проводимые дипломированными специалистами, показали, что при ревматической полимиалгии не не обнаруживается серьезных изменений мышечной структуры. Можно сделать вывод, что данная патология — болезнь организма в целом, а не группы мышц.
МЦ «Пульс» — это место, где Вам окажут квалифицированную медицинскую помощь! Наши опытнейшие врачи помогут Вам избавиться от ревматической полимиалгии. Мы проведем качественную диагностику и разработаем лечение для Вас индивидуально. Мы Вам поможем!
Какие факторы могут стать основанием для предположения, что у Вас ревматическая полимиалгия? Симптомы заболевания весьма различны. Резкие боли в мышцах, ригидность суставов, усталость — не полный перечень проявлений болезни. Другим ее признаком может быть общее недомогание, беспричинное снижение массы тела. Среди психологических симптомов подобной патологии самым частотным является ощущение подавленности, тоски.
Специалисты клиники используют эксклюзивные авторские методики,запатентованные Академией медико-технических наук.
Заметив у себя ревматической полимиалгии симптомы, обратитесь к врачам-специалистам! Профессиональные ревматологи «Клиники функциональных нарушений» проведут полное обследование на современном уровне. Медицинский центр оборудован аппаратурой, соответствующей европейским стандартам. Специалисты клиники используют эксклюзивные авторские методики,запатентованные Академией медико-технических наук. Это позволяет справляться с таким заболеванием, как ревматическая полимиалгия, максимально быстро и эффективно! Комплексный индивидуальный подход к каждому человеку доброжелательная атмосфера, политика конфиденциальности — причины, по которым люди выбирают центр «Пульс»! Высокий уровень сервиса гарантирует восстановление нормального функционирования организма, профессиональные психотерапевты помогут справиться с вегетативными последствиями болезни.
Звоните нам или записывайтесь онлайн прямо сейчас!
ОСНОВНІ ПРИНЦИПИ НОВИХ ДІАГНОСТИЧНИХ КРИТЕРІЇВ (2012) та РЕКОМЕНДАЦІЙ ACR/EULAR 2015 З МЕНЕДЖМЕНТУ І ЛІКУВАННя при РЕВМАТИЧНІй ПОЛІМІАЛГІЇ
Резюме. Ревматична поліміалгія — це запальне ревматичне захворювання, яке гостро розвивається і супроводжується вираженим симетричним болем у ділянці плечового й тазового пояса та шиї, обмеженням рухів, значним підвищенням гострофазових показників і анемією хронічного захворювання. Діагноз захворювання встановлюється клінічно, але потрібне проведення ретельної диференційної діагностики. У 2012 р. опубліковано класифікаційні критерії цього захворювання. У статті представлені основні положення нових клінічних рекомендацій 2015 р. щодо лікування ревматичної поліміалгії Американської колегії ревматологів та Європейської антиревматичної ліги (ACR/EULAR 2015). Представлено алгоритм ведення пацієнтів із ревматичною поліміалгією, обґрунтовано схеми застосування глюкокортикоїдів і графіки зниження дози. Рекомендації ACR/EULAR 2015 призначені, перш за все, для лікарів-клініцистів і прогнозується, що вони нададуть їм певну допомогу у веденні пацієнтів із ревматичною поліміалгією.
Ревматична поліміалгія — це запальне ревматичне захворювання, яке гостро розвивається і супроводжується вираженим симетричним болем у ділянці плечового й тазового пояса та шиї, обмеженням рухів, значним підвищенням гострофазових показників і анемією хронічного захворювання. Діагноз захворювання встановлюється клінічно, але потрібне проведення ретельної диференційної діагностики. У 2012 р. опубліковано класифікаційні критерії цього захворювання. У статті представлені основні положення нових клінічних рекомендацій 2015 р. щодо лікування ревматичної поліміалгії Американської колегії ревматологів та Європейської антиревматичної ліги (ACR/EULAR 2015). Представлено алгоритм ведення пацієнтів із ревматичною поліміалгією, обґрунтовано схеми застосування глюкокортикоїдів і графіки зниження дози. Рекомендації ACR/EULAR 2015 призначені, перш за все, для лікарів-клініцистів і прогнозується, що вони нададуть їм певну допомогу у веденні пацієнтів із ревматичною поліміалгією.
Резюме. Ревматическая полимиалгия — это воспалительное ревматическое заболевание, которое остро развивается и сопровождается выраженной симметричной болью в области плечевого, тазового пояса и шеи, ограничением движений, значительным повышением острофазовых показателей и анемией хронического заболевания. Диагноз заболевания устанавливают клинически, но требуется проведение тщательной дифференциальной диагностики. В 2012 г. опубликованы классификационные критерии данного заболевания. В статье представлены основные положения новых клинических рекомендаций 2015 г. по лечению ревматической полимиалгии Американской коллегии ревматологов и Европейской антиревматической лиги (ACR/EULAR 2015). Представлен алгоритм ведения пациентов с ревматической полимиалгией, обоснованы схемы применения глюкокортикоидов и графики снижения дозы. Рекомендации ACR/EULAR 2015 предназначены, прежде всего, для врачей-клиницистов и предполагается, что они окажут им определенную помощь в ведении пациентов с ревматической полимиалгией.
Ревматическая полимиалгия — это воспалительное ревматическое заболевание, которое остро развивается и сопровождается выраженной симметричной болью в области плечевого, тазового пояса и шеи, ограничением движений, значительным повышением острофазовых показателей и анемией хронического заболевания. Диагноз заболевания устанавливают клинически, но требуется проведение тщательной дифференциальной диагностики. В 2012 г. опубликованы классификационные критерии данного заболевания. В статье представлены основные положения новых клинических рекомендаций 2015 г. по лечению ревматической полимиалгии Американской коллегии ревматологов и Европейской антиревматической лиги (ACR/EULAR 2015). Представлен алгоритм ведения пациентов с ревматической полимиалгией, обоснованы схемы применения глюкокортикоидов и графики снижения дозы. Рекомендации ACR/EULAR 2015 предназначены, прежде всего, для врачей-клиницистов и предполагается, что они окажут им определенную помощь в ведении пациентов с ревматической полимиалгией.
Ревматическая полимиалгия (РПМ)— (грец. Poly — много + Myalgia — мышечная боль) — воспалительное ревматическое заболевание, которое остро развивается и сопровождается выраженной симметричной болью в области плечевого, тазового пояса и шеи, ограничением движений, значительным повышением острофазовых показателей и анемией хронического заболевания [4]. РПМ является общим воспалительным ревматическим заболеванием людей пожилого возраста, и существует значительная неопределенность в ее диагностике. Дать короткое, но исчерпывающее определение этому заболеванию трудно, поскольку его уникальность, позволяющая отличить РПМ от других заболеваний, является исключительно клинической. Недаром авторы одной из последних обзорных статей R. Spiera и R. Westhovens, посвященных диагностике РПМ, сравнили это заболевание с порнографией. Они начинают свою статью этим ярким сравнением: «В 1964 г. судья Верховного суда США Поттер Стюарт, хорошо известный своими ораторскими способностями, когда пытался дать определение порнографии, сказал: «Я бы никогда не мог определить ее как следует, но я всегда узнаю ее, когда вижу». Ревматическая полимиалгия очень похожа на порнографию. Это синдром боли, воспаления, ограничения подвижности у людей старшего возраста, которому тяжело дать словесное определение, но с которым мы часто встречаемся в реальной клинической практике и который почти не пропускают опытные клиницисты». Статья данных ученых так и называется: «Ревматическая полимиалгия: выход за рамки клинической интуиции?» [15].
Ревматическая полимиалгия очень похожа на порнографию. Это синдром боли, воспаления, ограничения подвижности у людей старшего возраста, которому тяжело дать словесное определение, но с которым мы часто встречаемся в реальной клинической практике и который почти не пропускают опытные клиницисты». Статья данных ученых так и называется: «Ревматическая полимиалгия: выход за рамки клинической интуиции?» [15].
Первое описание пяти случаев РПМ было сделано шотландским врачом W. Bruce в 1888 г., он назвал эту болезнь «сенильной ревматической подагрой». Врач сообщил о 5 пациентах пожилого возраста, страдавших выраженной генерализованной миалгией, и указал, что клиническая картина в данных случаях отличалась от подагры, ревматизма и ревматоидного артрита, то есть от всех известных на то время заболеваний суставов [1]. Автором наиболее распространенного в настоящее время термина «ревматическая полимиалгия» является H. Barber, врач из Манчестера (1957). Несмотря на продолжающуюся критику данного термина, именно он прочно вошел в международный медицинский лексикон. Необходимо отметить, что во Франции более распространенным и употребляемым термином является «ризомелический псевдополиартрит», подчеркивающий поражение зон крупных суставов (плечевые и тазобедренные суставы) и отсутствие типичного артрита. Таким образом, с момента первого описания болезни прошло более 100 лет, однако до сих пор диагноз заболевания в основном устанавливают на основании яркой клинической картины.
Необходимо отметить, что во Франции более распространенным и употребляемым термином является «ризомелический псевдополиартрит», подчеркивающий поражение зон крупных суставов (плечевые и тазобедренные суставы) и отсутствие типичного артрита. Таким образом, с момента первого описания болезни прошло более 100 лет, однако до сих пор диагноз заболевания в основном устанавливают на основании яркой клинической картины.
Клиническая картина РПМ складывается из комбинации признаков поражения опорно-двигательного аппарата и изменений лабораторных показателей воспаления, которые наблюдаются у всех пациентов, а также общих (конституциональных) нарушений, возникающих часто, но не постоянно присутствующих [6]. Клинические особенности РПМ отображены в следующих положения:
- Начало заболевания — резкое, неожиданное, коварное; пик симптомов развивается достаточно быстро — через 2–3 нед.
- Основным клиническим симптомом выступает боль и скованность в плечевом и тазовом поясе, шее, что в большинстве случаев носит симметричный характер.

- Симптомы больше выражены утром.
- Характерен феномен геля — ощущение скованности после долгого периода отдыха или отсутствия активности.
- Общеконституционные симптомы — слабость, вялость, общее недомогание, депрессия, потеря массы тела, субфебрильная температура тела.
- Характерны артралгия и артрит суставов кистей, теносиновит кисти.
- Несмотря на наличие миалгии, нет мышечной слабости, боль не уменьшает также силу в конечностях, нет мышечной атрофии/гипотрофии.
- Определяется болезненность мышц при пальпации — от слабой до умеренной.
- Уменьшение диапазона движений в суставах, возможно, из-за боли.
- Могут присоединяться симптомы гигантоклеточного артериита. Единого мнения по вопросу взаимосвязи РПМ и болезни Хортона (гигантоклеточного артериита) нет. Она может быть начальным симптомом, возникать одновременно и появляться позже. Приблизительно у 15% пациентов с РПМ развивается гигантоклеточный артериит и 40–50% пациентов с гигантоклеточным артериитом имеют РПМ [3].

Лабораторные характеристики и особенности РПМ сгруппированы ниже:
- Существенное повышение скорости оседания эритроцитов (СОЭ) >50 мм/ч и С-реактивного белка (СРБ). СРБ при этом более чувствительный показатель, чем СОЭ.
- Анемия — нормохромная, нормоцитарная (анемия хронического заболевания).
- Миозитспецифические ферменты — креатининфосфокиназа, миоглобин, альдолаза — демонстрируют нормальные значения.
- Ревматоидный фактор негативный (следует помнить о возможности позитивного ревматоидного фактора у 5% лиц без признаков ревматического заболевания), антитела к циклическому цитруллированному пептиду (АЦЦП) — негативные.
- Антинуклеарные антитела — негативные.
- Отмечается значительное повышение уровня интерлейкин-6, что коррелирует с выраженностью воспаления.
- Возможно незначительное повышение печеночных тестов (аланинаминотрансфераза, аспартатаминотрансфераза, гамма-глутамилтранспептидаза).

Инструментальные методы исследования показали, что клиническая симптоматика РПМ обусловлена главным образом воспалительными изменениями суставов и околосуставных тканей. С помощью магнитно-резонансной томографии, ультразвукового исследования (УЗИ) и позитронной эмиссионной компьютерной томографии (ПЭТ-КТ) у больных РПМ выявляют признаки бурсита в области плечевых и тазобедренных суставов, а также шейного отдела позвоночника [7, 10]. Наиболее характерными являются поддельтовидный бурсит, теносиновит бицепса, трохантерный (вертлужный) бурсит, выпот в плечевом и/или тазобедренном суставах. Описан также синовит плечевых и тазобедренных суставов. При гистологическом исследовании синовиальной оболочки больных РПМ отмечают слабо выраженную воспалительную инфильтрацию с преобладанием макрофагов и CD4 Т-клеток [13].
На сегодняшний день не существует единственного клинического, лабораторного или инструментального признака, наличие которого позволяло бы подтвердить диагноз РПМ. Диагностику проводят по совокупности проявлений болезни. Наиболее типичные из них используют в качестве диагностических критериев, предложенных Европейской группой по изучению ревматической полимиалгии [10]. Они состоят из обязательных необходимых критериев, к которым относят возраст ≥50 лет, двустороннюю боль в плечах (появившуюся <12 нед назад), повышение СОЭ/CРБ. Критерии следует применять лишь в тех случаях, когда диагноз другого заболевания не представляется более обоснованным [4]. Для верификации диагноза и решения вопроса о назначении глюкокортикоидов (ГК) у таких пациентов могут быть использованы два набора критериев. При отсутствии данных УЗИ диагноз может быть подтвержден по 4 признакам: утренняя скованность >45 мин, боль или ограничение подвижности в тазобедренном суставе, отсутствие ревматоидного фактора и АЦЦП, отсутствие поражения других суставов. Максимально возможная сумма баллов по данным 4 критериям составляет 6. Для подтверждения диагноза РПМ достаточно набрать 4 балла.
Диагностику проводят по совокупности проявлений болезни. Наиболее типичные из них используют в качестве диагностических критериев, предложенных Европейской группой по изучению ревматической полимиалгии [10]. Они состоят из обязательных необходимых критериев, к которым относят возраст ≥50 лет, двустороннюю боль в плечах (появившуюся <12 нед назад), повышение СОЭ/CРБ. Критерии следует применять лишь в тех случаях, когда диагноз другого заболевания не представляется более обоснованным [4]. Для верификации диагноза и решения вопроса о назначении глюкокортикоидов (ГК) у таких пациентов могут быть использованы два набора критериев. При отсутствии данных УЗИ диагноз может быть подтвержден по 4 признакам: утренняя скованность >45 мин, боль или ограничение подвижности в тазобедренном суставе, отсутствие ревматоидного фактора и АЦЦП, отсутствие поражения других суставов. Максимально возможная сумма баллов по данным 4 критериям составляет 6. Для подтверждения диагноза РПМ достаточно набрать 4 балла.
Второй набор классификационных критериев используется при наличии результатов УЗИ и, помимо указанных основных четырех параметров, включает еще два дополнительных. Каждый дополнительный критерий представляет собой набор сонографических признаков. Первый из них предусматривает наличие как минимум поддельтовидного бурсита и/или теносиновита бицепса и/или синовита плечевого сустава (заднего или аксиллярного отдела), а также синовита тазобедренного сустава и/или трохантерного бурсита. Второй набор определяется как наличие двустороннего поддельтовидного бурсита, теносиновита бицепса или синовита плечевых суставов. Каждый из дополнительных критериев оценивается 1 баллом. Поэтому при использовании второго набора классификационных критериев максимально возможная сумма баллов составляет 8, и в этом случае для подтверждения диагноза РПМ необходимо набрать 5 баллов (таблица).
Таблица
Классификационные критерии РПМ (2012) [10]
Обязательные критерии
| ||
| Критерий | Подсчет при отсутствии данных УЗИ (0–6 баллов) | Подсчет при наличии данных УЗИ (0–8 баллов) |
|---|---|---|
| Утренняя скованность >45 мин | 2 | 2 |
| Боль в области тазобедренных суставов или ограничение их подвижности | 1 | 1 |
| Отсутствие ревматоидного фактора и АЦЦП | 2 | 2 |
| Отсутствие поражений (боли) других суставов | 1 | 1 |
| Наличие как минимум одностороннего поддельтовидного бурсита и/или теносиновита бицепса, и/или синовита плечевого сустава (заднего или аксиллярного отдела) и как минимум — одностороннего синовита тазобедренного сустава, и/или трохантерного бурсита | – | 1 |
| Наличие двустороннего поддельтовидного бурсита, теносиновита бицепса или синовита плечевых суставов | – | 1 |
Для подтверджения диагноза РПМ
| ||
На сегодняшний день существует множество расхождений в подходах к лечению пациентов с РПМ, которые включают вопросы дозирования ГК и целесообразности применения базисных болезнь-модифицирующих антиревматических препаратов (БМАРП) [5]. К сожалению, бо`льшая часть пациентов (29–45%) с РПМ не дают адекватного ответа на терапию ГК в течение первых 3–4 нед. При этом приблизительно у 50% больных отмечают разнообразные побочные эффекты на фоне лечения данной группой препаратов. Целью Американской коллегии ревматологов (ACR) и Европейской антиревматической лиги (EULAR) являлось обеспечение клиницистов кратким, четко изложенным современным руководством, которое поможет стандартизировать подходы к лечению и улучшить прогнозы для пациентов с данным заболеванием [11]. Как обычно, при создании подобных рекомендаций эксперты ACR и EULAR руководствовались доказательной методологией с использованием классов рекомендаций и уровней доказательности [2]. Алгоритм лечения пациентов с РПМ, основанный на рекомендациях (ACR/EULAR 2015), представлен на рисунке.
Алгоритм лечения пациентов с РПМ, основанный на рекомендациях (ACR/EULAR 2015), представлен на рисунке.
Рисунок. Алгоритм лечения пациентов с РПМ, основанный на рекомендациях ACR/EULAR 2015
Экспертами тщательно проработана и обобщена вся база иcследований по РПМ и после детальной оценки и обсуждений изложена в окончательном варианте данных рекомендаций [11].
У всех пациентов, которые отвечают критериям РПМ, необходимо оценить коморбидность, применение других препаратов, а также факторы риска для возможных побочных эффектов в связи с планируемым длительным приемом ГК. Кроме этого, на старте назначения лечения необходимо оценить возможные факторы риска рецидива, что может обусловить большую длительность терапии ГК. Необходимо рассмотреть и оценить особые ситуации (опыт или риск побочных эффектов, рецидивы, атипичные проявления заболевания). Минимальный клинический и лабораторный набор данных должен быть документирован у каждого пациента перед назначением терапии.
Примерами сопутствующих заболеваний, связанных с повышенным риском развития ГК-ассоциированных побочных эффектов, являются артериальная гипертензия, сахарный диабет, нарушение толерантности к глюкозе, сердечно-сосудистые заболевания, дислипидемия, язвенная болезнь желудка, остеопороз (и, в частности, недавние переломы), наличие катаракты или глаукомы, наличие хронических или рецидивирующих инфекций, а также совместное назначение с нестероидными противовоспалительными препаратами (НПВП). Считается, что женский пол ассоциируется в большей степени с риском развития побочных эффектов, чем мужской [9]. Роль факторов риска в развитии рецидива/длительности терапии пока не ясна. Базовые факторы, которые были связаны с более высокой частотой рецидивов и / или длительной терапии в исследованиях, посвященных РПМ, были: женский пол [9], высокая СОЭ (более 40 мм/час) [8, 12], наличие периферического артрита [14].
Сами рекомендации состоят из 10 положений, представленных ниже [11]:
1. На старте терапии больным РПМ настоятельно рекомендуется использовать ГК вместо НПВП, за исключением возможного кратковременного применения НПВП и/или анальгетиков в случаях, когда болевой синдром ассоциирован с другой патологией (к примеру, сопутствующий остеоартрит).
На старте терапии больным РПМ настоятельно рекомендуется использовать ГК вместо НПВП, за исключением возможного кратковременного применения НПВП и/или анальгетиков в случаях, когда болевой синдром ассоциирован с другой патологией (к примеру, сопутствующий остеоартрит).
2. Настоятельно рекомендуется использовать минимально эффективную индивидуальную длительность ГК-терапии у больных РПМ. Рекомендуется использовать график постепенного снижения дозы ГК (см. рекомендацию 4), что предполагает как минимум 12 мес лечения. Более конкретное утверждение не представляется возможным из-за отсутствия исследований по этой конкретной теме и из-за многочисленных подгрупп и факторов, которые необходимо учитывать при определении длительности терапии ГК.
3. Условно рекомендуется использовать минимально эффективную дозу ГК в диапазоне 12,5–25 мг преднизолона (или эквивалента) как стартового лечения при РПМ. Более высокая стартовая доза ГК в границах этого диапазона может рассматриваться у пациентов с высоким риском рецидива и низким риском побочных эффектов, в то же время, у пациентов с сопутствующими заболеваниями (например сахарный диабет, остеопороз, глаукома и др. ) и другими факторами риска для ГК-ассоциированных побочных эффектов может быть лучшим назначение ГК в более низких дозах. Условно отрицается применение ГК в начальных дозах ≤7,5 мг/сут и настоятельно возражается против использования начальных доз >30 мг/сут.
) и другими факторами риска для ГК-ассоциированных побочных эффектов может быть лучшим назначение ГК в более низких дозах. Условно отрицается применение ГК в начальных дозах ≤7,5 мг/сут и настоятельно возражается против использования начальных доз >30 мг/сут.
4. Настоятельно рекомендуется индивидуализация графиков схождения с дозы ГК, основанных на регулярном мониторинге состояния пациента, активности заболевания, лабораторных маркеров и негативных событий. Предложены следующие принципы снижения доз:
А. Стартовое снижение: рекомендуется медленно снижать дозу ГК до 10 мг/сут в пересчете на преднизолон на протяжении 4–8 нед.
В. Терапия при рецидивах: рекомендуется повысить дозу перорального преднизолона до уровня, предшествовавшего рецидиву, и в последующем снижать ее постепенно (в течение 4–8 нед) до дозы, во время приема которой случился рецидив.
С. Снижение доз во время ремиссии: после достижения ремиссии необходимо снижать дозу преднизолона перорально на 1 мг каждые 4 нед (либо на 1,25 мг, используя, к примеру, схему 10/7,5 мг через день и т. д.) на протяжении того времени, пока сохраняется ремиссия.
д.) на протяжении того времени, пока сохраняется ремиссия.
5. Условно рекомендуется рассмотреть возможность внутримышечного введения метилпреднизолона как альтернативы пероральным ГК. Выбор между пероральным и внутримышечным введением остается на усмотрение врача. Рекомендации не могут четко указать фенотип пациента, который бы нуждался во внутримышечном введении ГК. Предложен следующий график схождения с дозы метилпреднизолона внутримышечно:
- Метилпреднизолон (депо-форма) внутримышечно 120 мг каждые 3 нед до 9-й недели.
- На 12-й неделе — 100 мг, с последующими 3-месячными интервалами.
- Далее дозу снижают на 20 мг каждые 12 нед до 48-й недели.
- После этого дозу снижают на 20 мг каждые 16 нед до полного прекращения.
В случае возникновения рецидива заболевания при схождении с дозы парентерального депо-метилпреднизолона рекомендуется переход на пероральный прием ГК с пересчетом дозы (повышение дозы до уровня ранее эффективной, то есть дорецидивной).
6. Условно рекомендуется использовать одноразовый, а не раздельный прием ежедневных доз ГК для лечения при РПМ. Разделять дозу препарата на несколько приемов следует в случае выраженного интенсивного болевого синдрома в ночное время суток.
7. Условно рекомендуется учесть возможность раннего применения метотрексата в дополнение к ГК, в частности у пациентов с высоким риском рецидива и/или при длительной терапии, а также в случаях имеющихся факторов риска, сопутствующих заболеваний и/или приема сопутствующих препаратов, когда высокая вероятность появления осложнений ГК-терапии или побочных эффектов ГК. В клинических испытаниях метотрексат применяли при пероральном применении в дозе 7,5–10 мг/нед.
8. Настоятельно рекомендуется не применять ингибиторы фактора некроза опухоли для лечения пациентов с РПМ. В настоящее время продолжается только одно рандомизированное клинических исследование с тоцилизумабом (clinicaltrials.gov NCT01396317), а также в другом исследовании сравнивается секукинумаб, канакинумаб и ГК (clinicaltrials. gov NCT01364389). К тому же, в случае назначения ингибиторов фактора некроза опухоли повышается риск негативного эффекта.
gov NCT01364389). К тому же, в случае назначения ингибиторов фактора некроза опухоли повышается риск негативного эффекта.
9. Условно рекомендуется рассмотреть создание индивидуальной программы упражнений для пациентов с РПМ, направленных на поддержание мышечной массы и функции, а также снижение риска падений.
10. Применение растительных препаратов в терапии РПМ не рекомендуется. Особенно категорически авторы документа выступают против использования китайских травяных препаратов Yanghe и капсул Biqi у пациентов с РПМ. Данное заявление связано, прежде всего, с тем, что вышеуказанные средства не одобрены Управлением по санитарному надзору за качеством пищевых продуктов и медикаментов (FDA) в США, а также Европейским агентством лекарственных средств (EMA).
Настоящие рекомендации [11] ACR/EULAR 2015 предназначены, прежде всего, для врачей-клиницистов и предполагается, что они окажут им определенную помощь в ведении пациентов с РПМ.
Список использованной литературы
- 1.
 Бунчук Н.В. (2010) Ревматические заболевания пожилых. МЕДпресс-информ, Москва, 272 с.
Бунчук Н.В. (2010) Ревматические заболевания пожилых. МЕДпресс-информ, Москва, 272 с. - 2. Ватутин Н.Т., Смирнова А.С., Тарадин Г.Г., Эль-Хатиб М.А. (2016) Обзор рекомендаций по лечению ревматической полимиалгии (EULAR/ACR 2015). Архивъ внутр. медицины, 1: 3–5.
- 3. Глазунов А.В., Жиляев Е.В., Толдиева Ф.А. (2006) Ревматическая полимиалгия и височный артериит. Клин. геронтология, 6: 34–46.
- 4. Олюнин Ю.А. (2013) Ревматическая полимиалгия. Consilium medicum, 15(9): 53–57.
- 5. Сатыбалдыев А.М. (2013) Лечение ревматической полимиалгии. Соврем. ревматол., 1: 66–72.
- 6. Щедрина И.С., Троицкая М.П., Овчаренко С.И. (2011) Ревматическая полимиалгия: сложности диагностики. Леч. врач, 4: 33–36.
- 7. Blockmans D., de Ceuninck L., Vanderschueren S. et al. (2007) Repetitive 18-fluorodeoxyglucose positron emission tomography in isolated polymyalgia rheumatica: a prospective study in 35 patients. Rheumatology (Oxford), 46(4): 672–677.

- 8. Cantini F., Salvarani C., Olivieri I. et al. (2000) Erythrocyte sedimentation rate and C-reactive protein in the evaluation of disease activity and severity in polymyalgia rheumatica: a prospective follow-up study. Semin Arthritis Rheum., 30: 17–24.
- 9. Cimmino M.A., Parodi M., Caporali R., Montecucco C. (2006) Is the course of steroid-treated polymyalgia rheumatica more severe in women? Ann. NY Acad. Sci., 1069: 315–321.
- 10. Dasgupta B., Cimmino M., Maradit-Kremers H. et al. (2012) 2012 provisional classification criteria for polymyalgia rheumatica: a European League Against Rheumatism/American College of Rheumatology collaborative initiative. Ann. Rheum. Dis., 71(4): 484–492.
- 11. Dejaco C., Singh Y., Perel P. et al. (2015) 2015 Recommendations for the management of polymyalgia rheumatica: a European League Against Rheumatism. American College of Rheumatology collaborative initiative Ann. Rheum. Dis., 74: 1799–1807.

- 12. Lee J.H., Choi S.T., Kim J.S. et al. (2013) Clinical characteristics and prognostic factors for relapse in patients with polymyalgia rheumatica (PMR). Rheumatol. Int., 33: 1475–1480.
- 13. Meliconi R., Pulsatelli L., Uguccioni M. et al. (1996) Leukocyte infiltration in synovial tissue from the shoulder of patients with polymyalgia rheumatica. Quantitative analysis and influence of corticosteroid treatment. Arthritis Rheum., 39(7): 1199–1207.
- 14. Salvarani C., Cantini F., Macchioni P. et al. (1998) Distal musculoskeletal manifestations in polymyalgia rheumatica: a prospective followup study. Arthritis Rheum. 41:1221–1226.
- 15. Spiera R., Westhovens R. (2012) Provisional diagnostic criteria for polymyalgia rheumatica: moving beyond clinical intuition? Ann. Rheum. Dis., 71(4): 475–476.
Адрес для переписки:
Головач Ирина Юрьевна
03680, Киев, ул. Академика Заболотного, 21
Клиническая больница «Феофания» ГУД
E-mail: goloachirina@yandex
Как лечить ревматическую полимиалгию
«Вот уже месяц у меня болят плечевые, тазобедренные суставы, мышцы. Боли усиливаются при движении. Анализы крови показывают воспаление. Что это может быть за болезнь?»
Боли усиливаются при движении. Анализы крови показывают воспаление. Что это может быть за болезнь?»
Татьяна Николаевна, Логойский район.
— Вероятнее всего, это ревматическая полимиалгия (РП) — воспалительное заболевание преимущественно плечевых и тазобедренных суставов, которое развивается у пожилых людей (описаны лишь единичные случаи в возрасте до 50 лет) и в большинстве случаев излечивается глюкокортикостероидами. Надо заметить, эта болезнь не имеет никакого отношения к острой ревматической лихорадке и относится к группе системных заболеваний соединительной ткани. Причина точно не установлена. Судя по всему, под влиянием определенных вирусов или бактерий у людей с генетической предрасположенностью к развитию РП происходит активация иммунной системы. Речь может идти об аденовирусе, вирусе гриппа, парвовирусе, хламидийной инфекции. Пусковыми факторами являются в том числе стресс и переохлаждение.
Ревматической полимиалгией женщины болеют вдвое чаще мужчин. Характерно острое начало на фоне картины полного здоровья. Иногда клиническим проявлениям предшествует повышение СОЭ или субфебрилитет, лихорадка. Все больные жалуются на боли в области плечевого и тазового пояса, а также шеи — как правило, постоянные и сильные, усиливающиеся при нагрузке и уменьшающиеся в покое. Это отражается на сне. Важно отметить, что имеется несоответствие между выраженностью болевых ощущений у больных и весьма скудными данными объективного обследования. При пальпации мышц болезненность не выявляется или незначительна. Еще больные часто жалуются на слабость мышц. Хотя при выполнении теста на мышечную силу отклонения от нормы не обнаруживается, уже при исследовании у некоторых развивается сильная боль. Для этой патологии также характерно ощущение скованности, возникающее не только после утреннего пробуждения, но и после любого периода покоя. Не у всех больных развернутая клиническая картина развивается сразу, у некоторых — лишь через несколько дней и даже недель от начала заболевания.
Характерно острое начало на фоне картины полного здоровья. Иногда клиническим проявлениям предшествует повышение СОЭ или субфебрилитет, лихорадка. Все больные жалуются на боли в области плечевого и тазового пояса, а также шеи — как правило, постоянные и сильные, усиливающиеся при нагрузке и уменьшающиеся в покое. Это отражается на сне. Важно отметить, что имеется несоответствие между выраженностью болевых ощущений у больных и весьма скудными данными объективного обследования. При пальпации мышц болезненность не выявляется или незначительна. Еще больные часто жалуются на слабость мышц. Хотя при выполнении теста на мышечную силу отклонения от нормы не обнаруживается, уже при исследовании у некоторых развивается сильная боль. Для этой патологии также характерно ощущение скованности, возникающее не только после утреннего пробуждения, но и после любого периода покоя. Не у всех больных развернутая клиническая картина развивается сразу, у некоторых — лишь через несколько дней и даже недель от начала заболевания. Боли и скованность при РП сопряжены с нарушением движений в плечевых, тазобедренных суставах и шейном отделе позвоночника. Порой они приводят к формированию «старческой» походки с мелкими шаркающими шажками.
Боли и скованность при РП сопряжены с нарушением движений в плечевых, тазобедренных суставах и шейном отделе позвоночника. Порой они приводят к формированию «старческой» походки с мелкими шаркающими шажками.
Среди клинических проявлений РП — несильно выраженный периферический артрит с вовлечением лучезапястных, коленных, грудино–ключичных суставов, мелких суставов кистей и стоп, изолированно или в сочетании. Причем рентген изменений со стороны суставов не показывает. Еще может возникнуть одно– или двусторонний синдром запястного канала, обусловленный механическим сдавливанием срединного нерва. Отсюда — онемение, покалывание, «бегание мурашек» в первом — четвертом пальцах кистей, усиливающиеся по ночам. Анализ крови фиксирует повышение СОЭ, С–реактивного белка, специфических ферментов и иммуноглобулинов. Общие признаки болезни — лихорадка, похудание, слабость, анорексия — имеют четкую связь с миалгическим синдромом (болезненностью мышц). У пациентов часто бывает подавленное состояние, особенно вначале, когда диагноз не установлен и лечение не назначено, а боли в мышцах и скованность не уходят, иногда развивается депрессия.
Как правило, диагноз РП не является большой сложностью для специалиста, но порой возникают затруднения, когда еще нет ясной клинической картины. При постановке диагноза для врача важно исключить целый ряд заболеваний, протекающих со схожими болевыми синдромами: ревматоидный артрит, серонегативные спондилоартропатии, множественные миофасциальные синдромы, полимиозит.
Лишь в отдельных случаях болезнь приобретает хронический характер, обычно лечение быстро помогает. Оно проводится системными глюкокортикостероидами (преднизолон, метилпреднизолон) и разделяется на период подавляющей терапии с достижением клинико–лабораторной ремиссии и период медленного снижения дозы с полной отменой гормонов. Общая длительность приема кортикостероидов обычно не превышает двух лет. Прогноз благоприятный.
Ольга ПЕРЕСАДА,
профессор кафедры акушерства
и гинекологии БелМАПО,
доктор медицинских наук.
Полная перепечатка текста и фотографий запрещена. Частичное цитирование разрешено при наличии гиперссылки.
Частичное цитирование разрешено при наличии гиперссылки.
Заметили ошибку? Пожалуйста, выделите её и нажмите Ctrl+Enter
внедрение новых диагностических критериев (2012) и рекомендаций EULAR/ACR (2015) по менеджменту и лечению
Авторы:
И. Ю. Головач
Ю. Головач
Ревматическая полимиалгия (РПМ; греч. poly – много + myalgia – мышечная боль) – воспалительное ревматическое заболевание, которое характеризуется острым развитием и сопровождается выраженными симметричными болями в области плечевого, тазового пояса и шеи, ограничением движений, значительным повышением показателей острой фазы воспаления и анемией хронического заболевания [4]. Ревматическая полимиалгия является общим воспалительным ревматическим заболеванием, поражающим пожилых людей, и существуют значительные трудности в ее диагностике. Дать короткое, но исчерпывающее определение этому состоянию трудно, поскольку его уникальность, позволяющая отличить РПМ от других заболеваний, является исключительно клинической. Недаром R. Spiera и R. Westhovens – авторы одной из последних обзорных статей, посвященных диагностике РПМ, – сравнили это заболевание с порнографией. Они начинают свою статью этим ярким сравнением: «В 1964 году судья Верховного суда США Поттер Стюарт, хорошо известный своими ораторскими способностями, когда пытался дать определение порнографии, сказал: «Я бы никогда не смог определить ее как следует, но я всегда узнаю ее, когда вижу». Ревматическая полимиалгия очень похожа на порнографию. Это синдром боли, воспаления, ограничения подвижности у людей старшего возраста, которому тяжело дать словесное определение, но с которым мы часто встречаемся в реальной клинической практике и который почти не пропускают опытные клиницисты».
Они начинают свою статью этим ярким сравнением: «В 1964 году судья Верховного суда США Поттер Стюарт, хорошо известный своими ораторскими способностями, когда пытался дать определение порнографии, сказал: «Я бы никогда не смог определить ее как следует, но я всегда узнаю ее, когда вижу». Ревматическая полимиалгия очень похожа на порнографию. Это синдром боли, воспаления, ограничения подвижности у людей старшего возраста, которому тяжело дать словесное определение, но с которым мы часто встречаемся в реальной клинической практике и который почти не пропускают опытные клиницисты».
Статья ученых так и называется: «Ревматическая полимиалгия: выход за рамки клинической интуиции?» [11].
И.Ю. Головач
Сложность и неоднозначность при постановке диагноза РПМ подтверждают и исторические данные в отношении открытия и описания этой болезни. Первое описание пяти случаев РПМ было выполнено шотландским врачом W. Bruce в 1888 г.; он назвал эту болезнь «сенильной ревматической подагрой». Врач сообщил о 5 пожилых пациентах, страдавших выраженными генерализованными миалгиями, и указал, что клиническая картина в данных случаях отличалась от клинической картины подагры, ревматизма и ревматоидного артрита, т.е. всех известных на то время заболеваний суставов [1]. Следующее описание РПМ появилось значительно позже. E. Meulengracht, работающий в г. Копенгагене, в 1945 году сообщил о двух больных, сформулировав их диагноз как «плечелопаточный периартроз с общими симптомами». В том же году J. Holst и E. Johansen из Дании описали уже 5 случаев «особенного типа ревматического заболевания», подчеркнув их сходство с наблюдениями E. Meulengracht, экстра- и периартикулярный характер болей, наличие лихорадки и значительное повышение скорости оседания эритроцитов (СОЭ). Ученые назвали это заболевание «Периэкстраартикулярный ревматизм» и считали его новой нозологией. В 1951 году на Европейском конгрессе ревматологов V.A. Porsman сообщил о 29 пожилых пациентах с «особым типом артрита», характеризовавшимся болями в проксимальных отделах конечностей и отсутствием припухлости и рентгенологических изменений суставов.
Врач сообщил о 5 пожилых пациентах, страдавших выраженными генерализованными миалгиями, и указал, что клиническая картина в данных случаях отличалась от клинической картины подагры, ревматизма и ревматоидного артрита, т.е. всех известных на то время заболеваний суставов [1]. Следующее описание РПМ появилось значительно позже. E. Meulengracht, работающий в г. Копенгагене, в 1945 году сообщил о двух больных, сформулировав их диагноз как «плечелопаточный периартроз с общими симптомами». В том же году J. Holst и E. Johansen из Дании описали уже 5 случаев «особенного типа ревматического заболевания», подчеркнув их сходство с наблюдениями E. Meulengracht, экстра- и периартикулярный характер болей, наличие лихорадки и значительное повышение скорости оседания эритроцитов (СОЭ). Ученые назвали это заболевание «Периэкстраартикулярный ревматизм» и считали его новой нозологией. В 1951 году на Европейском конгрессе ревматологов V.A. Porsman сообщил о 29 пожилых пациентах с «особым типом артрита», характеризовавшимся болями в проксимальных отделах конечностей и отсутствием припухлости и рентгенологических изменений суставов. В еще одном описании клинических случаев данное заболевание называлось «миалгический синдром с системными реакциями». Автором же наиболее распространенного в настоящее время термина «ревматическая полимиалгия» является врач из Манчестера H. Barber (1957). Несмотря на продолжающуюся критику данного термина, именно он прочно вошел в международный медицинский лексикон. Необходимо отметить, что во Франции более распространенным и употребляемым термином является «ризомелический псевдополиартрит», который подчеркивает поражение зон крупных суставов (плечевые и тазобедренные суставы) и отсутствие типичного артрита. Таким образом, с момента первого описания болезни прошло более 100 лет, однако до сих пор диагноз заболевания преимущественно устанавливается на основании яркой клинической картины.
В еще одном описании клинических случаев данное заболевание называлось «миалгический синдром с системными реакциями». Автором же наиболее распространенного в настоящее время термина «ревматическая полимиалгия» является врач из Манчестера H. Barber (1957). Несмотря на продолжающуюся критику данного термина, именно он прочно вошел в международный медицинский лексикон. Необходимо отметить, что во Франции более распространенным и употребляемым термином является «ризомелический псевдополиартрит», который подчеркивает поражение зон крупных суставов (плечевые и тазобедренные суставы) и отсутствие типичного артрита. Таким образом, с момента первого описания болезни прошло более 100 лет, однако до сих пор диагноз заболевания преимущественно устанавливается на основании яркой клинической картины.
Клиническая картина РПМ состоит из комбинации признаков поражения опорно-двигательного аппарата и изменений лабораторных показателей воспаления, которые наблюдаются у всех пациентов, а также общих (конституциональных) нарушений, возникающих часто, но не постоянно [6]. Клинические особенности РПМ отображены в следующих положениях.
Клинические особенности РПМ отображены в следующих положениях.
• Начало заболевания – резкое, неожиданное, «коварное»; пик развития симптомов достигается достаточно быстро – через 2-3 недели.
• Основными клиническими симптомами являются боль и скованность в плечевом и тазовом поясе, шее, которые в большинстве случаев носят симметричный характер.
• Симптомы в большей степени выражены в утреннее время.
• Характерен феномен «геля» – ощущение скованности после долгого периода отдыха или отсутствия активности.
• Общеконституционные симптомы – слабость, вялость, общее недомогание, депрессия, потеря веса, субфебрильная температура тела.
• Характерны артралгии и артриты суставов кистей, теносиновиты кисти.
• Несмотря на наличие миалгий, отсутствует мышечная слабость, боль не уменьшает силу в конечностях, не отмечаются мышечные атрофии/гипотрофии.
• Определяется болезненность мышц при пальпации от слабой до умеренной.
• Уменьшение диапазона движений в суставах, возможно, из-за боли.
• Могут присоединяться симптомы гигантоклеточного артериита (болезни Хортона). Единого мнения по вопросу взаимосвязи РПМ и болезни Хортона нет. Она может быть начальным симптомом, возникать одновременно и появляться позже. Приблизительно у 15% пациентов с РПМ развивается гигантоклеточный артериит, и 40-50% больных с гигантоклеточным артериитом имеют РПМ [3].
• Лабораторные характеристики и особенности РПМ сгруппированы ниже.
• Существенное повышение СОЭ >50 мм/ч и уровня С-реактивного белка (СРБ). СРБ при этом – более чувствительный показатель, чем СОЭ.
• Анемия – нормохромная, нормоцитарная (анемия хронического заболевания).
• Миозит-специфические ферменты: нормальные значения креатинфосфокиназы, миоглобина, альдолазы.
• Ревматоидный фактор негативный (следует помнить о возможности позитивного ревматоидного фактора у 5% лиц без признаков ревматического заболевания), антитела к циклическому цитруллинированному пептиду – негативные.
• Антинуклеарные антитела – негативные.
• Наблюдается значительное повышение уровня интерлейкина-6, что коррелирует с выраженностью воспаления.
• Может отмечаться незначительное повышение уровня печеночных ферментов (АлАТ, АсАТ, ГГТП).
С помощью инструментальных методов исследования установлено, что клиническая симптоматика РПМ обусловлена главным образом воспалительными изменениями суставов и околосуставных тканей. Магнитно-резонансная томография, ультразвуковое исследование (УЗИ) и позитронно-эмиссионная томография позволяют выявить у больных РПМ признаки бурсита в области плечевых и тазобедренных суставов, а также шейного отдела позвоночника [7, 8]. Наиболее характерными являются поддельтовидный бурсит, теносиновит бицепса, трохантерный (вертлужный) бурсит, выпот в плечевом и/или тазобедренном суставах. Описан также синовит плечевых и тазобедренных суставов. При гистологическом исследовании синовиальной оболочки у больных РПМ наблюдается слабо выраженная воспалительная инфильтрация с преобладанием макрофагов и CD4 Т-клеток [10].
На сегодняшний день не существует единственного клинического, лабораторного или инструментального признака, наличие которого позволяло бы подтвердить диагноз РПМ. Диагностика проводится на основании совокупности проявлений болезни. Наиболее типичные из них используются в качестве диагностических критериев, предложенных Европейской группой по изучению РПМ [8]. Они включают обязательные необходимые критерии, к которым относят возраст ≥50 лет, двустороннюю боль в плечах (появившуюся менее 12 нед назад), повышение СОЭ/уровня CРБ. Критерии следует применять лишь в тех случаях, когда диагноз другого заболевания не представляется более обоснованным [4]. Для верификации диагноза и решения вопроса о назначении глюкокортикоидов (ГК) у таких пациентов могут быть использованы два набора критериев. При отсутствии данных УЗИ диагноз может быть подтвержден на основании 4 признаков: утренней скованности более 45 мин, боли или ограничения подвижности в тазобедренном суставе, отсутствия ревматоидного фактора и АЦЦП, отсутствия поражения других суставов. Максимально возможная сумма баллов по данным 4 критериям составляет 6. Для подтверждения диагноза РПМ достаточно 4 баллов.
Максимально возможная сумма баллов по данным 4 критериям составляет 6. Для подтверждения диагноза РПМ достаточно 4 баллов.
Второй набор классификационных критериев используется при наличии результатов УЗИ и, помимо указанных основных 4 параметров, включает 2 дополнительных. Каждый дополнительный критерий представляет собой набор сонографических признаков. Первый из них предусматривает наличие как минимум поддельтовидного бурсита и/или теносиновита бицепса и/или синовита плечевого сустава (заднего или аксиллярного отдела), а также синовита тазобедренного сустава и/или трохантерного бурсита. Второй определяется как наличие двустороннего поддельтовидного бурсита, теносиновита бицепса или синовита плечевых суставов. Каждый из дополнительных критериев оценивается в 1 балл. Поэтому при использовании второго набора классификационных критериев максимально возможная сумма баллов составляет 8, и в этом случае для подтверждения диагноза РПМ необходимо набрать 5 баллов (табл.).
На сегодняшний день существует множество расхождений в подходах к лечению РПМ, которые включают вопросы дозирования ГК и целесообразности использования базисных болезнь-модифицирующих антиревматических препаратов [5]. К сожалению, у большинства пациентов (29-45%), страдающих РПМ, не удается достичь адекватного ответа на терапию ГК в течение первых 3-4 недель. При этом приблизительно у 50% больных наблюдаются различные побочные эффекты на фоне лечения этой группой препаратов. Целью Американской коллегии ревматологов (ACR) и Европейской антиревматической лиги (EULAR) являлось обеспечение клиницистов кратким, четко изложенным современным руководством, которое поможет стандартизировать подходы к лечению и улучшить прогнозы для пациентов с данным заболеванием [9]. Как обычно, при создании подобных рекомендаций эксперты ACR и EULAR руководствовались доказательной методологией с использованием классов рекомендаций и уровней доказательств [2]. Алгоритм лечения РПМ, основанный на рекомендациях (EULAR/ACR 2015), представлен на рисунке.
К сожалению, у большинства пациентов (29-45%), страдающих РПМ, не удается достичь адекватного ответа на терапию ГК в течение первых 3-4 недель. При этом приблизительно у 50% больных наблюдаются различные побочные эффекты на фоне лечения этой группой препаратов. Целью Американской коллегии ревматологов (ACR) и Европейской антиревматической лиги (EULAR) являлось обеспечение клиницистов кратким, четко изложенным современным руководством, которое поможет стандартизировать подходы к лечению и улучшить прогнозы для пациентов с данным заболеванием [9]. Как обычно, при создании подобных рекомендаций эксперты ACR и EULAR руководствовались доказательной методологией с использованием классов рекомендаций и уровней доказательств [2]. Алгоритм лечения РПМ, основанный на рекомендациях (EULAR/ACR 2015), представлен на рисунке.
Экспертами тщательно проработана и обобщена вся база иcследований по РПМ, а после детальной оценки и обсуждения изложена в окончательном варианте данных рекомендаций [9].
1. На старте терапии больных РПМ настоятельно рекомендуется использовать ГК вместо нестероидных противовоспалительных препаратов (НПВП), за исключением возможного кратковременного применения НПВП и/или анальгетиков в случаях, когда болевой синдром ассоциирован с другой патологией (к примеру, сопутствующим остеоартритом).
2. Настоятельно рекомендуется использовать минимально эффективную индивидуальную длительность ГК-терапии у больных РПМ.
3. Условно рекомендуется применять минимально эффективную дозу ГК в диапазоне 12,5-25 мг преднизолона (или эквивалента) как стартового лечения РПМ. Вопрос о назначении более высокой стартовой дозы ГК в границах этого диапазона может рассматриваться у пациентов с высоким риском развития рецидива и низким риском возникновения побочных эффектов; в то же время у пациентов с сопутствующими заболеваниями (например, сахарным диабетом, остеопорозом, глаукомой и др.) и другими факторами риска для ГК-ассоциированных побочных эффектов может быть предпочтительным назначение более низких доз ГК. Условно отрицается использование начальных доз ≤7,5 мг/сут и высказаны настоятельные возражения против применения начальных доз >30 мг/сут.
Условно отрицается использование начальных доз ≤7,5 мг/сут и высказаны настоятельные возражения против применения начальных доз >30 мг/сут.
4. Настоятельно рекомендуется индивидуализация графиков постепенной отмены ГК, основанных на регулярном мониторинге состояния пациента, активности заболевания, лабораторных маркеров и негативных событий. Предложены следующие принципы снижения доз:
a) стартовое снижение: рекомендуется медленно уменьшать дозу ГК до 10 мг/сут в пересчете на преднизолон на протяжении 4-8 нед;
b) терапия рецидивов: рекомендуется увеличить дозу перорального преднизолона до уровня, предшествовавшего рецидиву, и в последующем уменьшать ее постепенно (в течение 4-8 нед) до дозы, во время приема которой случился рецидив;
c) снижение дозы в период ремиссии: после достижения ремиссии необходимо уменьшать дозу перорального преднизолона на 1 мг каждые 4 нед (либо на 1,25 мг, используя, к примеру, схему 10/7,5 мг через день и т.д.) на протяжении того времени, пока сохраняется ремиссия.
5. Условно рекомендуется рассмотреть возможность внутримышечного введения метилпреднизолона как альтернативы применению пероральных ГК. Выбор между пероральным и внутримышечным введением остается на усмотрение врача. Рекомендации не могут четко указать фенотип пациента, который бы нуждался во внутримышечном введении ГК. Предложен следующий график отмены внутримышечного метилпреднизолона:
• метилпреднизолон (депо-форма) внутримышечно 120 мг каждые 3 нед до 9-й недели;
• на 12-й неделе – 100 мг, с последующими 3-месячными интервалами;
• далее доза снижается на 20 мг каждые 12 нед до 48-й недели;
• после этого доза снижается на 20 мг каждые 16 нед до полного прекращения.
6. Условно рекомендуется использовать одноразовый, а не раздельный прием ежедневных доз ГК для лечения РПМ. Разделять дозу препарата на несколько приемов следует в случае выраженного интенсивного болевого синдрома в ночное время суток.
7. Условно рекомендуется учесть возможность раннего назначения метотрексата в дополнение к ГК, в частности у пациентов с высоким риском развития рецидива и/или длительной терапии, а также в случаях имеющихся факторов риска, сопутствующих заболеваний и/или приема сопутствующих препаратов, когда высока вероятность возникновения осложнений ГК-терапии или побочных эффектов ГК. В клинических испытаниях метотрексат применялся перорально в дозах 7,5-10 мг/нед.
В клинических испытаниях метотрексат применялся перорально в дозах 7,5-10 мг/нед.
8. Настоятельно не рекомендуется использовать ингибиторы фактора некроза опухолей для лечения РПМ в связи с отсутствием доказательной базы. В настоящее время продолжается только одно рандомизированное клиническое исследование с тоцилизумабом (clinicaltrials.gov NCT01396317), а также в другом исследовании сравниваются секукинумаб, канакинумаб и ГК (clinicaltrials.gov NCT01364389).
9. Условно рекомендуется рассмотреть вопрос о создании индивидуальной программы упражнений для пациентов с РПМ, направленных на поддержку мышечной массы и функции, а также снижение риска падений.
10. Применение растительных препаратов в терапии РПМ не рекомендуется. Особенно категорически авторы документа выступают против использования китайских травяных препаратов Yanghe и капсул Biqi у пациентов с РПМ. Данное заявление связано в первую очередь с тем, что вышеуказанные средства не одобрены Управлением по контролю качества пищевых продуктов и лекарственных препаратов США (FDA), а также Европейским агентством лекарственных средств (EMA).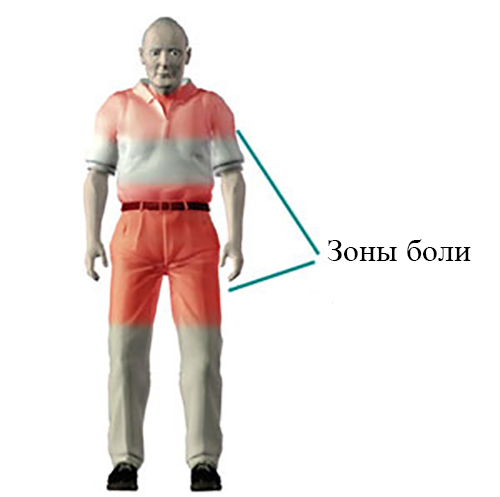
Настоящие рекомендации [9] Американской коллегии ревматологов и Европейской антиревматической лиги предназначены прежде всего для врачей-клиницистов, и предполагается, что они окажут им определенную помощь в ведении пациентов с РПМ.
Литература
1. Бунчук Н.В. Ревматические заболевания пожилых. – М.: МЕДпресс-информ, 2010. – 272 с.
2. Ватутин Н.Т., Смирнова А.С., Тарадин Г.Г., Эль-Хатиб М.А. Обзор рекомендаций по лечению ревматической полимиалгии (EULAR/ACR 2015). Архивъ внутренней медицины. 2016; 1: 3-5.
3. Глазунов А.В., Жиляев Е.В., Толдиева Ф.А. Ревматическая полимиалгия и височный артериит. Клиническая геронтология. 2006; 6: 34-46.
4. Олюнин Ю.А. Ревматическая полимиалгия. Consilium medicum. 2013; 15(9): 53-57.
5. Сатыбалдыев А.М. Лечение ревматической полимиалгии. Современная ревматология. 2013; 1: 66-72.
6. Щедрина И.С., Троицкая М.П., Овчаренко С.И. Ревматическая полимиалгия: сложности диагностики. Лечащий врач. 2011; 4: 33-36.
7. Blockmans D., de Ceuninck L., Vanderschueren S. et al. Repetitive 18-fluorodeoxyglucose positron emission tomography in isolated polymyalgia rheumatica: a prospective study in 35 patients. Rheumatology (Oxford) 2007; 46 (4): 672–677.
8. Dasgupta B., Cimmino M., Maradit-Kremers H. et al. 2012 provisional classification criteria for polymyalgia rheumatica: a European League Against Rheumatism/American College of Rheumatology collaborative initiative. Ann Rheum Dis. 2012; 71(4): 484-492.
9. Dejaco C., Singh Y., Perel P. et al. 2015 Recommendations for the management of polymyalgia rheumatica: a European League Against Rheumatism. American College of Rheumatology collaborative initiative Ann Rheum Dis. 2015; 74: 1799–1807.
10. Meliconi R., Pulsatelli L., Uguccioni M. et al. Leukocyte infiltration in synovial tissue from the shoulder of patients with polymyalgia rheumatica. Quantitative analysis and influence of corticosteroid treatment. Arthritis Rheum. 1996; 39 (7): 1199-1207.
11. Spiera R., Westhovens R. Provisional diagnostic criteria for polymyalgia rheumatica: moving beyond clinical intuition? Ann Rheum. Dis. 2012; 71 (4): 475-476.
СТАТТІ ЗА ТЕМОЮ Ревматологія
24.01.2021
Неврологія
Ревматологія
Ефективність лікування нестероїдними протизапальними препаратами у пацієнтів з остеоартрозом колінного суглоба
Остеоартроз (ОА) – група ревматичних захворювань різної етіології з подібними біологічними, морфологічними та клінічними проявами й наслідками, в основі яких лежить ураження всіх компонентів суглоба. На ОА страждають більш ніж 10% населення віком від 65 років. Для лікування симптомів ОА та поліпшення функціонування пацієнтів часто потрібне застосування нестероїдних протизапальних препаратів (НПЗП). Проте через токсичність цих засобів важливо усвідомлювати, якими є реальні переваги їхнього призначення хворим групи підвищеного ризику, наприклад з ОА колінного суглоба. …
На ОА страждають більш ніж 10% населення віком від 65 років. Для лікування симптомів ОА та поліпшення функціонування пацієнтів часто потрібне застосування нестероїдних протизапальних препаратів (НПЗП). Проте через токсичність цих засобів важливо усвідомлювати, якими є реальні переваги їхнього призначення хворим групи підвищеного ризику, наприклад з ОА колінного суглоба. …
16.01.2021
Ревматологія
Глюкокортикоїд-індукований остеопороз: сучасні погляди на діагностику, профілактику та лікування
Розрідження кістки, зниження мінеральної щільності кісткової тканини (МЩКТ), порушення мікроархітектоніки, підвищення їхньої крихкості та розвиток переломів є типовими проявами остеопорозу. Часто цей стан провокується прийомом глюкокортикоїдів (ГК), а сама патологія називається ГК-індукований остеопороз (ГК-ОП). Сучасні погляди на механізми виникнення, прогресування й особливості профілактики, лікування ГК-ОП обговорювалися відомими фахівцями на науково-практичній конференції «Інноваційні технології в ревматології: основні напрями імплементації», що відбулася 28-30 жовтня в онлайн-форматі….
Часто цей стан провокується прийомом глюкокортикоїдів (ГК), а сама патологія називається ГК-індукований остеопороз (ГК-ОП). Сучасні погляди на механізми виникнення, прогресування й особливості профілактики, лікування ГК-ОП обговорювалися відомими фахівцями на науково-практичній конференції «Інноваційні технології в ревматології: основні напрями імплементації», що відбулася 28-30 жовтня в онлайн-форматі….
16.01.2021
Ревматологія
Ефективність, безпека й утримання на терапії голімумабом в умовах реальної клінічної практики: результати французького дослідження GO-PRACTICE
Чи достатньо масштабних рандомізованих плацебо-контрольованих досліджень для остаточної впевненості в ефективності та безпеці лікарських засобів? Ні, адже не завжди їх результати повністю відтворюються в умовах повсякденної клінічної практики. Пов’язано це насамперед із достатньо жорсткими критеріями відбору пацієнтів для залучення до таких випробувань і ретельнішим контролем
Пов’язано це насамперед із достатньо жорсткими критеріями відбору пацієнтів для залучення до таких випробувань і ретельнішим контролем
їх лікування. Проте в реальному житті все не так передбачувано. Саме тому дуже важливим є проведення досліджень у реальній клінічній практиці. У цьому огляді представлені результати саме такого французького дослідження GO-PRACTICE, в якому вивчали ефективність і безпеку голімумабу при ревматичних захворюваннях….
16.01.2021
Ревматологія
Менеджмент системного червоного вовчака – 2020: сучасний погляд на проблеми
28-30 жовтня Всеукраїнська асоціація ревматологів України провела науково-практичну онлайн-конференцію «Інноваційні технології в ревматології: основні напрями імплементації». Серед великої кількості доповідей, присвячених проблемним питанням ревматологічних захворювань, значну увагу було приділено системному червоному вовчаку (СЧВ). Незважаючи на суттєвий прогрес у терапії цього захворювання, залишається чимало невирішених питань, які стосуються, зокрема, його вчасної діагностики, визначення активності процесу, що створює значні перепони в обранні схем лікування. Які кроки робляться в цьому напрямі розповів завідувач відділення ревматології Запорізької обласної клінічної лікарні, доктор медичних наук, професор Дмитро Геннадійович Рекалов….
Серед великої кількості доповідей, присвячених проблемним питанням ревматологічних захворювань, значну увагу було приділено системному червоному вовчаку (СЧВ). Незважаючи на суттєвий прогрес у терапії цього захворювання, залишається чимало невирішених питань, які стосуються, зокрема, його вчасної діагностики, визначення активності процесу, що створює значні перепони в обранні схем лікування. Які кроки робляться в цьому напрямі розповів завідувач відділення ревматології Запорізької обласної клінічної лікарні, доктор медичних наук, професор Дмитро Геннадійович Рекалов….
Краткий справочник по ревматизму — Venäjän kielinen reuma-aapinen
Краткий справочник по ревматизму
на русском языке
перевод сведений о ревматических заболеваниях сделан со страницы:
Suomen Reumaliitto Ry
http://www. reumaliitto.fi/reuma-aapinen/reumataudit/
reumaliitto.fi/reuma-aapinen/reumataudit/
1. ФИБРОМИАЛГИЯ, 2. ПАДАГРА, 3. ДЕТСКИЙ РЕВМАТИЗМ, 4. ЛАЙМБОРЕЛЛИОЗ, 5. СИСТЕМНОЕ ЗАБОЛЕВАНИЕ СОЕДИНИТЕЛЬНОЙ ТКАН, 6. ПСОРИАЗ СУСТАВОВ, 7. СУСТАВНОЙ РЕВМАТИЗМ, 8. СУСТАВНОЙ РЕВМАТИЗМ II, 9. ГИПЕРПОДВИЖНОСТЬ СУСТАВОВ, 10. ОСТЕОПОРОЗ, 11. РЕВМАТИЧЕСКАЯ ПОЛИМИАЛГИЯ,12. ПОЛИМИОЗИТ, 13. РЕАКТИВНЫЙ АРТРИТ И СИНДРОМ РЕЙТЕРА , 14. РЕВМАТИЗМ ПОЗВОНОЧНИКА И БОЛЕЗНЬ БЕХТЕРЕВА 15. НАСЛЕДСТВЕННОЕ ЗАБОЛЕВАНИЕ СОЕДИНИТЕЛЬНОЙ ТКАНИ 16. СИНДРОМ ШЕГРИНА 17. СЕРОНЕГАТИВНЫЙ СПОНДИЛОАРТРИТ 18. СИСТЕМНЫЙ LUPUS ERYTEMATOSUS (SLE) 19. СИСТЕМНЫЙ СКЛЕРОЗ (СИСТЕМНАЯ СКЛЕРОДЕРМИЯ) 20. ВАСКУЛИТ
1. ФИБРОМИАЛГИЯ (МЫШЕЧНЫЙ РЕВМАТИЗМ)
Фибро – значит соединительная ткань, а миалгия – боль в мышцах. Фибромиалгия вызывает боль в мышцах, соединительных и внесуставных мягких тканях. Помимо болей в опорно-двигательном аппарате, пациенты страдают различными нарушениями сна: поверхностный сон, частые пробуждения по ночам, чувство разбитости и физического истощения по утрам. К тому же у них наблюдаются различные типы психических и неврологических симптомов, которые могут быть очень разнообразными.
К тому же у них наблюдаются различные типы психических и неврологических симптомов, которые могут быть очень разнообразными.
Чаще заболеванием страдают женщины среднего и пожилого возраста. Согласно оценкам фибромиалгией заболевает от 2 до 5% населения, у детей и молодежи заболевание встречается редко.
Причины
Причины возникновения фибромиалгии до сих пор не совсем ясны. На возникновение симптомов влияют многие факторы, вследствие которых болезнь развивается в виде различных изменений со стороны центральной нервной системы (ЦНС). У многих пациентов симптомы проявляются вместе с инфекцией, травмой или в других ситуациях, сопровождающихся болью. Иногда местные боли переходят в общую болевую чувствительность. Некоторые пациенты страдают от гиперподвижности суставов, у других к симптомам присоединяются социальные или психические проблемы. Часто у больных фибромиалгией встречаются другие сопутствующие болезни.
Одной из причин возникновения фибромиалгии является долговременный стресс, вызывающий плохое настроение и чувство угнетения. Причиной стресса может быть многократно повторяющийся и продолжительный внешний раздражитель: работа, чувство неудовлетворённости, спешка, движение, шум, человеческие отношения, денежные проблемы или безработица. У больных фибромиалгией подтверждены такие же гормональные изменения, как у людей, страдающих от долговременного стресса. Ещё неизвестно, является ли причиной возникновения фибромиалгии стресс или депрессия и беспокойство, скорее результат, чем причина фибромиалгии.
Причиной стресса может быть многократно повторяющийся и продолжительный внешний раздражитель: работа, чувство неудовлетворённости, спешка, движение, шум, человеческие отношения, денежные проблемы или безработица. У больных фибромиалгией подтверждены такие же гормональные изменения, как у людей, страдающих от долговременного стресса. Ещё неизвестно, является ли причиной возникновения фибромиалгии стресс или депрессия и беспокойство, скорее результат, чем причина фибромиалгии.
Другая причина болезни – недостаток сна или его плохое качество. Во время глубокого сна гипофиз вырабатывает гормон роста, который имеет анаболическое действие (укрепляющее ткани). Если происходит нехватка глубокого сна, гормон роста не выделяется. У больных подтверждено уменьшение выделения гормона роста. В то же время, похожие на фибромиалгию симптомы были выявлены в лабораторных условиях, когда у исследуемых людей был просто нарушен нормальный сон.
Стресс, нарушения сна и другие причины, влияющие на нарушения выделения гормонов, могут влиять на ЦНС таким образом, что боли усиливаются. Больные часто испытывают личностное и социальное давление, проявляющееся в виде физических симптомов, часто в виде боли.
Больные часто испытывают личностное и социальное давление, проявляющееся в виде физических симптомов, часто в виде боли.
Симптомы
Важнейшим симптомом фибромиалгии являются продолжительные боли в разных частях тела, на характер которых влияют различные внешние раздражители. Пациенты описывают боли: щиплющая, жгучая, режущая, ноющая, глубинная, изнуряющая, монотонная. Боль усиливают холод, влага, сквозняки и психические стрессы. В сауне боли уменьшаются, но после сауны вновь усиливаются.
Для больных фибромиалгией также характерны: усталость, утомляемость, слабость, отеки и чувство одеревенения. В добавление к болям опорно-двигательного аппарата, могут возникать головные боли, боли в животе, боли при месячных и при мочеиспускании. Многие пациенты чувствуют опухание суставов, хотя врач не диагностирует это. Больные быстро устают при нагрузке. И почти все пациенты жалуются на не дающий отдыха сон.
Диагностика
Диагностика фибромиалгии основана на жалобах пациента и врачебных клинических исследованиях. Для подтверждения заболевания берут во внимание большую группу других заболеваний, которые также вызывают болевые симптомы. Другие болезни не исключают возможности заболевания фибромиалгией.
Для подтверждения заболевания берут во внимание большую группу других заболеваний, которые также вызывают болевые симптомы. Другие болезни не исключают возможности заболевания фибромиалгией.
В беседе с пациентом врач обращает особое внимание как на характер болей в разных ситуациях, так и на качество сна. При врачебном обследовании отмечают болевую реакцию в известных чувствительных точках на теле. Некоторые участки тела очень болезненны. При фибромиалгии нет изменений в анализах крови.
При необходимости проводят дополнительные исследования для исключения других болезней, вызывающих утомляемость и боли, такие как анемия, нарушения функции щитовидной железы, мышечные боли или симптомы, вызванные климаксом. Гиперподвижность суставов также требует обследования.
Часто у больных фибромиалгией имеются сопутствующие болезни, которыми могут быть, например, воспаление кишечника, мочевого пузыря, эндометриоз, головные боли, признаки утомляемости и депрессия. Особенно у пожилых людей фибромиалгия может проявляться одновременно с заболеванием коронарных сосудов, диабетом, повреждением суставов и суставным ревматизмом. Это называется секундарной фибромиалгией.
Это называется секундарной фибромиалгией.
Лечение
У фибромиалгии нет единого, всем подходящего и приносящего результаты лечения, т.к. причины болезни различны. Очень важно собственное мнение пациента о результатах лечения.
Планирование, осуществление и наблюдение за результатами лечения – основная предпосылка тесной и доверительной совместной работы пациента и врача. Важно прекратить дальнейшие ненужные дополнительные исследования, которые в худшем случае приводят к напрасным хирургическим вмешательствам. Лечить пациента с фибромиалгией лучше всего способен врач поликлиники, который хорошо знает его проблемы.
Получение знаний о фибромиалгии – основа лечения. По возможности на ранней стадии пациенту следует пройти курс реабилитации, предназначенный для пациентов с фибромиалгией. Обычно удаётся совмещать его с трудовой деятельностью. Хорошие результаты даёт групповое обучение. На курсах помогают уменьшить утомляемость, сопутствующую заболеванию, поддерживают самолечение и тренинг. Избегание стресса и повышение настроения с помощью тёплых ванн, массажа и других способов физиотерапии, а также обсуждение в группах и психологическая поддержка, являются единой лечебной линией. Некоторым подходит закаливание организма (купание в проруби, холодные камеры) и постепенное увеличение физической нагрузки.
Избегание стресса и повышение настроения с помощью тёплых ванн, массажа и других способов физиотерапии, а также обсуждение в группах и психологическая поддержка, являются единой лечебной линией. Некоторым подходит закаливание организма (купание в проруби, холодные камеры) и постепенное увеличение физической нагрузки.
Физкультуру следует вводить осторожно. Подходящие виды спорта: ходьба, ходьба с палками, аква–аэробика, велосипед, танцы и лыжи. Физическая нагрузка направлена на включение организмом собственных защитных механизмов, облегчающих боль.
Специального лекарства для лечения фибромиалгии ещё нет. В качестве медикаментозного лечения можно попробовать лекарства, улучшающие качество сна и настроения, например, амитриптилин. Лечение следует начинать небольшими дозами для уменьшения побочных эффектов. Польза такого лечения наблюдается лишь спустя несколько недель. От обычных обезболивающих средств эффекта немного, иногда помогает парацетамол. Польза медикаментозного лечения должна превышать его побочные эффекты. Для снятия болей нервного происхождения некоторым пациентам подходят лекарства, влияющие на ЦНС. Если к фибромиалгии присоединяется длительная бессонница, депрессия или другие психические симптомы, больному необходима психиатрическая помощь.
Для снятия болей нервного происхождения некоторым пациентам подходят лекарства, влияющие на ЦНС. Если к фибромиалгии присоединяется длительная бессонница, депрессия или другие психические симптомы, больному необходима психиатрическая помощь.
Прогноз
Прогноз благоприятный, хотя улучшающего лечения нет. Симптомы фибромиалгии сохраняются годами и десятилетиями, но повреждения органов или тканей организма не происходит и заболевание вполне совместимо с жизнью. Многие выходят на пенсию раньше срока по другим причинам. В настоящее время чиновники, решающие пенсионные вопросы, не считают фибромиалгию причиной потери трудоспособности и выхода на пенсию.
2. ПАДАГРА (греч. podos – нога, греч. agra – захват, дословно «нога в капкане»)
Падагрой заболевают чаще мужчины среднего возраста. В Финляндии падагрой болеет примерно 30000 человек. Появление заболевания может быть обусловлено изменением жизненных привычек и увеличением потребления алкоголя, небольших доз аспирина и диуретиков.
Падагра – заболевание, обусловленное нарушениями пуринового обмена, приводящего к повышению уровня мочевой кислоты (уратов) в крови и отложению их в тканях, в суставных хрящах, эпифизах костей, околосуставных тканях, почках и других органах. Увеличение показателей мочевой кислоты (гиперурекемия) может вызывать почечную недостаточность.
На фоне падагры могут возникать нарушения деятельности энзимов, передающиеся по наследству. Причиной болезни могут быть нарушения питания, переедание, употребление алкоголя, особенно пива, ожирение, сахарный диабет, высокие показатели жиров крови и артериальная гипертония. Падагра также может развиваться как побочное заболевание при приёме диуретиков и аспирина. Иногда падагра проявляется вместе с почечной недостаточностью или заболеваниями крови.
Симптомы
Первым симптомом падагры является острое воспаление в суставе большого пальца ноги. Позже воспаляются другие суставы – колени, шейный отдел позвоночника и суставы пальцев рук. Падагра вызывает постоянные суставные изменения и кристаллизацию мочевой кислоты в мягких тканях (тофусы), к ним могут присоединяться заболевания почек. В настоящее время падагра очень редко приводит к инвалидности.
В настоящее время падагра очень редко приводит к инвалидности.
Симптомы проявляются чаще при нагрузке на воспаленный сустав или при приёме алкоголя и пуриносодержащей пищи. Сустав становится горячим, красным и очень болезненным. Картина болезни не всегда типичная. В течение недели воспаление проходит само по себе, но при лечении – быстрее.
Диагностика
При диагностике падагры врач выявляет типичные симптомы и изменения питания пациента. Диагноз подтверждается на основе исследования суставной жидкости, в которой под микроскопом видны кристаллы уратов. У больных падагрой показатели мочевой кислоты обычно высокие. С другой стороны, они могут быть высокими и у здоровых людей. Низкие показатели также не исключают возможности заболевания падагрой. При исследованиях важно проверить работу почек, чтобы исключить нарушение их деятельности.
Лечение
В качестве лечения острого приступа падагры используют холод, обезболивающие и противовоспалительные лекарства, покой. Интенсивное лечение при остром приступе падагры – внутрисуставное введение кортизона.
Важнейшим элементом лечения является сбалансированность приёма лекарств, образа жизни и особенно питания пациента. При планировании лечения также необходима консультация врача–диетолога. При необходимости правильным питанием можно поддержать умеренное похудание.
Диету следует соблюдать уже после первого приступа падагры. Диета запрещает продукты питания, из-за которых образуется мочевая кислота и с её помощью можно значительно снизить приём основных лекарств.
Но иногда одной диеты недостаточно для лечения. Тогда после третьего приступа падагры начинают медикаментозное лечение, которое снижает синтез мочевой кислоты в крови. В таких случаях эффективен аллопуринол. Лечение аллопуринолом можно начинать только после подтверждения диагноза падагры. Его побочным эффектом могут быть нарушения работы печени и изменения картины крови, поэтому лечение проводится под контролем анализов крови. Если в течение года на фоне лечения не было приступов, можно прекращать приём препарата.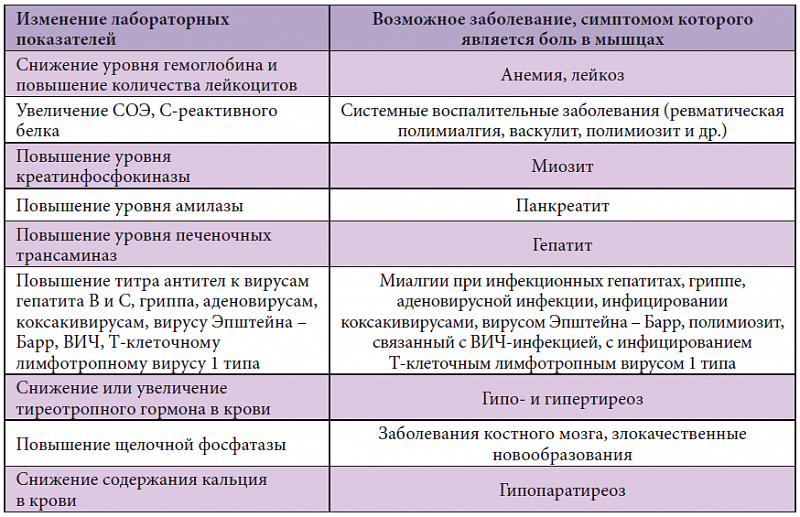
Прогноз
При грамотном лечении прогноз при падагре хороший, но если по каким-то причинам нельзя использовать аллопуринол могут возникнуть проблемы. Причиной неудачи лечения также может быть несоблюдение диеты.
Диета
Больным падагрой необходимо иметь список различных продуктов питания, содержащих пурин. Его можно найти в аптеках и в интернете. Ниже кратко о важнейших продуктах питания.
Полностью запрещены продукты, содержащие довольно много пурина:
рыба
мясо
горох, бобы, соя, грибы, спаржа
Другие вредные вещества:
все алкогольные напитки (препятствуют выведению мочевой кислоты), особенно пиво
аспириносодержащие жаропонижающие лекарства
Разрешённые продукты питания, содержащие небольшое количество пурина:
зерновые
молочные продукты
яйца, жиры, сахар
фрукты, почти все овощи, картофель
кофе, чай, какао, приправы
икра осетровых рыб
3. ДЕТСКИЙ РЕВМАТИЗМ
Детским ревматизмом называют воспаление суставов, возникающее по неизвестным причинам у детей до 16-летнего возраста, и которое длиться больше шести недель. Определение болезни условное, т.к. причины её возникновения неизвестны, такие же симптомы болезни могут возникать и после 16 лет. Заболевшие в детстве позднее сохраняют первоначальный диагноз.
Определение болезни условное, т.к. причины её возникновения неизвестны, такие же симптомы болезни могут возникать и после 16 лет. Заболевшие в детстве позднее сохраняют первоначальный диагноз.
Детский ревматизм в настоящее время делится на семь подтипов. Для всех видов используют название детский ревматизм или ювенальный идиопатический артрит. Ежегодно в Финляндии заболевает 100-150 детей, половина из которых – до 5 лет.
Причины
Причины возникновения неизвестны. Возможно, их несколько, а наследственные факторы увеличивают риск заболевания какой-либо формой ревматизма. Детский ревматизм напрямую не передаётся по наследству, и не ведёт себя так, как инфекционное заболевание. К детскому ревматизму относят детские болезни (олигоартрит) или формы, похожие на заболевания взрослых (суставной ревматизм, суставной псориаз, ревматизм позвоночника).
Симптомы
Обычно первым симптомом детского ревматизма является утренняя негибкость суставов, которую сразу замечают родители. Негибкость может проявляться либо во всех, либо только в больных суставах. Из-за болей дети хромают или оберегают суставы. Также у них могут быть проблемы со сном. Однако маленькие дети не всегда могут описать боль словами. Часто боль проявляется скверным настроением и обереганием больного сустава. Иногда колено или другой сустав так сильно опухает, что это легко заметить. Жар и слабое кожное воспаление на теле являются начальными опознавательными симптомами детского ревматизма.
Негибкость может проявляться либо во всех, либо только в больных суставах. Из-за болей дети хромают или оберегают суставы. Также у них могут быть проблемы со сном. Однако маленькие дети не всегда могут описать боль словами. Часто боль проявляется скверным настроением и обереганием больного сустава. Иногда колено или другой сустав так сильно опухает, что это легко заметить. Жар и слабое кожное воспаление на теле являются начальными опознавательными симптомами детского ревматизма.
Течение болезни
Сложность детского ревматизма в его переменчивости. Болезнь затягивается и разъедает хрящи суставов, кости и суставные связки. Вследствие этого суставы опухают, и их работа ограничена. В настоящее время полное окостенение суставов не встречается. Воспаление глаз могут протекать незаметно, вплоть до полной потери зрения.
У больных детским ревматизмом могут проявляться также задержки развития. Рост может замедлиться вследствие тяжёлого протекания болезни или лечения кортизоном в больших дозах. В опухшем суставе начинается избыточный рост костей, например, в нижней челюсти, ногах, голеностопах, запястьях и пальцах. Особенно в коленях это может проявляться несимметричной длиной конечности или её неправильным положением. При отсутствии лечения детский ревматизм может вызвать воспаления сердца и заболевания почек, угрожающие жизни.
В опухшем суставе начинается избыточный рост костей, например, в нижней челюсти, ногах, голеностопах, запястьях и пальцах. Особенно в коленях это может проявляться несимметричной длиной конечности или её неправильным положением. При отсутствии лечения детский ревматизм может вызвать воспаления сердца и заболевания почек, угрожающие жизни.
Диагностика
Основной признак детского ревматизма – опухание одного или нескольких суставов, длящееся свыше шести недель. Ребёнок чувствует себя уставшим, плачет, у него может быть кожная сыпь и температура. Показатели воспаления в крови и CRP могут повышаться. При постановке диагноза также исследуют ревматический фактор и наличие антител в крови. Если анализ крови на антитела положительный, то с большой вероятностью речь идёт уже о детском ревматизме или системном заболевании соединительной ткани. Так как наследственность является важным фактором, необходимо выяснить у родителей, были ли в роду заболевания суставов или псориаз.
Лечение
Детский ревматизм диагностируется и наблюдается в университетских больницах и ревматологической больнице в г. Хейнола врачом–специалистом. Лечение и реабилитация больных проводятся в детском отделении ревматологической больницы.
Хейнола врачом–специалистом. Лечение и реабилитация больных проводятся в детском отделении ревматологической больницы.
Цель лечения – уменьшение симптомов и нормализация показателей воспаления в крови (СОЭ, CRP), которые достигаются путём подбора индивидуального медикаментозного лечения и лечебной физкультурой в повседневной жизни. В сложных случаях требуется более серьезное лечение.
Обычно в лечении детского ревматизма используют комплексный подход. Благодаря применению сильных лекарственных средств, результаты наступают быстрее, и время лечения можно сократить.
Детский ревматизм лечат теми же лекарствами, что и взрослый. При длительном лечении используют метотрексат – лекарственное вещество, влияющее на рост клеток. В настоящее время детский ревматизм можно лечить биологическими ТНФ — альфа-лекарствами. Поддерживающая терапия – препараты кортизона.
Лечение детского ревматизма направлено на обеспечение нормального роста ребёнка. Правильному положению конечностей можно помочь наложением лангет и шин. У маленьких пациентов наблюдают за ростом нижней челюсти и зубов и регулярно обследуют глаза. Физиотерапевт разрабатывает индивидуальные программы по поддержанию подвижности суставов и укреплениию мышц. В программу реабилитации входит обеспечение условий для получения ребёнком начального образования.
У маленьких пациентов наблюдают за ростом нижней челюсти и зубов и регулярно обследуют глаза. Физиотерапевт разрабатывает индивидуальные программы по поддержанию подвижности суставов и укреплениию мышц. В программу реабилитации входит обеспечение условий для получения ребёнком начального образования.
Прогноз
Современные методы лечения значительно улучшают прогноз детского ревматизма. Пожизненная инвалидность и преждевременная смертность редки. Амилоидоз (нарушение белкового обмена организма) больше не встречается. Большая часть больных способна с помощью лечения вести нормальную трудовую жизнь.
Классификация детского ревматизма
Обычный детский ревматизм
Ø жар, кожное воспаление, воспаление лимфатических узлов, симптомы внутренних болезней
Олигоартрит (воспаление редких суставов)
Ø от 1 до 4-х больных суставов
Серонегативный полиартрит
Ø в крови нет ревматического фактора, больных суставов 5 или больше
Суставной ревматизм взрослого типа
Ø «серопозитивный полиартрит»
Ø в крови присутствует ревматический фактор, больных суставов 5 или больше
Суставный псориаз
Ø кожный псориаз и воспаление суставов
Ø выражены псориатические изменения ногтей без кожных симптомов, сосискообразное воспаление пальцев рук и ног, псориаз у ближайших родственников
Ревматизм позвоночника
Ø «к энтеситу присоединяющийся артрит»
Ø воспаление суставов и энтесит (поражение связочного аппарата). Если из этих симптомов представлен только один, то должно быть также ещё два из нижеследующих признаков: боли в области крестца и поясницы, позитивный антиген HLA-B27, ревматизм позвоночника у кого-нибудь из близких родственников, воспаление глаз, мальчик старше 8 лет.
Если из этих симптомов представлен только один, то должно быть также ещё два из нижеследующих признаков: боли в области крестца и поясницы, позитивный антиген HLA-B27, ревматизм позвоночника у кого-нибудь из близких родственников, воспаление глаз, мальчик старше 8 лет.
Другие формы заболевания
Ø детский ревматизм, который не входит в другие групп
4. ЛАЙМБОРЕЛЛИОЗ (болезнь Лайма или клещево́й боррелио́з)
Болезнь Лайма – инфекционное заболевание, передающаяся через укус клеща. Возбудитель Borrelia burgdorferi бактерия, входящая в класс спирохет. У болезни Лайма нет никакой связи с детским ревматизмом или ревматическими болезнями.
В Финляндии природные очаги болезни Лайма находятся главным образом на островах и на побережьях, хотя клещи также живут по всей стране, включая Лапландию. Но далеко не все клещи являются переносчиками Borrelia-бактерии. В среднем, укус только одного клеща из 50-100 случаев вызывает болезнь. Ежегодно в Финляндии заболевает от укусов клещей примерно 3000 человек, а 10-20% из них – болезнью Лайма. Заболевание может проявляться быстро проходящим кожным воспалением.
Заболевание может проявляться быстро проходящим кожным воспалением.
Профилактика
Болезнь Лайма можно предотвратить, если избегать укусов клещей. Клещи селятся во влажных местах, в которых часто играют дети, поэтому их кожу надо осматривать по вечерам. Это касается и взрослых, живущих в природных очагах. Клещи удаляются из кожи, например, клещевым пинцетом, приобретённым в аптеке. Лучший способ удаления – захватить клеща по возможности близко к коже и аккуратно, круговыми движениями тащить наружу.
Симптомы
Большая часть укусов клещей бессимптомна. Если человека укусил клещ, его необходимо быстро удалить из кожи, т.к. он может быть переносчиком Borrelia-бактерии. В этом случае вокруг укуса через несколько дней появляется покраснение кожи, которое распространяется по кругу от места укуса (кольцевидная эритема). Попавшие в организм бактерии могут вызвать заболевание, похожее на простуду, к которому присоединяются жар, усталость и боли в мышцах. Эта начальная стадия болезни Лайма, для лечения которой используют антибиотики.
Течение заболевания
При отсутствии лечения заболевание может проявиться в разных частях тела спустя месяцы или даже годы после заражения. Это могут быть симптомы поражения опорно-двигательного аппарата (мышечные боли и тугоподвижность), отёк одного или нескольких суставов, в тяжёлых случаях – симптомы поражения ЦНС: лицевой паралич и паралич различных нервов, менингит, неврологические болевые симптомы. Длительные мышечные боли напоминают сложную фибромиалгию. При заболевании, вызванном Borrelia-бактерией, можно наблюдать хроническое воспаление кожи, глаз и сердечной мышцы.
Диагностика
Начальная фаза болезни Лайма подтверждается воспалением кожи вокруг места укуса клеща, которое не проявляется на более поздних стадиях. Единственным симптомом может быть, например, опухание коленных суставов. На этой стадии врач пытается исключить другие болезни и подтвердить бореллиоз с помощью анализов крови. Изучение результатов лабораторных исследований иногда требует экспертизы в инфекционном отделении районной больницы. В диагностике очень помогают сведения о предыдущих укусах клещей, например, месячной давности.
В диагностике очень помогают сведения о предыдущих укусах клещей, например, месячной давности.
Лечение
Простой укус клеща не требует никакого лечения. Если вокруг укуса распространяется воспаление, следует немедленно обратиться к врачу. После явного укуса для лечения бореллиозного кожного воспаления назначается приём антибиотиков в течение двух недель. Инфекция поддается лечению хорошо и поздние симптомы не появляются. Если начальная фаза остается без лечения, и пациент заболевает настоящей болезнью Лайма, тогда требуется длительное и изнурительное лечение антибиотиками, которое чаще всего осуществляется в больничных условиях.
Прогноз
Как правило, от болезни Лайма пациенты излечиваются. При этом заболевании воспаление суставов доброкачественное и не приводит к их разрушению, но боли могут длиться долго. У маленьких детей болезнь протекает тяжелее. Годами длящиеся симптомы воспаления ЦНС встречаются редко. Они могут напоминать симптомы фибромиалгии.
5. СИСТЕМНОЕ ЗАБОЛЕВАНИЕ СОЕДИНИТЕЛЬНОЙ ТКАНИ
У больных системным заболеванием соединительной ткани наблюдаются симптомы многих ревматических заболеваний. Они могут напоминать системный склероз, аутоиммунное заболевание или полимиозит и воспаления суставов. Многие заболевания могут начинаться с симптомов, похожих на системное заболевание соединительной ткани, которые позднее необходимо уточнить. Большинство пациентов – женщины старше 40 лет.
Они могут напоминать системный склероз, аутоиммунное заболевание или полимиозит и воспаления суставов. Многие заболевания могут начинаться с симптомов, похожих на системное заболевание соединительной ткани, которые позднее необходимо уточнить. Большинство пациентов – женщины старше 40 лет.
Причины
Причины неизвестны, но на возникновение болезни влияет наследственность.
Симптомы
Обычно болезнь начинается с общих симптомов, таких как усталость, жар, боли в мышцах и суставах. Почти у всех пациентов выражен симптом Рейно (побледнение пальцев рук). Руки могут отекать так, что пальцы приобретают форму сосисок. Кожа рук уплотняется и позднее атрофируется. У пациента могут быть кожные воспаления и отёки в суставах, похожие на суставной ревматизм.
Течение болезни
Болезнь обычно или исчезает или переходит в какое-нибудь явно выраженное заболевание – суставной ревматизм, системный склероз, иммунное заболевание или полимиозит. Заболевание вызывает изменения во внутренних органах, таких как лёгкие, сердце и почки.
Диагностика
Диагностика проводится на основании анамнеза пациента и анализов крови.
Лечение
Лечение назначается индивидуально согласно симптомам пациента. В качестве лечения используются препараты кортизона и противоревматические препараты метотрексат, гидроксиклорокин. Если у пациента наблюдается побледнение пальцев, рекомендуются сосудосуживающие препараты, например, нифедепин, но лучше всего руки держать в тепле.
Прогноз
Симптомы проявления болезни могут длиться годами. Прогноз зависит от направления развития болезни. Если заболевание не затрагивает внутренние органы, прогноз благоприятный.
6. ПСОРИАЗ СУСТАВОВ (псориатический артрит)
Псориаз (чешуйчатый лишай) – хронический дерматоз, характеризующийся шелушащимися высыпаниями на коже. Псориазом болеет примерно 2% финского населения. Из них лишь у 10% наблюдается воспаление суставов. У половины, страдающих сложной формой кожного псориаза, имеется также псориаз суставов. Встречается как у женщин, так и у мужчин. Иногда картина заболевания схожа с псориазом суставов и диагностируется у пациентов, у которых нет кожного воспаления. Болезнь передаётся по наследству.
Иногда картина заболевания схожа с псориазом суставов и диагностируется у пациентов, у которых нет кожного воспаления. Болезнь передаётся по наследству.
Причины
Причины возникновения псориаза неизвестны, и не исследовано, почему у больных кожными заболеваниями часто проявляются суставные симптомы. При псориазе нарушается регуляция иммунологических защитных сил организма, и появляются кожные воспаления, например, после инфекции, при повреждениях кожи или после ожогов.
Псориаз – наследственное заболевание. Если оба родителя больны псориазом, риск развития заболевания у ребёнка около 50%. Если только один – риск развития заболевания снижается до 20%. Псориаз суставов встречается намного реже.
Симптомы
Выделяют 4 различных формы псориаза суставов. Наиболее часто встречаемая форма – воспаление нескольких суставов с симптомами заострения первых фаланг пальцев конечностей, которые могут проявляться и самостоятельно. Другая форма заболевания проявляется реже, как правило, это воспаление большого сустава. Это может быть только воспаление одного колена без других суставных симптомов. Заболевание, напоминающее ревматизм позвоночника, встречается редко.
Это может быть только воспаление одного колена без других суставных симптомов. Заболевание, напоминающее ревматизм позвоночника, встречается редко.
При суставном псориазе опухают пятка или ахилессово сухожилие, иногда палец руки или ноги опухает в виде сосиски (дактилит, сосискообразный палец). Симптомы заострения фаланговых суставов пальцев проявляются совместно с псориатическим изменением ногтей.
Течение болезни
У больного псориазом заболевание суставов развивается с течением времени. Часто кожный псориаз подтверждается лишь в том случае, если человек обращается к врачу из-за суставных симптомов или изменения ногтей. Обычно суставные симптомы проявляются в 30-50 лет, хотя кожное воспаление в данном случае уже длилось много лет. Суставной псориаз бывает и у детей, но довольно редко.
Диагностика
Псориаз суставов можно заподозрить, если у пациента обнаружены кожный псориаз и воспаление одного или нескольких суставов. Кожное воспаление может быть довольно обширным или ограничиваться только ногтями. Иногда проявляется на коже головы в виде шелушащихся пятен.
Иногда проявляется на коже головы в виде шелушащихся пятен.
При псориазе суставов в анализах крови нет повышенных показателей воспаления (СОЭ, CRP) и ревматического фактора, как при суставном ревматизме.
На рентгене в суставах отмечены такие же эрозивные изменения, как и при суставном ревматизме. У больных заостренные фаланги суставов пальцев разъедаются. Мутилирующий, обезображивающий артрит, обусловленный разрушением костной ткани фаланг пальцев, встречается довольно редко.
Лечение
Своевременное лечение кожных проявлений заболевания и солнечный свет облегчают также и суставные симптомы. В качестве начального лечения подходит укрепление физического состояния суставов и мышц. Для получения дополнительной помощи можно обратиться в отделение реабилитации больницы.
Для облегчения болевых симптомов применяют парацетамол или противовоспалительные и болеутоляющие препараты. Если воспаление суставов затягивается или на рентгене выявлены изменения суставов, в качестве лечения используются те же лекарства, что и при начальном лечении суставного ревматизма. Метотрексат эффективен при кожных воспалениях, и для лечения суставного псориаза он подходит лучше, чем для лечения суставного ревматизма. Подобное лекарство нового поколения – лефлуномид. При лёгком суставном псориазе, для устранения суставных симптомов, следует сначала попробовать сульфасалицилаты. Циклоспорин подходит для лечения, как сложных кожных воспалений, так и для лечения воспаления суставов. Инъекции кортизона используют для лечения опухших суставов. При мутилирующем, обезображивающем артрите делают операции артропластику или эндопротезирование.
Метотрексат эффективен при кожных воспалениях, и для лечения суставного псориаза он подходит лучше, чем для лечения суставного ревматизма. Подобное лекарство нового поколения – лефлуномид. При лёгком суставном псориазе, для устранения суставных симптомов, следует сначала попробовать сульфасалицилаты. Циклоспорин подходит для лечения, как сложных кожных воспалений, так и для лечения воспаления суставов. Инъекции кортизона используют для лечения опухших суставов. При мутилирующем, обезображивающем артрите делают операции артропластику или эндопротезирование.
Сложный суставной и кожный псориаз также можно лечить биологическими ревматическими лекарствами. В настоящее время в Финляндии используют ингибиторы (блокаторы) ФНО α: инфликсимаб, адалимумаб, этанерсепт. Они быстро снимают воспаление. Адалимумаб и этанерсепт пациент может колоть себе сам. Инфликсимаб вводится пациенту внутривенно–капельно в стационаре.
Прогноз
В среднем, псориаз суставов более лёгкое заболевание, чем ревматизм суставов. Долговременный прогноз чаще всего очень хороший. Лечение сложных, вызывающих изменения в суставах заболеваний, следует проводить как можно быстрее. Лечебная терапия в начальной стадии заболевания более эффективна. Без лечения псориаз суставов может привести к инвалидности, разрушению суставов или тугоподвижности позвоночника.
Долговременный прогноз чаще всего очень хороший. Лечение сложных, вызывающих изменения в суставах заболеваний, следует проводить как можно быстрее. Лечебная терапия в начальной стадии заболевания более эффективна. Без лечения псориаз суставов может привести к инвалидности, разрушению суставов или тугоподвижности позвоночника.
7. СУСТАВНОЙ РЕВМАТИЗМ
Суставной ревматизм (ревматоидный артрит, arthritis rheumatoides) – обычное воспалительное заболевание суставов. Ежегодно им заболевает 1700 финнов, обычно женщины 60-70 лет, реже молодые мужчины. В Финляндии больных суставным ревматизмом насчитывается примерно 35000 человек.
Причины
Причины возникновения суставного ревматизма неизвестны, но он входит в, так называемые, аутоиммунные заболевания, при которых иммунологическая защита организма направлена против своих же тканей. Суставной ревматизм не является наследственной болезнью, а восприимчивость к ней передаётся по наследству слабо. Курение, послеродовый период, всевозможные инфекции, психические факторы и травмы суставов способствуют возникновению суставного ревматизма. Явных связей между питанием и возникновением болезни не замечено, но при лечении следует обращать внимание на здоровое питание.
Явных связей между питанием и возникновением болезни не замечено, но при лечении следует обращать внимание на здоровое питание.
Сначала изменения в организме могут начинаться не в суставах, а в других местах. При воспалении суставная оболочка уплотняется, в ней вырастают новые кровеносные сосуды, в тканях циркулируют воспалительные клетки. Активные воспалительные клетки выделяют в окружающую среду иммунные комплексы (интерлейкины, простагландины, Tnf-alpha), которые вызывают в организме воспаление: усталость, жар, повышенные показатели крови и CRP.
Воспалённая ткань растёт и расширяется по поверхности суставных хрящей и костей. Она постепенно разъедает здоровые хрящи, кости и суставные связки. В связи с этим структура сустава разрушается, и его работа нарушается.
Симптомы
Суставной ревматизм начинается с небольшой боли в суставе, которая проявляется по утрам в виде болезненности и негибкости пальцев рук или подушечек ног. Видимый симптом – отёк сустава, возникает при увеличении количества суставной жидкости и утолщении суставной оболочки. При сильном воспалении сустав краснеет и становится горячим. Отёк начинается чаще всего в пальцах рук и запястьях. Суставной ревматизм обычно симметричное заболевание суставов пальцев ног и рук, но оно может распространяться на все суставы конечностей, а также на челюстные суставы и шейный отдел позвоночника. Не проявляется обычно в первых фалангах пальцев и пояснице. В начальной стадии болезнь вызывает ухудшение общего состояния, чувство недомогания, усталость и негибкость суставов по утрам.
При сильном воспалении сустав краснеет и становится горячим. Отёк начинается чаще всего в пальцах рук и запястьях. Суставной ревматизм обычно симметричное заболевание суставов пальцев ног и рук, но оно может распространяться на все суставы конечностей, а также на челюстные суставы и шейный отдел позвоночника. Не проявляется обычно в первых фалангах пальцев и пояснице. В начальной стадии болезнь вызывает ухудшение общего состояния, чувство недомогания, усталость и негибкость суставов по утрам.
Течение болезни
Если сопротивляемость организма побеждает болезнь, симптомы суставного ревматизма исчезают совсем или не проявляются длительное время. Чаще всего суставной ревматизм – это десятилетиями длящееся заболевание. Разъедание хрящей начинается уже через несколько месяцев с начала заболевания. С годами эрозии расширяются и захватывают большее количество суставов.
Сильнее всего пациенты страдают при повреждении крупных суставов конечностей (тазобедренного, колена, плечевого сустава) и шейного отдела позвоночника. Движение суставов затрудняется, но пациенты гораздо больше страдают от болей. Боль проявляется повышенной чувствительностью суставов, однако, в начальной стадии она не очень значительная.
Движение суставов затрудняется, но пациенты гораздо больше страдают от болей. Боль проявляется повышенной чувствительностью суставов, однако, в начальной стадии она не очень значительная.
При продолжительном суставном ревматизме симптомы проявляются также в других органах. Длительное воспаление высушивает ткани: кожа становится тоньше, мышцы отмирают, кости ломаются, и гемоглобин крови снижается. Сухость слизистых оболочек глаз, рта и половых органов происходит от синдрома Шенгрена. От трения в локтях, пальцах рук и ног могут вырастать ревматические шишки. Побледнение пальцев или симптом Рейно является сигналом заболевания сосудов. В лёгких развивается плеврит, ревматические узлы и иногда происходят серьёзные лёгочные изменения. Амилоидоз (нарушение белкового обмена) возникает, как следствие длительного активного воспаления, но поражение почек, вызываемое им, в настоящее время встречается редко.
Диагностика
В начале заболевания суставной ревматизм сложно диагностировать. При подозрении на суставной ревматизм, пациент направляется к врачу – специалисту. Симптомами заболевания являются явные отёки суставов, особенно пальцев и запястьев, чувствительность подушечек стопы, в крови повышенные показатели воспаления (СОЭ, CRP) и ревматический фактор. Суставной ревматизм оценивается по семи критериям. При наличии четырёх критериев из семи, пациенту ставится диагноз суставной ревматизм, и активное лечение следует начинать как можно раньше.
При подозрении на суставной ревматизм, пациент направляется к врачу – специалисту. Симптомами заболевания являются явные отёки суставов, особенно пальцев и запястьев, чувствительность подушечек стопы, в крови повышенные показатели воспаления (СОЭ, CRP) и ревматический фактор. Суставной ревматизм оценивается по семи критериям. При наличии четырёх критериев из семи, пациенту ставится диагноз суставной ревматизм, и активное лечение следует начинать как можно раньше.
Симптомы иммунологических нарушений подтверждает находящийся в крови ревматический фактор, а иногда и антитела. Ревматический фактор выявлен не у всех больных суставным ревматизмом. Он также может быть найден у больных другими заболеваниями или у совершенно здоровых людей. Следовательно, диагноз суставного ревматизма радикально не зависит от наличия ревматического фактора.
Классификация суставного ревматизма:
утренняя негибкость суставов, по меньшей мере, в течение часа
опухание, по меньшей мере, трёх суставов
отёк сустава руки
симметричный отёк сустава
ревматические шишки
ревматический фактор в крови
видимые на рентгене повреждения в суставах
Лечение
Лечение суставного ревматизма должно быть многосторонним. Больным хроническими заболеваниями важно больше знать о болезни и возможностях её лечения.
Больным хроническими заболеваниями важно больше знать о болезни и возможностях её лечения.
Течение суставного ревматизма не позволяет влиять на него иными средствами, кроме как лекарствами. Иногда для предотвращения инвалидности требуется операции и физиотерапия. Эффективное медикаментозное лечение особенно значимо на начальной стадии, и когда разрушение суставов прогрессирует.
На начальной стадии в лечение входят, прежде всего, препараты, замедляющее течение болезни. В комплексном лечении суставного ревматизма используют метотрексат, сульфасалицилат, гидроксиклорокин, препараты золота, лефлуномид и циклоспорин, можно попробовать биологические лекарства. Несмотря на побочные эффекты, приносимая ими польза намного больше, чем вред. Лечение, начатое на ранней стадии, даёт большей эффект.
Большинству пациентов требуется болеутоляющие препараты (парацетамол, противовоспалительные лекарства). Они не тормозят развитие болезни, но хорошее обезболивание улучшает качество жизни. Препараты кортизона используют в качестве поддерживающей терапии для уменьшения болей, а также для поддержания работы суставов. Инъекции кортизона непосредственно в сустав временно снимают отёк и значительно улучшают подвижность. У лечащего врача должны быть наготове необходимые пациенту шприцы с кортизоном.
Препараты кортизона используют в качестве поддерживающей терапии для уменьшения болей, а также для поддержания работы суставов. Инъекции кортизона непосредственно в сустав временно снимают отёк и значительно улучшают подвижность. У лечащего врача должны быть наготове необходимые пациенту шприцы с кортизоном.
Операционным лечением можно убрать из сустава или из сухожилия воспалённые ткани, не восприимчивые к лекарствам, а также исправить уже повреждённый сустав. Часто с помощью искусственного сустава можно предотвратить развитие инвалидности.
Физиотерапией лечат боли и сохраняют двигательную активность суставов с помощью специальных упражнений. В активной фазе нужно поддерживать подвижность суставов и физическое состояние мышц.
Специальный врач обучает щадящим двигательным навыкам. Различными шинами пробуют уменьшить боли в суставах и предотвратить их неправильное положение.
Реабилитация поддерживает трудовую и двигательную активность. На курсах реабилитации, сразу после выявления болезни, пациенты получают информацию о заболевании и его влиянии на повседневную жизнь. Следует уделить достаточно внимания профессиональной реабилитации работоспособного населения и молодёжи. KELA организует реабилитацию в особо тяжёлых случаях.
Следует уделить достаточно внимания профессиональной реабилитации работоспособного населения и молодёжи. KELA организует реабилитацию в особо тяжёлых случаях.
Прогноз
На начальной стадии суставного ревматизма делать прогноз довольно сложно. Поэтому даже к слабовыраженным симптомам суставного ревматизма нужно относиться серьёзно. В настоящее время большая часть больных живёт нормальной жизнью, заводит семью и сохраняет работоспособность. Хотя улучшающее лечение есть, суставной ревматизм прогрессирует десятилетиями и разрушает суставы, но угрозы полной потери двигательной активности нет.
8. СУСТАВНОЙ РЕВМАТИЗМ II
Артроз или остеоартрит распространённое заболевание суставов. Оно связано с увеличением среднего возраста населения. Почти у каждого пенсионера обнаружен остеоартрит, но только части из них он наносит значительный вред здоровью. Из-за неспособности пожилых людей самостоятельно передвигаться, общество несёт значительные расходы. Для сохранения двигательной способности пожилых людей, в Финляндии ежегодно делаются тысячи операций по замене тазобедренных и коленных суставов.
Чаще артроз проявляется в межпальцевых суставах стопы, первом плюснефаланговом суставе кисти, в суставах позвоночника, но наибольший вред здоровью приносит артроз тазобедренных и коленных суставов.
Причины
Возникновению артроза больших суставов способствуют пожилой возраст, тяжёлая работа, спорт с нагрузкой на суставы, ожирение, травмы и воспаления суставов, наследственность. Большая проблема – увеличение веса, которая вызывает и всегда осложняет большую часть коленных артрозов. Артроз пальцев стопы и кисти является, по большей части, наследственным заболеванием.
Симптомы
На начальной стадии артроза важнейшим симптомом является боль, которая усиливается при начале движения после отдыха (стартовая боль). Первичная боль возникает при спуске по лестнице вниз, в дальнейшем к ней присоединяется и боль при подъёме вверх. При развитии болезни уменьшается амплитуда движения сустава. Колени разворачиваются в стороны, и появляется кривоногость. В пальцах, на месте суставов, разрастаются костные шишки. Неровные хрящевые поверхности суставов хрустят при движении.
Неровные хрящевые поверхности суставов хрустят при движении.
Артроз ухудшается постепенно, с течением лет. Проблемы зависят от поражённого сустава. Артроз позвоночника приводит к образованию костных шпор и сдавливанию выходящих из спинного мозга нервов, вследствие чего спинная боль переходит в ноги (ишиас). Артроз тазобедренных и коленных суставов осложняет движения и может вызывать сильные боли.
Течение болезни
В начале возникновения артроза гладкий хрящ, покрывающий поверхность сустава, начинает разлагаться. На это организм реагирует разрастанием костной ткани хряща. Суставы становятся твёрдыми и соприкасаются друг с другом, объём их движения уменьшается. Обычно сустав принимает вынужденное положение. Постепенно внутренняя поверхность, покрывающая суставную оболочку повреждённого сустава, раздражается и воспаляется. В суставе появляется жидкость, и он может покраснеть. Сустав воспаляется, и артроз прогрессирует.
Диагностика
Врач ставит диагноз артроза на основании симптомов и рентгена.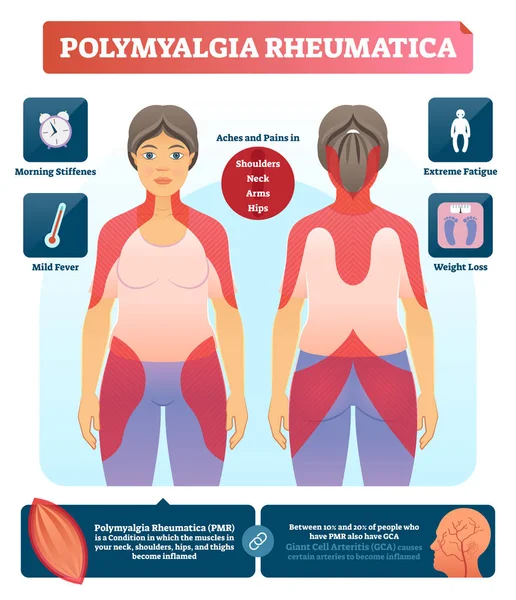 Тем не менее, множественный артроз может ошибочно лечиться, как подагра или суставной ревматизм. Анализ крови не диагностирует артроза.
Тем не менее, множественный артроз может ошибочно лечиться, как подагра или суставной ревматизм. Анализ крови не диагностирует артроза.
Лечение
Артроз нельзя вылечить. В качестве обезболивания применяют, в первую очередь, парацетамол и при необходимости противовоспалительные лекарства. Некоторым помогает глюкозамин. Противоревматические гелиевые мази, содержащие противовоспалительные лекарства, помогают при артрозе пальцев рук. В раздражённые и отёчные суставы врач может вводить препараты кортизона. Артроз коленей можно лечить инъекциями гиалуроната. Сложные и болезненные артрозы тазобедренных и коленных суставов лечат оперативным путём.
Следует предотвращать слишком большую нагрузку на больные суставы. Палочка или роллатор и стулья на высоких ножках облегчают повседневную жизнь. Также следует прекратить перенос тяжестей.
Контроль веса – важная часть лечения, т.к. лишний вес, в первую очередь, нагружает суставы. Работоспособность суставов поддерживается движением, а состояние мышц – регулярной лечебной физкультурой. Для выпрямления тазобедренных и коленных суставов нужно упражняться. Для выпрямления коленей можно упражняться сидя на стуле. Если чувствуется боль, выпрямительные движения можно делать лёжа на спине, подушка под коленями. Холодный компресс в острой фазе успокаивает воспалённые и болезненные суставы. В спокойной фазе заболевания согревание суставов приносит чувство облегчения. При лечении артроза пальцев рук регулярные упражнения сохраняют их подвижность.
Для выпрямления тазобедренных и коленных суставов нужно упражняться. Для выпрямления коленей можно упражняться сидя на стуле. Если чувствуется боль, выпрямительные движения можно делать лёжа на спине, подушка под коленями. Холодный компресс в острой фазе успокаивает воспалённые и болезненные суставы. В спокойной фазе заболевания согревание суставов приносит чувство облегчения. При лечении артроза пальцев рук регулярные упражнения сохраняют их подвижность.
Прогноз
Большая часть пациентов хорошо справляется со своей болезнью. Мучительнее протекают болезни, начинающиеся в молодом возрасте и в нескольких суставах одновременно. Артроз вызывает ухудшение нормальной жизни. Увеличение избыточного веса населения – причина возникновения артроза в будущем. Операцией по замене суставов можно избежать возникновения инвалидности у пациента.
9. ГИПЕРПОДВИЖНОСТЬ СУСТАВОВ
Гиперподвижность суставов – это совокупность симптомов, при которых у суставов аномально широкая амплитуда движения. Гиперподвижность суставов особенно выражена у детей и молодых женщин. У пожилых людей встречается редко. Для некоторых профессий (музыкант, акробат) выгодна широкая амплитуда движения суставов, но она может причинять вред суставам.
Гиперподвижность суставов особенно выражена у детей и молодых женщин. У пожилых людей встречается редко. Для некоторых профессий (музыкант, акробат) выгодна широкая амплитуда движения суставов, но она может причинять вред суставам.
Причины
Ослабление или натяжение суставных связок у людей различны. Вероятно, в строении связующего белка, коллагена, соединительной ткани есть отличия. Часто гиперподвижность суставов – наследственная. Её трудно отличить от синдрома Элерса-Данлоса (гиперэластичность кожи).
Симптомы
Гиперподвижность суставов не обязательно вызывает вредные последствия. Частым симптомом является боль, которая локализуется в суставах (тазобедренный, колено, плечо, запястье) или спине. Обычные болевые состояния легко трактуют, как фибромиалгию, одной из причин которой может быть гиперподвижность какого-либо сустава. В сложных формах заболевания суставы могут легко выворачиваться. К совокупности симптомов могут присоединиться также грыжа, варикозное расширение вен, нарушение венозного кровообращения, опущение матки и проблемы мочеиспускания.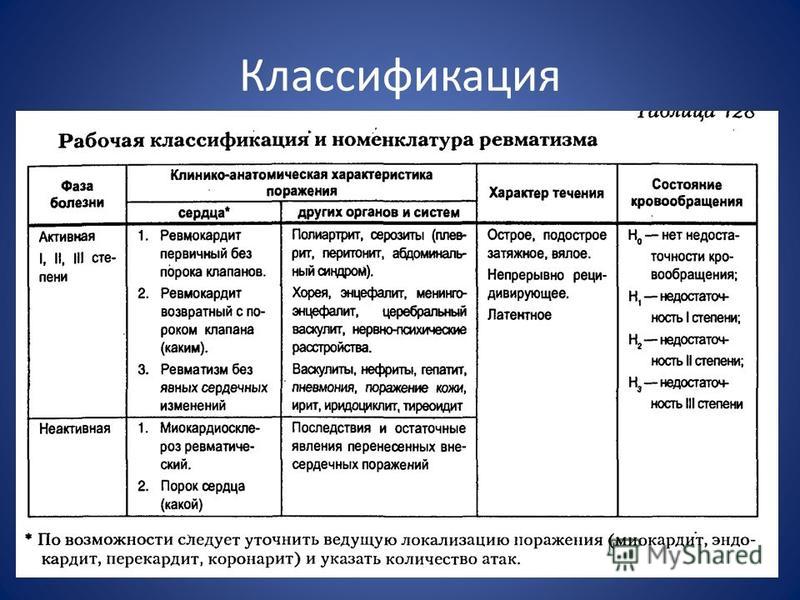 Гиперподвижность может привести к артрозу.
Гиперподвижность может привести к артрозу.
Диагностика
Гиперподвижность суставов определяется по шкале Бейгтона. Если у человека имеются пять критериев из одиннадцати, суставы считаются гиперподвижными.
Шкала Бейгтона
пассивное тыльное сгибание мизинца руки более 90° (левая и правая рука)
пассивное приведение большого пальца руки к сгибательной поверхности предплечья (левая и правая рука)
переразгибание локтевых суставов более 10° (левая и правая рука)
переразгибание коленей более 10°(левая и правая нога)
наклон вперед, не сгибая коленей, с касанием пола ладонями
Лечение
Пациент должен знать о происхождении симптомов. Полного лечения нет, но симптомы можно облегчить с помощью лечебной физкультуры для суставов и мышц. Следует прекратить виды деятельности, увеличивающие риски и приводящие к широкой амплитуде движения суставов и вывихам. Обычные обезболивающие препараты уменьшают боли. Гиперподвижность суставов следует учитывать при выборе профессии.
Прогноз
С возрастом амплитуда движения суставов уменьшается. Это улучшает долговременный прогноз.
10. ОСТЕОПОРОЗ
Остеопороз — прогрессирующее уменьшение плотности костей, приводящее к снижению их прочности и увеличению вероятности перелома. После 30 лет плотность костей начинает медленно уменьшаться. У пожилых людей увеличивается риск переломов костей в результате падения. В Финляндии более 400000 людей страдают остеопорозом, из них большая часть женщины старше 50 лет.
Причины
Возрастное уменьшение плотности костей является нормальным физиологическим процессом. Но резкое уменьшение плотности костной ткани приводит к заболеванию остеопорозом.Чаще остеопороз встречается у женщин, чем у мужчин. Риск заболевания у женщин увеличивается в климактерический период, когда уменьшается выработка женских половых гормонов (эстрагенов), регулирующих обмен веществ в костной ткани и предотвращающих остеопороз. Короткий период половой зрелости (позднее начало и раннее окончание месячных ) тоже является причиной остеопороза.
Худощавое телосложение, недостаток физкультуры, витамина D (солнечный свет) и/или кальция, курение, излишнее потребление соли, заболевания кишечника, ревматизм, диабет, заболевания почек, а также некоторые лекарства (кортизон, противоэпилептические препараты) увеличивают риск развития остеопороза. Избыточный вес хоть и является опасным заболеванием, но в какой-то мере защищает от остеопороза. Предрасположенность к остеопорозу является наследственной.
Симптомы
Остеопороз протекает бессимптомно. Проблемы возникают при переломах костей, самые распространённые из которых–переломы позвонков. В этом случае рост уменьшается и осанка изменяется. Сложными считаются переломы шейки бедра. За последние 15 лет в Финляндии количество переломов верхней части шейки бедра удвоилось. Хотя переломы, вызванные остеопорозом, лечатся оперативным методом, качество жизни пожилых людей ослабевает.
Диагностика
Опытный врач сможет быстро поставить диагноз пожилому человеку, измерив его рост. Если с годами рост уменьшился более чем на 5 сантиметров, и осанка стала сутулой, диагоз поставлен правильно.
Если с годами рост уменьшился более чем на 5 сантиметров, и осанка стала сутулой, диагоз поставлен правильно.
Плотность костей можно измерить. Измерение делается на основании анализа костей спины и верхней части бедренной кости.
В больницах и в частных клиниках есть приборы для обследования остеопороза. На основании международных критериев, у женщин диагоз констатируется при плотности костей ниже 2,5 ед. стандартного отклонения (standard deviation), чем в молодом возрасте. У мужчин граница – 3 ед. стандартного отклонения.
По обычному рентгеновскому снимку костей можно оценить начальную стадию остеопороза. На рентгеновском снимке хорошо виден перелом костей позвоночника. Плотность измеряют ультразвуковым исследованием пяточных костей, но таким способом невозможно установить точное место перелома.
Профилактика
Появление остеопороза можно предупредить. Молодые девушки должны повышать плотность костной ткани и наращивать костную массу, которая с возрастом защищала бы от возможных переломов.
Предотврати остеопороз:
Ÿ Постоянно двигайся
Ÿ Худей осторожно и избегай резкого падения веса
Ÿ Чаще бывай на свежем воздухе, таким образом получишь витамин D
Ÿ В рацион должны входить молоко, сыр, лесные грибы и рыба
Ÿ Не кури
Ÿ Потребляй ограниченное количество соли
Ÿ Заваривай чай, в состав которого входит флорид, укрепляющий кости
Ÿ Женщинам после 40 лет рекомендуется делать обследование на наличие эстрогенов
Ÿ В тёмное время года людям после 50 лет рекомендуется принимать витамин D и кальций
Ÿ В пожилом возрасте особенно опасны падения, поэтому рекомендуется носить специальную защищающую кости одежду.
Лечение
Остеопороз трудно лечится, потому что костная ткань медленно обновляется. Лечение кортизоном назначается людям, у которых были переломы и плотность костных тканей постоянно уменьшается.
Лечение предусматривает достаточное получение витамина D и кальция. Ежедневная норма кальция 800 мг, она содержится, например, в трёх стаканах молока или кефира. Сыр и другие молочные продукты тоже являются хорошими источниками кальция.
Ежедневная норма кальция 800 мг, она содержится, например, в трёх стаканах молока или кефира. Сыр и другие молочные продукты тоже являются хорошими источниками кальция.
Витамин D человек получает, находясь под солнцем, а также из продуктов питания, например, рыба и грибы богаты витамином D. Людям старше 70 лет рекомендуется принимать витамин D по15 микрограмм в день (600 единиц). Такое количество трудно получить из продуктов питания, поэтому пожилым людям его назначают в виде пищевых добавок.
Лечение остеопороза лекарственным методом постоянно развивается. Лечение продолжительное и достаточно дорогое. Важной лекарственной группой являются бифосфонаты (алендронат, этидронат, резидронат и ибандроновая кислота). В настоящее время дозировка лекарственных препаратов расчитана так, что их нужно принимать не чаще, чем раз в неделю или месяц. Лекарственные препараты есть в форме спрея для носа. Также женщины могут принимать препараты с содержанием гормона эстрогена или лекарственные препараты действующие таким же образом (ралоксифен). В трудных случиях используются стронтиум и терипаратид.
В трудных случиях используются стронтиум и терипаратид.
11. РЕВМАТИЧЕСКАЯ ПОЛИМИАЛГИЯ
Полимеалгия – достаточно распространённое заболевание, которое вызывает мышечные боли. «Поли»- означает много, «миалгия» — мышечные боли.
Причины
Причины болезни не выяснены, но спровоцировать заболевание может вирусная инфекция. Чаще всего полимиалгией болеют женщины после 50 лет.
Симптомы
Симптомы болезни проявляются достаточно медленно. Появляются боли и онемение (окостенелость) в мышцах шеи, плеч, поясницы и бёдер. Мышцы становятся чувствительными и болезненными при движении и от прикосновения. Отёчность суставов наблюдается редко. Из-за появления мышечных и суставных болей затрудняется утренний подъём. Также у пациента может быть усталость и повышенная температура. В анализе крови повышены показатели воспаления, поэтому ранее здоровый и бодрый человек чувствует себя серьёзно больным.
Часто к мышечной форме ревматизма присоединяется воспаление артерий. Воспаление височной артерии вызывает боль в висках или в щеках, например, при разжёвывании пищи. Воспалённую артерию иногда можно увидеть в области виска, она напряжена и увеличена. Пульс в артерии может отсутствовать. Важно вовремя обнаружить воспаление височной артерии (темпоральный артерит), потому что ответвление височной артерии идёт в основания глаз. Непроходимость височной артерии может привести к потере зрения.
Воспаление височной артерии вызывает боль в висках или в щеках, например, при разжёвывании пищи. Воспалённую артерию иногда можно увидеть в области виска, она напряжена и увеличена. Пульс в артерии может отсутствовать. Важно вовремя обнаружить воспаление височной артерии (темпоральный артерит), потому что ответвление височной артерии идёт в основания глаз. Непроходимость височной артерии может привести к потере зрения.
Диагностика
Врач ставит диагноз на основании симптомов заболевания, возраста пациента, болей, общего состояния и анализа крови. Пожилым людям назначают и другие виды обследования. При подозрении на воспаление височной артерии, пациента направляют в Центральную больницу на обследование.
Лечение
Для лечения полимиалгии назначают препараты кортизона. Лечение длится минимум год и доза кортизона постепенно снижается на основании наблюдений за течением болезни, симптомами, формулой крови. Также для лечения используются и другие препараты, например, метотрексат. Воспаление височной артерии лечится в больнице.
Воспаление височной артерии лечится в больнице.
Прогноз
Прогноз полимиалгии хороший. При правильном подходе к лечению, через несколько лет почти ко всем заболевшим здоровье возвращается.
12. ПОЛИМИОЗИТ
Полимиозит – это достаточно редкое воспалительное заболевание мышц, которое проявляется как вместе с ревматизмом, так и самостоятельным заболеванием соединительной ткани. Также к заболеванию относятся кожный и инклюзивный миозиты.
В Финляндии ежегодно заболевает около 20 человек. Чаще болеют взрослые люди, но кожная форма миозита встречается и у детей.
Причины
Причины возникновения миозита неизвестны, но очевидно, речь идёт о нарушении функции аутоимунной системы, как и при других cистемных заболеваниях соединительных тканей. Воспаление мышц может проявляться легкой формой суставного ревматизма, заболеванием Шегрина или симптомами SLE. Кожная форма миозита может возникать на фоне рака.
Симптомы
Важным симптомом полимиозита является слабость мышц. Обычно симптомы проявляются медленно, и сначала боли появляются в бедренных, тазобедренных и плечевых мышцах. Появляются трудности при вставании и при поднятии рук вверх. Так же у пациентов появляются трудности при глотании пищи. При кожной форме миозита появляются симптомы на коже рук и лица. Инклюзивный миозит проявляется медленнее, чем другие формы миозита. У детей после воспаления кальций откладывается в рубцевую ткань. Воспаление вызывает усталость, снижение веса и лихорадку.
Обычно симптомы проявляются медленно, и сначала боли появляются в бедренных, тазобедренных и плечевых мышцах. Появляются трудности при вставании и при поднятии рук вверх. Так же у пациентов появляются трудности при глотании пищи. При кожной форме миозита появляются симптомы на коже рук и лица. Инклюзивный миозит проявляется медленнее, чем другие формы миозита. У детей после воспаления кальций откладывается в рубцевую ткань. Воспаление вызывает усталость, снижение веса и лихорадку.
Диагностика
Диагноз миозита ставят на основании анализа крови. Также делается биопсия. При необходимости делается электроневромиография (ENMG) и магнитно-резонансная томография. Пожилые люди, при необходимости проходят дополнительное обследование.
Лечение
Лечение начинается в больнице достаточно большими дозами кортизона. Если лечения кортизоном не достаточно, то назначается метотрексат. В трудных случаях назначаются новые биологические ревматические препараты.
Лечение длится годами, поэтому важно поддерживать тонус мышц в форме.
Профилактика
Раньше миозит был опасным заболеванием, но сейчас от него можно полностью излечится.
13. РЕАКТИВНЫЙ АРТРИТ И СИНДРОМ РЕЙТЕРА
Инфекционные заболевания кишечника, мочевыводящих путей или венерические инфекции могут быть причиной воспаления суставов. В дальнейшем это приводит к реактивному воспалению суставов (артрит), то есть иммунологической реакции организма на инфекцию. При синдроме Рейтера у пациентов могут быть воспаления на слизистой глаз, кожи или рта, половых органах или мочевыводящих путей.
Причины
Оболочка сустава реагирует воспалением на бактерии-инфекции. Организм вырабатывает антитела (иммунная реакция) против самого себя. Реактивное воспаление суставов начинается, например, с хламидии, сальмонеллы или обычным расстройством кишечника. Велик риск заболевания кишечными инфекциями в больших туристических центрах жарких странан.
У заболевания есть наследственная предрасположенность. У большой части пациентов обнаружен HLA-B27-антиген. Реактивный артрит в основном проявляется у молодых людей.
Реактивный артрит в основном проявляется у молодых людей.
Симптомы
Симптомы реактивного артрита начинаются через неделю после кишечной или венерической инфекции и проявляются болями и отёками суставов. Первоначальная инфекция, как правило, уже проходит. Заболевание проявляется воспалением нескольких суставов. Обычно нижние конечности поражаются чаще, чем верхние. А также крестец и подвздошная кость становятся болезненными.
Реактивный артрит и синдром Рейтера вызывают шелушащиеся кожные покраснения на стопах, пальцах ног и на слизистой половых органов (баланит). Также у больных могут быть покраснения слизистой глаз или воспаление мочеточников. Повышенная температура и усталость являются обычными симптомами заболевания. Анализ крови свидетельствует о наличии инфекции в организме.
Диагностика
Диагносцировать реактивный артрит достаточно просто, если у пациента недавно была венерическая или кишечная инфекция. Иногда симптомов инфекции мало или нет вообще. Тогда причины инфекции выясняются посевом или анализом крови на антитела. Иногда возникает необходимость исключить другие заболевания, как, например, начинающийся суставной ревматизм.
Иногда возникает необходимость исключить другие заболевания, как, например, начинающийся суставной ревматизм.
Также делается ЭКГ , потому что есть риск воспаления сердца.
Лечение
Инфекция, вызвавшая воспаление суставов, лечится антибиотиками. Также назначается лечение хламидии. Назначаются противовоспалительные, обезболивающие и иногда кортизоносодержащие лекарственные препараты в виде инъекций в поражённый сустав или в виде таблеток. Отёкшие суставы нельзя перенагружать, но поддерживающая физкультура не противопоказана.
Также можно использовать лечение холодом, например, пакет со льдом, которое облегчает воспаление и боль.
Если в течение нескольких месяцев воспаление суставов не проходит, то назначаются ревматические препараты, один из них сульфасалацин.
Повторное воспаление можно избежать безопасными сексуальными контактами, соблюдением гигиены и правильным питанием.
Профилактика
Обычно реактивный артрит лечится за несколько месяцев, но суставные боли могут продолжаться длительное время. После венерической инфекции заболевание лечится труднее, чем после кишечной инфекции. У лиц, имеющих в наследственности антиген HLA- B 27, риск повторного заболевания повышен.
После венерической инфекции заболевание лечится труднее, чем после кишечной инфекции. У лиц, имеющих в наследственности антиген HLA- B 27, риск повторного заболевания повышен.
У некоторых больных реактивный артрит переходит в хроническую форму ревматизма спондилатропатию (болезнь Бехтерева), например, при ревматизме позвоночника.
14. РЕВМАТИЗМ ПОЗВОНОЧНИКА И БОЛЕЗНЬ БЕХТЕРЕВА
Ревматизм позвоночника – это длительное воспалительное заболевание позвоночника, иногда проявляющееся и в суставах конечностей. К тому же может вызывать воспаления в местах крепления сухожилий и в глазах. Иногда воспаление может быть в сердце или на стенках аорты. Ревматизм позвоночника относится к спондилатропатии.
Ревматизм позвоночника встречается одинаково часто как у мужчин, так и у женщин, но у мужчин заболевание протекает в более серьёзной форме. В большей части пациентами больницы являются мужчины. Почти все женщины, заболевшие ревматизмом позвоночника, не знают о своей болезни. Наследственность является фактором риска. В Финляндии около 10000 пациентов, страдающих ревматизмом позвоночника, нуждаются в лечении. Но по статистике больные ревматизмом позвоночника могут составлять один процент от общего населения.
В Финляндии около 10000 пациентов, страдающих ревматизмом позвоночника, нуждаются в лечении. Но по статистике больные ревматизмом позвоночника могут составлять один процент от общего населения.
Причины
Причины возникновения заболевания неизвестны, но одним из факторов является инфекционные заболевания. Ревматизм позвоночника может появиться после перенесёного реактивного артрита. У 95% заболевших ревматизмом позвоночника обнаружен наследственный антиген HLA-B27.
Симптомы
Молодой человек, который начинает просыпаться по ночам от болей в поясничной области, является типичным пациентом. Боль может отдавать в заднюю часть бедра. По утрам спина не гнётся, но небольшая зарядка облегчает боль. У половины пациентов также воспаляются суставы рук и ног, опухают колени, голени и бёдра. Иногда заболевание начинается с отёков суставов рук и ног, реже с воспаления глаз. Достаточно часто заболевание сопровождается болью грудной клетки.
Симптомы ревматизма позвоночника могут быть кратковременными. Иногда заболевание проявляется через какое-то время снова. Появляются боли в позвоночнике при наклоне вперёд. Между позвонками растут костные мосты. Меняется осанка, и уменьшается гибкость позвоночника. Также поражаются суставы рук и ног. Особенно страдают суставы бёдер, колен и плеч.
Иногда заболевание проявляется через какое-то время снова. Появляются боли в позвоночнике при наклоне вперёд. Между позвонками растут костные мосты. Меняется осанка, и уменьшается гибкость позвоночника. Также поражаются суставы рук и ног. Особенно страдают суставы бёдер, колен и плеч.
На следующей стадии заболевания у некоторых пациенов появляется воспаление глаз – ирити. Один или два из ста больных ревматизмом позвоночника в дальнейшем заболевают воспалением сердца.
Диагностика
В связи с тем, что боли в спине являются обычным явлением, диагноз ревматизм позвоночника очень легко пропустить. На начальной стадии заболевания гибкость позвоночника сохраняется в хорошой форме, но со временем спина немеет, и гибкость позвоночника ухудшается. Иногда диагноз ревматизма позвоночника можно поставить только через пять или даже десять лет после проявления первых симптомов заболевания.
Заболевание подтверждается рентгеновским снимком крестцового отдела позвоночника, на котором видны воспалительные изменения. На ранних стадиях можно сделать магнитный снимок. Позже между позвонками видны костные мосты (синдесмофиты). В анализе крови отмечаются высокие показатели воспаления и низкий гемоглобин. В некоторых случиях анализ крови может быть нормальным. В крови нет ревматического фактора. Назначается исследование на наличие антигена HLA-B27.
На ранних стадиях можно сделать магнитный снимок. Позже между позвонками видны костные мосты (синдесмофиты). В анализе крови отмечаются высокие показатели воспаления и низкий гемоглобин. В некоторых случиях анализ крови может быть нормальным. В крови нет ревматического фактора. Назначается исследование на наличие антигена HLA-B27.
Лечение
Важным в лечении ревматизма спины является занятие физкультурой. Ревматизм поражает позвоночник, и формируется осанка с наклоном вперёд. Ежедневными занятиями спортом можно поддерживать хорошую осанку и гибкость позвоночника. Хотя бы раз в день нужно выпрямлять спину. Это можно сделать, подойдя стене, прижав к ней пятки, ягодицы и плечи. Грудную клетку можно поддерживать в хорошем состоянии, делая глубокие вдохи и выдохи. Желательно направить пациента на занятия физкультурой и объяснить, что нужно делать для поддержания тела в хорошой форме. Занятия с профессиональным инструктором особенно важно для молодых пациентов.
При лёгких формах заболевания назначаются болеутоляющие и противовоспалительные лекарства. Сульфасалацин назначают для предотвращения развития заболевания в позвоночнике. Также назначаются и другие лекарственные препараты. Например, новые биологические антиревматические препараты, которые являются эффективными в лечении ревматизма. Если ревматизм поражает суставы бёдер и колен, то пациентам делают операции по протезированию суставов.
Сульфасалацин назначают для предотвращения развития заболевания в позвоночнике. Также назначаются и другие лекарственные препараты. Например, новые биологические антиревматические препараты, которые являются эффективными в лечении ревматизма. Если ревматизм поражает суставы бёдер и колен, то пациентам делают операции по протезированию суставов.
Боль и покраснение глаз может быть признаком воспаления, для этого рекомендуется консультация окулиста.
Профилактика
Хорошее лечение – это профилактика. Ревматизм позвоночника не лечится, но его можно предотвратить. Острый период заболевания редко проявляется у людей старше 40 лет. У большинства людей сохраняется рабочая способность, и только небольшая часть заболевших получает инвалидность.
15. НАСЛЕДСТВЕННОЕ ЗАБОЛЕВАНИЕ СОЕДИНИТЕЛЬНОЙ ТКАНИ
Соединительная ткань связывает все ткани в организме, она состоит из клеток, волокон, воды и межклеточного вещества. Волокна соединительной ткани – это белок или протеины, строение которых передаётся по наследству от отца и матери. Если в генах родителей была ошибка, то и в новом, рождённом гене тоже будет ошибка, что и приведёт к появлению заболевания.
Если в генах родителей была ошибка, то и в новом, рождённом гене тоже будет ошибка, что и приведёт к появлению заболевания.
Коллаген – это протеин организма. Это крепкие волокна, которые выдерживают растяжения. Сухожилия, связки и мышечные оболочки образуются из коллагена, также коллаген есть и в других тканях. Существует много видов коллагена. Коллаген I есть в костной ткани, коллаген II – в хрящевой ткани.
Эластин – это волокна, которые тянутся, как резина. Эластиновые волокна обвивают фибриллины так, как колготки в сеточку обвивают женскую ногу. Во всех протеиновых волокнах могут проявиться наследственные заболевания, вызванные ошибкой в генах.
Синдром Элерса-Данлоса (EDS)
В Финляндии около 1000 пациентов больны EDS- синдромом.
Причины
Причиной заболевания является наследственность. Если родители ребёнка больны синдромом Элерса-Данлоса, то вероятность болезни ребёнка возрастает на 50%. Но возможно, что поражённый ген одного из родителей так и не приведёт к заболеванию. Если гены поражены у обоих родителей, то возможность заболевания ребёнка составляет один к четырём. Синдром Элерса–Данлоса – это группа наследственных заболеваний соединительных тканей, которая поражает кожу, суставы и кровеносные сосуды, вызывая их повышенную растяжимость. При этом синдроме в строении коллагенов присутствуют нарушения.
Если гены поражены у обоих родителей, то возможность заболевания ребёнка составляет один к четырём. Синдром Элерса–Данлоса – это группа наследственных заболеваний соединительных тканей, которая поражает кожу, суставы и кровеносные сосуды, вызывая их повышенную растяжимость. При этом синдроме в строении коллагенов присутствуют нарушения.
Симптомы
Симптомы заболевания разнообразны: легко повреждаемая эластичная кожа, гиперподвижные суставы, варикозное расширение вен, грыжи, разрывы стенок кровеносных сосудов, воспаление дёсен и выпадение зубов. Симптомы зависят от типа заболевания.
В восстановительном центре Апила организованы курсы для EDS-пациентов, где людям с данным заболеванием помогают справиться со своими трудностями и проблемами: боли, гибкость суставов, проблемы с зубами, мышечная слабость, синяки и кровотечения, медленное заживление ран и образование рубцов, проблемы кишечника, вывихи, усталость и отёчность. У женщин – предотвращение выкидышей.
Виды EDS-синдрома
В настоящее время EDS-синдром делится на разные формы заболевания.
Сверхповышенная подвижность – гипермобильность (раньше тип III)
Основным симптомом гипермобильного типа является повышенная подвижность в крупных и мелких суставах, иногда вывихи и боли. Кожа тянущаяся и бархатистая. Заболевание может проявляется у родственников.
Классическая форма EDS (раньше формы I и II)
При классической форме заболевания у пациентов кожа мягкая и бархатистая, выраженная растяжимость кожи, склонность к повреждению при незначительной травме, а также к образованию кровоподтеков или гематом, рубцов, подкожных псевдоопухолей, повышенная подвижность в крупных и мелких суставах, частое варикозное расширение вен. У пациентов также встречаются паховые и диафрагмальные грыжи, синяки, мышечная слабость, геморои и воспаления дёсен. Заболевание является наследственным.
Сосудистая форма (раньше форма IV)
У пациентов эта форма заболевания проявляется гиперподвижностью суставов. Сосуды легко повреждаются, потому что стенки сосудов слабые, что является васкулитом , то есть воспалением стенок сосудов.
Кожа у этих людей тонкая, прозрачная с просвечивающими сосудами. Легко появляются синяки.
Кифосколиоз EDS( раньше тип VI)
Кифосколиоз является редким заболеванием, но в настоящее время поражённый ген тщательно исследуют. Этим заболеванием страдают около 60 человек на Земле. У них сильно выраженная мышечная слабость, которая приводит к неправильной осанке позвоночника – сколиозу. В некоторых случаях может быть повышенная ранимость глаз и утончение роговицы.
Артрохалазия тип EDS (раньше типы VII A и VII В)
В редкой форме артрохалазии типа EDS проявляются сильные изменения в соединительных тканях, которые ослабляют суставы, делают кожу легко повреждаемой, приводят к воспалениям суставов, ломкости костей и ортопедическим проблемам. На Земле болеют около 30 человек.
Дерматоспараксис EDS (раньше тип VII C)
Выраженная ранимость кожи и её повышенная эластичность. Создаётся впечатление, что кожи много. Распространено образование рубцов и грыж. Беременных женщины подвержены риску преждевременных родов из-за слабой оболочки плода.
Лечение
Изменить ген и устранить причину заболевания невозможно. Лечение направлено на уменьшение симптомов и предотвращение их ухудшения.
Важно определить причину заболевания и сообщить пациенту полную информацию о болезни. Зная о характере болезни, больной сам планирует свою жизнь так, чтобы болезнь не влияла на неё. Выбирая профессию, молодые люди должны принимать своё заболевание во внимание.
При болях в суставах можно принимать парацетамол и противовоспалительные препараты. При больших поражениях суставов делаются операции по имплонтации суставов.
Перед операцией EDS-пациентам нужно рассказать хирургу о своей болезни, чтобы избежать осложнений при заживлении ран.
В повседневной жизни EDS-пациентам могут помочь разные средства. Избегая опасных ситуаций, можно сохранить суставы целыми. На суставы можно надевать поддерживающие эластичные повязки. Мышцы нужно укреплять. Кожу надо увлажнять кремами. Рекомендуется ношение поддерживающих колготок и гольф для профилактики варикозного расширения вен. Постоянные посещения зубного врача помогут избежать проблем с зубами.
Пациенты сами знают, как важно получать информацию о характере заболевания. Спокойная жизнь, отдых и расслабление, а также поддержка близких помогают преодолеть жизненные трудности. Нужно избегать резких движений, использовать тугие повязки для суставов, систематически принимать лекарства, правильно питаться, попробовать Рэйки–лечение, йогу, зонатерапию и лимфомассаж. Стараться делать всё, что можешь и умеешь.
Другие повреждения строения коллагена
Синдром Стиклера является достаточно распространённым заболеванием, которое вызывается нарушением строения коллагена типа II. Заболевание часто проявляется в лёгкой форме. Синдром Стиклера — комплекс наследственных аномалий глаз и суставов. Первые симптомы появляются в детстве: врожденная выраженная близорукость, нередко слепота, в ослепшем глазу развиваются катаракта, вторичная глаукома, хронический увеит, кератопатия, сморщивание глазного яблока. Суставы становятся гиперподвижными, болезненными и предрасположены к переломам. В отдельных случаях отмечается нарушения в строении лица: маленький подбородок, расщепление челюстей.
Дисплазия соединительной ткани (MED) вызывана нарушением строения коллагена типа IX. Эти нарушения строений суставных хрящей ведут к задержке развития роста и разрушению суставов.
Остеогенезис имперфекта является заболеванием костей, вызванным мутацией коллагена типа I, которое может вызвать смерть зародыша ещё в матке. В лёгкой форме заболевания кости слабые и легко ломаются. Помимо этого могут быть проблемы в соединительной оболочке глаз, проблемы со слухом и глухота.
Другие генетические проблемы волокон протеина
Синдром Вильямса — синдром, возникающий как следствие хромосомной патологии эластина. Эластин и коллаген образуют волокнистый белок, с помощью которого стенки сосудов, лёгкие и другие органы способны растягиваться. Этим заболеванием болеет один ребёнок из 20000. У них появляются проблемы в сердечно-сосудистой системе. Аорта и лёгочная артерия суживаюся уже в детском возрасте, позже появляются проблемы с кровяным давлением. Дети рождаются маленького размера, появляются проблемы кормления, колики. Также появляются изменения строения зубов (большие промежутки между зубами), слабые мышцы, гиперподвижность суставов. У взрослых суставы менее подвижны.
Синдром Марфана вызывается изменением фибриллина типа I. Фибриллин – это волокнистый белок.
В соединительной ткани он образует защитную сетку вокруг эластина. Помимо характерных изменений в органах опорно-двигательного аппарата (удлинённые кости скелета, гиперподвижность суставов), наблюдается патология в органах зрения и сердечно-сосудистой системе.
16. СИНДРОМ ШЕГРИНА
Синдром Шегрина является системным аутоиммунным заболеванием, характеризующимся сухостью слизистой глаз, рта и половых органов, вызванной поражением слёзных, слюнных и половых желез. Чаще всего болеют женщины. Синдромом Шегрина заболевают люди старше 50 лет. О заболевании нет достоверных сведений, но по оценкам специалистов 3-4% взрослых людей страдают синдромом Шегрина.
Причины
Основой механизмов развития болезни считаются аутоиммунные нарушения, при которых имунная система противостоит своим же тканям. Синдром может развиваться самостоятельно (primaarinen) или вместе с другими ревматическими аутоимунными заболеваниями, в частности, суставным ревматизмом (sekundaarinen). Одной из причин заболевания считается изменение половых гормонов, потому что большей частью заболевших являются женщины.
Симптомы
При синдроме Шегрина появляется сухость слизистых оболочек. Первыми признаками заболевания является раздражение и сухость в глазах. Появляется сухость во рту и трудности проглатывания пищи, возникает необходимость запивания еды. Садится голос. Из-за уменьшения слюноотделения, на зубах образуется кариес и воспаляются дёсны. Может возникнуть воспаление слюнных желёз. Сухость кожи вызывает зуд. Появляется сухость в носу и сухой кашель. У женщин появляется сухость слизистых половых органов. Нарушения работы желёз желудка и кишечника вызывает нарушения всасывания железа и витамина B12.
При синдроме Шегрина появляется усталость, боли в суставах напоминают фибромиалгию, появляются раздражения на коже и лихорадка. Возможны заболевания почек, отёк лимфатических желёз и нарушения со стороны нервной системы.
При синдроме Шегрина возрастает риск заболевания раком лимфатических желёз (лимфома). При сильном отёке лимфатических и слюнных желёз возникает необходимость в их обследовании.
Диагностика
Синдром Шегрина определяется по типичной для этого заболевания сухости слизистых оболочек. Слёзоотделение измеряется тестом Ширмера, при котором рассматривается скорость намокания впитывающей бумажки за нижним веком. Выделение слюнной жидкости измеряется сбором слюны. Микроскопическое исследование губ указывает на наличие воспалительного процесса. Показатели воспаления в крови повышены. Почти у всех пациентов в крови присутствует ревматический фактор синдрома Шегрина и антитела.
У пожилых людей сухость слизистых оболочек является возрастным показателем и не является симптомом болезни Шегрина.
Лечение
Если во вторичный синдром Шегрина входит ревматизм суставов или другое заболевание ревматизма, то оно лечится обычным способом. Нарушение работы желёз при синдроме Шегрина неизлечимо, но увлажнением можно облегчить сухость слизистых оболочек.
Увлажняющие капли для глаз и защитные очки предотвращают сухость глаз. Воздух в помещении не должен быть очень сухим. Увлажняющие капли закапывают регулярно через равные промежутки времени. Употребление жевательной резинки с ксилитолом, а также лекарственные препараты как пилокарпин и бромгексидин, увеличивают выделение слюны. Нужно следить за состоянием зубов. Грибковые инфекции рта и половых органов необходимо лечить противогрибковыми лекарствами. Женские половые органы обрабатываются специальными увлажняющими средствами.
Первичный синдром Шегрина лечится малыми дозами кортизона. В трудных случаях назначают метотрексат и другие новые ревматические лекарства.
Профилактика
Синдром Шегрина не лечится. Лечение замедляет развитие болезни, но с заболеванием нужно научиться жить. Инвалидность, вызванная болезнью, появляется редко. На профилактику больше влияет характер протекания первичного заболевания или ревматизма, чем сухость слизистых оболочек.
17. СЕРОНЕГАТИВНЫЙ СПОНДИЛОАРТРИТ
Спондилоартрит определяет группу заболеваний, точный диагноз не всегда можно определить. Речь идёт о серонегативном ревматизме позвоночника, при спондилоартрите в крови отсутствует ревматический фактор, но существует тенденция вызывать воспаления в суставах позвоночника.
К спондилоартритам относят:
ревматизм позвоночника (Spondylarthritis ancylopoetica, болезнь Бехтерева)
реактивное воспаление суставов и болезнь Рейтера
язвенное воспаление толстого кишечника и болезнь Кронина
часть детского ревматизма
суставной псориаз и воспаление позвонков
Все эти заболевания могут вызывать воспаления в суставах конечностей и позвоночника. Особенностью этих заболеваний является воспаление промежуточного сустава между крестцовой и подвздошной костью (сакроилит). При обследовании у больных обнаруживается наследственный антиген HLA-B27. Обычно эти заболевания развиваются в молодом возрасте, появляются воспаления глаз (ирит), сердца и стенок аорты. Одновременно все симптомы проявляются редко. В начале заболевания воспаления суставов приносят проблемы и боли, но в дальнейшем они могут исчезнуть даже без лечения.
Спондилоартрит проявляется как и другие ревматические заболевания. Возможно причиной является перенесённая кишечная или венерическая инфекция, как и при реактивном воспалении суставов. Большое значение имеет наследственный фактор.
Финны живут в холодном климате и наличие у них антигена HLA-B27 достаточно распространено. У 15% финнов присутствует антиген HLA-B27, тогда как у жителей центральной Европы всего у 8%, у японцев 1% и у индейцев Южной-Америки ещё меньше. У людей, в организме которых обнаружен антиген HLA-B27, риск заболеть спондилоартритом в сто раз выше, чем у других.
Спондилоартрит является длительным заболеванием, но он редко приводит к инвалидности. В лёгких формах заболевания пациент обходится небольшими дозами лекарственных препаратов. В трудных случаях назначаются биологические ревматические препараты.
18. СИСТЕМНЫЙ LUPUS ERYTEMATOSUS (SLE)
Системный lupus erytematosus (SLE) – это системное аутоимунное заболевание соединительной ткани. Организм вырабатывает антитела, которые вместо того чтобы защищать, наоборот нападают на соединительные ткани организма. Признаки заболевания проявляются в различных частях организма. В Финляндии насчитывается около 2000 заболевших SLE, 90% из которых женщины. Половина из них в возрасте до 30 лет. У пожилых людей заболевание протекает в лёгкой форме.
Причины
Причины заболевания неизвестны. У женщин в зрелом половом возрасте на заболевание влияют половые гормоны. Наследственность тоже влияет на заболевание. Некоторые лекарства (гидралазин, прокаинамид), химикаты и ультрафиолет увеличивают риск заболевания SLE.
Симптомы
Общими симптомами SLE- заболевания являются усталость, потеря веса и повышенная температура. На открытых частях тела появляются кожные высыпания, вызванные воздействием солнечных лучей. На лице вокруг носа появляется красная сыпь в форме бабочки. Боли и воспаление суставов, выпадение волос, язвы во рту, заболевания почек, воспаление оболочек лёгких и сердца, а также неврологические заболевания. Боли или ревматические воспаления в суставах проявляются почти у всех пациентов, кожные высыпания – у достаточно большой части заболевших, а заболевания почек – почти у половины. Суставы не разрушаются, но могут деформироваться. Симптомы заболевания у разных людей проявляются по- разному. Чаще заболевание протекает в лёгкой форме и не влияет на образ жизни заболевшего. Выявить форму заболевания достаточно сложно.
Диагностика
Диагноз заболевания ставится на основании симптомов и лабораторных исследований. Существует 11 критериев заболевания. Если в заболевании проявились 4 или более критериев, то диагноз системный lupus erytematosus поставлен верно. Подсчёт критериев имеет больше теоретическое значение. В анализе крови повышаются показатели воспаления, но как и при других заболеваниях ревматизма ЦРБ не повышен. Почти у всех пациентов в крови присутствуют антитела. По количеству и качеству антител можно оценить стадию болезни и результат лечения. Лейкоциты и тромбоциты могут быть понижены. Возможна анемия.
Лечение
При лёгких формах SLE- заболевания лечение не требуется. Заболевший сам заботится о себе, избегая солнечных лучей и пользуясь защитными кремами. Достаточно обойтись слабыми лекарственными препаратами, например, малыми дозами кортизона и гидроксиклорокина. В трудных случаях пациенту назначаются большие дозы кортизона.
Беременность может вызвать проблемы. О наблюдении и лечении SLE- заболевания во время беременности рекомендуется консультация врача–ревматолога. Инфекции также могут вызвать осложнения. Причину повышения температуры нужно обязательно выяснить, чтобы знать, чем она вызвана – инфекцией или обострением SLE-заболевания. Лечение направлено на поражённый орган. Почти всегда напоминает лечение остеопороза.
Профилактика
Профилактика системного lupus erytematosus постоянно развивается. Болезнь опасна для людей с серьёзными заболеваниями почек, лёгких или центральной-нервной системы. С возрастом болезнь затихает. SLE- заболевание, вызванное лекарственными препаратами, проходит при их отмене.
SLE- критерии:
1. Красная сыпь в форме бабочки на носу и щеках
2. Шелушащиеся покраснения на коже
3. Покраснения кожи под воздействием солнечных лучей
4. Язвы во рту
5. Воспаление суставов
6. Воспаление оболочек лёгких и сердца
7. Заболевания почек
8. Неврологическте симптомы (судороги или психозы)
9. Изменения крови (анемия, уменьшения лейкоцитов или тромбоцитов)
10. Иммунные изменения крови (DNA, ошибочно позитивный кардиолипини-тест)
11. Антитела
19. СИСТЕМНЫЙ СКЛЕРОЗ (СИСТЕМНАЯ СКЛЕРОДЕРМИЯ)
Системный склероз это ревматическое заболевание соединительных тканей. Одна из форм заболевания – склеродермия (склеро — твёрдый, дерма — кожа). При этом заболевании грубеет кожа. Также соединительная ткань внутренних органов рубцуется, но этот признак встречается редко. В Финляндии ежегодно заболевает 20-50 человек, из них большая часть женщины. Дети болеют редко.
Причины
Причины заболевания системным склерозом неизвестны, но заболевание могут вызывать многие химикаты. Например, в 1981 году в Испании прошла волна этого заболевания, вызванная некачественным растительным маслом. Некачественный триптофан, продаваемый как натуральный продукт, вызвал вторую эпидемию в конце того же десятилетия. Также угольная и кварцевая пыль, винилхлорид, триклоритилен и другие химикаты могут вызывать заболевание. Одной из подозреваемых причин являются силиконовые имплонтанты. У большинства больных причины заболевания неизвестны.
Симптомы
Заболевание начинается с нарушения кровообращения пальцев рук и ног. Появляется симптом Рейно, когда сосуды сокращаются так сильно, что пальцы становятся белыми при прохладной температуре окружающей среды. На пальцах рук появляются кожные изменения. Кожа пальцев набухает и уплотняется. Кожные морщины и складки пропадают. С годами кожа становится тонкой и натянутой, иногда в коже откладывается кальций. Симптомы могут распространяться и по всему телу, кожа уплотняется и деформируется. Мышцы лица становятся неподвижными, рот сокращается. Видны расширенные подкожные сосуды.
Склеродермия может поражать не только кожу, но и внутренние органы. При поражении пищевода появляются проблемы при глотании. При поражении лёгких, почек и кишечника появляются серьёзные проблемы со здоровьем. К этим заболеваниям относятся и такие необычные формы заболевания, как эозинофильный фаскит. Когда воспаление проходит, кожа рубцуется и напоминает апельсиновую кожуру.
Распространённой формой системного склероза является CREST (от calcinosis – закальцевание кожи), симптом Рейно, эсофагус (рубцевание пищевода), склеродактилия и телеагниэктазия, то есть расширение подкожных сосудов.
Диагностика
Диагноз ставится на основании картины заболевания. В крови пациента обнаруживаюся показатели ревматизма и антитела. При CREST обнаруживаются антитела, свойственные этому заболеванию.
Лечение
Лечение системного склероза трудное, потому что нет достаточно действенного лекарства. Пациенту надо защищать кожу от холода. Необходимо бросить курить. Назначаются сосудорасширяющие препараты (нифедипин). Для предотвращения сухости кожи используют увлажняющие крема. Для сохранения подвижности пальцев необходимо делать гимнастику для рук.
Ревматические лекарственные препараты тестируются, но их действие остаётся незначительным. Широко используются пенисилламин и циклоспорин. При лечении внутренних органов назначаются симптоматические лекарственные препараты.
Профилактика
Важным значением в профилактике системного склероза является ограничение заболевания на кожной стадии, когда другие органы ещё не поражены. Со временем кожа смягчается и заболевание переходит в лёгкую форму. Но поражение лёгких и почек остаётся серьёзным заболеванием.
20. ВАСКУЛИТ
Васкулит это воспаление стенок сосудов. Последствия васкулита зависят от количества поражённых сосудов и мест воспалений. В трудных случаях васкулит вызвает затруднения кровообращения. Это приводит к кровотечениям или омертвению тканей.
Васкулит классифицируется на основании размера поражённых сосудов. Васкулит поражает височную артерию, кожный васкулит малые кровеносные сосуды. При темпоральном артериите в стенке височной артерии под микроскопом видны большие и многоядерные клетки, из-за которых заболевание получило второе название – гигантоклеточный артериит.
Часто васкулиты проявляются редкими заболеваниями, как нодозный полиартериит. А также пурпура Шенлейна-Геноха, синдром Чарга-Штраусс, болезнь Кавасаки, гранулематоз Вегенера и артериит Такаяси.
Причины
Причинами заболевания могут быть инфекции, повреждения тканей, инородные вещества, которые вызывают иммунные реакции в организме. Механизм появления васкулита не определён. Наследственность тоже имеет значение. Васкулит может быть как самостоятельным заболеванием, так и относиться к группе ревматизмов, таких как суставной ревматизм или SLE-заболевание.
Симптомы
Васкулиту свойственны повышение температуры тела и потеря веса. Из-за заболеваний сосудов появляются кожные высыпания различного типа. Типичными симптомами заболевания являются мышечные и суставные боли, нарушения работы переферической нервной системы, носовые кровотечения, кашель с кровью, кровь в моче и боли в животе.
Особенности
У половины пациентов с диагнозом васкулит и темпоральный артериит проявляются симптомы полимиалгии. Симптомами артериита являются головные боли в височной области и боль в скулах при жевании. При заболевании возможен риск закупорки глазной артерии и потеря зрения, поэтому лечение необходимо начать как можно быстрее. В основном заболевают пожилые люди.
Болезнь Такаяси поражает аорту и исходящие из неё кровеносные сосуды. Основным симптомом заболевания является нарушение кровообращения. Поставить диагноз трудно. В основном заболевают молодые женщины.
Нодозный полиартериит является редким заболеванием, при котором на стенках артерий образуются воспалительные бляшки. Проявляется у молодых людей. Встречаются серьёзные изменения внутренних органов, диагноз выясняется в процессе операции.
Начальными симптомами гранулематоза Вегенера являются нарушения в верхних дыхательных путях, воспаление пазух носа, заложенность носа и носовые кровотечения. Также могут быть воспаления среднего уха и глухота, ослабление зрения. К сложным формам относятся поражения почек и лёгких. Некоторые формы заболевания протекают достаточно лёгко. В крови присутствуют ANCA-антитела.
При вторичном васкулите в сочетании с другими аутоимунными заболеваниями, симптомы начинаются с поражения мелких кожных сосудов. На коже голеней или рук образуются раны и некрозы.
Диагностика
Постановка диагноза осуществляется на основании симптомов заболевания и биопсии кожи. Рентген кровеносных сосудов (ангиография) выявляет васкулит. Также постановка диагноза опирается на лабораторные исследования. ЦРБ повышено.
Лечение
Лечение направлено на устранение причины возникновения васкулита. Сначала снимается воспаление кровеносных сосудов лекарственными препаратами. После его прекращения основное заболевание лечится эффективнее. Назначается кортизон. Часто вместе с ним применяют цитостатические средства. В критических ситуациях назначают большие дозы кортизона. Хорошие результаты дают биологические лекарственные препараты.
Профилактика
Прогноз васкулита улучшается с развитием методов лечения. У большой части пациентов симптомы улучшаются. Хотя иногда болезнь может перейти в тяжёлую форму. Обширные поражения внутренних органов дают плохой прогноз заболевания и срочную госпитализацию.
© 2016 Lappeenrannan reumayhdistys ry.
Ревматическая полимиалгия — Симптомы и причины
Обзор
Ревматическая полимиалгия — это воспалительное заболевание, которое вызывает мышечную боль и скованность, особенно в плечах и бедрах. Признаки и симптомы ревматической полимиалгии (pol-e-my-AL-juh rue-MAT-ih-kuh) обычно начинаются быстро и усиливаются по утрам.
Большинство людей, у которых развивается ревматическая полимиалгия, старше 65 лет. Это редко поражает людей моложе 50 лет.
Это состояние связано с другим воспалительным заболеванием, называемым гигантоклеточным артериитом.Гигантоклеточный артериит может вызывать головные боли, проблемы со зрением, боль в челюсти и болезненность кожи головы. Возможно одновременное выполнение обоих условий.
Продукты и услуги
Показать другие продукты Mayo Clinic
Симптомы
Признаки и симптомы ревматической полимиалгии обычно проявляются на обеих сторонах тела и могут включать:
- Боль в плечах
- Боль или боль в шее, плечах, ягодицах, бедрах или бедрах
- Скованность в пораженных участках, особенно по утрам или после длительного бездействия
- Ограниченная амплитуда движений в пораженных участках
- Боль или скованность в запястьях, локтях или коленях
У вас также могут быть более общие признаки и симптомы, в том числе:
- Легкая температура
- Усталость
- Общее плохое самочувствие (недомогание)
- Потеря аппетита
- Непреднамеренная потеря веса
- Депрессия
Когда обращаться к врачу
Обратитесь к врачу, если у вас ломота, боли или скованность:
- Новый
- Нарушает сон
- Ограничивает вашу способность выполнять обычные действия, например одеваться.
Причины
Точная причина ревматической полимиалгии неизвестна.По-видимому, в развитии этого состояния участвуют два фактора:
- Генетика. Определенные гены и вариации генов могут повысить вашу восприимчивость.
- Воздействие на окружающую среду. Новые случаи ревматической полимиалгии имеют тенденцию к циклическому развитию, возможно, сезонному. Это говорит о том, что фактор окружающей среды, такой как вирус, может играть роль. Но не было доказано, что какой-либо конкретный вирус вызывает ревматическую полимиалгию.
Гигантоклеточный артериит
Ревматическая полимиалгия и другое заболевание, известное как гигантоклеточный артериит, имеют много общего.Многие люди, страдающие одним из этих заболеваний, также имеют симптомы другого.
Гигантоклеточный артериит вызывает воспаление слизистой оболочки артерий, чаще всего артерий висков. Признаки и симптомы включают головные боли, боль в челюсти, проблемы со зрением и болезненность кожи головы. Если не лечить, это состояние может привести к инсульту или слепоте.
Факторы риска
Факторы риска ревматической полимиалгии включают:
- Возраст. Ревматическая полимиалгия поражает почти исключительно пожилых людей. Чаще всего встречается в возрасте от 70 до 80 лет.
- Пол. Женщины в два-три раза чаще заболевают этим заболеванием.
- Гонка. Ревматическая полимиалгия чаще всего встречается среди белых людей, чьи предки были из Скандинавии или Северной Европы.
Осложнения
Симптомы ревматической полимиалгии могут сильно повлиять на вашу способность выполнять повседневные действия, например:
- Встать с постели, встать со стула или выйти из машины
- Расчесывание волос или купание
- Одежда
Эти трудности могут повлиять на ваше здоровье, социальное взаимодействие, физическую активность, сон и общее самочувствие.
Опыт клиники Мэйо и истории пациентов
Наши пациенты говорят нам, что качество их взаимодействия, наше внимание к деталям и эффективность их посещений означают такое медицинское обслуживание, которого они никогда не получали. Посмотрите истории довольных пациентов клиники Мэйо.
Ревматическая полимиалгия (PMR) | Причины, симптомы, лечение
Стероидное лечение обычно очень эффективно при лечении ревматической полимиалгии.Однако, поскольку это может увеличить риск развития остеопороза, важно подумать о других факторах риска, связанных с этим заболеванием.
Курение или употребление большого количества алкоголя увеличивает риск развития остеопороза.
Обеспечение достаточного количества кальция и витамина D и выполнение некоторых упражнений с отягощением снизит риск развития остеопороза.
Поддержание активности
Если у вас ревматическая полимиалгия, вам необходимо найти правильный баланс между отдыхом и активностью.Слишком много упражнений может усугубить ваши симптомы, но активность обычно помогает уменьшить боль и жесткость в мышцах плеч, бедер и бедер.
Физиотерапия, включая комплекс упражнений для плеч, может помочь уменьшить боль и сохранить подвижность.
Упражнения с отягощениями хороши для поддержания прочности костей и снижения риска остеопороза.
Упражнения с отягощением — это бег трусцой, ходьба, теннис, танцы или поднятие тяжестей, когда во время упражнения на кости воздействует некоторая сила или вес тела.Это контрастирует, например, с плаванием, когда вода поддерживает вес тела. Ходьба — обычно наиболее подходящее упражнение с отягощением для людей с ревматической полимиалгией.
Сидение в течение любого времени может вызвать скованность, затрудняя такие действия, как вождение автомобиля. Время от времени останавливайтесь в долгом путешествии, чтобы размять плечи, руки и ноги.
Простые меры, такие как горячая ванна или душ, могут помочь уменьшить боль и скованность, как утром, так и после тренировки.
Диета и питание
Стероидное лечение снижает количество кальция в организме.
Если вы принимаете стероиды, рекомендуется стремиться к ежедневному потреблению 700–1200 мг кальция.
Пинты молока в день вместе с разумным количеством других продуктов, содержащих кальций, должно быть достаточно.
Соответствующее содержание кальция в некоторых обычных пищевых продуктах
| Продукты питания | Содержание кальция |
|---|---|
| 115 г (4 унции) малька (обжаренного в муке) | 980 мг |
| 60 г (2 унции) сардин (включая кости) | 260 мг |
| 0.2 литра (1/3 пинты) полуобезжиренного молока | 230 мг |
| 0,2 литра (1/3 пинты) цельного молока | 220 мг |
| 3 больших ломтика черного или белого хлеба | 215 мг |
| 125 г (4 1/2 унции) нежирного йогурта | 205 мг |
| 30 г (1 унция) твердого сыра | 190 мг |
| 0,2 литра (1/3 пинты) соевого молока, обогащенного кальцием | 180 мг |
| 125 г (4 1/2 унции) соевого йогурта, обогащенного кальцием | 150 мг |
| 115 г (4 унции) творога | 145 мг |
| 115 г (4 унции) печеных бобов | 60 мг |
| 115 г вареной капусты | 40 мг |
Примечание: меры, указанные в унциях или пинтах, являются приблизительными пересчетами.
Витамин D
Витамин D необходим, чтобы помочь организму усваивать кальций.
Лучший источник витамина D — солнечный свет на голой коже. Однако солнечного света в Великобритании недостаточно круглый год, чтобы гарантировать получение необходимого витамина D.
По этой причине, а также потому, что это важное питательное вещество, всем нам рекомендуется принимать добавки витамина D в осенние и зимние месяцы. Их можно купить в супермаркетах и магазинах здорового питания. Вы также можете обсудить это с фармацевтом.
Есть некоторые группы риска, которым рекомендуется принимать добавки витамина D круглый год, в том числе:
- человек, которые прикованы к дому и поэтому редко выходят на солнечный свет
- человек, которые носят одежду, закрывающую все тело, что ограничивает количество солнечного света на их коже
- человек с темной кожей, потому что темная кожа не так хорошо поглощает витамин D от солнечного света, как бледная кожа.
Ревматическая полимиалгия — NORD (Национальная организация по редким заболеваниям)
УЧЕБНИКИ
Bennett JC, Plum F, eds.Сесил Учебник медицины. 20-е изд. Филадельфия, Пенсильвания: W.B. Saunders Co; 1996: 1498-1500.
Beers MH, Berkow R, ред. Руководство Merck, 17-е изд. Станция Уайтхаус, Нью-Джерси: Исследовательские лаборатории Мерк; 1999: 436-38.
Kelley WN, et al., Eds. Учебник ревматологии. 4-е изд. Филадельфия, Пенсильвания: W.B. Компания Сондерс; 1993: 1103-10.
ОБЗОР СТАТЬИ
Salvarani C, et al., Медицинский прогресс: ревматическая полимиалгия и гигантоклеточный артериит. N Engl J Med. 2002; 347: 261-71.
Barilla-LaBarca ML, et al., Полимиалгия, ревматический / височный артериит: последние достижения. Curr Rheumatol Rep. 2002; 4: 39-46.
Мескимен S, et al. Лечение гигантоклеточного артериита и ревматической полимиалгии. Я семейный врач. 2000; 61: 2061-68, 2073.
Gran JT. Современная терапия ревматической полимиалгии. Scand J Rheumatol. 1999; 28: 269-72.
Labbe P, et al. Эпидемиология и оптимальное лечение ревматической полимиалгии. Наркотики старения. 1998; 13: 109-18.
СТАТЬИ В ЖУРНАЛЕ
Evans JM, et al.Ревматическая полимиалгия и гигантоклеточный артериит. Rheum Dis Clin North Am. 2000; 26: 493-515.
Epperly TD, et al. Ревматическая полимиалгия и височный артериит. Я семейный врач. 2000; 62: 789-96, 801.
Li C, et al., Кортикостероиды при ревматической полимиалгии — обзор различных схем лечения. Clin Exp Rheumatol. 2000; 18: S56-57.
Salvarani C, et al. Инъекции кортикостероидов при ревматической полимиалгии: двойное слепое проспективное рандомизированное плацебо-контролируемое исследование.J Rheumatol. 2000; 27: 1470-76.
Мескимен S, et al. Лечение гигантоклеточного артериита и ревматической полимиалгии. Я семейный врач. 2000; 61: 2061-8, 2073.
Mattey DL, et al. Ассоциация гигантоклеточного артериита и ревматической полимиалгии с различными микросателлитными полиморфизмами факторов некроза опухолей. Ревматоидный артрит. 2000; 43: 1749-55.
Bahlas S, et al. Использование и стоимость исследований, а также точность диагностики ревматической полимиалгии семейными врачами.Clin Rheumatol. 2000; 19: 278-80.
Haugeberg G, et al. Отсутствие стойкого снижения минеральной плотности костной ткани при лечении ревматической полимиалгии и височного артериита низкими дозами кортикостероидов. Scand J Rheumatol. 2000; 29: 163-69.
Ruffatti A, et al. Синдром антифосфолипидных антител и ревматическая полимиалгия / гигантоклеточный артериит. Ревматология (Оксфорд). 2000; 39: 565-67.
Gran JT, et al. Заболеваемость и клинические характеристики периферического артрита при ревматической полимиалгии и височном артериите: проспективное исследование 231 случая.Ревматология (Оксфорд). 2000; 39: 283-87.
ИЗ ИНТЕРНЕТА
МакКусик В.А., изд. Интернет-Менделирующее наследование в человеке (OMIM). Университет Джона Хопкинса. Балтимор. MD: Запись №: 187360; Последнее обновление: 17.06.1997.
Ревматическая полимиалгия и височный артериит
Ревматическая полимиалгия — это нечасто возникающее воспалительное состояние, которое вызывает боль или ломоту в больших группах мышц, особенно в области плеч и бедер. Полимиалгия буквально означает «множественные мышечные боли.«Ревматическая болезнь» означает «изменяющаяся» или «в движении».
Каковы симптомы ревматической полимиалгии?
Симптомы ревматической полимиалгии имеют тенденцию к быстрому развитию, и, помимо боли в мышцах, другие симптомы могут включать:
- Скованность вокруг плечи и бедра, особенно утром и после отдыха
- Слабость
- Усталость
- Общее плохое самочувствие
- Легкая лихорадка (иногда)
- Снижение веса
Что такое височный артериит
Около 15% людей с полимиалгией rheumatica также страдает височным артериитом, и около половины людей с височным артериитом также страдают ревматической полимиалгией.Височный артериит вызывает воспаление, которое повреждает большие и средние артерии. Название состояния связано с тем, что некоторые из пораженных артерий снабжают кровью голову, в том числе виски. Височный артериит также известен как «гигантоклеточный артериит».
Каковы симптомы височного артериита?
Височный артериит имеет несколько симптомов, в том числе:
- Сильные головные боли, наиболее частый симптом
- Болезненность кожи головы
- Болезненность челюсти или лица, особенно при жевании
- Изменения зрения или искажение зрения, вызванные уменьшением кровотока в глазу
- Инсульт (редко)
- Усталость
- Лихорадка
- Потеря веса
- Ночная потливость
- Депрессия
- Чувство болезни
У кого возникает ревматическая полимиалгия и височный артериит?
Ревматическая полимиалгия и височный артериит часто поражают людей старше 50 лет.Средний возраст пациентов — 70 лет. Эти заболевания чаще встречаются у женщин, и кавказцы более подвержены этим заболеваниям, чем представители других этнических групп.
Точная причина этих болезней неизвестна.
Как диагностируется ревматическая полимиалгия и височный артериит?
В соответствии с новыми критериями, разработанными Американским колледжем ревматологии и Европейской лигой против ревматизма, пациенты в возрасте 50 лет и старше могут быть классифицированы как пациенты с PMR, если они соответствуют следующим условиям:
Новые критерии классификации также могут помочь в оценке существующие методы лечения ревматической полимиалгии.
Продолжение
Каждый человек с ревматической полимиалгией обычно проходит обследование на височный артериит. Это тоже должно начинаться с обследования и выслушивания симптомов пациента.
Если подозревается височный артериит, но имеются менее убедительные признаки, биопсия височной артерии может подтвердить диагноз. Биопсия берется из части артерии, расположенной на линии роста волос, перед ухом. В большинстве случаев биопсия полезна, но у некоторых людей она может быть отрицательной или нормальной, даже если у человека действительно височный артериит.
Могут ли другие проблемы имитировать ревматическую полимиалгию?
Да. Некоторые другие заболевания, которые можно спутать с ревматической полимиалгией, включают:
Как лечатся ревматическая полимиалгия и височный артериит?
Не существует известного лекарства от ревматической полимиалгии и височного артериита, но эти заболевания можно лечить и контролировать. Кортикостероиды — часто называемые «стероидами» — помогают быстро облегчить симптомы обоих состояний.
Лечение стероидами — обычно в форме преднизона — обязательно при височном артериите для предотвращения серьезных осложнений, таких как слепота.Низкие дозы стероидов часто эффективны при лечении ревматической полимиалгии. Для лечения височного артериита часто требуются более высокие дозы.
Стероиды снижают функцию воспалительных клеток, вызывающих эти заболевания. Следовательно, стероиды минимизируют повреждение тканей. Стероиды также ослабляют иммунную систему, увеличивая риск заражения.
Решение о назначении стероидов всегда принимается в индивидуальном порядке. Ваш врач примет во внимание ваш возраст, наличие других заболеваний и лекарства, которые вы принимаете.Ваш врач также убедится, что вы понимаете потенциальные преимущества и риски стероидов, прежде чем вы начнете их принимать.
Продолжение
Во время приема стероидов или других лекарств вам придется часто сдавать анализы крови, чтобы отслеживать возможные побочные эффекты и оценивать эффективность терапии. Эти анализы крови обычно позволяют обнаружить проблемы до того, как вы заметите какие-либо симптомы. Врач будет часто оценивать функцию сердца и легких, а также уровень сахара в крови, который может повыситься после того, как вы начнете принимать стероиды.
Во время лечения ревматической полимиалгии или височного артериита важно посещать врача и лабораторию на всех приемах, а также регулярно проверять артериальное давление.
Продолжение
Поскольку лекарства, используемые для лечения полимиалгии и височного артериита, увеличивают вероятность развития инфекций, сообщите своему врачу о таких симптомах, как кашель, лихорадка или одышка.
Длительное лечение стероидами (от нескольких месяцев до нескольких лет) требует дополнительных исследований и наблюдения.Длительное использование стероидов может вызвать остеопороз (потерю костной массы), который можно обнаружить с помощью сканирования, аналогичного рентгеновскому. Для предотвращения остеопороза у людей, принимающих стероиды, рекомендуется прием добавок кальция и витамина D, иногда вместе с лекарствами, отпускаемыми по рецепту. Обсудите с врачом возможные побочные эффекты, вызванные вашим лечением.
Продолжение
Височный артериит также можно лечить метотрексатом или биологическим препаратом тоцилизумаб (Актемра). Тоцилизумаб вводится в виде инъекции под кожу, чтобы уменьшить количество стероидов, необходимое человеку.Это лекарство можно использовать вместе со стероидами.
Процедуры работают довольно быстро и дают отличные результаты.
Каковы долгосрочные прогнозы ревматической полимиалгии и височного артериита?
При тщательном наблюдении и соответствующем лечении большинство пациентов с ревматической полимиалгией или височным артериитом имеют нормальную продолжительность жизни и образ жизни. В большинстве случаев эти заболевания можно успешно контролировать с помощью стероидов и других лекарств (включая тоцилизумаб, препарат от ревматоидного артрита, который рекламируется для людей, которые имеют проблемы со стероидами или не реагируют на них).
Успех лечения зависит от своевременной диагностики, агрессивного лечения и тщательного последующего наблюдения, чтобы предотвратить или минимизировать побочные эффекты от лекарств.
Ревматическая полимиалгия: тяжелое, самоограничивающееся заболевание
Фарм США . 2012; 37 (6): HS-14-HS-16.
Ревматическая полимиалгия (PMR) — это
воспалительное состояние мышц и суставов и характеризуется
скованностью и болью в шее, плечах, бедрах и ягодицах.Утренняя скованность, которая длится несколько часов, является обычным явлением. Начало боли
может быть внезапным или постепенным и поражать обе стороны тела.
Примерно у 15% пациентов с PMR развивается гигантоклеточный артериит.
(GCA), и почти у 50% пациентов с GCA со временем разовьется PMR. 1
ПМР — сложное заболевание со многими
сложные симптомы. Точный диагноз должен исключить многие другие
потенциальные заболевания. Кортикостероиды (например, преднизон) считаются
лечение по выбору.Прогноз у пациентов отличный, хотя
обострения могут возникнуть, если прием стероидов слишком быстрый, и
рецидивы случаются часто. 1
Хотя серьезных исследований по
взаимосвязь между воспалительными продуктами (например, продуктами из пшеницы) и PMR,
многие пациенты сообщили, что, следуя палео или безглютеновой
диеты и физических упражнений, они смогли контролировать свои симптомы и
прекратить прием стероидов в период до 1 года. В общем,
избегать продуктов, вызывающих воспаление и желудочно-кишечные проблемы
иногда может облегчить фибромиалгию.Фибромиалгия поражает около 2%
население США, причем женщины старше 50 лет более
подвержены расстройству, чем мужчины. 2
Патофизиология
Причина ПМР неизвестна. PMR — это
тесно связаны с GCA, хотя они считаются отдельными
болезненные процессы. Пациенты с PMR часто имеют повышенный уровень
интерлейкин-2 и интерлейкин-6. Паттерн Т-клеточного
цитокины отличает эти популяции пациентов.
Одна из гипотез состоит в том, что генетически
предрасположенный пациент, фактор окружающей среды, возможно, вирус, вызывает
активация моноцитов, которая помогает выработке цитокинов,
вызвать PMR и GCA. Распространенность антител к аденовирусу и
Сообщается, что респираторно-синцитиальный вирус чаще встречается у пациентов с PMR.
Увеличение числа братьев и сестер предполагает генетическую роль в
патофизиология заболевания. 3
Хотя PMR вызывает сильную боль в
проксимальные группы мышц, на мышцах нет признаков заболевания
биопсия.Сила мышц и результаты электромиографии в норме. Немного
данные свидетельствуют о наличии клеточно-опосредованного повреждения эластичного
пластинки кровеносных сосудов пораженных групп мышц.
Заболевание чаще встречается среди
северные европейцы, что может указывать на генетическую предрасположенность. Так как
упоминалось ранее, другими факторами риска PMR являются возраст 50 лет или
старше и наличие GCA. Аутоиммунный процесс может играть роль в
Развитие PMR. 3
Эпидемиология
В U.С., среднегодовая заболеваемость ПМР составляет 52,5
случаев на 100 000 человек в возрасте 50 лет и старше. Распространенность была
почти от 0,5% до 0,7%, а сейчас до 2%.
В Европе частота снижается с
с севера на юг, с высокой заболеваемостью в скандинавских странах и низкой заболеваемостью
заболеваемость в странах Средиземноморья. В Италии, например,
заболеваемость — 13 случаев на 100 000 человек.
Белые подвержены PMR более чем
другие этнические группы. ПМР вдвое чаще встречается у женщин, а
заболеваемость увеличивается с возрастом. 4
Признаки и симптомы
Признаки и симптомы PMR:
переменные и неспецифические. Общие симптомы — слабость, субфебрильная.
температура и опухание конечностей с точечным отеком. Основные симптомы
являются опорно-двигательным аппаратом; тем не менее, мышечная сила нормальная и нет
мышечная атрофия.
У большинства пациентов возникают боли в
плеча и бедра без значительного клинического отека, уменьшающего
мобильность. Болезненность, пальпация и снижение активного диапазона движений
в мускулатуре проксимального отдела бедра, ноги, плеча и руки вызывают
пациенты должны меньше заниматься спортом и, следовательно, набирать вес
Со временем неиспользование мышц вызывает
атрофия с проксимальной мышечной слабостью. Кроме того, контрактуры
плечевая капсула может привести к ограничению пассивного и активного движения. 5
Лабораторная диагностика
Лабораторные тесты и исследования в PMR включают следующее:
• Скорость оседания эритроцитов.
(СОЭ) — наиболее чувствительное диагностическое исследование для ПМР, хотя
не конкретный. СОЭ часто повышается и превышает 40 мм / ч.
но может превышать 100 мм / ч.У 20% пациентов СОЭ слабо выражена.
повышенный или иногда нормальный, что может наблюдаться у пациентов с
ограниченная активность болезни. В этих случаях диагноз ставится на основании быстрого
положительный ответ на низкие дозы преднизона (10-15 мг / сут).
• Уровень С-реактивного белка часто бывает
повышен и может соответствовать СОЭ. Исследования показывают, что высокочувствительные
СРБ может быть более специфическим тестом, чем СОЭ для диагностики PMR.
• Полный анализ клеток крови показывает
легкая нормоцитарная, нормохромная анемия в 50% случаев.Белая кровь
количество клеток может быть нормальным или слегка повышенным. Подсчет тромбоцитов часто
вырос.
• Функциональные пробы печени показывают нормальное
уровни фермента трансаминазы. Щелочная фосфатаза может быть умеренно
вырос. Уровень сывороточного альбумина может немного снизиться.
• Уровень креатинкиназы в норме;
это открытие помогает дифференцировать PMR от полимиозита и других
первичные миопатические расстройства. 6
•
В заключение,
уровни антинуклеарных антител и ревматоидного фактора обычно в норме,
и уровни интерлейкина-6 в сыворотке повышены и часто почти параллельны
воспалительная активность заболевания. 6
Рентгенологическая диагностика
Рентгенография болезненных суставов редко показывает
аномалии, такие как остеопения, сужение суставной щели или эрозии.
Магнитно-резонансная томография (МРТ) не требуется для диагностики, но
МРТ плеча выявляет субакромиальный и субдельтовидный бурсит и
синовит плечевого сустава у подавляющего большинства пациентов. МРТ
руки и ноги демонстрируют воспаление оболочек сухожилий в
много пациентов.
Ультрасонография очень операторская
зависимы, но могут быть полезны, когда диагноз не определен.Бурса
УЗИ может выявить выпот в сумке плеча. В
Результаты ультразвукового исследования и результаты МРТ обычно хорошо коррелируют. 7
Биопсия височной артерии (TAB)
Почему этот тест важен? Пациенты
следует контролировать симптомы или признаки артериита после лечения
начало, потому что низкие дозы кортикостероидов, таких как преднизон, не
предотвратить прогрессирование PMR в GCA. Если клинические признаки васкулита
разработать, следует выполнить TAB.
ТАБ также может быть назначен пациентам.
с PMR, которые получают низкие дозы кортикостероидов, если клинические
ответ неполный, или если СОЭ остается повышенным или повышается, несмотря на
разрешение симптомов при терапии кортикостероидами. 7,8
Лечение
Цели терапии при PMR:
контролировать болезненную миалгию, улучшать жесткость мышц и устранять
конституциональные особенности заболевания. Пероральные кортикостероиды, такие как
преднизолон (см. врезку ) — это первая линия лечения.Нестероидный
противовоспалительные препараты (НПВП) могут быть полезны в качестве дополнения к
кортикостероиды во время постепенного снижения дозы или только в легких случаях. 9
PMR обычно является самоизлечивающимся заболеванием.
Если не лечить, качество жизни пациентов ухудшится. С участием
ранняя диагностика и правильная терапия, у пациентов отличный
прогноз. Средняя продолжительность заболевания — 3 года. Однако,
обострения могут возникнуть, если прием стероидов слишком быстрый, и
рецидив является обычным явлением, поражающим до 25% всех пролеченных пациентов.
Как правило, PMR не связан с
серьезные осложнения; однако пациенты, получавшие кортикостероиды
подвержены риску долгосрочных осложнений кортикостероидной терапии.
Следует учитывать, что каждый пациент подвержен риску ГКА.
Кортикостероиды считаются
лечение выбора, потому что они часто вызывают полное или почти полное
разрешение симптомов и снижение СОЭ до нормы. Однако они делают
не вылечить болезнь. Кортикостероиды в низких дозах, используемые при PMR:
почти наверняка неэффективен в профилактике васкулита
прогрессия.
Установлено, что ремиссия ПМР
казалось, достигается при дозе преднизона 15 мг / сут для большинства
пациенты. Медленное снижение дозы преднизона, менее 1 мг / мес.
связано с меньшим количеством рецидивов.
Тем не менее, споры остаются
относительно дозы и продолжительности лечения. Доза зависит от
вес пациента и тяжесть симптомов. Доза должна быть
увеличивается, если симптомы не контролируются в течение 1 недели, а
возможно, потребуется продолжить диагностику ГКА.В отличие от результатов с
другие ревматические заболевания, прием через день
кортикостероиды в PMR были в основном безуспешными. 9
НПВП могут вызывать дополнительную боль
облегчение. Их можно использовать отдельно для лечения пациентов с легкой
симптомы; однако большинству пациентов требуются кортикостероиды для полного
контроль симптомов. НПВП могут быть полезны на более поздних стадиях
дозировка кортикостероидов постепенно снижается и обычно не влияет на СОЭ.
Метотрексат, азатиоприн и др.
иммуносупрессивные терапии редко используются при лечении PMR.Иногда их можно рассмотреть у пациентов, принимающих кортикостероиды.
непереносимость или как кортикостероидсберегающие средства.
Фактически, симптоматическое облегчение боли
только анальгетическая терапия может быть предпочтительнее у пациентов с
непереносимые побочные эффекты кортикостероидов (например, неконтролируемые
сахарный диабет, тяжелый симптоматический остеопороз, психоз). 8
Долгосрочный мониторинг
PMR требует терапевта,
ревматолог, офтальмолог, патолог и хирург на
по мере необходимости.И терапевт, и ревматолог
играют важную роль в диагностике, лечении и последующем наблюдении.
При сопутствующем ГКА важна консультация офтальмолога.
вызывает снижение зрения. Консультация хирурга по поводу выполнения
TAB необходим, если наличие GCA вызывает сомнения.
PMR обычно лечится в
амбулаторно. Пациенты, получающие стероиды, должны ежемесячно
последующее наблюдение, с регулярным мониторингом СОЭ. Изолированное увеличение
СОЭ без симптомов в процессе лечения не является действительным
повод увеличить дозу кортикостероидов; однако временная задержка
в снижении дозы может потребоваться.После прекращения приема стероидов, последующее наблюдение
можно проводить ежеквартально.
Для предотвращения остеопении или
остеопороз во время лечения, добавление кальция
(1000-1200 мг / день) и витамин D (до 1000 МЕ / день) должны быть
инициирован у всех пациентов с PMR, которые начинают прием кортикостероидов
терапия. 11
Поскольку рецидивы более вероятны
возникают в течение первых 18 месяцев терапии и в течение 1 года после
отмена кортикостероидов, все пациенты должны находиться под наблюдением за симптомами
рецидив при постепенном снижении дозы кортикостероидов и до 12 месяцев после
прекращение терапии.
Примерно от 50% до 75% пациентов могут
прекратить терапию кортикостероидами через 2 года лечения, и
Пациенты с PMR должны регулярно и тщательно обследоваться на предмет:
симптомы и признаки, указывающие на развитие ГКА. 11
ССЫЛКИ
1. Сальварани Ч., Кантини Ф., Хундер Г.Г. Ревматическая полимиалгия и гигантоклеточный артериит. Ланцет . 2008; 372 (9634): 234-245.
2. Мишет С.Дж., Маттесон Э.Л. Ревматическая полимиалгия. BMJ .2008; 336 (7647): 765-769.
3. Дасгупта Б., Сальварани С., Ширмер М. и др. Развитие
критерии классификации ревматической полимиалгии: сравнение взглядов
от группы экспертов и более широкого обзора. Дж. Ревматол . 2008; 35 (2): 270-277.
4. Дасгупта Б., Хассан Н. Гигантоклеточный артериит: последние достижения и рекомендации по лечению. Clin Exp Rheumatol . 2007; 25 (1 приложение 44): S62-S65.
5. Дасгупта Б., Маттесон Э.Л., Марадит-Кремерс Х. Рекомендации по ведению и оценке результатов при ревматической полимиалгии (PMR). Clin Exp Rheumatol . 2007; 25 (6 доп. 47): 130-136.
6. MayoClinic. 17 мая 2008 г.
http://web.archive.org/web/20080623203621/http://www.mayoclinic.com/health/polymyalgia-rheumatica/DS00441/DSECTION=tests-and-diagnosis.
По состоянию на 19 января 2012 г.
7. Hellmann DB, Imboden JB Jr. Ревматическая полимиалгия и
гигантоклеточный артериит скелетно-мышечной и иммунологический
расстройства. В: SJ McPhee, MA Papadakis, eds. Текущая медицинская диагностика и лечение . 49-е изд.Нью-Йорк, штат Нью-Йорк: Макгроу-Хилл; 2010: 766-767.
8. Оба М., Овен П.М., Мюллер-Хулсбек С. и др. Воздушный шар
ангиопластика артерий верхних конечностей у пациентов с
экстракраниальный гигантоклеточный артериит. Энн Рум Дис . 2006; 65 (9): 1124-1130.
9. Hellmann DB. Гигантоклеточный артериит, полимиалгия
ревматический и артериит Такаясу. В: GS Firestein GS, Budd RC,
Харрис ЭД-младший и др., Ред. Учебник ревматологии Келли . Том 2. 8-е изд. Филадельфия, Пенсильвания: Сондерс Эльзевьер; 2008: 1409-1428.
10. MayoClinic. 4 декабря 2010 г. www.mayoclinic.com/health/polymyalgia-rheumatica/DS00441/DSECTION=risk-factors. Доступ
19 января 2012 г.
11. MayoClinic. 17 мая 2008 г.
http://web.archive.org/web/20080623203610/http://www.mayoclinic.com/health/polymyalgia-rheumatica/DS00441/DSECTION=lifestyle-and-home-remedies.
По состоянию на 19 января 2012 г.
Чтобы прокомментировать эту статью, свяжитесь с [email protected].
Ревматическая полимиалгия: причины, симптомы и диагностика
Ревматическая полимиалгия — это ревматическое аутоиммунное воспалительное заболевание, которое поражает слизистую оболочку суставов или вокруг суставов (периартрит) и, в редких случаях, артерии.
Когда возникает ревматическая полимиалгия (PMR), иммунная система организма атакует собственные соединительные ткани, вызывая воспаление тканей пораженных суставов и иногда артерий.
Заболевание может длиться до 5 лет, но обычно меньше и поддается лечению от низких до умеренных доз преднизона (стероида).
PMR ежегодно поражает около 59 из 100 000 человек в возрасте старше 50 лет и чаще всего встречается у кавказских женщин. Это наиболее распространенное воспалительное заболевание, поражающее пожилых людей, и редко встречается у лиц моложе 50 лет.В среднем заболевание имеет тенденцию развиваться в возрасте около 70 лет.
Воспаление, вызванное PMR, может приводить к общей боли, скованности и симптомам гриппа с обеих сторон тела. Чаще всего поражаются суставы плеч или плечевого пояса, а также бедер или тазобедренного пояса. Артерии, которые могут быть поражены, включают некоторые из основных ветвей сердца.
Хотя причины PMR до конца не изучены, существует множество теорий относительно его причины.
Предполагается, что это состояние является результатом воспаления суставов и мешочков, окружающих суставы, известных как сумки.Это воспаление может вызвать отраженную боль в других частях тела. Например, при поражении плечевого и тазобедренного суставов может возникнуть боль в верхней части рук и бедрах.
Хотя окончательных доказательств нет, PMR также может быть результатом инфекции. Необходимы дополнительные исследования для определения причин и факторов риска, связанных с PMR.
Поделиться на Pinterest Усталость, слабость и нарушения сна могут быть симптомами, которые испытывают люди с диагнозом PMR.
Люди с PMR могут испытывать быстрое появление симптомов, которые развиваются в течение нескольких дней или недель. В некоторых случаях симптомы проявляются в течение ночи, а боль и скованность становятся очень сильными.
Одним из симптомов является боль, которая может усиливаться утром и улучшаться в течение дня. Из-за этой боли людям может быть трудно одеться в начале дня. Поднять руки над головой, чтобы причесаться, может быть непросто.
Другой частый симптом — скованность как минимум в двух областях.Обычно поражаются ягодицы, бедра, шея, бедра, плечи и плечи.
К другим симптомам, которые часто испытывают люди с диагнозом PMR, относятся:
- трудности при вставании из сидячего положения
- боль, усиливающаяся при бездействии
- боли в суставах и мышцах
- трудности с поднятием рук над плечами
- слабость
- усталость
- лихорадка
- снижение аппетита
- потеря веса
- депрессия
- нарушения сна
Хотя это и нечасто, могут наблюдаться отеки кистей, предплечий и стоп.Также могут возникать симптомы синдрома запястного канала, которые включают покалывание и слабость в руке, запястье и руке.
Примерно у 5-15 процентов людей с PMR будет развиваться состояние, называемое гигантоклеточным артериитом (GCA), также называемым височным артериитом (TA). Почти половина тех, кому впервые поставлен диагноз ГКА, также имеют симптомы, соответствующие PMR.
GCA вызывает воспаление кровеносных сосудов, известное как васкулит, чаще всего поражающее артерии в коже черепа и головы.При отсутствии лечения ГКА может привести к потере зрения.
Симптомы GCA требуют медицинской помощи и включают следующее:
- односторонние головные боли, особенно вокруг висков
- болезненность кожи головы
- визуальные изменения, такие как временное нечеткость, двоение в глазах или слепота
- боль в челюсти во время еды
- усталость
- потеря аппетита
- симптомы гриппа
- лихорадка
- боль в лице, языке или горле
Хотя диагностика PMR может быть сложной, существуют процедуры, которые помогают при попытке определить болезнь.
Помимо медицинского осмотра, врач в рамках диагностического процесса оценит историю болезни человека и симптомы.
Они также могут порекомендовать определенные тесты, чтобы помочь им исключить подобные заболевания, например:
Анализы крови
Врач может порекомендовать различные анализы крови в процессе диагностики. Они могут включать следующие тесты:
- Антициклический цитруллинированный пептид (анти-ЦЦП): выявляет антитела, обнаруженные у людей с ревматоидным артритом.
- Антинуклеарные антитела (ANA): тест, который может указывать на наличие волчанки, болезни Шегрена или других аутоиммунных заболеваний.
- Полный анализ крови (CBC): оценивает уровни лейкоцитов, красных кровяных телец и тромбоцитов.
- C-реактивный белок (CRP): он может идентифицировать наличие воспаления.
- Скорость оседания эритроцитов (СОЭ): это также называется скоростью седиментации и определяет наличие воспаления.
- Ревматоидный фактор (RF): тест, используемый для диагностики ревматоидного артрита.
- Гормон, стимулирующий щитовидную железу: анализ крови для оценки того, насколько хорошо работает щитовидная железа.
- Креатининкиназа (СК): еще один анализ крови для выявления повреждений мышц.
В случаях PMR результаты могут включать повышение уровня С-реактивного белка и скорости оседания эритроцитов, что указывает на воспалительную реакцию.
Другие тесты
Врачи могут порекомендовать другие тесты, такие как визуализационные исследования. Если ГКА считается причиной симптомов, как можно скорее назначается биопсия височной артерии.
Дополнительное тестирование может быть рекомендовано в индивидуальном порядке и будет обсуждаться медицинской бригадой.
Лечение PMR можно начинать сразу после постановки диагноза. Цель лечения PMR — уменьшить симптомы боли, скованности, воспаления, боли, лихорадки и усталости с помощью определенных противовоспалительных препаратов и упражнений.
Лекарства
Лекарства, используемые для лечения PMR, называются противовоспалительными препаратами и включают кортикостероиды, такие как преднизон.
Во время лечения стероидами влияние на воспаление контролируется с помощью анализов крови, таких как уровни СОЭ и С-реактивного белка. Часто те, кто лечится от PMR, чувствуют быстрое улучшение от стероидной терапии.
В редких случаях может быть рекомендовано добавление лекарств, таких как метотрексат или азатиоприн, чтобы облегчить постепенное снижение дозы стероидов. Целью лечения является поддержание облегчения симптомов с помощью минимально возможных доз стероидов.
В очень легких случаях может быть достаточно нестероидных противовоспалительных препаратов (НПВП), таких как ибупрофен и напроксен.
Exercise
Регулярная программа упражнений с периодами отдыха может быть рекомендована как часть плана лечения.
Целью упражнений является поддержание гибкости, силы и функциональности суставов. В зависимости от общего состояния здоровья и физической подготовки человека можно порекомендовать добавить в фитнес-план человека ходьбу, велотренажер и упражнения в бассейне.
Осложнения
Хотя ПМР является излечимым заболеванием, в результате длительного приема стероидов могут возникнуть осложнения.Эти осложнения включают:
Если у кого-то с ПМР развивается ГКА, это может привести к таким осложнениям, как:
- слепота
- сужение кровеносных сосудов
- образование аневризмы
Очень важно, чтобы те, у кого диагностирована ПМР, сообщали о начале любые новые головные боли, болезненность кожи головы, визуальные изменения и боль в челюсти немедленно, чтобы их можно было оценить и лечить на предмет ГКА.
Лечение ревматической полимиалгии, симптомы, диагностика, прогноз
Айкава, Н.E., et al. «Анти-TNF терапия ревматической полимиалгии: отчет о 99 случаях и обзор литературы». Clin Rheumatol 31,3 марта 2012: 575-579.
Buttgereit, F., C. Dejaco, E.L. Маттесон и Б. Дасгупта. «Ревматическая полимиалгия и гигантоклеточный артериит: систематический обзор». JAMA 315 (2016): 2442.
Caporali, R., M.A. Cimmino, G. Ferraccioli, et al. «Преднизон плюс метотрексат при ревматической полимиалгии: рандомизированное двойное слепое плацебо-контролируемое исследование.» Ann Intern Med 141 (2004): 493.
Chou, Chung-Tei и H. Ralph Schumacher, Jr.»? Клинические и патологические исследования синовита при ревматической полимиалгии «. Артрит и ревматизм 27.10 октября. 1984: 1107-1117.
Cid, MC, et al. «Ревматическая полимиалгия: синдром, связанный с антигеном HLA-DR4». Arthritis Rheum 31.5 мая 1988: 678-682.
Cutolo, M., MA Cimmino , и A. Sulli. «Ревматическая полимиалгия против позднего ревматоидного артрита.» Rheumatology 48.2 Feb. 1, 2009: 93-95.
Dejaco, C., YP Singh, P. Perel, et al.» Текущие данные о терапевтических вмешательствах и прогностических факторах при ревматической полимиалгии: систематический обзор литературы, информирующий рекомендации Европейской лиги по борьбе с ревматизмом / Американского колледжа ревматологии по лечению ревматической полимиалгии от 2015 г. ». Ann Rheum Dis 74 (2015): 1808.
Firestein, Gary S., et al. Выпуск .Филадельфия, Пенсильвания: Saunders, 2013.
González-Gay, M.A., C. García-Porrúa, M. Vázquez-Caruncho, et al. «Спектр ревматической полимиалгии на северо-западе Испании: частота и анализ переменных, связанных с рецидивом, в 10-летнем исследовании». J Rheumatol 26 (1999): 1326.
Hernández-Rodríguez, J., M.C. Сид, А. Лопес-Сото и др. «Лечение ревматической полимиалгии: систематический обзор».



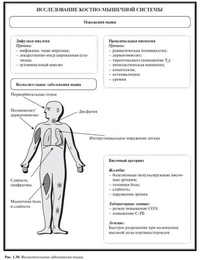
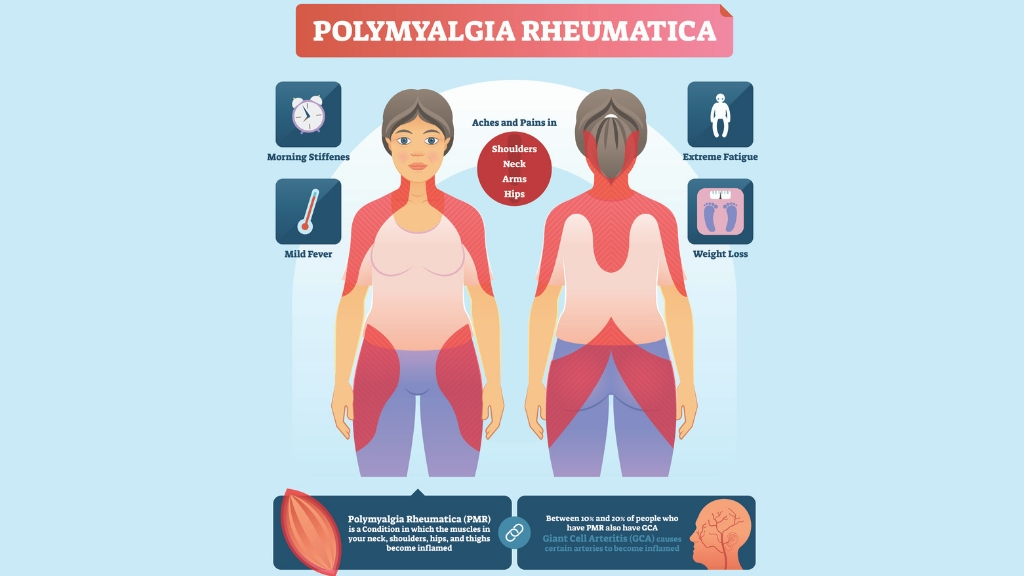
 Бунчук Н.В. (2010) Ревматические заболевания пожилых. МЕДпресс-информ, Москва, 272 с.
Бунчук Н.В. (2010) Ревматические заболевания пожилых. МЕДпресс-информ, Москва, 272 с.
