Болезнь Верльгофа | Симптомы и лечение болезни Верльгофа
Лечение болезни Верльгофа
Методика терапии при данном заболевании во многом зависит от стадии патологии и особенностей ее течения. При запущенности случая может понадобиться хирургическое лечение, выражающееся в удалении селезенки. Само клиническое лечение болезни Верльгофа включает в себя введение в протокол лечения кортикостероидных гормонов и иммунодепрессантов.
Например, такие гормоны как, медопред, преднизолон, декортин н20, преднизолон гемисукцинат, солю-декортин н250, преднизол.
Преднизолон — гормон коры надпочечников – способ его применения и дозировки назначается сугубо индивидуально, в зависимости от состояния пациента и общей клинической картины заболевания. Стартовая суточная дозировка составляет 20 – 30 мг, что соответствует четырем – шести таблеткам, при более тяжелой форме патологических изменения, расчет суточной дозировки может вестись по формуле 1 мг препарата на килограмм веса больного, разделенный на четыре – шесть приемов. При особенно острой патологии, такого количества лекарственного средства может оказаться недостаточным, тогда спустя пять – семь суток, рекомендованную стартовую дозировку можно увеличить вдвое. Действие данных лекарств первично снимает геморрагический синдром, после его купирования, механизм воздействия позволяет постепенно увеличивать количество тромбоцитов в крови больного.
Продолжительность лечения напрямую зависит от получения терапевтического эффекта и проводится до полного выздоровления пациента.
Противопоказано данное лекарственное средство при стойком удерживании высоких цифр артериального давления, при сахарном диабете, нефрите, психозах различного генезиса, язвенных проявлениях слизистой стенок желудка и двенадцатиперстной кишки, в случае послеоперационного периода, при открытой форме туберкулеза. А так же в период беременности и если существует повышенная чувствительность к составляющим компонентам лекарственного средства и пенсионный возраст пациента.
Резко отменять преднизолон не следует, его отмена проводится постепенно. В параллель со снижением количества принимаемых гормонов коры надпочечников, больному назначается делагил, хлорохин, хлорохин, фосфат хингамин.
Делагил — лекарственные средства для лечения протозойных инфекций вводится в организм перорально, после приема пищи по 0,5 г дважды на протяжении недели, затем один раз в неделю, но в один и тот же день. При необходимости (на усмотрение лечащего доктора) график терапии может быть расписан по 0,25 – 0,5 г одноразово в сутки.
К противопоказаниям использования данного лекарственного средства относят дисфункцию печени и почек, тяжелые изменения в сердечном ритме, при порфиринурии в анамнезе у больного, при угнетении кроветворения в костном мозге, а так же при повышенной непереносимости составляющих лекарственного средства.
Если же при отмене гормонов коры надпочечников наблюдается резкое обострение заболевания, дозировку данного препарата лечащий врач возвращает к первоначальным значениям.
Если по истечении четырех месяцев терапии не удается достичь стойкой эффективности терапии, врач – гематолог или лечащий терапевт, быстрее всего, назначит операцию по удалению селезенки. Такой терапевтический ход в 80 % случаев позволяет привести больного к полному выздоровлению.
Иссечение органа проходим под прикрытием гормональной терапии. Непосредственно перед операцией, доктор назначает количество вводимого преднизолона больше, чем больной принимал до этого момента.
Если пациенту поставлен диагноз болезнь Верльгофа, при чем, аутоиммунной формы проявления, то даже удаление селезенки не всегда способно привести человека к полному излечению. В данном случае кровотечения купируются, а вот тромбоцитопения никуда не девается.
Если удаление селезенки не позволило решить проблему, то больному лечащий врач назначает иммунодепрессанты (например, азапресс, имуран, азатиоприн, азанин, азамун). Параллельно с ними в протокол лечения вводятся и лекарственные средства, принадлежащие к группе глюкокортикоидов.
Иммунодепрессивные лекарственные средства азатиоприн назначается на протяжении одного – двух месяцев из расчета 4 мг на килограмм веса больного. Затем дозировка лекарственного средства постепенно начинает сокращаться до 3 – 2 мг на один килограмм массы тела пациента.
Не рекомендуется назначать данное лекарственное средство при тяжелой патологии печени, лейкопении или в случая гиперчувствительности организма пациента к составляющим компонентам препарата.
Антинеопластическое средство циклофосфан относят к алкилирующим соединениям и назначают по 0,2 – 0,4 г суточных. На весь курс приходится шесть – восемь грамм лекарственного средства. Препарат можно вводить как внутривенно, внутримышечно, так и внутрибрюшинно или внутриплеврально. Способ поступления в организм больного назначается лечащим доктором в каждом случае индивидуально.
К противопоказаниям использования данного препарата относят патологическое изменение в почках, гипоплазию костного мозга, выраженную кахексию и анемию, онкологическую патологию в терминальной стадии, повышенную непереносимость к составляющим лекарственного средства, лейкопения и/или тромбоцитопения, а так же период вынашивания женщиной малыша и кормление его грудным молоком.
Винкристин – растительное лекарственное средство, оказывающие противоопухолевое действие, назначается врачом – гематологом по 1 — 2 мг на один квадратный метр тела больного, принимаемый один раз в неделю. Длительность курса лечения составляет от полутора до двух месяцев.
Побочным свойством иммунодепрессантов являются их мутагенные характеристики, поэтому препараты данной группы не желательно назначать малышам, чей организм еще растет и развивается. Не применяются они и при тромбоцитопении, имеющей аутоиммунный характер, до проведения операции по удалению селезенки. В дооперационный период такие лекарственные препараты не показывают необходимого результата, они наиболее эффективны в послеоперационный период.
Не эффективно при болезни Верльгофа и переливание крови в силу того, что еще не устранен процесс расплавления тромбоцитов (тромбоцитолиз).
При проведении терапевтического лечения болезни Верльгофа не следует параллельно принимать лекарственные средства, которые способны воздействовать на агрегацию тромбоцитов. К таковым препаратам можно отнести курантил, карбенициллин, аспирин, кофеин, бруфен, бутадион и различные барбитураты.
Если у женщины в анамнезе имеется тромбоцитопеническая пурпура, то такой пациентке не следует назначать такие процедуры как выскабливания полости матки, не стоит прибегать и к прессинговому перематыванию (тампонаде).
В протокол лечения, зачастую, включают и другие гемостатические методики (локального или общего действия). Это могут быть дицинон, адроксон, эстрогены, а так же гемостатическая губка.
Один из лучших кровоостанавливающих фармацевтических препаратов — дицинон – назначается лечащим врачом из расчета 10 – 20 мг на килограмм веса больного разнесенных на три – четыре приема. Преимущественно разово вводится 0,25 – 0,5 г. При терапевтической необходимости дозировка лекарственного средства может быть увеличена до 0,75 г, принимаемых три — четыре раза на протяжении дня.
К противопоказаниям дицинона относят геморрагию, проявляющуюся на базе имеющихся антикоагулянтов, индивидуальную непереносимость составляющих лекарственного средства, а так же если в анамнезе больного имеется тромбоэмболия или тромбоз.
В случае если тромбоцитопеническая пурпура диагностирована у беременной женщины, проводимая гормонотерапия не оказывает, сколь ни будь существенного, влияния на развитие эмбриона, а вот при лактации, новорожденного малыша желательно перевести на искусственное кормление. Это необходимо, чтобы ребенок не получил с молоком матери антител, которые в данный период вырабатывает ее организм.
Удаление же селезенки беременной женщине производят только тогда, когда предполагаемая польза оперативного вмешательства значительно выше для организма женщины, чем последствия послеоперационной реабилитации для ее будущего ребенка.
Заболевания системы кроветворения. Болезнь Верльгофа (тромбоцитопеническая пурпура)
Это заболевание является наиболее часто встречающейся формой геморрагического диатеза. Оно обусловлено преимущественным нарушением тромбоцитарного аппарата. По частоте занимает первое место среди других форм геморрагического диатеза. В 77 % случаев встречается у женщин.
Этиология болезни окончательно не выяснена. Считают, что в развитии этой болезни определенное значение имеет нарушение функции нейроэндокринной системы, бактериальная, вирусная инфекция и лекарства.
В патогенезе заболевания главную роль играет тромбоцитопения, повышенное разрушение тромбоцитов в селезенке, тормозящее воздействие селезенки на мегакариоцитарный аппарат костного мозга. Немало значение имеет также повышенная проницаемость сосудистой стенки, нарушение функциональной полноценности мегакариоцитов под воздействием аутоантител. В результате этого происходит торможение продукции кровяных пластинок. Помимо количественных изменений тромбоцитов, выявлены и их качественные изменения, особенно при хронических формах заболевания.
Наряду с изменениями тромбоцитов при этом заболевании нарушаются и плазменные факторы свертывающей системы крови, приводящие к гипокоагуляции. В большинстве случаев при свертывании крови образуется рыхлый сгусток, не наступает ретракция кровяного сгустка. При этой болезни продолжительность жизни тромбоцитов укорочена до 1-3 дней. Развитие тромбоцитопении при этом связано с наличием интратромбоцитарных антител (иммушшя форма), повышенным разрушением тромбоцитов в селезенке и нарушением образования их в костном мозге.
Роль селезенки в патогенезе этого заболевания до конца не известна. Считают, что селезенка участвует в выработке антитромбоцитарных антител, активно захватывает и разрушает тромбоциты и оказывает угнетающее действие на тромбоцитообразовательную функцию костного мозга.
Иммунологический характер заболевания подтверждается нахождением у больных специфических для тромбоцитов аутоантител.
Клиника и диагностика. Заболевание главным образом проявляется геморрагическим синдромом, частыми и обильными кровотечениями из носа, десен, матки и кровоизлияниями в кожу, слизистые, серозные оболочки, в брыжейку, кишечник и др. Последние два момента могут привести к развитию острого живота.
Кровоизлияние в яичник может привести к его разрыву и кровотечению в свободную брюшную полость, что может создать картину прерванной ВБ.
Характерны кровотечения из поверхностных ран и царапин, при которых у здорового человека не бывает кровотечения или бывает, но незначительное.
Различают острую и хроническую (рецидивирующую) форму болезни Верльгофа. Обе формы, в свою очередь, подразделяются на иммунную и неиммунную. Для острой формы характерно отсутствие в анамнезе указаний на ранее перенесенные геморрагические кризы и бурное течение патологического процесса.
Носовые и маточные кровотечения часто не проявляют тенденции к прекращению. На коже отмечаются геморрагические высыпания и обширные кровоизлияния. Резко ухудшается общее состояние больного, нарастает малокровие, развивается слабость, головокружение, одышка.
Эта форма заболевания может наблюдаться в любом возрасте, но чаще у молодых лиц и обычно совпадает с наступлением первых месячных. Заболевание нередко переходит в хроническую рецидивирующую форму, для которой характерна цикличность и длительность течения. Рецидивы кровотечений провоцируются травмой, инфекцией, абортом, беременностью, гипоавитаминозом и другими факторами.
Хроническая форма часто встречается у детей. Заболевают чаше лица женского пола. Иммунные варианты чаше наблюдаются при острой форме.
Различают также регенераторную, гипорегенераторную и гипопластическую формы заболевания.
Для болезни Верльгофа характерны:
1) выраженная и стойкая тромбоцитопения;
2) продолжительность кровотечения;
3) отсутствие или резкое замедление ретракции кровяного сгустка;
4) положительный симптом щипка и жгута;
5) нормальная свертываемость крови. Симптом жгута (Кончаловского— Румпель—Ле-сде) обусловлен повышенной проницаемостью сосудов (ниже наложенного жгута на коже образуются петехии) и удлинением времени кровотечения по Духе (свыше 10 мин).
Клиническая симптоматика болезни во многом обусловлена состоянием гемопоэза. В связи с этим при постановке диагноза и решении вопроса об оперативном вмешательстве не ограничиваются исследованием лишь периферической крови, а производят изучение и делают миелограммы. Наиболее характерным проявлением болезни Верльгофа является геморрагический синдром. Среди кровоизлияний наиболее часто наблюдаются кожные, обычно сочетаемые с кровотечением из матки, носа, десен. Опасны кровоизлияния в мозг.
В тяжелых случаях болезни Верльгофа обычно выявляют регенераторный тип кроветворения. Возникающая при этом анемия быстро проходит при остановке кровотечения.
При подостро протекающей форме болезни Верльгофа нередко наблюдается гипорегенераторный тип кроветворения. В этих случаях в периферической крови выявляется умеренная, но стойкая анемия, небольшой лейкоцитоз с тенденцией к последующей лейкопении.
Для гипопластической формы характерно крайне тяжелое течение болезни. При этом обильные и прогрессирующие геморрагии и нарастающая анемизадия часто приводят к резкому ухудшению состояния больного, изменению сердечно-сосудистой системы и других органов. Печень и селезенка, как правило, не увеличены.
Следует отметить, что геморрагический синдром может наблюдаться и при гипопластической анемии, системной красной волчанке, синдроме Фишера— Эванса, подостром лейкозе, ретикулезе, болезни Гоше, спленомегалическом ЦП и спленомегалиях разного происхождения. Однако в отличие от болезни Верльгофа при перечисленных заболеваниях наблюдается увеличение селезенки.
Диагностика болезни Верльгофа в типичных случаях не трудна. Она основывается как на характерной клинической картине, так и на данных ЛИ.
При общем анализе крови выявляется анемия, нередко значительно выраженная, снижение числа тромбоцитов до 50×109/л или 50 тыс. в 1 мм3 и менее.
При обострении заболевания и особенно в момент кровотечения число тромбоцитов может снижаться до нуля. Отмечается гипокоагуляция, удлинение времени кровотечения, образование рыхлого кровяного сгустка, отсутствие его ретракции при нормальном времени свертывания крови и протромбиновом времени. В мазках костного мозга выявляют значительное снижение числа тромбоцитообразующих форм мегакариоцитов.
Прогноз заболевания наиболее благоприятен у детей в возрасте до 16 лет.
Лечение. В первую очередь оно направлено на остановку кровотечения, ликвидацию анемии и на предупреждение рецидива болезни. Выбор метода лечения зависит от формы и стадии заболевания, от возраста больного, длительности тромбоцитопении и эффективности проводимого лечения. Производят повторные переливания крови и ее компонентов: эритроцитная, тромбоцитная масса, препараты крови (плазма, фибриноген и др.).
Назначают витамины В12, С, К, Р. При кровотечениях вводят эпсилон-аминокапроновую кислоту, лицинон. Показана кортикостероидная терапия, особенно при лечении острых форм заболевания. Доза кортикостероидов (преднизолон и его аналоги) — 1-2 мг/кг, при обострении хронической формы — 0,5-1 мг/кг. Иногда применяют как кортикостероидную терапию, так и спленэктомию.
Адекватная кортикостероидная терапия нередко позволяет повысить число тромбоцитов в крови, уменьшить явления геморрагического диатеза, а впоследствии добиться выздоровления или продолжительной клинической ремиссии почти у 80% больных. Однако, к сожалению, указанное лечение не всегда дает желаемый лечебный эффект, не гарантирует от рецидива новых тяжелых геморрагии. Одним из наиболее эффективных лечебных методов лечения болезни Верльгофа, особенно ее хронических форм, считают удаление селезенки.
Хирургическое вмешательство на фоне кровотечения представляет довольно большой риск, однако его необходимо производить безотлагательно, в порядке неотложного оперативного вмешательства, особенно в тех случаях, когда консервативные мероприятия не дают ожидаемого эффекта, а медикаментозными средствами кровотечение остановить не удается. Летальность на высоте кровотечения достигает 3-5% [М.И. Кузин, 1987].
Показаниями к спленэктомии являются: острая форма заболевания, особенно при безуспешности кортикостероидной терапии, при частых рецидивах заболевания, резко снижающие трудоспособность больного, у больных, находящихся в крайне тяжелом состоянии, обусловленное профузным кровотечением и резкой анемией (снижение гемоглобина 2-3%) всякое промедление и задержка с оперативным вмешательством считается крайне рискованным и необоснованным. Гемостатический и гематологический эффект спленэктомии обычно достигается за короткое время после оперативного вмешательства [Д.М. Громов, 1963].
Операцию выполняют после коррекции нарушений свертывающей системы крови. Экстренная спленэктомия показана при выраженных кровотечениях из слизистых оболочек, при кровоизлияниях в яичник, мозг. Спленэктомия останавливает также дальнейшее прогрессирование заболевания и ведет к стойкому клиническому выздоровлению или длительной (до 15-25 лет) ремиссии. Механизм лечебного действия спленэктомии объясняют прекращением образования в селезенке антитромбоципарных антител.
Наиболее выгодным периодом для спленэктомии является фаза ремиссии [Л.С. Цепа, 1988]. Считают возможным рецидив заболевания и у больных, подвергнутых спленэктомии при преимущественном распаде тромбоцитов в печени, а также при дисфункции желез внутренней секреции. Для повышения эффективности спленэктомии рекомендуют стероидную терапию применять и после спленэктомии, а также назначать терапию иммунодепрессантами (азатиоприн, циклофосфан).
Перейти к списку условных сокращений
Р.А. Григорян
Опубликовал Константин Моканов
болезнь Верльгофа — симптомы болезни, профилактика и лечение Болезни Верльгофа, причины заболевания и его диагностика на EUROLAB
Тромбоцитопеническая пурпура — заболевание, которое развивается на фоне повышенной склонности тромбоцитов к агрегации («склеиванию»), проявляется повсеместным образованием микротромбов, приводя к закупорке просвета артерий мелкого калибра; также проявляется вторичным расплавлением клеток крови, тромбоцитопенией потребления (снижением количества тромбоцитов в единице объема крови в результате их активного использования в процессе тромбообразования). Кроме того, тромбоцитопеническая пурпура сопровождается ишемическим поражением головного мозга, сердца, почек, печени и многих других органов и систем. Тромбоцитопеническая пурпура является наиболее частой и яркой иллюстрацией геморрагического диатеза. Встречается у новорожденных, детей любого возраста и взрослых, причем у женщин в 3 раза чаще, чем у мужчин.
Причины тромбоцитопенической пурпуры в настоящее время неизвестны. Гипотезы о вирусной, иммунной и ферментопатической природе болезни пока не получили подтверждения. Наследственные формы заболевания встречаются сравнительно редко, тогда как приобретенные формы преобладают.
Основным патологическим признаком болезни является снижение количества тромбоцитов в периферической крови, вследствие чего развивается выраженный геморрагический синдром гематомно-петехиального типа. Тромбоцитопения (снижение количества тромбоцитов) приводит к уменьшению тромбоцитарных компонентов свертывающей системы и развитию коагулопатического синдрома (нарушению свертываемости крови).
При идиопатической тромбоцитопении, когда не удается выявить причинный фактор, в костном мозге отмечается гиперпродукция мегакариоцитов и тромбоцитов. При иммунных формах тромбоцитопении разрушение пластинок тромбоцитов происходит под влиянием антител, при наследственных укорочение жизни тромбоцитов обусловлено нарушением активности ферментов гликолиза, дефектом структуры их мембраны, снижением уровня тромбопоэтинов. Посредством метода радиоактивной индикации выявляется резкое укорочение жизни тромбоцитов до 8-24 ч вместо 7-10 дней, в некоторых случаях их исчезновение.
У детей появлению тромбоцитопенической пурпуры нередко предшествуют острые респираторные вирусные инфекции, вакцинация (противодифтерийная, коклюшная, оспенная, коревая, полиомиелитная, гриппозная). У новорожденных тромбоцитопеническая пурпура является врожденной, но не генетически обусловленной, поскольку связана с трансплацентарной передачей детям антитромбоцитарных изо- (мать здорова) и аутоантител (матери страдают болезнью Верльгофа). В генезе кровоточивости при тромбоцитопенической пурпуре, кроме пластиночного фактора, играет роль и состояние сосудистой стенки.
Тромбоцитопеническая пурпура представляет собой остро возникающее, быстро прогрессирующее заболевание, поражающее людей разного возраста. Среди больных преобладают лица в возрасте от 10 до 50 лет, у женщин заболевание встречается несколько чаще. Болезнь начинается внезапно среди полного здоровья или вскоре после острых респираторных или кишечных заболеваний. У больных отмечаются повышенная утомляемость, слабость, головная боль, снижение аппетита, тошнота, в некоторых случаях могут быть рвота, боли в животе и грудной клетке, неправильного типа лихорадка, нарушения зрения, появление на коже мелких кровоизлияний и синяков. Вскоре эти явления сменяются развернутой картиной болезни с лихорадкой, геморрагическим синдромом (кровоизлияния, синяки, носовые и желудочно-кишечные кровотечения, кровоизлияния в сетчатку, кровоточивость десен, реже — кровохарканье), изменчивой и сложной неврологической симптоматикой (дезориентация, атаксия, заторможенная речь, односторонний паралич, дрожание, нечеткость и затуманенность зрения, судороги, заторможенность, глубокий патологический сон, иногда острые психические нарушения, в тяжелых случаях — коматозное состояние). Основными клиническими симптомами являются кожные кровоизлияния и кровотечения из слизистых оболочек (особенно у детей), возникающие как спонтанно, так и под влиянием незначительных, малозаметных травм, инъекций.
Кожные кровоизлияния располагаются чаще на передней поверхности туловища и конечностей, имеют различную величину — от мелких до крупных пятен и кровоподтеков. В отличие от кожных кровоизлияния сосудистого происхождения может появиться тенденция к слиянию. Эта клиническая особенность — диагностическое подспорье для врача в правильной оценке характера геморрагического диатеза (в сочетании с лабораторными геморрагическими тестами). В зависимости от давности кровоизлияние на коже может приобретать различную окраску (сине-зеленоватую, бурую, желтую).
Что касается кровотечений из слизистых оболочек, то по частоте преобладают носовые и маточные, реже бывают желудочно-кишечные, легочные, почечные, кровоточивость десен. Носовые кровотечения иногда становятся обильными и приводят к выраженной анемии. У женщин на первый план выступают менструальные кровотечения. Могут быть кровоизлияния в яичники, имитирующие внематочную беременность. В ряде случаев тромбоцитопеническая пурпура выявляется у девушек при появлении первых менструаций. Важна такая диагностическая деталь при идиопатической тромбоцитопенической пурпуре, как отсутствие изолированных кровотечений из слизистых оболочек и кожных кровоизлияний. Чаще подобные явления сопровождают такие патологические процессы, как рак, гипернефрома, фибромиома, гипертоническая болезнь, атеросклероз, нефрит, климактерический синдром.
Увеличение селезенки у взрослых является скорее исключением, чем правилом. У детей умеренное увеличение селезенки отмечается в 30% случаев. Выраженное увеличение селезенки противоречит диагнозу идиопатической тромбоцитопенической пурпуры (тромбоцитопенической пурпуры с неясной причиной), соответствуя в этих случаях симптоматическим тромбоцитопениям при различных спленопатиях (заболеваниях селезенки).
При значительных кровопотерях наблюдается картина постгеморрагической гипохромной анемии. Обычно же количество эритроцитов, лейкоцитов, содержание гемоглобина — без существенных отклонений от норм. Иногда отмечается умеренный лейкоцитоз с появлением юных форм.
Костномозговое кроветворение характеризуется прежде всего увеличением общего количества мегакариоцитов. Часто обнаруживаются крупные мегакариоциты, нередки молодые формы, имеющие круглое ядро. Отшнурование тромбоцитов от мегакариоцитов может быть нарушено. В тех случаях, когда вокруг мегакариоцитов не обнаруживается скопления тромбоцитов, можно предполагать их быстрое поступление в кровь. При развитии анемии отмечается картина усиленного образования эритроцитов.
Тромбоцитопения — основной специфический признак болезни, особенно выявляется в периоды кровотечений, когда число тромбоцитов снижается до 5-2 Ч 109/л, а иногда и до 0. Строгая зависимость между количеством тромбоцитов и выраженностью кровоточивости не всегда существует при хронической форме болезни у детей. У некоторых больных отмечается значительное увеличение размеров тромбоцитов. В периоды улучшений количество тромбоцитов увеличивается, однако не достигает нормы.
Ретракция кровяного сгустка резко нарушена, сыворотка у больных совершенно не способна отделяться, сгусток сохраняется рыхлым в течение 2, 8, 12 и даже более часов. В периоды улучшений ретракция в норме. Нередко между тромбоцитопенией и ретракцией кровяного сгустка наблюдается полный параллелизм. Продолжительность кровотечения резко увеличена в период обострений, что связано с тромбоцитопенией и расстройством ретрактильности мелких сосудов. Время свертывания крови нормально либо несколько удлинено. Эндотелиальные признаки в период кровотечений положительны, при улучшении — отрицательны. Тромбоцитопения бывает разной степени выраженности (чаще число тромбоцитов — от 20 до 70 Ч 109/л), наблюдается острая не иммунная гемолитическая анемия со снижением уровня гемоглобина до 40–80 г/л, ретикулоцитозом, повышением содержания непрямого билирубина и свободного гемоглобина в плазме (сыворотке), часто бывает поражение почек (белок, эритроциты и цилиндры в моче, начальная олигурия с гемоглобинурией или без нее). Помимо этих основных симптомов, довольно часто появляются различные абдоминальные признаки — боль в животе, подчас с картиной «острого живота», мелена (примесь крови в кале), увеличение печени и селезенки. Возможна надпочечниковая недостаточность — гипотония, ишемизация других органов.
Лабораторное исследование выявляет анемию, ретикулоцитоз, тромбоцитопению, в миелограмме — раздражение эритроидного и мегакариоцитарного ростков, гипербилирубинемия (повышение уровня билирубина в крови), при тяжелом поражении почек — повышение уровня мочевины и остаточного азота в сыворотке крови.
Течение
Болезнь обычно — с частыми обострениями, со сменой улучшениями различной длительности. При хроническом течении постоянно наблюдаются тромбоцитопения и кровотечения. Стертая форма обусловлена несущественным уменьшением числа тромбоцитов, продолжительными менструациями и единичными синяками на коже. Геморрагические кризы, которые сопровождаются анемией либо чрезвычайно обширными кровоизлияниями, при расположении в головном мозге могут приводить к смертельному исходу. Прогноз зависит от формы болезни (острой и хронической, иммунной и неиммунной). Трудоспособность больных снижена.
Иногда пурпура проявляется впервые в период беременности. Течение беременности и родов у женщин, которые страдают тромбоцитопенической пурпурой, за исключением острых случаев обычно благоприятно, признаки часто уменьшаются и даже могут исчезнуть; кровопотеря в родах вне обострения болезни не превышает обычной. Напротив, прерывание беременности чревато обильным кровотечением. Поэтому при отсутствии выраженных кровотечений при беременности тромбоцитопеническая пурпура не является противопоказанием к донашиванию и деторождению. Противопоказаниями к беременности являются частые и массивные кровотечения.
Терапевтические мероприятия при тромбоцитопенической пурпуре назначаются в зависимости от клинического течения. Используются кортикостероидные гормоны, удаление селезенки и иммунодепрессанты. Средняя суточная доза преднизолона вначале составляет 1 мг/кг массы тела в сутки. В тяжелых случаях эта доза может оказаться недостаточной, тогда через 5-7 дней ее повышают в 2 раза. Первоначально в течение недели купируется геморрагический синдром, а затем возрастает число тромбоцитов. Лечение продолжается до получения полного эффекта. Снижают преднизолон постепенно под «прикрытием» делагила. В том случае, если после отмены преднизолона или снижения его дозы наступает обострение, следует вернуться к исходным высоким дозам препарата.
При отсутствии полного или стойкого эффекта от гормонотерапии в течение 4 месяцев возникают показания к удалению селезенки, которое у 80% больных с аутоиммунной тромбоцитопенией приводит к практическому выздоровлению. Удаление селезенки проводят на фоне терапии гормональными препаратами, накануне операции дозу увеличивают. Однако операция при аутоиммунных формах у отдельных больных может не привести к полному выздоровлению. Кровоточивость может исчезнуть, а тромбоцитопения остается. В ряде случаев отмечается увеличение количества тромбоцитов через 5-6 месяцев после хирургического вмешательства либо наблюдается терапевтическое действие ранее неэффективных кортикостероидов.
В случае неэффективного удаления селезенки показаны иммунодепрессанты, которые целесообразно назначать на фоне глюкокортикоидов (гормонов). Применяют азатиоприн по 2-3 мг/кг в течение 2,5 месяца, циклофосфан по 200-400 мг в день (на курс — 6-8 г), винкристин по 1-2 мг/м2 один раз в неделю (продолжительность курса — 1,5–2 месяца). Весьма нежелательно назначать иммунодепрессанты детям, поскольку они обладают мутагенным действием. Применять иммунодепрессанты до удаления селезенки при аутоиммунной тромбоцитопении нерационально. Переливания крови, тромбоцитарной взвеси не показаны из-за развития тромбоцитолиза (расплавления тромбоцитов). При резко выраженной анемии можно переливать лишь отмытые эритроциты. Симптоматическое лечение геморрагического синдрома включает местные и общие гемостатические средства (гемостатическая губка, эстрогены, адроксон, дицинон). Необходимо исключить все медикаменты, нарушающие агрегацию тромбоцитов (аспирин, бутадион, бруфен, карбенициллин, барбитураты, кофеин, курантил). Следует избегать тугой тампонады и выскабливания полости матки при кровотечениях.
При тромбоцитопении у беременных применение гормональной терапии небезопасно для плода из-за возможности развития гипотрофии (истончения и снижения функции) коры надпочечников. Грудное вскармливание предпочтительно заменить искусственным, так как в молоке матери могут содержаться антитела. Удаление селезенки во время беременности проводится только по жизненным показаниям.
Прогноз различен. При иммунологической реакции мегакариоцитарного ростка, а также при неэффективности удаления селезенки прогноз ухудшается. Больные с тромбоцитопенической пурпурой находятся под диспансе–ным наблюдением. В стадии улучшения гематологический контроль проводится раз в 23 месяца с исследованием важнейших геморрагических тестов. Возникновение даже слабо выраженных кровотечений становится показанием к использованию кровоостанавливающих средств, глюкокортикоидных гормонов, следованию режиму питания с исключением острых блюд, уксуса, консервированных овощей, алкоголя. Следует также назначать продолжительное время настои шиповника, крапивы кунжутное масло, орехи арахиса.
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Болезни Верльгофа, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Если Вами ранее были выполнены какие-либо исследования, обязательно возьмите их результаты на консультацию к врачу.
Если исследования выполнены не были, мы сделаем все необходимое в нашей клинике или у наших коллег в других клиниках.
У Вас ? Необходимо очень тщательно подходить к состоянию Вашего здоровья в целом. Люди уделяют недостаточно внимания симптомам заболеваний и не осознают, что эти болезни могут быть жизненно опасными. Есть много болезней, которые по началу никак не проявляют себя в нашем организме, но в итоге оказывается, что, к сожалению, их уже лечить слишком поздно. Каждое заболевание имеет свои определенные признаки, характерные внешние проявления – так называемые симптомы болезни. Определение симптомов – первый шаг в диагностике заболеваний в целом. Для этого просто необходимо по несколько раз в год проходить обследование у врача, чтобы не только предотвратить страшную болезнь, но и поддерживать здоровый дух в теле и организме в целом.
Если Вы хотите задать вопрос врачу – воспользуйтесь разделом онлайн консультации, возможно Вы найдете там ответы на свои вопросы и прочитаете советы по уходу за собой. Если Вас интересуют отзывы о клиниках и врачах – попробуйте найти нужную Вам информацию в разделе Вся медицина. Также зарегистрируйтесь на медицинском портале Eurolab, чтобы быть постоянно в курсе последних новостей и обновлений информации на сайте, которые будут автоматически высылаться Вам на почту.
болезнь Верльгофа — симптомы болезни, профилактика и лечение Болезни Верльгофа, причины заболевания и его диагностика на EUROLAB
Тромбоцитопеническая пурпура — заболевание, которое развивается на фоне повышенной склонности тромбоцитов к агрегации («склеиванию»), проявляется повсеместным образованием микротромбов, приводя к закупорке просвета артерий мелкого калибра; также проявляется вторичным расплавлением клеток крови, тромбоцитопенией потребления (снижением количества тромбоцитов в единице объема крови в результате их активного использования в процессе тромбообразования). Кроме того, тромбоцитопеническая пурпура сопровождается ишемическим поражением головного мозга, сердца, почек, печени и многих других органов и систем. Тромбоцитопеническая пурпура является наиболее частой и яркой иллюстрацией геморрагического диатеза. Встречается у новорожденных, детей любого возраста и взрослых, причем у женщин в 3 раза чаще, чем у мужчин.
Причины тромбоцитопенической пурпуры в настоящее время неизвестны. Гипотезы о вирусной, иммунной и ферментопатической природе болезни пока не получили подтверждения. Наследственные формы заболевания встречаются сравнительно редко, тогда как приобретенные формы преобладают.
Основным патологическим признаком болезни является снижение количества тромбоцитов в периферической крови, вследствие чего развивается выраженный геморрагический синдром гематомно-петехиального типа. Тромбоцитопения (снижение количества тромбоцитов) приводит к уменьшению тромбоцитарных компонентов свертывающей системы и развитию коагулопатического синдрома (нарушению свертываемости крови).
При идиопатической тромбоцитопении, когда не удается выявить причинный фактор, в костном мозге отмечается гиперпродукция мегакариоцитов и тромбоцитов. При иммунных формах тромбоцитопении разрушение пластинок тромбоцитов происходит под влиянием антител, при наследственных укорочение жизни тромбоцитов обусловлено нарушением активности ферментов гликолиза, дефектом структуры их мембраны, снижением уровня тромбопоэтинов. Посредством метода радиоактивной индикации выявляется резкое укорочение жизни тромбоцитов до 8-24 ч вместо 7-10 дней, в некоторых случаях их исчезновение.
У детей появлению тромбоцитопенической пурпуры нередко предшествуют острые респираторные вирусные инфекции, вакцинация (противодифтерийная, коклюшная, оспенная, коревая, полиомиелитная, гриппозная). У новорожденных тромбоцитопеническая пурпура является врожденной, но не генетически обусловленной, поскольку связана с трансплацентарной передачей детям антитромбоцитарных изо- (мать здорова) и аутоантител (матери страдают болезнью Верльгофа). В генезе кровоточивости при тромбоцитопенической пурпуре, кроме пластиночного фактора, играет роль и состояние сосудистой стенки.
Тромбоцитопеническая пурпура представляет собой остро возникающее, быстро прогрессирующее заболевание, поражающее людей разного возраста. Среди больных преобладают лица в возрасте от 10 до 50 лет, у женщин заболевание встречается несколько чаще. Болезнь начинается внезапно среди полного здоровья или вскоре после острых респираторных или кишечных заболеваний. У больных отмечаются повышенная утомляемость, слабость, головная боль, снижение аппетита, тошнота, в некоторых случаях могут быть рвота, боли в животе и грудной клетке, неправильного типа лихорадка, нарушения зрения, появление на коже мелких кровоизлияний и синяков. Вскоре эти явления сменяются развернутой картиной болезни с лихорадкой, геморрагическим синдромом (кровоизлияния, синяки, носовые и желудочно-кишечные кровотечения, кровоизлияния в сетчатку, кровоточивость десен, реже — кровохарканье), изменчивой и сложной неврологической симптоматикой (дезориентация, атаксия, заторможенная речь, односторонний паралич, дрожание, нечеткость и затуманенность зрения, судороги, заторможенность, глубокий патологический сон, иногда острые психические нарушения, в тяжелых случаях — коматозное состояние). Основными клиническими симптомами являются кожные кровоизлияния и кровотечения из слизистых оболочек (особенно у детей), возникающие как спонтанно, так и под влиянием незначительных, малозаметных травм, инъекций.
Кожные кровоизлияния располагаются чаще на передней поверхности туловища и конечностей, имеют различную величину — от мелких до крупных пятен и кровоподтеков. В отличие от кожных кровоизлияния сосудистого происхождения может появиться тенденция к слиянию. Эта клиническая особенность — диагностическое подспорье для врача в правильной оценке характера геморрагического диатеза (в сочетании с лабораторными геморрагическими тестами). В зависимости от давности кровоизлияние на коже может приобретать различную окраску (сине-зеленоватую, бурую, желтую).
Что касается кровотечений из слизистых оболочек, то по частоте преобладают носовые и маточные, реже бывают желудочно-кишечные, легочные, почечные, кровоточивость десен. Носовые кровотечения иногда становятся обильными и приводят к выраженной анемии. У женщин на первый план выступают менструальные кровотечения. Могут быть кровоизлияния в яичники, имитирующие внематочную беременность. В ряде случаев тромбоцитопеническая пурпура выявляется у девушек при появлении первых менструаций. Важна такая диагностическая деталь при идиопатической тромбоцитопенической пурпуре, как отсутствие изолированных кровотечений из слизистых оболочек и кожных кровоизлияний. Чаще подобные явления сопровождают такие патологические процессы, как рак, гипернефрома, фибромиома, гипертоническая болезнь, атеросклероз, нефрит, климактерический синдром.
Увеличение селезенки у взрослых является скорее исключением, чем правилом. У детей умеренное увеличение селезенки отмечается в 30% случаев. Выраженное увеличение селезенки противоречит диагнозу идиопатической тромбоцитопенической пурпуры (тромбоцитопенической пурпуры с неясной причиной), соответствуя в этих случаях симптоматическим тромбоцитопениям при различных спленопатиях (заболеваниях селезенки).
При значительных кровопотерях наблюдается картина постгеморрагической гипохромной анемии. Обычно же количество эритроцитов, лейкоцитов, содержание гемоглобина — без существенных отклонений от норм. Иногда отмечается умеренный лейкоцитоз с появлением юных форм.
Костномозговое кроветворение характеризуется прежде всего увеличением общего количества мегакариоцитов. Часто обнаруживаются крупные мегакариоциты, нередки молодые формы, имеющие круглое ядро. Отшнурование тромбоцитов от мегакариоцитов может быть нарушено. В тех случаях, когда вокруг мегакариоцитов не обнаруживается скопления тромбоцитов, можно предполагать их быстрое поступление в кровь. При развитии анемии отмечается картина усиленного образования эритроцитов.
Тромбоцитопения — основной специфический признак болезни, особенно выявляется в периоды кровотечений, когда число тромбоцитов снижается до 5-2 Ч 109/л, а иногда и до 0. Строгая зависимость между количеством тромбоцитов и выраженностью кровоточивости не всегда существует при хронической форме болезни у детей. У некоторых больных отмечается значительное увеличение размеров тромбоцитов. В периоды улучшений количество тромбоцитов увеличивается, однако не достигает нормы.
Ретракция кровяного сгустка резко нарушена, сыворотка у больных совершенно не способна отделяться, сгусток сохраняется рыхлым в течение 2, 8, 12 и даже более часов. В периоды улучшений ретракция в норме. Нередко между тромбоцитопенией и ретракцией кровяного сгустка наблюдается полный параллелизм. Продолжительность кровотечения резко увеличена в период обострений, что связано с тромбоцитопенией и расстройством ретрактильности мелких сосудов. Время свертывания крови нормально либо несколько удлинено. Эндотелиальные признаки в период кровотечений положительны, при улучшении — отрицательны. Тромбоцитопения бывает разной степени выраженности (чаще число тромбоцитов — от 20 до 70 Ч 109/л), наблюдается острая не иммунная гемолитическая анемия со снижением уровня гемоглобина до 40–80 г/л, ретикулоцитозом, повышением содержания непрямого билирубина и свободного гемоглобина в плазме (сыворотке), часто бывает поражение почек (белок, эритроциты и цилиндры в моче, начальная олигурия с гемоглобинурией или без нее). Помимо этих основных симптомов, довольно часто появляются различные абдоминальные признаки — боль в животе, подчас с картиной «острого живота», мелена (примесь крови в кале), увеличение печени и селезенки. Возможна надпочечниковая недостаточность — гипотония, ишемизация других органов.
Лабораторное исследование выявляет анемию, ретикулоцитоз, тромбоцитопению, в миелограмме — раздражение эритроидного и мегакариоцитарного ростков, гипербилирубинемия (повышение уровня билирубина в крови), при тяжелом поражении почек — повышение уровня мочевины и остаточного азота в сыворотке крови.
Течение
Болезнь обычно — с частыми обострениями, со сменой улучшениями различной длительности. При хроническом течении постоянно наблюдаются тромбоцитопения и кровотечения. Стертая форма обусловлена несущественным уменьшением числа тромбоцитов, продолжительными менструациями и единичными синяками на коже. Геморрагические кризы, которые сопровождаются анемией либо чрезвычайно обширными кровоизлияниями, при расположении в головном мозге могут приводить к смертельному исходу. Прогноз зависит от формы болезни (острой и хронической, иммунной и неиммунной). Трудоспособность больных снижена.
Иногда пурпура проявляется впервые в период беременности. Течение беременности и родов у женщин, которые страдают тромбоцитопенической пурпурой, за исключением острых случаев обычно благоприятно, признаки часто уменьшаются и даже могут исчезнуть; кровопотеря в родах вне обострения болезни не превышает обычной. Напротив, прерывание беременности чревато обильным кровотечением. Поэтому при отсутствии выраженных кровотечений при беременности тромбоцитопеническая пурпура не является противопоказанием к донашиванию и деторождению. Противопоказаниями к беременности являются частые и массивные кровотечения.
Терапевтические мероприятия при тромбоцитопенической пурпуре назначаются в зависимости от клинического течения. Используются кортикостероидные гормоны, удаление селезенки и иммунодепрессанты. Средняя суточная доза преднизолона вначале составляет 1 мг/кг массы тела в сутки. В тяжелых случаях эта доза может оказаться недостаточной, тогда через 5-7 дней ее повышают в 2 раза. Первоначально в течение недели купируется геморрагический синдром, а затем возрастает число тромбоцитов. Лечение продолжается до получения полного эффекта. Снижают преднизолон постепенно под «прикрытием» делагила. В том случае, если после отмены преднизолона или снижения его дозы наступает обострение, следует вернуться к исходным высоким дозам препарата.
При отсутствии полного или стойкого эффекта от гормонотерапии в течение 4 месяцев возникают показания к удалению селезенки, которое у 80% больных с аутоиммунной тромбоцитопенией приводит к практическому выздоровлению. Удаление селезенки проводят на фоне терапии гормональными препаратами, накануне операции дозу увеличивают. Однако операция при аутоиммунных формах у отдельных больных может не привести к полному выздоровлению. Кровоточивость может исчезнуть, а тромбоцитопения остается. В ряде случаев отмечается увеличение количества тромбоцитов через 5-6 месяцев после хирургического вмешательства либо наблюдается терапевтическое действие ранее неэффективных кортикостероидов.
В случае неэффективного удаления селезенки показаны иммунодепрессанты, которые целесообразно назначать на фоне глюкокортикоидов (гормонов). Применяют азатиоприн по 2-3 мг/кг в течение 2,5 месяца, циклофосфан по 200-400 мг в день (на курс — 6-8 г), винкристин по 1-2 мг/м2 один раз в неделю (продолжительность курса — 1,5–2 месяца). Весьма нежелательно назначать иммунодепрессанты детям, поскольку они обладают мутагенным действием. Применять иммунодепрессанты до удаления селезенки при аутоиммунной тромбоцитопении нерационально. Переливания крови, тромбоцитарной взвеси не показаны из-за развития тромбоцитолиза (расплавления тромбоцитов). При резко выраженной анемии можно переливать лишь отмытые эритроциты. Симптоматическое лечение геморрагического синдрома включает местные и общие гемостатические средства (гемостатическая губка, эстрогены, адроксон, дицинон). Необходимо исключить все медикаменты, нарушающие агрегацию тромбоцитов (аспирин, бутадион, бруфен, карбенициллин, барбитураты, кофеин, курантил). Следует избегать тугой тампонады и выскабливания полости матки при кровотечениях.
При тромбоцитопении у беременных применение гормональной терапии небезопасно для плода из-за возможности развития гипотрофии (истончения и снижения функции) коры надпочечников. Грудное вскармливание предпочтительно заменить искусственным, так как в молоке матери могут содержаться антитела. Удаление селезенки во время беременности проводится только по жизненным показаниям.
Прогноз различен. При иммунологической реакции мегакариоцитарного ростка, а также при неэффективности удаления селезенки прогноз ухудшается. Больные с тромбоцитопенической пурпурой находятся под диспансе–ным наблюдением. В стадии улучшения гематологический контроль проводится раз в 23 месяца с исследованием важнейших геморрагических тестов. Возникновение даже слабо выраженных кровотечений становится показанием к использованию кровоостанавливающих средств, глюкокортикоидных гормонов, следованию режиму питания с исключением острых блюд, уксуса, консервированных овощей, алкоголя. Следует также назначать продолжительное время настои шиповника, крапивы кунжутное масло, орехи арахиса.
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Болезни Верльгофа, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Если Вами ранее были выполнены какие-либо исследования, обязательно возьмите их результаты на консультацию к врачу.
Если исследования выполнены не были, мы сделаем все необходимое в нашей клинике или у наших коллег в других клиниках.
У Вас ? Необходимо очень тщательно подходить к состоянию Вашего здоровья в целом. Люди уделяют недостаточно внимания симптомам заболеваний и не осознают, что эти болезни могут быть жизненно опасными. Есть много болезней, которые по началу никак не проявляют себя в нашем организме, но в итоге оказывается, что, к сожалению, их уже лечить слишком поздно. Каждое заболевание имеет свои определенные признаки, характерные внешние проявления – так называемые симптомы болезни. Определение симптомов – первый шаг в диагностике заболеваний в целом. Для этого просто необходимо по несколько раз в год проходить обследование у врача, чтобы не только предотвратить страшную болезнь, но и поддерживать здоровый дух в теле и организме в целом.
Если Вы хотите задать вопрос врачу – воспользуйтесь разделом онлайн консультации, возможно Вы найдете там ответы на свои вопросы и прочитаете советы по уходу за собой. Если Вас интересуют отзывы о клиниках и врачах – попробуйте найти нужную Вам информацию в разделе Вся медицина. Также зарегистрируйтесь на медицинском портале Eurolab, чтобы быть постоянно в курсе последних новостей и обновлений информации на сайте, которые будут автоматически высылаться Вам на почту.
Болезнь Верльгофа – причины, симптомы, лечение
Заболевание Верльгофа представляет собой волнообразно текущий хронический недуг, который отличается геморрагическими проявлениями (кровотечения, кровавые излияния), что появляются при понижении уровня тромбоцитов, какие гарантируют свёртываемость кровяной жидкости. По той причине, что это достаточно опасное заболевание, авторы нашего журнала slovmed.com приняли решение ознакомить своих читателей с ним более детально.
Это достаточно распространенная болезнь крови у деток. Впервые ее опись сделал немецкий доктор П. Верльгоф еще в 1735 году, в честь него она и названа. В гематологической практике в сорока процентах ситуаций недуг считается причиной геморрагического синдрома. Сейчас распространенность заболевания находится в границах от одного до тринадцати процентов населения в сто тысяч человек. При этом многие из пациентов – это молодые женщины. Если говорить о детках, то у них недуг зачастую хронического вида.
Болезнь Верльгофа – причины
Встречаются первичные и вторичные формы. Первичные могут быть наследственного или приобретенного характера. Приобретенный недуг может появиться в результате какой-то перенесенной болезни. Вторичные разновидности появляются как симптомы целого перечня недугов. Механизм развития схож. Как правило, болезнь устанавливается еще в девстве.
Факторы, которые оказывают воздействие на появление заболевания, полностью еще не были изучены. Болезнь иногда встречается у грудных малышей, хотя зачастую все-таки проявляется в пределах от трех о шести годиков. При этом, если брать в соотношении, то до четырнадцати лет оно одинаково, как у девочек, так и у мальчиков. После этого возраста у девочек такой недуг встречается чаще. Некоторые доктора придают большое значение инфекциям, которые были до образования развития недуга. У деток он, как правило, начинается после перенесенной вирусной (реже бактериальной) инфекции.
Главным паталогическим симптомом считается понижение в периферической кровяной жидкости уровня тромбоцитов, что ведет к формированию выраженного геморрагического синдрома.
У деток болезнь Вергольфа часто появляется после ОРВИ, проведенной вакцинации. У грудных малышей недуг врожденный, но обусловлен на генетическом уровне, ведь связан с передачей мамой деткам аутоантител.
перейти наверх
Болезнь Верльгофа – симптомы
Патология Верьгофа считается остро формирующейся и прогрессирующей. Недуг задевает людей разного пола и возраста, начинается мгновенно и без четких причин, или же после респираторных болезней. У пациентов отмечаются такие признаки:
- Утрата аппетита.
- Тошнота или рвота.
- Неправильного вида лихорадка.
- Болевые ощущения в животе и груди.
- Усталость, головные боли.
- Маленькие синяки и кровавые излияния на коже.
Довольно скоро представленную картинку заменяет развернутая картина с геморрагическим синдромом (харканье кровью, кровь из десен, кровоизлияния в глаза, носовые и желудочные кровотечения, синяки и так далее), лихорадкой, сложными переменами неврологических признаков. К главным симптомам также стоит отнести кровотечения слизистых и кровавые излияния, что могут появляться внезапно, так и вследствие маленьких травм.
Кровоизлияния на кожном покрове при тромбоцитопенической пурпуре чаще бывают на передней поверхности конечностей и туловища, при этом может иметься совершенно разные размеры – совсем маленькие и достаточно большие пятна. Однако стоит учитывать, что этот недуг проявляется в качестве образований, которые сливаются. Такая специфика очень важна при диагностировании заболевания.
У представительниц женского пола в первую очередь выступают менструальные кровотечения, а порой и имитирующие внематочное оплодотворение кровоизлияния в яичники. У девушек болезнь часто обнаруживается при обнаружении первых менструаций. У деток в тридцати процентах ситуаций имеется умеренное увеличение селезенки, у взрослых – это редкость. Костное кровотечение отличается увеличением мегакариоцитов.
Для хронического типа болезни начало развития не проявляется остро. Первые симптомы появляется рано, и не замечаются пациентом (нестабильные кровотечения из носа, маленькие кожные кровавые излияния, кровотечения после операций и так далее) Во время обострения хронического недуга чаще всего возникают кожные проявления.
Достаточно редко встречается кровотечение из глаз – «кровавые слезы». Носовые кровотечения сильные, ведут к анемии. Часто встречаются потеки крови из задней стенки глотки, слизистых рта, миндалин. У многих деток, которые мучаются заболеванием Верльгофа жалоб вообще нет до того времени, пока не начинает развиваться постгеморрагическая анемия. При этом характерной особенностью считается утомляемость и раздражительность. Если недуг развивается больше полугода, то можно утверждать, что он уже хронический. Хроническая форма затяжная и волнообразная, времена ухудшения и улучшения меняются.
перейти наверх
Болезнь Верльгофа – лечение
Лечебный комплекс устанавливается периодом, течениям и тяжестью недуга. Он состоит из быстрых и устоявшихся способов лечения. Рекомендуется госпитализация и постельный режим. Нужно полноценно и калорийно кушать малыми порциями, в частности жидкие и не холодные блюда.
Отдельное место определяется гормональным препаратам, которые укрепляют иммунную систему, увеличивают свертываемость кровяной жидкости и уменьшают проницаемость сосудов. Гормоны применяются при тромбоцитопении, кровотечениях в органы, при разнообразном расположении кровотечений и так далее. Зачастую для этого в малых дозировках используется такой гормон, как Преднизолон. Результат виден спустя пару недель, после этого доза понижается.
Также применяют витаминные комплексы витаминов С и Р. Прописываются соли кальция, аминокапроновая кислота. Положительное влияние оказывает Дицнон, что внедряется внутримышечно. Прописываться могут АТф и сульфат магния. В качестве кровоостанавливающего средства берутся травяные сборы. Переливание крови назначается при острой анемии или для приостановки сильного кровотечения.
Если терапия неэффективна, то удаляется селезенка. Может также использоваться терапия цитостатическими медикаментами и гормональными лекарствами.
Больные с заболеванием Верльгофа наблюдаются у докторов в течение пяти лет.
возможные причины, симптомы, особенности и терапия
Болезнь Верльгофа — это тяжелая патология крови, которая характеризуется снижением количества тромбоцитов, повышением их склонности к склеиванию (агрегации) и возникновением точечных геморрагий и гематом под кожей. Этот недуг известен с древних времен. В 1735 году немецкий врач Пауль Верльгоф описал симптомы этого заболевания. В настоящее время это одна их самых распространенных патологий крови. Другое название болезни Верльгофа — тромбоцитопеническая пурпура.
Причины заболевания
В настоящее время точные причины патологии не установлены. Можно выделить лишь провоцирующие факторы развития заболевания. К ним относятся:
- перенесенные инфекции бактериальной или вирусной этиологии;
- операции на сосудах с механическим повреждением тромбоцитов;
- злокачественные новообразования костного мозга;
- воздействие радиации на систему кроветворения;
- патологический ответ организма на введение вакцин и лечебных сывороток;
- длительный прием гормональных контрацептивов;
- тяжелое угнетение кроветворения (апластическая анемия).
Одно из названий болезни Верльгофа — идиопатическая тромбоцитопеническая пурпура. Оно указывает на неясность этиологии этого недуга. Идиопатиями в медицине называют заболевания, возникающие самостоятельно, независимо от поражений других органов. Причины таких патологий, как правило, неизвестны.
В некоторых случаях болезнь Верльгофа развивается в результате аутоиммунных нарушений. Организм ошибочно распознает тромбоциты как чужеродные вещества и начинает вырабатывать к ним антитела. Однако невозможно установить, что именно становится причиной такого сбоя. Аутоиммунная форма болезни также является идиопатической патологией.
Существуют и наследственные формы этого заболевания. Но они отмечаются редко. Обычно патология является приобретенной.
Как развивается патология
Механизм развития болезни Верльгофа и картина крови характеризуется резким и быстрым снижением уровня тромбоцитов. По этой причине уменьшается свертываемость крови. Ухудшается питание сосудов. Их стенки подвергаются дистрофическим изменениям. В результате снижается проницаемость сосудов, они начинают пропускать эритроциты. Так возникают подкожные кровоизлияния, а также наружные и внутренние кровотечения.
Свою роль в патофизиологии болезни Верльгофа играют и иммунные нарушения. В организме начинают вырабатываться патологические защитные белки, которые разрушают тромбоциты. Происходит массовая гибель этих кровяных клеток.
У детей часто наблюдаются наследственные формы тромбоцитопенической пурпуры. В этом случае патогенез болезни Верльгофа связан с чрезмерной активностью ферментов, разрушающих кровяные клетки. А также при генетических формах патологии нередко нарушается структура тромбоцитов.
Формы заболевания
В медицине принято подразделять болезнь Верльгофа по выраженности геморрагических проявлений и по тяжести симптомов.
Согласно классификации Всемирной организации здравоохранения, выделяют несколько градаций патологии:
- Нулевая. У пациента не отмечается кровотечений и кровоизлияний.
- Первая. Имеются единичные точечные геморрагии (петехии) и пятна (экхимозы).
- Вторая. Наблюдаются множественные петехии и экхимозы на лице, туловище и конечностях.
- Третья. Отмечаются не только кожные геморрагические высыпания, но и кровоточивость слизистых оболочек.
- Четвертая. У больного наблюдаются сильные кровотечения.
Также заболевание классифицируют по тяжести течения:
- Легкая форма. Кровоизлияния и кровотечения отсутствуют или наблюдаются не более 1 раза в год.
- Патология средней тяжести. Геморрагические проявления отмечаются не более 2 раз в год и быстро исчезают после лечения.
- Тяжелая форма. Обострения патологии происходят более 3 раз в течение года и плохо поддаются лечению. Такие сложные случаи заболевания часто приводят к инвалидности пациента.
Отдельной формой болезни считается рефрактерная тромбоцитопения. Она с трудом поддается терапии и рецидивирует даже после хирургических вмешательств.
Код болезни
По МКБ-10 болезнь Верльгофа входит в группу патологий, характеризующихся нарушениями свертываемости крови, пурпурой и геморрагиями. Эти заболевания обозначаются кодами D65 — D69.
Шифр D69 относится к болезням с пурпурой и геморрагиями. В МКБ болезнь Верльгофа обозначается кодом D69.3.
Клиническая картина
Обычно признаки заболевания появляются внезапно. Иногда их возникновению предшествует перенесенная респираторная или кишечная инфекция. Начальные симптомы болезни Верльгофа проявляются в слабости, утомляемости, головной боли, тошноте, общем недомогании. Однако продромальная стадия продолжается недолго, и вскоре сменяется геморрагическим синдромом:
- Под кожей образуются точечные кровоизлияния и гематомы. Мелкая сыпь может сливаться и образовывать пятна. Синяки появляются даже без ушибов или при незначительном воздействии на ткани (например, при надавливании).
- Отмечаются кровотечения из носа и десен.
- Кровь выделяется из кишечника при дефекации.
- Иногда наблюдаются тяжелые геморрагии из органов ЖКТ. При этом возникает тошнота и диарея. Рвотные и каловые массы имеют черный цвет.
- В редких случаях отмечается выделение крови из легких при кашле.
- Месячные выделения у женщин становятся чрезмерно обильными. Маточные кровотечения возникают и в межменструальный период.
- В моче можно заметить кровянистую примесь.
- Особенно опасны кровоизлияния в ткани мозга. Они приводят к развитию тяжелой неврологической симптоматики (параличей, судорог, заторможенности, нарушений зрения) и нередко заканчиваются летально. Такие явления отмечаются очень редко, примерно в 1% случаев, при очень низких показателях тромбоцитов.
Если у пациента отмечаются только геморрагические высыпания на коже, то эту форму болезни врачи называют «сухой» тромбоцитопенией. Если же больной страдает кровотечениями, то такие симптомы называют «влажными».
Болезнь Верльгофа у детей в 30% случаев сопровождается небольшим увеличением селезенки. Появляются обильные кровотечения из носа. Гематомы на коже больного ребенка образуются очень легко, даже без внешнего воздействия. У девочек наблюдаются маточные кровотечения. Чаще всего заболевание развивается остро после перенесенных инфекций.
Осложнения
К осложнениям заболевания относится анемия. Уровень гемоглобина падает из-за сильной кровопотери. Это состояние характеризуется слабостью, головокружением, обмороками.
Другим опасным последствием патологии является кровоизлияние в мозг. Оно проявляется сильной головной болью с рвотой, судорогами и другими нарушениями центральной нервной системы.
Диагностика
Если за медицинской помощью обращается пациент с геморрагическими высыпаниями, то это позволяет врачу заподозрить болезнь Верльгофа. В клинических рекомендациях отмечается, что эта патология является диагнозом исключения. Необходимо провести комплексное обследование организма. Нужно исключить другие болезни, при которых количество тромбоцитов составляет менее 100х109/л.
Рекомендуются следующие диагностические мероприятия:
- Осмотр и сбор анамнеза. Врач осматривает кожные покровы пациента. Необходимо выявить наличие высыпаний, кровотечений, генетические факторы, перенесенные инфекции. Также нужно определить склонность к гемморагиям «методом щипка». Если захватить пальцами и слегка сжать кожу пациента, то у больного образуется гематома. Проводят и манжетную пробу. На предплечье пациента надевают манжету от аппарата для измерения АД и нагнетают в нее воздух. У больного человека после сильного сжатия образуются кровоизлияния на коже.
- Общий гематологический тест. Снижение тромбоцитов до уровня менее 100х109/л может отмечаться при болезни Верльгофа. В картине крови при этом не изменено количество эритроцитов и лейкоцитов. Уровень гемоглобина обычно остается в норме, анемия наблюдается только при сильных кровотечениях.
- Коагулограмма. Это исследование помогает определить свертываемость крови, при данной патологии этот показатель обычно резко понижен.
- Пункция костного мозга. В этом органе кроветворения находятся большие клетки мегакариоциты. Тромбоциты являются частями их цитоплазмы. Они отделяются от мегакариоцитов. При пурпуре этот процесс нарушен, что и выявляется при пункции.
- Проба на скорость кровотечения. У больных показатели этого анализа превышают норму.
- Анализ крови на биохимию. Помогает выявить сопутствующие болезни.
- Исследование на ВИЧ, гепатит и герпетическую инфекцию. Позволяет отделить заболевание от вторичных форм пурпуры.
- Миелограмма. Помогает исключить онкологические заболевания системы кроветворения.
- Исследование на антитела к тромбоцитам. С помощью этого метода можно выявить аутоиммунную форму болезни.
Кроме этого, женщинам необходимо пройти обследование у гинеколога и маммолога, а мужчинам — у уролога или андролога. Это поможет исключить онкологическую патологию.
Медикаментозная терапия
При лечении болезни Верльгофа пациенту назначают гормональные средства и иммуносупрессоры. Это препараты уменьшают патологическую реакцию организма на собственные тромбоциты. Иммунная система перестает уничтожать кровяные клетки.
Назначают следующие лекарства из группы глюкокортикоидных гормонов:
- «Преднизолон»;
- «Даназол»;
- «Гидрокортизон»;
- «Метилпреднизолон».
Для подавления иммунной реакции применяют препараты: «Делагил», «Хлорохин», «Хингамин», «Азатиоприн». Они используются в медицине для лечения протозойных инфекций. Однако одновременно эти лекарства действуют и как иммуносупрессоры.
Внутривенно вводят иммуноглобулиновые препараты: «Октагам», «Сандоглобулин», «Человеческий иммуноглобулин», «Веноглобулин». Однако эти средства могут вызвать побочные эффекты в виде головной боли, озноба, подъема температуры. Чтобы устранить эти нежелательные проявления, одновременно принимают «Димедрол» и «Дексаметазон».
При отсутствии эффекта от применения гормонов применяют интерфероновые препараты. Но при этом нужно соблюдать осторожность, у части больных эти лекарства вызывают гриппоподобные симптомы.
При выраженном геморрагическом синдроме назначают кровоостанавливающие препараты: «Дицинон», «Тромбин», «Аскорутин», «Адроксон». Показано также применение коллагеновой гемостатической губки. Ее прикладывают к месту кровотечения, затем прижимают или привязывают бинтом. Это помогает приостановить геморрагические проявления.
Чтобы терапия была эффективной, пациенту необходимо отказаться от приема следующих медикаментов:
- «Ацетилсалициловой кислоты» и других нестероидных лекарств противовоспалительного действия;
- вазодилатора «Курантила»;
- снотворных барбитуратового ряда;
- препаратов с кофеином;
- антибиотика «Карбенициллина».
Эти препараты разжижают кровь и могут усугубить симптомы болезни.
Гематологические процедуры
Переливание тромбоцитарной массы считается неэффективным. Это может улучшить состояние лишь на короткое время. Ведь тромбоциты быстро разрушаются в организме больного. Однако если пациенту угрожает кровоизлияние в мозг, то такую процедуру проводят.
При сильных кровотечениях делают переливание эритроцитов. Это помогает избежать проявлений анемии.
Применяют лечение с помощью плазмафереза. Кровь фильтруют, пропуская через специальный аппарат. Такая процедура помогает очистить организм от антител к тромбоцитам. Однако плазмаферез показан не всем пациентам. Его не рекомендуется проводить при язве желудка, злокачественных опухолях и тяжелой железодефицитной анемии.
Хирургическое лечение
В тяжелых случаях делают операцию спленэктомии (удаления селезенки). Это хирургическое вмешательство показано, если у пациента после 4 месяцев гормональной и иммуносупрессивной терапии не отмечается улучшений. Также операция необходима, если у больного присутствует риск опасных для жизни кровотечений. Спленэктомию всегда проводят на фоне лечения гормонами.
Однако в некоторых случаях даже проведение операции не приводит к стойкой ремиссии. После спленэктомии у большинства пациентов прекращаются кровотечения. Но у части больных уровень тромбоцитов по-прежнему остается очень низким. В этом случае вместе с гормонами назначают сильные иммуносупрессоры: «Циклофосфан», «Винкристин». Они нередко вызывают побочные эффекты (выпадение волос, облысение), однако их применение позволяет добиться ремиссии.
Прогноз
Прогноз болезни Верльгофа в большинстве случаев благоприятный. В 85-90% случаев при правильном лечении можно добиться устойчивой ремиссии. У 10-15% пациентов заболевание становится хроническим и периодически рецидивирует.
Летальность при этой патологии составляет 4-5%. Больные погибают при сильной геморрагии и кровоизлияниях в мозг. Прогноз значительно ухудшается, если заболевание не поддается даже хирургическому лечению.
Все пациенты с идиопатической тромбоцитопенической пурпурой находятся под наблюдением врача. Периодически им необходимо проходить диспансерное обследование и сдавать гематологические тесты. Если у больного отмечается даже небольшое кровотечение, то ему показано срочное назначение коагулянтов.
Профилактика
Так как причины патологии не выяснены, то специальная профилактика тромбоцитопенической пурпуры не разработана. Можно только соблюдать общие правила по предотвращению заболеваний:
- своевременно лечить инфекционные и вирусные патологии;
- при введении вакцин и сывороток сообщать врачу обо всех имеющихся противопоказаниях;
- избегать воздействия чрезмерной жары и сильного холода;
- свести к минимуму контакты с аллергенами;
- при приеме медикаментов тщательно соблюдать назначенные дозировки и обращать внимание на побочные эффекты.
Эти меры помогут несколько снизить риск возникновения патологии.
Если у человека уже диагностирована тромбоцитопеническая пурпура, то необходимо следовать рекомендациям лечащего врача, чтобы не допустить рецидив недуга. Таким пациентам противопоказано длительное нахождение под солнечными лучами и проведение физиотерапевтических процедур. Необходимо соблюдать диету с ограничением острой пищи и избегать чрезмерных физических нагрузок.
что это, симптомы, у детей, беременных, лечение и диагностика
Кровеносная система — это транспорт нашего организма. Он отвечает за доставку кислорода, питательных веществ ко всем его клеткам и тканям, а также за вывоз углекислого газа, продуктов метаболизма и других отходов переработки из него. Есть ряд заболеваний, связанный с её нарушением, имеющих общее название геморрагический диатез. Об одном из них, наиболее распространённом, мы и поговорим в этой статье и попытаемся разобраться что же это такое — болезнь Верльгофа?
Впервые это заболевание ещё в XVIII веке описал немецкий медик Пауль Готлиб Верльгоф и поэтому оно носит его имя. Наряду с ним, существует другое название — идиопатическая тромбоцитопеническая пурпура (ИТП).
Как было сказано выше, это один из видов геморрагического диатеза, сопровождающийся патологическим изменением и понижением тромбоцитов в крови, из-за чего заболевание характеризуется склонностью к кровоточивости. Заболевание Верльгофа набирает обороты и в год от одного до 10 человек из ста тысяч населения заболевают этим недугом.
Болезни Верльгофа подвержены и дети и взрослые, но во взрослом возрасте у женщин заболевание встречается чаще чем у мужчин примерно в три раза.
Причины
Патогенез заболевания Верльгофа следует рассматривать с трех сторон: тромбоцитопения капилляропатия и кровотечения, сопровождающие болезнь.
 Ломкость кровеносных сосудов
Ломкость кровеносных сосудов
Вследствие иммунных процессов происходит разрушение либо нарушение образования тромбоцитов — таким образом развивается тромбоцитопения. Количество тромбоцитов в крови значительно снижается ниже нормы.
Также болезнь Верльгофа сопровождается повышенной проницаемостью и ломкостью стенок капилляров (капилляропатией).
Все выше перечисленное ведет в повышенной кровоточивости и сложности остановки кровотечения, появлению кровоизлияний, гематом и синяков на теле без причины.
На протяжении долго времени и по сей день ведутся исследования по выявлению факторов возникновения недуга, однако, причина так и остается не выясненной. Большинство медиков сходятся к тому, что источником являются, перенесенные пациентом, инфекционные и эпидемиологические заболевания (ВИЧ, гепатиты, бактериальные и вирусные инфекции и т. д.)
Симптомы
Это заболевание поражает людей обоих полов и всех возрастов. Дети до 10 лет наименее сего подвержены риску заболеть, однако есть случаи заболеваний (2% на 100 тыс. детей). Недуг, как правило, наступает внезапно. Зачастую сопровождается понижением аппетита, рвотами, упадком сил.
Существует два вида заболевания Верльгофа — сухая тромбоцитопеническая пурпура и влажная. В первом варианте заболевание сопровождается только лишь наличием кожного геморрагического высыпания, а во втором варианте, к нему ещё добавляются кровоизлияния и кровотечения.
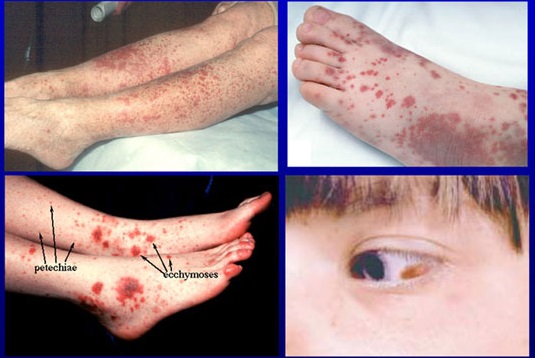 Сыпь при тромбоцитопенической пурпуре
Сыпь при тромбоцитопенической пурпуре
Аутентичные симптомы
Всевозможные кровоизлияния (кожные, подкожные, в слизистые оболочки), характеризующиеся:
- неожиданным возникновением и, зачастую в ночное время.
- появлением экхимоз (синяков) и пятен петехии диаметром 1-2мм)
- возникновением кожных геморрагий всевозможных видов окраски.
Произвольные и послеоперационные кровотечения при Верльгофе. Наиболее распространенными являются:
Одним из самых тяжёлых осложнений Верльгофа, можно назвать кровоизлияние в головной мозг. Обычно это происходит в первый месяц протекания болезни, гораздо реже встречается в первые шесть месяцев. В таком случае пурпура будет однозначно влажной и помимо геморрагического синдрома налицо будет кровоточивость слизистых.
Диагностика
Диагностика болезни Верльгофа непроста и основывается на лабораторных данных и общих клинических показаниях. Клиническую картину, как уже было написано выше, обуславливает наличие геморрагий, потехий и экхимоз на коже и слизистых оболочках пациента. Кровотечение из носа, желудка, матки и т.д.
В ходе диагностирования анализируются жалобы пациента и анамнез заболевания. Проводится общий осмотр покровов кожи и всех слизистых оболочек больного. Снимаются эндотелиальные пробы.
При анализе лабораторных данных рассматриваются такие как: уровень содержания тромбоцитов, гемоглобина и эритроцитов в крови. Исследуется наличие в крови антитромбоцитарных антител. Также берутся пробы костного мозга и костной ткани для гистологии. Такие пробы делаются в случае если требуется уточнить диагноз.
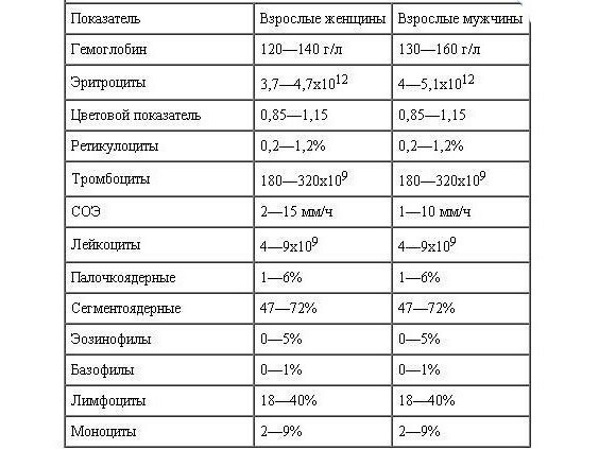 Норма анализа крови у мужчин и женщин
Норма анализа крови у мужчин и женщин
Лечение
Основной упор при лечении болезни Верльгофа будет направлен на локализацию геморрагических синдромов, предупреждение анемии и рецидивов. Наиболее эффективным антигеморрагическим средством будет переливание крови или эритроцитов с небольшими интервалами до 5 дней.
В комплексе также применяются сосудоуплотняющие препараты. При местных кровотечениях рекомендуются примочки с тромбином или гемофобином. В случаях течения болезни с ярко выраженной анемией общая терапия пополнится еще и препаратами железа.
Одним из самых действенных методов лечения болезни Верльгофа является удаление селезенки (спленэктомия). Такое хирургическое вмешательство показано при обострениях кровотечений, развитии анемии и в случаях, когда консервативная терапия не дает положительного эффекта.
При лечении болезни Верльгофа у детей следует соблюдать постельный режим во время обострения всех симптомов, в последующем следует переходить на полупостельный. Во время терапии ребенок должен получать полноценное сбалансированное питание, оно должно быть высококалорийным и легкоусвояемым. При кровоточивости слизистых ротовой полости, пища должна быть обязательно охлажденной.
Допускается применение глюкокортикоидов, а в случае отсутствия эффекта от них иммунодепрессантов. У детей наряду со взрослыми применяется метод спленэктомии, если консервативная терапия не дает положительных результатов.
Болезнь Верльгофа во время беременности еще в начале XVIII в. приводила почти к стопроцентной смертности матерей и пятидесятипроцентной — у детей. Сейчас, когда медицина шагнула далеко вперед, при своевременной и качественно оказанной помощи матери, исход абсолютно благоприятен и это заболевание не может являться противопоказанием к беременности и родам.
Важно, чтобы женщина находилась под постоянным пристальным наблюдением докторов, которые скорректируют применяемы препараты и их дозировки, во избежание влияния побочных эффектов на плод. Хирургическое вмешательство по удалению селезенки будет показано только в случаях борьбы за жизнь матери.
Болезнь Верльгофа | Симптомы и лечение болезни Верльгофа
Лечение болезни Верльгофа
Метод лечения этого заболевания во многом зависит от стадии патологии и характера ее течения. В запущенном случае может потребоваться хирургическое лечение, выражающееся в удалении селезенки. Само клиническое лечение болезни Верльгофа включает введение протокола лечения кортикостероидными гормонами и иммунодепрессантами.
Например, такие гормоны, как медовуха, преднизолон, декартин n20, преднизолона гемисукцинат, соль-декорин n250, преднизол.
Преднизолон — гормон коры надпочечников — способ его применения и дозировка назначается исключительно индивидуально, в зависимости от состояния пациента и общей клинической картины заболевания. Начальная суточная дозировка составляет 20-30 мг, что соответствует четырем-шести таблеткам, при более тяжелой форме патологических изменений расчет суточной дозировки может производиться по формуле 1 мг препарата на килограмм веса пациента. вес разделен на четыре-шесть приемов.При особо острой патологии такого количества препарата может не хватить, тогда через пять-семь дней рекомендуемую начальную дозировку можно увеличить вдвое. Действие этих препаратов в первую очередь снимает геморрагический синдром, после его купирования механизм воздействия позволяет постепенно увеличивать количество тромбоцитов в крови пациента.
Продолжительность лечения напрямую зависит от получения терапевтического эффекта и проводится до полного выздоровления пациента.
Противопоказан данный препарат при стойком сохранении показателей артериального давления, сахарном диабете, нефрите, психозах различного генеза, язвенных проявлениях стенок слизистой оболочки желудка и двенадцатиперстной кишки, в случае послеоперационного периода, при открытой форме туберкулеза. А также при беременности и при повышенной чувствительности к составляющим компонентам препарата и пенсионному возрасту пациентки.
Строго отменять преднизолон не следует, отмена его проводится постепенно.Параллельно со снижением количества гормонов, принимаемых корой надпочечников, пациенту назначают делагил, хлорохин, хлорохин, хингаминфосфат.
Делагил — лекарство для лечения протозойных инфекций вводится в организм внутрь после еды по 0,5 г два раза в неделю, затем один раз в неделю, но в тот же день. При необходимости (на усмотрение лечащего врача) график терапии может быть назначен по 0,25-0,5 г 1 раз в сутки.
Противопоказания к применению этого лекарства включают нарушение функции печени и почек, резкие изменения частоты сердечных сокращений, при порфиринурии в анамнезе пациента, при угнетении кроветворения в костном мозге, а также при повышенной непереносимости составляющих препарат, средство, медикамент.
Если все же при отмене гормонов коры надпочечников происходит резкое обострение заболевания, врач возвращает дозировку к исходным значениям.
Если через четыре месяца терапии не удается добиться стабильной эффективности терапии, врач-гематолог или лечащий терапевт, скорее всего, назначит операцию по удалению селезенки. Такой терапевтический курс в 80% случаев позволяет довести пациента до полного выздоровления.
После удаления органа проведена гормональная терапия.Непосредственно перед операцией врач прописывает введенное количество преднизолона больше, чем пациент принял к этому моменту.
Если у пациента диагностирована болезнь Верльгофа, причем, аутоиммунная форма проявления, даже удаление селезенки не всегда способно привести человека к полному излечению. В этом случае кровотечение останавливается, но тромбоцитопения не проходит.
Если удаление селезенки не решило проблему, врач назначает иммунодепрессанты (например, аспресс, имарант, азатиоприн, азанин, азамун).Параллельно с ними в протокол лечения вводятся и препараты, относящиеся к группе глюкокортикоидов.
Иммунодепрессивные препараты азатиоприн назначают на срок от одного до двух месяцев из расчета 4 мг на килограмм веса пациента. Затем дозировка препарата постепенно начинает снижаться до 3 — 2 мг на килограмм массы тела пациента.
Не рекомендуется назначать данный препарат при тяжелой патологии печени, лейкопении или гиперчувствительности организма пациента к составляющим компонентам препарата.
Противоопухолевое средство циклофосфамид относится к алкилирующим соединениям и назначается по 0,2-0,4 г в день. На весь курс требуется от шести до восьми граммов препарата. Препарат можно вводить внутривенно, внутримышечно, внутрибрюшинно или внутриплеврально. Способ попадания в организм пациента назначается лечащим врачом в каждом конкретном случае индивидуально.
Противопоказания к применению препарата включают патологические изменения почек, гипоплазию костного мозга, выраженную кахексию и анемию, онкологические патологии в терминальной стадии, повышенную непереносимость компонентов препарата, лейкопению и / или тромбоцитопению, а также период вынашивания малыша и кормление его грудным молоком.
Винкристин — лекарственное средство на травах, обладающее противоопухолевым действием, назначается гематологом по 1-2 мг на квадратный метр тела пациента, принимается один раз в неделю. Продолжительность курса лечения от полутора до двух месяцев.
Побочным эффектом иммунодепрессантов являются их мутагенные свойства, поэтому препараты этой группы нежелательно назначать младенцам, организм которых еще растет и развивается. Они не распространяются на тромбоцитопению, имеющую аутоиммунный характер, перед операцией по удалению селезенки.В дооперационном периоде такие препараты не показывают необходимого результата, наиболее эффективны в послеоперационном периоде.
Неэффективен при болезни Верльгофа и переливании крови из-за того, что еще не ликвидирован процесс плавления тромбоцитов (тромбоцитолиз).
При терапевтическом лечении болезни Верльгофа нельзя параллельно принимать лекарства, способные влиять на агрегацию тромбоцитов. К таким препаратам можно отнести курантил, карбенициллин, аспирин, кофеин, бруфен, бутадион и различные барбитураты.
Если у женщины в анамнезе имеется тромбоцитопеническая пурпура, то такой пациентке не следует назначать такие процедуры, как кюретаж полости матки, а также прибегать к перематыванию давлением (тампонаде).
Протокол лечения часто включает другие гемостатические методы (местного или общего действия). Это может быть дицицин, адроксон, эстрогены, а также гемостатическая губка.
Один из лучших кровоостанавливающих препаратов — дицинон — назначается лечащим врачом из расчета от 10 до 20 мг на килограмм веса пациента, разделенных на три-четыре приема.В основном однократно вводят 0,25-0,5 г. При терапевтической необходимости дозировку препарата можно увеличить до 0,75 г, принимать три-четыре раза в течение дня.
Противопоказания к применению дицинона включают кровотечение, проявляющееся на основании имеющихся антикоагулянтов, индивидуальную непереносимость составляющих препарата, а также наличие в анамнезе тромбоэмболии или тромбоза.
В том случае, если у беременной диагностирована тромбоцитопеническая пурпура, гормональная терапия не оказывает существенного влияния на развитие эмбриона, но при кормлении грудью новорожденного ребенка следует перевести на искусственное вскармливание.Это необходимо, чтобы ребенок не получал антител с материнским молоком, которое в этот период развивает ее организм.
Удаление селезенки беременной женщине производят только в том случае, если предполагаемое применение операции для организма женщины значительно превышает последствия послеоперационной реабилитации для ее будущего ребенка.
.
Болезнь Верльгофа | определение болезни Верльгофа в Медицинском словаре
1. Состояние, при котором нарушается или нарушается функционирование организма, что проявляется характерными признаками и симптомами.
2. Утрата самочувствия из-за сбоя в механизмах физиологической адаптации или подавления естественной защиты ядовитым агентом или патогеном. См. Острое заболевание, Адъювантное заболевание, Болезнь Аддисона, «Болезнь Агучека», СПИД-определяющее заболевание, Болезнь авиаперелетов, Болезнь Акурейри, Алкогольная болезнь печени, Болезнь алеутской норки, Болезнь альфа-тяжелых цепей, Болезнь Альцгеймера, Болезнь Якоря, Болезнь передних рогов, Асбестовая болезнь дыхательных путей, атеросклеротическая болезнь сердца, атипичная ГЭРБ, аутоиммунное заболевание, болезнь холостяка, болезнь Баттена, болезнь Бехчета, болезнь Беста, болезнь птичников, сердечная болезнь чернокожих, болезнь черной печени, болезнь черных легких, болезнь Блаунта, болезнь Блю, болезнь Борна , Болезнь Борнхольма, Болезнь Боуэна, Болезнь хлеба и масла, Болезнь Брилла-Цинссера, Болезнь грудинки, Болезнь Брауна-Симмерса, Болезнь пузырей и дырок, Болезнь пузырчатого мальчика, Болезнь объемных, Буллезная болезнь, Болезнь Каффи, Болезнь CAG, Болезнь Кессона, Кальций болезнь отложения пирофосфата, болезнь Канавана, болезнь Кароли, болезнь Кастлмана, болезнь кошачьих царапин, катаболическая болезнь, болезнь Кейва, целиакия, центральное ядро болезнь, цереброваскулярное заболевание, болезнь Чага, болезнь Шарко-Мари-Тута, болезнь Сыра, болезнь Кристиана-Вебера, болезнь Рождества, хроническая болезнь, хроническая болезнь Лайма, болезнь циркуляции, клиническая болезнь, болезнь Коутса, болезнь холодовых агглютининов, коллаген сосудистое заболевание, инфекционное заболевание, комплексное заболевание, осложненное заболевание, врожденный порок сердца, заболевание соединительной ткани, конституциональное заболевание, контролируемое заболевание, ишемическая болезнь сердца, болезнь Крейтцфельдта-Якоба, болезнь Крона, болезнь Крузона, болезнь смятой кости, болезнь Кушинга, цитомегалическое включение болезнь, болезнь дефицита, дегенеративная болезнь суставов, болезнь дельта тяжелых цепей, болезнь плотных отложений, болезнь Дента, кистозная болезнь, связанная с диализом, болезнь исчезающих костей, болезнь развития дисиалотрансферрина, болезнь страха, болезнь двойного диагноза, болезнь Илса, болезнь Эбола, конец почечная недостаточность, эндемическое заболевание, экологическое заболевание, экологическое заболевание легких, этническое происхождение болезнь, поддающаяся оценке болезнь, экзантематозная вирусная болезнь, экстрапирамидная болезнь, болезнь Фабри, болезнь Фара, фиброзно-кистозная болезнь, пятая болезнь, болезнь пальцев ног, болезнь рыбьего глаза, ящур, ящур.’, Болезнь Форестье, Четвертая болезнь, Болезнь Фоксдена, Болезнь Фрейберга, Фульминантная болезнь, Болезнь Фирна, Болезнь G-белка, Болезнь тяжелых цепей гамма, Гастроэзофагеальная рефлюксная болезнь, Болезнь Гоше 1 типа, Генетическая болезнь, Гестационная трофобластическая болезнь, Болезнь накопления гликогена, Болезнь Гольдштейна, болезнь Гудпастура, болезнь трансплантата против хозяина, болезнь Грейвса, болезнь зеленой мочи, болезнь десен, болезнь Хаффа, болезнь Хейли-Хейли, болезнь Ханда-Шюллера-Кристиана, болезнь твердого металла, болезнь Хартнупа, болезнь сердца, Болезнь теплового стресса, болезнь тяжелых цепей, гемолитическая болезнь новорожденных, геморрагическая болезнь новорожденных, болезнь Гиршпрунга, его болезнь, болезнь Ходжкина, болезнь Хоффа, адъювантная болезнь человека, болезнь Хантингтона, болезнь гиалиновых мембран, болезнь эхинококкоза, болезнь отложения гидроксиапатита , Гиперэндемическая болезнь, Гипертоническая сердечно-сосудистая болезнь, I-клеточная болезнь, Исландская болезнь, Идиопатическая деструктивная болезнь средней линии, Immune com болезнь сплетения, воспалительное заболевание кишечника, интересное заболевание, интерстициальное заболевание почек, интерстициальное заболевание легких, ишемическая болезнь, болезнь поражения изобарическим контрдиффузионным газом, японская цереброваскулярная болезнь, болезнь Йодбаседова, болезнь Катаяма, болезнь Кавасаки, болезнь Кешана, болезнь Кикучи, болезнь Киммельштиля-Вильсона , Болезнь Кимуры, болезнь курчавых волос, болезнь поцелуев, болезнь Колера, болезнь Куфа, болезнь леса Кьясанура, болезнь Лафора, болезнь Легга-Пертеса, болезнь легионеров, болезнь Ли, болезнь Леттерера-Сиве, болезнь образа жизни, болезнь легких цепей, отложение легких цепей болезнь, болезнь конечностей, болезнь накопления липидов, болезнь Литтла, болезнь печени, локализованное заболевание, болезнь малоподвижности, болезнь Лайма, лизосомальная болезнь накопления, болезнь Мачадо-Джозефа, болезнь мочи кленового сиропа, болезнь мраморных костей, болезнь Марбурга, болезнь маргарина , Болезнь Марото-Лами, болезнь Макардла, болезнь Маккьюна-Олбрайта, измеримая болезнь, медуллярная кистозная болезнь ase, болезнь Меньера, менингококковая инвазивная болезнь, метаболическое заболевание костей, метастатическое заболевание, болезнь включения микроворсинок, болезнь Минаматы, болезнь минимальных изменений, митохондриальная болезнь, смешанное заболевание соединительной ткани, молекулярное заболевание, наиболее тяжкое заболевание, заболевание двигательных нейронов, болезнь Мойя-Мойя , Болезнь Мселени, болезнь Мю-цепи, множественное сопутствующее заболевание, болезнь многососудистого типа, болезнь Нантакета, болезнь накопления нейтральных липидов, болезнь Ньюкасла, неалкогольная жировая болезнь печени, болезнь Норри, болезнь, подлежащая уведомлению, болезнь мочи Оастхауса, заболевание, связанное с ожирением, обструктивные дыхательные пути болезнь Огучи, болезнь Ойдоида, орфанная болезнь, болезнь Осгуда-Шлаттера, болезнь Педжета костей, болезнь Педжета груди, экстрамаммарная болезнь Педжета, болезнь Паркинсона, болезнь патологов, воспалительное заболевание органов малого таза, маятниковая болезнь, пародонтоз , Заболевания периферических сосудов, Пероксисомальная болезнь, Заболевания, связанные с домашними животными, Болезнь Пейрони, Фагоцитарная дисфункция легкость, болезнь Пика, болезнь заводчиков голубей, болезнь розового, болезнь Пламмера, поликистоз почек, поликистоз печени, поликистоз яичников, полигенная болезнь, посттрансфузионная болезнь трансплантат против хозяина, преимплантационная генетическая болезнь, пролиферативная болезнь груди, псевдо -Болезнь Гиршпрунга, болезнь Псевдо-Уиппла, болезнь Псевдо-фон Виллебранда, Психосоматическая болезнь, Веноокклюзионная болезнь легких, ангионевротический отек, болезнь рваных красных волокон, реактивная гемофагоцитарная болезнь, болезнь рецепторов, болезнь Редмута, болезнь красной пульпы, болезнь красной мочи, Повторно возникающее заболевание, болезнь Рефсума, региональное заболевание, профессиональное заболевание, подлежащее регистрации, остаточное заболевание, рестриктивное заболевание легких, ревматическая болезнь сердца, риккетсиоз, болезнь пульсации мускулов, болезнь Риттера, болезнь круглого сердца, болезнь Рунта, болезнь Святого, болезнь Салла, SC болезнь, болезнь Шиндлера, болезнь Сивера, самоограничивающаяся болезнь, болезнь седьмого дня, болезнь, связанная с полом, серповидно-клеточная дисфункция легкость, силикон-реактивная болезнь, болезнь силосодержащего наполнителя, болезнь одного гена, шестая болезнь, болезнь Вильсона славянского типа, болезнь Слима, болезнь мелких дыхательных путей, болезнь мелких протоков, болезнь мелких сосудов, болезнь СС, стабильная болезнь, болезнь Штаргардта, Болезнь Стилла, болезнь накопления, болезнь накопительного пула, болезнь любителей чая, болезнь соломенной крыши, связанная с переливанием кровь болезнь трансплантат против хозяина, повторная болезнь тринуклеотида, тиф Цуцугамуши, недифференцированная болезнь соединительной ткани, уремическая болезнь сердца, болезнь бродяг, клапанная болезнь болезни сердца, трансмиссивные болезни, веноокклюзионная болезнь, болезнь Девы, болезнь фон Гиппеля-Линдау, болезнь фон Реклингхаузена, болезнь теплых агглютининов, водная болезнь, болезнь Уиппла, болезнь Уайта, болезнь белых мышц, болезнь белой пульпы, болезнь Вильсона болезнь, зимняя рвота, болезнь Вольмана, болезнь шерстистых волос, болезнь Ворингера-Колоппа, болезнь Х, лимфопролиферативная болезнь, сцепленная с Х, болезнь желтого цвета, желтый жировая болезнь, желтая болезнь яичников, масляная болезнь Ю-Ченга, болезнь Золлингера-Эллисона.
Краткий словарь современной медицины МакГроу-Хилла. © 2002 McGraw-Hill Companies, Inc.
.
Болезнь Верльгофа
Болезнь Верльгофа — существительное пурпура, связанная со снижением количества тромбоцитов в крови, которое может быть результатом различных факторов. ↑ peliosis,…… Полезный английский словарь
Болезнь Верльгофа — Болезнь Верльхофа (verlґhof) [Пауль Готлиб Верльхоф, немецкий врач, 1699–1767] идиопатическая тромбоцитопеническая пурпура… Медицинский словарь
WERLHOF — Пол Г., Немецкий врач, 1699–1767. См. Болезнь Верльгофа… Медицинский словарь
Болезнь — Болезнь или недомогание, часто характеризующееся типичными проблемами пациента (симптомами) и физическим состоянием (признаками). Последовательность разрушения: события, которые происходят, когда плод, который развивается нормально, подвергается воздействию разрушительного агента, такого как…… Медицинский словарь
Болезнь Верльгофа — идиопатическая тромбоцитопеническая пурпура… Медицинский словарь
аутоиммунное заболевание — существительное любое из большой группы заболеваний, характеризующихся ненормальным функционированием иммунной системы, которое заставляет вашу иммунную систему вырабатывать антитела против ваших собственных тканей • Синхронизация: ↑ аутоиммунное расстройство • Гиперонимы: ↑ болезнь • Гипонимы:… … Полезный английский словарь
болезнь Грейвса — Классификация в МКБ 10 E05.0 Гипертиреоз с диффузным диффузором Struma Basedow Krankheit (Morbus Basedow)… Deutsch Wikipedia
Список кожных заболеваний — Это неполный список, который, возможно, никогда не сможет удовлетворить определенные стандарты полноты. Вы можете помочь, дополнив его записями из надежных источников. См. Также: Кожные заболевания, Категория: Кожные заболевания и МКБ 10…… Википедия
Синдром Вискотта-Олдрича — Инфобокс Название болезни = PAGENAME Заголовок = DiseasesDB = 14176 ICD10 = ICD10 | D | 82 | 0 | d | 80 ICD9 = ICD9 | 279.12 ICDO = OMIM = 301000 MedlinePlus = eMedicineSubj = med eMedicineTopic = 1162 eMedicine mult = eMedicine2 | ped | 2443 eMedicine2 | derm | 702 MeshID… Wikipedia
аутоиммунное заболевание — существительное любое из большой группы заболеваний, характеризующихся ненормальным функционированием иммунной системы, которое заставляет вашу иммунную систему вырабатывать антитела против ваших собственных тканей • Синтаксис: ↑ аутоиммунное заболевание • Гиперонимы: ↑ болезнь • Гипонимы:… … Полезный английский словарь
.
Болезнь Верльгофа — это … Что такое болезнь Верльгофа?
Болезнь Верльгофа — Болезнь Верльхофа ver (ə) l .hōfs n THROMBOCYTOPENIC PURPURA Werlhof Пауль Готлиб (1699–1767) Немецкий врач. Верльхоф служил придворным врачом в Ганновере, Германия. В 1735 г. он опубликовал классическое описание тромбоцитопенической пурпуры,…… Медицинский словарь
Болезнь Верльгофа — существительное пурпура, связанная со снижением количества тромбоцитов в циркулирующей крови, которое может быть результатом различных факторов • Синхронизация: ↑ тромбоцитопеническая пурпура, ↑ идиопатическая тромбоцитопеническая пурпура, ↑ геморрагическая пурпура, • Гиперонимы, ↑ пурпура,… ↑ пурпура … Полезный английский словарь
Болезнь Верльгофа — Болезнь Верльхофа (verlґhof) [Пауль Готлиб Верльхоф, немецкий врач, 1699–1767] идиопатическая тромбоцитопеническая пурпура… Медицинский словарь
WERLHOF — Пол Г., Немецкий врач, 1699–1767. См. Болезнь Верльгофа… Медицинский словарь
Болезнь — Болезнь или недомогание, часто характеризующееся типичными проблемами пациента (симптомами) и физическим состоянием (признаками). Последовательность разрушения: события, которые происходят, когда плод, который развивается нормально, подвергается воздействию разрушительного агента, такого как…… Медицинский словарь
Болезнь Верльгофа — идиопатическая тромбоцитопеническая пурпура… Медицинский словарь
аутоиммунное заболевание — существительное любое из большой группы заболеваний, характеризующихся ненормальным функционированием иммунной системы, которое заставляет вашу иммунную систему вырабатывать антитела против ваших собственных тканей • Синхронизация: ↑ аутоиммунное расстройство • Гиперонимы: ↑ болезнь • Гипонимы:… … Полезный английский словарь
болезнь Грейвса — Классификация в МКБ 10 E05.0 Гипертиреоз с диффузным диффузором Struma Basedow Krankheit (Morbus Basedow)… Deutsch Wikipedia
Список кожных заболеваний — Это неполный список, который, возможно, никогда не сможет удовлетворить определенные стандарты полноты. Вы можете помочь, дополнив его записями из надежных источников. См. Также: Кожные заболевания, Категория: Кожные заболевания и МКБ 10…… Википедия
Синдром Вискотта-Олдрича — Инфобокс Название болезни = PAGENAME Заголовок = DiseasesDB = 14176 ICD10 = ICD10 | D | 82 | 0 | d | 80 ICD9 = ICD9 | 279.12 ICDO = OMIM = 301000 MedlinePlus = eMedicineSubj = med eMedicineTopic = 1162 eMedicine mult = eMedicine2 | ped | 2443 eMedicine2 | derm | 702 MeshID… Wikipedia
аутоиммунное заболевание — существительное любое из большой группы заболеваний, характеризующихся ненормальным функционированием иммунной системы, которое заставляет вашу иммунную систему вырабатывать антитела против ваших собственных тканей • Синтаксис: ↑ аутоиммунное заболевание • Гиперонимы: ↑ болезнь • Гипонимы:… … Полезный английский словарь
.
