острый коронарный синдром и миокардит (клиническое наблюдение) – тема научной статьи по клинической медицине читайте бесплатно текст научно-исследовательской работы в электронной библиотеке КиберЛенинка
УДК: 616.12-008.4-079.4:616.127-002
дифференциальный диагноз: острый коронарный синдром и миокардит (клиническое наблюдение)
И. Ю. Лукьянова1, Т. П. Мишина1, Р. А. Моисеева2 1 Северо-Западный медицинский университет им. И. И. Мечникова, Санкт-Петербург, Россия 2 СПб ГУЗ №17 «Городская Александровская больница», Санкт-Петербург, Россия
Миокардит — это патологическое состояние, при котором в миокарде протекает активный воспалительный процесс с некрозом кардиомиоцитов. Специфических клинических признаков миокардита не существует, и нередко это заболевание может быть принято за острый коронарный синдром (ОКС). Каждый клинический случай миокардита позволяет накапливать врачебный опыт и корректно проводить дифференциальную диагностику с такой наиболее часто встречающейся патологией, как ОКС.
ключевые слова: острый коронарный синдром, миокардит, ЭКГ диагностика, тропонин, диагностическая коронароангиография.
Введение в практическую медицину понятия «острый коронарный синдром» (ОКС) позволило оптимизировать лечебную тактику для больных с инфарктом миокарда и нестабильной стенокардией. Для этой группы больных доказаны преимущества ранней инвазивной тактики лечения, оптимальный результат которой достигается, если от начала первого контакта с медицинским работником проходит не более 90 минут [1]. Однако в работе городских сосудистых центров (кардиология) отмечается значительный рост количества диагностических коронароангиографий (КАГ) при относительно стабильном числе проведенных инвазивных вмешательств [2].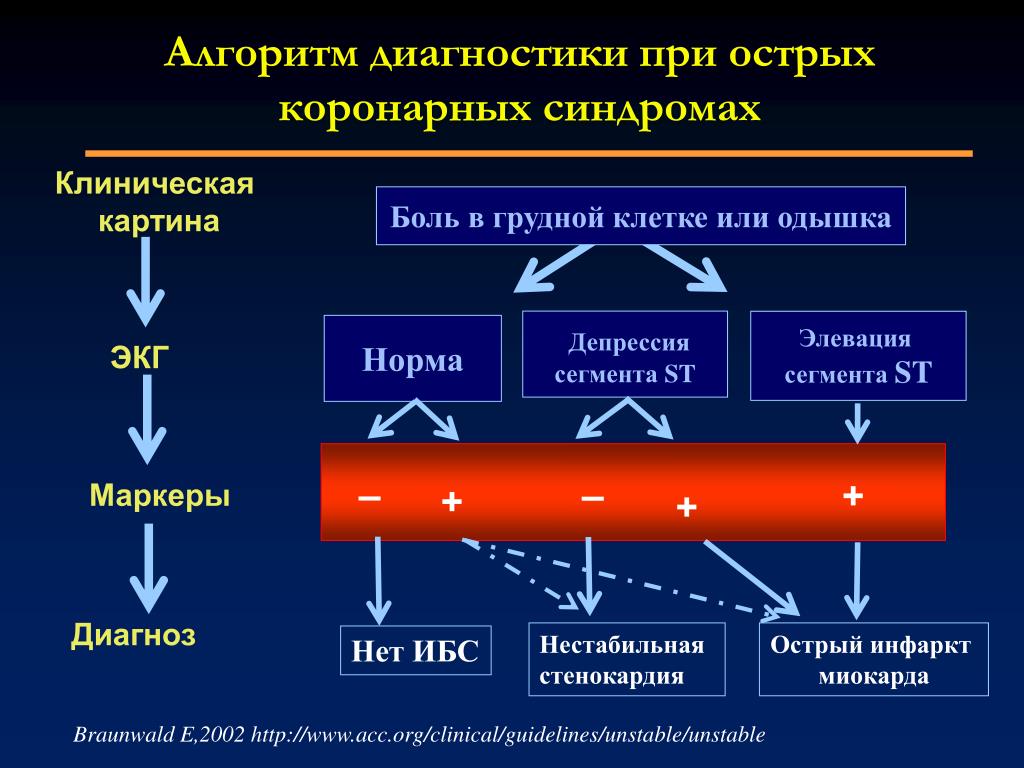 При изучении историй болезней, среди больных без инвазивных вмешательств можно выделить группу больных с миокардитом.
При изучении историй болезней, среди больных без инвазивных вмешательств можно выделить группу больных с миокардитом.
Миокардит — это воспаление миокарда. Выделяют изолированное поражение миокарда (первичные миокардиты) и сопряженное с системными патологическими процессами (вторичные миокардиты). Заболевание чаще развивается в молодом возрасте у мужчин [3]. В настоящее время его наличие подтверждается использованием современных неинвазив-ных методов обследования и гистологическим исследованием ткани сердца. Однако разнообразное клиническое течение и отсутствие доступных, безопасных и точных неинвазивных диагностических методов остаются основными препятствиями на пути ранней диагностики этого заболевания [4].
Клиническая картина острого миокардита является неспецифической и может протекать по коронарному, декомпенсационному, аритми-
ческому, тромбоэмболическому, малосимптом-ному и смешанному типам. Дифференциальная диагностика миокардита и ОКС является актуальной задачей, так как заболевания имеют различные риски осложнений, прогноз и лечение.
Течение миокардита по «коронарному типу» легко может быть принято за ОКС, к которому в дальнейшем может быть применен соответствующий алгоритм лечения и диагностики. Клиническая картина коронарного типа миокардита включает в себя: боль в грудной клетке, изменения сегмента ST на ЭКГ и повышение биохимических маркеров повреждения миокарда при наличии ангиографически нормальных коронарных артерий или с незначительным их поражением [5, 6, 7, 8].
По этиологии выделяют инфекционно-имун-ный, инфекционный, аутоиммунный, токсико-иммунный миокардиты. На сегодня вирусная инвазия рассматривается как основная ведущая причина болезни [3]. Для миокардита можно выделить продромальный период, период клинического манифеста и период выздоровления.
Продолжительность продромального периода занимает около недели. У больного может наблюдаться лихорадка, миалгии, артралгии, слабость, чувство нехватки воздуха, симптомы поражения желудочно-кишечного тракта.
В период клинического манифеста появляется боль за грудиной, которая в ряде случаев сопровождается изменениями на электрокардиограмме (ЭКГ).
Специфических изменений ЭКГ при миокардите нет, но они могут проявляться в виде изменений зубца Т и подъема сегмента ST. На самом деле, в отличие от острого коронарно-
го синдрома, еще примерно в 51-85% случаев, подъем сегмента ST может сопровождать другие заболевания или состояния [9]. Такими заболеваниями/состояниями могут быть: острый миокардит, острый перикардит, кардиомиопа-тия «takotsubo», аневризма левого желудочка, острое расслоение аорты, легочная тромбоэмболия, состояние после электрической кар-диоверсии, стенокардия Принцметала, доброкачественная ранняя реполяризации, острый геморрагический инсульт и другие. В то же время эти же состояния могут сопровождаться болью в грудной клетке.
Если в дополнение к клинической картине (боль в груди) к электрокардиографическим изменениям добавляется повышение уровня маркеров некроза миокарда, то КАГ остается главным методом визуальной диагностики ОКС и других патологий со схожей симптоматикой.
Острый инфаркт миокарда с подъемом сегмента ST (ОИМ) в основном обусловлен тромбозом коронарных артерий. Однако этот патофизиологический критерий не всегда сопровождает ОИМ, и в ряде случаев при КАГ не выявляется острого тромбоза, свидетельствующего о тяжелом обструктивном атероскле-ротическом заболевании [10, 11]. Подобные варианты результатов КАГ у пациентов с ОКС присутствуют в 9-31% у женщин и в 4-14% у мужчин [12, 13, 14, 15]. Так одной из причин ОИМ, протекающего без обструкции, может быть спазм коронарных артерий. В таком случае можно иметь четыре одинаковых составляющих как для ОИМ, так и для миокардита — боль в груди, изменения на ЭКГ, повышение маркеров некроза миокарда и нормальные сосуды при ангиографическом обследовании [3].
Так одной из причин ОИМ, протекающего без обструкции, может быть спазм коронарных артерий. В таком случае можно иметь четыре одинаковых составляющих как для ОИМ, так и для миокардита — боль в груди, изменения на ЭКГ, повышение маркеров некроза миокарда и нормальные сосуды при ангиографическом обследовании [3].
Повышение маркеров некроза миокарда у больных миокардитом могут сочетаться с увеличением таких показателей, как а- и у-глобулины, сиаловые кислоты, С-реактивный белок, креа-тинфосфокиназы, лактатдегидрогеназа, фибриноген. Также происходит повышение уровня цитокинов (интерлейкина-10, интерлейкина-12, фактора некроза опухоли-а, интеферона-у). Как правило, наблюдается большее повышение тропонинов, чем МВ-фракции креатинфосфо-киназы [16]. Выявление антимиокардиальных антител дает наиболее важную информацию и указывает на аутоиммунный характер заболевания, но отсутствие повышения данного параметра не исключает наличие миокардита [16].
Следующим методом дифференциальной диагностики является эхокардиография (ЭхоКГ).
Сегментарные нарушения сократимости стенок левого желудочка выявляются у 64% больных и включают в себя гипокинез или акинез, нередко выявляются внутриполостные тромбы и утолщение миокарда вследствие воспаления. Чувствительность метода эхокардиографии для диагностики миокардита очень низкая, так как поражение сердца локализуется в интрамураль-ной и/или эпикардиальной области, но никогда не бывает трансмуральным [17]. Все эти признаки не являются специфичными и не могут правильно интерпретироваться вне сравнения с предыдущими исследованиями и остальными данными.
Магнитно-резонансная томография сердца является информативным методом визуализации очагов воспаления и некроза в миокарде и позволяет сформировать четкие рекомендации, из каких зон необходимо получить биоптаты. т1. Показатели коагулограммы не были изменены и находились в пределах нормальных значений. Рентгенологическое исследование органов грудной клетки — без видимых патологических изменений.
т1. Показатели коагулограммы не были изменены и находились в пределах нормальных значений. Рентгенологическое исследование органов грудной клетки — без видимых патологических изменений.
Коронаровентрикулография (заключение): ангиографических признаков стенотического гемодинамически значимого поражения коронарных артерий не выявлено. Глобальная сократительная способность миокарда сохранена. Фракция выброса ЛЖ — 56%. По нижней стенке ЛЖ определяется дефект контрастирования размерами 30-5 мм, с ровными контурами, без признаков флотации (тромб?). Отмечается извитость сосудов и толчкообразное продвижение
контрастного вещества по коронарным артериям.
Заключение ЭхоКГ: полости сердца не увеличены, клапанные структуры без изменений, ФВ левого желудочка — 55%, дискинезия средней трети межжелудочковой перегородки, диффузное повышение эхогенности миокарда. Тромбов в полостях не выявлено.
В связи с отсутствием ЭхоКГ данных о наличии внутриполостного тромбоза специальных лечебных мероприятий по этому поводу назначено не было.
На догоспитальном и раннем госпитальном этапе больной получал терапию, согласно рекомендациям по лечению больных ОКС с подъемом сегмента ST [16].
В связи с отсутствием данных за атероскле-ротическое поражение коронарных сосудов, сохраняющимися (самостоятельно и при пальпации) болями в левой половине грудной клетки и левой руке, а также появление субфебрильной лихорадки было принято решение о прекращении терапии дезагрегантами и антикоагулянтами, назначены нестероидные противовоспалительные средства (НПВС) и продолжен диагностический поиск.
Дальнейшие лабораторно-
и инструментальные обследования
Анализ белковых фракций сыворотки крови выявляет диспротеинемию (%): альбумины -53,6; глобулины — 46,4; альфа-1 глобулины -3,4; альфа-2 глобулины — 9,8; бета-глобулины -13,3; гамма-глобулины — 19,9.
С-реактивный белок (CRP32) — 28,3 мг/л; ЦЕ клетки, РФ не обнаружены.
Клинический анализ крови: в динамике отмечено увеличение СОЭ до 23 мм/час, умеренный моноцитоз. В биохимическом анализе крови, к концу недели от начала госпитализации, отмечено постепенное снижение значений трансаминаз и тропонина.
рис. 1. ЭКГ больного в день поступления
ЭКГ в динамике: ритм синусовый, сохраняется подъем сегмента ST в нижне-верхушечно-боковых отделах, но отмечается динамика зубца Т в тех же отделах (рис. 2).
Рис. 2. ЭКГ больного в динамике (3-й день) На фоне проводимого лечения, общее состояние больного улучшилось, боли в грудной клетке и левой руке на фоне приема НПВС не беспокоили. Гемодинамика была стабильна.
Была запрошена амбулаторная карта больного, в которой имеется ЭКГ пациента в возрасте 18 лет, на ней регистрируется подъем сегмента ST в нижне-верхушечно-боковых отделах (рис. 3).
Данные изменения сегмента ST могут быть трактованы, как изменения при синдроме ранней реполяризации (СРР). При детальном рассмотрении ЭКГ в реальном времени, которая была проведена во время диагностической КАГ, можно более четко различить признаки СРР в виде подъема сегмента ST на 2-3 мм, который начинается после зазубрины на нисходящем колене комплекса QRS с формированием в дальнейшем зубца Т.
Также в амбулаторной карте имеются данные о многочисленных жалобах пациента и обращениях к специалистам разного профиля.
При детальном осмотре у пациента были выявлены признаки дисплазии соединительной ткани: суставные (гипермобильность суставов, спондилез, плоскостопие), костные (высокое ар-ковидное небо), мышечные признаки (мышечная гипотония), глазные (миопия) (фото 1, 2).
Рис. 3. ЭКГ больного в 18 лет (данные из амбулаторной карты)
Фото 1. Признаки мышечной гипотонии у больного с дисплазией соединительной ткани
фото 2. Признаки гипермобильности суставов у больного с дисплазией соединительной ткани
Полученные данные позволили оценить состояние больного следующим образом.
1. Отсутствие данных за атеросклеротиче-ское поражение сосудов сердца по данным КАГ, молодой возраст (28 лет), сохраняющийся болевой синдром при пальпации грудной клетки позволяют исключить диагноз ИБС, острый инфаркт миокарда.
2. Наличие болей в грудной клетке и в левой руке, повышение температуры тела, маркеров воспаления и некроза миокарда, динамика изменений реполяризации (зубца Т) на ЭКГ, молодой возраст, мужской пол — все эти симптомы в совокупности могут указывать на воспалительный процесс, протекающий в миокарде (миокардите).
3. Боли в грудной клетке, повышение уровня тропонина, отсутствие признаков атеросклеро-тического поражения коронарных сосудов, по данным КАГ, отсутствие симптомов недостаточности кровообращения и признаков ремоде-лирования камер сердца, положительный ответ на применение НПВС дают основание предполагать вирусную этиологию миокардита (пар-вовирус В-19?) [3].
4. Подъем сегмента ST, который начинается после зазубрины на нисходящем колене комплекса QRS с формированием в дальнейшем зубца Т в нижне-верхушечно-боковых отделах зарегистрированный и сохраняющийся на серии ЭКГ в течение 10 лет позволяет трактовать эти изменения, как синдром ранней реполяри-зации.
5. Наличие внешних признаков дисплазии соединительной ткани, синдром ранней реполя-
ризации предполагают у больного наследственные нарушения соединительной ткани.
На основании имеющихся данных анамнеза, лабораторных и инструментальных исследований больному был поставлен следующий диагноз:
Основной: Острый миокардит (вирусный).
Сопутствующий: Синдром дисплазии соединительной ткани. Синдром ранней реполяриза-ции.
Больной был выписан на амбулаторное лечение с рекомендацией проведения специализированного обследования в Северо-Западном федеральном медицинском исследовательском центре.
Обсуждение
Так как клиническая картина миокардита очень вариабельна, диагноз часто является эмпирическим и основывается на низкой вероятности ИБС у больных молодого возраста, отсутствии факторов риска, повышении уровня тропонинов при отсутствии поражения коронарных артерий [18, 19].
Проведение дифференциальной диагностики миокардита, протекающего по коронарному варианту и ИБС, при первичном контакте с пациентом предопределяет проведение лечебной и диагностической тактики по протоколу ОКС как на догоспитальном, так и раннем госпитальном этапе.
Только после диагностической КАГ при наличии интактных коронарных сосудов можно снова продолжить диагностический поиск.
Важно признать, что острый миокардит, вызывая спазм коронарных артерий, дает повод заподозрить инфаркт миокарда даже при ангио-графически нормальных коронарных артериях, особенно у пациентов с подъемом сегмента ST.
Длительно сохраняющееся повышение уровня тропонина у нашего пациента явилось указанием на воспаление миокарда.
Вопрос о проведении эндомиокардиальной биопсия не рассматривался, так как у пациента наблюдалась нормальная фракция выброса левого желудочка и при наличии положительных результатов не влияла на потенциально эффективное лечение [20].
Наряду с эндомиокардиальной биопсией сердечно-сосудистая магнитно-резонансная томография (ЯМРТ) является наиболее надежным и неинвазивным диагностическим методом для определения миокардита и является действительной альтернативой инвазивной биопсии, в то же
время ЯМРТ создает высокую лучевую нагрузку, нежелательную для молодого пациента [21].
Изучение предыдущих записей ЭКГ пациента выявило, что изменения ЭКГ имеют устойчивую элевацию сегмента ST и были обусловлены синдромом ранней реполяризации, который, вероятно, является следствием имеющегося синдрома дисплазии соединительной ткани у данного больного [22, 23]. Такой вариант изменения ЭКГ, с одной стороны, затруднил первичную диагностику миокардита, а с другой — ускорил ее, так как ведение больного по протоколу ОКС за первые сутки позволяет провести основные диагностические мероприятия.
Данный клинический случай демонстрирует сочетание нескольких причин для изменений ЭКГ (зубца Т и подъема сегмента ST), каждая из которых могла проявляться схожими клиническими симптомами. Важность дифференциальной диагностики с ОКС в таких случаях в наше время является неоспоримой.
Диагностика миокардита в работе клинициста требует вдумчивого и продолжительного наблюдения и с учетом имеющихся диагностических возможностей лечебного учреждения следует выработать диагностический алгоритм, применяемый при подозрении на миокардит.
Литература
1. Диагностика и лечение больных острым инфарктом миокарда с подъемом сегмента ST. Электрокардиограммы/ Рабочая группа: Руда М. Я., Аверков О. В., Голицин С. П. и др./ Москва. — 2013. — 162 с.
2. Bolognesi, M. Acute coronary syndrome vs. myopericarditis — not always a straightforward diagnosis/M. Bolognesi, D. Bolognesi//American Journal of Case Reports.- 2013. — V14, — P. 221225.
Bolognesi, M. Acute coronary syndrome vs. myopericarditis — not always a straightforward diagnosis/M. Bolognesi, D. Bolognesi//American Journal of Case Reports.- 2013. — V14, — P. 221225.
3. Российские рекомендации. Диагностика и лечение больных острым инфарктом миокарда с подъемом сегмента ST электрокардиограммы/ Приложение к журналу «Кардиоваскулярная терапия и профилактика» 2007.- 6(8).
4. Elamm, C. Pathogenesis and diagnosis of myocarditis/ C. Elamm, D. Fairweather, LT. Cooper// Heart.- 2012.- V. 98, №11. — P. 835-840.
5. Kumar, A. Acute myocarditis triggering coronary spasm and mimicking acute myocardial infarction/A. Kumar, R. Bagur, P. Beliveau, J.M. Potvin, P. Levesque, N. Fillion, B. Tremblay, E. Larose, V. Gaudreault//World Journal of Cardiology. -2014- V. 6, № 9. — Р.1045-1048.
6. Dennert, R. Acute viral myocarditis/R. Denne-
rt, HJ. Crijns, S. Heymans// European Heart Journal. — 2008.-V. 29, №17. — P. 2073-2082.
7. Karjalainen, J. Incidence of three presentations of acute myocarditis in young men in military service. A 20-year experience / J. Karjalainen, J. Heikkila//European Heart Journal. -1999. -V. 20, №15.- P. 1120-1125.
8. Zagrosek, A. Cardiac magnetic resonance monitors reversible and irreversible myocardial injury in myocarditis/A. Zagrosek, H. Abdel-Aty, P. Boye et al. // Journal of the American College of Cardiology. — 2009. — V. 2, №2. — P. 131-138.
9. Wang, K. ST-Segment elevation in conditions other than acute myocardial infarction/ K. Wang, RW. Asinger, HJ. Marriott // The New England Journal of Medicine. — 2003. -V. 349, №22. -P. 2128-2135.
349, №22. -P. 2128-2135.
10. Mann, JM. Vulnerable plaque. Relation to degree of stenosis in human coronary arteries / JM. Mann, MJ. Davies // Circulation.- 1996.-V. 94, №5. — P. 928-931.
11. Libby, P. Pathophysiology of coronary artery disease/P. Libby, P. Theroux //Circulation.-2005. — V. 111, №25. — P. 3481-3488.
12. Zimmerman, F. Myocardial infarction in young adults: angiographic characterization, risk factor and prognosis (CASS Registry) / F. Zimmerman, A. Cameron, LD. Fisher, G. Ng // Journal of the American College of Cardiology. -1995. -V. 26, №3. — P. 654-661.
13. Bugiardini, R. Angina with normal coronary arteries: a changing philosophy/R. Bugiardini, GM. Bairez Merz // JAMA.-2005.- V. 293, №3. -P. 477-484.
14. Bugiardini, R. Unanswered questions for management of acute coronary syndrome: risk stratification of patients with minimal disease or normal findings on coronary angiography / R. Bugiardini, O. Manfrini, GM. De Ferrari // Archives of internal medicine.-2006.- V. 166, P. 1391-1395.
15. Germing, A. Normal Angiogram in acute coronary syndrome — preangiographic risk stratification, angiographic finding and follow-up/A. Germing, M. Lindstaedt, S. Ulrich, et al.//International Journal of Cardiology.- 2005.-V. 99, №1.- P. 19-23.
16. Диагностика и лечение миокардитов. Клинические рекомендации/МЗ РФ., Москва.-2013. — 40 с.
17. Goitein, O. Acute myocarditis: noninvasive evaluation with cardiac MRI and transtho-racic echocardiography / O. Goitein, S. Matetzky, R. Beinarrt, et al. // American Journal of Roentgenology. — 2009. — V. 192, №1. — P. 254-258.
— P. 254-258.
18. Baughman, KL. Diagnosis of Myocarditis: Death of Dallas Criteria / KL. Baughman // Circulation. -2006. — V. 113, №4. — P. 593-595.
19. Di Bella. Electrocardiographic findings and myocardial damage in acute myocarditis detected by cardiac magnetic resonance / Di Bella, et al. // Clinical Research in Cardiology.- 2012.- V. 101, №8. — P. 617-624.
20. Cooper, LT. The Role of Endomyocardial Biopsy in the Management of Cardiovascular Disease / LT. Cooper et al. // Journal of the American College of Cardiology. — 2007.- V. 50, №19. -P. 1914-1931.
21. Sdiri, W. Myocarditis mimicking an acute coronary syndrome /W. Sdiri, D. Mbarek, H. Ben Slima, S. Longo, M.R. Boujnah//Tunis Med. -2013. — V. 91, № 12. — Р.746.
22. Орлов, В.Н. Руководство по электрокардиографии / В.Н. Орлов / Медицинское информационное агентство. — 2014. — 560 с.
23. Pollak, P. Electrocardiographic patterns mimicking ST segment elevation myocardial infarction. /P. Pollak, W. Brady//Clinical Cardiology.- 2012.-V.30, № 4. — Р. 601-615.
И.Ю. Лукьянова
Тел.: 8(812)-316-30-20
E-mail: [email protected]
И. Ю. Лукьянова, Т. П. Мишина, Р. А. Моисеева Дифференциальный диагноз: острый коронарный синдром и миокардит (клиническое наблюдение) // Вестник Северо-Западного государственного медицинского университета им. И.И. Мечникова. — 2015. — Том 7, № 4. — С. 105-111.
DIFFERENTIAL DIAGNosis: AcuTE coRoNARY sYNDRoME
and myocarditis (clinical observation)
I. Yu. Loukianova1, T. P. Mishina1, R.A. Moiseeva2 1 North-Western State Medical University named after I. I. Mechnikov, Saint-Petersburg, Russia 2 Aleksandrovskii city hospital №17, St. Petersburg, Russia
Yu. Loukianova1, T. P. Mishina1, R.A. Moiseeva2 1 North-Western State Medical University named after I. I. Mechnikov, Saint-Petersburg, Russia 2 Aleksandrovskii city hospital №17, St. Petersburg, Russia
Myocarditis is a pathological condition with active inflammatory process and necrosis in the myocardium. Myocarditis has not specific clinical signs. Often, this disease can be taken for acute coronary syndrome (ACS). Each clinical case of myocarditis can accumulate experience and help to do a differential diagnosis with the most common pathologies like ACS.
Key words: acute coronary syndrome, myocarditis, ECG diagnosis, troponin, coronarography.
Authors
I.Yu. Loukianova
Тел.: 8(812)-316-30-20
E-mail: [email protected]
I.Yu. Loukianova, T. P. Mishina, R.A. Moiseeva Differential diagnosis: acute coronary syndrome and myocarditis (clinical observation) // Herald of the Northwestern State Medical University named after I.I. Mechnikov. — 2015. — Vol. 7, № 4 -P. 105-111.
Проблемы дифференциальной диагностики острого коронарного синдрома на догоспитальном этапе у пациентов без подъема сегмента ST (обзор литературы) | Плавунов
1. Березников А. В., Лебедева А. М. Системные ошибки при оказании медицинской помощи больным с острым коронарным синдромом на догоспитальном этапе. Управление качеством в здравоохранении. 2014; № 1: 14–19.
2. Брезгина М. Ф., Зайцев В. Г., Островский О. В. Влияние ложных диагностических заключений на эффективность оказания медицинской помощи пациентам с подозрением на острый инфаркт миокарда. Волгоградский научно-медицинский журнал, 2009; 3 (23): 2–14.
Влияние ложных диагностических заключений на эффективность оказания медицинской помощи пациентам с подозрением на острый инфаркт миокарда. Волгоградский научно-медицинский журнал, 2009; 3 (23): 2–14.
3. Кириченко А. А. Дифференциальный диагноз боли в грудной клетке. Справочник поликлинического врача. 2017; 3: 26–30.
4. Мартынов А. И., Воевода М. И., Арутюнов Г. П., Кокорин В. А., Спасский А. А., Михайлов А. А. Возможности ранней диагностики острого инфаркта миокарда с помощью белка, связывающего жирные кислоты. Российское многоцентровое исследование ИСПОЛИН. Архивъ внутренней медицины. 2012; (2): 40–45. doi.org/10.20514/2226–6704–2012–0–2–40–45.
5. Плавунов Н. Ф., Кадышев В. А., Соколов А. Ю. и др. Апробация теста «КардиоБСЖК» в практике скорой медицинской помощи при дифференциальной диагностике острого коронарного синдрома. Скорая медицинская помощь. 2014; 4: 31–6. DOI: 10.24884/2072–6716–2014–15–4–31–36.
6. Харитонов А. А., Штегман О. А. Ближайшие исходы у пациентов, доставленных скорой медицинской помощью в сосудистый центр с подозрением на острый коронарный синдром без стойкого подъема ST. Сибирский медицинский журнал (Томск). 2018; 33 (4): 143–7.
7. Чазова И. Е., Ощепкова Е. В. Борьба с сердечно-сосудистыми заболеваниями: проблемы и пути их решения на современном этапе. Вестник Росздравнадзора. 2015; 5: 7–10.
8. Штегман О. А., Харитонов А. А., Скрипкин С. А. и др. Проблемы взаимодействия догоспитального и стационарного этапов при подозрении на острый коронарный синдром в реальной практике // Скорая медицинская помощь. 2018; 2: 21–27
2018; 2: 21–27
9. Эрлих А. Д. от имени всех участников регистра РЕКОРД-3. 12-месячные исходы у пациентов с острым коронарным синдромом, включенных в российский регистр РЕКОРД-3 Российский кардиологический журнал. 2018; 3 (155): 23–30. DOI: 10.15829/1560–4071–2018–3–23–30.
10. Эрлих А. Д., Мацкеплишвили С. Т., Грацианский Н. А. и др. Первый московский регистр острого коронарного синдрома: характеристика больных, лечение и исходы за время пребывания в стационаре // Кардиология. 2013. № 12. С. 4–13.
11. Ярохно Н. Н., Большакова И. А., Балабушевич А. В. и др. Оценка эффективности ранней стратификации риска с применением сердечного белка, связывающего жирные кислоты, у больных с подозрением на острый коронарный синдром без подъема сегмента ST в условиях скорой медицинской помощи. Врач скорой помощи 2013, 6: 21–5.
12. Body R, Carley S, McDowell G, et al. The Manchester Acute Coronary Syndromes (MACS) decision rule for suspected cardiac chest pain: derivation and external validation. Heart. 2014; 100 (18): 1462–1468. doi: 10.1136/heart-jnl-2014–305564.
13. Body R, Carley S, Wibberley C, et al. The value of symptoms and signs in the emergent diagnosis of acute coronary syndromes. Resuscitation. 2010; 81 (3): 281–6. DOI: 10.1016/j.resuscitation.2009.11.014.
14. Cervellin G, Rastelli G. The clinics of acute coronary syndrome. Ann Transl Med. 2016; 4 (10): 191. DOI: 10.21037/atm.2016.05.10.
15. Christenson E, Christenson RH. The role of cardiac biomarkers in the diagnosis and management of patients presenting with suspected acute coronary syndrome. Ann Lab Med. 2013; 33 (5): 309–318. DOI: 10.3343/alm.2013.33.5.309.
Ann Lab Med. 2013; 33 (5): 309–318. DOI: 10.3343/alm.2013.33.5.309.
16. Gerber Y, Weston SA, Jiang R, et al. The changing epidemiology of myocardial infarction in Olmsted County, Minnesota, 1995–2012. Am J Med. 2015; 128 (2): 144–51. DOI: 10.1016/j.amjmed.2014.09.012.
17. Hoffmann U, Bamberg F, Chae CU, et al. Coronary computed tomography angiography for early triage of patients with acute chest pain: the ROMICAT (Rule Out Myocardial Infarction using Computer Assisted Tomography) trial. J Am Coll Cardiol. 2009; 53 (18): 1642–50. DOI: 10.1016/j.jacc.2009.01.052.
18. Ishak M., Ali D., Fokkert M. J., et al. Fast assessment and management of chest pain patients without ST-elevation in the pre-hospital gateway (FamouS Triage): ruling out a myocardial infarction at home with the modified HEART score. European Heart Journal: Acute Cardiovascular Care. 2018: 7 (2): 102–10. DOI: 10.1177/2048872616687116.
19. Kyaw K, Latt H, Aung SSM, et al. Atypical presentation of acute coronary syndrome and importance of Wellens’ syndrome. Am J Case Rep. 2018; 19: 199–202. DOI: 10.12659/ajcr.907992.
20. Mark DG, Huang J, Chettipally U, et al. Performance of coronary risk scores among patients with chest pain in the emergency department. J Am Coll Cardiol. 2018 Feb 13; 71 (6): 606–616. DOI: 10.1016/j.jacc.2017.11.064.
21. McCann CJ, Glover BM, Menown IB, et al. Novel biomarkers in early diagnosis of acute myocardial infarction compared with cardiac troponin T. Eur Heart J. 2008; 29 (23): 2843–50. DOI: 10.1093/eurheartj/ehn363
22. Meresh E, Piletz J, Halaris A. Noncardiac chest pain: systematic review of the literature on prognosis. Research Reports in Clinical Cardiology. 2018; 9: 1–9. DOI: 10.2147/RRCC.S155441.
Meresh E, Piletz J, Halaris A. Noncardiac chest pain: systematic review of the literature on prognosis. Research Reports in Clinical Cardiology. 2018; 9: 1–9. DOI: 10.2147/RRCC.S155441.
23. Nikus K, Birnbaum Y, Eskola M, et al. Updated electrocardiographic classification of acute coronary syndromes. Curr Cardiol Rev. 2014; 10 (3): 229–236. DOI: 10.2174/1573403X10666140514102754.
24. Odqvist M, Andersson PO, Tygesen H, et al. High-sensitivity troponins and outcomes after myocardial infarction. J Am Coll Cardiol. 2018; 71 (23): 2616–2624. DOI: 10.1016/j.jacc.2018.03.515
25. Pines JM, Pollack CV Jr, Diercks DB, et al. The association between emergency department crowding and adverse cardiovascular outcomes in patients with chest pain. Acad Emerg Med. 2009; 16 (7): 617–25. DOI: 10.1111/j.1553–2712.2009.00456.x.
26. Pope JH, Aufderheide TP, Ruthazer R, et al. Missed diagnoses of acute cardiac ischemia in the emergency department. N Engl J Med. 2000; 342 (16): 1163–70.
27. Reinhardt SW, Lin CJ, Novak E, et al. Noninvasive cardiac testing vs clinical evaluation alone in acute chest pain: a secondary analysis of the ROMICAT-II randomized clinical trial. JAMA Intern Med. 2018; 178 (2): 212–219. DOI: 10.1001/jamainternmed.2017.7360.
28. Roffi M, Patrono C, Collet JP, et al. 2015 ESC Guidelines for the management of acute coronary syndromes in patients presenting without persistent ST-segment elevation: Task Force for the Management of Acute Coronary Syndromes in Patients Presenting without Persistent ST-Segment Elevation of the European Society of Cardiology (ESC). Eur Heart J. 2016. 14; 37 (3): 267–315. DOI: 10.1093/eurheartj/ehv320.
Eur Heart J. 2016. 14; 37 (3): 267–315. DOI: 10.1093/eurheartj/ehv320.
29. Shah ASV, Anand A, Strachan FE, et al. High-sensitivity troponin in the evaluation of patients with suspected acute coronary syndrome: a stepped-wedge, cluster-randomised controlled trial. Lancet. 2018; 392 (10151): 919–928. DOI: 10.1016/S0140–6736(18)31923–8.
30. Svansdottir E, Hreggvidsdottir S, Sigurdardottir B, et al. Non-cardiac chest pain and its association with persistent chest pain and poor mental well-being. Laeknabladid. 2018; 104 (2): 71–77. DOI: 10.17992/lbl.2018.02.172.
31. Thokala P, Goodacre SW, Collinson PO, et al. Cost-effectiveness of presentation versus delayed troponin testing for acute myocardial infarction. Heart 2012; 98: 1498–1503. DOI: 10.1136/heartjnl-2012–302188.
32. Thygesen K, Alpert JS, Jaffe AS, et al.. Fourth universal definition of myocardial infarction Eur Heart J. 2019 Jan 14; 40 (3): 237–269. DOI: 10.1093/eurheartj/ehy462.
33. Thygesen K, Mair J, Giannitsis E, et al. How to use high-sensitivity cardiac troponins in acute cardiac care. Eur Heart J. 2012 Sep; 33 (18): 2252–7. DOI: 10.1093/eurheartj/ehs154.
34. van Dongen DN, Fokkert MJ, Tolsma RT, et al. Value of Prehospital Troponin Assessment in Suspected Non-ST-Elevation Acute Coronary Syndrome. Am J Cardiol. 2018; 122 (10): 1610–16. DOI: 10.1016/j.amjcard.2018.07.037.
Острый коронарный синдром.
Владимир Трофимович Ивашкин, академик РАМН, доктор медицинских наук:
– А теперь я с удовольствием предоставляю слово профессору Сыркину Абраму Львовичу, его тема «Острый коронарный синдром». Пожалуйста.
Пожалуйста.
Абрам Львович Сыркин, профессор:
– Уважаемые коллеги, добрый день. Лишь часть этой большой темы — «Диагностика острого коронарного синдрома». Всегда, когда имеешь дело с аудиторией разной степени подготовки, испытываешь большие трудности. То, что интересно одним, давно уже известно другим. Стараешься как-то освятить проблему, надеясь, что каждый что-то новое для себя в ней найдет. Сплошь и рядом новые слова совершенно не обозначают новые понятия. Образцов и Стражеско говорили «коронарный тромбоз», мы говорим «инфаркт миокарда», «коронарная болезнь», «ишемическая болезнь сердца», а сущность одна и та же.
Вот у термина «Острый коронарный синдром» совершенно другая судьба. Он появился тогда, когда стали очевидными два важнейших факта. Первый – судьба больного с коронарной катастрофой во многом зависит от того, что произойдет в первые часы и даже в первые десятки минут. И второй – сегодняшняя кардиология уже может вмешаться, и, не побоюсь этого слова, переломить судьбу больного. Термин «абсолютно востребованный жизнью». Острый коронарный синдром включает инфаркт миокарда в различных его вариантах и включает нестабильную стенокардию.
Меня учили в медицинской школе, что инфаркт миокарда развивается тогда, когда наступает классическое сужение коронарной артерии. Вы видите, здесь прогрессирует коронарный атеросклероз, и соответственно, от стенокардии больших напряжений в малых покоях, наконец, тоненький ручеек, он закроется, и это будет инфаркт миокарда. Бывает? Бывает, но достаточно редко. А основным виновником вот этих острых коронарных событий является не критическое сужение коронарного русла, а является так называемая нестабильная атеросклеротическая бляшка.
Врачи поликлиник, они в счастливом положении, они не видят дело рук своих. А врачи больниц, они присутствуют на вскрытиях. Вот кальцинированная бляшка, камень, производит страшное впечатление. Оказывается, не она главный враг. Она приведет к той или иной степени коронарной недостаточности, к тому или иному классу стенокардии. А на вид безобидная бляшка, которая далеко не закрывает значительную часть коронарного просвета, вот она и является виновником плохих событий. Почему? Потому что эта бляшка с тонкой уязвимой покрышкой, содержащей большое количество, в числе всего прочего, так называемого фактора свертывания, если нарушается целость этой шапочки, и фактор свертывания соприкасается с белками плазмы, то здесь начинается бурное тромбообразование. Мягкая бляшка, как их еще иначе называют, это важнейшая подкладка, фундамент для формирования тромба. Если к этому добавить коронароспазм, если к этому добавить, что кусочки этого тромба летят дальше по коронарной системе и закрывают сосуды более мелкого калибра, и, кстати, отсюда этот феномен «no-reflow» — невосстановление кровотока, когда вы восстанавливаете магистральный кровоток, у вас там, скажем, в передней межжелудочковой все замечательно, а инфаркт развивается все равно, потому что концевые отделы коронарной системы закупорены. Так вот, весь этот комплекс, он и является основной причиной коронарных событий.
Она приведет к той или иной степени коронарной недостаточности, к тому или иному классу стенокардии. А на вид безобидная бляшка, которая далеко не закрывает значительную часть коронарного просвета, вот она и является виновником плохих событий. Почему? Потому что эта бляшка с тонкой уязвимой покрышкой, содержащей большое количество, в числе всего прочего, так называемого фактора свертывания, если нарушается целость этой шапочки, и фактор свертывания соприкасается с белками плазмы, то здесь начинается бурное тромбообразование. Мягкая бляшка, как их еще иначе называют, это важнейшая подкладка, фундамент для формирования тромба. Если к этому добавить коронароспазм, если к этому добавить, что кусочки этого тромба летят дальше по коронарной системе и закрывают сосуды более мелкого калибра, и, кстати, отсюда этот феномен «no-reflow» — невосстановление кровотока, когда вы восстанавливаете магистральный кровоток, у вас там, скажем, в передней межжелудочковой все замечательно, а инфаркт развивается все равно, потому что концевые отделы коронарной системы закупорены. Так вот, весь этот комплекс, он и является основной причиной коронарных событий.
Не надо понимать так, что коронарные события всегда из-за нестабильной бляшки, хотя так в большинстве случаев, и уж тем более не всякая нестабильная бляшка приводит к инфаркту или к нестабильной стенокардии, потому что этих бляшек может быть много, а реализуются эти процессы далеко не всегда. Но, так или иначе, вот эта бляшка в нижней части слайда, как вы видите, она оставляет значительное количество коронарного просвета, но в правом нижнем углу произошел надрыв покрышки, кровь устремилась в бляшку, а из бляшки выходит этот самый фактор свертывания. Кстати, место классическое: на границе бляшки и относительно неповрежденной сосудистой стенки. Все, вот здесь будет происходить одно из драматических событий: нестабильная тяжелая стенокардия или инфаркт миокарда.
Мы много говорим про атерогенез воспалительного характера, если вы такую бляшку рассматриваете под микроскопом, ну это классика воспалительного процесса, там все набито фагоцитами. А дальше все будет зависеть от двух обстоятельств: тромбообразование с полной окклюзией сосуда или с неполной, и как долго это продолжается. Все врачи, имеющие дело с кардиопатологией знают, что такое спонтанный тромболиз. Врач «Скорой помощи» получает классическую инфарктную кардиограмму, он даже не провел догоспитальный тромболиз, он просто привез вам больного в больницу, а на кардиограмме уже все замечательно, ничего нет, произошел спонтанный тромболиз. Другой вариант, тоже возможный сегодня, хотя не так часто, что вы вмешались так быстро со своим арсеналом средств, что некроз не успел развиться, и дело осталось на стадии нестабильной стенокардии, хотя по всему это должен был бы быть инфаркт миокарда.
А дальше все будет зависеть от двух обстоятельств: тромбообразование с полной окклюзией сосуда или с неполной, и как долго это продолжается. Все врачи, имеющие дело с кардиопатологией знают, что такое спонтанный тромболиз. Врач «Скорой помощи» получает классическую инфарктную кардиограмму, он даже не провел догоспитальный тромболиз, он просто привез вам больного в больницу, а на кардиограмме уже все замечательно, ничего нет, произошел спонтанный тромболиз. Другой вариант, тоже возможный сегодня, хотя не так часто, что вы вмешались так быстро со своим арсеналом средств, что некроз не успел развиться, и дело осталось на стадии нестабильной стенокардии, хотя по всему это должен был бы быть инфаркт миокарда.
А дальше я хотел бы поговорить о нестабильной стенокардии. Почему начинаю именно с нее? Если взять всех больных, которым суждено умереть от инфаркта миокарда, половина из них умирает в первые 90 минут. Больше того, они умирают не от разрыва левого желудочка, не от кардиогенного шока, не от необратимого отека легких, они умирают от так называемой электрической нестабильности жизнеспособного миокарда, от первичной фибрилляции желудочков, которая конечно обратима. Если своевременно проводятся реанимационные мероприятия, четверо из пяти таких больных уйдут на своих ногах, не подозревая, что уже обеими ногами стояли в могиле. А когда проводить эти мероприятия? Кто реально окажется у постели такого больного в первые 90 минут? Колоссальная проблема. Она была бы вообще катастрофической, если бы, как это говорили старые врачи, инфаркт миокарда развивался как гром среди ясного неба. Вот развился и все. Однако, к счастью это не так. У 80-90 процентов больных инфаркту миокарда предшествует нестабильная стенокардия. Между прочим, когда Образцов и Стражеско описывали прижизненно коронаротромбоз, у них там описаны больные, у которых этому коронаротромбозу предшествовали приступы грудной жабы, то есть у них сначала развивалась нестабильная стенокардия, а после этого уже развивался собственно инфаркт миокарда.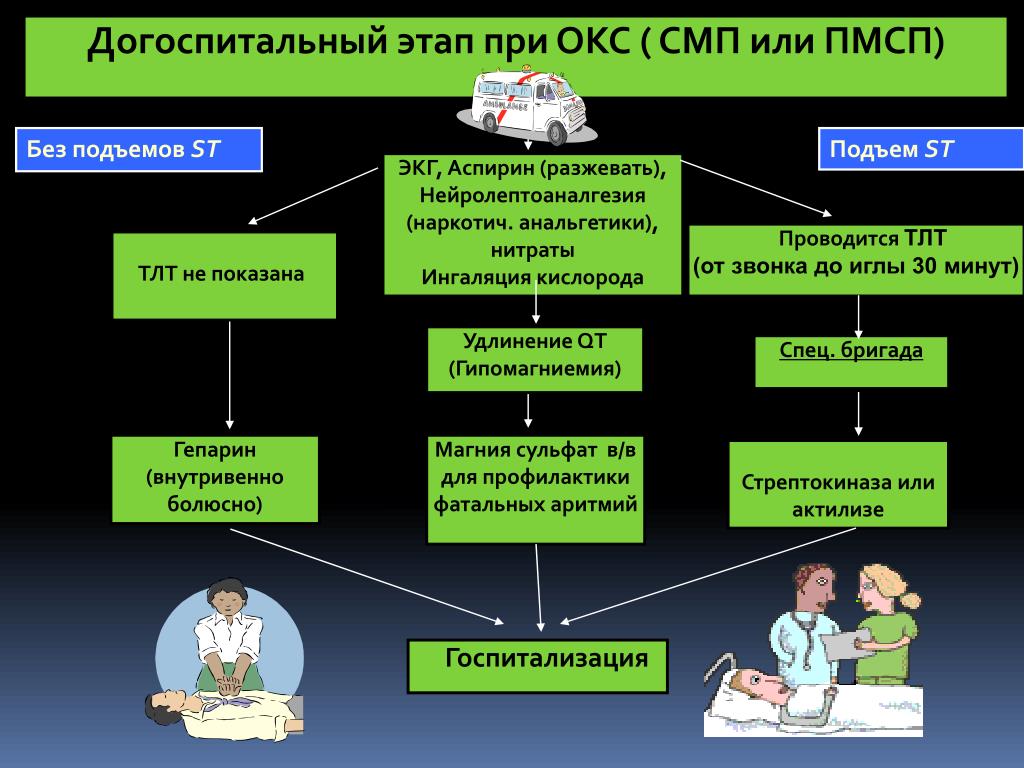
Следовательно, если бы мы имели возможность заняться нашими больными на прединфаркте, на этапе нестабильной стенокардии и отнеслись бы к ним также серьезно, как к больным инфарктом миокарда, если бы своевременно их госпитализировали, если бы они находились в кардиологическом стационаре, оснащенном всем необходимым для реанимации, это был бы колоссальный резерв для снижения смертности при инфаркте миокарда. Оптимисты говорят, что у части больных можно было бы предотвратить инфаркт миокарда. Но что несомненно, что если даже он разовьется, так больной с первой минуты на больничной койке, то есть эти самые 90 критических минут, а мы на месте уже с первой минуты. Вы понимаете, какие колоссальные возможности это открывает? Я только хотел бы оговориться, что не всякая нестабильная стенокардия фатально приведет к инфаркту миокарда.
В чем проблема? Проблема в том, что относительно недостаточно диагностируется нестабильная стенокардия. Две опасности. Одна – обычные колебания в течение хронической стабильной стенокардии понимаются за нестабильность. Но это ведь не штамповка: сегодня два приступа стенокардии, вчера четыре, послезавтра один. Если на эти колебания мы будем реагировать как на нестабильную стенокардию и потащим всех тех больных в наши кардиологические стационары, думаю, мы через неделю инфаркт миокарда будем на пол класть. Да и другие отрицательные последствия каждый легко может себе представить. А с другой стороны врач имеет дело с классической нестабильной ситуацией и в упор ее не видит. Вот на этом слайде основные критерии нестабильной стенокардии. Первое, затяжной приступ стенокардии покоя. Эти 20 минут, вы меня спросите: «А если 19?» – конечно, это условность. Итак, достаточно длительный приступ стенокардии покоя. Другой вариант, когда появляется впервые стенокардия напряжения, причем, обычно малых напряжений – третьего-четвертого функционального класса. И, наконец, третий вариант, когда стенокардия имелась, но бурно, лавинообразно начинает нарастать снижение толерантности к физическим нагрузкам.
Основные критерии, которые позволяют отличить нестабильную стенокардию от других состояний. Покажу вам уже достаточно старую классификацию нестабильной стенокардии Браунвальда и Хэма, потому что она многое подсказывает. Первичная, вторичная стенокардия нестабильная и постинфарктная.
Что такое первичная нестабильная стенокардия? Это как раз то самое, о чем мы только что говорили. А вторичная – это нечто иное. Собственно, катастрофы не происходит в стенке коронарной артерии, но появляется дисбаланс между потребностью в кислороде и его поступлением. Два варианта. Один вариант – падает доставка кислорода. Пожилой человек мирно живет со своим 60-процентным стенозом передней желудочковой коронарной артерии, а у него острое язвенное кровотечение, гемоглобин падает вдвое, тяжелейшая стенокардия. Другой вариант – доставка та же самая, но потребность резко возрастает. Опять тот же человек, с тем же умеренным атеросклерозом, а у него возникает пароксизмальная тахикардия с числом сердечных сокращений 220 в минуту. Ну конечно, коронарная артерия начинает не справляться. Это вторичная стенокардия. И наконец, постинфарктная стенокардия нестабильная не заслуживала бы особого обсуждения, но, как все то, что происходит в раннем периоде после инфаркта миокарда, она, конечно, для нас имеет наибольшее негативное прогностическое значение, и ею надо заниматься особенно.
Но хотел бы еще обратить ваше внимание на эти горизонтальные строчки. Оказывается, при всей своей несомненной злокачественности, нестабильная стенокардия может быть более или менее вредной. Самый легкий вариант: появились и нарастают приступы стенокардии напряжения. Второй вариант: некоторое время тому назад появилась стенокардия покоя. Третий вариант (нижняя строчка): приступы стенокардии покоя появились за последние двое суток. К вам приходит пациент, рассказывает, что вот последние две ночи что-то там его давит, поджимает, он даже не понимает, насколько опасную ситуацию он рассказывает, самое непредсказуемое, самое взрывоопасное. Ну и наконец, если аудитории хорошо видно средний столбик и нижняя клеточка, то вы понимаете, что это действительно не самая свежая классификация нестабильной стенокардии, потому что Браунвальд и Хэм выделили там «Тропонин+» и «Тропонин–» нестабильную стенокардию. По нашим сегодняшним представлениям, если повышение уровня тропонина не связано с какими-то другими факторами и речь идет только о дифференциальном диагнозе ишемия некроз, то простите, «тропонину+» уже не место в этой таблице.
Ну и наконец, если аудитории хорошо видно средний столбик и нижняя клеточка, то вы понимаете, что это действительно не самая свежая классификация нестабильной стенокардии, потому что Браунвальд и Хэм выделили там «Тропонин+» и «Тропонин–» нестабильную стенокардию. По нашим сегодняшним представлениям, если повышение уровня тропонина не связано с какими-то другими факторами и речь идет только о дифференциальном диагнозе ишемия некроз, то простите, «тропонину+» уже не место в этой таблице.
Вот на этих слайдах показано прогноз в отношении смерти или инфаркта миокарда в течение года у больных с различными вариантами нестабильной стенокардии. Я не буду на этом подробно останавливаться, просто на круг скажу, что примерно у 15 процентов больных с нестабильной стенокардией в течение года разовьется или инфаркт миокарда, или они умрут, инфаркт или внезапная смерть. 15 процентов – колоссальная цифра. Мы совершенно недооцениваем, к сожалению, на словах дооцениваем, а на деле мы совершенно недооцениваем проблему нестабильной стенокардии.
Естественно, что с инфарктом миокарда мы все знакомы гораздо лучше, и тут мы не ошибемся. Вот то определение инфаркта миокарда, которое было дано, когда впервые была четко поставлена проблема острого коронарного синдрома. Когда я первый раз прочитал это определение, как-то показалось странным, приоритет клиники, все мы так к этому привыкли. Врач «Скорой помощи» приезжает к больному – двухчасовой болевой приступ, бледный, серый, холодный, мокрый, нитевидный пульс, отек легких, давление не определяется и пульсации в области сердца. Ведь кардиограмма не нужна, чтобы сказать, что это обширный передний тяжелый инфаркт миокарда, осложненный кардиогенным шоком и отеком легких. Клиника сказала все, а международные эксперты начинают с уровня тропонина или хотя бы МВ-КФК. Но это не случайность, только представьте себе, вот стенокардия, вот инфаркт миокарда. Сколько нас с вами есть, мы не разойдемся в диагнозе. Все более тяжелая стенокардия, все более легкий инфаркт, мы придем к больному, у которого, то ли тяжелая ишемия, то ли уже некроз миокарда. И старые врачи эту серую зону знали очень хорошо, и поэтому старшее поколение знает такие термины как: острое ишемическое повреждение миокарда, микроинфаркт, затяжной приступ стенокардии и что-нибудь еще, что я забыл. А сегодняшние врачи этого не знают и знать не должны, потому что, если мы говорим – ишемия, некроз, – мы можем по биохимическим маркерам провести дифференциальный диагноз, эта серая зона исчезла или налево, или направо. Ну, а дальше, конечно, к этому биохимическому показателю должно быть пристегнуто то, о чем мы знаем: клиника, кардиограмма, в последнее время даже коронарография. Это все понятно, это не обсуждается.
И старые врачи эту серую зону знали очень хорошо, и поэтому старшее поколение знает такие термины как: острое ишемическое повреждение миокарда, микроинфаркт, затяжной приступ стенокардии и что-нибудь еще, что я забыл. А сегодняшние врачи этого не знают и знать не должны, потому что, если мы говорим – ишемия, некроз, – мы можем по биохимическим маркерам провести дифференциальный диагноз, эта серая зона исчезла или налево, или направо. Ну, а дальше, конечно, к этому биохимическому показателю должно быть пристегнуто то, о чем мы знаем: клиника, кардиограмма, в последнее время даже коронарография. Это все понятно, это не обсуждается.
Какой вклад вносят различные этапы диагностики в диагноз при остром коронарном синдроме? Я начну с клиники. У нас сейчас многоцентровое исследование, десятки тысяч больных, а это очень старый слайд Виноградовской клиники в Москве на Большой Пироговской, когда еще и доказательной медицины мы не знали, и больных, как вы видите, не так много. Но, вот посмотрите, маленькое отступление, Стражеско и Образцов говорили: три классических начала инфаркта миокарда – status anginosus, status gastralgicus, status asthmaticus. А в наших рекомендациях по острому коронарному синдрому с подъемoм сегмента ST Михаил Яковлевич Руда черным по белому написал: status anginosus, а все остальное атипично. То есть asthmaticus и gastralgicus пошли туда же, где аритмический вариант, церебральный вариант. Вот эта картинка дает ответ, почему это происходит. Первый столбик – это первичный инфаркт миокарда, второй столбик – это вторичный инфаркт миокарда. Два важнейших обстоятельства. Первое – как только речь идет не о status anginosus, начинаются многочисленные врачебные ошибки. Я уже не говорю о тех временах, когда «Скорая помощь» не имела кардиографов, и когда больной с задним, по тогдашней терминологии, инфарктом миокарда, он просто попадал в инфекционную больницу со своим status gastralgicus. Но и сегодня многочисленны ошибки: при повторном инфаркте миокарда доля status anginosus, посмотрите, как она резко падает, а ведь клиника может быть малосимптомной, клиника может очень и очень подвести.
Посмотрим, что мы имеем сегодня в смысле клинической классификации инфарктов миокарда. Мы говорим сегодня Q-образующий инфаркт, не Q-образующий инфаркт, инфаркт миокарда с подъемом сегмента ST, без подъема сегмента ST. Но последнее наше достижение в области классификации — это вот эти пять типов. Первый тип – это тот классический инфаркт миокарда, о котором мы все время говорим; второй – это гемодинамические причины, вот то самое снижение достатка кислорода или резкое увеличение потребности; третий тип – внезапная смерть, если мы полагаем, что в ее основе лежит инфаркт миокарда; четвертый связан со стентированием; и пятый – с шунтированием коронарных артерий.
Мы поговорили немного о клинической картине. Но конечно, есть кардиограмма. Посмотрите на варианты кардиограммы у больного не то что с острым коронарным синдромом, а у больного с острым инфарктом миокарда. Это могут быть не только классический Q-зубец и подъем сегмента ST, не только монофазная кривая, это может быть депрессия ST, колебания ST, различные изменения T-зубца, отсроченные изменения, ложноположительная динамика и, наконец, отсутствие каких бы то ни было изменений. То есть от несомненных доказательств электрокардиографических до совершенно неспецифических изменений, которые, конечно, не позволяют с уверенностью диагностировать инфаркт миокарда.
На двух обстоятельствах хочу остановиться. Первое – это возможность более поздних изменений, и второе – ложноположительная динамика.
Пожилой московский профессор идет по улице, у него впервые в жизни развивается загрудинная боль, остановился, боль прошла. В семье у него есть больные с инфарктом, он культурный человек, знает что-то, он понимает: пришла стенокардия. Боль прошла, он едет в свою поликлинику, докладывается доктору, ему, конечно, снимают кардиограмму, она абсолютно спокойна. Что говорит врач? «Ну, у вас стенокардия, дальше надо обследоваться, дальше надо лечиться». А у него дальше все хорошо и ему не до этого. Через месяц у него научная командировка в Соединенные Штаты. Это было в те времена, когда такая командировка это было вообще счастье неслыханное, но и медицинский отбор был очень серьезный. Он проходит медицинскую комиссию, приходит за последним заключением – «Кардиограмму». Он говорит: «Вот, пожалуйста, месяц назад снимали». Докторша попалась, знаете, бывают такие зануды, бюрократы, она говорит: «В инструкции написано – свежая кардиограмма». Чертыхаясь, он идет, снимает кардиограмму, и на ней рубец после диафрагмального инфаркта миокарда. Его вот этот единственный приступ, мало того, что при такой легкой клинической картине, обращаю на это ваше внимание, оказался инфарктом, так еще изменения появились чуть позже, явись он в свою поликлинику на пару часов раньше, он оттуда на «Скорой помощи» уехал бы в больницу. Поздние изменения.
Через месяц у него научная командировка в Соединенные Штаты. Это было в те времена, когда такая командировка это было вообще счастье неслыханное, но и медицинский отбор был очень серьезный. Он проходит медицинскую комиссию, приходит за последним заключением – «Кардиограмму». Он говорит: «Вот, пожалуйста, месяц назад снимали». Докторша попалась, знаете, бывают такие зануды, бюрократы, она говорит: «В инструкции написано – свежая кардиограмма». Чертыхаясь, он идет, снимает кардиограмму, и на ней рубец после диафрагмального инфаркта миокарда. Его вот этот единственный приступ, мало того, что при такой легкой клинической картине, обращаю на это ваше внимание, оказался инфарктом, так еще изменения появились чуть позже, явись он в свою поликлинику на пару часов раньше, он оттуда на «Скорой помощи» уехал бы в больницу. Поздние изменения.
А что такое ложноположительная динамика или отсутствие динамики, остановлюсь на минуту на этом слайде. Вторая кардиограмма справа — это второй инфаркт миокарда, а после первого осталось вот то, что видите слева, это так называемая «застывшая» ЭКГ. Комплекс кардиограммы желудочковой, не побоюсь этого слова, уже так деформирован, что новых изменений не видно. А вот теперь, собственно, к ложным изменениям, ну, то, что я показываю, бывает не часто. Врач «Скорой помощи» не сомневался, что он госпитализирует больного с инфарктом миокарда, и врач наш не сомневался, что он принимает больного с инфарктом миокарда. Обоих смущала вот эта кардиограмма – правый столбик, отек легких, тяжелейший болевой приступ. Где ЭКГ-признаки инфаркта миокарда? А на завтра жена больного принесла левую кардиограмму. Он был таким после первого инфаркта, после переднего, а сейчас у него развился диафрагмальный, они ухитрились друг друга так уравновесить, что и не видно ничего. Такое, конечно, бывает редко. Но, в принципе, про ложноположительную динамику всегда надо помнить. И вы уж меня простите, я понимаю, что передо мной сидят не студенты, но позвольте вам напомнить классику.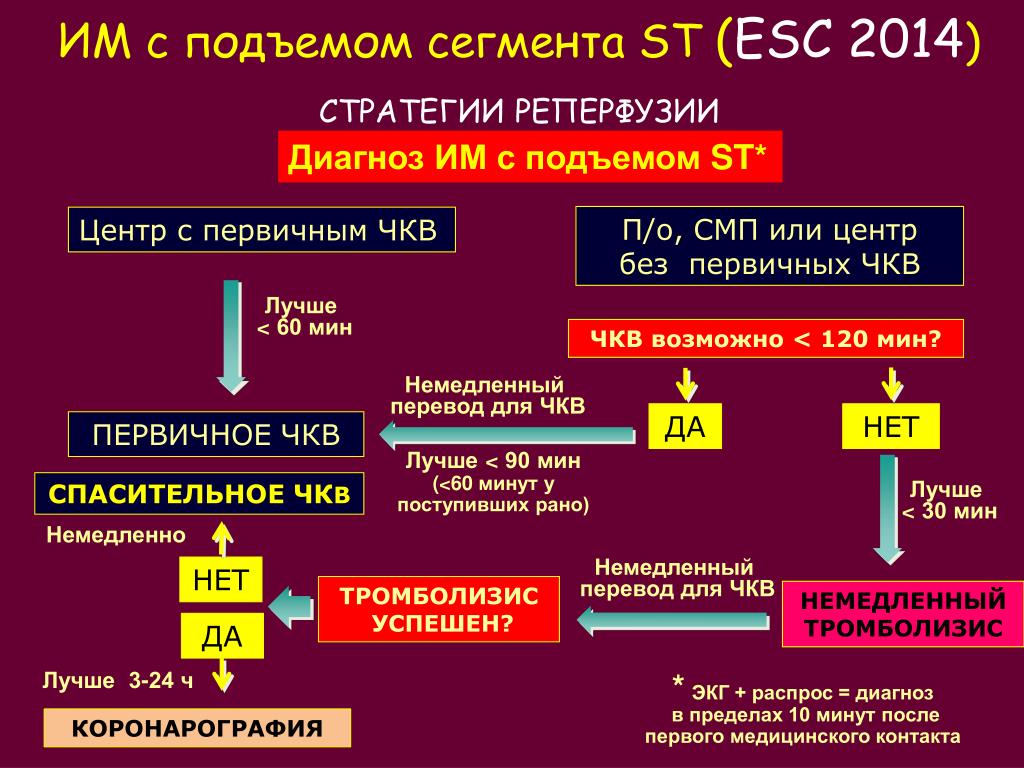 Перенес инфаркт миокарда, годами ЭКГ признаки рубца, врач объясняет, что это все спокойно, а пациент все хочет нормальное ЭКГ. В один прекрасный день прибегает счастливый: «Анна Петровна, а кардиограмма стала какая хорошая». Это уже повторный инфаркт миокарда. Ведь если бы он реально улучшался, это улучшение шло бы не то что от месяца к месяцу, оно бы шло от года к году, а он вдруг в одно мгновение ока из плохого получил хорошее. Инфаркт миокарда, это надо помнить, это надо знать.
Перенес инфаркт миокарда, годами ЭКГ признаки рубца, врач объясняет, что это все спокойно, а пациент все хочет нормальное ЭКГ. В один прекрасный день прибегает счастливый: «Анна Петровна, а кардиограмма стала какая хорошая». Это уже повторный инфаркт миокарда. Ведь если бы он реально улучшался, это улучшение шло бы не то что от месяца к месяцу, оно бы шло от года к году, а он вдруг в одно мгновение ока из плохого получил хорошее. Инфаркт миокарда, это надо помнить, это надо знать.
Вот мы и пришли к тому, что клиника нас может подвести, кардиограмма нас может подвести, и вот биохимические показатели. Я не буду тратить время на эту таблицу, а просто покажу вам вот эти кривые. Ведь, строго говоря, все, что из гибнущего кардиомиоцита вымывается в ток крови, все является показателем некроза, их конечно, огромное количество, кто бы сомневался. Нам нужно высокочувствительный, высокоспецифичный, достаточно ранний, достаточно долгий, достаточно высокий, достаточно стабильный, достаточно дешевый, и что-нибудь еще я забыл. И практически весь мир пользуется очень небольшим набором биохимических показателей некроза миокарда. Но если вы посмотрите сюда, первое маленькое плечо – это миоглобин ранний, высокочувствительный, и конечно, абсолютно неспецифичный. Что тебе некроз миокарда, что ты ушиб голень, ты получишь вот это плечо, никто им сегодня, практически не пользуется. Ну а С – это уже, конечно, МВ-КФК, это получше, а совсем хорошо – это тропонины I и Т наиболее специфичны, чувствительны, все хорошо. И вот тут наши взгляды меняются. Когда была открыта возможность обнаружения тропонинов в крови, то первые отзывы кардиологов были просто восторженные. «Все, для нас больше нет загадки диагностики инфаркта миокарда в сомнительных случаях». А потом оказалось, что отрицательный тропонин — это отрицательный тропонин, а положительный – это далеко не только инфаркт миокарда, это и тяжелый миокардит, перикардит, это тяжелая сердечная недостаточность, это тяжелая почечная недостаточность, и список можно продолжить. И с уверенностью говорить о том, что тропонин – это инфаркт миокарда, можно лишь там, где мы проводим дифференциальный диагноз между ишемией и некрозом, а если мы прогоним во всей его широте дифференциальный диагноз, ну простите, еще надо поглядеть, что из этого понять.
И с уверенностью говорить о том, что тропонин – это инфаркт миокарда, можно лишь там, где мы проводим дифференциальный диагноз между ишемией и некрозом, а если мы прогоним во всей его широте дифференциальный диагноз, ну простите, еще надо поглядеть, что из этого понять.
К нам в клинику несколько лет назад привозят больного – болевой приступ, положительный тропонин, экстренная коронарография, чистые сосуды. На второй-третий день выясняется, что это миокардит и перикардит. Но дальше выясняется, что за два года до этого в такой же точно ситуации он попал в одну из очень хороших московских больниц, где прошли абсолютно тот же путь – экстренная коронарография, нормальные коронарные артерии, он выписывается с диагнозом ишемическая болезнь сердца с нормальными коронарными артериями, что было неправильно. Так что тут свои сложности.
А дальше вот некоторая новинка. То, что вы видите здесь, это так называемый сверхчувствительный тест на тропонин. Ведь тропонин чем, в частности, плох? Когда мы получаем положительную реакцию? На шестой-восьмой час. А мы говорим, что события происходят в первые десятки минут или в первые часы. И вот появился сверхчувствительный тест на тропонин. Он более ранний, и он настолько чувствительный, что многие больные, которых по всем нашим старым критериям мы относили к больным с нестабильной стенокардией, их, по-видимому, сегодня придется относить к больным с некрозом. И вот вопрос о том, насколько этот сверхчувствительный тропонин позволяет ставить диагноз инфаркта миокарда, этот вопрос дискуссионный, и он пока что не решен, ну а ситуации я вам рассказывал.
К чему приводит вот эта роль тропонина? Вот пациент, поступивший с нетяжелым приступом и с небольшими изменениями, так как дальше все в грудных отведениях, я их и покажу, не буду останавливаться на всем остальном. Минимальные изменения, нет динамики. Ну, мы всегда как выходим из положения? Дай старую кардиограмму. А это первая в жизни. Что с ним делать? Если бы у него был отрицательный тест на тропонин, он ушел бы из нашей клиники с диагнозом «нестабильная стенокардия». А у него был «тропонин+», он ушел с диагнозом «инфаркт миокарда без зубцаQ». Вот такие гримасы диагностики.
А у него был «тропонин+», он ушел с диагнозом «инфаркт миокарда без зубцаQ». Вот такие гримасы диагностики.
И тут возникает вопрос. Ну, хорошо, замечательно, что кардиологи научились диагностировать даже небольшие инфаркты, ну может быть эти маленькие инфаркты, я их называю тропониновые, но они, конечно, имеют правильное название — инфаркт миокарда, диагностированный по биохимическим маркерам некроза, имеется в виду тропонин и отчасти МВ-КФК. Так может быть, в конце концов, не так это важно? И вот, посмотрите сюда, пожалуйста. Больные с острым коронарным синдромом, «тропонин+» – черный столбик или «тропонин–» – красный столбик – смерть или несомненный инфаркт миокарда. Ну и вы видите, насколько хуже имеет «тропонин+». Это очень важно для прогноза, это очень важно для выработки врачебной тактики. Но, простите, а какое отношение это имеет к тому, чтобы на самых ранних этапах оказывать действенную помощь больному? Мы говорим: самое главное на сегодня – это восстановление коронарного кровотока, будь ли то тромболизис, будь ли то стент, будь ли то в редких случаях, обращаю ваше внимание, в редких случаях, шунт. Все это надо делать в первые часы, а это важно для отдаленного прогноза, но в первые часы я этого вообще не имею, и это не решает. Так что же решает в первые часы?
И вот после всех тех плохих слов, которые я произнес в адрес ЭКГ, мы оказались снова у той же ленточки электрокардиограммы. По сегодняшним воззрениям острый коронарный синдром при первом контакте врача с больным можно разделить: с подъемом сегмента ST и без подъема сегмента ST. Острый коронарный синдром с подъемом сегмента ST с высочайшей вероятностью означает, что это будет Q-инфаркт, если больному повезет, вы видите эту стрелочку «инфаркт миокарда без Q-зубца», а если больному неслыханно повезет, то это будет нестабильная стенокардия, это настолько редкое счастье, что международные эксперты эту стрелочку даже не нарисовали, хотя в жизни это бывает. А если у тебя острый инфаркт миокарда без подъема сегмента ST, чаще всего ты так и обойдешься или заработаешь какой-то класс стабильной стенокардии, или спустишься на более благоприятную или на менее благоприятную ступеньку, но инфаркта миокарда не будет, ну, не повезет, это будет инфаркт без Q-зубца, и уж если совсем карты плохо лягут, то даже в этом случае это будет инфаркт с Q-зубцом.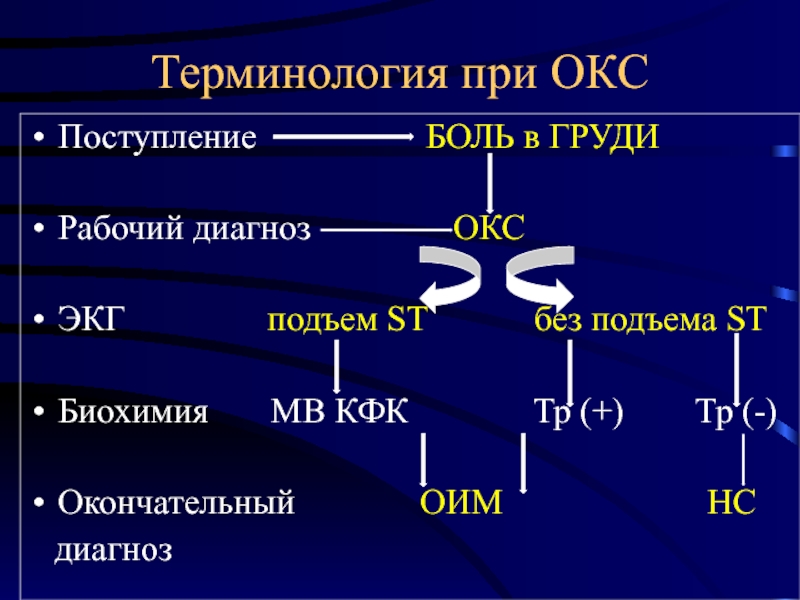
Почему этот слайд имеет принципиальное значение? Потому что, по нашим сегодняшним представлениям острый коронарный синдром с подъемом сегмента ST – это тромболизис, а острый коронарный синдром без подъема сегмента ST – тромболизис ухудшает прогноз, он не улучшает ситуацию с коронарным кровотоком, а все его побочные эффекты, все его осложнения остаются при нас. Но, конечно, и там, и там методом выбора является экстренное коронарное стентирование. Это несомненно.
И последнее, что я хотел бы сказать. Мы часто спорим, что же там, инфаркт миокарда, стенокардия? Вопрос в другом – надо понять, что ты имеешь дело с острым коронарным синдромом. Дальше – хватай и госпитализируй, дальше все разберутся. А вот понять, что перед тобой. Считается, что если врач «Скорой помощи» госпитализировал 100 больных с подозрением на острый коронарный синдром, не на инфаркт миокарда, в целом на острый коронарный синдром, и у 50 из них его подозрение подтвердится, он хороший врач «Скорой помощи», его надо хвалить. Что будет у остальных 50? Или другая патология, требующая экстренного лечения, скажем, тромбоэмболия легочной артерии, или высокая прободная язва желудка, то есть не только к терапевтам, он и к хирургам может попасть, или еще что-нибудь, таких примеров масса, или окажется заболевание, при котором госпитализация не нужна, он уйдет домой к концу первых суток или на вторые-третьи сутки, уйдет и будет счастлив. Но вы не пропустили больного с острым коронарным синдромом с теми первыми 90 минутами, когда умирает половина умирающих при инфаркте миокарда.
Если бы мне надо было все, что я сказал, уложить в одной фразе, то я сказал бы так: подозрение на острый коронарный синдром – есть основание для немедленной госпитализации больного в кардиологический стационар. Тогда наши больные будут жить. Благодарю вас за внимание.
Острый коронарный синдром — первая помощь / Государственное бюджетное учреждение здравоохранения Ямало-Ненецкого автономного округа «Лабытнангская городская больница»
Острый коронарный синдром (для простоты его сокращают – ОКС) представляет собой рабочий диагноз, которым пользуются врачи неотложной и скорой помощи. Фактически он сочетает в себе два заболевания – нестабильную стенокардию и истинный инфаркт миокарда.
Фактически он сочетает в себе два заболевания – нестабильную стенокардию и истинный инфаркт миокарда.
Симптомы заболевания могут развиваться на фоне полного благополучия. На фоне нервного напряжения или повышенной физической нагрузки, либо в покое, вдруг появляется жестокая сжимающая боль за грудиной, т.е. в середине грудной клетки, распространяющаяся в левую сторону, отдающая в левую руку, плечо, спину, челюсть, шею.
Боль может охватывать и область солнечного сплетения и даже ключиц. Боль приходит внезапно, она резкая и довольно сильная, имеет чаще давящий, сжимающий, распирающий или жгучий характер, часто сопровождается слабостью, затруднением дыхания, появлением холодного пота. Иногда заболевание проявляет себя рвотой или неприятными ощущениями в желудке, перебоями в сердце или потерей сознания.
Вторым по частоте симптомом является одышка. Связано ее возникновение со снижением функций сердца по перекачиванию крови. Появление этого клинического признака указывает на высокую вероятность угрожающей жизни острой сердечной недостаточности с отеком легких.
Третий симптом – возникновение различных аритмий. Иногда нарушения сердечного ритма являются единственным признаком надвигающегося инфаркта миокарда, который может протекать в безболевой форме. В этом случае также высока опасность развития фатальных осложнений в виде остановки сердца или кардиогенного шока, с последующей гибелью пациента.
Обращаем Ваше внимание на то, что первичная профилактика сосудистых поражений является чрезвычайно эффективной. Она включает в себя постоянный контроль артериального давления, уровней холестерина и сахара крови, массы тела, здоровый образ жизни: отказ от курения и умеренное потребление алкоголя, достаточная физическая активность, правильное питание с ограничением жирной пищи и включение в рацион свежих овощей и фруктов, рыбы. Соблюдение этих рекомендаций поможет Вам снизить риск развития сосудистых катастроф.
От некоторых факторов риска, например, таких, как пол и наследственность, никуда не деться. Зато все остальные вполне поддаются нашим усилиям:
• поддерживайте в норме артериальное давление, а также следите за погодой, например, для людей с повышенным артериальным давлением опасны жара и геомагнитные бури;
• нормализуйте уровень сахара в крови;
• больше двигайтесь, совсем не обязательно «бегать от инфаркта», достаточно гулять на свежем воздухе не менее получаса в день;
• бросьте курить, пристрастие к табаку – один из самых агрессивных факторов риска;
• постарайтесь сбросить лишнюю массу тела.
При подозрении на острый инфаркт миокарда основная самопомощь заключается в немедленном вызове врача скорой помощи. Попытки больного самостоятельно добраться до поликлиники абсолютно недопустимы! Важное значение имеет соблюдение строго постельного режима и использование мер доврачебной помощи, аналогичных таковым при приступе стенокардии.
Необходимо еще раз подчеркнуть, что неотложная помощь при стенокардии должна быть максимально ранней, так как своевременность оказания помощи имеет определяющее значение. Больным со стенокардией и с подозрением на острый инфаркт миокарда жизненно важно знать, когда следует обращаться за неотложной медицинской помощью и что делать до прибытия врача. Определенную помощь в получении этой необходимой информации могут оказать вышеизложенные рекомендации.
БЕРЕГИТЕ СВОЕ СЕРДЦЕ!
#нацпроектдемография89
#нацпроектздравоохранение89
PRIMENENIE EKSPRESS-TESTA «KARDIO-BSZhK» DLYa RANNEY DIAGNOSTIKI INFARKTA MIOKARDA | Shul’man
Инфаркт миокарда — тяжелое заболевание, нередко приводящее к летальному исходу. Ранняя постановка диагноза позволяет своевременно начать необходимые лечебные мероприятия, что безусловно положительно сказывается на прогнозе. Лабораторное подтверждение некроза миокарда у больных острым коронарным синдромом в первые 6 часов заболевания — важнейший компонент при выставлении диагноза инфаркт миокарда. Известные ранее маркеры (миоглобин, лактатдегидрогеназа) достаточно чувствительны, но недостаточно специфичны. В 2008 году в России для ранней диагностики некроза миокарда при остром коронарном синдроме зарегистрирован экспресс-тест «КардиоБСЖК». Цель исследования: выяснение чувствительности и специфичности экспресс-теста «КардиоБСЖК» при диагностике некроза миокарда у пациентов острым коронарным синдромом (ОКС). Методы исследования: в исследование включены 120 пациентов. У 53 из них при поступлении в клинику был диагностирован ОКС с подъёмом сегмента ST, у 45 — ОКС без подъёма сегмента ST, у 22 — стабильная стенокардия. Всем пациентам проведен экспресс-тест «КардиоБСЖК» (пациентам ОКС — в первые 12 часов от начала ангинозных болей). Результаты. Всем пациентам ОКС с подъёмом сегмента ST в клинике был выставлен диагноз инфаркт миокарда. Диагноз инфаркта миокарда выставлялся на основании клиники, изменений на ЭКГ, положительном тропониновом тесте. Экспресс-тест «КардиоБСЖК» был положительным у 52 из 53 пациентов этой группы, т. е. чувствительность теста в этой группе больных составила 98,1%. Из 45 пациентов группы больных ОКС без подъёма сегмента ST диагноз инфаркт миокарда был выставлен 23 больным, нестабильная стенокардия — 22 пациентам. У 19 из 23 больных инфарктом миокарда тест «КардиоБСЖК» был положительным, у 4 — отрицательным. У 2 из 22 больных нестабильной стенокардией тест «КардиоБСЖК» был положительным, у 20 — отрицательным. Таким образом, в группе больных ОКС без подъёма сегмента ST чувствительность теста составила 82,6%, специфичность — 90,9%. В группе пациентов со стабильной стенокардией тест «КардиоБСЖК» был положительным у 2 больных, у 20 — отрицательным (т. е. специфичность теста в этой группе больных составила 90,9%). При анализе чувствительности экспресс-теста «Карди-оБСЖК» в зависимости от времени его проведения получены следующие результаты: при проведении теста пациентам ОКС в интервале 1-3 часа от начала ангинозных болей — чувствительность составила 87,4%, 3-6 часов — 92,7%, 6-9 часов — 94,4%, 9-12 часов — 94,0%. Заключение: Высокая диагностическая точность в первые часы инфаркта миокарда, удобство и простота применения экспресс-теста «КардиоБСЖК» могут позволить широко использовать тест в клинической практике, в том числе и на догоспитальном этапе, с целью установления точного диагноза и раннего назначения адекватной терапии.
FDA одобрило первый полностью домашний диагностический тест на COVID-19
Люди могут не только проверять себя на COVID-19, но и быстро получать результаты дома, поскольку FDA разрешило использовать первую самопроверочную молекулярную одноразовую диагностику для выявления SARS-CoV-2 поздно вечером во вторник.
Разрешение на экстренное использование (EUA) было выдано на набор для тестирования Lucira COVID-19 All-in-One Test Kit, одноразового теста на реакцию амплификации, опосредованного петлей в реальном времени, который обеспечивает быстрые результаты, говорится в заявлении FDA.
Лица в возрасте 14 лет и старше, у которых есть подозрение на COVID-19 от их поставщика медицинских услуг, могут использовать тест, вращая самостоятельно собранный образец носового мазка во флаконе, помещенном в блок для тестирования, где результаты можно прочитать за 30 минут меньше через светящийся дисплей. Этот тест доступен только по рецепту.
Он также разрешен в качестве теста в местах оказания медицинской помощи в кабинетах врачей, больницах, центрах неотложной помощи и отделениях неотложной помощи, но пробы у лиц моложе 14 лет должны быть взяты поставщиком медицинских услуг.
Директор Центра устройств и радиологического здоровья FDA Джефф Шурен, доктор медицины, охарактеризовал это разрешение как «значительный шаг» в ответных мерах агентства на пандемию.
«Тест, который можно проводить полностью вне лаборатории или медицинского учреждения, всегда был основным приоритетом для FDA в борьбе с пандемией. Теперь больше американцев, у которых может быть COVID-19, смогут принять немедленные меры, исходя из об их результатах, чтобы защитить себя и окружающих », — говорится в заявлении.
Комиссар
FDA Стивен Хан, доктор медицины, добавил, что, хотя предыдущие тесты на COVID-19 были разрешены для сбора образцов в домашних условиях, «это первое, которое можно проводить самостоятельно и давать результаты дома».
Поставщики медицинских услуг будут обязаны сообщать обо всех результатах анализов в соответствующие органы здравоохранения. Агентство также отметило, что людям с положительным результатом теста следует самоизолироваться и обращаться за дополнительными рекомендациями к своему врачу. Тем, у кого тест отрицательный, но симптомы все еще есть, следует также проконсультироваться со своим врачом, поскольку отрицательный тест «не исключает заражения человека SARS-CoV-2».«
Последнее обновление 18 ноября 2020 г.
Молли Уокер — помощник редактора, освещающая инфекционные заболевания в MedPage Today. У нее есть страсть к доказательствам, данным и общественному здоровью. Подписаться
FDA отмечает ограничения тестов на антитела COVID-19; OKs первый домашний диагностический тест
Медицинским работникам не следует ожидать серологических тестов (антител) на коронавирус
болезнь 2019 (COVID-19) для окончательной диагностики или исключения инфекции SARS-CoV-2,
согласно письму Управления по санитарному надзору за качеством пищевых продуктов и медикаментов (FDA).
Тесты на антитела к COVID-19 получили разрешение на экстренное использование (EUA) от FDA
в марте. Это действие разрешает использование неутвержденных медицинских продуктов или несанкционированного использования одобренных
медицинские изделия для использования в экстренных случаях.
FDA не одобрило никаких тестов на антитела для диагностики инфекции SARS-CoV-2,
согласно письму FDA. «(T) FDA не ожидает, что тест на антитела может
быть показаны для окончательной диагностики или исключения инфекции SARS-CoV-2.”
FDA рекомендует поставщикам медицинских услуг:
- Продолжайте использовать серологические тесты (антитела) по мере необходимости и помните об их ограничениях.
- Не используйте серологические тесты (антитела) в качестве единственного основания для диагностики COVID-19, но
вместо этого как информация о том, мог ли человек подвергаться разоблачению. - Имейте в виду, что не все серологические тесты, представленные на рынке, прошли оценку FDA. В
На веб-сайте FDA перечислены авторизованные тесты и тесты, предлагаемые в соответствии с рекомендациями FDA по диагностической политике COVID-19.
Антитела могут отсутствовать на обнаруживаемых уровнях в первые дни заражения.
Это ограничивает эффективность теста для диагностики COVID-19, и поэтому его нельзя
использоваться как единственное основание для диагностики заболевания. Текущие авторизованные серологические
В письме FDA поясняется, что тесты измеряют антитела IgM и / или IgG. «Мы также не
знать, как долго антитела IgM или IgG к SARS-CoV-2 будут оставаться в организме
после того, как инфекция была устранена.”
FDA отметило, что тесты могут предоставить информацию об иммунном ответе у пациентов.
и сколько людей могли быть инфицированы, и предлагают лучшее понимание длины
иммунитета и повторное заражение после выздоровления.
Чтобы обеспечить доступ к точным тестам, FDA работает с национальными институтами.
здравоохранения и центров по контролю и профилактике заболеваний по проекту валидации.
Текущий проект направлен на выявление наиболее многообещающих серологических тестов.Подробности см.
посетите https://federallabs.org/news/nci-brings-serological-test-validation-to-covid-19-fight.
FDA также санкционировало первый диагностический тест COVID-19 (RT-PCR) с домашним сбором.
вариант сегодня. Тест может быть доступен в течение нескольких недель в большинстве штатов при наличии
по назначению врача, говорится в пресс-релизе.
Посредством переизданного EUA FDA разрешает тестирование образцов, взятых самостоятельно
пациенты дома, использующие специальный набор для сбора на дому от Лаборатории Корпорации
Америки (LabCorp).FDA указало, что EUA не является общим разрешением.
для взятия образцов у пациентов на дому с использованием других мазков, сред или тестов,
или для тестов, полностью проводимых дома.
Авторские права © 2020 Американская академия педиатрии
FDA OKs Оптимизированные тесты на болезнь Лайма для более ранней диагностики
Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США (FDA) одобрило упрощенный процесс диагностики болезни Лайма, который включает использование существующих тестов, уже имеющихся на рынке.
Лабораторная диагностика болезни Лайма традиционно проводилась в рамках двухуровневого процесса определения наличия в крови антител против Borrelia burgdorferi . Подход включает использование иммуноферментного анализа (EIA) с последующим вестерн-блоттингом для подтверждения клинического диагноза. По заявлению FDA, с новой парадигмой тестирования два EIA могут выполняться одновременно или последовательно.
FDA одобрило «модифицированный двухуровневый» подход к ОВОС на основе исследований четырех ОВОС от Zeus Scientific:
Zeus ELISA Borrelia Тест-система VlsE1 / pepC10 IgG / IgM
Zeus ELISA Borrelia burgdorferi Тест-система IgG / IgM
Zeus ELISA Borrelia burgdorferi Тест-система IgM
Zeus ELISA Borrelia burgdorferi Тест-система IgG
Результаты показали, что использование только двух тестов EIA так же точно, как метод EIA / Western blot для обнаружения антител при оценке воздействия B burgdorferi .
Благодаря этому действию, «у врачей появилась новая возможность проводить тесты на Лайм, которые легче интерпретировать в клинической лаборатории благодаря оптимизированному методу проведения теста», — сказал Тим Стензель, доктор медицинских наук, директор отдела диагностики in vitro. и Радиологическое здоровье в Центре устройств и радиологического здоровья FDA, говорится в пресс-релизе.
«Эти тесты могут повысить уверенность в диагностике состояния пациента, которое требует как можно более раннего лечения для обеспечения наилучшего результата для пациентов», — сказал Стенцель.
В 2017 году, последнем году, за который Центры по контролю и профилактике заболеваний (CDC) опубликовали данные, в CDC было сообщено о 42 743 подтвержденных и вероятных случаях болезни Лайма, что на 17% больше, чем в 2016 году.
Следуйте за Medscape в Facebook, Twitter, Instagram и YouTube
CDC одобряет новый двухуровневый алгоритм тестирования на болезнь Лайма
Пол Г. Аувертер, MD, MBA
Текущее серологическое тестирование на болезнь Лайма представляет собой так называемый двухуровневый тест.Это включает экран первого уровня с ОВОС. Если результат положительный, вы делаете иммуноблоттинг — что-то вроде старомодной технологии — для поиска специфических антител против антигенов. Эта методология в большинстве клинических условий означает, что вы не получите результат в течение 3–7 дней после сдачи анализа крови, потому что иммуноблоты обычно требуют времени для группировки и проведения.
В новом двухуровневом тесте две ОВОС выполняются либо одновременно, либо последовательно. Это платформы, которые большинство лабораторий могут запускать самостоятельно.Вы быстро получите результаты в тот же день или на следующий день. Некоторые из этих модифицированных двухуровневых тестов используют антигены, которые позволяют более раннюю диагностику после инфекции Лайма, чем стандартные тесты. Сообщение о положительных или отрицательных тестах обычно может быть выполнено в течение дня или двух, самое большее. Кроме того, в лабораториях не любят делать иммуноблоттинг. Это сложная технология и немного более вариативная.
Такой подход, одобренный FDA для одной компании (хотя я уверен, что и другие тоже обратятся за помощью), в конечном итоге позволяет использовать более быстрый и, вероятно, менее затратный диагностический подход к тестированию на болезнь Лайма.Важно отметить, что действительно сложно культивировать болезнь Лайма или найти эти бактерии молекулярным методом, поэтому в настоящее время мы по-прежнему полагаемся на серологический диагноз.
Клиницисты должны знать, что при использовании модифицированного двухуровневого тестирования в лабораторных условиях вы все равно получите положительный или отрицательный результат. Можно по-прежнему находиться в сомнительном диапазоне на первом уровне, а затем иметь второй показ как положительный или отрицательный. Вы не увидите полос. Как врач-инфекционист, я считаю, что пациентов и врачей часто путают отчеты, в которых есть полосы.
Важно, как ваша лаборатория проводит модифицированный двухуровневый тест, поскольку у вас есть возможность сообщить о положительных антителах к иммуноглобулину M или иммуноглобулину G. Для тех, у кого есть симптомы в течение нескольких недель и у кого, по вашему мнению, может быть острое инфекционное заболевание, модифицированный двухуровневый подход работает очень хорошо. Если вы считаете, что у кого-то есть долгосрочные симптомы в течение недель или месяцев, вы все равно можете захотеть получить определение антител IgM и IgG, потому что все еще существует высокий уровень ложноположительных антител IgM.Для тех, у кого есть долгосрочные симптомы, комбинированный тест, включающий как IgM, так и IgG, может создать ложное впечатление о болезни Лайма.
Как всегда, есть еще пара предостережений в отношении тестирования на болезнь Лайма.
Пол Г. Аувертер, MD, MBA
Профессор медицины
Клинический директор инфекционного отделения
Медицинский факультет Университета Джона Хопкинса
Раскрытие информации: Аувэртер сообщает, что работает консультантом DiaSorin.
FDA OKs Banyan Diagnostic, первый анализ крови на сотрясение мозга
Xconomy
Сан-Диего —
FDA одобрило первый анализ крови для диагностики сотрясений мозга, открыв путь на рынок для диагностики, которая могла бы сократить использование дорогостоящих технологий визуализации мозга, которые подвергают пациентов воздействию радиации.
Утверждение направляется разработчику диагностических средств Banyan Biomarkers из Сан-Диего. Тест компании, получивший название Banyan BTI (сокращение от индикатора травмы мозга), измеряет уровни двух белков, которые мозг выделяет в кровь в течение нескольких часов после травмы головы.Компания разработала тест при частичной поддержке контракта с армией США.
Текущий стандарт диагностики сотрясения мозга включает неврологическое обследование, которое измеряет глазные, вербальные и двигательные реакции пациента. За этой оценкой следует компьютерная томография (КТ). Баньян говорит, что измерение уровней двух белков мозга может помочь клиницистам определить, следует ли проводить компьютерную томографию. Тест компании дает результаты в течение четырех часов.
Тест Баньяна оценивался в исследовании, в котором приняли участие более 2000 взрослых пациентов из США.С. и Европу заподозрили сотрясение мозга. Результаты анализа крови сравнивали с компьютерной томографией. FDA заявляет, что тест Баньяна в 97,5 процентах случаев смог предсказать наличие черепно-мозговой травмы на компьютерной томографии. Для тех, у кого не было черепно-мозговой травмы, тест Баньяна был правильным в 99,6% случаев. По словам FDA, использование теста может исключить необходимость компьютерной томографии как минимум у одной трети пациентов с подозрением на сотрясение мозга.
Banyan проводит дополнительные исследования, чтобы определить, можно ли использовать его тесты для наблюдения за выздоровлением пациента после травмы.Компания также изучает, как ее тесты могут быть использованы для оценки других состояний мозга.
FDA провело проверку теста Banyan в рамках своей «Программы прорывных устройств», которая была добавлена в соответствии с Законом о лечении 21-го века, широкомасштабным законом 2016 года, который включает положения об ускорении проверки медицинских устройств и лекарств для выпуска новых продуктов в рынок быстрее.
Поскольку Banyan BTI — это первый анализ крови на черепно-мозговые травмы, одобренный FDA для продажи, его одобрение создает новую классификацию для этих типов диагностики.Это означает, что в будущем тест Banyan станет основой, на которой FDA будет рассматривать новые анализы крови на травмы головного мозга, разработанные Banyan или другими компаниями.
Изображение предоставлено пользователем Flickr _DJ по лицензии Creative Commons.
Фрэнк Винлуан — редактор журнала Xconomy из Research Triangle Park. Вы можете связаться с ним по адресу [адрес электронной почты защищен] Follow @frankvinluan
Тенденции в Xconomy
Новые случаи Эболы в ДРК подтверждены с помощью экспресс-теста FDA OKs
Всемирная организация здравоохранения (ВОЗ) выявила 2 новых случая Эболы в Демократической Республике Конго (ДРК) сегодня на своей панели мониторинга вспышек, в результате чего общее количество вспышек увеличилось до 3210, включая 2146 смертей.Чиновники все еще расследуют 421 подозреваемый случай.
Эта новость появилась после того, как Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США (FDA) одобрило свой первый экспресс-тест на Эболу.
Новые случаи, вероятно, являются частью «ручья», которого, по словам исполнительного директора ВОЗ по чрезвычайным ситуациям в области здравоохранения Майк Райан, следовало ожидать, поскольку передача замедляется, а вспышка сжимается до небольшого региона, охватывающего провинции Северное Киву и Итури. .
Райан сделал эти комментарии вчера во время пресс-конференции, которая по большей части представила обнадеживающие данные.В последние недели количество новых случаев снизилось, и только единичные случаи были подтверждены в несколько дней на прошлой неделе.
О вспышке Эболы будет объявлено, когда пройдет 42 дня или два 21-дневных цикла передачи, а новых случаев не будет.
Прогресс требует осторожности
В своем последнем обновлении новостей о вспышках болезней ВОЗ повторила замечания Райана.
«Наблюдается смещение горячих точек из городских районов в более сельские, труднодоступные общины в более сконцентрированном географическом районе», — заявила ВОЗ, отметив, что с 30 сентября по 6 октября было зарегистрировано 14 случаев заболевания.
С сентября почти четыре из пяти подтвержденных случаев были зарегистрированы в четырех медицинских зонах: Мандима (31%), Мамбаса (29%), Команда (10%,) и Ойча (8%). Сегодня технический комитет ДРК по Эболе (CMRE) сообщил, что единственный случай, о котором было сообщено вчера, был в Лолве.
Как сообщалось ранее, ВОЗ сообщила, что на прошлой неделе в Лвембе возобновились ответные действия после того, как инциденты с безопасностью в середине сентября остановили всю деятельность более чем на 2 недели.
«Реагирование возобновлено, но остается ограниченным.Улучшенный доступ может привести к расширенному выявлению случаев и отслеживанию контактов, следовательно, может привести к увеличению числа зарегистрированных случаев и контактов в этом районе », — заявила ВОЗ.
ВОЗ также предупредила, что недавнее снижение числа случаев следует интерпретировать с осторожностью. «Ситуация по-прежнему в значительной степени зависит от уровня доступа и безопасности», — заявила ВОЗ.
Новый экспресс-тест на Эболу разрешен к продаже
Вчера FDA разрешило продать новый экспресс-тест на Эболу, OraQuick Ebola. Экспресс-тест на антиген.FDA сообщило, что это первый экспресс-тест на Эболу, одобренный для продажи в Соединенных Штатах.
«Возможность использовать этот тест для своевременной постановки предполагаемого диагноза Эбола может помочь поставщикам медицинских услуг быстрее изолировать пациентов и начать лечение, которое может быть потенциально спасительным», — сказал исполняющий обязанности комиссара FDA Нед Шарплесс, доктор медицины. «Кроме того, это устройство можно использовать для обеспечения безопасных и достойных захоронений, помогая снизить риск передачи инфекции во время этих захоронений.«
OraQuick предоставляет предполагаемый диагноз, который необходимо подтвердить, — заявило FDA. Тест был разработан во время вспышки болезни в Западной Африке в 2014–2016 годах и предназначен для использования у пациентов с симптомами и у недавно умерших пациентов с подозрением на Эболу.
Тест был предоставлен во время вспышки в Западной Африке и последующих вспышек в ДРК через систему авторизации FDA в чрезвычайных ситуациях.
См. также:
Информационная панель ВОЗ по Эболе
10 октября Обновление CMRE ДРК
10 октября Новости ВОЗ о вспышках болезней
10 октября Пресс-релиз FDA
FDA одобрило первый тест на хламидиоз и гонорею
.
Отказ от CLIA позволяет ускорить диагностику
ВАШИНГТОН — Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США объявило, что разрешит использовать тест BINX Health IO CT / NG для диагностики хламидиоза и гонореи у взрослых по месту оказания медицинской помощи.
Этот последний шаг, который делает тест binx IO первым тестом на эти инфекции, передаваемые половым путем, одобрен для использования в кабинетах врачей, общественных клиниках, учреждениях неотложной помощи и амбулаторных медицинских учреждениях, является результатом того, что агентство предоставило тесту отказ от Поправки по улучшению клинических лабораторий 1988 г. (CLIA). С этим отказом тест могут использовать врачи, прошедшие подготовку по процедуре тестирования в любом медицинском учреждении, работающем в соответствии с Сертификатом об отказе от требований CLIA, Сертификатом соответствия или Сертификатом аккредитации.
«Возможность поставить диагноз в условиях стационара поможет быстрее и надлежащим образом лечить инфекции, передаваемые половым путем, что является важной вехой в оказании помощи пациентам», — сказал Тим Стензел, доктор медицинских наук, директор офиса In В заявлении говорится, что Vitro Diagnostics and Radiological Health в Центре устройств и радиологического здоровья FDA. «Более удобное тестирование с более быстрыми результатами может помочь пациентам получить доступ к наиболее подходящему лечению. По данным CDC, у каждого пятого американца ежегодно диагностируется инфекция, передаваемая половым путем, поэтому доступ к более быстрым диагностическим результатам и более быстрым и подходящим методам лечения позволит значительно продвинуться в борьбе с этими инфекциями.”
Тест binx IO, который был первоначально одобрен в 2019 году, использует женские вагинальные мазки и образцы мужской мочи для обнаружения бактерий Chlamydia trachomatis и Neisseria gonorrhoeae , которые являются виновниками хламидиоза и гонореи соответственно.
«Тест проводится в присутствии пациента и дает результат примерно через 30 минут», — пояснили в FDA. «Эффективность теста оценивалась на женщинах от 16 лет и старше и на мужчинах от 17 лет и старше, и была продемонстрирована их сопоставимость с тестами, проведенными в сертифицированной лаборатории CLIA, которая отвечает требованиям для тестирования высокой или средней сложности.”
Тест binx IO производится компанией binx health.
Джон Маккенна, младший редактор, BreakingMED ™
Кот ID: 190
ID темы: 79,190,730,190,28,192,725,925
.
