Гангрена Фурнье — причины, симптомы, диагностика и лечение
Гангрена Фурнье ‒ это острая инфекция наружных мужских гениталий с некротизацией мягких тканей. Начальные симптомы включают боль, отек и покраснение генитальной области, температурную реакцию, слабость. В течение 2-7 дней клинические проявления нарастают, цвет кожи изменяется на темный, появляется гнойное отделяемое и мокнутие, боль из-за усугубления процесса некротизации уменьшается. Диагноз устанавливают при осмотре, УЗИ и рентгенографии, возбудителя идентифицируют с помощью культурального исследования. Лечение подразумевает проведение дезинтоксикационной, антибактериальной, противошоковой терапии, хирургическое вмешательство.
Общие сведения
Болезнь Фурнье (гангренозное рожистое воспаление мошонки, эпифасциальный некроз, субфасциальная флегмона и гангрена половых органов) — полимикробный некроз тканей мошонки и пениса. Болезнь впервые была описана 1764 г.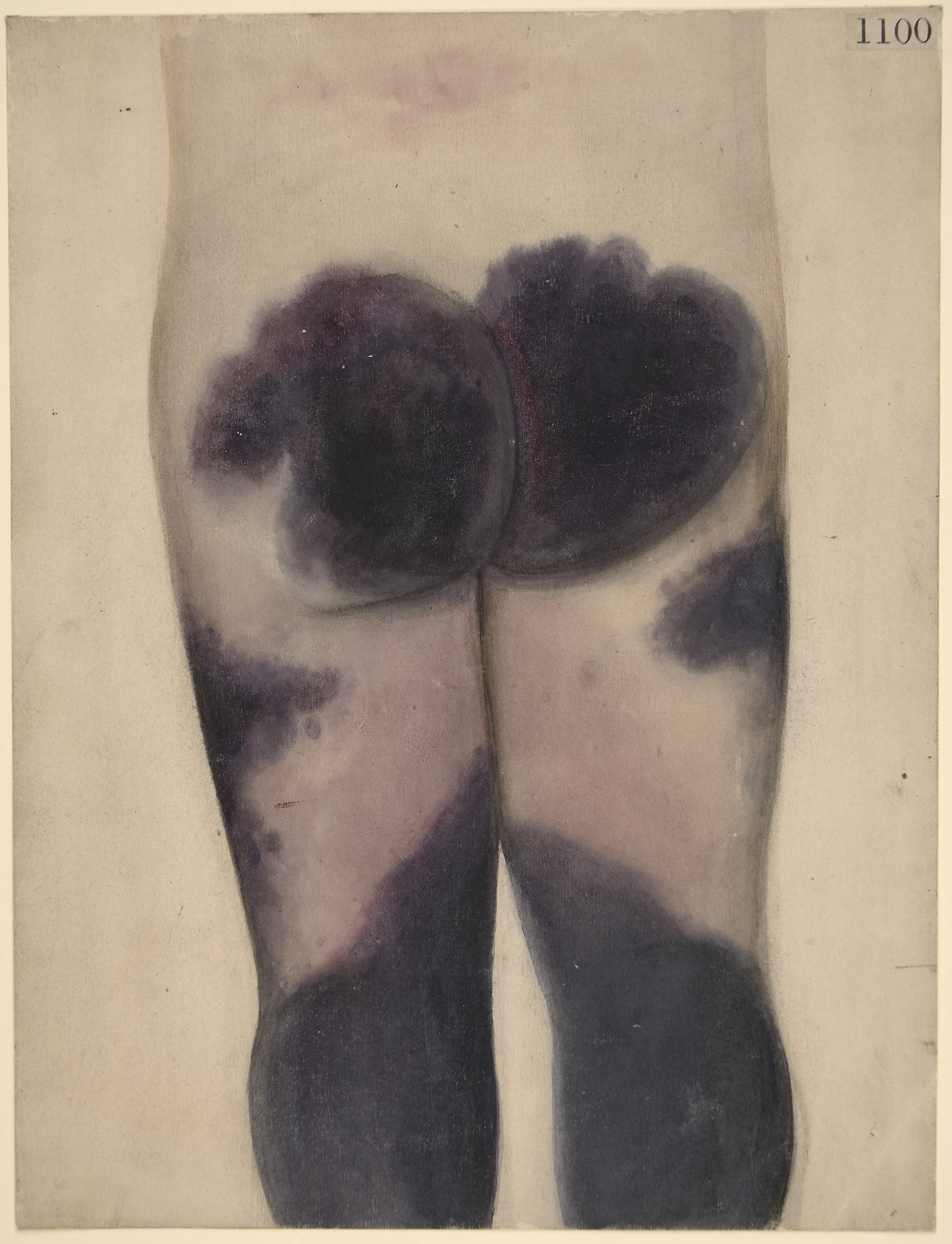 немецким врачом Бауреном. В 1883 г. французский венеролог Жан Альфред Фурнье обобщил наблюдения за пятью молодыми людьми, страдающими от быстропрогрессирующей гангрены полового члена и мошонки. С тех пор болезнь носит его имя. Патология не имеет эндемических районов и не зависит от времени года. Типичный портрет больного с гангреной гениталий выглядит так: мужчина старше 65-70 лет с тяжелой сопутствующей патологией и/или злоупотребляющий алкоголем.
немецким врачом Бауреном. В 1883 г. французский венеролог Жан Альфред Фурнье обобщил наблюдения за пятью молодыми людьми, страдающими от быстропрогрессирующей гангрены полового члена и мошонки. С тех пор болезнь носит его имя. Патология не имеет эндемических районов и не зависит от времени года. Типичный портрет больного с гангреной гениталий выглядит так: мужчина старше 65-70 лет с тяжелой сопутствующей патологией и/или злоупотребляющий алкоголем.
Гангрена Фурнье
Причины
Заболевание мультифакторно. Причины обширного инфекционного процесса гениталий могут быть установлены в 75-95% случаев. Из возбудителей наиболее часто идентифицируют стрептококки, стафилококки, фузобактерии, спирохеты, другие анаэробные и аэробные бактерии, в 43% выделяют кишечную палочку. Имеет значение иммунный статус: у лиц с сопутствующей патологией, связанной с иммуносупрессией (СПИД, туберкулез, сахарный диабет, аутоиммунные заболевания, злокачественные новообразования, цирроз печени, алкоголизм, болезнь Крона и пр. ) риск возникновения гангрены Фурнье выше. Чаще инфекционный агент попадает в подлежащие ткани с кожного покрова, ректальной или урогенитальной области при следующих обстоятельствах:
) риск возникновения гангрены Фурнье выше. Чаще инфекционный агент попадает в подлежащие ткани с кожного покрова, ректальной или урогенитальной области при следующих обстоятельствах:
- Травмы гениталий и промежности. При травматизации (ущемление, укус, ожог, ранение, нарушение целостности кожного покрова мошонки в результате дерматологических заболеваний и пр.) появляются входные ворота для патогенной микрофлоры, которая при благоприятных условиях начинает активно размножаться. Описано развитие патологии после пирсинга гениталий.
- Урологические манипуляции и операции. Учитывая особенности анатомии мужского мочеиспускательного канала (наличие естественных сужений), слизистая оболочка легко травмируется при катетеризации, бужировании, уретроцистоскопии. Присоединение вторичной инфекции приводит к реакциям воспаления — отеку, инфильтрации, гиперемии, боли. Функционирующий уретральный катетер, фаллопластику при эректильной дисфункции рассматривают как факторы риска для развития гангрены мошонки, особенно у мужчин с иммуносупрессией любого генеза.

- Урогентитальные и проктологические заболевания. Патология мочеполового тракта (простатит, орхоэпидидимит, уретрит и пр.) — очаги хронической инфекции. Гематогенным или лимфогенным путем происходит распространение микробов, что может инициировать развитие гангрены Фурнье. К источникам персистирующей инфекции со стороны кишечника относят парапроктит, трещину прямой кишки, геморрой, дивертикулит, ректальные свищи и другие воспалительные процессы.
Патогенез
Внутрифасциальное проникновение полимикробной инфекции и ее дальнейшее распространение — основной механизм развития гангрены Фурнье. Микроорганизмы по отношению друг к другу обладают симбиотическим действием: одни вырабатывают ферменты, способствующие тромбообразованию в сосудах с уменьшением локального кровотока и гипоксией, другие продуцируют ряд ферментов, облегчающих проникновение через тканевые барьеры и фасции.
Обсеменение патогенами фасций и межфасциальных пространств влечет за собой молниеносное прогрессирование воспаления. В процесс вовлекаются новые зоны, включая переднюю брюшную стенку и внутреннюю поверхность бедер. Благоприятные условия для персистирования микрофлоры обеспечивают рыхлость эпителиального покрова, тонкость эпидермиса, большое количество потовых и сальных желез и волосяных луковиц. Особенности кровоснабжения гениталий — обширная венозная сеть и скудная артериальная — при воспалении приводят к замедлению кровотока и усиленной свертываемости, что усугубляет некротизацию.
В процесс вовлекаются новые зоны, включая переднюю брюшную стенку и внутреннюю поверхность бедер. Благоприятные условия для персистирования микрофлоры обеспечивают рыхлость эпителиального покрова, тонкость эпидермиса, большое количество потовых и сальных желез и волосяных луковиц. Особенности кровоснабжения гениталий — обширная венозная сеть и скудная артериальная — при воспалении приводят к замедлению кровотока и усиленной свертываемости, что усугубляет некротизацию.
Симптомы гангрены Фурнье
Продромальный период характеризуется повышением температуры тела, слабостью. Местные проявления отсутствуют. Длительность периода вариативна и составляет от 2 до 7 суток. На стадии инфильтрации появляются гиперемия (иногда на ее фоне выделяется более красное пятно), отек, боль. По мере прогрессирования клинические проявления становятся ярче, может определяться крепитация при сжатии мягких тканей, обусловленная скоплением газов.
В стадии абсцедирования самочувствие пациента ухудшается, присоединяются симптомы интоксикации. Степень выраженности общих симптомов индивидуальна и зависит от объема вовлеченных тканей. Слабость, потеря аппетита, температура до 39-40°С с ознобом, мышечные боли, ночной проливной пот присутствуют практически у всех пациентов. В ряде наблюдений отмечают изъязвления и волдыри на головке пениса и коже мошонки, которые сменяются некротизацией тканей. Из них может сочиться гнойное отделяемое с неприятным запахом.
Степень выраженности общих симптомов индивидуальна и зависит от объема вовлеченных тканей. Слабость, потеря аппетита, температура до 39-40°С с ознобом, мышечные боли, ночной проливной пот присутствуют практически у всех пациентов. В ряде наблюдений отмечают изъязвления и волдыри на головке пениса и коже мошонки, которые сменяются некротизацией тканей. Из них может сочиться гнойное отделяемое с неприятным запахом.
Мочеиспускание происходит ослабленной струей с резями. У некоторых пациентов на фоне боли и отека кожный покров гиперемирован без других внешних проявлений, а основной процесс протекает в более глубоких слоях. Если в анамнезе была проникающая травма мошонки, края раны разведены, выделяется гной. Через несколько часов кожа приобретает фиолетовый оттенок, а затем и черный, болевой синдром уменьшается из-за гибели нервных окончаний, что может быть ложно истолковано как улучшение.
Осложнения
Нередко даже социализированные пациенты обращаются за помощью несвоевременно, в тяжелом состоянии. Некроз быстро захватывает мягкие ткани промежности, бедер, передней брюшной стенки. Основное грозное осложнение гангрены Фурнье — присоединение сепсиса при попадании бактерий в кровяное русло и интоксикация организма продуктами их жизнедеятельности. К отдаленным осложнениям относят спаечно-рубцовый процесс и связанную с ним эректильную дисфункцию, нарушение лимфооттока и отек гениталий, хронический болевой синдром из-за формирования рубцовой деформации.
Некроз быстро захватывает мягкие ткани промежности, бедер, передней брюшной стенки. Основное грозное осложнение гангрены Фурнье — присоединение сепсиса при попадании бактерий в кровяное русло и интоксикация организма продуктами их жизнедеятельности. К отдаленным осложнениям относят спаечно-рубцовый процесс и связанную с ним эректильную дисфункцию, нарушение лимфооттока и отек гениталий, хронический болевой синдром из-за формирования рубцовой деформации.
Диагностика
Диагностика основана на данных осмотра, пальпации, истории заболевания. Дифференциальную диагностику проводят с флегмоной мошонки, парапроктитом, рожистым воспалением, гангренозным баланитом и осложненной формой первичной сифиломы. Решение о тактике ведения принимается коллегиально, больного осматривают хирург, уролог, проктолог, анестезиолог, терапевт. Диагностические мероприятия включают:
- Исследование крови. Кровь реагирует на гнойную катастрофу гиперлейкоцитозом, превышающим норму в 3-4 раза, нейтрофилезом и ускорением СОЭ (до 50-60 мм/ч).
 Положительные результаты культурального исследования крови у пациента с гангреной Фурнье свидетельствуют о септикопиемии. Для выявления коагулопатии на фоне сепсиса дополнительно исследуют профиль коагуляции (коагулограмму).
Положительные результаты культурального исследования крови у пациента с гангреной Фурнье свидетельствуют о септикопиемии. Для выявления коагулопатии на фоне сепсиса дополнительно исследуют профиль коагуляции (коагулограмму). - Рентгенография мягких тканей. Рентгенографию тканей промежности проводят в качестве первичной инструментальной диагностики, особенно, когда результаты клинического исследования неубедительны. На снимках можно увидеть большое количество газов в мягких тканях, которые определяются еще до появления выраженной некротизации. МРТ органов мошонки лучше визуализирует мягкие ткани, но требует больше времени для диагностики, из-за этого у пациентов в критическом состоянии ее применение ограничено.
- УЗИ мошонки и промежности. Ультрасонография мошонки используют для определения жидкости или газа, степени выраженности отека. Яички и придатки, как правило, не изменены. Ультразвуковое сканирование позволяет диагностировать интратестикулярную травму, скротальный целлюлит, орхоэпидидимит, перекрут яичка, паховую грыжу.
 К недостаткам УЗИ относят необходимость надавливания на мошонку, что усиливает болевой синдром.
К недостаткам УЗИ относят необходимость надавливания на мошонку, что усиливает болевой синдром. - Биопсия и гистология. Биопсию пораженного участка проводят для дифференциальной диагностики выраженного целлюлита от некротической инфекции. Образец берут из точки максимального размягчения, включая кожу, поверхностную и глубокую фасцию. При морфологическом исследовании отмечается некроз фасций, фибриноидная коагуляция артериол, полиморфно-ядерная инфильтрация, наличие микроорганизмов внутри вовлеченных тканей.
Лечение гангрены Фурнье
Пациента госпитализируют в стационар в отделение гнойной хирургии или урологии. При тяжелом состоянии нередко требуется помещение больного в условия реанимации. Лечение базируется на трех аспектах: дезинтоксикации, антибиотикотерапии и хирургическом вмешательстве в экстренном порядке. В дальнейшем пациенту может понадобиться ряд операций, включая реконструктивные.
- Антибиотикотерапия.
 Из антибактериальных препаратов выбирают лекарства с максимальной антианаэробной активностью. До получения результатов посева назначают амоксициллин, тикарциллин, карбапенемы, цефалоспорины III и IV поколения, метронидазол. Длительность и дозировка определяются в каждом случае индивидуально.
Из антибактериальных препаратов выбирают лекарства с максимальной антианаэробной активностью. До получения результатов посева назначают амоксициллин, тикарциллин, карбапенемы, цефалоспорины III и IV поколения, метронидазол. Длительность и дозировка определяются в каждом случае индивидуально. - Дезинтоксикационная терапия. Детоксикация подразумевает вливание кристаллоидных растворов, альбумина, плазмаферез, гемосорбцию. Некоторым пациентам при почечной недостаточности могут потребоваться сеансы гемодиализа.
- Хирургическое вмешательство. После подтверждения диагноза все нежизнеспособные ткани максимально радикально иссекают, рану раскрывают и выполняют ревизию; флегмоны, абсцессы и гнойные затеки дренируют. По показаниям (обширное гнойно-некротическое поражение аноректальной области) выводят колостому, при задержке мочи выполняют эпицистостомию или устанавливают уретральный катетер. Реже выполняют пенэктомию и орхиэктомию. После стабилизации состояния проводится серия реконструктивных операций.
 При обширных кожных дефектах прибегают к дермотензии с применением тканевых экспандеров.
При обширных кожных дефектах прибегают к дермотензии с применением тканевых экспандеров. - Физиотерапевтические мероприятия. При назначении гипербарической оксигенации в составе комплексной терапии болезни Фурнье эффект от лечения выше, а смертность ниже. Результативность обуславливается увеличением оксигенации артериальной крови и активизацией макрофагов в зоне воспаления. ГБО усиливает проникновение антибиотиков в пораженные ткани, уменьшает отек за счет сужения сосудов, стимулирует синтез фибробластов и образование грануляций.
Прогнозы и профилактика
Летальность при гангрене Фурнье остается высокой и составляет по разным источникам от 47 до 80%. Прогноз для жизни зависит от своевременности оказания медицинской помощи, без лечения смертность достигает 100%. Профилактика включает своевременное лечение проктологических и урологических заболеваний, коррекцию иммунодефицитных состояний, отказ от пирсинга и татуажа гениталий, безопасный секс, адекватную гигиену и здоровый образ жизни. При первых симптомах неблагополучия важно обратиться за медицинской помощью и не заниматься самолечением.
При первых симптомах неблагополучия важно обратиться за медицинской помощью и не заниматься самолечением.
Гангрена Фурнье: современные подходы к лечению (обзор литературы)
Прохоров А.В.
Молниеносная гангрена мошонки, более известная как гангрена Фурнье (ГФ), является разновидностью некротизирующего фасциита полимикробной этиологии с преимущественным поражением наружных половых органов и промежности, она характеризуется крайне тяжелым, стремительным и прогредиентным течением [1-3]. Прогноз при ГФ определяется, прежде всего, сроками оказания хирургической помощи. Задержка в проведении лечебных мероприятий сопровождается высокой летальностью, достигающей при лечении 47-80% и заболевания при отсутствии лечения в 100% случаев, вследствие развития септического шока и его осложнений [4, 5]. В связи с этим пациентам с подозрением на ГФ требуется проведение неотложных диагностических и лечебных мероприятий, которые начинаются с экстренного эксплоративного хирургического вмешательства [4, 6].
Лечение ГФ – очень сложная задача, даже для специализированных учреждений. В настоящее время подход к лечению ГФ является многоплановым, он включает целый ряд организационных и лечебных мер и требует участия врачей различных специальностей. Несмотря на многообразие и непрерывное совершенствование применяемых методов лечения, прогноз заболевания в тяжелых случаях, по мнению авторитетных авторов, длительное время занимающихся этой проблемой, остается серьезным, а чаще – неутешительным [3, 4, 7, 8].
Цель работы: анализ лечебной тактики и обзор современных методов лечения, применяемых при ГФ.
ОРГАНИЗАЦИЯ ЛЕЧЕНИЯ БОЛЬНЫХ ГФ
Лечение пациентов с ГФ осуществляется в специализированных стационарах хирургического профиля, занимающихся лечением гнойно-септических заболеваний мягких тканей. Однако в действительности больные ГФ с ошибочными диагнозами (флегмона мошонки, парапроктит) обычно поступают в стационары урологического и проктологического профиля, в которых проводится полный курс лечения в случае, если состояние пациента не позволяет перевести его в специализированный стационар [7, 9, 10].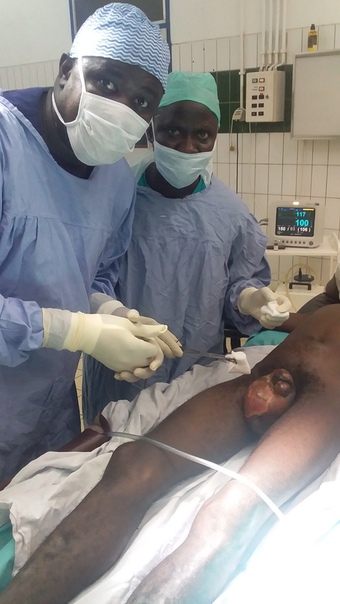
ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ БОЛЬНЫХ ГФ
Краеугольным камнем в лечении ГФ является экстренное хирургическое вмешательство в сочетании с антибактериальной и дезинтоксикационной терапией [3, 4, 11-14]. При высокой степени подозрения на ГФ, по данным клинико-лабораторной и лучевой картины, применяется эксплоративная операция поискового характера, которая на сегодняшний день является «золотым стандартом» диагностики ГФ [1, 5, 6, 13]. При этом под местной анестезией выполняется небольшой разрез кожи мошонки или промежности, при обнаружении подкожного некроза или эмфиземы разрез продолжается до глубоких фасциальных мышечных влагалищ, при этом хирург оценивает степень адгезии фасциальных структур между собой. При наличии некротизирующего фасциита пальцевая диссекция фасциальных листков невозможна, пораженные фасции тесно спаяны между собой и с мягкими тканями, что не позволяет хирургу легко скользить пальцем вдоль них. В противном случае, при отсутствии некротизирующего фасциита, хирургу при пальцевой ревизии раны легко удается отслоить фациальные листки от окружающих тканей [1, 8].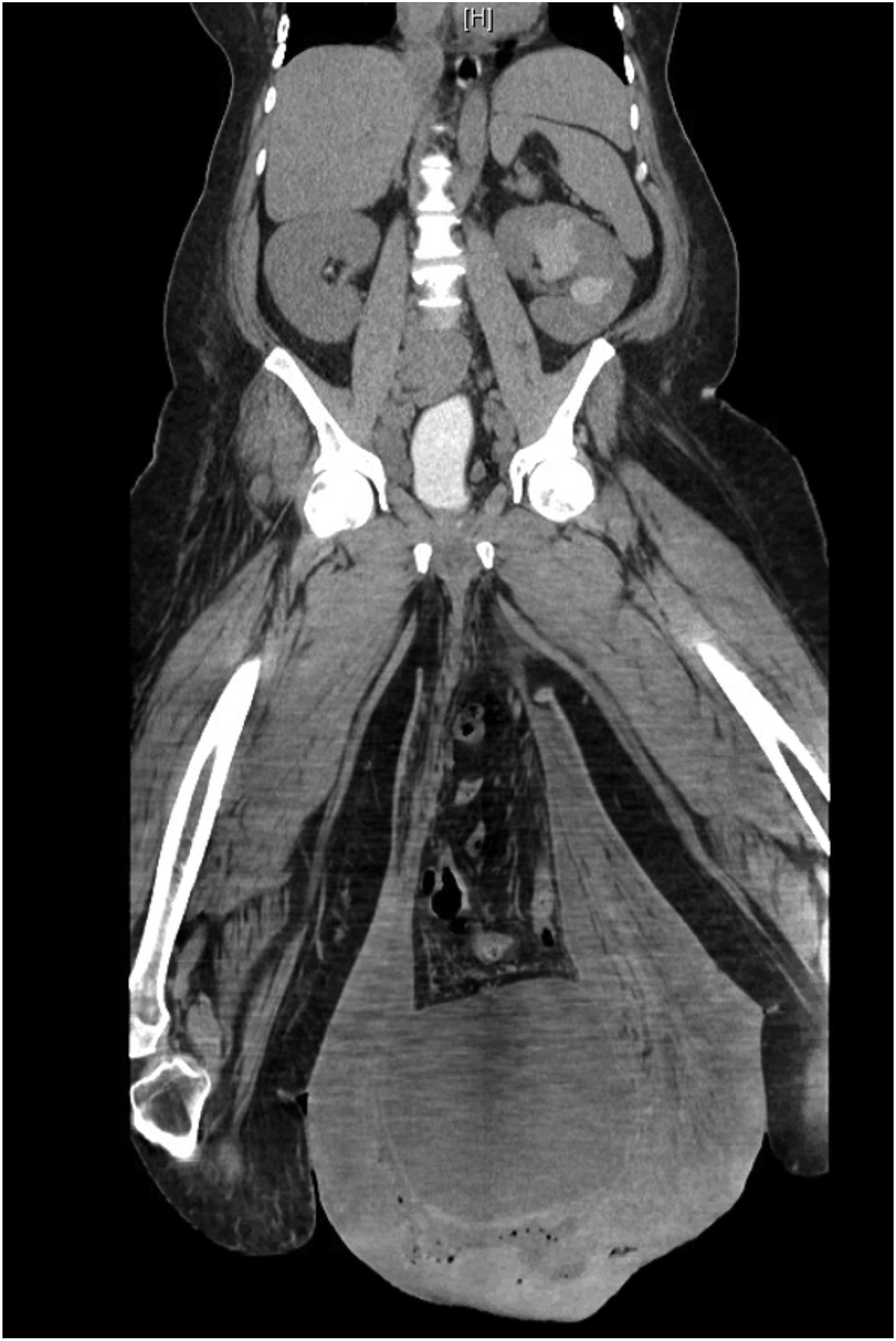
В сомнительных случаях пальцевая ревизия раны дополняется экспресс биопсией фасций с целью морфологической и бактериологической верификации некротизирующего фасциита [7, 8, 15]. При очевидных интраоперационных и морфологических признаках ГФ объем эксплоративной операции расширяется до исечения омертвевших тканей с применением широких «лампасных» разрезов уже под общим обезболиванием [13, 14]. Хирургическое иссечение глубокой фасции и подлежащих мышц обычно не требуется, так как они редко поражаются при ГФ [9, 13, 14]. Границы некрэктомии определяются визуально и при пальцевой ревизии – по легкости диссекции тканей, поскольку кожный некроз не является надежным маркером некротизирующего фасциита [9]. Некоторые авторы рекомендуют выполнять радикальное иссечение пораженных тканей с применением электрокоагуляции для уменьшения объема кровопотери [8, 16]. Высока вероятность повторных хирургических вмешательств до полной санации некротизирующей инфекции [9]. После получения результатов микробиологического исследования биоптата фасций проводится, если необходимо, коррекция начатой антибактериальной терапии.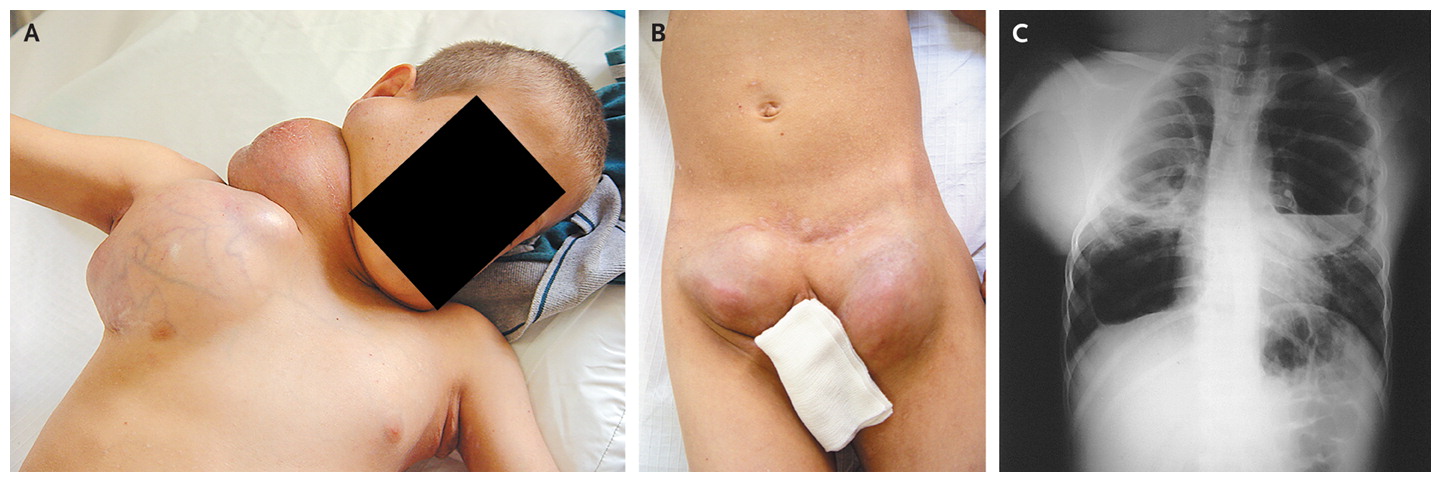
В ранних публикациях можно встретить рекомендации по выжидательной тактике: в начальной фазе ГФ проводить консервативное лечение, а к некрэктомии прибегать лишь при наличии четкой демаркационной линии, обозначающей зону некроза [13, 17]. В настоящее время выжидательная тактика признана порочной и в литературе уже не обсуждается, она способствуют генерализации гнойнонекротического процесса с развитием сепсиса и летального исхода [9, 14]. На вооружение принята агрессивная хирургическая тактика, включающая широкое иссечение всех некротизированных тканей с применением лампасных разрезов, вскрытие и дренирование флегмон мягких тканей наружных половых органов и промежности, абсцессов паховых лимфатических узлов [11, 14, 17, 18]. Операция должна носить не срочный, а экстренный характер – сразу же при поступлении пациента в стационар, после минимальной необходимой предоперационной подготовки (рис. 1, 2). При этом обращается внимание, что хирургический разрез, будь он даже лампасный, не в состоянии остановить некроз фасции и прогрессирование процесса.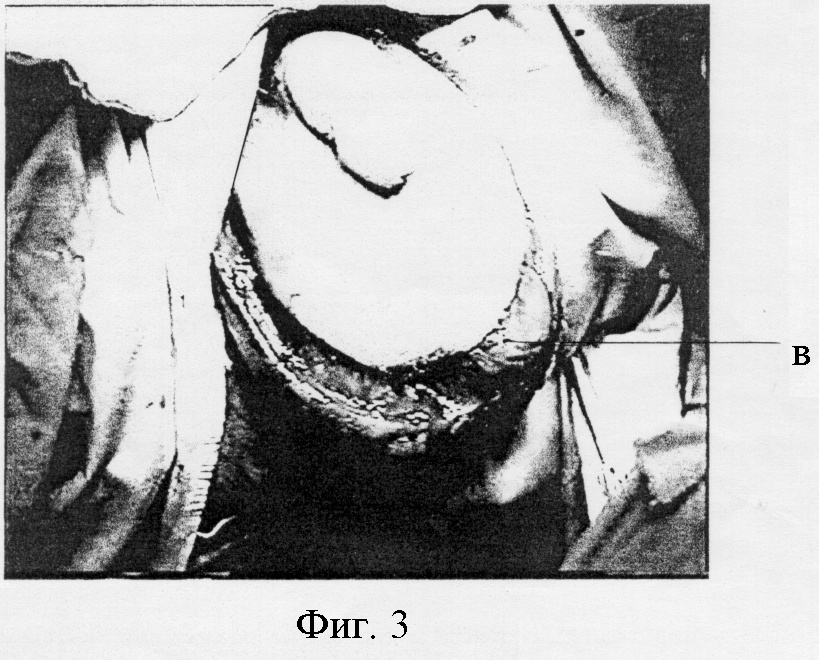 Поэтому в план лечения следует включать повторные хирургические вмешательства для дополнительного контроля над инфекционным процессом [13, 14].
Поэтому в план лечения следует включать повторные хирургические вмешательства для дополнительного контроля над инфекционным процессом [13, 14].
Рис. 1. Положение пациента с ГФ на операционном столе [25]
Рис. 2. Некрэктомия с применением «лампасных» разрезов при ГФ аноректальной области с гнойными затеками в пах и на бедро [25]
Радикальная ликвидация гнойного очага в оптимальные сроки (3-6 суток от начала ГФ) совместно с противовоспалительной и дезинтоксикационной терапией обычно приводят к выздоровлению большинства больных ГФ [9]. Если же лечебные мероприятия осуществляются в более поздние сроки, то высока вероятность развития сепсиса и полиорганной недостаточности [9, 19, 20]. Даже широкое иссечение всех некротизированных тканей не всегда является гарантией выздоровления, что свидетельствует о системном характере поражений при ГФ [9, 18]. Кроме того, как свидетельствует ретроспективный анализ, на радикализм первичной операции в определенных ситуациях может оказывать влияние психологическая проблема последующего закрытия обширных ран после полного иссечения некротизированных тканей [9, 17, 20].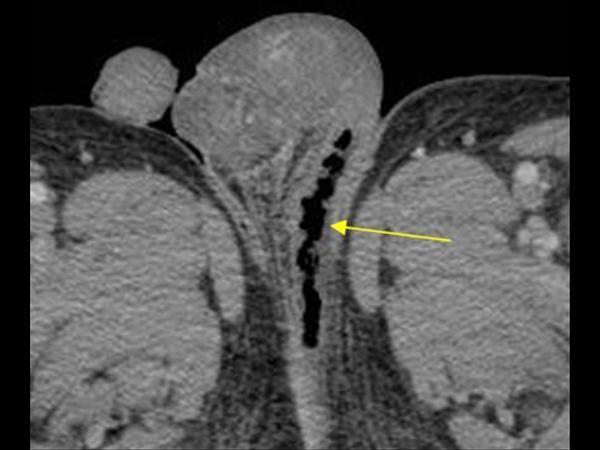 Вместе с тем недостаточный объем первично выполненной операции может в свою очередь обусловить прогрессирование процесса [9, 11, 15, 16]. Поэтому радикализм и принцип иссечения, а не рассечения омертвевших тканей являются основополагающими в хирургическом лечении ГФ, а сократить сроки заживления ран и длительность стационарного лечения возможно, лишь базируясь на методах пластической хирургии [9, 17, 18].
Вместе с тем недостаточный объем первично выполненной операции может в свою очередь обусловить прогрессирование процесса [9, 11, 15, 16]. Поэтому радикализм и принцип иссечения, а не рассечения омертвевших тканей являются основополагающими в хирургическом лечении ГФ, а сократить сроки заживления ран и длительность стационарного лечения возможно, лишь базируясь на методах пластической хирургии [9, 17, 18].
Хирургическую обработку гнойно-некротического очага осуществляют с соблюдением основных принципов гнойной хирургии, создания условий для беспрепятственного оттока раневого отделяемого, для достаточного доступа кислорода к тканям пораженной зоны, что особенно важно при наличии анаэробной инфекции. С этой целью некоторые авторы после широкого иссечения некротизированных тканей края раны выворачивают и подшивают к окружающей здоровой коже в виде манжеты для лучшей аэрации раневой поверхности [8, 10, 15].
Спектр неотложных хирургических вмешательств при ГФ может быть самым разнообразным и не ограничиваться лишь некрэктомией, абсцессотомией, вскрытием и дренированием гнойных затеков мягких тканей аногенитальной зоны. Для изучения характера неотложных операций при ГФ был проведен собственный анализ 793 случаев ГФ, представленных в 10-ти крупных клинических исследованиях за последние 10 лет [21-30]. Среди неотложных хирургических вмешательств при ГФ были выполнены некрэктомия, абсцессотомия, вскрытие и дренирование гнойных затеков мягких тканей наружных половых органов, промежности и малого таза, колостомия, эпицистостомия, орхиэктомия, пенэктомия и вазэктомия (рис. 3).
Для изучения характера неотложных операций при ГФ был проведен собственный анализ 793 случаев ГФ, представленных в 10-ти крупных клинических исследованиях за последние 10 лет [21-30]. Среди неотложных хирургических вмешательств при ГФ были выполнены некрэктомия, абсцессотомия, вскрытие и дренирование гнойных затеков мягких тканей наружных половых органов, промежности и малого таза, колостомия, эпицистостомия, орхиэктомия, пенэктомия и вазэктомия (рис. 3).
Рис. 3. Структура неотложных оперативных вмешательств при ГФ (n = 793)
Некрэктомия мягких тканей наружных половых и промежности при ГФ была выполнена в 789 (99,5%) случаях, среди которых сочетание некрэктомии с вскрытием и дренированием абсцессов, флегмон и гнойных затеков аногенитальной области и малого таза было в 265 (33,6%) случаях. Количество некрэктомий варьировало от 1 до 8 (в среднем, 3,7 ± 1,3), более двух некрэктомий было произведено в 555 (70%) случаях. Наличие взаимосвязи между количеством некрэктомий и показателем летальности при ГФ убедительно не установлено ввиду отсутствия широкомасштабных исследований. В отдельных публикациях показано, что количество некрэктомий в целом не влияет на показатель летальности при ГФ [24, 26, 30]. Однако, по данным других авторов, повторные агрессивные санационные некрэктомии с интервалом 1-2 дня достоверно приводят к снижению летальности [12, 29]. Сроки выполнения некрэктомии являются статистически значимым показателем витального прогноза при ГФ и разногласий не вызывают [24, 25, 30]. Так, в серии наблюдений H.R. Unalp и соавт. (2008), включающей 68 пациентов с ГФ, сроки выполнения первого хирургического вмешательства были почти в 2 раза больше среди умерших пациентов, чем среди выживших: 5,3 (3-8) суток и 2,9 (1-8) суток, соответственно (p = 0,047) [30].
Наличие взаимосвязи между количеством некрэктомий и показателем летальности при ГФ убедительно не установлено ввиду отсутствия широкомасштабных исследований. В отдельных публикациях показано, что количество некрэктомий в целом не влияет на показатель летальности при ГФ [24, 26, 30]. Однако, по данным других авторов, повторные агрессивные санационные некрэктомии с интервалом 1-2 дня достоверно приводят к снижению летальности [12, 29]. Сроки выполнения некрэктомии являются статистически значимым показателем витального прогноза при ГФ и разногласий не вызывают [24, 25, 30]. Так, в серии наблюдений H.R. Unalp и соавт. (2008), включающей 68 пациентов с ГФ, сроки выполнения первого хирургического вмешательства были почти в 2 раза больше среди умерших пациентов, чем среди выживших: 5,3 (3-8) суток и 2,9 (1-8) суток, соответственно (p = 0,047) [30].
Отведение мочи было выполнено у 349 (44,3%) пациентов с ГФ. При этом катетеризация мочевого пузыря осуществлена у 220 (63,3%) и эпицистостомия – у 129 (36,7%) больных ГФ. В зависимости от серии наблюдений процент превентивной катетеризации мочевого пузыря достигает 100, что связано с необходимостью проведения инфузионной терапии. Отведение мочи из мочевого пузыря проводилось путем периодической и перманентной катетеризации, открытой надлобковой или троакарной эпицистостомии. Большинство авторов предпочитает постоянную катетеризацию мочевого пузыря, выполняемую с превентивной целью уже в отделении интенсивной терапии для контроля объема инфузионной терапии [11, 15, 21, 23]. Показания к выполнению эпицистостомии возникают реже: при дисфункции наружного сфинктера уретры, которая развивается при обширном поражении промежности, полового члена или уретры [12, 19, 20]. Сообщений об осложнениях, наблюдающихся при отведении мочи указанными способами у пациентов с ГФ, в литературе не приводится.
В зависимости от серии наблюдений процент превентивной катетеризации мочевого пузыря достигает 100, что связано с необходимостью проведения инфузионной терапии. Отведение мочи из мочевого пузыря проводилось путем периодической и перманентной катетеризации, открытой надлобковой или троакарной эпицистостомии. Большинство авторов предпочитает постоянную катетеризацию мочевого пузыря, выполняемую с превентивной целью уже в отделении интенсивной терапии для контроля объема инфузионной терапии [11, 15, 21, 23]. Показания к выполнению эпицистостомии возникают реже: при дисфункции наружного сфинктера уретры, которая развивается при обширном поражении промежности, полового члена или уретры [12, 19, 20]. Сообщений об осложнениях, наблюдающихся при отведении мочи указанными способами у пациентов с ГФ, в литературе не приводится.
Отведение кала путем традиционной (открытой) колостомии было выполнено у 147 (18,5%) больных ГФ (в отдельных наблюдениях процент колостомий варьировал от 1,4 до 43). Показаниями для колостомии были случаи обширного гнойно-некротического поражения аноректальной области, несостоятельность анального сфинктера в виде недержания кала, опасность загрязнения фекалиями открытой раны промежности и наружных половых органов, перфорация или наружный свищ прямой кишки. Колостомия осуществлялась как с превентивной целью в ходе первичной санационной некрэктомии, так и в отсроченном порядке при повторных хирургических санациях (рис. 4).
Показаниями для колостомии были случаи обширного гнойно-некротического поражения аноректальной области, несостоятельность анального сфинктера в виде недержания кала, опасность загрязнения фекалиями открытой раны промежности и наружных половых органов, перфорация или наружный свищ прямой кишки. Колостомия осуществлялась как с превентивной целью в ходе первичной санационной некрэктомии, так и в отсроченном порядке при повторных хирургических санациях (рис. 4).
Рис. 4. Временное отведение мочи и кала при помощи постоянного уретрального катетера и трансверзоколостомии при ГФ промежности с гнойными затеками на переднюю брюшную стенку и бедро [25]
Количество публикаций, специально посвященных вопросу колостомии при ГФ, в литературе не так много [31 – 33]. Показания к колостомии при ГФ активно обсуждаются. Наибольшие разногласия существуют в отношении показаний к превентивной колостомии, так как имеются противоречивые данные по влиянию превентивной колостомии на показатель смертности при ГФ. Так, M. Korkut и соавт. в рандомизированном исследовании, включающем 45 случаев ГФ, показали, что смертность среди пациентов, перенесших превентивную колостомию, была в 5,5 раз выше, чем у пациентов без колостомии: 38% и 7%, соответственно [29]. Противоположные результаты были получены H.R. Unalp и соавт. [30]. Согласно данным этих авторов, в клиническом исследовании, состоящем из 68 больных ГФ, колостомия была выполнена у 22 (32,4%) больных, при этом летальность в группе пациентов без колостомы была в 3 раза выше, чем среди пациентов с колостомой: 13% и 4,5%, соответственно. Было также показано, что у пациентов с превентивной колостомой летальность ниже, чем у пациентов с отстроченной колостомой [32, 33]. A. Akcan и соавт. в серии наблюдений, состоящей из 37 пациентов, при сравнении показателя летальности при превентивной и отстроченной колостомии показали статистически значимое увеличение смертности при выполнении отсроченной колостомии: 29% и 42%, соответственно (p=0,031) [32].
Так, M. Korkut и соавт. в рандомизированном исследовании, включающем 45 случаев ГФ, показали, что смертность среди пациентов, перенесших превентивную колостомию, была в 5,5 раз выше, чем у пациентов без колостомии: 38% и 7%, соответственно [29]. Противоположные результаты были получены H.R. Unalp и соавт. [30]. Согласно данным этих авторов, в клиническом исследовании, состоящем из 68 больных ГФ, колостомия была выполнена у 22 (32,4%) больных, при этом летальность в группе пациентов без колостомы была в 3 раза выше, чем среди пациентов с колостомой: 13% и 4,5%, соответственно. Было также показано, что у пациентов с превентивной колостомой летальность ниже, чем у пациентов с отстроченной колостомой [32, 33]. A. Akcan и соавт. в серии наблюдений, состоящей из 37 пациентов, при сравнении показателя летальности при превентивной и отстроченной колостомии показали статистически значимое увеличение смертности при выполнении отсроченной колостомии: 29% и 42%, соответственно (p=0,031) [32].
Сторонники превентивной колостомии полагают, что она позволяет осуществлять более раннее пероральное питание пациентов с ГФ, значительно уменьшает риск микробной контаминации и способствует более быстрому заживлению раны промежности и мошонки [33].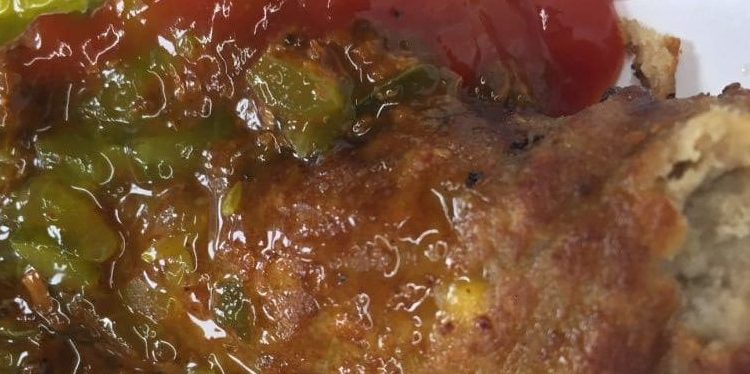 Противники превентивной колостомии считают, что она не только не спасает от летального исхода, но и наоборот увеличивает вероятность летального исхода из-за ее осложнений [29]. Было показано, что колостомия может сопровождаться наличием осложнений в виде раневой инфекции, ишемии стомы, пролонгированной кишечной непроходимости, эвисцерации [29, 32]. Колостомия дополнительно вызывает физическую и психологическую травму у соматически тяжелого контингента больных, к которому относятся пациенты с ГФ [32, 33]. Несмотря на то, что колостомия не сопровождается увеличением сроков госпитализации, она не исключает необходимость многократных санаций раны и тем самым не приводит к уменьшению количества некрэктомий [29, 32]. Таким образом, на сегодняшний день, принимая во внимание положительные и отрицательные стороны превентивной колостомии, рекомендуется ее выполнение лишь по строгим показаниям [31, 33].
Противники превентивной колостомии считают, что она не только не спасает от летального исхода, но и наоборот увеличивает вероятность летального исхода из-за ее осложнений [29]. Было показано, что колостомия может сопровождаться наличием осложнений в виде раневой инфекции, ишемии стомы, пролонгированной кишечной непроходимости, эвисцерации [29, 32]. Колостомия дополнительно вызывает физическую и психологическую травму у соматически тяжелого контингента больных, к которому относятся пациенты с ГФ [32, 33]. Несмотря на то, что колостомия не сопровождается увеличением сроков госпитализации, она не исключает необходимость многократных санаций раны и тем самым не приводит к уменьшению количества некрэктомий [29, 32]. Таким образом, на сегодняшний день, принимая во внимание положительные и отрицательные стороны превентивной колостомии, рекомендуется ее выполнение лишь по строгим показаниям [31, 33].
В последнее время в качестве альтернативы традиционной колостомии предложена самоудерживающаяся гибкая система для отведения каловых масс в виде силиконового катетера с надувным баллоном (по типу катетера Фолея), которая устанавливается в анальный канал и соединяется с калоприемником [1, 4, 25] (рис. 5). Атравматичная колостома хорошо защищает раневую поверхность от фекальной контаминации и тем самым ускоряет раневой регенераторный процесс, она показана при диарее, ожогах и язвах аноректальной области [1, 4]. Считается, что такая альтернативная колостома помогает избежать осложнений, связанных с выполнением рутинной колостомии, она физически и психологически легче переносится пациентами, а также экономически выгодна [24, 33]. Перед установкой отводящего устройства в прямую кишку рекомендуется провести пальцевое и визуальное исследование прямой кишки на предмет опухолевого заболевания или повреждения. Злокачественные опухоли, перфорация и свищи прямой кишки являются противопоказаниями для установ-ления катетера в прямую кишку [4, 33]. В этих случаях выполняется обычная колостомия.
5). Атравматичная колостома хорошо защищает раневую поверхность от фекальной контаминации и тем самым ускоряет раневой регенераторный процесс, она показана при диарее, ожогах и язвах аноректальной области [1, 4]. Считается, что такая альтернативная колостома помогает избежать осложнений, связанных с выполнением рутинной колостомии, она физически и психологически легче переносится пациентами, а также экономически выгодна [24, 33]. Перед установкой отводящего устройства в прямую кишку рекомендуется провести пальцевое и визуальное исследование прямой кишки на предмет опухолевого заболевания или повреждения. Злокачественные опухоли, перфорация и свищи прямой кишки являются противопоказаниями для установ-ления катетера в прямую кишку [4, 33]. В этих случаях выполняется обычная колостомия.
Рис. 5. Временное отведение кала при помощи самоудерживающейся системы по типу катетера Фолея [4]
Орхиэктомия была выполнена в 28 (3,5%) случаях (в зависимости от серии наблюдений это количество достигало 30%), пенэктомия и вазэктомия – в 1 (0,1%) случае (в зависимости от серии наблюдений – до 5%). Показанием для этих операций при ГФ было вовлечение в гнойно-некротический процесс полового члена, яичек и семявыносящего протока. Низкий процент орхиэктомии еще раз подтверждает известный факт редкого поражения яичек при ГФ, что объясняется раздельным кровообращением мошонки и яичек [1, 4, 8, 14].
Показанием для этих операций при ГФ было вовлечение в гнойно-некротический процесс полового члена, яичек и семявыносящего протока. Низкий процент орхиэктомии еще раз подтверждает известный факт редкого поражения яичек при ГФ, что объясняется раздельным кровообращением мошонки и яичек [1, 4, 8, 14].
АНТИБАКТЕРИАЛЬНОЕ ЛЕЧЕНИЕ ГФ
Рекомендации по антимикробной терапии ГФ основаны на низком уровне доказательности и степени клинических рекомендаций [11, 15, 16]. Антибактериальная терапия должна проводиться сразу после постановки диагноза ГФ одновременно с подготовкой больного к операции. С учетом полимикробной (аэробной и анаэробной) каузативной микрофлоры, лечение ГФ рекомендуется начинать с антибиотиков широкого спектра действия [11, 18, 19]. Предусматривается влияние на основные вероятные возбудители ГФ, включая золотистый стафилококк, стрептококки (в первую очередь Str. руоgenes), анаэробы и энтеробактерии.
Согласно новым клиническим рекомендациям Американского общества инфекционных болезней (IDSA – 2015) к препаратам выбора при ГФ относится триада: цефтриаксон (цефтазидим) или флоксан (ципрофлоксацин), гентамицин и метронидазол (метрогил) [34]. При молниеносных и быстро прогрессирующих формах ГФ в комплекс антибактериальной терапии включаются антибиотик из класса карбапенов (имипенем, меропенем, эртапенем, дорипенем, фаропенем, биапенем), относящихся к классу βлактамных антибиотиков с широким спектром действий, а также пиперациллина-тазобактам – новый комбинированный антибактериальный препарат, содержащий пиперациллин (полусинтетический антибиотик широкого спектра действия) и тазобактам (ингибитор большинства β-лактамаз). При непереносимости пенициллинов рекомендуется применять тигерциклин, относящийся к группе макролидов с широким антибактериальным спектром и низкой нефротоксичностью (по сравнению с другими аминогликозидами). При наличии в анамнезе повторных госпитализаций с длительными курсами антибактериальной терапии целесообразно добавить к терапии линезолид или даптомицин, используемые для лечения тяжелых инфекций, вызванных большинством антибиотикорезистентных штаммов грамположительных бактерий (включая стрептококки, устойчивые к ванкомицину, энтерококки и метициллин – резистентный золотистый стафилококк) [4, 34, 35].
При молниеносных и быстро прогрессирующих формах ГФ в комплекс антибактериальной терапии включаются антибиотик из класса карбапенов (имипенем, меропенем, эртапенем, дорипенем, фаропенем, биапенем), относящихся к классу βлактамных антибиотиков с широким спектром действий, а также пиперациллина-тазобактам – новый комбинированный антибактериальный препарат, содержащий пиперациллин (полусинтетический антибиотик широкого спектра действия) и тазобактам (ингибитор большинства β-лактамаз). При непереносимости пенициллинов рекомендуется применять тигерциклин, относящийся к группе макролидов с широким антибактериальным спектром и низкой нефротоксичностью (по сравнению с другими аминогликозидами). При наличии в анамнезе повторных госпитализаций с длительными курсами антибактериальной терапии целесообразно добавить к терапии линезолид или даптомицин, используемые для лечения тяжелых инфекций, вызванных большинством антибиотикорезистентных штаммов грамположительных бактерий (включая стрептококки, устойчивые к ванкомицину, энтерококки и метициллин – резистентный золотистый стафилококк) [4, 34, 35].
Предложены также и другие схемы антибактериальной терапии, заслуживающие внимания [36-39]. Для эмпирической антибактериальной терапии широкого спектра действия до получения результатов микробиологического анализа можно использовать комбинацию пенициллина G, клиндамицина, ванкомицина, и гентамицина [38]. Пенициллин G обладает значительной активностью в отношении стрептококков и клостридий. Ванкомицин эффективен при метициллин-резистентном золотистом стафилококке. Клиндамицин имеет относительно широкую антиаэробную и антианаэробную активность, уменьшает продукцию α-токсина клостридиальной флоры и суперантигена M стрептококковой флоры. Гентамицин обеспечивает широкое антибактериальное действие на многие грамотрицательные палочки и анаэробные бактерии [38, 39]. Возможно также применение сочетания цефалоспоринов III-IV поколений (цефотаксим, цефтриаксон, цефепим) с метронидазолом [11, 15, 16]; эмпирической монотерапии ингибиторозащищенными пенициллинами (амоксициллин / клавуланат, тикарциллин / клавуланат) [15, 21, 36].
Суточная доза указанных препаратов и продолжительность антибактериальной терапии определяется индивидуально в зависимости от степени распространенности, обширности гнойно-некротического поражения и тяжести состояния больных. Длительность комбинированной антибактериальной терапии составляет в среднем 7-10 суток, максимально – 14 суток [7, 8, 13].
ПОСЛЕОПЕРАЦИОННОЕ ЛЕЧЕНИЕ БОЛЬНЫХ ГФ
Осуществляется в специаль-ных палатах отделения интенсивной терапии, крайне тяжелых больных – в режиме искусственной вентиляции легких продолжительностью не менее 3 суток [1, 2, 4, 11, 16]. Лечебные мероприятия направлены на поддержание гемодинамики, прежде всего сердечного выброса, а также проведение дезинтоксикационной и инфузионной терапии с использованием вазопрессорных аминов для обеспечения адекватной тканевой перфузии, снижения концентраций токсических метаболитов и цитокинов [3, 15, 16, 18]. При инфузионной и дезинтоксикационной терапии применяются кристаллоидные растворы, растворы альбумина, плазмареферез и гемосорбция; при обширных кровоточащих раневых поверхностях – плазмозамещающая терапия и гемотрансфузии [13, 14].
Строгому контролю подлежат азотовыделительная функция почек и гликемический статус пациента. Следует помнить, что почечная недостаточность, обусловленная тканевой гипоперфузией и массивной эндотоксемией, является одним из наиболее распространенных осложнений ГФ и, в ряде случаев, для коррекции может потребовать применения неотложного гемодиализа [19, 20, 23]. Как правило, ГФ развивается у пациентов с сахарным диабетом, который на фоне сепсиса может легко декомпенсироваться и потребовать применения больших доз инсулина в виде постоянной инсулиновой помпы [3, 4].
Немаловажное значение в интенсивном лечении больных ГФ в условиях отделения реанимации придается парентеральному питанию с полным возмещением потерянных калорий (не менее 125% от нормативных показателей, в среднем около 3000 ккал/сут), незаменимых аминокислот (таких как аргинин, цитруллин и глютамин) [25, 26]. Показано, что концентрация L-аргинина существенно снижается в плазме крови на фоне сепсиса и коррелирует с высокой летальностью у пациентов с ГФ [4, 21]. Аргинин принимает участие в процессах заживления ран и иммуногенеза, система аргинин-NO играет важную роль в регуляции сосудистого тонуса и артериального давления. Тем не менее, необходимы дальнейшие исследования, чтобы определить потенциальную полезность добавок с аргинином или глутамином у больных сепсисом [4, 38, 39].
Аргинин принимает участие в процессах заживления ран и иммуногенеза, система аргинин-NO играет важную роль в регуляции сосудистого тонуса и артериального давления. Тем не менее, необходимы дальнейшие исследования, чтобы определить потенциальную полезность добавок с аргинином или глутамином у больных сепсисом [4, 38, 39].
Среди адъювантных методов лечения ГФ заслуживает отдельного внимания применение гипербарической оксигенотерапии (ГБОТ), которая официально признана Обществом подводной и гипербарической Медицины США для клинического применения [40-45]. Она осуществляется в условиях инсуфляции кислорода при давлении равном 2,5 абсолютных атмосфер в течение 90 – 120 минут за один сеанс. Экспериментальными исследованиями показано, что ГБОТ приводит к увеличению оксигенации артериальной крови и тканей, активности макрофагов в очаге воспаления, предотвращает дальнейшее распространение некроза тканей и уменьшает общие проявления эндотоксемии [40, 41]. ГБОТ имеет прямой антибактериальный эффект по отношению к клостридиальной флоре путем образования свободных радикалов кислорода; приводит к увеличению внутриклеточного транспорта антибиотиков, повышает эффективность аминогликозидов к синегнойной палочке [41, 43]. ГБОТ играет важную роль в заживлении ран: уменьшает отек за счет вазоконстрикции, стимулирует ангиогенез, синтез фибробластов и образование грануляционной ткани [40-43].
ГБОТ играет важную роль в заживлении ран: уменьшает отек за счет вазоконстрикции, стимулирует ангиогенез, синтез фибробластов и образование грануляционной ткани [40-43].
К нежелательным эффектам ГБОТ относятся цитотоксические, приводящие к спазмам мелких сосудов легких в виде одышки наподобие высотной болезни; нейротоксические в виде воздействия на центральную нервную систему с развитием судорог; травматические в виде возможной баротравмы среднего уха [45]. В некоторых случаях до начала ГБОТ рекомендуется выполнение превентивной миринготомии (тимпаностомии) или хирургической имплантации временной тимпаностомической трубки [40, 43].
Эффективность и целесообразность применения ГБОТ при ГФ остаются спорными. Некоторые авторы сообщают о снижении смертности пациентов с ГФ при использовании ГБОТ [40, 42, 43, 44]. R.S.Jr. Hollabaugh и соавт. при анализе 26 случаев ГФ показали различие в летальности при сравнении двух групп пациентов, получавших сеансы ГБОТ (n = 14) и не получавших их (n = 12). В группе без ГБОТ летальность составила 42% против 7% в группе пациентов, получавших ГБОТ в рамках комплексной терапии [43]. Аналогичная работа была проведена F. Ayan и соавт. : на небольшой группе больных (n = 11) была показана меньшая летальность в случае применения ГБОТ в качестве адъювантной терапии ГФ [42]. Заслуживает внимание работа J.J. Shaw и соавт. из Массачусетского университета (США) [40]. Авторы в 2008 – 2010 гг. на базе 14 лечебных центров США впервые провели широкомасштабное мультицентровое исследование эффективности ГБОТ у 1583 пациентов с некротическим фасциитом разной локализации, включая случаи ГФ. Было показано значительное снижение количества осложнений и летальности в группе пациентов, получавших ГБОТ (соответственно 45% и 66%, 4% и 23% при p< 0,01). При этом прямые затраты на лечение и длительность госпитализации в изучаемой и контрольной группах существенно не различались. Однако, в другом более раннем и меньшем по масштабу ретроспективном исследовании M.E. George и соавт.
В группе без ГБОТ летальность составила 42% против 7% в группе пациентов, получавших ГБОТ в рамках комплексной терапии [43]. Аналогичная работа была проведена F. Ayan и соавт. : на небольшой группе больных (n = 11) была показана меньшая летальность в случае применения ГБОТ в качестве адъювантной терапии ГФ [42]. Заслуживает внимание работа J.J. Shaw и соавт. из Массачусетского университета (США) [40]. Авторы в 2008 – 2010 гг. на базе 14 лечебных центров США впервые провели широкомасштабное мультицентровое исследование эффективности ГБОТ у 1583 пациентов с некротическим фасциитом разной локализации, включая случаи ГФ. Было показано значительное снижение количества осложнений и летальности в группе пациентов, получавших ГБОТ (соответственно 45% и 66%, 4% и 23% при p< 0,01). При этом прямые затраты на лечение и длительность госпитализации в изучаемой и контрольной группах существенно не различались. Однако, в другом более раннем и меньшем по масштабу ретроспективном исследовании M.E. George и соавт. , объединяющем 78 пациентов с ГФ в 2 лечебных центрах США, было установлено, что применение ГБОТ не приводит к значительному снижению летальности, количеству санационных некрэктомий и осложнений, длительности антибактериальной терапии и срокам пребывания в стационаре [41].
, объединяющем 78 пациентов с ГФ в 2 лечебных центрах США, было установлено, что применение ГБОТ не приводит к значительному снижению летальности, количеству санационных некрэктомий и осложнений, длительности антибактериальной терапии и срокам пребывания в стационаре [41].
В настоящее время отсутствует единый протокол ГБОТ при ГФ, что затрудняет разработку официальных рекомендаций по применению ГБОТ в клинической практике в целом [43, 44, 45]. Наличие серьезных побочных реакций ГБОТ пока еще ограничивает рутинное применение метода, прежде всего, у гемодинамически нестабильных пациентов с ГФ [40, 45]. К тому же многие клиники не имеют возможности проведения ГБОТ. В дискуссиях по ГБОТ подчеркивается, что показания к ГБОТ при ГФ должны быть строго обоснованы. Даже при наличии ГБОТ в арсенале клиники, применение данного метода нисколько не должно препятствовать проведению неотложного хирургического лечения (санационной некрэктомии) у пациентов с ГФ [1, 4, 43, 45].
УПРАВЛЕНИЕ РАНЕВЫМ ПРОЦЕССОМ. ТРЕБОВАНИЯ К РАНЕВЫМ ПОВЯЗКАМ. УХОД ЗА РАНАМИ И КОНТРОЛЬ БОЛИ
ТРЕБОВАНИЯ К РАНЕВЫМ ПОВЯЗКАМ. УХОД ЗА РАНАМИ И КОНТРОЛЬ БОЛИ
Управление раневым процессом, учитывая гнойно-некротический характер повреждения мягких тканей наружных половых органов и промежности, которые являются, как известно, рефлексогенными (шокогенными) зонами, относится к важным аспектам раннего послеоперационного периода и начинается уже в операционной [7, 8, 13, 14, 15, 18]. В целом, управление раневым процессом при ГФ определяется множеством факторов, зависящих от конкретного случая, научных воззрений и возможностей клиники.
Температура в операционной должна быть комфортной, чтобы предотвратить переохлаждение, а перевязочные материалы – в широком ассортименте для перевязки анатомически сложных и загрязненных ран. Раневые повязки накладываются таким образом, чтобы из-бежать негативного воздействия на сухожилия, кости или хрящи и предотвратить их от высыхания. Повязки должны обеспечить визуальный контроль течения раневого процесса, развития раневых осложнений в виде присоединения вторичной инфекции и роста дрожжевой флоры [1, 4, 16]. В протоколе первичной хирургической операции важно документировать локализацию и размеры раны, состояние краев раны и окружающих кожныхпокровов, что также позволяет эффективно контролировать ход раневого процесса и оценить необходимость дальнейшей хирургической обработки раны [1, 5, 11, 15]. Раневые повязки не должны ограничивать физическую активность и мобильность пациента для предотвращения внутрибольничных осложнений, таких как пневмония, инфекции мочевыводящих путей, тромбоэмболические осложнения [46-48].
В протоколе первичной хирургической операции важно документировать локализацию и размеры раны, состояние краев раны и окружающих кожныхпокровов, что также позволяет эффективно контролировать ход раневого процесса и оценить необходимость дальнейшей хирургической обработки раны [1, 5, 11, 15]. Раневые повязки не должны ограничивать физическую активность и мобильность пациента для предотвращения внутрибольничных осложнений, таких как пневмония, инфекции мочевыводящих путей, тромбоэмболические осложнения [46-48].
В отношении частоты и вида раневых повязок в 1-ой фазе раневого процесса – фазе гидратации в литературе нет единого мнения. Большинство авторов выполняют ежедневные перевязки, некоторые из них с многократной сменой повязок в течение суток [7, 8, 13]. Некоторые авторы отдают предпочтение редким перевязкам с использованием, так называемых, итерационных (от лат. iteratio — повторяю, в данном случае, способность повязки принимать анатомическую форму раневой поверхности) раневых повязок, на основе антимикробного или пенного перевязочного материала [1, 3, 4, 21, 25]. К преимуществам итерационных повязок относятся: возможность изменение формы повязки, что очень важно при покрытии таких анатомически сложных ран, к каким относятся наружные половые органы и промежность; наличие антимикробного слоя; уменьшение частоты смены повязки; сокращение сроков раневого процесса и времени, требующего для ухода за сложными ранами; возможность визуального исследования раневого экссудата непосредственно через повязку [21, 25]. Главными достоинствами итерационных повязок являются возможность визуальной оценки эволюции раневого процесса (не снимая повязки) и активного воздействия на течение раневого процесса путем орошения раны через повязку различными антисептиками. Для повязок используют перекись водорода, бетадин, левомиколь, жировые эмульсии или альгинат кальция (альгостерил) и т.д. Итерационные повязки накладывают в операционной и используют в период проведения поэтапных санационных некрэктомий до полного очищения раны [3, 4, 21, 25, 27].
К преимуществам итерационных повязок относятся: возможность изменение формы повязки, что очень важно при покрытии таких анатомически сложных ран, к каким относятся наружные половые органы и промежность; наличие антимикробного слоя; уменьшение частоты смены повязки; сокращение сроков раневого процесса и времени, требующего для ухода за сложными ранами; возможность визуального исследования раневого экссудата непосредственно через повязку [21, 25]. Главными достоинствами итерационных повязок являются возможность визуальной оценки эволюции раневого процесса (не снимая повязки) и активного воздействия на течение раневого процесса путем орошения раны через повязку различными антисептиками. Для повязок используют перекись водорода, бетадин, левомиколь, жировые эмульсии или альгинат кальция (альгостерил) и т.д. Итерационные повязки накладывают в операционной и используют в период проведения поэтапных санационных некрэктомий до полного очищения раны [3, 4, 21, 25, 27].
После радикальной хирургической обработки и некрэктомии местную санацию гнойного очага проводят с учетом фазы раневого процесса. В фазе гидратации выполняется туалет раны растворами различных антисептиков (фурацилин, диоксидин, водный раствор хлоргексидина, 0,5% раствор гипохлорита натрия или раствор Дейкина, 3% раствор перекиси водорода) с применением влажно-высыхающих раневых повязок [1, 3, 7, 8]. Указывается на необходимость соблюдения мер предосторожности при использовании раствора перекиси водорода у больных ГФ, получающих одновременно сеансы ГБОТ [11, 15]. При этом возможны взрывоопасные ситуации и тромбоэмболические осложнения при высвобождении свободного кислорода под давлением. Кроме того, при применении раствора перекиси водорода необходимо помнить о развитии искусственной подкожной крепитации, которая может симулировать прогрессирование ГФ [33, 45, 46]. Для улучшения отторжения гнойно-некротических масс у ряда больных при перевязках также используются препараты, обладающие коллагенолитической активностью (ируксол, колладиосорб) и растворы протеолитических ферментов (химопсин, химотрипсин) [7, 9, 18]. Некоторые авторы придают значение применению ферментных санаций раны с использованием липофилизированной коллагеназы, фибринового клея для закрытия дефектов кожи, не имеющих активного бактериального заражения [11, 16, 37].
В фазе гидратации выполняется туалет раны растворами различных антисептиков (фурацилин, диоксидин, водный раствор хлоргексидина, 0,5% раствор гипохлорита натрия или раствор Дейкина, 3% раствор перекиси водорода) с применением влажно-высыхающих раневых повязок [1, 3, 7, 8]. Указывается на необходимость соблюдения мер предосторожности при использовании раствора перекиси водорода у больных ГФ, получающих одновременно сеансы ГБОТ [11, 15]. При этом возможны взрывоопасные ситуации и тромбоэмболические осложнения при высвобождении свободного кислорода под давлением. Кроме того, при применении раствора перекиси водорода необходимо помнить о развитии искусственной подкожной крепитации, которая может симулировать прогрессирование ГФ [33, 45, 46]. Для улучшения отторжения гнойно-некротических масс у ряда больных при перевязках также используются препараты, обладающие коллагенолитической активностью (ируксол, колладиосорб) и растворы протеолитических ферментов (химопсин, химотрипсин) [7, 9, 18]. Некоторые авторы придают значение применению ферментных санаций раны с использованием липофилизированной коллагеназы, фибринового клея для закрытия дефектов кожи, не имеющих активного бактериального заражения [11, 16, 37]. С целью ускорения процесса очищения раны применяют ультразвуковую кавитацию раны (аппарат УРСК-7н-18, ультразвук низкой частоты) [1, 7, 9]. Перспективными считается лазерное облучение раневой поверхности (гелий-неоновый лазер низкой интенсивности) с помощью аппарата АФЛ-1, орошение ран струей кислорода или озоновоздушной смесью, гидропрессивную обработку озонированным 0,9% раствором NaCl, местное применение комбинированного препарата офлотримол-2 и гемасепта, аппликации сорбционных тампонов-дренажей [25, 29, 38, 48].
С целью ускорения процесса очищения раны применяют ультразвуковую кавитацию раны (аппарат УРСК-7н-18, ультразвук низкой частоты) [1, 7, 9]. Перспективными считается лазерное облучение раневой поверхности (гелий-неоновый лазер низкой интенсивности) с помощью аппарата АФЛ-1, орошение ран струей кислорода или озоновоздушной смесью, гидропрессивную обработку озонированным 0,9% раствором NaCl, местное применение комбинированного препарата офлотримол-2 и гемасепта, аппликации сорбционных тампонов-дренажей [25, 29, 38, 48].
В фазе дегидратации при перевязках используются водорастворимые мази на полиэтиленоксидной основе («Левомеколь» или «Диоксиколь»), обладающие высокими дегидратирующим и санирующим свойствами [7, 8, 9, 14]. Немало публикаций уделено применению медотерапии при ГФ [1, 3, 4, 49-51]. Природный и необработанный мед используется с хорошими результатами при лечении гнойных ран и трофических язв кожи различного генеза. Антибактериальный эффект меда, как полагают, связан с его гипертоническими свойствами и наличием феноловых кислот [49, 50]. Мед создает кислую среду (рН меда = 3,6), губительную для многих микроорганизмов, а также содержит ферменты, которые переваривают некротические ткани. При применении медотерапии очищение раны достигается быстро: в течение 57 дней [1, 4, 51]. К сожалению, рандомизированные исследования об эффективности меда у пациентов с ГФ в доступной литературе отсутствуют.
Мед создает кислую среду (рН меда = 3,6), губительную для многих микроорганизмов, а также содержит ферменты, которые переваривают некротические ткани. При применении медотерапии очищение раны достигается быстро: в течение 57 дней [1, 4, 51]. К сожалению, рандомизированные исследования об эффективности меда у пациентов с ГФ в доступной литературе отсутствуют.
При переходе раневого процесса в фазу пролиферации (регенерации) основной задачей местной санации ран является стимуляция роста созревания соединительной ткани. С этой целью применяют поливалентную системную терапию с использованием топических препаратов местного применения (куриозин), антиоксидантов (токоферол, аевит) и депротеинизированных дериватов крови телят (солкосерил, актовегин) [6-9, 52-54]. Учитывая данные литературы о роли сосудистого фактора в сложном патогенезе ГФ, в комплекс лечения больных старше 40 лет включаются антикоагулянты (гепарин, фраксипарин), ангиопротекторы (трентал, пентоксифиллин) и препараты, улучшающие микроциркуляцию и реологические свойства крови (реополиглюкин) [11, 13, 16, 54].
Среди новых технологий в качестве местного адъювантного лечения обширных ран у пациентов с ГФ применяется метод локальной вакуумной терапии (ЛВТ) с использованием отрицательного атмосферного давления (около 125 мм. рт. ст.) [55-64]. ЛВТ рекомендуется во 2-й фазе раневого процесса (фазе дегидратации), как правило, после неоднократных операций – некрэктомий, на этапе очищения раны и формирования грануляционной ткани [57, 61]. Система для создания отрицательного атмосферного давления состоит из портативного вакуумного усилителя (устройства переменного тока), гибкого шланга и клейкой полиуретановой пленки, которой герметично закрывают раневую поверхность. Устройство работает циклически, каждый цикл работы включает 5-ти минутное воздействие отрицательного давления на раневую поверхность с последующим 2-х минутным перерывом (рис. 6).
Рис. 6. Применение итерационной раневой повязки и вакуумной терапии после некрэктомии при ГФ с тотальным некрозом мошонки и кожи полового члена [63]
Механизмы терапевтического воздействия отрицательного давления на раневой процесс окончательно не изучены. В экспериментальных и клинических исследованиях показано, что метод ЛВТ позволяет уменьшить раневой отек, улучшить микроциркуляцию в ране и формирование грануляционной ткани, оптимизирует процессы фагоцитоза и элиминации бактерий из раны [55, 56, 60, 61, 64]. Кроме того, циклическое применение отрицательного атмосферного давления изменяет «клеточный скелет» раневого ложа, вызывая каскад внутриклеточных сигналов, повышающих скорость деления клеток и последующее формирование грануляционной ткани [61-64]. В итоге, применение ЛВТ позволяет сократить сроки заживления ран и число перевязок, уменьшить количество и объем реконструктивных операций, обеспечивает лучшую приживаемость кожных трансплантатов [62, 64]. Достоинством ЛВТ является также возможность ее использования на анатомически сложных раневых поверхностях, к которым относятся промежность, наружные половые органы и аноректальная область [55, 58].
В экспериментальных и клинических исследованиях показано, что метод ЛВТ позволяет уменьшить раневой отек, улучшить микроциркуляцию в ране и формирование грануляционной ткани, оптимизирует процессы фагоцитоза и элиминации бактерий из раны [55, 56, 60, 61, 64]. Кроме того, циклическое применение отрицательного атмосферного давления изменяет «клеточный скелет» раневого ложа, вызывая каскад внутриклеточных сигналов, повышающих скорость деления клеток и последующее формирование грануляционной ткани [61-64]. В итоге, применение ЛВТ позволяет сократить сроки заживления ран и число перевязок, уменьшить количество и объем реконструктивных операций, обеспечивает лучшую приживаемость кожных трансплантатов [62, 64]. Достоинством ЛВТ является также возможность ее использования на анатомически сложных раневых поверхностях, к которым относятся промежность, наружные половые органы и аноректальная область [55, 58].
К сожалению, с учетом редкости заболевания, в настоящее время в доступной литературе отсутствуют сообщения о широкомасштабных (мультицентровых) рандомизированных исследованиях, посвященных эффективности ЛВТ при ГФ. Выводы авторов основываются, как правило, на небольшом количестве наблюдений, за исключением, пожалуй, работы R. Czymek и соавт. [55]. Авторы выполнили проспективное исследование 35 пациентов с ГФ, которые после хирургического лечения (некрэктомии) в зависимости от способа местной терапии были разделены на две группы. 1-ая группа пациентов (n = 16) получала традиционное лечение с использованием обычных антисептических перевязок с полигексанидом, во 2-ой группе (n = 19) применялась ЛВТ. По возрасту, соматическому статусу, каузативной микрофлоре и тяжести ГФ пациенты обеих групп не различались. В результате лечения смертность во 2-ой группе пациентов, получающих ЛВТ, была в 7,5 раз ниже смертности в 1-ой группе пациентов (5,3% и 37,5%, соответственно). Однако при этом сроки госпитализации и количество энтеростомий были в 3 и в 2 раза выше во 2-ой группе (27,8 койкодней и 96,8 койко-дней; 43,8% и 89,5%, соответственно в 1-ой и во 2-ой группах), что отчасти объясняется высокой летальностью в 1-ой группе пациентов.
Выводы авторов основываются, как правило, на небольшом количестве наблюдений, за исключением, пожалуй, работы R. Czymek и соавт. [55]. Авторы выполнили проспективное исследование 35 пациентов с ГФ, которые после хирургического лечения (некрэктомии) в зависимости от способа местной терапии были разделены на две группы. 1-ая группа пациентов (n = 16) получала традиционное лечение с использованием обычных антисептических перевязок с полигексанидом, во 2-ой группе (n = 19) применялась ЛВТ. По возрасту, соматическому статусу, каузативной микрофлоре и тяжести ГФ пациенты обеих групп не различались. В результате лечения смертность во 2-ой группе пациентов, получающих ЛВТ, была в 7,5 раз ниже смертности в 1-ой группе пациентов (5,3% и 37,5%, соответственно). Однако при этом сроки госпитализации и количество энтеростомий были в 3 и в 2 раза выше во 2-ой группе (27,8 койкодней и 96,8 койко-дней; 43,8% и 89,5%, соответственно в 1-ой и во 2-ой группах), что отчасти объясняется высокой летальностью в 1-ой группе пациентов. Несмотря на эти противоречивые результаты, авторы считают, что ЛВТ является методом выбора при лечении сложных ран (по анатомическому рельефу раневой поверхности и площади) у пациентов с ГФ и позволяет значительно снизить летальность у этого контингента больных. Длительность применения ЛВТ в приведенных публикациях не ограничена и определяется площадью раневой поверхности и индивидуальными сроками течения раневого регенераторного процесса [56, 59, 63, 64]. Через каждые 2-3 суток происходит смена вакуумной раневой повязки [61, 62].
Несмотря на эти противоречивые результаты, авторы считают, что ЛВТ является методом выбора при лечении сложных ран (по анатомическому рельефу раневой поверхности и площади) у пациентов с ГФ и позволяет значительно снизить летальность у этого контингента больных. Длительность применения ЛВТ в приведенных публикациях не ограничена и определяется площадью раневой поверхности и индивидуальными сроками течения раневого регенераторного процесса [56, 59, 63, 64]. Через каждые 2-3 суток происходит смена вакуумной раневой повязки [61, 62].
ЛВТ хорошо переносится пациентами и в настоящее время широко применяется в лечении сложных хирургических и травматических ран, открытых переломов, пролежней, диабетических и венозных трофических язв конечностей [59]. К возможным недостаткам ЛВТ относятся высокая стоимость лечения и необходимость иммобилизации пациента [60, 64].
Учитывая выраженность и обширность гнойно-некротического поражения при ГФ, одной из важных проблем ухода за раной является купирование боли, которую пациенты с ГФ многократно испытывают в ходе заживления раны и реабилитации [7, 8, 13, 14, 38, 65]. Применяются фармакологические и нефармакологические методы купирования болей. Фармакологические методы обезболивания и седации являются основными, нефармакологические методы лечения в виде релаксации, массажа, гипноза относятся к вспомогательным. Для объективной оценки выраженности болей разработаны аналоговые шкалы полуколичественной (балльной) оценки, основанные на мимике и жестах [11, 15, 38]. У пациентов с ГФ выделяют 3 типа болей: фоновые; острые, связанные с физической активностью; и острые, связанные с перевязкой [38, 65]. Каждый тип болей требует дифференцированного подхода для купирования. Фоновые боли являются относительно постоянными и возникают с развитием ГФ. Они могут быть разной степени выраженности: от легкой до умеренной, их лучше всего купировать наркотическими анальгетиками длительного действия, например: метадоном, сохраняющим терапевтическую активность в течение 24-48 часов в зависимости от дозы и индивидуального метаболизма препарата [3, 4, 7, 21]. Острая боль, спровоцированная физической активностью и негативными эмоциями, хорошо купируется применением опиатов короткого действия – морфином или оксикодоном [9, 13, 16, 48].
Применяются фармакологические и нефармакологические методы купирования болей. Фармакологические методы обезболивания и седации являются основными, нефармакологические методы лечения в виде релаксации, массажа, гипноза относятся к вспомогательным. Для объективной оценки выраженности болей разработаны аналоговые шкалы полуколичественной (балльной) оценки, основанные на мимике и жестах [11, 15, 38]. У пациентов с ГФ выделяют 3 типа болей: фоновые; острые, связанные с физической активностью; и острые, связанные с перевязкой [38, 65]. Каждый тип болей требует дифференцированного подхода для купирования. Фоновые боли являются относительно постоянными и возникают с развитием ГФ. Они могут быть разной степени выраженности: от легкой до умеренной, их лучше всего купировать наркотическими анальгетиками длительного действия, например: метадоном, сохраняющим терапевтическую активность в течение 24-48 часов в зависимости от дозы и индивидуального метаболизма препарата [3, 4, 7, 21]. Острая боль, спровоцированная физической активностью и негативными эмоциями, хорошо купируется применением опиатов короткого действия – морфином или оксикодоном [9, 13, 16, 48]. В качестве дополнения к опиатам применяют препараты синергетического действия – ацетаминофен или нестероидные противовоспалительные средства, позволяющие существенно уменьшить дозу наркотических анальгетиков. Острые боли жгучего характера, возникающие во время смены повязки, санации раны или физиолечения, сопровождаются эмоциальной тревогой и хорошо купируются фентанилом в сочетании с морфином или оксикодоном или препаратами анксиолитического действия – мидазоламом или лоразепамом [15, 38]. В некоторых тяжелых случаях пациенты с ГФ продолжают принимать наркотические анальгетики в домашних условиях, вопрос о продолжении анальгетической терапии решается в индивидуальном порядке. В последнее время для уменьшения острой боли используется противоэпилептический препарат габапентин, который показал свою эффективность в небольших рандомизированных клинических исследованиях [3, 38, 65]. Препарат обладает противосудорожным, опиоидным и диуретическим действием и используется для облегчения боли при постгерпетической невралгии, нейропатической боли после крупных хирургических санаций или ампутаций, у больных с ожоговой травмой [4, 65].
В качестве дополнения к опиатам применяют препараты синергетического действия – ацетаминофен или нестероидные противовоспалительные средства, позволяющие существенно уменьшить дозу наркотических анальгетиков. Острые боли жгучего характера, возникающие во время смены повязки, санации раны или физиолечения, сопровождаются эмоциальной тревогой и хорошо купируются фентанилом в сочетании с морфином или оксикодоном или препаратами анксиолитического действия – мидазоламом или лоразепамом [15, 38]. В некоторых тяжелых случаях пациенты с ГФ продолжают принимать наркотические анальгетики в домашних условиях, вопрос о продолжении анальгетической терапии решается в индивидуальном порядке. В последнее время для уменьшения острой боли используется противоэпилептический препарат габапентин, который показал свою эффективность в небольших рандомизированных клинических исследованиях [3, 38, 65]. Препарат обладает противосудорожным, опиоидным и диуретическим действием и используется для облегчения боли при постгерпетической невралгии, нейропатической боли после крупных хирургических санаций или ампутаций, у больных с ожоговой травмой [4, 65].
ИММУНОТЕРАПИЯ ГФ
Наличие в ране газообразующей флоры является основанием для применения лечебной дозы (150 000 МЕ) поливалентной противогангренозной сыворотки. Некоторые авторы при открытых травмах аногенитальной области применяют противостолбнячную сыворотку [14, 38, 45, 52]. Поливалентную медикаментозную терапию проводят на фоне стимуляции иммунобиологической реактивности организма и репаративных процессов в ране. С этой целью применяются тималин, иммуномакс, переливание эритроцитной массы, нативной и антистафилококковой плазмы, антистафилококковый гамма-глобулин и альбумин [7, 8, 38, 53, 54]. Применение последних трех препаратов при ГФ остается предметом дискуссий, так как нерандомизированными исследованиями выявлена их низкая и сомнительная эффективность при ГФ [38, 53, 54]. Тем не менее, работами некоторых авторов показано, что антистафилококковый гаммаглобулин при внутривенном введении способен связывать и дезактивировать стафилококковый и стрептококковый экзотоксины, а также ограничивать системный воспалительный ответ при ГФ, особенно, у иммунодефицитных больных [3, 4, 38].
РЕКОНСТРУКТИВНОПЛАСТИЧЕСКИЕ ОПЕРАЦИИ ПРИ ГФ
Кроме активной хирургической санации, задачами оперативного лечения ГФ являются реконструкция мягких тканей аногенитальной зоны местными тканями и по показаниям – восстановительные операции, направленные на пластическое закрытие дефектов пораженных зон [2, 5, 6, 9, 13, 14]. Реконструктивно-пластические операции проводятся после очищения раны от некротизированных тканей и формирования грануляционной ткани. К этим операциям относятся кожная пластика местными тканями, аутодермопластика расщепленным или перфорированным лоскутом, мышечная пластика, стебельчатая пластика и их комбинации [3, 12]. Пластическим материалом служат паховый лоскут, лоскуты медиальных поверхностей бедер, микрохирургические лоскуты. Они применяются для замещения утраченных тканей мошонки и полового члена, перианальной области с большим дефицитом покровных тканей [1, 4, 11, 13, 14, 18, 25]. Используются также методы дермотензии при помощи временных подкожных экспандеров для закрытия кожных дефектов, которые часто бывают весьма обширными и напоминают последствия глубоких ожогов во второй фазе раневого процесса [7, 8, 15].
Для временной пластики больших кожных дефектов у соматически тяжелых и ослабленных пациентов при загрязненной ране в ряде случаев применяют временные заменители кожи (ксенотрансплантаты кожи свиньи и композитные ксенотрансплантаты крупного рогатого скота, кожные трупные аллотрансплантаты, силиконовые перфорированные трансплантаты и т.д.) [25, 50, 51, 53]. Они позволяют быстро и полностью закрыть раневую поверхность, чтобы уменьшить потерю жидкости, белков и электролитов, защитить рану от микробной контаминации, обеспечить менее болезненный уход за раной и раннюю мобилизацию. Через 10-14 суток после улучшения состояния пациента временный трансплантат удаляется и осуществляется окончательный этап дерматопластики одним из указанных выше способом [50, 53, 65].
Пластика мошонки при поражении менее 50% ее площади осуществляется местными тканями, учитывая хорошую эластичность мошонки; если площадь поражения мошонки превышает 50%, выполняют пластику мошонки и/или полового члена полнослойным кожным лоскутом [11, 15, 18, 65, 66]. При полном обнажении яичек и/или полового члена самым простым методом является временное перемещение полового члена яичек под кожу лобковой и паховых областей передней брюшной стенки, медиальной поверхности бедер с последующей кожной пластикой полового члена и мошонки через 1-2 месяца (операции Б.А. Вицина; А. Такача) [17, 18, 21].
При полном обнажении яичек и/или полового члена самым простым методом является временное перемещение полового члена яичек под кожу лобковой и паховых областей передней брюшной стенки, медиальной поверхности бедер с последующей кожной пластикой полового члена и мошонки через 1-2 месяца (операции Б.А. Вицина; А. Такача) [17, 18, 21].
Результаты пластических операций при ГФ хорошие. При обобщенном анализе результатов хирургического лечения 274 больных ГФ (по данным различных авторов за последние 10 лет) в пластическом закрытии обширных дефектов кожи после выполненных некрэктомий нуждались 177 пациентов (64,5% или от 50% до 83,6% больных в зависимости от серии наблюдений) [24, 66-70]. При этом пластика собственными тканями выполнена у 30% больных, свободными лоскутами – у 55% и комбинированные виды пластик – у 10%. В качестве свободных лоскутов использовались мышечно-кожный лоскут нежной мышцы бедра, срамной фасциальнокожный лоскут бедра, бедренные и паховые тонкие (0,016 дюйма) и супертонкие (0,012 дюйма) кожные лоскуты, обширные кожные лоскуты передней брюшной стенки. Удовлетворительные результаты пластических операций были достигнуты в большинстве случаев: в 50 (94,4%) из 53 [24] и в 33 (90,2%) из 40 случаев [67].
Удовлетворительные результаты пластических операций были достигнуты в большинстве случаев: в 50 (94,4%) из 53 [24] и в 33 (90,2%) из 40 случаев [67].
СРОКИ ГОСПИТАЛИЗАЦИИ И ЭКОНОМИЧЕСКИЕ ЗАТРАТЫ НА ЛЕЧЕНИЕ ПРИ ГФ
ГФ сопровождается длительной госпитализацией: от 2 до 278 койко-дней (для выживших пациентов – 34,8±18,8 койко-дней, для умерших – 61,6±38,9 койко-дней) [21, 27, 33, 70]. При собственном анализе 769 случаев ГФ, представленных в 14 крупных клинических исследованиях за последние 15 лет [21-30, 53, 66, 67, 70], сроки госпитализации варьировали от 1 до 106 койко-дней. Минимальный, средний и максимальный сроки госпитализации пациентов с ГФ составили: 1-8 койко-дней (4,2±2,2 койкодней), 9,2-48,0 койко-дней (25,4 ± 11,2 койко-дней) и 31 – 106 койкодней (55,3 ± 23,8 койко-дней), соответственно. Более чем в 65% случаев средний срок госпитализации при ГФ превышал 20 койко-дней. Длительность лечения была обусловлена соматически тяжелым контингентом пациентов, гнойно-некротическим характером и обширной площадью поражения мягких тканей, септическим течением заболевания, необходимостью проведения хирургического восстановительного лечения по устранению дефектов мягких тканей и нормализации функции наружных половых органов.
Лечение пациентов с ГФ сопровождается немалыми экономическими затратами. Расходы на лечение одного пациента в среднем составляют 27 646 долларов (для выживших больных – 26 574 долларов, для умерших – 40 871 долларов) [68]. После выписки из стационара нуждаются в постоянном уходе не менее 30% пациентов, в повторных реконструктивно-пластические операциях на наружных половых органах и промежности – более 50% больных, перенесших ГФ [16, 68].
ЗАКЛЮЧЕНИЕ
Лечебная тактика при ГФ строится на принципах оказания специализированной медицинской помощи пациентам с некротическими и гнойно-септическими поражениями мягких тканей, лечение начинается с неотложных хирургических мероприятий, прежде всего, с иссечения некротизированных мягких тканей наружных половых органов и промежности (рис. 7). С учетом соматически тяжелого контингента пациентов, лечение ГФ может оказаться непростой задачей, требующей мультидисциплинарного подхода с привлечением специалистов по гнойной, пластической, гравитационной хирургии, реаниматологов, клинических фармакологов, иммунологов, терапевтов, эндокринологов и т.д. Лечение пациентов с ГФ является многоплановым, в зависимости от стадии заболевания и тяжести больного оно включает применение различных хирургических и терапевтических методик. Выбор лечебных мероприятий уточняется в каждом конкретном случае и зависит от объема и характера поражения мягких тканей, фазы раневого процесса, тяжести состояния пациента, наличия осложнений и сопутствующих заболеваний. Некоторые аспекты применения различных видов лечения при ГФ (антибактериальная и вакуумная терапия, гипербарическая оксигенотерапия, иммунотерапия, реабилитационное лечение) нуждаются в дальнейшем изучении.
Рис. 7. Алгоритм лечения больных ГФ ( [25] с дополнениями)
ЛИТЕРАТУРА
1. Temiz M. Fournier’s gangrene. Emerg Med 2014;4(3):1 – 2.
2. Привольнев В.В. Гангрена Фурнье. Медицинский вестник МВД 2013;67(6):2632.
3. Sroczyński M, Sebastian M, Rudnicki J, Sebastian A, Agrawal AK. A comlex approach to the treatment of Fournier’s gangrene. Adv Clin Exp Med 2013;22(1):131-135.
4. Mallikarjuna MN, Vijayakumar A, Patiel VS, Shivswamy BS. Fournier’s gangrene: current practices. ISRN Surgery 2012;2012:942437. doi: 10.5402/2012/942437. Epub 2012 Dec 3.
5. Новошинов Г.В., Шереметьева А.А., Старченкова Л.П. Гангрена Фурнье у ребенка 1 месяца. Детская хирургия 2016(1):51-52.
6. Привольнев В.В., Плешков В.Г., Козлов Р.С., Савкин В.А., Голуб А.В. Диагностика и лечение некротических инфекций кожи и мягких тканей на примере гангрены Фурнье. Амбулаторная хирургия 2015;(34):50 – 57.
7. Алиев С.А., Алиев Э.С., Мирзоев Р.А., Мирзоева К.А. Гангрена Фурнье – разновидность клинической модели критических состояний в хирургии. Вестник хирургии им. И.И. Грекова 2015;(1):84-89.
8. Алиев С.А., Алиев Э.С. Гангрена Фурнье – актуальные аспекты старой болезни в свете современных представлений о патогенезе. Вестник хирургии им. И.И. Грекова 2014;(2):122 – 126.
9. Черепанин А.И., Светлов К.В., Чернов А.Ф., Бармин Е.В. Другой взгляд на «болезнь Фурнье в практике хирурга». Хирургия 2009;(10):47-50.
10. Khamnuan P, Chongruksut W, Jearwattanakanok K, Patumanond J, Yodluangfun S, Tantraworasin A. Necrotizing fasciitis: risk factors of mortality. Risk Management and Healthcare Policy 2015;(8):1-7.
11. Егоркин М.А. Современные подходы к лечению острого анаэробного парапроктита. Российский журнал гастроэнтерологии, гепатологии, колопроктологии 2011;(3):74-79.
12. Yanar H, Taviloglu K, Ertekin C, Guloglu R, Zorba U, Cabioglu N, et al. Fournier’s gangrene: risk factors and strategies for management. World J Surg 2006;30(9):1750-1754.
13. Алиев С.А., Рафиев С.Ф., Рафиев Ф.С., Алиев Е.С. Болезнь Фурнье в практике хирурга. Хирургия 2008;(11):58-63.
14. Алиев С.А., Алиев Е.С, Зейналов В.М. Болезнь Фурнье в свете современных представлений. Хирургия 2014;(4):34-39.
15. Егоркин М.А. Гангрена Фурнье и анаэробный парапроктит – разные клинические формы одного клинического процесса? Российский журнал гастроэнтерологии, гепатологии, колопроктологии 2012;(4):66-72.
16. Ефименко Н.А., Привольнев В.В. Гангрена Фурнье. Клиническая микробиология и антимикробная химиотерапия 2008;10(1):34-42.
17. Гринев М.В., Сорока И.В., Гринев К.М. Гангрена Фурнье – клиническая разновидность некротизирующего фасциита. Урология 2007;(6):69-73.
18. Ягудаев Д.М., Дербенев В.А., Айвазян Д.Р., Соколов Д.А. Современный взгляд на лечение гнойных ран мошонки (обзор литературы). Лазерная медицина 2015;(2):57-65.
19. Тимербулатов М.В., Тимербулатов В.М., Гайнутдинов Ф.М., Куляпин А.В. Анаэробный парапроктит. Креативная хирургия и онкология 2011;(3):4-7.
20. Гринев К.М., Гринев М.В. Гангрена Фурнье. Вестник хирургии им. И.И. Грекова 2008;(1):113-116.
21. Altarac S, Katušin D, Crnica S, Papeš D, Rajković Z, Arslani N. Fournier’s gangrene: etiology and outcome analysis of 41 patients. Urol Int 2012;88(3):289-293.
22. Barreda JT, Scheiding MM, Fernandez CS, Campaña CJM, Aguilera JR, Miranda EF, et al. Fournier’s gangrene. A retrospective study of 41 cases. Cir Esp 2010;87(4):218-223.
23. Benjelloun el B, Souiki T, Yakla N, Ousadden A, Mazaz K, Louchi A, et al. Fournier’s gangrene: our experience with 50 patients and analysis of factors affecting mortality. World J Emerg Surg 2013;8(13):1-5.
24. Eskitaşcıoğlu T, Özyazgan I, Coruh A, Günay GK, Altıparmak M, Yontar Y, et al. Experience of 80 cases with Fournier’s gangrene and “trauma” as a trigger factor in the etiopathogenesis. Ulus Travma Acil Cerrahi Derg 2014;20(4):265-274.
25. Ferreira PC, Reis JC, Amarante JM, Silva AC, Pinho CJ, Oliveira IC, et al. Fournier’s gangrene: a review of 43 reconstructive cases. Plast Reconstr Surg 2007;119(1):175-184.
26. Ghnnam WM. Fournier’s gangrene in Mansoura Egypt: a review of 74 cases. J Postgrad Med 2008;54(2):106-109.
27. Rohan Khandelwal, Chintamani, Megha Tandon, Arjun Saradna A, Deepansh Gupta D, Bhavya Bahl B. Fournier’s gangrene severity index as a predictor of outcome in patients with Fournier’s gangrene: a prospective clinical study at a tertiary care center. J Young Med Res 2013;1(1):1-5.
28. Koukouras D, Kallidonis P, Panagopoulos C, Al-Aown A, Athanasopoulos A, Rigopoulos C, et al. Fournier’s gangrene, a urologic and surgical emergency: presentation of a multiinstitutional experience with 45 cases. Urol Int 2011;86:167-172.
29. Korkut M, Içöz G, Dayangaç M, Akgün E, Yeniay L, Erdoğan O, et al. Outcome analysis in patients with Fournier’s gangrene: report of 45 cases. Dis Colon Rectum 2003;46(5): 649-652.
30. Unalp HR, Kamer E, Derici H, Atahan K, Balci U, Demirdoven C, et al. Fournier’s gangrene: evaluation of 68 patients and analysis of prognostic variables. J Postgrad Med 2008;54(2):102-105.
31. Erol B, Tuncel A, Hanci V, Tokgoz H, Yildiz A, Akduman B, et al. Fournier’s gangrene: overview of prognostic factors and definition of new prognostic parameter. Urology 2010;75(5):1193-1198.
32. Akcan A, Sözüer E, Akyildiz H, Yilmaz N, Küçük C, Ok E. Necessity of preventive colostomy for Fournier’s gangrene of the anorectal region. Ulus Travma Acil Cerrahi Derg 2009;15(4):342-346.
33. Estrada O, Martinez I, Del Bas M, Salvans S, Hidalgo LA. Rectal diversion without colostomy in Fournier’s gangrene. Tech Coloproctol 2009;13(2):157-159.
34. Stevens DL, Bisno AL, Chambers HF, Dellinger EP, Goldstein EJ, Gorbach SL, et al. Practice Guidelines for the Diagnosis and Management of Skin and Soft Tissue Infections: 2015 Update by the Infectious Diseases Society of America. Clin Infect Dis 2014;59(2):147-59.
35. Grabe M, Bartoletti R, Bjerklund TE, Cai T, Çek M, Köves B, et al. Guidelines on Urological Infections. European Association of Urology. 2015. 86 p.
36. Бутранова О.И., Рязанова А.Ю. Лекарственная терапия инфекций кожи и мягких тканей. Лекарственный вестник 2011;6(1):27-35.
37. Голуб В.В., Привольнев В.В. Местная антибактериальная терапия хирургических инфекций кожи и мягких тканей в амбулаторных условиях: слагаемые успеха. Раны и раневые инфекции 2014;1(1):33-38.
38. Hakkarainen TW, Kopare NM, Fellow B, Evans HL. Necrotizing soft tissue infections; review and current concepts in treatment, systems of care, and outcomes. Curr Probl Surg 2014;51(8):344-362.
39. Al Shukry S, Ommen J. Necrotizing fasciitis – report of 10 cases and review of recent literature. J Med Life 2013;6(2):189-194.
40. Shaw JJ, Psoinos Ch, Emboff TA, Shan ShA, Santry HP. Not just full of hot air: hyperbaric oxygen therapy increases survival in cases of necrotizing tissue infections. Surg Infect 2014;15(3):328-335.
41. George ME, Rueth NM, Skarda DE, Chipman JG, Quickel RR, Beilman GJ. Hyperbaric oxygen does not improve outcome in patients with necrotizing soft tissue infection. Surg Infect 2009;10(1):21-28.
42. Ayan F, Sunamak O, Paksoy SM, Polat SS, As A, Sakoglu N, et al. Fournier’s gangrene: a retrospective clinical study on forty-one patients. ANZ J Surg 2005;75(12):1055-1058.
43. Hollabaugh RSJr, Dmochowski RR, Hickerson WT, Cox SE. Fournier’s gangrene: therapeutic impact of hyperbaric oxygen. Plast Reconstr Surg 1998;101(1):94-100.
44. Багаев В.Г., Сергеева В.В., Боброва А.А., Мединский П.В., Налбандян Р.Т., Давыдов М.Ю. и др. Гипербарическая оксигенация в комплексной терапии ран у детей. Раны и раневые инфекции 2014;1(2):31-37.
45. Wróblewska M, Kuzaka B, Borkowski T, Kuzaka P, Kawecki D, Radziszewski P. Fournier’s gangrene – current concepts. Pol J Microbiol 2014;63(3):267-273.
46. Machado NO. Necrotizing fasciitis: The importance of early diagnosis, prompt surgical debridement and adjuvant therapy. North Am J Med Sci 2011;3(3):107-118.
47. Строй А.А., Баныра О.Б., Мицик Ю.О., Лесняк О.М., Шеремета Р.З., Шатинська-Мицик И.С. и др. Молниеносная спонтанная гангрена мошонки: наш опыт лечения. // Экспериментальная и клиническая урология. 2010;(10):53-55.
48. Тимербулатов В.М., Хасанов А.Г., Тимербулатов М.В. Гангрена Фурнье. Хирургия 2009;(3):26-28.
49. Sarani B, Strong M, Pascual J, Schwab C.W. Necrotizing fasciitis: current concepts and review of the literature. J Am Col. Surg 2009;208(2):279-288.
50. Thwaini A, Khan A, Malik A, Cherian J, Barua J, Shergill I, et al. Fournier’s gangrene and its emergency management Postgrad Med J 2006;82(970):516-519.
51. Shyam DC, Rapsang AG. Fournier’s gangrene. Surgeon 2013;11(4):222-232.
52. Fabri PJ. Necrotizing soft tissue infections. J Am Coll Surg 2014;218(2):302-303.
53. Sabzi Sarvestani A, Zamiri M, Sabouri M. Prognostic factors for Fournier’s gangrene; a 10-year experience in Southeastern Iran. Bull Emerg Trauma 2013;l(3):116-122.
54. Roje Z, Roje Z, Matić D, Librenjak D, Dokuzović S, Varvodić J. Necrotizing fasciitis: literature review of contemporary strategies for diagnosing and management with three case reports: torso, abdominal wall, upper and lower limbs. World J Emerg Surg 2011;6(1):1-17.
55. Czymek R, Schmidt A, Eckmann C, Bouchard R, Wulff B, Laubert T, et al. Fournier’s gangrene: vacuum-assisted closure versus conventional dressings. Am J Surg 2009;197(2):168-176.
56. Ozturk E, Ozguc H, Yilmazlar T. The use of vacuum assisted closure therapy in the management of Fournier’s gangrene. Am J Surg 2009;197(5):660-665.
57. Morykwas MJ, Simpson J, Punger K, Argenta A, Kremers L, Argenta J. Vacuum-assisted closure: state of basic research and physiologic foundation. Plast Reconstr Surg 2006;117(7 Suppl):121S-126S.
58. Ye J, Xie T, Wu M, Ni P, Lu S. Negative pressure wound therapy applied before and after split-thickness skin graft helps healing of Fournier gangrene: a case report (CARE-Compliant). Medicine (Baltimore) 2015;94(5):e426.
59. Herlin C. Negative pressure therapy in the loss of perineal substance. Soins 2014;(782):37-38.
60. Yeo ES, Kam MH, Eu KW. Management of Fournier’s gangrene with vacuumassisted closure dressing. Ann Acad Med Singapore 2010;39(10):806-808.
61. Cuccia G, Mucciardi G, Morgia G, Stagno d’Alcontres F, Gali A, et al. Vacuum-assisted closure for the treatment of Fournier’s gangrene. Urol Int 2009;82(4):426-431.
62. Tucci G, Amabile D, Cadeddu F, Milito G. Fournier’s gangrene wound therapy: our experience using VAC device. Langenbecks Arch Surg 2009;394(4):759-760.
63. Zagli G, Cianchi G, Degl’innocenti S, Parodo J, Bonetti L, Prosperi P, et al. Treatment of Fournier’s gangrene with combination of vacuum-assisted closure therapy, hyperbaric oxygen therapy, and protective colostomy. Case Rep Anesthesiol 2011; 2011:430983. doi: 10.1155/2011/430983. Epub 2012 Jan 23.
64. Сергеев К.Н., Жаглин А.В. Использование системы лечения ран отрицательным давлением у пациентов с осложненной костной травмой. Раны и раневые инфекции 2014;1(2):44-50.
65. Agostini T, Mori F, Perello R, Dini M, Russo GL. Successful combined approach to a severe Fournier’s gangrene. Indian J Plast Surg 2014;47(1):132-136.
66. Каштальян М.А., Герасименко О.С., Околец В.П., Масунов К.Л. Хирургическое лечение некротических инфекций мягких тканей. Шпитальна Хiрургiя 2013;(3):96-98.
67. Carvalho JP, Hazan A, Cavalcanti AG, Favorito LA. Relation between the area affected by Fournier’s gangrene and the type of reconstructive surgery used. A study with 80 patients. International Braz J Urol 2007;33(4):510-514.
68. Sorensen MD, Krieger JN, Rivara FP, Klein MB, Wessels H. Fournier’s gangrene: management and mortality predictors in a population based study. J Urol 2009;182(6):2742-2747.
69. Baris Yildiz, Derya Karakoc, Erhan Hamaloglu, Arif Ozdemir, Ahmet Ozenc. What changed in necrotizing fasciitis in twenty-five years? African J of Microbiol Research 2011;5(16):2229-2233.
70. Gӧktas C, Yildirim M, Horuz R, Faydaci G, Akca O, Cetinel CA. Factors affecting the number of debridements in Fournirs’s gangrene: our results in 36 cases. Ulus Travma Acil Cerrahi Derg 2012;18(1):43-48.
причины, симптомы, диагностика и лечение
Содержание статьи:
Мошоночный абсцесс — гнойно-некротический отграниченный очаг — может быть поверхностным или глубоким. Причины поверхностного абсцесса — инфицирование волосяных фолликулов, ранок, осложнения после незначительных хирургических вмешательств на коже мошонки. Глубокий абсцесс является осложнением внутренних патологических процессов.
Гангрена Фурнье (синонимы: гангрена мошонки, флегмона, гангренозно-мошоночная рожа, болезнь Фурнье) — быстро прогрессирующий полимикробный некротический фасциит — обширный гангренозный процесс, в который вовлечены наружные половые органы, перианальная область и прямая кишка. Заболевание диагностируется редко, преимущественно, у мужчин в возрасте 60-70 лет, но встречается и у молодых пациентов. Гомосексуалисты сталкиваются с патологией в 10 раз чаще.
Гангрена мошонки может развиться в течение нескольких часов.
У детей причиной гангрены мошонки чаще являются ожоги, укусы насекомых и операция по удалению крайней плоти, выполненная с нарушением санитарно-гигиенических норм (ритуальное обрезание)
Несмотря на реанимационные мероприятия, назначение комбинаций антибиотиков широкого спектра действия и агрессивное хирургическое вмешательство, уровень смертности от гангрены Фурнье остается высоким.
Абсцесс мошонки, при своевременном вскрытии и дренировании, не приводит к каким-либо фатальным последствиям.
Причины
Основная причина — инициированный микробной флорой воспалительный процесс, источники которого включают:
• мочеполовой туберкулез;
• гнойный орхэпидидимит;
• декомпенсированную стриктуру мочеиспускательного канала с затеками инициированной мочи;
• длительное дренирование мочевого пузыря;
• оперативные вмешательства на органах мошонки с ятрогенными повреждениями;
• воспаление бульбоуретральных желез;
• мочеполовые свищи;
• травма уретры, мошонки, пениса или всей промежности;
• укус насекомого;
• длительное сдавление мошонки;
• обрезание (преимущественно, у детей).
К предрасполагающим факторам относят:
• сахарный диабет;
• инфекции кожи гениталий;
• кахексию;
• онкологические процессы;
• хроническую алкогольную интоксикацию;
• наркоманию;
• прием стероидных препаратов;
• ВИЧ- инфекцию;
• ожирение;
• болезнь Крона;
• трещины заднего прохода, колоректальный рак, травмы прямой кишки;
• цирроз печени;
• злокачественные заболевания красного костного мозга;
• системную красную волчанку;
• гнойный гидраденит;
• состояние в процессе или после прохождения химиотерапии;
• отсутствие гигиенического ухода за гениталиями.
В 10% случаев причины гангрены Фурнье не могут быть обнаружены.
Примечательно, что в литературе встречаются данные, когда флегмона Фурнье была спровоцирована распространением инфекции после пирсинга в генитальной области.
Заболевание встречается у наркоманов после введения в вены полового члена психотропных препаратов.
Микробная флора, которая наиболее часто вызывает флегмону Фурнье:
• кишечная палочка;
• стрептококк;
• стафилококк;
• клебсиелла;
• протей;
• клостридия.
При гангрене Фурнье в каждой пробе обнаруживают минимум 4 возбудителя. Редко в ассоциации микроорганизмов выделяют кандиду альбиканс. Бактерии действуют синергически, вызывая воспаление с некротизацией.
Механизм развития патологии:
• некроз поверхностных и глубоких фасциальных оболочек;
• коагуляция и тромбоз питающих сосудов;
• ишемия, нарушение трофики;
• полиморфно-ядерная инфильтрация;
• гипоксия тканей провоцирует рост факультативных анаэробов и микроаэрофильных организмов, которые вырабатывают ферменты (например, лецитиназу, коллагеназу) способствующие перевариванию фасциальных барьеров, тем самым подпитывая быстрое распространение инфекции;
• появление воздуха в тканях промежности из-за омертвления тканей.
Микробная флора при абсцессе мошонки
При абсцессе мошонки с вовлечением придатка яичка состав микрофлоры вариативен и зависит от возраста пациента. У сексуально активных мужчин преобладают хламидия трахоматис и гонококки Нейссера, причем хламидии распространены в большей степени.
У мужчин моложе 35 лет с нетрадиционной ориентацией чаще диагностируют кишечную палочку.
У пожилых пациентов патогенная микрофлора представлена кишечной палочкой и псевдомонадой (синегнойной палочкой), и лишь иногда инфекциями, передающимися половым путем.
Менее распространенные причины эпидидимита, которые могут приводить к образованию абсцессов, включают инфицирование кандидами и микобактериями туберкулеза, что больше характерно для пациентов с ослабленной иммунной системой (ВИЧ).
У мальчиков абсцесс мошонки развивается осложнением орхэпидидимита на фоне энтеровирусной и аденовирусной инфекции.
Симптомы гангрены Фурнье
Заболевание начинается с выраженного зуда кожи мошонки и дискомфорта в наружных половых органов, перед этим могут быть небольшие продромальные симптомы: слабость, субфебрилитет, общее недомогание.
Симптомы и признаки заболевания вариативны и включают:
• повышение температуры тела с ознобом;
• боль, припухлость в области половых органов и/или анальной области;
• неприятный запах от пораженной ткани;
• изначально прогрессирующее покраснение, сопровождающееся усилением боли, а затем потемнение кожи, крепитацию;
• по мере некротизации нервных окончаний — уменьшение болевого синдрома;
• «плачущую» кожу;
• гнойные выделения их мочеиспускательного канала;
• отек полового члена и мошонки;
• обезвоживание;
• анемию.
Симптомы абсцесса мошонки
Симптомы абсцесса мошонки выражены менее ярко, но на начальном этапе схожи:
• покраснение, боль, припухлость;
• отек;
• общее недомогание.
Абсцесс имеет четкие границы, вовлечения в процесс соседних структур нет.
Дифференциальная диагностика
Дифференциальный диагноз проводят со следующими патологиями, которые имеют некоторые сходные проявления:
• баланит;
• перекрут яичка;
• осложненная грыжа;
• инфицированная водянка;
• газовая гангрена;
• ушиб мошонки;
• орхэпидидимит и пр.
Необходимые анализы
Специфических лабораторных тестов нет, но перед оперативным вмешательством необходимо получить результаты анализов:
• общий клинический анализ крови;
• электролиты;
• коагулограмму;
• сахар крови;
• мочевину и креатинин.
Посев биоматериалов на микробный состав и чувствительность к антибиотикам готовится несколько дней, поэтому антибактериальную внутривенную терапию начинают эмпирически, комбинацией препаратов с широким спектром действия.
Инструментальная диагностика
Подозрение на гангрену Фурнье — однозначное показание для экстренной госпитализации. При яркой клинической картине сложности в определении диагноза нет, но на начальной стадии процесса лучше выполнить инструментальное обследование.
Размеры патологического процесса, взаимодействие с окружающими тканями, анатомические особенности и причины можно уточнить с помощью МРТ и КТ, в качестве первичной диагностики выполняют ультразвуковое сканирование, которое является полезным дополнением к истории заболевания и физического обследования. УЗИ позволяет установить локализацию очага, а также рассмотреть кровоснабжение придатка и самого яичка, которые могут быть вовлечены в процесс.
Недостатком ультразвукового исследования является необходимость прямого давления на участвующие ткани, что вызывает усиление болевого синдрома.
При гангрене Фурнье рентгенография показывает присутствие газа в тканях, если данных физического осмотра для установления диагноза было недостаточно.
Лечение абсцесса мошонки
Пациенты при первых признаках неблагополучия должны обратиться в стационар. В амбулаторных условиях возможно лечение только поверхностных абсцессов кожи мошонки, где в условиях хирургической манипуляционной выполняется вскрытие и дренирование гнойного очага с последующим назначением антибиотитков. Прогноз на выздоровление благоприятный.
Лечебные мероприятия при гангрене Фурнье
Лечение гангрены Фурнье включает следующее:
• восстановление нормальной перфузии органов;
• дезинтоксикационную терапию;
• внутривенное введение комбинации антибактериальных препаратов с широким спектром действия до тех пор, пока не будут получены результаты культурального посева и чувствительности;
• внутривенное введение иммуноглобулинов;
• профилактику столбняка при наличии повреждения мягких тканей;
• гипербарическую кислородную терапию;
• противогрибковые лекарства.
Оперативное вмешательство подразумевает иссечение некротизированных тканей, объем его зачастую большой, что приводит к необходимости реконструктивных операций в дальнейшем. Часто хирург решает вопрос об альтернативных способах отведения кала и мочи.
Прогноз при гангрене Фурнье
Большие дефекты кожи мошонки, промежности, полового члена и даже брюшной стенки требуют реконструктивных вмешательств, после которых прогноз для жизни хороший.
Мошонка обладает способностью к регенерации после удаления некротических масс и подавления инфекционного процесса. Однако у 50% мужчин с вовлечением в воспаление полового члена возникают боли при эрекции, часто связанные с рубцовыми изменениями.
В 1995 году Лаор и соавторы ввели в действие Индекс тяжести гангрены Фурнье (FGSI), который основывается на отклонении от референтных значений следующих клинических параметров:
• температуры;
• пульса;
• частоты дыхания;
• количества лейкоцитов;
• гематокрита;
• уровня натрия;
• калия;
• креатинина;
• бикарбоната.
Каждому параметру присваивается оценка в диапазоне от 0 до 4, при этом более высокие значения указывают на большее отклонение от нормы. FGSI представляет собой сумму всех значений.
Ученые определили, что FGSI больше 9 коррелирует с увеличением смертности. В 2010 году добавили два дополнительных параметра—возраст и степень выраженности заболевания.
По результатам исследования, был сделан вывод, что риск смертности прямо пропорционален возрасту пациента, степени распространенности патологии и выраженности общей интоксикации.
Факторы, связанные с улучшением прогноза, включают:
• возраст до 60 лет;
• локализованность очага;
• отсутствие системной токсичности;
• стерильные культуры крови.
При иссечении мягкой ткани может быть нарушена дренажная лимфатическая система, что приводит к появлению целлюлита и отека.
Факторы, связанные с высокой смертностью: аноректальный источник инфекции, возраст, обширность поражения, присоединение сепсиса, почечная и печеночная недостаточность.
Профилактика
Лица с предрасполагающими факторами должны внимательно следить за состоянием кожи мошонки, своевременно обрабатывать повреждения антисептическими средствами.
Чтобы снизить риск заражения, открытые раны промывают с мылом и водой, и поддерживают их сухими и чистыми до полного заживления.
При первых симптомах неблагополучия со стороны органов урогенитального тракта необходимо обратиться на консультацию уролога или хирурга.
Автор
Виктория Мишина
Дата публикации
Гангрена Фурнье | Дерматология в России
Данные пациента
Цвет кожи:
I очень светлаяАнамнез жизни
Вредные привычки:
Нет вредных привычекАнамнез заболевания
Продолжительность заболевания:
не указано
Дебют в возрасте:
В возрасте 32-60 лет
Эпидемиологический анамнез:
контакт с инфекционными больными отрицает
Характер течения заболевания:
Молниеносный
Эпизоды заболевания (обострения):
Это единственный эпизод заболевания
Первичное обращение:
Это первичное обращениеStatus localis
Вторичные элементы сыпи:
Эрозия
Дополнительные категории элементов:
Инфаркт
Группировка элементов сыпи:
Рассеянная / Диссеминированная
Локализация высыпаний:
Гениталии
Распространение сыпи:
Локализованная сыпь (один очаг)Общие клинические данные
Жалобы при обращении:
Пациент П. 58 лет. обратился на поликлинический прием к хирургу участковой больницы (пгт) 28.01.2010 г. с жалобами на повышение температуры тела до 39,2 град., боли в подвздошной области справа, тошноту, частое мочеиспускание малыми порциями через двое суток от начала заболевания (первого повышения t). В анамнезе 10 лет назад (в IX – 2000 г.) радикальное иссечение изъязвлённой меланомы передней брюшной стенки с последующим удалением паховых л/узлов с двух сторон.
Категории жалоб:
Лихорадка
Осмотр больного:
При осмотре в поликлинике: живот мягкий, умеренно болезненный при пальпации в правой подвздошной области, в нижних отделах, над лоном. Перитонеальных симтомов не выявлено. В паховой области справа единичный лимфатический узел плотной консистенции 3,0 х 3,0 см. без флуктуации. В паховых и пдвздошных областях с обеих сторон старые послеоперационные келлоидные рубцы без признаков воспаления.
Диагноз
Клинический диагноз:
Гангрена кожи мошонки и полового члена (гангрена Фурнье)
Дифференциальный диагноз:
рецидив меланосаркомы, острый тромбоз, гематома
После осмотра и лабораторного исследования крови ( Hb – 106,8 г/л; Ley — 11,4; п/яд. -35%; с/яд. — 52%; баз. -1%; лимф. — 11%; мон. — 1%; СОЭ — 11 мм/час) был направлен на госпитализацию в хирургическое отделение больницы с Ds.: Острый паховый лимфаденит. Mts ? При поступлении в хирургическое отделение в приёмном покое у больного развился коллапс с потерей сознания и критическим падением АД до 60/40 мм.рт.ст., признаки гиповолемического шока: бледность кожных покровов, липкий пот, тахикардия до 140 в мин., акроцианоз. Немедленно начаты противошоковые мероприятия: катетеризация ПКВ, Инфукол (ГЭК 6%) в/в струйно 1000 мл.; р-р мезатона 1,0 п/к; р -р глюкозы 40% — 40,0 в/в; ККБ 100 мг. в\в.; в/в введение катехоламинов дофамин 10 мкг/кг/мин. Через 30 мин. состояние больного несколько улучшилось, стабилизировались показатели гемодинамики АД = 90/60 — 100/70 мм.рт.ст.; ЧСС — 120 в мин.; SpO2 — 93%. После восстановления сознания и стабилизации гемодинамики больной указал на наличие «язвочки» на головке penis. При осмотре: на коже полового члена в области переходной складки имеется эррозия бурого цвета 0,2 х 0,2 см. — обработана р-ром бетадина. Начата антибактериальная терапия: цефтриаксон 1 гр. х 4 р/сут.; метрогил 500 мг. х 3 р/сут.; амикацин 1,0 Х 3 р/сут. Продолжено введение катехоламинов, назначено введение в/в глюкокортикоидов: преднизолон 40 мг. х 3р/сут.; дексаметазон 8 мг. х 2 р/сут. Начата кислородотерапия ( инсуфляция через носовые канюли от концентратора Фотон 3-4 л/мин.). Утром следующего дня на утреннем обходе у больного обнаружен субтотальный некроз кожи мошонки и полового члена (см. фото): кожа мошонки, полового члена черно-бурого цвета, имеется отёк мошонки и penis. (фото) Больной заторможен, частично дезориентирован (оглушённость). Гемодинамика с тенденцией к гипотензии: АД ср.70 – 85 мм.; ЧСС – 125-135 мм.рт.ст.(мониторинг). Продолжено введение дофамина в той же дозировке. Состояние расценено как инфекционно-токсический шок на фоне гангрены мошонки ( гангрена Фурнье). Продолжена противошоковая терапия. В тот же день выполнено радикальное иссечение некротизированных тканей мошонки и полового члена (под в/венной седацией и анестезией) до жизнеспособных тканей. Ведение раны открытым способом с промыванием р-рами антисептиков: р-р диоксидина 1%, р-р хлоргексидина 0,02%.(фото) Состояние больного продолжало оставаться тяжёлым. Сохранялись явления ОСН, анемии, гипопротеинемии. Продолжена инотропная поддержка дофамином, инфузионная, антибактериальная, симптоматическая терапия, кислородотерапия. Перелито в/в 2 дозы СЗП (540 мл.) АВ(IV) Rh (+). Проводился мониторинг показателей гемодинамики, контроль ЦВД, диуреза. По лаб. данным 31.01.10: Hb – 91,7г/л; Эр. – 2,6 млн.; ЦП – 1,05; Лейк. – 11,2 х 10; СОЭ – 55 мм/час; п/яд. – 28%; креатинин кр. -254,3 ммоль/л; мочевина 12,1 ммоль/л.; ХС – 1,32 ммоль/л.; глк. – 3,58 ммоль/л.; Bi общ. – 15,6; прям. – 2,64; АсАТ – 0,17 мккат/л.; АлАТ – 0,47 мккат/л. Гемодинамика стабилизировалась к концу пятых суток пребывания в стационаре – инотропная поддержка прекращена. Выполнено частичное восстановление кожного покрова penis. На 13-е сутки — ушивание раны мошонки и полового члена местными тканями. Выполнено дренирование бедренных каналов с обеих сторон.(фото) Раны зажили первичным натяжением. От реконструктивной операции по восстановлению мошонки пациент отказался. Выписан из стационара на 22-е сутки с выздоровлением.(фото) В настоящее время пациент здоров.
Гангрена Фурнье: современные подходы к лечению (обзор литературы)
Молниеносная гангрена мошонки, более известная как гангрена Фурнье (ГФ), является разновидностью некротизирующего фасциита полимикробной этиологии с преимущественным поражением наружных половых органов и промежности, она характеризуется крайне тяжелым, стремительным и прогредиентным течением [1-3]. Прогноз при ГФ определяется, прежде всего, сроками оказания хирургической помощи. Задержка в проведении лечебных мероприятий сопровождается высокой летальностью, достигающей при лечении 47-80% и заболевания при отсутствии лечения в 100% случаев, вследствие развития септического шока и его осложнений [4, 5]. В связи с этим пациентам с подозрением на ГФ требуется проведение неотложных диагностических и лечебных мероприятий, которые начинаются с экстренного эксплоративного хирургического вмешательства [4, 6].
Лечение ГФ – очень сложная задача, даже для специализированных учреждений. В настоящее время подход к лечению ГФ является многоплановым, он включает целый ряд организационных и лечебных мер и требует участия врачей различных специальностей. Несмотря на многообразие и непрерывное совершенствование применяемых методов лечения, прогноз заболевания в тяжелых случаях, по мнению авторитетных авторов, длительное время занимающихся этой проблемой, остается серьезным, а чаще – неутешительным [3, 4, 7, 8].
Цель работы: анализ лечебной тактики и обзор современных методов лечения, применяемых при ГФ.
ОРГАНИЗАЦИЯ ЛЕЧЕНИЯ БОЛЬНЫХ ГФ
Лечение пациентов с ГФ осуществляется в специализированных стационарах хирургического профиля, занимающихся лечением гнойно-септических заболеваний мягких тканей. Однако в действительности больные ГФ с ошибочными диагнозами (флегмона мошонки, парапроктит) обычно поступают в стационары урологического и проктологического профиля, в которых проводится полный курс лечения в случае, если состояние пациента не позволяет перевести его в специализированный стационар [7, 9, 10].
ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ БОЛЬНЫХ ГФ
Краеугольным камнем в лечении ГФ является экстренное хирургическое вмешательство в сочетании с антибактериальной и дезинтоксикационной терапией [3, 4, 11-14]. При высокой степени подозрения на ГФ, по данным клинико-лабораторной и лучевой картины, применяется эксплоративная операция поискового характера, которая на сегодняшний день является «золотым стандартом» диагностики ГФ [1, 5, 6, 13]. При этом под местной анестезией выполняется небольшой разрез кожи мошонки или промежности, при обнаружении подкожного некроза или эмфиземы разрез продолжается до глубоких фасциальных мышечных влагалищ, при этом хирург оценивает степень адгезии фасциальных структур между собой. При наличии некротизирующего фасциита пальцевая диссекция фасциальных листков невозможна, пораженные фасции тесно спаяны между собой и с мягкими тканями, что не позволяет хирургу легко скользить пальцем вдоль них. В противном случае, при отсутствии некротизирующего фасциита, хирургу при пальцевой ревизии раны легко удается отслоить фациальные листки от окружающих тканей [1, 8].
В сомнительных случаях пальцевая ревизия раны дополняется экспресс биопсией фасций с целью морфологической и бактериологической верификации некротизирующего фасциита [7, 8, 15]. При очевидных интраоперационных и морфологических признаках ГФ объем эксплоративной операции расширяется до исечения омертвевших тканей с применением широких «лампасных» разрезов уже под общим обезболиванием [13, 14]. Хирургическое иссечение глубокой фасции и подлежащих мышц обычно не требуется, так как они редко поражаются при ГФ [9, 13, 14]. Границы некрэктомии определяются визуально и при пальцевой ревизии – по легкости диссекции тканей, поскольку кожный некроз не является надежным маркером некротизирующего фасциита [9]. Некоторые авторы рекомендуют выполнять радикальное иссечение пораженных тканей с применением электрокоагуляции для уменьшения объема кровопотери [8, 16]. Высока вероятность повторных хирургических вмешательств до полной санации некротизирующей инфекции [9]. После получения результатов микробиологического исследования биоптата фасций проводится, если необходимо, коррекция начатой антибактериальной терапии.
В ранних публикациях можно встретить рекомендации по выжидательной тактике: в начальной фазе ГФ проводить консервативное лечение, а к некрэктомии прибегать лишь при наличии четкой демаркационной линии, обозначающей зону некроза [13, 17]. В настоящее время выжидательная тактика признана порочной и в литературе уже не обсуждается, она способствуют генерализации гнойнонекротического процесса с развитием сепсиса и летального исхода [9, 14]. На вооружение принята агрессивная хирургическая тактика, включающая широкое иссечение всех некротизированных тканей с применением лампасных разрезов, вскрытие и дренирование флегмон мягких тканей наружных половых органов и промежности, абсцессов паховых лимфатических узлов [11, 14, 17, 18]. Операция должна носить не срочный, а экстренный характер – сразу же при поступлении пациента в стационар, после минимальной необходимой предоперационной подготовки (рис. 1, 2). При этом обращается внимание, что хирургический разрез, будь он даже лампасный, не в состоянии остановить некроз фасции и прогрессирование процесса. Поэтому в план лечения следует включать повторные хирургические вмешательства для дополнительного контроля над инфекционным процессом [13, 14].
Рис. 1. Положение пациента с ГФ на операционном столе [25]
Рис. 2. Некрэктомия с применением «лампасных» разрезов при ГФ аноректальной области с гнойными затеками в пах и на бедро [25]
Радикальная ликвидация гнойного очага в оптимальные сроки (3-6 суток от начала ГФ) совместно с противовоспалительной и дезинтоксикационной терапией обычно приводят к выздоровлению большинства больных ГФ [9]. Если же лечебные мероприятия осуществляются в более поздние сроки, то высока вероятность развития сепсиса и полиорганной недостаточности [9, 19, 20]. Даже широкое иссечение всех некротизированных тканей не всегда является гарантией выздоровления, что свидетельствует о системном характере поражений при ГФ [9, 18]. Кроме того, как свидетельствует ретроспективный анализ, на радикализм первичной операции в определенных ситуациях может оказывать влияние психологическая проблема последующего закрытия обширных ран после полного иссечения некротизированных тканей [9, 17, 20]. Вместе с тем недостаточный объем первично выполненной операции может в свою очередь обусловить прогрессирование процесса [9, 11, 15, 16]. Поэтому радикализм и принцип иссечения, а не рассечения омертвевших тканей являются основополагающими в хирургическом лечении ГФ, а сократить сроки заживления ран и длительность стационарного лечения возможно, лишь базируясь на методах пластической хирургии [9, 17, 18].
Хирургическую обработку гнойно-некротического очага осуществляют с соблюдением основных принципов гнойной хирургии, создания условий для беспрепятственного оттока раневого отделяемого, для достаточного доступа кислорода к тканям пораженной зоны, что особенно важно при наличии анаэробной инфекции. С этой целью некоторые авторы после широкого иссечения некротизированных тканей края раны выворачивают и подшивают к окружающей здоровой коже в виде манжеты для лучшей аэрации раневой поверхности [8, 10, 15].
Спектр неотложных хирургических вмешательств при ГФ может быть самым разнообразным и не ограничиваться лишь некрэктомией, абсцессотомией, вскрытием и дренированием гнойных затеков мягких тканей аногенитальной зоны. Для изучения характера неотложных операций при ГФ был проведен собственный анализ 793 случаев ГФ, представленных в 10-ти крупных клинических исследованиях за последние 10 лет [21-30]. Среди неотложных хирургических вмешательств при ГФ были выполнены некрэктомия, абсцессотомия, вскрытие и дренирование гнойных затеков мягких тканей наружных половых органов, промежности и малого таза, колостомия, эпицистостомия, орхиэктомия, пенэктомия и вазэктомия (рис. 3).
Рис. 3. Структура неотложных оперативных вмешательств при ГФ (n = 793)
Некрэктомия мягких тканей наружных половых и промежности при ГФ была выполнена в 789 (99,5%) случаях, среди которых сочетание некрэктомии с вскрытием и дренированием абсцессов, флегмон и гнойных затеков аногенитальной области и малого таза было в 265 (33,6%) случаях. Количество некрэктомий варьировало от 1 до 8 (в среднем, 3,7 ± 1,3), более двух некрэктомий было произведено в 555 (70%) случаях. Наличие взаимосвязи между количеством некрэктомий и показателем летальности при ГФ убедительно не установлено ввиду отсутствия широкомасштабных исследований. В отдельных публикациях показано, что количество некрэктомий в целом не влияет на показатель летальности при ГФ [24, 26, 30]. Однако, по данным других авторов, повторные агрессивные санационные некрэктомии с интервалом 1-2 дня достоверно приводят к снижению летальности [12, 29]. Сроки выполнения некрэктомии являются статистически значимым показателем витального прогноза при ГФ и разногласий не вызывают [24, 25, 30]. Так, в серии наблюдений H.R. Unalp и соавт. (2008), включающей 68 пациентов с ГФ, сроки выполнения первого хирургического вмешательства были почти в 2 раза больше среди умерших пациентов, чем среди выживших: 5,3 (3-8) суток и 2,9 (1-8) суток, соответственно (p = 0,047) [30].
Отведение мочи было выполнено у 349 (44,3%) пациентов с ГФ. При этом катетеризация мочевого пузыря осуществлена у 220 (63,3%) и эпицистостомия – у 129 (36,7%) больных ГФ. В зависимости от серии наблюдений процент превентивной катетеризации мочевого пузыря достигает 100, что связано с необходимостью проведения инфузионной терапии. Отведение мочи из мочевого пузыря проводилось путем периодической и перманентной катетеризации, открытой надлобковой или троакарной эпицистостомии. Большинство авторов предпочитает постоянную катетеризацию мочевого пузыря, выполняемую с превентивной целью уже в отделении интенсивной терапии для контроля объема инфузионной терапии [11, 15, 21, 23]. Показания к выполнению эпицистостомии возникают реже: при дисфункции наружного сфинктера уретры, которая развивается при обширном поражении промежности, полового члена или уретры [12, 19, 20]. Сообщений об осложнениях, наблюдающихся при отведении мочи указанными способами у пациентов с ГФ, в литературе не приводится.
Отведение кала путем традиционной (открытой) колостомии было выполнено у 147 (18,5%) больных ГФ (в отдельных наблюдениях процент колостомий варьировал от 1,4 до 43). Показаниями для колостомии были случаи обширного гнойно-некротического поражения аноректальной области, несостоятельность анального сфинктера в виде недержания кала, опасность загрязнения фекалиями открытой раны промежности и наружных половых органов, перфорация или наружный свищ прямой кишки. Колостомия осуществлялась как с превентивной целью в ходе первичной санационной некрэктомии, так и в отсроченном порядке при повторных хирургических санациях (рис. 4).
Рис. 4. Временное отведение мочи и кала при помощи постоянного уретрального катетера и трансверзоколостомии при ГФ промежности с гнойными затеками на переднюю брюшную стенку и бедро [25]
Количество публикаций, специально посвященных вопросу колостомии при ГФ, в литературе не так много [31 – 33]. Показания к колостомии при ГФ активно обсуждаются. Наибольшие разногласия существуют в отношении показаний к превентивной колостомии, так как имеются противоречивые данные по влиянию превентивной колостомии на показатель смертности при ГФ. Так, M. Korkut и соавт. в рандомизированном исследовании, включающем 45 случаев ГФ, показали, что смертность среди пациентов, перенесших превентивную колостомию, была в 5,5 раз выше, чем у пациентов без колостомии: 38% и 7%, соответственно [29]. Противоположные результаты были получены H.R. Unalp и соавт. [30]. Согласно данным этих авторов, в клиническом исследовании, состоящем из 68 больных ГФ, колостомия была выполнена у 22 (32,4%) больных, при этом летальность в группе пациентов без колостомы была в 3 раза выше, чем среди пациентов с колостомой: 13% и 4,5%, соответственно. Было также показано, что у пациентов с превентивной колостомой летальность ниже, чем у пациентов с отстроченной колостомой [32, 33]. A. Akcan и соавт. в серии наблюдений, состоящей из 37 пациентов, при сравнении показателя летальности при превентивной и отстроченной колостомии показали статистически значимое увеличение смертности при выполнении отсроченной колостомии: 29% и 42%, соответственно (p=0,031) [32].
Сторонники превентивной колостомии полагают, что она позволяет осуществлять более раннее пероральное питание пациентов с ГФ, значительно уменьшает риск микробной контаминации и способствует более быстрому заживлению раны промежности и мошонки [33]. Противники превентивной колостомии считают, что она не только не спасает от летального исхода, но и наоборот увеличивает вероятность летального исхода из-за ее осложнений [29]. Было показано, что колостомия может сопровождаться наличием осложнений в виде раневой инфекции, ишемии стомы, пролонгированной кишечной непроходимости, эвисцерации [29, 32]. Колостомия дополнительно вызывает физическую и психологическую травму у соматически тяжелого контингента больных, к которому относятся пациенты с ГФ [32, 33]. Несмотря на то, что колостомия не сопровождается увеличением сроков госпитализации, она не исключает необходимость многократных санаций раны и тем самым не приводит к уменьшению количества некрэктомий [29, 32]. Таким образом, на сегодняшний день, принимая во внимание положительные и отрицательные стороны превентивной колостомии, рекомендуется ее выполнение лишь по строгим показаниям [31, 33].
В последнее время в качестве альтернативы традиционной колостомии предложена самоудерживающаяся гибкая система для отведения каловых масс в виде силиконового катетера с надувным баллоном (по типу катетера Фолея), которая устанавливается в анальный канал и соединяется с калоприемником [1, 4, 25] (рис. 5). Атравматичная колостома хорошо защищает раневую поверхность от фекальной контаминации и тем самым ускоряет раневой регенераторный процесс, она показана при диарее, ожогах и язвах аноректальной области [1, 4]. Считается, что такая альтернативная колостома помогает избежать осложнений, связанных с выполнением рутинной колостомии, она физически и психологически легче переносится пациентами, а также экономически выгодна [24, 33]. Перед установкой отводящего устройства в прямую кишку рекомендуется провести пальцевое и визуальное исследование прямой кишки на предмет опухолевого заболевания или повреждения. Злокачественные опухоли, перфорация и свищи прямой кишки являются противопоказаниями для установ-ления катетера в прямую кишку [4, 33]. В этих случаях выполняется обычная колостомия.
Рис. 5. Временное отведение кала при помощи самоудерживающейся системы по типу катетера Фолея [4]
Орхиэктомия была выполнена в 28 (3,5%) случаях (в зависимости от серии наблюдений это количество достигало 30%), пенэктомия и вазэктомия – в 1 (0,1%) случае (в зависимости от серии наблюдений – до 5%). Показанием для этих операций при ГФ было вовлечение в гнойно-некротический процесс полового члена, яичек и семявыносящего протока. Низкий процент орхиэктомии еще раз подтверждает известный факт редкого поражения яичек при ГФ, что объясняется раздельным кровообращением мошонки и яичек [1, 4, 8, 14].
АНТИБАКТЕРИАЛЬНОЕ ЛЕЧЕНИЕ ГФ
Рекомендации по антимикробной терапии ГФ основаны на низком уровне доказательности и степени клинических рекомендаций [11, 15, 16]. Антибактериальная терапия должна проводиться сразу после постановки диагноза ГФ одновременно с подготовкой больного к операции. С учетом полимикробной (аэробной и анаэробной) каузативной микрофлоры, лечение ГФ рекомендуется начинать с антибиотиков широкого спектра действия [11, 18, 19]. Предусматривается влияние на основные вероятные возбудители ГФ, включая золотистый стафилококк, стрептококки (в первую очередь Str. руоgenes), анаэробы и энтеробактерии.
Согласно новым клиническим рекомендациям Американского общества инфекционных болезней (IDSA – 2015) к препаратам выбора при ГФ относится триада: цефтриаксон (цефтазидим) или флоксан (ципрофлоксацин), гентамицин и метронидазол (метрогил) [34]. При молниеносных и быстро прогрессирующих формах ГФ в комплекс антибактериальной терапии включаются антибиотик из класса карбапенов (имипенем, меропенем, эртапенем, дорипенем, фаропенем, биапенем), относящихся к классу βлактамных антибиотиков с широким спектром действий, а также пиперациллина-тазобактам – новый комбинированный антибактериальный препарат, содержащий пиперациллин (полусинтетический антибиотик широкого спектра действия) и тазобактам (ингибитор большинства β-лактамаз). При непереносимости пенициллинов рекомендуется применять тигерциклин, относящийся к группе макролидов с широким антибактериальным спектром и низкой нефротоксичностью (по сравнению с другими аминогликозидами). При наличии в анамнезе повторных госпитализаций с длительными курсами антибактериальной терапии целесообразно добавить к терапии линезолид или даптомицин, используемые для лечения тяжелых инфекций, вызванных большинством антибиотикорезистентных штаммов грамположительных бактерий (включая стрептококки, устойчивые к ванкомицину, энтерококки и метициллин – резистентный золотистый стафилококк) [4, 34, 35].
Предложены также и другие схемы антибактериальной терапии, заслуживающие внимания [36-39]. Для эмпирической антибактериальной терапии широкого спектра действия до получения результатов микробиологического анализа можно использовать комбинацию пенициллина G, клиндамицина, ванкомицина, и гентамицина [38]. Пенициллин G обладает значительной активностью в отношении стрептококков и клостридий. Ванкомицин эффективен при метициллин-резистентном золотистом стафилококке. Клиндамицин имеет относительно широкую антиаэробную и антианаэробную активность, уменьшает продукцию α-токсина клостридиальной флоры и суперантигена M стрептококковой флоры. Гентамицин обеспечивает широкое антибактериальное действие на многие грамотрицательные палочки и анаэробные бактерии [38, 39]. Возможно также применение сочетания цефалоспоринов III-IV поколений (цефотаксим, цефтриаксон, цефепим) с метронидазолом [11, 15, 16]; эмпирической монотерапии ингибиторозащищенными пенициллинами (амоксициллин / клавуланат, тикарциллин / клавуланат) [15, 21, 36].
Суточная доза указанных препаратов и продолжительность антибактериальной терапии определяется индивидуально в зависимости от степени распространенности, обширности гнойно-некротического поражения и тяжести состояния больных. Длительность комбинированной антибактериальной терапии составляет в среднем 7-10 суток, максимально – 14 суток [7, 8, 13].
ПОСЛЕОПЕРАЦИОННОЕ ЛЕЧЕНИЕ БОЛЬНЫХ ГФ
Осуществляется в специаль-ных палатах отделения интенсивной терапии, крайне тяжелых больных – в режиме искусственной вентиляции легких продолжительностью не менее 3 суток [1, 2, 4, 11, 16]. Лечебные мероприятия направлены на поддержание гемодинамики, прежде всего сердечного выброса, а также проведение дезинтоксикационной и инфузионной терапии с использованием вазопрессорных аминов для обеспечения адекватной тканевой перфузии, снижения концентраций токсических метаболитов и цитокинов [3, 15, 16, 18]. При инфузионной и дезинтоксикационной терапии применяются кристаллоидные растворы, растворы альбумина, плазмареферез и гемосорбция; при обширных кровоточащих раневых поверхностях – плазмозамещающая терапия и гемотрансфузии [13, 14].
Строгому контролю подлежат азотовыделительная функция почек и гликемический статус пациента. Следует помнить, что почечная недостаточность, обусловленная тканевой гипоперфузией и массивной эндотоксемией, является одним из наиболее распространенных осложнений ГФ и, в ряде случаев, для коррекции может потребовать применения неотложного гемодиализа [19, 20, 23]. Как правило, ГФ развивается у пациентов с сахарным диабетом, который на фоне сепсиса может легко декомпенсироваться и потребовать применения больших доз инсулина в виде постоянной инсулиновой помпы [3, 4].
Немаловажное значение в интенсивном лечении больных ГФ в условиях отделения реанимации придается парентеральному питанию с полным возмещением потерянных калорий (не менее 125% от нормативных показателей, в среднем около 3000 ккал/сут), незаменимых аминокислот (таких как аргинин, цитруллин и глютамин) [25, 26]. Показано, что концентрация L-аргинина существенно снижается в плазме крови на фоне сепсиса и коррелирует с высокой летальностью у пациентов с ГФ [4, 21]. Аргинин принимает участие в процессах заживления ран и иммуногенеза, система аргинин-NO играет важную роль в регуляции сосудистого тонуса и артериального давления. Тем не менее, необходимы дальнейшие исследования, чтобы определить потенциальную полезность добавок с аргинином или глутамином у больных сепсисом [4, 38, 39].
Среди адъювантных методов лечения ГФ заслуживает отдельного внимания применение гипербарической оксигенотерапии (ГБОТ), которая официально признана Обществом подводной и гипербарической Медицины США для клинического применения [40-45]. Она осуществляется в условиях инсуфляции кислорода при давлении равном 2,5 абсолютных атмосфер в течение 90 – 120 минут за один сеанс. Экспериментальными исследованиями показано, что ГБОТ приводит к увеличению оксигенации артериальной крови и тканей, активности макрофагов в очаге воспаления, предотвращает дальнейшее распространение некроза тканей и уменьшает общие проявления эндотоксемии [40, 41]. ГБОТ имеет прямой антибактериальный эффект по отношению к клостридиальной флоре путем образования свободных радикалов кислорода; приводит к увеличению внутриклеточного транспорта антибиотиков, повышает эффективность аминогликозидов к синегнойной палочке [41, 43]. ГБОТ играет важную роль в заживлении ран: уменьшает отек за счет вазоконстрикции, стимулирует ангиогенез, синтез фибробластов и образование грануляционной ткани [40-43].
К нежелательным эффектам ГБОТ относятся цитотоксические, приводящие к спазмам мелких сосудов легких в виде одышки наподобие высотной болезни; нейротоксические в виде воздействия на центральную нервную систему с развитием судорог; травматические в виде возможной баротравмы среднего уха [45]. В некоторых случаях до начала ГБОТ рекомендуется выполнение превентивной миринготомии (тимпаностомии) или хирургической имплантации временной тимпаностомической трубки [40, 43].
Эффективность и целесообразность применения ГБОТ при ГФ остаются спорными. Некоторые авторы сообщают о снижении смертности пациентов с ГФ при использовании ГБОТ [40, 42, 43, 44]. R.S.Jr. Hollabaugh и соавт. при анализе 26 случаев ГФ показали различие в летальности при сравнении двух групп пациентов, получавших сеансы ГБОТ (n = 14) и не получавших их (n = 12). В группе без ГБОТ летальность составила 42% против 7% в группе пациентов, получавших ГБОТ в рамках комплексной терапии [43]. Аналогичная работа была проведена F. Ayan и соавт. : на небольшой группе больных (n = 11) была показана меньшая летальность в случае применения ГБОТ в качестве адъювантной терапии ГФ [42]. Заслуживает внимание работа J.J. Shaw и соавт. из Массачусетского университета (США) [40]. Авторы в 2008 – 2010 гг. на базе 14 лечебных центров США впервые провели широкомасштабное мультицентровое исследование эффективности ГБОТ у 1583 пациентов с некротическим фасциитом разной локализации, включая случаи ГФ. Было показано значительное снижение количества осложнений и летальности в группе пациентов, получавших ГБОТ (соответственно 45% и 66%, 4% и 23% при p< 0,01). При этом прямые затраты на лечение и длительность госпитализации в изучаемой и контрольной группах существенно не различались. Однако, в другом более раннем и меньшем по масштабу ретроспективном исследовании M.E. George и соавт., объединяющем 78 пациентов с ГФ в 2 лечебных центрах США, было установлено, что применение ГБОТ не приводит к значительному снижению летальности, количеству санационных некрэктомий и осложнений, длительности антибактериальной терапии и срокам пребывания в стационаре [41].
В настоящее время отсутствует единый протокол ГБОТ при ГФ, что затрудняет разработку официальных рекомендаций по применению ГБОТ в клинической практике в целом [43, 44, 45]. Наличие серьезных побочных реакций ГБОТ пока еще ограничивает рутинное применение метода, прежде всего, у гемодинамически нестабильных пациентов с ГФ [40, 45]. К тому же многие клиники не имеют возможности проведения ГБОТ. В дискуссиях по ГБОТ подчеркивается, что показания к ГБОТ при ГФ должны быть строго обоснованы. Даже при наличии ГБОТ в арсенале клиники, применение данного метода нисколько не должно препятствовать проведению неотложного хирургического лечения (санационной некрэктомии) у пациентов с ГФ [1, 4, 43, 45].
УПРАВЛЕНИЕ РАНЕВЫМ ПРОЦЕССОМ. ТРЕБОВАНИЯ К РАНЕВЫМ ПОВЯЗКАМ. УХОД ЗА РАНАМИ И КОНТРОЛЬ БОЛИ
Управление раневым процессом, учитывая гнойно-некротический характер повреждения мягких тканей наружных половых органов и промежности, которые являются, как известно, рефлексогенными (шокогенными) зонами, относится к важным аспектам раннего послеоперационного периода и начинается уже в операционной [7, 8, 13, 14, 15, 18]. В целом, управление раневым процессом при ГФ определяется множеством факторов, зависящих от конкретного случая, научных воззрений и возможностей клиники.
Температура в операционной должна быть комфортной, чтобы предотвратить переохлаждение, а перевязочные материалы – в широком ассортименте для перевязки анатомически сложных и загрязненных ран. Раневые повязки накладываются таким образом, чтобы из-бежать негативного воздействия на сухожилия, кости или хрящи и предотвратить их от высыхания. Повязки должны обеспечить визуальный контроль течения раневого процесса, развития раневых осложнений в виде присоединения вторичной инфекции и роста дрожжевой флоры [1, 4, 16]. В протоколе первичной хирургической операции важно документировать локализацию и размеры раны, состояние краев раны и окружающих кожныхпокровов, что также позволяет эффективно контролировать ход раневого процесса и оценить необходимость дальнейшей хирургической обработки раны [1, 5, 11, 15]. Раневые повязки не должны ограничивать физическую активность и мобильность пациента для предотвращения внутрибольничных осложнений, таких как пневмония, инфекции мочевыводящих путей, тромбоэмболические осложнения [46-48].
В отношении частоты и вида раневых повязок в 1-ой фазе раневого процесса – фазе гидратации в литературе нет единого мнения. Большинство авторов выполняют ежедневные перевязки, некоторые из них с многократной сменой повязок в течение суток [7, 8, 13]. Некоторые авторы отдают предпочтение редким перевязкам с использованием, так называемых, итерационных (от лат. iteratio — повторяю, в данном случае, способность повязки принимать анатомическую форму раневой поверхности) раневых повязок, на основе антимикробного или пенного перевязочного материала [1, 3, 4, 21, 25]. К преимуществам итерационных повязок относятся: возможность изменение формы повязки, что очень важно при покрытии таких анатомически сложных ран, к каким относятся наружные половые органы и промежность; наличие антимикробного слоя; уменьшение частоты смены повязки; сокращение сроков раневого процесса и времени, требующего для ухода за сложными ранами; возможность визуального исследования раневого экссудата непосредственно через повязку [21, 25]. Главными достоинствами итерационных повязок являются возможность визуальной оценки эволюции раневого процесса (не снимая повязки) и активного воздействия на течение раневого процесса путем орошения раны через повязку различными антисептиками. Для повязок используют перекись водорода, бетадин, левомиколь, жировые эмульсии или альгинат кальция (альгостерил) и т.д. Итерационные повязки накладывают в операционной и используют в период проведения поэтапных санационных некрэктомий до полного очищения раны [3, 4, 21, 25, 27].
После радикальной хирургической обработки и некрэктомии местную санацию гнойного очага проводят с учетом фазы раневого процесса. В фазе гидратации выполняется туалет раны растворами различных антисептиков (фурацилин, диоксидин, водный раствор хлоргексидина, 0,5% раствор гипохлорита натрия или раствор Дейкина, 3% раствор перекиси водорода) с применением влажно-высыхающих раневых повязок [1, 3, 7, 8]. Указывается на необходимость соблюдения мер предосторожности при использовании раствора перекиси водорода у больных ГФ, получающих одновременно сеансы ГБОТ [11, 15]. При этом возможны взрывоопасные ситуации и тромбоэмболические осложнения при высвобождении свободного кислорода под давлением. Кроме того, при применении раствора перекиси водорода необходимо помнить о развитии искусственной подкожной крепитации, которая может симулировать прогрессирование ГФ [33, 45, 46]. Для улучшения отторжения гнойно-некротических масс у ряда больных при перевязках также используются препараты, обладающие коллагенолитической активностью (ируксол, колладиосорб) и растворы протеолитических ферментов (химопсин, химотрипсин) [7, 9, 18]. Некоторые авторы придают значение применению ферментных санаций раны с использованием липофилизированной коллагеназы, фибринового клея для закрытия дефектов кожи, не имеющих активного бактериального заражения [11, 16, 37]. С целью ускорения процесса очищения раны применяют ультразвуковую кавитацию раны (аппарат УРСК-7н-18, ультразвук низкой частоты) [1, 7, 9]. Перспективными считается лазерное облучение раневой поверхности (гелий-неоновый лазер низкой интенсивности) с помощью аппарата АФЛ-1, орошение ран струей кислорода или озоновоздушной смесью, гидропрессивную обработку озонированным 0,9% раствором NaCl, местное применение комбинированного препарата офлотримол-2 и гемасепта, аппликации сорбционных тампонов-дренажей [25, 29, 38, 48].
В фазе дегидратации при перевязках используются водорастворимые мази на полиэтиленоксидной основе («Левомеколь» или «Диоксиколь»), обладающие высокими дегидратирующим и санирующим свойствами [7, 8, 9, 14]. Немало публикаций уделено применению медотерапии при ГФ [1, 3, 4, 49-51]. Природный и необработанный мед используется с хорошими результатами при лечении гнойных ран и трофических язв кожи различного генеза. Антибактериальный эффект меда, как полагают, связан с его гипертоническими свойствами и наличием феноловых кислот [49, 50]. Мед создает кислую среду (рН меда = 3,6), губительную для многих микроорганизмов, а также содержит ферменты, которые переваривают некротические ткани. При применении медотерапии очищение раны достигается быстро: в течение 57 дней [1, 4, 51]. К сожалению, рандомизированные исследования об эффективности меда у пациентов с ГФ в доступной литературе отсутствуют.
При переходе раневого процесса в фазу пролиферации (регенерации) основной задачей местной санации ран является стимуляция роста созревания соединительной ткани. С этой целью применяют поливалентную системную терапию с использованием топических препаратов местного применения (куриозин), антиоксидантов (токоферол, аевит) и депротеинизированных дериватов крови телят (солкосерил, актовегин) [6-9, 52-54]. Учитывая данные литературы о роли сосудистого фактора в сложном патогенезе ГФ, в комплекс лечения больных старше 40 лет включаются антикоагулянты (гепарин, фраксипарин), ангиопротекторы (трентал, пентоксифиллин) и препараты, улучшающие микроциркуляцию и реологические свойства крови (реополиглюкин) [11, 13, 16, 54].
Среди новых технологий в качестве местного адъювантного лечения обширных ран у пациентов с ГФ применяется метод локальной вакуумной терапии (ЛВТ) с использованием отрицательного атмосферного давления (около 125 мм. рт. ст.) [55-64]. ЛВТ рекомендуется во 2-й фазе раневого процесса (фазе дегидратации), как правило, после неоднократных операций – некрэктомий, на этапе очищения раны и формирования грануляционной ткани [57, 61]. Система для создания отрицательного атмосферного давления состоит из портативного вакуумного усилителя (устройства переменного тока), гибкого шланга и клейкой полиуретановой пленки, которой герметично закрывают раневую поверхность. Устройство работает циклически, каждый цикл работы включает 5-ти минутное воздействие отрицательного давления на раневую поверхность с последующим 2-х минутным перерывом (рис. 6).
Рис. 6. Применение итерационной раневой повязки и вакуумной терапии после некрэктомии при ГФ с тотальным некрозом мошонки и кожи полового члена [63]
Механизмы терапевтического воздействия отрицательного давления на раневой процесс окончательно не изучены. В экспериментальных и клинических исследованиях показано, что метод ЛВТ позволяет уменьшить раневой отек, улучшить микроциркуляцию в ране и формирование грануляционной ткани, оптимизирует процессы фагоцитоза и элиминации бактерий из раны [55, 56, 60, 61, 64]. Кроме того, циклическое применение отрицательного атмосферного давления изменяет «клеточный скелет» раневого ложа, вызывая каскад внутриклеточных сигналов, повышающих скорость деления клеток и последующее формирование грануляционной ткани [61-64]. В итоге, применение ЛВТ позволяет сократить сроки заживления ран и число перевязок, уменьшить количество и объем реконструктивных операций, обеспечивает лучшую приживаемость кожных трансплантатов [62, 64]. Достоинством ЛВТ является также возможность ее использования на анатомически сложных раневых поверхностях, к которым относятся промежность, наружные половые органы и аноректальная область [55, 58].
К сожалению, с учетом редкости заболевания, в настоящее время в доступной литературе отсутствуют сообщения о широкомасштабных (мультицентровых) рандомизированных исследованиях, посвященных эффективности ЛВТ при ГФ. Выводы авторов основываются, как правило, на небольшом количестве наблюдений, за исключением, пожалуй, работы R. Czymek и соавт. [55]. Авторы выполнили проспективное исследование 35 пациентов с ГФ, которые после хирургического лечения (некрэктомии) в зависимости от способа местной терапии были разделены на две группы. 1-ая группа пациентов (n = 16) получала традиционное лечение с использованием обычных антисептических перевязок с полигексанидом, во 2-ой группе (n = 19) применялась ЛВТ. По возрасту, соматическому статусу, каузативной микрофлоре и тяжести ГФ пациенты обеих групп не различались. В результате лечения смертность во 2-ой группе пациентов, получающих ЛВТ, была в 7,5 раз ниже смертности в 1-ой группе пациентов (5,3% и 37,5%, соответственно). Однако при этом сроки госпитализации и количество энтеростомий были в 3 и в 2 раза выше во 2-ой группе (27,8 койкодней и 96,8 койко-дней; 43,8% и 89,5%, соответственно в 1-ой и во 2-ой группах), что отчасти объясняется высокой летальностью в 1-ой группе пациентов. Несмотря на эти противоречивые результаты, авторы считают, что ЛВТ является методом выбора при лечении сложных ран (по анатомическому рельефу раневой поверхности и площади) у пациентов с ГФ и позволяет значительно снизить летальность у этого контингента больных. Длительность применения ЛВТ в приведенных публикациях не ограничена и определяется площадью раневой поверхности и индивидуальными сроками течения раневого регенераторного процесса [56, 59, 63, 64]. Через каждые 2-3 суток происходит смена вакуумной раневой повязки [61, 62].
ЛВТ хорошо переносится пациентами и в настоящее время широко применяется в лечении сложных хирургических и травматических ран, открытых переломов, пролежней, диабетических и венозных трофических язв конечностей [59]. К возможным недостаткам ЛВТ относятся высокая стоимость лечения и необходимость иммобилизации пациента [60, 64].
Учитывая выраженность и обширность гнойно-некротического поражения при ГФ, одной из важных проблем ухода за раной является купирование боли, которую пациенты с ГФ многократно испытывают в ходе заживления раны и реабилитации [7, 8, 13, 14, 38, 65]. Применяются фармакологические и нефармакологические методы купирования болей. Фармакологические методы обезболивания и седации являются основными, нефармакологические методы лечения в виде релаксации, массажа, гипноза относятся к вспомогательным. Для объективной оценки выраженности болей разработаны аналоговые шкалы полуколичественной (балльной) оценки, основанные на мимике и жестах [11, 15, 38]. У пациентов с ГФ выделяют 3 типа болей: фоновые; острые, связанные с физической активностью; и острые, связанные с перевязкой [38, 65]. Каждый тип болей требует дифференцированного подхода для купирования. Фоновые боли являются относительно постоянными и возникают с развитием ГФ. Они могут быть разной степени выраженности: от легкой до умеренной, их лучше всего купировать наркотическими анальгетиками длительного действия, например: метадоном, сохраняющим терапевтическую активность в течение 24-48 часов в зависимости от дозы и индивидуального метаболизма препарата [3, 4, 7, 21]. Острая боль, спровоцированная физической активностью и негативными эмоциями, хорошо купируется применением опиатов короткого действия – морфином или оксикодоном [9, 13, 16, 48]. В качестве дополнения к опиатам применяют препараты синергетического действия – ацетаминофен или нестероидные противовоспалительные средства, позволяющие существенно уменьшить дозу наркотических анальгетиков. Острые боли жгучего характера, возникающие во время смены повязки, санации раны или физиолечения, сопровождаются эмоциальной тревогой и хорошо купируются фентанилом в сочетании с морфином или оксикодоном или препаратами анксиолитического действия – мидазоламом или лоразепамом [15, 38]. В некоторых тяжелых случаях пациенты с ГФ продолжают принимать наркотические анальгетики в домашних условиях, вопрос о продолжении анальгетической терапии решается в индивидуальном порядке. В последнее время для уменьшения острой боли используется противоэпилептический препарат габапентин, который показал свою эффективность в небольших рандомизированных клинических исследованиях [3, 38, 65]. Препарат обладает противосудорожным, опиоидным и диуретическим действием и используется для облегчения боли при постгерпетической невралгии, нейропатической боли после крупных хирургических санаций или ампутаций, у больных с ожоговой травмой [4, 65].
ИММУНОТЕРАПИЯ ГФ
Наличие в ране газообразующей флоры является основанием для применения лечебной дозы (150 000 МЕ) поливалентной противогангренозной сыворотки. Некоторые авторы при открытых травмах аногенитальной области применяют противостолбнячную сыворотку [14, 38, 45, 52]. Поливалентную медикаментозную терапию проводят на фоне стимуляции иммунобиологической реактивности организма и репаративных процессов в ране. С этой целью применяются тималин, иммуномакс, переливание эритроцитной массы, нативной и антистафилококковой плазмы, антистафилококковый гамма-глобулин и альбумин [7, 8, 38, 53, 54]. Применение последних трех препаратов при ГФ остается предметом дискуссий, так как нерандомизированными исследованиями выявлена их низкая и сомнительная эффективность при ГФ [38, 53, 54]. Тем не менее, работами некоторых авторов показано, что антистафилококковый гаммаглобулин при внутривенном введении способен связывать и дезактивировать стафилококковый и стрептококковый экзотоксины, а также ограничивать системный воспалительный ответ при ГФ, особенно, у иммунодефицитных больных [3, 4, 38].
РЕКОНСТРУКТИВНОПЛАСТИЧЕСКИЕ ОПЕРАЦИИ ПРИ ГФ
Кроме активной хирургической санации, задачами оперативного лечения ГФ являются реконструкция мягких тканей аногенитальной зоны местными тканями и по показаниям – восстановительные операции, направленные на пластическое закрытие дефектов пораженных зон [2, 5, 6, 9, 13, 14]. Реконструктивно-пластические операции проводятся после очищения раны от некротизированных тканей и формирования грануляционной ткани. К этим операциям относятся кожная пластика местными тканями, аутодермопластика расщепленным или перфорированным лоскутом, мышечная пластика, стебельчатая пластика и их комбинации [3, 12]. Пластическим материалом служат паховый лоскут, лоскуты медиальных поверхностей бедер, микрохирургические лоскуты. Они применяются для замещения утраченных тканей мошонки и полового члена, перианальной области с большим дефицитом покровных тканей [1, 4, 11, 13, 14, 18, 25]. Используются также методы дермотензии при помощи временных подкожных экспандеров для закрытия кожных дефектов, которые часто бывают весьма обширными и напоминают последствия глубоких ожогов во второй фазе раневого процесса [7, 8, 15].
Для временной пластики больших кожных дефектов у соматически тяжелых и ослабленных пациентов при загрязненной ране в ряде случаев применяют временные заменители кожи (ксенотрансплантаты кожи свиньи и композитные ксенотрансплантаты крупного рогатого скота, кожные трупные аллотрансплантаты, силиконовые перфорированные трансплантаты и т.д.) [25, 50, 51, 53]. Они позволяют быстро и полностью закрыть раневую поверхность, чтобы уменьшить потерю жидкости, белков и электролитов, защитить рану от микробной контаминации, обеспечить менее болезненный уход за раной и раннюю мобилизацию. Через 10-14 суток после улучшения состояния пациента временный трансплантат удаляется и осуществляется окончательный этап дерматопластики одним из указанных выше способом [50, 53, 65].
Пластика мошонки при поражении менее 50% ее площади осуществляется местными тканями, учитывая хорошую эластичность мошонки; если площадь поражения мошонки превышает 50%, выполняют пластику мошонки и/или полового члена полнослойным кожным лоскутом [11, 15, 18, 65, 66]. При полном обнажении яичек и/или полового члена самым простым методом является временное перемещение полового члена яичек под кожу лобковой и паховых областей передней брюшной стенки, медиальной поверхности бедер с последующей кожной пластикой полового члена и мошонки через 1-2 месяца (операции Б.А. Вицина; А. Такача) [17, 18, 21].
Результаты пластических операций при ГФ хорошие. При обобщенном анализе результатов хирургического лечения 274 больных ГФ (по данным различных авторов за последние 10 лет) в пластическом закрытии обширных дефектов кожи после выполненных некрэктомий нуждались 177 пациентов (64,5% или от 50% до 83,6% больных в зависимости от серии наблюдений) [24, 66-70]. При этом пластика собственными тканями выполнена у 30% больных, свободными лоскутами – у 55% и комбинированные виды пластик – у 10%. В качестве свободных лоскутов использовались мышечно-кожный лоскут нежной мышцы бедра, срамной фасциальнокожный лоскут бедра, бедренные и паховые тонкие (0,016 дюйма) и супертонкие (0,012 дюйма) кожные лоскуты, обширные кожные лоскуты передней брюшной стенки. Удовлетворительные результаты пластических операций были достигнуты в большинстве случаев: в 50 (94,4%) из 53 [24] и в 33 (90,2%) из 40 случаев [67].
СРОКИ ГОСПИТАЛИЗАЦИИ И ЭКОНОМИЧЕСКИЕ ЗАТРАТЫ НА ЛЕЧЕНИЕ ПРИ ГФ
ГФ сопровождается длительной госпитализацией: от 2 до 278 койко-дней (для выживших пациентов – 34,8±18,8 койко-дней, для умерших – 61,6±38,9 койко-дней) [21, 27, 33, 70]. При собственном анализе 769 случаев ГФ, представленных в 14 крупных клинических исследованиях за последние 15 лет [21-30, 53, 66, 67, 70], сроки госпитализации варьировали от 1 до 106 койко-дней. Минимальный, средний и максимальный сроки госпитализации пациентов с ГФ составили: 1-8 койко-дней (4,2±2,2 койкодней), 9,2-48,0 койко-дней (25,4 ± 11,2 койко-дней) и 31 – 106 койкодней (55,3 ± 23,8 койко-дней), соответственно. Более чем в 65% случаев средний срок госпитализации при ГФ превышал 20 койко-дней. Длительность лечения была обусловлена соматически тяжелым контингентом пациентов, гнойно-некротическим характером и обширной площадью поражения мягких тканей, септическим течением заболевания, необходимостью проведения хирургического восстановительного лечения по устранению дефектов мягких тканей и нормализации функции наружных половых органов.
Лечение пациентов с ГФ сопровождается немалыми экономическими затратами. Расходы на лечение одного пациента в среднем составляют 27 646 долларов (для выживших больных – 26 574 долларов, для умерших – 40 871 долларов) [68]. После выписки из стационара нуждаются в постоянном уходе не менее 30% пациентов, в повторных реконструктивно-пластические операциях на наружных половых органах и промежности – более 50% больных, перенесших ГФ [16, 68].
ЗАКЛЮЧЕНИЕ
Лечебная тактика при ГФ строится на принципах оказания специализированной медицинской помощи пациентам с некротическими и гнойно-септическими поражениями мягких тканей, лечение начинается с неотложных хирургических мероприятий, прежде всего, с иссечения некротизированных мягких тканей наружных половых органов и промежности (рис. 7). С учетом соматически тяжелого контингента пациентов, лечение ГФ может оказаться непростой задачей, требующей мультидисциплинарного подхода с привлечением специалистов по гнойной, пластической, гравитационной хирургии, реаниматологов, клинических фармакологов, иммунологов, терапевтов, эндокринологов и т.д. Лечение пациентов с ГФ является многоплановым, в зависимости от стадии заболевания и тяжести больного оно включает применение различных хирургических и терапевтических методик. Выбор лечебных мероприятий уточняется в каждом конкретном случае и зависит от объема и характера поражения мягких тканей, фазы раневого процесса, тяжести состояния пациента, наличия осложнений и сопутствующих заболеваний. Некоторые аспекты применения различных видов лечения при ГФ (антибактериальная и вакуумная терапия, гипербарическая оксигенотерапия, иммунотерапия, реабилитационное лечение) нуждаются в дальнейшем изучении.
Рис. 7. Алгоритм лечения больных ГФ ( [25] с дополнениями)
ЛИТЕРАТУРА
1. Temiz M. Fournier’s gangrene. Emerg Med 2014;4(3):1 – 2.
2. Привольнев В.В. Гангрена Фурнье. Медицинский вестник МВД 2013;67(6):2632.
3. Sroczyński M, Sebastian M, Rudnicki J, Sebastian A, Agrawal AK. A comlex approach to the treatment of Fournier’s gangrene. Adv Clin Exp Med 2013;22(1):131-135.
4. Mallikarjuna MN, Vijayakumar A, Patiel VS, Shivswamy BS. Fournier’s gangrene: current practices. ISRN Surgery 2012;2012:942437. doi: 10.5402/2012/942437. Epub 2012 Dec 3.
5. Новошинов Г.В., Шереметьева А.А., Старченкова Л.П. Гангрена Фурнье у ребенка 1 месяца. Детская хирургия 2016(1):51-52.
6. Привольнев В.В., Плешков В.Г., Козлов Р.С., Савкин В.А., Голуб А.В. Диагностика и лечение некротических инфекций кожи и мягких тканей на примере гангрены Фурнье. Амбулаторная хирургия 2015;(34):50 – 57.
7. Алиев С.А., Алиев Э.С., Мирзоев Р.А., Мирзоева К.А. Гангрена Фурнье – разновидность клинической модели критических состояний в хирургии. Вестник хирургии им. И.И. Грекова 2015;(1):84-89.
8. Алиев С.А., Алиев Э.С. Гангрена Фурнье – актуальные аспекты старой болезни в свете современных представлений о патогенезе. Вестник хирургии им. И.И. Грекова 2014;(2):122 – 126.
9. Черепанин А.И., Светлов К.В., Чернов А.Ф., Бармин Е.В. Другой взгляд на «болезнь Фурнье в практике хирурга». Хирургия 2009;(10):47-50.
10. Khamnuan P, Chongruksut W, Jearwattanakanok K, Patumanond J, Yodluangfun S, Tantraworasin A. Necrotizing fasciitis: risk factors of mortality. Risk Management and Healthcare Policy 2015;(8):1-7.
11. Егоркин М.А. Современные подходы к лечению острого анаэробного парапроктита. Российский журнал гастроэнтерологии, гепатологии, колопроктологии 2011;(3):74-79.
12. Yanar H, Taviloglu K, Ertekin C, Guloglu R, Zorba U, Cabioglu N, et al. Fournier’s gangrene: risk factors and strategies for management. World J Surg 2006;30(9):1750-1754.
13. Алиев С.А., Рафиев С.Ф., Рафиев Ф.С., Алиев Е.С. Болезнь Фурнье в практике хирурга. Хирургия 2008;(11):58-63.
14. Алиев С.А., Алиев Е.С, Зейналов В.М. Болезнь Фурнье в свете современных представлений. Хирургия 2014;(4):34-39.
15. Егоркин М.А. Гангрена Фурнье и анаэробный парапроктит – разные клинические формы одного клинического процесса? Российский журнал гастроэнтерологии, гепатологии, колопроктологии 2012;(4):66-72.
16. Ефименко Н.А., Привольнев В.В. Гангрена Фурнье. Клиническая микробиология и антимикробная химиотерапия 2008;10(1):34-42.
17. Гринев М.В., Сорока И.В., Гринев К.М. Гангрена Фурнье – клиническая разновидность некротизирующего фасциита. Урология 2007;(6):69-73.
18. Ягудаев Д.М., Дербенев В.А., Айвазян Д.Р., Соколов Д.А. Современный взгляд на лечение гнойных ран мошонки (обзор литературы). Лазерная медицина 2015;(2):57-65.
19. Тимербулатов М.В., Тимербулатов В.М., Гайнутдинов Ф.М., Куляпин А.В. Анаэробный парапроктит. Креативная хирургия и онкология 2011;(3):4-7.
20. Гринев К.М., Гринев М.В. Гангрена Фурнье. Вестник хирургии им. И.И. Грекова 2008;(1):113-116.
21. Altarac S, Katušin D, Crnica S, Papeš D, Rajković Z, Arslani N. Fournier’s gangrene: etiology and outcome analysis of 41 patients. Urol Int 2012;88(3):289-293.
22. Barreda JT, Scheiding MM, Fernandez CS, Campaña CJM, Aguilera JR, Miranda EF, et al. Fournier’s gangrene. A retrospective study of 41 cases. Cir Esp 2010;87(4):218-223.
23. Benjelloun el B, Souiki T, Yakla N, Ousadden A, Mazaz K, Louchi A, et al. Fournier’s gangrene: our experience with 50 patients and analysis of factors affecting mortality. World J Emerg Surg 2013;8(13):1-5.
24. Eskitaşcıoğlu T, Özyazgan I, Coruh A, Günay GK, Altıparmak M, Yontar Y, et al. Experience of 80 cases with Fournier’s gangrene and “trauma” as a trigger factor in the etiopathogenesis. Ulus Travma Acil Cerrahi Derg 2014;20(4):265-274.
25. Ferreira PC, Reis JC, Amarante JM, Silva AC, Pinho CJ, Oliveira IC, et al. Fournier’s gangrene: a review of 43 reconstructive cases. Plast Reconstr Surg 2007;119(1):175-184.
26. Ghnnam WM. Fournier’s gangrene in Mansoura Egypt: a review of 74 cases. J Postgrad Med 2008;54(2):106-109.
27. Rohan Khandelwal, Chintamani, Megha Tandon, Arjun Saradna A, Deepansh Gupta D, Bhavya Bahl B. Fournier’s gangrene severity index as a predictor of outcome in patients with Fournier’s gangrene: a prospective clinical study at a tertiary care center. J Young Med Res 2013;1(1):1-5.
28. Koukouras D, Kallidonis P, Panagopoulos C, Al-Aown A, Athanasopoulos A, Rigopoulos C, et al. Fournier’s gangrene, a urologic and surgical emergency: presentation of a multiinstitutional experience with 45 cases. Urol Int 2011;86:167-172.
29. Korkut M, Içöz G, Dayangaç M, Akgün E, Yeniay L, Erdoğan O, et al. Outcome analysis in patients with Fournier’s gangrene: report of 45 cases. Dis Colon Rectum 2003;46(5): 649-652.
30. Unalp HR, Kamer E, Derici H, Atahan K, Balci U, Demirdoven C, et al. Fournier’s gangrene: evaluation of 68 patients and analysis of prognostic variables. J Postgrad Med 2008;54(2):102-105.
31. Erol B, Tuncel A, Hanci V, Tokgoz H, Yildiz A, Akduman B, et al. Fournier’s gangrene: overview of prognostic factors and definition of new prognostic parameter. Urology 2010;75(5):1193-1198.
32. Akcan A, Sözüer E, Akyildiz H, Yilmaz N, Küçük C, Ok E. Necessity of preventive colostomy for Fournier’s gangrene of the anorectal region. Ulus Travma Acil Cerrahi Derg 2009;15(4):342-346.
33. Estrada O, Martinez I, Del Bas M, Salvans S, Hidalgo LA. Rectal diversion without colostomy in Fournier’s gangrene. Tech Coloproctol 2009;13(2):157-159.
34. Stevens DL, Bisno AL, Chambers HF, Dellinger EP, Goldstein EJ, Gorbach SL, et al. Practice Guidelines for the Diagnosis and Management of Skin and Soft Tissue Infections: 2015 Update by the Infectious Diseases Society of America. Clin Infect Dis 2014;59(2):147-59.
35. Grabe M, Bartoletti R, Bjerklund TE, Cai T, Çek M, Köves B, et al. Guidelines on Urological Infections. European Association of Urology. 2015. 86 p.
36. Бутранова О.И., Рязанова А.Ю. Лекарственная терапия инфекций кожи и мягких тканей. Лекарственный вестник 2011;6(1):27-35.
37. Голуб В.В., Привольнев В.В. Местная антибактериальная терапия хирургических инфекций кожи и мягких тканей в амбулаторных условиях: слагаемые успеха. Раны и раневые инфекции 2014;1(1):33-38.
38. Hakkarainen TW, Kopare NM, Fellow B, Evans HL. Necrotizing soft tissue infections; review and current concepts in treatment, systems of care, and outcomes. Curr Probl Surg 2014;51(8):344-362.
39. Al Shukry S, Ommen J. Necrotizing fasciitis – report of 10 cases and review of recent literature. J Med Life 2013;6(2):189-194.
40. Shaw JJ, Psoinos Ch, Emboff TA, Shan ShA, Santry HP. Not just full of hot air: hyperbaric oxygen therapy increases survival in cases of necrotizing tissue infections. Surg Infect 2014;15(3):328-335.
41. George ME, Rueth NM, Skarda DE, Chipman JG, Quickel RR, Beilman GJ. Hyperbaric oxygen does not improve outcome in patients with necrotizing soft tissue infection. Surg Infect 2009;10(1):21-28.
42. Ayan F, Sunamak O, Paksoy SM, Polat SS, As A, Sakoglu N, et al. Fournier’s gangrene: a retrospective clinical study on forty-one patients. ANZ J Surg 2005;75(12):1055-1058.
43. Hollabaugh RSJr, Dmochowski RR, Hickerson WT, Cox SE. Fournier’s gangrene: therapeutic impact of hyperbaric oxygen. Plast Reconstr Surg 1998;101(1):94-100.
44. Багаев В.Г., Сергеева В.В., Боброва А.А., Мединский П.В., Налбандян Р.Т., Давыдов М.Ю. и др. Гипербарическая оксигенация в комплексной терапии ран у детей. Раны и раневые инфекции 2014;1(2):31-37.
45. Wróblewska M, Kuzaka B, Borkowski T, Kuzaka P, Kawecki D, Radziszewski P. Fournier’s gangrene – current concepts. Pol J Microbiol 2014;63(3):267-273.
46. Machado NO. Necrotizing fasciitis: The importance of early diagnosis, prompt surgical debridement and adjuvant therapy. North Am J Med Sci 2011;3(3):107-118.
47. Строй А.А., Баныра О.Б., Мицик Ю.О., Лесняк О.М., Шеремета Р.З., Шатинська-Мицик И.С. и др. Молниеносная спонтанная гангрена мошонки: наш опыт лечения. // Экспериментальная и клиническая урология. 2010;(10):53-55.
48. Тимербулатов В.М., Хасанов А.Г., Тимербулатов М.В. Гангрена Фурнье. Хирургия 2009;(3):26-28.
49. Sarani B, Strong M, Pascual J, Schwab C.W. Necrotizing fasciitis: current concepts and review of the literature. J Am Col. Surg 2009;208(2):279-288.
50. Thwaini A, Khan A, Malik A, Cherian J, Barua J, Shergill I, et al. Fournier’s gangrene and its emergency management Postgrad Med J 2006;82(970):516-519.
51. Shyam DC, Rapsang AG. Fournier’s gangrene. Surgeon 2013;11(4):222-232.
52. Fabri PJ. Necrotizing soft tissue infections. J Am Coll Surg 2014;218(2):302-303.
53. Sabzi Sarvestani A, Zamiri M, Sabouri M. Prognostic factors for Fournier’s gangrene; a 10-year experience in Southeastern Iran. Bull Emerg Trauma 2013;l(3):116-122.
54. Roje Z, Roje Z, Matić D, Librenjak D, Dokuzović S, Varvodić J. Necrotizing fasciitis: literature review of contemporary strategies for diagnosing and management with three case reports: torso, abdominal wall, upper and lower limbs. World J Emerg Surg 2011;6(1):1-17.
55. Czymek R, Schmidt A, Eckmann C, Bouchard R, Wulff B, Laubert T, et al. Fournier’s gangrene: vacuum-assisted closure versus conventional dressings. Am J Surg 2009;197(2):168-176.
56. Ozturk E, Ozguc H, Yilmazlar T. The use of vacuum assisted closure therapy in the management of Fournier’s gangrene. Am J Surg 2009;197(5):660-665.
57. Morykwas MJ, Simpson J, Punger K, Argenta A, Kremers L, Argenta J. Vacuum-assisted closure: state of basic research and physiologic foundation. Plast Reconstr Surg 2006;117(7 Suppl):121S-126S.
58. Ye J, Xie T, Wu M, Ni P, Lu S. Negative pressure wound therapy applied before and after split-thickness skin graft helps healing of Fournier gangrene: a case report (CARE-Compliant). Medicine (Baltimore) 2015;94(5):e426.
59. Herlin C. Negative pressure therapy in the loss of perineal substance. Soins 2014;(782):37-38.
60. Yeo ES, Kam MH, Eu KW. Management of Fournier’s gangrene with vacuumassisted closure dressing. Ann Acad Med Singapore 2010;39(10):806-808.
61. Cuccia G, Mucciardi G, Morgia G, Stagno d’Alcontres F, Gali A, et al. Vacuum-assisted closure for the treatment of Fournier’s gangrene. Urol Int 2009;82(4):426-431.
62. Tucci G, Amabile D, Cadeddu F, Milito G. Fournier’s gangrene wound therapy: our experience using VAC device. Langenbecks Arch Surg 2009;394(4):759-760.
63. Zagli G, Cianchi G, Degl’innocenti S, Parodo J, Bonetti L, Prosperi P, et al. Treatment of Fournier’s gangrene with combination of vacuum-assisted closure therapy, hyperbaric oxygen therapy, and protective colostomy. Case Rep Anesthesiol 2011; 2011:430983. doi: 10.1155/2011/430983. Epub 2012 Jan 23.
64. Сергеев К.Н., Жаглин А.В. Использование системы лечения ран отрицательным давлением у пациентов с осложненной костной травмой. Раны и раневые инфекции 2014;1(2):44-50.
65. Agostini T, Mori F, Perello R, Dini M, Russo GL. Successful combined approach to a severe Fournier’s gangrene. Indian J Plast Surg 2014;47(1):132-136.
66. Каштальян М.А., Герасименко О.С., Околец В.П., Масунов К.Л. Хирургическое лечение некротических инфекций мягких тканей. Шпитальна Хiрургiя 2013;(3):96-98.
67. Carvalho JP, Hazan A, Cavalcanti AG, Favorito LA. Relation between the area affected by Fournier’s gangrene and the type of reconstructive surgery used. A study with 80 patients. International Braz J Urol 2007;33(4):510-514.
68. Sorensen MD, Krieger JN, Rivara FP, Klein MB, Wessels H. Fournier’s gangrene: management and mortality predictors in a population based study. J Urol 2009;182(6):2742-2747.
69. Baris Yildiz, Derya Karakoc, Erhan Hamaloglu, Arif Ozdemir, Ahmet Ozenc. What changed in necrotizing fasciitis in twenty-five years? African J of Microbiol Research 2011;5(16):2229-2233.
70. Gӧktas C, Yildirim M, Horuz R, Faydaci G, Akca O, Cetinel CA. Factors affecting the number of debridements in Fournirs’s gangrene: our results in 36 cases. Ulus Travma Acil Cerrahi Derg 2012;18(1):43-48.
| Прикрепленный файл | Размер |
|---|---|
| Скачать статью | 734.34 кб |
Болезнь фурнье: клиника и лечение, диагностика, фото, операция
Другие названия гангрены Фурнье
- — Флегмона промежности. Симптомы, диагностика, лечение
- — Некротизирующий фасциит половых органов. Симптомы, диагностика, лечение
- — Молниеносная гангрена Фурнье. Симптомы, диагностика, лечение
- — Гангренозная рожа мошонки. Симптомы, диагностика, лечение
- — Идиопатическая гангрена мошонки
Гангрена Фурнье была впервые описана в 2020 году французским венерологом Жаном Альфредом Фурнье. Он описал серию случаев, в которой пять ранее здоровых молодых мужчин развили быстро прогрессирующую гангрену полового члена и мошонки без видимой причины.
Это состояние, которое стало известно как гангрена Фурнье, определяется как полимикробный некротический фасциит промежности, перианальной или половых областей.
В отличие от исходного описания Фурнье, болезнь не ограничивается молодыми или пожилыми мужчинами, это состояние может развиться у пациентов мужского пола любого возраста, а также у женщин (редко).
Нарушение иммунитета (например, при диабете) имеет важное значение в повышении восприимчивости к гангрене Фурнье. Травма половых органов также является вектором для введения бактерий, инициирующих инфекционный процесс.
Гангрена Фурнье. Фото
Микрофотография гангрены Фурнье (некротический фасциит), увеличение 1000X
Фотография мужчины с фимозом. Это условие привело к развитию недержания мочи, к боли в промежности и к инфекциям мочевыводящих путей. На экспертизе была выявлена некротическая инфекция (в бульбоуретральных железах).
Пациент с гангреной Фурнье после радикальной хирургической обработки раны. Разрез в точке максимальной нежности промежности показал гангренозный некроз, который вовлекал переднюю и заднюю стороны промежности. Кожа и фасции, из этих регионов, были вырезаны. Реконструкция этого дефекта проводилась поэтапного, в два подхода. Этот пациент полностью восстановился.
Экспертиза пациента, который обратился за помощью из-за нестерпимой боли в мошонке. Обратите внимание на покраснение мошонки и на скептический взгляд одного из хирургов.
У того же пациента, с нестерпимой болью, сделали разрез в мошонке. С разреза стал выходить гной коричневого цвета.
Тот же больной, но после операции. Рана была закрыта кожным лоскутом.
Гангрена Фурнье. Причины
Хотя первоначально это состояние было описано как идиопатическая гангрена гениталий, гангрена Фурнье имеет определенную причину у 75-95% пациентов. Некротический процесс обычно начинает развиваться из-за инфекции в урогенитальном тракте или в коже половых органов.
Причины развития аноректальной гангрены Фурнье включают: перианальные, периректальные и седалищно-прямокишечные абсцессы, анальные трещины и перфорации толстой кишки. Они могут быть следствием колоректальной травмы или осложнением колоректального рака, воспалительного заболевания кишечника, дивертикулита или аппендицита.
Причины развития урогенитальной гангрены Фурнье включают: инфекции в бульбоуретральных железах, травмы уретры, ятрогенные травмы, вторичные по отношению к стриктурам уретры, эпидидимит, орхит, или инфекции мочевыводящих путей (например, у пациентов с долгосрочной катетеризацией мочевого пузыря).
Причины развития дерматологической гангрены Фурнье включают: травмы мошонки и плохую гигиену промежности.
Случайная, умышленная или хирургическая травма и наличие инородных тел также может привести к болезни. Следующие провоцирующие факторы также могут иметь отношение к развитию гангрены Фурнье:
- Поверхностные повреждения мягких тканей
- Генитальный пирсинг
- Инъекции кокаина в половой член
- Протезирование имплантатов полового члена
- Внутримышечные инъекции
- Стероидные клизмы (используются для лечения лучевого проктита)
- Инородное тело в прямой кишке
У женщин, септические аборты, абсцессы бартолиновых желез, гистерэктомия и эпизиотомия также имели отношение к развитию гангрены. У мужчин, анальный половой акт может увеличить риск развития инфекции промежности.
У детей можно выделить следующие причины развития гангрены Фурнье:
- Обрезание
- Ущемленная паховая грыжа
- Омфалит
- Укусы насекомых
- Травмы
- Периректальный абсцесс
- Системные инфекции
Микрофлора, которая чаще всего приводит к развитию гангрены Фурнье включает:
- Proteus
- Staphylococcus
- Enterococcus
- Streptococcus
- Pseudomonas
- Klebsiella
- Clostridium
Предрасположенность к болезни
Любое состояние, которое угнетает клеточный иммунитет, повышает риск развития гангрены Фурнье. Такие примеры включают в себя:
- Сахарный диабет (присутствует в целых 60% случаев)
- Патологическое ожирение
- Алкоголизм
- Цирроз
- Пожилой возраст
- Сосудистые заболевания органов малого таза
- Злокачественные опухоли (например, острый промиелоцитарный лейкоз, острый нелимфоидный лейкоз, острый миелобластный лейкоз)
- Системная красная волчанка
- Болезнь Крона
- ВИЧ-инфекции
- Недоедание
- Ятрогенные иммуносупрессии
Гангрена Фурнье. Симптомы и проявления
Отличительной чертой гангрены Фурнье является сильная боль и нежность в области половых органов. Клиническое течение обычно прогрессирует в ходе следующих этапов:
- Лихорадка и вялость могут присутствовать в течение 2-7 дней
- Начинает развиваться интенсивная боль в гениталиях, нежность, которые обычно ассоциируются с отеком кожи и зудом
- Боль и нежность усиливаются с распространением эритемы на близлежащие области кожи
- Кожа меняет цвет
- Начинает развиваться очевидная гангрена гениталий, иногда, на данной фазе, у пациентов могут выходить гнойные выделения из ран
В начале течения заболевания, боль может быть непропорциональной результатам физических обследований.
И это правда, так как по мере развития гангрены, боль может на самом деле ослабевать из-за того, что нервные ткани также будут становиться некротическими.
Системные эффекты этого процесса варьируются от нежности в области гениталий до септического шока. В общем, чем тяжелее будет степень некроза, тем тяжелее будет общее состояние человека.
Физическое обследование
Врач должен проявить особое внимание на ощущения при пальпации гениталий, промежности и на пальцевом ректальном исследовании, чтобы можно было правильно оценить наличие признаков болезни. Любое наличие мягкости в тканях, локализованная нежность или раны в любом из этих мест должны сразу натолкнуть врача о наличии возможной гангрены Фурнье.
Кожа, закрывающая пострадавший регион, может быть нормальной, эритематозной, отечной, синюшной, загорелого цвета, покрытой волдырями, и / или откровенно гангрениозной. Многие врачи, по внешнему виду кожи, часто недооценивают степень основного заболевания.
Неприятный запах может присутствовать вторично по отношению к инфекциям анаэробных бактерий. В гнойных выделениях могут наблюдаться пузырьки газа, исходящие от газ-продуцирующих организмов.
Системные симптомы (например, лихорадка, тахикардия, артериальная гипотензия) также могут присутствовать.
Гангрена Фурнье. Диагностика
Диагностика гангрена Фурнье базируется, прежде всего, на клинических данных, а лечение будет основано на этих клинических данных. Инцизионная биопсия может в конечном счете помочь в подтверждении диагноза.
Следующие исследования указаны для диагностики гангрены Фурнье:
- Полный подсчет клеток крови
- Анализ уровней газов в артериальной крови
- Анализ крови и мочи
- Определение рассеянного внутрисосудистого свертывания
- Анализ любых культур с любой открытой раны или абсцесса
Диагностическая визуализация может быть чрезвычайно ценной, хотя чувствительность и специфичность различных рентгенологических методов еще не установлена. Обычная рентгенография должна быть первым методом диагностики, в то время как компьютерная томография (КТ) должна дополнять рентген.
В обоих случаях, врачи могут обнаружить наличие подкожного воздуха, что точно должно навести на мысль о том, что у человека могут быть гангрениозные трансформации. Кроме того, врач может провести любой тест, который он посчитает необходимым для оценки обострения сопутствующих заболеваний.
Гангрена Фурнье. Лечение
Лечение гангрены Фурнье включает в себя несколько аспектов. В любом случае, хирургия будет необходима для окончательной постановки диагноза и удаления некротических тканей. Ранее хирургическое вмешательство всегда связано со снижением смертности.
Пациентам, которые имеют системную токсичность, которая проявляется в качестве гипоперфузии или недостаточности органов, будет необходима агрессивная реанимации для восстановления нормальной перфузии органов.
Определение функциональности органов должно иметь приоритет над диагностическими маневрами, особенно, если эти диагностические исследования могут поставить под угрозу реанимационные вмешательства.
Таким образом, пациенты которые будут находиться в отделении неотложной помощи, будут проходить лечение гангрены Фурнье в форме агрессивной реанимации в ожидании операции. Внутривенные вливания кристаллоидов могут указываться для тех пациентов, которые проявляют признаки обезвоженности или которые демонстрируют признаки шока.
Обязательно будут назначаться антибиотики широкого спектра действия. Если у пациента присутствуют травмы мягких тканей, ему могут быть назначены инъекции препаратов от столбняка.
Кроме того, любые базовые сопутствующие заболевания (например, сахарный диабет, алкоголизм), в конечном счете должны быть взяты под контроль. Такие условия являются частыми у таких пациентов и они потенциально могут привести к гангрене Фурнье или усложнить ее.
Отдельное внимание стоит обратить на хирургическое вмешательство.
(1) Гангрена Фурнье. Отек кожи промежности, эритемы и некротические потери кожи с обнажением яичка (черная стрелка).
(2) Рана пациента после трех хирургических санаций
(3) Та же самая рана после двух недель ухода и после антибиотикотерапии.
- (4) С бедер были получены кожные лоскуты для реконструкции мошонки
- (5) Дальнейшая обработка раны.
(6) Специальная сетка была использована для покрытия раны внизу живота, в то время как кожный лоскут (с бедер) был использован при реконструкции полового члена и прилегающих участков.
(7) Неделя после операции. Врачам и хирургам удалось устранить гангрену Фурнье. Пациент пошел на поправку.
После того, как будет поставлен диагноз гангрены Фурнье, все некротические ткани должны быть удалены.
Результаты большого ретроспективного обзора 379 пациентов подтвердили мнение о том, что раннее хирургическое вмешательство может сильно снизить смертность.
Те, кто прошли ранее вмешательство, имели самый низкий уровень смертности, чем те, чьё вмешательство было отложено до трех дней или на более поздние сроки.
Кожа должна быть широко открыта, для того, чтобы хирурги могли определить всю степень некроза основной фасции и подкожной клетчатки. Все гангрениозные поражения должны быть вырезаны.
Стоит обратить внимание на то, что рассечение должно быть выполнено так, чтобы кровотечение с тканей было минимальным.
Многие хирурги настоятельно рекомендуют проводить радикальное иссечение с применением электрокоагуляции, чтобы уменьшить значительную оперативную кровопотерю.
Также, хирурги чаще всего стараются не удалять яички. Если яичко не повреждено гангреной, то хирурги могут разместить его в подкожном кармане, чтобы предотвратить его высыхание. Однако, если яичко все-же будет затронуто гангреной, то его жизнеспособность может остаться под сомнением и только тогда, в некоторых случаях, хирурги могут провести орхэктомию.
- Предоперационное состояние промежности.
Состояние промежности после агрессивной хирургической обработки раны.
- Послеоперационный день 3.
- Послеоперационный день 10.
Состояние промежности после проведения всех резекций.
Гангрена Фурнье. Прогноз
Большие дефекты мошонки, промежности, полового члена и брюшной области могут потребовать реконструктивных процедур. В целом, прогноз для пациентов прошедших раннее хирургическое вмешательство, как правило, хороший.
Мошонка обладает замечательной способностью исцеляться и регенерироваться, но как только инфекция и некроз пойдут на убыль.
Тем не менее, примерно 50% мужчин, с пострадавшим половым членом, имеют болезненную эрекцию, которая часто связана с генитальными рубцами.
Факторы, связанные с высокой смертностью включают: аноректальная гангрена, пожилой возраст, обширная болезнь (с участием брюшной стенки или бедра), шок или сепсис, почечная недостаточность и печеночные дисфункции.
Смерть, как правил, наступает в результате системных заболеваний, таких как сепсис, коагулопатии, острая почечная недостаточность, диабетический кетоацидоз или полиорганная недостаточность.
Источник: redkie-bolezni.com
По многочисленным исследованиям в области медицины за последние несколько лет стало понятным, что число гнойно-септических заболеваний мягких тканей, которые раньше считались запутанными, увеличилось в несколько раз.
К таким патологиям относится гангрена Фурнье – одна из разновидностей инфекций, способствующая развитию некроза тканей наружных половых органов у мужчин, реже у женщин. Со временем гнойно-инфекционный процесс распространяется на переднюю стенку брюшины, бедра и промежность.
Чаще всего такое явление наблюдается у мужчин пожилого возраста, но возможно его проявление и в других возрастных периодах. Обычно у женщин гангрена возникает очень редко.
Характеристика проблемы
Абсцесс мошонки и болезнь Фурнье
Содержание статьи: Мошоночный абсцесс — гнойно-некротический отграниченный очаг — может быть поверхностным или глубоким. Причины поверхностного абсцесса — инфицирование волосяных фолликулов, ранок, осложнения после незначительных хирургических вмешательств на коже мошонки.
Глубокий абсцесс является осложнением внутренних патологических процессов.
Гангрена Фурнье (синонимы: гангрена мошонки, флегмона, гангренозно-мошоночная рожа, болезнь Фурнье) — быстро прогрессирующий полимикробный некротический фасциит — обширный гангренозный процесс, в который вовлечены наружные половые органы, перианальная область и прямая кишка.
Заболевание диагностируется редко, преимущественно, у мужчин в возрасте 60-70 лет, но встречается и у молодых пациентов. Гомосексуалисты сталкиваются с патологией в 10 раз чаще. Гангрена мошонки может развиться в течение нескольких часов.
У детей причиной гангрены мошонки чаще являются ожоги, укусы насекомых и операция по удалению крайней плоти, выполненная с нарушением санитарно-гигиенических норм (ритуальное обрезание) Несмотря на реанимационные мероприятия, назначение комбинаций антибиотиков широкого спектра действия и агрессивное хирургическое вмешательство, уровень смертности от гангрены Фурнье остается высоким. Абсцесс мошонки, при своевременном вскрытии и дренировании, не приводит к каким-либо фатальным последствиям.
Причины
Основная причина — инициированный микробной флорой воспалительный процесс, источники которого включают: • мочеполовой туберкулез;
• гнойный орхэпидидимит;
• декомпенсированную стриктуру мочеиспускательного канала с затеками инициированной мочи;
• длительное дренирование мочевого пузыря;
• оперативные вмешательства на органах мошонки с ятрогенными повреждениями;
• воспаление бульбоуретральных желез;
• мочеполовые свищи;
• травма уретры, мошонки, пениса или всей промежности;
• укус насекомого;
• длительное сдавление мошонки;
• обрезание (преимущественно, у детей). К предрасполагающим факторам относят: • сахарный диабет;
• инфекции кожи гениталий;
• кахексию;
• онкологические процессы;
• хроническую алкогольную интоксикацию;
• наркоманию;
• прием стероидных препаратов;
• ВИЧ- инфекцию;
• ожирение;
• болезнь Крона;
• трещины заднего прохода, колоректальный рак, травмы прямой кишки;
• цирроз печени;
• злокачественные заболевания красного костного мозга;
• системную красную волчанку;
• гнойный гидраденит;
• состояние в процессе или после прохождения химиотерапии;
• отсутствие гигиенического ухода за гениталиями. В 10% случаев причины гангрены Фурнье не могут быть обнаружены. Примечательно, что в литературе встречаются данные, когда флегмона Фурнье была спровоцирована распространением инфекции после пирсинга в генитальной области.
Заболевание встречается у наркоманов после введения в вены полового члена психотропных препаратов. Микробная флора, которая наиболее часто вызывает флегмону Фурнье: • кишечная палочка;
• стрептококк;
• стафилококк;
• клебсиелла;
• протей;
• клостридия. При гангрене Фурнье в каждой пробе обнаруживают минимум 4 возбудителя. Редко в ассоциации микроорганизмов выделяют кандиду альбиканс. Бактерии действуют синергически, вызывая воспаление с некротизацией. Механизм развития патологии: • некроз поверхностных и глубоких фасциальных оболочек;
• коагуляция и тромбоз питающих сосудов;
• ишемия, нарушение трофики;
• полиморфно-ядерная инфильтрация;
• гипоксия тканей провоцирует рост факультативных анаэробов и микроаэрофильных организмов, которые вырабатывают ферменты (например, лецитиназу, коллагеназу) способствующие перевариванию фасциальных барьеров, тем самым подпитывая быстрое распространение инфекции; • появление воздуха в тканях промежности из-за омертвления тканей.
Микробная флора при абсцессе мошонки
При абсцессе мошонки с вовлечением придатка яичка состав микрофлоры вариативен и зависит от возраста пациента. У сексуально активных мужчин преобладают хламидия трахоматис и гонококки Нейссера, причем хламидии распространены в большей степени. У мужчин моложе 35 лет с нетрадиционной ориентацией чаще диагностируют кишечную палочку.
У пожилых пациентов патогенная микрофлора представлена кишечной
Гангрена Фурнье: лечение, симптомы и многое другое
Что такое гангрена Фурнье?
Гангрена Фурнье — это быстро прогрессирующая инфекция, разрушающая ткани половых органов и близлежащих участков. Это неотложная медицинская помощь, которая может привести к летальному исходу без немедленной помощи.
Эта инфекция приводит к летальному исходу у трети или более людей, заразившихся ею.
При гангрене Фурнье пораженная ткань отмирает и разлагается. Первый симптом, который вы, вероятно, заметите, — это внезапная боль.Затем инфекция быстро прогрессирует, и на вашей коже появляются красновато-пурпурные пятна или сине-серые пятна.
По мере развития гангрены разлагающаяся ткань начинает издавать сильный гнилостный запах. Симптомы запущенной инфекции включают:
- припухлость в пораженной области
- учащенное сердцебиение
- высокая температура
У мужчин инфекция может разрушить мошонку. Это оставляет их яички открытыми.
Без своевременного лечения инфекция может распространиться в кровоток и привести к органной недостаточности и смерти.
Гангрена Фурнье обычно вызывается одним из трех-четырех различных видов бактерий. Бактерии повреждают кровеносные сосуды и вырабатывают токсины и ферменты, разрушающие ткани. Инфекция распространяется по соединительной ткани между кожей и подлежащими мышцами. Обычно это не вредит мышцам.
Инфекция может начаться при повреждении кожи, например, в результате травмы или операции, которая позволяет бактериям инфицировать ваше тело. Инфекция обычно начинается в области между гениталиями и прямой кишкой, известной как промежность, и распространяется под кожу.Он также может распространяться за пределы области гениталий на брюшную стенку или ягодицы.
Число людей, у которых развивается гангрена Фурнье, неизвестно, но в целом это редкость. По некоторым оценкам, это заболевание развивается примерно у 1 из 7500 человек, большинство из которых — мужчины. По оценкам, это заболевание развивается у 97 человек в год.
Гангрена Фурнье чаще всего встречается у мужчин в возрасте от 60 до 70 лет. Определенные состояния здоровья, которые ослабляют вашу иммунную защиту, могут увеличить риск заражения.До 70 процентов людей, у которых развивается это заболевание, страдают диабетом и до 50 процентов страдают хроническим алкоголизмом.
Гангрена Фурнье у женщин
Большинство людей, у которых развивается гангрена Фурнье, — мужчины, но инфицирование может случиться и у женщин. Местом инфекции часто являются внешние складки ткани у входа во влагалище, известные как половые губы, и область между влагалищем и прямой кишкой, известная как промежность. Гангрена Фурнье может возникнуть после септического аборта или гистерэктомии.
Гангрена Фурнье у детей
Гангрена Фурнье может развиться у детей, хотя это случается редко. Факторы, способствующие этому, включают:
Многие состояния, которые ослабляют иммунную защиту организма, могут сделать человека более уязвимым для гангрены Фурнье. К ним относятся:
Для точной диагностики гангрены Фурнье обычно требуется образец ткани. Ваш врач берет образец инфицированной ткани и отправляет его в лабораторию для анализа. Лаборант проводит тесты для выявления микробов и поиска признаков, которые могут исключить другие типы инфекций.Анализы крови также помогают в диагностике.
Ваш врач может также использовать медицинскую визуализацию, чтобы помочь ему диагностировать гангрену Фурнье и исключить другие возможности. Медицинская визуализация может включать:
Ваш врач назначит несколько антибиотиков для лечения основной бактериальной инфекции. Вам также понадобится операция, чтобы полностью удалить мертвые или умирающие ткани. Это называется санацией раны. Скорее всего, вам потребуется несколько операций, чтобы удалить все мертвые ткани и остановить инфекцию. Люди, которые получают только антибиотики и не проходят хирургическую обработку раны, редко выживают.
Если причиной являются диабет, злоупотребление алкоголем или другие заболевания, их также необходимо лечить.
Скорее всего, вам понадобится реконструктивная пластическая операция и кожные трансплантаты, чтобы закрыть участки, из которых были удалены омертвевшие ткани.
Около половины людей, переживших гангрену Фурнье, испытывают хроническую боль. После этого состояния у мужчин могут быть болезненные эрекции или другие типы сексуальных проблем.
Гангрена Фурнье часто заканчивается летальным исходом. По оценкам, 20-30 процентов случаев заканчиваются летальным исходом.Типичные причины смерти — распространение инфекции в кровоток, известное как сепсис, почечная недостаточность или полиорганная недостаточность. Своевременное хирургическое вмешательство для полного удаления тканей и агрессивные антибиотики могут снизить вероятность смерти.
Q:
Заразна ли гангрена Фурнье? Могу ли я заразиться от полового партнера?
Анонимный пациент
A:
Гангрена Фурнье обычно не считается заразной. Обычно это вызвано микроорганизмами, находящимися в желудочно-кишечном тракте.Бактериям необходимо проникнуть в кожу, как правило, в результате местной травмы генитальной области. В этой области будет открытая рана, и будут присутствовать бактерии. Если человек контактирует с выделениями из раны, и эти выделения затем попадают в открытую рану, они могут заразиться. Это единственный способ передачи инфекции половому партнеру. При работе с человеком, у которого есть эти раны, необходимо соблюдать стерильность.
Уильям Моррисон, MD Ответы отражают мнение наших медицинских экспертов.Весь контент носит исключительно информационный характер и не может рассматриваться как медицинский совет.
Болезнь Крона против язвенного колита против воспалительного заболевания кишечника
Обзор
Многие люди не понимают различий между воспалительным заболеванием кишечника (ВЗК), болезнью Крона и язвенным колитом (ЯК). Краткое объяснение состоит в том, что ВЗК — это общий термин для состояния, под которым подпадают как болезнь Крона, так и ЯК. Но это, конечно, еще не все.
И болезнь Крона, и ЯК характеризуются аномальной реакцией иммунной системы организма, и у них могут быть общие симптомы.
Однако есть и важные отличия. Эти различия в первую очередь включают локализацию заболеваний в желудочно-кишечном тракте (ЖКТ) и то, как каждое заболевание реагирует на лечение. Понимание этих особенностей является ключом к постановке правильного диагноза у гастроэнтеролога.
ВЗК редко наблюдались до появления улучшенной гигиены и урбанизации в начале 20 века.
Сегодня он по-прежнему встречается в основном в развитых странах, таких как США. Считается, что, как и другие аутоиммунные и аллергические заболевания, отсутствие устойчивости к микробам частично способствовало возникновению таких заболеваний, как ВЗК.
У людей с ВЗК иммунная система ошибочно принимает пищу, бактерии или другие материалы в желудочно-кишечном тракте за посторонние вещества и отвечает, посылая лейкоциты в слизистую оболочку кишечника. Результатом атаки иммунной системы является хроническое воспаление.Само слово «воспаление» происходит от греческого слова «пламя». Это буквально означает «быть подожженным».
Болезни Крона и ЯК являются наиболее распространенными формами ВЗК. Менее распространенные IBD включают:
IBD могут забастовать в любом возрасте. Многие люди с ВЗК диагностируются в возрасте до 30 лет, но могут быть диагностированы и в более позднем возрасте. Чаще встречается у:
- людей с более высоким социально-экономическим статусом
- белых людей
- людей, придерживающихся диеты с высоким содержанием жиров
Это также более распространено в следующих средах:
- промышленно развитых странах
- северный климат
- городские районы
Считается, что помимо факторов окружающей среды, генетические факторы играют важную роль в развитии ВЗК.Следовательно, это считается «сложным расстройством».
Многие формы ВЗК неизлечимы. Лечение сосредоточено на лечении симптомов с целью достижения ремиссии. Для большинства это болезнь на всю жизнь, с чередующимися периодами ремиссии и обострения. Однако современные методы лечения позволяют людям вести относительно нормальную и продуктивную жизнь.
IBD не следует путать с синдромом раздраженного кишечника (IBS). Хотя некоторые симптомы иногда могут быть схожими, источник и течение состояний значительно различаются.
Болезнь Крона может поражать любую часть желудочно-кишечного тракта от рта до заднего прохода, хотя чаще всего она обнаруживается в конце тонкой кишки (тонкая кишка) и в начале толстой кишки (толстая кишка).
Симптомы болезни Крона могут включать:
- частую диарею
- эпизодические запоры
- боль в животе
- лихорадку
- кровь в стуле
- усталость
- кожные заболевания
- боль в суставах
- недоедание
- потеря веса
- свищей
В отличие от UC, болезнь Крона не ограничивается желудочно-кишечным трактом.Это также может повлиять на кожу, глаза, суставы и печень. Поскольку симптомы обычно ухудшаются после еды, люди с болезнью Крона часто теряют вес из-за отказа от еды.
Болезнь Крона может вызывать закупорку кишечника из-за рубцов и отеков. Язвы (язвы) в кишечном тракте могут перерасти в собственные тракты, известные как свищи. Болезнь Крона также может увеличить риск рака толстой кишки, поэтому людям, живущим с этим заболеванием, необходимо регулярно делать колоноскопию.
Медикаменты — это наиболее распространенный способ лечения болезни Крона. Вот пять типов лекарств:
В некоторых случаях может потребоваться операция, хотя операция не вылечит болезнь Крона.
В отличие от болезни Крона, язвенный колит ограничен толстой кишкой (толстой кишкой) и равномерно поражает только верхние слои. Симптомы ЯК включают:
- боль в животе
- жидкий стул
- стул с кровью
- позывной дефекация
- усталость
- потеря аппетита
- потеря веса
- недоедание
Симптомы ЯК могут также варьироваться в зависимости от тип.По данным клиники Мэйо, существует пять видов ЯК в зависимости от местоположения:
- Острый тяжелый ЯК. Это редкая форма ЯК, поражающая всю толстую кишку и вызывающая трудности с приемом пищи.
- Колит левосторонний. Этот тип поражает нисходящую ободочную и прямую кишки.
- Панколит. Панколит поражает всю толстую кишку и вызывает стойкую кровавую диарею.
- Проктосигмоидит. Поражает нижнюю и прямую кишки.
- Язвенный проктит. Самая легкая форма ЯК, поражающая только прямую кишку.
Все лекарства, применяемые при болезни Крона, также часто используются при ЯК. Однако хирургическое вмешательство используется чаще при ЯК и считается лекарством от этого состояния. Это связано с тем, что ЯК ограничивается только толстой кишкой, а если толстая кишка удаляется, то же самое и заболевание.
Ободочная кишка очень важна, поэтому операция по-прежнему считается крайней мерой. Обычно его рассматривают только в том случае, если добиться ремиссии трудно, а другие методы лечения оказались безуспешными.
Если возникают осложнения, они могут быть серьезными. При отсутствии лечения ЯК может привести к:
- перфорации (отверстия в толстой кишке)
- раку толстой кишки
- заболеванию печени
- остеопорозу
- анемии
Нет сомнений в том, что ВЗК может значительно снизить качество жизни между неприятными симптомами и частое посещение туалета. ВЗК может даже привести к образованию рубцовой ткани и повысить риск рака толстой кишки.
Если вы испытываете какие-либо необычные симптомы, важно вызвать врача.Вас могут направить к гастроэнтерологу на обследование на ВЗК, например на колоноскопию или компьютерную томографию. Правильная диагностика ВЗК приведет к более эффективному лечению.
Приверженность ежедневному лечению и изменению образа жизни может помочь минимизировать симптомы, достичь ремиссии и избежать осложнений.
Независимо от вашего диагноза бесплатное приложение Healthline, IBD Healthline, свяжет вас с людьми, которые понимают. Познакомьтесь с другими людьми, страдающими болезнью Крона и язвенным колитом, с помощью личных сообщений и групповых дискуссий вживую.Кроме того, у вас под рукой будет одобренная экспертами информация по ведению ВЗК. Загрузите приложение для iPhone или Android.
Болезнь Фурнье | Определение болезни Фурнье в Медицинском словаре
Гангрена
Определение
Гангрена — это термин, используемый для описания разрушения или гибели органа или ткани, вызванной недостатком кровоснабжения. Это осложнение, возникающее в результате инфекционных или воспалительных процессов, травм или дегенеративных изменений, связанных с хроническими заболеваниями, такими как сахарный диабет.
Описание
Гангрена может быть вызвана различными хроническими заболеваниями, посттравматическими, послеоперационными и спонтанными причинами. Существует три основных типа гангрены: сухая, влажная и газовая (тип влажной гангрены).
Сухая гангрена — это состояние, которое возникает при закупорке одной или нескольких артерий. При этом типе гангрены ткань медленно умирает из-за недостаточного кровоснабжения или отсутствия кровоснабжения, но не заражается. Пораженная область становится холодной и черной, начинает высыхать и увядать и в конечном итоге отпадает в течение недель или месяцев.Сухая гангрена чаще всего встречается у людей с серьезной закупоркой артерий (артериосклерозом) в результате диабета.
Влажная гангрена может возникнуть в пальцах ног, ступнях или ногах после раздавливания или в результате какого-либо другого фактора, который вызывает внезапную остановку кровотока в этой области. Когда кровоток прекращается, бактерии начинают вторгаться в мышцы и процветать, быстро размножаясь без вмешательства иммунной системы организма.
Газовая гангрена, также называемая мионекрозом, представляет собой тип влажной гангрены, которая обычно вызывается бактериальной инфекцией, вызванной Clostridium welchii, Cl.perfringes, кл. septicum, кл. новый, кл. histolyticum, кл. sporogenes или другие виды, способные развиваться в условиях недостатка кислорода (анаэробные). Попав в ткань, эти бактерии в процессе роста выделяют газы и ядовитые токсины. Обычно обитая в желудочно-кишечном тракте, дыхательных путях и женских половых путях, они часто инфицируют ампутационные раны бедра, особенно у тех людей, которые потеряли контроль над функциями кишечника (недержание). Гангрена, недержание мочи и слабость часто сочетаются у пациентов с диабетом, и газовая гангрена часто встречается в культях ампутации диабетиков.
Другие возбудители влажной гангрены включают различные бактериальные штаммы, в том числе Streptococcus и Staphylococcus . Серьезная, но редкая форма инфекции Streptococcus группы A может препятствовать кровотоку и, если ее не лечить, может прогрессировать до синергической гангрены, более часто называемой некротическим фасциитом, или инфицированием кожи и тканей непосредственно под кожей.
Хронические заболевания, такие как сахарный диабет, артериосклероз или заболевания кровеносных сосудов, такие как болезнь Бюргера или болезнь Рейно, могут вызывать гангрену.Посттравматические причины гангрены включают сложные переломы, ожоги и инъекции под кожу или в мышцу. Гангрена может возникнуть после хирургического вмешательства, особенно у людей с сахарным диабетом или другим длительным (хроническим) заболеванием. Кроме того, газовая гангрена также может быть осложнением сухой гангрены или возникать спонтанно в сочетании с основным раком.
В США приблизительно 50% случаев влажной гангрены являются результатом тяжелой травмы, а 40% — после хирургического вмешательства.Автомобильные аварии и несчастные случаи на производстве, тяжелые травмы и огнестрельные ранения являются наиболее частыми причинами травм. Благодаря быстрому хирургическому лечению ран с удалением мертвых тканей частота гангрены от травм значительно снизилась. Операции на желчных протоках или кишечнике — самые частые процедуры, вызывающие гангрену. Примерно в двух третях случаев поражаются конечности, а в оставшейся трети — брюшная стенка.
Симптомы
Области сухой или влажной гангрены изначально характеризуются красной линией на коже, которая отмечает границу пораженных тканей.Когда ткани начинают отмирать, сухая гангрена может вызывать некоторую боль на ранних стадиях или может оставаться незамеченной, особенно у пожилых людей или у людей с ослабленной чувствительностью к пораженному участку. Сначала эта область становится холодной, онемевшей и бледной, а затем меняет цвет на коричневый, а затем на черный. Эта мертвая ткань постепенно отделится от здоровой и отпадет.
Влажная гангрена и газовая гангрена совершенно разные. Газовая гангрена затрагивает не так сильно кожу, как правило, только мышцы.При влажной или газовой гангрене возникает ощущение тяжести в пораженной области, которое сопровождается сильной болью. Боль вызвана отеком из-за скопления жидкости или газа в тканях. Эта боль достигает пика в среднем от одного до четырех дней после травмы, с диапазоном от восьми часов до нескольких недель. Вначале опухшая кожа может быть покрытой волдырями, красной и теплой на ощупь, а затем приобретет бронзовый, коричневый или черный цвет. Примерно в 80% случаев пораженные и окружающие ткани могут издавать потрескивающие звуки (крепитацию) в результате скопления пузырьков газа под кожей.Газ может ощущаться под кожей (пальпироваться). При влажной гангрене гной имеет неприятный запах, тогда как при газовой гангрене настоящего гноя нет, только почти «сладкие» водянистые выделения.
Лихорадка, учащенное сердцебиение, учащенное дыхание, измененное психическое состояние, потеря аппетита, диарея, рвота и сосудистый коллапс также могут возникнуть, если бактериальные токсины распространяются в кровотоке. Газовая гангрена может быть опасным для жизни состоянием, и за ней следует незамедлительно обратиться за медицинской помощью.
Диагноз
Диагноз гангрены будет основан на сочетании истории болезни пациента, медицинского осмотра, результатов анализа крови и других лабораторных анализов.Врач будет искать в анамнезе недавнюю травму, операцию, рак или хроническое заболевание. Анализы крови будут использоваться, чтобы определить, присутствует ли инфекция, и определить степень распространения инфекции.
Образец дренажа из раны или полученный при хирургическом исследовании можно культивировать с кислородом (аэробный) и без кислорода (анаэробный), чтобы идентифицировать микроорганизм, вызывающий инфекцию, и помочь определить, какой антибиотик будет наиболее эффективным. Образец, полученный от человека с гангреной, будет содержать мало белых кровяных телец, если они вообще есть, и при окрашивании (окрашиванием по Граму) и исследовании под микроскопом покажет присутствие пурпурных (грамположительных) палочковидных бактерий.
Рентгеновские исследования и более сложные методы визуализации, такие как компьютерная томография (КТ) или магнитно-резонансная томография (МРТ), могут быть полезны при постановке диагноза, поскольку могут быть видны скопление газов и смерть мышц (мионекроз). Однако одних этих методов недостаточно для точного диагноза гангрены.
Для точной диагностики газовой гангрены часто требуется хирургическое исследование раны. Во время такой процедуры обнаженная мышца может казаться бледной, рыжевато-красной, а на самых поздних стадиях — черной.В случае инфицирования мышца не сможет сократиться при стимуляции, и поверхность разреза не будет кровоточить.
Лечение
Газовая гангрена требует неотложной медицинской помощи из-за угрозы быстрого распространения инфекции через кровоток и заражения жизненно важных органов. Это требует немедленного хирургического вмешательства и введения антибиотиков.
Области сухой гангрены, которые остаются свободными от инфекции (асептическими) в конечностях, чаще всего оставляют сохнуть и отпадать. Внешнее (местное) лечение раны обычно неэффективно без адекватного кровоснабжения, способствующего заживлению раны.Оценка сосудистым хирургом, а также рентген для определения кровоснабжения и кровообращения в пораженной области могут помочь определить, будет ли хирургическое вмешательство полезным.
После выявления возбудителя влажная гангрена требует незамедлительного начала внутривенной, внутримышечной и / или местной терапии антибиотиками широкого спектра действия. Кроме того, инфицированная ткань должна быть удалена хирургическим путем (санация раны), и может потребоваться ампутация пораженной конечности.Обезболивающие (анальгетики) назначаются для контроля дискомфорта. Внутривенные жидкости и, иногда, переливание крови показаны для противодействия шоку и восполнения количества эритроцитов и электролитов. Достаточное увлажнение и питание жизненно важны для намотан healing.Although остается спорным, некоторые случаи гангрены лечат введение кислорода под большим давлением, чем в атмосфере (гипербарический) пациент в специально сконструированной камере. Теория, лежащая в основе использования гипербарического кислорода, заключается в том, что больше кислорода растворяется в кровотоке пациента, и, следовательно, больше кислорода будет доставлено в гангренозные области.Считается, что за счет обеспечения оптимальной оксигенации способность организма бороться с бактериальной инфекцией улучшается, и существует прямое токсическое воздействие на бактерии, которые процветают в бескислородной среде. Некоторые исследования показали, что использование гипербарического кислорода дает заметное облегчение боли, снижает количество требуемых ампутаций и уменьшает объем необходимой хирургической обработки раны. Пациенты, получающие лечение гипербарическим кислородом, должны находиться под тщательным наблюдением на предмет кислородного отравления.Симптомы этой токсичности включают медленное сердцебиение, обильное потоотделение, звон в ушах, одышку, тошноту и рвоту, подергивание губ / щек / век / носа и судороги. Эмоциональные потребности пациента также должны быть удовлетворены. Человеку с гангреной следует предложить моральную поддержку, а также возможность поделиться вопросами и проблемами по поводу изменений образа тела. Кроме того, особенно в случаях, когда требовалась ампутация, также потребуется физическая, профессиональная и реабилитационная терапия.
Прогноз
За исключением случаев, когда инфекция могла распространиться через кровоток, прогноз в целом благоприятный. Анаэробная раневая инфекция может быстро прогрессировать от первоначального повреждения до газовой гангрены в течение одного-двух дней, а распространение инфекции в кровотоке связано с 20-25% смертностью. Однако при раннем выявлении и лечении примерно 80% пациентов с газовой гангреной выживают, и только 15-20% нуждаются в какой-либо форме ампутации. К сожалению, человек с сухой гангреной чаще всего имеет множество других проблем со здоровьем, затрудняющих выздоровление, и обычно именно эти системные сбои могут оказаться фатальными.
Профилактика
Пациентам с диабетом или тяжелым атеросклерозом следует особенно заботиться о руках и ногах из-за риска инфицирования даже при незначительной травме. Обучение правильному уходу за ногами жизненно важно. Уменьшение кровотока в результате сужения сосудов не ослабит защиты организма от вторжения бактерий. По возможности рекомендуются меры, направленные на восстановление кровообращения. Любые ссадины, трещины на коже или инфицированные ткани требуют немедленного ухода.Любая отмирающая или инфицированная кожа должна быть немедленно удалена, чтобы предотвратить распространение бактерий.
Ключевые термины
Аэробный — Организм, который растет и процветает только в среде, содержащей кислород. Анаэробный — Организм, который растет и процветает в бескислородной среде. Артериосклероз — Накопление жировых бляшек в артериях, что может привести к нарушению кровотока. Асептический — Без заражения бактериями или другими микроорганизмами. Окрашивание по Граму — Процедура окрашивания, используемая для визуализации и классификации бактерий. Процедура окрашивания по Граму позволяет идентифицировать пурпурные (грамположительные) организмы и красные (грамотрицательные) организмы. Гипербарический кислород — Медицинское лечение, при котором кислород вводится в специально сконструированных камерах под давлением, превышающим атмосферное, для лечения определенных заболеваний. Недержание мочи — Состояние, характеризующееся неспособностью контролировать мочеиспускание или функции кишечника. Мионекроз — Разрушение или гибель мышечной ткани. Сепсис — Распространение инфекции в кровотоке. Тромбоз — образование сгустка крови в вене или артерии, который может препятствовать локальному кровотоку или может смещаться, перемещаться вниз по течению и затруднять кровоток в удаленном месте.
Проникающие раны брюшной полости следует исследовать хирургическим путем и дренировать, любые разрывы в стенках кишечника заделывать и рано начинать лечение антибиотиками. Пациенты, перенесшие плановую операцию на кишечнике, должны получать профилактическую антибактериальную терапию.Доказано, что использование антибиотиков до и непосредственно после операции значительно снижает уровень инфицирования с 20-30% до 4-8%.
Ресурсы
Книги
Берктов, Роберт, редактор. Руководство по диагностике и терапии компании Merck . 17-е изд. Rahway, NJ: Merck Research Laboratories, 1997.
Periodicals
Basoglu, M., et al. «Гангрена Фурнье: обзор пятнадцати случаев». Американский хирург ноябрь 1997 г .: 1019-1021.
Медицинская энциклопедия Гейла.Copyright 2008 The Gale Group, Inc. Все права защищены.
гангрена
(gang’gren ?, gan ‘) [Gr. gangraina , изъязвление]
GANGRENE
Некроз или отмирание ткани, обычно возникающее в результате недостаточного или отсутствующего кровоснабжения. См .: , иллюстрация ; некроз
Этиология
Гангрена обычно вызывается нарушением кровоснабжения органа или ткани, например, воспалением, травмой или дегенеративными изменениями, такими как артериосклероз. Обычно это последствия инфекций, обморожений, тяжелых травм или таких заболеваний, как сахарный диабет и болезнь Рейно.Эмболы в крупных артериях практически в любой части тела могут вызвать гангрену дистальнее этой точки. Отмирающая часть называется шелушением (для мягких тканей) или секвестром (для кости). Перед заживлением мертвое вещество необходимо удалить.
Уход за пациентом
У пожилого пациента или пациента с диабетом оценивается артериальная недостаточность, связанная со снижением прочности и эластичности кровеносных сосудов. Также оценивается наполнение капилляров. Проверяется наличие и сила дистальных импульсов, а также нормальная чувствительность пациента при легкой и глубокой пальпации.Оцениваются симметрия, цвет, температура, а также количественные и качественные изменения ногтей на руках и ногах, текстуры кожи и рисунка волос. Любые необычные участки пигментации, указывающие на новые поражения кожи или рубцы от прошлых травм или язв, наблюдаются и документируются с описанием степени и характера имеющейся гангрены.
Если предписано, вводятся сосудорасширяющие и тромболитические агенты, и оценивается реакция пациента. Если требуется хирургическое вмешательство, оценивается понимание пациентом процедуры, ее желаемые эффекты и возможные осложнения.Медицинские работники сотрудничают с хирургом, чтобы проинструктировать и подготовить пациента к операции и послеоперационному периоду. Требуемый уход будет зависеть от конкретной процедуры. Если требуется ампутация, пациент должен понимать, что уровень ампутации зависит от определения наличия жизнеспособных тканей для обеспечения заживления и требований к установке протеза. Вся медицинская бригада должна понимать восприятие пациентом ампутации, чтобы помочь справиться с горем и приспособиться к постоянному изменению образа тела.Физиотерапевты и терапевты помогают пациенту справиться с изменениями в подвижности и способности выполнять повседневную деятельность. В мультидисциплинарную команду реабилитации входят пациент, медсестра, врач, социальный работник, психолог, протезист, физиотерапевты и терапевты. Возраст пациента и наличие дисфункций других систем организма влияют на немедленную и долгосрочную реакцию на лечение. Пациента из группы риска следует обучить профилактическим мерам, например, избегать холода; закрывать конечности перчатками, чистыми, сухими носками и хорошо утепленной обувью; и своевременное лечение любых нарушений целостности кожи.
диабетическая гангрена
гангрена, особенно нижних конечностей, возникающая у некоторых диабетиков в результате сосудистой недостаточности, невропатии и инфекции.
сухая гангрена
Гангрена, которая возникает, когда некротическая часть имеет прогрессирующее снижение кровоснабжения, но обычно не инфицируется. Это происходит, когда приток артериальной крови к ткани затруднен. Ткань постепенно сохнет, и этот процесс продолжается в течение недель или месяцев.
Симптомы
Сухая гангрена вызывает боль на ранних стадиях.Пораженная часть становится холодной, черной и начинает атрофироваться. Обычно в первую очередь поражаются самые дистальные части (пальцы рук или ног). Сухая гангрена часто наблюдается при атеросклерозе, связанном с сахарным диабетом.
Уход за пациентом
Проблемы ухода за пациентом при сухой гангрене аналогичны проблемам при влажной гангрене. Перед заживлением необходимо удалить некротический материал и обеспечить кровообращение к оставшимся тканям. Пациенты старшего возраста с диабетом с микрососудистыми и макрососудистыми заболеваниями могут испытывать очень небольшую боль из-за снижения чувствительности, вызванного периферической невропатией.Состояние может быть обнаружено только после осмотра. По этой причине все пациенты с сахарным диабетом или заболеванием периферических сосудов должны избегать курения, обучаться правильному осмотру и уходу за ногами, а также показывать свои стопы лицам, осуществляющим уход, при каждом посещении офиса и / или на дому.
Рекомендуемый план лечения может включать ампутацию гангренозной ткани или наблюдение, пока ткань отслаивается сама по себе. Гангренозная конечность должна быть чистой, сухой и максимально защищенной от травм или инфекций.Психологические потребности, возникающие в результате потери части тела, могут потребовать помощи практикующей психиатрической медсестры, психолога или духовного консультанта по выбору пациента.
эмболическая гангрена
Гангрена, возникшая после эмболической непроходимости.
Гангрена Фурнье
См .: Гангрена Фурнье
газовая гангрена
Гангрена в ране, инфицированная газообразующим микроорганизмом, наиболее распространенным возбудителем является Clostridium perfringens .
Лечение
Газовая гангрена лечится с помощью удаления раны, антибиотиков и клостридиального антитоксина.
Госпитальная гангрена
Некротический фасциит.
идиопатическая гангрена
Гангрена неустановленной причины.
воспалительная гангрена
гангрена, связанная с острыми инфекциями и воспалениями.
влажная гангрена
влажная гангрена в результате некроза тканей и бактериальной инфекции. Состояние характеризуется серозной экссудацией и быстрым разложением.
Симптомы
Сначала пораженная часть горячая и красная; позже он становится холодным и голубоватым, начинает шелушиться.Влажная гангрена быстро распространяется и несет в себе значительный риск местной или системной инфекции, а иногда и смерти.
Синоним: влажная гангрена
первичная гангрена
Гангрена развивается в части без предшествующего воспаления.
вторичная гангрена
Гангрена, развивающаяся после местного воспаления.
симметричная гангрена
гангрена на противоположных сторонах тела в соответствующих частях, обычно в результате вазомоторных нарушений.Это характерно для болезни Рейно и болезни Бюргера.
травматическая гангрена
Смерть ткани в результате серьезных травм, например, компартмент-синдрома или раздавливания.
влажная гангрена
влажная гангрена.
белая гангрена
Гангрена, вызванная местным нарушением кровотока.
Медицинский словарь, © 2009 Farlex and Partners
Гангрена Фурнье — RightDiagnosis.com
Оценка
Анкета
Есть симптом?
Посмотрите, какие вопросы
задает врач.
Выберите … Сыпь, лихорадка, боль, головная боль, усталость, диарея, все контрольные списки
Введение: гангрена Фурнье
Описание гангрены Фурнье
Гангрена Фурнье (заболевание):
Некротическая бактериальная инфекция кожи на … подробнее »
См. Также:
Гангрена Фурнье:
»Введение: Гангрена Фурнье
»Симптомы гангрены Фурнье
»Лечение гангрены Фурнье
Гангрена Фурнье: Молниеносная группа Стрептококковая инфекция, начинающаяся с тяжелого или обширного целлюлита, которая распространяется на поверхностную и глубокую фасции, вызывая тромбоз подкожных сосудов и гангрену подлежащих тканей.Кожное поражение обычно служит воротами для проникновения инфекции, но иногда такое поражение не обнаруживается. (Дорланд, 28-е изд.)
Источник: База данных болезней.
гангрена Фурнье : острая некротическая инфекция мошонки; ПЕНИС; или ПЕРИНЕЙ. Он характеризуется болью и покраснением мошонки с быстрым переходом в гангрену и шелушение тканей. Гангрена Фурнье обычно является вторичной по отношению к периректальным или периуретральным инфекциям, связанным с местной травмой, оперативными вмешательствами или заболеванием мочевыводящих путей.
Источник: MeSH 2007
Гангрена Фурнье: Связанные темы
Эти темы о медицинских состояниях или симптомах могут иметь отношение к
Медицинская информация при гангрене Фурнье:
Гангрена Фурнье как болезнь
Гангрена Фурнье (заболевание): см. Гангрена Фурнье (информация о заболевании).
»Введение: Гангрена Фурнье
»Симптомы гангрены Фурнье
»Лечение гангрены Фурнье
Гангрена Фурнье: сопутствующие заболевания
Гангрена Фурнье : Гангрена Фурнье указана в нашей базе данных как тип (или связанный с) следующих заболеваний:
Дополнительная информация о состоянии здоровья: Гангрена Фурнье:
Термины, связанные с гангреной Фурнье:
Термины, похожие на гангрена Фурнье:
Источник: База данных болезней.
Внешние ссылки, связанные с: Гангрена Фурнье
- eMedicine — Некротический фасциит: статья Роберта Шварца, доктора медицины, магистра здравоохранения
- Некротический фасциит — База данных медицинских изображений и обучающие файлы MedPix ™
- Гангрена Фурнье (www.whonamedit.com)
- eMedicine — Гангрена Фурнье: статья Тодда Томсена, доктора медицины
- eMedicine — Гангрена Фурнье: статья Томаса Сантора, доктора медицины
- eMedicine — Некротический фасциит: статья Майкла Мэйнора, доктора медицины
- Некротический фасциит. DermNet NZ
- DermAtlas: онлайн-библиотека дерматологических изображений дерматологические изображения, фасциит, некротизирующий, язвенный, целлюлит, фасциит, некротизирующий, пурпура, иммунодефицит, приобретенный, фасциит, некротизирующий, иммунодефицитный, приобретенный, фасциит, некротический, иммунодефицитный,
Источник: База данных болезней
Интересные медицинские статьи:
Медицинские словари:
Другие темы в медицинском словаре
Узнать больше
Найдите, чтобы узнать больше о гангрене Фурнье:
Симптомы гангрены Фурнье, диагностика, лечение и причины
Гангрена Фурнье: введение
Гангрена Фурнье: Некротическая бактериальная инфекция кожи половых органов и промежности.Состояние быстро прогрессирует, и немедленная медицинская помощь жизненно необходима, чтобы предотвратить попадание бактерий в пар крови и смерть. Обычно поражаются мужские половые органы. Риск заболевания увеличивается при хирургическом вмешательстве, крайнем ожирении, сахарном диабете, алкоголизме, лейкемии и нарушениях иммунной системы.
Более подробная информация о симптомах,
причины и методы лечения гангрены Фурнье доступны ниже.
Симптомы гангрены Фурнье
- Деструкция тканей в области гениталий
- Деструкция тканей промежности
- Боль
- Губчатая кожа
- Мертвая кожа
- еще симптомы… »
См. Полный список из 13
симптомы гангрены Фурнье
Лечение гангрены Фурнье
Подробнее о лечении гангрены Фурнье
Домашняя диагностика
Домашнее медицинское обследование, связанное с гангреной Фурнье:
Ошибочный диагноз гангрены Фурнье?
Гангрена Фурнье: осложнения
Изучите возможные медицинские осложнения, связанные с гангреной Фурнье:
Причины гангрены Фурнье
Подробнее о причинах гангрены Фурнье
Узнайте больше о причинах возникновения гангрены Фурнье.
Гангрена Фурнье: невыявленные состояния
Часто недиагностируемые болезни в смежных медицинских категориях:
Ошибочный диагноз и гангрена Фурнье
Антибиотики часто вызывают диарею : использование антибиотиков весьма вероятно
вызвать диарею у пациентов.
Причина в том, что антибиотики убивают не только «плохие» бактерии,
но может также убить «хорошие» бактерии в … читать дальше »
Подробнее о неправильном диагнозе и гангрене Фурнье
Больницы и клиники: Fournier Gangrene
Рейтинги качества исследований и меры безопасности пациентов
для медицинских учреждений по специальностям, связанным с гангреной Фурнье:
Оценки качества больниц и клиник »
Выбор лучшей больницы:
Более общая информация, не обязательно в отношении гангрены Фурнье,
по работе стационара и качеству хирургической помощи:
Доказательные медицинские исследования гангрены Фурнье
Медицинские исследовательские статьи, связанные с гангреной Фурнье, включают:
Щелкните здесь, чтобы найти больше основанных на доказательствах статей о базе данных TRIP
Исследование гангрены Фурнье
Посетите наши страницы исследований, чтобы узнать о методах лечения гангрены Фурнье.
Клинические испытания гангрены Фурнье
На веб-сайте ClinicalTrials.gov, расположенном в США, приводится информация о федеральных
и частные клинические испытания с участием людей-добровольцев.
Некоторые из клинических испытаний, перечисленных на ClinicalTrials.gov для лечения гангрены Фурнье, включают:
Подробнее о клинических испытаниях гангрены Фурнье
Гангрена Фурнье: дополнительные темы по теме
Что это такое, причины, симптомы и лечение
Гангрена Фурнье — иногда опасная для жизни форма некротического фасциита, поражающего генитальные, промежностные или перианальные области тела.
Некротический фасциит — серьезное заболевание, при котором гибнут мягкие ткани, часто быстро, включая мышцы, нервы и кровеносные сосуды.
Гангрена Фурнье встречается редко, но когда она возникает, требуется неотложная медицинская помощь.
Краткие сведения о гангрене Фурнье:
- Чаще всего она поражает мужчин, особенно в области мошонки или полового члена.
- Часто различные организмы разрастаются и заражают ткани.
- В тяжелом случае врачу, возможно, придется удалить ткань, например, весь половой член или яички или их часть.
Поделиться в PinterestИстория злоупотребления алкоголем, диабета или ожирения может увеличить риск гангрены Фурнье.
Гангрена Фурнье может возникнуть, когда у человека есть кожная рана, которая позволяет бактериям, вирусам или грибкам проникать глубже в организм.
Примеры таких повреждений кожи включают аноректальные абсцессы, хирургические разрезы, дивертикулит, рак прямой кишки или пирсинг гениталий.
У некоторых людей причина гангрены Фурнье неизвестна. Однако врачи выявили некоторые факторы риска, которые могут повысить вероятность гангрены Фурнье.
К ним относятся:
- диабет
- история злоупотребления алкоголем
- ослабленная иммунная система, такая как ВИЧ
- патологическое ожирение
Согласно статье в журнале ISRN Surgery , примерно от 20 до 70 процентов людей с гангреной Фурнье страдают диабетом. По оценкам, от 25 до 50 процентов страдают алкогольным расстройством.
Симптомы гангрены Фурнье часто начинаются с общего недомогания.Симптомы могут включать:
- недомогание
- умеренная боль в области половых органов
- припухлость в области половых органов
Эти симптомы будут продолжать ухудшаться. Боль, связанная с этим заболеванием, становится более сильной. Ткани также могут начать пахнуть неприятным запахом, что является результатом отмирания или гниения тканей.
Потирание пораженных участков кожи издает отчетливый звук, похожий на хлопок или треск, и известен как крепитация. Этот звук возникает из-за трения газа и тканей, движущихся друг о друга.
Наличие гангрены Фурнье может вызвать каскад симптомов, которые в конечном итоге могут быть смертельными. К ним относятся:
- Тяжелая инфекция, которая распространяется на более глубокие ткани: Это вызывает воспаление слизистой оболочки кровеносных сосудов, называемое облитерирующим эндартериитом.
- Воспаление вызывает образование небольших сгустков крови: Ткани теряют кровоснабжение и начинают умирать.
- Отмирание ткани высвобождает бактерии и побочные продукты некротической ткани в кровоток: Они вызывают воспалительную реакцию в организме, которая приводит к септическому шоку, когда организм не может поддерживать кровяное давление, и органы начинают отключаться.Септический шок может привести к смерти.
Быстрое лечение может снизить вероятность того, что симптомы станут еще более серьезными.
Поделиться на Pinterest Для удаления омертвевших тканей и очистки кожи может проводиться хирургическая обработка раны.
Лечение, связанное с гангреной Фурнье, включает немедленное начало приема сильных внутривенных (IV) антибиотиков в попытке убить инфекцию.
Также врач проведет процедуру, известную как хирургическая обработка раны. Это включает в себя очистку пораженной кожи и удаление участков мертвой ткани.
В идеале врач может удалить достаточно ткани, чтобы инфекция не распространялась.
Иногда человеку приходится возвращаться в операционную несколько раз для хирургической обработки раны.
Согласно статье в Postgraduate Medical Journal , человеку с гангреной Фурнье обычно требуется 3,5 процедуры в попытке уменьшить распространение болезни.
Кислородная терапия
Иногда врач порекомендует гипербарическую кислородную терапию.Это включает в себя воздействие на тело 100% кислорода по сравнению с обычным воздухом, который содержит около 21% кислорода.
Дополнительный кислород помогает предотвратить рост бактерий, уменьшает повреждение кровеносных сосудов и способствует заживлению ран.
Однако гипербарическая терапия является спорным методом лечения этого состояния, потому что нет никаких клинических испытаний, подтверждающих ее использование.
Хирургия
Хирургия иногда является единственным вариантом. В идеале человек должен обратиться за лечением достаточно быстро, чтобы избежать удаления избытка кожи и тканей.
Иногда требуется пересадка кожи или другая пластическая операция для восстановления и воссоздания поврежденных тканей.
Поделиться на PinterestДиагноз гангрены Фурнье может быть поставлен после изучения истории болезни и оценки симптомов.
Врачи диагностируют гангрену Фурнье, сначала спрашивая человека об их симптомах. Они изучат историю болезни и проведут медицинский осмотр.
Могут быть заказаны визуальные исследования для исключения других потенциальных причин. Например, врач может попросить провести УЗИ, чтобы определить, является ли состояние результатом воспаления или гангрены Фурнье.
К другим состояниям, которые изначально могут казаться похожими на гангрену Фурнье, относятся эпидидимит и орхит.
Ультразвук может помочь врачу определить основные газы или жидкости в организме. Компьютерная томография (КТ) и рентген также могут помочь врачу распознать гангрену Фурнье.
Будет проведен анализ крови для выявления возможного наличия инфекции, а также для проверки способности крови к свертыванию.


 Положительные результаты культурального исследования крови у пациента с гангреной Фурнье свидетельствуют о септикопиемии. Для выявления коагулопатии на фоне сепсиса дополнительно исследуют профиль коагуляции (коагулограмму).
Положительные результаты культурального исследования крови у пациента с гангреной Фурнье свидетельствуют о септикопиемии. Для выявления коагулопатии на фоне сепсиса дополнительно исследуют профиль коагуляции (коагулограмму). К недостаткам УЗИ относят необходимость надавливания на мошонку, что усиливает болевой синдром.
К недостаткам УЗИ относят необходимость надавливания на мошонку, что усиливает болевой синдром. Из антибактериальных препаратов выбирают лекарства с максимальной антианаэробной активностью. До получения результатов посева назначают амоксициллин, тикарциллин, карбапенемы, цефалоспорины III и IV поколения, метронидазол. Длительность и дозировка определяются в каждом случае индивидуально.
Из антибактериальных препаратов выбирают лекарства с максимальной антианаэробной активностью. До получения результатов посева назначают амоксициллин, тикарциллин, карбапенемы, цефалоспорины III и IV поколения, метронидазол. Длительность и дозировка определяются в каждом случае индивидуально. При обширных кожных дефектах прибегают к дермотензии с применением тканевых экспандеров.
При обширных кожных дефектах прибегают к дермотензии с применением тканевых экспандеров.