Гипертрофическая кардиомиопатия (ГКМП) — классификация, причины, симптомы, диагностика, лечение
Автор Admin На чтение 24 мин. Просмотров 517 Опубликовано
Гипертрофическая кардиомиопатия (ГКМП) – это генетически обусловленное заболевание миокарда, проявляющееся комплексом специфических морфо-функциональных изменений и постепенно прогрессирующим течением с высоким риском развития жизнеугрожающих аритмий и внезапной смерти.
ГКМП может диагностироваться в любом возрасте, от первых дней до последней декады жизни, однако преимущественно заболевание выявляется у лиц молодого трудоспособного возраста. Ежегодная смертность больных ГКМП колеблется в пределах от 1 до 6%: у взрослых больных составляет 1-3% , а в детском и подростковом возрасте у лиц с высоким риском внезапной смерти – 4-6%.
1. Классификация
2. Симптомы
3. Объективный осмотр
4. Инструментальные методы исследования
5. Медикаментозное лечение
6. Инвазивные методы лечения
7. Стратификация риска
8. Примеры формулировки диагноза
Морфофункциональные изменения и причины заболевания
Типичными являются морфологические изменения: аномалия архитектоники сократительных элементов миокарда (гипертрофия и дезориентация мышечных волокон), развитие фибротических изменений мышцы сердца, патология мелких интрамиокардиальных сосудов.
При ГКМП происходит массивная гипертрофия миокарда левого (и реже правого желудочка), чаще асимметричного характера за счет утолщения межжелудочковой перегородки, часто с развитием обструкции выходного тракта левого желудочка (ЛЖ) при отсутствии каких-либо явных причин.
Общепризнанной является представление о преимущественно наследственной природе ГКМП. В связи с этим, широкое распространение получил термин «семейная гипертрофическая кардиомиопатия». К настоящему времени установлено, что более половины всех случаев заболевания являются наследуемыми, при этом основной тип наследования – аутосомно-доминантный. Оставшиеся приходятся на так называемую спорадическую форму; в этом случае у пациента нет родственников, болеющих ГКМП или имеющих гипертрофию миокарда. Считается, что большинство, если не все случаи спорадической ГКМП, также имеют генетическую причину, т. е. вызваны случайными мутациями.
Гипертрофическая кардиомиопатия – это генетически гетерогенное заболевание, причиной которого являются более 200 описанных мутаций нескольких генов, кодирующих белки миофибриллярного аппарата. К настоящему времени известны 10 белковых компонентов сердечного саркомера, выполняющих контрактильную, структурную или регуляторную функции, дефекты которых наблюдаются при ГКМП. Причем в каждом гене множество мутаций могут становиться причиной заболевания (полигенное мультиаллельное заболевание).
Наличие той или иной ассоциированной с ГКМП мутации признается «золотым» стандартом диагностики заболевания. При этом описанные генетические дефекты характеризуются разной степенью пенетрантности, выраженностью морфологических и клинических проявлений. Тяжесть клинической картины зависит от присутствия и степени гипертрофии.
Таким образом, ГКМП характеризуется крайней гетерогенностью вызывающих ее причин, морфологических, гемодинамических и клинических проявлений, разнообразием вариантов течения и прогноза, что существенно затрудняет выбор адекватных и наиболее эффективных лечебных подходов по контролю и коррекции имеющихся нарушений.
Вариабельность прогноза определяет необходимость детальной стратификации риска фатальных осложнений заболевания, поиск доступных прогностических предикторов и критериев оценки проводимого лечения.
Современные подходы к лечению больных гипертрофической кардиомиопатией
Как лечить
Лечебная тактика при кардиомиопатии зависит от вида заболевания. Этиотропное (устранение причины) и патогенетическое (блокирование механизмов развития болезни) лечение назначается при вторичных формах патологии, имеющих ясную этиологию и патогенез (диабет, электролитные или гормональные нарушения и т. д.). В таких случаях в первую очередь проводятся мероприятия по коррекции сахара крови, электролитов, гормонов, дезинтоксикации по назначениям врачей соответствующих специальностей. С наследственными формами кардиомиопатий ничего поделать невозможно, генетические мутации не исправить, поэтому проводится только компенсация имеющейся сердечной недостаточности.
Единственным выходом, улучшающим прогноз при первичном наследственном поражении миокарда, является радикальная операция по пересадке сердца.
Медикаментозная терапия назначается всем пациентам с разными формами кардиомиопатий для восстановления нормальных показателей функции сердца, компенсирования сердечной недостаточности и улучшения качества жизни. В этих целях могут использоваться представители разных групп препаратов. Например:
- бета-блокаторы – Бисапролол, Метопролол, Пропранолол помогают справиться с нарушениями ритма сердца, в частности с тахикардией;
- блокаторы каналов кальция – Верапамил, Диазем способны стабилизировать работу сердечной мышцы в условиях аритмии;
- ингибиторы АПФ – Каптоприл, Эналаприл, Периндоприл, Лизиноприл снижают нагрузку на сердце за счет нормализации артериального давления, замедляют развитие недостаточности миокарда;
- мочегонные средства – Спиронолактон, Лазикс, Диувер или другие препараты помогают бороться с отеками на ногах, в легких, в брюшной полости;
- сердечные гликозиды – Дигоксин, Дигитоксин позволяют существенно улучшить качество жизни пациентов с хронической сердечной недостаточности. Дозы должны подбираться врачом индивидуально во избежание риска тяжелых осложнений и даже смерти больного.
При кардиомиопатии лечение хирургическими методами проводится по индивидуальным показаниям. Это может быть замена клапанов при врожденных пороках развития или удаление избыточного количества гипертрофированной мышечной ткани при соответствующей форме кардиомиопатии.
Прогноз при кардиомиопатии нельзя считать благоприятным, особенно при развитии и прогрессировании сердечной недостаточности. При гипертрофической форме КМП велика вероятность наступления внезапной смерти. Все пациенты из семей с наследственными кардиомиопатиями должны находиться на диспансерном учете и проходить регулярные обследования.
Методы лечения гипертрофической кардиомиопатии
Терапевтические мероприятия позволяют только добиться временной стабилизации состояния больного и имеют симптоматический характер.
Основными целями лечения в данном случае являются:
- улучшение диастолической функции левого желудочка;
- купирование нарушений ритма;
- снижение градиента давления;
- купирование ангиозных приступов.
Консервативная терапия
Медикаментозное лечение патологии предусматривает применение следующих лекарственных средств:
- Бета-адреноблокаторы. Препараты этой фармакологической группы стабилизируют ритм сердца, снижают сократимость миокарда, нормализуют тонус сосудов. Бета-адреноблокаторы расслабляют сердечную мышцу в то время, пока левый желудочек наполняется кровью. Современными препаратами данной группы, которые обычно назначают при рассматриваемой патологии, являются Целипрес, Обзидан, Карведилол, Эналаприл-Фармак, Амиодарон.
- Антиаритмические препараты. Обычно применяют Дизопирамид. Препарат снижает градиент давления и устраняет симптомы патологии: одышку, боль за грудиной. Также этот медикамент повышает толерантность к физическим нагрузкам.
- Антагонисты кальция. Препараты данной группы снижают концентрацию кальция в системных коронарных артериях. С их помощью удается достичь улучшения диастолического расслабления левого желудочка, снижения сократимости миокарда. Антагонисты кальция также оказывают выраженное антиаритмическое и антиангинальное действие. Для лечения патологии рекомендуют Финоптин,Кардил, Амиодарон.
- Диуретики (Лазикс, Фуросемид). Их назначают при развитии застойной сердечной недостаточности.
При гипертрофической кардиомиопатии противопоказан прием лекарственных средств, принадлежащих к группам сердечных гликозидов, нитритов, нифедипина. Это ограничение связано с тем, что данные медикаменты способствуют усилению обструкции.
Оперативное вмешательство
Кроме приема лекарственных препаратов, при лечении пациентов с гипертрофической кардиомиопатией могут прибегать к хирургическим методам. Это единственный способ сохранения жизни пациента с тяжелой формой патологии.
Оперативное вмешательство предполагает удаление гипертрофированной мышечной ткани в межпредсердной перегородке.
К основным методам хирургического лечения в данном случае относятся:
- Миотомия – удаление внутренней области межжелудочковой перегородки.
- Этаноловая абляция. Метод заключается в осуществлении прокола в перегородке, куда затем вводится концентрированный раствор медицинского спирта. Количество вводимого вещества – от 1 до 4 мг. Подобная манипуляция становится причиной инфаркта у пациента. Таким образом происходит истончение перегородки. Мероприятие проводится под контролем УЗИ.
- Вживление трехкамерного электростимулятора. Прибор стимулирует внутрисердечное кровообращение и предотвращает развитие осложнений.
- Имплантация кардиовертера-дефибриллятора. Суть процедуры состоит в том, что в мышцу живота или грудной клетки имплантируют прибор, соединенный с сердцем при помощи электродов. Это позволяет фиксировать ритм сердца и в случае сбоя восстанавливать его.
Выбор методики осуществляется в индивидуальном порядке.
Коррекция образа жизни
Пациентам с гипертрофической кардиомиопатией показано ограничение физических нагрузок и соблюдение низкосолевой диеты.
Диагностика
До появления клинической картины гипертрофическая кардиомиопатия может быть диагностирована случайно – при прохождении профилактического осмотра либо во время обследования по поводу какого-то другого кардиологического заболевания. Диагноз ставят, опираясь на данные анамнеза (истории) болезни и результатов дополнительных методов исследования. Жалобы больного являются информативными при прогрессировании патологии.
Из анамнеза необходимо выяснить, не диагностировалась ли такая же патология в семье.
Результаты физикального обследования будут следующими:
- при осмотре – отмечается бледность с синюшным оттенком кожных покровов и видимых слизистых оболочек;
- при пальпации (прощупывании) – при изучении верхушечного толчка отмечается его смещение;
- при аускультации сердца (прослушивании фонендоскопом) – выявляется систолический шум, может быть обнаружено усиление тонов сердца из-за необходимости желудочка сокращаться сильнее, чтобы обеспечить выталкивание крови в сосудистую систему. При наличии аритмий их можно обнаружить аускультативно.
Также в ряде случаев отмечаются нарушения со стороны центральной гемодинамики (тока крови):
- аритмичный пульс;
- повышение артериального давления.
Из инструментальных методов исследования в диагностике описываемого заболевания информативными являются следующие:
- обзорная рентгенография органов грудной клетки – она позволяет обнаружить изменение контуров сердца (а именно за счет увеличения пораженного желудочка) и сопутствующие нарушения со стороны крупных сосудов. Но метод является информативным при прогрессировании описываемой патологии – это не удовлетворяет клиницистов, так как болезнь при этом может уже достигнуть критической точки развития;
- рентгенография сердца с контрастированием пищевода – пациент принимает внутрь порцию контрастного вещества, затем проводят рентгенографическое исследование сердца, с помощью полученных снимков оценивают размеры и другие характеристики желудочков;
- электрокардиография (ЭКГ) – графическое записывание биопотенциалов сердца. Электрокардиография не является специфическим методом выявления гипертрофической кардиомиопатии, но она позволяет определить нарушения ритма, которые могут возникать при описываемом заболевании, а также оценить работу сердца на фоне разрастания миокарда;
- чреспищеводная электрокардиография – благодаря близости расположения электродов к миокарду результаты ЭКГ будут более точными;
- холтеровское исследование – пациенту устанавливают специальный аппарат, который фиксирует на протяжении 24 часов ритм сердца. Метод позволяет выявить те нарушения электрической активности сердца, которые не получилось обнаружить при проведении обычной ЭКГ;
- эхокардиография (ЭхоКГ) – выявление изменений структуры миокарда с помощью ультразвуковых волн;
- вентрикулография – в желудочки сердца вводят контрастное вещество, затем делают рентгенологические снимки, по ним оценивают строение стенки желудочков, состояние их полостей, а также функциональную активность;
- аортография – во время проведения данного метода в аорту вводят контрастное вещество, после чего делают рентгеновские снимки, по которым определяют нарушения аорты, возникшие вследствие нарушений работы левого желудочка на фоне описываемой патологии;
- магнитно-резонансная томография (МРТ) – высокая диагностическая способность метода (благодаря послойному изучению структур) позволяет выявить тканевые нарушения миокарда;
- биопсия миокарда – забор фрагментов тканей сердечной мышцы с последующим изучением под микроскопом.
Лабораторные методы исследования менее информативны в диагностике описываемого заболевания и, как правило, проводятся для оценки его последствий. Это:
- общий анализ крови – повышение количества лейкоцитов (лейкоцитоз) и СОЭ может сигнализировать про воспалительное поражение внутренней оболочки сердца, которое способно развиться на фоне данной болезни;
- анализ газового состава крови – по содержанию кислорода и углекислого газа можно косвенно судить про степень нарушения кровообращения;
- коагулограмма – позволяет оценить состояние свертывающей системы крови и риск тромбообразования, которые существуют при этой патологии;
- гистологическое исследование – под микроскопом изучают тканевое строение биоптата. При этом в нем нередко отмечается замещение мышечных структур на соединительнотканные;
- цитологическое исследование – под микроскопом изучают клеточное строение биоптата. Клетки в образце тканей расположены хаотично.
Механизм развития
Ключевую роль в развитии заболевания играет компенсаторное увеличение сердечной мышцы. Это обусловлено двумя патологическими механизмами. К ним относят:
- нарушение диастолической активности миокарда;
- закупоривание выходного отдела желудочка.
При диастолической дисфункции в желудочки попадает недостаточное количество крови. Это обусловлено нарушением растяжимости миокарда. Как следствие, итоговое диастолическое давление быстро увеличивается.
Обструкция выходного тракта желудочка сопровождается утолщением перегородки. При этом нарушается движение передней створки митрального клапана. Потому во время изгнания наблюдается перепад давления между частью аорты и желудочком. Как следствие, конечное диастолическое давление увеличивается.
В таких условиях появляется компенсаторная гиперфункция. Она провоцирует гипертрофию и дилатацию левого предсердия. При декомпенсации есть риск возникновения легочной гипертонии.
Иногда эта форма кардиомиопатии сопровождается инфарктом миокарда. Такое нарушение обусловлено уменьшением вазодилатационного резерва артерий, повышением потребности пораженного миокарда в кислороде, компрессией интрамуральных сосудов в период систолы. Также причиной становится развитие сопутствующего атеросклероза венечных артерий и другие факторы.
К макроскопическим проявлениям недуга относят утолщение стенок желудочка. При этом объем его полости уменьшается или остается в пределах нормы. Для микроскопической картины характерна беспорядочная локализация кардиомиоцитов. Помимо этого, происходит замещение мышечных тканей на фиброзные и нарушение структуры интрамуральных венечных артерий.
Классификация
С учетом симметричности увеличения сердечной мышцы существует 2 вида гипертрофии – симметричная и асимметричная.
В первом случае наблюдается одинаковое утолщение передней и задней стенок желудочка. Также страдает межжелудочковая перегородка. Она подвержена концентрической гипертрофии. Это означает, что утолщение происходит по кругу. Иногда утолщается не только левый, но и правый желудочек.
Асимметричная форма заболевания патологии представляет собой преимущественное увеличение определенной части межжелудочковой перегородки – верхней, средней или нижней. При этом ее толщина в 1,5–3 раза превышает заднюю стенку левого желудочка. В нормальном состоянии они имеют одинаковые размеры.
Иногда гипертрофированная межжелудочковая перегородка сочетается с увеличением определенной части левого желудочка. При этом толщина задней стенки не меняет размеров. Асимметричная форма заболевания наблюдается в 2/3 случаев.
С учетом препятствий кровотока из желудочка в аорту, выделяют следующие виды заболевания:
- Обструктивная кардиомиопатия. Эта форма патологии сопровождается увеличением мышцы межжелудочковой перегородки, что провоцирует появление препятствий для кровотока. Разновидность недуга с обструкцией выносящего тракта также называют субаортальным подклапанным стенозом.
- Гипертрофическая кардиомиопатия без обструкции. В этом случае преград для полноценного кровотока нет.
В зависимости от причин появления этот вид кардиомиопатии может иметь такие формы:
- Идиопатическую. В этом случае причина развития недуга неизвестна. Заболевание также называют первичным. Появление обусловлено наследственной передачей измененных генов или их внезапной мутацией. Как следствие, наблюдается нарушение структуры и функционирования сократительных белков мышечных тканей сердца.
- Вторичную. Характерно для пожилых людей, которые имеют артериальную гипертензию. В группу риска входят пациенты, которые обладают врожденными аномалиями в структуре сердечной мышцы. При этом некоторые врачи не соглашаются с такой классификацией, считая гипертрофической кардиомиопатией лишь первичным случаем.
Причины гипертрофической кардиомиопатии
Признаки гипертрофической кардиомиопатии считают наследственным заболеванием. Гипертрофическая кардиомиопатия возникает в результате мутаций одного из четырёх генов, кодирующих белки сердца (/3-миозин тяжёлых цепей, ген локализован в хромосоме 14; тропонин Т сердца, ген локализован в хромосоме 1; а-тропомиозин, ген расположен в хромосоме 15; миозинсвязывающий белок С, ген расположен в хромосоме 11).
Гипертрофическая кардиомиопатия часто носит семейный характер. Выявлено по крайней мере 6 генетических локусов, ответственных за возникновение заболевания и необходимость лечения гипертрофической кардиомиопатии. Причинами гипертрофической кардиомиопатии могут быть различные мутации одного из пяти генов, кодирующих синтез белков сердечного саркомера (тропонина Т, тропонина I, а-тропомиозина, /3-миозина и миозинсвязывающего белка С). В этих генах обнаружено около 70 мутаций, вызывающих гипертрофическую кардиомиопатию. Выживаемость больных гипертрофической кардиомиопатией, возникшей в результате особо клинически злокачественной мутации гена тяжёлой цепи /3-миозина, существенно ниже, чем при мутации гена сердечного тропонина Т, причём в последнем случае клинические проявления возникают в более позднем возрасте.
Классификация гипертрофической кардиомиопатии
Различают обструктивную (сужающую выносящий тракт левого желудочка) и необструктивную гипертрофические кардиомиопатии. Гипертрофия может быть симметричной (увеличение с вовлечением всех стенок левого желудочка) и асимметричной (увеличение с вовлечением одной из стенок). Гипертрофия может охватывать изолированно лишь верхушку сердца (симптомы — апикальная гипертрофическая кардиомиопатия). При гипертрофии верхней части межжелудочковой перегородки непосредственно под фиброзным кольцом аортального клапана говорят о субаортальном стенозе.
Важными общими признаками гипертрофической кардиомиопатии (как с обструкцией, так и без неё) выступают высокая частота нарушений ритма сердца, прежде всего желудочковой экстрасистолии и пароксизмальной тахикардии, и нарушение диастолического наполнения левого желудочка, что может приводить к признакам сердечной недостаточности. С аритмиями связывают внезапную смерть, наступающую у 50% больных гипертрофической кардиомиопатией без лечения.
Что такое гипертрофическая кардиомиопатия
Гипертрофическая кардиомиопатия — это весьма редкое наследственное, т.е. первичное по происхождению заболевание, характеризующееся гипертрофией левого желудочка при отсутствии каких-либо признаков врожденных и приобретенных пороков сердца, системной артериальной гипертензии и других форм патологии, способных вызывать его гипертрофию.
Расстройство имеет переменную картину и имеет высокую частоту внезапной смерти. На самом деле, гипертрофическая кардиомиопатия (ГКМ) является основной причиной внезапной сердечной смерти у детей до и подросткового возраста. Отличительной чертой этого расстройства является гипертрофия миокарда, которая часто асимметрична и возникает при отсутствии явного стимула гипертрофии. Эта гипертрофия может возникать в любой области левого желудочка, но часто включает межжелудочковую перегородку, что приводит к обструкции потока через левый желудочек тракта оттока.
У многих больных, особенно детей, с ГКМ может не иметься симптомов. Тщательная оценка шумов в сердце может выявить заболевание.
Гипертрофическую кардиомиопатию классифицируют по ее анатомическому паттерну, наблюдаемому в левом желудочке. Наиболее часто (примерно в 90% случаев) гипертрофия является асимметричной и относится к желудочковой перегородке. При гистологическом исследовании в ней обнаруживают беспорядочно расположенные кардиомиоциты, образующие хаотическую, а не обычную упорядоченную, характерную для нормального миокарда структурированную ткань с параллельно расположенными миоцитами. При этом в некоторых гипертрофированных кардиомиоцитах выявляют дистрофические изменения, вплоть до необратимой альтерации с развитием заместительного склероза. Кроме того, постоянным патогистологическим признаком гипертрофической кардиомиопатии является увеличение содержания в миокарде соединительной ткани вследствие интерстициального фиброза и в меньшей степени заместительного склероза.
Функционально гипертрофическую кардиомиопатию чаще всего классифицируют по механизму обструкции пути оттока крови из левого желудочка.
Примерно у четверти больных гипертрофической кардиомиопатией гипертрофия перегородки является причиной обструкции пути оттока крови из левого желудочка во время систолы.
Во время диастолы желудочек заполняется через открытое митральное отверстие. При этом из-за утолщения (гипертрофии) и фиброзирования стенки желудочка процесс его заполнения (обозначен волнистой стрелкой) затрудняется. В ранний период систолы (период выброса начальной порции крови из левого желудочка) поток крови проходит через открытый аортальный клапан аномально близко (опять же из-за утолщенной стенки) к митральному отверстию.
В середине систолы утолщенная перегородка, суживающая выходной путь кровотоку, детерминирует эффект Вентури (ГУ): перетягивание передней створки митрального клапана к перегородке (митральная створка может даже к ней прикоснуться), что вызывает динамическую обструкцию аортального отверстия. При этом сердечный выброс существенно уменьшается, несмотря на значительное увеличение внутрижелудочкового давления. Описанное препятствие выбросу крови является патогенетически значимым преимущественно в середине или конце систолы, т.е. в моменты наибольшей постнагрузки на желудочек.
В условиях, когда гипертрофированное сердце подвергается внезапному увеличению постнагрузки, кривая диастолического давления смещается вверх и принимает более крутой угол подъема, а кривая иэоволюмического систолического давления перемещается лишь немного вверх по сравнению с аналогичной кривой в норме.
При этом ударный объем уменьшается, несмотря на заметное повышение конечного диастолического давления. Патогенетической основой всех этих изменений является уменьшение комплаенса и растяжимости гипертрофированного сердца.
Диагностика гипертрофической кардиомиопатии
Существует несколько тестов, которые зачастую используются для диагностики ГКМП.
История заболевания — обращается внимание на любые предыдущие симптомы, которые могут быть не только у больного, но и других членов семьи. При этом тщательно изучается родословная больного.
Физический осмотр — проводится поиск любых признаков заболевания и других проблем со здоровьем.. Результаты истории болезни и физического обследования предоставляют важную информацию для постановки диагноза и определяют, какие из следующих тестов необходимы:
Результаты истории болезни и физического обследования предоставляют важную информацию для постановки диагноза и определяют, какие из следующих тестов необходимы:
- ЭКГ (электрокардиография) — оценивается электрическая активность сердца и, в случае наличия характерных изменений, определяются аритмии.(ненормальные сердечные ритмы). ЭКГ также может быть выполнена во время физической нагрузки. Большинство больных с ГКМП имеют аномальные ЭКГ.
- ЭхоКГ (эхокардиография) — проводится ультразвуковое сканирование сердца, которое основано на использовании звуковых волн с целью создания эха, когда они попадают в диагностируемые части тела. Метод позволяет рассмотреть структуру сердца и его функциональные возможности.
- Стресс-тест с применением ЭКГ — это тесты, выполняемые во время упражнений, например, на велотренажере или беговой дорожке.
- Холтеровский мониторинг — регистрация ЭКГ проводится в течение определенного периода времени (например, несколько дней). “Holter” — это устройство ЭКГ, которое носится на талии или в кармане, что позволяет двигаться и ходить.
- МРТ (магнитно-резонансная томография) — выполняется сканирование, которое создает высококачественные изображения и используется для просмотра структуры и функций сердца. На снимках МРТ хорошо видно любое присутствие фиброзной ткани.
Причины первичной кардиопатии
В данном случае речь идет о собственно кардиологических процессах.
Инфаркт миокарда. Некроз сердечной мышцы. Развивается как итог длительно текущей гипертензии и иных явлений. В ходе формирования наблюдается отмирание кардиомиоцитов (клеток из которых состоит сердце), и замещение их грубой рубцовой тканью, без возможности восстановления. Как уже было сказано, такие структуры не способны выполнять сократительную функцию, отсюда снижение гемодинамики, кровообращения в тканях, хроническая гипоксия и масса иных патологий некардиального рода. В такой ситуации наиболее распространены дилатационная ишемическая разновидности кардиопатии.
ИБС. Ишемическая болезнь сердца. Процесс, предшествующий инфаркту и кардиосклеротическим изменениям. Развивается у пациентов старшего возраста, после 60. Ранее редко, только при наличии соматических патологий сердечного или эндокринного генеза. Сопровождается болями в груди, одышкой, нарушениями сознания. Лечение не этиотропное, направлено на устранение симптомов. Без терапии инфаркт наступит в перспективе 1-3 лет. На фоне ИБС вероятно повторное неотложное состояние. На сей раз летальное.
- Гипертоническая болезнь. Отнести ее к факторам первичного развития патологического процесса можно только условно. ГБ и симптоматическое повышение артериального давления обуславливает становление гипертрофической формы кардиопатии. На ранних этапах она не опасна, вообще никак не дает о себе знать. Как только проявления возникают, становится слишком поздно даже для радикальной помощи.
- Легочная гипертензия. Приводит к становлению особого состояния, при котором сердце и его структуры разрастаются. Это потенциально смертельное явление, которое требует срочного лечения. Даже при условии комплексной терапии прогноз туманный.
- Врожденные и приобретенные пороки развития сердца. Многообразны по характеру: от митральной регургитации, когда кровь поступает из желудочков обратно в предсердия, до стеноза митрального клапана и аортальных патологий. Симптомов этих процессов нет вообще, что делает раннюю диагностику затруднительной.
Кардиопатия сердца — результат патологий и явлений, которые их сопровождают: нарушения гемодинамики, повышение артериального давления, гипоксия тканей, в том числе и самого миокарда. Чем раньше назначается терапевтический курс, тем лучше прогноз.
Гипертрофическая кардиомиопатия (ГКМП) — Кардиолог
Гипертрофическую кардиомиопатию чаще всего определяют как выраженную гипертрофию миокарда левого желудочка без видимой причины. Термин «гипертрофическая кардиомиопатия» точнее, чем «идиопатический гипертрофический субаортальный стеноз», «гипертрофическая обструктивная кардиомиопатия» и «мышечный субаортальный стеноз», поскольку не подразумевает обязательной обструкции выносящего тракта левого желудочка, которая имеет место лишь в 25% случаев.
Симптомы и жалобы
Физикальное исследование
Наследственность
Диагностика
Лечение
Отдельные вопросы диагностики и лечения
Течение заболевания
Гистологически при гипертрофической кардиомиопатии обнаруживается беспорядочное расположение кардиомиоцитов и фиброз миокарда. Чаще всего, в порядке убывания, гипертрофии подвергаются межжелудочковая перегородка, верхушка и средние сегменты левого желудочка. В трети случаев гипертрофии подвергается лишь один сегмент Морфологическое и гистологическое разнообразие гипертрофической кардиомиопатии определяет ее малопредсказуемое течение.
Распространенность гипертрофической кардиомиопатии — 1 / 500. Часто это семейное заболевание. Вероятно, гипертрофическая кардиомиопатия — самое распространенное сердечно-сосудистое заболевание, передающееся по наследству. Гипертрофическая кардиомиопатия выявляется у 0,5% больных, направляемых на ЭхоКГ. Это самая частая причина внезапной смерти спортсменов моложе 35 лет.
Симптомы и жалобы
Сердечная недостаточность
В основе одышки в покое и при физической нагрузке, ночных приступов сердечной астмы и утомляемости лежат два процесса: повышение диастолического давления в левом желудочке из-за диастолической дисфункции и динамическая обструкция выносящего тракта левого желудочка.
Повышение ЧСС, снижение преднагрузки, укорочение диастолы, усиление обструкции выносящего тракта левого желудочка (например, при физической нагрузке или тахикардии) и снижение податливости левого желудочка (например, при ишемии) усугубляют жалобы.
У 5—10% больных с гипертрофической кардиомиопатией развивается тяжелая систолическая дисфункция левого желудочка, происходит дилатация и истончение его стенок
Ишемия миокарда
Ишемия миокарда при гипертрофической кардиомиопатии может возникать независимо от обструкции выносящего тракта правого желудочка.
Ишемия миокарда клинически и электрокардиографически проявляется так же, как обычно. Ее наличие подтверждается данными сцинтиграфии миокарда с 201Тl, позитронно-эмиссионной томографии, повышением продукции лактата в миокарде при частой стимуляции предсердий.
Точные причины ишемии миокарда неизвестны, однако в основе ее лежит несоответствие между потребностью в кислороде и его доставкой. Этому способствуют следующие факторы.
- Поражение мелких коронарных артерий с нарушением их способности расширяться.
- Повышение напряжения в стенке миокарда, возникающее из-за замедленного расслабления в диастолу и обструкции выносящего тракта левого желудочка.
- Снижение числа капилляров по отношению к числу кардиомиоцитов.
- Снижение коронарного перфузионного давления.
Обмороки и предобморочные состояния
Обмороки и предобморочные состояния возникают из-за снижения мозгового кровотока при падении сердечного выброса. Они обычно случаются при физической нагрузке или аритмиях.
Внезапная смерть
Годичная смертность при гипертрофической кардиомиопатии составляет 1—6%. Большинство больных умирает внезапно.Риск внезапной смерти у разных больных разный. У 22% больных внезапная смерть — первое проявление болезни. Внезапная смерть чаще всего бываету детей старшего возраста и молодых; до 10 лет она встречается редко. Примерно 60% внезапных смертей возникают в покое, остальные — после тяжелой физической нагрузки.
Нарушения ритма и ишемия миокарда могут запускать порочный круг артериальной гипотонии, укорочения времени диастолического наполнения и усиления обструкции выносяшего тракта левого желудочка, что в конце концов приводит к смерти.
Физикальное исследование
При осмотре шейных вен может быть хорошо видна выраженная волна А, указывающая на гипертрофию и неподатливость правого желудочка. Сердечный толчок указывает на перегрузку правого желудочка, он может быть заметен при сопутствующей легочной гипертензии.
Пальпация
Верхушечный толчок обычно смещен влево и разлитой. Из-за гипертрофии левого желудочка может появляться пресистолический верхушечный толчок, соответствующий IV тону. Возможен тройной верхушечный толчок, третий компонент которого обусловлен позднесистолическим выбуханием левого желудочка.
Пульс на сонных артериях обычно раздвоенный. Быстрый подъем пульсовой волны, за которым следует второй пик, обусловлен усиленным сокращением левого желудочка.
Аускультация
Первый тон обычно нормальный, ему предшествует IV тон.
Второй тон может быть нормальным или парадоксально расщепленным из-за удлинения фазы изгнания левого желудочка в результате обструкции его выносящего тракта.
Грубый веретенообразный систолический шум при гипертрофической кардиомиопатии лучше всего слышен вдоль левого края грудины. Он проводится в область нижней трети грудины, но не проводится на сосуды шеи и в подмышечную область.
Важная особенность этого шума — зависимость его громкости и продолжительности от пред- и посленагрузки. При увеличении венозного возврата шум укорачивается и становится тише. При снижении наполнения левого желудочка и при усилении его сократимости шум становится более грубым и продолжительным.
Пробы, влияющие на пред- и посленагрузку, позволяют дифференцировать гипертрофическую кардиомиопатию с другими причинами систолического шума.
Таблица. Влияние функциональных и фармакологических проб на громкость систолического шума при гипертрофической кардиомиопатии, аортальном стенозе и митральной недостаточности
| Проба | Гемодинамическое действие | Гипертрофическая кардиомиопатия | Аортальный стеноз | Митральная недостаточность |
|---|---|---|---|---|
| Проба Вальсальвы в положении лежа | Снижение венозного возврата, ОПСС, СВ | ↑ | ↓ | ↓ |
| Приседание на корточки, ручной жим | Увеличение венозного возврата, ОПСС, СВ | ↓ | ↑ | ↑ |
| Амилнитрит | Увеличение венозного возврата, снижение ОПСС, КДОЛЖ | ↑ | ↑ | ↓ |
| Фенилэфрин | Увеличение ОПСС, венозного возврата | ↓ | ↑ | ↑ |
| Экстрасистола | Уменьшение КДОЛЖ | ↑ | ↓ | He меняется |
| Расслабление после пробы Вальсальвы | Увеличение КДОЛЖ | ↓ | ↑ | He меняется |
КДОЛЖ — конечно-диастолический объем левого желудочка; СВ — сердечный выброс; ↓ — снижение громкости шума; ↑ — увеличение громкости шума.
При гипертрофической кардиомиопатии часто встречается митральная недостаточность. Для нее характерен пансистолический, дующий шум, проводящийся в подмышечную область.
Тихий, убывающий ранний диастолический шум аортальной недостаточности слышен у 10% больных гипертрофической кардиомиопатией.
Наследственность
Семейные формы гипертрофической кардиомиопатии наследуются аутосомно-доминантно; они обусловлены миссенс-мутациями, то есть заменами единичных аминокислот, в генах саркомерных белков (см. табл.)
Таблица. Относительная частота мутаций при семейных формах гипертрофической кардиомиопатии
| Ген | Хромосома | Частота, % |
|---|---|---|
| Тяжелые β-цепи миозина | 14ql | 35—45 |
| Сердечный тропонин Т | lq31 | 15 |
| α-Тропомиозин | 15q2 | 5 |
| Миозин-связывающий белок С | 11р13—ql3 | 10 |
| Регуляторные легкие цепи миозина миокарда желудочков | 12q2 | Редко |
| Основные легкие цепи миозина миокарда желудочков | Зр | Редко |
Семейные формы гипертрофической кардиомиопатии следует отличать от таких фенотипически сходных заболеваний, как апикальная гипертрофическая кардиомиопатия и гипертрофическая кардиомиопатия пожилых, а также от наследственных заболеваний, при которых беспорядочное расположение кардиомиоцитов и систолическая дисфункция левого желудочка не сопровождаются гипертрофией.
Наименее благоприятный прогноз и наибольший риск внезапной смерти отмечается при некоторых мутациях тяжелой р-цепи миозина (R719W, R453K, R403Q). При мутациях гена тропонина Т смертность высока даже в отсутствие гипертрофии. Для использования генетического анализа на практике данных пока недостаточно. Имеющиеся сведения относятся в основном к семейным формам с неблагоприятным прогнозом и не могут быть распространены на всех больных.
Диагностика
ЭКГ
| Изменения ЭКГ при гипертрофической кардиомиопатии |
|---|
| Признаки увеличения предсердий |
| Зубцы Q в нижних и боковых отведениях |
| Гигантские отрицательные зубцы Т в грудных отведениях (при апикальной гипертрофии левого желудочка — болезни Ямагучи) |
| Отклонение электрической оси сердца влево |
| Короткий интервал PQ с деформацией начальной части комплекса QRS |
Хотя в большинстве случаев на ЭКГ имеются выраженные изменения (см. табл.), каких-либо патогномоничных для гипертрофической кардиомиопатии ЭКГ-признаков нет.
ЭхоКГ
ЭхоКГ — наилучший метод, он высокочувствителен и совершенно безопасен.
В таблице приводятся эхокардиографические критерии гипертрофической кардиомиопатии для М-модального и двумерного исследований.
| Эхокардиографические критерии гипертрофической кардиомиопатии |
|---|
| Асимметричная гипертрофия межжелудочковой перегородки (> 13 мм) |
| Переднее систолическое движение митрального клапана |
| Маленькая полость левого желудочка |
| Гипокинезия межжелудочковой перегородки |
| Срединно-систолическое прикрытие аортального клапана |
| Внутрижелудочковый градиент давления в покое более 30 мм рт. ст. |
| Внутрижелудочковый градиент давления при нагрузке более 50 мм рт. ст. |
| Нормо- или гиперкинезия задней стенки левого желудочка |
| Уменьшение наклона диастолического прикрытия передней створки митрального клапана |
| Пролапс митрального клапана с митральной недостаточностью |
| Толшина стенки левого желудочка (в диастолу) более 15 мм |
Иногда гипертрофическую кардиомиопатию классифицируют в зависимости от локализации гипертрофии (см. табл.).
| Эхокардиографическая классификация гипертрофической кардиомиопатии по локализации гипертрофии | ||
|---|---|---|
| Тип | Локализация гипертрофии | Частота, % |
| 1 | Передняя часть межжелудочковой перегородки | 10 |
| 2 | Передняя и задняя части межжелудочковой перегородки | 20 |
| 3 | Передняя и задняя части межжелудочковой перегородки и боковая стенка левого желудочка | 52 |
| 4 | Иная локализация гипертрофии | 18 |
Допплеровское исследование позволяет выявить и количественно оценить последствия переднего систолического движения митрального клапана.
Примерно у четверти больных с гипертрофической кардиомиопатией градиент давления в выносящем тракте правого желудочка имеется в покое; у многих он появляется только при проведении провокационных проб.
Об обструктивной гипертрофической кардиомиопатии говорят при внутрижелудочховом градиенте давления более 30 мм рт. ст. в покое и более 50 мм рт. ст. на фоне провокационных проб. Величина градиента хорошо соответствует времени начала и продолжительности контакта между межжелудочковой перегородкой и створками митрального клапана чем раньше происходит контакт и чем он продолжительнее, тем выше градиент давления.
Если в покое обструкции выносящего тракта левого желудочка нет, ее можно спровоцировать медикаментозными (ингаляция амилнитрита, введение изопреналина, добутамина) или функциональными пробами (проба Вальсальвы, физическая нагрузка), которые уменьшают преднагрузку или повышают сократимость левого желудочка.
Переднее систолическое движение митрального клапана объясняют присасывающим действием ускоренного кровотока через суженный выносящий тракт левого желудочка, так называемым эффектом Вентури. Это движение еще более сужает выносящий тракт, усиливая его обструкцию и увеличивая градиент.
Хотя клиническое значение обструкции выносящего тракта левого желудочка ставилось под сомнение, ее хирургическое или медикаментозное устранение улучшает состояние многих больных Поэтому выявление обструкции выносящего тракта левого желудочка очень существенно.
Выявление митральной регургитации и изменений митрального клапана может значительно повлиять на тактику хирургического и медикаментозного лечения больных с гипертрофической кардиомиопатией.
Примерно у 60% больных гипертрофической кардиомиопатией имеется патология митрального клапана, в том числе избыточная длина створок, обызвествление митрального кольца, изредка — аномальное присоединение сосочковых мышц к передней створке митрального клапана.
Если структура митрального клапана не изменена, тяжесть митральной недостаточности прямо пропорциональна выраженности обструкции и степени несмыкания створок
МРТ
Основные преимущества МРТ при гипертрофической кардиомиопатии — высокое разрешение, отсутствие облучения и необходимости введения контрастных веществ, возможность получить трехмерное изображение, оценить структуру ткани. К недостаткам относится высокая стоимость, продолжительность исследования и невозможность выполнения МРТ у некоторых больных, например при имплантированных дефибрилляторах или кардиостимуляторах.
Кино-МРТ позволяет рассмотреть верхушку сердца, правый желудочек, изучить работу желудочков.
МРТ с разметкой миокарда — относительно новый метод, который дает возможность проследить путь определенных точек миокарда в систолу и диастолу. Это позволяет оценить сократимость отдельных участков миокарда и тем самым выявить области преимущественного поражения
Катетеризация сердца и коронарная ангиография
Катетеризация сердца н коронарная ангиография проводятся для оценки коронарного русла перед миоэктомией или операцией на митральном клапане, а также чтобы выяснить причину ишемии миокарда. Характерные признаки, определяемые при инвазивном исследовании гемодинамики, приведены в таблице и на рисунке.
| Результаты катетеризации сердца при гипертрофической кардиомиопатии |
|---|
| Внутрижелудочковый градиент давления на уровне средних сегментов левого желудочка или его выносящего тракта |
| Кривая давления в аорте вида пик—купол* |
| Повышение диастолического давления в желудочках |
| Повышение ДЗЛА |
| Высокая волна V на кривой ДЗЛА** |
| Повышение давления в легочной артерии |
*Возникает в результате обструкции выносящего тракта левого желудочка
**Может возникать как из-за митральной регургитаиии, так и из-за повышения давления в левом предсердии.
Даже при неизмененных коронарных артериях у больных может быть классическая стенокардия. В основе ишемии миокарда при гипертрофической кардиомиопатии может лежать резкое увеличение потребности миокарда в кислороде, сдавление крупных коронарных артерий миокардиальными мостиками, а также систолическое сдавление септальных ветвей; в коронарных артериях при гипертрофической кардиомиопатии может определяться обратный систолический кровоток.
При левой вентрикулографии обычно виден гипертрофированный желудочек с заметным выбуханием в его полость межжелудочковой перегородки, почти полное спадение полости желудочка в систолу, переднее систолическое движение митрального клапана и митральная регургитация. При апикальной форме гипертрофической кардиомиопатии полость желудочка приобретает форму карточной пики.
Рисунок. Кривые давления в камерах сердца при гипертрофической кардиомиопатии
Вверху. Градиент давления между выносящим трактом (LVOT) и остальной частью левого желудочка (LV) Ао — кривая давления в аорте
Внизу. Кривая давления в аорте вида пик—купол
Сцинтиграфия миокарда и позитронно-эмиссионная томография
При гипертрофической кардиомиопатии сцинтиграфия миокарда имеет некоторые особенности, однако в целом ее значение в диагностике ишемии такое же, как и обычно. Стойкие дефекты накопления указывают на рубцовые изменения после инфаркта миокарда, обычно они сопровождаются снижением функции левого желудочка и плохой переносимостью физической нагрузки. Обратимые дефекты накопления указывают на ишемию, вызванную снижением коронарного резерва при нормальных артериях или коронарным атеросклерозом. Обратимые дефекты часто никак не проявляются, однако, по-видимому, они повышают риск внезапной смерти, особенно у молодых больных с гипертрофической кардиомиопатией.
При изотопной вентрикулографии можно выявить замедленное наполнение левого желудочка и удлинение периода изоволюмического расслабления.
Позитронно-эмиссионная томография — более чувствительный метод, кроме того, она позволяет учесть и устранить помехи, связанные с затуханием сигнала.
Позитронно-эмиссионная томография с фтордезоксиглюкозой подтверждает наличие субэндокарлиальной ишемии, вызванной снижением коронарного резерва.
Лечение
Лечение должно быть направлено на профилактику и лечение сердечной недостаточности, в основе которой лежат систолическая и диастолическая дисфункция, нарушения ритма и ишемия, а также на профилактику внезапной смерти.
| Лечение гипертрофической кардиомиопатии | |
|---|---|
| Без обструкции ВТЛЖ | С обструкцией ВТЛЖ |
| 1. β-адреноблокаторы и/или верапамил | 1. β-адреноблокаторы |
| 2. Диуретики (при венозном застое) | 2. β-адреноблокаторы ± дизопирамид при стойкой обструкции |
| 3. Трансплантация сердца | 3. Диуретики (при венозном застое) |
| 4. Ингибиторы АПФ, диуретики, дигоксин при дилатации камер сердца | 4. Верапамил вместо дизопирамида при сохранении симптомов (стенокардии) под тщательным контролем гемодинамики (см. текст) |
| 5. Деструкция межжелудочковой перегородки этанолом и/или двухкамерная ЭКС | |
| 6. Миоэктомия | |
| Лечение гипертрофической кардиомиопатии с нарушениями ритма | |
| Мерцательная аритмия | Желудочковые тахикардии |
| 1. Электрическая кардиоверсия при непереносимости | 1. Амиодарон или имплантация дефибриллятора при неустойчивых желудочковых тахикардиях |
| 2. β-адреноблокаторы и/или верапамил для снижения ЧСС | 2. Имплантация дефибриллятора с функцией ЭКС больным пережившим остановку кровообращения |
| 3. Дизопирамид или соталол для поддержания синусового ритма | 3. Трансплантация сердца при неподдающихся лечению желудочковых тахикардиях |
| 4. Двухкамерная ЭКС с деструкцией АВ-узла при неэффективности медикаментозного лечения | |
| 5. Антикоагулянтная терапия при постоянной и пароксизмальной мерцательной аритмии | |
ВТЛЖ — выносящий тракт левого желудочка
Лечение гипертрофической кардиомиопатии так же разнообразно, как и ее клинические проявления.
Медикаментозное лечение
Данных о том, что бета-адреноблокаторы снижают смертность при гипертрофической кардиомиопатии, нет, тем не менее эти средства используются в первую очередь независимо от наличия обструкции выносящего тракта левого желудочка.
Бета-адреноблокаторы устраняют стенокардию, одышку и обмороки; по некоторым данным, их эффективность достигает 70%. Бета-адреноблокаторы с альфа-адреноблокирующими свойствами, карведилол и лабеталол, оказывают сосудорасширяющее действие, поэтому их, вероятно, использовать не следует.
Бета-адреноблокаторы обладают отрицательным инотропным и хронотропным действием, что обусловлено подавлением симпатической стимуляции. Они уменьшают потребность миокарда в кислороде и тем самым облегчают или устраняют стенокардию и улучшают диастолическое наполнение левого желудочка, что уменьшает обструкцию его выносящего тракта.
Противопоказания к бета-адреноблокаторам—бронхоспазм, выраженная АВ-блокада без ЭКС и декомпенсированная левожелудочковая недостаточность.
Антагонисты кальция — препараты второго ряда. Они достаточно эффективны и используются при противопоказаниях к бета-адреноблокаторам или при их неэффективности.
Антагонисты кальция обладают отрицательным инотропным действием, снижают ЧСС и АД. Кроме того, они могут улучшать диастолическую функцию за счет фазы быстрого наполнения, хотя при этом возможно повышение конечно-диастолического давления в левом желудочке.
По-видимому, при гипертрофической кардиомиопатии эффективны только недигидропирндиновые антагонисты кальция — верапамил и дилтиазем. (см. табл.)
| Препараты | Стандартные дозы, мг/сут* |
|---|---|
| Бета-адреноблокаторы | |
| Пропранолол | 80-240 |
| Метопролол | 50-200 |
| Атенолол | 50-100 |
| Антагонисты кальция | |
| Верапамил | 120-360 |
| Дилтиазем | 120-360 |
| Антиаритмические средства | |
| Дизопирамид | 400-1200 |
| Амиодарон | 200-400 |
| Соталол | 160-320 |
*При хорошей переносимости дозы могут быть выше.
Влияние антагонистов кальция на гемодинамику непредсказуемо из-за их сосудорасширяющего действия, поэтому при выраженной обструкции выносящего тракта левого желудочка и легочной гипертензии их следует назначать очень осторожно. Противопоказания к антагонистам кальция — нарушения проводимости без ЭКС и систолическая
дисфункция левого желудочка.
Дизопирамид, антиаритмическое средство класса Iа, может быть назначен вместо или в дополнение к бета-адреноблокатору или антагонисту кальция. Благодаря своим выраженным отрицательным инотропным свойствам в сочетании с антиаритмическим действием в отношении желудочковых и наджелудочковых аритмий дизопирамид эффективен при выраженной обструкции выносящего тракта левого желудочка и нарушениях ритма. К недостаткам дизопирамида относится его антихолинергическое действие, накопление в крови при почечной или печеночной недостаточности, способность улучшать АВ-проведение при мерцательной аритмии и ослабление со временем его антиаритмического действия. Из-за своих побочных эффектов дизопирамид обычно используется только в тяжелых случаях в ожидании более радикального лечения: миоэктомии или деструкции межжелудочковой перегородки этанолом. Для длительного лечения гипертрофической кардиомиопатии дизопирамид не используется.
Немедикаментозное лечение
У очень тяжелых больных без обструкции выносящего тракта левого желудочка единственный выход — трансплантация сердца. Если же обструкция имеется, а симптомы сохраняются несмотря на медикаментозное лечение, может быть эффективна двухкамерная ЭКС, миоэктомия, в том числе с протезированием митрального клапана, и деструкция межжелудочковой перегородки этанолом.
Двухкамерная ЭКС
В первых работах, посвященных двухкамерной ЭКС, было показано, что она улучшает самочувствие и уменьшает обструкцию выносящего тракта левого желудочка, однако сейчас эти результаты ставятся под сомнение. ЭКС может ухудшать наполнение желудочков и снижать сердечный выброс. В рандомизированных перекрестных исследованиях было показано, что улучшение во многом обусловлено эффектом плацебо.
Деструкция межжелудочковой перегородки этанолом
Деструкция межжелудочковой перегородки этанолом —относительно новый метод, который в настоящее время сравнивается с миоэктомией.
В лаборатории катетеризации сердца в ствол левой коронарной артерии ставят проводник для катетеризации первой, второй или обеих септальных ветвей. В устье септальной ветви устанавливают катетер, через который вводят эхоконтрастное вещество. Это позволяет оценить размеры и локализацию будущего инфаркта. Инфаркт вызывают введением в септальную ветвь 1 —4 мл абсолютного этанола.
Акинезия и истончение межжелудочковой перегородки, возникающие в результате процедуры, уменьшают или полностью устраняют обструкцию выносящего тракта левого желудочка. К возможным осложнениям относятся АВ-блокада, отслойка интимы коронарной артерии, большой передний инфаркт, аритмии из-за постинфарктного рубца. Отдаленные результаты пока неизвестны.
Хирургическое лечение гипертрофической кардиомиопатии
Хирургическое лечение гипертрофической кардиомиопатии проводят уже более 40 лет.
В опытных руках смертность после миоэктомии (операции Морроу) не превышает 1—2%. Эта операция позволяет устранить внутрижелудочковый градиент в покое более чем в 90% случаев, у большинства больных наступает длительное улучшение. Происходящее расширение выносящего тракта левого желудочка уменьшает переднее систолическое движение митрального клапана, митральную регургитацию, систолическое и диастолическое давление в левом желудочке и внутрижелудочковый градиент.
Протезирование митрального клапана (низкопрофильными протезами) устраняет обструкцию выносящего тракта левого желудочка, однако оно показано в основном при небольшой гипертрофии перегородки, после неэффективной миоэктомии и при структурных изменениях самого митрального клапана.
См. также Хирургическое лечение обстуктивных форм гипертрофической кардиомиопатии
Отдельные вопросы диагностики и лечения
Мерцательная аритмия
Мерцательная аритмия возникает примерно у 10% больных с гипертрофической кардиомиопатией и вызывает тяжелые последствия: укорочение диастолы и отсутствие предсердной подкачки могут приводить к нарушению гемодинамики и отеку легких. В связи с высоким риском тромбоэмболии все больные с мерцательной аритмией при гипертрофической кардиомиопатии должны получать антикоагулянты. Необходимо поддержание низкой частоты сокращения желудочков, обязательно пытаются восстановить и сохранить синусовый ритм.
При пароксизмах мерцательной аритмии лучше всего электрическая кардиоверсия. Для сохранения синусового ритма назначают дизопирамид или соталол; при их неэффективности используют амиодарон в низких дозах. При выраженной обструкции выносящего тракта левого желудочка возможно сочетание бета-адреноблокатора с дизопирамидом или соталолом.
Постоянная мерцательная аритмия может переноситься довольно хорошо, если частота сокращения желудочков поддерживается невысокой с помощью бета-адреноблокаторов или антагонистов кальция. Если мерцательная аритмия переносится плохо, а сохранить синусовый ритм не удается, возможна деструкция АВ-узла с имплантацией двухкамерного кардиостимулятора.
Профилактика внезапной смерти
Принятие таких профилактических мер, как имплантация дефибриллятора или назначение амиодарона (влияние которого на долгосрочный прогноз не доказано), возможно только после установления факторов риска с достаточно высокой чувствительностью, специфичностью и предсказательной ценностью.
Убедительных данных об относительной значимости факторов риска внезапной смерти нет. Основные факторы риска перечислены ниже.
- Остановка кровообращения в анамнезе
- Устойчивые желудочковые тахикардии
- Внезапная смерть близких родственников
- Частые пароксизмы неустойчивой желудочковой тахикардии при холтеровском мониторинге ЭКГ
- Повторяющиеся обмороки и предобморочные состояния(особенно при физической нагрузке)
- Снижение АД при физической нагрузке
- Массивная гипертрофия левого желудочка (толщина стенки > 30 мм)
- Миокардиальные мостики над передней нисходящей артерией у детей
- Обструкция выносящего тракта левого желудочка в покое (градиент давления > 30 мм рт. ст.)
Роль ЭФИ при гипертрофической кардиомиопатии не определена. Убедительных данных в пользу того, что оно позволяет оценить риск внезапной смерти, нет. При проведении ЭФИ по стандартному протоколу вызвать желудочковые аритмии у переживших остановку кровообращения часто не удается. С другой стороны, использование нестандартного протокола позволяет вызвать желудочковые аритмии даже у больных с низким риском внезапной смерти.
Четкие рекомендации по имплантации дефибрилляторов при гипертрофической кардиомиопатии могут быть разработаны только после завершения соответствующих клинических иследований. В настоящее время считается, что имплантация дефибриллятора показана после нарушений ритма, которые могли закончиться внезапной смертью, при устойчивых пароксизмах желудочковой тахикардии и при множественных факторах риска внезапной смерти. В группе высокого риска имплантированные дефибрилляторы включаются примерно у 11% в год среди тех, кто уже пережил остановку кровообращения, и у 5% в год среди тех, кому дефибрилляторы были имплантированы в целях первичной профилактики внезапной смерти.
Спортивное сердце
Дифференциальный диагноз с гипертрофической кардиомиопатией
С одной стороны, занятия спортом при невыявленной гипертрофической кардиомиопатии повышают риск внезапной смерти, с другой — ошибочный диагноз гипертрофической кардиомиопатии у спортсменов ведет к ненужному лечению, психологическим трудностям и необоснованному ограничению физической нагрузки. Дифференциальный диагноз наиболее труден, если толщина стенки левого желудочка в диастолу превышает верхнюю границу нормы (12 мм), но не достигает значений, характерных для гипертрофической кардиомиопатии (15 мм), и при этом нет переднего систолического движения митрального клапана и обструкции выносящего тракта левого желудочка.
В пользу гипертрофической кардиомиопатии говорят асимметричная гипертрофия миокарда, конечно-диастолический размер левого желудочка менее 45 мм, толщина межжелудочковой перегородки более 15 мм, увеличение левого предсердия, диастолическая дисфункция левого желудочка, гипертрофическая кардиомиопатия в семейном анамнезе.
На спортивное сердце указывает конечно-диастолический размер левого желудочка более 45 мм, толщина межжелудочковой перегородки менее 15 мм, переднезадний размер левого предсердия менее 4 см и уменьшение гипертрофии при прекращении тренировок.
Занятия спортом при гипертрофической кардиомиопатии
Ограничения остаются в силе несмотря на медикаментозное и хирургическое лечение.
При гипертрофической кардиомиопатии в возрасте до 30 лет независимо от наличия обструкции выносящего тракта левого желудочка не следует заниматься соревновательными видами спорта, требующими тяжелых физических нагрузок.
После 30 лет ограничения могут быть менее строгими, поскольку риск внезапной смерти с возрастом, вероятно, снижается. Занятия спортом возможны в отсутствие следующих факторов риска: желудочковых тахикардии при холтеровском мониторинге ЭКГ, внезапной смерти у близких родственников с гипертрофической кардиомиопатией, обмороков, внутрижелудочкового градиента давления более 50 мм рт. ст., снижения АД при физической нагрузке, ишемии миокарда, переднезаднего размера левого предсердия более 5 см, тяжелой митральной недостаточности и пароксизмов мерцательной аритмии.
Инфекционный эндокардит
Инфекционный эндокардит развивается у 7—9% больных с гипертрофической кардиомиопатией. Летальность при нем составляет 39%.
Риск бактериемии высок при стоматологических вмешательствах, операциях на кишечнике и предстательной железе.
Бактерии оседают на эндокарде, подвергающемся постоянному повреждению из-за гемодинамических нарушений или структурного поражения митрального клапана.
Всем больным с гипертрофической кардиомиопатией независимо от наличия обструкции выносящего тракта левого желудочка проводят антибактериальную профилактику инфекционного эндокардита перед любыми вмешательствами, сопровождающимися высоким риском бактериемии.
Апикальная гипертрофия левого желудочка (болезнь Ямагучи)
Характерна боль в груди, одышка, утомляемость. Внезапная смерть бывает редко.
В Японии апикальная гипертрофия левого желудочка составляет четверть случаев гипертрофической кардиомиопатии. В других странах изолированная гипертрофия верхушки встречается лишь в 1—2% случаев.
Диагностика
На ЭКГ — признаки гипертрофии левого желудочка и гигантские отрицательные зубцы Т в грудных отведениях.
При ЭхоКГ выявляются следующие признаки.
- Изолированная гипертрофия отделов левого желудочка, расположенных апикальнее отхождення сухожильных хорд
- Толщина миокарда в области верхушки более 15 мм или отношение толщины миокарда в области верхушки к толщине задней стенки более 1,5
- Отсутствие гипертрофии других отделов левого желудочка
- Отсутствие обструкции выносящего тракта левого желудочка.
МРТ позволяет увидеть ограниченную гипертрофию миокарда верхушки. МРТ используется в основном при неинформативности ЭхоКГ.
При левой вентрикулографии полость левого желудочка в диастолу имеет форму карточной пики, а в систолу ее вер хушечная часть полностью спадается.
Прогноз по сравнению с другими формами гипертрофической кардиомиопатии благоприятный.
Лечение направлено только на устранение диастолической дисфункции. Используют бета-адреноблокаторы и антагонисты кальция (см. выше).
Гипертоническая гипертрофическая кардиомиопатия пожилых
Помимо симптомов, присущих другим формам гипертрофической кардиомиопатии, характерна артериальная гипертония.
Заболеваемость точно неизвестна, однако это заболевание встречается чаще, чем можно было бы подумать.
По некоторым данным, в основе гипертрофической кардиомиопатии пожилых лежит поздняя экспрессия мутантного гена миозин-связывающего белка С.
ЭхоКГ
По сравнению с молодыми больными (моложе 40 лет) у пожилых (65 лет и старше) имеются свои особенности.
Общие признаки
- Внутрижелудочковый градиент в покое и при нагрузке
- Асимметричная гипертрофия
- Переднее систолическое движение митрального клапана.
Признаки, свойственные пожилым
- Менее выраженная гипертрофия
- Менее выраженная гипертрофия правого желудочка
- Овальная, а не щелевидная полость левого желудочка
- Заметное выбухание межжелудочковой перегородки (она приобретает S-образную форму)
- Более острый угол между аортой и межжелудочковой перегородкой из-за того, что аорта с возрастом разворачивается
Лечение гипертрофической кардиомиопатии пожилых такое же, как и при других ее формах.
Прогноз по сравнению с гипертрофической кардиомиопатией в более молодом возрасте относительно благоприятный.
Хирургическое лечение кардиомиопатий в Беларуси — европейское качество за разумную цену
Литература
Б.Гриффин, Э.Тополь «Кардиология» Москва, 2008
Гипертрофическая кардиомиопатия
артериальное давление
ангиотензин – превращающий фермент
бета-адреноблокаторы
блокаторы кальциевых каналов
блокаторы рецепторов ангиотензина II
внезапная сердечная смерть
выходной тракт левого желудочка
гипертрофическая кардиомиопатия
гипертрофия левого желудочка
градиент давления
диастолическая дисфункция (диастолическая функция)
дезоксирибонуклеиновая кислота
двухкамерная электрокардиостимуляция
допплер-эхокардиография
желудочковая экстрасистолия
желудочковая тахикардия
ингибиторы ангиотензин-превращающего фермента
имплантируемый кардиовертер-дефибриллятор
коронароангиография
конечно-диастолическое давление
«качество жизни»
компьютерная томография
легочный венозный поток
левый желудочек
левое предсердие
мерцательная аритмия
межжелудочковая перегородка
«миокардиальный мостик»
мозговой натрийуретический пептид
магнитно-резонансная томография
наджелудочковая тахикардия
необструктивная ГКМП
нарушения ритма сердца
неустойчивая желудочковая тахикардия
натрийуретические пептиды
обструкция выходного тракта ЛЖ
обструктивная ГКМП
однофотонная эмиссионная компьютерная томография миокарда
пароксизмальная мерцательная аритмия
предсердный натрийуретический пептид
переднее систолическое движение
позднее усиление сигнала гадолиния
ренин – ангиотензин – альдостероновая система
септальная алкогольная аблация
синдром Вольфа – Паркинсона — Уайта
септальная миэктомия
суточное мониторирование ЭКГ
сердечная недостаточность
толщина задней стенки левого желудочка
тканевая миокардиальная допплер-эхокардиография
трансмитральный диастолический поток
толщина межжелудочковой перегородки
транспищеводная эхокардиография
транстиретин
трансторакальная эхокардиография
фракция выброса левого желудочка
функциональный класс
фибрилляция желудочков
фибрилляция предсердий
частота сердечных сокращений
электрокардиография
эхокардиография
Американская ассоциация сердца
ген тяжёлой цепиb — миозина
Европейское Общество Кардиологов
ген лизосом-2-ассоциированного мембранного белка 2
Нью-Йоркская ассоциация кардиологов
N-концевой фрагмент предшественника мозгового НУП
g2 — субъединицы АМФ-зависимой протеинкиназы
Гипертрофическая кардиомиопатия: причины, симптомы и лечение
Гипертрофическая кардиомиопатия – это патология, для которой характерно утолщение стенки левого желудочка. Стенки правого желудочка страдают от этого заболевания намного реже. Кроме этого, начинает развиваться сердечная недостаточность и практически всегда диастолическая.
Необходимо отметить, что гипертрофическая кардиомиопатия у новорожденных детей поражает оба желудочка одновременно. Диагностируют такое заболевание у молодых людей редко – от него страдает примерно 0,2% пациентов. Прогрессирует оно быстро, причем процент летальных исходов высокий.
Учеными было доказано, что это генетическая патология, поэтому в медицине ее еще называют семейным заболеванием. В некоторых случаях болезнь может появиться вне зависимости от того, обнаружена ли она у родственников.
Причин развития этого заболевания несколько, но главной является генетическая предрасположенность. Однако есть вероятность и того, что гены могут мутировать из-за воздействия внешних факторов.
Основными причинами являются:
- перепады давления;
- болезни легких;
- ишемическая патология;
- регулярные стрессовые ситуации;
- большие физические нагрузки;
- возраст старше 20 лет;
- повышение кровяного давления при физических нагрузках;
- наследственность, когда подобные случаи есть в семейном анамнезе;
- нарушение работы сердечно-сосудистой системы, проявляемое серьезными признаками;
- частые обмороки у людей среднего возраста;
- аритмия и высокая частота сердечных сокращений.
Повлиять на возникновение патологии может одна причина или несколько одновременно.
Гипертрофическая кардиомиопатия
Существуют наиболее распространенные формы такого недуга, а именно:
- Обструктивная развивающаяся гипертрофическая кардиомиопатия. При этой форме характерно утолщение всей области перегородки или же ее верхней, средней, апикальной части. Существует три вида: субаортальная обструкция, облитерация левого желудочка и обструкция на уровне папиллярных мышц. Это обструктивная форма патологии.
- Необструктивная развивающаяся гипертрофическая кардиомиопатия. Диагностировать ее тяжело, потому что гемодинамика нарушена не так ярко. К тому же симптомы начинают проявляться намного позже. Обычно такую форму могут обнаружить во время профилактического осмотра, проведения электрокардиографии или рентгенологического обследовании по поводу другой патологии.
- Симметричная форма – увеличиваются все области левого желудочка.
- Асимметричная гипертрофия – увеличивается только одна стенка желудочка.
- Верхушечная гипертрофическая кардиомиопатия – увеличение затрагивает только верхушку сердца.
Также существует три степени утолщения: умеренная, средняя, выраженная.
Пациенты, у которых гипертрофическая кардиомиопатия развивается параллельно с другими негативными факторами, имеют высокий риск внезапной смерти.
Необходимо отметить, что в начале развития гипертрофическая кардиомиопатия может симптомы и вовсе не проявлять, а проявление ярких признаков начнется ближе к тридцати годам.
Учитывая все жалобы больного, выделяют девять клинических форм патологии:
- молниеносная;
- смешанная;
- псевдоклапанная;
- декомпенсационная;
- аритмическая инфарктоподобная;
- кардиалгическая;
- вегетодистоническая;
- малосимптомная.
Из этого следует, что симптомов может быть довольно много, к тому же некоторые могут напоминать и другие заболевания.
В той или иной ситуации проявляются следующие симптомы:
- Ангинозная боль – человек чувствует болевые ощущения, указывающие на развитие инфаркта миокарда. У него появляется боль за грудиной, потому что ухудшается диастолическое расслабление и потому, что из-за гипертрофии сердце нуждается в большом количестве кислорода.
- Одышка. Возникает по причине увеличения нижнего давления, а также из-за повышения давления в венах легких. В организме происходит нарушение газообмена.
- Головокружение.
- Обмороки. Происходят из-за нарушения кровообращения в головном мозге или из-за аритмии.
- Переходящее кровяное повышение давления.
- Нарушения в работе сердца. Сбои в сердцебиении могут возникнуть при тахикардии желудочка или фибрилляции предсердий.
- Сердечная астма.
- Отек легких.
- Цианоз на фоне яркой сердечной недостаточности.
- Систолическая дрожь и двойной верхушечный толчок. Они хорошо проявляются во время пальпации.
- Болевые ощущения в горле.
- Во время визуального осмотра вен на шее ярко выражена волна А.
При появлении хотя бы одного признака необходимо срочно обратиться за помощью к специалисту.
Симптомы гипертрофической кардиомиопатии
Когда есть подозрение, что развивается гипертрофическая кардиомиопатия, проводится дифференциальная диагностика, потому что эту патологию необходимо отличить от гипертонии, пороков сердца, ишемической болезни и многих других.
Диагностика гипертрофической кардиомиопатии подразумевает проведение следующих процедур:
- Эхокардиография. Этот способ является основным. С его помощью выявляют гипертрофированные участки миокарда. Кроме того, можно установить степень заболевания и обструкцию выносящего тракта. Чаще диагностируют асимметричную гипертрофию, немного реже симметричную и совсем редко апикальную.
- Электрокардиография. Такой способ выявит любое отклонение от нормы в 90% случаев, то есть гипертрофию, фибрилляцию, трепетание, и многое другое. Еще проводится суточное исследование с помощью электрокардиографии. По его результатам можно диагностировать наджелудочковую аритмию и желудочковую тахикардию.
- Магнитно-резонансная томография – послойное сканирование области исследования, то есть сердца. Специалист исследует его в трехмерном изображении. Так можно увидеть толщину перегородки и степень обструкции.
- Рентген. На рентгене контуры сердца могут оставаться в пределах нормы, то есть не изменяться.
Если сильно повышается кровяное давление, тогда происходит выбухание ствола легочной артерии и расширение ветвей.
Если диагностирована гипертрофическая кардиомиопатия, то лечение будет проводиться в комплексе, то есть терапевтическое и медикаментозное лечение. Весь курс терапии будет проходить в домашних условиях. В некоторых ситуациях понадобится проведение оперативного вмешательства, тогда пациента определяют в стационар.
В качестве терапевтических мер пациентам рекомендуют ограничить физические нагрузки и соблюдать низкосолевую диету.
Обструктивная диагностированная гипертрофическая кардиомиопатия лечится лекарственными средствами в маленьких дозировках. Впоследствии врач увеличивает дозу, но в каждом случае индивидуально. Это поможет снизить риск нарушения кровотока из левого желудочка в аорту.
Эффективность лечения у каждого пациента различная, потому что зависит от индивидуальной чувствительности организма. К тому же на это влияет степень выраженности сердечных нарушений.
Обычно гипертрофическая кардиомиопатия без определения обструкции лечится следующими средствами:
- бета-адреноблокаторы – они восстановят частоту сердцебиения;
- антагонисты кальция ‒ увеличат кровоток;
- мочегонные препараты;
- антибиотики, чтобы справиться с инфекционным эндокардитом;
- антиаритмические средства.
Помимо этого, назначают лекарственные средства, разжижающие кровь: они снизят риск тромбообразования.
Некоторым пациентам показано проведение хирургического вмешательства. Беременным женщинам такой способ терапии не назначают.
Операция может проводиться несколькими способами, а какой именно будет подобран в том или ином случае, решает лечащий врач:
- Миотомия. Проводится удаление внутренней области межжелудочковой перегородки на открытом сердце.
- Этаноловая абляция. В ходе этой процедуры делается прокол грудной клетки и сердца. Все контролируется с помощью ультразвука. В утолщенную межжелудочковую стенку вводится концентрированный раствор медицинского спирта, что убивает живые клетки. После их рассасывания формируются рубцы, из-за этого уменьшается толщина перегородки, и препятствие кровотоку снижается.
- Ресинхронизирующее лечение. Такой способ терапии поможет восстановить нарушенную внутрисердечную проводимость крови. Для этого вживляют трехкамерный электрокардиостимулятор. Его электроды располагают в правом предсердии и обоих желудочках. Он будет выдавать электрические импульсы и передавать их сердцу. Такой электростимулятор поможет людям с неодновременным сокращением желудочков и их узлов.
- Вживление кардиовертера-дефибриллятора. Это означает, что под кожу, мышцы живота и грудной клетки вживляют прибор. Он соединен с сердцем проводами. Его работа заключается в снятии внутрисердечной электрокардиограммы. При появлении нарушений сердечных сокращений, он наносит электрический импульс по сердцу. Таким способом восстанавливается сердечный ритм.
Но есть и самый простой метод диагностирования этого заболевания – биохимический анализ крови. Результаты лабораторного исследования покажут уровень в крови холестерина и сахара.
Если обструктивная гипертрофическая развивающаяся кардиомиопатия была выявлена у беременной, то особо волноваться не стоит: этот период пройдет у них хорошо. Но после родоразрешения необходимо заняться лечением патологии, потому что при несвоевременной терапии может развиться сердечная недостаточность.
При несвоевременном или неэффективном лечении гипертрофической кардиомиопатии могут возникнуть различные осложнения:
- Развитие аритмии. Такое отклонение обнаруживают практически у всех пациентов в ходе проведения суточного мониторирования. У некоторых больных эта патология отягощает течение кардиомиопатии, на фоне чего происходит развитие сердечной недостаточности, случаются обмороки и тромбоэмболия. У трети пациентов возникают блокады сердца, что приводят к обморокам и внезапной остановке сердца.
- Внезапная остановка сердца. Возникает из-за серьезных сбоев в работе сердца и его проводимости.
- Инфекционный эндокардит. Развивается из-за проникновения в организм человека микроорганизмов, вызывающих заболевание. Они поражают внутреннюю сердечную оболочку и клапаны. Из-за инфекционных сердечных заболеваний возникает недостаточность сердечных клапанов.
- Тромбоэмболия – это патология, при которой происходит перекрытие просвета кровеносного сосуда кровяным сгустком. При этом он был перенесен кровотоком из места своего образования. Чаще всего тромбоэмболия возникает в сосудах головного мозга, но кровеносные сосуды конечностей и внутренних органов также страдают. Тромбы образуются при мерцательной аритмии – это сбои сердечного ритма, когда отдельные области сокращаются хаотично, а электрические импульсы проводятся на желудочки лишь частично.
- Хроническая сердечная недостаточность. Такая патология имеет характерные признаки: быстрая утомляемость, одышка, снижение работоспособности. Все эти симптомы возникают из-за плохого кровообращения, ведь организм недополучает необходимое количество кислорода и питательных веществ. Кроме того, они сопровождаются задержкой в организме жидкости. Данное осложнение возникает, если кардиомиопатию долгое время не лечить, что приводит к замещению сердечных мышечных волокон рубцовой тканью.
Кроме описанных осложнений, могут возникать и совсем другие последствия, которые связаны с нарушением кровотока.
Естественное развитие заболевания может проходить у каждого больного по-разному. У некоторых, спустя определенное время, здоровье улучшается или стабилизируется. В группе наибольшего смертельного риска – молодые люди. Чаще всего внезапную смерть от сердечных заболеваний констатируют именно у них. От такой патологии зафиксировано около 4% летальных исходов за один год. Это может случиться во время физической нагрузки или сразу после нее.
У молодых это случается потому, что они не контролируют свои физические нагрузки. Также это может настигнуть и людей с лишним весом. Если не ограничить ежедневные нагрузки и не начать соответствующее лечение, прогноз будет неблагоприятным.
Согласно статистически данным, средняя продолжительность жизни при гипертрофической кардиомиопатии не более 17 лет. Если заболевание протекает в тяжелой форме, тогда пять лет.
Каких-то специальных профилактических мер для гипертрофической кардиомиопатии нет.
Однако специалисты дают общие рекомендации, как снизить риск появления данной патологии:
- Провести обследование ближайших родственников, чтобы установить наличие заболевания на ранних этапах развития. Будет начато своевременное лечение, которое продлит жизнь человеку. Также необходимо сделать генетический анализ, чтобы узнать, являются ли родственники носителями такой патологии. Очень важными являются результаты эхокардиографии. Ее следует сделать всем близким родственникам. Такое обследование они должны проходить ежегодно.
- Проходить профилактические осмотры один раз в год. Это хороший способ обнаружить заболевание на ранней стадии.
Также больным рекомендуют покой и употребление меньшего количества соли.
Поделиться статьей:
Все ли корректно в статье с медицинской точки зрения?
Ответьте только в том случае, если у вас есть подтвержденные медицинские знания
Гипертрофическая кардиомиопатия: причины, симптомы и лечение
Кто виноват

«Семейная гипертрофическая кардиомиопатия»
По какой причине развивается такое заболевание как ГКМП? Кто виноват — пациент ли, ведущий нездоровый образ жизни, или врач, который неправильно назначил лечение артериальной гипертензии? Научные исследования подтверждают наследственно обусловленный характер гипертрофической кардиомиопатии. Более того, в научной литературе прочно укоренился термин «семейная гипертрофическая кардиомиопатия». Ученые доказали, что более половины выявляемых случаев гипертрофической кардиомиопатии является наследственным заболеванием.
То есть указанным заболеванием болели родственники пациента. Остальная часть случаев относится к спорадическим (не имеющими наследственного фактора). Частота встречаемости заболевания в зависимости от возраста пациентов существенно отличается в разных регионах. Мужчины болеют чаще, чем женщины. Такое заболевание как ГКМП может встретиться как в детском, молодом, так и старческом возрасте. Однако наиболее часто выявляется у молодых пациентов.
Причины заболевания

Наследственность
Благодаря тому, что наука не стоит на месте, данные о таком заболевании как гипертрофическая кардиомиопатия, значительно расширились. ГКМП является наследственно-обусловленным заболеванием, которое имеет аутосомно доминантный тип наследования. Это значит, что если хотя бы один из родителей является носителем «дефектного» гена, то у ребенка болезнь может развиться с вероятностью в 50 процентов. На данный момент общепризнанной является точка зрения, что в основании развития гипертрофической кардиомиопатии лежат мутации 10 конкретных генов.
Каждый из этих генов определяет развитие гипертрофической кардиомиопатии. Для возникновения заболевания достаточно мутации одного из 10 генов. В одном гене, ответственном за развитие ГКМП, может случаться множество мутаций. Наиболее значимыми и часто встречающимися мутациями являются мутации тяжелой цепи в-миозина, белка С, и тропонина Т. При ГКМП происходит неравномерная гипертрофия межжелудочковой перегородки, нарушается способность к сокращению и расслаблению левого желудочка. Гипертрофированная межжелудочковая перегородка хуже кровоснабжается.
Классификация ГКМП

Обструктивная гипертрофическая кардиомиопатия
Для гипертрофической кардиомиопатии предложена гемодинамическая классификация, в рамках которой выделяют следующие ее формы:
- Обструктивная форма. Само слово «обструкция» обозначает какое-то препятствие. При обструктивной форме гипертрофической кардиомиопатии создается определенное препятствие для прохождения крови из левого желудочка (реже правого желудочка) в выносящие сосуды. Это происходит по причине неравномерной гипертрофии межжелудочковой перегородки. Утолщение перегородки вследствие ее гипертрофии может быть в верхней, средней или апикальной (верхушечной) части. Кроме асимметричной гипертрофии может иметь место и симметричная. Обструктивная форма подразделяется на 4 стадии в зависимости от градиента давления в левом желудочке (разница давления выше и ниже места сужения просвета).
- Необструктивная форма. К такой форме относится равномерная гипертрофия миокарда желудочка, которая носит название концентрической. В эту же группу относят формы неравномерной гипертрофии межжелудочковой перегородки, когда нет препятствия изгнанию крови из желудочка.
- Латентная форма. Занимает промежуточное положение между указанными двумя.
Течение заболевания может иметь несколько вариантов:

Нарушений сердечного ритма при гипертрофической кардиомиопатии
- Доброкачественное, стабильное течение. Нет прогрессирования заболевания.
- Внезапная смерть. В некоторых случаях причиной смерти до этого момента «здорового» человека является гипертрофическая кардиомиопатия.
- Прогрессирующее течение. Симптомы сердечной недостаточности усиливаются, снижается переносимость физической нагрузки (ФН), появляются симптомы в покое.
- Возникновение нарушений сердечного ритма. Частым проявлением гипертрофической кардиомиопатии является мерцательная аритмия. Ее наличие создает условия для образования тромбов в полости предсердий и желудочков, которые могут, отрываясь, уноситься с током крови и перекрывать просвет сосудов.
- «Конечная стадия» характеризуется изменением структуры левого желудочка и снижение его сократительной функции.
Клиника заболевания

Одышка и головокружение
В своем течение тот или иной вариант гипертрофической кардиомиопатии может отличаться. Долгое время заболевание может протекать бессимптомно. Наиболее распространенными симптомами заболевания являются одышка, головокружения, болевые ощущения в области сердца, ощущение перебоев в работе сердца, обморочные состояния. Перечисленные симптомы носят субъективный характер и не характерны лишь для гипертрофической кардиомиопатии.
Подобные жалобы могут предъявлять пациенты с нейроциркуляторной дистонией. Симптомы заболевания имеют различную выраженность и характер. Головокружения и обморочные состояния могут беспокоить лишь эпизодически. В других случаях они повторяются несколько раз в день, длительные по времени, могут сопровождаться потерей сознания. Боли в области сердца имеют различную выраженность.
В одних случаях (наиболее часто) они напоминают стенокардитические боли: локализуются за грудиной, иррадиируют (распространяются) в левую руку, левую половину шеи, под лопатку и т.д. Боли исчезают в покое. Кроме стенокардитического характера, боли могут иметь характер нейроциркуляторрных — локализоваться в области верхушки сердца, принимать колющий характер, не иметь связи с физическими нагрузками и продолжаться длительное время. Одышка беспокоит во время физических или эмоциональных нагрузок.
Диагностика заболевания

Аускультации сердца
Длительное время пациенты могут не иметь жалоб, выглядеть физически крепкими, иметь спортивное телосложение. При сборе жалоб важно собрать и анамнез. Большую роль в постановке диагноза играет факт внезапной сердечной смерти у родственников, особенно в молодом возрасте, имевших гипертрофию или конкретный диагноз ГКМП.
- Осмотр и физикальное обследование. При осмотре пациентов с необструктивной формой ГКМП изменения со стороны сердечно-сосудистой системы могут отсутствовать. Наиболее явные признаки имеет обструктивная гипертрофическая кардиомиопатия. При исследовании сердечно-сосудистой системы можно выявить смещение верхушечного толчка влево, при этом он высокий и разлитой. Пульс учащен. При аускультации сердца может быть выявлен систолический шум.
- Лабораторные исследования лишь позволяют исключить другие возможные заболевания сердечно-сосудистой системы, приводящие к гипертрофии.

Электрокардиографическое исследование
- Электрокардиографическое исследование (ЭКГ). ЭКГ-признаками ГКМП являются изменения со стороны зубца Т и зубца Q. При оценке ЭКГ можно выявить признаки перегрузки или гипертрофии левого желудочка. Зубцы Т отрицательные грудных отведениях, а в II, III, AVF обнаруживаются атипичные зубцы Q.Кроме изменений со стороны зубцов, имеют место различные нарушения ритма и проводимости сердца.
- Холтеровское мониторирование ЭКГ проводится с целью выявления нарушений сердечного ритма и проводимости, а также для оценки прогноза заболевания.
- Рентген органов грудной клетки (ОГК) позволяет увидеть увеличение желудочка и предсердия, однако в ряде случаев тень сердца может быть нормальной.
- Эхокардиографическое исследование (УЗИ сердца) является наиболее информативным методом диагностики такого заболевания как ГКМП. Проводя данное исследование, можно выявить асимметричную или симметричную (реже) гипертрофию, обструкцию выносящего тракта желудочка, изменения в работе клапанного аппарата в систолу и диастолу, оценить сократительную и диастолическую функцию желудочков сердца.

Магнитно-резонансная томография
- Магнитно-резонансная томография — метод, который с большей точностью чем ЭхоКГ позволяет оценить состояние миокарда, выявить патологические потоки в сердце. Однако этот метод ввиду его меньшей доступности применяется перед выполнением хирургического вмешательства.
- Коронаоангиография также применяется в диагностике ГКМП. Основным показанием к его применению является наличие постоянных загрудинных болей.
- Генетические исследования. Метод генетического кортирования показан пациентам с сомнительным диагнозом, при наличии наследственной предрасположенности. Выявление мутации генов позволяет верифицировать диагноз в пользу гипертрофической кардиомиопатии.
Лечение ГКМП

Лечение гипертрофической кардиомиопатии
Лечение гипертрофической кардиомиопатии (ГКМП) направлено на устранение симптомов заболевания, замедление прогрессирования сердечной недостаточности, профилактике эмболий и внезапной сердечной смерти. Оно включает немедикаментозное лечение, назначение лекарственных препаратов, хирургическое вмешательство. К немедикаментозным мероприятиям относится воздействие на факторы риска сердечно-сосудистых заболеваний — нормализация массы тела, рациональное питание, режим нагрузок и отдыха, отказ от вредных привычек.
Лекарственная терапия ГКМП проводится при доброкачественном стабильном течении. Основными группами препаратов являются бета-адреноблокаторы и антагонисты кальция. Для замедления прогрессирования сердечной недостаточности могут назначаться также ингибиторы ангиотензин-превращающего фермента (иАПФ) и мочегонные (спиронолактон). К сожалению, прием лекарственных препаратов не всегда дает ожидаемые результаты, а качество жизни пациентов с ГКМП заметно страдает. В таких случаях может рассматриваться вопрос о хирургическом лечении ГКМП.
Наибольшее распространение получил метод хирургического вмешательства, в ходе которого иссекается гипертрофированный участок межжелудочковой перегородки. При вовлечении в патологический процесс митрального клапана (наличии митральной регургитации) могут проводиться операции по протезированию или пластике митрального клапана.
Прогноз

Инфекционный эндокардит
Пациенты с ГКМП подвержены атакам инфекционного эндокардита, поэтому при проведении малых и больших оперативных вмешательств необходимо проводить антимикробную терапию. Пациенты с ГКМП находятся в группе риска внезапной сердечной смерти, поэтому важно проводить ее профилактику. Уровень смертности от ГКМП зависит от многих факторов и колеблется в пределах 1-6 процентов.
Пациенты с установленным диагнозом должны следовать рекомендациям лечащего врача и соблюдать кратность посещений. Даже наличие такого заболевания как ГКМП позволяет дожить до глубокой старости. Помните, очень многое зависит от стараний и прилежности пациента. Берегите сердце!
симптомы, причины, формы и лечение
Часты случаи, когда при абсолютном, на первый взгляд, здоровье человек внезапно умирает. При этом речь может идти о физически тренированных молодых людях, как вот Джесси Марунда (американский атлет) и Миклош Фехер (венгерский футболист). У обоих потерпевших, как и во многих схожих ситуациях, была определена гипертрофическая кардиомиопатия, которая и стала причиной их гибели.
Гипертрофическая кардиомиопатия (ГКМП) — это состояние, при котором некоторая часть сердечной мышцы становятся утолщенной и жесткой. Это затрудняет работу сердца и перекачивание крови по всему организму. В зависимости от того, где происходит утолщение, возникают те или иные гемодинамические нарушения.
ГКМП считается наиболее распространенным наследственным сердечным заболеванием и затрагивает около 1 из 500 человек в Великобритании. Патология может повлиять на взрослых и детей, а также на мужчин и женщин…
Для постановки диагноза гипертрофической кардиомиопатии используют различные методы исследования по типу эхокардиографии, электрокардиографии, магнитно-резонансной томографии. В дальнейшем в большинстве случаев проводится оперативное лечение, которое позволяет заметно улучшить прогностическое заключение и качество жизни больного.
Видео: Гипертрофическая кардиомиопатия. Смерть при абсолютном здоровье
Описание гипертрофической кардиомиопатии
При ГКМП мышечные стенки желудочков сердца (нижние камеры) становятся утолщенными. В области поражения мышечные клетки могут казаться дезорганизованными (или “беспорядочными”). ГКМП обычно затрагивает левый желудочек и, в частности, межжелудочковую перегородку (область миокарда посередине сердца, которая отделяет правый и левый желудочки). Однако болезнь также может влиять на правый желудочек.
“В настоящее время критерием ГКМП считается увеличение толщины миокарда свыше или равной 1,5 см при наличии диастолической дисфункции (нарушения расслабления) левого желудочка. (ru.wikipedia.org)
В среднем толщина стенки левого желудочка у взрослого составляет 12 мм, тогда как при ГКМП показатель достигает 15 мм и более.
Утолщение миокарда нарушает работу желудочка, поскольку затрудняется расслабление и наполнение камеры сердца кровью. В зависимости от площади и величины утолщения объем желудочка (количество крови, которое он может удерживать) бывает нормальным или уменьшенным (вмещает меньше крови, чем обычно).


Типы гипертрофической кардиомиопатии
В зависимости от того, где в сердце находится утолщенная область, выделяют соответствующие типы ГКМП. Подобное разделение также влияет на то, какие симптомы могут возникнуть и какое лечение будет назначено.
- Апикальная гипертрофия — утолщенная область находится у основания (вершины) сердца, что чаще всего приводит к уменьшению объема желудочка.
- Симметричная гипертрофия — утолщение касается всего левого желудочка, что также приводит к уменьшению его объема. Иногда это состояние называют “концентрической” гипертрофией.
- Асимметричная гипертрофия перегородки без препятствий — поражение возникает в области перегородки сердца. “Без препятствий” означает, что утолщение не влияет или не ограничивает движение крови, выбрасываемой из сердца.
- Асимметричная гипертрофия перегородки с препятствием — утолщение аналогично предыдущему типу касается межжелудочковой перегородки сердца. Однако, в отличие от вышеприведенного варианта, утолщенная область образует препятствие, которое влияет на кровообращение, покидающее сердце. Когда это происходит, желудочек должен усердно работать, чтобы откачивать кровь. Митральный клапан также может быть поврежден, из-за чего не может нормально закрываться. Это означает, что кровь образует обратный отток в левое предсердие, называемое митральной регургитацией. В некоторых случаях расстройство способно вызвать шум, который иногда слышим через стетоскоп.
Причины гипертрофической кардиомиопатии
ГКМП обычно возникает на фоне генетической мутации и, как правило, одного генного нарушения (а не нескольких, сочетающихся вместе). Болезнь часто наследуется как аутосомно-доминантный признак. Это означает, что мутированный ген обнаруживается на одной из аутосом (не сцепленных с полом хромосом). Поэтому у ребенка от одного больного родителя будет наблюдаться 50% вероятность наследования гипертрофической КМП.
Мутации в разных генах могут влиять на развитие признаков ГКМП. Поэтому даже при рождении с мутацией у человека может не развиться заболевание. Также в таком случае какие-либо симптомы не проявятся до подросткового возраста или раньше 20-ти лет.
У некоторых больных определяются незначительные симптомы. Иногда это происходит в более старшем возрасте и говорят о “позднем начале ГКМП”. Кроме того, существуют некоторые генетические заболевания, такие как болезнь Андерсона-Фабри, которые могут осложняться ГКМП.
Учитывая причины, указанные выше, важно, чтобы родственники первой линии (дети, братья, сестры и родители), связанные с больным на ГКМП, также были обследованы согласно плану диагностики. В таких случаях в первую очередь рассматривается генетическое тестирование, включающее в себя анализ генотипа соответственно мутации ГКМП, определяемой у больного.
В одной семье родственники могут болеть одной и той же генетической мутацией, но при этом она нередко по-разному проявляется, из-за чего симптомы и тяжесть течения болезни отличается.
Симптомы гипертрофической кардиомиопатии
Существует широкая вариация симптомов ГКМП, при этом у одних людей могут вообще не определяться симптомы, а у других — очень серьезная клиника.
Общие симптомы включают следующее.
- Сердцебиение (ощущение, что сердце бьется слишком быстро, тяжело или подобно “трепетанию”). Такие ощущения вызваны аритмиями (когда электрические импульсы, которые управляют ритмом сердца, нарушаются).
- Боль в грудной клетке — вызвана снижением уровня кислорода, поступающего к сердцу.
- Головокружение или обморок — возникает из-за снижения количества кислорода или кровотока в головном мозге, чаще всего на фоне аритмий.
- Одышка или затрудненное дыхание — жидкость накапливается в легких, что затрудняет дыхательные движения.
- Усталость — когда функция сердца нарушается, меньше энергии поступает к тканям, что вызывает чрезмерную усталость.


Аритмии
ГКМП может вызывать аритмии (аномальные сердечные ритмы), так как разрушенные мышечные клетки нередко влияют на нормальную электрическую проводимость в сердце, которая контролирует сердечный ритм. Это нарушение приводит к изменению ритма сердца, и оно слишком быстро, медленно или беспорядочно сокращается. Чаще всего при ГКМП определяется фибрилляция предсердий, фибрилляция желудочков и желудочковая тахикардия.
Фибрилляция предсердий (ФП) — связана с нарушением электрической проводимости, которая обычно способствует сокращению сердечной мышцы. При ФП из стенок предсердий генерируются множественные электрические импульсы, которые заставляют их быстро сокращаться и несогласованно работать. Подобное нередко приводит к образованию турбулентного потока крови в предсердии, тогда как сердце менее эффективно выбрасывает кровь. Некоторые из этих импульсов переходят в желудочки и могут вызывать типичный быстрый и нерегулярный сердечный ритм.
ФП может увеличить риск образования тромбов, что способствует развитию инсульта. Важно, чтобы большинство людей с АФ принимали соответствующие лекарства, предотвращающие подобные патологические изменения.
Желудочковая тахикардия (ЖТ) — возникает из-за аномальной электрической активности, образуемой в стенках желудочков. При этом сердце сокращается аномально быстро (более 100 ударов в минуту). Этот быстрый ритм может заставить сердце не эффективно перекачивать кровь, что в тяжелых случаях приводит к потере сознания.
Фибрилляция желудочков (ФЖ) — при этой патологии желудочки сжимаются нескоординированно, они как бы “трепещут”, а не нормально работают, поэтому кровь перекачивается неэффективно. Это состояние опасно для жизни, так как оно может привести к остановке сердца, поэтому в таких случаях требуется срочное лечение дефибриллятором.
Обструкция оттока левого желудочка
Это состояние возникает тогда, когда утолщенная область сердечной мышцы препятствует вытеканию крови из левого желудочка. Симптомы включают усталость, одышку и боль в груди. У некоторых людей определяются признаки во время отдыха, тогда как другие больные предъявляют жалобы во время тренировки, когда сердце испытывает напряжение.
Осложнения гипертрофической кардиомиопатии
ГКМП может привести к дополнительным осложнениям.
- Сердечная недостаточность — сердце перестает работать эффективно из-за чего “не удается” перекачивать достаточно крови при допустимом давлении, чтобы удовлетворить потребности организма. При этом осложнении определяется увеличение веса (из-за задержки жидкости), затрудненное дыхание, кашель, отек, сердцебиение, головокружение и усталость.
- Инсульт — есть небольшой повышенный риск развития инсульта у людей, страдающих ФП. Обычно это состояние контролируется с помощью лекарств.
- Внезапная сердечная смерть — может возникнуть из-за опасных аритмий, таких как желудочковая фибрилляция, которая может заставить сердце остановиться. Риск внезапной смерти относительно небольшой.
Примечание о прогрессировании ГКМП
У некоторых людей ГКМП развивается до стадии, известной как “фаза выгорания” или рубцевание. Это когда гипертрофированный левый желудочек начинает терять мышечные клетки и на их месте развивается соединительная ткань. Полость камеры расширяется (увеличивается). Подобная патология может привести к тому, что образуется дилатационная кардиомиопатия, а не гипертрофическая. Для поддержки сердечной функции может потребоваться дополнительная терапия.
Диагностика гипертрофической кардиомиопатии
Существует несколько тестов, которые зачастую используются для диагностики ГКМП.
- История заболевания — обращается внимание на любые предыдущие симптомы, которые могут быть не только у больного, но и других членов семьи. При этом тщательно изучается родословная больного.
- Физический осмотр — проводится поиск любых признаков заболевания и других проблем со здоровьем.
Результаты истории болезни и физического обследования предоставляют важную информацию для постановки диагноза и определяют, какие из следующих тестов необходимы:
- ЭКГ (электрокардиография) — оценивается электрическая активность сердца и, в случае наличия характерных изменений, определяются аритмии.(ненормальные сердечные ритмы). ЭКГ также может быть выполнена во время физической нагрузки. Большинство больных с ГКМП имеют аномальные ЭКГ.
- ЭхоКГ (эхокардиография) — проводится ультразвуковое сканирование сердца, которое основано на использовании звуковых волн с целью создания эха, когда они попадают в диагностируемые части тела. Метод позволяет рассмотреть структуру сердца и его функциональные возможности.
- Стресс-тест с применением ЭКГ — это тесты, выполняемые во время упражнений, например, на велотренажере или беговой дорожке.
- Холтеровский мониторинг — регистрация ЭКГ проводится в течение определенного периода времени (например, несколько дней). “Holter” — это устройство ЭКГ, которое носится на талии или в кармане, что позволяет двигаться и ходить.
- МРТ (магнитно-резонансная томография) — выполняется сканирование, которое создает высококачественные изображения и используется для просмотра структуры и функций сердца. На снимках МРТ хорошо видно любое присутствие фиброзной ткани.


Лечение гипертрофической кардиомиопатии
Цель лечения больных на ГКМП — контролировать симптомы и уменьшить риск развития осложнений. Некоторым людям может вовсе не понадобиться лечение.
Медикаментозное лечение
- Бета-блокаторы — они предназначены для предотвращения развития аритмий, могут также использоваться для уменьшения симптомов обструкции оттока из левого желудочка.
- Блокаторы кальциевых каналов — уменьшают силу, с которой сердце сжимается, в результате чего снижают обструкцию желудочкового оттока.
- Антиаритмические препараты — снижают выраженность аномальных сердечных ритмов и помогают держать в пределах нормы сердечную деятельность.
- Антикоагулянты (разбавители крови) могут использоваться у людей с аритмиями для уменьшения риска образования тромбов, что может привести к инсульту.
- Диуретики (мочегонные препараты) — уменьшают количество жидкости в легких или в районе лодыжек за счет стимулирования почек к мочеобразованию. Хотя они не всегда предоставляются больным с ГКМП, они могут быть полезны в некоторых случаях.
Имплантируемые устройства
Некоторые люди, когда медикаментозное лечение оказалось неэффективным или определились опасные аритмии, могут имплантироваться специальные устройства для устранения неправильных ритмов. В редких случаях кардиостимулятор может использоваться для лечения симптомов LVOTO.
- Кардиовертер-дефибриллятор — устанавливается при любых опасных формах аритмии, которые в противном случае могли бы привести к остановке сердца и внезапной смерти.
- Кардиостимулятор — эти приборы либо посылают электрические импульсы по требованию, либо непрерывно работают, что позволяет поддерживать нормальную скорость работы сердца.
Показания к использованию кардиовертера-дефибриллятора
Европейское общество кардиологов разработало руководящие принципы для определения уровня риска по внезапной сердечной смерти для конкретного больного. Опасность рассчитывается с учетом ряда факторов риска. Некоторые из них следующие:
- Возраст больного.
- Толщина левого желудочка.
- Наличие семейной предрасположенности к внезапной смерти.
- Присутствие обмороков (потери сознания) из-за аритмий.
- Уровень артериального давления во время физических нагрузок.
- Наличие эпизодов желудочковой тахикардии.
Больным с высоким риском внезапной смерти обычно будут предлагать имплантацию кардиовертера-дефибриллятора, чтобы уменьшить вероятность остановки сердца.
Хирургическое лечение
Хирургическое воздействие при ГКМП включает в себя удаление пораженной области сердечной мышцы с целью уменьшения препятствий и оптимизации кровотока через камеры сердца. Для этого используется один наиболее подходящий из двух на сегодня практикуемых методов.
- Алкогольная септальная абляция — основывается на очень точном введении алкоголя непосредственно в зону утолщения сердца. Это уменьшает площадь сердечной мышцы непосредственно вокруг места введенного вещества, что в свою очередь уменьшает размеры патологического образования. Это очень специализированная форма лечения и подходит далеко не всем.
- Септальная миэктомия — в ходе этой операции проводится удаление части утолщенной мышцы, что позволяет улучшить проходимость камеры сердца для тока крови. Эта форма операции выполняется на открытом сердце.
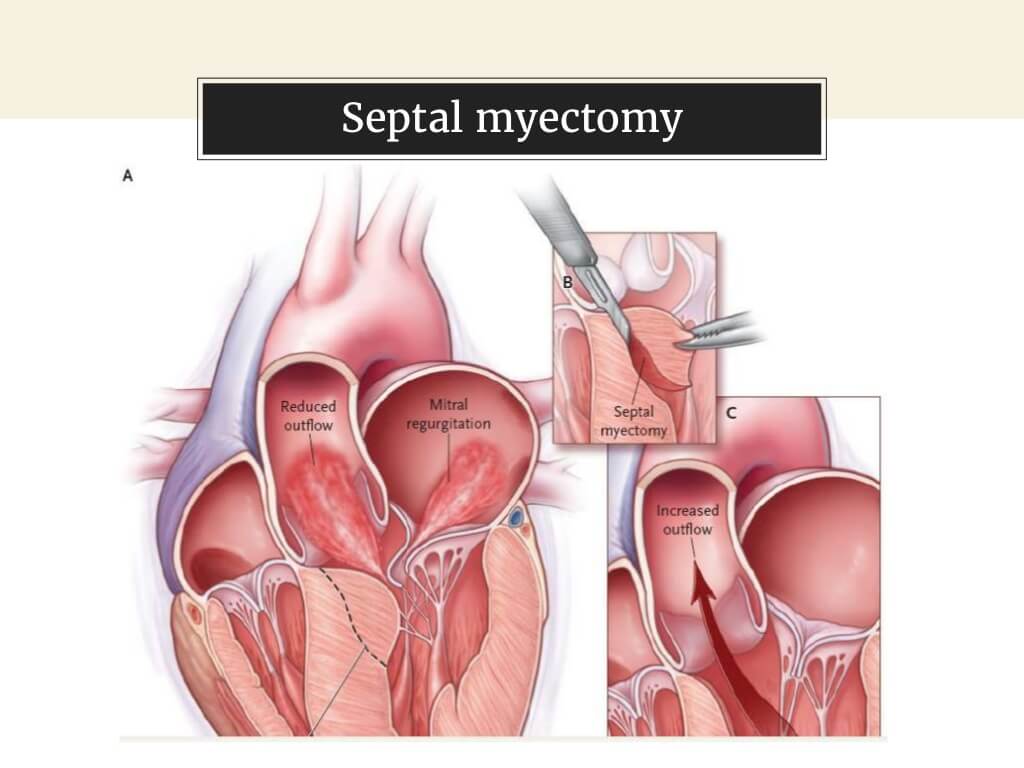

Трансплантация сердца — крайний и доступный небольшому количеству людей метод, который может проводится посредством трансплантации. Показанием к ее проведению является тяжелое состояние сердца и отсутствие реакции на лечение. В ходе операции проводится удаление нездорового сердца и трансплантация сердца от донора.
Управление образом жизни
В дополнение к лекарствам и медицинским устройствам могут быть использованы способы снижения влияния ГКМП на образ жизни. Ниже приведены рекомендации, какие могут помочь.
- Употребление алкоголя нужно свести к минимуму — при чрезмерном использовании алкогольных напитков повышается сердечный ритм и увеличивается артериальное давление.
- Важно практиковать здоровое питание — сбалансированная диета может помочь сохранить вес тела в пределах нормы, что уменьшит воздействие на сердце, а также позволит укрепить здоровье.
- Снижение потребления соли может помочь уменьшить задержку воды в организме и нормализовать артериальное давление, особенно при выраженной сердечной дисфункции. Конкретное количество потребляемой соли оговаривается с лечащим врачом.
- Прекращение курения особенно важно, поскольку это прямой путь к улучшению здоровья, а также работоспособности сердца и сосудов (поскольку из-за курения может снижаться уровень кислорода в крови, а также сужаться кровеносные сосуды). Отказаться от курения может помочь терапевт или специальная служба поддержки курящим.
- Употребление кофеина нужно свести к минимуму — некоторые люди более чувствительны к воздействию кофеина, чем другие, и это может вызвать у них трепетание предсердий. Для тех, кто чувствителен к кофеину, нужно ограничивать количество потребляемого чая и кофе с кофеином и избегать употребления высококалорийного кофеина (например, энергетических напитков, крепкого кофе и шоколада с высоким содержанием какао).
Дополнительно людям с сердечным заболеванием рекомендуется выполнять упражнения. Умеренная зарядка может быть полезной для людей с ГКМП, в зависимости от того, какие симптомы определяются. При наличии ГКМП важно поговорить со своими лечащим врачом о том, какое упражнение подходит в конкретном случае. При возможности можно провести сердечную реабилитацию, которая предполагает выполнение специальных физических упражнениях.
Видео: Гипертрофическая кардиомиопатия. Отчего грубеет сердце
4.67 avg. rating (91% score) — 3 votes — оценок
Гипертрофическая кардиомиопатия: причины. Симптомы и лечение
Гипертрофическая кардиомиопатия (ГКМП) — это заболевание, которое поражает сердечную мышцу, вызывая ее увеличение или «гипертрофию».
В Семейном институте сердца и сосудов Миллера клиники Кливленда мы проявляем особый интерес к лечению гипертрофической кардиомиопатии (ГКМП). С 1978 года мы вылечили сотни пациентов, и их число с каждым годом увеличивается.
Что такое гипертрофическая кардиомиопатия (ГКМП)?
Гипертрофическая кардиомиопатия (ГКМП) — это сложный тип сердечного заболевания, поражающего сердечную мышцу. Это вызывает утолщение сердечной мышцы (особенно желудочков или нижних камер сердца), жесткость левого желудочка, изменения митрального клапана и клеточные изменения.
Утолщение сердечной мышцы (миокарда) чаще всего происходит в области перегородки. Перегородка — это мышечная стенка, разделяющая левую и правую стороны сердца.Проблемы возникают, когда перегородка между нижними камерами сердца или желудочками утолщается. Утолщенная перегородка может вызвать сужение, которое может блокировать или уменьшать кровоток от левого желудочка к аорте — состояние, называемое «обструкцией оттока». Желудочки должны работать сильнее, чтобы преодолеть сужение или закупорку. Этот тип гипертрофической кардиомиопатии можно назвать гипертрофической обструктивной кардиомиопатией (ГОКМ).
HCM также может вызывать утолщение в других частях сердечной мышцы, таких как нижняя часть сердца, называемая верхушкой, правым желудочком или во всем левом желудочке.
Нормальное сердце
Жесткость в левом желудочке возникает в результате клеточных изменений, которые происходят в сердечной мышце при ее утолщении. Левый желудочек не может нормально расслабиться и наполняться кровью. Поскольку в конце наполнения крови меньше, насыщенная кислородом кровь перекачивается к органам и мышцам. Жесткость левого желудочка вызывает повышение давления в сердце и может привести к симптомам, описанным ниже.
Изменения митрального клапана: Сужение выходного тракта левого желудочка нарушает правильную функцию митрального клапана, что приводит к обструкции оттока и повышению давления в левом желудочке.
Обструкция является результатом удара митрального клапана о перегородку. Когда это происходит, митральный клапан часто протекает, в результате чего кровь возвращается в левое предсердие.
Клеточные изменения, или изменения в клетках сердечной мышцы, происходят при ГКМП.Под микроскопом клетки кажутся неорганизованными и нерегулярными (так называемый «беспорядок»), а не организованными и параллельными. Этот беспорядок может вызвать изменения в электрических сигналах, проходящих через нижние камеры сердца, и привести к желудочковой аритмии (разновидность нарушения сердечного ритма).
Неорганизованная структура
Нормальный образец ячеек
Кто страдает гипертрофической кардиомиопатией (ГКМП)?
Гипертрофическая кардиомиопатия поражает примерно 600 000: 1.5 миллионов американцев, или каждый 500 человек. Он более распространен, чем рассеянный склероз, которым страдает каждый 700 человек.
Что вызывает гипертрофическую кардиомиопатию (ГКМП)?
- HCM может передаваться по наследству в результате аномалии в гене, который кодирует характеристики сердечной мышцы. Есть много генов, которые могут вызвать HCM. При наличии генного дефекта тип развивающейся HCM сильно варьируется в семье. Кроме того, у некоторых людей, у которых есть ген HCM, болезнь может никогда не развиться.
- Гипертрофия может быть приобретена в результате высокого кровяного давления или старения.
- В других случаях причина гипертрофии и ГКМП неизвестна.
Поскольку причины HCM различны, часто бывает трудно определить группу высокого риска.
Какие состояния связаны с гипертрофической кардиомиопатией (ГКМП)?
Многие люди с HCM живут нормальной жизнью и не имеют проблем со здоровьем.
У других людей с HCM могут развиться сердечные заболевания, которые сокращают продолжительность жизни или снижают качество жизни человека, в том числе:
- Внезапная остановка сердца и внезапная сердечная смерть: Внезапная остановка сердца — это внезапная потеря функции сердца, вызванная опасно учащенным сердечным ритмом, называемым желудочковой тахикардией.Если неотложное лечение, включая СЛР и дефибрилляцию, не будет начато сразу после появления симптомов, может произойти внезапная сердечная смерть.
Большинство людей с HCM имеют низкий риск внезапной сердечной смерти. Однако ГКМП является наиболее частой причиной внезапной сердечной смерти у людей в возрасте до 30 лет. ГКМП может быть наиболее известен своей ролью в остановке сердца и последующей смерти у некоторых молодых профессиональных спортсменов.
- Сердечная недостаточность: Состояние, при котором насосная мощность сердца ниже, чем обычно.
Сопутствующие симптомы
Симптомы, связанные с наличием желудочковой тахикардии или сердечной недостаточности, включают:
- Боль в груди или давление, которое обычно возникает при физических упражнениях или физической активности, но также может возникать во время отдыха или после еды.
- Одышка и утомляемость, особенно при физической нагрузке. Эти симптомы чаще встречаются у взрослых с гипертрофической кардиомиопатией и, скорее всего, вызваны резервным давлением в левом предсердии и легких.
- Обморок (обморок или потеря сознания) может повлиять на пациентов с HCM. Обморок при ГКМП может быть вызван нерегулярным сердечным ритмом, аномальной реакцией кровеносных сосудов во время упражнений или может быть не обнаружено никакой причины.
- Сердцебиение (трепетание в груди) из-за нарушений сердечного ритма (аритмии), таких как фибрилляция предсердий или желудочковая тахикардия. Фибрилляция предсердий встречается примерно у 25% пациентов с ГКМП и увеличивает риск образования тромбов и сердечной недостаточности.
Далее: Диагностика и тесты
Проверено медицинским специалистом Cleveland Clinic.
Получите полезную, полезную и актуальную информацию о здоровье и благополучии
е Новости
Клиника Кливленда — некоммерческий академический медицинский центр.Реклама на нашем сайте помогает поддерживать нашу миссию. Мы не поддерживаем продукты или услуги, не принадлежащие Cleveland Clinic.
Политика
.
Гипертрофическая кардиомиопатия (HCM) — Cardiomyopathy UK
Введение в гипертрофическую кардиомиопатию (HCM).
Скачать версию PDF
- ГКМП — это состояние, при котором участки сердечной мышцы становятся утолщенными и жесткими.
- Утолщение мешает сердцу сокращаться и перекачивать кровь по телу.
- В зависимости от того, где находится утолщение, оно может повлиять на то, как кровь оттекает от сердца (обозначается
как «HCM с обструкцией» или «HOCM»).
Что такое HCM?
При HCM мышечные стенки желудочков сердца (нижние насосные камеры) утолщаются. В области утолщенной мышцы мышечные клетки могут казаться дезорганизованными (или «беспорядочными»). ГКМП обычно поражает левый желудочек (основная насосная камера) и особенно перегородка (область мышцы в середине сердца, которая разделяет правую и левую стороны). Однако это также может повлиять на правый желудочек. Средняя толщина стенки левого желудочка у взрослого составляет 12 мм, но при HCM толщина составляет 15 мм и более.
Утолщение мышцы делает желудочек более жестким, из-за чего сердцу труднее расслабляться и наполняться кровью, а также сокращаться для откачивания крови. В зависимости от площади и количества утолщения объем желудочка (и то, сколько крови он может удерживать) может быть нормальным или может быть уменьшен (и содержать меньше крови, чем обычно).
Типы HCM?
Различные типы HCM описаны в зависимости от того, где в сердце находится утолщенная область мышцы. Это также влияет на то, какие симптомы могут возникнуть у человека и какое лечение необходимо.
Апикальная гипертрофия — утолщенная область находится на дне (верхушке) сердца. Обычно это уменьшает объем желудочка.
Симметричная гипертрофия — утолщение затрагивает весь левый желудочек, уменьшая его объем. Иногда это называют «концентрической» гипертрофией.
Асимметричная гипертрофия перегородки без обструкции — утолщение влияет на перегородку сердца. «Без препятствий» означает, что утолщение не влияет и не ограничивает кровоток, покидающий сердце.
Асимметричный комплект
.


