Формы хондробластомы – информация для пациентов — клиника «Добробут»
Хондробластома кости – симптомы, диагностика, лечение
Хондробластома кости – доброкачественная опухоль, локализующаяся в трубчатых костях. Новообразование характеризуется медленным ростом. Опухоль, как правило, развивается в детском и юношеском возрасте. В старших возрастных группах патология встречается крайне редко.
Формы хондробластомы:
- хондробластома с опухолью костной ткани;
- кистозная форма;
- хондробластома с хондромиксоидной фибромой;
- хондробластома кости с хрящевой опухолью.
В редких случаях встречается злокачественная форма патологии, которую подразделяют на первично злокачественную, светлоклеточную хондросаркому и озлокачествленную хондробластому с тенденцией перерождения в остеогенную саркому.
Хондробластома кости — патогенез
Новообразование состоит из зернистой ткани желто-бурого цвета, в которой определяются небольшого размера аневризматические кисты и кровоизлияния. Хорошо видны участки грязно-серого цвета, соответствующие хондроидному матриксу. Точечные вкрапления — очаги обызвествления. По периферии хондробластомы определяется небольшая область склерозированной кости.
Хорошо видны участки грязно-серого цвета, соответствующие хондроидному матриксу. Точечные вкрапления — очаги обызвествления. По периферии хондробластомы определяется небольшая область склерозированной кости.
Симптомы опухоли Кодмена
Опухоль, как правило, локализуется в длинных трубчатых костях. К ранним проявлениям патологии можно отнести неприятные ощущения в области сустава, усиливающиеся во время физической нагрузки и сна. При прогрессировании патологии основными симптомами опухоли Кодмена являются:
- резкая боль и отечность в области сустава;
- ограничение подвижности сустава;
- атрофия мышц;
- развитие контрактур.
В редких случаях наблюдаются специфические патологические переломы.
Диагностика
После осмотра больного специалист в обязательном порядке назначит рентгенограмму, которая выявит ограниченное новообразование сферической формы, расположенное в большинстве случаев на боковой поверхности эпифиза.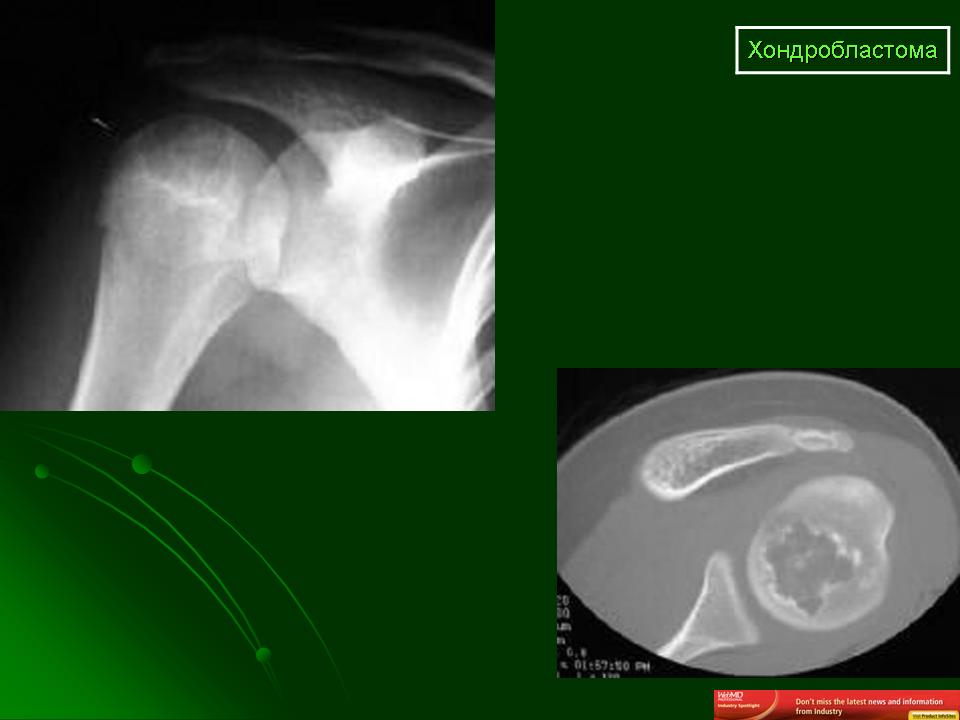 Для озлокачествленной формы хондробластомы характерны очаги деструкции с разрушением кортикального слоя кости.
Для озлокачествленной формы хондробластомы характерны очаги деструкции с разрушением кортикального слоя кости.
К дополнительным методам диагностики относятся: сцинтиграфия, магнитно-резонансная томография и гистологическое исследование (назначается в сложных случаях).
Дифференциальная диагностика проводится с хондромиксоидной фибромой, энхондромой и хондробластической остеосаркомой.
На нашем сайте Добробут.ком вы сможете записаться на консультацию к нужному специалисту. Врач ответит на ваши вопросы, и, в случае необходимости, порекомендует методы обследования.
Лечение хондробластомы
В данном случае оправдано оперативное вмешательство. В зависимости от размера опухоли показана краевая, околосуставная или сегментарная резекция кости. Важное значение в послеоперационном периоде специалисты отводят реабилитационным мероприятиям.
При своевременном лечении хондробластомы прогноз благоприятный. В некоторых случаях возможен рецидив заболевания в первые три года после операции.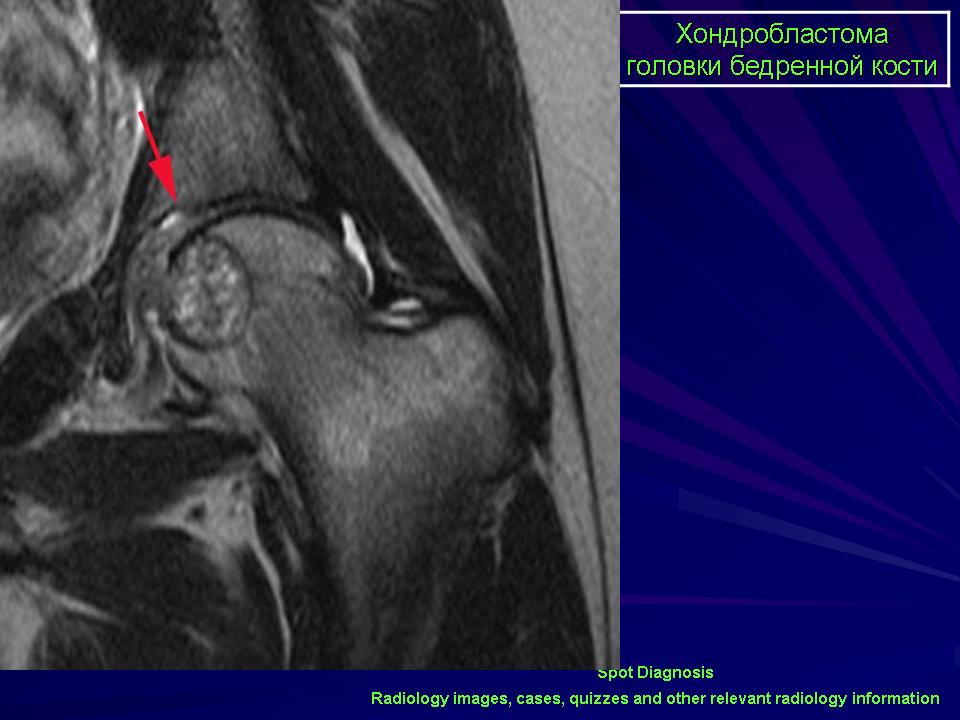
При злокачественной форме опухоли проводится расширенное оперативное вмешательство с дальнейшей ампутацией или экзартикуляцией.
Профилактика
Профилактика хондробластомы – это минимизация травм и своевременное обращение к специалисту при появлении первых признаках дискомфорта в области суставов. Регулярное выполнение физических упражнений, полноценный сон, рациональное питание, профилактический прием витаминно-минеральных комплексов станут отличным подспорьем в сохранении здоровья.
Остались вопросы? Воспользовавшись специальной формой на сайте, можно получить грамотный ответ специалиста.
Хондробластома
Хондробластома, или опухоль Кодмана — это редкая доброкачественная хрящеобразующая опухоль, которая характеризуется возникновением в эпифизах или апофизах длинных трубчатых костей у молодых пациентов. Несмотря на редкость, хондробластома является наиболее часто встречающейся доброкачественной опухолью эпифиза у подростков.
Эпидемиология
Хондробластомы составляют менее 1% среди всех первичных опухолей костей, встречаясь преимущественно у молодых пациентов (возраст <20 лет). Мальчики болеют чаще [5].
Клиническая картина
Клиническая картина не специфична, может включать болезненность в суставе, атрофию и болезненность мышц, отек или локальное увеличение объема.
Гистология
При микроскопии, опухоль состоит из хондробластов, хрящевого матрикса, хрящевой ткани иногда с гигантскими многоядерными клетками (наличие последних может проводить к постановке неверного гистологического заключения — гигантоклеточной опухоли). Хондробласты окружают депозиты кальция с типичной многогранной формой, формируя типичную и патогномоничную картину “проволочной сетки” [5,8].
Локализация
Хондробластомы наиболее часто возникают в эпифизах длинных трубчатых костей, до 70% возникает в головке плечевой кости (наиболее частая локализация), бедренной и большеберцовой кости [7]. Приблизительно в 10% are возникают в костях кистей и стоп [5].
Приблизительно в 10% are возникают в костях кистей и стоп [5].
Диагностика
Рентгенография
Хондробластома визуализируется в виде зоны просветления с четкими границами, с гладкими или дольчатыми контурами/краями и тонким склеротическим ободком по периферии, локализуются эксцентрично в эпифизах длинных трубчатых костей (например, плечевая, бедренная или большеберцовая кость), или в апофизах (например, большой вертел, бугристость бедренной кости, пяточная или таранная кость). Внутренние обызвествления встречаются в 40-60% случаев [5-7]. Внутрисуставной выпот встречается у 1/3 пациентов. Размеры варьируют от 1 до 10 см, в среднем составляя 3-4 см [8].
Компьютерная томография
КТ демонстрирует схожие с рентгенографией характеристики, с более детальной картиной и позволяет оценить локализацию относительно пластинки роста и суставной поверхности. Солидная периостальная реакция (встречается в 50% случаев), наличие внутренних обызвествлений (кальцификация матрикса встречается в ~ 50% случаев) и нарушение целостности кортикальной пластинки, являются наиболее легко распознаваемыми признаками [5-7]. Может наблюдаться фестончатость эндоста [8].
Может наблюдаться фестончатость эндоста [8].
Магнитно-резонансная томография
МРТ является методом выбора для оценки распространения через физис / пластинку роста и распространения за пределы кортикального слоя, позволяет визуализировать сопутствующий отек окружающих мягких тканей и костного мозга, которые встречаются в значительной части случаев [3,5]. Имеют МР сигнал идентичный сигналу от хрящевой ткани:
- T1: от низкого до промежуточного
- T2/STIR: от промежуточного до высокого
Иногда визуализируются уровни жидкости, предположительно за счет сочетанной патологии в виде аневризмальной костной кисты [2].
Лечение и прогноз
Лечение обычно состоит из кюретажа с последующим заполнением полости костным цементом. Так же применяется радиочастотная абляция [5].
Процент рецидивов достаточно высок и составляет от 8 до 20% что обусловлено локализацией опухоли, затрудняющей полноценный доступ.
Осложнения
Осложнения сочетающиеся с хондробластомой включают патологический перелом, и, крайне редко, малигнезацию опухоли с метастатическим поражением легких [2].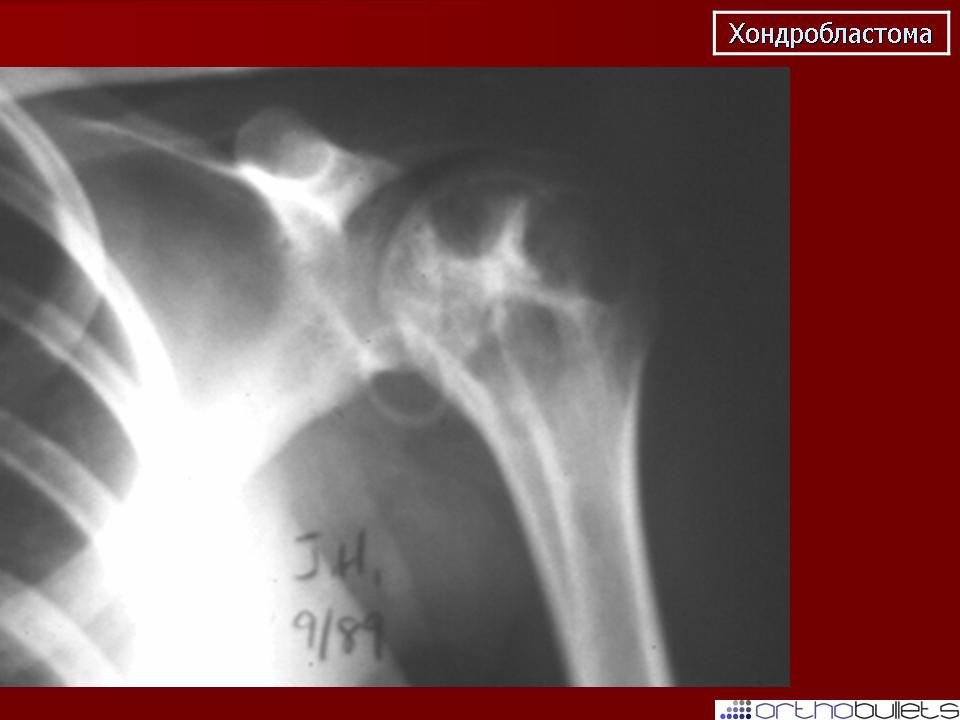
Происхождение термина
Описана в 1931 американским хирургом Ernest Armory Codman (1869–1940) как эпифизиальная хондроматозная гигантоклеточная опухоль головки плечевой кости [9].
В 1942 году Henry L. Jaffe (1896-1979) и Louis Lichtenstein (1906-1977), американские патологи, обозначили опухоль как доброкачественная хондробластома кости [10].
Дифференциальный диагноз
Дифференциальный диагноз проводят с патологическими процессами поражающими преимущественно эпифиз или апофиз кости. Патологии которые необходимо учитывать в дифференциальном диагнозе [8]:
Наличие отека костного мозга, часто окружающего ходробластому, помогает исключить патологии для которых отек не характерен: хондромиксоидная фиброма, гигантоклеточная опухоль или энхондрома [5].
Хондробластома: особенности состояния
Хондробластома – редкостное заболевание костей, для которого характерно образование доброкачественной опухоли.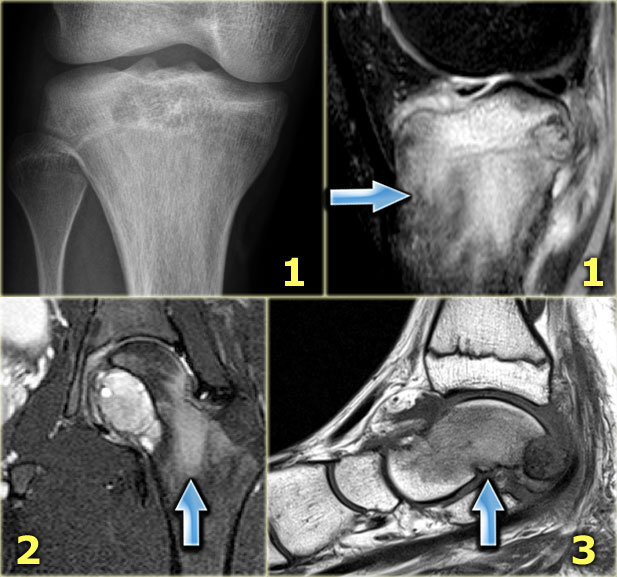 Такое новообразование по своим структурным параметрам напоминает хрящевое тканевое соединение. Опухоль локализируется в эпифизе костных трубчатых соединений. В большинстве случаев болезнь протекает медленно, но иногда происходит озлокачествление. Хондробластома кости диагностируется в основном в возрасте от 10 до 25 лет, но может развиваться и у людей старшего возраста. У мужчин данное заболевание выявляется в 1,5-2 раза чаще.
Такое новообразование по своим структурным параметрам напоминает хрящевое тканевое соединение. Опухоль локализируется в эпифизе костных трубчатых соединений. В большинстве случаев болезнь протекает медленно, но иногда происходит озлокачествление. Хондробластома кости диагностируется в основном в возрасте от 10 до 25 лет, но может развиваться и у людей старшего возраста. У мужчин данное заболевание выявляется в 1,5-2 раза чаще.
Разновидности
Опухоли классифицируют по распространённости на такие виды:
• хондробластома бедренной кости;
• опухоль большеберцовой кости;
• опухоль плечевой кости.
Иногда хондробластомы локализируются в костных структурах таза и стоп. Также встречаются опухоли в области лопаток, позвоночника, ключице костных тканях нижней челюсти.
Ортопеды и травматологи разделяют такие новообразования на доброкачественные и злокачественные формы.
Доброкачественное новообразование может быть, как типичной, так и смешанной формы. Для смешанной формы характерно наличие необычной структуры хрящевых тканевых соединений. Также доброкачественная хондробластома может содержать клеточные соединения других форм новообразований:
Также доброкачественная хондробластома может содержать клеточные соединения других форм новообразований:
• хондромиксоидная фиброма;
• остеобластокластома;
• хондромная хондробластома;
• кистообразная хондробластома.
Новообразование злокачественной формы диагностируют таких форм:
• озлокачествленная форма, при которой опухоль может преобразоваться в саркому остеогенного типа или хондросаркому;
• первичная форма;
• хондросаркома светлоклеточного типа.
Часто злокачественная форма новообразования развивается после нескольких рецидивных периодов опухолей доброкачественной формы, которые полностью не были удалены.
Симптоматика
Симптомы заболевания на ранней стадии:
• болезненные ощущения в суставах, которые могут беспокоить человека в течении длительного периода;
• прогрессирующие боли с усилением ночью и при физических нагрузках;
• незначительно ограничение движений с возможным развитием атрофического процесса в мышцах;
• возможны переломы патологического характера;
• припухлость кожных покровов в области суставных структур;
• при пальпации и передвижении возможны болевые ощущения.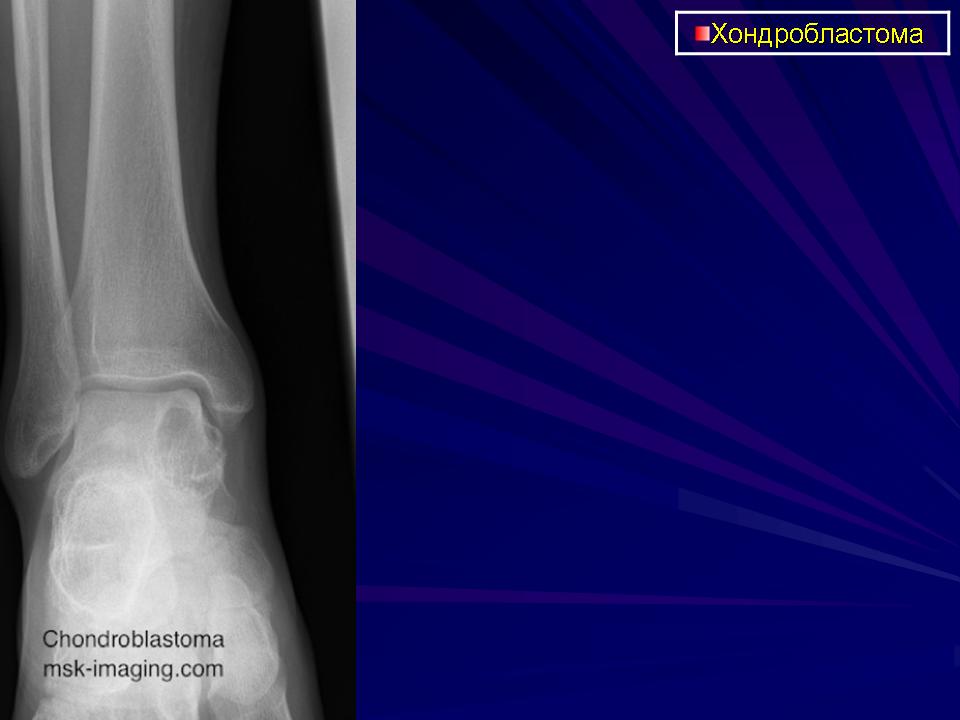
Если поражается дистальный отдел в бедренной кости, может образоваться выпот в колене. Для новообразований злокачественного типа характерным симптомом является быстрое течение заболевания и возможные отёки, деформирующие процессы поражённых участков.
Хондробластомы: диагностика
Для постановки диагноза проводится рентгенограмма, которая при наличии хондробластомы показывает светлый сектор яйцевидной формы на боковой части эпифиза. Если опухоль распространяется на сухожильную пластинку, то она со временем полностью разрушается. Поражённый участок характеризуется чёткими контурами с ровными краями. В 50% случаев может наблюдаться характерная крапчатость, которая возникает в результате образования известковых отложений в тканевых соединениях новообразования.
При образовании хондробластомы, которая смешанная с новообразованием гигантоклеточной формы, поражённый очаг размещается в костных структурах и взывает деформацию кортикального слоя. При развитии хондромной опухоли разрастаются большие участки обызвествления.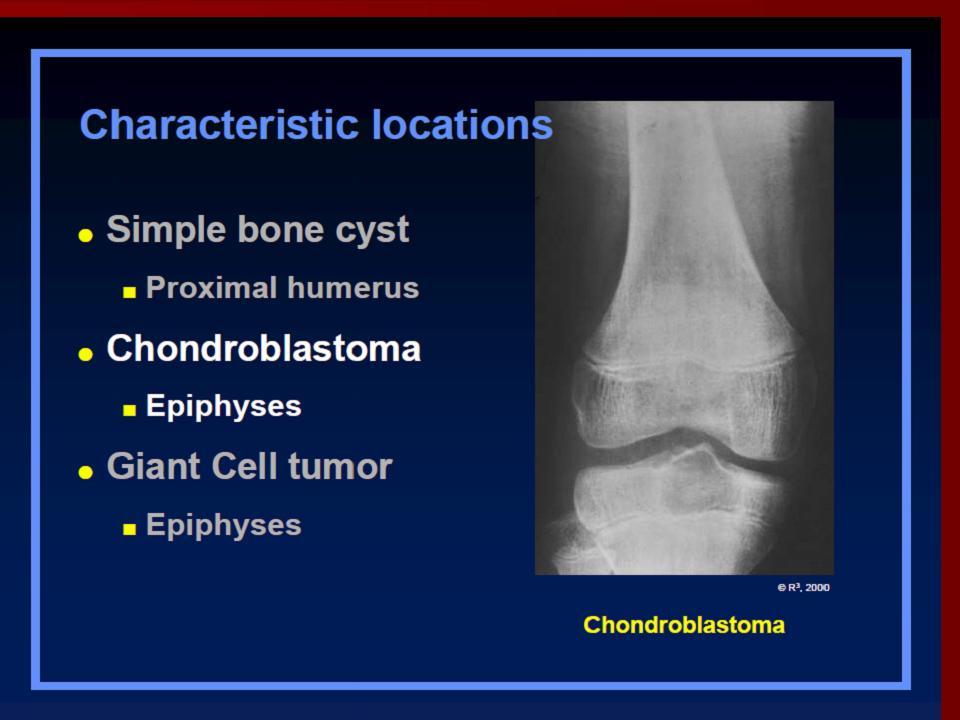 Для кистозной хондробластомы характерно образование множественных кистоподобных участков, которые разделены перегородками.
Для кистозной хондробластомы характерно образование множественных кистоподобных участков, которые разделены перегородками.
Иногда такая опухоль на рентгеновском снимке напоминает новообразование гигантоклеточной формы, для которого характерно развитие обширных очагов с деструкционным разрушением кости. В таком случае назначаются дополнительные исследования.
При взятии образцов на гистологию выявляются клетки хрящевых тканевых соединений с ядрами пузырчатообразной формы светлого оттенка. Такие участки имеют некротические очаги со следами кровоизлияния. Гистологический анализ биоптата поможет окончательно установить диагноз.
Хондробластома: лечение
Лечение данного заболевания предусматривает оперативное вмешательство, в ходе которого опухоль полностью удаляется, так как при частичном удалении тканевых соединений новообразования может произойти рецидив. При незначительных размерах опухоли осуществляется краевая резекция, после чего проводится замещение дефектного участка костью пациента или трансплантантом.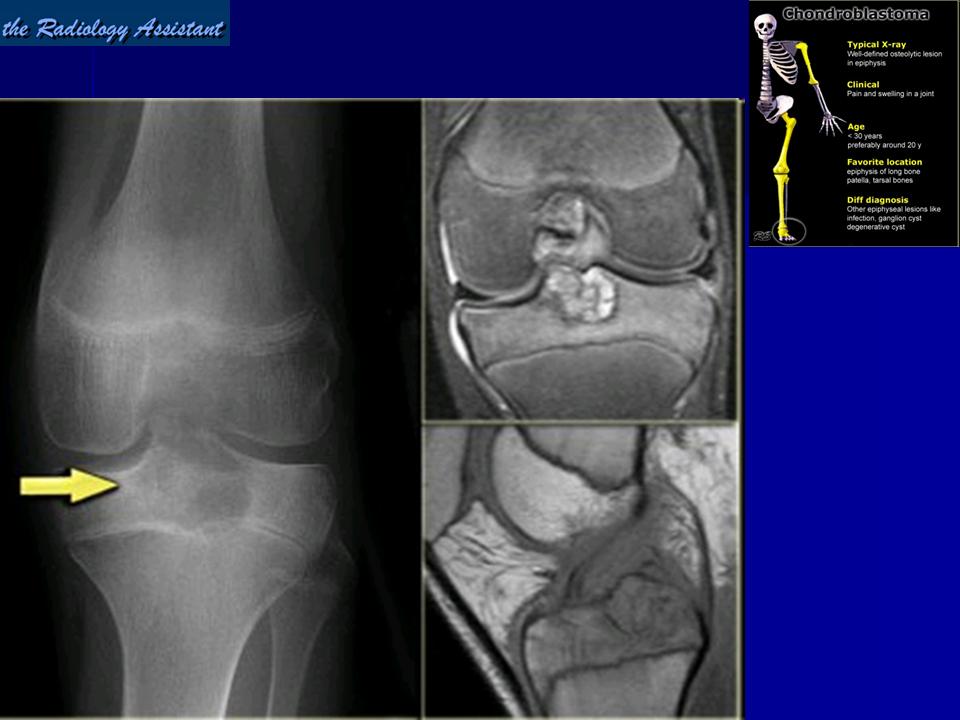 Также в некоторых случаях необходимо проводить электрокоагуляцию.
Также в некоторых случаях необходимо проводить электрокоагуляцию.
Если опухоль имеет большие размеры и происходит разрушение суставного конца костных соединений, проводится резекция и замещение пораженного участка эндопротезом. Если происходит озлокачествление хондробластомы выполняется хирургическая операция, которая подразумевается ампутацию конечности. При данном заболевании облучение не показано, так как доброкачественная опухоль может перерасти в злокачественную опухоль.
этиология, патогенез, методы диагностики и лечения – тема научной статьи по клинической медицине читайте бесплатно текст научно-исследовательской работы в электронной библиотеке КиберЛенинка
DOI: 10.15690/ОПОО.У514.1968
Н.В. Самбурова, С.А. Калинин, Т.Н. Жевак, П.Ф. Литвицкий
Первый Московский государственный медицинский университет им. И.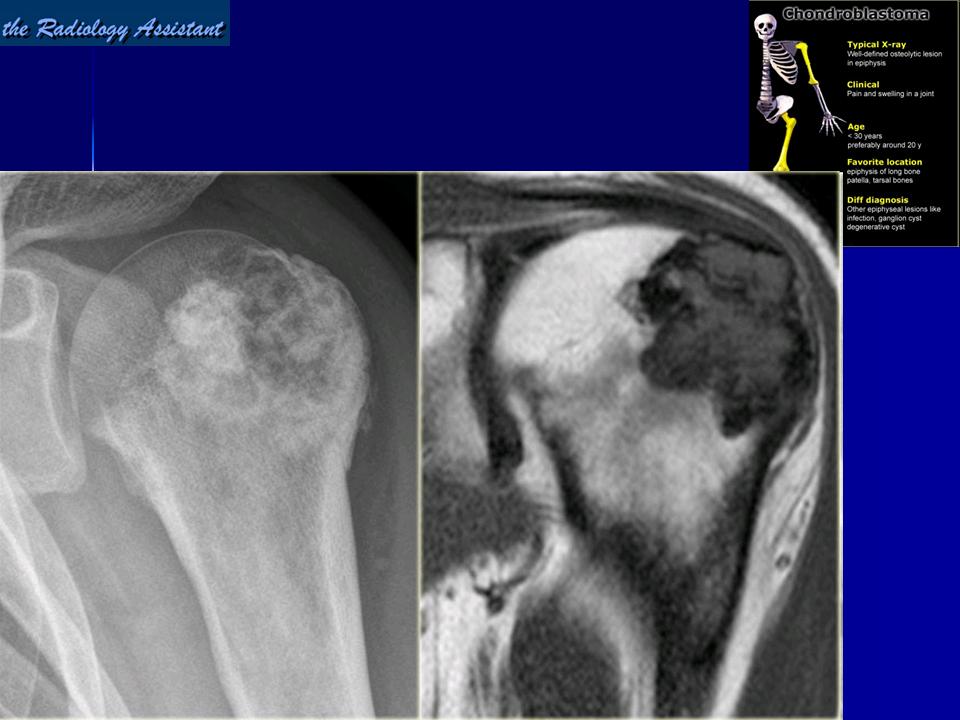 М. Сеченова (Сеченовский Университет), Москва, Российская Федерация
М. Сеченова (Сеченовский Университет), Москва, Российская Федерация
Хондробластома: этиология, патогенез, методы диагностики и лечения
В статье дана характеристика опухоли из клеток хрящевой ткани — хондробластомы. Анализируются современные сведения об этиологии, ключевых звеньях патогенеза, видах опухоли, общих клинических проявлениях, подходах к диагностике и лечению у детей. Ключевые слова: дети, хондробластома, этиология, патогенез.
(Для цитирования: Самбурова Н.В., Калинин С.А., Жевак Т.Н., Литвицкий П.Ф. Хондробластома: этиология, патогенез, методы диагностики и лечения. Онкопедиатрия. 2018;5(4):248-256. Doi: 10.15690/ОПОО.У514.1968)
ВВЕДЕНИЕ
Хондробластома (chondroblastoma, опухоль Кодмана) — редкая опухолевая патология костной ткани, происходящая из хондробластов.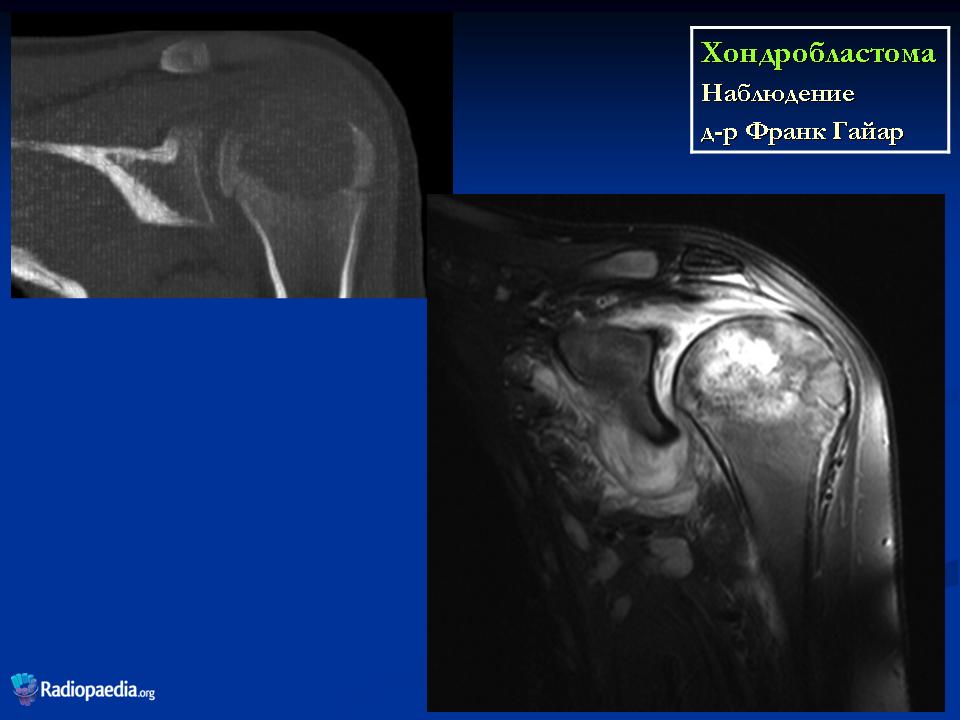 Возникает, как правило, в участках активного роста длинных трубчатых костей, чаще всего в их эпифизах и метаэпифизах [1, 2]. Новообразование обычно характеризуется медленным ростом и считается клинически доброкачественной опухолью. Вместе с тем хондробластома может расти инвазивно, рецидивировать и в редких случаяхдавать отдаленные метастазы [3, 4].
Возникает, как правило, в участках активного роста длинных трубчатых костей, чаще всего в их эпифизах и метаэпифизах [1, 2]. Новообразование обычно характеризуется медленным ростом и считается клинически доброкачественной опухолью. Вместе с тем хондробластома может расти инвазивно, рецидивировать и в редких случаяхдавать отдаленные метастазы [3, 4].
Большинство хондробластом выявляется у детей в возрасте от 10 до 17 лет [5]. Мальчики и мужчины страдают в 1,5-2,5 раза чаще [1, 3]. Опухоль является наиболее частой из доброкачественных новообразований эпифиза костей у подростков, составляя 1-2% всех первичных опухолей костной ткани и 5-9% их доброкачественных форм [4, 6].
Впервые хондробластома была описана A. Kolodny в 1927 г. как хрящеобразующая гиган-токлеточная опухоль. Подробно изучил ее клини-
ко-морфологические особенности американский хирург Ernest Armory Codman.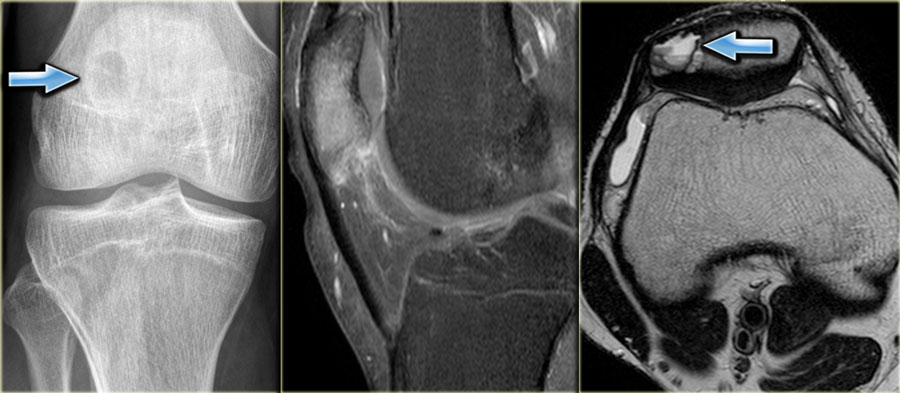 Идентифицировав доброкачественную природу патологии у 9 наблюдаемых им пациентов, в 1931 г. он опубликовал результаты своего исследования, где представил новообразование как «эпифизальную хондрома-тозную гигантоклеточную опухоль плечевой кости» [7]. Хондробластому проксимальной части плечевой кости до сих пор иногда называют опухолью Кодмана. В 1942 г. американские патологи Henry Jaffe и Louis Lichtenstein, исследуя гистогенез новообразования, установили, что дефект возникает во вторичном центре энхондральной оссификации, в «зародышевых клетках» (germ cells) зоны роста хрящевой пластинки. На основании полученных данных опухоль была определена как «доброкачественная хондробластома кости» и выделена в отдельную нозологическую форму. Однако название «доброкачественная хондробластома» оказалось неоправданным, поскольку позднее были описаны случаи ее малигнизации, а также первично-злокачественные формы [4, 8]. В 2013 г. экспер-
Идентифицировав доброкачественную природу патологии у 9 наблюдаемых им пациентов, в 1931 г. он опубликовал результаты своего исследования, где представил новообразование как «эпифизальную хондрома-тозную гигантоклеточную опухоль плечевой кости» [7]. Хондробластому проксимальной части плечевой кости до сих пор иногда называют опухолью Кодмана. В 1942 г. американские патологи Henry Jaffe и Louis Lichtenstein, исследуя гистогенез новообразования, установили, что дефект возникает во вторичном центре энхондральной оссификации, в «зародышевых клетках» (germ cells) зоны роста хрящевой пластинки. На основании полученных данных опухоль была определена как «доброкачественная хондробластома кости» и выделена в отдельную нозологическую форму. Однако название «доброкачественная хондробластома» оказалось неоправданным, поскольку позднее были описаны случаи ее малигнизации, а также первично-злокачественные формы [4, 8]. В 2013 г. экспер-
Natalia V.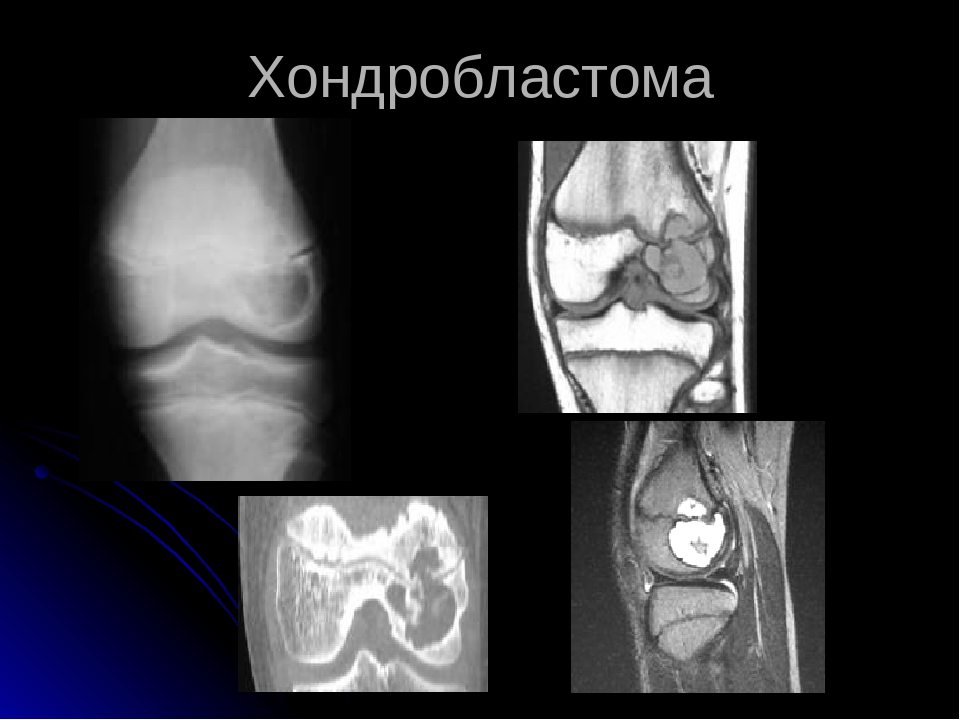 Samburova, Sergey A. Kalinin, Tatiana N. Zhevak, Peter F. Litvitsky
Samburova, Sergey A. Kalinin, Tatiana N. Zhevak, Peter F. Litvitsky
Sechenov First Moscow State Medical University (Sechenov University), Moscow, Russian Federation
Chondroblastoma: Etiology, Pathogenesis, Methods of Diagnosis and Treatment
The article provides the characteristic of a tumor from cells of cartilaginous tissue — chondroblastoma. Current data on etiology, key links of pathogenesis, types of tumor, General clinical manifestations, approaches to diagnosis and treatment in children are analyzed. Key words: children, chondroblastoma, etiology, pathogenesis.
(For citation: Samburova Natalia V., Kalinin Sergey A., Zhevak Tatiana N., Litvitsky Peter F. Chondroblastoma: Etiology, Pathogenesis, Methods of Diagnosis and Treatment. Onkopediatria. 2018;5(4):248-256. Doi: 10.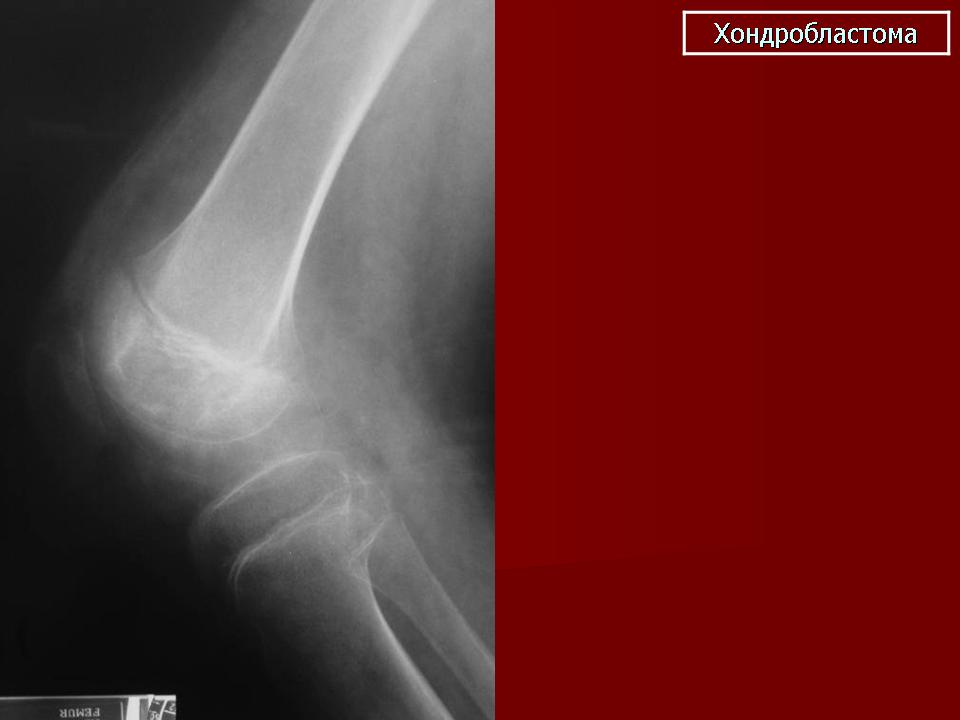 15690/onco.v5i4.1968)
15690/onco.v5i4.1968)
ты Всемирной организации здравоохранения внесли хондробластому в классификацию опухолей костей четвертого пересмотра (WHO Classifi cation of Tumours of Soft Tissue and Bone) в категорию «промежуточные, редко метастазирующие» [9, 10].
ВИДЫ ХОНДРОБЛАСТОМ
Гистологически хондробластома в типичных случаях представляет собой солитарную опухоль из клеток хрящевой ткани, в основном хондробла-стов и хондроцитов. Опухоль имеет округлую форму размером, наиболее часто, от 3 до 6 см. Описаны единичные случаи, когда размер опухоли превышал 10 см [2, 8].
Полиморфность гистологической картины новообразования и отсутствие общепринятых однозначных маркеров опухолевого процесса затрудняют создание единой классификации хондробластом, способной отражать микроскопические особенности с риском озлокачествления и тенденцией к метастазированию.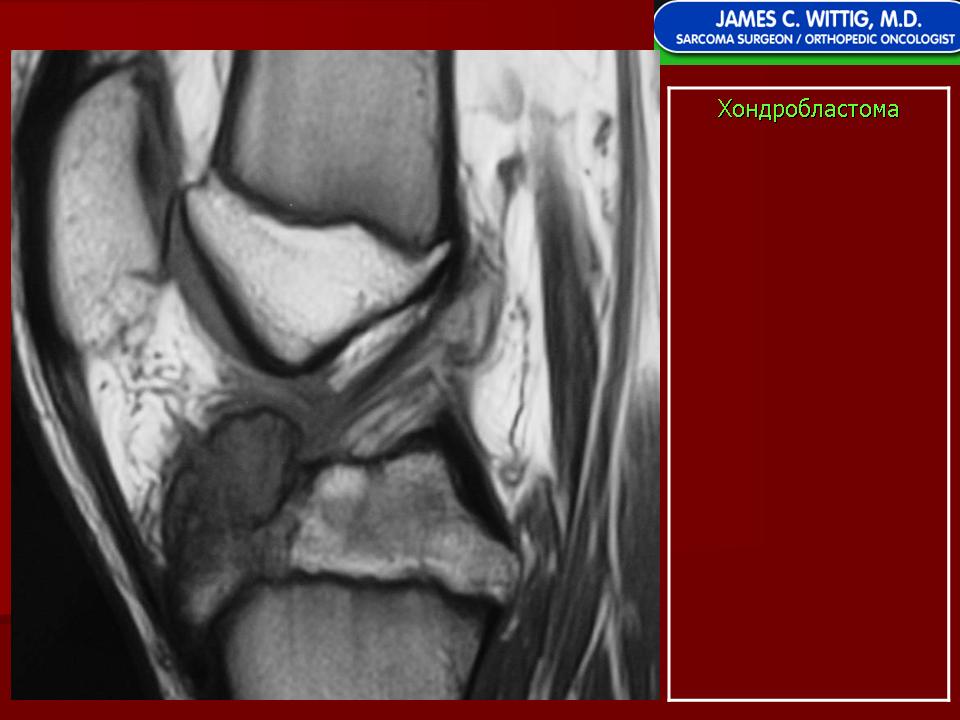 В России используется рабочая классификация С.И. Липкина и А.К. Морозова (1988), которые выделили доброкачественные, злокачественные и смешанные формы хондро-бластомы.
В России используется рабочая классификация С.И. Липкина и А.К. Морозова (1988), которые выделили доброкачественные, злокачественные и смешанные формы хондро-бластомы.
Клинико-рентгенологические и гистологические исследования хондробластомы у 115 больных разного возраста показали доброкачественную форму опухоли в 57% случаях. Из смешанных форм чаще встречались хондробластома с хондромиксо-идной фибромой (16%) и с остеобластокластомой (15%), реже — хондромная и кистозная формы (по 3% больных). Злокачественные хондробластомы обнаружены в 7% случаев, из них более половины в виде малигнизации первично доброкачественной опухоли или ее рецидива после неполной энуклеации [11].
У детей и подростков хондробластома локализуется преимущественно (до 75%) в эпифизе длинных трубчатых костей [1, 2]. Поражаются преимущественно бедренная (45%), большеберцовая (29%) или плечевая кости (12%) [1]. Чаще трубчатая кость поражается в проксимальном отделе [12]: в бедренной кости — около 60% всех случаев, в большеберцовой и плечевой костях — более 95% [1].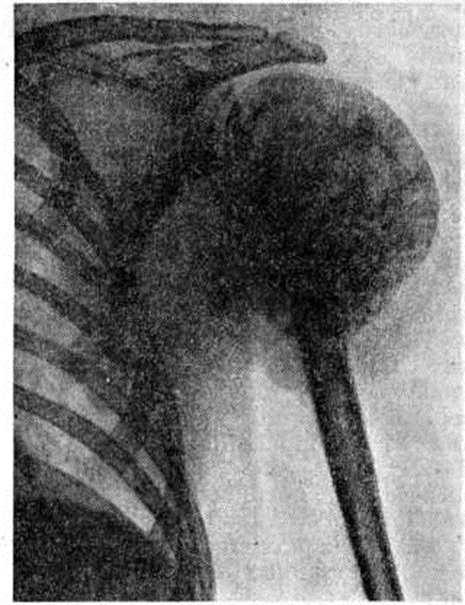 У взрослых местоположение опухоли более вариабельно: описаны случаи хондробластомы в области лопатки, грудины, ребер, надколенника, позвоночника, костей предплечья, ключицы, фаланг пальцев, костей запястья, нижней челюсти и костей свода черепа [2]. Опухоли, возникающие из плоских и трубчатых костей, могут распространяться на апофиз и суставную поверхность, приобретая тенденцию к полицентричности [1].
У взрослых местоположение опухоли более вариабельно: описаны случаи хондробластомы в области лопатки, грудины, ребер, надколенника, позвоночника, костей предплечья, ключицы, фаланг пальцев, костей запястья, нижней челюсти и костей свода черепа [2]. Опухоли, возникающие из плоских и трубчатых костей, могут распространяться на апофиз и суставную поверхность, приобретая тенденцию к полицентричности [1].
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
ХОНДРОБЛАСТОМЫ
Причины и факторы риска развития хондробластомы остаются недостаточно изученными. Однако в последние годы успехи исследований молеку-
лярно-генетических механизмов канцерогенеза позволили расширить представления о возможных причинах и основных звеньях патогенеза этого новообразования.
Опухоль относится к группе онкологических заболеваний костей скелета, развитию которых способствует ряд общих факторов риска — дизэм-бриональные нарушения, воздействие физических (лучевых) и химических факторов [13].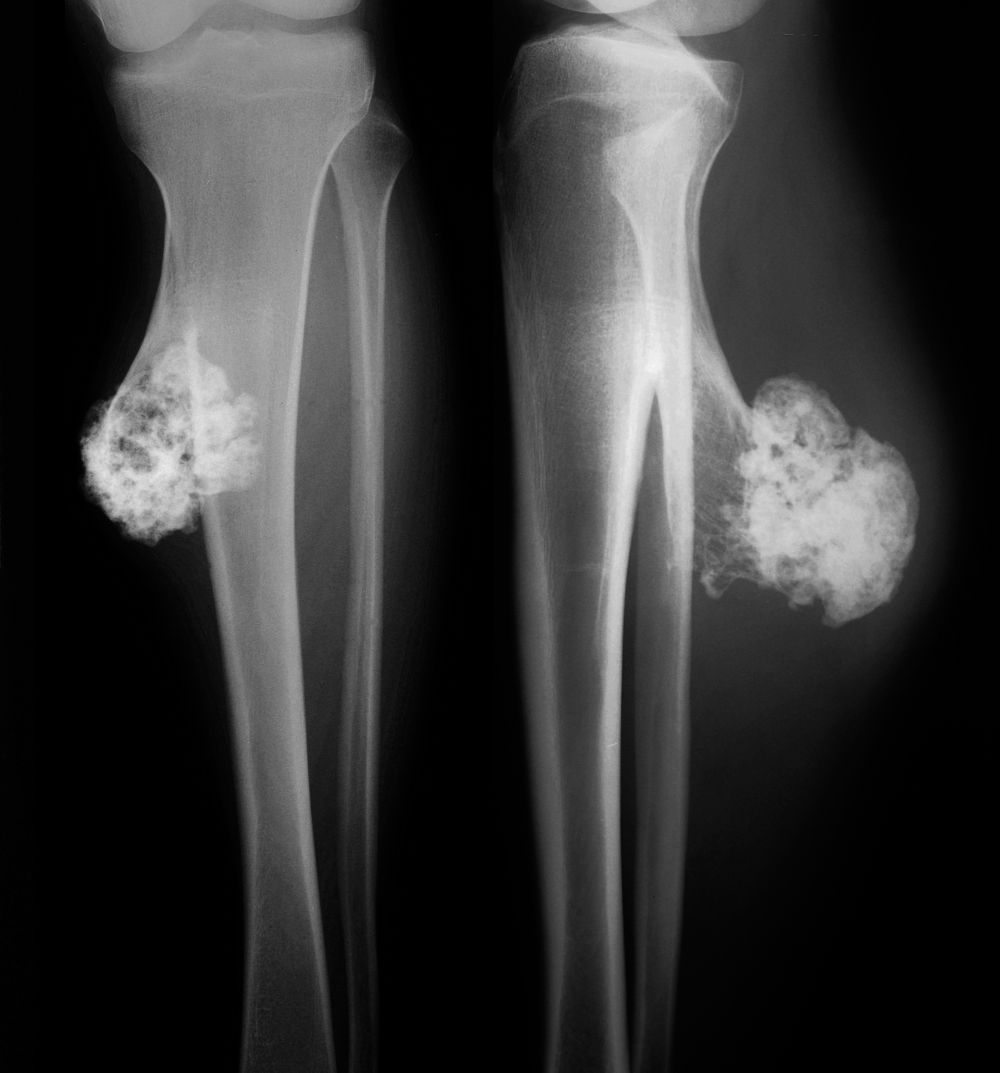 Канцерогенез связан с активацией клеточных или вирусных онкогенов, вызывающих рост и пролиферацию поврежденных клеток.
Канцерогенез связан с активацией клеточных или вирусных онкогенов, вызывающих рост и пролиферацию поврежденных клеток.
Образованию любой опухоли предшествует процесс трансформации клеток под действием эндогенных и экзогенных канцерогенных факторов. Под их влиянием активируются протоонкогены, ингиби-руются механизмы репарации измененных участков ДНК, подавляется экспрессия генов-супрессо-ров и генов, активирующих апоптоз [14].
При характеристике патогенеза хондробластомы обсуждаются два пути трансформации нормальных клеток в опухолевые — эпигеномный и геномный (мутационный). Эпигеномные процессы заключаются в изменении экспрессии генов или фенотипа клетки, вызванном механизмами, не затрагивающими последовательности ДНК. К таким механизмам относятся метилирование ДНК, модификации гистонов, ремоделирование хроматина и микроРНК. В свою очередь геномные нарушения подразумевают повреждение гена-репрессора 1 и растормаживание гена инициатора клеточного деления.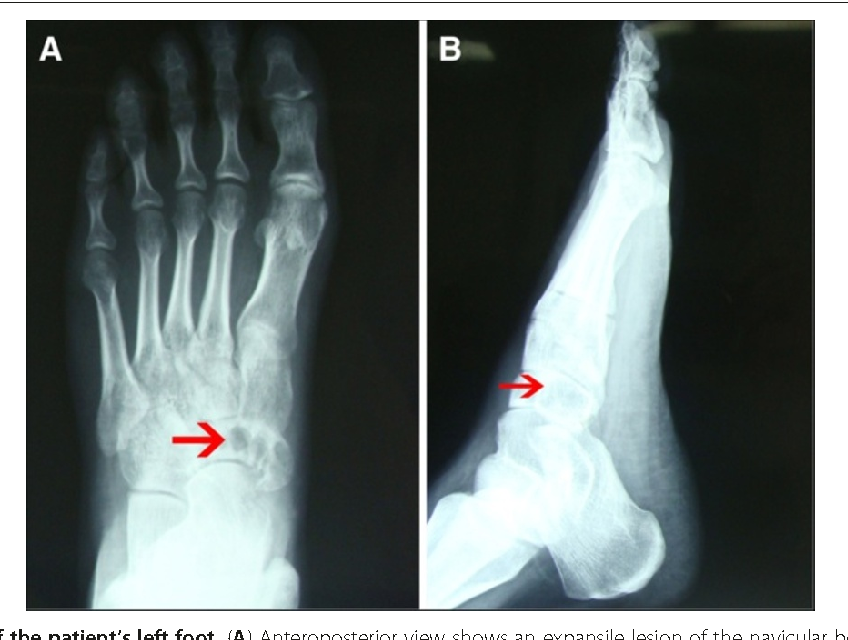 В клетках хондробластомы выявлен ряд хромосомных аномалий, мутаций гена-супрессора Р53, генов гистонов h4F3A (h4 histone, family 3A) и h4F3B.
В клетках хондробластомы выявлен ряд хромосомных аномалий, мутаций гена-супрессора Р53, генов гистонов h4F3A (h4 histone, family 3A) и h4F3B.
Цитогенетические аберрации
Обнаруженные в хондробластомах цитогенети-ческие аномалии оказались весьма разнородными. Выявленные хромосомные дефекты представлены вариантами транслокаций, делеций и дупликаций. Среди транслокаций — t(2;5)(q33; q13), характерная для опухолей из хрящевой ткани [15]. Н. Sjögren и соавт. обнаружили повторяющиеся дефекты в 2q35,3q21-23 и 18q21 [16]. S. Romeo и соавт. сообщили о сбалансированной(без потери генетического материала) транслокации t(5; 17)(p15; q22-23) в 5 из 13 кариотипов хондробластомы. Транслокация присутствовала только в мононуклеарных клетках и отсутствовала в многоядерных гигантских, что свидетельствовало о различном их клональном происхождении [17]. Перестроенные области оказались близкими к генам CA10 (карбоангидразы) и SRD5A1 (steroid reductase 5а1, катализирует превращение тестостерона в более мощный андро-ген — дигидротестостерон), расположенным на 5-й и 17-й хромосомах соответственно.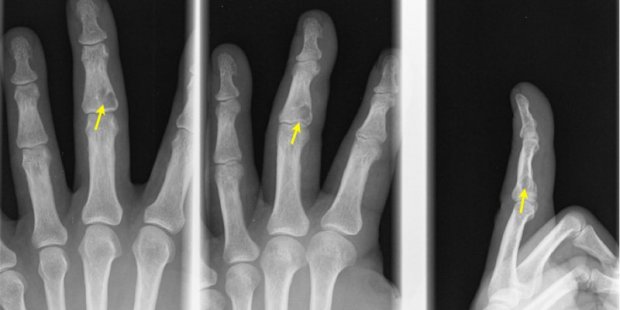 р(8)(д12д21), del(ll)(ql4q23), -l3,add(l7)(q25)x2 [17, 18]. Роль этих мутаций в патогенезе опухоли и их диагностическую значимость еще предстоит определить.
р(8)(д12д21), del(ll)(ql4q23), -l3,add(l7)(q25)x2 [17, 18]. Роль этих мутаций в патогенезе опухоли и их диагностическую значимость еще предстоит определить.
Ген-супрессор P53
и возникновение хондробластомы
Трансформация клетки в опухолевую происходит в результате нарушения взаимодействия в клеточном геноме онкогенов и антионкогенов (генов-супрессоров). Хорошо изучены во многих типах опухолей мутации гена-супрессора ТP53. Они могут возникать в любом экзоне (участке гена, кодирующего белок) с преобладанием в экзонах 4-9, которые кодируют ДНК-связывающий домен белка [19]. Подавляющее большинство (более 90%) мутаций ТР53 представляет собой миссенс-мутации, приводящие к замене одной из аминокислот в белковой молекуле на другую [19]. Это ведет к изменению конформации молекулы белка Р53 и, как следствие, изменению его функциональной активности: происходит потеря или ослабление способности связывать и активировать гены с P53-респонсивными элементами, репрессировать другие специфические гены-мишени, ингибировать репликацию ДНК и стимулировать репарацию ДНК [19].
Дисфункция белка р53 является одним из наиболее универсальных проявлений молекулярных изменений в клетках различных новообразований человека. Широкая вовлеченность аномалий молекулы Р53 в развитие разных типов опухолей обусловлена выполнением этим белком ряда функций (контроль клеточного цикла путем задержки клетки в первой фазе митоза и тем самым предотвращения репликации поврежденной ДНК с последующей индукцией апоптоза), предотвращающих и/или ингибирующих опухолевый рост. Аномалии P53 отменяют или ослабляют все важнейшие функции опухолевого супрессора Р53. Его инактивация ведет к менее эффективному функционированию внутриклеточных сигнальных систем, останавливающих при повреждениях клеточный цикл в Gl- и G2-фазах, а также к подавлению индукции апоптоза, уменьшению эффективности репарации ДНК, более эффективной адаптации к гипоксии и стимуляции ангиогенеза, ослаблению контроля над структурой теломер, ингибированию диффе-ренцировки [20]. Особо следует отметить возникновение в клетках с инактивированным Р53 сильной
Особо следует отметить возникновение в клетках с инактивированным Р53 сильной
генетической нестабильности, способствующей дальнейшей опухолевой прогрессии [19]. Помимо утраты нормальных функций Р53 мутантные Р53 с аминокислотными заменами приобретают новые свойства, не присущие белку Р53 дикого типа [21]. Так, описано появление у мутантных молекул Р53 способности активировать промоторы протоонко-генов MYC и ERB1, антиапоптотического гена BGL1 из семейства BCL2, гена MDR1, детерминирующего множественную лекарственную устойчивость клеток [19]. При этом степень проявления таких активностей мутантных Р53 зависит как от конкретной аминокислотной замены, так и клеточного контекста (гистогенетического типа клеток, экспрессии других транскрипционных факторов и т.д.) [19].
Наличие мутаций антионкогена P53 в хондробластомах отмечено в ряде исследований. D. Papachristou и соавт., изучая аллельные потери в клетках хондробластом, показали ассоциацию мутаций гена P53 с развитием и прогрессией опухоли.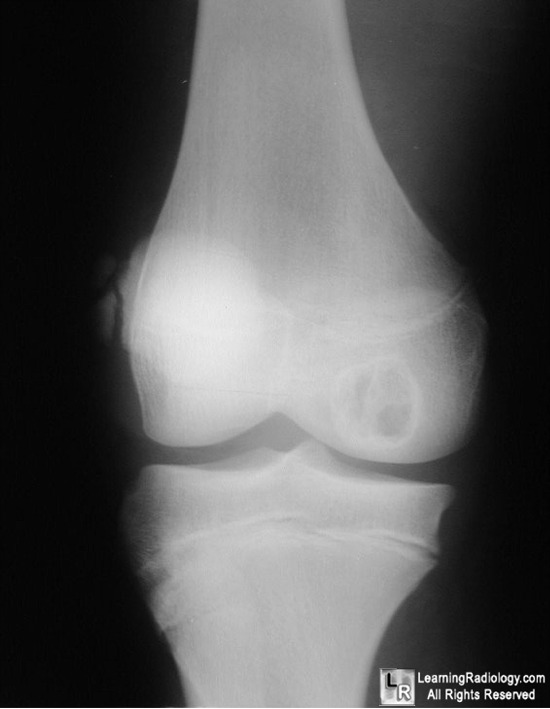 Потеря гетерозиготности гена P53 отмечена в 7 из 11 случаев хондробластом [22]. Изучение генетических изменений в генах регуляторах клеточного цикла (мутации в гене P53 и гене RAS, потеря гетерозиготности в P53, P16 и RB-локусе, а также усиление гена MDM2 и гена C-MYC в опухолях костной ткани) выявило увеличение числа генетических изменений со злокачественностью опухолей [23].
Потеря гетерозиготности гена P53 отмечена в 7 из 11 случаев хондробластом [22]. Изучение генетических изменений в генах регуляторах клеточного цикла (мутации в гене P53 и гене RAS, потеря гетерозиготности в P53, P16 и RB-локусе, а также усиление гена MDM2 и гена C-MYC в опухолях костной ткани) выявило увеличение числа генетических изменений со злокачественностью опухолей [23].
Мутации — не единственный путь нарушения функции белка Р53, наблюдаемого в опухолевых клетках. На функциональную активность Р53 влияет связывание с некоторыми белками, например с белком Mdm2, амплификация гена которого наблюдается при остеосаркоме, или с вирусным онкобелком Е6 вируса папилломы человека при раке шейки матки. Существенную модуляцию функциональной активности Р53 и его молекул-мишеней могут осуществлять различные изоформы белков Р63 и P73, кодируемые генами TP63 и TP73, имеющими высокую степень гомологии с TP53 [19]. Изучение белка Р63 (с идентификацией его изоформ) в тканях пролиферативных поражений костей (17 случаев) показало его экспрессию одноядерными стромальными клетками некоторых хондробластом. Многоядерные стромальные клетки не экспрессировали Р63 [24]. Предполагается, что вновь при-обретенные активности мутантных р53 обусловлены способностью некоторых их форм ингибировать по доминантно-негативному механизму активность других членов семейства Р53 (белков Р63 и Р73) или взаимодействовать с другими транскрипционными факторами, с которыми нормальный Р53 не связывается, и модифицировать экспрессию регулируемых ими генов [19].
Многоядерные стромальные клетки не экспрессировали Р63 [24]. Предполагается, что вновь при-обретенные активности мутантных р53 обусловлены способностью некоторых их форм ингибировать по доминантно-негативному механизму активность других членов семейства Р53 (белков Р63 и Р73) или взаимодействовать с другими транскрипционными факторами, с которыми нормальный Р53 не связывается, и модифицировать экспрессию регулируемых ими генов [19].
Мутации гена h4 histone
Прогрессу в понимании механизмов канцерогенеза способствовало изучение эпигенетической регуляции экспрессии генов и клеточной диффе-
ренцировки, которые обеспечиваются ферментной модификацией гистонов (ядерных белков, участвующих в упаковке нитей ДНК в ядре), составляющих гистоновый код. Он определяет статус структуры хроматина и регулирует все процессы, действующие или зависящие от ДНК, включая репликацию и репарацию, регуляцию экспрессии генов и сохранность центромер и теломер. Существует пять типов гистонов — Н1/Н5, h3A, h3B, h4 и h5. Все они имеют подвижный N-концевой фрагмент из 20 аминокислот, который выступает из нуклеосом и важен для поддержания структуры хроматина и контроля генной экспрессии [25].
Существует пять типов гистонов — Н1/Н5, h3A, h3B, h4 и h5. Все они имеют подвижный N-концевой фрагмент из 20 аминокислот, который выступает из нуклеосом и важен для поддержания структуры хроматина и контроля генной экспрессии [25].
Нарушение метилирования — один из фундаментальных процессов эпигенетического подавления экспрессии генов при канцерогенезе. Метилирование цитозина цепи ДНК ведет к конденсации хроматина и препятствует присоединению транскрипционных факторов к своим мишеням на ДНК [25]. Таким образом ингибируется считывание генетической информации. Тотальное гипомети-лирование ведет к повышению экспрессии прото-онкогенов, генов, кодирующих ростовые факторы, и развитию новообразований [25, 26]. Причиной нарушений процессов метилирования гистонов с последующим нарушением структуры хромосомы и экспрессии генов могут быть мутации генов гистонов. Мутации в генах хроматинного белка гистона h4 обнаружены в нескольких опухолях у детей [27]. Существует предположение об ассоциации определенной мутации гистона h4.3 (вариант гистона h4) с конкретной опухолью. Так, 92% гиган-токлеточных опухолей кости содержат мутацию G34W в варианте гистона h4.3, опухоли головного мозга — мутации K27M и G34R/V, опухоли мочевы-водящих путей — K36R [28].
Существует предположение об ассоциации определенной мутации гистона h4.3 (вариант гистона h4) с конкретной опухолью. Так, 92% гиган-токлеточных опухолей кости содержат мутацию G34W в варианте гистона h4.3, опухоли головного мозга — мутации K27M и G34R/V, опухоли мочевы-водящих путей — K36R [28].
Для хондробластом специфичной оказалась мутация K36M (замена лизина на метионин) [28, 29]. Гетерозиготная форма этой мутации в варианте гистона h4.3 выявляется более чем в 90% клетках хондробластом [29]. Важно, что все хон-дробластомы содержат повторяющиеся соматические мутации в одном из двух генов — h4F3A (h4 histone, family 3A) или h4F3B (h4 histone, family 3В), кодирующих независящий от репликации гистон Н3.3, с преобладанием мутации в гене h4F3B (95%) [29]. Гены h4F3A и h4F3B находятся на хромосомах 1 и 17 соответственно. Они имеют разные последовательности экзонов и интронов ДНК, но оба кодируют белки гистона Н3.3 идентичной аминокислотной последовательности [29-31].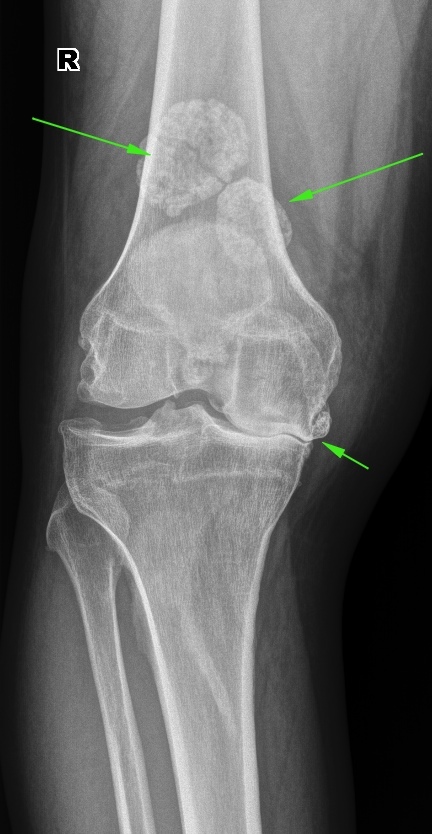
Присутствие мутации K36M в хондроцитах определяет снижение метилирования h4K36 из-за ингибирования по меньшей мере двух метилтран-сфераз h4K36 — MMSET и SETD2 — мутантны-ми белками h4.3 [27]. Нарушение метилирования хроматина изменяет экспрессию известных опу-хольассоциированных генов (онкогенов), что придает хондроцитам опухолевые характеристики. Хондроциты с мутацией K36M гистона h4.3 обла-
дают несколькими признаками опухолевых клеток, включая повышенную способность к пролиферации, устойчивость к апоптозу, и имеют дефекты процесса дифференцировки [27]. Таким образом, белки h4.3 и K36M, перепрограммируя процесс метилирования h4K36, вносят вклад в канцерогенез путем изменения экспрессии онкогенов. С учетом результатов исследований S. Behjati и соавт. [28] и N. Presneau и соавт. [31] синтезировано моноклональное антитело для обнаружения мутации К36М, которая, как предполагается, высокочувствительна и специфична для хондробластомы. Вместе с тем однозначного и полного понимания генетического механизма патогенеза хондробла-стомы в настоящее время нет. В опухолевом геноме происходят взаимодействия множества факторов, генетические и эпигенетические события в патогенезе опухолей тесно связаны. Так, мутация гена ТР53 влияет на метилирование ДНК путем участия в регуляции метилтрансфераз [19], а мутации генов гистона h4 определяют активность гена ТР53 [20].
Вместе с тем однозначного и полного понимания генетического механизма патогенеза хондробла-стомы в настоящее время нет. В опухолевом геноме происходят взаимодействия множества факторов, генетические и эпигенетические события в патогенезе опухолей тесно связаны. Так, мутация гена ТР53 влияет на метилирование ДНК путем участия в регуляции метилтрансфераз [19], а мутации генов гистона h4 определяют активность гена ТР53 [20].
Этапы канцерогенеза
Канцерогенез в любой ткани включает 3 основных этапа — инициацию, промоцию и опухолевую прогрессию. В ходе этих этапов происходят:
• активация клеточных или вирусных онкогенов, вызывающих рост и пролиферацию поврежденных клеток;
• нарушение дифференцировки клеток;
• появление множественных мутаций онкогенно трансформированных клеток как признака опухолевой прогрессии;
• экспрессия опухолевыми клетками факторов роста;
• изменение фенотипа малигнизированных клеток в связи с потерей или приобретением новых антигенов, изменением количества и структуры рецепторов;
• формирование резистентности опухолевых клеток к нервным и гуморальным влияниям, иммунному воздействию и действию лекарственных средств [14].
Установлены два фактора, которые могут влиять на опухолевую прогрессию хондробластомы — паратгормонсвязывающий протеин (IHh/PtHrP) и фактор роста фибробластов (FGF) [32]. Указанные вещества являются сигнальными молекулами, важными для развития эпифизарной пластинки роста кости в пубертатный период [33]. В хондробластоме отмечается их чрезмерная активность, что приводит к неконтролируемой пролиферации хондробла-стов в зоне роста и дефициту матрикса. Считается, что половые гормоны также влияют на реализацию сигнальных путей в связи с пространственной связью хондробластомы с пластиной роста и ее типичным возникновением перед слиянием пластинок [17, 33]. Это, в свою очередь, позволяет объяснить частоту возникновения опухоли у представителей
мужского пола и ее гистогенез, происходящий от мезенхимального ростка (хондрогенез через активную реализацию сигнальных путей).
Редкими являются случаи возникновения опухоли в локусах эндесмального окостенения (intra-membranous ossification), что позволяет связать ее происхождение с зоной роста хряща в процессе эндохондрального окостенения. Предложена теория смешанного генеза хондробластомы из-за пластичности клеток мезенхимы, доказывая их способность завершать нормальный хондрогенез наряду с образование остеоида и коллагена I, что может быть результатом трансдифференцирования хондроцитов в остеобласты [32]. Иммуногистохимические исследования показали, что клетки хондробластомы дают положительную реакцию на виментин, нейроспецифические эно-лазы, протеин S100, Sox9, некоторые цитокера-тины и эпителиальный мембранный антиген [2]. Специфическим маркером является антитело DOG1 (gastrointestinal stromal tumor 1), на которое клетки других хрящеообразующих новообразований дают отрицательную реакцию [2].
Предложена теория смешанного генеза хондробластомы из-за пластичности клеток мезенхимы, доказывая их способность завершать нормальный хондрогенез наряду с образование остеоида и коллагена I, что может быть результатом трансдифференцирования хондроцитов в остеобласты [32]. Иммуногистохимические исследования показали, что клетки хондробластомы дают положительную реакцию на виментин, нейроспецифические эно-лазы, протеин S100, Sox9, некоторые цитокера-тины и эпителиальный мембранный антиген [2]. Специфическим маркером является антитело DOG1 (gastrointestinal stromal tumor 1), на которое клетки других хрящеообразующих новообразований дают отрицательную реакцию [2].
КЛИНИЧЕСКАЯ КАРТИНА
И ДИАГНОСТИКА ХОНДРОБЛАСТОМ
Клиническая картина хондробластомы в типичных случаях достаточно характерна. Ранние стадии заболевания при поражении суставного конца длинной трубчатой кости характеризуются чаще всего неприятными болезненными ощущениями в области сустава. Отмечается небольшая припухлость, иногда ограничение движений в суставе [2, 11]. Боль умеренная, локализуется в месте поражения и соседнем суставе, усиливается при движениях и физической нагрузке, а также в вечернее и ночное время, может сохраняться на протяжении нескольких месяцев или даже лет. Степень клинических проявлений новообразования напрямую зависит от его близости к суставу и степени деструкции костной ткани. Прогрессирующий болевой синдром, характерный для хондробластомы, обусловлен механическим сдавлением опухолью рядом расположенных нервных стволов. В детском возрасте возможны также умеренная атрофия мышц пораженных конечностей, воспаление близлежащих суставов, развитие контрактур, патологические переломы [34]. Поражение суставного конца кости и распространенность хондробла-стомы в сторону сустава определяют вовлеченность последнего в патологический процесс, что сопровождается утолщением, отеком синовиальной оболочки и даже небольшим реактивным выпотом, что требует исключения туберкулезного поражения сустава.
Отмечается небольшая припухлость, иногда ограничение движений в суставе [2, 11]. Боль умеренная, локализуется в месте поражения и соседнем суставе, усиливается при движениях и физической нагрузке, а также в вечернее и ночное время, может сохраняться на протяжении нескольких месяцев или даже лет. Степень клинических проявлений новообразования напрямую зависит от его близости к суставу и степени деструкции костной ткани. Прогрессирующий болевой синдром, характерный для хондробластомы, обусловлен механическим сдавлением опухолью рядом расположенных нервных стволов. В детском возрасте возможны также умеренная атрофия мышц пораженных конечностей, воспаление близлежащих суставов, развитие контрактур, патологические переломы [34]. Поражение суставного конца кости и распространенность хондробла-стомы в сторону сустава определяют вовлеченность последнего в патологический процесс, что сопровождается утолщением, отеком синовиальной оболочки и даже небольшим реактивным выпотом, что требует исключения туберкулезного поражения сустава.
При злокачественном варианте хондробластомы болевой синдром резко выражен: постоянные ноющие боли, особенно в ночное время. Заболевание быстро прогрессирует [13]. Осложняется частыми
переломами, отеком, деформацией сустава [11]. Применяемый некоторыми исследователями термин «злокачественная хондробластома» относится в первую очередь к агрессивному клиническому течению опухолевого процесса. При этом гистологически новообразование не является злокачественным. Агрессивность течения проявляется нарастанием размера опухоли, инвазией в мягкие ткани, рецидивированием, метастазировани-ем и злокачественной трансформацией. Наиболее часты рецидивы, которые возникают при неполном удалении первичной опухоли, как правило, внутри кости, а иногда и в мягких тканях [2].
Агрессивный местный рост и метастазирование в легкие наблюдаются в 1-3% случаев гистологически доброкачественных хондробластом [2-4]. При этом метастазы могут выявляться спустя многие годы после обнаружения первичного узла [2]. В некоторых случаях новообразование прорастает в окружающие мягкие ткани, но при этом не мета-стазирует [35].
При этом метастазы могут выявляться спустя многие годы после обнаружения первичного узла [2]. В некоторых случаях новообразование прорастает в окружающие мягкие ткани, но при этом не мета-стазирует [35].
Малигнизировавшаяся хондробластома определяется как саркома. В большинстве описанных случаев злокачественное или агрессивное «поведение» опухоли наблюдалось после хирургического вмешательства или лучевой терапии, применяемой ранее для лечения опухоли. Злокачественную трансформацию считают результатом новых мутаций в нестабильном генетическом материале опухолевых клеток, ведущих к опухолевой прогрессии — переходу от моноклонового этапа развития опухоли к поликлоновому [14].
Диагностика хондробластомы, как и других опухолевых и неопухолевых заболеваний костной системы у детей, особенно ранняя, представляет собой трудную задачу для педиатров, ортопедов, рентгенологов и патологоанатомов. Это связано с разнообразием заболеваний костной ткани и характерным начальным течением без ясных специфических симптомов. Новообразование залегает, как правило, в глубине костной коробки. При этом ребенок в отличие от взрослого не всегда в состоянии оценить свои ощущения и сформулировать жалобы. В связи с этим необходимо учитывать отдельные, даже незначительные данные — анамнез, первые жалобы, длительность болезни и сопоставление соответствия размеров опухоли с давностью заболевания, результаты внешнего осмотра, общего состояния ребенка, его возраст, пол, локализацию новообразования, которые в сумме определяют «трудно рождающийся диагноз».
Это связано с разнообразием заболеваний костной ткани и характерным начальным течением без ясных специфических симптомов. Новообразование залегает, как правило, в глубине костной коробки. При этом ребенок в отличие от взрослого не всегда в состоянии оценить свои ощущения и сформулировать жалобы. В связи с этим необходимо учитывать отдельные, даже незначительные данные — анамнез, первые жалобы, длительность болезни и сопоставление соответствия размеров опухоли с давностью заболевания, результаты внешнего осмотра, общего состояния ребенка, его возраст, пол, локализацию новообразования, которые в сумме определяют «трудно рождающийся диагноз».
Трудности диагностики костных поражений опухолевым ростом состоят в том, что первые жалобы возникают у детей лишь тогда, когда новообразование либо уже достигает больших размеров и сдавливает рядом находящиеся нервные стволы, либо, выходя за границы кости до надкостницы, вовлекает ее в процесс и проявляется болями. Диагноз устанавливают на
основании клинической картины, данных рентгенологического исследования и результатов гистологического анализа.
Методами выбора для диагностики и оценки распространения опухоли являются компьютерная (КТ) и магнитно-резонансная томография (МРТ), которые дают возможность получить представление о размерах, форме, контурах очага; позволяют выявить разрыв коркового слоя кости и инвазию опухоли в окружающие мягкие ткани. Кроме этого, по данным томографии можно судить о положении сосудисто-нервного пучка, осуществить выбор оптимального хирургического доступа. МРТ позволяет также визуализировать сопутствующий отек окружающих мягких тканей и костного мозга, которые встречаются в значительной части случаев.
Рентгенологическая картина хондробластомы характерна. При доброкачественной форме на рентгенограмме выявляется ограниченное просветление округлой формы с четкими и ровными контурами и умеренно выраженным ободком склероза по периферии. При распространении процесса может отмечаться разрушение сухожильной пластинки. Кортикальный слой кости вздут, могут присутствовать периостальные наслоения у мета-физа кости. Примерно в половине случаев в участке повреждения отмечается крапчатость, обусловленная кальцификацией тканей [3, 11, 34]. При локализации хондробластомы в области границы между эпифизом и метафизом рентгенологическая картина может напоминать воспалительный процесс (абсцесс Броди) [11].
Наиболее частыми радиологическими признаками (по данным обзорной рентгенографии, КТ или МРТ) являются маргинальный склероз (97%) и кальцификация (64%). Кистозные образования, кортикальные дефекты и патологические переломы выявляются в 57; 34 и 22% случаев соответственно [3].
При хондробластоме с остеобластокластомой на рентгенограмме пораженный участок кости выглядит асимметрично вздутым, кортикальный слой неравномерно истончен, часто волнистый, с элементами деструкции (разволокнение в форме «остро отточенного карандаша», что имитирует «периостальный козырек» при остеогенной саркоме). Хондробластома с хондромиксоидной фибромой обычно локализуется в метадиафизах длинных трубчатых костей и метафизах, имеет экзофитный рост, четкие очертания фестончатой формы, увеличивается в сторону эпифиза. Корковые слои над очагом вздуты и истончены, по краю заметен склеротический ободок, в местах деструкции могут быть обнаружены вкрапления извести и трабекулярные рисунки. При хондром-ной форме хондробластомы на рентгенограмме видны большие очаги кальцификации, обусловленные формированием в опухоли зрелого гиалинового хряща. При кистозной форме хондробло-стомы в костях формируются кистозные полости,
наполненные серозным экссудатом, разделенные костными септами [11].
Для злокачественных хондробластом характерны обширные очаги деструкции неправильной формы с нечеткими очертаниями и нарушением кортикального слоя кости. При трансформации хондробластомы в хондросаркому (хондробласти-ческую остеогенную саркому) на рентгенограммах выявляются контрастные образования бугристой формы, имеющие неровные границы и очертания, которые неравномерно распределены на наружных поверхностях костей. В переходной области между измененной опухолевой тканью и нормальными костями могут быть заметны неравномерные уплотнения. Для верификации различных форм хондробластом применяют гистологическое и иммуно-гистохимическое исследование.
Рентгенологические признаки смешанных форм хондробластомы (хондромная форма) и подозрение на злокачественный процесс (гигантоклеточную опухоль, хондросаркому или остеосаркому) являются показанием к биопсии для уточнения диагноза с гистологическим исследованием полученного материала. Как отдельное диагностическое вмешательство биопсию кости проводят только в тех случаях, когда рентгенография, КТ и МРТ кости со смежными суставами не дают достаточной информации об опухоли. Если диагноз удалось поставить и без биопсии, а методом лечения выбрано хирургическое вмешательство, то образец ткани для гистологического и цитологического исследования забирают непосредственно в ходе операции (интра- или внутриоперационная биопсия).
Иммуногистохимические исследования могут включать тесты на протеин S100 и виментин, некоторые цитокератины, нейроспецифические энолазы и эпителиальный мембранный антиген, на которые положительно реагируют хондробла-сты. Специфическими маркерами являются DOG1 и Sox9 [6]. Sox9 является фактором транскрипции, участвующим в хондрогенезе, потому показывает положительную реакцию при хрящепродуцирую-щих опухолях (хондробластоме и хондромиксоидной фиброме). Диагноз может быть подтвержден также выявлением высокоспецифичной точечной мутации в гене h4F3B (p.K36M) при секвенировании генома либо иммуногистохимически.
Дифференциальная диагностика проводится с энхондромой, хондромиксоидной фибромой, свет-локлеточной хондросаркомой, гигантоклеточной опухолью кости, аневризмальной кистой кости, гистио-цитозом клеток Лангерганса и хондросаркомой.
ПОДХОДЫ К ЛЕЧЕНИЮ ПАЦИЕНТОВ
С ХОНДРОБЛАСТОМОЙ И ПРОГНОЗ
В настоящее время лечение пациентов с хондробластомой преимущественно хирургическое. Показано полное удаление опухолевого образования с соблюдением следующих онкологических принципов:
• принципа зональности: опухоль удаляют в пределах здоровых тканей, последовательно от питающих сосудов к пораженному органу;
• выбора оптимального доступа и стандартного объема вмешательства с гистологическим контролем радикальности по линии резекции;
• изоляции раны от зоны манипуляций (абласти-ка), обработки зоны операции канцерицидны-ми средствами (антибластика) с максимальным сохранением функции свободных от опухоли тканей;
• использования реконструктивной пластики в зоне обширных дефектов органов [13]. Объем и характер операции зависят от размера
и локализации опухоли.
Хондробластома небольшого размера может быть удалена путем краевой резекции кости (иссечение опухоли проходит через реактивную зону) или (что может быть менее эффективно) путем кюретажа (выскабливания только ткани опухоли без удаления костной ткани) с последующим замещением дефекта ауто- или аллотрансплантатом. После удаления новообразования рекомендуется обработка поврежденной зоны (полости) электрокоагулятором или жидким азотом, особенно в тех случаях, когда опухоль располагается в непосредственной близости к субхондральной пластине [2, 34]. Риск рецидива после неэффективного кюрета-жа опухоли и высокая частота остеоартрита после повторных процедур удаления опухоли, требующие в дальнейшем артропластики, сформировали мнение о предпочтительности проведения резекции кости с последующей артропластикой, особенно при локализации опухоли на нижних конечностях [2, 34, 36].
При больших размерах хондробластомы со значительными разрушениями суставных концов кости показана резекция суставного конца с заменой дефектной зоны эндопротезом или аналогичным суставным аллотрансплантатом. При злокачественных формах опухоли объем хирургической операции существенно расширяется.
Как альтернатива хирургическому вмешательству предложена и проводится радиочастотная абляция [3, 37, 38]. По мнению J. Erickson и соавт., в ряде случаев минимально инвазивная чрескожная радиочастотная тепловая абляция может быть эффективной, но требуются накопление опыта и оценка результатов лечения в долгосрочной перспективе [37].
Лучевую терапию, применяемую ранее многими специалистами в сочетании с хирургическим лечением до операции или послеоперационно, в настоящее время не рекомендуют. Считается, что лучевые методы лечения могут стимулировать злокачественную трансформацию (малигнизацию) хондробластомы [2]. Химиотерапия для лечения этой опухоли не применяется.
Частота рецидива хондробластомы варьирует от 5 до 40% [4], составляя в среднем около 15% [3]. Рецидивы обычно возникают в течение 2-3 лет
после операции [3]. Хондробластома может рецидивировать в случае, если после проведенного хирургического удаления опухоли остаются даже небольшие участки измененных тканей [3, 36]. Таким образом, риск рецидива определяется возможностью оптимального доступа для полного удаления опухолевой ткани. Попытки определить прогностические факторы, влияющие на выживаемость и локальный рецидив, не увенчались успехом. Предполагается, что риск рецидива выше у пациентов в возрасте до 14-16 лет, у которых сохраняются открытыми эпифизы кости, что может создавать трудности в полном иссечении опухоли. При неполной ее резекции вблизи пластинки роста, особенно в длинных костях, можно прогнозировать более высокие показатели рецидивов в младшей возрастной группе [3]. Для лечения рецидива также используются кюретаж или резекция кости [2].
Метастазирует хондробластома в подавляющем большинстве в легкие. Многие из описанных метастазов возникали после местного рецидива опухоли. Отмечено, что чаще в легкие метастазирует хондробластома плоских костей (4%), чем длинных трубчатых (0,7%) [39]. Возникновение метастазов, в том числе отдаленных, связывают с хирургическими манипуляциями, способствующими инвазии опухолевых клеток в сосуд с последующей их эмболизацией [8, 13]. В то же время описаны метастазы, выявленные до начала хирургического лечения [33].
ЗАКЛЮЧЕНИЕ
Хондробластома — разновидность опухоли хрящевой и костной ткани, нередко выявляемая и у детей, в настоящее время изучена значительно в меньшей мере, чем другие виды костных новообразований. Недостаточное знание этой формы патологии педиатрами определяет неоправданную длительность консервативного лечения или, напротив, излишнюю радикальность калечащей операции как результат ошибочной диагностики. Развитие медицинской генетики, биохимии и иммунологии позволило сформировать представления об отдельных этиологических факторах и патогенезе этого новообразования, которые еще предстоит объединить в единую концепцию для полного понимания механизмов развития опухоли.
ИСТОЧНИК ФИНАНСИРОВАНИЯ
Не указан.
FINANCING SOURCE
Not specified.
КОНФЛИКТ ИНТЕРЕСОВ
Авторы статьи подтвердили отсутствие конфликта интересов, о котором необходимо сообщить.
CONFLICT OF INTERESTS
Not declared.
ЛИТЕРАТУРА
1. Xu H, Nugent D, Monforte HL, et al. Chondroblastoma of bone in the extremities: a multicenter retrospective study. J Bone Joint Surg Am. 2015;97(11):925-931. doi: 10.2106/JBJS.N.00992.
2. Chen W, DiFrancesco LM. Chondroblastoma: an update. Arch Pathol Lab Med. 2017;141(6):867-871. doi: 10.5858/arpa.2016-0281-RS.
3. Konishi E, Nakashima Y, Mano M, et al. Chondroblastoma of extra-craniofacial bones: clini-copathological analyses of 103 cases. Pathol Int. 2017;67(10):495-502. doi: 10.1111/pin.12586.
4. Prashant N, Amber H, Azuhairy A, et al. Spontaneous conventional osteosarcoma transformation of a chondroblastoma first ever case report and literature review. J Orthop Oncol. 2017;3:120. doi: 10.4172/2472-016X.1000120.
5. Punit A, Nadkarni S, Doomra T. Chondroblastoma of diaphysis of radius in a seven year old child. J Orthop Case Rep. 2014;4(3): 32-35. doi: 10.13107/ jocr.2250-0685.191.
6. Esmaeili H, Amidfar H, Yavarikia M, Amidfar A. Chondroblastoma of diaphysis of tibia; case report. Am J Med Case Rep. 2016;4(6):215-217.
7. Codman EA. The classic: epiphyseal chondromatous giant cell tumors of the upper end of the humerus. Surg Gynecol Obstet.1931;52:543. Clin Orthop Relat Res. 2006;450:12-16. doi: 10.1097/01. blo.0000229309.90265.
8. Заспа О.А. Гигантская хондробластома бедренной кости // Архив патологии. — 2014. — Т.76. — №6 — С. 61-63. [Zaspa OA. Giant chondroblastoma of the femur. Arkh Patol. 2014;76(6):61-63. (In Russ).] doi: 10.17116/patol201476661-63.
9. Fletcher CD, Bridge JA, Hogendoorn PC, Mertens F, editors. WHO classification of tumours of soft tissue and bone. Lyon: WHO, IARC Press; 2013. 468 p.
10. Миронов С.П., Снетков А.И., Батраков С.Ю., и др. Диагностика и лечение доброкачественных опухолей и опухолеподобных заболеваний костей у детей / Под ред. акад. РАН С.П. Миронова. — М.: ГЭОТАР-Медиа; 2017. — 352 с. [Mironov SP, Snetkov AI, Batrakov SYu, et al. Diagnostika i lechenie dobrokachestvennykh opukholei i opukholepodob-nykh zabolevanii kostei u detei. Ed by akad. RAN S.P. Mironov. Moscow: GEOTAR-Media; 2017. 352 p. (In Russ).]
11. Зацепин С.Т. Костная патология взрослых. Руководство для врачей. — М.: Медицина; 2001. — С. 297-312. [Satsepin ST. Kostnaya patologiya vzro-slykh. Rukovodstvo dlya vrachei. Moscow: Meditsina; 2001. рр. 297-312. (In Russ).]
12. Sailhan F, Chotel F, Parot R; SOFOP. Chondroblastoma of bone in a pediatric population. J Bone Joint Surg Am. 2009;91(9):2159-2168. doi: 10.2106/ JBJS.H.00657.
13. Онкология: учебник с компакт-диском / Под ред. В.И. Чиссова, С.Л. Дарьяловой. — М.: ГЭОТАР-Медиа; 2007. — 560 с. [Onkologiya: uchebnik s
kompakt-diskom. Ed by V.I. Chissov, S.L. Dar’yalovа. Moscow: GEOTAR-Media; 2007. 560 p. (In Russ).]
14. Травкина Ю.В., Жевак Т.Н., Литвицкий П.Ф. Хордома: этиология, патогенез, методы диагностики и лечения // Вопросы современной педиатрии. — 2018. — Т.17. — №4 — С. 266-271. [Travkina JV, Zhevak TN, Litvitsky PF. Chordoma: etiology, pathogenesis, diagnosis, treatment. Current pediatrics. 2018;17(4):266-271. (In Russ).] doi: 10.15690/vsp.v17i4.1917.
15. Carlson AP, Yonas H, Olson GT, et al. Temporal chondroblastoma with a novel chromosomal translocation (2;5) (q33;q13). Skull Base Rep. 2011;1(1):65-70. doi: 10.1055/s-0031-1275638.
16. Sjogren H, Orndal C, Tingby O, et al. Cytogenetic and spectral karyotype of benign and malignant carriage tumours. Int J Oncol. 2004;24(6):1385-1391.
17. Romeo S, Szuhai K, Nishimori I, et al. A balanced t(5;17) (p15;q22-23) in chondroblastoma: frequency of the re-arrangement and analysis of the candidate genes. BMC Cancer. 2009;9:393. doi: 10.1186/1471-2407-9-393.
18. Swarts SJ, Neff JR, Johansson SL, et al. Significance of abnormalities of chromosomes 5 and 8 in chondroblastoma. Clin Orthop Relat Res. 1998;349:189-193. doi.org/10.1097/00003086-199804000-00023.
19. Копнин Б.П., Копнин П.Б., Хромова Н.В., Агапова Л.С. Многоликий р53: разнообразие форм, функций, опухоль супрессирующих и онко-генных активностей // Клиническая онкогемато-логия. — 2008. — Т.1. — №1 — С. 2-9. [Kopnin BP Kopnin PB, Khromova NV, Agapova LS. Multifaced р53: variety of forms, functions, tumor-suppressive and oncogenic activities. Klinicheskaya onkogema-tologiya. 2008;1(1):2-9. (In Russ).]
20. Vousden KH, Lane DP. p53 in health and disease. Nat Rev Mol Cell Biol. 2007;8(4):275-283. doi: 10.1038/nrm2147.
21. Strano S, Dell’Orso S, Di Agostino S, et al. Mutant p53: an oncogenic transcription factor. Oncogene. 2007;26(15):2212-2219. doi: 10.1038/ sj.onc.1210296.
22. Papachristou DJ, Goodman MA, Cieply K, et al. Comparison of allelic losses in chondroblastoma and primary chondrosarcoma of bone and correlation with fluorescence in situ hybridization analysis. Hum Pathol. 2006;37(7):890-898. doi: 10.1016/j.hump-ath.2006.02.014.
23. Ostrowski ML, Johnson ME, Truong LD, et al. Malignant chondroblastoma presenting as a recurrent pelvic tumor with DNA aneuploidy and p53 mutation as supportive evidence of malignancy. Skeletal Radiol. 1999;28(11):644-650.
24. Григоровский В.В. Гигантоклеточная опухоль кости: морфогенез, клинико-морфологические особенности, дифференциальная диагностика, подходы к лечению // Онкология. — 2014. — Т.14. — №1 — C. 64-76. [Grigorovskii VV. Giant cell tumor of
bone: morphogenesis, clinical-to-morphological features, differential diagnosis, treatment approaches. Oncology. 2014;14(1):64-76. (In Russ).]
25. Демидова И.А. Эпигенетические нарушения при острых лейкозах // Клиническая онкогема-тология. — 2008. — Т.1. — №1 — С. 16-20. [Demidova IA. Epigenetic aberrations in acute leukemias. Klinicheskaya onkogematologiya. 2008;1(1):16-20. (In Russ).]
26. Laird PW. Cancer epigenetic. Hum Mol Genet. 2005;14(Suppl 1):65-76. doi: 10.1093/hmg/ ddi113.
27. Fang D, Gan H, Lee JH, et al. The histone h4.3K36M mutation reprograms the epigenome of chondroblastomas. Science. 2016;352(6291):1344-1348. doi: 10.1126/science.aae0065.
28. Behjati S, Tarpey PS, Presneau N, et al. Distinct h4F3A and h4F3B driver mutations define chondroblastoma and giant cell tumor of bone. Nat Genet. 2013;45(12):1479-1482. doi: 10.1038/ng.2814.
29. Amary MF, Berisha F, Mozela R, et al. The h4F3 K36M mutant antibody is a sensitive and specific marker for the diagnosis of chondroblastoma. Histopathology. 2016;69(1):121-127. doi: 10.1111/his.12945.
30. Cleven AH, Höcker S, Briaire-de Bruijn I, et al. Mutation analysis of h4F3A and h4F3B as a diagnostic tool for giant cell tumor of bone and chondroblastoma. Am J Surg Pathol. 2015;39(11):1576-1583. doi: 10.1097/PAS.0000000000000512.
31. Presneau N, Baumhoer D, Behjati S, et al. Diagnostic value of h4F3A mutations in giant cell tumour of bone compared to osteoclast-rich mimics. J Pathol Clin Res. 2015;1(2):113-123. doi: 10.1002/cjp2.13.
32. Romeo S, Bovée JV, Jadnanansing NA, et al. Expression of cartilage growth plate signalling molecules in chondroblastoma. J Pathol. 2004;202(1):113-120. doi: 10.1002/path.1501.
33. De Mattos CB, Angsanuntsukh C, Arkader A, Dormans JP. Chondroblastoma and chondromyxoid fibroma. J Am Acad Orthop Surg. 2013;21(4):225-233. doi: 10.5435/JAA0S-21-04-225.
34. Моргун В.А., Семенова Л.А. Хондробластома — диагностика и хирургическое лечение // Кремлевская медицина. Клинический вестник. — 2007. — №1 — С. 52-54. [Morgun VA, Semjonova LA. Chondroblastoma — diagnostics and surgical treatment. Kremlevskaya meditsina. Klinicheskii vestnik. 2007;(1):52-54. (In Russ).]
35. Семенова Л.А., Зубков Д.Е. Клинико-морфологические особенности хондробластомы // Российский педиатрический журнал. — 2011. — №2 — С. 59-61. [Semenova LA., Zubkov DE. The clinical and morphological features of chondroblastoma. Russian journal of pediatrics. 2011;(2):59-61. (In Russ).]
36. Farfalli GL, Slullitel PA, Muscolo DL, et al. What happens to the articular surface after curettage for epiphyseal chondroblastoma? A report on functional results, arthritis, and arthroplasty. Clin Orthop Relat Res. 2017;475(3):760-766. doi: 10.1007/s11999-016-4715-5.
37. Erickson JK, Rosenthal DI, Zaleske DJ, et al. Primary treatment of chondroblastoma with percutaneous radio-frequency heat ablation: report of three cases. Radiology. 2001;221(2):463-468. doi: 10.1148/ radiol.2212010262.
38. Xie C, Jeys L, James SL. Radiofrequency ablation of chondroblastoma: long-term clinical and imaging outcomes. Eur Radiol. 2015;25(4):1127-1134. doi: 10.1007/s00330-014-3506-1.
39. Lin PP, Thenappan A, Deavers MT, et al. Treatment and prognosis of chondroblastoma. Clin Orthop Relat Res. 2005;438:103-109. doi: 10.1097/01. blo.0000179591.72844.c3.
КОНТАКТНАЯ ИНФОРМАЦИЯ
Литвицкий Пётр Францевич, член-корреспондент РАН, доктор медицинских наук, профессор, заведующий кафедрой патофизиологии ФГАОУ ВО «Первый МГМУ имени И.М. Сеченова» Минздрава России (Сеченовский Университет)
Адрес: 119992, Москва, ул. Трубецкая, д. 8, тел.: +7 (495) 622-96-47, e-mail: [email protected], SPIN-код: 6657-5937, ORCID: https://orcid.org/0000-0003-0151-9114
Самбурова Наталья Викторовна, доцент, кандидат медицинских наук, доцент кафедры патофизиологии ФГАОУ ВО «Первый МГМУ имени И.М. Сеченова» Минздрава России (Сеченовский Университет)
Адрес: 119992, Москва, ул. Трубецкая, д. 8, тел.: +7 (495) 622-96-47, e-mail: [email protected], ORCID: https://orcid.org/0000-0002-4564-8439
Жевак Татьяна Николаевна, доцент, кандидат медицинских наук, доцент кафедры патофизиологии ФГАОУ ВО «Первый МГМУ имени И.М. Сеченова» Минздрава России (Сеченовский Университет) Адрес: 119992, Москва, ул. Трубецкая, д. 8, тел.: +7 (495) 622-96-47, e-mail: [email protected], ORCID: https://orcid.org/0000-0003-4295-7436
Калинин Сергей Алексеевич, студент 4-го курса стоматологического факультета
ФГАОУ ВО «Первый МГМУ имени И.М. Сеченова» Минздрава России (Сеченовский Университет)
Адрес: 119992, Москва, ул. Трубецкая, д. 8, тел.: +7 (495) 622-96-47, e-mail: [email protected]
хондробластома
Анамнез
Поражение плеча, случайно обнаруженное на рентгеновском снимке во время медосмотра.
Результаты
Стандартный рентген: поражение эпифиза, с плотной периферической короной, без лизиса кортикального слоя и без периостального наложения.
КТ: пониженная плотность в области поражения эпифиза с микрообызвествлениями говорит о поражении хрящевого матрикса, окруженного зоной склероза.
МРТ: сантиметровое поражение в эпифизе, чётко определённое, дает изоинтенсивный сигнал на T1-ВИ и сигнал средней интенсивности на T2-ВИ в центральной области и гипоинтенсивный сигнал на T1- и T2-ВИ в периферической области.
Значительный отёк вокруг поражённого участка на уровне эпифизарно-метафизарного перехода с гиперинтенсивным сигналом на Т2-ВИ.
Отсутствие внутрисуставного выпота или нарушения мягких тканей.
Диагноз
хондробластома
Анализ
Редко встречающаяся доброкачественная опухоль (1% среди первичных опухолей костей)
Молодые люди от 5 до 25 лет, мужчины-женщины до сращения росткового хряща.
В основном, повреждение эпофиза трубчатых костей.
Опухоль малого размера, эпифизарный остеолиз округлой или овальной формы, с четкими контурами, окружен зоной эбурнеации.
Обызвествление просматривается на КТ-изображениях в 30-50% случаев.
МРТ: опухоль, дающая гипосигнал в режиме Т1 и даже порой в режиме Т2 из-за обызвествления и гиперклеточности.
DDx
две другие воспалительные доброкачественные опухоли:
остеоидная остеома,
остеобластома.
Ключевые понятия
Опухоль литической формы, находящаяся в основном в области эпифиза трубчатых костей и встречающаяся среди людей молодого возраста.
Литература
Cotten, A., Ceugnart, X., Leroy, C., Maynou, C. (2005). Tumeurs osseuses primitives et pseudotumeurs. Dans Cotten Anne, Imagerie musculosquelettique: pathologie générales. Paris: Masson.
http://www.em-consulte.com/article/88525
Лечение хондробластомы. Список клиник, рейтинг, отзывы, цены
О заболевании
Доброкачественная хондроматозная остеобластома, как правило, атакует длинные кости, локально агрессивна и считается одной из редких видов опухолей. Остеобластома обычно развивается в незрелых хрящевых костях и занимает нишу от 1% до 1.5% среди всех опухолей костей. Она обычно появляется у детей или тинэйджеров, а у взрослых такая вероятность является очень низкой. Опухоль более свойственна мальчикам, нежели девочкам, хотя причины этого неизвестны.
Чаще всего хондроматозная остеобластома развивается в бедренной кости, которая расположена в верхней части ног, или большеберцовой кости, которая расположена сразу после голеностопного сустава. Бедренная кость – самая длинная в теле человека и задействована во всех видах движения, как бег, прыжки, плавание. Большеберцовая кость также одна из самых длинных костей в организме, играющая ключевую роль в функции ходьбы человека. Опухоль очень редко поражает другие виды костей, как, например, плоские кости или кость стопы.
Доброкачественная хондроматозная остеобластома обычно развивается постепенно и не вызывает значительных болевых ощущений в начале этого состояния. Со временем боль в ноге усиливается, пока не становится невыносимой. Может пройти несколько недель или в некоторых случаях, несколько лет до того, как состояние станет очень выраженным. Также, можно будет ощутить узелок при виде боли. Пальпируемая масса может также ограничить движения человека в некоторых случаях, не позволяя ему / ей ходить в течение продолжительных периодов времени или играть в агрессивные виды спорта. Доброкачественная хондробластома может передаваться по наследству, хотя факторы окружающей среды могут также сыграть некоторую роль в ее развитии у людей, имеющих к ней предрасположенность.
Симптомы
- Сильная боль в кости, не связанная с предшествующей травмой или хирургическим вмешательством
- Скованность
- Чувствительность
- Отек
- Ощущение покалывания
Диагностика
- Для диагностики доброкачественной хондроматозной остеобластомы применяю методы визуализации, дабы определить наличие опухоли в кости и стадию ее развития. КТ или МРТ могут установить странные повреждения в коре костей, которые могут указывать на опухоль.
- Остеосцинтиграфию делают для подтверждения диагноза и определения стадии патологии.
- Формулу крови проводят, чтобы исключить возможность инфекции, которая могла спровоцировать боль в костях.
Виды лечения
Хирургическая резекция является наиболее часто используемым методом лечением этого заболевания. Во время операции врач выполняет кюретаж очага опухоли. После этого для восстановления нормальной костной структуры человека применяется костная пластика. Криотерапия и маргинальная резекция могут иногда использоваться для лечения пациентов, не являющихся субъектами открытой хирургической резекции, как дети или подростки с определенными проблемами со здоровьем. Хирург обычно пытается вырезать как можно большую массу опухоли, чтобы предотвратить ее рецидив. Операция имеет высокие показатели восстановления и рекомендуется почти для всех пациентов с данным диагнозом.
Автор: Доктор Вадим Жилюк
Доброкачественная хондробластома у детей
Хрящеобразующая опухоль кости, так же называется опухолью Кодмана и является разновидностью саркомы. Опухоли костей считаются опасными заболеваниями, которые в Израиле лечатся в клинике ТАМС – Национальном центре лечения сарком у детей.
Что такое доброкачественная хондробластома?
Это редко встречающееся новообразование, содержащее кисты, заполненные кальцинатом. Неоплазия локализуется преимущественно в трубчатых костях, поражая дистальные и проксимальные отделы. Опухоль возникает из незрелых клеток хрящевой ткани, формируясь в бедренной, большеберцовой, таранной, тазовой, плечевой кости, в области стопы и лопатки. Хондробластома представляет собой нарост грязно серого или бурого цвета, с очагами обызвествления, кровоизлияния, аневризматическими кистами. Вокруг очага наблюдается отечность. Опухоль медленно прогрессирует, постепенно разрушая суставы и кость, что делает ее небезопасной, тем более имеется тенденция к ее перерождению в злокачественную форму. Достоверно неизвестно, что влияет на появление хондробластомы, также спорный вопрос вызывает ее происхождение.
Насколько распространена доброкачественная хондробластома?
Заболевание встречается редко и в основном у молодых людей и детей старше 10 лет. От всех первичных образований скелета, хондробластома составляет около 1,5%, при этом мальчики болеют в два раза чаще девочек.
Каковы симптомы доброкачественной хондробластомы?
Клинические проявления неспецифичны, возникают не сразу, а по мере увеличения образования в размерах и его прорастания в костную ткань, и зависят от локализации патологического очага.
- Вначале возникают неприятные, болезненные ощущения в области сустава, усиливающиеся по ночам и после нагрузок. Постепенно боли становятся все интенсивней.
- Отечность в зоне поражения.
- Болезненность и слабость мышц.
- Ограниченная подвижность сустава.
- Патологические переломы.
- Хромота.
- Неподвижное уплотнение, которое можно заметить при пальпации.
- Уменьшение диапазона движений.
- Головокружение.
- Ухудшение слуха.
Начальные, еще не выраженные симптомы нередко принимают за последствия травм, которые часто случаются в детском возрасте и при занятиях спортом. Позднее обращение к врачу может усугубить ситуацию, вызвать необратимые нарушения, усложнить лечение. Поэтому рекомендуется при первых же признаках костного образования показать ребенка грамотному специалисту.
Как лечится доброкачественная хондробластома?
Перед тем как назначить лечение, врач должен осмотреть пациента и назначить комплексное обследование с визуализацией пораженных структур и окружающих тканей, с дифференциальной диагностикой для исключения подобных заболеваний. Инструментальные методы исследования позволяют увидеть контуры опухоли, определить ее границы и размер, выяснить локализацию по отношению к суставной поверхности, оценить состояние костного мозга и окружающих мягких тканей. По результатам диагностики назначаются оптимальные лечебные мероприятия:
- Биопсия осуществляется для взятия фрагмента опухоли и ее молекулярно-генетического исследования. Согласно полученной информации и на основе данных Израильской базы фармацевтики определяется рациональность лечения.
- Использование в сложных случаях иммунотерапии или таргетной терапии позволяет активизировать механизмы организма пациента на борьбу с аномальными клетками, разблокировать противоопухолевый ответ иммунной системы.
- Обязательным является хирургическое вмешательство с резекцией пораженной кости. Содержимое патологической полости удаляется вместе с костной пластинкой, а полученный дефект заполняется специальным пломбировочным материалом, формирующим новую ткань кости. В зависимости от объема опухолевой массы проводится околосуставное, краевое или сегментарное иссечение. Во избежание рецидивов очень важно полностью удалить хондробластому, не оставляя пораженной ткани, и при этом не спровоцировать развитие осложнений. В израильской клинике Тель Авив Медикал Центр (Ихилов) точные операции по удалению хондробластомы в том числе с труднодоступных мест, выполняет ведущий детский онко-ортопед доктор Яир Горчак. Врач проводит операции даже тем пациентам, которым отказали в других больницах, преимущественно расположенных в странах СНГ. Ампутация конечности выполняется в самых крайних случаях, если опухоль имеет тенденцию к малигнизации, или проросла достаточно глубоко.
- Лучевая терапия может применяться, если есть подозрение на злокачественную трансформацию хондробластомы. В таком случае, в нашей клинике оптимальную для ребенка дозировку целенаправленного излучения подберет доктор Осповат Ина.
- Химиотерапия может назначаться по тем же показателям, что и лучевая терапия. В Тель Авив Медикал Центр решение о выборе препаратов, наиболее безвредных для детского организма принимает доктор Михаль Министерский.
Какова выживаемость при доброкачественной хондробластоме?
Прогноз считается благоприятным, если образование было удалено полностью. Но в целом успех зависит от размера, расположения опухоли и правильно проведенного лечения. Довольно высокой является частота рецидивов, варьируясь от 10 до 40%, что обусловлено локализацией патологического очага. Повторные хондробластомы могут появиться уже через полгода после лечения, а иногда способны метастазировать. Кроме угрозы злокачественной трансформации существует ряд осложнений, возникающих после удаления неоплазии. Это инфекционные поражения, заболевания суставов, функциональные нарушения. После лечения в Тель Авив Медикал Центр осложнения исключаются по причине грамотного подхода и колоссального опыта наших врачей, специализирующихся на удалении хондробластомы.
Лечением маленького пациента занимается бригада специалистов, в которую входят эксперты смежных отраслей. Тактика лечения разрабатывается коллегиально с учетом всех особенностей заболевания. Принятому протоколу, выполнению очередности его этапов следуют неукоснительно, своевременно корректируя по необходимости лечение и отслеживая результаты операции. Все специалисты находятся в одном здании, что позволяет постоянно взаимодействовать и привлекать нужных экспертов. В нашей клинике показатели длительной выживаемости без рецидивов и осложнений, выше, чем в других больницах. Именно к нам обращаются пациенты со стран СНГ для проведения первичной или повторной операции, поскольку в местных клиниках удачно завершить лечение нет возможности.
Почему для лечения доброкачественной хондробластомы у ребенка выбирают Тель Авив Медикал Центр?
- Только в Национальном центре лечения сарком (ТАМС) проводится по необходимости консилиум с Мировыми медицинскими центрами, и применяются самые рациональные и прогрессивные методы лечения.
- Лечением маленьких пациентов с хондробластомой занимаются высококвалифицированные врачи с первоклассным уровнем подготовки, экспертными знаниями и колоссальным опытом. После лечения ребенок возвращается здоровый, с нормально функционирующей костно-суставной системой к прежнему образу жизни. Врачи делают все возможное, чтобы исключить развитие осложнений и минимизировать риски рецидивов.
- Клиника славится своей передовой оснащенностью, что позволяет использовать инновационные, наиболее эффективные и щадящие для ребенка методы лечения, быстро и максимально точно проводить диагностику, мониторить ход операции.
- Качественные медицинские услуги, предоставляемые в полном объеме и по разумным тарифам, обустроенные для комфортного пребывания палаты, доброжелательная атмосфера и чуткий, заботливый персонал.
- Немаловажную роль в полном исцелении, закреплении результата успешного лечения играет комплекс восстановительных мероприятий, которые можно пройти в центре реабилитации ТАМС.
Хондробластома | Johns Hopkins Medicine
Что такое хондробластома?
Хондробластома — это редкий тип доброкачественной опухоли кости, которая начинается в хряще. Это особая хрящеватая соединительная ткань, из которой развивается большинство костей. Он играет важную роль в процессе роста. В теле есть много разных типов хрящей. Хондробластома чаще всего поражает концы длинных костей, около пластины роста, в руках в области плеча и в ногах в области бедра и колена.Ее также называют опухолью Кодмана.
Хондробластома может поражать людей любого возраста. Но чаще всего это встречается у детей и молодых людей. Это также чаще встречается у мужчин, чем у женщин.
Что вызывает хондробластому?
Точная причина хондробластомы неизвестна. Считается, что опухоли возникают из незрелых хрящевых клеток, называемых хондробластами.
Каковы симптомы хондробластомы?
Симптомы хондробластомы могут различаться в зависимости от локализации опухоли.Ниже перечислены наиболее частые симптомы:
- Боль в коленном, тазобедренном и плечевом суставах (боль может быть слабой или умеренной и может сохраняться в течение месяцев или лет)
- Вид иссохшей или сморщенной мышцы возле пораженной кости
- Нарушение подвижности соседнего сустава
- Накопление жидкости в суставе рядом с пораженной костью
Симптомы могут быть похожи на другие медицинские состояния или проблемы. Всегда консультируйтесь со своим врачом для постановки диагноза.
Как диагностируется хондробластома?
В дополнение к полной истории болезни и физическому осмотру, другие тесты могут включать:
- Рентген. Тест, в котором используются невидимые лучи электромагнитной энергии для получения изображений внутренних тканей, костей и органов на пленке.
- Магнитно-резонансная томография (МРТ). Процедура, в которой используются большие магниты, радиочастоты и компьютер для получения подробных изображений органов и структур внутри тела.Этот тест проводится, чтобы исключить любые связанные с ним аномалии спинного мозга и нервов.
Как лечится хондробластома?
Целью лечения хондробластомы является удаление опухоли и предотвращение повреждения конца пораженной кости. Лечение может включать:
- Хирургическое удаление опухоли
- Костная пластика. Хирургическая процедура, при которой здоровая кость трансплантируется из другой части тела в пораженный участок, если необходимо, для восстановления поврежденной кости.
- Реконструкция или замена пораженного сустава
- Физиотерапия для восстановления сил и функций после операции
Опухоль может рецидивировать. По этой причине важно проконсультироваться с вашим лечащим врачом.
Основные сведения о хондробластоме
Хондробластома — это редкий тип доброкачественной опухоли кости, которая начинается с хряща. Чаще всего поражаются концы длинных костей, около пластины роста, в руках в области плеча и в ногах в области бедра и колена.Это чаще встречается у детей и молодых людей, поражая мужчин больше, чем женщин.
- Точная причина хондробластомы неизвестна.
- Симптомы могут различаться в зависимости от локализации опухоли.
- Боль в коленном, тазобедренном и плечевом суставах
- Вид иссохшей или сморщенной мышцы возле пораженной кости
- Нарушение подвижности соседнего сустава
- Накопление жидкости в суставе рядом с пораженной костью
- цель лечения — удалить опухоль и предотвратить повреждение конца пораженной кости.
Следующие шаги
Советы, которые помогут вам получить максимальную пользу от посещения вашего поставщика медицинских услуг:
- Знайте причину вашего визита и то, что вы хотите.
- Перед визитом запишите вопросы, на которые хотите получить ответы.
- Возьмите с собой кого-нибудь, кто поможет вам задать вопросы и запомнить, что вам говорит поставщик.
- Во время посещения запишите название нового диагноза и любые новые лекарства, методы лечения или тесты. Также запишите все новые инструкции, которые дает вам ваш провайдер.
- Узнайте, почему прописано новое лекарство или лечение и как они вам помогут. Также знайте, какие бывают побочные эффекты.
- Спросите, можно ли вылечить ваше состояние другими способами.
- Знайте, почему рекомендуется тест или процедура и что могут означать результаты.
- Знайте, чего ожидать, если вы не примете лекарство, не пройдете тест или процедуру.
- Если вам назначена повторная встреча, запишите дату, время и цель этого визита.
- Узнайте, как связаться с вашим поставщиком услуг, если у вас возникнут вопросы.
Контуры патологии — Хондробластома
Кости и суставы
Другие хондрогенные опухоли
Хондробластома
Тема завершена: 1 августа 2013 г.
Незначительные изменения: 30 декабря 2020 г.
Авторские права: 2003-2019, PathologyOutlines.com, Inc. PubMed Search: Хондробластома
Просмотры страниц в 2020 году: 11,433
Просмотры страниц в 2021 году по настоящее время: 5,911
Цитируйте эту страницу: Pernick N.Хондробластома. Сайт PathologyOutlines.com. https://www.pathologyoutlines.com/topic/bonechondroblastoma.html. По состоянию на 31 мая 2021 г.
Определение / общее
- Редко (болезненно, часто вызывает излияние в суставы и ограничивает подвижность суставов.
- Участки: дистальный отдел бедра, проксимальный отдел плечевой кости, проксимальный отдел большеберцовой кости, таз, ребра, ступни, лопатка; обычно эпифиз (открытый) или апофиз, например гребень подвздошной кости; может распространяться на метафиз; также череп у пожилых пациентов
- Течение: обычно доброкачественное, но часто рецидивирует (часто с атипией), редко поражает локально; редко возникают метастазы в легких после хирургических манипуляций с первичной опухолью; пациенты выживают после удаления локализованных метастазов, но не при множественных
Рентгенологическое описание
- Очень хорошо ограниченная опухоль эпифиза с пятнистыми кальцификациями у пациента с открытым эпифизом
Радиологические снимки
Изображения AFIP
Рентгенограмма голени
Предоставлено доктором.Марк Р. Вик
Рентген бедра
Рентген таранной кости стопы
Рентген плечевой кости
Рентген проксимального отдела плечевой кости
Лечение
- Иссечение или кюретаж с костной пластикой
Описание брутто
- Хорошо очерченные, бело-сине-серые, плотные
- Обычно 3-6 см
- Переменная кальцификация, некроз, кистозные области
Микроскопическое (гистологическое) описание
- Зависит от времени — ранняя гиперцеллюлярность, за которой следует некроз, за которым следуют фиброзные или хондроидные области с редкими веретенообразными клетками
- Компактные многогранные хондробласты с обильной розовой цитоплазмой и различным пигментом, четко очерченными границами клеток и гиперлобулированными ядрами с бороздками в минерализованном матриксе из проволочной сетки, который окружает хондробласты
- Хондроидная дифференциация присутствует почти всегда (розовый vs.синяя матрица)
- Может иметь выраженную клеточность, внутрицитоплазматические гранулы гликогена, митотические фигуры, некроз, гигантские клетки типа остеокластов.
- 25% — 50% имеют вторичную аневризматическую кисту кости
- Гиалиновый хрящ встречается редко
- Нет значительной ядерной атипии
Микроскопические (гистологические) изображения
Описание электронной микроскопии
- Напоминает клетки эпифизарного хряща тканевой культуры с выраженной фиброзной пластиной, которая вызывает микроскопические четко определенные границы клеток
Дифференциальный диагноз
- Хондромиксоидная фиброма: метафизарная, миксоидная с псевдолобулярным рисунком с плеоморфными звездчатыми клетками
- Гигантоклеточная опухоль: метафизарный или эпифизарный у пациентов с закрытым эпифизом, кластерные гигантские клетки, которые больше и более многочисленны, чем хондробластома, без хондроидной дифференцировки, без матрикса из проволочной сетки
Вернуться наверх
Хондробластома | Сидарс-Синай
Не то, что вы ищете?
Что такое хондробластома?
А
хондробластома — это редкий тип доброкачественной опухоли кости, которая начинается в хряще.Этот
это прочная эластичная соединительная ткань, из которой развивается большинство костей. Он играет
важная роль в процессе роста. Есть много разных типов хрящей.
в
тело. Хондробластома чаще всего поражает концы длинных костей, около разрастания.
пластина в руках у плеча и в ногах в области бедра и колена. Это также
называется опухолью Кодмана.
Хондробластома может поражать людей любого возраста.Но чаще всего это встречается у детей и
молодые люди. Это также чаще встречается у мужчин, чем у женщин.
Что вызывает хондробластому?
Точная причина хондробластомы:
Неизвестный. Считается, что опухоли возникают из незрелых клеток, образующих хрящ.
называется
хондробласты.
Каковы симптомы хондробластомы?
Симптомы хондробластомы могут различаться в зависимости от локализации опухоли.В
наиболее
общие симптомы включают:
- Боль в
коленный, тазобедренный и плечевой суставы, которые могут быть слабыми или умеренными и могут быть прощупаны
месяцы или годы - иссохший
или сморщенный вид мышцы возле пораженной кости - Совместное
жесткость - Совместное
припухлость - Хромота при опухоли в ноге
Симптомы могут быть похожи на другие заболевания или проблемы.Всегда разговаривать с
Ваш лечащий врач для диагностики.
Как диагностируется хондробластома?
Ваш
Поставщик медицинских услуг спросит о вашем анамнезе и проведет медицинский осмотр.
Ты
могут также пройти такие тесты, как:
- Рентген. Это тест, в котором используется небольшой
количество излучения для создания изображений тканей, костей и органов на пленке. - МРТ. Это тест, в котором используются большие
магниты, радиоволны и компьютер, чтобы делать детальные изображения тканей тела.
Этот тест также может исключить любые проблемы со спинным мозгом и нервами. - Компьютерная томография. Это тест, который
использует серию рентгеновских снимков и компьютер для получения подробных изображений тканей в
тело. - Биопсия. Небольшой образец
ткань берется и проверяется. Обычно это необходимо для подтверждения диагноза.
Как лечится хондробластома?
цель лечения хондробластомы — удалить опухоль и предотвратить повреждение
в
конец пораженной кости. Лечение может включать:
- Хирургия
удалить опухоль - Кость
трансплантация, операция по пересадке здоровой кости из другой части тела в
восстановить поврежденную кость - Реконструкция или замена пораженного сустава
- Лечебная физкультура для восстановления сил и функций после операции
В некоторых случаях можно использовать нехирургические методы лечения.Это до
к высокому риску серьезных осложнений после операции. Эти другие варианты включают:
- Криотерапия. Это экстремально
лечение холодом, которое используется для разрушения опухоли. - Радиочастотная абляция. Это
это высокочастотный электрический ток, который используется для нагрева и разрушения
опухоль.
опухоль может рецидивировать. По этой причине следует обратиться к врачу.
существенный.
Основные сведения о хондробластоме
- Хондробластома — редкий тип доброкачественной опухоли кости, которая
начинается с хряща. - Чаще всего поражаются концы длинных костей, около
пластина роста в руках у плеча и в ногах в области бедра и колена. - Чаще встречается у детей и молодых людей и поражает мужчин.
больше, чем у самок. - Точная причина хондробластомы неизвестна.
- Симптомы могут различаться в зависимости от локализации опухоли.
- Цель лечения — удалить опухоль и предотвратить повреждение
до конца пораженной кости.
Следующие шаги
Советы, которые помогут вам получить максимальную пользу от визита к врачу:
- Знайте причину вашего визита и то, что вы хотите.
- Перед визитом запишите вопросы, на которые хотите получить ответы.
- Возьмите с собой кого-нибудь, кто поможет вам задать вопросы и запомнить, что говорит ваш поставщик
ты. - На
посетите, запишите название нового диагноза и любые новые лекарства, методы лечения или
тесты. Также запишите все новые инструкции, которые дает вам ваш провайдер. - Знать
почему прописано новое лекарство или лечение и как они вам помогут.Также знать
каковы побочные эффекты. - Спросите, можно ли вылечить ваше состояние другими способами.
- Знайте, почему рекомендуется тест или процедура и что могут означать результаты.
- Знайте, чего ожидать, если вы не примете лекарство, не пройдете тест или процедуру.
- Если у вас назначена повторная встреча, запишите дату, время и цель для этого
посещение. - Ноу-хау
если у вас есть вопросы, вы можете обратиться к своему провайдеру.
Медицинский обозреватель: Томас Н. Джозеф, доктор медицины
Медицинский обозреватель: Раймонд Терли младший PA-C
Медицинский обозреватель: Стейси Войчик, MBA BSN RN
© 2000-2021 Компания StayWell, LLC. Все права защищены. Эта информация не предназначена для замены профессиональной медицинской помощи.Всегда следуйте инструкциям лечащего врача.
Не то, что вы ищете?
Клинические исходы лечения хондробластомы синтетическим заменителем кости: факторы риска развития рентгенологической дегенерации сустава | World Journal of Surgical Oncology
Учитывая, что ХБ является доброкачественной опухолью кости, которая редко метастазирует [2, 3, 8, 15], выскабливание внутри очага поражения с последующим заполнением костного дефекта считалось стандартным лечением.Преобладание эпифизов затрудняет выполнение агрессивного выскабливания из-за опасений, связанных с повреждением физического тела, которое, как считается, связано с высокой частотой местных рецидивов [1, 2]. В нескольких исследованиях сообщается о частоте местных рецидивов от 3 до 32% [1,2,3, 5, 8, 15,16,17,18], что согласуется с результатами, представленными в данном документе. Более того, мы не считаем, что использование SBS для заполнения костного дефекта вызвало высокую частоту локальных рецидивов, но вместо этого менее агрессивный выскабливание в попытке предотвратить повреждение физиологического или суставного хряща могло вызвать локальный рецидив.Для компенсации неполного выскабливания некоторые авторы рекомендуют использование адъювантной терапии, например криохирургии [9, 10]. Однако роль адъювантной терапии, в том числе высокоскоростной фрезы, до конца не выяснена. Учитывая высокий риск местного рецидива, желательно дальнейшее изучение адъювантной терапии. Хотя возраст, расположение (таз, проксимальный отдел бедра и проксимальный отдел плечевой кости), эпифизарный ХБ и предыдущая операция были определены как факторы риска местного рецидива [1, 2, 3, 15, 18, 19], их значение все еще остается спорным. .Lin et al. заявили, что местный рецидив, по-видимому, был связан с неадекватным хирургическим вмешательством и биологической агрессивностью опухоли [15]. Хотя мы согласны с этим предположением, к сожалению, достоверных факторов, определяющих биологическую агрессивность, не обнаружено [19]. В то время как компонент аневризматических кист костей считался связанным с агрессивным ХБ [20], другие исследования не смогли подтвердить это [2, 15, 21]. Рентгенологическая стадия, на которой была сделана попытка классифицировать агрессивность ХБ, также не смогла показать корреляцию между биологической агрессивностью и местным рецидивом [2, 5].Более того, исследования не смогли идентифицировать физический статус как фактор, связанный с агрессивным CB [1, 2, 15]. В этом исследовании физическое поражение ХБ не было связано с местным рецидивом. Аналогичным образом Sailhan et al. наблюдали, что эпифизарно-метафизарный ХБ не был связан с более высокой частотой рецидивов по сравнению с эпифизарным ХБ [1]. Более того, ни в каких исследованиях не удалось выявить прогностические патологические особенности агрессивного CB [19, 21].
Как правило, аутогенный или аллогенный костный трансплантат или полиметилметакрилат использовался для заполнения костного дефекта после кюретажа доброкачественной костной опухоли.Однако мы предпочли использовать SBS, поскольку он может обеспечить достаточное количество костных заменителей, несмотря на большие дефекты, и предотвратить заболеваемость донорским участком. Соответственно, Uchida et al. продемонстрировали хорошее врастание кости в SBS после кюретажа доброкачественной костной опухоли и пришли к выводу, что SBS является безопасным и удобным материалом для имплантата, который способствует регенерации костного дефекта [11]. Ямамото и др. сообщили об аналогичных результатах, в то время как Matsumine et al. продемонстрировали хорошие отдаленные результаты после имплантации SBS после операции по поводу опухоли кости [12, 13].Однако влияние SBS на соседний сустав недостаточно хорошо описано. Ямамото и др. сообщили о пяти случаях, когда SBS успешно имплантировали в субхондральные костные поражения без какой-либо дегенерации суставов [12]. Более того, Matsumine et al. сообщил об одном пациенте с гигантоклеточной опухолью проксимального отдела большеберцовой кости, у которого на рентгенограмме развилась дегенерация сустава через 8 лет после имплантации SBS [13]. Вышеупомянутое исследование показало, что включение SBS не было связано ни с локализацией эпифиза, ни с объемом полости, но было достоверно связано с мужчинами и более молодым возрастом [13].Насколько нам известно, настоящее исследование было самой большой серией по имплантации SBS в субхондральные поражения после операции на доброкачественной опухоли. Среди 30 пациентов, которым имплантировали SBS в субхондральное поражение, у 5 (16,7%) была выявлена рентгенологическая дегенерация пораженного сустава, хотя у большинства из них не было симптомов.
Имеется мало информации о дегенерации сустава после выскабливания эпифизарного ХБ [1, 8, 17, 22]. Фарфалли и др. сообщили, что у 20 из 53 пациентов с эпифизарным ХБ (38%) развился вторичный остеоартрит со средним периодом наблюдения 77 месяцев и 5- и 10-летней выживаемостью суставов 90% и 74% соответственно [17].Более того, Sailhan et al. обнаружили, что 8% пациентов с ХБ показали плохие функциональные результаты, определенные с использованием рентгенографических данных об артрите [1]. Наши результаты показали, что 16,7% опухолей, прилегающих к суставу, демонстрировали рентгенологические дегенеративные изменения, в то время как 3,3% (1 из 30 пациентов) проявляли небольшую боль вокруг сустава после использования SBS. В отличие от высокой частоты вторичного остеоартрита, о которой сообщили Farfalli et al., Наши результаты показали, что SBS, по-видимому, безопасен даже для пациентов с эпифизарным ХБ.Кроме того, наши результаты показали, что плечевые и подтаранные суставы имеют тенденцию к развитию рентгенологических дегенеративных изменений. Однако этот результат следует интерпретировать с осторожностью из-за небольшого количества пациентов. Тем не менее, Suneja et al. сообщили, что таранная кость и проксимальный отдел плечевой кости были связаны с худшими функциональными результатами [2], в то время как Farfalli et al. обнаружили, что вторичный остеоартрит чаще встречается у пациентов с ХБ тазобедренного сустава и таранной кости [17]. В совокупности, хотя SBS можно безопасно использовать при субхондральных поражениях, необходимо осознавать повышенный риск развития дегенерации суставов после лечения ХБ.Более того, пациенты должны быть проинформированы о риске артрита суставов, особенно с опухолями таранной кости и проксимального отдела плечевой кости.
У настоящего исследования было несколько ограничений, которые стоит учитывать. Во-первых, небольшое количество пациентов и различное расположение опухолей ослабили статистическую силу настоящего исследования. Во-вторых, относительно короткие сроки наблюдения привели к более низкой оценке развития дегенеративных изменений. В-третьих, контрольная группа не была включена, и мы не смогли сделать окончательного вывода о влиянии SBS на соседний сустав.
Хондробластома кости в педиатрической популяции: JBJS
Предпосылки: Хондробластома — это редкое доброкачественное поражение костей, которое встречается у молодых пациентов и имеет высокую частоту рецидивов. Целью настоящего исследования было сообщить о восьмидесяти семи случаях хондробластомы у детей и выявить возможные факторы, повышающие риск рецидива.
Методы: Мы ретроспективно рассмотрели восемьдесят семь случаев хондробластомы у пациентов с открытыми формами на момент диагностики и лечения.Были проанализированы исторические данные, полные данные изображений, гистологические данные и хирургические карты. Для определения предикторов рецидива использовалась множественная логистическая регрессия.
Результаты: В серию вошли 53 мальчика и 34 девочки со средним возрастом 12,5 лет. Поражения были локализованы в эпифизе у 68% пациентов, особенно в проксимальной части большеберцовой кости (двадцать четыре пациента) и проксимальной части бедренной кости (двадцать три пациента). Боль была присутствующим симптомом у 84% пациентов.Лечение заключалось в выскабливании внутри очага поражения с аутогенной костной пластикой у 63% пациентов. Функциональный результат в среднем через 62,5 месяца наблюдения был хорошим у 68,5% пациентов. Как минимум, через двадцать четыре месяца наблюдения, у 32% поражений возникли рецидивы. Пол, рентгенологическая агрессивность, аневризматический компонент костной кисты по гистологическому анализу и метод хирургического лечения не оказали существенного влияния на рецидив. Эпифизарные хондробластомы были связаны с более высоким риском рецидива по сравнению с метафизарными, апофизарными и эпифизарно-метафизарными поражениями (p = 0.004).
Выводы: Хондробластома у растущих детей чаще всего располагается в проксимальном отделе большеберцовой кости и проксимальном эпифизе бедренной кости. Частота рецидивов высока, особенно при строго эпифизарных поражениях. Поражения проксимального отдела бедра и предплюсны связаны с более неблагоприятным исходом.
Уровень доказательности: Уровень прогноза II. См. «Инструкции для авторов» для получения полного описания уровней доказательности.
Хондробластома височной кости: систематический обзор клинических характеристик и результатов
Цель
Хондробластома — это необычное доброкачественное новообразование хрящевого происхождения, обычно поражающее длинные кости.Височная кость — редкое место для этой опухоли. Клинический профиль, оптимальное медикаментозное и хирургическое лечение и результаты лечения хондробластомы височной кости остаются неизвестными.
Методы
Мы провели систематический обзор баз данных SCOPUS, PubMed и CENTRAL для отчетов о случаях и серий случаев пациентов с гистопатологически подтвержденной хондробластомой височной кости. Были собраны данные о демографии, клинических проявлениях, хирургическом лечении, адъювантном лечении и результатах последнего наблюдения.
Результаты
Всего в литературе было сообщено о 100 случаях, включая один, описанный в текущем исследовании. Средний возраст пациентов составлял 42,3 года (диапазон от 2 до 85 лет) с незначительной мужской склонностью (1,3: 1). Наиболее частыми клиническими проявлениями были отологические симптомы (например, потеря слуха [65%], шум в ушах и оталгия) и пальпируемое образование. Хирургическое иссечение было выполнено во всех случаях, при этом полное иссечение было выполнено в 58% случаев. Лучевая терапия проводилась в 18% случаев, в основном в качестве адъювантной терапии после субтотального иссечения.При среднем сроке наблюдения 2 года летальных исходов не было. Среди пациентов с подробным статусом при последующем наблюдении у 58% было полное неврологическое выздоровление, у 38% было частичное выздоровление и у 4% наблюдалось прогрессирование симптомов в результате рецидива опухоли.
Выводы
Хондробластома височной кости имеет клинический профиль, отличный от хондробластомы длинных костей. Хирургия является основой лечения, и лучевая терапия может быть назначена после субтотального удаления. После лечения результаты обычно благоприятные.
Ключевые слова
Хондробластома
Хирургия основания черепа
Височная кость
Аббревиатуры и сокращения
ВНЧС
Височно-нижнечелюстной сустав
Рекомендуемые статьиЦитирующие статьи (0)
Посмотреть полный текст Else
Inc.
Рекомендуемые статьи
Цитирующие статьи
Хондробластома: Опухоли костей: Опухоли костей
Общая информация
Опухоль Кодмана (старое историческое название хондробластомы)
- Хрящ, содержащий опухоль гигантских клеток (Колодней 1972)
- Кальцифицирующая гигантоклеточная опухоль (Ewing 1928)
Клинические данные
- Редкий; 1-2% все опухоли костей
- Мужское пристрастие (2: 1)
- Дети и молодежь; 90% 5-25 лет.старый
Доброкачественная агрессивная опухоль с высокой склонностью к местным рецидивам
Очень редкие случаи метастазирования в легкие
Местоположение: почти все случаи возникают из эпифиза кости.
- Эпифиз / апофиз только в 40% случаев
- Эпифиз и метафиз 55% случаев
- Только метафиз 4%
Дифференциальная диагностика эпифизарных поражений
- Хондробластома
- Светлоклеточная хондросаркома
- Гигантоклеточная опухоль (GCT)
- Субхондральная киста / внутрикостный ганглий
- Инфекция
- Эозинофильная гранулема (LCH)
- Остеоид Остеома
- Остеобластома
- Мец, миелома, лимфома
- Слабая боль, продолжающаяся от месяцев до нескольких лет
- У 33% пациентов наблюдается выпот и припухлость суставов с ограничением диапазона движений
- Часто путают со спортивной травмой
- Диапазон 3-72 года
- 95% случаев приходится на возраст от 5 до 25 лет
- Большинство случаев заболевания встречается у подростков от 10 до 20 лет
- Предрасположенность к дистальному отделу бедренной, проксимальной большеберцовой и плечевой костей
- 98% расположены в эпифизе, 30% — в области колена
- Может также встречаться в пяточной, таранной и височной костях
- Проксимальный отдел бедра 23%
- Дистальный отдел бедра 20%
- Голова и шея 16%
- Вертел 7%
- Проксимальный отдел большеберцовой кости 17%
- Проксимальный отдел плечевой кости 17%
- Руки и ноги 10%
- Представляет собой четко очерченный / четко очерченный географический овальный / круглый литический дефект
- Окружен ободком склеротической кости
- Обычно в эпифизарной области
- Поражение варьируется от 3 см до 6 см в диаметре
- Обычно рентгенопрозрачный
- Могут быть мелкие трабекулы и неправильные кальцификаты
- Кальцификации часто лучше обнаруживаются с помощью компьютерной томографии, но они не всегда присутствуют.
- Поражения могут расширять кость и образовывать новую надкостницу.
- Костная концевая пластинка, кора, костный контур не затронуты
- Географическое литическое поражение IA / IB край склероза
- Обычно эксцентрический в кости чаще, чем центральный
- Редко расширяется (редко проникает в кору)
- Кальцинированный хондроидный матрикс 30% -50% случаев
- Часто лучше обнаруживается с помощью компьютерной томографии
- Периостальная реакция 30-50% случаев
- Обычно возникает в соседнем диафизе / метафизе, поскольку эпифиз находится внутри сустава и не окружен надкостницей
- Географическое, хорошо очерченное поражение эпифиза
- Промежуточный сигнал на T1
- Высокий сигнал на Т2, смешанный с областями слабого сигнала (предполагается, что области со слабым сигналом являются вторичными по отношению к лизосомному содержанию высококлеточных областей)
- Уровни жидкости / жидкости, продемонстрированные в опухолях, которые претерпели изменение ABC (изменение аневризматической костной кисты)
- Обширный окружающий отек является обычным явлением
- Суставной выпот в 30-50% случаев
- Наиболее полезно для обнаружения тонкой минерализации, не видимой на рентгеновских снимках
- Используется для идентификации неповрежденной надкостницы вокруг любого расширяющегося компонента мягких тканей
- окружающая тонкая реактивная оболочка кости / минерализации (ободок кальцификации яичной скорлупы)
- помогает отнести опухоль к доброкачественной категории
- помогает оценить:
- костяного качества
- Степень деструкции кости и коры
- , повреждена ли субхондральная костная пластинка, прилегающая к суставному хрящу
- Сильно изменяющийся внешний вид
- Серый / желтый / коричневый и песчаный при вкраплениях кальцификации
- Перемежающиеся красные области от геморрагического некроза
- Могут быть сине-серые участки из хондроидной матрицы
- Обод склеротической кости виден на полностью удаленных препаратах
- Поражение может быть полностью кистозным с твердыми очагами опухолевой ткани на периферии
- Может произойти изменение аневризматической кисты кости (изменение ABC)
- Внешний вид варьируется в зависимости от процента клеток, некроза, образования хрящевого матрикса и изменения ABC
- Хондроидный матрикс до 15% опухоли
- Компонент ABC 5-15% опухолей
- Опухоль состоит из хондробластов с отчетливой толстой клеточной мембраной.Толстая клеточная мембрана придает ему «вид проволочного забора», особенно когда клеточные мембраны кальцинированы.
- Доброкачественные агрессивные опухоли
- агрессивно расти, разрушать кости
- может разрушать кору и врастать в мягкие ткани
- содержится в надкостнице (отличается от злокачественной опухоли, разрушающей кору)
- КРАЙНЕ редкие случаи метастазирования хондробластомы в легкие через 30 лет
- Метастазы могут оставаться стабильными или могут прогрессировать и вызывать смерть
- Рецидивы могут возникать в кости или прилегающих мягких тканях
- Задокументированы редкие случаи мультифокальных хондробластом (синхронное поражение нескольких участков)
- Вторичная аневризматическая киста кости часто коррелирует с хондробластомой
- Сообщалось, что хондробластомы трансформируются в фибросаркому или остеосаркому через несколько лет после лечения лучевой терапией.
- Кюретажная резекция внутри очага поражения и костная пластика наиболее распространенное лечение
- Цемент и внутренняя фиксация также могут использоваться для заполнения дефекта после удаления для отдельных пациентов
- Высокий риск местного рецидива только после выскабливания
- Местные адъюванты, такие как криохирургия (нанесение жидкого азота), могут быть рассмотрены для снижения риска местного рецидива
- Местный рецидив с дальнейшим разрушением костей
- В редких случаях неконтролируемые хондробластомы требовали ампутации, поскольку они полностью разрушали кость и / или соседний сустав
- У пациентов с незрелым скелетом (которые все еще растут) всегда существует риск разрушения пластинки роста из-за хондробластомы, поскольку она обычно растет рядом с пластиной роста и может повредить ее
- Радиочастотная абляция под контролем КТ (минимально инвазивный доступ)
- Может быть показан при некоторых небольших опухолях
- Выполняется в основном в специализированных центрах
- доброкачественные агрессивные опухоли, которые разрастаются и разрушают кости и суставы по мере роста
- Большинство пациентов излечиваются с помощью первой операции
- значительный риск местного рецидива (до 30% при одном выскабливании внутри очага поражения без дополнительного местного адъюванта, такого как криохирургия)
- Микроскопические опухолевые клетки могут вырасти снова после удаления опухоли
- Я предпочитаю выполнять выскабливание и криохирургию, когда это возможно, в соответствующих случаях, чтобы помочь искоренить микроскопическое заболевание и снизить риск местного рецидива (снизить риск возврата опухоли в кость после операции).
Клиническая презентация
Признаки / симптомы:
Распространенность:
Возраст:
Сайтов:
Наиболее частые местоположения:
Рентгенографическая презентация
Внешний вид рентгеновских лучей:
Внешний вид МРТ:
КТ внешний вид:
Сканирование костей: хондробластомы демонстрируют интенсивное повышенное поглощение при сканировании костей
Макропатология
| Для получения дополнительной информации наведите курсор на изображения | |
Микроскопическая патология
Биологическое поведение
Лечение
Лечение хондробластомы проксимального отдела плечевой кости с помощью внутриочаговой кюретажной резекции, криохирургии и костной пластики
