Операция по установке автоматического кардиовертера-дефибриллятора и восстановление после неё
Основная цель подобной процедуры – устранение аритмий, которые представляют опасность для жизни пациентов, а также улучшение качества их жизни. Перечень ограничений, которыми чревата имплантация ИКД, будет определяться физическим состоянием человека, степенью выраженности основной патологии, рекомендаций доктора.
Что такое автоматический кардиовертер-дефибриллятор – как он выглядит и работает?
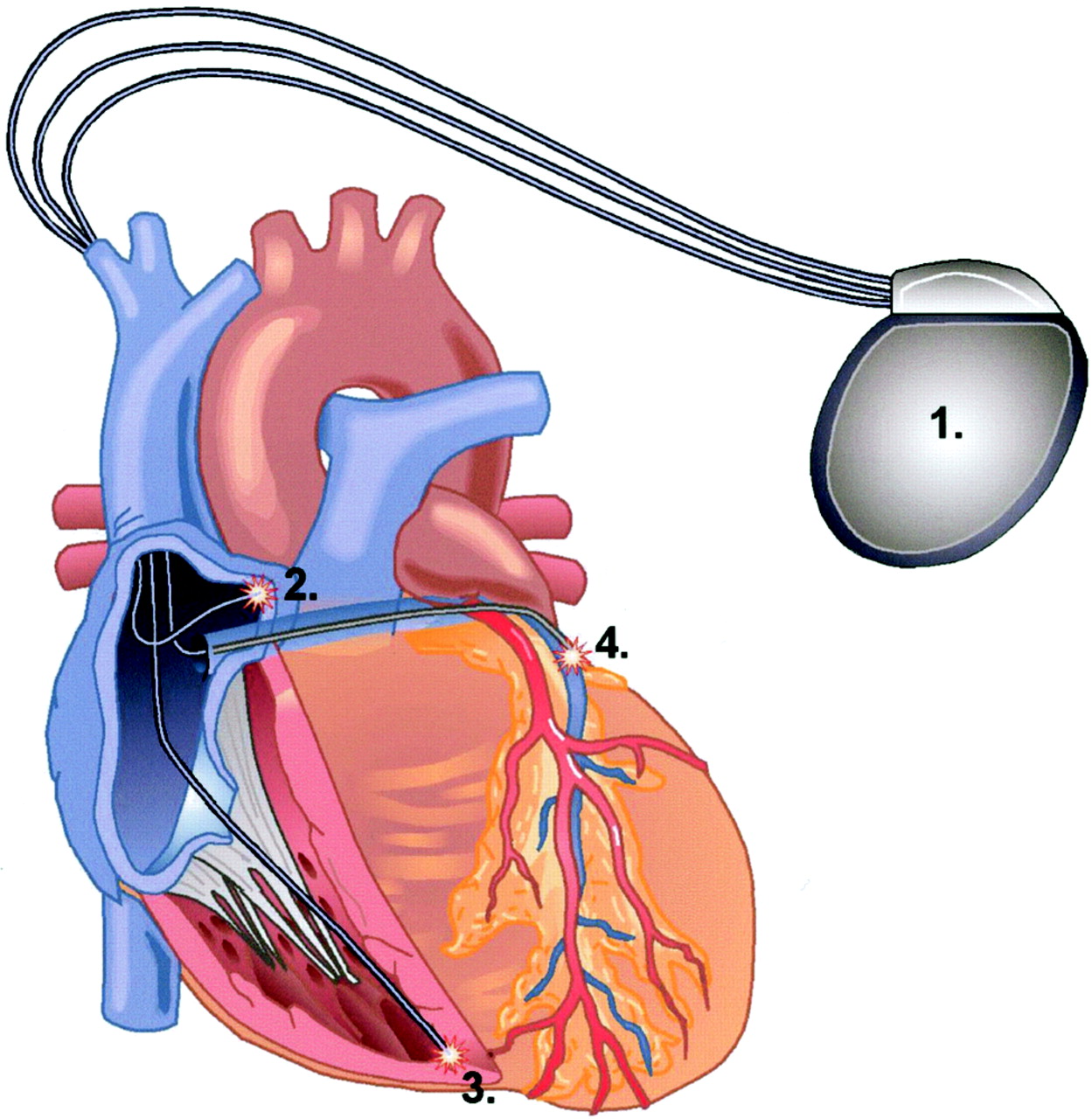
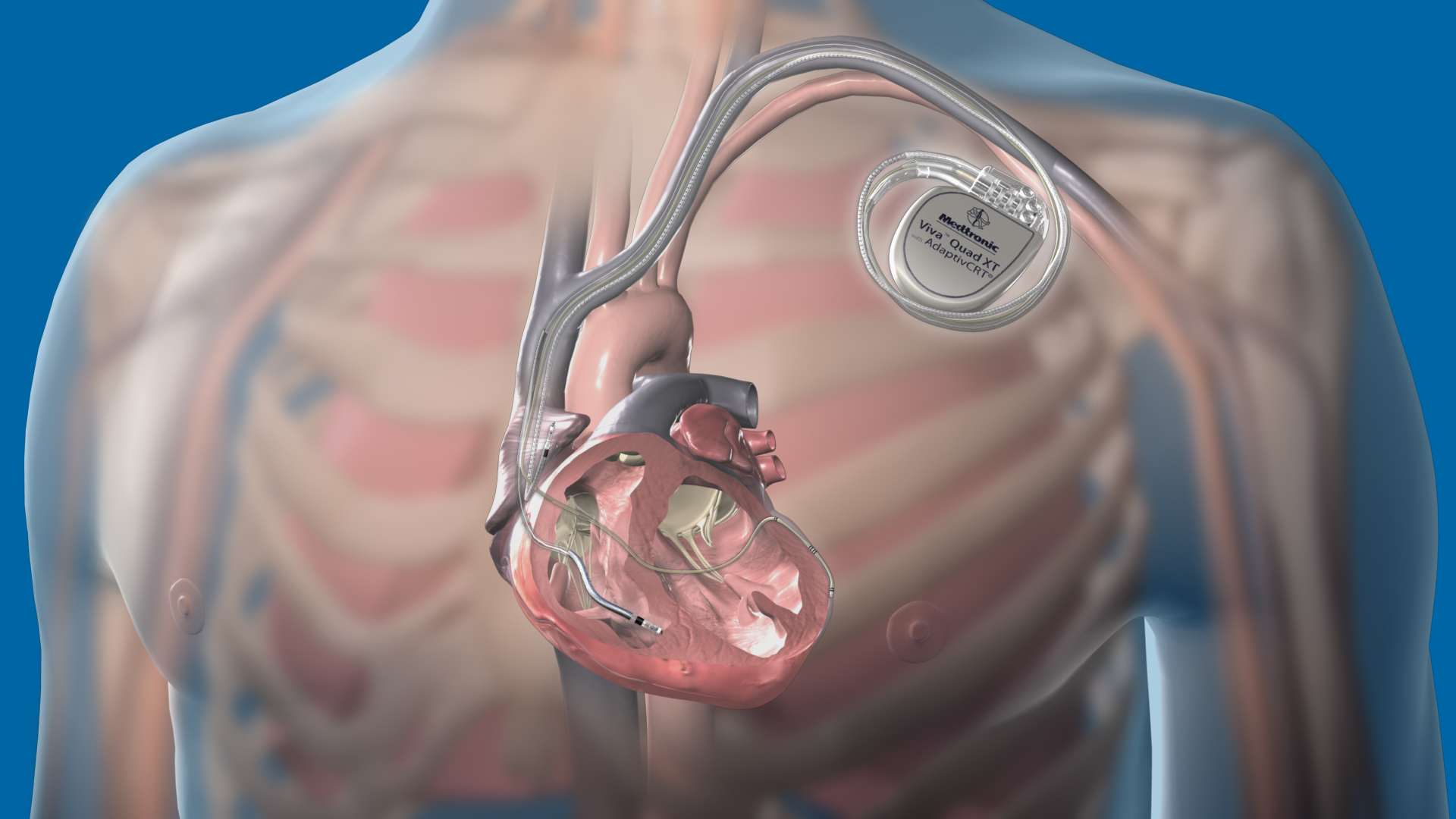
Рассматриваемый прибор внедряют под кожные покровы верхней части грудины. Он представляет собой небольшую по размерам металлическую коробочку, в которой располагается батарея и микросхема.
Видео: Установка кардиостимулятора
Основное назначение данного устройства – стимуляция сердца при нарушениях ритма, либо в случае его остановки.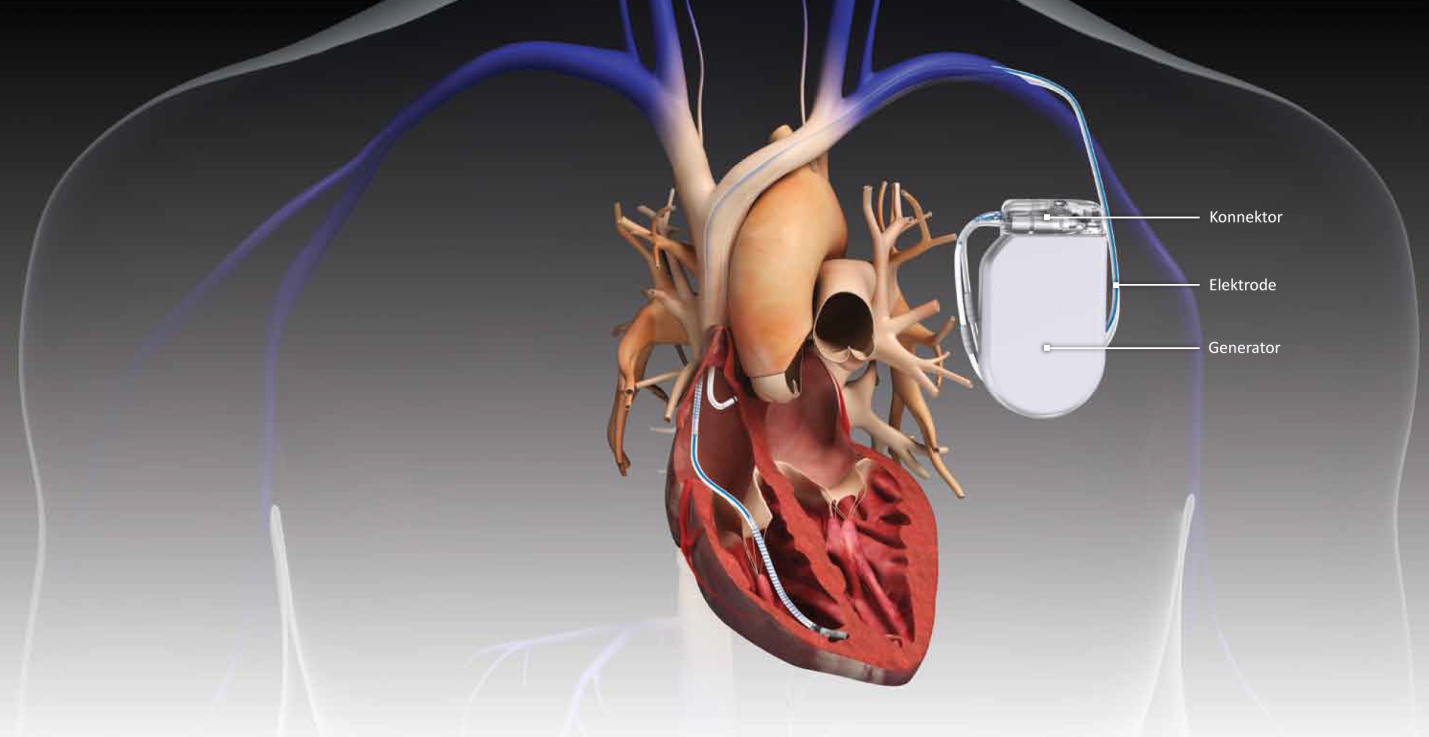 По сути, это тот же кардиостимулятор, но, в дополнение к основным функциям стимулирования работы сердечной мышцы, обладает функцией выявления и лечения очень опасного состояния — фибрилляции желудочков сердца, приводящего к его остановке.
По сути, это тот же кардиостимулятор, но, в дополнение к основным функциям стимулирования работы сердечной мышцы, обладает функцией выявления и лечения очень опасного состояния — фибрилляции желудочков сердца, приводящего к его остановке.
Восстановление сердечных сокращений осуществляется безболезненно, либо посредством дефибрилляции. Если же электрическая активность сердца в норме, ИКД не посылает никаких электрических импульсов.
Кардиовертер-дефибриллятор состоит из следующих компонентов:
- Электроды. Структура того или иного электрода определяется типом ИКД. Рассматриваемые компоненты представляют собой гибкие спиральные проводники, которые подводятся и устанавливаются в области правого желудочка и правого предсердия. Слежение и стимуляция сердечного ритма осуществляется посредством металлической головки, что на конце электрода. Кроме того, с целью более качественной фиксации современные проводники комплектуют специальной спиралью, которую ввинчивают в область воздействия при установке ИКД.

- Аккумулятор. Необходим для снабжения указанного устройства электроэнергией. При его полной разрядке дефибриллятор следует менять на новый.
- Коннекторный блок. С его помощью кардиостимулятор соединен с электродами.
- Микросхема. Отвечает за время воздействия и мощность электроэнергии, необходимых для импульса, что посылается к сердцу.
- Программатор. По своей сути, является компьютером, что располагается в кабинете у доктора. Его применяют в следующих случаях:
— Для получения сведений, что содержатся в кардиовертере-дефибрилляторе. У врача есть возможность проверить качество работы сердца и внедренного устройства.
— С целью перенастройки ИКД. Никаких хирургических манипуляций для подобного мероприятия не требуется.
Принцип действия автоматического кардиовертера-дефибриллятора
Показания к имплантации ИКД – кому операция жизненно необходима?
Рассматриваемый прибор имплантируют при следующих патологических состояниях:
- Внезапная остановка сердца в анамнезе у пациента.

- Недостаточное сокращение мышцы сердца — фибрилляция желудочков.
- Тяжелые желудочковые тахиаритмии. Внедрение ИКД предупредит внезапную остановку сердца.
- Сердечный ритм значительно ниже нормы.
- Наличие в истории болезни серьезных аритмий (от 1 и более).
- Инфаркт миокарда, при котором электрическая проводимость сердца была нарушена. Указанное явление может стать причиной появления опасных аритмий в будущем.
- Сердечная недостаточность.
Виды и степени блокады сердца — симптомы и последствия кардиоблокады
Видео: Установка кардиостимулятора: показания, этапы операции и принцип лечения аритмии сердца
Противопоказания к имплантации кардиовертера-дефибриллятора
ИКД не может быть имплантирован при следующих явлениях:
- Сбои в сердечном ритме можно устранить хирургическим путем.

- Желудочковая тахиаритмия или фибрилляция желудочков не являются следствием патологий сердца, и их можно устранить иным методом. Указанные патологические состояния могут развиться на фоне систематического приема наркотических средств, после удара электрическим током и пр.
- Тяжелое состояние больного (отек легких и т.п.), что спровоцировано сердечно-сосудистым заболеванием, и ликвидировать которое посредством консервативной терапии невозможно.
- Хроническая сердечная недостаточность IV функционального класса (запущенное состояние), при которой терапевтические мероприятия являются нерезультативными, а больной не включен в список кандидатов на пересадку сердца.
- Частые обморочные состояния, при которых сбои в сердечном ритме не наблюдаются, а исследования подтверждают отсутствие патологий сердца.
- Пациенту осталось жить около года по прогнозам врачей. В этом случае установку автоматического кардиовертера-дефибриллятора не осуществляют, даже при существовании абсолютных показаний.

- Расстройства психики. Внедрение ИКД может повлечь ухудшение психологического состояния.
- Наличие серьезных погрешностей в работе сердца, что имеют хроническую природу, и которые можно скорректировать посредством кардиохирургического вмешательства.
Как выполняется установка автоматического дефибриллятора, его замена – этапы операции
Перед проведением рассматриваемой процедуры пациенту следует пройти обследование:
- Сдать анализ крови.
- Исследовать состояние полости грудной клетки рентгенологическим методом.
- Пройти ЭКГ и ЭхоКГ.
С целью исключения/подтверждения ишемической болезни сердца проводят катетеризацию, либо стресс-тестирование.
О приеме тех или иных лекарственных препаратов следует сообщить доктору.
За несколько дней до операции нужно отказаться от медикаментов, способствующих разжижению крови.
За 8-10 часов до манипуляции воду и пищу принимать нельзя.
Процедура по первичной установке автоматического кардиовертера-дефибриллятора может длиться от 1 до 3 часов.
Алгоритм имплантации ИКД:
- Внутривенное введение успокоительных препаратов, с целью расслабления пациента перед операцией.
- Обработка рабочего участка антисептическими средствами.
- Применение местных анестетиков для обезболивания зоны манипуляции.
- Прокалывание подключичной вены с целлью введения в нее эндокардиальных электродов, что изначально помещены в гибкую пластмассовую трубку. Указанные электроды под рентген-контролем продвигают к правому желудочку и правому предсердию.
- Фиксация кончика электрода. Данный этап – наиболее сложная часть операции. Хирургу следует провести несколько проб, чтобы подобрать наилучший контакт.
- Подключение электродов к стимулятору. Сам ИКД помещают в лоскутный карман, что делают в области второго разреза.
- Наложение швов. Зачастую применяют рассасывающие нити.
- Накладывание давящей повязки с целью предотвращения просачивания крови. Ее снимают через сутки.
Для предупреждения инфицирования рабочей зоны после операции пациенту назначают недлительный курс антибиотикотерапии, а также противовоспалительные препараты.
Рентгеновский снимок после установки автоматического кардиовертера-дефибриллятора
Операция по замене ИКД занимает меньше времени, а восстановительный период короче, чем при первичной имплантации указанного устройства.
Уровень износа аккумулятора, а также степень исправности кардиодефибриллятора доктор периодически проверяет на программаторе. В связи с этим, медицинское учреждение нужно посещать несколько раз в году.
Если емкость батареи заканчивается, пациента информируют об этом за несколько месяцев и планируют процедуру по замене ИКД. В среднем аккумулятор пригоден 5-7 лет.
В ходе операции хирург внедряет новый кардиовертер-дефибриллятор в старый карман. В крайне редких случаях меняют также электроды. Но зачастую старые проводники присоединяют к новому стимулятору после их тщательного тестирования.
Чего стоит ожидать после имплантации ИКД, есть ли риски и возможны ли осложнения?
Первые 1-3 дня после операции пациент остается в больнице.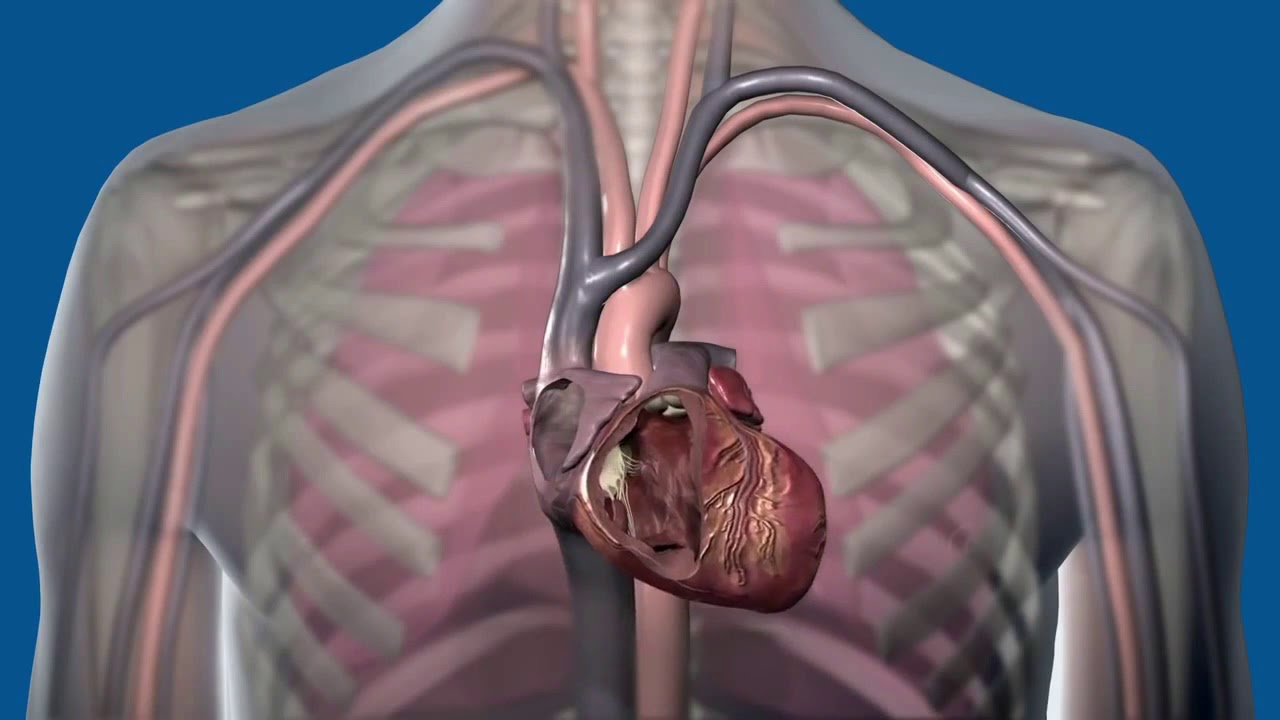 В этот промежуток времени доктор еще раз проверяет качество работы внедренного устройства, следит за общим состоянием больного.
В этот промежуток времени доктор еще раз проверяет качество работы внедренного устройства, следит за общим состоянием больного.
Если при закрытии раны использовались обычные хирургические нити, их снимают через 10 дней после имплантации ИКД.
Отечность, болевые ощущения в области прибора первые пару дней – явление вполне нормальное. Для снятия боли могут выписываться мягкие анальгетики.
Дискомфорт, связанный с внедрением инородного тела, будет присутствовать первые 2 месяца, особенно при поднятии руки. Однако, со временем человек привыкает к кардиодефибриллятору, и не ощущает его наличие.
На месте разреза формируется тонкий белый рубец.
Возможные обострения:
- Инфицирование операционного участка.
- Кровотечение из области, куда был помещен ИКД.
- Плохая переносимость анестетиков, что применялись во время манипуляции.
- Повреждение нервного корешка, стенки сердца либо кровеносного сосуда.

- Попадание воздуха в плевральную полость.
Иные вероятные последствия:
- Посылание импульсов, в которых нет нужды. Особенно это актуально для маленьких пациентов: их чрезмерная физическая активность усиливает сердцебиение, что приводит к ненужным разрядам. Подобное явление, как правило, сопровождается болями в грудине, и способно стать причиной повреждения органа. В таких случаях следует обратиться к доктору: он перенастроит прибор либо же пропишет определенные медицинские препараты: Соталол, Амиодарон, бета-блокаторы и т.п.
- Отсутствие импульсов при нарушении сердечного ритма. Причина этого кроется в неисправности стимулятора, — его нужно менять либо корректировать.
Кроме того, в целях защиты прибора от неисправности необходимо избегать длительного контакта с устройствами, что продуцируют магнитные поля.
Примером подобных устройств являются:
- Мобильные/сотовые телефоны, МР3-плееры.
 Если они включены, не следует их носить в кармане в непосредственной близости с ИКД.
Если они включены, не следует их носить в кармане в непосредственной близости с ИКД. - Микроволновая печь.
- Электрогенераторы.
- Сварочные аппараты.
- Металлические детекторы. Перед их прохождением нужно обязательно поставить в известность персонал, что в организме находится кардиовертер-дефибриллятор. Проходить через такие детекторы можно, но сидеть возле них, либо задерживаться в проеме не следует.
- Магнитно резонансные томографы.
О том, что в организм имплантирован ИКД, пациент сможет подтвердить посредством специальной карточки-свидетельства, которую ему должен выдать врач. Указанную карточку нужно постоянно носить с собой.
Рекомендации пациентам после имплантации дефибриллятора – как восстановиться после операции, и каких правил придерживаться?
Для минимизации риска развития обострений, а также с целью обеспечения качественной работы внедренного кардиодефибриллятора, пациенту после операции следует придерживаться следующих рекомендаций:
- Соблюдать постельный режим в течение первых суток после хирургического вмешательства.

- Отказаться от тяжелых физических нагрузок на 2-3 месяца. Именно столько времени уходит на полное сращение имплантированного устройства с тканями организма. Кроме того, на период ношения ИКД желательно не заниматься контактными видами спорта, — они могут послужить причиной повреждения прибора.
- Избегать попадания воды на операционный участок минимум 10 дней. В противном случае может произойти инфицирование.
- Не носить тесную одежду, при которой кожный покров в зоне манипуляции будет раздражаться.
- Осуществлять проверку качества работы установленного кардиовертера-дефибриллятора первый раз через 1-3 месяца, а далее – каждые полгода.
- Не садиться за руль транспортного средства полгода. Имплантация ИКД не является гарантией отсутствия обмороков после процедуры.
В обязательном порядке необходимо проинформировать врача, если имеют место быть следующие патологические состояния:
- Повышение температуры тела, озноб.
- Выделения из раневой поверхности.

- Симптомы интоксикации организма, включающие расстройства работы желудочно-кишечного тракта.
- Отсутствие эффекта от обезболивающих препаратов.
Поводом для обращения в «Скорую помощь» являются:
- Болевые ощущения в грудине, одышка.
- Несколько ударов в сердце подряд.
- Сильное головокружение. При этом не важно был удар в сердце либо его не было.
Операция имплантация кардиовертера-дефибриллятора
Имплантация кардиовертера дефибриллятора .
Имплантация кардиовертера дефибриллятора – это операция в процессе которой в организм человека помещают электронный прибор (имплантируемый кардиовертер-дефибриллятор, или ИКД), который будет отслеживать и купировать возникающие жизнеурожающие аритмии.
имплантация ИКД
Пнятно, что такой прибор имплантируется только людям имеющим риск возникновения жизнеугрожающих аритмий. Это, как правило, люди с выраженной сердечной недостатьчностью, постинфарктные пациенты, пациенты, перенесшие клиническую смерть от аритмии и успешно реанимированные, то есть выжившие.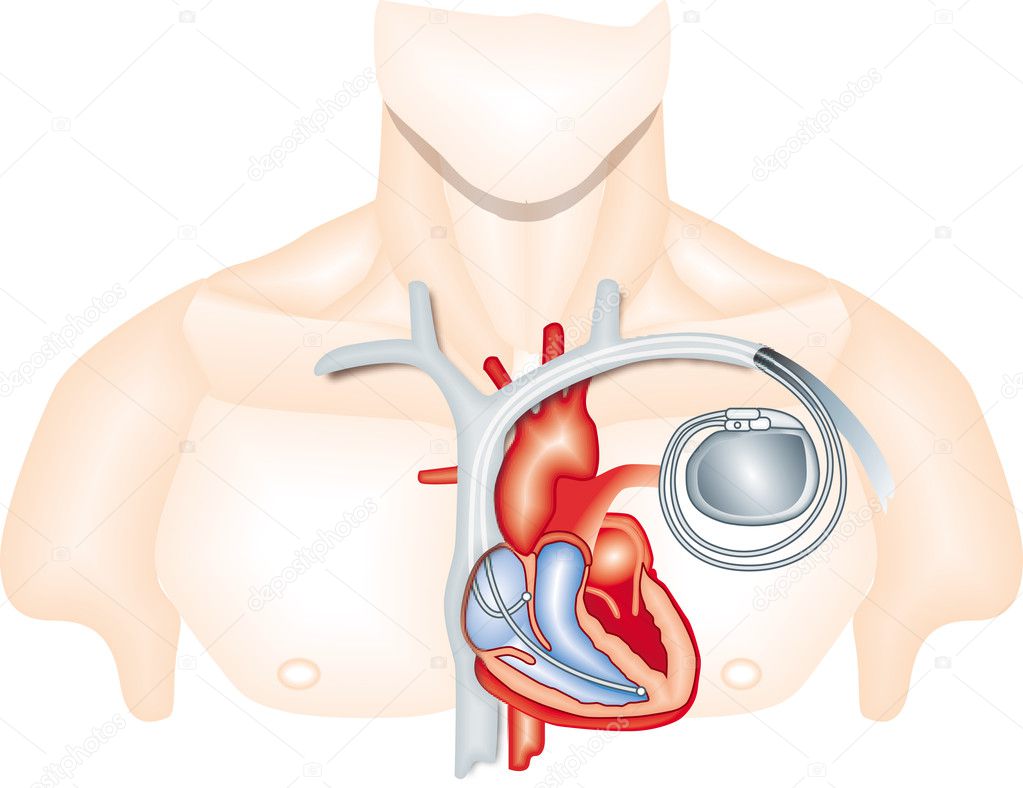
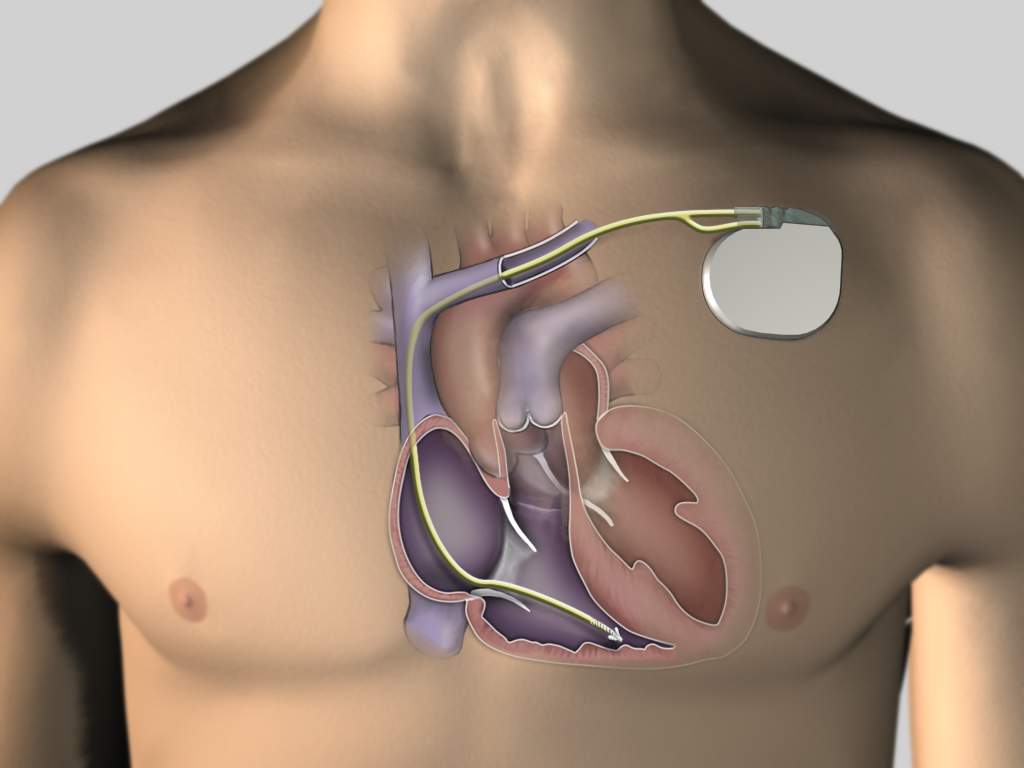
Установка ИКД в организм человека проходит в условиях операционной, оснащенной рентгеноскопическим оборудованием, чтобы под контролем рентгена хирург установил ИКД и электроды в оптимальную позицию в сердца.
Подготовка к операции и первый этап операции.
Перед операцией пациенту бреют операционное поле, и пациент должен быть голодным (последний прием пищи возможен за 6 часов)
Первый этап операции по имплантации ИКД — это всегда обработка операционного поля антисептическим раствором. Вообще операция очень похожа на имплантацию кардиостимулятора и имеет те же основные этапы.
Местная анестезия и доступ к венам.
После того, как операционное поле обработано и пациент накрыт стерильным хирургическим бельем, производится местная анестезия. Как правило, в качестве анестетика хирурги используют новокаин, но возможно применение лидокаина, наропина и других местных анестетиков.
После анестезии производится кожный разрез. Его длина около 5 см. Разрез локализуется, чаще всего, в левой подключичной области.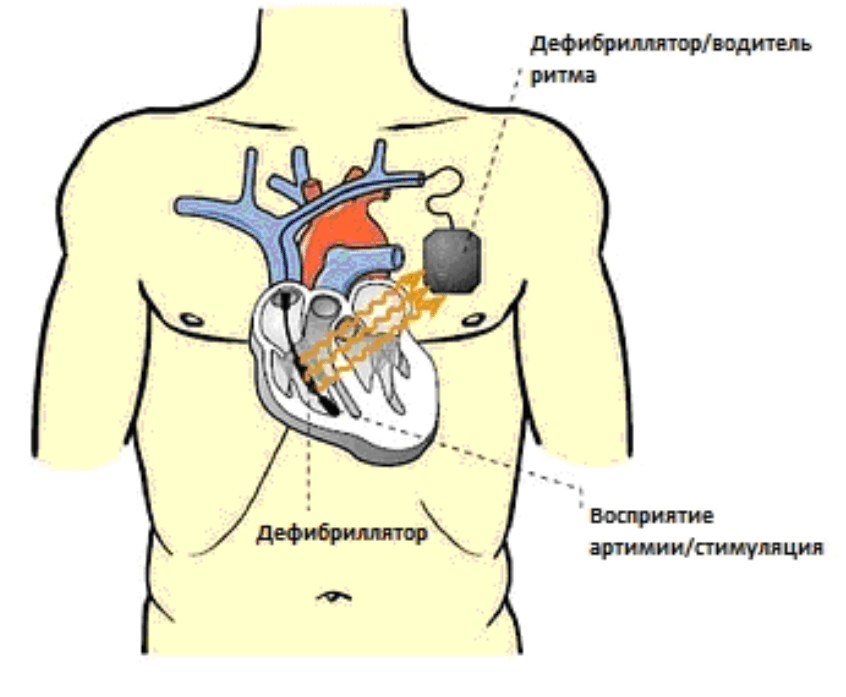 После разреза хирург формирует «карман» для будущего кардиовертера-дефибриллятора под большой грудной мышцей, в ее толще, либо над ней. Далее необходима получить доступ к подключичной вене. Хирург производит пункцию подключичной вены столько раз, сколько электродов планируется устанавливать (один, два или три). Пункция производится по методике Сельдингера: иглой находится вена, потом, через иглу вводится металлический гибкий проводник, игла убирается. Далее по проводнику вводятся пласnиковые трубки — интродьюсеры.
После разреза хирург формирует «карман» для будущего кардиовертера-дефибриллятора под большой грудной мышцей, в ее толще, либо над ней. Далее необходима получить доступ к подключичной вене. Хирург производит пункцию подключичной вены столько раз, сколько электродов планируется устанавливать (один, два или три). Пункция производится по методике Сельдингера: иглой находится вена, потом, через иглу вводится металлический гибкий проводник, игла убирается. Далее по проводнику вводятся пласnиковые трубки — интродьюсеры.
Установка электродов.
Через интродьюсеры заводится электроды. При имплантации ИКД один из электродов обязательно должен быть в правом желудочке — это дефибрилляционный электрод, который и будет учавствовать в нанесении высокоэнергетических шоков. Если дефибриллятор однокамерный, то будет только один дефибрилляционный электрод и все. Однокамерный кардиовертер-дефибрилляцтор показан для профилактики внезапной сердечной смерти людям с постоянной формой фибрилляции предсердий и факторами риска внезаптой сердечной смерти. Если двухкамерный, до будет имплантирован еще предсердный электрод. Двухкамерный кардиостимулятор служит для людей, которым кроме дефибрлляционной функции ИКД необходима еще двухкамерный стимуляция сердца, то есть те, кто страдает брадикардией, а так же всем пациентов, у которых нет постоянной формы фибрилляции предсердий. В некоторых случаях необходим трехкамерный кардиовертер-дефибриллятор, когда третий электрод устанавливается в левый желудочек сердца. Такой аппарат исполняет еще функцию синхронизации работы желудочков и показан людям с сердечной недостаточностью на фоне блокады левой ножки пучка Гиса.
Если двухкамерный, до будет имплантирован еще предсердный электрод. Двухкамерный кардиостимулятор служит для людей, которым кроме дефибрлляционной функции ИКД необходима еще двухкамерный стимуляция сердца, то есть те, кто страдает брадикардией, а так же всем пациентов, у которых нет постоянной формы фибрилляции предсердий. В некоторых случаях необходим трехкамерный кардиовертер-дефибриллятор, когда третий электрод устанавливается в левый желудочек сердца. Такой аппарат исполняет еще функцию синхронизации работы желудочков и показан людям с сердечной недостаточностью на фоне блокады левой ножки пучка Гиса.
Подключение ИКД.
Наконец, электроды установлены и наступает этап операции, когда происходит непосредственно установка кардиовертере дефибриллятора в сформированное ложе — «карман».
Электроды подсоединяются к ИКД с помощью небольшой отвртки, и кардиовертер помещается в ложе.
Ушивание ложа кардиовертера-дефибриллятора.
Послдедний этап операции — это наложение швов.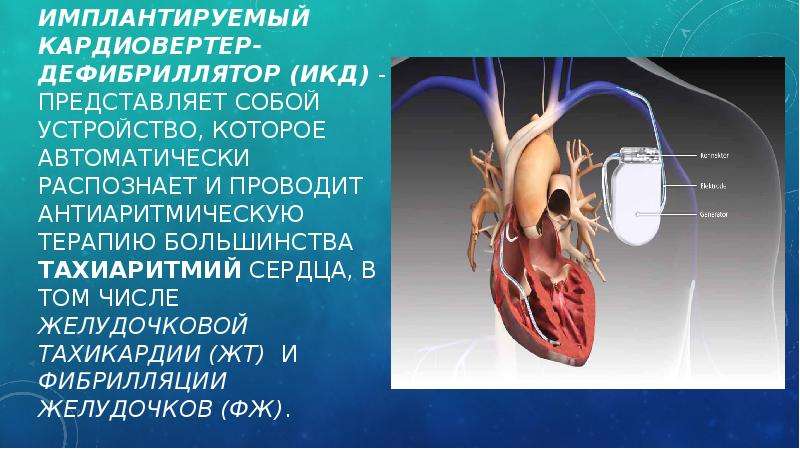 Ткани всегда ушиваются послойно. Вначале ушивается мышца отдельными узловыми швами нерассасывающейся нитью. Затем такой же нитью ушивается подкожно-жировая клетчатка. Вконце ушивается кожа. На кожу чаще всего используют рассасывающийся материал и накладывается внутрикожный косметический шов. Рассасывающийся шовный материал не нужно снимать, он сам рассасется через 1-1.5 месяца.
Ткани всегда ушиваются послойно. Вначале ушивается мышца отдельными узловыми швами нерассасывающейся нитью. Затем такой же нитью ушивается подкожно-жировая клетчатка. Вконце ушивается кожа. На кожу чаще всего используют рассасывающийся материал и накладывается внутрикожный косметический шов. Рассасывающийся шовный материал не нужно снимать, он сам рассасется через 1-1.5 месяца.
Иногда на кожу также накладываются нерассасывающиеся узловые швы. Такие швы снимаются на 10-14 день после операции.
Кардиовертер дефибриллятор — запреты после операции.
После имплантации кардиовертера -дефибриллятора в течение 6 часов после операции пациент должен лежать.
В течение 3 месяцев после операции пациента просят соблюдать определенный двигательный режим: левую руку (со стороны имплантации) дне поднимать выше уровня плеч, избегать резких и размашистых движений, падений, спать на спине или левом боку.
Пациентам с кардиовертером-дефибриллятором нельзя работать с линиями высоковольтных электропередач и с электродуговой сваркой, нежелательно проходить через рамки метеллодетекторов.
В остальном люди с ИКД могут вести обычный образ жизни.
Подкожный или трансвенозный bмплантируемый кардиовертер-дефибриллятор (ИКД): основные результаты исследование PRAETORIAN
Актуальность
Имплантируемые кардиовертеры-дефибрилляторы (ИКД) используются с целью профилактики внезапной сердечной смерти у пациентов с высоким риском ее развития. Известно, что осложнениями наиболее распространенных сегодня трансвенозных ИКД являются пневмоторакс и перфорация сердца, связанные с установкой устройства, а также эндокардит и дисфункция электрода в отдаленном периоде. Все это стало послужило предпосылками для создания подкожных ИКД. А целью исследования PRAETORIAN была оценка их безопасности в сравнении с трансвенозными устройствами.
Методы
В исследование PRAETORIAN включались пациенты, имеющие показания к ИКД, но не нуждающиеся в функции кардиостимулятора.
Участники рандомизировались в две группы: трансвенозных и подкожных ИКД.
Первичной конечной точкой была комбинация связанных с устройством осложнений, а также «ложные» срабатывания ИКД. Выполнялся анализ noninferiority, а верхней границей 95% доверительного интервала для значения отношения рисков развития первичной конечной точки было 1.45.
Результаты
-
В исследование было включено 849 пациентов (426 рандомизированы в группу трансвенозных ИКД и 423 – в группу подкожных). -
Медиана наблюдения составила 49 месяцев. За это время наступление первичной конечной точки было зарегистрировано у 68 пациентов в каждой из групп (отношение рисков 0.99; 95% доверительный интервал 0.71-1.39; p=0.01 для анализа noninferiority). -
Связанные с устройством осложнения произошли у 44 и 31 пациентов из групп трансвенозных и подкожных ИКД, соответственно (отношение рисков 0. 69; 95% доверительный интервал 0.44-1.09), а «ложные» срабатывания – у 29 пациентов из группы трансвенозных ИКД и 41 пациентов из группы подкожных ИКД (отношение рисков 1.43; 95% доверительный интервал 0.89-2.3).
69; 95% доверительный интервал 0.44-1.09), а «ложные» срабатывания – у 29 пациентов из группы трансвенозных ИКД и 41 пациентов из группы подкожных ИКД (отношение рисков 1.43; 95% доверительный интервал 0.89-2.3).
Заключение
Таким образом, результаты исследования PRAETORIAN продемонстрировали, что у пациентов, имеющих показания к ИКД без показаний к кардиостимуляции, подкожные ИКД не хуже, чем трансвенозные, относительно связанных с устройством осложнений и «ложных» срабатываний.
Источник:
Knops R, et al. N Engl J Med. 2020;383:526-36.
ЭКС, ИКД и МРТ — Доказательная медицина для всех
В настоящее время проведение магнитно-резонансной томографии (МРТ) у пациентов с имплантированными искусственными водителями или имплантируемыми кардиовертерами-дефибрилляторами (ИКД) считается противопоказанным из-за опасений, что магнитное поле может нарушить работу устройства, и в последние годы производители состязались в разработке новых безопасных при МРТ электрокардиостимуляторов или дефибрилляторов.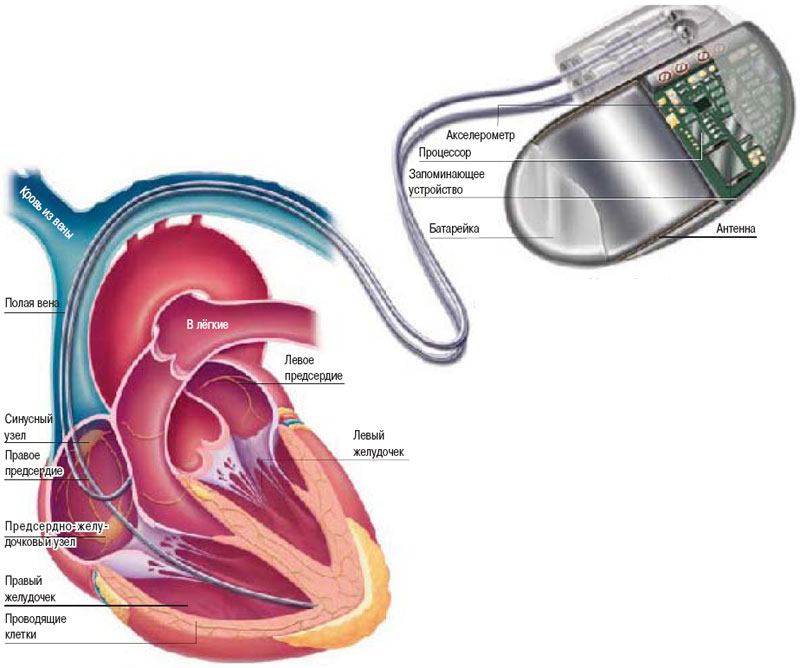
В то же время, в настоящее время в США приблизительно два миллиона человек являются носителями стандартных искусственных водителей ритма и ИКД, и, по расчетам, примерно половине из них когда-нибудь понадобится МРТ. Процедура замены стандартного устройства на безопасное при МРТ сопряжена с определенным риском. Так, в исследовании «Регистр замены генераторов в имплантируемых водителях сердечного ритма» (Implantable Cardiac Pulse Generator Replacement Registry, REPLACE) замена генератора вместе с электродами или без них ассоциировалась с частотой существенных нежелательных явлений со стороны сердца от 4% до 15%. Напротив, ряд мелких исследований показал, что при условии должного мониторинга состояния пациентов и адекватного программирования устройств МРТ может проводиться с минимальным риском.
На проходившей 15-19 ноября 2014г. в Чикаго ежегодной научной конференции Американской кардиологической ассоциации (American Heart Association, AHA) были представлены результаты крупного проспективного регистра MagnaSafe Registry. Данное исследование показало, что у пациентов, которым были имплантированы обычные модели искусственных водителей ритма или ИКД, и у которых возникают показания к проведению с диагностической целью МРТ не относящихся к грудной клетке анатомических областей (например, головного мозга, нижних отделов позвоночника, тазобедренного или коленного суставов), можно безопасно провести необходимое исследование.
Данное исследование показало, что у пациентов, которым были имплантированы обычные модели искусственных водителей ритма или ИКД, и у которых возникают показания к проведению с диагностической целью МРТ не относящихся к грудной клетке анатомических областей (например, головного мозга, нижних отделов позвоночника, тазобедренного или коленного суставов), можно безопасно провести необходимое исследование.
В обсуждаемый анализ регистра MagnaSafe были включены 1500 пациентов, которым была выполнена МРТ подобных областей, и которым были имплантированы обычные устройства (в противовес тем, которые считаются «безопасными при МРТ», т.е. имеют электроды и генератор, для которых была показана безопасность МРТ в определенных условиях). Ни один из пациентов не умер вследствие проведенных исследований. Был зарегистрирован один случай острого нарушения функции ИКД, который был связан с ошибкой программирования устройства, при этом устройство было немедленно заменено. Таким образом, в исследовании было показано, что «при наличии клинических показаний к МРТ областей вне грудной клетки исследование может проводиться при 1,5 T без существенного клинического риска при условии адекватного скрининга пациентов и правильного программирования устройства». Пока эти результаты были представлены только в рамках данной конференции, однако в настоящее время готовится их журнальная публикация.
Пока эти результаты были представлены только в рамках данной конференции, однако в настоящее время готовится их журнальная публикация.
Итак, включение пациентов в обсуждаемый регистр происходило в 21 центре, которые были расположены в США. Участвовать могли пациенты с искусственными водителями ритма, которые не относились к безопасным при МРТ, но были имплантированы после 2001г., кроме того, пациенты не должны были быть зависимыми от кардиостимулятора. Исследователи следовали протоколу, который был разработан с целью минимизации возможных предотвратимых нежелательных явлений. Первичными конечными точками были смертность, возникновение новых нарушений ритма, потеря кардиостимуляции или требующее немедленной замены устройства нарушение функции генератора или электродов во время исследования.
Всего было включено 1000 пациентов с электрокардиостимуляторами (средний возраст 73 года; средняя давность имплантации устройств примерно 3 года) и 500 пациентов с ИКД, чей средний возраст составил 65 лет, а устройства были имплантированы 2,7 лет назад. 60% от всех включенных пациентов были мужчинами. Пациентам проводились МРТ позвоночника (40%), головного мозга (35%), суставов (10%), брюшной полости/таза (5%) и прочих областей (10%), продолжительность исследования составляла в среднем 45 минут.
60% от всех включенных пациентов были мужчинами. Пациентам проводились МРТ позвоночника (40%), головного мозга (35%), суставов (10%), брюшной полости/таза (5%) и прочих областей (10%), продолжительность исследования составляла в среднем 45 минут.
Во время данного исследования не было зарегистрировано случаев отказа электродов. У одного пациента с неадекватно запрограммированным ИКД (функция лечения тахикардии была ошибочно оставлена активной, в то время как функция лечения брадикардии во время МРТ была выключена), произошел отказ генератора, и устройство было немедленно заменено. У шести пациентов были эпизоды фибрилляции предсердий, из них у пяти человек диагноз ФП имелся и ранее, и они получали варфарин. Ритм восстановился во всех случаях. Желудочковых нарушений ритма зафиксировано не было. У шести пациентов с искусственными водителями ритма отмечалась перезагрузка устройства. Изменение сопротивления электродов не ассоциировалось с клинически значимыми изменениями параметров.
Большинству пациентов было проведено одно исследование, однако были пациенты – в основном с опухолями головного мозга или инсультами, кому было выполнено от двух до десяти исследований, что не сопровождалось повышением риска.
Авторы исследования делают общий вывод о совместимости стандартных кардиостимуляторов и ИКД с МРТ. Тем не менее, они отмечают критическую значимость адекватного программирования устройства перед исследованием. Они выражают надежду, что полученные ими данные послужат основанием для изменения рекомендаций.
AHA/ACC и стандартного страхового покрытия, что сделает проведение необходимого с клинической точки зрения МРТ доступнее для пациентов с обычными кардиостимуляторами и ИКД.
По требованию Управления по контролю качества пищевых продуктов и лекарственных средств США (Food and Drug Administration, FDA) в обсуждаемое исследование не включались пациенты, которым требовалось проведение МРТ органов грудной клетки, поскольку считается, что это сопряжено с особенно высоким риском. Тем не менее, учитывая полученные результаты, исследовательский коллектив планирует в дальнейшем изучение безопасности у пациентов со стандартными устройствами МРТ органов грудной клетки и МРТ с напряженностью поля 3T.
Тем не менее, учитывая полученные результаты, исследовательский коллектив планирует в дальнейшем изучение безопасности у пациентов со стандартными устройствами МРТ органов грудной клетки и МРТ с напряженностью поля 3T.
Имплантированный кардиовертер-дефибриллятор (ИКД) — Медицина и здоровье
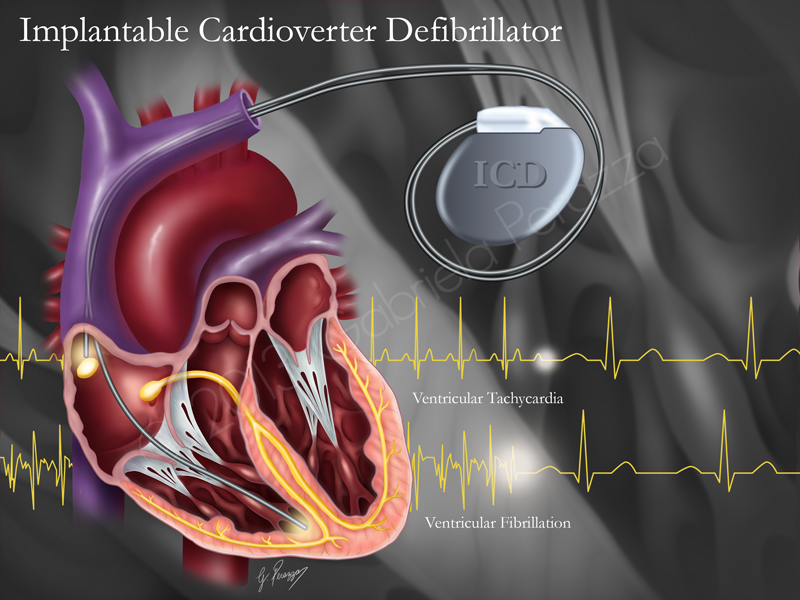
Дефибрилляторы – устройства, которые могут обнаруживать и корректировать потенциальные смертельные сердечные ритмы. Наиболее распространенный опасный ритм – фибрилляция желудочков. При этой патологии нижние камеры сердца (желудочки) дрожат без фактического сдавливания и перекачивания. Кровь перестает поступать в мозг и другие органы. В результате человек теряет сознание. Смерть может наступить в течение нескольких минут.
Однако быстрый удар электричества может восстановить нормальный ритм сердца. Элекрошок делают на грудной клетке с помощью автоматического внешнего дефибриллятора.
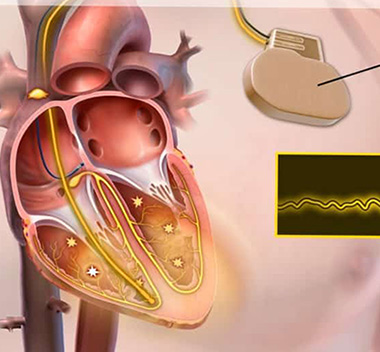
По показаниям здоровья некоторым людям необходим имплантируемый кардиовертер-дефибриллятор (ИКД). Это миниатюрное электронное устройство устанавливают под кожей под ключицей (см. Иллюстрацию).
Это миниатюрное электронное устройство устанавливают под кожей под ключицей (см. Иллюстрацию).
Как работает имплантированный кардиовертер-дефибриллятор?
«Это все равно, что постоянно иметь с собой собственного личного специалиста по неотложной медицинской помощи», – говорит д-р Мусса Мансур, руководитель программы мерцательной аритмии в Массачусетской больнице, связанной с Гарвардом.
ИКД обнаруживает аномальный сердечный ритм за считанные секунды и устраняет его. Устройство постоянно отслеживает ритм и частоту сердечных сокращений и выдает низкоэнергетическую электрическую коррекцию в случае обнаружения незначительной частоты сердечных сокращений. Устройство также вызывает более значительный толчок, подобный быстрому удару в грудь. Это останавливает потенциально опасные для жизни нарушения ритма сердца.
Состав ИКД
ИКД состоит из генератора, который имплантируется под кожу под ключицей. Он содержит батарею ( обычно работает от шести до девяти лет) и электрические компоненты, анализирующие электрическую активность сердца.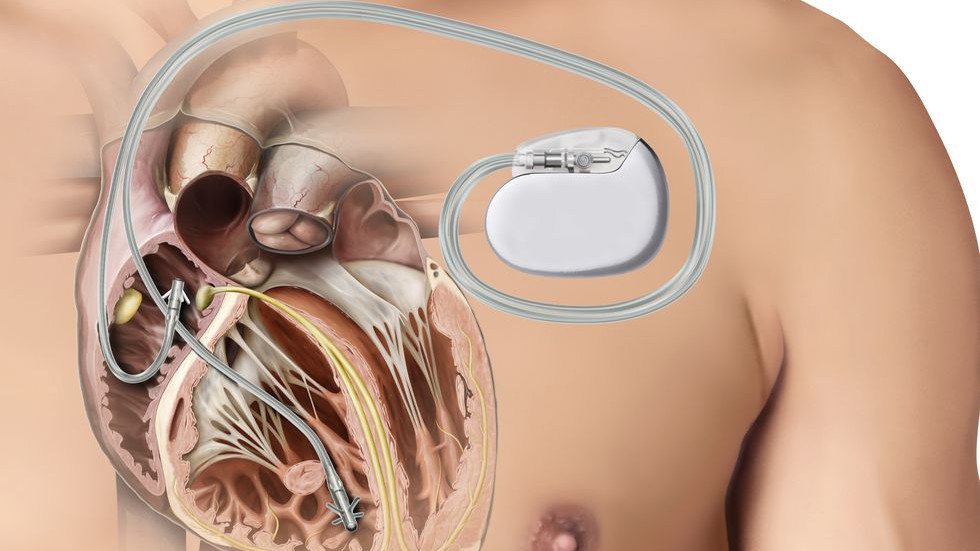 Один или несколько электродов пронизывают через вену камеры сердца. Эти электроды фиксируют ненормальный ритм и посылают короткий, интенсивный электрический шок. Это восстанавливает нормальный ритм сердца.
Один или несколько электродов пронизывают через вену камеры сердца. Эти электроды фиксируют ненормальный ритм и посылают короткий, интенсивный электрический шок. Это восстанавливает нормальный ритм сердца.
Причины для использования ИКД
- Самые ранние ИКД использовались у пациентов, переживших внезапную остановку сердца и перезапуск. Если ваше сердце однажды вошло в рискованный ритм, есть большая вероятность, что оно сделает это снова, говорит доктор Мансур. Но эти случаи составляют лишь небольшую часть имплантаций ИКД.
- Сегодня большинство пациентов с имплантированными ИКД получают его в качестве профилактической меры из-за высокого риска развития опасного ритма.
- Часто основной причиной является дилатационная кардиомиопатия, заболевание, вызывающее структурное повреждение сердечной мышцы. Главная насосная камера сердца (левый желудочек) увеличивается и слабеет. И в конечном итоге сердце не может перекачивать достаточно крови для удовлетворения потребностей организма.

- Повреждения от инфарктов часто являются причиной кардиомиопатии.
- Наследственные факторы.
- Инфекции.
- Злоупотребление наркотиками или алкоголем.
Большинство ИКБ имплантированы пожилым людям. Но небольшой процент детей и молодых людей в возрасте от 20 до 30 лет получают его для лечения редких наследственных проблем с сердечным ритмом. Это могут быть синдром длинного интервала QT и гипертрофическая кардиомиопатия.
Рекомендации: как жить с ИКД?
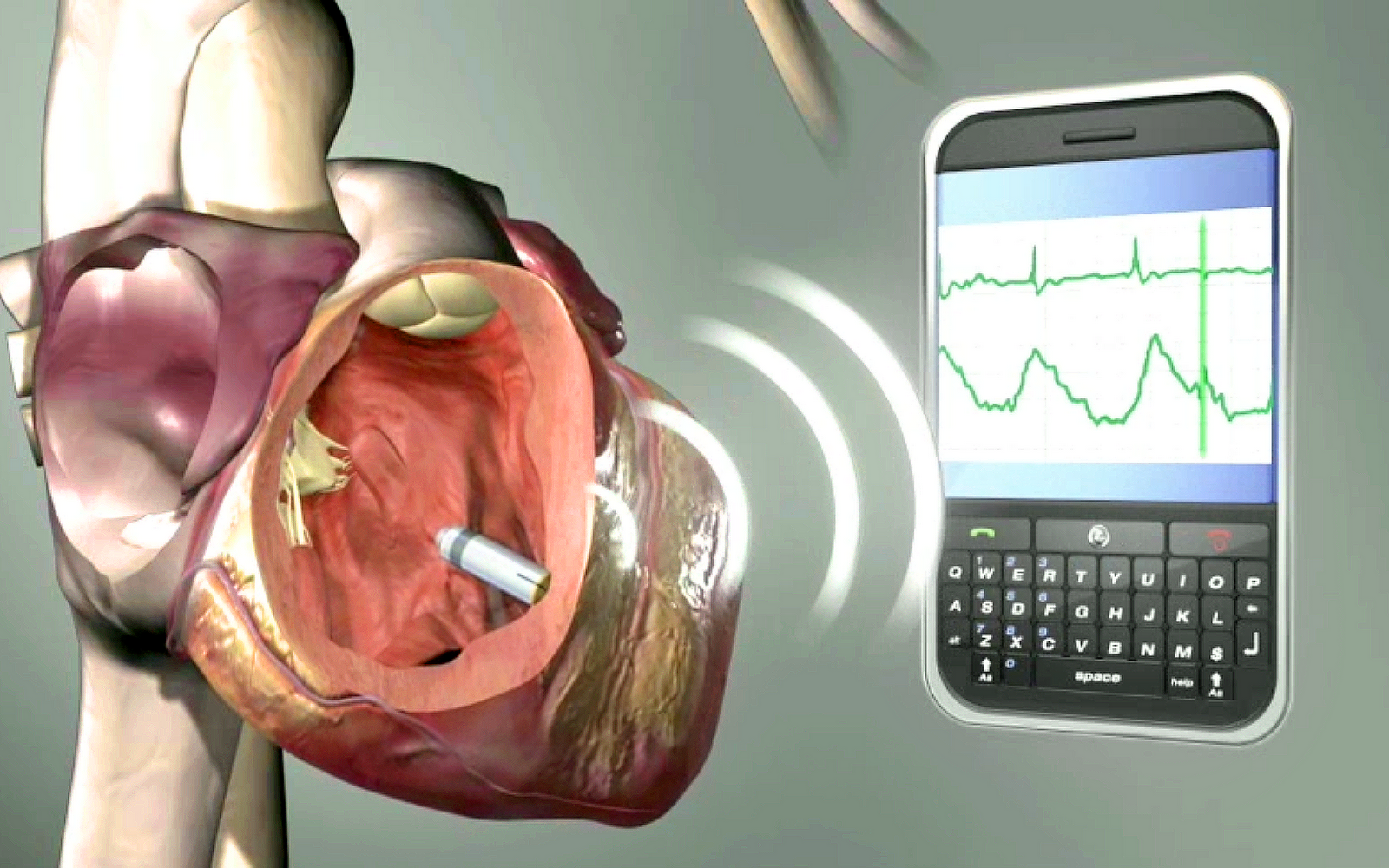
- Пациентов с ИКД необходимо проверять примерно каждые три-шесть месяцев. Но новая беспроводная технология теперь позволяет им получить некоторые оценки, не выходя из дома. При этом устройство по беспроводной связи отправляет информацию из ИКД на компьютер врача.
- Многие пациенты с имплантированным ИКД не испытывали электрошока. Но сама идея получить его может вызвать чувство тревоги или страха.
- Некоторые пациенты испытывают особенное беспокойство во время упражнений или секса.
 Но нет убедительных доказательств повышенного риска во время этих занятий. В этом случае может помочь терапия, разработанная, чтобы помочь людям эмоционально приспособиться к ИКД.
Но нет убедительных доказательств повышенного риска во время этих занятий. В этом случае может помочь терапия, разработанная, чтобы помочь людям эмоционально приспособиться к ИКД.
- Пациентам, которым имплантировали ИКД для предотвращения остановки сердца, но не имеющим фибрилляции желудочков в анамнезе или необъяснимых обмороков, обычно дают разрешение на вождение через нескольких недель. Но после подозреваемой серьезной аритмии водить автомобиль не разрешается 6 месяцев и даже больше.
- Пациенты с ИКД должны всегда носить медицинский браслет или иметь идентификационную карточку, чтобы предупредить других о наличии устройства в случае аварии.
- Важно: Пациенты с ИКД должны избегать электромагнитных помех от систем безопасности на рабочих местах, в аэропортах и других зонах с высоким уровнем безопасности. Американская кардиологическая ассоциация располагает информацией о других устройствах, которые могут создавать помехи ИКД и кардиостимуляторам см.
 www.health.harvard.edu/pacemaker .
www.health.harvard.edu/pacemaker .
Источник: Что такое имплантированный кардиовертер-дефибриллятор и кому он нужен? / Гарвард сердце письмо.- сентябрь 2019.-
https://www.health.harvard.edu/heart-health/what-is-an-implanted-cardioverter-defibrillator-and-who-needs-one
Введение | InterCardio
Развитие кардиостимуляции в последние десятилетия привело к решению многих проблем, связанных с нарушением ритма сердца.
Современные кардиоресинхронизирующие устройства (КРТ) представляют собой электрокардиостимуляторы, которые имплантируются в подключичной области и соединяются с тремя электродами, проведенными через подключичную вену в правое предсердие, правый и левый желудочки. Современные аппараты обладают множеством программируемых параметров (например, величина предсердно-желудочковой и внутрижелудочковой задержки), которые позволяют обеспечить оптимальный режим бивентрикулярной (двухжелудочковой) электрокардиостимуляции исходя из конкретной клинической ситуации.
Бивентрикулярный электрокардиостимулятор поступил на испытания Американского Лицензирующего Ведомства (FDA) в 2001 году и разрешен для клинического применения в Российской Федерации в 2003 году.
Первые результаты лечения больных с ХСН оказались успешными.
1990–1992 гг. Margarete применил двухкамерную (предсердножелудочковую) электростимуляцию с укороченной атриовентрикулярной задержкой с целью лечения терминальной СН, вызванной дилатационной кардиомиопатией.
В 1994 г. две группы исследователей – S.Cazeau и P.Bakker – впервые предприняли трехкамерную (на предсердие и оба желудочка) ЭКС у больных с сочетанием тяжелой СН и внутрижелудочковой блокадой.
В 1994 г. Y. Bai опубликовал данные о проведении левожелудочковой электрокардиостимуляции двум пациентам с нарушениями АВпроводимости через электроды, введенные в коронарный синус. В одном случае электрод не мог быть проведен в правый желудочек из-за имплантированного ранее механического трикуспидального клапана, а в другом из-за выраженной диафрагмальной стимуляции при адекватном позиционировании электрода в правом желудочке.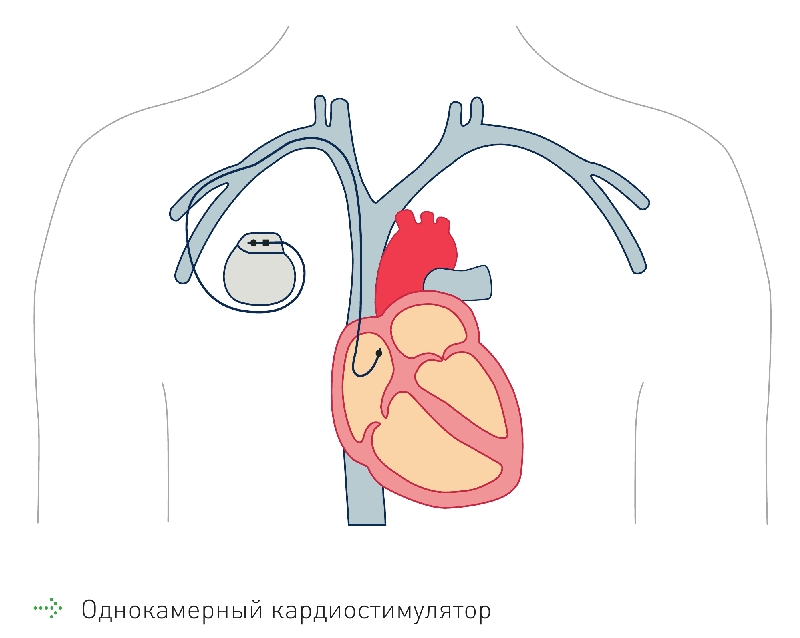
В 1998 г. J.Daubert предложили вводить электрод в стенку левого желудочка через вену из коронарного синуса.
Что такое КРТ / ИКД?
Существует большое количество электрокардиостимуляторов (ЭКС), которые предназначены для терапии нарушений сердечного ритма и проводимости. В зависимости от сложности аритмий, Вашим доктором будет предложен тот или иной тип кардиостимулятора. Его размер будет зависеть от специфики стимулятора и заложенных в него функций и емкости батареи ЭКС. Первые разработанные стимуляторы помещались на тележке и через провода к сердцу осуществлялась кардиостимуляция. За последние три десятилетия технологического прогресса в клиническую деятельность были внедрены сложные по своему функциональному значению кардиостимуляторы с большой емкостью батареи и размерами не больше спичечного коробка.
В конце 90-х годов были разработаны и внедрены в практическую деятельность имплантируемые кардиовертеры-дефибрилляторы ИКД (ICD) и кардиоресинхронизирующие устройства КРТ (CRT). Первые кардиостимуляторы были представлены раздельно, имели большой вес и размеры. Описаны случаи, когда приходилось имплантировать сразу два стимулятора КРТ и ИКД одному человеку.
Первые кардиостимуляторы были представлены раздельно, имели большой вес и размеры. Описаны случаи, когда приходилось имплантировать сразу два стимулятора КРТ и ИКД одному человеку.
Компания Sorin Group является мировым лидером в области электрокардиостимуляции и ее клиническом применении у пациентов с жизнеугрожающими аритмиями и терапии тяжелых форм сердечной недостаточности. Инновационным решением стало объединение двух различных кардиостимуляторов в один с сохранением всех необходимых функций с сохранением маленького размера ЭКС.
Имплантируемый кардиовертер-дефибриллятор с кардиоресинхронизирующей терапией ИКД/КРТ – является комбинированным устройством, предназначенным для терапии сердечной недостаточности и подавления (купирования) желудочковой тахикардии или фибрилляции желудочков (жизнеугрожающих аритмий).
На Российском рынке, компания Sorin представлена двумя типами кардиостимуляторов с объединенными функциями ИКД/КРТ PARADYM и OVATIO.
КРТ (CRT) кардиоресинхронизирующая терапия
Применяется для лечения хронической сердечной недостаточности (ХСН) III или IV ФК. Стимуляция проводится за счет синхронизации правого и левого желудочков сердца с синхронизацией предсердного ритма. Второе название такого кардиостимулятора – бивентрикулярный (два желудочка) электрокардиостимулятор. Третье название – трехкамерный ЭКС (три камеры для стимуляции правого предсердия, правого и левого желудочков).
Стимуляция проводится за счет синхронизации правого и левого желудочков сердца с синхронизацией предсердного ритма. Второе название такого кардиостимулятора – бивентрикулярный (два желудочка) электрокардиостимулятор. Третье название – трехкамерный ЭКС (три камеры для стимуляции правого предсердия, правого и левого желудочков).
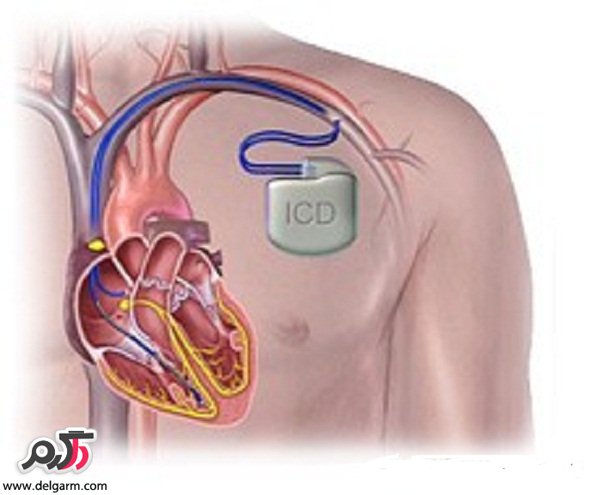
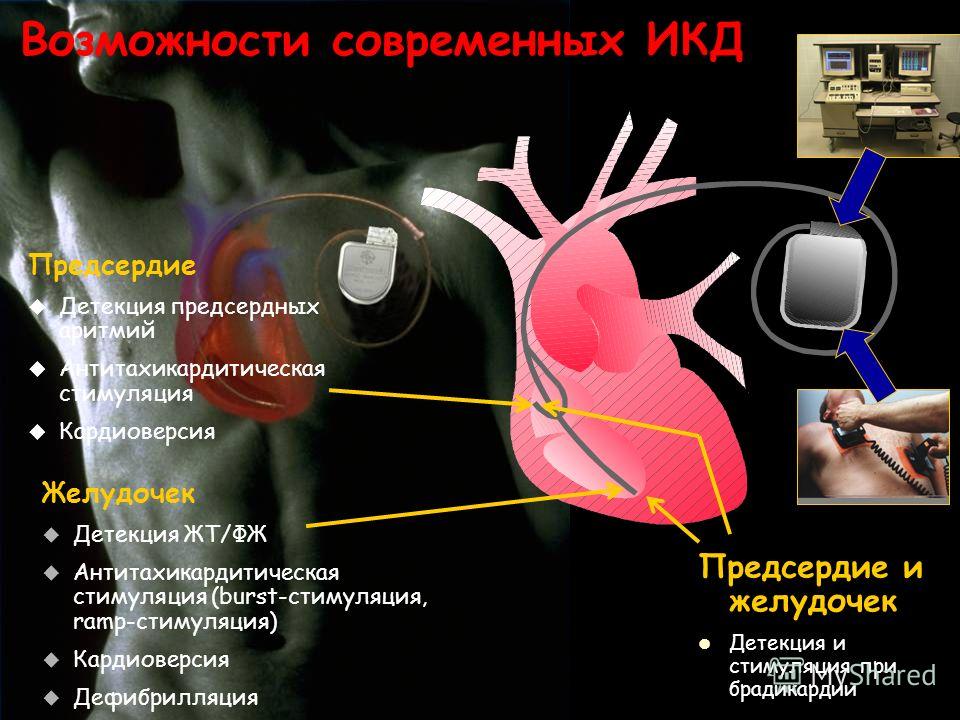
ИКД (ICD) имплантируемый кардиовертер-дефибриллятор.
Применяется для обнаружения и купирования большинства аритмий сердца. Основная его функция восстановить путем шокового разряда (дефибрилляции) сердечный ритм при возникновении желудочковой тахикардии (ЖТ) или фибрилляции желудочков. Кроме возможности шокового разряда предусмотрена функция безболевого подавления ЖТ путем сверхчастой и программированной стимуляции.
После имплантации электрокардиостимулятор работает в автоматическом режиме.
Размер стимулятора не превышает размер пейджера или ладонь маленького ребенка.
Почему мойврач рекомендует имплантацию КРТ/ИКД?
Рекомендации врача основаны на результатах проведенных исследований, подтверждающих диагноз и наличие угрозы для Вашей жизни.
У многих пациентов тяжелая систолическая сердечная недостаточность сопровождается значительными внутриили межжелудочковыми задержками проведения, которые приводят к нарушению синхронности сокращения, что сопровождается снижением эффективности насосной функции желудочков.
1. В связи с прогрессирующими симптомами сердечной недостаточности, которые сопровождаются одышкой, отеками ног, слабостью:
• Пациенты, у которых желудочки сердца не сокращаются вместе (желудочковая диссинхрония).
• Пациенты с неподдающейся медикаментозной терапии симптоматикой – без улучшения качества жизни (функциональный класс NYHA III или IV).
• Пациенты с неэффективной работой сердца – низкая фракция выброса (35% и ниже), увеличение объемов и размеров сердца.
Кардиостимуляторы с функцией КРТ/ИКД способны восстановить синхронное сокращение сердца и, как следствие, устраняют симптомы, связанные с сердечной недостаточностью. Исследования показали, что большинство пациентов после имплантации КРТ/ИКД испытывают улучшение самочувствия и качества жизни, увеличение толерантности к физической нагрузке.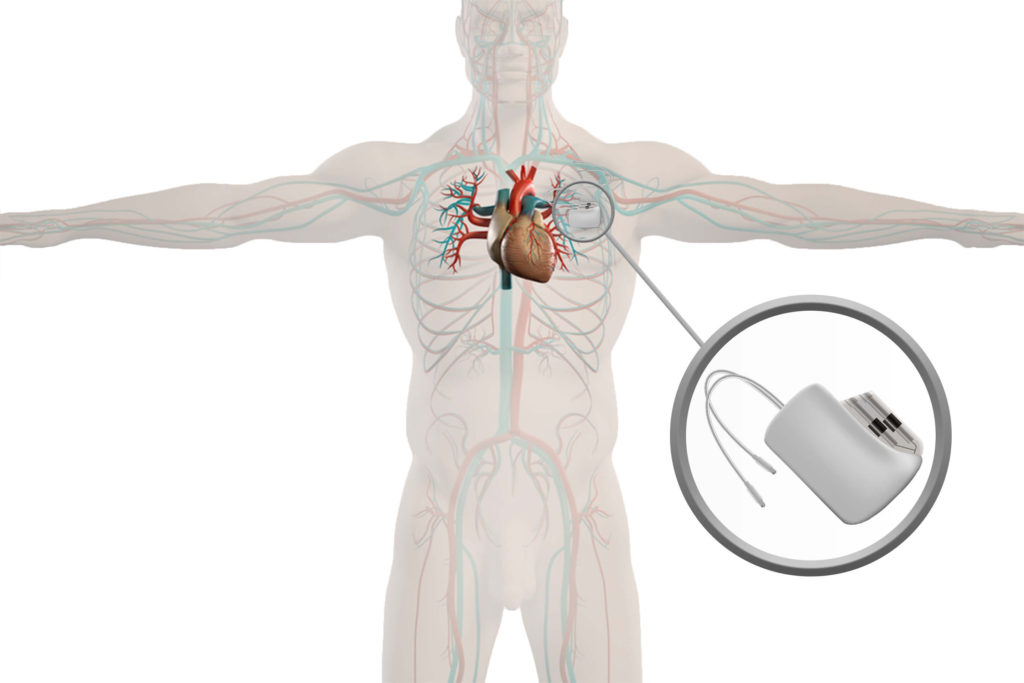
2. Ваше сердце может быть подвержено возникновению очень опасных для жизни сердцебиений. Нарушения ритма сердца могут наблюдаться практически у каждого человека, но чаще обусловлены ишемической болезнью сердца, инфарктом миокарда, пороками сердца, кардиомиопатиями и воспалительными заболеваниями.
Желудочковая тахикардия относится к опасным для жизни нарушениям ритма. При чрезмерно частых сокращениях желудочки сердца не успевают наполниться достаточным количеством крови. В результате в органы, в том числе в головной мозг, поступает недостаточное количество крови. При этом, помимо сердцебиения, может ощущаться слабость, головокружение, возможна потеря сознания.
Желудочковая тахикардия сопровождается снижением артериального давления и в ряде случаев может стать причиной фибрилляции желудочков. Остановка сердца очень грозное событие, которое нуждается в оказании экстренной медицинской помощи и проведения дефибрилляции для восстановления сердечного ритма. К сожалению, выполнение этой процедуры не всегда возможно в первые минуты при остановке сердца. Поэтому имплантируемый КРТ/ИКД имеет встроенный дефибриллятор, который обеспечивает чрезвычайную терапию (шоковый разряд), необходимую для восстановления нормального ритма.
К сожалению, выполнение этой процедуры не всегда возможно в первые минуты при остановке сердца. Поэтому имплантируемый КРТ/ИКД имеет встроенный дефибриллятор, который обеспечивает чрезвычайную терапию (шоковый разряд), необходимую для восстановления нормального ритма.
Существуют ли альтернативные методы лечения?
Альтернативное лечение сердечной недостаточности
Возможность альтернативного лечения зависит от формы и стадии сердечной недостаточности.
Легкие формы сердечной недостаточности хорошо поддаются медикаментозному лечению, изменением образа жизни и соблюдением диеты. Основным в терапии сердечной недостаточности являются строгая диета и применение медикаментозной терапии направленной на устранение причин вызвавшие СН.
Если причиной сердечной недостаточности является ишемическая болезнь сердца или клапанные пороки сердца, Ваш доктор направит Вас на консультацию к кардиохирургу. Хирургическая коррекция кла-панной патологии, проведение ангиопластики пораженных артерий сердца может полностью устранить все симптомы и проявления сердечной недостаточности.
В наиболее сложных случаях сердечной недостаточности при неэффективной медикаментозной терапии для сохранения жизни пациента будет рассмотрен вопрос сердечной трансплантации или применения систем обхода левого желудочка (искусственный желудочек сердца).
Кардиоресинхронизирующие устройства (КРТ) рассматриваются как альтернатива трансплантации сердца (ТС).
Появление в медицинской практике кардиоресинхронизирующих устройств позволило эффективно бороться с проявлениями СН в случаях, когда причиной СН является диссинхрония миокарда, низкая фракция выброса и блокада левой ножки пучка Гиса (БЛНПГ). Многочисленные имплантации устройств дали основание рассматривать эффект такой терапии не только как «мост к трансплантации», но и как «мост к выздоровлению». Имплантация КРТ показана пациентам с тяжелыми формами СН, III-IV функционального класса по NYHA.
Альтернативные методы лечения жизни угрожающих нарушений ритма сердца.
Нарушения сердечного ритма могут возникать в разных отделах сердца и проявляться в виде экстрасистолии или очень быстрого ритма (тахикардии). Как правило, нарушения ритма сердца разделяются на функциональные (обратимые) и органические (не обратимые). К функциональным нарушениям относятся те виды нарушений сердечного ритма, которые вызваны эндокринными и метаболическими расстройствами, отравлением, применением алкоголя, сильным стрессом. Своевременная коррекция и устранение причин вызвавшие аритмию, приводит к выздоровлению.
Наиболее опасными аритмиями, считаются нарушения ритма, вызванные поражением или изменением миокарда, которые наблюдается при инфаркте миокарда, миокардите, кардиосклерозе, аритмогенной дисплазии правого желудочка и пр.
Большинство аритмий сердца поддается антиаритмической терапии. Эффективным методом хирургического лечения является радиочастотная абляция (РЧА) патологических ритмов сердца. Однако, для мно-гих пациентов антиаритмическая терапия может быть не эффективной, а проведение РЧА противопоказано из-за анатомических особенностей и тяжести состояния больного. В такой ситуации лучшим методом и выбором для предупреждения грозных осложнений ЖТ служат кардиостимуляторы с функцией ИКД.
Очевидным является то, что тяжелые формы СН часто сопровождаются приступами ЖТ, возникновение которых для пациента с СН может оказаться фатальным. Многие исследования, проведенные во всем мире, подтвердили высокую эффективность имплантируемых кардиостимуляторов с функцией КРТ/ИКД.
Таким образом, КРТ/ИКД обеспечивает ресинхронизирующую терапию тяжелых форм сердечной недостаточности и высокую защиту против риска смерти от опасных для жизни аритмий и остановки сердца.
Показания и противопоказания к имплантации КРТ/ИКД
Показания к имплантации кардиоресинхронизирующих устройств КРТ/ИКД определяет Ваш врач на основании Вашей истории заболевания и медицинских исследований.
Показания для имплантации КРТ/ИКД:
• Умеренная и тяжелая степень сердечной недостаточности (III-IV функционального класса), когда симптомы СН не поддаются медикаментозной терапии с соблюдением всех режимов диеты (ограничение воды и т.д).
• Уменьшение сократительной способности сердца. Фракция выброса равна или ниже 35%.
• Нескоординированные сокращения желудочков с проявлением электрической диссинхронии миокарда на электрокардиограмме (длительность QRS больше 120 миллисекунд), и/или при эхокардиографическом исследовании с выявлением механической диссинхронии стенок миокарда левого желудочка.
Пациенты с сердечной недостаточностью, которым не показана имплантация КРТ/ИКД и которые не соответствуют показаниям к кардиоресинхронизации (определяется лечащим врачом):
• Пациенты с умеренной сердечной недостаточностью (I-II функ-ционального класса), чьи симптомы хорошо управляются лекарственной терапией и соблюдением диеты.
Пациенты, сердечная недостаточность которых не связана с нескоординированными желудочковыми сокращениями (отсутствует диссинхрония).
10 — Американский колледж кардиологии
- Руководящие принципы
- JACC
- ACC.21
- Участники
- Присоединяйтесь к ACC
Поиск
Все типы
Все типыСтатьи и историиНаучная сессия ACCЖурналы JACCОбразовательная деятельностьПовышение качества для учебных заведенийИзображения и слайдыРуководстваВстречиДругое
Создать бесплатный аккаунт или
Войти в MyACC
Меню
Дом
МКБ-10 для кардиологов
Врачи, больницы и все, на кого распространяется действие HIPPA, 1 октября 2015 года выполнят долгожданный переход на МКБ-10.Количество диагностических кодов увеличится с 14 000 до 70 000. Что это значит для кардиологического отделения или кабинета? Эта новая система кодирования может лучше выявлять проблемы общественного здравоохранения и управлять заболеваниями и исходами. Однако в МКБ-10 будет 845 кодов ангиопластики! Как кардиологи могут понять изменения и подготовиться к ним? Читайте об общих и конкретных кардиологических изменениях и о том, как вы можете быть к ним готовы.
Что меняется?
Вот основные изменения в МКБ-10:
| Диагностические коды ICD-9-CM | Диагностические коды ICD-10-CM |
| Нет латеральности | Поперечность — вправо или влево составляет> 40% |
3-5 цифр
| 7 цифр
|
| Без символов-заполнителей | Заполнители «X» |
| 14000 кодов | 69 000 кодов для уточнения информации |
| Параметры ограниченной степени серьезности | Расширенные параметры серьезности |
| Коды ограниченной комбинации | Расширенные комбинированные коды для большей сложности |
| 1 вид исключаемых облигаций | 2 типа исключаемых облигаций |
(Из официальных рекомендаций МКБ-10-CM по кодированию и отчетности за 2016 финансовый год)
- Латеральность
Некоторые коды ICD-10-CM указывают на латеральность, независимо от того, возникает ли состояние слева, справа или является двусторонним.Если двусторонний код не указан и условие является двусторонним, для левой и правой стороны назначаются отдельные коды. Если сторона не указана в медицинской карте, присвойте код неуказанной стороне. - Кодовые цифры
В ICD-10-CM были изменены кодовые цифры. Некоторые полезные ресурсы включают: - Заполнители
В ICD-10-CM для определенных кодов используется символ-заполнитель «X», чтобы разрешить расширение. Если существует заполнитель, необходимо использовать X, чтобы код считался действительным. - Исключает примечания
В ICD-10-CM есть два типа исключенных примечаний. Каждый тип примечания имеет различное определение для использования, но все они похожи в том смысле, что они указывают, что коды, исключенные друг из друга, не зависят друг от друга. Исключено 1: Примечание типа 1 Исключено — это примечание, исключающее чистое. Это означает «НЕ ЗАКОДИРУЕТСЯ ЗДЕСЬ!» Примечание Excludes1 указывает, что исключенный код никогда не должен использоваться одновременно с кодом над примечанием Excludes1. Excludes1 используется, когда два состояния не могут возникать вместе, например, врожденная форма или приобретенная форма одного и того же состояния.Исключено 2: Примечание типа 2 Исключено означает «Не включено сюда». Примечание excludes2 указывает, что исключенное состояние не является частью состояния, представленного кодом, но у пациента могут быть оба состояния одновременно. Когда примечание Excludes2 появляется под кодом, допустимо использовать как код, так и исключенный код вместе, когда это необходимо.
Как я могу подготовиться?
Вот несколько советов по плавному переходу к МКБ-10:
- Получение доступа к кодам МКБ-10.
- Обучение вашего персонала использованию новых кодов.
- Обновление процессов кодирования. Примеры новых ключевых концепций кодирования для включения в клиническую документацию:
- Латеральность — слева и справа.
- Первая или последующая встреча с травмами
- Триместр беременности
- Подробная информация о диабете и связанных с ним осложнениях
- Виды переломов
- Поговорите со своими поставщиками и страховыми планами, чтобы подтвердить их готовность к ICD-10
- Протестируйте свои системы, чтобы убедиться, что они готовы к ICD-10.Вы можете сделать это, сформировав заявку, выполнив проверку права на участие и льготы или закодировав встречу с пациентом.
- Поставщики услуг Medicare могут проводить подтверждающее тестирование с административными подрядчиками (MAC) Medicare до 1 октября 2015 года, чтобы подтвердить, что Medicare может принять требования ICD-10.
- Если ваши системы не готовы, есть бесплатное программное обеспечение для выставления счетов, предлагаемое каждым веб-сайтом MAC и поставщиками бумажных претензий для тех, кто соответствует требованиям Закона об административном упрощении.
В кардиологии было три категории изменений:
Источник: CMS Primer to Cardiology
- Изменения в определении:
- Острый инфаркт миокарда (ОИМ) теперь считается «острым» в течение 4 недель с момента происшествия. (Период по МКБ-9 составил 8 недель). МКБ-10 не использует эпизод оказания помощи и позволяет кодировать новый ИМ, возникший в течение 4-недельного «острого периода».
- Гипертония определяется как эссенциальная (первичная). Больше нет понятия «доброкачественный» или «злокачественный».При документировании гипертонии обязательно укажите: тип и случайные отношения.
- Различия в терминологии:
- Документация о застойной сердечной недостаточности соответствует типам ХСН. Обязательно укажите степень остроты зрения и тип.
- Недостаточная дозировка — это новое понятие и термин в МКБ-10. Он определяет, принимает ли пациент меньше лекарств, чем предписано. Не забудьте включить:
- Преднамеренное, непреднамеренное, несоблюдение: является ли заниженная дозировка преднамеренной?
- Причина: Почему пациент не принимает лекарство?
- Документация по атеросклеротической болезни сердца со стенокардией должна включать следующее:
- Причина
- Стабильность
- Судно
- Вовлечение трансплантата
- Повышенная специфичность:
- Документация по кардиомиопатии должна включать, где это необходимо:
- Тип
- Расположение
- Причина
- Следует указать кардиомиопатию при других заболеваниях
- Считается, что болезнь сердечного клапана является ревматической; если не указать иное.Документация должна включать следующее:
- Документация по аритмиям / аритмиям должна включать:
- Расположение
- Название стиля
- Acuity
- Причина
- Документация по кардиомиопатии должна включать, где это необходимо:
Как получить доступ к локальному определению покрытия (LCD) для TEE и TTE с кодами ICD-10
- Щелкните здесь, чтобы начать поиск.
- Выберите «Местное покрытие»
- Выберите один из трех вариантов отображения для ЖК-дисплеев: ЖК-дисплеи по подрядчику, ЖК-дисплеи по штатам или ЖК-дисплеи, перечисленные в алфавитном порядке
- Если вы выбираете ЖК-дисплеи по контактору, выберите свой MAC.
- В типах документов отметьте Активные ЖК-дисплеи.
- Нажмите кнопку «Отправить» и выберите следующий / предыдущий для поиска страниц для трансторакальной эхокардиографии (TTE) и трансэзофагеальной эхокардиографии (TEE).
Другие полезные ресурсы по кардиологии
Особые ресурсы для эхо-сигналов
Важное примечание: официальные лица Medicare заявляют, что не будут отрицать претензии из-за отсутствия специфики в течение 12 месяцев в качестве льготного периода для адаптации к новому кодированию. Однако это не относится к кодам процедур в больницах, и вам следует проконсультироваться с коммерческими страховыми компаниями, поскольку они могут не предлагать этот льготный период.
К сожалению, запрошенная страница не найдена
К сожалению, запрошенная страница не найденаДля того, чтобы предоставить вам наилучшие возможности для пользователей, этот сайт использует Javascript. Если вы видите это сообщение, вероятно, в вашем браузере отключен параметр Javascript. Для оптимального просмотра этого сайта убедитесь, что в вашем браузере включен Javascript.
Знаете ли вы, что ваш браузер устарел? Чтобы получить наилучшие впечатления от использования нашего веб-сайта, мы рекомендуем вам перейти на более новую версию.Учить больше.
Пожалуйста, попробуйте использовать нашу поисковую систему
Вас также может заинтересовать
Членство
Мы объединяем специалистов в области сердечно-сосудистой системы, занимающихся сердечно-сосудистыми заболеваниями, всех специальностей, ролей и этапов карьеры по всему миру.Узнайте, как присоединиться к мировому кардиологическому сообществу.
Узнать больше
Методические рекомендации
Все соответствующие доказательства, чтобы помочь врачам взвесить преимущества / риски диагностических или терапевтических процедур.
Узнать больше
Образование
Интерактивные и научно обоснованные образовательные ресурсы по общей кардиологии и специальностям для поддержки вашего непрерывного медицинского образования.
Узнать больше
ICD — Кардиология Cross County | Гора Синай
Перейти на главную страницу MSHS MSHS
Переключить поиск
Поиск
близко
-
Найти доктора- Назначение в тот же день
-
Запросить встречу- Назначение в тот же день
-
Наше местонахождение- Гора Синай Бет Израиль
- Mount Sinai Brooklyn
- Больница на горе Синай
- Гора Синай Морнингсайд
- Гора Синай Куинс
- Гора Синай Южный Нассау
- Гора Синай Западный
- Нью-Йоркская больница глаз и ушей на горе Синай
- Практика Факультета врачей Mount Sinai
- Больница позвоночника на горе Синай
- Сеть городских центров горы Синай
- Детская больница на горе Синай Кравис
- Сеть здравоохранения на горе Синай
- Неотложная помощь
- Гора Синай Врачи, амбулаторные отделения
- Гора Синай-Юнион-сквер
-
Уход за пациентом- Аллергия и иммунология
- Поведенческое здоровье
- Рак
- Дерматология
- Диабет
- Заболевания органов пищеварения — Гастроэнтерология
- Ухо, нос и горло
- Эндокринология
- Медицинская генетика и геномика
- Гериатрия
- Сердце — кардиология и сердечно-сосудистая хирургия
- Международные службы
- Интервенционная радиология
- Болезни печени
- Легкое — пульмонология
- Нефрология — болезнь почек
- Неврология
- Нейрохирургия
- Акушерство и гинекология
- Офтальмология
- Ортопедия
- Обезболивание
- Паллиативная помощь
- Педиатрия
- Первичная помощь
- Радиология
- Реабилитационная медицина
- Ревматология
- Социальная работа
- Позвоночник
- Хирургия
- Услуги по трансплантации
- Неотложная помощь
- Урология
-
Насчет нас- Узел безопасности Mount Sinai
- Факты и ресурсы о COVID-19
- Наша миссия
- Наше лидерство
- Президенты больниц
- Факты и цифры
- Центр социальных сетей
- Услуги для международных пациентов
- Гора Синай сегодня Блог
- Разнообразие и инклюзивность
- Опыт пациентов
- Безопасность пациентов
- Организация подотчетной помощи
- Сеть здравоохранения на горе Синай
- Mount Sinai International
- Готовность к чрезвычайным ситуациям
- Карьера
- Отдел новостей
- Медицинская школа Икана на горе Синай
- 32BJ Программы
- Финансовая помощь
- Здоровье ЛГБТ
- Страховая информация
- Службы доступа к языку и общению
- Медицинская карта
- Офис данных Mount Sinai
- Награды и аккредитации
- Свяжитесь с нами
- Добровольный выход на пенсию
- MyChart
- Заплати мой счет
- Для врачей
- Назначение в тот же день
- Сделать подарок
Переключить навигацию
Насчет нас
Насчет нас
Кардиология
Кардиология
Кардиология
- Консультация кардиолога
- Процедуры и тестирование
Артериальная болезнь
Артериальная болезнь
Артериальная болезнь
- Процедуры и тестирование
Заболевание вен
Заболевание вен
Заболевание вен
- Процедуры и тестирование
- Консультация по заболеванию вен
Общий Icd 10 Кардиологические коды
Коды купоновБесплатная доставка
Amazon
- Amazon Hunter
Праздничные предложения
- Купоны Черной пятницы
- Купоны ко Дню подарков
- Купоны Cyber Monday
- Купонов на День Благодарения
Популярные категории
- Автомобильная промышленность
- Одежда
- Принадлежности
- Красота и личная гигиена
- Путешествие
- Здоровье
- Спортивные товары
- Электроника
- Образование и обучение
- Домашние животные
- Коды купонов
- Бесплатная доставка
- Amazon
Amazon
- Amazon Hunter
- Праздничные предложения
Предложения праздников
- Купоны Черной пятницы
- Купоны ко Дню подарков
- Купоны Cyber Monday
- Купонов на День Благодарения
Типы, симптомы, профилактика и причины
Сердечно-сосудистая или кровеносная система снабжает организм кровью.Он состоит из сердца, артерий, вен и капилляров.
Чтобы получить больше доказательной информации и ресурсов по здоровому старению, посетите наш специализированный центр.
Сердечно-сосудистые заболевания в настоящее время являются наиболее частой причиной смерти во всем мире. Однако есть много способов снизить риск развития этих состояний. Есть также много вариантов лечения, если они случаются.
Лечение, симптомы и профилактика состояний, которые являются частью ССЗ, часто совпадают.
В этой статье мы рассмотрим различные типы сердечно-сосудистых заболеваний, их симптомы и причины, а также способы их предотвращения и лечения.
CVD включает множество различных состояний. Некоторые из них могут развиться одновременно или привести к другим состояниям или заболеваниям в группе.
Заболевания и состояния, влияющие на сердце, включают:
- стенокардия, тип боли в груди, возникающий из-за снижения притока крови к сердцу
- аритмия, или нерегулярное сердцебиение или сердечный ритм
- врожденный порок сердца, при котором проблема с функцией или структурой сердца присутствует с рождения
- ишемическая болезнь сердца, которая поражает артерии, питающие сердечную мышцу
- сердечный приступ или внезапная блокировка сердечного кровотока и снабжения кислородом
- сердечная недостаточность, при которой сердце не может нормально сокращаться или расслабляться
- дилатационная кардиомиопатия, тип сердечной недостаточности, при котором сердце увеличивается в размерах и не может эффективно перекачивать кровь
- гипертрофическая кардиомиопатия, при которой стенки сердечной мышцы утолщаются и возникают проблемы с расслаблением мышц, кровотоком , и электрическая нестабильность развивает
- митральную регургитацию, при которой кровь просачивается обратно через митральный клапан. e сердца во время сокращений
- пролапс митрального клапана, при котором часть митрального клапана выпячивается в левое предсердие сердца при его сокращении, вызывая митральную регургитацию
- стеноз легочной артерии, при котором сужение легочной артерии снижает кровоток от правого желудочка (насосная камера в легкие) в легочную артерию (кровеносный сосуд, несущий дезоксигенированную кровь в легкие)
- аортальный стеноз, сужение сердечного клапана, которое может вызвать блокировку кровотока, выходящего из сердца
- предсердия фибрилляция, нерегулярный ритм, который может увеличить риск инсульта
- ревматическая болезнь сердца, осложнение стрептококковой ангины, вызывающее воспаление в сердце и которое может повлиять на функцию сердечных клапанов
- лучевая болезнь сердца, при которой облучение грудной клетки может приводят к повреждению сердечных клапанов и кровеносных сосудов
Заболевания сосудов поражают артерии, вены или капилляры по всему телу и вокруг сердца.
К ним относятся:
- Заболевание периферической артерии, которое вызывает сужение артерий и снижает приток крови к конечностям
- аневризма, выпуклость или расширение в артерии, которая может разорваться и кровоточить
- атеросклероз, при котором вдоль стенки кровеносных сосудов, сужающие их и ограничивающие поток богатой кислородом крови
- Заболевание почечной артерии, которое влияет на кровоток к почкам и от них и может приводить к повышению артериального давления
- Болезнь Рейно, вызывающая спазм артерий и временно ограничивают кровоток
- заболевание периферических вен или общее повреждение вен, по которым кровь от ног и рук транспортируется обратно к сердцу, что вызывает отек ног и варикозное расширение вен
- ишемический инсульт, при котором тромб перемещается в головной мозг и вызывает повреждение
- сгустков венозной крови, которые могут вырваться и стать опасными при попадании в легочную артерию
- Болезнь Бюргера, которая приводит к образованию тромбов и воспалению, часто в ногах, что может привести к гангрене
90 003 Нарушения свертывания крови, при которых тромбы образуются слишком быстро или недостаточно быстро и приводят к чрезмерному кровотечению или свертыванию
При сердечно-сосудистых заболеваниях можно управлять некоторыми заболеваниями путем изменения образа жизни, но некоторые состояния могут быть опасными для жизни и потребовать неотложной хирургической помощи.
Симптомы зависят от конкретного состояния. Некоторые состояния, такие как диабет 2 типа или гипертония, могут поначалу вообще не вызывать никаких симптомов.
Однако типичные симптомы основной сердечно-сосудистой проблемы включают:
- боль или давление в груди, которые могут указывать на стенокардию
- боль или дискомфорт в руках, левом плече, локтях, челюсти или спине
- одышка
- тошнота и усталость
- легкомысленность или головокружение
- холодный пот
Хотя это самые распространенные из них, сердечно-сосудистые заболевания могут вызывать симптомы в любом месте тела.
Люди могут предпринять следующие шаги, чтобы предотвратить некоторые из состояний, связанных с сердечно-сосудистыми заболеваниями:
- Управлять массой тела: Национальный институт диабета, нарушений пищеварения и почек рекомендует, если человек теряет 5–10% своего веса. , они могут снизить риск развития ССЗ.
- Регулярно выполняйте физические упражнения: Американская кардиологическая ассоциация (AHA) рекомендует еженедельно выполнять 150 минут умеренной или высокой физической активности.
- Соблюдайте диету, полезную для сердца: Употребление в пищу продуктов, содержащих полиненасыщенные жиры и омега-3, таких как жирная рыба, наряду с фруктами и овощами, может поддержать здоровье сердца и снизить риск сердечно-сосудистых заболеваний.Уменьшение потребления обработанной пищи, соли, насыщенных жиров и добавленного сахара имеет аналогичный эффект.
- Бросить курить: Курение является ключевым фактором риска почти всех форм ССЗ. Хотя бросить курить может быть сложно, принятие соответствующих мер может значительно снизить его разрушительное воздействие на сердце.
Узнайте больше о пользе физических упражнений.
Вариант лечения, который лучше всего подходит человеку, будет зависеть от его конкретного типа сердечно-сосудистых заболеваний.
Тем не менее, некоторые варианты включают:
- лекарства, например, для снижения холестерина липопротеинов низкой плотности, улучшения кровотока или регулирования сердечного ритма
- хирургические операции, такие как шунтирование коронарной артерии или операция по восстановлению или замене клапана
- кардиологическая реабилитация , включая рецепты упражнений и консультации по образу жизни
Цели лечения:
- облегчение симптомов
- снижение риска повторения или ухудшения состояния или заболевания
- предотвращение осложнений, таких как госпитализация, сердечная недостаточность, инсульт, сердечный приступ , или смерть
В зависимости от состояния врач может также попытаться стабилизировать сердечный ритм, уменьшить закупорку и расслабить артерии, чтобы улучшить кровоток.
Исследователи сообщили в журнале JAMA , что пожизненный риск ССЗ составляет более 50% как для мужчин, так и для женщин.
В их исследовательской работе отмечается, что даже среди людей с небольшим количеством факторов риска сердечно-сосудистых заболеваний или без них риск по-прежнему превышает 30%.
Факторы риска сердечно-сосудистых заболеваний включают:
- высокое кровяное давление или гипертензию
- атеросклероз или закупорку артерий
- лучевая терапия
- курение
- плохая гигиена сна
- высокий уровень холестерина в крови или гиперлипидемия
- отсутствие физической активности
- ожирение
- апноэ во сне
- чрезмерное употребление алкоголя
- стресс
- загрязнение воздуха
- хроническое обструктивное заболевание легких или другие формы нарушения функции легких
0003
0003 диабет
диета с высоким содержанием жиров и углеводов
люди с одним сердечно-сосудистым заболеванием Фактора риска часто бывает больше.Например, ожирение является фактором риска высокого кровяного давления, высокого холестерина в крови и диабета 2 типа. У человека могут быть все четыре состояния одновременно.
Узнайте десять способов бросить курить. Читайте дальше, чтобы узнать больше.
Многие типы сердечно-сосудистых заболеваний возникают как осложнение атеросклероза.
Повреждение системы кровообращения также может быть результатом диабета и других заболеваний, таких как вирус, воспалительный процесс, такой как миокардит, или структурная проблема, присутствующая с рождения (врожденный порок сердца).
Сердечно-сосудистые заболевания часто возникают в результате бессимптомного высокого кровяного давления. Поэтому жизненно важно, чтобы люди проходили регулярный скрининг на высокое кровяное давление.
Многие виды ССЗ можно предотвратить. Жизненно важно устранить факторы риска, предприняв следующие шаги:
- сокращение употребления алкоголя и табака
- употребление свежих фруктов и овощей
- сокращение потребления соли, сахара и насыщенных жиров
- отказ от малоподвижного образа жизни, особенно для дети
Принятие вредных привычек образа жизни, таких как соблюдение диеты с высоким содержанием сахара и недостаточная физическая активность, может не привести к сердечно-сосудистым заболеваниям, пока человек еще молод, поскольку последствия этого состояния кумулятивны.
Однако постоянное воздействие этих факторов риска может способствовать развитию ССЗ в более позднем возрасте.
Защищает ли аспирин человека от ССЗ?
Многие люди принимают аспирин в день как обычную меру для защиты от сердечно-сосудистых заболеваний. Однако современные рекомендации больше не рекомендуют это для большинства людей, так как это может привести к кровотечению. Этот риск перевешивает любую выгоду, которую он может иметь.
Тем не менее, врач может предложить аспирин, если у человека высокий риск сердечно-сосудистых заболеваний, таких как сердечный приступ или инсульт, и низкий риск кровотечения.Врачи также могут порекомендовать его тем, кто уже перенес инфаркт или инсульт.
Любой, кто принимает ежедневную дозу аспирина для снижения риска сердечно-сосудистых заболеваний, должен спросить своего врача, следует ли им продолжать.
Узнайте больше об аспирине здесь.
По данным Всемирной организации здравоохранения (ВОЗ), сердечно-сосудистые заболевания являются ведущей причиной смерти во всем мире.
В 2016 году около 17,9 миллиона человек умерли от сердечно-сосудистых заболеваний, что составляет 31% всех зарегистрированных случаев преждевременной смерти.
Из них 85% возникли в результате сердечного приступа или инсульта.Эти условия затрагивают равное количество мужчин и женщин.
По оценкам ВОЗ, к 2030 году 23,6 миллиона человек будут ежегодно умирать от сердечно-сосудистых заболеваний — в основном из-за инсульта и болезней сердца.
Хотя эти состояния остаются превалирующими в показателях глобальной смертности, люди могут начать принимать меры для их предотвращения.
Q:
Могу ли я проходить регулярные обследования для предотвращения ССЗ, если у меня нет симптомов?
A:
Да. Каждый человек, даже без симптомов, должен регулярно проходить обследование на сердечно-сосудистые заболевания, начиная с 20-летнего возраста.
Частота и тип проверки будут зависеть от текущих факторов риска и любых других медицинских проблем.

 Если они включены, не следует их носить в кармане в непосредственной близости с ИКД.
Если они включены, не следует их носить в кармане в непосредственной близости с ИКД.
 69; 95% доверительный интервал 0.44-1.09), а «ложные» срабатывания – у 29 пациентов из группы трансвенозных ИКД и 41 пациентов из группы подкожных ИКД (отношение рисков 1.43; 95% доверительный интервал 0.89-2.3).
69; 95% доверительный интервал 0.44-1.09), а «ложные» срабатывания – у 29 пациентов из группы трансвенозных ИКД и 41 пациентов из группы подкожных ИКД (отношение рисков 1.43; 95% доверительный интервал 0.89-2.3).

 Но нет убедительных доказательств повышенного риска во время этих занятий. В этом случае может помочь терапия, разработанная, чтобы помочь людям эмоционально приспособиться к ИКД.
Но нет убедительных доказательств повышенного риска во время этих занятий. В этом случае может помочь терапия, разработанная, чтобы помочь людям эмоционально приспособиться к ИКД. www.health.harvard.edu/pacemaker .
www.health.harvard.edu/pacemaker .