ИППП и беременность — КВД №2
Наличие ИППП у беременной женщины может причинить серьезный вред плоду. Неизлеченнные инфекции способны привести к выкидышу, преждевременным родам, мертворождению, рождению младенца с дефицитом веса, слепотой, потерей слуха, хроническими респираторными заболеваниями, умственной отсталостью и другими серьезными проблемами в развитии. Неизлеченный сифилис может привести к рождению ребенка с врожденным сифилисом. Активизация ИППП при беременности проявляется симптомами внутриматочной инфекции, приводящей к невынашиванию и внутриутробным поражениям плода вплоть до его гибели. Инфицирование плаценты по данным гистологических исследований в половине случаев связано с хламидиями, уреаплазмами, микоплазмами и вирусами ВПГ (вируса простого герпеса), ЦМВ (цитомегаловируса). У новорожденных ИППП вызывают конъюнктивиты, пневмонии, нарушения мозгового кровообращения, внутричерепные кровоизлияния (одна из причин ДЦП), сепсис.
Нелеченная гонококковая инфекция часто приводит к внематочной беременности или воспалительному заболеванию тазовых органов. Хроническая гонорея может обостряться сразу после родов. При этом высок риск гонококкового сепсиса. У женщин, заразившихся в последние 20 нед беременности или после родов, высок риск гонококкового артрита. При острой гонорее повышен риск преждевременного излития околоплодных вод, самопроизвольного аборта и преждевременных родов.
Хроническая гонорея может обостряться сразу после родов. При этом высок риск гонококкового сепсиса. У женщин, заразившихся в последние 20 нед беременности или после родов, высок риск гонококкового артрита. При острой гонорее повышен риск преждевременного излития околоплодных вод, самопроизвольного аборта и преждевременных родов.
Заражение плода гонореей происходит внутриутробно или во время родов. Внутриутробная инфекция проявляется гонококковым сепсисом у новорожденного и хориоамнионитом. Заражение во время родов может приводить к гонококковому конъюнктивиту, наружному отиту и вульвовагиниту. Наиболее распространенное осложнение у детей, рожденных от больных гонореей матерей, — очень заразное заболевание глаз (офтальмия новорожденных), которое, если его не лечить, может повлечь за собой слепоту. Более редкими осложнениями у детей, рожденных от больных гонореей матерей, являются детский менингит и артрит.
Большинство врачей проверяют женщин на гонорею при их первом посещении по поводу беременности, многие из них проводят ещё одну проверку в третьем триместре. Если врач не ознакомил вас с результатами анализов, уточните у него, на какое заболевание вас проверяли.
Если врач не ознакомил вас с результатами анализов, уточните у него, на какое заболевание вас проверяли.
Трихомониаз, по мнению большинства врачей, не относится к тем заболеваниям, которые могут оказать фатальное влияние на плод, но, разумеется, трихомоноз при беременности — состояние крайне нежелательное.
Трихомониаз у беременной женщины увеличивает риск преждевременных родов и преждевременного излития околоплодных вод.
Хламидийная инфекция у 80% беременных протекает скрыто. Частота встречаемости урогенитального хламидиоза среди беременных женщин, по разным данным, равна 6.0 — 8.0%. Последствиями не леченного генитального хламидиоза во время беременности чаще всего могут являться:
- неразвивающаяся беременность,
- самопроизвольные выкидыши,
- преждевременные или запоздалые роды,
- несвоевременное излитие вод,
- кровопотеря более 300 мл,
- послеродовая лихорадка,
- эндометрит,
- внутриутробное инфицирование плода.

Передача возбудителя ребенку возможна как при наличии, так и при отсутствии явных клинических проявлений инфекции у матери (вероятность её передачи — 50–70%). Плод инфицируется как при непосредственном контакте с родовыми путями матери, так и внутриутробно: при заглатывании или аспирации околоплодных вод.
Самым частым проявлением врожденной хламидийной инфекции у малышей являются конъюнктивиты (воспаление слизистой глаз), у 10% инфицированных новорожденных развивается пневмония и несколько реже — отит. У части детей, родившихся от инфицированных матерей, эти микробы выделяют из ротоглотки, носоглотки и прямой кишки. Общий процент инфицированных хламидиями новорожденных достигает 9.8%.
И, в заключении, что необходимо знать о влиянии ИППП на протекание беременности, деторождение и грудного вскармливания?
Беременная женщина может передать большинство ИППП во время беременности или деторождения своим детям, некоторые заболевания могут передаваться с грудным молоком (например, ВИЧ).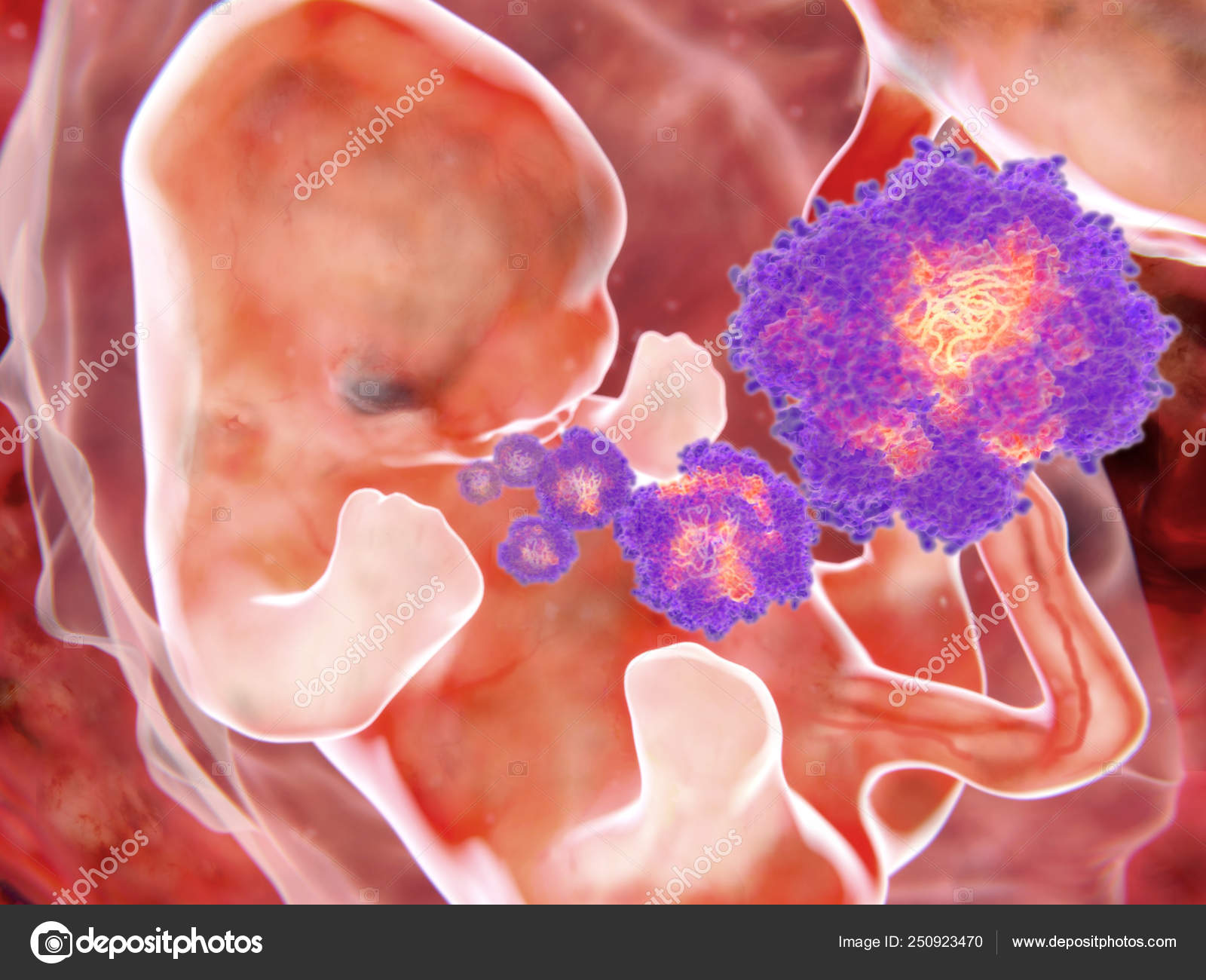 Однако вероятность передачи инфекции можно резко уменьшить, если вовремя начать лечение.
Однако вероятность передачи инфекции можно резко уменьшить, если вовремя начать лечение.
Как только Вы примете решение забеременеть, посетите врача и убедитесь, что ни у Вас, ни у Вашего партнера нет ИППП. Если Вы инфицированы — пройдите курс лечения и снова сдайте анализы перед беременностью.
Если Вы уже беременны, вам необходимо пройти полное обследование. В любой период беременности обязательно скажите врачу, если заметите у себя те или иные симптомы ИППП или подозреваете, что могли заразиться.
Анализы на инфекции при беременности в Одинцово и Звенигороде: анализ крови на ТОРЧ при беременности
Какие анализы нужно сдать беременной женщине?
Анализ крови на инфекции при беременности назначает доктор при первом визите, или когда женщина становится на учёт. Самые необходимые исследования:
- анализ TORCH-инфекции;
- анализ ВИЧ, сифилис, гепатит;
- анализ на ИППП.
TORCH-инфекции. Такие болезни как краснуха, цитомегаловирусная и герпетическая инфекция, которые крайне губительны для матери и плода. Они несут сильное деструктивное влияние на рост и развитие плода. Основной задачей этого анализа является обнаружение в организме отсутствия нужных антител.
Такие болезни как краснуха, цитомегаловирусная и герпетическая инфекция, которые крайне губительны для матери и плода. Они несут сильное деструктивное влияние на рост и развитие плода. Основной задачей этого анализа является обнаружение в организме отсутствия нужных антител.
Подготовиться к этому анализу нужно весьма ответственно: обязательно стоит воздержаться от половых актов не менее чем за сутки; нельзя испражняться за два часа до сдачи анализа; анализ сдаётся на голодный желудок. С утра так же не принимать душ. Нельзя применять любые влагалищные лекарства и антибактериальные препараты за несколько недель до сдачи анализа. С такими мерами подготовки вы сможете получить максимально точный результат.
Анализ на сифилис. При беременности данная болезнь — это проблема, которая без соответственного лечения способна спровоцировать серьезные последствия, такие как выкидыш, преждевременные роды и даже рождение ребенка уже с сифилисом. Анализ в период беременности необходимо будет сдать три раза. Обязательно — натощак.
Обязательно — натощак.
Анализ на ВИЧ. Для данного анализа нужно сдать кровь из вены. Специальной подготовки не требуется, только обязательно прийти на исследование голодным — с последнего приема пищи должно пройти не менее 8 часов.
Анализ на ИППП. Это болезни, заражение которыми совершается при половом акте с инфицированным партнером. Кроме того есть заболевания (к примеру, гепатит В), которые передаются через вещи личной гигиены. ИППП могут быть причиной выкидыша, преждевременных родов, замершей беременности. Анализ проводится лишь один раз – при постановке беременной на учёт. Подготовка к нему проходит аналогично подготовке к анализу на TORCH-инфекции.
Анализы на инфекции при беременности: где сдать?
В медицинских центрах «ВЕРАМЕД» в Одинцово и Звенигороде можно сдать биоматериал на все виды лабораторных исследований, необходимых в период беременности, в том числе на передающиеся половым путем инфекции, анализ на торч-инфекции. Забор биоматериала осуществляется ежедневно. Мы гарантируем высокое качество оказания услуг, точность результатов и доступные цены.
Забор биоматериала осуществляется ежедневно. Мы гарантируем высокое качество оказания услуг, точность результатов и доступные цены.
TORCH-инфекции: профилактика и лечение
TORCH — группа инфекций, которая представляет серьезную опасность для беременных. При первичном заражении они воздействуют на все системы и органы плода, тем самым увеличивая риск выкидыша, мертворождения и пороков развития.
Расшифровывается аббревиатура TORCH следующим образом:
Т — токсоплазмоз (toxoplasmosis)
О — другие инфекции (others)
R — краснуха (rubella)
С — цитомегаловирусная инфекция (cytomegalovirus)
H — герпес (herpes simplex virus)
Загадочная буква О — others (другие) — подразумевает такие влияющие на плод инфекции, как гепатит В и гепатит С, сифилис, хламидиоз, гонококковая инфекция, листериоз. Недавно в перечень включили ВИЧ-инфекцию, ветряную оспу, энтеровирусную инфекцию. Однако, как правило, в группу ТОРЧ-инфекций включают только четыре перечисленных заболевания: токсоплазмоз, краснуха, цитомегаловирус и герпес. При этом варианте буква О аббревиатуры расшифровывается как вторая буква слова toxoplasmosis.
Однако, как правило, в группу ТОРЧ-инфекций включают только четыре перечисленных заболевания: токсоплазмоз, краснуха, цитомегаловирус и герпес. При этом варианте буква О аббревиатуры расшифровывается как вторая буква слова toxoplasmosis.
Мы рекомендуем до планирования беременности сдать анализы, чтобы проверить, есть ли у организма иммунитет к TORCH-инфекциям. Анализы лучше всего сдавать за 2—3 месяца до планируемого зачатия. В этом случае при обнаружении острой или подострой формы инфекции врач сможет назначить эффективное лечение, не беспокоясь о том, что лекарственные препараты могут повредить плоду. Если сформировались антитела, велика вероятность, что во время беременности малыш будет в безопасности.
Что делать, если антитела к инфекциям TORCH не обнаружены?
— Уделите особое внимание иммунитету: ведите здоровый образ жизни, правильно питайтесь, больше времени проводите на природе.
Анализ на антитела к цитомегаловирусу необходимо сдать до наступления беременности. Если антитела не будут обнаружены, то женщине будет рекомендовано проводить ежемесячное исследование крови, которое не позволит упустить первичное заражение, наиболее опасное для плода.
Если антитела не будут обнаружены, то женщине будет рекомендовано проводить ежемесячное исследование крови, которое не позволит упустить первичное заражение, наиболее опасное для плода.
— Чтобы избежать заражения токсоплазмозом, необходимо избегать контакта с представителями отряда кошачьих, особенно с котятами и молодыми особями. Если у вас дома есть кошка, поручите уход за ней другому члену семьи, не гладьте чужих кошек и тщательно мойте руки перед едой. Не допускайте непосредственного контакта с землей, а все фрукты и овощи подвергайте тщательной обработке. С сырым мясом следует работать в специальных перчатках, а все мясные блюда хорошо прожаривать, тушить или варить в течение положенного по нормативам времени.
— Специфического лечения от краснухи нет, поэтому стоит вакцинироваться до беременности.
— Методов профилактического воздействия на цитомегаловирус и герпес в настоящее время не существует, так что у будущих мам, не имеющих приобретенного иммунитета, сохраняется риск заражения. Дополнительно в этом случае проводят обследование полового партнера, чтобы удостовериться, не является ли он источником инфекции.
Дополнительно в этом случае проводят обследование полового партнера, чтобы удостовериться, не является ли он источником инфекции.
Анализы на антитела к TORCH-инфекциям можно сдать в нашей клинике “БэбиБум”
Опасная инфекция при беременности: как спасти здоровье – будущего малыша?
20.04.2016
Опасная инфекция при беременности: как спасти здоровье – будущего малыша?
Чем опасны врождённые инфекции и почему женщинам следует уделять пристальное внимание их диагностике во время беременности? К каким порокам развития может привести несвоевременно выявленная цитомегаловирусная инфекция и почему так важно включать её в диагностические стандарты? Эти и многие другие вопросы стали ключевыми темами обсуждения во время семинара для СМИ, организованного компанией Merz.
Система AGP – это инновационный инструмент оценки ежедневной вариабельности гликемического профиля, необходимый врачам и пациентам для максимальной персонализации схемы лечения, а также для улучшения контроля сахарного диабета и предупреждения его осложнений.
{readmorelink}Читать далее{/readmorelink}
Цитомегаловирусная инфекция (ЦМВИ) – самая распространенная внутриутробная инфекция, одна из причин невынашивания беременности и возникновения врождённых патологий[1]. В России носителями вируса являются 90%-95% будущих мам, у многих из которых заболевание протекает практически бессимптомно[2].
Василий Шахгильдян, к.м.н., старший научный сотрудник, федерального научно-методического центра по профилактике и борьбе со СПИДом ФБУН «Центральный НИИ эпидемиологии» Роспотребнадзора: «Цитомегаловирус – наиболее частая врожденная вирусная патология и основная причина врожденных пороков центральной нервной системы, задержки психического и умственного развития у детей раннего возраста, не имеющих хромосомных нарушений. Ежегодно только в Москве рождается 120-130 тысяч детей. От 1% до 3% из них — с врожденной цитомегаловирусной инфекцией».
Наибольший риск для жизни плода представляет первичное заражение будущей мамы во время беременности. Если оно произошло на ранних сроках беременности, возможны внутриутробная гибель плода, формирование пороков развития. Заражение матери на поздних сроках беременности может стать причиной тяжелого заболевания ребенка, развития отдаленных неврологических последствий.
Если оно произошло на ранних сроках беременности, возможны внутриутробная гибель плода, формирование пороков развития. Заражение матери на поздних сроках беременности может стать причиной тяжелого заболевания ребенка, развития отдаленных неврологических последствий.
Как правило, ЦМВИ передаётся от человека к человеку половым, а также контактно-бытовым путем (через слюну при близких контактах). При этом инфицирования вполне можно избежать, если соблюдать ряд рекомендаций.
Василий Шахгильдян: «Если женщина не имеет в крови антител к цитомеголовирусу, то есть она не встречалась с ним ранее и может впервые заразится во время беременности, то необходимо себя оберегать и соблюдать меры профилактики. А именно: если в семье есть старший ребенок, то на время беременности не водить его в дошкольное учреждение. Если это невозможно, то важно избежать передачи вируса от ребенка, который может быть источником инфекции, к матери: пользоваться отдельной посудой, не доедать еду, не облизывать за малышом соску, не целовать в губы, мыть с мылом руки после смены памперсов. Стараться не посещать места большого скопления людей и семей, где есть болеющие дети. Помимо этого очень важно избегать незащищенного полового контакта».
Стараться не посещать места большого скопления людей и семей, где есть болеющие дети. Помимо этого очень важно избегать незащищенного полового контакта».
Помимо профилактики для предотвращения заражения плода или существенного снижения его последствий в будущем необходимо проведение современной и своевременной лабораторной диагностики активной ЦМВ-инфекции у беременной женщины. В данном случае особое значение приобретают диагностические стандарты обследования, которые необходимо постоянно совершенствовать.
Василий Шахгильдян: «Общепринятый стандарт обследования беременной женщины на лабораторные признаки врожденных инфекций предусматривает лишь исследование крови на наличие антител к возбудителю. Это, действительно, имеет большое диагностическое значение при первичном заражении и развитии острой инфекции во время беременности. Но в случае обострения заболевания или повторного заражения вирусом во время беременности определения антител недостаточно для выявления активного инфекционного процесса. В данном случае необходимо использовать современные молекулярно-биологические методы диагностики (в частности, метод ПЦР), позволяющие определять присутствие в биологических жидкостях самого возбудителя. В первую очередь исследование на наличие ДНК ЦМВ в крови, моче и околоплодной жидкости показано женщинам с осложненным акушерским анамнезом, при наличии клинических симптомов острого инфекционного заболевания, выявлении патологии плода. Крайне важно, чтобы лабораторное обследование беременной женщины было максимально информативным, ведь рождение ребенка с ЦМВИ может стать трагедией для всей семьи, так как спрогнозировать последствия инфекции крайне тяжело».
В данном случае необходимо использовать современные молекулярно-биологические методы диагностики (в частности, метод ПЦР), позволяющие определять присутствие в биологических жидкостях самого возбудителя. В первую очередь исследование на наличие ДНК ЦМВ в крови, моче и околоплодной жидкости показано женщинам с осложненным акушерским анамнезом, при наличии клинических симптомов острого инфекционного заболевания, выявлении патологии плода. Крайне важно, чтобы лабораторное обследование беременной женщины было максимально информативным, ведь рождение ребенка с ЦМВИ может стать трагедией для всей семьи, так как спрогнозировать последствия инфекции крайне тяжело».
В случае, когда у будущей мамы выявлено наличие острой ЦМВИ, либо установлен факт активного размножения вируса, необходимо проведение эффективного лечения.
На сегодняшний день единственным методом лечения, достоверно снижающим риск инфицирования плода и развития врожденной ЦМВИ, является применение у беременных внутривенного антимегаловирусного иммуноглобулина (Неоцитотекта). Необходимость назначения данного препарата зафиксирована в протоколах и рекомендациях Министерства Здравоохранения РФ[3]. Неоцитотект нейтрализует вирус, предотвращает инфицирование непоражённых клеток, сдерживает дальнейшее распространение ЦМВ в организме и обладает хорошей переносимостью.
Необходимость назначения данного препарата зафиксирована в протоколах и рекомендациях Министерства Здравоохранения РФ[3]. Неоцитотект нейтрализует вирус, предотвращает инфицирование непоражённых клеток, сдерживает дальнейшее распространение ЦМВ в организме и обладает хорошей переносимостью.
Василий Шахгильдян: «Беременным женщинам противопоказано лечение противовирусными препаратами из-за их высокой токсичности. Новорожденным и детям до 12 лет противовирусные препараты прямого действия назначают только по жизненным показаниям. Поэтому в случае острой ЦМВИ у беременной, наличии у нее активной формы инфекции, выявлении факта внутриутробного заражения ЦМВ ребенка, препаратом выбора, направленным на подавление размножения возбудителя, является именно Неоцитотект — иммуноглобулин с высоким содержанием антител против ЦМВ. Было показано, что применение данного иммуноглобулина при ранней (до 17 недель беременности) первичной ЦМВИ у беременных женщин снижает частоту неблагоприятных исходов среди инфицированных новорожденных с 43% до 13%».
Лабораторные исследования во время беременности
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Токсоплазмоз
Лабораторная диагностика токсоплазмоза основана только на определении специфических антител, так как антиген Toxoplasma gondii присутствует в крови очень непродолжительное время. При попадании возбудителя в организм человека в течение 7 — 14 дней начинается первичный иммунный ответ-выработка IgM антител. Максимальный уровень IgM антител достигается к 20-му дню от начала заболевания. Полное их исчезновение в большинстве случаев происходит в течение 3 — 4 месяцев. В этот же период в крови отмечаются максимальные значения IgG антител. После выздоровления происходит постепенное снижение титра IgG антител до определённого уровня, который сохраняется пожизненно и свидетельствует о наличии устойчивого иммунитета.
В этот же период в крови отмечаются максимальные значения IgG антител. После выздоровления происходит постепенное снижение титра IgG антител до определённого уровня, который сохраняется пожизненно и свидетельствует о наличии устойчивого иммунитета.
При определении IgG и IgM антител к токсоплазмозу в сыворотке крови возможны следующие варианты результатов:
- +IgG, -IgM — свидетельствует о бессимптомном здоровом носительстве (до 30% взрослого населения). Данное сочетание антител в крови беременных женщин не представляет угрозы для плода.
- -IgG, +IgM либо +IgG, +IgM — первичное инфицирование, острое или субклиническое течение. Во время беременности данная ситуация указывает на возможность внутриутробного инфицирования. В сомнительных случаях необходимо повторить анализ через 7 — 14 дней для подтверждения сероконверсии.
- -IgG, -IgM — отсутствие инфицирования. Беременные женщины с таким результатом должны быть включены в группу риска и обследоваться каждый триместр.

Вероятность врождённого токсоплазмоза составляет 1 на 1000 — 3500 родившихся детей. Это возможно при свежем случае инфицирования менее чем за 6 месяцев до наступления беременности и во время беременности. По данным НЦ АгиП РАН до 5 — 7% женщин заражаются во время беременности. Риск внутриутробного заражения плода увеличивается от 17% в первом триместре до 80% — в третьем триместре в случае острого токсоплазмоза беременной. Тяжесть поражения плода находится в зависимости от срока инфицирования (стадии внутриутробного развития).
|
Срок беременности (недели) |
Риск заражения (%) |
Исход |
|
0 — 8 |
17 |
Тяжёлые аномалии развития, в/у гибель плода |
|
8 — 18 |
25 |
Поражения ЦНС (гидроцефалия, кальцификаты в ткани мозга), печени, хориоретинит, судорожный синдром. 
|
|
18 — 24 |
65 |
Нарушения функций различных органов (гепатоспленомегалия, желтуха, анемия, тромбоцитопения) |
|
24 — 40 |
80 |
Субклинические проявления болезни с манифестацией через несколько лет (глухота, хориоретинит) |
Наиболее тяжёлые последствия возникают при заражении до 24 недель. При подтверждении первичного инфицирования матери в первые 8 недель рекомендуется прерывание беременности. В более поздние сроки необходимы дополнительные исследования (УЗИ, забор пуповинной крови плода путём кордоцентеза с целью определения специфических антител IgM класса) для выработки тактики лечения и решения вопроса о возможном прерывании беременности.
Краснуха
Для установления диагноза определяются IgM антитела в сыворотке крови, максимальный титр которых наблюдается через 2 -3 недели от начала заболевания, а полное их исчезновение происходит через 1 — 3 месяца. IgG антитела определяются с 7-го дня заболевания, а максимальный титр — на 21-й день. Затем происходит снижение титра до определённого уровня, свидетельствующего об устойчивом иммунитете.
IgG антитела определяются с 7-го дня заболевания, а максимальный титр — на 21-й день. Затем происходит снижение титра до определённого уровня, свидетельствующего об устойчивом иммунитете.
Возможны следующие сочетания IgG и IgM антител в сыворотке крови:
- +IgG, -IgM — свидетельствует о перенесённом заболевании и устойчивом иммунитете. Иммунитет вырабатывается в результате перенесённых клинически выраженных и бессимптомных форм. В последнее время появились данные, что иммунитет после перенесённой краснухи не такой прочный как считали ранее, так как взрослые иногда заболевают краснухой (5% случаев), несмотря на то, что болели ею в детстве. В таком случае в сыворотке крови наблюдается прирост вируснейтрализующих антител (IgG).
- -IgG, +IgM либо +IgG, +IgM — первичное инфицирование, острая форма или бессимптомное течение, которое наблюдается в 30% случаях. В данной ситуации велика опасность внутриутробного инфицирования. При заражении в первом триместре рекомендуется прерывание беременности.
 В сомнительных случаях анализ необходимо повторить через 7 — 14 дней для подтверждения сероконверсии.
В сомнительных случаях анализ необходимо повторить через 7 — 14 дней для подтверждения сероконверсии. - -IgG, -IgM — отсутствие иммунитета. По последним данным 10 — 20% женщин детородного возраста не имеют иммунитета к вирусу краснухи. Поэтому необходимо обследовать женщин до беременности и при отсутствии иммунитета рекомендовать вакцинацию. Беременные женщины, не имеющие IgG антител к вирусу краснухи, включаются в группу риска и обследуются каждый триместр.
|
Срок беременности (недели) |
Риск заражения (%) |
Исход |
|
0 — 12 |
80 — 90 |
20% случаев — в/у гибель плода, самопроизвольное прерывание беременности. 80% случаев — врождённые аномалии развития, триада Грега. 
|
|
12 — 16 |
50 |
Глухота, отставание в умственном развитии, дефекты скелета. |
|
16 — 40 |
30 — 35 |
Гепатоспленомегалия, миокардит, тромбоцитопения и др. Субклинические проявления болезни с манифестацией в раннем постнатальном периоде. |
Для подтверждения диагноза врождённой краснухи можно исследовать кровь плода, полученную с помощью кордоцентеза, на наличие специфических IgM антител. Данные антитела могут определяться в сыворотке крови плода с 23 недели гестации и сохраняются в крови внутриутробно инфицированного ребёнка в течение 6 — 12 месяцев после рождения. Иммунитет после врождённой краснухи менее стоек, так как формирование иммунитета происходит в условиях незрелой иммунной системы плода.
Для профилактики краснушной инфекции рекомендуется проведение вакцинации всех детей до 2-х лет и ревакцинация девочек в 12 — 14 лет для обеспечения иммунитета к вирусу краснухи в детородном возрасте, а также вакцинация женщин детородного возраста не имеющих иммунитета. Оценка эффективности вакцинации осуществляется с помощью определения в сыворотке крови специфических антител к вирусу краснухи IgG класса.
Цитомегаловирусная инфекция
Лабораторная диагностика ЦМВИ основана на определении специфических антител в сыворотке крови и других биологических жидкостях наряду с различными методами определения антигена и ДНК вируса. Наличие в крови специфических антител IgG и IgM класса зависит от формы и стадии ЦМВИ.
|
|
Первичная инфекция (активная стадия) |
Латентная форма (неактивная стадия) |
Активная форма | |||
|
Перс. 
|
Реактивац. |
Суперинф. | ||||
|
Клинические симптомы |
± |
- |
- |
± |
± | |
|
IgG антитела |
± |
+ |
+ |
+ |
+ | |
|
IgM антитела |
+ |
- |
± |
± |
+ | |
|
Выделение ДНК вируса |
+ |
± |
+ |
+ |
+ | |
|
Риск передачи от матери к плоду (в баллах) |
5 |
1 |
4 |
3 |
2 | |
ЦМВ не выводится из организма полностью, поэтому при суперинфицировании нельзя говорить о реинфекции, так как повторное заражение возможно другими штаммами вируса. При первичном инфицировании сначала возрастает титр IgM антител, а затем IgG. Через 3 — 4 месяца IgM антитела исчезают, но при обострении ЦМВИ возможно незначительное и кратковременное увеличение их уровня (до 30% случаев), в то время как рост титра IgG антител во время реактивации инфекции более значительный.
При первичном инфицировании сначала возрастает титр IgM антител, а затем IgG. Через 3 — 4 месяца IgM антитела исчезают, но при обострении ЦМВИ возможно незначительное и кратковременное увеличение их уровня (до 30% случаев), в то время как рост титра IgG антител во время реактивации инфекции более значительный.
Возможны следующие варианты сочетания IgG и IgM антител при ЦМВИ:
- -IgG, -IgM — отсутствие инфицирования. Наблюдается у 5 — 10% взрослого населения. Беременные женщины, не имеющие IgG антител к ЦМВ, включаются в группу риска и обследуются каждый триместр.
- ±IgG, +IgM — первичное инфицирование. Первичная ЦМВИ, возникающая у беременных в 1 — 4% случаях, сопровождается большим риском заражения плода, чем реактивированная.
- +IgG, ±IgM — персистирующая инфекция, реактивация. Можно рассматривать как косвенный признак вирусемии и обострения инфекции. Риск заражения плода составляет 0,5 — 2,5%. В большинстве случаев ЦМВИ протекает бессимптомно и при этом в анамнезе женщины имеются сведения о неблагоприятных исходах беременностей: выкидыши, мёртворождения, рождения детей с пороками развития.

- +IgG, -IgM — инфицированность, состояние ремиссии. Установлено, что наличие специфических IgG антител против ЦМВ в крови пациента указывает скорее на его инфицированность, чем на защищённость от инфекции. Данная ситуация не представляет непосредственной опасности для плода, но так как во время беременности развивается состояние физиологического иммунодефицита, в группу риска должны быть включены и серопозитивные и серонегативные женщины.
Заражение в ранние сроки беременности приводит в ряде случаев к внутриутробной гибели плода, выкидышам, мёртворождению, рождению детей с пороками развития (дисплазии легочного ствола и аорты, микроцефалия, атрезия пищевода, гипоплазия почек и легких и др.). При заражении в более поздние сроки беременности пороки развития не формируются, но с первых дней жизни ребёнка выявляются различные патологические синдромы (гепатоспленомегалия, геморрагический синдром, гидроцефалия, пневмония, нефрит, энтерит и др.).
Герпесвирусная инфекция
Лабораторная диагностика ВПГИ включает в себя определение специфических антител к ВПГ в сыворотке крови наряду с определением антигена ВПГ в клетках крови, осадка мочи, слюне. Так как ВПГ I и ВПГ II имеют общие антигенные детерминанты, раздельное определение антител возможно только с помощью моноклональных антител. Поэтому для скрининговых обследований удобнее определять суммарные IgG к ВПГ I и ВПГ II и суммарные IgM антитела. При постановке диагноза необходимо учитывать лабораторные данные и клинические симптомы.
Так как ВПГ I и ВПГ II имеют общие антигенные детерминанты, раздельное определение антител возможно только с помощью моноклональных антител. Поэтому для скрининговых обследований удобнее определять суммарные IgG к ВПГ I и ВПГ II и суммарные IgM антитела. При постановке диагноза необходимо учитывать лабораторные данные и клинические симптомы.
Возможны следующие варианты при определении специфических антител к ВПГ:
- -IgG, -IgM — отсутствие инфицирования. Наблюдается у 5 — 10% взрослого населения. Беременные женщины, не имеющие IgG антител к ВПГ, включаются в группу риска и обследуются каждый триместр.
- ±IgG, +IgM — первичное инфицирование. Клинические симптомы выявляются в 33% случаев. Возможна трансплацентарная передача. Риск заражения ребёнка во время родов — 50 — 70%. ВПГ передаётся через плаценту в 10 раз реже чем цитомегаловирус.
- +IgG, ±IgM — персистирующая инфекция, реактивация. Как и при ЦМВИ, можно рассматривать как косвенный признак вирусемии и обострения инфекции.
 В данном случае во время беременности риск заражения плода составляет 5%. В большинстве случаев ВПГИ имеет атипичное течение, и при этом в анамнезе женщины имеются сведения о неблагоприятных исходах беременностей: выкидыши, мёртворождения, рождения детей с пороками развития. Женщины с таким анамнезом подлежат обследованию до беременности.
В данном случае во время беременности риск заражения плода составляет 5%. В большинстве случаев ВПГИ имеет атипичное течение, и при этом в анамнезе женщины имеются сведения о неблагоприятных исходах беременностей: выкидыши, мёртворождения, рождения детей с пороками развития. Женщины с таким анамнезом подлежат обследованию до беременности. - +IgG, -IgM — инфицированность, состояние ремиссии. Установлено, что наличие специфических IgG антител к ВПГ, как и при ЦМВИ, в крови пациента указывает скорее на его инфицированность, чем на защищенность от инфекции. Данная ситуация не представляет непосредственной опасности для плода, но так как во время беременности развивается состояние физиологического иммунодефицита, в группу риска должны быть включены и серопозитивные и серонегативные женщины (возможно и первичное инфицирование и обострение ВПГИ). При необходимости обследуют обоих супругов.
Заражение ВПГ в первые 20 недель беременности часто приводит к спонтанному аборту, а в последние недели — к преждевременным родам, либо к врождённому герпесу. Врождённый герпес характеризуется желтухой, гепатоспленомегалией, аномалиями развития ЦНС и т. д.
Врождённый герпес характеризуется желтухой, гепатоспленомегалией, аномалиями развития ЦНС и т. д.
Чаще всего заражение происходит во время родов. Максимальный риск наличия ВПГ в родовых путях — рецидив за 6 — 8 недель и менее перед родами. Инкубационный период составляет 2 — 14 суток. Неонатальный герпес проявляется везикулами на кожных покровах, конъюктивитом, неврологическими симптомами, герпетическим энцефалитом. Летальность при генерализованной ВПГИ — до 75%. Для диагностики используют определение суммарных антител к ВПГ в крови новорождённого в динамике в течение первых 3 — 4 недель жизни. В случае обнаружения IgM антител можно предположить инфицирование.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Антибиотики при бактериальной инфекции в моче во время беременности при отсутствии симптомов
В чем суть проблемы?
Может ли применение антибиотиков во время беременности у женщин с мочевой инфекцией, но с отсутствием симптомов, улучшить исходы у женщин и их детей?
Почему это важно?
Бактериальная инфекция в моче без каких-либо характерных симптомов, связанных с инфекцией мочевыводящих путей (асимптоматическая/бессимптомная бактериурия), происходит в ряде случаев (от 2% до 15%) беременностей. Из-за изменений, происходящих в организме, у беременных женщин чаще развивается почечная инфекция (пиелонефрит), если у них есть инфекция мочевыводящих путей. Инфекция может также способствовать преждевременному рождению ребенка (до 37 недель) или рождению ребенка с низкой массой тела (менее 2500 г (5,5 фунтов)).
Какие доказательства мы нашли?
Мы обнаружили 15 рандомизированных контролируемых исследований с участием более 2000 беременных женщин с бессимптомными инфекциями мочевыводящих путей. Антибиотики могут быть эффективными в снижении частоты инфекции почек у матери (12 исследований, 2017 женщин) и санации [очищении] мочи от инфекции (четыре исследования, 596 женщин). Они также могут снизить частоту преждевременных родов (три исследования, 327 женщин) и рождения детей с низкой массой тела (шесть исследований, 1437 младенцев). Ни в одном из исследований не были адекватно оценены какие-либо неблагоприятные эффекты антибиотикотерапии у матери или ее ребенка, и часто способ проведения исследования не был описан должным образом.
Антибиотики могут быть эффективными в снижении частоты инфекции почек у матери (12 исследований, 2017 женщин) и санации [очищении] мочи от инфекции (четыре исследования, 596 женщин). Они также могут снизить частоту преждевременных родов (три исследования, 327 женщин) и рождения детей с низкой массой тела (шесть исследований, 1437 младенцев). Ни в одном из исследований не были адекватно оценены какие-либо неблагоприятные эффекты антибиотикотерапии у матери или ее ребенка, и часто способ проведения исследования не был описан должным образом.
Мы оценили три основных исхода с помощью подхода GRADE и обнаружили доказательства низкой определенности, что лечение антибиотиками может предотвратить развитие пиелонефрита, преждевременные роды и рождение детей с массой тела менее 2500 г.
Что это значит?
Антибактериальная терапия может снизить риск инфекций почек у беременных женщин с бессимптомной мочевой инфекцией. Антибиотики могут также уменьшить вероятность рождения ребенка на слишком ранних сроках или с низкой массой тела при рождении. Однако из-за низкой определенности доказательств сделать выводы сложно; необходимы дополнительные исследования.
Однако из-за низкой определенности доказательств сделать выводы сложно; необходимы дополнительные исследования.
Грипп и ОРВИ у беременных
В настоящее время вирусные инфекции рассматриваются как одна из основных причин репродуктивных потерь. С одной стороны, инфекционный агент оказывает непосредственное повреждающее воздействие на плод, а с другой стороны, вызывая значительные изменения в иммунных реакциях материнского организма, ведет к осложненному течению беременности. Особое место среди инфекционных заболеваний беременных занимают грипп и другие ОРВИ, передающиеся воздушно-капельным путем.
Актуальность проблемы острых респираторных заболеваний вирусной природы определяется их распространенностью, неуправляемостью, высокой контагиозностью, аллергизацией и развитием вторичных иммунодефицитных состояний после перенесенной болезни.
Экологические особенности современной урбанизации дают реальную основу для частой встречи женщин с различными респираторными вирусами в течение всего срока беременности. В экстрагенитальной патологии беременных ОРЗ занимают первое место по распространенности — более 2/3 от общей заболеваемости острыми инфекциями. Это связано с высокой восприимчивостью беременных к вирусным инфекциям, склонностью к хронизации патологических процессов, что обусловлено особенностями иммунитета беременных.
В экстрагенитальной патологии беременных ОРЗ занимают первое место по распространенности — более 2/3 от общей заболеваемости острыми инфекциями. Это связано с высокой восприимчивостью беременных к вирусным инфекциям, склонностью к хронизации патологических процессов, что обусловлено особенностями иммунитета беременных.
Влияние вирусной инфекции на течение беременности и состояние плода характеризуется двумя основными механизмами. Во-первых, возможным инфицированием плаценты, околоплодных оболочек, а также самого плода, тератогенное (вызывающее пороки развития) действие на эмбрион и плод, развитие локальных поражений плода, а также инфекция плода с клиническими проявлениями в постнатальном периоде (после рождения). Во-вторых, возможным косвенным влиянием в результате развития у беременной лихорадки, нарушения гомеостаза (равновесия, постоянства) в организме и др. Многообразие клинических эффектов объясняется временем инфицирования к сроку беременности, свойствами и вирулентностью вируса, состоянием плацентарного барьера и защитных сил, как матери, так и плода.
Основными звеньями патогенеза вирусной инфекции у беременной женщины, определяющими высокий риск перинатальной патологии, являются:
Кислородное голодание тканей, органов и систем, связанное с репродукцией вируса и его токсическим воздействием на ткани дыхательной системы и сосудистое русло;
Активация системы свертывания крови путем токсического воздействия вируса на сосудистую стенку;
Патологические изменения в иммунной системе, возникающие под действием вирусной инфекции;
Активация хронической внутриматочной инфекции.
Доказана возможность передачи вирусов респираторной группы, к которым относятся вирусы, вызывающие ОРВИ, через плаценту от больной матери к плоду, что обуславливает вовлечение в инфекционный процесс всех трех компонентов системы «мать-плацента-плод».
Современными исследователями гестоз (токсикоз IIой половины беременности), в том числе тяжелые его формы, рассматриваются как причинно-следственный фактор плацентарной недостаточности (ПН), доказана прямая зависимость между степенью тяжести позднего гестоза и тяжестью ПН. Недавние исследования подтвердили предположение, что плацента служит своеобразным «резервуаром» в процессе внутриутробной инфекции так как доказано, что под воздействием вирусов происходит изменение некоторых структур плаценты, также в них происходит репродукция вирусов.
Недавние исследования подтвердили предположение, что плацента служит своеобразным «резервуаром» в процессе внутриутробной инфекции так как доказано, что под воздействием вирусов происходит изменение некоторых структур плаценты, также в них происходит репродукция вирусов.
Специфическая профилактика гриппа не устраняет проблемы респираторных вирусных инфекций, так как доля ОРВИ негриппозной этиологии составляет до 75% даже в эпидемические по гриппу периоды. Кроме того, физиологические изменения иммунной системы, происходящие в организме беременных, не позволяют использовать у них вакцинные препараты с целью профилактики инфекционных заболеваний.
В группу риска инфицирования ОРВИ входят женщины, у которых частота заболевания этими инфекциями произошла более трех раз в предшествующий беременности год. Этот признак является классическим подтверждением иммунологической недостаточности у пациентки. Для них характерно: затяжное, рецидивирующее течение заболеваний (ринит, фарингит, ларинготрахеит, бронхит), наличие очагов хронической инфекции (хронические тонзиллит, синусит). В патологический процесс у таких пациенток вовлечены в той или иной мере и другие системы организма, обеспечивающие его защиту при встрече с внешней средой. Наиболее часто встречается патология пищеварительного тракта: от дисфункций и дисбактериозов до хронических колита, энтерита, энтероколита, панкреатита и холецистита.
В патологический процесс у таких пациенток вовлечены в той или иной мере и другие системы организма, обеспечивающие его защиту при встрече с внешней средой. Наиболее часто встречается патология пищеварительного тракта: от дисфункций и дисбактериозов до хронических колита, энтерита, энтероколита, панкреатита и холецистита.
Особенности течения ОРВИ у беременных женщин
Для беременных характерно затяжное течение ОРВИ при отсутствии тяжелых клинических проявлений. Это объясняется способностью вирусов респираторной группы к репродукции в плаценте, а также особенностью иммунной системы беременной (состояние физиологического иммунодефицита).
Основные клинические симптомы ОРЗ: явления общей интоксикации (недомогание, слабость, повышенная утомляемость и т.д.) на фоне субфебрильной или нормальной температуры, симптомы ринита или назофарингита.
Наиболее характерная для беременных стертая клиника ОРВИ часто является причиной недостаточного внимания к самому факту заболевания, как со стороны врачей, так и самой женщины, однако, ОРВИ приводит к поломке физиологических иммунных механизмов и не исключает возможности возникновения осложнений во время протекания беременности.
Особенности беременности после ОРВИ. Влияние ОРВИ у беременных на состояние здоровья их новорожденных
Наиболее характерными осложнениями беременности после ОРВИ являются:
- увеличение частоты формирования плацентарной недостаточности более чем в два раза;
- увеличение случаев раннего начала гестоза;
- маловодие – как сопутствующий признак плацентарной недостаточности, а также как проявление вирусного поражения фетоплацентарного комплекса;
- угроза преждевременного прерывания беременности чаще встречается во 2м триместре, а именно в 17-26 недель, для беременных после ОРВИ характерно постоянное течение угрозы прерывания беременности, нечувствительное к проводимой стандартной терапии;
- задержка внутриутробного роста и внутриутробная гипоксия плода;
- увеличение заболеваемости новорожденных:
- гипоксическое поражение ЦНС наиболее характерно для ОРВИ во 2 триместре;
- хроническая плацентарная недостаточность (воспалительные и дегенеративные изменения в плаценте, нарушение дифференцировки плацентарной ткани, подавление компенсаторно-приспособительных сосудистых реакций ворсин хориона).

Характеристика состояния иммунной системы беременных после ОРВИ
При исследовании состояния системного иммунитета у беременных женщин, перенесших ОРВИ, в зависимости от срока беременности, в сравнении с аналогичными показателями у здоровых беременных женщин, выявлены следующие закономерности.
Перенесенная ОРВИ вызывает изменения иммунного статуса, характеризуется, как правило, изменениями в содержании лейкоцитов и лимфоцитов и их популяций. Характерным признаком иммунограммы беременных, перенесших ОРВИ, является лимфоцитопения (разрушение лимфоцитов), тогда как при физиологическом развитии беременности происходит увеличение общего числа лейкоцитов. Лимфоцитопению можно объяснить прямым повреждающим действием респираторных вирусов на лимфоидные клетки, степень ее зависит как от вирулентных свойств вирусного возбудителя, так и от адаптационных возможностей организма.
Влияние вирусов на иммунологическую реактивность заключается в том, что в ходе инфекции изменяется не один, а серия показателей, характеризующих иммунный ответ пораженного вирусом организма на чужеродные антигены. Происходит расстройство иммунологической реактивности, обусловленное нарушением всех функций иммунокомпетентных клеток в результате размножения вируса.
Происходит расстройство иммунологической реактивности, обусловленное нарушением всех функций иммунокомпетентных клеток в результате размножения вируса.
Возникновение дефектов иммунологической реактивности следует рассматривать как обязательный элемент патогенеза ОРВИ. Наличие этих дефектов не препятствует формированию специфического иммунитета против гомологичного вируса.
Методы профилактики и лечения ОРВИ у беременных
Известно, что специфическая профилактика гриппа и ОРВИ вакцинными препаратами противопоказана при беременности. Исследователи как у нас, так и за рубежом, уделяют внимание поиску и внедрению в практику методов неспецифической защиты населения от респираторных вирусных инфекций. Следует отметить, что одним из наиболее перспективных методов тактики вирусных инфекций является иммунокоррекция. С этой точки зрения перспективно применение современных иммунобиологических препаратов — адаптогенов и эубиотиков.
Лечебные мероприятия с применением иммунотропных лекарственных средств, проводятся после перенесенной ОРВИ во 2 — 3 триместрах беременности, а также за 10-14 дней до предполагаемого срока родов у следующих групп пациенток:
- заболевшие ОРВИ во время беременности и перенесшие подобные заболевания более 3 раз в предшествующий беременности год;
- беременные, перенесшие ОРВИ с осложненным течением беременности;
- при наличии положительного прогноза на развитие перинатальной патологии.

Профилактические мероприятия
Всем беременным необходимо максимально воздерживаться от посещения общественных мест с большим скоплением людей при угрозе и возникновении эпидемии гриппа и ОРВИ.
Беременных, болеющих ОРЗ три и более раз в год, предшествующий беременности, следует относить к группе высокого риска по развитию осложнений.
Данной группе пациенток, а также всем беременным при угрозе и возникновении эпидемии гриппа и ОРВИ нужно проводить курс неспецифической профилактики.
Применение витамино-минеральных комплексов помогают сформировать противовирусный иммунный ответ, они защищают мембрану клетки от повреждающего действия инфекционного агента (витамины А, С,Е; микроэлементы селен, магний, железо), также можно применять фитотерапию.
Профилактические мероприятия необходимы женщинам группы высокого риска заболевания ОРВИ на стадии предгравидарной подготовки и с первого триместра беременности, а также у всех беременных при угрозе возникновения эпидемии гриппа и ОРВИ в любом сроке беременности.
Инфекции во время беременности и их влияние на ребенка
Во время беременности люди могут больше беспокоиться о заражении инфекциями и о том, как они могут повлиять на развивающегося ребенка.
Вагинальные инфекции, включая дрожжевые инфекции, часто встречаются во время беременности и обычно не вызывают беспокойства. Однако инфекции матки могут вызвать больше осложнений.
В этой статье рассматриваются распространенные инфекции во время беременности, их влияние на ребенка и способы предотвращения их развития.
Беременная женщина может быть более уязвима к определенным инфекциям, и у нее могут развиться более серьезные осложнения, если инфекции не лечить. Любой, у кого во время беременности есть даже незначительная инфекция, следует поговорить с врачом или акушеркой.
Типичные вагинальные инфекции во время беременности:
Влагалищные дрожжевые инфекции
Поделиться на Pinterest Болезнь вокруг влагалища — частый симптом вагинальной дрожжевой инфекции.
Вагинальные дрожжевые инфекции вызываются грибком Candida .Эти инфекции, как правило, возникают во время беременности из-за изменений в иммунной системе, увеличения выработки гликогена и повышения уровня эстрогена.
Согласно отчету за 2015 год, около 20 процентов всех женщин имеют Candida , число которых увеличивается до 30 процентов во время беременности. Похоже, что это чаще встречается во втором и третьем триместрах.
Наиболее частые симптомы вагинальной дрожжевой инфекции включают:
- зуд вокруг влагалища или вульвы
- густые белые творожистые выделения из влагалища
- запах хлеба или пива из влагалища
- боль или жжение во влагалище или вокруг него
- Боль или жжение во время полового акта
Люди могут использовать лекарства, отпускаемые по рецепту или без рецепта, для лечения вагинальной дрожжевой инфекции.Однако беременным нельзя принимать эти препараты без предварительной консультации с врачом или акушеркой.
Очень важно получить диагноз до начала лечения, поскольку другие инфекции, такие как бактериальный вагиноз и хламидиоз, можно спутать с дрожжевыми инфекциями.
Бактериальный вагиноз
Бактериальный вагиноз (БВ) — это легко поддающаяся лечению бактериальная инфекция влагалища. Симптомы включают:
- зуд, жжение или боль во влагалище или вульве
- рыбный запах из влагалища
- неприятный запах, который усиливается после полового акта
- большое количество жидких выделений серого цвета
Если BV не лечить во время беременности, он может вызвать преждевременные роды, преждевременные роды и младенцев с низкой массой тела при рождении.
Стрептококк группы B (GBS)
Стрептококк группы B (GBS) — это группа бактерий, которые появляются и исчезают в организме, но часто проникают во влагалище и прямую кишку. Обычно они не вызывают симптомов или даже инфекции. Однако женщины, у которых во время родов присутствует СГБ, могут передать его своим детям.
Матери с СГБ передают его своим детям в 1-2 процентах случаев. СГБ у новорожденного может быть фатальным, хотя и нечасто.
Тестирование между началом 36 недели и концом 37 недели беременности позволяет выявить СГБ и является стандартной частью большинства дородовых услуг.
Лечение антибиотиками через иглу в вену (внутривенное введение антибиотиков) может значительно снизить риск передачи инфекции СГБ ребенку.
Инфекция в матке может быть опасна по разным причинам. Инфекция может затронуть плаценту, нанести вред развивающемуся ребенку, вызвать преждевременные роды или привести к врожденным аномалиям.
Инфекции матки также могут сделать роды более опасными и трудными. Некоторые люди испытывают органную недостаточность и другие опасные для жизни осложнения.
Инфекции матки часто развиваются, когда бактерии из влагалища попадают в матку, поэтому невылеченная вагинальная инфекция является фактором риска инфекций матки. Человек более восприимчив к инфекциям матки, если их оболочки разрываются во время продолжительных родов.
Лечение включает антибиотики и может потребовать госпитализации. Если во время родов поднимается температура, за плодом будет наблюдать врач или акушерка. Если симптомы серьезные, врач может порекомендовать кесарево сечение.
Беременность вызывает множество изменений в организме, делая людей более восприимчивыми к осложнениям от многих инфекций.
Например, гормональные изменения кожи во время беременности могут вызывать такие состояния, как экзема или очень сухая кожа. Если кожа трескается и кровоточит, может развиться серьезная кожная инфекция, например целлюлит. Редкое кожное заболевание, называемое синдромом Свита, также чаще встречается во время беременности, чем в другое время.
Некоторые другие инфекции, которые могут быть более серьезными во время беременности, включают:
Повышенный риск этих инфекций во время беременности не совсем понят, но может быть вызван гормональными и другими изменениями, которые изменяют количество клеток крови в организме. Например, на поздних сроках беременности количество Т-клеток, которые помогают бороться с инфекцией, уменьшается.
Например, на поздних сроках беременности количество Т-клеток, которые помогают бороться с инфекцией, уменьшается.
Беременность также вызывает усиление кровообращения и нагрузку на сердце. Эти требования также могут усугубить осложнения. Например, если беременный человек заболевает пневмонией из-за гриппа, у него могут возникнуть затруднения с дыханием из-за повышенной нагрузки, которую плод оказывает на сердце и легкие.
Некоторые лекарства, которые могут эффективно лечить распространенные инфекции, могут быть менее безопасными во время беременности.Поэтому очень важно, чтобы беременные люди, у которых есть инфекция, поговорили со своим врачом или акушеркой, чтобы взвесить преимущества и риски различных вариантов лечения.
Многие инфекции могут повлиять на развивающегося ребенка. Однако врачам сложно сказать, будет ли поражен плод и в какой степени.
Инфекции могут повлиять на развивающегося ребенка одним из трех способов:
- Они могут нанести вред матери, делая ее организм менее способным кормить ребенка или требуя применения лекарств, которые могут нанести вред плоду.

- Они могут нанести прямой вред ребенку, вызывая изменения, приводящие к врожденным аномалиям.
- Они могут вызвать преждевременные роды или выкидыш.
По данным Национального института здоровья (NIH), инфекции, которые, как известно, наносят вред развивающемуся ребенку, включают, помимо прочего:
- бактериальный вагиноз, который может вызвать преждевременные роды
- инфекционные заболевания, такие как гепатит , сифилис, герпес и ВИЧ, которые могут инфицировать плод
- хламидиоз, который может вызывать глазные инфекции и пневмонию
- гонорею, которая может загрязнять околоплодные воды, вызывать преждевременные роды и приводить к глазным инфекциям и возможной слепоте
- пятое заболевание, которое может спровоцировать выкидыш или вызвать анемию плода
- стрептококк группы B, который может вызвать серьезные осложнения у новорожденных, а в редких случаях может привести к летальному исходу
- токсоплазмоз, который может вызвать врожденные аномалии и умственную отсталость
- Listeria , который может вызвать выкидыш, мертворождение и врожденные аномалии
- цитомегаловирус, который часто безвреден.
 t может также вызывать врожденные аномалии и умственную отсталость
t может также вызывать врожденные аномалии и умственную отсталость - Зика, которая обычно протекает в легкой форме, может вызывать потерю беременности или родовые аномалии у младенца
Инфекция Зика, которая переносится комарами, может вызывать врожденные аномалии и повышать риск при мертворождении и выкидышах у инфицированных.Однако неясно, почему одни плоды страдают, а другие нет.
Другие инфекции также могут нанести вред развивающемуся ребенку, в зависимости от общего состояния здоровья беременной, даты развития инфекции и того, получал ли человек лечение.
Центры по контролю и профилактике заболеваний (CDC) предлагают некоторые стратегии по снижению риска развития инфекции во время беременности, в том числе:
- избегать поездок в районы, где распространен вирус Зика, и использовать спрей от насекомых для предотвращения укусов комаров
- использовать презерватив и попросить партнера пройти тестирование на инфекции, передаваемые половым путем (ИППП)
- Мытье рук тщательно и старательно
- Избегать людей, у которых есть заразные инфекции
- Сделать прививку от гриппа
- Избегать непастеризованных продуктов
- попросить кого-нибудь поменяться наполнитель для кошачьего туалета
- тестирование на ЗППП и стрептококк группы B
У большинства людей, перенесших инфекцию во время беременности, не возникнет осложнений. Своевременное лечение увеличивает вероятность здоровых родов.
Своевременное лечение увеличивает вероятность здоровых родов.
Всем, кто испытывает какие-либо необычные симптомы во время беременности, следует поговорить со своим врачом или акушеркой. Пренатальный уход также имеет решающее значение, поскольку он позволяет выявить определенные инфекции еще до того, как они вызовут симптомы.
Инфекции во время беременности и их влияние на ребенка
Во время беременности люди могут больше беспокоиться о заражении инфекциями и о том, как они могут повлиять на развивающегося ребенка.
Вагинальные инфекции, включая дрожжевые инфекции, часто встречаются во время беременности и обычно не вызывают беспокойства.Однако инфекции матки могут вызвать больше осложнений.
В этой статье рассматриваются распространенные инфекции во время беременности, их влияние на ребенка и способы предотвращения их развития.
Беременная женщина может быть более уязвима к определенным инфекциям, и у нее могут развиться более серьезные осложнения, если инфекции не лечить. Любой, у кого во время беременности есть даже незначительная инфекция, следует поговорить с врачом или акушеркой.
Любой, у кого во время беременности есть даже незначительная инфекция, следует поговорить с врачом или акушеркой.
Типичные вагинальные инфекции во время беременности:
Влагалищные дрожжевые инфекции
Поделиться на Pinterest Болезнь вокруг влагалища — частый симптом вагинальной дрожжевой инфекции.
Вагинальные дрожжевые инфекции вызываются грибком Candida . Эти инфекции, как правило, возникают во время беременности из-за изменений в иммунной системе, увеличения выработки гликогена и повышения уровня эстрогена.
Согласно отчету за 2015 год, около 20 процентов всех женщин имеют Candida , число которых увеличивается до 30 процентов во время беременности. Похоже, что это чаще встречается во втором и третьем триместрах.
Наиболее частые симптомы вагинальной дрожжевой инфекции включают:
- зуд вокруг влагалища или вульвы
- густые белые творожистые выделения из влагалища
- запах хлеба или пива из влагалища
- боль или жжение во влагалище или вокруг него
- Боль или жжение во время полового акта
Люди могут использовать лекарства, отпускаемые по рецепту или без рецепта, для лечения вагинальной дрожжевой инфекции. Однако беременным нельзя принимать эти препараты без предварительной консультации с врачом или акушеркой.
Однако беременным нельзя принимать эти препараты без предварительной консультации с врачом или акушеркой.
Очень важно получить диагноз до начала лечения, поскольку другие инфекции, такие как бактериальный вагиноз и хламидиоз, можно спутать с дрожжевыми инфекциями.
Бактериальный вагиноз
Бактериальный вагиноз (БВ) — это легко поддающаяся лечению бактериальная инфекция влагалища. Симптомы включают:
- зуд, жжение или боль во влагалище или вульве
- рыбный запах из влагалища
- неприятный запах, который усиливается после полового акта
- большое количество жидких выделений серого цвета
Если BV не лечить во время беременности, он может вызвать преждевременные роды, преждевременные роды и младенцев с низкой массой тела при рождении.
Стрептококк группы B (GBS)
Стрептококк группы B (GBS) — это группа бактерий, которые появляются и исчезают в организме, но часто проникают во влагалище и прямую кишку. Обычно они не вызывают симптомов или даже инфекции. Однако женщины, у которых во время родов присутствует СГБ, могут передать его своим детям.
Обычно они не вызывают симптомов или даже инфекции. Однако женщины, у которых во время родов присутствует СГБ, могут передать его своим детям.
Матери с СГБ передают его своим детям в 1-2 процентах случаев. СГБ у новорожденного может быть фатальным, хотя и нечасто.
Тестирование между началом 36 недели и концом 37 недели беременности позволяет выявить СГБ и является стандартной частью большинства дородовых услуг.
Лечение антибиотиками через иглу в вену (внутривенное введение антибиотиков) может значительно снизить риск передачи инфекции СГБ ребенку.
Инфекция в матке может быть опасна по разным причинам. Инфекция может затронуть плаценту, нанести вред развивающемуся ребенку, вызвать преждевременные роды или привести к врожденным аномалиям.
Инфекции матки также могут сделать роды более опасными и трудными. Некоторые люди испытывают органную недостаточность и другие опасные для жизни осложнения.
Инфекции матки часто развиваются, когда бактерии из влагалища попадают в матку, поэтому невылеченная вагинальная инфекция является фактором риска инфекций матки. Человек более восприимчив к инфекциям матки, если их оболочки разрываются во время продолжительных родов.
Человек более восприимчив к инфекциям матки, если их оболочки разрываются во время продолжительных родов.
Лечение включает антибиотики и может потребовать госпитализации. Если во время родов поднимается температура, за плодом будет наблюдать врач или акушерка. Если симптомы серьезные, врач может порекомендовать кесарево сечение.
Беременность вызывает множество изменений в организме, делая людей более восприимчивыми к осложнениям от многих инфекций.
Например, гормональные изменения кожи во время беременности могут вызывать такие состояния, как экзема или очень сухая кожа. Если кожа трескается и кровоточит, может развиться серьезная кожная инфекция, например целлюлит. Редкое кожное заболевание, называемое синдромом Свита, также чаще встречается во время беременности, чем в другое время.
Некоторые другие инфекции, которые могут быть более серьезными во время беременности, включают:
Повышенный риск этих инфекций во время беременности не совсем понят, но может быть вызван гормональными и другими изменениями, которые изменяют количество клеток крови в организме. Например, на поздних сроках беременности количество Т-клеток, которые помогают бороться с инфекцией, уменьшается.
Например, на поздних сроках беременности количество Т-клеток, которые помогают бороться с инфекцией, уменьшается.
Беременность также вызывает усиление кровообращения и нагрузку на сердце. Эти требования также могут усугубить осложнения. Например, если беременный человек заболевает пневмонией из-за гриппа, у него могут возникнуть затруднения с дыханием из-за повышенной нагрузки, которую плод оказывает на сердце и легкие.
Некоторые лекарства, которые могут эффективно лечить распространенные инфекции, могут быть менее безопасными во время беременности.Поэтому очень важно, чтобы беременные люди, у которых есть инфекция, поговорили со своим врачом или акушеркой, чтобы взвесить преимущества и риски различных вариантов лечения.
Многие инфекции могут повлиять на развивающегося ребенка. Однако врачам сложно сказать, будет ли поражен плод и в какой степени.
Инфекции могут повлиять на развивающегося ребенка одним из трех способов:
- Они могут нанести вред матери, делая ее организм менее способным кормить ребенка или требуя применения лекарств, которые могут нанести вред плоду.

- Они могут нанести прямой вред ребенку, вызывая изменения, приводящие к врожденным аномалиям.
- Они могут вызвать преждевременные роды или выкидыш.
По данным Национального института здоровья (NIH), инфекции, которые, как известно, наносят вред развивающемуся ребенку, включают, помимо прочего:
- бактериальный вагиноз, который может вызвать преждевременные роды
- инфекционные заболевания, такие как гепатит , сифилис, герпес и ВИЧ, которые могут инфицировать плод
- хламидиоз, который может вызывать глазные инфекции и пневмонию
- гонорею, которая может загрязнять околоплодные воды, вызывать преждевременные роды и приводить к глазным инфекциям и возможной слепоте
- пятое заболевание, которое может спровоцировать выкидыш или вызвать анемию плода
- стрептококк группы B, который может вызвать серьезные осложнения у новорожденных, а в редких случаях может привести к летальному исходу
- токсоплазмоз, который может вызвать врожденные аномалии и умственную отсталость
- Listeria , который может вызвать выкидыш, мертворождение и врожденные аномалии
- цитомегаловирус, который часто безвреден.
 t может также вызывать врожденные аномалии и умственную отсталость
t может также вызывать врожденные аномалии и умственную отсталость - Зика, которая обычно протекает в легкой форме, может вызывать потерю беременности или родовые аномалии у младенца
Инфекция Зика, которая переносится комарами, может вызывать врожденные аномалии и повышать риск при мертворождении и выкидышах у инфицированных.Однако неясно, почему одни плоды страдают, а другие нет.
Другие инфекции также могут нанести вред развивающемуся ребенку, в зависимости от общего состояния здоровья беременной, даты развития инфекции и того, получал ли человек лечение.
Центры по контролю и профилактике заболеваний (CDC) предлагают некоторые стратегии по снижению риска развития инфекции во время беременности, в том числе:
- избегать поездок в районы, где распространен вирус Зика, и использовать спрей от насекомых для предотвращения укусов комаров
- использовать презерватив и попросить партнера пройти тестирование на инфекции, передаваемые половым путем (ИППП)
- Мытье рук тщательно и старательно
- Избегать людей, у которых есть заразные инфекции
- Сделать прививку от гриппа
- Избегать непастеризованных продуктов
- попросить кого-нибудь поменяться наполнитель для кошачьего туалета
- тестирование на ЗППП и стрептококк группы B
У большинства людей, перенесших инфекцию во время беременности, не возникнет осложнений. Своевременное лечение увеличивает вероятность здоровых родов.
Своевременное лечение увеличивает вероятность здоровых родов.
Всем, кто испытывает какие-либо необычные симптомы во время беременности, следует поговорить со своим врачом или акушеркой. Пренатальный уход также имеет решающее значение, поскольку он позволяет выявить определенные инфекции еще до того, как они вызовут симптомы.
10 простых шагов по предотвращению инфекций во время беременности
Инфекции во время беременности могут причинить вред как вам, так и вашему ребенку. К счастью, вы можете повысить шансы на то, что ваш ребенок родится здоровым, если примете несколько дополнительных мер предосторожности и сделаете выбор в пользу здорового образа жизни.
Вот что вы можете сделать во время беременности, чтобы защитить себя и своего ребенка от инфекций.
Соблюдайте гигиену. Часто мойте руки, особенно когда вы находитесь рядом с детьми или ухаживаете за ними.
Регулярное мытье рук, особенно до и после определенных занятий, — один из лучших способов удалить микробы, избежать заболеваний и предотвратить инфекции. Особенно важно мыть руки до и / или после определенных действий, например, после посещения туалета, перед работой с едой и после того, как сморкаться.Если мыла и проточной воды нет, можно использовать спиртосодержащие
Особенно важно мыть руки до и / или после определенных действий, например, после посещения туалета, перед работой с едой и после того, как сморкаться.Если мыла и проточной воды нет, можно использовать спиртосодержащие
санитайзер для рук гель.Готовьте мясо, пока оно не будет хорошо прожарено. Соки должны быть прозрачными, внутри не должно быть розового цвета. Мясной фарш следует готовить при температуре не менее 160 ° F (71 ° C). Готовьте птицу при температуре не менее 165 ° F (74 ° C). Для другого мяса, такого как говядина и свинина, готовьте его как минимум до 145 ° F (63 ° C) и дайте ему постоять в течение нескольких минут после приготовления. Не ешьте хот-доги, мясные закуски или мясные деликатесы, если они не разогреваются до горячего пара.Это недоваренное и обработанное мясо может содержать вредные бактерии, называемые
Listeria monocytogenes .
Избегайте непастеризованного (сырого) молока и продуктов из него.
 Не ешьте мягкие сыры, такие как фета, бри и queso fresco, если на них нет этикеток, на которых указано, что они сделаны из пастеризованного молока.
Не ешьте мягкие сыры, такие как фета, бри и queso fresco, если на них нет этикеток, на которых указано, что они сделаны из пастеризованного молока.
Непастеризованные (сырые) продукты могут содержать вредные бактерии.Спросите своего врача о стрептококке группы B (GBS). Примерно каждая четвертая женщина является носителем этого типа бактерий, но не чувствует себя плохо. Легкий мазок в конце беременности покажет, есть ли у вас этот тип бактерий. Если у вас есть
СГБ, поговорите со своим врачом о том, как защитить ребенка во время родов.Поговорите со своим врачом о вакцинации. Некоторые вакцины рекомендуются перед беременностью,
во время беременности или сразу после родов. Правильные прививки в нужное время помогут сохранить ваше здоровье.Например,
Вакцинация от гриппа особенно важна, когда вы беременны. Вакцинация также может помочь предотвратить серьезное заболевание ребенка или проблемы со здоровьем на всю жизнь.
Пройдите тест на инфекции, передающиеся половым путем (ИППП). Некоторые люди, инфицированные ИППП, не чувствуют себя больными и не имеют никаких симптомов. Во время беременности важно знать, есть ли у вас ИППП, потому что это может иметь серьезные последствия для вас и вашего ребенка. Если у вас положительный результат теста на ИППП, поговорите со своим врачом о том, что вы можете сделать, чтобы защитить себя и своего ребенка.Некоторые ИППП поддаются лечению во время беременности. Убедитесь, что вы используете методы безопасного секса, чтобы
предотвратить ИППП.Избегайте людей, у которых есть инфекция. Это особенно верно для таких инфекций, как
ветряная оспа или
краснуха. Ветряная оспа может вызвать осложнения при беременности и врожденные дефекты; Краснуха может вызвать серьезные врожденные дефекты и подвергнуть вас риску выкидыша или мертворождения. Держитесь подальше от тех, кто болен этими инфекциями, если вы сами еще не перенесли их или если вам не делали вакцины до беременности. Во время пандемии COVID-19 обязательно соблюдайте рекомендуемые меры безопасности — носите маску, избегайте скопления людей и практикуйте социальное дистанцирование.
Во время пандемии COVID-19 обязательно соблюдайте рекомендуемые меры безопасности — носите маску, избегайте скопления людей и практикуйте социальное дистанцирование.Защитите себя от насекомых, которые, как известно, переносят болезни. Зараженные комары могут передавать вирусы, такие как
Вирус Зика, связанный с врожденными дефектами. Укусы клещей могут распространять такие болезни, как
Болезнь Лайма также может вызвать осложнения при беременности, если ее не лечить. Когда комары и клещи активны, надевайте рубашки с длинными рукавами и длинные брюки, когда находитесь на улице.Использовать
Агентство по охране окружающей среды (EPA) зарегистрировало репелленты от насекомых с одним из следующих активных ингредиентов: ДЭТА, пикаридин, IR3535 или масло лимонного эвкалипта (пара-ментан-3,8-диол). Избегайте путешествий в районы, где инфекции могут угрожать вам и вашему ребенку.Не трогайте и не меняйте грязный наполнитель для кошачьего туалета и избегайте контакта с потенциально загрязненной почвой.
 Пусть это сделает кто-нибудь другой. Если вам необходимо самостоятельно поменять подстилку, обязательно наденьте перчатки и после этого вымойте руки.Грязный наполнитель для кошачьего туалета и почва могут содержать вредных паразитов, вызывающих инфекцию, называемую
Пусть это сделает кто-нибудь другой. Если вам необходимо самостоятельно поменять подстилку, обязательно наденьте перчатки и после этого вымойте руки.Грязный наполнитель для кошачьего туалета и почва могут содержать вредных паразитов, вызывающих инфекцию, называемую
токсоплазмоз.Держитесь подальше от диких или домашних грызунов, ящериц, черепах и их помета. Попросите специалиста по борьбе с вредителями избавиться от вредителей в вашем доме или вокруг него. Если у вас есть домашний грызун, например, хомяк или морская свинка, попросите кого-нибудь ухаживать за ним, пока не появится ребенок. Некоторые грызуны могут быть переносчиками вредоносного вируса, называемого
вирус лимфоцитарного хориоменингита (LCMV).
Дополнительная информация
Примечание редактора: Статья опубликована в честь Национального месяца профилактики врожденных дефектов. Каждые 4½ минуты в США рождается ребенок с врожденным дефектом. Не все врожденные дефекты можно предотвратить. Но женщины могут увеличить свои шансы на рождение здорового ребенка, предотвратив инфекции до и во время беременности.
Каждые 4½ минуты в США рождается ребенок с врожденным дефектом. Не все врожденные дефекты можно предотвратить. Но женщины могут увеличить свои шансы на рождение здорового ребенка, предотвратив инфекции до и во время беременности.
Информация, содержащаяся на этом веб-сайте, не должна использоваться вместо медицинской помощи и рекомендаций вашего педиатра.Ваш педиатр может порекомендовать различные варианты лечения в зависимости от индивидуальных фактов и обстоятельств.
Инфекции во время беременности, которые могут повлиять на вашего ребенка
На протяжении жизни все мы сталкиваемся с множеством вирусов и бактерий. В рамках нашего защитного механизма организм вырабатывает антитела, которые помогают бороться с инфекцией.
Если у вас есть антитела против определенного вируса или бактерии, вы имеете иммунитет, и антитела помогают предотвратить или уменьшить последствия повторного заражения.
На этой странице рассказывается об инфекциях, которые могут вызвать проблемы во время беременности, их симптомах и о том, что делать, если вы беспокоитесь.
Ветряная оспа во время беременности
Ветряная оспа во время беременности может быть опасна как для матери, так и для ребенка, поэтому важно обратиться за консультацией на раннем этапе, если вы подозреваете, что у вас ветряная оспа.
Около 95% женщин невосприимчивы к инфекции ветряной оспы. Но если у вас никогда не было ветряной оспы (или вы не уверены, была ли она у вас), и вы контактировали с ребенком или взрослым, который болеет, немедленно обратитесь к своему терапевту, акушеру или акушерке.Анализ крови покажет, есть ли у вас иммунитет.
Узнайте о рисках ветрянки для вас и вашего будущего ребенка.
ЦМВ при беременности
ЦМВ (цитомегаловирус) — распространенный вирус, входящий в группу герпеса, который также может вызывать герпес и ветряную оспу. ЦМВ-инфекции часто встречаются у маленьких детей.
ЦМВ-инфекции часто встречаются у маленьких детей.
Инфекция может быть опасной во время беременности, поскольку она может вызвать проблемы для будущего ребенка, такие как потеря слуха, нарушение зрения или слепота, трудности в обучении и эпилепсия.
ЦМВ особенно опасен для ребенка, если у беременной матери ранее не было инфекции.
Не всегда можно предотвратить инфекцию ЦМВ, но вы можете снизить риск, выполнив следующие действия:
- Регулярно мыть руки с мылом и горячей водой, особенно если вы меняли подгузники или работали в детском или детском саду
- Не целовать маленьких детей в лицо — лучше поцеловать их в голову или обнять
- Не делиться едой или столовыми приборами с маленькими детьми и не пить из одного стакана с ними
Эти меры предосторожности особенно важны если у вас есть работа, которая заставляет вас тесно общаться с маленькими детьми.В этом случае вы можете сдать анализ крови, чтобы узнать, были ли вы ранее инфицированы ЦМВ.
Узнайте больше о цитомегаловирусе.
Стрептококк группы B при беременности
Стрептококк группы B (GBS или стрептококк группы B) переносится до 30% людей, но он редко вызывает вред или симптомы. У женщин бактерии обнаруживаются в кишечнике и влагалище.
Это не вызывает проблем при большинстве беременностей, но в небольшом количестве стрептококк группы B заражает ребенка, обычно непосредственно перед или во время родов, что приводит к серьезному заболеванию.
Если у вас уже был ребенок с инфекцией СГБ, вам следует предложить антибиотики во время родов, чтобы снизить вероятность заражения вашего нового ребенка. Вам также следует предложить их во время родов, если во время беременности у вас была инфекция мочевыводящих путей группы B.
Заражение ребенка GBS более вероятно, если:
- у вас начнутся преждевременные роды (до 37 недель беременности)
- ваши отводы рано
- у вас жар во время родов
- вы носите GBS
Ваша акушерка или врач определят, следует ли предлагать вам антибиотики во время родов, чтобы защитить вашего ребенка от заражения.
На поздних сроках беременности можно пройти тест на СГБ. Если у вас есть проблемы, поговорите со своим врачом или акушеркой.
Инфекции, передающиеся от животных
Кошки
Фекалии кошек могут содержать токсоплазму — организм, вызывающий инфекцию токсоплазмоза. Токсоплазмоз может навредить вашему ребенку.
Чтобы снизить риск заражения:
- Избегайте опорожнения лотков для кошачьих туалетов во время беременности
- Если никто другой не может опорожнить лоток, используйте одноразовые резиновые перчатки — лотки следует чистить ежедневно и наполнять кипятком на 5 минут
- избегайте тесного контакта с больными кошками
- даже если у вас нет кошки, надевайте перчатки во время работы в саду, если почва загрязнена фекалиями
- мойте руки и перчатки после работы в саду
- , если вы все же контактируете с кошачьими фекалиями тщательно мойте руки
- соблюдайте общие правила пищевой гигиены — узнайте, как безопасно готовить пищу и как безопасно хранить пищу
Овцы
Ягнята и овцы могут быть переносчиками возбудителя Chlamydia psittaci, который, как известно, вызывает выкидыш у овцематок. Также они переносят токсоплазму.
Также они переносят токсоплазму.
Избегайте окота и доения овец, а также любых контактов с новорожденными ягнятами. Сообщите своему врачу, если у вас возникнут симптомы гриппа после контакта с овцами.
Свиньи
Продолжаются исследования, чтобы выяснить, могут ли свиньи быть источником инфекции гепатита E. Эта инфекция опасна для беременных, поэтому избегайте контакта со свиньями и фекалиями.
Нет риска заражения гепатитом Е от вареной свинины.
Гепатит B
Гепатит B — это вирус, поражающий печень.Многие люди с гепатитом B не проявляют никаких признаков болезни, но они могут быть носителями и заразить других.
Вирус передается при половом акте с инфицированным человеком без использования презерватива и при прямом контакте с инфицированной кровью. Если вы больны гепатитом В или инфицированы во время беременности, вы можете передать инфекцию своему ребенку при рождении.
Всем беременным женщинам предлагается сдать кровь на гепатит В в рамках дородового наблюдения. Младенцам из группы риска следует сделать вакцину против гепатита B при рождении, чтобы предотвратить инфекцию и серьезные заболевания печени в более позднем возрасте.
Младенцам из группы риска следует сделать вакцину против гепатита B при рождении, чтобы предотвратить инфекцию и серьезные заболевания печени в более позднем возрасте.
Иммунизация от рождения на 90–95% эффективна в предотвращении долгосрочного развития инфекции гепатита у младенцев. Дальнейшие дозы вводятся через 4, 8, 12 и 16 недель, а последняя доза — через 12 месяцев.
Ваш ребенок будет проверен на гепатит В в 12 месяцев. Любые инфицированные младенцы должны быть направлены на обследование к специалисту и последующее наблюдение.
Гепатит C
Вирус гепатита C поражает печень.Многие люди с гепатитом С не имеют симптомов и не подозревают, что инфицированы. Вирус передается при прямом контакте с инфицированной кровью.
У людей, употребляющих запрещенные наркотики, это может быть результатом совместного использования зараженных кровью игл и инструментария для инъекций наркотиков.
Люди, которым в Великобритании переливали кровь до сентября 1991 г. или продукты крови до 1986 г., также могут подвергаться риску.
или продукты крови до 1986 г., также могут подвергаться риску.
Гепатит С также может передаваться при медицинском или стоматологическом лечении в странах, где гепатит С распространен и инфекционный контроль может быть плохим, или при половом акте с инфицированным партнером.
Если у вас гепатит C, вы можете передать инфекцию своему ребенку, хотя риск намного ниже, чем при гепатите B или ВИЧ. В настоящее время этого нельзя предотвратить.
Ваш ребенок может быть проверен на гепатит С и, если он инфицирован, может быть направлен на осмотр у специалиста.
Герпес при беременности
Генитальный герпес может быть опасен для новорожденного.
Вы можете заразиться герпесом через генитальный контакт с инфицированным человеком или в результате орального секса с больным герпесом (оральный герпес).
Первоначальная инфекция вызывает болезненные волдыри или язвы на гениталиях. Менее серьезные вспышки обычно происходят в течение нескольких лет после этого.
Лечение доступно, если первое заражение произошло во время беременности. Если ваша первая инфекция произошла ближе к концу беременности или во время родов, может быть рекомендовано кесарево сечение, чтобы снизить риск передачи герпеса вашему ребенку.
Если у вас или вашего партнера герпес, используйте презервативы или избегайте половых контактов во время вспышки. Избегайте орального секса, если у вас или вашего партнера есть герпес или генитальные язвы (активный генитальный герпес).
Сообщите своей акушерке или врачу, если у вас или вашего партнера рецидивирующий герпес или появляются язвы.
ВИЧ во время беременности
Вам предложат конфиденциальный тест на ВИЧ (вирус иммунодефицита человека) в рамках повседневной дородовой помощи. Ваша акушерка или врач обсудят с вами тест, и в случае положительного результата можно будет проконсультироваться.
Подробнее о скрининге на ВИЧ во время беременности.
Текущие данные свидетельствуют о том, что ВИЧ-положительная мать с хорошим здоровьем и без симптомов инфекции вряд ли пострадает от беременности.
Однако ВИЧ может передаваться от беременной женщины к ее ребенку во время беременности, родов или кормления грудью.
Если вам поставили диагноз ВИЧ, вам и вашему врачу необходимо обсудить ведение беременности и родов, чтобы снизить риск заражения вашего ребенка.
Лечение во время беременности значительно снижает риск передачи ВИЧ ребенку — с 1 из 4 до менее 1 из 100. Ваш ребенок будет проходить тестирование на ВИЧ при рождении и через регулярные промежутки времени в течение 2 лет.
Вам посоветуют не кормить грудью, так как таким образом может передаваться ВИЧ вашему ребенку.
Если вы ВИЧ-инфицированы, поговорите со своим врачом или акушеркой о своем здоровье и возможных вариантах, которые доступны вам. Вы также можете связаться с такими организациями, как Positively UK или Terrence Higgins Trust для получения информации и поддержки.
Британская ассоциация ВИЧ предоставляет дополнительную информацию о ВИЧ и беременности.
Видео: ВИЧ и беременность
В этом видео рассказывается история Сары о ВИЧ и беременности.
Последний раз просмотр СМИ: 16 ноября 2020 г.
Срок сдачи обзора СМИ: 16 ноября 2023 г.
Парвовирус B19 (синдром пощечины) при беременности
Инфекция, вызванная парвовирусом B19, часто встречается у детей. Это вызывает характерную красную сыпь на лице, поэтому ее часто называют «синдромом пощечины».
Хотя 60% женщин обладают иммунитетом, парвовирус очень заразен и может быть вредным для ребенка.
Если вы вступите в контакт с кем-либо, кто инфицирован, вам следует поговорить со своим врачом, который может провести анализ крови, чтобы проверить, есть ли у вас иммунитет. В большинстве случаев при заражении беременной парвовирусом ребенок не страдает.
Краснуха (немецкая корь) во время беременности
Краснуха редко встречается в Великобритании благодаря широкому распространению вакцинации MMR (против кори, эпидемического паротита и краснухи).
Но если у вас разовьется краснуха в первые 4 месяца беременности, это может привести к серьезным проблемам, включая врожденные дефекты и выкидыш.
Если вы беременны, вам следует как можно скорее связаться с вашим терапевтом или акушеркой, если:
- вы вступили в контакт с больным краснухой
- у вас появилась сыпь или вы контактировали с кем-либо, кто вас
- у вас есть симптомы краснухи
В этих обстоятельствах маловероятно, что у вас краснуха, но для проверки вам может потребоваться анализ крови.
Если вы беременны и не уверены, сделали ли вы 2 дозы вакцины MMR, попросите своего терапевта проверить вашу историю прививок.
Если вы не принимали обе дозы или нет записи, вам следует попросить вакцину при прохождении 6-недельного послеродового осмотра после родов. Это защитит вас при любых будущих беременностях.
Это защитит вас при любых будущих беременностях.
Вакцину MMR нельзя вводить во время беременности.
ИППП во время беременности
Число инфекций, передаваемых половым путем (ИППП), растет, и хламидиоз является наиболее распространенным типом.
ИППП часто протекают бессимптомно, поэтому вы можете не знать, есть ли они у вас.Однако многие ИППП могут повлиять на здоровье вашего ребенка как во время беременности, так и после родов.
Если у вас есть основания полагать, что у вас или вашего партнера могут быть ИППП, как можно скорее пройдите обследование. Вы можете спросить у своего терапевта или акушерки. При желании вы можете обратиться в клинику мочеполовой медицины (ГУМ) или в клинику сексуального здоровья. Конфиденциальность гарантирована.
Найдите ближайший к вам центр сексуального здоровья, в том числе ГУМ или клиники сексуального здоровья.
Если вам меньше 25 лет, вы также можете посетить центр Brook для получения бесплатной конфиденциальной консультации или обратиться в Национальную программу скрининга на хламидиоз для проведения бесплатного конфиденциального теста.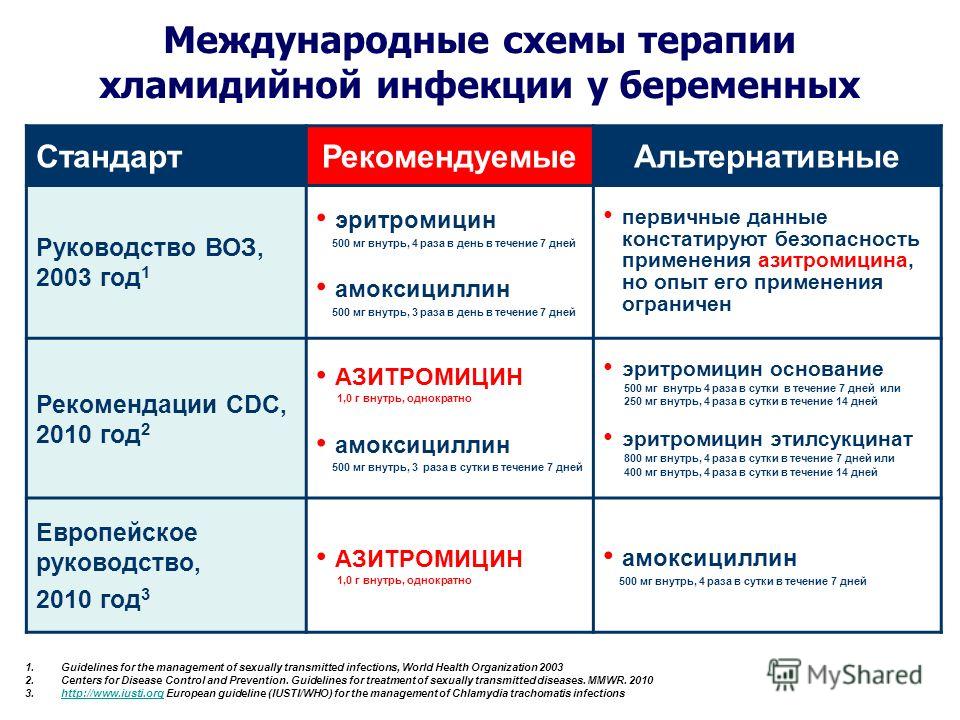 Вы также можете заказать бесплатный тест на хламидиоз онлайн.
Вы также можете заказать бесплатный тест на хламидиоз онлайн.
Токсоплазмоз при беременности
Вы можете заразиться токсоплазмозом при контакте с кошачьими фекалиями. Если вы беременны, инфекция может нанести вред вашему ребенку, поэтому примите меры предосторожности — узнайте, как предотвратить токсоплазмоз. Большинство женщин перенесли инфекцию до беременности и будут иметь иммунитет.
Если вы считаете, что подвергались риску, обсудите это со своим терапевтом, акушеркой или акушером.
Если вы заразились во время беременности, доступно лечение токсоплазмоза. Это может снизить риск заражения ребенка. Если ребенок действительно инфицирован, лечение может снизить риск повреждения.
Вирус Зика
Есть доказательства того, что вирус Зика вызывает врожденные дефекты, если женщина заразилась им во время беременности. В частности, это может привести к аномально маленькой голове у ребенка (микроцефалия).
Зика в Великобритании не встречается в природе.Перед поездкой проконсультируйтесь по вопросам здоровья, если вы планируете поехать в пострадавший регион, например:
- Южная или Центральная Америка
- Карибский бассейн
- Юго-Восточная Азия
- Тихоокеанский регион — например, Фиджи
Рекомендуется беременные женщины откладывают несущественные поездки в районы повышенного риска. Посмотрите список стран от A до Я GOV.UK и их уровень риска заражения вирусом Зика, чтобы узнать, какие из них затронуты.
Зика распространяется комарами. Вы можете снизить риск укусов комаров, используя репеллент от насекомых и надев свободную одежду, закрывающую руки и ноги.
инфекций при беременности | Healthline
Беременность влияет на все системы вашего тела. Изменения уровня гормонов и функции иммунной системы могут сделать вас более уязвимыми для инфекций и серьезных осложнений. Роды и роды — особенно трудные времена как для вас, так и для вашего ребенка.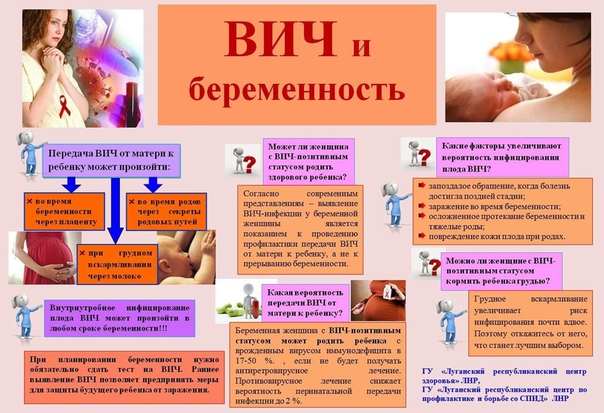
Изменение иммунитета
Иммунная система защищает организм от вредных захватчиков. Он борется со всем, от бактерий до раковых клеток и пересаженных органов.Сложный набор игроков работает вместе, чтобы выявить и устранить иностранных злоумышленников.
Во время беременности ваша иммунная система изменяется, чтобы защитить вас и вашего ребенка от болезней. Одни части вашей иммунной системы усиливаются, а другие подавляются. Это создает баланс, который может предотвратить заражение ребенка без ущерба для здоровья матери.
Эти изменения также помогают защитить вашего ребенка от защитных сил вашего организма. Теоретически ваше тело должно отвергать ребенка как «чужого», но это не так.Подобно трансплантации органов, ваше тело воспринимает ребенка как часть «я» и часть «чужой». Это предохраняет вашу иммунную систему от нападения на ребенка.
Несмотря на эти защитные механизмы, вы более подвержены инфекциям, которые обычно не вызывают болезни. Во время беременности ваша иммунная система должна работать усерднее, поскольку она поддерживает двоих. Это делает вас восприимчивыми к определенным инфекциям.
Это делает вас восприимчивыми к определенным инфекциям.
Изменения в системах организма
Помимо изменений иммунной функции, гормональные изменения также могут увеличить риск заражения.Эти колебания уровня гормонов часто влияют на мочевыводящие пути, которые состоят из:
- почек, которые являются органами, производящими мочу
- мочеточников, которые представляют собой трубки, по которым моча переносится из почек в мочевой пузырь
- мочевой пузырь, который это место хранения мочи
- уретра, которая представляет собой трубку, по которой моча выводится из организма
По мере того, как матка расширяется во время беременности, она оказывает большее давление на мочеточники. Между тем, организм увеличивает выработку гормона прогестерона, который расслабляет мочеточники и мышцы мочевого пузыря.В результате моча может оставаться в мочевом пузыре слишком долго. Это увеличивает риск развития инфекции мочевыводящих путей. Гормональные изменения также делают вас более восприимчивыми к дрожжевой инфекции, известной как кандидоз. Более высокий уровень эстрогена в репродуктивном тракте предрасполагает к дрожжевым инфекциям.
Более высокий уровень эстрогена в репродуктивном тракте предрасполагает к дрожжевым инфекциям.
Кроме того, изменение количества жидкости в легких может повысить риск легочных инфекций, таких как пневмония. Во время беременности ваши легкие содержат больше жидкости, и повышенное количество жидкости оказывает большее давление на легкие и живот.Это затрудняет очистку организма от этой жидкости, в результате чего жидкость накапливается в легких. Дополнительная жидкость стимулирует рост бактерий и снижает способность организма противостоять инфекциям.
Бактериальный вагиноз и беременность
Что такое бактериальный вагиноз?
Бактериальный вагиноз (также называемый БВ или вагинитом) — это инфекция, вызываемая чрезмерным содержанием определенных бактерий во влагалище. Это самая распространенная вагинальная инфекция у женщин в возрасте от 15 до 44 лет.
BV не является инфекцией, передающейся половым путем (также называемой ИППП, заболеванием, передаваемым половым путем или ЗППП), но он часто встречается у сексуально активных женщин и редко случается с женщинами, не имевшими полового контакта. ИППП — это инфекция, которую вы можете получить в результате незащищенного секса или интимного физического контакта с инфицированным человеком. Если у вас БВ, который не лечится, это может увеличить риск заражения ИППП. Очень важно лечить любую инфекцию во время беременности, чтобы защитить вас и вашего ребенка.
ИППП — это инфекция, которую вы можете получить в результате незащищенного секса или интимного физического контакта с инфицированным человеком. Если у вас БВ, который не лечится, это может увеличить риск заражения ИППП. Очень важно лечить любую инфекцию во время беременности, чтобы защитить вас и вашего ребенка.
Что вызывает BV?
Мы не знаем наверняка, что вызывает BV. Любая женщина может заразиться им, но у вас повышенный риск БВ, если вы:
- Завести новых половых партнеров
- Иметь более одного полового партнера
- Душ (используйте воду или другую жидкость для очистки влагалища)
- Беременны
- Афроамериканцы.БВ у афроамериканок встречается в два раза чаще, чем у белых.
- Имейте внутриматочную спираль (также называемую ВМС), особенно если у вас нерегулярное кровотечение. ВМС — это разновидность противозачаточных средств. Это Т-образный кусок пластика, который помещается в матку и предотвращает беременность.
Как БВ может повлиять на беременность?
По оценкам Центров по контролю и профилактике заболеваний (также называемых CDC), 1 миллион беременных женщин заболевает BV ежегодно. Беременные женщины подвержены повышенному риску БВ из-за гормональных изменений, происходящих во время беременности.Гормоны — это химические вещества, вырабатываемые организмом.
Беременные женщины подвержены повышенному риску БВ из-за гормональных изменений, происходящих во время беременности.Гормоны — это химические вещества, вырабатываемые организмом.
Если у вас БВ во время беременности, ваш ребенок подвергается повышенному риску преждевременных родов и низкой массы тела при рождении. Преждевременные роды — это роды до 37 недели беременности. Низкий вес при рождении — это когда ваш ребенок родился с весом менее 5 фунтов 8 унций. Слишком раннее или слишком маленькое рождение может вызвать проблемы со здоровьем у вашего ребенка.
BV также может вызывать воспалительные заболевания органов малого таза (также называемые ВЗОМТ). ВЗОМТ — это инфекция матки, которая может увеличить риск бесплодия (невозможности забеременеть).
Как снизить риск БВ?
Вот несколько вещей, которые вы можете сделать, чтобы защитить себя от BV:
- Не занимайтесь сексом. BV не является ИППП, но у вас больше шансов получить его, если вы занимаетесь сексом, чем если бы вы этого не делали.

- Ограничьте количество сексуальных партнеров. Занимайтесь сексом только с одним человеком, у которого нет других половых партнеров.
- Используйте презерватив каждый раз, когда занимаетесь сексом. Презервативы — это барьерный метод контроля над рождаемостью.Барьерные методы помогают предотвратить беременность (и ИППП), блокируя или убивая сперму вашего партнера. Другие виды противозачаточных средств, такие как таблетки и имплантаты, не защищают вас от ИППП.
- Не спринцеваться. Спринцевание может удалить из влагалища нормальные бактерии, которые защитят вас от инфекции.
- Используйте только теплую воду без мыла для очистки влагалища снаружи . Всегда протирайте спереди назад.
Каковы признаки и симптомы БВ?
Признаки заболевания — это то, что другие люди могут видеть или знать о вас, например, у вас сыпь или вы кашляете.Симптомы — это то, что вы чувствуете сами, чего не могут видеть другие, например, боль в горле или головокружение. У многих женщин с БВ нет никаких признаков или симптомов, но у вас может быть:
У многих женщин с БВ нет никаких признаков или симптомов, но у вас может быть:
- Тонкие белые или серые выделения из влагалища
- Сильный рыбный запах, особенно после секса
- Боль, зуд или жжение во влагалище
- Зуд вокруг влагалища
- Чувство жжения при мочеиспускании
Если вы считаете, что у вас может быть BV, немедленно сообщите об этом своему врачу.Ваш врач может проверить ваше влагалище на наличие признаков выделений из влагалища и проверить образец вагинальной жидкости на наличие бактерий, связанных с БВ.
BV лечится антибиотиками. Антибиотики — это лекарства, убивающие инфекции, вызванные бактериями. Антибиотик может быть пероральным (принимаемым внутрь) либо в виде крема или геля, которые вы вводите во влагалище. Лечение антибиотиками BV безопасно для вашего ребенка во время беременности и может помочь снизить риск ИППП.
Если у вас есть BV:
- Принимайте все лекарства точно так, как вам говорит врач.
 Принимайте все, даже если у вас нет никаких признаков или симптомов.
Принимайте все, даже если у вас нет никаких признаков или симптомов. - Если у вас есть половые партнеры-женщины, сообщите им, что у вас есть BV, чтобы они могли пройти обследование и пройти курс лечения.
- Не занимайтесь сексом, пока не закончите курс лечения.
- Сообщите своему врачу, если у вас появятся признаки или симптомы после завершения лечения.
Дополнительная информация
Последняя проверка: январь 2018 г.
Основы практики, обзор, Streptococcus группы B
Автор
Дарвин Скотт Смит, доктор медицины, магистр, DTM & H Адъюнкт-адъюнкт-профессор кафедры микробиологии и иммунологии Медицинской школы Стэнфордского университета; Заведующий отделением инфекционных болезней и географической медицины, Отделение внутренней медицины, Kaiser Permanente Medical Group
Дарвин Скотт Смит, доктор медицинских наук, магистр наук, DTM & H является членом следующих медицинских обществ: Американской медицинской ассоциации, Американского общества тропической медицины и гигиены, инфекционных заболеваний. Американское общество болезней, Международное общество медицины путешествий
Американское общество болезней, Международное общество медицины путешествий
Раскрытие информации: раскрывать нечего.
Соавтор (ы)
Маниш Басистха, магистр здравоохранения, CIC, CWS, CASP, FACCWS, HACP Старший менеджер программы профилактики и контроля инфекций, больница Kaiser Foundation в Редвуд-Сити
Маниш Басистха, магистр здравоохранения, CIC, CWS, CASP, FACCWS, член HACP следующих медицинских обществ: Академия общего образования, Американский колледж специалистов по клиническим ранам, Американский колледж эпидемиологии, Ассоциация специалистов по инфекционному контролю и эпидемиологии, Международная федерация инфекционного контроля, Общество эпидемиологии здравоохранения Америки
Раскрытие информации: ничего не раскрыть.
Специальная редакционная коллегия
Франсиско Талавера, фармацевт, доктор философии Адъюнкт-профессор, Фармацевтический колледж Медицинского центра Университета Небраски; Главный редактор Medscape Drug Reference
Раскрытие информации: Получил зарплату от Medscape за работу. для: Medscape.
для: Medscape.
Карл В. Смит, доктор медицины Выдающиеся Крис Дж. И Мари А. Олсон, заведующий кафедрой акушерства и гинекологии, профессор кафедры акушерства и гинекологии, старший заместитель декана по клиническим вопросам Медицинского центра Университета Небраски
Карл В. является членом следующих медицинских обществ: Американского колледжа акушеров и гинекологов, Американского института ультразвука в медицине, Ассоциации профессоров гинекологии и акушерства, Центральной ассоциации акушеров и гинекологов, Общества материнско-фетальной медицины, Совета кафедр акушерства при университетах. и гинекология, Медицинская ассоциация Небраски
Раскрытие информации: Ничего не раскрывать.
Главный редактор
Карл В. Смит, доктор медицины Выдающиеся Крис Дж. И Мари А. Олсон, заведующий кафедрой акушерства и гинекологии, профессор кафедры акушерства и гинекологии, старший заместитель декана по клиническим вопросам Медицинского центра Университета Небраски
Карл В. является членом следующих медицинских обществ: Американского колледжа акушеров и гинекологов, Американского института ультразвука в медицине, Ассоциации профессоров гинекологии и акушерства, Центральной ассоциации акушеров и гинекологов, Общества материнско-фетальной медицины, Совета кафедр акушерства при университетах. и гинекология, Медицинская ассоциация Небраски
является членом следующих медицинских обществ: Американского колледжа акушеров и гинекологов, Американского института ультразвука в медицине, Ассоциации профессоров гинекологии и акушерства, Центральной ассоциации акушеров и гинекологов, Общества материнско-фетальной медицины, Совета кафедр акушерства при университетах. и гинекология, Медицинская ассоциация Небраски
Раскрытие информации: Ничего не раскрывать.
Дополнительные участники
Стефани А. Невинс Стажер-исследователь, Департамент генетики, Лаборатория Снайдера, Медицинский факультет Стэнфордского университета
Раскрытие: Ничего не разглашать.
Благодарности
Леонард Б. Берковиц, доктор медицины Начальник отдела инфекционных заболеваний и служб ВИЧ / СПИДа, Бруклинский госпитальный центр; Доцент кафедры медицины Государственного университета Нью-Йорка в Бруклине
webmd.com»> Леонард Б. Берковиц, доктор медицины, является членом следующих медицинских обществ: Американского колледжа врачей, Американского общества микробиологов, Американского общества инфекционных болезней и Phi Beta Kappa.
Раскрытие: Ничего не раскрывать.
Хайзал Хамза, доктор медицины Старший врач отделения внутренней медицины, клиника Фэйрвью-Риджес
Раскрытие: Ничего не раскрывать.
Фаузия Хаттак, MD Врач-резидент, отделение внутренней медицины, Бруклинский больничный центр, Медицинский колледж Вейлла Корнелла
Раскрытие: Ничего не раскрывать.
Хизер Комер Юн, доктор медицинских наук, является членом следующих медицинских обществ: Alpha Omega Alpha, Американский колледж врачей — Американское общество внутренней медицины, Общество инфекционных болезней вооруженных сил и Общество инфекционных болезней Америки


 В сомнительных случаях анализ необходимо повторить через 7 — 14 дней для подтверждения сероконверсии.
В сомнительных случаях анализ необходимо повторить через 7 — 14 дней для подтверждения сероконверсии.
 В данном случае во время беременности риск заражения плода составляет 5%. В большинстве случаев ВПГИ имеет атипичное течение, и при этом в анамнезе женщины имеются сведения о неблагоприятных исходах беременностей: выкидыши, мёртворождения, рождения детей с пороками развития. Женщины с таким анамнезом подлежат обследованию до беременности.
В данном случае во время беременности риск заражения плода составляет 5%. В большинстве случаев ВПГИ имеет атипичное течение, и при этом в анамнезе женщины имеются сведения о неблагоприятных исходах беременностей: выкидыши, мёртворождения, рождения детей с пороками развития. Женщины с таким анамнезом подлежат обследованию до беременности.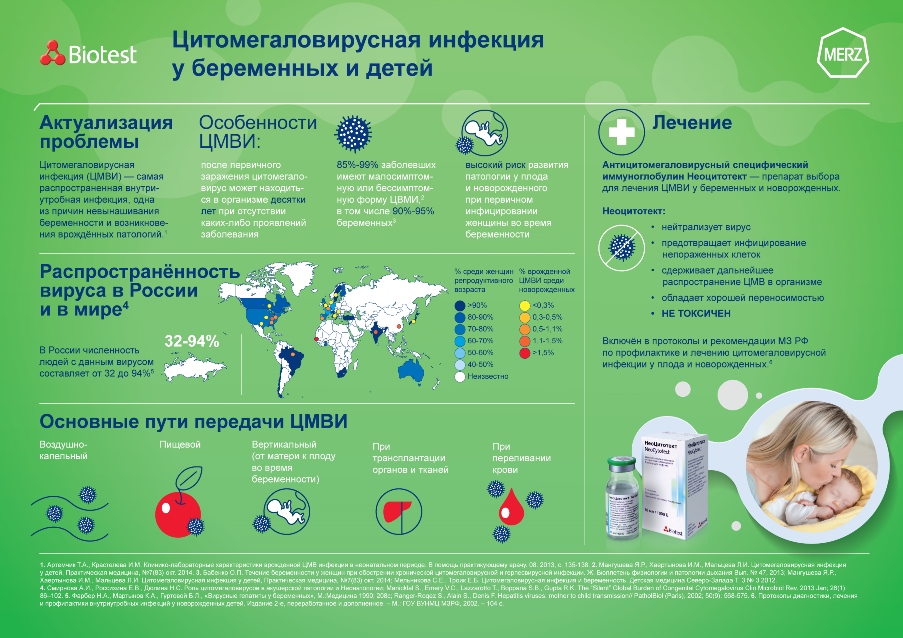

 t может также вызывать врожденные аномалии и умственную отсталость
t может также вызывать врожденные аномалии и умственную отсталость
 t может также вызывать врожденные аномалии и умственную отсталость
t может также вызывать врожденные аномалии и умственную отсталость Особенно важно мыть руки до и / или после определенных действий, например, после посещения туалета, перед работой с едой и после того, как сморкаться.Если мыла и проточной воды нет, можно использовать спиртосодержащие
Особенно важно мыть руки до и / или после определенных действий, например, после посещения туалета, перед работой с едой и после того, как сморкаться.Если мыла и проточной воды нет, можно использовать спиртосодержащие Не ешьте мягкие сыры, такие как фета, бри и queso fresco, если на них нет этикеток, на которых указано, что они сделаны из пастеризованного молока.
Не ешьте мягкие сыры, такие как фета, бри и queso fresco, если на них нет этикеток, на которых указано, что они сделаны из пастеризованного молока.
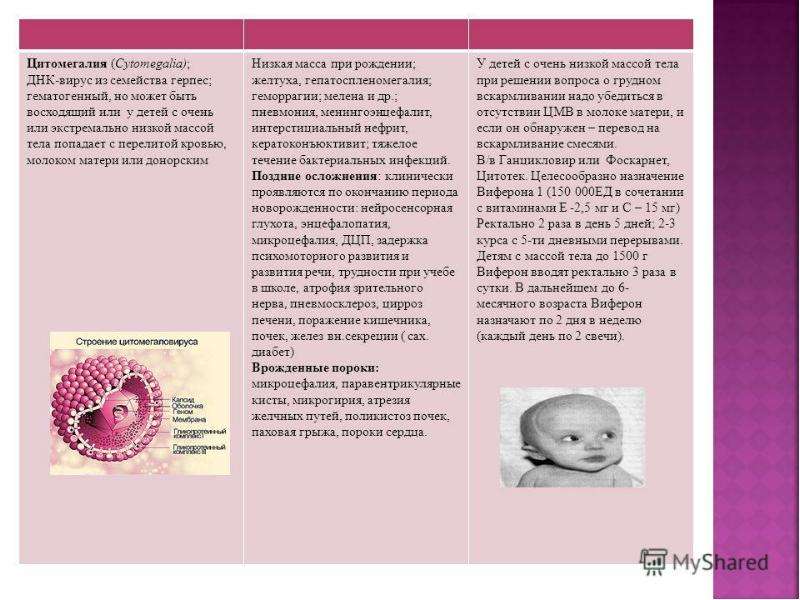 Во время пандемии COVID-19 обязательно соблюдайте рекомендуемые меры безопасности — носите маску, избегайте скопления людей и практикуйте социальное дистанцирование.
Во время пандемии COVID-19 обязательно соблюдайте рекомендуемые меры безопасности — носите маску, избегайте скопления людей и практикуйте социальное дистанцирование. Пусть это сделает кто-нибудь другой. Если вам необходимо самостоятельно поменять подстилку, обязательно наденьте перчатки и после этого вымойте руки.Грязный наполнитель для кошачьего туалета и почва могут содержать вредных паразитов, вызывающих инфекцию, называемую
Пусть это сделает кто-нибудь другой. Если вам необходимо самостоятельно поменять подстилку, обязательно наденьте перчатки и после этого вымойте руки.Грязный наполнитель для кошачьего туалета и почва могут содержать вредных паразитов, вызывающих инфекцию, называемую
 Принимайте все, даже если у вас нет никаких признаков или симптомов.
Принимайте все, даже если у вас нет никаких признаков или симптомов.