Полиомиелит — что это такое? Симптомы и лечение, прогноз
Полиомиелит — это острое вирусное заболевание, поражающее центральную нервную систему, в первую очередь спинной мозг, и иногда вызывающее паралич. Основным способом распространения считается прямой или непрямой контакт с больным (через руки, носовые платки, одежду и т.п.). Также распространяется через продукты, воду, с воздухом.
Что это такое? Возбудителем полиомиелита являются полиовирусы (poliovirus hominis) семейства Picornaviridae рода Enterovirus. Выделяют три серотипа вируса (преобладает I тип): I — Брунгильда (выделен от больной обезьяны с той же кличкой), II -Лансинг (выделен в местечке Лансинг) и III -Леон (выделен от больного мальчика Маклеона).
В некоторых случаях заболевание протекает в стертой или бессимптомной форме. Человек может являться носителем вируса, выделяя его во внешнюю среду вместе с калом и выделениями из носа, и при этом чувствовать себя абсолютно здоровым. Между тем восприимчивость к полиомиелиту достаточно высокая, что чревато быстрым распространением заболевания среди детского населения.
Как передается полиомиелит, и что это такое?
Полиомиели́т (от др.-греч. πολιός — серый и µυελός — спинной мозг) — детский спинномозговой паралич, острое, высококонтагиозное инфекционное заболевание, обусловленное поражением серого вещества спинного мозга полиовирусом и характеризующееся преимущественно патологией нервной системы.
В основном протекает в бессимптомной или стертой форме. Иногда случается так, что полиовирус проникает в ЦНС, размножается в мотонейронах, что приводит к их гибели, необратимым парезам или параличам иннервируемых ими мышц.
Заражение происходит несколькими путями:
- Воздушно-капельный путь – реализуется при вдыхании воздуха с взвешенными в нем вирусами.
- Алиментарный путь передачи – заражение происходит при употреблении в пищу загрязненных продуктов питания.
- Контактно-бытовой путь – возможен при использовании одной посуды для приема пищи разными людьми.
- Водный путь – вирус попадает в организм с водой.

Особенно опасными в инфекционном плане являются лица, переносящие заболевания бессимптомно (в инаппаратной форме) или с неспецифическими проявлениями (небольшой лихорадкой, общей слабостью, повышенной утомляемостью, головной болью, тошнотой, рвотой) без признаков поражения ЦНС. Такие люди могут заразить большое количество контактирующих с ними, т.к. диагноз заболевшим поставить очень сложно, а, следовательно, изоляции эти лица практически не подвергаются.
Прививка от полиомиелита
Специфическая профилактика – это вакцинация против полиомиелита. Существует 2 типа вакцин против полиомиелита:
- живая вакцина Себина (ОПВ – содержит живые ослабленные вирусы)
- инактивированная (ИПВ – содержит полиовирусы всех трех серотипов, убитых формалином).
В настоящее время единственный производитель вакцины против полиомиелита на территории России ФГУП «Предприятие по производству бактерийных и вирусных препаратов Института полиомиелита и вирусных энцефалитов им. М.П. Чумакова» выпускает только живые вакцины против полиомиелита.
М.П. Чумакова» выпускает только живые вакцины против полиомиелита.
Другие препараты для проведения вакцинации традиционно закупаются за рубежом. Однако в феврале 2015 года предприятие представило первые образцы инактивированной вакцины собственной разработки. Начало её использования запланировано на 2017 год.
Симптомы полиомиелита
Согласно данным ВОЗ полиомиелит поражает, в основном, детей в возрасте до 5 лет. Инкубационный период длится от 5 до 35 дней, симптомы зависят от формы полиомиелита. По статистике чаще всего заболевание протекает без нарушения двигательных функций — на один паралитический случай приходится десять непаралитических. Начальной формой заболевания выступает форма препаралитическая (непаралитический полиомиелит). Для нее характерны следующие симптомы:
- Недомогание общего характера;
- Повышение температуры в пределах до 40°C;
- Снижение аппетита;
- Тошнота;
- Рвота;
- Мышечные боли;
- Боли в горле;
- Головные боли.

Перечисленные симптомы в течение одной-двух недель постепенно исчезают, однако в некоторых случаях могут длиться и более долгий срок. В результате головной боли и лихорадки возникают симптомы, свидетельствующие о поражении нервной системы.
В этом случае больной становится более раздражительным и беспокойным, наблюдается эмоциональная лабильность (неустойчивость настроения, постоянное его изменение). Также возникает ригидность мышц (то есть их онемелость) в области спины и шеи, проявляются указывающие на активное развитие менингита признаки Кернига-Брудзинского. В дальнейшем перечисленные симптомы препаралитической формы могут перерасти в форму паралитическую.
Абортивная форма полиомиелита
При абортивной форме полиомиелита больные дети жалуются на повышение температуры тела до 38 °С. На фоне температуры наблюдают:
- недомогание;
- слабость;
- вялость;
- несильную головную боль;
- кашель;
- насморк;
- боль в животе;
- рвоту.

Кроме того, наблюдается покраснение горла, энтероколит, гастроэнтерит или катаральная ангина как сопутствующие диагнозы. Длительность срока проявления данных симптомов составляет порядка 3-7 дней. Полиомиелит в данной форме характеризуется ярко выраженным кишечным токсикозом, в целом имеется значительное сходство в проявлениях с дизентерией, течение заболевания также может быть холероподобным.
Менингиальная форма полиомиелита
Данная форма характеризуется собственной остротой, при этом отмечаются аналогичные с предыдущей формой симптомы:
- температура;
- общая слабость;
- недомогание;
- боли в животе;
- головные боли различной степени интенсивности;
- насморк и кашель;
- снижение аппетита;
- рвота.
При осмотре горло красное, может быть налет на нёбных дужках и миндалинах. Такое состояние длится 2 дня. Затем температура тела нормализуется, уменьшаются катаральные явления, ребенок выглядит здоровым в течение 2-3 дней. После этого начинается второй период повышения температуры тела. Жалобы становятся более отчетливыми:
После этого начинается второй период повышения температуры тела. Жалобы становятся более отчетливыми:
- резкое ухудшение состояния;
- сильная головная боль;
- рвота;
- боль в спине и конечностях, как правило, ногах.
При объективном обследовании диагностируют симптомы, характерные для менингизма (положительность симптома Кернига и Брудзинского, ригидность в области спины и затылочных мышц). Улучшение состояния достигается ко второй неделе.
Паралитический полиомиелит
Развивается достаточно редко, но, как правило, приводит к нарушению многих функций организма и, соответственно, к инвалидности:
- Бульбарная. Особую тяжесть составляет развитие бульбарного паралича. Поражается вся группа каудальных нервов. Избирательное поражение одного, двух нервов для полиомиелита нетипично. При поражении ретикулярной формации, дыхательного и сосудистого центров может нарушаться сознание, дыхательные расстройства центрального генеза.

- Понтинная. Для этого вида полиомиелита характерно развитие парезов и параличей лицевого нерва, при которых происходит частичная или полная утрата мимических движений.
- Энцефалитическая. Поражается вещество мозга и подкорковые ядра (очень редко). Развиваются центральные парезы, судорожный синдром, афазия, гиперкинезы.
- Спинальная. Слабость и боль в мышцах постепенно сменяются параличом, как общим, так и частичным. Поражение мышц при данной форме полиомиелита может быть симметричным, но встречается паралич отдельных групп мышц по всему туловищу.
В течении заболевания выделяют 4 периода:
- препаралитический;
- паралитический;
- восстановительный;
- резидуальный.
Препаралитическая стадия
Отличается довольно острым началом начало, высокими цифрами температуры тела, общим недомоганием, головной болью, расстройствами ЖКТ, ринитом, фарингитом. Такая клиническая картина сохраняется 3 дня, далее состояние нормализируется на 2-4 суток.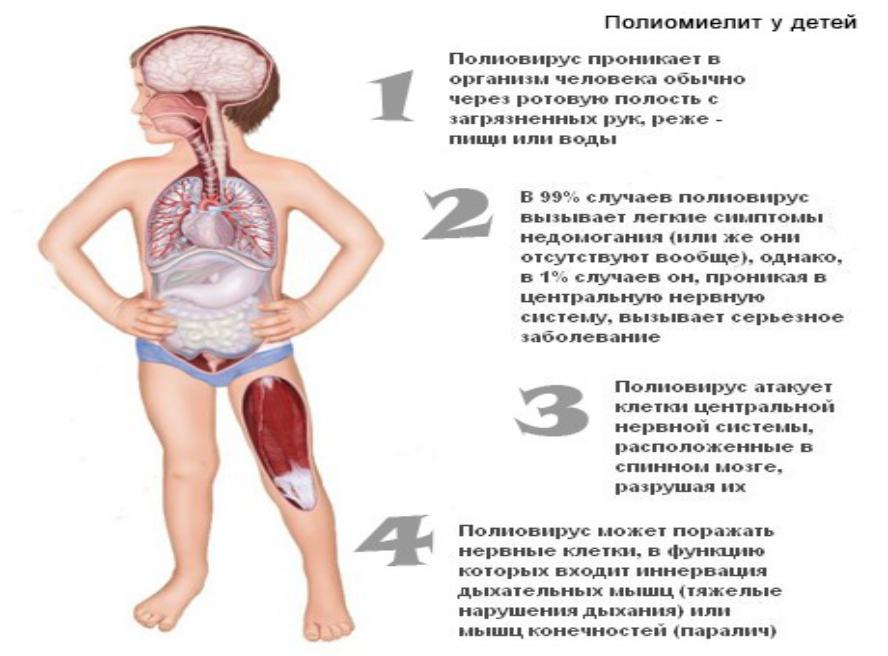 После наступает резкое ухудшение состояния с теми же симптомами, но более выраженной интенсивности. Присоединяются такие признаки:
После наступает резкое ухудшение состояния с теми же симптомами, но более выраженной интенсивности. Присоединяются такие признаки:
- боль в ногах, руках, спине;
- снижение рефлексов;
- повышенная чувствительность;
- понижение силы мышц;
- судороги;
- спутанность сознания;
- чрезмерная потливость;
- пятна на коже;
- «гусиная кожа».
Паралитическая стадия
Это стадия, когда внезапно больного разбивает паралич (за пару часов). Длиться эта стадия от 2-3 до 10-14 дней. Больные на этот период часто погибают от тяжелого расстройства дыхания и кровообращения. Он имеет такие симптомы:
- вялый паралич;
- расстройства акта дефекации;
- пониженный тонус мышц;
- ограничение или полное отсутствие активных движений в конечностях, теле;
- поражение преимущественно мышц рук и ног, но могут пострадать и мышцы шеи, туловища;
- спонтанный болевой мышечный синдром;
- повреждение продолговатого мозга;
- расстройства мочеиспускания;
- поражение и паралич диафрагмы и дыхательных мышц.

В восстановительном периоде полиомиелита, который длится до 1 года, происходит постепенная активизация сухожильных рефлексов, восстанавливаются движения в отдельных мышечных группах. Мозаичность поражения и неравномерность восстановления обусловливает развитие атрофии и мышечных контрактур, отставание пораженной конечности в росте, формирование остеопороза и атрофии костной ткани.
Резидуальный период, или период остаточных явлений, характеризуется наличием стойких парезов и параличей, сопровождающихся мышечной атрофией и трофическими расстройствами, развитием контрактур и деформацией в пораженных конечностях и участках тела.
Постполиомиелитный синдром
После перенесенного полиомиелита у некоторых пациентов на долгие годы (в среднем 35 лет) сохраняются ограниченные возможности и ряд проявлений, наиболее частые из которых:
- прогрессирующая мышечная слабость и боль;
- общая разбитость и усталость после минимальных нагрузок;
- атрофия мышц;
- нарушения дыхания и глотания;
- нарушения дыхания во сне, особенно ночное апноэ;
- плохая переносимость низких температур;
- когнитивные нарушения — такие, как снижение концентрации внимания и трудности с запоминанием;
- депрессия или перепады настроения.

Диагностика
В случае полиомиелита диагностика основывается на лабораторных исследованиях. В первую неделю заболевания вирус полиомиелита может быть выделен из секрета носоглотки, а начиная со второй – из каловых масс. В отличие от других энтеровирусов, возбудителя полиомиелита крайне редко удается изолировать из спинномозговой жидкости.
При невозможности изоляции и изучения вируса проводится серологический анализ, в основе которого лежит выделение специфических антител. Данный метод является довольно чувствительным, однако он не позволяет различать постпрививочную и естественную инфекции.
Лечение
Мероприятия, направленные против полиомиелита, требуют обязательной госпитализации. Назначаются постельный режим, прием обезболивающих и успокоительных, а также тепловые процедуры.
При параличах проводится комплексное восстановительное лечение, а затем поддерживающее лечение в санаторно-курортных зонах. Такие осложнения полиомиелита как нарушения дыхания требуют срочных мер по восстановлению дыхания и реанимации пациента. Очаг заболевания подлежит дезинфекции.
Очаг заболевания подлежит дезинфекции.
Прогноз для жизни
Легкие формы полиомиелита (протекающие без поражения ЦНС и менингеальная) проходят бесследно. Тяжелые паралитические формы могут приводить к стойкой инвалидизации и летальному исходу.
Благодаря многолетней целенаправленной вакцинопрофилактике полиомиелита в структуре заболевания преобладают легкие инаппарантная и абортивная формы инфекции; паралитические формы возникают только у невакцинированных лиц.
Профилактика
Неспецифическая направлена на общее укрепление организма, увеличение его устойчивости к различным инфекционным агентам (закаливание, правильное питание, своевременная санация хронических очагов инфекции, регулярные физические нагрузки, оптимизация цикла сон-бодровствание и др.), борьба с насекомыми, которые являются разносчиками патогенных микроорганизмов (различные виды дезинсекции), соблюдение правил личной гигиены (в первую очередь это мытье рук после улицы и после посещения туалета), тщательная обработка овощей, фруктов и других продуктов перед употреблением их в пищу.
Для предотвращения развития полиомиелита используется вакцинация, которая проводится с помощью живых ослабленных вирусов – они не могут вызвать развитие заболевания, но вызывают специфический иммунный ответ организма с формированием длительного устойчивого иммунитета. С этой целью в большинстве стран мира противополиомиелитная вакцинация включена в календарь обязательных прививок. Современные вакцины являются поливалентными – содержат все 3 серологические группы вируса полиомиелита.
Полиомиелит сегодня – это очень редкая инфекция благодаря применению вакцинации. Несмотря на это, отдельные случаи заболевания еще регистрируются на планете. Поэтому знание основных симптомов и способов профилактики просто необходимо. Предупрежден – значит вооружен!
Что нужно знать о процедуре вакцинации
Если вы понимаете важность прививок, то несколько советов помогут вам правильно подготовиться к процедуре, чтобы она прошла для малыша максимально легко.
Как подготовить ребенка к вакцинации. Несколько важных правил.
Перед вакцинацией
Правило 1. На момент прививки ребенок должен быть абсолютно здоров.
Причем, здоров, прежде всего, с точки зрения мамы. У него должны быть нормальная температура и не должно быть других жалоб. Поведение, настроение, сон, аппетит – все как обычно. Если ребенок накануне капризничал, отказывался от любимой еды, то лучше понаблюдать, подождать. В то же время, если у ребенка уже несколько недель насморк, но температура нормальная и прекрасный аппетит, то никакой нагрузки на иммунитет этот насморк не оказывает и прививке не помешает.
То же можно сказать и о режиме дня: малыш должен быть не голоден, но и не накормлен до отвала, он должен быть выспавшимся и не перевозбужденным. Если малыш недавно ходит в детский сад и пока еще часто болеет, то оптимальным будет забрать его за несколько дней до вакцинации (например, не водить его в сад со среды, а прививку сделать в пятницу, до понедельника вы сможете проследить за реакцией ребенка). За несколько дней до прививки не следует изменять среду и режим питания ребенка.
Правило 2. Минимизируйте контакты ребенка до прививки, в день прививки и после.
За 2-3 дня до прививки и столько же дней после нее не ходите с малышом в гости и на мероприятия, где бывает большое количество людей. Малыш может подхватить там инфекцию, инкубационный период которой составляет 2-3 дня, т.е. в день прививки или на следующие сутки малыш уже может заболеть, а в сочетании с вакциной болезнь может принять сложную форму.
Крайне нежелательно делать прививку тогда, когда имеется реальный риск заболеть. Таким днем очень часто является день посещения поликлиники. Разграничьте во времени походы по многочисленным кабинетам и прививку. Сначала пройдите всех специалистов, если все они «дали добро», помните, что инкубационный период большинства ОРВИ не превышает 2 дня. Если через 2 дня ребенок здоров – можно идти на прививку.
В день прививки, если есть возможность не сидеть в коридоре, а занять очередь и погулять — погуляйте на свежем воздухе. Подойдет время — позовут.
В любом случае, во время пребывания в поликлинике постарайтесь ребенка своевременно раздеть (чтоб не потел) и имейте при себе один из солевых растворов в виде капель для введения в носовые ходы («Салин», «Аква марис», обычный физраствор и т. п.). Упомянутые капли надо капать ребенку в нос каждые 15-20 минут по 2-3 капли в каждую ноздрю (реальное уменьшение вероятности ОРВИ).
Правило 3. Если ребенок – аллергик, то на момент прививки аллергия должна быть в стадии ремиссии.
Если имеются проявления аллергического дерматита, то прививку можно делать лишь тогда, когда, как минимум, 3 недели нет новых высыпаний. Но здесь (сыпь, сопли, любые реальные симптомы) последнее слово уже за доктором. Если сомневаетесь — это реальный повод сделать накануне прививки клинический (общий) анализ крови. Если вы будете делать этот анализ по своей инициативе (т. е. за свои средства), то по стоимости заплатите немножко больше, но попросите, чтобы определили уровень тромбоцитов и время свертывания — дополнительная подстраховка.
Правило 4. Чем меньше нагрузка на кишечник, тем легче переносится прививка.
За день до прививки, в день прививки и на следующий день — по возможности ограничьте объем и концентрацию съедаемой пищи. Не предлагайте еду, пока не попросит. При использовании молочных смесей или готовых растворимых каш для детского питания уменьшите концентрацию. Написано на упаковке: на 200 мл воды положить 6 ложек порошка. Положите 5! А если у ребенка лишний вес — 4,5! При естественном вскармливании проблем обычно не бывает — грудное молоко само по себе прекрасная профилактика послепрививочных реакций. Но после прививки ребенок вполне может испытывать умеренное недомогание, что проявляется большей капризностью, и его чаще кормят. Соответственно, в день прививки ребенок съедает еды больше, чем в обычные дни, потом у него болит живот. Если речь идет о свободном вскармливании, то алгоритм действий таков:
- если можно напоить, а можно накормить, так следует напоить;
- если можно накормить сейчас, а можно через полчаса – лучше через полчаса;
- если можно подержать у груди 10 минут, а можно 30 — лучше 10.
Правило 5. Подготовить ребенка к прививке какими-либо лекарствами невозможно.
Большинство лекарств, якобы облегчающих переносимость прививки — способ психотерапии родственников и врачей. В любом случае нельзя давать ребенку лекарства по своей инициативе. Если врач настаивает на использовании антигистаминных средств, не применяйте такие препараты, как супрастин и тавегил (они «высушивают» слизистые оболочки, а если после прививки будет подъем температуры, то сочетание двух этих факторов может увеличить риск осложнений со стороны дыхательных путей). В любом случае прием антигистаминных препаратов следует сочетать с приемом препаратов кальция.
Правило 6. Не колите прививки в сильную жару, в мороз, в период эпидемии.
Нельзя делать прививку в непривычных, нестандартных для данного ребенка климатических условиях. Если на улице жара, сильный холод, то лучше отложить поход к врачу.
Во время вакцинации
Правило 7. Будьте готовы ответить на вопросы врача или медсестры.
Врач или медицинская сестра зададут несколько вопросов перед выполнением прививки. Эти вопросы задаются с целью выяснить, не имеются ли у ребёнка противопоказания для использования определённых вакцин. Чтобы не растеряться, можно подготовиться заранее.
Типичные вопросы:
Возникала ли у вашего ребёнка тяжелая реакция на введение какой-либо вакцины ранее?
У детей часто отмечается неприятное чувство в области укола или повышение температуры тела после прививки. Однако о более тяжёлых реакциях врачу или медицинской сестре необходимо сообщить, некоторые из них могут быть противопоказанием для повторного введения той же вакцины.
Есть ли у вашего ребёнка тяжелые аллергии?
Для ребёнка, у которого тяжёлая аллергия на компонент вакцины, её введение может быть противопоказано. Под тяжёлыми аллергиями подразумеваются те, которые могут привести к угрожающим жизни состояниям. Более лёгкие аллергии не являются проблемой. На самом деле, вы можете не знать, на какие компоненты каких вакцин у вашего ребёнка есть аллергия. Поэтому вам необходимо сообщить обо всех аллергических реакциях, о которых вам известно. А врач или медицинская сестра смогут сопоставить их с ингредиентами конкретных вакцин. Тяжёлые аллергические реакции на вакцины крайне редки (порядка 1 случая на миллион введённых доз), и медицинский персонал специально обучен тому, как им противостоять в случае возникновения. Среди аллергий, о которых вы можете знать: яйца, желатин, некоторые антибиотики и дрожжи, которые имеют отношение к определенным вакцинам, а также латекс, содержащийся в материале шприца или пробке флакона с вакциной.
Имеются ли у вашего ребёнка проблемы с иммунной системой?
Ребёнку с подавленным иммунитетом может быть противопоказано введение определенных вакцин (живых). Подавление иммунитета зачастую вызывается такими заболеваниями как СПИД, лейкемия, рак или медицинскими процедурами – лечение стероидами, химиотерапия.
Правило 8. Задавайте врачу вопросы.
В поликлинике обязательно поинтересуйтесь у врача, каким препаратом будет проведена вакцинация, какие у него есть побочные эффекты и осложнения. Помните, что знаком – значит, вооружен.
В прививочном кабинете проверьте, достала ли медсестра вакцину из холодильника, спросите, соблюдены ли правила ее хранения и транспортировки, вы имеете право попросить почитать инструкцию на препарат. Вы должны своими глазами увидеть и своими руками почувствовать холодную ампулу!
После прививки
Правило 9. После прививки не уходите сразу домой.
Сразу после прививки теоретически домой уходить нельзя, и доктор вас предупредит, чтоб посидели в коридоре минут 30. Это правильно (не уходить), но лучше все-таки часок погулять на свежем воздухе рядом с поликлиникой. Внимательно следите за малышом, при любых признаках нестандартного поведения немедленно обратитесь к врачу.
Наблюдение за ребенком после прививки
.
После прививки ваш ребенок нуждается в большей любви и внимании. Многие прививки, которые защищают детей от серьезных болезней, также могут вызвать временный дискомфорт. Вот ответы на вопросы, которые задают родители по поводу беспокойства, жара или боли, иногда появляющихся у детей после прививок.
Мой ребенок стал беспокойным, после того как ему сделали прививку. Что мне делать?
После прививки ребенок может начать нервничать из-за боли или жара. Следуйте указаниям вашего врача по поводу приема жаропонижающих или обезболивающих препаратов. Не давайте аспирин. Если ребенок не успокаивается более суток, позвоните своему врачу или в отделение скорой помощи ближайшей больницы.
У моего ребенка опухла рука или нога, она горячая и красная. Что мне делать?
Чтобы облегчить состояние ребенка, вы можете сделать следующее. При необходимости приложите к больному месту чистую, прохладную, влажную ткань.
Если краснота или болезненность будут усиливаться по прошествии суток, позвоните своему врачу или в отделение скорой помощи ближайшей больницы.
Следуйте указаниям вашего врача по поводу приема жаропонижающих или обезболивающих препаратов. Не давайте аспирин.
Я думаю, что у моего ребенка жар. Что мне делать?
Измерьте температуру ребенка, чтобы узнать, действительно ли это жар. Простой способ сделать это – измерить температуру под мышкой с помощью электронного термометра (либо воспользоваться тем способом, который вам порекомендовали ваш врач или медсестра).
Вот что вы можете сделать, чтобы помочь сбить температуру.
- Давайте ребенку обильное питье.
- Одевайте ребенка легко. Не накрывайте и не кутайте его.
- Обтирайте ребенка губкой в неглубокой ванне с чуть теплой (не холодной) водой.
- Дайте жаропонижающее или обезболивающее лекарство – в зависимости от веса ребенка, в соответствии с указаниями врача. Не давайте аспирин.
Вновь проверьте температуру ребенка через 1 час. При необходимости продолжайте давать лекарства 1-3 дня в соответствии с указаниями, данными ниже (если ничего не указано, следуйте дозировке, указанной на упаковке препарата).
Что делать, если у ребенка понос?
Желудочно-кишечный тракт ребенка является очень чувствительным и неустойчивым, поэтому прививка способна вызвать расстройства пищеварения. Это связано с двумя причинами.
- Прививка содержит микробы, которые способны оказать воздействие на слизистую кишки. Если перед инъекцией ребенок имел любые проблемы с пищеварением (например, вздутие живота, колики или запор), то кишечник ослаблен, и прививка вполне может спровоцировать понос.
- Родители накормили ребенка слишком обильно, против его желания или продуктами, которые вызвали расстройство пищеварения.
Если понос удается прекратить приемом биопрепаратов (линекс, бифиформ, энтерол и др.), то беспокоиться не стоит. Если же цвет кала стал зеленым, или появилась примесь крови, или понос не удается остановить в течение суток – необходимо обратиться к врачу.
Если у ребенка возникла рвота, что делать?
Рвота после прививки может быть только однократно в течение дня. Если рвота развилась у ребенка спустя несколько дней после прививки, необходимо обратиться к врачу, так как в этом случае она может быть признаком совершенно иного заболевания, не связанного с вакцинацией.
Мой ребенок выглядит очень больным. Мне вызвать врача?
Если вы хоть немного обеспокоились тем, как выглядит или чувствует себя ваш ребенок, позвоните своему врачу или в отделение скорой помощи ближайшей больницы.
Итак, при возникновении следующих симптомов после прививки лучше не полагаться на самолечение: если ребенок беспокоен более одних суток с момента прививки, если краснота или болезненность на месте укола будут усиливаться по прошествии суток, если долго не спадает температура, если цвет кала стал зеленым, или появилась примесь крови, или понос не удается остановить в течение суток, если у ребенка развилась рвота спустя несколько дней после прививки. В этих случаях позвоните своему врачу или в отделение скорой помощи ближайшей больницы.
Материалы раздела подготовлены на основе информации сайта доктора Комаровского — http://www.komarovskiy.net/
Полиомиелит. Заболевания.
Общие сведения
Полиомиелит является высоко инфекционной вирусной болезнью, поражающей, в основном, детей раннего возраста, и вызывается одним из трех серотипов полиовируса (1,2 или 3). Он поражает нервную систему и за считанные часы может привести к общему параличу. Вирус передается от человека человеку преимущественно фекально-оральным путем или, реже, через какой-либо обычный носитель инфекции (например, загрязненную воду или продукты питания) и размножается в кишечнике. Многие инфицированные люди не имеют симптомов, но выделяют вирус с фекалиями и, таким образом, могут передавать инфекцию другим.
Вероятность заболеть
Полиомиелит поражает, в основном, детей в возрасте до 5 лет. Эта болезнь все еще существует, хотя, по оценкам ВОЗ, с 1988 года число случаев заболевания полиомиелитом уменьшилось более чем на 99% или с 350 000 до 359 случаев заболевания, зарегистрированных в 2014 году и далее в 2015 – до 73 случаев. В 1988 году число стран, в которых наблюдалась передача дикого полиовируса (ДПВ), превышало 125, в 2014 – их осталось 9, а в 2015 году только 2 страны регистрировали случаи полиомиелита, вызванного ДПВ (Афганистан и Пакистан).
Но до тех пор, пока в мире остается хоть один инфицированный ребенок, риску заражения полиомиелитом подвергаются дети во всех странах.
Симптомы и характер протекания заболевания
Инкубационный период обычно составляет 7-10 дней (колеблется от 4 до 35 дней). Первыми симптомами являются лихорадка, усталость, головная боль, рвота и боли в конечностях.
Осложнения после перенесенного заболевания
В одном из 200 случаев инфицирования развивается острый вялый паралич (обычно ног). Стойкий необратимый паралич и возникающие в результате него деформации нижних конечностей являются обычным последствием заболевания.
Полиомиелит опасен и другими осложнениями: пневмония, ателектазы легких, интерстициальный миокардит; иногда развиваются острое расширение желудка, тяжелые желудочно-кишечные расстройства с кровотечением, язвами, прободением.
Смертность
5-10% из числа парализованных из-за полиомиелита детей умирают вследствие наступающего паралича дыхательных мышц. Летальность среди заболевших паралитическим полиомиелитом подростков и взрослых составляет от 15 до 30%.
Особенности лечения
Полиомиелит неизлечим, его можно только предотвращать.
Эффективность вакцинации
В 1988 году правительства создали Глобальную инициативу по ликвидации полиомиелита (ГИЛП), чтобы навсегда избавить человечество от этой болезни. После широкого применения полиомиелитной вакцины заболеваемость резко сократилась во многих промышленно развитых странах. По данным ВОЗ, с 1988 года число случаев заболевания полиомиелитом уменьшилось более чем на 99%: с 350 000 до 73 случаев, зарегистрированных в 2015 году.
Всего 20 лет назад полиомиелит ежедневно вызывал паралич у 1000 детей. В 2010 году были парализованы 1349 детей. Такое уменьшение стало результатом глобальных усилий по ликвидации этой болезни. В действительности, это самая крупномасштабная за всю историю мобилизация людей в мирное время.
В 2014 году лишь три страны в мире (Афганистан, Нигерия и Пакистан) остаются оставались эндемичными по полиомиелиту, в 2015 году Нигерия была исключена из этого списка, в то время как в 1988 году число таких стран превышало 125. Неспособность ликвидировать полиомиелит в этих остающихся устойчивых очагах может привести к тому, что через 10 лет в мире будет ежегодно происходить до 200 000 новых случаев заболевания. Мир можно освободить от угрозы полиомиелита в случае всеобщей приверженности этому — от родителей до государственных работников и от политических лидеров до международного сообщества.
Вакцины
Имеется два вида вакцин для предотвращения полиомиелита — живая оральная полиовакцина (ОПВ) и инактивированная полиовакцина (ИПВ). ОПВ обеспечивает необходимую защиту детей от полиомиелита. В случае ее неоднократного применения она защищает ребенка пожизненно. Все имеющиеся данные указывают на то, что ОПВ не обладает тератогенным эффектом и безопасна для беременных женщин и ВИЧ-инфицированных лиц. Однако, в качестве редких серьезных побочных проявлений, ассоциируемых с ОПВ могут наблюдаться вакциноассоциированный паралитический полиомиелит (ВАПП), среди вакцинированных лиц и их контактов, и появление вакцино-родственных полиовирусов (ВРПВ). Заболеваемость ВАПП, по расчетам, составляет 2-4 случая на миллион родившихся в год в странах, использующих ОПВ. Внедрение хотя бы одной дозы ИПВ перед вакцинацией ОПВ приводит к элиминации ВАПП. Напомним, в Национальном календаре профилактических прививок РФ первые две (!) прививки против полиомиелита делаются инактивированной полиовакциной!
ИПВ считается высоко безопасной вакциной независимо от того, вводится ли она самостоятельно или в комбинации с другими вакцинами. Нет доказательств наличия причинно-следственных связей с побочными проявлениями, кроме небольшой локальной эритемы (0,5-1%), уплотнения ткани (3-11%) и болезненности (14-29%).
Подробнее о вакцинах
Последние эпидемии
Было время, когда полиомиелита боялись во всем мире – как болезнь, поражающую внезапно и приводящую к пожизненному параличу, главным образом, среди детей. В середине XX века рост заболеваемости полиомиелитом принял характер эпидемии в Европе и Северной Америке. В 1988 году, когда была создана Глобальная инициатива по ликвидации полиомиелита, эта болезнь ежегодно вызывала паралич более чем у 350 000 человек.
Исторические сведения и интересные факты
Научные исследования полиомиелита ведут начало с работ немецкого ортопеда Я. Гейне (1840), русского невропатолога А. Я. Кожевникова (1883) и шведского педиатра О. Медина (1890), показавших самостоятельность и заразность этого заболевания.
Аппарат «Железные легкие», приблизительно 1950 год
112 апреля 1955 г. в США успешно завершилось крупномасштабное исследование, подтвердившее эффективность вакцины Джонаса Солка – первой вакцины против полиомиелита. Важность этого события трудно переоценить. В 1954 г. в США было зарегистрировано более 38 тыс. случаев полиомиелита, а спустя 10-летие применения вакцины Солка, в 1965 г., количество случаев полиомиелита в США составило всего 61.
Во всем мире для производства живых полиомиелитных вакцин используются аттенуированные (ослабленные) штаммы, полученные доктором Сэбиным – 1, 2 и 3 серотипы.
3 серотипы.
Местный дикий полиовирус 2 типа не выявляется в мире с 1999 года. 26-31% случаев ВАПП ассоциированы с вакцинным вирусом 2, который является компонентом трехвалентной ОПВ. Поэтому стало крайне важно перейти от использования трехвалентной ОПВ (содержащей серотипы вируса 1,2 и 3) к бивалентной ОПВ (содержащей только серотипы 1 и 3) в национальных программах иммунизации и скоординировать этот переход на международном уровне. В 2015 году Всемирная ассамблея здравоохранения согласилась, что все государства — члены ВОЗ, которые в настоящее время используют ОПВ, должны готовиться к глобальному изъятию из обращения компонента ОПВ, содержащего полиовирус 2 типа. В апреле 2016 года все запасы трехвалентной ОПВ были изъяты и уничтожены из всех пунктов оказания услуг, а их изъятие подтверждено в ВОЗ.
симптомы у детей и взрослых, лечение, пути передачи, профилактика
Полиомиелит – это заразное инфекционное заболевание, которое может приводить к серьезным последствиям. Болезнь в тяжелых формах поражает нервную систему и может вызывать параличи разных видов и в разных частях организма.
Как проходит заражение и кто в зоне риска
Пути заражения полиомиелитом в основном сводятся к проникновению вируса через пищеварительный тракт – если до этого вода, пища либо руки контактировали с зараженными веществами. Например, в водоем попали фекалии болеющего человека, а дальше при купании пациент вместе с зараженной водой получает вирус. Возбудителем заболевания является полиовирус.
Заразиться можно как через воду, так и через пищу, грязную одежду и т.д. В зоне риска находятся:
- дети до 7 лет. Полиомиелит у детей возникает гораздо чаще, чем у взрослых;
- Беременные женщины;
- люди с очень ослабленным иммунитетом. Этому могут способствовать разные болезни, а также нарушения на эндокринном уровне, периоды после операций и т.д.;
- люди, страдающие иммунодефицитами.
Риски заразиться выше в теплый период года: летом либо осенью. Вирус очень живуч, во влажной среде он может жить до 4 месяцев.
Симптомы полиомиелита и течение заболевания
Вирус полиомиелита вызывает следующие симптомы:
- признаки интоксикации: тошнота, рвота, диарея, сыпь;
- нарушения, похожие на простуду: кашель, насморк, боли в горле, трудности с дыханием и глотанием;
- колебания артериального давления, усталость, общее плохое самочувствие, головная боль;
- в редких случаях – разные виды параличей, способные привести к смерти пациента.
Важно отметить, что в 90% случаев симптомы полиомиелита не определяются, и он не поражает нервную систему. А на 10% случаев приходятся очень тяжелые формы, предполагающие воспаление оболочек мозга – с тяжелыми последствиями, вплоть до летальных.
Инкубационный период полиомиелита довольно короткий – он не превышает 5 дней. При этом выздоровление в случае легкой формы наступает в течение 3 дней. Однако, как мы уже сказали, бывают и сложные формы – они довольно редкие, но крайне опасные. В таком случае лечение может длиться месяцами, годами или же оказаться вовсе бесполезным.
У вас появились симптомы полиомиелита?
Точно диагностировать заболевание может только врач.
Не откладывайте консультацию — позвоните по телефону
+7 (495) 775-73-60
Как проводится диагностика полиомиелита
Если возникают очевидные симптомы полиомиелита, пациента помещают в инфекционную больницу, где за обследование берется врач-инфекционист. Чтобы понять, в чем причина, проводят ряд манипуляций, обязательно исследуют:
- анализы крови и мочи;
- материалы из носоглотки;
- каловые массы;
- спинномозговую жидкость.
Все это позволяет выяснить, какой возбудитель стал причиной болезни, правильно поставить диагноз.
Как лечат заболевание в Москве
Лечение полиомиелита проводится в инфекционной больнице и предполагает комплексный подход, включающий:
- строгий постельный режим. Пациент должен оставаться в покое, в благоприятной обстановке;
- защиту парализованных мышц. Для этого могут накладывать специальные шины;
- физиотерапию. Это и лечебная физкультура, и плавание в бассейне под присмотром тренера, и массаж. Также сюда входят электростимуляция, аппликации из парафина, УВЧ-терапия и многое другое. Процедуры направлены на стабилизацию нервной системы, помощь парализованным мышцам;
- ИВЛ. Клинические рекомендации при полиомиелите также предполагают серьезные вмешательства для поддержания жизни. Использование аппарата искусственной вентиляции легких показано пациентам, паралич у которых коснулся дыхательной системы, а потому угрожает остановкой дыхания;
- применение специальных лекарств.
Очень важно, чтобы пациент с полиомиелитом постоянно находился под присмотром, особенно в стадии, когда болезнь прогрессирует или не показывает значительных улучшений.
Профилактика полиомиелита
Главной профилактической мерой является вакцинация детей, которая проводится в раннем возрасте, а затем повторно. Существует специальный календарь прививок, на основании которого педиатры рекомендуют проходить эту процедуру. При правильном проведении прививки вырабатывается пожизненный иммунитет и устойчивость к полиовирусу.
Если же говорить о профилактике полиомиелита на бытовом уровне, то она подразумевает:
- отказ от купания в грязных, не приспособленных для этого водоемах;
- соблюдение правил личной гигиены;
- отказ от потенциально опасных продуктов. Нежелательным в этом смысле является сырое молоко – в нем нередко встречается возбудитель;
- Карантинные меры в случае, если в детском коллективе обнаружен ребенок с заболеванием. При этом все предметы и вещи обрабатываются, дезинфицируются.
Сейчас полиомиелит встречается довольно редко – это связано с централизованной вакцинацией, благодаря которой дети с раннего возраста вырабатывают иммунитет к вирусу полиомиелита, а потому спокойно переносят контакт с ним.
Вопросы-ответы по теме полиомиелита
Обязательно ли делать прививку ОПВ?
У родителей есть возможность отказаться от такой прививки – они могут написать письменный отказ и не проходить эту процедуру. Однако врачи предостерегают от такого решения: помните, что в случае заболевания у 10% детей последствия будут необратимыми, а некоторым детям такой отказ будет стоить жизни. Сейчас вакцинация ОПВ – это единственная возможность на 100% защититься от возбудителя полиомиелита.
Как делают прививку от полиомиелита?
Прививка делается двукратно, начиная с трехмесячного возраста. Укол ставится внутримышечно и содержит вирус, убитый формалином.
Насколько эффективна вакцинация при таком заболевании?
С момента активной борьбы с полиомиелитом (1988 год) благодаря вакцинации удалось уменьшить количество заболевших с 350 тысяч человек в год до 359 случаев (за 2014 год). Эти данные говорят сами за себя: после получения прививки болезнь становится неопасной и больше человеку не грозит.
Полиомиелит опасен только для детей?
Нет, если у взрослого нет прививки, то при сильно ослабленном иммунитете возбудитель полиомиелита для него тоже очень опасен.
Если по какой-то причине у вашего ребенка не было прививки от полиомиелита, и вы обнаружили у него некоторые признаки заболевания, немедленно обратитесь за помощью в инфекционную больницу. Ни в коем случае не пытайтесь поставить диагноза самостоятельно, а тем более самостоятельно назначить лечение – это очень опасно!
В центре Гамалеи назвали причины заражения коронавирусом после вакцинации
Фото: РИА Новости/Владимир Песня
Ранее директор «Вектора» Ринат Максютов заявил о 20 случаях инфицирования после применения препарата «ЭпиВакКорона».
По его словам, это произошло из-за слабого иммунного ответа добровольцев.
Руководитель отдела НИИ эпидемиологии и микробиологии им. Н. Гамалеи Александр Бутенко предположил в беседе с радиостанцией «Говорит Москва», что пациенты не выждали необходимое время для выработки антител. Эксперт пояснил, что существует небольшой процент людей, на которых прививка не действует.
«Как предположение можно сказать, что люди не прошли достаточное время от прививки до создания устойчивого иммунитета. Например, они в инкубационный период сделали прививку. В первые дни после прививки они остаются ещё восприимчивыми, в этот период они могут заболеть. Кроме того, бывают такие случаи при разных видах вакцин, даже самых лучших, у которых исключительно хороший эффект — против полиомиелита или жёлтой лихорадки, которые обеспечивают очень хороший иммунитет. Бывает такая группа людей, их тоже бывает обычно 5-8% рефрактерных, то есть они не реагируют ни на какие антигены и ни на какие вакцины, просто по нулям. Это особенности иммунной системы у таких людей».
Бутенко добавил, что вакцина центра Гамалеи почти не имеет побочных эффектов. Для полноценных выводов о «ЭпиВакКороне» нужно дождаться более полных результатов.
«Спутник V» практически идеальный препарат. Даже у возрастных групп населения он не вызывает никаких вообще осложнений нежелательных. Лучшее — это враг хорошего. Если у «Векторной» вакцины будет такой же эффект отсутствия реакции у привитых, это будет очень хорошо для всех. У вакцин всегда каким-то образом бывает вот такая слабая или незаметная реакция. Но там другая технология производства, поэтому есть основания предполагать, что это может оказаться в этом отношении лучше, но я бы сказал, что пока нет результатов — это голословные утверждения. Нужно, чтобы были публикации».
Ранее стало известно, что в регионы доставили около 250 тыс. комплектов вакцины «ЭпиВакКорона». Об этом сообщили в Роспотребнадзоре. Массовая вакцинация с использованием этого препарата началась в апреле. Вакцину вводят двукратно внутримышечно с интервалом в 2-3 недели.
Все о вакцинации. Виды вакцин
СОДЕРЖАНИЕ
Что такое вакцинопрофилактика? Это система мероприятий, осуществляемых в целях предупреждения, ограничения распространения и ликвидации инфекционных болезней путем проведения профилактических прививок. Вакцины защищают людей от очень тяжелых инфекционных болезней.
Еще несколько десятилетий назад врачам приходилось неустанно бороться с такими инфекциями, как натуральная оспа, полиомиелит, дифтерия, коклюш, корь, эпидемический паротит, краснуха. Многих больных спасти не удавалось, многие оставались инвалидами.
Все радикально изменилось с появлением вакцин. Мир полностью избавлен от натуральной оспы, во многих странах ликвидирован полиомиелит, резко сократилось число и тяжесть течения дифтерии, коклюша, кори, краснухи, эпидемического паротита. С помощью прививок врачи научились бороться с такой инфекцией, как гепатит В, который чрезвычайно опасен возможностью формирования хронического поражения печени (цирроз, рак).
Человеку свойственно быстро забывать неприятные для него вещи: вот и вспышки инфекционных заболеваний, уносившие тысячи, а иногда и миллионы, человеческих жизней, забылись. По мнению некоторых, эпидемии инфекций – это пройденный этап в человеческой истории.
К сожалению – нет!
При снижении порога вакцинации возможна новая вспышка инфекций.
Например:
1973-1974 года – натуральная оспа в Стокгольме;
1990-1999 года – дифтерия в СССР;
Вспышка кори в г. Екатеринбурге в 2016-17 годах у непривитых от кори лиц.
Благодаря вакцинопрофилактике появилась возможность защиты от 40 инфекционных заболеваний. Часть из этих прививок ставят всему населению, часть – по эпидемическим показаниям. Это зависит от опасности распространения инфекции на данной территории.
Обязательными на всей территории России являются прививки против туберкулеза (БЦЖ), коклюша, дифтерии, столбняка, кори, эпидемического паротита, краснухи, пневмококковой и гемофильной (ХИБ) инфекций. На территории Свердловской области в календарь прививок включены прививки против клещевого энцефалита (вся территория области является опасной по возможности инфицирования клещевым энцефалитом), ветряной оспы (велика заболеваемость этой инфекцией), гепатита А.
Дети, организм которых ослаблен в силу разных причин врожденного или приобретенного характера, особенно подвержены инфекции, болеют тяжело, часто с осложнениями и возможным неблагоприятным исходом. Такие дети нуждаются в защите от инфекционных болезней в первую очередь.
КАЛЕНДАРЬ ПРИВИВОК
|
Возраст
|
Наименование прививки
|
|
Новорожденные в первые 24 часа жизни
|
Первая вакцинация против гепатита В
|
|
Новорожденные (при выписке из родильного дома)
|
Вакцинация против туберкулеза
|
|
1 месяц
|
Вторая вакцинация против гепатита В
|
|
2 месяца
|
Первая вакцинация против пневмококковой инфекции
Первая вакцинация против ротавирусной инфекции
|
|
3 месяца
|
Первая вакцинация против дифтерии, коклюша, столбняка
Первая вакцинация против полиомиелита
Первая вакцинация против гемофильной инфекции
Вторая вакцинация против ротавирусной инфекции
|
|
4,5 месяца
|
Вторая вакцинация против дифтерии, коклюша, столбняка
Вторая вакцинация против полиомиелита
Вторая вакцинация против гемофильной инфекции
Вакцинация против пневмококковой инфекции
Третья вакцинация против ротавирусной инфекции
|
|
6 месяцев
|
Третья вакцинация против гепатита В
Третья вакцинация против дифтерии, коклюша, столбняка
Третья вакцинация против полиомиелита
Третья вакцинация против гемофильной инфекции
|
|
9 месяцев
|
Первая вакцинация против менингококковой инфекции
|
|
11 месяцев
|
Вторая вакцинация против менингококковой инфекции
|
|
12 месяцев
|
Четвертая вакцинация против гепатита В
Вакцинация против кори, краснухи, эпидемического паротита
Вакцинация против ветряной оспы
|
|
15 месяцев
|
Ревакцинация против пневмококковой инфекции
Первая вакцинация против клещевого энцефалита
|
|
18 месяцев
|
Первая ревакцинация против дифтерии, коклюша, столбняка
Первая ревакцинация против полиомиелита
Ревакцинация против гемофильной инфекции
|
|
20 месяцев
|
Вторая ревакцинация против полиомиелита
Первая вакцинация против гепатита
|
|
21 месяц
|
Вторая вакцинация против клещевого энцефалита
|
|
26 месяцев
|
Вторая вакцинация против гепатита А
|
|
2 года 6 месяцев
|
Первая ревакцинация против клещевого энцефалита
|
|
6 лет
|
Ревакцинация против кори, краснухи, эпидемического паротита
Вторая вакцинация против ветряной оспы
|
|
6-7 лет
|
Вторая ревакцинация против дифтерии, столбняка
Ревакцинация против туберкулеза
|
|
13 лет (обоего пола)
|
Вакцинация против папилломавирусной инфекции
|
|
14 лет
|
Третья ревакцинация против дифтерии, столбняка
Третья ревакцинация против полиомиелита
|
АКДС
– это вакцина, защищающая от трех тяжелых инфекций – от коклюша, дифтерии и столбняка.
Коклюш вызывается коклюшной палочкой. Заболевание характеризуется приступами спазматического кашля, поражением дыхательной, сердечно-сосудистой и нервной систем. Происходит скапливание густой стекловидной мокроты в бронхах, которую тяжело откашлять и взрослому человеку. Ребенок «заходится» в кашле. Опасен коклюш и своими осложнениями, которые развиваются у 30% — 50% и выше заболевших: воспалением легких (пневмонией), а у маленьких детей – поражением головного мозга (энцефалопатией) с возможными повторными судорогами. При заболевании коклюшем непривитых детей в возрасте до года умереть может каждый пятый ребенок.
Дифтерия – инфекция, которую вызывает дифтерийная палочка. Клинические проявления заболевания обусловлены действием дифтерийного токсина (продукта жизнедеятельности дифтерийной палочки). Могут поражаться миндалины, зев, гортань, нос, кожа, слизистые оболочки. У непривитых заболевание характеризуется тяжелым течением с последующим развитием осложнений со стороны сердечнососудистой и нервной системы.
От дифтерии среди непривитых умирают 10 – 20% заболевших. Антибиотики при лечении дифтерии неэффективны, лечение проводят специфической противодифтерийной сывороткой, введение которой само может вызвать тяжелые аллергические состояния.
Столбняк – инфекция, которую вызывает столбнячная палочка. Это заболевание с явлениями выраженной интоксикации нервной системы, проявляющейся в виде тонических и клонических мышечных судорог. Смерть наступает от паралича дыхательной мускулатуры. От столбняка умирают от 67 до 91% заболевших.
В состав вакцины входят: коклюшная убитая вакцина, дифтерийный и столбнячный анатоксины (иммунитет к дифтерии и столбняку вырабатывается против токсинов, обуславливающих заболевание).
Вакцинация проводится с трехмесячного возраста трехкратно с интервалом в 1,5 месяца, затем в 1 год 6 месяцев проводится первая ревакцинация. Вакцины АКДС и инфанрикс взаимозаменяемые. АКДС вводится глубоко внутримышечно в передненаружную область бедра.
Зачем нужна ревакцинация?
С годами иммунитет к заболеванию может несколько снизиться. Для поддержания иммунитета на уровне, способном защитить организм от инфекции, проводятся ревакцинации.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5 – 15 % привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С, иногда появляются нарушения сна, аппетита, недомогание.
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
Крайне редко встречаются осложнения: аллергические реакции местные и общие, осложнения со стороны нервной системы (судороги, продолжительный пронзительный крик, энцефалопатия). Эти состояния при тщательном расследовании часто оказываются заболеваниями, начало которых по времени совпадает с вакцинальным процессом.
ИНФАНРИКС
– это вакцина, защищающая от трех тяжелых инфекций – от коклюша, дифтерии и столбняка.
Коклюш вызывается коклюшной палочкой. Заболевание характеризуется приступами спазматического кашля, поражением дыхательной, сердечно-сосудистой и нервной систем. Происходит скапливание густой стекловидной мокроты в бронхах, которую тяжело откашлять и взрослому человеку. Ребенок «заходится» в кашле. Опасен коклюш и своими осложнениями, которые развиваются у 30% — 50% и выше заболевших: воспалением легких (пневмонией), а у маленьких детей – поражением головного мозга (энцефалопатией) с возможными повторными судорогами. При заболевании коклюшем непривитых детей в возрасте до года умереть может каждый пятый ребенок.
Дифтерия – инфекция, которую вызывает дифтерийная палочка. Клинические проявления заболевания обусловлены действием дифтерийного токсина (продукта жизнедеятельности дифтерийной палочки). Могут поражаться миндалины, зев, гортань, нос, кожа, слизистые оболочки. У непривитых заболевание характеризуется тяжелым течением с последующим развитием осложнений со стороны сердечнососудистой и нервной системы. От дифтерии среди непривитых умирают 10 – 20% заболевших. Антибиотики при лечении дифтерии неэффективны, лечение проводят специфической противодифтерийной сывороткой, введение которой само может вызвать тяжелые аллергические состояния.
Столбняк – инфекция, которую вызывает столбнячная палочка. Это заболевание с явлениями выраженной интоксикации нервной системы, проявляющейся в виде тонических и клонических мышечных судорог. Смерть наступает от паралича дыхательной мускулатуры. От столбняка умирают от 67 до 91% заболевших.
В состав вакцины входят: коклюшная бесклеточная вакцина, дифтерийный и столбнячный анатоксины (иммунитет к дифтерии и столбняку вырабатывается против токсинов, обуславливающих заболевание). За счет того, что коклюшная вакцина, входящая в состав вакцины «инфанрикс» не имеет поверхностной оболочки, тяжелые реакции и осложнения встречаются после ее введения много реже, чем после АКДС.
Вакцинация проводится с трехмесячного возраста трехкратно с интервалом в 1,5 месяца, затем в 1 год 6 месяцев проводится первая ревакцинация. Вакцины АКДС и инфанрикс взаимозаменяемые. Учитывая сложную эпид. обстановку по коклюшу на территории Свердловской области, МЗ Свердловской области рекомендована 2 ревакцинация против коклюша вакциной «инфанрикс» в возрасте 6 лет. Инфанрикс вводится глубоко внутримышечно в передненаружную область бедра.
Зачем нужна ревакцинация? С годами иммунитет к заболеванию может несколько снизиться. Для поддержания иммунитета на уровне, способном защитить организм от инфекции, проводятся ревакцинации.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5 – 15 % привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С, иногда появляются нарушения сна, аппетита, недомогание.
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
Крайне редко встречаются осложнения: аллергические реакции местные и общие, осложнения со стороны нервной системы (судороги, продолжительный пронзительный крик, энцефалопатия). Эти состояния при тщательном расследовании часто оказываются заболеваниями, начало которых по времени совпадает с вакцинальным процессом
АДС
– это вакцина, защищающая от двух тяжелых инфекций – от дифтерии и столбняка.
Дифтерия – инфекция, которую вызывает дифтерийная палочка. Клинические проявления заболевания обусловлены действием дифтерийного токсина (продукта жизнедеятельности дифтерийной палочки). Могут поражаться миндалины, зев, гортань, нос, кожа, слизистые оболочки. У непривитых заболевание характеризуется тяжелым течением с последующим развитием осложнений со стороны сердечнососудистой и нервной системы. От дифтерии среди непривитых умирают 10 – 20% заболевших. Антибиотики при лечении дифтерии неэффективны, лечение проводят специфической противодифтерийной сывороткой, введение которой само может вызвать тяжелые аллергические состояния.
Столбняк – инфекция, которую вызывает столбнячная палочка. Это заболевание с явлениями выраженной интоксикации нервной системы, проявляющейся в виде тонических и клонических мышечных судорог. Смерть наступает от паралича дыхательной мускулатуры. От столбняка умирают от 67 до 91% заболевших.
В состав вакцины входят: дифтерийный и столбнячный анатоксины, (иммунитет к дифтерии и столбняку вырабатывается против токсинов, обуславливающих заболевание).
Так как в состав вакцины не входит коклюшная вакцина, АДС применяется для вакцинации против дифтерии и столбняка у детей младше 6 лет при наличии противопоказаний к введению вакцины АКДС и Инфанрикс. Вакцина в этом случае вводится двукратно с интервалом 1,5 месяца. АДС вводится глубоко внутримышечно в передненаружную область бедра.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5 – 15 % привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С, иногда появляются нарушения сна, аппетита, недомогание.
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
Крайне редко (много реже, чем при АКДС) встречаются осложнения: аллергические реакции местные и общие, осложнения со стороны нервной системы (судороги, продолжительный пронзительный крик, энцефалопатия). Эти состояния при тщательном расследовании часто оказываются заболеваниями, начало которых по времени совпадает с вакцинальным процессом.
АДС-М
– это вакцина, защищающая от двух тяжелых инфекций – от дифтерии и столбняка.
Дифтерия – инфекция, которую вызывает дифтерийная палочка. Клинические проявления заболевания обусловлены действием дифтерийного токсина (продукта жизнедеятельности дифтерийной палочки). Могут поражаться миндалины, зев, гортань, нос, кожа, слизистые оболочки. У непривитых заболевание характеризуется тяжелым течением с последующим развитием осложнений со стороны сердечнососудистой и нервной системы. От дифтерии среди непривитых умирают 10 – 20% заболевших. Антибиотики при лечении дифтерии неэффективны, лечение проводят специфической противодифтерийной сывороткой, введение которой само может вызвать тяжелые аллергические состояния.
Столбняк – инфекция, которую вызывает столбнячная палочка. Это заболевание с явлениями выраженной интоксикации нервной системы, проявляющейся в виде тонических и клонических мышечных судорог. Смерть наступает от паралича дыхательной мускулатуры. От столбняка умирают от 67 до 91% заболевших.
В состав вакцины входят: дифтерийный и столбнячный анатоксины, (иммунитет к дифтерии и столбняку вырабатывается против токсинов, обуславливающих заболевание).
Так как содержание дифтерийного и столбнячного анатоксинов в вакцине АДС-М уменьшено по сравнению с вакцинами АКДС, инфанрикс, АДС, вакцина АДС-М не годится для вакцинации детей до 6 лет и применяется только для вакцинации и ревакцинации детей старше 6 лет и взрослых. Хотя в крайне редких случаях, когда все названные вакцины противопоказаны, вакцина АДС-М применяется и для вакцинации против дифтерии и столбняка детям до 6 лет, которая проводятся двукратно с интервалом в 1,5 месяца.
Ревакцинации вакциной АДС-М проводятся в 7 лет, 14 лет и далее 1 раз в 10 лет пожизненно. АДС-М детям раннего и дошкольного возраста вводится внутримышечно в передненаружную область бедра, старшим детям и взрослым ее можно вводить глубоко подкожно.
Зачем нужна ревакцинация? С годами иммунитет к заболеванию может несколько снизиться. Для поддержания иммунитета на уровне, способном защитить организм от инфекции, проводятся ревакцинации.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5 – 15 % привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С, иногда появляются нарушения сна, аппетита, недомогание.
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
Крайне редко(много реже, чем при АКДС) встречаются осложнения: аллергические реакции местные и общие, осложнения со стороны нервной системы (судороги, продолжительный пронзительный крик, энцефалопатия). Эти состояния при тщательном расследовании часто оказываются заболеваниями, начало которых по времени совпадает с вакцинальным процессом.
ПОЛИОМИЕЛИТНЫЕ ВАКЦИНЫ
Полиомиелит — это острая вирусная инфекция. Вызывается вирусами полиомиелита трех типов. Поражается в основном спиной мозг, но иногда и головной. Возникают параличи (ребенок не может ходить) или парезы конечностей (хромота). Заболевание ведет к инвалидизации (пораженная конечность плохо растет, слабеет, мышцы атрофируются).
Схема вакцинации: трехкратно с интервалом в 1,5 месяца на первом году жизни, ревакцинации в 1 год 6 месяцев, 1 год 8 месяцев и в 14 лет.
Зачем нужна ревакцинация? С годами иммунитет к заболеванию может несколько снизиться. Для поддержания иммунитета на уровне, способном защитить организм от инфекции, проводятся ревакцинации.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Крайне редко после введения инактивированной (неживой) вакцины против полиомиелита может быть местная реакция. Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5 – 15 % привитых детей. Могут быть аллергические реакции при наличии аллергии к стрептомицину.
Введение живой полиомиелитной вакцины реакции обычно не вызывает. Очень редко, с частотой 1 на 1 000 000 доз, у детей с иммунодефицитным состоянием возможно развитие вакциноассоциированного паралитического полиомиелита.
Для профилактики этого осложнения все дети получают комбинированную схему вакцинации – первые 2 прививки проводятся инактивированной полиомиелитной вакциной, а третья вакцинация и все ревакцинации – живой. При этом инактивированная полиомиелитная вакцина создает хороший общий иммунитет к полиомиелиту, на его фоне живая полиомиелитная вакцина создает местный иммунитет, надежно защищающий от вируса полиомиелита. При такой схеме вакцинации вакциноассоциированный паралитический полиомиелит не возникает.
Вакцины для профилактики полиомиелита:
- Живая полиомиелитная вакцина – БиВак полио. Вакцину закапывают в рот.
- Имовакс – инактивированная полиомиелитная вакцина
- Полиорикс — инактивированная полиомиелитная вакцина.
- Полимилекс — инактивированная полиомиелитная вакцина
Инактивированные полиомиелитные вакцины вводятся внутримышечно в передненаружную область бедра. Живая полиомиелитная вакцина – в виде капель на корень языка ребенка.
ВАКЦИНА ПРОТИВ КОРИ
Корь — острое, чрезвычайно заразное вирусное заболевание, встречающееся только у людей. При контакте с вирусом вероятность развития болезни близка к 100%. Заболевание характеризуется высокой температурой тела, общим тяжелым состоянием, кашлем, насморком, отечностью век, светобоязнью, гнойными выделения из глаз и сыпью. Корь опасна тяжелыми осложнениями: тяжелыми пневмониями с поражением плевры и образованием абсцессов в легких, язвенно-некротическими поражениями слизистых оболочек полости рта и кишечника, вплоть до распада мягких тканей, гнойным отитом, судорогами, редко – воспалением головного мозга (энцефалит), после которого наступает инвалидизация ребенка. По всему миру от кори ежегодно погибает до миллиона детей. Корью может заразиться и взрослый. Причем заболевание у него протекает тяжелее, чем у детей.
Для вакцинации против кори используется отечественная живая коревая вакцина
Вакцинация против кори проводится детям в возрасте 1 год, ревакцинация – в 6 лет. Если ребенок не был привит своевременно, то вакцинация осуществляется в любом возрасте, ревакцинация — через 6 месяцев от вакцинации. Вакцина вводится подкожно под лопатку или в наружную область плеча.
Зачем нужна ревакцинация? С годами иммунитет к заболеванию может несколько снизиться. Для поддержания иммунитета на уровне, способном защитить организм от инфекции, проводятся ревакцинации.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5 – 15 % привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С, иногда появляются нарушения сна, аппетита, недомогание.
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
Вакцина против кори малореактогенна, но живой вирус у некоторых людей (редко) вызывает специфические реакции. У небольшого числа привитых, начиная с 4-5 дня после прививки может подняться температура, с 8-го по 12-й день даже до высоких цифр (выше 39,00С), появиться насморк, кашель, единичные элементы сыпи. Это является допустимой (обычной) реакцией организма на введение живой коревой вакцины, и на 13-14-й день состояние ребенка нормализуется. Реакции на вторую дозу возникают еще реже.
Крайне редко встречаются осложнения: аллергические реакции местные и общие, осложнения со стороны нервной системы (судороги, продолжительный пронзительный крик, энцефалопатия). Эти состояния при тщательном расследовании часто оказываются заболеваниями, начало которых по времени совпадает с вакцинальным процессом.
ВАКЦИНА ПРОТИВ ЭПИДЕМИЧЕСКОГО ПАРОТИТА («свинки»)
Эпидемический паротит – острая вирусная инфекция, при которой в основном поражаются слюнные железы. Они распухают, ребенку больно жевать и глотать. Кроме слюнных желез вирус эпидемического паротита может вызвать поражение поджелудочной железы (панкреатит), а также головного мозга (менингит, менингоэнцефалит). У 20-30% заболевших мальчиков-подростков воспаляются яички (орхит), что может послужить причиной бесплодия. У 5% заболевших девочек могут быть воспалены яичники (оофорит).
Для вакцинации против эпидемического паротита используется отечественная живая паротитная вакцина
Вакцинация против эпидемического паротита проводится детям в возрасте 1 год, ревакцинация – в 6 лет. Если ребенок не был привит своевременно, то вакцинация осуществляется в любом возрасте, ревакцинация — через 6 месяцев от вакцинации. Вакцина вводится подкожно под лопатку или в наружную область плеча.
Зачем нужна ревакцинация? С годами иммунитет к заболеванию может несколько снизиться. Для поддержания иммунитета на уровне, способном защитить организм от инфекции, проводятся ревакцинации.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5 – 15 % привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С, иногда появляются нарушения сна, аппетита, недомогание.
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
Вакцина против эпидемического паротита малореактогенна, но живой вирус у некоторых людей (редко) вызывает специфические реакции. У небольшого числа привитых возможно повышение температуры с 5 по 13-14-й день и очень редко – на один-два дня припухание слюнных желез. Это является допустимой (обычной) реакцией организма на введение живой паротитной вакцины, и на 13-14-й день состояние ребенка нормализуется.
Крайне редко встречаются осложнения: аллергические реакции местные и общие, осложнения со стороны нервной системы (судороги, продолжительный пронзительный крик, энцефалопатия). Эти состояния при тщательном расследовании часто оказываются заболеваниями, начало которых по времени совпадает с вакцинальным процессом.
ВАКЦИНА ПРОТИВ КРАСНУХИ
Краснуха – острая вирусная инфекция, характеризующаяся невысоким подъемом температуры, увеличением лимфатических узлов, особенно на затылке, и мелкопятнистой сыпи. Обычно краснуха у детей протекает легко, но в редких случаях может поражаться головной мозг с развитием энцефалита.
Заболевание опасно для беременных женщин. Если беременная заболевает краснухой, особенно в первые три месяца беременности, то нередко беременность заканчивается выкидышем, рождением мертвого ребенка или ребенка с синдромом врожденной краснухи (врожденный порок сердца, слепота, глухота, в последствии – умственная отсталость), при заражении на поздних сроках беременности у ребенка может возникнуть энцефалит.
Для вакцинации против краснухи используется живая краснушная вакцина
Вакцинация против краснухи проводится детям в возрасте 1 год, ревакцинация – в 6 лет. Если ребенок не был привит своевременно, то вакцинация осуществляется в любом возрасте. Вакцина вводится подкожно под лопатку или в наружную область плеча.
Зачем нужна ревакцинация? С годами иммунитет к заболеванию может несколько снизиться. Для поддержания иммунитета на уровне, способном защитить организм от инфекции, проводятся ревакцинации.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5 – 15 % привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С, иногда появляются нарушения сна, аппетита, недомогание.
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
Вакцина против краснухи малореактогенна, но живой вирус у некоторых людей (редко) вызывает специфические реакции. У небольшого числа привитых возможно повышение температуры с 5 по 13-14-й день, появление сыпи, кашля, насморка, а у взрослых – болей в суставах. Это является допустимой (обычной) реакцией организма на введение живой краснушной вакцины, и на 13-14-й день состояние ребенка нормализуется.
Крайне редко встречаются осложнения: аллергические реакции местные и общие, осложнения со стороны нервной системы (судороги, продолжительный пронзительный крик, энцефалопатия). Эти состояния при тщательном расследовании часто оказываются заболеваниями, начало которых по времени совпадает с вакцинальным процессом.
ПРИОРИКС
Это вакцина, защищающая сразу от трех вирусных инфекций – кори, эпидемического паротита, краснухи.
Корь — острое, чрезвычайно заразное вирусное заболевание, встречающееся только у людей. При контакте с вирусом вероятность развития болезни близка к 100%. Заболевание характеризуется высокой температурой тела, общим тяжелым состоянием, кашлем, насморком, отечностью век, светобоязнью, гнойными выделения из глаз и сыпью. Корь опасна тяжелыми осложнениями: тяжелыми пневмониями с поражением плевры и образованием абсцессов в легких, язвенно-некротическими поражениями слизистых оболочек полости рта и кишечника, вплоть до распада мягких тканей, гнойным отитом, судорогами, редко – воспалением головного мозга (энцефалит), после которого наступает инвалидизация ребенка. По всему миру от кори ежегодно погибает до миллиона детей. Корью может заразиться и взрослый. Причем заболевание у него протекает тяжелее, чем у детей.
Эпидемический паротит – острая вирусная инфекция, при которой в основном поражаются слюнные железы. Они распухают, ребенку больно жевать и глотать. Кроме слюнных желез вирус эпидемического паротита может вызвать поражение поджелудочной железы (панкреатит), а также головного мозга (менингит, менингоэнцефалит). У 20-30% заболевших мальчиков-подростков воспаляются яички (орхит), что может послужить причиной бесплодия. У 5% заболевших девочек могут быть воспалены яичники (оофорит).
Краснуха – острая вирусная инфекция, характеризующаяся невысоким подъемом температуры, увеличением лимфатических узлов, особенно на затылке, и мелкопятнистой сыпи. Обычно краснуха у детей протекает легко, но в редких случаях может поражаться головной мозг с развитием энцефалита.
В состав вакцины «приорикс», производства ГлаксоСмитКляйн, Бельгия, входят живые вакцины против кори, эпидемического паротита и краснухи.
Вакцинация проводится детям в возрасте 1 год, ревакцинация – в 6 лет. Вакцина альтернативная, т.е. приобретается за счет средств родителей и по желанию родителей. Вакцина вводится подкожно под лопатку или в наружную область плеча.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5 – 15 % привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С, иногда появляются нарушения сна, аппетита, недомогание.
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
Вакцина малореактогенна, но живой вирус у некоторых людей (редко) вызывает специфические реакции. У небольшого числа привитых возможно повышение температуры с 5 по 13-14-й день, появление сыпи, кашля, насморк, очень редко – на один-два дня припухание слюнных желез. Это является допустимой (обычной) реакцией организма на введение живой вакцины, и на 13-14-й день состояние ребенка нормализуется.
Крайне редко встречаются осложнения: аллергические реакции местные и общие, осложнения со стороны нервной системы (судороги, продолжительный пронзительный крик, энцефалопатия). Эти состояния при тщательном расследовании часто оказываются заболеваниями, начало которых по времени совпадает с вакцинальным процессом.
ВАКЦИНЫ ПРОТИВ ТУБЕРКУЛЕЗА
Туберкулез – бактериальная инфекция, вызываемая микобактериями туберкулеза человека или животного. Поражаются легкие, кости, кожа, мочеполовая система, нервная система, глаза, лимфатические узлы. Туберкулез не поражает только волосы и ногти! Наиболее тяжелой формой заболевания является туберкулезный менингит (воспаление мозговых оболочек).
В наши дни в мире ежегодно заболевают туберкулезом более 9 млн. человек и 3-4 млн. умирают от него.
В России заболеваемость туберкулезом ( в том числе детей) за последние годы выросла более, чем в 2 раза и продолжает расти.
Для туберкулеза характерно постепенное, часто незаметное начало заболевания. Клинические проявления туберкулезной инфекции могут быть разные. Но всегда это сопровождается явлениями интоксикации. И всегда требует лечения.
Для вакцинации против туберкулеза существует две вакцины: БЦЖ и БЦЖ-М
Вводят вакцины внутрикожно в наружную верхнюю треть руки. Кожу после введения вакцины не обрабатывают, повязку не накладывают. В месте введения вакцины в течение 3-6 месяцев последовательно развиваются пятно, гнойничковый элемент, корочка и рубчик. Наличие рубчика свидетельствует о правильном проведении прививки. Подъема температуры, ухудшения общего состояния не бывает.
Вакцинацию против туберкулеза проводят новорожденным в роддоме на 3-7 сутки жизни вакциной БЦЖ, или при наличии при наличии временных противопоказаний – после их отмены дома вакциной БЦЖ-М. До 2-х месячного возраста прививки против туберкулеза проводятся без предварительной реакции Манту, после 2-х месяцев жизни – при отрицательном результате р. Манту. Ревакцинацию вакциной БЦЖ (повторное введение) проводят при отрицательном результате туберкулиновой пробы в 7 лет и в 14 лет.
Возможные осложнения после введения вакцины БЦЖ и БЦЖ-М: лимфаденит, инфильтрат, холодный абсцесс, язва, келоидный рубец, остеит, генерализованный БЦЖ-ит. Осложнения встречаются не часто, но при появлении у ребенка каких-либо симптомов, жалоб необходимо обратиться к врачу.
ВАКЦИНЫ ПРОТИВ ГЕПАТИТА В
Гепатит В – вирусная инфекция, широко распространенная во всем мире, вызывающая поражение печени, вплоть до цирроза (гибели клеток печени с образованием рубцовой ткани) или рака печени. Вирус содержится в крови и любых жидкостях организма зараженного человека (слюна, сперма, вагин6альный секрет). Путей заражения гепатитом В много: при инъекциях, половым путем, при тесном контакте с больным в быту через парезы, раны, при использовании общих инструментов (ножниц, бритв, игл для татуировки), мочалок, расчесок, зубных щеток и т.п. Новорожденный ребенок может заразиться от больной (инфицированной ) матери. По данным Всемирной организации здравоохранения (ВОЗ), ежегодно от гепатита В в мире погибает около 1 000 000 человек.
Вакцины против гепатита В не содержат вирус, созданы генно-инженерным путем, содержат белок пищевых дрожжей.
Первую прививку против гепатита В проводят в роддоме в первый день жизни ребенка, через 1 месяц – вторую вакцинацию, в 6 месяцев – третью. Детям, родившимся от матерей-носителей вируса гепатита В или больных гепатитом В, вакцинацию проводят 4-х кратно: в первый день жизни, в 1 месяц, в 2 месяца, в 12 месяцев. Все вакцины против гепатита В вводят внутримышечно: детям до 2 лет – в бедро, старше – в дельтовидную мышцу (высоко в руку).
На месте введения вакцины могут появиться уплотнение и краснота, которые проходят через несколько дней. Небольшое повышение температуры бывает редко и быстро проход.
Теоретически возможна аллергическая сыпь на вакцину при наличии аллергической реакции на пекарские дрожжи, но т.к. аллергическая реакция на пекарские дрожжи встречается крайне редко, аллергическая сыпь на вакцину тоже почти не регистрируется в мире.
БУБОКОКК
Это вакцина против коклюша, дифтерии, столбняка, гепатита В.
Коклюш вызывается коклюшной палочкой. Заболевание характеризуется приступами спазматического кашля, поражением дыхательной, сердечно-сосудистой и нервной систем. Происходит скапливание густой стекловидной мокроты в бронхах, которую тяжело откашлять и взрослому человеку. Ребенок «заходится» в кашле. Опасен коклюш и своими осложнениями, которые развиваются у 30% — 50% и выше заболевших: воспалением легких (пневмонией), а у маленьких детей – поражением головного мозга (энцефалопатией) с возможными повторными судорогами. При заболевании коклюшем непривитых детей в возрасте до года умереть может каждый пятый ребенок.
Дифтерия – инфекция, которую вызывает дифтерийная палочка. Клинические проявления заболевания обусловлены действием дифтерийного токсина (продукта жизнедеятельности дифтерийной палочки). Могут поражаться миндалины, зев, гортань, нос, кожа, слизистые оболочки. У непривитых заболевание характеризуется тяжелым течением с последующим развитием осложнений со стороны сердечнососудистой и нервной системы. От дифтерии среди непривитых умирают 10 – 20% заболевших. Антибиотики при лечении дифтерии неэффективны, лечение проводят специфической противодифтерийной сывороткой, введение которой само может вызвать тяжелые аллергические состояния.
Столбняк – инфекция, которую вызывает столбнячная палочка. Это заболевание с явлениями выраженной интоксикации нервной системы, проявляющейся в виде тонических и клонических мышечных судорог. Смерть наступает от паралича дыхательной мускулатуры. От столбняка умирают от 67 до 91% заболевших.
Гепатит В – вирусная инфекция, широко распространенная во всем мире, вызывающая поражение печени, вплоть до цирроза (гибели клеток печени с образованием рубцовой ткани) или рака печени. Вирус содержится в крови и любых жидкостях организма зараженного человека (слюна, сперма, вагин6альный секрет). Путей заражения гепатитом В много: при инъекциях, половым путем, при тесном контакте с больным в быту через парезы, раны, при использовании общих инструментов (ножниц, бритв, игл для татуировки), мочалок, расчесок, зубных щеток и т.п. Новорожденный ребенок может заразиться от больной (инфицированной) матери. По данным Всемирной организации здравоохранения (ВОЗ), ежегодно от гепатита В в мире погибает около 1 000 000 человек.
В состав вакцины входят: коклюшная убитая вакцина, дифтерийный и столбнячный анатоксины (иммунитет к дифтерии и столбняку вырабатывается против токсинов, обуславливающих заболевание), а также рекомбинантная вакцина против гепатита В.
Вакцина применяется в том случае, если ребенку необходимо сделать АКДС и вакцинацию против гепатита В, вводится глубоко внутримышечно в передненаружную область бедра.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5 – 15 % привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С, иногда появляются нарушения сна, аппетита, недомогание.
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
Крайне редко встречаются осложнения: аллергические реакции местные и общие, осложнения со стороны нервной системы (судороги, продолжительный пронзительный крик, энцефалопатия). Эти состояния при тщательном расследовании часто оказываются заболеваниями, начало которых по времени совпадает с вакцинальным процессом.
МОНОВАКЦИНЫ ПРОТИВ ГЕМОФИЛЬНОЙ ТИПА b ИНФЕКЦИИ (ХИБ-ИНФЕКЦИИ)
Гемофильная типа b (Хиб) инфекция является причиной 40% всех гнойных менингитов у маленьких детей, умирает 5 – 25% всех заболевших, 40% переболевших инвалидизируется в результате поражения нервной системы, зрения, слуха (развивается глухота). Инфекция вызывает также воспаление легких, суставов, полости рта, является причиной повторных гнойных отитов, респираторных заболеваний. Болеют в основном дети от 2 месяцев до 5 лет и дети с нарушением иммунитета в любом возрасте.
Схема вакцинации против гемофильной типа b (Хиб) инфекции:
— дети, начинающие получать прививки против Хиб-инфекции с 3 до 6 месяцев прививаются трехкратно с интервалов в 1,5 месяца с ревакцинацией в 1 год 6 месяцев;
— дети, начинающие получать прививки против Хиб-инфекции с 6 до 12 месяцев прививаются двукратно с интервалов в 1,5 месяца с ревакцинацией в 1 год 6 месяцев;
— дети старше года прививаются однократно
Для вакцинации против гемофильной типа b (Хиб) инфекции используются две вакцины: Хиберикс (ГласкоСитКляйн, Бельгия) и Акт-хиб (Санофи Пастер, Франция). Вакцины против гемофильной типа b (Хиб) инфекции вводятся внутримышечно или подкожно.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у менее 10 % привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С (до 1% привитых детей).
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
Вакцины не имеют специальных противопоказаний, кроме гиперчувствительности к ее компонентам и сильной реакцией на предыдущую дозу. ВИЧ-инфекция не является противопоказанием.
ПЕНТАКСИМ
Это вакцина против коклюша (бесклеточная), дифтерии, столбняка, полиомиелита (инактивированная) и гемофильной инфекции типа b.
Коклюш вызывается коклюшной палочкой. Заболевание характеризуется приступами спазматического кашля, поражением дыхательной, сердечно-сосудистой и нервной систем. Происходит скапливание густой стекловидной мокроты в бронхах, которую тяжело откашлять и взрослому человеку. Ребенок «заходится» в кашле. Опасен коклюш и своими осложнениями, которые развиваются у 30% — 50% и выше заболевших: воспалением легких (пневмонией), а у маленьких детей – поражением головного мозга (энцефалопатией) с возможными повторными судорогами. При заболевании коклюшем непривитых детей в возрасте до года умереть может каждый пятый ребенок.
Дифтерия – инфекция, которую вызывает дифтерийная палочка. Клинические проявления заболевания обусловлены действием дифтерийного токсина (продукта жизнедеятельности дифтерийной палочки). Могут поражаться миндалины, зев, гортань, нос, кожа, слизистые оболочки. У непривитых заболевание характеризуется тяжелым течением с последующим развитием осложнений со стороны сердечнососудистой и нервной системы. От дифтерии среди непривитых умирают 10 – 20% заболевших. Антибиотики при лечении дифтерии неэффективны, лечение проводят специфической противодифтерийной сывороткой, введение которой само может вызвать тяжелые аллергические состояния.
Столбняк – инфекция, которую вызывает столбнячная палочка. Это заболевание с явлениями выраженной интоксикации нервной системы, проявляющейся в виде тонических и клонических мышечных судорог. Смерть наступает от паралича дыхательной мускулатуры. От столбняка умирают от 67 до 91% заболевших.
Полиомиелит — это острая вирусная инфекция. Вызывается вирусами полиомиелита трех типов. Поражается в основном спиной мозг, но иногда и головной. Возникают параличи (ребенок не может ходить) или парезы конечностей (хромота). Заболевание ведет к инвалидизации (пораженная конечность плохо растет, слабеет, мышцы атрофируются).
Гемофильная типа b (Хиб) инфекция является причиной 40% всех гнойных менингитов у маленьких детей, умирает 5 – 25% всех заболевших, 40% переболевших инвалидизируется в результате поражения нервной системы, зрения, слуха (развивается глухота). Инфекция вызывает также воспаление легких, суставов, полости рта, является причиной повторных гнойных отитов, респираторных заболеваний. Болеют в основном дети от 2 месяцев до 5 лет и дети с нарушением иммунитета в любом возрасте.
Вакцина вводится глубоко внутримышечно в передненаружную область бедра.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5 – 15 % привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С, иногда появляются нарушения сна, аппетита, недомогание.
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
Крайне редко встречаются осложнения: аллергические реакции местные и общие, осложнения со стороны нервной системы (судороги, продолжительный пронзительный крик, энцефалопатия). Эти состояния при тщательном расследовании часто оказываются заболеваниями, начало которых по времени совпадает с вакцинальным процессом.
ВАКЦИНЫ ПРОТИВ ГЕПАТИТА А
Гепатит А – острое вирусное заболевание, поражающее печень. Проявляется заболевание слабостью, снижением аппетита, рвотой, желтой окраской кожи, обесцвеченным стулом, темной окраской мочи. Бывает затяжное и осложненное течение гепатита А. Наиболее тяжело болеют люди с хроническими заболеваниями печени, у них возможен смертельный исход.
Для профилактики гепатита А применяются убитые отечественные (ГЕП-А-ин-ВАК, с 3-х лет) и зарубежные (Хаврикс, с 1 года, и Аваксим, с2 лет) вакцины.
Схема вакцинации две прививки с интервалом 6 – 18 месяцев. Вакцина вводится внутримышечно (предпочтительно) или подкожно.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5 – 15 % привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С, иногда появляются нарушения сна, аппетита, недомогание.
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
Крайне редко встречаются осложнения: аллергические реакции местные и общие. Эти состояния при тщательном расследовании часто оказываются заболеваниями, начало которых по времени совпадает с вакцинальным процессом.
ВЕТРЯНАЯ ОСПА
Ветряная оспа -это острое инфекционное заболевание, передающееся воздушно-капельным путем. Инфекция крайне заразна. Она характеризуется лихорадкой, умеренно выраженной интоксикацией и распространенной везикулезной сыпью. Кроме часто встречающейся легкой формы ветряная оспа может протекать в виде среднетяжелой и тяжелой форм, когда резко выражены симптомы интоксикации, может быть поражение головного мозга. А также бывают геморрагическая форма (могут быть кровоизлияния в кожу, слизистые, носовые кровотечения, кровавая рвота), гангренозная форма (некрозы и глубокие язвы на месте пузырьков). Осложнения при ветряной оспе встречаются редко. К ним относятся пневмонии, круп, энцефалиты, менингоэнцефалиты, миелиты, невриты. Возможно присоединение бактериальной инфекции.
Для вакцинации против ветряной оспы используются следующие живые вакцины:
- Варилрикс (ГласкоСмитКляйн, Бельгия)
- Окавакс ( Институт Бикен, Япония)
Схема вакцинации: вакцинация в год и ревакцинация в 6 лет, при вакцинации против ветряной оспы детей старше 6 лет – прививки проводятся двукратно с интервалом в 6 небель. Вакцины против ветряной оспы вводятся подкожно.
У детей, перенесших ветряную оспу, вакцина уменьшает частоту опоясывающего лишая.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5 – 15 % привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С, иногда появляются нарушения сна, аппетита, недомогание.
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
Вакцина малореактогенна, но живой вирус у некоторых людей (редко) вызывает специфические реакции. У небольшого числа привитых возможно повышение температуры с 5 по 13-14-й день, появление сыпи. Это является допустимой (обычной) реакцией организма на введение живой вакцины, и на 13-14-й день состояние ребенка нормализуется.
В исключительно редких случаях (частота 1:1 000 000) в период от нескольких дней до трех недель после вакцинации может развиться идеопатическая тромбоцитопеническая пурпура.
ВАКЦИНЫ ПРОТИВ ПНЕВМОКОККОВОЙ ИНФЕКЦИИ
Пневмококковая инфекция – вызывается бактериями и характеризуется тяжелыми заболеваниями ушей (отит), легких, других органов, заражением крови (сепсис), поражением мозговых оболочек (менингит). Пик заболеваемости наблюдается на 1 – 2 году жизни и у пожилых людей. Иммунизация рекомендуется детям первых лет жизни, пожилым людям, пожилым людям, пациентам в учреждениях постоянного пребывания, больным при отсутствии селезенки, онкологических заболеваниях, сахарным диабетом, хронической почечной патологией, ВИЧ. Вакцина показана часто болеющим, детям с увеличением аденоидов, с бронхолегочной патологией, инфицированным туберкулезом.
Для вакцинации против пневмококковой инфекции используется три вакцины: превенар и синфлорикс, разрешенные к применению с 2-х месячного возраста, и пневмо-23, разрешенная к применению с 2-х летнего возраста.
Схема вакцинации:
Вакцинация проводится двукратно (в 2 мес. и 4,5 мес.) с ревакцинацией в 1 год 3 месяца. Если ребенок прививается на втором году жизни – двукратно без ревакцинации. У лиц старше 2 лет – однократно.
Вакцины против пневмококковой инфекции вводятся внутримышечно, детям первых лет жизни в передненаружную поверхность бедра.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5% привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С, иногда появляются нарушения сна, аппетита, недомогание.
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
К редко встречающимся осложнениям при использовании вакцины «превенар» относятся отек Квинке, бронхоспазм, судороги, дерматит, зуд, крапивница.
ВАКЦИНЫ ПРОТИВ КЛЕЩЕВОГО ЭНЦЕФАЛИТА
Клещевой энцефалит – природно-очаговое (характерно только для определенных территорий) вирусное заболевание с преимущественным поражением центральной нервной системы. Переносчиками и резервуарами клещевого энцефалита являются иксодовые клещи. Заражение возможно при употреблении в пищу сырого коровьего или козьего молока. Вирус сохраняется в клещах в течение всей их жизни и передается от поколения к поколению, что делает клещей природным очагом инфекции. Заражение клещевым энцефалитом может произойти и без посещения леса – клещ может быть принесен домой с ветками, цветами, на шерсти домашних животных, на одежде людей. При заболевании вирус поражает головной и спиной мозг, характерны упорные головные боли, судороги, параличи. Заболевание никогда не проходит бесследно, у переболевших на всю жизнь остаются осложнения различной степени тяжести.
Наша область является эндемичной по этому заболеванию, т.е. опасность инфицирования клещевым энцефалитом на территории Свердловской области (в т.ч. и в нашем городе) довольно велика.
Для вакцинации детского населения применяются следующие вакцины:
- «ФСМЕ-ИММУН Инжект» Австрия, разрешенная к применению с годовалого возраста;
- «ЭНЦЕПУР» Германия, разрешенная к применению с годовалого возраста;
- Вакцина против клещевого энцефалита культуральная очишенная концентрированная инактивированная сухая (г. Москва), разрешенная к применению с 4-х летнего возраста;
- КлещЭвак (г. Москва), разрешенная к применению с годовалого возраста.
- «ЭнцеВир Нео детский» (Россия)
Схема вакцинации: вакцинация двукратно с интервалом для отечественной вакцины 1-6 месяцев, для импортной 1-2 месяца; первая ревакцинация для всех вакцин через год после вакцинации, отдаленные ревакцинации 1 раз в 3 года. Вакцины вводятся внутримышечно, а отечественная для старших возрастов может быть введена подкожно в подлопаточную область.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5% привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С, иногда появляются нарушения сна, аппетита, недомогание.
После первой дозы иногда наблюдается кратковременное повышение температуры, головная боль, боли в конечностях, тошнота и рвота. На следующие дозы эти симптомы наблюдаются еще реже.
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
Крайне редки аллергические реакции.
ВАКЦИНЫ ПРОТИВ ГРИППА
Грипп – это острое инфекционное вирусное заболевание, передающееся воздушно-капельным путем, поражающее верхние дыхательные пути.
По своей социальной значимости он находится на первом месте среди всех болезней человека. Заболеваемость гриппом и ОРВИ превышает суммарную заболеваемость всеми остальными инфекциями: даже вне эпидемии грипп и ОРВИ составляют до 40% всех заболеваний взрослых и более 60% заболеваний среди детей. Ежегодно по всему земному шару фиксируется ни одна сотня тысяч смертей. Каждые 2-3 года возникают эпидемии. Во время эпидемии каждый пятый россиянин болеет гриппом.
Случаются и пандемии, когда заболевает большинство населения по всему земному шару. Такое массовое инфицирование населения происходит при возникновении нового типа вируса, имеющего незнакомые для иммунной системы человека антигены, т.е. когда у всего населения земного шара нет иммунитета к данному вирусу. Пандемии опасны из-за своего масштаба, из-за тяжести заболевания у многих. Так пандемия 1918-1919 гг. унесла 20 миллионов жизней.
Иммунитет после перенесенного гриппа кратковременный, типоспецифический (т.е. только к тому типу вируса, который вызвал заболевание). Повторные заболевания, вызванные этим же типом вируса возможны через 2-5 лет.
Наиболее частым осложнением гриппа является вторичная бактериальная пневмония. Именно от нее погибает большинство детей младшего возраста, пожилых людей и больных, страдающих хроническими заболеваниями. Пневмония развивается спустя 4-14 дней после исчезновения симптомов гриппа.
Кроме пневмонии встречаются и другие респираторные осложнения: круп (ларинготрахеит), средний отит, синусит, ринит. Грипп также может спровоцировать обострение хронических заболеваний легких (астма, бронхит), декомпенсацию сердечно-сосудистых заболеваний (миокардит, перикардит), почечной недостаточности или эндокринных расстройств (сахарный диабет).
Для профилактики гриппа используются живые, инактивированные, субъединичные и сплит-вакцины.
В Свердловской области преимущественно для вакцинации против гриппа используются субъединичные и сплит-вакцины.:
- Гриппол и Гриппол-плюс. Применяется с 6-ти месячного возраста.
- Совигрипп. Применяется с 6-ти месячного возраста.
- Ультрикс. Применяется с 6 лет.
- Флюарикс (Бельгия) Применяется с 12-ти месяцев.
- Инфлювак (Нидерланды) Применяется с 6-ти месяцев.
- Агриппал (Италия) Применяется с 6-ти месяцев.
- Бегривак (Германия) Применяется с 6-ти месяцев.
- Ваксигрип (Франция) Применяется с 12-ти месяцев.
Инактивированные вакцины вводят внутримышечно или глубоко подкожно в верхнюю треть наружной поверхности плеча.
Говоря обо всех этих вакцинах, хотелось бы отметить, что в состав данных вакцин не входит вирус ни в живом, ни в убитом виде. Все перечисленные вакцины содержат только поверхностные антигены вируса, на которые и вырабатывается иммунитет. Заболевание они вызывать не могут. Наличие же симптомов вирусной инфекции после прививки у некоторых людей связано с тем, что прививки против гриппа делаются в период роста респираторной инфекции. Это просто ОРВИ, которая была бы и без прививки. Это случайное совпадение. От гриппа же прививки эти защищают очень надежно, даже если иммунитет после прививки формируется на фоне ОРВИ. При этом не утяжеляется течение респираторной инфекции. Прививки против гриппа лучше делать до начала эпидемического сезона гриппа.
Прививочные реакции и осложнения. Живые вакцины в течение 3 суток после вакцинации у 2% привитых могут вызывать повышение температуры до 37,50С, легкое недомогание, головную боль, катаральные явления. При подкожном введении убитых вакцин допускается кратковременное повышение температуры выше 37,50С или инфильтратов до 50 мм не более, чем у 3% привитых. При впрыскивании вакцины в нос также возможно кратковременное повышение температуры. Субъединичные и сплит-вакцины дают слабые кратковременные реакции.
Возможны аллергические реакции при наличии анафилактической реакции на куриный белок. В этом случае прививки против гриппа противопоказаны.
ВАКЦИНЫ ПРОТИВ ПАПИЛЛОМАВИРУСНОЙ ИНФЕКЦИИ
В настоящее время известно более 120 типов вируса паппиломы человека, некоторые из них вызывают бородавки на коже, но более 30 типов инфицируют половой тракт. Инфицирование женщин вирусом паппиломы человека является важнейшим фактором канцерогенеза шейки матки. Этот вирус был выявлен в 99,7% биоптатов у женщин с раком шейки матки. Рак шейки матки занимает второе место среди злокачественных опухолей репродуктивных органов у женщин и уступает только раку молочной железы.
По региональному календарю прививки против папилломавирусной инфекции рекомендованы девушкам с 13 летнего возраста.
Для иммунопрофилактики используется две вакцины:
- Гардасил (Мерк Шарп и Доум) – 1 доза (0,5 мл) содержит белок L1 типов 6 и 18 (по 20 мкг), 11 и 16 (по 40 мкг), сорбент –маморфный алюминия гидроксифофатсульфат. Схема введения: 0-2-6 мес.
- Церварикс (ГласкоСмитКляйн) — 1 доза (0,5 мл) содержит белок L1 типов 6 и 18 (по 20 мкг), 50 мкг 3-О-дезацил 1-4-монофосфорил липид А, алюминия 0,5 мг, 0,624 мг дигидрофосфат-динидрата. Схема введения: 0-1-6 мес.
Вакцины вводятся внутримышечно.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины.
Из всех реакций на вакцину чаще регистрируется боль в месте инъекции и головная боль, кратковременное повышение температуры, тошнота, рвота, боли в мышцах и суставах. Крайне редко могут быть сыпи, зуд, воспаление органов малого таза.
ВАКЦИНЫ ПРОТИВ РОТОВИРУСНОЙ ИНФЕКЦИИ
Ротовирусная инфекция – основная причина острого гастроэнтерита, к возрасту 5 лет ею переболевают практически все дети. Эпидемии наблюдаются в зимне-весенний период. В мире ротовирус уносит более 600000 детских жизней в год.
Инкубационный период составляет до пяти суток, при этом острый период начинается с третьего-седьмого дня. Для восстановления после перенесённой болезни ребёнку требуется до пяти суток.
Для данного заболевания характерно острое начало. Основными его признаками являются рвота, резкое повышение температуры тела, часто возникает понос. Стул при данном патологическом состоянии довольно характерный. В первый день он жидкий, желтый, затем приобретает глинообразную окраску. Обычно среди заболевших отмечается появление насморка, покраснение горла и болезненные ощущения при глотании. Для острого периода характерно отсутствие аппетита, а также состояние упадка сил. Ротовирусная инфекция у детей имеет следующее течение: утром отмечается вялость, капризность, тошнота, возможна рвота (иногда со слизью). Аппетит значительно снижен, после принятия пищи рвота характеризуется присутствием кусочков непереваренной еды, также она возникает при употреблении жидкости в объёме свыше пятидесяти миллилитров. В течение дня повышается температура тела, причём к вечеру она может достигать тридцати девяти градусов. Длительность состояния с повышенной температурой может составлять пять дней.
Самолечение грозит развитием осложнений и более тяжёлым течением заболевания. К таким осложнениям относят присоединение к вирусу бактериальной инфекции, отмирание клеток головного мозга (при значительном повышении температуры). В тяжёлых случаях может отмечаться летальный исход.
В Российской Федерации зарегистрировано две вакцины против ротовирусной инфекции:
- Роторикс (Англия)
- РотаТек (Швецария)
Реактогенность обеих вакцин низкая. Вакцины живые в виде капель в рот. Крайне редко в поствакцинальный период может быть повышение температуры, разжижение стула, иногда – рвота.
Первую прививку против ротовирусной инфекции необходимо поставить в возрасте с 6 до 12 недель, все три – до 32 недель. Вакцинация проводится трехкратно с интервалом между прививками в 1 месяц.
| Клиническая форма осложнений | Вакцины | Сроки |
| Анафилактический шок | Все кроме БЦЖ и ОПВ | Сразу и до 12 часов |
| Тяжёлые генерализованные аллергические реакции (отёк Квинке, с-м Лайелла, с-м Джонсона) | Все кроме БЦЖ и ОПВ | До 5 дней |
| Синдром сывороточной болезни | Все кроме БЦЖ и ОПВ | До 15 дней |
| Энцефалит | АКДС, АДС | До 3 дней |
| Коревая вакцина | С 5 по 15 день | |
|
|
|
|
Резидуальные судорожные состояния, афебрильные судороги, повторившиеся в течении 12 месяцев после прививки
|
|
|
|
ОПВ
|
|
| Тромбоцитопеническая пурпура | Коревая и краснушная вакцины | С 10 по 25 день |
| Артралгия, артрит | Краснушная вакцина | С 5 по 40 день |
| Генерализованная инфекция вызванная вакцинным штаммом | БЦЖ, БЦЖ-М | После 6 недель |
| Остеит (остит, остеомиелит) вызванный вакциной | БЦЖ, БЦЖ-М | После 6 недель |
| Лимфаденит, келоидный рубец | БЦЖ, БЦЖ-М | После 6 недель |
Полиомиелит: для медицинских работников | CDC
Фон
Острый вялый паралич (ОВП) является проявлением широкого спектра клинических заболеваний и не подлежит государственной регистрации в США. Во всем мире дети младше 15 лет относятся к возрастной группе с самым высоким риском развития полиомиелита и некоторых других форм ОВП. Ожидается, что даже при отсутствии лабораторно подтвержденной полиовирусной инфекции частота ОВП составляет не менее 1 на 100 000 детей в год.Это может быть вызвано множеством инфекционных и неинфекционных причин. Известные вирусные причины AFP включают энтеровирус, аденовирус и вирус Западного Нила. Однако ОВП, вызываемое этими агентами, очень редко встречается в Соединенных Штатах. Исследование, изучавшее ОВП у 245 детей младше 15 лет в Калифорнии в 1992–1998 годах, показало, что наиболее частыми диагнозами были синдром Гийена-Барре (23%), неуточненный ОВП (21%) и ботулизм (12%).
Выявление и диагностика случаев полиомиелита
Рассмотрите вариант полиомиелита у пациентов с необъяснимым ОВП.
Вероятный случай полиомиелита определяется как острое начало вялого паралича одной или нескольких конечностей со снижением или отсутствием сухожильных рефлексов пораженных конечностей без другой очевидной причины и без сенсорной или когнитивной потери. Паралич обычно начинается в руке или ноге с одной стороны тела (асимметричный), а затем перемещается к концу руки или ноги (прогрессирует, вовлекая дистальные группы мышц). Это описывается как нисходящий паралич. Многим пациентам с ОВП в рамках обследования проводят люмбальную пункцию и анализ спинномозговой жидкости (ЦСЖ).Обнаружение полиовируса в спинномозговой жидкости в подтвержденных случаях полиомиелита встречается редко, и отрицательный результат теста на спинномозговую жидкость не может быть использован для исключения полиомиелита.
Рассматривайте полиомиелит у пациентов с симптомами, подобными полиомиелиту, особенно если человек не вакцинирован и недавно выезжал за границу в место, где полиомиелит все еще встречается, или контактировал с человеком, который недавно побывал в одной из этих областей.
Если вы подозреваете полиомиелит:
- Немедленно изолируйте пациента, чтобы избежать передачи болезни.
- Немедленно сообщите о подозреваемом случае в департамент здравоохранения. О подтвержденном случае паралитического полиомиелита необходимо сообщить в CDC в течение 4 часов после выполнения критериев уведомления.
- Получите образцы для диагностического тестирования для выявления полиовируса (полимеразная цепная реакция), выделения вируса и внутритиповой дифференциации как можно раньше в ходе болезни, включая два образца кала и два образца мазка из зева с интервалом не менее 24 часов, в идеале в течение 14 дней после появление симптомов.
Быстрое расследование подозреваемых случаев полиомиелита имеет решающее значение для выявления возможной передачи полиовируса и принятия надлежащих мер контроля, позволяющих собрать образцы для выделения полиовируса, чтобы подтвердить, может ли случай ОВП быть результатом диких или связанных с вакцинами полиовирусных инфекций.
Для получения дополнительной информации см. Руководство CDC по полиомиелиту по эпидемиологическим, клиническим и лабораторным исследованиям ОВП для исключения полиовирусной инфекции.
См. Также MMWR, Острый вялый паралич с передним миелитом — Калифорния, июнь 2012 г. — июнь 2014 г.
Полиовирус с двенадцатилетним инкубационным периодом
Анализ полиовируса, выделенного из стула пациентки со смертельным полиомиелитом, показал, что она была инфицирована этим вирусом 12 лет назад, вероятно, когда один из ее детей получил пероральную вакцину против полиовируса. Этот случай имеет самый длительный из известных случаев инкубационного периода полиомиелита вакцинного происхождения и подчеркивает наше все еще рудиментарное понимание того, как полиовирус вызывает заболевание.
Пациентке в этом случае, 44-летней женщине из Миннесоты, в 1991 году был диагностирован общий вариабельный иммунодефицит (ХВН).У пациентов с этим заболеванием отсутствуют В-лимфоциты, и поэтому они не могут вырабатывать антитела, которые помогают контролировать микробные инфекции. Например, у людей с ХВН часто развиваются хронические энтеровирусные инфекции. Кроме того, после получения пероральной вакцины против полиовируса пациенты с ХВН могут выделять инфекционный вирус в течение длительных периодов времени, часто при отсутствии клинических проявлений заболевания. Чтобы помочь контролировать инфекции, пациентам с ХВН регулярно вводят объединенный иммунный глобулин, полученный от здоровых людей.
Первыми симптомами пациента были кашель, насморк, недомогание и субфебрильная температура, которые прошли через 4 дня.Через два дня у нее начались судороги в ногах, которые привели к слабости в ноге, падению и госпитализации. Слабость распространилась на верхние конечности и сопровождалась сильной мышечной болью. Развилась дыхательная недостаточность, и пациент умер через 92 дня госпитализации. Начальное легкое заболевание, сопровождающееся неврологическими симптомами, является классическим течением полиомиелита.
Полиовирус был выделен из образца стула, взятого на 74-й день больницы. Анализ последовательности показал, что он произошел от вакцинного штамма Сэбина типа 2.Поскольку полиовирус развивается со скоростью 1% в год, можно было определить, что пациент заразился вакциной Сэбина примерно 11-13 лет назад. Вполне вероятно, что пациентка заразилась инфекцией, когда ее 13-летний ребенок получил вакцину против полиовируса в 1995 году. К тому времени у пациентки был диагностирован сердечно-сосудистый иммунитет, и никто из членов ее семьи не должен был получать пероральную вакцину против полиовируса. Пациентам с ХВН и их домашним контактам рекомендуется получить инактивированную вакцину против полиовируса.
Если предположить, что пациент выделял полиовирус в течение 11-13 лет (формально возможно, что пациент недавно заразился полиовирусом вакцинного происхождения из других источников), тогда возникает интересный вопрос, почему неврологическое заболевание развивалось так долго. Ответ неизвестен, но может быть связан с тем, что у здоровых людей паралитическое заболевание встречается только у 1% инфицированных. Почему у большинства инфицированных полиовирусом людей не развиваются неврологические заболевания, остается загадкой.Результаты экспериментов на мышиной модели полиомиелита дали некоторые подсказки. У мышей вторжение полиовируса в нервную систему ограничивается сильным врожденным иммунным ответом — выработкой интерферонов — в неневральных тканях. Кроме того, вирусное вторжение в нервную систему зависит от транспорта по аксонам, что является крайне неэффективным процессом. Неизвестно, ограничивают ли те же факторы вторжение полиовируса в центральную нервную систему человека.
Другой вопрос без ответа — почему пациентка не была защищена объединенным иммуноглобулином, который она получала каждые три недели.Эти препараты проверяются на предмет наличия в них минимального титра антител против полиовирусов. Возможно, что количество антител, необходимое для защиты людей с хронической и острой полиовирусной инфекцией, различно. Тем не менее, введение объединенного иммуноглобулина, по-видимому, не смогло предотвратить первоначальную инфекцию, хроническую инфекцию и паралитическое заболевание.
Этот случай подчеркивает необходимость продолжения исследований полиовируса. Наши знания о том, как вирус вызывает заболевание, все еще рудиментарны, о чем свидетельствует наша неспособность понять 12-летний инкубационный период описанного здесь случая.Хотя кампания по искоренению полиомиелита дала отличные результаты, она может быть скомпрометирована заболеванием, связанным с вакцинацией. Лица с дефицитом В-лимфоцитов будут резервуаром для вируса и могут привести к инфекциям, если уровень иммунизации упадет. Было бы очень полезно выявить всех людей с хроническими полиовирусными инфекциями и лечить их противовирусными препаратами. К сожалению, таких соединений не существует, что подчеркивает необходимость продолжения исследований по выявлению лекарств, которые можно использовать для лечения полиовирусной инфекции.
ДеВриз А.С., Харпер Дж., Мюррей А., Лексау С., Баха Л., Кристенсен Дж., Себелински Е., Фуллер С., Клайн С., Уоллес Г. С., Шоу Дж. Х., Бернс С. К. и Линфилд Р. (2011). Полиомиелит вакцинного происхождения через 12 лет после заражения в Миннесоте. Медицинский журнал Новой Англии, 364 (24), 2316-23 PMID: 21675890
Lancaster KZ и Pfeiffer JK (2010). Ограниченный трафик нейротропного вируса за счет неэффективного ретроградного аксонального транспорта и интерферонового ответа типа I. Возбудители PLoS, 6 (3) PMID: 20221252
Полиомиелит (детский паралич, полиомиелит)
Последняя редакция: январь 2014 г.
Что такое полиомиелит?
Полиомиелит — вирусное заболевание, которое может поражать спинной мозг, вызывая мышечную слабость и паралич.Вирус полиомиелита попадает в организм через рот, обычно через руки, загрязненные стулом инфицированного человека. Полиомиелит чаще встречается у младенцев и детей младшего возраста и возникает в условиях плохой гигиены. Паралич встречается чаще и тяжелее, когда инфекция возникает у пожилых людей.
Кто болеет полиомиелитом?
Число случаев полиомиелита в США резко снизилось после внедрения вакцины против полиомиелита в 1955 году и разработки национальной программы вакцинации.Последние случаи естественного полиомиелита в США были зарегистрированы в 1979 году. Большая часть населения мира проживает в районах, считающихся свободными от циркуляции диких полиовирусов. Путешественники в страны, где все еще встречаются случаи полиомиелита, должны знать, что у них есть иммунитет или они должны пройти полную иммунизацию. В 2008 г. эти районы включают Африку, Юго-Восточную Азию и Восточное Средиземноморье.
Как распространяется полиомиелит?
Полиомиелит распространяется, когда стул инфицированного человека попадает в рот другого человека через зараженную воду или пищу (фекально-оральная передача).В некоторых случаях может объясняться орально-оральная передача через слюну инфицированного человека.
Когда и как долго человек может распространять полиомиелит?
Пациенты наиболее заразны в период от семи до десяти дней до и после появления симптомов. Однако пациенты потенциально заразны, пока вирус присутствует в глотке и кале. Вирус сохраняется в горле примерно в течение одной недели после начала болезни и выделяется с калом в течение трех-шести недель.
Каковы симптомы полиомиелита?
До 95 процентов людей, инфицированных полиомиелитом, не имеют симптомов. Однако инфицированные люди без симптомов могут распространять вирус и вызывать у других заболевание полиомиелитом. Около четырех-пяти процентов инфицированных людей имеют незначительные симптомы, такие как жар, мышечная слабость, головная боль, тошнота и рвота. У 1-2% инфицированных развиваются сильные мышечные боли и скованность в шее и спине. Менее одного процента случаев полиомиелита приводит к параличу.
Как скоро после заражения появляются симптомы?
Инкубационный период обычно составляет от шести до 20 дней с диапазоном от трех до 35 дней.
Какие осложнения связаны с полиомиелитом?
Осложнения включают паралич, чаще всего ног. Паралич дыхательных и глотательных мышц может привести к летальному исходу.
Как лечить полиомиелит?
В настоящее время лекарства от полиомиелита не существует. Лечение предполагает поддерживающую терапию.
Делает ли прошлое заражение полиомиелитом иммунитетом человека?
Существует три типа вируса полиомиелита.Пожизненный иммунитет обычно зависит от того, каким вирусом заражается человек. Вторые приступы редки и являются результатом заражения вирусом полиомиелита другого типа, чем первое нападение.
Есть ли вакцина от полиомиелита?
Существует два типа вакцины против полиомиелита: трехвалентная пероральная вакцина против полиомиелита (tOPV), вводимая внутрь, и инактивированная вакцина против полиомиелита (IPV), вводимая в виде инъекции. С января 2000 г. tOPV больше не рекомендуется для иммунизации в США. Рекомендуемый график иммунизации детей предусматривает введение ИПВ в возрасте от двух, четырех и шести до 18 месяцев и от четырех до шести лет.Взрослые, путешествующие в страны, где наблюдаются случаи полиомиелита, должны проверить свой иммунизационный статус, чтобы убедиться, что они невосприимчивы.
В штате Нью-Йорк вакцина против полиомиелита требуется всем детям, посещающим дошкольные учреждения и школы.
Как можно предотвратить полиомиелит?
Поддержание высокого уровня иммунизации от полиомиелита среди населения — единственная наиболее эффективная профилактическая мера.
Что такое постполиомиелитный синдром (ППС)?
PPS — это заболевание, которое поражает выживших после полиомиелита через 10-40 лет после выздоровления от первоначальной инфекции.PPS характеризуется дальнейшим ослаблением мышц, которые ранее были поражены полиомиелитной инфекцией. Симптомы включают усталость, медленно прогрессирующую мышечную слабость и ухудшение состояния. Боль в суставах и деформации костей — обычное явление. PPS обычно не опасен для жизни. Нет известной причины или эффективного лечения PPS.
Полиомиелит — health.vic
Требования к уведомлению о полиомиелите
Полиомиелит является «неотложным» заболеванием, о котором следует уведомлять практикующие врачи и патологоанатомические службы немедленно по телефону после первоначального диагноза (предполагаемого или подтвержденного).Патологические службы должны сопровождаться письменным уведомлением в течение 5 дней.
Это требование закона штата Виктория.
Исключение начальной школы и детских центров по лечению полиомиелита
Исключить по крайней мере 14 дней с начала; повторно принять после получения медицинской справки о выздоровлении. Не исключены контакты.
Возбудитель полиомиелита
Полиовирус — это энтеровирус, принадлежащий к семейству Picornaviridae; типы 1, 2 и 3 вызывают заболевание, хотя вирус типа 2 был искоренен как вирус дикого типа.Вирус типа 3 нигде не обнаруживался с ноября 2012 года; таким образом, вирус типа 1 в настоящее время является единственным диким вирусом, циркулирующим в мире.
Выявление полиомиелита
Клинические признаки
Большинство инфекций полиомиелита либо не проявляются, либо проявляются как неспецифическое лихорадочное заболевание. Вялый паралич встречается менее чем в 1% случаев полиовирусной инфекции.
Симптомы незначительного заболевания включают лихорадку, недомогание, головную боль, тошноту и рвоту.Если болезнь прогрессирует до серьезного заболевания, могут возникнуть сильные мышечные боли и жесткость шеи и спины с вялым параличом.
Наиболее характерной чертой полиомиелитного паралича является его асимметричное распределение, при котором одни группы мышц поражаются, а другие щадятся. Лихорадка и мышечные боли обычно присутствуют в начале, а максимальная степень паралича обычно достигается в течение 3-4 дней. Развитие паралича почти всегда прекращается, когда у пациента начинается лихорадка. Место паралича зависит от места разрушения нервных клеток в спинном мозге или стволе головного мозга.Проксимальные мышцы конечностей, как правило, задействованы больше, чем дистальные. Чаще поражаются ноги, чем руки. Возможен паралич дыхательных и глотательных мышц, который опасен для жизни. Через 60 дней существующая степень паралича, вероятно, станет постоянной.
Потеря чувствительности встречается очень редко, и ее появление должно наводить на мысль о другом диагнозе, таком как синдром Гийена-Барре.
Постполиомиелитный синдром — это нечастый рецидив мышечной слабости, который может возникать через много лет после первоначального заражения.Считается, что это связано с прогрессирующей дисфункцией и потерей двигательных нейронов, которые компенсировали нейроны, потерянные во время первоначальной инфекции, а не из-за стойкой или реактивированной полиовирусной инфекции.
Связанный с вакциной паралитический полиомиелит (ВАПП) — очень редкое осложнение у реципиентов пероральной вакцины против полиомиелита (которая достигла нейровирулентности) или у их контактов. Примерно один случай возникает на 2,4 миллиона доз вакцины. Риск выше для первой дозы, чем для последующих, и немного выше для взрослых, чем для детей.Также могут встречаться циркулирующие полиовирусы вакцинного происхождения (цПВВП). Штамм пероральной вакцины восстанавливает нейровирулентность в результате передачи от человека к человеку; это вызвало вспышки в регионах, где все еще используется оральная вакцина против полиомиелита.
Диагностика
Клинический анамнез, включая прививочный статус пациента, домашних контактов и всех недавних поездок, очень важен.
Диагноз ставится путем выделения вируса из спинномозговой жидкости (CSF), образцов фекалий или ротоглоточного секрета.Два отдельных образца фекалий, взятых с интервалом не менее 24 часов и в течение 14 дней с момента появления симптомов, дают наилучшие шансы на диагностику. В спинномозговой жидкости обычно наблюдается небольшое повышение белка и лимфоцитоз.
Департамент требует, чтобы у всех подозреваемых случаев полиомиелита были соответствующие образцы фекалий, отправляемые на анализ в Национальную справочную лабораторию по полиовирусу (NPRL), управляемую Справочной лабораторией по инфекционным заболеваниям штата Виктория. NPRL также может различать штаммы «дикого типа» и штаммы, ассоциированные с вакциной.
Отделение координирует свои действия с клиницистами и NPRL, чтобы гарантировать соблюдение соответствующих процедур инфекционного контроля при сборе, передаче и анализе всех клинических образцов от пациентов с подозрением на полиомиелит.
Инкубационный период полиовируса
Инкубационный период от 3 до 35 дней; для паралитических случаев — 7–14 дней.
Значение полиомиелита для общественного здравоохранения и частота встречаемости
До программ вакцинации полиомиелит имел место во всем мире.С момента запуска Глобальной инициативы по искоренению полиомиелита в 1988 г. три региона ВОЗ были сертифицированы как свободные от полиомиелита: Америка в 1994 г., Западная часть Тихого океана (членом которой является Австралия) в 2000 г. и Европа в 2002 г. Число случаев полиомиелита снизилось с оценочного показателя. 350 000 в 125 странах в 1988 г. и всего 480 зарегистрированных случаев только в 10 странах, эндемичных по полиомиелиту в 2001 г.
К началу 2012 года в трех странах все еще не была прекращена эндемическая передача полиомиелита: в Пакистане, Афганистане и Нигерии.Чад и Демократическая Республика Конго восстановили передачу. В Нигере, Центральноафриканской Республике, Китае и Камеруне наблюдаются активные вспышки.
В эндемичных районах случаи полиомиелита возникают как спорадически, так и эпидемически. В умеренном климате увеличение случаев заболевания происходит в конце лета и осенью; в тропических странах может наблюдаться менее выраженный рост в виде сезонного пика в сезон дождей.
В странах, где полиомиелит ликвидирован, его завоз от невакцинированных или недостаточно вакцинированных лиц остается угрозой.
Полиомиелит остается преимущественно детской болезнью; От 80% до 90% случаев заболевания возникают у детей в возрасте до 5 лет, хотя вспышки среди молодых людей имели место.
Резервуар для полиовируса
Люди.
Способ передачи полиовируса
Дикий полиовирус распространяется через фекалии и слюну. Он в основном передается фекально-оральным путем и является важным фактором при плохих санитарных условиях.
Вирус «живой» оральной полиовакцины (OPV) может выделяться с фекалиями в течение 6 недель и может вызывать инфекцию у не вакцинированных лиц.Одновременно с этим следует вакцинировать невакцинированных лиц, контактировавших с больным в семье. Важно подчеркнуть важность мытья рук для родителей после смены и утилизации подгузников.
Период заразности полиомиелита
Риск передачи инфекции максимален в течение 7–10 дней до и после появления симптомов.
Вирус сохраняется в глотке примерно 1 неделю и в фекалиях до 6 недель или дольше (потенциально лет) при иммуносупрессии.
Передача вируса возможна до тех пор, пока вирус выводится из организма.
Восприимчивость и устойчивость к полиомиелиту
Все люди, не обладающие иммунитетом, восприимчивы к инфекции.
После как клинически распознаваемых, так и неявных инфекций возникает типоспецифический пожизненный иммунитет. Реинфекция случается редко, но может произойти, если человек инфицирован полиовирусом другого типа.
Эффективность вакцины OPV и инактивированной полиовакцины (IPV) после первичного курса составляет 95 процентов и считается пожизненной.ИПВ обеспечивает защиту от всех трех типов полиовирусов. ОПВ имеет разные составы в зависимости от контекста. Для рутинной иммунизации используется трехвалентный состав (tOPV), который охватывает все три типа. В дополнительных мероприятиях по иммунизации, включая раунды иммунизации на субнациональном уровне, также можно использовать монвалентную вакцину (mOPV) для типа 1 или бивалентную вакцину (bOPV) для типов 1 и 3, в зависимости от циркулирующих типов и уровней иммунитета.
Младенцы, рожденные от иммунных матерей, имеют преходящий пассивный иммунитет.
Меры борьбы с полиомиелитом
Предупредительные меры
Универсальная вакцинация в раннем детстве — наиболее эффективное средство профилактики и искоренения полиомиелита. Дополнительная иммунизация также рекомендуется для неиммунизированных или частично иммунизированных взрослых, подверженных риску заражения, например, тех, кто путешествует за границу, и медицинских работников, которые могут контактировать с больными полиомиелитом.
Иммунизация может проводиться внутримышечно или в виде живой ослабленной OPV.
В рамках Национальной программы иммунизации иммунизация против полиомиелита состоит из первичного курса ИПВ, проводимого в возрасте 2, 4 и 6 месяцев, с повторной иммунизацией в 4 года. Он также предоставляется детям школьного возраста и беженцам (в возрасте 8 лет и старше), которые не были привиты или не полностью иммунизированы.
И ИПВ, и ОПВ обеспечивают защиту слизистых оболочек и гуморально; однако ИПВ вызывает значительно более низкий уровень кишечного иммунитета, чем ОПВ.
В связи с успешной ликвидацией полиомиелита в некоторых регионах и опасениями по поводу использования ОПВ для вакциноассоциированного паралитического полиомиелита (ВАПП) и цПВВП, многие промышленно развитые страны перешли на использование только ИПВ для плановой иммунизации.
ОПВ по-прежнему рекомендуется во многих развивающихся странах из-за более высокого риска контакта с диким полиовирусом, низкой стоимости вакцины, простоты ее введения и ее превосходной способности обеспечивать иммунитет на уровне населения. Ликвидация полиомиелита в конечном итоге потребует синхронного прекращения приема ОПВ, чтобы предотвратить случаи заболевания, вызванного вакциной. В настоящее время рассматривается вопрос о прекращении использования полиомиелита типа 2 в существующих оральных вакцинах, поскольку в 1998 году был ликвидирован дикий полиомиелит 2 типа, а случаи заболевания полиомиелитом 2 типа в настоящее время вызываются только вирусами вакцинного происхождения.
Контроль дела
Специального лечения полиовируса не существует. Симптоматические случаи требуют экспертного наблюдения и могут нуждаться в искусственной вентиляции легких. Ранняя физиотерапия может повысить функциональный уровень и снизить риск физических деформаций в результате паралитического полиомиелита.
Меры предосторожности при желудочно-кишечном тракте следует применять в больницах. В общинах с соответствующими современными системами канализации фекалии и моча инфицированных пациентов могут сбрасываться непосредственно в канализацию без предварительной дезинфекции.Окончательная дезинфекция требуется для всех других потенциально загрязненных предметов.
Во всех случаях изолируйте в больнице или дома и соблюдайте стандартные меры предосторожности. Изоляцию следует продолжать до тех пор, пока два образца стула, взятые с интервалом в 7 дней, не покажут отрицательный результат на полиовирус. Дети должны быть исключены из начальных школ и детских центров обслуживания как минимум на 14 дней с момента начала заболевания. Они могут вернуться только после получения медицинской справки о выздоровлении.
Контроль контактов
Рекомендуется вакцинация членов семьи и других близких людей, но она может не способствовать немедленному контролю, поскольку восприимчивые люди часто заражаются к моменту выявления первого случая.Домашние контакты требуют домашнего карантина до тех пор, пока не будут собраны два отрицательных образца стула, взятых с разницей в 24–48 часов.
Активное выявление случаев заболевания, особенно среди детей, обеспечивает раннее выявление связанных случаев и облегчает контроль.
Контроль за окружающей средой
В населенных пунктах с современными системами канализации фекалии и моча можно сбрасывать непосредственно в систему без предварительной дезинфекции.
Для предотвращения передачи инфекции требуется надлежащая очистка и дезинфекция участков, с которыми контактировал инфицированный человек.Это должно происходить в туалете, которым больной пользовался в то время, когда он заразен, например, в туалете дома, в кабинете врача, в самолетах и аэропортах. Эффективными дезинфицирующими средствами являются те, которые содержат свободный хлор.
Усильте соблюдение правил личной гигиены и предложите очистить поверхности кухни и ванной комнаты, а также приспособления, используемые пациентом во время инфекционного периода, используя раствор на основе хлора, чтобы предотвратить распространение вирусов среди других. Пациентам следует воздерживаться от приготовления пищи для других при наличии симптомов.
Меры при вспышке полиомиелита
В таких странах, как Австралия, где полиомиелит был ликвидирован, единичный случай полиомиелита считается чрезвычайной ситуацией в области общественного здравоохранения. Необходимо немедленно уведомить отдел. На национальном уровне будет активирован План реагирования на вспышку полиомиелита для Австралии.
Департамент расследует:
- определить, вызвано ли заболевание пациента завезенным диким вирусом, завезенным полиовирусом вакцинного происхождения или полиовирусом, полученным в лаборатории.
- определить, является ли заболевание пациента причиной ВАПП, и, если предполагается, что это случай ВАПП, получить подробную информацию об истории вакцинации, номере партии, типе вируса, степени тяжести и сохранении остаточного паралича через 60 дней после начала
- осуществляет надзор за всеми соответствующими случаями и мерами контроля контактов, как указано выше.
Хронология | История вакцин
Немногие болезни пугали родителей больше в начале 20, -го, -го века, чем полиомиелит. В теплые летние месяцы разразился полиомиелит, который раз в несколько лет охватил города эпидемиями. Хотя большинство людей быстро вылечились от полиомиелита, некоторые перенесли временный или постоянный паралич и даже смерть. Многие выжившие после полиомиелита остались инвалидами на всю жизнь. Они были зримым, болезненным напоминанием обществу об огромных потерях, которые эта болезнь унесла на жизни молодых людей.
Полиомиелит — это общее название полиомиелита , происходит от греческих слов серый и костный мозг , относящихся к спинному мозгу, а суффикс — это , что означает воспаление . Полиомиелит , сокращенный, стал полиомиелитом. Какое-то время полиомиелит назывался детским параличом, хотя он поражал не только молодых.
Причина полиомиелита
Полиомиелит вызывается одним из трех типов полиовируса (которые относятся к роду Enterovirus ).Эти вирусы распространяются при контакте между людьми, с выделениями из носа и рта, а также при контакте с зараженными фекалиями. Полиовирус попадает в организм через рот, размножаясь по пути в пищеварительный тракт, где он еще больше размножается. Примерно в 98% случаев полиомиелит протекает в легкой форме, протекает бессимптомно или имеет симптомы, похожие на вирусные. При паралитическом полиомиелите вирус покидает пищеварительный тракт, попадает в кровоток, а затем поражает нервные клетки. Менее 1-2% людей, заболевших полиомиелитом, становятся парализованными.В тяжелых случаях может быть парализовано горло и грудная клетка. Если пациент не получит искусственное дыхание, это может привести к смерти.
История полиомиелита
Вполне вероятно, что полиомиелит поражает людей тысячи лет. На египетской резьбе около 1400 г. до н.э. изображен молодой человек с деформацией ноги, похожей на деформацию, вызванную полиомиелитом. Полиомиелит циркулировал среди людей на низком уровне и казался относительно редким заболеванием на протяжении большей части 1800-х годов.
Полиомиелит достиг масштабов эпидемии в начале 1900-х годов в странах с относительно высоким уровнем жизни, в то время как другие болезни, такие как дифтерия, брюшной тиф и туберкулез, сокращались. Действительно, многие ученые считают, что достижения в области гигиены парадоксальным образом привели к увеличению заболеваемости полиомиелитом. Теория состоит в том, что в прошлом младенцы подвергались воздействию полиомиелита, в основном из-за загрязненной воды, в очень раннем возрасте. Иммунная система младенцев с помощью материнских антител, все еще циркулирующих в их крови, может быстро победить полиовирус, а затем выработать устойчивый иммунитет к нему.Однако улучшение санитарных условий означало, что заражение полиомиелитом откладывалось в среднем до более позднего возраста, когда ребенок терял материнскую защиту и становился более уязвимым для наиболее тяжелой формы болезни.
Благодаря повсеместной вакцинации полиомиелит был ликвидирован в Западном полушарии в 1994 году. В 2016 году он продолжает циркулировать только в Афганистане и Пакистане, а иногда и в соседние страны. Для уничтожения этих последних очагов проводятся активные программы вакцинации.Вакцинация от полиомиелита по-прежнему рекомендуется во всем мире из-за риска завозных случаев.
В США детям рекомендуется сделать инактивированную вакцину против полиомиелита в возрасте 2 и 4 месяцев, а затем еще дважды перед поступлением в начальную школу.
ПОЛИОБИБЛИОГРАФИЯ.pdf
Что это такое, симптомы, причины и вакцины
Обзор
Что такое полиомиелит?
Полиомиелит (полиомиелит) — заболевание, вызываемое полиовирусом.Это происходит в основном у детей младше 5 лет и в тех частях мира, где еще не проводилась широкомасштабная вакцинация.
Насколько распространен полиомиелит?
Полиомиелит крайне редко встречается в США и многих других странах, потому что большинство людей были вакцинированы. Во многих странах вакцинация от полиомиелита является стандартной процедурой для детского здравоохранения и часто требуется детям для посещения школы.
Но полиомиелит остается проблемой в маленьких уголках мира. Пока все не будут вакцинированы, полиомиелит может снова стать широко распространенной проблемой.Всемирная организация здравоохранения (ВОЗ) продолжает работу по ликвидации полиомиелита.
Насколько распространены паралич и смерть от полиомиелита?
Из каждых 200 случаев заражения полиомиелитом один случай приводит к параличу, обычно ног. От 5% до 10% людей, парализованных полиомиелитом, умирают из-за того, что они не могут использовать свои мышцы для дыхания.
Некоторые люди в Соединенных Штатах, которые заболели полиомиелитом в раннем возрасте, все еще нуждаются в лечении симптомов намного позже.
Симптомы и причины
Что вызывает полиомиелит?
Вирус под названием полиовирус вызывает полиомиелит.Вирус попадает в организм через рот или нос, попадая в пищеварительную и дыхательную (дыхательную) системы. Размножается в горле и кишечнике. Оттуда он может попасть в кровоток. Он также может атаковать нервную систему, нервную сеть, которая помогает мозгу общаться с остальным телом.
Существует три штамма полиовируса: типы 1, 2 и 3. Типы 2 и 3 были ликвидированы (ликвидированы), но тип 1 все еще поражает людей в нескольких странах.
В некоторых частях мира все еще используется живая вакцина против полиовируса.Эта оральная вакцина с живым вирусом очень редко может вызвать полиомиелит. В Соединенных Штатах и во многих регионах мира эта вакцина с живым вирусом больше не используется, а вместо нее используется инактивированная вакцина, которая не может вызвать полиомиелит.
Заразен ли полиовирус?
Полиовирус очень заразен, и человек может передавать (распространять) его, даже если он не болен. Вирус передается от человека к человеку двумя путями.
Люди с полиовирусом в организме передают вирус через фекалии (фекалии).Затем вирус может передаваться другим людям, когда они глотают зараженную воду или пищу. Такое воздействие более вероятно в районах с плохой гигиеной или слабыми системами очистки воды.
Человек также может заразиться вирусом после чихания или кашля. Если вы попадете в рот или нос капельками мокроты или слизи инфицированного человека, вы можете заразиться.
Каковы симптомы полиомиелита?
Около 90% людей, инфицированных полиовирусом, не имеют признаков болезни или имеют лишь легкие симптомы.Если симптомы действительно возникают, они обычно появляются через 7-10 дней после контакта с вирусом. Но симптомы могут проявиться через 35 дней.
Ранние симптомы полиомиелита аналогичны симптомам гриппа (гриппа) и длятся от двух до 10 дней:
Хотя большинство людей полностью выздоравливает от полиомиелита, болезнь может вызвать очень серьезные проблемы. Эти проблемы могут иногда развиваться быстро (через несколько часов после заражения) и включают:
- Онемение , Ощущение булавок и иголок или покалывания в ногах или руках.
- Паралич ног, рук или туловища.
- Проблемы с дыханием из-за паралича мышц в легких.
- Смерть, когда мышцы, которыми вы дышите, парализованы.
Диагностика и тесты
Как диагностируется полиомиелит?
Если у вас есть симптомы полиомиелита, обратитесь к врачу.Медицинский работник спросит вас о ваших симптомах и о том, путешествовали ли вы недавно.
Поскольку симптомы полиомиелита очень похожи на симптомы гриппа, врач может назначить тесты, чтобы исключить более распространенные вирусные заболевания.
Для подтверждения полиомиелита поставщик медицинских услуг возьмет небольшую выборку:
- Цереброспинальная жидкость (жидкость вокруг головного и спинного мозга).
- Слюна из горла.
- Табурет (какашки).
Медицинская бригада изучит образец под микроскопом, чтобы идентифицировать полиовирус.
Ведение и лечение
Как лечится полиомиелит?
Хотя от полиомиелита нет лекарства и нет способа предотвратить паралич, некоторые вещи могут помочь вам чувствовать себя более комфортно:
- Жидкости (например, вода, сок и бульон).
- Тепло для расслабления мышц.
- Лекарства, расслабляющие мышцы, также называемые спазмолитиками.
- Обезболивающие, такие как НПВП (нестероидные противовоспалительные препараты).
- Лечебная физкультура и упражнения для защиты мышц.
- Отдых.
- Механическая вентиляция легких, или аппарат, помогающий дышать.
Профилактика
Как предотвратить полиомиелит?
Лучшая профилактика полиомиелита — это серия из четырех прививок в руку или ногу.
Инактивированная вакцина против полиомиелита, используемая в США, очень эффективна и безопасна и не может вызвать полиомиелит.
Рекомендуемый график вакцинации детей основан на возрасте:
.
- Первый снимок в 2 месяца.
- Второй выстрел в 4 месяца.
- Третий привив в возрасте от 6 до 18 месяцев.
- «Бустерная» инъекция в возрасте от 4 до 6 лет для дополнительной дозы для обеспечения защиты.
Если вы не получали вакцины от полиомиелита в детстве, вам следует сделать три прививки в зрелом возрасте:
- Первая доза в любое время.
- Вторая доза через месяц или два.
- Последняя доза через 6-12 месяцев после второй.
Если вы не получили все дозы вакцины в детстве, вы должны сделать оставшиеся прививки как взрослый.
Кому следует сделать вакцину?
Все должны пройти вакцинацию от полиомиелита, желательно в детстве. Но даже если вы получили все обычные дозы полиомиелита, вам может потребоваться ревакцинация, если:
- Вы работаете в лаборатории, где можете заразиться полиовирусом.
- Вы работаете с пациентами, которые могли заразиться полиовирусом.
- Вы планируете посетить определенные регионы мира. (Проверьте список стран, в которых сохраняется риск полиомиелита, и поговорите со своим врачом.)
Безопасны ли вакцины против полиомиелита?
Центры по контролю и профилактике заболеваний (CDC) считают вакцины против полиомиелита очень безопасными. CDC отслеживает безопасность вакцины и проблемы.
Любая вакцина может вызывать:
- Аллергическая реакция.
- Боль, которая длится некоторое время (в редких случаях).
- Покраснение в месте проникновения иглы в кожу.
- Болезненность в месте укола.
Если вы плохо себя чувствуете после прививки или у вас аллергическая реакция, сообщите об этом своему врачу. Также свяжитесь с вашим врачом перед приемом в будущем.
Перспективы / Прогноз
Может ли полиомиелит вернуться после выздоровления?
Около 40% людей, которые ранее болели полиомиелитом и выздоровели, могут развить постполиомиелитный синдром.Синдром может возникнуть до 40 лет после первичного заболевания. Если у человека был тяжелый случай полиомиелита, постполиомиелитный синдром может быть более тяжелым. Если у человека был менее серьезный случай полиомиелита, он может не получить постполиомиелитный синдром или иметь только легкий случай.
На что похож постполиомиелитный синдром?
Симптомы постполиомиелитного синдрома могут проявляться медленно, а затем ухудшаться. Они похожи на симптомы полиомиелита:
- Усталость.
- Мышечная атрофия (медленное уменьшение размера мышц).
- Новая слабость в мышцах, пораженных полиомиелитом.
- Боль в суставах.
- Сколиоз (искривленный позвоночник).
Симптомы постполиомиелитного синдрома редко опасны для жизни, но могут вызвать трудности с:
- Дыхание.
- Участие в обычной деятельности.
- Спящий.
- Глотание.
Постполиомиелитный синдром тоже заразен?
Постполиомиелитный синдром не заразен.Только тот, кто когда-то болел полиомиелитом, может иметь этот синдром.
Жить с
Что я могу спросить у врача о полиомиелите?
Вы можете спросить своего поставщика медицинских услуг:
- Возможно ли что-то еще вызывает симптомы?
- Я заразен? На сколько долго?
- Могу я пойти на работу или в школу?
- Что я могу сделать, чтобы не заразить других людей?
- Когда мне станет лучше?
- Будут ли у меня длительные проблемы из-за болезни?
Записка из клиники Кливленда
Полиомиелит — серьезное заболевание, но очень редко в Соединенных Штатах благодаря вакцинации.Каждому следует сделать серию прививок. Людям, которые планируют поехать в определенные страны или работать в районах с полиовирусом, следует сделать ревакцинацию. Поговорите со своим врачом, если вам нужно сделать прививку.
Информационный бюллетень о полиомиелите
Полиомиелит, также известный как полиомиелит или детский паралич, представляет собой предотвращаемую вакцинацией системную вирусную инфекцию, поражающую двигательные нейроны центральной нервной системы (ЦНС). Исторически это была основная причина смертности, острого паралича и пожизненной инвалидности, но широкомасштабные программы иммунизации позволили ликвидировать полиомиелит в большинстве регионов мира.В настоящее время болезнь ограничена несколькими эндемичными районами, и предпринимаются попытки глобального искоренения дикого вируса полиомиелита (ДПВ). Последнее заражение ДПВ в Европе произошло в 1998 году.
Возбудитель
- Полиовирусы — это небольшие одноцепочечные РНК-вирусы, которые принадлежат к подгруппе Enterovirus семейства Picornaviridae . Люди — единственный резервуар вируса полиомиелита.
- Существует три различных серотипа ДПВ, типы 1, 2 и 3, и инфекция или иммунизация одним серотипом не вызывает иммунитета против двух других серотипов.
- Полиовирус типа 1 исторически был основной причиной полиомиелита во всем мире и продолжает передаваться в эндемичных районах. Передача вируса ДПВ 2 была успешно прервана во всем мире, последний раз о ней сообщалось в 1999 году.
- Оральная вакцина против полиомиелита (ОПВ) производится из живых аттенуированных ДПВ, которые в очень редких случаях могут трансформироваться в патогенные штаммы, называемые вирусом полиомиелита вакцинного происхождения (ВРПВ).
Клинические особенности и последствия
- Инфекции полиовируса могут приводить к целому ряду клинических проявлений, от субклинической инфекции до паралича и смерти.От девяноста до девяноста пяти процентов всех случаев полиовирусной инфекции протекает бессимптомно.
- Паралитический полиомиелит встречается менее чем в 1% всех инфекций. Заболевание традиционно подразделяется на спинальный, бульбарный и бульбарно-спинальный типы, в зависимости от локализации пораженных мотонейронов.
- Спинальный полиомиелит начинается с симптомов менингита, за которыми следует тяжелая миалгия и локальные сенсорные (гиперестезия, парестезия) и двигательные (спазмы, фасцикуляции) симптомы. Через 1-2 дня наступает слабость и паралич.
- Слабость — классический асимметричный вялый паралич, пик которого наступает через 48 часов после начала. Это классифицируется как острый вялый паралич (ОВП). Проксимальные группы мышц поражаются больше, чем дистальные. Любая комбинация конечностей может быть парализована, хотя преимущественно поражаются нижние конечности.
- Бульбарный полиомиелит — серьезная форма заболевания, возникающая в результате паралича мышц, иннервируемых черепными нервами, приводящего к дисфагии, носовой речи, скоплению секретов и одышке.В редких случаях полиомиелит может проявляться как энцефалит, клинически неотличимый от других причин вирусного энцефалита.
- Смертность от острого паралитического полиомиелита составляет 5–15%.
- Паралич может прогрессировать до одной недели. Постоянная слабость наблюдается у двух третей больных паралитическим полиомиелитом. К 30 дням большая часть обратимых повреждений исчезнет, хотя некоторое восстановление функции можно ожидать до девяти месяцев.
- Постполиомиелитный синдром — это плохо изученное состояние, характеризующееся появлением утомляемости, мышечной слабости и истощения у пациентов, выздоровевших от паралитического полиомиелита, через несколько лет после острого заболевания.Это не инфекционное заболевание, и дальнейшее обсуждение этого состояния выходит за рамки данного информационного бюллетеня. Текущие согласованные европейские рекомендации по диагностике и лечению постполиомиелитного синдрома доступны в Европейской федерации неврологических обществ (EFNS).
Эпидемиология
- В эпоху до вакцинации практически все дети были инфицированы вирусом полиомиелита в раннем возрасте.
- Иммунизация ОПВ началась в конце 1950-х годов и позволила значительно снизить заболеваемость полиомиелитом.
- Глобальная кампания по искоренению полиомиелита, начатая в 1988 г., прервала передачу инфекции в большинстве групп населения, и число случаев снизилось с примерно 350 000 в 1988 г. до 22 случаев ДПВ и 96 случаев цПВВП в 2017 г.
- Европейский регион Всемирной организации здравоохранения (ВОЗ), в который входят государства-члены Европейского союза, был объявлен свободным от полиомиелита в 2002 г. По состоянию на 2018 г., по оценке Европейской региональной комиссии по сертификации ( РКЦ) по ликвидации полиомиелита на 32-м ежегодном совещании, состоявшемся в мае 2018 г. в Копенгагене, Дания.Однако три страны (Босния и Герцеговина, Румыния и Украина) вызывают особую озабоченность РКС из-за неоптимального охвата иммунизацией, слабости эпиднадзора, нехватки поставок и других факторов уязвимости.
- Три страны — Нигерия, Пакистан и Афганистан — имеют передачу ДПВ, и внутри этих стран болезнь ограничена определенными очагами.
- Были определены следующие факторы, способствующие продолжающейся передаче полиомиелита: высокая плотность населения; плохая инфраструктура здравоохранения; плохая санитария; высокая частота диарейных заболеваний; и низкий охват оральной вакциной против полиомиелита.
- Данные по эпиднадзору за полиомиелитом и заболеваемости представлены в Ежегодном эпидемиологическом отчете ECDC по инфекционным болезням в Европе, доступном здесь.
- Определение случая паралитического полиомиелита в ЕС (2002/253 / EC) с целью сообщения об инфекционных заболеваниях в сеть сообщества можно найти здесь.
Трансмиссия
- Люди — единственный известный резервуар вируса полиомиелита.
- Вирус передается через горло каплями или аэрозолями, а также через фекальное заражение рук, посуды, продуктов питания и воды.Большинство случаев передачи происходит от человека к человеку фекально-оральным путем, хотя возможен и орально-оральный путь.
- Инкубационный период составляет приблизительно 7-10 дней (диапазон 4-35 дней), и примерно у 24% инфицированных людей развиваются клинические симптомы, включая жар, головную боль и боль в горле.
- Инфицированные люди наиболее заразны в период от 7 до 10 дней до и после появления симптомов. Однако полиовирус выделяется со стулом до шести недель.
- Пациенты с иммунодефицитом в редких случаях могут стать бессимптомными хроническими носителями ДПВ и ВРПВ.
- Полиовирус может выжить при комнатной температуре в течение нескольких недель. Доказано, что в почве, сточных водах и зараженной воде содержится вирус.
- Все непривитые люди восприимчивы к инфекции. Младенцы в первые шесть месяцев могут иметь некоторую защиту от пассивно переданного материнского иммунитета. Дети младше пяти лет подвергаются наибольшему риску.
- Полиовирус очень заразен, с уровнем сероконверсии 90–100% среди домашних контактов.
Профилактика
- Обеспечение чистой водой, улучшенная гигиена и санитария важны для снижения риска передачи инфекции в эндемичных странах.
- Иммунизация — краеугольный камень искоренения полиомиелита. Доступны два типа вакцины: инактивированная вакцина против полиовируса (ИПВ) и живая аттенуированная ОПВ.
- Оральная вакцина против полиомиелита использовалась преимущественно в прошлом в глобальных кампаниях и до сих пор используется в эндемичных районах.Его преимущества заключаются в том, что он вызывает гуморальный и кишечный иммунитет, а также дешев и прост в применении. Недостатком является небольшой риск вакцино-ассоциированного паралитического полиомиелита (ВАПП), который встречается примерно у 4 из каждых 1 000 000 вакцинированных детей и не вакцинированных лиц, контактировавших с ними.
- Вакцина против инактивированного полиовируса вводится внутримышечно и не несет риска развития ВАПП. Недостатком является то, что он не дает кишечного иммунитета и неэффективен для борьбы со вспышкой.Это дороже и требует для избавления более подготовленного персонала.
- европейских страны постепенно перешли с ОПВ на ИПВ за последние десятилетия, и сегодня все государства-члены ЕС используют ИПВ в своих программах иммунизации детей. Последние обновления можно найти в Планировщике вакцинации ECDC и на национальных веб-сайтах вакцинации.
- Чуткий эпиднадзор за случаями острого вялого паралича (ОВП) или, в качестве альтернативы, тестирование на наличие вируса в сточных водах (которое обычно проводится в нескольких странах ЕС) наряду с быстрым расследованием случаев и сдерживанием вспышек необходимы для поддержания статуса страны, свободной от полиомиелита. .
- Для целей эпиднадзора ВОЗ и Европейский центр профилактики и контроля заболеваний (ECDC) утвердили клинические, лабораторные и эпидемиологические критерии для определения полиомиелита.
- Обязательный эпиднадзор за всеми случаями ОВП (даже неполиомиелитными) является частью стратегии ВОЗ по мониторингу эффективности системы отчетности. В Европе 43 из 53 стран-членов ВОЗ участвуют в активном эпиднадзоре и отчетности по ОВП.
- Тестирование на ДПВ и ВРПВ в сточных водах — чувствительный метод надзора за риском полиомиелита.
Ведение и лечение
- Все случаи ОВП должны быть расследованы на предмет полиомиелита.
- Специфического лечения острого полиомиелита не существует, и случаи заболевания лечатся поддерживающим и симптоматическим образом.
- Даже единичный случай полиомиелита считается эпидемией и требует неотложных действий. Стандартные рабочие процедуры предусмотрены Глобальной инициативой по ликвидации полиомиелита «Реагирование на вспышку полиовируса».
- В случае подтвержденного случая полиомиелита эксперты составят план реагирования на вспышку, который включает введение ОПВ домашним контактам с указанным случаем и людям, проживающим по соседству.
Примечание: Информация, содержащаяся в этом информационном бюллетене, предназначена для общей информации и не должна использоваться вместо индивидуального опыта и суждений специалистов здравоохранения.
Библиография
Александр JP-младший, Гэри HE-мл., Палланш, Массачусетс.Продолжительность выведения полиовируса и его значение для эпиднадзора за острым вялым параличом: обзор литературы. J Infect Dis 1997; (175 Приложение 1): S176-S182.
Центры по контролю и профилактике заболеваний. Эпидемиология и профилактика заболеваний, предупреждаемых с помощью вакцин. 10-е (2-е изд.) Изд. Вашингтон, округ Колумбия: Фонд общественного здравоохранения; 2008.
Центры по контролю за заболеваниями. Прогресс в направлении прекращения передачи дикого полиовируса — во всем мире, январь 2007 г. — апрель 2008 г. MMWR Morb Mortal Wkly Rep 2008; 57 (18): 489-494.
Даудл WR, Бирмингем, штат Мэн. Биологические принципы искоренения полиовируса. J Infect Dis 1997; (175 Приложение 1): S286-S292.
Глобальная инициатива по искоренению полиомиелита (GPEI). GPEI-This Week [Интернет]. Женева: ВОЗ; 2018. Доступно по адресу: http://polioeradication.org/polio-today/polio-now/this-week/
.
Глобальная инициатива по искоренению полиомиелита (GPEI). Реагирование на вспышку полиовируса: стандартные рабочие процедуры [Интернет]. ВОЗ: Женева; 2015. Доступно по адресу: http: // polioeradication.org / wp-content / uploads / 2016/07 / 9.5_13IMB.pdf
Хорстманн DM, Пауль-младший. Инкубационный период полиомиелита человека и его последствия. JAMA 1947; 135 (1): 11-13.
Knipe DM, Howley PM, Griffin DE, Lamb RA, Martin MA, Roizman B et al. Области вирусологии. 5-е изд. Филадельфия: Липпинкотт Уильямс и Уилкинс; 2007.
Маркс А., Гласс Дж. Д., Саттер Р. В.. Дифференциальная диагностика острого вялого паралича и его роль в эпиднадзоре за полиомиелитом. Epidemiol Rev 2000; 22 (2): 298-316.
Modlin JF. Полиовирус. В: Манделл Дж., Беннет Дж., Долин Р., редакторы. Принципы и практика инфекционных заболеваний Манделла, Дугласа и Беннета. 6-е изд. Филадельфия: Эльзевьер Черчилль Ливингстон; 2005. 2141-2148.
Панамериканская организация здравоохранения. Научно-техническая публикация № 607: Полевое руководство по ликвидации полиомиелита. 3-е изд. Вашингтон, округ Колумбия: ПАОЗ / ВОЗ; 2006.
Patriarca PA, Sutter RW, Oostvogel PM. Вспышки паралитического полиомиелита, 1976–1995 гг.J Infect Dis 1997; 175 Приложение 1: S165-S172.
Пебоди Р. Вакцинация против полиомиелита в Европе: переход от ОПВ к использованию ИПВ. Euro Surveill 2004; 8 (34): pii-2529.
Плоткин С., Оренштейн В.А. Вакцина против полиовируса, инактивированная, вакцина против полиовируса живая. Вакцина. 5-е изд. Компания WB Saunders; 2008.
Ликвидация полиомиелита в Индии — обзор эпидемиологии. 07 марта 27; Нью-Дели, Индия: совещание Технической консультативной группы (TAG) по коммуникации в целях ликвидации полиомиелита; 2007.
Полиомиелит.В: Солсбери Д., Рамзи М., Ноукс К., редакторы. Иммунизация против инфекционных заболеваний. Лондон: Министерство здравоохранения; 2006. 313-328.
Сартвелл П. Инкубационный период полиомиелита. Am J Public Health Nations Health 1952; 42 (11): 1403-1408.
Сибуя К., Мюррей CJL. Полиомиелит. В: Murray CJL, Lopez AD, Mathers CD, редакторы. Глобальная эпидемиология инфекционных заболеваний. 3-е изд. Женева: Всемирная организация здравоохранения; 2004. 111-149.
Сингх Н.К., Гупта В., Сингх В.К.Ликвидация полиомиелита против контроля. Lancet 2007; 370 (9582): 132.
Комиссия Европейских сообществ. Решение Комиссии от 28 / IV / 2008 о внесении поправок в Решение 2002/253 / EC, устанавливающее определения случаев для сообщения об инфекционных заболеваниях в сеть Сообщества в соответствии с Решением № 2119/98 / EC Европейского парламента и Совета. 2008.
Всемирная организация здравоохранения. Глобальный план действий ВОЗ по лабораторному сдерживанию диких полиовирусов (WHO / V & B / 03.11). 2-е изд.Женева: Всемирная организация здравоохранения; 2004 г.
Европейское региональное бюро Всемирной организации здравоохранения (ВОЗ). Европейский регион остается свободным от полиомиелита, но не от рисков, связанных с полиомиелитом, — заключает экспертная группа [Интернет]. ВОЗ Европа: Копенгаген; 2018. Доступно по адресу: http://www.euro.who.int/en/health-topics/communicable-diseases/poliomye…
Всемирная организация здравоохранения (ВОЗ). Заявление Комитета семнадцатого ММСП по чрезвычайной ситуации относительно международного распространения полиовируса [Интернет].ВОЗ: Женева; 2018. Доступно по адресу: http://www.who.int/news-room/detail/10-05-2018-statement-of-the-sevente…
Европейское региональное бюро Всемирной организации здравоохранения (ВОЗ). Отмена трехвалентной пероральной полиовакцины в Европейском регионе (переход на ОПВ) [Интернет]. ВОЗ Европа: Копенгаген; 2018. Доступно по адресу: http://www.euro.who.int/en/health-topics/communicable-diseases/poliomye…
.






