причины, симптомы, диагностика и лечение
Корь относится к острым вирусным инфекционным заболеваниям, характеризуется сочетанием катаральной симптоматики со специфической экзантемой. Вирус кори проникает в организм воздушно-капельным путем. Инкубационный период длится до 2-х недель, иногда до 1 месяца. Катаральный период кори проявляется кашлем, лихорадкой, шейным лимфаденитом. На смену ему приходит период высыпаний с характерным для кори этапным появлением элементов сыпи. Выздоровление начинается спустя 1-2 недели от начала кори. Диагностика кори осуществляется, как правило, на основании клинических данных. Лечение преимущественно симптоматическое, направленно на снижение температуры тела, дезинтоксикацию, повышение сопротивляемости организма.
Общие сведения
Корь относится к острым вирусным инфекционным заболеваниям, характеризуется сочетанием катаральной симптоматики со специфической экзантемой.
Характеристика возбудителя
Вирус кори РНК-содержащий, относится к роду Morbillivirus. Во внешней среде неустойчив, инактивируется при высушивании, воздействии солнечного света, ультрафиолетового облучения, при нагревании до 50 °С. Вирус способен сохраняться в комнатной температуре 1-2 дня, при охлаждении (температурный оптимум для сохранения жизнеспособности: от -15 до -20 °С) остается активным несколько недель.
Резервуаром и источником инфекции является больной человек. Выделение инфекции начинается в последние 1-2 дня инкубации, весь продромальный период и продолжается на протяжении 4 дней периода высыпаний. В некоторых случаях время контагиозности затягивается до 10 дней с появления экзантемы. Бессимптомного носительства кори не отмечается.
Вирус кори передается по аэрозольному механизму воздушно-капельным путем. Больной выделяет возбудителя в окружающую среду во время кашля, чихания, просто при выдыхании воздуха и разговоре. Мелкодисперсная взвесь разносится с током воздуха по помещению. Ввиду слабой устойчивости вируса контактно-бытовой путь передачи исключается. При заражении корью беременной женщины возможна трансплацентарная передача инфекции.
Люди крайне восприимчивы к кори, после перенесения сохраняется пожизненный напряженный иммунитет. Обычно заболевание возникает в детском возрасте, у взрослых корь встречается редко и протекает заметно тяжелее. Пик заболеваемости приходится на зимне-весенний период, минимальное количество случаев регистрируют в августе-сентябре. Заболеваемость корью значительно снизилась в последнее время ввиду проведения плановой вакцинации населения.
Патогенез кори
Вирус внедряется в организм через слизистую оболочку верхних дыхательных путей, реплицируется в клетках их покровного эпителия и распространяется по организму с током крови, накапливаясь в структурах ретикулоэндотелиальной системы. Вирус кори имеет тропность к покровным тканям (кожа, конъюнктива, слизистые оболочки ротовой полости и дыхательных путей).
В редких случаях возможно поражение вирусом головного мозга с развитием коревого энцефалита. Пораженный вирусом эпителий слизистой респираторной системы иногда подвергается некрозу, открывая доступ для бактериальной инфекции. Имеется мнение, что возбудитель кори способен длительно сохраняться в организме, вызывая медленную инфекцию, приводящую к возникновению системных заболеваний (склеродермии, системной красной волчанки, рассеянного склероза и др.).
Симптомы кори
Инкубационный период кори продолжается 1-2 недели, в случаях введения иммуноглобулина удлиняется до 3-4 недель. Типичное течение кори происходит с последовательной сменой трех стадий: катаральной, высыпаний и реконвалесценции. Катаральный период начинается с подъема температуры и развития признаков общей интоксикации. Лихорадка может достигать крайне высоких цифр, больные жалуются на интенсивную головную боль, бессонницу, озноб, выраженную слабость. У детей симптоматика интоксикации в значительной степени сглажена.
На фоне интоксикационного синдрома в первые же дни появляется сухой кашель, отмечается слизисто-гнойная ринорея, конъюнктивит (сопровождается интенсивным отеком век) с гнойным отделяемым, светобоязнь. У детей выражена гиперемия зева, зернистость задней стенки глотки, лицо одутловатое. У взрослых катаральные признаки слабее выражены, но может иметь место регионарный лимфаденит (поражаются в основном шейные лимфоузлы). Аускультация легких отмечает жесткое дыхание и сухие хрипы. Иногда заболевание сопровождается послаблением кишечной деятельности, диспепсическими симптомами (тошнота, рвота, изжога, отрыжка).
Первая лихорадочная волна обычно составляет 3-5 дней, после чего температура тела снижается. На следующий день вновь происходит подъем температуры и усугубление интоксикации и катаральных явлений, а на слизистой оболочке щек отмечаются пятна Филатова-Коплика-Вельского – специфический клинический признак кори. Пятна располагаются на внутренней поверхности щек напротив малых коренных зубов (иногда переходя на слизистую десен), представляют собой немного приподнятые над поверхностью белые участки, окруженные тонкой полоской гиперемированной слизистой (вид «манной каши»). Как правило, при появлении сыпи эти пятна исчезают, у взрослых могут сохраняться в течение первых дней периода высыпаний. Одновременно или чуть ранее, чем пятна Филатова-Коплика-Вельского, на мягком и, частично, твердом нёбе появляется энантема, представляющая собой красные пятна с булавочную головку неправильной формы. Спустя 1-2 дня они сливаются и перестают выделяться на фоне общей гиперемии слизистой.
Общая продолжительность катарального периода составляет 3-5 дней у детей и около недели у взрослых. После чего наступает период высыпания. Сыпь при кори первоначально образуется на волосистой части головы и за ушами, распространяется на лицо и шею. Ко второму дню высыпания покрывают туловище и плечи. На третьи сутки сыпь покрывает конечности и начинает бледнеть на лице. Такая последовательность высыпаний характерна для кори, является значимым для дифференциальной диагностики признаком.
Коревая сыпь представляет собой яркую пятнисто-папулезную экзантему, склонную к формированию сливных фигурных групп с промежутками неизмененных кожных покровов. Сыпь у взрослых более выражена, чем у детей, при тяжелом течении может приобретать геморрагический характер. В периоде высыпаний усиливается катаральная симптоматика и усугубляется лихорадка и интоксикация.
Период реконвалесценции наступает спустя 7-10 дней после начала заболевания (у взрослых продолжительность кори больше), клиническая симптоматика стихает, температура тела нормализуется, элементы сыпи регрессируют (аналогично порядку появления), оставляя после себя светло-коричневые участки повышенной пигментации, исчезающие спустя 5-7 дней. На месте пигментации некоторое время остается отрубевидное шелушение (в особенности на лице). В периоде реконвалесценции имеет место снижение иммунных факторов защиты организма.
Митигированная корь представляет собой атипичную клиническую форму инфекции, встречающуюся у пассивно или активно иммунизированных лиц, либо ранее переболевших корью. Отличается более продолжительным инкубационным периодом, слабовыраженной или отсутствующей симптоматикой интоксикации и укороченным периодом катаральных проявлений. Отмечается типичная для кори экзантема, но высыпаниям могут появляться сразу на всех участках тела либо в обратной (восходящей от конечностей к лицу) последовательности. Часто не выявляются пятна Филатова-Коплика-Вельского.
Еще одной атипичной формой является абортивная корь – начало ее такое же, как и в обычных случаях, но спустя 1-2 дня симптоматика стихает, сыпь распространяется на лице и туловище, после чего регрессирует. Лихорадка при абортивной форме обычно имеет место только в первый день высыпаний. Иногда с помощью серологических методик выявляются субклинические формы кори.
Осложнения кори
Корь чаще всего осложняется вторичной бактериальной пневмонией. У детей раннего возраста возникающие воспаления гортани (ларингит) и бронхов (бронхит) иногда приводят к развитию ложного крупа, угрожающего асфиксией. Иногда отмечаются стоматиты.
У взрослых корь может способствовать развитию менингитов и менингоэнцефалитов, а также полиневритов. Редкое, но довольно опасное осложнение – коревой энцефалит. В настоящее время имеет место теория развития аутоиммунных заболеваний, согласно которой, вирус кори может принимать участие в патогенезе этих состояний.
Диагностика кори
Диагностирование кори успешно осуществляется на основании клинических проявлений. Общий анализ крови показывает характерную для вирусной инфекции картину: лимфоцитоз на фоне умеренной лейкопении (либо концентрация клеток белой крови остается в пределах нормы), плазмоцитоз, повышенная СОЭ. У взрослых могут отмечать пониженную концентрацию нейтрофилов и лимфоцитов и отсутствие эозинофилов.
Результаты специфических бактериологических и серологических исследований (редко применимых в клинической практике) носят ретроспективный характер. При подозрении на развитие пневмонии требуется рентгенография легких. При развитии неврологических осложнений пациенту с корью показана консультация невролога, реоэнцефалография, ЭЭГ головного мозга. Для диагностики менингита может быть показана люмбальная пункция.
Лечение кори
Корь лечат амбулаторно, госпитализируют больных с тяжелым осложненным течением, либо по эпидемиологическим показаниям. Постельный режим назначается на весь лихорадочный период. Достаточно эффективной этиотропной терапии в настоящее время не разработано, лечение заключается в облегчении симптоматики и предупреждении осложнений. В качестве меры, снижающей токсикоз, рекомендуют обильное питье. Интенсивные дезинтоксикационные мероприятия производятся в случаях крайне тяжелого течения.
Больным необходимо соблюдать гигиену рта и глаз, избегать яркого света. В качестве патогенетической и симптоматической терапии назначают антигистаминные, жаропонижающие средства, витамины и адаптогены. В ранние сроки заболевания заметно улучшает течение прием интерферона. В случае угрозы возникновения вторичной инфекции, назначают антибиотики широкого спектра действия. Коревый энцефалит требует назначения высоких доз преднизолона и других мер интенсивной терапии.
Прогноз и профилактика кори
Неосложненно протекающая корь обычно заканчивается полным выздоровлением, косметических дефектов после высыпаний не остается. Неблагоприятным прогноз может стать в случае возникновения коревого энцефалита.
Специфическая профилактика кори заключается в плановой вакцинации населения ЖКВ (живой коревой вакциной). Первую вакцинацию против кори производят детям в 12-15 месяцев, ревакцинация осуществляется в 6 лет. Изоляция больных продолжается до 10 дней, ограничение контакта с не привитыми и не болевшими детьми — до 21 дня с начала заболевания.
Корь: возбудитель, симптомы, лечение, профилактика
Корь – это вирусное заболевание, имеющее инфекционный характер и острое течение. Для болезни характерна высокая температура, которая может доходить до 40,5 °C, а также воспалительный процесс слизистых дыхательных путей и рта.
Еще одним характерным признаком этой болезни является конъюнктивит и пятнисто-папулезная сыпь на коже
За последнее время корь стала чрезвычайно редкой болезнью, однако не менее опасной.
Возбудитель кори — РНК-содержащий вирус. Непереносит высокие температуры и дезинфицирующие вещества, но способен длительно сохраняться в холоде.
Вирус кори передается воздушно-капельным путем только от человека к человеку. По данным врачей, общение с больным в течение 24 часов приводит к заражению 40 % людей, 48 часов — 60 %, а 72 часов — 80 %. После перенесения болезни создается стойкий пожизненный иммунитет.
 |  |
Симптомы кори
Первое описание кори дал в IX веке арабский врач Абу Бакр Мухаммад ибн Закария ар-Рази. Ар-Рази дал классическое описание этих болезней в монографии «Об оспе и кори» , отметив невосприимчивость к повторному заболеванию; применял оспопрививание.
Инкубационный период составляет 9–11 дней. При проведении в очагах инфекции профилактики путем введения иммуноглобулина он может возрастать до 21–28 дней.
Начало острое, температура поднимается за несколько часов до 39 °С, утренняя температура может превышать вечернюю (при обычных лихорадках наоборот). Ярко выражены симптомы интоксикации. Развивается воспаление слизистых глаз (конъюнктивит), носа (ринит) и горла (ларингит), сопровождающееся насморком, сухим лающим кашлем, покраснением и раздражением глаз.
Медики классифицируют корь, выделяя типичную форму заболевания разных степеней тяжести, а также атипичную форму кори.
Течение болезни подразделяется на три этапа, которые всегда проходят последовательно.
- катаральный
- высыпания
- реконвалесценции
На 1–2-й день болезни на слизистой щек у коренных зубов часто появляются сероватобелые точки, окруженные красным венчиком, — так называемые пятна Бельского–Филатова–Коплика, являющиеся характерным симптомом и позволяющие установить диагноз кори еще до появления сыпи.
Создается впечатление, что слизистая осыпана манной крупой или крошками. Наряду с этим наблюдаются — покраснение на твердом нёбе в виде пятен с четко очерченными границами — так называемую коревую энантему. Пятна исчезают через 2–3 дня.
Сыпь проявляется, как правило, на 5-й день. Вечером 4-го дня температура обычно спадает, но на следующий день может достичь максимума за все время болезни.
Коревая экзантема выглядит как крупные красные пятна с уплотнениями в центре. Постепенно уплотнения разглаживаются, а пятна сливаются, образуя причудливые фигуры с неровными краями.
Сыпь появляется сначала на лице и за ушами, затем последовательно захватывает на 2-й день туловище и руки, на 3-й — ноги. При этом сыпь на лице уже бледнеет.
При кори может поражаться сердечно-сосудистая система и развиваться аритмия, что делает заболевание особенно опасным.
Больной заразен 5 дней до дня появления сыпи и 5 дней после нее.
Лечение при кори
Лечение в основном симптоматическое. Рекомендуется строго соблюдать постельный режим (не допускать дополнительной нагрузки на сердце), щадить глаза (создать в комнате сумеречное освещение), полоскать рот слабым содовым раствором. Ослабленным больным вводится противокоревой иммуноглобулин.
Применяются средства против кашля, сосудосуживающие капли в нос, парацетамол при высокой температуре. Назначаются также антигистаминные лекарственные средства. В глаза закапывается 20% раствор сульфацила-натрия.
Если у человека развивается пневмония, другие осложнения, то ему назначается курс антибиотиков. В качестве профилактической меры и в процессе лечения применяются большие дозы витамина А, витамин С.
Если у больного имеет место неосложненная форма заболевания, то ее чаще всего лечат в домашних условиях. В стационаре пребывают больные, у которых отмечаются тяжелые формы кори и осложнения болезни. Также госпитализируют больных по эпидемиологическим показаниям.
Если диагностирован коревой энцефалит, больному назначаются большие дозы преднизолона и антибактериальные медикаментозные средства.
При возникновении осложнений больной нуждается в стационарном лечении, назначении капельниц, антибиотиков.
Профилактика кори
В детских учреждениях на контактных с больным детей накладывается карантин на 17 дней.
В качестве срочной профилактики людям, контактировавшим с больным, может вводиться противокоревой иммуноглобулин. Эта мера не сводит риск заражения к нулю, но заболевание протекает легче и реже дает осложнения.
То же касается заболевания у привитых людей. Прививки против кори, краснухи и паротита проводятся дважды: в возрасте 12 месяцев и в 6 лет.
Чтобы обеспечить активную иммунопрофилактику, применяется живая коревая вакцина. В наши дни активно используется также комплексная вакцина, которая предупреждает не только корь, но и паротит, а также краснуху.
Прививка против кори живой вакциной проводится детям, до сих пор не переболевшим корью, начиная с возраста 12-15 месяцев.
Ревакцинация проводится аналогично, перед тем как ребенка отдают в школу. Реакция на прививку у большинства детей не отмечается.
Осложнения
Непосредственно после болезни могут развиваться пневмонии и воспаления мозга (менингиты и энцефалиты).
Коварство вируса кори состоит в том, что он может оставаться в организме человека годами и вызывать так называемые медленные инфекции — болезни с длительным инкубационным периодом и тяжелым течением с поражением центральной нервной системы.
Это заболевание характеризуется нарушением функций памяти, внимания, способности к обучению, апатией, потерей способности к осмысленной речи и письму, парезами и параличами. К счастью, оно достаточно редкое.
Если плановая прививка пропущена, можно привиться в любом возрасте. Это важно помнить взрослым, у которых корь протекает особенно тяжело.
Внимание! информация на сайте не является медицинским диагнозом, или руководством к действию и предназначена только для ознакомления.
Корь — Википедия
Корь (лат. Morbilli) — острое инфекционное вирусное заболевание с высоким уровнем восприимчивости (индекс контагиозности приближается к 100 %), которое характеризуется высокой температурой (до 40,5 °C), воспалением слизистых оболочек полости рта и верхних дыхательных путей, конъюнктивитом и характерной пятнисто-папулезной сыпью кожных покровов, общей интоксикацией.
По оценкам Всемирной организации здравоохранения, в мире в 2011 году от кори умерло 158 тысяч человек, большинство из которых дети в возрасте до пяти лет. У 10 % детей с недостаточностью питания и при отсутствии надлежащей медицинской помощи заболевание заканчивается смертельным исходом[1]. В России заболеваемость корью на 2015 год составляет 3,2 случая на 100 000 человек[2].
Этиология
Возбудителем кори является РНК-вирус рода морбилливирусов, семейства парамиксовирусов, имеющий сферическую форму и диаметр 120—230 нм. Вирус состоит из нуклеокапсида — минус-нити РНК, трёх белков и внешней оболочки, образованной матричными белками (поверхностными гликопротеинами) двух типов — один из них гемагглютинин, другой «гантелеобразный» белок.
Вирус малоустойчив во внешней среде, быстро погибает вне человеческого организма от воздействия различных химических и физических факторов (облучение, кипячение, обработка дезинфицирующими средствами).
Есть гипотеза о происхождении вируса кори от вируса чумы крупного рогатого скота во время возникновения животноводства[3].
Несмотря на нестойкость к воздействию внешней среды, известны случаи распространения вируса на значительные расстояния с потоком воздуха по вентиляционной системе — в холодное время года в одном отдельно взятом здании.
Ослабленные штаммы коревого вируса используются для производства живой противокоревой вакцины.
Распространение
Путь передачи инфекции — воздушно-капельный, вирус выделяется во внешнюю среду в большом количестве больным человеком со слизью во время кашля, чихания и т. д.
Источник инфекции — больной корью в любой форме, который заразен для окружающих с последних дней инкубационного периода (последние 2 дня) до 4-го дня высыпаний. С 5-го дня высыпаний больной считается незаразным.
Корью болеют преимущественно дети в возрасте 2—5 лет и значительно реже взрослые, не переболевшие этим заболеванием в детском возрасте. Новорожденные дети имеют колостральный иммунитет, переданный им от матерей, если те переболели корью ранее. Этот иммунитет сохраняется первые 3 месяца жизни. Встречаются случаи врожденной кори при трансплацентарном заражении вирусом плода от больной матери.
После перенесенного заболевания развивается стойкий иммунитет, повторное заболевание корью человека, без сопутствующей патологии иммунной системы, сомнительно, хотя и такие случаи описаны. Большинство случаев кори наблюдаются в зимне-весенний (декабрь-май) период с подъёмом заболеваемости каждые 2—4 года.
В настоящее время в странах, проводящих тотальную вакцинацию против кори, заболевание встречается в виде единичных случаев или мини-эпидемий (например, в 2013 году в Нидерландах[4]).
В 2017 году Роспотребнадзор сообщил о наблюдающемся эпидемическом подъёме заболеваемости корью в Европе. Случаи заболевания выявлены в 14 европейских странах, а общее число пострадавших составляет более 4000 человек.[5]
20 августа 2018 года ВОЗ сообщила о рекордном уровне заболеваемости в Европейском регионе: количество инфицированных за первые шесть месяцев 2018 года составило более 41 тысячи человек, 37 случаев с летальным исходом. Отмечается, что это самый высокий показатель заболеваемости с 2010 года. В Грузии, Греции, Италии, Российской Федерации, Сербии, Украине и Франции зафиксировано более 1000 случаев инфекции[6].
Патогенез и патологическая анатомия
Проникновение вируса в организм человека происходит через слизистую оболочку верхних дыхательных путей и далее с током крови (первичная виремия) вирус попадает в ретикулоэндотелиальную систему (лимфатические узлы) и поражает все виды белых кровяных клеток. С 3-го дня инкубационного периода в лимфоузлах, миндалинах, селезенке можно обнаружить типичные гигантские многоядерные клетки Warthin-Finkeldey с включениями в цитоплазме. После размножения в лимфатических узлах вирус снова попадает в кровь, развивается повторная (вторичная) вирусемия, с которой связано начало клинических проявлений болезни. Вирус кори подавляет деятельность иммунной системы (возможно непосредственное поражение Т-лимфоцитов), происходит снижение иммунитета и, как следствие, развитие тяжелых вторичных, бактериальных осложнений с преимущественной локализацией процессов в органах дыхания. Вирус, возможно, вызывает и временный гиповитаминоз витамина А.
Микроскопическая картина: слизистая дыхательных путей — отёк, полнокровие сосудов, очаги некроза, участки метаплазии эпителия, очаговая лимфогистиоцитарная инфильтрация в подслизистом слое. Ретикулоэндотелиальная система — клетки Warthin-Finkeldey. Кожа — изменения в сосочковом слое дермы в виде отёка, полнокровия сосудов, кровоизлияний с периваскулярной лимфогистиоцитарной инфильтрацией, фокусы некроза в эпидермисе.
Клиническая картина типичной кори
Пятна Бельского—Филатова—Коплика на внутренней поверхности щеки
Инкубационный период 8-14 дней (редко до 17 дней). Острое начало — подъём температуры до 38-40 °C, сухой кашель, насморк, светобоязнь, чихание, осиплость голоса, головная боль, отёк век и покраснение конъюнктивы, гиперемия зева и коревая энантема — красные пятна на твердом и мягком нёбе. На 2-й день болезни на слизистой щек в области моляров появляются мелкие белёсые пятнышки, окруженные узкой красной каймой — пятна Бельского-Филатова-Коплика — патогномоничные для кори. Коревая сыпь (экзантема) появляется на 4-5-й день болезни, сначала на лице, шее, за ушами, на следующий день на туловище и на 3-й день высыпания покрывают разгибательные поверхности рук и ног, включая пальцы. Сыпь состоит из мелких папул, окруженных пятном и склонных к слиянию (в этом её характерное отличие от краснухи, сыпь при которой не сливается).
Обратное развитие элементов сыпи начинается с 4-го дня высыпаний: температура нормализуется, сыпь темнеет, буреет, пигментируется, шелушится (в той же последовательности, что и высыпания). Пигментация сохраняется 1—1,5 недели.
Осложнения
При кори возможны осложнения, связанные с работой центральной нервной системы, дыхательной системы и желудочно-кишечного тракта, среди них: ларингит, круп (стеноз гортани), трахеобронхит, отит, первичная коревая пневмония, вторичная бактериальная пневмония, коревой энцефалит, гепатит, лимфаденит, мезентериальный лимфаденит. Довольно редкое позднее осложнение — подострый склерозирующий панэнцефалит[7].
Атипичная (ослабленная) корь
Наблюдается у привитых детей, детей получавших иммуноглобулин или препараты крови в инкубационный период, протекает легко, стадийность высыпаний нарушена, инкубационный период удлиняется до 21 дня.
Корь у взрослых
Наблюдается у молодых людей, не болевших корью раньше и, как правило, не привитых противокоревой вакциной. Протекает тяжело, часто с коревой пневмонией и бактериальными осложнениями.
Корь у больных иммунодефицитом
Имеет тяжёлое течение, часто заканчивается смертью.
Корь и аллергия
Существуют статистические исследования, показывающие, что корь защищает детей от развития аллергии
[8][9][10]. Другие исследования не находят этого эффекта[11][12][13].
Лабораторные данные
Лимфопения, лейкопения, в случае бактериальных осложнений — лейкоцитоз, нейтрофилез. При коревом энцефалите — повышенное содержание лимфоцитов в спинномозговой жидкости. Через 1—2 дня после высыпаний повышается специфический IgM.
Через 10 дней IgG. Для выявления специфических противокоревых антител используется реакция гемагглютинации. В ранние сроки болезни вирус обнаруживается методом иммунофлюоресценции.
Дифференциальный диагноз (ДД)
Грипп, вирусная инфекция Коксаки, аденовирусная инфекция — при классической кори всегда определяются пятна Бельского-Филатова-Коплика; краснуха, скарлатина, синдром токсического шока, вызванного стафилококком, аллергическая и медикаментозная сыпь, синдром Кавасаки, синдром Стивенса — Джонсона, инфекционный мононуклеоз и другие болезни, о которых необходимо помнить при диагностике кори.
Лечение
Препаратов для специфического лечения кори не разработано.
Симптоматическое лечение включает отхаркивающие, муколитики, противовоспалительные аэрозоли для облегчения воспалительных процессов дыхательных путей.
Чтобы уменьшить лихорадку и боль, можно использовать ибупрофен или парацетамол. Детям, болеющим корью, не рекомендуется принимать аспирин, поскольку, согласно результатам некоторых исследований, аспирин может привести к развитию синдрома Рея[14]. Другие исследователи ставят под сомнение связь между развитием синдрома Рея и применением аспирина при лечении кори[15].
Тем не менее, большинство врачей рекомендуют воздержаться от использования аспирина для лечения кори и других заболеваний, сопровождающихся лихорадкой, у детей в возрасте до 16 лет[16].
Для снятия зуда на коже рекомендуются ежедневные ополаскивания тела и умывания раствором с порошком Деласкин (синтетический танин)[17].
Для промывания глаз во время болезни можно использовать раствор пищевой соды или крепкий чай. При конъюнктивите рекомендуют капли с антибиотиками (левомицитин 0,25 %, альбуцид 20 %).
Ротовую полость можно полоскать, используя настой ромашки, раствор хлоргексидина.
В случае развития пневмонии или других бактериальных осложнений при кори показаны антибиотики, в тяжёлых случаях крупа используются кортикостероиды.
Рибавирин показал[источник не указан 906 дней] свою эффективность in vitro.
Одним из побочных эффектов является дозозависимая гемолитическая анемия, в запущенной форме вызывающая смерть пациента (в связи с чем требуется тотальный контроль показателей крови в процессе лечения)
Всемирная организация здравоохранения рекомендует применение витамина А при лечении кори, с целью уменьшения риска смертности[18][19][20][21].
Профилактика
Ускоренные мероприятия по иммунизации оказали значительное воздействие на снижение смертности от кори. Глобальная смертность от кори снизилась на 73 % — с 548 000 случаев смерти в 2000 году до 145 700 случаев в 2013 году. Для обеспечения иммунитета и предотвращения вспышек болезни рекомендуются две дозы вакцины, так как примерно у 15 % вакцинированных детей после первой дозы иммунитет не вырабатывается[22].
В соответствии с российским национальным календарём прививок, который утверждён приказом Министерства здравоохранения РФ № 125н от 21 марта 2014 г.[23], вакцинация против кори проводится комбинированной живой вакциной от кори, краснухи и паротита одновременно в возрасте 12 месяцев, ревакцинация — в 6 лет.
В соответствии с тем же приказом вакцинация против кори и ревакцинация против кори показана всем детям и взрослым в возрасте от 1 года до 35 лет в том случае, если они не болели, не привиты, привиты однократно против кори или не имеют сведении о прививках против кори. В возрастной категории 36-55 лет при тех же условиях вакцинация от кори показана представителям некоторых профессий.
Вакцина против кори очень эффективна[24]. После введения одной дозы 85 % детей девятимесячного возраста и 95 % детей двенадцатимесячного возраста получают иммунитет[25]. Почти все, у кого не развивается иммунитет после введения первой дозы, приобретают иммунитет после введения второй дозы[24].
При охвате вакцинации в какой-либо местности более 93 % вспышек кори, как правило, больше не происходит, однако они могут вновь начаться при снижении охвата.[24].
Защитное действие вакцины длится много лет[24]. Остается неясным, становится ли она менее эффективной в течение длительного времени[24]. Кроме того, вакцина может защитить от заболевания при введении в течение нескольких дней после заражения[24].
Безопасность
Вакцина, как правило, безопасна, в том числе для пациентов с ВИЧ-инфекцией[24]. Побочные эффекты обычно слабо выражены и быстро проходят[24]. К ним относятся боль в месте инъекции или небольшой жар[24]. Зарегистрирован один случай анафилаксии на примерно сто тысяч вакцинаций[24]. Увеличения случаев синдрома Гийена-Барре, аутизма и воспалительных заболеваний кишечника не выявлено[24].
Лекарственная форма
Вакцина применяется самостоятельно или в комбинации с другими вакцинами, включая вакцину против краснухи, вакцину против паротита и вакцину против ветряной оспы (в составе комбинированных вакцин MMR и MMRV)[24]. Вакцина работает одинаково хорошо во всех лекарственных формах[24]. Всемирная организация здравоохранения рекомендует проведение вакцинации детям в возрасте девяти месяцев в тех регионах, где это заболевание является распространенным, и в возрасте двенадцати месяцев — в тех регионах, где заболевание встречается редко[24]. Это живая вакцина[24]. Вакцина производится в виде порошка, который необходимо смешивать непосредственно перед введением подкожно или внутримышечно[24]. Проверка эффективности вакцины осуществляется по анализу крови[24].
При случае болезни всем непривитым контактным лицам старше 1 года проводится экстренная вакцинопрофилактика, при наличии противопоказаний вводится иммуноглобулин.
С целью создания активного иммунитета проводится плановая вакцинопрофилактика живой коревой вакциной (ЖКВ) в соответствии с календарём прививок, а также детям и взрослым при отсутствии у них противокоревых антител. Комплекс противоэпидемических мероприятий в очаге инфекции включает выявление источника инфекции, контактных, имевших факт безусловного или вероятного общения с больным, для установления границ очага.
Источник инфекции изолируется на весь заразный период (до 4-го дня высыпаний). Бывшие с ним в контакте дети и взрослые, работающие с детьми (за исключением лиц, ранее болевших корью, привитых, серопозитивных с титром противокоревых антител 1:5 и выше), подвергаются разобщению с другими детьми на 17 дней (при введении иммуноглобулина — 21 день).
Экстренная профилактика нормальным иммуноглобулином человека проводится в первые 5 дней после контакта детям от 3 до 12 мес. и беременным.
Желательно дифференцированное серологическое обследование с целью выявления серонегативных лиц с последующей вакцинацией ЖКВ или другими противокоревыми вакцинами.
План ВОЗ по глобальной ликвидации кори
Мероприятия по борьбе с корью, предпринимаемые ВОЗ (массовая вакцинация), привели к снижению глобальной смертности от кори с 2000 по 2014 годы на 79 %, то есть почти в пять раз. К 2015 году планировалось снижение смертности от кори на 95 % (в 20 раз) по сравнению с 2000 годом, а к 2020 полностью ликвидировать корь (а также краснуху) по меньшей мере в пяти регионах ВОЗ[26].
Эксперты ВОЗ отмечают, что причиной сложившейся ситуации стало резкое снижение уровней вакцинации против кори, особенно в маргинальных группах населения в ряде стран Европы.[27]
См. также
Примечания
- ↑ Всемирная организация здравоохранения: Корь. Информационный бюллетень № 286, Февраль 2013 г.
- ↑ Заболеваемость корью в России в 2015 году снизилась почти в шесть раз
- ↑ Марк Реймерс. Новейшие эволюционные изменения в геноме человека. Проверено 8 января 2015.
- ↑ Причиной эпидемии кори в Нидерландах стали религиозные фундаменталисты, Лента.ру (12 сентября 2013). Проверено 28 января 2014.
- ↑ http://www.rospotrebnadzor.ru/about/info/news/news_details.php?ELEMENT_ID=8196
- ↑ В Европейском регионе отмечено рекордно высокое число случаев кори (рус.). www.euro.who.int (20 августа 2018). Проверено 22 августа 2018.
- ↑ RKI (Robert Koch Institut), Sentinel der Arbeitsgemeinschaft Masern (AGM) — aktuelle Ergebnisse, Epidemiologisches Bulletin, 37, 2000, 297
- ↑ Measles and atopy in Guinea-Bissau. [Lancet. 1996] — PubMed — NCBI
- ↑ Frequency of allergic d… [Allergol Immunopathol (Madr). 2006 Jul-Aug] — PubMed — NCBI
- ↑ Allergic disease and atopic sensitization in chil… [Pediatrics. 2009] — PubMed — NCBI
- ↑ Early atopic disease and early childhood immunizatio… [Allergy. 2008] — PubMed — NCBI
- ↑ Acute infections, infection pressure, and a… [Clin Exp Allergy. 2006] — PubMed — NCBI
- ↑ Age at childhood infections and risk of atopy
- ↑ Starko K. M., Ray C. G., Dominguez L. B., Stromberg W. L., Woodall D. F. Reye’s syndrome and salicylate use. (англ.) // Pediatrics. — 1980. — Vol. 66, no. 6. — P. 859—864. — PMID 7454476.
- ↑ Casteels-Van Daele M., Van Geet C., Wouters C., Eggermont E. Reye syndrome revisited: a descriptive term covering a group of heterogeneous disorders. (англ.) // European journal of pediatrics. — 2000. — Vol. 159, no. 9. — P. 641—648. — DOI:10.1007/PL00008399. — PMID 11014461.
- ↑ Schrör K. Aspirin and Reye syndrome: a review of the evidence. (англ.) // Paediatric drugs. — 2007. — Vol. 9, no. 3. — P. 195—204. — DOI:10.2165/00148581-200709030-00008. — PMID 17523700.
- ↑ Fölster-Holst R., Latussek E. Synthetic tannins in dermatology—a therapeutic option in a variety of pediatric dermatoses. (англ.) // Pediatric dermatology. — 2007. — Vol. 24, no. 3. — P. 296—301. — DOI:10.1111/j.1525-1470.2007.00406.x. — PMID 17542884.
- ↑ Strategies for reducing global measles mortality. (фр.) // Releve epidemiologique hebdomadaire / Section d’hygiene du Secretariat de la Societe des Nations = Weekly epidemiological record / Health Section of the Secretariat of the League of Nations. — 2000. — Vol. 75, no 50. — P. 411—416. — PMID 11189704.
- ↑ Huiming Y., Chaomin W., Meng M. Vitamin A for treating measles in children. (англ.) // The Cochrane database of systematic reviews. — 2005. — No. 4. — P. 001479. — DOI:10.1002/14651858.CD001479.pub3. — PMID 16235283.
- ↑ Measles vaccines: WHO position paper. (фр.) // Releve epidemiologique hebdomadaire / Section d’hygiene du Secretariat de la Societe des Nations = Weekly epidemiological record / Health Section of the Secretariat of the League of Nations. — 2009. — Vol. 84, no 35. — P. 349—360. — PMID 19714924.
- ↑ Moss W. J., Griffin D. E. Measles. (англ.) // Lancet. — 2012. — Vol. 379, no. 9811. — P. 153—164. — DOI:10.1016/S0140-6736(10)62352-5. — PMID 21855993.
- ↑ Measles Fact sheet N°286. who.int (November 2014). Проверено 4 февраля 2015.
- ↑ Приказ Минздрава № 125н от 21 марта 2014 года «Об утверждении национального календаря профилактических прививок и календаря профилактических прививок по эпидемическим показаниям». C изменениями и дополнениями по 16 июня 2016 года (рус.). garant.ru. Проверено 7 декабря 2016.
- ↑ 1 2 3 4 5 6 7 8 9 10 11 12 13 14 15 16 17 (28 August 2009) «Measles vaccines: WHO position paper.». Weekly epidemiological record 84 (35): 349–60. PMID 19714924.
- ↑ Control, Centers for Disease. CDC health information for international travel 2014 the yellow book / Centers for Disease Control, Prevention. — 2014. — P. 250. — ISBN 9780199948505.
- ↑ Корь.. Информационный бюллетень N°286 (рус.). ВОЗ (Март 2016 г.). Проверено 2 мая 2016.
- ↑ http://www.remedium.ru/news/detail.php?ID=74843
Ссылки
На английском языке
На русском языке
Литература
- Корь // Энциклопедический словарь Брокгауза и Ефрона : в 86 т. (82 т. и 4 доп.). — СПб., 1890—1907.
- Доброхотова А. И. Корь и борьба с ней. — М.: Медгиз, 1959. — 160, [20] с. — 20 000 экз. (в пер.)
- Справочник по инфекционным болезням у детей. Под редакцией профессора Л. А. Тришковой, доцента С. А. Богатырёвой. Киев
- Патологическая анатомия болезней плода и ребёнка. А. А. Биркун, В. В. Власюк, П. С. Гуревич, Б. С. Гусман и др.; Под ред. Т. Е. Ивановской, Л. В. Леоновой. Москва Медицина.
- Справочник по дифференциальной диагностике инфекционных болезней. Под редакцией профессора А. Ф. Фролова, профессора Б. Л. Угрюмова, д-ра мед. наук Е. К. Тринус. Киев
- Harrison’s Principles of Internal Medicine 14th edition — Measles (Rubeola) — Anne Gershon.
- Pathologia A.U.TH. Medical School, Thessaloniki Greece. Edition — professor M. Papadimitriou
- Руководство для участкового педиатра. С. Ш. Шамсиев, Н. П. Шабалов, Л. В. Эрман
возбудитель и заражение, симптомы и стадии, диагностика, лечение, профилактика

До начала 20-го века корь была одной из главных инфекций детского возраста и нередко приводила к смертельному исходу или серьезной инвалидности. Ее считали младшей сестрой оспы, которая также бушевала в то время в странах европейского континента.
На сегодняшний день корь – это управляемая инфекция, благодаря введению в практику обязательной вакцинации против ее возбудителя. Она даже считалась полностью побежденной в нашей стране, но в последнее время в связи с участившимися случаями полного отказа родителями от прививок болезнь снова поднимает голову.
Причина и механизм развития болезни
Возбудитель кори – мелкий вирус, малоустойчивый во внешней среде. Он быстро погибает под воздействием солнечных лучей, дезинфицирующих веществ, при нагревании выше 50 градусов С. Дольше всего он сохраняется во влажной среде в прохладную погоду – во взвешенных капельках слюны при температуре +12-15 градусов вирус жизнеспособен в течение нескольких дней. Поэтому во времена широкого распространения кори в популяции всплеск заболеваемости приходился на осень и начало зимы, на сегодняшний день он сместился на конец зимы и начало весны.
Вирус кори живет и размножается в организме больного человека, причем период наибольшей заразительности приходится на последние дни инкубационного периода и первые дни ОРЗ-подобных проявлений болезни. С этим связана сложность с выявлением эпидемиологической цепочки: во время инкубации нет никаких признаков инфекции и понять, от кого произошло заражение практически невозможно. Передача кори происходит воздушно-капельным путем при разговоре, кашле, смехе, чихании. Вероятность заражения увеличивается при тесных контактах и нахождении в одном помещении в течение нескольких дней подряд. Такие условия создаются при посещении ребенком детского сада, проживании в домах-интернатах, детских домах. Поэтому нередки случаи, когда в подобных заведениях годами сохраняется очаг кори.
Входные ворота инфекции – это слизистая оболочка дыхательных путей, через которую вирус попадает в лимфатическую систему. Он способен внедряться в иммунные клетки – лейкоциты и путешествовать с ними по всему организму. В течение инкубационного периода происходит размножение и накопление вируса в них, из-за чего на поверхности клеток появляются чужеродные белки. На их присутствие срабатывают механизмы иммунной защиты, которые разрушают пораженные лейкоциты. Вирусные частицы, выходящие из них попадают в кровь в больших количествах, с чем связано развитие интоксикации – температуры, головной боли, слабости. Они разносятся по различным органам и системам, проникают в нейроны, клетки печени, селезенки, костного мозга.
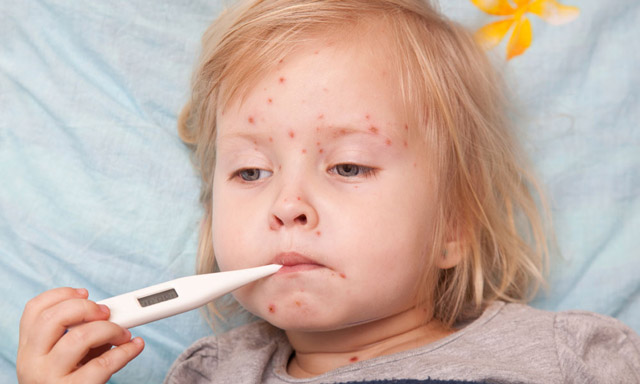
С этого момента начинается катаральный период болезни – воспаляется слизистая оболочка дыхательных путей и пищеварительного тракта. Вирусные частицы преодолевают мозговой барьер и попадают в клетки мозга, где остаются пожизненно в неактивном состоянии. Выход возбудителя в кровь вызывает общую активизацию иммунной системы, что запускает различного рода аллергические реакции. В первую очередь – это местное увеличение сосудистой проницаемости с развитием небольших воспалительных участков в коже, которое проявляется, как сыпь. К 3-5 дню заболевания иммунная система полностью выводит вирус из организма и начинается процесс выздоровления.
Проявления болезни
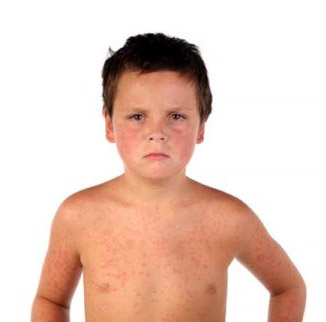 Корь – это циклическая инфекция и в своем цикле она проходит через 4 стадии:
Корь – это циклическая инфекция и в своем цикле она проходит через 4 стадии:
- Инкубационный период – длится до 17 дней, обычно 9-11;
- Катаральный период – длится до 8 дней, в среднем около 4-х;
- Период высыпаний – в среднем начинается с 4-го дня болезни, сменяет собой катаральные явления. Длится в большинстве случаев 3 дня;
- Выздоровление – продолжается до 3-х недель.
Длительность периодов и выраженность симптомов кори зависит от тяжести болезни. Тяжелое течение обычно встречается у взрослых и ослабленных детей, у этой группы больных нередко присоединяются различного рода осложнения (коревой менингит). При легкой или стертой форме кори многие проявления могут отсутствовать вовсе.
Инкубация
Он начинается в момент заражения человека вирусом и протекает обычно без каких-либо симптомов. Если в этот период с профилактической целью был введен иммуноглобулин против кори (при контакте с больным), то он продлевается до 21-28 дней. Вирус активно размножается в организме и выделяется во внешнюю среду в большом количестве, поэтому инфекция незаметно распространяется в коллективе.
Катаральные явления
Болезнь начинается остро: в течение нескольких часов поднимается температура до 38-40 градусов С, появляются выраженная слабость, головная боль, ломота в мышцах. Ребенок становится беспокойным, его раздражает яркий свет, он капризничает и плачет. Появляются признаки воспаления слизистой дыхательных путей – заложенность носа, боли при глотании. Выделения из носа слизистые, кашель сначала сухой, а затем приобретает лающий характер. Поражение голосовых связок приводит к осиплости голоса. В 1-ый день болезни она ничем не отличается от ОРЗ.
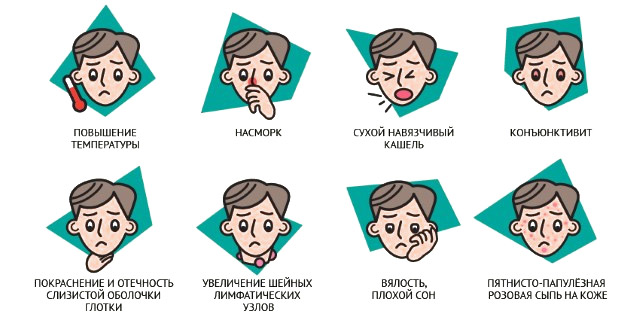
Симптомы кори
В последующие дни воспаление слизистых прогрессирует, в процесс вовлекается конъюнктива глаз с развитием конъюнктивита и веки – возникает блефарит. У больного краснеют глаза, бегут слезы, он не может смотреть на свет – появляется ощущение жжения или песка в глазах, они рефлекторно смыкаются. Если поражена слизистая желудочно-кишечного тракта, то присоединяется диарея: стул жидкий, без слизи или крови, с кусочками непереваренной пищи, цвет его обычный или светлее. Увеличиваются лимфоузлы на затылке, шее – их можно прощупать под кожей в виде упруго-эластических образований округлой формы. Они безболезненны, умеренно подвижные, при значительном увеличении выпирают под кожей и видны при осмотре.
Со 2-3 дня болезни появляется основной отличительный симптом кори – пятна Филатова-Коплика на слизистой оболочке полости рта.
Внешне элементы сыпи похожи на манную крупу: белый бугорок незначительно возвышается над поверхностью слизистой и окружен красным воспалительным венчиком. Они могут сливаться друг с другом, формируя обширные очаги некроза на твердом небе и внутренней стороне щек. Обычно такие пятна обнаруживают поблизости от малых коренных зубов. Описаны случаи обнаружения подобной сыпи при кори в области ануса и преддверия влагалища, что бывает при тяжелом течении болезни. Стертые формы протекают с единичными элементами сыпи или вовсе без них. Одновременно с пятнами Филатова-Коплика на слизистой ротовой полости иногда наблюдается красная пятнистая сыпь.
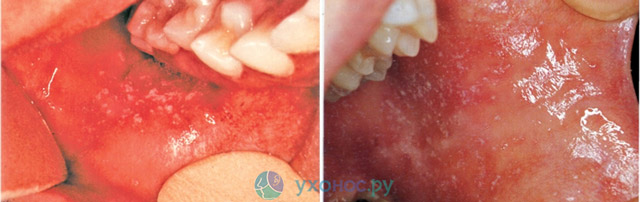
Пятна Филатова-Коплика
К концу периода температура тела у больных снижается или даже приходит в норму, катаральные явления также идут на спад и поэтому возникает ощущение, что началось выздоровление. Однако, это лишь середина пути.
Высыпания
Период обычно начинается с нового подъема температуры и ухудшения общего самочувствия. В течение нескольких часов на коже появляются элементы сыпи: изначально они возвышаются над ее поверхностью в виде небольших уплотнений красного цвета диаметром до 2-х мм, после они «проседают» и немного растекаются – возникает красное пятно. Они сливаются между собой и образуют различные по форме фигуры с неровными краями. При тяжелом течении кори вместе с жидкой частью крови под кожу выходят и ее форменные элементы – сыпь становится петехиальной и выглядит, как небольшие кровоподтеки.
Высыпания имеют четкую стадийность:
- 1-й день – элементы сыпи появляются за ушами и постепенно распространяются на все лицо, шею;
- 2-й день – сыпь захватывает туловище, плечи, ягодицы, бедра;
- 3-й день – высыпания возникают на голенях, стопах, предплечьях и кистях рук.
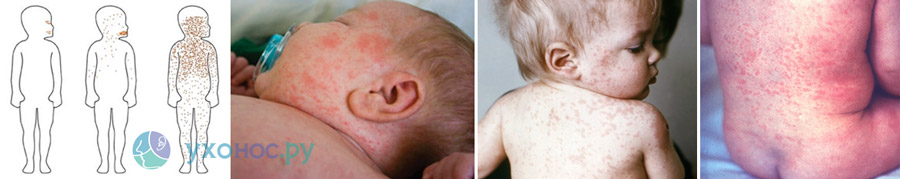
Корь. Динамика высыпания
Получается, что сыпь спускается сверху вниз, причем каждый новый этап высыпаний сопровождается побледнением и уменьшением предыдущих порций. То есть, когда они добираются до конечностей, на лице уже практически нет сыпных элементов. На смену им приходит шелушение и гиперпигментация – пятна, отличающиеся по цвету от нормальной кожи. Окончательно все проявления кори проходят в течение 3-х последующих недель.
Сыпь всегда располагается на неизмененной по цвету коже, может сопровождаться незначительным зудом. Именно характер сыпных элементов и время их появления позволяет отличить корь от иных заболеваний со схожими симптомами. Если в начале высыпаний на слизистой оболочке рта сохраняются пятна Филатова-Коплика, то никаких сомнений в диагнозе не возникает. С исчезновением сыпи снижается температура, улучшается общее состояние больного. В целом при грамотной поддержке медикаментами и правильно организованном уходе корь переносится легко, особенно в детском возрасте.
Мигитированная корь
Такая форма болезни развивается у людей, получивших иммунопрофилактику (иммуноглобулин) после контакта с больным корью. Инкубационный период в таком случае растягивается до месяца, а ОРЗ-подобные симптомы выражены слабо. Сыпь бледная, этапность высыпаний отсутствует. Шелушение на коже практически не выражено, общая длительность болезни сокращается до недели.
Корь у взрослых
Взрослые, как правило, болеют тяжелее, чем дети. Температура у них повышается до 40 градусов С и выше, полностью пропадает аппетит, присоединяются тошнота и рвота. Человеку тяжело двигаться, его беспокоит мучительная головная боль, бессонница, он становится раздражительным и не переносит яркого света. ОРЗ-подобные симптомы кори у взрослых выражены слабее, чем у детей, но сыпь в ротовой полости и на коже обильнее. Пятна Филатова-Коплика имеют тенденцию к слиянию, из-за чего поражают обширные площади слизистой. Они плохо снимаются шпателем, оставляя под собой кровоточащую поверхность.
Осложнения болезни
Болезнь опасна не сама по себе, а возможными осложнениями кори:
 Коревой менингит, менингоэнцефалит – поражение вирусом мозговых оболочек и ткани мозга с развитием воспалительного процесса. Проявляется упорной головной болью, болезненным напряжением мышц шеи, помутнением или потерей сознания, комой. Наиболее тяжело протекает у взрослых.
Коревой менингит, менингоэнцефалит – поражение вирусом мозговых оболочек и ткани мозга с развитием воспалительного процесса. Проявляется упорной головной болью, болезненным напряжением мышц шеи, помутнением или потерей сознания, комой. Наиболее тяжело протекает у взрослых.- Коревая пневмония – сам вирус может вызвать воспаление легких только у ослабленных детей, чаще всего оно появляется при присоединении бактериальной микрофлоры. Больного беспокоит мучительный кашель с обильной мокротой, длительная лихорадка, одышка, боли в грудной клетке при дыхании.
- Стоматит – вирус вызывает некроз участков слизистой оболочки рта с формированием обширных язв, покрытых пленкой от серого до черного цвета. Сильно выраженный некротический процесс может переходить на кожу, подкожно-жировую клетчатку и мышцы лица, что приводит к формированию грубых шрамов и обезображиванию больного.
Вирус кори, который поселился в клетках головного мозга при неблагоприятном стечении обстоятельств (недостаточность питания, переутомление, снижение иммунной защиты) переходит в медленную инфекцию – склерозирующий панэнцефалит. Заболевание проявляется постепенным замещением нервной ткани соединительной с утратой всех функций высшей нервной деятельности (мышления, памяти, внимания, сознания) и параличом. Склерозирующий панэнцефалит неминуемо ведет к тяжелой инвалидности и смерти больных, лечения на сегодняшний день не существует.
Диагностика
Диагноз устанавливает врач-инфекционист или педиатр при осмотре больного, сборе жалоб и эпидемического анамнеза – контакты с больными корью, наличие иных заболевших в том же коллективе или в семье. Благодаря характерной клинике болезни, наличию на слизистой рта пятен Филатова-Коплика диагностика не вызывает затруднений и не требует лабораторного подтверждения.

В сложных случаях (нетипичные симптомы, присоединение других инфекций) выполняют анализ на корь: для этого у больного берут сыворотку крови с интервалом в одну неделю и определяют в ней количество защитных антител. Увеличение их концентрации в 4 и более раз говорит о перенесенной активной инфекции. Такая диагностика имеет ценность для ретроспективного подтверждения диагноза или для определения природы развившихся осложнений.
Изменения в общем анализе крови носят неспецифический характер, который лишь подтверждает наличие вирусной инфекции в организме. Снижается количество лейкоцитов, нейтрофилов, возрастает доля лимфоцитов и ускоряется СОЭ. Иные виды исследований выполняют при появлении осложнений: рентген грудной клетки, УЗИ органов брюшной полости, пункцию спинного мозга и анализ спинномозговой жидкости.
Лечение
Лечение кори неспецифическое, так как действенных противокоревых препаратов не существует. Госпитализация в стационар производится при невозможности изолировать больного от других членов семьи, не привитых и не болевших корью ранее, проживании в домах-интернатах, общежитиях, казармах. В последнее время корь у детей встречается редко, чаще болеют подростки и молодые люди в связи с чем ее выявляют в студенческие годы или во время службы в армии.
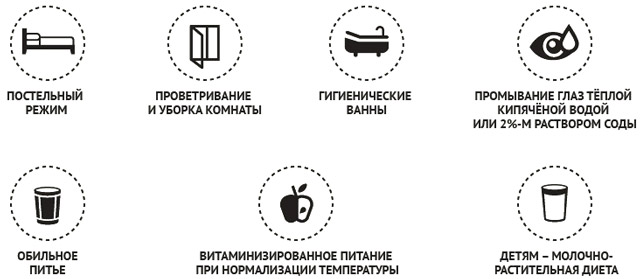
 Лечебные мероприятия включают в себя: щадящий режим, легкоусвояемую гипоаллергенную диету, обильное питье и прием витаминных препаратов. Больного на период катаральных явлений со светобоязнью помещают в тихую комнату, плотно зашторивают окна и включают свет только по необходимости. Жаропонижающие средства используют при подъеме температуры выше 38,5 градусов С и ее плохой переносимости (судороги, помутнение сознания). Следует принимать большое количество теплой жидкости внутрь (морс, некрепкий чай, компот), чтобы ускорить выведение токсинов из крови. Рот полощут местными антисептиками (отваром ромашки, содовым раствором), при выраженном конъюнктивите закапывают в глаза сульфацил натрия 3-4 раза в день.
Лечебные мероприятия включают в себя: щадящий режим, легкоусвояемую гипоаллергенную диету, обильное питье и прием витаминных препаратов. Больного на период катаральных явлений со светобоязнью помещают в тихую комнату, плотно зашторивают окна и включают свет только по необходимости. Жаропонижающие средства используют при подъеме температуры выше 38,5 градусов С и ее плохой переносимости (судороги, помутнение сознания). Следует принимать большое количество теплой жидкости внутрь (морс, некрепкий чай, компот), чтобы ускорить выведение токсинов из крови. Рот полощут местными антисептиками (отваром ромашки, содовым раствором), при выраженном конъюнктивите закапывают в глаза сульфацил натрия 3-4 раза в день.
Тяжелую форму кори и ее осложнения лечат в стационаре. Больному показана антибиотикопрофилактика, так как вирус угнетает иммунитет и способствует присоединению бактериальных осложнений. Внутривенно вводят смесь 5% раствора глюкозы в сочетании с аскорбиновой кислотой, полиглюкин для дезинтоксикации. Проводят пассивную иммунизацию больного – в мышцу вводят защитный иммуноглобулин против кори.
Профилактика и прививка
После перенесенного заболевания формируется пожизненный иммунитет, что было замечено с глубокой древности. Поэтому прививка от кори разработали одной из первых, как только был открыт принцип иммунизации здоровых людей. С 70-х годов прошлого века она являлась обязательной для всех детей, достигших возраста 1-го года и к 90-м годам болезнь была практически ликвидирована на всей территории России.
 Вакцина содержит в себе живой, но ослабленный штамм кори, который не может вызвать развитие заболевания. Однако, вирусные частицы несут на себе все необходимые антигены, чтобы запустить процесс синтеза защитных антител. Повторную вакцинацию проводят в 6 лет. Сформировавшийся иммунитет сохраняется не менее 15-20 лет, после чего можно повторить прививку.
Вакцина содержит в себе живой, но ослабленный штамм кори, который не может вызвать развитие заболевания. Однако, вирусные частицы несут на себе все необходимые антигены, чтобы запустить процесс синтеза защитных антител. Повторную вакцинацию проводят в 6 лет. Сформировавшийся иммунитет сохраняется не менее 15-20 лет, после чего можно повторить прививку.
Неспецифическая профилактика кори включает в себя:
- Изоляцию заболевшего от коллектива;
- Влажную уборку, частое проветривание и кварцевание воздуха в помещении, где был выявлен или находится больной;
- Разобщение контактных детей на 17 дней;
- Детям в возрасте от 3-х месяцев до года после контакта с больным проводят пассивную иммунизацию иммуноглобулином;
- Детям старше 12 месяцев после контакта вводят вакцину, если нет противопоказаний.
Последствия кори весьма серьезны, а единственным способом защиты от заболевания по сей день остается прививка. Поэтому крайне важно вовремя проходить вакцинацию и ревакцинацию, чтобы поддерживать уровень защитных антител на высоком уровне.
Видео: корь в программе “Школа доктора Комаровского”
Мнения, советы и обсуждение:
Корь — Википедия
Корь (лат. Morbilli) — острое инфекционное вирусное заболевание с высоким уровнем восприимчивости (индекс контагиозности приближается к 100 %), которое характеризуется высокой температурой (до 40,5 °C), воспалением слизистых оболочек полости рта и верхних дыхательных путей, конъюнктивитом и характерной пятнисто-папулезной сыпью кожных покровов, общей интоксикацией.
По оценкам Всемирной организации здравоохранения, в мире в 2011 году от кори умерло 158 тысяч человек, большинство из которых дети в возрасте до пяти лет. У 10 % детей с недостаточностью питания и при отсутствии надлежащей медицинской помощи заболевание заканчивается смертельным исходом[1]. В России заболеваемость корью на 2015 год составляет 3,2 случая на 100 000 человек[2].
Этиология
Возбудителем кори является РНК-вирус рода морбилливирусов, семейства парамиксовирусов, имеющий сферическую форму и диаметр 120—230 нм. Вирус состоит из нуклеокапсида — минус-нити РНК, трёх белков и внешней оболочки, образованной матричными белками (поверхностными гликопротеинами) двух типов — один из них гемагглютинин, другой «гантелеобразный» белок.
Вирус малоустойчив во внешней среде, быстро погибает вне человеческого организма от воздействия различных химических и физических факторов (облучение, кипячение, обработка дезинфицирующими средствами).
Есть гипотеза о происхождении вируса кори от вируса чумы крупного рогатого скота во время возникновения животноводства[3].
Несмотря на нестойкость к воздействию внешней среды, известны случаи распространения вируса на значительные расстояния с потоком воздуха по вентиляционной системе — в холодное время года в одном отдельно взятом здании.
Ослабленные штаммы коревого вируса используются для производства живой противокоревой вакцины.
Распространение
Путь передачи инфекции — воздушно-капельный, вирус выделяется во внешнюю среду в большом количестве больным человеком со слизью во время кашля, чихания и т. д.
Источник инфекции — больной корью в любой форме, который заразен для окружающих с последних дней инкубационного периода (последние 2 дня) до 4-го дня высыпаний. С 5-го дня высыпаний больной считается незаразным.
Корью болеют преимущественно дети в возрасте 2—5 лет и значительно реже взрослые, не переболевшие этим заболеванием в детском возрасте. Новорожденные дети имеют колостральный иммунитет, переданный им от матерей, если те переболели корью ранее. Этот иммунитет сохраняется первые 3 месяца жизни. Встречаются случаи врожденной кори при трансплацентарном заражении вирусом плода от больной матери.
После перенесенного заболевания развивается стойкий иммунитет, повторное заболевание корью человека, без сопутствующей патологии иммунной системы, сомнительно, хотя и такие случаи описаны. Большинство случаев кори наблюдаются в зимне-весенний (декабрь-май) период с подъёмом заболеваемости каждые 2—4 года.
В настоящее время в странах, проводящих тотальную вакцинацию против кори, заболевание встречается в виде единичных случаев или мини-эпидемий (например, в 2013 году в Нидерландах[4]).
В 2017 году Роспотребнадзор сообщил о наблюдающемся эпидемическом подъёме заболеваемости корью в Европе. Случаи заболевания выявлены в 14 европейских странах, а общее число пострадавших составляет более 4000 человек.[5]
20 августа 2018 года ВОЗ сообщила о рекордном уровне заболеваемости в Европейском регионе: количество инфицированных за первые шесть месяцев 2018 года составило более 41 тысячи человек, 37 случаев с летальным исходом. Отмечается, что это самый высокий показатель заболеваемости с 2010 года. В Грузии, Греции, Италии, Российской Федерации, Сербии, Украине и Франции зафиксировано более 1000 случаев инфекции[6].
Патогенез и патологическая анатомия
Проникновение вируса в организм человека происходит через слизистую оболочку верхних дыхательных путей и далее с током крови (первичная виремия) вирус попадает в ретикулоэндотелиальную систему (лимфатические узлы) и поражает все виды белых кровяных клеток. С 3-го дня инкубационного периода в лимфоузлах, миндалинах, селезенке можно обнаружить типичные гигантские многоядерные клетки Warthin-Finkeldey с включениями в цитоплазме. После размножения в лимфатических узлах вирус снова попадает в кровь, развивается повторная (вторичная) вирусемия, с которой связано начало клинических проявлений болезни. Вирус кори подавляет деятельность иммунной системы (возможно непосредственное поражение Т-лимфоцитов), происходит снижение иммунитета и, как следствие, развитие тяжелых вторичных, бактериальных осложнений с преимущественной локализацией процессов в органах дыхания. Вирус, возможно, вызывает и временный гиповитаминоз витамина А.
Микроскопическая картина: слизистая дыхательных путей — отёк, полнокровие сосудов, очаги некроза, участки метаплазии эпителия, очаговая лимфогистиоцитарная инфильтрация в подслизистом слое. Ретикулоэндотелиальная система — клетки Warthin-Finkeldey. Кожа — изменения в сосочковом слое дермы в виде отёка, полнокровия сосудов, кровоизлияний с периваскулярной лимфогистиоцитарной инфильтрацией, фокусы некроза в эпидермисе.
Клиническая картина типичной кори
Пятна Бельского—Филатова—Коплика на внутренней поверхности щеки
Инкубационный период 8-14 дней (редко до 17 дней). Острое начало — подъём температуры до 38-40 °C, сухой кашель, насморк, светобоязнь, чихание, осиплость голоса, головная боль, отёк век и покраснение конъюнктивы, гиперемия зева и коревая энантема — красные пятна на твердом и мягком нёбе. На 2-й день болезни на слизистой щек в области моляров появляются мелкие белёсые пятнышки, окруженные узкой красной каймой — пятна Бельского-Филатова-Коплика — патогномоничные для кори. Коревая сыпь (экзантема) появляется на 4-5-й день болезни, сначала на лице, шее, за ушами, на следующий день на туловище и на 3-й день высыпания покрывают разгибательные поверхности рук и ног, включая пальцы. Сыпь состоит из мелких папул, окруженных пятном и склонных к слиянию (в этом её характерное отличие от краснухи, сыпь при которой не сливается).
Обратное развитие элементов сыпи начинается с 4-го дня высыпаний: температура нормализуется, сыпь темнеет, буреет, пигментируется, шелушится (в той же последовательности, что и высыпания). Пигментация сохраняется 1—1,5 недели.
Осложнения
При кори возможны осложнения, связанные с работой центральной нервной системы, дыхательной системы и желудочно-кишечного тракта, среди них: ларингит, круп (стеноз гортани), трахеобронхит, отит, первичная коревая пневмония, вторичная бактериальная пневмония, коревой энцефалит, гепатит, лимфаденит, мезентериальный лимфаденит. Довольно редкое позднее осложнение — подострый склерозирующий панэнцефалит[7].
Атипичная (ослабленная) корь
Наблюдается у привитых детей, детей получавших иммуноглобулин или препараты крови в инкубационный период, протекает легко, стадийность высыпаний нарушена, инкубационный период удлиняется до 21 дня.
Корь у взрослых
Наблюдается у молодых людей, не болевших корью раньше и, как правило, не привитых противокоревой вакциной. Протекает тяжело, часто с коревой пневмонией и бактериальными осложнениями.
Корь у больных иммунодефицитом
Имеет тяжёлое течение, часто заканчивается смертью.
Корь и аллергия
Существуют статистические исследования, показывающие, что корь защищает детей от развития аллергии
[8][9][10]. Другие исследования не находят этого эффекта[11][12][13].
Лабораторные данные
Лимфопения, лейкопения, в случае бактериальных осложнений — лейкоцитоз, нейтрофилез. При коревом энцефалите — повышенное содержание лимфоцитов в спинномозговой жидкости. Через 1—2 дня после высыпаний повышается специфический IgM.
Через 10 дней IgG. Для выявления специфических противокоревых антител используется реакция гемагглютинации. В ранние сроки болезни вирус обнаруживается методом иммунофлюоресценции.
Дифференциальный диагноз (ДД)
Грипп, вирусная инфекция Коксаки, аденовирусная инфекция — при классической кори всегда определяются пятна Бельского-Филатова-Коплика; краснуха, скарлатина, синдром токсического шока, вызванного стафилококком, аллергическая и медикаментозная сыпь, синдром Кавасаки, синдром Стивенса — Джонсона, инфекционный мононуклеоз и другие болезни, о которых необходимо помнить при диагностике кори.
Лечение
Препаратов для специфического лечения кори не разработано.
Симптоматическое лечение включает отхаркивающие, муколитики, противовоспалительные аэрозоли для облегчения воспалительных процессов дыхательных путей.
Чтобы уменьшить лихорадку и боль, можно использовать ибупрофен или парацетамол. Детям, болеющим корью, не рекомендуется принимать аспирин, поскольку, согласно результатам некоторых исследований, аспирин может привести к развитию синдрома Рея[14]. Другие исследователи ставят под сомнение связь между развитием синдрома Рея и применением аспирина при лечении кори[15].
Тем не менее, большинство врачей рекомендуют воздержаться от использования аспирина для лечения кори и других заболеваний, сопровождающихся лихорадкой, у детей в возрасте до 16 лет[16].
Для снятия зуда на коже рекомендуются ежедневные ополаскивания тела и умывания раствором с порошком Деласкин (синтетический танин)[17].
Для промывания глаз во время болезни можно использовать раствор пищевой соды или крепкий чай. При конъюнктивите рекомендуют капли с антибиотиками (левомицитин 0,25 %, альбуцид 20 %).
Ротовую полость можно полоскать, используя настой ромашки, раствор хлоргексидина.
В случае развития пневмонии или других бактериальных осложнений при кори показаны антибиотики, в тяжёлых случаях крупа используются кортикостероиды.
Рибавирин показал[источник не указан 906 дней] свою эффективность in vitro.
Одним из побочных эффектов является дозозависимая гемолитическая анемия, в запущенной форме вызывающая смерть пациента (в связи с чем требуется тотальный контроль показателей крови в процессе лечения)
Всемирная организация здравоохранения рекомендует применение витамина А при лечении кори, с целью уменьшения риска смертности[18][19][20][21].
Профилактика
Ускоренные мероприятия по иммунизации оказали значительное воздействие на снижение смертности от кори. Глобальная смертность от кори снизилась на 73 % — с 548 000 случаев смерти в 2000 году до 145 700 случаев в 2013 году. Для обеспечения иммунитета и предотвращения вспышек болезни рекомендуются две дозы вакцины, так как примерно у 15 % вакцинированных детей после первой дозы иммунитет не вырабатывается[22].
В соответствии с российским национальным календарём прививок, который утверждён приказом Министерства здравоохранения РФ № 125н от 21 марта 2014 г.[23], вакцинация против кори проводится комбинированной живой вакциной от кори, краснухи и паротита одновременно в возрасте 12 месяцев, ревакцинация — в 6 лет.
В соответствии с тем же приказом вакцинация против кори и ревакцинация против кори показана всем детям и взрослым в возрасте от 1 года до 35 лет в том случае, если они не болели, не привиты, привиты однократно против кори или не имеют сведении о прививках против кори. В возрастной категории 36-55 лет при тех же условиях вакцинация от кори показана представителям некоторых профессий.
Вакцина против кори очень эффективна[24]. После введения одной дозы 85 % детей девятимесячного возраста и 95 % детей двенадцатимесячного возраста получают иммунитет[25]. Почти все, у кого не развивается иммунитет после введения первой дозы, приобретают иммунитет после введения второй дозы[24].
При охвате вакцинации в какой-либо местности более 93 % вспышек кори, как правило, больше не происходит, однако они могут вновь начаться при снижении охвата.[24].
Защитное действие вакцины длится много лет[24]. Остается неясным, становится ли она менее эффективной в течение длительного времени[24]. Кроме того, вакцина может защитить от заболевания при введении в течение нескольких дней после заражения[24].
Безопасность
Вакцина, как правило, безопасна, в том числе для пациентов с ВИЧ-инфекцией[24]. Побочные эффекты обычно слабо выражены и быстро проходят[24]. К ним относятся боль в месте инъекции или небольшой жар[24]. Зарегистрирован один случай анафилаксии на примерно сто тысяч вакцинаций[24]. Увеличения случаев синдрома Гийена-Барре, аутизма и воспалительных заболеваний кишечника не выявлено[24].
Лекарственная форма
Вакцина применяется самостоятельно или в комбинации с другими вакцинами, включая вакцину против краснухи, вакцину против паротита и вакцину против ветряной оспы (в составе комбинированных вакцин MMR и MMRV)[24]. Вакцина работает одинаково хорошо во всех лекарственных формах[24]. Всемирная организация здравоохранения рекомендует проведение вакцинации детям в возрасте девяти месяцев в тех регионах, где это заболевание является распространенным, и в возрасте двенадцати месяцев — в тех регионах, где заболевание встречается редко[24]. Это живая вакцина[24]. Вакцина производится в виде порошка, который необходимо смешивать непосредственно перед введением подкожно или внутримышечно[24]. Проверка эффективности вакцины осуществляется по анализу крови[24].
При случае болезни всем непривитым контактным лицам старше 1 года проводится экстренная вакцинопрофилактика, при наличии противопоказаний вводится иммуноглобулин.
С целью создания активного иммунитета проводится плановая вакцинопрофилактика живой коревой вакциной (ЖКВ) в соответствии с календарём прививок, а также детям и взрослым при отсутствии у них противокоревых антител. Комплекс противоэпидемических мероприятий в очаге инфекции включает выявление источника инфекции, контактных, имевших факт безусловного или вероятного общения с больным, для установления границ очага.
Источник инфекции изолируется на весь заразный период (до 4-го дня высыпаний). Бывшие с ним в контакте дети и взрослые, работающие с детьми (за исключением лиц, ранее болевших корью, привитых, серопозитивных с титром противокоревых антител 1:5 и выше), подвергаются разобщению с другими детьми на 17 дней (при введении иммуноглобулина — 21 день).
Экстренная профилактика нормальным иммуноглобулином человека проводится в первые 5 дней после контакта детям от 3 до 12 мес. и беременным.
Желательно дифференцированное серологическое обследование с целью выявления серонегативных лиц с последующей вакцинацией ЖКВ или другими противокоревыми вакцинами.
План ВОЗ по глобальной ликвидации кори
Мероприятия по борьбе с корью, предпринимаемые ВОЗ (массовая вакцинация), привели к снижению глобальной смертности от кори с 2000 по 2014 годы на 79 %, то есть почти в пять раз. К 2015 году планировалось снижение смертности от кори на 95 % (в 20 раз) по сравнению с 2000 годом, а к 2020 полностью ликвидировать корь (а также краснуху) по меньшей мере в пяти регионах ВОЗ[26].
Эксперты ВОЗ отмечают, что причиной сложившейся ситуации стало резкое снижение уровней вакцинации против кори, особенно в маргинальных группах населения в ряде стран Европы.[27]
См. также
Примечания
- ↑ Всемирная организация здравоохранения: Корь. Информационный бюллетень № 286, Февраль 2013 г.
- ↑ Заболеваемость корью в России в 2015 году снизилась почти в шесть раз
- ↑ Марк Реймерс. Новейшие эволюционные изменения в геноме человека. Проверено 8 января 2015.
- ↑ Причиной эпидемии кори в Нидерландах стали религиозные фундаменталисты, Лента.ру (12 сентября 2013). Проверено 28 января 2014.
- ↑ http://www.rospotrebnadzor.ru/about/info/news/news_details.php?ELEMENT_ID=8196
- ↑ В Европейском регионе отмечено рекордно высокое число случаев кори (рус.). www.euro.who.int (20 августа 2018). Проверено 22 августа 2018.
- ↑ RKI (Robert Koch Institut), Sentinel der Arbeitsgemeinschaft Masern (AGM) — aktuelle Ergebnisse, Epidemiologisches Bulletin, 37, 2000, 297
- ↑ Measles and atopy in Guinea-Bissau. [Lancet. 1996] — PubMed — NCBI
- ↑ Frequency of allergic d… [Allergol Immunopathol (Madr). 2006 Jul-Aug] — PubMed — NCBI
- ↑ Allergic disease and atopic sensitization in chil… [Pediatrics. 2009] — PubMed — NCBI
- ↑ Early atopic disease and early childhood immunizatio… [Allergy. 2008] — PubMed — NCBI
- ↑ Acute infections, infection pressure, and a… [Clin Exp Allergy. 2006] — PubMed — NCBI
- ↑ Age at childhood infections and risk of atopy
- ↑ Starko K. M., Ray C. G., Dominguez L. B., Stromberg W. L., Woodall D. F. Reye’s syndrome and salicylate use. (англ.) // Pediatrics. — 1980. — Vol. 66, no. 6. — P. 859—864. — PMID 7454476.
- ↑ Casteels-Van Daele M., Van Geet C., Wouters C., Eggermont E. Reye syndrome revisited: a descriptive term covering a group of heterogeneous disorders. (англ.) // European journal of pediatrics. — 2000. — Vol. 159, no. 9. — P. 641—648. — DOI:10.1007/PL00008399. — PMID 11014461.
- ↑ Schrör K. Aspirin and Reye syndrome: a review of the evidence. (англ.) // Paediatric drugs. — 2007. — Vol. 9, no. 3. — P. 195—204. — DOI:10.2165/00148581-200709030-00008. — PMID 17523700.
- ↑ Fölster-Holst R., Latussek E. Synthetic tannins in dermatology—a therapeutic option in a variety of pediatric dermatoses. (англ.) // Pediatric dermatology. — 2007. — Vol. 24, no. 3. — P. 296—301. — DOI:10.1111/j.1525-1470.2007.00406.x. — PMID 17542884.
- ↑ Strategies for reducing global measles mortality. (фр.) // Releve epidemiologique hebdomadaire / Section d’hygiene du Secretariat de la Societe des Nations = Weekly epidemiological record / Health Section of the Secretariat of the League of Nations. — 2000. — Vol. 75, no 50. — P. 411—416. — PMID 11189704.
- ↑ Huiming Y., Chaomin W., Meng M. Vitamin A for treating measles in children. (англ.) // The Cochrane database of systematic reviews. — 2005. — No. 4. — P. 001479. — DOI:10.1002/14651858.CD001479.pub3. — PMID 16235283.
- ↑ Measles vaccines: WHO position paper. (фр.) // Releve epidemiologique hebdomadaire / Section d’hygiene du Secretariat de la Societe des Nations = Weekly epidemiological record / Health Section of the Secretariat of the League of Nations. — 2009. — Vol. 84, no 35. — P. 349—360. — PMID 19714924.
- ↑ Moss W. J., Griffin D. E. Measles. (англ.) // Lancet. — 2012. — Vol. 379, no. 9811. — P. 153—164. — DOI:10.1016/S0140-6736(10)62352-5. — PMID 21855993.
- ↑ Measles Fact sheet N°286. who.int (November 2014). Проверено 4 февраля 2015.
- ↑ Приказ Минздрава № 125н от 21 марта 2014 года «Об утверждении национального календаря профилактических прививок и календаря профилактических прививок по эпидемическим показаниям». C изменениями и дополнениями по 16 июня 2016 года (рус.). garant.ru. Проверено 7 декабря 2016.
- ↑ 1 2 3 4 5 6 7 8 9 10 11 12 13 14 15 16 17 (28 August 2009) «Measles vaccines: WHO position paper.». Weekly epidemiological record 84 (35): 349–60. PMID 19714924.
- ↑ Control, Centers for Disease. CDC health information for international travel 2014 the yellow book / Centers for Disease Control, Prevention. — 2014. — P. 250. — ISBN 9780199948505.
- ↑ Корь.. Информационный бюллетень N°286 (рус.). ВОЗ (Март 2016 г.). Проверено 2 мая 2016.
- ↑ http://www.remedium.ru/news/detail.php?ID=74843
Ссылки
На английском языке
На русском языке
Литература
- Корь // Энциклопедический словарь Брокгауза и Ефрона : в 86 т. (82 т. и 4 доп.). — СПб., 1890—1907.
- Доброхотова А. И. Корь и борьба с ней. — М.: Медгиз, 1959. — 160, [20] с. — 20 000 экз. (в пер.)
- Справочник по инфекционным болезням у детей. Под редакцией профессора Л. А. Тришковой, доцента С. А. Богатырёвой. Киев
- Патологическая анатомия болезней плода и ребёнка. А. А. Биркун, В. В. Власюк, П. С. Гуревич, Б. С. Гусман и др.; Под ред. Т. Е. Ивановской, Л. В. Леоновой. Москва Медицина.
- Справочник по дифференциальной диагностике инфекционных болезней. Под редакцией профессора А. Ф. Фролова, профессора Б. Л. Угрюмова, д-ра мед. наук Е. К. Тринус. Киев
- Harrison’s Principles of Internal Medicine 14th edition — Measles (Rubeola) — Anne Gershon.
- Pathologia A.U.TH. Medical School, Thessaloniki Greece. Edition — professor M. Papadimitriou
- Руководство для участкового педиатра. С. Ш. Шамсиев, Н. П. Шабалов, Л. В. Эрман
Возбудитель кори — Студопедия
Корь — острое высококонтагиозное заболевание, характеризующееся лихорадкой, катаральными явлениями и сыпью, поражением слизистой оболочкой глаз; встречается, в основном, у детей. Характеристика возбудителя.Вирус кори — это РНК-вирус, относится к сем. Paramyxoviridae, роду Morbillivirus. Выделен в 1954 г. Д. Эндерсом и Т. Пиблзом. Морфология. Имеет круглую форму (120-130 нм), 2 оболочки: капсид (белки) и суперкапсид (углеводы и липиды). Культивирование. Хорошо размножаются в первичных культурах клеток почек человека, обезьян и морских свинок и перевиваемых культурах амниона и опухолей человека. Характерно развитие ЦПД в виде симпластов. В курином эмбрионе и организме новорожденных мышей размножаются только некоторые штаммы. Антигенная структура однородна и стабильна. Сероварианты не обнаружены. Содержат несколько антигенов (сердцевинные и поверхностные). Антигены проявляют гемагглютинирующие свойства. Резистентность в окружающей среде (вне клеток) низкая. Вирус быстро погибает от воздействия света, УФ-лучей, температуры, высыхания. В связи с низкой резистентностью возбудителя дезинфекцию при кори не проводят. Восприимчивость животных. Типичную картину коревой инфекции удается воспроизвести на обезьянах, другие лабораторные животные маловосприимчивы. Эпидемиология заболевания.Источник инфекции — больной человек. В естественных условиях болеет только человек. Больной заразен в последние дни инкубационного периода и в первые дни высыпаний. Механизм передачи — аэрогенный. Путь передачи — воздушно-капельный. Т.к. вирус не стоек в окружающей среде, через 3-ьи лица заболевание не передается. Корь распространена по всему миру. Восприимчивость к кори очень высокая. В основном болеют дети от 2 до 6 лет. Заболевание возникает в виде эпидемий преимущественно в детских коллективах. » Распространение заболевания связано с состоянием коллективного иммунитета. Эпидемии возникают в тех местах, где корь не появлялась в течение некоторого времени. Эпидемия возникает, когда заражается новое поколение восприимчивых детей, они заболевают почти все одновременно, после чего волна заболевания спадает. Т.о. корь быстро возникает и быстро исчезает, что объясняется истощением восприимчивого контингента и небольшой устойчивостью вируса в окружающей среде. В изолированных местностях (на островах Тихого океана), в которых корь по тем или иным причинам отсутствует, Контакт с коревым больным приводит к поголовному заражению всего населения с большим числом летальных исходов. Могут болеть и взрослые. Заболевание чаще регистрируется в конце зимы и весной. Патогенез и клиника.Входные ворота — слизистая оболочка верхних дыхательных путей. Первоначально вирусы размножаются в эпителии верхних отделов дыхательных путей и регионарных лимфоузлах, а затем поступают в кровь. Вирусемия носит кратковременный характер и развивается на 3-5ые сутки инкубационного периода. Вирус распространяется с кровью по организму и фиксируется в клетках ретикулоэндотелиальной системы. Гибель инфицированных клеток приводит к развитию второй волны вирусемии (вторичная вирусемия). Циркуляция вируса в крови обусловливает повреждение стенок сосудов, в результате чего появляется сыпь, отек тканей и некротические изменения в них. Инкубационный период — 8 — 13 дней. Продромальный период протекает по типу острого респираторного заболевания: повышение температуры, катаральные явления, светобоязнь. Затем на слизистых оболочках и коже появляется сыпь, которая распространяется сверху вниз (лицо, шея, туловище, конечности). Сыпь вначале мелкопятнистая, быстро превращается в крупнопятнистую, обильную, местами сливную. Сыпь сильно обезображивает лицо, придавая ему «корявый» вид. С момента появления сыпи температура снижается и самочувствие улучшается. Меньше становится кашель, катаральные явления. Если не присоединяются осложнения, то через несколько дней наступает выздоровление. Заболевание длится 7 — 9 дней. Сыпь исчезает в том же порядке (появляется мелкое отрубевидное шелушение). В не осложненных формах корь имеет легкое течение, но часто связана со вторичной инфекцией, что приводит к развитию осложнений и к высокой смертности. Осложнения: бронхиты, пневмонии, перикардиты, отиты, менингиты, коревые колиты. В редких случаях — острый энцефалит и подострый панэнцефалит — постепенное поражение ЦНС, чаще у детей 5-7 лет, перенесших корь, заканчивающееся смертью. В развитии осложнений большое значение имеет способность вируса кори подавлять активность Т-лимфоцитов и вызывать ослабление иммунных реакций. Иммунитет. После перенесенного заболевания остается прочный, пожизненный иммунитет, обусловленный наличием антител. Сыворотка переболевших людей в течение многих лет способна нейтрализовать вирус кори. Пассивный иммунитет у детей сохраняется 6 мес. Лабораторная диагностика.Исследуемый материал: отделяемое носоглотки, соскобы с кожи из участков сыпи, кровь, моча, в ле сальных случаях — мозговая ткань. Методы диагностики: 1)вирусологический — выделение вируса на культуре клеток с последующей
серологической идентификацией с помощью РИФ, РТГА, РН в культуре клеток; использование ограничено из-за длительности и сложности; 2) серологический — обнаружение нарастания титра антител в «парных» сыворотках в РТГА, РСК, РН; увеличение титра в 4 раза подтверждает диагноз; 3) экспресс — диагностика — обнаружение в материале антигена вируса методом РИФ и обнаружение антител класса Ig М с помощью ИФА.
Лечение и профилактика.Специфическое лечение отсутствует, только симптоматическое.
Спецпрофилактика. Задача врачей — защитить детей от кори или способствовать течению заболевания в легкой форме. Вакцинация детей проводится в возрасте от 10 мес до 8 лет живой аттенуированной коревой вакциной, полученной Смородинцевым и Чумаковым (в РФ штамм Л16). У 95% — 98% детей формируется длительный иммунитет (около 10 лет). В очагах кори ослабленным детям старше 3 мес. вводят противокоревой иммуноглобулин. Пассивный иммунитет сохраняется после этого 1 мес. Заболевание возможно, но оно протекает в легкой форме — митигированная корь (удлинение инкубационного периода, атипичная картина, отсутствие интоксикации). Профилактика кори является обязательной для детей, находившихся в контакте с больным. Своевременно и правильно привитые дети либо совсем не болеют корью, либо переносят ее очень легко.
Корь — Доказательная медицина для всех
Корь
Определение
Корь – острое инфекционное заболевание вирусной этиологии. Возбудителем кори является РНК-содержащий вирус из рода Morbillivirus, семейство Paramyxoviridae. Заболевание отличается высокой контагиозностью (заболевает более 90% контактных). Корь поражает слизистые оболочки полости рта, верхние дыхательные пути, конъюнктивы глаз, сопровождается характерной макуло-папулезной сыпью и высокой лихорадкой.
Эпидемиология и статистика
Корь распространена по всему миру. В довакцинальную эпоху к 15 годам корью переболевало более 90% населения земли. Смертность превышала 2-2,5% В 2000 году по приблизительным оценкам корю переболело от 31 до 40 млн. человек, смертность составила 773 000 – 777 000 человек — т.е., 2,1% заболевших. Высокая заболеваемость и контагиозность делают корь пятой причиной детской смертности.
Учитывая ситуацию с корью в мире, в 2005 году ВОЗ разработала и внедрила глобальную стратегию иммунизацию против кори, целью которой является снижение смертности от этого заболевания на 90% к 2010 году. Было определено 47 “приоритетных” стран, на которых было решено сконцентрировать усилия для достижения заявленных целей. Стратегия глобальной иммунизации включает в себя:
- Охват вакцинацией более 90% населения
- Охват двумя дозами вакцин более 80% населения
- Мероприятия по надзору и расследованию случаев заболеваемости корью
- Клиническое ведение новых случаев заболевания
Перечисленные мероприятия привели к снижению смертности от кори. В абсолютных цифрах смертность от кори в 2008 году оценивается в 164 000 случаев. В докладе ВОЗ в 2010 году заявлено о возможности полной элиминации заболевания.
Эффективность мер по борьбе с корью.
Северная и Южная Америки: ВОЗ поставила цель ликвидировать эндемические очаги кори в данном регионе. Примененные стратегии вакцинации позволили добиться данной цели, последняя вспышка эндемичной кори зарегистрирована в 2002 году. В период времени с 1990 года по 2008 год абсолютное число заболеваний снизилось с 250 000 до 203 в год. Соединенные Штаты Америки: В довакцинальную эпоху число случаев кори колебалось от 500 000 до 4 000 000 в год. В 1963 году после одобрения вакцины против кори заболеваемость неуклонно снижалась; в итоге абсолютное снижение числа случаев болезни достигло 99%. В настоящее время США не являются эндемичными по кори, но вспышки все еще регистрируются. С 2001 по 2010 году зарегистрировано 692 случая кори, 87% случаев связано с эмигрантами. Из 123 случаев кори в 2011 году 91% больных не были вакцинированы. 85% отказов от вакцинации было связано с философско-религиозными причинами.
Европейский регион: ВОЗ ставила целью полную элиминацию заболевания корью к 2010 году, однако, данная цель не была достигнута. Основная причина неудачи – отказ населения от вакцинации; наибольший процент отказов регистрируется в странах центральной и восточной Европы. Если в странах западной Европы основной причиной отказа от вакцинации остаются философско-религиозные воззрения, то в странах Восточной Европы высока активность антипрививочного движения.
Африканский регион: охват прививками в регионе составляет 57-73% населения в период времени с 2001 по 2008 годы, охват второй дозой вакцины 43-46%. Данные показатели привели к снижению заболеваемости на 93%, что в абсолютных цифрах снизило частоту случаев с 492 116 в 2001 году до 32 378 случаев в 2008 году. Основные цели ВОЗ в данном регионе:
- Снижение смертности от кори на 98% в 2012 году относительно 2002 года
- Элиминация заболевания к 2020 году
Тихоокеанский регион: основная цель – элиминация заболевания к 2012 году — затруднена отказами от вакцинации и недостаточной работой органов здравоохранения. Следует заметить что 24 из 37 стран сообщили о фактической ликвидации кори к 2009 году, но в регионе в целом в 2008 году зафиксировано более 140 000 случаев кори.
Восточное средиземноморье: в 1997 году была поставлена цель по элиминации заболевания к 2010 году. В 1980 году фиксировалось более 200 000 случаев кори в год, в 2008 году 12 000 случаев. Смертность в период времени с 2000 по 2007 год снизилась на 75%
Эпидемиология осложнений кори
- Общая частота осложнений — 22,7%
- Диарея — 9,4%
- Средний отит — 6,6%
- Пневмония — 6,5%
- Энцефалит — 0,1%
- Смерть — 0,3%
Частота осложнений кори выше в развивающихся странах и странах с высоким процентом отказов от вакцинации.
Пути передачи кори
Пациент заразен начиная с 7-го дня от контакта и до 5-го дня от момента развития сыпи.
Клиническая картина кори.
Выделяют различные формы течения кори:
- Классическое течение кори у иммунокомпетентных пациентов
- Течение кори у пациентов с недостаточно сформированным иммунитетом против кори
- Течение кори у пациентов, иммунизированных инактивированной вакциной
- Невролгические симптомы и синдромы, сопровождающие развитие острого рассеянного энцефаломиелита и подострого склерозирующего панэнцефалита
- Тяжелое течение коревой инфекции
- Осложнения кори, в том числе вторичные, например — гигантоклеточная пневмония
Периоды и симптомы развития кори. Классическое течение.
Инкубационный период начинается сразу после проникновения вируса через слизистые или конъюктиву. Средняя длительность инкубационного периода 8-10 дней. Вирус размножается в месте проникновения с дальнейшей миграцией по путям лимфооттока и кровотока. В это время фиксируется первый эпизод виремии. Чаще всего инкубационный период бессимптомный, но возможны: лихорадка, появление сыпи, признаки интоксикации. Далее следует второй эпизод виремии, который является началов продормального периода. Продормальный период начинается с общеклинической симптоматики: лихорадка, интоксикация, потеря аппетита, конъюктевит, кашель, насморк. Тяжесть конъюктивита вариабельна, может сопровождаться слезотечением и светобоязнью. Респираторные симптомы обсуловлены поражением вирусом слизистых оболочек верхних дыхательных путей. Лихорадка не имеет как либо специфики и может варьировать от субфибрилитета до высокой лихорадки. Длительность продромы обычно 2-3 дня, но фиксировались случаи с длительностью продормального периода до 8 дней. В этот период формуруются энантемы на слизистых известные как пятна Бельского – Филатова – Коплика. Классическое описания пятен – кристаллы соли на красном фоне. При подозрении на корь следует внимательно искать данные пятна, потому что они считаются патогмоничными для данной болезни. Следует помнить, что отсутствие данных элементов не исключает коревую инфекцию. В течение 24-72 часов пятна могут увеличиваться и сливаться. В особотяжелых формах возможно развитие лимфоаденопатии, гепато- и спленомегалии. Период экзантем. Основным проявлением кори является макулупапулярная сыпь, которая вначале появляется на лице, далее спускается ниже на шею, туловище, конечности. Ладони и подошвы ног поражаются редко. Сыпь может приобретать петехиальный и даже гемморрагический характер. С течением времени элементы сыпи могут сливаться. Степень слияния элементов коррелирует с тяжестью заболевания. Распространение сыпи от лица и далее каудально является харктерным, но не патогмоничным для кори. С момента появления экзантем пятна Бельского – Филатова – Коплика могут начать шелушиться. Другие симптомы, хараетерные для экзантематозной фазы, включают в себя утяжеление респираторых симптомов, включая фарингит и высокую лихорадку с максимумом в течение 2-3х дней. Обычно, в течение 48 часов от момента развития сыпи начинается клиническое улучшение. Данный период длится 6-7 дней.
Выздоровление и иммунитет. После клинического улучшения наступает выздоровление. В течение одной-двух недель может сохранятся кашель. Возникновение лихорадки позже четвертого дня от развития сыпи может быть следствием вторичной бактериальной инфекции.
После перенесенной кори формируется стойкий, пожизненный иммунитет. Следует знать, что фиксировались случае повторной коревой инфекции. После перенесенной коревой инфекции может наблюдаться период иммунносупрессии.
Другие клинические формы кори
Стертая форма у лиц с несформировавшимся или неполным противокоревым иммунитетом. Течение заболевания похоже на классическое, но значительно мягче. Обычно наблюдается при иммунитете, полученном транслацентарно, или в результате переливания крови от иммунизированного донора.
Атипичное течение коревой инфекции наблюдается у пациентов, получивших иммунизацию инактивированной вакциной, полученной из диких штаммов вируса кори, но описаны случаи развития атипичной кори у пациентов, получивших живую ослабленную вакцину. Для атипичной кори характерен сухой кашель, головная боль в течение 7-14 дней, лихорадка, боль в груди. Сыпь развивается на 2-3 дня позже обычного и начинается с конечностей, затем переходит на туловище и лицо. Часто поражаются ладони и подошвы стоп. Подобная эволюция сыпи и ее атипичность может создать трудности в постановке диагноза. Атипичное течение кори обычно характеризуется тяжелым течением и частым развитием осложнений.
Дифференциальный диагноз атипичной кори включает в себя
Ветряную оспу, микоплазменную пневмонию, пятнистую лихорадку Скалистых гор, скарлатину, менингококкемию, болезнь Шенлейна-Геноха, токсический шок.
Дифференциальный диагноз
Диффдиагностика включает в себя как банальные детские инфекции (ОРВИ, грипп) так и следующие заболевания
Диагностика
В общем анализе крови выявляется лейкопения, тромбоцитопения. При рентгенографии легких может быть выявлен интерстициальный пневмонит.
Осложнения кори
Частота осложнений указана в разделе «эпидемиология кори». Следует знать, что частота осложнений выше в развививающихся странах и в популяции с низким охватом вакцинации. Летальность при кори ассоциируется с бронхо-легочными осложнениями и энцефалитом.
ЛОР оргны
Средний отит развивается в 5-10% случаев.
Осложнения связанные с поражением органов дыхания наиболее часто наблюдаются у пациентов младше 5 лет и старше 20 лет. Развиваются:
Пренесеная коревая инфекция может приводить к формированию бронхоэктазов. Вторичная бактериальная инфекция дыхательных путей наблюдается в 5% случаев.
Центральная нервная система.
Энцефалит разивается у 1 из 1000 болеющих корью обычно в сроки до двух недель от развития экзантем. В 60% случаев энцефалита наступает выздаровление. В 25% случаев сохраняется невралгический дефицит, 15% случаев заканчиваются летальным исходом.
Острый рассеянный энцефаломиелит – демиелинизируещее заболевание, развивающееся в течение двух недель от появления экзантем. Для данного заболевания характерны следующие симптомы: лихорадка, головная боль, ригидность затылочных мышц, судороги, спутанность сознания, сонливость, кома, атаксия, миоклонус, хореаотеатоз, параплегии, квадриплегии, потеря чувствительности, непроизвольные мочеиспускания и дефекация, боли в спине. Летальность при остром рассеянном энцефаломиелите колеблется в пределах 10-20%. Подострый склерозирующий панэнцефалит – фатальное дегенеративное заболевание нервной системы, развивающееся через 7-10 лет после перенесенной кори. Встречаемость данного осложнения от 0,06 до 8,5 случаев на 1 000 000 переболевших корью. Вакцинация существенно снижает риск развития данного осложнения. Выделяют четыре этапа развития подострого склерозирующего панэнцефалита:
- I этап – неспецифические невралгические и психические отклонения, вялость, трудности в обучении, необычное и необъяснимое поведение. Длительность данного этапа от нескольких недель до нескольких лет
- II этап – характеризуется наличием миоклонуса, усугублением умственной отсталости, сенсорной болезнью. В развитии данного этапа учащается миоклонус, в итоге, судороги возникают с частотой каждые 5-10 секунд. Длительность данного периода от 3 до 12 месяцев.
- III и IV этапы – дальнейшее ухудшение неврологической симптоматики, миоклонус уже отсутствует, развивается вегетативное состояние. Смерть в основном наступает на IV этапе, но может случится в любое время.
Скорость прогрессирования данного заболевания и выраженность симптомов варьирует в широких пределах.
Другие невролгические осложнения включают острую корь-индуцированную энцефалопатию. Данное осложнение ассоциируется только с сопутствующей ВИЧ инфекцией.
Органы зрения: кератит, приводящий к слепоте, изъязвление роговицы
Лечение кори
Специфического лечения не существует. Используется три варианта терапии с различной эффективностью:
- Иммуноглобулин
- Витамин А
- Рибавирин
Внутримышечное введение сывороточного иммуноглобулина может предотвратить заболевание или снизить его тяжесть, если препарат использовался в течение 6 дней от контакта с корью. Использование иммуноглобулина показано:
- Не вакцинированным пациентам с иммунодефицитами
- Беременным женщинам
- Детям до года
- Ранее вакцинированным пациентам с иммунодефицитом
Дозировка: 0,25 мл на килограмм веса, максимальная доза 15 мл. Пациентам с иммунодефицитом назначается в дозе 0,5 мл на килограмм веса с максимальной дозой 15 мл. Вакцинация после использования иммуноглобулина проводится не ранее, чем через три месяца после введения препарата, при условии что пациент старше 15 месяцев и нет иных противопоказаний.
У пациентов, не входящих в перечисленные группы, предпочтительной тактикой действий является введение живой вакцины в течение 72 часов от контакта с больным корью.
Использование иммуноглобулина не показано для контроля над эпидемиями кори.
Витамин А. Использование витамина А в лечении кори предложено в 1932 году. Механизм терапевтического эффекта использования витамина А неизвестен.
Во втором рандомизированном исследовании изучались 189 детей с различными осложнениями кори, в том числе:
- Пневмония
- Диарея
- Круп
Эффективность витамина А показана в сроках лечения пневмонии (189 детей, режим дозирования тот же, Южная Африка) – 6 дней против 12 в контрольной группе, диареи – 5 дней против 8. Частота развития крупа в грппе принимающей витамин А была ниже, 13 случаев против 27. Длительность госпитализации была так же ниже в экспериментальной группе – 10 дней против 14, смертность 2 случая против 10. Следует заметить, что в данных исследованиях у 143 из 156 инфицированных детей был выявлен низкий уровень ретинола в крови.
ВОЗ рекомендует назначение витамина А в дозе 100 000 – 200 000 МЕ перорально всем детям в регионах с подтвержденным дефицитом витамина А или в регионах где смертность от кори превышает 1%. Заметим, что рекомендованные дозы ниже тех, что были использованы в упомянутых исследованиях.
Использования витамина А так же исследовалось в развитых странах. Американская педиатрическая академия рекомендует использовать витамин А в развитых странах в следующих случаях:
- Дети в возрасте от 6 месяцев до 12 лет госпитализированных с осложненной корью (пневмония, диарея, круп)
- Дети старше 6 месяцев имеющие один из следующих факторов риска: иммунодефицит, подтвержденный гиповитаминоз А, состояния связанные с нарушением всасывания из кишечника, пациенты с пониженным питанием, пациенты из регионов с высокой смертностью от кори.
Рекомендованный режим дозирования:
- Дети от 6 до 12 месяцев 100 000 МЕ однократно
- Дети старше 12 месяцев 200 000 МЕ однократно
- Дети с подтвержденным дефицитом витамина А повторное введение препарат на 2й и 28й день.
Рибавирин продемонстрировал эффективность против вируса кори in vitro, но исследований, демонстрирующих эффективность данного препарата in vivo, не получено.
В одной серии случаев трое ВИЧ инфицированных детей получили рибавирин. Двое выжили в раннем периоде болезни, но в течение трех месяцев зафиксирован летальный исход.
В другой серии случаев сообщается о 5 благоприятных исходах из 6 у взрослых с тяжелой коревой пневмонией. Выжившие получали препарат в течение 2х дней начиная с 5го дня болезни. В неблагоприятном случае пациент получил препарат на 22 день болезни.
Корь — знания для студентов-медиков и врачей
Корь (Rubeola) — очень заразное заболевание, вызываемое парамиксовирусом. Существует две фазы болезни: катаральная (продромальная) стадия и стадия экзантемы. Катаральная стадия характеризуется повышением температуры тела с конъюнктивитом, насморком, кашлем и патогномоничными пятнами Коплика на слизистой оболочке рта. Следующей фазой является внезапное развитие высокой температуры, недомогания и экзантемы. Стадия экзантемы обычно характеризуется эритематозной пятнисто-папулезной сыпью, которая возникает за ушами и распространяется на остальную часть тела к ступням.Инфекция обычно проходит самостоятельно и сопровождается пожизненным иммунитетом. Ведение болезни включает добавление витамина А, симптоматическое лечение и возможную постконтактную профилактику (ПКП). Корь вызывает временную иммуносупрессию и может привести к серьезным осложнениям, таким как энцефалит, отит или пневмония. Редким, но смертельным поздним осложнением кори является подострый склерозирующий панэнцефалит (SSPE), который также может поражать иммунокомпетентных людей. Вакцинация против кори (активная иммунизация) проводится в сочетании с вакциной против паротита и краснухи (MMR); первая доза рекомендуется в возрасте от 12 до 15 месяцев, а вторая доза — в возрасте от 4 до 6 лет или, по крайней мере, через 28 дней после первой дозы.Прогноз хороший в неосложненных случаях; новорожденные и пациенты с ослабленным иммунитетом чаще страдают от тяжелых осложнений.
.
Паспортов безопасности патогенов: инфекционные вещества — вирус кори
ПАСПОРТ БЕЗОПАСНОСТИ ОТ ПАТОГЕНОВ — ИНФЕКЦИОННЫЕ ВЕЩЕСТВА
РАЗДЕЛ I — ИНФЕКЦИОННЫЙ АГЕНТ
НАЗВАНИЕ : Вирус кори
СИНОНИМ ИЛИ ПЕРЕКРЕСТНАЯ ССЫЛКА : MV , корь, морбиллы, рубеола, пневмония, корь, энцефалит с тельцами включения, энцефаломиелит, атипичная корь, подострый склерозирующий панэнцефалит, красная корь, корь 5 или 10 дней 15, тяжелая корь, корь 5 или 10 дней 15, тяжелая корь . Сноска 3 .
ХАРАКТЕРИСТИКИ : Вирус кори представляет собой одноцепочечный вирус с РНК отрицательного смысла, который принадлежит к роду morbillivirus семейства Paramyxoviridae Footnote 1 . Он представляет собой спиральный нуклеокапсид диаметром 100–300 нм, окруженный оболочкой. Оболочка выстлана матриксными белками и несет трансменбранный гемаглютинин и слитые гликопротеины, которые являются факторами вирулентности.
РАЗДЕЛ II — ИДЕНТИФИКАЦИЯ ОПАСНОСТИ
ПАТОГЕННОСТЬ / ТОКСИЧНОСТЬ : Вирус кори может вызывать корь, системную инфекцию, начинающуюся с респираторного эпителия носоглотки. Footnote 3 Footnote 4 .Корь может привести к тяжелым осложнениям и смерти. После инкубационного периода в течение 8–12 дней в течение 24 часов развиваются лихорадка (примерно 38,3 ° C) и недомогание. Footnote 3 . Эти симптомы сопровождаются кашлем, насморком (воспалением слизистой оболочки носа) и конъюнктивитом. Через 2-3 дня кашля, насморка и конъюнктивита появляются пятна Коплика (белые и зернистые высыпания на боковой слизистой оболочке щеки). На четвертые сутки появляется макропапулезная сыпь на голове и шее, за ушами.Затем сыпь распространяется на остальную часть тела и сохраняется в течение 3-5 дней, прежде чем исчезнет. Footnote 2 . Другие симптомы включают анорексию и одышку. Footnote 5 . Субъективное улучшение может начаться через 2–4 дня после появления сыпи. Footnote 3 . Младенцы, беременные женщины, пациенты с ослабленным иммунитетом и пациенты с недостаточным питанием подвержены большему риску развития осложнений и имеют более тяжелые заболевания. Footnote 3 Footnote 4 . Исторически сложилось так, что у мужчин уровень смертности выше, чем у женщин, но эта разница имеет тенденцию к уменьшению с модернизацией здравоохранения в западных странах.Общие осложнения включают бактериальную суперинфекцию, которая приводит к отиту (инфекция среднего уха), бронхиту, крупу и пневмонии (3,5–50% случаев), лимфаденопатии, диарее и энцефалиту (1 случай из 1000). Footnote 3 . Пневмония — основная причина смертности. Энцефалит может привести к коме и повреждению мозга (25%) или смерти (15%). К более редким осложнениям относятся тромбоцитопеническая пурпура, миокардит, подострый склерозирующий панэнцефалит, боли в животе и острый аппендицит.Во время беременности корь увеличивает риск самопроизвольного аборта и преждевременных родов. В промышленно развитых странах уровень смертности составляет 1-2 случая на 1000 случаев Footnote 4 , тогда как в развивающихся странах он составляет 15-25% Footnote 2 . У людей, вакцинированных убитой вакциной (использовавшейся между 1963 и 1968 годами и от которых отказались, поскольку защита была слишком короткой) или которые получали иммуноглобулин в качестве профилактической меры через 6 дней после заражения, может развиться атипичная корь Footnote 4 .У них может быть повышенная температура, заметная сыпь (часто с петехиями) на конечностях и повышенный риск развития пневмонии.
ЭПИДЕМИОЛОГИЯ : До внедрения вакцины в 1963 году в Соединенных Штатах, по оценкам, 130 миллионов случаев заболевания и 7-8 миллионов смертей были вызваны корью, а 95-98% детей были инфицированы. Footnote 4 Footnote 6 . Эндемичная в крупных городах корь становилась эпидемией каждые 2–3 года, в основном в конце зимы и ранней весной, и волнами распространялась на небольшие города и сельские районы, где она была более серьезной. Footnote 1 Footnote 7 .Смертность снизилась в первой половине двадцатого века из-за улучшения качества жизни. В 1960-х годах внедрение вакцины позволило значительно снизить заболеваемость и смертность от кори. Возрождение болезни в 1989–1991 гг. Было связано с низким охватом вакцинацией определенных групп населения в промышленно развитых странах. Footnote 4 . Корь считается ликвидированной в Северной и Южной Америке и Европе, однако время от времени случаются вспышки из-за завозных случаев заболевания и невакцинированного населения. Footnote 6 .Корь по-прежнему является распространенным заболеванием в развивающихся странах. Footnote 1 .
ДИАПАЗОН ХОЗЯЙСТВ : люди являются основным хозяином, но приматы, кроме человека, также могут быть хозяином, а корь представляет собой угрозу их сохранению. Footnote 6 Footnote 8 .
ИНФЕКЦИОННАЯ ДОЗА : 0,2 единицы в виде интраназального спрея Сноска 9 .
СПОСОБ ПЕРЕДАЧИ : Корь может передаваться воздушно-капельным путем и при прямом контакте с выделениями из носа и горла инфицированного человека Сноска 7 Сноска 8 .Прямой контакт является основным способом передачи, а воздушно-капельный и непрямой контакт — менее распространенные способы передачи.
ПЕРИОД ИНКУБАЦИИ : 8-12 дней Сноска 3 .
ИНФОРМАЦИОННАЯ ИНФОРМАЦИЯ : Корь — высокоинфекционное заболевание Footnote 3 . Пациенты заразны с момента появления продомальных симптомов до 2-4 дней после появления сыпи, но перед появлением сыпи инфекционная способность выше.
РАЗДЕЛ III — РАСПРОСТРАНЕНИЕ
РЕЗЕРВУАР : Единственным известным резервуаром является человек. Footnote 4 Footnote 6 .Даже если могут быть инфицированы нечеловеческие приматы, общая популяция, по оценкам, слишком мала для поддержания передачи. Footnote 10 .
ЗОНОЗ : Неизвестно. Footnote 11 , но люди могут передавать болезнь нечеловеческим приматам.
ВЕКТОРОВ : Нет.
РАЗДЕЛ IV — УСТОЙЧИВОСТЬ И ЖЕСТКОСТЬ
ЛЕКАРСТВЕННАЯ УСТОЙЧИВОСТЬ : Сообщается, что вирус кори чувствителен к рибавирину, но в настоящее время он не одобрен для терапевтического использования против кори. Footnote 12 .
УСТОЙЧИВОСТЬ К ДЕЗИНФЕКЦИОННЫМ СРЕДСТВАМ : MV чувствителен к повидон-йоду, формальдегиду, 1% гипохлориту натрия, 70% этанолу, глутаровому альдегиду, фенольным дезинфицирующим средствам, надуксусной кислоте, перекиси водорода.
ФИЗИЧЕСКАЯ НЕАКТИВАЦИЯ : Тепло (30 мин при 56 ° C), УФ свет , кислый pH и трипсин Сноска 7 Сноска 10 , Сноска 16 .
ВЫЖИВАНИЕ ВНЕ ХОЗЯЙСТВА : Агент может выживать менее 2 часов на поверхностях или объектах. Footnote 7 .Капли из дыхательных путей могут оставаться инфекционными в течение не менее 1 часа в закрытом пространстве. Footnote 17 .
РАЗДЕЛ V — ПЕРВАЯ ПОМОЩЬ / МЕДИЦИНСКАЯ
НАДЗОР : Монитор симптомов, микробиологические и серологические тесты на вирус кори или антитела против кори Сноска 3 .
ПЕРВАЯ ПОМОЩЬ / ЛЕЧЕНИЕ : В настоящее время не существует другого лечения кори, кроме поддерживающей терапии. В случае недоедания или дефицита витамина A может быть назначен витамин A, чтобы избежать осложнений. Footnote 12 .
ИММУНИЗАЦИЯ : Существует трехвалентная вакцина, использующая живой ослабленный вирус кори, эпидемического паротита и краснухи ( MMR ), но эта вакцина требует постоянного холода для хранения и транспортировки, что является проблемой в развивающихся странах. Footnote 3 Сноска 10 Сноска 21 . Первая доза вводится в первый год, а вторая — в начале обучения (в возрасте 4-6 лет), чтобы обеспечить полное покрытие. Footnote 6 Footnote 21 . В Канаде вакцинация также рекомендуется всем людям, родившимся после 1957 года, поскольку убитая вакцина первого поколения была слабо иммуногенной.До 1957 года большинство людей заразились корью и считаются невосприимчивыми. Беременным женщинам не следует принимать MMR Footnote 3 Footnote 21 .
PROPHYLAXIS : Иммунизация живой вирусной вакциной может проводиться в течение 72 часов после контакта для предотвращения кори у непривитых лиц. Пассивная иммунизация противокоревым иммуноглобулином (0,25 мл / кг, максимум 15 мл) между 72 часами и 6 днями после заражения или лицам, которым противопоказана вакцина против кори, может быть проведена для предотвращения или уменьшения тяжести кори Footnote 3 .
РАЗДЕЛ VI — ЛАБОРАТОРНАЯ ОПАСНОСТЬ
ИНФЕКЦИИ, ПРИОБРЕТЕННЫЕ В ЛАБОРАТОРИИ : Один случай лабораторной инфекции до 1974 г. Сноска 11 .
ИСТОЧНИКИ / ОБРАЗЦЫ : MV можно выделить из мочи, конъюнктивы, носоглотки и крови Footnote 18 .
ОСНОВНЫЕ ОПАСНОСТИ : Брызги, случайная парентеральная инокуляция и попадание капель на слизистую оболочку могут вызвать лабораторную инфекцию. Footnote 13Footnote 21 .
ОСОБЫЕ ОПАСНОСТИ : Нет.
РАЗДЕЛ VII — КОНТРОЛЬ ВОЗДЕЙСТВИЯ / ЛИЧНАЯ ЗАЩИТА
КЛАССИФИКАЦИЯ ГРУПП РИСКА : Группа риска 2 Сноска 19 .
ТРЕБОВАНИЯ К СРЕДЕ : Помещения, оборудование и операционные методы уровня 2 для работы с инфекционными или потенциально инфекционными материалами, животными или культурами.
ЗАЩИТНАЯ ОДЕЖДА : Лабораторный халат. Перчатки при неизбежном прямом контакте кожи с инфицированными материалами или животными.Защитные очки должны использоваться там, где существует известный или потенциальный риск воздействия брызг. Footnote 20 .
ДРУГИЕ МЕРЫ ПРЕДОСТОРОЖНОСТИ : Все процедуры, при которых могут образовываться аэрозоли или связанные с высокими концентрациями или большими объемами, следует проводить в шкафу биологической безопасности ( BSC ). Использование игл, шприцев и других острых предметов должно быть строго ограничено. Дополнительные меры предосторожности следует учитывать при работе с животными или крупномасштабной деятельности. Footnote 20 .
РАЗДЕЛ VIII — ОБРАЩЕНИЕ И ХРАНЕНИЕ
РАЗЛИВЫ: Дайте аэрозолям осесть и, надев защитную одежду, аккуратно накройте разлив бумажными полотенцами и нанесите соответствующее дезинфицирующее средство, начиная с периметра и двигаясь к центру. Перед очисткой дайте достаточно времени для контакта.
УТИЛИЗАЦИЯ : Обеззараживайте все отходы, которые содержат инфекционные организмы или контактировали с ними, с помощью автоклавирования, химической дезинфекции, гамма-облучения или сжигания перед утилизацией.
ХРАНЕНИЕ : Инфекционный агент должен храниться в герметичных контейнерах, которые имеют соответствующую маркировку.
РАЗДЕЛ IX — НОРМАТИВНАЯ И ДРУГАЯ ИНФОРМАЦИЯ
НОРМАТИВНАЯ ИНФОРМАЦИЯ: Импорт, транспортировка и использование патогенных микроорганизмов в Канаде регулируется многими регулирующими органами, включая Агентство общественного здравоохранения Канады, Министерство здравоохранения Канады, Канадское агентство по инспекции пищевых продуктов, Министерство окружающей среды Канады и Министерство транспорта Канады. Пользователи несут ответственность за соблюдение всех соответствующих законов, правил, руководств и стандартов.
ОБНОВЛЕНО : сентябрь 2011 г.
ПОДГОТОВЛЕНО : Управление по регулированию патогенов, Агентство общественного здравоохранения Канады.
Хотя информация, мнения и рекомендации, содержащиеся в этом Паспорте безопасности патогенов, собраны из источников, которые считаются надежными, мы не несем ответственности за точность, достаточность или надежность, а также за любые потери или травмы, возникшие в результате использования информации. Часто обнаруживаются новые опасности, и эта информация может быть не полностью актуальной.
Авторские права ©
Агентство общественного здравоохранения Канады, 2011 г.
Канада
.
какой возбудитель вызывает корь | Ответы врачей
Самые популярные ответы врачей, основанные на вашем поиске:
Женщина спросила:
45 лет опыта Педиатрия
Вирус кори: Это не имеет ничего общего с бактериями. Это вирус кори, член семейства paramyxoviridae. Человек — единственный известный носитель / хозяин. Это может быть … Подробнее
46-летний участник спросил:
22 года опыта Педиатрия
Неспецифично: немецкая корь (краснуха) у взрослых и детей старшего возраста обычно является самоограничивающимся заболеванием, характеризующимся «гриппом» -подобные симптомы (т.S. Лихорадка, кашель, … Подробнее
49-летний участник спросил:
24 года опыта Психиатрия
Вакцинация: от гриппа и гриппа; корь не должна влиять на эффективность оральных контрацептивов.
55-летний участник спросил:
45 лет опыта Педиатрия
Вирус кори: Это не имеет ничего общего с бактериями. Это вирус кори, член семейства paramyxoviridae. Человек — единственный известный носитель / хозяин. Это может быть … Подробнее
31-летний участник спросил:
.
Что такое патоген? 4 типа и пути распространения болезни
Патоген — это организм, вызывающий болезнь.
Естественно, ваше тело полно микробов. Однако эти микробы вызывают проблему только в том случае, если ваша иммунная система ослаблена или им удается проникнуть в обычно стерильную часть вашего тела.
Патогены разные и могут вызывать заболевание при попадании в организм.
Все, что патогену необходимо для процветания и выживания, — это хозяин. Как только патоген обосновывается в организме хозяина, ему удается избежать иммунных реакций организма и использовать ресурсы организма для репликации перед тем, как выйти и распространиться на нового хозяина.
Патогены могут передаваться несколькими путями в зависимости от типа. Они могут распространяться при контакте с кожей, жидкостями организма, частицами в воздухе, контакте с фекалиями и прикосновением к поверхности, к которой прикасается инфицированный человек.
Существуют разные типы патогенов, но мы сосредоточимся на четырех наиболее распространенных типах: вирусах, бактериях, грибах и паразитах.
Вирусы
Вирусы состоят из фрагмента генетического кода, такого как ДНК или РНК, и защищены белковой оболочкой.После заражения вирусы проникают в клетки-хозяева вашего тела. Затем они используют компоненты клетки-хозяина для репликации, производя больше вирусов.
После завершения цикла репликации эти новые вирусы высвобождаются из клетки-хозяина. Обычно это повреждает или уничтожает инфицированные клетки.
Некоторые вирусы могут какое-то время бездействовать, прежде чем снова размножаться. Когда это происходит, кажется, что человек излечился от вирусной инфекции, но снова заболевает.
Антибиотики не убивают вирусы и поэтому неэффективны при лечении вирусных инфекций.Иногда можно использовать противовирусные препараты, в зависимости от вируса.
Бактерии
Бактерии — это микроорганизмы, состоящие из одной клетки. Они очень разнообразны, имеют множество форм и особенностей и способны жить практически в любой среде, в том числе внутри и на вашем теле. Не все бактерии вызывают инфекции. Те, что могут, называются патогенными бактериями.
Ваше тело может быть более подвержено бактериальным инфекциям, когда ваша иммунная система подвергается опасности из-за вируса.Болезненное состояние, вызванное вирусом, позволяет нормально безвредным бактериям становиться патогенными.
Антибиотики используются для лечения бактериальных инфекций. Некоторые штаммы бактерий стали устойчивыми к антибиотикам, что затрудняет их лечение. По данным Всемирной организации здравоохранения (ВОЗ), это может произойти естественным путем, но также и из-за чрезмерного использования антибиотиков.
Грибы
На Земле существуют миллионы различных видов грибов. Известно, что около 300 человек вызывают болезни.Грибы можно найти практически повсюду в окружающей среде, в том числе в помещении, на открытом воздухе и на коже человека. Они вызывают инфекцию, когда разрастаются.
Клетки грибов содержат ядро и другие компоненты, защищенные мембраной и толстой клеточной стенкой. Их структура может затруднить убийство.
Некоторые новые штаммы грибковых инфекций, такие как Candida aurus, оказались особенно опасными, что побудило их провести дополнительные исследования грибковых инфекций.
Паразиты
Паразиты — это организмы, которые ведут себя как крошечные животные, живут внутри или на хозяине и питаются от хозяина или за счет него.Хотя паразитарные инфекции чаще встречаются в тропических и субтропических регионах, они могут возникать где угодно.
Три основных типа паразитов могут вызывать заболевания у человека. К ним относятся:
- простейших, которые представляют собой одноклеточные организмы, которые могут жить и размножаться в вашем теле
- гельминтов, которые представляют собой более крупные многоклеточные организмы, которые могут жить внутри или вне вашего тела и обычно известны как черви
- эктопаразиты, которые представляют собой многоклеточные организмы, которые живут или питаются вашей кожей, включая некоторых насекомых, таких как клещи и комары
Они могут распространяться несколькими путями, в том числе через загрязненную почву, воду, пищу и кровь. как при половом контакте, так и при укусах насекомых.
.

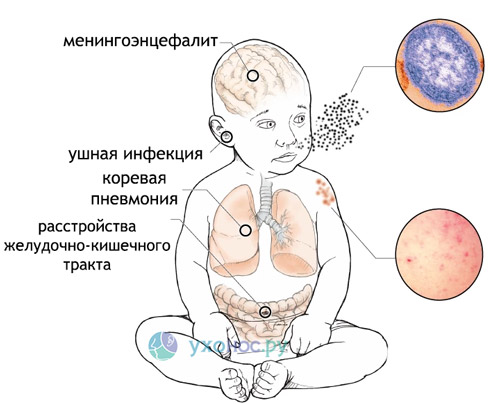 Коревой менингит, менингоэнцефалит – поражение вирусом мозговых оболочек и ткани мозга с развитием воспалительного процесса. Проявляется упорной головной болью, болезненным напряжением мышц шеи, помутнением или потерей сознания, комой. Наиболее тяжело протекает у взрослых.
Коревой менингит, менингоэнцефалит – поражение вирусом мозговых оболочек и ткани мозга с развитием воспалительного процесса. Проявляется упорной головной болью, болезненным напряжением мышц шеи, помутнением или потерей сознания, комой. Наиболее тяжело протекает у взрослых.