Детская дерматология
В настоящее время в мире насчитывается свыше двадцати тысяч форм заболеваний кожи, почти половину из которых составляютдерматозы. В детском возрасте одно из главных мест занимают аллергические заболевания кожи или так называемые аллергодерматозы, частота которых по разным данным составляет от 50 до 80% и неуклонно повышается.
Виды кожных заболеваний у детей
Самые распространенные дерматологические заболевания, характерные для детского возраста, можно разделить на восемь основных групп.
В первую группу входят дистрофические заболевания кожи. Как правило, это наследственные заболевания, примером которых может служить акродерматити буллезный эпидермолиз.
Ко второй группе относятся бактериальные кожные заболевания (пиодермии). К ним относятся стафилодермия, стрептодермия, пузырчатка и омфалит. Особенно часто в детских коллективах встречают импетиго (одну из форм стрептодермии).
Третья группа представлена вирусными заболеваниями кожи. Чаще всего это герпетическая инфекция, возбудителями которой являются вирусы двух типов простого герпеса. Легко передается от ребенка к ребенку, контагиозна.
К четвертой группе относятся аллергические заболевания. Чаще встречается атопическийдерматит, проявляющийся в повышенной чувствительности кожи в случае контакта с различными аллергенами. Также известна крапивница, вызывающая появление волдырей с сильным зудом.
В пятую группу входят новообразования на коже, такие, какродинкии папилломы,бородавкии т.д. Ни в коем случае нельзя самим удалять появившуюся бородавку или родинку, это может сделать лишь врач, с помощью прижигания или криодеструкции.
К шестой группе относятся грибковые заболевания кожи. Самыми распространенными являются трихофилия, фавус, кандидоз, дерматозооноз, микроспория, лишай.
В седьмую группу входят различные поражения ногтей. Это может происходить как из-за грибковых инфекций, так и из-за заболеваний внутренних органов, нарушения обмена веществ, нехватки минералов и витаминов.
К восьмой группе, последней относится поражение волос. Видов этих заболеваний достаточно много, к примеру, у некоторых детей встречается аллопеция (общее облысение), у других – гипертрихоз (обратная ситуация – чрезмерное оволосение туловища и конечностей). Нередко возникают острые гнойные воспаления в области волосяной сумки и волосяного основания, а также сальных желез и окружающих тканей. В детских коллективах нередко фиксируется педикулез (гниды, вши).
Симптомы и признаки заболеваний кожи у детей
Кожные болезни у детей отличаются от недугов у взрослых по своим проявлениям. О наличии дерматологического заболевания у ребенка сигнализируют различные высыпания. Они могут проявляться в виде пятен и сыпи, папул и бугорков, узелков и волдырей, гнойничков и пузырьков, чешуек, ссадин, рубцов, язв и т.д.
При обнаружении у ребенка тех или иных симптомов кожных заболеваний, следует немедленно записаться на приемк детскому дерматологу.
Перед первым посещением врача не нужно пользоваться противоаллергическими и наружными лекарственными средствами, поскольку это приведет к искажению картины заболевания!
Детский дерматолог поставит точный диагноз и назначит индивидуальную схему терапии для каждого ребенка, а также проконтролирует процесс дальнейшего лечения и реабилитации!
«БРЫСЬ, ИНФЕКЦИЯ!» или кожные заболевания у детей
Кожа – самый крупный орган человека, и как любой другой орган, она подвержена различным заболеваниям. У детей кожные болезни встречаются значительно чаще, чем у взрослых, и протекают иначе. Существует более ста видов заболеваний кожи у детей. В этой статье мы рассмотрели наиболее распространенные.
Существует более ста видов заболеваний кожи у детей. В этой статье мы рассмотрели наиболее распространенные.
Повод для обращения к детскому дерматологу:
- изменение цвета кожи ребенка: появление более светлых или темных участков кожи;
- сыпи на коже: пятна, волдыри, пузырьки и т.д.;
- появление неприятных ощущений у ребенка: зуд, жжение, боли и др., беспокоящих постоянно или периодически.
Все перечисленные симптомы могут быть как проявлениями заболеваний самой кожи, так и ее реакциями на внешние или внутренние, то есть идущие из организма, раздражающие воздействия. Причину их появления должен определить детский врач-дерматолог, чтобы назначить соответствующее лечение.
Аллергические кожные заболевания. Токсикодермии
Токсикодермии – группа кожных заболеваний у детей, возникающих по причине аллергических реакций на внешние или внутренние факторы. Проявляются острым воспалением кожных покровов и слизистых оболочек.
Аллергены бывают неинфекционной природы (пыльца растений, шерсть, лекарственные препараты, пищевые продукты) и инфекционной природы (вирусы, бактерии, грибы).
При легкой степени токсикодермии появляются высыпания по типу крапивницы, сопровождающиеся незначительным зудом кожи. В более тяжелых случаях наблюдаются нарушение общего самочувствия, повышенная температура, поражения кожи, сопровождающиеся интенсивным зудом, симптомы интоксикации, тошнота, рвота.
Атопический дерматит
Болезнь с наследственным предрасположением, рецидивирующая, с возможными обострениями. Часто сочетается с другими аллергическими заболеваниями.
Гнойничковые заболевания кожи
Вызываемые стрептококками и стафилококками, обычно они называются стрептодермиями и стафилодермиями и объединяют под общим названием – пиодермии. Заболевания заразны, а особенности детской кожи облегчают попадание возбудителя в кожу или в ее придатки.
У новорожденных нередко встречается везикулопустулез (одиночные и множественные гнойнички), у детей раннего детского и более старшего возраста – импетиго (пузырчатые образования на лице, часто вокруг рта), в подростковом возрасте чаще наблюдаются фолликулиты и фурункулы, то есть заболевания, связанные с волосяными фолликулами.
Вирусные заболевания кожи
К часто встречающимся у детей вирусным дерматозам относятся бородавки. Заболевание передается при прямом контакте и через предметы обихода, в том числе игрушки.
К вирусным заболеваниям также относится контагиозный (заразительный) моллюск.
Паразитарные заболевания кожи
Наиболее часто встречаются: чесотка, педикулез (вши), демодекоз (вызывается условно-патогенным клещом демодексом).
Грибковые заболевания кожи
Из заболеваний, вызываемых заразными микроскопическими грибами, у детей в настоящее время наибольшее значение имеют микроспория и трихофития, при которых поражаются преимущественно гладкая кожа тела и кожа волосистой части головы.
Кожа ребенка подобна нежному цветку, нуждающемуся в уходе и защите. Медицинский центр «Айболит» – Ваш надежный союзник в борьбе с детскими кожными болезнями. Современные диагностические возможности в сочетании с высоким профессионализмом врачей – залог быстрой постановки верного диагноза и назначения адекватного лечения. А уютная атмосфера и приветливый персонал позволят Вам и Вашему крохе избежать лишних стрессов.
на лице, голове, руках, ногах, теле. Симптомы, диагностика, грязелечение, профилактика.
Санаторий Танжер » Санаторно-курортное лечение » Лечение кожи » Заболевания кожи: виды, симптомы, диагностика, лечение
Эффективное лечение кожных заболеваний является одной из главных целей современной медицины. Болезни кожи не только доставляют пациенту дискомфорт, они являются очень неприятными с эстетичной точки зрения. Покраснения на открытых участках тела, очаги шелушения и воспаленные угри доставляют не только физический, но и эмоциональный дискомфорт. Современная медицина насчитывает сотни видов дерматологических заболеваний, которые имеют разную симптоматику и разные первопричины.
Болезни кожи не только доставляют пациенту дискомфорт, они являются очень неприятными с эстетичной точки зрения. Покраснения на открытых участках тела, очаги шелушения и воспаленные угри доставляют не только физический, но и эмоциональный дискомфорт. Современная медицина насчитывает сотни видов дерматологических заболеваний, которые имеют разную симптоматику и разные первопричины.
Также стоит отметить, что болезни кожи могут развиваться буквально в любом возрасте. У грудных детей распространенной проблемой является аллергический дерматит, а люди зрелого возраста все чаще страдают от псориаза и различных видов экземы. Одним из самых эффективных методов борьбы с кожными болезнями является санаторно-курортное лечение. Морская вода, рапа и целебные грязи лиманных озер, насыщенный минералами морской воздух с оптимальным уровнем влажности и целебная минеральная вода позволяют справляться с рядом серьезных заболеваний, в борьбе с которыми классическая медицина бессильна. Такая забота о здоровье кожи является не только эффективной, но и абсолютно безопасной, поскольку основана на применении естественных природных компонентов.
Кожный покров является одной из важнейших составляющих защитной системы организма. Нарушение здоровья кожи может свидетельствовать как непосредственно о снижении ее иммунитета, так и о нарушении работы внутренних органов и систем. Именно поэтому началу лечения всегда должно предшествовать медицинское обследование и осмотр врача-дерматолога, некоторые распространенные заболевания врач может распознать даже после обычного первичного осмотра.
Как и в борьбе с любыми другими болезнями, в лечении дерматологических заболеваний очень важно точное выявление первопричины болезни. Снижение местного и общего иммунитета, бактериальная или вирусная инфекция, хронический стресс, нарушение работы щитовидной железы, аллергические реакции – вот лишь некоторые факторы риска, которые могут способствовать развитию дерматологических заболеваний. Лечить болезни кожи нужно обязательно, даже если они не доставляют большого дискомфорта. Ослабленная кожа – «ворота» для широкого спектра инфекционных заболеваний, а также для агрессивных факторов окружающей среды.
Лечить болезни кожи нужно обязательно, даже если они не доставляют большого дискомфорта. Ослабленная кожа – «ворота» для широкого спектра инфекционных заболеваний, а также для агрессивных факторов окружающей среды.
Виды кожных заболеваний
В широком понимании заболевания кожи можно разделить на инфекционные и неинфекционные. В первом случае болезнь непременно связана с воздействием на организм бактерий или вирусов, причем локализоваться они могут не только непосредственно на коже, но и в любых внутренних органах. Ярким примером данной категории заболеваний является герпес, который «прокладывает» свои пути в организме по нервным тканям. Болезни неинфекционного характера можно разделить на следующие типы:
- заболевания эпидермиса;
- заболевания дермы;
- болезни подкожно-жировой ткани.
Особенно стоит отметить грибковые заболевания кожи, которые не подходят ни под одну из вышеозначенных категорий. Возбудителями таких болезней являются грибки-паразиты, которые представляют собой особую форму растительности и не имеют ничего общего ни с бактериями, ни с вирусами. Некоторые болезни могут вызывать животные-паразиты, например, различные виды клещей. Ярким представителем данной категории являются чесотка и педикулез, которым особенно подвержены дети.
Все кожные болезни также могут быть классифицированы по специфике происхождения. Как было отмечено ранее, широкий спектр заболеваний провоцируют грибковые паразиты. Они могут поражать не только кожные покровы, но и ногтевую пластину, а также волосы, данный тип заболеваний является одним из самых заразных и легко передается от одного живого организма к другому. Аналогичный способ заражения характерен и для болезней, которые вызваны кожными паразитами.
Распространенной дерматологической проблемой являются гнойники, в большинстве случаев они бывают вызваны бактериальными инфекциями. Гнойничковые заболевания могут быть поверхностными или глубокими, их самыми распространенными возбудителями являются стрептококки и стафилококки.
Особый вид дерматологических болезней составляют лишаи, причины появления которых тоже могут быть очень разными. Розовый лишай может сигнализировать об ослаблении иммунитета и часто появляется после перенесенного гриппа, а некоторые виды лишая могут быть вызваны грибками или бактериями. Особенно стоит отметить заболевания кожных желез, в числе которых одним из наиболее серьезных является себорея.
Самые распространённые дерматологические заболевания
О некоторых видах кожных заболеваний всем известно с детства, тогда как другие являются достаточно редкими. Среди болезней, с которыми хотя бы раз в жизни сталкивается каждый житель планеты, стоит выделить:
- дерматит;
- акне;
- вульгарные угри;
- лишай;
- экзему;
- герпес;
- папилломы;
- чесотку;
- пролежни.
Развитию дерматита могут способствовать различные факторы, чаще всего поражение кожи провоцируется аллергическими реакциями. Дерматит является и частым спутником хронического стресса, им страдают многие люди с хронической депрессией и неврозом. На протяжении многих лет распространенной проблемой молодых людей остается акне – реакция кожных покровов на серьезные гормональные перестройки. Акне страдают и многие зрелые люди, заболевание сопряжено с функциональными нарушениями различных органов, эндокринными сбоями, а также имеет выраженную генетическую предрасположенность.
В молодом и зрелом возрасте высок риск развития вульгарных угрей, причиной которых является воспаление волосяных фолликул. Чаще всего вульгарные угри провоцируют гормональные нарушения. Лишай остается одним из самых известных заразных заболеваний. Заразиться им можно не только от другого человека, но и от животных, заболевание поражает верхние и средние слои кожи. Среди хронических дерматологических заболеваний стоит особенно отметить экзему, а среди болезней вирусной природы самой распространенной остается герпес.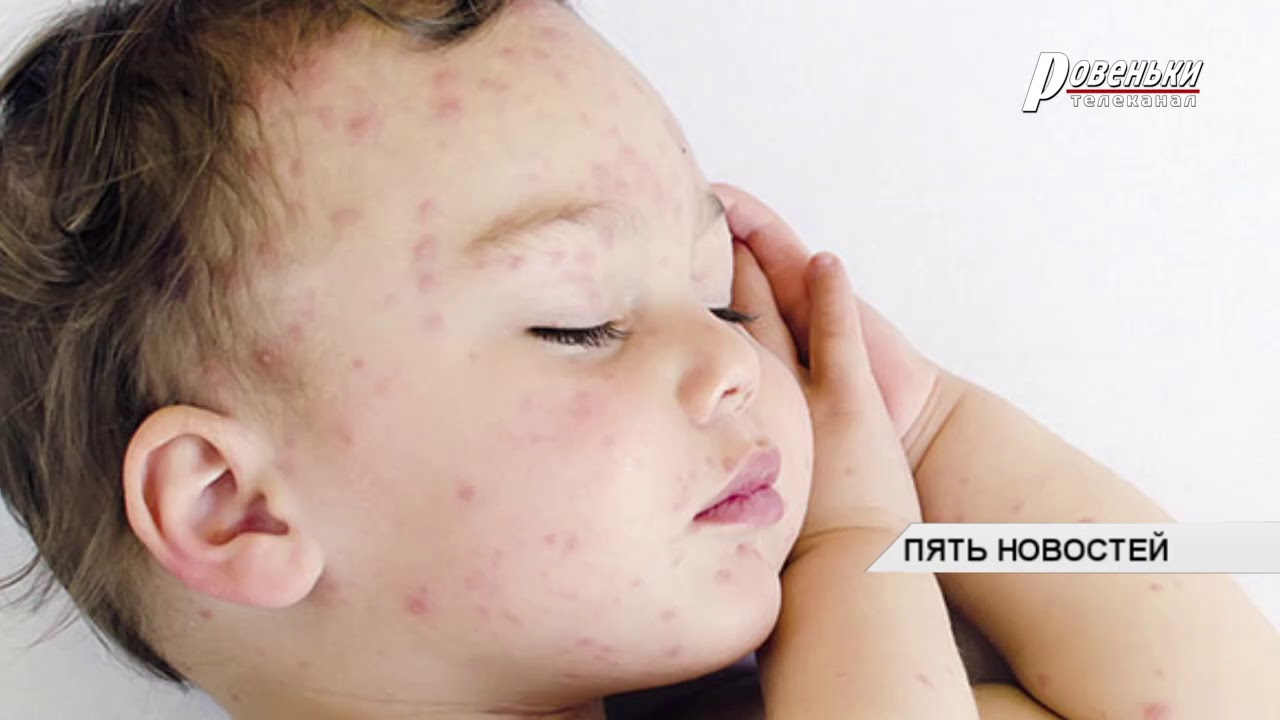 Вирус папилломы человека тоже получает все большее распространение, а у представителей старшего поколения одним из наиболее распространенных кожных недугов являются пролежни.
Вирус папилломы человека тоже получает все большее распространение, а у представителей старшего поколения одним из наиболее распространенных кожных недугов являются пролежни.
Акне
Акне является одним из наиболее распространенных воспалительных заболеваний кожи, по данным статистики, его развитию в среднем подвержено около 80% населения планеты. Чаще всего заболевание встречается в юношеском возрасте, в этом случае оно сопряжено с быстрой гормональной перестройкой организма. Однако, если гормональные нарушения имеют место и в зрелом возрасте, то заболевание может сохраняться до старости.
Кроме гормональной активности среди других факторов риска появления акне стоит выделить наследственную предрасположенность, заболевания ЖКТ, чрезмерно активную работу надпочечников, гиперактивность сальных желез, хронический стресс и пребывание в плохих экологических условиях. Главным клиническим проявлением акне является появление элементов сыпи различной специфики, локализуются которые в основном на коже лица, в верхней части спины и груди. В этих областях находятся самые активные сальные железы, чрезмерная работа которых и приводит к формированию прыщей. Даже после заживления акне на коже могут оставаться неэстетичные рубцы и пятна.
Дерматит
Среди кожных болезней воспалительного характера стоит выделить и дерматит, причины данного поражения кожи могут быть самыми разными. Травматический дерматит может быть вызван химическими и тепловыми ожогами, переохлаждением или применением некоторых медикаментов. Различают рентгеновский дерматит (вызванный радиоактивным воздействием), а также паразитарный.
В основе заболевания лежит аллергическая реакция кожи, способствовать появлению которой могут самые разные факторы. Химические и механические раздражители, ультрафиолетовое излучение, воздействие чрезмерно высокой или низкой температуры, аллергия на продукты питания и лекарства – вот лишь некоторые факторы, которые могут вызывать острое или хроническое течение аллергических реакций. Для дерматита характерно появление воспаленных и отечных областей на коже, болезнь может сопровождаться сильным зудом и жжением. В некоторых случаях она может протекать с повышением температуры тела, при серьезном течение болезни возможно появление волдырей.
Для дерматита характерно появление воспаленных и отечных областей на коже, болезнь может сопровождаться сильным зудом и жжением. В некоторых случаях она может протекать с повышением температуры тела, при серьезном течение болезни возможно появление волдырей.
Лишай
Под термином «лишай» подразумевается широкий спектр дерматологических болезней самой разной этиологии. Объединяют такие заболевания клинические признаки: появление на коже мелкой сыпи, которая не трансформируется в другие поражения и сопровождается выраженным зудом. Для большинства видов лишая характерно формирование на коже четко ограниченных воспалительных пятен, которые при отсутствии лечения могут увеличиваться.
Мокнущий лишай известен многим как экзема, а главным возбудителем опоясывающего лишая является вирус герпеса. Встречается также отрубевидный (цветной) лишай, он возникает в случае грибкового поражения. Одним из наиболее распространенных видов заболевания остается розовый лишай, проявления которого неразрывно связаны с перенесенными инфекционными заболеваниями. Некоторые специалисты считают его причиной вирусную инфекцию, которая обостряется после перенесенного тяжелого заболевания. Стригущий лишай, который часто встречается у бездомных животных и заразен для человека, также вызывает грибковая инфекция.
Герпес
Несмотря на то, что герпес является типичным вирусным заболеванием, его также принято относить к дерматологическим болезням. Одним из главных проявлений герпеса является формирование характерных высыпаний, которые могут возникать как на коже, так и на слизистых оболочках. Чаще всего пузырьки, заполненные прозрачной жидкостью, появляются на губах, герпес может сформироваться на слизистой глаза, а также на слизистой половых органов (генитальный герпес).
Со временем пузырьки с жидкостью лопаются, на их месте появляется грубая корка, заживление пораженных участков протекает довольно медленно. Герпес бывает пяти различных типов, от особенностей вируса зависят и его дерматологические проявления.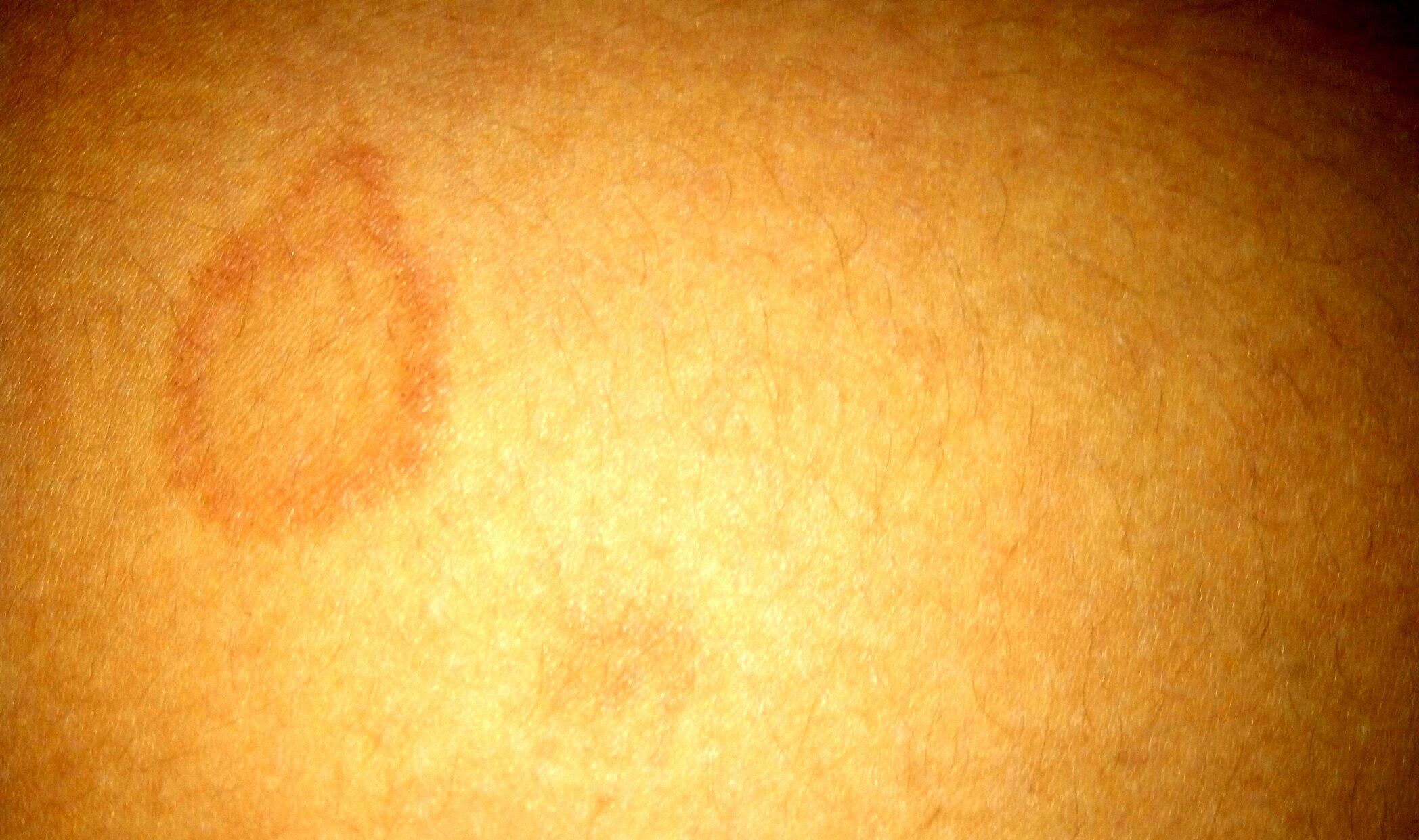 Вирус 1-го типа является причиной появления «пузырьков» на губах, а вирус 2-го типа считается генитальным. Герпес 3-го типа является возбудителем ветряной оспы, его главным проявлением остается формирование опоясывающего лишая.
Вирус 1-го типа является причиной появления «пузырьков» на губах, а вирус 2-го типа считается генитальным. Герпес 3-го типа является возбудителем ветряной оспы, его главным проявлением остается формирование опоясывающего лишая.
Одним из наиболее опасных считается вирус 4-го типа, который является причиной развития инфекционного могокулеза и часто проявляется как осложнение гриппа. Герпес 5-го типа называется цитомегаловирус, он является одной из главных причин развития цитомегалии. Современная медицина также выделяет 6, 7 и 8 разновидности герпесвирусов, которые тоже могут сопровождаться появлением внезапной сыпи.
Экзема
Среди незаразных заболеваний кожи наибольшее распространение имеет экзема. Болезнь характеризуется появлением на коже очагов серозного воспаления, в зависимости от типа болезни, экзема может протекать по-разному. Среди наиболее распространенных причин болезни стоит отметить химические и термические ожоги. Болезнь может возникать как осложнение неправильной работы некоторых внутренних органов.
Высокий риск появления экземы наблюдается у больных с хронической дисфункцией желудочно-кишечного тракта, щитовидной железы и нервной системы. Локализация экземы может быть самой разной, чаще всего она поражает кожу рук и ног, может возникать на коже шеи и головы. Заболевание может иметь микробную природу и возникать на местах ссадин и царапин, формирование экземы часто сопровождает аллергию и различные грибковые инфекции. Специфика лечения экземы во многом зависит от ее первопричины, одним из самых эффективных методов борьбы с заболеванием остается грязелечение и климатотерапия.
Вульгарные угри
Распространенной разновидностью акне являются вульгарные угри. Их возникновение связано с воспалением волосяного фолликула, при данном поражении кожи появляются более крупные и обильные высыпания, чем при других формах акне. Спровоцировать заболевание могут гормональные нарушения, неправильная работа эндокринной системы, хронические заболевания желудочно-кишечного тракта, снижение функций иммунной системы и хронический стресс.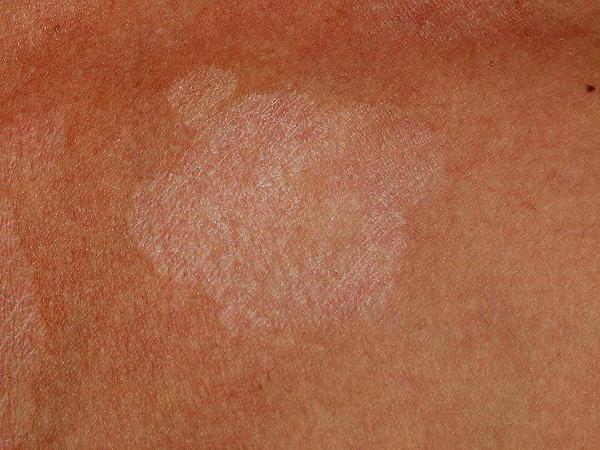
В отличие от обычных форм акне, вульгарные угри часто бывают и в зрелом возрасте. Больше всего их развитию подвержены женщины, поскольку их организм отличается от мужского более сложной гормональной системой. Вульгарные угри крайне сложно поддаются профилактике обычными гигиеническими способами. После них в течение многих месяцев могут сохраняться неэстетичные рубцы и пятна розоватого и синеватого оттенка, из-за частого воспаления фолликулов кожа просто не успевает обновляться. Методики грязелечения и климатотерапии тоже считаются универсальными и наиболее эффективными при проблеме вульгарных угрей. Природные компоненты обладают противовоспалительным, дезинфицирующим и регенерирующим эффектом.
Пролежни
Такая проблема как пролежни во многом характерна для людей старшего поколения, но иногда встречается и у довольно молодых людей, подверженных определенным факторам риска. Среди дерматологических заболеваний пролежни считаются одним из самых опасных и серьезных, болезнь сопряжена с омертвением мягких тканей. Развитию пролежней способствует постоянное давление на определенные области мягких тканей, в результате чего нарушается кровообращение и работа нервной системы.
Чаще всего некроз мягких тканей встречается у лежачих больных, а также у пациентов, которые продолжительное время пребывали в отделении реанимации и были фиксированы в лежачем положении. Первым признаком формирования пролежня является гиперемия кожного покрова, которая не проходит даже после устранения давления.
Лечение заболевания очень важно начать уже на этой стадии, чтобы избежать разрушения более глубоких слоев мягких тканей. При пролежнях 3 и 4 степени возможен только хирургический метод лечения, в ходе которого полностью удаляют пораженные мягкие ткани. Пролежни на коже часто возникают и при длительном ношении гипсовой повязки, поэтому в лечении перелома очень важно следить за состоянием кожных покровов.
Чесотка
Одним из наиболее заразных дерматологических заболеваний является чесотка, в этом случае лечение кожи направлено на борьбу с чесоточным клещом. Этот вид паразитов легко передается контактно-бытовым путем, поэтому чесотку принято считать «семейным» заболеванием. Если дерматологическое заболевание есть у кого-то из членов семьи, то все остальные домочадцы тоже вскоре могут ощутить тревожную симптоматику.
Этот вид паразитов легко передается контактно-бытовым путем, поэтому чесотку принято считать «семейным» заболеванием. Если дерматологическое заболевание есть у кого-то из членов семьи, то все остальные домочадцы тоже вскоре могут ощутить тревожную симптоматику.
Главным симптомом чесотки является сильный зуд кожных покровов, который впоследствии дополняется шелушением пораженных участков кожи. Причиной зуда является подкожный клещ, который прокладывает свои ходы в верхних слоях кожи. Если лечение заболевания не начать в первые 4 – 6 недель, то на пораженных участках кожи может появиться сыпь, она является свидетельством начавшегося инфекционного осложнения.
Несмотря на то, что болезнь является очень распространенной и крайне неприятной, ее лечение проходит довольно быстро и доставляет минимум дискомфорта. Главным средством профилактики является соблюдение правил личной гигиены, особенно в случаях, когда есть необходимость контактировать в быту с большим количеством людей.
Кератоз
Под термином кератоз понимается широкий спектр кожных болезней, которые могут быть как наследственными, так и приобретенными. Объединяет эти заболевания главный симптом – ороговение кожных покровов. Оно может проявляться формированием шелушащихся пятен на коже, бородавок и больших родинок, а также областей мелкой сыпи. Одним из наиболее распространенных видов заболевания является фолликулярный кератоз, который связан со слишком быстрыми процессами обновления эпидермиса и нарушением работы сальных желез. Главным признаком этой болезни является так называемая «гусиная кожа», которая чаще всего наблюдается на руках и ногах.
Одним из самых опасных видов болезни считается актинический кератоз, который является предшественником рака кожи и развивается вследствие воздействия ультрафиолетового излучения. У людей старшего возраста наиболее распространенным является себорейный кератоз, он сопровождается формированием на коже новообразований различной формы и размеров. Спровоцировать развитие болезни может вирус папилломы человека, а иногда она развивается как следствие естественных процессов старения кожи.
Спровоцировать развитие болезни может вирус папилломы человека, а иногда она развивается как следствие естественных процессов старения кожи.
Карцинома
Одним из наиболее опасных заболеваний кожи остается карцинома – один из самых распространенных видов рака кожи. Важно отметить, что злокачественные новообразования могут формироваться не только непосредственной на коже, но и на слизистых оболочках, а иногда поражают и внутренние органы. Среди факторов риска, которые способствуют развитию карциномы, стоит отметить воздействие канцерогенов химической и физической природы, перенесенные вирусные заболевания, некоторые виды излучения, гормональные факторы, а также генетическую предрасположенность.
По данным статистики, ежегодно от различных видов карциномы в мире погибает более 9,5 миллионов человек. Во многом такая неблагополучная статистика связана с тем, что лечение кожи начинается на поздней стадии, а ранние признаки развития болезни остаются без должного внимания. Среди самых ранних симптомов развития карциномы стоит отметить изменение кожного покрова на определенном участке, который напоминает небольшую припухлость. Со временем область гиперемии может увеличиваться, заболевание сопровождается снижением массы тела, повышением температуры, немотивированной слабостью и снижением уровня гемоглобина в крови.
Гемангиома
Среди кожных заболеваний, которые чаще всего встречаются у младенцев, особое место занимает гемангиома. Оно представляет собой доброкачественное новообразование, которое обычно формируется в первый месяц жизни ребенка, а у некоторых детей гемангиома может наблюдаться уже при рождении. Главной причиной болезни является патологическое разрастание сосудов, из-за которого на коже формируется пятно ярко красного цвета.
Точная причина заболевания не известна, по некоторым предположениям, формированию доброкачественной опухоли может предшествовать миграция клеток плаценты в плод. Серьезным фактором риска развития гемангиомы считаются инфекционные заболевания, перенесенные матерью в процессе беременности. Иногда опухоль может поражать не только поверхностные слои кожи, но и более глубокие ткани, в этом случае процесс полного восстановления может занять несколько лет, а иногда требует немедленного хирургического вмешательства. Поспособствовать скорейшему заживлению «родимого пятна» может грязелечение, которое считается наиболее безопасным и эффективным методом лечения в младенческом возрасте.
Иногда опухоль может поражать не только поверхностные слои кожи, но и более глубокие ткани, в этом случае процесс полного восстановления может занять несколько лет, а иногда требует немедленного хирургического вмешательства. Поспособствовать скорейшему заживлению «родимого пятна» может грязелечение, которое считается наиболее безопасным и эффективным методом лечения в младенческом возрасте.
Меланома
Меланома также относится к числу опаснейших дерматологических заболеваний, поскольку представляет собой один из видов рака кожи. Главными факторами риска развития болезни считаются генетическая предрасположенность, а также воздействие естественного и искусственного ультрафиолетового излучения. По данным статистики, формированию меланомы сильнее других подвержены люди со светлым типом кожи, светлыми волосами и голубыми глазами. Им нужно стараться избегать интенсивного ультрафиолетового излучения, серьезным фактором риска для таких людей являются солнечные ожоги.
Первая стадия развития болезни представляет собой формирование пигментных пятен, чаще всего они появляются на открытых участках кожи лица, рук и шеи. Под воздействием ультрафиолета пигментные пятна могут разрастаться и темнеть, такая динамика свидетельствует об активном развитии меланомы. Серьезным фактором риска в развитии болезни является возраст более 50 лет, а также наследственная предрасположенность. Обращаться ко врачу следует в случае, если на пораженных участках кожи появилось чувство зуда и жжения, изменился цвет пигментных пятен, появились небольшие язвы, которые слабо поддаются лечению.
Папиллома
Папилломы является одним из наиболее распространенных и неприятных с эстетической точки зрения поражений кожи. Главным симптомом болезни является появление на коже сосочковых выростов, возбудителем данного заболевания является вирус папилломы человека. В настоящее время насчитывается более 170 штаммов данного вируса, который может поражать не только кожные покровы, но и слизистые оболочки. Некоторые штаммы вируса очень опасны, сформированные ими доброкачественные новообразования впоследствии могут перерождаться в раковые опухоли.
Некоторые штаммы вируса очень опасны, сформированные ими доброкачественные новообразования впоследствии могут перерождаться в раковые опухоли.
Именно поэтому всем людям, страдающим данным заболеванием, обязательно нужно пройти медицинское обследование и выяснить, какой штамм вируса обнаружен в крови. Перед тем как приступать к лечению неэстетичных наростов на коже, предварительно требуется пройти эффективное противовирусное лечение. Если ограничиться лишь удалением папиллом, то впоследствии они могут появиться вновь. В большинстве случаев болезнь не представляет большого риска для жизни, но оставлять без внимания ее проявления нельзя, поскольку с годами папилломы могут поражать слизистые оболочки внутренних органов.
Дерматомикоз
Термин дерматомикоз объединяет широкий спектр грибковых заболеваний, которые могут поражать не только кожные покровы, но и ногти, а в некоторых случаях даже внутренние органы. Главными возбудителями всех этих заболеваний являются паразитирующие микроорганизмы – грибки, которых насчитывается несколько сотен видов. В зависимости от специфики паразитирующего агента, болезнь может проявляться разнообразными симптомами.
Развитию болезней данной категории способствует множество факторов риска, среди которых стоит отметить несоблюдение правил личной гигиены, длительное пребывание в плохо вентилируемых помещениях, ношение некачественной синтетической одежды, а также снижение иммунитета. Серьезным фактором риска распространения микозной инфекции являются общественные бассейны, бани и сауны. Одним из главных симптомов дерматомикоза является появление на коже областей покраснения и шелушения с четко ограниченным краем, которые со временем могут увеличиваться в размерах. Диагностика болезни является простой и довольно быстрой, одной из главных составляющих комплексного лечения остается укрепление иммунитета.
Рожа
Среди инфекционных кожных заболеваний одним из наиболее известных и распространенных остается рожа. Главным возбудителем болезни является стрептококк группы А, как и многие другие бактериальные поражения организма, рожа протекает остро, симптомы могут развиться в течение нескольких часов. Более всего развитию болезни подвержены люди старшей возрастной группы, главным симптомом заболевания является появление на коже обширных областей покраснения.
Главным возбудителем болезни является стрептококк группы А, как и многие другие бактериальные поражения организма, рожа протекает остро, симптомы могут развиться в течение нескольких часов. Более всего развитию болезни подвержены люди старшей возрастной группы, главным симптомом заболевания является появление на коже обширных областей покраснения.
Заболевание сопровождается быстрым подъемом температуры, общей слабостью, головными болями, тошнотой и рвотой. На пораженных участках кожи в первые дни болезни может ощущаться зуд, чувство жжения, а также избыточная потливость и ощущение стянутости. Через некоторое время на пораженных участках кожи появляется выраженный отек, кожа становится ярко красного цвета. Обычно на полное лечение болезни и восстановление кожного покрова требуется не менее десяти дней. Главным средством профилактики болезни является контроль за чистотой кожных покровов и соблюдение правил личной гигиены.
Причины заболеваний кожи
Как было отмечено выше, причины, по которым могут развиваться кожные заболевания, бывают самыми разными. Есть ряд вирусов и бактерий, которые являются возбудителями распространенных болезней, а некоторые заболевания провоцируют паразитирующие микроорганизмы, например, грибок. Очень часто нарушение целостности и здорового вида кожных покровов сопряжено с болезнями внутренних органов. Его могут провоцировать снижение иммунитета или влияние на организм аллергических агентов.
Важным фактором развития ряда дерматологических недугов является неправильная работа гормональной системы. Отличным примером являются подростковые прыщи, которые и в молодом, и в зрелом возрасте обычно развиваются как отклик на серьезные гормональные сбои. Лишь в некоторых случаях появление акне и вульгарных угрей может быть связано с серьезными заболеваниями внутренних органов и систем, например, желудочно-кишечного тракта.
Распространенной причиной ряда заболеваний кожи является хронический стресс, его считают одной из главных причин развития псориаза и экземы. Несмотря на то, что эмоциональные нагрузки считаются психологическим фактором риска, они неразрывно связаны и с изменением физиологии организма. К ряду дерматологических заболеваний также есть генетическая предрасположенность, наследственность тоже остается в числе самых распространенных причин развития болезней.
Несмотря на то, что эмоциональные нагрузки считаются психологическим фактором риска, они неразрывно связаны и с изменением физиологии организма. К ряду дерматологических заболеваний также есть генетическая предрасположенность, наследственность тоже остается в числе самых распространенных причин развития болезней.
Части тела, подверженные дерматологическим болезням
Проблемы с кожей, как не печально, возникают абсолютно на всех частях тела человека, начиная от головы заканчивая конечностями. Симптомы, причины, методы профилактики и лечения могут быть как похожими, так и и кардинально различаться. Более того с одними проблемами вы можете попасть к врачу дерматологу, с другими к врачу онкологу, косметологу или неврологу. Проблемы с кожей на лице и других видимых участках тела, могут вызывать и психологические проблемы пациента, которые приводят к нервным расстройствам и заниженной самооценке. Осознание проблемы зачастую бывает самым важным в оздоровлении заболевшего.
Кожные заболевания на лице
Быстрое лечение заболеваний кожи на лице остается одной из главных задач современной медицины, ведь такие болезни являются самыми некомфортными с эстетической точки зрения. Наличие воспаленных угрей, областей шелушения и покраснения на лице всегда доставляет массу дискомфорта, поскольку их невозможно скрыть. Самыми распространенными болезнями кожи лица являются угри и акне, которые чаще всего встречаются в подростковом возрасте. В младенчестве у детей на лице может наблюдаться гемангиома, полноценное лечение которой может занять несколько лет.
Поскольку кожа лица в любое время года остается открытой и подвержена активному воздействию ультрафиолета, но именно в этой области чаще всего развивается меланома. При таком серьезном заболевании как рожа тоже чаще всего поражается кожа на лице. Среди других дерматологических болезней, которые могут появляться на коже лица, обязательно стоит отметить папилломы, в развитии лишая кожа рук и лица тоже остаются одними из самых распространенных областей. Большинство дерматологических недугов, которые проявляются на коже лица, сравнительно просты в диагностике и без труда поддаются полному излечению.
Большинство дерматологических недугов, которые проявляются на коже лица, сравнительно просты в диагностике и без труда поддаются полному излечению.
На голове
Кожа головы является очень чувствительной, на ней расположено много волосяных фолликулов и сальных желез. Некоторые дерматологические заболевания локализуются преимущественно на этой части кожного покрова, наиболее распространенными можно назвать различные виды лишая, грибковые инфекции и псориаз.
У людей, которые заражены вирусом папилломы человека, проявления болезни тоже часто имеют место на коже головы. Лечение заболеваний в данной области во многом затруднено тем, что кожу скрывает волосяной покров, для проведения некоторых методик лечения от него приходится избавляться. Восстановление нормального роста волос является самым сложным этапом реабилитации после такого лечения.
На теле
Поскольку значительная часть кожного покрова на теле в течение дня обычно скрыта одеждой, то поразить данную область кожи болезнетворным бактериям, вирусам и грибковой инфекции намного сложнее. Тем не менее, кожу на теле все равно поражают самые разные дерматологические недуги. Одними из наиболее серьезных являются меланома и карцинома, которые при неблагоприятной динамике могут перерождаться в рак кожи.
Отдельно стоит отметить и некоторые формы лишая, в частности, розовый лишай. Он появляется как реакция организма на резкое ослабление иммунитета, поэтому может возникать буквально на любом участке тела. С особым вниманием к здоровью кожного покрова стоит относиться людям, на теле которых есть родинки и папилломы. Им не рекомендуется злоупотреблять искусственным и естественным ультрафиолетовым излучением, необходимо тщательно следить за состоянием и размерами всех родинок и иных новообразований на коже.
На руках
Каждый день наши руки контактируют со множеством самых разных поверхностей, поэтому не удивительно, что именно кожа рук больше всего страдает от заразных заболеваний. Ярким примером является чесотка, которая на первой стадии обычно проявляется именно на руках и лишь потом может поражать другие части тела.
Ярким примером является чесотка, которая на первой стадии обычно проявляется именно на руках и лишь потом может поражать другие части тела.
Грибковые заболевания и болезни, вызванные паразитирующими микроорганизмами, для данной категории являются наиболее распространенными. Также стоит отметить, что на руках чаще всего встречается посттравматическая экзема, она может возникать после химических или термических ожогов. Кожа рук часто бывает поражена у больных псориазом, а у людей старшего поколения на руках может развиваться карцинома.
На ногах
Уникальными особенностями обладает кожа на ногах, она является наиболее чувствительной к заболеваниям внутренних органов и зачастую первой сигнализирует о каком-либо нарушении в работе организма. Так, посинение кожи на ногах может свидетельствовать о развитии сердечной недостаточности, кожа ступней часто поражается в период обострения сахарного диабета, а также при различных болезнях почек и желудочно-кишечного тракта.
Кроме того, кожа на ногах сильно подвержена проявлениям псориаза, в данном случае большим фактором риска является возраст более 40 лет. Грибковые заболевания тоже часто локализуются на ногах, большой риск заражения у людей, которые часто посещают общественный бассейн и спортивные центры.
Диагностика при дерматологических заболеваниях
Правильное лечение дерматологических заболеваний всегда должно начинаться с медицинского осмотра и обследования. Некоторые заболевания диагностируются относительно легко, поэтому их можно определить в ходе первичного осмотра. Для выявления причины других болезней может потребоваться более сложное обследование, включающее ряд анализов. Помимо общих анализов дерматологи могут брать соскоб с пораженных участков кожи, проверка состояния внутренних органов тоже является обязательной частью диагностики некоторых болезней.
Незаменимой частью современного обследования является биопсия, обычно ее проводят при появлении на коже папиллом, больших родинок и иных новообразований. При подозрении на болезнь, вызванную паразитами, врач может назначить посев на микрофлору определенного типа. В современной дерматологии используют много инновационных методик, которые позволяют быстро и безошибочно диагностировать даже серьезные и редкие болезни.
При подозрении на болезнь, вызванную паразитами, врач может назначить посев на микрофлору определенного типа. В современной дерматологии используют много инновационных методик, которые позволяют быстро и безошибочно диагностировать даже серьезные и редкие болезни.
Грязелечение кожи
Одной из наиболее эффективных методик борьбы с дерматологическими недугами считается грязелечение. Его практикуют во многих санаториях и оздоровительных центрах, расположенных вблизи месторождений природной грязи. Среди основных преимуществ грязелечения стоит отметить универсальность, эффективность и безопасность, грамотное применение природного бальзама не может нанести никакого вреда.
В основе выраженного лечебного эффекта лежит уникальный состав грязи, который включает редкие химические соединения и минералы, а также биологически активные компоненты. Грязь, полученная с каждого месторождения, уникальна, одними из самых ценных в мире считаются лиманные грязи Крымского полуострова. Благодаря сложному химическому составу они обладают выраженным антибактериальным, противовоспалительным и регенерирующим действием.
В лечении заболеваний кожи такой эффект оказывается неоценимым, грязелечение позволяет быстро справляться даже со сложными формами псориаза и экземы. В качестве основных лечебных процедур при болезнях кожи применяют грязевые аппликации, суть данной процедуры очень проста. Разогретую до нужной температуры грязь просто накладывают на область пораженной кожи, средняя продолжительность процедуры составляет 15 минут. После ее завершения природный бальзам просто смывают обычной или минеральной водой, процедуры грязелечения часто сочетают с сеансами водной терапии. В санатории «Танжер» лечение кожных недугов осуществляется с применением сакской грязи, которая считается одной из наиболее ценных в регионе.
Профилактика кожных заболеваний
Как и для большинства других типов болезней, для заболеваний кожи справедливо утверждение о том, что их гораздо легче предупредить, чем лечить. Соблюдение правил личной гигиены, в том числе регулярное мытье рук, оградит от ряда заразных болезней. Тем, кто часто посещает бассейн и спортивный зал, во время пребывания в общественных пространствах стоит пользоваться специальной обувью. Для бассейна также будет актуальным использование специальной шапочки, которая позволит защитить волосы и кожу головы от грибковых инфекций.
Соблюдение правил личной гигиены, в том числе регулярное мытье рук, оградит от ряда заразных болезней. Тем, кто часто посещает бассейн и спортивный зал, во время пребывания в общественных пространствах стоит пользоваться специальной обувью. Для бассейна также будет актуальным использование специальной шапочки, которая позволит защитить волосы и кожу головы от грибковых инфекций.
Серьезным фактором риска в развитии многих кожных заболеваний является ультрафиолетовое излучение. Людям со светлым типом кожи лучше всего отказаться от частого посещения солярия, а в теплое время года стараться как можно реже бывать на открытом солнце. Такие правила осторожности будут целесообразными и для тех, у кого есть родинки и папилломы на коже. Многие кожные заболевания передаются контактно-бытовым путем, в том числе вирусные и грибковые. Своевременное обследование позволит без труда выявить наличие вируса папилломы человека или склонность к формированию карциномы, которая во многом обусловлена генетически.
Развитию акне может способствовать неправильный образ жизни и вредные привычки. Чтобы даже при наличии серьезных гормональных перестроек кожа оставалась здоровой, нужно следовать принципам здорового питания, отказаться от алкоголя и курения. Хронический стресс тоже является распространенной причиной кожных недугов, забота об устойчивом психоэмоциональном состоянии обязательно хорошо отразится и на состоянии кожи.
Подробное видео позволит своими глазами увидеть, как проходит лечение дерматологических болезней в санатории «Танжер». Главными лечебными компонентами в данном случае выступают целебная грязь и рапа лиманного Сакского озера, а еще в санатории активно применяют минеральную воду из местного источника и практикуют сеансы климатотерапии. Все процедуры имеют продолжительность не более 30 минут и проводятся совершенно безболезненно, по способу организации и проведения такое лечение больше напоминает непринужденный отдых в стиле СПА. Наличие в санатории первоклассного современного оборудования делает лечебные программы максимально эффективными и комфортными.
Наличие в санатории первоклассного современного оборудования делает лечебные программы максимально эффективными и комфортными.
Болезни кожи продолжают оставаться одними из самых распространенных, люди подвержены им с момента появления на свет и до самой старости. К счастью, среди дерматологических недугов совсем немного по-настоящему опасных, которые могут стать угрозой для жизни. Тем не менее, течение некоторых заболеваний проходит очень тяжело, доставляя физический и эмоциональный дискомфорт. Шелушение кожи и постоянный зуд, появление красных воспаленных участков и сыпи, неэстетичные прыщи и папилломы – вот лишь некоторые неприятности, которые могут внезапно омрачить жизнь современного человека.
Дерматологические болезни нельзя оставлять без внимания, даже если они не доставляют большого дискомфорта, ведь в некоторых случаях кожа сигнализирует о начале заболевания внутренних органов. Разобраться в тонкостях симптоматики и точно поставить диагноз поможет врач-дерматолог, обращение к которому и будет первым шагом на пути к выздоровлению.
Тем, кто не может побороть кожные болезни и разочаровался в классическим методиках оздоровления, обязательно стоит опробовать инновационные программы грязелечения. Они практически не имеют противопоказаний, поскольку основаны на применении натуральных природных грязей. В санатории «Танжер» все желающие могут пройти комплексное обследование, получить консультации врачей различной специализации, а также пройти оздоровительные программы с использованием сакской грязи и рапы лиманного озера.
Мой мир
Вконтакте
Одноклассники
Google+
Особенности кожи у детей: ее функции, физиологические особенности
Опрелости
Опрелости – частая проблема новорожденного ребенка. Они представляют собой участки воспаления, вызванного трением и контактом с влагой, поэтому появляются в кожных складках (паховых, ягодичных, подмышечных) и за ушами.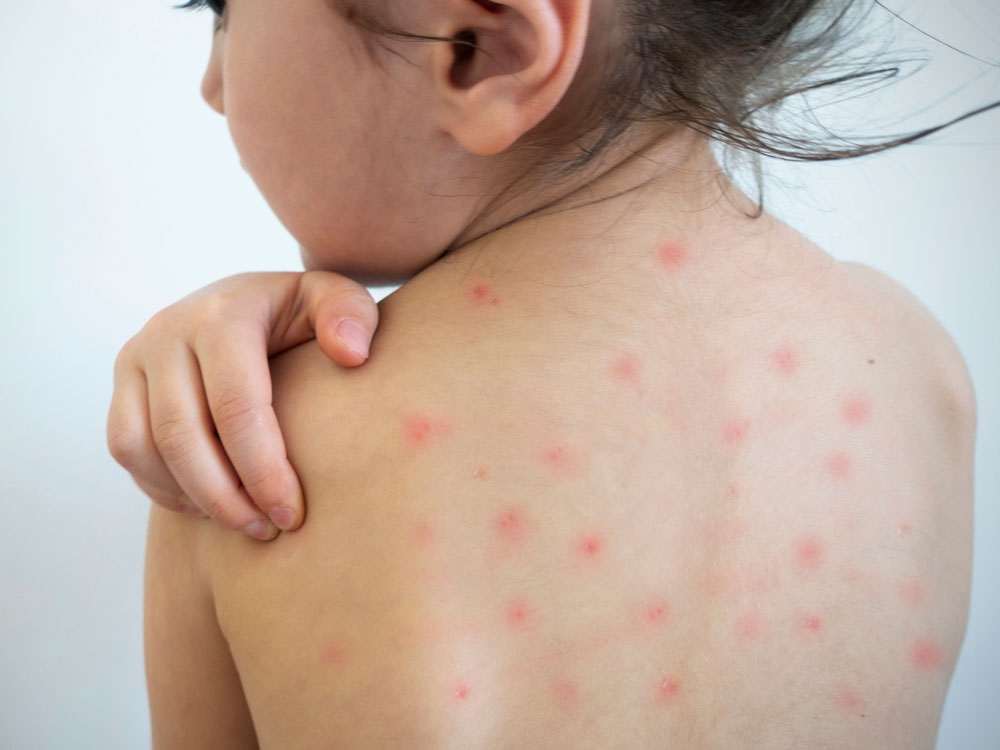 Опрелости легкой степени не влияют на общее состояние малыша и проходят при правильном уходе за кожей и использовании специальных лекарств-мазей, содержащих компоненты, стимулирующие естественное заживление и образующие дышащий защитный слой на коже. Без лечения возможны инфекционные осложнения опрелостей, вызванные бактериями или грибами рода Candida. Они протекают тяжело: появляются зуд, язвы, гнойнички, ухудшается самочувствие ребенка – он плохо спит, капризничает.
Опрелости легкой степени не влияют на общее состояние малыша и проходят при правильном уходе за кожей и использовании специальных лекарств-мазей, содержащих компоненты, стимулирующие естественное заживление и образующие дышащий защитный слой на коже. Без лечения возможны инфекционные осложнения опрелостей, вызванные бактериями или грибами рода Candida. Они протекают тяжело: появляются зуд, язвы, гнойнички, ухудшается самочувствие ребенка – он плохо спит, капризничает.
Потница
Потница – мелкая негнойная сыпь, иногда небольшие волдыри, возникающие из-за дефектов ухода чаще всего в складках и местах трения, а иногда – и по всему телу. Потница сопровождается зудом, но не влияет на общее самочувствие ребенка и проходит при правильном уходе.
Крапивница
Крапивница – кожная аллергическая реакция с покраснением, отеком, иногда волдырями. Изменения появляются на теле, лице, конечностях, элементы сыпи могут сливаться, особенно в кожных складках и местах трения тканью. Крапивница у младенцев обычно острая, она быстро появляется, симптомы стремительно нарастают и исчезают при использовании противоаллергических препаратов. Следов на коже после крапивницы не остается.
Акне
Акне новорожденных – это угревая сыпь, возникающая в первые 3 недели после рождения. Ее причина – гормональные перестройки, связанные с избытком в организме матери перед родами тестостерона или кортикостероидов, вырабатываемых надпочечниками. Акне не требует лечения и проходит самостоятельно максимум через 2 недели, чаще – в течение нескольких дней.
Буллезный эпидермолиз
Врожденный буллезный эпидермолиз – наследственное заболевание, связанное с дефектом некоторых белков кожи. Главный симптом – появление пузырей в месте незначительного механического воздействия.
Пиодермии
Пиодермии – это название всех гнойных заболеваний кожи. У новорожденных они чаще связаны с золотистым стафилококком, но причиной бывают и другие микробы. Пиодермии у детей первых месяцев обусловлены слабыми защитными свойствами кожи, усугубляют ситуацию щелочной рН и легкое появление микроповреждений. Вокруг волосяных фолликулов развивается воспаление: появляется участок покраснения и уплотнения кожи, вскоре он превращается в пузырь с прозрачным содержимым, которое позднее становится мутным гнойным. Через 2-3 дня образуется сухая корочка, под которой постепенно происходит заживление.
Пиодермии у детей первых месяцев обусловлены слабыми защитными свойствами кожи, усугубляют ситуацию щелочной рН и легкое появление микроповреждений. Вокруг волосяных фолликулов развивается воспаление: появляется участок покраснения и уплотнения кожи, вскоре он превращается в пузырь с прозрачным содержимым, которое позднее становится мутным гнойным. Через 2-3 дня образуется сухая корочка, под которой постепенно происходит заживление.
Псевдофурункулез
У новорожденных с нарушениями питания (дистрофией) или тяжелыми заболеваниями, то есть с выраженной недостаточностью иммунитета, возможен псевдофурункулез, или множественные абсцессы новорожденных. На задней поверхности тела, ног, на затылке образуются крупные подкожные узлы с гнойным содержимым. Для лечения псевдофурункулеза необходимы антибиотики, иногда требуется хирургическое вмешательство.
Способы лечения каждого заболевания отличаются, поэтому так важно правильно поставить диагноз и подобрать нужные лекарственные средства.
Виды дерматита, причины возникновения и общие симптомы
Наша кожа − индикатор общего состояния организма и самочувствия. Даже малейшие проявления, такие как шелушение или зуд, высыпания, жировики и гнойники, являются симптомами нарушения обмена веществ или режима питания, переутомления или нервного истощения.
Современный ритм жизни у большинства людей очень насыщенный и рано или поздно все мы сталкиваемся с проблемой возникновения всевозможных аллергий − это ряд воспалительных процессов проявляющихся на коже, и в подкожных покровах.
Основные раздражители:
- физического характера – может проявиться под влиянием температурного (ожог, обморожение) и светового (солнечная энергия, электрический ток, рентгеновское и радиоактивное облучение) воздействия;
- химического характера – возникает после попадания на кожу едких веществ, кислот и щелочей, продуктов каких-либо видов кислот, а также медицинских дезинфицирующих средств, в очень высокой концентрации.

Разновидности дерматологического заболевания
В медицине выделяют больше десятка разновидностей этого заболевания, рассмотрим самые распространенные формы его проявления. К ним можно отнести: контактный, сухой, атопический (либо аллергический, токсикодермия, экзема, крапивница), себорейный дерматиты и цена на их лечение зависит от вида поражения.
Сухой дерматит
Симптомы сухого дерматита проявляются только в холодное время года, вследствие длительного воздействия холодного либо наоборот, слишком сухого воздуха в закрытом помещении. Происходит снижение иммунитета и ухудшение общего состояния организма. Отличительная особенность − длительность протекания и сезонное проявление обострений.
Контактный дерматит
Очаги простого контактного дерматита образуются на месте воздействия первичного раздражителя. Отличается отсутствием проявлений острой реакции и дальнейшим распространением процесса воспаления после исключения раздражающего элемента. Например, когда часто носят одежду, изготовленную из синтетических тканей, к волокнам которой проявляется высокая чувствительность организма.
Атопический дерматит
Под атопическим дерматитом врачи клиники подразумевают хроническое, часто наследственное аллергическое заболевание с рецидивными периодами протекания и значительными осложнениями. На первых стадиях (у детей от 3 месяцев до 2 лет, и в 4-7 лет) развитие болезни проявляется в виде покраснений с обильными выделениями и образованием мелких пузырьков. А на последних стадиях преобладает выраженная сухость и бледность кожных покровов.
Токсидермия
Токсикодермия сопровождается значительным повреждением кожи токсическими веществами. Отличается тем, что аллерген попадает в организм через кровь, органы дыхания и ротовую полость. Это очень серьезное и опасное заболевание и при первых проявлениях (отдышка, отеки слизистой, боли в желудке), надо срочно обратиться к специалистам, которые профессионально окажут первую медицинскую помощь. Самостоятельно вывести токсические вещества из организма невозможно.
Способы заражения
Иногда мы сами того не замечая подвергаем себя опасности, не задумываясь о том, к каким последствиям может привести аллергический дерматит при откладывании визита в клинику . Способы контакта человека с аллергенами, которые могут спровоцировать заболевание:
- медикаментозный – проявляется, после введения в организм лекарственных препаратов. Например, антибиотиков, витаминов, анальгезирующих веществ, гамма глобулинов;
- пищевой – аллергены попадают в наш организм вместе с продуктами питания;
- профессиональный – наблюдается у людей, постоянно контактирующих с аллергенами, например на производстве с высокой концентрацией кобальта, никеля, хрома;
- аутоинтоксикационный – отличается скоплением аутоаллергенов, например, у больных с патологиями желудочно-кишечного тракта.
Экзема
Экзема − тоже хроническое заболевание и проявляется в виде острого воспаления кожи и подкожных покровов под влиянием внутренних или внешних раздражителей. Такая аллергия проявляется участками сухой шелушащейся кожи, трещинами, покраснениями, отечностью и мокнущими повреждениями. В тяжелых случаях даже поражением всей поверхности эпителия. Чаще всего страдают работники металлургических заводов, предприятий фармацевтической и пищевой отраслей.
Себорейный дерматит
Себорейный дерматит – заболевание, вызванное определенным грибком. Очень часто причинами его появления являются стрессовые состояния, гормональные нарушения и болезни нервной системы.
Лечение дерматита
Лучшее лечение данных заболеваний – это профилактика, то есть предотвращение возникновения обострений. Не забывать посещать специалиста дерматолога, хотя бы раз в год и сдавать необходимые анализы. Вести здоровый образ жизни, правильно питаться, и не переутомляться. Если место работы подразумевает прямой контакт с токсическими и химическими веществами, важно не забывать правила безопасности, защищать кожу и дыхательные пути от их воздействия.
Читайте также:
причины, симптомы и методы лечения
Записаться к
врачу
Вызов педиатра на
дом
Нейродермит – разновидность зудящего дерматоза нервно-аллергического характера. Болезнь протекает в течение долгого времени и сопровождается появлением красных воспалений с элементами сыпи. Нейродермит у детей возникает как реакция на действие внешних и внутренних раздражителей. Периоды обострений чередуются с временами относительного благополучия. Поэтому симптомы и лечение нейродермита у детей имеют достаточно большое значение в сфере детских кожных заболеваний.
Причины
Нейродермит у детей представляет собой патологическую реакцию кожи на разнообразные провоцирующие факторы. Заболевание развивается из-за нарушений в работе иммунной системы и часто сочетается с другими схожими патологиями: атопическим дерматитом, сильной аллергией и бронхиальной астмой.
Причины нейродермита у детей многообразны. По мнению некоторых ученых болезнь начинает формироваться еще при внутриутробном развитии, когда закладываются все органы, в том числе иммунной системы. Причем причины нейродермита у детей могут быть связаны с любым воздействием на плод во время беременности. Они способствуют формированию предпосылок для развития заболевания.
В общем понимании причиной нейродермита у детей выступает еще несформировавшийся иммунитет, при котором детский организм не способен противостоять неблагоприятным факторам внешней среды. Важная роль здесь отводится наследственности. Если у ближайших родственников были дерматологические заболевания, то высока вероятность его развития у ребенка.
Другие вероятные причины нейродермита:
- неправильное питание;
- перенесенные ранее инфекции;
- глистные инвазии
- интоксикация организма;
- воздействие аллергенов;
- сильный стресс;
- патологии внутренних органов, в частности, почек и печени.
К аллергенным факторам относятся:
- бытовые клещи;
- пух и шерсть животных;
- некоторые продукты питания;
- химические аэрозоли;
- лекарственные препараты;
- синтетические материалы;
- пыльца растений.
Особую роль играет психосоматика нейродермита у ребенка. В таком случае высыпания возникают на фоне нарушений в работе нервной системы. Из-за этого он становится замкнутым и нервозным. У многих детей с таким диагнозом отмечаются сложности в общении с окружающими.
Психосоматика нейродермита у ребенка может заключаться в недостатке внимания со стороны матери. Еще, поскольку кожа – это граница, отделяющая человека от мира, кожные заболевания могут возникать при нарушении контакта с ним. Это своеобразный способ убежать от внешнего мира, отстраниться от него. К нейродермиту склонны дети с повышенной восприимчивостью к критике, ориентирующиеся на мнение окружающих и стыдящихся своей внешности.
Клинические варианты
Нейродермит у детей может протекать в нескольких клинических формах. Они отличаются локализацией высыпаний, а также схемой лечения. Еще разница заключается в выраженности признаков, которая зависит от нескольких условий, в том числе возраста и особенностей физического развития ребенка.
Существуют следующие клинические варианты течения нейродермита:
- локальный. Еще называется ограниченным, что указывает на характер высыпаний. Они появляются на каком-то одном участке тела, реже – двух смежных зонах. Причем сыпь может наблюдаться почти везде: на лице, спине, руках или ногах и пр.;
- линейный. При такой форме нейродермита высыпания локализуются преимущественно на руках или ногах;
- диффузный. В отличие от локального, этот вариант течения сопровождается появлением пятен на разных участках тела одновременно;
- гипертрофический. Имеет еще одно наименование – нейродермит Эрманна. Форма патологии достаточно редкая, сопровождается очагами воспалений в области пахово-бедренных складок и внутренней поверхности бедер;
- псориазиформный. Высыпания представлены уплотненными участками кожи с элементами шелушения. Они появляются на лице, волосистой части головы и шее;
- фолликулярный. Высыпания возникают в области волосистой части головы. Для папул характерна остроконечная форма. Они локализуются вдоль устьев волосяных фолликулов.
Симптомы
В большинстве случаев первые симптомы заболевания проявляются в возрасте 2 лет. Наиболее характерная форма нейродермита – диффузная. Ее часто сопровождают аллергический ринит и поллиноз, т.е. заложенность и сильные выделения из носа. При диффузной форме заболевания появляются маленькие бледно-розовые пятна, которые затем сливаются и образуют сплошные зоны инфильтрации. Наиболее часто сыпь встречается:
- на лице;
- на шее;
- на сгибах конечностей;
- в паховой области.
По периметру высыпаний образуются очаги гиперпигментации. Сама кожа в очаге воспаления утолщается, на ней становится более ярко выраженным кожный рисунок. Четких границ у высыпаний нет. Контуры можно различить только по шелушащимся чешуйкам.
В общем виде нейродермит у детей вызывает следующие симптомы:
- красные пятна разной формы и диаметра. Контур высыпаний неровный, по цвету они значительно отличаются от здоровой кожи. В некоторых случаях сыпь представлена пузырьками с серозной жидкостью внутри;
- сильный зуд. Высыпания заставляют ребенка постоянно чесаться. Часто зуд носит нестерпимый характер. Из-за этого ухудшается общее самочувствие ребенка, он постоянно расчесывает кожу до появления ранок, которые в дальнейшем могут нагноиться;
- изменение поведения. Из-за ощущения дискомфорта на фоне зуда ребенок становится беспокойным, у него нарушается аппетит, появляются проблемы со сном. Иногда на фоне этого могут наблюдаться головные боли и повышенная температура;
- сильная сухость кожи. Шелушение кожи наиболее выражено в области появления пятен. В случае фолликулярной формы заболевания сухая кожа приводит к появлению перхоти.
Когда следует обратиться к врачу
Нейродермит у детей – хроническое заболевание, которое характеризуется периодами обострения и ремиссии. В большинстве случаев вылечиться от него полностью, тем более самостоятельно, нельзя. Можно лишь добиться длительной ремиссии, но для этого ребенок всегда должен наблюдаться у врача и получать соответствующее лечение.
Симптомы и лечение нейродермита у детей находятся в компетенции детского дерматолога и аллерголога. Записаться к любому из специалистов вы можете у нас, в АО «Медицина» (клиника академика Ройтберга), находящейся в центре Москвы. В штате клиники работают опытные специалисты, а также есть все необходимое оборудование для правильной диагностики.
Диагностика
Лечение нейродермита у детей начинается только после проведения диагностики, поскольку эта патология во многом схожа с другими кожными заболеваниями. В связи с этим требуется проведение дополнительных исследований.
Нейродермит – так называемая патология исключения. У него нет специфических лабораторных и инструментальных маркеров. Поэтому, диагноз «нейродермит» ставится только тогда, когда у ребенка не выявляются другие кожные заболевания.
Основные методы диагностики:
- анализ крови на содержание эозинофилов;
- общий анализ крови;
- аллергопробы;
- УЗИ кожи и подкожного слоя;
- соскоб с очага воспаления.
Критерии для диагностики нейродермита:
- типичная локализация высыпаний;
- интенсивный зуд и расчесы кожи;
- характерное замкнутое и стеснительное поведение ребенка;
- рецидивирующее хроническое течение;
- сухость кожных покровов;
- наличие сопутствующих аллергических заболеваний: бронхиальной астмы, аллергического ринита и пр.;
- наследственная отягощенность по атопическим патологиям.
Лечение
Лечение нейродермита у детей – достаточно длительный и сложный процесс. Терапия носит комплексный характер и затрагивает все сферы жизни ребенка. Ему назначают прием лекарств, физиотерапию, особую диету. Симптомы и лечение нейродермита у детей напрямую связаны между собой. Препараты подбирают с учетом возраста, общего самочувствия и признаков, которые наблюдаются у ребенка.
Основная группа применяемых лекарств – антигистаминные. Дозировка, кратность и длительность применения определяются врачом.
В большинстве случаев они используют в периоды обострения, когда ребенка мучает сильный зуд. Прием таких препаратов помогает улучшить общее состояние человека. В некоторых случаях прием антигистаминных назначают в качестве профилактики перед возможными сезонными обострениями.
Поскольку психосоматика нейродермита у ребенка может играть определяющую роль в развитии заболевания, ему могут быть назначены успокоительные средства, снимающие беспокойство и раздражение. При тяжелом течении заболевания прибегают к гормональным препаратам – кортикостероидам. Но их можно принимать исключительно по назначению врача. Местно для обработки очагов воспаления применяют успокаивающие, охлаждающие мази с противовоспалительным и заживляющим эффектами.
Соблюдение диеты
Второе направление лечения нейродермита у детей – диетотерапия. Ребенку обязательно назначается гипоаллергенная диета с исключением возможных аллергенов. Высокими аллергенными свойствами обладают:
- цитрусовые,
- шоколад;
- морепродукты;
- экзотические фрукты;
- мед и другие продукты пчеловодства.
Для детей грудного возраста очень важно наладить грудное вскармливание, поскольку именно молоко матери имеет все необходимые ребенку питательные вещества. При этом кормящая женщина также должна соблюдать гипоаллергенную диету, поскольку аллергены попадают в молоко и передаются ребенку. Грудное вскармливание важно, поскольку искусственная смесь также может быть причиной аллергической реакции, ведущей к нейродермиту.
Правильный уход за ребенком
Не менее важно создать для ребенка благоприятные условия:
- обеспечить полноценный сон и правильный режим нагрузок и отдыха;
- своевременно осуществлять гигиенические процедуры, минимум 2 раза в день;
- содержать в чистоте белье, игрушки и другие принадлежности ребенка;
- ежедневно проводить влажную уборку в комнате больного;
- создать спокойную домашнюю обстановку, которая исключает стрессы и переживания, провоцирующие обострение болезни.
Профилактика
Цель профилактики нейродермита – исключить или минимизировать действие факторов, которые могут спровоцировать начало или рецидив заболевания. Для этого рекомендуется выполнять следующее:
- обеспечить правильное питание без аллергенов, но с достаточным количеством витаминов;
- поддерживать в чистом состоянии одежду и комнату ребенка;
- одевать ребенка в соответствии с погодой;
- ограничить контакты с аллергенами, если у ребенка есть склонность к аллергии.
Как записаться к аллергологу
Для записи на прием к аллергологу АО «Медицина» (клиника академика Ройтберга) вы можете воспользоваться специальной онлайн-формой. В ней можно выбрать специалиста и время, удобное для приема. Также вы можете воспользоваться контактным номером +7(495)995-00-33. Мы находимся в самом центре Москвы, поблизости от станций метро Новослободская, Тверская, Чеховская, Тверская и Белорусская.
Статьи
20 Окт 2020
Анорексия у подростков
В современном обществе
анорексия стала одной из глобальных проблем среди подростков, особенно
среди девочек. По мнению экспертов, легкая форма расстройства имее…
15 Апр 2020
Коронавирус у детей
2020 год ознаменовался пандемией нового коронавируса SARS-CoV-2. Свое шествие по планете он начал с рыбного рынка в китайском городе Ухань в конце ноября 2019 года, охватив за неск…
13 Мар 2020
Энтерит у детей
Воспаление, протекающее в тонкой кишке, называется энтеритом у детей.
12 Мар 2020
Глаукома у детей: причины, методы лечения
Глаукома у детей – это целая группа болезней глаза, характерными особенностями которой являются повышение внутриглазного давления и дефекты зрения, развивающиеся на фоне данного…
Услуги
Диспансеризация
Лечение и виды дерматита у ребенка
Дерматит — острое воспалительное поражение кожи. О том, какие есть виды детского дерматита, почему он возникает и как с ним бороться, рассказала педиатр Анна Александровна Царегородцева.
Причины дерматитов можно разделить на две большие группы: внутренние и внешние — в зависимости от того, попадает ли аллерген внутрь или контактирует с кожей снаружи.
Внешние причины в свою очередь бывают:
- химические (красители, порошки, ароматизаторы, добавки в косметических средствах и т.п.),
- физические (изменения температуры),
- биологические (вирусы, бактерии, грибы и т.п.).
К физиологическим изменениям кожи относятся:
- эритема (покраснение кожи) новорожденных,
- желтуха,
- акне.
После 1,5 мес. эти дерматиты проходят. Высыпания на коже, особенно вокруг рта и на подбородке, могут усиливаться во время прорезывания зубов. Также и после вакцинации.
Виды дерматитов:
- Часто у малышей встречается потница. Это мелкая сыпь красного цвета. Возникает в местах, где малыш вспотел. Появляется после 3 мес. жизни, когда начинают работать потовые железы малыша. Лечение: воздушные ванны, исключить на время памперсы (если потница в паховых складках).
- У детей, склонных к аллергии, возникает токсическая эритема новорожденных. На теле появляются красные прыщи, у некоторых есть желтые головки. Лечение: такую сыпь лучше подсушивать: купать малыша в отваре березового листа. Или в отваре череды (на втором месяце жизни). Но имейте в виду, что любой травяной сбор может сам по себе вызывать аллергию. Крупную сыпь можно обрабатывать 1% спиртовым раствором хлорофиллипта (глаза и нос трогать нельзя).
- Контактный дерматит — аллергическая реакция кожи малыша на памперсы, отдушки, средства для купания. Как и при потнице, на коже появляются мелкие красные точки. Аллергия возникает быстро, четко видна граница контакта кожи с аллергеном. Если реакцию вызвал подгузник, раздражение будет на всей области, которую он закрывал. Лечение: прекратить доступ аллергена.
- Пеленочные дерматиты возникают при несоблюдении правил гигиены малыша. Например, если младенец находился больше 30-60 мин в грязном подгузнике. Лечение: нужно на время убрать подгузники, подмывать малыша проточной водой без мыла, подсушивать кожу с помощью воздушных ванн. Можно использовать крема на основе цинка (Деситин и Циндол) — для подсушивания, а также «Бепантен», как ранозаживляющее средство. Если в течение 3 дней лечение не помогает или состояние ребенка ухудшается (пораженная область увеличивается и/или приобретает багровый оттенок, появляются гнойнички, температура тела повышается до 38 градусов), нужно вызвать врача.
- Из-за гормональных изменений может развиваться себорейный дерматит (СД). На теле появляются красные папулы и желтые сальные плотные корочки — на лице, верхней части спины и груди, на волосистой части головы. Сыпь может быть на шее, за ушами, в области бровей, в подмышечных впадинах, в паху. Кожа шелушится. Как правило, СД проходит самостоятельно в течение 6-12 мес.
Основные правила ухода за малышом
1. купать ребенка не менее 1 раза в день;
2. перед мытьем головы обрабатывать кожу головы детским маслом, счесывать корочки детским гребнем и промывать детским шампунем;
3. иногда можно смазывать кожу эмолентами — жироподобными веществами, которые увлажняют и смягчают ткани.
- Атопический дерматит (АД) — хроническое заболевание. Он имеет генетический характер и проявляется после 3 мес. в виде диатеза — покраснение (розовые круглые пятна) и шелушение кожи, зуд. Возникает при контакте с аллергенами. Лечение: АД должен наблюдать врач. Чаще всего не удается выявить аллерген и вылечить заболевание сразу. При АД можно дважды в день смазывать кожу увлажняющим детским кремом хотя бы до года. Нужно очень аккуратно вводить прикорм, чтобы точно знать, на что мог среагировать организм малыша.
Изображения, причины, лечение и время обращения за помощью
Человек может замечать красные точки на своей коже по ряду причин, от аллергических реакций до теплового воздействия.
Многие причины появления красных точек на коже безвредны и исчезают сами по себе. Другим может потребоваться лечение на дому или без рецепта.
В этой статье мы обсудим некоторые из возможных причин появления красных точек на коже, варианты их лечения и когда обращаться к врачу.
Сыпь на коже бывает разного размера, цвета и текстуры.
Не все высыпания требуют неотложной медицинской помощи. Тем не менее, людям следует немедленно обратиться за медицинской помощью, если у них появилась сыпь и они заметили какие-либо из следующих симптомов:
Людям также следует немедленно обращаться за помощью в случае возникновения любых новых болезненных высыпаний, поражающих глаза, внутреннюю часть рта или гениталии.
В случае сомнений человеку следует обратиться за консультацией к лечащему врачу или сертифицированному дерматологу.
Тепловая сыпь или потница возникает, когда потовые железы блокируются, задерживая пот в глубоких слоях кожи.
Хотя тепловая сыпь может появиться у любого, это заболевание чаще всего встречается у младенцев и детей раннего возраста с незрелыми потовыми железами.
Симптомы тепловой сыпи включают:
- скопления маленьких красных шишек, называемых папулами
- твердые шишки телесного цвета
- ощущение зуда или покалывания
- слабое потоотделение или его отсутствие в пораженной области
- воспаление и болезненность
- головокружение
- тошнота
Лечение
Тепловая сыпь обычно проходит в течение 24 часов.
Лечение обычно включает использование лосьонов для снятия зуда, раздражения и отека.
Люди также могут сохранять кожу прохладной и избегать тесной одежды.
Узнайте больше о вариантах лечения тепловой сыпи здесь.
Волосный кератоз (КП) — это распространенное заболевание кожи, при котором на коже появляются крошечные красные, белые или телесные бугорки.
Чаще всего поражаются внешние части предплечий. Он также может поражать предплечья и верхнюю часть спины, но встречается реже.
Симптомы КП включают:
- кожа, которая кажется грубой или сухой
- пятна небольших безболезненных бугорков на коже
- зуд
Лечение
Люди могут лечить симптомы КП с помощью:
- увлажняющих средств, содержащих мочевина или молочная кислота
- альфа-гидроксикислота
- гликолевая кислота
- молочная кислота
- ретиноиды
- салициловая кислота
- лазерная или световая терапия
Узнайте больше об управлении домашним хозяйством для КП здесь.
Контактный дерматит возникает при контакте человека с веществом, которое раздражает его кожу или вызывает аллергическую реакцию.
Симптомы контактного дерматита различаются в зависимости от триггера и тяжести реакции.
Симптомы контактного дерматита включают:
- сыпь в виде геометрических узоров или форм
- сухая кожа, которая отслаивается и трескается
- яркая покрасневшая кожная сыпь
- скопления маленьких красных точек на коже
- крапивница, или очень зудящие рубцы на коже
- сильный зуд, стеснение или ощущение жжения
- волдыри, наполненные жидкостью, сочащиеся и покрывающие корку
- темная утолщенная кожа
- чувствительность к солнечному свету
Узнайте больше о контактном дерматите здесь.
Лечение
Лечение контактного дерматита зависит от причины и тяжести симптомов человека.
Симптомы от легкой до умеренной улучшаются, когда человек избегает контакта с раздражителем или аллергеном. По возможности, люди должны:
- избегать продуктов по уходу за кожей, содержащих агрессивные или раздражающие химические вещества
- избегать никелированных или позолоченных ювелирных изделий
- избегать продуктов или лекарств, вызывающих аллергические реакции
- носить защитную одежду в рабочей среде или в местах с ядовитые растения
Если дерматит ограничен небольшой площадью, можно нанести 1% крем с гидрокортизоном.
Врач может назначить более сильные местные или пероральные антигистаминные препараты людям, которые не реагируют на безрецептурные препараты.
Атопический дерматит, также известный как экзема, представляет собой хроническое воспалительное заболевание кожи.
Существует много различных типов экземы, в том числе:
- Фолликулярная экзема: Этот тип экземы поражает волосяные фолликулы.
- Папулезная экзема: Это проявляется в виде небольших красных бугорков на коже, которые медицинские работники называют папулами.
Наряду с красными бугорками на коже экзема может вызвать:
- чрезвычайно зуд кожи
- тепло и отек кожи
- сухая, шелушащаяся кожа
- скопления маленьких пузырей, заполненных жидкостью
- волдырей, из которых вытекает жидкость
Лечение
Люди могут справиться с симптомами атопического дерматита и даже предотвратить обострения с помощью следующих методов лечения:
- принимая рецептурные лекарства, такие как стероиды и антигистаминные препараты
- проходят фототерапию или светотерапию
- применяя увлажняющий крем для лечения сухой, потрескавшейся кожи
- с использованием стирального порошка без запаха, не вызывающего раздражения
- Избегать триггеров, таких как сухой воздух, стресс и аллергены
сертифицированный дерматолог.
Также может помочь принятие ванн с отбеливателем, которые требуют использования полстакана отбеливателя на 40-галлонную ванну 1-2 раза в неделю.
Узнайте больше о вариантах лечения экземы здесь.
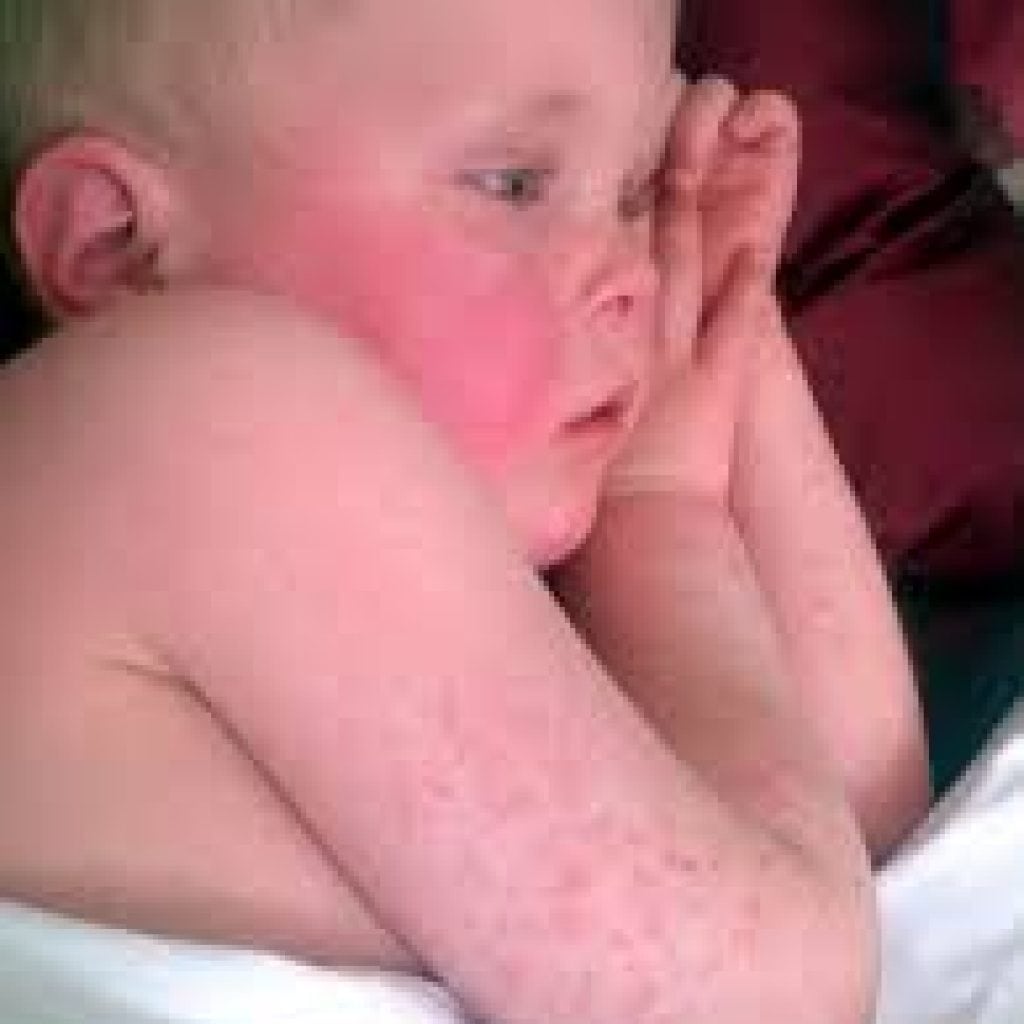
Розацеа — это кожное заболевание, вызывающее раздражение, покраснение и небольшие прыщики.
Хотя любой может заболеть розацеа в любой момент своей жизни, это заболевание чаще всего встречается у взрослых в возрасте 30–60 лет, людей со светлой кожей и людей, находящихся в период менопаузы.
Симптомы розацеа включают:
- раздраженная или красная кожа на лбу, носу, щеках и подбородке
- кровеносные сосуды, которые видны под кожей
- скопления небольших бугорков или прыщиков
- толстая кожа на лице
- красные, зудящие или слезящиеся глаза
- воспаление век
- помутнение зрения
Лечение
Люди могут лечить розацеа с помощью различных стратегий и лекарств.Некоторые стратегии, которые могут помочь облегчить розацеа, включают:
- избегание триггеров, таких как ультрафиолет, алкоголь и агрессивные химические вещества
- мытье лица очищающими средствами со сбалансированным pH
- частое использование увлажняющих кремов
- использование солнцезащитного крема широкого спектра действия с SPF 30 или выше
Людям также следует избегать продуктов с кофеином и острой пищи, так как они также могут вызвать розацеа.
Лечебные процедуры от розацеа включают:
Узнайте больше о вариантах лечения розацеа здесь.
Некоторые инфекции также могут вызывать появление красных точек на коже.
Если человек подозревает кожную инфекцию, ему следует обратиться к врачу.
Примеры:
Ветряная оспа или опоясывающий лишай
Вирус ветряной оспы вызывает эти инфекции, которые вызывают появление красных, зудящих, заполненных жидкостью волдырей, которые могут появиться на любом участке тела.
Ветряная оспа обычно возникает у младенцев и детей младшего возраста. Однако у подростков и взрослых также может развиться ветряная оспа.
Опоясывающий лишай встречается у взрослых, уже перенесших ветряную оспу. По данным Национального института старения, опоясывающий лишай обычно поражает одну область на одной стороне тела.
Краснуха
Эта инфекционная вирусная инфекция вызывает характерную сыпь в виде маленьких красных или розовых точек.
Сыпь обычно начинается на лице, а затем распространяется на туловище, руки и ноги. Инфекции краснухи также вызывают жар, головную боль и увеличение лимфатических узлов.
Центры по контролю и профилактике заболеваний (CDC) отмечают, что краснуха является относительно редкой инфекцией в Соединенных Штатах из-за широкого использования вакцины MMR.Вакцина доступна для младенцев и детей в возрасте от 9 месяцев до 6 лет.
Менингит
Менингит требует неотложной медицинской помощи. Это воспаление оболочек, покрывающих спинной и головной мозг. Обычно это происходит из-за бактериальной или вирусной инфекции.
Симптомы менингита включают:
- лихорадку
- ригидность шеи
- головная боль
- тошнота
- светочувствительность
- спутанность сознания
- рвота
Сыпь не всегда появляется.Однако в этом случае человек может заметить маленькие розовые, красные, коричневые или фиолетовые уколы на коже. Кроме того, он не выцветает, когда человек ставит на него стакан.
Инфекция MRSA (стафилококк)
CDC определяет метициллин-устойчивый Staphylococcus aureus (MRSA) как «тип бактерий, устойчивых к нескольким антибиотикам».
MRSA часто поражает кожу, вызывая болезненные участки воспаленной кожи. У людей также может наблюдаться выделение гноя из пораженной кожи и повышение температуры тела.
Другие бактериальные инфекции кожи также могут вызывать болезненные и воспаленные участки кожи. Если человек подозревает, что у него кожная инфекция, ему следует обратиться к врачу.
Скарлатина
Бактерии Streptococcus вызывают эту инфекцию.
Эти бактерии естественным образом населяют нос и горло. Они вызывают красную сыпь на шее, под мышкой и в паху. Сыпь состоит из маленьких красных точек, грубых на ощупь.
Если человек подозревает кожную инфекцию, ему всегда следует проконсультироваться с врачом.
Людям также следует поговорить с врачом, если их сыпь не улучшается, несмотря на безрецептурные препараты или лечение в домашних условиях.
Людям также следует обратиться за медицинской помощью, если у них кожная сыпь, сопровождающаяся следующими симптомами:
Если человек подозревает кожную инфекцию, ему следует обратиться к врачу, прежде чем пробовать какие-либо домашние средства.
Чтобы облегчить кожную сыпь и справиться с ней, люди могут попробовать следующие домашние процедуры:
- с использованием мягкого мыла без запаха, средств для мытья тела и очищающих средств
- избегать купания или душа в горячей воде
- поддерживать пораженную кожу сухой и чистой
- носить свободную дышащую одежду
- избегать трения и царапин на коже
- прикладывать холодный компресс для снятия отека и боли
- прикладывать алоэ вера к пораженной коже, чтобы уменьшить отек и успокоить боль
- использовать увлажняющие кремы для увлажнения и высыхания , шелушащаяся кожа
Есть несколько возможных причин появления красных точек на коже, включая тепловую сыпь, КП, контактный дерматит и атопический дерматит.
Красные точки на коже также могут появиться из-за более серьезных заболеваний, таких как вирусная или бактериальная инфекция.
Если люди подозревают, что у них кожная инфекция, им следует обратиться к врачу, а не использовать домашние средства.
Некоторые кожные высыпания и сопровождающие их симптомы можно лечить домашними средствами и безрецептурными препаратами. К ним относятся избегание источника раздражения и использование безрецептурных противозудных мазей.
Люди могут обратиться к врачу или дерматологу, если симптомы не исчезнут, несмотря на лечение в домашних условиях или без рецепта.Врач или дерматолог могут диагностировать первопричину и дать соответствующие рекомендации по лечению.
Симптомы, изображения, методы лечения и многое другое
Мы включаем продукты, которые, по нашему мнению, будут полезны нашим читателям. Если вы совершаете покупку по ссылкам на этой странице, мы можем получить небольшую комиссию. Вот наш процесс.
Опоясывающий лишай — это вирусная инфекция, вызываемая вирусом ветряной оспы (VZV), тем же вирусом, который вызывает ветряную оспу. Обычно он поражает один ганглий чувствительного нерва и поверхность кожи, которую нерв снабжает.
Опоясывающий лишай может развиться у любого, кто переболел ветряной оспой.
Фактически, по данным Центров по контролю и профилактике заболеваний (CDC), примерно у каждого третьего человека в Соединенных Штатах опоясывающий лишай развивается в течение жизни.
Однако у человека может развиться опоясывающий лишай, только если он переболел ветряной оспой или подвергся воздействию вируса, который ее вызывает. Этот вирус может годами бездействовать.
У большинства взрослых с покоящимся вирусом опоясывающий лишай никогда не развивается, но у некоторых вирус реактивируется несколько раз.
Опоясывающий лишай чаще всего встречается в возрасте после 50 лет, но он может появиться в любом возрасте, если человек ранее болел ветряной оспой.
Из этой статьи вы узнаете больше о опоясывающем лишае, включая симптомы, осложнения и методы лечения.
Опоясывающий лишай обычно поражает одну сторону тела. Чаще всего это талия, грудь, живот или спина. Также симптомы могут появиться на лице и в глазах, во рту, ушах. Вирус также может поражать некоторые внутренние органы.
Опоясывающий лишай обычно поражает единственный ганглий чувствительного нерва около спинного мозга, называемый ганглием дорзального корешка.Вот почему симптомы проявляются в определенных частях тела, а не повсюду. Боль возникает в результате поражения нервов, а не самой сыпи.
На самом деле у некоторых людей бывает боль, но нет сыпи. У других же может появиться сыпь с болью, которая сопровождается другими симптомами, такими как лихорадка, озноб или головная боль.
Симптомы могут различаться по характеру в зависимости от того, на каком участке тела они проявляются.
Общие симптомы
Некоторые из наиболее частых симптомов опоясывающего лишая включают:
- постоянную тупую, жгучую или грызущую боль или резкую колющую боль, которая приходит и уходит
- кожная сыпь, напоминающая сыпь при ветрянке, но поражает только определенные области
- волдыри, заполненные жидкостью, которые развиваются как часть сыпи
Симптомы на теле
Волдыри на коже могут появляться в одной или нескольких отдельных полосах сенсорных нервов кожи, называемых дерматомами.
Общие места для этого включают:
- грудь
- живот
- спину
- вокруг талии
Обычно это происходит только на одной стороне тела.
Локализация симптомов будет зависеть от распространения вируса в дерматоме.
Симптомы на лице
Если сыпь поражает лицо, симптомы обычно проявляются только с одной стороны — обычно вокруг одного глаза и на лбу.
Они могут включать:
- боль над пораженным дерматомом
- сыпь
- мышечная слабость
- головная боль
Глазные симптомы
Если вирус поражает глазной нерв, это означает, что у человека опоясывающий герпес.
Это может вызвать боль, покраснение и отек вокруг глаза, а также временную или постоянную потерю зрения.
Симптомы со стороны уха
Опоясывающий лишай может также возникать внутри уха или вокруг него, приводя к проблемам с равновесием и слухом, а также к мышечной слабости на пораженной стороне лица.
Эти изменения могут быть долгосрочными или даже постоянными. Человек, у которого развиваются симптомы в ушах и глазах или вокруг них, должен немедленно обратиться за медицинской помощью, чтобы снизить риск осложнений.
Симптомы во рту
Если опоясывающий лишай поражает ротовую полость, человек может испытывать:
- болезненность лица
- боль во рту
- зубная боль
- поражения твердых и мягких тканей неба
боль и дискомфорт, вызванные этими симптомами может затруднить прием пищи или питья.
Опоясывающий лишай внутренний
Опоясывающий лишай также может поражать внутренние органы. Сыпи не будет, но могут возникнуть другие проблемы.
Например, исследователи обнаружили признаки опоясывающего лишая в пищеварительной системе, что может привести к дисфункции желудочно-кишечного тракта, и в артериях головного мозга, что может увеличить риск инсульта и деменции.
Другие симптомы
Могут быть и другие симптомы, в том числе:
Развитие симптома
Симптомы обычно прогрессируют следующим образом:
- Боль, покалывание, онемение и зуд начинают поражать определенные участки кожи.
- Спустя 2 недели появляется сыпь.
- Красные пятна и зудящие пузыри, заполненные жидкостью, появляются в течение 3-5 дней.
- Волдыри могут сливаться, образуя сплошную красную полосу, похожую на сильный ожог.Самое нежное прикосновение может быть болезненным.
- Воспаление может поражать мягкие ткани под сыпью и вокруг нее.
- Через 7–10 дней волдыри постепенно высыхают и образуют корки или корки. Когда волдыри исчезнут, они могут оставить небольшие рубцы.
Опоясывающий лишай обычно сохраняется около 2–4 недель. Он заразен до тех пор, пока волдыри не высохнут и не покроются коркой.
У большинства людей эпизод опоясывающего лишая бывает только один раз, но у некоторых он может повториться.
В редких случаях могут возникнуть осложнения, особенно у людей с ослабленной иммунной системой.
Возможные осложнения опоясывающего лишая включают:
По данным CDC, примерно у 10–18% людей, страдающих опоясывающим лишаем, разовьется ПГН, долгосрочное осложнение, при котором боль от опоясывающего лишая длится намного дольше, чем сама сыпь.
Это более вероятно, если у человека развивается опоясывающий лишай после 40 лет, и риск продолжает расти с возрастом.
У людей со слабой иммунной системой
Люди с ослабленной иммунной системой будут иметь более высокий риск развития опоясывающего лишая и серьезных симптомов и осложнений.
Сюда входят люди, которые:
Эти люди должны как можно скорее обратиться за медицинской помощью, если у них есть опасения по поводу симптомов, связанных с опоясывающим лишаем.
Какие еще меры предосторожности следует предпринять человеку со слабой иммунной системой? Узнай здесь.
Невозможно напрямую передать черепицу другому человеку. Однако человек, который никогда не болел ветряной оспой, может заразиться VZV, вступив в прямой контакт с жидкостью в волдырях человека, у которого в настоящее время есть опоясывающий лишай.
Если это произойдет и человек не получил вакцинацию от ветряной оспы, у него сначала разовьется ветряная оспа, а не опоясывающий лишай.
Опоясывающий лишай не передается при кашле или чихании. Только прямой контакт с жидкостью из волдырей может распространить вирус. Таким образом, закрытие волдырей снижает риск заражения.
Важно отметить, что вирус активен только с момента появления волдырей до высыхания и образования корки. Передача невозможна до появления волдырей и после образования корок.Если у человека не появляются волдыри, вирус не может распространяться в традиционном смысле этого слова.
Принятие следующих мер предосторожности может помочь предотвратить передачу вируса:
- Закройте сыпь.
- Часто мойте руки.
- Не прикасайтесь к сыпи и не царапайте ее.
Также важно избегать контактов с:
- недоношенными младенцами или новорожденными с низкой массой тела
- беременными женщинами, никогда не болевшими ветряной оспой или вакциной от нее
- с ослабленной иммунной системой
Врач может назначить противовирусные препараты, чтобы вирус не размножался.
Противовирусное лечение
Противовирусное лечение может помочь:
- уменьшить тяжесть и продолжительность симптомов
- предотвратить развитие осложнений
- снизить риск возвращения сыпи
Управление симптомами
Советы по управлению симптомами включают:
- использовать обезболивающие
- максимально снизить стресс
- регулярно питаться и питаться
- выполнять легкие упражнения
- носить свободную одежду для комфорта
Чтобы уменьшить зуд, CDC рекомендует:
- нанесение лосьона с каламином
- принятие теплой овсяной ванны
- нанесение прохладной влажной тряпки на волдыри
Лосьон с каламином можно приобрести в Интернете.
Узнайте больше о домашних средствах от зуда здесь.
Большинство людей выздоравливают после лечения в домашних условиях, но человеку следует обратиться за медицинской помощью, если появятся другие симптомы, такие как лихорадка. Примерно 1–4% людей будут вынуждены проводить время в больнице из-за осложнений.
Вакцинация защищает как от ветряной оспы, так и от опоясывающего лишая.
Для детей: вакцина против ветряной оспы
Эксперты рекомендуют плановую иммунизацию вакциной против ветряной оспы (вакцина против ветряной оспы) в детстве.
Две дозы вакцины позволяют предотвратить ветряную оспу с вероятностью не менее 90%. Профилактика ветрянки также предотвратит опоясывающий лишай.
Дети должны получить первую дозу в 12–15 месяцев. Вторая доза — через 4–6 лет.
Испытания показали, что вакцина безопасна, хотя некоторые дети могут испытывать:
- боль в месте инъекции
- лихорадку и легкую сыпь
- временную боль и скованность в суставах
С момента начала вакцинации детей количество случаев опоясывающего лишая снизилось.
Безопасны вакцины или нет? Узнайте больше здесь.
Для пожилых людей: вакцина против опоясывающего лишая.
Другая вакцина, вакцина против опоясывающего герпеса, доступна для людей в возрасте 50 лет и старше, перенесших ветряную оспу и, следовательно, переносящих VZV. Специалисты также рекомендуют эту вакцину тем, кто не болел ветряной оспой или опоясывающим лишаем.
В США 99,5% людей, родившихся до 1980 года, уже заражены этим вирусом. Вакцина против опоясывающего герпеса может помочь предотвратить опоясывающий лишай у людей, у которых он уже есть.
Доступны следующие варианты: Зоставакс и более новая вакцина под названием Шингрикс.
После двух доз Shingrix у человека будет более 90% защиты от опоясывающего лишая, а через 4 года, по данным CDC, она упадет до уровня чуть более 85%.
Кому нельзя делать прививку?
К людям, которым не следует вводить вакцину против опоясывающего лишая без предварительной консультации с врачом, относятся те, кто:
- страдает аллергией на какой-либо компонент вакцины против опоясывающего лишая
- имеет ослабленную иммунную систему
- беременны или могут быть беременны
Опоясывающий лишай является результатом вируса VZV, вызывающего ветряную оспу.После выздоровления от ветрянки вирус остается в организме. Он находится в спящем состоянии в ганглии задних корешков периферической нервной системы.
VZV принадлежит к группе вирусов, называемых вирусами герпеса. Вот почему опоясывающий лишай также называют «опоясывающим герпесом».
Все вирусы герпеса могут скрываться в нервной системе, где они могут неопределенно долго оставаться в латентном состоянии.
В определенных условиях вирус опоясывающего герпеса может «реактивироваться», подобно пробуждению от спячки, и перемещаться по нервным волокнам, вызывая новую активную инфекцию.
Что вызывает это, обычно не ясно, но это может произойти, когда что-то ослабляет иммунную систему, побуждая вирус реактивироваться.
Факторы риска и триггеры
Возможные факторы риска и триггеры включают:
- пожилой возраст
- определенные виды рака или варианты лечения рака
- ВИЧ
- лечения, подавляющие иммунную систему
- стресс или травма
Любой, у кого есть переболел ветряной оспой, может развиться опоясывающий лишай.
Большинство людей полностью выздоравливают от опоясывающего лишая в течение 3-5 недель, но у некоторых возникают серьезные осложнения. Наибольшему риску подвержены люди с ослабленной иммунной системой.
Прививка от ветряной оспы в детстве может предотвратить как ветряную оспу, так и опоясывающий лишай. Для тех, кому не делали прививку в детстве, доступны другие прививки.
Людям в возрасте 50 лет и старше следует поговорить со своим врачом о вакцинации.
Q:
Можно ли заразиться вирусом без симптомов ветряной оспы?
A:
Вирус, вызывающий ветряную оспу и опоясывающий лишай, распространяется в результате контакта с инфицированной жидкостью в волдырях, которые развиваются как симптом этих состояний.
Те, кто получит живую вакцинацию от ветряной оспы, получат инъекцию более слабой формы вируса. Это должно заставить организм вырабатывать антитела, которые могут бороться с вирусом. Из-за этого 90% вакцинированных не заболеют ветряной оспой.
Если человек контактирует с жидкостью на волдырях от больного ветряной оспой или опоясывающим лишаем, если он был вакцинирован и сформировал иммунитет против вируса, у него не должно развиваться симптомов ветряной оспы.Они также не должны быть в состоянии заразиться какой-либо инфекцией, которую они могут передать другим, даже если они подвергаются воздействию вируса, когда кто-то рядом с ними болеет ветряной оспой или опоясывающим лишаем.
Стейси Сэмпсон, DO Ответы отражают мнение наших медицинских экспертов. Весь контент носит исключительно информационный характер и не может рассматриваться как медицинский совет.
12 Обычных летних высыпаний на коже у детей
Солнечные дни и звездные вечера, проведенные за игрой, плесканием и изучением, могут оставить у детей не только теплые летние воспоминания.Мягкая погода также может вызвать зуд и раздражение кожи.
Ознакомьтесь со списком Американской академии педиатрии (AAP), чтобы узнать, как вы можете помочь предотвратить, выявить и успокоить эти распространенные летние кожные высыпания.
1. Тепловая сыпь
Тепловая сыпь ( также известна как потница или потница) чаще всего встречается у младенцев и маленьких детей, когда поры потовых желез закупориваются и пот не может выйти. Сыпь выглядит как пятна небольших розовых или красных шишек или волдырей под одеждой или в местах, где кожа имеет тенденцию складываться — на шее, локтях, подмышках или бедрах, хотя тепловая сыпь может возникать на других закрытых участках.
Что могут делать родители:
Сохраняйте спокойствие детей. Одевайте ребенка в одежду, которая сохраняет кожу прохладной и сухой. По возможности используйте вентиляторы и кондиционер, чтобы избежать перегрева.
Обратите внимание на горячие точки. Промойте участки кожи, которые остаются влажными от пота, мочи или слюны, прохладной водой. Промокните их насухо.
Не закрывайте кожу. Оставьте места на открытом воздухе без одежды. Не применяйте мази для кожи.
2. Сыпь от ядовитого плюща и других растений
У многих детей появляется жгучая, сильно зудящая сыпь в месте соприкосновения кожи с растениями, такими как ядовитый плющ, ядовитый дуб, сумах, содержащих липкое масло под названием урушиол . Аллергическая кожная реакция вызывает покраснение, отек и волдыри. Другие растения, такие как дикий пастернак, гигантский борщевик и цитрусовые, содержат химические вещества, которые делают кожу сверхчувствительной к солнечному свету и вызывают фитофотодермитную сыпь .
Что могут сделать родители:
Предотвратить заражение .Научите ребенка, как выглядят эти растения и как их избегать. И у ядовитого плюща, и у ядовитого дуба есть блестящие зеленые листья, которые растут по три на стебель, так что вы можете разделить рифму: «Листья трех, пусть будут». Куст сумаха имеет стебли, содержащие 7-13 листьев, расположенных парами, в то время как дикий пастернак и гигантский борщевик имеют группы маленьких плоских желтых и белых цветов. Если у вас есть дети младшего возраста, осмотрите парки, в которых они играют, и удалите растения, вызывающие сыпь.
Мойка и обрезка. Если ваш ребенок контактирует с этими растениями, вымойте всю его или ее одежду и обувь с мылом и водой. Кроме того, промойте участок кожи, который подвергся воздействию, водой с мылом в течение не менее 10 минут после прикосновения к растению или маслу. Чтобы предотвратить царапины и дальнейшее повреждение кожи, подстригайте ногти ребенка. Это также предотвратит распространение сыпи, если под ногтями остается небольшое количество масла.
Бальзамы успокаивающие. Если сыпь легкая, нанесите лосьон с каламином, чтобы уменьшить зуд. Избегайте мазей, содержащих анестетики или антигистаминные препараты — они сами могут вызвать аллергические реакции. Еще один хороший способ уменьшить воспаление кожи — это 1% крем с гидрокортизоном.
Поговорите со своим педиатром. В то время как легкие случаи можно лечить дома, поговорите со своим педиатром, если вашему ребенку особенно некомфортно, сыпь серьезная и / или не проходит, если сыпь находится на лице или в области паха вашего ребенка, или если вы заметили признаки инфекции (т.е. лихорадка, покраснение, отек за пределами поражения ядовитым плющом или дубом).
3. Экзема
Экзема (также называемая атопическим дерматитом или AD) — это хроническое заболевание, часто встречающееся у детей, которое вызывает участки сухой, чешуйчатой красной кожи и имеет тенденцию обостряться в холодные месяцы, когда в организме меньше влаги. воздух. Но сухость, вызванная кондиционированием воздуха и самолетами под давлением во время летних путешествий, тоже может вызвать проблемы. Перегрев, потоотделение и хлор в плавательных бассейнах также могут вызвать экзему.
Что могут сделать родители:
Увлажнять. Применяйте кремы или мази без отдушек не реже одного раза в день или чаще, если необходимо. После ванны или плавания осторожно промокните кожу ребенка полотенцем, а затем нанесите увлажняющий крем на его или ее влажную кожу.
Одевайтесь с умом. По возможности выбирайте одежду из мягкой, дышащей ткани, например, хлопка. Стирайте одежду в моющем средстве, не содержащем раздражителей, таких как духи и красители.
Не царапайте. Держите ногти вашего ребенка короткими и гладкими и напоминайте ему не царапать. Расчесывание может усилить сыпь и привести к инфекции.
Поговорите со своим педиатром. Спросите педиатра вашего ребенка, может ли аллергия, иногда вызываемая деревьями и растениями, цветущими летом, быть причиной экземы. Педиатр вашего ребенка может порекомендовать лекарства, которые помогут вашему ребенку почувствовать себя лучше и помогут контролировать симптомы экземы.
4.Укусы и укусы насекомых
Насекомые, такие как пчелы, осы, комары, огненные муравьи и клещи, могут вызывать зуд и небольшой дискомфорт в месте укола кожи. У некоторых детей укусы насекомых могут вызвать серьезную аллергическую реакцию, называемую анафилаксией , которая включает сыпь или крапивницу и опасные для жизни симптомы, такие как отек дыхательных путей. (Для детей с известной аллергией на укусы и укусы насекомых важно иметь план неотложной помощи при анафилаксии ). В других случаях болезни, распространяемые насекомыми, такие как болезнь Лайма, пятнистая лихорадка Скалистых гор и вирус Зика, могут вызывать сыпь и другие проблемы со здоровьем.
Что могут делать родители:
Избегание. Проводя время на открытом воздухе, избегайте ароматного мыла и шампуней, а также яркой одежды — они могут привлекать насекомых. По возможности держитесь подальше от мест, где гнездятся и собираются насекомые (например, стоячие лужи, открытая пища и цветущие цветы).
Используйте средство от насекомых. Продукты с ДЭТА можно наносить на кожу, но ищите продукты для семейного использования, которые содержат не более 30% ДЭТА. Смойте средство от насекомых водой с мылом, когда ваш ребенок вернется в дом.
Прикрыть. Находясь в лесистой местности, в высокой траве или рядом с ней, как можно дольше держитесь расчищенных троп. Пусть ваш ребенок будет носить рубашку с длинными рукавами, брюки и шляпу. Избегайте ношения сандалий в местах, где могут жить клещи.
Посмотрите внимательно. Носите светлую одежду, чтобы легче было обнаружить клещей. Войдя в дом, проверьте, нет ли на коже ребенка клещей — они часто прячутся за ушами или вдоль линии роста волос.
Удалите жала и клещей. Чтобы удалить видимое жало с кожи, аккуратно соскребите его по горизонтали кредитной картой или ногтем. Если вы обнаружили клеща, аккуратно возьмите его пинцетом с острым концом как можно ближе к коже. Не сдавливая тело клеща, медленно оторвите его от кожи. См. Как удалить клеща для получения дополнительной информации.
Очистите кожу. После того, как укус клеща исчезнет, протрите место укуса медицинским спиртом или другой мазью для оказания первой помощи.
Лечить отек. Приложите холодный компресс или ледяной компресс к опухоли не менее чем на 10 минут.
Помогите облегчить зуд. Применение льда вместе с лосьоном с каламином или кремом с 1% гидрокортизоном также может помочь уменьшить зуд.
5. Импетиго
Импетиго — это бактериальная инфекция кожи, которая чаще встречается в жаркую влажную погоду. Это вызывает сыпь с пузырьками, заполненными жидкостью, или мокнущую сыпь, покрытую коркой желтых корок. Импетиго чаще развивается там, где есть трещины на коже, например, вокруг укусов насекомых.
Что могут сделать родители:
Очистить и накрыть. Вымойте зараженную область водой с мылом. Неплотно прикрывайте инфицированный участок, чтобы предотвратить контакт, который может распространить инфекцию на других людей или на другие части тела.После лечения язв вашего ребенка хорошо мойте руки.
Избегать царапин . Обрежьте ногти ребенку и не царапайте. Ребенок может распространить инфекцию на другие части своего тела, почесавшись. Вы можете слегка прикрыть сыпь повязкой, чтобы ребенок не прикасался к сыпи, но убедитесь, что воздух может проходить через нее, чтобы кожа могла зажить.
Проконсультируйтесь с педиатром . В то время как легкие случаи могут поддаваться лечению безрецептурными антибиотиками, такими как бацитрацин или бацитрацин-полимиксин, импетиго обычно лечат антибиотиками, отпускаемыми по рецепту — кремом для кожи или пероральными препаратами.Ваш педиатр может назначить посев кожи (исследование кожи вашего ребенка), чтобы определить, какие бактерии вызывают сыпь.
6. Зуд пловца
Зуд пловца (также называемый зудом моллюска или церкариальным дерматитом ) может появиться после игры в озерах, океанах и других водоемах. Сыпь вызывается микроскопическими паразитами, обнаруженными на мелководье в более теплой воде возле береговой линии, где, как правило, останавливаются дети. Паразиты проникают в кожу и вызывают появление крошечных красноватых выступов на коже, не закрытых купальником.Также могут образовываться рубцы и волдыри.
Что могут делать родители:
Будьте в курсе. Не плавайте поблизости и не ходите вброд в болотистых местах, где обычно водятся улитки. Старайтесь не привлекать птиц (например, кормя их) там, где плавает ваша семья. Птицы могут поедать улиток и распространять паразитов в воде.
Сушка в душе или полотенце. Примите душ или быстро протрите кожу полотенцем сразу после выхода из воды. Паразиты начинают зарываться, когда вода на коже начинает испаряться.Если кожа вашего ребенка покалывает кожу при трении — и сыпь появляется под купальником, — вместо этого у него может быть Seabather’s Eruption от жалящих личинок морских существ, таких как медузы или морские анемоны. Прекратите тереться и вместо этого примите душ.
Не царапайте. Обрежьте ногти ребенку и не царапайте их. Домашние процедуры, такие как прохладные компрессы на пораженные участки, ванны с английской солью или овсяными хлопьями или паста из пищевой соды, могут помочь уменьшить дискомфорт.Если зуд сильный, проконсультируйтесь с педиатром вашего ребенка. Он или она может порекомендовать лосьоны или кремы, отпускаемые по рецепту, чтобы уменьшить симптомы вашего ребенка.
7. Кожные мигранты личинки (песчаные черви)
Песчаные черви могут присутствовать в песке, загрязненном фекалиями домашних или бродячих животных. Когда ребенок стоит или сидит на загрязненном песке на пляже или в песочнице, черви могут зарываться под кожей, обычно вокруг ступней или ягодиц. Линии зудящей красноватой сыпи, известной как ползучая сыпь , появляются, когда черви проходят под кожей до нескольких сантиметров в день.Состояние чаще встречается в субтропических и тропических регионах, таких как Карибский бассейн, а также в некоторых частях юго-запада США.
Что могут делать родители:
Не снимайте обувь. Не позволяйте ребенку играть на пляжах, где люди выгуливают собак. Если ваша семья отправляется на прогулку на пляж, где разрешено размещение с домашними животными, убедитесь, что ваш ребенок не снимает обуви и не сидит на песке без одеяла или полотенца.
Поговорите со своим педиатром. Ваш педиатр может назначить противопаразитарные препараты, такие как альбендазол или ивермектин, для лечения сыпи. Без лечения личинки обычно погибают через 5-6 недель. Ваш педиатр может посоветовать крем для снятия зуда.
8. Фолликулит (сыпь в горячей ванне)
Фолликулит (сыпь в горячей ванне) — это зудящая прыщавая сыпь, которая возникает, когда бактерии из грязных бассейнов и горячих ванн попадают в волосяные фолликулы на коже. Область, где на коже растут волосы, инфицируется и воспаляется, иногда образуя небольшие пузыри, заполненные гноем.Подобная сыпь может появиться при ношении влажного купальника, который не был хорошо выстиран и высушен после предыдущего использования. Сыпь от горячего растирания обычно начинается через 12-48 часов после пребывания в горячей ванне.
Что могут делать родители:
Избегайте грязных бассейнов. Если вы не уверены, правильно ли контролируются уровни кислоты и хлора в бассейне с подогревом, не позволяйте ребенку заходить в него.
Не позволяйте маленьким детям посещать спа-салоны или горячие ванны. Помимо риска утопления и перегрева, маленькие дети также подвергаются более высокому риску бактериальной инфекции кожи, поскольку они, как правило, проводят в воде больше времени, чем подростки или взрослые.
Поговорите со своим педиатром. Сыпь в горячей ванне обычно проходит без лечения. Тем временем теплые компрессы и безрецептурный крем от зуда, рекомендованные вашим педиатром, могут помочь вашему ребенку чувствовать себя более комфортно. Если сыпь у вашего ребенка держится более нескольких дней, проконсультируйтесь с педиатром.
9. Вирус моллюска
Контагиозный моллюск — это вирусная инфекция, которая вызывает жемчужные шишки на коже на груди, спине, руках или ногах ребенка.Куполообразные шишки, также известные как «водяные бородавки», могут иметь ямочку в центре. Поксвирус, вызывающий шишки, чаще встречается в жарком влажном климате. Некоторые исследования показывают, что инфекция может распространяться в загрязненных бассейнах.
Что могут сделать родители:
Подожди. В большинстве случаев контагиозный моллюск в лечении не нуждается. Шишки обычно проходят через 6-12 месяцев.
Остановить распространение. Ребенку с контагиозным моллюском нельзя делить полотенца, постельное белье или одежду с другими, чтобы избежать распространения вируса.Шишки заразны до тех пор, пока присутствуют.
Избегайте царапин. Расчесывание шишек может распространить вирус и вызвать вторую бактериальную инфекцию, когда кожа открыта.
10. Юношеский подошвенный дерматоз (синдром потных носков)
Гладкая покрасневшая сыпь на ступнях вашего ребенка, иногда с шелушением, потрескавшейся кожей или чешуйчатой кожей, может быть результатом состояния, называемого ювенильным подошвенным дерматозом (синдром потных носков) . Это происходит, когда ноги намокают, а затем быстро сохнут, снова и снова — например, когда летом снимают и надевают обувь, входя и выходя из дома.
Что могут делать родители:
Дышащая обувь. Уменьшите частоту перехода ног от мокрых к быстрому высыханию, попросив ребенка носить открытую или более дышащую обувь из таких материалов, как сетка или хлопок (например, водная обувь) и / или более толстые, более впитывающие носки.
Нанести мазь . Может помочь нанесение увлажняющей мази или стероидного крема, отпускаемого без рецепта, на пораженные участки стопы вашего ребенка сразу после снятия обуви или выхода из воды.Если состояние не улучшается или вы заметили какие-либо признаки инфекции в месте появления трещин на коже вашего ребенка, поговорите со своим педиатром.
11. Опоясывающий лишай (стригущий лишай)
Несмотря на то, что в его вводящем в заблуждение названии содержится слово «червь», опоясывающий лишай (стригущий лишай) — это инфекция, вызываемая грибком, который размножается в теплых влажных условиях. Это похоже на зуд спортивной стопы и спортсмена и может появиться на коже черепа или других частях тела ребенка. Это называется стригущий лишай, потому что сыпь от инфекции имеет тенденцию образовывать круглые или овальные пятна, которые сглаживаются в центре по мере роста, а граница остается красной и чешуйчатой.Грибок может быстро распространяться среди студентов-спортсменов, особенно во время потных, летних тренировок и игр, когда они используют общий спортивный инвентарь и раздевалки.
Что могут сделать родители:
Остановить распространение . Проверяйте и лечите домашних животных, у которых может быть грибок — ищите шелушащиеся, зудящие, безволосые участки на их шерсти. Члены семьи, товарищи по играм или одноклассники, у которых проявляются симптомы, также должны лечиться. Не позволяйте ребенку делиться гребнями, щетками, заколками для волос, заколками или головными уборами.Убедитесь, что коврики, используемые в таких видах спорта, как борьба и гимнастика, должным образом продезинфицированы после использования.
Проконсультируйтесь с педиатром . Единственное пятно от стригущего лишая на теле можно вылечить безрецептурным кремом, рекомендованным вашим педиатром. Если есть какие-либо пятна на коже головы или более одного на теле, или если сыпь усиливается во время лечения, ваш педиатр может прописать более сильное лекарство и специальный шампунь.
12.Болезни рук, ягодиц и рта
Многие родители предполагают, что сезон вирусов заканчивается после зимы. Но некоторые вирусные заболевания, такие как болезни рук, ног и рта, чаще встречаются летом и ранней осенью. Вспышки наиболее распространены среди детей младшего возраста и могут распространяться в детских дошкольных учреждениях и летних лагерях. Вызванная Enterovirus coxsackie , болезнь начинается с лихорадки, боли в горле и насморка — очень похоже на простуду — но затем на любом или всех следующих участках тела может появиться сыпь с крошечными волдырями:
Во рту (внутренние щеки, десны, стороны языка или задняя часть рта)
Пальцы или ладони рук
Подошвы стоп
Ягодицы
Симптомы: хуже всего в первые несколько дней, но обычно они проходят в течение недели.Отслоение кожи пальцев рук и ног и ногтей может начаться через неделю или две, но это безвредно. Родители детей с атопическим дерматитом или экземой в анамнезе должны знать, что их дети могут быть подвержены более серьезным вспышкам.
Что могут делать родители:
Отслеживать симптомы. Обязательно позвоните своему педиатру, если у вашего ребенка температура держится более 3 дней или если он или она не пьет жидкости. Если симптомы серьезны, ваш педиатр может взять образцы из горла вашего ребенка для лабораторных исследований.
Облегчите боль. При лихорадке и боли педиатр может также порекомендовать парацетамол или ибупрофен. Жидкие успокаивающие средства могут быть полезны для облегчения боли при язве во рту. Не используйте обычные жидкости для полоскания рта, потому что они вызывают жжение.
Избегайте обезвоживания: Детям с заболеваниями рук, ног и рта необходимо пить много жидкости. Позвоните своему педиатру или обратитесь в скорую помощь, если вы подозреваете, что у вашего ребенка обезвоживание. См. Признаки обезвоживания у младенцев и детей для получения дополнительной информации.
Проинформировать других. Попросите воспитателей и родителей товарищей по играм следить за симптомами болезни. Дети с заболеваниями рук, ног и рта могут распространять вирус через дыхательные пути (нос, рот и легкие) в течение 1-3 недель и через стул в течение нескольких недель или месяцев после начала инфекции. Как только у ребенка прошла температура и он почувствовал себя лучше, нет необходимости оставлять его дома, если все еще не осталось открытых пузырей. См. Когда оставлять ребенка дома без присмотра за детьми для получения дополнительной информации.
Помните…
Защита кожи вашего ребенка — это забота круглый год, но это особенно важно в летние месяцы, когда так много обнаженной и уязвимой кожи. К счастью, многие летние высыпания проходят сами по себе. Обязательно поговорите со своим педиатром о любой сыпи, в которой вы не уверены, особенно если вы не знаете, чем она вызвана, если она заставляет вашего ребенка чувствовать себя несчастным или не проходит быстро, или если у нее есть признаки инфекция или сопровождается какой-либо одышкой.
Дополнительная информация:
Информация, содержащаяся на этом веб-сайте, не должна использоваться вместо медицинской помощи и рекомендаций вашего педиатра. Ваш педиатр может порекомендовать лечение по-разному, исходя из индивидуальных фактов и обстоятельств.
Фотографии сыпи и состояния кожи в детстве
AAD. Чесотка. Американская академия дерматологии.https://www.aad.org/public/diseases/contagious-skin-diseases/scabies [дата обращения: сентябрь 2019 г.]
AAFP. 2017. Опрелости. Американская академия семейных врачей. https://familydoctor.org/condition/diaper-rash/ [дата обращения: сентябрь 2019 г.]
AAP. 2019. Детские родинки и высыпания. Американская академия педиатрии. https://www.healthychildren.org/English/ages-stages/baby/bathing-skin-care/Pages/Your-Newborns-Skin-Birthmarks-and-Rashes.aspx [по состоянию на сентябрь 2019 г.]
AAP.2015. Колпачок люльки. Американская академия педиатрии. https://www.healthychildren.org/English/ages-stages/baby/bathing-skin-care/Pages/Cradle-Cap.aspx [дата обращения: сентябрь 2019 г.]
Allmon, A, et al. 2015. Распространенные высыпания на коже у детей. Американский семейный врач 92 (3): 211-6. http://www.aafp.org/afp/2015/0801/p211.html [дата обращения: сентябрь 2019 г.]
CDC. 2019. Болезни рук, ног и рта. Центры США по контролю и профилактике заболеваний. https://www.cdc.gov/hand-foot-mouth/ [дата обращения: сентябрь 2019 г.]
CDC.2017. Краснуха. Центры США по контролю и профилактике заболеваний. https://www.cdc.gov/rubella/ [дата обращения: сентябрь 2019 г.]
CDC. 2019. Корь (rubeola). Центры США по контролю и профилактике заболеваний. https://www.cdc.gov/measles/ [дата обращения: сентябрь 2019 г.]
March of Dimes. 2013. Желтуха новорожденных. http://www.marchofdimes.org/baby/newborn-jaundice.aspx [дата обращения: сентябрь 2019 г.]
Mayo Clinic. 2018. Детские прыщи. http://www.mayoclinic.org/diseases-conditions/baby-acne/basics/definition/con-20033932 [дата обращения: сентябрь 2019 г.]
MedlinePlus (ADAM).2017. Ядовитый плющ, дуб и сумах. https://medlineplus.gov/poisonivyoakandsumac.html [по состоянию на сентябрь 2019 г.]
MedlinePlus (ADAM). 2018. Герпес. https://medlineplus.gov/coldsores.html [по состоянию на сентябрь 2019 г.]
MedlinePlus (ADAM). 2019. Фолликулит. https://medlineplus.gov/ency/article/000823.htm [по состоянию на сентябрь 2019 г.]
Medscape. 2019. Папулезная крапивница. [Доступ в сентябре 2019 г.]
Nemours Foundation. 2019. Ветряная оспа. http://kidshealth.org/en/parents/chicken-pox.html [[Доступ в сентябре 2019 г.]
Nemours Foundation. 2018. Крапивница. http://kidshealth.org/en/parents/hives.html [дата обращения: сентябрь 2019 г.]
Nemours Foundation. 2019. Бородавки. http://kidshealth.org/en/parents/wart.html [Проверено в сентябре 2019 г.]
Nemours Foundation. 2019. Стригущий лишай. http://kidshealth.org/en/teens/ringworm.html [по состоянию на сентябрь 2019 г.]
Типы сыпи у младенцев и детей ясельного возраста: симптомы, причины и лечение
Ваш малыш чешется и чешется, покрывается красными пятнами или шишками по всему телу? Когда вы видите своего любимого через розовые очки, иногда этот розовый цвет лица является признаком сыпи у ребенка или малыша.
Будьте уверены, большинство кожных высыпаний у детей не представляют большого труда и проходят сами по себе или с небольшой помощью прописанных врачом лекарств.
Как правило? Если сыпь не беспокоит вашего ребенка, скорее всего, это не повод для беспокойства, хотя вам всегда следует звонить врачу, если вы обеспокоены или хотите получить какое-то утешение. Просто держите свою милашку поудобнее и сидите, пока ее кожа не станет нормальной и гладкой.
И если вы хотите узнать больше о том, с чем вы имеете дело, ознакомьтесь с приведенным ниже списком наиболее распространенных типов кожной сыпи у детей.
Что может вызвать кожную сыпь у детей?
Мир детской сыпи большой и разнообразный. Сыпь может быть вызвана воздействием раздражителей или аллергенов, а также грибковыми, паразитарными, вирусными или бактериальными инфекциями.
Высыпания, конечно, имеют тенденцию быть красными, но, помимо этого, их внешний вид — от чешуйчатого до илистого, до прыщавого — все зависит от конкретного виновника. Вот некоторые из наиболее вероятных типов сыпи у детей и их происхождение.
Опрелостей
Что такое опрелости? В какой-то момент у большинства младенцев и детей ясельного возраста появляется красная пятнистая сыпь вокруг области гениталий или ягодиц.И диарея, и прорезывание зубов могут повысить вероятность появления опрелостей.
Причины появления опрелостей: Моча и стул могут вызывать раздражение кожи, а более продолжительное, чем обычно, время между сменами смен может иногда приводить к появлению сыпи. Реже сыпь от подгузников также может быть вызвана дрожжевыми инфекциями, бактериальными инфекциями или аллергией на ингредиенты подгузников или салфеток.
Как выглядит опрелость? Скорее всего, ярко-красная нежная сыпь на плоских участках вокруг гениталий или ягодиц.(Кожные складки менее склонны к опрелости.) Опрелости, вызванные дрожжевыми или бактериальными инфекциями, могут иметь острые края, прыщи, мокнутие или корку. Высыпания от аллергии могут напоминать небольшие шишки, например, крапивницу. Независимо от причины появления опрелостей ваш ребенок может чувствовать себя неуютно и нервничать, когда вы его меняете.
Экзема
Что такое экзема? Экзема, также называемая атопическим дерматитом, представляет собой хроническое заболевание, характеризующееся сухими, воспаленными или зудящими пятнами.Обострения болезни приходят и уходят, но с экземой часто можно справиться, сохраняя кожу увлажненной и избегая известных триггеров.
Причины экземы: Эксперты не уверены, что именно вызывает экзему, но дети (и взрослые) с этим заболеванием имеют кожу, которая не может защитить себя от раздражителей окружающей среды и аллергенов, таких как пыль, царапины на тканях, мыло и моющие средства, а также некоторые продукты. В результате воздействие раздражителей вызывает воспаление кожи.
Как выглядит экзема? Пятна от экземы обычно сухие, красные и очень зудящие.Они могут стать кожистыми или чешуйчатыми, слизистыми или твердыми, а иногда и опухшими.
Укусы насекомых
Что такое укусы насекомых? Укусы и укусы пчел, ос, комаров, клещей и огненных муравьев могут привести к покраснению и опуханию кожи. В редких случаях укус клопа также может вызвать анафилаксию, тяжелую и опасную для жизни аллергическую реакцию, которая вызывает опухание дыхательных путей, что приводит к затруднению дыхания.
Причины укусов насекомых: Здесь нет секрета: когда насекомое кусает или кусает, тело реагирует на слюну или яд насекомого и воспаляется.
Как выглядят укусы насекомых? В зависимости от насекомого, которое его доставило, укусы насекомых могут вызывать зуд и раздражать или даже вызывать сильную боль. Некоторые, например укусы комаров или пчел, вызывают небольшие красные рубцы, а укусы клещей могут привести к образованию бычьей сыпи (в этом случае вам следует немедленно обратиться к педиатру или обратиться за неотложной помощью).
Сухая кожа
Что такое сухая кожа? Вам знаком этот вид и ощущение пересохшей кожи, нуждающейся в дополнительном увлажнении, поскольку вы, вероятно, справились с этим самостоятельно.
Причины сухости кожи: Кожа ребенка очень чувствительна и выделяет меньше увлажняющих масел, что делает ее склонной к высыханию от таких вещей, как очень холодный или сухой воздух, длительные или очень горячие ванны, ароматные или душистые лосьоны, раздражающее мыло или моющие средства. У детей младшего возраста могут быть такие же проблемы, и у них также могут появиться сухие красные пятна на лице из-за слюноотделения, связанного с прорезыванием зубов.
Как выглядит сухая кожа? Сухая кожа может выглядеть стянутой, грубой или шелушащейся. Иногда он может покраснеть и зудеть, а также может трескаться или шелушиться.
Розеола
Что такое розеола? Розеола, которую иногда называют шестой болезнью, представляет собой вирусную инфекцию, которая чаще всего поражает детей в возрасте от 6 месяцев до 2 лет, хотя восприимчивы дети от 3 месяцев до 4 лет. Лечения нет, но вирус должен исчезнуть самостоятельно примерно через неделю.
Причины розеолы: Розеола вызывается двумя вирусами, принадлежащими к тому же семейству, что и вирус простого герпеса (ВПГ). В отличие от герпеса розеола не вызывает герпеса или генитальных бородавок.Инфекция очень заразна и может передаваться через чихание, кашель или прикосновение к загрязненным поверхностям.
Как выглядит розеола? Инфекция начинается с высокой температуры, боли в горле, насморка, раздражительности и покраснения вокруг глаз. Через несколько дней вокруг туловища начинает образовываться розовая или розовая сыпь, которая постепенно распространяется наружу. Сыпь обычно не чешется.
Пищевая аллергия
Что такое пищевая аллергия? Общие аллергены включают яйца, молоко, арахис, древесные орехи, рыбу, моллюски, пшеницу и сою.Пищевая аллергия поражает до 6 процентов детей в возрасте до 5 лет.
Причины пищевой аллергии: Пищевая аллергия возникает, когда иммунная система воспринимает определенную пищу как опасную и слишком остро реагирует, вызывая защитную реакцию — также известную как аллергическая реакция.
Как выглядит сыпь от пищевой аллергии? Аллергические реакции могут вызывать ряд различных симптомов, включая красную зудящую сыпь или крапивницу, а также тошноту или рвоту, слезотечение, чихание или хрипы.Очень серьезные реакции могут вызвать отек губ или языка или затруднение дыхания. Аллергические реакции на пищу обычно начинаются в течение нескольких минут, но могут возникать и через два часа после контакта.
Заболевание рук, ящура
Что такое болезнь рук, ящура и рта? Детский вирус, который чаще всего поражает детей до 5 лет, особенно летом и ранней осенью.
Причины заболеваний рук, ящура и рта: Заболевания рук, ног и рта вызываются очень заразным вирусом, который может передаваться через контакт со слюной, стулом, загрязненными поверхностями или поражениями инфицированного человека.
Как выглядит болезнь рук, ящура и рта? Инфекция начинается с легких гриппоподобных симптомов, таких как лихорадка, боль в горле и насморк, за которыми следуют волдырейные высыпания во рту, на пальцах или ладонях, подошвах ног или ягодицах. Волдыри во рту или горле могут быть болезненными.
Пятая болезнь
Что такое пятая болезнь? Легкое вирусное заболевание, иногда называемое синдромом пощечины, которое особенно часто встречается у детей в возрасте от 5 до 15 лет, но также может возникать у младенцев и детей ясельного возраста.
Причины пятой болезни: Пятая болезнь вызывается парвовирусом B19 и может передаваться при кашле или чихании. Он заразен на ранней стадии инфекции, до появления сыпи.
Как выглядит пятая болезнь? У ребенка с пятой болезнью в течение нескольких дней будет слабая температура и симптомы простуды, а когда эти симптомы начнут проходить, на щеках образуется пятнистая красная сыпь. Сыпь обычно распространяется на другие части тела, становится зудящей и может выглядеть кружевной или сетчатой.
Ульи
Что такое ульи? Распространенное заболевание кожи, отмеченное красными выступающими шишками.
Причины крапивницы: Вирусные инфекции являются наиболее частым триггером, но крапивница также может быть вызвана бактериальными инфекциями, реакциями на пищу или лекарства (например, антибиотики), воздействием раздражителей, пыльцой или растениями, а также укусами насекомых или пчелами.
Как выглядят ульи? Ульи обычно имеют бледный центр и собираются группами. Они могут чесаться, покалывать или опухать, но иногда они совсем не беспокоят вашего ребенка.Крапивница может сопровождаться болью в животе, тошнотой или рвотой, а в тяжелых случаях — анафилактическим шоком.
Загар
Что такое солнечный ожог? Большинство из нас в какой-то момент испытали это: теплая красная сыпь, которая в лучшем случае вызывает легкое раздражение и зуд, а в худшем — болезненную, нежную и опухшую.
Причины солнечных ожогов: Солнечный ожог может развиться после длительного воздействия солнечных ультрафиолетовых лучей (даже в пасмурный день или при использовании солнцезащитного крема). Младенцы особенно восприимчивы, так как их кожа очень тонкая и нежная.
Что вызывает солнечный ожог? Вы можете не заметить солнечный ожог у ребенка в течение нескольких часов после воздействия. Ее кожа будет розовой или красной и теплой на ощупь. Чем сильнее ожог, тем больше вероятность того, что он будет болезненным и опухшим. Сильные ожоги могут образовывать волдыри. Независимо от степени тяжести, если вашему ребенку меньше 1 года и у него возник солнечный ожог, вам следует как можно скорее позвонить педиатру.
Ядовитый плющ
Что такое ядовитый плющ? Зудящая сыпь, которая образуется после прикосновения к ядовитому плющу, ядовитому дубу или ядовитому сумаху.Сыпь не заразна, но она может вызвать у вашего малыша дискомфорт — и потенциально может заразиться.
Причины, вызываемые ядовитым плющом: Ядовитый плющ, дуб и сумах содержат урушиол — масло, которое вызывает у большинства людей аллергическую реакцию на коже.
Как выглядит ядовитый плющ? Сыпь от ядовитого плюща красная и зудящая, может образоваться волдыри или опухоль. Сыпь, которая может выглядеть как прямая линия, может образоваться в течение 12-48 часов после контакта с растением, и на ее исчезновение может уйти несколько недель.Если сыпь заразится, она может стать теплой, опухшей или начать выделять гной.
Ветряная оспа
Что такое ветряная оспа? Очень заразная вирусная инфекция, отмеченная красной зудящей точечной сыпью. Чаще всего встречается у детей младше 15 лет, но после введения вакцины против ветряной оспы в 1990-х годах он стал гораздо реже.
Что вызывает ветрянку? Ветряная оспа вызывается вирусом ветряной оспы и распространяется при тесном контакте с инфицированным человеком.
Как выглядит ветрянка? Ветряная оспа вызывает красную зудящую сыпь, которая начинается на лице, груди и спине и распространяется по всему телу. Сыпь образует волдыри, заполненные жидкостью, и со временем начинает образовываться корка. Вирус также может вызывать жар, головную боль, усталость и потерю аппетита.
Стригущий лишай
Что такое стригущий лишай? Грибковая инфекция, которая может образоваться на коже черепа или на теле. Инфекции стригущего лишая обычно легкие, но сыпь, которую они вызывают, может причинить вашему малышу дискомфорт.В зависимости от степени тяжести его можно лечить с помощью безрецептурных или рецептурных противогрибковых кремов.
Причины стригущего лишая: Стригущий лишай может развиться, когда грибок, который обычно обитает на коже или волосистой части головы, выходит из-под контроля, что может произойти в теплой и влажной среде. Он может передаваться при контакте с инфицированными людьми или животными (например, кошками или собаками), а также при совместном использовании щеток, головных уборов или полотенец.
Как выглядит стригущий лишай? Инфекции стригущего лишая отмечены красными чешуйчатыми пятнами, которые могут увеличиваться в форме круга и кольца.У вашего ребенка может быть один пластырь или несколько штук. Стригущий лишай на коже головы может иногда вызывать выпадение волос вокруг сыпи.
Импетиго
Что такое импетиго? Распространенная и очень заразная бактериальная кожная инфекция, которая чаще всего поражает младенцев и детей и характеризуется твердыми красными язвами. Его можно лечить антибиотиками — кремами для местного применения или пероральными лекарствами.
Причины импетиго: Импетиго может образоваться, когда стрептококки или стафилококки заражают поврежденную кожу ребенка, что может произойти в результате пореза или царапины, укуса насекомого или волдыря от ветряной оспы.Бактерии могут распространяться при контакте с инфицированным человеком, особенно в теплую влажную погоду.
Как выглядит импетиго? Сыпь импетиго отмечена красными слизистыми язвами, которые становятся коричневыми и покрываются коркой. Они часто образуются вокруг рта и носа, но могут легко распространиться на другие части тела, включая область подгузника.
Корь
Что такое корь? Очень заразная вирусная инфекция с гриппоподобными симптомами и сыпью. Корь может привести к серьезным осложнениям у детей, включая потерю слуха, пневмонию и отек мозга.Вакцина MMR, которая в настоящее время вводится в возрасте от 12 до 15 месяцев, а затем от 4 до 6 лет, защищает от кори, но невакцинированные младенцы и дети уязвимы для вспышек.
Причины кори: Корь распространяется как обычная простуда — при кашле, чихании, дыхании или даже прикосновении к инфицированной поверхности.
Как выглядит корь? Корь начинается с высокой температуры, кашля, насморка и красных слезящихся глаз. Через два-три дня на коже начинают появляться крошечные белые пятна, а через день или два на лице появляется сыпь, отмеченная плоскими красными пятнами.Оттуда пятна перемещаются по телу к туловищу, рукам, ногам и ступням.
Скарлатина
Что такое скарлатина? Сыпь, которая может появиться, если у вашего малыша ангина. Как и стрептококковая инфекция, редко встречается у детей до 5 лет, но ребенок все еще может заразиться. Обычно это лечится антибиотиками.
Причины скарлатины: Стрептококковая ангина и скарлатина — это бактериальные инфекции, вызываемые стрептококком Streptococcus pyogenes (или стрептококком группы A), которые передаются при кашле, чихании или совместном использовании тарелок или стаканов.
Как выглядит скарлатина? Скарлатина начинается с ангины, которая характеризуется лихорадкой, болью в горле и головной болью. Если стрептококковая лихорадка перерастет в скарлатину, у вашего ребенка появится слегка приподнятая красная сыпь на туловище, руках или ногах, напоминающая грубую наждачную бумагу. Ее язык мог быть покрыт белым налетом, а затем тоже стал очень красным.
Болезнь Лайма
Что такое болезнь Лайма? Инфекция, вызываемая бактериями, передающимися при укусе оленьих клещей.Младенцы гораздо реже заболевают болезнью Лайма, чем дети ясельного и старшего возраста, поскольку они реже проводят время, играя на улице на земле, где могут скрываться клещи.
Причины болезни Лайма: Болезнь Лайма возникает в результате укуса инфицированного оленьего клеща. Ваш ребенок с большей вероятностью будет укушен, если будет проводить много времени на открытом воздухе в лесных или травянистых местах, особенно если его кожа обнажена.
Как выглядит болезнь Лайма? Болезнь Лайма начинается с красной бычьей сыпи с симптомами гриппа.На ранних стадиях болезнь Лайма хорошо поддается лечению антибиотиками. При отсутствии лечения болезнь Лайма со временем может вызвать серьезные осложнения, включая боль в суставах и менингит.
Кожная сыпь, вызывающая очень много возможных причин, часто бывает в детстве или раннем детстве.
Хорошая новость заключается в том, что с большинством высыпаний легко справиться или лечить, и многие из них проходят относительно быстро. Итак, если вы заметили что-то необычное, происходящее с кожей вашей любимой, обратите внимание, какие еще симптомы она может испытывать, чтобы выяснить причину.И, конечно же, не стесняйтесь звонить ее педиатру, если вас это беспокоит.
Раш, 11 лет и младше | Детская больница CS Mott
Есть ли у вашего ребенка сыпь?
Сколько тебе лет?
Менее 3 месяцев
Менее 3 месяцев
От 3 месяцев до 3 лет
От 3 месяцев до 3 лет
От 3 до 11 лет
От 3 до 11 лет
12 лет и старше
12 лет и старше
Вы мужчина или женщина?
Почему мы задаем этот вопрос?
- Если вы трансгендер или небинарный, выберите пол, который соответствует вашим частям тела (таким как яичники, яички, простата, грудь, пенис или влагалище), которые у вас сейчас в районе, где у вас есть симптомы.
- Если ваши симптомы не связаны с этими органами, вы можете выбрать свой пол.
- Если у вас есть органы обоих полов, вам, возможно, придется дважды пройти через этот инструмент сортировки (один раз как «мужские» и один раз как «женские»). Это гарантирует, что инструмент задает вам правильные вопросы.
Ваш ребенок укусил клеща?
Ваш ребенок был укушен или ужален насекомым или пауком?
Да
Укус или укус насекомого или паука
Нет
Укус или укус насекомого или паука
Ваш ребенок кажется больным?
Больной ребенок, вероятно, не будет вести себя нормально.Например, ребенок может быть намного суетливее, чем обычно, или не хотеть есть.
Как вы думаете, насколько болен ваш ребенок?
Сильно болен
Ребенок очень болен (хромает и не реагирует)
Болен
Ребенок болен (сонливее, чем обычно, не ест и не пьет, как обычно)
Может ли ваш ребенок иметь тяжелую аллергическую реакцию?
Это более вероятно, если ваш ребенок плохо реагировал на что-либо в прошлом.
Да
Возможная тяжелая аллергическая реакция (анафилаксия)
Нет
Возможная тяжелая аллергическая реакция (анафилаксия)
Появились ли крошечные красные или пурпурные пятна или синяки внезапно?
Да
Внезапное появление красных или пурпурных пятен или синяков
Нет
Внезапное появление красных или пурпурных пятен или синяков
Чувствует ли ваш ребенок головокружение и головокружение, как будто он собирается упасть в обморок?
Для некоторых людей нормально чувствовать легкое головокружение, когда они впервые встают.Но все, что угодно, может быть серьезным.
Да
Обморок или головокружение
Нет
Обморок или головокружение
У вашего ребенка сейчас кровотечение?
Да
Ненормальное кровотечение в настоящее время присутствует
Нет
Ненормальное кровотечение в настоящее время присутствует
Есть ли красные полосы, отходящие от этой области, или вытекающий из нее гной?
У вашего ребенка диабет, ослабленная иммунная система или какие-либо хирургические инструменты в этом районе?
«Оборудование» включает в себя такие вещи, как искусственные суставы, пластины или винты, катетеры и медицинские насосы.
Да
Диабет, проблемы с иммунитетом или хирургическое оборудование в зоне поражения
Нет
Диабет, проблемы с иммунитетом или хирургическое оборудование в зоне поражения
Считаете ли вы, что сыпь могла быть вызвана злоупотреблением или пренебрежением?
Да
Сыпь может быть вызвана жестоким обращением или небрежным обращением
Нет
Сыпь может быть вызвана жестоким обращением или небрежностью
Как вы думаете, у вашего ребенка жар?
Вы измеряли ректальную температуру?
Измерение ректальной температуры — единственный способ убедиться, что у ребенка этого возраста нет лихорадки.Если вы не знаете ректальную температуру, безопаснее всего предположить, что у ребенка лихорадка, и его нужно осмотреть врачу. Любая проблема, вызывающая жар в этом возрасте, может быть серьезной.
Да
Измеренная ректальная температура
Нет
Измеренная ректальная температура
Это 100,4 ° F (38 ° C) или выше?
Да
Температура минимум 100,4 ° F (38 ° C)
Нет
Температура минимум 100,4 ° F (38 ° C)
Как вы думаете, у вашего ребенка жар?
Вы измеряли температуру вашего ребенка?
Насколько высока температура? Ответ может зависеть от того, как вы измерили температуру.
Высокая: 104 ° F (40 ° C) или выше, орально
Высокая температура: 104 ° F (40 ° C) или выше, оральная
Умеренная: от 100,4 ° F (38 ° C) до 103,9 ° F (39,9 ° C), перорально
Умеренная лихорадка: от 100,4 ° F (38 ° C) до 103,9 ° F (39,9 ° C), перорально
Легкая: 100,3 ° F (37,9 ° C) или ниже, перорально
Легкая лихорадка: 100,3 ° F (37,9 ° C) или ниже, орально
Как вы думаете, насколько высока температура?
Умеренная
По ощущениям лихорадка умеренная
Легкая или низкая
По ощущениям лихорадка легкая
Как долго у вашего ребенка была лихорадка?
Менее 2 дней (48 часов)
Лихорадка менее 2 дней
От 2 дней до менее 1 недели
Лихорадка более 2 дней и менее 1 недели
1 неделя или дольше
Лихорадка в течение 1 недели и более
Есть ли у вашего ребенка сыпь, похожая на солнечный ожог?
У вашего ребенка проблемы со здоровьем или он принимает лекарства, ослабляющие его или ее иммунную систему?
Да
Заболевание или лекарство, вызывающее проблемы с иммунной системой
Нет
Заболевание или лекарство, вызывающее проблемы с иммунной системой
Есть ли волдыри при сыпи?
Покрывает ли сыпь:
Сыпь, покрывающая большую часть тела, есть на обеих сторонах тела и на большей части ног, рук, спины или живота.Сыпь на одном участке может быть всего лишь одним небольшим пятном. Или это могут быть два или три небольших пятна, покрывающих небольшую площадь.
Большая часть тела?
Сыпь по всему телу
Или в одной области?
Сыпь в одной части тела
Является ли сыпь красной шелушащейся сыпью, оставляющей очень большие участки сыпью и сочащейся жидкостью?
Да
Красная шелушащаяся сыпь с большими участками, покрытыми кожными покровами и сочащейся жидкостью
Нет
Красная шелушащаяся сыпь с большими участками, которые сырые и сочатся жидкостью
У вашего ребенка болит горло?
Некоторые заболевания могут вызывать сыпь и боль в горле.Возможно, вашему ребенку потребуется осмотр раньше, если у него есть и то, и другое.
Есть ли язвы или сыпь во рту, в носу или на глазах?
Да
Сыпь или язвы во рту, носу или глазах
Нет
Сыпь или язвы во рту, носу или глазах
Были ли у вашего ребенка язвы на коже более недели?
Да
Болезнь на коже более 1 недели
Нет
Болезнь на коже более 1 недели
Появилась ли у вашего ребенка новая сыпь в виде полосы или полоски только с одной стороны тела?
Да
Новая ленточная сыпь с одной стороны
Нет
Новая ленточная сыпь с одной стороны
Считаете ли вы, что лекарство или вакцина могут вызывать сыпь?
Подумайте, появилась ли сыпь после того, как вы начали принимать новое лекарство или более высокую дозу лекарства.Или это началось после прививки или вакцины?
Да
Лекарство может вызывать сыпь
Нет
Лекарство может вызывать сыпь
Сильный ли зуд?
«Тяжелая» означает, что вы царапаете так сильно, что порезаетесь или кровоточите.
Мешает ли зуд сну или нормальной деятельности более 2 дней?
Да
Зуд нарушает сон или нормальную деятельность более чем на 2 дня
Нет
Зуд нарушает сон или нормальную деятельность более чем на 2 дня
Выделяет ли сыпь выделения медового цвета, которые сохнут в корки и занимает площадь более 2 дюймов.(5,1 см)?
Да
Дренаж медового цвета, высыхающий до корок и покрывающий более 2 дюймов (5,1 см)
Нет
Дренаж медового цвета, который при высыхании образует корки и покрывает более 2 дюймов (5,1 см)
У вашего ребенка сыпь была более 2 недель?
Да
Сыпь более 2 недель
Нет
Сыпь более 2 недель
Многие факторы могут повлиять на то, как ваше тело реагирует на симптом, и какой уход может вам понадобиться.К ним относятся:
- Ваш возраст . Младенцы и пожилые люди, как правило, быстрее заболевают.
- Ваше общее состояние здоровья . Если у вас есть такое заболевание, как диабет, ВИЧ, рак или болезнь сердца, вам, возможно, придется уделять больше внимания определенным симптомам и как можно скорее обратиться за помощью.
- Лекарства, которые вы принимаете . Некоторые лекарства, такие как разжижители крови (антикоагулянты), лекарства, подавляющие иммунную систему, такие как стероиды или химиотерапия, лечебные травы или добавки, могут вызывать симптомы или усугублять их.
- Недавние события со здоровьем , такие как операция или травма. Подобные события могут впоследствии вызвать симптомы или сделать их более серьезными.
- Ваше здоровье и образ жизни , например привычки в еде и физических упражнениях, курение, употребление алкоголя или наркотиков, половой анамнез и путешествия.
Попробуйте домашнее лечение
Вы ответили на все вопросы. Судя по вашим ответам, вы сможете решить эту проблему дома.
- Попробуйте домашнее лечение, чтобы облегчить симптомы.
- Позвоните своему врачу, если симптомы ухудшатся или у вас возникнут какие-либо проблемы (например, если симптомы не улучшаются, как вы ожидали). Вам может потребоваться помощь раньше.
Если вы не уверены, высокая ли температура у ребенка, средняя или легкая, подумайте об этих проблемах:
При высокой температуре :
- Ребенку очень жарко.
- Это, вероятно, одна из самых высоких температур, которые когда-либо были у ребенка.
При средней температуре :
- Ребенку тепло или жарко.
- Вы уверены, что у ребенка высокая температура.
При слабой лихорадке :
- Ребенку может стать немного тепло.
- Вы думаете, что у ребенка высокая температура, но вы не уверены.
Аномальное кровотечение означает любое сильное или частое кровотечение или любое кровотечение, которое не является нормальным для вас. Примеры аномального кровотечения:
- Носовые кровотечения.
- Вагинальное кровотечение, отличное от того, к которому вы привыкли (более сильное, более частое, в другое время месяца).
- Ректальное кровотечение и кровавый стул.
- Кровянистая или розовая моча.
- Десны, которые легко кровоточат, когда вы едите или аккуратно чистите зубы.
Если у вас ненормальное кровотечение в одной части тела, важно подумать, не было ли кровотечение где-то еще. Это может быть симптомом более серьезной проблемы со здоровьем.
Определенные состояния здоровья и лекарства ослабляют способность иммунной системы бороться с инфекциями и болезнями.Вот некоторые примеры у детей:
- Заболевания, такие как диабет, муковисцидоз, серповидно-клеточная анемия и врожденные пороки сердца.
- Стероидные лекарства, которые используются для лечения различных заболеваний.
- Лекарства, принимаемые после трансплантации органов.
- Химиотерапия и лучевая терапия рака.
- Отсутствие селезенки.
Симптомы инфекции могут включать:
- Усиление боли, отека, тепла или покраснения в области или вокруг нее.
- Красные полосы, ведущие с территории.
- Гной вытекает из области.
- Лихорадка.
Температура немного меняется в зависимости от того, как вы ее измеряете. Для детей до 11 лет здесь представлены диапазоны высокой, средней и легкой температуры в зависимости от того, как вы измерили температуру.
Орально (внутрь), ухо или ректально температура
- Высокая: 104 ° F (40 ° C) и выше
- Умеренная: от 100,4 ° F (38 ° C) до 103,9 ° F (39,9 ° C) )
- Легкая: 100.3 ° F (37,9 ° C) и ниже
Температура сканера лба (височного) обычно на 0,5 ° F (0,3 ° C) — 1 ° F (0,6 ° C) ниже, чем температура полости рта.
Подмышка (подмышечная) температура
- Высокая: 103 ° F (39,5 ° C) и выше
- Умеренная: от 99,4 ° F (37,4 ° C) до 102,9 ° F (39,4 ° C)
- Легкая: 99,3 ° F (37,3 ° C) и ниже
Примечание. Для детей младше 5 лет ректальная температура является наиболее точной.
Симптомы серьезного заболевания у ребенка могут включать следующее:
- Ребенок вялый и гибкий, как тряпичная кукла.
- Ребенок не реагирует на прикосновения, прикосновения или разговоры.
- Младенца трудно разбудить.
Симптомы серьезного заболевания могут включать:
- Сильная головная боль.
- Жесткая шея.
- Психические изменения, например чувство растерянности или снижение бдительности.
- Сильная усталость (до такой степени, что вам становится трудно функционировать).
- Озноб.
Внезапные крошечные красные или пурпурные пятна или Внезапные синяки могут быть ранними симптомами серьезного заболевания или кровотечения.Есть два типа.
Петехии (скажем, «пух-ти-ки-глаз»):
- Крошечные плоские красные или пурпурные пятна на коже или слизистой оболочке рта.
- Не белеют при нажатии на них.
- Диапазон от размера иглы до размера небольшой горошины, не вызывает зуда и боли.
- Может распространяться на большую часть тела в течение нескольких часов.
- Не похожи на крошечные плоские красные пятна или родинки, которые присутствуют постоянно.
Purpura (скажите «PURR-pyuh-ruh» или «PURR-puh-ruh»):
- Это внезапный сильный синяк, который возникает без ясной причины.
- Может быть в одном районе или повсюду.
- Это отличается от синяков, которые возникают после того, как вы во что-то врезались.
Симптомы тяжелой аллергической реакции (анафилаксия) могут включать:
- Внезапное появление приподнятых красных участков (крапивница) по всему телу.
- Быстрый отек горла, рта или языка.
- Проблемы с дыханием.
- Обморок (потеря сознания). Или вы можете почувствовать сильное головокружение или внезапно почувствовать слабость, замешательство или беспокойство.
Тяжелая реакция может быть опасной для жизни. Если у вас раньше была сильная аллергическая реакция на какое-либо вещество и вы снова столкнетесь с ним, относитесь к любым симптомам как к неотложной помощи. Даже если сначала симптомы легкие, они могут быстро стать очень серьезными.
крайне больной ребенок :
- Может быть вялым и гибким, как тряпичная кукла.
- Может вообще не реагировать на то, что вас обнимают, трогают или разговаривают.
- Может быть, трудно проснуться.
ребенок болен (но не очень болен):
- Может быть более сонным, чем обычно.
- Не разрешается есть или пить столько, сколько обычно.
Многие лекарства, отпускаемые по рецепту и без рецепта, могут вызвать сыпь. Вот несколько распространенных примеров:
- Антибиотики.
- Аспирин, ибупрофен (Адвил, Мотрин) и напроксен (Алив).
- Обезболивающие, например кодеин.
- Изъятие медикаментов.
Шок — это опасное для жизни состояние, которое может быстро возникнуть после внезапной болезни или травмы.
Младенцы и маленькие дети часто имеют несколько симптомов шока. К ним относятся:
- Обморок (потеря сознания).
- Сильная сонливость или трудности с пробуждением.
- Не отвечает, когда к нему прикасаются или разговаривают.
- Дыхание намного быстрее обычного.
- Действующий запутался.Ребенок может не знать, где он находится.
Обратитесь за помощью сегодня
На основании ваших ответов вам может потребоваться помощь в ближайшее время . Проблема, вероятно, не исчезнет без медицинской помощи.
- Позвоните своему врачу сегодня, чтобы обсудить симптомы и организовать лечение.
- Если вы не можете связаться со своим врачом или у вас его нет, обратитесь за помощью сегодня.
- Если сейчас вечер, наблюдайте за симптомами и обращайтесь за помощью утром.
- Если симптомы ухудшаются, скорее обратитесь за помощью.
Обратитесь за медицинской помощью сейчас
Основываясь на ваших ответах, вам может потребоваться немедленная помощь . Без медицинской помощи проблема может усугубиться.
- Позвоните своему врачу, чтобы обсудить симптомы и организовать лечение.
- Если вы не можете связаться со своим врачом или у вас его нет, обратитесь за помощью в течение следующего часа.
- Вам не нужно вызывать скорую помощь, кроме случаев, когда:
- Вы не можете безопасно передвигаться, ведя машину самостоятельно или попросив кого-нибудь отвезти вас.
- Вы находитесь в районе, где интенсивное движение или другие проблемы могут замедлить вас.
Записаться на прием
Судя по вашим ответам, проблема может не исчезнуть без медицинской помощи.
- Запишитесь на прием к врачу в ближайшие 1-2 недели.
- Если возможно, попробуйте лечение в домашних условиях, пока вы ждете приема.
- Если симптомы ухудшатся или у вас возникнут какие-либо проблемы, позвоните своему врачу. Вам может потребоваться помощь раньше.
Звоните 911 сейчас
Судя по вашим ответам, вам нужна неотложная помощь.
Позвоните 911 или в другую службу экстренной помощи сейчас .
Иногда люди не хотят звонить в службу 911. Они могут подумать, что их симптомы несерьезны или что они могут просто попросить кого-нибудь их водить. Или они могут быть обеспокоены стоимостью. Но, судя по вашим ответам, самый безопасный и быстрый способ получить необходимую помощь — это позвонить в службу 911, чтобы доставить вас в больницу.
Сыпь, возраст от 12 лет и старше
Укусы насекомых и укусы пауков
Укусы клещей
10 самых распространенных высыпаний на коже у детей и способы их лечения
Ура! Ваш ребенок просыпается в маленьких красных точках. Это ветряная оспа? Тепловая сыпь? Импетиго? Это заразно? Чтобы помочь вам правильно определить сыпь у вашего ребенка и показать, нужно ли ее показывать врачу, мы в Westchester Health Pediatrics составили список наиболее распространенных кожных высыпаний у детей и того, что с ними делать.
10 самых распространенных высыпаний у детей
1. Стригущий лишай
Вопреки мнению некоторых, стригущий лишай не имеет ничего общего с глистами. Это вызвано обычным грибком, который поражает кожу и вызывает образование чешуйчатого неровного красного пятна на инфицированной области. Он заразен и может передаваться при контакте или при обмене одеждой, которая также соприкасалась с зараженным участком. Лечение: нанесите на пораженный участок противогрибковый крем на 7-10 дней, пока инфекция не исчезнет.
2. Пятая болезнь
Очень распространенное заболевание, которое обычно протекает в легкой форме и проходит без лечения. Пятое заболевание вызывается вирусом Parvovirus B19. Обычно это начинается с гриппоподобных симптомов и может быть идентифицировано по ярко-красной сыпи на щеках («вид пощечины»). На теле появляется кружевная сыпь. Поскольку вирус вызывает пятое заболевание, антибиотики не следует использовать для лечения. Парвовирус B19 может быть опасен для плода беременной женщины, поэтому очень важно уведомить своего лечащего врача, если вы беременны и подвергались воздействию этого вируса.
3. Ветряная оспа
Ветряная оспа раньше была очень распространена среди маленьких детей, но сегодня мы наблюдаем ее гораздо реже из-за плановых программ вакцинации. Вызванная вирусом ветряной оспы, ветряная оспа обычно начинается с лихорадки, а затем проявляется в виде симптомов простуды и сыпи. Сыпь, как правило, представляет собой смесь волдырей, пятен и покрытых коркой корок, вызывает зуд и держится около недели. Дети с активной ветряной оспой заразны до тех пор, пока все волдыри не покроются коркой.
4.Импетиго
Импетиго можно спутать с другими кожными инфекциями, включая целлюлит (более глубокую инфекцию) и даже стригущий лишай. Это вызвано обычными бактериями, обнаруженными на коже, и требует лечения мазью с антибиотиком. Сама сыпь выглядит красной, слизистой и волдырями, затем может образоваться желтоватая корочка. Он распространяется при контакте, и от царапин становится хуже. Импетиго может возникнуть на любом участке тела, но чаще всего оно встречается вокруг рта и носа.
5. Бородавки
Вызванные вирусом бородавки могут передаваться от человека к человеку и на другие части тела.Чаще всего бородавки появляются на руках, но их можно найти где угодно. Большинство бородавок проходят сами по себе, но есть много лекарств, отпускаемых без рецепта, которые могут помочь ускорить процесс.
6. Тепловая сыпь («Колючая жара»)
Распространенная у детей раннего возраста, тепловая сыпь вызывается закупоркой потовых желез и приводит к появлению красной прыщавой сыпи на голове и шее. Во избежание этого не забудьте одеть ребенка соответствующим образом (не слишком жарко и не слишком холодно). Как правило, тепловая сыпь проходит сама по себе.
7. Контактный дерматит
Контактный дерматит проявляется в виде скопления небольших красных прыщиков или шишек на коже, подвергшейся воздействию аллергена, такого как определенные продукты, лосьоны, химические вещества или растения, такие как ядовитый плющ. Сыпь начинается в течение 1-2 дней после контакта, в зависимости от чувствительности, и может длиться до тех пор, пока продолжается контакт с аллергеном или пока сыпь не заживет, что может занять 1-2 недели. Актуальные стероиды могут помочь уменьшить симптомы.
8. Ульи
В результате аллергической реакции крапивница выглядит как маленькие красные зудящие шишки или рубцы, которые часто болезненны.Некоторые распространенные аллергии, вызывающие крапивницу, включают орехи, яйца, молочные продукты, моллюски и определенные лекарства, но вирусы также могут вызывать крапивницу. Хотя крапивница сама по себе не опасна, если у вашего ребенка возникают проблемы с дыханием, например кашель и / или хрипы, это может сигнализировать о более серьезной аллергической реакции, требующей немедленной медицинской помощи. Антигистаминные препараты — стандартное лечение крапивницы.
9. Скарлатина
Очень распространенное заболевание, которое начинается с боли в горле, лихорадки и других неспецифических жалоб, скарлатина вызывается стрептококковой инфекцией.Сыпь, которая появляется после других симптомов, ощущается как наждачная бумага и может вызывать зуд, а может и не быть. Скарлатина очень заразна, необходимо лечить основную стрептококковую инфекцию антибиотиками.
10. Атопический дерматит (экзема)
Экзема, также известная как атопический дерматит, часто встречается у детей, страдающих аллергией и астмой. Он выглядит как зудящее красное пятно, которое обычно появляется на щеках, локтях или вокруг колен. Лечение сыпи смазывающими лосьонами, мазями или кремами обычно улучшает симптомы, но иногда требуются местные стероиды.
Когда звонить 911
Если у вашего ребенка затрудненное дыхание или у него появляется крапивница, жар, учащенный пульс, спутанность сознания или тошнота, немедленно обратитесь за медицинской помощью. Это могут быть признаки опасной для жизни аллергической реакции.
Когда обращаться к педиатру вашего ребенка
При появлении сыпи незамедлительно обратитесь к врачу:
- Хуже
- Длится дольше недели
- Имеются признаки местной инфекции (мокнутие, покраснение или припухлость кожи)
- Происходит вместе с лихорадкой, ознобом, опухшими железами или другими симптомами инфекции (боль в горле, кашель, головная боль, заложенность носа и т.