Кровотечение из варикозно расширенных вен пищевода: симптомы, лечение
Кровотечение из варикозно-расширенных вен пищевода – тяжелое осложнение ряда заболеваний верхних отделов желудочно-кишечного тракта и печени, связанное с началом обильного кровоизлияния в просвет органов. Данное состояние характеризуется быстрым началом и отрицательным ответом на любой вид лечения, кроме хирургического. Очень важно разобраться в общих проявлениях данного осложнения и принципах его лечения, как на этапе первой и неотложной помощи, так и в условиях медицинского стационара.
СодержаниеСвернуть
Варикозно-расширенные вены – частые спутники заболеваний печени и других болезней желудочно-кишечного тракта.
Эзофагоскопия: варикозно-расширенные вены пищевода
Причины возникновения
Кровотечение из вен пищевода может возникнуть в результате целого ряда заболеваний пищеварительного тракта, начиная от непосредственного поражения пищевода, и заканчивая патологией печени. Именно поражение печени в результате вирусных или токсических повреждений является наиболее частой причиной варикозного расширения вен пищевода.
Именно поражение печени в результате вирусных или токсических повреждений является наиболее частой причиной варикозного расширения вен пищевода.
К локальным причинам развития данного осложнения относят любые процессы с повреждением слизистой оболочки пищевода – рефлюкс-эзофагит, воспалительные состояния другой причинной обусловленности, пищевод Барретта, опухоли, чаще всего аденокарцинома или плоскоклеточный рак. Кроме этого, кровотечение может развиться в результате травматизации пищевода инородным телом, при ожоговых повреждениях или попадании других токсичных веществ. Не стоит забывать, что источником кровотечения может стать дивертикул пищевода, ущемление грыжевого мешка при диафрагмальных грыжах. Особое место среди причин занимают врачебные ошибки при диагностических процедурах и проведении хирургических операций.
Однако, наиболее важным заболеванием, приводящим к кровотечению, является цирроз и другие хронические болезни печени с развитием портального застоя крови и варикоза вен пищевода. Данные состояния приводят к расширению поверхностного венозного сплетения в нижней части пищевода. Данные венозные сосуды располагаются непосредственно под слизистой оболочкой. Они очень легко травмируются и становятся источником обильного кровотечения, которое очень сложно остановить традиционными методами.
Данные состояния приводят к расширению поверхностного венозного сплетения в нижней части пищевода. Данные венозные сосуды располагаются непосредственно под слизистой оболочкой. Они очень легко травмируются и становятся источником обильного кровотечения, которое очень сложно остановить традиционными методами.
Основные проявления
Кровотечение из пищеводных вен возникает не так часто. Однако, при наличии основного заболевания с поражением пищевода, желудка или печени, риск возникновения данного грозного осложнения возрастает в несколько раз. Хроническое кровотечение из небольших дефектов слизистой оболочки, как правило, не имеет ярко выраженной симптоматики и проявляется анемическим синдромом – повышенная утомляемость больного, быстрая физическая и умственная усталость, бледность кожных покровов и слизистых, частые головные боли и головокружения. Все эти симптомы должны стать причиной назначения клинического анализа крови, где опытный врач по данным количества эритроцитов и гемоглобина легко выявит хроническую анемию и назначит дополнительное обследование.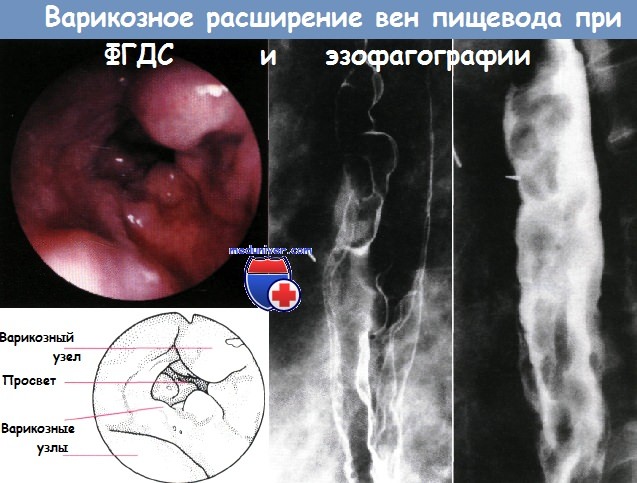
Хронические анемии могут быть вызваны длительными кровотечениями из ВРВП
Острое кровотечение чаще всего носит обильный характер и проявляется различными симптомами, которые могут быть и одиночными, и множественными. Наиболее характерное проявление – кровавая рвота «полным ртом». Кровь имеет ярко-красный цвет, сгустки при этом отсутствуют – это характерные признаки острого, массивного кровотечения, вызванного травмой или острым образованием язвы в стенке органа. Если же кровотечение малого объема, то цвет рвотных масс напоминает кофейный за счет образования солянокислого гематина – измененного под действием соляной кислоты гемоглобина.
Кровотечения из варикозно-расширенных вен пищевода (ВРВП) отличается вишневым темным цветом крови и частым наличием сгустков. Однако, важно помнить, что в реальной ситуации определить источник кровотечения только по характеру крови невозможно.
Второй по распространенности симптом – изменения в стуле. Характерное проявление кровотечения в желудочно-кишечном тракте – мелена, или изменение свойств кала.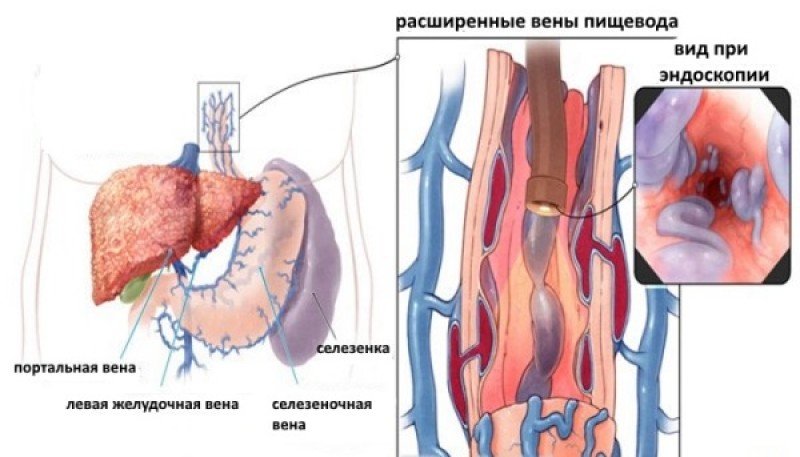 Он становится черным, полужидким, внешне напоминает деготь. Стоит отметить, что данный симптом не появляется сразу же после начала кровотечения, а характерен для позднего этапа кровотечения (через несколько часов после его начала), так как крови нужно время, чтобы пройти по желудочно-кишечному тракту до прямой кишки.
Он становится черным, полужидким, внешне напоминает деготь. Стоит отметить, что данный симптом не появляется сразу же после начала кровотечения, а характерен для позднего этапа кровотечения (через несколько часов после его начала), так как крови нужно время, чтобы пройти по желудочно-кишечному тракту до прямой кишки.
Характерным симптомом для острых кровотечений, связанных с изъязвлением расширенных вен, является болевой синдром, локализованный в нижней части грудной клетки в загрудинной области или в верхней, эпигастральной части живота. Редко ВРВП может быть причиной храпа при беременности.
Кровотечение может сопровождаться болевым синдромом
Основные методы диагностики
Заподозрить развитие данного осложнения позволяет подробный расспрос больного или его родственников об условиях возникновения кровотечения (подъем тяжестей, прием подозрительных жидкостей и так далее), а также о наличии сопутствующих заболеваний желудочно-кишечного тракта (цирроз печени, хронические гепатиты, гастроэзофагеальная рефлюксная болезнь, язвенная болезнь желудка).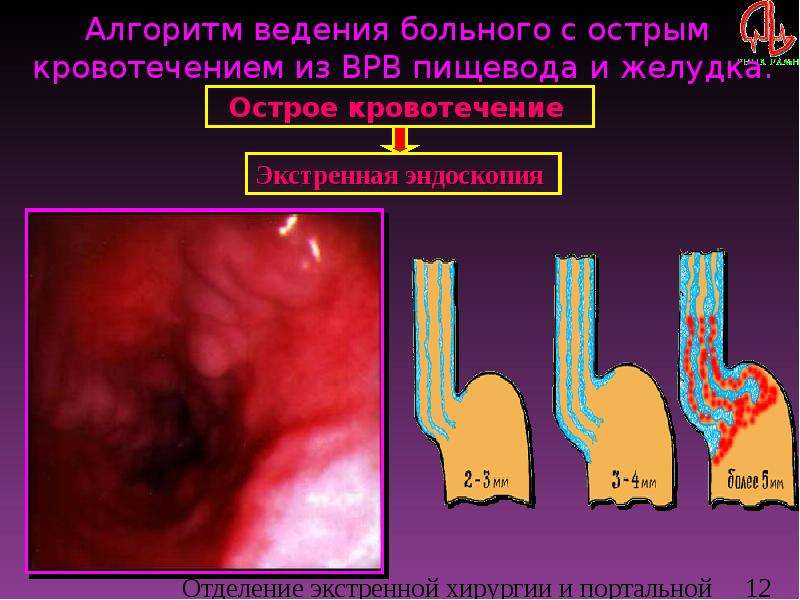
Скрининговым методом наличия хронического кровотечения является общий и клинический анализ крови, позволяющий определить концентрацию гемоглобина и количество эритроцитов. Для хронической потери крови характерно уменьшение данных параметров. Помимо этого, при затруднениях в постановке диагноза применяют исследование кала на скрытую кровь, если у пациента не отмечаются характерные изменения стула по типу мелены.
«Золотым стандартом» в постановке диагноза является эндоскопическое исследование просвета пищевода. Данный метод позволяет визуально оценить факт наличия кровотечения в пищеводе, выявить его источник и определиться с дальнейшей тактикой лечения в зависимости от объема и характера поражения, а также интенсивности кровопотери.
Кровотечение из варикозно-расширенных вен – экстренное состояние, требующее немедленной госпитализации и оказания профессиональной медицинской помощи.
Лечение
Кровотечение из расширенных вен пищевода требует оказания неотложной помощи, как на этапах первой, так и на этапе профессиональной медицинской помощи в условиях лечебного учреждения.
Принципы первой помощи
Доврачебная помощь направлена на уменьшение кровопотери и должна быть оказана любым человеком в нашей стране. В связи с тем, что наложить жгуты или просто пережать сосуд при данном состоянии невозможно, оптимальным решением на данном этапе лечения является обеспечение пациенту физического покоя в положении лежа, а также психологическая поддержка.
При подозрении на пищеводное кровотечение необходимо срочной вызвать скорую
Важно вызвать скорую медицинскую помощь, или по возможности самостоятельно быстро транспортировать больного в лечебное учреждение для оказания высокоспециализированной медицинской помощи
Лечение в стационаре
Основной метод экстренной медицинской помощи – применение зонда Блэкмора, представляющего собой надуваемую трубку, вводимую в пищевод. Данный зонд при надувании сдавливает расширенные венозные сосуды в стенке органа и приводит к остановке кровотечения. Одновременно с этим, больной должен получать обильную инфузионную терапию различными растворами (Дисоль, Трисоль, изотонический раствор хлорида натрия) для восполнения объема циркулирующий крови и предупреждения развития шокового состояния.
После того как состояние компенсировано и нормализовано, приступают к другим способам лечения в случае низкой эффективности зонда. Основной метод лечения в этом случае – хирургическое вмешательство, направленное на лигирование или перевязку расширенных вен пищевода, на образование анастомозов между портальными сосудами и другими венозными системами организма. Последний шаг позволяет разгрузить портальную систему и снизить кровенаполнение пищеводных вен.
Никогда не занимайтесь самолечением подобных осложнений! Даже квалифицированная врачебная помощь не гарантирует 100% выздоровления.
Варикозно-расширенные вены пищевода очень часто осложняются началом кровотечения. В связи с этим, больные с подобным заболеванием должны находиться под контролем и проходить регулярные медицинские осмотры с целью определения риска кровотечения и выбора тактики его профилактики и лечения.
Варикозное расширение вен пищевода с кровотечением (I85. 0)
0)
Способы достижения гемостаза при активном кровотечении из вен пищевода можно разделить на 4 группы:
- фармакологические;
- эндоскопические;
- баллонная тампонада;
- хирургические.
Медикаментозная терапия
Одним из первых препаратов, используемым для остановки варикозного кровотечения, был вазопрессин. Он вызывает выраженное сокращение артериол внутренних органов и снижение портального кровотока. Применение вазопрессина приводит к остановке кровотечения в 55 % случаев, но побочные эффекты (ишемия миокарда, снижение сердечного выброса, нарушение ритма сердца, гипертония, гипонатремия и т.д.) наблюдаются у 20-30 % пациентов . В связи с вышеперечисленными побочными эффектами препарат в настоящее время практически не используется. Вводиться он внутривенно в дозировке 0,2-0,4 U/min до остановки кровотечения и 12 часов после, затем препарат отменяется путем постепенного снижения дозы в течение 24-48 часов.
Терлипрессин (Terlipressin) – синтетический аналог вазопрессина. Дозировка 2 mg каждые 4-6 часов (внутривенно), в течение 24-48 часов. В одном из исследований использование этого препарата у 80 человек с варикозным кровотечением позволило достигнуть гемостаза в 80 % случаев, осложнения встречались у 38,8 % больных.
Соматостатин повышает сопротивление в артериях внутренних органов и снижает портальный кровоток и портальное давление. Он вводиться болюсно в дозе 250 mcg с последующей внутривенной инфузией со скоростью 250-500 mcg в час. В упомянутой нами ранее работе его введение позволило достигнуть гемостаза в 84 % случаев, причем осложнения наблюдались только у 4 человек из 81 [4].
Синтетический аналог соматостатина — октреотид, известный как сандостатин, вводиться внутривенно со скоростью 25-50 mcg в час (иногда сначала назначается болюсно в дозе 50 mcg) до 5 суток. На основе мета-анализа исследований посвященных использованию октреотида при остром эпизоде варикозного кровотечения был сделан вывод, что по эффективности он превосходит вазопрессин или терлипрессин и сравним со склеротерапией, однако подчеркнуто, что необходимы дальнейшие исследования для определения дозы, путей введения и длительности применения препарата .
Эндоскопическое лечение
Склеротерапия. Старейшим методом эндоскопического лечения кровотечения при варикозном расширении вен пищевода является склеротерапия. Используются различные типы склерозантов, причем их эффективность в целом сходна и выбор зависит от доступности того или иного препарата и личных предпочтений доктора. Как правило, вводиться 1-2 мл склерозанта в каждую точку (в зависимости от размера вены), но не более 20 мл за сеанс. Препарат может вводиться как в саму вену, так и рядом с ней, чаще всего применяется комбинированная техника. В большинстве случаев склерозант вначале вводиться в точку вены, которая служит источником кровотечения, а затем систематически инъецируется в каждый венозный столб, начиная с гастроэзофагиального соединения до средней трети пищевода. Прокол стенки вены иглой может вызвать дополнительное кровотечение, в этом случае рекомендуется провести аппарат в желудок таким образом «тампонируя» им вену на 1-2 минуты. Применение баллонной тампонады после склеротерапии улучшает ее результаты .
Применение баллонной тампонады после склеротерапии улучшает ее результаты .
Лигирование. Эндоскопическое лигирование варикозных вен пищевода основывается на странгуляции варикозных узлов эластичными о-образными лигатурами. Сначала аппарат со специальной насадкой на конце (в виде короткой прозрачной трубки, на которой надеты латексные кольца) подводиться вплотную к вене, включается отсос, и участок вены всасывается внутрь трубки (всасывание должно проводиться до превращения поля зрения в «красное пятно»). Затем кольцо сбрасывается с трубки и пережимает засосанный участок вены. Первое кольцо накладывается на кровоточащую область, затем на каждый венозный ствол, начиная с гастроэзофагиального соединения, а затем в проксимальном направлении по спирали. Гемостаз достигается в до 90 % случаев.
Баллонная тампонада
Данный метод лечения широко описан, наиболее известный тип баллона и это зонд Блэйкмора. В случае правильной установки баллона кровотечение останавливается в 60-90 % случаев , но очень часто возобновляется после его извлечения. Максимальное время нахождения баллона в пищеводе не должно превышать 24 часов.
Хирургическое лечение
TIPS. Трасъюгулярное внутрипеченочное портосистемное шунтирование (TIPS) заключается в создании искусственного внутрипеченочного канала между печеночной веной и крупным стволом воротной вены и установке в него металлического саморасправляющегося стента. Эта методика позволяет практически всегда остановить кровотечение, в том числе и рефракторное к другим видам терапии . Процедуру выполняют под местной анастезией, ее этапы включают: пункцию яремной вены, проведение катетера в среднюю печеночную вену, пункцию воротной вены (иглой проведенной по катетеру), расширение пункционного канала баллоном (по установленному через иглу проводнику), постановку стента. Основным недостатком методики является практически неизбежное развитие печеночной энцефалопатии, высокая ее сложность.
Шунтирующие хирургические операции. Эффективность операций такого типа сравнима с таковой для TIPS, но их травматичность гораздо выше, кроме того, развитие энцефалопатии также является серьезной проблемой.
Деваскуляризирующие операции. К ним относятся пересечение пищевода (с помощью циркулярного сшивающего аппарата, т.е. с одновременным наложением анастомоза) и деваскуляризация гастроэзофагиального соединения (пересечение пищевода, сленэктомия и перевязка перегастральных и переэзофагиальных вен). Эти вмешательства эффективно останавливают кровотечение, но не устраняют причину портальной гипертензии, что ведет к быстрому рецидиву варикозного расширения вен пищевода.
Кровотечение из пищевода и желудка причины
Желудочно-кишечное кровотечение – истечение крови из эрозированных или поврежденных патологическим процессом кровеносных сосудов в просвет пищеварительных органов. В зависимости от степени кровопотери и локализации источника желудочно-кишечного кровотечения может возникать рвота цвета «кофейной гущи», дегтеобразный стул (мелена), слабость, тахикардия, головокружение, бледность, холодный пот, обморочные состояния. Источник желудочно-кишечного кровотечения устанавливается в ходе данные ФГДС, энтероскопии, колоноскопии, ректороманоскопии, диагностической лапаротомии. Остановка желудочно-кишечного кровотечения может производиться консервативным или хирургическим путем.
Желудочно-кишечное кровотечение
Желудочно-кишечное кровотечение служит наиболее частым осложнением широкого круга острых или хронических заболеваний органов пищеварения, представляющим потенциальную опасность для жизни пациента. Источником кровотечения может являться любой отдел ЖКТ – пищевод, желудок, тонкий и толстый кишечник. По частоте встречаемости в гастроэнтерологии желудочно-кишечное кровотечение стоит на пятом месте после острого аппендицита, холецистита, панкреатита и ущемленной грыжи.
Причины желудочно-кишечного кровотечения
На сегодняшний день описано более ста заболеваний, которые могут сопровождаться желудочно-кишечным кровотечением. Все геморрагии условно можно разделить на 4 группы: кровотечения при поражении ЖКТ, портальной гипертензии, повреждениях сосудов и заболеваниях крови.
Кровотечения, возникающие при поражениях ЖКТ, могут быть обусловлены язвенной болезнью желудка или язвенной болезнью 12п. кишки, эзофагитом, новообразованиями, дивертикулами, грыжей пищеводного отверстия диафрагмы, болезнью Крона, неспецифическим язвенным колитом, геморроем, анальной трещиной, гельминтозами, травмами, инородными телами и т. д. Желудочно-кишечные кровотечения на фоне портальной гипертензии, как правило, возникают при хронических гепатитах и циррозах печени, тромбозе печеночных вен или системы воротной вены, констриктивном перикардите, сдавливании воротной вены опухолями или рубцами.
Желудочно-кишечные кровотечения, развивающиеся в результате повреждения сосудов, этиологически и патогенетически могут быть связаны с варикозным расширением вен пищевода и желудка, узелковым периартериитом, системной красной волчанкой, склеродермией, ревматизмом, септическим эндокардитом, авитаминозом С, атеросклерозом, болезнью Рандю-Ослера, тромбозом мезентериальных сосудов и др.
Желудочно-кишечные кровотечения нередко возникают при заболеваниях системы крови: гемофилии, острых и хронических лейкозах, геморрагических диатезах, авитаминозе К, гипопротромбинемии и пр. Факторами, непосредственно провоцирующими желудочно-кишечное кровотечение, могут являться прием аспирина, НПВС, кортикостероидов, алкогольная интоксикация, рвота, контакт с химикатами, физическое напряжение, стресс и др.
Механизм возникновения желудочно-кишечного кровотечения может быть обусловлен нарушением целостности сосудов (при их эрозии, разрыве стенок, склеротических изменениях, эмболии, тромбозе, разрыве аневризм или варикозных узлов, повышенной проницаемости и хрупкости капилляров) либо изменениями в системе гемостаза (при тромбоцитопатии и тромбоцитопении, нарушениях системы свертывания крови). Нередко в механизм развития желудочно-кишечного кровотечения вовлекается как сосудистый, так и гемостазиологический компонент.
Классификация желудочно-кишечных кровотечений
В зависимости от отдела пищеварительного тракта, являющегося источником геморрагии, различают кровотечения из верхних отделов (пищеводные, желудочные, дуоденальные) и нижних отделов ЖКТ (тонкокишечные, толстокишечные, геморроидальные). Желудочно-кишечные кровотечения из верхних отделов пищеварительного тракта составляют 80-90%, из нижних — 10-20% случаев.
В соответствии с этиопатогенетическим механизмом выделяют язвенные и неязвенные желудочно-кишечные кровотечения. По длительности геморрагии различают острые и хронические кровотечения; по выраженности клинических признаков – явные и скрытые; по количеству эпизодов – однократные и рецидивирующие.
По тяжести кровопотери выделяют три степени кровотечений. Легкая степень желудочно-кишечного кровотечения характеризуется ЧСС – 80 в мин., систолическим АД – не ниже 110 мм рт. ст., удовлетворительным состоянием, сохранностью сознания, легким головокружением, нормальным диурезом. Показатели крови: Er — выше 3,5х1012/л, Hb – выше 100 г/л, Ht – более 30%; дефицит ОЦК – не более 20%.
При желудочно-кишечном кровотечении средней тяжести ЧСС составляет 100 уд в мин., систолическое давление – от 110 до 100 мм рт. ст., сознание сохранено, кожные покровы бледные, покрыты холодным потом, диурез умеренно снижен. В крови определяется снижение количества Er до 2,5х1012/л, Hb – до 100-80 г/л, Ht – до 30-25%. Дефицит ОЦК равен 20-30%.
О тяжелой степени желудочно-кишечного кровотечения следует думать при ЧСС более 100 уд. в мин. слабого наполнения и напряжения, систолическом АД менее 100 мм рт. ст., заторможенности пациента, адинамии, резкой бледности, олигурии или анурии. Количество эритроцитов в крови менее 2,5х1012/л, уровень Hb – ниже 80 г/л, Ht – менее 25% при дефиците ОЦК от 30% и выше. Кровотечение с массивной кровопотерей называют профузным.
Симптомы желудочно-кишечного кровотечения
Клиника желудочно-кишечного кровотечения манифестирует с симптомов кровопотери, зависящих от интенсивности геморрагии. Кровотечение из ЖКТ сопровождается слабостью, головокружением, бедностью кожи, потливостью, шумом в ушах, тахикардией, артериальной гипотонией, спутанностью сознания, иногда – обмороками.
При кровотечениях из верхних отделов ЖКТ появляется кровавая рвота (гематомезис), имеющая вид «кофейной гущи», что объясняется контактом крови с соляной кислотой. При профузном желудочно-кишечном кровотечении рвотные массы имеют алый или темно-красный цвет. Другим характерным признаком острых геморрагий из ЖКТ служит дегтеобразный стул (мелена). Наличие в испражнениях сгустков или прожилок алой крови свидетельствует о кровотечении из ободочной, прямой кишки или анального канала.
Симптомы желудочно-кишечного кровотечения сопровождаются признаками основного заболевания, приведшего к осложнению. При этом могут отмечать боли в различных отделах ЖКТ, асцит, симптомы интоксикации, тошнота, дисфагия, отрыжка и т. д. Скрытое желудочно-кишечное кровотечение может быть выявлено только на основании лабораторных признаков — анемии и положительной реакции кала на скрытую кровь.
Диагностика желудочно-кишечного кровотечения
Обследование пациента с желудочно-кишечным кровотечением начинают с тщательного выяснения анамнеза, оценки характера рвотных масс и испражнений, проведения пальцевого ректального исследования. Обращают внимание на окраску кожных покровов: наличие на коже телеангиэктазий, петехий и гематом может свидетельствовать о геморрагическом диатезе; желтушность кожи — о неблагополучии в гепатобилиарной системе или варикозном расширении вен пищевода. Пальпация живота проводится осторожно, во избежание усиления желудочно-кишечного кровотечения.
Из лабораторных показателей проводится подсчет эритроцитов, гемоглобина, гематокритного числа, тромбоцитов; исследование коагулограммы, определение уровня креатинина, мочевины, печеночных проб. В зависимости от подозреваемого источника геморрагии в диагностике желудочно-кишечных кровотечений могут применяться различные рентгенологические методы: рентгенография пищевода, рентгенография желудка, ирригоскопия, ангиография мезентериальных сосудов, целиакография. Наиболее быстрым и точным методом обследования ЖКТ является эндоскопия (эзофагоскопия, гастроскопия, ФГДС, колоноскопия), позволяющая обнаружить даже поверхностные дефекты слизистой и непосредственный источник желудочно-кишечного кровотечения.
Для подтверждения желудочно-кишечного кровотечения и выявления его точной локализации используются радиоизотопные исследования (сцинтиграфия ЖКТ с мечеными эритроцитами, динамическая сцинтиграфия пищевода и желудка, статическая сцинтиграфия кишечника и др.), МСКТ органов брюшной полости. Желудочно-кишечные кровотечения необходимо дифференцировать от легочных и носоглоточных кровотечений, для чего используют рентгенологическое и эндоскопическое обследование бронхов и носоглотки.
Лечение желудочно-кишечных кровотечений
Пациенты с подозрением на желудочно-кишечное кровотечение подлежат немедленной госпитализации в хирургическое отделение. После уточнения локализации, причин и интенсивности кровотечения определяется лечебная тактика.
При массивной кровопотере проводится гемотрансфузионная, инфузионная и гемостатическая терапия. Консервативная тактика при желудочно-кишечном кровотечении является обоснованной в случае геморрагии, развившейся на почве нарушения гемостаза; наличия тяжелых интеркуррентных заболеваний (сердечной недостаточности, пороков сердца и др.), неоперабельных раковых процессов, тяжелого лейкоза.
При кровотечении из варикозно расширенных вен пищевода может проводиться его эндоскопическая остановка путем лигирования или склерозирования измененных сосудов. По показаниям прибегают к эндоскопической остановке гастродуоденального кровотечения, колоноскопии с электрокоагуляцией или обкалыванием кровоточащих сосудов.
В ряде случаев требуется хирургическая остановка желудочно-кишечного кровотечения. Так, при язве желудка производится прошивание кровоточащего дефекта или экономная резекция желудка. При язве 12-перстной кишки, осложненной кровотечением, прошивание язвы дополняют стволовой ваготомией и пилоропластикой либо антрумэктомией. Если кровотечение вызвано неспецифическим язвенным колитом, производят субтотальную резекцию толстой кишки с наложением илео- и сигмостомы.
Прогноз при желудочно-кишечных кровотечениях зависит от причин, степени кровопотери и общесоматического фона (возраста пациента, сопутствующих заболеваний). Риск неблагоприятного исхода всегда крайне высок.
Кровотечение из пищевода причины — Про сосуды
Автор На чтение 43 мин. Опубликовано
Консервативная терапия
Одним из первых препаратов, используемым для остановки варикозного кровотечения, был вазопрессин. Он вызывает выраженное сокращение артериол внутренних органов и снижение портального кровотока. Применение вазопрессина приводит к остановке кровотечения в 55 % случаев, но побочные эффекты (ишемия миокарда, снижение сердечного выброса, нарушение ритма сердца, гипертония, гипонатремия и т.д.
) наблюдаются у 20-30 % пациентов [1]. В связи с вышеперечисленными побочными эффектами препарат в настоящее время практически не используется. Вводиться он внутривенно в дозировке 0,2-0,4 U/min до остановки кровотечения и 12 часов после, затем препарат отменяется путем постепенного снижения дозы в течение 24-48 часов.
В попытке уменьшить побочные эффекты вазопрессина одновременно с ним назначался нитроглицерин. Так Tsai U.T. et al., сравнивая результаты применения внутривенной инфузии вазопрессина (19 пациентов) и вазопрессина в сочетании с сублингвальным приемом нитроглицерина (20 человек) наблюдал осложнения у 17 больных из первой группы (6 тяжелых) и у 7 пациентов из второй группы (2 тяжелых) [21]. Достоверных различий между числом больных, у которых был достигнут гемостаз, не было.
Терлипрессин (Terlipressin) – синтетический аналог вазопрессина. Дозировка 2 mg каждые 4-6 часов (внутривенно), в течение 24-48 часов. В одном из исследований использование этого препарата у 80 человек с варикозным кровотечением позволило достигнуть гемостаза в 80 % случаев, осложнения встречались у 38,8 % больных (6,2 % тяжелые) [4].
Соматостатин повышает сопротивление в артериях внутренних органов и снижает портальный кровоток и портальное давление. Он вводиться болюсно в дозе 250 mcg с последующей внутривенной инфузией со скоростью 250-500 mcg в час. В упомянутой нами ранее работе его введение позволило достигнуть гемостаза в 84 % случаев, причем осложнения наблюдались только у 4 человек из 81 [4].
Синтетический аналог соматостатина – октреотид, известный у нас как сандостатин, вводиться внутривенно со скоростью 25-50 mcg в час (иногда сначала назначается болюсно в дозе 50 mcg) до 5 суток. Jenkins et al., сообщает, что октреотид и склеротерапия были одинаково эффективны при варикозном кровотечении, гемостаз был достигнут в 85 % и 82 % случаев, соответственно [11].
Нужно подчеркнуть, что в обеих группах дополнительное использование баллонной тампонады в течение 12 часов для достижения гемостаза не рассматривалось в качестве признака не эффективности вмешательства. Без такого дополнительного лечения кровотечение было остановлено только у 26 % и 18 % больных рандомизированных на склеротерапию или октреотид соответственно.
В другом исследовании назначение октреотида, сочетания октреотида с эндоскопической терапией и чисто эндоскопической терапии привело к остановке кровотечения в 69 %, 97 % и 93 % случаев соответственно [16]. Результаты терапии октреотидом широко варьируют, так Silvain, et al., сообщает о достижении гемостаза у 55 % больных получавших его [17], а по данным Sung et al.
, применение этого препарата эффективно контролировало кровотечение в 84 % случаев [19]. Это вероятно обусловлено использованием разных доз препарата, а также, различной тяжестью лежащей в основе варикозного расширения вен пищевода патологии. На основе метта-анализа исследований посвященных использованию октреотида при остром эпизоде варикозного кровотечения был сделан вывод, что по эффективности он превосходит вазопрессин или терлипрессин и сравним со склеротерапией, однако подчеркнуто, что необходимы дальнейшие исследования для определения дозы, путей введения и длительности применения препарата [2].
При неосложненных случаях нерадикальные методы лечения являются весьма эффективными. При установлении диагноза осуществляют переливание свежецитратной крови, совместимой по группе и резус-принадлежности. Инфузию проводят через подключичную вену. Объем вводимой крови определяется общим самочувствием больного, уровнем гемоглобина и эритроцитов, а также гематокритным числом и показателями артериального давления.
Минимальное количество крови для переливания составляет 200-250 мл, но в случае тяжелых кровотечений из варикозно-расширенных вен пищевода, остановка которых не происходит, больному могут влить более 1,5 литра крови на протяжении первых суток. Помимо этого, обязательно вводят плазму, «Викасол», «Питуитрин». Дополнительно могут назначить препараты, содержащие аминокапроновую кислоту, установить гемостатическую губку.
Прием пищи пероральным путем на период лечения недопустим. Пока кровотечение не остановят, пациенту назначают специальные препараты для парентерального введения. Кроме того, важно восполнить в его организме баланс жидкости, электролитов, солей и витаминов. Вливание лекарств осуществляется неспешно, так как из-за резкой перегрузки сосудистого русла может развиться повторное кровотечение.
Диагностика
ФГДС (фиброэзофагогастродуоденоскопия) — исследование, на которое нужно получить направление при любом желудочном дискомфорте. Именно ФГДС — первая ступень в диагностике рака желудка или пищевода после того, как выявлена принадлежность к группам риска. Опытный специалист не будет смотреть желудок не осмотрев пищевод. Пищевод смотрится как при вхождении, так и на «обратной дороге».
При любых проявлениях желудочного дискомфорта или боли. Это относится абсолютно к любому возрасту, ждать сорока лет не нужно.
Как сделать ФГДС?
Вы приходите с определенной жалобой к терапевту и пожеланием выполнить ФГДС. Грамотный доктор не будет настаивать на том, чтобы была проведена просто тест-терапия, без визуального и морфологического подтверждения.
Желудочный дискомфорт четко связан с приемом пищи. Это тяжесть в желудке, тощаковые боли. Если на ФГДС ничего не находится, значит проблема не с желудком, и следует сделать УЗИ.
Настаивать. Нужно понимать, что людей, которые делают эндоскопию профессионально, меньше, чем необходимо. Понять это, пока вы не придете в клинику, невозможно.
Нет, слизистая оболочка желудка не имеет болевых рецепторов.
Гастрит с обсеменением helicobacter pylory входит в группу риска, также как и атрофический гастрит. Диагностировать это можно с помощью правильно выполненной гастроскопии. Необходимо делать во время ФГДС множественную биопсию, потому что диагноз «гастрит» ставится только на основании морфологического исследования.
Если вам выполнили ФГДС, не взяв биопсию и сказали, что у вас гастрит — уходите от такого доктора. На приеме для этого необходимо просто спросить у эндоскописта, будет ли он делать вам биопсию. Множественная биопсия сейчас входит в официальные стандарты гастроэнтерологии. Кроме этого, нужно провести тест на обсеменение helicobacter pylory либо наиболее точный уразный тест. Вы дышите в трубочку, а прибор регистрирует уровень вырабатываемого бактерией фермента уразы.
Правильная ФГДС делается за 20 минут в несколько этапов, обязательными являются хромогастроскопия, биопсия, инверсия и осмотр в специальном спектре (например NBI). Необходимо использование красителя метиленового синего для окрашивания стенок. Именно с этим красителем можно выявить ранние формы заболевания.
Через инструментальный канал эндоскопа при каждой ФГДС обязательно вводят краситель (хромогастроскопия). Также при проведении процедуры эндоскопист должен сделать инверсию — развернуть эндоскоп в сторону кардии. Также есть различные варианты другого спектра, когда рассматриваются слизистые, строение сосудистого рисунка.
Да, сейчас часто делают ФГДС в дневных стационарах поликлиник с использованием наркоза — седации. Человек спит, но аппарата искусственной вентиляции легких не требуется.
Первая стадия при раке желудка: 85% вероятности прожить 5 лет и более. Надо понимать, что 15% заболевших начнут прогрессировать и с первой стадией. 100% выживаемости нельзя достичь, несмотря на раннюю стадию. Вторая стадия — показатель пятилетней выживаемости от 55 до 60%. Третья стадия — 35-40%. То есть, почти 70% больных погибают при третьей стадии, не перешагнув пятилетний рубеж. Большинство из этих 70% на третьей стадии умирают в первые два года болезни.
Рак пищевода протекает, как правило, агрессивнее рака желудка. Самый распространенный вид рака для пищевода — плоскоклеточный. Он и наиболее агрессивный.Так, 80% с первой стадией переживут пятилетний рубеж. Из тех, кому диагностировали заболевание на второй стадии, при существующих видах лечения выживает только половина.
В зависимости от характера заболевания и индивидуальных особенностей вашего организма протекания болезни может быть различным. Бывают случаи бессимптомного кровотечения. Это происходит при небольших выделениях крови, которые легко перевариваются желудком. В таком случае будет отсутствовать один из основных симптомов – кровавая рвота, что значительно усложняет постановку диагноза.
В качестве процедур для постановки диагноза назначают анализ крови на эритроциты и гемоглобин. Если показатели понижены – это приближает доктора к постановке правильного диагноза. Так же производится забор кала на выявление кровяных масс. Самым надежным способом постановки диагноза является проведение эндоскопического исследования, которое позволяет с высокой точностью определить источник кровотечения. Дополнительно еще может проводиться УЗИ, МРТ, а в критических ситуациях рентгенография.
Причинами пищеводного кровотечения может быть многий фактор, к наиболее распространенному относятся:
- язва желудка;
- цирроз печени;
- гастрит;
- патологии пищевода;
- варикоз желудка;
- опухоли;
- ожог;
- сердечно-сосудистые заболевания;
- длительное употребление лекарственных препаратов;
- алкогольное отравление;
- длительные отрицательные эмоции;
- гемофилия.
В медицине известны случаи, что подобное состояние вызывает прием лекарственных препаратов, таких как Найз, Аспирин, особенно этому подвержены дети. Также из-за сильной рвоты, которую часто провоцирует алкогольное отравление, происходит надрыв продольной оболочки пищевода и развитие опасного состояния.
Подобное состояние является довольно редким заболеванием, которое порою не могут своевременно определить не только больные, но и врачи. Это связано с тем, что при невыраженном кровотечении происходит постепенное поступление крови в желудок, которая там переваривается, при этом не проявляя ярких признаков.
- Кровяная рвота. Когда патология вызывается травмой, порывом язвы, то наблюдается выделение алого цвета крови. Это означает, что она не успела подвергнуться перевариванию, данное явление возникает при обильном кровотечении. Небольшое кровотечение вызывает рвоту, похожую на кофейную гущу, поскольку жидкость подверглась обработке желудочного сока. Если при рвоте выделяется вишневый цвет, тогда имеет место варикоз желудка.
- Меняется кал больного, он имеет насыщенно-черный цвет. Данное состояние возникает в том случае, когда кровь проходит по пищеварительному тракту.
- Резкое понижение АД, проявляющееся головокружением, тошнотой, недомоганием, слабостью.
- Тахикардия, учащенное сердцебиение.
- Повышенная потребность в воде.
- Изменение кожного покрова.
Для точной постановки диагноза необходимо пройти следующее обследование:
- как избавиться от варикоза вен пищевода
- общий анализ крови устанавливает факт кровотечения, который покажет снижение гемоглобина и эритроцитов;
- анализ кала поможет определить скрытое кровоизлияние;
- ФГДС является точным методом, который не только поможет определить место кровотечения, но и ввести кровоостанавливающую инъекцию и подшить лопнувший сосуд;
- УЗИ не поможет точно определить локацию патологии, но определит состояние внутренних органов;
- МРТ, КТ определят причину кровоизлияния;
- рентгенография с введением красящего вещества обнаружит локализацию патологии.
Если у человека есть цирроз печени, врач должен регулярно проводить ему обследование на наличие ВРВП. Основные обследования, позволяющие выявить эту патологию:
- Эзофагогастродуоденоскопия (ЭФГДС) – самый распространенный способ диагностирования варикозного расширения пищеводных вен. Во время этого эндоскопического обследования верхней части пищеварительного тракта врач заводит пациенту через рот тонкую и гибкую трубу с освещением (эндоскоп) и изучает строение пищевода, желудка и двенадцатиперстной кишки. Если врач не обнаруживает у пациента с циррозом печени варикоз вен пищевода, он обычно рекомендует повторную ЭФГДС через три года. Если же варикозные узлы обнаружены, эндоскопию нужно проводить раз в 1 или 2 года. Время выполнения повторного обследования зависит от внешнего вида варикозных узлов, причины ПГ и общего состояния здоровья пациента. Также во время ЭФГДС может быть проведено эндоскопическое лечение кровотечения из ВРВП.
- Капсульная эндоскопия – во время этого обследования пациент проглатывает небольшую капсулу, содержащую крошечную видеокамеру, которая снимает изображения пищевода и остальных частей желудочно-кишечного тракта. Затем эти изображения просматривает врач, выявляя наличие патологии. Этот метод может стать альтернативой для тех людей, которые не могут пройти ЭФГДС, но он применяется очень редко из-за дороговизны и недоступности.
- Визуализационные обследования. Компьютерная томография брюшной полости и допплерография воротной и селезеночной вен могут подтвердить наличие ВРВП.
Почти каждому больному с ВРВП проводят следующее лабораторное обследование:
- Определение уровня гемоглобина, эритроцитов, тромбоцитов и лейкоцитов.
- Коагулограмма (анализ на сворачиваемость крови).
- Биохимический анализ, включая тесты на состояние почек (мочевина, креатинин) и печени (аминотрансферазы).
- Группа крови.
- Рентгенография грудной полости.
- Анализ асцитической жидкости.
Эндоскопическое лечение
Склеротерапия. Старейшим методом эндоскопического лечения кровотечения при варикозном расширении вен пищевода является склеротерапия. Используются различные типы склерозантов, причем их эффективность в целом сходна и выбор зависит от доступности того или иного препарата и личных предпочтений доктора.
Как правило, вводиться 1-2 мл склерозанта в каждую точку (в зависимости от размера вены), но не более 20 мл за сеанс. Препарат может вводиться как в саму вену, так и рядом с ней, чаще всего применяется комбинированная техника. В большинстве случаев склерозант вначале вводиться в точку вены, которая служит источником кровотечения, а затем систематически инъецируется в каждый венозный столб, начиная с гастро-эзофагиального соединения до средней трети пищевода.
Классическим доказательством эффективности склеротерапии считается исследование, выполненное Hartigan et al., в котором сообщается о достижении гемостаза при использовании этой методики у 91 % больных [8]. Другие авторы приводят сходные результаты [22].
Применение баллонной тампонады после склеротерапии улучшает ее результаты [20].
Лигирование. Эндоскопическое лигирование варикозных вен пищевода основывается на странгуляции варикозных узлов эластичными о-образными лигатурами. Сначала аппарат со специальной насадкой на конце (в виде короткой прозрачной трубки, на которой надеты латексные кольца) подводиться вплотную к вене, включается отсос, и участок вены всасывается внутрь трубки (всасывание должно проводиться до превращения поля зрения в «красное пятно»).
Множество исследований было посвящено сравнению эффективности склеротерапии и лигирования с целью остановки кровотечения из вен пищевода. Как отдельные работы [13, 14], так и метта-анализ [12], посвященные сопоставлению данных методик, свидетельствуют о том, что при лигировании реже встречаются осложнения, более низкая смертность и требуется меньше сеансов эндоскопии для достижения результата.
Наконец метта-анализ 9 исследований посвященных комбинированному применению медикаментозной и эндоскопической терапии в лечении кровотечения при варикозном расширении вен пищевода продемонстрировал существенные преимущества такого подхода [5].
Хирургическое лечение
Одновременно с проведением консервативного лечения зачастую врачом принимается решение о попытке механической остановки кровоизлияния, которая достигается путем введения в пищевод обтурирующего зонда Блэкмора. В период нахождения данного устройства в пищеводе больному назначают седативные и обезболивающие средства. Если за время проводимых зондирования кровотечение не остановилось, остро встает вопрос о срочной хирургической операции.
Выбор метода вмешательства зависит от общего самочувствия пациента, а также от того, пришлось ли человеку уже перенести операцию по поводу портальной гипертензии. Больным, которые перенесли ранее спленэктомию с созданием органоанастомозов, операцию сводят к перевязке варикозно-расширенных вен или кардиального отдела желудка. Оперирование преследует цель снизить давление в воротной вене посредством сокращения притока крови к расширенным сосудам пищевода.
TIPS. Трасъюгулярное внутрипеченочное портосистемное шунтирование (TIPS) заключается в создании искусственного внутрипеченочного канала между печеночной веной и крупным стволом воротной вены и установке в него металлического саморасправляющегося стента. Эта методика позволяет практически всегда остановить кровотечение, в том числе и рефракторное к другим видам терапии [15].
Процедуру выполняют под местной анастезией, ее этапы включают: пункцию яремной вены, проведение катетера в среднюю печеночную вену, пункцию воротной вены (иглой проведенной по катетеру), расширение пункционного канала баллоном (по установленному через иглу проводнику), постановку стента. Основным недостатком методики является практически неизбежное развитие печеночной энцефалопатии, высокая ее сложность и малая доступность в условиях нашей страны.
Шунтирующие хирургические операции. Эффективность операций такого типа сравнима с таковой для TIPS, но их травматичность гораздо выше, кроме того, развитие энцефалопатии также является серьезной проблемой.
Деваскуляризирующие операции. К ним относятся пересечение пищевода (с помощью циркулярного сшивающего аппарата, т.е. с одновременным наложением анастомоза) и деваскуляризация гастроэзофагиального соединения (пересечение пищевода, сленэктомия и перевязка перегастральных и переэзофагиальных вен). Эти вмешательства эффективно останавливают кровотечение, но не устраняют причину портальной гипертензии, что ведет к быстрому рецидиву варикозного расширения вен пищевода.
Первая помощь
При пищеводном кровотечении на доврачебном этапе необходимо обеспечить все условия для того, чтобы ограничить кровопотерю. В подобной ситуации применение кровоостанавливающих жгутов невозможно, поэтому бороться с этим состоянием приходится иначе. Во-первых, больного следует успокоить и обеспечить ему физический покой, уложив на ровную поверхность.
Человек должен находиться в горизонтальном положении. Так меньшее количество крови спускается в желудок и далее в кишечник, а в основном выходит наружу с рвотой. Таким образом, люди, оказывающие помощь, могут иметь примерное представление об объеме кровопотери.
Так как кровотечение обычно сопровождается такими симптомами, как тошнота, головокружение, слабость, потливость и проч., больному надо обеспечить комфортный температурный режим (освободить от лишней одежды, или наоборот, укрыть одеялом), быть готовым к оказанию помощи при рвоте и т.д. Очень важно контролировать артериальное давление и пульс, если есть такая возможность.
Чем ниже давление и чем чаще частота сердечных сокращений, тем больше крови потерял человек. При падении АД ниже 80 мм рт. ст. и возрастании пульса свыше 130 ударов в минуту возможно развитие геморрагического шока, что потребует противошоковых мероприятий. По этой причине при продолжающемся кровотечении контроль нужно проводить каждые 10—15 мин, чтобы не пропустить ухудшения состояния.
Помимо кровообращения, надо следить за уровнем сознания. Коллапс, обморок говорят о массивном кровотечении и требуют соответствующих мер. При них следует использовать обрызгивание холодной водой, вдыхание паров нашатырного спирта и прочие хорошо известные средства.
Самый простой способ остановки кровотечения — это прикладывание холода. В данном случае можно давать больному проглатывать мелкие кусочки льда или пить холодную воду небольшими глотками. Это не только уменьшит кровотечение, но и частично восполнит объем крови.
Принимать другие жидкости и пищу при пищеводном кровотечении запрещается. Транспортировка больного в лечебное учреждение должна осуществляться только на носилках.
Помимо кровообращения, надо следить за уровнем сознания. Коллапс, обморок говорят о массивном кровотечении и требуют соответствующих мер. При них следует использовать обрызгивание холодной водой, вдыхание паров нашатырного спирта и прочие хорошо известные средства.
В случаях, когда кровотечение сильное может потребоваться срочная неотложная доврачебная помощь. Конечно же, первое, что нужно сделать – вызвать скорую помощь. К сожалению, до приезда врача кровотечение самостоятельно вы не остановите, поэтому все, что остается сделать – позаботиться об адекватном состоянии пациента. В первую очередь его необходим покой, как моральный, так и физический, лучше всего положить его на спину на ровную поверхность.
Больной обязательно должен лежать в горизонтальном положении, без подушки. В таком положении тела меньше тела попадает в желудок и переваривается, а значит больше выходит наружу, что позволяет наблюдающему определить объемы кровопотерь.
Если у вас есть соответствующие навыки и возможность – постарайтесь контролировать артериальное давление пациента. Обычно, чем ниже давление и выше частота сердцебиения, тем обильнее кровопотери. Давление необходимо измерять каждые четверть часа, чтобы отслеживать состояние больного. Помимо этого, важно удерживать человека в сознании. Для этого можно брызгать его холодной водой или давать нюхать испарения нашатырного спирта.
Как уже было сказано выше, внутреннее кровотечение пищевода остановить без врача невозможно, однако вполне реально его уменьшить. Лучше всего с этой задачей справляется холод – давайте больному пить холодную воду небольшими глотками и глотать маленькие кусочки льда.
При кровотечении важно как можно скорей вызвать медицинскую помощь и оказать грамотное доврачебное вмешательство. Так как наложение жгутов здесь не целесообразно, то многие не знают, что делать в данной ситуации.
Необходимо больному создать комфорт, следует снять с него ненужную одежду и накрыть одеялом. Важным условием является контроль за АД и частотой пульса, которые следует проводить каждые 10 минут. Более низкое давление учащает сердцебиение и говорит, что потеряно не малое количество крови. Если АД стает ниже 80 мм ртутного столба, а частота сердечного сердцебиения увеличивается до 130 ударов, то это является показателем возможности шокового состояния.
У таких больных может произойти обморок, говорящий об обширности кровопотери и требующий немедленных мер. Для того чтобы ввести человека в сознание, можно его побрызгать водой или дать вдохнуть нашатырного спирта. Облегчить состояние поможет лед, принимаемый внутрь маленькими кусочками. Транспортировать больного следует исключительно на носилках в лежачем положении.
Выводы
На основе приведенных выше данных мы считаем оправданной следующую тактику у больных с варикозным расширением вен пищевода:
- Раннее введение вазоактивных препаратов, в условиях России это октреотид, болюсно в дозе 50 mcg и затем инфузия со скоростью 50 mcg в час. Даже если это и не приведет к стойкой остановке кровотечения, то его временное прекращение или даже уменьшение сделает работу эндоскописта на относительно «сухом» поле легче. Введение октреотида должно продолжаться до 5 дней с целью предупреждения раннего рецидива кровотечения, в том числе и после эндоскопического гемостаза.
- Экстренная эндоскопия с лигированием варикозно-расширенных вен пищевода (при отсутствии – склеротерапией). При остановке кровотечения должна быть продолжена эррадикация вен пищевода, с частотой вмешательств 2 раза в неделю. Зонд Блэйкмора может быть полезным дополнением к склеротерапии.
- При продолжающемся кровотечении или его рецидиве в острую фазу – зонд Блэйкмора с продолжением инфузии вазоактивных препаратов.
- При неэффективности или не доступности всего вышеперечисленного – хирургическое лечение.
Не в коем случае не надо забывать о восстановлении объема циркулирующей крови, борьбе с энцефалопатией и декомпенсацией функций печени, также о профилактическом назначении антибиотиков.
[~DETAIL_TEXT] ={amp}gt;
Уход и лечение пищеводного кровотечения
К этому методу прибегают не только с целью устранения кровоизлияния, но и его предотвращения в дальнейшем. Пациент занимает положение на правом боку для проведения торакотомии в левом седьмом межреберье. Манипуляцию осуществляют под общим наркозом. При вскрытии плевральной полости кверху отодвигают легкое, затем открывают медиастинальную плевру и выводят пищевод в его нижнем сегменте на 6-8 см и под него устанавливают резиновые держатели.
Следующим этапом во время операции становится продольная эзофаготомия на участке 5-6 см. В просвете органа и подслизистом слое отчетливо заметны большие узлы вен. На них накладывают обвивной шов в шахматном порядке, а пищеводную рану закрывают двухрядными швами послойно. Хирург также зашивает медиастинальную плевру, после чего с помощью аппарата расправляется легкое и сшивается рана грудной клетки.
У данной операции есть масса недостатков, поскольку в момент прошивания узлов варикозно-расширенных вен существует высокий риск прокола сосуда и развития сильного кровотечения. К тому же сам процесс эзофаготомии нередко осложняется заражением средостения, развитием гнойного плеврита или медиастенита.
Вены нижней части пищевода впадают в систему v. portae. При возникновении ПГ, которая является практически единственной непосредственной причиной ВРВП, давление в них повышается.
Система верхней и нижней полой вены
Вены нижней части пищевода соединяются с сосудами средней трети пищевода, которые впадают в верхнюю полую вену. Так как давление в v. portae становится намного выше, чем в венозных сосудах средней части пищевода, возникает сброс крови из нее в систему верхней полой вены через эти места соединения (анастомозы). Варикозное расширение вен пищевода и является этими увеличенными в размерах анастомозами.
| Предпеченочные причины | Тромбоз портальной вены Врожденное сужение воротной вены Усиленный кровоток в портальной вене из-за наличия фистулы Усиленный кровоток в селезеночной вене |
| Внутрипеченочные причины | Цирроз печени, развившийся вследствие различных заболеваний, включая алкогольный гепатит и хронический гепатит (например, аутоиммунный или вирусный) Идиопатическая ПГ Острый гепатит (особенно алкогольный) Врожденный фиброз печени Шистосомоз |
| Надпеченочные причины | Сдавливание вен печени (например, опухолью) Синдром Бадда-Киари Констриктивный перикардит Правосторонняя сердечная недостаточность |
Лишь иногда варикоз пищевода может развиваться без ПГ – например, при тромбозе селезеночной вены.
Кровотечение из сосудов пищевода может быть вызвано большим количеством заболеваний. В качестве причин могут выступать любые факторы, способные спровоцировать повреждение артерий, вен или капилляров его стенки. Оно может осложнять эзофагиты (воспаление пищевода), язвенное поражение слизистой, рак и, реже, доброкачественные опухоли.
Кровотечение бывает при дивертикулах пищевода, проглатывании инородных тел, а также случайном или намеренном, с суицидальной целью, употреблении внутрь ядовитых веществ. Иногда кровотечение сопровождает травмы грудной клетки, варикозное расширение вен пищевода. В очень редких случаях оно встречается при разрыве аневризмы аорты, если та прорывается в пищевод.
Пищеводное кровотечение — не самое частое заболевание. Нередко не только сами пациенты, но и врачи не могут вовремя поставить этот диагноз. Если кровь вытекает не слишком обильно, она проходит в желудок и переваривается, не давая ярких симптомов, а следовательно, и возможности заподозрить болезнь. Даже когда кровотечение сопровождается болевыми и другими неприятными ощущениями, их в первую очередь списывают на гастрит и прочие расстройства, которые встречаются у очень многих людей.
При массивных кровотечениях также бывает трудно точно поставить диагноз и определиться с источником — пищевод, желудок, двенадцатиперстная кишка или легкие. Иногда даже приходится проводить дифференциальный диагноз с носовым кровотечением. При кровотечении из носоглотки или задних отделов носовой полости кровь может заглатываться, а затем выходить с рвотой.
Симптомы, которые встречаются при пищеводном кровотечении, могут быть разнообразными и не обязательно собираются все вместе.
Главный и наиболее частый признак — это рвота кровью. Как правило, при пищеводном кровотечении, если оно вызвано травмой, воспалением или свежим повреждением язвы пищевода, кровь яркая и без сгустков. Она попадает в желудок лишь частично, поэтому не успевает подвергнуться воздействию желудочного сока.
Если это состояние вызвано расширением варикозных вен, то кровь обычно имеет темно-вишневый цвет и вытекает со сгустками. Характер крови, которая выходит при рвоте, в принципе, может позволить предположить источник кровотечения и его причину. Однако в реальной практике определить это возможно не всегда.
Второй симптом — это изменение стула. Если кровь из поврежденных сосудов проходит дальше через пищеварительный тракт и при этом изливается в достаточно большом объеме, то возникает симптом, называемый меленой. Мелена представляет собой измененный стул — черный, полужидкий, по внешнему виду напоминающий деготь. Этот симптом появляется не сразу после начала кровотечения, а спустя несколько часов, когда кровь пройдет весь пищеварительный тракт.
При пищеводных кровотечениях возможно появление боли за грудиной или в верхних отделах живота. Боль обусловлена не самим кровотечением, а причиной, его вызвавшей: эзофагитом, травмой и т. д. Кроме этого, пациента могут беспокоить симптомы, связанные с основным заболеванием. Например, при раке пищевода у больного будет непроходимость пищевода и потеря в весе.
Еще один признак, позволяющий поставить диагноз пищеводного кровотечения, — это условия его возникновения. Во многих случаях ему предшествует тяжелая нагрузка, прием пищи и спиртного, рвота — словом, все, что способствует повышению давления в брюшной полости и раздражению слизистой пищевода.
При серьезных кровотечениях, когда больной теряет большой объем за непродолжительное время, остро проявляются такие признаки, как слабость, тошнота, головокружение, повышенная потливость, иногда — потеря сознания. Может падать артериальное давление, учащаться пульс.
Обследование. Установить факт кровотечения возможно при помощи самого простого теста — общего анализа крови. В нем будет отмечаться снижение уровня эритроцитов и гемоглобина. Определить хронические небольшие кровотечения мо
Кровотечение из варикозно расширенных вен пищевода: MedlinePlus Medical Encyclopedia
Цель лечения — как можно скорее остановить острое кровотечение. Кровотечение необходимо контролировать быстро, чтобы предотвратить шок и смерть.
В случае обильного кровотечения человеку может понадобиться подключить аппарат искусственной вентиляции легких, чтобы защитить дыхательные пути и предотвратить попадание крови в легкие.
Чтобы остановить кровотечение, врач может ввести эндоскоп (трубку с маленьким светом на конце) в пищевод:
- В варикозное расширение вен можно ввести лекарство для свертывания крови.
- На кровоточащие вены можно наложить резиновую ленту (это называется перевязкой).
Другие методы лечения для остановки кровотечения:
- Лекарство, сужающее кровеносные сосуды, можно вводить через вену. Примеры включают октреотид или вазопрессин.
- В редких случаях через нос в желудок вводят зонд и надувают воздух. Это оказывает давление на кровоточащие вены (баллонная тампонада).
После остановки кровотечения другие варикозные узлы можно лечить с помощью лекарств и медицинских процедур, чтобы предотвратить кровотечение в будущем.К ним относятся:
- Лекарства, называемые бета-блокаторами, такие как пропранолол и надолол, которые снижают риск кровотечения.
- Во время процедуры EGD вокруг кровоточащих вен можно наложить резиновую ленту. Кроме того, некоторые лекарства можно вводить в варикозные узлы во время ФГДС, чтобы вызвать их свертывание.
- Трансъюгулярный внутрипеченочный портосистемный шунт (TIPS). Это процедура для создания новых связей между двумя кровеносными сосудами в печени. Это может снизить давление в венах и предотвратить повторение эпизодов кровотечения.
В редких случаях для лечения людей может использоваться экстренная хирургия, если другое лечение не помогает. Портакавальное шунтирование или операция по снижению давления в варикозно расширенных венах пищевода являются вариантами лечения, но эти процедуры являются рискованными.
Людям с кровотечением из варикозно расширенных вен при заболевании печени может потребоваться дополнительное лечение заболевания печени, включая пересадку печени.
Кровотечение из варикозно расширенного вен пищевода Информация | Гора Синай
Цель лечения — как можно скорее остановить острое кровотечение.Кровотечение необходимо контролировать быстро, чтобы предотвратить шок и смерть.
В случае обильного кровотечения человеку может понадобиться подключить аппарат искусственной вентиляции легких, чтобы защитить дыхательные пути и предотвратить попадание крови в легкие.
Чтобы остановить кровотечение, врач может ввести эндоскоп (трубку с маленьким светом на конце) в пищевод:
- В варикозное расширение вен можно ввести лекарство для свертывания крови.
- На кровоточащие вены можно наложить резиновую ленту (это называется перевязкой).
Другие методы лечения для остановки кровотечения:
- Лекарство, сужающее кровеносные сосуды, можно вводить через вену. Примеры включают октреотид или вазопрессин.
- В редких случаях через нос в желудок вводят зонд и надувают воздух. Это оказывает давление на кровоточащие вены (баллонная тампонада).
После остановки кровотечения другие варикозные узлы можно лечить с помощью лекарств и медицинских процедур, чтобы предотвратить кровотечение в будущем.К ним относятся:
- Лекарства, называемые бета-блокаторами, такие как пропранолол и надолол, которые снижают риск кровотечения.
- Во время процедуры EGD вокруг кровоточащих вен можно наложить резиновую ленту. Кроме того, некоторые лекарства можно вводить в варикозные узлы во время ФГДС, чтобы вызвать их свертывание.
- Трансъюгулярный внутрипеченочный портосистемный шунт (TIPS). Это процедура для создания новых связей между двумя кровеносными сосудами в печени. Это может снизить давление в венах и предотвратить повторение эпизодов кровотечения.
В редких случаях для лечения людей может использоваться экстренная хирургия, если другое лечение не помогает. Портакавальное шунтирование или операция по снижению давления в варикозно расширенных венах пищевода являются вариантами лечения, но эти процедуры являются рискованными.
Людям с кровотечением из варикозно расширенных вен при заболевании печени может потребоваться дополнительное лечение заболевания печени, включая пересадку печени.
варикозно расширенных вен пищевода; Причины, симптомы, диагностика и лечение
Варикозное расширение вен пищевода
Что такое варикозное расширение вен пищевода?
Варикозно расширенные или опухшие вены.Пищевод — это трубка, соединяющая горло с желудком. Когда на слизистой оболочке пищевода появляются расширенные вены, они называются варикозным расширением вен пищевода.
Кто подвержен риску разрыва и кровотечения варикозного расширения вен пищевода?
Не у всех, у кого развивается варикоз пищевода, будет кровотечение. Факторы, повышающие риск кровотечения, включают:
- Высокое кровяное давление в воротной вене : Чем выше давление в воротной вене, тем выше риск кровотечения.
- Большой варикозный узел : Риск кровотечения увеличивается с увеличением размера варикозного узла.
- Тяжелое заболевание печени : Серьезный цирроз или печеночная недостаточность повышают риск.
- Постоянное употребление алкоголя : У пациентов с варикозным расширением вен, вызванным алкоголем, продолжение употребления алкоголя увеличивает риск кровотечения.
Что вызывает варикозное расширение вен пищевода?
Печень — это орган, очищающий кровь от токсинов (ядов). По воротной вене кровь доставляется в печень.Варикозное расширение вен пищевода обычно возникает у людей с заболеваниями печени. У людей с заболеваниями печени кровоток через печень замедляется. Когда это происходит, давление в воротной вене повышается.
Высокое кровяное давление в воротной вене (портальная гипертензия) толкает кровь в окружающие кровеносные сосуды, включая сосуды пищевода. Эти кровеносные сосуды имеют тонкие стенки и расположены близко к поверхности. Излишняя кровь заставляет их расширяться и набухать. Варикозное расширение вен также может развиваться в мелких кровеносных сосудах в верхней части желудка.
Если давление, вызванное избыточной кровью, становится слишком высоким, варикозное расширение вен может открыться и кровоточить. Кровотечение — это неотложная ситуация, требующая срочного лечения. Неконтролируемое кровотечение может быстро привести к шоку и смерти.
Тромбоз (сгусток крови) в воротной вене или селезеночной вене, которая соединяется с воротной веной, может вызвать варикозное расширение вен пищевода.
Два редких состояния, которые могут вызвать варикозное расширение вен пищевода, — это синдром Бадда-Киари (закупорка определенных вен в печени) и инфицирование паразитарным шистосомозом.
Какие заболевания печени могут привести к варикозному расширению вен пищевода?
Любое серьезное заболевание печени может вызвать варикозное расширение вен пищевода. Цирроз — наиболее распространенный вид заболеваний печени. Более чем у 90% этих пациентов когда-нибудь в жизни разовьется варикозное расширение вен пищевода, и около 30% будут кровоточить.
У пациентов с циррозом печени по всей печени образуются большие участки рубцовой ткани, что приводит к замедлению кровотока. Цирроз может быть вызван алкогольной болезнью печени, жировой болезнью печени, вирусным гепатитом или другими заболеваниями печени.
Каковы симптомы варикозного расширения вен пищевода?
Большинство людей не знают, что у них варикоз пищевода, пока варикоз не начнет кровоточить. Если кровотечение является внезапным и сильным, человека рвет большим количеством крови. Когда кровотечение менее сильное, человек может проглотить кровь, что может вызвать черный дегтеобразный стул. Если кровотечение не остановить, у человека могут развиться признаки шока, включая бледность, липкую кожу, нерегулярное дыхание и потерю сознания.
Далее: Диагностика и тесты
Последний раз проверял медицинский работник Cleveland Clinic 10.04.2019.
Список литературы
- Гарсия-Цао Г., Саньял А.Дж., Грейс Н.Д., Кэри В.Д. Профилактика и лечение гастроэзофагеального варикоза и варикозного кровотечения при циррозе. Am J Gastroenterol 2007; 102: 2086–2102.
- Poza Cordon J, Froilan Torres C, Burgos García A и др. Эндоскопическое лечение варикозно расширенных вен пищевода. Всемирный журнал эндоскопии желудочно-кишечного тракта .2012 16 июля; 4 (7): 312-22.
- Merck, ручная версия для потребителей. Желудочно-кишечное кровотечение. Дата обращения 17.04.2019.
Получите полезную, полезную и актуальную информацию о здоровье и благополучии
е Новости
Клиника Кливленда — некоммерческий академический медицинский центр.Реклама на нашем сайте помогает поддерживать нашу миссию. Мы не поддерживаем продукты или услуги, не принадлежащие Cleveland Clinic.
Политика
Желудочное кровотечение — симптомы, опасности и причины
Кровотечение может возникать в любом органе, но внутреннее кровотечение чаще встречается в кишечнике. Это включает пищевод, желудок или кишечник.Это происходит, когда внутренняя стенка кишечника повреждена и в стенке есть разрыв кровеносных сосудов. Желудок — одно из наиболее часто поражаемых участков.
Что такое желудочное кровотечение?
Желудочное кровотечение — это кровотечение из стенки желудка. Кровь просачивается в полость желудка. Стенка желудка имеет обширное кровоснабжение. Любой фактор, который может нарушить целостность внутренней стенки, может привести к кровотечению. Это может быть как крошечные порезы и язвы на слизистой оболочке, кровоточащие язвы, так и настоящие разрывы стенки желудка.Желудочное кровотечение также называют гастроррагией или желудочным кровотечением.
Желудочное кровотечение не всегда вызывает симптомы. Небольшое кровотечение может оставаться незамеченным в течение длительного периода времени, пока оно не станет причиной анемии, не будет обнаружено во время эндоскопии или следы крови не будут обнаружены в стуле. При анемии и крови в анализах стула нет четких указаний на то, где происходит кровотечение в кишечнике.
К любым признакам кровотечения из верхних отделов желудочно-кишечного тракта следует относиться серьезно и немедленно обращаться за медицинской помощью.В большинстве случаев кровотечение из верхних отделов желудочно-кишечного тракта (пищевода, желудка, двенадцатиперстной кишки) является результатом желудочного кровотечения. Существует множество причин желудочного (желудочного) кровотечения, некоторые из которых могут быть острыми и не требовать лечения, в то время как другие могут быть связаны с серьезными хроническими состояниями.
Симптомы желудочного кровотечения
Желудочное кровотечение может вызывать множество признаков и симптомов, некоторые из которых могут явно указывать на кровотечение, а другие могут быть неопределенными и ошибочно приниматься за другие желудочно-кишечные заболевания.Общие признаки и симптомы желудочного кровотечения включают:
- Рвота красной «свежей» кровью (гематемезис).
- Рвота «старой» кровью от коричневого до черного цвета, напоминающей кофейную гущу.
- Наличие «свежей» крови в стуле (гематохезия).
- Черный дегтеобразный стул из-за наличия «старой» крови (мелены).
- Боль в эпигастрии (верхняя средняя часть живота, чуть ниже грудины), которая может варьироваться от острых колющих болей до спазмов желудка.
- Головокружение / ощущение дурноты.
Могут присутствовать не все эти признаки и симптомы желудочного кровотечения. Крови в рвоте (гематемезис) достаточно для дифференциальной диагностики кровотечения из верхних отделов желудочно-кишечного тракта, но ее нельзя изолировать в желудке. Также он может возникать при кровотечении из пищевода или двенадцатиперстной кишки тонкой кишки.
Другие признаки и симптомы желудочного кровотечения включают:
- Анемия.
- Боль в животе общая.
- Утомляемость и одышка при хроническом кровотечении.
- Обморок при значительной кровопотере.
- Отсутствие аппетита.
- Похудание при хронических заболеваниях.
- Запах и вкус крови. Это субъективно, но иногда о нем сообщают пациенты с кровотечением из верхних отделов желудочно-кишечного тракта.
Опасность кровотечения
Знаки красного флага, которые считаются неотложной медицинской помощью.
- Низкое артериальное давление (гипотония).
- Высокий пульс (тахикардия).
- Признаки шока при значительной кровопотере.
- Бледность.
- Потливость.
Причины желудочного кровотечения
Желудочное кровотечение может быть острым или хроническим. Острые случаи могут быть легкими или тяжелыми, что может даже привести к смерти, если не обратиться за немедленной медицинской помощью. Хроническое желудочное кровотечение обычно протекает в легкой форме, хотя возможны обострения. Клиническая оценка, включая анамнез, оценку признаков и симптомов, анализы крови и визуализационные исследования, поможет определить место кровотечения, что поможет изолировать причину.
Язвы желудка (желудка)
Кровоточащая язва желудка является наиболее частой причиной. Это открытая язва, которая образуется во внутренней стенке желудка, но может быть глубокой. Минимальными причинами являются чрезмерное употребление некоторых лекарств и инфекция Helicobacter pylori ( H.pylori ).
Лекарства
Ряд лекарств вызывают или усугубляют ранее существовавшую язву желудка или вызывают воспаление слизистой оболочки желудка (гастрит). Большинство этих лекарств влияют на нормальную устойчивость слизистой оболочки желудка к кислоте, нарушая выработку слизи (слизь защищает клетки желудка), повышают выработку кислоты в желудке или pH или влияют на процесс свертывания крови, что помогает «закупорить» любые кровотечения.Некоторые из препаратов, которые обычно вызывают или усугубляют желудочное кровотечение, включают:
- НПВП, такие как ибупрофен и аспирин.
- Антибиотики.
- Антикоагулянты, такие как гепарин, варфарин.
- Кортикостероиды.
- Селективные ингибиторы репутака серотонина (СИОЗС, используемые при депрессии и расстройствах настроения)
Факторы образа жизни
Ряд факторов образа жизни может усугубить язву желудка. Сюда входят:
- Спирт
- Курение сигарет
- Напряжение
Гастрит
Гастрит — это воспаление и / или эрозия слизистой оболочки желудка.Язв (открытых язв) может не быть, но стойкое воспаление может привести к кровотечению. Многие причины и усугубляющие факторы язвы желудка способствуют развитию гастрита. Помимо инфекции H.pylori, которая является наиболее частой инфекционной причиной, вирусные и грибковые инфекции также могут способствовать развитию гастрита.
Слеза Мэллори-Вайса
Слеза Мэллори Вейсс — вторая по частоте причина желудочного кровотечения. Разрыв возникает в области пищеводно-пищеводного соединения (там, где пищевод встречается с желудком) и является результатом чрезмерного давления или силы на желудок в результате:
- Рвота
- Рвота
- Хронический кашель
- Судороги
Эти причины обычно постоянны и чрезвычайно важны для того, чтобы произошел разрыв.
Рак желудка
Желудочное кровотечение из-за рака желудка — обычное явление. В зависимости от размера опухоли это может варьироваться от скрытого кровотечения до чрезмерной рвоты ярко-красной кровью без признаков другого содержимого желудка. Другие, менее распространенные опухоли, такие как ангиома, также могут быть причиной желудочного кровотечения.
Редкие причины кровотечения из желудка
- Врожденная артериоваскулярная мальформация
Врожденные аномалии артерио-венозного канала кровотока могут быть причиной желудочного кровотечения, особенно у младенцев и детей.Это может быть связано с синдромом Ослера-Вебера-Ренду. Существуют и другие типы артериоваскулярных мальформаций (АВМ), некоторые из которых упомянуты ниже и могут отсутствовать с рождения. - Портальная гипертензивная гастропатия
Повышенное кровяное давление в воротной вене, по которой кровь оттекает из желудка в печень, может привести к образованию варикозного расширения вен (расширенная вена), склонного к кровотечению. - Поражение Диулафоя
Растяжение или выпуклость артерий, что может привести к кровотечению в полости желудка. - Хирургия
Послеоперационное кровотечение всегда возможно вскоре после операции. Это может быть долгосрочным риском в случае операции обходного желудочного анастомоза для медицинской потери веса.
Пищеводный молочница: причины, симптомы и осложнения
Пищеводный молочница — это грибковая инфекция пищевода или пищевода. Врачи иногда называют это кандидозом пищевода.
Пищевой трубопровод — это трубка, соединяющая рот и горло с желудком. Хотя кандидоз пищевода может развиться у любого человека, он чаще встречается у людей с ослабленной иммунной системой, особенно у людей с ВИЧ или СПИДом.
Из этой статьи вы узнаете о симптомах молочницы пищевода, а также о ее причинах и факторах риска. Мы также рассмотрим варианты лечения и выясним, могут ли помочь домашние средства.
Поделиться на PinterestУ людей с ВИЧ или СПИДом чаще встречается пищеводный молочница.
Изображение предоставлено: Samir, 2006
Грибок, вызывающий молочницу пищевода, называется Candida . Этот вид грибка обитает в пищеварительном тракте и на коже. Это редко вызывает проблемы. Однако иногда Candida может выйти из-под контроля и вызвать инфекцию.
Дрозд любит расти в теплых, темных и влажных местах, например, во рту. Пищеводный молочница — это когда инфекция попадает дальше в пищевод.
Подобные инфекции во влагалище и вокруг него являются обычным явлением и обычно называются дрожжевыми инфекциями. Молочница также чаще встречается во рту у младенцев и маленьких детей.
Пищеводный молочница встречается гораздо реже, чем другие типы. Без лечения инфекция может глубже проникнуть в пищеварительную систему и даже на органы.
Пищеводный молочница развивается, когда Candida на коже или в пищеварительном тракте, например во рту или горле, выходит из-под контроля.
Чаще встречается у людей, чья иммунная система слишком слаба для борьбы с инфекциями.
Некоторые факторы риска для слабой иммунной системы включают:
Некоторые лекарства, которые могут ослабить иммунную систему, включают те, которые лечат аутоиммунные заболевания или предотвращают отторжение органа после трансплантации органа, включая кортикостероиды, такие как преднизон.
Определенные факторы образа жизни также могут сделать человека более уязвимым к поражению пищевода. Эти факторы риска включают:
- курение табака
- ношение зубных протезов
- плохая гигиена полости рта
- прием лекарств, вызывающих сухость во рту
- прием антибиотиков
Хотя молочница пищевода обычно возникает у людей с ослабленной иммунной системой, здоровых люди также могут развить это состояние.
В исследовании 2013 года были изучены медицинские записи 88 125 корейцев, перенесших процедуру, называемую эзофагогастродуоденоскопией.
Из всех участников исследования 0,32 процента страдали инфекцией молочницы пищевода. Исследователи обнаружили, что использование определенных лекарств, таких как антибиотики или кортикостероиды, или употребление большого количества алкоголя увеличивает риск развития инфекции.
Поделиться на PinterestСимптомы молочницы пищевода могут включать тошноту, кислотный рефлюкс и боль при глотании.
Первичным симптомом молочницы пищевода является дисфагия, что означает затруднение глотания, поскольку кандидоз пищевода включает в себя образование множества белых пятен внутри пищевода.
Другие симптомы молочницы пищевода могут включать:
- боль при глотании
- жжение или зуд в горле или задней части рта
- изменение вкуса
- тошнота
- кислотный рефлюкс
- болезненность груди
- кандидемия, Candida инфекция крови
- Candida органов, таких как сердце и легкие,
- сепсис, который может быть жизненно важным. угроза
- потеря веса и недоедание из-за проблем с глотанием
- Генциановый фиолетовый : это краситель, сделанный из каменноугольной смолы.Человек может наносить его прямо, протирая молочницу во рту, но не глотать.
- Продукты, богатые пробиотиками : Продукты, содержащие пробиотики, такие как йогурт или творог, могут помочь организму восстановиться. Эти продукты содержат полезные бактерии, которые могут помочь предотвратить рост молочницы.
- Пробиотические добавки : Как и продукты, богатые пробиотиками, эти добавки могут помочь организму поддерживать здоровые бактерии. Это может предотвратить заражение молочницей в будущем.
- CareNotes
- Аллергический эзофагит
- Взрослые:
- Боль в горле при глотании.
- Удар. Это когда пища застревает в пищеводе.
- Изжога или боль в груди.
- Детский:
- Лекарства, вызывающие кислотность желудка: Аллергический эзофагит может ощущаться как изжога. Возможно, вам придется принимать лекарства от желудочного сока в течение 1-2 месяцев, чтобы увидеть, улучшатся ли ваши симптомы.
- Аллергические тесты: Аллерголог использует кожные тесты или анализ крови, чтобы увидеть, как ваше тело реагирует на определенные аллергены. Тесты могут показать, что вызывает у вас аллергический эзофагит.Запросите дополнительную информацию о тестах на аллергию.
- Рентгеновский снимок глотки с барием: Рентгеновский снимок внутренней части пищевода. Вы проглотите барий в густой жидкости перед рентгеном. Барий помогает лучше выявлять повреждения на рентгеновских снимках.
- Эндоскопия: Аллергический эзофагит может вызвать сужение и утолщение пищевода. Эндоскопия используется для обнаружения любых изменений тканей. При эндоскопии используется зрительная труба, чтобы заглянуть внутрь пищевода. Прицел — это длинная гибкая трубка со светильником на конце.Прицел помещается в рот и проходит по горлу и пищеводу. Для фотосъемки к прицелу можно подключить камеру.
- Биопсия: Образцы ткани пищевода собираются во время эндоскопии. Образцы исследуются, чтобы определить, есть ли у вас аллергический эзофагит, а также проверить наличие других проблем с пищеводом.
- Лекарства:
- Стероидные лекарства: Вы можете принимать стероидные лекарства, чтобы уменьшить опухоль в пищеводе.
- Желудок: Вы можете принимать лекарства от желудочного сока, чтобы контролировать симптомы изжоги.
- Эндоскопическое расширение: Эта процедура выполняется, когда пищевод сужается из-за опухоли. Эндоскоп вводится вам в рот и в горло. Инструменты на эндоскопе прижимаются к тканям, расширяя пищевод.
- Элиминационная диета: Возможно, вам или вашему ребенку потребуется на время отказаться от определенных продуктов, чтобы увидеть, улучшатся ли ваши симптомы. Начните есть эти продукты снова, по одному, в соответствии с указаниями. Если определенные продукты вызывают у вас симптомы, вы или ваш ребенок не должны их есть.Некоторые распространенные примеры — молочные продукты, орехи, яйца и морепродукты.
- Жидкая смесь: Младенцы или дети раннего возраста с аллергическим эзофагитом могут пить специальную жидкую смесь вместо еды. В формуле есть все питательные вещества, необходимые вашему ребенку для роста и развития. Возможно, ему потребуется пить эту смесь, пока его симптомы не улучшатся. Спросите, где взять эту формулу.
- Лекарства, используемые для лечения аллергического эзофагита, могут вызывать молочницу (инфекцию во рту) или другие инфекции.Со временем пищевод может сузиться и утолщаться. Пища может застрять в пищеводе. Удаление пищи может привести к опасному для жизни кровотечению, появлению дыр или разрывов в пищеводе.
- Без лечения вы или ваш ребенок можете не получать необходимые вам питательные вещества. Ваш ребенок может не расти и развиваться должным образом. Вы или ваш ребенок можете похудеть.
- У вас или у вашего ребенка жар.
- У вас или у вашего ребенка белые пятна на языке и во рту.
- Вы или ваш ребенок худеете без особых усилий.
- Глотать тяжело или больно даже после лечения.
- У вас есть вопросы или опасения по поводу вашего или вашего ребенка состояния или ухода.
- Еда застряла в горле вам или вашему ребенку.
- У вас или вашего ребенка сильная боль в груди.
- Вас или вашего ребенка рвет кровью.
- Дефекация черная и липкая. Вы или ваш ребенок можете чувствовать слабость или головокружение.
39 лихорадка
Пищеводный молочница может быстро распространяться и иметь тяжелую форму. Без лечения или в случае неудачи у человека могут развиться:
Люди с ослабленной иммунной системой более склонны к развитию серьезных осложнений.
Ослабленная иммунная система также может повысить вероятность того, что начальное лечение не удастся или что человеку придется попробовать несколько разных лекарств, чтобы найти то, что работает.
У людей с молочницей пищевода также может быть молочница в горле или во рту. Если молочница присутствует во рту, и у человека также есть симптомы молочницы пищевода, врач может диагностировать состояние только на основе их симптомов.
В некоторых случаях врачу может потребоваться взять образец пластыря во рту и отправить его в лабораторию для диагностики молочницы.Если пятна напоминают что-то еще, например, оральный герпес, часто требуется дополнительное обследование.
Когда инфекция проникает глубоко и ниже в пищевод, врачу может потребоваться эндоскопия пищевода для точного диагноза.
При эндоскопии пищевода врач вводит длинную тонкую трубку с подсветкой в глотку через рот, что позволяет увидеть пищевод.
Некоторые врачи выбирают лечение инфекции и смотрят, улучшатся ли симптомы, чтобы избежать эндоскопии.
Поделиться на PinterestВрач может прописать противогрибковые препараты для лечения молочницы пищевода.
Врачи прописывают противогрибковые препараты для лечения молочницы пищевода. Эти препараты часто находятся в форме таблеток. Людям с тяжелой инфекцией может потребоваться введение лекарства внутривенно.
Противогрибковый препарат флуконазол, который может лечить многие типы молочницы, обычно выбирается врачом первым.
Если курс флуконазола не дает результатов или человек не может принимать флуконазол по какой-либо другой причине, врач может назначить вориконазол, итраконазол или амфотерицин B.Лечение обычно длится от 14 до 21 дня.
Человеку с тяжелой инфекцией молочницы пищевода, возможно, придется остаться в больнице для обследования и лечения.
Некоторые средства, отпускаемые без рецепта, могут помочь при других формах кандидоза, таких как вагинальные дрожжевые инфекции или молочница полости рта.
Пищеводный молочница, с другой стороны, представляет собой потенциально опасную для жизни проблему, которая может быстро распространяться. По этой причине людям не следует пытаться лечить его без рецепта врача.
Гомеопатические и домашние средства вряд ли вылечат инфекцию, и они могут усугубить ее, откладывая эффективное лечение и давая молочнице больше времени для роста.
Человек может пожелать использовать домашние средства в сочетании с лечением, чтобы помочь быстрее вылечить инфекцию. Тем не менее, перед тем, как пробовать эти средства, необходимо поговорить с врачом.
Некоторые домашние средства включают:
Молочница пищевода требует немедленной медицинской помощи. Людям с проблемами глотания, симптомами инфекции орального молочницы или заболеваниями пищевода в анамнезе следует немедленно обратиться к врачу.
Улучшение гигиены полости рта, ведение здорового образа жизни и следование рекомендациям врача по укреплению иммунной системы могут помочь предотвратить повторное возникновение молочницы пищевода.
Аллергический эзофагит — что вам нужно знать
Этот материал нельзя использовать в коммерческих целях, в больницах или медицинских учреждениях.Несоблюдение может повлечь судебный иск.
ЧТО НУЖНО ЗНАТЬ:
Что такое аллергический эзофагит?
Аллергический эзофагит — это заболевание, при котором пищевод набухает и сужается, когда ваше тело реагирует на аллергены. Пищевод — это трубка, соединяющая ваш рот с желудком. Аллерген — это все, на что у вас аллергия, например определенные продукты, пыль или пыльца.
Что увеличивает мой риск аллергического эзофагита?
Любой человек может заболеть аллергическим эзофагитом.Некоторые вещи повышают ваш риск. Например, у вас астма или сезонная аллергия, вы мужчина или у кого-то из членов семьи аллергический эзофагит.
Каковы признаки и симптомы аллергического эзофагита?
Аллергический эзофагит затрудняет глотание и прием пищи. Вы или ваш ребенок можете иметь любое из следующего:
Как диагностируется аллергический эзофагит?
Как лечится аллергический эзофагит?
Аллергический эзофагит может не исчезнуть полностью. Лечение может помочь облегчить симптомы.
Какие изменения в пище могут потребоваться при аллергическом эзофагите?
Возможно, вам или вашему ребенку придется изменить то, что вы едите, чтобы облегчить симптомы. Возможно, вам понадобится обратиться к диетологу, чтобы помочь вам или вашему ребенку получить нужное количество питательных веществ.
Каковы риски аллергического эзофагита?
Когда мне следует связаться с поставщиком медицинских услуг?
Обратитесь к своему врачу, если:
Когда мне следует немедленно обратиться за помощью?
Немедленно обратитесь за помощью или позвоните 911, если:
Соглашение об уходе
У вас есть право помочь спланировать уход за вами или вашим ребенком. Чтобы помочь с этим планом, вы должны узнать об этом состоянии и о том, как его можно лечить. Затем вы можете обсудить варианты лечения с поставщиками медицинских услуг. Поработайте с ними, чтобы решить, какая помощь может быть использована для лечения. Вышеуказанная информация носит исключительно учебный характер.Он не предназначен для использования в качестве медицинского совета по поводу индивидуальных состояний или лечения. Поговорите со своим врачом, медсестрой или фармацевтом перед тем, как следовать любому лечебному режиму, чтобы узнать, безопасно ли оно для вас и эффективно.
© Copyright IBM Corporation 2020 Информация предназначена только для использования Конечным пользователем и не может быть продана, распространена или иным образом использована в коммерческих целях. Все иллюстрации и изображения, включенные в CareNotes®, являются собственностью A.D.A.M., Inc. или IBM Watson Health
, защищенной авторским правом. Дополнительная информация
Всегда консультируйтесь со своим поставщиком медицинских услуг, чтобы убедиться, что информация, отображаемая на этой странице, применима к вашим личным обстоятельствам.
Заявление об отказе от ответственности за медицинское обслуживание
Подробнее об аллергическом эзофагите
Сопутствующие препараты
IBM Watson Micromedex
.

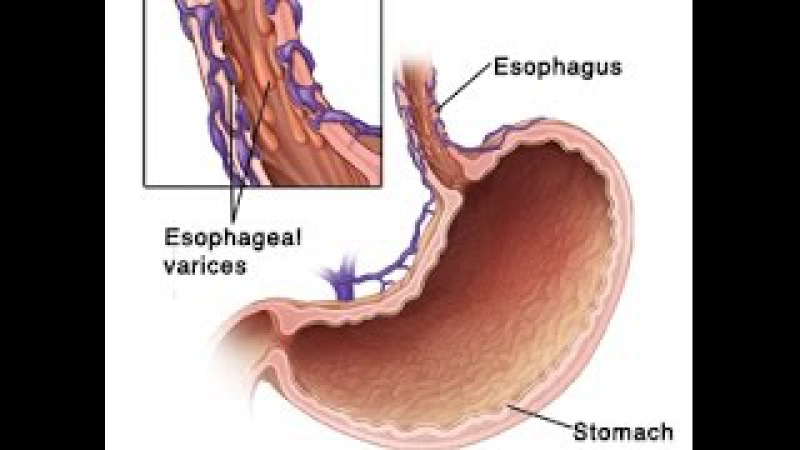 0)
0)