цитомегаловирус и температура — 25 рекомендаций на Babyblog.ru
Может быть в группе есть более знающие участники, чем я. Есть вопросы,интересует ваше мнение по ЦМВ.
В октябре у меня был выкидыш на 16 неделе, ему предшествовал мучительный месяц попыток сохранить беременность. С зачатия у меня болел живот. На 6 неделе пошла к врачу, где мне сделали УЗИ, назначили дюфастон — полегчало. С 8 недели встала на учет и стала чувствовать себя плохо… списывала это на возраст, вегетососудистую дистонию и прочее.. был какой-то озноб, часто жутко болела голова, сидеть не могла долго — начинался тонус..ходить тоже не могла много — тот же тонус..стала ходить на обычные обследования. На 12 неделе в один день сделала первый скрининг, долго сидела в очереди на кровь, потом пошла по направлению на УЗИ щитовидки..когда возвращалась домой, живот у меня свело так жутко, что думала — не дойду до дома. Дошла, приняла но-шпу, вставила папаверин- полегчало, не болело ничего — в 11 ночи полилась алая кровь и мы вызвали скорую. Я этот ужас запомню на всю жизнь, мне кажется, что большего страха я не чувствовала никогда. Положили в гинекологию. Шейка была закрыта, кровотечение прекратилось, на УЗИ с ребеночком все было в порядке. Пролежала там 2 недели, за это время ночью у меня были еще 2 раза непонятные кровотечения, то сукровицей обильной, потом бордовой со сгустками…в общем я перевидела все виды кровотечений и стала вздрагивать при виде красного цвета. Выписалась, потому что на узи все было хорошо и мазки чистые, а просто лежать и колоть себе но-шпу и кровоостанавливающее, я могла и дома сама. Побыла дома, после обычного похода к гинекологу, где опять все «было хорошо» у меня поднялась температура до 39. пришлось сбивать. Утром стало лучше и я поехала за анализами на скрытые инфекции. Там узнала, что у меня уреаплазма. В жизни не находили этой дряни. Перенервничала я и температура поднялась опять. Тонус уже не снимался (я только потом поняла, что это уже как схватки были) на след день поехала к платному хорошему гинекологу, где меня опять успокоили, что «все хорошо, иди лежи» А дома мне захотелось в туалет, только оттуда уже полезли куски плаценты.
Я этот ужас запомню на всю жизнь, мне кажется, что большего страха я не чувствовала никогда. Положили в гинекологию. Шейка была закрыта, кровотечение прекратилось, на УЗИ с ребеночком все было в порядке. Пролежала там 2 недели, за это время ночью у меня были еще 2 раза непонятные кровотечения, то сукровицей обильной, потом бордовой со сгустками…в общем я перевидела все виды кровотечений и стала вздрагивать при виде красного цвета. Выписалась, потому что на узи все было хорошо и мазки чистые, а просто лежать и колоть себе но-шпу и кровоостанавливающее, я могла и дома сама. Побыла дома, после обычного похода к гинекологу, где опять все «было хорошо» у меня поднялась температура до 39. пришлось сбивать. Утром стало лучше и я поехала за анализами на скрытые инфекции. Там узнала, что у меня уреаплазма. В жизни не находили этой дряни. Перенервничала я и температура поднялась опять. Тонус уже не снимался (я только потом поняла, что это уже как схватки были) на след день поехала к платному хорошему гинекологу, где меня опять успокоили, что «все хорошо, иди лежи» А дома мне захотелось в туалет, только оттуда уже полезли куски плаценты.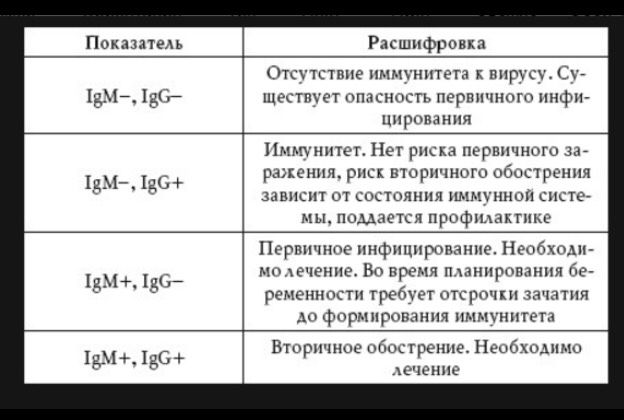 .. как же я закричала там..забрала меня скорая, я уже понимала, что это конец… в гинекологии ругались, где я была раньше, шейка была уже открыта и воспалена..сутки они меня уговаривали на прерывание, я отказывалась, потому что ребенок на узи был жив. Согласилась только когда узнала что все..это был, конечно ад, пропущу это. Я спросила у врача: Это от уреаплазмы?. Она мне четко ответила: Нет, уреаплазма такой картины не дает, это цитомегаловирус, у тебя же носительство, была температура, обострение. Я была в шоке. До этого я думала, что мое давнее носительство антител к ЦМВ дает мне только иммунитет. Когда очухалась, стала разбираться, сдавать анализы. Первый анализ я сдала через месяц и выяснилось, что авидность у меня 30%, это низкий показатель, как везде написано, это доказательство недавно перенесенной ПЕРВИЧНОЙ инфекции. Выходит, я заразилась еще раз, примерно на 8-11 неделях. Через 2 месяца авидность стала уже 43%, скоро пойду опять сдавать, и, если моя теория верна, то уже 60% должно быть.
.. как же я закричала там..забрала меня скорая, я уже понимала, что это конец… в гинекологии ругались, где я была раньше, шейка была уже открыта и воспалена..сутки они меня уговаривали на прерывание, я отказывалась, потому что ребенок на узи был жив. Согласилась только когда узнала что все..это был, конечно ад, пропущу это. Я спросила у врача: Это от уреаплазмы?. Она мне четко ответила: Нет, уреаплазма такой картины не дает, это цитомегаловирус, у тебя же носительство, была температура, обострение. Я была в шоке. До этого я думала, что мое давнее носительство антител к ЦМВ дает мне только иммунитет. Когда очухалась, стала разбираться, сдавать анализы. Первый анализ я сдала через месяц и выяснилось, что авидность у меня 30%, это низкий показатель, как везде написано, это доказательство недавно перенесенной ПЕРВИЧНОЙ инфекции. Выходит, я заразилась еще раз, примерно на 8-11 неделях. Через 2 месяца авидность стала уже 43%, скоро пойду опять сдавать, и, если моя теория верна, то уже 60% должно быть. В мазке цервекального канала и крови днк вируса не нашли. содержание антител джи низкое, М — отрицательно, хотя не ноль, при первой сдаче немного до положительного уровня не дотянули. Получается, что все таки цепанула я инфекцию, а не моя собственная старая обострилась. Я и ОРЗ никакими не болела года три точно, максимум сопли. А уреаплазму я все-таки пролечила.
В мазке цервекального канала и крови днк вируса не нашли. содержание антител джи низкое, М — отрицательно, хотя не ноль, при первой сдаче немного до положительного уровня не дотянули. Получается, что все таки цепанула я инфекцию, а не моя собственная старая обострилась. Я и ОРЗ никакими не болела года три точно, максимум сопли. А уреаплазму я все-таки пролечила.
Цитомегаловирусная болезнь у взрослых. Клинические рекомендации.
Оглавление
Список сокращений
АлАТ – аланинаминотрансфераза
АРВТ – антиретровирусная терапия
АсАТ – аспартатаминотрансфераза
ВИЧ – вирус иммунодефицита человека
ГГТП – гаммаглютамилтранспептидаза
Д.м.н. – доктор медицинских наук
ДНК – дезоксирибонуклеиновая кислота
ИБ – иммуноблот
ИФА – иммуноферментный анализ
К.м.н. – кандидат медицинских наук
КТ – компьютерная томография
МЗ РФ – Министерство здравоохранения Российской Федерации
МРТ – магнитно-резонансная томография
ПВТ – противовирусная терапия
ПТИ – протромбиновый индекс
ПЦР – полимеразная цепная реакция
РИФ – реакция иммунофлюоресценции
РКИ – рандомизированное контролируемое исследование
СОЭ – скорость оседания эритроцитов
СПИД – синдром приобретенного имунодефицита
УЗИ – ультразвуковое исследование
ЦМВ – цитомегаловирус
ЦМВБ – цитомегаловирусная болезнь
ЦМК – цитомегалоклетки
ЦНС – центральная нервная система
ЩФ – щелочная фосфатаза
D – донор
R – реципиент
IgG – иммуноглобулин G
IgМ – иммуноглобулин М
Термины и определения
Клинические рекомендации – документ, основанный на доказанном клиническом опыте, описывающий действия врача по диагностике, лечению, реабилитации и профилактике заболеваний, помогающий ему принимать правильные клинические решения.
Уровень достоверности доказательств – отражает степень уверенности в том, что найденный эффект от применения медицинского вмешательства является истинным.
Уровень убедительности рекомендаций – отражает не только степень уверенности в достоверности эффекта вмешательства, но и степень уверенности в том, что следование рекомендациям принесет больше пользы, чем вреда в конкретной ситуации.
1. Краткая информация
1.1 Определение
Цитомегаловирусная болезнь (ЦМВБ) – хроническая антропонозная инфекционная болезнь вирусной этиологии, характеризующаяся многообразием клинически выраженных форм.
1.2 Этиология и патогенез
Возбудитель ЦМВБ – Cytomegalovirus hominis – отнесен к семейству Herpesviridae, подсемейству Betaherpesvirinae, роду Cytomegalovirus. Особенностями цитомегаловируса (ЦМВ) являются крупный геном, содержащий дезоксирибонуклеиновую кислоту (ДНК), возможность репликации без повреждения клетки, малая цитопатогенность в культуре ткани, медленная репликация, сравнительно низкая вирулентность, существенное подавление клеточного иммунитета [1, 2, 3, 4, 5].
При постнатальной ЦМВБ входными воротами для возбудителя служат слизистые оболочки ротоглотки, дыхательной системы, пищеварительного и генитального трактов. После преодоления вирусом входных ворот и его локального размножения наступает кратковременная виремия, моноциты и лимфоциты переносят вирус к различным органам [1, 2, 3, 6, 7].
При острой ЦМВ-инфекции вирус поражает преимущественно эпителиальные клетки легких, печени, кишечника, почек, мочевого пузыря, молочных и слюнных желез, генитального тракта. Поражение эпителиальных клеток облегчает вирусную трансмиссию подлежащим тканям и инфицирование фибробластов. ЦМВ может инфицировать нервные клетки, клетки гладкой мускулатуры, клетки стромы костного мозга [1, 2, 3, 6].
Вирус персиститует и размножается в эндотелиоцитах. Зараженные эндотелиальные клетки крупных сосудов являются резервуарами ЦМВ и вносят свой вклад в виремию[s3] , передавая вирус циркулирующим моноцитам. Вирусная инфекция в микрососудах приводит к разрушению зараженных эндотелиальных клеток, их слущиванию, образованию микротромбов. ЦМВ-инфекция в микрососудах вызывает постепенное продуктивное поражение всех слоев сосудистой стенки, приводящее к склеротическим изменениям, стенозу и облитерации сосудов [1, 2, 3, 6, 7, 9].
ЦМВ-инфекция в микрососудах вызывает постепенное продуктивное поражение всех слоев сосудистой стенки, приводящее к склеротическим изменениям, стенозу и облитерации сосудов [1, 2, 3, 6, 7, 9].
Несмотря на клеточный и гуморальный ответ, ЦМВ индуцирует хроническую латентную инфекцию. Резервуаром вирусных частиц служат моноциты, лимфоциты, эндотелиальные и эпителиальные клетки. Возможны периоды локальной активизации ЦМВ с выделением вируса из носоглотки или урогенитального тракта [1, 2, 7, 10, 11, 12, 13].
В случае иммунологических нарушений и при наследственной предрасположенности к данной патологии происходят возобновление репликации вируса, виремия, диссеминация возбудителя, развитие клинически выраженного заболевания. Активность вирусной репликации, риск манифестации ЦМВ-инфекции, тяжесть ее течения во многом определяет глубина иммуносупрессии, прежде всего, уровень снижения количества СD4-лимфоцитов в крови [10, 11, 12, 13].
С ЦМВ-инфекцией связан широкий спектр органных поражений: легких, пищеварительного тракта, надпочечников, почек, головного и спинного мозга, сетчатки глаза. У больных ЦМВБ при посмертных исследованиях выявляют фиброзирующий альвеолит, фиброз легких; эрозивно-язвенное с выраженным фиброзом подслизистого слоя поражение пищевода, толстой кишки, реже желудка и тонкой кишки; массивное, часто двустороннее некротическое поражение надпочечников; энцефаловентрикулит с преимущественным поражением стенок желудочков и близлежащих структур головного мозга, некротическое поражение спинного мозга, сетчатки глаза. Специфичность морфологической картины определяют крупные цитомегалоклетки (ЦМК), лимфогистиоцитарные инфильтраты, а также продуктивно-инфильтративные панваскулиты с поражением всех оболочек мелких артерий и вен с исходом в склерозирование. Подобное поражение сосудов служит основой для тромбообразования, приводит к хронической ишемии, на фоне которой развиваются деструктивные изменения, сегментарные некрозы и язвы, выраженный фиброз. У большинства больных патологический процесс носит генерализованный характер [1, 2, 3, 6, 7, 9, 13, 14].
У больных ЦМВБ при посмертных исследованиях выявляют фиброзирующий альвеолит, фиброз легких; эрозивно-язвенное с выраженным фиброзом подслизистого слоя поражение пищевода, толстой кишки, реже желудка и тонкой кишки; массивное, часто двустороннее некротическое поражение надпочечников; энцефаловентрикулит с преимущественным поражением стенок желудочков и близлежащих структур головного мозга, некротическое поражение спинного мозга, сетчатки глаза. Специфичность морфологической картины определяют крупные цитомегалоклетки (ЦМК), лимфогистиоцитарные инфильтраты, а также продуктивно-инфильтративные панваскулиты с поражением всех оболочек мелких артерий и вен с исходом в склерозирование. Подобное поражение сосудов служит основой для тромбообразования, приводит к хронической ишемии, на фоне которой развиваются деструктивные изменения, сегментарные некрозы и язвы, выраженный фиброз. У большинства больных патологический процесс носит генерализованный характер [1, 2, 3, 6, 7, 9, 13, 14].
Клинически выраженная ЦМВБ – одно из серьезных инфекционных осложнений при трансплантации солидных органов и костного мозга и является одной из частых причин длительной госпитализации больных и их смерти [15, 16, 17, 18, 19].
Манифестная генерализованная ЦМВБ занимает одно из первых мест в структуре оппортунистических заболеваний у больных ВИЧ-инфекцией. В международных классификациях ВИЧ-инфекции «цитомегаловирусное поражение органов (за исключением или помимо печени, селезенки, лимфатических узлов) у больного старше 1 месяца» включено в перечень 24 точно диагностирующих СПИД заболеваний. Данная патология имеет место у 10 – 40% больных СПИДом, не получающих антиретровирусную терапию (АРВТ) и в 3 – 7% случаев в популяции больных ВИЧ-инфекцией при ее назначении [20, 21, 22, 23, 24].[s4]
Проблема клинически выраженной ЦМВБ актуальна для лиц, имеющих иммуносупрессию иной природы, в частности, онкогематологических пациентов, больных лучевой болезнью, лиц, длительно принимающих кортикостероидную, туберкулостатическую терапию, перенесших ожоговую травму [1, 2, 7, 9].
ЦМВ может быть причиной посттрансфузионных гепатитов, синдрома и болезни Бадда-Киари, разнообразной гинекологической патологии [25, 26, 27, 28].
Предполагается роль ЦМВ, как одного из кофакторов, в развитии системных васкулитов, хронических диссеминированных заболеваний легких (в частности, фиброзирующего альвеолита), криоглобулинемии, опухолевых процессов (аденокарциномы предстательной железы, аденокарциномы толстой кишки, рака шейки матки), атеросклероза, кардиомиопатии, детского церебрального паралича, эпилепсии, синдрома Гийена-Барре, синдрома хронической усталости, аутизма [29, 30, 31, 32, 33, 34, 35, 36, 37, 38, 39].
Возможно развитие клинически выраженной ЦМВБ у взрослых лиц, не имеющих выраженных иммунологических нарушений, вследствие стрессовых и иных ситуаций [40, 41, 42, 43].[s5]
1.3 Эпидемиология
Источник инфекции – человек.
Наличие в крови специфических антител в абсолютном большинстве случаев означает присутствие в организме самого вируса. Доля серопозитивных лиц среди взрослого населения составляет 73 – 98%. У 20 – 30% здоровых беременных ЦМВ присутствует в слюне, 3 – 10% – в моче, 5 – 20% – в цервикальном канале или вагинальном секрете. Вирус обнаруживают в грудном молоке 20 – 60% серопозитивных матерей. Установлена значительная частота выявления (до 35%) и длительность присутствия (в среднем, до 22 месяцев) ЦМВ в сперме. Кровь около 1% доноров содержит ЦМВ [1, 2, 3, 7, 44, 45, 46, 47, 48, 49, 50, 51].
Вирус обнаруживают в грудном молоке 20 – 60% серопозитивных матерей. Установлена значительная частота выявления (до 35%) и длительность присутствия (в среднем, до 22 месяцев) ЦМВ в сперме. Кровь около 1% доноров содержит ЦМВ [1, 2, 3, 7, 44, 45, 46, 47, 48, 49, 50, 51].
Заражение вирусом возможно половым, парентеральным, вертикальным путями, а также контактно-бытовым путем, который обеспечивается аспирационным механизмом передачи возбудителя через слюну при близких контактах [44, 52, 53, 54].
Критическим периодом заражения ЦМВ является возраст 16 – 30 лет. При обследовании доноров установлено, что у молодых людей частота сероконверсии составляет около 2% в год. В данной группе лиц передача вируса осуществляется главным образом при близком контакте через поцелуи и половым путем [44, 45, 48, 49, 52, 53, 54].
Гемотрансфузии и парентеральные манипуляции могут приводить к заражению ЦМВ. Переливание цельной крови и ее компонентов, содержащих лейкоциты, ведет к передаче вируса с частотой 0,14 – 10,0 на 100 доз. Риск инфицирования ЦМВ с каждой гемотрансфузией возрастает на 5 – 12%. Крайне опасно заражение новорожденного ЦМВ при переливании крови от серопозитивного донора, не прошедшую соответствующую обработку [44, 45, 55, 56].
Риск инфицирования ЦМВ с каждой гемотрансфузией возрастает на 5 – 12%. Крайне опасно заражение новорожденного ЦМВ при переливании крови от серопозитивного донора, не прошедшую соответствующую обработку [44, 45, 55, 56].
Частота врожденной ЦМВБ составляет 0,2 – 2,5% среди всех родившихся младенцев [57, 58].
Реализация контактно-бытового пути обеспечивает заражение ЦМВ дет
Цитомегаловирусная инфекция — статьи об инфекционных болезнях
Цитомегаловирусная (ЦМВ) инфекция — вирусное заболевание, которое связано с заражением человека цитомегаловирусом. Этот возбудитель относят к герпесвирусам 5 типа, он широко распространен в популяции. 50–80% всех людей в мире инфицированы ЦМВ. Однажды заразившись, человек инфицирован навсегда, но для здоровых это не опасно. Вирус повышает свою активность, только если происходит снижение иммунитета. Это частая ситуация при ВИЧ-инфекции или при приеме иммунодепрессивных (снижающих иммунитет) препаратов.
Если женщина впервые заразилась цитомегаловирусной инфекцией во время беременности, это может привести к серьезной патологии плода.
Причины и факторы риска
Цитомегаловирус передается через близкий физический контакт человека с человеком. Это может происходить через жидкости организма:
- слюну
- кровь (в том числе при переливании крови и трансплантации органов)
- грудное молоко
- семенную жидкость и вагинальный секрет.
Во время беременности заражение происходит через плаценту или непосредственно во время родов.
Инфицирование возможно при поцелуе или при контакте с предметами, на которых есть частички слюны или мочи больного человека. Основная часть людей заражается в детстве, обычно в яслях или детском саду, т.е. там, где есть много контактов между детьми. Реже инфицирование происходит в возрасте 10-35 лет.
Что происходит при ЦМВ
Первая встреча с вирусом чаще всего протекает бессимптомно. Только в 2% случаев отмечают симптомы, похожие на ОРВИ (повышение температуры тела, лихорадка, боль в горле, боли в суставах и мышцах, увеличение лимфатических узлов). У людей с нормальным иммунитетом инфекция обычно не вызывает серьезных осложнений.
У людей с нормальным иммунитетом инфекция обычно не вызывает серьезных осложнений.
Гораздо опаснее врожденная цитомегаловирусная инфекция. Чаще всего беременные женщины получают ЦМВ от больных детей младшего возраста. Различные врожденные патологии диагностируют у 10% детей, инфицированных во время внутриутробного развития. Вирус существенно увеличивает риск преждевременных родов, задержки внутриутробного развития, спонтанного прерывания беременности.
ЦМВ относят к группе так называемых TORCH-инфекций, чаще всего связываемых с аномалиями развития плода и патологией беременности. Заражение вирусом может произойти до беременности или непосредственно во время внутриутробного развития ребенка. В первом случае нет клинических проявлений, а в крови выявляются только специфические «поздние» антитела. Такая ситуация не опасна ни для плода, ни для женщины, риск осложнений не превышает 1%.
Первичное инфицирование матери во время беременности связано с большим риском для плода (30–50%). В результате 10–15% детей могут иметь нарушения слуха или зрения, судороги, замедление внутриутробного развития, микроцефалию (уменьшение размера мозга). После рождения возможны неврологические симптомы, задержка умственного и физического развития, поражение печени, которое чаще всего проявляется желтухой, увеличение селезенки.
В результате 10–15% детей могут иметь нарушения слуха или зрения, судороги, замедление внутриутробного развития, микроцефалию (уменьшение размера мозга). После рождения возможны неврологические симптомы, задержка умственного и физического развития, поражение печени, которое чаще всего проявляется желтухой, увеличение селезенки.
Симптомы ЦМВ
Существует несколько видов патологий, которые вызывает цитомегаловирусная инфекция. У здоровых людей заболевание может себя вообще ничем себя не проявлять и человек может даже не узнать, что заразился. Реже болезнь протекает в виде острой цитомегаловирусной инфекции, по симптомам напоминающей инфекционный мононуклеоз:
- увеличение лимфатических узлов
- температура тела выше 38 градусов
- слабость, утомляемость, отсутствие аппетита
- боль в мышцах и суставах
- сильная боль в горле, воспаление миндалин
- головная боль.
Как правило, выздоровление наступает за 2 недели.
В тяжелых случаях возможны поражение печени, желтуха, боли в грудной клетке, кашель, одышка, диарея, боли в животе.
У больных с иммунодефицитом цитомегаловирусная инфекция протекает более тяжело, так как вирус быстро распространяется по организму и вызывает:
- поражение центральной нервной системы с возможными судорогами, возникновением комы
- тяжелую диарею
- пневмонию, затруднения дыхания
- ретинит (поражение сетчатки)
- гепатит (поражение печени).
У новорожденных, которые внутриутробно заразились ЦМВ, могут быть:
- желтуха
- пневмония
- мелкоточечная пурпурная сыпь
- увеличение печени и селезенки
- низкий вес при рождении
- маленький размер головы.
Диагностика ЦМВ
Заподозрить инфекцию можно по общему анализу крови, где уровень лимфоцитов превышает 50%, и атипичные лимфоциты составляют до десятой части всех этих клеток крови.
Точную диагностику цитомегаловирусной инфекции обычно проводят с помощью анализа биологических жидкостей методом ПЦР (полимеразной цепной реакции) или ИФА (иммуноферментного анализа). Другие способы диагностики, как, например, выращивание культуры ЦМВ, в настоящее время почти не применяют. ПЦР определяет наличие специфических для ЦМВ участков ДНК в образцах слюны, грудного молока и т.д. ИФА позволяет определить антитела к цитомегаловирусу в сыворотке крови. Как правило, оценивают наличие иммуноглобулинов — IgG и IgM. Высокий уровень IgM (иммуноглобулинов класса М) в крови больного обычно свидетельствует о первичном инфицировании. При реактивации вируса количество IgM также может расти, но не так сильно, как в первый раз. Если определяют иммуноглобулины класса G (IgG), то встреча организма с ЦМВ уже не первая; эти антитела остаются на всю жизнь. Их количество может расти при активации вируса. Расшифровка результатов анализов ведется врачом, так как появление специфичных антител к вирусу может отставать от заражения до 4 недель.
Другие способы диагностики, как, например, выращивание культуры ЦМВ, в настоящее время почти не применяют. ПЦР определяет наличие специфических для ЦМВ участков ДНК в образцах слюны, грудного молока и т.д. ИФА позволяет определить антитела к цитомегаловирусу в сыворотке крови. Как правило, оценивают наличие иммуноглобулинов — IgG и IgM. Высокий уровень IgM (иммуноглобулинов класса М) в крови больного обычно свидетельствует о первичном инфицировании. При реактивации вируса количество IgM также может расти, но не так сильно, как в первый раз. Если определяют иммуноглобулины класса G (IgG), то встреча организма с ЦМВ уже не первая; эти антитела остаются на всю жизнь. Их количество может расти при активации вируса. Расшифровка результатов анализов ведется врачом, так как появление специфичных антител к вирусу может отставать от заражения до 4 недель.
Цитомегаловирус относят к группе герпесвирусов, и, если в организме присутствует вирус Эпштейна-Барр (тоже из семейства герпесвирусов), результат может быть ложноположительным.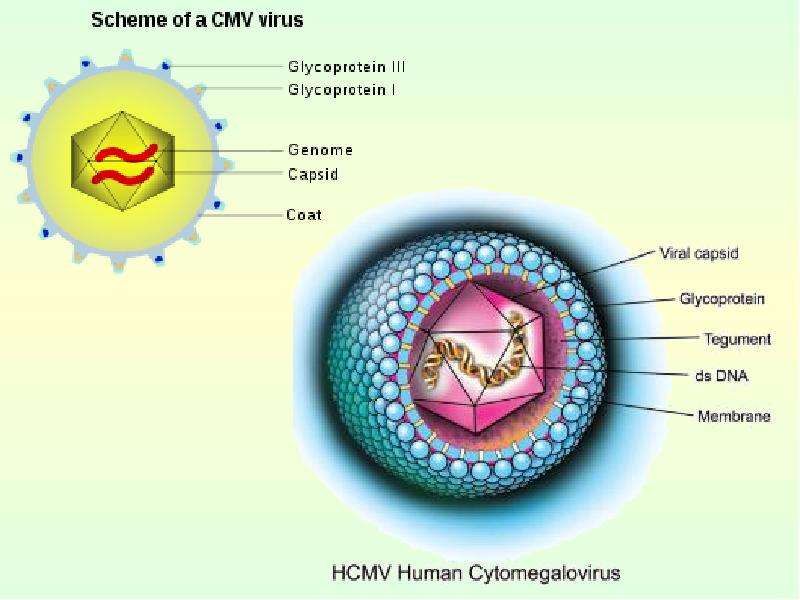
Для диагностики поражения печени проводят определение уровня билирубина, АСТ, АЛТ.
Лечение
Пациенты с нормальным иммунитетом специфического лечения не требуют. Болезнь проходит самостоятельно, как и ОРВИ, в течение нескольких недель.
Если беспокоит высокая температура, сильная боль в мышцах, то применяют противовоспалительные препараты: парацетамол или ибупрофен. Важно пить большое количество жидкости, это не только уменьшит симптомы болезни, но и позволит избежать обезвоживания.
Пациентам с иммунодефицитами назначают противовирусные препараты. Эти лекарства не могут полностью удалить ЦМВ из организма и вылечить от инфекции, но способны замедлить размножение вируса. Схема лечения цитомегаловирусной инфекции у больных с ослабленной иммунной системой может включать в себя:
- ганцикловир
- валганцикловир
- фоскарнет
- цидофовир (не зарегистрирован в РФ).
Противовирусные препараты имеют побочные эффекты, поэтому лечение требует медицинского контроля.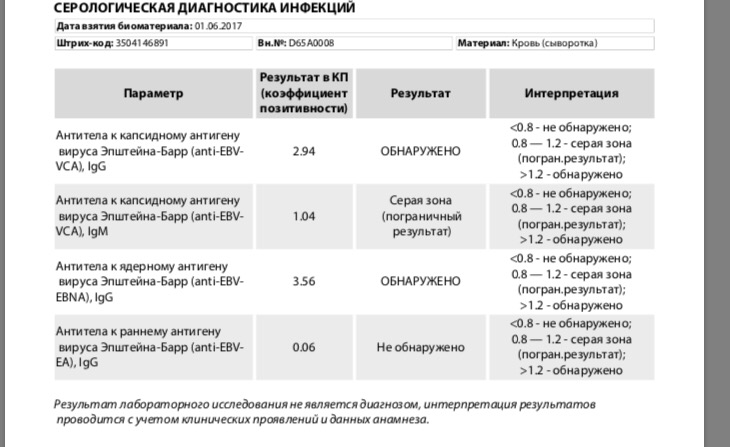 Принимают противовирусные средства не менее 14 дней.
Принимают противовирусные средства не менее 14 дней.
Новорожденных с ЦМВ-инфекцией лечат в специализированных отделениях перинатальных центров, где проводят противовирусную терапию ганцикловиром или валганцикловиром. После выписки таким малышам нужен постоянный контроль зрения и слуха, наблюдение у невролога.
Профилактика ЦМВ
Специфическая профилактика цитомегаловирусной инфекции отсутствует. Эффективной и безопасной вакцины против ЦМВ пока не существует. Вирус передается при половых контактах, поцелуях, совместном использовании столовых приборов, игрушек, зубных щеток. Поэтому соблюдение общих правил гигиены, мытье рук с мылом перед приготовлением еды, после похода в туалет или смены подгузника поможет предотвратить заражение. При контакте с биологическими жидкостями (спермой, мочой) необходимо использовать резиновые перчатки.
Уязвимым группам пациентов — например, принимающим иммунодепрессанты после пересадки органов или беременным — нужно более тщательно соблюдать гигиенические правила. По возможности нужно избегать контакта с маленькими детьми (особенно до 5 лет) и тем более не целовать их, не есть с ними из одной посуды.
По возможности нужно избегать контакта с маленькими детьми (особенно до 5 лет) и тем более не целовать их, не есть с ними из одной посуды.
Перед трансплантацией органов или переливанием крови проводят исследование ЦМВ-статуса потенциального донора.
Осложнения
Первичное заражение при беременности приводит к нарушению внутриутробного развития, микроцефалии, поражению печени, легких, центральной нервной системы плода. У новорожденных детей с симптомами поражения органов и систем в 30% случаев возможен летальный исход. У 40–90% из них имеются неврологические нарушения (задержка умственного развития, потеря слуха, нарушения зрения, эпилепсия).
У больных с ВИЧ-инфекцией цитомегаловирус может быть причиной следующих осложнений:
- хориоретинит (сочетанное воспаление сосудистой оболочки и сетчатки глаза)
- панкреатит, гепатит, колит
- синдром Гийена-Барре
- энцефалиты
- поражение периферических нервов
- воспаление легких вирусной природы
- поражение сердечной мышцы
- поражение кожи.

Редко осложнения бывают и у здоровых людей. Чаще всего это диарея, боль в животе и мышцах.
Цитомегаловирусная инфекция — Симптомы | Компетентно о здоровье на iLive
Основные симптомы цитомегаловирусной инфекции и динамика их развития
При врождённой цитомегаловирусной инфекции характер поражения плода зависит от срока заражения. Острая цитомегаловирусная инфекция у матери в первые 20 недель беременности может привести к тяжёлой патологии плода, результатом которой становятся самопроизвольный выкидыш, внутриутробная гибель плода, мёртворождение, пороки, в большинстве случаев несовместимые с жизнью. При заражении цитомегаловирусом в поздние сроки беременности прогноз для жизни и нормального развития ребёнка более благоприятен. Выраженные симптомы цитомегаловирусной инфекции в первые недели жизни имеют 10-15% инфицированных цитомегаловирусом новорождённых. Для манифестной формы врождённой цитомегаловирусной инфекции характерны гепатоспленомегалия, стойкая желтуха, геморрагическая или пятнисто-папулёзная сыпь, выраженная тромбоцитопения, повышение активности АЛТ и уровня прямого билирубина в крови, повышенный гемолиз эритроцитов. Младенцы часто рождаются недоношенными, с дефицитом массы тела, признаками внутриутробной гипоксии. Характерна патология ЦНС в виде микроцефалии, реже гидроцефалии, энцефаловентрикулита, судорожного синдрома, снижения слуха. Цитомегаловирусная инфекция — основная причина врождённой глухоты. Возможны энтероколит, фиброз поджелудочной железы, интерстициальный нефрит, хронический сиалоаденит с фиброзом слюнных желёз, интерстициальная пневмония, атрофия зрительного нерва, врождённая катаракта, а также генерализованное поражение органов с развитием шока. ДВС-синдрома и смерти ребёнка. Риск летального исхода в первые 6 нед жизни новорождённых с клинически выраженной цитомегаловирусной инфекции составляет 12%. Около 90% выживших детей, страдавших манифестной цитомегаловирусной инфекции, имеют отдалённые последствия заболевания в виде снижения умственного развития, нейросенсорной глухоты или двустороннего снижения слуха, нарушения восприятия речи при сохранении слуха, судорожного синдрома, парезов, снижения зрения.
Младенцы часто рождаются недоношенными, с дефицитом массы тела, признаками внутриутробной гипоксии. Характерна патология ЦНС в виде микроцефалии, реже гидроцефалии, энцефаловентрикулита, судорожного синдрома, снижения слуха. Цитомегаловирусная инфекция — основная причина врождённой глухоты. Возможны энтероколит, фиброз поджелудочной железы, интерстициальный нефрит, хронический сиалоаденит с фиброзом слюнных желёз, интерстициальная пневмония, атрофия зрительного нерва, врождённая катаракта, а также генерализованное поражение органов с развитием шока. ДВС-синдрома и смерти ребёнка. Риск летального исхода в первые 6 нед жизни новорождённых с клинически выраженной цитомегаловирусной инфекции составляет 12%. Около 90% выживших детей, страдавших манифестной цитомегаловирусной инфекции, имеют отдалённые последствия заболевания в виде снижения умственного развития, нейросенсорной глухоты или двустороннего снижения слуха, нарушения восприятия речи при сохранении слуха, судорожного синдрома, парезов, снижения зрения. При внутриутробном заражении цитомегаловирусом возможна бессимптомная форма инфекции с низкой степенью активности, когда вирус присутствует только в моче или слюне, и высокой степенью активности, если вирус определяют в крови. В 8-15% случаях антенатальная цитомегаловирусная инфекция, не проявляясь яркой клинической симптоматикой, ведёт к формированию поздних осложнений в виде ухудшения слуха. снижения зрения, судорожных расстройств, задержки физического и умственного развития. Фактором риска развития заболевания с поражением ЦНС служит стойкое наличие в цельной крови ДНК цитомегаловируса в период от момента рождения ребёнка до 3 мес жизни. Дети с врождённой цитомегаловирусной инфекции должны находиться под медицинским наблюдением в течение 3-5 лет, так как нарушение слуха может прогрессировать в первые годы жизни, а клинически значимые осложнения — сохраняться и через 5 лет после рождения.
При внутриутробном заражении цитомегаловирусом возможна бессимптомная форма инфекции с низкой степенью активности, когда вирус присутствует только в моче или слюне, и высокой степенью активности, если вирус определяют в крови. В 8-15% случаях антенатальная цитомегаловирусная инфекция, не проявляясь яркой клинической симптоматикой, ведёт к формированию поздних осложнений в виде ухудшения слуха. снижения зрения, судорожных расстройств, задержки физического и умственного развития. Фактором риска развития заболевания с поражением ЦНС служит стойкое наличие в цельной крови ДНК цитомегаловируса в период от момента рождения ребёнка до 3 мес жизни. Дети с врождённой цитомегаловирусной инфекции должны находиться под медицинским наблюдением в течение 3-5 лет, так как нарушение слуха может прогрессировать в первые годы жизни, а клинически значимые осложнения — сохраняться и через 5 лет после рождения.
При отсутствии отягощающих факторов интранатальная или ранняя постнатальная цитомегаловирусная инфекция протекает бессимптомно, проявляется клинически лишь в 2-10% случаях, чаще в виде пневмонии. У недоношенных ослабленных детей с низким весом при рождении, заражённых цитомегаловирусом во время родов или в первые дни жизни путём гемотрансфузий, уже к 3-5-й нед жизни развивается генерализованное заболевание, проявлениями которого служат пневмония, затяжная желтуха. гепатоспленомегалия, нефропатия. поражение кишечника, анемия, тромбоцитопения. Цитомегаловирусная инфекция носит длительный рецидивирующий характер. Максимальная летальность от цитомегаловирусной инфекции приходится на возраст 2-4 мес.
У недоношенных ослабленных детей с низким весом при рождении, заражённых цитомегаловирусом во время родов или в первые дни жизни путём гемотрансфузий, уже к 3-5-й нед жизни развивается генерализованное заболевание, проявлениями которого служат пневмония, затяжная желтуха. гепатоспленомегалия, нефропатия. поражение кишечника, анемия, тромбоцитопения. Цитомегаловирусная инфекция носит длительный рецидивирующий характер. Максимальная летальность от цитомегаловирусной инфекции приходится на возраст 2-4 мес.
Симптомы цитомегаловирусной инфекции приобретённой у детей старшего возраста и взрослых зависит от формы инфекции (первичное заражение, реинфекция, реактивация латентного вируса), путей заражения, наличия и степени выраженности иммуносупрессии. Первичное инфицирование цитомегаловирусом иммунокомпетентных лиц обычно протекает бессимптомно и лишь в 5% случаев в виде мононуклеозоподобного синдрома, отличительными признаками которого выступают высокая лихорадка, выраженный и длительный астенический синдром, в крови — относительный лимфоцитоз. атипичные лимфоциты. Ангина и увеличение лимфатических узлов не характерны. Заражение вирусом путём гемотрансфузий или при трансплантации инфицированного органа приводит к развитию острой формы заболевания, включающего высокую лихорадку, астению, боли в горле, лимфаденопатию, миалгию. артралгию, нейтропению, тромбоцитопению, интерстициальную пневмонию, гепатит, нефрит и миокардит. При отсутствии выраженных иммунологических нарушений острая цитомегаловирусная инфекция переходит в латентную с пожизненным присутствием вируса в организме человека. Развитие лммуносупрессии ведёт к возобновлению репликации цитомегаловируса. появлению вируса в крови и возможной манифестации заболевания. Повторное попадание вируса в организм человека на фоне иммунодефицитного состояния также может быть причиной виремии и развития клинически выраженной цитомегаловирусной инфекции. При реинфекции манифестация цитомегаловирусной инфекции происходит чаще и протекает более тяжело, чем при реактивации вируса.
атипичные лимфоциты. Ангина и увеличение лимфатических узлов не характерны. Заражение вирусом путём гемотрансфузий или при трансплантации инфицированного органа приводит к развитию острой формы заболевания, включающего высокую лихорадку, астению, боли в горле, лимфаденопатию, миалгию. артралгию, нейтропению, тромбоцитопению, интерстициальную пневмонию, гепатит, нефрит и миокардит. При отсутствии выраженных иммунологических нарушений острая цитомегаловирусная инфекция переходит в латентную с пожизненным присутствием вируса в организме человека. Развитие лммуносупрессии ведёт к возобновлению репликации цитомегаловируса. появлению вируса в крови и возможной манифестации заболевания. Повторное попадание вируса в организм человека на фоне иммунодефицитного состояния также может быть причиной виремии и развития клинически выраженной цитомегаловирусной инфекции. При реинфекции манифестация цитомегаловирусной инфекции происходит чаще и протекает более тяжело, чем при реактивации вируса.
Для цитомегаловирусной инфекции у лммуносупрессивных лиц характерно постепенное в течение нескольких недель развитие заболевания, появляются симптомы цитомегаловирусной инфекции в виде быстрой утомляемости, слабости, потери аппетита, значительного снижения веса, длительной волнообразной лихорадки неправильного типа с подъёмами температуры тела выше 38.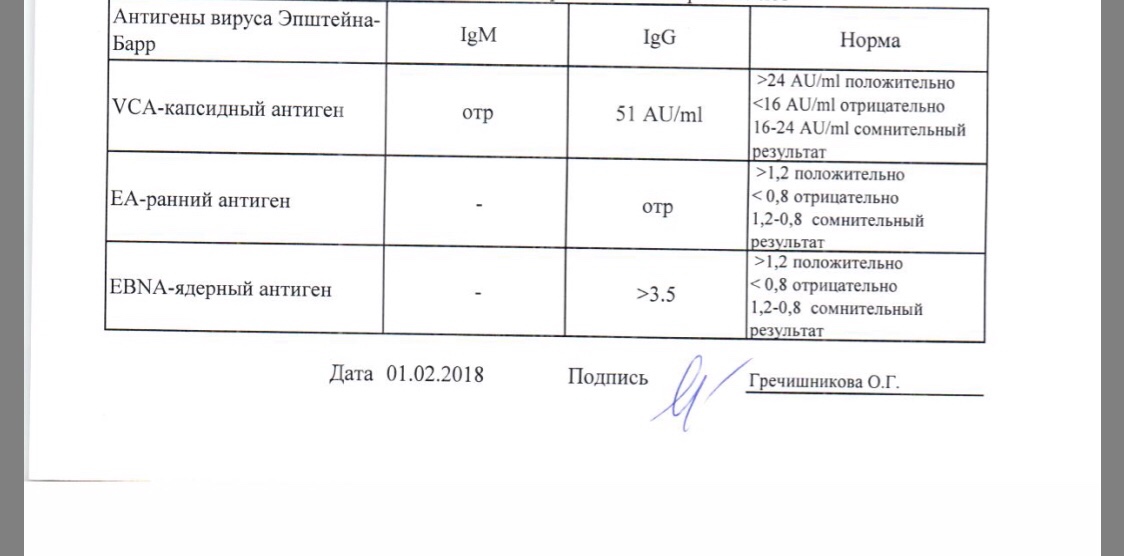 5 С, реже — потливости по ночам, артралгии и миалгии. Данный комплекс симптомов носит название «ЦМВ-ассоциированный синдром». У детей младшего возраста начало заболевания может протекать без выраженного начального токсикоза при нормальной или субфебрильной температуре. С цитомегаловирусной инфекцией связан широкий спектр органных поражений, одними из первых страдают лёгкие. Появляется постепенно усиливающийся сухой или малопродуктивный кашель, умеренная одышка, нарастают симптомы интоксикации. Рентгенологические признаки лёгочной патологии могут отсутствовать, но в период разгара болезни часто на фоне деформированного усиленного лёгочного рисунка определяют двусторонние мелкоочаговые и инфильтративные тени, расположенные преимущественно в средних и нижних отделах лёгких. При несвоевременной постановке диагноза возможно развитие дыхательной недостаточности, респираторного дистресс-синдромма и летальный исход. Степень поражения лёгких у больных цитомегаловирусной инфекцией варьирует от минимально выраженной интерстициальной пневмонии до распространённого фиброзируюшего бронхиолита и альвеолита с формированием двустороннего полисегментарного фиброза лёгких.
5 С, реже — потливости по ночам, артралгии и миалгии. Данный комплекс симптомов носит название «ЦМВ-ассоциированный синдром». У детей младшего возраста начало заболевания может протекать без выраженного начального токсикоза при нормальной или субфебрильной температуре. С цитомегаловирусной инфекцией связан широкий спектр органных поражений, одними из первых страдают лёгкие. Появляется постепенно усиливающийся сухой или малопродуктивный кашель, умеренная одышка, нарастают симптомы интоксикации. Рентгенологические признаки лёгочной патологии могут отсутствовать, но в период разгара болезни часто на фоне деформированного усиленного лёгочного рисунка определяют двусторонние мелкоочаговые и инфильтративные тени, расположенные преимущественно в средних и нижних отделах лёгких. При несвоевременной постановке диагноза возможно развитие дыхательной недостаточности, респираторного дистресс-синдромма и летальный исход. Степень поражения лёгких у больных цитомегаловирусной инфекцией варьирует от минимально выраженной интерстициальной пневмонии до распространённого фиброзируюшего бронхиолита и альвеолита с формированием двустороннего полисегментарного фиброза лёгких.
Нередко вирус поражает пищеварительный тракт. Цитомегаловирус — основной этиологический фактор язвенных дефектов пищеварительного тракта у больных ВИЧ-инфекцией. Типичными признаками цитомегаловирусного эзофагита выступают лихорадка. загрудинная боль при прохождении пищевого комка, отсутствие эффекта противогрибковой терапии, наличие неглубоких округлых язв и/или эрозий в дистальном отделе пищевода. Поражение желудка характеризуется наличием острых или подострых язв. Клиническая картина цитомегаловирусного колита или энтероколита включает диарею, стойкие абдоминальные боли, болезненность толстой кишки при пальпации, значительное снижение массы тела, выраженную слабость, повышение температуры. Колоноскопия выявляет эрозии и изъязвления слизистой оболочки кишки.
Гепатит — одна из основных клинических форм цитомегаловирусной инфекции при трансплацентарном заражении ребёнка, у реципиентов после пересадки печени, больных, инфицированных вирусом во время гемотрансфузий. Особенность поражения печени при цитомегаловирусной инфекции — частое вовлечение в патологический процесс желчных путей..gif) Цитомегаловирусный гепатит характеризуется мягким клиническим течением, но при развитии склерозирующего холангита возникают боли в верхней части живота, тошнота, диарея, болезненность печени, повышение активности щелочной фосфатазы и ГГТТ, возможен холестаз. Поражение печени носит характер гранулематозного гепатита, в редких случаях наблюдают выраженный фиброз и даже цирроз печени. Патология поджелудочной железы у больных цитомегаловирусной инфекцией обычно протекает бессимптомно или со стёртой клинической картиной при повышении концентрации амилазы в крови. Высокой чувствительностью к цитомегаловирусу обладают клетки эпителия мелких протоков слюнных желёз, преимущественно околоушных. Специфические изменения в слюнных железах при цитомегаловирусной инфекции у детей встречаются в подавляющем большинстве случаев. Для взрослых больных цитомегаловирусной инфекцией сиалоаденит не характерен.
Цитомегаловирусный гепатит характеризуется мягким клиническим течением, но при развитии склерозирующего холангита возникают боли в верхней части живота, тошнота, диарея, болезненность печени, повышение активности щелочной фосфатазы и ГГТТ, возможен холестаз. Поражение печени носит характер гранулематозного гепатита, в редких случаях наблюдают выраженный фиброз и даже цирроз печени. Патология поджелудочной железы у больных цитомегаловирусной инфекцией обычно протекает бессимптомно или со стёртой клинической картиной при повышении концентрации амилазы в крови. Высокой чувствительностью к цитомегаловирусу обладают клетки эпителия мелких протоков слюнных желёз, преимущественно околоушных. Специфические изменения в слюнных железах при цитомегаловирусной инфекции у детей встречаются в подавляющем большинстве случаев. Для взрослых больных цитомегаловирусной инфекцией сиалоаденит не характерен.
Цитомегаловирус — одна из причин патологии надпочечников (часто у больных ВИЧ-инфекцией) и развития вторичной надпочечниковой недостаточности, проявляющейся стойкой гипотонией, слабостью, похуданием, анорексией, нарушением работы кишечника, рядом психических отклонений, реже — гиперпигментацией кожи и слизистых. Наличие у больного ДНК цитомегаловируса в крови, а также стойкой гипотонии, астении, анорексии требует определения уровня калия, натрия и хлоридов в крови, проведения гормональных исследований для анализа функциональной активности надпочечников. Цитомегаловирусный адреналит характеризуется первоначальным поражением мозгового слоя с переходом процесса на глубокие, а в дальнейшем — и на все слои коры.
Наличие у больного ДНК цитомегаловируса в крови, а также стойкой гипотонии, астении, анорексии требует определения уровня калия, натрия и хлоридов в крови, проведения гормональных исследований для анализа функциональной активности надпочечников. Цитомегаловирусный адреналит характеризуется первоначальным поражением мозгового слоя с переходом процесса на глубокие, а в дальнейшем — и на все слои коры.
Манифестная цитомегаловирусная инфекция нередко протекает с поражением нервной системы в виде энцефаловентрикулита. миелита, полирадикулопатии, полинеиропатии нижних конечностей. Для цитомегаловмирусного энцефалита у больных ВИЧ-инфекцией характерны скудная неврологическая симптоматика (непостоянные головные боли, головокружение, горизонтальный нистагм, реже парез глазодвигательного нерва, невропатии лицевого нерва), но выраженные изменения в психическом статусе (личностные изменения, грубые нарушения памяти, снижение способности к интеллектуальной деятельности, резкое ослабление психической и двигательной активности, нарушение ориентировки в месте и времени, анозогнозии, снижение контроля за функцией тазовых органов). Мнестико-интеллектуальные изменения нередко достигают степени деменции. У детей, перенёсших цитомегаловирусный энцефалит, также выявляют замедление психического и умственного развития. Исследования спинно-мозговой жидкости показывают повышенное количество белка, отсутствие воспалительной реакции или мононуклеарный плеоцитоз. нормальное содержание глюкозы и хлоридов. Клиническая картина полинеиропатии и полирадикулопатии характеризуется болевым синдромом в дистальных отделах нижних конечностей, реже в поясничной области в сочетании с чувством онемения, парастезиеи, гиперестезией, каузалгией. гиперпатией. При полирадикулопатии возможен вялый парез нижних конечностей, сопровождающийся снижением болевой и тактильной чувствительности в дистальных отделах ног. В спинно-мозговой жидкости больных полирадикулопатией выявляют повышение содержания белка, лимфоцитарный плеоцитоз. Цитомегаловирус принадлежит ведущая роль в развитии миелита у ВИЧ-инфицированных пациентов. Поражение спинного мозга носит диффузный характер и выступает поздним проявлением цитомегаловирусной инфекции.
Мнестико-интеллектуальные изменения нередко достигают степени деменции. У детей, перенёсших цитомегаловирусный энцефалит, также выявляют замедление психического и умственного развития. Исследования спинно-мозговой жидкости показывают повышенное количество белка, отсутствие воспалительной реакции или мононуклеарный плеоцитоз. нормальное содержание глюкозы и хлоридов. Клиническая картина полинеиропатии и полирадикулопатии характеризуется болевым синдромом в дистальных отделах нижних конечностей, реже в поясничной области в сочетании с чувством онемения, парастезиеи, гиперестезией, каузалгией. гиперпатией. При полирадикулопатии возможен вялый парез нижних конечностей, сопровождающийся снижением болевой и тактильной чувствительности в дистальных отделах ног. В спинно-мозговой жидкости больных полирадикулопатией выявляют повышение содержания белка, лимфоцитарный плеоцитоз. Цитомегаловирус принадлежит ведущая роль в развитии миелита у ВИЧ-инфицированных пациентов. Поражение спинного мозга носит диффузный характер и выступает поздним проявлением цитомегаловирусной инфекции. В дебюте заболевание имеет клиническую картину полинеиропатии или полирадикулопатии. в дальнейшем. в соответствии с преимущественным уровнем поражения спинного мозга, развиваются спастическая тетраплегия или спастический парез нижних конечностей, появляются пирамидные знаки, значительное снижение всех видов чувствительности, в первую очередь в дистальных отделах ног; трофические нарушения. Все больные страдают грубыми расстройствами функции тазовых органов, в основном, по центральному типу. В спинно-мозговой жидкости определяют умеренное повышение содержания белка, лимфоцитарный плеоцитоз.
В дебюте заболевание имеет клиническую картину полинеиропатии или полирадикулопатии. в дальнейшем. в соответствии с преимущественным уровнем поражения спинного мозга, развиваются спастическая тетраплегия или спастический парез нижних конечностей, появляются пирамидные знаки, значительное снижение всех видов чувствительности, в первую очередь в дистальных отделах ног; трофические нарушения. Все больные страдают грубыми расстройствами функции тазовых органов, в основном, по центральному типу. В спинно-мозговой жидкости определяют умеренное повышение содержания белка, лимфоцитарный плеоцитоз.
Цитомегаловирусный ретинит — самая частая причина потери зрения у больных ВИЧ-инфекцией. Данная патология описана также у реципиентов органов, детей с врождённой цитомегаловирусной инфекцией, в единичных случаях — у беременных. Больные отмечают следующие симптомы цитомегаловирусной инфекции: на плавающие точки, пятна, пелену перед взором, снижение остроты и дефекты полей зрения. При офтальмоскопии на сетчатке по периферии глазного дна выявляют очаги белого цвета с геморрагиями по ходу ретинальных сосудов. Прогрессирование процесса ведёт к формированию диффузного обширного инфильтрата с зонами ретинальной атрофии и очагами кровоизлияний по поверхности поражения. Начальная патология одного глаза через 2-4 мес приобретает двусторонний характер и в отсутствие этиотропной терапии приводит в большинстве случаев к потере зрения. У больных ВИЧ-инфекцией, имеющих в анамнезе цитомегаловирусный ретинит, на фоне ВААРТ возможно развитие увеита как проявления синдрома восстановления иммунной системы.
Прогрессирование процесса ведёт к формированию диффузного обширного инфильтрата с зонами ретинальной атрофии и очагами кровоизлияний по поверхности поражения. Начальная патология одного глаза через 2-4 мес приобретает двусторонний характер и в отсутствие этиотропной терапии приводит в большинстве случаев к потере зрения. У больных ВИЧ-инфекцией, имеющих в анамнезе цитомегаловирусный ретинит, на фоне ВААРТ возможно развитие увеита как проявления синдрома восстановления иммунной системы.
Сенсорноневральная глухота имеет место у 60% детей с клинически выраженной врождённой цитомегаловирусной инфекцией. Снижение слуха возможно и у взрослых ВИЧ-инфицированных лиц с манифестной цитомегаловирусной инфекцией. В основе связанных с цитомегаловирусрм дефектов слуха лежит воспалительное и ишемическое повреждение улитки и слухового нерва.
Ряд работ демонстрируют роль цитомегаловируса как этиологического фактора патологии сердца (миокардит, дилатационная кардипатия), селезёнки, лимфатических узлов. почек, костного мозга с развитием панцитопении. Интерстициальный нефрит, обусловленный цитомегаловирусной инфекцией, как правило, протекает без клинических проявлений. Возможны микропротеинурия, микрогематурия, лейкоцитурия, редко вторичный нефротический синдром и почечная недостаточность. У больных цитомегаловирусной инфекцией часто регистрируют тромбоцитопению, реже умеренную анемию, лейкопению, лимфопению и моноцитоз.
почек, костного мозга с развитием панцитопении. Интерстициальный нефрит, обусловленный цитомегаловирусной инфекцией, как правило, протекает без клинических проявлений. Возможны микропротеинурия, микрогематурия, лейкоцитурия, редко вторичный нефротический синдром и почечная недостаточность. У больных цитомегаловирусной инфекцией часто регистрируют тромбоцитопению, реже умеренную анемию, лейкопению, лимфопению и моноцитоз.
Цитомегаловирусная инфекция — это вирусное заболевание, при котором происходит образование в пораженных органах гигантских клеток и лимфогистиоцитарных инфильтратов, латентное
Цитомегаловирусная инфекция — это вирусное заболевание, при котором происходит образование в пораженных органах гигантских клеток и лимфогистиоцитарных инфильтратов, латентное течение у лиц с нормальной иммунной системой, преимущественно у детей раннего возраста.
Этиология. ЦМВ относится к p-герпесвирусам (герпесвирус 5-го типа). ДНК-содержащий вирион имеет сферическую форму, его диаметр составляет 150-300 нм. Известны три штамма ЦМВ: AD169, Davies и Kerr.
ДНК-содержащий вирион имеет сферическую форму, его диаметр составляет 150-300 нм. Известны три штамма ЦМВ: AD169, Davies и Kerr.
ЦМВ тропен к эпителиальным клеткам (особенно к эпителию слюнных желез и почечных канальцев), эндотелию сосудов, лейкоцитам (лимфоцитам, макрофагам и нейтрофилам), мегакариоцитам, фибробластам, нейроглии, нейронам и др. Репликация ЦМВ нарушает синтетические процессы и энергетический обмен в инфицированных клетках, в результате чего они превращаются в цитомегалические клетки (ЦМК). Это гигантские клетки (25—40 мкм) с увеличенным ядром, смещенным к базальной поверхности («совиный глаз»),
В процессе репликации вируса сначала происходит экспрессия пред-ранних антигенов (IEA), затем поздних антигенов, что используется для серологической диагностики стадий заболевания. ЦМВ может длительно сохраняться в клетках с последующей реактивацией в условиях ИДС. ЦМВ занимает второе место после ВИЧ по иммунодепрессивной активности. При ЦМВИ развивается глубокий Т-клеточный иммунодефицит, поликлональная активация В-клеток, нарушаются функциональная активность макрофагов, естественных киллерных клеток, выработка интерферона, цитокиновый статус.
Вирус неустойчив во внешней среде, чувствителен к высокой температуре (при 56 °С погибает в течение 10—20 мин), замораживанию, высушиванию, действию стандартных дезинфектантов и органических растворителей.
Причины
ЦМВИ характеризуется повсеместным распространением, отсутствием сезонности и эпидемических вспышек. В экономически развитых странах ЦМВ инфицировано 0,5-2% новорожденных, 10-30% детей в возрасте одного года, 40% лиц в возрасте 35 лет и практически все население в возрасте старше 50 лет (95%). В странах с низким уровнем социально-экономического развития и санитарно-гигиенической культуры населения заражение ЦМВ происходит в основном в раннем детском возрасте. Большое количество лиц, выделяющих вирус в окружающую среду, множество путей передачи, отсутствие вакцинопрофилактики, неблагоприятные последствия послужили основанием для включения ЦМВИ Европейским бюро ВОЗ в группу заболеваний, определяющих будущее инфекционной патологии в XXI в.
Источниками являются больной и вирусоноситель. Примерно 10% людей, преимущественно дети раннего возраста, выделяют ЦМВ в окружающую среду. Вирус обнаруживается в крови, моче, слюне, слезной жидкости, слизи носоглотки, ликворе, сперме, цервикальном и вагинальном секретах, грудном молоке, кале. Пути передачи ЦМВ — воздушно-капельный, фекально-оральный, контактный, парентеральный, половой, вертикальный. Заражение может произойти только при тесном контакте с источником инфекции, которым для ребенка чаще всего является мать.
Примерно 10% людей, преимущественно дети раннего возраста, выделяют ЦМВ в окружающую среду. Вирус обнаруживается в крови, моче, слюне, слезной жидкости, слизи носоглотки, ликворе, сперме, цервикальном и вагинальном секретах, грудном молоке, кале. Пути передачи ЦМВ — воздушно-капельный, фекально-оральный, контактный, парентеральный, половой, вертикальный. Заражение может произойти только при тесном контакте с источником инфекции, которым для ребенка чаще всего является мать.
Первый эпидемический подъем ЦМВИ приходится на ранний детский возраст. Вертикальная трансмиссия чаще реализуется в антенатальном периоде (95%), реже — интранатально (5%). ЦМВИ является наиболее частой антенатальной инфекцией и диагностируется у 0,5—2% новорожденных. При первичной ЦМВИ, которую во время беременности переносят 2% женщин, риск вертикальной трансмиссии составляет 30— 50%, у 10% детей имеет место симптоматика врожденной ЦМВИ, а еще у 10-15% возникают отдаленные последствия антенатального инфицирования. При реактивации ЦМВИ во время беременности (20% женщин) частота вертикальной передачи вируса значительно ниже (0,2-2%), заболевание у детей протекает в основном в латентной форме, а отдаленные последствия практически не регистрируются. В течение первых месяцев жизни ЦМВ заражаются 5—30% детей. Примерно 20% серопозитивных кормящих матерей выделяют ЦМВ с грудным молоком, слюной, мочой, калом и являются источником заражения детей. После начала посещения детского дошкольного учреждения источником заражения ребенка служат дети-вирусовыделители.
При реактивации ЦМВИ во время беременности (20% женщин) частота вертикальной передачи вируса значительно ниже (0,2-2%), заболевание у детей протекает в основном в латентной форме, а отдаленные последствия практически не регистрируются. В течение первых месяцев жизни ЦМВ заражаются 5—30% детей. Примерно 20% серопозитивных кормящих матерей выделяют ЦМВ с грудным молоком, слюной, мочой, калом и являются источником заражения детей. После начала посещения детского дошкольного учреждения источником заражения ребенка служат дети-вирусовыделители.
Второй эпидемический подъем приходится на подростковый возраст, что связано с передачей вируса контактным («болезнь поцелуев») и половым путями.
Патогенез. Входными воротами для ЦМВ служат слизистые оболочки дыхательных путей, пищеварительного тракта, половых органов, конъюнктива глаз, поврежденная кожа.
Патогенез ЦМВИ включает несколько этапов.
1. Внедрение возбудителя. В месте входных ворот вируса патологические изменения отсутствуют.
2. Вирусемия. Попадая в кровь, вирус инфицирует лейкоциты (лимфоциты, макрофаги, нейтрофилы) и размножается в них. В зависимости от состояния иммунной системы возможна гематогенная диссеминация вируса либо его длительная персистенция.
3. Развитие серозного воспаления. В пораженных органах и тканях образуются ЦМК, в которых размножается вирус. В этих клетках включаются механизмы инактивации ЦМВ за счет каталазы лизосом и выделения слизисто-белкового секрета, обволакивающего вирус. Однако последний механизм защиты, наоборот, способствует «маскировке» антигенов ЦМВ от распознавания клетками иммунной системы. В конечном итоге в результате размножения вируса и выхода вирионов ЦМК погибает. У лиц с нормальной иммунной системой ЦМВ может длительно персистировать в клетках-мишенях без их гибели.
4. Развитие осложнений. Иммунодепрессивные свойства ЦМВ и способность активировать репликацию других вирусов приводят к развитию микст-инфекции, этиологическими агентами которой являются бактерии, внутриклеточные патогены (хламидии, микоплазмы), вирусы (в том числе другие герпесвирусы), простейшие и грибки. Развитие микст-инфекции происходит при активной репликации ЦМВ в условиях ИДС.
Развитие микст-инфекции происходит при активной репликации ЦМВ в условиях ИДС.
5. Формирование специфического иммунитета. На начальных этапах ведущую роль в антиинфекционной защите играют факторы врожденной резистентности — макрофаги, NK-клетки и система интерферона. Специфический иммунный ответ развивается достаточно поздно, через 14— 28 дней после внедрения возбудителя. Это связано со слабой иммуногенностью и медленной репликацией ЦМВ, его иммунодепрессивной активностью, способностью размножаться в клетках иммунной системы, «маскировкой» вирусных антигенов слизисто-белковым секретом и др. Ведущую роль играет иммунный ответ по клеточному типу с участием цитотоксических СD8-лимфоцитов, которые привлекают в очаг воспаления макрофаги, что ведет к образованию лимфогистиоцитарных инфильтратов. В дальнейшем в результате активации фибробластов на месте лимфогистиоцитарных инфильтратов формируются фиброз и кистоз. Таким образом, характерная патоморфологическая триада ЦМВИ включает последовательное появление ЦМК, лимфогистиоцитарных инфильтратов и кистофиброза. Иммунный ответ по гуморальному типу при ЦМВИ имеет меньшее значение. Анти-ЦМВ-антитела связывают внеклеточно расположенный вирус. Комплексы «антиген—антитело» длительно циркулируют в крови, откладываются в тканях и вызывают их повреждение. Кроме того, ЦМВ индуцирует выработку аутоантител к различным клеткам организма. Иммунитет при ЦМВИ нестерильный, не приводит к элиминации вируса, который пожизненно сохраняется в организме.
6. Реактивация в условиях ИДС. ЦМВИ относится к оппортунистическим инфекциям, манифестация которых происходит только в условиях ИДС. Кроме того, большое значение имеют доза и путь передачи возбудителя. У лиц с тяжелым ИДС или при заражении большой дозой вируса парентеральным путем развивается острая форма заболевания, которая проходит все указанные этапы патогенеза. У людей с нормальной иммунной системой при небольшой инфицирующей дозе формируется латентная ЦМВИ, а при умеренном ИДС — хроническая форма заболевания. Под влиянием факторов, приводящих к развитию ИДС, происходит реактивация ЦМВ с последующим развитием вирусемии и поражением новых клеток-мишеней.
Патогенез врожденной ЦМВИ имеет ряд особенностей. Вирус вызывает нарушение роста и размножения клеток эмбриона и плода, обладает мутагенной активностью. Помимо прямого действия ЦМВ неблагоприятное влияние оказывают опосредованные факторы — нарушение обмена веществ у больной ЦМВИ матери, гипертермия, гипоксия, развитие плацентита и др. В последние годы установлено, что антенатальное инфицирование ЦМВ приводит к развитию иммунологической толерантности — элиминации ЦМВ-специфичных клонов лимфоцитов и неспособности формировать специфический иммунный ответ. Важную роль в патогенезе врожденной ЦМВИ играют особенности воспалительной реакции эмбриона и плода. При заражении в первые две недели беременности происходит гибель зародыша или формируется системная патология, сходная с генетическим заболеванием (бластопатия). При сроке гестации от 3 до 10 недель у эмбриона имеет место лишь альтеративный компонент воспаления, что приводит к эмбриопатии — истинным порокам развития на органном и клеточном уровнях. При сроке беременности от 11 до 28 недель преобладают альтеративный и пролиферативный компоненты воспаления, в результате чего возникают ложные пороки, связанные с кистозно-склеротической деформацией органов (ранняя фетопатия). В сроке гестации более 28 недель воспалительная реакция характеризуется не только альтеративно-пролиферативным, но и экссудативным компонентами, что является причиной генерализации инфекционного процесса.
Классификация
Общепринятая классификация ЦМВИ не разработана. В практической работе можно использовать рабочий вариант классификации ЦМВИ, предложенной А.М. Ожеговым и соавт.
- 1. Период возникновения. Внутриутробная (врожденная). Постнатальная (приобретенная).
- 2. Форма. Локализованная (сиалоаденит). Генерализованная (менингит, энцефалит, пневмония, кардит, гепатит, нефрит, энтероколит, хориоретинит и др.).
- 3. Фаза. Активная. Неактивная. Резидуальная (без рецидива, с рецидивом, с суперинфекцией).
- 4. Течение. Острое. Хроническое. Латентное.
- 5. Осложнения. Связанные с поражением систем органов. ДВС-синдром. Вторичная иммунная недостаточность. Вторичная бактериальная, вирусная, грибковая инфекция.
- 6. Исходы. Выздоровление. Поражение ЦНС. Глухота, дефекты зрения. Отставание в физическом и умственном развитии. Хроническая патология внутренних органов. Анемия, тромбоцитопеническая пурпура, тромбоцитопатия. Летальный исход.
Симптомы
Врожденная ЦМВИ. В мире ежегодно рождается 1,2 млн детей с врожденной ЦМВИ, в Российской Федерации — 75 тысяч. У 90—95% пациентов заболевание протекает в латентной форме, а у 5-10% при рождении имеет место симптоматика резидуальной, острой или хронической форм врожденной ЦМВИ.
При заражении в первые 28 недель беременности ребенок рождается с клиникой резидуальной формы. Имеют место множественные пороки развития сердца, ЦНС, почек, желудочно-кишечного тракта, органов зрения и слуха, костно-мышечной системы. Дети рождаются недоношенными, с признаками задержки внутриутробного развития. Их состояние прогрессивно ухудшается за счет углубления неврологических расстройств, гипотрофии, присоединения микст-инфекции, которая приобретает генерализованное течение и часто приводит к летальному исходу.
Острая форма развивается при заражении в сроке гестации более 28 недель. Для нее характерны тяжелое течение и генерализованное поражение различных систем органов, однако может преобладать изолированная патология. Симптоматика имеет место уже с момента рождения, однако у части пациентов появляется к концу первых — началу вторых суток жизни. Выражены симптомы интоксикации (повышение температуры тела, вялость, снижение аппетита и др.), они могут сохраняться в течение 2—6 недель.
ЦМВ вызывает катаболическую направленность обменных процессов, поэтому достаточно часто регистрируется метаболический синдром. Треть детей рождаются с признаками задержки внутриутробного развития, в дальнейшем у 50-70% больных отмечаются плохая прибавка в массе тела и задержка роста.
У трети детей развиваются энцефалиты и менингоэнцефалиты. Вирус поражает эпендиму желудочков, перивентрикулярную область вещества головного мозга, хориоидальные сплетения и сосуды. Изменения в веществе головного мозга носят характер продуктивно-некротического лейко-энцефалита с образованием кист и кальцинатов. Симптоматика ЦМВ-энцефалита и менингоэнцефалита достаточно полиморфна и не всегда отчетливо выражена. В периоде новорожденности отмечаются беспокойство, вялость, нарушение сознания вплоть до комы, угнетение или отсутствие рефлексов новорожденных, мышечная гипо- и гипертония, парезы, параличи, гиперкинезы, нарушение сосания, глотания, дыхания, косоглазие, асимметрия лица, нистагм, судороги, менингеальные знаки. У этих больных часто ошибочно диагностируют гипоксически-травматическое поражение ЦНС. В дальнейшем ЦМВ-энцефалит характеризуется длительным волнообразным течением. В периоде новорожденности ведущую роль играет синдром угнетения, в возрасте 1—2 месяцев — двигательных нарушений, в 2-6 месяцев — гипертензионный синдром, в 6—12 месяцев — задержки психомоторного развития. В ликворограмме обнаруживают лимфоцитарный или смешанный плеоцитоз и увеличение содержания белка, однако у части пациентов изменения отсутствуют. При обследовании методами нейросонографии, компьютерной томографии и ядерного магнитного резонанса у новорожденных в перивентрикулярных областях визуализируют отечность мозговой ткани и участки повышенной плотности. В возрасте 1—3 месяцев в перивентрикулярной области обнаруживают кисты, а в области сосудов и желудочков — кальцинаты. К 4—12 месяцам присоединяются атрофия вещества головного мозга, нарушение его архитектоники и признаки гидроцефалии. У 15% больных в результате развития пролиферативно-экссудативного васкулита возникают кровоизлияния в головной мозг и субарахноидальное пространство.
С первых дней жизни у 50—80% больных появляется желтуха, которая характеризуется нарастанием в течение двух недель с последующим медленным и волнообразным уменьшением на протяжении одного — шести месяцев. Желтуха связана с развитием ЦМВ-гепатита и с усиленным гемолизом эритроцитов. ЦМВ-гепатит характеризуется быстрым присоединением холестатического синдрома. Регистрируются гепатоспленомегалия, изменение цвета мочи и кала, гипербилирубинемия за счет прямой фракции, повышение активности трансаминаз (до 2—5 норм), щелочной фосфатазы, холестерина. Поражение клеток костного мозга приводит к усиленному гемолизу эритроцитов. В этом случае ЦМВИ протекает под «маской» гемолитической болезни новорожденных, конъюгационной желтухи или затянувшейся физиологической желтухи. Моча и кал сохраняют обычную окраску, наблюдается гипербилирубинемия за счет непрямой фракции при нормальной активности трансаминаз. При развитии холестатического синдрома отмечается умеренное увеличение активности трансаминаз (до 1,5—2 норм) и щелочной фосфатазы (до 2—3 норм).
Геморрагический синдром регистрируется у 65—80% пациентов, обусловлен поражением эндотелия капилляров, развитием ДВС-синдрома и тромбоцитопении за счет поражения мегакариоцитов. Он проявляется кровоизлияниями в кожу, слизистые оболочки, головной мозг и надпочечники, кровотечениями из носа и пупочной ранки, рвотой «кофейной гущей», меленой и гематурией.
У большинства больных (60-75%) имеет место гепатоспленомегалия, которая наряду с желтухой и геморрагической сыпью входит в триаду симптомов, позволяющих заподозрить ЦМВИ у детей первых дней жизни. У части пациентов развивается интерстициальная пневмония, которая протекает под «маской» синдрома дыхательных расстройств (одышка, диспноэ, тахипноэ, апноэ). При рентгенологическом обследовании обнаруживают двусторонние интерстициальные инфильтраты и эмфизему.
У трети больных развиваются интерстициальный нефрит и гломерулопатия, которые характеризуются появлением в моче ЦМК, протеинурией, циллиндрурией, эритроцитурией и лейкоцитурией, увеличением содержания мочевины и остаточного азота в крови.
У 30% детей возникает ЦМВ-гастроэнтероколит, симптомами которого являются рвота, жидкий стул и вздутие живота. В толстом кишечнике у части пациентов возникают язвы, что приводит к появлению патологических примесей в стуле (слизь, кровь), перфорации и перитониту. Возможно развитие ЦМВ-панкреатита, который протекает под «маской» муковисцидоза.
У 10% больных диагностируют миокардиты, хориоретиниты и увеи-ты. У всех больных имеет место ЦМВ-сиалоаденит, однако чаще всего он остается клинически нераспознанным. У части детей на коже появляется полиморфная пятнистая, папулезная и пятнисто-папулезная сыпь без типичной локализации.
В общем анализе крови обнаруживают гипохромную анемию, лейкоцитоз вплоть до лейкемоидной реакции или лейкопению, тромбоцитопению.
Летальность при острой врожденной ЦМВИ колеблется от 5 до 30%. У 70-90% выживших детей имеют место остаточные явления в виде ней-росенсорной глухоты, слепоты, грубой задержки умственного развития, детского церебрального паралича, цирроза печени, хронического панкреатита, поликистоза почек, стеноза мочеточника, гидронефроза и др.
Хроническая форма развивается как исход острой врожденной ЦМВИ или в качестве первично-хронического процесса. Она характеризуется длительным течением с периодическими обострениями, которые связаны с углублением ИДС и присоединением микст-инфекции. Как и при острой форме, характерна полиорганность поражения, однако может доминировать патология какого-либо одного органа. Кроме того, в течение первых 3—6 месяцев жизни наличие материнских антител сдерживает диссеминацию возбудителя, поэтому клиническая симптоматика может быть слабо выраженной («светлый промежуток», «скрытый ЦМВ-синдром»). Указанные обстоятельства приводят к поздней диагностике заболевания.
К симптомам хронической врожденной ЦМВИ относят длительный субфебрилитет и плохую прибавку в массе тела. Клиника хронического ЦМВ-энцефалита включает отставание в психомоторном развитии, гипер-тензионно-гидроцефальный синдром, эписиндром, синдром вегетовисцеральных нарушений, пирамидные расстройства, очаговую симптоматику, атрофию зрительного нерва, нейросенсорную тугоухость и др.
Достаточно часто отмечаются генерализованная лимфоаденопатия и гепатоспленомегалия. У половины больных развивается хронический ЦМВ-гепатит, который характеризуется увеличением и уплотнением печени, спленомегалией, повышением активности трансаминаз, развитием гипо- и диспротеинемии. Возможно формирование цирроза печени.
Пациенты с хронической врожденной ЦМВИ относятся к группе часто болеющих детей. У них отмечаются повторные ринофарингиты, ларинготрахеиты, обструктивные бронхиты, бронхиолиты, пневмонии. У 25% больных имеют место пиелонефрит и кистофиброзные изменения в почках. У большинства детей регистрируются изменения со стороны
ЖКТ — снижение аппетита, срыгивания, рвота, неустойчивый стул, метеоризм, обнаруживаются признаки дисбактериоза кишечника и диспан-креатизма. У 10—15% пациентов развиваются хронические хориоретинит и увеит, которые часто заканчиваются потерей зрения. Сиалоаденит имеет место у всех больных, однако клинически, как правило, не распознается. В общем анализе крови обнаруживают анемию и тромбоцитопению.
Реактивация хронической врожденной ЦМВИ происходит, как правило, в возрасте 3—6 месяцев, что связано с катаболизмом материнских антител и присоединением микст-инфекции, вызванной вирусами (в том числе герпесвирусами), внутриклеточными патогенами (хламидиями, микоплазмами), бактериями, грибками и простейшими. Формирование микст-инфекции на фоне углубления ИДС часто приводит к летальному исходу.
Латентная форма является наиболее частой (90—95% больных) и характеризуется отсутствием клинических симптомов при рождении. Вместе с тем эти дети представляют группу риска по неблагоприятному течению интеркуррентных инфекционных заболеваний. Реактивация ЦМВ может протекать под «масками» длительного субфебрилитета, лимфоаде-нопатии, острой респираторной инфекции и др. У 5—17% детей в дошкольном и младшем школьном возрасте возникают отдаленные последствия антенатальной инфекции — хориоретинит, глухота, задержка умственного и речевого развития, нарушение поведения, трудности в обучении, хроническая патология печени и др.
Приобретенная ЦМВИ. Клиника приобретенной ЦМВИ зависит от возраста ребенка, состояния иммунного статуса, путей инфицирования и дозы вируса.
Приобретенная ЦМВИ у грудных детей чаще протекает в латентной форме. Клиническая манифестация имеет место у 20% пациентов. Повышается температура тела, появляются вялость, сонливость, адинамия, беспокойство, рвота, срыгивания, снижение аппетита и прибавки в массе тела, неустойчивый стул, увеличение лимфоузлов, печени, селезенки, сиалоаденит, геморрагический синдром, патология со стороны легких (пневмония, бронхит, бронхиолит), почек (нефрит, пиелонефрит), печени (гепатит), ЦНС (энцефалит, менингоэнцефалит), ЖКТ (энтероколит) и анемия. Заболевание характеризуется затяжным волнообразным течением. В случае развития микст-инфекции возможен летальный исход. В дальнейшем присоединяются микро- и гидроцефалия, спастические параличи, отставание в психомоторном развитии, хориоретинит, катаракта, атрофия зрительного нерва.
Приобретенная ЦМВИ у детей старшего возраста также протекает преимущественно в латентной форме. Реактивация происходит бессимптомно или сопровождается клиникой субфебрилитета, лимфоаденопатии, катара верхних дыхательных путей и др. У этих больных отмечается более тяжелое течение интеркуррентных инфекционных заболеваний.
Острая форма развивается, как правило, в условиях ИДС или при переливании инфицированной крови. Инкубационный период составляет от 15 дней до 3 месяцев. К локализованным формам относят сиалоаденит, гриппоподобный синдром и гепатит. Следует отметить, что с точки зрения патогенеза их выделение является достаточно условным. Генерализованные формы характеризуются острым началом, выраженными симптомами интоксикации и полиорганными поражениями. Они включают мононуклеозоподобный синдром, поражение легких, ЦНС, почек, печени, ЖКТ и др.
При ЦМВ-сиалоадените повышается температура тела, появляются умеренно выраженные симптомы интоксикации, увеличение и болезненность слюнных желез (чаще околоушных, реже подчелюстных и подъязычных). В дальнейшем сиалоаденит приобретает хроническое течение и сопровождается фиброзом слюнной железы.
Мононуклеозоподобный синдром развивается преимущественно у детей младше трех лет жизни. Заболевание начинается с повышения температуры тела до субфебрильных цифр и появления симптомов интоксикации, которые могут сохраняться в течение двух и более недель. У трети пациентов температура тела фебрильная. Отмечается системное увеличение лимфоузлов, преимущественно переднешейных. Лимфоузлы у большинства детей (70%) не достигают больших размеров (микрополиаде-ния). Гепатоспленомегалия регистрируется у 40% больных. Тонзиллит чаще имеет катаральный характер, отмечаются признаки аденоидита. Полиморфная экзантема пятнистого, папулезного и пятнисто-папулезного характера встречается достаточно редко. Возможно увеличение слюнных желез. В анализе крови обнаруживают лимфоцитоз и атипичные мононуклеары.
Интерстициальная ЦМВ-пневмония сопровождается повышением температуры тела, появлением малопродуктивного коклюшеподобного кашля, одышки и цианоза. Физикальные данные достаточно скудные. У части больных развивается обструктивный бронхит.
Поражение ЦНС протекает в форме менингоэнцефалита, клиническими симптомами которого являются нарушение сознания, психические расстройства, судороги, спастические геми- и парапарезы, менингеаль-ные знаки. У больных с ИДС возможно развитие энцефаломиелопатии, миелопатии и полирадикулоневропатии.
Клинические симптомы ЦМВ-нефрита, как правило, отсутствуют. В анализе мочи выявляются ЦМК, протеинурия, цилиндрурия, большое количество эпителия.
Поражение печени протекает в форме подострого гепатита с холестатическим синдромом. На фоне симптомов интоксикации появляются умеренная желтуха и гепатоспленомегалия. Отмечаются гипербилирубинемия за счет прямой фракции, повышение активности трансаминаз, щелочной фосфатазы, увеличение содержания холестерина.
При поражении ЖКТ возникают вздутие живота, упорная рвота, жидкий стул без патологических примесей, снижение массы тела. В желудке и кишечнике возможно образование язв, приводящих к перфорации и развитию перитонита. За счет кистозного перерождения и нарушения функции поджелудочной железы в копрограмме появляется большое количество нейтрального жира.
Хроническая форма чаще протекает под «масками» рецидивирующего обструктивного бронхита, хронической пневмонии, хронического сиало-аденита, гепатита, панкреатита, нефрита, гастрита, энтероколита, вегето-сосудистой дистонии, диэнцефального синдрома и др.
Диагностика
Диагностика ЦМВИ основана на учете данных эпидемического анамнеза (группы риска), клинических симптомов и дополнительного обследования. Лабораторная диагностика включает три группы методов.
1. Детекция ЦМВ и его ДНК.
- • Вирусологический метод является «золотым стандартом» лабораторных тестов. Материалами служат кровь, моча, слюна, ликвор, цервикальная слизь, амниотическая жидкость, сперма и образцы тканей. К недостаткам относятся трудоемкость и длительность проведения (2— 3 недели).
- • Быстрый культуральный метод (shell vial assay) является вариантом вирусологического метода, при котором через 6 часов после заражения культуры клеток с помощью моноклональных антител проводят детекцию ранних антигенов ЦМВ.
- • Полимеразная цепная реакция (ПЦР) позволяет выявлять ДНК вируса в различных биологических материалах. Мбтод ПЦР в режиме реального времени (real-time PCR) позволяет определить титр вируса в биологических жидкостях, клетках, биоптатах. У больных ВИЧ-инфекцией показателями активности ЦМВ является вирусная нагрузка крови более 104 копий ДНК в 1 мл плазмы и более 103 копий ДНК в 100 тыс. лейкоцитов.
2. Определение маркеров специфического гуморального иммунного ответа. Иммуноферментный анализ (ИФА) позволяет раздельно определять антитела классов IgM и IgG, в том числе к предранним (IEA) и поздним антигенам ЦМВ, а также авидность антител IgG. Антитела класса IgM появляются через 7 дней после первичного инфицирования или реактивации ЦМВ. При первичной инфекции их титр увеличивается в течение 2 месяцев, а к 10 месяцу антитела класса IgM исчезают. При реактивации антитела класса IgM исчезают в более короткие сроки. Выработка антител класса IgG начинается с 3—4 недели при первичной ЦМВИ и через 2 недели после ее реактивации. В настоящее время разработаны тест-си-стемы для характеристики авидности антител класса IgG (прочности связывания антигена и антитела). Низкоавидные антитела (индекс авидности менее 30%) являются показателем ранней первичной инфекции. Высокий титр среднеавидных IgG (индекс авидности 31-49%) указывает на позднюю первичную инфекцию. Высокая авидность IgG (индекс авидности более 50%) с учетом титра свидетельствует о латентной или хронической инфекции. Выпускаются также тест-системы, позволяющие выявлять антитела IgM и IgG к предранним (1ЕА) и поздним антигенам ЦМВ. Наличие антител IgM и IgG к предранним белкам ЦМВ свидетельствует об активной репликации вируса. Для диагностики цитомегаловирусного энцефалита в настоящее время разработаны тест-системы, позволяющие определить интратекальный синтез антител класса IgG.
3. Выявление маркеров цитопатогенного действия вируса. Цитологический метод чаще применяется для обнаружения ЦМК в моче и слюне, реже — в ликворе, грудном молоке, желудочном соке, сперме, цервикальной слизи. Чувствительность метода достаточно низкая (50%), поэтому исследование рекомендуют повторять в течение 3—4 дней. В настоящее время используется как вспомогательный метод диагностики. Обнаружение ЦМК в биологических материалах свидетельствует об активной репликации вируса.
С учетом слабого иммунного ответа при ЦМВИ лабораторная диагностика должна проводиться с использованием не менее двух групп лабораторных тестов — детекции ЦМВ, его ДНК и выявления специфических антител. Первая группа методов имеет более высокую диагностическую ценность, поскольку сам вирус и его ДНК можно обнаружить до появления клинической симптоматики или одновременно с ней. Специфический иммунный ответ развивается в более поздние сроки и не всегда является адекватным. Помимо собственно диагностики ЦМВИ лабораторное обследование преследует цель определить активность инфекционного процесса.
Лабораторная диагностика врожденной ЦМВИ должна проводиться в первые две недели жизни, поскольку в более поздние сроки нельзя исключить интра- и постнатальное инфицирование.
При трактовке результатов детекции вируса и его ДНК необходимо помнить о том, что ЦМВ достаточно быстро исчезает из крови, но в течение длительного времени может быть выделен из других биологических сред.
Серологическая диагностика врожденной ЦМВИ существенно затруднена. Это связано с тем, что в течение первых 3—6 месяцев жизни у ребенка циркулируют материнские антитела класса IgG. Период полураспада IgG составляет 21 день, поэтому в течение первых трех — четырех недель жизни титр этих антител снижается в полтора—два раза. Из-за феномена иммунологической толерантности выработка собственных антител у детей может быть сниженной. У 35% детей с врожденной ЦМВИ антитела класса IgM при рождении отсутствуют и появляются только в возрасте старше одного месяца жизни.
Следует придерживаться следующих правил серологического обследования:
- • При подозрении на врожденную ЦМВИ ребенка необходимо обследовать в первые две недели жизни.
- • До шестимесячного возраста одновременно с ребенком обследуют его мать.
- • Обследование должно проводиться до введения препаратов крови.
- • Необходимо повторное определение титров антител с интервалом в две-три недели в одной и той же лаборатории с использованием одинаковых методик и реактивов.
- • Обязательно проведение клинико-лабораторных сопоставлений.
Критерии лабораторной диагностики врожденной ЦМВИ:
- • Обнаружение ЦМВ и его ДНК в крови или других биологических жидкостях.
- • Обнаружение антител класса IgM (в том числе к предраннему антигену), титр антител IgG у ребенка в четыре раза больше материнского, увеличение титра суммарных IgG, низкоавидных IgG и IgG к предраннему антигену в динамике в четыре и более раз. Лабораторные критерии активности врожденной ЦМВИ.
- • Обнаружение ЦМВ и его ДНК в крови и ликворе.
- • Обнаружение антител класса IgM (в том числе к предраннему антигену), титр антител IgG у ребенка в четыре раза больше материнского, увеличение титра суммарных IgG, низкоавидных IgG и IgG к предраннему антигену в динамике в четыре и более раз.
Критерии лабораторной диагностики приобретенной ЦМВИ, определения стадии заболевания и активности инфекционного процесса представлены в табл.
| Инфекционные заболевания | Неинфекционные заболевания |
| TORCH-синдром | |
| • Врожденный токсоплазмоз • Врожденная краснуха • Врожденная ИПГ • Врожденная ветряная оспа • Врожденный хламидиоз • Врожденный микоплазмоз • Врожденная энтеровирусная инфекция • Врожденный листериоз • Врожденный сифилис и др. | • Генетическая патология • Врожденные пороки развития при действии ионизирующей радиации, медикаментов, токсических агентов и др. |
Синдром сиалоаденита | |
| • Эпидемический паротит • Гнойный (вторичный) сиалоаденит • Паротит при ВИЧ-инфекции • Туберкулезслюнных желез • Актиномикоз слюнных желез | • Синдром Микулича при остром лейкозе • Рецидивирующий аллергический паротит • Опухоль слюнной железы • Слюнокаменная болезнь |
Мононуклеозоподобный синдром | |
| • Эпштейна—Барр вирусная инфекция • Инфекция простого герпеса • Инфекция, вызванная вирусом герпеса человека 6-го типа • Инфекция, вызванная вирусом герпеса человека 7-го типа • Аденовирусная инфекция • ВИЧ-инфекция • Токсоплазмоз • Хламидиоз • Иерсиниоз • Листериоз • Туляремия • Бруцеллез | • Туберкулез • Сепсис • Онкологические заболевания (лейкоз, лимфогранулематоз, лимфома, гистиоцитоз) |
С учетом иммунодепрессивной активности ЦМВ в комплекс обследования необходимо обязательно включать исследование иммунного статуса. В иммунограмме выявляют уменьшение количества Т-лимфоцитов (CD3) и их пролиферации в ответ на митогены, инверсию иммунорегуляторного индекса CD4/CD8 за счет снижения Т-хелперов (CD4) и повышения цитотоксических Т-лимфоцитов (CD8), поликлональную активацию В-лимфоцитов (CD20), которая сопровождается гипер- или гипоиммуноглобулинемией, снижение функциональной активности макрофагов, нейтрофилов, уменьшение числа естественных киллерных клеток (CD16), выработки интерлейкинов (ИЛ-1, ИЛ-2) и интерферона.
Дифференциальная диагностика. Многообразие клинических симптомов ЦМВИ диктует необходимость дифференциальной диагностики с широким кругом инфекционных и неинфекционных заболеваний с учетом ведущего клинического синдрома. При врожденной ЦМВИ ведущим является TORCH-синдром, при приобретенной ЦМВИ — «Синдром си-алоаденита» и «Острый мононуклеозоподобный синдром».
Лечение
Лечение ЦМВИ является этапным, комплексным, включает режим, диету, этиотропную, патогенетическую и симптоматическую терапию. Госпитализацию осуществляют с учетом формы тяжести заболевания. На период тяжести состояния назначают постельный режим. Лечебное питание должно быть сбалансированным по основным ингредиентам, включать витамины и микроэлементы.
Показаниями для назначения этиотропной терапии являются клинико-лабораторные показатели активности ЦМВИ. Для лечения ЦМВИ применяют несколько групп этиотропных препаратов, выбор которых зависит от формы заболевания.
1. Вироцидные препараты — аномальные нуклеозиды (ганцикловир, ацикловир, валацикловир, фамцикловир), фоскарнет, инозин пранобекс, арбидол. Наиболее высокой активностью в отношении ЦМВ обладает ганцикловир (цимевен). Показаниями к его назначению являются генерализованные формы ЦМВИ, а также локализованные формы с тяжелым и осложненным течением. Препарат вводят внутривенно капельно в течение 2—3 недель, затем переходят на поддерживающую терапию. Достаточно часто возникают побочные эффекты — анемия, нейтропения, тромбоцитопения, повышение сывороточного креатинина, реактивный панкреатит и др. Фоскарнет является ингибитором вирусной ДНК-полимеразы. Показания к назначению аналогичны ганцикловиру. Вводится внутривенно капельно в течение 10—14 дней. Часто вызывает развитие побочных эффектов (анемии, нейтропении, тромбоцитопении и др.), не проникает через гематоэнцефалический барьер. При тяжелой патологии (ЦМВ-пневмония у лиц с ИДС) фоскарнет рекомендуют сочетать с ганцикловиром. Инозин пранобекс подавляет репликацию ЦМВ посредством связывания с рибосомой клеток и изменения ее стереохимического строения. Препарат эффективен в отношении других ДНК- и РНК-содержащих вирусов, обладает иммуномодулирующей активностью — усиливает пролиферацию Т-лимфоцитов, Т-хелперов, естественных киллерных клеток, стимулирует функциональную активность Т-лимфоцитов, продукцию интерлейкинов, антител, повышает хемотаксическую и фагоцитарную активность макрофагов и нейтрофилов. При легких и среднетяжелых формах изопринозин (инозин пранобекс) назначают в дозе 50—100 мг/кг/сут в 3—4 приема курсом 7—10 дней, при тяжелых формах — 10—15 дней. При необходимости проводят еще 2 курса с интервалом в 7—10 дней. Валацикловир (вал-трекс) применяют у детей старше 12 лет жизни для профилактики реактивации ЦМВИ после трансплантации. Препарат назначают внутрь в течение трех месяцев. Чувствительность ЦМВ к другим аномальным нуклеозидам (ацикловиру, фамцикловиру) низкая. Доказана эффективность арбидола при лечении ЦМВ-мононуклеоза у детей. Препарат назначают в возрастной дозе в течение 7 дней, затем 2 раза в неделю в течение 4 недель.
2. Иммуноглобулины. Неоцитотект — это иммуноглобулин человека с повышенным содержанием антител против ЦМВ. Препарат применяют при генерализованных формах ЦМВИ, а также при локализованных формах с тяжелым и осложненным течением. Неоцитотект вводят внутривенно капельно один раз в два дня до исчезновения симптомов заболевания. Препарат лишен побочных эффектов, характерных для ганцикловира и фоскарнета. Используют другие иммуноглобулины для внутривенного введения (сандоглобулин, пентаглобин, иммуновенин, интраглобин, интратект и др.). При легких формах внутрь назначают комплексный иммуноглобулиновый препарат (КИП).
3. Интерфероны. Интерфероны используют в комплексе с вироцидными препаратами и иммуноглобулинами. Интерфероны для внутримышечного введения (реаферон, реальдирон, роферон А, интрон А и др.) назначают детям старше 2 лет жизни при генерализованных формах ЦМВИ, а также при тяжелом и осложненном течении локализованных форм. Препараты вводят внутримышечно в дозе 500 тыс. — 2 млн ME один раз в день в течение 10—14 дней, затем 3 раза в неделю в течение 3—6 месяцев или переводят больного на поддерживающую терапию вифероном реафероном-ЕС-липинт или генфероном-лайт под контролем клинико-лабора-торных показателей. Виферон для лечения врожденной ЦМВИ вводят ректально 2 раза в день ежедневно в течение 10 дней, затем переходят на поддерживающую терапию 2 раза в день через день в течение 3—6 месяцев. Детям в возрасте до 2 месяцев назначают виферон-1 по 1 свече 2 раза в день, от 2 до 4 месяцев — виферон-1 по 2 свечи утром и 1 свече вечером, от 4 до 6 месяцев — виферон-1 по 2 свечи 2 раза в день, старше 6 месяцев — виферон-2 по 1 свече 2 раза в день. Для лечения приобретенной ЦМВИ у детей младше 7 лет жизни используют виферон-1, старше 7 лет — виферон-2. Препарат назначают по 1 свече 2 раза в день в течение 10 дней, затем по 1 свече 2 раза в день 3 раза в неделю в течение 1—6 месяцев под контролем клинико-лабораторных показателей. Разовая доза генферона лайт в форме ректальных свечей у детей младше 7 лет составляет 125 тыс. ME, старше 7 лет — 250 тыс. ME. Стартовая терапия — по 1 свече 2 раза в день 10 дней, поддерживающее лечение — по 1 свече на ночь через день в течение 1-3 месяцев. Реаферон-ЕС-липинт при генерализованной врожденной ЦМВИ и ЦМВ-гепатите назначают детям старше 5 лет в дозе 3 млн ЕД/м2 внутрь 2 раза в день в течение 10 дней, затем 1 раз в день в течение 3 месяцев.
4. Индукторы интерферона (неовир, циклоферон, анаферон, кагоцел, амиксин) показаны в качестве стартовой терапии в комплексе с вироцидными препаратами при легких и среднетяжелых формах, в качестве поддерживающей терапии — после курса вироцидных препаратов и интерферонов. Препараты назначают по пролонгированным схемам.
5. Антибиотики применяют при развитии бактериальных инфекций. Используют защищенные аминопенициллины, цефалоспорины 3-4-го поколения, макролиды, карбапенемы.
Патогенетическая терапия включает назначение иммуномодуляторов (тималин, тактивин, тимоген, имунофан, полиоксидоний, ликопид, имунорикс, деринат, нуклеинат натрия, нейпоген, ИРС-19, рибомунил, бронхомунал, иммуномакс и др.) и цитокиновых препаратов (лейкинферон, ронколейкин) под контролем иммунограммы. Проводятдезинтоксикационную терапию. При легких и среднетяжелых формах рекомендуют обильное питье, а при генерализованных, тяжелых и осложненных — внутривенные капельные инфузии глюкозо-солевых растворов. С целью дезинтоксикации при легких и среднетяжелых формах используют энтеросорбенты (смекта, фильтрум, энтеросгель и др.), при тяжелых и осложненных формах — методы внепочечной детоксикации (гемосорбция, плазмаферез). Больным назначают поливитамины и витаминно-минеральные комплексы, препараты метаболической терапии (рибоксин, кокарбоксилаза, цитохром С, элькар др.), пробиотики (бифиформ, линекс, бифидум-бактерин-форте), растительные адаптогены. По показаниям применяют антигистаминные препараты, ингибиторы протеаз, церебро-и ангиопротекторы, оксигенотерапию. Патогенетическую терапию конкретных нозологических форм (энцефалит, пневмония, гепатит, панкреатит, кардит) проводят по общим правилам.
Симптоматическая терапия включает назначение жаропонижающих препаратов, сердечных гликозидов и др.
Реабилитация
Диспансерное наблюдение осуществляют участковый педиатр и инфекционист. В диспансерном наблюдении нуждаются больные врожденной ЦМВИ и дети группы риска, родившиеся от женщин с ЦМВИ и матерей с отягощенным акушерским анамнезом. Больных острой врожденной ЦМВИ и детей из группы риска наблюдают в течение одного года, пациентов с хронической ЦМВИ — в течение трех лет после стойкой ремиссии, детей с резидуальной формой — до достижения подросткового возраста. Осмотры проводятся в возрасте 1, 3, 6 и 12 месяцев жизни, далее один раз в полгода. Обследование включает клинический осмотр, по показаниям — консультации специалистов (невролог, JlOP-врач, гастроэнтеролог, гематолог, нефролог, пульмонолог, окулист, стоматолог, кардиолог, иммунолог и др.). Проводят лабораторное обследование — общий анализ крови, мочи, маркеры ЦМВИ методом ИФА и ПЦР, моча и слюна на ЦМК, иммунограмма; по показаниям — биохимическое исследование крови, маркеры ВПГ, ВЭБ, ВВЗ, ВГЧ-6, ВГЧ-7, токсоплазм, хламидий, микоплазм методами ИФА и ПЦР, бактериологическое обследование. При необходимости назначают инструментальное обследование — исследование глазного дна, УЗИ органов брюшной полости, нейросонографию, допплерографию, РКТ и МРТ головного мозга, ЭЭГ, РЭГ, аудиограмму и др.
Реабилитационная терапия включает охранительный режим, сбалансированное питание, обогащенное витаминами и микроэлементами. Назначают интерфероны (виферон, реаферон-ЕС-липинт) по схеме поддерживающей терапии, индукторы интерферона (циклоферон, неовир, амиксин, анаферон) по пролонгированным схемам под контролем клинико-лабораторных показателей. Рекомендуют прием поливитаминов, витаминно-минеральных комплексов, препаратов метаболической терапии, пробиотиков. Под контролем иммунограммы используют иммуномодуляторы.
Профилактика
Вакцины против ЦМВ не прошли лицензирование в отношении безопасности, поэтому основное значение имеет неспецифическая профилактика. Профилактика врожденной ЦМВИ проводится на прегравидарном, гравидарном и постнатальном этапах. Кормящим женщинам-вирусовыделителям рекомендуют строго соблюдать правила личной гигиены при уходе за детьми, отказаться от грудного вскармливания или кормить ребенка грудным молоком, пастеризованным при 72 °С в течение 30 секунд. Неспецифическая профилактика приобретенной ЦМВИ заключается в соблюдении правил личной гигиены и санитарно-противоэпидемического режима при контакте с больным манифестной формой ЦМВИ или вирусовыделителем. Необходимы обследование доноров крови и органов, сокращение показаний к гемотрансфузиям, переливание отмытых эритроцитов. Для профилактики реактивации ЦМВИ у реципиентов трансплантатов используют цитотект, ганцикловир, фоскарнет и валацикловир. Профилактике полового и парентерального путей передачи ЦМВ способствуют нравственное воспитание подростков, пропаганда здорового образа жизни, отказ от наркотиков.
Обновлено: 2019-07-10 00:49:36
Может ли быть повышенная температура при цитомегаловирусе
В отличие от других герпесвирусов признаки цитомегаловируса существенно отличаются. Заболевание относят к группе бетагерпесвирусов, что провоцируют у человека цитомегалию (образованием в тканях гигантских клеток). Вирус не является сильно заразным, как любой другой герпесвирус имеет свойство прибывать в организме долгое время в неактивном состоянии.
Причины проявления
Как и у других вирусов семейства герпесвирусов, главной причиной возникновения ЦМВ выступает ослабленный иммунитет. Катализатором распространения заболевания является загрязненная окружающая среда. Вспышки болезни происходят в неразвитых странах, где отсутствует вакцинопрофилактика. Распространенным способом передачи ЦМВ считается воздушно-капельный. Описаны случаи инфицирования грудничков в момент вскармливания. Выделяются другие причины:
- ВИЧ, переходящий в СПИД;
- частые стрессы;
- понижения или повышения температуры тела;
- иммунодепрессанты и цитостатики;
- переливание крови;
- трансплантация органов.
Вернуться к оглавлению
Инкубационный период
У людей с нормальным иммунитетом фаза клинических проявлений происходит от 20-ти до 60-ти дней. В реактивной фазе вируса, инкубационный период сокращается до периода 14—32 дня. В случае первой атаки ЦМВ на организм, происходит реконструкция иммунной системы — иммунитет перестраивается так чтобы бороться с болезнью и вырабатывать антитела. Если организм не справляется, болезнь протекает в реактивной фазе еще какое-то время, после чего наступает послабление. В таких случаях наблюдается:
- поражение нервной системы;
- повреждение внутренних органов.
Вернуться к оглавлению
Первые симптомы
Болезнь у человека может проявляться в 3-х разных формах:
- ОРВИ — цитомегалия проявляется как обычная простуда, наблюдаются головные боли, слизетечение из носа, утомляемость, невысокая температура, озноб.
- Клиника множественных поражений — атака на органы дыхания, надпочечников, печени и поджелудочной железы. Впоследствии может вызвать анемию, бронхит, воспаление мягких тканей. Возможно образование папиллом.
- Поражение мочевыводящих органов — к вышеперечисленным симптомам, добавляется воспаления мочеиспускательных каналов, сыпь.
Заболевание при беременности считается серьезным, потому как может привести к тяжелым последствиям: повреждения головного мозга плода, серьезные нарушения ЦНС и летальный исход.
Особенности клинической картины
Симптомы цитомегаловирусной инфекции у мужчин, женщин и детей имеют особенностями и разными степенями тяжести. Возраст, особенности анатомического строения и иммунитет имеют ключевое значение. Для ВИЧ-инфицированных, цитомегаловирус доставляет массу проблем и серьезных заболеваний, таких как:
- поражение тканей печени;
- воспаление желудка и кишечника;
- энцефалит.
Вернуться к оглавлению
Цитомегаловирус у женщин часто затрагивает репродуктивную систему органов. Поражение матки, яичников и маточных труб, что приводит к воспалению внутренних органов. При беременности на ранних стадиях возможен выкидыш. Также выделяют симптоматику:
- внезапная пневмония;
- поражение структуры стенок внутренних органов;
- аллергические реакции;
- артрит.
Симптомы у женщин, как правило, отличаются продолжительностью, малой реакцией на антибиотические препараты. В большинстве случаев наблюдается субфебрильная температура, могут проявляться папилломы. Симптоматика может затягиваться до 2-х месяцев, впоследствии может вызвать невралгию и лимфопении, когда наблюдаются пониженные лимфоциты в крови.
Цитомегаловирусная инфекция у мужчин зачастую протекает как обычная простуда. Першение в горле, высокая температура, боли в голове и мышцах. Выделяют и более серьезную симптоматику:
- увеличиваются лимфоузлы;
- папилломы или прыщи, чаще всего в области подмышек;
- периодические воспаления суставов;
- аденоиды.
В большинстве случаев методика симптоматического устранения болезни помогает, и заболевание быстро переходит в латентный режим, в организме она остается на многие годы. В редких случаях цитомегаловирус вызывает осложнения если у взрослых нет проблем с иммунитетом. ВИЧ-инфицированные подвержены большей опасности, могут появляться судороги на фоне невралгических заболеваний.
Когда у беременной женщины на момент инфицирования плода присутствуют антитела цитомегаловируса, вирус проникнет через плаценту. Благодаря антителам матери, вирус естественным образом ослабляется. Характер болезни будет латентным либо слабовыраженным. Основные проявления — температура и признаки интоксикации (отравления). В большинстве случаев протекает без серьезных последствий.
Когда на момент беременности у женщины не было антител к вирусу, происходит повреждение плода патогеном. Характер болезни определяется периодом заражения:
- на ранних стадиях беременности серьезной угрозой становиться выкидыш;
- на более поздних стадиях повышены риски преждевременных родов.
Если иммунитет матери не может противостоять вирусу, плод тоже не может, в таких случаях возможны развития серьезных патологий: повреждение ЦНС и головного мозга. Повышаются риски недоразвитости плода, в том числе ДЦП и другие виды заболеваний. Развитие анемии, малокровия, поражения сетчатки глаз, увеличение печени и селезенки — это может привести к летальному исходу.
Симптомы у детей в возрасте от 2-х лет в большинстве случаев протекает как ОРВИ. У детей температура при цитомегаловирусе может быть субфебрильной. Иммунитет в таком возрасте только начинает крепнуть, поэтому имеются повышенные риски развития невралгии. При хорошем лечении вирус проходит без осложнений. Основные симптомы, которые наблюдаются у детей:
- боль при глотании;
- аденоиды;
- прыщи в области спины и подмышек;
- пониженные лимфоциты;
- температура.
Возможны осложнения при врожденной болезни, когда заражение происходит от матери к плоду. В таких случаях иммунитет не успевает развиваться, появляются судороги, частично или полностью пропадает зрение. Такое описание клиники дополняется воспалением кишечника и иных органов. Поражение ЦНС и рефлексов. Может привести к летальному исходу. При первых проявления заболевания, надо немедленно обратиться к специалисту.
Диагностика и лечение
Диагностику проводят посредством осмотра и жалоб больного. Оцениваются и результаты анализов:
Процедуры проводят под пристальным наблюдением и после получения всей картины заболевания, назначают лечение. Вылечить цитомегаловирус не получиться, эффективного лекарства не существует. Во всех случаях лечение направлено на устранение симптоматики и укрепления иммунитета. Назначают иммуностимулирующие, противогерпетические препараты. Такие методы крайне основано на устранении симптоматики. Если воспалены мягкие ткани, назначают противовоспалительные и мочегонные. Во всех случаях назначают витаминную диету, исключая из рациона всю вредную пищу. Лечить цитомегаловирус самостоятельно крайне не рекомендуется.
Цитомегаловирус – довольно распространенный вид инфекции. Но, в 90 % случаях, человек, являющийся ее носителем, даже не подозревает о ее наличии. До тех пор, пока это не выяснится в процессе медицинских исследований, либо не появятся явные симптомы заболевания.
Признаки ЦМВ
Для того чтобы инфекция проявила себя, необходимо появление ряда провоцирующих факторов. А именно:
- регулярный стресс;
- употребление цитостатика либо иммунодепрессанта;
- систематическое переохлаждение;
- заражение ВИЧ.
Чаще всего, признаки цитомегаловируса, проявляются в виде банального респираторного заболевания со стандартными симптомам: повешением температуры тела, общим недомоганием, головными болями. Чуть реже, вирус может дать о себе знать более серьезными недугами: артритом, пневманией, энцефалитом.
Явным признаком ЦМВ-инфекции, может быть и поражение внутренних органов. В этом случае, воспаляются почечные ткани, надпочечники, селезенка, поджелудочная железа. В свою очередь, такие процессы, сопровождаются частыми пневмониями, низким показателем тромбоцитов в крови, увеличением околоушных и подчелюстных слюнных желез. Помимо этого, может возникать воспаления суставов, высыпания на кожных покровах.
Признаками цитомегаловируса являются и воспаления органов мочеполовой системы. У женщин он проявляется воспалениями и эрозиями шейки матки, влагалища, яичников. При этом у пациентки наблюдаются сильные боли.
У мужчин же, со стороны половых органов, болезнь бессимптомна. Лишь в редких случаях возникает воспаление яичек либо мочеиспускательного канала, сопровождающееся болезненными ощущениями во время осуществления гигиенических процедур.
Нередко при цитомегаловирусе у больного, наблюдается повышение температуры тела. Обычно это происходит после инкубационного периода, который проходит в период от 20 до 60 дней. Чаще всего этот симптом свойственен острой форме заболевания.
Как правило, показатели термометра в данном случае будут варьироваться в пределах от 37,5 градусов до 38. Очень редко, однако все – таки это бывает, если до заражения вирусом иммунная система человека была слишком ослаблена, температура при ЦМВ может подниматься еще выше. Но, спустя некоторое время, этот показатель приходит в норму и без медицинского вмешательства.
Иногда, температура при цитомегаловирусе, может сопровождаться и иными симптомами простудных заболеваний, ангины.
Сыпь также нередкий признак ЦМВ. Высыпания при этом имеют красновато – коричневый оттенок. Наиболее частыми местами их концентрации, является лицо, ноги, руки, ротовая полость. Однако располагаться сыпь на коже при цитомегаловирусе может и в иных зонах.
Размер и интенсивность пятен, зависит от многих факторов. Начиная от индивидуальных особенностей организма, и закачивая степенью инфицирования.
Данный признак свойственен при поражении мочеполовой системы женщины. Обычно, он вызывает церцивит (воспаление, эрозию шейки матки), эндометрит (инфицирование внутреннего слоя матки, яичников либо влагалища). Крайне опасен недуг при беременности женщины. Он может привести к всевозможным порокам развития плода.
Выделения при цитомегаловирусе имеют бело-голубой оттенок и исходят из половых органов.
Этот признак ЦМВ может сопровождаться и одышкой. Изначально, она проявляется лишь изредка. Причем, при лишь интенсивных физических нагрузках. А впоследствии, симптом начинает проявляться даже при минимальных движениях.
Помимо одышки, кашель при цитомегаловирусе, может сопровождаться и резкими скачками температуры от 35 до 38,5 градусов. Если не принимать никаких медицинских мер и не проводить лечение цитомегаловируса, состояние больного значительно ухудшиться.
Кашель приобретет систематический характер, признаки интоксикации, становятся более явными. Температура при ЦМВ достигает пика 40 градусов. Также наблюдается сильная слабость, потливость, особенно в ночное время, резкое снижение веса тела.
В течение прогрессирования заболевания, кашель при цитомегаловирусе, прогрессирует. Начальная стадия характеризуется одиночными позывами. На пике, инфекция, проявляется полноценными приступами. Он может быть, как быть сухим, так и с присутствием незначительного количества мокроты.
Цитомегаловирус — инфекция герпетического типа, диагностируется у ребёнка или взрослого по анализу крови на антитела igg, igm. Носителями этой инфекции являются 90% населения планеты. Она проявляется при значительном снижении иммунитета и опасна для внутриутробного развития. Какие симптомы цитомегалии, и когда необходимо медикаментозное лечение?
Что такое цитомегаловирусная инфекция
Цитомегаловирусная инфекция — это вирус герпетического типа. Его называют 6-м типом гепреса или ЦМВ. Болезнь, которую вызывает этот вирус, получила название цитомегалии. При ней заражённые клетки теряют способность делиться, сильно увеличиваются в размерах. Вокруг заражённых клеток развивается воспаление.
Болезнь может локализоваться в любом органе — носовых пазухах (ринит), бронхах (бронхит), мочевом пузыре (цистит), влагалище или уретре (вагинит или уретрит). Однако чаще вирус ЦМВ выбирает мочеполовую систему, хотя его присутствие обнаруживается в любых жидкостных средах организма (слюне, выделениях из влагалища, крови, поте).
Условия заражения и хроническое носительство
Как и другие герпесные инфекции, цитомегаловирус является хроническим вирусом. Он попадает в организм один раз (чаще в детстве) и хранится в нём всю дальнейшую жизнь. Форма хранения вируса называется носительством, при этом вирус находится в латентной, спящей форме (сохраняется в ганглиях спинного мозга). Большинство людей не догадываются о носительстве ЦМВ до тех пор, пока иммунная система не даст сбой. Тогда спящий вирус размножается и формирует видимые симптомы.
К значительному снижению иммунитета у здоровых людей приводят неординарные ситуации: операции по пересадке органов (сопровождается приёмом лекарств, которые целенаправленно снижают иммунитет — так предупреждается отторжение пересаженного чужого органа), облучение и химиотерапия (при лечении онкологии), длительный приём гормональный препаратов (контрацептивов), алкоголь.
Интересный факт: наличие цитомегаловирусной инфекции диагностируют у 92% обследованных людей. Носительство — хроническая форма вируса.
Как передаётся вирус
Те же медицинские исследования выяснили, что чаще других цитомегаловирусом заражаются дети. Их иммунитет находится в стадии формирования, поэтому вирусы проникают в детский организм, вызывают болезнь или формируют носительство.
Герпетические инфекции у детей проявляются видимыми симптомами только при низком иммунитете (при частых болезнях, авитаминозе, серьёзных иммунных проблемах). При нормальном иммунитете знакомство с вирусом ЦМВ протекает бессимптомно. Ребёнок заражается инфекцией, но никаких проявлений (температура, воспаление, насморк, сыпь) за этим не следует. Иммунитет справляется с чужеродным вторжением без подъёма температуры (формирует антитела и запоминает программу их производства).
Цитомегаловирус: проявления и симптомы
Внешние проявления ЦМВ сложно отличить от обычного ОРЗ. Повышается температура, появляется насморк, болит горло. Могут увеличиться лимфатические узлы. Комплекс перечисленных симптомов получил название мононуклеозного синдрома. Он сопровождает многие инфекционные заболевания.
Отличить ЦМВ от респираторной инфекции можно по затяжным срокам болезни. Если обычная простуда проходит за 5-7 дней, то цитомегалия длится дольше — до 1,5 месяцев.
Есть особенные признаки цитомегаловирусной инфекции (они редко сопровождают обычные респираторные инфекции):
- Воспаление слюнных желез (в них вирус ЦМВ размножается активнее всего).
- У взрослых — воспаление половых органов (по этой причине ЦМВ долго считался половой инфекцией) — воспаление яичек и уретры у мужчин, матки или яичников у женщин.
Интересно знать: цитомегаловирус у мужчин часто протекает без видимых симптомов, если вирус локализовался в мочеполовой системе.
ЦМВ отличается длительным периодом инкубации. При заражении герпетической инфекцией 6-го типа (цитомегаловирус) признаки болезни проявляются через 40-60 дней после проникновения вируса.
Цитомегалия у детей грудного возраста
Опасность цитомегалии для детей определяется состоянием их иммунитета и наличием грудного вскармливания. Сразу после рождения ребёнок защищён от различных инфекций антителами
Цитомегаловирусная инфекция | Грамотно о здоровье на iLive
Как лечится цитомегаловирусная инфекция?
У больных СПИДом симптомы ретинита, вызванного цитомегаловирусом, ослабляются противовирусными препаратами. Большинство пациентов получают ганцикловир 5 мг / кг внутривенно два раза в день в течение 2-3 недель или валганцикловир по 900 мг перорально 2 раза в день в течение 21 дня. Если первоначальное лечение цитомегаловирусной инфекции хотя бы один раз оказалось неэффективным, следует провести смену препарата.После начальной дозы пациенту следует получать поддерживающую или супрессивную терапию валганцикловиром в дозе 900 мг перорально один раз в сутки, чтобы остановить прогрессирование заболевания. Поддерживающее лечение цитомегаловирусной инфекции валганцикловиром 5 мг / кг внутривенно один раз в день полезно для предотвращения рецидивов. В качестве альтернативы фоскарнет можно использовать в комбинации с ганцикловиром или без него, в начальной дозе 90 мг / кг внутривенно каждые 12 часов в течение 2-3 недель с последующим переходом на поддерживающую терапию 90-120 мг / кг внутривенно один раз в день.Побочные эффекты фоскарнета для внутривенного введения значительны и включают нефротоксичность, гипокальциемию, гипомагниемию, гипокалиемию, гиперфосфатемию и повреждение ЦНС. Комбинированная терапия ганцикловиром и фоскарнетом увеличивает риск побочных эффектов. Лечение цитомегаловирусной инфекции сидовиром проводится в начальной дозе 5 мг / кг внутривенно 1 раз в неделю в течение 2 недель с последующим введением препарата 1 раз в 2 недели (поддерживающая доза). По эффективности близок к ганцикловиру или фоскарнету.Использование сидовира ограничивает серьезные побочные эффекты, такие как почечная недостаточность. Для уменьшения нефротоксичности следует вводить пробеницид с каждой дозой и проводить гидратацию организма. Следует помнить, что сам пробеницид может вызывать значительные побочные реакции (сыпь, повышение температуры тела, головная боль).
Для длительного лечения пациентов можно использовать глазные имплантаты с ганцикловиром. Внутриглазные инъекции в стекловидное тело полезны при неэффективности других лечебных мероприятий или при противопоказаниях к ним (терапия отчаяния).Такое лечение цитомегаловирусной инфекции включает инъекции ганцикловира или фоскарнета. Потенциально побочные эффекты этого лечения могут включать ретинотоксичность, кровоизлияние в стекловидное тело, эндофтальмит, отслоение сетчатки, отек сосочков, образование катаракты. Сидовир может привести к развитию ирита или глазной гипотензии. Но даже при такой терапии пациентам необходимо системное применение противовирусных препаратов, чтобы предотвратить повреждение второго глаза или нарост. Кроме того, повышение уровня CD4 + лимфоцитов до уровня более 200 клеток / мкл в сочетании с системными антиретровирусными препаратами позволяет ограничить использование глазных имплантатов.
Препараты против ЦМВ используются для лечения более серьезных заболеваний, чем ретинит, но их эффективность намного ниже, чем при лечении ретинита. Ганцикловир в сочетании с иммуноглобулином используется для лечения цитомегаловирусной инфекции пневмонии у пациентов, перенесших операцию по трансплантации костного мозга.
Профилактика цитомегаловирусной инфекции необходима реципиентам солидных органов и гемопоэтических клеток. Применяют те же антивирусные препараты.
Цитомегаловирусная (ЦМВ) инфекция — Симптомы и причины
Обзор
Цитомегаловирус (ЦМВ) — распространенный вирус.После заражения ваше тело сохраняет вирус на всю жизнь. Большинство людей не знают, что у них CMV , потому что он редко вызывает проблемы у здоровых людей.
Если вы беременны или ваша иммунная система ослаблена, CMV является поводом для беспокойства. Женщины, у которых во время беременности развивается активная инфекция CMV , могут передать вирус своим детям, которые затем могут испытать симптомы. Для людей с ослабленной иммунной системой, особенно для людей, перенесших трансплантацию органа, стволовых клеток или костного мозга, инфекция CMV может быть фатальной.
CMV передается от человека к человеку через биологические жидкости, такие как кровь, слюна, моча, сперма и грудное молоко. Лекарства нет, но есть лекарства, которые помогают избавиться от симптомов.
Продукты и услуги
Показать больше продуктов от Mayo Clinic
Симптомы
Большинство здоровых людей, инфицированных CMV , могут не испытывать никаких симптомов. У некоторых наблюдаются незначительные симптомы.Признаки и симптомы CMV более вероятны:
- Новорожденные, инфицированные CMV еще до рождения (врожденный CMV ).
- Младенцы, инфицированные во время родов или вскоре после них (перинатальный CMV ). В эту группу входят дети, инфицированные через грудное молоко.
- Люди с ослабленной иммунной системой, например, перенесшие трансплантацию органа, костного мозга или стволовых клеток или инфицированные ВИЧ.
Младенцы
Большинство детей с врожденным CMV кажутся здоровыми при рождении.
У нескольких младенцев с врожденным вирусом CMV , которые кажутся здоровыми при рождении, симптомы появляются со временем — иногда не в течение месяцев или лет после рождения. Наиболее частыми из этих поздних признаков являются потеря слуха и задержка развития. У небольшого числа младенцев также могут развиться проблемы со зрением.
Следующие признаки и симптомы чаще встречаются у младенцев с врожденным CMV , заболевших при рождении:
- Преждевременные роды
- Низкая масса тела при рождении
- Желтая кожа и глаза (желтуха)
- Увеличенная и плохо функционирующая печень
- Пурпурные пятна или сыпь на коже или и то, и другое
- Аномально маленькая голова (микроэнцефалия)
- Увеличенная селезенка
- Пневмония
- Изъятия
Люди с ослабленным иммунитетом
Если ваша иммунная система ослаблена, вы можете столкнуться с серьезными проблемами, которые влияют на ваши:
- Глаза
- Легкие
- Печень
- Пищевод
- Желудок
- Кишечник
- Мозг
Здоровые взрослые
Большинство людей, инфицированных CMV , которые в остальном здоровы, испытывают незначительные симптомы или вообще не испытывают их.При первом заражении некоторые взрослые могут иметь симптомы, похожие на инфекционный мононуклеоз, в том числе:
- Усталость
- Лихорадка
- Боль в горле
- Мышечные боли
Когда обращаться к врачу
Обратитесь к врачу, если:
- У вас ослабленная иммунная система, и вы испытываете симптомы инфекции CMV . Для людей с ослабленной иммунной системой инфекция CMV может быть серьезной или даже смертельной.Люди, перенесшие трансплантацию стволовых клеток или органов, подвергаются наибольшему риску.
- У вас развивается болезнь, похожая на мононуклеоз, во время беременности.
Если у вас CMV , но в остальном вы здоровы, и вы страдаете легким генерализованным заболеванием, возможно, у вас период реактивации. Уход за собой, например, достаточный отдых, должен быть достаточным, чтобы ваше тело могло контролировать инфекцию.
Когда вашему ребенку следует обратиться к врачу
Если вы знаете, что были инфицированы CMV во время беременности, сообщите об этом врачу вашего ребенка.Врач, скорее всего, осмотрит вашего ребенка на предмет проблем со слухом или зрением.
Причины
ЦМВ относится к вирусам, вызывающим ветряную оспу, простой герпес и мононуклеоз. CMV может циклически проходить периоды, когда он находится в состоянии покоя, а затем снова активируется. Если вы здоровы, CMV в основном остается в спящем состоянии.
Когда вирус активен в вашем теле, вы можете передать вирус другим людям.Вирус распространяется через жидкости организма, включая кровь, мочу, слюну, грудное молоко, слезы, сперму и вагинальные жидкости. Случайный контакт не передает CMV .
Способы передачи вируса включают:
- Прикосновение к глазам или внутренней части носа или рта после контакта с биологическими жидкостями инфицированного человека.
- Сексуальный контакт с инфицированным человеком.
- Грудное молоко инфицированной матери.
- Трансплантация органов, костного мозга или стволовых клеток или переливание крови.
- Рождение. Зараженная мать может передать вирус своему ребенку до или во время родов. Риск передачи вируса вашему ребенку выше, если вы заразитесь впервые во время беременности.
Факторы риска
CMV — широко распространенный и распространенный вирус, который может заразить практически любого.
Осложнения
Осложнения инфекции CMV различаются в зависимости от вашего общего состояния здоровья и того, когда вы были инфицированы.
Здоровые взрослые
Редко CMV вызывает у здорового взрослого мононуклеоз. Другие редкие осложнения для здоровых взрослых включают проблемы с пищеварительной системой, печенью, мозгом и нервной системой.
Люди с ослабленным иммунитетом
Осложнения инфекции CMV могут включать:
- Потеря зрения из-за воспаления светочувствительного слоя глаза (ретинит)
- Проблемы с пищеварительной системой, включая воспаление толстой кишки (колит), пищевода (эзофагит) и печени (гепатит)
- Проблемы нервной системы, в том числе воспаление головного мозга (энцефалит)
- Пневмония
Младенцы с врожденной ЦМВ
Младенец, мать которого впервые заразилась ЦМВ во время беременности, с большей вероятностью испытает осложнения.Осложнения для малыша могут включать:
- Потеря слуха
- Умственная отсталость
- Проблемы со зрением
- Изъятия
- Отсутствие согласования
- Слабость или проблемы с мышцами
Профилактика
Тщательная гигиена — лучшая профилактика против CMV . Вы можете принять следующие меры предосторожности:
- Часто мойте руки. Используйте воду и мыло в течение 15–20 секунд, особенно если вы контактируете с маленькими детьми или их подгузниками, слюной или другими выделениями из ротовой полости.Это особенно важно, если дети посещают детский сад.
- Избегайте контакта со слезами и слюной, когда целуете ребенка. Вместо того, чтобы целовать ребенка, например, в губы, поцелуй в лоб. Это особенно важно, если вы беременны.
- Не делитесь едой или питьем из одного стакана с другими. Совместное использование стаканов и кухонных принадлежностей может распространять CMV .
- Будьте осторожны с одноразовыми предметами. При утилизации подгузников, салфеток и других предметов, загрязненных биологическими жидкостями, тщательно вымойте руки, прежде чем прикасаться к лицу.
- Чистые игрушки и столешницы. Очистите все поверхности, контактирующие с детской мочой или слюной.
- Практикуйте безопасный секс. Надевайте презерватив во время полового контакта, чтобы предотвратить распространение CMV через сперму и вагинальные жидкости.
Если у вас ослабленный иммунитет, вам может быть полезно принимать противовирусные препараты для предотвращения болезни CMV .
Опытные вакцины проходят испытания на женщинах детородного возраста. Эти вакцины могут быть полезны для предотвращения инфекции CMV у матерей и младенцев и снижения шансов развития инвалидности у детей, рожденных от женщин, инфицированных во время беременности.
Цитомегаловирусная (ЦМВ) инфекция — Диагностика и лечение
Диагностика
Лабораторные тесты, включая анализы крови и других биологических жидкостей или анализы образцов тканей, могут обнаружить CMV .
Во время беременности и после родов
Если вы беременны, может быть важно пройти тестирование, чтобы определить, были ли вы когда-либо инфицированы CMV . Беременные женщины, у которых уже развились антитела CMV , имеют очень небольшую вероятность реактивации инфицирования их будущих детей.
Если ваш врач обнаружит новую инфекцию CMV во время беременности, пренатальный тест (амниоцентез) может определить, инфицирован ли плод.В этом тесте ваш врач берет и исследует образец амниотической жидкости. Амниоцентез обычно рекомендуется, когда аномалии, которые могут быть вызваны CMV , видны на УЗИ.
Если ваш врач подозревает, что у вашего ребенка врожденный CMV , важно проверить ребенка в течение первых трех недель после рождения. Если у вашего ребенка CMV , ваш врач, вероятно, порекомендует дополнительные тесты для проверки здоровья органов ребенка, таких как печень и почки.
Для людей с ослабленным иммунитетом
Тестирование на CMV также может быть важным, если у вас ослабленная иммунная система. Например, если у вас ВИЧ или СПИД, или если вам сделали трансплантацию, ваш врач может захотеть регулярно наблюдать за вами.
Лечение
Как правило, здоровым детям и взрослым лечение не требуется. Здоровые взрослые, у которых развивается мононуклеоз CMV , обычно выздоравливают без лекарств.
Новорожденные и люди с ослабленным иммунитетом нуждаются в лечении при появлении симптомов инфекции CMV . Тип лечения зависит от признаков и симптомов и их степени тяжести.
Противовирусные препараты — наиболее распространенный вид лечения. Они могут замедлить размножение вируса, но не могут его устранить. Исследователи изучают новые лекарства и вакцины для лечения и профилактики CMV .
Клинические испытания
Изучите исследования клиники Mayo Clinic, в которых тестируются новые методы лечения, вмешательства и тесты как средства предотвращения, обнаружения, лечения или управления этим заболеванием.
Подготовка к встрече
Вот некоторая информация, которая поможет вам подготовиться к встрече.
Что вы можете сделать
Перед встречей выполните следующие действия:
- Запишите все симптомы, которые испытываете вы или ваш ребенок. Укажите признаки и симптомы, даже если они кажутся незначительными, например субфебрильная температура или утомляемость.
- Запишите вопросы, которые вы можете задать своему врачу.Ваше время с врачом ограничено, поэтому может быть полезно подготовить список вопросов.
Для CMV вопросы, которые следует задать врачу, включают:
- Что, вероятно, вызывает мои симптомы?
- Какие тесты мне нужны?
- Мое состояние вероятно временное или хроническое?
- Как лучше всего действовать?
- Могу ли я заразить других?
- Есть ли какие-то ограничения, которым я должен следовать?
- У меня другие проблемы со здоровьем.Как мне лучше всего управлять ими вместе?
Чего ожидать от врача
Ваш врач, скорее всего, задаст вам ряд вопросов, в том числе:
- Как давно у вас есть симптомы?
- Вы работаете или живете с маленькими детьми?
- Вам недавно делали переливание крови или трансплантацию органов, костного мозга или стволовых клеток?
- Есть ли у вас заболевание, которое может ослабить вашу иммунную систему, например, ВИЧ или СПИД?
- Вы получаете химиотерапию?
- Вы практикуете безопасный секс?
- Вы беременны или кормите грудью?
Кроме того, если вы считаете, что подверглись воздействию во время беременности:
- Когда, по вашему мнению, вас могли разоблачить?
- Были ли у вас симптомы этого состояния?
- Проверялись ли вы на CMV раньше?
Цитомегаловирус (ЦМВ) — NHS
Цитомегаловирус (ЦМВ) — распространенный вирус, который обычно безвреден.Иногда он вызывает проблемы у младенцев, если заразился во время беременности (врожденный ЦМВ).
Что такое цитомегаловирус (ЦМВ)?
ЦМВ связан с вирусом герпеса, вызывающим герпес и ветряную оспу.
После заражения вирусом он остается в организме на всю оставшуюся жизнь.
Ваша иммунная система обычно контролирует вирус, и большинство людей не осознают, что он у них есть.
Но ЦМВ может вызвать серьезные проблемы со здоровьем у некоторых младенцев, заразившихся вирусом до рождения, и у людей с ослабленной иммунной системой.
Симптомы цитомегаловируса (ЦМВ)
ЦМВ обычно не вызывает симптомов.
У некоторых людей появляются симптомы гриппа при первом заражении ЦМВ, в том числе:
- высокая температура
- боли в мышцах
- усталость
- кожная сыпь
- плохое самочувствие
- боль в горле
- опухшие железы
Если у вас есть симптомы, они обычно проходят без лечения в течение примерно 3 недель.
Несрочный совет: обратитесь к терапевту, если у вас есть симптомы гриппа и:
- вы беременны
- у вас ослабленная иммунная система — например, из-за химиотерапии
Врач общей практики может организовать тесты, чтобы выяснить, инфицированы ли вы ЦМВ.
Информация:
Обновление коронавируса: как связаться с GP
По-прежнему важно получить помощь от терапевта, если она вам нужна.Чтобы связаться с вашим терапевтом:
- посетите их веб-сайт
- используйте приложение NHS
- позвоните им
Узнайте об использовании NHS во время коронавируса
Как распространяется цитомегаловирус (ЦМВ)
ЦМВ в основном передается при тесном контакте с кем-то, у кого уже есть ЦМВ.
Он может передаваться половым путем и контактом с другими жидкостями организма, включая слюну, кровь, грудное молоко, слезы, мочу и фекалии.
CMV может быть передан только тогда, когда он «активен». Вирус активен, когда:
- вы впервые заразились ЦМВ — маленькие дети часто впервые заразились ЦМВ в яслях
- вирус «повторно активирован» — потому что у вас ослабленная иммунная система
- вы ‘ были повторно инфицированы — другим типом (штаммом) ЦМВ
Беременные женщины могут передать «активную» инфекцию ЦМВ своему будущему ребенку. Это известно как врожденный ЦМВ.
Как лечить цитомегаловирус (ЦМВ)
Если ЦМВ не вызывает симптомов, вам или вашему ребенку может не потребоваться лечение.
В настоящее время нет лечения от ЦМВ при беременности, но в большинстве случаев вирус не вызывает никаких проблем для вашего ребенка.
Противовирусные препараты могут быть использованы для лечения:
- детей с диагнозом врожденного ЦМВ после рождения
- человек с ослабленной иммунной системой
- человек, которым сделана трансплантация стволовых клеток
Лечение ослабляет вирус и снижает вероятность серьезных проблем, но это не излечивает инфекцию ЦМВ.
Младенцы, рожденные с врожденным ЦМВ, могут проходить тесты для проверки их почек, печени, мозга, глаз и слуха, а также регулярно посещать контрольные осмотры до достижения возраста 5 лет.
Как снизить вероятность заражения цитомегаловирусом (ЦМВ) во время беременности
Лучший способ снизить вероятность заражения ЦМВ во время беременности:
- Мыть руки с мылом, особенно после смены подгузников, кормления маленьких детей или вытирания носа.
- регулярно мыть игрушки или другие предметы, которые могут иметь Слюна или моча маленьких детей на них.
- Не делитесь едой, столовыми приборами и стаканами, не кладите в рот пустышку.
- Не целовайте маленьких детей в рот.
В настоящее время вакцины против ЦМВ нет.
Важно
Беременные женщины, которые тесно работают с детьми или уже имеют молодую семью, более подвержены риску заражения ЦМВ.
Информация:
Получите дополнительную информацию о цитомегаловирусе (ЦМВ):
- Британская благотворительная организация CMV Action предоставляет информацию и поддержку
Последняя проверка страницы: 13 октября 2020 г.
Срок следующей проверки: 13 октября 2023 г.
Цитомегаловирус: симптомы, лечение и типы
Цитомегаловирус — распространенный вирус герпеса.Многие люди не знают, что у них это есть, потому что у них может не быть симптомов.
Но вирус, который остается в организме в спящем состоянии, может вызывать осложнения во время беременности и у людей с ослабленной иммунной системой.
Вирус распространяется через жидкости организма, и беременный человек может передать его еще не родившемуся ребенку.
Также известный как HCMV, CMV или человеческий герпесвирус 5 (HHV-5), цитомегаловирус является наиболее часто передаваемым вирусом развивающемуся плоду.
По оценкам Центров по контролю и профилактике заболеваний (CDC), более 50% взрослого населения США заразились вирусом к 40 годам.Он одинаково влияет на мужчин и женщин в любом возрасте и независимо от этнической принадлежности.
Симптомы зависят от типа ЦМВ.
Приобретенный ЦМВ
У большинства людей с приобретенным ЦМВ нет заметных симптомов, но если симптомы все же возникают, они могут включать:
Симптомы обычно проходят через 2 недели.
Рецидивирующий ЦМВ
Симптомы рецидивирующего ЦМВ различаются в зависимости от того, какие органы поразил вирус. Скорее всего, будут поражены глаза, легкие или пищеварительная система.
Симптомы могут включать:
- лихорадка
- диарея, язвы желудочно-кишечного тракта и желудочно-кишечное кровотечение
- одышка
- пневмония с гипоксемией или низким содержанием кислорода в крови
- язвы во рту, которые могут быть большими
- проблемы со зрением, включая плавающие пятна, слепые пятна и помутнение зрения
- гепатит или воспаление печени с продолжительной лихорадкой
- энцефалит или воспаление головного мозга, ведущее к изменениям поведения, судорогам и даже коме.
Человеку с ослабленной иммунной системой, который испытывает любой из этих симптомов, следует обратиться за медицинской помощью.
Врожденный ЦМВ
По данным Национального фонда ЦМВ, около 90% детей, рожденных с ЦМВ, не имеют симптомов, но у 10–15% из них разовьется потеря слуха, как правило, в течение первых 6 месяцев жизни. Степень тяжести варьируется от легкой до полной потери слуха.
У половины этих детей вирус поражает только одно ухо, но у остальных будет потеря слуха на оба уха.Потеря слуха на оба уха может в дальнейшем привести к более высокому риску возникновения проблем с речью и общением.
Если есть симптомы врожденного ЦМВ при рождении, они могут включать:
- желтуху
- пневмонию
- пятна под кожей
- фиолетовые пятна на коже, сыпь или и то и другое
- увеличение печени
- увеличение селезенки
- низкая масса тела при рождении
- судороги
Некоторые из этих симптомов поддаются лечению.
ЦМВ влияет на мозг примерно 75% детей, рожденных с врожденным ЦМВ.Это может привести к проблемам в дальнейшей жизни.
Условия, с которыми они могут столкнуться, включают:
- аутизм
- потеря центрального зрения, рубцевание сетчатки и увеит или отек и раздражение глаза
- когнитивные и обучающие трудности
- глухота или частичная потеря слуха
- эпилепсия
- нарушение зрения
- проблемы с координацией движений
- судороги
- маленькая голова
Ученые ищут вакцину против ЦМВ, но пока нет лекарства.
Люди с приобретенным ЦМВ, которые впервые заразились вирусом, могут использовать безрецептурные (OTC) обезболивающие, такие как тайленол (ацетаминофен), ибупрофен или аспирин, для облегчения симптомов и должны пить много жидкости.
Люди с врожденным или рецидивирующим ЦМВ могут использовать противовирусные препараты, такие как ганцикловир, для замедления распространения вируса.
Эти лекарства могут иметь побочные эффекты. При обширном поражении органа может потребоваться госпитализация.
Новорожденным, возможно, придется оставаться в больнице до тех пор, пока их органы не вернутся в норму.
Профилактика
Следующие меры предосторожности могут помочь снизить риск заражения ЦМВ:
- Регулярно мойте руки водой с мылом.
- Избегайте целования маленького ребенка, в том числе контакта со слезами и слюной.
- Избегайте совместного использования стаканов и кухонных принадлежностей, например, передачи напитков.
- Тщательно утилизируйте подгузники, бумажные носовые платки и подобные предметы.
- Используйте презерватив, чтобы предотвратить распространение ЦМВ через вагинальные жидкости и сперму.
CDC призывает родителей и опекунов детей с ЦМВ обращаться за лечением как можно раньше, независимо от того, принимают ли они лекарства или посещают все приемы для получения услуг, таких как проверка слуха.
Существует три основных типа ЦМВ-инфекции: приобретенная, рецидивирующая и врожденная.
- Приобретенный, или первичный, CMV — это когда человек впервые заражается вирусом.
- Рецидив CMV — это когда у человека уже есть вирус.Вирус находится в спящем состоянии, а затем становится активным из-за слабой иммунной системы.
- Врожденный ЦМВ — это когда человек заражается вирусом во время беременности и передает его плоду.
ЦМВ, как правило, не представляет проблемы, за исключением случаев, когда он поражает будущего ребенка или человека со слабой иммунной системой, например, недавно перенесшего трансплантацию или человека с ВИЧ.
Если человек с ВИЧ заразится ЦМВ, это может привести к органной недостаточности, повреждению глаз и слепоте. В последние годы улучшение противовирусных препаратов снизило риск.
Людям, перенесшим трансплантацию органов и костного мозга, необходимо принимать иммунодепрессанты, чтобы ослабить свою иммунную систему, чтобы их тела не отторгали новые органы. Спящий ЦМВ может стать активным у этих людей и привести к повреждению органов.
Реципиенты трансплантата могут получать противовирусные препараты в качестве меры предосторожности против ЦМВ.
Беременный человек может передать вирус плоду. Это называется врожденной ЦМВ.
По данным CDC, около 1 из 200 детей рождается с этим вирусом.
У большинства этих младенцев не будет никаких признаков или симптомов, но около 20% из них будут иметь симптомы или долгосрочные осложнения со здоровьем, включая трудности с обучением.
Симптомы могут быть серьезными и включают потерю зрения и слуха, небольшой размер головы, слабость, трудности с использованием мышц, проблемы с координацией и судороги.
Поделиться на Pinterest Цитомегаловирус — распространенный вирус герпеса, которым поражается 50% людей в возрасте до 40 лет.
Приобретенный цитомегаловирус может передаваться между людьми через жидкости организма, такие как слюна, сперма, кровь, моча, вагинальные жидкости и грудное молоко.
Человек также может заразиться вирусом, прикоснувшись к поверхности, на которой находится вирус, а затем прикоснувшись к внутренней части носа или рта.
Большинство людей заражаются вирусом в детстве, в детских садах, яслях и других местах, где дети вступают в тесный контакт друг с другом. Однако к этому возрасту иммунная система ребенка может нормально справиться с инфекцией.
Рецидив ЦМВ может возникать у людей с ослабленной иммунной системой из-за ВИЧ, трансплантации органов, химиотерапии или приема пероральных стероидов в течение более 3 месяцев.
Врожденный ЦМВ обычно возникает, когда женщина впервые заражается ЦМВ во время беременности или незадолго до зачатия.
Иногда неактивный ЦМВ может рецидивировать во время беременности, особенно если у человека ослаблена иммунная система.
Анализ крови может обнаружить антитела, которые вырабатывает организм, когда иммунная система реагирует на присутствие ЦМВ.
Беременная женщина имеет минимальный риск того, что реактивация ЦМВ может повлиять на ее развивающегося ребенка.Если врач подозревает, что у беременной есть ЦМВ, он может предложить амниоцентез. Это включает в себя извлечение образца амниотической жидкости, чтобы выяснить, присутствует ли вирус.
Если врач подозревает врожденный ЦМВ, он проверит ребенка в течение первых 3 недель жизни. Тестирование позже 3 недель не будет окончательным для врожденного ЦМВ, потому что ребенок мог заразиться вирусом после рождения.
Любой человек с ослабленной иммунной системой должен пройти тест, даже если вирус неактивен.Регулярный мониторинг осложнений ЦМВ будет включать тестирование на проблемы со зрением и слухом.
Здоровые люди редко серьезно заболевают ЦМВ.
Однако у людей с ослабленной иммунной системой может развиться ЦМВ-мононуклеоз, состояние, при котором слишком много белых кровяных телец с одним ядром.
Симптомы включают боль в горле, опухшие железы, опухшие миндалины, усталость и тошноту. Это может вызвать воспаление печени или гепатит, а также увеличение селезенки.
ЦМВ-мононуклеоз аналогичен классическому мононуклеозу, вызываемому вирусом Эпштейна-Барра. (EBV). Мононуклеоз EBV также известен как гландулярная лихорадка.
Другие осложнения ЦМВ:
- желудочно-кишечные проблемы, включая диарею, лихорадку, боль в животе, воспаление толстой кишки и кровь в фекалиях
- проблемы с функцией печени
- осложнения центральной нервной системы (ЦНС), такие как энцефалит или воспаление головного мозга
- пневмонит или воспаление легочной ткани.
Симптомы, лечение, причины и диагностика
Мы включаем продукты, которые, по нашему мнению, будут полезны нашим читателям. Если вы покупаете по ссылкам на этой странице, мы можем заработать небольшую комиссию. Вот наш процесс.
Железистая лихорадка, или инфекционный мононуклеоз, распространена среди подростков, молодых людей и студентов колледжей. Некоторые симптомы включают жар, боль в горле, усталость и увеличение лимфатических узлов.
Железистая лихорадка обычно возникает в результате инфицирования вирусом Эпштейна-Барра (EBV), очень заразным вирусом герпеса.
Эксперты считают, что более 90% людей во всем мире инфицированы ВЭБ. Однако это не всегда вызывает симптомы или приводит к железистой лихорадке.
Нет лекарства от железистой лихорадки, которая обычно проходит без лечения. Однако усталость может длиться долго.
Цитомегаловирусная инфекция и краснуха, известная как немецкая корь, также могут вызывать железистую лихорадку, а токсоплазмоз, паразитарная инфекция, может вызывать аналогичные симптомы.
Когда у человека развивается железистая лихорадка, симптомы обычно появляются через 4–6 недель после первоначального заражения.
Человек может испытывать:
- гриппоподобные симптомы, включая ломоту в теле и головную боль
- температуру 100,4 ° F (38 ° C) или выше
- широко распространенную сыпь, не вызывающую зуда
- тошноту и потеря аппетита
- недомогание, утомляемость, утомляемость и слабость
- опухоль и отечность вокруг глаз
- боль в горле
- опухоль лимфатических узлов
- боль в верхней части живота из-за опухшей селезенки
- боль в печени и желтуха.
Симптомы обычно проходят в течение 2–4 недель, хотя усталость может сохраняться еще несколько недель.Некоторые люди испытывают симптомы в течение 6 месяцев или дольше.
Некоторые люди заражены ВЭБ, но не имеют симптомов. Это чаще встречается у детей младшего возраста и людей старше 40 лет.
Горло
Болезненность может быть легкой, но часто сильной и проявляется покраснением и отеком, как при тонзилите. Глотание часто бывает болезненным.
Если то, что кажется тяжелым тонзиллитом, длится дольше, чем обычно, у человека может быть железистая лихорадка.
Лимфатические узлы и селезенка
По мере того как иммунная система борется с вирусом, лимфатические узлы увеличиваются.Отек может возникнуть в любом лимфатическом узле, но обычно наиболее заметны в области шеи и подмышек. Они могут быть нежными.
Селезенка является частью иммунной системы и находится под ребрами на левой стороне живота.
Селезенка также может набухать, когда организм борется с вирусом, и человек может чувствовать это под ребрами. Припухлость может вызвать легкую боль в верхней левой части живота.
Печень
В редких случаях ВЭБ может вызвать легкое воспаление печени, известное как гепатит.Чаще встречается у людей старше 30 лет.
Симптомы гепатита включают:
- желтуху, пожелтение кожи и глаз
- непереносимость алкоголя
- потеря аппетита
- тошнота
Желтуха и гепатит должны исчезнуть, когда человек вылечится от железистой лихорадки.
Лекарства от железистой лихорадки нет, и некоторые люди испытывают симптомы в течение 6 месяцев или дольше.
Однако даже без лечения большинство людей обнаруживает, что их симптомы проходят в течение 2–4 недель, хотя усталость может длиться дольше.Фактически, исследования показали, что 9–22% людей продолжают испытывать усталость в течение 6 месяцев после развития инфекции.
Человек может предпринять следующие шаги, чтобы помочь своему телу выздороветь:
Отдых
Человек с железистой лихорадкой часто чувствует себя слишком усталым и нездоровым, чтобы продолжать свой обычный распорядок, но полный отдых является ключевым фактором, особенно в первый месяц после появились симптомы.
Когда человек выздоравливает, легкие упражнения могут помочь ему восстановить мышечную силу.
Пейте много жидкости
Это поможет предотвратить обезвоживание, особенно при высокой температуре.
Боль в горле может затруднить глотание, но важно потреблять достаточное количество жидкости.
Обезболивающие
Обезболивающие, такие как ибупрофен (Адвил) и ацетаминофен (Тайленол), можно приобрести без рецепта и в Интернете. Они могут помочь сдержать жар и боль.
Аспирин не подходит, так как может увеличить риск кровотечения.Детям до 16 лет его также не следует использовать из-за риска развития синдрома Рея.
Полоскание горла
Полоскание горла соленой водой или раствором из аптеки может помочь облегчить боль в горле.
Стероиды
Если миндалины сильно воспалены или дыхание затруднено, врач может назначить короткий курс кортикостероидов.
Большинство случаев заражения ВЭБ происходит в раннем детстве. Когда это происходит, иммунная система вырабатывает антитела для борьбы с вирусом.
Вирус остается в организме на всю жизнь, бездействуя в глотке и клетках крови. Антитела обеспечивают пожизненный иммунитет, и железистая лихорадка редко возвращается повторно.
Но иногда вирус снова становится активным. Иногда это может вызывать симптомы, особенно у людей с ослабленной иммунной системой.
Однако инфекция EBV не всегда приводит к железистой лихорадке или каким-либо симптомам.
Человек, заразившийся инфекцией в подростковом или молодом возрасте, с большей вероятностью заболеет железистой лихорадкой.В основном это проявляется у лиц в возрасте 15–24 лет.
По крайней мере, у 1 из 4 молодых людей, инфицированных ВЭБ, развивается железистая лихорадка. Реже заболевание поражает людей других возрастных групп.
Как распространяется?
Человек, инфицированный ВЭБ, может передавать его через жидкости организма, например, слюну. Инфекция может распространяться, например, при кашле, чихании или совместном использовании таких предметов, как посуда и чашки.
Также возможно заразиться железистой лихорадкой или инфекционным мононуклеозом при поцелуях.Иногда это называют «болезнью поцелуев».
Центры по контролю и профилактике заболеваний (CDC) отмечают, что вирус также может распространяться через контакт со спермой или кровью, а также через трансплантацию органов.
Однако строгие проверки перелитой крови и трансплантированных органов означает, что риск развития железистой лихорадки при этих путях очень низок.
Когда EBV попадает в организм, он сначала поражает слизистую оболочку горла. Затем белые кровяные клетки, называемые В-лимфоцитами, могут распространять инфекцию на другие части тела, включая печень и селезенку.
Вирус остается в организме даже после исчезновения симптомов и может реактивироваться позднее.
Другие причины железистой лихорадки
Помимо ВЭБ, цитомегаловирус и краснуха, иногда называемые немецкой корью, также могут вызывать железистую лихорадку.
Кроме того, у человека могут развиться подобные симптомы, если у него токсоплазмоз, паразитарная инфекция.
Цитомегаловирус, краснуха и токсоплазмоз могут поражать плод. Если у беременной женщины развивается какая-либо из этих инфекций, может потребоваться лечение антибиотиками и антителами.
Врач проведет физический осмотр, чтобы обнаружить опухшие лимфатические узлы и оценить миндалины, печень и селезенку.
Если они подозревают железистую лихорадку, они также могут заказать некоторые анализы. Тест на антитела может выявить антитела, разработанные специально для борьбы с EBV.
Во время беременности тесты могут показать наличие краснухи или токсоплазмоза. ВЭБ не причиняет вреда плоду или эмбриону.
Осложнения железистой лихорадки редки, но могут быть серьезными.
К ним относятся:
- повреждение селезенки
- вторичная инфекция, такая как пневмония, менингит, или инфекция, вызывающая воспаление сердца
- анемия
- неврологическое состояние, такое как синдром Гийена-Барре или паралич Белла
- Обструкция верхних дыхательных путей
Вторичные инфекции встречаются редко, но есть риск для пациентов с ослабленной иммунной системой.

