После прививки от полиомиелита Настенька впала в кому
Настенька росла веселым, жизнерадостным ребенком. Скоро она пошла бы в детский сад… Настеньке Брунеткиной исполнилось два годика. Общительная и веселая девочка готовилась пойти в детский сад. Но туда, как известно, без полного комплекта прививок не берут. Мама Женя помчалась по врачам.
Настенька росла веселым, жизнерадостным ребенком. Скоро она пошла бы в детский сад…
Оставалась всего одна процедура — капельки от полиомиелита. До этого малышке их капали уже четыре раза. Поэтому терапевт не стала утруждать себя долгим осмотром, а просто разрешила повторить прививку. Все это происходило 26 января. А 27-го вечером девочке стало плохо: поднялась температура. Мама не стала вызывать «Скорую», подумала, что дочка простыла. Но утром у Настёны начались судороги.
На помощь прибежала соседка, вызвала докторов. Девочку сразу увезли в реанимацию. Вокруг нее несколько раз собирались на консилиум лучшие профессора. Но через три дня малышка впала в кому. Пункция показала страшный диагноз «энцефалит головного мозга»!
Но через три дня малышка впала в кому. Пункция показала страшный диагноз «энцефалит головного мозга»!
— Почему участковый врач не взяла у Насти анализы, не отправила на прием к иммунологу? — не понимает бабушка Наталья Викторовна. — Кроме нашей Настеньки, в больницу из-за ошибки того же доктора попал маленький мальчик…
Вот уже три месяца Настя не приходит в себя, находится в состоянии глубокой комы. Врачи не дают никаких прогнозов:
— Есть только два выхода: или придет в себя, или умрет.
Иногда у девочки случаются просветы: она слышит голоса, реагирует. Совсем недавно ей отключили трубки, она сама стала ходить в туалет. Мама кормит ее с ложечки.
Бабушка Наталья Викторовна каждый день молится о том, чтобы внучка поправилась. Через недельку-другую малышку выпишут домой: нет смысла держать ее на больничной койке, сейчас остается только молиться о ее выздоровлении.
Бабушка Наталья Викторовна каждый день молится о том, чтобы внучка поправилась.
То, что беда случилась только из-за прививки, врачи не подтверждают. Говорят, что в крови девочки нашли герпес. А капли, встретившись с инфекцией, дали такой результат.
— Нам очень нужны советы докторов и тех, кто сталкивался с такими же проблемами, как у нас, — говорит Наталья Викторовна. — Мы так хотим, чтобы наша девочка поправилась! И больше никогда не будем делать ей прививок!
Звонок врачам
Вирус герпеса попал в мозг!
В детской реанимации, где лежала Настя, нам рассказали, что девочка поступила к ним в очень тяжелом состоянии: почти не дышала. Ее буквально вытащили с того света. Диагноз «некротический энцефалит».
Вирус герпеса, который бродил в организме Настеньки, очень коварен. Его носителями являются около 90% (!) населения Земли! И только у 5% проявляются симптомы болезни (например, болячки на губе), остальные могут всю жизнь о ней не знать.
Бывают случаи, когда вирус попадает в мозг. И тогда начинается распад жизненно важных клеточек. Каждый год пять-шесть челябинских детей оказываются в реанимации с таким диагнозом.
Каждый год пять-шесть челябинских детей оказываются в реанимации с таким диагнозом.
Любая прививка на несколько дней ослабляет иммунитет. В это время организм больше всего подвержен инфекциям. Но прививка от полиомиелита — самая безобидная. Она практически не снижает защитных функций организма. Ее осложнением может быть только легкая форма самой болезни, так как во всем мире в кровь вводят убитые бактерии, а у нас — живые!
Значит, если предположить, что иммунитет Настеньки был ослаблен, а тут еще поставили прививку (это тоже нагрузка на организм), что послужило благодатной почвой для развития вируса герпеса, и он поспешил выбраться наружу…
P.S. Если врачи или знающие родители могут помочь Настиной семье советом, как спасти девочку, звоните нам по тел. (351) 264-26-44.
Кстати
Что должен сделать врач, прежде чем назначить прививку
— Малыша обязательно должен осмотреть иммунолог и аллерголог. Если ребенок — аллергик или у него иммунодефицит, направить на анализы (выяснить, нет ли у него реакции на компоненты прививки).
— Измерить температуру.
— Выяснить, какое состояние у ребенка, нет ли насморка, слабости, кашля, не красное ли горло.
— Если у мамы во время беременности появлялись болячки на коже, большая вероятность, что герпес передался и малышу. Поэтому попросите у врача направление на специальный анализ (кровь из вены или ДНК-диагностика, когда делается соскоб со слизистой). Общий анализ крови вирус не выявляет!
От редакции
Доверять врачам опасно для здоровья?
Татьяна КОРОТКАЯ
Моей полуторагодовалой малышке на днях тоже поставили прививку от полиомиелита. Осмотр у педиатра занял ровно полторы минуты. Моя впечатлительная дочь при виде посторонней тети с подозрительной штуковиной в руках (врач собиралась послушать сердце фонендоскопом) решительно замотала головой. А потом огласила тишину кабинета протестующим рыданием, которому позавидовала бы легендарная Ярославна.
— Кашель есть? Нет? Ладно, идите на прививку! — замахала руками педиатр. — Под мамину ответственность!
— Под мамину ответственность!
Доктор даже не перелистала карточку, где черным по белому значится, что у ребенка аллергия! О том, что в состав вакцины входит куриный белок, который не принимает моя дочь, я поняла, только когда прививка аукнулась сыпью на щеках… Сейчас я понимаю, что мне повезло и все могло закончиться хуже.
Ведь врачу проще переложить ответственность на родителей. А мы, наивные мамы, доверяем врачам…
20 вопросов о вакцинации, которые родители задают чаще всего
В России существует национальный календарь прививок — это принятая схема вакцинации для защиты от наиболее распространенных инфекций, которые могут крайне тяжело протекать у маленьких детей. Нельзя сказать, что это жесткий документ — согласно законодательству, у родителей есть выбор: они могут прививать ребенка, а могут отказаться от прививок, взяв на себя ответственность за это.
Прививки, которые входят в национальный календарь: БЦЖ (вакцина против туберкулеза), вакцина против гепатита В, пневмококка, полиомиелита, кори, паротита и краснухи, АКДС (вакцина против дифтерии, столбняка и коклюша), а также ежегодная прививка против гриппа.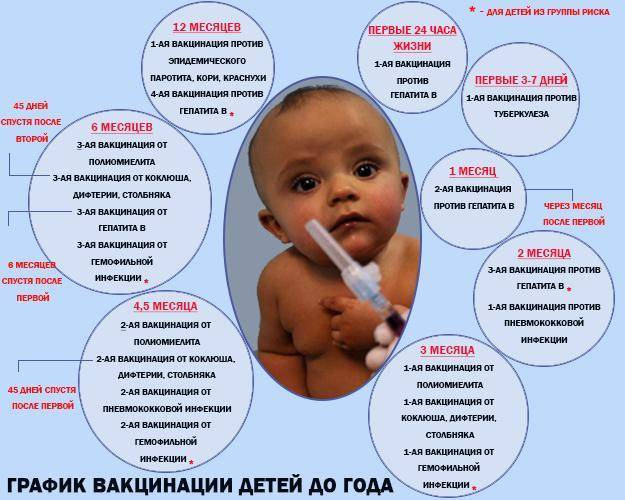 Прививка от гемофильной инфекции включена в нацкалендарь для групп риска, но это не значит, что она не нужна любому здоровому ребенку, просто государство готово оплатить ее только детям с проблемами со здоровьем.
Прививка от гемофильной инфекции включена в нацкалендарь для групп риска, но это не значит, что она не нужна любому здоровому ребенку, просто государство готово оплатить ее только детям с проблемами со здоровьем.
Дополнительные прививки, которые можно сделать по желанию (и за отдельную плату) — это, например, вакцины против ветряной оспы, ротавирусной инфекции, клещевого энцефалита, гепатита А, менингококковой инфекции.
Любая прививка не приводит к абсолютной защите от инфекции. Привитый ребенок может перенести инфекцию в более легкой форме, без осложнений. Никто не гарантирует, что он никогда не заболеет, все зависит от эффективности работы иммунной системы: у одних антитела сохраняются очень долго, а у других быстро теряются. Тем не менее большинство вакцин способствуют формированию иммунных клеток памяти, которые приводят к адекватному ответу организма. При повторной встрече с микробом они начинают быстро работать и хорошо отвечать на контакт.
К сожалению, никто не застрахован от тяжелого течения болезни с осложнением. Пожалуйста, взвесьте: вам нужно серьезное течение с осложнением или теоретическая возможность легкого течения? Получается, что это личностный выбор каждого родителя: «Только я могу решить, что хочу делать ребенку, а что нет». Это неправильно, и в некоторых государствах сейчас принята другая тактика: ребенку рекомендовано в определенный срок явиться на вакцинацию — медсестра измеряет ему температуру и делает прививку (врач даже не касается этого вопроса).
Пожалуйста, взвесьте: вам нужно серьезное течение с осложнением или теоретическая возможность легкого течения? Получается, что это личностный выбор каждого родителя: «Только я могу решить, что хочу делать ребенку, а что нет». Это неправильно, и в некоторых государствах сейчас принята другая тактика: ребенку рекомендовано в определенный срок явиться на вакцинацию — медсестра измеряет ему температуру и делает прививку (врач даже не касается этого вопроса).
У нас несколько другой подход: чтобы допустить к вакцинации, иногда необходимо просмотреть определенное количество анализов (так как некоторые родители проводят лабораторное обследование без рекомендаций врача), осмотреть ребенка, померить температуру и только потом допускать к вакцинации.
Я делюсь своими знаниями о прививках, мировым опытом, научными данными, плюсами вакцинации, а право принимать решение оставляю за ними. Заставлять их и говорить: «Вы делаете неправильно», — это не дает никакого эффекта. В принципе, большинство родителей все же приходят на вакцинацию, даже те, дети которых имеют серьезные проблемы со здоровьем.
До приема родителям следует изучить информацию о заболевании, от которого они планируют прививать ребенка, и выяснить, каковы могут быть последствия этой болезни: полистать картинки в интернете, послушать, к примеру, как кашляет не привитый от коклюша пациент. Взвесить все: нужны ли такие последствия или все-таки планово проводить профилактику этих инфекций.
Нет. Не существует документов, регламентирующих сдачу анализов перед каждой прививкой. Сдавать анализы необходимо только определенным группам пациентов, у которых есть проблемы со стороны крови. Главное перед вакцинацией — соматическое здоровье в течение двух недель как минимум, отсутствие заболевших в окружении и желание привиться. Если пациент болел какой-то тяжелой инфекцией: бронхитом, пневмонией, долго лечился антибиотиками, то интервал должен составлять месяц. А после банальной ОРВИ не затяжного характера (даже с температурой 39) достаточно двух недель.
Перед прививкой нет необходимости в назначении антигистаминных препаратов.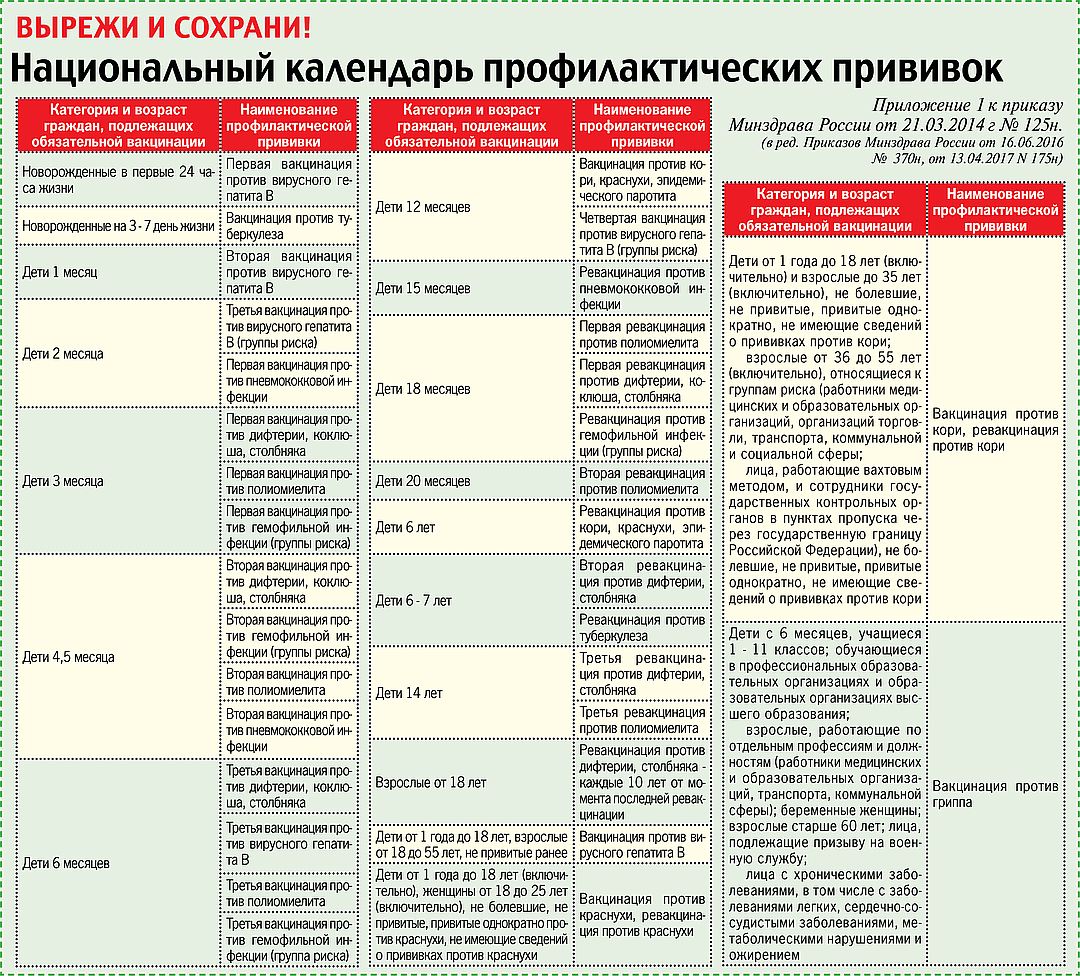 В некотором случае они назначаются для аллергиков, но и этот опыт сохраняется пока только у нас. Врачи в большинстве европейских стран даже при вакцинации аллергиков не назначают плановый прием антигистаминных препаратов.
В некотором случае они назначаются для аллергиков, но и этот опыт сохраняется пока только у нас. Врачи в большинстве европейских стран даже при вакцинации аллергиков не назначают плановый прием антигистаминных препаратов.
К нормальным вакцинальным реакциям, которые могут возникнуть примерно у 10 % детей, относятся: высокая температура, местные проявления (краснота, припухлость, отечность). Например, после прививки от кори, краснухи, паротита с четвертого по 15-й день может появиться коре- и краснушеподобная сыпь, увеличение слюнных желез, легкие катаральные проявления — кашель, першение в горле, небольшой насморк. Все это кратковременно, чаще всего не сопровождается интоксикацией, ребенок достаточно хорошо себя чувствует, температура снижается после жаропонижающих.
Отек больше восьми сантиметров на месте вакцинации считается патологической аллергической местной реакцией на вакцину: у шестимесячного ребенка он занимает почти все бедро. Бывают общие аллергические реакции в виде сыпи, но это возникает крайне редко и тоже требует определенных действий со стороны врачей: не всегда родители вспоминают, что ребенок в день прививки ходил на день рождения и там впервые попробовал, например, соломку в шоколаде, покрытую кунжутом.
Любые состояния, которые возникают после прививки, требуют расследования: доктор должен определить, связано это с введенной вакциной или нет. И в большинстве случаев это не связано. Наш опыт показывает, что дети, которые едут к нам с диагнозом патологической реакции на прививку, в 90 % случаев имеют какие-то заболевания: ОРВИ, острые кишечные инфекции, впервые выявленные проблемы со стороны почек.
Если реакции после введения вакцины нет, это не значит, что антитела не вырабатываются: все зависит от особенностей иммунной системы человека. Кто-то даже на мягкие вакцины реагирует повышением температуры, а кто-то бессимптомно переносит любую вакцинацию.
Самая тяжелая реакция на прививку во всем мире — анафилактический шок, это острая аллергическая реакция на компоненты вакцины. Такая острая аллергическая реакция происходит в первые 30 минут после введения вакцины, максимально — в течение двух часов. Поэтому как минимум первые 30 минут любой привитый должен находиться в учреждении и сидеть рядом с кабинетом, где проводилась вакцинация. В каждом прививочном кабинете есть укладка для оказания первой помощи, в том числе при анафилактическом шоке.
В каждом прививочном кабинете есть укладка для оказания первой помощи, в том числе при анафилактическом шоке.
Анафилактический шок на вакцины — крайне редкая ситуация, один случай на 100 тысяч используемых доз. Он бывает не только от вакцин, провокатором может стать все что угодно: конфета, лекарства, клубника, сосиски, яйца — можно съесть выпечку, в которых содержится яйцо и «выдать» анафилактический шок. Мы от этого не застрахованы.
Аутизм, ДЦП, органические поражения центральной нервной системы не связаны с вакцинацией. У нас есть огромное количество пациентов с органическим поражением ЦНС и ДЦП, и они не привиты.
Доказано, что микродобавки, которые содержатся в вакцинах, не оказывают никакого воздействия на организм привитого. То, что ребенок получает при массовой вакцинации из дополнительных веществ, — малая толика того, что мы получаем в жизни. Если говорить о гидроксиде алюминия, то он содержится в воздухе в больших городах с фабриками и заводами: родители не думают, что каждый день, ведя на прогулку своего маленького ребенка, они вдыхают этот воздух.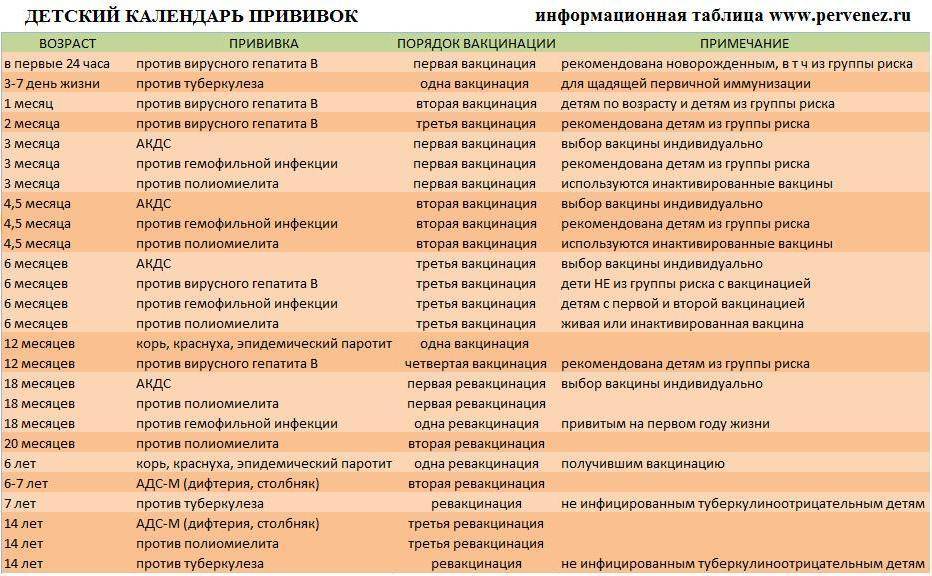 Или, например, в морской рыбе, которую мы с удовольствием едим, огромное количество ртути — в частности, в тунце, который очень распространен в европейских странах.
Или, например, в морской рыбе, которую мы с удовольствием едим, огромное количество ртути — в частности, в тунце, который очень распространен в европейских странах.
Сколько угодно. Они делаются на расстоянии два-три сантиметра друг от друга, в бедро или в плечо. Антигенная нагрузка несколько увеличивается, но она не так высока. В вакцине АКДС отечественного производства три тысячи антигенов. В современных многокомпонентных вакцинах (например, «Пентаксиме») — около 25–27. Это в разы меньше, чем в АКДС, которую ребенок в три месяца воспринимает совершенно адекватно.
Да, живую и «убитую» вакцины можно ставить в один день, только наблюдение в поствакцинальном периоде в таком случае будет длиннее: на инактивированные вакцины реакция может быть в первые три дня, на живые — с четвертого по 15-й день. Поэтому за температурой надо будет следить несколько дольше.
Единственное, нельзя ни с чем совмещать прививку БЦЖ, ее всегда делают отдельно.
У ВОЗ есть программа о переходе на полное использование инактивированных вакцин против полиомиелита.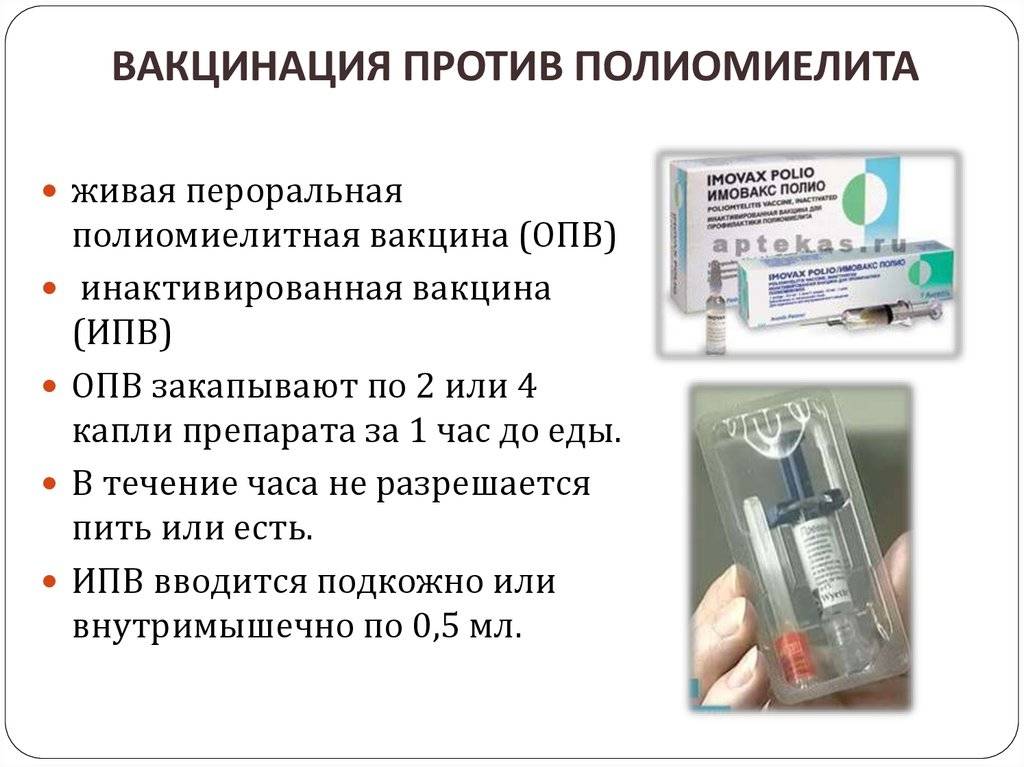 Живую вакцину хотят отменить, чтобы прекратить циркуляцию полиовируса вакцинного штамма, так как в живой вакцине содержится ослабленный полиовирус. Привитые этой вакциной в течение двух месяцев с фекалиями выделяют полиовирус и могут быть источником инфекции.
Живую вакцину хотят отменить, чтобы прекратить циркуляцию полиовируса вакцинного штамма, так как в живой вакцине содержится ослабленный полиовирус. Привитые этой вакциной в течение двух месяцев с фекалиями выделяют полиовирус и могут быть источником инфекции.
Реализация этой программы, по крайней мере, в России, пока довольно сложна: нам не хватает доз, чтобы прививать все население. Сейчас у нас действует схема сочетанного использования: две инактивированные вакцины, третья и последующие — живые. Первые два введения полностью защищают от паралитических форм полиомиелита и по нацкалендарю предоставляются бесплатно. Если родители хотят, то могут дальше прививать ребенка инактивированной вакциной, а не живой. Эффективность такой схемы высока.
Отечественная вакцина содержит цельноклеточный коклюшный компонент и считается вакциной, после которой с большей частотой возникает температура. «Пентаксим» же содержит бесклеточный коклюшный компонент, он более мягкий, помимо этого, защищает сразу от пяти инфекций. От шести инфекций защищает «Инфанрикс Гекса». В силу того, что у иностранных вакцин другой состав по коклюшному компоненту, у них несколько ниже эффективность. Если у АКДС это пять-семь лет эффективной защиты от коклюша, то, например, у «Инфанрикс Гекса» — четыре-шесть лет.
От шести инфекций защищает «Инфанрикс Гекса». В силу того, что у иностранных вакцин другой состав по коклюшному компоненту, у них несколько ниже эффективность. Если у АКДС это пять-семь лет эффективной защиты от коклюша, то, например, у «Инфанрикс Гекса» — четыре-шесть лет.
Нет, нельзя! Дело в том, что от разных инфекций нужно разное количество вакцинаций. Если мы говорим о профилактике коклюша, то для длительной защиты нужно четыре прививки. После первой через пару недель выработаются антитела, но они могут сохраняться недолго, поэтому требуется дополнительное введение. Что касается дифтерии и столбняка, то достаточно двух прививок с ревакцинацией через год — это дает хорошую защиту. Для длительной защиты от полиомиелита необходимо четыре прививки. Так что нельзя сказать, что после одного введения защита не будет выработана, но она будет кратковременной.
Никаких ограничений по последовательности введения вакцин нет (если у пациента нет противопоказаний): можно начинать с вакцины, которая наиболее актуальна на сегодняшний день.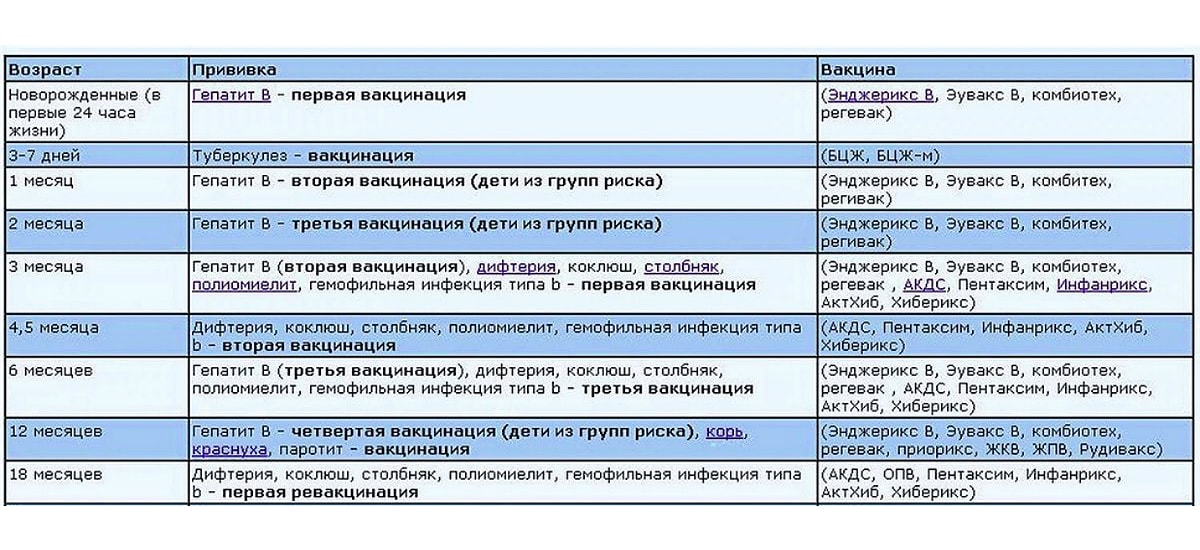
Да, до сих пор 90 % детей, болеющих ветряной оспой, переносят ее довольно гладко. Но ветрянка опасна бактериальными осложнениями, которые могут возникнуть: сильный зуд приводит к расчесыванию, инфицированию, и такая ситуация может требовать назначения антибактериальной терапии.
Одним из серьезных осложнений ветряной оспы является ветряночный энцефалит. Наиболее часто он встречается у детей девяти-десяти лет, тех, кто не переболел в раннем детстве. Когда дети заканчивают детский сад, идут в школу, родители прекрасно понимают, что с возрастом возможность более тяжелого течения ветряной оспы возрастает, и решают вакцинировать детей.
К сожалению, пока вакцина от ветряной оспы не введена в нацкалендарь и не будет проводиться массовой вакцинации детей, мы будем видеть сезонные вспышки этой болезни.
В России привитость населения составляет более 95–98 %, но как только этот процент будет снижаться, мы можем увидеть вспышки любых заболеваний. Недавний пример — эпидемия кори в Европе и на Украине.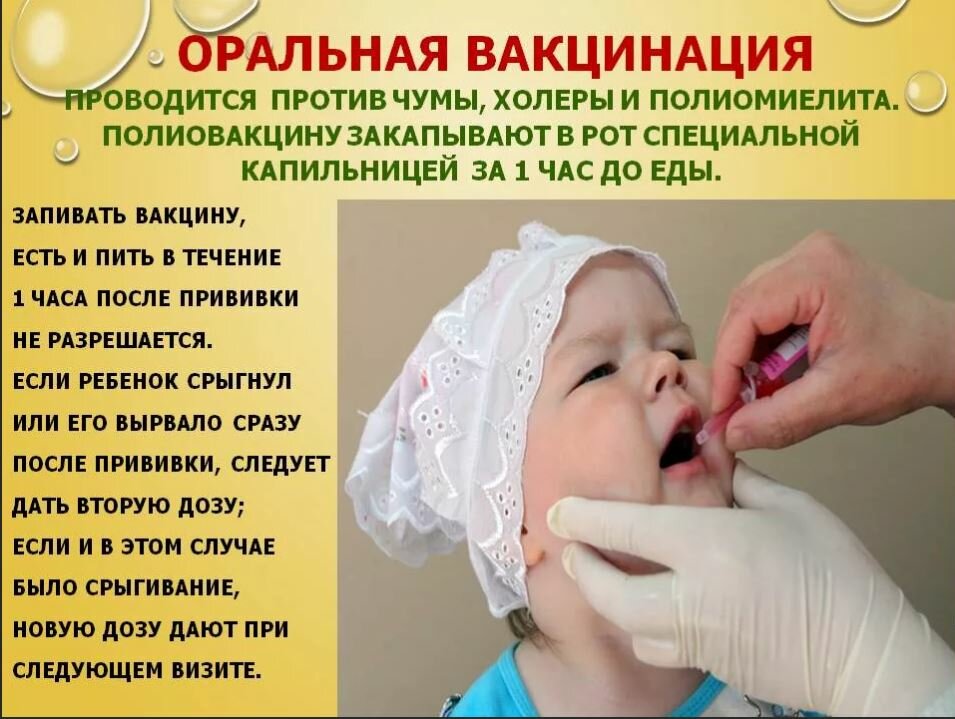 Сейчас у нас ограниченные случаи заболевания, они не дают большого распространения, но тем не менее корью болеют взрослые и дети. Большая часть пациентов не имели прививок, а некоторые из них утеряли защиту.
Сейчас у нас ограниченные случаи заболевания, они не дают большого распространения, но тем не менее корью болеют взрослые и дети. Большая часть пациентов не имели прививок, а некоторые из них утеряли защиту.
В 90-х годах произошла последняя вспышка дифтерии: была перестройка, многие отказывались от вакцинации. В нашем институте были перепрофилированы многие отделения для борьбы с дифтерией. К сожалению, дети погибали. Те доктора, которые работали тогда, рассказывали: вечером пациент поступил, вводят сыворотку, а к утру приходишь — а его нет. После этого таких больших вспышек, слава богу, не было.
Обложка: Sherry Young — stock.adobe.com
Можно ли делать прививку от полиомиелита при насморке
Полиомиелит — это острое заразное заболевание, вызывающее патологию нервной системы — спинномозговой паралич. Возбудитель — полиовирус, внедряющийся в серое вещество спинного мозга. Несмотря на то что инфекция, вызывающая инвалидность у детей, в середине ХХ века привела к эпидемии, к вакцинации относятся несерьезно. Вопрос, можно делать прививку от полиомиелита при насморке и кашле или нет, задают редко, считая, что капли не могут спровоцировать аллергических реакций. Чтобы предупредить негативные реакции, следует знать, когда можно ставить укол или капать лекарство.
Вопрос, можно делать прививку от полиомиелита при насморке и кашле или нет, задают редко, считая, что капли не могут спровоцировать аллергических реакций. Чтобы предупредить негативные реакции, следует знать, когда можно ставить укол или капать лекарство.
Особенности и виды насморка у маленьких детей
Насморк у малышей может иметь различный характер, он проявляется как отдельно взятый симптом. Поэтому следует знать, что не каждый насморк является противопоказанием к прививке. Необходимо разобраться, когда можно делать вакцинацию, а когда лучше взять мед.отвод.
Риниты делятся на следующие виды:
- Ринит аллергического типа. Это связано с реакцией организма на различные аллергены. При таком насморке воздержитесь от прививок, так как могут развиться осложнения в виде ларингита, бронхита или астмы. Только когда будет снято острое состояние, можно задуматься о прививке с вакциной против полиомиелита.
- Насморк при респираторных и вирусных заболеваниях.
 Если при этом чувствуется слабость и повышается температура, то для вакцинации дается мед.отвод.
Если при этом чувствуется слабость и повышается температура, то для вакцинации дается мед.отвод. - Появившийся насморк от пыли или резкого запаха не несет никакой угрозы и прививаться в этом случае можно.
- Насморк, развившийся на фоне эмоциональных переживаний. Такое тоже бывает, но прививка в это время не запрещена.
- Физиологический ринит — это естественная реакция на окружающую среду. Возникает он сразу после рождения, когда слизистая носа еще не может функционировать в нормальном режиме и только настраивается на новый лад. В это время из носа может выделяться жидкое содержимое, или, наоборот, в носу появляются сухие корочки. Данное состояние не является противопоказанием для прививок, все они разрешены, в том числе и полиомиелит.
Полиомиелит и его проявления
Вирус полиомиелита распространяется не только воздушно-капельным путем от больного к здоровому, но и через бытовые предметы, коварность этого вируса в том, что некоторые его штаммы могут сохранять жизнеспособность вне организма человека до 4 месяцев, оставаясь потенциально заразным и опасным для окружающих.
После заражения вирусом диагностировать его вирусную этиологию практически невозможно, поскольку первые проявления болезни похожи на симптомы гриппа – это может быть насморк, воспаленное горло, кашель, головные боли. Поражая дыхательные пути, вирус подбирается к желудочно-кишечному тракту и тогда список симптомов пополняется диареей, рвотой, вздутием живота. Распознать вирус полиомиелита можно на стадии поражения центральной и периферической нервной системы, сопровождающейся ломотой в теле, судорогами, частичным параличом конечностей.
Ввиду того что природа болезни вирус, то специфического лечения полиомиелита не существует. Единственным способом уберечь себя и близких от этой страшной болезни, является профилактика в виде прививочного комплекса, который уберегает от 3 известных науке штаммов на 95 – 99% в зависимости от вида вакцины.
Сопли после вакцинации
Стоит отметить, что полиомиелит — это тяжелейшая инфекция. Поэтому каждый родитель должен защитить своего малыша от развития этой болезни. Поэтому вакцина от полиомиелита входит в перечень обязательных прививок. Если сначала было выяснено, при каком насморке вакцины запрещены, то теперь встает вопрос: может ли появиться насморк после прививки.
Поэтому вакцина от полиомиелита входит в перечень обязательных прививок. Если сначала было выяснено, при каком насморке вакцины запрещены, то теперь встает вопрос: может ли появиться насморк после прививки.
Прививка от полиомиелита очень редко вызывает насморк у ребенка. Но если родители увидели мокрый носик у своего малыша, то лучше сразу сообщить об этом врачу. Так как подобное состояние не может являться нормой.
Прививка от полиомиелита – график
Сначала следует дать краткую характеристику заболеванию. Полиомиелит – инфекционный недуг. Поражает центральную нервную систему. Инфекция может проникнуть в организм через рот после контакта с непосредственно заразным человеком или предметами, которыми тот пользовался. Она поражает спинной и головной мозг. Наибольший риск заражения для деток младше пяти лет.
Крайне опасно то, что в инкубационный период болезнь проявляется теми же симптомами, что и обыкновенная простуда, но затем может наступить паралич. Основные ее признаки:
- повышение температуры;
- парализация;
- сыпь на коже;
- затруднения при глотании;
- чрезмерная потливость;
- жидкий стул;
- мышечные боли.

При полиомиелите очень редко возможно полное выздоровление, но чаще пораженные конечности остаются полностью либо частично парализованными, а постепенно деформируются. 25% случаев болезни приводят к инвалидности. Избежать этого страшного недуга поможет прививка против полиомиелита. Есть два разных препарата, о которых будет сказано ниже. От выбранного лекарства зависит график прививок от полиомиелита для детей.
Есть препарат, который вводится орально. Это капли от полиомиелита. Прививка ОПВ проводится по такой инструкции:
- три месяца, четыре с половиной и полгода;
- полтора года;
- 1 год и 8 месяцев;
- 14-летнем возрасте.
Второй препарат вводится инъекцией (ИПВ). Календарь выполнения прививок:
- Вакцинация: в три, четыре с половиной, шесть месяцев.
- Ревакцинация полиомиелита: полтора года и шесть лет.
В современное время для минимизации аллергических реакций применяют комбинированную схему вакцинации двумя препаратами. Она выглядит так:
Она выглядит так:
- ИПВ: 12 недель, 4,5 месяца.
- ОПВ: 1,5 года, 20 месяцев, 14 лет.
Вакцина ОПВ и насморк
Вакцина носит вирусы-носители легкой формы. С помощью прививки они вводятся в организм ребенка, где вырабатываются антитела против конкретного заболевания. Вакцина против полиомиелита предлагается в виде капель с живым ослабленным вирусом, которые капаются в рот.
Прививка переносится легко. Но если организм ребенка ослаблен из-за простудного заболевания, то могут появиться различные осложнения. Если в носоглоточной полости присутствует инфекция, то после прививки полиомиелита или других видов насморк может обостриться. При этом ослабленная иммунная система еще больше пострадает, а организм малыша будет легкой мишенью для различных патогенных бактерий и вирусов.
Таким образом, можно с уверенностью сказать, что прививаться от полиомиелита при насморке не стоит. Если же насморк возник после, что случается крайне редко, то, скорее всего, это аллергическая реакция на один из компонентов вакцины либо на качество проводимой прививки. Другой причиной может стать качество самого препарата или слабая иммунная система ребенка. Особое лечение при этом не проводится, назначаются ингаляции и закапывание масляных растворов на ночь.
Другой причиной может стать качество самого препарата или слабая иммунная система ребенка. Особое лечение при этом не проводится, назначаются ингаляции и закапывание масляных растворов на ночь.
Какие делают вакцины?
Начиная с трехмесячного возраста, малышу вводится средство, в котором нет живых возбудителей полиомиелита. После такой прививки инфицирования не происходит. В инактивированной вакцине присутствуют лишь капсидные белки вируса, на которые организм ребенка отвечает синтезом иммунных клеток. Повторную ревакцинацию положено выполнять в полтора года. Состав вводится внутримышечно, он неопасен и предотвращает заражение полиомиелитом.
С перерывом в полтора месяца капается аттенуированная вакцина. Ослабленные, но живые возбудители болезни, которые в ней находятся, при снижении защитных сил у ребенка, не воздействуют на нервную систему. Если малышу не вводили инактивированную вакцину, он может заболеть полиомиелитом в легкой форме. Прививку делают в 18, а затем через каждые 10 лет.
Направление на вакцинацию дает врач, перед этим осмотрев ребенка. Когда у малыша обнаружен ринит или инфекционная болезнь, процедура откладывается.
Через 2 недели после выздоровления у ребенка берут мочу и кровь на исследование. Когда показатели в норме, делают прививку. При использовании капель, малыша нельзя кормить в течение часа.
Посмотрите также
Можно ли купать ребенка при кашле или насморке без температуры
Читать
Когда прививки при насморке строго противопоказаны?
Запрет на прививки ставится при следующих состояниях:
- если были тяжелые реакции и осложнения после вакцинирования другими препаратами;
- при беременности и грудном вскармливании;
- после проведения иммуностимуляции;
- при раковых опухолях;
- при инфекционных и неинфекционных заболеваниях в период острого их проявления;
- в момент обострения аллергии;
- при проблемах неврологического плана;
- при болезнях крови.

В момент прививки необходимо выяснить следующие вопросы:
- имеется ли аллергия на медикаменты, и какие;
- наличие высокой температуры;
- случаются ли у ребенка судороги;
- имеется ли хотя бы один из симптомов простуды.
Перед тем как сделать прививку, стоит выяснить, что ребенок или взрослый человек абсолютно здоров, так не возникнет риска осложнений после вакцинации.
Перечень абсолютных и временных противопоказаний к вакцинации
Абсолютные противопоказания:
- тяжелая реакция на данную вакцину, которую ставили ранее. Сюда относят: температуру тела более 40 градусов, красноту, отек более 8 сантиметров в месте укола;
- осложнения на данную вакцину, делавшуюся ранее. Сюда относят: анафилактический шок, резкое понижение давления, судороги;
- наследственный, приобретенный иммунодефицит.
Временные противопоказания:
- ОРВИ;
- хронические заболевания типа диабета и другие;
- переливание крови, иммуноглобулинов;
- аллергическая реакция.

В указанных случаях и во всех остальных вопрос о назначении вакцинации должен быть урегулирован с педиатром.
Когда после болезни можно проводить вакцинацию?
Перед проведением любой вакцинации, в том числе и от полиомиелита, предварительно ребенка осматривает врач. При наличии любого инфекционно-воспалительного недуга он ставит мед.отвод. Как выяснилось, насморк тоже является противопоказанием к вакцинированию.
Поэтому обычно маленького пациента предварительно отправляют на анализы, где он сдает в обязательном порядке кровь и мочу. Только после лабораторных исследований врач решает, возможно ли сделать ребенку прививку.
Родители крохи обязаны знать, что вакцина — это имитация заболевания, которое протекает в крайне легкой форме, но этого достаточно, чтобы организм выработал иммунитет против конкретной инфекционной болезни. Но если организм ребенка ослаблен, имеются симптомы, которые указывают на простуду, то даже эта минимальная дозировка от прививки может нанести огромный вред малышу и вызвать различные осложнения.
Поэтому насморк, кашель и другие проявления простуды являются противопоказанием для прививания ребенка. И нет конкретных сроков, когда можно прийти в очередной раз на вакцину. Стоит лишь знать, что в это время ребенок должен быть полностью здоров.
Физиологический насморк
Длительный насморк, возникающий у младенцев первых месяцев, лишь привыкающих дышать носом, считается вариантом нормы, и именно поэтому он называется физиологическим. Такой насморк проявляется небольшим количеством прозрачных выделений, сопением и «хлюпанием» во время сосания груди или сна. Общее состояние крохи с таким насморком не нарушается, поэтому необходимости откладывать прививку нет. При этом ребенка непременно должен осмотреть педиатр и подтвердить, что ринит действительно является физиологическим и никак не мешает реализовать график вакцинации.
Другие причины насморка
Если появление ринита вызвано действием раздражающих факторов, например, пылью, резкими запахами или пересушенным воздухом, такой симптом достаточно быстро устраняется и не будет являться препятствием для вакцинации. При насморке, причиной которого выступает инородное тело, полип в носовой полости или искривление носовой перегородки, прививать ребенка разрешено.
При насморке, причиной которого выступает инородное тело, полип в носовой полости или искривление носовой перегородки, прививать ребенка разрешено.
Допустимо ли ставить КПП во время насморка
Комплексная прививка от кори, паротита, краснухи позволяет своевременно сформировать защитный барьер у ребенка к инфекционным заболеваниям. Профилактические меры существенно снизили уровень инфицирования обозначенными болезнями, поэтому делать прививку следует по графику. Допустима вакцинация ребенка при вазомоторном, аллергическом насморке. Инфекционный тип, служит противопоказанием к постановке укола, способен в случае нарушения врачебной рекомендации, вызвать реактогенность организма, так как содержит живые вирусы.
Последствия прививания
Даже при соблюдении всех правил вакцинации, у ребенка может в течение нескольких дней после прививки от полиомиелита наблюдаться повышение температуры тела, покраснение кожных покровов в месте введения вакцины, а также жидкий стул. Такие проявления являются вполне допустимыми, проходят без терапевтического вмешательства и не являются осложнениями.
Такие проявления являются вполне допустимыми, проходят без терапевтического вмешательства и не являются осложнениями.
Если ребенка начинает беспокоить кашель или насморк после прививки, это может свидетельствовать о проникновении возбудителя в кровеносное русло. Стоит немедленно сообщить об этом своему лечащему врачу и ни в коем случае не приступать к самолечению. Чаще всего с появлением таких нежелательных симптомов у детей, родители сталкиваются при совместном проведении прививки АКДС и полиомиелит.
Несмотря на то, что в поликлиниках проводят одновременное прививание вакцинами АКДС, ОПВ или ИПВ, а также вакциной против вируса гепатита, существуют данные, что такая усиленная нагрузка приводит к ослаблению иммунитета, в результате чего легко могут возникать осложнения. Согласно рекомендациям многих специалистов, АКДС и вовсе не стоит совмещать с какой-либо другой вакциной, поскольку она является комплексной и сама по себе дает довольно сильную нагрузку на иммунитет.
Главное помнить, что основная цель вакцинирования заключается в сформировании собственного иммунного ответа организма против возбудителя полиомиелита, и все это достигается благодаря способности вакцины имитировать легкую форму заболевания. Поэтому важно следовать основному правилу – прививание ребенка должно проводиться лишь на фоне абсолютного здоровья!
Поэтому важно следовать основному правилу – прививание ребенка должно проводиться лишь на фоне абсолютного здоровья!
Реакция на туберкулез
Реакцию манту, диаскинтест не считают прививкой. В организм подкожно вводят аллерген, который реагирует на антитела или заражения туберкулезом. Ребенка не заражают пассивными микроорганизмами, поэтому проба манту допустима. Поставить пробу пациенту можно.
Освобождение от реакции манту дается только при простудных ОРВИ и ОРЗ заболеваниях. При аллергическом симптоме больного нужно подготовиться. За неделю начинают пить антигистаминные препараты и реакция проходит без проблем. На показатели манту или диаскинтеста мокрый нос не повлияет. Ставить пробу нужно после того, как у пациента снят острый симптом и прошла подготовка.
Причиной постоянного мед-отвода на реакцию манту может стать острая форма аллергии на яичный белок. Дело в том, что препараты изготавливают при помощи белка. У ребенка аллергическая реакция проходит с возрастом, взрослым пациентам прививка противопоказана до конца жизни.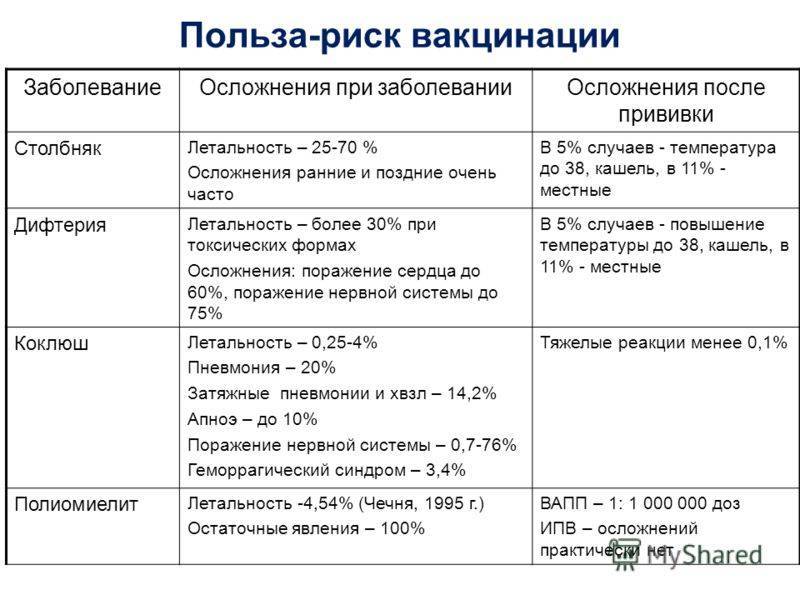
Прививание проводят с целью создания специфического иммунитета для борьбы с определенными болезнетворными микроорганизмами. Чтобы вакцинация была эффективной и безопасной необходимо придерживаться перечня противопоказаний, в числе которого иммунодепрессивное состояние.
При данном положении инактивированные вакцины не противопоказаны, однако нет гарантии, что введение профилактических препаратов приведет к желаемому эффекту, не окажет побочных явлений.
Ограничения к проведению прививок делятся на абсолютные и временные противопоказания. К числу изменчивого состояния относится воспаление верхних дыхательных путей. Единого мнения о небезопасности вакцинации при рините не существует.
В противовес сторонникам вакцинации при насморке существует второе мнение экспертов, что прививание на фоне воспаления слизистой носа наносит вред физиологическому иммунитету.
Перед прививкой врач проводит внешний осмотр пациента, назначает анализ крови и мочи. При диагностировании отклонений от нормы, терапевт не рекомендуют вакцинироваться отложить вакцинацию до полного выздоровления.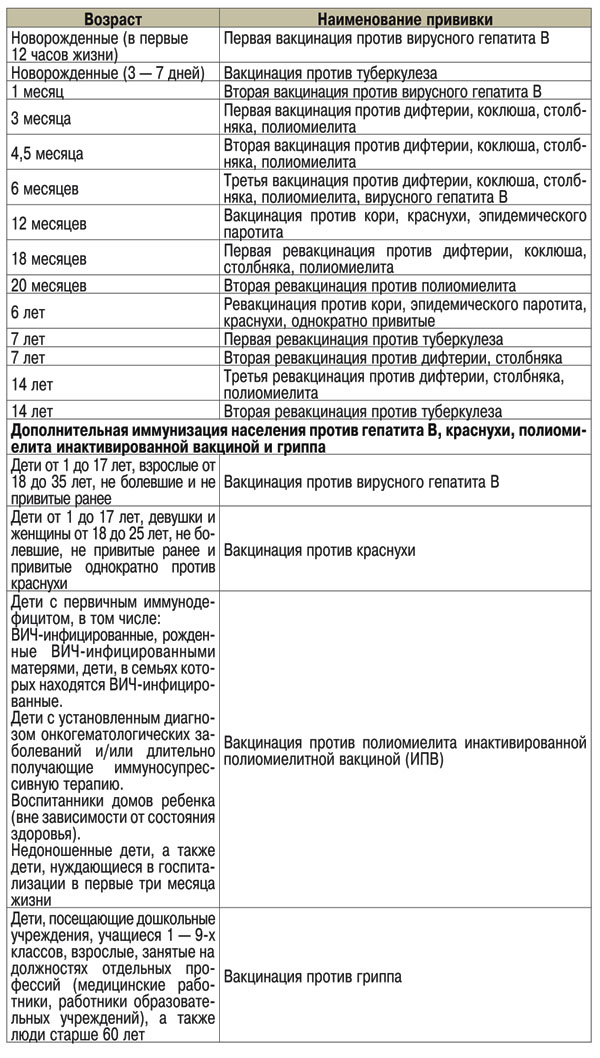
Для справки! Для восстановления иммунной системы понадобиться 21-30 дней.
Активная специфическая профилактика туберкулеза проходит в два этапа: на 3-5 день жизни новорожденного и ревакцинация на седьмом году жизни. При диагностировании острых заболеваний прививание откладывается до выздоровления.
Несмотря на то, что современным вакцинам свойственна высокая степень адаптации к организму человека, гипоаллергенность и минимальный риск развития воспалительных процессов, предвидеть реакцию ослабленного иммунитета очень сложно.
Прививки при насморке грудничкам не противопоказаны на фоне физиологического ринита. На первом году жизни ребенка происходит адаптация слизистой к условиям внешней среды, когда прозрачный муконазальный секрет в умеренном количестве считается нормой.
Если после осмотра педиатр подтверждает «насморк грудничка», то это означает, что регламентированные сроки календаря прививок будут соблюдены.
Манту при рините
Идентичное название проба Пирке – иммунологический тест, который оценивает реакции на поведение в организм возбудителей туберкулеза. В данном случае, является ли насморк ограничивающим фактором, предопределяет этиология заболевания.
В данном случае, является ли насморк ограничивающим фактором, предопределяет этиология заболевания.
Если ринит имеет инфекционный характер возникновения, туберкулинодиагностику лучше отложить, т.к. реакция пониженного иммунитета может проявиться повышением температуры тела, воспалением в месте введения инъекции, аллергией. Также существует риск искажения клинических результатов.
Для справки! При атрофическом насморке, катализаторами которого являются доброкачественные новообразования, инородный предмет в носовой полости, изменение костно-хрящевой структуры лор-органа манту разрешено.
Туберкулиновая проба подразумевает введение в организм антигенов, поэтому при насморке аллергического происхождения потребуется подготовка к вакцинации. Когда симптоматика будет купирована антигистаминными препаратами, можно проводить данный метод исследования.
АКДС и насморк
Комбинированная вакцина против столбняка, дифтерии и коклюша является одной из самых реактогенных. Существует широкий перечень противопоказаний для ее проведения, в том числе и поражение верхних дыхательных путей.
Смягчающим обстоятельством является отсутствие дополнительных клинических симптомов при насморке. Если доктор оценил состояние ребенка, как удовлетворительное, то решение проводить адсорбированную коклюшно-дифтерийно-столбнячную вакцину остается за родителями.
Малейшее отклонение от нормы требует полного купирования патологических нарушений.
Корь, краснуха, паротит – детские инфекционные заболевания, которые передаются контагиозным и аэрогенным способом. Поливалентная прививка подразумевает введение иммунобиологического препарата для выработки невосприимчивости организма к патогенной микрофлоре.
Коревой компонент в составе вакцины повышает риск развития реактогенного проявления. Чтобы избежать осложнений, прививать целесообразно здорового ребенка.
В сравнении с бактериальным насморком, аллергический и вазомоторный ринит составляют меньшую угрозу здоровью малыша. Сопли являются субъективным противопоказанием для вакцинации, поэтому окончательное решение остается за родителями.
Проба Манту и «Диаскинтест» проводятся для выявления туберкулёза. Они не являются прививками, но их объединяет то, что здесь тоже вводится препарат в организм ребёнка. Поэтому, как и у любого лекарства, у них есть противопоказания. И насморк у ребёнка, в отдельных случаях, может быть одним из них.
Можно ли делать Манту если у ребёнка сопли? Если они сопровождаются повышенной температурой, что говорит о развивающемся инфекционном процессе, то Манту лучше отложить.
Можно ли делать «Диаскинтест» при насморке? Тут то же самое — если сопли — это всего ли реакция на изменение погоды в сторону похолодания, то «Диаскинтест» можно делать. Но если насморк является следствием развития инфекционного заболевания, которое снизит иммунитет ребёнка, то процедуру лучше на время отложить. Такой насморк из-за пониженного иммунитета может спровоцировать:
Download SocComments v1.3
Можно ли делать АКДС при кашле
Простудные заболевания сопровождаются откашливанием мокроты. Кашель является весомой причиной сдвинуть введение препарата, содержащего коклюш, но не препятствует вакцинации ребенка АДС. Важно, чтобы организм не был ослаблен болезнью, иначе осложнений не избежать.
Кашель является весомой причиной сдвинуть введение препарата, содержащего коклюш, но не препятствует вакцинации ребенка АДС. Важно, чтобы организм не был ослаблен болезнью, иначе осложнений не избежать.
Если кашель остаточный, иммунитет успел восстановиться, а анализы показывают отсутствие воспалительных процессов, то лечащий врач имеет право провести запланированную вакцинацию. Надо внимательно следить за состоянием здоровья ребенка, чтобы не пропустить осложнений.
Как быть с графиком вакцинации
АКДС является обязательной прививкой и вводится в 4 этапа, что помогает организму выработать надежную защиту от болезней. По стандартам первая прививка делается ребенку в 3 месяца, две следующие – с промежутком в 2 месяца, а ревакцинация – через год.
Если плановая вакцинация была смещена по времени, интервал между прививками сокращают до 1,5 месяцев. Последнее, четвертое, введение АКДС проводится через 12 месяцев, но все уколы должны быть сделаны до достижения ребенком 4 лет. После этого возраста детям вводят вакцины, не содержащие компонент коклюша.
После этого возраста детям вводят вакцины, не содержащие компонент коклюша.
Подводим итоги: стоит ли рисковать
Россия входит в число стран с неблагополучной ситуацией по туберкулёзу. Обеспечить защиту ребёнка от этой инфекции чрезвычайно важно. Прививка БЦЖ – самый эффективный метод. Тем не менее, вакцинация – серьёзная процедура, оказывающая влияние на детский организм. Даже здоровые дети могут ощутить её последствия, столкнувшись с побочными эффектами. У БЦЖ это:
- воспаление в месте инъекции;
- загноение;
- температура, слабость;
- остеомиелит возникает, когда использовалась вакцина БЦЖ ненадлежащего качества;
- лимфаденит;
- внелегочный туберкулез – заболевание костей, кожи, мочеполовой системы, кишечника, глаз, мозговых оболочек и других органов и систем – проявляется спустя два-три года после иммунизации, сигнализирует о серьёзных нарушениях в работе иммунной системы малыша.
Виды прививок
Прививка – это стимуляция выработки иммунитета в организме против определенного вируса.
В детстве проставляют порядка 8 прививок от наиболее известных заболеваний, таких как туберкулез, гепатит и т.д. Это осуществляется за счет введения в организм слабого возбудителя заболевания.
Но при наличии проблем со здоровьем процесс выработки иммунитета может не пройти эффективно, исходя из слабости организма и возможности заражения или активизации молекул различных вирусов.
На данной основе обосновано сомнение и целесообразности прививок при наличии насморка.
Можно ли делать прививку ребенку при кашле?
Как быть с графиком вакцинации
АКДС является обязательной прививкой и вводится в 4 этапа, что помогает организму выработать надежную защиту от болезней. По стандартам первая прививка делается ребенку в 3 месяца, две следующие – с промежутком в 2 месяца, а ревакцинация – через год.
Если плановая вакцинация была смещена по времени, интервал между прививками сокращают до 1,5 месяцев. Последнее, четвертое, введение АКДС проводится через 12 месяцев, но все уколы должны быть сделаны до достижения ребенком 4 лет.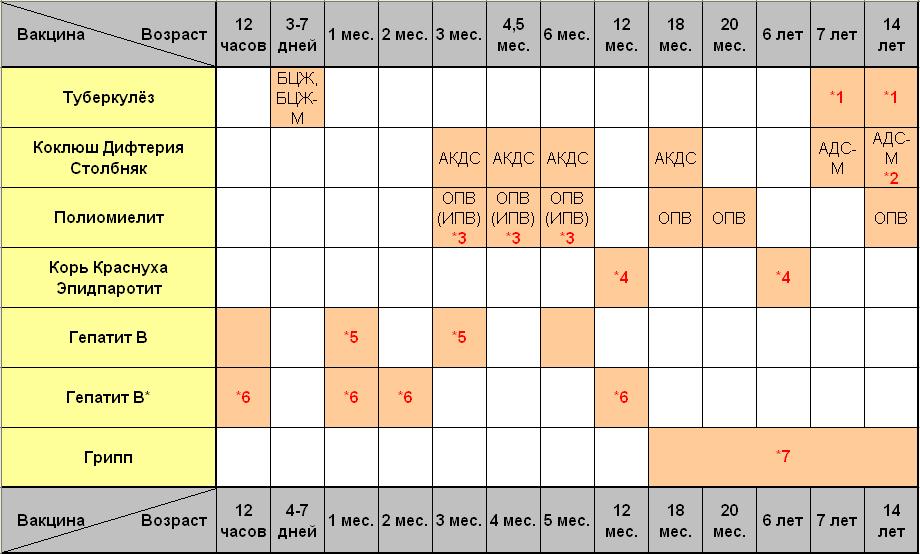 После этого возраста детям вводят вакцины, не содержащие компонент коклюша.
После этого возраста детям вводят вакцины, не содержащие компонент коклюша.
Что будет, если все-таки провести вакцинацию
Под действием АКДС в организме вырабатываются антитела, формируя клетки памяти. На выработку защиты иммунитет расходует силы, что проявляется общим недомоганием, поэтому не стоит вакцинировать детей, ослабленных заболеваниями.
Если в организм попадают возбудитель коклюша, анатоксины дифтерии или столбняка, иммунная система активирует защитные функции, которые были в клетках памяти.
Введение АКДС позволяет предупредить смертельные болезни, максимально снизив риск летального исхода. Вакцинация защищает ребенка:
- от белых пленок в зеве;
- от надсадного кашля, связанного со спазмами дыхательных путей;
- от других проявлений острых инфекционных заболеваний.
Предугадать реакцию организма на прививку можно лишь с небольшой точностью, опираясь на опыт предыдущих поколений. Если у ребенка сопли появились накануне прививки АКДС, они не станут причиной тяжелых последствий, но анализ крови сдать все же придется.
Введенное чужеродное вещество может вызвать непредсказуемые реакции организма, интенсивность которых зависит от многих факторов:
- подготовленности иммунной системы;
- характера носовых выделений и причины их появления;
- наличия скрытых воспалительных процессов;
- состояния нервной системы.
Побочные действия после прививок бывают:
- легкие;
- среднетяжелые;
- тяжелые.
К легким реакциям организма на введение АКДС относятся кратковременное повышение температуры, отечность вокруг места укола, рвота, общая слабость, сонливость и понос. Появление таких симптомов, как и их полное отсутствие, свидетельствует о нормальной реакции на прививку.
К среднетяжелым последствиям и осложнениям относятся появление судорог, сильное повышение температуры и плаксивость, которая может продолжаться больше 3 часов. Такие проявления тоже считаются нормальными, но свидетельствуют о том, что организм оказался не готов к вакцине, иммунная система была ослаблена.
Очень редки случаи появления тяжелых реакций, таких как патологии нервной системы и аллергия. Со временем симптомы исчезают, но негативно сказываются на состоянии ребенка, вероятны отложенные осложнения. Смертность детей от вакцины во много раз ниже, чем от коклюша, дифтерии, столбняка, что служит хорошей мотивацией вакцинировать детей по определенному врачом календарю.
Делать АКДС надо по запланированному графику, если тому не препятствуют серьезные причины. Острые заболевания, ОРВИ, аллергия, расстройства нервной системы – весомые поводы, чтобы отказаться от прививки, даже если врачи разрешают, ведь ответственность за все последствия ложится на плечи родителей.
Прививка АКДС при насморке: противопоказания, последствия
Вакцинировать ребенка необходимо только в здоровом состоянии. Ринит является первым звонком, что поход в процедурный кабинет стоит отложить. Делают ли прививки при различных видах насморка, обсудим с нашими читателями.
Насморк у детей может иметь различный характер. Ринит это — не болезнь, а симптом. Чтобы понять, при каком мокром носе можно делать прививки, а при каком стоит взять мед-отвод, разбираемся в его причинах.
Ринит это — не болезнь, а симптом. Чтобы понять, при каком мокром носе можно делать прививки, а при каком стоит взять мед-отвод, разбираемся в его причинах.
Возникает симптом по следующим причинам:
- Аллергические ринит — реакция организма на различный аллергены. Делать прививку при таком состояние не стоит, так как возможны осложнения: ларингит, бронхит, астма. Можно делать после снятия острого состояния.
- Ринит на фоне респираторных и вирусных инфекций. Мокрый нос сопровождается температурой, слабостью. При ОРВИ и ОРЗ на прививки дается мед-отвод.
- Насморк, вызванный резким запахом или пылью. Легко устраняется и делать вакцинацию можно.
- Ринит на фоне психологического расстройства. В организме все системы связаны и мокрый нос может появиться при депрессии, нервных расстройствах. При таком рините прививку можно делать смело.
- Физиологический. Причиной является естественная реакция организма на окружающую среду. Естественный ринит характерен детям с рождения.
 Слизистая новорожденного не может сразу работать правильно. Ей необходимо подстроиться под окружающую среду. Из носа может течь или слизистая наоборот сохнет. Физиологический вид не входит в симптоматику болезни, а также не является причиной для медицинского отвода. Ставить прививки АКДС, БЦЖ, манту ребенку делать можно.
Слизистая новорожденного не может сразу работать правильно. Ей необходимо подстроиться под окружающую среду. Из носа может течь или слизистая наоборот сохнет. Физиологический вид не входит в симптоматику болезни, а также не является причиной для медицинского отвода. Ставить прививки АКДС, БЦЖ, манту ребенку делать можно.
Реакцию манту, диаскинтест не считают прививкой. В организм подкожно вводят аллерген, который реагирует на антитела или заражения туберкулезом. Ребенка не заражают пассивными микроорганизмами, поэтому проба манту допустима. Поставить пробу пациенту можно.
Уколы от псориаза – какие бывают разновидности
Освобождение от реакции манту дается только при простудных ОРВИ и ОРЗ заболеваниях. При аллергическом симптоме больного нужно подготовиться. За неделю начинают пить антигистаминные препараты и реакция проходит без проблем. На показатели манту или диаскинтеста мокрый нос не повлияет. Ставить пробу нужно после того, как у пациента снят острый симптом и прошла подготовка.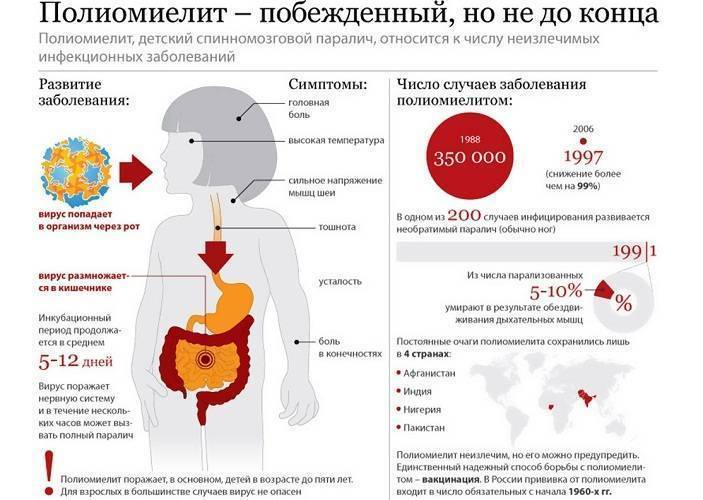
Причиной постоянного мед-отвода на реакцию манту может стать острая форма аллергии на яичный белок. Дело в том, что препараты изготавливают при помощи белка. У ребенка аллергическая реакция проходит с возрастом, взрослым пациентам прививка противопоказана до конца жизни.
К особо сложным по своим последствиям, противопоказаниям относятся инъекции БЦЖ, АКДС.
Вакцинация БЦЖ делается ребенка сразу после его рождения. Насморк при респираторных или вирусных заражениях является причиной для мед-отвода от БЦЖ. Во время прививки организм заражает пассивной формой туберкулеза. Иммунитет реагирует на бактерии, вырабатывает антитела. Ослабленный пациента не в силах боролся даже с пассивной бактерией. Толку от вакцинации БЦЖ не будет.
Вакцина АКДС включает сразу три вида пассивных бактерий: столбняк, коклюш и дифтерия. Особых противопоказаний у инъекции нет. Людям с аллергическими заболеваниям перед вакцинацией снимают острые симптомы: насморк, отечность.
Насморк, после вирусных заболеваний, без высокой температуры не является причиной мед-отвода. Ослабленному ребенку прививка АКДС необходима особенно, так как риск заболеть столбняком, коклюшем и дифтерией повышается.
Делать инъекцию можно сразу после выздоровления.
Не стоит бояться прививок при незначительном насморке, без других признаков заболевания. А для того, чтобы поставить пуговку манту или диаскинтест, ринит, вообще, не является противопоказанием.
Мокрый нос у малыша всегда пугает родителей. Но не спишите отказываться от вакцинации. Предупредить заболевание всегда проще, чем потом лечить его. Подлечите кроху и отправляйтесь на прием в процедурный кабинет. А опытный врач всегда перед вакцинацией осмотрит малыша. Поэтому переживать не стоит.
Уколы на дому — обзор цен и качество от профессионалов
Вакцинация от гриппа — это тоже причина для спора. Медики доказывают, что прививаться от него — значит защищаться, что вакцина может быть не только средством профилактики. Она облегчает течение болезни.
Она облегчает течение болезни.
Противники вакцинации совершенно справедливо указывают на то, что вирусов гриппа много, а вакцина защищает максимум от трех. Как можно предусмотреть, каким именно вирусом заболеете вы. Второй довод не менее веский — вакцинация гриппа не уменьшает количество дней больничного листа.
Разрешить споры поможет статистика иммунизации. Исследования доказали, что после прививки от гриппа у маленьких детей (от полугода до 7 лет) наблюдалось снижение болезни. Поэтому детей, как и пожилых, показано обязательно вакцинировать.
Внимательный родитель и неравнодушный врач никогда не разрешат прививку ребенку, у которого есть хотя бы одна патология из следующего списка:
- Несовместимость с компонентами вакцины, в том числе аллергическая реакция на куриный белок.
- Инфекционные заболевания с острыми симптомами и температурой.
- Заболевания органов дыхания.
- Сердечная недостаточность.
- Болезни крови.
- Заболевания эндокринной системы.

- Болезни почек.
Возможный неблагоприятный исход прививки никого не привлекает. Но вернемся к вопросу, наиболее волнующему нас сегодня: можно ли делать прививку при насморке. Является ли насморк противопоказанием?
Побочные эффекты
У здоровых детей вторая ревакцинация проходит без осложнений. Побочные эффекты вызывает нагрузка на организм, неправильно поставленный укол. Общее недомогание – это реакция на введение вируса.
Реакция после ревакцинации:
- вялость, слабость, плаксивость;
- повышение температуры тела до 37,5 градусов Цельсия;
- нарушение стула;
- бессонница;
- уплотнение в месте укола;
- отсутствие аппетита.
У детей до года диарея возможна в первые сутки. Невысокая температура держится от 2 до 14 дней. Прием жаропонижающих средств не требуется.
Уколы вызывают зуд, покраснение на месте инъекции, припухлость. Помочь сможет содовый компресс, капустный лист.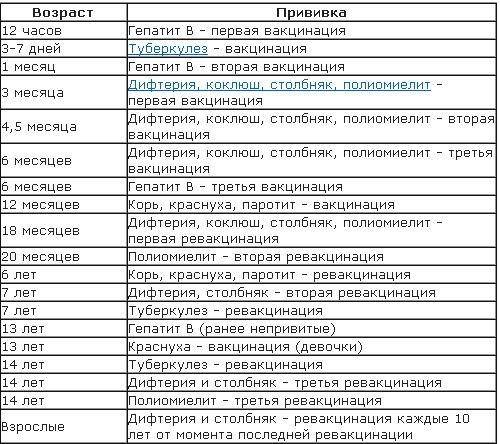 Можно смазать гепарином, мазью Вишневского.
Можно смазать гепарином, мазью Вишневского.
Если на месте вакцинации появилось нагноение, у ребенка поднялась температура, необходимо обратиться к хирургу. Такая реакция организма говорит о занесенной в ранку инфекцию. Причиной бывает нарушение стерильности при постановке укола, попадание бактерий с грязных рук.
В большинстве случае повторная прививка переносится без симптомов. Это связано с тем, что организм уже встречался со штаммом вируса и не принимает его в качестве вредоносного.
Допустимо ли ставить КПП во время насморка
Пробу Манту регулярно раз в год делают всем детям дошкольного и школьного возраста. Такая процедура позволяет эффективно проверить реакцию организма на туберкулез.
При этом нужно соблюдать рекомендации врача, чтобы результат был достоверным:
- не чесать место укола;
- не проводить обработку ранки;
- исключить из рациона яйца, шоколад и цитрусовые.
Саму пробу Манту не считают прививкой, и она не причиняет вред организму.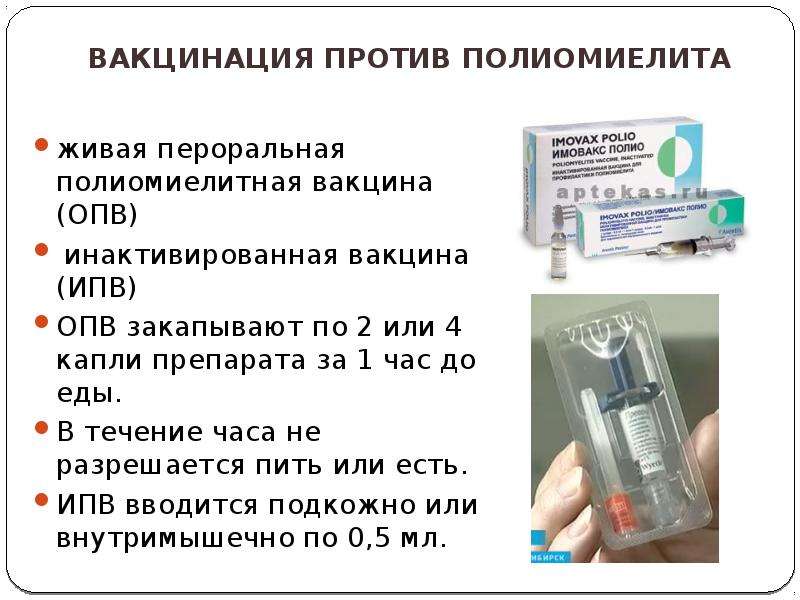 Однако наличие насморка или любого другого заболевания, когда иммунная система ослаблена, может спровоцировать неприятные последствия, повлияв не только на состояние малыша, но и на результат, который может оказаться ложным.
Однако наличие насморка или любого другого заболевания, когда иммунная система ослаблена, может спровоцировать неприятные последствия, повлияв не только на состояние малыша, но и на результат, который может оказаться ложным.
К числу негативных симптомов, которые могут появиться после Манту при соплях, относятся:
- слабость и вялое состояние;
- головная боль;
- головокружение;
- тошнота;
- рвотный рефлекс на неприятные запахи;
- резкое повышение температуры скачками;
- сыпь на коже аллергической природы;
- зуд в области укола;
- понос или другие нарушения стула.
Бывают и такие ситуации, когда насморк появляется после пробы Манту. Подобная реакция объясняется тем, что на момент проведения процедуры функционирование иммунной системы было нарушено.
Манту не относят к разряду прививок, но в ее состав входят компоненты, которые при особой чувствительности, при насморке могут провоцировать осложнения. При инфекционном рините после Манту наблюдают:
При инфекционном рините после Манту наблюдают:
- увеличение температуры тела ребенка;
- процесс отечности в месте укола;
- аллергию.
Тест Манту призван вызвать реакцию организма на туберкулин (убитые палочки Коха), с целью диагностирования туберкулеза. Возможно искажение результатов пробы, поэтому Манту лучше проводить здоровому ребенку, чтобы не пропустить опасное заболевание. Аналогичные рекомендации соблюдают при введении Диаскинтеста, который заменяет Манту у детей с 7-летнего возраста.
Полиомиелит и его проявления
Вирус полиомиелита распространяется не только воздушно-капельным путем от больного к здоровому, но и через бытовые предметы, коварность этого вируса в том, что некоторые его штаммы могут сохранять жизнеспособность вне организма человека до 4 месяцев, оставаясь потенциально заразным и опасным для окружающих.
После заражения вирусом диагностировать его вирусную этиологию практически невозможно, поскольку первые проявления болезни похожи на симптомы гриппа – это может быть насморк, воспаленное горло, кашель, головные боли. Поражая дыхательные пути, вирус подбирается к желудочно-кишечному тракту и тогда список симптомов пополняется диареей, рвотой, вздутием живота. Распознать вирус полиомиелита можно на стадии поражения центральной и периферической нервной системы, сопровождающейся ломотой в теле, судорогами, частичным параличом конечностей.
Поражая дыхательные пути, вирус подбирается к желудочно-кишечному тракту и тогда список симптомов пополняется диареей, рвотой, вздутием живота. Распознать вирус полиомиелита можно на стадии поражения центральной и периферической нервной системы, сопровождающейся ломотой в теле, судорогами, частичным параличом конечностей.
Ввиду того что природа болезни вирус, то специфического лечения полиомиелита не существует. Единственным способом уберечь себя и близких от этой страшной болезни, является профилактика в виде прививочного комплекса, который уберегает от 3 известных науке штаммов на 95 – 99% в зависимости от вида вакцины.
Можно ли делать одновременно?
АКДС – это вакцинный препарат, который защищает человека от заражения микробами коклюша, палочками дифтерии и столбняка. Средство содержит анатоксины и убитые клетки коклюша.
Полиомиелит – это высококонтагиозное заболевание инфекционной природы, которое поражает спинномозговой канал, провоцируя паралич. С целью защиты от этой патологии используют два вида вакцин: ИПВ и ОПВ. Первая вводится инъекционно, вторая – орально.
Первая вводится инъекционно, вторая – орально.
Вакцина АКДС
Дифтерия, коклюш, полиомиелит, столбняк тяжело переносятся, особенно в детском возрасте. Эти заболевания могут приводить к инвалидности и смерти, поэтому для предупреждения заражения выполняется иммунопрофилактика.
По срокам вакцинация против этих четырех опасных заболеваний проводится в одно время. Доктора рекомендуют вводить антигенные материалы одновременно. Такой подход не увеличивает вероятность развития побочных реакций и осложнений. Иммунная система сразу распознает чужеродные вещества и начинает активно с ними бороться, вырабатывая антитела.
Специалисты приводят такие преимущества постановки двух прививок в один день:
экономия времени. Не нужно посещать манипуляционный кабинет дважды. Процедуры выполняются в один день; минимизация стресса. Прививка для малыша – это психоэмоциональное потрясение. Стресс приводит к ослаблению защитных сил детского организма
Поэтому важно оградить младенца от лишних переживаний. Этого возможно добиться, если минимизировать количество походов к доктору; реакция организма на одновременное введение двух препаратов будет такой же, как и в случае проведения инъекционных процедур в разные дни; завершение вакцинации в максимально сжатые сроки
Этого возможно добиться, если минимизировать количество походов к доктору; реакция организма на одновременное введение двух препаратов будет такой же, как и в случае проведения инъекционных процедур в разные дни; завершение вакцинации в максимально сжатые сроки
Это позволит защитить малыша в первые месяцы его жизни; снижение числа контактов с другими детьми в больнице. Это минимизирует риск заражения инфекционными и вирусными патологиями; безопасность. Научно доказано, что одновременное введение нескольких вакцин не дает больше побочных реакций, не снижает качество сформированного иммунитета и не провоцирует появление проблем со здоровьем. При лицензировании новая вакцина проверяется на совместимость с другими антигенными материалами. АКДС, ОПВ, ИПВ доказали свою эффективность и безопасность при комбинированном использовании.
Пероральная вакцина от полиомиелита
Но существуют и минусы в таком подходе. Если возникнет аллергическая реакция или другие побочные эффекты, то определить, какая именно вакцина спровоцировала такой ответ организма (АКДС или ОПВ (ИПВ)), не получится. Это создаст в дальнейшем проблемы с формированием надежной защиты.
Это создаст в дальнейшем проблемы с формированием надежной защиты.
Известный педиатр, Евгений Комаровский, успокаивает молодых родителей тем, что прививки от полиомиелита, дифтерии, столбняка и коклюша, поставленные в один день, не приводят к развитию негативных последствий. Он выступает за вакцинацию против нескольких патологий в один день. Но врач предупреждает, что ребенок должен быть полностью здоровым.
Недопустимо проводить вакцинацию в таких случаях:
- инфекционное заболевание, перенесенное меньше месяца назад;
- острая фаза течения хронической патологии;
- развитие нетипичной реакции на прививку от полиомиелита или АКДС;
- генетические нарушения со стороны иммунной системы;
- малыш уже переболел коклюшем, дифтерией или полиомиелитом.
Детям, которые ослаблены или имеют предрасположенность к развитию тяжелых реакций на прививку, лучше водить АКДС и вакцину от полиомиелита в разные дни.
Примерно в одно время с АКДС и противополиомиелитным препаратом вводится антигенный материал для выработки защитных сил от гепатита.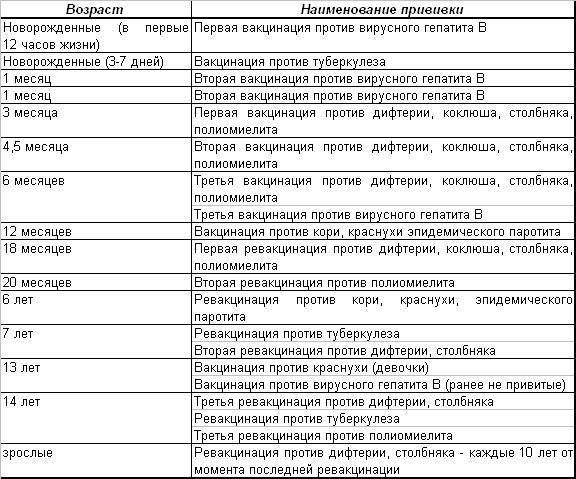 Доктора считают, что эти три прививки хорошо сочетаются, и их можно делать в один день. Главное – соблюдать правила подготовки и поведения в поствакцинальный период.
Доктора считают, что эти три прививки хорошо сочетаются, и их можно делать в один день. Главное – соблюдать правила подготовки и поведения в поствакцинальный период.
Прививка от полиомиелита
В первом случае она представляет собой капли, в составе которых присутствует живой ослабленный поливирус. Их разрешено применять, только если ребенок полностью здоров. При сбоях в работе иммунной системы традиционные капли можно заменить на второй тип препарата, без живых клеток. Подобный вид вакцины не обладает токсичностью, поэтому не может вызвать никаких побочных эффектов, за исключением индивидуальной непереносимости компонентов или перегруженности иммунитета.
Реабилитация
Какие меры принимать дома после прививок? От родителей требуется несколько дней тщательно присматривать за ребенком:
- часто мерить температуру в течение пяти дней;
- давать антиаллергены — два дня;
- не купать малыша и по возможности избегать прогулок — два дня.

Купать малыша и гулять с ним не следует из-за того, что организм ослаблен прививкой. Такие занятия могут переохладить ребенка, что еще сильнее облегчит попадание инфекции, в том числе простудной.
Полезно сделать так, чтобы малыш не контактировал с людьми в это время. Любой из них может оказаться носителем латентного вируса. Погулять с малышом можно, но только при отсутствии как ветра, так и вероятности встречи с другими детьми.
После вакцинации родителям стоит относиться к детям с повышенной внимательностью
Если у ребенка температура достигает хотя бы 37 градусов, ему купание категорически противопоказано. Допускается обтирание его тела по частям влажной салфеткой, но не более того. При температуре от 37,5 градусов специалисты рекомендуют использовать жаропонижающие лекарства. Маленькие дети тяжело переносят серьезное повышение температуры, и совсем ни к чему, чтобы они ее терпели.
При температуре менее 38 стоит применять свечи, содержащие парацетамол. При температуре от 38 — свечи заменить сиропом с ним же либо с ибупрофеном. Ребенок должен потреблять много жидкости: без нее его организм не сможет получить влагу, которая просто необходима. При противопоказании купания следует протирать разогретые места на теле влажными салфетками, чтобы аккуратно, без переохлаждения, сбить температуру. При этом особенно тщательно следить нужно за складками на теле. А если одежда намочена — ее следует сменить на сухую.
При температуре от 38 — свечи заменить сиропом с ним же либо с ибупрофеном. Ребенок должен потреблять много жидкости: без нее его организм не сможет получить влагу, которая просто необходима. При противопоказании купания следует протирать разогретые места на теле влажными салфетками, чтобы аккуратно, без переохлаждения, сбить температуру. При этом особенно тщательно следить нужно за складками на теле. А если одежда намочена — ее следует сменить на сухую.
Насморк после прививок
Существует определенный набор заболеваний, от которых нужно сделать прививки обязательно. Иначе если ребенок встретится с ними без иммунитета, то он эту встречу может не пережить. Вот эти заболевания:
- Полиомиелит;
- Корь;
- Краснуха;
- Паротит.
Первый в списке, полиомиелит, является опасным заболеванием, и родители стараются уберечься от него доступными средствами. Поэтому делать полиомиелит при насморке не желательно, но нужно обязательно. Эта вакцина, как и другие способна спровоцировать определенные осложнения, но насморк и кашель после прививки от полиомиелита встречается реже, чем при той же АКДС.
При этом в других случаях, когда вакцинируются от кори, краснухи или паротита анализы нужно проводить два раза так, как и вакцинируются тоже два раза – в 1 год и в 6 лет, перед тем как ребенку предстоит идти в школу. Делать прививку КПК при насморке также запрещается, однако перед школой нужно успеть вылечиться и привиться, потому что эти болячки хорошо распространяются в детской среде. Отмечено, что насморк после прививки такого типа если и возникает, то не сразу, а через две или три недели. Как правило родители не замечают связи между прививкой и осложнениями через такой срок и лечатся как обычно.
Сопли после прививки от кори краснухи и паротита появляются не сразу потому, что в состав прививки входят настоящие инфекции каждой из этих болячек, просто они ослаблены до нужно степени. После того, как проходит 10-15 дней бактерии развиваются и достигнув пика провоцируют организм на иммунную реакцию. Эта реакция на прививку АКДС и полиомиелит появляется быстрее или медленнее, зависит от индивидуальных особенности организма ребенка.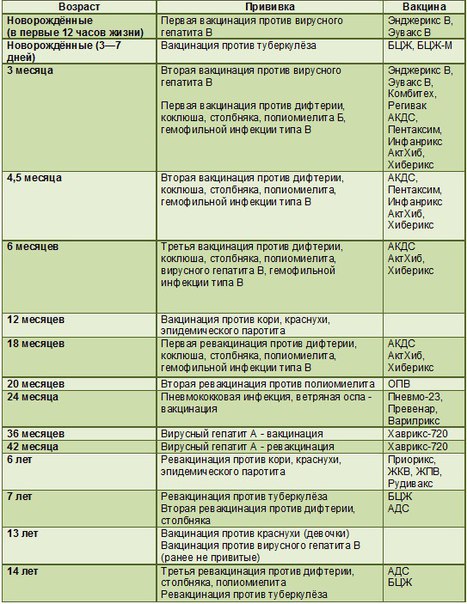
Стоит отметить, что насморк и кашель после прививки от гриппа появляются далеко не у каждого и детки нормально переносят вакцинацию укрепляя организм. Насморк и побочные эффекты возникают у малой толики детей, но и с этим справиться можно. Труднее лечить ту болезнь, к которой вырабатывается иммунитет путем вакцинации.
Можно ли делать прививку ребенку при насморке?
Большинство педиатров не одобряют идеи прививания детей при насморке. Они объясняют это тем, что прививка представляет собой сильнейший стресс для детского организма и возможность печальных последствий в том случае, если организм будет ослаблен.
Если грамотно подходить к вопросу прививания детей при насморке, можно провести профилактику множества заболеваний у них. Поэтому, в случае прививание детей необходимо остерегаться определённых противопоказаний к прививкам. Только в этом случае прививка ребёнку против насморка будет одновременно эффективной и безопасной.
Прививка ребёнку против насморка противопоказана в следующих случаях:
- наличие у ребёнка аллергической реакции;
- высокая температура у ребёнка;
- судороги в младенческом возрасте.

Перед тем как прививать ребёнка следует провести его врачебный осмотр. В том случае, если он очень слаб и неважно себя чувствует его здоровьем рисковать не стоит и лучше всего вакцинацию отложить. Таким образом ребёнок будет защищён от негативной реакции.
Если речь идёт о насморке, лучше всего повременить с вакцинацией, даже если у ребёнка отсутствует высокая температура. Педиатры рекомендуют родителям приходить с ребёнком только через месяц после перенесённого ним ОРЗ. Это время необходимо для окончательного восстановления детского организма и его готовности к прививке. Если есть хоть один простудный признак прививать ребёнка не следует.
Существуют мнения как за, так и против подобного метода вакцинации. Для того, чтобы оценить ситуацию правильно, следует изучить статистику вопроса и обратиться к мнению родителей. Согласно данным статистических исследований реакция на прививку против полиомиелита у детей всегда положительная.
Вирус полиомиелита относится к числу самых заразных, передающихся воздушно-капельным и фекально-оральным путём. Заразиться им можно в бытовых условиях путём непосредственного соприкосновения с носителями заболевания. Что касается насморка, то ввиду его инфекционной природы не существует принципиальной опасности осложнений при проведении вакцинации от полиомиелита при насморке.
Заразиться им можно в бытовых условиях путём непосредственного соприкосновения с носителями заболевания. Что касается насморка, то ввиду его инфекционной природы не существует принципиальной опасности осложнений при проведении вакцинации от полиомиелита при насморке.
Решение о вакцинации человека должно приниматься на основании той клинической картины, которая имеет место на данный момент и типа насморка человека. АКДС представляет собой комплексную международную вакцину против коклюша, столбняка и дифтерии. После того как применяется прививка формируется иммунитет организма к вышеперечисленным заболеваниям на протяжении ближайших семи лет, в зависимости от того, какими индивидуальными особенностями наделён организм человека.
К главным противопоказаниям применения данного препарата относятся аллергические реакции на его компоненты, тяжёлые формы иммунодефицита, патологические болезни нервной системы, судорожные рефлексы на повышение температуры. Следует осторожно применять вакцину при диатезе и недавно перенесённой ОРВИ.
Каждый родитель сам волен решать, прививать ли его ребёнка манту при насморке или нет. При болезни ребёнка не стоит нарушать равновесие в его ослабленном организме. Следует помнить о том, что проба манту прививкой не является. Основная масса педиатров придерживается мнения о том, что при насморке можно придерживаться проводить прививку, даже если организм и ослаблен.
Прививка означает введение антигена в организм человека для стимулирования иммунитета в борьбе с определённым заболеванием. Прививка БЦЖ при насморке может только повредить организму, если он и так уже ослаблен. Кроме того, вакцинация способна вызвать определённый ряд тяжёлых осложнений. Рекомендуется делать прививку не ранее, чем через месяц после того, как человеческий организм полностью восстановится от заболевания.
Прививку БСЖ при насморке можно делать только после того, как проведено полное врачебное обследование. В том случае, если насморк имеет аллергическую природу, следует получить консультацию узкопрофильного специалиста по данному вопросу для определения индивидуального графика вакцинации. Перед прививкой необходимо сдать анализы кала и мочи.
Перед прививкой необходимо сдать анализы кала и мочи.
Всё определяется конкретным видом насморка, который имеет место. Если насморк возникает на фоне кашля, повышенной температуря и иных признаков ОРВИ, вакцинацию делать не стоит, ввиду того, что при воздействии острой инфекции она противопоказана. Другое дело, если насморк представляет собой остаточное явление простудного заболевания.
Прививка КПК вводится подкожно, внутримышечно. Годовалым детям следует вводить прививку в бедро, детям постарше, а также взрослым — под лопатку и плечо. В ягодицу делать прививку не следует, ввиду развитости в этом месте жировой клетчатки, которая будет препятствовать полноценному всасыванию препарата в кровь.
Прививка легче переносится в том случае, если она ставится здоровому и специальным образом подготовленному человеку, будь то взрослый или ребёнок. В пределах нормы считаются реакции, если они носят местный характер, это могут быть покраснения, припухлости в месте укола, которые полностью исчезают через три или четыре дня.
Иногда происходит так, что спустя десять дней поле прививки получают развитие и другие, более неприятные симптомы, такие, как лихорадка, насморк и кашель, появление красной сыпи, увеличение в размерах лимфоузлов в районе шеи и ушей. Нередко весь перечень приведенных симптомов сопровождается ломотой в области суставов.
В целях уменьшения вероятности проявления отрицательных реакций следует принимать антигистаминные препараты, причём эта рекомендация касается как детей, так и взрослых. Принимать препарат следует на протяжении двух дней до прививки и на протяжении двух дней после неё. Кроме того следует принимать его и в сам день прививки.
Вакцинацию КПК при насморке не следует проводить в следующих случаях:
- при наличии состояния иммунодефицита;
- при пищевой аллергии на куриные яйца;
- в случае индивидуальной непереносимости медицинских препаратов;
- в том случае, если имеет острое течение какого-либо хронического или строго заболевания.

Нив коем случае нельзя прививать людей, у которых имели место тяжёлые реакции в виде осложнений от иного вида вакцин. Кроме того, не следует делать прививки беременным, кормящим матерям, а также тем лицам, которые прошли терапию средствами иммуностимуляции, в частности при лечении онкологических болезней.
Прививание проводят с целью создания специфического иммунитета для борьбы с определенными болезнетворными микроорганизмами. Чтобы вакцинация была эффективной и безопасной необходимо придерживаться перечня противопоказаний, в числе которого иммунодепрессивное состояние.
При данном положении инактивированные вакцины не противопоказаны, однако нет гарантии, что введение профилактических препаратов приведет к желаемому эффекту, не окажет побочных явлений.
Ограничения к проведению прививок делятся на абсолютные и временные противопоказания. К числу изменчивого состояния относится воспаление верхних дыхательных путей. Единого мнения о небезопасности вакцинации при рините не существует.
В противовес сторонникам вакцинации при насморке существует второе мнение экспертов, что прививание на фоне воспаления слизистой носа наносит вред физиологическому иммунитету.
Перед прививкой врач проводит внешний осмотр пациента, назначает анализ крови и мочи. При диагностировании отклонений от нормы, терапевт не рекомендуют вакцинироваться отложить вакцинацию до полного выздоровления.
Активная специфическая профилактика туберкулеза проходит в два этапа: на 3-5 день жизни новорожденного и ревакцинация на седьмом году жизни. При диагностировании острых заболеваний прививание откладывается до выздоровления.
Умеренное шмыганье носом при общем бодром состоянии позволяет проводить плановую вакцинацию
Несмотря на то, что современным вакцинам свойственна высокая степень адаптации к организму человека, гипоаллергенность и минимальный риск развития воспалительных процессов, предвидеть реакцию ослабленного иммунитета очень сложно.
Прививки при насморке грудничкам не противопоказаны на фоне физиологического ринита. На первом году жизни ребенка происходит адаптация слизистой к условиям внешней среды, когда прозрачный муконазальный секрет в умеренном количестве считается нормой.
Если после осмотра педиатр подтверждает «насморк грудничка», то это означает, что регламентированные сроки календаря прививок будут соблюдены.
Манту при рините
Идентичное название проба Пирке – иммунологический тест, который оценивает реакции на поведение в организм возбудителей туберкулеза. В данном случае, является ли насморк ограничивающим фактором, предопределяет этиология заболевания.
Если ринит имеет инфекционный характер возникновения, туберкулинодиагностику лучше отложить, т.к. реакция пониженного иммунитета может проявиться повышением температуры тела, воспалением в месте введения инъекции, аллергией. Также существует риск искажения клинических результатов.
Туберкулиновая проба подразумевает введение в организм антигенов, поэтому при насморке аллергического происхождения потребуется подготовка к вакцинации. Когда симптоматика будет купирована антигистаминными препаратами, можно проводить данный метод исследования.
Когда симптоматика будет купирована антигистаминными препаратами, можно проводить данный метод исследования.
АКДС и насморк
Комбинированная вакцина против столбняка, дифтерии и коклюша является одной из самых реактогенных. Существует широкий перечень противопоказаний для ее проведения, в том числе и поражение верхних дыхательных путей.
Смягчающим обстоятельством является отсутствие дополнительных клинических симптомов при насморке. Если доктор оценил состояние ребенка, как удовлетворительное, то решение проводить адсорбированную коклюшно-дифтерийно-столбнячную вакцину остается за родителями.
Абсолютные ограничения к прививанию диагностируют у 1-2% детей
Малейшее отклонение от нормы требует полного купирования патологических нарушений.
- Впервые вакцинируют ребенка полугодовалого возраста. Ему подходят вакцины трех типов: сплиты, субъединичные и вирусомальные. Перед прививкой малыша тщательно осматривают педиатр и врачи – специалисты.
 Иногда перед прививкой сдаются кровь и моча.
Иногда перед прививкой сдаются кровь и моча. - Детей также прививают в садах, школах и средних специальных учебных заведениях.
- «Домашнего», не посещающего детский сад дошкольника прививают в детской поликлинике по месту жительства.
Меры для предотвращения негативных реакций на вакцину
Как малыш перенесет вакцинацию, зависит от следующих факторов:
- его подготовленность;
- следование правилам прививания;
- соблюдение правильных условий хранения вакцины.
Родители маленького пациента должны следовать общим рекомендациям, связанным с сочетанием прививок АКДС и против полиомиелита.
В случае склонности ребенка к аллергии, ему следует принимать антигистаминные лекарства. Аллергику после прививок не следует давать «Супрастин» и «Тавегил». Данные препараты делают слизистые носоглотки суше, повышая вероятность осложнений ОРЗ и температуры. Так что лучше давать малышу сироп с содержанием лоратадина.
До того, как вакцинировать ребенка, необходимо посоветоваться со специалистом и измерить температуру.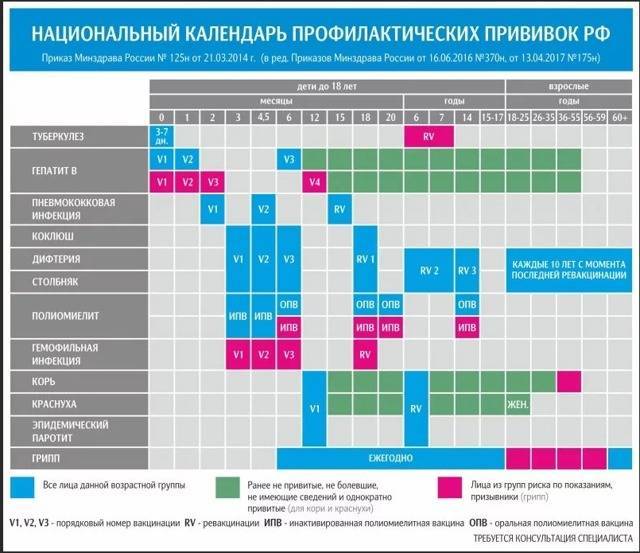 Прививать можно только здорового малыша.
Прививать можно только здорового малыша.
Чтобы малыш легче перенес вакцинацию, его кишечник не должен быть слишком сильно нагружен. Ребенок должен сутки перед процедурой питаться меньше, чем обычно. А за час до прививки и сразу после нее он вообще не должен принимать пищу.
Чтобы избежать осложнений, необходимо следовать определенным рекомендациям
Если малыш ни разу не опорожнился за предшествующие процедуре сутки, прививать его не стоит. Следует освободить его кишечник, воспользовавшись клизмой.
После процедуры малыш двое суток не должен много общаться с людьми, особенно с посторонними, чтобы не подхватить какую-нибудь инфекцию.
80% случаев серьезных побочных эффектов и осложнений можно заметить в течение первых шестидесяти минут после процедуры, так что необходимо чтобы врач мог все это время наблюдать за малышом.
Если тщательно следовать всем этим советам, вероятность для малыша получить осложнения существенно уменьшается.
Когда нельзя делать
Абсолютными противопоказаниями к повторному использованию комплексной вакцины для профилактики коклюша, дифтерии и столбняка являются:
- Энцефалопатия, проявившаяся в период до 7 дней после введения предыдущей дозы вакцины.

- Резкое снижение тонуса сосудов или объема циркулирующей крови, проявляющееся снижением артериального и венозного давления с угнетением основных жизненных функций (48 часов после ввода предыдущей дозы вакцины АКДС).
- Сердечная недостаточность, развитие которой было замечено в течение 3 дней после первой вакцинации этим препаратом.
- Надрывный непрекращающийся плач более 3 часов подряд в течение 2 суток после введения предыдущей дозы вакцины АКДС.
Какие по Вашему мнению наиболее важные факторы при выборе медицинского учреждения? Poll Options are limited because JavaScript is disabled in your browser.
Относительным противопоказанием к вакцинации, в т.ч. распространяющимся на ввод вакцин АКДС при легком недомогании, является наличие в доме, где проживает ребенок, других членов семьи с выраженными симптомами заболеваний. Например, в разгар эпидемии гриппа, при наличии заболевшего старшего брата-школьника, поход в поликлинику на очередную прививку следует отложить, но не затягивать.
На вопрос, допускается ли делать АКДС при насморке, если у ребенка сопли зеленого цвета и густой консистенции, помогут ответить дополнительные исследования.
Общие анализы крови и мочи способны:
- определить присутствие в организме вирусной или бактериальной инфекции;
- показать выраженность, характер и стадию заболевания.
В острой фазе большинства болезней, одним из симптомов которых может стать насморк, лучше перенести ввод вакцины на несколько недель до полного выздоровления, рассматривая заболевание как временное противопоказание.
Можно принимать противовирусные после прививки от гриппа?
Главная › Симптомы и лечение ›
Вакцинация- это важный шаг на пути профилактики многих инфекционных заболеваний. С самого рождения всем делают прививки. Но для введения вакцины есть противопоказания. Часто задают вопрос, можно ли делать АКДС при насморке? Приведет ли этот шаг к развитию осложнений? Далее попробуем в этом вопросе разобраться.
Независимо от того, какая вакцина вводится, существуют противопоказания для постановки прививки. Заболевания и состояния, при которых врачи не рекомендуют прививать ребенка:
- непереносимость составляющих компонентов вакцины;
- иммунодефицит;
- патологические отклонения в развитии нервной системы;
- судороги при подъеме температуры.
Временные ограничения:
- инфекционные заболевания;
- обострение диатеза.
Большинство специалистов считают, что есть состояния, которые неоправданно внесли в список противопоказаний:
- увеличение вилочковой железы у детей;
- дисбактериоз;
- энцефалопатия;
- синдром Дауна;
- хронический дерматит аллергической природы;
- малокровие.
Прививка АКДС сложная, так как содержит компоненты, которые способствуют выработке иммунитета против столбняка, дифтерии и коклюша. Ее многокомпонентность повышает риск развития негативных проявлений.
Поэтому многих интересует вопрос: можно ли делать АКДС при насморке или лучше подождать?
Ответ на этот вопрос зависит от природы ринита, а также от силы иммунной защиты.
Врачи выделяют следующие виды ринита:
- физиологический;
- аллергический;
- инфекционный.
В зависимости от формы патологии решается вопрос с постановкой прививки. Для этого перед посещением процедурного кабинета каждый должен посетить врача, и решит целесообразность вакцинации в данный период.
В первые месяцы жизни у многих младенцев норма появление жидких выделений из носа. Это связано с периодом адаптации организма малыша к внешним факторам. На общее состояние это не влияет, поэтому нет необходимости откладывать прививку. Но для исключения наличия других противопоказаний младенца должен обязательно осмотреть педиатр.
Почему идет кровь из носа у взрослых и детей: причины
Воздействие различных видов аллергенов способно спровоцировать у ребенка аллергический ринит. Если негативный фактор окружает малыша постоянно, то состояние оставляет желать лучшего. У ребенка наблюдается:
Если негативный фактор окружает малыша постоянно, то состояние оставляет желать лучшего. У ребенка наблюдается:
- частое чихание;
- зуд и жжение в носовой полости;
- выделение слизи из носа в большом количестве.
Если ребенок чувствует себя нормально, аллергические проявления заметны слабо, то вакцинация разрешена.
Примечание: При обострении аллергического насморка АКДС, как и любую другую, делать не рекомендуется.
Если предстоит поставить АКДС, прививка при насморке не запрещена, но при условии, что ринит неострого характера. Придется отложить вакцинацию, если насморк сопровождается еще следующими симптомами:
- Есть повышенная чувствительность к компонентам препарата.
- Диагностирован иммунодефицит.
- У ребенка развиваются судороги при высокой температуре.
- Серьезные отклонения в функционировании нервной системы.
Примечание: Если у ребенка респираторное заболевание или диатез, то вакцинация осуществляется с большой осторожностью. При наличии температуры прививку придется отложить.
При наличии температуры прививку придется отложить.
Если появились сопли после АКДС, то это значит, что иммунитет ослаблен сопутствующими состояниями или патологиями.
Из-за чего бывают осложнения? Нежелательные последствия после вакцинации можно ожидать по следующим причинам:
- Местные осложнения, которые проявляются в виде покраснения, отечности в месте укола, нагноения.
- Несоблюдение противопоказаний. Осложнения могут быть самыми серьезными. Если у малыша врожденный иммунодефицит, то введение живых вакцин против кори или краснухи может привести к летальному исходу.
- Нарушение техники и правил введения вакцины, введена повышенная доза препарата или выбран неправильный способ введения.
- Низкое качество вакцины. Обычно у всех детей, которым был введен препарат из одной серии выпуска, наблюдаются практически одинаковые осложнения.
- Нарушение правил транспортировки и хранения. Несоблюдение температурного режима приводит к изменению свойств вакцины, что влияет на ее эффективность и может привести к развитию аллергических реакций.
 В серьезных случаях к анафилактическому шоку.
В серьезных случаях к анафилактическому шоку. - Индивидуальная непереносимость составляющих компонентов вакцины. Спрогнозировать развитие осложнений сложно. Такая реакция организма чаще всего приводит к аллергическим проявлениям или неврологическим проблемам.
Организм каждого малыша индивидуален, поэтому нельзя имеющиеся противопоказания для вакцинации примерять на всех детей.
У одного нет никаких побочных реакций на введение препарата, а у другого поднимается высокая температура, из носа начинаются выделения, место укола опухает и гноится.
Можно ли делать прививку АКДС при насморке должен решать детский врач после осмотра ребенка, а задача мамы сообщать педиатру обо всех нежелательных проявлениях после постановки любой прививки.
Можно ли делать прививку АКДС при насморке Ссылка на основную публикацию
Прививка от гриппа переносится легко, если делать ее своевременно и под контролем. Мнение врачей: «Смертей от прививки от гриппа официально не зарегистрировано, зато от самого вируса люди умирают ежегодно».
Но, как и у любого фармакологического средства, у противогриппозной вакцины есть противопоказания. Нельзя просто купить ее в аптеке и сделать в манипуляционном кабинете. Прививаться можно после осмотра у врача, а иногда и сдачи анализов.
Насморк, кашель и прочие симптомы ОРВИ являются противопоказанием к вакцинации от гриппа.
Так, первым, самым простым временным противопоказанием к вакцинации является простуда (вирусная инфекция). Насморк, кашель, тем более температура – повод перенести прививку. Сделать ее можно будет через две недели по выздоровлению.
Приветствуется иммунизация от гриппа при планировании беременности. Они советуют делать прививку за 14-30 дней до предполагаемого зачатия.
Обычно, операция не является противопоказанием для проведения как плановых, так и неплановых вакцинаций у детей и взрослых.Но врачи часто перестраховываются и делают медотвод от прививок на 1, 3, 6 и 12 месяцев, в зависимости от сложности хирургического вмешательства и его проекций на здоровье больного.
Лучше не мочить место прививки от гриппа в течение суток. Не потому, что она не подействует. Возрастает риск местной реакции.В баню, сауну, бассейн можно ходить через 10 дней — 2 недели после прививки.
Мочить место укола после прививки от гриппа можно уже через сутки.
Спортивные занятия и тренировки после противогриппозной иммунизации не противопоказаны. Но интенсивность нагрузок желательно несколько снизить. От экстремальных видов спорта также лучше воздержаться в течение 2-4 недель.
Не слишком интенсивные физические нагрузки после противогриппозной иммунизации разрешены.
Возможность приема противовирусных средств после прививки от гриппа зависит от того, какой вакциной она была сделана.
- Если вводился живой вирус, противовирусные лекарства будут его подавлять, поэтому эффективность прививки будет ниже.
- Если вводился вирус инактивированный, прием противовирусных средств на формирование иммунитета к гриппу никак не повлияет.

Возможность приема противовирусных препаратов после прививки от гриппа стоит обсудить с врачом.
Таких сроков достаточно, чтобы организм малыша полностью справился с инфекцией. Это касается и лёгкой простуды, и тяжёлого ринита.
Если ребёнок температурит, следует выяснить причину недомогания и, конечно, отказаться от вакцинации. Строго говоря, насморк не считается противопоказанием к вакцинации.
Но не всё так однозначно. Наличие ринита у ребёнка уже говорит о проблемах со здоровьем. Следует разобраться в его причинах – временное это явление или результат хронических воспалений. Перед иммунизацией педиатр обязательно потребует результаты общих анализов.
Оценив их, врач примет решение о вакцинации. Конечно, идти на прививку при насморке не стоит. Дождитесь полного выздоровления ребёнка. Помните о профилактике ОРВИ – используйте Оксолиновую мазь или Виферон.
Вакцинация: польза или вред?
К концу XX столетия в Соединенном Королевстве пошли слухи, утверждающие, будто вакцина, избавляющая малыша от угрозы сразу трех детских заболеваний (краснуха, корь, свинка), провоцирует у него развитие аутизма. В пример приводилось более десятка таких случаев.
В пример приводилось более десятка таких случаев.
Это впечатлило родителей, и те, считая врачей плохо относящимися к своим обязанностям, перестали вакцинировать своих детей. Но уже в начале XXI века врачи опубликовали опровержение слухов. Они дали понять, что те исследования и анализы были целиком и полностью подделаны тем, кто собирался добиться рекламы для своего препарата — коревой моновакцины.
До сих пор не умолкают споры о том, можно ли навредить здоровью, сделав прививки. Среди врачей, а также верующих есть и сторонники идеи «вреда от вакцин», и противники.
В современном мире ведутся споры о необходимости вакцинации детей
Из-за временной непопулярности прививок среди населения СНГ в Таджикистане вспыхнула эпидемия полиомиелита, а в России были очень распространены различные детские болезни. Однако свой вред есть даже от вакцины. Ни в коем случае нельзя использовать лекарство низкого качества или с истекшим сроком годности. Даже хорошую вакцину не следует применять для малыша с ослабленной иммунной системой, аллергика или имеющего нервные заболевания. Все это еще опаснее инфекций, предупреждаемых при помощи вакцинации.
Все это еще опаснее инфекций, предупреждаемых при помощи вакцинации.
Календарь уколов
Система здравоохранения предполагает, что до 14 лет организм ребенка должен стать не восприимчивым к рядовым заболеваниям. Вакцинация проводится в образовательных учреждениях, чтобы каждый ребенок обзавелся иммунитетом. Естественно, прививку инфанрикс при насморке или другом заболевании делать нельзя, но ничто не помешает вылечиться и после насморка ребенок обращается в больницу по месту жительства, где ему сделают соответствующий укол. В цивилизованных странах существует определенный порядок уколов, которые выполняются по такому графику:
- В первый день рождения делается укол, который спровоцирует появление иммунитета от краснухи, кори и свинки. Это уже четвертый укол, однако прививки до года имеют нюансы и это тема отдельного разговора;
- В полтора года делается повторный укол АКДС, который направлен против столбняка, дифтерии, коклюша. Делать АКДС при насморке и других симптомах запрещается;
- В год и семь месяцев назначаются капли от полиомиелита, при насморке также использование запрещено;
- Следующая вакцинация аж в 6 лет, против кори, краснухи и свинки;
- В сем лет делается укол от столбняка и через несколько месяцев от туберкулеза;
- И последняя в подростковом возрасте, аж в 14 лет, делается вакцинация от столбняка и дифтерии.

Календарь прививок
В отдельном порядке проводится вакцинация пациентов от гепатита. Каждый ребенок, который достиг одного года прививается. В таком же порядке делают прививку от гриппа. До 18 лет также обязательно делать уколы от краснухи, так как из-за этой болезни девочки становятся неспособными к зачатию.
Прививка от гриппа: основные моменты
Сегодня ведутся жаркие споры между сторонниками и противниками прививок. У всех есть доводы и аргументы, каждый твердо отстаивает свою позицию. Обсуждать плюсы и минусы вакцинации можно бесконечно долго. Но мнение официальной медицины таково: прививки позволили человечеству победить одни смертельные, чрезвычайно опасные недуги и значительно сократить заболеваемость другими. Не делая их, человек рискует собственным здоровьем и здоровьем окружающих.
Прививка от гриппа — наиболее действенный профилактический метод.
Хотя грипп не относится к смертельным заболеваниям, многие переносят сам вирус довольно тяжело, после него часто возникают осложнения, лечить которые приходится неделями и месяцами. С середины осени по самую весну медики призывают принимать меры профилактического характера, чтобы не заболеть. О том, какие они, описано в статье: «». Одновременно с этим говориться открыто: ни один из указанных методов не действует на 100 процентов.
С середины осени по самую весну медики призывают принимать меры профилактического характера, чтобы не заболеть. О том, какие они, описано в статье: «». Одновременно с этим говориться открыто: ни один из указанных методов не действует на 100 процентов.
https://www.youtube.com/watch?v=l_0lH0Acpic
Вакцинация считается наиболее эффективным способом предотвращения заболевания гриппом, так как:
- Наибольший шанс устоять перед вирусом человек получает, сделав прививку
- Сопротивляемость привитого организма вырабатывается безвредным путем.
- Если привитый человек все таки заболевает, болезнь проходит быстро и в легкой форме.
- Если вакцинация проходит массово, снижается риск приобретения гриппом характера эпидемии или пандемии.
Как правило, вакцина призвана обеспечить защиту от сезонных штаммов гриппа и грипп «калифорнийского» (свиного), печально известного А (h2N1).
Как же, когда и кому делается прививка от гриппа?
Если хочется защитить себя и свою семью от опасного вируса таким образом, следует обратиться к врачу. Специалист расскажет, подпадает ли кто-то под одну из категорий, кому прививка делается бесплатно, информирует о типе и составе вакцины, способе ее введения, возможных побочных эффектах. Он обязательно выясняет, нет ли противопоказаний к прививке.
Специалист расскажет, подпадает ли кто-то под одну из категорий, кому прививка делается бесплатно, информирует о типе и составе вакцины, способе ее введения, возможных побочных эффектах. Он обязательно выясняет, нет ли противопоказаний к прививке.
Противогриппозные вакцины.
В РФ и некоторых других странах Центральной и Восточной Европы от гриппа прививают вакцинами:
- Живой аттенуированной назальной. Для изготовления таких аттенуированные (ожидаемые) штаммы гриппа выращиваются в жидкости куриных эмбрионов. Вводимые в организм через носовые ходы, они стимулируют выработку иммунного ответа. Детям от 3 до 14 лет такая прививка делается в два тура, детям старше 14 лет и взрослым – в один тур.
- Инактивированной цельновирионной. Для такой вакцины вирус, выращенный на куриных эмбрионах, инактивируется формальдегидом или ультрафиолетовым излучением. Также вводится интераназально или подкожно (только взрослы). Детям от 7 до 16 лет ее вводят в два тура, взрослым – в один тур.

- Сплитом и Субъединичной. Препараты состоят из антигенов и белков вирусов (сплиты). Вакцинация ими разрешена малышам с 6 месяцев. Вводятся иньекционно, внутримышечно (в предплечье).
- Виросомальной. Инновационная технология в области иммунизации. Вакцина не содержит консервантов, хорошо переноситься. Вводится иньекционно.
Врачи рекомендуют прививаться от гриппа осенью, желательно, в ее начале, еще до того, как стартует эпидемия гриппа и простуд. Иммунитет после введения вакцины врабатывается в течение двух недель, и его должно хватить на последующие 6-12 месяцев.
После привики иммунитет к гриппу формируется на 6-12 месяцев.
Когда делать?
АКДС внесена в Национальный календарь прививок, что подразумевает определенные сроки вакцинации, которые доктор Комаровский нарушать настоятельно не советует. Деткам ее делают три раза. Первый раз, когда малыш достигнет трехмесячного возраста. Затем в 4,5 месяца и в полгода. Если первая вакцинация по каким-то причинам не состоялась (ребенок болел, был объявлен карантин по гриппу или ОРВИ), то прививать его начинают с текущего момента, строго соблюдая промежуток между вакцинациями от 30 до 45 суток).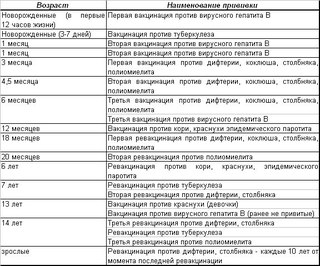
Ревакцинация должна проходить через год после третьего введения. Если малыш идет по графику, то в полтора года, если же первую прививку ему сделали позже положенного срока, то через 12 месяцев после третьей прививки.
С АКДС ребенку придется столкнуться в семилетнем возрасте, а потом в возрасте 14 лет, это будут разовые ревакцинации, необходимые для того, чтобы уровень антител к столбняку и дифтерии поддерживался на должном уровне.
Деткам, которым уже исполнилось 4 года, а также более старшим ребятам, при необходимости делают АДС вакциной, лишенной коклюшных убитых микробов. Такой же вакциной будут прививать и детей, которые уже переболели коклюшем.
Лечение насморка
При насморке после АКДС могут проявляться дополнительные симптомы (разной степени действия). В течении первого месяца после вакцинации нужно укреплять иммунную систему малыша, следить за изменениями его состояния, постоянно консультироваться с лечащим врачом.
Насморк, который длится не больше 3 дней, не потребует особого лечения.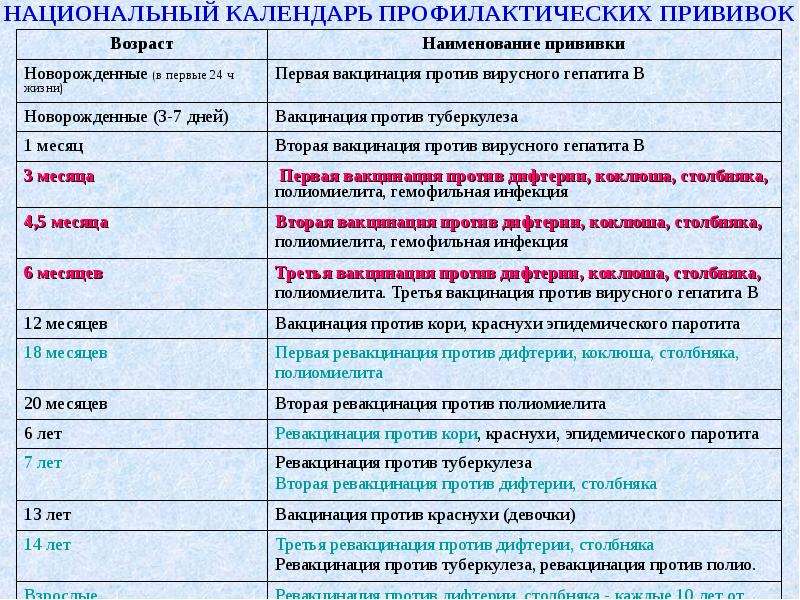 В случае затяжной болезни, следует диагностировать общее состояние пациента, выявить первопричину, начать соответствующее лечение.
В случае затяжной болезни, следует диагностировать общее состояние пациента, выявить первопричину, начать соответствующее лечение.
Не занимайтесь самолечением и не откладывайте терапию на потом! Используйте перечень лекарственных веществ, предоставленных специалистом, чтобы избежать осложнений и поражения остальных органов.
Дополнительные симптомы:
- повышение температуры тела;
- боль в ушах;
- кашель;
- зуд, жжение в носоглотке.
Обратите внимание: заболевание вызывает не вакцина, а ослабленный уровень зашиты иммунитета. Организм будет заниматься расщеплением и переработкой белка, находящегося в вакцине, и не сможет обеспечить абсолютную защиту
Рекомендации врача будут охватывать медикаментозные вещества, правила ухода за ребенком, общие предписания, которые помогут пациенту скорее справиться с последствиями вакцинации.
Лекарственные препараты
При насморке после вакцинации, следует прочистить носоглотку, восстановить носовое дыхание, устранить отечность носовых проходов, смягчить воспаление, увлажнить слизистые оболочки, сузить сосуды во избежание кровотечения.
Лекарственная форма не имеет никакого значения и зависит только от личных предпочтений. Для лечения насморка рекомендуют подбирать препараты в виде раствора с дозатором. Таким образом, проще регулировать дозировку, вводить препарат и распространить его по носоглотке.
Примеры базовых препаратов для лечения насморка:
- Назол;
- Нафтизин;
- Санорин;
- Пиносол;
- Галазолин.
Единственный побочный эффект от использования вышеперечисленных средств: потеря чувствительности носоглотки. Во избежание подобного, не используйте препарат более 7 дней.
Противопоказания к применению:
- ишемические болезни сердца;
- аритмия;
- стенокардия.
При наличии вышеперечисленных болезней, следует дополнительно проконсультироваться с доктором во избежание повышение давления.
Устранение первопричины
Прежде чем начинать лечение, следует определить инфекционный возбудитель. После того, как возбудитель найден, посоветуйтесь с врачом и начните прием антибактериальных/противовоспалительных препаратов. Лекарственная форма может быть любой (таблетки, спрей, капли, раствор). Следует отдать предпочтение средствам локального действия, чтобы добиться большего эффекта. Данные препараты используются на первичных этапах терапии. Наиболее эффективными считаются:
Лекарственная форма может быть любой (таблетки, спрей, капли, раствор). Следует отдать предпочтение средствам локального действия, чтобы добиться большего эффекта. Данные препараты используются на первичных этапах терапии. Наиболее эффективными считаются:
- Колдрекс;
- Терафлю;
- Ринза.
Они укрепляют иммунитет, обладают увлажняющим и успокаивающим действием. Кроме того, они обладают сосудосуживающим действием, что предотвращает кровотечение и способствует нормализации дыхательного процесса. Не забывайте о том, что внутри носовых путей скапливается слизь, которая может стать рассадником дополнительных инфекций. Промывайте носоглотку, используйте предписанные лекарства, чтобы избежать осложнений. Кроме таблеток можно употреблять отдельные витамины или целые витаминные комплексы.
Дополнительная терапия
Как уже оговаривалось выше, слизь скапливается в носовых проходах, затрудняет процесс дыхания и может стать пристанищем для развития патогенной микрофлоры. Спреи не всегда могут справиться с подобным перечнем проблем. Чаще всего они справляются с вирусами, но пересушивают носоглотку, что вызывает дополнительный зуд, жжение и, соответственно, дискомфорт.
Спреи не всегда могут справиться с подобным перечнем проблем. Чаще всего они справляются с вирусами, но пересушивают носоглотку, что вызывает дополнительный зуд, жжение и, соответственно, дискомфорт.
Используйте лечебные промывания (например, с помощь морской соли, лукового сока и прочего). Можете отваривать картофель, вдыхая его пар.
Одним из наиболее эффективных и популярных средств лечения является ингаляция. Если вы нормально переносите запах эфирных масел используйте следующие вещества:
- эвкалиптовое масло;
- содовый раствор;
- пихтовое масло;
- можжевеловое масло;
- отвары из перечной мяты;
- отвары прочих лекарственных трав.
Использовать методы ингаляции и промывания допустимо на первичных этапах лечения. Вам следует проконсультироваться с лечащим врачом, чтобы определить уровень инфекционного заражения, допустимый перечень лекарственных средств и терапии.
Негативные последствия отказа от профилактических прививок
Хорошо известно, что профилактика является самым эффективным и самым экономичным способом сохранения здоровья людей. Основную роль в специфической профилактике инфекционных заболеваний имеет иммунопрофилактика. Государственная политика в области иммунопрофилактики (в частности, проведение профилактических прививок) направлена на предупреждение, ограничение распространения и ликвидацию инфекционных болезней.
Основную роль в специфической профилактике инфекционных заболеваний имеет иммунопрофилактика. Государственная политика в области иммунопрофилактики (в частности, проведение профилактических прививок) направлена на предупреждение, ограничение распространения и ликвидацию инфекционных болезней.
Задача иммунопрофилактики – выработать иммунитет до того, как произойдет естественный контакт с возбудителем, т.е. сформировать невосприимчивость к инфекциям. Профилактическая прививка – это введение в организм человека медицинских иммунобиологических препаратов для создания специфической невосприимчивости к инфекционным болезням. Проведение профилактических прививок стало решающим средством снижения детской смертности от ряда инфекционных заболеваний, увеличения продолжительности и улучшения качества жизни всех возрастных групп населения. В Российской Федерации Национальным календарем профилактических прививок предусмотрено проведение прививок против 11 инфекций: туберкулеза, вирусного гепатита В, коклюша, дифтерии, столбняка, полиомиелита, кори, паротита, краснухи, пневмококковой инфекции и гемофильной инфекции (детям из группы риска).
К сожалению, в настоящее время наблюдается достаточно большое количество отказов от прививок, в том числе детям. Это связано с тем, что некоторые взрослые считают прививку огромным злом, которое несет исключительно вред организму ребенка. В соответствии с действующим законом об иммунопрофилактике родители, являясь законными представителями ребенка, вправе принимать решение об отказе от профилактических прививок и подтверждать это решение письменно. Но лечебно-профилактическая организация обязана предупредить родителей о последствиях отказа от профилактических прививок.
Самые страшные последствия отказа, конечно же, могут наблюдаться в случае заражения ребёнка той самой инфекционной болезнью, вакцину от которой вы отказались ему вводить. Большинство таких болезней трудно поддаются лечению и часто приводят к смерти или инвалидности. Самые грозные осложнения касаются нервной системы.
Первой прививкой, с которой встречается ребенок уже в акушерском стационаре, является прививка против туберкулеза. На сегодняшний день ситуация по заболеваемости туберкулезом остается неблагополучной. Туберкулез занимает одно из первых мест в мире по показателям заболеваемости и смертности. В мире им ежегодно заболевают более 9 млн. человек и 3-4 млн. умирают. Дети составляют 7-8% от всех зарегистрированных больных. Особенно чувствительны к туберкулезу самые маленькие. Заражение происходит от взрослых больных, которые выделяют палочку туберкулеза в окружающую среду с мокротой при чихании, кашле, разговоре. Правда, заражаются не все, и лишь 5-15% заразившихся людей заболевают. У остальных вырабатывается иммунитет, при наличии которого человек не болеет, хотя возбудитель остается в организме. В настоящее время прививки против туберкулеза являются обязательными в 64 странах мира и еще в 118 рекомендуются. Даже в государствах, где эти прививки не включены в обязательный календарь, их проводят людям, живущим в неблагополучных социально-бытовых условиях и выходцам из стран, где много случаев заболевания туберкулезом.
На сегодняшний день ситуация по заболеваемости туберкулезом остается неблагополучной. Туберкулез занимает одно из первых мест в мире по показателям заболеваемости и смертности. В мире им ежегодно заболевают более 9 млн. человек и 3-4 млн. умирают. Дети составляют 7-8% от всех зарегистрированных больных. Особенно чувствительны к туберкулезу самые маленькие. Заражение происходит от взрослых больных, которые выделяют палочку туберкулеза в окружающую среду с мокротой при чихании, кашле, разговоре. Правда, заражаются не все, и лишь 5-15% заразившихся людей заболевают. У остальных вырабатывается иммунитет, при наличии которого человек не болеет, хотя возбудитель остается в организме. В настоящее время прививки против туберкулеза являются обязательными в 64 странах мира и еще в 118 рекомендуются. Даже в государствах, где эти прививки не включены в обязательный календарь, их проводят людям, живущим в неблагополучных социально-бытовых условиях и выходцам из стран, где много случаев заболевания туберкулезом.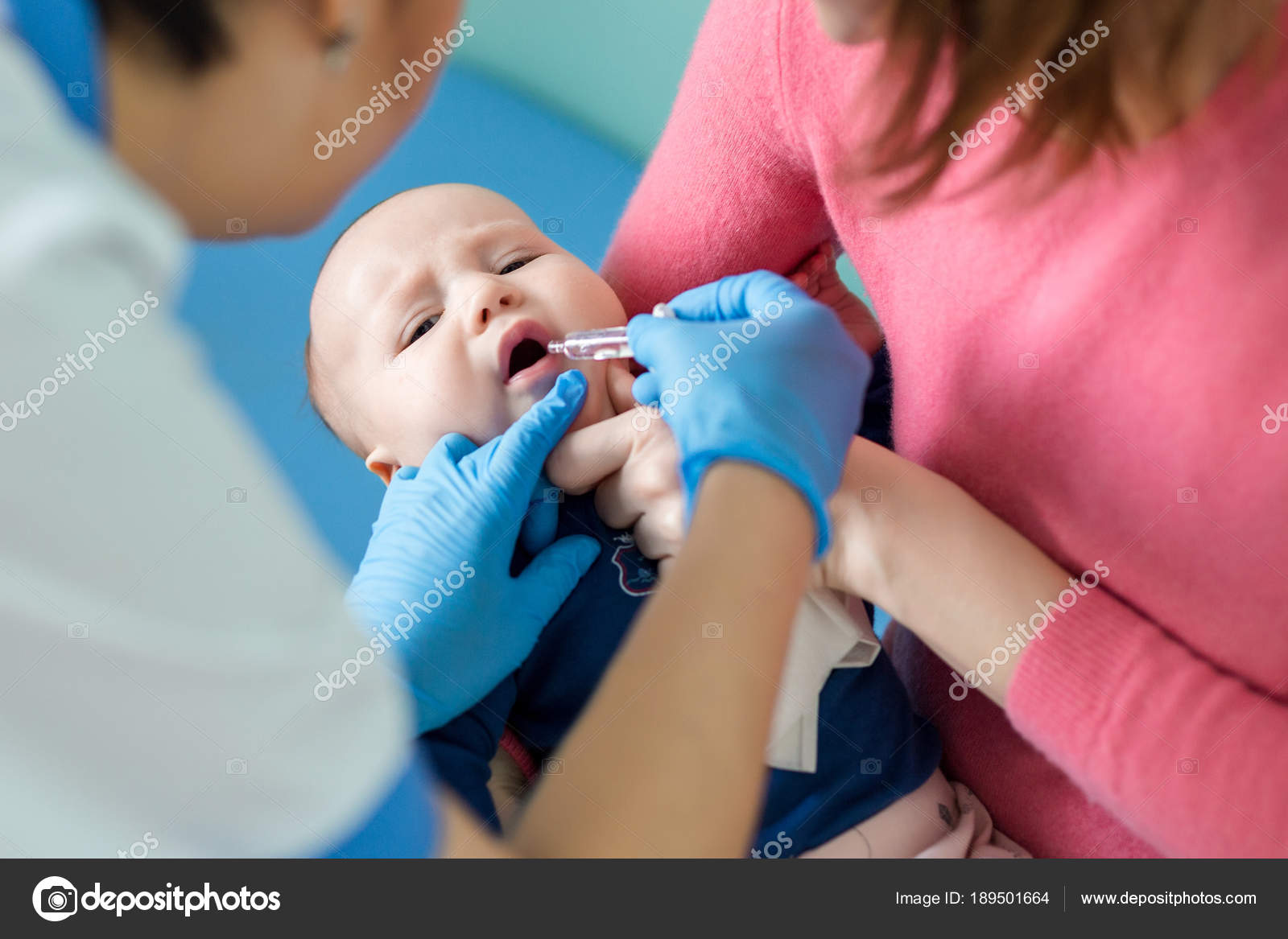 Вакцина БЦЖ защищает от первичных форм туберкулеза и, особенно, от его тяжелых, распространенных и внелегочных форм (таких как менингит, поражение костей), диагностировать и лечить которые труднее всего. Если мама отказывается от прививки БЦЖ, она должна понимать, что подвергает ребенка очень высокому риску заражения туберкулезом и при этом быть абсолютно убеждена в отсутствии контактов ее малыша с больными.
Вакцина БЦЖ защищает от первичных форм туберкулеза и, особенно, от его тяжелых, распространенных и внелегочных форм (таких как менингит, поражение костей), диагностировать и лечить которые труднее всего. Если мама отказывается от прививки БЦЖ, она должна понимать, что подвергает ребенка очень высокому риску заражения туберкулезом и при этом быть абсолютно убеждена в отсутствии контактов ее малыша с больными.
Не теряет своей актуальности угроза возникновения заболеваемости дифтерией, так как с момента массовой иммунизации взрослого населения прошло 10 лет. Важно охватить прививками всех детей и подростков, чтобы предотвратить тяжелейшее заболевание, заканчивающееся смертельным исходом. Входящий в состав вакцины АКДС коклюшный компонент позволил снизить заболеваемость коклюшем до единичных случаев.
Некоторые родители отказываются от вакцинации против полиомиелита, боясь развития у ребенка осложнений после прививки. Полиомиелит (спинальный детский паралич) – острое вирусное заболевание, поражающее нервную систему – преимущественно серое вещество спинного мозга, двигательные ядра ствола мозга, вызывающее развитие параличей. Источником инфекции является больной человек или носитель (переносящий заражение бессимптомно). Инфекция передается фекально-оральным путем, то есть как обычная кишечная инфекция, реже – воздушно-капельным. Заболевание характеризуется развитием парезов и параличей преимущественно нижних конечностей и туловища. После болезни наблюдается долгий восстановительный период, могут оставаться стойкие парезы и параличи на всю жизнь, приводящие к инвалидности. Высокий процент смертельных исходов при полиомиелите от паралича дыхательной мускулатуры. Основной мерой профилактики полиомиелита является проведение профилактических прививок. Для иммунизации детей против полиомиелита в настоящее время применяются современные инактивированные вакцины (первые две прививки), использование которых сводит к минимуму риск возникновения осложнений. В дальнейшем, когда в организме ребенка на введение двух доз инактивированной полиомиелитной вакцины выработались антитела к полиовирусу, прививка выполняется с применением вакцины, содержащей живые ослабленные полиовирусы.
Источником инфекции является больной человек или носитель (переносящий заражение бессимптомно). Инфекция передается фекально-оральным путем, то есть как обычная кишечная инфекция, реже – воздушно-капельным. Заболевание характеризуется развитием парезов и параличей преимущественно нижних конечностей и туловища. После болезни наблюдается долгий восстановительный период, могут оставаться стойкие парезы и параличи на всю жизнь, приводящие к инвалидности. Высокий процент смертельных исходов при полиомиелите от паралича дыхательной мускулатуры. Основной мерой профилактики полиомиелита является проведение профилактических прививок. Для иммунизации детей против полиомиелита в настоящее время применяются современные инактивированные вакцины (первые две прививки), использование которых сводит к минимуму риск возникновения осложнений. В дальнейшем, когда в организме ребенка на введение двух доз инактивированной полиомиелитной вакцины выработались антитела к полиовирусу, прививка выполняется с применением вакцины, содержащей живые ослабленные полиовирусы.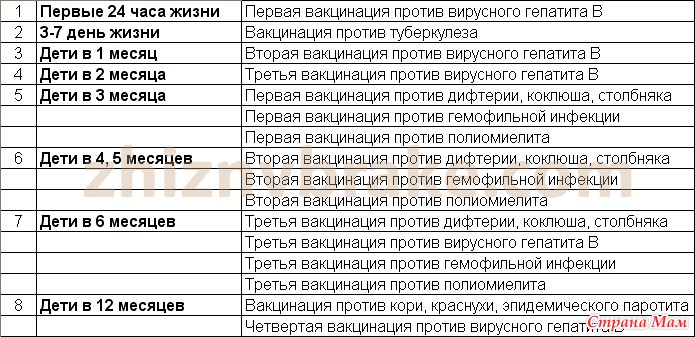
В редких случаях после вакцинации против полиомиелита у ребенка может возникнуть легкое недомогание, небольшое повышение температуры, понос. Подобные реакции на прививку не требуют лечения и проходят самостоятельно. Перед тем, как подписать отказ от прививки, необходимо взвесить все «за» и «против», поскольку отказываясь от вакцинации, родители оставляют ребенка без защиты от опаснейшего заболевания.
Отказ родителей от иммунизации детей против так называемых «детских инфекций», таких как корь, паротит и краснуха, также может привести к негативным последствиям. Эти заболевания не столь невинны, как могут показаться. Они относятся к группе острых вирусных заболеваний, которые передаются воздушно-капельным путем. Корь и краснуха передаются даже на большие расстояния. Последствия этих болезней могут быть очень опасными! Легко протекающая у детей краснуха, является ведущей причиной энцефалита. Наиболее опасно заболевание краснухой беременной женщины в первом триместре: ребенок может родиться с синдромом врожденной краснухи, а это врожденные пороки сердца, центральной нервной системы, органов чувств.
Осложнением перенесенной кори, может быть пневмония, коревой энцефалит, приводящий к смертельному исходу.
Считающийся легкой инфекцией эпидемический паротит, может вызывать такие заболевания как менингит, панкреатит, орхит (воспаление яичка), им обусловлена четверть всех случаев мужского бесплодия.
За последние пять лет, как в РФ в целом, так и в Тамбовской области, значительно быстро снижается заболеваемость острым вирусным гепатитом В, как следствие большого охвата прививками новорожденных и подростков, которые уже не заболеют острым вирусным гепатитом В, при этом общее число носителей вируса остается высоким, так что никто, в том числе и ваш ребенок, не застрахован от встречи с инфицированными лицами.
В настоящее время очень актуальна проблема гриппа. Ежегодно заболеваемость гриппом регистрируется во всех районах области и во всех возрастных категориях. Однако с внедрением вакцинации против такого опасного своими осложнениями заболевания, количество регистрируемых случаев гриппа значительно снизилось. Как правило, к эпидемиологическому сезону готовится вакцина с учетом того типа вируса, который ожидается в этом году. Конечно, даже привитой человек может заболеть тем же гриппом, но благодаря своевременной вакцинации, у него сформируется иммунитет, который поможет организму справиться с вирусом, не допустить развития тяжелых форм заболевания и осложнений. Право выбора, сделать прививку или отказаться от неё, остается за каждым из нас, как и право на здоровье. Смертность от болезней респираторного тракта остается на достаточно высоком уровне, а осложнения от гриппа лишь ухудшают качество жизни. В этой ситуации отказываться от прививок не целесообразно. Еще ни один человек, сделавший прививку, от гриппа не умер. Кроме того, за последние годы ни одного случая поствакцинальных осложнений выявлено не было. Поэтому прежде чем прислушаться к противникам прививок, поверить в страшные истории, необходимо удостовериться в их подлинности. Особенно это касается родителей, которые больше доверяют неофициальной информации в интернете, чем доводам врачей.
Как правило, к эпидемиологическому сезону готовится вакцина с учетом того типа вируса, который ожидается в этом году. Конечно, даже привитой человек может заболеть тем же гриппом, но благодаря своевременной вакцинации, у него сформируется иммунитет, который поможет организму справиться с вирусом, не допустить развития тяжелых форм заболевания и осложнений. Право выбора, сделать прививку или отказаться от неё, остается за каждым из нас, как и право на здоровье. Смертность от болезней респираторного тракта остается на достаточно высоком уровне, а осложнения от гриппа лишь ухудшают качество жизни. В этой ситуации отказываться от прививок не целесообразно. Еще ни один человек, сделавший прививку, от гриппа не умер. Кроме того, за последние годы ни одного случая поствакцинальных осложнений выявлено не было. Поэтому прежде чем прислушаться к противникам прививок, поверить в страшные истории, необходимо удостовериться в их подлинности. Особенно это касается родителей, которые больше доверяют неофициальной информации в интернете, чем доводам врачей.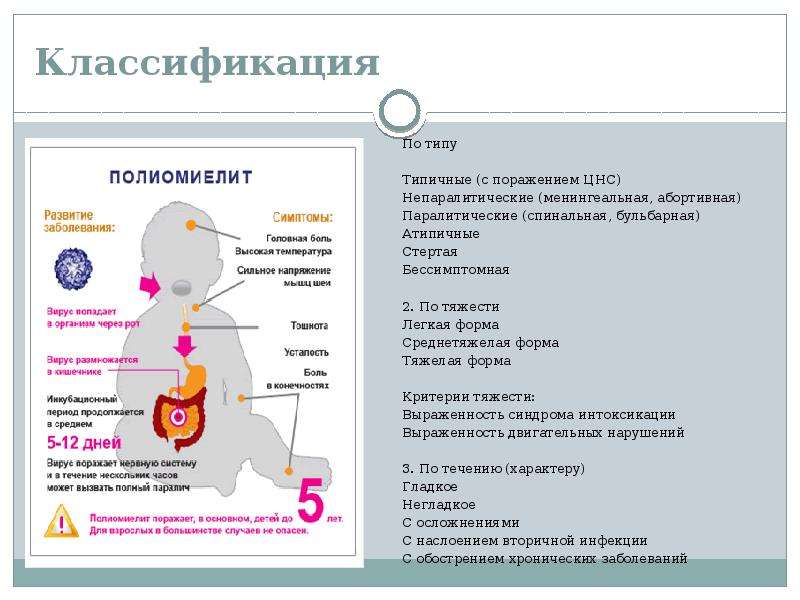 Но если вы сделали прививку от гриппа, это не означает, что вы защитили себя от других респираторных инфекций. Поэтому в случае болезни ОРВИ после прививки от гриппа, не следует считать вакцину бесполезной. Вакцина предназначена, прежде всего, для защиты именно от вирусов гриппа. И, наконец, чтобы прививка оказалась эффективной, ее необходимо сделать в правильный момент. Но вакцинацию следует приходить здоровым и желательно в сентябре-октябре, а не в период эпидемии. Хотя и в этом вопросе лучше поздно, чем никогда.
Но если вы сделали прививку от гриппа, это не означает, что вы защитили себя от других респираторных инфекций. Поэтому в случае болезни ОРВИ после прививки от гриппа, не следует считать вакцину бесполезной. Вакцина предназначена, прежде всего, для защиты именно от вирусов гриппа. И, наконец, чтобы прививка оказалась эффективной, ее необходимо сделать в правильный момент. Но вакцинацию следует приходить здоровым и желательно в сентябре-октябре, а не в период эпидемии. Хотя и в этом вопросе лучше поздно, чем никогда.
Помимо «медицинских» последствий отказа от профилактических прививок, закон «Об иммунопрофилактике инфекционных заболеваний» предусматривает определенные ограничения в случае отказа от прививок:
– запрет на выезд в страны, где требуются конкретные прививки;
– временный отказ в приеме в образовательное и оздоровительное учреждение при возникновении массовых инфекционных заболеваний или угрозе эпидемий;
– в последующем, став взрослым, ваш ребенок может быть не допущен к работам, выполнение которых связано с высоким риском заболевания инфекционными болезнями.
Сегодня становится модным отказываться от прививок. Если некоторые это делают по убеждениям и по мотивированным причинам, то другие выражают несогласие по веяниям моды. В деле детского здоровья нельзя поступать так, «как делают все».
Каждый родитель должен изучить вопрос, проконсультироваться у специалистов и решить – отказываться или делать прививки. Существует система государственных мер по организации прививок, контролю качества иммунобиологических препаратов, проведению медицинского осмотра детей перед иммунизацией. Вы вправе получить полную и объективную информацию о заболеваниях, о мерах профилактики, о применяемых вакцинах, о национальном календаре профилактических прививок. Недостаток информации, агрессивное поведение противников иммунизации могут повлиять на ваше решение, поэтому мы призываем вас еще раз обдумать последствия отказа от прививок и поступить в интересах ребенка, за благополучие которого вы несете ответственность. Решение должно быть взвешенным, рациональным и приносящим пользу вашему малышу. Ведь только родители в ответе за здоровье своего ребенка!
Ведь только родители в ответе за здоровье своего ребенка!
Вакцинация новорождённых
Одной из важных мер обеспечения здоровья ребёнка является профилактика инфекционных заболеваний, составляющих значительную часть всех болезней детского возраста. Эти болезни чреваты осложнениями, подчас очень тяжёлыми.
7 сентября 1998 г. был принят закон Российской Федерации «Об иммунопрофилактике инфекционных заболеваний», а несколько позже — 30 марта 1999 г. закон «О санитарно-эпидемиологическом благополучии населения». Первые прививки ожидают новорождённого малыша уже в роддоме. К этому моменту молодые родители должны знать, от каких заболеваний защищает вакцинация и за кем остаётся «последнее слово», когда речь идёт о том, делать ли ребёнку прививку.
Основным принципом этих законов является положение о том, что каждый человек сам выбирает свою позицию, решая, быть ему защищённым от инфекции, быть привитым или болеть с угрозой тяжёлых последствий заболевания или даже смерти. Согласно этим же законам, именно родители, а не медики решают вопрос вакцинации своего ребёнка. Со своей стороны, государство оставляет за собой право защищать других граждан от непривитого человека в случае угрозы эпидемии или повышения заболеваемости инфекциями, от которых можно быть привитым. Такой защитой являются противоэпидемические меры: наложение карантина на непривитых, запрещение работать в тех областях деятельности, где человек много контактирует с другими людьми, а для детей — временный запрет посещения детского учреждения. Право и обязанность медицинских работников заключаются в том, чтобы обеспечить граждан полноценной информацией. Родители, бабушки и дедушки, иными словами все, кто заинтересован в своём здоровье и здоровье своих их детей, должны знать об опасностях, инфекционных заболеваний и преимуществах вакцинопрофилактики. Кроме того, обязанностью медицинских работников является качественное осуществление иммунизации детей и взрослых, пришедших на прививку.
Согласно этим же законам, именно родители, а не медики решают вопрос вакцинации своего ребёнка. Со своей стороны, государство оставляет за собой право защищать других граждан от непривитого человека в случае угрозы эпидемии или повышения заболеваемости инфекциями, от которых можно быть привитым. Такой защитой являются противоэпидемические меры: наложение карантина на непривитых, запрещение работать в тех областях деятельности, где человек много контактирует с другими людьми, а для детей — временный запрет посещения детского учреждения. Право и обязанность медицинских работников заключаются в том, чтобы обеспечить граждан полноценной информацией. Родители, бабушки и дедушки, иными словами все, кто заинтересован в своём здоровье и здоровье своих их детей, должны знать об опасностях, инфекционных заболеваний и преимуществах вакцинопрофилактики. Кроме того, обязанностью медицинских работников является качественное осуществление иммунизации детей и взрослых, пришедших на прививку.
Все прививки, включённые в национальный календарь профилактических прививок, в государственных и муниципальных организациях здравоохранения выполняются бесплатно и с согласия граждан и родителей (если речь идёт о детях).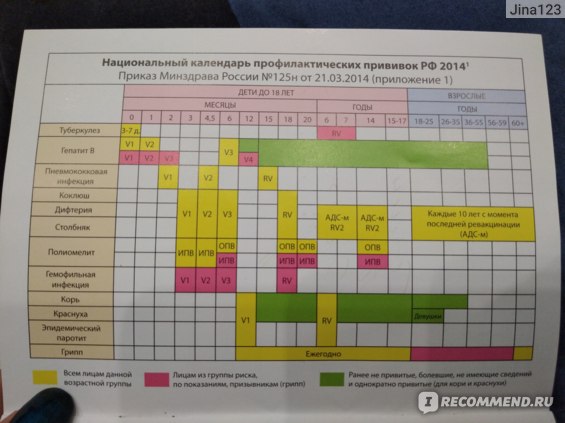
Календарь прививок — это схема обязательных прививок, осуществляемых в определённом возрасте детям и взрослым, позволяющая наиболее полноценно защитить человека от инфекций. В каждой стране — свой календарь прививок, который зависит от эпидемической ситуации в данном регионе, т. е. от распространённости и частоты той или иной инфекции. Возраст, когда начинают проводить ту или иную прививку, также может различаться, но все страны стараются первично привить детей в возрасте до 1-го года, так как именно в этом возрасте многие заболевания протекают наиболее тяжело.
Как мы уже говорили, решение о проведении прививок каждый родитель принимает самостоятельно. Можно отказаться от иммунизации своего ребёнка. В этом случае в нашей стране, согласно закону «Об иммунопрофилактике инфекционных заболеваний», свой отказ от профилактических прививок граждане подтверждают в письменной форме. Однако не спешите отказываться от вакцинации — побеседуйте с врачом, получите от него информацию о последствиях отказа от неё. При попадании в организм, вакцина вызывает выработку специфического иммунитета — невосприимчивости. Специфическим его называют потому, что невосприимчивость возникает только к той инфекции, против которой введена вакцина. Детям на первом году жизни вводят 6 вакцинных препаратов против 9-ти инфекций.
При попадании в организм, вакцина вызывает выработку специфического иммунитета — невосприимчивости. Специфическим его называют потому, что невосприимчивость возникает только к той инфекции, против которой введена вакцина. Детям на первом году жизни вводят 6 вакцинных препаратов против 9-ти инфекций.
Гепатит В
Эта вирусная инфекция, вызывающая поражение печени, широко распространена во всём мире. По данным Всемирной организации здравоохранения (ВОЗ), от гепатита В и его осложнений в мире ежегодно погибают более миллиона человек. Болезнь начинается и развивается медленно, бывают бессимптомные и безжелтушные формы, что особенно опасно для окружающих.
Гепатит В нередко принимает хроническое течение, которое с годами может привести к грозным осложнениям — циррозу или раку печени. У заразившихся от больной матери новорождённых гепатит В принимает хроническое течение особенно часто. Путей заражения этим заболеванием очень много. Заболевание передаётся от больной матери ребёнку в родах, в семье при тесном контакте с больным в быту, через раны, порезы, царапины, предметы личной гигиены. У подростков и взрослых распространён половой путь заражения. Возможны и другие варианты — вирус попадает в организм при инъекциях наркотиков, при проведении татуировок, маникюра и педикюра. Возможен редкий путь инфицирования при переливании крови от инфицированного донора, или в результате недостаточной стерилизация инструментов. Для защиты от инфекции все инъекции проводят одноразовыми шприцами, а кровь из пальца берут при помощи укола одноразовыми перьями, в стоматологических клиниках и косметических салонах тщательно стерилизуют многоразовые инструменты, которые могут иметь контакт с кровью. Защитой от этого тяжёлого заболевания является прививка.
Заболевание передаётся от больной матери ребёнку в родах, в семье при тесном контакте с больным в быту, через раны, порезы, царапины, предметы личной гигиены. У подростков и взрослых распространён половой путь заражения. Возможны и другие варианты — вирус попадает в организм при инъекциях наркотиков, при проведении татуировок, маникюра и педикюра. Возможен редкий путь инфицирования при переливании крови от инфицированного донора, или в результате недостаточной стерилизация инструментов. Для защиты от инфекции все инъекции проводят одноразовыми шприцами, а кровь из пальца берут при помощи укола одноразовыми перьями, в стоматологических клиниках и косметических салонах тщательно стерилизуют многоразовые инструменты, которые могут иметь контакт с кровью. Защитой от этого тяжёлого заболевания является прививка.
Вакцины против гепатита В производят многие страны, имеются и отечественные аналоги. Все вакцины, разрешённые для использования в Российской Федерации, являются рекомбинантными и содержат не сам убитый вирус, а только небольшую его частицу — искусственно воссозданный поверхностный белок вируса гепатита В.
Начинают вакцинацию против гепатита В в первые 24 часа жизни ребёнка в роддоме. Местом введения является переднебоковая поверхность бедра. Вторую прививку ребёнку делали в 1 месяц, но с января 2008 г. рекомендуется вторую прививку проводить в 3 месяца, а в 6 месяцев — третью. На этом вакцинация заканчивается. Детям, родившимся от матерейносителей вируса или больных гепатитом В, вводят вакцину не 3, а 4 раза: сразу после рождения, в 1, 2 и 12 месяцев. Вакцинальный процесс протекает легко, однако на месте введения вакцины может появиться уплотнение и краснота, которые проходят через несколько дней. Небольшое повышение температуры бывает редко и быстро проходит. После проведения полной вакцинации иммунитет против этого грозного заболевания остается пожизненно.
В ряде случаев ввести первую дозу вакцины в первые 24 часа жизни ребенка не удается по состоянию его здоровья. Противопоказаниями являются низкая масса тела при рождении (менее 1500 г), выраженные проявления внутриутробной инфекции, асфиксия (удушье), тяжёлые нарушения работы различных органов и систем (почек, органов дыхания, кровообращения, центральной нервной системы). В этих случаях вакцинация проводится после стабилизации состояния ребёнка. Если ребёнок по тяжести состояния не может быть вакцинирован при рождении, и при этом известно, что его мать — носитель вируса гепатита В или же перенесла заболевание в третьем триместре беременности, то новорождённому немедленно вводится специфический иммуноглобулин. Дальнейшая вакцинация таких детишек проводится четырёхкратно по схеме «0 (период новорождённости) – 1 месяц – 2 месяца – 12 месяцев».
В этих случаях вакцинация проводится после стабилизации состояния ребёнка. Если ребёнок по тяжести состояния не может быть вакцинирован при рождении, и при этом известно, что его мать — носитель вируса гепатита В или же перенесла заболевание в третьем триместре беременности, то новорождённому немедленно вводится специфический иммуноглобулин. Дальнейшая вакцинация таких детишек проводится четырёхкратно по схеме «0 (период новорождённости) – 1 месяц – 2 месяца – 12 месяцев».
Туберкулёз
Эта инфекция остается одной из 10-ти наиболее частых причин смерти в мире, а в нашей стране заболеваемость туберкулёзом за последнее время значительно выросла. Туберкулёз — бактериальная инфекция, вызываемая палочкой (Mycobacterium tuberculesis), которой дети чаще всего заражаются от взрослых, получая её от больных в капельках мокроты, выделяемых при чихании, кашле, разговоре. Туберкулёзом могут поражаться не только лёгкие, но все внутренние органы, кожа, кости. Очень опасная форма заболевания — туберкулёзный менингит (воспаление мозговых оболочек). Особенно чувствительны к туберкулёзу маленькие дети.
Очень опасная форма заболевания — туберкулёзный менингит (воспаление мозговых оболочек). Особенно чувствительны к туберкулёзу маленькие дети.
Прививку против туберкулёза вакциной БЦЖ (BCG) проводят обычно ещё в родильном доме на 3-5-й день жизни. Вакцина названа по имени французских ученых Кальмета (Calmet) и Жерена (Geren), разработавших и предложивших её. Вакцины содержат живые авирулентные (ослабленные) бычьи микобактерии и выпускаются в сухом виде. Перед употреблением вакцину разводят стерильным физиологическим раствором, который прилагается к препарату. Для прививки используется специальный туберкулиновый шприц (объёмом 1 мл).
Вакцину вводят внутрикожно в наружную верхнюю треть плеча левой руки. Кожу после введения вакцины не обрабатывают, повязку не накладывают. Вакцинальный процесс развивается в месте введения вакцины. Общих проявлений (подъёма температуры, ухудшения общего состояния) после введения вакцины не бывает. Ревакцинацию (повторное введение) проводят в 7 лет — после постановки туберкулиновой пробы (реакция Манту), при её отрицательном результате, если на месте пробы не возникает припухлость и покраснение. Если результат пробы Манту положительный, т. е. вышеперечисленные признаки (припухлость, краснота) есть, то повторную вакцинацию не проводят, так как положительная реакция Манту указывает на то, что иммунитет уже сформировался и остаётся на всю жизнь. Если почему-либо в 7 лет прививка не сделана, то её выполняют в 14 лет, соблюдая те же условия.
Ревакцинацию (повторное введение) проводят в 7 лет — после постановки туберкулиновой пробы (реакция Манту), при её отрицательном результате, если на месте пробы не возникает припухлость и покраснение. Если результат пробы Манту положительный, т. е. вышеперечисленные признаки (припухлость, краснота) есть, то повторную вакцинацию не проводят, так как положительная реакция Манту указывает на то, что иммунитет уже сформировался и остаётся на всю жизнь. Если почему-либо в 7 лет прививка не сделана, то её выполняют в 14 лет, соблюдая те же условия.
Вакцина БЦЖ защищает от наиболее тяжёлых форм туберкулёза, например таких, как туберкулёзный менингит, чреватых развитием тяжёлых инвалидизирующих осложнений и угрожающих жизни ребёнка.
Если по каким-либо причинам ребёнок не был привит в роддоме на 4-6-е сутки жизни, то его вакцинируют после снятия противопоказаний в поликлинике или в стационаре (в случае перевода малыша в больницу из родильного дома). С рождения до 2-х месяцев жизни прививки против туберкулёза проводят без предварительной постановки пробы Манту. Если противотуберкулёзная иммунизация осуществляется детям старше 2-х месяцев, то она возможна только после проведения пробы Манту и учёта ответной реакции (это связано с возможностью инфицирования туберкулёзом к моменту проведения прививки). Вакцинацию осуществляют при отрицательной пробе Манту сразу же после оценки её результата, но не позднее чем через 2 недели с момента её постановки.
Если противотуберкулёзная иммунизация осуществляется детям старше 2-х месяцев, то она возможна только после проведения пробы Манту и учёта ответной реакции (это связано с возможностью инфицирования туберкулёзом к моменту проведения прививки). Вакцинацию осуществляют при отрицательной пробе Манту сразу же после оценки её результата, но не позднее чем через 2 недели с момента её постановки.
Коклюш, дифтерия и столбняк
В три месяца ребёнка начинают прививать против трёх инфекций (коклюша, дифтерии, столбняка) сразу одной комбинированной вакциной.
Коклюш — острая инфекция, характеризующая особым приступообразным кашлем. Матери могут заподозрить коклюш сразу, услышав этот своеобразный напряжённый кашель, при котором лицо ребёнка краснеет, а рот заполняется слюной и мокротой. Ребёнок «заходится» в кашле. Дети больше кашляют ночью и под утро, чем днём. Заражение происходит воздушно-капельным путём, когда в капельках мокроты, разлетающихся по воздуху от больного до 2-х метров, содержится возбудитель болезни — коклюшная палочка (Bordetella pertusis). Коклюш опасен осложнениями, прежде всего воспалением лёгких (пневмонией), у маленьких детей при тяжёлом течении заболевания бывает поражение головного мозга, сопровождающееся повторными судорогами. Взрослые тоже могут заболеть коклюшем, хотя болезнь считается «детской», и болеют нетипично, длительно кашляют без температуры и являются источником заражения детей.
Коклюш опасен осложнениями, прежде всего воспалением лёгких (пневмонией), у маленьких детей при тяжёлом течении заболевания бывает поражение головного мозга, сопровождающееся повторными судорогами. Взрослые тоже могут заболеть коклюшем, хотя болезнь считается «детской», и болеют нетипично, длительно кашляют без температуры и являются источником заражения детей.
Дифтерия — острая инфекция, при которой всегда возникает особая тяжёлая ангина и общее отравление организма (интоксикация), с преимущественным поражением сердца, почек, нервной системы. Нередко развивается поражение гортани — круп, который проявляется осиплостью вплоть до потери голоса, «лающим» кашлем, резким затруднением дыхания, что может закончиться удушьем и смертью при отсутствии своевременной медицинской помощи. Вызывает заболевание дифтерийная палочка (Corynebacterium Diphteriae) — палочка Леффлера. Заражаются дети от летящих по воздуху капелек слюны и мокроты от больного. Возможно заражение через разные предметы и пыль. Болеют дифтерией в любом возрасте, если человек не вакцинирован.
Возможно заражение через разные предметы и пыль. Болеют дифтерией в любом возрасте, если человек не вакцинирован.
Столбняк — опасное заболевание, оно вызывается палочкой Clostridium tetam, которая проникает в организм через кожные раны при травмах. Столбнячная палочка находится в земле, пыли, пресной и солёной воде, от человека к человеку не передаётся. Заболевание проявляется поражением в первую очередь нервной системы, судорогами с длительным напряжением сокращённых мышц. Сокращение дыхательных мышц и мышц диафрагмы грозит удушьем, возможна и остановка сердца. Если травму получил человек, ранее вакцинированный, то его лечат противостолбнячной лошадиной сывороткой, так же как дифтерию лечат противодифтерийной лошадиной сывороткой. Сыворотка — вещество чужеродное человеку и может вызывать аллергические реакции. Против всех трёх инфекций используют одну комбинированную (сочетающую в себе несколько препаратов) вакцину АКДС, название которой составлено по первым буквам слов термина «адсорбированная коклюшная дифтерийная столбнячная вакцина».
Курс вакцинации состоит из трёх введений, чтобы создать прочный иммунитет ко всем трём инфекциям. Первая прививка в нашей стране проводится в три месяца, затем её повторяют в 4, 5 и 6 месяцев. Ревакцинацию проводят в 1,5 года. Затем продолжают прививки только против дифтерии и столбняка так называемыми анатоксинами (обезвреженными токсинами указанных бактерий) в 7 и 14 лет и в течение всей жизни взрослых — каждые 10 лет. Однако в этом возрасте убитую коклюшную вакцину уже не вводят и прививают только против дифтерии и столбняка так называемыми анатоксинами — обезвреженными токсинами (ядами) указанных бактерий.
У ребёнка в ряде случаев в день вакцинации может появиться ответная реакция: кратковременно (на несколько часов) поднимается температура, ухудшается общее состояние. В таких случаях, если температура высокая (более 38,5°С), следует дать ребёнку парацетамол, если же общее состояние ребёнка тревожит мать или появились вялость, беспокойство, рвота, обязательно нужно вызвать врача. После введения анатоксинов реакции встречаются значительно реже. Заболевания, начавшиеся позднее 3-го дня от введения вакцины не имеют к ней никакого отношения — они случайно совпадают по времени с поствакцинальным периодом. В подобных случаях нужно обратиться к врачу, чтобы своевременно установить диагноз и начать лечение.
После введения анатоксинов реакции встречаются значительно реже. Заболевания, начавшиеся позднее 3-го дня от введения вакцины не имеют к ней никакого отношения — они случайно совпадают по времени с поствакцинальным периодом. В подобных случаях нужно обратиться к врачу, чтобы своевременно установить диагноз и начать лечение.
В настоящее время в распоряжении медицины имеется импортный препарат инфанрикс — бесклеточная вакцина, которая менее реактогенна, поскольку в ней содержатся только отдельные элементы коклюшного микроба, достаточные для формирования иммунитета, без других, менее существенных субстанций и примесей. После введения бесклеточных вакцин общие реакции в виде подъёма температуры, недомогания или местные (болезненность и отёчность в месте введения препарата) развиваются так же редко, как после анатоксинов.
Полиомиелит
Эту острую вирусную инфекцию вызывают вирусы полиомиелита (их три). Поражается спинной мозг. Ребёнок не может ходить (параличи) или хромает (парезы). Заболевание редко вызывает смертельный исход, однако ребёнок, как правило, становится инвалидом (поражённая конечность плохо растёт, худеет, слабеет). Инфекция передаётся воздушно-капельным путём, а также как кишечные инфекции, с заражённой пищей или водой, от больных или носителей вируса. Специфическую профилактику полиомиелита проводят убитой, инактивированной (ИПВ) и аттенуированной (ослабленной) живой вирусной полиомиелитной вакциной. ОПВ — оральная полиомиелитная вакцина.
Ребёнок не может ходить (параличи) или хромает (парезы). Заболевание редко вызывает смертельный исход, однако ребёнок, как правило, становится инвалидом (поражённая конечность плохо растёт, худеет, слабеет). Инфекция передаётся воздушно-капельным путём, а также как кишечные инфекции, с заражённой пищей или водой, от больных или носителей вируса. Специфическую профилактику полиомиелита проводят убитой, инактивированной (ИПВ) и аттенуированной (ослабленной) живой вирусной полиомиелитной вакциной. ОПВ — оральная полиомиелитная вакцина.
В настоящее время в календаре прививок используют ИПВ для детей первого года жизни. Ребёнок получает её инъекции в тот же день, что и АКДС, трёхкратно. Ревакцинируют против полиомиелита живой вакциной в 18 месяцев, также с АКДС, в 20 месяцев и в 14 лет вместе с анатоксинами. Живую вакцину закапывают в рот ребёнка. За час до вакцинации и час после неё ребёнка не кормят и не поят, чтобы не ослабить всасывание вакцины. ИПВ вводят внутримышечно в переднебоковую поверхность бедра. Введение полиомиелитной вакцины реакций практически не вызывает.
ИПВ вводят внутримышечно в переднебоковую поверхность бедра. Введение полиомиелитной вакцины реакций практически не вызывает.
В нашей стране, как и в большинстве стран мира, полиемиелита нет уже в течение десятилетий, благодаря вакцинации. Однако это заболевание регистрируется в Афганистане и некоторых других странах Азии и Африки. Ликвидация полиемиелита во всём мире — глобальная задача, которую поставила Всемирная организация здравоохранения.
Корь
Корь — острое вирусное заболевание, характеризующееся высокой температурой тела, общим тяжёлым состоянием, кашлем, насморком, воспалением слизистой оболочки глаз (конъюнктивит) и сыпью. Корь опасна своими тяжёлыми осложнениями -— воспалением лёгких, а также (более редко) — воспалением головного мозга (энцефалитом), после которого наступает инвалидизация ребёнка. Корь передаётся воздушно-капельным путём, но, в отличие от коклюша, вирус легко распространяется на большие расстояния — в соседние комнаты, через коридоры, систему вентиляции.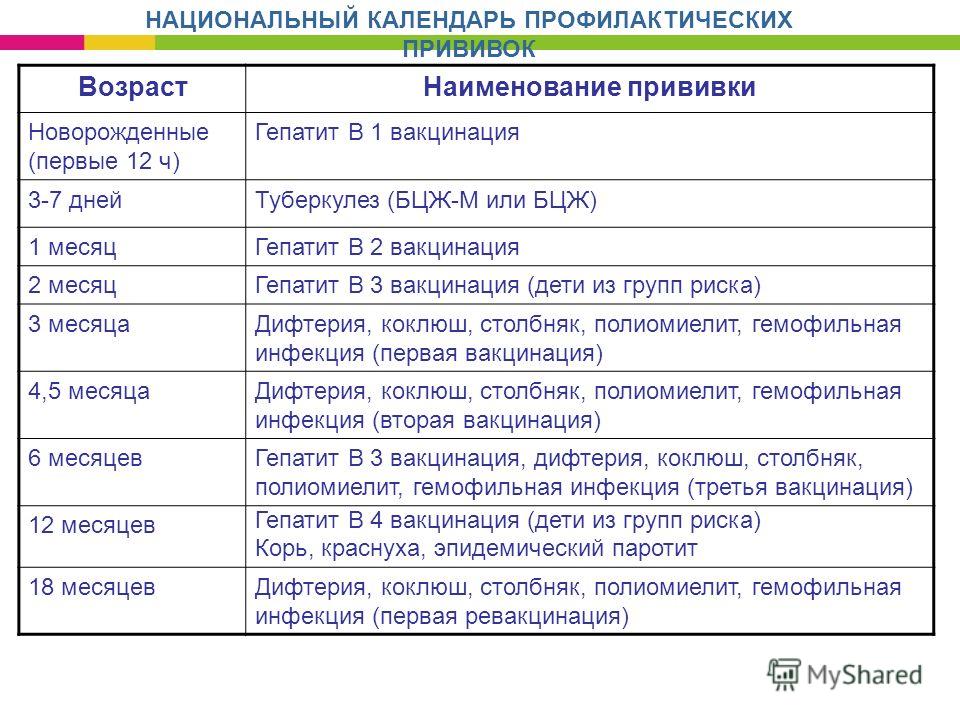 Заражается 96% детей, находившихся в контакте с больными.
Заражается 96% детей, находившихся в контакте с больными.
До 1-го года дети болею корью редко, так как их охраняют антитела — защитные белки, выработанные матерью после прививки или перенесённой болезни. К 1-му году антитела исчезают из крови ребёнка, и он остаётся беззащитным перед этой болезнью.
ВОЗ поставила задачу ликвидации кори во всём мире к 2010 году. Основной защитой от кори является вакцинация. Отечественная вакцина — ЖКВ (живая коревая вакцина) — вирусная ослабленная. Её используют как в моноварианте, так и ассоциированную с паротитной в качестве дивакцины. В коммерческих центрах применяют ассоциированные тройные вакцины — против кори, краснухи, эпидемического паротита (свинка) — американскую ММР и бельгийскую ПРИОРИКС.
Прививки проводят в возрасте 1-го года и повторно — в 6 лет подкожно на границе верхней и средней трети наружной области плеча. Как коревая моновакцина, так и тройные чаще не вызывают реакций. Однако у части детей, начиная с 4-5-го дня после прививки может подняться температура, с 8-го по 12-й дни — даже до высоких цифр — 38-39°С. При этом отмечают насморк, покашливание, могут появиться единичные элементы сыпи. На 13-14-й дни все эти явления заканчиваются. Если болезненные симптомы начались в первые 4-5 дней после прививки или появились после 15-го дня, это не имеет отношения к прививке и означает, что ребёнок заболел чем-то другим. В этом случае обязательно нужно вызвать врача, чтобы уточнить характер заболевания и начать лечение.
Однако у части детей, начиная с 4-5-го дня после прививки может подняться температура, с 8-го по 12-й дни — даже до высоких цифр — 38-39°С. При этом отмечают насморк, покашливание, могут появиться единичные элементы сыпи. На 13-14-й дни все эти явления заканчиваются. Если болезненные симптомы начались в первые 4-5 дней после прививки или появились после 15-го дня, это не имеет отношения к прививке и означает, что ребёнок заболел чем-то другим. В этом случае обязательно нужно вызвать врача, чтобы уточнить характер заболевания и начать лечение.
Во время вакцинального процесса — с 4-го по 13-14-й дни, если температура у ребёнка невысокая, лечение не требуется. При температуре выше 38°С можно дать парацетамол. Если же маму что-то беспокоит в состоянии ребёнка, вызов врача обязателен, поскольку во время вакцинального процесса могло присоединиться случайное заболевание, чаще всего острая инфекция верхних дыхательных путей.
Краснуха
Это острая вирусная инфекция, характеризующаяся мелкопятнистой сыпью, увеличением лимфатических узлов, особенно на затылке, и, как правило, невысоким подъёмом температуры. Обычно краснуха у детей протекает довольно легко. Но она очень опасна для беременных женщин. Если беременная заболевает краснухой, особенно в первые три месяца, то беременность может закончиться выкидышем, рождением мёртвого ребёнка или ребёнка с синдромом врождённой краснухи (поражение мозга, врождённый порок сердца, слепота, глухота и другие пороки развития). Женщины детородного возраста должны быть невосприимчивы к краснухе, иметь к ней иммунитет. Так как необходимо прекратить циркуляцию вируса среди населения, прививки делают и девочкам, и мальчикам. Женщина также может сделать прививку от краснухи за 3 месяца до планируемой беременности. Вакцинацию против краснухи, так же как и против кори, проводят в 1 год и в 6 лет. Вакцина изредка вызывает небольшое повышение температуры в сроки с 5-го по 13-й день после прививки. Реакция на введение тройных вакцин описана выше.
Обычно краснуха у детей протекает довольно легко. Но она очень опасна для беременных женщин. Если беременная заболевает краснухой, особенно в первые три месяца, то беременность может закончиться выкидышем, рождением мёртвого ребёнка или ребёнка с синдромом врождённой краснухи (поражение мозга, врождённый порок сердца, слепота, глухота и другие пороки развития). Женщины детородного возраста должны быть невосприимчивы к краснухе, иметь к ней иммунитет. Так как необходимо прекратить циркуляцию вируса среди населения, прививки делают и девочкам, и мальчикам. Женщина также может сделать прививку от краснухи за 3 месяца до планируемой беременности. Вакцинацию против краснухи, так же как и против кори, проводят в 1 год и в 6 лет. Вакцина изредка вызывает небольшое повышение температуры в сроки с 5-го по 13-й день после прививки. Реакция на введение тройных вакцин описана выше.
Свинка
Эпидемический паротит (свинка) — острая вирусная инфекция, при которой поражаются в основном слюнные железы. Они увеличиваются, ребёнку больно жевать и глотать. Кроме слюнных желёз вирус эпидемического паротита может вызвать поражение желудочной железы (панкреатит), а также головного мозга (менингит). У мальчиков в подростковом возрасте, юношей, мужчин инфекция может поражать яички (орхит), что может послужить причиной бесплодия. У девочек также могут поражаться яичники (оофалит). Передается эпидемический паротит воздушно-капельным путём, однако распространение вируса возбудителя — не такое широкое, как при кори. Если ребёнок изолирован в комнате, то не контактирующие с ним непосредственно дети и взрослые не заражаются.
Они увеличиваются, ребёнку больно жевать и глотать. Кроме слюнных желёз вирус эпидемического паротита может вызвать поражение желудочной железы (панкреатит), а также головного мозга (менингит). У мальчиков в подростковом возрасте, юношей, мужчин инфекция может поражать яички (орхит), что может послужить причиной бесплодия. У девочек также могут поражаться яичники (оофалит). Передается эпидемический паротит воздушно-капельным путём, однако распространение вируса возбудителя — не такое широкое, как при кори. Если ребёнок изолирован в комнате, то не контактирующие с ним непосредственно дети и взрослые не заражаются.
Вакцина — вирусная живая, ослабленная. Чаще всего реакций на прививку не наблюдают. Может быть повышение температуры с 5-го по 13-14-й день после прививки и очень редко на 1-2 дня припухание слюнных желез. Первый раз вакцину вводят в возрасте 1-го года, повторно — в 6 лет.
Не следует удивляться, если вам предложат сделать вакцинацию одновременно несколькими вакцинами: это безопасно и эффективно. Уменьшается количество визитов к врачу, а взаимное действие некоторых вакцин усиливает их иммунное действие. В таких случаях инъекции вакцин производят в разные участки тела.
Уменьшается количество визитов к врачу, а взаимное действие некоторых вакцин усиливает их иммунное действие. В таких случаях инъекции вакцин производят в разные участки тела.
О календаре прививок и вакцинах мы вам рассказали. Необходимо добавить, что противопоказаний к проведению вакцинаций очень мало: в основном, это острые инфекционные или соматические заболевания. В таких случаях ребёнку делают прививку после выздоровления. Врачи и средний медицинский персонал хорошо осведомлены обо всех немногочисленных постоянных противопоказаниях к прививкам. Большую часть детей с хроническими заболеваниями можно и нужно вакцинировать вне обострения этих заболеваний, даже если ребёнок продолжает получать лечение.
Советы родителям
Придя на прививку, сообщите врачу некоторые подробности о ребёнке:
- Скажите, не повышалась ли у ребёнка температура в дни, предшествующие вакцинации.
- Информируйте врача, не было ли у ребёнка ранее судорог или каких-либо проблем с нервной системой, не было ли тяжёлых аллергических реакций на яйца или антибиотики (неомицин, стрептомицин).
 При наличии каких-либо аллергических проявлений расскажите врачу, что было с ребёнком, на какую пищу, лекарства или что-либо другое были отмечены аллергические реакции. Не забудьте сказать, не было ли ранее на данную вакцину такой тяжёлой реакции, что ребёнка пришлось положить в больницу.
При наличии каких-либо аллергических проявлений расскажите врачу, что было с ребёнком, на какую пищу, лекарства или что-либо другое были отмечены аллергические реакции. Не забудьте сказать, не было ли ранее на данную вакцину такой тяжёлой реакции, что ребёнка пришлось положить в больницу. - Предупредите врача, если ребёнок получал иммуноглобулин или ему делали переливание крови в последние три месяца.
- Обязательно упомяните, какие тяжёлые заболевания отмечались в семье (особенно такие, как рак, лейкемия, СПИД).
- Если ваш ребёнок постоянно получает какие-либо лекарства, не забудьте сообщить об этом врачу.
В день прививки и все последующие дни, если в состоянии ребёнка не наблюдается изменений, обычный образ жизни менять не нужно. Ребёнка можно купать, с ним можно гулять, его можно кормить, как обычно.
Если температура поднялась до высоких цифр и состояние ребёнка заметно ухудшилось, следует вызвать врача.
Если после прививки у ребёнка повысилась температура, ухудшилось общее состояние, то от купания и прогулок следует воздержаться в течение нескольких дней, до нормализации состояния.
Место введения противотуберкулёзной вакцины на руке не нужно ничем смазывать или накладывать повязку. Если вас что-то смущает, обратитесь к врачу.
Ребёнку следует измерять температуру в течение трёх дней после введения вакцины АКДС, убитой полиомиелитной вакцины, вакцины против гепатита В, анатоксинов. При других прививках температуру измеряют, если мать тревожат изменения в состоянии здоровья ребёнка (беспокойство, отказ от еды, расстройство стула, рвота и т. п.).
При введении всех вакцин, особенно убитых, в месте введения может появиться уплотнение. Это не страшно, и всё должно пройти через несколько дней. Если уплотнение держится дольше 4-х дней или появляется ещё покраснение и отёк — обратитесь к врачу.
Записывайте всё необычное что случилось с ребёнком в течение месяца после прививки. С этими записями вы придёте к врачу на следующий приём.
С этими записями вы придёте к врачу на следующий приём.
В любых случаях значительного изменения состояния здоровья ребёнка обращайтесь к врачу.
Чтобы не упустить каких-либо подробностей о ребёнке, напишите заранее всё указанное выше, а также вопросы, которые вы хотите задать врачу.
Как появились вакцины
200 лет назад английский врач Дженнер нашёл способ борьбы с опасной инфекцией — натуральной оспой. Он предложил делать людям прививки, для чего брали материал от коров, больных коровьей оспой. Лица, получившие такую прививку, не заболевали натуральной оспой. От латинского слова vacca — «корова» — и произошло название прививочного материала — «вакцина». В настоящее время в мире используют более 100 вакцин против 40 инфекционных заболеваний.
|
Возраст
|
Наименование прививки
|
|
Новорождённые
|
Первая вакцинация против вирусного гепатита В
|
|
Новорождённые
|
Вакцинация против туберкулёза
|
|
3 месяца
|
Первая вакцинация против дифтерии, коклюша, столбняка, полиомиелита, вторая вакцинация против вирусного гепатита В
|
|
4,5 месяца
|
Вторая вакцинация против дифтерии, коклюша, столбняка, полиомиелита
|
|
6 месяцев
|
Третья вакцинация против вирусного гепатита В, дифтерии, коклюша, столбняка, полиомиелита
|
|
12 месяцев
|
Вакцинация против краснухи, кори и эпидемического паротита
|
|
18 месяцев
|
Первая ревакцинация против дифтерии, коклюша, столбняка, полиомиелита
|
|
20 месяцев
|
Вторая ревакцинация против полиомиелита
|
|
6 лет
|
Ревакцинация против краснухи, кори и эпидемического паротита
|
|
7 лет
|
Вторая ревакцинация против дифтерии и столбняка. Ревакцинация против туберкулёза
|
|
14 лет
|
Третья ревакцинация против полиомиелита, дифтерии, столбняка. Ревакцинация против туберкулёза, если не была проведена в 7 лет
|
|
Взрослые
|
Ревакцинация против дифтерии, столбняка — каждые 10 лет от момента последней ревакцинации.
|
«Ребенок с полиомиелитом — это страшно»
Что такое вакцинация, почему от гриппа прививаются каждый год и какие вакцины нужно ставить после 18 лет
Дмитрий Кандинский / vtomske.ru
Движение антипрививочников в России с каждым годом набирает обороты. Эти люди не верят в эффективность вакцин, называют прививки «заговором фармацевтических компаний» и пытаются, по их словам, «защитить» своих детей. Отказ от иммунизации стал одной из причин вспышки кори летом 2019 года в нескольких регионах России. Вместе с главным педиатром Томской области Светланой Рубейкиной разберемся, что такое вакцинация и как она помогает нашему организму.
***
Вакцинация (а также иммунизация или прививка) — это введение в организм вакцины для стимулирования иммунной системы к защите от инфекции или болезни. Во время этого процесса вырабатываются антитела, борющиеся с заболеванием. Вакцины бывают живые (делаются на основе ослабленных штаммов микроорганизма) и инактивированные (приготавливаются из микробов, которые были выращены в лабораторных условиях, а затем убиты). По оценкам Всемирной организации здравоохранения, иммунизация позволяет ежегодно предотвратить несколько миллионов случаев смерти.
— Светлана Викторовна, первая вакцинация ребенка происходит еще в роддоме. До года жизни малыш получает массу прививок. Почему так?
— Верно, когда малыш появляется на свет, его вакцинируют. Большое количество прививок до года жизни и двух лет нужны, чтобы максимально защитить организм ребенка от болезней. Чтобы он приобрел иммунитет. Вакцинация — самый простой и надежный путь.
— Какие прививки получает ребенок сразу после рождения?
— В первые сутки после рождения ребенок обязательно получает вакцину против гепатита B. На третий-седьмой день жизни ставятся прививки против туберкулеза. В возрасте одного месяца делается вторая вакцинация от гепатита B. Третья проводится в шесть месяцев.
Гепатит B — вирусная инфекция, поражающая печень. Вирус передается при контакте с кровью или другими жидкостями организма инфицированного человека. Гепатит В может приводить к развитию хронической болезни печени и создавать высокий риск смерти от цирроза и рака печени. По оценкам ВОЗ, около двух миллиардов людей во всем мире были инфицированы этим вирусом, более 350 миллионов людей больны.
От гепатита C вакцины не существует. От гепатита A прививки ставятся по эпидемическим показаниям — лицам как с высокой возможностью заражения, так и с высокой опасностью для окружающих в случае их заболевания.
— Прививки ставятся в любом случае?
— Нет. Прежде чем поставить прививки, мама малыша должна написать информированное согласие. Нам очень ценно и важно, когда дают согласие на вакцинацию от туберкулеза. К семи годам диагноз «тубинфицированный» выставляют многим. Это не заболевание, но микобактерии, палочки Коха, курсируют в организме, и когда мы делаем пробу Манту (введение туберкулина для выявления заражения или степени защиты), она становится большой. Это является противопоказанием к ревакцинации — в шесть-семь лет. Поэтому мы стараемся хотя бы при рождении заложить в организм защиту от туберкулеза. Если результат пробы отрицательный, тогда ставят прививку. Еще одна ревакцинация проводится в 14 лет. Пробу Манту делают перед каждой ревакцинацией.
Сейчас многие родители при рождении ребенка говорят, что они потом придут поставят прививку от туберкулеза. Но что такое «потом»? Первый месяц малыш с мамой дома, они обустраиваются, много домашних дел, все, конечно же, забывается. Потом начинается ревакцинация от гепатита, и поставить прививку против туберкулеза мы можем только после проведения пробы Манту.
— Как удается переломить ситуацию?
— Стараемся максимально донести информацию о важности вакцинации. Мы не знаем, кто с нами едет в маршрутке, ходит в торговые центры, кто в парке гуляет. Я всегда говорю, что туберкулез — это не всегда кашель. Дети тяжело его переносят. Нередко патология у них заканчивается летально. Поэтому важно защитить новорожденного от заражения туберкулезной палочкой. Бывают и семейные очаги, когда кто-то из родственников имеет туберкулез, ребенка при рождении не вакцинировали, а потом удивляются — откуда у него заболевание.
Долгое время в СМИ были волнения, что после постановки прививки от гепатита B у новорожденных появляется желтуха. Этого нет. Проводились исследования, информация не подтвердилась. Недоношенность ребенка также не является противопоказанием к вакцинации. Такие дети даже больше нуждаются в защите.
— В возрасте двух месяцев еще проводится первая вакцинация от пневмококковой инфекции, вторая — в 4,5 месяца и ревакцинация — в 15 месяцев. Очень долго мы боролись с отказами от этой прививки: родители боялись и не вакцинировались. В рамках нацкалендаря прививки ставились только дети с рождения и до двух лет. За счет средств областного бюджета вакцина закупалась для вакцинации детей в возрасте до пяти лет. Детям старшего возраста ставили прививки более охотно.
Туберкулез — одна из наиболее распространенных в мире болезней. Возбудителем является бактерия (Mycobacterium tuberculosis), которая чаще всего поражает легкие. Распространяется от человека к человеку по воздуху. Для инфицирования достаточно вдохнуть лишь незначительное количество бактерий-возбудителей. По данным ВОЗ, около двух миллиардов людей инфицированы бактериями туберкулеза. Болеют далеко не все, многие просто выступают переносчиками. Однако у таких людей сохраняется риск, что они заболеют.
— Что делаете с отказниками?
— Стараемся работать с каждым и объяснять, что это не наше желание — поставить прививку, а необходимость защитить здоровье вашего ребенка. Когда в начале лета появилась информация про вспышку кори, люди стали переживать, родители начали звонить, спрашивать, активнее вакцинировать детей. Хочется, чтобы они делали это более осознанно, а не когда ситуация станет острой.
Аргументируют отказы тем, что нет вспышек, говорят: «Когда вы видели полиомиелит?». В такой ситуации хочется спросить: «А вы бы хотели посмотреть, как ваш ребенок корчится от полиомиелита?» Я — нет.
— Некоторые врачи показывают фотографии.
— Да, и на некоторых это действует. Потому что… Когда просто думаешь о заболевании, это что-то такое далекое. Когда человек видит (как болезнь протекает), правда, страшно становится.
Полиомиелит — высоко инфекционное вирусное заболевание. Оно — неизлечимое, можно только предотвратить вакцинацией. В основном полиомиелит поражает детей в возрасте до пяти лет. Первыми симптомами являются лихорадка, усталость, головная боль, рвота и боли в конечностях. Может протекать бессимптомно. В некоторых случаях вирус поражает нервную систему, из-за чего развивается необратимый паралич (обычно ног). 5-10 % из числа таких парализованных детей умирают из-за наступающего паралича дыхательных мышц.
— В каком возрасте ставится первая прививка от полиомиелита?
— В три месяца. Ставится вместе АКДС (вакцина адсорбированная коклюшно-дифтерийно-столбнячная). Некоторые родители делают выбор в пользу вакцины французского производства «Пентаксим». Она не лучше и не хуже нашей (российской). Разница только в том, что в «Пентаксиме» все пять компонентов вместе, она — поликомпонентная, все — в одном шприце. Сейчас вакцина поступила в Томскую область. Прививки от полиомиелита и АКДС российского производства ставятся в два укола.
Дифтерия — инфекционное заболевание, вызываемое бактерией. Чаще всего поражает ротоглотку, но нередко затрагивает гортань, бронхи, кожу и другие органы. Инфекция передается воздушно-капельным путем. Тяжесть протекания болезни обусловлена ядовитым токсином, который выделяет дифтерийная палочка. Он поражает нервную, сердечно-сосудистую системы и представляет главную опасность для жизни. Жертвами дифтерии в основном являются дети. Введение в 1994 году массовой иммунизации против дифтерии позволило обеспечить достаточную защиту населения России от этой инфекции.
Вторая вакцинация против полиомиелита, дифтерии, коклюша, столбняка происходит в 4,5 месяца, третья — в 6 месяцев. Также в 4,5 месяца нужно сделать ревакцинацию против пневмококковой инфекции.
— Большой набор.
— Да, как и говорили, до года ребенок получает большое количество вакцин. В 12 месяцев ставятся прививки против кори, краснухи и паротита. Далее идут ревакцинации. В 15 месяцев — против превмококковой инфекции, в 18 месяцев — первая ревакцинация против полиомиелита и дифтерии, коклюша, столбняка.
Столбняк вызывается токсичными штаммами палочковидной бактерии. Она попадает в организм через рану или порез, часто инфицирование происходит при ожогах и обморожениях. У большинства больных столбняк начинается внезапно — со спазмами и затруднением открывания рта. Далее патологический процесс быстро захватывает мышцы спины, живота, конечностей. Иногда наступает полная скованность туловища и конечностей, за исключением кистей и стоп. Летальность при заболевании столбняком очень высока. Единственным средством профилактики является прививка.
Коклюш — одна из самых распространенных детских инфекций; вызывается бактерией, которая передается от инфицированного воздушно-капельным путем. Болезнь характеризуется своеобразным судорожным кашлем. Особенностью коклюша является полное отсутствие к нему врожденного иммунитета. Инфекция очень опасна для детей младше двух лет. Внедрение программ вакцинации позволило значительно снизить число случаев коклюша и числа смертельных исходов от него среди детей.
Вторая ревакцинация против полиомиелита проводится в 20 месяцев, а вот против дифтерии и столбняка — в шесть-семь лет. Ревакцинация против кори, краснухи и паротита делается в этом же возрасте.
Есть еще вакцинация против гемофильной инфекции, она — для групп риска. Для детей, имеющих иммунодефицит, в том числе и ВИЧ-инфекцию, ребятишек с онкогематологическими заболеваниями, воспитанников домов ребенка, где большое количество детей проживают вместе.
Корь — крайне заразная тяжелая болезнь вирусного происхождения. Чаще всего поражает детей; до появления вакцин корь называли «детской чумой». Вирус передается воздушно-капельным путем при кашле и чихании и при тесных личных контактах; остается активным в воздухе или на инфицированных поверхностях в течение двух часов. Большинство смертельных случаев кори происходит из-за осложнений, связанных с этой болезнью. К осложнениям корь приводит в 30 % случаев.
— Могут ли родители отказаться от прививок после роддома, где дают согласие?
— Да, педиатр на приеме должен обязательно взять у родителя согласие на вакцинацию и на какую. Аналогично — в детском саду. Всем разъясняется необходимость иммунопрофилактики. Но есть мамы, которые пишут отказ от всех прививок, которые входят в национальный календарь.
— Какие тогда можно поставить?
— Никакие. Мама по сути отказалась от всех, прописав этот пункт. Ведь календарь может изменится, Минздрав может что-то включить в него или внести другие изменения.
— Как обстоит ситуация с вакцинацией против гриппа? Если у всех остальных количество прививок ограничивается, то от гриппа призывают прививаться каждый год.
— Вакцина от гриппа ненадежна в плане времени. Вирус очень быстро подстраивается под окружающую среду, мутирует, меняется. Поэтому иммунитет вырабатывается на один эпидемический сезон. Дальше может прийти грипп другого серотипа (подтипа), нужно снова делать вакцинацию. Из-за этого идут постоянные баталии в интернете. Среди родительского сообщества ходит информация, что вакцинируют чем попало. Это не так. По результатам эпидсезона ВОЗ смотрит, против каких серотипов вакцинировали, и изготавливается новая вакцина с включением тех серотипов, которые были в прошлые разы. Каждый год в новую вакцину включается компонент, который был в прошлом году. Поэтому от одной вакцины на несколько лет защита не получается.
Гриппом может заболеть каждый, но некоторые группы людей имеют более высокий риск развития тяжелых осложнений. Это пожилые люди, маленькие дети, беременные женщины и люди с определенными проблемами со здоровьем. Вакцина — лучший из имеющихся в нашем распоряжении инструментов для профилактики гриппа и снижения риска возникновения серьезных осложнений и даже летальных исходов.
— Много отказов по гриппу?
— В целом неплохая ситуация, иммунологическую прослойку в 40 % вакцинированных мы создаем. Считается, что защитная прослойка должна составлять 95 %. То есть на каждые 100 человек 95 должны быть привиты. Оставшиеся пять человек растворяются в общей массе, но угрозы при их заболевании для остальных уже такой нет. Если процентное соотношение будет наоборот, мы получим большую вспышку.
Объяснять «зачем это все» приходится долго. На просторах интернета пишут, что каждый год ставят одно и то же. Приводят цитаты каких-то врачей-инфекционистов, хотя ни один инфекционист не скажет такого. Половина — неправдоподобные выдумки.
— Какие меры нужно принимать при вспышках гриппа?
— При гриппе очень важно разобщение. Чтобы люди между собой не пересекались. Как бы банально это ни звучало, меньше контактов — распространение вируса не выходит за пределы семьи. Если люди будут более сознательными и при заболевании станут оставаться дома, а не ходить на работу, вспышку можно предотвратить быстро. Если все в семье будут вакцинированы, заболевание пройдет в легкой форме. И, конечно, нужно обратиться к врачу.
— То же самое, когда детей в садик не пускают?
— Да, отстранение невакцинированных детей от посещения детского сада при подъеме заболевания делается не для наказания. Ребенок не вакцинирован, значит не защищен. Привитые ребятишки при заболевании будут переносить грипп в легкой форме, для невакцинированных грипп можно пройти с осложнениями и даже с летальным исходом. Вакцинация ребенка от гриппа начинается с шести месяцев.
Когда происходит эпидподъем, в соответствии с постановлением главного государственного санитарного врача Томской области, непривитые сотрудники образовательной, медицинской организаций и дети, посещающие учреждения, будут отстранены от работы и учебы.
— Речь же только о госучреждениях?
— Да, но частным компаниям мы рассылаем рекомендательные письма, предупреждаем о подъеме заболевания, предлагаем провести вакцинацию сотрудников. К сожалению, очень редко компании соглашаются на покупку вакцин для работников.
— Кроме гриппа, какие еще прививки получает ребенок в школе?
— В 14 лет делается третья ревакцинация против дифтерии и столбняка, а также полиомиелита.
— Ревакцинацию каких прививок нужно делать после 18 лет?
— Раз в десять лет — дифтерию и столбняк. То есть поставили ее вам в 14 лет в школе, дальше вы самостоятельно в 24-25 лет обращаетесь в поликлинику за ревакцинацией. Потом в 34, 44 и так далее.
Девушке от 18 до 25 лет могут поставить прививку от краснухи, если: нет информации, была ли она привита; прививка ставилась только раз без ревакцинации или вообще не ставилась; если девочка не болела.
Краснуха — вирусная инфекция, для которой характерно появление сыпи и увеличение лимфатических узлов. Краснухой, как и ветряной оспой, болеют только раз. Ее называют «детской болезнью». Если не переболеть ей в раннем возрасте, есть риск заболеть во взрослом. Передается заболевание воздушно-капельным путем. У переболевших краснухой беременных женщин часто рождаются дети с врожденными дефектами развития внутренних органов, глухотой, умственной отсталостью. Каждая третья такая беременность заканчивается мертворождением, замиранием плода или выкидышем на раннем сроке.
Также возможна вакцинация от гепатита B, если до этого по каким-то причинам ее не сделали или у вас нет информации — ставилась эта прививка или нет. Аналогично — корь.
Некоторые прививки ставятся по показаниям. Например, вакцинацию от пневмококковой инфекции могут сделать пожилым людям с хроническими заболеваниями (бронхолегочной, сердечно-сосудистой систем, ожирение, сахарный диабет). По эпидимическим показаниям в Томской области ставятся прививки от клещевого энцефалита. Ее игнорировать не стоит. (Подробнее о вакцинации против энцефалита смотрите тут).
— Как понять: какие прививки были поставлены, а какие нет?
— Во-первых, у вас на руках должен быть прививочный сертификат. К сожалению, многие не считают его важным документом: хранят ненадлежащим образом, могут потерять. Очень часто, когда человеку исполняется 18 лет, он забирает себе медицинскую документацию из детской поликлиники. Соответственно, там о нем информации не остается. Сохранятся ли все данные — будет зависеть только от самого человека. Если сейчас мы все стараемся сохранить в информационной системе, то раньше такого не было. Большая часть данных пациента, которому сейчас 60 лет, занесена на бумагу. Поэтому не стоит забирать медицинскую карту к себе домой.
Другой вариант проверить, нужна ли вам та или иная прививка, — сдать кровь на напряженность иммунитета. Эти исследования проводит Роспотребнадзор. Он занимается проверкой того, как идет иммунопрофилактика — выбирает возраст людей, учреждения, город, область. Население приглашают на сдачу крови, чтобы посмотреть напряженность иммунитета. У троих он может быть, а у четвертого не будет, значит его нужно вакцинировать повторно. Однако не все соглашаются на исследование.
Можно самостоятельно узнать у врача информацию о необходимой вакцинации, какие прививки нужны и когда.
— Как вы можете оценить российский нацкалендарь прививок, насколько он полон?
— Коллеги ездили в другие страны и рассказывали, что наш нацкалендарь по сравнению с другими небольшой. Также в некоторых странах за границей установлены жесткие правила: если родители не вакцинируют своих детей, любое лечение ребенка будет идти за их счет. Не могу сказать — хорошо это или плохо. Но родители должны задумываться. Когда мама делает такой выбор за ребенка, она уверена, что в дальнейшем он скажет ей спасибо?
— В июле Минздрав поддержал идею включения в национальный календарь прививок вакцину от вируса папилломы человека (ВПЧ). Как вы на это смотрите? Что еще можно ввести в календарь?
— У нас была программа по вакцинации от ВПЧ. Ей занимался НИИ онкологии. Набирали целевую группу девочек в предпубертатном и пубертатном периодах, вакцинировали. Вакцина очень хорошая и само мероприятия важное. Но не очень активно откликались люди. Это было году в 2011-м или 2012-м.
Обсуждение о расширении нацкалендаря ведется постоянно. Нам бы хотелось, чтобы ввели и ВПЧ, и ветряную оспу, менингококк. Обсуждалось также включение вакцины против ротавирусной инфекции.
***
Сегодня, по оценкам ВОЗ, во многих странах уровень иммунизации стремится к 100 %. Однако есть места, где вакцинопрофилактикой охвачено меньше 90 %, 80 % и даже 60 %. В основном это страны африканского континента. Специалисты отмечают, что как только процент иммунизации населения начнется снижаться, можно ждать вспышек разных заболеваний.
Данный материал и изложенную в нем информацию нельзя приравнивать к назначению врача. Прежде чем поставить прививку, обязательно проконсультируйтесь со специалистом.
Противопоказания и меры предосторожности при вакцинации от полиомиелита
Противопоказания и меры предосторожности при вакцинации обычно диктуют обстоятельства, при которых вакцинация не проводится. Большинство противопоказаний и мер предосторожности носят временный характер, и вакцину можно ввести позже.
Повышенная чувствительность или анафилактические реакции
Людям, у которых наблюдались тяжелые аллергические (анафилактические) реакции после приема предыдущей дозы инактивированной полиовакцины (ИПВ) или после приема стрептомицина, полимиксина B или неомицина, не следует получать ИПВ.ИПВ содержит следовые количества стрептомицина, полимиксина В и неомицина, и люди, чувствительные к этим антибиотикам, также могут иметь реакции гиперчувствительности на ИПВ. Никаких серьезных побочных эффектов, связанных с применением ИПВ с повышенной эффективностью, не зарегистрировано.
Беременность
Несмотря на отсутствие доказательств того, что вирус вакцины против полиомиелита причиняет вред беременным женщинам или их плодам, беременные женщины, не входящие в группу повышенного риска, не должны получать вакцину от полиомиелита. Однако, если беременная женщина подвергается повышенному риску заражения и требует немедленной защиты от полиомиелита, ИПВ можно вводить в соответствии с рекомендованными графиками для взрослых.
Иммунодефицит
ИПВ — единственная вакцина, рекомендованная для людей с иммунодефицитом и членов их семей. Многие люди с иммунодефицитом обладают иммунитетом к полиовирусам, потому что они ранее были вакцинированы или подвергались воздействию дикого полиовируса, когда их иммунная система была здоровой. Они могут не полностью реагировать на вакцину, но она безопасна и может обеспечить некоторую защиту.
Ложные противопоказания
Женщины могут получать ИПВ, если кормят грудью.
Люди с такими заболеваниями могут получать IPV:
- диарея
- Легкие заболевания верхних дыхательных путей с лихорадкой или без нее
- Местные реакции от легкой до умеренной степени тяжести на предыдущую дозу вакцины
- текущая антимикробная терапия
- фаза выздоровления при острой болезни
О любых побочных реакциях следует сообщать в Систему сообщений о побочных эффектах вакцин (VAERS) по телефону 1-800-822-7967 или через внешний значок веб-сайта VAERS.
Дополнительная информация
Вакцина против столбняка, дифтерии, коклюша и полиомиелита (Tdap-IPV)
Берегите ребенка.
Сделайте все вакцины вовремя.
Получив все вакцины вовремя, ваш ребенок может быть защищен от многих болезней на всю жизнь.
Иммунизация спасла больше жизней в Канаде за последние 50 лет, чем любая другая мера здравоохранения.
Что такое вакцина Tdap-IPV?
Вакцина Tdap-IPV защищает от 4 заболеваний:
- столбняк
- Дифтерия
- Коклюш (коклюш)
- Полиомиелит
Вакцина одобрена Министерством здравоохранения Канады и предоставляется бесплатно в рамках плановой вакцинации вашего ребенка.Позвоните своему врачу, чтобы записаться на прием.
Кому следует сделать вакцину Tdap-IPV?
Вакцина вводится однократно детям в возрасте от 4 до 6 лет. Это бустерная доза для детей, которые были вакцинированы против столбняка, дифтерии, коклюша и полиомиелита в более раннем возрасте. Бустерная доза укрепляет или укрепляет иммунную систему, обеспечивая лучшую защиту от этих заболеваний.
Вакцина также предоставляется бесплатно детям старшего возраста и взрослым, нуждающимся в защите от столбняка, дифтерии, коклюша и полиомиелита.Для получения дополнительной информации см. Следующие файлы HealthLinkBC:
Важно вести учет всех полученных прививок.
Каковы преимущества вакцины Tdap-IPV?
Вакцина Tdap-IPV — лучший способ защиты от дифтерии, столбняка, коклюша и полиомиелита, которые являются серьезными, а иногда и смертельными заболеваниями.
Делая прививки вашему ребенку, вы помогаете защитить и других.
Каковы возможные реакции после вакцинации?
Вакцины очень безопасны.Сделать вакцину безопаснее, чем заразиться.
Общие реакции на вакцину могут включать болезненность, покраснение и припухлость в месте введения вакцины. Также могут возникать жар, озноб, головная боль и усталость. Эти реакции мягкие и обычно длятся 1-2 дня. Могут присутствовать большие участки покраснения и припухлости, но обычно они не мешают нормальной деятельности.
Ацетаминофен (например, Tylenol ® ) или ибупрофен * (например, Advil ® ) можно назначать при лихорадке или болезненности.ASA (например, аспирин ® ) не следует назначать лицам младше 18 лет из-за риска развития синдрома Рейе.
* Ибупрофен нельзя давать детям младше 6 месяцев без предварительной консультации с врачом.
Для получения дополнительной информации о синдроме Рейе см. Файл HealthLinkBC №84 Синдром Рейе.
Важно оставаться в клинике в течение 15 минут после вакцинации, потому что существует крайне редкая возможность, менее 1 на миллион, опасной для жизни аллергической реакции, называемой анафилаксией.Это может включать крапивницу, затрудненное дыхание или отек горла, языка или губ. В случае возникновения такой реакции ваш лечащий врач готов ее лечить. Неотложная помощь включает введение адреналина (адреналина) и транспортировку на машине скорой помощи в ближайшее отделение неотложной помощи. Если симптомы развиваются после выписки из клиники, позвоните по номеру 9-1-1 или по номеру местной службы экстренной помощи.
Важно всегда сообщать своему врачу о серьезных или неожиданных реакциях.
Кому нельзя делать вакцину Tdap-IPV?
Поговорите со своим врачом, если у вас или вашего ребенка была опасная для жизни реакция на предыдущую дозу вакцины против столбняка, дифтерии, коклюша или полиомиелита или на любой компонент вакцины, включая неомицин, полимиксин В или стрептомицин. Вакцинация не вводится детям младше 4 лет.
Люди, у которых развился синдром Гийена-Барре (СГБ) в течение 8 недель после вакцинации от столбняка, без установления другой причины, не должны получать вакцину Tdap-IPV.СГБ — редкое заболевание, которое может привести к слабости и параличу мышц тела. Чаще всего возникает после инфекций, но в редких случаях может возникать и после некоторых вакцин.
Нет необходимости откладывать вакцинацию из-за простуды или другого легкого заболевания. Однако, если у вас есть проблемы, поговорите со своим врачом.
Что такое столбняк, дифтерия, коклюш и полиомиелит?
Столбняк , также известный как тризм, вызывается бактериями, в основном содержащимися в почве.Когда бактерии попадают на кожу через порез или царапину, они выделяют яд, который может вызвать болезненное сокращение мышц по всему телу. Это очень серьезно, если поражены дыхательные мышцы. До 1 из 5 человек, заболевших столбняком, может умереть.
Дифтерия — серьезная инфекция носа и горла, вызываемая бактериями дифтерии. Бактерии распространяются по воздуху при чихании или кашле людей, а также при прямом контакте кожи с кожей. Заболевание может привести к очень серьезным проблемам с дыханием.Это также может вызвать сердечную недостаточность и паралич. Примерно 1 из 10 заболевших дифтерией может умереть.
Коклюш , также известный как коклюш, представляет собой серьезную инфекцию дыхательных путей, вызываемую бактериями коклюша. Коклюш может вызвать пневмонию, судороги, повреждение мозга или смерть. Эти осложнения чаще всего наблюдаются у младенцев. Бактерии легко распространяются при кашле, чихании или тесном контакте лицом к лицу. Коклюш может вызвать сильный кашель, который часто заканчивается коклюшем перед следующим вдохом.Этот кашель может длиться несколько месяцев и чаще возникает ночью. Примерно 1 из 170 детей, заболевших коклюшем, может умереть. Дополнительные сведения о коклюше см. В файле HealthLinkBC № 15c «Коклюш (коклюш)».
Полиомиелит — это заболевание, вызываемое вирусом. В то время как большинство инфекций полиомиелита не проявляются симптомами, другие могут привести к параличу рук или ног и даже к смерти. Паралич встречается примерно у 1 из 200 человек, инфицированных вирусом полиомиелита. Полиомиелит может передаваться при контакте с испражнениями (калом) инфицированного человека.Это может произойти в результате употребления пищи или питья воды, загрязненной стулом.
Столбняк, дифтерия и полиомиелит стали редкостью в до нашей эры. из-за плановых программ иммунизации детей. Коклюш все еще возникает, но гораздо реже, чем раньше, и гораздо легче у вакцинированных людей.
Описание и торговые наименования вакцины против дифтерии, столбняка, бесклеточного коклюша, полиомиелита (внутримышечный путь)
Описание и торговые марки
Информация о лекарствах предоставлена: IBM Micromedex
Торговая марка в США
- Kinrix
- Quadracel
Описания
Вакцина против дифтерии, столбняка и бесклеточного коклюша (также известная как DTaP) в сочетании с инактивированной вакциной против полиовируса (также известной как IPV) представляет собой комбинированную вакцину, которая вводится для защиты от инфекций, вызываемых дифтерией, столбняком (тризм), коклюш (коклюш) и полиовирус.Вакцина работает, заставляя организм вырабатывать собственную защиту (антитела) против этих заболеваний. Эта вакцина вводится только детям в возрасте от 4 до 6 лет (до 7 лет).
Дифтерия — серьезное заболевание, которое может вызывать затруднение дыхания, проблемы с сердцем, повреждение нервов, пневмонию и, возможно, смерть. Риск серьезных осложнений выше у очень маленьких детей и пожилых людей.
Столбняк (также известный как тризм) — очень серьезное заболевание, вызывающее судороги и тяжелые мышечные спазмы, которые могут быть достаточно сильными, чтобы вызвать переломы костей позвоночника.Заболевание по-прежнему встречается почти исключительно среди людей, которые не прошли вакцинацию или не имеют достаточной защиты от предыдущих прививок.
Коклюш (также известный как коклюш) — серьезное заболевание, вызывающее сильные приступы кашля, которые могут мешать дыханию. Коклюш также может вызывать пневмонию, длительный бронхит, судороги, повреждение мозга и смерть.
Полиомиелит — очень серьезная инфекция, вызывающая паралич мышц, в том числе мышц, которые позволяют ходить и дышать.Инфекция полиомиелита может лишить человека возможности дышать без помощи дыхательного аппарата. Это также может привести к тому, что человек не сможет ходить без опор для ног или прикован к инвалидной коляске. От полиомиелита нет лекарства.
Эта вакцина может вводиться только врачом вашего ребенка или под его наблюдением.
Этот продукт доступен в следующих лекарственных формах:
Последнее обновление частей этого документа: 1 февраля 2021 г.
Авторские права © IBM Watson Health, 2021 г.Все права защищены. Информация предназначена только для использования конечным пользователем и не может быть продана, распространена или иным образом использована в коммерческих целях.
.
14 болезней, о которых вы почти забыли благодаря вакцинам
1. Дифтерия
Большинство из нас давно знают дифтерию как малоизвестную болезнь, благодаря вакцине против дифтерии, которую получают младенцы. Эта вакцина, получившая название DTaP, обеспечивает защиту от дифтерии, столбняка и коклюша (коклюша).Хотя дифтерия поддается профилактике, она все еще существует и вызывает толстый покров на задней части носа или горла. Это может привести к затрудненному дыханию, сердечной недостаточности, параличу и даже смерти. Обязательно сделайте прививку, чтобы уберечь детей от этой опасной инфекции.
Врачи рекомендуют вашему ребенку сделать пять доз вакцины DTaP для лучшей защиты. Вашему ребенку потребуется одна доза в каждом из следующих возрастов: 2 месяца, 4 месяца, 6 месяцев, от 15 до 18 месяцев и от 4 до 6 лет.
Подробнее:
2. Ветряная оспа
Ветряная оспа — заболевание, вызывающее зудящую сыпь в виде волдырей и жар. У больного ветряной оспой может быть много волдырей — до 500 по всему телу. Ветряная оспа может быть серьезной и даже опасной для жизни, особенно у младенцев, взрослых и людей с ослабленной иммунной системой. Даже здоровые дети могут серьезно заболеть. Вакцинация детей в раннем возрасте особенно важна для их здоровья.
Врачи рекомендуют вашему ребенку сделать две дозы прививки от ветрянки для лучшей защиты.Вашему ребенку потребуется одна доза в каждом из следующих возрастов: от 12 до 15 месяцев и от 4 до 6 лет.
Дополнительная информация:
3. Свинка
Свинка наиболее известна отекающими щеками и опухшей челюстью, которые она вызывает. Это связано с набуханием слюнных желез. Другие симптомы включают жар, головные и мышечные боли и усталость. Свинка — это заразное заболевание, которое не лечится. Свинка по-прежнему представляет собой угрозу сегодня — каждый год люди в Соединенных Штатах заболевают свинкой. В последние годы вспышки эпидемического паротита произошли в условиях тесного и продолжительного контакта с инфицированными людьми, например, в одном классе или во время игры в одной спортивной команде.Вакцина MMR защищает вас и вашу семью от паротита, кори и краснухи.
Врачи рекомендуют вашему ребенку сделать две дозы вакцины MMR для лучшей защиты. Вашему ребенку потребуется одна доза в каждом из следующих возрастов: от 12 до 15 месяцев и от 4 до 6 лет.
Подробнее:
4. Ротавирус
Ротавирус заразен и может вызывать сильную водянистую диарею, часто с рвотой, лихорадкой и болями в животе, в основном у младенцев и маленьких детей. Дети могут сильно обезвоживаться из-за болезни, и их необходимо госпитализировать.Если обезвоженный ребенок не получит необходимой помощи, он может умереть. Ротавирус — одна из первых вакцин, которую может получить младенец; это лучший способ защитить вашего ребенка от ротавирусной болезни.
Врачи рекомендуют вашему ребенку получить две или три дозы вакцины (в зависимости от марки) для лучшей защиты. Младенцы должны получить первую дозу в возрасте 2 месяцев. Вторую дозу обеих вакцин младенцы получают в 4 месяца. Им понадобится третья доза через 6 месяцев, если они получат вакцину RotaTeq.
Подробнее:
5. Пневмококковая болезнь
Это заболевание вызывается бактериями Streptococcus pneumoniae. Он вызывает инфекции уха, носовые пазухи, пневмонию и даже менингит, что делает его очень опасным для детей. Микробы могут проникать в части тела, такие как головной или спинной мозг, которые обычно свободны от микробов. Убедитесь, что вы обезопасили детей от этой опасной болезни, сделав прививки.
Врачи рекомендуют вашему ребенку получить четыре дозы пневмококковой конъюгированной вакцины (также называемой PCV13) для лучшей защиты.Вашему ребенку потребуется одна доза для каждого из следующих возрастов: 2 месяца, 4 месяца, 6 месяцев и от 12 до 15 месяцев.
Дополнительная информация:
6. Коклюш (коклюш)
Коклюш, или коклюш, — очень заразное заболевание, которое может быть смертельным для младенцев. Коклюш известен неконтролируемым сильным кашлем, который часто затрудняет дыхание. Его «кричащее» название происходит от резкого вдоха сразу после кашля, но у младенцев это заболевание также может вызывать опасные для жизни паузы в дыхании без звука.Коклюш особенно опасен для младенцев, которые еще слишком малы для вакцинации. Матери должны получить вакцину от коклюша во время беременности, чтобы обеспечить некоторую защиту своим детям до рождения. Для вашего ребенка очень важно вовремя сделать прививку от коклюша, чтобы он мог начать создавать свою собственную защиту от болезни. С 2010 года мы ежегодно наблюдаем от 10 000 до 50 000 случаев коклюша в Соединенных Штатах, причем случаи зарегистрированы во всех штатах.
Вакцина DTaP обеспечивает защиту от коклюша, дифтерии и столбняка.Врачи рекомендуют вашему ребенку получить пять доз вакцины DTaP для лучшей защиты. Вашему ребенку потребуется одна доза в каждом из следующих возрастов: 2 месяца, 4 месяца, 6 месяцев, от 15 до 18 месяцев и от 4 до 6 лет.
Дополнительная информация:
7. Корь
Знаете ли вы, что ваш ребенок может заболеть корью, находясь в комнате, где находился больной корью, даже в течение двух часов после его ухода? Корь очень заразна и может быть очень серьезной, особенно для маленьких детей.Поскольку корь распространена в других частях мира, непривитые люди могут заразиться корью во время путешествий и привезти ее в Соединенные Штаты. Любой, кто не защищен, подвергается риску, поэтому обязательно следите за вакцинами вашего ребенка, чтобы свести к минимуму риск контакта с завезенным заболеванием.
Врачи рекомендуют вашему ребенку сделать две дозы вакцины MMR для лучшей защиты. Вашему ребенку потребуется одна доза в каждом из следующих возрастов: от 12 до 15 месяцев и от 4 до 6 лет.
Младенцы в возрасте от 6 до 11 месяцев должны получить одну дозу вакцины MMR перед поездкой за границу. Младенцы, вакцинированные до 12-месячного возраста, должны быть ревакцинированы в первый день рождения или после него двумя дозами, каждая доза которых разделена не менее 28 дней.
Подробнее:
8. Hib
Hib (или его официальное название Haemophilus influenzae типа b) благодаря вакцинам не так хорошо известен, как некоторые другие заболевания. Hib может нанести серьезный вред иммунной системе наших детей и вызвать повреждение мозга, потерю слуха или даже смерть.Hib чаще всего поражает детей в возрасте до пяти лет. До вакцинации ежегодно заражалось более 20 000 детей. Это примерно 400 желтых школьных автобусов для детей! Из этих детей каждый пятый получил повреждение мозга или стал глухим. Даже после лечения каждый 20 человек с менингитом, вызванным Hib, умирает. Сделайте прививку своему ребенку, чтобы помочь ему победить!
Врачи рекомендуют вашему ребенку сделать четыре дозы вакцины против Hib для лучшей защиты. Вашему ребенку потребуется одна доза в каждом из следующих возрастов: 2 месяца, 4 месяца, 6 месяцев (для некоторых брендов) и от 12 до 15 месяцев.
Подробнее:
9. Краснуха
Краснуха передается при кашле и чихании. Особенно это опасно для беременной женщины и ее развивающегося малыша. Если непривитая беременная женщина заразится краснухой, у нее может произойти выкидыш или ее ребенок может умереть сразу после рождения. Кроме того, она может передать болезнь своему развивающемуся ребенку, у которого могут развиться серьезные врожденные дефекты. Убедитесь, что вы и ваш ребенок защищены от краснухи, сделав прививки по расписанию.
Врачи рекомендуют, чтобы ваш ребенок получил две дозы вакцины MMR для лучшей защиты.Вашему ребенку потребуется одна доза в каждом из следующих возрастов: от 12 до 15 месяцев и от 4 до 6 лет.
Подробнее:
10. Гепатит А
Вакцина против гепатита А была разработана в 1995 году и с тех пор резко сократила число случаев заболевания в Соединенных Штатах. Гепатит А — это заразное заболевание печени, которое передается от человека к человеку или через зараженную пищу и воду. Вакцинация против гепатита А — хороший способ помочь вашему ребенку оставаться здоровым и свободным от гепатита А.
Врачи рекомендуют вашему ребенку сделать две дозы прививки от гепатита А для лучшей защиты.Ваш ребенок должен получить первую дозу в возрасте от 12 до 23 месяцев, а вторую дозу через 6-18 месяцев после первой.
Подробнее:
11. Гепатит B
Знаете ли вы, что более 780 000 человек ежегодно умирают от осложнений гепатита B? Гепатит B передается через жидкости организма, но он может жить без хозяина семь дней! Это особенно опасно для младенцев, так как многие мамы с гепатитом B даже не подозревают, что инфицированы. Около девяти из каждых 10 младенцев, заразившихся от своих матерей, становятся хронически инфицированными, поэтому младенцы получают вакцину еще до того, как выписываются из больницы.Обязательно избегайте гепатита B, сделав прививку (вы и ваш ребенок)!
Врачи рекомендуют вашему ребенку сделать три дозы вакцины против гепатита B для лучшей защиты. Как правило, вашему ребенку требуется одна доза в каждом из следующих возрастов: при рождении, от 1 до 2 месяцев и 6 месяцев.
Подробнее:
12. Грипп (Influenza)
Грипп — это респираторное заболевание, вызванное инфицированием носа, горла и легких вирусами гриппа. Грипп может поражать людей по-разному в зависимости от их иммунной системы, возраста и состояния здоровья.Знаете ли вы, что грипп может быть опасен для детей любого возраста? Симптомы гриппа у детей могут включать кашель, лихорадку, боли, усталость, рвоту и диарею. Не говоря уже о том, что каждый год в Соединенных Штатах здоровые дети попадают в больницу или умирают от гриппа. Фактически, в среднем 20 000 детей в возрасте до 5 лет ежегодно госпитализируются из-за связанных с гриппом осложнений, таких как пневмония. Важно знать, что дети младше 6 месяцев подвержены особенно высокому риску серьезного заболевания гриппом, но еще слишком молоды, чтобы делать прививку от гриппа.Лучший способ защитить детей от гриппа — это вакцинация матери от гриппа во время беременности, а также вакцинация всех лиц, осуществляющих уход, и лиц, близких к ребенку. Каждый человек в возрасте 6 месяцев и старше должен делать прививку от гриппа каждый год — защитите себя и своих близких.
Врачи рекомендуют вакцинировать ребенка от гриппа ежегодно, начиная с 6-месячного возраста. Некоторым детям от 6 месяцев до 8 лет может потребоваться 2 дозы для лучшей защиты.
Подробнее:
13.Столбняк
Столбняк вызывает болезненную жесткость мышц и тризм и может быть смертельным. Родители предупреждали детей о столбняке каждый раз, когда мы царапали, царапали, ткнули или порезали себя чем-то металлическим. В настоящее время вакцина против столбняка является частью вакцины для борьбы с заболеванием, называемой DTaP, которая обеспечивает защиту от столбняка, дифтерии и коклюша (коклюша).
Врачи рекомендуют, чтобы ваш ребенок получил пять доз вакцины DTaP для лучшей защиты. Вашему ребенку потребуется одна доза в каждом из следующих возрастов: 2 месяца, 4 месяца, 6 месяцев, от 15 до 18 месяцев и от 4 до 6 лет.
Подробнее:
14. Полиомиелит
Полиомиелит — смертельное и смертельное инфекционное заболевание, вызываемое полиовирусом. Вирус передается от человека к человеку и может поражать головной и спинной мозг инфицированного человека, вызывая паралич. В Соединенных Штатах полиомиелит был ликвидирован с помощью вакцинации, а продолжающееся использование вакцины от полиомиелита позволило сохранить эту страну свободной от полиомиелита. Но полиомиелит по-прежнему представляет угрозу для некоторых других стран. Проведение вакцинации младенцев и детей — лучший способ предотвратить возвращение полиомиелита.Убедитесь, что ваш ребенок защищен вакциной от полиомиелита.
Врачи рекомендуют вашему ребенку сделать четыре дозы вакцины против полиомиелита (также называемой ИПВ) для наилучшей защиты. Вашему ребенку потребуется одна доза в каждом из следующих возрастов: 2 месяца, 4 месяца, от 6 до 18 месяцев и от 4 до 6 лет.
Подробнее:
Дополнительная информация и ресурсы:
Информация, содержащаяся на этом веб-сайте, не должна использоваться вместо медицинской помощи и рекомендаций вашего педиатра.Ваш педиатр может порекомендовать различные варианты лечения в зависимости от индивидуальных фактов и обстоятельств.
Вакцина 4-в-1 (DTaP / IPV или dTaP / IPV) — Иммунизация в Шотландии
Вакцина 4-в-1, также известная как комбинированная вакцина DTaP / IPV (dTaP / IPV) или бустерная вакцина, вводится в виде инъекции.
Какие вакцины используются?
В Шотландии обычно используются следующие вакцины:
Что такое бустерная иммунизация?
Бустерная иммунизация проводится для повышения защиты, уже обеспеченной первичной иммунизацией.Иногда защита, обеспечиваемая первичной иммунизацией, со временем перестает действовать. Бустерная доза продлевает период защиты в более позднем возрасте.
Насколько эффективна вакцина?
Болезни, вызванные дифтерией, могут убить. До того, как вакцина против дифтерии была введена в Великобритании, ежегодно регистрировалось до 70 000 случаев дифтерии, что приводило к смерти около 5 000 человек.
Число случаев столбняка в Великобритании невелико из-за эффективности вакцины против столбняка.Большинство людей, заболевших столбняком, не были вакцинированы против него или не прошли весь график иммунизации.
До введения вакцины против коклюша в Великобритании ежегодно регистрировалось в среднем 120 000 случаев коклюша.
До того, как была введена вакцина против полиомиелита, в годы эпидемии в Великобритании регистрировалось 8000 случаев полиомиелита. Благодаря постоянному успеху вакцинации против полиомиелита в Великобритании не было случаев естественной полиомиелитной инфекции на протяжении более 20 лет (последний случай был в 1984 году).
В чем разница между dTaP / IPV и DTaP / IPV, и имеет ли разница?
Вакцины против дифтерии производятся в двух дозах, в зависимости от того, сколько в них содержится дифтерийного анатоксина (токсина, вырабатываемого инактивированными дифтерийными бактериями). Две силы сокращенно обозначаются как «D» для высокой прочности и «d» для низкой прочности.
Существуют 2 вакцины, доступные для использования в качестве бустерной — одна от дифтерии высокой активности (DTaP / IPV), а другая — от дифтерии низкой активности (dTaP / IPV).Доказано, что обе вакцины дают хорошие результаты, поэтому не имеет значения, какая вакцина используется для ревакцинации.
Как мы узнаем, что вакцина безопасна?
Все лекарственные препараты (включая вакцины) проверяются на безопасность и эффективность Агентством по регулированию лекарственных средств и товаров медицинского назначения (MHRA). Вакцина соответствует высоким стандартам безопасности, необходимым для ее использования в Великобритании и других европейских странах. Вакцина была сделана миллионам людей во всем мире.
После того, как вакцины используются, безопасность вакцин продолжает контролироваться MHRA.
Оральный паралич, связанный с вакциной против полиомиелита, у ребенка, несмотря на предыдущую иммунизацию инактивированным вирусом
Полиовирус Джейсона Робертса
Прививочный полиомиелит, вызванный оральной полиовакциной, редко, но встречается у здорового, иммунокомпетентного ребенка 6 месяцев было крайне необычно, поскольку ребенок ранее был иммунизирован двумя дозами введенной инактивированной полиовакцины (ИПВ).
Три штамма вакцины против полиовируса, разработанные Альбертом Сабином (ОПВ, пероральная вакцина против полиовируса), содержат мутации, которые не позволяют им вызывать паралитическое заболевание. Когда вакцина попадает внутрь, вирусы размножаются в кишечнике, и развивается иммунитет к инфекции. Во время репликации в кишечном тракте вакцинные вирусы подвергаются мутации, и реципиенты OPV выделяют нейровирулентные полиовирусы. Эти так называемые полиовирусы вакцинного происхождения (VDPV) могут вызывать полиомиелит у реципиента вакцины или при контакте.За те годы, что вакцины против полиовируса Сэбина использовались в США, количество случаев полиомиелита, вызванного ПВВП, составляло примерно 1 на 1,4 миллиона доз вакцины, или 7-8 случаев в год. После того, как болезнь была ликвидирована в США в 1979 году, единственные случаи полиомиелита были вызваны вакциной Сэбина.
Для предотвращения вакцино-ассоциированного полиомиелита в 1997 г. США перешли на схему иммунизации, состоящую из двух доз ИПВ и одной дозы ОПВ. Затем США перешли на использование IPV исключительно в 2000 году.В этом случае ребенок прошел курс иммунизации против полиомиелита, аналогичный тому, который проводился в США в 1997–2000 годах: две дозы ИПВ и одна доза ОПВ. Почему у ребенка развился полиомиелит?
Одна из подсказок заключается в том, что после перехода на схему ИПВ-ОПВ в 1997 году все еще было три случая ВАПП в 1998 году и три в 1999 году. Другой намек дает исследование иммунных ответов у детей, получавших несколько доз ИПВ. . Большинство детей, получавших две дозы ИПВ, вырабатывали антитела против полиовируса 1 и 2 типа (92 и 94%), но только 74% детей вырабатывали антитела против полиовируса 3 типа.
Последняя информация, необходимая для решения этой головоломки, заключается в том, что в данном случае у ребенка был вакциноассоциированный полиовирус, вызванный штаммом типа 3, который был выделен из его фекалий.
Таким образом, ребенок в этом случае, скорее всего, не вырабатывал достаточного количества антител к полиовирусу 3 типа после получения двух доз ИПВ. Как следствие, когда ему дали ОПВ, у него развился вакциноассоциированный полиомиелит 3 типа.
Этот случай ВАПП можно было предотвратить: ребенок родился в Канаде и, как это принято в этой стране с 1995 года, получил две дозы ИПВ.В 5-месячном возрасте ребенок и его семья посетили Китай, где его родители решили продолжить иммунизацию в соответствии с местным графиком. В Китае до сих пор используется ОПВ, поэтому ребенок получил именно ее.
Коклюш (коклюш) — Национальный фонд инфекционных заболеваний
Коклюш (также называемый коклюшем) — очень заразная и серьезная инфекция, которая легко передается от человека к человеку через кашель, чихание и дыхание Инфекция вызывает приступы кашля, которые настолько сильны, что может быть трудно дышать, есть или спать .Коклюш может даже привести к сломанным ребрам, пневмонии или госпитализации.
Многие дети, заболевшие коклюшем, инфицированы старшими братьями и сестрами, родителями или опекунами, которые могут даже не знать, что у них это заболевание.
Бустерные вакцины рекомендуются, так как защита от детских прививок проходит, что подвергает подростков и взрослых риску заражения.
Бремя
По данным Центров по контролю и профилактике заболеваний (CDC), во всем мире ежегодно регистрируется около 16 миллионов случаев коклюша и около 195 000 случаев смерти.С 1980-х годов число зарегистрированных случаев в США увеличилось.
До того, как вакцины от коклюша стали широко доступны в 1940-х годах, в США ежегодно коклюшем заболевали около 200 000 детей, и около 9000 умерли в результате этой инфекции. В настоящее время в США ежегодно регистрируется от 10 000 до 40 000 случаев заболевания, иногда приводящих к смерти.
Симптомы
Классический симптом — это крик, звук, когда кто-то задыхается во время приступа сильного кашля.Но можно заразиться и без крика. Коклюш может распространяться до появления симптомов. Это может быть сложно диагностировать, потому что ранние симптомы могут проявляться как простуда или бронхит.
Коклюш может передаваться уязвимым младенцам, тем, кто еще не получил какую-либо или все вакцины. Для младенцев осложнения могут быть серьезными и даже смертельными.
Профилактика
CDC рекомендует вакцины от коклюша для людей всех возрастов.
Младенцы и дети должны получить 5 доз вакцины против дифтерии, столбняка и коклюша (АКДС) для максимальной защиты: одна доза в 2, 4 и 6 месяцев, одна в 15-18 месяцев и другая в 4-6 лет.Бустерная доза вакцины против столбняка-дифтерии-коклюша (Tdap) рекомендуется детям в возрасте 11 или 12 лет.
Подростки или взрослые , которые не прошли вакцинацию против Tdap в подростковом возрасте, должны получить одну дозу.
Беременные женщины должны получать Tdap в течение третьего триместра из при каждой беременности, чтобы защитить мать и ребенка.
Также важно, чтобы лица, осуществляющие уход, и те, кто находится рядом с младенцами, проходили вакцинацию от коклюша.
Лечение
Существует несколько антибиотиков для лечения коклюша, и раннее лечение очень важно. Лечение может снизить серьезность инфекции, если начать лечение раньше, чем начнутся приступы кашля. Антибиотики также могут сократить время, в течение которого кто-то заразен, что может помочь предотвратить распространение болезни на других людей. Коклюш иногда бывает очень серьезным и требует лечения в больнице.

 Если при этом чувствуется слабость и повышается температура, то для вакцинации дается мед.отвод.
Если при этом чувствуется слабость и повышается температура, то для вакцинации дается мед.отвод.
 Слизистая новорожденного не может сразу работать правильно. Ей необходимо подстроиться под окружающую среду. Из носа может течь или слизистая наоборот сохнет. Физиологический вид не входит в симптоматику болезни, а также не является причиной для медицинского отвода. Ставить прививки АКДС, БЦЖ, манту ребенку делать можно.
Слизистая новорожденного не может сразу работать правильно. Ей необходимо подстроиться под окружающую среду. Из носа может течь или слизистая наоборот сохнет. Физиологический вид не входит в симптоматику болезни, а также не является причиной для медицинского отвода. Ставить прививки АКДС, БЦЖ, манту ребенку делать можно.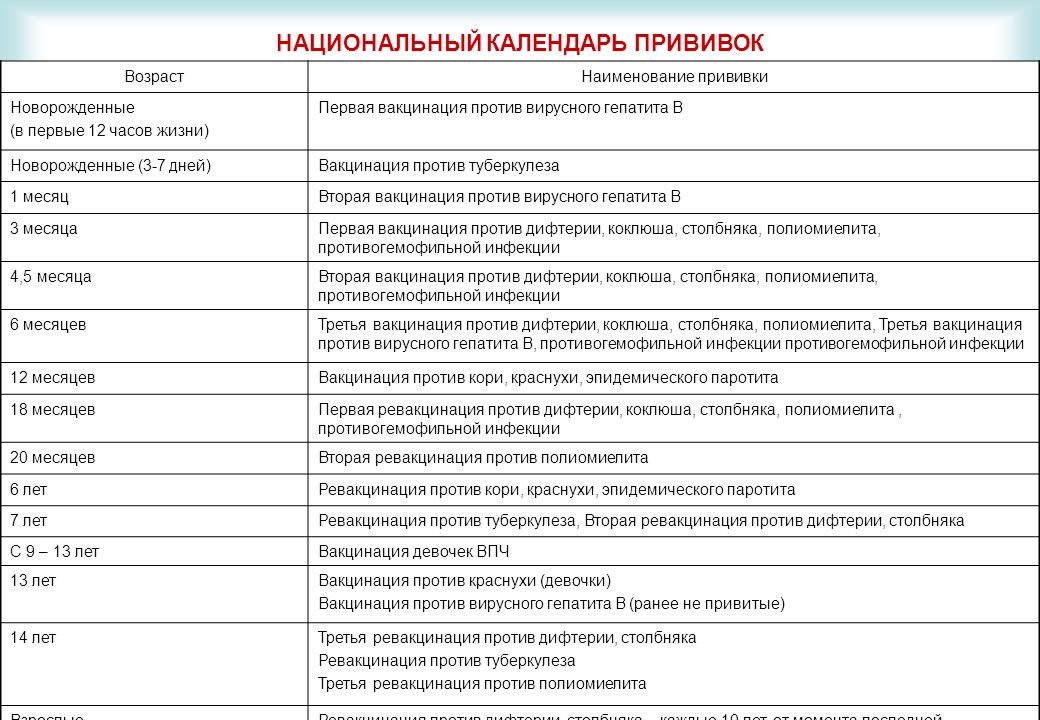
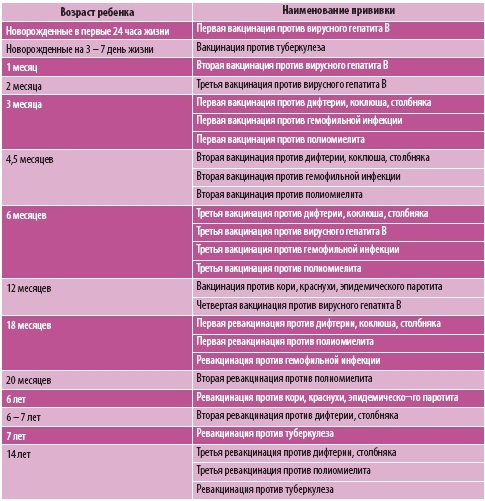


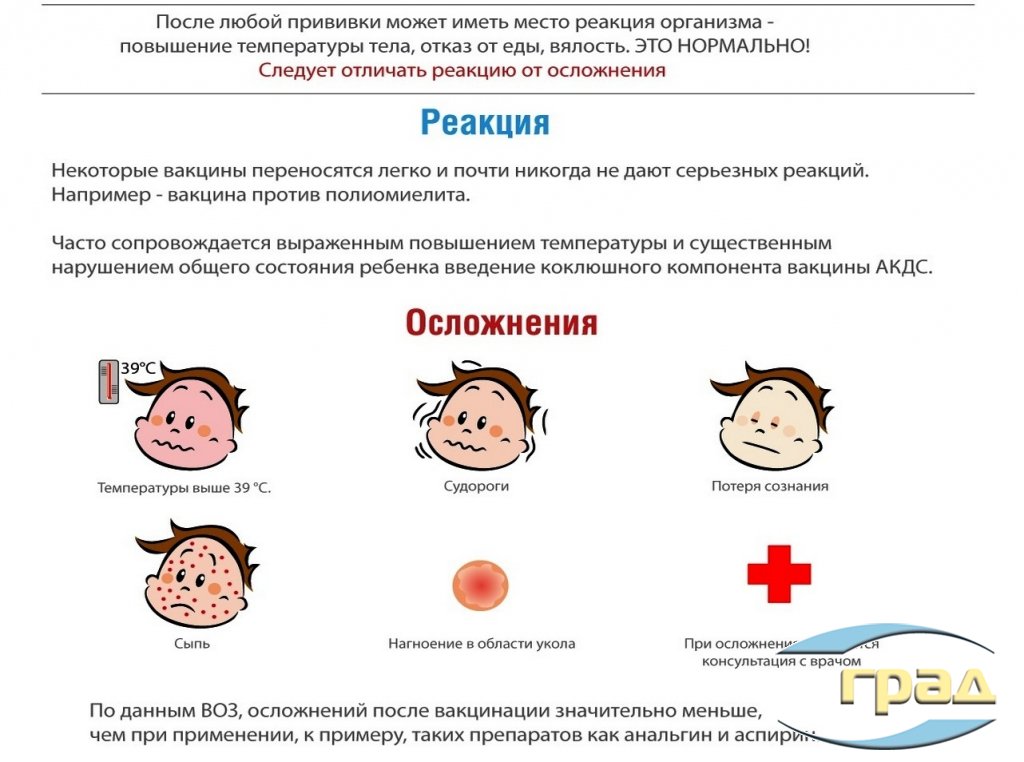 Иногда перед прививкой сдаются кровь и моча.
Иногда перед прививкой сдаются кровь и моча.
 Поэтому многих интересует вопрос: можно ли делать АКДС при насморке или лучше подождать?
Поэтому многих интересует вопрос: можно ли делать АКДС при насморке или лучше подождать? В серьезных случаях к анафилактическому шоку.
В серьезных случаях к анафилактическому шоку. Но, как и у любого фармакологического средства, у противогриппозной вакцины есть противопоказания. Нельзя просто купить ее в аптеке и сделать в манипуляционном кабинете. Прививаться можно после осмотра у врача, а иногда и сдачи анализов.
Но, как и у любого фармакологического средства, у противогриппозной вакцины есть противопоказания. Нельзя просто купить ее в аптеке и сделать в манипуляционном кабинете. Прививаться можно после осмотра у врача, а иногда и сдачи анализов.

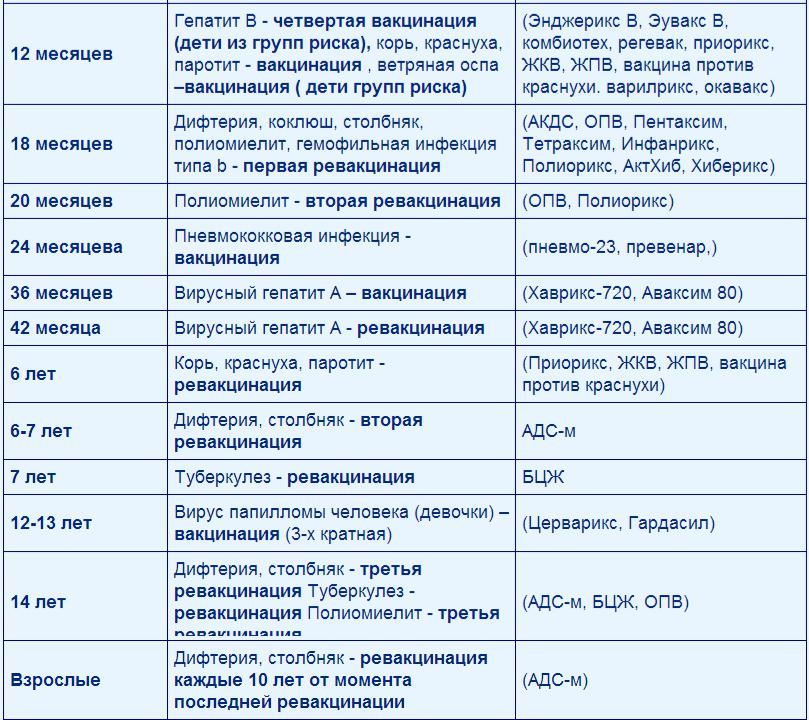
 При наличии каких-либо аллергических проявлений расскажите врачу, что было с ребёнком, на какую пищу, лекарства или что-либо другое были отмечены аллергические реакции. Не забудьте сказать, не было ли ранее на данную вакцину такой тяжёлой реакции, что ребёнка пришлось положить в больницу.
При наличии каких-либо аллергических проявлений расскажите врачу, что было с ребёнком, на какую пищу, лекарства или что-либо другое были отмечены аллергические реакции. Не забудьте сказать, не было ли ранее на данную вакцину такой тяжёлой реакции, что ребёнка пришлось положить в больницу.