Пограничные опухоли яичников — прогноз после операции
У меня, как и у большинства людей далеких от медицины, понятие об опухолях всегда ассоциировалось с раком. Долгое время я была уверена, что любое новообразование приводит к его разрастанию и дальнейшему летальному исходу. Основная ошибка – относить пограничные опухоли, расположенные в яичниках к смертельным болезням.
Что собой представляет пограничная опухоль яичника
Этот подвид относится к среднему звену, находящемуся в промежутке между безобидной нераковой опухолью и угрожающей жизни раковой. Пограничные варианты формируются из эпителиальных клеточных структур органа, характеризуются симптоматическими проявлениями раковых и нераковых заболеваний. Без проведения полноценной диагностики принадлежность к подвиду определить невозможно.
Опасна ли пограничная опухоль яичника для жизни женщины
Новообразование не относится к жизнеугрожающим вариантам – переход в рак наблюдается в редких эпизодах. При своевременном обращении за профессиональной помощью и адекватной терапии риск повторного образования значительно снижается.
Прогноз пограничной опухоли яичника
Благоприятность прогноза зависит от своевременно проведенного лечения. Хирургическое иссечение опухолевидного процесса на ранних этапах его развития не является препятствием для рождения следующего младенца. Репродуктивная функция женского организма сохраняется, но стопроцентной гарантии на невозможность рецидива не дает ни одна клиника.
Рак пограничных яичников
Злокачественное перерождение исходного опухолевидного процесса регистрируется в ситуациях исключения. Проблема связана с множественными повторными рецидивами заболевания, отказом от хирургической процедуры, слепой верой в народные методики лечения. Спецификация подвида опухоли и ее качественные характеристики проходят при гистологическом анализе тканей аномалии.
Пограничная опухоль яичника после операции
Вторичное возникновение чаще встречается после удаления муцинозной формы пограничной опухоли. Повторяющиеся эпизоды приводят к необходимости резекции матки и ее придатков, с последующим отсутствием возможности к деторождению.
Лечение пограничной опухоли яичников
Подразумевает операционные манипуляции – удаление тела новообразования и частичное иссечение рядом расположенных здоровых тканей. Консервативное лечение не имеет логического смысла.
Ранние формы болезни и их своевременное купирование позволяют сохранить репродуктивное назначение женского организма.
Что входит в диагностику
При проведении обследования организма чаще применяют:
- ультразвуковой метод;
- КТ;
- гистологическое изучение тканей опухоли;
- исследование крови на присутствие анемических отклонений.
Осложнения
После операции могут встречаться последствия:
- кровоизлияния внутреннего и внешнего характера;
- воспаление в забрюшинном пространстве;
- проблемы со свободным освобождением мочевого пузыря;
- нагноение швов;
- сильные боли.

Предрасполагающие факторы
Специалисты предполагают, что болезнь образуется под влиянием наследственной предрасположенности. Ко вторичным источникам ее формирования относят:
- отклонения в обменных процессах;
- нарушение работы желудочно-кишечного отдела;
- воспалительные патологии органов малого таза;
- экстрагенитальные заболевания во время вынашивания ребенка;
- отсутствие постоянного полового партнера, эпизодические половые контакты;
- последствия сложной родовой деятельности.
Таблица виды опухолей и их особенности
Классификация
Имеется большое количество вариаций деления пограничных опухолей, основанных на разнообразных характеристиках. В основе классификации лежит сила разрастания и уровень поражения организма патологией.
Пограничные серозные опухоли яичника
Отклонения регистрируются у 10-15% пациенток – от общего количество эпителиальных опухолей. Среднестатистические данные утверждают, что проблема чаще фиксируется у женского пола в периоде от 35 до 55 лет, в момент стандартного гинекологического обследования.
К отрицательной особенности серозных форм относят их способность к созданию поздних повторов – спустя 20 или 30 лет патологический процесс способен возродиться.
Пограничные муцинозные образования яичника
Встречаются у 15-20% пациенток. Аномальное отклонение не связано с возрастными изменениями и способно к развитию как в двадцать пять, так и в шестьдесят лет. Муцинозная форма чаще развивается в одном яичнике – правостороннем.
Эндометриоидные опухоли яичника
Регистрируются в редких вариантах. Большое количество обнаруженных опухолей представлены промежуточным типом эндометриоидного рака яичников. Данная вариация также повреждает только один из парных органов.
Мезонефроидные новообразования
Светлоклеточные пограничные опухоли фиксируются у 2% пациенток, большая их часть сочетается с эндометриозом. Метастазирование формируется спустя 10-15 лет от начала первичного появления недуга.
Пограничная опухоль Бреннера
Нестандартно растущая пограничная опухоль определяется у женщин в пожилом возрасте. Проблема образуется в климактерическом периоде. Объем новообразования может составлять 15 и более сантиметров. Аномальное отклонение представлено кистой, в теле которой насчитывается больше 20 небольших узелковых формирований.
Проблема образуется в климактерическом периоде. Объем новообразования может составлять 15 и более сантиметров. Аномальное отклонение представлено кистой, в теле которой насчитывается больше 20 небольших узелковых формирований.
Симптоматические проявления и первые признаки
Первоначальные этапы развития заболевания не имеют ярких проявлений. Пограничная опухоль обнаруживается при проведении ультразвуковой диагностики состояния органов малого таза. Подтверждающим признаком проблемы является выраженный дискомфорт в районе разрастания тканей.
По мере увеличения пограничного новообразования у пациенток наблюдается следующая характерная симптоматика:
- приступы тошноты и рвоты после принятия пищи;
- повышенное газообразование, вздутие живота;
- боли в поясничной области;
- апатическое состояние, слабость;
- резкое снижение веса;
- стабильные показатели субфебрильной температуры.
От объема опухоли зависит увеличение живота в размерах.
Методы лечения
Заболевание лечиться только хирургическими методами – с полным или частичным удалением яичников. В сложны вариантах течения болезни больным может назначаться иссечение как матки, так и ее придатков. Терапия проходит при помощи лапароскопических и радикальных полостных методик.
Нужна ли химиотерапия
Химиотерапевтическое направление назначается для предотвращения повторного возникновения пограничной опухоли. Количество курсов не превышает четырех единиц и производится по алгоритму:
- первичный – непосредственно после операции;
- вторичный – спустя 60 суток;
- третий – через четыре календарных месяца;
- четвертый – ровно через полугодие после проведенной процедуры.
Химиотерапия рекомендуется к проведению при определенном типе пограничных опухолей – чаще при эндометриоидном новообразовании.
Профилактика
Специальных методик по предотвращению образования опухолей не разработано. Врачи советуют женщинам внимательно относиться к повседневному образу жизни:
- перейти на полноценный рацион питания;
- стабилизировать график труда и отдыха;
- исключить чрезмерное увлечение алкогольной, слабоалкогольной и табачной продукцией;
- избегать беспорядочных половых контактов.

Выявление аномального процесса проходит при плановом гинекологическом осмотре, который должен проходить каждое полугодие.
Рецидив
При первой стадии болезни и хирургическом удалении лимфатических узлов и тканей сальника вероятность повторного развития находится на минимальных отметках. Если аномалия дополнится повреждением новообразования, то риск повторного рецидива возрастает в несколько раз.
В большинстве ситуаций опасность представляют муцинозные опухолевидные процессы, без оказания отрицательного влияния на процент выживаемости среди пациентов. При них возрастает необходимость повторных манипуляций. Среднестатистические показатели гарантируют выживаемость практически на 100%.
Возможно ли зачатие и рождение ребенка
Если за основу хирургического вмешательства был взят принцип органосохраняющей методики, то у женского пола сохраняется ежемесячный цикл. Большой процент больных способны к зачатию и последующему вынашиванию ребенка.
Всегда ли необходимы химические препараты
Не все специалисты поддерживают химиотерапию при пограничных опухолях. Как средство монотерапии борьбы с заболеванием она не подходит – особого влияния на объемы новообразования химиопрепараты не оказывают.
Отзывы
По мнению пациенток, своевременное обнаруженная и прооперированная опухоль позволяет вынашивать детей без особых проблем.
Татьяна
«Ближе к 30 годам у меня обнаружили серозный тип пограничной опухоли. Провели операцию, которая сохраняет органы, а через полтора года родился мой первый малыш. Еще через три родила второго, но во время кесарева сечения врачи обнаружили, что заболевание вернулось. На этот раз у меня удалили матку с яичниками».
Светлана
«После операции у меня осталась только треть яичника. Лечащий врач посоветовал не отчаиваться – по его словам, с такой проблемой у него рожают и по двое детей. Так и получилось – спустя три года я родила близнецов.
Но на этом моя радость закончилась – пришлось пройти повторную операцию и курс химиотерапии».
Доброкачественные опухоли яичников — причины, симптомы, диагностика и лечение
Доброкачественные опухоли яичников – группа патологических дополнительных образований овариальной ткани, возникающих в результате нарушения процессов клеточной пролиферации и дифференцировки. Развитие доброкачественной опухоли яичника может сопровождаться болями в животе, нарушением менструальной и репродуктивной функций, дизурией, расстройством дефекации, увеличением размеров живота. Диагностика доброкачественных опухолей яичников основывается на данных влагалищного исследования, УЗИ, определении опухолевых маркеров, МРТ, лапароскопии и др. исследований. Лечение опухолей яичников оперативное в целях восстановления специфических женских функций и исключения малигнизации.
Общие сведения
Доброкачественные опухоли яичников являются острой проблемой гинекологии, поскольку довольно часто развиваются у женщин детородного возраста, вызывая снижение репродуктивного потенциала. Среди всех образований яичников доброкачественные опухоли составляют около 80%, однако многие из них склонны к малигнизации. Своевременное выявление и удаление овариальных опухолей крайне актуально в плане профилактики рака яичников.
Среди всех образований яичников доброкачественные опухоли составляют около 80%, однако многие из них склонны к малигнизации. Своевременное выявление и удаление овариальных опухолей крайне актуально в плане профилактики рака яичников.
Доброкачественные опухоли яичников
Причины развития доброкачественных опухолей яичников
Вопрос о причинности доброкачественных опухолей яичников остается дискуссионным. Различные теории рассматривают в качестве этиологических моментов гормональную, вирусную, генетическую природу овариальных опухолей. Считается, что развитию доброкачественных опухолей яичников предшествует состояние гиперэстрогении, вызывающее диффузную, а затем и очаговую гиперплазию и пролиферацию клеток. В развитии герминогенных образований и опухолей полового тяжа играют роль эмбриональные нарушения.
К группам риска по развитию доброкачественных опухолей яичников относятся женщины с высоким инфекционным индексом и преморбидным фоном; поздним менархе и нарушением становления менструальной функции; ранним климаксом; частыми воспаления яичников и придатков матки (оофоритами, аднекситами), первичным бесплодием, миомой матки, первичной аменореей, абортами. Доброкачественные опухоли яичников нередко бывают ассоциированы с наследственными эндокринопатиями – сахарным диабетом, заболеваниями щитовидной железы, носительством ВПЧ и вируса герпеса II типа.
Доброкачественные опухоли яичников нередко бывают ассоциированы с наследственными эндокринопатиями – сахарным диабетом, заболеваниями щитовидной железы, носительством ВПЧ и вируса герпеса II типа.
Классификация
Согласно клинико-морфологической классификации доброкачественных опухолей яичников выделяют:
- эпителиальные опухоли (поверхностные эпителиальностромальные). Доброкачественные опухоли яичников эпителиального типа представлены серозными, муцинозными, эндометриоидными, светлоклеточными (мезонефроидными), смешанными эпителиальными опухолями и опухолями Бреннера. Наиболее часто среди них оперативная гинекология сталкивается с цистаденомой и аденомой.
- опухоли полового тяжа и стромальные. Основным видом стромальных опухолей является фиброма яичника.
- герминогенные опухоли. К числу герминогенных опухолей относятся тератомы, дермоидные кисты и др.
По признаку гормональной активности дифференцируют гормонально неактивные и гормонпродуцирующие доброкачественные опухоли яичников. Последние из них могут быть феминизирующими и верилизирующими.
Последние из них могут быть феминизирующими и верилизирующими.
Симптомы доброкачественных опухолей яичников
К ранним и относительно постоянным симптомам доброкачественных опухолей яичников относятся тянущие, преимущественно односторонней боли с локализацией внизу живота, не связанные с менструацией. Могут наблюдаться поллакиурия и метеоризм в результате давления опухоли на мочевой пузырь и кишечник. На этом фоне пациентки нередко отмечают увеличение размеров живота.
По мере своего роста доброкачественные опухоли яичников обычно образуют ножку, в состав которой входят связки артерии, лимфатические сосуды, нервы. В связи с этим нередко клиника манифестирует с симптомов острого живота, обусловленного перекрутом ножки опухоли, сдавлением сосудов, ишемией и некрозом. У четверти пациенток с доброкачественными опухолями яичников наблюдается нарушение менструального цикла, бесплодие. При фибромах яичников могут развиваться анемия, асцит и гидроторакс, которые регрессируют после удаления опухолей.
Феминизирующие опухоли способствуют преждевременному половому созреванию девочек, гиперплазии эндометрия, дисфункциональным маточным кровотечениям в репродуктивном возрасте, кровянистым выделениям в постменопаузе. Вирилизирующие доброкачественные опухоли яичников сопровождаются признаками маскулинизации: аменореей, гипотрофией молочных желез, бесплодием, огрубением голоса, гирсутизмом, гипертрофией клитора, облысением.
Диагностика
Доброкачественные опухоли яичников распознаются с учетом данных анамнеза и инструментальных обследований. При гинекологическом исследовании определяется наличие опухоли, ее локализация, величина, консистенция, подвижность, чувствительность, характер поверхности, взаимоотношения с органами малого таза. Проведение ректовагинального исследования позволяет исключить прорастание опухоли в смежные органы.
Трансабдоминальное УЗИ и трансвагинальная эхография в 96% случаев позволяют дифференцировать доброкачественные опухоли яичников от миомы матки, воспалительных процессов в придатках. В нетипичных случаях показано проведение компьютерной и/или магнитно-резонансной томографии.
В нетипичных случаях показано проведение компьютерной и/или магнитно-резонансной томографии.
При обнаружении любых опухолевых процессов в яичниках производится определение опухолевых маркеров (СА-19-9, СА-125 и др.). При нарушениях менструального цикла или постменопаузальных кровотечениях прибегают к проведению раздельного диагностического выскабливания и гистероскопии. Для исключения метастатических опухолей в яичники по показаниям выполняются гастроскопия, цистоскопия, экскреторная урография, ирригоскопия, колоноскопия, ректороманоскопия.
Диагностическая лапароскопия при доброкачественных опухолях яичников обладает 100%-ной диагностической точностью и нередко перерастает в лечебную. Истинные доброкачественные опухоли яичников дифференцируют с ретенционными кистами яичников (последние обычно исчезают в течение 1-3-х менструальных циклов самостоятельно или после назначения КОК).
Лечение доброкачественных опухолей яичников
Обнаружение доброкачественной опухоли яичника является однозначным показанием к ее удалению.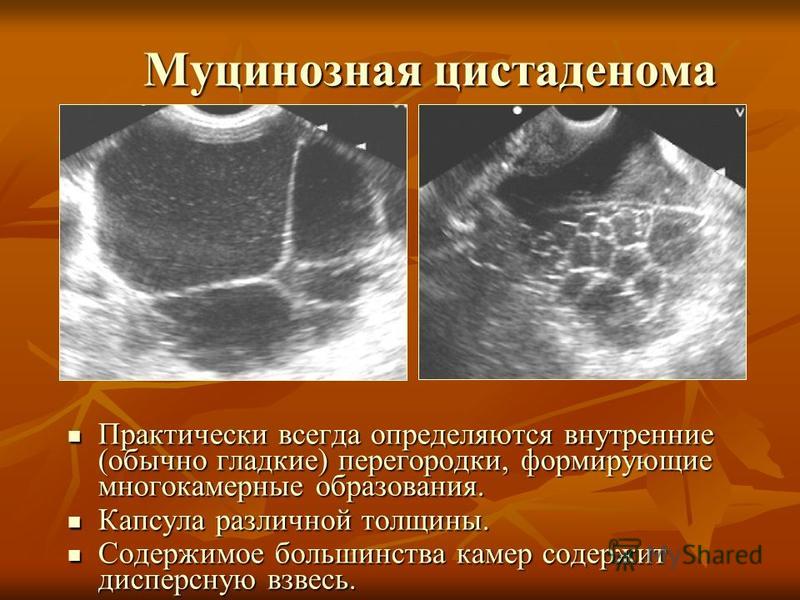 Хирургическая тактика в отношении доброкачественных опухолей яичников определяется возрастом, репродуктивным статусом женщины и гистотипом образования. Обычно вмешательство заключается в удалении пораженного яичника (оофорэктомии) или аднексэктомии. У пациенток репродуктивного возраста допустимо выполнение клиновидной резекции яичника с экстренной гистологической диагностикой и ревизией другого яичника.
Хирургическая тактика в отношении доброкачественных опухолей яичников определяется возрастом, репродуктивным статусом женщины и гистотипом образования. Обычно вмешательство заключается в удалении пораженного яичника (оофорэктомии) или аднексэктомии. У пациенток репродуктивного возраста допустимо выполнение клиновидной резекции яичника с экстренной гистологической диагностикой и ревизией другого яичника.
В перименопаузе, а также при двусторонней локализации доброкачественных опухолей яичников или подозрении на их малигнизацию удаление придатков производится вместе с удалением матки (пангистерэктомия). Доступом выбора при доброкачественных опухолях яичников в настоящее время является лапароскопический, позволяющий уменьшить операционную травму, риск развития спаечного процесса и тромбоэмболии, ускорить реабилитацию и улучшить репродуктивный прогноз.
Профилактика
Доказано, что длительный прием монофазных КОК обладает профилактическим действием в отношении доброкачественных опухолей яичников. Для исключения нежелательных гормональных изменений, важно, чтобы подбор контрацепции осуществлялся только специалистом-гинекологом. Кроме того, отмечено, что у пациенток с реализованной генеративной функцией, доброкачественные опухоли яичников развиваются реже. Поэтому женщинам настоятельно не рекомендуется прерывание беременности, в особенности первой.
Для исключения нежелательных гормональных изменений, важно, чтобы подбор контрацепции осуществлялся только специалистом-гинекологом. Кроме того, отмечено, что у пациенток с реализованной генеративной функцией, доброкачественные опухоли яичников развиваются реже. Поэтому женщинам настоятельно не рекомендуется прерывание беременности, в особенности первой.
Также известно, что женщины, перенесшие гистерэктомию или перевязку маточных труб, имеют меньшие риски развития опухолей яичников, хотя данный протективный механизм остается невыясненным. Определенное значение в профилактике доброкачественных опухолей яичников отводится достаточному употреблению растительной клетчатки, селена и витамина А. В качестве мер скрининга доброкачественных опухолей яичников выделяют регулярные гинекологические осмотры и УЗИ малого таза.
Пограничные опухоли яичников — причины, симптомы, диагностика и лечение
Пограничные опухоли яичников – это неоплазии женских гонад с низким злокачественным потенциалом, занимающие промежуточное положение между злокачественными и доброкачественными новообразованиями. Не имеют патогномоничной симптоматики, чаще всего больные жалуются на тазовые боли, снижение аппетита, тошноту и вздутие живота. Диагностика включает гинекологическое исследование, УЗИ и определение уровня титров опухолевых маркёров, окончательный диагноз устанавливается после оперативного вмешательства. Лечение хирургическое. В зависимости от возраста пациентки и стадии процесса выполняется удаление новообразования или поражённого яичника, двусторонняя аднексэктомия, гистеровариоэктомия.
Не имеют патогномоничной симптоматики, чаще всего больные жалуются на тазовые боли, снижение аппетита, тошноту и вздутие живота. Диагностика включает гинекологическое исследование, УЗИ и определение уровня титров опухолевых маркёров, окончательный диагноз устанавливается после оперативного вмешательства. Лечение хирургическое. В зависимости от возраста пациентки и стадии процесса выполняется удаление новообразования или поражённого яичника, двусторонняя аднексэктомия, гистеровариоэктомия.
Общие сведения
Пограничные опухоли яичников (атипические пролиферирующие опухоли) – эпителиальные новообразования, характеризующиеся присущими раку выраженной пролиферацией, клеточной и ядерной атипией, но не имеющие признаков деструктивной инвазии стромы и солидного роста. Этим опухолевым образованиям свойственно рецидивирование, экстраовариальное распространение, чаще всего поражающее брюшину, редко (в 7-29% случаев) – лимфатические узлы, крайне редко – отдалённые органы. «Метастазы» пограничных опухолей называют имплантами. Импланты могут быть инвазивными (с признаками малигнизации) и неинвазивными. Среди пограничных неоплазий наиболее распространены серозные (50-55%) и муцинозные (40-45%) новообразования. Пограничные опухоли составляют 10-15% в структуре всех овариальных неоплазий и чаще всего встречаются у женщин 30-50 лет.
«Метастазы» пограничных опухолей называют имплантами. Импланты могут быть инвазивными (с признаками малигнизации) и неинвазивными. Среди пограничных неоплазий наиболее распространены серозные (50-55%) и муцинозные (40-45%) новообразования. Пограничные опухоли составляют 10-15% в структуре всех овариальных неоплазий и чаще всего встречаются у женщин 30-50 лет.
Пограничные опухоли яичников
Причины
Этиология пограничных опухолей яичников неизвестна. Предполагается, что основными причинами развития заболевания являются увеличение количества овуляторных циклов за жизненный период, нарушение секреции гонадотропных гормонов гипофизом и половых – яичниками, расстройства иммунной регуляции. В отличие от причин, факторы риска патологии достаточно изучены, включают:
- Особенности репродуктивного анамнеза. Вероятность возникновения овариальных пограничных неоплазий значительно повышает бесплодие – это состояние имеется у 30-35% женщин на момент установления диагноза неоплазии.
 К другим факторам риска можно отнести нереализованную репродуктивную функцию, укорочение сроков лактации (менее полугода), раннее (до 11 лет) менархе, позднее (после 55 лет) наступление постменопаузы, ранний (до 19 лет) или поздний (после 35 лет) возраст первой беременности, аборты.
К другим факторам риска можно отнести нереализованную репродуктивную функцию, укорочение сроков лактации (менее полугода), раннее (до 11 лет) менархе, позднее (после 55 лет) наступление постменопаузы, ранний (до 19 лет) или поздний (после 35 лет) возраст первой беременности, аборты. - Патологии половых органов. Риск атипической пролиферирующей эндометриоидной опухоли значительно повышает овариальный эндометриоз. Гинекологические операции по поводу миомы матки, внематочной беременности и гнойных воспалений придатков могут спровоцировать развитие новообразования ввиду нарушения трофики яичников.
- Эндокринные расстройства. К возникновению овариальных опухолей приводят патологии эндокринных желёз, нарушения метаболизма и нервной регуляции, приём лекарственных препаратов. Факторы риска: гиперандрогения любого генеза, аденома гипофиза, опухоли надпочечников, гипо- и гипертиреоз, тяжёлые повреждения паренхимы печени, заместительная эстрогенотерапия при климаксе, приём контрацептивов с высоким содержанием эстрогенов.

- Инфекции. Считается, что вероятность возникновения опухоли коррелирует с количеством перенесённых аднекситов, хроническим воспалением, особенно вызванных специфическими (передающимися половым путём) инфекционными агентами. Важная роль отводится внутриклеточным микроорганизмам – патогенным типам микоплазмы и уреаплазмы.
К предрасполагающим условиям относятся заболевания и состояния, ослабляющие иммунную реакцию (сахарный диабет, тяжёлые инфекции, отравления), ожирение (в том числе имевшее место в детстве и юношестве), повышенное потребление жира (особенно в молодом возрасте). Возникновение опухолей потенцирует длительный психоэмоциональный стресс.
Патогенез
Патогенетические механизмы заболевания изучены слабо. Пограничные новообразования, как и другие опухоли, начинают развиваться вследствие нарушения регулирования клеточного цикла. Воздействие стимулирующих факторов (гонадотропинов, эстрогенов, провоспалительных цитокинов) запускает процесс пролиферации эпителия. Аномально длительный период стимуляции и нарушения процесса апоптоза обуславливают развитие гиперплазии. Повышается вероятность атипии быстро размножающихся клеток, исходом является возникновение опухоли. Почему в одних случаях формируются доброкачественные и пограничные опухоли, длительно не склонные к малигнизации, а в других – рак, до сих пор неизвестно.
Аномально длительный период стимуляции и нарушения процесса апоптоза обуславливают развитие гиперплазии. Повышается вероятность атипии быстро размножающихся клеток, исходом является возникновение опухоли. Почему в одних случаях формируются доброкачественные и пограничные опухоли, длительно не склонные к малигнизации, а в других – рак, до сих пор неизвестно.
Под вопросом остаётся и природа имплантов: одни клиницисты считают их метастазами пограничной неоплазии, другие – независимыми, развившимися из мультифокусных зачатков очагами опухоли. Большинство исследований свидетельствует об их молекулярно-генетическом сходстве с опухолью яичника, однако в ряде случаев выявляются существенные различия. Интересен тот факт, что при максимальной редукции овариальной опухоли перитонеальные импланты нередко подвергаются полному регрессированию.
Классификация
С учетом гистологического типа выделяют следующие виды пограничных неоплазий: серозную (атипическую пролиферирующую серозную опухоль, неинвазивную высокодифференцированную серозную карциному), муцинозную, эндометриоидную, светлоклеточную, опухоль Бреннера, смешанную. Серозные опухоли чаще наблюдаются у женщин репродуктивного возраста, с частотой 35-45% поражают оба яичника, в 30% распространяются на брюшину, в четверти случаев обнаруживаются инвазивные импланты. При муцинозном типе поражения брюшины встречаемость имплантов составляет 10%. Для прочих гистотипов характерно локализованное одностороннее поражение.
Серозные опухоли чаще наблюдаются у женщин репродуктивного возраста, с частотой 35-45% поражают оба яичника, в 30% распространяются на брюшину, в четверти случаев обнаруживаются инвазивные импланты. При муцинозном типе поражения брюшины встречаемость имплантов составляет 10%. Для прочих гистотипов характерно локализованное одностороннее поражение.
Классификация атипических гиперплазий по степени распространённости и стадиям опухолевого процесса аналогична стадированию инвазивного рака, актуальная (пересмотр 2014 года) версия по FIGO выглядит следующим образом:
Стадия I (T1N0M0). Опухолевый процесс ограничен яичниками.
- Стадия IA (T1aN0M0). Первичный очаг находится в пределах одного яичника. Отсутствуют повреждение его капсулы, поверхностные разрастания, злокачественные клетки в смывах с брюшины.
- Стадия IB (T1bN0M0). В процесс вовлечены оба яичника (критерии поражения аналогичны стадии IA).

- Стадия IC (T1cN0M0). Характеризуется поражением одного или обоих яичников с повреждением их капсулы, наличием разрастаний на поверхности яичника или маточной трубы, опухолевых клеток в смывах из брюшной полости.
Стадия II (T2N0M0). Опухоль распространяется на органы малого таза.
- Стадия IIA (T2aN0M0). Метастазирование в матку, фаллопиеву трубу (трубы).
- Стадия IIB (T2bN0M0). Поражены другие тазовые структуры.
Стадия III (T3N0M0 или T1-3N1M0). Опухоль поражает брюшину за пределами малого таза или (и) регионарные лимфоузлы (необходимо морфологическое подтверждение).
- Стадия IIIA (T1-3N0-1M0). Характеризуется наличием микроскопических имплантов в забрюшинных лимфоузлах и по брюшине.
- Стадия IIIB (T3bN0M0 или T3bN1M0).
 Макрометастазы в ткани брюшины ≤2 см в наибольшем размере с наличием или отсутствием метастазов в лимфоузлах.
Макрометастазы в ткани брюшины ≤2 см в наибольшем размере с наличием или отсутствием метастазов в лимфоузлах. - Стадия IIIC (T3cN0M0 или T3cN1M0). Перитонеальные импланты >2 см с поражением (или без) лимфоузлов, а также капсулы печени, селезёнки без вовлечения паренхимы.
Стадия IV (T1-3N0-1M1). Имеются метастазы в отдалённых органах.
- Стадия IVA (T1-3N0-1M1a). Плевральный выпот с опухолевыми клетками.
- Стадия IVB (T1-3N0-1M1b). Импланты, поражающие отдалённые органы и периферические лимфоузлы.
Симптомы
Симптомы заболевания многообразны и вариабельны. Чаще всего регистрируется болевой синдром – тупые тянущие боли в нижней части живота и области пупка, иррадиирующие в бёдра, голени и поясницу. Общие симптомы включают слабость, недомогание, похудание, быструю утомляемость, потерю работоспособности, нарушение сна и повышение температуры. Со стороны желудочно-кишечного тракта наблюдается тошнота, неприятные ощущения во рту, чувство переполнения желудка при потреблении даже небольших объёмов пищи, отрыжка, рвота, запоры. Со стороны мочевыводящей системы при росте опухоли регистрируются частые позывы, затруднение мочеиспускания. До 37% пограничных новообразований яичников протекает без каких-либо субъективных ощущений.
Со стороны желудочно-кишечного тракта наблюдается тошнота, неприятные ощущения во рту, чувство переполнения желудка при потреблении даже небольших объёмов пищи, отрыжка, рвота, запоры. Со стороны мочевыводящей системы при росте опухоли регистрируются частые позывы, затруднение мочеиспускания. До 37% пограничных новообразований яичников протекает без каких-либо субъективных ощущений.
Осложнения
Основное грозное и наиболее частое осложнение пограничных неоплазий (в основном, серозных) связано с десмоплазией – способностью эпителиальных клеток имплантов воспроизводить соединительную ткань. Результатом этого процесса становятся массивные очаги фиброза в брюшной полости, сдавливающие кишечник, что приводит к необратимым нарушениям его функции и кишечной непроходимости, нередко становящейся причиной гибели больной.
Другим опасным осложнением является малигнизация опухоли или имплантов. Возможны рецидивы со злокачественной трансформацией, характеризующиеся всеми свойствами аденокарциномы – агрессивным местным ростом, высокой вероятностью метастазирования в лимфатические узлы и отдалённые органы. Злокачественное превращение происходит достаточно редко, является причиной летального исхода, связанного с опухолью и её лечением, лишь в 0,7% случаев.
Злокачественное превращение происходит достаточно редко, является причиной летального исхода, связанного с опухолью и её лечением, лишь в 0,7% случаев.
Диагностика
Диагностические исследования назначаются гинекологом или онкогинекологом. Гистологическая верификация диагноза проводится интраоперационно, в ходе лечебного хирургического вмешательства. Важная роль в диагностике принадлежит патоморфологу, поскольку установление гистологического различия между инвазивным раком и атипической гиперплазией нередко представляет затруднения, требует высокой квалификации и профессионального опыта. Дооперационные диагностические мероприятия включают:
- Ультрасонографию. Выполняется абдоминальное и трансвагинальное исследование. УЗИ органов малого таза и брюшной полости позволяет выявить скрытые (непальпируемые) опухоли яичника, диссеминаты брюшины, диафрагмы, печени и селезёнки, а также предположить пограничный риск злокачественности образования.
- Иммунохимический анализ.
 Повышение уровня онкомаркёров (CA 125, CA 19-9, НЕ-4, РЭА) косвенно свидетельствует о росте опухоли. Значительное увеличение титра CA 125, НЕ-4 характерно для серозных новообразований, повышение CA19-9 – для муцинозных.
Повышение уровня онкомаркёров (CA 125, CA 19-9, НЕ-4, РЭА) косвенно свидетельствует о росте опухоли. Значительное увеличение титра CA 125, НЕ-4 характерно для серозных новообразований, повышение CA19-9 – для муцинозных.
Дополнительно может назначаться рентгенография органов грудной полости, КТ и МРТ таза, брюшной полости, колоноскопия, пункционная биопсия дугласова пространства (для исключения рака). Дифференциальная диагностика проводится с первичным и метастатическим овариальным раком, доброкачественными опухолями, ретенционными кистами яичников, опухолями матки (чаще с миомой, саркомой) и кишечника, гнойными воспалениями придатков.
Лечение пограничных опухолей яичников
Единственный метод лечения – хирургический. Поскольку неоплазии во многом схожи со злокачественными новообразованиями, операция должна выполняться онкогинекологом – это позволяет улучшить прогноз, снизить вероятность рецидива. Вмешательство осуществляется через лапаротомический или лапароскопический доступ. Химиотерапия не назначается ввиду неэффективности (возможно, по причине низкой пролиферативной активности таких новообразований), по данным некоторых клинических исследований, ухудшает исход заболевания.
Химиотерапия не назначается ввиду неэффективности (возможно, по причине низкой пролиферативной активности таких новообразований), по данным некоторых клинических исследований, ухудшает исход заболевания.
Объём хирургической операции зависит от стадии неоплазии и возраста больной, молодым женщинам по возможности проводится лечение, позволяющее сохранить фертильность. Пациенткам репродуктивного возраста при любой стадии может выполняться резекция яичника (яичников) при условии наличия в нём (них) здоровой ткани. При одностороннем тотальном поражении органа производится односторонняя аднексэктомия, при двустороннем – удаление обоих придатков матки или гистеровариоэктомия. Женщинам, достигшим постменопаузы, при опухолях I-IIIA стадиях с поражением одного яичника проводится односторонняя тубовариоэктомия, при двустороннем поражении – двусторонняя (иногда с удалением матки), при большей распространённости процесса – экстирпация матки с придатками.
В случае поражения брюшины удаляются крупные визуализируемые узлы. Первичная операция обязательно включает хирургическое стадирование для уточнения распространённости процесса и гистологической характеристики имплантов. С этой целью всем больным осуществляется резекция контрлатерального яичника и большого сальника, биопсия брюшины. По результатам гистологического исследования образцов назначается динамическое исследование или повторная операция. При выявлении участков со снижением гистологической дифференцировки – очагов инвазивного роста – применяются протоколы лечения инвазивного рака, включающие химио- и лучевую терапию.
Первичная операция обязательно включает хирургическое стадирование для уточнения распространённости процесса и гистологической характеристики имплантов. С этой целью всем больным осуществляется резекция контрлатерального яичника и большого сальника, биопсия брюшины. По результатам гистологического исследования образцов назначается динамическое исследование или повторная операция. При выявлении участков со снижением гистологической дифференцировки – очагов инвазивного роста – применяются протоколы лечения инвазивного рака, включающие химио- и лучевую терапию.
Прогноз и профилактика
Прогноз пограничных опухолей яичника благоприятный. У женщин с первой стадией заболевания пятилетняя выживаемость составляет 99%, десятилетняя – 97%, со второй – 98% и 90% соответственно, с третьей – 96% и 88%, с четвёртой – 77% и 69%. Рецидивы чаще всего возникают через два года после лечения, наблюдаются в 35-50% случаев, после гистеровариоэктомии встречаются вдвое или втрое реже, чем после органосохраняющих операций. Рецидивы без злокачественной трансформации не ухудшают прогноз. Наличие инвазивных имплантов снижает показатель десятилетней выживаемости на 25-30%.
Рецидивы без злокачественной трансформации не ухудшают прогноз. Наличие инвазивных имплантов снижает показатель десятилетней выживаемости на 25-30%.
В мероприятия первичной профилактики входит рациональная контрацепция, реализация репродуктивной функции, своевременное лечение гормональных расстройств и воспалительных заболеваний половых органов. Вторичная профилактика заключается в пожизненном наблюдении онкогинеколога с сонографическим и иммунохимическим контролем: в течение 5 лет после операции каждые 3-6 месяцев назначается УЗИ органов брюшной полости и малого таза, анализ опухолево-ассоциированных маркёров, далее эти исследования выполняются один раз ежегодно.
что это такое, как лечится и какая назначается операция
Кистома яичника (цистаденома) – опухолевое образование, обычно диагностируемое у женщин старше 40 лет. Имеет доброкачественный характер, но способно к перерождению в раковую опухоль. Для лечения необходимо назначение хирургического вмешательства. Прогноз заболевания наиболее благоприятен при раннем обнаружении патологии и немедленном ее устранении.
Прогноз заболевания наиболее благоприятен при раннем обнаружении патологии и немедленном ее устранении.
Разновидности опухоли
По международной классификации медицинских болезней в справочнике МКБ 10 цистаденома (кистома) относится к разделу №83 «Невоспалительные поражения яичника, маточной трубы и широкой связки матки». Патология имеет несколько форм. Все они отличаются строением – видом капсулы, ее размером, количеством камер и их содержимым. Некоторые из них образуются только на одном придатке, отдельные виды поражают сразу оба органа.
Серозная
Простая серозная цистаденома яичника считается наиболее распространенным видом данной патологии. Образуется на одном из придатков, имеет несколько разновидностей. Склонна к перерождению в цистаденокарциному яичника.
Гладкостенная, или простая. По внешнему виду схожа с обычной кистой. Гладкостенная цистаденома яичника представляет собой круглую гладкую однокамерную капсулу с серозным содержимым. Внутренняя оболочка опухоли склонна к быстрому росту за счет реснитчатого эпителия. Серозная киста левого или правого яичника редко перерождается в злокачественное образование. Не представляет особой опасности для здоровья, но требует хирургического вмешательства.
Внутренняя оболочка опухоли склонна к быстрому росту за счет реснитчатого эпителия. Серозная киста левого или правого яичника редко перерождается в злокачественное образование. Не представляет особой опасности для здоровья, но требует хирургического вмешательства.
Редкий вид серозного образования доброкачественного характера – цистаденофиброма яичника, состоящая из множества мелких кист.
Папиллярная. Другие названия данного вида – сосочковая, грубососочковая серозная цистаденома яичников. Встречается в 35% случаев подобных патологий. Внутренние стенки опухоли покрыты большим количеством сосочков разных размеров, сама капсула содержит прозрачную или коричневую жидкость. Папиллярная цистаденома яичника способна состоять из одной или нескольких камер. Часто появляется сразу на обоих придатках. В половине случаев перерождается в злокачественное образование, поэтому лечение такой серозной кисты яичников следует начинать незамедлительно.
youtube.com/embed/0G2VI0KbGt8″ src=»data:image/gif;base64,R0lGODlhAQABAAAAACH5BAEKAAEALAAAAAABAAEAAAICTAEAOw==»>
Муцинозная
Данная кистома яичника встречается у женщин старше 50 лет, реже – в более молодом возрасте. Способна появляться сразу на обоих придатках. Муцинозные опухоли яичников имеют множество камер, содержащих слизь, за счет строения которых склонны к быстрому росту. Внешняя оболочка образования гладкая, по мере увеличения она становится прозрачной. Муцинозная цистаденома яичников редко озлокачествливается. Доставляет сильный дискомфорт пациентке своим большим размером, нарушая работу органов малого таза.
Муцинозная цистаденокарцинома – редкий вид патологии яичника, носящий злокачественный характер.
Эндометриоидная
Имеет отличную от других видов опухоли оболочку – поверхность кисты покрыта слизистым эндометрием. Капсула включает в себя серозное или муцинозное содержимое, сгустки крови. Количество последних увеличивается при каждой менструации, что провоцирует появление болей внизу живота и мажущих кровянистых выделений. Кистома образуется на левом или правом яичнике, реже – на обоих органах одновременно. Озлокачествливанию подвергается редко.
Кистома образуется на левом или правом яичнике, реже – на обоих органах одновременно. Озлокачествливанию подвергается редко.
Эндометриоидная опухоль придатка с высокой вероятностью становится главной причиной бесплодия у женщин.
Пограничная
Пограничная опухоль яичника имеет множество сосочков снаружи капсулы. Способна к быстрому росту. С высокой вероятностью перерождается в рак, поэтому удаление патологии назначается сразу после ее обнаружения.
Причины возникновения
Точно определить причину развития кистомы придатка невозможно. Существует несколько предрасполагающих к ее появлению факторов:
- гормональный дисбаланс;
- длительное присутствие функциональных кист придатков;
- раннее или слишком позднее наступление менопаузы;
- течение воспалительных процессов в половых органах;
- нарушение функциональности яичников;
- раннее начало менструаций у девочек;
- инфекции половых путей;
- наследственная предрасположенность;
- чрезмерные физические нагрузки;
- прием оральных контрацептивов и прочих гормональных средств без указаний врача;
- нарушение обменных процессов;
- внематочная беременность, аборты и выкидыши в анамнезе;
- перенесенные хирургические вмешательства;
- вредные условия труда;
- злоупотребление алкоголем и курением;
- нервные перенапряжения, хроническая усталость;
- малоподвижный образ жизни.

Одна из наиболее распространенных причин развития кистом и многих других патологий половой сферы – отсутствия регулярного наблюдения у врача, влекущее за собой длительное течение гинекологических заболеваний.
Симптомы опухоли
Образования малых размеров редко сопровождаются какими-либо признаками. Их возникновение можно заподозрить лишь по сбою менструального цикла, который иногда происходит только при достижении опухолью больших размеров. При диаметре образования более 4-6 см появляются первые симптомы пограничной и прочей цистаденомы яичника:
- тянущие боли внизу живота;
- усиление дискомфорта при физических нагрузках, половом акте;
- запоры;
- увеличение размеров живота с одной или обеих сторон – характерно для муцинозной кисты яичника и других крупных видах патологии;
- частое мочеиспускание;
- ощущение распирания живота;
- мажущие кровянистые выделения на любом этапе цикла;
- слишком обильные или скудные менструации.
Наиболее быстрый рост кистомы яичника отмечается в менопаузе, при становлении менструального цикла, в том числе после абортов, родов и грудного вскармливания, т.е. на фоне естественных гормональных сбоев.
По мере роста патологии симптомы становятся более заметными, негативно сказываются на качестве жизни пациентки. Наиболее тяжело переносится присутствие такой пограничной опухоли яичника, как серозная папиллярная цистаденома. Это связано с быстрым ростом образования и высокой вероятностью развития онкологии.
Значительное ухудшение самочувствия отмечается при нарушении целостности опухоли – ее разрыве или перекруте ножки. Такое состояние сопровождается падением артериального давления, головокружением, резкой слабостью, острыми болями внизу живота и требует немедленной госпитализации.
Методы диагностики
Выявление патологии происходит в таком же порядке, как и диагностика других гинекологических заболеваний. Для этого женщине назначаются следующие виды обследования:
- опрос пациентки – определение симптомов патологии, давности их возникновения, регулярности менструаций, наличия родов, абортов, возможный вид принимаемых гормональных средств;
- гинекологический осмотр – оценка состояния внутренних половых органов, размеров образования, его консистенции;
- УЗИ – осмотр органов малого таза, замеры размеров пограничной опухоли яичника, определение ее типа, степени поражения придатков;
- КТ и МРТ – подробное обследование патологического образования;
- анализы крови на онкомаркеры – требуются при подозрении на течение рака;
- цветовая допплерография – дифференцирование доброкачественной патологии от злокачественной.
При обнаружении рака яичников в результате возникновения кисты онкологического характера требуется проведение дополнительной диагностики. Для выявления метастазирования врач назначает обследование органов и лимфоузлов малого таза, флюорографию легких.
Способы оперативного вмешательства
Для удаления кистомы необходимо хирургическое лечение. Именно такой метод считается наиболее эффективным и предотвращает множество осложнений патологии.
Наиболее опасный вид, требующий немедленного вмешательства для улучшения прогноза и повышения шансов на выздоровление – серозная папиллярная цистаденокарционома яичника.
Пункция
Пункция кисты яичника – малоинвазивное оперативное вмешательство, выполняющееся с помощью местной анестезии или под слабым общим наркозом. Показания к ее проведению:
- течение воспалительного процесса на фоне опухоли;
- риск разрыва образования;
- чрезмерное давление цистаденомой на соседние органы;
- перекрут ножки патологии;
- противопоказания к хирургическим вмешательствам другого рода;
- беременность.
Пункция считается одним из наименее эффективных методов лечения при условии отсутствия последующих операций другого типа.
В большинстве случаев такой вид вмешательства назначается при невозможности проведения лапароскопии или лапаротомии или в качестве подготовки к их выполнению. В процессе пункции с помощью тонкой иглы отсасывается жидкость из капсулы образования. Это позволяет уменьшить размер опухоли, что облегчает ее полное удаление в дальнейшем.
Лапароскопия
Малоинвазивный вид операции, проводящийся с помощью лапароскопа – прибора, на конце которого установлена небольшая видеокамера, транслирующая изображение на экран. Лапароскопия имеет ряд достоинств:
- минимальное травмирование тканей;
- отсутствие воздействия на соседние органы;
- короткий период послеоперационного восстановления;
- отсутствие спаек и рубцов после лечения.
Показания для проведения операции:
- малый размер опухоли;
- невозможность проведения лапаротомии;
- высокий риск развития спаечного процесса;
- пожилой возраст пациентки.
Этапы проведения лапароскопии при цистаденоме:
- Погружение пациентки в наркоз.
- Выполнение нескольких небольших разрезов на брюшине.
- Наполнение брюшной полости газом для удобства проведения операции.
- Введение медицинских инструментов и лапароскопа через разрезы.
- Удаление содержимого опухоли.
- Извлечение капсулы образования.
- Восстановление целостности сосудов и остановка кровотечения.
- Соединение поврежденных мягких тканей.
- Извлечение инструментов.
- Отсасывание газа из брюшной полости.
- Зашивание разрезов, накладывание стерильных повязок.
После выполненной операции ткани пограничной опухоли яичника отправляются на гистологию, при выявлении раковых клеток в которых пациентке назначается курс химиотерапии.
Длительность лапароскопии не превышает одного часа, средний срок ее выполнения – 40 минут. В ходе операции дополнительно могут устраняться другие патологии половых органов – удаление миомы матки, спаек, проверка проходимости фаллопиевых труб и т.д.
Лапаротомия
Лапаротомия – полостная операция, выполняющаяся при невозможности проведении лапароскопии или ее неэффективности. Показания для данного вида вмешательства:
- большой размер опухоли;
- высокий риск развития злокачественного процесса или наличие рака яичников;
- необходимость экстренного вмешательства – разрыв образования или перекрут его ножки, внутреннее кровотечение, быстрое ухудшение состояния пациентки;
- показания к удалению матки и/или придатков.
В ходе проведения лапаротомии пациентка погружается в общий наркоз, выполняется разрез передней брюшной стенки. Удаляются ткани опухоли, при необходимости – часть придатка или орган целиком. При диагностированном злокачественном процессе удаляются оба яичника, иногда вместе с маткой. Это значительно снижает вероятность рецидива онкологии.
Полное удаление органов при кистоме яичника распространено в климактерическом и более позднем периоде, при отсутствии необходимости в беременности. В репродуктивном возрасте женщине стараются сохранить один придаток или его часть.
Беременность возможна даже при наличии только одного яичника – шансы зачатия можно повысить с помощью гормональных средств, нормализующих детородную функцию органов.
Восстановление после операции
В период реабилитации пациентка должна тщательно следить за своим здоровьем. Процесс восстановления ускорится при соблюдении некоторых правил:
- постельный режим 1-3 дня после вмешательства;
- отсутствие активных физических нагрузок, запрет на поднятие тяжестей;
- выполнение легкой гимнастики спустя 1-2 недели после операции;
- отказ от половой жизни на 1-2 месяца;
- проведение гигиенических процедур только в душе;
- запрет на посещение бань, саун, принятие ванн;
- соблюдение диеты – рацион должен состоять из легкоусвояемых блюд;
- ношение послеоперационного бандажа;
- регулярная обработка швов антисептиками.
При ухудшении самочувствия или появлении симптомов осложнений необходимо обратиться к лечащему врачу.
Консервативное лечение
Данные терапевтические методы являются вспомогательными и назначаются для облегчения самочувствия пациентки, ускорения процесса восстановления. Их применение возможно только по назначению врача.
Медикаменты
Устранить кистому придатка с помощью препаратов невозможно. Медикаменты назначаются для облегчения состояния пациентки перед операцией или сразу после вмешательства:
- антибиотики – устраняют половые инфекции, предотвращают нагноение швов;
- рассасывающие средства – останавливают рост опухоли, способствуют уменьшению ее размеров;
- антикоагулянты – нормализуют кровообращение, препятствуют развитию тромбов после операции;
- иммуностимуляторы – повышают иммунитет;
- антисептики – используются для обработки швов;
- гормональные препараты – поддерживают гормональный фон после вмешательства, необходимы при полном или частичном удалении половых органов.
Все указанные виды лекарств принимаются курсом. При более ранней их отмене возможно ухудшение самочувствия.
Народная медицина
Рецепты народных средств применяются для профилактики гинекологических заболеваний или в послеоперационном периоде для ускорения реабилитации. Их прием необходимо согласовывать с лечащим врачом. Народные средства от кистомы придатков:
- настойка акации – принимается внутрь в течение месяца;
- настойка из грецких орехов – принимается внутрь в течение трех месяцев, за исключением периода менструаций;
- сок лопуха – используется в качестве компрессов или для приема внутрь;
- отвары боровой матки и красной щетки – принимаются во второй половине менструального цикла;
- отвар шалфея – стимулирует наступление овуляции, употребляется в первой фазе цикла;
- настой клевера – препятствует развитию тромбоза, улучшает качество крови.
Дозировка всех народных рецептов определяется индивидуально.
Лечение во время беременности
Размер кистомы придатка менее 4 см не представляет опасность для беременной женщины и ее малыша. Лечение в таком случае проводится после родов. Во время гестации необходим более тщательный контроль за состоянием яичников и ростом опухоли.
Для предотвращения осложнений беременности рекомендуется пройти полное обследование перед планированием зачатия.
При диаметре пограничной опухоли яичника более 4-5 см необходимо оперативное вмешательство. Оно выполняется методом пункции или лапароскопии во втором триместре беременности. На этом сроке воздействие анестезирующих препаратов на организм матери не принесет вреда плоду.
При выявлении онкологического процесса оперативное вмешательство проводится незамедлительно. При невозможности сохранения ребенка женщине рекомендуется сделать аборт. Это связано с высокой угрозой жизни и здоровью пациентки. При обнаружении патологии на поздних сроках беременности лечение проводится после родов, последние при этом выполняются методом кесарева сечения.
Возможные осложнения
Вероятность осложнений повышается при несоблюдении рекомендаций врача, позднем обнаружении патологии, пожилом возрасте пациентки, наличии сопутствующих заболеваний половой сферы. Возможные негативные последствия:
- дисфункция придатков;
- бесплодие;
- развитие онкологического процесса;
- метастазирование отдаленных органов;
- нарушение местного кровоснабжения;
- образование тромбов;
- сбой работы органов малого таза из-за сдавливания опухолью;
- разрыв образования или придатка;
- нагноение кисты.
Осложнения цистаденомы придатка способны возникнуть при неверно проведенном хирургическом вмешательстве или при пренебрежении противопоказаниями к его проведению.
Меры профилактики
Предотвратить развитие патологии нельзя. Можно снизить риск ее возникновения путем соблюдения следующих правил:
- регулярный осмотр у гинеколога 1-2 раза в год;
- ежедневные прогулки на свежем воздухе;
- ранняя постановка на учет при беременности;
- своевременное лечение всех гинекологических заболеваний;
- избегание беспорядочных половых связей;
- использование барьерных методов контрацепции;
- правильное питание;
- физические нагрузки 2-4 раза в неделю.
Данные профилактические меры снижают вероятность развития любых заболеваний гинекологической сферы.
Лечение кистомы яичника необходимо начинать незамедлительно. При отсутствии медицинского вмешательства опухоль способна переродиться в злокачественное образование. Для полноценного выздоровления нужно следовать всем указаниям врача.
Опухоли яичников : причины, симптомы, диагностика, лечение
Гистологическая классификация и терминология опухолей яичников была утверждена ВОЗ в 1973 г., но с учетом ее сложности для практического врача С. К. Серовым (1978) была разработана более упрощенная и компактная классификация, включающая все формы опухолей, представленные в классификации ВОЗ.
I. Эпителиальные опухоли
A. Серозные, муцинозные, эндометриоидные, мезонефроидные и смешанные:
- доброкачественные: цистаденома, аденофиброма, поверхностная папиллома;
- пограничные: промежуточные формы цистаденом и аденофибром;
- злокачественные: аденокарцинома, цистаденокарцинома, папиллярная карцинома.
В. Опухоль Бреннера:
- доброкачественная;
- пограничная;
- злокачественная.
II. Опухоли стромы полового тяжа
- A. Гранулезо-текаклеточные опухоли: гранулезоклеточная, группы теком-фибром, неклассифицируемые опухоли.
- В. Андробластомы, опухоли из клеток Сертоли и Лейдига (дифференцированные, промежуточные, низкодифференцированные).
- С. Гинандробластома.
- D. Неклассифицированные опухоли.
III. Липидно-клеточные опухоли
IV. Герминогенные опухоли
- A. Дисгерминома.
- В. Опухоль эндодермального синуса.
- C. Эмбриональная карцинома.
- D. Полиэмбринома.
- Е. Хорионкарцинома.
- F. Тератомы (зрелые, незрелые).
- G. Смешанные герминогенные опухоли.
V. Гонадобластома
VI. Опухоли мягких тканей(неспецифичные для яичников)
VII. Неклассифицированные опухоли
VIII. Вторичные (метастатические) опухоли
IX. Опухолевидные и предопухолевые процессы: лютеома беременности, гипертекоз, фолликулярные кисты, киста желтого тела, эндометриоз, воспалительные процессы, параовариальная киста.
На основании данной классификации можно сделать вывод, что в своей гистологической структуре опухоли яичников очень разно образны.
По клиническому течению опухоли яичников делятся на доброкачественные, пограничные и злокачественные.
К доброкачественным опухолям яичников относятся опухоли с минимальной пролиферацией эпителиальных клеток или небольшой степенью их атипичности.
Пограничные опухоли являются как бы переходным биологическим этапом бластомогенеза и относятся к группе потенциально низкой степени злокачественности, отсутствует явная инвазия прилегающей стромы. Однако пограничные опухоли иногда могут имплантироваться по брюшине и вызывать отдаленные метастазы. Клинически доказана высокая степень выживаемости больных с пограничными опухолями яичников.
Злокачественные опухоли яичников – это опухоли различной степени зрелости клеточной структуры, обладают быстрым ростом, распространением, дают метастазы в различные органы, прогноз их зависит от раннего выявления и полноты проведенного лечения.
Для понимания особенностей клинического течения некоторых осложнений, возникающих у больных с цистаденомами яичников, а также при проведении хирургического лечения данной патологии важно четко определить понятия анатомической и хирургической ножки опухоли яичника.
Анатомическая ножка опухоли яичника: собственная связка, воронко-тазовая связка, часть широкой связки.
Хирургическая ножка опухоли: собственная связка яичника, воронко-тазовая связка, часть широкой связки, маточная труба.
[36], [37], [38]
Рак яичников : причины, симптомы, диагностика, лечение
Главная роль в этом процессе отводится оперативному вмешательству. Но для разных стадий лечение рака яичников может отличаться. Какие способы лечения рака яичников сегодня считаются самыми распространенными?
На последних стадиях заболевания, когда хирургические методы уже мало чем могут помочь, используется химиотерапия. Благодаря использованию различных химических препаратов можно не только остановить развитие опухоли, но и уменьшить ее в размере.
Лекарства
Цисплатин. Выпускается в форме порошка желтоватого цвета. Благодаря своему составу препарат берет участие в гибели клеток. Как правило, применяется при раке яичников и других органов малого таза. Среди основных противопоказаний к применению стоит отнести: тяжелое нарушение функции почек, высокая чувствительность, гипоплазия костного мозга. Нельзя использовать во время беременности. Должен употребляться только под осмотром опытного онколога.
Адриабластин. Этот препарат является антибиотиком, который входит в группу антрациклинов. Основная его активность – противоопухолевая. Обычно применяется в комбинации с другими препаратами. Активно применяется при раке яичников. Препарат противопоказан больным на острые нарушения в работе печени, миокардит, туберкулез. Также запрещено употреблять во время беременности.
Винкристин. Имеет растительное происхождение. Применяется при различных опухолях, особенно при раке яичников. Выпускается в форме белоснежного или слегка желтоватого порошка. Нельзя принимать во время беременности, при желтухе, пожилым людям.
Паклитаксел. Препарат основан на алкалоидах, которые выделяются корой тиса. Имеет форму порошка белого цвета. Отличается цитотоксическим антимитотическим действием. Препарат нельзя принимать больным на саркому Капоши, нейтропению, при беременности.
Народное лечение
Народная медицина предлагает свои способы лечения рака яичников. Но помните, что они не тестировались, поэтому не всегда дают 100% результат. К тому же, народное лечение обычно довольно индивидуально, поэтому оно может помогать одним, но вредить другим. К примеру, многие пациенты пытаются лечить опухоль в яичниках с помощью отвара из сосновых иголок. Для того, чтобы приготовить его, нужно взять около трех столовых ложек иголок и поместить их в литр кипятка. Этот настой выпивается за один день. На второй весь процесс повторяется. Курс лечения состоит из одного месяца.
[83], [84], [85]
Лечение травами
Некоторые считают, что с раком яичников можно бороться с помощью ядовитых трав, в частности, чистотела, аконита, болиголова. Многие пытаются вылечится, принимая мухоморы. Травы необходимо правильно настаивать, чтобы они перестали быть настолько токсичными для человеческого организма. Также стоит принимать всего лишь несколько капель таких настоек.
Согласно статистике, около 51% всех пациенток после получение страшного диагноза начинали принимать различные травы. Многие обратили внимание на тот факт, что хорошо справляется с ростом и развитием опухолей вещество под названием трифолиризин. Его можно найти в корне софоры желтеющей. Небольшая активность в этой области замечена и в куркумина. Благодаря флавоноидам, которые находятся в хмеле, можно заблокировать развитие рака яичников. Одним из популярных рецептов в лечении травами является такой: взять две чайные ложки шишечек хмеля, залить одним стаканом кипятка и настаивать около двух-трех часов. После этого напиток хорошо процедить и принимать до приема пищи три раза в сутки.
Гомеопатия
Гомеопатия также широко применяется пациентками, которым был поставлен диагноз рак яичников. Среди популярных препаратов выделяют:
- Argentum metallicum. Используется для улучшения общего состояния организма. В некоторых случаях были заметны торможение развития рака и уменьшение размера опухоли.
- Asafoetida. Лекарство является незаменимым, если у пациентки проявляются основными симптомы рака яичников.
Оперативное лечение
Оперативное лечение рака яичников обычно ставит перед собой две главные цели. Во-первых, во время операции врач может более подробно узнать, насколько далеко распространилась опухоль. Во-вторых, проводится чистка органов, чтобы можно было получить более эффективный результат. Во время хирургического вмешательства хирург обычно удаляет оба яичника, иногда также удаляется и матка с маточными трубами. Иногда хирург также может принять решение удалить часть или весь сальник. Если раковые клетки распространились в лимфатические узлы, то иссекаются и некоторые из них. Части тканей, а также небольшое количество жидкости забираются во время операции и потом отправляются на исследования.
Жизнь после рака яичников
Прежде всего стоит быть готовой к тому, что в некоторых случаях раковая опухоль никогда не исчезает. Поэтому такие пациентки долгие годы посещают курсы химиотерапии. Но, если вылечится вам все же удалось, то у больной начинается жизнь полная тревог за будущее. Очень сложно быть на 100% уверенной в том, что рак не вернется снова. Ведь рецидивы являются обычным делом.
После того, как курс лечения будет завершен, лечащий врач должен будет постоянно осматривать вас. Очень важно не пропускать ни одной встречи с ним. Во время таких встреч проводится обследование, сдаются новые анализы. Также стоит понимать, что противоопухолевое лечение часто приводит к появлению побочных эффектов. При чем некоторые из них останутся с вами на всю жизнь. Многие начинают заниматься спортом, пытаются более здорово питаться.
Образования яичников: кисты и опухоли
Образования яичников — это новообразования на яичниках или в них — небольших репродуктивных органах, расположенных по бокам матки девочки, которые хранят и выделяют яйца и вырабатывают женские гормоны.
Пациентов могут осмотреть специалисты Texas Children’s по детской и подростковой гинекологии.
Причины и факторы риска
По данным NIH, каждый месяц во время менструального цикла на яичнике растет фолликул. Фолликул — это место, где развивается яйцеклетка.В большинстве месяцев из этого фолликула выделяется яйцеклетка. Это называется овуляцией. Если фолликул не открывается и не высвобождает яйцеклетку, жидкость остается в фолликуле и образует кисту. Это называется фолликулярной кистой.
Другой тип кисты возникает после выхода яйца из фолликула. Это называется кистой желтого тела. Такие кисты часто содержат небольшое количество крови.
Кисты яичников чаще встречаются в период от полового созревания до менопаузы. Этот период известен как детородный год.Кисты яичников после менопаузы встречаются реже.
Прием препаратов для лечения бесплодия может вызвать состояние, при котором на яичниках образуются множественные большие кисты. Это называется синдромом гиперстимуляции яичников. Кисты обычно проходят после месячных или после беременности.
Функциональные кисты яичников — это не то же самое, что опухоли яичников (включая рак яичников) или кисты из-за гормональных состояний, таких как синдром поликистозных яичников.
Симптомы и типы
Образования яичников включают:
Симптомы кисты и опухоли яичников могут включать:
- Боль или болезненность в животе
- Вздутие живота
- Тупая боль в спине
- Увеличение живота в размере
- Тошнота или рвота
- Аномальные менструальные кровотечения
- Болезненные периоды
- Затрудненное мочеиспускание
- Боль при половом акте или дефекации
- Давление на прямую кишку или мочевой пузырь
- Затруднения при полном опорожнении мочевого пузыря
В некоторых случаях симптомы могут вообще отсутствовать.
- Кисты — Кисты представляют собой заполненные жидкостью мешочки или мешочки, которые образуются на яичнике девочки или внутри него. Кисты яичников часто встречаются у молодых девушек. В большинстве случаев они доброкачественные (не злокачественные) и исчезают сами по себе без лечения. Хотя точная причина неизвестна, они, как правило, образуются, когда яичники вырабатывают слишком много гормона эстрогена. Иногда они могут быть связаны с преждевременным половым созреванием, состоянием, при котором организм слишком рано начинает проходить половое созревание.В некоторых случаях киста может вызвать скручивание яичника, блокирование кровоснабжения и вызвать сильную боль, кровотечение и другие симптомы.
- Опухоли — Опухоли, образующиеся в яичниках, встречаются реже, чем кисты. Они могут быть злокачественными (злокачественными) или доброкачественными (доброкачественными). Четыре из пяти опухолей яичников у девочек до 8 лет доброкачественные. Точная причина опухолей яичников неизвестна; однако наследственные дефекты, хромосомные аномалии и генетика могут быть факторами, способствующими этому.
Диагностика и тесты
Диагностика начинается с подробного анамнеза и тщательного медицинского осмотра, включая обследование брюшной полости и таза.
Часто новообразования в яичниках у детей и девочек выявляются во время обычных осмотров, когда врач обнаруживает уплотнение или образование.
Дополнительные тесты могут включать:
- Анализы крови — для проверки уровня гормонов
- Ультразвук или другие методы визуализации — для создания изображений матки и яичников для определения размера и расположения кист и опухолей
- Лапароскопия — тонкая трубка с камерой на конце (лапароскоп) вводится через небольшой разрез в брюшной полости для просмотра яичников
- Биопсия — взятие небольшого образца ткани для исследования под микроскопом
Лечение и уход
Лечение зависит от человека, типа опухоли, ее причины и симптомов.
Стратегии лечения включают:
- Тщательное наблюдение — кисты яичников без симптомов, которые могут пройти сами по себе без лечения
- Обезболивающее
- Противозачаточные таблетки — для предотвращения овуляции, снижения вероятности развития новых кист
- Операция — удаление образования
- Лучевая или химиотерапия, если новообразование злокачественное
Ссылки и источники
http: // www.nlm.nih.gov/medlineplus/ency/article/001504.htm
лучших врачей по лечению опухолей яичников в Мултане | Посмотреть детали или записаться на прием
Щелкните здесь, чтобы записаться на прием к специалисту по опухолям яичников. Вы также можете записаться на прием к специалисту по опухолям яичников, позвонив по телефону 042-32591427 или 0311-1222398. При бронировании через Marham дополнительная плата не взимается.
Нет, за запись на прием через marham дополнительная плата не взимается.pk
Гонорар для специалистов по опухолям яичников в Мултане варьируется от 500-3000 PKR в зависимости от опыта и квалификации врача.
Найдите полный список врачей, которые занимаются проблемами опухолей яичников в Мултане. Вы можете получить доступ к полной информации о специалистах по опухолям яичников вместе с соответствующей информацией. Вы также можете записаться на прием, позвонив в Marham.
10 лучших врачей по лечению опухолей яичников в Мултане:
- Доктор.Фариха Салим
- Доктор Салеха Батул Вирк
- Доктор Мария Рашид
- Доктор Валлайл Шахбаз
- Доктор Сайма Гуль Башир
- Доктор Насира Насим
- Доктор Узма Калим
- Доктор Саман Наурин
- Доктор Шехназ Ахтар
- Доктор.Саджила Хан
Посмотреть всех квалифицированных врачей по опухолям яичников, доступных в multan на Marham.pk
10 лучших врачей по лечению опухолей яичников в Мултане:
- Доктор Фариха Салим
- Доктор Салеха Батул Вирк
- Доктор Мария Рашид
- Доктор Валлайл Шахбаз
- Доктор.Сайма Гуль Башир
- Доктор Насира Насим
- Доктор Узма Калим
- Доктор Саман Наурин
- Доктор Шехназ Ахтар
- Д-р Саджила Хан
Посмотреть всех квалифицированных врачей по опухолям яичников, доступных в multan на Marham.pk
Двадцать хирургов удалили 132-фунтовую опухоль яичника у женщины
Двадцать хирургов трудились в течение пяти часов над удалением 132-фунтовой опухоли яичника из живота женщины — в рамках одного из крупнейших случаев удаления опухолей, когда-либо проводившихся.
38-летняя пациентка была прикована к инвалидному креслу и страдала от голода из-за доброкачественной муцинозной опухоли яичников, которая душила ее пищеварительный тракт и росла со скоростью 10 фунтов в неделю. Удаление, проведенное за один раз в феврале в больнице Данбери в Коннектикуте, заняло две недели из-за его масштаба и близости почти ко всем ее жизненно важным органам.
Успех прошел, и через две недели пациент был выписан с ожиданием полного выздоровления. Теперь хирурги изучают опухоль, чтобы понять, почему она так быстро росла.
Это фотография женщины, идущей на операцию в больнице Данбери в феврале, с доброкачественной опухолью яичника весом 132 фунта, одной из крупнейших когда-либо удаленных
«Я увидел отчаяние в глазах этой женщины», — сказал SF Gate ведущий хирург доктор Ваагн Андикян, гинеколог-онколог.
«Она чувствовала, что никто не может ей помочь, и когда я сказал ей:« Да, мэм, есть все шансы, что вы вернетесь к нормальному состоянию », она почувствовала себя намного лучше».
Он добавил: «Я мог бы ожидать увидеть опухоль яичников весом 25 фунтов, но опухоль весом 132 фунта встречается очень редко.
«Я хотел помочь ей, и я знал, что мы сможем в больнице Данбери».
Опухоли яичников, как известно, трудно обнаружить, потому что их симптомы имеют тенденцию имитировать другие, менее серьезные заболевания, такие как менструальные спазмы или расстройство желудка. Опухоль этой пациентки, муцинозная опухоль, довольно распространена, составляя более трети опухолей яичников. Они особенно распространены среди курильщиков и курильщиков в прошлом.
Подавляющее большинство из них (75 процентов) доброкачественные, как и этот.Разница между муцинозными опухолями и другими опухолями яичников заключается в том, что они, как правило, заполнены слизью, что делает их (обычно) очень большими и тяжелыми.
Команда из 20 хирургов провела две недели, готовясь к пятичасовой операции. Женщина была выписана через две недели и, как ожидается, полностью выздоровеет
.
Просмотры сообщений:
488
Зародышевые опухоли яичников | Рак яичников
Зародышевые клетки яичников Опухоли начинаются в клетках яичников, которые развиваются в яйцеклетки (половые клетки).Они встречаются редко и обычно поражают девочек и молодых женщин в возрасте до 30 лет. Доброкачественные (доброкачественные) тератомы — наиболее распространенный тип.
У вас операция по удалению опухоли. Если опухоль злокачественная, вам может быть назначена химиотерапия. Лечение обычно проходит хорошо, и большинство женщин излечиваются.
Типы половых опухолей
Есть разные типы опухолей, которые развиваются в половых клетках яичников. Эти опухоли могут быть незлокачественными (доброкачественными) или злокачественными (злокачественными).
Доброкачественные половые клетки яичников
,00
Зрелые тератомы являются наиболее распространенным типом опухолей половых клеток яичников. Они не злокачественные (доброкачественные). Зрелую тератому также часто называют дермоидной кистой.
Чаще всего они встречаются у женщин репродуктивного возраста (от подростков до сорока лет).
Злокачественные половые клетки яичников
,00
Эти опухоли содержат раковые клетки.Есть разные типы, в том числе:
- незрелые тератомы
- Дисгерминомы
- Опухоли желточного мешка
- хориокарциномы
- эмбриональная карцинома
Признаки
Симптомы могут включать:
- Боль в животе (животе) или нижней части живота, которая не проходит
- вздутие живота или увеличение размера живота
- нерегулярные менструации
Диагностика
Врачи используют различные тесты для диагностики опухолей половых клеток яичников.Сюда могут входить:
- УЗИ
- анализов крови — опухоли зародышевых клеток часто производят химические вещества или гормоны (онкомаркеры), которые врачи могут измерить в крови
- Компьютерная томография
- Рентген грудной клетки
- ПЭТ сканирование
Сортировка и постановка
Степень и стадия вашего рака очень важны, потому что они помогают вашему специалисту решить, какое лечение вам нужно.
Марка
Оценка описывает, как клетки выглядят под микроскопом.
Чем менее развиты выглядят клетки, тем выше оценка. Рак более высокой степени злокачественности растет быстрее, чем рак низкой степени злокачественности.
Существует 3 различных степени: степень 1, степень 2 и степень 3. Обычно рак 1 степени развивается медленнее всего и с меньшей вероятностью распространяется.
Ваш врач может также описать ваш рак как низкую (рак 1 степени) или высокую степень (рак 2 и 3 степени).
Этап
Стадия рака показывает, насколько далеко он зашел.При раке зародышевых клеток яичников врачи используют ту же систему стадирования, что и при других типах рака яичников. Есть 4 этапа, с 1 по 4:
- стадия 1 означает, что рак находится только в яичнике (или обоих яичниках)
- стадия 2 означает, что рак распространился на фаллопиеву трубу, матку или где-либо еще в области вокруг ваших тазобедренных костей (таза)
- стадия 3 означает, что рак распространился на лимфатические узлы или ткани, выстилающие брюшную полость (называемые брюшиной)
- стадия 4 означает, что рак распространился на другой орган тела на некотором расстоянии, например легкие или печень
Лечение
Лечение зависит от типа опухоли половых клеток.Это также зависит от того, насколько далеко он вырос (стадия) и как клетки выглядят под микроскопом (степень).
Основное лечение — хирургическое. Если опухоль злокачественная, вам может потребоваться химиотерапия.
Доброкачественные (доброкачественные) половые клетки яичников опухоли
,00
Ваш хирург-специалист (гинеколог) удалит кисту яичника или, в редких случаях, весь пораженный яичник.Они покидают другой яичник. Поскольку большинство женщин с тератомой яичника молоды, врачи знают, что в будущем они могут захотеть иметь детей. Таким образом, они удаляют как можно меньше тканей.
Хирургия обычно излечивает доброкачественные опухоли, и в дальнейшем лечении не требуется.
Раковые (злокачественные) половые клетки яичников
,00
У вас операция по удалению рака.Это может быть единственное лечение, которое вам нужно, и врачи внимательно следят за вами, чтобы проверить, нет ли признаков рецидива рака. Это называется активным наблюдением.
Некоторым женщинам после операции требуется химиотерапия, в зависимости от типа, стадии и степени рака. После химиотерапии вам может потребоваться дополнительная операция, если сканирование все еще показывает признаки рака.
Процедуры
Операция
Хирург (гинеколог-онколог) удаляет пораженный яичник, но оставляет другой яичник.Поскольку большинство женщин с раком зародышевых клеток яичника молоды, врачи знают, что они могут захотеть иметь детей в будущем. Таким образом, они удаляют как можно меньше тканей.
Во время операции гинеколог осматривает внутреннюю часть живота и органы брюшной полости на наличие признаков рака. Они могут взять биопсию и отправить ее в лабораторию для поиска раковых клеток. Ваш гинеколог также промывает внутреннюю часть вашего живота и отправляет жидкость на проверку на наличие раковых клеток. Это помогает убедиться, что рак не распространился.
Ваш гинеколог удалит часть или всю опухоль, если она распространилась за пределы яичника, в зависимости от того, где он находится. Не редко остаются раковые клетки.
После операции
Ваш врач поговорит с вами о том, нужна ли вам химиотерапия после операции. Это зависит от нескольких факторов. Если у вас есть:
- Дисгерминома 1A стадии
- Незрелая тератома 1 степени 1А
Врач очень внимательно следит за вами после операции, если вы не прошли химиотерапию.Это делается для проверки признаков рецидива рака и называется активным наблюдением.
Дальнейшая операция
В редких случаях вам может потребоваться повторная операция после химиотерапии, если есть какие-либо признаки того, что рак все еще существует.
Во время операции гинеколог удаляет оставшиеся раковые опухоли. Тип операции зависит от того, где находится оставшаяся опухоль. Ваш гинеколог сможет объяснить, что именно нужно делать, если вам понадобится операция.
Возможно, вы пройдете химиотерапию после выздоровления после операции. Рак зародышевых клеток часто можно вылечить с помощью комбинации хирургического вмешательства и химиотерапии, даже если они распространились на момент постановки диагноза.
Наиболее распространенной комбинацией химиотерапевтических препаратов является BEP. Это означает химиотерапевтические препараты блеомицин, этопозид и цисплатин. Эта комбинация очень хорошо предотвращает повторение рака зародышевых клеток.
У вас этот вид химиотерапии состоит из нескольких курсов лечения.Каждый цикл длится 3 недели. У вас есть несколько дней химиотерапии в начале цикла, а затем перерыв до начала следующего цикла.
Как справиться
Справиться с диагнозом рака может быть сложно как практически, так и эмоционально. Это может быть особенно сложно, если у вас редкий рак. Если вы будете хорошо информированы о своем раке и его лечении, вам будет легче принимать решения и справляться с происходящим.
Может помочь разговор с другими людьми, у которых есть то же самое.Но бывает трудно найти людей, у которых был редкий тип рака.
Дискуссионный форум
Cancer Research UK — это место для всех, кто страдает раком. Вы можете поделиться своим опытом, историями и информацией с другими людьми, которые знают, что вы переживаете.
Или обратитесь в Альянс редких раковых заболеваний, который предлагает поддержку и информацию людям с редкими формами рака.
Исследования и клинические испытания
По редким видам рака может проводиться меньше клинических испытаний, чем по более распространенным типам.
Трудно организовать и провести исследования редких видов рака. Получение достаточного количества пациентов имеет решающее значение для успеха исследования. Результаты не будут достаточно убедительными, чтобы доказать, что один вид лечения лучше, чем другой, если исследование слишком мало.
Международная инициатива по редким видам рака (IRCI) направлена на дальнейшее изучение новых методов лечения редких видов рака. Они разрабатывают испытания, в которых участвуют несколько стран, чтобы в них было доступно больше людей.
Есть несколько клинических испытаний на людях с опухолями половых клеток.Вы можете узнать больше об этом в нашей базе данных клинических испытаний, выполнив поиск по опухолям зародышевых клеток.
Продолжение
После того, как вы закончите лечение, ваш специалист будет регулярно посещать вас. Они осмотрят вас и спросят, как вы себя чувствуете. Как часто они будут вас видеть, будет зависеть от того, какая у вас опухоль и от вашего лечения.
Если у вас нет химиотерапии
Ваш врач будет очень внимательно следить за вами, если у вас злокачественная опухоль и у вас нет химиотерапии.Это называется активным наблюдением и направлено на обнаружение любых признаков рецидива рака. Всего тестов:
- медицинский осмотр
- Анализы крови
- УЗИ
- Рентген грудной клетки
- Компьютерная томография
Ваш врач наблюдает за вами в течение 10 лет после постановки диагноза. У вас есть анализы и вы часто посещаете врача в течение первого года. С течением времени мониторинг постепенно становится реже.
Очень важно, чтобы вы приходили на все эти встречи.Ваш врач расскажет вам больше.
Если у вас была химиотерапия
Обычно вам сдают анализы крови, чтобы проверить наличие каких-либо изменений в уровне онкомаркеров. Время от времени вы можете проходить УЗИ или КТ, но не всем они нужны.
Вы сдаете анализы и посещаете врача каждые несколько месяцев в течение первых 2 лет. С течением времени мониторинг постепенно становится реже.
Забеременеть после лечения
Ваш врач может посоветовать вам избегать беременности в течение первых 2 лет после постановки диагноза.Это потому, что если рак собирается вернуться, это обычно происходит в первые 2 года. Поговорите об этом со своим врачом, так как совет будет зависеть от вашей индивидуальной ситуации.
.


 Но на этом моя радость закончилась – пришлось пройти повторную операцию и курс химиотерапии».
Но на этом моя радость закончилась – пришлось пройти повторную операцию и курс химиотерапии». К другим факторам риска можно отнести нереализованную репродуктивную функцию, укорочение сроков лактации (менее полугода), раннее (до 11 лет) менархе, позднее (после 55 лет) наступление постменопаузы, ранний (до 19 лет) или поздний (после 35 лет) возраст первой беременности, аборты.
К другим факторам риска можно отнести нереализованную репродуктивную функцию, укорочение сроков лактации (менее полугода), раннее (до 11 лет) менархе, позднее (после 55 лет) наступление постменопаузы, ранний (до 19 лет) или поздний (после 35 лет) возраст первой беременности, аборты.

 Макрометастазы в ткани брюшины ≤2 см в наибольшем размере с наличием или отсутствием метастазов в лимфоузлах.
Макрометастазы в ткани брюшины ≤2 см в наибольшем размере с наличием или отсутствием метастазов в лимфоузлах. Повышение уровня онкомаркёров (CA 125, CA 19-9, НЕ-4, РЭА) косвенно свидетельствует о росте опухоли. Значительное увеличение титра CA 125, НЕ-4 характерно для серозных новообразований, повышение CA19-9 – для муцинозных.
Повышение уровня онкомаркёров (CA 125, CA 19-9, НЕ-4, РЭА) косвенно свидетельствует о росте опухоли. Значительное увеличение титра CA 125, НЕ-4 характерно для серозных новообразований, повышение CA19-9 – для муцинозных.