Аллергическая крапивница — причины, симптомы, диагностика и лечение
Аллергическая крапивница – это кожная патология аллергического характера, которая может иметь острый или (реже) хронический характер. Ее симптомами являются кожный зуд, появление возвышающихся над кожей эритематозных элементов, схожих с высыпаниями, остающимися после ожога крапивой – отсюда и название патологии. Диагностика производится на основании осмотра пациента, анализа крови, определения уровня иммуноглобулина Е; возможно проведение иммунологических исследований – аллергических проб для выявления аллергена. Лечение аллергической крапивницы производится с использованием антигистаминных средств, гипоаллергенной диеты, иммуномодулирующих препаратов.
Общие сведения
Аллергическая крапивница (уртикария) – кожное заболевание, проявляющееся развитием кожного зуда, эритематозных высыпаний и обычно провоцируемое пищевой или иной аллергией. Подобное состояние является крайне распространенным, по данным медицинской статистики, не менее 10-20% населения Земли хоть раз в жизни испытывали симптомы этой патологии. В подавляющем большинстве случаев аллергическая крапивница имеет острый характер и после проведенного лечения (иногда — самопроизвольно) исчезает, не оставляя следов на кожных покровах или слизистых оболочках. Хроническая форма заболевания, по мнению некоторых врачей-дерматологов, должна быть вынесена в отдельную нозологическую группу, так как она обусловлена аутоиммунными и наследственными факторами. Кроме истинной аллергической формы, существует понятие «псевдоаллергической крапивницы», которая вызывается различными физическими факторами.
Подобное состояние является крайне распространенным, по данным медицинской статистики, не менее 10-20% населения Земли хоть раз в жизни испытывали симптомы этой патологии. В подавляющем большинстве случаев аллергическая крапивница имеет острый характер и после проведенного лечения (иногда — самопроизвольно) исчезает, не оставляя следов на кожных покровах или слизистых оболочках. Хроническая форма заболевания, по мнению некоторых врачей-дерматологов, должна быть вынесена в отдельную нозологическую группу, так как она обусловлена аутоиммунными и наследственными факторами. Кроме истинной аллергической формы, существует понятие «псевдоаллергической крапивницы», которая вызывается различными физическими факторами.
Аллергическая крапивница может поражать человека в любом возрасте, однако в возрастном распределении больных наблюдается превалирование детей. Это объясняется незрелостью многих иммунологических процессов, из-за чего легко возникает аллергия на различные факторы. Хронический тип аллергической крапивницы чаще развивается у взрослых женского пола – в таком случае выявить причину заболевания нередко не удается, поэтому ее часто также называют идиопатической крапивницей. Сама по себе эта патология не представляет угрозы для жизни человека, однако она может осложниться ангионевротическим отеком или анафилактическим шоком. Эти состояния требуют экстренной медицинской помощи для сохранения жизни больного.
Хронический тип аллергической крапивницы чаще развивается у взрослых женского пола – в таком случае выявить причину заболевания нередко не удается, поэтому ее часто также называют идиопатической крапивницей. Сама по себе эта патология не представляет угрозы для жизни человека, однако она может осложниться ангионевротическим отеком или анафилактическим шоком. Эти состояния требуют экстренной медицинской помощи для сохранения жизни больного.
Аллергическая крапивница
Причины
Причины, которые вызывают кожные проявления, отличаются у различных форм аллергической крапивницы. Обычно это реагиновый тип гиперчувствительности (аллергия 1-го типа), опосредованный иммуноглобулинами типа Е. Аллергенами при данном виде аллергической крапивницы являются компоненты пищи, пыльца растений, бытовая пыль, некоторые лекарственные средства и другие факторы. В таком случае кожные проявления выступают всего лишь одним из симптомов пищевой или другой аллергии. В некоторых случаях вызвать такие кожные нарушения может и аллергия 2-го типа – в основном это бывает при переливаниях крови. Внутривенное введение некоторых лекарственных средств с развитием иммунокомплексной реакции непереносимости также может вызвать аллергическую крапивницу.
Внутривенное введение некоторых лекарственных средств с развитием иммунокомплексной реакции непереносимости также может вызвать аллергическую крапивницу.
Замечено, что некоторые инфекционные заболевания, эндокринные нарушения, нарушения психо-эмоциональной сферы повышают вероятность развития аллергической крапивницы. Особенно это актуально в отношении идиопатической, или хронической формы патологии. Патогенез развития кожных нарушений в этом случае изучен слабо, предполагаются как иммунные, так и неиммунные механизмы активации тканевых базофилов кожи. Поэтому при наличии аллергической крапивницы неуточненной этиологии производят полное обследование организма больного с целью выявления скрытых и хронических заболеваний и нарушений.
Патогенез
Основной причиной кожных нарушений при аллергической крапивнице является массовая дегрануляция тканевых базофилов (тучных клеток). В состав гранул этих клеток входят гистамин, гепарин, лейкотриены и целый ряд других биологически активных соединений, способных значительно изменять метаболические процессы в тканях. В основном они приводят к расширению кровеносных сосудов, увеличивают проницаемость их стенки, вызывают накопление тканевой жидкости, стимулируют болевые рецепторы кожи, что приводит к появлению зуда. В большинстве случаев такие реакции при аллергической крапивнице имеют местный характер и поражают только определенный участок кожи или, реже — всю поверхность тела. Однако иногда столь массовый выброс активных соединений может привести к общим реакциям по типу анафилактического шока и отека Квинке.
В основном они приводят к расширению кровеносных сосудов, увеличивают проницаемость их стенки, вызывают накопление тканевой жидкости, стимулируют болевые рецепторы кожи, что приводит к появлению зуда. В большинстве случаев такие реакции при аллергической крапивнице имеют местный характер и поражают только определенный участок кожи или, реже — всю поверхность тела. Однако иногда столь массовый выброс активных соединений может привести к общим реакциям по типу анафилактического шока и отека Квинке.
При псевдоаллергической крапивнице патогенез во многом схожий – происходит массовая активация тканевых базофилов кожи с выделением биологически активных соединений. Однако причины и механизмы этого процесса несколько иные – это может быть врожденная или приобретенная нестабильность мембран тучных клеток, их аномальная реакция на различные физические или гуморальные факторы. Кроме того, в ряде случаев псевдоаллергической крапивницы, у больного обнаруживается повышенная чувствительность тканей кожи к гистамину и другим компонентам гранул базофилов. Поэтому даже незначительное выделение этих веществ может привести к клинической картине крапивницы.
Поэтому даже незначительное выделение этих веществ может привести к клинической картине крапивницы.
Классификация
Как уже было сказано выше, все формы аллергической крапивницы делятся на два типа – острый и хронический. Граница между ними довольно условна – считается, что при острой форме высыпания и зуд сохраняются не более 6-ти недель, тогда как если они беспокоят больного дольше, ставится диагноз хронической аллергической крапивницы.
Кроме того, важно дифференцировать истинную аллергическую крапивницу от псевдоаллергии, при которой активация тучных клеток происходит без участия иммунных механизмов. Существует множество разновидностей такого состояния – например, к механическим видам псевдоаллергии относят следующие:
- Дермографическая крапивница (уртикарный дермографизм) – провоцируется простым физическим давлением на кожу (швами одежды, например). В патогенезе дермографической крапивницы состояния чаще всего играют роль неиммунные механизмы активации тучных клеток.

- Холодовая крапивница – такой тип температурной крапивницы в последние годы встречается все чаще. Выяснено, что у больных с этой патологией при охлаждении повышается уровень некоторых факторов тромбоцитов и снижается стабильность мембраны тучных клеток. На фоне повышенной чувствительности тканей кожи к гистамину это может приводить к развитию эритематозных высыпаний и зуду, как при местном воздействии холода, так и при употреблении холодных блюд и напитков.
- Тепловая крапивница – является довольно редким вариантом крапивницы. Так же, как и в случае уртикарного дермографизма, в развитии этого вида заболевания основную роль играют неиммунные механизмы активации тучных клеток – их дегрануляция происходит при повышении температуры.
- Солнечная крапивница (фотоаллергия) – провоцирующим фактором при этом является солнечный свет. У больных таким типом крапивницы наблюдается повышенная чувствительность кожи к гистамину, поэтому дегрануляция даже незначительного количества тучных клеток приводит к заметным нарушениям.

- Вибрационная крапивница – является достаточно редкой формой, часто имеет признаки профессионального заболевания (у рабочих строительных специальностей, на производстве). В этом случае дегрануляция базофилов происходит из-за механического сотрясения тканей.
- Аквагенная крапивница – ранее не относилась к механическим разновидностям крапивницы, но в последние годы появились указания, что провоцирующим фактором в этом случае выступает физическое воздействие струй воды. Активация тучных клеток кожи происходит по неиммунному механизму и довольно слабо, но при повышенной чувствительности тканей к гистамину это приводит к развитию эритемы и зуда.
Помимо механических факторов, провоцировать развитие крапивницы может дисбаланс холинерической вегетативной нервной системы. Это становится причиной развития, так называемой холинергической крапивницы. Кроме типичных для этой патологии эритематозных высыпаний и кожного зуда, в данном случае возникают еще и нарушения потоотделения, регуляции температуры кожи. Такой вид крапивницы зачастую провоцируется эмоциональными переживаниями человека. Кроме того, близким к данному кожному заболеванию является пигментная крапивница, имеющая характер аутоиммунной патологии. При ней в тканях кожи скапливается повышенное количество базофилов, которые могут легко активироваться от различных факторов.
Такой вид крапивницы зачастую провоцируется эмоциональными переживаниями человека. Кроме того, близким к данному кожному заболеванию является пигментная крапивница, имеющая характер аутоиммунной патологии. При ней в тканях кожи скапливается повышенное количество базофилов, которые могут легко активироваться от различных факторов.
Симптомы аллергической крапивницы
Несмотря на огромное разнообразие видов крапивницы, и факторов, способных ее спровоцировать, симптомы заболевания достаточно однообразны и отличаются только своей выраженностью. Одним из первых проявлений служит развитие кожного зуда и покраснения кожи. Такие явления могут иметь как локальный, так и распространенный характер, располагаться симметрично (при холинергическом типе псевдоаллергической крапивницы) или, намного чаще, асимметрично. Весьма быстро (от нескольких минут до нескольких часов) на месте покраснения возникают волдыри различного размера (0,2-5 см), которые могут сливаться между собой. Важным диагностическим признаком аллергической крапивницы является безболезненность волдырей.
Важным диагностическим признаком аллергической крапивницы является безболезненность волдырей.
В большинстве случаев указанные кожные проявления разрешаются в течение суток, не оставляя после себя следов – при условии отсутствия повторного воздействия провоцирующего фактора. Иногда, при тяжелых формах аллергической крапивницы, нарастание симптомов происходит столь стремительно, что высыпания на коже перерастают в ангионевротический отек. Сохранение кожных проявлений и развитие новых высыпаний свидетельствует о продолжении действия провоцирующего фактора, который, в таком случае, может иметь эндогенную природу (как при идиопатической крапивнице).
Диагностика
В клинической дерматологии определение этого заболевания производится с использованием значительного количества диагностических приемов ввиду большого числа форм патологии. При осмотре выявляются безболезненные эритематозные высыпания, выступающие над поверхностью кожи, имеющие различные размеры и локализацию. Диагностика острой формы аллергической крапивницы, особенно если она сопутствует какой-либо аллергии, производится на основании аллергологического анамнеза пациента и определения в крови уровня иммуноглобулина Е. Количество эозинофилов в крови не является строгим диагностическим критерием этого состояния, особенно его острой или спорадической формы, но при длительно сохраняющихся высыпаниях наблюдается небольшая эозинофилия. Путем аллергологических проб можно выявить источник аллергии и скорректировать рацион больного для предупреждения дальнейших приступов заболевания.
Диагностика острой формы аллергической крапивницы, особенно если она сопутствует какой-либо аллергии, производится на основании аллергологического анамнеза пациента и определения в крови уровня иммуноглобулина Е. Количество эозинофилов в крови не является строгим диагностическим критерием этого состояния, особенно его острой или спорадической формы, но при длительно сохраняющихся высыпаниях наблюдается небольшая эозинофилия. Путем аллергологических проб можно выявить источник аллергии и скорректировать рацион больного для предупреждения дальнейших приступов заболевания.
В тех случаях, если высыпания не исчезают в течение суток на фоне гипоаллергенной диеты и исключения провоцирующих физических факторов, необходимо обследовать лимфатические узлы, назначить общий и биохимический анализ крови, провести изучение мочи. Все это позволит выявить патологию, которая, возможно, стала пусковым фактором для развития аллергической крапивницы или же своевременно распознать псевдоаллергическую форму этого состояния. Точно также следует поступать при наличии у больного повышенной температуры – сама по себе уртикария не вызывает гипертермию, но некоторые инфекционные заболевания могут стать причиной обоих симптомов.
Точно также следует поступать при наличии у больного повышенной температуры – сама по себе уртикария не вызывает гипертермию, но некоторые инфекционные заболевания могут стать причиной обоих симптомов.
Каждый из видов псевдоаллергической крапивницы (дермографический, холодовой, солнечный и т. д.) диагностируется путем дозированного воздействия провоцирующего фактора. Для этого используют дермографометр, кубик льда, ультрафиолетовое излучение с различной длиной волны и другие инструменты. Оценка результатов, в зависимости от вида крапивницы, выраженности симптомов и других факторов производится через несколько минут или часов, максимальный срок – 48 часов. Положительным результатом пробы будет развитие эритематозных высыпаний и кожного зуда в области проведения исследования.
Лечение аллергической крапивницы
Основным звеном в терапии является уменьшение влияния гистамина на ткани кожи – это позволяет значительно уменьшить отек и зуд. Для этого необходимо заблокировать Н1-гистаминовые рецепторы, это достигается использованием антигистаминных средств. В настоящее время предпочтение отдают антигистаминным средствам второго (лоратадин, цетиризин) и третьего (левоцетиризин) поколения. Эти препараты весьма эффективны при острых формах аллергической крапивницы, а также дермографических и солнечных псевдоаллергиях. Однако при хронических формах крапивницы и видах с отсроченным проявлением симптомов (некоторые типы высыпаний от давления) эффективность антигистаминных средств сильно снижена.
В настоящее время предпочтение отдают антигистаминным средствам второго (лоратадин, цетиризин) и третьего (левоцетиризин) поколения. Эти препараты весьма эффективны при острых формах аллергической крапивницы, а также дермографических и солнечных псевдоаллергиях. Однако при хронических формах крапивницы и видах с отсроченным проявлением симптомов (некоторые типы высыпаний от давления) эффективность антигистаминных средств сильно снижена.
Для лечения хронических форм патологии, а также для профилактики обострений при рецидивирующем характере аллергической крапивницы используют препараты-стабилизаторы мембран базофилов (кетотифена фумарат) и антагонисты кальция (нифедипин). Они значительно повышают порог активации тучных клеток, тем самым затрудняя развитие кожных проявлений. Если имеется подозрение, что развитие заболевание обусловлено снижением активности иммунитета, то дополнительно назначаются иммуномодулирующие препараты. При выявлении системной патологии, которая сопровождается аллергической крапивницей, разрабатывается схема ее лечения.
Помимо назначения лекарственных средств, немалое значение в терапии этого состояния играет гипоаллергенная диета для уменьшения нагрузки на иммунную систему человека. Кроме того, после определения провоцирующего фактора (пищевой или физической природы при псевдоаллергии) необходимо принимать меры для его исключения из жизни больного или минимизации его воздействия на организм. В тех случаях, когда аллергическая крапивница имеет стремительный характер и приводит к ангионевротическому отеку или анафилактическому шоку необходимы срочные жизнеспасающие мероприятия (инъекции адреналина и стероидов, госпитализация).
Прогноз и профилактика
Прогноз острой крапивницы в большинстве случаев благоприятный – высыпания исчезают в течение суток, не оставляя никаких следов на коже. При отсутствии повторного воздействия провоцирующего фактора заболевание часто больше никогда не тревожит человека. Однако в случае хронических форм аллергической крапивницы прогноз во многом зависит от ее вида, выраженности, соблюдения пациентом всех требований дерматолога или аллерголога и правильности назначенного лечения. Таким лицам необходимо всегда придерживаться гипоаллергенной диеты (исключить из рациона яйца, шоколад, морепродукты и ряд других продуктов). Крайне важно выявить причину кожных нарушений для минимизации ее воздействия. Если крапивница была спровоцирована другим заболеванием, то прогноз во многом зависит от успешности его лечения.
Таким лицам необходимо всегда придерживаться гипоаллергенной диеты (исключить из рациона яйца, шоколад, морепродукты и ряд других продуктов). Крайне важно выявить причину кожных нарушений для минимизации ее воздействия. Если крапивница была спровоцирована другим заболеванием, то прогноз во многом зависит от успешности его лечения.
Аллергия. Причины, симптомы, виды аллергии, первая помощь при аллергии, диагностика причины аллергии, лечение аллергии, анафилактический шок :: Polismed.com
Сайт предоставляет справочную информацию. Адекватная диагностика и лечение болезни возможны под наблюдением добросовестного врача. У любых препаратов есть противопоказания. Необходима консультация специалиста, а также подробное изучение инструкции!
Аллергия является одним из наиболее распространенных заболеваний на Земле. Согласно статистическим данным Всемирной Организации Здравоохранения (ВОЗ) аллергией страдают около 40% населения нашей планеты. В современном обществе, когда окружающая среда постепенно, с каждым годом, становится все более загрязненной, продукты и вещи содержат большое количество химических добавок и синтетических материалов, риск появления аллергии очень высок. В каждом доме можно найти как минимум 6-7 источников развития аллергии, начиная домашними животными и заканчивая тортом на день рождения. Немалое влияние оказывает и наследственность, так при наличии аллергии у одного из родителей в семье, риск развития аллергии у ребенка составляет 33%, а при наличии аллергии у обоих родителей составляет 70%.
В современном обществе, когда окружающая среда постепенно, с каждым годом, становится все более загрязненной, продукты и вещи содержат большое количество химических добавок и синтетических материалов, риск появления аллергии очень высок. В каждом доме можно найти как минимум 6-7 источников развития аллергии, начиная домашними животными и заканчивая тортом на день рождения. Немалое влияние оказывает и наследственность, так при наличии аллергии у одного из родителей в семье, риск развития аллергии у ребенка составляет 33%, а при наличии аллергии у обоих родителей составляет 70%.
Так что же такое – аллергия? Аллергия – представляет собой специфическую (иммунную) реакцию организма на самые обычные вещества, такие как продукты питания, шерсть, пыль, бытовая химия. У большинства людей эти вещества не вызывают аллергии или каких либо реакций организма.
Как работает иммунная система?
Ваша иммунная система – это защитная система вашего организма направленная на борьбу с вирусами, Лимфоциты производятся в костном мозге. В крови одномоментно может находиться до 2 триллионов лимфоцитов.
В крови одномоментно может находиться до 2 триллионов лимфоцитов.
Существует 2 основных типа лимфоцитов это: Т-лимфоциты и В-лимфоциты. Т-лимфоциты разрушают клетки организма, которые были повреждены или инфицированы антигенами. В-лимфоциты находятся в лимфатических узлах, они в основном управляют производством иммуноглобулинов (IgG, IgM, IgA, IgD, IgЕ). Иммуноглобулин представляет собой белок, функцией которого является борьба с причиной заболевания, а именно с антигенами. Иммуноглобулин еще называют антителом. Антитела, являются очень специфичными, для каждого антигена организм вырабатывает специальное антитело. Каждый раз, когда в организм попадает новый антиген, вырабатывается специальное антитело для борьбы именно с этим антигеном. Иммуноглобулины IgG, IgM, IgA, IgD, борются с вирусами и бактериями, IgЕ обычно борется с паразитами. Однако IgЕ также является антителом аллергенов. Аллерген – это вещество, которое вызывает аллергию. В норме IgЕ есть у каждого человека, в небольшом количестве, однако у людей склонных к аллергии количество IgЕ гораздо больше.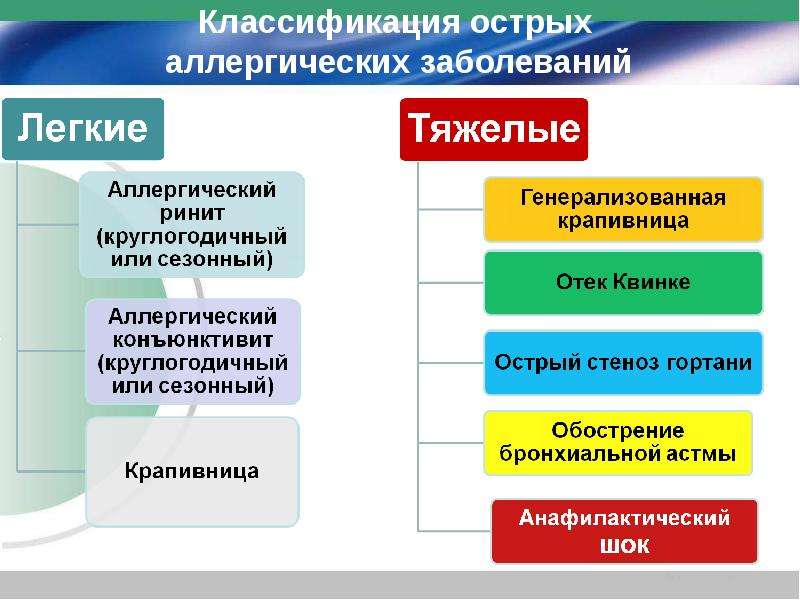
Механизм развития аллергии
Организм людей склонных к аллергии воспринимает совершенно безвредные вещества, такие как: цветочная пыльца, шерсть, пыль, плесень и т.д., в качестве антигенов. Когда в организм попадает даже небольшое количество этих веществ, организм начинает выделять большое количество IgE, для борьбы с «захватчиками». Для каждого аллергена организм выделяет специальное антитело, таким образом, для пыльцы ромашки и пыльцы тюльпана будут совершенно разные по структуре антитела. После обнаружения аллергена, IgE соединяется с такими клетками организма, как тучные клетки и базофилы. Таким образом аллерген, IgE и тучная клетка или базофил образуют комплекс. Затем комплексы с базофилами вместе с кровотоком циркулируют в различных органах, таких как нос, кожа, легкие, желудок. Комплексы с тучными клетками остаются в органах неподвижными. В следующий раз, когда аллерген повторно попадет в организм тучные клетки и базофилы выделят специальное химическое вещество – гистамин, для борьбы с аллергеном. Гистамин вызывает такие реакции как спазм гладких мышц (они находятся в кишечнике, желудке, бронхах, сосудах), расширение капилляров, что в свою очередь ведет к снижению артериального давления, вызывает отеки и сгущение крови. Таким образом, организм реагирует на наличие аллергена в крови.
Гистамин вызывает такие реакции как спазм гладких мышц (они находятся в кишечнике, желудке, бронхах, сосудах), расширение капилляров, что в свою очередь ведет к снижению артериального давления, вызывает отеки и сгущение крови. Таким образом, организм реагирует на наличие аллергена в крови.
Причины аллергии
Аллергия появляется не сразу и не у всех. Люди, у которых имеется предрасположенность к аллергии (наследственность, особенности иммунной системы) могут сталкиваться с разнообразными веществами на протяжении большого периода времени, но это может и не привести к развитию аллергии, однако в зависимости от некоторых причин и условий, которые в принципе до конца не изучены, иммунная система «запоминает» вещество и вырабатывает к нему антитело, которое при следующем попадании антигена в организм вызывает аллергическую реакцию. Причиной развития аллергии является иммунный ответ организма, который может быть вызван огромным количеством веществ. Основными веществами, вызывающими аллергию являются:
Основными веществами, вызывающими аллергию являются:
- Пыль (уличная, домашняя или книжная)
- Пыльца
- Шерсть домашних животных или чешуйки их кожи (кошки, собаки)
- Споры грибков или плесени
- Продукты питания (чаще всего: яйца, молоко, пшеница, соя, морепродукты, орехи, фрукты)
- Укусы (яд) пчел, ос, шмелей, муравьев
- Некоторые медицинские препараты (пенициллин)
- Латекс
- Бытовая химия.
Симптомы аллергии
Симптомы аллергии зависят от типа аллергена, а точнее от места контакта аллергена с частью вашего тела. Так в зависимости от места (дыхательные пути, пазухи носа, кожа, пищеварительная система) могут проявляться различные симптомы.
- Чихание (обычно сильно и часто).
- Кашель, стеснение в груди, ощущение нехватки воздуха, затрудненное дыхание или одышка.

- Зуд в носу и обильное выделение жидкого секрета из носа.
- Зуд в глазах, слезотечение, покраснение глаз и отечность век.
- Кожный зуд, покраснение кожи, высыпания на коже, шелушение кожи.
- Покалывание во рту, покалывание или онемение языка.
- Отек губ, языка, лица, шеи.
- Тошнота, рвота, диарея.
В некоторых, очень редких, случаях аллергия может привести к развитию серьёзной аллергической реакции, которая называется анафилактический шок. Эта реакция может привести к смертельному исходу, если не предпринять каких либо мер. Большинство аллергических реакций имеют локальный характер (в месте контакта тела с аллергеном), например аллергические реакции на коже, в носу, в ротовой полости или пищеварительной системе. Когда имеет место анафилактический шок, аллергической реакции подвержен весь организм, реакция развивается спустя несколько минут после контакта с аллергеном. Симптомы анафилактического шока могут включать в себя все из представленных ниже или некоторые из них:
- Отек горла или полости рта.

- Тяжело глотать и/или говорить.
- Сыпь на любом участке тела.
- Покраснение и зуд кожи.
- Спазмы в животе, тошнота и рвота.
- Внезапное ощущение слабости.
- Резкое снижение артериального давления.
- Слабый и быстрый пульс.
- Головокружение и потеря сознания.
Как обнаружить аллерген?
Если у вас впервые появились, какие либо симптомы аллергии, но вы не знаете чем они были вызваны, необходимо обратиться к вашему лечащему врачу для постановления и подтверждения диагноза – аллергия. Также необходимо обратиться к врачу для назначения правильного лечения и обнаружения причины появления аллергии.
Помимо осмотра, и опроса потребуется ряд анализов и исследований, которые являются специфическими для аллергии.
Кожные пробы — данное исследование назначается, когда имеется подозрение на аллергию. Преимуществом данного исследования являются: простота выполнения, время получения результатов (15-20 мин. ), и дешевизна. Данное исследование дает точную информацию о причине развития аллергии, а точнее позволяет определить аллерген вызвавший реакцию. Кожная проба заключается в введение очень маленького количества различных аллергенов в кожу, и в зависимости от реакции организма, определяются аллергены способные вызвать аллергическую реакцию у исследуемого человека. Исследование можно проводить людям в любом возрасте.
), и дешевизна. Данное исследование дает точную информацию о причине развития аллергии, а точнее позволяет определить аллерген вызвавший реакцию. Кожная проба заключается в введение очень маленького количества различных аллергенов в кожу, и в зависимости от реакции организма, определяются аллергены способные вызвать аллергическую реакцию у исследуемого человека. Исследование можно проводить людям в любом возрасте.
- Кожные пробы обычно проводят на коже внутренней части предплечья, но могут проводиться также и на спине.
- Вводимые аллергены выбираются согласно истории болезни (то есть согласно предполагаемой группе вызвавшей аллергию)
- Может быть введено от 2-3 до 25 аллергенов
- Кожа делится на пронумерованные участки уникальные для каждого аллергена
- Капелька раствора аллергена наносится на кожу
- Кожа в месте нанесения раствора «царапается» специальным инструментом, это может быть неприятно
Если реакция положительная в течении нескольких минут в месте нанесения раствора аллергена появляется зуд, затем в месте нанесения раствора появляется округлая припухлость и покраснение. Припухлость увеличивается в диаметре, и по истечении 15-20 минут должна достичь максимального размера. Введенный аллерген считается виновником развития аллергии если диаметр припухлости становится больше установленных размеров.
Припухлость увеличивается в диаметре, и по истечении 15-20 минут должна достичь максимального размера. Введенный аллерген считается виновником развития аллергии если диаметр припухлости становится больше установленных размеров.
Для проверки правильности проведения исследования, вводятся два контрольных раствора, один из которых у 100% людей вызывает описанную выше реакцию, а другой у 100% людей не вызывает никакой реакции.
Следует избегать применения антиаллергических препаратов за 48 часов до исследования, так как они могут привести к получению ложных результатов.
Анализ крови на IgE – измеряет количество IgE антител в крови. Для исследования необходимо небольшое количество крови, которая берется из вены. Результаты обычно готовы в течении 7-14 дней. Данное исследование проводится в тех случаях, когда по каким либо причинам невозможно проведение кожных проб, или когда пациент вынужден постоянно принимать противоаллергические препараты. Также данное исследование может быть назначено как дополнительное для подтверждения результатов кожных проб.
Также данное исследование может быть назначено как дополнительное для подтверждения результатов кожных проб.
Существует несколько разновидностей данного исследования:
- Общее содержание IgE антител в крови. Данное исследование позволяет определить общее количества антител в крови. Однако полученные данные не всегда могут помочь, так как существует ряд причин, при которых содержание антител в крови может быть высоким и без наличия аллергии.
- Анализ на обнаружение специфичных IgE антител в крови. Данное исследование позволяет обнаружить антитела специфичные к какому либо пищевому аллергену (например к арахису или яйцам). Данное исследование является необходимым для обнаружения уровня сенсибилизации организма, к каким либо видам пищи.
Результаты данного исследования позволяют подтвердить наличие или отсутствие аллергии у пациента, но не могут помочь в определении степени тяжести аллергии. Для подтверждения диагноза аллергия, в крови должно содержаться определенное количество IgE антител.
Накожные или аппликационные пробы (Patch-testing) – данное исследование проводится для определения причины развития аллергических реакций кожи, таких как контактный дерматит или экзема. Готовится специальная смесь из парафина или вазелина, в которой содержится аллерген, предположительно вызвавший аллергическую реакцию. Затем эта смесь наносится на металлические пластинки (примерно 1см в диаметре), готовится несколько пластинок содержащих смеси различных аллергенов, а затем они прикрепляются к коже спины. Пациента просят сохранять кожу сухой в течении 48 часов. По истечении этого времени пластинки снимаются и кожа исследуется на наличие, каких либо реакций на аллерген. Если никакой реакции нет, пациента просят прийти на повторное исследование кожи через 48 часов (без пластинок). На повторном осмотре проверяется наличие, каких либо изменений, причиной которых может послужить замедленная реакция организма.
Данное исследование проводится для обнаружения аллергических реакций на такие вещества как:
- Бензокаин
- Хром (Cr)
- Кобальт (Co)
- Никель (Ni)
- Эпоксидные смолы
- Этилендиамин
- Формальдегид
- Различные компоненты парфюмерии
- Канифоль
- Ланолин
- Кортикостероиды
- Неомицин
Провокационные пробы – как и у всех медицинских исследований, у исследований направленных на обнаружение аллергии имеются недостатки. При наличии аллергических реакций, вышеописанные тесты не позволяют нам со 100% уверенностью поставить диагноз – аллергия. Единственный способ 100% установить диагноз и обнаружить аллерген можно при помощи провокационной пробы. Суть данного исследования заключается в вызывании аллергической реакции у пациента, посредством употребления продуктов или аллергенов, которые предположительно стали причиной появления этой реакции. Следует помнить, что данное исследование проводиться исключительно в больнице под надзором специалистов.
При наличии аллергических реакций, вышеописанные тесты не позволяют нам со 100% уверенностью поставить диагноз – аллергия. Единственный способ 100% установить диагноз и обнаружить аллерген можно при помощи провокационной пробы. Суть данного исследования заключается в вызывании аллергической реакции у пациента, посредством употребления продуктов или аллергенов, которые предположительно стали причиной появления этой реакции. Следует помнить, что данное исследование проводиться исключительно в больнице под надзором специалистов.
Данное исследование обычно проводится в двух случаях:
- В случае если кожные пробы и анализ крови не дали необходимых результатов.
- В случае если у пациента (чаще ребенок), при наличии аллергии в анамнезе, спустя длительный период времени пропадает аллергическая реакция на раннее установленный аллерген.
Исследование проводится в специализированном отделении при наличии и соблюдении всех мер безопасности, а также под контролем группы специалистов. Во время исследования вам будет введен аллерген в носовую полость, под язык, в бронхи или в пищеварительную систему в зависимости от места развития предшествующей аллергической реакции. В случае возникновения аллергической реакции, исследование будет прекращено, и будут приняты все необходимые меры, направленные на устранение симптомов аллергии.
Во время исследования вам будет введен аллерген в носовую полость, под язык, в бронхи или в пищеварительную систему в зависимости от места развития предшествующей аллергической реакции. В случае возникновения аллергической реакции, исследование будет прекращено, и будут приняты все необходимые меры, направленные на устранение симптомов аллергии.
Первая помощь при аллергии
Аллергические реакции могут быть легкими и тяжелыми. Легкие аллергические реакции могут вызывать следующие симптомы:
- Легкий зуд небольшого участка кожи в месте контакта с аллергеном
- Легкий зуд в области глаз, а также слезотечение
- Легкое покраснение небольшого участка кожи
- Небольшую отечность или припухлость
- Заложенность носа и симптомы насморка
- Чихание (частое повторяющееся)
- Иногда возможно появление волдырей, чаще в местах укуса насекомых
При обнаружении, каких либо из этих симптомов необходимо произвести следующие действия:
- Промыть и очистить место контакта с аллергеном (кожа, носовая полость, ротовая полость) теплой кипяченой водой.

- Ограничить контакт с аллергеном (если это домашние животные, или цветы вынести в другое помещение)
- В случае если аллергическая реакция вызвана укусом насекомого и в месте укуса осталось жало, необходимо удалить его.
- Необходимо наложить холодный компресс на место укуса или зудящий участок кожи.
- Необходимо принять один из антиаллергических препаратов: Фексофенадин (Телфаст), Лоратадин (Кларитин), Цетиризин (Зиртек), Хлорпирамин (Супрастин), Клемастин (Тавегил).
- В случае отсутствия изменений состояния или ухудшение оного следует вызвать скорую медицинскую помощь, или если это возможно, обратиться самостоятельно в медицинское учреждение, для консультации и получения специализированной медицинской помощи.
Тяжелые аллергические реакции вызывают следующие симптомы:
- Затруднение дыхания и одышка
- Спазмы в горле и ощущение закрытия дыхательных путей
- Охриплость или проблемы с речью
- Тошнота, рвота и боли в животе
- Сердцебиение и учащенный пульс
- Зуд, покалывание, отечность и покраснение больших участков кожи или всего тела
- Тревожное состояние, слабость или головокружение
- Потеря сознания при наличии, каких либо из вышеописанных симптомов
- При наличии, каких либо вышеупомянутых симптомов необходимо немедленно вызвать бригаду скорой помощи.

- Если человек в сознании необходимо дать ему противоаллергические препараты: Фексофенадин (Телфаст), Лоратадин (Кларитин), Цетиризин (Зиртек), Хлорпирамин (Супрастин), Клемастин (Тавегил), в таблетках, либо если возможно сделать ему укол, используя те же препараты только в инжектабельной форме.
- Следует уложить его и освободить от одежды мешающей свободному дыханию.
- При наличии рвоты необходимо уложить его на бок, это уменьшит риск попадания рвотных масс в дыхательные пути.
- При остановке дыхания и отсутствии сердцебиения необходимо выполнить реанимационные мероприятия: искусственное дыхание и непрямой массаж сердца (только если вы умеете), необходимо проведение реанимационных мероприятий до тех пор пока не восстановиться функции сердца и легких либо до тех пор пока не прибудет бригада скорой медицинской помощи.
Для избегания развития осложнений или ухудшения состояния человека при наличии даже легкой аллергической реакции, лучше всего будет незамедлительно обратиться за специализированной медицинской помощью, а особенно если дело касается детей.
Лечение аллергии
Самым главным правилом в лечении аллергий является избегание контакта с аллергенами. Если вы аллергик, и вы знаете аллергены, которые могут вызвать у вас аллергическую реакцию, старайтесь максимально обезопасить себя от малейшего с ними контакта, так как у аллергии есть свойство провоцировать все более и более тяжелые реакции на повторный контакт с аллергеном.
Медикаментозное лечение – направлено на снижение риска развития аллергической реакции, а также на устранение симптомов вызванных аллергической реакцией.
Антигистамины — Фексофенадин (Телфаст), Лоратадин (Кларитин), Цетиризин (Зиртек), Хлорпирамин (Супрастин), Клемастин (Тавегил) – Данные препараты являются препаратами первой группы, они назначаются одними из первых во время лечения аллергических реакций. Когда аллерген попадает в организм, ваша иммунная система вырабатывает специальное вещество, которое называется – гистамин. Гистамин вызывает большинство симптомов характерных для аллергической реакции. Данная группа препаратов позволяет снизить количество выделенного гистамина или полностью блокировать его выделение. Но убрать все симптомы аллергий они все-таки не могут.
Гистамин вызывает большинство симптомов характерных для аллергической реакции. Данная группа препаратов позволяет снизить количество выделенного гистамина или полностью блокировать его выделение. Но убрать все симптомы аллергий они все-таки не могут.
Как практически и все препараты антигистамины могут вызывать побочные эффекты, такие как: сухость во рту, сонливость, головокружение, тошноту и рвоту, беспокойство и нервозность, затруднение мочеиспускания. Чаще побочные эффекты могут быть вызваны антигистаминами первого поколения (Хлорпирамин (Супрастин), Клемастин (Тавегил)). Перед приемом антигистаминов необходимо проконсультироваться с вашим лечащим врачом и уточнить необходимые для вас дозы, а также обсудить возможность совместного употребления антигистаминов вместе с препаратами из других групп.
Деконгестанты (Псевдоэфедрин, Ксилометазолин, Оксиметазолин) – это группа препаратов, которые используются для устранения заложенности носа. Чаще всего данные препараты встречаются в виде спреев или капель.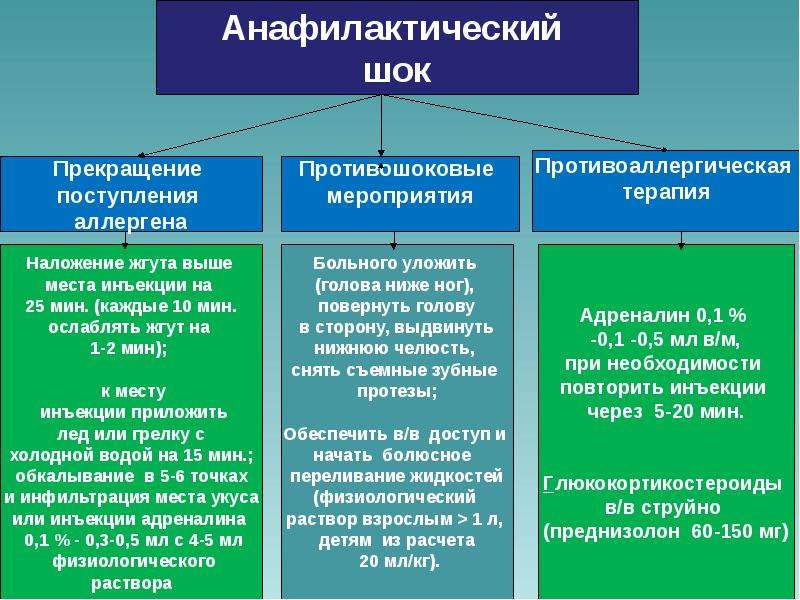 Чаще всего данные препараты назначаются при простуде, сенной лихорадке (аллергия на пыльцу) или любой аллергической реакции симптомом которой является заложенный нос, грипп и синусит.
Чаще всего данные препараты назначаются при простуде, сенной лихорадке (аллергия на пыльцу) или любой аллергической реакции симптомом которой является заложенный нос, грипп и синусит.
Внутренняя поверхность носа покрыта огромным количеством маленьких сосудов. Когда в носовую полость попадает аллерген или антиген, сосуды слизистой носа расширяются, и увеличивается кровоток, это своеобразная система защиты иммунной системы. Большой приток крови, вызывает отек слизистой и провоцирует обильное выделение слизи. Деконгестанты воздействуют на стенки сосудов слизистой заставляя их сужаться, что позволяет снизить кровоток и уменьшить отек.
Данные препараты не рекомендуется принимать детям до 12 лет, а также кормящим матерям и людям с гипертонией. Также не рекомендуется употреблять данные препараты больше чем 5-7 дней, так как при длительном применении они могут вызвать обратную реакцию и усилить отек слизистой носа.
Данные препараты могут также вызывать побочные эффекты, такие как: сухость во рту, головные боли, и слабость. Крайне редко могут вызвать галлюцинации или анафилактическую реакцию.
Крайне редко могут вызвать галлюцинации или анафилактическую реакцию.
Необходимо проконсультироваться с вашим лечащим врачом перед началом применения данных препаратов.
Ингибиторы лейкотриенов (Монтелукаст (Сингуляр) – представляют собой химические вещества, которые блокируют реакции вызванные лейкотриенами (лейкотриены – вещества выделяющиеся организмом во время аллергической реакции и вызывающие воспаление и отек дыхательных путей). Чаще всего используются при лечении бронхиальной астмы. Ингибиторы лейкотриенов можно употреблять вместе с другими лекарственными препаратами, так как никаких взаимодействий с ними не было обнаружено. Побочные реакция проявляются крайне редко и могут проявляться в виде головной боли, ушной боли, или боли в горле.
Стероидные спреи (Беклометазон (Беконас, Беклазон), Флукатизон (Назарел, Фликсоназе, Авамис), Мометазон (Момат, Назонекс, Асманекс)) – эти препараты, по сути, являются гормональными препаратами. Их действие заключается в снижение воспалительных процессов в носовых ходах, тем самым снижая симптомы аллергических реакций, а именно заложенность носа. Всасываемость данных препаратов минимальная так что все возможные побочные реакции сходят на нет, однако при длительном применении данных препаратов возможны в редких случаях такие побочные реакции как носовое кровотечение или боли в горле. Перед употреблением данных препаратов желательно проконсультироваться с вашим лечащим врачом.
Их действие заключается в снижение воспалительных процессов в носовых ходах, тем самым снижая симптомы аллергических реакций, а именно заложенность носа. Всасываемость данных препаратов минимальная так что все возможные побочные реакции сходят на нет, однако при длительном применении данных препаратов возможны в редких случаях такие побочные реакции как носовое кровотечение или боли в горле. Перед употреблением данных препаратов желательно проконсультироваться с вашим лечащим врачом.
Гипосенсибилизация (иммунотерапия) — Помимо избегания контакта с аллергенами и медикаментозного лечения существует такой метод лечения как: иммунотерапия. Данный метод заключается в постепенном, долговременном длительном введении постепенно увеличивающихся увеличивающегося количества доз аллергенов в ваш организм, что приведет к снижению чувствительности вашего организма к данному аллергену.
Данная процедура представляет собой введение малых доз аллергена в виде подкожной инъекции. Вначале вам будут вводиться инъекции с интервалом в неделю или реже, в то время как доза аллергена будет постоянно увеличиваться, данный режим будет соблюдаться до тех пор, пока не будет достигнута «поддерживающая доза», это доза при введении которой будет присутствовать выраженный эффект снижения обычной аллергической реакции. Однако по достижению данной «поддерживающей дозы», необходимо будет вводить ее раз в несколько недель на протяжении еще, по крайней мере, 2-2,5 лет. Данный метод лечения, как правило, назначается, когда у человека имеется тяжелая форма аллергии, плохо поддающаяся обычному лечению, а также для определенных типов аллергии, таких как аллергия на укусы пчел, ос. Данный вид лечения проводиться только в специализированном медицинском учреждении под надзором группы специалистов, так как данный метод лечения может спровоцировать сильную аллергическую реакцию.
Вначале вам будут вводиться инъекции с интервалом в неделю или реже, в то время как доза аллергена будет постоянно увеличиваться, данный режим будет соблюдаться до тех пор, пока не будет достигнута «поддерживающая доза», это доза при введении которой будет присутствовать выраженный эффект снижения обычной аллергической реакции. Однако по достижению данной «поддерживающей дозы», необходимо будет вводить ее раз в несколько недель на протяжении еще, по крайней мере, 2-2,5 лет. Данный метод лечения, как правило, назначается, когда у человека имеется тяжелая форма аллергии, плохо поддающаяся обычному лечению, а также для определенных типов аллергии, таких как аллергия на укусы пчел, ос. Данный вид лечения проводиться только в специализированном медицинском учреждении под надзором группы специалистов, так как данный метод лечения может спровоцировать сильную аллергическую реакцию.
Анафилаксия (Анафилактический шок)
Представляет собой тяжелую, опасную для жизни аллергическую реакцию. Чаще всего воздействию анафилаксии подвержены:
Чаще всего воздействию анафилаксии подвержены:
- Дыхательные пути (провоцирует спазмы, и отек легких)
- Акт дыхания (нарушение дыхания, одышка)
- Циркуляция крови (снижение артериального давления)
Механизм развития анафилаксии такой же, как и у аллергической реакции, только проявление анафилаксии в десятки раз более выраженное, чем при обычных даже достаточно сильных аллергических реакциях.
Причины развития анафилаксии
Причины в основном аналогичные обычным аллергическим реакциям, но стоит выделить причины наиболее часто вызывающие анафилактические реакции:
- Укусы насекомых
- Определенные виды пищи
- Некоторые типы медикаментов
- Контрастные вещества, используемые в диагностических медицинских исследованиях
Укусы насекомых – несмотря на то что укус любого насекомого может вызвать анафилактическую реакцию, укусы пчел и ос является причиной развития анафилактического шока в подавляющем большинстве. Согласно статистике лишь у 1 человека из 100 появляется аллергическая реакция на укус пчелы или осы, и лишь у очень небольшого количества людей аллергическая реакция может перерасти в анафилаксию.
Согласно статистике лишь у 1 человека из 100 появляется аллергическая реакция на укус пчелы или осы, и лишь у очень небольшого количества людей аллергическая реакция может перерасти в анафилаксию.
Пища – арахис является основной причиной развития анафилактической реакции среди пищевых продуктов. Однако существует и ряд других продуктов, которые могут вызвать анафилаксию:
- Грецкие орехи, фундук, миндаль и бразильский орех
- Молоко
- Рыба
- Моллюски и мясо краба
Меньше всего, но все же могут вызвать анафилактическую реакцию следующие продукты:
- Яйца
- Бананы, виноград и клубника
Медикаменты – существует ряд медикаментов, которые могут спровоцировать развитие анафилактических реакций:
- Антибиотики (чаще всего из пенициллинового ряда (пенициллин, ампицилин, бицилин))
- Анестетики (вещества используемые при проведении операций, внутривенные анестетики Тиопентал, Кетамин, Пропофол и ингаляционные анестетики Севовлуран, Десфлуран, Галотан)
- Нестероидные противовоспалительные препараты (аспирин, парацетамол, ибупрофен)
- Ингибиторы ангиотензин-превращающего фермента (препараты которые используются в лечении гипертонии Каптоприл, Эналоприл, Лизиноприл)
У людей принимающих какие-либо препараты из вышеуказанных групп, кроме ингибиторов ангиотензин-превращающего фермента, могут вызывать аллергическую реакцию или анафилаксию при первом приеме, которая будет проявляться в короткие сроки после приема медикамента от нескольких минут до нескольких часов.
Аллергическая реакция или анафилактический шок могут быть спровоцированы препаратами ингибиторами ангеотензин-превращающего фермента даже если пациент употреблял данные препараты на протяжении нескольких лет.
Однако риск проявления, каких либо аллергических реакций при приеме любых вышеуказанных препаратов является очень низким и не может быть сопоставлен положительным медицинским эффектам, достигаемым при лечении различных заболеваний.
К примеру :
- Риск развития анафилаксии при приеме пенициллина составляет примерно 1 к 5000
- При использовании анестетиков 1 к 10000
- При использовании нестероидных противовоспалительных препаратов 1 к 1500
- При использовании ингибиторов ангиотензин-превращающего фермента 1 к 3000
Контрастные вещества – это специальные химические вещества, которые вводятся внутривенно, и используются для детального исследования какой либо части тела или сосудов какого либо органа. Контрастные вещества используют в диагностической медицине чаще всего в таких исследованиях как Компьютерная томография, ангиография и рентгеновское исследование.
Контрастные вещества используют в диагностической медицине чаще всего в таких исследованиях как Компьютерная томография, ангиография и рентгеновское исследование.
Риск развития анафилактической реакции при использовании контрастных веществ составляет приблизительно 1 на 10000.
Симптомы анафилаксии
Время появления, каких либо симптомов зависит от пути попадания аллергена в ваш организм, таким образом, аллерген попавший в организм с пищей может спровоцировать появление симптомов от нескольких минут до нескольких часов, в то время как укус насекомого или инъекция могут спровоцировать появление симптомов в течение от 2 до 30 минут. Симптомы могут проявляться по-разному и будут зависеть от тяжести протекающей реакции, у некоторых людей они могут проявляться в виде умеренного кожного зуда и отечности, а у некоторых могут при вести к летальному исходу, если своевременно не оказать помощь.
Симптомы анафилаксии включают в себя следующие:
- Сыпь красного цвета, с сильным зудом
- Отеки в области глаз, отеки губ и конечностей
- Сужения, отеки и спазмы дыхательных путей которые могут вызвать затруднение дыхания
- Ощущение кома в горле
- Тошнота и рвота
- Металлический привкус во рту
- Чувство страха
- Внезапное падение артериального давления, которое может привести к сильной слабости, головокружению и потере сознания
Диагностика анафилаксии
На данном этапе развития медицины определить предварительно, появиться ли у вас анафилаксия не представляется возможным. Диагноз анафилаксии ставиться уже во время появления анафилактической реакции на основании симптомов, либо после протекания данной реакции. Наблюдение за развитием всех симптомов также не представляется возможным, так как они в большинстве случаев ведут к резкому ухудшению состояния здоровья и могут привести к летальному исходу, поэтому необходимо немедленно начать лечение при первых признаках данного заболевания.
Диагноз анафилаксии ставиться уже во время появления анафилактической реакции на основании симптомов, либо после протекания данной реакции. Наблюдение за развитием всех симптомов также не представляется возможным, так как они в большинстве случаев ведут к резкому ухудшению состояния здоровья и могут привести к летальному исходу, поэтому необходимо немедленно начать лечение при первых признаках данного заболевания.
Уже после протекания и лечения анафилактической реакции проводятся исследования направленные на обнаружение аллергена вызвавшего данную реакцию. Если у вас это первое проявление анафилаксии и аллергии в целом вам будет назначен спектр исследований используемых при постановке диагноза аллергии, включающий в себя некоторые из следующих специфических исследований:
- Кожные пробы
- Анализ крови на IgE
- Накожные или аппликационные пробы (Patch-testing)
- Провокационные пробы
Главной целью исследования после анафилактической реакции является обнаружение аллергена вызвавшего эту реакцию, также в зависимости от тяжести реакции для обнаружения аллергена необходимо использовать максимально безопасное исследования для того чтобы избежать повторной реакции. Самым безопасным исследованием является:
Самым безопасным исследованием является:
Радиоаллергосорбентный тест (RAST) данное исследование позволяет определить аллерген вызвавший анафилактическую реакцию следующим образом: у пациента берется небольшое количество крови, затем в эту кровь помещаются небольшие количества предполагаемых аллергенов, в случае появления реакции, а именно выделения большого количества антител, выявленный аллерген считается причиной возникновения реакции.
Лечение анафилактического шока
Анафилаксия является неотложным медицинским состоянием и требует немедленного оказания квалифицированной медицинской помощи.
Если вы заметили, какие либо из симптомов у себя или у кого либо, необходимо немедленно вызвать бригаду скорой помощи.
Если вы заметили возможную причину развития симптомов, как например место укуса пчелы с торчащим жалом, необходимо его удалить.
Если у вас как у аллергика или перенесшего анафилактический шок или у пострадавшего имеются адреналиновые автоинжекторы то необходимо немедленно ввести дозу препарата внутримышечно. К таким автоинжекторам относятся:
К таким автоинжекторам относятся:
Если какой либо из них есть в наличии необходимо незамедлительно ввести одну дозу (одна доза=один инжектор). Вводить следует в мышцу бедра на тыльной боковой поверхности, следует избегать введения в жировую ткань так как тогда никакого эффекта не последует. Необходимо тщательно прочитать инструкцию перед применением для правильного выполнения введения. После введения необходимо в течении 10 секунд зафиксировать инжектор в том же положении в котором было введено лекарственное вещество. У большинства людей состояние должно улучшиться после введения препарат в течении нескольких минут, если этого не произошло, и если у вас есть еще один автоинжектор необходимо повторно ввести еще одну дозу препарата.
Если человек находится в бессознательном состоянии необходимо повернуть его на бок, согнув ногу на которой он лежит в колене и подложив руку на которой он лежит под голову. Таким образом он будет защищен от попадания рвотных масс в дыхательные пути. Если человек не дышит или у него отсутствует пульс необходимо провести реанимационные мероприятия, но только если вы знаете как это делать, реанимационные мероприятия проводятся до тех пор пока не появиться дыхание и пульс или до тех пор пока не приедет бригада скорой помощи.
Если человек не дышит или у него отсутствует пульс необходимо провести реанимационные мероприятия, но только если вы знаете как это делать, реанимационные мероприятия проводятся до тех пор пока не появиться дыхание и пульс или до тех пор пока не приедет бригада скорой помощи.
Лечение в стационаре будет проводиться препаратами аналогичными препаратам, которые используются в лечении аллергии.
Обычно пациент может быть выписан из больницы на 2-3 день после анафилаксии.
Если вы знаете аллергены, которые способны вызвать у вас аллергическую реакцию или даже способные вызвать анафилактический шок необходимо максимально избегать контакта с ними.
Сколько длится аллергия?
В целом, аллергия как заболевание может длиться всю жизнь. В данном случае под аллергией подразумевается гиперчувствительность организма пациента к определенным веществам. Поскольку такая чувствительность является индивидуальной особенностью организма, она сохраняется очень длительное время, и организм при повторном контакте с аллергеном всегда будет реагировать появлением соответствующих симптомов. Иногда аллергия может быть только в детском возрасте или в период серьезных нарушений в работе иммунной системы. Тогда она проходит в течение нескольких лет, но риск реакции при повторном контакте в будущем все равно сохраняется. Иногда с возрастом просто уменьшается интенсивность проявлений болезни, хотя повышенная чувствительность организма все равно сохраняется.
Иногда аллергия может быть только в детском возрасте или в период серьезных нарушений в работе иммунной системы. Тогда она проходит в течение нескольких лет, но риск реакции при повторном контакте в будущем все равно сохраняется. Иногда с возрастом просто уменьшается интенсивность проявлений болезни, хотя повышенная чувствительность организма все равно сохраняется.
Если под аллергией подразумевать ее симптомы и проявления, то их длительность предсказать очень сложно, так как на это влияет множество различных факторов. Работа иммунной системы и патологические механизмы, лежащие в основе аллергических реакций, не изучены до конца. Поэтому ни один специалист не может дать гарантию, когда исчезнут проявления болезни.
На продолжительность аллергической реакции влияют следующие факторы:
- Контакт с аллергеном. Всем известно, что аллергическая реакция возникает вследствие контакта организма со специфическим веществом – аллергеном.
 Первый в жизни контакт не вызывает появления аллергической реакции, так как организм как бы «знакомится» и распознает чужеродное вещество. Однако повторный контакт ведет к появлению патологических изменений, так организм уже обладает набором нужных антител (вещества, реагирующие с аллергеном). Чем дольше контакт с аллергеном, тем продолжительнее будут и симптомы. Например, аллергия на пыльцу будет длиться весь период цветения определенного растения, если человек постоянно находится на улице. Если же стараться больше времени проводить дома, вдали от лесов и полей, то контакт с аллергеном будет минимальным, и симптомы исчезнут быстрее.
Первый в жизни контакт не вызывает появления аллергической реакции, так как организм как бы «знакомится» и распознает чужеродное вещество. Однако повторный контакт ведет к появлению патологических изменений, так организм уже обладает набором нужных антител (вещества, реагирующие с аллергеном). Чем дольше контакт с аллергеном, тем продолжительнее будут и симптомы. Например, аллергия на пыльцу будет длиться весь период цветения определенного растения, если человек постоянно находится на улице. Если же стараться больше времени проводить дома, вдали от лесов и полей, то контакт с аллергеном будет минимальным, и симптомы исчезнут быстрее. - Форма аллергии. Аллергические реакции после контакта с аллергеном могут принимать различные формы. Каждая из этих форм имеет определенную продолжительность. Например, крапивница может длиться от нескольких часов до нескольких недель. Слезотечение, кашель и раздражение слизистых оболочек дыхательных путей, как правило, обусловлены попаданием аллергена и проходят через несколько дней после прекращения контакта с ним.
 Приступ бронхиальной астмы, вызванный аллергенами, может длиться еще несколько минут (реже часов) после прекращения контакта. Ангионевротический отек (отек Квинке) возникает при контакте с аллергеном и характеризуется скоплением жидкости в подкожной жировой клетчатке. После начала лечения он перестает увеличиваться, но полностью рассасывается лишь через несколько дней (иногда часов). Анафилактический шок является наиболее тяжелой, но наиболее кратковременной аллергической реакцией организма. Расширение сосудов, падение артериального давления и трудности с дыханием длятся недолго, но без медицинской помощи могут привести к смерти пациента.
Приступ бронхиальной астмы, вызванный аллергенами, может длиться еще несколько минут (реже часов) после прекращения контакта. Ангионевротический отек (отек Квинке) возникает при контакте с аллергеном и характеризуется скоплением жидкости в подкожной жировой клетчатке. После начала лечения он перестает увеличиваться, но полностью рассасывается лишь через несколько дней (иногда часов). Анафилактический шок является наиболее тяжелой, но наиболее кратковременной аллергической реакцией организма. Расширение сосудов, падение артериального давления и трудности с дыханием длятся недолго, но без медицинской помощи могут привести к смерти пациента. - Эффективность лечения. Длительность проявления аллергии во многом зависит от того, какими препаратами лечат болезнь. Наиболее быстрый эффект наблюдается от глюкокортикоидных препаратов (преднизолон, дексаметазон и др.). Именно поэтому их применяют при тяжелых аллергических реакциях, угрожающих жизни пациента.
 Несколько медленнее действуют антигистаминные препараты (супрастин, эролин, клемастин). Эффект от этих препаратов слабее, и проявления аллергии будут исчезать постепенно. Но чаще при аллергии назначаются именно антигистаминные препараты, так как глюкокортикоиды сходны по действию с рядом гормонов, из-за чего могут вызывать серьезные побочные эффекты. Чем быстрее начато лечение, тем быстрее получится устранить проявления аллергии.
Несколько медленнее действуют антигистаминные препараты (супрастин, эролин, клемастин). Эффект от этих препаратов слабее, и проявления аллергии будут исчезать постепенно. Но чаще при аллергии назначаются именно антигистаминные препараты, так как глюкокортикоиды сходны по действию с рядом гормонов, из-за чего могут вызывать серьезные побочные эффекты. Чем быстрее начато лечение, тем быстрее получится устранить проявления аллергии. - Состояние иммунной системы. Ряд заболеваний щитовидной железы, надпочечников и других эндокринных желез (желез внутренней секреции), а также некоторые патологии иммунной системы могут влиять на длительность проявлений аллергии. При них наблюдаются системные нарушения, усиливающие иммунный ответ организма на воздействие различных веществ. Лечение таких патологий приведет и к исчезновению аллергических проявлений.
Чтобы быстрее избавиться от аллергии нужно первым делом обратиться к врачу-аллергологу. Только специалист в этой области может определить конкретный аллерген или аллергены и назначить наиболее эффективное лечение. Самолечение при аллергии не только ведет к более длительному течению болезни, но и не дает возможности избежать повторных контактов с аллергеном. Ведь пациент может лишь предполагать, на что у него аллергия, но не знает точно. Только визит к врачу и специальный тест поможет определить, какого именно вещества следует опасаться.
Только специалист в этой области может определить конкретный аллерген или аллергены и назначить наиболее эффективное лечение. Самолечение при аллергии не только ведет к более длительному течению болезни, но и не дает возможности избежать повторных контактов с аллергеном. Ведь пациент может лишь предполагать, на что у него аллергия, но не знает точно. Только визит к врачу и специальный тест поможет определить, какого именно вещества следует опасаться.
Как быстро появляется аллергия?
В развитии аллергической реакции имеется несколько этапов, каждый из которых характеризуется определенными процессами в организме. При первом контакте с аллергеном (веществом, к которому патологически чувствителен организм) симптомов обычно не появляется. Собственно аллергия возникает после повторного (второго и всех последующих) контакта с аллергеном. Время появления симптомов при этом предсказать очень сложно, так как оно зависит от множества различных факторов.
При повторном контакте с аллергеном в организме начинают выделяться особые вещества, иммуноглобулины класса Е (IgE). Они воздействуют на несколько типов клеток, рассеянных по всему организму, разрушая их мембрану. В результате высвобождаются так называемые вещества-медиаторы, наиболее важным из которых является гистамин. Под действием гистамина нарушается проницаемость сосудистых стенок, часть жидкости выходит из расширенных капилляров в межклеточное пространство. Из-за этого возникает отек. Также гистамин стимулирует сокращение гладкой мускулатуры в бронхах, что может вызвать затруднения дыхания. Вся эта цепочка требует некоторого времени. В наши дни выделяют 4 типа аллергических реакций. В трех из них все биохимические процессы протекают быстро. В одном имеет место так называемая иммунная реакция замедленного типа.
На скорость возникновения различных проявлений аллергии влияют следующие факторы:
- Тип аллергической реакции.
 Существует 4 типа аллергических реакций. Обычно преобладают реакции немедленного типа.
Существует 4 типа аллергических реакций. Обычно преобладают реакции немедленного типа. - Количество аллергена. Данная зависимость не всегда просматривается. Иногда даже небольшое количество аллергена почти мгновенно вызывает появление определенных симптомов. Например, при укусе осы (если у человека есть аллергия на их яд) практически сразу возникает сильная боль, краснота, выраженный отек, иногда – сыпь и зуд. В целом, однако, справедливо говорить, что чем больше аллергена поступает в организм, тем быстрее появятся симптомы.
- Вид контакта с аллергеном. Данный фактор очень важен, так как в разных тканях организма имеется различное количество иммунокомпетентных клеток, распознающих аллерген. При попадании такого вещества на кожу, например, зуд или покраснение появится через более длительное время. Вдыхание же пыльцы, пыли, выхлопных газов (попадание аллергена на слизистую оболочку дыхательных путей) может практически мгновенно вызвать приступ бронхиальной астмы либо быстро нарастающий отек слизистой оболочки.
 При введении аллергена в кровь (например, контраст при некоторых диагностических процедурах) анафилактический шок также развивается очень быстро.
При введении аллергена в кровь (например, контраст при некоторых диагностических процедурах) анафилактический шок также развивается очень быстро. - Клиническая форма аллергии. Каждый из возможных симптомов аллергии является следствием воздействия медиаторов. Но на появление симптомов требуется разное время. Например, краснота кожи объясняется расширением капилляров, которое может произойти очень быстро. Также быстро сокращается гладкая мускулатура бронхов, вызывая приступ астмы. А вот отек возникает из-за постепенного просачивания жидкости через стенки сосудов. На его развитие требуется больше времени. Не сразу проявляется обычно и пищевая аллергия. Это связано с тем, то переваривание пищи и высвобождение аллергена (это обычно компонент продукта) требует времени.
- Индивидуальные особенности организма. В каждом организме различное количество клеток, медиаторов и рецепторов, которые принимаю участие в аллергической реакции.
 Поэтому воздействие одного и того же аллергена в одинаковых дозах у разных пациентов может вызвать появление разных симптомов и через различные промежутки времени.
Поэтому воздействие одного и того же аллергена в одинаковых дозах у разных пациентов может вызвать появление разных симптомов и через различные промежутки времени.
Таким образом, предсказать, когда появятся первые симптомы аллергии, очень трудно. Чаще всего речь идет о минутах или, реже, часах. При введении большой дозы аллергена внутривенно (контраст, антибиотик, другие лекарства) реакция развивается практически мгновенно. Иногда на развитие аллергической реакции требуется и несколько дней. Это относится чаще всего к кожным проявлениям пищевой аллергии.
Что нельзя есть при аллергии?
Питание и правильная диета являются важнейшим компонентом лечения при пищевой аллергии. Однако и при аллергии на вещества, попадающие в организм не с пищей, правильное питание имеет определенное значение. Дело в том, что большинство людей, страдающих от аллергии, имеют наследственную предрасположенность к этому заболеванию и определенные индивидуальные особенности в работе иммунной системы. Из-за этого велика вероятность, что их организм имеет гиперчувствительность к нескольким различным аллергенам (вещества, провоцирующие проявления болезни). Соблюдение диеты позволяет избегать употребления продуктов, которые являются потенциально сильными аллергенами.
Из-за этого велика вероятность, что их организм имеет гиперчувствительность к нескольким различным аллергенам (вещества, провоцирующие проявления болезни). Соблюдение диеты позволяет избегать употребления продуктов, которые являются потенциально сильными аллергенами.
Пациентам с любой формой аллергии желательно исключить из своего рациона следующие продукты:
- Большинство морепродуктов. В морепродуктах содержится очень большое количество различных микроэлементов и витаминов. Это объясняет их пользу для большинства людей. Однако следует помнить, что контакт с новыми веществами – это нагрузка на иммунную систему, а для людей с аллергией – дополнительный риск обострения болезни. Следует ограничить употребление рыбы (особенно морской), а от икры и морской капусты лучше отказаться полностью.
- Молочные продукты. Их следует употреблять в умеренных количествах. От парного молока и кисломолочных продуктов домашнего приготовления следует отказаться полностью.
 В них содержится большое количество натуральных белков, которые являются потенциальными аллергенами. Фабричная молочная продукция проходит несколько этапов обработки, при которых часть белков разрушается. Риск аллергии при этом остается, но значительно снижается.
В них содержится большое количество натуральных белков, которые являются потенциальными аллергенами. Фабричная молочная продукция проходит несколько этапов обработки, при которых часть белков разрушается. Риск аллергии при этом остается, но значительно снижается. - Консервированные продукты. Большинство промышленных консервов готовится с добавлением большого количества пищевых добавок. Они необходимы для сохранения вкуса продукции, продления срока годности и других коммерческих целей. Эти добавки безвредны для здорового человека, но они являются потенциально сильными аллергенами.
- Некоторые фрукты и ягоды. Достаточно распространенным вариантом является аллергия на клубнику, облепиху, дыню, ананасы. Иногда она проявляется даже при употреблении блюд из этих продуктов (компоты, джемы и др.). Очень сильными потенциальными аллергенами являются цитрусовые (апельсины и др.). В данном случае это будет расцениваться как полноценная пищевая аллергия.
 Однако даже для людей, скажем, с аллергией на укусы пчел или цветочную пыльцу употребление этих продуктов нежелательно из-за нагрузки на иммунную систему.
Однако даже для людей, скажем, с аллергией на укусы пчел или цветочную пыльцу употребление этих продуктов нежелательно из-за нагрузки на иммунную систему. - Продукты с большим количеством пищевых добавок. Ряд продуктов уже в своей технологии производства предполагает широкий набор различных химических пищевых добавок. К ним относятся подслащенные газированные напитки, мармелад, шоколад, жевательные резинки. Все они содержат большое количество красителей, которые сами по себе могут являться аллергенами. Иногда подсластители и красители встречаются даже в недобросовестно приготовленных сухофруктах.
- Мед. Мед является довольно распространенным аллергеном, поэтому его сл
Лечение респираторных аллергозов | Компетентно о здоровье на iLive
При всех формах респираторного аллергоза надо стремиться к максимальному разобщению с причинно-значимым аллергеном (см. Легение и профилактика поллиноза и бронхиальной астмы).
При обострении аллергического заболевания верхних дыхательных путей детям назначают антигистаминные препараты I (тавегил, супрастин, диазолин, фенкарол), II (зиртек, кларитин, семпрекс, гисталонг, кестин) или III поколение (телфаст). При выраженной заложенности носа необходимо назначение деконгестантов симпатомиметического действия (галазолин). Лечение этими препаратами проводят до 5-7 дней, поскольку более продолжительное их применение чревато развитием синдрома «рикошета», проявляющегося в увеличении отека слизистой оболочки носа. Новые сосудосуживающие препараты (отривин, африн, ксимелин, називин, тизин) не столь агрессивны, однако, их применение свыше 2-3 недель нежелательно по тем же причинам. Эффективны комбинированные препараты с деконгестантной и антигистаминной активностью (антистин-привин, ринопронт, клариназе). Показано применение антигистаминных средств местно (интраназально): аллергодил, гистимед.
Некоторые дифференциально-диагностические признаки аллергических и инфекционных заболеваний дыхательных путей
Клинические и параклинические признаки болезни | Аллергическая этиология | Инфекционная этиология |
Наследственная отягощенность по аллергическим заболеваниям | Очень частая | Не частая |
Внелегочные аллергические проявления, в том числе в анамнезе | Часто есть | Редко |
Упорно рецидивирующий характер заболевания | Характерен | Не характерен |
Однотипность клинических проявлений при обострении | Характерна | Разные клинические проявления в зависимости от этиологии |
Уменьшение и исчезновение клинических проявлений при элиминации подозреваемого аллергена | Есть | Нет |
Повышение температуры тела | Как правило, отсутствует | Как правило, присутствует |
Поведение ребенка | Возбуждение, гиперактивность, «говорливость» | Вялость, утомляемость |
Аппетит | Сохранен | Может быть снижен |
Особенности анализа крови | Эозинофилия | Признаки вирусного или бактериального воспаления |
Эффект от проведения антибактериальной терапии | Отсутствует | Может быть хороший |
Эффект от применения антигистамин-ных препаратов | Хороший | Отсутствует или умеренный |
Тесты аллергологической диагностики | Положительные | Отрицательные |
Уровень общего IgE в сыворотке крови | Повышен | Нормальный |
Цитоморфология носового секрета | Эозинофилы 10% и более | Эозинофилы менее 5% |
При упорном рецидивировании аллергического заболевания верхних дыхательных путей и с целью профилактики трансформации в бронхиальную астму целесообразно проведение трехмесячного курса задитена (кетотифена) 0,025 мг/кг в 2 приема; зиртека (цетиризина): детям 2-6 лет — 5 мг (10 капель) 1 раз в сутки или по 1,5 мг 2 раза в сутки, детям старше 6 лет — 10 мг в сутки.
При аллергическом рините и гиперплазии аденоидов аллергической этиологии назначают закапывание в нос ломузола, кромогексала или других интраназальных форм кромогликата натрия. Для закапывания в глаза при аллергическом конъюнктивите применяют оптикром (кромогликат натрия). При тяжелом течении аллергического ринита проводят лечение топическими глюкокортикостероидами в виде назальных спреев (фликсоназе, альдецин и др.). Хирургическое удаление аденоидов детям с респираторным аллергозом проводят по строгим показаниям при неэффективности консервативного лечения: IV степень гиперплазии с полным отсутствием носового дыхания, повторные гнойные отиты и синуситы. Такая тактика связана с тем, что удаление аденоидов часто приводит к манифестации бронхиальной астмы у ребенка с малыми формами респираторной аллергии.
При сенсибилизации к любой группе аллергенов необходимо диагностировать и лечить воспалительные, паразитарные заболевания ЖКТ, дисбактериоз; дефицитные состояния; заболевания центральной и вегетативной нервной системы. Следует, однако, подчеркнуть, что изменения со стороны практически любого органа и системы организма у ребенка с респираторной аллергией могут быть проявлениями «атопической болезни», что необходимо уточнять и учитывать при определении тактики лечения.
Специфическая иммунотерапия (СИТ) — эффективный метод лечения поллиноза и других малых форм респираторной аллергии с ингаляционной моносенсибилизацией. СИТ на ранних стадиях респираторных аллергозов в некоторых случаях предупреждает утяжеление заболевания и трансформацию в бронхиальную астму.
В большинстве случаев проводят парентеральное (в/к) введение причинно-значимого водно-солевого экстракта аллергена в возрастающей дозе и концентрации. При поллинозе в некоторых клиниках проводят пероральную СИТ, которая по эффективности не уступает парентеральной и является менее травматичным и более безопасным методом лечения. В последние годы для СИТ стали использовать аллергоиды, обладающие более низкой аллергенной, но достаточно выраженной иммуногенной активностью. После проведения СИТ (не менее трех курсов — по одному курсу в год) отмечается тенденция к снижению уровня общего IgE и специфических IgE-антител. СИТ — дорогой и небезопасный метод лечения. Его эффективность зависит от правильности определения показаний, качества лечебных аллергенов и соблюдения методики лечения. СИТ проводит врач-аллерголог в периоде ремиссии заболевания.
Образование родителей детей с аллергическими заболеваниями позволяет увеличить комплайнс (процент выполнения родителями назначений врача), повысить эффективность лечения.
Респираторный аллергоз у детей и взрослых: симптомы, лечение
Главная » Заболевания »
Респираторный аллергоз – это термин, который используют для определения группы заболеваний, характеризующихся поражением органов дыхания патологической реакцией организма на аллерген. Симптомы заболевания могут быть как слабовыраженными, так и угрожающими жизни.
Назначение комплексного лечения возможно после выявления аллергена. Чаще это нарушение возникает у детей от 2 до 4 лет, но страдать им могут и взрослые люди.
Общая информация про респираторный аллергоз
Аллергоз возникает из-за влияния инфекционных и неинфекционных агентов на слизистую дыхательных путей. Во время острого периода наблюдается сенсибилизация оболочек, поэтому они начинают взаимодействовать со всеми видами раздражителей, в т.ч. с теми, на которые ранее негативных реакций не было. В большинстве случаев затрагивается отдельная часть дыхательной системы, т.е. слизистая носа, трахея, гортань, бронхи.
Симптомы и признаки
Респираторный аллергоз сложно отличить от простуды, т.к. эти заболевания имеют схожие симптомы.
К характерным проявлениям аллергической реакции относят:
- общее недомогание;
- ринит;
- отечность век;
- частое чихание;
- кашель;
- зуд и жжение слизистых оболочек;
- отечность носоглотки;
- покраснение горла;
- чихание.
В редких случаях у пациентов появляются жалобы на повышение температуры до +38°C. Главным признаком аллергоза, позволяющего отличить его от простуды, является сезонность. После устранения основного раздражителя все симптомы исчезают.
Причины появления
Индивидуальная аллергическая реакция со стороны органов дыхания может быть вызвана вдыханием:
- растительной пыльцы;
- домашней пыли;
- шерсти животных;
- паров химических реагентов;
- спор грибов;
- частичек пищи;
- тополиного пуха и т.д.
Аллергоз может спровоцировать активность бактериальной или вирусной инфекции. Другие вещества, попадающие при дыхании на слизистую оболочку носа, бронхов и других органов, также способны вызвать реакцию.
Основные виды
В зависимости от этиологии выделяются следующие виды аллергического аллергоза:
- сезонный;
- бытовой;
- инфекционный;
- химический.
Формы заболевания
В зависимости от локализации пораженной слизистой оболочки выделяют 5 форм заболевания, в т.ч.:
- аллергический ринит;
- трахеит;
- синусит;
- поллиноз;
- ларингит.
Аллергический ринит
Аллергический ринит диагностируется, когда раздражитель воздействует на слизистую оболочку носа. Он может иметь хронический, сезонный или острый характер. Главным проявлением этой формы аллергоза выступают обильные водянистые выделения из носа. Наблюдается отечность слизистой носоглотки.
Часто это нарушение сопровождается тахикардией, конъюнктивитом, отечностью лица и головной болью. Возможно повышение температуры тела до отметок +37,5 °C. Нередко нарушение сопровождается сильным жжением слизистой носа и потерей обоняния.
Синусит
Чаще эта форма развивается на фоне аллергического ринита. Синусит диагностируется при воспалительном поражении гайморовых пазух. Главные проявления этого нарушения – боли в области синусов, возникающие при пальпации, а также мигрени.
Кроме того, часто возникают зуд в области слизистой носа и чихание. Синусит часто осложняется воспаление тройничного нерва.
Ларингит
Эта форма аллергоза диагностируется, когда реакция на раздражитель затрагивает слизистую оболочку гортани. В тяжелых случаях отек мягких тканей приводит к развитию асфиксии.
Патология характеризуется острым началом. Голос пациента становится осиплым, возникает лающий кашель. При сильном отеке гортани дыхание становится шумным. Для вдоха нужно сильно напрягать мышцы живота.
Трахеит
Клиническая картина аллергического трахеита сходна с бронхиальной астмой. Пациента беспокоит интенсивный кашель с отхождением прозрачной мокроты. Часто это нарушение сопровождается отдышкой. Возможное появление рвоты. Отек слизистой оболочки бронхов затрудняет насыщение крови кислородом.
При обострении часто наблюдается цианоз кожных покровов и слизистых оболочек. Нередко пациенты, страдающие аллергическим трахеитом, теряют аппетит, что приводит быстрому снижению веса.
Поллинозы
Поллиноз чаще наблюдается у взрослых людей. Нарушение развивается при повышенной чувствительности человека к пыльце. Обострения случаются весной и осенью.
Поллиноз сопровождается такими симптомами, как:
- зуд слизистых оболочек;
- кашель;
- осиплость голоса;
- тахикардия;
- одышка;
- конъюнктивит;
- серозный насморк;
- головная боль;
- чихание и т.д.
После дождя и окончания цветения растения признаки нарушения быстро исчезают.
Способы диагностики аллергии
При появлении симптомов аллергического аллергоза нужно обратиться к пульмонологу. Специалист проводит аускультацию, осмотр, а также собирает анамнез. Часто этого достаточно, чтобы заподозрить наличие аллергической реакции. Однако для выявления раздражителя требуются специфические исследования.
Скарификационные пробы
Эта проба предполагает нанесение на область предплечья небольших царапин. Их обрабатывают аллергеном. На положительный результат пробы указывают покраснение и отечность. Преимуществом этого метода выступает возможность одновременного исключения до 20 веществ-раздражителей.
Определение уровня IgE
Этот метод предполагает забор крови для дальнейшего выявления антител. При выполнении исследования в препарат вводят вещество-провокатор. Этот метод позволяет точно определить, что у пациента аллергия, а не простудное заболевание.
Метод иммуноблоттинга
Этот метод позволяет точно определить тип аллергена, вызвавшего реакцию у человека. Для проведения теста применяются специальные панели, на которых содержится до 20 наиболее распространенных аллергенов. Таким образом можно точно определить, какие вещества провоцируют респираторный аллергоз у человека.
Особенности терапии у взрослых
Для лечения взрослых людей применяют многие виды препаратов. В первую очередь подбираются антигистаминные средства, в т.ч.:
- Гисталонг;
- Телфаст;
- Супрастин;
- Кларитин.
Часто терапия дополняется средствами для устранения местных симптомов, в т.ч. назальные капли и спреи. Кроме того, нередко применяются сорбенты, ускоряющие выведение токсинов и снижающие сенсибилизацию организма.
При тяжелом течении требуется прием гормональных препаратов, относящихся к группе кортикостероидов. Рекомендованы посещения соляных пещер, целебные ванны и ингаляция отварами целебных трав.
Нюансы развития респираторного аллергоза у детей
У детей часто аллергоз сопровождается слабо выраженными симптомами. У ребенка при этом патологическом состоянии не наблюдается снижение аппетита. Кроме того, в отличие от аллергоза у взрослых, у детей не наблюдается повышенной раздражительности и нарушений сна.
Лечение
Антигистаминные средства для лечения аллергоза ребенку должен подбирать врач.
Наиболее часто применяют:
- Зиртек.
- Зодак.
- Фенистил.
- Супрастин.
Эти средства назначают в форме суспензий и сиропов. Кроме того, рекомендованы капли и спреи для устранения отека мягких тканей носоглотки. При поражении бронхов назначают средства, способствующие отхождению мокроты. Препараты подбираются педиатром индивидуально.
Народные средства и полезные рецепты
Народные средства можно использовать только в качестве вспомогательных методов лечения. Есть немало рецептов на основе природных компонентов.
Большую пользу может принести березовый чай. Для его приготовления 2-3 березовых листа следует измельчить и залить 1 ст. кипятка. Средство нужно принимать 3 раза в день.
Кроме того, для снижения сенсибилизации организма можно использовать яичную скорлупу. Для приготовления средства нужно сначала сварить вкрутую 1 яйцо. Затем с него нужно счистить скорлупу и тщательно измельчить ее до состояния порошка. После этого нужно принимать средство по ¼ ч.л.
Профилактические мероприятия
Для недопущения обострения заболевания рекомендуется избегать посещения улицы в период цветения растений. Кроме того, нужно регулярно проводить уборку в помещении.
Следует часто принимать душ, чтобы устранить с тела аллерген. Кроме того, нужно своевременно лечить инфекции органов дыхания. Для укрепления иммунитета рекомендуется регулярно делать физические упражнения и дыхательную гимнастику.
Респираторный аллергоз у детей и взрослых: симптомы и лечение
Респираторный аллергоз не является общим заболеванием. Он объединяет в себе группу аллергических болезней, при которых происходит поражение дыхательной системы: носоглотки, трахеи, бронхов, гортани.
К таким заболеваниям относятся ринит, фарингит, ларингит, бронхиальная астма. Диагностировать аллергоз довольно сложно. У больного человека наблюдаются сразу все симптомы проявлений, которые подходят под перечисленные заболевания.
И задача врача точно определить диагноз, чтобы провести адекватное лечение и убрать негативную симптоматику аллергоза.
Симптомы
Проводить диагностику группы аллергозов довольно сложно, т.к. по своим признакам каждая болезнь не отличается друг от друга. Часто аллергоз напоминает простудную инфекцию.
Прежде чем разобраться, что такое респираторный аллергоз, необходимо знать симптомы, чтобы своевременно обратиться к врачу. Наиболее ярко-выраженными являются:
- частое чихание,
- выделение из носа жидкой секреции,
- отечность носоглотки,
- отечность век,
- кашель,
- жжение и зуд слизистых,
- общее недомогание.
При сезонной аллергии установить аллергоз не составляет сложности. Так как аллергенами являются пыльца растений, на которые и реагирует больной.
Но в сухой, жаркий или зимний период года сделать это сложней. Аллергические реакции при респираторном аллергозе часто маскируются под простудные заболевания.
Поэтому при жалобах на симптомы пациентам проводят специальную диагностику. Человек, у которого респираторный аллергоз должен знать, что аллергическая реакция развивается в течение нескольких минут или часов после контакта с раздражителями.
Простудное заболевание не начинается резко, и ухудшение состояния может наблюдаться на протяжении даже нескольких дней. Этим отличается респираторная аллергия.
Воздействие аллергенов на легкие
Причины
Респираторный аллергоз носит инфекционный или бактериальный характер. Поэтому при диагностике наблюдаются поражения дыхательной системы. Провоцируют появление аллергии следующие факторы:
- пыльца растений,
- домашняя пыль с секретом клещей и тараканов,
- шерсть животных,
- пищевые красители и консерванты,
- некоторые продукты питания,
- шоколад, какао,
- лекарственные препараты,
- контакт с бытовой химией,
- некоторые вещества косметических средств.
В зависимости от того, что спровоцировало респираторный аллергоз, врач назначает лечение.
Здоровая и воспаленная бронхиола при респираторном аллергозе
Разновидности
Аллергический ринит
Это заболевание носит воспалительный характер. Его провоцируют сильные раздражители, вызывая аллергические реакции. Заболевание имеет три вида: острый период, сезонный и хронический.
Аллергенами являются все раздражители, присущие для других типов заболевания. Главными и отличительными симптомами являются:
- отечность лица и глаз,
- конъюнктивит,
- тахикардия, головная боль.
Может наблюдаться незначительное повышение температуры.
Аллергический ринит
Аллергические синуситы
Чаще всего они проявляются на фоне ринита. Пациент ощущает головную боль, болезненные ощущения при пальпации в области тройничного нерва. Также основными симптомами являются:
- чихание,
- зуд слизистой носа,
- обильная секреция.
Аллергический синусит
Аллергический ларингит
Болезнь поражает слизистую гортани, которая под воздействием аллергенов начинает отекать. Несвоевременное лечение может вызвать у пациента асфиксию.
Начало болезни быстрое и острое. У пациента голос становится охриплым, кашель лающий, дыхание шумное. Для качественного вдоха приходится напрягать мышцы живота.
Аллергический ларингит
Аллергический трахеит
Заболевание по клинической картине напоминает бронхиальную астму. Появляется мучительный приступообразный кашель, при котором отходит вязкая, прозрачная мокрота.
Возможно появление рвоты. В отличие от астмы, человек не испытывает проблем с выдохом. Присутствует одышка.
Аллергический трахеит
Поллинозы
У детей заболевание встречается реже, чем у взрослых. Проявляется болезнь в повышенной чувствительности к пыльце растений. Острые приступы чаще всего наблюдаются весной, в начале лета и ранней осенью. Больные жалуются на следующие симптомы:
- кашель,
- чихание,
- серозный насморк,
- конъюнктивит,
- зуд щек, глаз, носа, неба,
- изменение голоса,
- головная боль,
- учащенное сердцебиение,
- астматическая одышка.
Диагностика
Так как симптомы респираторного аллергоза похожи на простудные заболевания, многие больные начинают проходить обследование и терапевтическое лечение у участкового или отоларинголога.
И если больного мучают насморк, кашель, а горло болит и красное, есть большая вероятность, что врач займется лечением простуды. Поэтому, чтобы исключить ошибки, важно провести диагностику. Существует несколько основных методов диагностических процедур.
Скарификационные пробы
На поверхность предплечья больного делают царапины, и вводят аллергены скарификатором. Через 20 минут можно увидеть, как среагировал организм на вводимые вещества.
Припухлость и покраснение свидетельствуют о положительном результате. Анализ подтверждает, что у человека не простуда, а респираторный аллергоз. Преимущество данной процедуры в том, что одновременно можно провести до 20 проб.
Скарификационные пробы
Определение уровня IgE
Уровень иммуноглобулинов E может свидетельствовать есть ли у пациента аллергические заболевания, респираторный тип и связанные с ними патологии.
Для этого используют сыворотку крови пациента и проверяют ее реакцию на вводимый раздражитель. Если есть положительный ответ, значит у пациента содержаться IgE-антитела, которые провоцируют развитие аллергии.
Определение уровня IgE
Метод иммуноблотинга
Это наиболее распространенный метод, который позволяет выявить чувствительность к определенным аллергенам. Для проведения анализа используют аллергопанель, которая состоит из 4 панелей с 20 аллергенами.
Первая панель смешанная, вторая ингаляционная, третья пищевая, четвертая расширенная. С помощью этих панелей проводят пробы на всевозможные аллергены, вплоть до шерсти любого домашнего животного, пыльцу даже экзотических растений, на грибки и все виды продуктов питания.
Метод иммуноблотинга
Лечение
Главными средствами в лечении респираторного аллергоза являются антигистаминные препараты.
Наиболее эффективными являются:
- Супрастин,
- Кларетин,
- Телфаст,
- Гисталонг.
Детям рекомендуется назначать капли при аллергозе.
Доктор Комаровский советует использовать такие препараты для детей:
- Фенистал,
- Зодак,
- Зиртек.
Можно использовать Супрастин, рассчитывая дозы с учетом возраста ребенка.
К терапии респираторного аллергоза подключают сосудосуживающие препараты:
- Отривин,
- Називин,
- Тизин.
Они снимают отечность, предотвращают насморк и слизистые выделения.
Также проводят лечение энтеросорбентов с пребиотиками.
При респираторном аллергозе помогут вывести из организма аллерген:
- Активированный уголь,
- Смекта,
- Энтеросгель.
Для нормализации микрофлоры кишечника используют:
- Дюфалак,
- Хилак-Форте,
- Лактусан.
Эти препараты можно использовать для лечения новорожденных детей, если диагностирован респираторный аллергоз.
Если наблюдается упорный кашель, назначают лечение:
- Бромгексина,
- Ли бексина,
- Солутана,
- Бронхилитина.
Если диагностирован бронхоспазм, больному рекомендуют пропить:
- Эуфиллин,
- Но-шпа.
Видео
Профилактика
Главное условие в профилактике респираторного аллергоза полностью исключить контакт с раздражителями. Также рекомендуется выполнять следующие правила:
- во время цветения растений закрывать форточки и окна,
- регулярно проводить в комнате влажную уборку,
- следить за рационом питания,
- ежедневно принимать душ,
- делать солевые полоскания горла и носа,
- не заводить домашнее животное,
- заниматься активными физическими нагрузками,
- лечить респираторные заболевания,
- проводить закаливание организма,
- астматик должен ежедневно делать дыхательную гимнастику, чтобы предотвратить развитие респираторного аллергоза.
Респираторный аллергоз это не приговор. Соблюдение всех рекомендаций и своевременное обращение к врачу позволять исключить осложнения и избежать негативных последствий.
Загрузка…
ABC-медицина
По статистике, повышенная чувствительность к некоторым чужеродным веществам белковой природы характерна для 15–20 % населения планеты. Острая аллергическая реакция, заключающаяся в необычном ответе организма на привычное окружение, порой приводит к необратимым процессам в тканях и органах и вызывает развитие атопических болезней. В поликлиниках сети АВС-МЕДИЦИНА ведут прием квалифицированные врачи, которые окажут помощь в избавлении от заболеваний данного типа.
Как развивается аллергия?
Аллергические заболевания (аллергозы) – это группа патологий, обусловленных повышенной реакцией человеческого организма на воздействие некоторых факторов, воспринимающихся им как потенциально опасные. «Ответственными» за развитие аллергической реакции являются клетки иммунной системы. Чужеродный белок, впервые проникающий в организм, становится причиной иммунологического конфликта. Результатом его воздействия становится нарушение отлаженной работы иммунной системы и запуск механизма болезненной сверхреакции, заключающийся в выработке антител, нейтрализующих антигены. При повторном попадании аллергенов антитела в большом количестве выбрасываются в кровь и в лимфу. Однако они не только разрушают чужеродный белок, но и повреждают собственные ткани и органы организма. Нередко ситуация выходит из-под контроля и развивается сильная аллергическая реакция, способная привести к необратимым изменениям.
Причины развития аллергических реакций
Причины аллергических реакций достаточно разнообразны. К факторам, провоцирующим их возникновение, относят:
- наследственную предрасположенность,
- непереносимость некоторых продуктов питания,
- различные виды орехов,
- укусы насекомых,
- некоторые медикаментозные препараты и вакцины,
- донорскую плазму,
- шерсть, слюну и перхоть животных,
- пыльцу растений,
- плесневые грибки,
- домашнюю и уличную пыль,
- выделения пылевых клещей,
- продукты бытовой химии и другие химические вещества,
- латексный каучук,
- высокие и низкие температуры,
- УФ-излучение.
Разновидности и типы аллергозов
В зависимости от характера иммунного ответа различаются следующие виды аллергических реакций:
- кожные,
- респираторные.
По характеру клинических проявлений все аллергозы подразделяются на реакции немедленного и замедленного типа.
В зависимости от того, антитела какого класса принимают участие в развитии иммунологического конфликта, существуют следующие типы аллергических реакций:
Тип I. Возникает при участии иммуноглобулинов класса E или G.
Тип II. IgO и IgM.
Тип III. IgC и IgM.
Тип IV. Опосредован сенсибилизированными Т-лимфоцитами.
Для определения типа специфических антител назначается диагностика аллергических реакций.
Симптомы
При развитии аллергической реакции симптомы патологического состояния зависят от причинного фактора и места непосредственного контакта с аллергеном. При реакциях респираторного типа наблюдается чихание, кашель, слезотечение, зуд в глазах и в носу. При контакте аллергена с кожными покровами появляется зуд, покраснение и высыпания. Вместе с тем нередко у пациентов наблюдается отек шеи и лица, диспепсические расстройства, покалывание или онемение языка.
Лечение и профилактика
Первая помощь при аллергической реакции включает в себя мероприятия по прекращению или ограничению контакта с аллергеном. Для снятия зуда и отека рекомендуются холодовые процедуры, спиртовые или содовые примочки. При развитии пищевой аллергии назначается промывание желудка, очистительная клизма и использование сорбентов. Также пострадавшему следует принять антигистаминный препарат, рекомендованный врачом. При развитии анафилаксии необходимо немедленно вызвать скорую помощь.
Медикаментозное лечение аллергических заболеваний направлено на устранение негативных симптомов и снижение риска перехода болезни в хроническую форму. В острый период пациенту назначается неспецифическая гипосенсибилизирующая терапия, а вне обострения аллергической реакции лечение данного состояния требует проведения специфической иммунотерапии.
Профилактика аллергических заболеваний должна быть направлена на предупреждение рецидивов и предотвращение контактов с аллергеном. Она включает в себя отказ от вредных привычек, укрепление иммунитета и своевременное лечение любых заболеваний.
Обзор аллергии: симптомы, лечение и многое другое
Аллергия — это реакция иммунной системы на инородное вещество, которое обычно не вредно для вашего организма. Эти посторонние вещества называются аллергенами. Они могут включать определенные продукты, пыльцу или перхоть домашних животных.
Задача вашей иммунной системы — поддерживать ваше здоровье, борясь с вредными патогенами. Он делает это, нападая на все, что, по его мнению, может подвергнуть ваше тело опасности. В зависимости от аллергена эта реакция может включать воспаление, чихание или множество других симптомов.
Ваша иммунная система обычно приспосабливается к окружающей среде. Например, когда ваше тело сталкивается с чем-то вроде перхоти домашних животных, оно должно понимать, что это безвредно. У людей с аллергией на перхоть иммунная система воспринимает ее как внешнего захватчика, угрожающего организму, и атакует его.
Аллергии распространены. Несколько методов лечения могут помочь вам избежать симптомов.
Симптомы аллергии возникают в результате действия нескольких факторов. К ним относятся тип вашей аллергии и ее тяжесть.
Если вы принимаете какие-либо лекарства до ожидаемой аллергической реакции, вы все равно можете испытывать некоторые из этих симптомов, но они могут уменьшиться.
Для пищевой аллергии
Пищевая аллергия может вызвать отек, крапивницу, тошноту, усталость и многое другое. Человеку может потребоваться некоторое время, чтобы понять, что у него пищевая аллергия. Если у вас возникла серьезная реакция после еды и вы не знаете, почему, немедленно обратитесь к врачу. Они могут найти точную причину вашей реакции или направить вас к специалисту.
Для сезонной аллергии
Симптомы сенной лихорадки могут имитировать симптомы простуды. К ним относятся заложенность носа, насморк и опухшие глаза. В большинстве случаев вы можете справиться с этими симптомами дома, используя безрецептурные препараты. Обратитесь к врачу, если ваши симптомы станут неуправляемыми.
Для сильной аллергии
Тяжелая аллергия может вызвать анафилаксию. Это опасная для жизни чрезвычайная ситуация, которая может привести к затрудненному дыханию, головокружению и потере сознания.Если вы испытываете эти симптомы после контакта с возможным аллергеном, немедленно обратитесь за медицинской помощью.
Признаки и симптомы аллергической реакции у всех разные. Узнайте больше о симптомах аллергии и о причинах их возникновения.
Кожная аллергия может быть признаком или симптомом аллергии. Они также могут быть прямым результатом воздействия аллергена.
Например, употребление пищи, на которую у вас аллергия, может вызвать несколько симптомов. Вы можете почувствовать покалывание во рту и горле.Также может появиться сыпь.
Контактный дерматит, однако, является результатом прямого контакта вашей кожи с аллергеном. Это может произойти, если вы прикоснетесь к чему-то, на что у вас аллергия, например к чистящим средствам или растениям.
Типы кожной аллергии включают:
- Сыпь. Участки кожи раздраженные, красные или опухшие, могут быть болезненными или зудящими.
- Экзема. Участки кожи воспаляются, могут чесаться и кровоточить.
- Контактный дерматит. Красные, зудящие пятна на коже появляются почти сразу после контакта с аллергеном.
- Боль в горле. Глотка или горло раздражены или воспалены.
- Ульи. На поверхности кожи образуются красные, зудящие и приподнятые рубцы разного размера и формы.
- Опухшие глаза. Глаза могут быть водянистыми, зудящими и выглядеть «опухшими».
- Зуд. Раздражение или воспаление кожи.
- Горение. Воспаление кожи приводит к дискомфорту и покалыванию кожи.
Сыпь — один из наиболее частых симптомов кожной аллергии. Узнайте, как распознать высыпания и как их лечить.
Исследователи не совсем уверены, почему иммунная система вызывает аллергическую реакцию при попадании в организм обычно безвредного инородного вещества.
Аллергия имеет генетический компонент. Это означает, что родители могут передать их своим детям. Однако только общая предрасположенность к аллергической реакции является генетической.Специфические аллергии не передаются по наследству. Например, если у вашей матери аллергия на моллюсков, это не обязательно означает, что у вас тоже будет аллергия.
Общие типы аллергенов включают:
- Продукты животного происхождения. К ним относятся перхоти домашних животных, отходы пылевых клещей и тараканы.
- Наркотики. Пенициллин и сульфамидные препараты являются частыми триггерами.
- Продукты питания. Распространены аллергии на пшеницу, орехи, молоко, моллюски и яйца.
- Укусы насекомых. Сюда входят пчелы, осы и комары.
- Форма. Споры плесени, переносимые по воздуху, могут вызвать реакцию.
- Растения. Пыльца травы, сорняков и деревьев, а также смола таких растений, как ядовитый плющ и ядовитый дуб, являются очень распространенными аллергенами растений.
- Прочие аллергены. Латекс, который часто встречается в латексных перчатках и презервативах, и металлы, такие как никель, также являются распространенными аллергенами.
Сезонные аллергии, также известные как сенная лихорадка, являются одними из наиболее распространенных видов аллергии.Это вызвано пыльцой растений. Они вызывают:
- зуд в глазах
- слезотечение
- насморк
- кашель
Пищевая аллергия становится все более распространенным явлением. Узнайте о наиболее распространенных типах пищевой аллергии и симптомах, которые они вызывают.
Лучший способ избежать аллергии — держаться подальше от всего, что вызывает реакцию. Если это невозможно, существуют варианты лечения.
Лекарства
Лечение аллергии часто включает в себя лекарства, такие как антигистаминные препараты, для контроля симптомов.Лекарство может быть без рецепта или по рецепту. То, что порекомендует ваш врач, зависит от серьезности вашей аллергии.
К лекарствам от аллергии относятся:
Singulair следует назначать только в том случае, если нет других подходящих вариантов лечения. Это связано с тем, что это увеличивает риск серьезных изменений поведения и настроения, таких как суицидальные мысли и действия.
Иммунотерапия
Многие люди выбирают иммунотерапию. Это включает в себя несколько инъекций в течение нескольких лет, чтобы помочь организму привыкнуть к вашей аллергии.Успешная иммунотерапия может предотвратить возвращение симптомов аллергии.
Экстренный эпинефрин
Если у вас тяжелая, опасная для жизни аллергия, сделайте экстренную инъекцию адреналина. Укол купирует аллергические реакции до прибытия врача. Распространенными брендами этого лечения являются EpiPen и Twinject.
Некоторые аллергические реакции требуют неотложной медицинской помощи. Подготовьтесь к этим чрезвычайным ситуациям, зная, что первая помощь при аллергической реакции.
Многие натуральные средства и добавки продаются как лечение и даже как средство предотвращения аллергии.Обсудите это со своим врачом, прежде чем пробовать. Некоторые натуральные средства могут содержать другие аллергены и усугублять симптомы.
Например, в некоторых сушеных чаях используются цветы и растения, которые тесно связаны с растениями, которые могут вызывать серьезное чихание. То же самое и с эфирными маслами. Некоторые люди используют эти масла для облегчения общих симптомов аллергии, но эфирные масла по-прежнему содержат ингредиенты, которые могут вызывать аллергию.
Для каждого типа аллергии есть множество натуральных средств, которые могут помочь ускорить выздоровление.Есть и естественные варианты лечения детской аллергии.
Ваш врач может диагностировать аллергию несколькими способами.
Сначала ваш врач спросит о ваших симптомах и проведет физический осмотр. Они спросят обо всем необычном, что вы недавно ели, и о любых веществах, с которыми вы могли контактировать. Например, если у вас сыпь на руках, врач может спросить, не надевали ли вы недавно латексные перчатки.
Наконец, анализ крови и кожный тест могут подтвердить или диагностировать аллергены, которые, по вашему мнению, у вас есть.
Ваш врач может назначить анализ крови. Ваша кровь будет проверена на наличие вызывающих аллергию антител, называемых иммуноглобулином Е (IgE). Это клетки, которые реагируют на аллергены. Ваш врач проведет анализ крови, чтобы подтвердить диагноз, если он беспокоится о возможности серьезной аллергической реакции.
Кожная проба
Ваш врач может также направить вас к аллергологу для тестирования и лечения. Кожная проба — это распространенный тип теста на аллергию, который проводится аллергологом.
Во время этого теста ваша кожа покалывается или царапается маленькими иглами, содержащими потенциальные аллергены. Задокументирована реакция вашей кожи. Если у вас аллергия на определенное вещество, ваша кожа покраснеет и воспаляется.
Для диагностики всех потенциальных аллергий могут потребоваться различные тесты. Начните здесь, чтобы лучше понять, как работает тестирование на аллергию.
Нет способа предотвратить аллергию. Но есть способы предотвратить появление симптомов.Лучший способ предотвратить симптомы аллергии — избегать аллергенов, которые их вызывают.
Избегание — наиболее эффективный способ предотвратить симптомы пищевой аллергии. Элиминационная диета может помочь вам определить причину аллергии, чтобы вы знали, как ее избежать. Чтобы избежать появления пищевых аллергенов, внимательно читайте этикетки на продуктах и задавайте вопросы во время ужина вне дома.
Профилактика сезонных, контактных и других аллергий сводится к знанию того, где находятся аллергены и как их избежать.Например, если у вас аллергия на пыль, вы можете уменьшить симптомы, установив в доме соответствующие воздушные фильтры, профессионально очищая воздуховоды и регулярно вытирая пыль в доме.
Правильный тест на аллергию может помочь вам точно определить триггеры, что облегчит их устранение. Эти другие советы также могут помочь вам избежать опасных аллергических реакций.
Хотя вы можете думать об аллергии как о надоедливом сопении и чихании, которое случается каждый новый сезон, некоторые из этих аллергических реакций могут быть опасными для жизни.
Анафилаксия, например, является серьезной реакцией на воздействие аллергенов. Большинство людей ассоциируют анафилаксию с едой, но любой аллерген может вызвать явные признаки:
- внезапно суженные дыхательные пути
- учащение пульса
- возможное отек языка и рта
Симптомы аллергии могут вызвать множество осложнений. Ваш врач может помочь определить причину ваших симптомов, а также разницу между чувствительностью и полной аллергией.Ваш врач также может научить вас управлять симптомами аллергии, чтобы вы могли избежать самых тяжелых осложнений.
Астма — распространенное респираторное заболевание. Это затрудняет дыхание и может сузить дыхательные пути в легких.
Астма тесно связана с аллергией. Действительно, аллергия может усугубить уже имеющуюся астму. Он также может вызвать астму у человека, который никогда не имел этого заболевания.
Когда эти состояния возникают вместе, это состояние называется астмой, вызванной аллергией, или аллергической астмой.По оценкам Американского фонда аллергии и астмы, аллергическая астма поражает около 60 процентов людей, страдающих астмой в США.
У многих аллергиков может развиться астма. Вот как распознать подобное.
Насморк, чихание и кашель — частые симптомы аллергии. Они также являются обычными симптомами простуды и инфекции носовых пазух. В самом деле, может быть трудно различить иногда общие симптомы.
Однако дополнительные признаки и симптомы заболевания могут помочь вам различить эти три состояния.Например, аллергия может вызвать сыпь на коже и зуд в глазах. Простуда может вызвать ломоту в теле и даже жар. Инфекция носовых пазух обычно вызывает густые желтые выделения из носа.
Аллергия может влиять на вашу иммунную систему в течение продолжительных периодов времени. Когда иммунная система находится под угрозой, у вас повышается вероятность заражения вирусами, с которыми вы контактируете. Сюда входит вирус, вызывающий простуду.
В свою очередь, наличие аллергии увеличивает риск простуды.Определите различия между двумя общими состояниями с помощью этой полезной таблицы.
Сенная лихорадка может вызывать симптомы, в том числе чихание, кашель и постоянный упорный кашель. Это результат чрезмерной реакции вашего организма на аллергены. Это не заразно, но может быть неприятно.
В отличие от хронического кашля, кашель, вызванный аллергией или сенной лихорадкой, носит временный характер. Вы можете испытывать симптомы этой сезонной аллергии только в определенное время года, когда растения только начинают цвести.
Кроме того, сезонная аллергия может вызвать астму, а астма может вызвать кашель. Когда человек с обычной сезонной аллергией подвергается воздействию аллергена, сужение дыхательных путей может вызвать кашель. Также могут возникнуть одышка и сжатие в груди. Узнайте, почему сенная лихорадка обычно усиливается ночью, и что вы можете сделать, чтобы облегчить его.
Вирусы или бактерии могут вызывать бронхит или быть результатом аллергии. Первый тип, острый бронхит, обычно проходит через несколько дней или недель.Однако хронический бронхит может длиться месяцами, а возможно, и дольше. Он также может часто возвращаться.
Воздействие общих аллергенов является наиболее частой причиной хронического бронхита. Эти аллергены включают:
- сигаретный дым
- загрязнение воздуха
- пыль
- пыльца
- химические пары
В отличие от сезонных аллергенов, многие из этих аллергенов остаются в окружающей среде, такой как дома или офисы. Это может сделать хронический бронхит более стойким и с большей вероятностью вернуться.
Кашель — единственный общий симптом между хроническим и острым бронхитом. Изучите другие симптомы бронхита, чтобы более четко понять, что у вас может быть.
Кожная аллергия сегодня чаще встречается у детей младшего возраста, чем несколько десятилетий назад. Однако кожные аллергии уменьшаются по мере взросления детей. Респираторная и пищевая аллергия становятся более распространенными по мере взросления детей.
Общие кожные аллергии у младенцев включают:
- Экзема. Это воспалительное заболевание кожи, вызывающее красную сыпь и зуд. Эти высыпания могут развиваться медленно, но быть стойкими.
- Аллергический контактный дерматит. Этот тип кожной аллергии появляется быстро, часто сразу после контакта вашего ребенка с раздражителем. Более серьезный контактный дерматит может перерасти в болезненные волдыри и вызвать растрескивание кожи.
- Ульи. Крапивница — это красные бугорки или приподнятые участки кожи, которые появляются после контакта с аллергеном.Они не чешутся и не трескаются, но зуд при крапивнице может вызвать кровоточивость кожи.
Необычная сыпь или крапивница на теле вашего ребенка могут вас насторожить. Понимание различий в типах кожной аллергии, с которой обычно сталкиваются младенцы, может помочь вам найти лучшее лечение.
Аллергии распространены и не имеют опасных для жизни последствий для большинства людей. Люди, которые подвержены риску анафилаксии, могут узнать, как управлять своей аллергией и что делать в чрезвычайной ситуации.
Большинство аллергий можно лечить с помощью избегания, лекарств и изменения образа жизни. Работа с вашим врачом или аллергологом может помочь уменьшить любые серьезные осложнения и сделать жизнь более приятной.
Аллергическая реакция: причины, симптомы и лечение
Мы включаем продукты, которые, по нашему мнению, полезны для наших читателей. Если вы покупаете по ссылкам на этой странице, мы можем заработать небольшую комиссию. Вот наш процесс.
Обзор
Ваша иммунная система отвечает за защиту организма от бактерий и вирусов.В некоторых случаях ваша иммунная система будет защищаться от веществ, которые обычно не представляют угрозы для человеческого организма. Эти вещества известны как аллергены, и когда ваше тело реагирует на них, возникает аллергическая реакция.
Вы можете вдыхать, есть и дотрагиваться до аллергенов, вызывающих реакцию. Врачи также могут использовать аллергены для диагностики аллергии и даже вводить их в организм в качестве лечения.
Американская академия аллергии, астмы и иммунологии (AAAAI) сообщает, что до 50 миллионов человек в Соединенных Штатах страдают от того или иного типа аллергического заболевания.
Врачи не знают, почему некоторые люди страдают аллергией. Аллергия передается в семье и может передаваться по наследству. Если у вас есть близкий родственник, страдающий аллергией, вы подвержены большему риску развития аллергии.
Хотя причины развития аллергии неизвестны, есть вещества, которые обычно вызывают аллергическую реакцию. Люди, страдающие аллергией, обычно страдают аллергией на одно или несколько из следующих веществ:
Симптомы аллергической реакции могут варьироваться от легких до тяжелых.Если вы впервые столкнулись с аллергеном, симптомы могут быть легкими. Эти симптомы могут усугубиться, если вы неоднократно контактируете с аллергеном.
Симптомы легкой аллергической реакции могут включать:
- крапивница (зудящие красные пятна на коже)
- зуд
- заложенность носа (известная как ринит)
- сыпь
- першение в горле
- слезотечение или зуд в глазах
Тяжелые аллергические реакции могут вызывать следующие симптомы:
- спазмы или боль в животе
- боль или стеснение в груди
- диарея
- затруднение глотания
- головокружение (головокружение)
- страх или тревога
- покраснение лица
- тошнота или рвота
- учащенное сердцебиение
- отек лица, глаз или языка
- слабость
- свистящее дыхание
- затрудненное дыхание
- потеря сознания
тяжелая и внезапная аллергическая реакция может развиться в течение нескольких секунд после контакта с аллергеном .Этот тип реакции известен как анафилаксия и приводит к опасным для жизни симптомам, включая отек дыхательных путей, невозможность дышать и внезапное и серьезное падение артериального давления.
Если вы испытываете этот тип аллергической реакции, немедленно обратитесь за неотложной помощью. Без лечения это состояние может привести к смерти в течение 15 минут.
Ваш врач может диагностировать аллергические реакции. Если вы испытываете симптомы аллергической реакции, ваш врач проведет осмотр и спросит вас об истории вашего здоровья.Если ваши аллергические реакции серьезны, ваш врач может попросить вас вести дневник, в котором подробно описываются ваши симптомы и вещества, которые, по-видимому, их вызывают.
Ваш врач может назначить анализы, чтобы определить, что вызывает у вас аллергию. Наиболее часто заказываемые типы аллергических тестов:
- кожные пробы
- контрольные (исключительные) пробы
- анализы крови
Кожная проба включает нанесение небольшого количества предполагаемого аллергена на кожу и наблюдение за реакция.Вещество может быть приклеено к коже (пластырь), нанесено через небольшой укол на кожу (кожный тест) или введено непосредственно под кожу (внутрикожный тест).
Кожная проба наиболее ценна для диагностики:
Пробная проба полезна при диагностике пищевой аллергии. Это включает в себя удаление пищи из своего рациона на несколько недель и наблюдение за симптомами, когда вы снова едите эту пищу.
Анализ крови на аллергию проверяет вашу кровь на наличие антител против возможного аллергена.Антитела — это белок, который вырабатывает ваше тело для борьбы с вредными веществами. Анализы крови — вариант, когда кожные пробы бесполезны или невозможны.
Если у вас возникла аллергическая реакция, и вы не знаете, что ее вызывает, вам, возможно, придется обратиться к врачу, чтобы определить причину вашей аллергии. Если у вас есть известная аллергия и у вас есть симптомы, возможно, вам не нужно обращаться за медицинской помощью, если ваши симптомы легкие.
В большинстве случаев антигистаминные препараты, отпускаемые без рецепта, такие как дифенгидрамин (Бенадрил), могут быть эффективными для контроля легких аллергических реакций.
Если вы или кто-то из ваших знакомых испытывает серьезную аллергическую реакцию, вам следует обратиться за неотложной медицинской помощью. Проверьте, дышит ли человек, позвоните в службу 911 и при необходимости сделайте СЛР.
Люди с известной аллергией часто имеют при себе лекарства неотложной помощи, такие как автоинъектор адреналина (EpiPen). Адреналин — это «лекарство для спасения», потому что он открывает дыхательные пути и повышает кровяное давление. Этому человеку может потребоваться ваша помощь для приема лекарства. Если человек без сознания, вам следует:
- Положить его на спину.
- Поднимите ноги.
- Накройте их одеялом.
Это поможет предотвратить шок.
Купите безрецептурные антигистаминные препараты для контроля легких аллергических реакций.
Если у вас есть аллергия, предотвращение аллергической реакции улучшит ваше самочувствие. Вы можете предотвратить эти реакции, избегая воздействия аллергенов. Если у вас серьезные аллергические реакции, вы всегда должны носить с собой EpiPen и вводить себе инъекцию при появлении симптомов.
Ваш внешний вид также будет зависеть от тяжести вашей аллергии. Если у вас легкая аллергическая реакция и вы обратитесь за лечением, у вас есть хорошие шансы на выздоровление. Однако симптомы могут вернуться, если вы снова войдете в контакт с аллергеном.
Если у вас тяжелая аллергическая реакция, ваш прогноз будет зависеть от получения быстрой неотложной помощи. Анафилаксия может привести к смерти. Для улучшения вашего результата необходима срочная медицинская помощь.
Определив свою аллергию, вы можете:
- Избегать контакта с аллергеном.
- Обратитесь за медицинской помощью, если вы подверглись воздействию аллергена.
- Носите лекарства для лечения анафилаксии.
Возможно, вам не удастся полностью избежать аллергической реакции, но эти шаги могут помочь вам предотвратить аллергические реакции в будущем.
Острая астма | Всемирная организация по аллергии
Обновлено: июль 2015 г.
Обновлено: декабрь 2010 г.,
Сообщение: сентябрь 2004 г.,
Обновлено:
Jennifer E.Ферджесон, Д.О.
Отделение аллергии и иммунологии,
Медицинский колледж Морсани Университета Южной Флориды,
Госпиталь для ветеранов Джеймса А. Хейли,
Тампа, Флорида 33612
Эл. Почта: [email protected]
Ричард Ф. Локки, доктор медицины
Заслуженный профессор здравоохранения университета
Профессор медицины, педиатрии и общественного здравоохранения
Директор отделения аллергии и иммунологии
Джой Макканн Калверхаус Председатель кафедры аллергии и иммунологии
Медицинский колледж Морсани Университета Южной Флориды,
Джеймс А.Госпиталь для ветеранов Хейли,
Электронная почта: [email protected]
Авторы оригинала:
Майкл А. Калинер, MD FAAAAI
Медицинский директор, Институт астмы и аллергии,
Чеви Чейз и Уитон, Мэриленд,
Профессор медицины, Медицинский факультет Университета Джорджа Вашингтона,
Вашингтон, округ Колумбия
Ричард Ф. Локки, MD
Профессор медицины, педиатрии и общественного здравоохранения
Директор отделения аллергии и иммунологии
Джой Макканн Калверхаус Кафедра аллергии и иммунологии
Медицинский колледж Университета Южной Флориды и Университет Джеймса А.Госпиталь для ветеранов Хейли,
Тампа, Флорида
Выберите одноОпределениеОсмотрДифференциальный диагноз Факторы рискаФизиологические и лабораторные параметрыЛечениеБиблиография
I Производство
Обострений астмы можно избежать с помощью соответствующей регулярной терапии и обучения пациентов. Несмотря на это, только в США около 12 миллионов человек ежегодно испытывают острое обострение астмы, четверть из которых требует госпитализации [1].
Следует правильно идентифицировать острое обострение астмы из-за плохого контроля над астмой. При острой астме у пациентов будет наблюдаться нарастающая одышка, стеснение в груди, кашель и / или хрипы. Напротив, плохой контроль астмы обычно проявляется суточной изменчивостью воздушного потока и является характеристикой, которая обычно не проявляется во время острого обострения. Различные клинические симптомы и признаки могут помочь врачу определить тяжесть острой астмы (рис. 1) [1,10].
Для предотвращения тяжелых обострений астмы врачи ставят перед собой следующие задачи:
1. Выявление пациентов с повышенным риском почти смертельной или смертельной астмы.
2. Обучение пациента распознавать ухудшение состояния своего заболевания.
3. Предоставление пациенту индивидуального плана действий, чтобы справиться с обострением и знать, когда следует обращаться за профессиональной помощью.
4. Лечение сопутствующих заболеваний, таких как ринит, синусит, ожирение, гастроэзофагеальная рефлюксная болезнь (ГЭРБ), обструктивное апноэ во сне (СОАС), хроническое обструктивное респираторное заболевание (ХОБЛ), дисфункция голосовых связок (VCD) и атопический дерматит [2, 5 -8].
Физический осмотр
Клинические оценки степени тяжести, основанные на собеседовании и физикальном осмотре, могут привести к неточной оценке тяжести заболевания; слышимое свистящее дыхание обычно является признаком астмы средней степени тяжести, тогда как его отсутствие может быть признаком серьезной обструкции дыхательных путей. Симптомы тяжелой астмы включают сильную стесненность в груди, кашель (с мокротой или без), чувство голода, неспособность лежать ровно, бессонницу и сильную усталость. Признаки тяжелой астмы включают использование вспомогательных мышц дыхания, гиперинфляцию грудной клетки, тахипноэ, тахикардию, потоотделение, потоотделение, помутнение сознания, тревожный вид, хрипы, неспособность закончить предложения и трудности с лежанием.Измененное психическое состояние, с цианозом или без него, является зловещим признаком, и требуется немедленная неотложная помощь и госпитализация. Детальное обследование должно включать изучение признаков и симптомов пневмонии, пневмоторакса или пневмомедиастинума, последнее из которых может быть исследовано пальпацией на предмет подкожной крепитации, особенно в надключичных областях грудной стенки. Особое внимание следует уделять артериальному давлению, пульсу и частоте дыхания пациента [1-4].
Дифференциальная диагностика острой астмы
Дифференциальный диагноз острой астмы включает ХОБЛ, бронхит, бронхоэктазы, инородное тело, экстра- или внутригрудную обструкцию трахеи, кардиогенный отек легких, некардиогенный отек легких, пневмонию, легочную эмболию, химический пневмонит и синдром гипервентиляции [2- 3].
Факторы риска острой астмы
Особые факторы риска обострений астмы могут быть идентифицированы из истории болезни. Интервью с пациентом должно включать вопросы о недавних событиях, включая [1,4]:
- Инфекции верхних или нижних дыхательных путей
- Прекращение приема лекарств или сокращение приема лекарств
- Сопутствующие лекарства, например, неселективные ß-блокаторы
- Воздействие аллергенов или загрязнителей
Предикторы астмы со смертельным или близким к смертельному исходу
Выявлены основные факторы риска почти смертельного и смертельного исхода астмы, и их наличие делает необходимым раннее распознавание и лечение обострения астмы.Анамнез должен включать анализ предыдущих эпизодов почти смертельной астмы, а также наличие у пациента нескольких посещений отделения неотложной помощи или госпитализаций, особенно тех, которые требовали госпитализации в отделение интенсивной терапии, включая дыхательную недостаточность, интубацию и искусственную вентиляцию легких. Необходимо получить в анамнезе аллергическую астму и другие известные или предполагаемые аллергические симптомы. Например, Nelson et al. Выявлено, что триггером тяжелой формы астмы является аллергия на плесень Alternaria и несколько видов пылевых клещей [4,9].
Следует пересмотреть соблюдение режима лечения; плохое соблюдение назначенного лечения является основным фактором риска. Неадекватная терапия может включать чрезмерное использование ß 2 -агонистов, одновременное применение ß-блокаторов и отказ от назначения или использования ингаляционных кортикостероидов (ИКС) в качестве первичной терапии. Недавняя отмена пероральных кортикостероидов (OCS) предполагает, что у пациента повышен риск тяжелого обострения. Дополнительными факторами риска являются ограниченный доступ пациента к надлежащей медицинской помощи и отсутствие знаний о соответствующих стратегиях лечения.Социально-экономические факторы, связанные с тяжелыми обострениями астмы, включают несоблюдение правил астматиками среди подростков или пожилых людей, живущих в городских районах. Определенные этнические группы в популяции могут иметь более высокую заболеваемость тяжелой астмой [4,11].
Физиолого-лабораторные параметры
Последовательные измерения функции легких облегчают количественную оценку степени обструкции дыхательных путей и реакции на терапию. Пиковая скорость выдоха (PEF) обеспечивает простую, быструю и рентабельную оценку серьезности обструкции воздушного потока.Стоя, пациент делает глубокий вдох для максимального вдоха, ненадолго задерживает дыхание и, сомкнув губы вокруг мундштука, выдыхает как можно сильнее и быстрее. Лучшая из трех записей регистрируется как PEF и сравнивается с предсказанными нормальными значениями на основе пола, возраста и роста или с предыдущими определениями. Пациентам может быть предоставлен недорогой измеритель PEF, и их можно научить проводить измерения дома, чтобы определять ухудшение состояния астмы. Индивидуальный план лечения будет основан на личном наилучшем значении PEF, и могут быть установлены заранее определенные значения PEF, когда пациент будет предупрежден о степени тяжести симптомов и сможет назначить соответствующую терапию и / или проконсультироваться со своим врачом (рисунок 2).В неострых случаях оценка PEF и спирометрии до и после введения бронходилататора может указать на вероятную степень улучшения функции легких, которое может быть достигнуто с помощью адекватной терапии. Значения PEF 50-79% от прогнозируемого или личного наилучшего означают необходимость немедленного лечения ингаляционными бета-агонистами короткого действия (SABA), значения PEF ниже 50% указывают на необходимость немедленной медицинской помощи, а значения PEF ниже 35% указывают на тяжелое состояние. опасный для жизни эпизод. Первоначальное лечение с помощью SABA через небулайзер или дозирующий ингалятор (MDI) следует проводить в виде 4-8 вдохов каждые 20 минут в течение до 1 часа, а затем по мере необходимости каждые 1-4 часа.Ответ на SABA и дальнейшее управление изображен на Рисунке 2 [1, 11-14].
Объем форсированного выдоха за одну секунду (FEV 1 ) измеряется спирометрией для оценки объема выдыхаемого воздуха с течением времени и является наиболее чувствительным тестом на обструкцию воздушного потока. FEV 1 менее изменчив, чем PEF, и не зависит от усилия, если пациентом было приложено умеренное усилие. Сидя, пациента просят сделать сильный выдох из точки максимального вдоха в спирометр, в идеале более 6 секунд.Если возможно, должны быть получены три определения с записью лучшего, а серьезность оценки производится путем сравнения с предсказанными нормальными значениями для пола, роста и возраста пациента или с предыдущим значением. Следует оценить обратимость после приема бронходилататора, и повышение ОФВ 1 > на 12% (минимум > 200 мл) является диагностическим признаком астмы [1, 11].
Рентгенограммы грудной клетки обычно не нужны для диагностики острой астмы, если обследование грудной клетки не выявляет никаких отклонений от нормы, кроме ожидаемых клинических признаков и симптомов, связанных с обострением астмы.Если есть подозрение на осложнение, такое как пневмония, пневмоторакс, пневмомедиастинум или ателектаз, вызванный закупоркой слизистой оболочки, необходимо сделать рентген грудной клетки [11].
Анализ газов артериальной крови следует проводить для пациентов с сатурацией кислорода <92% или для тех, кто не отвечает на интенсивное традиционное лечение с ОФВ1 <30%. Правильная интерпретация значений pH, PaO 2 и PaCO 2 может помочь в дальнейшей оценке тяжести обострения как
Причины, симптомы и варианты лечения
Медицинское заключение компании Drugs.com. Последнее обновление: 22 января 2020 г.
Что такое лекарственная аллергия?
Истинная аллергическая реакция на лекарство возникает, когда иммунная система активируется в ответ на лекарство. Лекарство можно принимать внутрь, вводить в тело или втирать в кожу. Симптомы аллергической реакции варьируются от легкой кожной сыпи до внезапного отека многих частей тела с опасным для жизни падением артериального давления.
Большинство людей с лекарственной аллергией ранее подвергались воздействию этого или аналогичного препарата.Во время более раннего воздействия иммунные клетки сформировали антитела против препарата. Антитела — это белки, созданные иммунной системой для борьбы с чужеродными захватчиками, такими как бактерии и вирусы. Когда человек снова подвергается воздействию препарата, антитела вступают в действие, вызывая аллергическую реакцию. Симптомы лекарственной аллергии могут проявиться сразу или после приема препарата в течение недели и более.
Причина, по которой у человека развивается определенная лекарственная аллергия, обычно неизвестна, но генетика, вероятно, играет важную роль.
Лекарственные аллергии могут представлять серьезную проблему не только из-за симптомов, которые они вызывают, но также потому, что они могут предотвратить или затруднить использование более эффективных лекарств для лечения заболеваний.
Для многих аллергия на лекарства остается незамеченной, пока они не принимают лекарство и не вызывают аллергическую реакцию.
Многие люди чувствительны к лекарствам, но не все из них являются истинными аллергическими реакциями. Некоторые побочные реакции на лекарства являются побочными эффектами.Среди наиболее распространенных побочных эффектов — расстройство желудка, диарея, рвота, лихорадка и кожная реакция на солнечный свет, называемая светочувствительностью. Однако лекарственная аллергия — это не то же самое, что побочные эффекты. Побочные эффекты не затрагивают иммунную систему, и иногда их можно избежать, снизив дозу. Чтобы реакция была аллергией, должна быть задействована иммунная система.
Симптомы
Симптомы лекарственной аллергии различаются в зависимости от типа задействованных иммунных механизмов.Наиболее частая реакция — кожная сыпь. Если вы уже подвергались воздействию препарата раньше, сыпь может появиться быстро, в течение первых суток или двух после приема препарата. Реакция также может быть отсроченной и возникать только через 8-10 дней после начала приема препарата. Сыпь может появиться даже после того, как вы закончите недельный курс лечения. Когда это происходит, обычно это связано с антибиотиком.
Симптомы, которые появляются в течение нескольких часов после приема препарата, называемые острыми симптомами, обычно включают кожную сыпь, крапивницу или зуд.Однако в более тяжелых случаях симптомы могут быстро прогрессировать, включая заложенность носа, учащенный пульс, падение артериального давления, затрудненное дыхание, отек лица, головокружение и головокружение. Этот тип реакции, называемый анафилаксией, представляет собой наиболее серьезный вид аллергической реакции. Без лечения это может привести к смерти в считанные минуты.
Менее распространенный тип аллергической реакции называется сывороточной болезнью. Это может произойти через несколько дней или даже через неделю после начала приема лекарств, даже если вы никогда раньше не принимали лекарства.Симптомы сывороточной болезни включают кожную сыпь, крапивницу, лихорадку и боли в суставах. В редких случаях к разрушению эритроцитов может привести другой тип аллергической реакции. Это называется гемолитической анемией.
Если у вас развивается чувствительность к одному лекарству, использование других лекарств с аналогичной химической структурой может быть рискованным. Например, если у человека развилась крапивница или анафилаксия после приема любого из пенициллинов, ему или ей следует избегать приема цефалоспоринового антибиотика, такого как цефалексин (Biocef, Keflex, Keftab).
Диагностика
Врач поставит диагноз на основании медицинского осмотра и ваших симптомов. В большинстве случаев врач заподозрит, что ваша проблема связана с лекарственной аллергией, если у вас в анамнезе наблюдались аллергические реакции после приема определенных лекарств.
Иногда можно использовать кожные пробы, чтобы определить, есть ли у кого-то аллергия на лекарства. К примеру, кожная проба на пенициллин включает инъекцию под кожу небольшого количества одной части молекулы пенициллина.У людей с аллергией на пенициллин в месте инъекции разовьется реакция, которую можно измерить. Однако эти тесты не всегда надежны, поскольку вводится только часть молекулы пенициллина. Этот тест часто используется для людей, которым требуется пенициллиноподобный препарат для лечения серьезной инфекции.
Ожидаемая продолжительность
Аллергические реакции на лекарства обычно проходят самостоятельно и продолжаются только в течение нескольких дней после отмены препарата. Однако в некоторых случаях может возникнуть более серьезная реакция.В редких случаях аллергическая кожная реакция может вызвать заметное шелушение кожи — состояние, называемое токсическим эпидермальным некролизом (ТЭН). Пациентам, у которых возникает это осложнение, требуется лечение, аналогичное ожоговым. Для полного заживления кожи могут потребоваться месяцы. Лекарства, связанные с TEN, включают сульфамидные антибиотики, аллопуринол (цилоприм), некоторые противосудорожные препараты и ампициллин (продается под несколькими торговыми марками).
Профилактика
Лучший способ избежать аллергии на лекарства — избегать лекарств, которые могут ее вызвать.Однако, это не всегда возможно. Если у вас есть история аллергии на продукты питания, пыльцу, определенное мыло, косметику и другие распространенные продукты, убедитесь, что об этом знает ваш лечащий врач. Вам также следует сообщить своему лечащему врачу о любых реакциях на лекарства, которые у вас были в прошлом. Узнайте обо всех лекарствах, которые вам дают, или о лекарствах, отпускаемых без рецепта, которые вы можете приобрести самостоятельно. Всегда консультируйтесь со своим врачом и / или фармацевтом, чтобы узнать, какие лекарства вам следует избегать или принимать, если у вас в анамнезе есть аллергия на лекарства.Всякий раз, когда вы имеете дело с медицинским работником, который не знаком с вашей историей болезни, обязательно сообщите ему или ей о вашей чувствительности к лекарствам. Храните список в своем бумажнике для удобства и подумайте о том, чтобы надеть браслет или ожерелье с медицинской идентификацией.
Лечение
Если у вас возникла реакция на лекарство, лечение зависит от серьезности реакции. Если у вас есть только кожная сыпь, но в остальном вы чувствуете себя хорошо, этого может быть достаточно, чтобы прекратить прием лекарства.В противном случае лечение будет направлено на облегчение симптомов. Если вы подозреваете реакцию на лекарство, прекратите прием препарата и обратитесь к врачу, который поможет определить, является ли реакция настоящей лекарственной аллергией, и порекомендует альтернативное лекарство, если оно необходимо.
Антигистаминные препараты могут быть рекомендованы для уменьшения зуда и других симптомов, связанных с гистамином. Может быть назначен крем с кортикостероидами (например, гидрокортизон и другие). Таблетки кортикостероидов — преднизон (продаются под несколькими торговыми марками) — могут использоваться при тяжелых реакциях.
Анафилаксия, наиболее серьезная аллергическая реакция, может вызвать резкое падение артериального давления, хрипы и затруднения дыхания. Самые тяжелые случаи могут привести к потере сознания и, в редких случаях, к смерти. Анафилаксия лечится экстренной инъекцией адреналина (адреналина) и жидкости, вводимой внутривенно (в вену).
Некоторые лекарственные аллергии можно уменьшить с помощью лечения, называемого лекарственной десенсибилизацией
Когда звонить профессионалу
Симптомы острой тяжелой аллергической реакции, такие как учащенный пульс, затрудненное дыхание и отек лица, требуют немедленного обращения в учреждение неотложной помощи.О других реакциях следует незамедлительно сообщать врачу, чтобы можно было оценить ваше лечение и избежать приема лекарств, вызвавших реакцию.
Прогноз
Большинство лекарственных аллергий легко поддаются прекращению действия возбудителя. Поскольку саму аллергию вылечить невозможно, лечение направлено на контроль симптомов.
Внешние ресурсы
Национальный институт аллергии и инфекционных заболеваний
http: // www.niaid.nih.gov/
Дополнительная информация
Всегда консультируйтесь со своим врачом, чтобы убедиться, что информация, отображаемая на этой странице, применима к вашим личным обстоятельствам.
Заявление об отказе от ответственности за медицинское обслуживание
Сезонная аллергия и боль в суставах
-Лечение сезонной аллергии
-Как предотвратить боль в суставах во время сезона аллергии
-Пищевая аллергия и боль в суставах
Соседают ли сезонные аллергии вред вашему телу?
Если это так, то вы не одиноки — у многих людей симптомы аллергии усиливаются в сезон аллергии, особенно при высоком содержании пыльцы.У некоторых симптомы легкие, с чиханием и духотой, в то время как другие испытывают боль в суставах, спине и шее, а также затрудненное дыхание.
В некоторых случаях ваши симптомы могут быть связаны скорее с погодой, травмой или болезнью, чем с конкретными аллергенами. Однако некоторые симптомы аллергии, такие как неаллергический ринит и даже боль в суставах, могут быть вызваны быстрыми изменениями температуры и влажности, которые обычно сопровождают весенний сезон. В Соединенных Штатах весна часто является самым высоким временем для аллергии, а это означает, что ваша сезонная аллергия может быть причиной вашей боли.
Давайте подробнее рассмотрим, как аллергия может быть связана с болью в суставах.
Что вызывает боль в спине?
Боль в спине — частая жалоба, особенно среди взрослых. По данным Национального института артрита, скелетно-мышечных и кожных заболеваний, существует несколько потенциальных причин боли в спине.
Старение является одним из наиболее распространенных факторов риска, так как люди могут начать испытывать боль в спине в возрасте от 30 до 40 лет. Это также более распространенная проблема среди тех, кто не в хорошей физической форме.Еще один фактор риска — избыточный вес, который нагружает спину и приводит к боли. Существуют также наследственные факторы, такие как анкилозирующий спондилит, форма артрита, которая может поражать позвоночник. Боль в спине также может быть вызвана такими заболеваниями, как рак и артрит.
Боль в пояснице встречается особенно часто и является одной из основных причин, по которой люди обращаются к врачу или не ходят на работу домой. Боль в спине может протекать в острой или хронической форме. Острая боль — это боль, которая начинается внезапно и обычно длится шесть недель или меньше.Хроническая боль более продолжительна, например, боль длится более трех месяцев. Хроническая боль встречается реже, чем острая. Острая боль в спине может исчезнуть без лечения, в зависимости от основной причины. Вы можете обнаружить, что прием ибупрофена, ацетаминофена или аспирина может помочь уменьшить боль в спине.
Существует несколько потенциальных причин боли в спине, включая специфические проблемы, связанные с определенными состояниями или заболеваниями:
- Артрит
- Спинальный стеноз
- Инфекции
- Камни в почках
- Сколиоз
- Мышечные спазмы
- Разрыв диска
- Разрыв диски
- Напряженные мышцы
- Сезонная аллергия
Вы можете пройти более одного сеанса
Аллергенотерапия — Австралазийское общество клинической иммунологии и аллергии (ASCIA)
ASCIA PCC Аллергенная иммунотерапия 2019 153.65 КБ
Аллергенная иммунотерапия отключает аллергию
Хотя лекарства от аллергии обычно очень эффективны, они не лечат людей от аллергии. Аллергенная иммунотерапия — это самое близкое из имеющихся у нас «лекарство» от аллергии, уменьшающее тяжесть симптомов и потребность в лекарствах для многих страдающих аллергией.
Иммунотерапия аллергеном включает регулярное введение постепенно увеличивающихся доз экстрактов аллергенов в течение нескольких лет.Иммунотерапию можно назначать пациентам в виде инъекций или таблеток, спреев или капель под язык (сублингвально).
Иммунотерапия аллергенами изменяет реакцию иммунной системы на аллергены, отключая аллергию. Конечным результатом является то, что вы становитесь невосприимчивыми к аллергенам, так что вы можете переносить их с меньшим количеством симптомов или без них.
Иммунотерапия аллергенами, однако, не является быстрым методом лечения. Те, кто соглашается на иммунотерапию аллергенами, должны пройти 3-5 лет лечения, чтобы оно подействовало, и сотрудничать со своим врачом, чтобы минимизировать частоту побочных эффектов.
Иммунотерапия аллергенами полезна при определенных аллергических состояниях
Аллергенная иммунотерапия обычно рекомендуется для лечения потенциально опасных для жизни аллергических реакций на жалящих насекомых. Опубликованные данные об инъекциях аллергенной иммунотерапии показывают, что иммунотерапия ядом может снизить риск тяжелой реакции у взрослых примерно с 60% на один укус до менее 10%. В Австралии и Новой Зеландии в настоящее время доступна иммунотерапия ядом при аллергии на пчел и ос.Иммунотерапия муравьев Джека Джемпера доступна в Тасмании и в ограниченном количестве других регионов.
Аллергенная иммунотерапия часто рекомендуется для лечения аллергического ринита (сенной лихорадки), вызванного аллергией на пыльцу или пылевых клещей (а иногда и астмой), когда:
- Симптомы тяжелые.
- Причина, которую трудно избежать, например, пыльца травы.
- Лекарства не помогают и не вызывают побочных эффектов.
- Люди предпочитают избегать приема лекарств.
Иммунотерапия аллергенами только изредка рекомендуется для лечения атопической экземы, поскольку доказательства ее эффективности ограничены, хотя недавно опубликованные исследования показали хорошие результаты у некоторых пациентов. Доказательства того, что таким образом можно контролировать пищевую аллергию, очень ограничены, хотя исследования продолжаются.
Улучшение при иммунотерапии аллергенами происходит не сразу. Обычно для улучшения симптомов требуется не менее 4-5 месяцев, а иногда и дольше.Если вы лечитесь от весенне-летнего аллергического ринита, вы обычно заметите улучшение в первый сезон.
Рекомендуется продолжать иммунотерапию аллергенами в течение 3-5 лет, чтобы снизить вероятность повторения аллергии. Во время прохождения иммунотерапии аллергенами вы все равно можете принимать лекарства от аллергии, и вам следует продолжать принимать лекарства от астмы в то же время обычным способом. Важно отметить, что иммунотерапия аллергеном должна начинаться только врачом, имеющим полное образование в области аллергии.
Инъекции иммунотерапии в сравнении с сублингвальной иммунотерапией
Иммунотерапия вводится в виде инъекций более 100 лет, и многие исследования доказывают ее эффективность. Ряд исследований, опубликованных за последние пять лет, показали, что сублингвальная иммунотерапия с очень высокими дозами (SLIT), при которой экстракты аллергенов (таблетки, спреи или капли) задерживаются под языком в течение нескольких минут, а затем проглатываются, также может быть эффективной. SLIT имеет более длительную историю использования в Европе, чем в Австралии и Новой Зеландии, где он используется чаще, чем инъекционная иммунотерапия.
Экстракты аллергенов, доступные в настоящее время в Австралии и Новой Зеландии для пероральной и инъекционной терапии, очень эффективны и НЕ являются чрезвычайно слабыми и неэффективными экстрактами, которые применялись некоторыми практикующими врачами десять или более лет назад.
Инъекции иммунотерапии
Инъекции от аллергии начинаются с очень низкой дозы. Используется небольшая игла, которая может быть неудобной, но не очень болезненной. Дозу постепенно увеличивают на регулярной (обычно еженедельной) основе, пока не будет достигнута эффективная (поддерживающая) доза.Обычно это занимает от трех до шести месяцев. Эта доза может варьироваться между пациентами, в зависимости от степени чувствительности.
По достижении поддерживающей дозы инъекции проводят реже, обычно ежемесячно, хотя и на регулярной основе. Инъекции иммунотерапии всегда следует вводить в медицинском учреждении под наблюдением врача. Вам следует оставаться в медицинском учреждении в течение времени, рекомендованного клиническим иммунологом / аллергологом (30-45 минут) после введения иммунотерапии.
Побочные эффекты инъекций иммунотерапии
У некоторых пациентов в месте инъекции появляется локализованный отек. Это можно лечить неседативными пероральными антигистаминными препаратами или пакетами со льдом, а при болезненных ощущениях — парацетамолом. Если опухоль значительная, вашему врачу может потребоваться уменьшить следующую дозу.
Более серьезные реакции (например, анафилаксия) встречаются редко, однако предсказать, у кого могут быть серьезные реакции, сложно. Пациентам обычно рекомендуется:
- Оставайтесь в кабинете врача в течение как минимум 30 минут после инъекции.
- Избегайте физических упражнений в течение как минимум 3 часов после этого.
- Избегайте приема некоторых лекарств от сердца и артериального давления (например, бета-блокаторов, таких как метопролол или пропранолол). Обязательно обсудить с лечащим врачом.
- Прием неседативных пероральных антигистаминных препаратов перед инъекцией может снизить риск побочных эффектов и может быть рекомендован вашим врачом.
Важно сообщить своему врачу о любых реакциях, которые могут возникнуть у вас после последней инъекции, и о любых новых лекарствах, которые вы принимаете (например, глазных каплях, новых таблетках для измерения сердечного ритма / артериального давления) или о беременности.
Пациенты, которые беременны (или планируют забеременеть в ближайшем будущем), обычно не начинают иммунотерапию аллергенами до тех пор, пока они не родили. Если пациентка получает поддерживающую дозу иммунотерапии аллергенами, а затем забеременеет, инъекции можно продолжить (если пациентка не желает прекратить), но следует связаться с ведущим специалистом для обсуждения соответствующих вопросов безопасности.
Сублингвальная иммунотерапия
Потенциальные преимущества сублингвального лечения заключаются в отсутствии инъекций, меньшем количестве регулярных посещений врача, домашнем дозировании после первого лечения и меньшем риске серьезных реакций.Родители маленьких детей часто предпочитают сублингвальную иммунотерапию, так как ребенку не нужно делать регулярные инъекции.
Основным недостатком этой формы лечения является стоимость, поскольку необходимо проглотить больше аллергена, чем ввести инъекцию, в результате чего стоимость одного аллергена выше, чем стоимость инъекционного лечения. Некоторым людям также не нравится соленый вкус.
Пока не ясно, настолько ли эффективна сублингвальная иммунотерапия, как инъекции от аллергии.
Распространенные методы приема экстрактов аллергенов:
- Принимать утром натощак.
- Таблетку, спрей или капли держать под языком не менее 2 минут, затем проглотить.
- После этого НЕ ешьте и не пейте ничего в течение 15 минут.
- Избегайте хрустящих злаков, так как они могут порезать язык и увеличить вероятность раздражения ротовой полости от экстрактов.
- Если вы забыли принять их утром, продолжите лечение на следующее утро в обычной дозировке.
В настоящее время сублингвальная иммунотерапия недоступна для иммунотерапии ядом насекомых.
Побочные эффекты сублингвальной иммунотерапии
Общие побочные эффекты включают раздражение, небольшой отек или зуд во рту, расстройство желудка / тошноту. Это можно контролировать, временно уменьшив дозу или предварительно приняв пероральный неседативный антигистаминный препарат. Эти побочные эффекты обычно проходят через несколько недель.
Риск потенциально опасных побочных эффектов, возникающих при этой форме лечения, таких как затрудненное дыхание, чрезвычайно низок.
Неортодоксальное использование иммунотерапии
Не существует доказанной роли иммунотерапии аллергенами в уменьшении тяжести симптомов, связанных с пищевой непереносимостью или любых предполагаемых побочных реакций на пищевые химикаты, добавки, консерванты, искусственные красители или дым.В настоящее время нет доказанной роли добавления бактериальных экстрактов к экстрактам аллергенов для иммунотерапии или использования бактериальных экстрактов для лечения любого аллергического заболевания.
В настоящее время иммунотерапия для выключения пищевой аллергии является предметом исследований, но еще не вошла в обычную клиническую практику. Те, у кого диагностирована пищевая аллергия, должны избегать пищевого триггера, если они не участвуют в исследовании, проводимом специалистом по клинической иммунологии / аллергии.







 Первый в жизни контакт не вызывает появления аллергической реакции, так как организм как бы «знакомится» и распознает чужеродное вещество. Однако повторный контакт ведет к появлению патологических изменений, так организм уже обладает набором нужных антител (вещества, реагирующие с аллергеном). Чем дольше контакт с аллергеном, тем продолжительнее будут и симптомы. Например, аллергия на пыльцу будет длиться весь период цветения определенного растения, если человек постоянно находится на улице. Если же стараться больше времени проводить дома, вдали от лесов и полей, то контакт с аллергеном будет минимальным, и симптомы исчезнут быстрее.
Первый в жизни контакт не вызывает появления аллергической реакции, так как организм как бы «знакомится» и распознает чужеродное вещество. Однако повторный контакт ведет к появлению патологических изменений, так организм уже обладает набором нужных антител (вещества, реагирующие с аллергеном). Чем дольше контакт с аллергеном, тем продолжительнее будут и симптомы. Например, аллергия на пыльцу будет длиться весь период цветения определенного растения, если человек постоянно находится на улице. Если же стараться больше времени проводить дома, вдали от лесов и полей, то контакт с аллергеном будет минимальным, и симптомы исчезнут быстрее. Приступ бронхиальной астмы, вызванный аллергенами, может длиться еще несколько минут (реже часов) после прекращения контакта. Ангионевротический отек (отек Квинке) возникает при контакте с аллергеном и характеризуется скоплением жидкости в подкожной жировой клетчатке. После начала лечения он перестает увеличиваться, но полностью рассасывается лишь через несколько дней (иногда часов). Анафилактический шок является наиболее тяжелой, но наиболее кратковременной аллергической реакцией организма. Расширение сосудов, падение артериального давления и трудности с дыханием длятся недолго, но без медицинской помощи могут привести к смерти пациента.
Приступ бронхиальной астмы, вызванный аллергенами, может длиться еще несколько минут (реже часов) после прекращения контакта. Ангионевротический отек (отек Квинке) возникает при контакте с аллергеном и характеризуется скоплением жидкости в подкожной жировой клетчатке. После начала лечения он перестает увеличиваться, но полностью рассасывается лишь через несколько дней (иногда часов). Анафилактический шок является наиболее тяжелой, но наиболее кратковременной аллергической реакцией организма. Расширение сосудов, падение артериального давления и трудности с дыханием длятся недолго, но без медицинской помощи могут привести к смерти пациента. Несколько медленнее действуют антигистаминные препараты (супрастин, эролин, клемастин). Эффект от этих препаратов слабее, и проявления аллергии будут исчезать постепенно. Но чаще при аллергии назначаются именно антигистаминные препараты, так как глюкокортикоиды сходны по действию с рядом гормонов, из-за чего могут вызывать серьезные побочные эффекты. Чем быстрее начато лечение, тем быстрее получится устранить проявления аллергии.
Несколько медленнее действуют антигистаминные препараты (супрастин, эролин, клемастин). Эффект от этих препаратов слабее, и проявления аллергии будут исчезать постепенно. Но чаще при аллергии назначаются именно антигистаминные препараты, так как глюкокортикоиды сходны по действию с рядом гормонов, из-за чего могут вызывать серьезные побочные эффекты. Чем быстрее начато лечение, тем быстрее получится устранить проявления аллергии. Существует 4 типа аллергических реакций. Обычно преобладают реакции немедленного типа.
Существует 4 типа аллергических реакций. Обычно преобладают реакции немедленного типа. При введении аллергена в кровь (например, контраст при некоторых диагностических процедурах) анафилактический шок также развивается очень быстро.
При введении аллергена в кровь (например, контраст при некоторых диагностических процедурах) анафилактический шок также развивается очень быстро. Поэтому воздействие одного и того же аллергена в одинаковых дозах у разных пациентов может вызвать появление разных симптомов и через различные промежутки времени.
Поэтому воздействие одного и того же аллергена в одинаковых дозах у разных пациентов может вызвать появление разных симптомов и через различные промежутки времени. В них содержится большое количество натуральных белков, которые являются потенциальными аллергенами. Фабричная молочная продукция проходит несколько этапов обработки, при которых часть белков разрушается. Риск аллергии при этом остается, но значительно снижается.
В них содержится большое количество натуральных белков, которые являются потенциальными аллергенами. Фабричная молочная продукция проходит несколько этапов обработки, при которых часть белков разрушается. Риск аллергии при этом остается, но значительно снижается. Однако даже для людей, скажем, с аллергией на укусы пчел или цветочную пыльцу употребление этих продуктов нежелательно из-за нагрузки на иммунную систему.
Однако даже для людей, скажем, с аллергией на укусы пчел или цветочную пыльцу употребление этих продуктов нежелательно из-за нагрузки на иммунную систему.