Выкидыш на раннем сроке. из за чего бывает. какие меры принимать при выкидыше.
Выкидышем называется самопроизвольное прерывание беременности до 22 недель. При этом выкидышем на раннем сроке или самопроизвольным абортом считается тот, который случился до 12 недель (это время, в которое возможно прерывание и по желанию женщины, в дальнейшем – только по медицинским показаниям). А выкидыш, случившийся до 22 недель, называется поздним, позже это будут уже преждевременные роды.
У некоторых женщин выкидыши происходят при каждой беременности – два, три и больше раз – такое состояние называется «привычным выкидышем». Причины их – самые различные, иногда представляющие комплекс проблем, иногда – полное отсутствие явных нарушений. Приводят к выкидышам предшествующие аборты, особенно плохо сказывается на последующей репродуктивной функции женщины прерывание первой беременности. Часто выкидыши вызываются гормональными сбоями, воспалительными заболеваниями женской половой сферы, различные кистами, эндометриозом. Выкидыш возможен и на фоне травмы, например, удара животом в автомобильной катастрофе или избиения, на фоне нервных переживаний, сильного стресса, но бывает это реже, чем нам показывают в кино. Все дело в том, что природа позаботилась о продолжении рода и дала всему, что с этим связано, большой запас прочности. И трудно себе представить, чтобы хорошо прикрепившееся в матке плодное яйцо, «проросшее» сосудами вдруг «отвалилось» и выскочило под воздействием даже тяжелых переживаний. Намного чаще выкидыш провоцируют гормональный сбои.
Выкидыш возможен и на фоне травмы, например, удара животом в автомобильной катастрофе или избиения, на фоне нервных переживаний, сильного стресса, но бывает это реже, чем нам показывают в кино. Все дело в том, что природа позаботилась о продолжении рода и дала всему, что с этим связано, большой запас прочности. И трудно себе представить, чтобы хорошо прикрепившееся в матке плодное яйцо, «проросшее» сосудами вдруг «отвалилось» и выскочило под воздействием даже тяжелых переживаний. Намного чаще выкидыш провоцируют гормональный сбои.
Выкидыш на раннем сроке проходит в своем развитии несколько стадий.
Это угрожающий аборт, начавшийся аборт, аборт в ходу, неполный и полный аборт.
При угрожающем аборте возникают незначительные боли – внизу живота или в пояснице, выделений может не быть или они бывают незначительными. Такое состояние при определенной медикаментозной поддержке может продолжаться сколь угодно долго, хоть до самых своевременных родов. Начавшийся аборт – то же самое, но процесс набирает ход и все выражено более интенсивно. Женщина ощущает слабость, головокружение. Важно понимать, что в этих стадиях раннего выкидыша процесс еще можно приостановить и сохранить беременность, поэтому женщине не надо стараться недомогания «перетерпеть» – надо срочно отправляться к врачу и не отказываться от госпитализации, если предложат. Угрозу прерывания беременности лечат – и довольно успешно. Это как раз тот случай, когда не надо пугаться слова «гормоны» и от них отказываться – ведь причиной выкидыша как раз является гормональный сбой, применив определенные гормональные средства, можно вернуть прежнее нормальное течение беременности… В этом случае не стоит бояться «плохого» действия гормонов, ведь плод получит именно то, чего ему не хватало, что должно было вырабатываться, но по тем или иным причинам не вырабатывалось в организме мамы.
Женщина ощущает слабость, головокружение. Важно понимать, что в этих стадиях раннего выкидыша процесс еще можно приостановить и сохранить беременность, поэтому женщине не надо стараться недомогания «перетерпеть» – надо срочно отправляться к врачу и не отказываться от госпитализации, если предложат. Угрозу прерывания беременности лечат – и довольно успешно. Это как раз тот случай, когда не надо пугаться слова «гормоны» и от них отказываться – ведь причиной выкидыша как раз является гормональный сбой, применив определенные гормональные средства, можно вернуть прежнее нормальное течение беременности… В этом случае не стоит бояться «плохого» действия гормонов, ведь плод получит именно то, чего ему не хватало, что должно было вырабатываться, но по тем или иным причинам не вырабатывалось в организме мамы.
Выкидыш в ходу и полный, к сожалению, не имеют обратного хода. Остается только прерывание беременности, уже прерванной природой. Многие считают, что инструментальное выскабливание полости матки нужно не всегда, ведь все уже само выделилось. Да, возможно, отделилось все, кровотечения нет – зачем лишний раз лезть в полость матки? Но кто может точно ответить, все ли отделилось? А если остались 2-3 сантиметра? Кусочек яйца или ворсинки оболочки? Даже при нормальных родах, бывает, остаются в матке остатки плодного яйца, выкидыш же – изначально ненормален. Из –за этих нескольких клеточек случится может все, что угодно – от инфекции оболочек матки до заболеваний, изучаемых наукой онкологией. В данном случае перестраховка оправдана.
Да, возможно, отделилось все, кровотечения нет – зачем лишний раз лезть в полость матки? Но кто может точно ответить, все ли отделилось? А если остались 2-3 сантиметра? Кусочек яйца или ворсинки оболочки? Даже при нормальных родах, бывает, остаются в матке остатки плодного яйца, выкидыш же – изначально ненормален. Из –за этих нескольких клеточек случится может все, что угодно – от инфекции оболочек матки до заболеваний, изучаемых наукой онкологией. В данном случае перестраховка оправдана.
И последнее – не стоит думать, что прервавшаяся таким печальным образом беременность – «печать» навсегда, и остальные будут также прерываться или как-то неправильно протекать. Ранний выкидыш, даже неоднократный – не приговор. Надо постараться разобраться, что же стало все-таки причиной, отдохнуть, пережить печальную страницу своей материнской истории и с новыми силами – в новую беременность, которая часто протекает совершенно нормально, принося женщине долгожданную радость материнства.
Как распознать замершую беременность и что делать дальше
Что такое замершая беременность
Замершей, или неразвивающейся, беременностью называется состояние, при котором эмбрион или плод умер. При этом он всё ещё находится в матке. Плацента продолжает выделять гормоны, поэтому у женщины иногда остаются признаки беременности.
При этом он всё ещё находится в матке. Плацента продолжает выделять гормоны, поэтому у женщины иногда остаются признаки беременности.
Гинеколог может диагностировать замершую беременность в любой момент до 20‑й недели.
Каковы причины замершей беременности
Существует несколько причин неразвивающейся беременности. Хотя в ряде случаев врачи не могут понять, почему женщина потеряла ребёнка.
Нарушение анатомии матки
Дефекты могут быть врождёнными и приобретёнными. К первым можно отнести удвоение матки. Вторые чаще всего появляются после операций. Например, кюретажа, то есть удаления эндометрия. Эту процедуру иногда проводят после родов по медицинским показаниям или при предыдущих замерших беременностях.
При аномалиях органа плод или эмбрион погибает из‑за гормональных расстройств или того, что яйцеклетка неправильно прикрепляется к маточной стенке.
Хромосомные аномалии эмбриона
По этой причине происходит 50–85% выкидышей. Если оплодотворённая яйцеклетка состоит из 23 пар хромосом, то она приспособлена для развития в здоровый эмбрион, который на восьмой неделе превращается в плод. Если у будущего ребёнка больше или меньше 23 пар хромосом, это аномалия. Он вряд ли выживет после рождения. Это может вызвать замершую беременность или выкидыш, обычно в первом триместре.
Если оплодотворённая яйцеклетка состоит из 23 пар хромосом, то она приспособлена для развития в здоровый эмбрион, который на восьмой неделе превращается в плод. Если у будущего ребёнка больше или меньше 23 пар хромосом, это аномалия. Он вряд ли выживет после рождения. Это может вызвать замершую беременность или выкидыш, обычно в первом триместре.
Нарушение эндометрия
В норме эндометрий находится только в матке. При эндометриозе ткань накапливается за её пределами, может искажать положение матки, маточных труб и яичников. Из‑за этого состояния некоторым женщинам тяжело забеременеть .
Как именно отклонение может вызвать замершую беременность, пока неясно. Но исследователи утверждают , что у женщин с заболеванием риск не выносить ребёнка выше на 80%, чем у здоровых.
Нарушение свёртываемости крови
Ещё одной причиной неразвивающейся беременности бывает антифосфолипидный синдром . При заболевании кровь очень активно свёртывается и в плаценте могут появиться тромбы. Из‑за этого ухудшается кровоснабжение плода и в некоторых случаях он погибает.
Из‑за этого ухудшается кровоснабжение плода и в некоторых случаях он погибает.
Инфекции
Они не всегда приводят к замершей беременности или выкидышу, но повышают риск. Опасными для эмбриона или плода могут быть следующие инфекции :
- краснуха;
- токсоплазмоз;
- цитомегаловирусная инфекция;
- герпес;
- сифилис;
- гонорея;
- хламидиоз;
- ВИЧ;
- лихорадка денге;
- бактериальный вагиноз;
- малярия;
- парвовирус В19.
Другие причины
Неразвивающуюся беременность иногда связывают с возрастом матери. Женщины после 40 лет теряют детей в 40% случаев, после 45 — в 60%. Отразиться на развитии эмбриона или плода также могут предыдущие выкидыши, курение, употребление наркотиков, ожирение и некоторые препараты.
Точно не влияют на появление замершей беременности авиаперелёты, вакцинация против вируса папилломы человека, секс, стресс, предыдущие аборты (если проводились не по медицинским показаниям), занятия спортом и приём оральных контрацептивов.
Каковы симптомы замершей беременности
Если у женщины были признаки беременности, они могут пропасть. Сначала исчезают тошнота, рвота и гиперсаливация, то есть увеличение секреции слюнных желёз. Через 3–6 дней проходит нагрубание (увеличение и болезненные ощущения) молочных желёз. На сроке с 16‑й до 20‑й недели ребёнок не начинает шевелиться или движения исчезают.
Если мёртвый плод находится в матке больше 3–4 недель, могут появиться слабость, головокружение и лихорадка. На 6‑й неделе — кровянистые выделения. На эти симптомы жалуются только 10% женщин.
Иногда замершая беременность проходит бессимптомно. В этом случае выявить её можно только во время планового скрининга.
Что делать при подозрении на замершую беременность
Нужно срочно обратиться к гинекологу. Если срок больше 10 недель, врач поставит диагноз во время УЗИ. Основной признак — это отсутствие сердцебиения у плода.
До 10‑й недели о состоянии узнают по‑другому. Доктор несколько дней контролирует гормон ХГЧ в крови. Если беременность закончилась, его уровень не повышается обычными темпами. Когда врач не уверен в результатах анализов, он может назначить УЗИ. Так специалист проверяет, соответствует ли размер плода текущему сроку.
Доктор несколько дней контролирует гормон ХГЧ в крови. Если беременность закончилась, его уровень не повышается обычными темпами. Когда врач не уверен в результатах анализов, он может назначить УЗИ. Так специалист проверяет, соответствует ли размер плода текущему сроку.
Если замершая беременность подтвердилась, её нужно прервать. В зависимости от срока и состояния женщины гинеколог может предложить несколько способов.
«Выжидательная» тактика
Проходит только под контролем врача, иногда в больнице. Назначить себе её самостоятельно нельзя, это может навредить. Тактика рассчитана на то, что выкидыш случится самостоятельно и медицинского вмешательства не понадобится.
Гинеколог обычно предлагают этот вариант в первом триместре, если у женщины есть небольшие кровянистые выделения и умеренные боли. Инфекций и обильного маточного кровотечения быть не должно.
Недостаток метода в том, что при выкидыше плод может выйти не полностью. Тогда понадобится помощь хирурга.
Медикаментозный аборт
Возможен до 6‑й недели беременности. Врач вводит пациентке препарат, который через несколько часов вызывает схватки, кровотечение, а впоследствии выкидыш. Также назначаются лекарства, которые помогают женщине справиться с побочными эффектами. Например, ознобом или лихорадкой.
Через 7–14 дней после аборта проводится УЗИ. Это нужно, чтобы узнать, полностью ли опорожнилась матка. Если нет, гинеколог предлагает пациентке «выжидательную» тактику или выскабливание.
Выскабливание матки
Операцию проводят, если у женщины анемия, начались обильные кровотечения или срок беременности — больше 12 недель. Во время процедуры хирург удаляет замерший плод и плаценту. Многие сами выбирают выскабливание, потому что это самый быстрый способ прервать беременность.
Вакуум‑аспирация
Эту операцию можно проводить на сроке до 12 недель. Хирург вводит в матку трубку , которая отсасывает плод и плаценту. Процедура занимает около 15 минут. После неё пациентка на час остаётся под наблюдением врача. В отличие от выскабливания, вакуум‑аспирация проводится под местной анестезией, женщина теряет меньше крови.
Процедура занимает около 15 минут. После неё пациентка на час остаётся под наблюдением врача. В отличие от выскабливания, вакуум‑аспирация проводится под местной анестезией, женщина теряет меньше крови.
Как проходит восстановление после замершей беременности
Неразвивающуюся беременность у большинства пациенток сопровождает хронический эндометрит , то есть воспаление слизистой оболочки матки. Его нужно лечить в первые три месяца после потери плода. Где будет проходить терапия — дома или в больнице, решает доктор. Но в обоих случаях прописывают антибиотики.
Также для восстановления структуры и функций эндометрия врачи назначают гормональные, нестероидные противовоспалительные препараты, физиотерапию.
Без лечения выносить ребёнка в следующий раз получается только у 18% женщин.
Как помочь себе эмоционально после замершей беременности
Боль от потери плода может показаться неоправданной , потому что родители даже не видели младенца. Но многие пары начинают представлять его себе после того, как узнали о беременности. Поэтому горевать в этой ситуации — нормально. Возможно, понадобится время, чтобы оплакать не только нерождённого ребёнка, но и все мечты, которые были с ним связаны.
Но многие пары начинают представлять его себе после того, как узнали о беременности. Поэтому горевать в этой ситуации — нормально. Возможно, понадобится время, чтобы оплакать не только нерождённого ребёнка, но и все мечты, которые были с ним связаны.
Женщина может чувствовать вину за то, что случилось, и думать, где ошиблась. Но здесь важно понять, что от неё ничего не зависело.
Женщина не виновата в выкидыше. Не в её силах спровоцировать или предотвратить беду. Например, изменение диеты, ограничение стресса, приём дородовых витаминов и физическая подготовка не помогут остановить развитие хромосомных аномалий.
Стефани Зобель, доктор медицинских наук, акушер-гинеколог, в комментарии для сайта CoFertility
Вот несколько советов от пар, которые пережили замершую беременность и справились с этим:
- Установите границы. Вопросы от родственников или друзей о том, как скоро вы снова попробуете завести ребёнка, могут ранить.
 Пусть окружающие чувствуют, что вы понимаете заботу и беспокойство, но такие проявления бывают навязчивы. Попробуйте сказать, что эта тема слишком личная.
Пусть окружающие чувствуют, что вы понимаете заботу и беспокойство, но такие проявления бывают навязчивы. Попробуйте сказать, что эта тема слишком личная. - Отказывайтесь от поддержки, если это необходимо. Если вы не хотите слушать ободряющие речи, в вежливой форме дайте окружающим понять это. Объясните, что сейчас вам грустно, но вы не против пообщаться позже.
- Побалуйте себя. Не отказывайте себе, если захотелось съесть рожок мороженого или позаниматься в тренажёрном зале в середине дня и без особой причины. Это может принести удовольствие и поможет почувствовать себя в безопасности.
- Попросите о поддержке. Обратитесь к партнёру или друзьям. Скажите, что сейчас вам нужна забота.
- Помните, что боль со временем утихает. А пока вы можете найти свой личный способ поддерживать связь с ребёнком, пусть и кратковременную. Так, попробуйте поговорить с ним или написать письмо.
- Проведите ритуал прощания.
 Его можно придумать самостоятельно. Кто‑то просит близких собраться, другие делают лодочку и отпускают её, например, по течению ручья.
Его можно придумать самостоятельно. Кто‑то просит близких собраться, другие делают лодочку и отпускают её, например, по течению ручья.
Читайте также
🤰🌸💉
От чего часто бывают выкидыши на ранних сроках
Выкидыш. Почему это случается?
Ты ещё без труда влезаешь в узенькие джинсы, ещё не столкнулась с утренней тошнотой, пигментными пятнами, растяжками на животе. Но у тебя уже есть тест с двумя красными полосочками — главное доказательство твоей принадлежности к счастливому сословию беременных женщин.
Твоё сокровище ещё совсем крохотное. Только самая чувствительная аппаратура может зафиксировать его присутствие в твоей утробе. Но это не мешает тебе придумывать ему имя, разговаривать с ним и останавливаться у магазинов с детскими одёжками, чтобы присмотреть что-то для ещё не рождённого, но уже существующего малыша. Но эта радостная перспектива, эта радужная иллюзия может в одночасье прерваться страшным и неумолимым словом Выкидыш.
Но эта радостная перспектива, эта радужная иллюзия может в одночасье прерваться страшным и неумолимым словом Выкидыш.
По статистике 15-20% всех беременностей заканчиваются выкидышами. В большинстве случаев это происходит тогда, когда женщина ещё не догадывается, что беременна. Но порой это случается и с теми, кто уже привязался к своему пузожителю и полюбил его. Чем утешить женщину в таком случае? Только следующей беременностью. Но тем, у кого в жизни случилась такая беда, и тем, кто ещё не познал горечь утраты стоит пройти небольшой ликбез по вопросам, связанным с невынашиванием беременности. Самое важное — знать какие факторы могут вызвать прерывание беременности, и что можно предпринять, чтобы предотвратить выкидыш.
Маленький эмбрион развивается в матке, внедрившись в ее слизистую оболочку, в течение девяти месяцев. Если по каким-то причинам он изгоняется из матки до 22 недель беременности, то говорят о самопроизвольном аборте. Или, как его чаще называют, выкидыше.
Выкидыш бывает ранний – на сроке до 12 недель, и поздний – от 12 до 22. Изгнание плода из матки на сроке от 23 до 37 недель – считается преждевременными родами. От 37 до 42 недель – срочными родами, то есть нормальными. А вот если роды происходят после 42 недель, то их называют запоздалыми и в этом случае говорят, что женщина “перенашивает”.
Есть и своя, если можно так сказать, классификация новорожденных. Если роды произошли на сроке до 22 недель, медики говорят об изгнании плода из матки. А вот плод, родившийся на сроке от 22 до 37 недель, уже считается недоношенным новорожденным ребенком. Весить при этом он должен не менее 500 граммов и иметь рост не менее 25 см.В последние годы врачи, наконец, пришли к единому мнению о том, что границей между выкидышем и преждевременными родами следует считать шестой месяц, а точнее -22-27 неделю беременности. Как показывает опыт, начиная с двадцать восьмой недели беременности, у новорожденного появляется шанс выжить. Наряду с выкидышем (самопроизвольным абортом), происходящим без вмешательства извне, существует и так называемый искусственный аборт (от лат. abortus artificialis при котором беременность прерывается сознательно путем назначения лекарств или небольшого оперативного вмешательства. Примерно 10% беременностей заканчивается выкидышем. Первые симптомы выкидыша — схваткообразные боли внизу живота и кровотечение. При исследовании крови, выделившейся во время выкидыша, в более чем 50% случаев плод или вовсе не удавалось обнаружить, или у него имелись патологии. Таким образом, самопроизвольный выкидыш — это естественное прерывание беременности, которое регулирует сам организм женщины.
abortus artificialis при котором беременность прерывается сознательно путем назначения лекарств или небольшого оперативного вмешательства. Примерно 10% беременностей заканчивается выкидышем. Первые симптомы выкидыша — схваткообразные боли внизу живота и кровотечение. При исследовании крови, выделившейся во время выкидыша, в более чем 50% случаев плод или вовсе не удавалось обнаружить, или у него имелись патологии. Таким образом, самопроизвольный выкидыш — это естественное прерывание беременности, которое регулирует сам организм женщины.
Симптомы:
Схваткообразные боли внизу живота.
Кровотечение в первые 22-27 недель беременности.
Правила и исключения
Как правило, ребенок, рожденный до шести месяцев, нежизнеспособен. Лишь в одном случае из ста медикам удается сохранить жизнь этого крохотного создания. В качестве примера можно вспомнить одну пятимесячную датскую девочку, родившуюся с весом цыпленка – 675 грамм! Шансов на ее спасение практически не было, такие крохи не способны “дозреть” в обычном кувезе. Но медики уложили малютку в… купель с питательным раствором, создав ей некое подобие материнского лона. И девочка выжила! Достаточно легко выживают семимесячные дети, естественно, при надлежащем уходе и под наблюдением медиков. А вот у восьмимесячных новорожденных — парадоксальная ситуация! — шанса выжить практически нет…
Но медики уложили малютку в… купель с питательным раствором, создав ей некое подобие материнского лона. И девочка выжила! Достаточно легко выживают семимесячные дети, естественно, при надлежащем уходе и под наблюдением медиков. А вот у восьмимесячных новорожденных — парадоксальная ситуация! — шанса выжить практически нет…
Отчего же происходят самопроизвольные аборты? Что мешает плоду нормально развиваться внутри матки? Какие силы изгоняют его из материнского лона раньше срока?
ВЫКИДЫШ – СИМПТОМЫ
Если вовремя заметить первые признаки приближающейся беды, то обычно удается сохранить беременность. Симптомы могут быть различными, но опасным сигналом надо считать любого рода кровотечение.
Боли внизу живота или в пояснице, особенно схваткообразного характера, кровянистые выделения, кровотечения – при появлении любого из этих симптомов немедленно обращайтесь к врачу, вызывайте “скорую”. В таких ситуациях дорога каждая минута. Кровотечение с кусочками тканей говорит о том, что выкидыш уже произошел.
Хотя кровотечение не всегда является угрозой. Начинается выкидыш с кровотечения, прогрессирующего от легкого к сильному, а также возможными спазмами. Иногда оно бывает очень маленьким, не больше капельки. Иногда у крови цвет ярко-красный, иногда темно-коричневый. Кровотечение может быть очень слабым, но продолжаться несколько недель.
Женщина может чувствовать спазмы в животе или какие-то другие неприятные ощущения, напоминающие те, которые бывают при менструации. Некоторые женщины испытывают боль, но далеко не все. Потом все это может полностью прекратиться, а затем возобновиться опять. Если сразу же начать лечение, зародыш в ряде случаев удается спасти и довести беременность до ее логического конца – родов.
А может быть так, что забеременев, женщина в течение нескольких недель или месяцев чувствует себя вполне нормально. И вдруг, внезапно у нее начинаются схватки и кровотечение.
Если среди выделений она обнаружит нечто похожее на частицы зародыша, значит произошел выкидыш, и беременность прекратилась. Обычно плод погибает за несколько дней или недель до того, как природа удалит его из матки. Поэтому части его небольшие иих можно и не заметить среди кровяных выделений. Вообще-то выкидыш напоминает надутый шар серо-белого цвета.
Обычно плод погибает за несколько дней или недель до того, как природа удалит его из матки. Поэтому части его небольшие иих можно и не заметить среди кровяных выделений. Вообще-то выкидыш напоминает надутый шар серо-белого цвета.
Это в случае, если плацента не разорвана. Или можно в сгустках крови увидеть частицы жемчужно-белого цвета. Тогда нужно как можно быстрее обратиться к врачу.
Разговор пойдёт о ранних выкидышах, происходящих на сроке до 12 недель, ибо их подавляющее большинство случается именно в этот период. Итак, наиболее распространённые причины выкидышей на ранних сроках беременности:
- Генетические нарушения у плода
По статистике около 73% выкидышей происходят по этой причине. Как правило, эти генетические дефекты носят не наследственный характер, а являются результатом единичных мутаций, произошедших в половых клетках родителей под влиянием вредных факторов внешней среды (радиация, профессиональные вредности, вирусы и пр.) Прерывание беременности по этой причине – своего рода естественный отбор – избавление от слабого, нежизнеспособного потомства. Предотвратить такой выкидыш практически невозможно, можно лишь снизить риск возникновения генетических аномалий ещё до зачатия, максимально защитив себя от воздействия мутагенных факторов. Но при современной экологии вероятность мутаций всё равно остаётся, потому выкидыши, происходящие по этой причине можно почесть за благо, ибо они избавляют женщину от множества проблем и неприятностей в дальнейшем.
Предотвратить такой выкидыш практически невозможно, можно лишь снизить риск возникновения генетических аномалий ещё до зачатия, максимально защитив себя от воздействия мутагенных факторов. Но при современной экологии вероятность мутаций всё равно остаётся, потому выкидыши, происходящие по этой причине можно почесть за благо, ибо они избавляют женщину от множества проблем и неприятностей в дальнейшем. - Гормональные нарушения
При нарушении баланса гормонов в организме женщины часто происходит прерывание беременности на раннем сроке. Чаще всего это случается при недостатке главного гормона беременности — прогестерона. При своевременном обнаружении этой проблемы беременность можно спасти с помощью препаратов прогестерона. Избыток мужских половых гормонов тоже может стать причиной раннего выкидыша – они подавляют выработку эстрогенов и прогестерона. Нередко именно андрогены являются причиной повторяющихся (привычных) выкидышей. Оказывают влияние на формирование и развитие беременности так же гормоны надпочечников и щитовидной железы. Поэтому нарушение функции этих желёз может также вызвать выкидыш.
Поэтому нарушение функции этих желёз может также вызвать выкидыш. - Иммунологические причины
Как правило, такое случается при резус–конфликте. Эмбрион наследует положительный резус отца, в то время как резус-отрицательный организм матери отторгает чужеродные для него ткани эмбриона. Для профилактики невынашивания беременности при иммунном конфликте применяют препараты прогестерона, оказывающего в этом случае иммуномодулирующее действие. - Инфекции, передающиеся половым путём: трихомониаз, токсоплазмоз, сифилис, хламидиоз, а так же герпетическая и цитомегаловирусная инфекция нередко становятся причиной выкидыша.
Патогенные бактерии и вирусы вызывают инфицирование плода, поражение плодных оболочек, вследствие чего происходит выкидыш. Чтобы этого не произошло, лечение инфекций желательно провести до беременности. - Общие инфекционные заболевания и воспалительные заболевания внутренних органов.
Все заболевания, сопровождающиеся интоксикацией и повышением температуры тела выше 38 о С, могут привести к выкидышу. Лидируют в этом списке краснуха, вирусный гепатит, грипп. Даже банальная ангина может стать роковой на сроке 4-10недель беременности. А уж пневмония, пиелонефрит, аппендицит — серьёзный риск для плода. Потому-то, планируя беременность, стоит пройти полное медицинское обследование, выявить и пролечить все очаги хронической инфекции.
Лидируют в этом списке краснуха, вирусный гепатит, грипп. Даже банальная ангина может стать роковой на сроке 4-10недель беременности. А уж пневмония, пиелонефрит, аппендицит — серьёзный риск для плода. Потому-то, планируя беременность, стоит пройти полное медицинское обследование, выявить и пролечить все очаги хронической инфекции. - Аборты в анамнезе
Аборт – это не просто медицинская манипуляция: это огромный стресс для женского организма, способный вызвать дисфункцию яичников, надпочечников; способствующий развитию воспалительных процессов в половых органах. Это может стать причиной бесплодия и привычных выкидышей в последующем. - Лекарственные препараты и травы
В первом триместре беременности желательно вообще избегать приёма лекарств. Многие из них способны вызвать прерывание беременности или вызвать формирование дефектов развития у плода. Так, к примеру, наркотические анальгетики или гормональные контрацептивы нередко становятся виновниками прерывания беременности. Так же надо быть осторожными с лекарственными травами : петрушка, крапива, василёк, зверобой, пижма – противопоказаны беременным на раннем сроке.
Так же надо быть осторожными с лекарственными травами : петрушка, крапива, василёк, зверобой, пижма – противопоказаны беременным на раннем сроке. - Стрессы
Сильный испуг или неожиданное горе, обида или длительное психическое перенапряжение опасны для маленького создания в вашей утробе. Если вы, волею судеб, вынуждены находиться под влиянием стресса, обсудите со своим врачом возможность приёма седативных препаратов, хотя бы той же валерианки. - Нездоровый образ жизни
Приём алкоголя, наркотиков, курение, регулярное употребление кофе, неправильное и неполноценное питание – всё это союзники выкидыша. Подкорректировать свой образ жизни лучше ещё до зачатия. - Падения, подъём тяжестей, половой акт
Всё это, хотя и редко, но может стать пусковым механизмом прерывания беременности, поэтому, поберегите себя, а значит и своего малыша!
Многие убеждены, что самопроизвольное прерывание беременности происходят из-за падения, ушиба или другого какого-то физического потрясения. Любая женщина, у которой был выкидыш, может вспомнить, что незадолго до этого она или падала, или подняла что-то тяжелое.
Любая женщина, у которой был выкидыш, может вспомнить, что незадолго до этого она или падала, или подняла что-то тяжелое.
И уверена, что потеряла будущего ребенка именно из-за этого. Но причина не в этом, а в в нарушениях самой беременности.
Примерно половина самопроизвольных прерываний беременности происходит по причине неправильного генетического развития плода, которое может быть наследственным или случайным. Организм женщины сам уничтожает неполноценный и нежизнеспособный плод. Но не стоит этого боятся.
Если в одном зародыше оказался дефект, вовсе не означает, что и все остальные будут такими.
Другая половина самопроизвольных прерываний беременности вызывается различными известными и неизвестными факторами, такими как различного рода острыми инфекционными заболеваниями, перенесенными в первом триместре беременности, плохой экологией или тяжелыми условиями труда, чрезмерным психологическим или физическим напряжением, неправильным развитием матки, радиацией, алкоголем, наркотиками и некоторыми видами лекарств.
Среди инфекционных заболеваний ведущую роль играет грипп, являющийся наиболее распространенным заболеванием.
Выкидыш может произойти при заболевании ангиной, пневмонией, пиелонефритом, аппендицитом и другими острыми воспалительными процессами в различных системах и органах. Одна из причин, по которой может происходит самопроизвольное прерывание беременности – очень плохое питание (недоедание и голод), а также повышенный уровень сахара в крови.
К частым причинам относится предшествующее искусственное прерывание беременности.
Особенно неблагоприятное значение имеет производство искусственного аборта при первой беременности. Женщинам часто прописывается прогестерон, так как многие прерывания беременности возникают из-за нехватки именно этого гормона в организме матери.
Надо сказать, что вне зависимости от причины, по которой происходит выкидыш, врачи выявили удручающую закономерность: с каждым самопроизвольным прерыванием беременности опасность того, что при следующей беременности повторится то же самое, возрастает.
Существует диагноз: привычное не вынашивание беременности, который означает, что у женщины был не один выкидыш, а несколько. Этот диагноз обычно ставится, если у женщины было три самопроизвольного прерывания беременности подряд без нормальной беременности. Но ни в коем случае нельзя забывать и о том, что после выкидыша можно родить абсолютно здорового ребенка.
Следует помнить: несмотря на то, что каждый выкидыш снижает шанс последующего благополучного исхода беременности, женщина всё ещё может родить полноценного здорового ребенка.
Выкидыш на ранних сроках беременности: признаки, причины, последствия
Беременность – это прекрасно. Но иногда случается так, что организм сам решает избавиться от зарождающейся новой жизни, и тогда происходит выкидыш. В большинстве случает это случается на ранних сроках беременности, в первые 12 недель.
Статистика утверждает, что каждая пятая женщина теряет ребенка, еще даже не узнав о том, что она беременна.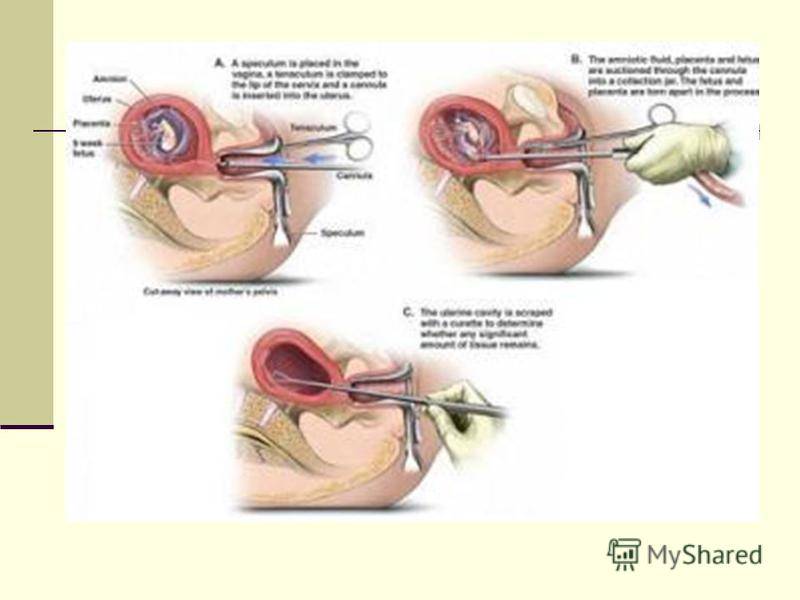 С гинекологической точки зрения выкидышем считается самопроизвольное прерывание беременности до 22 недель, так как детей, родившихся преждевременно — уже после 22 недели и с весом 500 гр, сегодняшняя медицина имеет возможность спасти. Но, если вес ниже 500 гр, то возможности нулевые.
С гинекологической точки зрения выкидышем считается самопроизвольное прерывание беременности до 22 недель, так как детей, родившихся преждевременно — уже после 22 недели и с весом 500 гр, сегодняшняя медицина имеет возможность спасти. Но, если вес ниже 500 гр, то возможности нулевые.
Как происходит выкидыш на ранних сроках беременности
Как мы уже говорили, в большинстве случаев происходит так, что женщина даже не подозревает о том, что она беременна и ее ничто не беспокоит. Ожидая наступления месячных, она просто регистрирует, что у нее задержка, а через несколько дней месячные начинаются, но идут обильнее, чем обычно и с болевыми ощущениями.
Иногда, выкидыш на раннем сроке характеризуется только умеренной болью в низу живота и обильным кровотечением, тогда женщина даже к врачу не обращается, если кровотечение вскоре прекращается. Если же кровотечение идет обильно в течение нескольких дней, то обращения к врачу не избежать.
В некоторых случаях такие месячные с задержкой проходят очень болезненно, и в один из дней выходит кровяной сгусток. Тогда уже точно можно сказать о самопроизвольном выкидыше на раннем сроке. Обычно этот сгусток напоминает лопнувший пузырь с кровью. Такое явление всегда пугает тех, кто сталкивается с ним в первый раз. После выхода кровяного сгустка нужно обязательно обратиться к врачу: во-первых, чтобы пройти обследование и определить точно, что это было; во-вторых, чтобы проверить, не нужна ли чистка.
Тогда уже точно можно сказать о самопроизвольном выкидыше на раннем сроке. Обычно этот сгусток напоминает лопнувший пузырь с кровью. Такое явление всегда пугает тех, кто сталкивается с ним в первый раз. После выхода кровяного сгустка нужно обязательно обратиться к врачу: во-первых, чтобы пройти обследование и определить точно, что это было; во-вторых, чтобы проверить, не нужна ли чистка.
Выкидыш — это явление, которое заставляет страдать и организм, и душу. Многие знают о том, что существует такая опасность, как самопроизвольное прерывание беременности, но не все знают о его причинах, и о том, как его можно предотвратить.
Если говорить о выкидыше на раннем сроке до 12 недель, то в основном – это испытание и предупреждение для родителей. Выкидыш на этой стадии развития говорит о том, что либо организм мамы еще не готов к нормальному развитию малыша внутри него, либо со здоровьем обоих родителей что-то не так, и его нужно укрепить, чтобы в дальнейшем малыш развился здоровым, а от нездоровых организм и в дальнейшем будет избавляться самостоятельно.
Выкидыш на ранних сроках: причины
Причины выкидыша на ранних сроках беременности могут быть самыми разными – от гормонального сбоя до эмоционального состояния. Чтобы избежать последствий, важно установить, почему произошло самопроизвольное прерывание беременности.
Генетическое нарушение у плода
В первые недели беременности особое внимание уделяется здоровому закладыванию всех органов будущего человека, для чего нужны равные 23 хромосомы от мамы и от папы. И если в одной из них вдруг окажется мутирующий элемент, то он признается, как недееспособный, и происходит выкидыш на ранних сроках.
На наличие таких элементов влияет экология, вирусы, профессиональная вредность. Избежать этих факторов очень трудно, можно лишь снизить риск их влияния на организм, уехав на отдых: на свежий воздух и на длительный срок. Осуществляя выкидыш, таким образом, организм производит естественный отбор, характерный для всего живого на земле.
Гормональные нарушения
Известно, что за хорошую жизнедеятельность организма женщины отвечают гормоны, поэтому неправильный их баланс в организме может привести к выкидышу на раннем сроке. Также недостаток гормона прогестерона или избыток мужского гормона вызывают это явление. Если такая проблема у женщины диагностируется заранее, то перед планированием беременности ей прописывают гормональную терапию, что позволяет избежать выкидыша.
Также недостаток гормона прогестерона или избыток мужского гормона вызывают это явление. Если такая проблема у женщины диагностируется заранее, то перед планированием беременности ей прописывают гормональную терапию, что позволяет избежать выкидыша.
Резус-конфликт
Не зря при планировании беременности обязывают сдать анализ крови на определение группы как матери, так и отца (если у матери оказывается отрицательный резус фактор). В таком случае резус отца важен, так как его противоположный показатель может привести к развитию резус-конфликта, когда эмбрион наследует положительный резус отца, а организм матери определяет его ткани, как чужеродные и отторгает их, спасая себя, как ему кажется.
Если отец тоже имеет отрицательный резус фактор, то такой проблемы не возникает. При своевременной диагностике такой патологии применяют гормон прогестерон, который выполняет защитную роль для эмбриона и устраняет эту причину самопроизвольного выкидыша на раннем сроке.
Инфекция – это плохо в любом случае. Если вам известно о наличие инфекции, передающейся половым путем, у вас или вашего партнера, то от нее нужно избавиться еще до зачатия. При наступлении беременности с таким диагнозом происходит заражение плода и, снова-таки, организм избавится от эмбриона на раннем сроке.
Если вам известно о наличие инфекции, передающейся половым путем, у вас или вашего партнера, то от нее нужно избавиться еще до зачатия. При наступлении беременности с таким диагнозом происходит заражение плода и, снова-таки, организм избавится от эмбриона на раннем сроке.
Заболевания внутренних органов
Любое повышение температуры до 38 градусов, вызванное заболеванием внутренних органов, моет стать причиной выкидыша на раннем сроке. Обычно такая температура сопровождается интоксикацией всего организма, и поэтому он не в силах удержать эмбрион. Вот почему так важно проходить полное обследование при планировании беременности, чтобы обнаружить и пролечить все хронические болезни и пройти вакцинацию при необходимости.
Как известно – это вмешательство в обычную жизнь женского организма. Если аборт когда-либо имел место быть, то он может привести либо к привычным самопроизвольным выкидышам на ранних сроках, либо к бесплодию.
В первом триместре вообще не рекомендуется употребление каких-либо лекарственных препаратов, так как это может привести к дефектам развития плода. Также есть травы, которые противопоказаны на раннем сроке беременности: петрушка, крапива, василек, зверобой, пижма. Их применение может стать причиной выкидыша на раннем сроке.
Плохое настроение
Сильные стрессы, горе, длительное психическое напряжение могут отрицательно повлиять на зарождение новой жизни и привести к выкидышу на ранних сроках беременности. В этом случае при рекомендации врача возможен прием некоторых успокоительных средств.
Образ жизни
Изменить свой образ жизни нужно при планировании беременности. Избавление от вредных привычек, сбалансированное и полноценное питание – первые условия к развитию здорового ребенка, обратное же может привести к выкидышу на раннем сроке.
Физическое воздействие
Неудачные падения, подъем тяжестей могут стать причиной выкидыша на раннем сроке. Если женщина здорова, то это воздействие должно быть очень сильным, чтобы вызвать прерывание беременности.
Выкидыш на ранних сроках: симптомы
Самые распространенные признаки выкидыша на ранних сроках – боль внизу живота и кровотечение. Также неприятные ощущения от низа живота могут предаваться на поясницу. Такая боль имеет периодический характер. Выделения из влагалища говорят об угрозе выкидыша на раннем сроке. Если они имеют красноватый или даже коричневатый оттенок, то следует обратиться к врачу, чтобы избежать выкидыша.
При небольших выделениях шансы сохранить беременность намного выше, нежели при обильном кровотечении. Если же вы наблюдаете кровотечение с кусочками ткани, то это говорит о том, что выкидыш уже произошел.
Часто причиной выкидышу называют тонус матки, но только в тех случаях, если он сопровождается дискомфортом для матери и болевыми ощущениями. Если он ничем не сопровождается, то рекомендации врачей останавливаются на уменьшении физических нагрузок и сокращении стрессовых ситуаций.
В некоторых случаях даже после вышеперечисленных симптомов беременность в дальнейшем протекает нормально, только под более тщательным наблюдением врачей, тогда говорят об угрозе выкидыша. Подробнее об угрозе выкидыша→
Симптомы самопроизвольного выкидыша на любом сроке беременности относительно похожи. Только могут сопровождаться более сильными болевыми ощущениями и обильными выделениями.
Симптомы выкидыша во втором триместре:
- о повреждении мешка околоплодных вод говорит жидкость, которая капает из влагалища, в таком случает обращение к врачу должно быть мгновенным;
- вагинальное кровотечение – признак выкидыша в любом триместре беременности;
- появившиеся сгустки крови при мочеиспускании, сопровождающиеся болевыми ощущениями;
- внутреннее кровотечение, о котором могут сказать очень сильная боль в плече или в районе желудка.
Как диагностируется угроза выкидыша
Если ваша беременность запланирована, и вы проходили все необходимые для подготовки процедуры, о которых вам говорил врач, сдавали все анализы и лечили все обнаруженные болезни, то возможность выкидыша снижается до минимума. Если же какие-то противопоказания были обнаружены заранее, то на них обращается внимание уже при зачатии малыша. В данном случае, диагностика угрозы выкидыша проходит на стадии планирования, и лечение назначается заранее.
Если же беременность происходит спонтанно, без предварительного лечения и обследования, то тогда диагностировать выкидыш или его угрозу может любой врач-гинеколог при плановом осмотре. Осматривая женщину, которая пришла с проблемой задержки, врач определяет предполагаемый срок беременности.
Далее, соответственно предполагаемому сроку, он:
- проверяет соответствие размеров матки данному сроку;
- проверяет наличие тонуса матки;
- определяет закрыта ли шейка матки;
- обращает внимание на характер выделений (кровянистые или слизистые).
Самый надежный способ диагностировать выкидыш или преждевременные роды уже на более поздних сроках – трансвагинальное УЗИ, которое проводит опытный врач. При использовании этого метода проверяется длина шейки матки и состояние внутреннего зева.
Лечение угрозы выкидыша на ранних сроках
Самое основное и первое, что советует врач при угрозе выкидыша на любом сроке беременности – соблюдение постельного режима. В некоторых случаях, чтобы сохранить беременность, женщине даже запрещают вставать с постели.
Также рекомендуют снизить уровень волнения, плохих новостей и мыслей. Уже с первых недель существования, зарождающаяся жизнь чувствует вас изнутри, любое ваше волнение может отрицательно сказаться на ее состоянии. А нарушения в состоянии могут привести к отторжению ее вашим организмом. Чтобы избежать этих нервных напряжений, врач может прописать валериану или пустырник.
Сами же вы можете применять терапию релаксации: устроиться удобно на диване или кресле и подумать о чем-то хорошем. Самым подходящим в данном случае могут быть мечты о будущем малыше, выбор имени, мысленное рисование его портрета. Но все это после консультации с врачом.
Если же угроза прерывания беременности более серьезная и просто хорошими мыслями не обойтись, то первое, что делает врач – это определяет причину. После определения причины угрозы выкидыша на первых неделях беременности назначают гормональные препараты, которые призваны сохранять хорошее протекание беременности.
Вам могут назначить прогестерон (он входит в состав Утрожестана, Дюфастона), могут прописать препараты от гиперандрогении (при большом количестве мужских гормонов), а также препараты при возникновении угрозы резус-конфликта.
Если врач посчитает нужным, то могут провести дополнительное внутриматочное ультразвуковое обследование. Если при таком методе диагностики обнаруживается недостаточность, то на шейку матки накладывают швы, которые останавливают плодное яйцо внутри матки. Такая операция проводится в стационаре и под наркозом, одновременно вводятся в матку расслабляющие препараты.
Большинство случаев угрозы выкидыша на раннем сроке беременности проходят лечение в стационаре, иногда женщинам приходится остаться под наблюдением врачей до самого окончания беременности, то есть до родов. В некоторых случаях, лечение начинается в стационаре, а далее переходит в домашние условия при соблюдении постельного режима. Иногда, пройдя лечение при угрозе выкидыша на раннем сроке, женщина к нему не возвращается до самых родов.
Профилактика
Избежать раннего выкидыша в большинстве случаев возможно. Если пара относится к своему решения взвешенно и ответственно, то вовремя будет пройдено обследование у доктора, которое выявит всевозможные отклонения и несостыковки организмов мужчины и женщины. Предварительное обследование позволит вылечить всевозможные инфекционные и гормональные болезни, которые могут стать причиной выкидыша впоследствии.
Еще за полгода до планируемого зачатия должен быть изменен образ жизни пары. Избавление от вредных привычек поможет снизить риск возникновения выкидыша.
Категорический отказ от абортов еще не рожавшей девушки поможет снизить появление выкидышей при последующих беременностях.
Последствия после выкидыша на ранних сроках
С медицинской точки зрения, серьезные последствия после самопроизвольного выкидыша на ранних сроках возникают крайне редко. Большие проблемы могут случиться, если этот выкидыш вызван самостоятельно при помощи лекарственных или народных препаратов, либо если в матке остались частички плода, что чаще всего случается на более поздних сроках при выкидышах.
Именно с целью избежания таких проблем на ранних сроках врачи-гинекологи предпочитают сделать профилактическую чистку матки после выкидыша. Если женщина обращается к врачу, ей всегда проводят контрольное УЗИ.
Многие считают, что последствием после одного выкидыша становятся последующее самопроизвольное прерывание беременности. Но в действительности это не так. Последующие выкидыши возникают после первого только в том случае, если не была выявлена причина или же если ее не устранили.
Тяжелых последствий выкидыш на ранних сроках беременности не несет только при своевременном обращении к врачу. Если же пренебречь этим фактом, то может произойти сильное маточное кровотечение, то есть, большая потеря крови, которая может привести к летальному исходу.
Если очередные месячные проходят не так, как обычно (обильнее или с сильными болевыми ощущениями), лучше обратиться с этим к врачу, а вдруг вы были беременны и этого не заметили. Ответ на вопрос, что делать при выкидыше на раннем сроке – обратиться к врачу, если очень плохо, то даже вызвать скорую помощь.
От чего часто бывают выкидыши на ранних сроках
Выкидыш на раннем сроке – частое явление. Согласно статистическим данным, каждая четвертая беременность заканчивается самопроизвольным прерыванием. В чем причина такого состояния и как предотвратить угрозу выкидыша? Ответ найдете в этой статье.
Выкидыш на раннем сроке: причины
Ранним выкидышем в гинекологии называют состояние, при котором женщина теряет ребенка на сроке до 12 недель. Специалисты отмечают, что практически 60% самопроизвольных абортов вызваны хромосомными мутациями плода. Если при развитии эмбриона проявляется определенная аномалия, организм женщины в большинстве случаев сам избавляется от нежизнеспособного потомства.
Генетические дефекты могут передаваться по наследству или развиваться спонтанно. Предотвратить такой выкидыш невозможно, но риск развития мутаций можно исключить еще до зачатия, оградив женщину от негативного влияния тератогенных факторов.
Распространенные причины, провоцирующие прерывание беременности:
- Гормональные сбои. Привычные выкидыши на раннем сроке может провоцировать гормональный дисбаланс, в частности повышенная концентрация мужских половых гормонов, препятствующих выработке прогестерона (гормона беременности). В этом случае устранить проблему поможет правильно подобранный курс гормональных препаратов.
- Влияние резус-фактора. Если эмбрион получает от отца положительный резус — фактор, то организм женщины с отрицательным резусом воспринимает его как чужеродный объект, от которого необходимо избавиться. В результате резус-конфликта происходит самопроизвольное прерывание беременности. Исправить ситуацию поможет курс иммуномодулирующей терапии. Лечение проводят еще на этапе планирования беременности.
- Особую опасность для эмбриона представляют инфекции, передающиеся половым путем. Инфицирование плода возбудителями сифилиса, гонореи, токсоплазмоза, герпеса или хламидиоза вызывает поражение плодных оболочек и провоцирует выкидыш. Многие патологии могут протекать скрытно, поэтому еще на этапе планирования беременности будущая мама должна пройти медицинское обследование, позволяющее своевременно устранить очаги инфекции в организме.
- Не менее опасны хронические воспалительные заболевания внутренних органов и общие инфекции, сопровождающиеся интоксикацией организма. В этом списке краснуха, пневмония, пиелонефрит, вирусный гепатит. Даже банальный грипп или ангина представляют серьезную угрозу для плода.
- Прием определенных медикаментов. Причиной самопроизвольного аборта на ранних сроках беременности могут стать некоторые препараты – антидепрессанты, ретиноиды, медикаменты группы НПВС или противогрибковые средства. При планировании зачатия этот момент обязательно следует учитывать.
- Образ жизни. Неправильное, несбалансированное питание, избыточное употребление кофеинсодержащих напитков, вредные привычки (курение, алкоголь) – факторы риска, провоцирующие ранний выкидыш.
- Негативное влияние регулярных стрессов, психоэмоционального перенапряжения, глубоких личных переживаний тоже стоит учитывать. Специалисты рекомендуют скорректировать образ жизни еще до зачатия и постараться максимально оградить женщину от воздействия любых неблагоприятных ситуаций и сильных нервных потрясений.
Кроме того, причиной выкидыша на ранних сроках беременности могут стать хронические заболевания женской половой сферы, предыдущие аборты, врожденные аномалии развития половых органов, ожирение, а также возрастной фактор. Отмечено, что после 40 лет риск прерывания беременности увеличивается в несколько раз.
Как происходит выкидыш?
Процесс прерывания беременности развивается постепенно, в течение нескольких часов или даже дней. При своевременном обращении за медицинской помощью женщине еще можно помочь. Как происходит выкидыш? В своем развитии самопроизвольный аборт проходит несколько этапов.
- Угроза выкидыша. У женщины появляются незначительные кровянистые выделения, жалобы на тянущие боли в пояснице и надлобковой области. При осмотре выявляется гипертонус матки. Даже незначительное выделение крови – опасный признак, требующий незамедлительного обращения к врачу. На этом этапе остановить самопроизвольное прерывание беременности еще возможно.
- Начавшийся выкидыш проявляется схожими симптомами, которые постепенно нарастают и становятся более выраженными. Начинается фрагментарное отслоение плодного яйца, происходит частичное раскрытие канала шейки матки. Но и на этой стадии женщине еще можно помочь при условии экстренной госпитализации в стационар.
- Выкидыш в ходу – возникают схваткообразные боли внизу живота, эмбрион полностью отделяется от эндометрия, но еще остается в полости матки. Начинается обильное кровотечение, которое свидетельствует об окончательной гибели зародыша. Внешний и внутренний зевы матки раскрываются, в просвете шейки или влагалища при осмотре определяются элементы плодного яйца.
- Неполный аборт. Это состояние характеризуется болезненными ощущениями внизу живота, в пояснице, обильным кровотечением. В полости матки остаются элементы плодного яйца. Большая кровопотеря сопровождается головокружением, слабостью, падением артериального давления, обмороками.
- О полном самопроизвольном аборте говорят после полного выхода всех частей эмбриона. После того как матка очистится, происходит ее сокращение, возвращение к прежней форме и размерам. Все сопутствующие симптомы (боли, кровотечение) исчезают, в дальнейшей терапии женщина не нуждается, но остается под наблюдением врача.
Но далеко не всегда фрагменты плодного яйца полностью выходят из матки. В этом случае женщине придется пройти через процедуру выскабливания, иначе остатки эмбриона начнут разлагаться в полости матки и станут источником инфицирования. Распространение патогенных микроорганизмов грозит опасными осложнениями и тяжелыми воспалительными процессами. Операция в этом случае необходима, иначе возникает прямая угроза здоровью и жизни женщины.
Последствия выкидыша
Самопроизвольный аборт на раннем сроке может сопровождаться рядом осложнений.
- Травмирование эндометрия при выскабливании матки в дальнейшем может привести к развитию эндометрита.
- Значительная кровопотеря при маточном кровотечении нередко становится причиной постгеморрагической анемии, сопровождающейся постоянной слабостью, бледностью, головокружением, снижением работоспособности.
- Нарушения гормонального фона после самопроизвольного аборта могут провоцировать повторные выкидыши, которые снижают шанс выносить нормально развивающуюся беременность.
- Психологические проблемы. Выкидыш при долгожданной беременности – сильное эмоциональное потрясение для женщины. Многие пары тяжело переживают ситуацию, разрушающую надежды на рождение наследника. На данном этапе женщине и ее супругу необходима помощь психолога, чтобы смириться с утратой и продолжать попытки обрести счастливую, полноценную семью.
Если после выкидыша резко поднимается температура до высоких значений, появляется озноб, сильная слабость, гнойные выделения из влагалища, боль в области таза – нужно срочно обратиться к врачу. Подобные признаки говорят об инфицировании организма и развитии тяжелого воспалительного процесса.
Через несколько недель после полного аборта необходим анализ на уровень ГХЧ. Если он не снижается, существует риск развития опасного осложнения – пузырного заноса. Патология характеризуется разрастанием ворсинок хориона в пузыри, наполненные жидкостью. Следствием такого состояния могут быть бесплодие, внутриматочные инфекции либо развитие злокачественной хориокарциномы.
Фото: workingparentshandbook.com
Методы диагностики
Как диагностируется угроза прерывания беременности на раннем сроке? При подозрении на угрозу выкидыша врач проводит гинекологический осмотр, принимает во внимание жалобы пациентки и данные лабораторных и инструментальных методов исследования.
Во время опроса акушер-гинеколог выясняет дату последней менструации, обращает внимание на наличие и влияние неблагоприятных факторов – профессиональных вредностей, недавно перенесенных инфекционных заболеваний, при лечении которых применялись определенные группы медикаментов, и прочие нюансы. Далее врач оценивает общее состояние женщины и характер болевого синдрома.
При вагинальном осмотре гинеколог выясняет, находится ли матка в тонусе, соответствует ли ее размер заявленному сроку беременности, а также обращает внимание на состояние шейки матки и объем выделений из влагалища. Кроме обычных анализов крови и мочи проводятся лабораторные тесты на определение уровня прогестерона и выявление гормона хорионического гонадотропина (ХГЧ), наличие которого может свидетельствовать о внематочной беременности.
Особая роль в плане диагностики отводится ультразвуковому исследованию (трансвагинальному УЗИ). Этот метод является «золотым стандартом», позволяющим определить угрозу раннего выкидыша. При невозможности его проведения прибегают к процедуре трансабдоминального сканирования. С помощью этого метода можно определить прекращение сердечной деятельности эмбриона или полное отсутствие плодного яйца.
Методы терапии
При появлении тревожных симптомов важно не поддаваться панике. Нужно как можно скорее обратиться к своему акушеру-гинекологу для обследования и лечения.
Лечение в условиях стационара
Первые рекомендации женщине – это исключение любых физических нагрузок и соблюдение постельного режима. Обычно женщину кладут на сохранение беременности в стационар. В особо тяжелых случаях пациентке запрещают подниматься с постели.
С целью сохранения беременности врачи назначают женщине препараты с содержанием гестагенов (женских половых гормонов), блокирующих сокращение матки. При угрозе кровотечения применяют тронексамовую кислоту. Снять болевой синдром помогут спазмолитики – но-шпа, дротаверин, ректальные свечи с папаверином. Дополнительно врач может назначить инъекции витаминов, капельницы с магнезией.
При выявлении гормональной недостаточности в состав терапии включают препараты с прогестероном – утрожестан или дюфастон. При наличии резус-конфликта женщине необходимо принимать медикаменты, устраняющие угрозу отторжения плодного яйца. После проведения УЗИ врач может рекомендовать наложение швов на шейку матки. Подобная процедура позволяет оставить плодное яйцо внутри женского лона.
Хирургическое лечение
К оперативному вмешательству прибегают на следующих этапах: самопроизвольный выкидыш в ходу, неполный аборт или массивное кровотечение. Целью такого вмешательства является удаление остатков эмбриона и восстановление полноценного гемостаза. Процедуру делают под наркозом с применением вакуум-аспиратора или посредством механического кюретажа (выскабливания) стенок матки.
Если пациентка поступает в стационар с полным абортом, к хирургическому вмешательству не прибегают, ограничиваясь наблюдением за состоянием женщины. В дальнейшем практически у 85% женщин, перенесших самопроизвольный аборт на раннем сроке, последующая беременность развивается нормально.
Лечение в домашних условиях
Если угроза выкидыша незначительна, женщина может остаться дома при условии тщательного выполнения всех врачебных рекомендаций. Основные из них:
- исключение физических нагрузок;
- правильный режим дня;
- полноценное питание – основу рациона составляют свежие овощи и фрукты, зелень, кисломолочные продукты, диетическое мясо;
- прогулки на свежем воздухе перед сном;
- запрет на принятие горячих ванн – мыться следует под душем.
По совету врача можно принимать фолиевую кислоту, витамин В6 или специальные витаминные комплексы для беременных. В процессе лечения важно избегать негативных мыслей и стрессовых ситуаций. Близкие и родные в это время должны окружить беременную женщину вниманием и заботой.
Профилактика выкидыша
Каждой женщине перед планированием беременности рекомендуется пройти полное медицинское обследование и проконсультироваться с врачом-генетиком. Очень важно на этапе подготовки к предстоящему зачатию исключить влияние любых тератогенных факторов. Врачи рекомендуют:
- отказаться от вредных привычек, приема больших доз кофеина;
- исключить работу на вредных производствах;
- поддерживать физическую активность;
- правильно питаться;
- избегать стрессовых ситуаций;
- заблаговременно пролечить хронические болезни и устранить очаги инфекции;
Дополнительно можно принимать специальные витаминные комплексы, предназначенные для подготовки организма женщины к зачатию.
Что такое выкидыш на ранних сроках: симптомы
Беременность – прекрасное время для каждой женщины, которая хочет малыша. Однако иногда ее организм не способен выносить ребенка или еще не готов к такой серьезной нагрузке. В этом случае часто случается выкидыш на ранних сроках. Как правило, такое явление наблюдается в период 1-12 недель.
Процесс отторжения
Статистика показывает, что у каждой 5 женщины данное явление происходит бессимптомно – это значит, что она даже не догадывается о произошедшем.
Как распознать выкидыш на раннем сроке. Сделать это можно по некоторым симптомам, которые женщина заметит вскоре после самостоятельного отторжения плодного яйца.
Что такое выкидыш. Как описывалось ранее, дамы в большинстве случаев не замечают, что у них произошло прерывание зачатия.
Они просто ожидают начало менструального цикла, который на несколько дней запаздывает, а потом замечают более обильные кровяные выделения и сильные боли в нижней части живота. Однако, как правило, в таком случае дамы не идут к врачу, так как после прохождения месячных боли и дискомфорт пропадают.
Иногда выкидыш на ранних сроках можно выявить только по слабо тянущим болям в животе и обильному выделению крови, которая появляется чуть раньше начала возможного наступления менструации. В таком случае женщина также не обращается к врачу, ссылая данное состояние на менструацию. Однако если боль и обильные выделения не завершатся через 5-7 дней, посещение врача неизбежно.
Как отличить данное состояние от обычных менструаций. Иногда месячные могут проходить с задержкой, а во время их наступления представительница прекрасного пола заметит сильные боли, нехарактерные данному циклу, а также выход большого кровяного сгустка, который явно характеризует прерывание. Если данное явление происходит раньше положенного менструального срока, выявить возможное течение беременности не составляет труда.
Как выглядит выкидыш. Обычно он представляет собой лопнувший пузырь, в котором была кровь. Однако женщины, замечающие его в первый раз, не понимают, что с ними произошло.
После выхода такого сгустка требуется обязательно посетить врача, который проведет обследование и выявит:
- действительно ли случился самопроизвольный выкидыш;
- не требуется ли чистка матки, в которой остался плодный пузырь, плацента и прочие «составляющие» нормальной беременности.
Если этого не сделать, за состояние женщины можно начинать волноваться, поскольку несвоевременная чистка может привести к воспалению детородных органов.
Чтобы понять, как выглядит выкидыш, важно знать нормальное течение менструального цикла. Тогда даме будет нетрудно заметить большие кровяные сгустки, которые явно характеризуют самопроизвольный выкидыш.
Как происходит выкидыш. Обычно данное явление характеризуется откреплением плодного яйца от стенок матки, которое выходит наружу вместе с остальным содержимым детородных органов.
Обычно женщины, которые не знают, что такое самопроизвольный выкидыш, не способны выявить его при наступлении менструации.
Это интересно! Какие выбирать витамины при планировании беременности для женщин
Это наносит серьезный вред их здоровью, ведь после самопроизвольного прерывания беременности практически всегда требуется чистка, помогающая избежать воспаления.
Как правило, данное явление может быть на сроке до 12 недель, когда организм перестраивается и настраивается на новую работу. Если женщина еще не способна выносить малыша, беременность, к сожалению, прервется. Зато данный признак будет хорошим уроком для будущих родителей, ведь он означает, что им нужно подкорректировать свое здоровье, чтобы беременность прошла успешно и полноценно.
Что может спровоцировать выкидыш. Иногда данное явление возникает, если у эмбриона наблюдаются проблемы с развитием. К примеру, он уже на начальном этапе беременности значительно отстает в развитии. Это причина является основной, по которой может быть самопроизвольное прерывание.
Спровоцировать потерю плода могут разные обстоятельства, начиная от медицинских факторов и заканчивая социальными. Зачастую выявить, из-за чего произошло прерывание беременности, трудно, так как в основе этого явления лежит не один фактор, а сразу несколько. Некоторые женщины по несколько раз ощущали самопроизвольное прерывание, которое отрицательно сказывалось на их здоровье и психоэмоциональном уровне.
Перечислим главные причины выкидыша в первом триместре. Это может быть самостоятельное отторжение нежизнеспособного плода, который уже на начальном этапе развития имеет генетические проблемы или аномалии в развитии. К примеру, к врожденным заболеванием относится мутация, вызванная плохой экологией, радиацией или вирусом, обитающим в материнском организме.
К сожалению, данное явление не подвластно медицине, так как она не сможет предотвратить его или изменить.
Именно поэтому многим семейным парам перед наступлением зачатия требуется подготовить свой организм, а именно: вылечить болезни, начать правильно питаться, принимать витамины, больше двигаться и гулять, а также не «злоупотреблять» некоторыми препаратами.
Тогда вопрос, что такое выкидыш, уже не будет волновать даму.
Неудовлетворительная работа гормональной и иммунной систем женщины не позволят полноценно выносить малыша. Такие нарушения здоровья женщине важно излечить еще при планировании беременности. Перед зачатием следует пройти обследование, чтобы избавиться от проблем в работе надпочечников и щитовидной железы, а также восстановить баланс андрогенов и прогестерона.
Из-за чего еще может быть прерывание беременности. Часто данное явление наблюдается в результате резус-конфликта матери и малыша. В таком случае организм беременной будет реагировать на эмбрион, как на чужеродное тело, стараясь всеми силами от него избавиться. Чтобы избежать повторного прерывания, представительнице прекрасного пола понадобится пройти иммуномодулирующую терапию, чтобы в следующий раз удалось выносить ребенка.
Инфекции по праву считаются злейшим врагом нормального течения беременности. Наиболее опасными для плода считаются трихомониаз, цитомегаловирус, сифилис, герпес, хламидии и так далее. Такие бактерии проникают в оболочку к зародышу, что вызывает его инфицирование, после чего наступает гибель больного и нежизнеспособного эмбриона.
Из-за чего может прерваться рост малыша в утробе матери. Вирусные патологии часто ведут к гибели плода. К ним относится ангина, протекающая в тяжелой форме, грипп, краснуха, гепатит, воспаление органов дыхания.
Вызвать отторжение эмбриона на начальном этапе его формирования может нестабильное психоэмоциональное состояние женщины. Часто прерывание происходит из-за того, что будущая мама постоянно нервничает и злится. Неблагоприятно на зачатие влияют стрессы. Поэтому важно стараться держать себя под контролем и не «заводиться» с полуслова.
Ведь если прерывание произойдет, в последующем есть риск полного бесплодия.
Иногда причиной являются врожденные болезни матери, которые имеют аномалии или злокачественные опухоли. В таком случае, к сожалению, полноценное вынашивание невозможно.
Как происходит выкидыш, стало понятно. Но как отличить месячные от выкидыша, и каковы симптомы данного состояния.
Наиболее распространенные признаки на ранних сроках:
- сильные кровотечения;
- боль в нижней области живота;
- неприятные ощущения в пояснице.
Как правило, болевые ощущения носят периодический характер. Каковы признаки выкидыша на ранних сроках беременности. Необычные выделения из влагалища оповещают об угрозе самопроизвольного прерывания. Обычно они имеют коричневый или красный цвет, а также разную консистенцию (иногда они жидкие, а иногда имеют сгустки крови).
Однако если в выделениях будут присутствовать кусочки «тканей» малыша, значит, прерывание уже произошло.
Часто к симптомам данного состояния относят маточный тонус, который вызывает сильные боли и дискомфорт во время интимной близости.
Если женщина заметит тонус матки, который сопровождается «окаменением» живота, понадобится сократить стрессы и физические нагрузки –
если после этого тонус будет и дальше себя проявлять, это сигнал о самопроизвольном прерывании.
Признаки отторжения плода во 2 триместре:
- открывшееся внутреннее кровотечение, что можно заметить по сильным болям в плече или в животе;
- кровотечение из влагалища;
- сгустки крови, наблюдаемые при опорожнении мочевого пузыря, что сопровождается сильными болями;
- повреждение околоплодного пузыря, что характеризуется постоянным капанием прозрачной или белой жидкости из влагалища.
Выход из влагалища кровяного сгустка на раннем этапе его формирования и гибель малыша в утробе во 2 и 3 триместре требуют проведения чистки маточной полости. Обратитесь к врачу, он проведет обследование и точно выяснит, было ли прерывание беременности или нет.
Для этого используются следующие методы диагностики:
- определение плотности шейки матки;
- выявление маточного тонуса;
- исследование характера выделений;
- определение размера детородного органа, который должен строго соответствовать сроку вынашивания малыша.
Также пациентке требуется провести УЗИ, которое точно определит состояние ребенка и выявит проблемы в его развитии. Если угроза есть, женщину отправляют в стационар, если прерывание произошло – на чистку.
Полезное видео: симптомы выкидыша на раннем сроке
|
Выкидыш, самопроизвольный аборт — самопроизвольное патологическое прерывание беременности. Самопроизвольным абортом заканчиваются 15—20 % клинически установленных случаев беременности. Эти цифры являются нижней оценочной границей, так как во многих случаях выкидыш происходит на ранних стадиях — до того, как женщина поймет, что она забеременела, при этом клинические признаки выкидыша ошибочно принимают за обильные месячные или за их задержку.
Угроза выкидыша является патологией и в ряде случаев подлежит стационарному лечению. Отличается от медицинского аборта, производимого целенаправленно.
Гинекологи в Нижнем Новгороде готовы Вам помочь.
Виды выкидышей
В «Словаре терминов вспомогательных репродуктивных технологий» ВОЗ 2009 г. различаются следующие типы выкидышей (самопроизвольных абортов):
Биохимическая беременность (преклинический спонтанный аборт) — беременность, не достигшая клинической стадии и определенная только по результатам анализа хорионического гонадотропина в сыворотке крови либо моче;
Спонтанный аборт (выкидыш) — спонтанное прерывание клинической беременности, которая произошла ранее 20 полных недель гестационного срока, то есть в течение 18 недель после оплодотворения. При неизвестном гестационном сроке спонтанным абортом считается потеря эмбриона либо плода весом до 400 г.
Роды живым или мертвым ребёнком, произошедшие между 22-й и 37-й полными неделями гестационного срока квалифицируются как преждевременные роды.
Классификация выкидышей
Клиническая картина угрожающего аборта описывает любое кровотечение во время беременности до жизнеспособности плода, которое ещё предстоит оценить в дальнейшем. При обследовании может быть обнаружено, что плод остаётся жизнеспособным, и беременность продолжается без дальнейших проблем.
В качестве альтернативы используются следующие термины для описания того, что беременность уже не продолжается:
Следующие два термина описывают дальнейшие осложнения или последствия выкидыша:
Физические симптомы угрозы беременности варьируются в зависимости от срока беременности:
Признаки и симптомы
Наиболее распространённым симптомом выкидыша является кровотечение[ (угрожающий выкидыш). У половины женщин, которые во время беременности обращались за медицинской помощью по поводу кровотечений, будет выкидыш. Остальные симптомы не являются статистически связанными с выкидышем.
Выкидыш может быть обнаружен во время УЗИ или посредством серии замеров уровня хорионического гонадотропина человека (ХГЧ). Существуют медицинские способы для прекращения беременности с документально подтверждённой нежизнеспособностью плода, который не был изгнан естественным путём.
Психологические симптомы
Несмотря на то, что физически женщина быстро восстанавливается после выкидыша, психологическая реабилитация может занять длительное время. Многое зависит от индивидуальных особенностей: некоторым достаточно нескольких месяцев, чтобы двигаться дальше, в то время, как другим может потребоваться больше года. Анкетирование (GHQ-12 General Health Questionnaire (Опросник общего состояния здоровья)), в котором опрашивались женщины с прервавшейся беременностью, показало, что половина (55%) из них столкнулась с существенным психологическим расстройством сразу после прерывания беременности, 25% в течение 3-х месяцев; 18% — 6 месяцев, и 11% на протяжении года после выкидыша.
Чувство потери, отсутствие понимания со стороны других имеет большое значение. Людям, которые не переживали выкидыш, трудно сопереживать тем, у кого он был. Беременность и выкидыш часто не упоминаются в общении, потому что эта тема слишком болезненна. Это может заставить женщину чувствовать себя более изолированной ото всех. Взаимодействие беременных женщин с новорождёнными детьми болезненно для родителей, которые пережили выкидыш. Иногда это затрудняет общение с друзьями, знакомыми и семьёй.
Причины выкидышей
Выкидыш может произойти по различным причинам, не все из которых могут быть идентифицированы. Некоторые причины: генетические, нарушения матки или гормональные нарушения, инфекция половых путей и разрыв тканей.
Первый триместр
Большинство клинических выкидышей (две трети или три четверти в разных исследованиях) происходит в течение первого триместра. Хромосомные аномалии встречаются более чем у половины эмбрионов после выкидыша в первые 13 недель. Беременность с генетическими проблемами с вероятностью 95% завершается выкидышем. Большинство хромосомных проблем происходят случайно, не имеют ничего общего с родителями и вряд ли повторятся. Хромосомные проблемы, связанные с генами родителей, однако, возможны. В случае повторных выкидышей есть вероятность генетических нарушений у одного из родителей ребёнка. Также эту причину стоит рассмотреть, если у родителей есть дети или близкие родственники с отклонениями или пороками. Генетические проблемы чаще происходят с пожилыми родителями.
Ещё одной причиной раннего выкидыша может быть дефицит прогестерона. Женщинам с низким уровнем прогестерона во второй половине менструального цикла (лютеиновая фаза) может быть рекомендована поддержка прогестероном в первом триместре. Однако ни одно исследование не показало, что лекарственная прогестероновая поддержка первом триместре снижает риск выкидыша (когда мать, возможно, уже потеряла ребёнка). Даже связь проблем лютеиновой фазы с выкидышем находится под вопросом.
Второй триместр
До 15 % потерь беременности во втором триместре может быть связано с пороком матки, новообразованием в полости матки (миома) или с проблемами шейки. Эти условия также могут способствовать к преждевременным родам.
Одно исследование показало, что 19 % потерь беременности во втором триместре были вызваны проблемами с пуповиной. Проблемы с плацентой могут составлять значительное число поздних выкидышей за срок.
Общие факторы риска
Подозреваемые факторы риска
Несколько факторов были связаны с более высокой частотой выкидышей, но ещё неизвестно, являются ли они причинами выкидышей.
Некоторые исследования показывают, что аутоиммунные заболевания — возможная причина рецидивирующего или позднего выкидыша. Такие заболевания возникают, когда иммунная система действует «против организма хозяина». Таким образом, это уничтожает растущий плод или препятствует нормальной прогрессии беременности. Дальнейшие исследования также показали, что аутоиммунные заболевания могут вызвать генетические нарушения у эмбрионов, которые. в свою очередь, могут привести к выкидышу.
Утренние недомогания
Тошнота и рвота беременных связаны с уменьшенным риском выкидыша.
Упражнения
Одним из факторов риска являются упражнения. Исследование показало, что большинство видов упражнений (за исключением плавания) связано с повышенным риском выкидыша до 18 недели. Ударопрочные упражнения особенно связаны с повышенной угрозой выкидыша. Не было выявлено никакой зависимости между физическими упражнениями и выкидышами после 18 недели беременности.
Диагностика выкидыша
Выкидыш может быть обнаружен при помощи специальной ультразвуковой аппаратуры. При поиске микроскопических патологических симптомов выкидыша следует посмотреть снимок. К микроскопическим относятся ворсинки, трофобласт, части плода. Также можно выполнить генетические тесты для поиска ненормальных хромосом. Роль в морфологическом исследований заключается в выявлении и изучении морфологических изменений в материале получаемый при спонтанных абортах.
Действия при угрозе выкидыша
Потеря крови во время ранней беременности является наиболее распространённым симптомом. В случае потери крови, боли и того и другого выполняется трансвагинальное УЗИ. Если с помощью ультразвука не установлена жизнеспособность внутриутробной беременности, то должны быть выполнены определённые серийные тесты, чтобы исключить внематочную беременность, которая опасна для жизни.
Если кровотечение несильное, то рекомендуется сходить к врачу, а если кровотечение тяжёлое, существует значительная боль или есть лихорадка, то необходимо обязательно обратиться к врачу.
Никакое лечение не является необходимым для диагностики полного аборта. В случае неполного аборта, пустого мешка или замершей беременности есть три варианта лечения:
При отсутствии лечения (выжидательная тактика) всё будет происходить естественно в течение двух-шести недель. Этот путь позволяет избежать побочных эффектов, вызванных лекарствами и операциями.
Медикаментозное лечение обычно заключается в использовании мизопростола и способствует завершению выкидыша.
Хирургическое лечение (чаще всего вакуум-аспирация) является самым быстрым способом для завершения выкидыша. Он также сокращает длительность и тяжесть кровотечений, а также помогает избегать физических болей, связанных с выкидышем. В случае повторного выкидыша, вакуум-аспирация также является наиболее удобным способом для получения образцов тканей для кариотип-анализа. Однако эта операция имеет и высокий риск развития осложнений, включая риск повреждения шейки матки и самой матки, перфорация матки, рубцы и потенциальная внутриутробная прокладка. Это является важным фактором для тех женщин, которые хотели бы иметь детей в будущем, сохранить своё плодородие и уменьшить вероятность будущих акушерских осложнений.
В настоящее время ещё нет способа для предотвращения выкидыша. Тем не менее, эксперты считают, что выявление причин выкидыша может помочь предотвратить его повторение в последующих беременностях.
Эпидемиология выкидышей
Определить распространённость выкидыша трудно. Многие выкидыши происходят в самом начале беременности, прежде, чем женщина узнаёт, что беременна. Перспективные исследования с использованием тестов очень ранних беременностей показали, что 26 % выкидышей происходят на сроке до шести недель с даты начала последней менструации женщины. Однако есть и другие источники, утверждающие совсем другое:
Университет Оттавы: «Частота спонтанных абортов составляет 50 % всех беременностей по причине того, что многие прерывают беременность самопроизвольно и без клинического вмешательства.
NIH сообщает: «До половины всех оплодотворённых яйцеклеток умирают до того момента, когда женщина узнаёт, что беременна. Среди тех женщин, которые знают про свою беременность, выкидыш составляет около 15-20 %. Клинические выкидыши встречаются в 8 % беременностей.
Риск выкидыша резко падает после 10 недели с последней менструации женщины.
Распространённость выкидыша значительно увеличивается с возрастом родителей. Беременность в 25 лет имеет риск выкидыша на 60 % меньший, чем беременность в 40 лет.
|
Причины выкидыша на ранних сроках беременности, симптомы
Выкидыш в первом триместре — это такое событие, с которым не желает сталкиваться ни одна дама. После того, как тест на беременность показал заветные две полоски, начинается совершенно новый период. Родители теперь заняты выбором имени для ребенка, планировкой будущей детской комнаты. Проходя мимо магазинов, они невольно рассматривают коляски, стульчики, одежду для малыша. К сожалению, далеко не в каждом случае беременность заканчивается благоприятным исходом. Все дело в том, что многим дамам приходится сталкиваться с такой проблемой, как выкидыш на ранних сроках беременности. Как выглядит (фото) эмбрион в первом триместре можно узнать в специализированной литературе. В данной статье мы более подробно расскажем о выкидыше, его основных причинах и симптомах.
Общая информация
Выкидыш подразумевает под собой самопроизвольное прерывание беременности, возникающее ввиду самых разнообразных причин. Как правило, данная проблема диагностируется на сроке до 12 недель. Поздние выкидыши бывают довольно редко.
Как развивается данная проблема?
Выкидыш — это непосредственное отторжение плода женским организмом вследствие воздействия каких-либо факторов. Плод может выходить из материнской утробы полностью, что случается крайне редко, или частично. Первый вариант встречается только на самых первых неделях существования эмбриона в утробе. Женщины в некоторых случаях могут не заметить явных признаков случившейся проблемы.
Если существуют какие-либо причины выкидыша на ранних сроках беременности, к примеру, инфекционное заболевание, организм дамы начинает активно бороться с плодом. В результате не происходит формирование так называемой плацентарной массы, которая отвечает за связь маленького человечка с матерью. В организме зародыша также последовательно образуются тела, которые всеми способами препятствуют объединению с женским организмом и получению от него различных питательных веществ. В результате внутренние органы зародыша получают всевозможные патологии, а его оболочка последовательно разрушается.
В результате отторжения плод выходит из матки, что и является выкидышем. В зависимости от того, как происходит прерывание новой жизни, специалисты могут установить его причины.
Типы выкидышей
- Неполный выкидыш на ранних сроках беременности. Симптомы в данном случае включают в себя резкие боли в зоне поясницы, сопровождающие сильные маточные кровотечения.
- Полный тип. Зародыш полностью покидает матку. Кровоизлияния в этот период прекращаются, дискомфортные ощущения минимальны.
- Несостоявшийся выкидыш. В данном случае зародыш погибает, но при этом он продолжает пребывать в материнской утробе. Данное состояние может подтвердить только специалист, когда во время очередного обследования не прослушивается сердцебиение ребенка.
- Анэмбриония. В этом случае оплодотворение происходит, но формирование зародыша не осуществляется. Яйцеклетка самостоятельно прикрепляется к стенке матки, развивается гестационная сумка вместе с желточным пузырем, но самого плода в матке нет.
- Повторный выкидыш. Наблюдается тогда, когда у женщины на первых неделях уже были зафиксированы подобные случаи невынашивания. Согласно имеющимся статистическим данным, примерно 1% семей сталкивается с такого рода патологией.
- Хорионаденома. В данном случае происходит оплодотворение яйцеклетки, меняется генетическая информация, но вместо эмбриона формируется небольшой кусочек ткани
Почему происходит выкидыш на ранних сроках беременности? Причины
- Нарушения на генетическом уровне. По статистике, 73% выкидышей случается именно по этой причине. Важно заметить, что такого рода дефекты генетической природы отличаются не наследственным характером, а являются единичной мутацией, которая случилась в половых клетках одного из родителей под действием негативных факторов внешней среды. Самопроизвольный выкидыш в данном случае воспринимается как естественный отбор, то есть уничтожение более слабого потомства. Предотвратить развитие этой проблемы практически невозможно.
- Гормональные нарушения — еще один фактор, влекущий за собой выкидыш на ранних сроках беременности. Причины развития данной проблемы кроются в недостатке гормона под названием прогестерон. При своевременном обнаружении подобной ситуации существует вероятность сохранения беременности.
- Причины иммунологической природы. Как правило, данная проблема диагностируется при наличии резус-конфликта. Эмбрион «берет» положительный резус от своего отца, а организм матери (резус-отрицательный) начинает активно бороться с плодом, воспринимая его в качестве чужеродного тела. Для профилактики развития резус-конфликта беременным рекомендуется прием препаратов прогестерона.
- Инфекции, передающиеся половым путем (токсоплазмоз, хламидиоз, трихомониаз, герпетическая инфекция). Патогенные микроорганизмы постепенно инфицируют плод и его оболочки, вследствие чего происходит выкидыш.
- Наличие абортов в анамнезе. Аборт, по словам специалистов, это не просто обычная медицинская манипуляция, а серьезный стресс для организма. Данная процедура очень часто провоцирует развитие дисфункции яичников, способствует формированию воспалительных процессов.
- Применение трав и некоторых групп лекарственных препаратов. В первом триместре врачи вообще не рекомендуют прием медикаментозных средств. Все дело в том, что многие из них способны спровоцировать формирование различного рода дефектов развития у самого плода. Также следует с особой осторожностью относиться к таким лекарственным травам, как петрушка, василек, зверобой, крапива.
- Причины выкидыша на ранних сроках беременности могут скрываться в частых стрессах.
- Нездоровый образ жизни.
- Падения, половой акт, подъем тяжестей. Вопреки распространенному мнению, физические нагрузки сами по себе очень редко приводят к выкидышу. Однако они зачастую становятся спусковым механизмом самопроизвольного аборта при наличии одной или нескольких из вышеперечисленных причин.
Симптомы
Как проявляется выкидыш на ранних сроках беременности? Как выглядит при этом женщина? Если выкидыш произошел на самых первых неделях вынашивания плода, даме не избежать плохого самочувствия и весьма неприятных симптомов. Прерыванию беременности практически всегда сопутствуют выделения коричневого оттенка, а также болезненный дискомфорт в нижней зоне живота. При появлении этих признаков рекомендуется срочно обратиться к врачу. Не следует откладывать визит на более удобное время или дожидаться утра.
Если женщина не подозревает еще о наличии новой жизни в ее утробе, кровотечение она может принять за обычную менструацию. В некоторых случаях явных признаков проблемы нет, но есть косвенные. Как проявляется выкидыш на ранних сроках беременности? Симптомы косвенной природы могут быть следующими:
- Резкая потеря веса.
- Диарея.
- Тошнота.
- Сильные боли в нижней зона живота.
- Появление слизи нехарактерного оттенка.
- Нарушение привычной работы ЖКТ.
Диагностика
Если беременная женщина плохо себя чувствует или у нее появились нехарактерные выделения из влагалища, рекомендуется незамедлительно нанести визит врачу. Бывают различные проявления данной патологии, однако, специалисты принимают во внимание исключительно клинические симптомы.
Основным способом подтверждения выкидыша считается ультразвуковое исследование. Оно также позволяет выбрать методику, при помощи которой впоследствии будет осуществляться лечение для сохранения беременности.
Рекомендуемая терапия
Выкидыш, как показывает практика, можно предупредить на некоторых стадиях. Если это лишь угрожающий этап, бывает достаточно соблюдения постельного режима и спазмолитической терапии. При уже начавшемся самопроизвольном аборте можно уберечь плод, если своевременно предпринять для этого все доступные меры. По словам специалистов, конкретный план лечения зависит от причины выкидыша на ранних сроках беременности.
- При истмико-цервикальной недостаточности, к примеру, на шейку матки накладываются швы, которые впоследствии перед самими родами удаляются.
- Если причина кроется в инфекционных недугах, врач подбирает соответствующую антибактериальную и/или противовирусную терапию.
- Когда наблюдаются гормональные нарушения, врач-эндокринолог назначает заместительное лечение.
- Гораздо сложнее обстоит ситуация в случае аномального строения матки. Все дело в том, что иногда женщина попросту не может самостоятельно выносить ребенка. Что касается такого рода патологии, то сегодня врачи все активнее практикуют оперативную коррекцию.
Что делать при угрозе выкидыша?
Если у женщины имеются какие-либо из вышеперечисленных симптомов, то в неотложном порядке необходимо обратиться за консультацией к врачу. Первоначально специалист проводит УЗИ, чтобы оценить состояние плода, определить тонус матки. Затем назначается ряд анализов (кровь на гормоны, внутриутробную инфекцию, мазок на микоплазмы и т. д.).
Чаще всего при угрозе выкидыша женщине рекомендуется госпитализация с последующим лечением. Для нормализации ее состояния назначается «Но-шпа» (препарат-спазмолитик), капельницы, свечи.
Выкидыш на ранних сроках беременности. Что делать после?
Если самопроизвольный аборт все-таки произошел, то о дальнейших действиях женщине должен рассказать врач.
Рекомендуется на некоторое время взять отпуск, чтобы восстановить психоэмоциональное и физическое состояние. Принимая во внимание тот факт, что от прерывания беременности не застрахована ни одна женщина, считается целесообразным сдать необходимые анализы, чтобы определить возможные причины выкидыша на ранних сроках беременности и предупредить их появление в будущем.
Последствия
Если в начале беременности у женщины произошел выкидыш, затем было назначено соответствующее лечение, то вероятность развития осложнений практически равна нулю.
С другой стороны, выкидыш на ранних сроках беременности без чистки (выскабливания) может повлечь за собой формирование воспалительных процессов. В итоге может возникнуть бесплодие вследствие непроходимости маточных труб и отсутствия нормального функционирования придатков.
Профилактика
К сожалению, изменить генетику не под силу современному человеку, а вот внести коррективы в свой образ жизни может абсолютно каждый. Предложенные ниже рекомендации позволяют свести к минимуму вероятность того, что произойдет выкидыш на ранних сроках беременности, последствия которого зачастую оказываются плачевными для всей семьи.
В первую очередь врачи советуют начать заниматься планированием ребенка заблаговременно (приблизительно за один год). На этом этапе и мужчине, и женщине следует отказаться от всех вредных привычек, стараться максимально сбалансированно питаться, пройти диагностическое обследование и сдать необходимые анализы.
Когда желаемая беременность все же наступит, будущей маме рекомендуется все свои силы направить на сохранение плода. Для этого необходимо избегать пассивного курения, тяжелых физических нагрузок и стрессовых ситуаций. Это прекрасное время, чтобы начать заниматься йогой или плаванием. Безусловно, не стоит пренебрегать посещением гинеколога на всех этапах беременности.
Заключение
В данной статье мы рассказали, каковы причины выкидыша на ранних сроках беременности. Фото и рассказы счастливых женщин, сумевших пережить данную проблему и родивших впоследствии здоровых детей, доказывают, что и после прерывания беременности имеется возможность вновь примерить на себя роль матери. Будьте здоровы!
Выкидыш — это… Что такое Выкидыш?
Выкидыш, самопроизвольный аборт — самопроизвольное патологическое прерывание беременности. Cамопроизвольным абортом заканчиваются 15 %—20 % клинически установленных случаев беременности[1]. Эти цифры являются нижней оценочной границей, так как во многих случаях выкидыш происходит на ранних стадиях — до того, как женщина поймет, что она забеременела, при этом клинические признаки выкидыша ошибочно принимают за обильные месячные или за их задержку[2] Угроза выкидыша является патологией и в ряде случаев подлежит стационарному лечению. Отличается от медицинского аборта, производимого специально.
Виды выкидышей
В «Словаре терминов вспомогательных репродуктивных технологий» ВОЗ 2009 г.[3] различаются следующие типы выкидышей (самопроизвольных абортов):
- Биохимическая беременность (преклинический спонтанный аборт) — беременность, не достигшая клинической стадии и определенная только по результатам анализа хорионического гонадотропина в сыворотке крови либо моче;
- Спонтанный аборт (выкидыш) — спонтанное прерывание клинической беременности, которая произошла ранее 20 полных недель гестационного срока, то есть в течение 18 недель после оплодотворения. При неизвестном гестационном сроке спонтанным абортом считается потеря эмбриона либо плода весом до 400 г.
Роды живым или мертвым ребенком, произошедшие между 20-й и 37-й полными неделями гестационного срока квалифицируются как преждевременные роды.
Классификация
Клиническая картина угрожающего аборта описывает любое кровотечение во время беременности до жизнеспособности плода, которое ещё предстоит оценить в дальнейшем. При расследовании может быть найдено, что плод остаётся жизнеспособным и беременность продолжается без дальнейших проблем.
В качестве альтернативы используются следующие термины для описания того, что беременность уже не продолжается:
- Пустой мешок — это состояние, когда плод развивается нормально, в то время как эмбриональная часть беременности либо отсутствует, либо перестаёт расти очень рано. Другое название — пустое плодное яйцо.
- Неизбежный аборт описывает состояние, при котором шейка матки уже расширена и открыта, но плод ещё не изгнан. Как правило, это состояние будет прогрессировать до полного аборта.
- Полный аборт — исключение всех продуктов зачатия. Продукты зачатия могут включать в себя трофобласт, ворсинки, хорион, желток, эмбрион, а на поздних сроках беременности плод, пуповину, плаценту, околоплодные воды жидкости и амниотическую мембрану.
- Неполный аборт происходит, когда ткань вышла, но некоторые части плода или эмбриона остались внутриутробно.
- Замершая (неразвивающаяся) беременность — смерть плода или эмбриона и отсутствие выкидыша. Другое название — задержавшийся или пропущенный выкидыш.
В следующих двух условиях рассматриваются более широкие осложнения или последствия выкидыша:
- Септический аборт происходит, когда ткань из пропущенного или неполного аборта заражается. Инфекция матки несёт риск распространения инфекции (сепсис) и представляет собой серьёзную опасность для жизни женщины.
- Периодической потерей беременности или повторным выкидышем (медики называют это привычным абортом) является наличие трёх последовательных выкидышей. Если доля беременностей, заканчивающихся одним выкидышем, составляет 15 %, то вероятность двух последовательных выкидышей составляет 2,25 %, а верояность трёх последовательных выкидышей составляет 0,34 %. Возникновение периодической потери беременности составляет 1 %. Подавляющее большинство женщин (85 %), у которых были два выкидыша, после этого провели свои роды нормально.
Физические симптомы угрозы беременности варьируются в зависимости от срока беременности:
- В срок до шести недель могут присутствовать только небольшие сгустки крови, возможно сопровождение умеренными судорогами и периодической болью.
- На срок от 6 до 13 недель сгусток образуется вокруг эмбриона или плода и плаценты. Этот процесс может занять несколько часов или, периодически включаясь и выключаясь, проходить в течение нескольких дней. Симптомы варьируются в широких пределах и могут включать в себя рвоту и пустоту в кишечнике, возможно, из-за физического дискомфорта.
- В течение 13 недели плод может легко передаваться от матки, однако, в результате неполного аборта, полностью или частично остаётся в матке. Физические симптомы: кровотечения, судороги и боли. Может быть похоже на ранний выкидыш, но иногда бывают и более тяжёлые симптомы.
Признаки и симптомы
Наиболее распространённым симптомом выкидыша является кровотечение. Кровотечения во время беременности вызывают угрозу выкидыша. У половины женщин, которые ищут клинического лечения кровотечения во время беременности, будет выкидыш. Остальные симптомы не являются статистически связанными с выкидышем. Выкидыш может быть обнаружен во время УЗИ или через последовательное тестирование хорионического гонадотропина человека (ХГЧ). Существуют некоторые медицинские способы для управления документально нежизнеспособными беременностями, которые не были изгнаны естественным путём.
Психологические симптомы
Чувство потери, отсутствие понимания со стороны других очень важно. Людям, которые не переживали выкидыш, трудно сопереживать с теми, у кого он был. Беременность и выкидыш часто не упоминаются в общении, потому что эта тема слишком болезненна. Это может заставить женщину чувствовать себя более изолированной ото всех. Некоторые люди могут восстановиться за несколько недель, а другим нужен год с лишним.
Взаимодействие беременных женщин с новорождёнными детьми болезненно для родителей, которые пережили выкидыш. Иногда это затрудняет общение с друзьями, знакомыми и семьёй.
Причины
Выкидыш может произойти по различным причинам, не все из которых могут быть идентифицированы. Некоторые причины: генетические, нарушения матки или гормональные нарушения, инфекция половых путей и разрыв тканей.
Первый триместр
Большинство клинических выкидышей происходит в течение первого триместра. Хромосомные аномалии встречаются более чем у половины эмбрионов после выкидыша в первые 13 недель.
Беременность с генетическими проблемами имеет вероятность 95 % угрозы выкидыша. Большинство хромосомных проблем происходят случайно, не имеют ничего общего с родителями и вряд ли повторятся. Хромосомные проблемы, связанные с генами родителей, однако, возможны. В случае повторных выкидышей более вероятна причина врождённого дефекта одного из родителей ребёнка или других родственников. Генетические проблемы чаще всего происходят с пожилыми родителями.
Ещё одной причиной раннего выкидыша может быть дефицит прогестерона. У женщин с низким уровнем прогестерона во второй половине менструального цикла (лютеиновая фаза) может быть установлен добавок прогестерона, который должен быть принят в первом триместре беременности. Ни одно исследование не показало, что общий в первом триместре добавок прогестерона уменьшает риск угрозы выкидыша (если мать, возможно, уже потеряла ребёнка).
Второй триместр
До 15 % потерь беременности во втором триместре может быть связано с пороком матки, новообразованием в полости матки (миома) или с проблемами шейки. Эти условия также могут способствовать к преждевременным родам.
Одно исследование показало, что 19 % потерь беременности во втором триместре были вызваны проблемами с пуповиной. Проблемы с плацентой могут составлять значительное число поздних выкидышей за срок.
Общие факторы риска
С повышенным риском выкидыша беременность с участием более чем одного плода.
Неконтролируемый диабет значительно повышает риск выкидыша. Поскольку диабет может развиться во время беременности (гестационный диабет), важной составной частью дородового ухода является контроль за признаками болезни.
Синдром поликистозных яичников является фактором риска выкидыша. Два исследования показали, что лечение препаратом метформина существенно снизило уровень выкидышей у женщин с синдромом поликистозных яичников. Тем не менее, в 2006 году обзор лечения метформином во время беременности не обнаружил достаточных доказательств безопасности применения.
Высокое кровяное давление во время беременности, известное как преэклампсия, иногда вызвано ненадлежащей иммунной реакцией (отцовской толерантностью) к плоду, и связано с риском выкидыша. Кроме того, женщины с невыношенной беременностью находятся под угрозой риска развития преэклампсии.
Тяжелые случаи гипотиреоза увеличивают риск выкидыша. Наличие определенных иммунных заболеваний, таких как аутоиммунные заболевания связано со значительно повышенным риском выкидыша. Наличие антитиреоидных аутоантител связано с повышенным риском выкидыша.
Некоторые заболевания (такие как краснуха, хламидиоз и другие) повышают риск выкидыша.
Курильщики имеют повышенный риск невынашивания беременности. Увеличение выкидышей также связано с отцом-курильщиком. В одном исследовании было отмечено, что на 4 % увеличился риск для мужей, которые курят менее 20 сигарет в день, и на 81 % для мужей, которые курят больше 20 сигарет в день.
Употребление кокаина увеличивает угрозу выкидыша. Физические травмы, воздействие токсинов окружающей среды, а также использование ВМС в момент зачатия также связано с повышенным риском выкидыша.
Антидепрессанты пароксетин и венлафаксин могут привести к спонтанному аборту.
Употребление кофеина повышает риск угрозы выкидыша.
Возраст матери является существенным фактором риска. Чем старше женщина, тем сильнее угроза выкидыша, особенно после 35 лет.
Подозреваемые факторы риска
Несколько факторов были связаны с более высокой частотой выкидышей, но ещё неизвестно, являются ли они причинами выкидышей.
Аутоиммунные заболевания. Некоторые исследования показывают, что аутоиммунные заболевания — возможная причина рецидивирующего или позднего выкидыша. Такие заболевания возникают, когда собственная иммунная система организма действует против самого себя. Таким образом, это уничтожает растущий плод или препятствует нормальной прогрессии беременности. Дальнейшие исследования также показали, что аутоиммунные заболевания могут вызвать генетические нарушения у эмбрионов, которые. в свою очередь, могут привести к выкидышу.
Утренние недомогания
Тошнота и рвота беременных связаны с уменьшенным риском выкидыша.
Упражнения
Одним из факторов риска являются упражнения. Исследование показало, что большинство видов упражнений (за исключением плавания) связано с повышенным риском выкидыша до 18 недели. Ударопрочные упражнения особенно связаны с повышенной угрозой выкидыша. Не было выявлено никакой зависимости между физическими упражнениями и выкидышами после 18 недели беременности.
Диагностика
Выкидыш может быть обнаружен при помощи специальной ультразвуковой аппаратуры. При поиске микроскопических патологических симптомов выкидыша следует посмотреть снимок. К микроскопическим относятся ворсинки, трофобласт, части плода. Также можно выполнить генетические тесты для поиска ненормальных хромосом.
Действия при угрозе выкидыша
Потеря крови во время ранней беременности является наиболее распространённым симптомом. В случае потери крови, боли и того и другого выполняется трансвагинальное УЗИ. Если с помощью ультразвука не установлена жизнеспособность внутриутробной беременности, то должны быть выполнены определённые серийные тесты, чтобы исключить внематочную беременность, которая опасна для жизни.
Если кровотечение несильное, то рекомендуется сходить к врачу, а если кровотечение тяжёлое, существует значительная боль или есть лихорадка, то необходимо обязательно обратиться к врачу.
Никакое лечение не является необходимым для диагностики полного аборта. В случае неполного аборта, пустого мешка или замершей беременности есть три варианта лечения:
- При отсутствии лечения (выжидательная тактика) всё будет происходить естественно в течение двух-шести недель. Этот путь позволяет избежать побочных эффектов, вызванных лекарствами и операциями.
- Медикаментозное лечение обычно заключается в использовании мизопростола и способствует завершению выкидыша.
- Хирургическое лечение (чаще всего вакуум-аспирация) является самым быстрым способом для завершения выкидыша. Он также сокращает длительность и тяжесть кровотечений, а также помогает избегать физических болей, связанных с выкидышем. В случае повторного выкидыша, вакуум-аспирация также является наиболее удобным способом для получения образцов тканей для кариотип-анализа. Однако эта операция имеет и высокий риск развития осложнений, включая риск повреждения шейки матки и самой матки, перфорация матки, рубцы и потенциальная внутриутробная прокладка. Это является важным фактором для тех женщин, которые хотели бы иметь детей в будущем, сохранить своё плодородие и уменьшить вероятность будущих акушерских осложнений.
Предупреждение
В настоящее время ещё нет способа для предотвращения выкидыша. Тем не менее, эксперты считают, что выявление причин выкидыша может помочь предотвратить его повторение в последующих беременностях. В одном из исследований учёные обнаружили, что использование добавки дегидроэпиандростерон до и во время беременности снижает риск её потери.
Эпидемиология
Определить распространённость выкидыша трудно. Многие выкидыши происходят в самом начале беременности, прежде, чем женщина узнаёт, что беременна. Перспективные исследования с использованием тестов очень ранних беременностей показали, что 25 % выкидышей происходят на шестой неделе с последней менструации женщины. Однако есть и другие источники, утверждающие совсем другое:
- Университет Оттавы: «Частота спонтанных абортов составляет 50 % всех беременностей по причине того, что многие прерывают беременность самопроизвольно и без клинического вмешательства.
- NIH сообщает: «До половины всех оплодотворённых яйцеклеток умирают до того момента, когда женщина узнаёт, что беременна. Среди тех женщин, которые знают про свою беременность, выкидыш составляет около 15-20 %. Клинические выкидыши встречаются в 8 % беременностей.
Риск выкидыша резко падает после 10 недели с последней менструации женщины.
Распространённость выкидыша значительно увеличивается с возрастом родителей. Беременность в 25 лет имеет риск выкидыша на 60 % меньший, чем беременность в 40 лет.
Выкидыш у других животных
Выкидыш происходит у всех животных. Есть целый ряд известных факторов риска по невынашиванию беременности у не связанных с человеком животных. У овец, например, это может быть связано со скоплением людей или из-за собачьей погони. У коров выкидыш может произойти из-за инфекционного заболевания, но часто может контролироваться с помощью вакцинации.
См. также
Примечания
- ↑ Everett C. Incidence and outcome of bleeding the 20th week of pregnancy: prospective study from general practice. British Medical Journal 1997;315:32-34.
- ↑ Wilcox A.L. et al. Incidence of early loss of pregnancy. New England Journal of Medicine 1998;319:189-194.
- ↑ Словарь Терминов ВРТ. Пересмотренный ИКМАРТ и ВОЗ словарь терминов ВРТ, 2009
Литература
| Патология беременности, родов и послеродового периода (МКБ-10 класс XV, О00-О99) | |
|---|---|
| Беременность | |
| Роды Патологический прелиминарный период • Первичная слабость родовой деятельности • Вторичная слабость родовой деятельности • Стремительные роды • Дискоординированная родовая деятельность | |
| Акушерские кровотечения • Преждевременная отслойка нормально расположенной плаценты (ПОНРП) • ДВС-синдром в акушерстве • Эмболия околоплодными водами • Матка Кювелера | |
| Материнский травматизм | Разрывы промежности • Гематомы • Разрывы шейки матки • Разрыв матки • Выворот матки |
и новорождённого
Simple English Wikipedia, бесплатная энциклопедия
Выкидыш — это естественная смерть эмбриона или плода в утробе матери до того, как он станет достаточно взрослым, чтобы жить самостоятельно, вне матери. [1] В медицинских терминах выкидыш — самопроизвольный аборт. («Самопроизвольный» означает нечто, чего человек не ожидал. «Аборт» — это когда беременность заканчивается раньше, чем родилась.)
Среди женщин, знающих о своей беременности, около 15-20% страдают выкидышами.(Это означает, что у каждой пятой женщины, знающей о своей беременности, происходит выкидыш.) [1] Это наиболее частое осложнение (серьезная проблема), которое случается на ранних сроках беременности у людей. [2]
В Соединенных Штатах, если плод умирает после достижения 20-недельного возраста, его смерть больше не называется выкидышем. Его смерть называется мертворождением , гибелью плода или смертью плода . («Гибель» означает «смерть».)
Но разные страны по-разному определяют разницу между выкидышем и внутриутробной смертью.Например: [3] [4] [5]
.
| В этой стране: | Выкидыш Есть: | Смерть плода: |
|---|---|---|
| Норвегия | Смерть плода в возрасте до 16 недель | Смерть плода старше 16 недель |
| Австралия | Смерть плода в возрасте до 20 недель | Смерть плода старше 20 недель |
| Соединенное Королевство | Смерть плода в возрасте до 24 недель | Смерть плода старше 24 недель |
| Италия | Смерть плода в возрасте до 26 недель | Смерть плода старше 26 недель |
| Испания | Смерть плода в возрасте до 26 недель | Смерть плода старше 26 недель |
Никто не знает всех причин, по которым у женщины может быть выкидыш.Однако некоторые общие причины включают:
Наиболее частые причины выкидыша меняются в зависимости от триместра матери (каждый триместр длится около трех месяцев).
Первый триместр (недели 1–12) [изменение | изменить источник]
Так выглядит человеческий эмбрион примерно через восемь недель после зачатия
Большинство выкидышей случается в первом триместре. Некоторые исследования говорят, что от двух третей (две из трех) до трех четвертей (три из четырех) всех выкидышей происходят в течение этого триместра. [9] [10] Примерно от 30% до 40% (от 3 до 4 из каждых 10) всех оплодотворенных яйцеклеток происходит выкидыш, часто до того, как женщина узнает о своей беременности. [11]
Более чем у половины эмбрионов, выкидышей в первые 13 недель беременности, эмбрион имеет ненормальные хромосомы. [12] Эти хромосомные проблемы могут возникать из-за проблем, связанных с ростом эмбриона, когда его клетки копируют сами себя. Также возможны хромосомные проблемы из-за проблем с генами родителей.Однако это чаще происходит у женщин, у которых были другие выкидыши, или если у одного из родителей есть ребенок или другие родственники с врожденными дефектами. [13] Генетические проблемы чаще возникают у родителей старшего возраста; может быть поэтому выкидыши чаще встречаются у пожилых женщин. [14]
Другой причиной может быть недостаток прогестерона у матери. Если у женщины диагностирован низкий уровень прогестерона во второй половине ее менструального цикла (лютеиновая фаза), ей могут назначить прогестерон в течение первого триместра беременности. [13] Однако, когда у женщины уже может быть выкидыш, нет свидетельств того, что таблетки прогестерона в первом триместре снижают риск выкидыша. [15] Ученые даже задаются вопросом, действительно ли проблемы с лютеиновой фазой могут вызывать выкидыши. [16]
Второй триместр (недели 13–27) [изменить | изменить источник]
Распространенные причины выкидыша во втором триместре: [9]
- Порок развития матки (когда матка матери не имеет нормальной формы)
- Новообразования в матке матери (их называют миомы)
- Проблемы с шейкой матки
Эти проблемы также могут вызвать преждевременные роды (когда ребенок рождается раньше, чем ожидалось). [9]
Одно исследование показало, что 19% выкидышей во втором триместре были вызваны проблемами с пуповиной. Плод получает кровь и кислород через пуповину. Для выживания каждой части тела нужны кровь и кислород. Если ребенок не может получать достаточно кислорода из-за проблемы с пуповиной, он может умереть. [17]
Проблемы с плацентой также могут вызвать выкидыш во втором триместре. [17] Питательные вещества и кровь проходят через плаценту, чтобы попасть от матери к пуповине.Плацента также помогает отфильтровать некоторые вещи, которые могут повредить плод. Если есть проблема с плацентой, плод может умереть из-за того, что он не получил достаточного количества питательных веществ и кислорода, или из-за того, что плацента не отфильтровала вредные вещества.
Выкидыш обычно диагностируется, когда беременная женщина замечает, что у нее есть определенные симптомы, и идет к врачу. Самый частый симптом грядущего выкидыша — кровотечение на ранних сроках беременности. У женщины может не быть боли. [18]
Обычно при кровотечении или боли у беременной женщины необходимо сделать УЗИ. Ультразвук может показать, что сердце плода не бьется, а это значит, что у плода произошел выкидыш. В этом случае следует провести специальные тесты, чтобы убедиться, что у женщины нет внематочной беременности, которая может убить женщину. [19] [20]
Не все легкие кровотечения на ранних сроках беременности означают выкидыш. Но любой женщине, у которой во время беременности наблюдается легкое кровотечение, следует обратиться к врачу.Если кровотечение сильное, у женщины сильная боль или у нее жар, ей следует обратиться в отделение неотложной помощи или вызвать скорую помощь, чтобы отвезти ее в больницу. [19]
Если у женщины во время беременности было кровотечение, ей может быть поставлен диагноз «угроза выкидыша». В прошлом, если врач предполагал, что в будущем у ребенка может произойти выкидыш, он предлагал матери постельный режим (большую часть времени лежа в постели). Сегодня большинство врачей и ученых считают, что постельный режим не помогает. [21]
Существует несколько различных типов выкидыша: [22]
- При полном выкидыше плод полностью покинул тело матери. Плацента тоже. В матке не осталось кусочков ткани плода или плаценты.
- В случае невынашивания беременности , плод выкидыш, но все еще находится в теле матери. Это часто случается, когда мать не осознает, что у нее был выкидыш (что часто случается, когда беременность находится на очень раннем сроке).
- В случае неполного выкидыша части плода или плаценты все еще находятся в матке.
Лечение выкидыша разное.
Полный выкидыш [изменить | изменить источник]
Если у женщины произошел полный выкидыш, она обычно не нуждается в лечении. [22]
Неполный или пропущенный выкидыш [изменить | изменить источник]
Если у женщины неполный выкидыш или невынашивание беременности, существует три различных варианта лечения:
- Бдительное ожидание означает, что врач будет продолжать осматривать женщину, но не будет оказывать никакого лечения, если не возникнет проблема.При осторожном ожидании большинство этих выкидышей проходят естественным путем в течение двух-шести недель. Это означает, что ткань, оставшаяся у женщины, покидает ее тело через влагалище без какого-либо лечения.
При отсутствии лечения (бдительное ожидание) большинство этих случаев (65–80%) проходят естественным путем в течение двух-шести недель. [23] Этот путь позволяет избежать побочных эффектов и осложнений, возможных при приеме лекарств и хирургии, [24] , но увеличивает риск легкого кровотечения, необходимости незапланированного хирургического лечения и неполного выкидыша.
- Медицинский менеджмент означает, что лекарства выдаются. Обычно назначают лекарство под названием мизопростол. Мизопростол заставляет матку сокращаться (становиться сильнее), чтобы вытолкнуть все, что находится внутри. Примерно в 95% случаев (95 из 100) ткань плода или плаценты, оставшаяся в матке, покидает тело женщины в течение нескольких дней. [24]
- Хирургия — самый быстрый способ завершить выкидыш. Это также снижает интенсивность кровотечения и делает его не таким продолжительным.Также женщине не придется переживать физическую боль выкидыша. [23] Чаще всего для завершения выкидыша используется одна из двух операций:
- Вакуумная аспирация, иногда называемая дилатацией и эвакуацией (D&E). В D&E трубка, прикрепленная к насосу, отсасывает ткань, оставшуюся в матке, через шейку матки.
- Расширение и кюретаж (D&C). При D&C шейка матки расширяется, а ткань, оставшаяся в матке, соскабливается и выскабливается («кюретаж»).По сравнению с приемом лекарств, D&C имеет более высокий риск возникновения проблем. Например, может быть травмирована шейка матки или матка. Из-за этого некоторые женщины предпочитают не иметь D&C, потому что они хотят иметь детей в будущем и хотят снизить вероятность проблем во время будущих беременностей. Однако, если у женщины было более одного выкидыша, D&C — наиболее удобный способ получить образцы тканей, которые можно изучить, чтобы определить причину выкидыша.
Какое лечение следует использовать? [Изменить | изменить источник]
Выбор метода лечения зависит от многих факторов, в том числе от желания матери.Однако есть рекомендации, которые используют врачи, чтобы подсказать, какое лечение использовать.
Пропущенный выкидыш
Самыми важными вещами, которые помогают врачу решить, что делать, являются возраст и размер эмбриона, а также размер гестационного мешка (жидкости вокруг эмбриона]]. [25]
- Для эмбрионов возрастом менее 7 недель и самых маленьких гестационных мешков наилучшим выбором является бдительное ожидание, поскольку эмбрион часто покидает тело матери естественным путем.
- Для эмбрионов возрастом 7-9 недель с большими размерами и гестационными мешками рекомендуется принимать лекарства, но в зависимости от ситуации можно использовать либо осторожное ожидание, либо операцию.
- Для эмбрионов возрастом более 9 недель с самыми большими гестационными мешками рекомендуется хирургическое вмешательство, потому что у матери, вероятно, будет сильная боль и кровотечение во время выкидыша.
Неполные выкидыши
- В случае неполного выкидыша размер ткани, оставшейся в матке, является наиболее важным фактором, который помогает врачу решить, что делать.Ультразвук используется, чтобы определить размер ткани. [25]
- Если размер оставшейся ткани меньше 15 мм (миллиметров): обычно лучшим выбором является осторожное ожидание, потому что вполне вероятно, что ткань выйдет из тела матери сама.
- Если толщина ткани составляет от 15 до 20 мм: рекомендуется лечение или выжидательная тактика. Операция выбирается только в том случае, если есть конкретная причина, по которой она нужна матери.
- Если размер ткани превышает 35–50 мм, рекомендуется следующее:
- Дать мизопростол, чтобы ткань, оставшаяся в матке, быстрее покинула тело матери.
- Пребывание матери в больнице под присмотром в течение нескольких часов или на ночь. Она должна оставаться до тех пор, пока большая часть ткани, оставшейся в ее матке, не пройдет, и она не остановит кровотечение.
- Если мизопростол не помог, может потребоваться операция.
Фактор риска выкидыша — это то, что увеличивает вероятность выкидыша у женщины. Факторов риска выкидыша много. Например: [26]
- Возраст матери.У женщин старше 35 лет риск выкидыша выше, чем у молодых женщин. В возрасте 35 лет риск женщины составляет около 20 процентов. В 40 лет риск составляет около 40 процентов. А в 45 лет это около 80 процентов. [26]
- Многоплодная беременность (беременность более чем одним плодом, например, двойней и тройней). Чем больше плодов в утробе, тем выше риск. [27]
- Если у матери есть определенные заболевания, например:
- Если мать [31] или отец [32] курит табак (сигареты).
- Если мать употребляет алкоголь во время беременности, особенно если она пьет часто или сразу много. [26] Национальная служба здравоохранения Соединенного Королевства заявляет, что употребление алкоголя становится фактором риска, если мать выпивает более одного стакана вина, более одной рюмки виски или более двух третей пинты пива в неделю. . Большинство врачей говорят, что никакое количество алкоголя во время беременности не является безопасным. [30]
- Если мать употребляет запрещенные наркотики, например кокаин, во время беременности. [31]
- Если мать травмирована, подверглась воздействию определенных ядов или использует ВМС во время беременности. [33]
- Проблемы с маткой или шейкой матки матери. [26]
- Некоторые виды пищевых отравлений. [30]
- ↑ 1.0 1.1 Susan Storck и A.D.A.M. Inc. «Выкидыш». Американская комиссия по аккредитации здравоохранения.
- ↑ Национальный координационный центр здоровья женщин и детей (Великобритания) (декабрь 2012 г.).«Внематочная беременность и выкидыш: диагностика и начальное лечение на ранних сроках беременности, внематочной беременности и выкидыша». Клинические рекомендации NICE, № 154 . Королевский колледж акушеров и гинекологов. Дата обращения 4 июля 2013.
- ↑ Mohangoo AD, Blondel B, Gissler M, Velebil P, Macfarlane A, Zeitlin J (2013). «Международные сравнения показателей внутриутробной и неонатальной смертности в странах с высоким уровнем дохода: должны ли пороги исключения основываться на массе тела при рождении или гестационном возрасте?». PLOS ONE . 8 (5): e64869. DOI: 10.1371 / journal.pone.0064869. PMC 3658983. PMID 23700489. CS1 maint: несколько имен: список авторов (ссылка)
- ↑ Li, Z; Зеки, Р. Hilder, L; Салливан, EA (2012). «Матери и младенцы Австралии 2010». Серия перинатальной статистики No. 27. Кат. нет. PER 57 . Австралийский институт здравоохранения и социального обеспечения, Национальная группа перинатальной статистики, Правительство Австралии. Дата обращения 4 июля 2013.
- ↑ Королевский колледж акушеров и гинекологов Великобритании (апрель 2001 г.).«Дальнейшие вопросы, касающиеся позднего аборта, жизнеспособности плода и регистрации рождений и смертей». Королевский колледж акушеров и гинекологов Великобритании. Дата обращения 4 июля 2013.
- ↑ Терри Хассолд; Хизер Холл; Патрисия Хант, «Происхождение анеуплоидии человека: где мы были, куда мы идем», Human Molecular Genetics Volume 16, Review Issue 2 (22 августа 2007 г.), стр. R203
- ↑ Табор А., Алфиревич З. (2010). «Обновленная информация о связанных с процедурами рисках для методов пренатальной диагностики». Диагностика и лечение плода . 27 (1): 1–7. DOI: 10,1159 / 000271995. PMID 20051662.
- ↑ Агарвал К., Алфиревич З. (август 2012 г.). «Потеря беременности после отбора проб ворсинок хориона и генетического амниоцентеза при беременности двойней: систематический обзор». Ультразвук в акушерстве и гинекологии: официальный журнал Международного общества ультразвуковых исследований в акушерстве и гинекологии . 40 (2): 128–34. DOI: 10.1002 / uog.10152. PMID 22125091.
- ↑ 9,0 9,1 9,2 Розенталь, М. Сара (1999). «Второй триместр». Справочник по гинекологии . WebMD. Проверено 18 декабря 2006 г..
- ↑ Фрэнсис О. (1959). «Анализ 1150 случаев абортов в Государственной больнице R.S.R.M., Мадрас». Журнал акушерства и гинекологии Индии . 10 (1): 62–70. PMID 12336441.
- ↑ Руководство Джона Хопкинса по гинекологии и акушерству (4 изд.). Липпинкотт Уильямс и Уилкинс. 2012. С. 438–439. ISBN 9781451148015 .
- ↑ Кадзи Т., Ферриер А., Ниикава Н., Такахара Н., Охама К., Авирачан С. (1980). «Анатомические и хромосомные аномалии у 639 спонтанных абортов». Генетика человека . 55 (1): 87–98. DOI: 10.1007 / BF00329132. PMID 7450760. CS1 maint: несколько имен: список авторов (ссылка)
- ↑ 13,0 13,1 «Выкидыш: причины выкидыша».HealthCentral.com. Проверено 26 июля 2012 г. дословно взято из стр. 347–9 из: «Что делать, если случился выкидыш». Руководство для семьи PDR по женскому здоровью и лекарствам, отпускаемым по рецепту . Монтваль, Нью-Джерси: Медицинская экономика. 1994. С. 345–50. ISBN 1-56363-086-9 .
- ↑ «Беременность старше 30 лет». Детская больница MUSC . Архивировано 13 ноября 2006 г.. Проверено 18 декабря 2006 г..
- ↑ Wahabi HA, Файед AA, Esmaeil SA, Al Zeidan RA (2007).Вахаби, Хайфаа А (ред.). «Прогестоген для лечения угрозы выкидыша». Кокрановская база данных систематических обзоров (12): CD005943. DOI: 10.1002 / 14651858.CD005943.pub2. PMID 22161393. CS1 maint: несколько имен: список авторов (ссылка)
- ↑ Букулмез О., Ариси А. (2004). «Дефект лютеиновой фазы: миф или реальность». Клиники акушерства и гинекологии Северной Америки . 31 (4): 727–44, ix. DOI: 10.1016 / j.ogc.2004.08.007. PMID 15550332.
- ↑ 17.0 17,1 Peng HQ, Левитин-Смит М., Рошельсон Б., Кан Э. (2006). «Стрикция и перегиб пуповины — частые причины гибели плода». Детская патология и патология развития . 9 (1): 14–9. DOI: 10.2350 / 05-05-0051.1. PMID 16808633. CS1 maint: несколько имен: список авторов (ссылка)
- ↑ Gracia CR, Sammel MD, Chittams J, Hummel AC, Shaunik A, Barnhart KT (2005). «Факторы риска самопроизвольного аборта при ранних симптомах беременности в первом триместре». Акушерство и гинекология . 106 (5, часть 1): 993–9. DOI: 10.1097 / 01.AOG.0000183604.09922.e0. PMID 16260517. CS1 maint: несколько имен: список авторов (ссылка)
- ↑ 19,0 19,1 Ип С.К., Сахота Д., Чунг Л.П., Лам П., Хейнс С.Дж., Чанг Т.К. (2003). «Точность методов клинической диагностики угрожающего аборта». Гинекологическое и акушерское обследование . 56 (1): 38–42. DOI: 10,1159 / 000072482. PMID 12876423. CS1 maint: несколько имен: список авторов (ссылка)
- ↑ Condous G, Okaro E, Khalid A, Bourne T (2005). «Нужно ли нам отслеживать полные выкидыши с помощью сывороточного уровня хорионического гонадотропина?». БЖОГ . 112 (6): 827–9. DOI: 10.1111 / j.1471-0528.2004.00542.x. PMID 15924545. CS1 maint: несколько имен: список авторов (ссылка)
- ↑ Tien JC, Tan TY (2007). «Безоперационные вмешательства при угрозе и повторяющихся выкидышах». Сингапурский медицинский журнал . 48 (12): 1074–90, викторина 1090. PMID 18043834.
- ↑ 22,0 22,1 «Выкидыш: признаки, симптомы, лечение и профилактика». Американская ассоциация беременности. Август 2015. Проверено 13 декабря, 2015.
- ↑ 23,0 23,1 Крипке С (2006). «Ожидаемое лечение против хирургического лечения выкидыша». Американский семейный врач . 74 (7): 1125–6. PMID 17039747.
- ↑ 24.0 24,1 Tang OS, Ho PC (2006). «Применение мизопростола при несостоятельности беременности на ранних сроках». Текущее мнение в области акушерства и гинекологии . 18 (6): 581–6. DOI: 10.1097 / GCO.0b013e32800feedb. PMID 17099326.
- ↑ 25,0 25,1 Руководство по клинической практике: Выкидыш: ведение Королевской женской больницы. Дата публикации: 7 октября 2010 г.
- ↑ 26,0 26,1 26,2 26.3 «Выкидыш — факторы риска». Американская ассоциация беременности. 9 июля, 2013. Проверено 13 декабря, 2015.
- ↑ «Осложнения при многоплодной беременности». Американская ассоциация беременности. Июль 2015 г. Проверено 13 декабря 2015 г.
- ↑ Миллс Дж. Л., Симпсон Дж. Л., Дрисколл С. Г., Йованович-Петерсон Л., Ван Аллен М., Ааронс Дж. Х., Мецгер Б., Бибер Ф. Р., Кнопп Р. Х., Холмс Л. Б. (1988). «Частота самопроизвольных абортов среди нормальных женщин и женщин с инсулинозависимым диабетом, чьи беременности были выявлены в течение 21 дня после зачатия». Медицинский журнал Новой Англии . 319 (25): 1617–23. DOI: 10.1056 / NEJM198812223192501. PMID 3200277. CS1 maint: несколько имен: список авторов (ссылка)
- ↑ van den Boogaard E, Vissenberg R, Land JA, van Wely M, van der Post JA, Goddijn M, Bisschop PH (2011). «Значение (суб) клинической дисфункции щитовидной железы и аутоиммунитета щитовидной железы до зачатия и на ранних сроках беременности: систематический обзор». Обновление репродукции человека . 17 (5): 605–19.DOI: 10.1093 / humupd / dmr024. PMID 21622978. CS1 maint: несколько имен: список авторов (ссылка)
- ↑ 30,0 30,1 30,2 «Выкидыши — причины». NHS Choices. 21 мая, 2015. Проверено 13 декабря, 2015.
- ↑ 31,0 31,1 Несс Р. Б., Гриссо Дж. А., Хиршингер Н., Маркович Н., Шоу Л. М., Дэй Н. Л., Клайн Дж. (1999) «Употребление кокаина и табака и риск самопроизвольного аборта». Медицинский журнал Новой Англии . 340 (5): 333–9. DOI: 10.1056 / NEJM1993400501. PMID 9929522. CS1 maint: несколько имен: список авторов (ссылка)
- ↑ Веннерс С.А., Ван X, Чен С., Ван Л., Чен Д., Гуан В., Хуанг А., Райан Л., О’Коннор Дж., Ласли Б., Оверстрит Дж., Уилкокс А., Сюй Х (2004). «Отцовское курение и потеря беременности: перспективное исследование с использованием биомаркера беременности». Американский журнал эпидемиологии . 159 (10): 993–1001. DOI: 10,1093 / AJE / kwh228. PMID 15128612. CS1 maint: несколько имен: список авторов (ссылка)
- ↑ «Выкидыш: обзор».Армянская медицинская сеть. 2005. Проверено 19 сентября 2007 г..
Simple English Wikipedia, бесплатная энциклопедия
Выкидыш — это естественная смерть эмбриона или плода в утробе матери до того, как он станет достаточно взрослым, чтобы жить самостоятельно, вне матери. [1] В медицинских терминах выкидыш — самопроизвольный аборт. («Спонтанный» означает то, чего человек не ожидал. «Аборт» — это когда беременность заканчивается раньше, чем родилась.)
Среди женщин, знающих о своей беременности, около 15-20% страдают выкидышами. (Это означает, что у каждой пятой женщины, знающей о своей беременности, происходит выкидыш.) [1] Это наиболее частое осложнение (серьезная проблема), которое случается на ранних сроках беременности у людей. [2]
Выкидыш против мертворожденияEdit
В Соединенных Штатах, если плод умирает после того, как ему исполнилось 20 недель, его смерть больше не называется выкидышем. Его смерть называется мертворождением , гибелью плода или смертью плода .(«Гибель» означает «смерть».)
Но разные страны по-разному определяют разницу между выкидышем и внутриутробной смертью. Например: [3] [4] [5]
.
| В этой стране: | Выкидыш Есть: | Смерть плода: |
|---|---|---|
| Норвегия | Смерть плода в возрасте до 16 недель | Смерть плода старше 16 недель |
| Австралия | Смерть плода в возрасте до 20 недель | Смерть плода старше 20 недель |
| Соединенное Королевство | Смерть плода в возрасте до 24 недель | Смерть плода старше 24 недель |
| Италия | Смерть плода в возрасте до 26 недель | Смерть плода старше 26 недель |
| Испания | Смерть плода в возрасте до 26 недель | Смерть плода старше 26 недель |
Причины выкидышаEdit
Никто не знает всех причин, по которым у женщины может быть выкидыш.Однако некоторые общие причины включают:
Наиболее частые причины выкидыша меняются в зависимости от триместра матери (каждый триместр длится около трех месяцев).
Первый триместр (недели 1-12) Редактировать
Так выглядит человеческий эмбрион примерно через восемь недель после зачатия
Большинство выкидышей случается в первом триместре. Некоторые исследования говорят, что от двух третей (две из трех) до трех четвертей (три из четырех) всех выкидышей происходят в течение этого триместра. [9] [10] Примерно от 30% до 40% (от 3 до 4 из каждых 10) всех оплодотворенных яйцеклеток происходит выкидыш, часто до того, как женщина узнает о своей беременности. [11]
Более чем у половины эмбрионов, выкидышей в первые 13 недель беременности, эмбрион имеет ненормальные хромосомы. [12] Эти хромосомные проблемы могут возникать из-за проблем, связанных с ростом эмбриона, когда его клетки копируют сами себя. Также возможны хромосомные проблемы из-за проблем с генами родителей.Однако это чаще происходит у женщин, у которых были другие выкидыши, или если у одного из родителей есть ребенок или другие родственники с врожденными дефектами. [13] Генетические проблемы чаще возникают у родителей старшего возраста; может быть поэтому выкидыши чаще встречаются у пожилых женщин. [14]
Другой причиной может быть недостаток прогестерона у матери. Если у женщины диагностирован низкий уровень прогестерона во второй половине ее менструального цикла (лютеиновая фаза), ей могут назначить прогестерон в течение первого триместра беременности. [13] Однако, когда у женщины уже может быть выкидыш, нет свидетельств того, что таблетки прогестерона в первом триместре снижают риск выкидыша. [15] Ученые даже задаются вопросом, действительно ли проблемы с лютеиновой фазой могут вызывать выкидыши. [16]
Второй триместр (недели 13-27) Изменить
Распространенные причины выкидыша во втором триместре: [9]
- Порок развития матки (когда матка матери не имеет нормальной формы)
- Новообразования в матке матери (их называют миомы)
- Проблемы с шейкой матки
Эти проблемы также могут вызвать преждевременные роды (когда ребенок рождается раньше, чем ожидалось). [9]
Одно исследование показало, что 19% выкидышей во втором триместре были вызваны проблемами с пуповиной. Плод получает кровь и кислород через пуповину. Для выживания каждой части тела нужны кровь и кислород. Если ребенок не может получать достаточно кислорода из-за проблемы с пуповиной, он может умереть. [17]
Проблемы с плацентой также могут вызвать выкидыш во втором триместре. [17] Питательные вещества и кровь проходят через плаценту, чтобы попасть от матери к пуповине.Плацента также помогает отфильтровать некоторые вещи, которые могут повредить плод. Если есть проблема с плацентой, плод может умереть из-за того, что он не получил достаточного количества питательных веществ и кислорода, или из-за того, что плацента не отфильтровала вредные вещества.
Как диагностируется выкидыш? Править
Выкидыш обычно диагностируется, когда беременная женщина замечает, что у нее есть определенные симптомы, и обращается к врачу. Самый частый симптом грядущего выкидыша — кровотечение на ранних сроках беременности.У женщины может не быть боли. [18]
Обычно при кровотечении или боли у беременной женщины необходимо сделать УЗИ. Ультразвук может показать, что сердце плода не бьется, а это значит, что у плода произошел выкидыш. В этом случае следует провести специальные тесты, чтобы убедиться, что у женщины нет внематочной беременности, которая может убить женщину. [19] [20]
Не все легкие кровотечения на ранних сроках беременности означают выкидыш.Но любой женщине, у которой во время беременности наблюдается легкое кровотечение, следует обратиться к врачу. Если кровотечение сильное, у женщины сильная боль или у нее жар, ей следует обратиться в отделение неотложной помощи или вызвать скорую помощь, чтобы отвезти ее в больницу. [19]
Если у женщины во время беременности было кровотечение, ей может быть поставлен диагноз «угроза выкидыша». В прошлом, если врач предполагал, что в будущем у ребенка может произойти выкидыш, он предлагал матери постельный режим (большую часть времени лежа в постели).Сегодня большинство врачей и ученых считают, что постельный режим не помогает. [21]
Как лечить выкидыш? Редактировать
Есть несколько различных типов выкидыша: [22]
- При полном выкидыше плод полностью покинул тело матери. Плацента тоже. В матке не осталось кусочков ткани плода или плаценты.
- В случае невынашивания беременности , плод выкидыш, но все еще находится в теле матери.Это часто случается, когда мать не осознает, что у нее был выкидыш (что часто случается, когда беременность находится на очень раннем сроке).
- В случае неполного выкидыша части плода или плаценты все еще находятся в матке.
Лечение выкидыша разное.
Полный выкидышПравить
Если у женщины произошел полный выкидыш, она обычно не нуждается в лечении. [22]
Неполный или пропущенный выкидыш Редактировать
Если у женщины неполный выкидыш или невынашивание беременности, существует три различных варианта лечения:
- Бдительное ожидание означает, что врач будет продолжать осматривать женщину, но не будет оказывать никакого лечения, если не возникнет проблема.При осторожном ожидании большинство этих выкидышей проходят естественным путем в течение двух-шести недель. Это означает, что ткань, оставшаяся у женщины, покидает ее тело через влагалище без какого-либо лечения.
При отсутствии лечения (бдительное ожидание) большинство этих случаев (65–80%) проходят естественным путем в течение двух-шести недель. [23] Этот путь позволяет избежать побочных эффектов и осложнений, возможных при приеме лекарств и хирургии, [24] , но увеличивает риск легкого кровотечения, необходимости незапланированного хирургического лечения и неполного выкидыша.
- Медицинский менеджмент означает, что лекарства выдаются. Обычно назначают лекарство под названием мизопростол. Мизопростол заставляет матку сокращаться (становиться сильнее), чтобы вытолкнуть все, что находится внутри. Примерно в 95% случаев (95 из 100) ткань плода или плаценты, оставшаяся в матке, покидает тело женщины в течение нескольких дней. [24]
- Хирургия — самый быстрый способ завершить выкидыш. Это также снижает интенсивность кровотечения и делает его не таким продолжительным.Также женщине не придется переживать физическую боль выкидыша. [23] Чаще всего для завершения выкидыша используется одна из двух операций:
- Вакуумная аспирация, иногда называемая дилатацией и эвакуацией (D&E). В D&E трубка, прикрепленная к насосу, отсасывает ткань, оставшуюся в матке, через шейку матки.
- Расширение и кюретаж (D&C). При D&C шейка матки расширяется, а ткань, оставшаяся в матке, соскабливается и выскабливается («кюретаж»).По сравнению с приемом лекарств, D&C имеет более высокий риск возникновения проблем. Например, может быть травмирована шейка матки или матка. Из-за этого некоторые женщины предпочитают не иметь D&C, потому что они хотят иметь детей в будущем и хотят снизить вероятность проблем во время будущих беременностей. Однако, если у женщины было более одного выкидыша, D&C — наиболее удобный способ получить образцы тканей, которые можно изучить, чтобы определить причину выкидыша.
Какое лечение следует использовать? Изменить
Выбор метода лечения зависит от многих факторов, в том числе от желания матери.Однако есть рекомендации, которые используют врачи, чтобы подсказать, какое лечение использовать.
Пропущенный выкидыш
Самыми важными вещами, которые помогают врачу решить, что делать, являются возраст и размер эмбриона, а также размер гестационного мешка (жидкости вокруг эмбриона]]. [25]
- Для эмбрионов возрастом менее 7 недель и самых маленьких гестационных мешков наилучшим выбором является бдительное ожидание, поскольку эмбрион часто покидает тело матери естественным путем.
- Для эмбрионов возрастом 7-9 недель с большими размерами и гестационными мешками рекомендуется принимать лекарства, но в зависимости от ситуации можно использовать либо осторожное ожидание, либо операцию.
- Для эмбрионов возрастом более 9 недель с самыми большими гестационными мешками рекомендуется хирургическое вмешательство, потому что у матери, вероятно, будет сильная боль и кровотечение во время выкидыша.
Неполные выкидыши
- В случае неполного выкидыша размер ткани, оставшейся в матке, является наиболее важным фактором, который помогает врачу решить, что делать.Ультразвук используется, чтобы определить размер ткани. [25]
- Если размер оставшейся ткани меньше 15 мм (миллиметров): обычно лучшим выбором является осторожное ожидание, потому что вполне вероятно, что ткань выйдет из тела матери сама.
- Если толщина ткани составляет от 15 до 20 мм: рекомендуется лечение или выжидательная тактика. Операция выбирается только в том случае, если есть конкретная причина, по которой она нужна матери.
- Если размер ткани превышает 35–50 мм, рекомендуется следующее:
- Дать мизопростол, чтобы ткань, оставшаяся в матке, быстрее покинула тело матери.
- Пребывание матери в больнице под присмотром в течение нескольких часов или на ночь. Она должна оставаться до тех пор, пока большая часть ткани, оставшейся в ее матке, не пройдет, и она не остановит кровотечение.
- Если мизопростол не помог, может потребоваться операция.
Факторы рискаEdit
Фактор риска выкидыша — это то, что увеличивает вероятность выкидыша у женщины. Факторов риска выкидыша много. Например: [26]
- Возраст матери.У женщин старше 35 лет риск выкидыша выше, чем у молодых женщин. В возрасте 35 лет риск женщины составляет около 20 процентов. В 40 лет риск составляет около 40 процентов. А в 45 лет это около 80 процентов. [26]
- Многоплодная беременность (беременность более чем одним плодом, например, двойней и тройней). Чем больше плодов в утробе, тем выше риск. [27]
- Если у матери есть определенные заболевания, например:
- Если мать [31] или отец [32] курит табак (сигареты).
- Если мать употребляет алкоголь во время беременности, особенно если она пьет часто или сразу много. [26] Национальная служба здравоохранения Соединенного Королевства заявляет, что употребление алкоголя становится фактором риска, если мать выпивает более одного стакана вина, более одной рюмки виски или более двух третей пинты пива в неделю. . Большинство врачей говорят, что никакое количество алкоголя во время беременности не является безопасным. [30]
- Если мать употребляет запрещенные наркотики, например кокаин, во время беременности. [31]
- Если мать травмирована, подверглась воздействию определенных ядов или использует ВМС во время беременности. [33]
- Проблемы с маткой или шейкой матки матери. [26]
- Некоторые виды пищевых отравлений. [30]
Еще кое-что для чтения Редактировать
Ссылки Редактировать
- ↑ 1.0 1.1 Susan Storck и A.D.A.M. Inc. «Выкидыш». Американская комиссия по аккредитации здравоохранения.
- ↑ Национальный координационный центр здоровья женщин и детей (Великобритания) (декабрь 2012 г.). «Внематочная беременность и выкидыш: диагностика и начальное лечение на ранних сроках беременности, внематочной беременности и выкидыша». Клинические рекомендации NICE, № 154 . Королевский колледж акушеров и гинекологов. Дата обращения 4 июля 2013.
- ↑ Mohangoo AD, Blondel B, Gissler M, Velebil P, Macfarlane A, Zeitlin J (2013). «Международные сравнения показателей внутриутробной и неонатальной смертности в странах с высоким уровнем дохода: должны ли пороги исключения основываться на массе тела при рождении или гестационном возрасте?». PLOS ONE . 8 (5): e64869. DOI: 10.1371 / journal.pone.0064869. PMC 3658983. PMID 23700489. CS1 maint: несколько имен: список авторов (ссылка)
- ↑ Li, Z; Зеки, Р. Hilder, L; Салливан, EA (2012). «Матери и младенцы Австралии 2010». Серия перинатальной статистики No. 27. Кат. нет. PER 57 . Австралийский институт здравоохранения и социального обеспечения, Национальная группа перинатальной статистики, Правительство Австралии. Дата обращения 4 июля 2013.
- ↑ Королевский колледж акушеров и гинекологов Великобритании (апрель 2001 г.).«Дальнейшие вопросы, касающиеся позднего аборта, жизнеспособности плода и регистрации рождений и смертей». Королевский колледж акушеров и гинекологов Великобритании. Дата обращения 4 июля 2013.
- ↑ Терри Хассолд; Хизер Холл; Патрисия Хант, «Происхождение анеуплоидии человека: где мы были, куда мы идем», Human Molecular Genetics Volume 16, Review Issue 2 (22 августа 2007 г.), стр. R203
- ↑ Табор А., Алфиревич З. (2010). «Обновленная информация о связанных с процедурами рисках для методов пренатальной диагностики». Диагностика и лечение плода . 27 (1): 1–7. DOI: 10,1159 / 000271995. PMID 20051662.
- ↑ Агарвал К., Алфиревич З. (август 2012 г.). «Потеря беременности после отбора проб ворсинок хориона и генетического амниоцентеза при беременности двойней: систематический обзор». Ультразвук в акушерстве и гинекологии: официальный журнал Международного общества ультразвуковых исследований в акушерстве и гинекологии . 40 (2): 128–34. DOI: 10.1002 / uog.10152. PMID 22125091.
- ↑ 9,0 9,1 9,2 Розенталь, М. Сара (1999). «Второй триместр». Справочник по гинекологии . WebMD. Проверено 18 декабря 2006 г..
- ↑ Фрэнсис О. (1959). «Анализ 1150 случаев абортов в Государственной больнице R.S.R.M., Мадрас». Журнал акушерства и гинекологии Индии . 10 (1): 62–70. PMID 12336441.
- ↑ Руководство Джона Хопкинса по гинекологии и акушерству (4 изд.). Липпинкотт Уильямс и Уилкинс. 2012. С. 438–439. ISBN 9781451148015 .
- ↑ Кадзи Т., Ферриер А., Ниикава Н., Такахара Н., Охама К., Авирачан С. (1980). «Анатомические и хромосомные аномалии у 639 спонтанных абортов». Генетика человека . 55 (1): 87–98. DOI: 10.1007 / BF00329132. PMID 7450760. CS1 maint: несколько имен: список авторов (ссылка)
- ↑ 13,0 13,1 «Выкидыш: причины выкидыша».HealthCentral.com. Проверено 26 июля 2012 г. дословно взято из стр. 347–9 из: «Что делать, если случился выкидыш». Руководство для семьи PDR по женскому здоровью и лекарствам, отпускаемым по рецепту . Монтваль, Нью-Джерси: Медицинская экономика. 1994. С. 345–50. ISBN 1-56363-086-9 .
- ↑ «Беременность старше 30 лет». Детская больница MUSC . Архивировано 13 ноября 2006 г.. Проверено 18 декабря 2006 г..
- ↑ Wahabi HA, Файед AA, Esmaeil SA, Al Zeidan RA (2007).Вахаби, Хайфаа А (ред.). «Прогестоген для лечения угрозы выкидыша». Кокрановская база данных систематических обзоров (12): CD005943. DOI: 10.1002 / 14651858.CD005943.pub2. PMID 22161393. CS1 maint: несколько имен: список авторов (ссылка)
- ↑ Букулмез О., Ариси А. (2004). «Дефект лютеиновой фазы: миф или реальность». Клиники акушерства и гинекологии Северной Америки . 31 (4): 727–44, ix. DOI: 10.1016 / j.ogc.2004.08.007. PMID 15550332.
- ↑ 17.0 17,1 Peng HQ, Левитин-Смит М., Рошельсон Б., Кан Э. (2006). «Стрикция и перегиб пуповины — частые причины гибели плода». Детская патология и патология развития . 9 (1): 14–9. DOI: 10.2350 / 05-05-0051.1. PMID 16808633. CS1 maint: несколько имен: список авторов (ссылка)
- ↑ Gracia CR, Sammel MD, Chittams J, Hummel AC, Shaunik A, Barnhart KT (2005). «Факторы риска самопроизвольного аборта при ранних симптомах беременности в первом триместре». Акушерство и гинекология . 106 (5, часть 1): 993–9. DOI: 10.1097 / 01.AOG.0000183604.09922.e0. PMID 16260517. CS1 maint: несколько имен: список авторов (ссылка)
- ↑ 19,0 19,1 Ип С.К., Сахота Д., Чунг Л.П., Лам П., Хейнс С.Дж., Чанг Т.К. (2003). «Точность методов клинической диагностики угрожающего аборта». Гинекологическое и акушерское обследование . 56 (1): 38–42. DOI: 10,1159 / 000072482. PMID 12876423. CS1 maint: несколько имен: список авторов (ссылка)
- ↑ Condous G, Okaro E, Khalid A, Bourne T (2005). «Нужно ли нам отслеживать полные выкидыши с помощью сывороточного уровня хорионического гонадотропина?». БЖОГ . 112 (6): 827–9. DOI: 10.1111 / j.1471-0528.2004.00542.x. PMID 15924545. CS1 maint: несколько имен: список авторов (ссылка)
- ↑ Tien JC, Tan TY (2007). «Безоперационные вмешательства при угрозе и повторяющихся выкидышах». Сингапурский медицинский журнал . 48 (12): 1074–90, викторина 1090. PMID 18043834.
- ↑ 22,0 22,1 «Выкидыш: признаки, симптомы, лечение и профилактика». Американская ассоциация беременности. Август 2015. Проверено 13 декабря, 2015.
- ↑ 23,0 23,1 Крипке С (2006). «Ожидаемое лечение против хирургического лечения выкидыша». Американский семейный врач . 74 (7): 1125–6. PMID 17039747.
- ↑ 24.0 24,1 Tang OS, Ho PC (2006). «Применение мизопростола при несостоятельности беременности на ранних сроках». Текущее мнение в области акушерства и гинекологии . 18 (6): 581–6. DOI: 10.1097 / GCO.0b013e32800feedb. PMID 17099326.
- ↑ 25,0 25,1 Руководство по клинической практике: Выкидыш: ведение Королевской женской больницы. Дата публикации: 7 октября 2010 г.
- ↑ 26,0 26,1 26,2 26.3 «Выкидыш — факторы риска». Американская ассоциация беременности. 9 июля, 2013. Проверено 13 декабря, 2015.
- ↑ «Осложнения при многоплодной беременности». Американская ассоциация беременности. Июль 2015 г. Проверено 13 декабря 2015 г.
- ↑ Миллс Дж. Л., Симпсон Дж. Л., Дрисколл С. Г., Йованович-Петерсон Л., Ван Аллен М., Ааронс Дж. Х., Мецгер Б., Бибер Ф. Р., Кнопп Р. Х., Холмс Л. Б. (1988). «Частота самопроизвольных абортов среди нормальных женщин и женщин с инсулинозависимым диабетом, чьи беременности были выявлены в течение 21 дня после зачатия». Медицинский журнал Новой Англии . 319 (25): 1617–23. DOI: 10.1056 / NEJM198812223192501. PMID 3200277. CS1 maint: несколько имен: список авторов (ссылка)
- ↑ van den Boogaard E, Vissenberg R, Land JA, van Wely M, van der Post JA, Goddijn M, Bisschop PH (2011). «Значение (суб) клинической дисфункции щитовидной железы и аутоиммунитета щитовидной железы до зачатия и на ранних сроках беременности: систематический обзор». Обновление репродукции человека . 17 (5): 605–19.DOI: 10.1093 / humupd / dmr024. PMID 21622978. CS1 maint: несколько имен: список авторов (ссылка)
- ↑ 30,0 30,1 30,2 «Выкидыши — причины». NHS Choices. 21 мая, 2015. Проверено 13 декабря, 2015.
- ↑ 31,0 31,1 Несс Р. Б., Гриссо Дж. А., Хиршингер Н., Маркович Н., Шоу Л. М., Дэй Н. Л., Клайн Дж. (1999) «Употребление кокаина и табака и риск самопроизвольного аборта». Медицинский журнал Новой Англии . 340 (5): 333–9. DOI: 10.1056 / NEJM1993400501. PMID 9929522. CS1 maint: несколько имен: список авторов (ссылка)
- ↑ Веннерс С.А., Ван X, Чен С., Ван Л., Чен Д., Гуан В., Хуанг А., Райан Л., О’Коннор Дж., Ласли Б., Оверстрит Дж., Уилкокс А., Сюй Х (2004). «Отцовское курение и потеря беременности: перспективное исследование с использованием биомаркера беременности». Американский журнал эпидемиологии . 159 (10): 993–1001. DOI: 10,1093 / AJE / kwh228. PMID 15128612. CS1 maint: несколько имен: список авторов (ссылка)
- ↑ «Выкидыш: обзор».Армянская медицинская сеть. 2005. Проверено 19 сентября 2007 г..
Что вызывает выкидыши?
- Дом
- Фертильность 101
- Что такое бесплодие
- Потеря беременности
- Что вызывает выкидыши?
Если вы пережили выкидыш или только начинаете пытаться зачать ребенка, вам может быть интересно, что вызывает выкидыш. Хотя мы не всегда знаем с уверенностью, почему случаются выкидыши, и большинство пар не проходят дополнительное тестирование, врачи считают, что от 50 до 70% выкидышей вызваны случайными генетическими проблемами или хромосомными аномалиями в развивающейся хромосоме ребенка. аномалии.
Наиболее частая причина выкидыша: ХРОМОСОМНЫЕ АНОМАЛИИ
Хромосомы — это микроскопические структуры внутри наших клеток, которые несут наши гены. У каждого из нас 23 пары хромосом, и мы получаем по одному набору от каждого из наших родителей. Когда яйцеклетка и сперматозоид объединяются, иногда хромосомы не выстраиваются должным образом, могут быть лишние или отсутствующие хромосомы, или структура хромосом перевернута или нарушена. У генетиков есть название для каждой из этих хромосомных аномалий:
Те с аномальными номерами хромосом:
- Полиплоидия: дополнительные наборы хромосом
- Анеуплоидия: лишняя или отсутствующая хромосома
- Моносомия: одна хромосома отсутствует вне
- Трисомия
Те, у кого аномальная структура хромосомы:
- Делеция: часть хромосомы отсутствует
- Дупликация: Часть хромосомы присутствует дважды
- Транслокация: две хромосомы соединяются длинными плечами или соединяются между частями
- Инверсия хромосомы: сегмент хромосомы перевернутая
- Изохромосома: хромосома с идентичными плечами
- Кольцевая хромосома: хромосома, которая образует кольцо из-за делеций в теломерах, которые вызывают слипание концов
Наиболее распространенной анеуплоидией является синдром Дауна, который вызывается лишней копией хромосомы 21 (три хромосомы 21 вместо двух).Но учитывая, что многие дети выживают и рождаются с генетическими заболеваниями, такими как синдром Дауна и другие трисомии, почему одни хромосомные аномалии приводят к выкидышу, а другие — нет?
Почему одни хромосомные аномалии вызывают выкидыш, а другие — нет?
CNY Фертильность Эндокринолог-репродуктолог доктор Эдвард Диткофф объясняет: «К сожалению, мы не знаем ответа на этот вопрос. Одна из распространенных теорий заключается в том, что иммунная система матери распознает проблему в развивающемся плоде и прекращает беременность.Другое возможное объяснение состоит в том, что развивающийся ребенок в конечном итоге достигает точки развития, когда определенный генетический код прекращает развитие плода в определенное время. Могут отсутствовать определенные гены, необходимые для развития, или дополнительные копии определенных генов могут привести к неправильному росту ребенка или плаценты. Это могло бы объяснить, почему одни типы хромосомных аномалий приводят к выкидышу, а другие — нет. Деление клеток — сложный процесс, который до конца не изучен.”
Но у большинства женщин выкидыш случается единожды, поскольку большинство хромосомных проблем носит случайный характер. В редких случаях, когда происходят множественные выкидыши, могут быть хромосомные аномалии у плода, вызванные одним или обоими родителями (сбалансированная транслокация), которые препятствуют успешной беременности, не затрагивая ни одного из родителей. В этом случае рекомендуется генетическое консультирование.
Следствием хромосомных аномалий является возраст матери. Анеуплоидия — естественное явление, связанное с возрастом.«По мере того как женщины стареют, частота анеуплоидий увеличивается», — говорит д-р Диткофф. «В условиях ЭКО женщины в возрасте 36 лет могут иметь до 50% аномальных эмбрионов бластоцисты, в то время как в возрасте 40 лет частота анеуплоидии может достигать 90% в бластоцисте и достигать 95% у 42-летних женщин. Уровень анеуплоидии определенно связан с частотой ранних выкидышей ».
Одна рекомендация по словам доктора Диткофф для женщин «пожилого материнского возраста — использовать преимплантационное генетическое тестирование с ЭКО для исключения анеуплоидии.исключая эмбрионы с анеуплоидией, мы можем повысить уровень живорождения при одновременном снижении частоты выкидышей. Большой объем данных поддерживает доимплантационное генетическое тестирование женщин в возрасте от 37 до 42 лет, поскольку было показано, что в результате доимплантационного генетического тестирования уровень их живорождения увеличился ».
Но есть также свидетельства того, что есть способы повернуть время вспять и улучшить качество яиц. Обеспечение яичников / яиц правильными питательными веществами, баланс гормонов и снижение стресса и воспаления могут улучшить качество яиц.Доктор Роберт Килтц предлагает пациентам принимать витамины для беременных, COQ10, DHEA, придерживаться диеты с высоким содержанием жиров / низким содержанием углеводов, чтобы предотвратить воспаление, избегать токсинов, а также попробовать иглоукалывание, массаж и йогу как способ улучшить кровообращение в яичниках и матке и уменьшить стрессовое воспаление. «Все это может помочь улучшить качество яиц, и, хотя изменения не произойдут в одночасье, изменение образа жизни может дать впечатляющие результаты», — говорит д-р Килтц. Килтц советует пациентам перейти на кетогенную диету с упором на бекон, яйца, масло, говядину и жирное мороженое в течение 3-4 месяцев до ЭКО, если это возможно, поскольку яйца начинают свою последнюю стадию созревания за три месяца до овуляции.
ПРОБЛЕМЫ ЗДОРОВЬЯ
Известно, что некоторые уже существующие состояния здоровья способствуют выкидышу — синдром поликистозных яичников (СПКЯ), диабет, волчанка, проблемы с щитовидной железой, высокое кровяное давление (на поздних сроках беременности).
ПКЯ может способствовать бесплодию, влияя на овуляторную функцию, и было показано, что он связан с преждевременным прерыванием беременности из-за отсутствия гормональной поддержки (прогестерон, который обычно вызывается выбросом ЛГ, который часто отсутствует у людей с СПКЯ), необходимого во время ранняя беременность.
Что вызывает выкидыш? Инфекции Do
Некоторые вирусные и бактериальные инфекции могут повысить риск выкидыша. Некоторые инфекционные заболевания являются хорошо задокументированными факторами риска выкидыша, но другие исследования показывают, что некоторые распространенные вагинальные инфекции также могут увеличить ваш риск.
- Бактериальный вагиноз: Бактериальный вагиноз (БВ) — распространенная вагинальная инфекция. Хотя он может вызывать симптомы, включая запах рыбы, зуд, жжение после полового акта и белые выделения, многие из них не имеют симптомов.Исследования связывают бактериальный вагиноз с выкидышем как в первом, так и во втором триместре.
- ЗППП: Заболевания, передающиеся половым путем, включая хламидиоз, могут увеличить ваши шансы на развитие воспалительного заболевания органов малого таза (ВЗОМТ). ВЗОМТ — это воспалительное состояние, которое, как известно, подвергает женщин риску внематочной беременности и увеличивает вероятность выкидыша, потенциально за счет изменения иммунного ответа на ранних сроках беременности.
- Болезни пищевого происхождения: болезни пищевого происхождения, такие как Listeria и Salmonella , связаны с риском выкидыша.
- Токсоплазмоз: Toxoplasma gondii, который можно найти в фекалиях кошек, может вызвать токсоплазмоз, который может вызвать выкидыш или врожденные проблемы у развивающихся плодов.
- Парвовирус B 19, также известный как пятая болезнь: пятая болезнь, может вызвать серьезное заболевание у плода, если подвергается воздействию неиммунной беременной матери, вызывая выкидыш в 5% этих случаев. Это относительно распространенное заболевание, которое у большинства матерей невосприимчиво к заражению в детстве.
- Краснуха: краснуха (немецкая корь) может вызвать врожденные пороки развития и выкидыш в первом триместре, но редко возникает из-за вакцинации.
- Хориоамнионит: Хориоамнионит — это бактериальная инфекция, которая попадает в шейку матки из влагалища. Инфекция лечится антибиотиками, но она все еще может быть опасной для жизни матери и ее ребенка. Врачи рекомендуют немедленные роды, чтобы не допустить дополнительных осложнений.
Почему случаются выкидыши? ИММУНОЛОГИЧЕСКАЯ ДИСФУНКЦИЯ И ВОСПАЛЕНИЕ
Иммунная система — менее изученная причина выкидыша, но она может способствовать неудаче имплантации и повторному выкидышу.Иммунная система матери распознает плод как захватчика и рассматривает его как такового, вызывая иммунный ответ, который в конечном итоге приводит к гибели плода.
Лечение может включать использование иммунологических препаратов, которые могут включать антибиотики, интралипиды, ловенокс, преднизон, аспирин в низких дозах и плаквенил. Некоторые более агрессивные методы лечения могут включать в себя ВВИГ, Хумира или лечение отцовским лейкоцитом (LIT), также известное как лечение мужской иммунизацией. Такие иммунологические методы лечения все еще считаются экспериментальными, но могут быть эффективными при надлежащем клиническом применении и доступны по цене CNY.
Низкая доза налтрексона (LDN) считается «чудодейственным лекарством» из-за того, что он уменьшает воспаление, а каннабиноидное масло (CBD) — это лечебное средство на травах, которое также может помочь в уменьшении воспаления.
Rh FACTOR
Выкидыш может быть вызван несовместимостью крови матери и крови ее будущего плода. Это обычно известно как несовместимость по резус-фактору. Этот тип выкидыша происходит, когда мать резус-отрицательна, а плод — резус-положительный.Если резус-фактор матери и ребенка различается, организм матери распознает плод как инородное тело и может вызвать выкидыш. Раннее тестирование обычно позволяет предотвратить это; Инъекции rhogam могут быть сделаны беременной пациентке для предотвращения выработки антител.
АНОМАЛИИ МАТКИ
У некоторых женщин врожденные аномалии матки (с рождения), у других аномальные новообразования развиваются в более позднем возрасте.
Общие врожденные аномалии матки:
- Перегородка матки: матка разделена полосой ткани, которая варьируется от пациента к пациенту.Это заболевание развивается у растущего плода и присутствует при рождении. Перегородка может мешать росту плода и может вызвать неудачу имплантации / выкидыш в первом триместре.
- Двурогая матка: обычно называется сердцевидной маткой.
- Матка единорога: Матка имеет половинную форму, так как одна сторона не развивалась у плода и, следовательно, меньше, чем обычно. Наличие этого порока связано с повышенным риском выкидыша и преждевременных родов.
- Дидельфическая матка: Это «двойная» матка, в которой два рога развития не сливаются, и имеет две маленькие матки. Это состояние встречается довольно редко.
Патология матки:
- Миома: технически патология матки. Приблизительно 30-50% женщин имеют миому матки. Миома обычно развивается в зрелом возрасте. В зависимости от типа миомы и ее расположения в матке это может привести к выкидышу. Более опасны миомы, лежащие в полости, а также более крупные в диаметре.Другими словами, размер и расположение миомы определяют ее клиническое значение.
ЦЕРВИКАЛЬНАЯ НЕДОСТАТОЧНОСТЬ
Когда шейка матки женщины начинает расширяться слишком рано во время беременности без видимых сокращений или боли, это называется цервикальной недостаточностью / некомпетентностью шейки матки и обычно приводит к потере беременности во втором триместре. Несостоятельность шейки матки может быть следствием врожденных пороков развития или может развиться в результате физической травмы, такой как D&C или трудных родов.
ПЛАЦЕНТАЛЬНЫЕ ПРОБЛЕМЫ
Плацента в буквальном смысле слова является спасательным кругом ребенка для матери. Младенцы получают кислород и другие питательные вещества из плаценты, а плацента переносит отходы и углекислый газ от плода в систему кровообращения матери. Если плацента не развивается нормально, кровоснабжение плода может быть ограничено, что может привести к выкидышу.
Проблемы с плацентой, связанные с осложнениями беременности во втором и третьем триместре и выкидышем, включают:
- Отслойка плаценты: когда плацента отделяется от стенки матки, это отделение может быть опасным для жизни плода.У беременных может наблюдаться чрезмерная кровопотеря. Отслойка требует немедленной доставки.
- Превия плаценты: Когда плацента растет слишком близко к шейке матки, это часто приводит к вагинальному кровотечению во время беременности. Превиа во время родов может быть фатальной для матери и ее ребенка.
- Placenta Accreta / increta / percreta: когда плацента входит слишком глубоко в матку. Это состояние может быть опасным для жизни на поздних сроках беременности. Эти условия могут вызвать послеродовое кровотечение.Женщинам часто требуется хирургическая процедура, такая как гистерэктомия, для устранения проблемы, которая может привести к смерти.
ФАКТОРЫ ОБРАЗА ЖИЗНИ
Нездоровый образ жизни — частая причина выкидыша. Решение курить, употреблять алкоголь и запрещенные наркотики — все это предотвратимые причины потери беременности. Чрезмерный кофеин, воздействие токсичных веществ и избыточный / недостаточный вес также были связаны с более высоким риском выкидыша.
- Курение: Курение и пассивное курение могут вызвать выкидыш.Систематический мета-анализ 98 из наиболее контролируемых групп показал значительное увеличение риска выкидыша при курении сигарет. Даже пассивное курение приводит к увеличению общего риска выкидыша на 11%.
- Употребление алкоголя: большой систематический метаанализ 24 наиболее тщательно проведенных исследований, в которых приняли участие более 200 000 женщин, и влияние потребления алкоголя на уровень выкидышей выросло на 19% с женщинами, которые употребляли менее 5 напитков в неделю и на 6%. выше для тех, у кого больше внимания.
- Развлекательные и другие запрещенные наркотики: Исследования связывают выкидыши с различными наркотиками, включая марихуану и кокаин. Кокаин может повысить кровяное давление и вызвать отслойку, что может вызвать преждевременные роды.
Получение необходимой вам помощи
Если у вас случился выкидыш и вы хотите обсудить возможные варианты фертильности, CNY Fertility готова помочь, где бы вы ни находились. Запланируйте консультацию сегодня или позвоните нам по телефону 844-315-2229.Мы готовы помочь вам на каждом этапе пути!
Выкидыш: ответы на ваши вопросы | NCT
Это одна из самых сложных тем для обсуждения, но она невероятно распространена. Вот что вам нужно знать о выкидышах.
Что такое выкидыш?
Выкидыш — это потеря беременности в течение первых 23 недель (NHS Choices, 2018).
Каковы шансы на выкидыш?
Большинство выкидышей происходит в начале беременности.Общая вероятность того, что беременность закончится выкидышем в Великобритании, составляет: 25% через четыре недели; 5% через восемь недель; 1,7% через 12 недель; и 0,5% через 16 недель (Датайзе, 2016).
Более 80% выкидышей происходит в течение первых 12 недель беременности. Через 12 недель частота быстро снижается (Dante et al, 2013; Houry and Salhy, 2014).
Что вызывает выкидыш?
Хороший вопрос. Несмотря на то, что примерно 25% беременностей заканчиваются выкидышем, мы в основном все еще не знаем, почему (Датайзе, 2016; Бранн и Бьют, 2017; Ассоциация выкидышей, 2018).
Говоря это, некоторые факторы, которые могут сделать это более вероятным:
- Возраст — риск выкидыша составляет около 20% в 35 лет, 40% в 40 лет и 75% в 45 лет (Andersen et al, 2000).
- Предыдущие выкидыши.
- Давно пытается завести ребенка.
- Вспомогательное зачатие.
- Низкий вес до беременности (ИМТ).
- Регулярное или высокое потребление алкоголя.
- Курение.
- Употребление более 200 мг кофеина в день (NHS Choices, 2018).
- Употребление более двух единиц алкоголя в неделю.
- Чувство стресса, хотя ведутся споры о том, может ли это быть фактором (Maconochie et al, 2007; NHS Choices, 2018).
Что вызывает поздний выкидыш?
Хотя большинство выкидышей происходит на ранних сроках беременности, некоторые происходят во втором или даже третьем триместре, что может быть очень травматичным. Если это происходит между 12 и 24 неделями, это называется поздним выкидышем. Причин несколько:
- Хромосомные проблемы, такие как синдром Дауна, синдром Эдварда и синдром Тернерса (Goddijn and Leschot, 2000).
- Структурные нарушения, такие как расщелина позвоночника или врожденный порок сердца.
- Антифосфолипидный синдром (APS), заболевание иммунной системы, вызывающее повышенный риск образования тромбов (NHS Choices, 2015).
- Инфекции, такие как краснуха, цитомегаловирус, бактериальный вагиноз, ВИЧ, хламидиоз, гонорея, сифилис и малярия.
- Анатомические — две основные анатомические причины позднего выкидыша:
- матка необычной формы, особенно та, которая частично разделена на две части
- слабая шейка матки (шейка матки), которая может начать открываться, когда матка станет тяжелее на более поздних сроках беременности.
- Долгосрочные заболевания, такие как диабет, высокое кровяное давление, волчанка, заболевание почек или проблемы с щитовидной железой (Ассоциация выкидышей, 2018; NHS Choices, 2018).
Можно ли предотвратить выкидыш?
Нет. Вы никогда не должны винить себя в том, что сделали. Физические упражнения во время беременности не могут вызвать выкидыш, равно как и секс или работа.
Единственное, что вы можете сделать, чтобы снизить риск еще одного выкидыша, — это отказаться от курения, питья и наркотиков, сохранять здоровый вес и придерживаться здоровой диеты.Если у вас повторяющиеся выкидыши, врачи могут назначить вам лекарства.
Что такое внематочная беременность и каковы симптомы?
Внематочная беременность — это когда оплодотворенная яйцеклетка имплантируется вне матки, обычно в одну из фаллопиевых труб. Фаллопиевы трубы соединяют яичники с маткой, и если в них застрянет яйцеклетка, она не превратится в ребенка. Если беременность продолжится, ваше здоровье может оказаться под угрозой.
К сожалению, спасти внематочную беременность невозможно, и ее обычно приходится удалять с помощью лекарств или операции.В Великобритании примерно одна из 80-90 беременностей является внематочной (NHS Choices, 2016).
Внематочная беременность не всегда вызывает симптомы и может быть обнаружена только при обычном сканировании беременности. Если у вас есть симптомы, они, как правило, развиваются между 4 и 12 неделями беременности.
Симптомы могут включать комбинацию:
- боль в животе
- вагинальное кровотечение или коричневые водянистые выделения
- боль в кончике плеча
- дискомфорт при мочеиспускании.
(Выбор NHS, 2016)
Внематочная беременность может быть серьезной проблемой, поэтому важно сразу же получить консультацию. Внематочную беременность лечат одним из следующих способов:
- Выжидательная тактика — здесь за вами тщательно наблюдают, и если оплодотворенная яйцеклетка не растворяется сама по себе, используется один из описанных ниже методов лечения.
- Лекарство — укол останавливает беременность.
- Хирургия — операция по замочной скважине (лапароскопия) проводится под общей анестезией для удаления оплодотворенной яйцеклетки, обычно вместе с пораженной маточной трубой.
Почему у некоторых женщин случаются повторяющиеся выкидыши?
Рецидивирующий выкидыш — это три или более выкидышей подряд. Примерно одна из ста пар, пытающихся зачать ребенка, страдает этой проблемой (Ассоциация выкидышей, 2011).
Если у вас было три выкидыша подряд, вам должны предложить тесты, чтобы попытаться определить причину. Вам могут предложить тесты после двух ранних выкидышей, если вам за тридцать или за сорок или если вам потребовалось много времени, чтобы зачать ребенка (Ассоциация выкидышей, 2011).Это должно произойти независимо от того, есть у вас дети или нет.
Иногда просто невозможно понять, почему у вас продолжаются выкидыши. Возможные причины:
- Антифосфолипидный синдром. Эта проблема свертывания крови — самая важная излечимая причина повторного выкидыша.
- Родительская хромосомная аномалия. Один или оба родителя могут быть носителями хромосомной аномалии, которая не проявляется у родителя, но увеличивает шансы хромосомной аномалии у эмбриона.
- Слабость шейного отдела. Менее чем у одной из 100 женщин шейка матки имеет слабость, которая позволяет ей слишком рано расшириться (раскрыться).
(Рай и Риган, 2006 г.)
Дополнительная информация
Наша линия поддержки предлагает практическую и эмоциональную поддержку при кормлении вашего ребенка, а также общие вопросы для родителей, членов и волонтеров: 0300 330 0700.
Мы также предлагаем дородовые курсы, которые являются отличным способом узнать больше о родах, родах и жизни с новорожденным.
Подружитесь с другими будущими родителями и молодыми родителями в вашем районе для поддержки и дружбы, узнав, какие мероприятия NCT проводятся поблизости.
Для получения дополнительной информации о повторяющихся выкидышах и возможных вариантах лечения см. Буклет Ассоциации выкидышей.
Nybo Andersen AM, Wohlfahrt J, Christens P, Olsen J, Melbye M. (2000) Возраст матери и потеря плода: исследование связи регистров на основе популяции.BMJ. 320 (7251): 1708-1712. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/10864550 [по состоянию на 9 апреля 2018 г.].
Бранн М., Бьют JJ. (2017) Общение для содействия принятию обоснованных решений в контексте потери беременности на ранних сроках. Советы по обучению пациентов. 100 (12): 2269-2274. doi: 10.1016 Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/28645640 [по состоянию на 9 апреля 2018 г.].
Dante G, Vaccaro V, Facchinetti F. (2013) Использование прогестагенов на ранних сроках беременности. Факты Представления Vis Obgyn 5 (1): 66-71.Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/24753930 [по состоянию на 9 апреля 2018 г.].
Датайзе. (2016) Диаграмма вероятности выкидыша. Доступно по адресу: https://datayze.com/miscarriage-chart.php [по состоянию на 9 апреля 2018 г.].
Goddijn M, Лешот, штат Нью-Джерси. (2000). Генетические аспекты выкидыша. Передовая практика и исследования в области клинического акушерства и гинекологии, 14 (5): 855-865. Доступно по адресу: https://www.sciencedirect.com/science/article/pii/S1521693400X [по состоянию на 9 апреля 2018 г.].
Houry DE, Salhi BA. (2014) Острые осложнения беременности. Неотложная медицина Розена: концепции и клиническая практика. 8-е изд. Филадельфия, Пенсильвания: Elsevier Saunders. [Проверено 9 апреля 2018 г.].
Maconochie N, Doyle, P, Prior S, Simmons R. (2007) Факторы риска выкидыша в первом триместре — результаты исследования случай-контроль среди населения Великобритании. BJOG: Международный журнал акушерства и гинекологии. 114 (2): 170-186. [Проверено 9 апреля 2018 г.].
Ассоциация выкидышей.(2011) Рецидивирующий выкидыш. Доступно по адресу: https://www.miscarriageassociation.org.uk/wp-content/uploads/2016/10/Recurrent-Miscarriage.pdf [по состоянию на 9 апреля 2018 г.].
Ассоциация выкидышей. (2018) Причины выкидыша. Доступно по адресу: https://www.miscarriageassociation.org.uk/information/miscarriage/ [по состоянию на 9 апреля 2018 г.].
NHS Choices. (2015) Антифосфолипидный синдром. Доступно по адресу: https://www.nhs.uk/conditions/antiphospholipid-syndrome/ [по состоянию на 9 апреля 2018 г.].
NHS Choices. (2016) Внематочная беременность. Доступно по адресу: https://www.nhs.uk/conditions/ectopic-pregnancy/ [по состоянию на 9 апреля 2018 г.].
NHS Choices. (2018) Выкидыш. Доступно по адресу: https://www.nhs.uk/conditions/miscarriage/ [по состоянию на 9 апреля 2018 г.].
Рай Р., Риган Л. (2006) Рецидивирующий выкидыш. Ланцет. 368 (9535): 601-611. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/165 [по состоянию на 9 апреля 2018 г.].
Дополнительная литература
Коэн Дж. (2005).Приближаясь к сроку: раскрытие правды о выкидышах. Houghton Mifflin Harcourt.
EPICure (2012) Популяционные исследования выживаемости и последующего состояния здоровья крайне недоношенных детей на http://www.epicure.ac.uk
Управление фертильности (2018) Выкидыш. Доступно по адресу: https://www.fertilityauthority.com/articles/there-are-many-different-types-miscarriage
Голденберг Р.Л., Граветт М.Г., Ямс Дж., Папагеоргиу А.Т., Уоллер С.А., Крамер М. и др. (2012). Синдром преждевременных родов: вопросы, которые необходимо учитывать при создании системы классификации.Американский журнал акушерства и гинекологии, 206 (2): 113-118.
Healthline (2018) Выкидыш: типы. Доступно по адресу: https://www.healthline.com/health/miscarriage#types
.
Лашен Х., Страх К., Стерди Д.В. (2004). Ожирение связано с повышенным риском первого триместра и повторного выкидыша: подобранное исследование случай – контроль. Репродукция человека, 19 (7): 1644-1646.
Macfarlane PI, Wood S, Bennett J (2003) Нежизнеспособные роды на 20–23 неделе беременности: наблюдения и признаки жизни после рождения, Архивы болезней детского возраста — издание для плода и новорожденного.88: F199-F202.
Как часто бывает невынашивание беременности и что его вызывает?
В первые месяцы беременности есть страх выкидыша. Вот почему наши старшие советуют не сообщать новости о беременности, по крайней мере, до истечения 10–12 недель.
Но иногда выкидыш случается даже без нашего ведома. Это называется невынашиванием беременности или тихим выкидышем. Это сбивает с толку? Momjunction поможет вам узнать больше о невынашивании беременности, о том, как его определить и что делать в таких случаях.
Что такое пропущенный выкидыш?
Замершая беременность или замершая беременность определяется как «нерегулярная беременность, в которой распадающийся эмбрион не развился более нескольких недель при двух последовательных ультразвуковых исследованиях с интервалом в одну неделю». (1)
Невынашиваемый выкидыш (ММ) происходит при потере плода до 20 недель беременности без каких-либо ее признаков. Замершая беременность бывает двух видов — эмбриональный (доклинический) и внутриутробный аборт.
Эмбриональный выкидыш происходит, когда длина крупа эмбриона превышает или равна 5 см, но сердечная деятельность недостаточна.
Выкидыш происходит, когда плод достигает возраста 7-20 недель, но не имеет сердечной деятельности.
Потерю плода можно определить с помощью УЗИ, которое подтверждает прекращение роста плода.
- Ультразвук идентифицирует ММ по наличию гестационного мешка диаметром около 25 мм без эмбриона.
- Присутствие эмбриона, имеющего длину крестца коронки около 7 мм без сердечной деятельности, также указывает на ММ (2).
Замершая беременность в первую очередь связана с отсутствием сердцебиения у плода. Однако в некоторых случаях может наблюдаться сердцебиение.
Вернуться к началу
Насколько часто бывают невынашивания беременности после наблюдения за сердцебиением?
Шансы на невынашивание беременности снижаются после того, как у плода начинает наблюдаться сердцебиение после шести недель беременности.Шансы на продолжение беременности 78%. Сердцебиение, слышимое на восьми и десяти неделях, увеличивает шансы на продолжение беременности до 98% и 99,4% соответственно. Таким образом, вы можете не беспокоиться о невынашивании беременности (3).
Выкидыш случается не случайно, а по каким-то причинам.
Вернуться к началу
[Читать: Выкидыш: причины, симптомы ]
Каковы причины пропущенного выкидыша?
Одним из факторов, вызывающих невынашивание беременности, является хромосомная аномалия, которая может препятствовать росту плода (4).
Плод наследует по 23 хромосомы от матери и отца. Любое несоответствие в делении хромосом может привести к аномалиям. К различным типам хромосомных аномалий относятся (5):
Численные аномалии, , когда у плода на одну хромосому меньше в паре (моносомия) или на одну больше в паре (трисомия).
Структурные аномалии, , при которых структура хромосом изменена в том смысле, что ее часть удаляется, дублируется, переносится на другую хромосому (транслокация), или хромосома сломана или перевернута (инверсия).
Исследования показали, что инсерционная транслокация между хромосомами 7 и 1 является возможной причиной замершей беременности (1).
Другие возможные причины замершей беременности:
- Женщины старше 35 лет подвержены риску невынашивания беременности из-за увеличения числа хромосомных аномалий (6).
- Зараженная яйцеклетка (7) — это состояние, возникающее из-за хромосомной аномалии, при которой эмбрион не развивается. Это происходит между 8 и 13 неделей беременности.
- Внутриутробная гибель плода — это ситуация, при которой эмбрион перестает развиваться и умирает в утробе матери.
Молярная беременность и частичная молярная беременность:
a. Молярная беременность связана с аномальным ростом тканей в матке. Это происходит из-за отсутствия генетической информации ни в яйцеклетке, ни в сперме (8).
б. Неполная молярная беременность наступает, когда яйцеклетка оплодотворяется двумя спермиями. Частичная молярная беременность обычно связана с аномалиями плаценты и плода.
- Состояние здоровья матери , например гормональные проблемы, неконтролируемый диабет, проблемы с маткой или шейкой матки, щитовидная железа или инфекции.
- Курение, недоедание, употребление наркотиков, чрезмерное потребление кофеина и воздействие радиации или токсичных веществ.
- Имплантация яйца в слизистую оболочку матки не происходит должным образом. Каковы симптомы невынашивания беременности?
При невынашивании беременности у вас могут не появиться признаки выкидыша, например кровотечение.
Однако уровень гормонов начнет падать, и симптомы беременности, такие как тошнота и болезненность груди, уменьшатся. Эти признаки сложно проанализировать.
В редких случаях женщины могут заметить выделения красного или коричневого цвета без сильного кровотечения (9). Если вы испытываете такие симптомы, обязательно обратитесь к врачу.
Вернуться к началу
Как лечить невынашивание беременности?
При замершей беременности ткань плода остается внутри матки.Их нужно удалить. Курс лечения включает:
- Врач может подождать от трех до четырех недель, чтобы проверить, естественным ли образом тело женщины выбрасывает ткань плода. Период ожидания называется выжидательной тактикой (10).
- Если организм не выводит его естественным путем, врач может прописать лекарство, такое как мизопростол (разовая доза 600 мг), чтобы помочь организму изгнать останки плода (11).
- Если оба вышеуказанных шага не помогли, врач может выполнить дилатацию и кюретаж (D&C).Это предотвращает дальнейшее кровотечение и инфекции.
Вернуться к началу
[Прочитано: Что делать после выкидыша ]
Как выполняется D&C (дилатация и кюретаж)?
D&C — это процедура, выполняемая для удаления остатков беременности из матки и остановки маточного кровотечения. Процедура включает следующие шаги:
- Шейку матки открывают или расширяют с помощью лекарств или хирургических инструментов под наблюдением врача.
- После расширения шейки матки врач очистит матку с помощью кюретки, небольшого хирургического инструмента.
- Это короткая процедура, требующая общей анестезии. Не требует никаких швов.
- Через несколько дней после D&C женщины могут вернуться к своей повседневной деятельности. У некоторых женщин может быть кровотечение и боль в течение примерно двух недель после операции.
- Врач может посоветовать воздержаться от половых сношений и использования тампонов до полного заживления области матки.
D&C — это простая процедура, и вам не о чем беспокоиться.
Вернуться к началу
Чего ожидать после D&C?
После D&C у женщин может быть кровотечение от пяти до десяти дней. Однако вы должны связаться с врачом, если у вас возникли (11):
- Длительное или сильное кровотечение
- Изменения в выделениях из влагалища
- Сгустки крови или сильная боль в животе
- Лихорадка или симптомы гриппа.
D&C проводится для очистки останков плода. Но иногда эта простая процедура сопряжена с риском.
Вернуться к началу
[Прочитано: Первые месячные после выкидыша ]
Каковы риски D&C?
Осложнения включают:
- Перфорация матки происходит, когда хирургический инструмент проходит через стенку матки
- Неблагоприятные реакции на анестезию
- Рубцевание шейки матки, которое вызывает синдром Ашермана. Эти рубцы могут привести к бесплодию и изменению менструального цикла.
- Инфекции матки или таза
- Разрыв шейки матки, ведущий к кровотечению
Обязательно проконсультируйтесь с врачом, если кровотечение, судороги или боль продолжаются после две недели этой процедуры.Наблюдайте за планами лечения, рекомендованными вашим врачом.
Выкидыш не зависит ни от кого. Но определенная забота о своем образе жизни может помочь предотвратить заболеваемость ММ.
Вернуться к началу
Как предотвратить невынашивание беременности?
Замершая беременность происходит естественным образом, а не потому, что вы сделали что-то неправильно. Тем не менее, есть некоторые профилактические меры для минимизации рисков:
- Здоровое питание важно для продолжения здоровой беременности.Включите в свой рацион больше фруктов, овощей и цельнозерновых продуктов
- Держитесь подальше от жирных и обработанных продуктов
- Занимайтесь физическими упражнениями, чтобы оставаться в форме
- Принимайте достаточное количество пренатальной фолиевой кислоты и рекомендуемую дозу витаминных добавок. Включите в свой рацион зеленые листовые овощи, цитрусовые, чечевицу, фасоль, цельнозерновые зерна и злаки
- Избегайте употребления алкоголя, курения, употребления наркотиков и занятий, связанных с риском, во время беременности
- Избегайте психического стресса
Женщины с ММ переживают стрессовую фазу.Поделитесь своими чувствами с партнером, родителями или близкими друзьями. Это поможет вам выйти из ситуации. Только после того, как вы станете морально и физически в хорошей форме, вы можете снова думать о беременности.
Вернуться к началу
[Читать: Что есть и чего избегать после выкидыша? ]
Через какое время после пропущенного выкидыша мне следует подождать, прежде чем повторить попытку?
Как только кровотечение остановится и ваш менструальный цикл нормализуется, вы можете начинать попытки забеременеть.Обычно овуляция начинается через две недели после невынашивания беременности. Но, поскольку ваша матка перенесла операцию, лучше всего дать матке некоторое время для правильного заживления, чтобы избежать дальнейших осложнений.
Замедленный аборт может быть мучительным, если он повторяется неоднократно. Как бы трудно это ни было, вам нужно быть сильным морально и физически, чтобы выйти из ситуации. Постарайтесь забеременеть, когда ваше тело восстановится и менструальный цикл нормализуется.
Вернуться к началу
Есть чем поделиться? Дайте нам знать в разделе комментариев ниже.
Рекомендуемые статьи:
10 эффективных советов, как вызвать выкидыш (или) самопроизвольный аборт
Последнее обновление
Иногда идея быть матерью и заботиться о ребенке бывает довольно сложной, особенно если вы молодая мать, у которой неожиданно беременность. У вас могут быть финансовые трудности или аборт может быть незаконным в вашей стране.Возможно, ваша семья не поддерживает эту практику, или, может быть, вы просто хотите сохранить всю процедуру конфиденциальной и лишенной противоречий. Вот когда вызывание выкидыша становится возможным вариантом.
Есть много безопасных и естественных способов вызвать выкидыш. Эти методы использовались на протяжении поколений с тех времен, когда медицинская практика была еще недостаточно развита. В любом случае решение остается за вами и только вами. Чтобы оказать вам небольшую поддержку, мы обсудим, какие есть варианты для молодой матери, желающей безопасного естественного выкидыша, — его преимущества и его осложнения.
Давайте сначала узнаем, что означает этот термин.
Что такое естественный выкидыш?
Когда вы теряете плод внутри матки в течение первых 20 недель беременности, это называется выкидышем или самопроизвольным абортом. Он отличается от аборта, при котором вы прибегаете к медицинским методам для прерывания беременности. 20% всех беременностей имеют шансы на выкидыш, и 80% таких выкидышей происходят до 12 недель беременности.
Если у вас неожиданная беременность, вы можете узнать, какие методы естественного выкидыша вы можете использовать дома.Здесь мы обсудим несколько естественных средств, которые помогут вам пережить выкидыш в домашних условиях, без вмешательства врача или медицинской процедуры.
10 естественных способов вызвать выкидыш
Не выбирайте случайно то, что есть в Интернете. Многие методы, которые вы обнаружите, могут быть неправильными или опасными для вас. Вот 10 способов вызвать выкидыш естественным и, что более важно, безопасным способом —
1. Витамин C
Это на самом деле один из самых популярных способов вызвать менструацию быстрее, чем положено.Витамин С способствует повышению уровня эстрогена, женского гормона, который вызывает менструацию. По мере увеличения уровня витамина С в организме начинаются сокращения матки и начинаются менструации, что фактически приводит к выкидышу. В идеале вы должны принимать витамин С каждый час, но будьте осторожны, чтобы не потреблять более 6000 мг в день, так как это может вызвать другие негативные побочные эффекты, которые могут быть опасны для вашего здоровья! Распространенным побочным эффектом этого метода является вздутие живота, но это не повод для беспокойства.
2. Корица
Корица обладает свойствами, которые делают ее натуральным веществом, вызывающим выкидыш, а также помогает снять боль, связанную с этим актом.

 Пусть окружающие чувствуют, что вы понимаете заботу и беспокойство, но такие проявления бывают навязчивы. Попробуйте сказать, что эта тема слишком личная.
Пусть окружающие чувствуют, что вы понимаете заботу и беспокойство, но такие проявления бывают навязчивы. Попробуйте сказать, что эта тема слишком личная. Его можно придумать самостоятельно. Кто‑то просит близких собраться, другие делают лодочку и отпускают её, например, по течению ручья.
Его можно придумать самостоятельно. Кто‑то просит близких собраться, другие делают лодочку и отпускают её, например, по течению ручья. Предотвратить такой выкидыш практически невозможно, можно лишь снизить риск возникновения генетических аномалий ещё до зачатия, максимально защитив себя от воздействия мутагенных факторов. Но при современной экологии вероятность мутаций всё равно остаётся, потому выкидыши, происходящие по этой причине можно почесть за благо, ибо они избавляют женщину от множества проблем и неприятностей в дальнейшем.
Предотвратить такой выкидыш практически невозможно, можно лишь снизить риск возникновения генетических аномалий ещё до зачатия, максимально защитив себя от воздействия мутагенных факторов. Но при современной экологии вероятность мутаций всё равно остаётся, потому выкидыши, происходящие по этой причине можно почесть за благо, ибо они избавляют женщину от множества проблем и неприятностей в дальнейшем. Поэтому нарушение функции этих желёз может также вызвать выкидыш.
Поэтому нарушение функции этих желёз может также вызвать выкидыш. Лидируют в этом списке краснуха, вирусный гепатит, грипп. Даже банальная ангина может стать роковой на сроке 4-10недель беременности. А уж пневмония, пиелонефрит, аппендицит — серьёзный риск для плода. Потому-то, планируя беременность, стоит пройти полное медицинское обследование, выявить и пролечить все очаги хронической инфекции.
Лидируют в этом списке краснуха, вирусный гепатит, грипп. Даже банальная ангина может стать роковой на сроке 4-10недель беременности. А уж пневмония, пиелонефрит, аппендицит — серьёзный риск для плода. Потому-то, планируя беременность, стоит пройти полное медицинское обследование, выявить и пролечить все очаги хронической инфекции. Так же надо быть осторожными с лекарственными травами : петрушка, крапива, василёк, зверобой, пижма – противопоказаны беременным на раннем сроке.
Так же надо быть осторожными с лекарственными травами : петрушка, крапива, василёк, зверобой, пижма – противопоказаны беременным на раннем сроке.