Ранняя диагностика пороков развития плода и осложнений беременности, малоинвазивные оперативные вмешательства под контролем УЗИ
БЕЗОПАСНО И ЭФФЕКТИВНО
Ультразвук для диагностики в акушерстве был впервые применен в 1960 г. шотландским врачом Яном Дональдом. Те дети, которые были осмотрены 52 года назад, давно выросли и стали взрослыми. Сама жизнь доказала, что ультразвуковые исследования совершенно безопасны как для беременной, так и для плода. Этот вывод подтверждает огромное количество исследований.
На экранах современных приборов при проведении УЗИ выводятся механические и термальные индексы воздействия, которые позволяют врачу полностью контролировать процесс. Акушерские предустановки, созданные в заводских условиях, автоматически контролируют выходную мощность ультразвукового аппарата.
Сегодняшние компьютерные технологии при минимальном физическом воздействии позволяют так обрабатывать возвращенный от ткани сигнал, что получаемое изображение органа абсолютно сопоставимо с его анатомическим срезом. Высокая информативность и безопасность УЗИ привели к тому, что ультразвук стал основным диагностическим методом в акушерстве и гинекологии. В гинекологии ультразвук полностью вытеснил рентгеновскую биконтрастную гинекографию, которая была единственным методом визуализации яичников. Даже проходимость маточных труб определяют в настоящее время в большинстве случаев с помощью ультразвуковой гистеросальпингоскопии.
ПЛОД КАК ПАЦИЕНТ
Ультразвук совершил революцию в ведении беременности. Раньше акушеры могли только пальпировать и слушать сердцебиение плода. Благодаря УЗИ мы видим плод, его анатомические структуры, физиологические функции, состояние кровотока, даже движения пальцев рук малыша и его век. В медицине появился новый раздел — «Медицина плода», и появилось новое понятие: «плод как пациент».
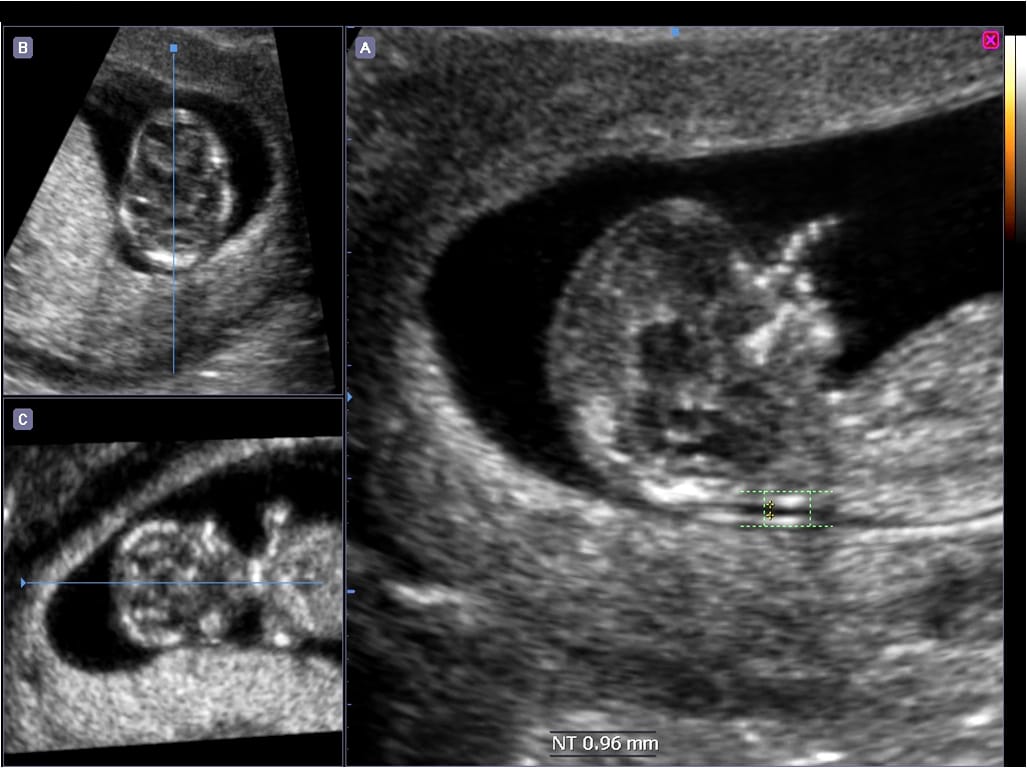
Существует международный Фонд медицины плода (FMF), который проводит многочиленные научные и практические исследования, разрабатывает и проверяет одновременно в различных крупнейших клиниках мира новые алгоритмы пренатальной диагностики. Такие, как программа пренатального скрининга I триместра беременности.
Такие, как программа пренатального скрининга I триместра беременности.
Эта программа принята Минздравами России и Татарстана и с января 2012 года с успехом внедряется в республике. При этом экспертное УЗИ смещено в первый триместр: на сроке от 11 до 13,5 недель, то есть при длине плода от темени до копчика от 45 до 84 мм. УЗИ проводят врачи-экперты, специально обученные и получившие сертификат соответствия FMF. По этой программе в РТ создано пять центров пренатальной диагностики (на базе РКБ, горбольницы №16 г. Казани, Перинатальных центров гг. Набережные Челны, Нижнекамск, Альметьевск), эти центры оснащены ультразвуковыми приборами премиум-класса.
Врачи-эксперты измеряют воротниковое пространство плода, оценивают кость носа и лицевой угол, кровоток в венозном протоке и степень трикуспидальной регургитации в сердце у плода. Одновременно тщательно изучаются внутренние органы плода: мозг, череп, сердце, желудок, кишечник, почки, мочевой пузырь, диафрагма, легкие, позвоночник, верхние и нижние конечности. На это требуется много времени, терпения, искусства и везения, потому что кроме хорошего оборудования нужно, чтобы плод все это показал. Сразу после УЗИ у беременной забирается кровь из вены и отправляется вместе с данными УЗИ в Казань в РКБ в Медико-генетическую консультацию, где установлена биохимическая лаборатория, также сертифицированная FMF. Кровь анализируется на уровень PAPP-P (белка, ассоциированного с беременностью) и ХГЧ (хорионического гонадотропина человека), полученные данные крови и УЗИ обрабатываются по специальной программе «Астрайя», которая рассчитывает риск хромосомной аномалии по 21-й, 18-й и 13-й хромосомам. При высоком риске беременная консультируется генетиком и определяются показания для инвазивной подтверждающей диагностики с целью пренатального кариотипирования.
За четыре месяца работы по федеральной программе пренатального скрининга 1-го триместра выявлено 26 хромосомных аномалий и 34 плода с пороками развития, не совместимыми с жизнью. Эти цифры в процентах четко соответствуют статистически предполагаемому количеству выявляемой патологии по данным FMF. Все патологические беременности были прерваны в первом триместре, что особенно важно для психологической реабилитации женщины, которая еще не чувствовала шевелений своего больного ребенка, в отличие от прерываний беременности во втором триместре. Кроме того, значима экономическая составляющая своевременного прерывания беременности при нежизнеспособном плоде.
Эти цифры в процентах четко соответствуют статистически предполагаемому количеству выявляемой патологии по данным FMF. Все патологические беременности были прерваны в первом триместре, что особенно важно для психологической реабилитации женщины, которая еще не чувствовала шевелений своего больного ребенка, в отличие от прерываний беременности во втором триместре. Кроме того, значима экономическая составляющая своевременного прерывания беременности при нежизнеспособном плоде.
СВОЕВРЕМЕННОСТЬ ВМЕШАТЕЛЬСТВА
Визуализация органов и тканей с помощью ультразвука позволяет проводить оперативные вмешательства под контролем УЗИ — малоинвазивные операции без больших разрезов и без наркоза, что приводит к более быстрому выздоровлению пациента. Успех операции зависит от мастерства хирургов и врачей УЗИ, а также от качества ультразвукового оборудования. Наиболее показательным примером комплексного использования ультразвука, как для диагностики, так и для лечения, является применение его при тяжелой гемолитической анемии у плода, которая может развиться в результате резус-конфликта, иммунных конфликтов по другим антигенам, а также при инфицировании парвовирусом. Раньше плод в таком состоянии был обречен, сегодня мы можем под контролем УЗИ провести плоду внутриутробное переливание крови. Основными признаками тяжелой анемии плода являются многоводие, увеличение печени и селезенки плода, отек подкожной жировой клетчатки головы и конечностей (двухконтурность), появление жидкости в брюшной и плевральной полостях. Но самое главное — это увеличение пиковой скорости кровотока в средней мозговой артерии, что позволяет при допплерометрии оценить степень анемии плода.
Для уточнения диагноза под контролем ультразвука берется кровь из пупочной вены плода и проводятся анализы на содержание гемоглобина и билирубина. После чего плоду переливается кровь, которая подбирается и подготавливается в отделении переливания крови РКБ. Кровь должна быть свежей, эритроциты отмываются за 20 — 30 минут до момента переливания. Эту методику, как и многие другие ультразвуковые и малоинвазивные, я внедрила, побывав на стажировках в США — в Вашингтонском университете города Сиэтла и в Университете Томаса Джефферсона в Филадельфии.
Эту методику, как и многие другие ультразвуковые и малоинвазивные, я внедрила, побывав на стажировках в США — в Вашингтонском университете города Сиэтла и в Университете Томаса Джефферсона в Филадельфии.
Мы начинаем лечить плод практически сразу, как только он к нам попадает. Но чтобы он к нам попал, врач женской консультации должен заподозрить, что у плода проблемы. При резус-конфликте наблюдение отработано: резус-отрицательные беременные ежемесячно сдают кровь и при наличии антител попадают к изосерологу РКБ и при необходимости к нам. А при других формах иммунных конфликтов беременные попадают к нам уже при наличии отечной формы гемолитической болезни плода. В связи с этим я стараюсь донести до врачей УЗИ и акушеров-гинекологов первичного звена на всех конференциях и курсах повышения квалификации необходимость своевременной диагностики иммунного конфликта у плода.
При первом же подозрении на резус-конфликт надо обязательно измерять кровоток в средней мозговой артерии плода, чтобы вовремя послать пациенток в РКБ, не дожидаясь развития тяжелой анемии, когда начинается водянка у плода, тяжело поражается печень. В этом случае даже после переливания крови остается очень высокий риск развития гепатита у ребенка после рождения.
У плодов довольно часто встречаютя кисты различных органов. Мелкие одиночные кисты не имеют клинического значения, однако крупные кисты, например, киста забрюшинного пространства может стать причиной не только гидронефроза рядом лежащей почки, но и атрезии соответствующей почечной артерии.
Киста яичника у плодов девочек может достигать 8 — 9 см и занимать весь малый таз. Чтобы киста у плода не лопнула при прохождении через родовые пути, родоразрешение обычно проводят операцией кесарева сечения. Чтобы избежать этого, мы под контролем УЗИ через брюшную стенку беременной, через стенку матки проводим пункцию кисты, удаляем жидкость, в результате чего оболочки спадают и постепенно рассасываются. Плод рождается через естественные родовые пути. При наблюдении в течение 2 — 3 лет рецидивов и необходимости операционного вмешательства у маленьких пациенток не было. На такие операции в РКБ приезжают беременные из многих регионов.
При наблюдении в течение 2 — 3 лет рецидивов и необходимости операционного вмешательства у маленьких пациенток не было. На такие операции в РКБ приезжают беременные из многих регионов.
СОХРАНЯЯ ЖИЗНЬ И ЗДОРОВЬЕ ЖЕНЩИНЫ
Внематочную беременность по клиническим симптомам диагностировать достаточно сложно. УЗИ в большом проценте случаев позволяет точно локализовать положение плодного яйца и вовремя сделать операцию. После внедрения ультразвука в клиническую практику число смертельных случаев при внематочной беременности сократилось в 15 раз.
При внематочной беременности в интерстициальном отделе маточной трубы плодное яйцо традиционными методами удалить можно только вместе с углом матки, но это уже калечащая операция. Под контролем УЗИ трансвагинально мы пунктируем плодное яйцо в интерстициальном отделе трубы и вводим туда метотрексат, останавливая таким образом развитие патологической беременности. В дальнейшем это плодное яйцо рассасывается, и женщина может вновь беременеть.
При прерывании беременности по медицинским показаниям в РКБ уже 20 лет под контролем УЗИ через переднюю брюшную стенку в околоплодные воды вводятся гормоны родов — простин F2 или энзапрост. Это абсолютно безопасно для женщины, поскольку в организм гормон практически не поступает, зато имеет большую концентрацию в нужном месте, и роды протекают естественно.
У плода еще до родов под действием гормона закрывается артериальный проток, и сердце останавливается. Это наиболее гуманный на сегодня способ прерывания беременности. В последние годы в связи с ростом количества кесаревых сечений во всем мире резко повысилась частота такого грозного осложнения беременности, как приращение плаценты, когда плацента насквозь прорастает стенку матки, образуя единый орган со вновь образованной сосудистой сетью, по виду похожей на сосудистую опухоль. Попытки отделить плаценту от матки в 100% случаев приводят к смертельному кровотечению. Существует несколько ультразвуковых критериев приращения плаценты (плацента перекрыавет область рубца, утолщение плаценты, усиление кровотока в плаценте и в миометрии), каждый из которых бывает и при других состояниях, однако в совокупности и особенно при наличии плаценты, перекрывающей область рубца, риск приращения плаценты в данном конкретном случае увеличивается в 100 раз. Если при УЗИ беременной ставится риск приращения плаценты, то пациентка отправляется для родоразрешения в перинатальный центр РКБ, где проводится высокотехнологичная операция с эмболизацией маточных артерий, которая позволяет спасти женщину от смерти. В связи с этим я хотела бы подчеркнуть, что ультразвуковые аппараты, работающие в пренатальной диагностике, должны быть самого высокого современного уровня, а специалисты должны быть самыми грамотными. Перегрузка врачей УЗИ, работающих в пренатальной диагностике, их ошибки из-за усталости, неграмотности или плохого оборудования мгновенно выходят на поверхность и чреваты самыми тяжелыми проблемами.
Если при УЗИ беременной ставится риск приращения плаценты, то пациентка отправляется для родоразрешения в перинатальный центр РКБ, где проводится высокотехнологичная операция с эмболизацией маточных артерий, которая позволяет спасти женщину от смерти. В связи с этим я хотела бы подчеркнуть, что ультразвуковые аппараты, работающие в пренатальной диагностике, должны быть самого высокого современного уровня, а специалисты должны быть самыми грамотными. Перегрузка врачей УЗИ, работающих в пренатальной диагностике, их ошибки из-за усталости, неграмотности или плохого оборудования мгновенно выходят на поверхность и чреваты самыми тяжелыми проблемами.
Журнал HEALTHY NATION
Лилиана ТЕРЕГУЛОВА,
руководитель отделения УЗИ РКБ, член Республиканского Перинатального консилиума, член Всемирной ассоциации врачей УЗИ в акушестве и гинекологии, к.м.н.
РОДОВАЯ ОПУХОЛЬ — это… Что такое РОДОВАЯ ОПУХОЛЬ?
- РОДОВАЯ ОПУХОЛЬ
- РОДОВАЯ ОПУХОЛЬ — возникающий во время родов отек наиболее низко расположенной части плода (обычно на головке). Исчезает через 2-3 суток после рождения и не требует специального лечения.
Большой Энциклопедический словарь.
2000.
- РОДО (Rodo) Хосе Энрике
- РОДОВАЯ ТРАВМА НОВОРОЖДЕННЫХ
Смотреть что такое «РОДОВАЯ ОПУХОЛЬ» в других словарях:
родовая опухоль — возникающий во время родов отёк наиболее низко расположенной части плода (обычно на головке). Исчезает через 2 3 суток после рождения и не требует специального лечения. * * * РОДОВАЯ ОПУХОЛЬ РОДОВАЯ ОПУХОЛЬ, возникающий во время родов отек… … Энциклопедический словарь
Родовая опухоль — отёк мягких тканей (кожи, подкожной клетчатки) у новорождённого ребёнка (См.
 Новорождённый ребёнок), возникающий на той части плода, которая первой проходит родовые пути (голова, ягодичная область, промежность, бедро, голень).… … Большая советская энциклопедия
Новорождённый ребёнок), возникающий на той части плода, которая первой проходит родовые пути (голова, ягодичная область, промежность, бедро, голень).… … Большая советская энциклопедияродовая опухоль — возникающий во время родов отек наиболее низко расположенной части плода (обычно на голове). Исчезает через 2 3 суток после рождения и не требует специального лечения. (Источник: Словарь сексуальных терминов) … Сексологическая энциклопедия
РОДОВАЯ ОПУХОЛЬ — возникающий во время родов отёк наиб. низко расположенной части плода (обычно на головке). Исчезает через 2 3 сут после рождения и не требует спец. лечения … Естествознание. Энциклопедический словарь
Родовая травма — МКБ 10 P10.10. P15.15. К родовой травме относятся повреждения тканей и органов ребёнка, вызванные механическими силами во время родов, и целостная реакция на … Википедия
РОДОВАЯ ТРАВМА НОВОРОЖДЁННЫХ — Факторами, предраспо латающими к родовой травме, являются неправильное положение плода, несоответствие размеров плода размерами малого таза беременной (крупный плод или суженный таз), особенности внутриутробного развития плода (хроническая… … Энциклопедический словарь по психологии и педагогике
опухоль родовая — отек предлежащей части плода с мелкоточечными кровоизлияниями, обусловленный застоем лимфы и крови в подкожной клетчатке … Большой медицинский словарь
Опухоль Родовая (Caput Succedaneum) — временная припухлость, отечность мягких тканей головы новорожденного ребенка, возникающая во время родов вследствие сдавления его головы во время затяжных родов стенками родовых путей матки женщины. Источник: Медицинский словарь … Медицинские термины
ОПУХОЛЬ РОДОВАЯ — (caput succedaneum) временная припухлость, отечность мягких тканей головы новорожденного ребенка, возникающая во время родов вследствие сдавления его головы во время затяжных родов стенками родовых путей матки женщины … Толковый словарь по медицине
РОДЫ — РОДЫ.
 Содержание: I. Определение понятия. Изменения в организме во время Р. Причины наступления Р………………… 109 II. Клиническое течение физиологических Р. . 132 Ш. Механика Р. …………….. 152 IV. Ведение Р……………… 169 V … Большая медицинская энциклопедия
Содержание: I. Определение понятия. Изменения в организме во время Р. Причины наступления Р………………… 109 II. Клиническое течение физиологических Р. . 132 Ш. Механика Р. …………….. 152 IV. Ведение Р……………… 169 V … Большая медицинская энциклопедия
Боковая и срединная киста шеи — Клиника хирургии «Кураре»
Киста шеи — это патологическое образование мягких тканей шеи. Расположение кисты: передняя или боковая поверхность шеи. Формируется киста на ранних стадиях нарушенного нормального эмбрионального развития плода.
Виды кист шеи (по месту расположения):
— боковые
— срединные
Причины развития боковой кисты: при аномалии развития жаберных щелей (4-6 неделя беременности). Образуется полость между жаберными бороздами, которые в норме должны исчезать.
Причины срединной кисты: во время перемещения зачатка по щитовидно-язычному протоку (6-7 неделя беременности) формируется полость.
Боковая киста шеи
Встречаются в 60% случаев. Место расположения передне-боковая поверхность шеи на границе верхней или средней трети, кпереди от кивательной мышцы. Различают многокамерные и однокамерные кисты.
Клиническая картина зависит от размеров кисты и возможных воспалительных изменений кисты. Жалоб нет при отсутствии нагноения, сдавления сосудисто-нервного пучка.
При осмотре обнаруживается округлое или овальное образование мягких тканей шеи, безболезненное, эластической консистенции, кожный покров над ней не изменен.
При воспалении — киста шеи увеличивается в размерах, болезненная. Появляется покраснение кожи и отек мягких тканей шеи. В последующем может сформироваться наружный или внутренний свищ.
Диагностика: анамнез и клиническая картины заболевания. При пункции кисты жидкостное содержимое. Дополнительные методы исследования: УЗИ, зондирование и фистулография с рентгенконтрастным веществом.
Нужно дифференцировать от других заболеваний: лимфогранулематоз и внеорганные опухоли шеи (липома, невринома и т.д.). При признаках воспаления кисты дифференцируют от аденофлегмоны и лимфаденита.
Срединная киста шеи
Встречается в 40% от всех кист шеи, располагаются на передней поверхности шеи, по средней линии.
При осмотре имеет место плотного, безболезненного, с четкими границами образования эластической консистенции, не спаянное с кожей, смещается при глотании.
При воспалении, киста увеличивается в размере, становится болезненной. Появляется покраснение, отек кожи и мягких тканей шеи.
Срединную кисту шеи следует дифференцировать от струмы языка, дермоидной кисты, лимфаденита, абберантных очагов щитовидной железы.
Лечение кист шеи
Показано только хирургическое лечение, если нет противопоказаний со стороны тяжелой терапевтической патологии, преклонный возраст.
Кисту иссекают вместе с капсулой. Производят разрез над областью кисты, выделяют и удаляют ее вместе с оболочками. При удалении срединной кисты необходимо также удалить часть подъязычной кости, через которую проходит тяж.
Доступы:
-продольный разрез (продольная коллотомия) по переднему краю кивательной мышцы
-поперечный разрез (по подбородочной складке)
При нагноении кисты сначала проводят вскрытие и дренирование. Вторым этапом – удаление кисты, производят не раньше, чем через 2-3 месяца после ликвидации воспаления.
У пациентов, имеющих тяжелые сопутствующие заболевания, выполняется аспирация содержимого кисты с последующим промыванием ее полости антисептическими препаратами.
Доброкачественные опухоли мягких тканей
ФИБРОГИСТИОЦИТАРНЫЕ ОПУХОЛИ И ОПУХОЛЕПОДОБНЫЕ ПОРАЖЕНИЯ
Ксантома
Редкое заболевание, локализуется чаще в коже. Встречается у людей с нарушенным липидным обменом, обычно множественное. Локализуется также в сухожилиях. Представлено мелкими узелками, частью типа ксантелазм.
Локализуется также в сухожилиях. Представлено мелкими узелками, частью типа ксантелазм.
Юношеская ксантогранулема
Небольшой узелок в толще дермы или подкожной клетчатке. Исчезает спонтанно.
Фиброзная гистиоцитома
Чаще встречается в среднем возрасте, локализуется преимущественно на нижних конечностях. Обычно имеет форму плотного узла до 10см, растет медленно. После хирургического удаления рецидивы редки.
ДОБРОКАЧЕСТВЕННЫЕ ОПУХОЛИ ЖИРОВОЙ ТКАНИ
Липома
Одна из самых частых доброкачественных опухолей (30—40%). Может возникнуть всюду, где есть жировая ткань. При локализации в дерме обычно инкапсулированная, в других участках тела слабо отграничена. Озлокачествляться могут опухоли, локализованные в забрюшинном пространстве, другие локализации практически не озлокачествляются. Липомы нередко бывают множественными, иногда развиваются симметрично. Рост их не связан с общим состоянием организма. Опухоль имеет форму узла дольчатого строения. При длительном существовании в липоме могут развиваться дистрофические изменения, обызвествление, оссификация.
Существуют многочисленные варианты зрелых жировых опухолей, которые отличаются от классической липомы как клиническими проявлениями, так и некоторыми морфологическими особенностями.
Миелолипома
Редкая опухоль, чаще встречается в забрюшинном пространстве, клетчатке малого таза, надпочечниках. Не озлокачествляется.
Подкожная ангиолипома
Многочисленные болезненные узлы. Встречается чаще в молодом возрасте у мужчин на передней стенке живота, на предплечье.
Веретеноклеточная липома
Наблюдается чаще у взрослых мужчин (90%). Узел округлой формы, плотный, медленно растущий, чаще локализован в области плечевого сустава, спины. Рецидивы и метастазы после иссечения не описаны, несмотря на тот факт, что опухоль может инфильтрировать окружающие ткани.
В хондро- и остеолипомах выявляют метапластические участки костной и хрящевой ткани.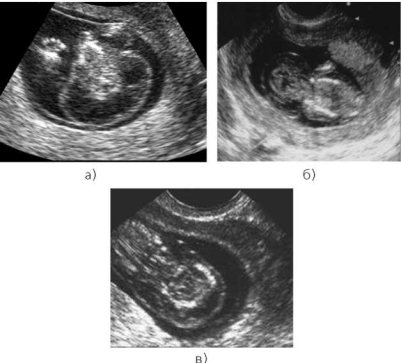
Доброкачественный липобластоматоз
Подразделяется на узловатую (добр. липобластома) и диффузную (добр. липобластоматоз) формы. Болеют чаще мальчики до 7 лет (88%). Опухоль локализуется на нижней конечности, в области ягодиц и на верхней конечности — надплечье и кисть. Описаны также поражение шеи, средостения, туловища. Опухолевый узел инкапсулированный, дольчатый, шаровидной формы, может достичь 14 см. После хирургического лечения возможны рецидивы, иногда повторные. Метастазы не описаны.
Гебернома (фетальная липома)
Липома из липобластов, псевдолипома — исключительно редкая опухоль, локализуется в местах, где имеется бурый жир (шея, аксилярная область, сина, средостение). Представлен дольчатым узлом обычно маленького размера. Не рецидивирует и не метастазирует.
ДОБРОКАЧЕСТВЕННЫЕ ОПУХОЛИ МЫШЕЧНОЙ ТКАНИ
Опухоли мышечной ткани делят на опухоли гладких мышц — лейомиомы, и поперечно полосатых — рабдомиомы. Опухоли встречаются достаточно редко.
Лейомиома
Зрелая доброкачественная опухоль. Возникает в любом возрасте у лиц обоих полов. Нередко бывает множественной. Опухоль может озлокачествляться. Лечение хирургическое.
Лейомиома, развивающаяся из мышечной стенки мелких сосудов — небольшие, часто множественные нечетко отграниченные и медленно растущие узлы, часто с изъязвленной кожей, клинически очень напоминает саркому Капоши.
Генитальная лейомиома образуется из мышечной оболочки мошонки, больших половых губ, промежности, сосков молочной железы. Может быть множественной. В опухоли нередко отмечается клеточный полиморфизм. Гормонозависимая. Лечение хирургическое.
Ангиолейомиома из замыкающих артерий
Клинически резко болезненная опухоль, которая при внешних воздействиях или эмоциях может менять размеры. Размеры обычно маленькие, чаще встречается у пожилых людей, на конечностях, вблизи суставов. Характеризуется медленным ростом и доброкачественным течением.
Рабдомиома
Редкая зрелая доброкачественная опухоль, имеет в своей основе поперечно полосатую мышечную ткань. Поражает сердце и мягкие ткани. Представляет собой умеренно плотный узел с четкими границами, инкапсулированная. Метастазов рабдомиомы не описано. Рецидивы крайне редки. Микроскопически различают 3 субтипа — миксоидный, феталный клеточный и взрослый. Выделяют также рабдомиому женских гениталий. Рецидивирует в основном взрослый тип.
ДОБРОКАЧЕСТВЕННЫЕ ОПУХОЛИ КРОВЕНОСНЫХ И ЛИМФАТИЧЕСКИХ СОСУДОВ
Эти поражения включают в себя различные процессы, значительное число из них рассматриваются в дерматологии. Часть из них относится к порокам развития сосудистой системы опухолевидного характера, часть к истинным опухолям.
Капиллярная ангиома
Истинное новообразование с пролиферацией эндотелиальных клеток.
Доброкачественная гемангиоэндотелиома
Врожденная патология, встречается у новорожденных и грудных детей, чаще у девочек, с локализацией в области головы.
Капиллярная гемангиома
После липомы наиболее частая опухоль мягких тканей, часто бывает множественной, максимальной величины достигает к 6 месячному возрасту, при множественном поражении возможны локализации во внутренних органах
Кавернозная гемангиома
Образование, состоящее из причудливых полостей типа синусоид различной величины. Локализуется в коже, мышцах, внутренних органах. Имеет доброкачественное течение.
Старческая гемангиома
Истинная опухоль, характеризуется пролиферацией капилляров с последующей их кавернизацией с вторичными изменениями.
Гемангиома
Зрелая доброкачественная опухоль сосудистого происхождения, встречается часто. Поражает чаще людей среднего возраста, локализуется на слизистой оболочке носа, губы, на коже лица, конечностей, в молочной железе. Представляет собой четко отграниченный узел серовато-розового цвета 2—3 см. Опухоль нередко может озлокачествляться и перейти в ангиосаркому.
Артериальная ангиома
Конгломерат порочно развитых сосудов, не имеет признаков опухоли.
Гломангиома (гломусная опухоль, опухоль Барре—Массона)
Встречается в виде изолированной опухоли или в виде множественной диссеминированной семейной гломусангиомы. Опухоль доброкачественная, встречается у пожилых людей, в кистях и стопах, чаще в зоне ногтевого ложа. Может поражать кожу голени, бедра, лица, туловища. В единичных наблюдениях отмечена в почках, влагалище, костях. При локализации в коже опухоль резко болезненная. Не рецидивирует и не метастазирует.
Гемангиоперицитома
Встречается редко, может возникнуть в любом возрасте. Локализуется в коже, реже в толще мягких тканей. Имеет вид отграниченного плотного узла красного цвета. Опухоль может озлокачествляться — давая рецидивы и метастазы, считается потенциально злокачественным процессом. Озлокачествление до 20% случаев описано у взрослых. Процесс у детей имеет доброкачественный характер.
Лимфангиома
Наблюдается чаще у детей как порок развития лимфатических сосудов, однако может встречаться в любом возрасте. Чаще локализуется на шее, слизистой полости рта.
ДОБРОКАЧЕСТВЕННЫЕ ОПУХОЛИ И ОПУХОЛЕПОДОБНЫЕ ЗАБОЛЕВАНИЯ СИНОВИАЛЬНОЙ ТКАНИ (СУСТАВОВ)
Доброкачественная синовиома без гигантских клеток
Существование доброкачественных синовиом обсуждается. Большинство авторов склоняется к тому, что все синовиомы являются злокачественными независимо от степени зрелости. Опухоль поражает главным образом коленный сустав, в виде небольших плотных узлов. Лечение хирургическое, однако больные должны наблюдаться в течение 5—9 лет. Болезнь может дать рецидивы и метастазы.
Доброкачественная гигантоклеточная синовиома (нодулярный тендосиновиит)
Псевдоопухолевый процесс, встречается достаточно часто. В 15% процесс возникает в области синовиальной оболочки суставов, в 80% — в сухожильных влагалищах, в 5% — в слизистых сумках. Представляет собой узловатое образование, чаще локализованное на пальцах кистей, реже стоп и еще реже в области крупных суставов. Излюбленная локализация — межфаланговые суставы. Чаще встречается у женщин 30—60 лет. При длительном существовании может вызвать атрофию окружающих тканей, в том числе и кости. Процесс часто рецидивиреут, большая часть рецидивов связана с неполным удалением. Метастазов не дает.
Представляет собой узловатое образование, чаще локализованное на пальцах кистей, реже стоп и еще реже в области крупных суставов. Излюбленная локализация — межфаланговые суставы. Чаще встречается у женщин 30—60 лет. При длительном существовании может вызвать атрофию окружающих тканей, в том числе и кости. Процесс часто рецидивиреут, большая часть рецидивов связана с неполным удалением. Метастазов не дает.
Пигментный виллонодулярный синовит
Располагается внутри оболочки суставов, чаще в зоне коленного локтевого и плечевого суставов. Встречается в среднем возрасте. Этиология не ясна.
ДОБРОКАЧЕСТВЕННЫЕ ОПУХОЛИ ПЕРИФЕРИЧЕСКИХ НЕРВОВ
Травматическая или ампутационная неврома
Возникает как результат посттравматической гиперрегенерации нерва. Представляет собой небольшой болезненный узел.
Нейрофиброма
Одиночная, медленно растущая доброкачественная опухоль мезенхимальной оболочки нервного ствола любой локализации, но чаще всего развивается на седалищном нерве и межреберных нервах. Возникает у людей любого возраста. Клинически определяется в виде небольших размеров плотно-эластической консистенции с гладкой поверхностью опухолевого узла, при пальпации которого боль иррадирует по ходу нерва. Некоторые опухоли могут достигать больших размеров. Рост опухоли может происходить как к периферии от нерва, так и в толще нервного ствола, что выявляется при ее морфологическом исследовании.
Лечение хирургическое. Прогноз хороший. Особое заболевание — множественный нейрофиброматоз (болезнь Реклингхаузена), которое относится к группе диспластических процессов. Описаны случаи озлокачествления одной из множественных нейрофибром при этом заболевании.
Неврилеммома (невринома, шваннома)
Доброкачественная опухоль шванновской оболочки. Образуется по ходу нервных стволов. Бывает одиночной. Прогноз благоприятный.
Вакуум-экстракция плода в современном акушерстве
Во всех странах мира, в том числе и в нашей стране, в последние десятилетия отмечается тенденция к увеличению частоты кесарева сечения (КС) в интересах сохранения здоровья матери и плода. Однако это создает новую проблему: во-первых, возрастает число женщин с оперированной маткой, что в дальнейшем часто является показанием для повторного кесарева сечения; во-вторых, параллельно со снижающимся числом вагинальных родоразрешающих операций — вакуум-экстракции плода (ВЭП), акушерских щипцов (АЩ) снижается и профессионализм врача-акушера.
Однако это создает новую проблему: во-первых, возрастает число женщин с оперированной маткой, что в дальнейшем часто является показанием для повторного кесарева сечения; во-вторых, параллельно со снижающимся числом вагинальных родоразрешающих операций — вакуум-экстракции плода (ВЭП), акушерских щипцов (АЩ) снижается и профессионализм врача-акушера.
В настоящее время опубликовано большое количество исследований, посвященных операции ВЭП. Несмотря на противоречивые данные об исходах операции, с появлением усовершенствованных моделей вакуум-экстрактора (ВЭ) польза от этой родоразрешающей операции стала очевидной: резко снизился травматизм матери и плода по сравнению с тем, который наблюдался при применении железных чашечек ВЭ. Следует подчеркнуть удобство применения современных моделей ВЭ: ранее при использовании металлических чашек вакуум создавался постепенно, увеличивалось отрицательное давление каждые 2 мин, пока не достигало 600 мм рт.ст., а при использовании мягкой чашечки отрицательное давление можно создать в течение 1-2 мин, однако слишком быстрое создание вакуума может вызвать образование кефалогематомы. Еще один положительный момент — это разовое использование аппарата [1, 7, 9, 11, 13]. При этом если во всем мире с ростом частоты КС увеличивается и число вагинальных оперативных родов, то в России эти операции имеют низкую частоту (табл. 1, 2). Это, по-видимому, нередко связано как с низкой квалификацией акушеров, не владеющих техникой указанных оперативных вмешательств, так и с необоснованным мнением о несовершенстве инструментов и высоком травматизме как для матери, так и для плода.
В связи с вышеизложенным, целью нашей работы явилась оценка состояния родильниц и новорожденных после вагинальных оперативных родов с использованием усовершенствованной модели ВЭ одноразового применения за период с 2007 по 2012 г.
Материал и методы
Под нашим наблюдением находились 306 пациенток в возрасте от 18 до 40 лет, которые были родоразрешены через естественные родовые пути с применением ВЭ, и 308 новорожденных (две двойни). В нашей работе применялся ВЭ нового поколения одноразового использования с мягкой пластиковой чашечкой.
В нашей работе применялся ВЭ нового поколения одноразового использования с мягкой пластиковой чашечкой.
Группу первородящих составили 192 (62,7%) женщины, повторнородящих — 114 (37,3%). Различные экстрагенитальные заболевания имели место у 278 (90,8%) рожениц. Среди них заболевания сердечно-сосудистой системы — у 14 (4,5%) пациенток, патология головного мозга и ЦНС имела место в 26 (9,8%) наблюдениях (оперированная опухоль головного мозга — 6 случаев, геморрагический инсульт во время данной беременности — у 4 беременных, инсульты в анамнезе — у 5, арахноидальная киста — у 2, миастения — у 2, эпилепсия – в 2 случаях, тяжелая черепно-мозговая травма в анамнезе — в 5 наблюдениях). Патологию органа зрения имели 36 (11,7%) женщин (осложненную миопию высокой и средней степени, периферическую хориоретинальную дистрофию).
Гинекологические заболевания выявлены у 136 (44,4%) беременных. Наличие урогенитальной инфекции имело место у 39 (12,7%) пациенток. Возбудителями являлись хламидии у 6 (1,9%) беременных, уреаплазма, микоплазма — у 10 (3,3%), цитомегаловирусная инфекция — у 3 (0,9%), ВПГтип-2 выявлен в 4 (1,3%) случаях.
У 4 первородящих пациенток беременность наступила в результате ЭКО. Дихориальная диамниотическая двойня после ЭКО была у двух беременных, у них ВЭ использовался для извлечения второго плода. У 7 (2,3%) пациенток предыдущие роды закончились путем наложения акушерских щипцов (у 3 — в связи с вторичной слабостью родовой деятельности, у 4 — по поводу начавшейся острой гипоксии плода). Рубец на матке после предыдущего кесарева сечения был у 6 рожениц.
У 21 (6,9%) женщины выявлен общеравномерносуженный таз I степени. Течение предыдущих родов осложнилось слабостью родовой деятельности у 15 из них, у 6 — родоразрешение произведено в связи с начавшейся гипоксией плода. Наиболее частым осложнением беременности была фетоплацентарная недостаточность (ФПН) — 192 (62,7%) случая, при этом синдром задержки роста плода (СЗРП) наблюдался у 16 (5,2%) беременных, маловодие — у 43 (14,1%), многоводие — у 39 (12,7%), нарушение маточно-плацентарного кровотока — у 41 (13,4%), патология плаценты — у 53 (17,3%), диффузное утолщение плаценты — у 21 (6,9%), раннее старение плаценты — у 32 (10,5%). Вторым по частоте осложнением беременности был гестоз — у 85 (27,7%) пациенток: легкой степени тяжести — в 61 (19,9%) случае, средней — в 21 (6,8%) и тяжелой — в 3 (0,9%) наблюдениях.
Вторым по частоте осложнением беременности был гестоз — у 85 (27,7%) пациенток: легкой степени тяжести — в 61 (19,9%) случае, средней — в 21 (6,8%) и тяжелой — в 3 (0,9%) наблюдениях.
При обследовании пациенток были применены общепринятые лабораторные методы (клинический анализ крови и мочи, биохимический анализ крови, гемостазиограмма, исследование гормонов фетоплацентарного комплекса). В зависимости от показаний проводились ЭКГ, УЗИ почек, пробы Нечипоренко, Реберга, Зимницкого; обследование глазного дна, компьютерная томография, магнитно-резонансная томография, электроэнцефалограмма. Осуществлялись консультации смежных специалистов: окулиста, терапевта, невролога, нейрохирурга, эндокринолога.
Ультразвуковая диагностика проводилась на аппаратах ACUSON SEQUOIA-512 и Shumadzu SDU-1200 pro, оснащенных допплеровской приставкой. Кардиотокографическое (КТГ) исследование проводилось при помощи прибора Sonicaid Team Care по общепринятой методике.
Степень состоятельности тазового дна была оценена у 30 женщин в отдаленном послеродовом периоде: от 6 мес до 5 лет после родов. Контрольную группу составили 25 женщин после самопроизвольных родов. Исследования проводились на ультразвуковых сканерах ACCUVIX-V20 мультичастотным вагинальным датчиком на уровне преддверия влагалища с получением серии продольных и поперечных сканов. Полученные данные сравнивались с критериями нормальной анатомии тазового дна [6].
Наиболее доступными и информативными методами диагностики структурных нарушений головного мозга и мозгового кровотока у новорожденных являются нейросонография (НСГ) и допплеровское исследование кровотока, позволяющие произвести оценку структурных изменений головного мозга по стандартной методике (выявление отека мозга, наличие очагов ишемии, пери- и интравентрикулярных кровоизлияний). Ультразвуковая импульсная допплерометрия мозгового кровотока позволяет определить показатели максимальной систолической, конечно-диастолической и средней скоростей кровотока, систолодиастолическое соотношение (СДС), индекс резистентности (ИР) и пульсационный индекс (ПИ) в передних мозговых артериях (ПМА), скорость кровотока в вене Галена.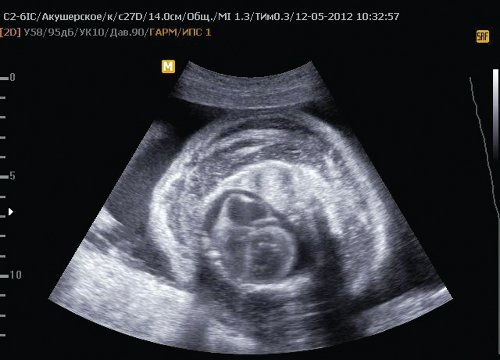 Для оценки этих параметров проводилось их сравнение с оптимальными физиологическими показателями мозгового кровотока у здоровых новорожденных, установленными в результате ранее проведенных в Московском областном НИИ акушерства и гинекологии (МОНИИАГ) исследований: максимальная скорость кровотока 25-51 см/с, минимальная диастолическая скорость кровотока — 8-14 см/с; систолодиастолическое соотношение — 2,71-3,91; индекс резистентности — 0,63-0,74; пульсационный индекс -1,0-1,6; кровоток в вене Галена — 4-6 см/с.
Для оценки этих параметров проводилось их сравнение с оптимальными физиологическими показателями мозгового кровотока у здоровых новорожденных, установленными в результате ранее проведенных в Московском областном НИИ акушерства и гинекологии (МОНИИАГ) исследований: максимальная скорость кровотока 25-51 см/с, минимальная диастолическая скорость кровотока — 8-14 см/с; систолодиастолическое соотношение — 2,71-3,91; индекс резистентности — 0,63-0,74; пульсационный индекс -1,0-1,6; кровоток в вене Галена — 4-6 см/с.
С целью оценки отдаленных результатов влияния операции ВЭП на состояние здоровья детей изучали катамнез у 30 пациентов, заключения неврологов при обследовании младенцев в возрасте 1, 3, 6 и 12 мес жизни, офтальмолога — в 1 год жизни (из амбулаторных карт детских поликлиник). Изучался уровень заболеваемости обследуемых детей по сравнению со средними статистическими данными заболеваемости.
В основу математической обработки материала были положены непараметрические методы статистики.
Результаты и обсуждение
Срок родов у 304 пациенток составил 38-39 нед беременности. До 37 нед беременности были родоразрешены две (0,7%) женщины. Спонтанное развитие родовой деятельности наблюдалось у 136 (44,4%) беременных, программированные роды были у 170 (55,6%) рожениц.
Средняя продолжительность родов составила 9 ч 35 мин (от 7 ч 10 мин до 12 ч 10 мин): первого периода — 7 ч (от 5 ч 25 мин до 9 ч 15 мин), второго периода — 2 ч 10 мин (от 1 ч 36 мин до 2 ч 45 мин), третий период составил 10 мин (от 7,5 мин до 12,5 мин).
Наложение чашечки вакуум-экстрактора производилось на головку плода, находящуюся в широкой части полости малого таза в 19 (6,2%) случаях, в узкой части — в 129 (42,2%), в плоскости выхода малого таза — у 158 (51,6%) рожениц.
Показания к наложению ВЭ представлены в табл. 3. Проведенный нами анализ применения ВЭ показал, что в 122 (39,8%) случаях основным показанием явилась упорная слабость родовой деятельности, не поддающаяся коррекции, с развитием на ее фоне нарушений состояния плода. По данным разных исследователей, ВЭП в сочетании с медикаментозной коррекцией родовой деятельности и рациональным ведением родов позволяет закончить роды через естественные родовые пути, если не возникает ухудшения состояния плода [4, 13]. В то же время, зная компенсаторные возможности плода и учитывая лучшие ближайшие и отдаленные последствия операции для новорожденного, извлеченного без асфиксии, можно считать допустимым проведение вакуум-экстракции плода при «чистой» упорной слабости родовой деятельности в случае возникновения начальной стадии нарушения гемодинамики плода. Здесь следует полагаться на опыт врача и его умение прогнозировать роды.
По данным разных исследователей, ВЭП в сочетании с медикаментозной коррекцией родовой деятельности и рациональным ведением родов позволяет закончить роды через естественные родовые пути, если не возникает ухудшения состояния плода [4, 13]. В то же время, зная компенсаторные возможности плода и учитывая лучшие ближайшие и отдаленные последствия операции для новорожденного, извлеченного без асфиксии, можно считать допустимым проведение вакуум-экстракции плода при «чистой» упорной слабости родовой деятельности в случае возникновения начальной стадии нарушения гемодинамики плода. Здесь следует полагаться на опыт врача и его умение прогнозировать роды.
Под нашим наблюдением находились 76 (24,8%) женщин с экстрагенитальными заболеваниями (патология сердечно-сосудистой системы, органов зрения, ЦНС), при которых длительные и сильные потуги противопоказаны. Широкое применение длительной эпидуральной анестезии в совокупности с ВЭП позволило родоразрешить данный контингент пациенток через естественные родовые пути. Следует упомянуть, что при патологии, требующей выключения потуг, необходимо применение АЩ или проведение кесарева сечения в плановом порядке.
Третьей по частоте причиной применения ВЭ являлась начавшаяся гипоксия плода у 64 (20,9%) пациенток. При угрозе внутриутробной асфиксии частота сердцебиения плода определяется факторами, вызвавшими нарушение кровообращения в системе мать-плацента-плод, и ни в коей мере не зависит от применения ВЭП. Мы поддерживаем мнение о том, что утверждение «создание отрицательного давления в чашечке ВЭ, способствующего образованию отека мягких тканей головки, должно увеличивать процент кровоизлияний в мозге», не имеет оснований [3, 7, 11]. Нарушения внутричерепного кровообращения и кровоизлияния в мозг зависят в основном от тяжести гипоксического состояния плода или степени сдавления головки стенками родового канала. Мы убеждены, что при внутриутробной асфиксии значительно больший вред наносит промедление с родоразрешением, чем ВЭП, а регионарный отек мягких тканей головки плода не оказывает влияния на внутричерепное кровообращение. В случаях нарастающей внутриутробной асфиксии при наличии условий необходимо прибегнуть к наложению АЩ.
В случаях нарастающей внутриутробной асфиксии при наличии условий необходимо прибегнуть к наложению АЩ.
Учитывая высокую частоту нарушений внутриутробного состояния плода в наших наблюдениях, одной из основных задач является решение вопроса: когда в таких ситуациях следует применить ВЭ, а когда закончить второй период родов путем наложения АЩ? При появлении признаков внутриутробного страдания плода по данным КТГ во всех случаях проводилась попытка медикаментозной коррекции (тест с пирацетамом) [5]. Если мероприятия по профилактике и лечению внутриутробной гипоксии плода не дают эффекта, следует ставить вопрос об экстренном родоразрешении, так как доказано, что усугубление процессов метаболического тканевого ацидоза приводит к так называемой биохимической травме плода, что в значительной степени определяет его дальнейшую жизнь, здоровье и психофизическое развитие [3]. Следовательно, только более быстрое родоразрешение и своевременная коррекция нарушенных обменных процессов могут предотвратить серьезные повреждения тканей плода, и в первую очередь его ЦНС. В нашем исследовании удовлетворительный эффект от проводимого лечения наблюдался у 94 (30,7%) пациенток, был кратковременным у 18 (5,8%) и отсутствовал у 8 (2,6%), при этом длительность гипоксии плода в течение 30 мин до начала оперативного родоразрешения наблюдалась у 101 (33,0%) женщины, свыше 30 мин на фоне проводимого лечения — у 9 (2,9%).
Учитывая то, что длительность ВЭП превышает длительность применения АЩ практически в 2 раза, применение ВЭ при острой гипоксии плода только усугубит его состояние, увеличивая длительность гипоксии и ухудшая перинатальные исходы. Поэтому при возникновении острой гипоксии плода и относительно высокостоящей головке (в широкой или узкой части полости малого таза) целесообразным является наложение АЩ или проведение КС (с учетом квалификации акушера-гинеколога). Исходя из наших наблюдений, мы настаиваем на том, что при острой гипоксии плода использование ВЭ целесообразно только при стоянии головки плода в плоскости выхода малого таза.
Длительность любой родоразрешающей операции влияет на состояние извлеченных детей. В наших наблюдениях в большинстве случаев — 248 (81,0%) — длительность ВЭП составила 5-10 мин и имела благоприятные исходы. Извлечение проводилось при стоянии головки в плоскости выхода и плоскости узкой части малого таза без нарушений техники проведения операции. Состояние детей, извлеченных в течение 10 мин, в большинстве наблюдений расценивалось как удовлетворительное, асфиксия средней степени тяжести имела место в 3 наблюдениях. От 10 до 20 мин потребовалось, чтобы вывести головку плода из широкой части полости малого таза или при срыве чашечки ВЭ, а также при нарушении техники проведения операции (неправильное расположение чашечки ВЭ на головке плода или неверное направление тракций) в 54 (17,6%) наблюдениях. При этом в асфиксии средней степени тяжести родился один ребенок, тяжелой степени — 2 ребенка. Свыше 20 мин в наших наблюдениях операция не продолжалась.
Особое внимание следует уделить технике операции (правильному направлению тракций). Успешное применение вакуум-экстрактора во многом определяется его расположением на головке плода: чашечка должна быть установлена в области стреловидного шва, ближе к малому родничку (край чашечки должен отстоять на 3-4 см от заднего угла большого родничка) под контролем двух пальцев и удержана в этом положении до создания необходимого отрицательного давления. Тракции выполняют синхронно с потугами в направлении (перпендикуляра к плоскости, которую предстоит преодолеть), меняющемся в соответствии с моментами биомеханизма родов. В паузах между потугами влечение не производят. Снятие чашечки осуществляют при прорезывании большого сегмента головки плода через вульварное кольцо, после чего роды заканчивают ручными приемами. Проведение тракций во время потуг значительно снижает возможность нанесения травмы плоду, так как дополнительное давление на плод сверху в направлении проводной оси таза, создаваемое в момент сокращения матки и мускулатуры передней брюшной стенки, дает возможность акушеру прикладывать меньшее усилие, что в значительной степени предотвращает возможность отрыва чашечки от головки плода [7, 8, 10, 12].
Неправильное размещение чашечки на головке плода, приводящее к нарушению биомеханизма родов, является причиной одного из осложнений этой родоразрешающей операции — «срыва» чашечки, возникающего вследствие нарушения герметичности в аппарате. По данным литературы, это осложнение встречается в 14,3% случаев [4, 13]. По нашим данным, оно составило 6,6%, во всех случаях произошел «срыв» чашечки с повторным ее правильным наложением и удовлетворительным результатом операции.
Неправильные и неблагоприятные вставления головки плода, как правило, приводят к увеличению продолжительности родов и способствуют развитию гипоксии плода. ВЭП при заднем виде затылочного предлежания произведена в 17 (5,5%) случаях. Дети родились в удовлетворительном состоянии. Оценка по шкале Апгар составила 7/8-8/9 баллов. Двое детей переведены на второй этап выхаживания в связи с наличием внутриутробной пневмонии, остальные дети выписаны домой. Результаты убеждают, что ВЭП может быть проведена как при заднем виде, так и при асинклитических вставлениях головки. В этом случае следует учитывать, что при операции ВЭП невозможно искусственно произвести ротацию головки, путем тракций лишь усиливается поступательное движение, а головка совершает при этом «ауторотацию» согласно биомеханизму родов. Для завершения внутреннего поворота головки требуется время, поэтому форсирование экстракции приводит к значительной травматизации головки плода. Наши наблюдения показали, что применение в данных ситуациях ВЭ в сочетании с медикаментозной родостимуляцией с учетом характера вставления головки плода оказывается эффективным и сокращает продолжительность рождения ребенка.
В 2 наблюдениях ВЭП применена при переднеголовном вставлении. Оба ребенка извлечены с оценкой по шкале Апгар 7 и 8 баллов, 1 ребенку потребовался перевод на второй этап выхаживания, второй — выписан домой, наблюдался у невролога в течение первого года жизни.
При изучении последового и раннего послеродового периодов установлено, что ВЭП не влияет на величину кровопотери. Кровопотеря свыше 450 мл зависела в основном от патологического течения родов, а не от характера родоразрешения.
Кровопотеря свыше 450 мл зависела в основном от патологического течения родов, а не от характера родоразрешения.
12% родов были осложнены травмами родовых путей (табл. 4). Причинами повреждения вульвы и стенок влагалища во время родов являются анатомические особенности (рубцовые деформации, воспалительные процессы, инфантилизм и др.) или вид акушерских операций (наложение АЩ, ВЭ). Разрывы могут происходить при недостаточной растяжимости стенок влагалища (пожилая первородящая), крупной головке плода, разгибательных предлежаниях плода [2, 6, 11, 13, 14]. Необходимо отметить, что даже незначительные разрывы промежности в дальнейшем предрасполагают к формированию функциональной недостаточности мышц тазового дна, что приводит к опущению и выпадению тазовых органов.
Медиолатеральная эпизиотомия произведена в 199 (65,0%) наблюдениях, перинеотомия — в 34 (11,1%), родоразрешение без рассечения промежности предпринято в 66 (21,6%) наблюдениях, разрыв промежности произошел у 7 (2,3%). В большинстве случаев показанием к рассечению промежности являлась сама операция, что, по нашему мнению, ошибочно, так как ВЭП по своему травмирующему действию соответствует спонтанным родам: травмирует не инструмент, а извлекаемая им головка. Мы разделяем мнение многих авторов, что эпизио- и перинеотомия является самостоятельной операцией и ее проведение во время ВЭП необходимо только в том случае, если имеется препятствие со стороны промежности или угрожающий разрыв промежности [11, 13]. Однако некоторые зарубежные авторы, основываясь на многочисленных наблюдениях, рекомендуют проведение при всех оперативных вагинальных родах медиолатеральной эпизиотомии с целью снижения частоты травм анального сфинктера и пролапса гениталий [14].
По нашему мнению, на частоту повреждений мягких тканей при оперативных родах влияют прежде всего квалификация акушера-гинеколога и соблюдение им биомеханизма родов, высота стояния головки плода, характер вставления головки, степень чистоты влагалища.
После восстановления тканей промежности заживление первичным натяжением произошло у 99% пациенток. Расхождение швов промежности наблюдалось у 3 (0,98%) родильниц, что потребовало наложения вторичных швов.
Нарушение мочеиспускания в послеродовом периоде имело место лишь у 3 родильниц и было связано с отеком уретры и механической задержкой мочи. На фоне лечения самостоятельные позывы к мочеиспусканию появились на 7-е сутки послеродового периода. На основании вышеприведенных данных можно заключить, что частота нарушения мочеиспускания после использования ВЭ довольно низкая, и его можно объяснить не повышенной травматизацией тканей, а длительным течением второго периода родов и отеком тканей, а также некорректным направлением тракций.
Согласно принятой в МОНИИАГ концепции, одним из факторов возникновения несостоятельности тканей тазовой диафрагмы служат травматические повреждения тазового дна [2]. Клинический осмотр не во всех случаях позволяет оценить степень сохранности анальных сфинктеров, уровень их повреждений, размеры и топографию дефектов, наличие рубцовых изменений. В силу неинвазивности проведение ультразвукового исследования возможно при любой степени повреждения структур промежности и в любой стадии течения патологического процесса. Данные, полученные при эхографическом исследовании тазового дна, были сопоставлены по одноименным позициям с таковыми у родильниц без рассечения промежности и у родильниц с рассечением промежности после самопроизвольных родов. При анализе полученных результатов исследования было выявлено, что частота рубцовых изменений мягких тканей родовых путей практически не зависит от способа родоразрешения. 31 пациентка была обследована после операции ВЭП (табл. 5), из них 7 (22,5%) женщин были родоразрешены без рассечения промежности, 24 (77,4%) — с рассечением. Среди пациенток, перенесших эпизиотомию, рубец на промежности не визуализировался в 6 (19,4%) случаях, рубец определялся в виде единичных гиперэхогенных включений, не нарушая анатомических взаимоотношений структур тазового дна, в 8 (25,8%) наблюдениях, у 4 (12,9%) женщин определялась рубцовая деформация леваторов. При перинеотомии у 4 (12,9%) рубец не визуализировался, в 2 (6,4%) случаях имела место рубцевая деформация леваторов. Большой процент рубцовых изменений тканей обусловлен погрешностью в технике наложения швов, качеством шовного материала. В итоге данное исследование подтвердило, что правильное сопоставление тканей при их зашивании с использованием высококачественного шовного материала обеспечивает лучшие результаты и сокращает время заживления.
При перинеотомии у 4 (12,9%) рубец не визуализировался, в 2 (6,4%) случаях имела место рубцевая деформация леваторов. Большой процент рубцовых изменений тканей обусловлен погрешностью в технике наложения швов, качеством шовного материала. В итоге данное исследование подтвердило, что правильное сопоставление тканей при их зашивании с использованием высококачественного шовного материала обеспечивает лучшие результаты и сокращает время заживления.
В большинстве наблюдений послеродовой период протекал без осложнений. Наиболее частыми осложнениями являлись гемато-, лохиометра — в 2,6% (8 родильниц) наблюдений.
Большой интерес представляет изучение влияния влагалищного оперативного родоразрешения на состояние новорожденных, а также отдаленных последствий данного метода родоразрешения.
Всего с помощью ВЭП родились 308 новорожденных (две двойни). В удовлетворительном состоянии родились 188 (61,0%) детей. Состояние средней тяжести (оценка по шкале Апгар 6 и 8, 7 и 8 баллов) отмечено у 112 (36,4%) детей, при этом с третьих суток жизни у 91 (81,3%) ребенка состояние расценивалось как удовлетворительное. 122 (39,6%) новорожденных имели массу тела от 3600 до 4000 г. Все крупные дети родились в удовлетворительном состоянии.
В тяжелой асфиксии родились 8 (2,6%) новорожденных (оценка состояния по шкале Апгар на первой минуте 5 баллов), что было обусловлено тугим обвитием пуповины вокруг шеи и туловища плода или абсолютной ее короткостью у 4 и синдромом дыхательных расстройств на фоне внутриутробной инфекции (пневмонии) еще у 4 новорожденных. В большинстве случаев, когда ВЭП применялась по поводу начавшейся острой гипоксии плода — 64 (20,9%) наблюдения, имела место патология пуповины: абсолютная ее короткость у 34 (11,0%) рожениц или тугое обвитие пуповиной шеи плода — у 30 (9,7%). Важно отметить, что все дети, родившиеся у пациенток с гестозом, экстрагенитальной патологией (т.е. операция ВЭП была произведена по показаниям со стороны матери) были в удовлетворительном состоянии.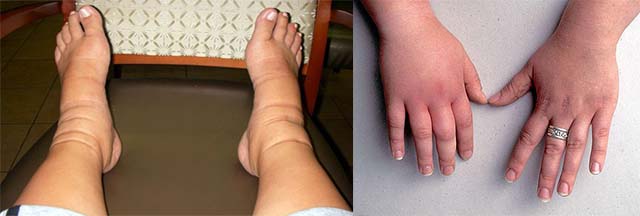 Это еще раз свидетельствует о том, что оперативное влагалищное родоразрешение не ухудшает перинатальные исходы.
Это еще раз свидетельствует о том, что оперативное влагалищное родоразрешение не ухудшает перинатальные исходы.
У всех детей отмечались преходящие косметические дефекты («шиньон» — отпечаток чашечки ВЭ). Наиболее выраженными эти изменения были сразу после рождения и через 24 ч полностью исчезали. Изменения кожных покровов чаще всего были выражены в виде мелких ссадин. У 7 новорожденных выявлены кефалогематомы, которые не потребовали хирургического лечения. В этих случаях оперативное родоразрешение было предпринято при стоянии головки в широкой части полости малого таза. Локальный геморрагический синдром выявлен у 14 (4,5%) новорожденных, конъюгационная желтуха — у 16 (5,2%) детей. У одного ребенка с массой тела 4500 г выявлен перелом ключицы. У 5 детей диагностированы врожденные аномалии развития (врожденный порок сердца, незаращение верхней губы, крипторхизм, невус). Таких клинически значимых повреждений, как подапоневротические гематомы, внутричерепные кровоизлияния, переломы костей черепа, описываемые некоторыми авторами, у наблюдаемых новорожденных не было выявлено [1, 7, 8, 13]. Перевод на этапное выхаживание потребовался 8 (12%) детям, остальные были выписаны домой.
Большинству новорожденных (255) проводилась ультразвуковая НСГ головного мозга (табл. 6), при этом патологические и функциональные изменения не были выявлены у 176 (69%) детей. Перивентрикулярные кровоизлияния были только I степени в виде небольших (2-2,5 мм) субэпендимальных псевдокист и определялись у 11 (4,3%) детей. У 32 (12,5%) новорожденных при допплерометрии отмечалось повышение резистентности мозговых сосудов в 1-2-е сутки жизни на фоне перенесенной интранатальной гипоксии (систолодиастолическое соотношение до 4,2-4,8; индекс резистентности до 0,76-0,78). К 5-6-м суткам жизни показатели кровотока у 28 из них не отличались от нормативных значений, у 2 новорожденных проявления ишемии сохранялись. У 13 детей отмечалось снижение индексов сосудистой резистентности, причем у них не было выраженной патологической неврологической симптоматики, и все они выписаны домой на 5-7-е сутки жизни, что позволяет оценивать эти изменения как компенсаторные (постгипоксическая вазодилятация). Перевод в реанимационное отделение среди обследованных с помощью НСГ потребовался 8 (2,6%) новорожденным, на этапное выхаживание — 11 (3,6%) детям, остальные были выписаны домой на 5-7-е сутки вместе с матерью. Необходимо отметить, что операция ВЭП в большинстве случаев применялась на фоне хронического внутриутробного страдания или уже начавшейся гипоксии плода, что и являлось, по-видимому, определяющим фактором постнатальных нарушений у новорожденных.
Перевод в реанимационное отделение среди обследованных с помощью НСГ потребовался 8 (2,6%) новорожденным, на этапное выхаживание — 11 (3,6%) детям, остальные были выписаны домой на 5-7-е сутки вместе с матерью. Необходимо отметить, что операция ВЭП в большинстве случаев применялась на фоне хронического внутриутробного страдания или уже начавшейся гипоксии плода, что и являлось, по-видимому, определяющим фактором постнатальных нарушений у новорожденных.
В качестве основного критерия оценки отдаленных последствий ВЭП у детей нами принято состояние их нервной системы, которое оценивалось специалистами — неврологами. Проанализирован катамнез 30 детей после применения ВЭ в возрасте 1, 3, 6 и 12 мес. Неврологической патологии не выявлено у 20 (66,7%) из них. Синдром мышечной дистонии — наиболее частая патология, выявляемая при обследовании детей первого года жизни, была диагностирована у 12 (40,0%) младенцев, при этом к 6 мес диспансерного наблюдения у всех детей диагноз был снят. Гипертензивный синдром встречался у 10 (33,3%) обследованных детей, в 3 мес данная патология сохранялась у 7, в 6 месяцев — у 5, а к году диагноз имел место у 1 ребенка в сочетании с синдромом гипервозбудимости. Постнатальное гипоксически-ишемическое поражение ЦНС выявлено у 5 (16,7%) обследованных детей. Из них в возрасте 3 мес диагноз был подтвержден в 3 случаях, в 6 мес — в 2, а к году жизни диагноз был снят у всех детей. У 1 (3,3%) ребенка было подозрение на объемное образование правой теменной области, после многочисленных обследований к году жизни диагноз не был подтвержден.
Таким образом, было установлено, что большинство детей здоровы, а наличие неврологической патологии, требующей коррекции, в основном, связано с перенесенной ишемией головного мозга, а не со способом родоразрешения. В возрасте одного года все дети были осмотрены офтальмологом, ни у одного ребенка патологии зрения не было выявлено. При оценке общей заболеваемости различий между показателями у детей, родившихся оперативным влагалищным путем, и среднестатистическими показателями заболеваемости детей не выявлено.
При анализе амбулаторных поликлинических карт детей общая их заболеваемость (респираторные заболевания, частота рахита, инфекционные заболевания) не имела различий с показателями заболеваемости у детей, рожденных без оперативных вмешательств. При оценке структурных изменений ЦНС после операции ВЭП не встречались выраженные внутричерепные кровоизлияния, редко выявлялись отек мозга и повышение резистентности мозговых сосудов, что обусловливало лучший отдаленный прогноз (низкая потребность в этапном выхаживании и редкие психоневрологические отклонения в течение 1-го года жизни).
Операция вакуум-экстракция плода при использовании ВЭ нового поколения является эффективным и безопасным методом родоразрешения, и при своевременном ее использовании и правильном техническом исполнении не оказывает отрицательного воздействия на организмы матери и ребенка.
Зачем УЗИ при беременности — статьи о ветеринарии «Свой Доктор»
Ура, скоро Вы будете мамой или папой таким милым, таким уморительным существам, как котята или щенки. И хотя настоящей мамой будет Ваша киска или собака, Вы в полной мере почувствуете себя родителями, потому, что все важные решения, касающиеся малышей до и после их появления на свет, будете принимать Вы.
Является ли беременность Вашей питомицы запланированной или все произошло в результате страстного мезальянса на даче, но если от этого факта уже не отмахнуться, Вам придется заботиться о здоровье будущей мамы.
Ультразвуковое исследование беременной самки домашнего животного такое же необходимое мероприятие, как подобное обследование беременной женщины. УЗИ единственный метод быстро и безболезненно установить наличие беременности на ранних стадиях. Исследование позволяет оценить не только проблемы со здоровьем мамы, но и получить информацию о состоянии плодов. И что очень хорошо – это исследование не доставит никаких болезненных ощущений.
Давайте разберемся, на каких сроках и с какой целью надо проводить ультразвуковое обследование беременной самки.
Первый вопрос: когда мы сможем с помощью УЗД узнать наверняка беременна ли наша красавица? У кошек оптимальный срок визуализации беременности с помощью ультразвука – 11-14 день, у собак 21-й день. Многое зависит от возможностей аппаратуры и опытности врача, проводящего исследование. На экспертной аппаратуре и с определенным опытом беременность у кошки можно визуализировать и с 4-го дня, но лучше не тратить деньги и время на обследование при таком маленьком сроке – оно может быть не информативно. Важно знать и о том, что оплодотворение наступает не в минуту вязки: у кошки беременность наступит через 24-50 часов после вязки, у сук до 5 дней после вязки. Поэтому будьте готовы и к тому, что если вы рассчитывали срок беременности от дня вязки, признаки беременности ещё не будут видны при УЗИ и Вам порекомендуют прийти через 5-7 дней для повторной диагностики.
Вопрос второй: можно ли определить при помощи УЗД срок беременности и предполагаемый срок родов? Продолжительность беременности у кошек 56-60 суток, правда у сфинксов беременность может длиться до 70 дней. Беременность у сук 58-66 дней, в среднем 62 дня. Беременность у сук принято делить на три периода. В первой трети, до 23 дня врач визуальной диагностики видит только гестационные мешки (своего рода пузырьки в полости рогов матки), это первая треть беременности. Во второй трети, с 24 по 43 день начинается активное развитие плодов, с 28 дня определяться сердцебиение, затем начинают регистрировать движение плодов, с 34 дня постепенно визуализируются части тела, внутренние органы. В третьем периоде, с 44 дня постепенно начинает уменьшаться количество околоплодных вод, плод начинает их глотать.
Ориентируясь на эти признаки и размеры плодов врач, по специальным формулам, определяет гестационный возраст детишек, а затем и срок предполагаемых родов.
Вопрос третий: можно ли определить, сколько щенков или котят будет хулиганить в доме под чутким руководством четвероногой мамы? При помощи УЗИ можно с уверенностью сказать многоплодная это беременность или речь идет об одном-двух детенышах. Большего ожидать не стоит, безусловно, бывают случаи, когда врач точно определяет, что будет 4 или 6 детей и столько их и рождается. Но ни один опытный врач гарантий Вам не даст. Оптимальным сроком для визуализации количества плодов у кошки является 15-28 сутки, у собак 22-48 сутки, при более позднем сроке, если плодов много, они располагаются очень тесно и как в запутанном клубке невозможно определить, где начало, а где конец нити, так невозможно определить, чью лапку или сердце видно на экране. И если Вы не привели животное на исследование в оптимальные для подсчета количества плодов сроки, врач сможет сказать только что плодов один, два или много, но подсчитать точное количество не сможет. А если пришли в нужные сроки? Сказать сколько их на момент обследования сможет, но сказать сколько родится, нет. Дело в том, что при многоплодной беременности у плотоядных нередко такое явление как резорбция эмбриона на ранних сроках или внутриутробная гибель плодов на более поздних сроках. При этом , если не повезло одному или нескольким, его братишкам и сестренкам может ничего не угрожать, они родятся в срок и абсолютно здоровыми, а то, что их было задумано больше, вы можете никогда не узнать. Куда они денутся? Могут рассосаться (на ранних сроках), могут выйти с родовыми и послеродовыми выделениями, могут родиться как недоразвитые или уродливые мертвые плоды, которые плотоядная роженица может сразу съесть.
Большего ожидать не стоит, безусловно, бывают случаи, когда врач точно определяет, что будет 4 или 6 детей и столько их и рождается. Но ни один опытный врач гарантий Вам не даст. Оптимальным сроком для визуализации количества плодов у кошки является 15-28 сутки, у собак 22-48 сутки, при более позднем сроке, если плодов много, они располагаются очень тесно и как в запутанном клубке невозможно определить, где начало, а где конец нити, так невозможно определить, чью лапку или сердце видно на экране. И если Вы не привели животное на исследование в оптимальные для подсчета количества плодов сроки, врач сможет сказать только что плодов один, два или много, но подсчитать точное количество не сможет. А если пришли в нужные сроки? Сказать сколько их на момент обследования сможет, но сказать сколько родится, нет. Дело в том, что при многоплодной беременности у плотоядных нередко такое явление как резорбция эмбриона на ранних сроках или внутриутробная гибель плодов на более поздних сроках. При этом , если не повезло одному или нескольким, его братишкам и сестренкам может ничего не угрожать, они родятся в срок и абсолютно здоровыми, а то, что их было задумано больше, вы можете никогда не узнать. Куда они денутся? Могут рассосаться (на ранних сроках), могут выйти с родовыми и послеродовыми выделениями, могут родиться как недоразвитые или уродливые мертвые плоды, которые плотоядная роженица может сразу съесть.
Вопрос четвертый: патологии беременности? При УЗИ исследовании многоплодных животных мы можем диагностировать достаточно много патологий. Это изменение количества околоплодных вод – многоводие или маловодие, изменение качества околоплодных вод – наличие включений, нарушение прозрачности, кровоток в сосудах плацетны, скорость сердцебиения плодов, подвижность плодов. Оценивая эти признаки в совокупности, врач может оценить, хорошо ли чувствуют себя малыши внутри мамы. Заподозрить инфекцию, гипоксию и даже гибель плода. Так же на ультразвуке диагностируют такие страшные заболевания, как терратома (опухоль) и анасакра плодов.
Анасакра – смертельное и неизлечимое заболевание плода при котором развивается диффузный отек мягких тканей в следствии серьезного нарушения работы сердца и почек плода.
Гипоксия плода в современной ветеринарии ставится только на основании оценки сердцебиения плодов при УЗИ и является очень важной информацией, так как это состояние требует немедленной терапии, а в некоторых случаях проведения экстренного кесарева сечения.
Вопрос пятый: патологии родового периода? Часто исследование проводят по экстренным показаниям уже в процессе начавшихся родов, для оценки сердцебиения плода размеров плода при затянувшихся родах и при подозрении на другие патологии родового периода, слабости родовой деятельности, например. Как правило, исследование говорит о необходимости проведения экстренного кесарева или о возможности проведения безоперационного родовспоможения.
Вопрос шестой: патологии послеродового периода? В норме послеродовый период продолжается у сук 3-4 недели, у кошек 24 дня. За это время происходит полная очистка полости матки от содержимого и инволюции матки (возвращения матки по всем параметрам к состоянию до беременности). Иногда на этом периоде возникают осложнения – задержка последа в полости матки, нарушение сокращения полости и\или стенок матки, воспалительные и пролиферативные заболевания стенок матки. УЗД незаменимый элемент диагностики в послеродовый период, к которому обязательно надо прибегнуть через 3-4 недели после родов, что бы убедиться, что ваша любимица полноценно и без ущерба для своего здоровья завершила нелегкий и удивительный процесс воспроизведения себе подобных милашек.
*УЗД – ультразвуковая диагностика
*УЗИ – ультразвуковое исследование
Отеки при беременности: что делать, как уменьшить
- Отечность при беременности — это норма?
- Где могут появиться отеки?
- Как обнаружить отеки?
- Отеки при беременности опасны?
- Как уменьшить отеки при беременности?
- Если отеки во время беременности пропадают, это хорошо?
Содержание:
Беременность — счастливое время в предвкушении чуда, но даже в ней есть несколько «ложек дегтя», избежать которых мало кому удается. Пожалуй, самые известные из них — токсикоз, проблемы с пищеварением, боли в пояснице и, конечно, отеки. Почему беременные отекают? По каким признакам можно понять, что пора начинать лечение? Что делать, чтобы предотвратить или уменьшить отеки? Давайте обсудим причины и последствия.
Пожалуй, самые известные из них — токсикоз, проблемы с пищеварением, боли в пояснице и, конечно, отеки. Почему беременные отекают? По каким признакам можно понять, что пора начинать лечение? Что делать, чтобы предотвратить или уменьшить отеки? Давайте обсудим причины и последствия.
Отечность при беременности — это норма?
Скорее да, чем нет. Ключевыми причинами отеков во время беременности являются увеличение жидкости в организме женщины и высокий уровень прогестерона1. Этот гормон начинает активно вырабатываться еще во время овуляции, подготавливая матку к имплантации яйцеклетки. Его концентрация остается стабильно высокой в крови женщины в течение всей беременности, обеспечивая множество важных функций, связанных с развитием плода. К сожалению, у него есть такой побочный эффект.
Интересный факт
Многие женщины отмечают у себя отеки перед менструацией2. Это тоже он — прогестерон. Уровень гормона повышается во второй половине менструального цикла, что и приводит к такому результату.
Сам факт того, что одной из причин отеков при беременности служит выработка очень важного гормона, вовсе не означает, что вам надо со смирением принять эту ситуацию. Все зависит от тяжести состояния: небольшие отеки у беременных почти неизбежны, но, если они становятся значительными, стоит задуматься о лечении.
Где могут появиться отеки?
Отеки при беременности чаще всего локализуются на ступнях, лодыжках и в нижней части голеней. Причины понятны: лишняя жидкость сначала собирается в самом низу — там, куда ее тянет гравитация. Обычно все начинаются с пастозности — слабо выраженной отечности с побледнением и уменьшением эластичности кожи.
Следующее любимое место пастозности и отеков — кисти рук. Также часто лишняя жидкость оставляет след на лице, вместе с отеками может появиться задолженность носа — так называемый «ринит беременных»3.
Важно знать!
Большинство людей считает капли и спреи от насморка одними из самых безобидных лекарственных средств. Только не во время беременности — многие из них опасны для плода4! Обязательно проконсультируйтесь с врачом перед лечением насморка.
Только не во время беременности — многие из них опасны для плода4! Обязательно проконсультируйтесь с врачом перед лечением насморка.
Как обнаружить отеки?
Сильные отеки при беременности сложно не заметить. Когда отечность выражена не так явно, особенно если накопление лишней жидкости происходит медленно, обнаружить их помогут следующие признаки:
Наблюдается подозрительная динамика веса. Если вы соблюдаете рекомендованный врачом режим питания, но недельная прибавка в весе превышает норму для этого срока беременности, скорее всего, где-то в организме задерживается вода.
Кольца застревают на пальцах, жмет обувь. Признаки пастозности при беременности легче всего обнаружить по вещам, подобранным по руки или по ноге — они начинают давить. Кстати, кольца лучше снять, пока есть такая возможность.
Округляется лицо. Каждый день вы видите свое лицо в зеркале и наверняка заметите, если его формы начнут расплываться, сглаживаться.
Остаются следы от резинок. Многие женщины сегодня носят «следки» — короткие носки, которые почти не видно из обуви. Возможно, высокая «классика» не так элегантна, но это прекрасное средство ранней диагностики отеков при беременности. Если их резинки оставляют рельефные следы на ногах, значит, в тканях собирается лишняя жидкость.
Появляются необычные ощущения в пальцах. Если вы чувствуете покалывание, жжение или онемение пальцев, если появляется боль или напряжение, когда вы сгибаете пальцы рук или наступаете на пальцы ног, с большой вероятностью это признак отека.
Отеки при беременности опасны?
Отеки — это избыточное накопление жидкости в тканях5. Как видите, в этом определении нет уточнения «в тканях, расположенных непосредственно под кожей», отекать могут и внутренние органы. Нередко отеки рук, ног, лица у беременных — лишь верхушка айсберга. Скрытый от глаз внутренний застой воды может стать причиной расстройства функционирования органов, общего обезвоживания, нарушения транспорта кислорода. В конечном итоге это может грозить плоду недостаточной поставкой питательных веществ и кислородным голоданием. Сильные отеки при беременности отражаются не только на красоте будущей мамы, но и на здоровье ее малыша.
В конечном итоге это может грозить плоду недостаточной поставкой питательных веществ и кислородным голоданием. Сильные отеки при беременности отражаются не только на красоте будущей мамы, но и на здоровье ее малыша.
Медицина делит отеки при беременности на физиологические и патологические. Под первыми подразумеваются почти неизбежные изменения, связанные с гормональным сдвигом и общим увеличением циркулирующей в организме жидкости. Вторые являются признаком различных внутренних проблем, таких как заболевания почек, сердечная недостаточность, варикозное расширение вен, гестоз (поздний токсикоз) и прочих. Физиологические отеки обычно не требуют лечения — чтобы уменьшить их, достаточно придерживаться здорового образа жизни. При патологических необходимо найти причину и устранить ее.
Отличить физиологические отеки от патологических сможет ваш врач по результатам осмотра и анализов. В частности, тревожным признаком является присутствие белка в моче. Между визитами к доктору вы и сами можете заподозрить патологию, если отеки слишком быстро растут, начинают подниматься выше голеней, а при надавливании на отекшие места на коже остаются вмятины, которые медленно рассасываются.
Как уменьшить отеки при беременности?
Лечение с помощью фармацевтических препаратов — последний метод, к которому прибегают только в крайних случаях. Обычно достаточно скорректировать образ жизни и обзавестись несколькими полезными привычками. Мы дадим вам 12 простых рекомендаций, которые помогут уменьшить застой воды в организме1.
Соблюдайте режим дня. Старайтесь не переутомляться в течение дня и хорошо отдыхать. Продолжительность сна во время беременности должна составлять не менее 8 часов, а, если у вашего организма есть такая потребность, даже 9–10 часов.
Больше гуляйте. Вашими помощниками в лечении отеков при беременности являются свежий воздух и разумная физическая активность. Если в обычной жизни вы привыкли гулять только от лифта до припаркованной машины и обратно, с этим надо что-то делать.

Носите удобную обувь. Даже если вы очень любите туфли на высоких каблуках, даже если без них комплексуете из-за собственного роста, от них придется на время отказаться. Неудобная обувь усугубляет отечность при беременности, а мягкие туфли с невысоким каблуком помогают с ней бороться. Если ноги в конце дня все равно болят, посетите ортопедический салон и попросите специалиста изготовить для вас индивидуальные стельки.
Чаще меняйте позу. Когда ваше тело затекает — оно отекает. Старайтесь не сидеть и не стоять без движения долго. И на работе, и дома периодически покидайте любимое кресло, чтобы немного размяться. А пока сидите в нем, не застывайте в одной позе — двигайте руками и ногами, меняйте положение тела.
Давайте ногам отдохнуть. Для профилактики отеков на ногах необходимо периодически поднимать их повыше. Так вы облегчаете работу кровеносной системы и позволяете ей выкачать немного лишней жидкости из ног. Идеально полежать на спине с задранными вверх ногами, но даже если вы просто положите их на соседний стул во время обеда на корпоративной кухне — это уже неплохо.
Делайте физические упражнения. В борьбе с отечностью при беременности полезны простые физические упражнения — наклоны, повороты и т.п. Поможет и статика: встаньте на колени, затем опуститесь на локти, постойте в таком положении 5 минут. Занятия йогой для беременных также позволяют разогнать жидкость.
Лежите на боку. На поздних сроках беременности ваше тело само подскажет правильную позу для отдыха — лежа на боку. На ранних сроках она тоже самая полезная: в таком положении почки работают наиболее эффективно, утилизируя лишнюю воду.
Пейте, и не ограничивайте себя в этом. Вы можете подумать: чем меньше я выпью, тем меньше будут отеки. Нет, так их не согнать, а получить обезвоживание — запросто. Пейте столько, сколько хочется, но только чистую воду, морсы или отвары без сахара. Газировка, соки из магазина и прочие сладкие напитки стоит исключить из рациона.

Соблюдайте пищевой баланс. В течение беременности ешьте больше белковой пищи, не налегайте на выпечку, хлеб, сладости и другие богатые углеводами продукты, ограничьте количество жиров в рационе. Полностью откажитесь от «пустых калорий» — снэков и фаст-фуда.
Устраивайте разгрузочные дни. Раз в неделю устраивайте себе лечение диетой. Разговор не о том, чтобы целый день сидеть только на воде. Есть масса рецептов вкусной и довольно питательной «разгрузки» — от кефирной или банановой диеты до дня куриной грудки или фруктовых коктейлей.
Контролируйте потребление натрия. Соли натрия удерживают жидкость в тканях, и самая известная из них — обычная поваренная соль. Для профилактики сильных отеков при беременности ограничьте ежедневное потребление соли до одной чайной ложки без горки, лучше даже меньше. При расчетах не забывайте, что соль попадает в организм не только из солонки. Она имеется во многих пищевых ингредиентах (мясо, рыба, молочные продукты, томаты и пр.), есть почти во всех полуфабрикатах и готовых продуктах — от колбасы до хлеба. Со временем вы даже можете полюбить естественный вкус пищи без или с минимальным добавлением соли — он весьма неплох.
Принимайте природные мочегонные средства. Шиповник, боярышник, ромашка, брусника, толокнянка — в аптеке можно найти немало натуральных средств для борьбы с отеками. Обсудите покупку со своим врачом: во время беременности необходимо консультироваться с ним перед приемом любых лекарственных препаратов, даже растительных.
Для профилактики отеков и варикозного расширения вен можно носить компрессионное белье6. Проконсультируйтесь с врачом — он расскажет, что лучше купить и как использовать.
Если отеки во время беременности пропадают, это хорошо?
Если вы недавно изменили свою диету, стали проводить больше времени на свежем воздухе или предпринимаете другие действия, это очень хорошо. Значит, ваши методы лечения работают, и вы на верном пути.
Другое дело, когда отеки при беременности исчезают сами собой, без каких-либо изменений в вашей жизни. За несколько дней до планируемой даты родов это нормально: прогестерон сделал свое дело, и его уровень падает7, освобождая лишнюю воду. Если же до родов еще далеко, самопроизвольное уменьшение отеков — как минимум подозрительный признак. Обратитесь к врачу, чтобы он установил причину неожиданного подарка организма, и решил, что с этим делать.
Ссылки на источники:
13 Home Remedies for Swollen Feet During Pregnancy. Линк: https://www.healthline.com/health/pregnancy/swollen-feet-during-pregnancy#causes
Pascale Mutti Tacani, Danielle de Oliveira Ribeiro, Barbara Evelyn Barros Guimarães, Aline Fernanda Perez Machado, and Rogério Eduardo Tacani. Characterization of symptoms and edema distribution in premenstrual syndrome. Int J Womens Health. 2015; 7: 297–303. Линк: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4362892/
Eva K Ellegård. Special Considerations in the Treatment of Pregnancy Rhinitis. Women’s Health, Volume: 1 issue: 1, page(s): 105-114. Линк: https://journals.sagepub.com/doi/full/10.1517/17455057.1.1.105
Wai-Ping Yau, Allen A. Mitchell, Kueiyu Joshua Lin, Martha M. Werler, and Sonia Hernández-Díaz. Use of Decongestants During Pregnancy and the Risk of Birth Defects. Am J Epidemiol. 2013 Jul 15; 178(2): 198–208. Линк: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3816336/
Большая медицинская энциклопедия. Отек. Линк: https://бмэ.орг/index.php/ОТЁК
What to Know About Compression Socks and Stockings. Линк: https://www.healthline.com/health/compression-socks-benefits
Astle S, Slater DM, Thornton S. The involvement of progesterone in the onset of human labour. Eur J Obstet Gynecol Reprod Biol. 2003 Jun 10;108(2):177-81. Линк: https://pubmed.ncbi.nlm.nih.gov/12781407/
Читай нас на Яндекс Дзен
Кожный отек — обзор
DIFFUSE SSc
Обычно у пациентов с dcSSc есть короткий интервал между феноменом Рейно и появлением других симптомов.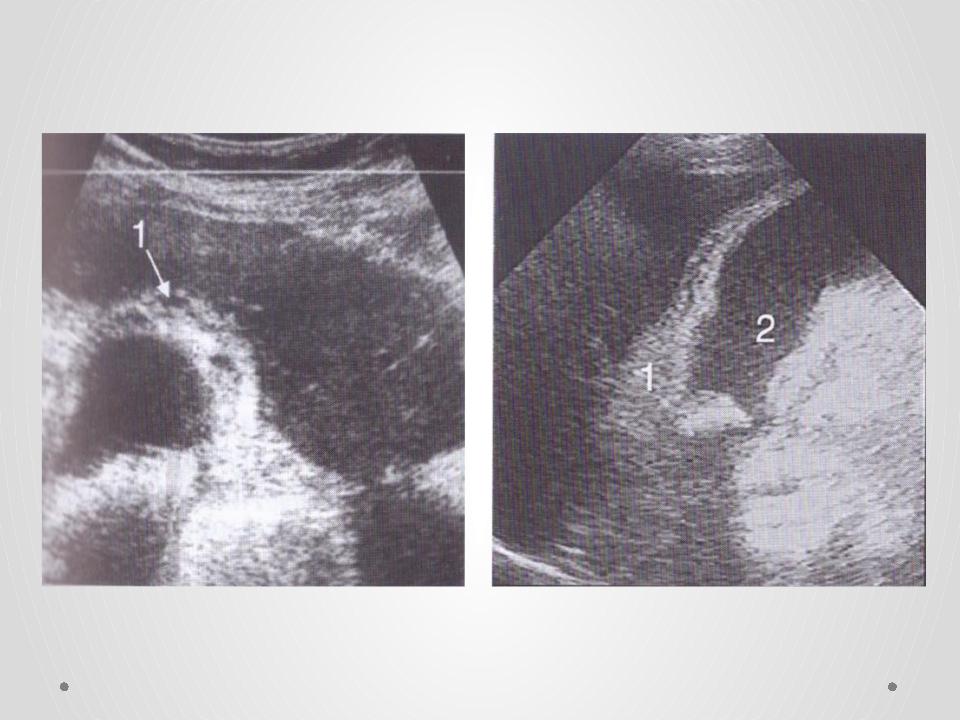 Набухание мягких тканей, сильный зуд и жжение, а также отек без ямок являются признаками ранней воспалительной или «отечной» фазы диффузной кожной формы заболевания. Кожа пальцев, рук, дистальных отделов конечностей и лица обычно поражается в первую очередь и более серьезно, чем другие участки тела (рис. 55.3). Синдром запястного канала может быть следствием воспаления мягких тканей вокруг рук и запястий.Пациенты могут отмечать гиперпигментацию кожи (пятна или общий загар). Другие ранние изменения кожи включают гипопигментацию, подобную витилиго (появление «соли и перца»), часто на груди или спине (рис. 55.4). Обострение скелетно-мышечных симптомов является обычным явлением и связано с мышечной слабостью и снижением подвижности суставов. Серьезное заболевание пальцев и кисти / запястья не позволяет пациенту выполнять простые домашние дела или заботиться о себе.
Набухание мягких тканей, сильный зуд и жжение, а также отек без ямок являются признаками ранней воспалительной или «отечной» фазы диффузной кожной формы заболевания. Кожа пальцев, рук, дистальных отделов конечностей и лица обычно поражается в первую очередь и более серьезно, чем другие участки тела (рис. 55.3). Синдром запястного канала может быть следствием воспаления мягких тканей вокруг рук и запястий.Пациенты могут отмечать гиперпигментацию кожи (пятна или общий загар). Другие ранние изменения кожи включают гипопигментацию, подобную витилиго (появление «соли и перца»), часто на груди или спине (рис. 55.4). Обострение скелетно-мышечных симптомов является обычным явлением и связано с мышечной слабостью и снижением подвижности суставов. Серьезное заболевание пальцев и кисти / запястья не позволяет пациенту выполнять простые домашние дела или заботиться о себе.
Ранняя отечная фаза dcSSc имеет выраженные воспалительные признаки со значительным отеком кожи и эритемой и связана с инфильтрацией воспалительных клеток в дерме.По прошествии периода от нескольких недель до месяцев воспалительная фаза переходит в «фиброзную» фазу по мере утолщения кожи с появлением толстых складок при пальпации и снижением эластичности кожи. Фиброзный процесс начинается в дерме и связан с потерей волос на теле, снижением выработки кожного сала и снижением потоотделения по мере атрофии кожных структур. Постепенно подкожный
Clinical Pearls
Клинические признаки раннего системного склероза
- >>
Определенный феномен Рейно
- >>
Гастроэзофагеальный рефлюкс с изжогой
- 4
- >>
Скелетно-мышечная боль и скованность
- >>
Расширенные капилляры ногтевого ложа
- >>
Гиперпигментные изменения кожи
и руки
поражаются ткани, атрофия подкожно-жировой клетчатки и фиброз подлежащих фасций, мышц и других структур мягких тканей. Во время фиброзной фазы пациенты отмечают боль, прогрессирующую потерю гибкости, мучительное обезображивание и значительную потерю веса. Возникают прогрессирующие сгибательные контрактуры пальцев. Другие суставы, включая запястье, локоть, плечо, тазобедренный пояс, колени и лодыжки, также страдают из-за фиброза опорных структур суставов (рис. 55.3). Толстые гребни на шее, вызванные плотным прилеганием кожи к подлежащей мышце платизмы, мешают разгибанию шеи. Трение сухожилий — это выраженная крепитация, которую можно почувствовать или даже услышать над сухожилиями нижней и верхней конечностей.Трения сухожилий возникают из-за фиброза тканей, окружающих пораженные суставы, и их присутствие является маркером быстро прогрессирующего и агрессивного кожного заболевания. Фиброз кожи лица дает характерный внешний вид лица с уменьшенным ротовым отверстием, потерей выражения лица, вертикальными линиями вокруг губ, потерей толщины губ и выступающими зубами. На поздних стадиях пораженной dcSSc кожа может стать тонкой или атрофированной и скрепиться с нижележащими структурами.Кожные язвы часто осложняют фиброзную, атрофическую и бессосудистую кожу (рис. 55.3).
Во время фиброзной фазы пациенты отмечают боль, прогрессирующую потерю гибкости, мучительное обезображивание и значительную потерю веса. Возникают прогрессирующие сгибательные контрактуры пальцев. Другие суставы, включая запястье, локоть, плечо, тазобедренный пояс, колени и лодыжки, также страдают из-за фиброза опорных структур суставов (рис. 55.3). Толстые гребни на шее, вызванные плотным прилеганием кожи к подлежащей мышце платизмы, мешают разгибанию шеи. Трение сухожилий — это выраженная крепитация, которую можно почувствовать или даже услышать над сухожилиями нижней и верхней конечностей.Трения сухожилий возникают из-за фиброза тканей, окружающих пораженные суставы, и их присутствие является маркером быстро прогрессирующего и агрессивного кожного заболевания. Фиброз кожи лица дает характерный внешний вид лица с уменьшенным ротовым отверстием, потерей выражения лица, вертикальными линиями вокруг губ, потерей толщины губ и выступающими зубами. На поздних стадиях пораженной dcSSc кожа может стать тонкой или атрофированной и скрепиться с нижележащими структурами.Кожные язвы часто осложняют фиброзную, атрофическую и бессосудистую кожу (рис. 55.3).
Естественное течение кожного заболевания при ССД имеет тенденцию быть монофазным, и рецидивы после отечной и активной фиброзной фазы встречаются редко (<5%). Период от первых признаков поражения кожи до максимальной степени обычно составляет менее 3 лет; кожное воспаление и прогрессирующий фиброз постепенно прекращаются через 3 года, и может произойти регресс поражения кожи. Однако эти временные рамки сильно различаются между пациентами: у многих наблюдается быстрая регрессия кожи, в то время как у других наблюдается хроническая активная болезнь в течение многих лет.Когда кожа достигает максимальной степени поражения, кожное заболевание, кажется, прекращается и может наступить резкое выздоровление с возвращением к нормальной внешнему виду кожи на тех участках, которые не страдали от тяжелой конечной стадии фиброза.
В то время как поражение кожи обычно является наиболее драматичным и видимым проявлением dcSSc, поражение внутренних органов происходит на ранней активной стадии прогрессирующего кожного заболевания.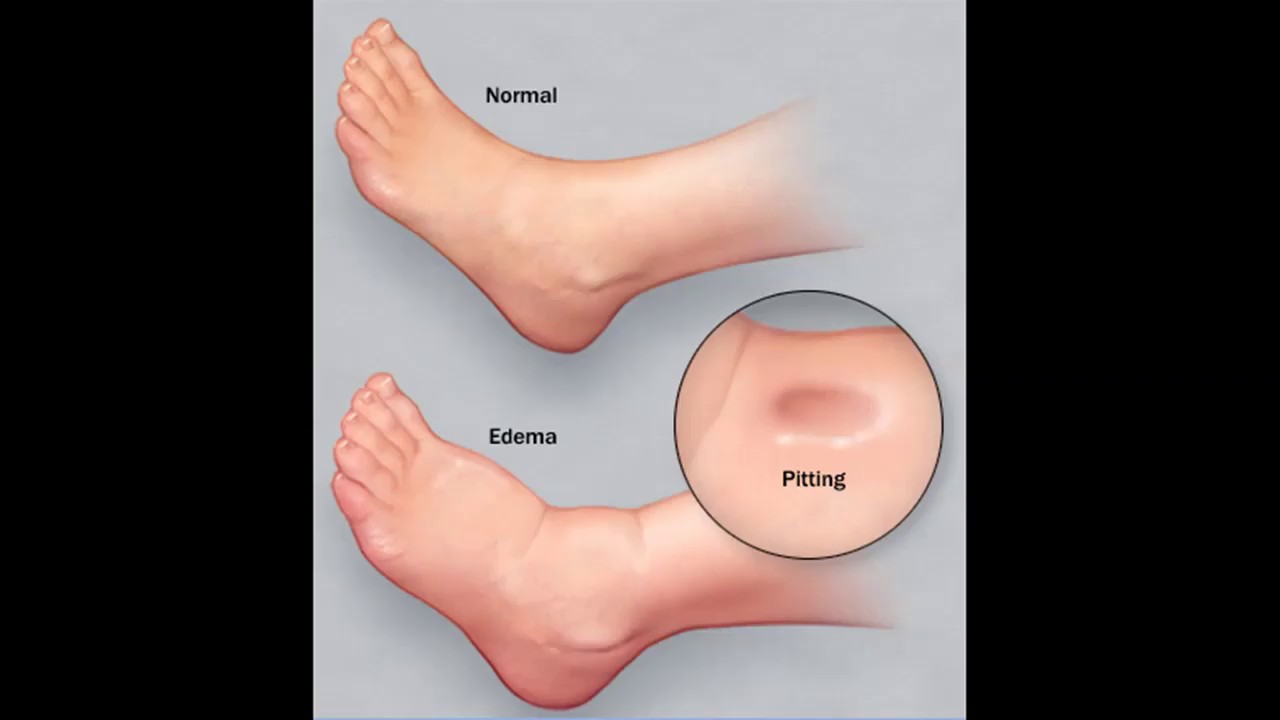 Пациенты с dcSSc имеют значительный риск интерстициального заболевания легких, тяжелой желудочно-кишечной дисфункции, почечного криза SSc, внезапной болезни сердца и рецидивирующих язв пальцев на активных фазах кожного заболевания.На практике это означает, что в dcSSc первые 4 года — это период, в течение которого системный процесс наиболее активен; если органная недостаточность не возникает в этот период, системный процесс может стабилизироваться без дальнейшего прогрессирования.
Пациенты с dcSSc имеют значительный риск интерстициального заболевания легких, тяжелой желудочно-кишечной дисфункции, почечного криза SSc, внезапной болезни сердца и рецидивирующих язв пальцев на активных фазах кожного заболевания.На практике это означает, что в dcSSc первые 4 года — это период, в течение которого системный процесс наиболее активен; если органная недостаточность не возникает в этот период, системный процесс может стабилизироваться без дальнейшего прогрессирования.
Водянка плода — обзор
Водянка плода
Водянка плода обычно проявляется как подкожный отек с абдоминальным асцитом и плевральными или перикардиальными выпотами. Наиболее частыми сопутствующими диагнозами являются врожденные проблемы с сердцем, аномалии сердечного ритма, переливание крови от близнецов к близнецам, врожденные аномалии, хромосомные аномалии, врожденные вирусные инфекции и врожденная анемия. 143
Бригада реанимации родильного зала должна предвидеть сложные проблемы, включая ограниченную вентиляцию из-за плеврального выпота и асцита, гипоплазию легких, отек легких, дефицит сурфактанта, легочную гипертензию, тяжелую анемию, истощение внутрисосудистого объема и дисфункцию миокарда. 144 В родильном зале должна присутствовать опытная бригада, имеющая опыт эндотрахеальной интубации, экстренного сосудистого доступа, торакоцентеза и парацентеза.За короткий промежуток времени может потребоваться несколько процедур, а конкретные роли следует делегировать заранее. Оборудование для выполнения этих процедур должно быть подготовлено до рождения и готово к немедленному использованию. Ультрасонография, выполняемая непосредственно перед родами, помогает определить место скопления жидкости и спланировать вмешательства. Если имеется большой плевральный выпот или значительный асцит, акушер может удалить жидкость перед родами.
После рождения следует ожидать респираторной недостаточности.Бригада реаниматологов должна быть готова к незамедлительной интубации трахеи и обеспечению вентиляции с положительным давлением. Интубация трахеи может быть затруднена при отеке мягких тканей или образовании шеи. Если живот растянут и мешает вентиляции, следует провести парацентез. Следует удалить жидкость, достаточную для диафрагмы и обеспечения эффективной вентиляции. Если плевральный выпот мешает вентиляции, может потребоваться плевроцентез в родильном зале. Если ребенок родился недоношенным, может помочь введение сурфактанта.После того, как проходимость дыхательных путей обеспечена и вентиляция налажена, необходимы пупочные артериальные и венозные катетеры для контроля артериального давления, получения образцов крови и инфузии жидкостей. Несмотря на выраженный отек, у новорожденного может наблюдаться истощение внутрисосудистого объема, и может потребоваться осторожное увеличение объема с помощью физиологического раствора или эритроцитов. Гипогликемия, метаболический ацидоз и переохлаждение — частые проблемы, которых следует ожидать. При тяжелой анемии может потребоваться изоволемическая обменная трансфузия с частичным обменом объема с резус-отрицательными упакованными эритроцитами типа O, перекрестно сопоставленными с матерью, чтобы избежать перегрузки объемом.
Интубация трахеи может быть затруднена при отеке мягких тканей или образовании шеи. Если живот растянут и мешает вентиляции, следует провести парацентез. Следует удалить жидкость, достаточную для диафрагмы и обеспечения эффективной вентиляции. Если плевральный выпот мешает вентиляции, может потребоваться плевроцентез в родильном зале. Если ребенок родился недоношенным, может помочь введение сурфактанта.После того, как проходимость дыхательных путей обеспечена и вентиляция налажена, необходимы пупочные артериальные и венозные катетеры для контроля артериального давления, получения образцов крови и инфузии жидкостей. Несмотря на выраженный отек, у новорожденного может наблюдаться истощение внутрисосудистого объема, и может потребоваться осторожное увеличение объема с помощью физиологического раствора или эритроцитов. Гипогликемия, метаболический ацидоз и переохлаждение — частые проблемы, которых следует ожидать. При тяжелой анемии может потребоваться изоволемическая обменная трансфузия с частичным обменом объема с резус-отрицательными упакованными эритроцитами типа O, перекрестно сопоставленными с матерью, чтобы избежать перегрузки объемом.
Произошла ошибка при настройке вашего пользовательского файла cookie
Произошла ошибка при настройке вашего пользовательского файла cookie
Этот сайт использует файлы cookie для повышения производительности. Если ваш браузер не принимает файлы cookie, вы не можете просматривать этот сайт.
Настройка вашего браузера для приема файлов cookie
Существует множество причин, по которым cookie не может быть установлен правильно. Ниже приведены наиболее частые причины:
- В вашем браузере отключены файлы cookie.Вам необходимо сбросить настройки своего браузера, чтобы он принимал файлы cookie, или чтобы спросить, хотите ли вы принимать файлы cookie.
- Ваш браузер спрашивает вас, хотите ли вы принимать файлы cookie, и вы отказались.

Чтобы принять файлы cookie с этого сайта, используйте кнопку «Назад» и примите файлы cookie. - Ваш браузер не поддерживает файлы cookie. Если вы подозреваете это, попробуйте другой браузер.
- Дата на вашем компьютере в прошлом. Если часы вашего компьютера показывают дату до 1 января 1970 г.,
браузер автоматически забудет файл cookie.Чтобы исправить это, установите правильное время и дату на своем компьютере. - Вы установили приложение, которое отслеживает или блокирует установку файлов cookie.
Вы должны отключить приложение при входе в систему или проконсультироваться с системным администратором.
Почему этому сайту требуются файлы cookie?
Этот сайт использует файлы cookie для повышения производительности, запоминая, что вы вошли в систему, когда переходите со страницы на страницу.Чтобы предоставить доступ без файлов cookie
потребует, чтобы сайт создавал новый сеанс для каждой посещаемой страницы, что замедляет работу системы до неприемлемого уровня.
Что сохраняется в файле cookie?
Этот сайт не хранит ничего, кроме автоматически сгенерированного идентификатора сеанса в cookie; никакая другая информация не фиксируется.
Как правило, в файлах cookie может храниться только информация, которую вы предоставляете, или выбор, который вы делаете при посещении веб-сайта.Например, сайт
не может определить ваше имя электронной почты, пока вы не введете его. Разрешение веб-сайту создавать файлы cookie не дает этому или любому другому сайту доступа к
остальной части вашего компьютера, и только сайт, который создал файл cookie, может его прочитать.
Терапия мягких тканей во время беременности
Независимо от того, являетесь ли вы мамой в первый раз или с нетерпением ждете появления второго, третьего или четвертого потомства; определенно стоит включить регулярное лечение мягких тканей во время беременности. Вот почему…
Вот почему…
- Пришло время позаботиться о себе, и даже если вы и ваше тело хорошо справляетесь, процедура для мягких тканей — это определенное время для вас, чтобы расслабиться и расслабиться
- Это отличное профилактическое лечение для снятия мышечного напряжения и постурального дискомфорта во время вашего тела меняется
- Лечение мягких тканей поможет регулировать уровень гормонов и снизить уровень беспокойства и стресса
- На поздних сроках беременности у вас могут быть опухшие ноги / лодыжки — лечение поможет уменьшить отек, стимулируя лимфатический дренаж вашего тела system
- Вы можете пройти лечение даже во время беременности, и мы подчеркиваем необходимость его проведения раньше, чем позже *
- Во всех наших клиниках есть подушка для беременных, которая полностью поддерживает маму и ребенка и позволяет клиентке лечь лицом вниз.Мы попробуем разные позы для лечения, чтобы вам и вашему ребенку было комфортно. Это может включать сидение и лежание на боку.
- Нас поддерживает отличная команда, поэтому, если у вас начнутся какие-либо симптомы, которые не уменьшаются, мы можем направить вас к физиотерапевту, врачу, остеопату или другому подходящему специалисту.
- После вас » Если у вас был ребенок, и вас выписала акушерка / терапевт, последующее лечение мягких тканей поможет вам избежать боли в спине от грудного вскармливания и вынашивания новорожденного.
- А если вам сделали кесарево сечение, как только рубец останется вылечил некоторые специфические работы вдоль и вокруг шрама уменьшит пугание и улучшит здоровье и движение тканей
- Наша главная цель — предотвратить начало травм и способствовать здоровой беременности в расслабляющей и поддерживающей среде
* У нас есть опыт лечения пациентов в первом, втором и третьем триместре.Мы рекомендуем, если у вас ранее были проблемы в первом триместре, подождать до окончания 12-недельного сканирования
.
Для получения дополнительной информации или бронирования, пожалуйста, свяжитесь со стойкой регистрации по телефону 03447 700 800 или запишитесь на прием онлайн.
Отчет о клиническом случае и обзор литературы
Некротический фасциит — это редкая, опасная для жизни хирургическая инфекция во время беременности с высокими показателями заболеваемости и смертности. В нашу больницу поступила 15-летняя первородящая женщина на 28 неделе беременности без значительного предыдущего медицинского анамнеза с жалобами на сильную боль в левой нижней конечности и высокую температуру в течение последних 72 часов.Во время клинического обследования у нее была опухшая, эритематозная и болезненная при пальпации воспаленная кожа над медиальной стороной верхней части бедра без каких-либо признаков травмы. Немедленно было выполнено дренирование разреза, и она получила антибиотики широкого спектра действия. При первичных лабораторных обследованиях диагностирован сахарный диабет. В последующие дни клинического улучшения не было. Магнитно-резонансная томография (МРТ) выявила воспаление подкожной клетчатки и отек инфицированных тканей, что подтвердило сущность заболевания.Успешно была проведена мультидисциплинарная терапия с немедленной агрессивной хирургической обработкой некротических тканей, множественными антибиотиками и мониторингом интенсивной терапии. Послеоперационное течение пациента было несложным, кожный дефект закрыли пластической трансплантацией кожи. Наш случай подчеркнул потенциальную иммуносупрессивную роль состояния беременности в сочетании с сахарным диабетом в развитии тяжелых некротических инфекций мягких тканей.
1. Введение
Некротический фасциит (НФ) — это редкая опасная для жизни инвазивная инфекция мягких тканей, которая характеризуется обширным некрозом подкожной клетчатки, поверхностной фасции и других прилегающих тканей [1].Это неотложная хирургическая операция, при которой общий высокий уровень смертности среди пациентов с НФ составляет до 76% [2]. В первую очередь он затрагивает подкожную клетчатку и быстро распространяется по поверхностным плоскостям фасции [3]. Лечение НФ основано на ранней агрессивной хирургической обработке некротических тканей, применении антибиотиков широкого спектра действия и интенсивной поддерживающей терапии [3, 4].
Множество аэробных и анаэробных патогенов синергетически вовлечены в патогенез заболевания [1, 5]. НФ возникает в основном у пациентов с предрасполагающими факторами, такими как сахарный диабет, ожирение, заболевание периферических сосудов и нарушение иммунной системы, или после различных травм и хирургических вмешательств, которые приводят к нарушению целостности кожи и редко из-за гематогенного распространения [2, 5].
Беременность ответственна за иммуносупрессивное состояние, которое может способствовать развитию тяжелых некротических инфекций мягких тканей [6, 7]. Предыдущие исследования показали, что НФ при беременности встречается редко и обычно характеризуется острым началом и быстрым клиническим прогрессированием, затрагивающим вульву, промежность, нижние конечности и брюшную стенку беременных или женщин в послеродовом периоде [2, 8].
Мы сообщаем о редком случае быстро прогрессирующей НФ, осложнившейся молодой беременной женщине.
2. История болезни
15-летняя первородящая женщина на 28 неделе беременности обратилась в отделение неотложной помощи с 3-дневной историей сильной боли в левом бедре и высокой температуры с ознобом. При физикальном обследовании были выявлены клинические признаки тяжелой инфекции мягких тканей с эритемой, отеком и чрезмерной болезненностью кожи на медиальной стороне верхней левой части бедра. Показатели жизненно важных функций: температура 39,5 ° C; частота пульса 115 уд / мин; артериальное давление 90/60 мм рт. частота дыхания 30 / мин.Лабораторные результаты при поступлении были следующими: количество лейкоцитов (WBC) 24000/ мкл л с 84 формами полос, натрий в сыворотке 126 ммоль / л, уровень азота мочевины крови (BUN) 23 мг / дл, C- реактивный белок (CRP) 29,5 мг / дл и глюкоза крови натощак 369 мг / дл.
Она отрицала какую-либо недавнюю травму, и ее история болезни ничем не примечательна. Обратилась с жалобами на усиление жажды и мочеиспускания. Ультразвуковое акушерское обследование, проведенное при поступлении, выявило живой внутриутробный плод гестационного возраста 28 недель.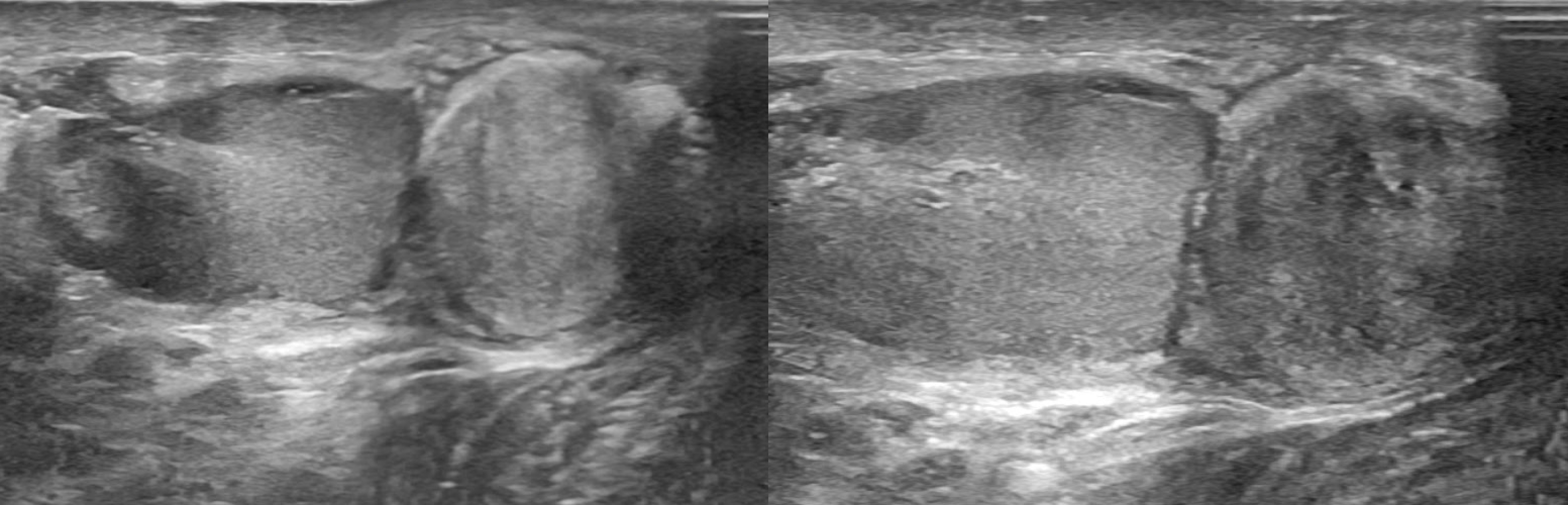 Венозное допплеровское исследование нижних конечностей было нормальным, без признаков тромбоза глубоких вен (ТГВ).
Венозное допплеровское исследование нижних конечностей было нормальным, без признаков тромбоза глубоких вен (ТГВ).
Подозревалось образование абсцесса на коже, и ей сначала сделали разрез и удалили гнойный экссудат. Она была начата с эмпирического внутривенного введения антибиотиков (амоксициллин-клавулановая кислота 1,5 грамма каждые 8 часов), внутривенного введения жидкостей для коррекции электролитов и инсулина быстрого и длительного действия при сахарном диабете.
Однако у пациента не было клинических и лабораторных улучшений в следующие 24 часа.Температура, количество лейкоцитов, количество лейкоцитов и СРБ повысились до 39,9 ° C, 27000 мкл, / л и 31,8 мг / дл, соответственно. В раневых культурах выросло Escherichia coli и Staphylococcus epidermidis . Пациенту вводили ванкомицин (1 грамм каждые 12 часов) и меропенем (1 грамм каждые 8 часов). На третий день госпитализации пациент был просканирован в отделении МРТ отделения радиологии университетской больницы Патры с помощью МРТ-сканера Philips Medical Systems 1T. Были получены аксиальные и корональные изображения.Визуализировались участки с высоким сигналом в мягких тканях переднемедиальной части левого бедра, свидетельствующие о воспалительном процессе (рисунки 1 (а) -1 (б) и 2). Была проведена экстренная радикальная хирургическая обработка инфицированной некротической ткани с участием кожи, подкожной клетчатки и фасции передне-медиального отсека передне-медиального отсека бедра до паховой области (рис. 3). Вскрытая рана была закрыта марлей, смоченной физиологическим раствором. Ей потребовалось четыре дополнительных интраоперационной обработки раны ежедневно, пока прогрессирование заболевания не было остановлено и все некротические ткани не были удалены.На пятый послеоперационный день количество лейкоцитов увеличилось до 31000/ мкл л с высокой температурой 39,5 ° C и измененным уровнем сознания. Ее перевели в реанимацию для тщательного наблюдения и поддержки жизненно важных функций. У нее начались преждевременные сокращения матки, несмотря на токолитическую терапию, и в результате нормальных родов у нее родился жизнеспособный плод мужского пола весом 1470 граммов. Ребенок умер в отделении интенсивной терапии новорожденных из-за сепсиса через 48 часов.
У нее начались преждевременные сокращения матки, несмотря на токолитическую терапию, и в результате нормальных родов у нее родился жизнеспособный плод мужского пола весом 1470 граммов. Ребенок умер в отделении интенсивной терапии новорожденных из-за сепсиса через 48 часов.
Интраоперационная культура инфицированной ткани выросла Enterococcus faecalis, Acinetobacter, и Candida albicans. Основываясь на чувствительности микроорганизмов из тканевых культур, мы вводили меропенем 2 г × 3 в день, линезолид 600 мг × 2 в день, метронидазол 500 мг × 3 в день и липосомальный амфотерицин В 300 мг один раз в день внутривенно.
Наконец, через тридцать восемь дней после первичной обработки раны состояние пациентки продолжило клиническое улучшение, и ее перевели в центр пластической хирургии для восстановления раны. Рана была закрыта кожным трансплантатом с разделенной толщиной. Через десять дней пациентка выписана и в настоящее время чувствует себя хорошо.Источник инфекции остается неясным.
3. Обсуждение
NF — это опасное для жизни хирургическое вмешательство. Это тяжелое инфекционное заболевание со смертельным исходом, которое быстро распространяется из подкожной клетчатки вдоль поверхностной и глубокой фасций, вызывая окклюзию сосудов, ишемию и некроз тканей [1–5]. Бактериальные эндотоксины с высвобождением цитокинов являются медиаторами быстрого разрушения тканей и играют решающую роль в прогрессировании заболевания [1, 4, 5].
Факторы, предрасполагающие к развитию ЯФ, хорошо задокументированы [1–5].Сахарный диабет и беременность представляют собой два основных неблагоприятных прогностических фактора. При анализе серии пациентов с НФ, поступивших в гинекологическую и акушерскую службы, сахарный диабет отмечен в 34,7% случаев [2]. В нашем случае сахарный диабет был диагностирован случайно при поступлении в больницу. Сама беременность представляет собой дополнительный фактор риска из-за подавления иммунной системы во втором и третьем триместре и в послеродовом периоде [6, 7].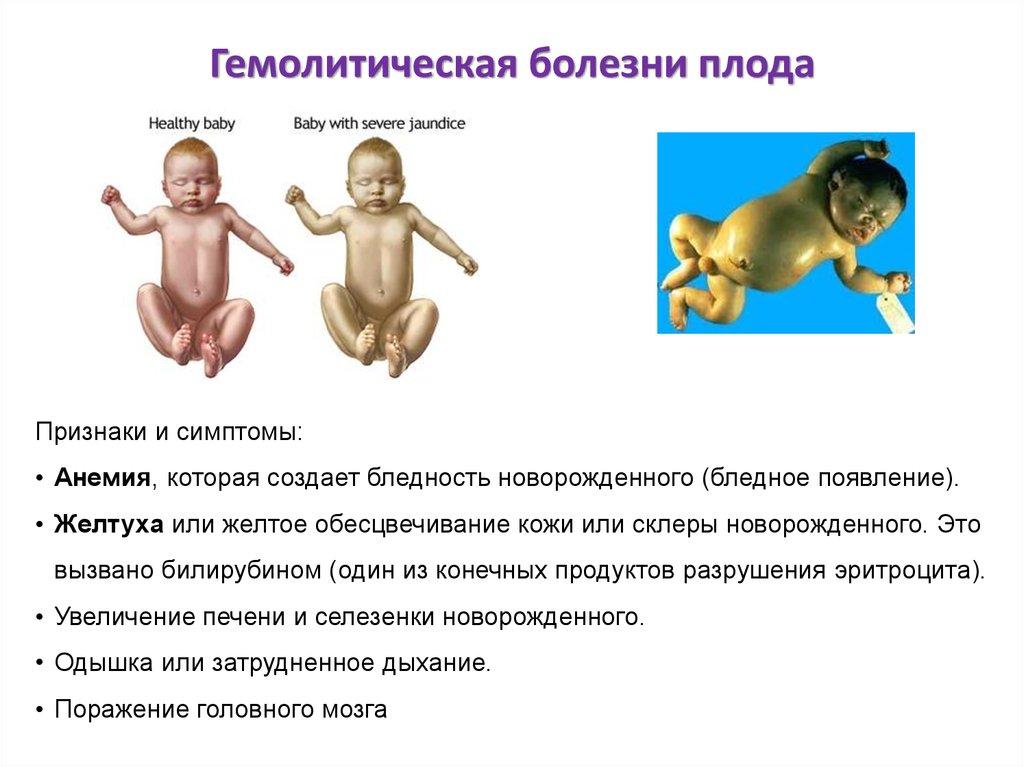
Клинические проявления НФ часто характерны, включая высокую температуру с ознобом, признаки системной токсичности и сильную боль.Без своевременного и неотложного терапевтического вмешательства это может быстро привести к синдрому септического шока с цианозом, гипотонией и тахикардией, изменением уровня сознания, полиорганной недостаточностью и смертью [4, 5]. Воспаленная кожа выглядит эритематической с отеком и волдырями, но ее поражение меньше, чем степень некроза подлежащей подкожной клетчатки и фасции, что делает клиническое различие между простым целлюлитом и NF чрезвычайно трудным [1, 4, 5, 9]. При поступлении у нашего пациента были локальные воспалительные изменения кожи, клинические признаки сепсиса и высокая температура.
Окончательный диагноз НФ ставится после хирургической обработки раны с микробиологическим и гистологическим исследованием инфицированных тканей [4, 5, 9, 10].
Новые методы диагностики ЯФ разрабатываются с использованием современных методов визуализации [1–3, 5]. Результаты визуализации предшествовали развитию кожных признаков основной инфекции, предлагая важное диагностическое дополнение к неотложному лечению этого опасного для жизни состояния [11, 12]. МРТ, по-видимому, специфична для определения с диагностической точностью степени воспаления фасции, надвигающегося инфекционного некроза ткани и необходимости срочного хирургического вмешательства у пациентов с ЯН нижних конечностей [13].Ранний диагноз NF у нашего пациента был основан на клиническом подозрении с последующей МРТ, которая позволила визуализировать отек подкожной клетчатки и воспалительный процесс в передней медиальной части бедра.
Прогноз пациентов с НФ зависит от ранней диагностики и агрессивного междисциплинарного лечения, основанного на глубокой хирургической обработке всех некротических тканей, внутривенном введении антибиотиков, применении жидкостей и электролитов, соответствующей анальгезии и поддержке интенсивной терапии [1–5, 9, 10, 14 ]. Ежедневная оценка открытой раны с ирригацией и агрессивной хирургической обработкой раны до остановки инфекции была заметно связана со снижением смертности [3, 5, 9, 15, 16]. Смертность широко варьирует в группе пациентов с НФ от 6% до 76% [2–5, 9]. Среди факторов риска смерти у пациентов с НФ задержка в распознавании и неадекватная хирургическая обработка раны оказали значительное негативное влияние на исход и были связаны с увеличением заболеваемости и смертности [5, 10].
Ежедневная оценка открытой раны с ирригацией и агрессивной хирургической обработкой раны до остановки инфекции была заметно связана со снижением смертности [3, 5, 9, 15, 16]. Смертность широко варьирует в группе пациентов с НФ от 6% до 76% [2–5, 9]. Среди факторов риска смерти у пациентов с НФ задержка в распознавании и неадекватная хирургическая обработка раны оказали значительное негативное влияние на исход и были связаны с увеличением заболеваемости и смертности [5, 10].
Внутривенные антибиотики широкого спектра действия должны вводиться эмпирически до получения результатов посева, чтобы охватить грамположительные кокки, грамотрицательные кишечные палочки и анаэробную флору [1–5, 9, 10].Они могут быть случайными в зависимости от результатов посева и клинического ответа пациента [5, 9, 10]. В серии пациентов с НФ преобладание синергетических полимикробных инфекций было культивировано из пораженных ран [2, 5, 9, 10].
В последнее время гипербарическая кислородная терапия (ГБО) используется в качестве дополнительной терапии при НФ для улучшения оксигенации тканей, необходимой для нормального контроля заживления. Однако его эффективность остается неясной из-за отсутствия хорошо контролируемых рандомизированных клинических испытаний [2, 5, 10, 17].Кроме того, несколько исследователей обнаружили, что введение внутривенного иммуноглобулина (ВВИГ) является клинически полезным с точки зрения выживаемости у пациентов с НФ [5, 18].
В заключение наш случай подчеркнул потенциальную иммуносупрессивную роль состояния беременности в сочетании с сахарным диабетом в развитии тяжелых некротических инфекций мягких тканей. Раннее распознавание, определение степени некроза, соответствующая агрессивная терапия и интенсивная терапия являются наиболее важными предикторами выживания пациентов с НФ.
Конфликт интересов
Авторы заявляют, что у них нет конфликта интересов в отношении публикации данной статьи.
Целлюлит у грудного ребенка или младенца: состояние, методы лечения и фотографии для родителей — обзор
51263
32
Информация для
МладенецВзрослыйДетский
подпись идет сюда . ..
..
Изображения целлюлита
Обзор
Целлюлит — это бактериальная инфекция кожи, которая может проявляться в виде покрасневшего опухшего участка кожи, который может казаться теплым на ощупь.Наиболее распространенные бактерии, вызывающие целлюлит, включают Haemophilus , Staphylococcus, или Streptococcus . Хотя кожа может казаться неповрежденной, на коже часто бывают очень маленькие трещины (трещины), через которые проникают бактерии. Младенец также может иметь жар или казаться суетливым.
Хотя инфекция может поражать только верхний слой кожи (поверхностный), она также может поражать более глубокие ткани, включая мышцы, кости и, возможно, кровь. Важно как можно раньше распознать целлюлит, чтобы его можно было лечить антибиотиками.Если не лечить, целлюлит может превратиться в опасное для жизни состояние.
Кто в опасности?
Целлюлит может возникнуть у младенцев, и место первоначальной травмы может быть неочевидным. Целлюлит может быть вызван случайной травмой лицом, осуществляющим уход, или нанесением младенцем себе травм (например, из-за царапин). Ослабленная иммунная система — еще один фактор риска развития инфекции целлюлита.
Признаки и симптомы
Наиболее частые локализации целлюлита:
- Голени
- Руки
- Лицо
Целлюлит первоначально проявляется в виде слегка воспаленной кожи от розового до красного цвета.Пораженная кожа быстро становится более красной, опухшей, теплой и нежной, а пораженная область увеличивается в размерах по мере распространения инфекции. Иногда красные полосы могут исходить на коже от места целлюлита. Могут присутствовать пузыри или гнойные карманы (пустулы).
Целлюлит может возникать при увеличении лимфатических узлов. Часто бывает жар и озноб.
Рекомендации по уходу за собой
Не существует средств самостоятельного ухода за целлюлитом. Немедленно обратитесь к врачу вашего ребенка или отвезите ребенка в отделение неотложной помощи. Если поражена рука или нога, вы можете поднять (приподнять) пораженную часть тела, чтобы уменьшить или предотвратить отек.
Если поражена рука или нога, вы можете поднять (приподнять) пораженную часть тела, чтобы уменьшить или предотвратить отек.
Когда обращаться за медицинской помощью
Если у вашего ребенка появляется болезненная, красная, теплая, увеличивающаяся область на коже, как можно скорее обратитесь к врачу. Если у вашего ребенка также жар и озноб, или если эта область находится на лице ребенка, вам следует обратиться в отделение неотложной помощи.
Если ваш ребенок в настоящее время лечится от кожной инфекции, состояние которой не улучшилось после 2–3 дней приема антибиотиков, вернитесь к врачу ребенка.
Метициллин-устойчивый, ассоциированный с населением Staphylococcus aureus (CA-MRSA) — это штамм «стафилококка», устойчивый к антибиотикам из семейства пенициллинов, которые десятилетиями были краеугольным камнем антибиотикотерапии стафилококка и кожных инфекций. CA-MRSA ранее инфицировал только небольшие слои населения, такие как медицинские работники и лица, употребляющие инъекционные наркотики. Однако CA-MRSA в настоящее время является частой причиной кожных инфекций среди населения в целом. В то время как бактерии CA-MRSA устойчивы к пенициллину и антибиотикам, связанным с пенициллином, большинство стафилококковых инфекций, вызванных CA-MRSA, легко поддаются лечению практикующими врачами с использованием местных средств ухода за кожей и общедоступных антибиотиков непенициллинового ряда.В редких случаях CA-MRSA может вызвать серьезный инфекционный целлюлит кожи и мягких тканей (более глубокий), который требует внутривенного (IV) антибиотика для большинства людей, чтобы избавиться от инфекции. Если вы подозреваете, что у вашего ребенка целлюлит, немедленно обратитесь к его или ее врачу.
Лечение, которое может назначить ваш врач
Хотя врач вашего ребенка может легко диагностировать целлюлит, он или она может назначить другие процедуры, такие как анализы крови или биопсию кожи. Кроме того, врач может провести бактериальный посев, чтобы выяснить, какой тип бактерий может вызывать целлюлит.
Во время процедуры посева врач:
- Проколоть волдыри или заполненные гноем карманы иглой, скальпелем или небольшим лезвием (ланцетом).
- Протрите кожу стерильной ватной палочкой, чтобы взять образец.
- Отправьте образец в лабораторию для оценки.
Если в пробе присутствует много бактерий, лаборатория обычно имеет некоторое представление о том, какой это тип в течение 48–72 часов. Однако для получения окончательных результатов культивирование может занять целую неделю или больше.Помимо определения типа бактерий, вызывающих целлюлит, лаборатория обычно выполняет тест (тестирование чувствительности к антибиотикам), чтобы определить, какие антибиотики будут наиболее эффективными в уничтожении бактерий.
Ожидая результатов бактериального посева, врач, вероятно, захочет назначить вашему ребенку антибиотик для борьбы с наиболее распространенными бактериями, вызывающими целлюлит. После получения окончательных результатов посева врач может изменить антибиотик, особенно если вашему ребенку не становится лучше после того, как он был прописан изначально.
Легкие случаи целлюлита у здоровых людей можно лечить амбулаторно с помощью пероральных таблеток или сиропов с антибиотиками. Обычные пероральные антибиотики, которые используются для лечения целлюлита, включают:
- Диклоксациллин
- Цефалексин
- Триметоприм-сульфаметоксазол
- Клиндамицин
- Эритромицин
Тем не менее, плохо выглядящие дети, у которых есть другие заболевания целлюлита, или те, у кого есть другие целлюлиты. лица, может потребоваться госпитализация для наблюдения, чтобы они могли получать инъекционные (внутривенные) антибиотики.Наиболее распространенные внутривенные антибиотики, используемые в больницах для лечения целлюлита, включают:
- Нафциллин
- Оксациллин
- Цефазолин
- Ванкомицин
- Линезолид
Если врач вашего ребенка прописывает антибиотики, убедитесь, что ребенок прошел полный курс лечения. В дополнение к назначению антибиотиков врач, скорее всего, захочет убедиться, что у вашего ребенка нет других проблем со здоровьем.
В дополнение к назначению антибиотиков врач, скорее всего, захочет убедиться, что у вашего ребенка нет других проблем со здоровьем.
Надежных ссылок
Клиническая информация и дифференциальная диагностика целлюлита
Список литературы
Болонья, Жан Л., изд. Дерматология , стр.1123-1124. Нью-Йорк: Мосби, 2003.
Фридберг, Ирвин М., изд. Дерматология Фитцпатрика в общей медицине . 6 th ed, pp. 1845, 1848, 1883. New York: McGraw-Hill, 2003.
Причины, лечение и когда обращаться к врачу
Выпуклый родничок (или родничок) требует неотложной медицинской помощи. Родители или опекуны должны немедленно вызвать педиатра или отвезти ребенка в отделение неотложной помощи.
Иногда родничок выпячивается по безвредным или временным причинам, но важно, чтобы врач немедленно осмотрел ребенка, чтобы исключить потенциально опасные для жизни проблемы, такие как менингит.
Младенцы рождаются с шестью родничками, которые люди обычно называют мягкими пятнами. Наиболее заметны передний и задний роднички, которые находятся соответственно на верхней части головы по направлению к передней и задней части черепа.
В этой статье мы рассмотрим причины выпячивания родничка, когда обращаться за помощью и чего ожидать в больнице. Мы также объясняем, как предотвратить выпирание родничка и что может произойти, если ребенок с этой проблемой не получит помощи.
Выпуклый родничок означает, что мягкое пятно выглядит больше обычного.
Обычно мягкая область может увеличиваться выше остальной части черепа.
Голова ребенка может изменить форму, или мягкое пятно может выглядеть деформированным. Иногда вся голова ребенка кажется больше.
Родители и опекуны могут лучше определить выпуклый родничок, если знают, как обычно выглядит голова ребенка. Поэтому желательно внимательно следить за черепом малыша, чтобы можно было обнаружить какие-либо изменения.
Выпуклый родничок может иметь множество причин, различающихся по степени тяжести. Мы рассмотрим некоторые из них более подробно ниже.
Мы рассмотрим некоторые из них более подробно ниже.
Гидроцефалия
Выпуклый родничок часто указывает на то, что у ребенка гидроцефалия.
Гидроцефалия вызывает накопление жидкости в желудочках головного мозга, которые представляют собой пространства, содержащие спинномозговую жидкость.
Давление жидкости расширяет желудочки, потенциально оказывая давление на ткань мозга и вызывая отек родничка.
Есть много возможных причин гидроцефалии. Иногда она присутствует при рождении, и в этом случае врачи называют ее врожденной гидроцефалией.Состояние, которое возникает у людей после рождения, называется приобретенной гидроцефалией.
Врожденная гидроцефалия
Некоторые факторы риска гидроцефалии и выпуклого родничка при рождении включают:
- Инфекция: Определенные инфекции, такие как краснуха, могут передаваться от беременного человека к ребенку, потенциально вызывая отек мозга.
- Кровотечение в мозг: Эта проблема чаще встречается у недоношенных детей и тех, кто получил травмы или испытывает кислородную недостаточность во время родов.
- Врожденные аномалии: Аномалии, влияющие на развитие мозга, черепа, спинного мозга или других частей нервной системы, могут повышать риск врожденной гидроцефалии.
Приобретенная гидроцефалия
У некоторых детей после рождения внезапно появляется выпирающий родничок. Возможные причины этой неотложной медицинской помощи включают:
- Инфекции: Инфекция головного или спинного мозга, такая как бактериальный менингит, может вызвать выпуклость родничка.Это более вероятно, когда у ребенка высокая температура.
- Травмы: Травмы головного и спинного мозга, включая удары по голове, могут вызвать отек мозга.
- Опухоли: Опухоли головного или спинного мозга могут вызывать гидроцефалию.
- Инсульт: Инсульт у младенцев встречается очень редко, но все же возможен.
Другие причины
Гидроцефалия не является причиной выпячивания всех родничков. Некоторые другие потенциальные причины включают:
- Преходящая внутричерепная гипертензия: Это состояние возникает, когда у ребенка временно повышается кровяное давление в головном мозге, вызывая его опухание.Иногда это следует за инфекцией. Хотя заболевание обычно проходит само по себе, оно требует неотложной медицинской помощи, и его невозможно диагностировать дома.
- Плач: Иногда плач создает временное давление в головном мозге из спинномозговой жидкости. В этих случаях выпуклость обычно проходит сама по себе. Однако младенцы могут много плакать, когда у них серьезное заболевание, поэтому небезопасно предполагать, что плач является прямой причиной выпячивания родничка.
- Рвота: Рвота, как и плач, может вызвать давление в черепе.Рвота также может возникать при опасных для жизни заболеваниях, поэтому рвота с выпирающим родничком по-прежнему является неотложной проблемой.
- Прививки: У младенцев после вакцинации иногда появляются доброкачественные и временные выпуклые роднички. Точная причина этого неизвестна, но исследователи полагают, что это связано с лихорадкой, которую вакцинация может вызвать в качестве побочного эффекта.
- Лекарства и питание: Некоторые проблемы с питанием, такие как дефицит витаминов, могут вызвать выпуклость родничка.Некоторые препараты также могут вызывать выпирание родничка.
- Положение тела: Если ребенок лежит, его родничок может выглядеть опухшим. Если в вертикальном положении родничок не набухает, скорее всего, это не проблема.
Родителям и опекунам следует всегда немедленно обращаться за медицинской помощью при выпячивании родничка, даже если они подозревают, что причина в чем-то безвредном.
Важно не думать, что отек был вызван плачем или рвотой. Также вероятно, что плач или рвота были вызваны инфекцией или травмой, а также опухолью.
Любой, кто замечает выпуклый родничок у своего ребенка, должен отвезти его в больницу или позвонить по телефону 911.
Выпуклый родничок часто свидетельствует о серьезном заболевании.
Это может означать, что на мозге или вокруг него есть жидкость. Эта жидкость может повредить ткань головного мозга, вызывая тяжелую инвалидность.
Причиной может быть серьезная инфекция или другая травма, которая может быть смертельной.
Может быть страшно увидеть выпуклый родничок, и родители или опекуны могут беспокоиться о болезненных или инвазивных методах лечения.Однако чем быстрее ребенок получит лечение, тем лучше будет его внешний вид.
Даже в случае очень серьезной инфекции своевременное лечение может помочь ребенку очень быстро почувствовать себя лучше. Несвоевременное лечение может вызвать необратимые проблемы со здоровьем.
Врачи постараются максимально быстро определить причину выпячивания родничка.
Они могут задавать вопросы о развитии ребенка, распорядке дня и истории болезни, в том числе о том, болел ли он недавно.
Кроме того, врачи измерят температуру ребенка и сделают анализ крови.Они также могут сделать сканирование мозга.
Во многих больницах врачи обычно проводят люмбальную пункцию, которую некоторые называют спинномозговой пункцией.
Люмбальная пункция включает введение иглы в область вокруг позвоночника для взятия образца спинномозговой жидкости. Хотя процедура в целом безопасна и является наиболее точным способом определить, является ли инфекция причиной выпирающего родничка, она может вызвать стресс.
Однако исследование 2008 года показало, что в этом нет необходимости, если ребенок выглядит здоровым.
Если врач предлагает отложить поясничную пункцию, в больницу могут принять ребенка на наблюдение.
Если люмбальная пункция показывает, что инфекции нет, и врач не может определить причину, больница также может порекомендовать поместить ребенка на наблюдение.

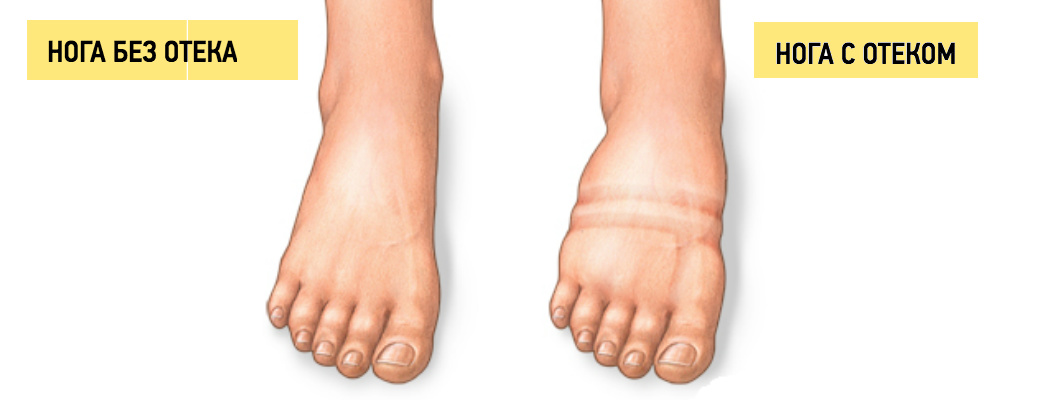 Новорождённый ребёнок), возникающий на той части плода, которая первой проходит родовые пути (голова, ягодичная область, промежность, бедро, голень).… … Большая советская энциклопедия
Новорождённый ребёнок), возникающий на той части плода, которая первой проходит родовые пути (голова, ягодичная область, промежность, бедро, голень).… … Большая советская энциклопедия Содержание: I. Определение понятия. Изменения в организме во время Р. Причины наступления Р………………… 109 II. Клиническое течение физиологических Р. . 132 Ш. Механика Р. …………….. 152 IV. Ведение Р……………… 169 V … Большая медицинская энциклопедия
Содержание: I. Определение понятия. Изменения в организме во время Р. Причины наступления Р………………… 109 II. Клиническое течение физиологических Р. . 132 Ш. Механика Р. …………….. 152 IV. Ведение Р……………… 169 V … Большая медицинская энциклопедия