Быстрый переход
Паратонзиллярный абсцесс (ПТА) — это скопление гноя между капсулой небной миндалины и глоточными мышцами.
Чаще всего диагностируется передний ПТА, он локализуется между верхним полюсом миндалины и передней небной дужкой. Также различают задний ПТА — между миндалиной и задней небной дужкой, нижний ПТА — у нижнего полюса миндалины, наружный ПТА — снаружи миндалины.
Паратонзиллит — инфекционное воспалительное заболевание клетчатки, окружающей небную миндалину, без формирования абсцесса (полости с гноем).
Паратонзиллиту или ПТА обычно предшествует острый тонзиллофарингит, но в ряде случаев заболевание может развиваться и без предшествующей инфекции глотки, что связывают с закупоркой слюнных желез.
Паратонзиллярный абсцесс — наиболее распространенная инфекция глубоких тканей шеи у детей и подростков, на его долю приходится не менее 50% случаев. Ежегодная заболеваемость ПТА составляет 30-40 случаев на 100 000 человек в возрасте от 5 до 59 лет.
Основными возбудителями ПТА являются Streptococcus pyogenes (бета-гемолитический стрептококк группа А, БГСА), Streptococcus anginosus (ангиозный стрептококк), Staphylococcus aureus (золотистый стафилококк, включая метициллин-резистентные штаммы — MRSA) и респираторные анаэробы (включая Fusobacteria, Prevotella и Veillon).
Симптомы паратонзиллярного абсцесса
Типичным клиническим проявлением ПТА является сильная боль в горле (обычно односторонняя), лихорадка, приглушенный голос. Пациенты также могут жаловаться на слюнотечение и трудности при глотании.
Тризм (спазм жевательных мышц), связанный с раздражением и рефлекторным спазмом внутренней крыловидной мышцы, встречается почти у 2/3 пациентов и является важным отличительным признаком ПТА в сравнении с тяжелым течением острого тонзиллофарингита. Также пациенты могут жаловаться на припухлость шеи и боль в ухе на стороне поражения.
Диагностика
В подавляющем большинстве случаев диагноз ПТА ставится клинически — по результатам фарингоскопии (осмотра глотки). Подтверждается получением гнойного отделяемого при дренировании абсцесса или данными инструментальных исследований (чаще всего УЗИ).
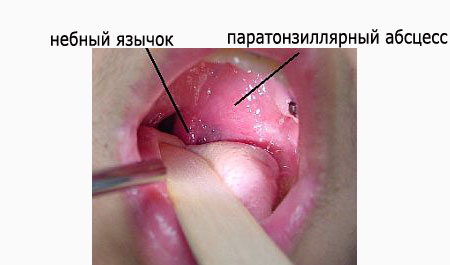
При фарингоскопии отмечается опухшая и/или колеблющаяся миндалина с отклонением небного язычка в противоположную поражению сторону, гиперемия (краснота) и отечность мягкого неба. В некоторых случаях присутствуют налеты или жидкое отделяемое в небной миндалине. Отмечается увеличение и болезненность шейных и подчелюстных лимфоузлов.
Двусторонний ПТА встречается крайне редко, его диагностика сложнее, ввиду отсутствия асимметрии в глотке, а также редко присутствующего спазма жевательных мышц.
Лабораторные исследования для постановки диагноза не требуются, дополнительно их назначают для определения тяжести течения и подбора метода лечения.
Лабораторные исследования могут включать:
- общий анализ крови с лейкоцитарной формулой;
- исследование электролитов (калий, натрий, хлор) при признаках обезвоживания;
- стрепта-тест для исключения БГСА;
- посев на аэробные и анаэробные бактерии, если проводилось дренирование абсцесса (посев рекомендуется только при осложненном течении ПТА, рецидивирующем течении ПТА или у пациентов с иммунодефицитными состояниями).
Инструментальные методы обследования — УЗИ, компьютерная томография, рентгенограмма шеи в боковой проекции, магнитно-резонансная томография или ангиография — не обязательны и выполняются для исключения других заболеваний, если диагноз ПТА не очевиден.
Дифференциальная диагностика
Тяжелое течение острого тонзиллофарингита. Частые возбудители — вирус Эпштейна-Барр, вирус простого герпеса, вирус Коксаки (герпангина), аденовирус, дифтерия, БГСА, гонорея. Проявляется двусторонним отеком в горле, гиперемией, на миндалинах могут присутствовать налеты.
Эпиглоттит. Воспалительное заболевание надгортанника, обусловленное, как правило, гемофильной палочкой. Чаще встречается у детей младшего возраста, не привитых от Haemophilus influenzae типа b. Прогрессирует быстрее, чем ПТА. Проявляется болью в горле, слюнотечением, затруднением глотания, дыхательной недостаточностью.
Заглоточный абсцесс (ретрофарингеальный абсцесс). Гнойное воспаление лимфатических узлов и клетчатки заглоточного пространства. Чаще всего наблюдается у детей от 2 до 4 лет. При фарингоскопии при этом отмечаются минимальные изменения. Основные жалобы: ригидность затылочных мышц, боль при движении, особенно при разгибании шеи (в отличие от усиленной боли при сгибании, наблюдаемой при менингите), отек и болезненность шеи, боль в груди, затрудненное глотание, слюнотечение, приглушенный голос, спазм жевательных мышц (присутствует только в 20% случаев).
Осложнения
Ранняя диагностика и своевременное, надлежащее лечение паратонзиллярной инфекции имеют решающее значение для предотвращения осложнений. Осложнения ПТА встречаются редко, но потенциально смертельны. Инфекция может распространяться из паратонзиллярного пространства в глубокие пространства шеи, соседние области и в кровоток.
Лечение паратонзиллярного абсцесса
При осложненном течении детям (в особенности детям младшего возраста) показаны госпитализация и лечение в условиях стационара.
Основным методом лечения ПТА является системная антибактериальная терапия. При тяжелом течении, выраженной интоксикации, затруднении глотания, тошноте антибактериальная терапия назначается парентерально (минуя ЖКТ) с последующим переводом на пероральные формы препаратов — до завершения 14-дневного курса лечения. Курсы антибактериальной терапии менее 10 дней повышают вероятность рецидива заболевания.
После назначения системной антибактериальной терапии рекомендуется динамическое наблюдение в течение 24 часов. Оно допустимо у пациентов с предполагаемым паратонзиллитом, без явных признаков ПТА, без признаков обструкции дыхательных путей, сепсиса, тяжелого спазма жевательных мышц или других признаков осложненного течения заболевания. А также у детей до 7 лет с небольшими абсцессами и редкими эпизодами острого тонзиллофарингита в анамнезе.
Исследования показали, что назначение системной антибактериальной терапии эффективно даже без дренирования абсцесса. По имеющимся данным 50% детей отвечали на системную антибактериальную терапию и не нуждались в дренировании абсцесса или удалении миндалин.
Системная антибактериальная терапия должна включать антибиотики, активные в отношении БГСА, золотистого стафилококка и респираторных анаэробов. При ПТА чаще всего назначаются амоксициллин-клавуланат, ампициллин-сульбактам, клиндамицин. При отсутствии эффекта или тяжелом течении к лечению добавляется ванкомицин или линезолид, чтобы обеспечить оптимальный охват потенциально устойчивых грамположительных кокков.
Существует 3 методики дренирования ПТА:
- пункция ПТА — гнойное отделяемое удаляется через аспирационную иглу;
- дренирование ПТА через разрез;
- тонзиллэктомия.
Дренирование абсцесса никогда не исключает назначения системной антибактериальной терапии.
Все 3 методики дренирования абсцесса сопоставимы по эффективности. Выбор процедуры зависит от состояния пациента, тяжести заболевания, наличия осложнений, возраста и способности пациента к сотрудничеству с врачом.
Пациентам без спазма жевательных мышц или рецидивирующих острых тонзиллофарингитов в анамнезе рекомендуется пункционное дренирование ПТА или дренирование абсцесса через разрез, которые могут выполняться в амбулаторных условиях под местной анестезией.
Тонзиллэктомия является предпочтительной в следующих случаях:
- наличие предыдущих эпизодов ПТА или рецидивирующего тонзиллофарингита;
- значительная обструкция верхних дыхательных путей или другие осложнения;
- неэффективность дренирования абсцесса;
- наличие других показаний для тонзиллэктомии (например, обструкция верхних дыхательных путей и храп из-за большого размера миндалин).
Рандомизированные исследования, в которых сравнивались пункционное дренирование ПТА и дренирование ПТА через разрез, показали сопоставимое разрешение абсцесса — более чем в 90% случаев.
Данные о пользе системной гормональной терапии (глюкокортикоидами) при лечении ПТА противоречивы. Некоторые исследования показывают, что использование глюкокортикоидов (дексаметазона) может сокращать длительность симптомов заболевания, а также уменьшать болевой синдром после дренирования ПТА. В других же исследованиях никаких явных преимуществ назначения глюкокортикоидов у взрослых и детей зафиксировано не было. Поскольку число пациентов, участвовавших в этих исследованиях, было небольшим (от 40 до 250 случаев), необходимо дальнейшее изучение эффективности рутинного применения глюкокортикоидов при лечении ПТА.
Рецидивы ПТА встречаются в 10-15% случаев, чаще у пациентов с рецидивирующим острым тонзиллитофарингтом в анамнезе.
Фактор риска ПТА — курение.
Как проходит лечение паратонзиллярного абсцесса в клинике Рассвет
При своевременном и соответствующем лечении большинство паратонзиллярных инфекций проходят без осложнений. Всем пациентам с диагностированным паратонзиллитом или ПТА мы назначаем системную антибактериальную терапию длительностью 10-14 дней.
По показаниям выполняем дренирование абсцесса под местной анестезией в амбулаторных условиях.
При осложненном течении, рецидивирующих ПТА или острых тонзиллофарингитах, неэффективности антибактериальной терапии и неэффективности дренирования абсцесса мы направляем пациента в стационар для проведения тонзиллэктомии.
В качестве обезболивающей терапии отдаем предпочтение НПВС (ибупрофен) или ацетаминофену (парацетамол), а не местным анестетикам в виде полосканий, спреев и леденцов.
Для лечения паратонзиллита и ПТА мы не назначаем гомеопатические, натуропатические, иммуномодулирующие и другие средства, эффективность которые не доказана.
Воспаление и формирование гнойной полости в тканях вокруг небных миндалин называется паратонзиллярный абсцесс. Эта патология достаточно распространена среди взрослого населения, нежели среди детей. Паратонзиллярному абсцессу присвоен код по МКБ – 10 J36. Пиковые значения заболеваемости приходятся на возраст от 15 до 35 лет. С равной частотой заболеванию подвержены как мужчины, так и женщины. В 75-80 % случаев паратонзиллярная гнойная полость формируется на фоне хронического воспаления в прилежащей миндалине.

Паратонзиллярный абсцесс: классификация
Специалисты классифицируют паратонзиллит по локализации воспаления. Это основное деление паратонзиллярного абсцесса, которое определяет симптомы и дальнейшее лечение заболевания. Другие существующие классификации являются менее значимыми и широко не применяются в клинической практике.
Классификация по локализации патологического процесса:
- Непосредственно под миндалиной располагается нижний паратонзиллярный абсцесс. Его симптомами являются болезненные ощущения при движении языком. При визуальном осмотре выявляется умеренное покраснение горла и увеличение миндалины.
- Вблизи ротовой полости, сверху и спереди от миндалины локализуется передне-верхний (передний) паратонзиллярный абсцесс. Мягкое нёбо со стороны поражения отечное, имеет ярко-красный оттенок и напряжено.
- Ближе к гортани и позади миндалины локализуется задний паратонзиллит. Диагностировать эту форму поражения сложно, так как проявляется она лишь увеличением миндалины со стороны воспаления. Также при заднем паратонзиллите типичным симптомом является осиплость голоса и болезненные ощущения при глотании и разговоре.
- В тканях глотки, по латеральной линии от миндалины располагается наружный (боковой) паратонзиллит. Встречается эта форма редко, но отличается более тяжелым течением.
Также выделяется двустороннее развитие патологического процесса. Двусторонний паратонзиллит встречается редко и указывает на грубое ослабление иммунной системы организма. Также данная патология может быть выявлена после химического ожога горла или травмы слизистой миндалины.
Односторонний паратонзиллит с одинаковой вероятностью может поражать каждую миндалину. Левосторонний паратонзиллярный абсцесс выявляется также часто, как и правосторонний.
Причины и признаки
 Паратонзиллит как самостоятельная нозология встречается достаточно редко. В основном он является осложнением тяжелой формы хронического тонзиллита. Также гнойная полость может образовываться на фоне хронического кариозного процесса и после повреждения слизистых миндалины.
Паратонзиллит как самостоятельная нозология встречается достаточно редко. В основном он является осложнением тяжелой формы хронического тонзиллита. Также гнойная полость может образовываться на фоне хронического кариозного процесса и после повреждения слизистых миндалины.
Возникновение паратонзиллярного абсцесса связано с проникновением в ткани возле миндалины патогенных микроорганизмов.
Основными из них являются:
- Стафилококки
- Стрептококки
- Гемофильная палочка
- Кишечная палочка
- Грибы
- Клебсиеллы
Факторами, способными провоцировать начало заболевания и усиливающими риск развития паратонзиллита, являются:
- Местное или общее переохлаждение организма
- Снижение защитных функций
- Врожденные аномалии миндалин
- Вредные привычки (курение, злоупотребление спиртными напитками)
Также некоторые хронические заболевания повышают риск формирования паратонзиллярной гнойной полости. К ним относятся: онкология, сахарный диабет, анемические состояния, иммунодефицит.
В процессе развития паратонзиллита можно выделить последовательные стадии.
- Первой является отечная, при которой ткани возле миндалины несколько отекают, но явной клинической симптоматики нет.
- Инфильтрация. Человек ощущает резкую боль при глотании. Визуально можно заметить гиперемию слизистых миндалины и тканей возле нее.
- Заключительной стадией паратонзиллита на 4-7 день является образование полости с гноем. Зев при осмотре сильно деформирован и гиперемирован. Определяется флюктуация тканей вблизи миндалины.
Симптомы паратонзиллярного абсцесса
Паратонзиллярный абсцесс у взрослых и детей проявляется одинаковой симптоматикой. Начальные симптомы можно почувствовать уже на 3 или 5 день после перенесенного заболевания верхних дыхательных путей инфекционной этиологии, например, после ангины. Но у пожилых людей формирование гнойной полости в тканях возле миндалины может произойти в течение суток после заражения.
Также рекомендуем к прочтению Абсцесс миндалин: причины возникновения, симптоматика, лечение
Общая симптоматика, сопровождающая паратонзиллярный абсцесс, достаточно стертая. У пациента поднимается температура в начальной стадии до субфебрильных чисел, затем до фебрильных значений. Человек чувствует снижение трудоспособности, общую разбитость и ослабленность, а также сильные головные боли. По мере прогрессирования паратонзиллита появляется зловонный запах изо рта и одышка.

Паратонзиллярному абсцессу свойственна характерная местная симптоматика. Но она также выявляется при таких заболеваниях, как флегмонозная ангина или заглоточный абсцесс. Это осложняет последующую диагностику.
- Выраженный болевой синдром в горле, чаще с одной стороны, с иррадиацией в ушную область или нижнюю челюсть.
- Тризм жевательной мускулатуры со стороны формирования гнойной полости. Это нарушение движения в челюстном суставе, при котором пациент не может широко открывать рот.
- Ощущение присутствия в горле инородного тела, что мешает пациенту разговаривать и принимать пищу.
- Повышенное образование слюны.
- Увеличение лимфатических узлов в поднижнечелюстной области со стороны сформировавшейся гнойной полости.
- Усиление болей при повороте головы.
При медицинском осмотре пациента с паратонзиллярным абсцессом врач может заметить гиперемию миндалины со стороны заболевания. Также гнойная полость в некоторых случаях может самостоятельно вскрываться, после чего наступает снижение симптоматики и улучшение самочувствия.
Диагностика
Клиническая картина при заболевании с формированием гнойной полости хорошо дифференцируется. Поэтому специалисту для постановки предварительного диагноза достаточно сбора анамнестических данных, визуального осмотра зева и результата фарингоскопии.
Сложность составляет дифференциальная диагностика паратонзиллита с такими заболеваниями, как заглоточный абсцесс и флегмонозная ангина. Симптоматика и клиническая картина заболеваний схожа, но тактика лечения отличается.
Диагностические мероприятия включают в себя основные пункты:
- Врач тщательно собирает анамнез и основные жалобы, заполняет историю болезни. Например, паратонзиллярный абсцесс слева или справа чаще всего формируется через 4 дня после перенесенного острого или хронического воспаления небной миндалины.
- Медицинский осмотр. Проводится визуальный осмотр горла, измеряется температура тела. Врач пальпирует региональные лимфатические узлы.
- Фарингоскопия. Это наиболее информативный метод, который позволяет определить локализацию паратонзиллярного абсцесса. Отличительным признаком гнойной полости в тканях на фарингоскопии является флюктуация (колебание) гиперемированной стенки глотки возле миндалины.
- Аппаратная визуализация. С целью дифференциации паратонзиллита и других заболеваний миндалин и окружающих тканей (опухоли, флегмонозная ангина, скарлатина и другие) специалистами назначается УЗИ шеи, КТ и рентгенография, которая позволяет определять точную локализацию гнойной полости. Также эти обследования при диагнозе паратонзиллярный абсцесс выявляют возможные осложнения заболевания.
- Лабораторное обследование. У пациента берется общий анализ крови, в котором признаки воспаления проявляются высоким уровнем нейтрофилов и СОЭ. В некоторых случаях выполняется пункция с последующим бактериологическим посевом для определения патогенной микрофлоры.
Паратонзиллит стоит дифференцировать с дифтерией, инфекционным мононуклеозом, онкологией, сифилисом, скарлатиной и лейкозами. При дифтерии у пациента на фоне отечности миндалины отсутствует характерный тризм, а в анализе мокроты определяются бациллы Леффлера. Скарлатина — на теле заметны характерные высыпания.
При сифилисе помимо увеличения миндалины определяется положительная реакция Вассермана, а инфекционный мононуклеоз проявляется лейкоцитозом и скоплением атипичных моноцитов в анализе крови. Опухолевое поражение тканей глотки не вызывает резкого подъема температуры тела и сильного болевого синдрома как паратонзиллит.
Лечение паратонзиллярного абсцесса
Лечебная тактика при паратонзиллите зависит от локализации воспалительного процесса и от его стадии. Но проводить терапию в домашних условиях не представляется возможным. Все мероприятия назначаются под наблюдением лечащего врача и в условиях стационара.

На ранних стадиях, когда полость еще не сформировалась, а паратонзиллит проявляется отечностью и покраснением слизистой миндалины и ткани вокруг нее, показано консервативное лечение. Оно включает лекарственные препараты и физиотерапевтические процедуры. Основные препараты, которые назначаются специалистами:
- Антибактериальные средства (такие, как амоксициллин, макролиды или цефалоспорины второго и третьего ряда)
- Местные анальгезирующие препараты
- Иммуностимуляторы и витаминные комплексы
- Санация горла и миндалин растворами с антибиотиками, отварами лекарственных трав
- Жаропонижающее лечение при высокой температуре
При неэффективности консервативных методов лечения, а также на поздних стадиях паратонзиллита, показано оперативное лечение. Когда произошло образование полости с гнойным содержимым, ее можно вскрывать. После вскрытия паратонзиллярного абсцесса клиническая симптоматика регрессирует, самочувствие больного улучшается.
Хирургическое лечение паратонзиллита может быть паллиативного или радикального характера. К щадящим методам вскрытия гнойной полости относят проведение пункции абсцесса с последующим отсасыванием гноя. А также непосредственно вскрытие полости с помощью скальпеля. Эта процедура проводится под местной анестезией, но опасна осложнением в виде склеивания дренажного отверстия гнойным экссудатом. Это может привести к рецидиву заболевания.
К радикальному хирургическому лечению относят двустороннюю тонзиллэктомию. Часто врачам приходится прибегать к этой операции при латеральном (боковом) паратонзиллярном абсцессе.
В послеоперационном периоде необходимо придерживаться основных принципов и мероприятий:
- Постельный режим, диета
- Обработка постоперационной зоны антисептическими препаратами
- Антибактериальное и противовоспалительное лечение
- Обезболивающие препараты
- Антигистаминное лечение
- Иммуностимуляторы и витамины
При ранней диагностике и адекватной терапии, паратонзиллярный абсцесс хорошо поддается лечению. Поэтому при появлении первых настораживающих симптомов (покраснения и отечности горла) рекомендовано обращаться за помощью к квалифицированному специалисту.
Симптомы паратонзиллярного абсцесса, первые признаки

Симптомы паратонзиллярного абсцесса вначале могут быть общими, или двусторонними, а затем приобретают четкую латерализацию (односторонний характер), если осложнение произошло на фоне ангины. Если же абсцесс развился в «холодный период», то жалобы сразу возникают односторонние:
- Первым признаком паратонзиллярного абсцесса является появление боли при глотании с одной стороны;
- Затем боль начинает беспокоить и в покое, становится постоянной. При «пустом» глотке и сглатывании слюны также происходит ее резкое усиление;
- Боль усиливается, приобретает «грызущий и рвущий» характер, пациенты отказываются от питья и пищи из-за боли, которая отдает в ухо, в челюсть;
- Возникает слюнотечение, которое происходит из одного угла рта с пораженной стороны;
- Появляется неприятный запах изо рта, и возникает тризм, или рефлекторное напряжение жевательных мышц. Таким образом они реагируют на близко расположенный очаг воспаления.
При возникновении тризма появляется затруднение при попытке открыть рот. Не нужно путать тризм с болью: при боли рот все – таки открыть можно, а при тризме ощущается сопротивление, словно кто – то снаружи поднимает вверх челюсть и пытается его закрыть.
Возникновение тризма – это практически патогномоничный признак того, что уже возник объем, заполненный гноем, и наступила третья стадия развития болезни.
Симптомы паратонзиллярного абсцесса проявляются остро — это означает, что развивается выраженная припухлость, покраснение, сильная боль и локальный жар. Кроме этого, у пациента присутствуют:
- Невнятность, смазанность и гнусавость речи;
- Появляется сильная боль при наклонах и поворотах головы и шеи. Пациент старается поворачиваться сам, как статуя. Это также является признаком «назревшего» абсцесса;
- При еде и питье возникают физические затруднения. Разбухшая с одной стороны слизистая оболочка мешает продвижению пищи, и жидкость может вытекать через нос;
- Появляется высокая температура, возникает недомогание, в крови определяется нейтрофильный высокий лейкоцитоз;
- Если открыть рот и посмотреть в зеркало, то состояние зева будет резко асимметричным, а в области выпячивания рядом с миндалиной будет видно резкое покраснение. При ощупывании пальцем этот участок будет намного горячее, чем на соседней стороне.
Такое мучительное состояние, в среднем, продолжается от 4 дней до недели. За это время у пациента может развиться обезвоживание, поскольку он не может пить, и выраженная невротизация на фоне интоксикации и лихорадки.
В 25% всех случаев, абсцесс вскрывается самостоятельно, что приносит резкое облегчение, с литическим (быстрым) снижением температуры и фактическим выздоровлением. Но чаще всего, паратонзиллярный абсцесс расположен так, что этого не происходит, и пациенту требуется операция.
Как лечить еще не созревший абсцесс, и можно ли избежать операции?
Диагностика
Из-за наличия ярко выраженной патогномоничной клинической картины постановка предварительного диагноза не вызывает трудностей. Для подтверждения отоларингологу обычно достаточно данных анамнеза и результатов фарингоскопии. Полная диагностическая программа включает в себя:
- Сбор анамнеза и жалоб. Зачастую абсцесс образуется на 3-5 день после излечения острой спонтанной ангины или купирования симптомов хронической формы болезни. Врач также акцентирует внимание на возможных травмах области ротоглотки, наличии очагов инфекции в ротовой полости.
- Общий осмотр. Многие пациенты поступают в медицинское учреждение с вынужденным наклоном головы в больную сторону. Выявляется ограничение подвижности шеи, увеличение регионарных лимфатических узлов, гнилостный запах из ротовой полости и фебрильная температура тела.
- Фарингоскопия. Наиболее информативный метод диагностики. Позволяет визуально определить наличие флюктуирующего шаровидного выпячивания околоминдаликовой клетчатки, покрытого гиперемированной слизистой оболочкой. Часто на его поверхности имеется небольшой участок желтоватого цвета – зона будущего прорыва гнойных масс. Образование может вызывать асимметрию зева – смещение язычка в здоровую сторону, оттеснение небной миндалины. Локализация гнойника зависит от клинической формы патологии.
- Лабораторные тесты. В общем анализе крови отмечаются неспецифические воспалительные изменения – высокий нейтрофильный лейкоцитоз (15,0×109/л и более), увеличение СОЭ. Выполняется бактериальный посев для идентификации возбудителя и определения его чувствительности к антибактериальным средствам.
- Аппаратные методы визуализации. УЗИ области шеи, КТ шеи, рентгенография мягких тканей головы и шеи назначаются с целью дифференциальной диагностики, исключения распространения патологического процесса в парафарингеальное пространство, средостение и т. д.
Патологию дифференцируют с дифтерией, скарлатиной, опухолевыми заболеваниями, аневризмой сонной артерии. В пользу дифтерии свидетельствует наличие грязно-серого налета на слизистых оболочках, отсутствие тризма и обнаружение палочек Леффлера по данным бак. посева. При скарлатине выявляются мелкоточечные кожные высыпания, в анамнезе присутствует контакт с больным человеком. Для онкологических поражений характерно сохранение нормальной температуры тела или незначительный субфебрилитет, отсутствие выраженного болевого синдрома, медленное развитие симптоматики. При наличии сосудистой аневризмы визуально и пальпаторно определяется пульсация, синхронизированная с ритмом сердца.
Причины, вызывающие паратонзиллит
Распространение инфекции в полости рта обусловлено анатомическими особенностями миндалин и окружающих их тканей. Миндалины имеют небольшие углубления – крипты. В процессе болезни в них накапливается гной, образуется гнойник. Самые глубокие крипты расположены на миндалинах сверху, поэтому именно здесь наблюдается развитие тонзиллита.
Причиной паратонзиллярного абсцесса часто становится любое гнойное воспаление во рту: кариес, периотит, травмы.
Постепенно на месте гнойников образуются рубцы, которые ухудшают дренажную функцию миндалин. Гной и жидкость остаются в углублениях, начинается внутриминдаликовый абсцесс. Если очаг воспаления не устранен, появляются новые источники инфекции, очищение крипт замедляется. У инфекции появляется возможность проникнуть через железы вглубь и в рядом расположенное пространство. Такое явление называют абсцесс паратонзиллярный. Рыхлые околоминдаликовые ткани являются «благоприятной почвой» для инфекции. Поэтому абсцессы здесь возникают очень часто.
Причиной паратонзиллярного абсцесса часто становится любое гнойное воспаление во рту: кариес, периотит, травмы. Реже инфекция попадает через кровь или внутреннее ухо. Предрасположенность к абсцессам врачи наблюдают у таких категорий пациентов:
- больных сахарным диабетом,
- при анемии,
- со сниженным иммунитетом,
- при онкологических процессах в организме.
Если после удаления миндалин осталась небольшая часть лимфоидной ткани, она также может стать источником воспаления. Все перечисленные проблемы со здоровьем приводят к ухудшению иммунитета. Благодаря этому инфекции легче преодолеть защиту, проникнуть в организм. Воспаление сначала принимает катаральную форму, постепенно появляется нагноение, воспаление усиливается и переходит в паратонзиллярный абсцесс.
Классификация
При паратонзиллярном абсцессе лечение должно назначаться с учетом выявленной формы болезни. От этого зависит, какие средства принимать, как предотвратить осложнения. Выделяют три основных формы паратонзиллита, описание которых поможет точно установить диагноз:
- Отечная. Ее диагностировать труднее всего, так как симптомы трудно отличить от обычной простуды. Характерными признаками являются боль в горле, покраснение, отечность слизистой.
- Инфильтративная. Ее сопровождают явные признаки интоксикации: головная боль, повышенная температура, слабость. Также появляются местные симптомы: горло становится красным, каждый глоток вызывает сильную боль. С такой формой паратонзиллита к врачу попадает до 15% больных.
- Абсцедирущая. Если болезнь не была диагностирована на предыдущих стадиях, то возникают гнойники различной локализации. Чаще всего пациенты (около 85%) попадают к врачу именно на этом этапе развития болезни.
Расположение абсцесса влияет на симптомы и лечение. Учитывая этот фактор, выделяют несколько видов болезни. Самым частым считается передний и супратонзиллярный. Он локализуется над миндалиной, охватывая слизистую между гландой и передней дужкой. Встречается у 70% больных. Вторым по количеству случаев считается задний абсцесс. Он развивается в 16% случаях, располагаясь на слизистой между задней дужкой и миндалиной. Всего в 7% случаев встречается нижний абсцесс. Его расположение – между боковой частью зева и нижней частью гланды.
Самой редкой (до 4%), но при этом наиболее тяжелой формой является латеральный или боковой абсцесс. Он охватывает слизистую между глоткой и серединой миндалины. Учитывая, что ограниченное пространство не дает возможность гнойнику прорваться и очистить полость, гной накапливается, воспаляются соседние ткани.
Воспаление с одинаковой вероятностью может начаться с любой стороны миндалин. Левосторонний паратонзиллярный абсцесс возникает не менее часто, чем правосторонний. Особых анатомических предпосылок к тому, с какой именно стороны возникнет абсцесс, нет. Выявить заболевание помогает выраженность симптомов, характер их проявления.
Антибиотики
Благодаря многим исследованиям удалось установить, что аминогликозидовые и тетрациклиновые антибактериальные лекарства не эффективны в лечении паратонзиллита. Предпочтение отдается антибиотикам пенициллинового ряда, с помощью которых уничтожается стрептококковая или стафилококковая микрофлора.
Эффективными в лечении паратонзиллита являются такие препараты:
- Цефепим, Цефтриаксон, Цефуроксим, относящиеся к цефалоспоринам 2-4 поколения.
- Кларитромицин, Азитрал, Сумамед – препараты из серии макролидов, которые применяются в случае, если пенициллиновые препараты не показали положительный результат.
- Норфлоксацин, Спартфлоксацин – препараты из серии фторхинолонов, эффективные для лечения стафилококкового паратонзиллита.
- Диклофенак, Нурофен, Вольтарен, Парацетамол – нестероидные лекарства, применяемые для снятия воспаления и обезболивания.
Иногда возникает необходимость приема анальгетиков и жаропонижающих медикаментов.
Очень важно лечение сопровождать применением препаратов с иммунномодулирующим действием.

Симптомы паратонзиллярного абсцесса
Симптомы заболевания зависят от вида и морфологических изменений. Первые признаки заболевания проявляются незаметно, больные не обращают внимания на дискомфортные ощущения в горле. Но уже через несколько часов клиническая картина значительно меняется.
Характерный симптом паратонзиллярного абсцесса — сильная боль, локализованная с одной стороны. Двухсторонние болезненные ощущения встречаются крайне редко – не более чем в 10% случаев.
Боль стремительно нарастает, усиливается даже при проглатывании слюны. С прогрессированием процесса она отдает в голову, ближайшее ухо и нижнюю челюсть. Уменьшить острый болевой синдром можно, зафиксировав голову в одном положении.
Наряду с мучительными болями появляются симптомы интоксикации: повышение температуры, лихорадка, побледнение кожных покровов, отдышка, тошнота, нарушение сна, общее недомогание.
Сопутствующие симптомы паратонзиллярного абсцесса:
- повышение количества отделяемой слюны;
- гнилостный запах изо рта;
- уплотнение лимфатических узлов;
- отечность шеи;
- спазмы жевательной мускулатуры;
- затрудненное проглатывание пищи;
- гнусавость, речевые нарушения.
При легком течении болезни происходит самопроизвольное вскрытие абсцесса не позднее, чем через 5-7 дней после появления первых проявлений. При затяжном паратонзиллите вскрытие паратонзиллярного абсцесса происходит через 2-3 недели.
После прорыва гнойных масс больной начинает ощущать значительное улучшение состояния – снижается температура, исчезают признаки интоксикации, боль становится менее выраженной. К слюне примешивается гной, поэтому неприятный запах при дыхании может усилиться.
Но если патологический процесс распространяется в окологлоточное пространство или не происходит самостоятельное вскрытие, то самочувствие больного значительно ухудшается, поэтому требуется хирургическое вмешательство.
Физикальное обследование
Мезофарингоскопия у больного паратонзиллитом нередко бывает значительно затруднена, так как из-за выраженного тризма больной открывает рот не боли чем на 1-3 см. Наблюдаемая при этом картина зависит от локализации паратонзиллита.
При передневерхнем или переднем паратонзиллите отмечают резкое выбухание верхнего полюса миндалины вместе с нёбными дужками и мягким нёбом к средней линии.
При формировании абсцесса, обычно к 3-5-му дню, в месте наибольшего выпячивания намечается флуктуация и нередко происходит спонтанное вскрытие абсцесса, чаще через переднюю дужку или надминдаликовую ямку. Задний пара тонзиллит локализуется в клетчатке между задней нёбной дужкой и миндалиной: воспалительный процесс может распространиться на заднюю дужку и ткани бокового валика глотки. Возможно распространение коллатерального отёка на верхний отдел гортани, что может привести к её стенозу рубцеванию. Для нижнего паратонзиллита характерны менее выраженные фарингоскопические признаки отёк и инфильтрация нижнего отдела передней нёбной дужки. Обращает на себя внимание резкая болезненность при надавливании на участок языка, близкий к инфильтрированной дужке. При осмотре с помощью гортанного зеркала определится припухлость нижнего полюса миндалины; нередко гиперемия и инфильтрация распространяются на боковую поверхность корня языка, возможен коллатеральный отёк язычной поверхности надгортанника.
Наружный, или боковой, паратонзиллит наблюдается реже других форм, одна ко его относят к числу наиболее тяжёлых в прогностическом отношении. Процесс развивается в клетчатке, заполняющей тонзиллярную нишу кнаружи от миндалины, поэтому условия для самопроизвольного вскрытия с прорывом гноя полость глотки здесь наименее благоприятны.
Воспалительные изменения со стороны глотки проявляются в меньшей степени, отмечается лишь незначительное выбухание миндалины в медиальную сторону. Боль в горле при глотании обычно нерезкая, однако тризм жевательной мускула туры развивается раньше, чем при других локализациях паратонзиллита. и бывает выраженным. В то же время, развиваются отёчность и инфильтрация мягких тканей шеи на стороне поражения, выраженный шейный лимфаденит, кривошеи.
Лабораторные исследования
В крови отмечается лейкоцитоз (10-15×109/л), формула крови со сдвигом влево; значительно увеличена СОЭ. Необходимо проводить микробиологическое исследование патологического отделяемого на флору и чувствительность к антибиотикам.
Инструментальные исследования
УЗИ, КТ.
Дифференциальная диагностика
Односторонняя припухлость в глотке, с яркой гиперемией и отёком слизистой оболочки, похожая на паратонзиллит, может наблюдаться при дифтерии и скарлатине, с которыми проводят дифференциальную диагностику, При дифтерии, как правило, бывают налеты в глотке и отсутствует тризм, а в мазке определяются Corynobacterium diphtheriae. Для скарлатины характерны сыпь и определенные эпидемиологические данные. Иногда приходится дифференцировать паратонзиллит и рожистое воспаление глотки, при котором могут наблюдаться характерная диффузная гиперемия и отёчности слизистой оболочки, которая представляется блестящей, напряжённой. Однако для рожистого воспаления характерно течение без тризма и отсутствие характерного вынужденного положения головы; боль в горле обычно менее интенсивна; нередко одновременно с рожей глотай бывает рожа лица.
До известной степени сходны с паратонзиллитом опухолевые заболевания — рак, саркома, лимфоэпителиома глоточного кольца, гломусная опухоль и др. Медленное течение, отсутствие температурной реакции и сильных болей в горле, а также выраженной болезненности при пальпации регионарных лимфатических узлов позволяют дифференцировать опухоли глотки к паратонзиллит. В редких случаях припухлость в глотке может быть связана с близким от поверхности расположением сонной артерии или сё аневризмы. Наличие пульсации, определяемой визуально и при пальпации, позволяет поставить верный диагноз.
Показания к консультации других специалистов
- Хирург — при подозрении на флегмону, медиастинит; для проведения дифференциальной диагностики и хирургического лечения.
- Инфекционист — при проведении дифференциальной диагностики с дифтерией, скарлатиной, рожистым воспалением,
- Онколог — при подозрении на злокачественное новообразование глотки.
- Эндокринолог — при сочетании паратонзиллита с сахарным диабетом и другими нарушениями обмена веществ.
 [1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11], [12], [13], [14], [15]
[1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11], [12], [13], [14], [15]
Врачмедик
Поиск
Найти
ВКонтакте
Обследования и анализы
МРТ
Анализ крови
Анализ кала
Анализ мочи
УЗИ
Флюорография
Здоровье от А до Я
Гинекология
Ревматология
Проктология
Онкология
Гастроэнтерология
Неврология
Кардиология
Урология
Отоларингология
Дерматология
Маммология
Терапия
Флебология
- ❀ Главная
- ❀ Шпаргалки «03»
- ➺Анатомия
- ➺Аппаратура
- ➺Гинекология
- ➺Дерматология
- ➺Инструкции и пр.
- ➺Инфекция
- ➺Кардиология
- ➺Написание карты
- •Анемия неясного генеза
- •Аппендицит
- •Баланопостит
- •Без сознания. Употреблял алкоголь
- •Бронхиальная астма
- •Бронхит острый
- •Бронхит обструктивный, Дн 1 ст
- •Гипертоническая болезнь 3 ст
- •Гипертоническая болезнь 3 ст, дорсалгия
- •Гипертоническая болезнь 3 ст, носовое кровотечение
- •Дивертикулит
- •З. перелом хрящей гортани? ЗЧМТ, СГМ
- •Закрытый пневмоторакс
- •ЗЧМТ, сотрясение головного мозга
- •ИБС, ПИКС, ГБ, остеохондроз грудного отдела
- •ИБС, прогрессирующая стенокардия
- •Инородное тело роговицы
- •Кишечная инфекция неясной этиологии
- •Кома неясной этиологии. Клиническая смерть.
- •Констатация 1
- •Констатация 2
- •Крапивница
- •Лакунарная ангина
- •Люмбоишиалгия
- •Панкреатит
- •Передоз. Кома.
- •ПТИ
- •Повторное ОНМК, сопор. Внеб. пневмония, ДН 3 ст
- •Рак желудка
- •Рожистое воспаление
- •Сахарный диабет
- •Симптомы и синдромы
- •Соматоформная вегетативная дисфункция
- •Сухая гангрена? Трофические изменения
- •Токсикоз 1 половины беременности. Беременность 12-13 недель
- •Транзиторная ишемическая атака
- •Тромбофлебит поверхностных вен голени
- •Угроза прерывания беременности. Беременность 8 недель
- •Укушенная рана левой ушной раковины
- •Ущемление выпавших геморроидальных узлов. Парапроктит?
- •Холецистит
- •Хроническая почечная недостаточность
- •Эпилепсия. Состояние после приступа.
- ➺Неврология
- ➺Офтальмология
- ➺Педиатрия
- ➺Пульмонология
- ➺Реанимация
- ➺Санэпидрежим
- ➺Терапия и общее
- ➺Токсикология
- ➺Травматология
- ➺Урология
- ➺Фармакология
- ➺Хирургия
- ➺Школа ЭКГ
- ➺Эндокринология
- ❀ Алгоритмы
- ❀ Протоколы оказания помощи РОСМП
- ❀ Шпаргалки по ЭКГ
- ❀ Status Localis
- ❀ Опасные карантинные инфекции
- ❀ Замечания ЦЭМП
- ❀ Видео-, аудиошпаргалки
- ❀ Карты вызовов
- ❀ Тесты для фельдшеров
- ❀ Библиотека EMHelp
- ❀ К размышлению
- ❀ История СМП
- ❀ Регламентирующие документы
- ❀ Авторские права

- ❀ Главная
- ❀ Шпаргалки «03»
- ➺Анатомия
- ➺Аппаратура
- ➺Гинекология
- ➺Дерматология
- ➺Инструкции и пр.
- ➺Инфекция
- ➺Кардиология
- ➺Написание карты
- •Анемия неясного генеза
- •Аппендицит
- •Баланопостит
- •Без сознания. Употреблял алкоголь
- •Бронхиальная астма
- •Бронхит острый
- •Бронхит обструктивный, Дн 1 ст
- •Гипертоническая болезнь 3 ст
- •Гипертоническая болезнь 3 ст, дорсалгия
- •Гипертоническая болезнь 3 ст, носовое кровотечение
- •Дивертикулит
- •З. перелом хрящей гортани? ЗЧМТ, СГМ
- •Закрытый пневмоторакс
- •ЗЧМТ, сотрясение головного мозга
- •ИБС, ПИКС, ГБ, остеохондроз грудного отдела
- •ИБС, прогрессирующая стенокардия
- •Инородное тело роговицы
- •Кишечная инфекция неясной этиологии
- •Кома неясной этиологии. Клиническая смерть.
- •Констатация 1
- •Констатация 2
- •Крапивница
- •Лакунарная ангина
- •Люмбоишиалгия
- •Панкреатит
- •Передоз. Кома.
- •ПТИ
- •Повторное ОНМК, сопор. Внеб. пневмония, ДН 3 ст
- •Рак желудка
- •Рожистое воспаление
- •Сахарный диабет
- •Симптомы и синдромы
- •Соматоформная вегетативная дисфункция
- •Сухая гангрена? Трофические изменения
- •Токсикоз 1 половины беременности. Беременность 12-13 недель
- •Транзиторная ишемическая атака
- •Тромбофлебит поверхностных вен голени
- •Угроза прерывания беременности. Беременность 8 недель
- •Укушенная рана левой ушной раковины
- •Ущемление выпавших геморроидальных узлов. Парапроктит?
- •Холецистит
- •Хроническая почечная недостаточность
- •Эпилепсия. Состояние после приступа.
- ➺Неврология
- ➺Офтальмология
- ➺Педиатрия
- ➺Пульмонология
- ➺Реанимация
Паратонзиллярный абсцесс — нагноение паратонзиллярной клетчатки. Развивается у детей после 2-летнего возраста, когда окончательно сформированы фолликулы.
Распространенность, этиология и патогенез
Паратонзиллярный абсцесс занимает одно из первых мест среди гнойных процессов глотки по тяжести.
Наиболее часто является осложнением острой ангины или хронического тонзиллита, при этом патогенная микрофлора проникает в паратонзиллярную клетчатку контактным путем (per continuitatem) из глубины измененных, расширенных, ветвящихся лакун миндалин через расплавленные ткани прилежащего участка капсулы при сопутствующем некрозе мышечных волокон.
Причиной паратонзиллярного абсцесса могут быть также инородные тела миндалин, травма дужек и паратонзиллярной области. У детей раннего возраста это заболевание возникает в основном после травматического повреждения миндалин или паратонзиллярной области и встречается редко, что обусловлено низкой заболеваемостью, хроническим тонзиллитом и морфологическими особенностями структуры миндалин.
Лакуны в этом возрасте щелеобразные, поверхностные, маловетвя-щиеся, что предотвращает проникновение инфекции к соединительнотканной капсуле и распространение на паратонзиллярную ткань.
Заболевание может быть одонтогенным — в результате распространения инфекции на паратонзиллярную клетчатку из кариозных зубов. Возникновению заболевания способствуют понижение сопротивляемости организма, задержка гноя в лакунах при их затрудненном опорожнении. Существенную роль в патогенезе паратонзиллита играет охлаждение.
Классификация
Различают отечную, инфильтративную и абсцедирующую формы паратонзиллита. По месту образования и расположения паратонзил-лярный абсцесс может быть передневерхним, передненижним, задним и наружным; чаще бывает односторонним, реже — двусторонним.
Клиническая картина
Обычно возникает после ангины или обострения хронического тонзиллита, особенно если не проводилось соответствующее лечение. Температура тела поднимается до 38-40 °С, резко ухудшается общее самочувствие.
Состояние больного тяжелое, выражены интоксикация, резкая слабость. Вынужденное положение головы с наклоном вперед и в больную сторону, страдальческое выражение лица, обильная саливация, нарушение функций мягкого нёба с признаками гнусавости и дисфагии (при глотании пища может попасть в носоглотку и полость носа).
Отмечаются резкая односторонняя боль в горле с иррадиацией в ухо, затруднение глотания, гиперсаливация, отказ от пищи, тризм (защитный спазм жевательной мускулатуры вследствие вовлечения в воспалительный процесс глоточных мышц, височно-нижнечелюстного сустава и крылочелюстной связки) — ограниченное и болезненное открывание рта, гнусавый оттенок голоса, невнятная речь, неприятный запах изо рта, ощущение удушья. Движение языка ограничено и вызывает резкую боль.
При передневерхнем паратонзиллярном абсцессе объективно определяют асимметрию ротоглотки, резкую гиперемию, инфильтрацию и отечность мягкого нёба, передней дужки, которая расширена и резко выбухает. Миндалина смещена кпереди, вниз и к средней линии (рис. 4-9, см. цв. вклейку), задняя дужка не видна. Отмечают стекловидный отек и отклонение язычка в здоровую сторону. В области абсцесса ткани на-пряжены, болезненны, определяется флюктуация; при пункции получают гной.
При заднем паратонзиллярном абсцессе процесс локализуется между миндалиной и задней дужкой, которая оказывается наиболее инфильтрированной, гиперемированной и выбухающей. При передненижнем абсцессе все явления наиболее выражены в области нижнего полюса миндалины.
Наружный абсцесс проявляется инфильтрацией под углом нижней челюсти кпереди от грудино-ключично-сосцевидной мышцы. Асимметрия мягкого нёба слабо выражена. Отек передней дужки отсутствует или незначителен. Существует опасность прорыва гноя в окологлоточное пространство и далее в средостение с развитием тяжелого парафа-рингеального абсцесса и медиастинита.
Лимфоидная ткань миндалин воспалена, иногда видны налеты в устьях лакун. При паратонзиллярном абсцессе развивается односторонний подчелюстной лимфаденит.
У детей чаще диагностируют передневерхние и задневерхние формы паратонзиллярного абсцесса с выраженным отеком и инфильтрацией паратонзиллярной клетчатки в начале заболевания. На этой стадии заболевание может оборваться, происходит рассасывание инфильтрата. В других случаях начинаются расплавление тканей и формирование абсцесса.
У детей младшего возраста преобладают инфильтративная форма и общие симптомы заболевания, тризм не выражен. В отличие от детей старшего возраста и взрослых открывание рта не вызывает резкой боли. Дети беспокойны, отказываются от еды; у них отмечают шумное затрудненное дыхание, сдавленный голос. При фарингоскопии выявляют скопление в полости рта вязкой слизи, резкую припухлость мягкого нёба и нёбных дужек.
Абсцессы имеют склонность к самопроизвольному вскрытию на 2-3-й день заболевания. Часто регистрируют сопутствующее развитие пневмонии, гнойного отита и диспепсии.
Диагностика и дифференциальная диагностика
Диагноз устанавливают на основании анамнеза, клинического течения, фарингоскопии.
При дифтерии зева поражение двустороннее, отечность передних дужек переходит на нёбо, вследствие инфильтрации паратонзилляр-ной области обе миндалины смещены к средней линии, присутствуют
грязно-серые налеты на миндалинах, расположенные не только в лакунах, но и на поверхности. Выражена отечность мягких тканей в подчелюстной области. При токсической форме дифтерии глотки явления общей интоксикации более выражены, сопровождаются отеком тканей. Возможны сердечно-сосудистые расстройства. Главное — бактериологическое исследование налетов.
При заглоточных абсцессах нет тризма и воспалительной инфильтрации мягкого нёба; абсцесс локализуется на задней стенке глотки; вынужденное положение головы с отведением ее кзади, а при паратон-зиллярном абсцессе — кпереди.
Опухоли миндалин (рак, саркома) развиваются более медленно. В начале заболевания общее состояние нетяжелое, нет повышения температуры тела. При фарингоскопии отмечают смещение миндалины к средней линии и кпереди, но не выражены гиперемия и инфильтрация передней дужки и мягкого нёба. При метастазировании опухоли в регионарные лимфатические узлы они бывают увеличенными и множественными.
Лечение
При начинающемся паратонзиллярном абсцессе проводят консервативное лечение: антибактериальную и гипосенсибилизирующую терапию, внутриносовые прокаиновые (новокаиновые♠) блокады для уменьшения реактивных явлений, боли и тризма; теплое дезинфицирующее полоскание, согревающие компрессы и токи УВЧ (после снижения температуры тела) на область регионарных лимфатических узлов. Консервативная терапия на этой стадии заболевания может привести к рассасыванию инфильтрата и выздоровлению. В других случаях она ускоряет формирование абсцесса. При выявлении флюктуации вскрывают абсцесс под местной анестезией. Способ вскрытия зависит от расположения абсцесса (рис. 4-10).
Передневерхний абсцесс вскрывают в месте наибольшего выпячивания через переднюю дужку на середине линии, соединяющей основание язычка и последнего моляра, отступив на 1 см кнаружи от края передней дужки и на глубину 1 см. Во избежание ранения кровеносных сосудов лезвие скальпеля обертывают ватой, оставляя свободным лишь его конец. После вскрытия разводят края разреза инструментом Артманна или зажимом Кохера для лучшего опорожнения абсцесса (рис. 4-11, см. цв. вклейку). В последующие дни для оттока гноя разводят края разреза.
Передневерхний паратонзиллярный абсцесс также можно вскрыть через надминдаликовую ямку с помощью желобоватого зонда или ушного корнцанга.
Вскрытие заднего паратонзиллярного абсцесса производят позади нёбной миндалины в месте наибольшего выпячивания, не глубже 0,5 см.
Возможно развитие паратонзиллярного абсцесса у детей, страдающих хроническим тонзиллитом. При этом показана тонзиллэктомия в остром периоде (так называемая абсцесс-тонзиллэктомия) на фоне противовоспалительной терапии, особенно при затянувшемся и долго не-разрешающемся паратонзиллите на фоне безуспешного консервативного лечения.
Наружным подходом вскрывают паратонзиллярный абсцесс, труднодоступный для эффективного дренирования, с целью предупреждения осложнений и повторения паратонзиллита.
Читайте также:
Рекомендуемые страницы:
Поиск по сайту
Причины, симптомы, диагностика и лечение
Перитонзиллярный абсцесс — это болезненный, заполненный гноем сбор тканей, который образуется в задней части горла рядом с одной из миндалин.
Перитонзиллярные абсцессы, также называемые ангинами, часто появляются в результате тонзиллита. Эти абсцессы встречаются редко, потому что врачи обычно лечат фарингит и тонзиллит антибиотиками.
В этой статье мы даем обзор перитонзиллярных абсцессов, включая их причины, симптомы и варианты лечения.
Перитонзиллярные абсцессы обычно вызываются Streptococcus pyogenes , теми же бактериями, которые вызывают острый фарингит и тонзиллит. Если инфекция распространяется за пределы миндалины, она может создать абсцесс вокруг миндалины.
Перитонзиллярные абсцессы обычно возникают у молодых людей зимой и весной, когда наиболее распространены инфекции фарингита и тонзиллита.
Редко у людей могут развиться перитонзиллярные абсцессы без тонзиллита. Тонзиллит наиболее распространен среди детей, в то время как перитонзиллярные абсцессы наиболее распространены у молодых людей.
Эти абсцессы редки после удаления миндалин, хотя они все еще могут возникать.
Симптомы перитонзиллярного абсцесса могут быть аналогичны симптомам тонзиллита и фарингита, но они часто более тяжелые.
Человек иногда может видеть абсцесс в задней части горла, и он может выглядеть как волдырь или фурункул.
Люди обычно испытывают:
- болезненное глотание, называемое одинофагия
- неспособность глотать слюну
- лихорадка и озноб
- боль, которая вызывает тризм, что затруднение или невозможность открыть рот
- приглушенный голос
- головная боль
- отек шеи и лица
Человек не может лечить перитонзиллярный абсцесс в домашних условиях.Свяжитесь с врачом, чтобы обсудить соответствующие варианты. Лучшее лечение будет зависеть от того, насколько серьезен абсцесс и насколько хорошо человек реагирует на антибиотики.
Врач может попробовать сначала лечить перитонзиллярный абсцесс антибиотиками. Если они не оказывают никакого влияния, врач может удалить гной из абсцесса, чтобы помочь ему зажить.
Медицинские процедуры для лечения перитонзиллярного абсцесса включают в себя:
- удаление гноя с помощью иглы и шприца
- прокалывание абсцесса скальпелем для освобождения и дренирования гноя
- хирургическим путем удаление миндалин в процедуре, называемой острым тонзиллэктомия, которую врач может порекомендовать, если у человека повторяющиеся перитонзиллярные абсцессы
Когда человек получает лечение, перитонзиллярный абсцесс обычно проходит, не вызывая дальнейших проблем.Однако при отсутствии лечения абсцесс может вызвать серьезные проблемы.
Осложнения перитонзиллярного абсцесса включают:
Поделиться на PinterestA врач может порекомендовать УЗИ для диагностики перитонзиллярного абсцесса.
Врач осмотрит рот и горло, чтобы диагностировать перитонзиллярный абсцесс. Обычно они могут идентифицировать это состояние при визуальном осмотре.
Для помощи в осмотре врач, скорее всего, будет использовать небольшой свет и депрессор языка. Отек и покраснение на одной миндалине может указывать на абсцесс.Они могут подтолкнуть опухшую область, чтобы определить, есть ли внутри гной.
При наличии гноя врач может собрать образец для отправки в лабораторию для дальнейшего тестирования.
В некоторых случаях поставщик медицинских услуг может запросить рентгеновские снимки или УЗИ полости рта или шеи, чтобы исключить другие состояния, такие как перитонзиллярный целлюлит, эпиглоттит или другие инфекции верхних дыхательных путей.
Невозможно предотвратить перитонзиллярные абсцессы, но человек может снизить риск следующим образом:
- воздержание от курения
- лечение бактериального тонзиллита до его обострения
- лечение устных инфекций
- соблюдение правил гигиены полости рта
Long Прогноз перитонзиллярного абсцесса хорош, когда у человека есть соответствующее лечение, такое как антибиотики или процедура для дренирования гноя.
Без лечения перитонзиллярный абсцесс может развиться в более серьезную проблему, такую как сепсис или закупорка дыхательных путей.
Перитонзиллярный абсцесс — это болезненный, заполненный гноем карман ткани, который образуется в задней части горла, около миндалины. Обычно это осложнение фарингита или тонзиллита.
Лучшее лечение перитонзиллярного абсцесса зависит от того, насколько тяжелый абсцесс и насколько хорошо он реагирует на антибиотики. Некоторые процедуры включают в себя дренирование абсцесса или выполнение острой тонзиллэктомии.
перитонзиллярный абсцесс: диагностика и лечение
ТЕРРЕНС Э. СТЕЙЕР, доктор медицинских наук, медицинский факультет Мичиганского университета, Анн-Арбор, Мичиган.
Am Fam Physician. 2002 янв. 1; 65 (1): 93-97.
Перитонзиллярный абсцесс, наиболее распространенная глубокая инфекция головы и шеи, которая встречается у взрослых, обычно образуется комбинацией аэробных и анаэробных бактерий. Представленные симптомы включают лихорадку, боль в горле и тризм. Ультрасонография и компьютерная томография полезны для подтверждения диагноза.Игла аспирация остается золотым стандартом для диагностики и лечения перитонзиллярного абсцесса. После выполнения аспирации необходимо начать соответствующую антибактериальную терапию (включая пенициллин, клиндамицин, цефалоспорины или метронидазол). В запущенных случаях может потребоваться разрез и дренаж или немедленная тонзиллэктомия.
Перитонзиллярный абсцесс — самая распространенная глубокая инфекция головы и шеи, которая встречается у взрослых. Эта инфекция начинается как поверхностная инфекция и прогрессирует в тонзиллярный целлюлит.Перитонзиллярный абсцесс образуется на самой поздней стадии. Ранняя диагностика абсцесса позволяет начать соответствующее лечение до того, как абсцесс распространится на окружающие анатомические структуры. Семейный врач, имеющий соответствующую подготовку, может диагностировать и лечить большинство пациентов с перитонзиллярным абсцессом.
Эпидемиология
Перитонзиллярный абсцесс чаще всего встречается у лиц в возрасте от 20 до 40 лет. Маленькие дети редко болеют, если у них нет иммунодефицита, но инфекция может вызвать значительную обструкцию дыхательных путей у детей.1,2 Эта инфекция одинаково поражает мужчин и женщин. Данные показывают, что хронический тонзиллит или множественные испытания пероральных антибиотиков при остром тонзиллите могут предрасполагать людей к развитию перитонзиллярного абсцесса. 3
Анатомия
Нормальная анатомия небных миндалин и окружающих их тканей изображена на рисунке 1. Два миндалины столбы определяют небные миндалины спереди и сзади. Глоссопалатиновые и фарингопалатиновые мышцы являются основными мышцами переднего и заднего столбов соответственно.Миндалина лежит в углублении между палатоглоссальной и нёбно-глоточной дугами. 4
Вид / Печать Рисунок
РИСУНОК 1.
Нормальная анатомия небных миндалин и окружающей их ткани.
РИСУНОК 1.
Нормальная анатомия небных миндалин и окружающей их ткани.
На эмбриональной стадии миндалины возникают из второго глоточного мешочка в виде почек энтодермальных клеток.5 Вскоре после рождения миндалины растут нерегулярно и достигают своего окончательного размера и формы, в зависимости от количества присутствующей лимфоидной ткани.
Каждая миндалина имеет нерегулярное количество врастаний поверхностного эпителия, известных как крипты миндалин. Миндалины окружены капсулой, специализированной частью внутриглоточного апоневроза, которая покрывает медиальную часть миндалин и обеспечивает путь для кровеносных сосудов и нервов через их волокна. 6
Абсцессы брюшной полости образуются в области между небной миндалиной и его капсула.Если абсцесс прогрессирует, он может включать анатомию, включая мышцы жевательной мышцы и крыловидную мышцу. При серьезной инфекции инфекция также может проникать в сонную артерию.
Этиология
Наиболее распространенные организмы, связанные с перитонзиллярным абсцессом, перечислены в таблице 1. Streptococcus pyogenes (бета-гемолитический стрептококк группы А) является наиболее распространенным аэробным организмом, связанным с перитонзиллярным абсцессом. Наиболее распространенным анаэробным организмом является Fusobacterium. Для большинства абсцессов смешанный профиль как аэробных, так и анаэробных организмов вызывает инфекцию.7-9
Посмотреть / Версию для печати Стол
Таблица 1 Общих организмы, связанных с паратонзиллярным абсцессом
| Аэробных Анаэробных | |||||||||||||||||||||||||||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
Streptococcus Пирролидонилпептидазой | Fusobacterium | ||||||||||||||||||||||||||||||||||||
Staphylococcus aureus | Peptostreptococcus | ||||||||||||||||||||||||||||||||||||
Haemophilus influenzae | Prevotella | ||||||||||||||||||||||||||||||||||||
Neisseria разновидностей |
. Перитонзиллярный абсцесс: причины, симптомы и лечение
Перитонзиллярный абсцесс — это бактериальная инфекция, которая обычно начинается как осложнение нелеченного фарингита или тонзиллита. Обычно он включает в себя заполненный гноем карман, который образуется рядом с одной из ваших миндалин. Перитонзиллярные абсцессы чаще всего встречаются у детей, подростков и молодых людей. Они часто возникают в начале или в конце зимнего сезона, когда наиболее распространены такие заболевания, как острый фарингит и тонзиллит. Перитонзиллярные абсцессы обычно возникают как осложнение тонзиллита. Если инфекция вырывается из миндалин и распространяется на окружающую область, может образоваться абсцесс. Перитонзиллярные абсцессы становятся все менее распространенными из-за применения антибиотиков при лечении ангины и ангины Мононуклеоз (обычно называемый моно) также может вызывать перитонзиллярные абсцессы, а также инфекции зубов и десен. В гораздо более редких случаях перитонзиллярные абсцессы могут возникать без инфекции.Обычно это связано с воспалением желез Вебера. Эти железы находятся под вашим языком и производят слюну. Подробнее: В чем разница между тонзиллитом и фарингитом? » Симптомы перитонзиллярного абсцесса схожи с симптомами тонзиллита и фарингита. Но с этим условием вы можете увидеть абсцесс в задней части горла. Это похоже на опухший, беловатый пузырь или кипение. Симптомы перитонзиллярного абсцесса включают:
абсцессы брюшной полости может вызвать серьезные симптомы или осложнения.Редкие и более серьезные симптомы включают в себя:
Если вы не лечите абсцесс своевременно, это может привести к инфекции по всему организму. Это может также заблокировать дыхательные пути еще больше. Даже если некоторые из этих симптомов могут быть признаками других проблем, таких как острый фарингит, вам следует обратиться к врачу, чтобы он мог принять окончательное решение. Для диагностики перитонзиллярного абсцесса врач сначала проведет обследование рта и горла. Они могут взять анализ горла или анализ крови, чтобы диагностировать ваше состояние. Признаки абсцесса включают:
Лимфатические узлы часто увеличиваются на одной стороне. Ваш врач также может назначить компьютерную томографию или МРТ для более детального изучения абсцесса.Они также могут использовать иглу для извлечения жидкости из абсцесса. Эта жидкость будет проверена на наличие инфекции. Чтобы предотвратить абсцесс, необходимо немедленно начать лечение тонзиллита. Ваш шанс получить абсцесс увеличивается, когда вы откладываете лечение тонзиллита. Вам также следует немедленно получить лечение, если вы заключили моно, чтобы предотвратить дальнейшие осложнения. Обязательно чистите зубы и проходите стоматологические осмотры, чтобы сохранить зубы здоровыми. Курильщики также более склонны к перитонзиллярным абсцессам.Поддержание чистоты и здоровья во рту, а также отсутствие курения может снизить вероятность развития абсцесса. Антибиотики являются наиболее распространенной формой лечения перитонзиллярного абсцесса. Ваш доктор может также дренировать гной в абсцессе, чтобы ускорить заживление. Это делается путем прокалывания (или разрезания) абсцесса для выпуска жидкости. Ваш доктор также может использовать иглу. Хирурги ЛОР (уши, нос и горло) обычно выполняют эти процедуры. Если вы не можете есть или пить, возможно, вам придется получать жидкости для гидратации внутривенно (через в / в).Ваш врач также может назначить обезболивающие, если вы испытываете сильную боль. Как и в случае хронического фарингита и тонзиллита, когда абсцессы повторяются, ваш врач может порекомендовать удалить миндалины, чтобы избежать будущих и более серьезных инфекций. Подробнее: 12 естественных средств от ангины » Если вы проходили курс лечения, перитонзиллярный абсцесс обычно проходит, не вызывая больше проблем. Тем не менее, вы можете получить инфекцию снова в будущем. Если это не лечить быстро, у вас могут возникнуть осложнения от перитонзиллярного абсцесса. К ним относятся:
Если у вас есть проблемы с миндалинами, поговорите с врачом о возможности удаляя их. Обратите внимание на боль или изменения в области горла и помните, что ключ к лечению перитонзиллярного абсцесса — раннее выявление. перитонзиллярного абсцесса — американский семейный врач Николас Дж. Галиото, доктор медицинских наук, Медицинский центр Broadlawns, Де-Мойн, Айова Am Fam Physician. 2008 янв. 15; 77 (2): 199-202. Перитонзиллярный абсцесс остается наиболее распространенной глубокой инфекцией головы и шеи. Это заболевание встречается в основном у молодых людей, чаще всего в период с ноября по декабрь и с апреля по май, что совпадает с самой высокой частотой стрептококкового фарингита и экссудативного тонзиллита. Перитонзиллярный абсцесс является полимикробной инфекцией, но стрептококк группы А является преобладающим организмом. Симптомы обычно включают лихорадку, недомогание, боль в горле, дисфагию и оталгию. Физические данные могут включать тризм и приглушенный голос (также называемый «голос горячего картофеля»).Дренаж абсцесса, антибиотики и поддерживающая терапия для поддержания гидратации и обезболивания являются основой лечения. Антибиотики, эффективные против стрептококка группы А и пероральных анаэробов, должны быть терапией первой линии. Стероиды могут помочь уменьшить симптомы и ускорить выздоровление. Чтобы избежать возможных серьезных осложнений, важно быстрое распознавание и начало терапии. Семейные врачи с соответствующей подготовкой и опытом могут диагностировать и лечить большинство пациентов с перитонзиллярным абсцессом. Перитонзиллярный абсцесс — наиболее распространенная глубокая инфекция головы и шеи у молодых людей, несмотря на широкое использование антибиотиков для лечения тонзиллита и фарингита. Эта инфекция может встречаться во всех возрастных группах, но самая высокая частота встречается у взрослых в возрасте от 20 до 40 лет. 1,2 Абсцесс брюшной полости чаще всего встречается в период с ноября по декабрь и с апреля по май, что совпадает с самыми высокими показателями заболеваемости стрептококковым фарингитом. и экссудативный тонзиллит.3,4 Перитонзиллярные абсцессы почти всегда впервые встречаются семейным врачом, и те, кто имеет соответствующую подготовку и опыт, могут диагностировать и лечить большинство пациентов.Быстрое признание и начало терапии важно, чтобы избежать потенциальных серьезных осложнений. Просмотреть / распечатать таблицу СОРТИРОВКА: ОСНОВНЫЕ РЕКОМЕНДАЦИИ ДЛЯ ПРАКТИКИ
СОРТИРОВКА: ОСНОВНЫЕ РЕКОМЕНДАЦИИ ДЛЯ ПРАКТИКИ
АнатомияДве небные миндалины лежат на боковых стенках ротоглотки в углублении между передней тонзиллярной колонной (палатоглоссальной дугой) и задней тонзиллярной колонной (небной артерии) ).Миндалины формируются в течение последних месяцев беременности и растут нерегулярно, достигая своего наибольшего размера примерно в шесть или семь лет. Миндалины начинают постепенно разворачиваться в период полового созревания, и к более старшему возрасту остается небольшая тонзиллярная ткань5. Когда они здоровы, миндалины не выступают за пределы миндалинных столбов медиально2. Каждая миндалина имеет несколько крипт на своей сурфе . |


