головное предлежание плода — 25 рекомендаций на Babyblog.ru
Непонятные термины врачей зачастую пугают беременных женщин, ведь не каждая из них имеет медицинское образование или читала дополнительную литературу, касающуюся беременности. На УЗИ многим приходится слышать диагноз «головное предлежание плода». Что же он означает? Это патология или нормальное состояние, которое не угрожает матери и ребенку? Не зная точной информации, не стоит паниковать и волноваться. Лучше уточнить у врача подробности или самостоятельно найти ответы на интересующие вопросы.
Что означает головное предлежание плода?
Данное положение ребенка в матке является самым распространенным и наиболее желательным для родов естественным путем. Под головным предлежанием подразумевают расположение головки малыша у входа в малый таз.
В 95-97% случаев ребенок располагается в матке вниз головкой. Остальные 3-5% приходятся на тазовое предлежание плода, роды при котором считаются патологическими.
Специалисты различают несколько вариантов продольного головного положения плода. От них зависит тактика родов и профилактика осложнений при родоразрешении.
От них зависит тактика родов и профилактика осложнений при родоразрешении.
Варианты головного предлежания плода
Акушеры и гинекологи выделяют несколько различных вариантов головного предлежания малыша:
- затылочное
- лицевое
- лобное
- переднеголовное
Самым оптимальным вариантом в гинекологии и акушерстве считается затылочное предлежание. Шейка малыша, проходящего по родовым путям при родоразрешении, оказывается согнутой. Первым при рождении появляется затылок ребенка. Около 90-95% родов протекают таким образом. Затылочное предлежание дает возможность маме родить без разрывов, а ребенку появиться на свет без травм.
Что значит головное предлежание плода лицевого типа? Данная разновидность характеризуется максимальным разгибанием головки. Из родового канала малыш выходит назад затылком. В большинстве случаев при таком предлежании ребенок появляется на свет благодаря кесареву сечению. Однако самостоятельные роды не исключены.
Однако самостоятельные роды не исключены.
Лобное предлежание является очень редким. Лоб плода служит проводной точкой через родовой канал. При данном варианте предлежания необходимо кесарево сечение. Естественные роды исключены.
Переднеголовной вариант именуется также переднетеменным. В период изгнания проводной точкой служит большой родничок. При переднеголовном предлежании ребенок может появиться на свет как естественным путем, так и благодаря кесареву сечению, но при самостоятельных родах высока вероятность травматизма малыша. Обязательная мера при родоразрешении – профилактика гипоксии плода.
Расположение плода характеризуется также позицией. 1 позиция головного предлежания плода означает, что спинка крохи обращена к левой маточной стенке. Она встречается довольно часто. Положение ребенка, при котором его спина обращена к правой маточной стенке, называется акушерами и гинекологами 2 позицией головного предлежания плода.
Спина ребенка не всегда обращена к левой или правой маточной стенке. Обычно она повернута кзади или кпереди. В связи с этим различают вид позиции. При переднем виде спинка обращена кпереди, а при заднем – кзади.
Все неправильные предлежания и положения плода могут быть вызваны следующими причинами:
Низкое головное предлежание плода
О низком расположении плода беременные женщины узнают, как правило, на 20-36 неделях беременности. Опускание плода должно происходить примерно на 38 неделе. Услышав такой диагноз, не стоит паниковать. Конечно, из-за низкого предлежания головки плода могут начаться преждевременные роды, поэтому врачи должны внимательно следить за протеканием беременности, а будущим мамочкам следует выполнять все предписания врача и с предельной осторожностью совершать какие-либо действия.
В большинстве случаев роды проходят благополучно. Никаких отрицательных последствий для малыша и его мамы не возникает.
При низком головном предлежании плода специалисты рекомендуют:
- пользоваться специальным дородовым бандажом
- не бегать
- отказаться от физических нагрузок
- чаще отдыхать
Диагностика головного предлежания плода
Примерно на 28 неделе акушер-гинеколог при осмотре может сказать о предлежании плода. Для определения его вида используются приемы наружного акушерского обследования. При головном предлежании головка пальпируется над входом в малый таз.
Для определения его вида используются приемы наружного акушерского обследования. При головном предлежании головка пальпируется над входом в малый таз.
Для постановки точного диагноза необходимо УЗИ. Врач может даже определить головное предлежание на 22 неделе. Однако до родов ситуация может несколько раз изменится. Как правило, плод до 32 недели несколько раз меняет свое положение, так как в матке достаточно места для его движений.
Предлежание плода (тазовое или головное) может определить женщина самостоятельно. Для этого необходимо лечь на спину, согнув ноги в коленях и положив одну руку на низ живота. Если при слабом надавливании будет прощупываться головка ребенка, то предлежание будет головным. Установить вариант головного предлежания намного сложнее. Здесь женщина собственными силами не сможет ничего определить. Только УЗИ может показать точный диагноз.
Особенности родов при различных видах головного предлежания плода
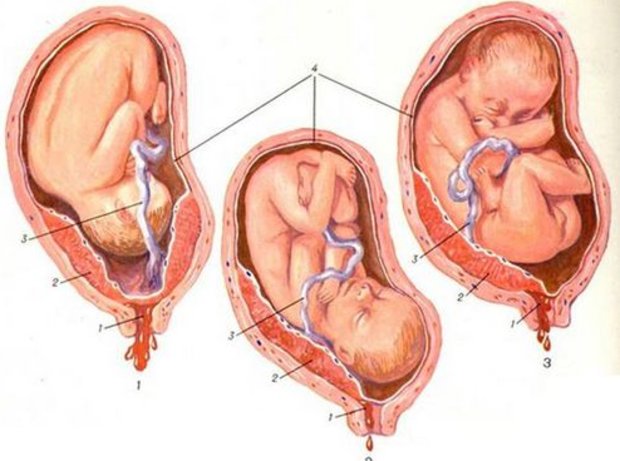
Правильными и благоприятными считаются роды, которые протекают при переднем виде затылочного головного продольного предлежания плода.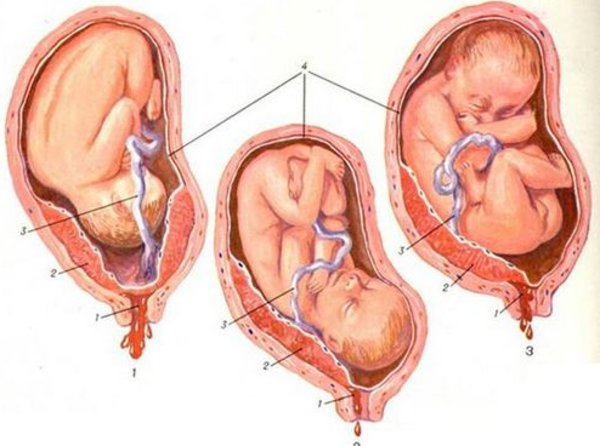 Головка ребенка, выходя из малого таза, сгибается. Подбородок прижимается к грудной клетке. При проходе через родовой канал, роль ведущей проводной точки играет малый родничок. Головка, продвигаясь вперед, поворачивается внутри. Личико оказывается обращенным к крестцу, а затылок – к лонному сочленению. Головка, показываясь на свет, разгибается. Далее внутри разворачиваются плечики, а снаружи – головка. Теперь лицо ребенка повернуто к бедру своей мамы. Вслед за головкой и плечиками на свет появляются без труда остальные части тела
Головка ребенка, выходя из малого таза, сгибается. Подбородок прижимается к грудной клетке. При проходе через родовой канал, роль ведущей проводной точки играет малый родничок. Головка, продвигаясь вперед, поворачивается внутри. Личико оказывается обращенным к крестцу, а затылок – к лонному сочленению. Головка, показываясь на свет, разгибается. Далее внутри разворачиваются плечики, а снаружи – головка. Теперь лицо ребенка повернуто к бедру своей мамы. Вслед за головкой и плечиками на свет появляются без труда остальные части тела
При родах в заднем виде затылочного головного предлежания продольного положения возникают некоторые сложности. Головка внутри разворачивается личиком к лонному сочленению. Затылок обращен к крестцу. Продвижение головки затягивается. Может возникнуть слабость родовой деятельности, которая опасна осложнениями. Врачи в такой ситуации проводят стимуляцию. Акушерские щипцы накладываются при развитии асфиксии.
При лицевом предлежании женщина может родить при следующих условиях:
- нормальные размеры таза
- некрупный плод
- активная родовая деятельность
- подбородок крохи обращен кпереди (передняя разновидность лицевого предлежания)
При родах занимается выжидательная позиция. Состояние роженицы и динамика родовой деятельности находятся под контролем. С помощью фонокардиографии и кардиотокографии наблюдают за сердцебиением плода. Если при лицевом предлежании подбородок ребенка обращен кзади, то проводится кесарево сечение.
Состояние роженицы и динамика родовой деятельности находятся под контролем. С помощью фонокардиографии и кардиотокографии наблюдают за сердцебиением плода. Если при лицевом предлежании подбородок ребенка обращен кзади, то проводится кесарево сечение.
Самостоятельные роды очень редко встречаются при лобном головном предлежании плода. Они чреваты различными осложнениями: разрывами промежности и матки, образованием влагалищно-пузырных свищей, гибелью плода. До вставления головки при подозрении данного вида предлежания, акушер-гинеколог может повернуть плод. Если же невозможно произвести поворот, то ребенок сможет появиться на свет только в результате кесарева сечения.
При переднеголовном предлежании тактика родов несет выжидательный характер. Если здоровью плода или матери угрожает какая-то опасность, то проводится кесарево сечение.
Профилактика родовых осложнений при головном предлежании
Женщины, у которых диагностировано на 30 неделе головное предлежание плода, и определен его патологический вариант, должны быть заранее госпитализированы в родильный дом для выбора подходящей тактики родов. При неправильном предлежании для ребенка и матери наиболее благоприятна операция кесарева сечения.
При неправильном предлежании для ребенка и матери наиболее благоприятна операция кесарева сечения.
В заключение стоит отметить, что головное предлежание плода, обозначающее расположение ребенка в матке головкой к входу в малый таз, считается наиболее благоприятным вариантом для родоразрешения. Однако не все его виды являются безопасными для матери и плода. При лицевом, лобном и переднеголовном предлежании есть вероятность получения травм, гибели плода. Врачи могут назначить операцию кесарева сечения. Не стоит ее бояться, ведь благодаря ей малыш может появиться на свет живой и невредимый.
Головное предлежание плода на 20-30 неделе беременности. Что это значит
В ходе обследования врач может поставить диагноз — головное предлежание плода. Заключение является наиболее распространенной и нормальной физиологической ситуацией на 20-34 неделе беременности. Существует несколько разновидностей головного предлежания.
Однако беспокойство оно вызывать не должно. В зависимости от типа расположения ребенка в утробе матери будет определяться, возможно ли провести естественные роды или лучше всего выбрать процедуру кесарева сечения.
Содержание записи:
Что значит головное предлежание плода?
Уже на самом раннем сроке беременности ребенок может менять свое положение, а во втором триместре плод и вовсе начинает переворачиваться по нескольку раз за час. Это объясняется тем, что пространство матки до определенного срока не ограничено.
Также вокруг плода расположено необходимое количество околоплодных вод, что позволяет ему фактически «кувыркаться» в утробе. С 30-й недели беременности подвижность ребенка замедляется, так как он становится слишком большим, чтобы совершать перевороты.
Предлежание плода – это расположение ребенка относительно малого таза, а точнее выхода из него. Окончательно ребенок занимает свое положение к 34-й или 35-й неделе. 80% детей уже к 23-й или 25-й неделе перестают поворачиваться. Они занимают положение, которое является оптимальным для прохода по родовому каналу через таз.
Головное предлежание плода при беременности — это норма
Головное предлежание считается наиболее гармоничным развитием и является оптимальным положением, когда ребенок может свободно пройти через родовые пути и нанести наименьшие повреждения женщине.
Но даже если плод на протяжении долгого времени находится в тазовом предлежании (то есть в сидячем положении), то он все равно может на последнем месяце беременности развернуться правильно.
Головное предлежание плода на 20 неделе не является точным диагнозом, а лишь констатирует, в каком положении находится плод именно в день осмотра. После этого срока ребенок может перевернуться еще десятки и даже сотни раз. Поэтому даже если вначале плод занимает не очень удобную для родов позицию, он может ее изменить самостоятельно.
Виды головного предлежания и их особенности
Существует несколько разновидностей расположения плода в утробе матери. Эти типы отличаются, а от точного их определения зависит то, потребуется ли хирургическое вмешательство в процессе родов.
Затылочное
Это оптимальный вариант, который встречается более чем в 90% случаев. При затылочном предлежании голова ребенка немного наклоняется вперед так, что по родовому каналу он будет проходить малым родничком, то есть затылком вперед.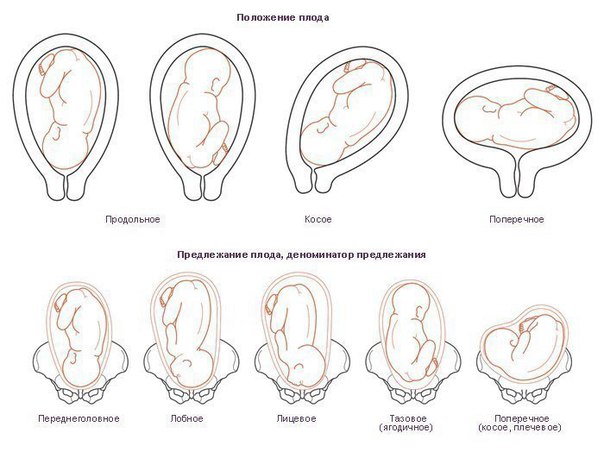
При такой позиции вероятность получения родовых травм минимальна. Также при затылочном предлежании практически исключается риск разрыва влагалища или промежности у будущей роженицы.
Переднеголовное
Также такое положение называется 1-й степенью разгибания головы. По родовым путям ребенок с наибольшей вероятностью будет двигаться вторым или большим родничком. Это означает, что процесс родов будет длиться дольше, так как площадь этой части головы чуть больше.
Однако и в этой ситуации допускаются естественные роды. Но в этом случае повышается вероятность того, что травмы получит как сама женщина, так и ребенок. Еще один риск заключается в том, что в процессе родов схватки могут ослабеть.
Такое явление принято называть слабостью родовых сил. Если подобная ситуация затянется на довольно долгий период, то есть риск возникновения кислородного голодания у ребенка. Поэтому врач внимательно следит и оценивает положение плода и только потом принимает оптимальное решение о том, стоит ли рисковать и проводить естественные роды.
Лицевое
Такое предлежание также принято называть 3-й степенью разгибания головы. Дальше она просто не может разогнуться. По родовым путям в такой ситуации плод будет двигаться подбородком вперед. Теоретически естественные роды при лицевом расположении возможны. Однако подобное допускается только в той ситуации, если ребенок отличается небольшим весом, а размер таза у женщины достаточно большой.
В иных случаях высока вероятность получения травм. При таком диагнозе врачи чаще всего предлагают не рисковать и провести процедуру кесарева сечения. Это минимизирует осложнения, как для самой роженицы, так и для ее ребенка.
Лобное
Головное предлежание плода на 20 неделе этого типа также принято называть 2-й степенью разгибания головы. Это означает, что в зону малого таза женщины будет входить самая крупная часть головки плода. Подобное может вызвать не только затяжные роды, но и дополнительные осложнения. Ребенок в таком положении будет проходить через родовые пути лбом вперед.
Подобное очень часто вызывает травмирование позвоночника, спинного и даже головного мозга. В процессе родовой деятельности может наступить острая гипоксия. Если она продлится долгое время, то это может спровоцировать не только необратимые последствия, но и гибель ребенка.
Если поставлен диагноз лобного предлежания и будут выполняться естественные роды, то женщина гарантированно получит серьезные травмы вплоть до очень опасных разрывов:
- промежности;
- матки;
- шейки.
Также могут повредиться связки малого таза. В некоторых ситуациях доходило даже до переломов костей. Поэтому при этом типе предлежания естественные роды являются крайне опасными, врач настаивает на выполнении кесарева сечения.
Низкое головное предлежание
Как правило, она диагностируется с 20-й по 38-ю неделю. При низком головном предлежании есть риск того, что роды произойдут преждевременно.
Поэтому в такой ситуации лучшим решением будет повышенное наблюдение за женщиной со стороны медперсонала. Также в процессе беременности важно следить за тем, чтобы на матку и плод не оказывалось вредного воздействия. Для этого женщине потребуется снизить физические нагрузки и чаще отдыхать в положении лежа.
Не допускается:
- бегать;
- прыгать;
- поднимать тяжести.
Также существует такое понятие как головное предлежание с низкой плацентацией. Это довольно опасное осложнение в процессе беременности, которое может появиться абсолютно при любом типе предлежания плода, даже если он расположен абсолютно правильно.
Отклонение характеризуется тем, что плацента сконцентрирована в нижней части матки рядом с выходом. Голова плода располагается намного выше. При таком размещении проценты она начинает перекрывать внутренний зев матки, что может стать причиной развития преждевременных схваток и последующих родов.
Если это происходит на слишком раннем сроке, то недоразвитый плод может погибнуть, во-первых, из-за гипоксии, а во-вторых, из-за того, что осуществляется недостаточное плацентарное кровообращение.
Гибель плода может возникнуть с вероятностью от 7% до 25%. Еще одна проблема заключается в том, что при плацентарном предлежании может возникнуть сильное кровотечение. В 2% это вызывает гибель женщины. Однако всегда остается вероятность того, что плацента со временем изменить свое положение. В этом случае опасность исчезает.
Причины неправильного предлежания на 20-30 неделе беременности
Как правило, подобный диагноз ставится в том случае, если у беременной также были обнаружены некоторые анатомические особенности или довольно серьезные проблемы со здоровьем.
Чаще всего неправильное положение плода происходит на фоне:
- слишком узкого таза;
- аномалий строение матки;
- предлежания с низкой плацентацией;
- низкого тонуса мышц брюшины;
- наличия опухолей в матке.
Даже если ребенок расположен абсолютно правильно, это может вызвать опасность, когда такое положение плод занимает слишком рано. Если же с 22-й до 38-ю неделю он слишком приближается к тазу, то это может также сыграть роль и вызвать преждевременные роды. Однако подобная ситуация может быть скорректирована врачами. Для этого женщину нужно положить в стационар.
Диагностика
Головное предлежание плода на 20-й или более поздней неделе беременности определяется во время УЗИ. Но на таком раннем сроке никакого серьезного значения расположение плода не имеет.
В протоколе УЗИ должно быть указано предлежание плода, но это всего лишь описание позы, в которой ребенок был в тот момент, когда проводились ультразвуковые исследования. В общих чертах можно определить разновидность предлежания, начиная с 28-й недели. В этом случае с беременной женщиной беседует акушер-гинеколог.
Специалист может использовать методы наружного исследования. Прежде всего, производится измерение высоты дна матки. Также акушер-гинеколог может прощупать предлежащую часть через брюшную полость женщины.
Если диагностируется тазовое предлежание, то в этом случае в нижней части живота пациентки будут хорошо прощупываться ягодицы плода. Врач не может их перепутать с головой, так как они отличаются меньшей подвижностью и большей мягкостью.
Если расположение поперечное, то голова ребенка будет расположена с правой или левой части. Также при таком диагнозе часто фиксируются отхождение от норм по высоте стояния дна матки.
Врач может определить, в каком положении находится ребенок, путем прослушивания нижней части живота в области ниже пупка. Если сердцебиение наблюдается именно там, то предлежание головное. При тазовом или поперечным расположением сердцебиение будет наиболее сильным в области пупка или, наоборот, выше него.
Для этого на каждом осмотре, начиная с 28 недели, акушер-гинеколог должен не только измерять диаметр живота при помощи сантиметровой ленты, но также и ощупывать его, чтобы определить в каком положении сейчас находится плод.
Однако данная диагностика позволяет только определить общие черты положения. Степень разгибание головки прощупать не получится даже у самого лучшего гинеколога. Именно поэтому и выполняется дополнительное УЗИ. Оно позволяет уточнить тип головного предлежания, а также примерно определить вес будущего ребенка и особенности строения его тела.
Только на УЗИ можно сразу выявить, что произошло обвитие пуповиной или диагностировать предлежание плаценты. Поэтому ультразвуковые исследования является обязательными на более поздних сроках беременности. Благодаря УЗИ удается определить, можно ли проводить естественные роды.
Как добиться головного предлежания плода
То, в каком положении находится эмбрион, можно корректировать. Прежде всего, беременная женщина должна соблюдать все рекомендации врача, отдыхать и не подвергаться физическим нагрузкам.
Также специалист назначает гимнастические мероприятия. Если это не помогает и расположение ребенка вызывает серьезные опасения, то выполняется госпитализация, которая должна быть проведена еще до предполагаемых родов.
Чтобы сохранить жизнь ребенка и не навредить роженице, выполняется наружный переворот плода. Это нужно, чтобы он занял правильное головное предлежание. Процедура заключается в том, что врач должен направить голову плода вниз. Для этого потребуется развернуть его тело.
Как правило, наружный переворот выполняется при поперечном предлежании, только если брюшная стенка слишком податливая, а таз отличается нормальными размерами. Также процедуру можно выполнять только в той ситуации, если физическое состояние женщины и самого плода оценивается как удовлетворительное.
Перед процедурой необходимо опорожнить мочевой пузырь. Также врач должен снять тонус матки и не допустить развития болевого синдрома. Для чего делается инъекция, состоящая из раствора промедола. Как только препарат начинает действовать, пациентку переносят на кушетку и укладывают в горизонтальное положение на спину, ноги она должна согнуть в коленях.
Врач-гинеколог стоит справа от пациентки и укладывают одну руку на то место, где расположена голова ребенка. После этого он очень осторожно и мягко начинает сдвигать ее по направлению к шейке матки. Одновременно с этим он перемещает тазовый конец к ее дну.
После этого важно зафиксировать головное продольное предлежание. Для этого на живот пациентки укладывают два валика и перебинтовывают. В таком состоянии женщина должна находиться в роддоме до самих родов.
Упражнения для головного предлежания плода
Головное предлежание плода на 20 неделе можно спровоцировать самостоятельно, но только если подобные мероприятия одобрит лечащий врач. Есть ряд упражнений, которые помогут ребенку занять правильное положение в утробе женщины.
| Тип упражнения | Как выполнять |
| Перевороты | Нужно по 10 мин. лежать сначала на правом, а потом на левом боку. Повторять 3-4 раза, в день 2-3 таких подхода. |
| Коленно-локтевая позиция | Необходимо занять положение на 20 мин. Если колени будут выше пола на 20-30 см, то упражнение принесет больший эффект. |
| Поднятие таза | Необходимо лечь на спину и уложить под ягодицы подушку. После этого нужно приподнимать таз примерно на 30 см и задерживать такое положение на 5 мин. Во время таких поднятий колени и ягодицы должны быть на одном уровне. |
| Подтягивание ног | Требуется занять горизонтальное положение и перевернуться на бок. После этого нужно подтянуть колени к животу (не сильно, чтобы не было давления на брюшную полость) и задержаться в таком положении на 5 мин. Далее нужно перевернуться на второй бок и повторить процедуру. |
Во время выполнения таких упражнений ни в коем случае нельзя торопиться. Женщина должна быть спокойна, дыхание размеренное. Резкие движения исключены. Если все сделать правильно, то такие мероприятия помогут стимулировать двигательную активность плода.
Он начнет переворачиваться и появится шанс того, что он примет правильное головное предлежание. В случае проблем со здоровьем или, например, наличия рубцов на матке, подобная гимнастика противопоказана. Также нужно исключить такие упражнение при позднем токсикозе или предлежании плаценты.
Если предлежание не поддается корректировке, то врач определяет план родов в зависимости от того положения, в котором находится плод. Он должен оценить все риски и возможные отклонения.
Как проходят роды при головном предлежании?
Родоразрешение полностью зависит от того, в какой позе находится ребенок в утробе матери. Чтобы минимизировать опасные ситуации при тазовом и поперечном предлежании выполняется кесарево сечение.
Переднеголовное предлежание
В такой ситуации ребенок будет двигаться по родовому каналу прямо, что может затруднить роды. Если врач и пациентка решат отдать предпочтение естественные роды, то нудно готовиться к тому, что они будут тяжелыми, очень болезненными и затяжными.
Во время родоразрешения врачи должны подготовить оборудование на случай, если у плода начнется гипоксия или роженица пострадает от сильных разрывов и кровотечений. Если угроза жизни пациентки высока, то выполняется оперативное родоразрешение.
Лицевое предлежание
Если у пациентки крупный таз, а плод весит меньше 3 кг, то естественные роды возможны и они могут пройти довольно быстро без серьезных травм и рисков. Но для женщин с более узким тазом родоразрешение может пройти с осложнениями.
Лобное предлежание
Естественные роды в этом случае являются самыми рискованными. Чтобы не допустить летального исхода плода и появления разрывов и других повреждений у роженицы, выполняется оперативное вмешательство.
Затылочное предлежание
В большинстве ситуаций рекомендованы естественные роды, так как голова малыша быстро проходит по родовому каналу. Сама родовая деятельность может принести только незначительные повреждения, которые считаются нормальными при таком процессе. Кесарево сечение назначается только при наличии иных противопоказаний.
Возможные осложнения
Головное предлежание плода на 20 неделе ничем не опасно, но осложнения могут возникнуть, если плод резко начнет менять положение. Если будущую роженицу не диагностируют на более поздних сроках беременности, то предположить исход родов очень сложно.
При получении серьезных травм в ходе родов женщина может пострадать от сильного кровотечения, появления свищей. Это негативно сказывается на ее здоровье. Может развиться миома или больше зачать ребенка не получится.
Если в ходе естественных родов ребенок страдает от гипоксии, это может привести к необратимым изменениям развития и даже детальному исходу. При диагностике разгибательного головного предлежания роды в домашних условиях или в воде должны быть исключены.
Это еще больше усугубит ситуацию и шансов на благоприятный исход будет меньше. Но даже если ребенок расположился оптимально удобно родоразрешение должно проходить под контролем врача, который сможет быстро среагировать на любую непредвиденную ситуацию.
Как правило, у 36-й неделе врачи рекомендуют определиться с роддомом. Сегодня женщины могут выбирать любое заведение, не обязательно в регионе проживания или по прописке.
Если родовая активность началась раньше предполагаемого срока, а пациентка доставляется в другой перинатальный центр на машине скорой помощи, то нужно обязательно сообщить врачу, какое предлежание у плода. Это позволит сэкономить время на обследование. Желательно иметь при себе результаты последнего УЗИ.
Таким образом, головное предлежание плода может меняться как на 20-й неделе, так и позже. Важным является именно разновидность положения ребенка в утробе. Но даже в самых сложных ситуациях, если врач своевременно принимает решение провести кесарево сечение, риска для жизни женщины и ее ребенка значительно меньше.
Видео о головном предлежании плода
Головное предлежание плода:
чем это плохо? Головка опустилась раньше времени
Содержание:
«Головка опустилась – значит, скоро роды». К сожалению, у этого правила бывают исключения, когда головка ребенка опускается в таз преждевременно. Нередко низкое положение головки считают лишь особенностью течения беременности и не придают ему особого значения. На самом деле это состояние может сказаться и на ребенке, и на ходе родов, и на здоровье женщины после них. Почему это важно?
Скошенный затылок у малыша и недержание мочи у мамы
В нормальном состоянии плод опускается ко входу в таз примерно за две недели до родов. Если головка опустится в полость малого таза раньше, это может повлечь ее сильное сдавливание. Из-за этого младенец может родиться с плагиоцефалией – скошенным с одной стороны затылком или сплющенной в области лба и затылка головой.
С этим дефектом связаны некоторые заблуждения. Есть мнение, что это признак того, что после родов малыш длительное время лежал на одной стороне. На самом деле это означает, что ребенок был расположен в тазу матери слишком низко. И так как таз мамы был деформирован, он сдавливал голову малыша с одной стороны сильнее, чем с другой. Следовательно, младенец таким уже родился.
Почему же опускание головки плода может произойти раньше срока? Основная причина – опущение внутренних органов (в том числе матки). Как правило, эта проблема существовала и раньше, до того, как произошло зачатие. Усугубить ситуацию может многоводие, многоплодная беременность, крупный размер плода, подъем тяжестей во время беременности.
Опущение внутренних органов, признаком которого может быть низкое положение головки плода, после родов обычно сохраняется и также может привести к проблемам со здоровьем. Это сложности с мочеиспусканием, опущение внутренних половых органов, стенок влагалища и т.д. Поэтому очень важно не допустить, чтобы до родов головка опустилась слишком низко в таз.
Признаки преждевременного опущения головки
- Частые позывы к мочеиспусканию при нормальных анализах мочи и мазка из влагалища. Если при мочеиспускании выделяется всего пару капель, это один из вероятных симптомов того, что головка давит на мочевой пузырь. Некоторые женщины могут даже ощущать ее в верхнем отделе влагалища.
- Ощущение дискомфорта, тяжести и давления на мочевой пузырь и лоно.
- При наружном акушерском осмотре определяется положение головки низко в тазу.
- Безошибочно определяет опущение головки плода в малый таз УЗИ, а также вагинальное исследование. Но чаще всего описанных симптомов уже достаточно, чтобы поставить диагноз.
Если у вас возникли подозрения, надо обязательно обратиться к гинекологу, чтобы врач провел осмотр и опроверг или подтвердил опасения.
Что делать, если головка опустилась раньше срока
Бандаж. Он поддерживает матку, а вместе с ней и головку плода, не позволяя ей опускаться слишком низко. Я рекомендую носить дородовой бандаж всем беременным с 22-24-й недели, так как он позволяет правильно распределять нагрузку – переносить ее с мышц живота на поясницу. Благодаря этому мышцы передней брюшной стенки растягиваются не слишком сильно и восстанавливаются после родов гораздо быстрее.
Бандаж необходимо носить и после родов. Если речь идет об опущении внутренних органов, которое стало причиной преждевременного опускания плода, то, как было сказано выше, после появления ребенка на свет у мамы могут возникнуть некоторые проблемы со здоровьем. Чтобы минимизировать риски, я рекомендую носить бандаж после родов, а через 2-3 месяца перейти на утягивающее белье.
Полезные позы. Принимать определенное положение, во время которого таз находится выше грудной клетки. Самый удобный вариант – коленно-грудное положение.
Можно просто лежать на спине, а под таз подложить валик или подушку. Плод под своим весом отойдет в направлении дна матки, голова ребенка не будет придавливаться к костям таза так сильно.
Обратиться к остеопату. Врач руками отодвинет головку плода от входа в таз, а также восстановит правильное положение костей таза. Манипуляция выполняется очень аккуратно. Но принимать меры необходимо на ранних сроках – как только вы заметили или заподозрили признаки опущения.
Физическая активность. Чтобы голова ребенка не фиксировалась в тазу и в целом была более подвижна, ведите активную беременность. Конечно, в меру. В удовольствие и не допуская переутомления.
Ходьба, аквааэробика, растяжение таза, йога для беременных – все эти активности я рекомендую практиковать во время вынашивания малыша. Это поможет плоду, насытит кровь кислородом. Плюс это еще и тренировка вестибулярного аппарата ребеночка: он привыкнет к разным вестибулярным стимулам. Кроме того, эти нагрузки, особенно растяжение таза, подготовят женщину к родам.
Провести подготовку к зачатию и вынашиванию. А чтобы исключить во время беременности возникновение нарушений, отклонений и неприятных сценариев развития событий, я рекомендую всем женщинам готовиться к зачатию и вынашиванию малыша и пройти курс упражнений для подъема внутренних органов. Дело в том, что эти упражнения нельзя выполнять во время беременности, поэтому важно это сделать до зачатия.
О чем говорит высокое положение головки плода
Бывает и противоположная ситуация: тогда головка находится слишком высоко и не прижимается ко входу в таз. Это свидетельствует о том, что есть препятствия, которые мешают ей войти в таз. Например, таким препятствием может стать размер таза матери – слишком узкий – и деформация костного тазового кольца.
Чтобы понять, как это происходит, представьте большой шар, которому необходимо пройти в маленькую лузу. Очевидно, что это невыполнимая задача. Поэтому такой симптом, как высокое положение головки плода, не стоит оставлять без внимания.
Есть вероятность, что в этом случае роды будут проходить с затруднением, поэтому не старайтесь во что бы то ни стало родить естественным путем. Если есть риск того, что малыш получит родовую травму, а при высоком положении головки этот риск есть, лучше сделать выбор в пользу кесарева сечения.
Головное предлежание плода: диагностика и разновидности
Головное предлежание плода – особое расположение ребёнка в матке, когда он оказывается повёрнут головой в направлении малого таза. Такое предлежание является нормальным и допустимым. Расположение головой вниз – гарантия того, что естественные роды пройдут хорошо. Риск развития осложнений при этом очень низкий. Многих беспокоит сам факт такого положения ребёнка в утробе матери, однако нет никаких причин для беспокойства.
О видах головного расположения плода
Во время беременности плод может располагаться в нескольких различных вариантах головного предлежания. При этом расположение на 20 и 30 неделе беременности существенно отличается друг от друга.
Предлежание бывает следующим:
Такой вид предлежания означает, что ребёнок будет выходить из родового канала лицевой частью, при этом у него сильно разгибается головка. В некоторых случаях здесь потребуется кесарево сечение, однако не исключена и возможность естественных родов.
- Затылочный вид.
Что касается затылочного предлежания, то эта позиция характеризуется наиболее оптимистичными прогнозами. Плод выходит из родовых путей затылочной частью, при согнутой головке. Такие роды проходят без проблем, как в отношении матери, так и в отношении ребёнка.
- Переднеголовной вид.
Такое предлежание на 20 или 30 неделе означает, что ребёнок имеет равные шансы появиться на свет естественным путём или методом кесарева сечения. Это будет зависеть от того, установлена ли гипоксия при ультразвуковом исследовании. На передний план здесь выходит необходимость предварительной диагностики возможных осложнений.
Лобное предлежание значит, что обязательно необходимо родоразрешить женщину путём кесарева сечения, так как при естественных родах можно навредить ребёнку. Этот вид может быть особенно опасным.
Кроме этого, различают передний и задний вид головного предлежания:
- Передний – спинка ребёнка обращена к задней маточной стенке.
- Задний – спинка повёрнута к передней стенке матки.
Позиции плода при предлежании головой
Врачи привыкли подразделять расположение ребёнка в матке в головном предлежании на две позиции:
- Позиция 1 – это значит, что ребёнок повёрнут спиной к левой стенке матки. Такая позиция наиболее распространённая и безопасная.
- Позиция 2 – это вид расположения, когда детская спина соприкасается с правой маточной стенкой.
В любой из позиций плод может находиться в продольном или поперечном положении. Продольное – это нормальное положение ребёнка в утробе матери. Поперечное – является патологией после 30 недель беременности. До 20 недель такое положение считается вариантом нормы. При поперечном положении роды через естественные родовые пути невозможны.
В 90% случаев после 30 недель беременности плод принимает правильное продольное положение.
До 20 недель ребёнок может менять своё расположение по несколько раз в день или постоянно находиться как в продольном, так и в поперечном положении.
Также может отмечаться низкое головное предлежание, особенно при беременности двойней. Это можно увидеть при ультразвуковом исследовании на 20 неделе беременности. При низком расположении головки, плацента тоже принимает низкое расположение. Это представляет опасность для дальнейшего течения беременности, появляется риск преждевременной отслойки плаценты, кровотечений и родоразрешения на ранних сроках. Но, чаще всего, примерно к 30 неделям, плацента и плод принимают более высокое положение. Это связано с плацентарным ростом и развитием ребёнка.
При низком головном расположении необходимо соблюдать следующие рекомендации:
- не стоит бегать или быстро ходить;
- на период беременности отказаться даже от незначительных физических нагрузок;
- использовать специальные поддерживающие бандажи для беременных.
Соблюдение этих простых правил поможет беременности протекать комфортно и безопасно. Особенно важно соблюдение данных рекомендаций, если развивается двойня.
Причины неправильного предлежания
Среди основных причин неправильного размещения ребёнка в матке, особенно при наличии двойни, стоит выделить следующие:
- наличие миомы матки;
- анатомически узкий таз;
- предлежание плаценты;
- влияние наследственных факторов;
- внешние факторы – неудобная стесняющая одежда, неправильное положение тела во время сна.
Диагностика расположения плода
Опытный врач-гинеколог может определить то или иное головное предлежание плода уже на 20 неделе. Для более точной диагностики необходимо пройти полноценное УЗ-обследование. Во время данного обследования уже на 30 неделе, станет ясно, как он расположен в матке. Можно определить какой частью он появится на свет при естественных родах. До самого срока родов, ситуация с предлежанием может меняться несколько раз. Изменения могут быть как незначительными, так и очень значимыми.
Самыми благополучными и безопасными являются роды, в результате которых ребёнок рождается в продольном положении затылочной частью. Именно продольное положение позволяет ему без труда покинуть родовой канал естественным путём, минуя травмы опорно-двигательного аппарата и нервной системы. Необходимо следовать рекомендациям квалифицированного врача, который наблюдает за течением беременности. В этом случае роды, вне зависимости от положения плода, пройдут без осложнений.
Что значит головное предлежание плода на 20 неделе. horoshayaberemennost.ru
Вполне естественно, что будущая мама хочет как можно больше знать о своем малыше. Но порой беременные женщины не знают, как правильно истолковать информацию, полученную от врача в женской консультации или на УЗИ. В этом случае вам пригодится специальная литература или интернет-статьи, где просто и понятно рассказывается об интересующем вас вопросе. Будущей маме очень важно знать, что ребенок нормально растет и развивается.
Из данной статьи вы узнаете всё о головном предлежании плода. Что это означает, хорошо это или плохо, а также виды предлежания и их влияние на механизм родов – обо всём этом читайте далее!
Что значит головное предлежание?
Как известно, плод в утробе матери находится в жидкости, он «плавает» в матке и может переворачиваться в любую сторону. Но, как правило, уже к 32 неделе детки принимают положение, в котором они будут находится до самого рождения. В 95% случаев малыши устраиваются таким образом, что их головка находится внизу, а ножки – вверху. Это и носит название головного предлежания плода.
Другой вариант предлежания – тазовое. При нём головка ребенка находится вверху, а ножки, соответственно – внизу. Сегодня этот вариант предполагает родоразрешение путем кесарева сечения во избежание родовых травм.
Виды головного предлежания
Головное предлежание может быть продольным или поперечным. При этом первое считается нормой, а второе – патологией, поскольку при поперечном предлежании плод располагается поперек матки, и естественные роды становятся невозможными.
Вот четыре основных варианта головного предлежания.
- Затылочное: первое, что появляется на свет, это затылок малыша. Его шея сгибается, проходя через родовой канал, что оберегает его от возможных травм.
- Лицевое: головка выходит из родовых путей личиком вперед, при этом шея максимально изогнута.
- Лобное: в этом случае лоб служит проводной точкой при проходе через родовой канал матери. Это достаточно опасная для жизни плода ситуация, и естественные роды в таком случае исключены.
- Переднеголовное: первым появляется головка со стороны большого родничка. Этот вид предлежания требует особого внимания врачей во время родов, поскольку необходима профилактика гипоксии плода.
Также в головном предлежании выделяют несколько так называемых позиций плода:
- 1 позиция – спинка плода повернута к левой маточной стенке;
- 2 позиция – спинка развернута к правой стенке матки.
Каждая из этих позиций характеризуется еще и таким показателем, как вид. Если спинка малыша обращена к передней стенке матки, этот вид позиции зовется передним, а если наоборот – то задним. Передний вид встречается в подавляющем большинстве случаев, в то время как задний – редкость.
Также существует такое понятие, как низкое головное предлежание плода. Оно диагностируется на 20-25 неделе беременности по узи. При низком предлежании плацента расположена недостаточно высоко к выходу из матки. Это опасно преждевременными родами, возможной отслойкой плаценты, кровотечением в родах. Но чаще всего к родам плацента успевает вырасти и подняться выше. Акушерский прогноз при таком диагнозе благоприятен.
Биомеханизм родов при головном предлежании
Вариант, позиция и вид предлежания определяют способ родов, при котором риск травм минимален.
Оптимальным для естественных родов является затылочный вариант головного продольного предлежания. Однако многие женщины рожают и при лицевом, и при переднеголовном предлежании (необходимые для этого условия – соответствие таза матери размерам плода, достаточная активность родовой деятельности и передний вид расположения ребенка).
Ребенок может повернуться и таким образом, что обычные роды становятся невозможными. В частности, это лобное предлежание. Готовясь к родам, врач в этом случае должен настоять на кесаревом сечении ради обеспечения жизни и здоровья маме и ее малышу.
Головное предлежание плода: тонкая грань между нормой и патологией
Непонятные термины врачей зачастую пугают беременных женщин, ведь не каждая из них имеет медицинское образование или читала дополнительную литературу, касающуюся беременности. На УЗИ многим приходится слышать диагноз «головное предлежание плода». Что же он означает? Это патология или нормальное состояние, которое не угрожает матери и ребенку? Не зная точной информации, не стоит паниковать и волноваться. Лучше уточнить у врача подробности или самостоятельно найти ответы на интересующие вопросы.
Что означает головное предлежание плода?
Данное положение ребенка в матке является самым распространенным и наиболее желательным для родов естественным путем. Под головным предлежанием подразумевают расположение головки малыша у входа в малый таз.
В 95-97% случаев ребенок располагается в матке вниз головкой. Остальные 3-5% приходятся на тазовое предлежание плода, роды при котором считаются патологическими.
Специалисты различают несколько вариантов продольного головного положения плода. От них зависит тактика родов и профилактика осложнений при родоразрешении.
Варианты головного предлежания плода
Акушеры и гинекологи выделяют несколько различных вариантов головного предлежания малыша:
Самым оптимальным вариантом в гинекологии и акушерстве считается затылочное предлежание. Шейка малыша, проходящего по родовым путям при родоразрешении, оказывается согнутой. Первы
что это значит, стоит ли переживать
Беременность очень интересный период жизни женщин. Именно будучи беременной она сталкивается с новыми ощущениями и с огромным количеством новой информации и понятий. Одним из таких моментов есть заключение, которое выдает врач после проведения УЗИ. И зачастую мамам не ясен такой момент, как предлежание плода. Что же это? Ведь многие из будущих мамочек начинают серьезно пугаться, если видят в заключении что-то для них непонятное.
В большинстве случаев предлежание в заключении указывается головное. И если многие мамы не знают, то это очень хорошо, ведь это лучший способ размещение ребенка в матке. Такое предлежание заключается в том, что ребенок расположен головой в направлении ко внутреннему зеву шейки матки.
В данном варианте предлежания голова, как самая крупная часть тела малыша, будет первой продвигаться по родовым путям женщины. Это очень хорошо так, как дальнейшее продвижение всего тела будет намного проще и менее травматично.
Также надо обязательно помнить о том, что к тридцати неделям положение плода в матке может поменяться несколько раз. Поэтому если в заключении указано не головное предлежание, то не стоит паниковать раньше времени, ведь практически у 97% женщин ко времени наступления родов малыш принимает правильное предлежание. В некоторых случаях положение ребенка может меняться вплоть к 34 неделям, но уже потом оно остается неизменным.
Существует несколько видов головного предлежания: затылочное, лицевое, переднеголовное и лобное предлежание. Если брать ко вниманию все нюансы, то наилучшим вариантом предлежания есть затылочное предлежание ребенка. В таком случае во время родов первым показывается затылок головки.
Этот же тип предлежания есть наиболее безопасным для матери и ребенка и наблюдается в 95% всех родов. Но не обходится и других вариантов. Когда головка ребенка немного разогнута — переднеголовное предлежание — точкой, которая прокладывает себе путь по родовым каналам есть родничок. Такой вариант считается более опасным, нежели затылочный и поэтому количество травм также значительно выше.
При других двух вариантах головного предлежания возможность естественных родов полностью исключена и ребенок рождается при помощи кесарева сечения. Только в лицевом предлежании возможны редкие исключения, когда таз женщины и размеры плода позволяют проводить естественные роды. Такие разные варианты предлежания могут возникнуть в результате множества причин, среди которых и полноводье, узкий таз женщины или аномалия матки.
Но в случае если вид головного предлежания неправильный можно использовать разработанные специалистами упражнения. Делать их нужно начиная с 32 недели беременности. Надо по очереди ложиться на бок на плоском диване и находится в таком положении по 10 минут на каждом боку. А спать наоборот лучше на том боку, на котором находится головка ребенка.
Также несколько раз на день надо становится на колени и локти и так стоять на протяжении 15-20 минут. Очень хорошим вариантом для изменения предлежания плода считается плавание. Упражнения в воде не только помогут занять плоду правильное предлежание, но и активируют его двигательные процессы.
Но прежде, чем приступить к занятиям подобного типа надо обязательно сходить на консультацию к гинекологу. Ведь плаванье категорически противопоказано при предлежании плаценты, позднем токсикозе и при наличии рубцов на матке. Также на возможность поплавать будет несомненно влиять то, как протекает беременность и само самочувствие будущей мамы.
Видео биомеханизм при передне головном предлежании
Понимание того, как преподносится ваш ребенок при рождении
Вы знаете, что ваш занятой боб изучает свои раскопки, потому что иногда вы чувствуете, как эти маленькие ножки бьют вас по ребрам (ой!), Чтобы помочь им двигаться вперед. Подумайте о них как о маленьком космонавте, прикрепленном к вам — материнском корабле — с помощью их кислородной (пуповины).
Ваш ребенок может начать двигаться еще до того, как вы достигнете 14-й недели беременности. Однако вы, вероятно, ничего не почувствуете примерно до 20 -й недели беременности.
Если ваш ребенок подпрыгивает или вертится в утробе матери, это хороший знак. Движущийся ребенок — здоровый ребенок. Есть даже милые названия, когда вы впервые чувствуете, как ребенок шевелится, например «трепещущий» или «шевелящийся». Движения вашего ребенка наиболее важны в третьем триместре.
К этому времени ваш растущий ребенок может не так много двигаться, потому что матка уже не такая просторная, как раньше. Но ваш ребенок, вероятно, все еще может делать акробатические сальто и переворачиваться вверх ногами. Ваш врач будет внимательно следить за тем, где находится голова вашего ребенка, когда приближается срок родов.
Положение вашего ребенка внутри вас может иметь решающее значение в том, как вы рожаете. Большинство младенцев автоматически принимают головное положение головы вперед непосредственно перед рождением.
Если вы приближаетесь к своей захватывающей дате родов, возможно, вы слышали, как ваш врач или акушерка упоминали термин «головное положение» или «головное предлежание». Это медицинский способ сказать, что ребенок находится ягодицами и ногами вверх, а голова опущена рядом с выходом или родовыми путями.
Трудно понять, где находится верх, когда вы плывете в теплом пузыре, но большинство младенцев (до 96 процентов) готовы идти в положении головой вперед еще до рождения.Самые безопасные роды для вас и вашего ребенка — это протиснуться через родовые пути в мир с головой.
Ваш врач начнет проверять положение ребенка на 34–36 неделе беременности. Если к 36 неделе вашего ребенка голова не опущена, ваш врач может попытаться осторожно подтолкнуть его к положению.
Однако имейте в виду, что положение ребенка может продолжать меняться, и положение вашего ребенка не будет иметь значения, пока вы не будете готовы к родам.
Ваш малыш может принять два типа головных положений (головой вниз):
- Передний головной затылок .Ваш ребенок опущен головой и повернут к вам спиной. Так смотрят почти 95 процентов младенцев в положении головой вперед. Это положение считается лучшим для родов, потому что в нем легче всего «короновать» или плавно выходить из головы во время родов.
- Задний головной бугор . Ваш ребенок опущен головой и лицом к вашему животу. Это может затруднить доставку, потому что в этом случае голова шире и с большей вероятностью застрянет. Лишь около 5 процентов детей с головным мозгом сталкиваются с этим.Эту позу иногда называют «малышкой солнечной стороной вверх».
У некоторых младенцев в головном положении голова впереди головы может быть даже запрокинута назад, поэтому они проходят через родовой канал и выходят на свет лицом вперед. Но это очень редко и чаще всего встречается при преждевременных (ранних) родах.
Ваш ребенок может устроиться в тазовом предлежании (снизу-вниз) или даже в поперечном (боковом) положении.
Тазовое предлежание
Тазовое предлежание ребенка может вызвать осложнения как для мамы, так и для ребенка.Это связано с тем, что родовые пути должны открыться шире, если ваш ребенок решит выйти из-под дна первым. Их ноги или руки также легче запутаться, когда они выскальзывают. Однако только около четырех процентов младенцев находятся в нижнем первом положении, когда наступает время родов.
Есть также разные положения ягодиц, в которых может находиться ваш ребенок:
- Ягодицы Фрэнка. Это когда попа вашего ребенка опущена, а ножки прямо вверх (как у кренделя), поэтому ступни находятся близко к лицу.Младенцы определенно гибкие!
- Казенная часть в сборе . Это когда вашего ребенка усаживают в положение, почти скрестив ноги, с опущенным низом.
- Казенник неполный . Если одна из ног вашего ребенка согнута (например, когда он сидит со скрещенными ногами), а другая пытается толкнуть его в голову или в другом направлении, он находится в неполном тазовом предлежании.
- Казенная часть стопы . Как бы то ни было, это тот случай, когда ноги ребенка или обе ступни опускаются в родовой канал, поэтому они должны выходить ногой вперед.
Поперечное
Положение на боку, когда ребенок лежит горизонтально поперек живота, также называется поперечным ложем. Некоторые младенцы начинают так незадолго до родов, но затем решают полностью перейти в головное положение вперед.
Итак, если ваш ребенок устроился поперек вашего живота, как будто он раскачивается в гамаке, он может просто устать и отдохнуть перед следующей сменой.
В редких случаях ребенок может застрять в утробе боком (и не потому, что бедняга не пытался пошевелиться).В этих случаях ваш врач может порекомендовать вам кесарево сечение (кесарево сечение) во время родов.
Ваш врач может точно узнать, где находится ваш ребенок:
- Физический осмотр: ощупывание и надавливание на живот, чтобы получить очертание вашего ребенка
- Ультразвуковое сканирование: дает точное изображение вашего ребенка и даже в какую сторону они смотрят
- Прослушивание сердцебиения вашего ребенка: оттачивание сердца дает вашему врачу точную оценку того, где ваш ребенок находится внутри вашей матки
Если вы уже в родах и ваш ребенок не превращается в головное предлежание — или внезапно решает акробатизировать в другом положении — ваш врач может быть обеспокоен вашими родами.
Также врач должен проверить, где плацента и пуповина находятся внутри матки. Иногда ступня или рука движущегося ребенка могут попасть в пуповину. Возможно, вашему врачу придется сразу решить, подходит ли кесарево сечение для вас и вашего ребенка.
Вы можете определить, в каком положении находится ваш ребенок, по тому, где вы чувствуете, как его ножки тренируют футбольный удар. Если ваш ребенок находится в ягодичном (нижнем) положении, вы можете почувствовать удары ногами в нижней части живота или в паховой области.Если ваш ребенок находится в головном положении (голова опущена), он может забить гол в ваши ребра или верхнюю часть живота.
Если вы потрете живот, вы сможете достаточно хорошо почувствовать своего ребенка, чтобы понять, в каком положении он находится. Длинная гладкая область, скорее всего, — это спина вашего малыша, круглая твердая область — его голова, а неровные части. ноги и руки. Другие изогнутые области, вероятно, — это плечо, рука или ступня. Вы даже можете увидеть отпечаток пятки или руки на внутренней стороне живота!
Что такое молния?
Ваш ребенок, скорее всего, естественным образом примет головное положение (голова опущена) где-то между 37 и 40 неделями вашей беременности.Это стратегическое изменение позиции вашего блестящего малыша называется «облегчением». Вы можете почувствовать тяжесть или полное чувство в нижней части живота — это голова ребенка!
Вы также можете заметить, что ваш пупок теперь больше похож на «кончик», чем на «инни». Это также голова и верхняя часть тела вашего ребенка, которые прижимаются к вашему животу.
Когда ваш ребенок займет головное положение, вы можете внезапно заметить, что вы можете дышать глубже, потому что он больше не тянется вверх.Однако вам, возможно, придется писать еще чаще, потому что ваш ребенок давит на ваш мочевой пузырь.
Поглаживание живота помогает вам почувствовать ребенка, и он почувствует вас обратно. Иногда поглаживание или похлопывание живота по ребенку заставляет его двигаться. Есть также некоторые методы переворачивания ребенка в домашних условиях, например, перевернутые позы или позы йоги.
Врачи используют метод, называемый наружной головной версией (ЭКВ), чтобы поставить ребенка в тазовое предлежание в головное положение. Это включает в себя массаж и надавливание на живот, чтобы помочь ребенку подтолкнуть его в правильном направлении.В некоторых случаях лекарства, которые помогают вам и вашим мышцам расслабиться, могут помочь вашему ребенку повернуться.
Если ваш ребенок уже находится в головном положении, но смотрит не совсем в правильную сторону, врач иногда может протянуть руку через влагалище во время родов, чтобы осторожно повернуть ребенка в другую сторону.
Конечно, поворот ребенка также зависит от того, насколько он велик и насколько вы миниатюрны. А если вы беременны многоплодной беременной, ваши дети могут менять положение даже во время родов, когда в вашей утробе открывается пространство.
Около 95 процентов младенцев опускаются в положение «головой вперед» за несколько недель или дней до срока родов. Это называется головным положением, и оно наиболее безопасно для мамы и ребенка при родах.
Есть разные виды головных положений. Самый распространенный и безопасный — это когда ребенок смотрит вам спиной. Если ваш малыш решает сменить положение или отказывается парить головой вниз в вашей матке, ваш врач может уговорить его принять головную позу.
Другие положения ребенка, такие как ягодичное предлежание (снизу вперед) и поперечное (сбоку), могут означать, что вам необходимо родить кесарево сечение. Ваш врач поможет вам решить, что лучше для вас и вашего малыша, когда пришло время родов.
Восьмилетнее одноцентровое исследование 447 дел
Введение. Наше исследование направлено на изучение и оценку (1) показателей успешности ЭКВ при тазовом предлежании при доношенной беременности в Королевской женской больнице по сравнению с международными стандартами; (2) способ доставки после ECV; (3) факторы, влияющие на показатели успешности ECV в Королевской женской больнице. Методы. Завершена проверка всех женщин, перенесших ЭКВ в период с 2007 по 2014 год в Королевской женской больнице в качестве государственных пациентов. Параметры данных были собраны из бумажных и электронных файлов пациентов Женской больницы. Данные были собраны для анализа влияния следующих параметров на успешность ECV и исход родов: возраст, количество детей после рождения, гестационный возраст, BMI, AFI и использование токолитиков. Эти параметры были проанализированы, чтобы определить их влияние на исход ECV и исход родов. Результаты. Женская больница, Мельбурн, имеет показатель успешности ECV около 37%. У 29% пациенток, перенесших ЭКВ, естественные роды были нормальными. Предикторы успешного ECV включали низкий ИМТ, множественность и AFI более 16 (). Единственным предиктором головных вагинальных родов после ECV была множественность. Отрицательными предикторами родоразрешения в головном мозге были низкий AFI и отсутствие родов. Выводы. Показатель успешности ECV в женской больнице в Мельбурне соответствует мировым стандартам.
1. Введение и гипотеза
Наружный головной вариант (ЭКВ) — это процедура, при которой плод перемещается из тазового предлежания в головное положение вручную посредством манипуляций с животом матери. Эта процедура обычно проводится в срок или в ближайшее время, чтобы повысить шансы матери на вагинальные головные роды. В день процедуры проводят УЗИ и кардиотокографию (КТГ), чтобы убедиться в благополучии плода. Настой токолитика, такого как тербуталин, часто используется для снижения тонуса матки и, таким образом, повышения эффективности процедуры.Через 10–15 м инфузии проводится сопутствующее УЗИ и ЭКВ. Успех или неуспех после процедуры подтверждается ультразвуковым сканированием и КТГ, а клинические наблюдения проводятся через 30 минут, чтобы гарантировать благополучие матери и плода. На этом этапе женщинам с отрицательным резус-положением вводят анти-D. Женщинам часто предлагают вторую попытку, если ECV изначально не увенчалась успехом [1].
Многочисленные исследования, в том числе Gottvall и Ginstman [2], демонстрируют, что использование ECV снижает риски, связанные с тазовыми вагинальными родами, и риски, связанные с кесаревым сечением, такие как преходящее тахипноэ у новорожденного, повышенный риск кровотечения, и повышенный риск тромбоза глубоких вен после процедуры.Grootscholten et al. [3] продемонстрировали, что ЭКВ — безопасная процедура с небольшим количеством противопоказаний и небольшими рисками. Многочисленные национальные организации, такие как Королевский колледж акушеров и гинекологов [1], Королевский колледж акушерства и гинекологии Австралии и Новой Зеландии [4] и Американский колледж акушеров и гинекологов [5] рекомендуют всем женщинам с тазовым предлежанием на 35–42 неделе беременности следует предложить ЭКВ. Hutton et al. [6] провели международное многоцентровое рандомизированное контролируемое исследование по изучению сроков ECV и пришли к выводу, что раннее ECV (определяемое как 34-35 недель) увеличивает вероятность головного предлежания при рождении, но не снижает частоту кесарева сечения и может увеличить риск преждевременных родов, тогда как другие исследования, включая Gottvall и Ginstman [2] и Bogner et al.[7] продемонстрировали, что доношенная ЭКВ снижает риск кесарева сечения.
Целью этого исследования было (1) оценить степень успеха ECV при тазовом предлежании в срок в Королевской женской больнице по сравнению с международными стандартами, (2) оценить способ родоразрешения после ECV и (3) оценить факторы влияние на показатели успеха ECV в Королевской женской больнице. Было предсказано, что более высокий AFI (> 10 см), низкий BMI (<20 кг / м 2 ), более высокий паритет (> 1), более высокий материнский и гестационный возраст, а также использование токолитиков будут положительными прогностическими факторами на успех ECV.Было предсказано, что низкий AFI, высокий BMI, первородство, более молодой возраст матери и использование токолитиков будут иметь отрицательную прогностическую ценность для успеха ECV. Также были высказаны гипотезы о положительном влиянии более высокого AFI, низкого ИМТ, более высокого паритета и более высокого материнского и гестационного возраста на достижение исхода родов через головные роды. Было предсказано, что низкий AFI, высокий BMI, первородство и более молодой возраст матери могут иметь отрицательную прогностическую ценность в отношении головных родов через естественные родовые пути.
2.Методы
Перед сбором данных был проведен обзор литературы. Поиск в MeSH PubMed (электронная база данных) с 1966 по 2015 годы проводился по следующим параметрам: «внешняя головная версия» и «преждевременные роды» и «исходы». Термин MeSH «прижигание» был исключен, так как считалось, что он не имеет отношения к исследованию, а используемые статьи были ограничены исследованиями на людях, которые были опубликованы на английском языке. Кокрановский обзор внешней головной версии (ECV), опубликованный перед печатью 1 апреля 2015 года, был доступен для поддержки этого обзора литературы.В нем были рассмотрены многие из вышеупомянутых исследований и синтезированы данные оригинальных исследований в форме систематического обзора.
Также был проведен поиск серой литературы. Статьи, использованные для информирования Руководства по клинической практике Королевской женской больницы, а также RANZCOG и международных руководств, включая Кокрановский центральный регистр контролируемых испытаний, были найдены с помощью поиска в Google и включены в анализ. Справочная информация была проведена по вторичным источникам данных, таким как справочники по управлению неотложными акушерскими ситуациями и травмами (MOET) или Advanced Life Support Abstetrics (ALSO), поскольку они считались важными, поскольку они показывают, как первичные данные интерпретируются организациями, участвующими в обучении клинической помощи акушерских больных.С HosData из Министерства здравоохранения Виктории связались и отправили запрос на исследование. Был подготовлен отчет об исследовании с подробным описанием того, какие государственные больницы проводили ЭКВ в Виктории. Данные, полученные в результате этого литературного поиска, были использованы при разработке исследования и при выборе оцениваемых параметров.
Пациенты, включенные в исследование, были набраны из Дневника заказов дневных стационаров для беременных и из отдела медицинской документации женской больницы. Критериями включения были женщины, которые были закодированы для ECV в период с 2007 по 2014 год.Это исследование представляло собой ретроспективный аудит всех женщин, перенесших ЭКВ по поводу тазового предлежания, специалистами или стажерами-акушерами. Особых критериев исключения не было; однако записи частных пациентов были недоступны, и по этим пациентам были собраны ограниченные данные. Сбор данных ограничивался данными, доступными в бумажных и электронных записях, имеющихся в отделении медицинской документации Королевской женской больницы. Заметным ограничением этого исследования является отсутствие данных о частных пациентах; женщины, которые были частными пациентами, были включены в прогностические факторы успеха ECV, но были исключены из результатов родов после анализа данных ECV из-за доступности данных.В это исследование были включены пациенты с отсутствующими данными.
Данные были собраны для анализа влияния следующих параметров на успешность ЭКВ и исход родов: возраст, роды, гестационный возраст, индекс массы тела (ИМТ), индекс околоплодных вод (AFI), положение плаценты, исходное состояние и использование токолитиков. . Эти параметры были проанализированы, чтобы определить их влияние на исход ECV и способ родов после исхода ECV. Анализ данных проводился с использованием программного обеспечения STATA 13.1, а для различных параметров была выполнена логистическая регрессия, чтобы определить их влияние на исход родов.Когда отношения шансов и сравнения были рассчитаны для различных параметров, вся популяция из 447 случаев была использована в качестве контрольной группы.
Данные были проанализированы, чтобы оценить влияние возраста, деторождения, гестационного возраста во время ECV, BMI, AFI и токолитиков на успех ECV. Эти параметры были стратифицированы, и отношения шансов успешного ECV были рассчитаны для каждого из стратифицированных параметров. Доверительные интервалы были рассчитаны на 95%, и результаты были признаны статистически значимыми, когда
Предикторов успеха внешней головной версии и головного предлежания при рождении среди 1253 женщин с не головным предлежанием с использованием логистической регрессии и анализа дерева классификации.
Acta Obstet Gynecol Scand 2017, 27 августа; 96 (8): 1012-1020. Epub 2017 27 мая.
Департамент методов, доказательств и воздействия медицинских исследований (HEI), Университет Макмастера, Гамильтон, Онтарио, Канада.
Введение : Было показано, что у женщин с плодом не головного предлежания внешнее головное предлежание (ЭКВ) снижает частоту тазового предлежания при рождении и кесарева сечения. По сравнению с ECV в срок, начало ECV до 37 недель беременности снижает количество младенцев с не головным предлежанием при рождении.Целью этого вторичного анализа было изучить факторы, связанные с успешной процедурой ECV, и представить это в клинически полезном формате.
Материалы и методы : Данные были собраны в рамках пилотных испытаний Early ECV и Early ECV2, в которых рандомизировано 1776 женщин с тазовым предлежанием плода на раннюю ECV (34-36 недель беременности) или отсроченную ECV (на или через 37 недель). Рассматриваемый результат был успешным ECV, определяемым как плод, находящийся в головном предлежании сразу после процедуры, а также во время рождения.Важность нескольких факторов в прогнозировании успешного ECV была исследована с использованием двух статистических методов: логистической регрессии и анализа классификации и дерева регрессии (CART).
Результаты : У первородящих отсутствие задействования предлежащей части и легко пальпируемая головка плода были независимо связаны с успехом. Было обнаружено, что среди многопаральев независимыми предикторами успеха являются отсутствие вовлечения предлежащего отдела, срок беременности менее 37 недель и легко пальпируемая головка плода.Эти результаты согласуются с результатами анализа CART.
Выводы : Независимо от паритета, спуск предлежащей части был наиболее дифференцирующим фактором в прогнозировании успешного ECV и головного предлежания при рождении.
Гемолитическая болезнь плода и новорожденного
1. Введение
Гемолитическая болезнь плода и новорожденного (HDFN), также называемая «эритробластозом плода», характеризуется повышенной скоростью разрушения красных кровяных телец (RBC).Гемолиз следует всегда исследовать, даже если анемия легкая и очевидно незначительная. Основные признаки гемолитической анемии включают повышенное количество ретикулоцитов и / или циркулирующих ядерных эритроцитов, неконъюгированную гипербилирубинемию, положительный прямой тест на антиглобулин и характерные изменения эритроцитов в мазках крови [1, 2]. В зависимости от этиологии гемолиз у новорожденных может быть иммунным или неиммунным. Неиммунные причины включают α-талассемию, мембрану эритроцитов или дефекты ферментов [1].Иммуноопосредованный гемолиз из-за несовместимости групп крови матери и плода является основной причиной HDFN. Иммуноопосредованный гемолиз эритроцитов плода из-за несовместимости групп крови происходит при трансплацентарном пассаже материнского антитела, активного против отцовского антигена эритроцитов младенца [2, 3, 4]. Причастны как естественные, так и иммунные антитела, приводящие к целому ряду клинических последствий, от анемии и гипербилирубинемии до водянки плода, ядерной желтухи и смерти [3, 4].Хотя более 60 различных антигенов эритроцитов способны вызывать антительный ответ, значительная заболеваемость связана в первую очередь с антигеном D группы Rh [2]. Распространенность антител к эритроцитам, отличных от анти-D, способных индуцировать HDFN, составляет примерно 1 из 500 беременностей [5, 6, 7].
2. История
Королевская семья Англии не обошла стороной черты HDFN. Первая жена Генриха VIII, Кэтрин Арагонская , зачала шесть раз, из которых пять умерли в перинатальном периоде из-за особенностей, предположительно связанных с HDFN [8].Хорошо задокументированное описание HDFN было сделано в 1609 году акушеркой во французской литературе. Случай был беременностью двойней, в которой первый плод был мертворожденным, а второй близнец заболел желтухой и умер вскоре после рождения [9]. В 1940 г. система групп крови по резусу была описана Landsteiner и Wiener, а в 1941 г. Levine et al. установили, что антиген D в системе Rh является агентом HDFN [10, 11]. Основная причина сенсибилизации была указана Левином в 1940 г., но подробно описана Кинаном и Пирсом в 1963 г. [12].В 1961 году Лили впервые описал внутриматочную трансфузию в брюшную полость плода как средство профилактики заболевания [13]. Обменное переливание крови, предложенное Валлерстайном, и индуцированные преждевременные роды — это другие варианты лечения, используемые для лечения ГБПН [14, 15]. До 1960 года HDFN из-за системы групп крови резус считалась основным фактором перинатальной смертности. В 1961 году Finn et al. определили применение анти-D Ig для предотвращения резус-сенсибилизации, а позже, в 1967 году, вместе с двумя немецкими учеными Шнайдер и Прейслер доказали, что анти-D бесполезны для уже сенсибилизированных матерей [16, 17].Это был большой прорыв в предотвращении сенсибилизации при введении 400 мкг человеческого анти-D глобулина в течение 72 часов после родов. С 1971 г. ВОЗ рекомендует эмпирически использовать анти-D Ig после любого сенсибилизирующего события, в том числе после рождения резус-положительного новорожденного и для абортов.
3. Антигены и антитела группы крови
Антиген — это любое вещество, которое при введении в организм иммунокомпетентного человека стимулирует иммунную систему путем выработки антитела путем взаимодействия с рецептором иммуноглобулина В-клетки.Каждая мембрана эритроцитов представляет собой бифосфолипидный слой, содержащий на своей поверхности миллионы антигенов [18]. Антигены группы крови представляют собой белковые или углеводные структуры, присутствующие на мембране эритроцитов. Группа крови человека определяется антигеном, экспрессируемым на поверхности мембраны эритроцитов. Углеводные антигены экспрессируются как есть, тогда как белковые антигены растягиваются в бифосфолипидном слое трансмембранными белками [19].
Антитела — это распознающие белки, обнаруженные в сыворотке и других биологических жидкостях позвоночных животных, которые специфически реагируют с антигенами, вызывающими их образование.Антитела принадлежат к семейству глобулярных белков, называемых иммуноглобулинами. Термины антитело и иммуноглобулины используются как синонимы. Они производятся системой лимфоцитов и плазмоцитов. Антитела связывают антиген, фиксируют комплемент, способствуют фагоцитозу и нейтрализуют токсические вещества в кровотоке [18]. IgG, IgM и IgA являются наиболее значимыми с точки зрения трансфузионной медицины. Наиболее клинически значимыми антителами являются антитела типа IgG, которые реагируют с антигенами при температуре тела (37 ° C) и вызывают значительные реакции при переливании крови, поскольку они представляют собой класс антител, вырабатываемых в ответ на несамоантигены в продуктах крови.Антитела IgM в основном представляют собой антитела природного происхождения [19].
4. Аллоиммунизация во время беременности
Аллоиммунизация может быть вызвана беременностью, переливанием крови, трансплантацией или трансплантацией тканей / органов из-за генетических различий между людьми [20]. При воздействии чужеродного антигена эритроцитов активируется иммунная система, которая опосредуется лимфоцитами. Первый шаг — это распознавание антигена Т-клеткой. Т-хелперные Т-клетки реципиента взаимодействуют с молекулой МНС класса II, экспрессируемой на эритроцитах донора.После первоначального взаимодействия Т-клетки запускают второй сигнал для В-лимфоцитов, чтобы стимулировать гуморальный иммунный ответ [20, 21]. Первоначально антитела класса IgM вырабатываются в первичной реакции на антиген и образуются в период от 4 недель до 3 месяцев. Однако во время вторичного ответа происходит переключение класса IgM на класс IgG [20]. Вторичный ответ более быстрый, мощный и специфический, чем первичный.
Плацента — это естественный барьер между матерью и плодом.Через плаценту могут проходить только антитела IgG. Перенос осуществляется неонатальными рецепторами Fc (FcRn) [6]. Иммуноглобулин связывается и транспортируется с помощью FcRn синцитиотрофобласта, который также защищает молекулу IgG от нормального катаболизма белков сыворотки. В первом триместре переносов относительно меньше; однако впоследствии он экспоненциально увеличивается во втором и третьем триместре. Средняя концентрация у плода на 24 неделе беременности составляет 1,8 г / дл. Уровни антител IgG к концу срока у плода выше, чем у матери [22].Из четырех подклассов антител IgG, IgG3 и IgG1 более эффективны в гемолизе эритроцитов, чем IgG2 и IgG4, хотя все четыре класса эффективно переносятся через плаценту [23].
4.1 Сенсибилизирующие события
Трансплацентарное фето-материнское кровоизлияние происходит более чем в 75% беременностей. Средний объем крови плода в кровотоке матери после родов составляет менее 1 мл в 96% беременностей [24]. По мере того, как беременность прогрессирует, вероятность кровоизлияния плода и матери увеличивается: 3% в первом триместре, 12% во втором, 45% в третьем и 64% во время родов, как показал Bowman [22].Сообщалось, что всего 0,1 мл антиген-положительной крови достаточно, чтобы вызвать сенсибилизацию у антиген-отрицательной матери [23]. Кровоизлияние у плода и матери может произойти из-за различных дородовых и послеродовых событий, указанных в таблице 1.
| Дородовое | Внутриродовое | Послеродовое | ||||||||
|---|---|---|---|---|---|---|---|---|---|---|
| Самопроизвольная беременность | ||||||||||
| Самопроизвольная беременность беременность Поздняя беременность Отслойка плаценты Абодоминальная травма Акушерские процедуры Амниоцентез Взятие пробы ворсин хориона Наружный вариант головного мозга Взятие крови плода | Кесарево сечение Ручное удаление плаценты | Таблица | Сенсибилизирующие события при кровотечении у плода и матери [24]. 5. Патофизиология HDFNHDFN — это разрушение эритроцитов плода и новорожденного материнскими аллоантителами, специфичными для унаследованных отцовских аллоантигенов эритроцитов. В то время как IgM обычно обнаруживается в кровотоке матери во время первичного ответа, IgG обнаруживается во время вторичного ответа, который появляется примерно через 5–15 недель после фето-материнского кровотечения. Поскольку воздействие эритроцитов плода и, как следствие, аллоиммунизация матери обычно происходит на поздних сроках беременности и во время родов, а IgM не проникает через плаценту, плод и новорожденный от первой беременности страдают редко.Повторное воздействие антигена эритроцитов во время последующих беременностей продуцирует IgG в достаточной концентрации [4]. Сенсибилизированные материнскими антителами IgG эритроциты плода не могут продолжать циркуляцию, и эти эритроциты разрушаются селезенкой плода, что приводит к анемии. Компенсаторный эритропоэз первоначально индуцируется анемией плода [25]. Исключением из этого правила являются антитела системы группы крови Kell и системы MNS, которые вызывают разрушение эритроидных клеток-предшественников, вызывая раннюю анемию без эритробластоза [26, 27].Гипердинамическое кровообращение пытается компенсировать анемию у плода, что впоследствии приводит к кардиомегалии и, в конечном итоге, к развитию отека плода [25]. Из-за гемолиза плодных клеток у плода повышается уровень билирубина. In utero билирубин выводится матерью, когда он транспортируется через плаценту, поэтому тяжесть гипербилирубинемии не наблюдается. После родов гемолиз продолжается, но относительно незрелая печень новорожденного не может в достаточной степени конъюгировать избыток билирубина.Это впоследствии приводит к тяжелой гипербилирубинемии и, если ее не лечить, может привести к «ядерной желтухе» [4, 25, 28]. 6. Клиническая значимость различных специфичностей аллоантител эритроцитовРиск развития тяжелой ГБНБ зависит от нескольких факторов, включая класс Ig, специфичность аллоантител эритроцитов и уровень экспрессии соответствующего антигена группы крови в эритроците плода. клетки и другие ткани, как показано в таблице 2 [25]. 6.1 Система группы крови RhСистема Rh более сложна, чем система с одним антигеном.Пять основных антигенов Rh D, C, c, E и e ответственны за большинство клинически значимых антител, но было описано более 50 различных антигенов Rh [29]. D является наиболее иммуногенным из всех антигенов резус-фактора. Следовательно, в клинической практике принято приравнивать D к Rh и использовать термины Rh-положительный и резус-отрицательный для описания «D-положительный» и «D-отрицательный» [30]. Rh-антителами, участвующими в HDFN, являются:
6.1.1 Антиген D и антителаАнтиген D, переносимый белками RhD, является наиболее иммуногенным и наиболее важным антигеном группы крови, ведущим к HDFN. Антигена, противоположного D [4], нет. Первый антиген группы крови, связанный с HDFN, был описан Levine et al. в 1945 г. [9]. Около 15% жителей западного мира и 8% чернокожих являются D-отрицательными [38, 39]. Если единица D-положительной крови переливается D-отрицательному реципиенту, реципиент будет формировать анти-D примерно в 90% случаев, и впоследствии D-положительные эритроциты не могут быть безопасно введены этим пациентам [29]. Сенсибилизация к антигену D может происходить в реакции менее чем на 0,1 мл крови плода, что приводит к образованию анти-D в кровотоке матери [22]. До 1945 г. более 50% всех плодов с HDFN умирали от ядерной желтухи или водянки плода, и анти-D были наиболее часто ассоциированными [9, 40]. С улучшением лечения в промышленно развитых странах смертность снизилась до 2–3%. Но анти-D по-прежнему остается одним из наиболее часто обнаруживаемых антител при сенсибилизированной беременности. Очень рано стало понятно, что, если D-отрицательная мать вынашивает ABO-совместимый D-положительный плод, ее риск иммунизации Rh составляет 16%.Если D-положительный плод был ABO-несовместим, риск составлял всего 2%. Итак, общий риск иммунизации Rh составляет 13,2% [9]. Не только при резус-отрицательной беременности анти-D вызывает HDFN, но также сообщалось о случаях HDFN из-за анти-D при резус-положительной беременности [41, 42, 43]. В основном это связано с вариантами Rh: слабым D, Du и частичным D, описанным молекулярным анализом [30]. 6.1.1.1 Феномен блокирования DБлокирование сайтов антигена D IgG анти-D в тяжелых случаях HDFN — редкое явление, объясненное Винером в 1944 году [44].В литературе описано лишь несколько историй болезни [45, 46, 47, 48]. Покрытие материнского анти-D IgG на D-положительных красных кровяных тельцах (эритроцитах) новорожденного дает ложноотрицательное типирование D, когда используется реагент для типирования IgM анти-D. Это явление не ограничивается анти-D, но наблюдается и в других группах крови [49]. BCSH описывает руководство по разрешению таких случаев [50]. 6.1.1.2 Профилактика резус-иммуноглобулиномПрофилактика резус-иммуноглобулином (RhIG) для D-отрицательных беременных женщин в настоящее время является международным краеугольным камнем для предотвращения материнской аллоиммунизации к антигену D и последующей HDFN [50, 51]. В середине 1960-х годов в различных частях мира проводились эксперименты по предотвращению HDFN, вызванного анти-D. Клинические испытания показали, что когда неиммунизированным матерям, родившим D-положительных младенцев, давали RhIG, это предотвращало развитие анти-D у матери. RhIG получают из плазмы человека. RhIG необходимо ввести в течение 72 часов после рождения ребенка с положительным результатом на D. С 1968 г. RhIG лицензирован для профилактики ГББН [9, 21, 22]. Эффективность RhIG для предотвращения изоиммунизации определяется адекватной дозировкой и должна вводиться до начала изоиммунизации Rh [50]. Существуют различные механизмы, описывающие роль RhIG в предотвращении HDFN. Хотя антигенные эпитопы не полностью маскируются анти-D, они по-прежнему доступны для распознавания иммунной системой. Но анти-D способен разрушать эритроциты, не вызывая адаптивного иммунного ответа, путем ингибирования передачи сигналов FcgammaRIIB в В-клетках, что называется иммуносупрессией, опосредованной антителами (AMIS) [21, 52, 53]. Т-клеточный ответ и память могут оставаться неизменными. Различные исследования были проведены в 1970-х годах после системного внедрения системной анти-D профилактики, которые показали снижение HDFN с 16 до 0.3% [54]. Стандартные руководящие принципы рекомендуют вводить RhIG сразу после родов, поскольку установлено, что у ребенка D-положительный результат, или не позднее чем через 72 часа после родов или после любой дородовой процедуры, когда риск фето-материнского кровотечения высок, как показано в таблице 3 [50]. Экспериментально было показано, что, по крайней мере, частичная защита обеспечивается введением RhIG в течение 13 дней после воздействия D-положительных эритроцитов. Таким образом, профилактика резус-фактора рекомендуется в срок до 28 дней после родов, однако следует понимать, что чем дольше откладывается профилактика после родов, тем менее вероятно, что она будет эффективной [28, 55].
Таблица 2.Специфичность антител к эритроцитам в отношении индукции HDFN [25].
Таблица 3.Анти-D профилактика и качество имеющихся доказательств [50, 54, 55]. В 2014 году Cohen et al. описал случай тяжелой ГБНБ, вызванной пассивной передачей анти-D от материнского RhIG [56]. 6.1.2. Другие антитела системы резус-фактора, отличные от анти-DПри широком использовании иммуноглобулина RhD акцент сместился на не-RhD антитела, вызывающие изоиммунизацию. Другие антигены Rh включают антигены C, c, E и e. DCe — самый распространенный гаплотип у кавказцев (42%), коренных американцев (44%) и азиатов (70%) [57]. 6.1.3 Anti-cAnti-c обычно описывается как следующая наиболее частая причина тяжелой HDFN после anti-D. Сообщалось о различных случаях, в которых говорилось, что анти-c-изоиммунизация может вызывать HDFN от легкой до тяжелой степени [31, 32, 58, 59]. Титр более 1:32 связан с водянкой плода, как описано David et al. [58]. В рекомендациях BCSH указывается, что женщины с анти-c должны проходить повторное тестирование по тому же протоколу, что и анти-D [50]. Количественное определение антител выражается в МЕ / мл.Матери с концентрацией антител менее 7,5 МЕ / мл рекомендуется продолжать беременность, в то время как 7,5–20 МЕ / мл подвергаются риску умеренной ГБНБ и более 20 МЕ / мл — тяжелой ГБНБ. Следует иметь в виду, что анти-c вызывает замедленную анемию у новорожденных [50]. 6.1.4 Анти-D + анти-C или анти-GD-положительные или C-положительные эритроциты содержат антиген G, который впервые был описан Алленом и Типпеттом в 1958 году [60]. Антиген G распределяется совместно с антигеном C или D, что заставляет анти-G проявляться серологически как анти-C плюс анти-D [60].Во время беременности, по-видимому, важно различать анти-D, анти-G и анти-D + C. Поскольку беременные без анти-D являются кандидатами для введения RhIG. Назначения RhIG можно избежать, если анти-D уже развился. D-отрицательные матери с анти-G являются потенциальными кандидатами на получение RhIG для предотвращения образования анти-D. Это также позволяет избежать связанных с этим социальных или судебно-медицинских осложнений [61]. Клиническое значение одного анти-G в возникновении легкой или тяжелой ГБН все еще остается спорным [62].Выделение анти-G путем двойной адсорбции и элюции — утомительная и относительно сложная процедура [63]. Методика отличия анти-D + C от анти-G недавно описана Fatima et al. [64]. 6.1.5 Анти-C, анти-E, анти-е и другиеАнтитела Anti-RhC, анти-RhE и анти-Rhe относятся к семейству резусов и обычно имеют низкий титр в сочетании с анти-RhD антитело. Их присутствие может дополнять гемолитический эффект анти-RhD на плод [65, 66].Были опубликованы различные отчеты о беременностях, аллоиммунизированных только RhE [36, 37]. Харди и Напье в своем обзоре антител к эритроцитам у резус-положительных женщин в Южном и Среднем Уэльсе за 30-летний период (1948–1978) описали двух младенцев с гемолитической болезнью, вызванной анти-C [67]. Anti-e обычно является очень редкой причиной ГБН; заболевание обычно протекает в легкой форме [68]. Помимо указанных выше антител, существует множество других антител, принадлежащих к семейству Rh, которые связаны с HDFN [35, 69, 70]. 6.2 Система группы крови КеллМнемоника гласит: «Даффи умирает, Келл убивает, а Леви жив» [71]. Система группы крови Kell имеет клиническое значение с точки зрения трансфузиологии и перинатологии. Это связано с полиморфной природой белка Kell. Это также связано с системами группы крови Kx и Gerbich. K образуется у плодов 10-11 недель и k на 6-7 неделе беременности [72, 73]. Аллоиммунизация антигенами группы крови Kell происходит из-за предыдущего переливания крови или кровоизлияния плода и матери, вызванного во время беременности [73].Аллоиммунизация по Келлу — вторая основная причина гемолитической анемии плода, частота которой в большом исследовании УЗИ продолжает расти, составляя 3,2 на 1000 и затрагивая 1 из 10 000 новорожденных [74]. 6.2.1 Анти-KАнти-K антитела отличаются от антител системы других групп крови, вызывающих HDFN, подавлением негемоглобинизированного эритропоэза плода, вызывая тяжелую анемию и часто смерть плода. Высокий уровень билирубина не является характерным признаком, поскольку клетки-предшественники разрушаются.Таким образом, амниоцентез не указывает на тяжесть заболевания. Успешное ведение беременности с аллоиммунизацией эритроцитами зависит от раннего выявления анемии плода и своевременного вмешательства путем внутриутробного переливания крови [75, 76, 77]. Перинатальная выживаемость при тяжелой аллоиммунизации Келла составила только 58%, как было зарегистрировано после проведения рутинного скрининга в Нидерландах с 1988 по 2005 год [75]. В некоторых странах обычно практикуется вводить K-отрицательные эритроциты девочкам и женщинам детородного возраста [78]. 6.3 Выявление фето-материнского кровоизлияния (FMH)6.3.1 KB testКак упоминалось ранее, плодно-материнское кровотечение увеличивается по мере развития беременности: 3% в первом триместре, 12% во втором, 45% в третьем и 64% на момент доставки [22]. Эти фетальные клетки, которые пересекли плаценту, могут быть обнаружены методом кислотной элюции с дифференциальным окрашиванием, описанным Kleinhauer и Betke в 1960 г. [79]. 6.3.2 α-Фетопротеин (α-FP)α-FP является аналогом albu PPT — Внешняя цефальная версия: где мы сейчас Презентация PowerPoint | бесплатно для просмотраPowerShow.com — ведущий веб-сайт для обмена презентациями / слайд-шоу. Независимо от того, является ли ваше приложение бизнесом, практическими рекомендациями, образованием, медициной, школой, церковью, продажами, маркетингом, онлайн-обучением или просто для развлечения, PowerShow.com — отличный ресурс. И, что лучше всего, большинство его интересных функций бесплатны и просты в использовании. Вы можете использовать PowerShow.com, чтобы найти и загрузить примеры онлайн-презентаций PowerPoint ppt практически на любую тему, которую вы можете вообразить, чтобы вы могли узнать, как улучшить свои собственные слайды и презентации бесплатно.Или используйте его, чтобы найти и загрузить высококачественные презентации PowerPoint ppt с практическими рекомендациями и иллюстрированными или анимированными слайдами, которые научат вас делать что-то новое, также бесплатно. Или используйте его для загрузки собственных слайдов PowerPoint, чтобы вы могли поделиться ими со своими учителями, классом, студентами, руководителями, сотрудниками, клиентами, потенциальными инвесторами или всем миром. Или используйте его для создания действительно крутых слайд-шоу из фотографий — с 2D и 3D переходами, анимацией и музыкой на ваш выбор — которыми вы можете поделиться со своими друзьями в Facebook или в кругах Google+.Это тоже бесплатно! За небольшую плату вы можете получить лучшую в отрасли конфиденциальность в Интернете или публично продвигать свои презентации и слайд-шоу с высокими рейтингами. Но в остальном это бесплатно. Мы даже преобразуем ваши презентации и слайд-шоу в универсальный формат Flash со всей их оригинальной мультимедийной красотой, включая анимацию, эффекты перехода 2D и 3D, встроенную музыку или другой звук или даже видео, встроенное в слайды. Все бесплатно. Большинство презентаций и слайд-шоу на PowerShow.com можно бесплатно просматривать, многие даже можно бесплатно загрузить. (Вы можете выбрать, разрешить ли людям загружать ваши оригинальные презентации PowerPoint и слайд-шоу из фотографий за плату или бесплатно или вовсе.) Посетите PowerShow.com сегодня — БЕСПЛАТНО. Здесь действительно каждый найдет что-то для себя! презентации бесплатно. Или используйте его, чтобы найти и загрузить высококачественные презентации PowerPoint ppt с практическими рекомендациями и иллюстрированными или анимированными слайдами, которые научат вас делать что-то новое, также бесплатно. Или используйте его для загрузки собственных слайдов PowerPoint, чтобы вы могли поделиться ими со своими учителями, классом, студентами, руководителями, сотрудниками, клиентами, потенциальными инвесторами или всем миром.Или используйте его для создания действительно крутых слайд-шоу из фотографий — с 2D и 3D переходами, анимацией и музыкой на ваш выбор — которыми вы можете поделиться со своими друзьями в Facebook или в кругах Google+. Это тоже бесплатно! За небольшую плату вы можете получить лучшую в отрасли конфиденциальность в Интернете или публично продвигать свои презентации и слайд-шоу с высокими рейтингами. Но в остальном это бесплатно. Мы даже преобразуем ваши презентации и слайд-шоу в универсальный формат Flash со всей их оригинальной мультимедийной красотой, включая анимацию, эффекты перехода 2D и 3D, встроенную музыку или другой звук или даже видео, встроенное в слайды.Все бесплатно. Большинство презентаций и слайд-шоу на PowerShow.com можно бесплатно просматривать, многие даже можно бесплатно загрузить. (Вы можете выбрать, разрешить ли людям загружать ваши оригинальные презентации PowerPoint и слайд-шоу из фотографий за плату или бесплатно или вовсе.) Посетите PowerShow.com сегодня — БЕСПЛАТНО. Здесь действительно каждый найдет что-то для себя! противников абортов протестуют против использования фетальных клеток в вакцине против COVID-19 | НаукаНесколько вакцин на U.График вакцинации S. производится в клетках плодов, прерванных несколько десятилетий назад. В их число входят вакцины против краснухи, гепатита А и ветряной оспы. Дж. Коэн / Science Мередит Вадман, Science ’ s Отчетность о COVID-19 поддерживается Пулитцеровским центром. Старшие католические лидеры в Соединенных Штатах и Канаде, наряду с другими группами противников абортов, выдвигают этические возражения против многообещающих кандидатов на вакцину от COVID-19, которые производятся с использованием клеток, полученных из плодов человека, выборочно абортированных несколько десятилетий назад.Они не стремились заблокировать государственное финансирование вакцин, в том числе двух вакцин-кандидатов, которые администрация Трампа планирует поддержать инвестициями в размере до 1,7 млрд долларов, а также третьего кандидата, представленного китайской компанией в сотрудничестве с Национальным исследовательским центром Канады. Совет (NRC). Но они призывают спонсоров и разработчиков политики обеспечить, чтобы компании разрабатывали другие вакцины, которые не полагаются на такие клеточные линии человеческого плода, а в Соединенных Штатах просят правительство «стимулировать» фирмы производить только вакцины, которые не зависят от эмбриональных клеточных линий. клетки. «Чрезвычайно важно, чтобы американцы имели доступ к вакцине, произведенной с соблюдением этических норм: ни один американец не должен быть вынужден выбирать между вакцинацией от этого потенциально смертельного вируса и нарушением его или ее совести», — заявляют члены Конференции католических епископов США и В апреле 20 других религиозных, медицинских и политических организаций, выступающих против абортов, написали письмо Стивену Хану, уполномоченному Управления по контролю за продуктами и лекарствами США (FDA). «К счастью, другие вакцины против COVID-19 … используют клеточные линии, не связанные с неэтичными процедурами и методами.” Связанные«Мы настоятельно призываем ваше правительство финансировать разработку вакцин, которые не создают этической дилеммы для многих канадцев», — написал архиепископ Виннипега Ричард Ганьон, президент Канадской конференции католических епископов, и 17 других религиозных, медицинских и политических деятелей, выступающих против абортов. групп и отдельных лиц в письме от 21 мая премьер-министру Джастину Трюдо. «… Производство вакцин с использованием таких этически испорченных линий клеток человека демонстрирует глубокое неуважение к достоинству человеческой личности.” FDA и высокопоставленные чиновники Белого дома не ответили на электронные письма с просьбой прокомментировать письмо Хану. В Канаде министерство здравоохранения пообещало ответить на письмо Трюдо, говорит Мойра МакКуин, исполнительный директор Канадского католического института биоэтики и ведущая сторона, подписавшая письмо. Клетки, полученные в результате плановых абортов, используются с 1960-х годов для производства вакцин, включая современные вакцины против краснухи, ветряной оспы, гепатита А и опоясывающего лишая.Они также использовались для изготовления одобренных лекарств от болезней, включая гемофилию, ревматоидный артрит и муковисцидоз. По данным Всемирной организации здравоохранения, сейчас исследовательские группы по всему миру работают над созданием более 130 вакцин-кандидатов против COVID-19; По состоянию на 2 июня 10 человек прошли испытания на людях. По крайней мере, в пяти вакцинах-кандидатах от COVID-19 используется одна из двух линий клеток человеческого плода: HEK-293, линия клеток почек, широко используемая в исследованиях и в промышленности и происходящая от плода, прерванного примерно в 1972 году; и PER.C6, патентованная клеточная линия, принадлежащая Janssen, дочерней компании Johnson & Johnson, разработана из клеток сетчатки 18-недельного плода, прерванного в 1985 году. Обе клеточные линии были разработаны в лаборатории молекулярного биолога Алекса ван дер Эба в Лейдене. Университет. Две из пяти вакцин прошли испытания на людях (см. Таблицу ниже).
* The New York Times report В четырех вакцинах эмбриональные клетки человека используются в качестве миниатюрных «фабрик» для производства огромного количества аденовирусов, отключенных, чтобы они не могли реплицироваться, которые используются в качестве транспортных средств для переноса генов из нового коронавируса, вызывающего COVID-19.Когда аденовирусы вводятся в качестве вакцины, клетки-реципиенты начинают вырабатывать белки из коронавируса, вызывая защитный иммунный ответ. Пятая вакцина, которая показала себя многообещающей на обезьянах и готовится к испытаниям на людях этим летом, — это так называемая белковая субъединичная вакцина. Исследователи из Университета Питтсбурга используют клетки HEK-293 для производства белка шипа коронавируса — жизненно важной части его структуры, — который используется для запуска иммунного ответа.Вакцина доставляется через пластырь с 400 крошечными иглами. Линии клеток плода являются ключевыми для производства обоих типов вакцин. «HEK-293 [клетки] необходимы для создания вакцин из белковых субъединиц», — говорит Андреа Гамботто, ученый-специалист по вакцинам из Медицинской школы Университета Питтсбурга и ведущий разработчик вакцины. По его словам, их человеческое происхождение важно: «Культивируемые [нечеловеческие] животные клетки могут производить одни и те же белки, но они будут украшены разными молекулами сахара, что — в случае вакцин — рискует не вызвать надежного и надежного соединения. специфический иммунный ответ.(Среди разработчиков пяти вакцин только Гамботто ответил на запрос о комментарии.) Дэвид Прентис, вице-президент и директор по исследованиям Института Шарлотты Лозье, выступающего против абортов, отмечает, что исследователи, производящие аденовирусные вакцины, модифицировали клетки HEK-293, чтобы они могли упаковывать новые гены, такие как те, которые направляют клетки для сборки шипового белка коронавируса —В аденовирусы. Но он добавляет, что доступны и другие технологии, в том числе использование клеток, захваченных при амниоцентезе, которые сконструированы для создания аденовирусов с дефицитом репликации. «Использование клеток от выборочно абортированных плодов для производства вакцины делает эти пять программ вакцинации COVID-19 неэтичными, потому что они эксплуатируют невинных людей, подвергшихся аборту», - Прентис и соавтор — молекулярный биолог Джеймс Шерли, Институт Лозье младший научный сотрудник и директор компании Asymmetrex, занимающейся стволовыми клетками для взрослых, — написала в меморандуме, опубликованном в прошлом месяце. Но Артур Каплан, специалист по биоэтике из Медицинской школы Нью-Йоркского университета, возражает: «Есть лучшие способы победить в войне за аборты, чем запретить людям использовать вакцину.Это длительные аборты. Этим ячейкам уже несколько десятилетий, и даже крупные религиозные лидеры, такие как Папа, признали, что для большего блага не стоит символизм подвергать общину риску ». Папская академия жизни Ватикана заявила в 2005 году и подтвердила в 2017 году, что при отсутствии альтернатив католики могут с чистой совестью получать вакцины, изготовленные с использованием исторических линий эмбриональных клеток человека. Вакцина, произведенная китайской компанией CanSino Biologics, стала первой вакциной против COVID-19, которая прошла II фазу испытаний на людях.Он был разработан с использованием адаптированных клеток HEK-293, лицензированных компанией NRC Канады, где эти клетки были разработаны. (Разработанные NRC клетки HEK-293 уже были использованы для разработки одобренной вакцины против Эболы.) В прошлом месяце NRC объявил о сотрудничестве с CanSino Biologics, в рамках которого он готовится к проведению поздних клинических испытаний вакцины в Канаде и масштабированию создание мощностей для производства вакцины в большом количестве. Две вакцины, поддерживаемые США, которые вызвали критику со стороны групп против абортов, включены в короткий список кандидатов, нацеленных на получение финансовой и материально-технической поддержки от США.Согласно сообщению от 3 июня, опубликованному в The New York Times , правительством США в рамках операции Белого дома Warp Speed, направленной на ускорение разработки и утверждения как минимум одной вакцины против COVID-19 к январю 2021 года. Один из кандидатов на скорость деформации, созданный Janssen Research & Development, использует ячейки PER.C6. Второй, от исследователей Оксфордского университета и AstraZeneca, использует клетки HEK-293. Оба получили обязательства правительства США в размере 456 млн и 1 доллар соответственно.2 миллиарда, если они достигнут вехи, через Управление развития биомедицинских исследований (BARDA). Другая вакцина, основанная на HEK-293, разрабатываемая двумя компаниями, принадлежащими ученому-миллиардеру и бизнесмену Патрику Сун-Шионгу, составила ранее длинный список из 14 многообещающих кандидатов Warp Speed, согласно пресс-релизу одной из компаний. НантКвест. Прентис говорит: «Когда они выбирают — людей из BARDA и Warp Speed - какие вакцины продвигать вперед, они должны, по крайней мере, признать, что есть некоторая часть населения, которая хотела бы альтернативную вакцину, которую они могли бы принять с чистой совестью.” Каплан не согласен. «Если вы собираетесь сказать, что правительство не должно финансировать то, против чего возражает меньшинство людей, у вас будет очень длинный список вещей, которые не будут финансироваться правительством, от исследований оружия войны до исследований в области контрацепции. . » Администрация Трампа ограничила использование тканей плода человека от плановых абортов в биомедицинских исследованиях. Год назад он принял политику, запрещающую исследователям из Национального института здоровья (NIH) использовать ткани плода, полученные в результате плановых абортов, в своих исследованиях.И это наложило дополнительный уровень обзора на ученых, не входящих в NIH, которые ищут финансирование агентства для проведения исследований с использованием такой ткани. Но эта политика не помешала ни одной из групп использовать линии клеток плода десятилетней давности, такие как HEK-293 и PER.C6. * Разъяснение, 8 июня, 12:10: Эта история была обновлена, чтобы уточнить, что Ватикан разрешает католикам получать вакцины, произведенные с использованием человеческих эмбриональных клеток, только при отсутствии альтернатив. |