Нагрубание груди — что делать? | Детские врачи на дому
ПОСЛЕРОДОВАЯ ПОЛНОТА ГРУДИ
Когда молочные железы начинают вырабатывать молоко, грудь становится больше и тяжелее, словно налитая. В некоторых случаях через 3-5 дней после родов мама может ощутить дискомфорт в груди: молочные железы становятся тяжелыми и горячими. Иногда при этом на груди возникают бугорки, а из сосков начинает капать молоко.
Данное состояние не является патологией – это проявление временной дезадаптации системы регуляции производства молока. Проблема исправляется правильным прикладыванием младенца к груди и его хорошим сосанием при частом кормлении. Через несколько дней организм матери приспосабливается к индивидуальным потребностям малыша в молоке. Полнота груди будет уменьшаться после кормления, и вскоре, после приспособления организма к потребностям ребенка, наполнение груди молоком станет комфортным для мамы.
НАГРУБАНИЕ ГРУДИ У КОРМЯЩЕЙ МАМЫ
Если избыточная полнота груди в первую неделю грудного вскармливания является нормальной, то нагрубание груди, когда молочные железы становятся плотными и начинают болеть, уже требует повышенного внимания и обращение за помощью к специалисту по лактации. При нагрубании груди отекают, краснеют, в них ощущается пульсация, они становятся горячими, а соски уплощаются. Иногда может повышаться и температура тела, так что нагрубание можно спутать с начинающимся маститом. Однако нагрубание – не результат инфекции молочной железы, а лишь результат избыточного скопления в груди молока. Нагрубание груди может последовать за послеродовой полнотой груди, если не будет налажено правильное частое кормление ребенка грудью. Также нагрубание может возникнуть на любом другом этапе грудного вскармливания, если кормление грудью или сцеживание молока прерывается или производится с меньшей частотой, чем обычно. Если не принять мер для устранения нарушения оттока молока, то может произойти закупорка молочных протоков и присоединение инфекции, что, в свою очередь, приведет к маститу.
Если не принять мер для устранения нарушения оттока молока, то может произойти закупорка молочных протоков и присоединение инфекции, что, в свою очередь, приведет к маститу.
Симптомы нагрубания: грудь отечная и опухшая, кожа красная и блестящая. Может возникнуть лихорадка, которая не длится больше чем сутки. Растяжение груди приводит к тому, что соски растягиваются и уплощаются, что затрудняет сосании груди ребенком. Молоко плохо течет из сосков.
Причина: Состояние вызвано застоем в груди при недостаточном оттоке молока за счет сосания младенца или сцеживания.
Как решить проблему: Кормящая мама должна регулярно удалять грудное молоко из груди. Если ребенок хорошо берет и сосет грудь, то нужно кормить ребенка без ограничений в любое время, когда бы он ни захотел есть. Грудь можно предлагать ребенку и самостоятельно, в промежутках между кормлениями по желанию ребенка. Если ребенок не в состоянии правильно брать грудь сосать эффективно, то маме придется регулярно сцеживать грудное молоко вручную или с помощью молокоотсоса, чтобы грудь стала мягче, и ребенок смог ее взять для нормального кормления. Могут помочь теплые компрессы на грудь перед кормлением или прием теплого душа с массажем мягкими струями воды груди для улучшения отхождения молока. После кормления или сцеживания используются холодные компрессы, которые помогает уменьшить отек.
Если нагрубание длится в течение двух или больше дней, необходимо обратиться за помощью консультанту по лактации или врачу.
Рекомендации по предупреждению нагрубания груди
- Необходимо кормить грудью как можно чаще. Если ребенок хорошо берет грудь и сосет ее – позвольте ему есть так часто и так долго, как ему хочется.
- Чаще кормите грудью на стороне, где ощущается большая полнота груди.
- Избегайте использования пустышки или бутылки с соской.
- Перед кормлением сцедите немного молока, чтобы размягчить грудь и придать форму уплощенному соску.
 Помассируйте грудь.
Помассируйте грудь. - Используйте холодные компрессы на груди между кормлениями, чтобы облегчить болезненные ощущения.
- Если вы планируете вернуться на работу, старайтесь сцеживать молоко с частотой обычных кормлений. Между сеансами сцеживания не должно проходить более четырех часов.
- Достаточно отдыхайте, питайтесь правильно и пейте много жидкости.
- Носите хорошо облегающий, поддерживающий и не слишком тугой бюстгальтер.
Заблокированный молочный проток
Симптомы: локализованный комок в одной груди, с покраснение кожи в области припухлости.
Причина: застой молока в части груди из-за нечастых кормлений грудью, плохого сосания малыша, тесной одежды или травмы груди.
Как решить проблему: необходимо обеспечить регулярное удаление молока из груди и устранить основную проблему, которая привела к блокированию протока. Необходимо чаще кормить из груди с заблокированным протоком, и нежно массировать грудь над областью припухлости во время кормления грудью. Также могут помочь теплые компрессы, и смена положения младенца во время еды.
Если проблема не решается в течение двух дней, необходимо обратиться за помощью консультанту по лактации или врачу.
ВЫЗОВ СПЕЦИАЛИСТА ПО ГРУДНОМУ ВСКАРМЛИВАНИЮ НА ДОМ
В детских медицинских центрах Группы Компаний «ВИРИЛИС» мы знаем, что самым удобным местом для консультаций по грудному вскармливанию является свой собственный уютный дом:
- Специалист приедет к Вам в удобное время. Вам не придется ехать в клинику и ждать в очереди. Также консультации могут проводиться прямо в роддоме (при допустимости посещений) или в медицинском центре.
- Привычная домашняя обстановка облегчает проведение консультации и для мамы и для ребенка.
- В домашних условиях консультант сможет уделить больше времени и ребенку, и родителям.
- Консультант всегда находится на расстоянии телефонного звонка: днем и ночью (ночью можно позвонить в контактный центр или написать консультанту, консультант ответит при первой же возможности), в будни и в выходные.

- Поддержка специалиста – это не разовые консультации, а сопровождение: консультант вновь навестит маму и малыша при необходимости через 2-4 недели, чтобы проверить, как проходит кормление и идет набор веса у малыша.
Кроме вызова на дом специалиста по грудному вскармливанию, на дом можно вызвать врачей основных специальностей: педиатра, хирурга, аллерголога, уролога, пульмонолога, гематолога, дерматолога, окулиста, ЛОР-врача, ортопеда, гастроэнтеролога и остеопата. Также на дому можно осуществить забор анализов, проведение физиопроцедур и массажа. На дому могут проконсультировать и провести мастер-класс консультанты по грудничковому плаванию.
Узнайте о спецпредложении «Комплексный осмотр на дому»: удобство данной программы заключается в том, что вы можете выбрать из списка детских врачей именно тех специалистов, которые нужны вашему ребенку и индивидуальный набор медицинских услуг со скидкой 20%!
ПРЕИМУЩЕСТВА ВЫЗОВА НА ДОМ СПЕЦИАЛИСТОВ ГК «ВИРИЛИС»
- Выезд в любой район города и области без ограничений.
- Для получения медицинской помощи не требуется страховой полис, регистрация или гражданство.
- Оказание помощи детям любого возраста.
- Опыт ответственного лечения детей в Санкт Петербурге с 1991 г.
- 6 собственных детских медицинских центров с 650 специалистами 49 специальностей.
- Возможность проведения диагностики и продолжения лечения в наших клиниках.
- Координация с другими врачами клиник ГК «ВИРИЛИС»: мы – единая команда, а не отдельные врачи из «мобильной» клиники.
- Круглосуточный контактный центр.
- Выдача официальных медицинских справок и документов.
- Возможность покупки пакета комплексной медицинской программы для ребенка, в том числе пакеты «Экстренная помощь» и «Комплексный осмотр на дому».
- Специальные медицинские программы для новорожденных и грудничков.
ДОПОЛНИТЕЛЬНЫЕ УСЛУГИ НА ДОМУ
Кроме оказания медицинской помощи врачом, специалистами детских клиник ГК «ВИРИЛИС» могут оказываться следующие услуги:
- Ведение комплексных педиатрических программ.

- Забор анализов.
- Грудничковое плавание.
- Массаж.
- Физиотерапевтические процедуры.
- Уколы и капельницы.
- Оформление медицинских документов.
- Патронаж медсестер.
КАК ВЫЗВАТЬ СПЕЦИАЛИСТА ПО ГРУДНОМУ ВСКАРМЛИВАНИЮ НА ДОМ
Оформить вызов на дом можно круглосуточно по телефону:
+7 (812) 331-17-05
ᐈ Болит грудь при ГВ (кормлении грудью) • Уплотнение у кормящей матери
«Посоветуйте маммолога!»
Если вы кормящая мама, то вряд ли у вас есть много времени. Ребенок «висит» на груди, вы устаете как никогда в жизни, нормально поспать удается не часто. Что и говорить о «походах» по врачам.
Куда проще зайти в интернет, набрать в поисковике симптом, спросить совета на форуме мамочек.
Однако, кто гарантирует, что совет будет правильным, а состояние не усугубится? Маммологи нашего центра понимают ваши опасения и готовы решить все вопросы, возникающие с грудью у кормящих мам.
Вы кормите грудью. Что идет не так?
Мало молока
| Вы думаете, что у вас мало молока. |
| Нарушение ритма кормлений, неправильное прикладывание, переутомление. |
| Ребенок беспокоен, плохо набирает или теряет вес. |
| Чаще прикладывать к груди, обратиться за консультацией к маммологу и консультанту по грудному вскармливанию. |
Слишком много молока
| Вы думаете, что молока слишком много. |
| Индивидуальные особенности, избыток пролактина. |
| Молока образуется слишком много. |
| Меняйте ритм кормлений, замораживайте излишки молока, обратитесь за консультацией к маммологу и эндокринологу. |
Трещина соска
| Боли во время кормления, дефект кожи, кровь. |
| Большая нагрузка, замедленный процесс восстановления. |
| На соске видны дефекты кожи, в молоке – примесь крови или гноя, повышение температуры до 37,5оС. |
Ограничить кормление этой грудью на время лечения, адекватно сцеживать при наполнении, обратиться к врачу для назначения противовоспалительных средств, антибиотиков и физиотерапии по показаниям. |
Застой молока
| Что беспокоит? | Боли и распирание в груди. |
| Возможные причины? | Выброс молока неравномерен в разных отделах железы, в млечных протоках нет мышечной стенки и движение молока наружу тоже неравномерно. Протоки могут быть сдавлены или перекручены. |
| Как проявляется? | Болезненное, плотно-эластичное уплотнение в груди, не исчезает после кормления, без повышения температуры и покраснения. |
| Что делать? | Менять положение во время кормления, сцеживание, прикладывание льда, обращаться к маммологу, делать УЗИ, посев на микрофлору (бакпосев), цитологию выделений |
Железа плотная, повышена температура, болит, отек
| Что беспокоит? | Зависит от стадии – сначала болезненный очаг уплотнения, уменьшение количества молока, повышение температуры тела до 38 градусов. Далее очаг увеличивается, появляется отек кожи, подмышечных лимфоузлов, высокая температура, примеси в молоке. Далее присоединяются покраснение, усиливается отек, слабость, сонливость, сердцебиение, количество примесей увеличивается. |
| Возможные причины | Неопорожненный застой, створаживание молока и закупорка протока пробкой, проникновение инфекции через трещины приводит к маститу. |
| Как проявляется? | Зависит от стадии — болезненная, каменистой плотности, отекшая железа, покраснение кожи, повышена температура тела, симптомы общей интоксикации, лактация резко уменьшена. |
| Что делать? | Немедленно обращаться к врачу, часто требуется госпитализация и хирургическое лечение. |
В груди появилось уплотнение, не болит
| Что беспокоит | Резко возникшее мягкое и безболезненное образование в молочной железы, лактация не нарушена, состояние не меняется. |
| Возможные причины | Лактоцеле – острое накопление молока в перерастянутом протоке. |
| Как проявляется | Образование мягко-эластичное, безболезненное, появилось остро, лактация сохранена. |
| Что делать | Обращаться к маммологу, нужно УЗИ, аспирация содержимого с цитологией. |
Уплотнение в груди, кровянистые выделения
| Что беспокоит? | Безболезненное плотное образование без четких контуров на фоне нормальной лактации. Увеличение подмышечных лимфоузлов с одной или обеих сторон. Кровянистые выделения из сосков одной или обеих желез. |
| Возможные причины? | Подозрение на онкологический процесс на фоне гормональных изменений во время лактации. |
| Как проявляется? | Образование плотное, безболезненное, подмышечные лимфоузлы увеличены, лактация сохранена, есть кровянистые выделения из соска. |
| Что делать? | Обращаться к маммологу, нужно УЗИ, маммография, биопсия, цитология, гистология, комплексное обследование. |
Как не тратить драгоценное время кормящей матери впустую? В СМЦ предлагают:
• Консультации компетентного специалиста-маммолога, с опытом работы более 15 лет с кормящими мамами.
• Помощь в организации грудного вскармливания –по рядовым вопросам привлекаем нашего консультанта, в сложных ситуациях – с участием нашего маммолога.
• Полное обследование за 1-2 посещения –мы выполняем УЗИ, маммографию, бакпосевы, цитологическое и гистологическое исследования.
• Лечение кормящих согласно мировым стандартам: мы делаем лечебную тонкоигольную биопсию, лечебный массаж и сцеживание при лактостазах, проводим консервативное и хирургическое лечение.
3 вопроса кормящей мамы маммологу
1. Чем питаться кормящей маме?
Лучше всего, если ваш рацион будет полноценным, сбалансированным по белкам, жирам и углеводам. Выпивать жидкости желательно не менее 2 литров в сутки. Молоко будет у вас прибывать активнее, если перед кормлением выпить чашку теплого чая с молоком.
2. Какое белье носить?
Выбирайте по объему груди и качеству. Лучше всего — на широкой поддерживающей лямке, можно спортивного кроя. Ваш бюстгальтер не должен пережимать в подмышках и быть тесным под грудью. Состав ткани – хлопок.
3. Что делать, чтобы избежать трещин и мастита?
Следите за гигиеной. Наносите на соски крем на натуральной основе с заживляющим и увлажняющим эффектом после каждого кормления, желательно без резких запахов. Кормите по требованию. Чаще меняйте позу во время кормления. Если чувствуете, что грудь распирает — сцеживайте молоко. Обратитесь к консультанту по грудному вскармливанию.
Вы даете ребенку все внимание и заботу. А он, кроме еды, нуждается в здоровой, уверенной, спокойной маме. Не стесняйтесь обращаться за помощью, задавайте вопросы, не теряйте время.
Почему болит грудь при кормлении
Грудное вскармливание доставляет молодой матери удовольствие и помогает осознать счастье материнства. В тех случаях, когда болит грудь после кормления, необходимо безотлагательно записаться на прием врача маммолога, чтобы не пропустить развитие серьезных заболеваний на самых ранних стадиях.
Причины боли в груди при кормлении.
Реакция на выделение гормона окситоцина. Под его влиянием происходит сильное сокращение мышечных волокон млечных ходов, в результате которого выделяется дополнительная порция молока.
Матери ощущают в это время боль, которую они характеризуют как сжимающую или колющую. У первородящих или эмоционально лабильных женщин рефлекс на окситоцин может проявиться даже при одной мысли о ребенке или в тот момент, когда она берет малыша на руки. Обычно после трех месяцев лактации эта реакция постепенно ослабевает.
Лактостаз. Очень часто болит грудь у кормящей мамы в том случае, когда из-за плохой проходимости млечных протоков, густого молока или очень большого его количества возникает застой в млечных дольках. При этом в молочной железе прощупываются болезненные уплотнения. Кожа над ними может быть более теплой и с синюшным оттенком из-за венозного застоя. При лактостазе необходимо обязательно сцедить грудь так, чтобы уплотнения исчезли. В противном случае может быстро развиться мастит.
Быстрое наполнение груди молоком. Во время активного сосания в ответ на раздражение соска молочной железы выделяется большое количество гормонов пролактина и окситоцина, которые стимулируют выработку новой порции молока. В таких случаях не только болит грудь после кормления, но и быстро наполняется молоком, набухает и уплотняется. Это явление свидетельствует о нормальном процессе лактации.
Молочница. При кандидозном стоматите у младенца колонии грибка могут проникнуть на кожу соска молочной железы матери, а затем и в млечные ходы с развитием молочницы. При этом колонии грибка практически не видны, а главным клиническим признаком является повышенная чувствительность сосков. Режущая или пронзающая колющая боль, зуд в молочных железах не излечиваются обычными антисептическими средствами. Очень характерно, что сильнее болит грудь у кормящей мамы именно после окончания кормления.
Мастит. В результате воспаления участка лактостаза или при проникновении патогенных микробов через трещины соска в млечную дольку возникает серозный, а затем и гнойный процесс, проявляющийся сильной пульсирующей болью. Кожа над патологическим очагом становится красной и горячей, часто повышается температура тела. Матери требуется неотложная помощь гинеколога и хирурга, так как в запущенных случаях быстро развивается абсцесс молочной железы.
Трещины соска из-за неправильной техники прикладывания ребенка к груди при кормлении. Наиболее выражена боль в груди во время кормления, а после него постепенно стихает.
Сдавление груди неправильно подобранным бюстгальтером, при длительном нахождении в неудобном положении тела (например, во время сна на животе). В любом случае, не затягивайте с визитом к доктору, только он сможет установить правильную причину болей и дать необходимые рекомендации или назначить лечение.
Лактостаз | Женская консультация №22
Лактостаз — застой молока в протоках молочных желез. Молочная железа женщины в среднем состоит из 15-25 ацинусов, в которых синтезируется молоко. Ацинусы соединены с соском протоками. Если какой либо ацинус в течение нескольких дней не освобождается от своей продукции или один из протоков пережимается — образуется молочная пробка, которая препятствует выделению секрета железы во внешнюю среду. Таким образом, возникает застой молока в одной или нескольких сегментах молочной железы. Длительно сохраняющийся лактостаз заканчивается маститом.
Длительно сохраняющийся лактостаз заканчивается маститом.
Причины возникновения лактостаза:
— Недостаточное опорожнение молочных желез, вследствие неправильного прикладывания ребёнка, как результат не все грудные доли опорожняются.
— Неправильное придерживание молочной железы при кормлении двумя пальцами, при этом указательный палец может передавливать некоторые протоки.
— Нерегулярное и недостаточное опорожнение груди
-Тесный бюстгальтер, сон на животе
-Неполное опорожнение груди из-за провисания нижней её части
-Трещины соска
-Узкие протоки молочных желез
-Чрезмерная выработка грудного молока молочной железой — гиперлактация
-Обезвоживание
-Стрессы, переутомление и недосыпание
-Травмы и ушибы молочных желез
-Переохлаждение молочных желез
Симптомы лактостаза:
-Болезненные ощущения в молочной железе
-Можно прощупать уплотнения (плотные комочки) в груди в некоторых местах
-Иногда покраснение участков кожи на молочной железе
-После или в процессе опорожнения груди возникают болезненные ощущения, дискомфорт.
Меры устранения лактостаза:
1.Обратите внимание на правильность прикладывания малыша к груди. Если ребёнок не сосет или сосет плохо, необходимо сцеживать молоко вручную или молокоотсосом.
2.Чаще прикладывайте малыша к больной груди, не забывая о здоровой.
3.Перед прикладыванием приложите сухое тепло на грудь, чтобы облегчить выделение молока.
4.Проводите регулярный массаж груди мягкими и плавными движениями от периферии к центру. 5.При этом нельзя раздавливать ткани
6.Начните принимать теплый душ или теплую ванную перед кормлениями — это облегчает выделение молока.
7.После кормления прикладывайте холод на 15-20 минут. Это уменьшает отёк, боль и воспаление. Можно прикладывать к груди прохладные чисто вымытые капустные листы
8.Адекватный водно-солевой режим, ограничивать жидкость нельзя — необходимо пить достаточно, чтобы не испытывать жажду.
9.Желательно сцеживать больную грудь перед кормлением.
10.При повышении температуры тела до 38 градусов надо обратиться за консультацией к специалисту: маммологу.
Помните, что лактостаз, не устранённый в течение двух дней, может привести к маститу.
Профилактика лактостаза:
-Свободное вскармливание (кормление по требованию)
-Правильное прикладывание к груди, когда малыш может высосать молоко из разных областей груди. Малыш должен захватывать грудь правильно
-Придерживайте грудь при кормлении без надавливаний.
-Спите на спине и на боку
-Носите поддерживающее, но не стягивающее белье
-Берегите грудь от ударов и ушибов, выраженных переохлаждений
Когда требуется срочное расцеживание?
— появилось уплотнение или болезненный участок в молочной железе, которое Вы не можете устранить самостоятельно более суток;
— появилось покраснение кожи над областью уплотнения или болезненности, молочная железа стала горячей на ощупь;
— появился гриппоподобный синдром (ломота в теле, повышение температуры, общее недомогание) на фоне уплотнения или болезненности в молочной железе;
— на фоне вышеописанных симптомов молоко отделяется вяло, по каплям.
Помощь наших врачей-маммологов позволит не только сохранить лактацию, но и сделать кормление грудью безболезненным и комфортным для Вас и Вашего малыша!
Сколько это стоит?
Атуальные цены на услуги Вы можете посмотреть в разделе «Услуги и цены». А так же, узнать о действующих скидках в разделе «Акции».
Что входит в стоимость?
Консультация врача-маммолога, осмотр матери, выявление и профилактика проблем лактации, расцеживание молочных желёз, обучение уходу за молочными железами, самомассажу груди, эффективному прикладыванию и сцеживанию, отработка навыков прикладывания в разных положениях, практические рекомендации, телефонное сопровождение.
Как это происходит?
Во время консультации врач оценит общее состояние кормящей мамы, проведёт осмотр молочных желёз. По результатам даст заключение и рекомендации по восстановлению нормальной лактации и профилактике возникновения проблем в дальнейшем. Научит Вас правильному прикладыванию малыша к груди, самомассажу, самостоятельному сцеживанию, и ответит на все интересующие вопросы.
По результатам даст заключение и рекомендации по восстановлению нормальной лактации и профилактике возникновения проблем в дальнейшем. Научит Вас правильному прикладыванию малыша к груди, самомассажу, самостоятельному сцеживанию, и ответит на все интересующие вопросы.
Расцеживание проводится после осмотра молочных желез. Оно необходимо во всех случаях нарушения оттока молока из груди.
При лактостазе применяются также физиотерапевтические методы лечения (по показаниям).
Физиотерапевтические методы лечения:
Ультразвуковая терапия при лактостазе позволяет быстро и безболезненно устранять застойные явления в молочной железе. В своей работе мы используем профессиональную ультразвуковую аппаратуру. Ультразвук улучшает отток молока, крово- и лимфоток, обладает противовоспалительным эффектом, что важно для профилактики мастита. Датчиком ультразвукового аппарата проводится массаж молочной железы над уплотнением. После процедуры молоко отходит значительно легче. Применение ультразвука эффективно и безопасно при кормлении грудью.
Для устранения лактостаза особенно эффективно воздействие лазерным излучением на область молочных желёз. Уникальные свойства лазера повышают местный иммунитет, снижают интенсивность боли, уменьшают отек тканей, устраняют воспаление, улучшают общее самочувствие, а также значительно повышают качество молока и его отток.
Процедура абсолютно безопасна и комфортна для пациентов.
Каким будет результат?
Вы сразу почувствуете себя лучше. В молочной железе уйдёт напряжение, ощущение тяжести и боль. Восстановится отток молока, нормализуется температура. Вы получите знания, навыки и персональные рекомендации для дальнейшего успешного грудного вскармливания!
Комплексное использование современной аппаратуры, уникальных методик, врачебного подхода и профессионализма специалистов по грудному вскармливанию позволяют нам добиваться высоких результатов!
Грудное вскармливание: почему болят соски при кормлении
Если у вас болят соски при кормлении в первые недели жизни малыща, знайте — вы не одиноки. На ранних этапах кормления грудью многие мамы испытывают болезненные ощущения в сосках, но обычно это быстро проходит.
На ранних этапах кормления грудью многие мамы испытывают болезненные ощущения в сосках, но обычно это быстро проходит.
Если боль не проходит, скорее всего есть причина, определить и устранить которую помогут врач или консультант по грудному вскармливанию.
Хотите узнать, почему болят соски при кормлении, следует ли продолжать кормить грудью при боли в сосках и как облегчить эти ощущения? Читайте нашу статью.
Почему болят соски при кормлении?
Распространенные причины боли в сосках:
Ваши соски привыкают. В течение первых нескольких недель грудного вскармливания соски могут болеть, потому что как и ваша грудь, они адаптируются к процессу вскармливания. Эти неприятные ощущения обычно проходят, когда у вас с малышом наладится процесс кормления.
Неправильный захват соска. Неправильный захват ребенком соска при кормлении может вызвать неприятные ощущения из-за трения рта малыша о кожу.
Молочная мозоль. Это болезненный участок белого цвета на соске или вокруг него. Он представляет собой загустевшее молоко или кожу, наросшую над млечным протоком. Молоко не может выйти из протока и скапливается под кожей, образуя мозоль.
Мозоль. В отличие от молочной обычная мозоль на соске образуется из-за неправильного захвата, плохо подобранной накладки или трения молокоотсоса о кожу.
Короткая уздечка. Если язык малыша не достает до нижней губы, когда он плачет, или если его язык по форме напоминает сердечко, у него может быть укороченная уздечка. Из-за короткой уздечки у ребенка не получается нормально захватывать грудь, отчего у мамы могут болеть соски.
Плоские или вдавленные соски. Если при сжатии ареолы (пигментированный участок вокруг соска) примерно на 2-2,5 сантиметра за соском сосок не твердеет и не начинает «торчать», возможно, у вас плоские соски. А если при такой же проверке сосок уходит внутрь, то он считается вдавленным.
 Такие соски ребенок не может нормально захватывать, и от этого у мамы возникают болевые ощущения.
Такие соски ребенок не может нормально захватывать, и от этого у мамы возникают болевые ощущения.Когда вы отнимаете малыша от груди, а он продолжает сосать. Это не только болезненно, но и может повредить ткани груди и соска.
Тесный бюстгальтер. Тесный бюстгальтер давит на сосок и раздражает кожу.
Моющие средства и отдушки. Некоторые средства и отдушки сушат кожу сосков и вызывают раздражение. Такая реакция бывает и на стиральный порошок.
Вазоспазм. После кормления грудью иногда мамы испытывают боль, которая отдает от соска в молочную железу. Это происходит из-за сужения кровеносных сосудов молочной железы (вазоспазма).
Мастит. Это инфекционное заболевание молочной железы. Оно развивается, когда молоко не может нормально выйти из молочной железы, потому что забился млечный проток. Молоко скапливается, вызывая боль и опухание груди и соска. Также к симптомам мастита относятся красные полосы на груди, гриппоподобные проявления вроде высокой температуры и боли в суставах и конечностях, уплотнение в груди.
Молочница. Это инфекционное грибковое заболевание, которое поражает соски и вызывает болезненные ощущения в них. Если на слизистых рта или на губах ребенка есть белые или желтоватые пятна, а также трескается кожа в уголках губ, у него может быть молочница. Симптомы молочницы у кормящей мамfы: трещины сосков, колющая боль в груди в процессе кормления или после него, зуд или жжение в сосках, сильное покраснение сосков, блеск или чешуйчатость кожи сосков.
Следует ли кормить грудью при боли в сосках?
Если врач не рекомендует обратного, постарайтесь придерживаться привычного процесса кормления грудью, несмотря на боль в сосках. Перерывы или прекращение кормлений может привести к снижению выработки молока.
Можно пользоваться молокоотсосом до тех пор, пока соски станут менее болезненными, иногда это меньше раздражает кожу сосков.
Даже если у вас инфекция молочной железы вроде мастита, нужно продолжать кормить грудью. К тому же при мастите боль в груди и сосках даже усиливается при прекращении вскармливания или сцеживания.
Точно так же следует продолжать грудное вскармливание и при молочнице, если врач не рекомендует обратного.
Как правильно кормить грудью, чтобы уменьшить боль в сосках?
Успех решения проблемы боли в сосках во многом зависит от обнаружения и устранения причины этой боли. Возможно в вашем случае поможет один из советов ниже. Но не забывайте о важности консультации со специалистом и придерживайтесь его рекомендаций. Помните, что всегда важна очная встреча с консультантом по вскармливанию, для контроля за самим актом кормления и оценки его правильности!
Убедитесь, что малыш правильно захватывает сосок. Сосок должен лежать глубоко во рту. Во время кормления нижняя губа ребенка должна обхватывать сосок, а не отводиться к деснам. Если потянуть ребенка за уголок рта во время кормления, вы должны увидеть его язык с обратной стороны, язык при этом должен лежать на груди.
Пробуйте разные позы для кормления. Так ребенок не будет тереться ртом об одни и те же места на сосках.
Ec ли вам нужно освободить грудь, убедитесь, что ребенок отпустил сосок. Не отнимайте ребенка от груди, пока он сам не отпустил сосок. Вставьте в уголок рта малыша cбоку от соска чистый палец, так он прекратит сосать.
Оставьте немного молока или молозива на сосках, и пусть оно само высохнет. Однако если у вас будет подтекать молоко между кормлениями, вложите в бюстгальтер специальные прокладки и меняйте их регулярно.
Не мойте соски мылом, гелем для душа и пр. Для гигиены сосков достаточно воды. Также нужно тщательно удалять следы средств для стирки с бюстгальтеров или футболок, которые будут соприкасаться с сосками.
 Они могут вызвать раздражение.
Они могут вызвать раздражение.Очищенный ланолин или гелевые компрессы. Если соски сохнут и трескаются, после каждого кормления можно наносить на них очищенный ланолин. Также от боли в сосках помогают гелевые компрессы.
Приложите тепло. Болевые ощущения можно облегчить, если приложить к груди после кормления грелку, согревающие гелевые подушечки или полотенце, смоченное в теплой воде.
Пользуйтесь накладками для груди. Накладки представляют собой куполообразные приспособления, которые не дают одежде или бюстгальтеру тереться о соски.
Пройдите курс лечения от инфекции. Если вам диагностировали молочницу или мастит, вам могут назначить курс антибиотиков или противогрибковых препаратов.
Обратитесь к специалисту. Проконсультируйтесь c консультантом по грудному вскармливанию или врачом. Обязательно обратитесь к врачу, если соски болят несколько дней или боль усиливается.
ЧАСТО ЗАДАВАЕМЫЕ ВОПРОСЫ
- Из-за чего после кормления грудью иногда появляется колющая боль, которая отдает от сосков в грудь?
Такая боль может быть следствием вазоспазма, то есть сужения кровеносных сосудов в груди. Чтобы вам стало лучше, попробуйте приложить к груди грелку или компресс с разогревающим гелем после кормления.
- Почему болят соски при кормлении?
Главная причина боли в сосках – неправильное положение ребенка и неправильный захват. Также боль может быть вызвана и другими причинами, поэтому рекомендуется в этом случае обратиться к врачу.
При кормлении грудью боль в сосках встречается часто. Но знайте, что комфортное грудное вскармливание без боли не миф, нужно только заботиться о сосках и принимать превентивные меры. Также рекомендуется посоветоваться с лечащим врачом или консультантом по грудному вскармливанию.
Грудное вскармливание – отличное питание для вашего ребенка. А если малыш сыт и доволен, скоро вас ждет множество грязных подгузников! Сэкономить на необходимых покупках помогут скидки и специальные предложения.
ЛАКТОСТАЗ: причины, механизм развития, лечение и профилактика
Главная > Статьи > ЛАКТОСТАЗ: причины, механизм развития, лечение и профилактика
Лактостаз является следствием дисфункции молочных желез у женщин при грудном вскармливании между выработкой и выделением молока, приводящей к застою молока.
Лактостаз многими специалистами рассматривается как количественное несоответствие между повышенной или часто нормальной выработкой молока и его недостаточным оттоком.
Записаться на прием к маммологу.
ПРИЧИНЫ ЛАКТОСТАЗА
I. Повышенная секреция молока
Избыточная выработка молока заключается в том, что вырабатывается больше молока, чем это требуется для ребенка. Обычно нормализация между выработкой молока и его оттоком наступает в течение первых 2 недель после рождения ребенка.
II. Анатомо-физиологические факторы возникновения лактостаза
1. Варианты строения молочных желез. Это касается, прежде всего, женщин с большой, провисающей грудью. Ребенок не может полностью опустошить молочные протоки, что приводит к формированию застоя молока.
2. Аномальное строение соска молочной железы. Невыраженные, особенно плоские соски не позволяют ребенку правильно захватывать и держать сосок. В этом случае, молочные железы кормящей матери недостаточно опорожняются, что в конечном результате может привести к лактостазу.
3. Анатомическое строение протоков молочных желез. При узких и извилистых молочных протоках, особенно их сочетании, резко повышается вероятность развития лактостаза.
4. «Молочная пробка». Закупорка «молочной пробкой» одного или нескольких млечных протоков приводит к механическому прекращению оттока молока и является причиной лактостаза на фоне проводимого грудного вскармливания.
5. Трещины соска и ареолы. Повреждение целостности кожи на сосках молочных желез приводит к затруднению грудного вскармливания, вплоть до отказа от него, повышается вероятность развития не только лактостаза.
6. Диффузная фиброзно-кистозная мастопатия. Отмечено, что при мастопатии в молочных железах разрастается фиброзная ткань, которая имеет очень плотную структуру и может сдавливать протоки молочных желез, нарушая отток молока при грудном вскармливании.
7. Травмы молочных желез. Различные виды травм (ушибы, удары в результате падений и т.д.) молочной железы ведут к нарушению морфологии и функционированию проточно-дольковой системы и формированию застоя молока.
8. Переохлаждение молочных желез. Сильное переохлаждение ведет к тому, что молочные протоки сильно сужаются, что резко затрудняет отток молока и может способствовать развитию лактостаза.
III. Поведенческие факторы возникновения лактостаза
1. Неправильное прикладывание ребёнка к груди, когда не все дольки находятся в равном «физиологическом положении» может привести к передавливанию молочных протоков. Это ведёт к быстрому развитию не только лактостаза, то и к травмированию соска с появлением трещин.
2. Недостаточное опорожнение груди, как и нерегулярное опорожнение груди с высокой вероятностью может закончиться застоем молока.
Слишком большие временные промежутки во время грудного вскармливания, превышающие 3 часа, часто ведут к застойным явлениям.
3. Дополнительное сцеживание молока может привести к дополнительной его выработке, которую ребенок не осилит, что может привести к возникновению лактостаза.
IV. Другие факторы
1. Тесное нижнее белье. Ношение тесного нижнего белья, в особенности бюстгальтера, приводит к пережатию молочных протоков и к застою молока.
2. Стресс и недосыпание могут привести к физиологическому сужению протоков, нарушению оттока, в результате чего появляются очаги застоя молока в молочных железах.
3. Тяжелый физический труд может привести к пережатию молочных протоков, к затруднению оттока молока у кормящей матери, результатом чего может стать лактостаз.
4. Сон на животе также может привести к пережатию молочных протоков и к застою молока.
МЕХАНИЗМ РАЗВИТИЯ ЛАКТОСТАЗА
Формирование лактостаза характерно для первородящих женщин в первые недели и месяцы после родов. Причем лактостаз в первые дни после родов патогенетически отличается от застоя молока при проводимом регулярном грудном вскармливании.
В первые дни после родов быстрое снижение уровня плацентарных стероидов на фоне резкого повышения секреции пролактина приводит с одной стороны к накоплению молока в альвеолах молочной железы, с другой стороны вызывает отек тканей молочной железы и сдавление её протоков. Ситуация осложняется отсутствием стимуляции сосково-ареолярной зоны, ранним прикладыванием ребенка в первые часы после родов и сцеживания молочных желез, что в сумме отражается в низкой продукции окситоцина и парезе млечных протоков. В результате недостатка окситоцина молоко застаивается в альвеолах и не поступает в молочные протоки. Все эти явления в итоге приводят к отеку, нагрубанию и болезненности молочных желез.
Установлено, что независимо от причины возникновения, некупированный лактостаз патогенетически протекает по стандартной схеме и, как правило, завершается маститом.
ЛЕЧЕНИЕ ЛАКТОСТАЗА
Терапия лактостаза комплексная и включает в себя изменение режима и кратности кормления, проведение консервативной терапии.
Режим и методика грудного вскармливания при лактостазе.
Следует отказаться на время от попеременного кормления грудью в пользу кормления двумя грудями через каждые 1,5–2 часа, при необходимости интервал кормления следует сократить до часа. Обязательными являются ночные кормления.
Роль, техника сцеживания.
Сцеживание остается важным звеном борьбы и при лактостазе должно проводиться не только аккуратно, но и технически правильно.
С этой целью для преодоления лактостаза показал свою эффективность молокоотсос, перед применением которого необходимо провести мягкий и нежный массаж проблемных участков, тепловые процедуры.
При лактостазе сцеживание проводится до состояния комфорта, а не до «последней капли», чтобы не усилить выработку и приток молока.
Правила сцеживания при лактостазе. Следует обхватить молочную железу с уплотнением одноименной рукой так, чтобы она лежала на ладони, большой палец сверху, остальные поддерживают и приподнимают её. При этом молоко будет оттекать безболезненно, сосок не будет травмироваться. Одновременно другой свободной рукой проводится массаж области уплотнения в направлении от периферии к центру молочной железы, освобождая её от молока.
Облегчает сцеживание прием таблетки но-шпы за 20–30 минут до кормления, теплая грелка, приложенная к груди и сцеживание после кормления ребенка. Можно проводить эти мероприятия и делать это под тёплым душем.
Следует отметить, что сильное сдавливание молочных желез при грубом сцеживании может привести к травматизации дольково-протоковой системы молочных желез и может привести к развитию мастита.
Изменение позы ребенка и матери во время кормления при лактостазе
При лактостазе нужно использовать позы, способствующие освобождению молочной железы от молока в тех областях, где оно застоялось. В таких случаях часто эффективным оказывается кормление из-под руки.
Массаж молочных желез
При проведении массажа молочных желез все движения должны быть мягкими, плавными, по направлению от основания груди к соскам.
Тепловые и холодовые процедуры
Для достижения эффекта перед кормлением и сцеживанием рекомендуется принимать теплый душ, либо прикладывать на молочные железы влажные теплые салфетки, что способствует улучшению оттока молока. После кормления используют холодовые аппликации на 10–15 минут, что позволяет уменьшить выработку молока.
Мази и компрессы
Задача всех мазей и компрессов уменьшить отек молочной железы и улучшить отток молока, снимая спазм млечных протоков. Используются сульфат магнезии, мази: траумель С, малавит.
Применение ультразвука
Для купирования лактостаза применяется ультразвук, обычно назначается 3–4 процедуры, датчиком ультразвукового аппарата для физиотерапии делается массаж молочной железы над уплотнением, после этого необходимо молоко сразу сцедить.
Медикаментозное уменьшение секреции молока
Схема лечения лактостаза 1. Назначается бромокриптин (парлодел) по 2,5 мг 2 раза в сут. в течение 2–3 дней. Добавляется бережное сцеживание молочных желез через 2–3 часа после начала приема препарата в течение 1–2 дней, грудное вскармливание – через 1 час.
Схема лечения лактостаза 2. Назначается достинекс 1 мг по ? табл. 1 раз в день в течение 1–2 дней, грудное вскармливание – через 1 час.
Схема лечения лактостаза 3. Накожные аппликации 2,5 г 1% прожестожель гель 1 раз в день в течение 2 дней, дополнительно проводится сцеживание молочных желез – через 15–20 мин после аппликации, грудное вскармливание – через 1 час.
Оптимальное сочетание: бромокриптин + прожестожель, достинекс + окситоцин.
Окситоцин при лактостазе
При выраженном лактостазе можно использовать сублингвальное введение препарата по 2 капли за 15 мин. до кормления. В редких случаях используют внутримышечное введение окситоцина однократнов дозировке 0,2–0,3 мл.
Антибиотики при лактостазе не показаны.
НПВС. Прием парацетамола и других препаратов нестероидных противовоспалительных средств (НПВС) возможен, особенно при выраженном болевом синдроме и на грудное вскармливание не влияет.
Медикаментозное подавление лактации
При отсутствии ожидаемого эффекта в течение 1,5–2 суток следует проводить тщательную дифференциально-диагностическую процедуру для исключения лактационного мастита. С этой целью обязательно повторное проведение УЗИ молочных желез с пункционной биопсией проблемного участка молочной железы толстой иглой.
Если применение всех мероприятий при лактостазе неэффективно, более того имеется угроза развития или развился мастит, встает вопрос о полном прекращении лактации.
Более известно и наиболее часто на практике с этой целью применяется бромокриптин по схеме: по 2,5 мг 2–3 раза в сутки в течение 3–5 дней. Лактация прекращается за пару дней при приеме таблеток по схеме.
Из современных препаратов с этой целью применяется достинекс в дозировке 1 табл. 1 раз в день в течение 2-х дней. Лактация обычно прекращается за 1 сутки. Редко из-за неэффективного подавления лактации приходится продлевать курс лечения до 3-х дней.
ПРОФИЛАКТИКА ЛАКТОСТАЗА
1. Правильное положение ребенка у груди позволяет кормящей женщине избежать многих проблем и осложнений.
Признаки правильного прикладывания:
- Тишина во время кормления (за исключением звуков, сопровождающих глотание ребенком порции молока). Другие звуки, в частности «цоканье» или «чмоканье» свидетельствуют о нарушенном вакууме и недостаточно эффективном сосании.
- Рот ребенка широко раскрыт (угол не менее 130–140?), подбородок плотно прижат к груди матери, нижняя губа полностью вывернута, язык прикрывает нижнюю десну и виден в углу рта.
- Матери не больно кормить, сосок по окончании кормления равномерно вытянут, имеет форму цилиндра. Деформированный сосок говорит о нарушенной технике прикладывания.
2. Критерии правильного сосания:
- Ребенок сосет медленно, ритмично, глубоко.
- Нет втягивания воздуха (со звуком) и раздувания щек.
- У ребенка во время сосания ритмично двигаются уши.
3. Признаки неправильного сосания:
- Ребенок сосет (“жует”) только сосок; язык новорожденного взаимодействует только с кончиком соска.
- Губы (десны) надавливают только на сосок, а не на всю ареолу.
- Губы всасываются внутрь ротовой полости.
4. Кормление по требованию ребенка. Необходимо прикладывать его к груди по любому поводу, предоставив возможность сосать грудь, когда он хочет и сколько хочет. Это очень важно не только для насыщения ребенка, но и для его ощущения комфорта и защищенности.
5. Продолжительность кормления регулирует ребенок. Не следует отрывать ребенка от груди раньше, чем он сам отпустит сосок. Это может привести к недостаточному опорожнению молочной железы.
6. Ночные кормления ребенка обеспечивают устойчивую лактацию и предохраняют женщину от застоя молока. Кроме того, ночное молоко считается наиболее полноценным.
7. При раздельном грудном вскармливании по очереди двумя грудями промежуток времени между кормлениями не должен превышать 3 часа, включая ночной период. При появлении застойных явлений промежуток нужно сокращать до 2 часов, или вовсе перейти на грудное вскармливание двумя грудями.
8. При склонности к развитию лактостаза каждое кормление надо проводить из обеих молочных желез, при этом заканчивают кормление той же грудью, с которой начинали. Такая техника кормления способствует лучшему опорожнению и дренированию молочных желез, исключает травмирование сосков, а также препятствует заглатыванию ребенком воздуха.
9. Не следует перекладывать ребенка ко второй груди раньше, чем он высосет первую грудь, это может привести к застою молока.
10. При наличии трещин следует применять средства, способствующие скорейшему заживлению (бепантен, пурелан 100, авент и др.)
11. Для профилактики образования трещин следует исключить частое мытье грудей до и после кормления.
Частое мытье груди приводит к удалению защитного слоя жиров ареолы и соска, что приводит к образованию трещин. Молочные железы следует мыть не чаще 1 раза в день во время гигиенического душа. Если женщина принимает душ реже, то и в этом случае следует протирать перед кормлением влажной салфеткой без использования мыла.
12. Дополнительное сцеживание молока. При правильно организованном грудном вскармливании молока вырабатывается ровно столько, сколько нужно ребенку, поэтому необходимости в сцеживании после каждого кормления не возникает. Необходимость сцеживания появляется при недостаточном отсасывании его ребенком и/или застое молока.
Грудное вскармливание | Советы педиатра (Вопросы питания)
Грудное вскармливание
Будущее вашего малыша, его здоровье зависят от Вас. И одну из ведущих ролей играет грудное вскармливание. Женское молоко не только полностью удовлетворяет потребности ребёнка в питательных веществах и энергии в первые месяцы его жизни, но это также не прекращающаяся после рождения связь малыша с матерью, благотворно влияющая на обоих, формируя особые взаимоотношения на всю последующую жизнь. Материнское молоко способствует профилактике аллергии, желудочно-кишечных нарушений, инфекционных заболеваний. Дети, выкормленные грудью, сами впоследствии становятся хорошими родителями. Кормление грудью полезно и самой маме – оно уменьшает риск развития у женщины злокачественных заболеваний, а также снижает риск депрессии.
Основные рекомендации по грудному вскармливанию:
- Самое главное – Ваше желание и настроенность кормить грудью своего малыша.
- — Раннее, в первые минуты после родов, прикладывание ребёнка к груди способствует становлению полноценной лактации.
- — Чаще проводите время вместе с ребенком, и в роддоме, и дома. Для кормления выберите спокойное удобное место. Кормить ребенка грудью можно в различных положениях, важно, чтобы Вам было удобно, Вы хорошо видели личико малыша, а он видел Вас. При правильном прикладывании к груди ротик ребенка широко открыт и захватывает не только сосок, но и часть околососкового кружка (ареолы).
- — Режим свободного вскармливания способствует выработке достаточного количества молока и поддержанию длительной лактации. Новорожденный может требовать до 10-12 кормлений в сутки, включая ночные часы. Как правило, к 2-3 месяцам у деток вырабатывается система кормления, и они выдерживают перерыв в 3-3,5 часа. Обычно необходимое количество молока ребенок высасывает за 15-20 минут, при этом он не высосет больше, чем ему нужно.
- — Состав грудного молока полностью соответствует потребностям Вашего ребенка и «растет» вместе с ним. Природа все предусмотрела настолько разумно, что у Вас вырабатывается именно тот состав молока, который в данное время нужен Вашему малышу. Молоко матери всегда подойдет ее ребенку.
- В первые несколько суток после родов молочные железы вырабатывают молозиво. Объем его очень мал, но даже его капли важны для новорожденного, ведь молозиво богато легкоусвояемыми белками, факторами роста и защитными факторами, способствует становлению оптимальной кишечной микрофлоры и предотвращает развитие желтухи.
- С 4-5 дня после родов начинает вырабатываться переходное молоко, а на 2-3-й неделе лактации молоко становится зрелым. Материнское молоко бывает переднее (раннее) и заднее (позднее). Раннее (переднее) молоко ребёнок высасывает в начале кормления, оно серовато-голубоватого цвета, более водянистое, богато белками, лактозой (молочным сахаром), витаминами, минералами, водой. Позднее (заднее) молоко ребёнок получает, высасывая грудь до конца. Оно более белое, богато жирами. Ребенку необходимо как раннее, так и позднее молоко. Но видите, что грудь переполнена, есть смысл сцедить небольшую порцию переднего молока, с той целью, чтобы малыш получил не только переднее, но и заднее молоко.
- — Если у Вас недостаточно грудного молока в одной груди, приложите малыша к другой груди. Следующее кормление начинайте именно со второй груди.
- Не отнимайте ребенка от груди резко, лучше осторожно вложите указательный палец между уголком рта ребенка и соском, чтобы сосательный рефлекс прекратился.
- После кормления подержите ребенка некоторое время на руках в вертикальном положении, чтобы он отрыгнул воздух, заглоченный во время кормления.
- Мыть грудь нужно один-два раза в день, принимая общий душ. Мылом каждый раз лучше не пользоваться, чтобы избежать трещин. После каждого кормления смажьте сосок поздним молоком и оставьте грудь открытой на некоторое время. Между кормлениями делайте для сосков воздушные и солнечные ванны. Если молоко между кормлениями вытекает, пользуйтесь одноразовыми гигиеническими прокладками для бюстгальтера.
- После каждого кормления необходимо осмотреть грудь. Если грудь мягкая и при ее сцеживании молоко вытекает капельками — сцеживать не нужно. Если грудь плотная, местами есть даже болезненные участки, при сцеживании молоко бежит струйками – значит, необходимо сцедить излишки. Обычно сцеживание требуется только первое время. Через 1 месяц молока вырабатывается ровно столько, сколько нужно ребенку в данный момент. Сцеживать необходимо также при нагрубании груди, лактостазе, мастите, при недостаточном количестве молока с целью увеличения его выработки или если мама вынуждена уехать.
- Следует соблюдать особый рацион питания. Пища должна быть разнообразной, но не вызывающей аллергии и расстройств стула у мамы и малыша. Целесообразно исключить из рациона шоколад, кофе, какао, цитрусовые, мёд, копчёности, креветки, экзотические фрукты, острые приправы. В первое время рекомендуется щадящая кулинарная обработка пищи. Мясные продукты нужно кушать в виде натурального мяса, а не в виде колбас, сосисок и копченостей. Предпочтительные сорта мяса — говядина, телятина, нежирная свинина, кролик, индейка. Молочные продукты целесообразно употреблять в виде кисломолочных продуктов и специальных сухих молочных смесей для кормящих женщин. Сладостями и мучными изделиями кормящей маме увлекаться не стоит, особенно при склонности ребенка к аллергии. Кроме того, следует отказаться от лука, чеснока, редьки, сильно влияющих на вкус молока. Кормящей маме важно соблюдать и определенный режим приема пищи для ритмичной выработки молока. Желательно перед каждым кормлением ребенка (за 20-30 мин.) покушать или выпить что-то в теплом виде, особенно в случае нехватки грудного молока.
Примерный среднесуточный набор продуктов для кормящих матерей (г, брутто):
— Хлеб пшеничный — 150
— Хлеб ржаной — 100
— Мука пшеничная, мучные изделия — 20
— Крупа, макаронные изделия — 70
— Картофель — 200
— Овощи, зелень — 500
— Фрукты свежие — 300
— Соки — 150
— Фрукты сухие — 20
— Сахар — 60
— Кондитерские изделия — 20
— Мясо, птица — 170
— Рыба — 70
— Молоко и кисломолочные продукты — 600
— Творог 9% жирности- 50
— Сметана — 15
— Масло сливочное — 25
— Масло растительное — 15
— Яйцо — 1/2 ш.
— Сыр — 15
— Соль — 8
— Кофе — 3
— Чай — 1
Также для кормящих мам созданы специализированные сухие молочные продукты, содержащие полноценный набор питательных веществ, такие как «NutriMa Лактамил» и «NutriMa Фемилак», которые обеспечивают повышенную потребность женщины в питательных веществах, витаминах, макро- и микроэлементах в период беременности («NutriMa Фемилак») и кормления грудью («NutriMa Фемилак» и » NutriMa Лактамил»). Помимо этого, «NutriMa Лактамил» содержит также комплекс молокогонных трав, стимулирующих лактацию.
Жидкости нужно столько, сколько хочет кормящая мама, примерно 2, 5 — 3 литра, включая суп, чай, сок, воду и прочее. Если есть жажда — пейте негазированную питьевую воду, а не молоко. Из соков рекомендуются соки из яблок, яблоко — груша, яблоко-слива, яблоко прямого отжима, березовый сок. Вначале разводите эти соки питьевой водой наполовину. Если у малыша не будет проблем с животиком — можно пить соки в цельном виде. Подойдут кормящим мамам соки и пюре, предназначенные для детского питания. Хорошим молокогонным эффектом обладают специальные чаи — например, травяной или фрутовый чай Hipp для кормящих матерей, которые содержат травы и экстракты ягод и фруктов соответственно, традиционно используемых для стимуляции лактации. Например, в органическом травяном чае Hipp Natal в состав входят анис, фенхель и тмин, обладающие лактогонным действием, а также лемонграсс и мелисса, которые придают неповторимый и освежающий вкус.
Помните, что от Вас зависит здоровье малыша. То, что едите Вы, опосредованно поступает и в организм ребенка. Поэтому крайне важно придерживаться вышеобозначенных правил питания.
Откажитесь от вредных привычек — курения, употребления алкоголя, наркотических и токсических веществ.
Оптимальная длительность грудного вскармливания составляет от 1 года до 3 лет. При этом детям, которые гармонично развиваются, в 4-6 месяцев необходимо начинать вводить прикормы.
Если Вы будете соблюдать правила введения прикормов, то лактация будет постепенно угасать по мере уменьшения потребности в молоке. Вы уменьшите количество прикладываний к груди вначале в течение дня (за счет постепенной замены прикормами), а затем будете укладывать ребенка спать без прикладывания к груди (укладывать спать ребенка должен при этом другой человек, а не мама). При этом целесообразно заменять оставшиеся молочные кормления (1-2 раза в сутки) не на цельное коровье молоко, а на сухие молочные смеси для детей старше 12 месяцев (в названии есть цифра 3), например, Nutrilak Premium 3, где в состав входит молочный жир, где содержатся важные компоненты для нервной системы малыша. Также появились жидкие уже готовые молочные напитки для детей старше 12 месяцев Nutrilak Premium 3, что очень удобно. Коровье молоко не подходит для вскармливания детей не только первого года жизни, но и после года, т.к. содержит много белка, перегружающего незрелые почки и пищеварительный тракт ребенка, и являющегося сильным аллергеном. Кроме того, коровье молоко дефицитно по содержанию железа, цинка, йода и др. жизненно важных элементов. На момент отлучения от груди ребенок должен быть здоров. Малыш может сам отказаться от груди, что является самым желательным и щадящим вариантом. Также прекращение грудного вскармливания возможно по инициативе мамы в сроки лактации свыше 1-1,5 лет.
О том, что пришло время заканчивать кормление грудью, может свидетельствовать появление у кормящей женщины таких признаков как похудение, повышенная утомляемость, слабость, сонливость, частые простуды. Грудь перестает наливаться, и мама легко переносит длительные перерывы в кормлении (12 часов и более). Если таких признаков нет, мама хорошо питается, принимает специализированные молочные напитки или витаминно-минеральные комплексы для кормящих женщин, препараты кальция, она может продолжать кормить грудью до 2-3 лет.
Иногда у мамы, кормящей грудью, могут возникнуть различные затруднения. Рассмотрим наиболее частые:
1. Недостаточное количество молока (гипогалактия). Истинная (первичная) гипогалактия встречается крайне редко. По данным ВОЗ, подавляющее большинство женщин (более 95%) способно выкормить ребенка грудью. Для успешного кормления грудью женщине необходимо чувствовать уверенность, и в этом ей должны помочь близкие люди, медработники, мамы, имеющие положительный опыт грудного вскармливания. Кормящая мама должна знать, что у нее всегда будет столько молока, сколько требуется ее ребенку.
Существуют физиологические лактационные кризы, во время которых происходит снижение выработки молока. Связаны они с гормональными особенностями регуляции лактации. Продолжительность лактационных кризов в среднем составляет 3-4 дня, они не представляют опасности для здоровья ребенка и требуют более частого прикладывания ребенка к груди. Ни в коем случае не следует вводить смеси в качестве докорма – это еще больше снизит продукцию молока, ведь смеси дольше перевариваются в желудке, чем грудное молоко, ребенок дольше спит, реже прикладывается к груди и менее охотно сосет грудь. Решение о необходимости докорма принимает только врач.
Вместо этого следуйте следующим рекомендациям:
- более частые прикладывания ребенка к груди, в т.ч. обязательные ночные кормления. Самой распространенной ошибкой при нехватке грудного молока является более редкое прикладывание ребенка к груди с целью «накопить» в груди больше молока. Прикладывайте ребенка к груди чаще, сосание ребенком материнской груди является самым сильным стимулятором лактации. Во время кормления можно предлагать ребенку обе груди. Не давайте ребенку пустышку, бутылочку с соской, это снижает активность сосательного рефлекса.
- можно дополнительно сцеживать грудь после кормления, даже если ребенок высосал практически все молоко. Сцеживание пустой груди дает сигнал, что требуется больше молока, и к следующему кормлению молока прибывает больше.
- правильный режим дня кормящей мамы с достаточным отдыхом и сном. Если Вы ночью вставали к малышу — прилягте отдохнуть днем. Больше бывайте на свежем воздухе.
- сбалансированное питание и оптимальный питьевой режим кормящей женщины. Важно принимать дополнительно специализированные молочные напитки, обогащенные витаминами, минералами, содержащими легкоусвояемый белок, сбалансированный углеводно-жировой состав, а также имеющие в составе лактогонные травы, способствующие усилению лактации. Всем этим требованиям отвечает продукт «NutriMa Лактамил». Рекомендуется принимать по 1-2 стакана в день.
- психологическая поддержка кормящей мамы и ориентация всех членов семьи (папы, бабушек, дедушек) на продолжение грудного вскармливания.
- перед кормлением помыть грудь теплой водой или принять теплый душ на область молочных желез, приложить компресс с теплой водой. Мягко растереть грудь махровым полотенцем, сделать легкий массаж груди круговыми движениями.
- выпить в теплом или даже горячем виде настой молокогонных трав за 20-30 мин до кормления малыша.
Можно воспользоваться специализироваными чаями для кормящих матерей, которые состоят из хорошо подобранного сбора лекарственных трав или экстрактов ягод и фруктов, например, травяной или фрутовый чай Hipp. Эти чаи обладают молокогонным эффектом, нормализуют пищеварение у мамы и (через грудное молоко) у ребенка, стимулируют выработку молока в период лактационного криза, способствуют продлению периода лактации. Рекомендуется принимать по 1 чашке теплого (горячего) чая для кормящих матерей 3-5 раз в сутки за 20-30 минут до кормления ребенка.
2. Трещины сосков. Связаны они с неправильной техникой грудного вскармливания или неправильным уходом за молочными железами. Для лечения необходимо изменить положение ребенка при кормлении (кормление из-под руки), до заживления трещин возможно кормление через специальные накладки для кормления.
3. Застой молока (лактостаз). Из-за недостаточного опорожнения молочной железы возникает закупорка протоков молочной железы сгустком молока. Возникает чувство напряжения, болезненности, иногда покраснение участка молочной железы. Необходимо чаще прикладывать ребенка к груди, проводить массаж молочной железы от места закупорки к соску. Измените положение ребенка при прикладывании к груди, чтобы он высасывал молоко из закупоренных сегментов молочной железы.
4. Кормящие мамы также не застрахованы и от острых заболеваний. О возможности продолжения грудного вскармливания в этом случае обязательно проконсультируйтесь у педиатра. В большинстве случаев можно продолжать кормить ребенка, ведь у Вас во время болезни вырабатываются мощные антитела, они с Вашим молоком поступают в организм ребенка, защищая его. При респираторных инфекциях рекомендуется использовать защитную маску. Уход за ребенком все же желательно поручить кому-то другому. Также прием некоторых лекарств несовместим с грудным вскармливанием – обязательно проконсультируйтесь с врачом.
5. Также есть определенные врожденные заболевания ребенка, при которых кормление грудью абсолютно противопоказано – это фенилкетонурия, галактоземия и др. Бывают также аномалии или особенности строения челюстно-лицевого аппарата, и другие состояния, когда ребёнка можно кормить только сцеженным грудным молоком, используя специальные приспособления.
Важность кормления грудью невозможно переоценить. Если у Вас возникают вопросы, связанные с грудным вскармливанием, обязательно обсуждайте их со своим участковым педиатром или патронажной медицинской сестрой.
А также звоните нам по телефону горячей линии: +375-17-500-22-83, +375-29-132-19-79 или задавайте вопросы на нашем сайте.
- Дата публикации: 06.02.2019
- Поделиться:
Боль в груди во время беременности и в послеродовой период
Боль в груди во время и после беременности может быть серьезным признаком опасной для жизни проблемы. Любую боль в груди во время беременности или в послеродовом периоде необходимо как можно быстрее проверить, чтобы предотвратить и лечить возможные осложнения.
Когда обращаться за помощью при боли в груди во время беременности и после родов
Сердечные заболевания и врожденные проблемы с сердцем все чаще встречаются у беременных женщин. В редких случаях боль в груди во время беременности и после родов может быть признаком более серьезной проблемы, которая может быть опасной для жизни.Эти серьезные проблемы включают сердечный приступ, тромб в легких или другие проблемы с легкими, нарушение сердечного ритма, разрыв артерий рядом с сердцем или проблемы с сердечным клапаном.
Вы должны немедленно позвонить своему врачу, если у вас возникла боль в груди:
- Головокружение
- Онемение
- Проблемы с дыханием или одышка
- Слабость
- Опухшая нога, которая может указывать на сгусток
Незначительные причины боли в груди во время беременности и в послеродовом периоде
Незначительные причины боли в груди являются наиболее частыми причинами боли в груди во время беременности и после родов, но иногда их невозможно достаточно четко отличить от более серьезных причин.Незначительные причины включают стресс, расстройство желудка, изжогу и изменения тела, связанные с беременностью, родами и послеродовыми изменениями.
Изжога и расстройство желудка
Изжога или кислотный рефлюкс довольно часто встречается во время беременности и после родов. Пища, которую вы когда-то могли есть свободно, теперь может причинить вам достаточно дискомфорта, чтобы нарушить ваш распорядок дня. Несварение желудка — это скопление газа в желудке, груди и пищеводе.
Боль иногда может быть похожа на симптомы сердечного приступа, но начинается в нижней части грудины и распространяется вверх.Газ также может вызвать острую боль, а изжога — это скорее жгучая или согревающая боль, и она может привести к жжению. Некоторые продукты, такие как шоколад, помидоры, апельсины и мята, являются частыми виновниками изжоги. Хорошая новость в том, что эти симптомы обычно проходят после рождения ребенка.
Изменения тела во время беременности
Ваша расширяющаяся матка может оказывать давление на диафрагму. Ваша грудь становится больше, а грудная клетка расширяется. Оба эти изменения вызывают давление и, возможно, боль вместе с одышкой.
Подробнее:
12 симптомов во время беременности, которые нельзя игнорировать
Болезни сердца и беременность
Необычная причина боли в груди
Этот случай относится к 32-летней первородящей женщине с легкой формой астмы, у которой естественные роды в родильном бассейне были нормальными, и у нее развилась острая послеродовая боль в груди из-за пневмомедиастинума и подкожной клетчатки. эмфизема. После 72 часов наблюдения ее выписали домой без остаточных симптомов.
1. Введение
Послеродовой пневмомедиастинум в сочетании с подкожной эмфиземой впервые был описан Луи Хамманом в 1939 году [1]. Это состояние, также называемое синдромом Хаммана, встречается редко, во всем мире зарегистрировано только около 200 случаев [2] и, по оценкам, частота составляет 1 случай на 100 000 вагинальных родов [3]. Несмотря на пугающую картину, состояние обычно минимальное, а течение самоограничивается [2]. Подкожная эмфизема шеи также связана с рвотой во время беременности [4].Боль в груди является наиболее частым симптомом пневмомедиастинума, хотя степень тяжести зависит от местоположения и количества воздуха [1]. Дополнительные симптомы могут включать одышку, кашель и сердцебиение. Окончательный диагноз ставится рентгенологически [2]. Этот отчет демонстрирует возможные трудности в диагностике синдрома Хаммана и потенциальную путаницу с более серьезными состояниями с более высокой заболеваемостью и смертностью, такими как тромбоэмболия легочной артерии, эмболия околоплодными водами, инфаркт миокарда, пневмоторакс и расслоение аорты.
2. История болезни
У 32-летней первородящей женщины из группы низкого риска, европеоидной расы, роды были нормальными в родильном бассейне. В антенатальном периоде у нее была отмечена легкая форма астмы, для лечения которой она нерегулярно использовала ингалятор сальбутамола. Она не курила, ИМТ 29, без какой-либо другой медицинской или хирургической истории болезни. У нее были самопроизвольные роды в срок, через 24 часа после самопроизвольного разрыва плодных оболочек. Ее первый этап длился двенадцать часов, а второй — два часа. Она использовала Энтонокс для снятия боли, и у нее произошли спонтанные вагинальные роды у здоровой девочки с массой тела 3 человека.65 кг с неповрежденной промежностью. Через три часа после родов она пожаловалась на боль в груди и опухшую шею. При осмотре ее артериальное давление было 120/80 мм рт. Ст., Пульс 95 в минуту, сатурация O2 в воздухе 99%. При аускультации грудь чистая, воздухозаборник с двух сторон, крепитация отсутствует. Однако при пальпации шеи и груди обнаружена подкожная крепитация. Диагноз подкожной эмфиземы установил лечащий врач-акушер-регистратор. Назначен рентген грудной клетки, чтобы исключить пневмоторакс.Также было запрошено мнение медицинской бригады. Рентгенограмма грудной клетки показала пневмомедиастинум и подкожную эмфизему шеи, но не пневмоторакс. Рентгеноскопия с гастрографином, проведенная таким образом, чтобы исключить разрыв пищевода, была нормальной. Семьдесят, два часа спустя повторная рентгенограмма грудной клетки показала разрешение пневмомедиастинума с уменьшением подкожной эмфиземы. Больной протекал бессимптомно, выписан из больницы.
3. Заключение
Прием Вальсальвы может вызвать разрыв краевых альвеол с попаданием воздуха в средостение.Это было ясно показано на примере рентгеноконтрастного перфторуглерода у пациента с астмой и спонтанным пневмомедиастинумом [5]. Кроме того, разрыв альвеол ассоциируется с астматическими кризами. Хотя у пациента, описанного в этом отчете, была астма, она была легкой при спорадическом использовании ингаляторов. Поэтому астма как единственный виновник пневмомедиастинума в данном случае сомнительна. Ранее считалось, что бесплодие и затяжной второй период родов с энергичным толчком были признаками родов, осложненных пневмомедиастинумом.Однако Ридер рассмотрел 187 зарегистрированных случаев и подтвердил, что, хотя большинство женщин были первородящими, у них был более длительный второй период родов и нормальный размер плода [6]. В этом случае пациентка была первородящей и имела нормальную продолжительность первого и второго периодов родов. По словам акушерки, она рожала в родильном бассейне со средним усилием отталкивания. Боль в груди появилась через три часа после родов, когда обратилась за медицинской помощью. Боль в груди во время беременности или в послеродовой период может инициировать исследование легочной эмболии, включая компьютерную томографию или вентиляционно-перфузионное сканирование легких с их дозами облучения.Введение радиации в грудь женщины в дозе 10 мГр увеличивает риск развития рака груди на 13,6% [7]. Однако при тщательном клиническом обследовании, включая аускультацию и пальпацию грудной клетки, должна быть возможность установить «треск или пузыри» при каждом ударе сердца или пальпировать крепитацию подкожно. Эти классические физические данные, также известные как признаки Хаммана, были описаны во всех случаях пневмомедиастинума, о которых сообщил Хамман [1]. Нет сообщений о сосуществовании пневмомедиастинума с какими-либо эмболическими нарушениями и, в редких случаях, с пневмотораксом [3].Таким образом, единственным рентгенологическим методом, подтверждающим диагноз пневмомедиастинума и подкожного дыхания, является простая рентгенограмма грудной клетки, как в этом случае. Однако в некоторых случаях рентгенографии грудной клетки может быть недостаточно для демонстрации пневмомедиастинума, поэтому может потребоваться компьютерная томография. Подтверждение наличия воздуха в средостении обычно исключает необходимость дополнительной оценки для исключения тромбоэмболии легочной артерии, эмболии околоплодными водами, инфаркта миокарда и расслоения аорты [3]. Контрастная рентгенология полезна, если есть причина подозревать разрыв пищевода (синдром Бурхаве) [8].
Лечение синдрома Хаммана поддерживающее. Боль в груди, одышку и беспокойство можно лечить с помощью кислорода, анальгетиков и седативных средств. Как правило, синдром Хаммана имеет самоограничивающееся течение [2]. После тщательного поиска в литературе нет надежных данных о частоте рецидивов этого состояния. Кобак и Абрамс еще в 1949 г. рекомендовали рутинно использовать щипцы при любой последующей беременности [9]. Seidl и Brotzman (1994) описали последующие спонтанные вагинальные роды, происходящие без происшествий [2].Однако управление последующими поставками остается спорным [10]. Энтонокс (закись азота и кислород) приводит к значительному расширению захваченных газов, поэтому этого следует избегать [11]. Непроизвольные толчки матери можно эффективно контролировать с помощью эпидуральной анальгезии [11].
Благодарности
Эта статья не получила финансирования.
Copyright
Copyright © 2010 Владимир Ревицкий и др. Это статья в открытом доступе, распространяется под
Лицензия Creative Commons Attribution License, которая разрешает неограниченное использование, распространение и воспроизведение на любом носителе при условии правильного цитирования оригинальной работы.
Единый тонкий симптом, который молодые мамы никогда не должны игнорировать
Когда вы молодая мама, совершенно нормально игнорировать собственные потребности. Зубы не расчесываются, рубашки надеваются задом наперед, а небольшие боли и боли обычно игнорируются. Но врачи говорят, что это может быть опасной привычкой, особенно когда речь идет о вашем послеродовом здоровье. Почему? Вы подвержены более высокому, чем обычно, риску серьезных осложнений со здоровьем, и они могут проявляться как легко игнорируемый симптом: одышка.
Лорен Штрайхер, доктор медицинских наук, доцент кафедры клинического акушерства и гинекологии Медицинской школы Фейнберга Северо-Западного университета, говорит SELF, что некоторая одышка часто встречается почти в 70 процентах беременностей, которые обычно проходят после родов. Однако женщины могут испытывать одышку после родов , особенно если они делают это через кесарево сечение, что может быть признаком того, что что-то не так, например, жидкость в легких или тромбоэмболия легочной артерии (когда одна или несколько артерий в легкие блокируются тромбом).
Именно это случилось с пациентом Джейсона Джеймса, доктора медицины, медицинского директора в отделении гинекологии FemCare в Майами, которому за несколько дней до обращения в офис сделали кесарево сечение и он пожаловался на одышку. «У меня возникло искушение отказаться от этого — нередко бывает одышка после кесарева сечения, — но что-то в моем кишечнике подсказывало, что она плохо выглядит», — говорит Джеймс SELF. Он порекомендовал ей на всякий случай посетить скорую, чтобы пройти обследование, и в итоге у нее развилась тромбоэмболия легочной артерии. К счастью, с пациентом все было в порядке, но Джеймс говорит, что она могла бы умереть, если бы ее симптомы игнорировались.
Денни Мартин, доктор медицинских наук, доцент и доцент кафедры акушерства, гинекологии и репродуктивной биологии в Университете штата Мичиган, говорит СЕБЕ, что очень важно не игнорировать одышку после родов. «Я всегда говорю своим лечащим врачам, что к этому вы относитесь очень серьезно», — говорит он.
Но почему это происходит? По словам Мартина, женщины с большей вероятностью образуют тромбы на протяжении всей беременности, потому что их тела производят больше крови, а также повышенные факторы свертывания, и этот риск имеет тенденцию достигать пика в течение четырех-шести недель после родов.Сгустки могут образовываться в ногах, но затем могут попасть в легкие, где они могут вызвать тромбоэмболию легочной артерии, или в голову, где они могут вызвать инсульт. Мартин объясняет, что женщины, перенесшие кесарево сечение, подвергаются еще большему риску, потому что операция также увеличивает риск образования тромбов.
Что касается жидкости в легких, Мартин говорит, что врачи не знают, почему это может произойти, за исключением того, что во время и после беременности в жидкостях организма происходит множество изменений. Эти лишние жидкости могут попасть в ноги, ступни и руки, где они вызывают отек, или попасть в легкие женщины.
Штрейхер признает, что эти вещи трудно диагностировать, потому что одышка — довольно распространенное явление в послеродовом периоде. Однако Джеймс говорит, что женщины с тромбоэмболией легочной артерии также могут испытывать боль в груди, учащенное сердцебиение, бред или головокружение. Они также могут заранее почувствовать покраснение, боль или отек икр.
Хотя риски пугающие, Штрайхер говорит, что среднестатистической женщине не следует беспокоиться о развитии серьезных осложнений после рождения ребенка — просто хорошо знать, что может случиться и .«Послеродовой период — наиболее частое время для женщин с серьезными проблемами, такими как инсульт и тромбоэмболия легочной артерии, но это очень редкие случаи», — говорит она, отмечая, что некоторые женщины подвергаются более высокому риску, например, курящие в анамнезе. генетическая предрасположенность к образованию тромбов и ожирение.
Но, если что-то не так после родов, говорите. «Когда вы чувствуете, что что-то не так, всегда разумно сообщить об этом своему врачу», — говорит Джеймс.
Фото: Ballyscanlon / Getty Images
Причины и время обращения за помощью
Беременность может вызывать дискомфорт и боль во многих частях тела.Когда эти ощущения возникают в груди, причиной часто является давление растущего плода, кислотный рефлюкс или другие относительно безвредные проблемы.
В редких случаях эта боль в груди может быть результатом сердечно-сосудистых заболеваний или осложнений беременности.
Продолжайте читать, чтобы получить дополнительную информацию о причинах боли в груди во время беременности и о том, когда следует обратиться к врачу.
Многие женщины испытывают боль или дискомфорт во время беременности, и некоторые из этих ощущений могут отражать симптомы сердечных заболеваний.Эти проблемы включают:
Они могут вызывать беспокойство, но часто они не являются следствием серьезных проблем со здоровьем.
Некоторые относительно безвредные проблемы, которые могут вызвать боль в груди во время беременности, описаны ниже.
Изжога
Когда человек ест, открывается клапан между пищеводом и желудком, пропуская пищу в желудок. Этот клапан называется сфинктером пищевода.
Когда человек не ест, сфинктер пищевода обычно закрывается, чтобы не дать частично переваренной пище и желудочной кислоте подняться обратно в пищевод.Если это происходит, проблема называется кислотным рефлюксом.
Во время беременности повышение уровня гормона прогестерона вызывает расслабление сфинктера пищевода, повышая риск кислотного рефлюкса.
Кислотный рефлюкс может вызвать изжогу, жжение в горле или во рту, которое часто возникает после еды, особенно когда человек лежит после еды.
Следующие стратегии могут помочь предотвратить изжогу:
- избегать острой или жирной пищи
- есть небольшими порциями
- оставаться в вертикальном положении дольше после еды
Врач или фармацевт могут порекомендовать прием антацида при стойкой изжоге во время беременности.Этот вид лекарств нейтрализует желудочную кислоту, снимая боль.
Растущая матка и плод
По мере роста плода и матки увеличивается давление на окружающие органы, включая легкие и желудок.
Это давление может вызывать дискомфорт и боль в груди, обычно во втором и третьем триместрах. Повышение давления в грудной полости также может вызвать:
- женщина быстрее чувствует сытость во время еды
- учащенное сердцебиение
- кислотный рефлюкс
- одышка
Беременная женщина, у которой наблюдаются вышеперечисленные симптомы, должна видеть врач, чтобы убедиться в причине.
Причиной боли в груди во время беременности может быть серьезная проблема со здоровьем, например преэклампсия, сердечный приступ или другое сердечное заболевание.
Преэклампсия
Боль в груди и плече во время беременности может указывать на серьезное осложнение, называемое преэклампсией. Иногда это может быть фатальным для матери и плода.
Общие признаки и симптомы преэклампсии включают:
Преэклампсия обычно проходит после рождения ребенка. Однако у некоторых женщин преэклампсия продолжается после беременности или начинается после родов.
Женщины с преэклампсией также могут испытывать связанные с этим осложнения, такие как эклампсия или синдром, который включает разрыв красных кровяных телец, низкое количество тромбоцитов и повышение ферментов печени — обычно называемый синдромом HELLP.
Женщина может не знать, что у нее преэклампсия или связанные с ней осложнения. Регулярные медицинские осмотры и анализы помогают врачам выявлять эти проблемы.
Болезнь сердца или сердечный приступ
Относительно редкой причиной боли в груди во время беременности является сердечный приступ.
Во время беременности объем крови в организме увеличивается, чтобы вместить растущий плод. Чтобы эффективно перекачивать дополнительную кровь, частота сердечных сокращений женщины увеличивается, и это дополнительное напряжение приводит к более высокому риску сердечного приступа.
В исследовании 2018 года изучалась частота сердечных приступов среди женщин в Соединенных Штатах, которые оставались в больнице из-за осложнений беременности или в последующий период адаптации. Сердечные приступы произошли у 8,1 из 100 000 этих женщин.
Женщины с сердечными заболеваниями или другими ранее существовавшими сердечными заболеваниями имеют повышенный риск сердечного приступа во время беременности.
Следующие симптомы могут указывать на болезнь сердца:
- боль в груди
- учащенное сердцебиение
- хронический кашель
- сильное затруднение дыхания
- крайняя усталость
- сильное опухание или увеличение веса
- обморок
беременная женщина при появлении любого из вышеперечисленных симптомов следует немедленно обратиться к врачу.
Во многих случаях боль и дискомфорт в груди возникают в результате относительно безвредных проблем. Однако женщине следует обратиться к врачу, если у нее есть какие-либо опасения по поводу своего здоровья или здоровья плода.
Важно посещать каждый прием к врачу или акушерке и проходить все рекомендованные анализы. Они могут указать, развились ли какие-либо осложнения, и гарантировать здоровье матери и ребенка.
Женщины, у которых наблюдаются какие-либо симптомы сердечных заболеваний или преэклампсии во время или после беременности, должны получить немедленную медицинскую помощь.
Также важно, чтобы беременные женщины знали о симптомах сердечного приступа. По данным Американской кардиологической ассоциации (AHA), к ним относятся:
- боль или дискомфорт в груди
- боль, давление или ощущение сдавливания в центре грудной клетки, которое длится более нескольких минут или проходит и возвращается.
- одышка, которая может сопровождаться дискомфортом в груди
- холодный пот
- головокружение
- тошнота
- дискомфорт или боль в челюсти, шее, животе, спине или в одной или обеих руках
Беременная женщина Тот, кто испытывает какие-либо из этих симптомов и считает, что причиной может быть сердечный приступ, должен немедленно позвонить в службу 911 или иным образом обратиться за неотложной медицинской помощью.
Боль в груди может быть безобидным симптомом беременности. Причиной часто является изжога или давление, поскольку растущая матка давит на органы в грудной полости.
Однако боль в груди во время беременности может указывать на более серьезное заболевание, такое как сердечный приступ или преэклампсия. Они требуют немедленной медицинской помощи.
Беременность может быть тяжелым временем для физических упражнений. Любой, кто беспокоится о своем здоровье или здоровье ребенка, должен проконсультироваться с врачом.
Перипартальная кардиомиопатия (ППКМ) | Американская кардиологическая ассоциация
Что такое послеродовая кардиомиопатия?
Послеродовая кардиомиопатия (ППКМ), также известная как послеродовая кардиомиопатия, представляет собой необычную форму сердечной недостаточности, которая возникает в течение последнего месяца беременности или до пяти месяцев после родов.Кардиомиопатия буквально означает заболевание сердечной мышцы.
PPCM — это расширенная форма заболевания, при которой камеры сердца увеличиваются, а мышцы слабеют. Это вызывает уменьшение процента крови, выбрасываемой из левого желудочка сердца при каждом сокращении. Это приводит к уменьшению кровотока, и сердце больше не может удовлетворять потребности органов тела в кислороде, что влияет на легкие, печень и другие системы организма.
PPCM редко встречается в США, Канаде и Европе.В США ежегодно от 1000 до 1300 женщин заболевают этим заболеванием. В некоторых странах ПКМ встречается гораздо чаще и может быть связан с различиями в диете, образе жизни, другими заболеваниями или генетикой.
Как диагностируется?
PPCM может быть трудно обнаружить, потому что симптомы сердечной недостаточности могут имитировать симптомы беременности в третьем триместре, такие как отеки в ступнях и ногах и некоторая одышка. Более крайние случаи включают сильную одышку и продолжительный отек после родов.
Во время медицинского осмотра врачи будут искать признаки жидкости в легких. Стетоскоп будет использоваться для выявления потрескивания легких, учащенного сердцебиения или аномальных звуков сердца. Эхокардиограмма может обнаружить кардиомиопатию, показывая снижение работы сердца.
PPCM диагностируется при соблюдении следующих трех критериев:
- Сердечная недостаточность развивается на последнем месяце беременности или в течение 5 месяцев после родов.
- Насосная функция сердца снижена, фракция выброса (ФВ) менее 45% (обычно измеряется с помощью эхокардиограммы).EF — это количество крови, которое левый желудочек откачивает при каждом сокращении. Нормальный EF может быть от 55 до 70.
- Никакой другой причины сердечной недостаточности со сниженным ФВ не обнаружено.
Лабораторные анализы крови являются стандартной частью обследования. Сюда входят тесты для оценки функции почек, печени и щитовидной железы; тесты для оценки электролитов, в том числе натрия и калия; и общий анализ крови для выявления анемии или признаков инфекции. Кроме того, для оценки уровня риска можно использовать маркеры сердечного повреждения и стресса.
Симптомы этого состояния включают:
- Усталость
- Ощущение учащенного сердцебиения или пропускания ударов (учащенное сердцебиение)
- Повышенное ночное мочеиспускание (никтурия)
- Одышка при активности и в положении лежа
- Отек лодыжек
- Набухшие вены шеи
- Низкое кровяное давление, оно может упасть при вставании.
Степень тяжести симптомов у пациентов с PPCM может быть классифицирована по системе New York Heart Association:
- Класс I — бессимптомное заболевание
- Класс II — Легкие симптомы / влияние на функцию или симптомы только при чрезмерном напряжении
- Класс III — Симптомы при минимальном напряжении
- Класс IV — Симптомы в состоянии покоя
Каковы причины?
Основная причина неясна.Биопсия сердца в некоторых случаях показывает у женщин воспаление сердечной мышцы. Это может быть из-за перенесенного вирусного заболевания или аномального иммунного ответа. Другие потенциальные причины включают плохое питание, спазм коронарной артерии, заболевание мелких сосудов и нарушение антиоксидантной защиты. Генетика также может сыграть свою роль.
Первоначально считалось, что ППКМ чаще встречается у женщин старше 30 лет, но с тех пор о нем сообщили в широком диапазоне возрастных групп. К факторам риска относятся:
- Ожирение
- История сердечных заболеваний, таких как миокардит (воспаление сердечной мышцы)
- Употребление некоторых лекарств
- Курение
- Алкоголизм
- Многоплодие
- Афроамериканское происхождение
- Плохое питание
Как лечить ППКМ?
Цель лечения послеродовой кардиомиопатии — предотвратить скопление лишней жидкости в легких и помочь сердцу восстановиться в максимально возможной степени.Многие женщины восстанавливают нормальную сердечную функцию или стабилизируются на лекарствах. Некоторое прогрессирование до тяжелой сердечной недостаточности, требующей механической поддержки или трансплантации сердца.
Существует несколько классов лекарств, которые врач может прописать для лечения симптомов, с вариациями, более безопасными для кормящих женщин.
- Ингибиторы ангиотензинпревращающего фермента или АПФ — помогают сердцу работать более эффективно
- Бета-блокаторы — заставляют сердце биться медленнее, поэтому у него есть время на восстановление
- Диуретики — Уменьшают задержку жидкости
- Digitalis — получено из наперстянки, более 200 лет используется для лечения сердечной недостаточности.Дигиталис усиливает насосную способность сердца
- Антикоагулянты — Для разжижения крови. Пациенты с PPCM подвержены повышенному риску развития тромбов, особенно если EF очень низкий.
Врачи могут порекомендовать диету с низким содержанием соли, ограничение жидкости или ежедневное взвешивание. Увеличение веса от 3 до 4 фунтов или более за день или два может сигнализировать о скоплении жидкости.
Женщинам, которые курят и употребляют алкоголь, рекомендуется бросить курить, поскольку эти привычки могут ухудшить симптомы.
Биопсия сердца может помочь определить, является ли основная причина кардиомиопатии инфекцией сердечной мышцы (миокардитом). Однако эта процедура встречается редко.
Как женщины могут минимизировать свой риск?
Чтобы развивать и поддерживать сильное сердце, женщинам следует избегать сигарет и алкоголя, придерживаться сбалансированной диеты и регулярно заниматься спортом. Женщины, у которых развивается послеродовая кардиомиопатия, подвергаются высокому риску развития того же состояния при будущих беременностях.
Что дальше?
В настоящее время проводятся исследования для выяснения причин PPCM и разработки новых методов лечения.Были опробованы методы лечения, изменяющие иммунную систему, такие как внутривенное введение гамма-глобулина и иммуноабсорбция, но не доказано. Исследователи также сосредоточили внимание на роли пролактина в PPCM. Пролактин — это гормон, выделяемый гипофизом на поздних сроках беременности и после родов, который стимулирует выработку грудного молока. Однако пролактин может оказывать неблагоприятное воздействие на сердечную мышцу, ограничивая ее кровоснабжение и вызывая гибель клеток. Бромокриптин — это лекарство, подавляющее секрецию пролактина гипофизом.Ранние исследования показывают, что он помогает лечить PPCM, но необходимы дополнительные исследования.
Проблемы после родов
Были ли у вас дети в последние 3 месяца?
Да
Рожали ребенка в последние 3 месяца
Нет
Рожали ребенка в последние 3 месяца
Сколько вам лет?
Менее 12 лет
Менее 12 лет
12 лет и старше
12 лет и старше
Вы мужчина или женщина?
Почему мы задаем этот вопрос?
Медицинская оценка симптомов основана на имеющихся у вас частях тела.
- Если вы трансгендер или небинарный, выберите пол, который соответствует вашим частям тела (например, яичникам, семенникам, простате, груди, пенису или влагалищу), которые у вас сейчас в районе, где у вас наблюдаются симптомы .
- Если ваши симптомы не связаны с этими органами, вы можете выбрать свой пол.
- Если у вас есть органы обоих полов, вам, возможно, придется дважды пройти через этот инструмент сортировки (один раз как «мужские» и один раз как «женские»). Это гарантирует, что инструмент задает вам правильные вопросы.
У вас эпилепсия или припадки в анамнезе?
Да
Эпилепсия или припадки в анамнезе
Нет
Эпилепсия или припадки в анамнезе
Это был типичный припадок для вас?
У вас проблемы с дыханием (больше, чем заложенный нос)?
Да
Затрудненное дыхание больше, чем заложенный нос
Нет
Затрудненное дыхание больше, чем заложенный нос
Вы бы охарактеризовали проблему как серьезную, среднюю или легкую?
Сильное
Сильное затруднение дыхания
Умеренное
Умеренное затруднение дыхания
Легкое
Легкое затруднение дыхания
Больно ли при дыхании?
Это может быть предупреждающим признаком тромба в легком, называемого тромбоэмболией легочной артерии.
У вас появилась новая головная боль, отличная от тех типов головных болей, к которым вы привыкли?
Да
Новая или другая головная боль
Нет
Новая или другая головная боль
У вас внезапно возникла сильная головная боль, которая является самой сильной головной болью в вашей жизни?
Вероятно, это не будет похоже на головную боль, которая у вас была раньше.
Да
Внезапная сильная головная боль
Нет
Внезапная сильная головная боль
Насколько сильна боль по шкале от 0 до 10, если 0 — это отсутствие боли, а 10 — самая сильная боль, которую вы можете себе представить?
от 8 до 10: сильная боль
сильная боль
от 5 до 7: умеренная боль
умеренная боль
от 1 до 4: легкая боль
легкая боль
Были ли у вас вагинальные кровотечения за последние 48 часов?
Сгустки большие или маленькие?
Большой означает более 4 см (1.5 дюймов) или больше мяча для гольфа.
Большие (больше мяча для гольфа)
Большие сгустки
Вы прошли более 3-х сгустков?
Да
Прошло более 3 сгустков
Нет
Прошло более 3 сгустков
Было ли у вас кровотечение после полового акта или спринцевания?
Да
Вагинальное кровотечение после полового акта или спринцевания
Нет
Вагинальное кровотечение после полового акта или спринцевания
У вас есть боль в животе, области таза или спины?
Да
Боль в животе, тазе или спине
Нет
Боль в животе, тазе или спине
Насколько сильна боль по шкале от 0 до 10, если 0 — нет боли, а 10 — самая сильная боль. можете себе представить?
от 8 до 10: сильная боль
сильная боль
от 5 до 7: умеренная боль
умеренная боль
от 1 до 4: легкая боль
легкая боль
Есть ли у вас боль или отек в одной икре?
Боль и припухлость в голени могут быть симптомами сгустка крови.
Да
Боль или припухлость в одной икре
Нет
Боль или припухлость в одной икре
Есть ли у вас проблемы с мочеиспусканием?
Да
Проблемы с мочеиспусканием
Нет
Проблемы с мочеиспусканием
Можно ли вообще мочиться?
Вы боитесь причинить вред своему ребенку или себе?
Да
Обеспокоен причинением вреда себе или ребенку
Нет
Обеспокоен тем, что нанесет вред себе или ребенку
Как вы думаете, у вас может быть высокая температура?
Вы измеряли температуру?
Насколько высока температура? Ответ может зависеть от того, как вы измерили температуру.
Высокая: 40 ° C (104 ° F) или выше, орально
Высокая температура: 40 ° C (104 ° F) или выше, орально
Умеренная: от 38 ° C (100,4 ° F) до 39,9 ° C (103,9 ° F), перорально
Умеренная лихорадка: от 38 ° C (100,4 ° F) до 39,9 ° C (103,9 ° F), перорально
Легкая: 37,9 ° C (100,3 ° F) или ниже, перорально
Легкая лихорадка: 37,9 ° C (100,3 ° F) или ниже, орально
Как вы думаете, насколько высока температура?
Умеренная
По ощущениям лихорадка умеренная
Легкая или низкая
По ощущениям лихорадка легкая
Как долго у вас была лихорадка?
Менее 2 дней (48 часов)
Лихорадка менее 2 дней
Минимум 2 дня, но менее 1 недели
Лихорадка не менее 2 дней, но менее 1 недели
1 неделя или более
Повышенная температура в течение 1 недели или более
У вас проблемы со здоровьем или вы принимаете лекарства, ослабляющие вашу иммунную систему?
Да
Заболевание или лекарство, вызывающее проблемы с иммунной системой
Нет
Заболевание или лекарство, вызывающее проблемы с иммунной системой
Есть ли у вас дрожащий озноб или очень сильное потоотделение?
Озноб — тяжелая, сильная форма дрожи.Сильное потоотделение означает, что пот стекает с вас или пропитывается одеждой.
Да
Озноб или сильное потоотделение
Нет
Озноб или сильное потоотделение
Заметили ли вы изменения в своем поведении кишечника?
Да
Изменение привычек кишечника
Были ли у вас:
По крайней мере 1 стул, в основном черный или кровавый?
По крайней мере 1 стул в основном черный или кровавый
По крайней мере 1 стул частично черный или кровавый?
Как минимум 1 стул частично черный или с кровью
Полоски крови в стуле?
Полоски крови в стуле
У вас запор?
Запор означает, что у вас твердый стул и у вас проблемы с его отхождением.Если у вас мягкий стул и он легко отходит, у вас нет запора.
Пробовали ли вы домашнее лечение запора более 1 недели?
Домашнее лечение включает такие вещи, как питье большого количества воды; есть больше фруктов, овощей и цельнозерновых продуктов; и делать упражнения каждый день.
Да
Пробовали домашнее лечение запора более 1 недели
Нет
Пробовали домашнее лечение запора более 1 недели
У вас есть проблемы с кесаревым сечением, например, он не заживает, как ваш врач сказал, что это должно быть?
Да
Проблема с разрезом кесарева сечения
Нет
Проблема с разрезом кесарева сечения
Есть ли у вас отток гноя из разреза кесарева сечения?
Да
Удаление гноя из кесарева сечения
Нет
Отток гноя из кесарева сечения
Ваша грудь красная и болезненная, или ваши соски потрескались и кровоточат?
Да
Красная, болезненная грудь или потрескавшиеся, кровоточащие соски
Нет
Красные, болезненные груди или потрескавшиеся, кровоточащие соски
У вас проблемы с эпизиотомией или заживлением слезы (например, рана не заживает, как ваша врач сказал, что надо)?
Да
Проблема с эпизиотомией или восстановлением слезы
Нет
Проблема с эпизиотомией или восстановлением слезы
Появляются ли у вас какие-либо новые или неожиданные симптомы?
Да
Новые или неожиданные симптомы
Нет
Новые или неожиданные симптомы
Вы бы охарактеризовали эти симптомы как серьезные или незначительные?
Серьезные
Серьезные новые или неожиданные симптомы
Незначительные
Незначительные новые или неожиданные симптомы
Чувствуете ли вы что-нибудь выпячивание во влагалище или чувствуете давление в области таза при движении?
Да
Выпуклость во влагалище или повышение тазового давления при движении
Нет
Выпуклость во влагалище или повышенное тазовое давление при движении
Многие факторы могут повлиять на то, как ваше тело реагирует на симптом, и какой уход может вам понадобиться.К ним относятся:
- Ваш возраст . Младенцы и пожилые люди, как правило, быстрее заболевают.
- Общее состояние вашего здоровья . Если у вас есть такое заболевание, как диабет, ВИЧ, рак или болезнь сердца, вам, возможно, придется уделять больше внимания определенным симптомам и как можно скорее обратиться за помощью.
- Лекарства, которые вы принимаете . Некоторые лекарства и натуральные продукты для здоровья могут вызывать симптомы или усугублять их.
- Недавние события со здоровьем , такие как операция или травма.Подобные события могут впоследствии вызвать симптомы или сделать их более серьезными.
- Ваши привычки в отношении здоровья и образ жизни , такие как привычки в еде и физических упражнениях, курение, употребление алкоголя или наркотиков, половой анамнез и путешествия.
Попробуйте домашнее лечение
Вы ответили на все вопросы. Судя по вашим ответам, вы сможете решить эту проблему дома.
- Попробуйте домашнее лечение, чтобы облегчить симптомы.
- Позвоните своему врачу, если симптомы ухудшатся или у вас возникнут какие-либо проблемы (например, если симптомы не улучшаются, как вы ожидали).Вам может потребоваться помощь раньше.
Если вы не уверены, высокая ли температура, средняя или легкая, подумайте об этих проблемах:
При высокой температуре :
- Вам очень жарко.
- Вероятно, это одна из самых сильных лихорадок, которые у вас когда-либо были. Высокая температура встречается не так часто, особенно у взрослых.
при средней температуре :
- Вам тепло или жарко.
- Вы знаете, что у вас жар.
при легкой лихорадке :
- Возможно, вам станет немного жарко.
- Вы думаете, что у вас жар, но вы не уверены.
Температура немного меняется в зависимости от того, как вы ее измеряете. Для взрослых и детей в возрасте от 12 лет это диапазоны: высокая, умеренная и легкая в зависимости от того, как вы измерили температуру.
Перорально (внутрь) температура
- Высокая: 40 ° C (104 ° F) и выше
- Умеренная: 38 ° C (100.От 4 ° F) до 39,9 ° C (103,9 ° F)
- Легкая: 37,9 ° C (100,3 ° F) и ниже
Сканер лба (височный) обычно имеет температуру от 0,3 ° C (0,5 ° F) до 0,6 ° C (1 ° F) ниже, чем температура во рту.
Ухо или ректальная температура
- Высокая: 40,5 ° C (104,9 ° F) и выше
- Умеренная: от 38,5 ° C (101,3 ° F) до 40,4 ° C (104,7 ° F)
- Легкая: 38,5 ° C (101,3 ° F) и ниже
Подмышечная (подмышечная) температура
- Высокая: 39.8 ° C (103,6 ° F) и выше
- Умеренное: от 37,8 ° C (100 ° F) до 39,7 ° C (103,5 ° F)
- Мягкое: 37,7 ° C (99,9 ° F) и ниже
Кровь в стуле может поступать из любого участка пищеварительного тракта, например из желудка или кишечника. В зависимости от того, откуда идет кровь и как быстро она движется, она может быть ярко-красной, красновато-коричневой или черной, как смола.
Небольшое количество ярко-красной крови на стуле или на туалетной бумаге часто возникает из-за легкого раздражения прямой кишки.Например, это может произойти, если вам нужно сильно напрячься, чтобы опорожнить стул, или если у вас геморрой.
Некоторые лекарства и продукты питания могут влиять на цвет стула . Лекарства от диареи (такие как Пепто-Бисмол) и таблетки железа могут сделать стул черным. Употребление большого количества свеклы может вызвать красный цвет стула. Употребление в пищу продуктов с черным или темно-синим пищевым красителем может сделать стул черным.
Если вы принимаете аспирин или другое лекарство (называемое разжижителем крови), предотвращающее образование тромбов, это может вызвать образование крови в стуле.Если вы принимаете антикоагулянт и в стуле постоянно течет кровь, обратитесь к врачу, чтобы обсудить симптомы.
Симптомы вагинальной инфекции могут включать:
- Зуд влагалища.
- Выделения из влагалища, которые вам не подходят.
- Вагинальный запах.
- Красная раздраженная кожа в области влагалища.
- Боль при мочеиспускании.
- Боль или кровотечение при половом акте.
Шок — это опасное для жизни состояние, которое может быстро возникнуть после внезапной болезни или травмы.
Взрослые и дети старшего возраста часто имеют несколько симптомов шока. К ним относятся:
- Обморок (потеря сознания).
- Чувство сильного головокружения или дурноты, как будто вы можете потерять сознание.
- Чувство сильной слабости или проблемы со стоянием.
- Отсутствие бдительности или способности ясно мыслить. Вы можете быть сбиты с толку, беспокоиться, бояться или быть не в состоянии отвечать на вопросы.
Боль у взрослых и детей старшего возраста
- Сильная боль (от 8 до 10) : Боль настолько сильна, что вы не можете выдержать ее более нескольких часов, не можете спать и не можете делать ничего, кроме как сосредоточиться на боли.
- Умеренная боль (от 5 до 7) : Боль достаточно сильная, чтобы нарушить вашу нормальную деятельность и ваш сон, но вы можете терпеть ее часами или днями. Умеренная также может означать боль, которая приходит и уходит, даже если она очень сильная.
- Легкая боль (от 1 до 4) : вы замечаете боль, но ее недостаточно, чтобы нарушить ваш сон или деятельность.
Симптомы затрудненного дыхания могут варьироваться от легких до тяжелых.Например:
- Вы можете почувствовать небольшую одышку, но все еще можете говорить (легкое затруднение дыхания), или вы можете настолько запыхаться, что вообще не можете говорить (серьезное затруднение дыхания).
- Возможно, вам становится трудно дышать при активности (легкое затруднение дыхания), или вам, возможно, придется очень много работать, чтобы дышать, даже когда вы находитесь в состоянии покоя (серьезное затруднение дыхания).
Серьезное затруднение дыхания означает:
- Вы вообще не можете говорить.
- Вам нужно очень много работать, чтобы дышать.
- Вам кажется, что вам не хватает воздуха.
- Вы не чувствуете бдительности или не можете ясно мыслить.
Умеренное затруднение дыхания означает:
- Трудно говорить полными предложениями.
- При активности тяжело дышать.
Легкое затруднение дыхания означает:
- Вы чувствуете небольшую одышку, но все еще можете говорить.
- Из-за активности становится трудно дышать.
Определенные состояния здоровья и лекарства ослабляют способность иммунной системы бороться с инфекциями и болезнями. Вот некоторые примеры для взрослых:
- Заболевания, такие как диабет, рак, болезни сердца и ВИЧ / СПИД.
- Длительные проблемы с алкоголем и наркотиками.
- Стероидные лекарства, которые можно использовать для лечения различных состояний.
- Химиотерапия и лучевая терапия рака.
- Другие лекарственные средства, применяемые для лечения аутоиммунных заболеваний.
- Лекарства, принимаемые после трансплантации органов.
- Отсутствие селезенки.
Симптомы инфекции мочевого пузыря могут включать:
- Боль или жжение при мочеиспускании.
- Частые позывы к мочеиспусканию без возможности выделения большого количества мочи.
- Кровь в моче.
Симптомы почечной инфекции могут включать:
- Боль в боку, которая ощущается чуть ниже грудной клетки и выше талии с одной или обеих сторон спины.
- Лихорадка или озноб.
- Боль или жжение при мочеиспускании.
- Частые позывы к мочеиспусканию без возможности выделения большого количества мочи.
- Боль в животе.
Симптомы тромбоэмболии легочной артерии могут включать:
- Внезапная одышка.
- Внезапная острая боль в груди, которая может усиливаться при глубоком вдохе или кашле.
- Кашель с кровью или розовой пенистой слизью.
- Быстрый пульс.
- Сильное беспокойство.
- Обморок.
Сильное вагинальное кровотечение означает, что вы замачиваете свои обычные прокладки или тампоны каждый час в течение 2 или более часов. Для большинства женщин прохождение сгустков крови из влагалища и промывание своих обычных подушечек или тампонов каждый час в течение 2 или более часов не является нормальным и считается серьезным заболеванием. Если вы беременны : у вас может быть прилив крови или сгусток крови, но если кровотечение остановится, это не считается серьезным.
Умеренное кровотечение означает, что вы замачиваете более 1 прокладки или тампона за 3 часа.
Легкое кровотечение означает, что вы замачиваете менее 1 прокладки или тампона более чем за 3 часа.
Минимальное вагинальное кровотечение означает «кровянистые выделения» или несколько капель крови.
Некоторые из проблем с грудным вскармливанием , которые могут у вас возникнуть, включают:
- Болезненные, красные соски.
- Колющая или жгучая боль в груди.
- Твердая шишка в груди.
- У вашего ребенка проблемы с захватом вашей груди.
Если при дыхании вы испытываете боль, может иметь непосредственный риск тромбоэмболии легочной артерии , если у вас также есть:
- Боль глубоко в одной ноге без ясной причины. Это может быть признаком тромба в ноге (тромбоз глубоких вен), который может попасть в легкие.
- Наличие в анамнезе проблем со сгустками крови, таких как тромбоз глубоких вен или перенесенная тромбоэмболия легочной артерии.
Симптомы послеродовой депрессии могут включать:
- Проблемы со сном.
- Чувство грусти или безнадежности.
- Плачете часто или чувствуете, что собираетесь плакать.
- Чувство беспокойства или раздражительности.
- Невозможно сконцентрироваться.
Обратитесь за помощью сегодня
Основываясь на ваших ответах, вам может скоро потребоваться медицинская помощь . Проблема, вероятно, не исчезнет без медицинской помощи.
- Позвоните своему врачу сегодня, чтобы обсудить симптомы и организовать лечение.
- Если вы не можете связаться со своим врачом или у вас его нет, обратитесь за помощью сегодня.
- Если сейчас вечер, наблюдайте за симптомами и обращайтесь за помощью утром.
- Если симптомы ухудшаются, скорее обратитесь за помощью.
Обратитесь за помощью сейчас
Основываясь на ваших ответах, вам может потребоваться немедленная помощь . Без медицинской помощи проблема может усугубиться.
- Позвоните своему врачу, чтобы обсудить симптомы и организовать лечение.
- Если вы не можете связаться со своим врачом или у вас его нет, обратитесь за помощью в течение следующего часа.
- Вам не нужно вызывать скорую помощь, кроме случаев, когда:
- Вы не можете безопасно передвигаться, ведя машину самостоятельно или попросив кого-то другого отвезти вас.
- Вы находитесь в районе, где интенсивное движение транспорта или другие проблемы могут замедлить работу.
Запишитесь на прием
Судя по вашим ответам, проблема не может быть улучшена без медицинской помощи.
- Запишитесь на прием к врачу в ближайшие 1-2 недели.
- Если возможно, попробуйте лечение в домашних условиях, пока вы ждете приема.
- Если симптомы ухудшатся или у вас возникнут какие-либо проблемы, позвоните своему врачу. Вам может потребоваться помощь раньше.
Позвоните по телефону 911 сейчас
Судя по вашим ответам, вам необходима неотложная помощь.
Позвоните 911 или в другую службу экстренной помощи сейчас .
Иногда люди не хотят звонить в службу 911.Они могут думать, что их симптомы несерьезны или что они могут просто попросить кого-нибудь их водить. Но, судя по вашим ответам, самый безопасный и быстрый способ получить необходимую помощь — это позвонить в службу 911, чтобы доставить вас в больницу.
Нормальные ли у вас симптомы беременности или признак послеродовой кардиомиопатии?
Сложный диагноз
«Послеродовая кардиомиопатия часто остается недиагностированной, потому что ее симптомы часто совпадают с симптомами нормальной беременности», — говорит кардиолог Michigan Medicine Мелинда Дэвис, М.Д., специализирующаяся на беременности и женской кардиологии. «Вот почему это состояние обычно неправильно диагностируется».
Дэвис напоминает женщинам, что это редкое заболевание, и у многих женщин могут быть легкие симптомы, такие как одышка и отек, связанные с нормальной беременностью. Однако ее цель — повысить осведомленность о ППКМ и симптомах, которые должны беспокоить женщин.
Несмотря на то, что частота ППКМ, кажется, растет, она говорит, что трудно сказать, связано ли это с тем, что на самом деле это состояние становится все более распространенным или методы диагностики улучшились.
Дэвис рекомендует женщинам, у которых наблюдаются крайние симптомы, обсудить со своими врачами дальнейшее обследование, отмечая, что это состояние часто является диагнозом исключения.
БОЛЬШЕ ОТ MICHIGAN: Подпишитесь на нашу еженедельную рассылку новостей
«Женщин можно обследовать на перегрузку сердечной жидкостью, чтобы исключить ППКМ», — говорит она, добавляя, что может быть полезен анализ крови для определения натрийуретического пептидного гормона B-типа, а эхокардиограмма может измерить фракцию выброса сердца для определения если сердечная недостаточность является причиной симптомов.
Несмотря на то, что у большинства пациентов с ППКМ нет генетической истории болезни кардиомиопатии, Дэвис подчеркивает важность знания истории болезни своей семьи. В случае Митчелл, например, смерть ее отца от кардиомиопатии предполагает генетическую связь с PPCM.
В отличие от Митчелл, диагноз которой был поставлен во время беременности, большинству женщин диагноз ставится после родов.
«Часто после беременности организм поглощает много жидкости, что приводит к ухудшению симптомов после родов и приводит к сердечной недостаточности из-за перинатальной кардиомиопатии», — говорит Дэвис.
Она советует женщинам поговорить со своими врачами о любых серьезных затруднениях с дыханием или проблемах с задержкой жидкости в течение недель и месяцев после родов.
Обработка PPCM
пациентов с ППКМ часто госпитализируются до тех пор, пока их симптомы не исчезнут. Лечение может включать диуретики или водные таблетки для уменьшения задержки жидкости и отека. Бета-адреноблокаторы и ингибиторы АПФ могут помочь сердцу более эффективно биться, но ингибиторы АПФ нельзя использовать до наступления беременности.
«Женщины должны проконсультироваться со своим врачом о том, какие лекарства безопасны во время и после беременности и совместимы с грудным вскармливанием», — говорит Дэвис.
Митчелл оставалась госпитализированной и находилась под наблюдением в течение нескольких недель, пока ее состояние не стабилизировалось. Спустя шесть недель, 12 августа 2017 года, она родила здорового сына по имени Раймонд.
Зная, что пациенты с ППКМ имеют значительный риск повторной сердечной недостаточности и других осложнений в случае повторной беременности, Митчелл говорит, что это будет ее последняя беременность.
«Я не хочу снова через это проходить», — говорит она.
«Пациенты, у которых функция сердца не улучшается после лечения, подвергаются высокому риску серьезных осложнений с другой беременностью», — говорит Дэвис. «Некоторые женщины, чьи сердца полностью выздоравливают, могут подумать о другой беременности, но сначала следует обсудить риски со своими врачами.

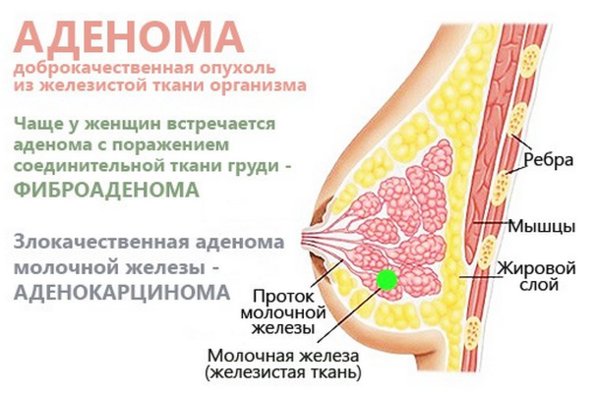 Помассируйте грудь.
Помассируйте грудь.

 Такие соски ребенок не может нормально захватывать, и от этого у мамы возникают болевые ощущения.
Такие соски ребенок не может нормально захватывать, и от этого у мамы возникают болевые ощущения. Они могут вызвать раздражение.
Они могут вызвать раздражение.