причины, симптомы, диагностика и лечение
Полиневропатии — гетерогенная группа заболеваний, характеризующаяся системным поражением периферических нервов. Полиневропатии подразделяются на первично аксональные и первично демиелинизирующие. Независимо от типа полинейропатии ее клиническая картина характеризуется развитием мышечной слабости и атрофии, снижением сухожильных рефлексов, различными нарушениями чувствительности (парестезиями, гипо- и гиперестезией), возникающими в дистальных отделах конечностей, вегетативными расстройствами. Важным диагностическим моментом при установлении диагноза полиневропатии является определение причины ее возникновения. Лечение полинейропатии носит симптоматический характер, основной задачей является устранение причинного фактора.
Общие сведения
Полиневропатии — гетерогенная группа заболеваний, характеризующаяся системным поражением периферических нервов. Полиневропатии подразделяются на первично аксональные и первично демиелинизирующие. Независимо от типа полинейропатии ее клиническая картина характеризуется развитием мышечной слабости и атрофии, снижением сухожильных рефлексов, различными нарушениями чувствительности (парестезиями, гипо- и гиперестезией), возникающими в дистальных отделах конечностей, вегетативными расстройствами. Важным диагностическим моментом при установлении диагноза полиневропатии является определение причины ее возникновения. Лечение полинейропатии носит симптоматический характер, основной задачей является устранение причинного фактора или компенсация основного заболевания.
Полиневропатии подразделяются на первично аксональные и первично демиелинизирующие. Независимо от типа полинейропатии ее клиническая картина характеризуется развитием мышечной слабости и атрофии, снижением сухожильных рефлексов, различными нарушениями чувствительности (парестезиями, гипо- и гиперестезией), возникающими в дистальных отделах конечностей, вегетативными расстройствами. Важным диагностическим моментом при установлении диагноза полиневропатии является определение причины ее возникновения. Лечение полинейропатии носит симптоматический характер, основной задачей является устранение причинного фактора или компенсация основного заболевания.
Полиневропатии
Этиология и патогенез полиневропатий
Независимо от этиологического фактора при полиневропатиях выявляют два типа патологических процессов — поражение аксона и демиелинизацию нервного волокна. При аксональном типе поражения возникает вторичная демиелинизация, при демиелинизирующем поражении вторично присоединяется аксональный компонент. Первично аксональными являются большинство токсических полиневропатий, аксональный тип СГБ, НМСН II типа. К первично демиелинизирующим полиневропатиям относятся классический вариант СГБ, ХВДП, парапротеинемические полиневропатии, НМСН I типа.
Первично аксональными являются большинство токсических полиневропатий, аксональный тип СГБ, НМСН II типа. К первично демиелинизирующим полиневропатиям относятся классический вариант СГБ, ХВДП, парапротеинемические полиневропатии, НМСН I типа.
При аксональных полиневропатиях страдает главным образом транспортная функция осевого цилиндра, осуществляемая аксоплазматическим током, который несет в направлении от мотонейрона к мышце и обратно ряд биологических субстанций, необходимых для нормального функционирования нервных и мышечных клеток. В процесс вовлекаются в первую очередь нервы, содержащие наиболее длинные аксоны. Изменение трофической функции аксона и аксонального транспорта приводит к появлению денервационных изменений в мышце. Денервация мышечных волокон стимулирует развитие сначала терминального, а затем и коллатерального спраутинга, роста новых терминалей и реиннервацию мышечных волокон, что ведет к изменению структуры ДЕ.
При демиелинизации происходит нарушение сальтаторного проведения нервного импульса, в результате чего снижается скорость проведения по нерву. Демиелинизирующее поражение нерва клинически проявляется развитием мышечной слабости, ранним выпадением сухожильных рефлексов без развития мышечных атрофий. Наличие атрофий указывает на дополнительный аксональный компонент. Демиелинизация нервов может быть вызвана аутоиммунной агрессией с образованием антител к различным компонентам белка периферического миелина, генетическими нарушениями, воздействием экзотоксинов. Повреждение аксона нерва может быть обусловлено воздействием на нервы экзогенных или эндогенных токсинов, генетическими факторами.
Демиелинизирующее поражение нерва клинически проявляется развитием мышечной слабости, ранним выпадением сухожильных рефлексов без развития мышечных атрофий. Наличие атрофий указывает на дополнительный аксональный компонент. Демиелинизация нервов может быть вызвана аутоиммунной агрессией с образованием антител к различным компонентам белка периферического миелина, генетическими нарушениями, воздействием экзотоксинов. Повреждение аксона нерва может быть обусловлено воздействием на нервы экзогенных или эндогенных токсинов, генетическими факторами.
Классификация полиневропатий
На сегодняшний день общепринятой классификации полиневропатий не существует. По патогенетическому признаку полиневропатии разделяют на аксональные (первично поражение осевого цилиндра) и демиелинизирующие (патология миелина). По характеру клинической картины выделяют моторные, сенсорные и вегетативные полиневропатии. Однако в чистом виде эти формы наблюдаются весьма редко, чаще выявляют сочетанное поражение двух или трех видов нервных волокон (моторно-сенсорные, сенсорно-вегетативные др. ).
).
По этиологическому фактору полиневропатии разделяют на наследственные (невральная амиотрофия Шарко-Мари-Тута, синдром Русси-Леви, синдром Дежерина-Сотта, болезнь Рефсума и пр.), аутоиммунные (синдром Миллера-Флешера, аксональный тип СГБ, парапротеинемические полиневропатии, паранеопластические невропатии и др.), метаболические (диабетическая полинейропатия, уремическая полиневропатия, печеночная полинейропатия и др.), алиментарные, токсические и инфекционно-токсические.
Клиническая картина полиневропатии
В клинической картине полиневропатии, как правило, сочетаются признаки поражения моторных, сенсорных и вегетативных волокон. В зависимости от степени вовлеченности волокон различного типа в неврологическом статусе могут преобладать моторные, сенсорные либо вегетативные симптомы. Поражение моторных волокон приводит к развитию вялых парезов, для большинства полиневропатий типично поражение верхних и нижних конечностей с дистальным распределением мышечной слабости, при продолжительных поражениях аксона развиваются мышечные атрофии. Для аксональных и наследственных полиневропатий характерно дистальное распределение мышечной слабости (чаще в нижних конечностях), которая более выражена в мышцах-разгибателях, чем в мышцах-сгибателях. При выраженной слабости перонеальной группы мышц развивается степпаж (т. н. «петушиная походка»).
Для аксональных и наследственных полиневропатий характерно дистальное распределение мышечной слабости (чаще в нижних конечностях), которая более выражена в мышцах-разгибателях, чем в мышцах-сгибателях. При выраженной слабости перонеальной группы мышц развивается степпаж (т. н. «петушиная походка»).
Приобретенные демиелинизирующие полиневропатии могут проявляться проксимальной мышечной слабостью. При тяжелом течении может отмечаться поражение ЧН и дыхательных мышц, что чаще всего наблюдается при синдроме Гийена-Барре (СГБ). Для полиневропатий характерна относительная симметричность мышечной слабости и атрофии. Асимметричные симптомы характерны для множественных мононевропатий: мультифокальной моторной невропатии, мультифокальной сенсомоторной невропатии Самнера-Льюиса. Сухожильные и периостальные рефлексы при полиневропатии обычно снижаются или выпадают, в первую очередь снижаются рефлексы ахиллова сухожилия, при дальнейшем развитии процесса — коленные и карпорадиальные, сухожильные рефлексы с двуглавых и трехглавых мышц плеча могут оставаться сохранными длительное время.
Сенсорные нарушения при полиневропатии также чаще всего относительно симметричны, сначала возникают в дистальных отделах (по типу «перчаток» и «носков») и распространяются проксимально. В дебюте полиневропатии часто выявляют позитивные сенсорные симптомы (парестезия, дизестезия, гиперестезия), но при дальнейшем развитии процесса симптомы раздражения сменяются симптомами выпадения (гипестезия). Поражение толстых миелинизированных волокон приводит к нарушениям глубокомышечной и вибрационной чувствительности, поражение тонких миелинизированных волокон — к нарушению болевой и температурной чувствительности кожи.
Нарушение вегетативных функций наиболее ярко проявляется при аксональных полиневропатиях, так как вегетативные волокна являются немиелизированными. Чаще наблюдают симптомы выпадения: поражение симпатических волокон, идущих в составе периферических нервов, проявляется сухостью кожных покровов, нарушением регуляции сосудистого тонуса; поражение висцеральных вегетативных волокон приводит к дизавтономии (тахикардия, ортостатическая гипотензия, снижение эректильной функции, нарушение работы ЖКХ).
Диагностика полиневропатий
При выявлении медленно прогрессирующей сенсомоторной полиневропатии, дебютировавшей с перонеальной группы мышц, необходимо уточнить наследственный анамнез, особенно наличие у родственников утомляемости и слабости мышц ног, изменений походки, деформации стоп (высокий подъем). При развитии симметричной слабости разгибателей кисти необходимо исключить интоксикацию свинцом. Как правило, токсические полиневропатии характеризуются, помимо неврологических симптомов, общей слабостью, повышенной утомляемостью и редко абдоминальными жалобами. Кроме того, необходимо выяснить, какие препараты принимал/принимает пациент для того, чтобы исключить лекарственную полиневропатию.
Медленно прогрессирующее развитие асимметричной слабости мышц — клинический признак мультифокальной моторной полиневропатии. Для диабетической полиневропатии характерна медленно прогрессирующая гипестезия нижних конечностей в сочетании с чувством жжения и другими проявлениями в стопах.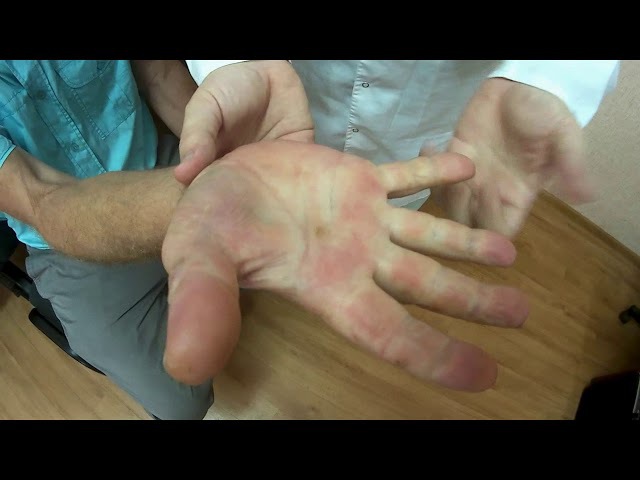 Уремическая полиневропатия возникает, как правило, на фоне хронического заболевания почек (ХПН). При развитии сенсорно-вегетативной полиневропатии, характеризующейся жжением, дизестезиями, на фоне резкого уменьшения массы тела необходимо исключить амилоидную полиневропатию.
Уремическая полиневропатия возникает, как правило, на фоне хронического заболевания почек (ХПН). При развитии сенсорно-вегетативной полиневропатии, характеризующейся жжением, дизестезиями, на фоне резкого уменьшения массы тела необходимо исключить амилоидную полиневропатию.
Для наследственных полиневропатий характерны преобладание слабости разгибателей мышц стоп, степпаж, отсутствие ахилловых сухожильных рефлексов, высокий свод стопы. В более поздней стадии заболевания отсутствуют коленные и карпорадиальные сухожильные рефлексы, развиваются атрофии мышц стоп, голеней. Поражение мышц, соответствующее иннервации отдельных нервов, без сенсорных нарушений характерно для множественной моторной полиневропатии. В большинстве случаев преобладает поражение верхних конечностей.
Сенсорные полиневропатии характеризуются дистальным распределением гипестезий. В начальных стадиях заболевания возможна гиперестезия. Сенсомоторные аксональные невропатии характеризуются дистальными гипестезиями и дистальной мышечной слабостью. При вегетативных полиневропатиях возможны как явления выпадения, так и раздражение вегетативных нервных волокон. Для вибрационной полиневропатии типичны гипергидроз, нарушения сосудистого тонуса кистей, для диабетической полиневропатии, напротив, сухость кожных покровов, трофические нарушения, вегетативная дисфункция внутренних органов.
При вегетативных полиневропатиях возможны как явления выпадения, так и раздражение вегетативных нервных волокон. Для вибрационной полиневропатии типичны гипергидроз, нарушения сосудистого тонуса кистей, для диабетической полиневропатии, напротив, сухость кожных покровов, трофические нарушения, вегетативная дисфункция внутренних органов.
Исследование антител к GM1-гангликозидам рекомендуют проводить у пациентов с моторными невропатиями. Высокие титры (более 1:6400) специфичны для моторной мультифокальной невропатии. Низкие титры (1:400-1:800) возможны при хронической воспалительной демиелинизирующей полирадикулоневропатии (ХВДП), синдроме Гийена-Барре и иных аутоиммунных невропатиях. Следует помнить, что повышенный титр антител к GM1-гангкликозидам выявляют у 5% здоровых людей (особенно пожилого возраста). Антитела к ассоциированному с миелином гликопротеину выявляют у 50% пациентов с диагнозом «парапротеинемическая полиневропатия» и в некоторых случаях других аутоиммунных невропатий.
При подозрении на полиневропатии, связанные с интоксикацией свинцом, алюминием, ртутью проводят анализы крови и мочи на содержание тяжелых металлов. Возможно проведение молекулярно-генетического анализа на все основные формы НМСН I, IVA, IVB типов. Проведение игольчатой электромиографии при полиневропатиях позволяет выявить признаки текущего денервационно-реиннервационного процесса. Прежде всего, необходимо исследовать дистальные мышцы верхних и нижних конечностей, а при необходимости и проксимальные мышцы. Проведение биопсии нервов оправдано только при подозрении на амилоидную полиневропатию (выявление отложений амилоида).
Лечение полиневропатий
При наследственных полиневропатиях лечение носит симптоматический характер. При аутоиммунных полиневропатиях цель лечения заключается в достижении ремиссии. При диабетической, алкогольной, уремической и других хронических прогрессирующих полиневропатиях лечение сводится к уменьшению выраженности симптоматики и замедлению течения процесса. Один из важных аспектов немедикаментозного лечения — лечебная физкультура, направленная на поддержание мышечного тонуса и предупреждение контрактур. В случае развития дыхательных нарушений при дифтерийной полиневропатии может потребоваться проведение ИВЛ. Эффективного медикаментозного лечения наследственных полиневропатий не существует. В качестве поддерживающей терапии используют витаминные препараты и нейротрофические средства. Впрочем, эффективность их до конца не доказана.
Один из важных аспектов немедикаментозного лечения — лечебная физкультура, направленная на поддержание мышечного тонуса и предупреждение контрактур. В случае развития дыхательных нарушений при дифтерийной полиневропатии может потребоваться проведение ИВЛ. Эффективного медикаментозного лечения наследственных полиневропатий не существует. В качестве поддерживающей терапии используют витаминные препараты и нейротрофические средства. Впрочем, эффективность их до конца не доказана.
Для лечения порфирийной полиневропатии назначают глюкозу, которая обычно вызывает улучшение состояния пациента, а также обезболивающие и другие симптоматические препараты. Медикаментозное лечение хронической воспалительной демиелинизирующей полиневропатии включает в себя проведение мембранного плазмафереза, применение иммуноглобулина человеческого или преднизолона. В ряде случаев эффективность плазмафереза и иммуноглобулина оказывается недостаточной, поэтому, если нет противопоказаний, лечение следует сразу начинать с глюкокортикостероидов. Улучшение наступает, как правило, через 25-30 дней; через два месяца можно начинать постепенное снижение дозы до поддерживающей. При снижении дозы глюкокортикостероидов необходимо проведение ЭМГ-контроля. Как правило, полностью отменить преднизолон удается в течение 10-12 месяцев, при необходимости можно «подстраховаться» азатиоприном (либо циклоспорин, либо микофенолата мофетил).
Улучшение наступает, как правило, через 25-30 дней; через два месяца можно начинать постепенное снижение дозы до поддерживающей. При снижении дозы глюкокортикостероидов необходимо проведение ЭМГ-контроля. Как правило, полностью отменить преднизолон удается в течение 10-12 месяцев, при необходимости можно «подстраховаться» азатиоприном (либо циклоспорин, либо микофенолата мофетил).
Лечение диабетической полиневропатии проводится совместно с эндокринологом, основной его целью является поддержание нормального уровня сахара крови. Для купирования болевого синдрома применяют трициклические антидепрессанты, а также прегабалин, габапентин, ламотриджин, карбамазепин. В большинстве случаев применяют препараты тиоктовой кислоты и витамины группы В. Регресс симптомов на ранней стадии уремической полиневропатии достигается нефрологами при коррекции уровня уремических токсинов в крови (программный гемодиализ, трансплантация почки). Из лекарственных средств применяются витамины группы В, при выраженном болевом синдроме — трициклические антидепрессанты, прегабалин.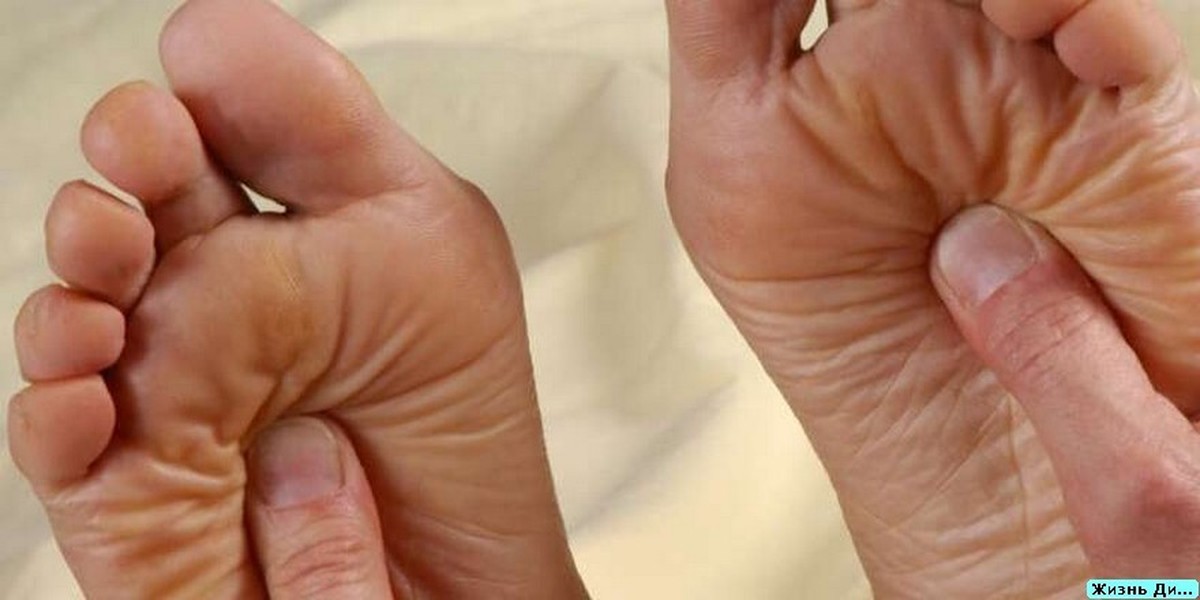
Основной терапевтический подход в лечении токсической полиневропатии — прекращение контакта с токсическим веществом. При дозозависимых лекарственных полиневропатиях необходимо скорректировать дозу соответствующего лекарственного препарата. При подтвердившемся диагнозе «дифтерия» введение антитоксической сыворотки уменьшает вероятность развития дифтерийной полиневропатии. В редких случаях в связи с развитием контрактур и деформации стоп может понадобиться хирургическое лечение. Однако следует помнить, что длительная обездвиженность после оперативного вмешательства может негативно повлиять на двигательные функции.
Прогноз при полиневропатии
При хронической воспалительной демиелинизирующей полирадикулоневропатии прогноз на жизнь достаточно благоприятный. Летальность очень низкая, однако, полное выздоровление наступает очень редко. До 90% пациентов на фоне иммуносупрессивной терапии достигают полной либо неполной ремиссии. В то же время заболевание склонно к обострениям, применение иммуносупрессивной терапии может быть в виду ее побочных действий, приводящих к многочисленным осложнениям.
При наследственных полиневропатиях редко удается добиться улучшения состояния, так как заболевание медленно прогрессирует. Однако пациенты, как правило, адаптируются к своему состоянию и в большинстве случаев до самых поздних стадий заболевания сохраняют способность к самообслуживанию. При диабетической полиневропатии прогноз на жизнь благоприятный при условии своевременного лечения и тщательного контроля гликемии. Лишь в поздних стадиях заболевания выраженный болевой синдром способен значительно ухудшить качество жизни пациента.
Прогноз на жизнь при уремической полиневропатии полностью зависит от выраженности хронической почечной недостаточности. Своевременное проведение программного гемодиализа либо трансплантация почки способны привести к полному либо почти полному регрессу уремической полиневропатии.
причины, симптомы, диагностика и лечение
Невритом называют воспалительное заболевание периферического нерва (межреберного, затылочного, лицевого или нервов конечностей), проявляющееся болью по ходу нерва, нарушением чувствительности и мышечной слабостью в иннервируемой им области. Поражение нескольких нервов носит название полиневрит.Диагностика неврита осуществляется неврологом в ходе осмотра и проведения специфических функциональных проб. Дополнительно проводится электромиография, электронейрография и исследование ВП. Лечение неврита включает этиотропную терапию (антибиотики, противовирусные, сосудистые препараты), применение противовоспалительных и противоотечных средств, терапию неостигмином, физиопроцедуры, массаж и ЛФК.
Поражение нескольких нервов носит название полиневрит.Диагностика неврита осуществляется неврологом в ходе осмотра и проведения специфических функциональных проб. Дополнительно проводится электромиография, электронейрография и исследование ВП. Лечение неврита включает этиотропную терапию (антибиотики, противовирусные, сосудистые препараты), применение противовоспалительных и противоотечных средств, терапию неостигмином, физиопроцедуры, массаж и ЛФК.
Общие сведения
Невритом называют воспалительное заболевание периферического нерва (межреберного, затылочного, лицевого или нервов конечностей), проявляющееся болью по ходу нерва, нарушением чувствительности и мышечной слабостью в иннервируемой им области. Поражение нескольких нервов носит название полиневрит.
Неврит
Причины
Неврит может возникнуть в результате переохлаждения, инфекций (корь, герпес, грипп, дифтерия, малярия, бруцеллез), травм, сосудистых нарушений, гиповитаминозов. Экзогенные (мышьяк, свинец, ртуть, алкоголь) и эндогенные (тиреотоксикоз, сахарный диабет) интоксикации также могут привести к развитию неврита. Наиболее часто периферические нервы поражаются в костно-мышечных каналах и анатомическая узость такого канала может предрасполагать к возникновению неврита и развитию туннельного синдрома. Довольно часто невриты возникают в результате сдавления ствола периферического нерва. Это может произойти во сне, при работе в неудобной позе, во время проведения операции и т. п. Так у людей, длительно передвигающихся при помощи костылей может возникнуть неврит подмышечного нерва, долго сидящих на корточках — неврит малоберцового нерва, постоянно в процессе профессиональной деятельности сгибающих и разгибающих кисть (пианисты, виолончелисты) — неврит срединного нерва. Может произойти сдавление корешка периферического нерва на месте его выхода из позвоночника, что наблюдается при грыжах межпозвонковых дисков, остеохондрозе.
Экзогенные (мышьяк, свинец, ртуть, алкоголь) и эндогенные (тиреотоксикоз, сахарный диабет) интоксикации также могут привести к развитию неврита. Наиболее часто периферические нервы поражаются в костно-мышечных каналах и анатомическая узость такого канала может предрасполагать к возникновению неврита и развитию туннельного синдрома. Довольно часто невриты возникают в результате сдавления ствола периферического нерва. Это может произойти во сне, при работе в неудобной позе, во время проведения операции и т. п. Так у людей, длительно передвигающихся при помощи костылей может возникнуть неврит подмышечного нерва, долго сидящих на корточках — неврит малоберцового нерва, постоянно в процессе профессиональной деятельности сгибающих и разгибающих кисть (пианисты, виолончелисты) — неврит срединного нерва. Может произойти сдавление корешка периферического нерва на месте его выхода из позвоночника, что наблюдается при грыжах межпозвонковых дисков, остеохондрозе.
Симптомы неврита
Клиническая картина неврита определяется функциями нерва, степенью его поражения и областью иннервации. Большинство периферических нервов состоит из нервных волокон разного типа: чувствительных, двигательных и вегетативных. Поражение волокон каждого типа дает следующие симптомы, характерные для любого неврита:
Большинство периферических нервов состоит из нервных волокон разного типа: чувствительных, двигательных и вегетативных. Поражение волокон каждого типа дает следующие симптомы, характерные для любого неврита:
- расстройства чувствительности — онемение, парестезии (ощущение покалывания, «ползанья мурашек»), снижение или выпадение чувствительности в зоне иннервации;
- нарушение активных движений — полное (паралич) или частичное (парез) снижение силы в иннервируемых мышцах, развитие их атрофии, снижение или выпадение сухожильных рефлексов;
- вегетативные и трофические нарушения — отечность, синюшность кожных покровов, местное выпадение волос и депигментация, потливость, истончение и сухость кожи, ломкость ногтей, появление трофических язв и др.
Как правило, первыми проявлениями поражения нерва являются боль и онемение. В клинической картине некоторых невритов могут отмечаться специфические проявления, связанные с иннервируемой данным нервом областью.
Неврит подкрыльцового нерва проявляется невозможностью поднять в сторону руку, снижением чувствительности в верхней 1/3 плеча, атрофией дельтовидной мышцы плеча и повышенной подвижностью плечевого сустава.
Неврит лучевого нерва может иметь разные симптомы, в зависимости от локализации поражения. Так процесс на уровне верхней 1/3 плеча или в подмышечной ямке характеризуется невозможностью разгибания кисти и предплечья и отведения большого пальца, затруднением сгибания руки в локтевом суставе, парестезиями и снижением чувствительности кожи I, II и частично III пальцев. При вытянутых вперед руках на стороне поражения кисть свисает, большой палец приведен к указательному и пациент не может повернуть эту руку ладонью вверх. При неврологическом обследовании выявляется отсутствие разгибательного локтевого рефлекса и снижение карпорадиального. При локализации воспаления в средней 1/3 плеча разгибание предплечья и разгибательный локтевой рефлекс не нарушены. Если неврит развивается в нижней 1/3 плеча или верхней части предплечья, то невозможно разгибание кисти и пальцев, чувствительность страдает только на тыльной стороне кисти.
Если неврит развивается в нижней 1/3 плеча или верхней части предплечья, то невозможно разгибание кисти и пальцев, чувствительность страдает только на тыльной стороне кисти.
Неврит локтевого нерва проявляется парестезиями и снижением чувствительности на ладонной поверхности кисти в области половины IV и полностью V пальца, на тыле кисти — в области половины III и полностью IV-V пальцев. Характерна мышечная слабость в приводящих и отводящих мышцах IV-V пальцев, гипотрофии и атрофии мышц возвышения мизинца и большого пальца, межкостных и червеобразных мышц кисти. В связи с мышечными атрофиями ладонь выглядит уплощенной. Кисть при локтевом неврите похожа на «когтистую лапу»: средние фаланги пальцев согнуты, а основные — разогнуты. Существует несколько анатомических участков локтевого нерва, в которых возможно развитие неврита по типу туннельного синдрома (сдавление или ишемия нерва в костно-мышечном канале).
Неврит срединного нерва начинается с интенсивной боли на внутренней поверхности предплечья и в пальцах кисти.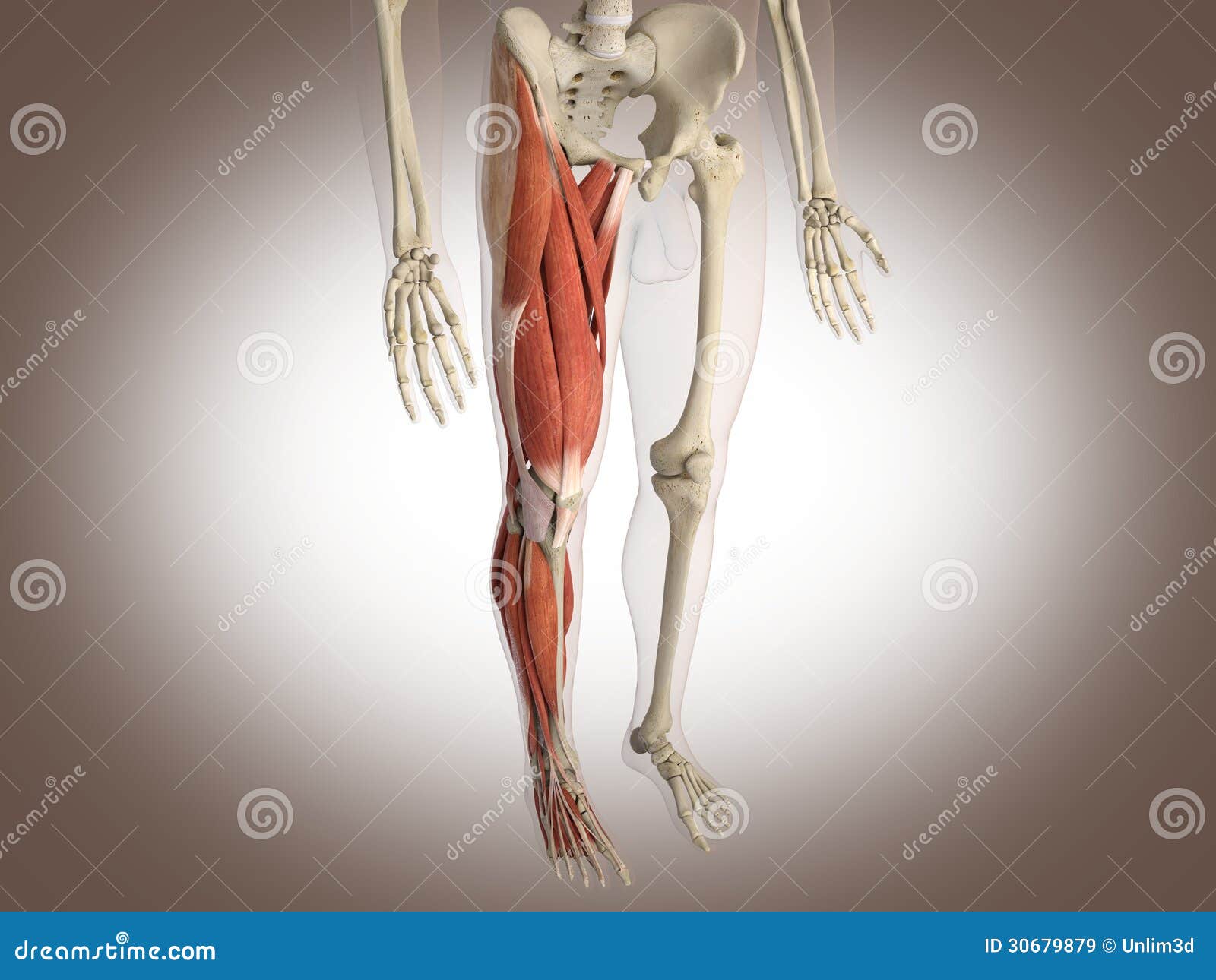 Нарушается чувствительность на половине ладони, соответствующей I-III пальцам, на ладонной поверхности I-III и половине IV пальцев, на тыльной поверхности конечных фаланг II-IV пальцев. Пациент не может повернуть руку ладонью вниз, согнуть кисть в лучезапястном суставе, согнуть I-III пальцы. При неврите срединного нерва ярко выражена мышечная атрофия возвышения большого пальца, сам палец становится в одну плоскость с остальными пальцами кисти и кисть становится похожа на «обезьянью лапу».
Нарушается чувствительность на половине ладони, соответствующей I-III пальцам, на ладонной поверхности I-III и половине IV пальцев, на тыльной поверхности конечных фаланг II-IV пальцев. Пациент не может повернуть руку ладонью вниз, согнуть кисть в лучезапястном суставе, согнуть I-III пальцы. При неврите срединного нерва ярко выражена мышечная атрофия возвышения большого пальца, сам палец становится в одну плоскость с остальными пальцами кисти и кисть становится похожа на «обезьянью лапу».
Синдром запястного канала — сдавление серединного нерва в запястном канале и развитие неврита по типу туннельного синдрома. Заболевание начинается с периодического онемения I-III пальцев, затем появляются парестезии и онемение принимает постоянный характер. Пациенты отмечают боли в I-III пальцах и соответствующей им части ладони, проходящие после движений кистью. Боль возникает чаще ночью, она может распространяться на предплечье и доходить до локтевого сустава. Температурная и болевая чувствительность I-III пальцев умеренно снижена, атрофия возвышения большого пальца наблюдается не всегда. Отмечается слабость противопоставления большого пальца и возникновение парестезий при постукивании в области запястного канала. Характерен признак Фалена — усиление парестезий при двухминутном сгибании кисти.
Отмечается слабость противопоставления большого пальца и возникновение парестезий при постукивании в области запястного канала. Характерен признак Фалена — усиление парестезий при двухминутном сгибании кисти.
Пояснично-крестцовая плексопатия (плексит) проявляется слабостью мышц таза и нижних конечностей, снижением чувствительности ног и выпадением сухожильных рефлексов на ногах (коленный, ахиллов). Характерны боли в ногах, тазобедренных суставах и пояснице. При поражении в большей мере поясничного сплетения на первый план выходит неврит бедренного и запирательного нервов, а также поражение бокового кожного нерва бедра. Патология крестцового сплетения проявляется невритом седалищного нерва.
Неврит седалищного нерва характеризуется тупыми или стреляющими болями в ягодице, распространяющимися по задней поверхности бедра и голени. Чувствительность стопы и голени снижена, отмечается гипотония ягодичных и икроножных мышц, снижение ахиллова рефлекса. Для неврита седалищного нерва характерны симптомы натяжения нерва: возникновение или усиление боли при растяжении нерва во время подъема прямой ноги в положении лежа на спине (симптом Ласега) или при приседании. Отмечается болезненность в точке выхода седалищного нерва на ягодице.
Для неврита седалищного нерва характерны симптомы натяжения нерва: возникновение или усиление боли при растяжении нерва во время подъема прямой ноги в положении лежа на спине (симптом Ласега) или при приседании. Отмечается болезненность в точке выхода седалищного нерва на ягодице.
Неврит бедренного нерва проявляется затруднением разгибания ноги в коленном суставе и сгибания бедра, понижением чувствительности в нижних 2/3 передней поверхности бедра и по всей передне-внутренней поверхности голени, атрофией мышц передней поверхности бедра и выпадением коленного рефлекса. Характерна болезненность при надавливании под паховой связкой в точке выхода нерва на бедро.
Осложнения
В результате неврита могут развиться стойкие нарушения движений в виде парезов или параличей. Нарушения иннервации мышц при неврите может привести их их атрофии и возникновению контрактур в результате замены мышечной ткани на соединительную.
Диагностика невритов
При подозрении на неврит в ходе осмотра невролог проводит функциональные пробы, направленные на выявление двигательных нарушений.
Пробы, подтверждающие неврит лучевого нерва:
- кисти пациента лежат ладонями на столе и он не может положить III палец на соседние;
- кисти пациента лежат тылом на столе и он не может отвести большой палец;
- попытки развести пальцы прижатых друг к другу кистей приводят к тому, что на стороне неврита происходит сгибание пальцев и они скользят по ладони здоровой руки;
- пациент стоит с опущенными вдоль туловища руками, в таком положении ему не удается повернуть пораженную кисть ладонью вперед и отвести большой палец.
Пробы, подтверждающие неврит локтевого нерва:
- кисть прижата ладонной поверхностью к столу и пациент не может сделать царапающие движения мизинцем по столу;
- кисти пациента лежат ладонями на столе и ему не удается развести пальцы, особенно IV и V;
- пораженная кисть не сжимается в кулак полностью, особенно затруднено сгибание IV и V пальцев;
- пациент не может удержать полоску бумаги между большим и указательным пальцами, так как концевая фаланга большого пальца сгибается.

Пробы, подтверждающие неврит срединного нерва:
- кисть прижата ладонной поверхностью к столу и пациенту не удается сделать царапающие движения II пальцем по столу;
- кисть на стороне поражения не сжимается в кулак полностью за счет затрудненного сгибания I, II и частично III пальцев;
- пациенту не удается противопоставить большой палец и мизинец.
Для определения уровня и степени повреждения нерва, его восстановления в процессе лечения используют электрофизиологические методы исследования (электронейрография, электромиография, вызванные потенциалы).
Лечение неврита
Терапия неврита в первую очередь направлена на причину, его вызвавшую. При инфекционных невритах назначают антибактериальную терапию (сульфаниламиды, антибиотики), противовирусные препараты (производные интерферона, гамма-глобулин). При невритах, возникших в результате ишемии, применяют сосудорасширяющие препараты (папаверин, эуфиллин, ксантинола никотинат), при травматических невритах производят иммобилизацию конечности. Применяют противовоспалительные средства (индометацин, ибупрофен, диклофенак), анальгетики, витамины группы В и проводят противоотечную терапию (фуросемид, ацетазоламид). В конце второй недели к лечению подключают антихолинэстеразные препараты (неостигмин) и биогенные стимуляторы (алоэ, гиалуронидаза).
Применяют противовоспалительные средства (индометацин, ибупрофен, диклофенак), анальгетики, витамины группы В и проводят противоотечную терапию (фуросемид, ацетазоламид). В конце второй недели к лечению подключают антихолинэстеразные препараты (неостигмин) и биогенные стимуляторы (алоэ, гиалуронидаза).
Физиотерапевтические процедуры начинают в конце первой недели неврита. Применяют ультрафонофорез с гидрокортизоном, УВЧ, импульсные токи, электрофорез новокаина, неостигмина, гиалуронидазы. Показаны массаж и специальная лечебная физкультура, направленная на восстановление пораженных мышечных групп. При необходимости проводят электростимуляцию пораженных мышц.
В терапии туннельных синдромом производят локальное введение лекарственных препаратов (гидрокортизон, новокаин) непосредственно в пораженный канал.
Хирургическое лечение неврита относится к периферической нейрохирургии и проводится нейрохирургом. В остром периоде неврита при выраженном сдавлении нерва операция необходима для его декомпрессии. При отсутствии признаков восстановления нерва или появлении признаков его перерождения также показано оперативное лечение, которое заключается в сшивании нерва, в некоторых случаях может потребоваться пластика нерва.
При отсутствии признаков восстановления нерва или появлении признаков его перерождения также показано оперативное лечение, которое заключается в сшивании нерва, в некоторых случаях может потребоваться пластика нерва.
Прогноз и профилактика
Невриты у лиц молодого возраста с высокой способностью тканей к регенерации хорошо поддаются терапии. У пожилых, пациентов с сопутствующими заболеваниями (например, сахарный диабет), при отсутствии адекватного лечения неврита возможно развитие паралича пораженных мышц и образование контрактур.
Предупредить невриты можно избегая травмы, инфекции и переохлаждения.
Нейропатия нижних конечностей лечение в домашних условиях
Осложнения заболевания
Различается несколько основных классификаций патологии, которые характеризуются своими индивидуальными признаками и своеобразным лечением.
Все зависит от общего характера повреждений. Классификацию патологии проводят по общей этиологии прогрессирования болезни:
- Диабетическая невропатия – это одно из осложнений сахарного диабета. Данная проблема начинает прогрессировать по причине снижения общего количества глюкозы в крови.
- Алкогольная форма заболевания. Проблема характеризуется сильным авитаминозом, который в состоянии нанести удар по иммунной системе. В процессе злоупотребления крепкими алкогольными напитками и продуктами, в которых содержится спирт, основные метаболические процессы значительно усложняются. Спирт при распаде в организме серьезно задерживает впитывание витаминов в кишечнике. Если не начать своевременную терапию, есть риск столкнуться с полной потерей двигательной активности.
- Сенсорная. Снижается общая чувствительность пораженных органов, а также основных рецепторов. Человек не чувствует боли совсем, только незначительные покалывания, также не ощущает температуру и вибрацию. Вместо нормальных ощущений он сталкивается с такими неприятными симптомами, как жжение и онемение.
Установить более точный диагноз в состоянии только квалифицированный специалист.
При малейших подозрениях на данное заболевание стоит сразу обратиться к опытному врачу, который проведет обследование и назначит лечение, предотвращающее развитие заболевания и разных осложнений.
| Название | Описание |
| Сенсорная | Патологические процессы поражают нервные волокна, которые контролируют чувствительность и восприимчивость. Пациент жалуется на появление болевого синдрома и покалывания после прикосновения к нижним конечностям. |
| Моторная | Заболевание характеризуется поражением нервов, которые отвечают за двигательную активность. Больной теряет способность передвигаться. |
| Вегетативная | Нарушается регуляционная функция. Вегетативная полинейропатия характеризуется усиленным потоотделением, слабостью и высокой температурой тела. |
| Смешанная | Тип заболевания, при котором возникают все вышеописанные нарушения. |
| Название | Описание |
| Острая | Характерные симптомы проявляются остро, на протяжении недели. |
| Подострая | Заболевание развивается в течение месяца. |
| Хроническая | Патология развивается длительное время, возникает периодическое обострение и прогрессирование нарушений. |
| Название | Описание |
| Токсическая | Патологические процессы провоцируют токсические вещества или антибактериальные препараты. |
| Дисмета-болическая | Болезнь провоцируют функциональные расстройства в нервных волокнах. Чаще происходит на фоне попадания продуктов распада от лекарственных препаратов в кровь. Нарушаются обменные процессы, что провоцирует появление полинейропатии. |
| Алкогольная | Заболевание возникает на фоне пагубной привычки – злоупотребление спиртными напитками. |
| Диабетическая | Основная причина – это сахарный диабет. |
Любой тип и форма заболевания сопровождается характерными клиническими признаками, при появлении которых следует незамедлительно обратиться к неврологу. Специалист назначит медицинское обследование и на основании полученных результатов подберет эффективную терапию.
По мере развития патологии конечностей повреждаются двигательные нервные волокна, поэтому присоединяются прочие расстройства. К ним относятся спазмы мышц, частые судороги в ногах, особенно, в икрах. Если пациент на данном этапе посещает невролога, врач отмечает снижение рефлексов — коленного, ахиллового. Чем ниже сила рефлекса, тем дальше зашло заболевание. На последних стадиях сухожильные рефлексы могут вовсе отсутствовать.
Мышечная слабость — важный признак нейропатии ног, но он свойственен поздним стадиям заболевания. Вначале ощущение ослабления мышц транзиторное, потом становится постоянным. На запущенных стадиях это приводит:
- снижению активности конечностей;
- затруднению передвижения без опоры;
- истончению мышц, их атрофии.
Вегетативно-трофические нарушения — еще одна группа симптомов при нейропатии. Когда поражена вегетативная часть периферических нервов, возникают такие признаки:
- на ногах выпадают волосы;
- кожа становится тонкой, бледной, сухой;
- появляются зоны излишней пигментации;
У больных с нейропатией плохо заживают порезы, ссадины на ногах, они почти всегда гноятся. Так, при диабетической нейропатии изменения трофики настолько тяжелы, что появляются язвы, порой процесс осложняется гангреной.
Современные методики исследований дают возможность легко диагностировать нейропатию. Изменения рефлексов, утрату чувствительности, а также трофические поражения определяет невролог в момент первичного осмотра. Для подтверждения диагноза требуется проведение дополнительных обследований.
Методы диагностики:
- Электронейромиография. Исследование позволяет установить степень поражения нервной системы и поврежденные отделы.
- Исследования рефлексов.
После подтверждения диагноза важно установить источник поражений нервов.
Для этого потребуется проведение следующих исследований:
- биохимии крови;
- ультразвукового исследования малого таза, а также внутренних органов;
- взятия биопсии тканей или же пункции спинного мозга;
- рентгена позвоночника.
Полный перечень рекомендованных пациенту процедур устанавливается врачом на основании полученных ранее результатов обследования. После совершенных диагностических манипуляций врач может подтвердить или опровергнуть развитие нейропатии.
Полинейропатия нижних конечностей выявляется с помощью таких методов исследования больного:
- проверка безусловных рефлексов;
- тест на чувствительность к боли;
- проверка реакции на вибрацию;
- тепловой тест;
- биопсия кожных нервов;
- электронейромиография (ЭНМГ), которая может показать, проходят ли нервные импульсы по мышечным волокнам.
После проведения диагностики при постановке диагноза термин «полинейропатия» сопровождается определяющим понятием, которое зависит от формы болезненного явления. В международной классификации заболеваний содержится несколько типов описываемой болезни (код по МКБ – G60-G64), которые дифференцируются по расположению, участку, причинам и степени поражения.
Нейропатия не появляется как отдельное заболевание. Поражение нервных участков всегда свидетельствует о наличии болезни.
Полинейропатия нижних конечностей может быть острой, подострой и хронической. Острая форма проявляется в течение 2 дней на фоне сильной интоксикации, лечится за неделю.
Симптомы подострого вида нарастают на протяжении 14 дней. К заболеванию обычно приводит метаболический дисбаланс. Требуется продолжительная терапия. Хроническая разновидность развивается вследствие алкоголизма, диабета, недостатка витаминов, рака.
Если очаг поражения локализуется в нижних участках конечностей, диагностируется дистальная нейропатия, если в верхних – проксимальная.
Выделяют следующие типы болезни в зависимости от участка поражения:
- Сенсорный. Поражаются нервные окончания, отвечающие за чувствительную восприимчивость. Отмечаются болезненные ощущения, покалывания при прикосновении.
- Моторный. Повреждаются нервы, участвующие в двигательной активности. В результате чего больной теряет способность двигаться.
- Вегетативный. Нарушаются функции регуляции. Это проявляется в чрезмерном потоотделении, слабости, гипотермии.
- Смешанный. Этот тип совмещает все описанные состояния.
По морфологическому типу выделяют интерстициальную и паренхиматозную форму. Последний тип включает демиелинизирующую и аксональную полинейропатию. Аксональный вид характеризуется разрушением осевого цилиндра нейронов, что провоцирует потерю чувствительности, блокировку двигательных умений. При демиелинизирующем виде разрушается капсула нервных волокон – миелин. Это приводит к появлению очагов воспаления на нервных корешках, болезненности, слабости мышечного аппарата.
Интерстициальная нейропатия развивается вследствие поражения интерстициальной капсулы нервов и капилляров. Вызвать расстройство могут хронические болезни воспалительного и инфекционного характера.
Болезнь может иметь воспалительный, токсический, травматический и аллергический характер. При отсутствии лечения патология вызывает атрофию мышечных структур, появление язв, паралич конечностей и дыхательного центра.
Хроническая демиелинизирующая полинейропатия требует установления точных причин ее возникновения. Только установив факторы, из-за которых развилась патология, можно назначать лечение. Оно будет направлено на устранение первопричины.
При посещении врача составляется подробный анамнез, уточняется образ жизни пациента, его наследственная предрасположенность. При местном осмотре проверяется чувствительность конечностей.
Врачом назначается обследование, направленное на установление проведения нервных импульсов. Обязательно назначается общий анализ крови, а также кровь на биохимию, анализ мочи. При анализе результатов особое внимание уделяется уровню глюкозы.
Полиневропатия: причины, признаки, симптомы, лечение
Полиневропатия – комплекс расстройств, характеризующийся поражением моторных, сенсорных и вегетативных нервных волокон. Основной чертой заболевания является то, что в болезнетворный процесс вовлекается большое количество нервов. Вне зависимости от типа недуга, он проявляется в слабости и атрофии мышц нижних или верхних конечностей, отсутствии их чувствительности к низким и высоким температурам, в возникновении болезненных и дискомфортных ощущений. Нередко выражается паралич, полный или частичный.
Онлайн консультация по заболеванию «Полиневропатия».
Задайте бесплатно вопрос специалистам: Невролог.
На первом этапе поражаются дистальные участки нервов, а по мере прогрессирования заболевания происходит распространение патологического процесса на более глубокие слои нервного волокна. Иногда встречается наследственная полиневропатия. Начинает проявляться она на первом или втором десятке жизни человека. При диагностике учитываются причины возникновения данного заболевания, осуществляется неврологический осмотр и лабораторное изучение анализов крови. Основными задачами лечения являются снижение проявления симптомов и устранение главного фактора, из-за которого проявилось данное расстройство.
Такое расстройство может развиваться от воздействия различных факторов:
- генетической предрасположенности;
- нарушений иммунитета, когда организм начинает атаковать собственные мышцы и нервные волокна, вырабатывая при этом иммунные антитела;
- сахарного диабета;
- интоксикаций химическими элементами, лекарственными препаратами или спиртными напитками;
- инфекционных процессов организма, например, при ВИЧ или дифтерии;
- злокачественных новообразований;
- системных недугов, среди которых склеродермия и васкулит;
- недостатка в организме витаминов группы В;
- цирроза печени;
- аутоиммунных заболеваний, например, при синдроме Гийена-Барре.
В зависимости от механизма повреждения нервов мышц нижних и верхних конечностей, полиневропатия делится на:
- демиелинизирующую – развитие происходит на фоне распада миелина, специфического вещества, которое окутывает нервы и обеспечивает быструю передачу импульса. Данный тип характеризуется наиболее благоприятным прогнозом, при условии своевременного обращения к врачу и эффективного лечения;
- аксональную – заболевание развивается на фоне поражения аксона, который является стержнем нерва, питающим его. Протекание такого типа недуга более тяжёлое. Лечение — успешное, но длительное;
- нейропатическую – формируется заболевание за счёт патологического воздействия на тела нервных клеток.
По нарушению той или иной функции нерва, полиневропатия бывает:
- сенсорной – из-за болезнетворного процесса нарушается чувствительность нервов. Внешне это проявляется чувством жжения и онемения конечностей;
- моторной – наблюдаются признаки поражения двигательных волокон. Симптомом является мышечная слабость;
- сенсорно-моторной – проявляются симптомы двух вышеуказанных форм;
- вегетативной – при этом выражаются повреждения нервов, отвечающих за обеспечение нормального функционирования внутренних органов и систем. Признаками, по которым это можно выявить, являются повышенное потоотделение, учащённый ритм сердца и запоры;
- смешанной – присутствуют признаки поражения всех видов нервов.
Разновидности полиневропатии
По этиологии данная воспалительная болезнь делится на следующие типы:
- идиопатическую – причины её проявления до конца не известны, но не исключаются нарушения иммунной системы;
- наследственную;
- диабетическую – развивается на фоне осложнённого протекания сахарного диабета;
- дисметаболическую – как следствие нарушения метаболизма;
- токсическую – возникает на фоне отравлений химическими веществами;
- постинфекционную – выражается по причине заболевания человеком ВИЧ-инфекцией или дифтерией;
- паранеопластической – развитие происходит параллельно онкологической болезни;
- системной – возникает при протекании системных расстройств соединительной ткани.
Различные причины, которые вызывают полиневропатию, в первую очередь приводят к раздражению нервных волокон мышц конечностей, а по мере прогрессирования, приводят к появлению расстройств со стороны функционирования нервов. К группе первых симптомов полиневропатии относятся:
- ярко выраженная дрожь рук или ног;
- непроизвольные подёргивания мышечных структур, заметные окружающим людям;
- возникновение болезненных судорог;
- выражение боли разной интенсивности;
- ощущение «мурашек» на кожном покрове;
- возрастание кровяного давления.
Симптомами нарушения работоспособности нервов являются:
- мышечная слабость;
- истончение мышц;
- снижение тонуса мышц;
- приступы сильного головокружения;
- учащённое сердцебиение;
- сухость кожного покрова поражённых конечностей;
- возникновение запоров;
- значительное выпадение волос на патологическом участке;
- снижение или полная утрата чувствительности кончиков пальцев рук и ног.
При несвоевременном обращении к специалисту за квалифицированной помощью могут развиться следующие последствия от воспалительного процесса в нервах верхних и нижних конечностей:
- нарушение двигательных функций – наблюдается при сильно выраженной слабости, в особенности при диабетической полиневропатии;
- поражения нервов, отвечающих за дыхательный процесс, что может привести к кислородной недостаточности;
- внезапная сердечная смерть – возникшая от нарушений сердцебиения.
Важным этапом в установлении диагноза является обнаружение причины, которая привела к появлению полиневропатии. Этого удаётся достичь следующими мероприятиями:
- сбором подробной информации о протекании заболевания. Это необходимо для того, чтобы выявить предрасполагающий фактор. Например, при наследственной или диабетической форме расстройства, симптомы развиваются довольно медленно;
- неврологическим осмотром, при помощи которого удаётся определить место локализации неприятных признаков в виде жжения или онемения;
- анализом крови, благодаря которому удаётся обнаружить наличие химических элементов, а также установить уровень сахара, мочевины и креатинина;
- электронейромиографии – это такая методика, которая позволяет оценить скорость прохождения импульса по нервам нижних и верхних конечностей;
- биопсии нервов – осуществляется для микроскопического изучения небольшой частички нерва;
- дополнительными консультациями таких специалистов, как терапевт и эндокринолог, в случаях появления такого заболевания у беременных – акушера-гинеколога. Если пациентом является ребёнок, нужно провести дополнительный осмотр у педиатра.
Электронейромиография
После получения всех результатов анализов, специалист назначает наиболее эффективную тактику лечения воспалительного процесса верхних и нижних конечностей.
При наследственной полиневропатии лечение направлено лишь на ликвидацию неприятных признаков, а в случаях диабетической, алкогольной или лекарственной – на снижение проявления симптомов и замедление развития процесса. Комплексное лечение полиневропатии включает в себя:
- назначение лекарственных препаратов. В зависимости от причины, это могут быть – глюкокортикостероиды, иммуноглобулины, обезболивающие и снижающие уровень сахара в крови медикаменты;
- осуществление пересадки почки при дисметаболическом типе расстройства;
- ограничение контакта с токсинами;
- хирургическое вмешательство для удаления злокачественных новообразований;
- приём антибиотиков для устранения воспалительных или инфекционных процессов организма;
- инъекции витаминов группы В;
- ношение ортезов для поддержки нижних или верхних конечностей при сильной слабости.
Для того чтобы у человека не возникло такое заболевание, как полиневропатия, необходимо придерживаться несложных правил:
- вести здоровый образ жизни, отказаться от употребления спиртных напитков;
- как можно лучше защищаться от токсинов при работе с ними;
- осуществлять контроль над уровнем сахара в крови;
- принимать медикаменты только по предписанию врача;
- проходить профилактический осмотр в клинике несколько раз в год.
В большинстве случаев прогноз после выздоровления положительный. Исключения составляют больные с наследственным воспалительным процессом нижних и верхних конечностей, для которых не удаётся достичь полного выздоровления. У людей с диабетической полиневропатией высока вероятность рецидива заболевания.
Поделиться статьей:
Все ли корректно в статье с медицинской точки зрения?
Ответьте только в том случае, если у вас есть подтвержденные медицинские знания
причины, симптомы, диагностика и лечение
Полиневрит – поражение структуры множественных нервных волокон может развиться в любом возрасте. В редких случаях заболевание возникает и развивается как самостоятельный недуг, но чаще всего является вторичным осложнением токсических отравлений, травм, диабета, алкогольной зависимости. Первыми возможными признаками полиневрита считается появление чувства онемения и «бегающих» мурашек в конечностях, регистрируемые в течение нескольких недель, в дальнейшем отмечается снижение физиологического тонуса мышц, недостаточность сухожильных рефлексов.
Виды и особенности полиневритов
Для заболевания характерно преимущественное патологическое поражение дистальных, то есть отдаленных отделов нервной системы конечностей, это проявляется уменьшением чувствительности и силы в кистях и стопах, в то время как в выше расположенных отделах эти характерные для недуга признаки проявляются уже в запущенных случаях.
Лечение заболевания зависит от влияния первичной причины, поэтому при диагностике необходимо выявить этот провоцирующий фактор.
Полиневрит, прежде всего, обхватывает нервные отделы конечностей, поэтому и симптомы заболевания связаны именно с этой областью человеческого тела.
Полиневрит конечностей обычно начинается с ощущения снижения температуры в области стоп и кистях, позднее присоединяется нарушение чувствительности.
Происходящие патологические реакции в нервах характеризуются наличием дистрофических изменений, их воспаление при данном заболевании не типично.
Протекание полиневрита и его прогноз зависят от причины заболевания, поэтому лечащему врачу перед лечением необходимо определить этиологию недуга.
Алкогольный полиневрит
Характеризуется одновременным появлением чувствительных и двигательных выраженных нарушений. Для этого вида заболевания характерным определяющим симптомом считается присутствие психических нарушений, к самым явным из которых относится патологическое запоминание – больной не помнит произошедшие события, может искажать события и факты.
Провалы в памяти пациент заполняет вымыслом, который подчас имеет явно фантастический сюжет.К этому добавляется полиневрит нижних конечностей. Ноги или руки приобретают синюшный оттенок, теряют чувствительность и подвижность.
Полиневрит почек
Развивается при тяжелых гломерулонефритах и пиелонефритах. Заболевание связано с нарушением клубочковой фильтрации. Появляются отеки на нижних конечностях, ослабление рук и ног.
Острый полиневрит
Обычно развивается во время или после недугов с вирусной природой происхождения. После устранения основной причины появляется субфебрильная температура, «ломота» в конечностях, сильные, жгучие боли по ходу нервов. Все симптомы нарастают за считанные часы или дни.
Диабетический полиневрит
Развивается у больных с сахарным диабетом. В ряде случаев заметные для больного нарушения в конечностях регистрируются раньше, чем симптомы основного недуга.
При успешном лечении основного заболевания симптомы полиневрита могут сохраняться длительное время, выражаясь затруднениями в ходьбе, невозможностью совершать точные манипуляции пальцами, атрофиями мышц и парезами.
Как уже говорилось, причиной полиневрита могут быть различные заболевания. Так ВСД на фоне шейного остеохондроза может приводить к проявлению симптоматики полиневрита. Про это можно прочитать в данной статье.
Симптомы и проявления гидроцефалии или водянки головного мозга достаточно обширны и разнообразны. Подробнее о заболевании.
Хронический полиневрит
Постепенно развивается при постоянном воздействии провоцирующего болезнь фактора. Медленно нарастает выраженная слабость и атрофия в мышцах, находящихся в нижних и в верхних конечностях, затем возникают признаки изменений функций головного и спинного мозга, могут регистрироваться расстройства речи и воспаления мозговых оболочек.
Токсический полиневрит
Развивается под воздействием алкоголя, солей тяжелых металлов. В зависимости от количества попавшего в организм токсина может быть острым или подострым.
Резкое отравление сопровождается явными симптомами интоксикации – рвотой, болями в пищеварительном тракте, поносом.
Затем присоединяются определяющие полиневрит заметные признаки и ухудшение общего состояния.
Вегетативный полиневрит
Встречается при интоксикациях, тиреотоксикозах, негативных профессиональных условиях труда. Для этой формы заболевания характерно распространение жгучих болей по всему телу, ухудшение трофики тканей, выражающееся изменением температуры, избыточным или недостаточным потоотделением.
Инфекционный полиневрит
Вызывается возбудителем инфекции и считается отдаленным последствием заболевания. Начинается с лихорадки, поражения в конечностях регистрируются обычно сразу в двух и развиваются по восходящему пути, то есть от стоп к выше расположенным нервным волокнам.
Алиментарный полиневрит
Обуславливается недостатком витамина В в пище или его неправильным усвоением организмом. Кроме признаков патологического поражения в периферических нервах конечностей регистрируется серьезные нарушения сердечной деятельности.
Отличия полиневрита от неврита
Основным отличием полиневрита от неврита является генерализованность всего патологически протекающего процесса. При неврите может страдать один нерв, что проявляется наличием болей в его месте расположения.
При полиневрите поражение нервов обычно определяется как симметричное и захватывает сразу несколько групп, что только утяжеляет тяжесть заболевания и самочувствие пациента, нарушается походка и работоспособность.
Причиной локального неврита могут быть опухоли, травмы или артриты, тогда как полиневриты имеют инфекционную и токсическую этиологию происхождения.
Причины полиневрита
Причины, приводящие к развитию полиневрита, условно подразделяются на несколько групп:
- Инфекции – ангина, дифтерия, грипп, разные виды тифозной инфекции, тяжелая форма дизентерии.
- Экзогенные интоксикационные факторы – отравление суррогатами алкоголя, свинцом, хлорофосом, мышьяком.
- Эндогенные интоксикации развивающиеся при сахарном диабете, патологиях щитовидной железы, нефритах.
- Авитаминоз – нехватка витаминов группы В.
- Профессиональные условия труда – постоянная работа на холоде, вибрация инструментов.
- Хронические нарушения обмена веществ.
Кроме этого, развитию полиневрита может способствовать наличие такого заболевания, как энцефалопатия. Они неразрывно связаны между собой и характеризуются потерей чувствительности и двигательных функций конечностей, как верхних так и нижних.
Признаки полинейропатии алкогольного генеза схожи с проявлениями полиневрита. Очень важно, при первом обнаружении симптомов, сразу же обратиться за квалифицированной помощью.
Прогнозы при лечении алкогольной энцефалопатии на поздних стадиях чаще всего неблагоприятные. Почему, узнаете из статьи.
Как вылечить нервный тик глаза различными способами, подробно описано здесь http://gidmed.com/bolezni-nevrologii/nevralgija/nervnyj-tik-glaza-prichiny-vozniknoveniya-i-lechenie.html.
Симптомы заболевания
Больные отмечают появление следующих симптомов:
- Периодические мурашки, чувство жжения и онемения.
- При осмотре кожа конечностей бледная, иногда с рисунком мрамора, на ощупь холоднее, чем все остальное тело и влажная вследствие избыточного потоотделения.
- Слабость в мышцах начинает проявляться дискомфортом при выполнении привычной работы – больные не могут застегнуть пуговицы, трудно держать мелкие предметы в руках.
- На стопах слабеют мышцы, принимающие участие в тыльном сгибании, это приводит к тому, что нога как бы свисает и при ходьбе человек вынужден высоко поднимать конечность.
- Нарушается чувствительность – многие больные не ощущают прикосновения, изменения внешней температуры, уколы острыми предметами. В тоже время выражено жжение и сильная боль.
- Изменения в глубоко расположенных мышцах приводят к расстройству движений, неуверенной походке, дрожанию кистей рук.
- Со временем кожа на конечностях истончается, становится отечной и приобретает темно – багровый оттенок, изменяется структура ногтей.
В неблагоприятных случаях в патологический процесс могут вовлекаться волокна блуждающего нерва, что проявляется функциональным расстройством акта дыхания и сердечно – сосудистой деятельности.
Регистрируются тяжело протекающие пневмонии с выраженной одышкой и тахикардией. Без соответствующего лечения такое состояние может закончиться летальным исходом.
На фото показано поражение нижних конечностей при полиневрите:
Диагностика
Постановка диагноза обычно не представляет сложностей. Врач проводит осмотр и опрос больного.
Среди дополнительных методов исследования важное значение имеют:
- Определение наличия токсических веществ в биологических жидкостях – моче, крови.
- Обследование внутренних органов и эндокринной системы.
- Исключение онкологических патологий.
- Электромиографии – исследование, направленное на изучение электрических импульсов мышечных волокон. Данное обследование рекомендуется выполнять и период лечения в качестве контроля над улучшением протекания болезни.
Лечение
Все формы и виды полиневрита начинают лечить по одинаковой схеме:
- В острый период назначается постельный режим и покой.
- Необходимо устранить влияние интоксикации, при выявленных лабораторной диагностикой острых отравлениях вводят антидоты, то есть препараты направленные на нейтрализацию токсинов.
- При инфекционных полиневритах вводят 4% Уротропин или 1% Трипафлавин в течение нескольких дней. При дифтерийной форме показано введение антидифтерийной сыворотки, при гриппозной форме – интерферонов и гаммо — глобулинов.
- Выявление авитаминозов требует курсового применения витаминных комплексов, особенно из группы В.
- Для снижения отеков на нервных волокон назначают Магния сульфат, Глюкозу, мочегонные препараты.
- Улучшают микроциркуляцию и обмен веществ применением Аминалона, Ноотропила, Трентала, препаратов калия.
- Обезболивающую терапию подбирают исходя из выраженности болевого симптома и из наличия сопутствующих заболеваний.
После острого периода показаны физиопроцедуры, массаж, грязелечение, лечебная гимнастика, рефлексотерапия. Для предупреждения развития контрактур при выраженных атрофиях и слабости в конечностях на них надевают лонгеты.
Период восстановления длится несколько месяцев, в это время хороший эффект оказывает санаторно – курортное лечение, постоянный массаж и гимнастика, специально составленная диета.
Питание особенно должно быть богато витаминами группы В – свинина, гречневая и овсяная крупа, яйца, молочные продукты, печень, почки, пивные дрожжи.
Рекомендуется пить постоянно свежеприготовленные овощные и фруктовый соки, особенно из моркови. В восстановительный период используются радоновые и сероводородные общие ванны.
Нетрадиционные методы лечения
Народные способы лечения можно рассматривать только после устранения острых признаков заболевания. Больному рекомендуется пить отвары трав, улучшающих обменные процессы в организме и использовать компрессы.
- Измельченные стебли и листья малины садовой в количестве столовой ложки заливают стаканом кипятка и настаивают чуть меньше часа. Принимают по три столовых ложки перед едой.
- Ложку травы иван чая заливают полулитром кипятка, помещают в термос и настаивают 8 часов. Выпивают настой в течение дня.
- Улучшают обменные процессы листья крапивы и березы. Их можно заваривать по отдельности или вместе из расчета одна ложка сбора на пол-литра кипятка. Приготовленный отвар выпивают за сутки.
Для приготовления компрессов или ванн берут такие растения как полынь, ветки березы и эвкалипта, побеги сосны. Для приготовления ванны достаточно 100 грамм растения и литра кипятка, полученный настой выливают в воду.
Последствия и прогноз
Своевременное лечение полиневрита обычно оканчивается благоприятным исходом, нужно учитывать, что восстановление нервных волокон происходит месяцами.
Поэтому в восстановительные период необходимо полностью соблюдать все рекомендации врача, проходить физиолечение и уделять внимание питанию.
Также необходимо исключить контакт с веществами, вызывающими интоксикацию – повторное их влияние приводит к рецидивам, лечение которых будет трудным и долгим.
При вовлечении в процесс участков блуждающего нерва и при не вовремя оказанной помощи при этом состоянии исход заболевания может быть летальным.
Частые и продолжительные головные боли в области висков не должны оставаться незамеченными. Любые боли нужно правильно диагностировать и лечить, чтобы в дальнейшем избежать серьезных последствий.
Все о симптомах и лечении невралгии затылочного нерва подробно описано в статье..
Меры профилактики
Полиневрит может развиться у любого человека, к основным мерам его профилактики относят следующие:
- Исключение влияния токсических веществ.
- Предупреждение вирусных инфекций.
- Соблюдение техники безопасности при работе с ядами.
- В особых условиях труда – соблюдение всех рекомендаций по выполнению работ.
Важное значение в предупреждении болезни имеет сбалансированное и рациональное питание, лечение хронически протекающих заболеваний.
Полиневрит нижних конечностей: что это такое, симптомы
Для людей, несведущих в медицине, но уже столкнувшихся с данной проблемой, закономерным будет вопрос: «Полиневриты нижних и верхних конечностей, что это такое и чем оно опасно?»
Виды и особенности полиневритов
Полиневрит – это множественное расстройство нервных окончаний, которые характеризуются параличом, парезом, снижением чувствительности (или полной ее утратой) в кистях и стопах, ослабеванием памяти, трофическими нарушениями.
Выделяют следующие виды патологии:
- инфекционные,
- токсические (вызываются под воздействием токсических веществ).
Полиневриты, вызванные инфекцией, бывают:
- первичные (вирусные) – повреждают периферические стволы нервов (в том числе спинномозговые и черепные, их корешки), длительность его составляет 1-3 месяца,
- вторичные – образуются как последствия перенесенной дифтерии (глаз, носа, ушей, зева). У девочек —, при патологии половых наружных органов.
Алкогольный полиневрит
Причинами алкогольного полиневрита являются:
- воздействие на нервную систему этилового спирта (алкоголя), который разрушает ее клетки,
- нехватка витамина В1 в организме.
Характерные признаки: теряется подвижность, чувствительность, возникает синюшность конечностей.
При заболевании назначают комплексную терапию, препараты, улучшающие обменные процессы (для восстановления поврежденных нервных волокон). Предписывают отказ от употребления спиртных напитков, массаж, физиотерапия. Излечивается больной полностью в течение 3-4 месяцев.
Острый полиневрит
Болезнь развивается во время (или после) вирусного заболевания.
Характеризуется:
- слабостью в конечностях,
- небольшим повышением температуры,
- нарушением речи.
Диабетический полиневрит
Вызывается первопричиной – сахарным диабетом, поражает крупные периферические и черепные нервы, вегетативную систему. Происходит уменьшение мышечной массы рук и ног, парализуются движения глаз, возникают проблемы в работе почек, сердца и других органов.
Хронический полиневрит
Развивается постепенно, при постоянном воздействии негативных факторов. Характеризуется мышечной атрофией, могут возникать воспаления мозга, речевые нарушения.
Инфекционный полиневрит
Причиной является перенесенная инфекция.
Появляются боль и онемения в ногах, которые распространяются быстро от стоп к коленям, повышается температура тела.
Алиментарный полиневрит
Данный тип заболевания вызван нехваткой витамина В1, некоторых минералов. Отличается нарушениями в сердечно-сосудистой системе.
Причины полиневрита
Развитие заболевания обуславливают:
- инфекции (грипп, ангина, тиф, дизентерия),
- внешние интоксикации (алкогольные, отравления мышьяком, хлорофосом),
- диабет,
- патологии почек,
- онкология,
- дисфункция щитовидной или поджелудочной желез,
- условия работы (при воздействии холода, вибрации приборов, длительном напряжении мышц),
- авитаминозы,
- нарушения обмена веществ,
- энцефалопатия.
В группу риска также входят люди, страдающие сахарным диабетом, болезнями кроветворной системы, артериальной гипертензией, рассеянным склерозом.
Симптомы заболевания и диагностика
Недуг имеет способность проявляться в следующих симптомах:
- болезненность в руках и ногах, онемение,
- теряется чувствительность,
- возникает мышечная слабость,
- усиливается потоотделение в конечностях,
- меняется цвет кожи (появляется бледность, она становится тоньше, появляются отеки),
- расстраиваются двигательные функции,
- происходит изменение структуры ногтей.
Предварительный диагноз врач ставит уже при осмотре больного. Для его подтверждения проводят ряд дополнительных исследований:
- общие анализы мочи и крови (на предмет выявления токсинов),
- обследование внутренних органов и щитовидной железы,
- метод электронейромиографии (определяют степень прохождения электрических импульсов по нервным окончаниям и оценивает состояние мышц).
Традиционное лечение
При лечении заболевания с помощью традиционной медицины пациентам прописывают противовоспалительные, обезболивающие препараты, а также медикаменты, стимулирующие двигательную активность и улучшающие обменные процессы.
Назначаются массаж, физиопроцедуры, грязевые ванны.
Больным полиневритом следует помнить и соблюдать следующие обязательные рекомендации:
- исключить источник интоксикации,
- придерживаться постельного режима (в периоды обострения),
- медикаментозное лечение (при инфекционных полиневритах вводят противовирусные препараты, дезинтоксикационные растворы (гемодез), дифтерийная форма предполагает применение противоинфекционной сыворотки, при гриппозной форме – интерферонов и гамма-глобулинов),
- прием витаминов, витаминизированных комплексов (при авитаминозе),
- прием мочегонных препаратов, чтобы снизить отечность, а также Магния сульфата, глюкозы,
- выполнять физиопроцедуры, массаж, принимать грязевые ванны,
- соблюдать диету (включить в рацион питания продукты, обогащенные витамином В1, фруктовые и овощные соки).
Народные способы лечения
Нетрадиционные способы применяются тогда, когда болезнь не имеет острых проявлений. Лечат полиневриты травяными сборами и отварами, компрессами.
Для того чтобы избавиться от недуга, берут стебли и листья малины уже измельченные (1 ст. л.) и заливают кипятком (1 стакан), настаивают один час, употребляют по 3 столовых ложки перед приемом пищи.
С этими же целями заваривают траву иван-чай (1 ложка на 1,5 л. кипящей воды, настаивается отвар на протяжении 8 часов, выпивается в течение дня). В таких же пропорциях изготавливается настой из крапивы и березы.
При заболевании седалищного нерва рекомендуют прикладывать к больному месту ромашку и бузину (цветки), облегчение способны принести и компрессы из хрена.
К проблемным участкам прикладывают смесь из красной глины и водки, практикуют также растирания салом медведя.
Применяют и такое средство: кустик брусники заливают стаканом кипятка, держат на водяной бане часа полтора. Употреблять лекарство нужно по столовой ложке несколько раз на день (3-4).
Последствия и прогноз
Полиневрит успешно лечится при условии, что больному своевременно оказана квалифицированная медицинская помощь, правильно подобрана терапия. Неблагоприятный исход возможен только в случае поражения блуждающего нерва, что может приводить к смерти пациента.
Восстановительный период после болезни достаточно длительный (порядка нескольких месяцев), предполагает строгое выполнение всех предписаний врача. Рекомендовано санаторное оздоровление.
Меры профилактики
К профилактическим мерам, предупреждающим полиневрит, относят:
- правильное питание,
- употребление достаточного количества витаминов,
- недопущение инфекционных заболеваний,
- здоровый образ жизни (прогулки на свежем воздухе, занятия спортом, натуральная ткань для одежды, отсутствие вредных привычек),
- избегание стрессов и переутомлений,
- укрепление иммунитета, закаливания.
Полиневрит нижних конечностей – заболевание, имеющее множественную природу. Лечение его достаточно сложное, восстановительный период долгий. Поэтому основной и самый необходимый способ, который поможет его избежать, —, это своевременное проведение превентивных мероприятий.
Загрузка…
Оценка пациента со слабостью
Введение
Слабость — частая проблема в неврологии. В этой главе будет обсуждаться оценка слабого пациента. Он будет основан на главе, посвященной изучению двигательной системы (глава 10), и обратится к главе о нервно-мышечных расстройствах (глава 21) для подробного обсуждения многих состояний.
Обследование пациента, жалующегося на слабость, должно проходить упорядоченно.В истории важно точно определить, что пациент подразумевает под «слабым»; какие именно группы мышц являются слабыми; есть ли связанные выводы со слабостью; и каковы были сроки появления слабости. Кроме того, важны семейный анамнез, наличие или отсутствие системных признаков и симптомов, а также связь слабости с другими симптомами (такими как боль). Кроме того, может иметь значение информация о воздействии лекарств или токсинов и потенциальном воздействии инфекционных агентов.Обследование может быть полезно для определения того, связана ли слабость верхних или нижних мотонейронов, присутствует ли заболевание нервно-мышечного перехода или мускулов. Специализированное тестирование , такое как лабораторные тесты и электродиагностическое тестирование, может быть использовано для подтверждения уровня повреждения и сосредоточения внимания на этиологическом диагнозе.
История
Что пациент подразумевает под «слабостью»? Вы многие удивитесь, обнаружив, что пациент использует этот термин для обозначения чего-то другого, кроме того, что вы понимаете как значение этого термина.В неврологической практике слабость означает потерю силы или мощности, проявляющуюся в неспособности генерировать нормальную силу. Жалобы на «усталость» или общую нехватку энергии редко возникают из-за нарушения нервно-мышечной системы, и эта глава не об этом. Эти жалобы часто являются частью более системных расстройств и являются общим конечным результатом многих заболеваний, включая ревматологические, эндокринные, инфекционные и неопластические расстройства, не говоря уже о психических заболеваниях.Жалобы на «утомляемость» могут возникать в результате таких разнообразных процессов, как нарушения сна или хроническая усталость и синдром фибромиалгии. Хотя жалобы на «утомляемость» редко возникают из-за неврологических заболеваний, она может возникать в результате рассеянного склероза и болезни Паркинсона (хотя и редко без других доказательств этого состояния). Таким образом, первый шаг в оценке — определить, действительно ли пациент слаб, и с помощью анамнеза можно приступить к решению этой проблемы.
Иногда пациенты с другими нарушениями двигательной системы, такими как ригидность или нарушение координации, могут описывать себя как слабые из-за трудностей при выполнении двигательных действий.В этом контексте слабость может быть просто суррогатным термином для двигательной аномалии. Следовательно, очень важно определить, действительно ли пациент потерял силу при выполнении определенных действий. Простые вопросы, например, может ли пациент подняться со стула без посторонней помощи или подняться на ступеньку, или он может поднять галлон молока из холодильника, могут помочь в определении того, действительно ли потеряны сила и сила. Более открытый вопрос, такой как «что вы могли бы сделать из того, что больше не можете делать», может оказаться очень полезным для пациентов, которые знают о своей ситуации.
Пространственное распределение слабости . Следующий вопрос, на который может начать отвечать история, касается конкретной модели слабости. Например, слабость в основном касается проксимальных мышц или преимущественно дистальных мышц? Слабость на одной стороне тела или на обеих, и это связано с распределением конкретного нерва или группы нервов? Широкие области слабости чаще связаны либо с поражением центральной нервной системы, либо с системным заболеванием, поражающим нервы.Слабость одной конечности может быть результатом целого ряда состояний, включая спинной мозг или множественные нервные корешки, а не поражения сплетений. Слабость проксимальных мышц, то есть слабость мышц плечевого и тазобедренного пояса, свидетельствует о миопатическом процессе (процесс, непосредственно повреждающем мышцы), тогда как дистальная слабость, скорее всего, является генерализованной полинейропатией. Если слабость конечности связана со слабостью нижней части лица с той же стороны, проблема находится над стволом мозга, а если слабость мышц с одной стороны головы и противоположной конечности, то предполагается поражение ствола мозга.
Сопутствующие симптомы . Некоторые сопутствующие симптомы могут помочь локализовать поврежденную часть нервной системы, в то время как другие симптомы могут рассматривать состояние в более широком контексте болезни. Например, наличие или отсутствие ассоциированной атрофии или фасцикуляций предполагает повреждение клеток переднего рога или моторных аксонов (то есть нижних мотонейронов). Разумеется, любое подобное сообщение пациента должно подтверждаться обследованием. Наличие симптомов системных заболеваний может быть решающим ключом к диагностике.Например, некоторые ревматологические заболевания могут поражать периферические нервы. Некоторые эндокринные заболевания, особенно те, которые влияют на функцию щитовидной железы или надпочечников, могут проявляться слабостью, в то время как метаболические нарушения, такие как сахарный диабет, часто вызывают повреждение нервов. Подсказки относительно наличия основной неоплазии или инфекционных заболеваний также можно получить из анамнеза.
Сопутствующие симптомы могут дать важные подсказки о том, были ли затронуты другие части нервной системы в дополнение к двигательному повреждению.Жалобы на «онемение» или покалывание, нарушение зрения или головокружение предполагают более обширное поражение нервной системы. Наличие таких симптомов может указывать на уровень поражения нервной системы или предупреждать о наличии неврологического синдрома. Изменение характера голоса или проблемы с глотанием (обычно подавление водой) предполагают, что слабость может затрагивать глоточные мышцы или мышцы неба. Миелопатия (повреждение спинного мозга) часто вызывает двусторонние симптомы ниже определенного уровня на теле.Это может сопровождаться срочностью функции мочевого пузыря. Еще одна общая черта повреждения спинного мозга или периферических нервов — это сочетание сенсорных и двигательных жалоб. Некоторые жалобы могут указывать на потенциально серьезное неврологическое расстройство, требующее неотложных действий. Это включает быстро прогрессирующую слабость обеих нижних конечностей, которая может быть вызвана острой миелопатией, компрессионным поражением конского хвоста («синдром конского хвоста») или синдромом Гийена-Барре. В любом из этих случаев уместна срочная оценка в связи с необходимостью быстрого лечения.
Временные характеристики . Важна скорость появления и прогрессирования слабости, а также вопрос о том, является ли слабость прерывистой. Определенные состояния имеют четкое время начала и быстрого прогрессирования. К ним относятся большинство сосудистых, инфекционных, воспалительных или травматических заболеваний. Большинство дегенеративных состояний или состояний, связанных с хроническими состояниями (такими как метаболические или наследственные заболевания), развиваются незаметно. Когда условия носят неустойчивый характер, важно определить, есть ли какие-то особенности, которые ускоряют или ухудшают их.Например, если повторяющиеся действия имеют тенденцию усугублять слабость (например, если есть вещи, которые пациенты не могут делать в конце повторяющихся действий, которые они могли бы сделать в начале), это предполагает диагноз миастении (нервно-мышечная болезнь). Если есть определенные движения или позы, которые приводят к слабости, это указывает на некоторые механические или ортопедические проблемы, такие как невропатия защемления, радикулопатия или локализованная проблема окклюзии сосудов. Если симптомы присутствуют в определенное время дня или есть определенная связь с приемом пищи, следует учитывать нарушение ионных каналов.Наконец, если симптомы возникают случайно, с выздоровлением через 5–30 минут, следует учитывать преходящую ишемию центральной нервной системы.
Семейная история . Семейный анамнез может иметь важное значение для выявления наследственных невропатий и миопатий. Кроме того, некоторые из проблем семейного периодического паралича, которые связаны с ионными каналопатиями, могут быть наследственными.
Боль . Боль может быть особенно трудным для оценки симптомом у слабого пациента.Прежде всего, высокоспецифический характер боли может указывать на повреждение нервного корешка или повреждение определенного периферического нерва. С другой стороны, многие пациенты с болью сообщают о «слабости», которая не имеет ничего общего с повреждением нервной системы. Существуют как произвольные механизмы, так и бессознательные механизмы, ограничивающие использование болезненной части тела. Это может восприниматься пациентом как слабость, несмотря на полностью нормальный нервный и нервно-мышечный механизм. При осмотре таких пациентов выявляются периодические усилия и слабость типа «отрыва», и может казаться, что пациент «притворяется».«Эту оценку следует проводить с большой осторожностью, особенно в случае болезненных синдромов.
Обследование слабого больного
После того, как собран анамнез, обследование направлено на подтверждение характера слабости и определение типа слабости. Истинная слабость может быть вызвана проблемами, затрагивающими верхние двигательные нейроны, нижние двигательные нейроны, нервно-мышечный переход или саму мышцу. Верхние мотонейроны представляют собой нейроны головного мозга, аксоны которых спускаются по стволу головного и спинного мозга, чтобы контактировать с клетками переднего рога.На практике многие из них являются кортикоспинальными (пирамидными) нейронами. Во многих отношениях их можно рассматривать как «командные нейроны» для движения. нижних мотонейронов являются клетками переднего рога вместе с их аксонами. Эти аксоны проходят через вентральный корешок, сплетения и периферические нервы по порядку. Мионевральное соединение представляет собой холинергический синапс между нижними двигательными нейронами и мышечных волокон , которые представляют собой последний сократительный элемент.
Верхний мотонейрон. Слабость верхних мотонейронов имеет довольно характерную картину. Прежде всего, он имеет тенденцию поражать широкие участки тела. Это связано с тем, что аксоны довольно плотно упакованы, когда они находятся в стволе головного и спинного мозга. Обычно слабость сопровождается усилением глубоких сухожильных рефлексов, таких как толчки двуглавой, трехглавой, надколенника или голеностопного сустава. Обычно наблюдается снижение поверхностных рефлексов, таких как брюшной, кремастерический рефлекс или нормальная подошвенная реакция.Вполне возможно появление патологических реакций, таких как реакция Бабинского. Наконец, поражения верхних мотонейронов характеризуются относительно минимальной атрофией и не приводят к фасцикуляциям. Примечательно, что некоторая атрофия может произойти из-за неиспользования, поскольку пораженная часть тела вряд ли будет регулярно тренироваться. Может быть повышенный тонус спастического характера, связанный с усилением рефлексов растяжения мышц. Этот повышенный тон имеет тенденцию проявляться в виде «складного ножа».Одно предостережение при оценке проблем с верхними двигательными нейронами заключается в том, что очень большие и острые травмы могут вызывать период обычно пониженного тонуса и реакции, который получил название «шок спинного мозга», поскольку это обычно наблюдается при острых травмах спинного мозга.
Нижний мотонейрон . Слабость нижних мотонейронов может быть результатом повреждения переднего рога или его аксона в любом месте на его пути от ЦНС до слабой мышцы. Заболевание нижних мотонейронов, как правило, приводит к снижению мышечного тонуса, снижению рефлексов в пораженной области, атрофии и, возможно, фасцикуляциям.Фасцикуляции наиболее заметны при поражении клетки переднего рога. Они возникают в результате случайной и спонтанной деполяризации моторного нейрона или моторного аксона и приводят к видимому подергиванию кожи над мышцами. Конечно, есть доброкачественные фасцикуляции, которые у большинства людей в то или иное время были из-за местного раздражения двигательных нервных волокон в чрезмерно загруженной мышце (они временные). У некоторых людей наблюдаются более стойкие доброкачественные фасцикуляции (обычно в икрах). Однако в случае доброкачественных фасцикуляций подергивания не связаны ни с какими другими признаками повреждения нижних мотонейронов. Электромиография может быть использован для подтверждения этого, если необходимо.
Повреждение нижнего мотонейрона в периферическом нерве приводит к распределению симптомов, которые отражают моторное распределение периферического нерва (см. Таблицу 10-5). Заболевания, повреждающие клетки переднего рога, обычно более распространены и не связаны с распределением отдельного нерва (хотя они могут фокусироваться на одной конечности, особенно на ранней стадии).
Нервно-мышечная болезнь .Нервно-мышечное заболевание характеризуется колебаниями силы в зависимости от использования мышц. Например, myasthenia gravis приводит к снижению силы при постоянном сокращении. С другой стороны, миэстетический синдром Ламберта-Итона (LEMS) приводит к увеличению силы при повторных сокращениях.
Миопатия . Заболевания мышц обычно проксимальные и симметричные. Это часто приводит к возникновению особых трудностей, возникающих из-за кресла или удержания руки против силы тяжести.Обычно атрофия минимальна до самой поздней стадии, а рефлексы растяжения мышц обычно остаются в норме. Исключением из этого общего правила является миотоническая дистрофия, которая чаще всего поражает мышцу дистального отдела конечности. Это состояние связано с миотонией, которая определяется неспособностью быстро расслабить мышцу после тонического сокращения (например, проблемы с быстрым раскрытием руки после сжатия кулака).
Есть несколько необычных заболеваний, вызывающих периодическую слабость мышечных сокращений, в первую очередь периодические семейные параличи.Эти состояния связаны с аномальными ионными каналами и могут быть особенно трудными для диагностики. Пациенты часто показывают аномальный уровень калия в сыворотке (у некоторых низкий, у некоторых высокий) во время эпизода слабости, а симптомы часто возникают после периода физических упражнений или после приема тяжелой углеводной пищи. Осмотр между приступами может быть совершенно нормальным до позднего выявления состояния.
Лабораторные испытания
Различные лабораторные тесты могут помочь в диагностике. Если ожидается заболевание периферических нервов, может быть полезным анализ общего анализа крови, уровня глюкозы, скорости оседания, электрофореза сывороточного белка, уровней антинуклеарных антител, VDRL / RPR, уровня витамина B12 и титра Лайма.В правильных условиях может быть уместным тестирование на воздействие тяжелых металлов, фирм или ВИЧ-статуса. Заболевания мышц часто приводят к повышению уровня креатинкиназы в крови, хотя это довольно неспецифично с точки зрения этиологического диагноза.
Анализы крови на антитела к рецепторам ацетилхолина или некоторым другим мышечным антигенам могут быть показаны при подозрении на нервно-мышечное заболевание. Однако они не на 100% чувствительны.
Когда возникает вопрос о локализации или распространении слабости, могут быть чрезвычайно полезны электромиография и исследования нервной проводимости (см. Обсуждение электродиагностики).Это тестирование особенно полезно для выявления признаков повреждения нервов в мышцах, а исследования нервной проводимости часто определяют локализацию конкретной точки повреждения нерва. Игольчатая электромиография — единственный наиболее чувствительный тест при обнаружении повреждения нижних мотонейронов и может дать важную информацию о том, было ли оно недавним или старым. Новые методы, такие как транскраниальная кортикальная магнитная стимуляция, также могут эффективно исследовать центральные моторные пути.
Нервно-мышечные заболевания можно также изучить с помощью электродиагностического тестирования.Повторная стимуляция нервов может уменьшаться при повторении (миастения) или увеличиваться в сокращении (LEMS). Хотя это не очень чувствительные тесты, они довольно специфичны. Электромиография одного волокна — это узкоспециализированная процедура, но она повышает чувствительность электродиагностических тестов при подозрении на нервно-мышечное заболевание
Причины слабости
Есть много потенциальных причин слабости. Каждое из этих состояний более подробно объясняется в третьем разделе книги, и мы лишь кратко коснемся дифференциального диагноза после того, как будет принято решение о том, вызвана ли слабость повреждением верхних мотонейронов, нижних мотонейронов, нервно-мышечное соединение или мышца.
Болезни мышц . Заболевания мышц чаще всего приводят к проксимальной и симметричной слабости. Как описано в предыдущем разделе, могут быть аномалии ЭМГ и часто повышен уровень креатинкиназы. Некоторые из этих состояний являются первичными, а патологический процесс по существу ограничен рамками
Культурные ожидания и лидерство | Ридинг — Выше среднего B2
Габриэла работала в многонациональной компании в качестве успешного менеджера проектов в Бразилии, а затем была переведена в команду в Швеции.Она была взволнована своей новой ролью, но вскоре поняла, что управление ее новой командой будет сложной задачей.
Несмотря на их дружелюбие, Габриэла не чувствовала уважения как лидера. Ее новые сотрудники открыто ставили под сомнение ее предложения на собраниях, и когда она давала им инструкции о том, как выполнять задачу, они часто выполняли ее по-своему, не связываясь с ней. Когда она объявляла о своем решении по проекту, они продолжали высказывать свое мнение, как если бы он все еще обсуждался.
После нескольких недель разочарования Габриэла написала своему шведскому менеджеру по электронной почте о проблемах, с которыми она столкнулась в своей команде. Ее менеджер просто спросил ее, считает ли она, что ее команда все еще работает, и что, по ее мнению, поможет ей лучше сотрудничать с членами команды. Габриэле показалось, что ее менеджер неопределенен, и ей не казалось, что он удовлетворительно справляется с ситуацией.
То, что переживала Габриэла, было культурным столкновением ожиданий. Она привыкла к более иерархической структуре, в которой руководитель группы и менеджер брали на себя управление и давали конкретные инструкции о том, как все должно быть сделано.Этот более директивный стиль управления хорошо сработал для нее и ее команды в Бразилии, но не перешел в ее новую команду в Швеции, которая больше привыкла к более плоской иерархии, где принятие решений было более демократичным. Когда Габриэла рассказала об этой проблеме своему шведскому менеджеру, вместо того, чтобы давать указания о том, что делать, ее менеджер взял на себя роль наставника и сосредоточился на том, чтобы заставить ее предложить свои собственные решения.
Голландский социальный психолог Герт Хофстеде использует понятие «дистанции власти», чтобы описать, как распределяется власть и как иерархия воспринимается в разных культурах.В своей предыдущей рабочей среде Габриэла привыкла к культуре дистанцирования власти, где власть и авторитет уважаются и каждый имеет свое законное место. В такой культуре лидеры принимают важные решения, и им не часто бросают вызов. Ее шведская команда, однако, привыкла работать в культуре низкой дистанции власти, когда подчиненные часто работают вместе со своим начальником, чтобы найти решения и принять решения. Здесь лидеры действуют как тренеры или наставники, которые поощряют независимое мышление и ожидают, что им придется столкнуться с проблемами.
Когда Габриэла узнала о культурных различиях между ней и ее командой, она взяла на себя инициативу и откровенно поговорила с ними об их чувствах к ее руководству. Команда Габриэлы, обрадованная их мыслями, открыто заявила, что не привыкла к тому, что им говорят, что делать. Им нравилось иметь больше места для инициативы и творческой свободы. Когда она рассказала своей команде, что именно ей нужно, они почувствовали, что она не доверяет им хорошо выполнять свою работу.Они поняли, что Габриэла принимала это на свой счет, когда они пытались оспорить или изменить ее решения, и смогли объяснить, что они всегда так работали.
Обладая лучшим пониманием основных причин поведения друг друга, Габриэла и ее команда смогли адаптировать свой стиль работы. После этого Габриэла смогла внести коррективы в свой стиль управления, чтобы он лучше соответствовал ожиданиям своей команды и более эффективно мотивировал ее на достижение своих целей.
Переломы верхних и нижних конечностей | Состояние
Специализированная помощь при переломах
Есть бесчисленное множество способов, которыми люди могут получить переломы (переломы) в своих верхних конечностях (кисть, запястье, предплечье, локоть, плечо и плечо) и нижних конечностях (бедро, бедро, колено. , голень, щиколотка и ступня).
UT Хирурги-ортопеды Southwestern имеют опыт лечения всех типов переломов. Мы первыми разработали новые методы и технологии для улучшения результатов лечения этих типов травм для пациентов, и мы стремимся работать в тесном сотрудничестве с каждым пациентом для достижения наилучших возможных результатов.
Симптомы
Симптомы травмы или перелома верхних или нижних конечностей могут включать:
- Явно деформированная конечность или сустав, иногда сопровождающаяся сломанной кожей или видимой костью (открытый или сложный перелом)
- Боль, от легкой до тяжелой
- Отек, синяк, болезненность или онемение возле перелома
- Ограниченное движение
Диагностика переломов
Переломы обычно диагностируются с помощью рентгеновских лучей.В зависимости от серьезности и местоположения разрыва — а также степени повреждения окружающих тканей — для постановки диагноза также могут использоваться другие типы изображений. К ним относятся:
Лечение переломов
В большинстве случаев специалисты по ортопедической медицине UT Southwestern могут успешно лечить переломы верхних и нижних конечностей без хирургического вмешательства.
Нехирургические методы лечения включают в себя иммобилизирующие устройства, такие как гипсовые повязки, шины, скобы и вытяжения, а также физиотерапию и реабилитацию.
Иногда требуется хирургическое вмешательство, чтобы правильно лечить сложные, тяжелые или трудно поддающиеся заживлению переломы. Хирургическое лечение включает фиксацию (удержание вместе) сломанных частей кости с помощью металлических штифтов, винтов или пластин.
UT Специалисты-ортопеды Юго-Запада работают с пациентами, чтобы выбрать индивидуальное лечение, которое, вероятно, будет иметь наилучший долгосрочный результат.
Клинические испытания
Наша команда ортопедов участвует в клинических испытаниях, направленных на поиск лучших способов предотвращения, диагностики и лечения переломов верхних и нижних конечностей.
Варианты протезирования и ортопедии для ампутации и реконструкции нижних конечностей
Введение
Травмы нижних конечностей, приводящие к дисфункции и деформациям, могут быть вызваны различными состояниями, включая врожденные аномалии, травмы, ожоги, сосудистые заболевания и нейропатические расстройства (включая диабет , проказа, недостаточность питания, дегенерация аксонов и демиелинизирующие процессы). Независимо от этиологии, хирургическая реконструкция или ампутация часто рассматриваются для восстановления функции конечности, когда более консервативные методы лечения не дают результата [1] .Решение о том, какой вариант является оптимальным для конкретного пациента, может быть непростым. Существенные предшествующие исследования сравнивали реконструкцию с ампутацией с точки зрения функции [2,3] , качества жизни [4,5] и экономической эффективности [6,7] . Одним из наиболее важных факторов при выборе оптимального хирургического лечения являются варианты протезирования и ортопедии для восстановления функции после операции. В последнее время достижения в области протезов и ортезов предоставили пациентам более широкий спектр возможностей, которые следует учитывать при принятии решения о реконструкции конечности vs. ампутация.
Протезирование после ампутации нижней конечности преследует несколько целей. Первым и, возможно, самым важным, является восстановление функциональной подвижности и статического положения конечности. Передвижение с использованием протеза требует повышенных затрат энергии, поскольку уровень ампутации перемещается проксимально [8] . Следовательно, протез нижней конечности должен быть спроектирован и подогнан таким образом, чтобы минимизировать это увеличение расхода энергии [9,10] . Во-вторых, хорошо подогнанные протезы также служат для предотвращения разрушения оставшихся мягких тканей за счет перераспределения сжимающей силы во время нагрузки и минимизации силы сдвига на коже [11] .Наконец, при назначении адаптивного протеза следует учитывать использование обычной обуви и одежды, хотя это не всегда может вызывать беспокойство у пациента. Не следует недооценивать психологическое воздействие ампутации и ее влияние на социальное функционирование и идентичность [12] .
Реконструкция может проводиться, если у пациента есть разумные шансы выдерживать вес и нормально передвигаться. Решение реконструировать ампутацию или также зависит от неврологического и сосудистого статуса конечности, наличия перелома, риска продолжающихся ран или инфекции, а также от функциональных целей пациента.Иногда ампутация конечности может дать больше шансов на более полное восстановление функции конечности, чем восстановление конечности, и наоборот. Количество операций и общее время, затрачиваемое на активную реабилитацию, больше при восстановлении конечности с реконструкцией по сравнению с ампутацией [13] . Несмотря на такое первоначальное использование здравоохранения, прогнозируемая стоимость реконструкции нижней конечности в течение всего срока службы значительно ниже, чем стоимость ампутации [6] . При выборе между реконструкцией и реконструкцией следует также учитывать влияние нескольких операций и последующего восстановления на общее состояние здоровья человека. ампутация.
В отличие от ампутации, которую можно разделить на категории по уровням, реконструкция нижней конечности не обязательно следует дискретному алгоритму с точки зрения адаптивных устройств после реконструкции. Вместо этого необходимо учитывать индивидуальные дефекты — их этиологию, расположение, размер и глубину — наряду с факторами пациента, чтобы определить потребность в конкретном послеоперационном ортезе. Основными целями любого адаптивного устройства являются улучшение функции, предотвращение рецидива или изъязвления дефекта, а также возможность использования обычной обуви и / или одежды.
В этой статье мы представляем хирургические аспекты различных типов ампутации и реконструкции нижних конечностей, а также определяем роль послеоперационных адаптивных устройств, включая протезы и ортезы.
Ампутация нижней конечности
Когда ампутация конечности признана целесообразной с медицинской точки зрения, выбор правильного уровня имеет решающее значение для потенциала заживления и для оптимального функционирования. Местоположение ампутации и результирующая остаточная длина и форма конечности помогают определить функцию, затраты энергии, необходимые для передвижения, и варианты протезирования ампутированной конечности.Вообще говоря, более дистальная ампутация более функциональна, так как при этом сохраняется наибольшее количество суставов и остается более длинное плечо рычага, что обеспечивает более высокий крутящий момент и меньшие ежедневные затраты энергии на ходьбу. Однако дистальная ткань также должна иметь перфузию, достаточную для заживления, а покрытие мягких тканей должно оставаться прочным на протяжении всей жизни пациента. Кроме того, более проксимальная ампутация может обеспечить лучшую функцию, если самый проксимальный сустав имеет ограниченный диапазон движения или функции.Таким образом, выбор уровня ампутации может быть сложным, и в идеале решение должно приниматься совместными усилиями хирурга, выполняющего ампутацию, специалиста по реабилитации, пациента и, в более сложных случаях, реконструктивного пластического хирурга.
Данные относительно сравнительной эффективности протезов нижних конечностей ограничены, а измеримые результаты не часто стандартизированы. Вместо этого мы часто полагаемся на консенсус экспертов по протезированию и реабилитации. Обзор уровней ампутации и соображения относительно исходов и вариантов протезирования представлены ниже.
Трансметатарзальная ампутация
Как следует из названия, трансметатарзальная ампутация (ТМА) выполняется путем пересечения между головкой и основанием плюсневой кости, таким образом спасая среднюю и заднюю часть стопы [14] . ТМА чаще всего выполняются при инфекции, ранах или деформациях пальцев ног или головок плюсневых костей. Подошвенный лоскут, включающий пересеченные сухожилия сгибателей или разрез «рыбий рот», используется для закрытия операционного поля и обеспечения покрытия мягкими тканями дистального отдела стопы.Точное место ампутации через трансметатарзальный сустав может быть различным. Например, ампутация может проходить непосредственно проксимальнее головки плюсневой кости или через ступню дистальнее кубовидной и клиновидной костей. Более длинная остаточная стопа обеспечивает дополнительную несущую поверхность и меньший мышечный дисбаланс, но следует учитывать качество покрытия мягких тканей.
Наиболее частым биомеханическим осложнением ТМА (и других ампутаций среднего отдела стопы) является эквиноварусная деформация — результирующий дисбаланс между оторванными тыльными и интактными подошвенными сгибателями.Поэтому удлинение ахиллова сухожилия должно выполняться во время ТМА, чтобы снизить риск эквиноварусной деформации [15] . Более того, укороченная стопа может быть неустойчивой во время ходьбы, а пятка может демонстрировать чрезмерное движение в обуви пациента. Эти послеоперационные факторы предрасполагают к осложнениям — сообщаемые показатели отсроченного заживления ран достигают 43% -54% [16,17] и язвы достигают 27% [18] . Кроме того, ТМА по определению снижает моментное плечо оставшейся стопы, что приводит к уменьшению крутящего момента подошвенного сгибателя голеностопного сустава во время отрыва носка.В результате у пациентов наблюдается неэффективная походка без протеза. Соответствующее послеоперационное ведение ТМА с точки зрения перевязок (жестких или нежестких) и мер предосторожности при переносе веса еще не установлено.
Протез и ортез для трансметатарзальной ампутации
После того, как трансметатарзальная ампутация в достаточной степени зажила, и пациент перешел на нагрузку, может быть назначен частичный протез стопы или ортез. В настоящее время доступно несколько различных типов устройств для улучшения передвижения после частичной ампутации стопы.Ортопедический протез в обуви с полным контактом с плюсневой подушечкой, сформованной по контуру остаточной стопы пациента, используется для лучшего распределения сжимающих усилий по подошвенной поверхности. Наполнитель пальца, соответствующий контуру обуви, также часто используется для предотвращения лишних движений во время ходьбы и уменьшения усилий, воздействующих на подошвенную поверхность и заднюю часть пятки. Однако было продемонстрировано, что использование полноразмерной обуви со вставкой и подошвой с коромыслом снижает подошвенное давление в большей степени, чем обычная обувь с наполнителем для пальцев [19] .
Усеченное плечо рычага стопы после трансметатарзальной ампутации можно смягчить, используя либо вставку из углеродного волокна [20] , либо стальную пружину [21] , встроенную в ортопедический каркас, таким образом обеспечивая дополнительную силу во время терминальной стойки и помогая продвинуть конечность вперед. Частичный пищевой протез, пересекающий голеностопный сустав, может также использоваться для создания дополнительной силы для отталкивания и обеспечения стабильности для пациентов с нарушением равновесия или силы [22] .Устройства варьируются от простых, таких как ортопедические изделия в обуви, до таких сложных, как частичный протез стопы на уровне бугорка большеберцовой кости. Правильное адаптивное устройство — для любого уровня — зависит от факторов и целей пациента.
Ампутации средней части стопы — Лисфранк и Чопарт
Эпонимы Лисфранк и Чопарт, названные в честь своих хирургов-первопроходцев, относятся к двум разным уровням ампутации средней части стопы. Обе эти дисартикуляции, хотя и выполняются реже, полезны, когда недостаток мягких тканей в переднем отделе стопы препятствует успешной трансметатарзальной ампутации или имеется значительная нестабильность в соответствующем суставе.Ампутация Лисфранка отделяет все пять плюсневых костей от кубовидной или соответствующей клиновидной кости [23] . Как и в случае трансметатарзальной ампутации, потеря короткого замыкания малоберцовой кости, длинных и дорсифлексорных вставок приводит к беспрепятственному подошвенному сгибанию с последующей деформацией эквиноваруса.
Ампутация по Шопарту иссекает большую часть средней части стопы и отслаивает таранно-ладьевидный и пяточно-кубовидный суставы. Эта ампутация имеет еще большую предрасположенность к эквиноварусной деформации [24] .Существует несколько методов восстановления баланса стопы после такой процедуры [25,26] , которые включают удлинение ахиллова сухожилия, резекцию икроножной мышцы и пересадку сухожилия передней большеберцовой мышцы. В большинстве случаев сохранение голеностопного сустава не помогает, так как плечо рычага короткое. Исторически полезность традиционных ампутаций среднего отдела стопы оценивалась как низкая с учетом высоких показателей последующих ревизионных ампутаций проксимального отдела [27] . Однако преимущество этого уровня заключается в том, что он позволяет человеку поставить ногу на землю, что может быть полезно при передвижении на короткие расстояния.Достижения в области частичного протеза стопы с динамическим ортезом голеностопного сустава (AFO) предоставили улучшенные возможности для пациентов с ампутацией средней части стопы.
Протез и ортез для ампутации средней части стопы
Как и при трансметатарзальной ампутации, для стабилизации стопы и предотвращения чрезмерного движения пятки можно использовать специально подобранный ортез и наполнитель для пальцев. Механизмы, такие как стальная пружина или углеродная вставка, могут снова использоваться для противодействия дисбалансу сил между тыльными и подошвенными флексорами [Рисунок 1].Протезы с сухожилиями надколенника использовались для разгрузки короткой остаточной стопы, хотя эти устройства громоздки и уменьшают ценность дополнительной длины, обеспечиваемой выбранным уровнем ампутации. Также были описаны новые протезы над голеностопным суставом, которые адекватно защищают место ампутации и корректируют варусную деформацию, но при этом используют полную длину ампутации [27] .
Рисунок 1. Частичный протез стопы из углеродного волокна после ампутации по Шопарту. Пациент остается активным и может бегать с этим устройством
Сохранение голеностопного сустава в дополнение к использованию этих вкладок может вызвать несоответствие длины конечностей на обработанной и необработанной сторонах.Более тонкие устройства, похожие на тапочки, призванные минимизировать это несоответствие, обеспечивают защиту, но мало что делают для исправления эквиноварусной деформации. Более функциональные устройства часто требуют подъема обуви на противоположной стороне, чтобы исправить несоответствие длины.
В нашем учреждении AFO из углеродного волокна со вставкой или ортез типа Phat Brace (Bio-Mechanical Composites, Des Moines, IA, USA) обычно используется для улучшения третьей фазы походки и создания шагов равной длины.
Ампутация Сайма
Ампутация Сайма, впервые описанная шотландским хирургом Джеймсом Саймом в 1843 г. [28] , является синонимом процедуры дисартикуляции голеностопного сустава для лечения различных патологий стопы, не поддающихся более дистальной резекции.Эту ампутацию также часто проводят детям с врожденными деформациями стопы. Пересечение проводится через голеностопный сустав и включает медиальную и латеральную лодыжки для достижения ровной суставной поверхности. Проксимальная пяточная накладка используется для прикрытия. Этот уровень ампутации является преимуществом по сравнению с транстибиальной ампутацией, поскольку обеспечивает превосходную стабильность походки и снижение расхода энергии [29,30] . Он также обеспечивает большую длину плеча рычага по сравнению с более проксимальной ампутацией.Послеоперационная жесткая гипсовая повязка позволяет выполнять частичную нагрузку почти сразу после процедуры, а ранняя установка протеза часто возможна. Пациентам требуется меньше физиотерапевтических тренировок походки, чем при транстибиальной ампутации [31] . Сохраненная подошвенная ткань обеспечивает прочную несущую поверхность, а проприоцепция концевых конечностей остается неизменной. Остаточная конечность позволяет опору на конец, чтобы можно было ходить на короткие расстояния без протеза. У пациентов, у которых когнитивные или другие факторы здоровья могут препятствовать использованию протеза, опора на конец может быть функционально полезна для переноса или стоячего ADL.Этот принцип также верен для ампутаций Шопарта и Лисфранка.
Протез и ортез для ампутации по Сайму
Есть несколько ортопедических особенностей, уникальных для ампутации по Сайму. Гнездо протеза должно соответствовать луковицеобразной дистальной остаточной конечности и поэтому может быть громоздким. Вообще говоря, доступны два основных типа протезов: закрытые или оконные. Закрытые протезы имеют внешний вид «печной трубы», так как они используют остаточный контур голеностопного сустава для подвешивания протеза.Варианты с оконным проемом обеспечивают более естественный внешний контур лодыжки, но должны быть закрыты ремнями на липучке [Рисунок 2]. Сочленение остаточной конечности и адаптивного протеза стопы дистально подвергается значительной нагрузке. Эту силу необходимо учитывать и впоследствии снимать с протеза стопы. До недавнего времени сложные компоненты стопы были ограничены для ампутации этого уровня. Тем не менее, ряд производителей протезов теперь поставляют стопы Syme из углеродного волокна, сохраняющие энергию.Следует отметить, что ампутация Сайма почти всегда приводит к несоответствию длины конечности, так как протез стопы необходимо размещать под остаточной пяткой. Поэтому ортез в контралатеральной обуви необходим для исправления несоответствия длины конечностей.
Рис. 2. Протез при врожденной ампутации Сайма с сухожилием надколенника с проксимальной манжетой и дистальным наростом из-за короткой конечности
Транстибиальная ампутация
Транстибиальная ампутация или ампутация ниже колена (BKA) является наиболее распространенным уровнем ампутация.Подавляющее большинство пациентов, перенесших транстибиальную ампутацию, излечивают место ампутации без осложнений [32] . Пациенты, перенесшие ампутацию ниже колена, имеют гораздо большую вероятность передвигаться с протезом по сравнению с пациентами с ампутацией выше колена благодаря как механическим преимуществам сохранения коленного сустава, так и основным факторам пациента, предрасполагающим к уровню ампутации (т. Е. Часто эти пациенты будет иметь больший функциональный резерв по сравнению с теми, кто перенес ампутацию выше колена).Однако следует отметить, что есть ситуации, в которых ампутация ниже колена может быть не лучше ампутации более высокого уровня. Например, BKA может предрасполагать к сгибательной контрактуре колена, особенно у неамбулаторных пациентов. Сгибательные контрактуры коленного сустава могут предрасполагать к развитию пролежней на дистальном отделе конечности из-за лежания в постели. Пациенты со спастичностью и ранее существовавшими сгибательными контрактурами могут не подходить для BKA, поскольку это может усугубить контрактуру.
Первичное хирургическое рассмотрение транстибиальной ампутации связано с точным анатомическим уровнем пересечения кости. Идеальная длина остаточной конечности составляет от 12,5 до 17,5 см от медиальной линии сустава. Часто упоминается, что для приемлемой функции и подгонки протеза требуется минимум 5 см, хотя это не всегда является абсолютным требованием. Врач и пациент должны учитывать преимущества и недостатки короткой конечности с сохранением суставов vs. ампутация выше колена. Однако ампутация в дистальной трети голени часто осложняется недостаточным покрытием мягких тканей остаточной конечности. Было описано множество лоскутов для покрытия транстибиальной ампутации, хотя длинный задний кожно-мышечный лоскут является идеальным.
В случае травматической BKA с неадекватной местной мягкой тканью для покрытия остаточной конечности и пограничной длины кости реконструктивные пластические хирурги часто консультируются по поводу остаточного покрытия конечности для сохранения длины.Целью реконструкции является создание мягкого, гибкого, прочного интерфейса с несращенным разрезом (т.е. подвижным над костью) в месте на 2-8 см выше переднего края. Расположение линии разреза проксимальнее переднего дистального отдела большеберцовой кости предотвратит нахождение рубца в месте наибольшего давления и наибольшего трения при ношении протеза.
Оперативное лечение должно учитывать состояние кожи и мягких тканей, мышц, нервов и костей. Во-первых, закрытие кожи должно быть без напряжения, но не лишним.Чем больше площадь поверхности кожи доступна для контакта с ортопедическим гнездом, тем меньшее давление будет оказываться на каждую единицу площади поверхности кожи. Остаточная конечность цилиндрической формы с обильной мышечной подушечкой представляет меньше проблем с кожей, чем костная атрофическая остаточная конечность с конусом.
В современных ампутациях с улучшенными протезными интерфейсами, такими как гелевые лайнеры, кожные трансплантаты разделенной толщины могут выдерживать силы, прикладываемые протезом, когда он не прикреплен к кости. Таким образом, наложение кожного трансплантата на васкуляризованное мышечное ложе является эффективным методом реконструкции культи после ампутации.Однако без хотя бы тонкого слоя подкожного жира или мускулов, поглощающих силу сдвига, трансплантаты не так прочны и, как ожидается, ломаются. Поэтому пересадка кожи поверх гранулирующей кости не рекомендуется.
Максимальное сохранение функциональных мышц необходимо для придания конечности силы, размера, формы, кровообращения и проприоцепции. Таким образом, когда нативная мышца остается, но потеряла дистальное прикрепление, часто помогают миодез или миопластика. Миодез, как правило, предпочтительнее, если качество кости не является плохим.
Во время операции необходимо определить пять нервов: большеберцовый, поверхностный малоберцовый, глубокий малоберцовый, подкожный и икроножный. Их следует разрезать проксимально и закапывать в мягкие ткани вдали от запланированного разреза, чтобы предотвратить образование невромы.
Силы, передаваемые между протезом, остаточной конечностью и остальным телом, в основном передаются через оставшуюся кость в ампутированной конечности. Обработка краев разорванной кости имеет важное значение для безболезненного заживления и снижает вероятность того, что кость разрушит покрывающую кожу.Дистальный угол большеберцовой кости следует удалить со скосом кпереди под углом 45 °, а края смягчить пилой или рашпилем. Малоберцовая кость должна быть на 1-2 см короче большеберцовой кости и скошена для удаления бокового края.
Протез и ортез для ампутации ниже колена
Протезы для ампутации ниже колена можно разделить на следующие элементы: гнездо, интерфейс, подвеска, голень и ступня / лодыжка. Протезное гнездо покрывает остаточную конечность и часто классифицируется как «опора сухожилия надколенника» — распределение веса на несколько устойчивых к давлению областей, включая сухожилие надколенника, — или как «опора на всю поверхность», что обеспечивает более равномерное распределение веса по всей поверхности. розетка.В современной практике большинство конструкций представляют собой гибрид двух моделей [33] . Интерфейс описывает материал между лункой и остаточной конечностью, которая часто является вкладышем. Общие варианты интерфейса включают жесткую розетку с подкладкой из тканевого носка, пелита (пены) или силикона. Рецепты интерфейса учитывают зрелость и форму остаточной конечности, метод подвешивания, уровень активности пациента, когнитивные способности пациента, функцию верхних конечностей и предпочтения пациента.
Механические свойства некоторых материалов футеровки, такие как растяжение, сжатие, сдвиг и трение, хорошо изучены [34] .Было высказано предположение, что более жесткие вкладыши лучше подходят для пациентов с избытком мягких тканей, в то время как более мягкие и удобные вкладыши лучше для пациентов с костными выступами [35] . Кроме того, вкладыши влияют на влажность пней и удержание тепла. Материалы подкладки обычно непроницаемы для влаги [36] и не теплопроводны для передачи тепла [37] , что способствует остаточной мацерации конечностей, дерматиту, гипергидрозу и целлюлиту. Вообще говоря, в современных вкладышах используются наматываемые эластомерные материалы, более прочная и клейкая альтернатива вкладышам из вспененного материала [38] .Между подкладкой и кожей часто используются носки с различным слоем, и их можно добавлять или снимать, чтобы приспособиться к неизбежным изменениям объема конечностей.
Подвешивание относится к способу прикрепления к остаточной конечности. Вариантов множество, и они могут использовать анатомические конструкции для подвешивания гнезда. Это может включать надмыщелковые манжеты и поля, могут использовать дополнительные компоненты, такие как неопреновые рукава, бедра и фиксаторы, или использовать перепады давления, как в случае вакуумной подвески или вакуумной подвески.Опять же, рецепты учитывают анатомические, когнитивные, социальные и другие личные факторы. Голень соединяет гнездо со стопой и лодыжкой и может быть разделен на эндо- или экзоскелетный. Чаще всего используются эндоскелетные пилоны, так как они имеют модульную конструкцию, что позволяет изменять высоту, вращение и выравнивание, а также может иметь меньший вес.
Существует множество вариантов протезов стопы, которые различаются по весу, прочности и функциональности.Как правило, к ним относятся пятка с твердой подушкой и амортизацией, одноосная, многоосная, а также ступни с накоплением энергии / динамическим откликом, гидравлические и микропроцессорные ступни. Было высказано предположение, что стопы, сохраняющие энергию, обеспечивают как сосудистым, так и травматическим инвалидам более удобную длину шага и скорость ходьбы по сравнению с традиционными пяточными устройствами с твердой подушкой для лодыжки [39-41] . Одноосная стопа может быть более полезна для менее активных пациентов, поскольку она обеспечивает раннюю стабилизацию стопы и своевременную передачу веса на поддерживающий протез [42] .Недостатком этих устройств является меньшая сдержанность тыльного сгибания и, следовательно, меньшая стабильность в фазе поздней стойки [43,44] . Следовательно, не существует единого протеза стопы / голеностопного сустава, обеспечивающего превосходную функцию для всех пациентов, и вместо этого рецепт на протез должен быть адаптирован к исходному состоянию каждого пациента, прогнозируемому функциональному состоянию и уникальным потребностям.
Дисартикуляция коленного сустава
Дисартикуляция коленного сустава — это менее часто выполняемый уровень ампутации, имеющий преимущества и недостатки по сравнению с более проксимальной ампутацией выше колена (AKA).Ранние варианты ампутации через колено использовали закрытие мягких тканей, состоящих только из кожи и подкожной ткани, оставляя хрупкую оболочку, подверженную обнажению кости, если произошло расхождение. Дезартикуляция коленного сустава была значительно улучшена за счет использования брюшков икроножных мышц для прокладки дистального конца и, таким образом, обеспечения кровоснабжения и дополнительной амортизации закрытия и культи, несущей нагрузку, соответственно [45] . Диссартикуляция колена способна выдерживать концевую опору, уравновешена мускулами в отношении сгибания / разгибания [46] и обеспечивает отличную платформу для сидения и длинную ручку рычага для перемещения инвалидных колясок у неамбулаторных пациентов [47] .У детей важно сохранить неповрежденный эпифиз бедренной кости, так как это позволит продолжить продольный рост бедренной кости. У растущих пациентов задержка продольного роста тщательно рассчитывается так, чтобы протез коленного сустава мог лучше соответствовать длине здоровой стороны.
Сквозная ампутация колена может вызвать проблемы в отношении стабильной и удобной посадки, хотя это не обязательно верно, если протезист имеет опыт создания подходящей лунки.Это особенно проблематично для латерального мыщелка бедренной кости, который может быть подвержен несбалансированной нагрузке и последующему разрушению кожи.
Протез и ортез при дисартикуляции коленного сустава
В результате дисартикуляции колена образуется выпуклый конец культи, что наиболее заметно, когда мыщелки бедренной кости остаются нетронутыми. В этих обстоятельствах выбор лайнера становится более важным, поскольку он может еще больше увеличить объем дистальной остаточной конечности. Существует несколько методов, позволяющих лучше приспособить громоздкий конец, включая внутренние выступы и медиальные дверные проемы для прохождения мыщелков и улучшенное подвешивание протеза.Более подробно выбор компонента колена будет рассмотрен ниже; тем не менее, одним из факторов, влияющих на разобщение коленного сустава, является положение протеза колена. Аналогично протезу стопы / голеностопного сустава с ампутацией по Сайму, центр протеза коленного сустава располагается более дистально, чем в противоположном колене после разобщения, что более очевидно, когда пациент сидит. Впоследствии голеностопная часть протеза голени должна быть укорочена, чтобы избежать несоответствия длины ног, что может вызвать некоторые проблемы с синхронизацией фазы качания походки на протезной стороне.
Трансфеморальная ампутация
Трансфеморальная ампутация, или AKA, является менее желательным уровнем ампутации и зарезервирована для обстоятельств, при которых ампутации ниже или через колено недостаточно для устранения основной патологии, учитывая достаточную длину большеберцовой кости для протезирования примерка или обеспечение адекватной ткани для закрытия остаточной конечности. Было хорошо продемонстрировано, что трансфеморальная ампутация увеличивает расход энергии на передвижение из-за изменения механики походки [8] .Потеря контакта с большеберцовой костью и беспрепятственный отводящий механизм заставляет бедренную кость принять отведенное положение, таким образом снижая эффективность походки [48] .
В идеале трансфеморальная ампутация выполняется на расстоянии не более 5-7 см проксимальнее коленного сустава, оставляя рычаг такой длины, насколько это возможно, но при этом оставляя место для протеза коленного сустава. Ранние методы трансфеморальной ампутации приносили в жертву приводящие мышцы бедра, что приводило к беспрепятственному отведению и сгибанию.Сохранение большой приводящей мышцы и фиксация на дистальном отделе бедренной кости улучшает положение бедренной кости. В целом трансфеморальная ампутация имеет тенденцию к быстрому заживлению, а остаточная бедренная кость имеет достаточно мягких тканей со всех сторон, особенно при проведении миодеза. Это позволяет более раннюю протезную подгонку по сравнению с более дистальными ампутациями. Однако у пациентов, перенесших ампутацию выше колена, менее успешны протезирование [49] .
Протез и ортез для ампутации выше колена
Как и в случае с протезами ниже колена, при назначении протезов выше колена необходимо учитывать конструкцию гнезда, интерфейс и подвеску.Современные конструкции лунок обычно имеют узкий медиолатеральный размер и должны охватывать седалищную кость — отсюда и термин «седалищная локализация» лунки. Они способствуют приведению бедра и улучшают эффективность походки по сравнению с более традиционным «четырехугольным» узким передне-задним дизайном, в котором не было седалищной кости [50] . Способы подвешивания аналогичны методам с BKA и чаще всего включают присоску, фиксаторы или ремни / ремни.
Основная проблема для пользователя протезами с трансфеморальной ампутацией — полагаться на два нечувствительных протезных сустава во время передвижения.Существует несколько разновидностей протезов колена. Колено с фиксатором представляет собой самый простой и стабильный сустав для пользователя, хотя и приводит к худшей эффективности походки. Иногда его используют на ранних этапах физиотерапии для тренировки ходьбы, для длительного использования у пациентов с высоким риском падений и в амбулаторных больницах с минимальным количеством операций. Колено по существу остается заблокированным в выдвинутом положении на всех этапах цикла походки, но его можно разблокировать, чтобы обеспечить переход между сидячим и стоячим положениями и наоборот.Одноосное колено с постоянным трением и контролем опоры также является относительно стабильным коленным суставом, позволяющим заблокировать разгибание при нагрузке и сгибание при переносе веса с протеза. Одноосное колено с постоянным трением без контроля стойки позволяет фиксировать темп ходьбы вдоль одной оси и дает пользователю больший контроль над положением ног; он легкий, прочный и недорогой, но пользователь должен обладать достаточной силой разгибателя бедра и осознанием своего положения, чтобы предотвратить искривление колена.Полицентрические колени с четырьмя перекладинами не позволяют контролировать стойку, но по своей природе более устойчивы, чем колени с одной осью. Кроме того, коленный блок относительно короткий, что может быть полезно для пациентов с дисартикуляцией коленного сустава. Колени с гидравлическим управлением позволяют изменять темп ходьбы с помощью гидравлики или пневматики. Эти устройства обычно назначаются более активным пациентам с более высокими целями мобильности, включая переменную скорость и / или неровную местность. Точно так же в коленях с микропроцессором используется гидравлика, но с добавленной функцией компьютерных пользовательских настроек для регулирования функции колена.Они не обеспечивают активного сгибания или разгибания колена, а скорее точно регулируют стабильность колена до 50 раз в секунду в зависимости от силы грунта и угла сустава. Это полезно для оптимизации походки и уменьшения количества падений инвалида. Очевидные недостатки микропроцессорных колен включают увеличенный вес и стоимость, частое обслуживание и необходимость ежедневной зарядки.
Уровни функциональной классификации Medicare — это рейтинговая система для стратификации способности человека с ампутированной конечностью передвигаться.Критерии страхового покрытия коленных протезов были адаптированы из этой системы и остаются в силе [51] . Уровни варьируются от K0, или неамбулаторный, до K4, или высокоэффективный [Таблица 1]. Постоянное трение, ручная фиксация, контроль позы и полицентрические колени обычно рекомендуются пользователям K1 и K2 — тем, кто может передвигаться по дому, и тем, кто может преодолевать незначительные препятствия окружающей среды за пределами дома. Протезы с жидкостным управлением и микропроцессорные протезы покрываются страховкой для тех, кто может превосходить требования рутинных передвижений, хотя эти устройства могут быть полезны для предотвращения падений и у людей с ограниченными возможностями передвижения.
Таблица 1
Уровни функциональной классификации Medicare
| Уровень K | Определение |
|---|---|
| 0 | Не имеет способности или потенциала безопасно передвигаться или перемещаться с помощью или без посторонней помощи, а протез не может повысить качество жизни или мобильность |
| 1 | Имеет возможность или потенциал использовать протез для перемещения или передвижения по ровным поверхностям с фиксированной частотой вращения педалей.Типичный домашний амбулатор с ограниченным или неограниченным доступом |
| 2 | Обладает способностью или потенциалом для передвижения с возможностью преодолевать низкоуровневые препятствия окружающей среды, такие как бордюры, лестницы или неровные поверхности. Типично для амбулаторных больных с ограниченными возможностями. |
| 3 | Обладает способностью или потенциалом к передвижению с переменной частотой вращения педалей. Типичный амбулаторный амбулатор, способный преодолевать большинство экологических барьеров и имеющий профессиональную, терапевтическую или физическую активность, требующую использования протезов помимо простого передвижения |
| 4 | Обладает способностями или потенциалом для протезирования, превышающими базовые возможности передвижения навыки, демонстрирующие высокий уровень воздействия, стресса или энергии.Типичное протезирование ребенка, активного взрослого или спортсмена |
Реконструкция нижней конечности
Цели реконструкции
Термин «реконструкция нижней конечности» состоит из разнородной группы процедур, направленных на восстановление функции костной ткани опора, а также прилегающие мягкие ткани дефекта деформации нижней конечности. Как упоминалось ранее, реконструкция нижней конечности направлена на достижение функциональной несущей способности и самостоятельного передвижения.Было создано несколько систем оценки для прогнозирования возможности восстановления конечностей после травм [52-57] . Эти системы, однако, не могут точно предсказать, какие пациенты в конечном итоге перенесут ампутацию, из-за их низкой чувствительности, что ограничивает их полезность в клинических условиях [58] . Таким образом, решение о проведении реконструкции нижней конечности принимается на основе конкретных факторов и потребностей пациента, конечной стоимости и социальной поддержки реабилитации.
Ортезы после реконструкции нижней конечности
Основная цель ортезов в данном контексте — защитить как оставшиеся, так и реконструированные мягкие ткани. Одна из иллюстративных областей этой концепции — реконструкция подошвенной поверхности стопы. Пяточная накладка и дистальная подошвенная область характеризуются четкой микроархитектурной анатомией, которая выдерживает сжимающие и сдвигающие силы во время цикла походки. Реконструированные мягкие ткани с кожными трансплантатами, локорегиональными лоскутами и свободным переносом тканей также должны противостоять этим силам.Результатом неадекватно перераспределенного давления является изменение механики походки, боль в чувствительных тканях и рецидивирующие язвы [59,60] . Было показано, что использование стелек с полным контактом после реконструкции заднего отдела стопы снижает максимальные силы в пятке и улучшает скорость ходьбы [61] .
За последние 10 лет были достигнуты значительные успехи в разгрузке конструкций ортезов голеностопного сустава / стопы, которые позволили людям со значительной травмой нижних конечностей участвовать в деятельности более высокого уровня.Динамические AFO — это пассивные устройства, которые управляют движением голеностопного сустава и ограничивают нагрузку на лодыжку для устранения боли, слабости и ограничений диапазона движений [62-64] . Динамические AFO обычно изготавливаются из углеродного волокна с претибиальной оболочкой, которая позволяет снимать нагрузку на стопу и лодыжку с помощью задних распорок переменной жесткости [Рисунок 3]. Устройство накапливает энергию во время фазы стойки и использует ее для создания более мощного отталкивания.
Рис. 3. Динамический ортез на голеностопный сустав с претибиальной оболочкой, которая позволяет снимать нагрузку со стопы и голеностопного сустава
Одно из таких устройств, динамический экзоскелетный ортез Intrepid (IDEO), было разработано для оптимизации биомеханики и мощности после спасения сильно травмированной нижней части. конечности у солдат [65,66] .Систематический обзор устройства IDEO показал, что оно улучшило маневренность, мощность и скорость по сравнению с нестандартными распорками и реабилитацией без корсетов [64] . Динамические AFO могут потенциально изменить пост-реконструктивную функцию у пре-патологически здоровых пациентов и послужить основанием для отказа от ампутации.
Достижения и будущие направления в протезировании нижних конечностей
За последние десятилетия были достигнуты огромные улучшения в уходе за пациентами с ампутированными конечностями и их реабилитации.Одним из таких достижений является разработка так называемых «бионических» устройств с внешним питанием. Активация может управляться микропроцессором (MPC) или управляться миоэлектрическими входами, тогда как функция описывается как пассивная или активная. Все имеющиеся в продаже протезы нижних конечностей управляются микропроцессором. Для этих систем интегрированный компьютер регулирует движения на основе расчетов в реальном времени интерпретации цикла походки. Большинство бионических протезов действуют пассивно за счет модуляции трения в суставе.Например, колени MPC увеличивают сопротивление во время стойки, чтобы имитировать эксцентрическое разгибание колена, и уменьшают сопротивление во время воспринимаемого замаха, чтобы улучшить зазор между пальцами. Компоненты коленного сустава MPC могут повысить безопасность и уверенность за счет быстрой регулировки сопротивления во время предполагаемых падений и могут снизить зависимость от стратегий компенсаторной походки [67-69] .
Системы миоэлектрического контроля, которые в настоящее время используются для протезов нижних конечностей, требуют жизнеспособной мышечной ткани для размещения электродов.Сигнальный шум остается серьезной проблемой для миоэлектрических устройств, усугубляемой тем фактом, что кинетика замкнутой цепи может изменять контакт электрода с остаточным током внутри гнезда. Для преодоления этого исследуются многочисленные подходы, включая распознавание образов ЭМГ, внутримышечные электроды ЭМГ и разложение сигналов ЭМГ [70] .
Еще одним ограничением миоэлектрических устройств, особенно для использования на нижних конечностях, является однонаправленный характер управления; в частности, этим системам не хватает проприоцептивной афферентной информации, необходимой для рефлексивного и волевого контроля.Эта проблема была решена путем хирургического создания мионеврального интерфейса агонист-антагонист. Этот метод включает в себя коаптацию антагонистических групп мышц нижних конечностей внутри остаточной конечности, что позволяет антагонистическим рецепторам растяжения лучше передавать проприоцептивную информацию в центральную нервную систему. Модели на животных продемонстрировали способность передавать дифференцированные афферентные сигналы аналогично архитектуре нативных мышц [71] . Последующее испытание этого метода на одном человеке продемонстрировало объективно улучшенный контроль над протезом и предоставило субъективное ощущение воплощения конечности [72] .
Заметные недостатки бионических компонентов включают повышенную стоимость и сложность, а также необходимость зарядки. Ненадежная долговечность и повышенный вес также являются проблемой для миоэлектрических компонентов верхних конечностей. При выборе любого рецепта на протезирование необходимо учитывать функциональные ожидания и цели пациента, а также его способность к сложным технологиям.

