Острая дыхательная недостаточность (ОДН) является тяжелейшим состоянием, характеризующимся падением уровня содержания кислорода в крови. Как правило, подобная ситуация прямо угрожает жизни человека и требует оказания незамедлительной профессиональной медицинской помощи.
 Проявления ОДН – ощущение удушья, психоэмоциональное возбуждение и цианоз. При прогрессировании синдрома острой дыхательной недостаточности, развивается следующая клиника: судорожный синдром, различного уровня нарушения сознания, и в исходе кома.
Проявления ОДН – ощущение удушья, психоэмоциональное возбуждение и цианоз. При прогрессировании синдрома острой дыхательной недостаточности, развивается следующая клиника: судорожный синдром, различного уровня нарушения сознания, и в исходе кома.
Для определения степени тяжести острой дыхательной недостаточности исследуют газовый состав крови, а так же ищут причину ее развития. В основе лечения лежит устранение причины развития данного синдрома, а так же интенсивная кислородная терапия.
Острая и хроническая дыхательная недостаточность – распространенные состояния в медицинской практике, связанные с поражением не только дыхательной системы, но и других органов.
- Виды дыхательной недостаточности
- Осложнения ОДН
Общая информация
Острая дыхательная недостаточность – это особое нарушение внешнего или тканевого дыхания, характеризующееся тем, что организм не может поддерживаться адекватный уровень концентрации кислорода, что приводит к повреждению внутренних органов. Чаще всего, подобная ситуация связана с поражением головного мозга, легких или же эритроцитов, клеток переносящих газы крови.
 При проведении анализа на газовый состав крови, выявляется падение уровня кислорода ниже 49 мм.рт.ст., и подъем содержания углекислого газа выше 51 мм.рт.ст. Важно отметить, что ОДН отличает от ХДН тем, что не может компенсироваться включением компенсаторных механизмов. Это, в конечном итоге и обуславливает развитие нарушений метаболизма в органах и системах организма.
При проведении анализа на газовый состав крови, выявляется падение уровня кислорода ниже 49 мм.рт.ст., и подъем содержания углекислого газа выше 51 мм.рт.ст. Важно отметить, что ОДН отличает от ХДН тем, что не может компенсироваться включением компенсаторных механизмов. Это, в конечном итоге и обуславливает развитие нарушений метаболизма в органах и системах организма.
Острая дыхательная недостаточность быстро прогрессирует, и может привести к смерти больного уже через несколько минут или часов. В связи с этим, подобное состояние необходимо всегда рассматривать как угрожающее жизни и относить его к числу экстренных.
Все больные с симптомами дыхательной недостаточности подлежат срочной госпитализации в отделения реанимации для получения медицинской помощи.
Виды дыхательной недостаточности
На основании причин, вызвавших ДН и возможности организма компенсировать последствия, случаи дыхательной недостаточности можно разделить на две большие группы: острую и хроническую (ХДН). ХДН это хроническое состояние, продолжающееся годами и не угрожающая остро здоровью пациента.
Классификация ОДН делит ее на две большие группы, в зависимости от причины своего возникновения: первичная, связанная с нарушением обмена газов в органах дыхания, и вторичная, связанная с нарушением утилизации кислорода в тканях и клетках различных органов.
Первичная ОДН может развиться в результате четырех факторов:
 Центрогенная, развивающаяся в результате поражения головного мозга, особенно его ствола (продолговатый мозг), где располагаются центры, ответственные за дыхательную деятельность,
Центрогенная, развивающаяся в результате поражения головного мозга, особенно его ствола (продолговатый мозг), где располагаются центры, ответственные за дыхательную деятельность,- Нервно-мышечная, связанная с нарушением передачи сигналов от нервной системы к дыхательным мышцам,
- Плеврогенная, ассоциированная с поражением плевры и снижением экскурсии грудной клетки,
- Легочная, развивающаяся в результате обструктивных или рестриктивных процессов в легких.
Появление вторичной ОДН, связано с:
- Гипоциркуляторных нарушений.
- Гиповолемических расстройств.
- Нарушения работы сердца
- Тромбоэмболическим поражением легких.
- Шунтирования крови при шоках любой обусловленности.
Помимо указанных выше подвидов ОДН, различают форму, связанную с повышением концентрации углекислого газа в крови (вентиляционный или респираторный вид) и форму, развивающуюся при падении давления кислорода (паренхиматозная).
 Развитие вентиляционной формы, связано с нарушением процесса внешнего дыхания и сопровождается резким увеличением уровня парциального давления углекислого газа, и вторичным снижением концентрации кислорода в крови.
Развитие вентиляционной формы, связано с нарушением процесса внешнего дыхания и сопровождается резким увеличением уровня парциального давления углекислого газа, и вторичным снижением концентрации кислорода в крови.
Обычно, подобное состояние развивается при поражении головного мозга, нарушении передачи сигналов к мышечным волокнам, или же в результате плеврогенных причин. Паренхиматозная ОДН ассоциирована с падением уровня парциального давления кислорода, а вот концентрация углекислого газа может быть или на уровне нормы, или быть слегка повышенной.
Проявления дыхательной недостаточности
Появления основных симптомов острой дыхательной недостаточности развиваются в зависимости от степени нарушения дыхательной деятельности в течение нескольких минут. При этом, возможна смерть больного за несколько минут в случаях тяжелого нарушения дыхания.
В зависимости от проявлений дыхательной недостаточности, ОДН классифицируется на три степени тяжести, что особенно удобно для определения терапевтической тактики. Классификация по степени компенсации:
 ОДН первой степени, или состояние с полной компенсацией. Пациент предъявляет жалобы на ощущение нехватки воздуха, определенное нервно-психическое беспокойство, иногда может наблюдаться эйфория. Кожа больного бледная, часто с повышенным потоотделением.
ОДН первой степени, или состояние с полной компенсацией. Пациент предъявляет жалобы на ощущение нехватки воздуха, определенное нервно-психическое беспокойство, иногда может наблюдаться эйфория. Кожа больного бледная, часто с повышенным потоотделением.Визуально определяется синюшность пальцев, губ и носа. При внешнем обследовании выявляется учащение дыхания и сердцебиения, а так же незначительно повышение артериального давления.
ОДН второй степени, или состояние с частичной компенсацией, имеет следующие признаки: больной находится в состоянии нервно-психического возбуждения и ощущает сильное удушье. В случае отсутствия оказания медицинской помощи появляются нарушения сознания в виде галлюцинаций, ступора и бреда.
Кожа синюшная по всему телу, с профузным потоотделением. Дыхание поверхностное, частое. ЧСС продолжает нарастать 140 в минуту. Уровень артериального давления продолжает повышаться. Важнейшее проявление ОДН второй степени, позволяющее отличить ее от первой степени – нарушение сознания.
ОДН третей степени, или стадия декомпенсации. Больной впадает в гипоксическую кому, появляются судороги. Данные симптомы свидетельствуют о тяжелых расстройствах в метаболизме, особенно в головном мозге. Частота дыхания более 40 в минуту.
 Однако, при прогрессировании ОДН, частота дыхания снижается до 10 в минуту, что часто является предвестником остановки дыхательной и сердечной деятельности. Артериальное давление резко снижается, ЧСС более 150 ударов в минуту, фиксируются нарушения сердечного ритма. ОДН третей степени очень быстро заканчивается летальным исходом, в связи с тяжелым поражением основных органов и систем.
Однако, при прогрессировании ОДН, частота дыхания снижается до 10 в минуту, что часто является предвестником остановки дыхательной и сердечной деятельности. Артериальное давление резко снижается, ЧСС более 150 ударов в минуту, фиксируются нарушения сердечного ритма. ОДН третей степени очень быстро заканчивается летальным исходом, в связи с тяжелым поражением основных органов и систем.
Симптомы острой дыхательной недостаточности часто пропускаются людьми, в том числе и медицинскими работниками, что ведет к быстрому прогрессированию ОДН до стадии компенсации.
Однако, помощь при острой дыхательной недостаточности должна быть оказана именно на этой стадии, не допуская прогрессирования синдрома.
Как правило, характерная клиника заболевания позволяет поставить правильный диагноз и определить тактику дальнейшего лечения.
Диагностика ОДН
Синдром острой дыхательной недостаточности развивается чрезвычайно быстро, что не позволяет провести расширенные диагностические мероприятия и выявить причину ее появления. В связи с этим, наибольшее значение имеет внешний осмотр больного, и по возможности сбор анамнеза у его родственников, коллег по месту работы. Важно правильно оценить состояние дыхательных путей, частоту дыхательных движений и ЧСС, уровень артериального давления.
 Для оценки стадии ОДН и степени нарушения метаболизма, проводят определение газов крови и оценивают параметры кислотно-основного состояния. Признаки заболевания имеют характерные черты и уже на этапе клинического осмотра могут указать на основной синдром.
Для оценки стадии ОДН и степени нарушения метаболизма, проводят определение газов крови и оценивают параметры кислотно-основного состояния. Признаки заболевания имеют характерные черты и уже на этапе клинического осмотра могут указать на основной синдром.
В случае ОДН с компенсацией, возможно проведение спирометрии с целью оценки дыхательной функции. Для поиска причин заболевания, проводят рентгенографию органов грудной клетки, диагностическую бронхоскопию, электрокардиографическое исследование, а так же общий и биохимический анализы крови и мочи.
Осложнения ОДН
Помимо непосредственной угрозы жизни больного, ОДН может привести к развитию тяжелых осложнений со стороны многих органов и систем:
- Дыхательная система: тромбоз легочных сосудов, массивный фиброз в легких, механические нарушения после проведения ИВЛ.
- Клиника осложнений работы сердца: острое легочное сердце, падение АД, нарушения сердечного ритма, перикардиты, развитие острого инфаркта миокарда.
 Желудочно-кишечный тракт: кровотечения, связанные с гипоксией, острая кишечная непроходимость, в результате острого стресса, могут появляться острые язвы в желудке и двенадцатиперстной кишке.
Желудочно-кишечный тракт: кровотечения, связанные с гипоксией, острая кишечная непроходимость, в результате острого стресса, могут появляться острые язвы в желудке и двенадцатиперстной кишке.- Присоединение госпитальной инфекции в виде пневмоний, пиелонефритов и т.д.,
- Мочевыделительная система: нарушения фильтрации и реабсорбции мочи, вплоть до острой почечной недостаточности, нарушения водно-солевого баланса в организме.
Возможность развития подобных тяжелых осложнений, требует от врачей тщательного наблюдения за пациентом и коррекцию всех патологических изменений в его организме.
Острая дыхательная недостаточность – тяжелейшее состояние, связанное с падением давления кислорода в крови и приводящие к смерти в большинстве случаев при отсутствии адекватного лечения.
Первая и неотложная помощь
Причина острой дыхательной недостаточности определяет первостепенность мероприятий неотложной помощи.
 Общий алгоритм прост:
Общий алгоритм прост:
- Необходимо обеспечить проходимость дыхательных путей и поддерживать ее.
- Восстановить легочную вентиляцию и кровоснабжение легких.
- Устранить все вторично развивающиеся состояния, способные ухудшить течение ОДН и прогноз для пациента.
В случае обнаружения человека немедицинским работником, необходимо незамедлительно вызвать бригаду скорой медицинской помощи и приступить к оказанию первой медицинской помощи, заключающейся в обеспечении проходимости дыхательных путей и помещении человека в боковое восстановительное положение.
При обнаружении признаков клинической смерти (отсутствие дыхания и сознания) любой человек должен приступить к базовой сердечно-легочной реанимации. Первая помощь – основа положительного прогноза при ОДН для любого пациента.
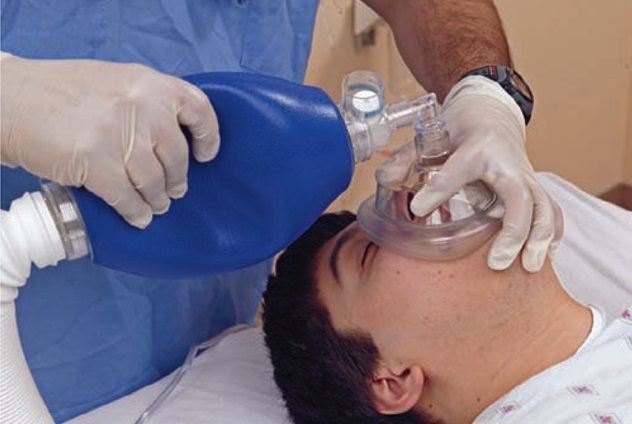
В рамках неотложной помощи осматривают рот больного, извлекают оттуда инородные тела в случае их наличия, производят аспирацию слизи и жидкости из верхних отделов дыхательных путей и предупреждают западение языка. В тяжелых случаях, для обеспечения дыхания, прибегают к наложению трахеостомы, конико- или трахеотомии, иногда производят интубацию трахеи.
 В случае обнаружения причинного фактора в плевральной полости (гидро- или пневмоторакс) производят удаление жидкости или воздуха, соответственно. При спазме бронхиального дерева используют лекарственные препараты, способствующие расслаблению мышечной стенки бронхов. Очень важно, обеспечить каждому больному адекватную кислородотерапию, с помощью носовых катетеров, маски, кислородных палаток или искусственной вентиляции легких.
В случае обнаружения причинного фактора в плевральной полости (гидро- или пневмоторакс) производят удаление жидкости или воздуха, соответственно. При спазме бронхиального дерева используют лекарственные препараты, способствующие расслаблению мышечной стенки бронхов. Очень важно, обеспечить каждому больному адекватную кислородотерапию, с помощью носовых катетеров, маски, кислородных палаток или искусственной вентиляции легких.
Интенсивная терапия острой дыхательной недостаточности включает в себя все вышеизложенные способы, а так же подключение симптоматической терапии. При выраженной боли вводят наркотические и ненаркотические анальгетики, при снижении работы сердечно сосудистой системы – аналептические и гликозидные препараты.
Для борьбы с метаболическими нарушениями проводят инфузионную терапию и др.
Лечение острой дыхательной недостаточности должно проводиться только в условиях реанимационного отделения, в связи с риском развития тяжелейших осложнений, вплоть до смерти.
 Загрузка…
Загрузка…
Дыхание — основа жизни человека. Проблемы с этим важным и сложным процессом могут привести не только к серьезным нарушениям в состоянии здоровья, но и к летальному исходу. Одна из них — острая дыхательная недостаточность. О том, что это такое, какая помощь возможна и необходима, последствия данного состояния рассматриваются ниже.
Дыши — не дыши!
Сложный физиологический, биохимический, физический процесс, от которого зависит работа всех органов, систем и, несомненно, жизнь человека — это дыхание. Он во многом ответственен за метаболизм и гомеостаз — процедуры превращения одних веществ в другие и в то же время сохранения стабильности организма и всех его структур, вместе взятых. Проблемы с дыханием у человека могут возникнуть по совершенно разным причинам, помочь в том или ином случае способны только специалисты, использующие разные методики и средства. Но стоит понимать, что нарушения этого процесса очень опасны, так как могут привести к необратимым изменениям в тканях и органах. Причины острой дыхательной недостаточности также могут быть различны, хотя само состояние требует неотложных мер помощи в любом случае.

Определение состояния недостаточности дыхания
Термин «острая дыхательная недостаточность», сокращенно – ОДН, подразумевает под собой патологическое, то есть с отклонением от нормы, состояние. Причем патология может иметь две стороны — нарушенный газообмен в самих легких и неправильная работа системы – сердце-легкие, что также приводит к нарушению процессов газообмена. И в том, и в другом случае ОДН негативно сказывается и на самочувствии, и на работоспособности, и в результате может привести к серьезным последствиям, так как от недостатка кислорода, который должен поступать через легкие и кровоток, страдают все органы и системы.

По какому принципу подразделяется состояние?
Достаточно часто людям с проблемами сердечно-сосудистой системы или дыхательных путей ставится диагноз «острая дыхательная недостаточность». Классификация такого патологического состояния может проводится по нескольким показателям.
Наиболее удобная для медицинских целей — патогенетическая классификация острой недостаточности дыхания. Здесь есть два типа проблемы — одна характеризуется преимущественно поражением самих легких, другая же, наоборот, имеет преимуществом внелегочные проблемы. К первому типу ОДН по такой классификации относятся: обструктивно-бронхиальный синдром и нарушения в альвеолярной ткани легких, например, пневмония, отек и тому подобное. Во втором случае острой дыхательной недостаточности патогенетической классификации наблюдаются:
- нарушения центральной регулятивной функции дыхания;
- нарушения нервно-мышечной передачи импульсов;
- поражение мышц, участвующих в процессе дыхания;
- травма грудной клетки, затрудняющая дыхание;
- заболевания системы кроветворения — анемия;
- нарушения в системе кровообращения.
Возможные причины развития недостаточности дыхания в острой форме
При любых нарушениях процесса дыхания может развиться такая патология, как острая дыхательная недостаточность. Реаниматология требует выявления причины ее появления для оказания качественной и своевременной помощи. Характерным признаком остроты проблемы с дыханием становится тот факт, что даже максимальные усилия для осуществления процесса дыхания не приводят к желаемому результату — организм не может освободиться от излишка углекислого газа и насытить ткани необходимым количеством кислорода. Для адекватной терапии патологии важно установить ее причину.
Врач любой специальности может столкнуться с ОДН у пациента, ведь ее причины очень различны. Специалистами они делятся на бронхолегочные, нервно-мышечные, центрогенные, торако-диафрагмальные.
Наиболее обширна группа острой бронхолегочной дыхательной недостаточности, развивающейся на фоне нарушения проходимости дыхательных путей. Это может происходить вследствие:
- астматического приступа;
- асфиксии странгуляционной, возникающей при механическом сдавливании трахеи, нервных стволов и сосудов шеи;
- гиперсекреции слизи бронхов;
- затруднения диффузии кислорода в результате утолщения альвеоло-капиллярных мембран, характерное для хронических заболеваний легких;
- ларингоспазм;
- нарушения эластичности ткани легких;
- попадания в дыхательное горло, трахею и бронхи инородных предметов;
- токсического поражения альвеолярной ткани.
Если рассматривать причины центрального генеза, то их объединяет нарушение работы дыхательного центра головного мозга.
В основе ОДН центрального генеза лежит угнетение деятельности дыхательного центра, которое, в свою очередь, может быть вызвано:
- инсультом;
- отравлениями;
- передозировкой наркотиками, барбитуратами, иными лекарственными веществами;
- сдавлением опухолевидным образованием;
- черепно-мозговой травмой;
- электротравмой.
Острая недостаточность дыхания своей причиной может иметь нарушение нервно-мышечной проводимости и паралича дыхательных мышц, которые чаще всего наблюдаются при:
- ботулизме;
- миастении;
- передозировке мышечных релаксантов;
- полиомиелите;
- столбняке.
Причины, объединенные в группу торако-диафрагмальной острой дыхательной недостаточности, вызваны нарушением подвижности грудной клетки, диафрагмы, легких, плевры, наблюдаются при гемотораксе, переломе ребер, пневмотораксе, травмах грудной клетки, экссудативном плеврите. Также ОДН может развиться при крайних степенях нарушения осанки.
Острая сердечная недостаточной своей причиной может иметь и совершенно не связанные с непосредственным аппаратом дыхания истоки:
Как может образовываться ОДН?
Для качественной помощи клиника острой дыхательной недостаточности должна учитывать и такую сторону проблемы, как механизмы ее развития. Для специалиста при выборе направления терапии важно выявить путь, по которому образовалась острая недостаточность дыхания. Здесь выделяются:
- гиповентиляционная ОДН — нарушение вентиляции в альвеолах, что вызывает их неспособность полноценно поглощать кислород и выводить углекислый газ;
- обструктивная ОДН — нарушение проходимости дыхательных путей;
- рестриктивная ОДН — сокращение ткани альвеол, выстилающих легкие и непосредственно осуществляющих газообмен;
- шунто-диффузная ОДН — шунтирование крови малого и/или большого круга кровообращения (прохождение кровотока по невентилируемым участкам легких, смешивание артериальной и венозной крови с уменьшением концентрации кислорода в первой), нарушение диффузии сквозь альвеолярно-капиллярную мембрану.
Интенсивная терапия при острой дыхательной недостаточности требует максимально точного определения механизма возникновения имеющейся проблемы с дыханием.
Ступеньки в развитии ОДН
Степени острой дыхательной недостаточности важно учитывать, как в терапии состояния, так и в составлении прогноза и предупреждения возможных осложнений. Специалистами выделяются несколько характерных ступеней в развитии патологического состояния:
- Начальная стадия — стадия тишины. Как и многие заболевания, дыхательная недостаточность на первом этапе не дает о себе знать, не проявляя никаких существенных и ощущаемых человеком симптомов. Незаметность проблем с дыханием определяется компенсаторными механизмами. Можно заподозрить ОДН лишь потому, что при физических нагрузках появляется одышка или учащается дыхание.
- Вторая стадия носит название субкомпенсаторной. Она характеризуется истощением механизмов, компенсирующих недостаточность дыхания, поэтому одышка появляется даже в состоянии покоя, дыхание после физического усилия долго восстанавливается. Для больного становится характерна поза, при которой ему становится намного легче дышать. При этом приступы проявления патологии сопровождаются головокружением, учащенным сердцебиением.
- Третья стадия — декомпенсированная. Те механизмы, которые могли компенсировать нарушения системы дыхания полностью, истощены и не могут помочь, характерным является посинение кожных покровов и слизистых, понижается уровень кислорода в крови и артериальное давление. Больной может впасть в состояние психомоторного возбуждения. Эта фаза ОДН требует незамедлительного медицинского вмешательства с применением определенных лекарственных препаратов и медицинских манипуляций. Если помощь не приходит, то состояние человека резко ухудшается, а недостаточность дыхания переходит в терминальную стадию.
- Терминальная — крайняя степень проблемы системы дыхания, она характеризуется сильным понижением уровня кислорода, который поступает в кровь, у больного появляется холодный пот, дыхание поверхностное и очень частое, пульс слабый, так называемый нитевидный. Могут развиться потеря сознания, анурия, гипоксический отек головного мозга. К сожалению, эта стадия недостаточности дыхания в большинстве случаев заканчивается летально.
Такая ступенчатость патологии характерна для случаев нарушений дыхания, вызванных заболеваниями органов дыхательной системы, например, пневмонии. Если же происходит деструкция, закупорка или же нарушение импульсной проводимости дыхательного центра, то стадии ОДН сбиваются, смещаясь. Так, начальная стадия практически или полностью отсутствует, вторая стадия минимальна по своей длительности, и острая недостаточность дыхания резко переходит в третью стадию. Исследованиями и наблюдениями выявлено, что у людей пожилого возраста, в силу возрастных особенностей тканей довольствоваться меньшим количеством кислорода, стадия субкомпенсации может длиться намного дольше, чем у людей молодого и среднего возраста. А вот у детей практически сразу наступает декомпенсаторный период, так как все системы и ткани растущего организма остро нуждаются в постоянном пополнении кислородом и отводе углекислого газа. Если же причина развития острой недостаточности дыхания вовремя устраняется — извлекается инородное тело из гортани, снимается аллергический отек, используются необходимые медикаменты или манипуляции, то все ступени ОДН проходят вспять, возвращая пациенту дыхательный функционал.
Первичная недостаточность дыхания
Как и многие другие заболевания или патологии, острую дыхательную недостаточность можно разделить на две параллели — первичную и вторичную. Первичной она будет считаться, если появилась как компонент заболевания или патологии легких, например, при травме с переломом ребер, при нарушении проходимости верхних дыхательных путей из-за отека, попадании инородного тела. В этом случае требуется восстановление функции самого дыхательного аппарата в области выявленного нарушения. Специалисты считают, что выявление причины острой дыхательной недостаточности является основой качественной терапии данной патологии.
ОДН как следствие
Вторичная острая дыхательная недостаточность развивается как следствие какой-либо проблемы со здоровьем, к примеру, при респираторном заболевании, сопровождающемся дистресс-синдромом, который еще иначе называют шоковое легкое. В эту же классификацию входит и острая недостаточность дыхания, не связанная с заболеваниями или патологиями организма и его систем. Она развивается на фоне недостатка кислорода воздуха, например, высоко в горах, при резком уменьшении объема крови в организме или способности циркулировать в двух кругах кровообращения. В этом случае признаки острой дыхательной недостаточности должны быть обособлены с основной причиной, и медицинская помощь требуется не только в восстановлении процесса дыхания как можно в более обширном объеме, но и устранении в кратчайшие сроки основной причины, вызвавшей ОДН.

Важность этапности в формировании патологии
Некоторые ситуации или заболевания грозят стать причиной такой серьезной, угрожающей не только здоровью, но зачастую и жизни человека патологии, как острая дыхательная недостаточность. Неотложная помощь в этот период достаточно короткого времени требует быстрой диагностики – как причины возникновения ОДН, так и перспектив ее развития для предупреждения стадии декомпенсации и терминального периода, когда больному помочь уже практически невозможно.
Каковы признаки?
Неспециалисту, который сталкивается с внезапным развитием острой недостаточности дыхания, достаточно сложно понять, что же происходит. Есть несколько основных признаков, свидетельствующих именно о проблеме в работе дыхательного аппарата и необходимости скорейшего вмешательства для нормализации состояния, а также обращения за квалифицированной медицинской помощью. Это такие симптомы острой дыхательной недостаточности, как
- тахипноэ — поверхностное, неглубокое, учащенное дыхание;
- ощущение удушья;
- положение тела — сидя, упираясь руками в сиденье стула, чем снимается нагрузка на мышцы тела, участвующие в процессе дыхания;
- цианоз.
Кстати, то, что больной старается облегчить процесс дыхания, принимая определенную позу сидя, свидетельствует, что это именно ОДН, в то время как другие симптомы могут проявляться и при других проблемах, например, при истерическом припадке.
С медицинской точки зрения характерным признаком патологии дыхания является падение артериального давления, учащение сердцебиения, дыхание становится поверхностным и очень частым — до 40 и более дыхательных движений в минуту. Чтобы избежать необратимых изменений в состоянии тканей и органов, необходимо принимать все возможные методы для купирования такого состояния, как острая дыхательная недостаточность. Неотложная помощь должна быть оказана больному как можно раньше.
Методы диагностики ОДН
Качественная диагностика состояния пациента с подозрением на острую дыхательную недостаточность практически невозможна из-за недостаточности времени для оказания медицинской помощи. В этом случае необходима быстрая адекватная оценка клинической ситуации, чтобы обнаружить основную причину появления патологии дыхания. Для этого специалист оценивает следующие элементы общей картины:
- проходимость дыхательного пути;
- пульс;
- частоту дыхания;
- глубину вдоха-выдоха;
- частоту сердечных сокращений;
- работу вспомогательной мускулатуры в процессе дыхания;
- окраску кожных покровов.
Также должны быть сделаны такие анализы и пробы, как определение газового состава крови и ее кислотно-основное состояние.
Эти диагностические методы — минимальный набор для постановки диагноза ОДН, оценки степени патологии и перспективы развития. Если состояние пациента позволяет или его удалось стабилизировать, то проводятся спирометрия и пикфлоуметрия. Также могут быть назначены: рентгенограмма грудной клетки, бронхоскопия, электрокардиограмма, общий анализ крови, биохимический анализ крови, токсикологические исследования крови и мочи. Естественно, что все типы обследования пациента проводятся при достаточной стабилизации его состояния. Только после этого может быть применена адекватная терапия острой дыхательной недостаточности.
Принципы лечения
Клиника различных состояний и патологий требует соблюдения некоторых алгоритмов, позволяющих правильно оценить состояние пациента, диагностировать причину проблемы, оказать неотложную помощь, обозначить перспективы лечения, выбрать наиболее адекватные методики терапии. Этих же этапов требует и такая патология, как острая дыхательная недостаточность. Диагностика проблемы — основной этап. Она должна помочь врачу установить причину, по которой возникла патология, а также ее степень тяжести. Затем необходимо использовать все доступные и возможные в конкретной ситуации методики, позволяющие оптимизировать процесс дыхания — обеспечить проходимость дыхательных путей, восстановить нарушенные перфузию и вентиляцию легких, устранить имеющиеся гемодинамические отклонения.
В чем суть необходимых медицинских манипуляций? Осмотр ротовой полости видимой части трахеи с целью обнаружения и удаления инородных предметов, очищение дыхательных путей путем аспирации, а также устранение, при необходимости, западающего языка. В некоторых случаях для обеспечения дыхательной проходимости возможно осуществление таких манипуляций, как коникотомия или трахеотомия. С целью выявления бронхолегочной причины ОДН проводится бронхоскопия, и по показаниям постуральный дренаж.
Если у пациента диагностирован пневмо- или гемоторакс, то показано проведение дренирования плевральной полости; если же причина ОДН — бронхоспазм, то его следует купировать специальными препаратами, например, глюкокортикостероидами и бронходилататорами, причем метод их введения (при помощи ингаляции или системной инъекции) зависит от состояния пациента.
Следующим этапом помощи будет срочное обеспечение больного увлажненным кислородом — через носовой катетер, маску, кислородную палатку, гипербарическую оксигенацию, при помощи искусственной вентиляции легких.
Затем следует выбор лекарственной терапии сопутствующих патологии дыхания нарушений:
- купирование болевого синдрома при помощи анальгетиков;
- стимуляция дыхания и активизация сердечно-сосудистой системы, использующая дыхательные аналептики и сердечные гликозиды;
- устранение гиповолемии и интоксикации при помощи инфузионной терапии.
Необходимые для адекватной терапии такой патологии, как острая дыхательная недостаточность, клинические рекомендации в каждом случае будут индивидуальны с соблюдением основных этапов помощи и сохранения жизни пациента.
Под угрозой — жизнь
Процесс дыхания — основной инструмент обеспечения всех клеток организма кислородом — основным катализатором биологических процессов. Ситуации и заболевания, приводящие к нарушению этого процесса, характеризуются как острая дыхательная недостаточность. Реаниматология данного состояния требует максимальной концентрации по времени и использованию необходимых и доступных мер медицинской помощи. Нарушение дыхательного процесса приводит к серьезным и зачастую необратимым последствиям. Этапность патологии, к сожалению, не всегда протекает именно так, как было описано выше. Острая форма такого состояния в короткое время становится угрожающе негативной, способной привести к летальному исходу даже несмотря на вмешательство профессионалов. Именно поэтому синдром острой дыхательной недостаточности требует оперативности и профессионализма как в работе персонала, обеспечивающего реанимационный процесс, так и в современности методов, методик, оборудования, манипуляций и лекарственных средств в соответствии с последними достижениями мировой медицины.
Дети и ОДН
Анатомическое строение всех систем организма ребенка, в том числе и органов дыхательной системы у детей, служит причиной частых заболеваний, которые в обиходе называются простудными, и приводит к таким проблемам со здоровьем, как пневмония, ларингиты, трахеоларингиты и тому подобные, сопровождающиеся нарушениями дыхания.
Острая дыхательная недостаточность у детей — нередкая патология, нарушающая размеренный ритм жизни ребенка и его семьи. Этому способствует множество факторов. Один из основных состоит в том, что все ткани организма ребенка для качественного роста и развития постоянно нуждаются в кислороде. К тому же, компенсаторные системы развиты еще очень плохо, особенно у детей самого младшего возраста. Поэтому острая недостаточность дыхания, появившаяся у маленького человека, стремительно переходит в третью, декомпенсированную стадию, что может быстро привести к летальному исходу. Так как детский, в том числе младенческий возраст пациента не позволяет ему рассказать о своих проблемах и ощущениях, то врачам и родителям остается только внимательно наблюдать за его состоянием, чтобы вовремя заметить симптомы ОДН и предпринять меры для ликвидации патологии. Острая дыхательная недостаточность у детей может быть выявлена при следующих визуальных показателях:
- ребенок тяжело дышит, втягивая межреберья, области над яремной выемкой и межключичные пространства;
- дыхание малыша очень громкое, шумное, с хрипом или свистом;
- кожа и слизистые приобретают синюшный оттенок;
- ребенок перевозбужден по сравнению с привычным состоянием;
- увеличивается частота пульса — более чем на 15 %.
Даже пара таких признаков ОДН служит стимулом к немедленному обращению за квалифицированной медицинской помощью.
Что же делать в первую очередь?
К сожалению, случается так, что беда приходит, откуда ее не ждешь. Вот и дома, на работе, на прогулке или во время путешествия может случиться то, что приведет к серьезной патологии, которая называется острая дыхательная недостаточность. Доврачебная помощь в этом случае может не только сохранить здоровье, но, зачастую, и жизнь человека. Как же ее оказать, чтобы помочь, а не навредить?
Во-первых, родители должны понимать, что произошло с ребенком. Если в дыхательные пути попало инородное тело, то извлекать его руками не нужно. Поступить следует так — повернуть ребенка спиной к себе или вверх и резким движением надавить сверху вниз на эпигастральную область, стараясь как бы вытолкнуть попавший в дыхательные пути предмет. Если нарушение дыхания случилось вследствие скопления рвотных масс, то необходимо помочь ребенку откашлять их, предварительно очистив ротовую полость при помощи чистой салфетки. Если ребенку сложно дышать из-за астматического приступа, то необходимо провести ингаляцию специальными средствами, которые назначил врач. Приступ удушья при ларинготрахеите может быть снят при помощи паровой ингаляции. Также вспомогательными средствами, которыми можно оказать помощь при острой дыхательной недостаточности, будут проветривание помещение – для обеспечения притока свежего воздуха, горячая ванна для ног – для стимуляции сердечно-сосудистой деятельности и снятия спазма мышц. Также малышу следует давать большое количество теплого питья.
Помощь профессионалов при ОДН
Острая дыхательная недостаточность требует безотлагательной медицинской помощи даже на начальной стадии, особенно если дело касается ребенка. Медики с профессиональной точки зрения оценят состояние пациента, степень тяжести ОДН, ее возможные причины и последствия. В каждом конкретном случае будут использоваться свои методики, препараты и манипуляции, которые помогут облегчить состояние больного, купировать саму патологию, по возможности устранить основную причину развития проблем с дыханием.
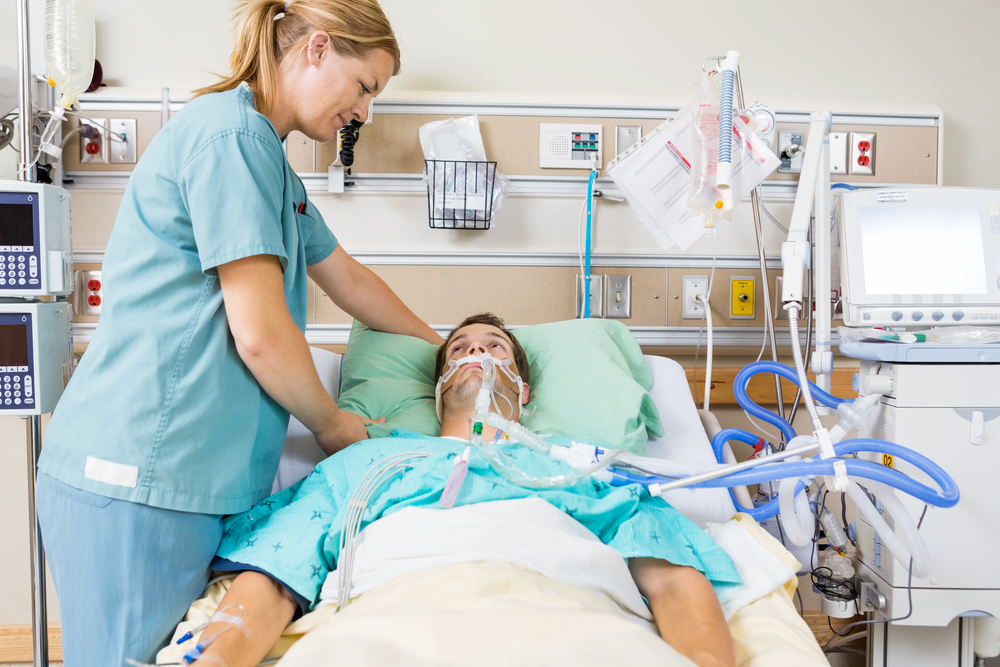
Последствия ОДН
Оказание помощи при острой дыхательной недостаточности — основные меры сохранения здоровья и полноценной жизни пациента. Но важно грамотно оценить перспективу последствий, чтобы выбрать правильные пути восстановления здоровья и предупреждения повторных тяжелых состояний, вызванных ОДН. Недостаток кислорода пагубно сказывается на всех тканях и органах, которые страдают от гипоксии. При этом всегда следует помнить, что стремительно развивающаяся патология дыхания может привести если не к смерти, то к необратимым нарушениям.
В первую очередь страдает сердце — развивается правожелудочковая недостаточность, легочная гипертензия, что все вместе приводит к формированию так называемого легочного сердца, с характерным для него застоем крови по сосудам большого круга кровообращения. Именно из-за угроз здоровью, зачастую необратимых, требуется при острой дыхательной недостаточности лечение, которое будет осуществлено вовремя и в соответствии с потребностью клиники этой патологии.
Каковы прогнозы?
Любое заболевание требует качественной терапии, так как оно наносит вред организму. Острая дыхательная недостаточность является той проблемой, которая может привести к серьезным нарушениям в работе органов и систем, а также к летальному исходу. Следует помнить, при имеющихся хронических заболеваниях легких, например, при обструктивной болезни, дыхательная недостаточность развивается в 30 % случаев.
Острая недостаточность дыхания имеет неблагоприятный прогноз для возникновения и исхода при имеющихся нейромышечных заболеваниях, например, при миотонии, латеральном амиотрофическом склерозе и некоторых других.
В любом случае клиника острой дыхательной недостаточности требует индивидуального подхода и обязательного исполнения всех назначенных медицинских манипуляций, препаратов и методик реабилитации, так как она является существенным фактором, влияющим на сокращение продолжительности жизни больного.
Если пациенту поставлен диагноз «острая дыхательная недостаточность», рекомендации, данные врачом, должны быть исполнены неукоснительно. Только это позволит сохранить полноценную жизнь и здоровье.
Острая дыхательная недостаточность (ОДН) является тяжелейшим состоянием, характеризующимся падением уровня содержания кислорода в крови. Как правило, подобная ситуация прямо угрожает жизни человека и требует оказания незамедлительной профессиональной медицинской помощи.
 Проявления ОДН – ощущение удушья, психоэмоциональное возбуждение и цианоз. При прогрессировании синдрома острой дыхательной недостаточности, развивается следующая клиника: судорожный синдром, различного уровня нарушения сознания, и в исходе кома.
Проявления ОДН – ощущение удушья, психоэмоциональное возбуждение и цианоз. При прогрессировании синдрома острой дыхательной недостаточности, развивается следующая клиника: судорожный синдром, различного уровня нарушения сознания, и в исходе кома.
Для определения степени тяжести острой дыхательной недостаточности исследуют газовый состав крови, а так же ищут причину ее развития. В основе лечения лежит устранение причины развития данного синдрома, а так же интенсивная кислородная терапия.
Острая и хроническая дыхательная недостаточность – распространенные состояния в медицинской практике, связанные с поражением не только дыхательной системы, но и других органов.
Общая информация
Острая дыхательная недостаточность – это особое нарушение внешнего или тканевого дыхания, характеризующееся тем, что организм не может поддерживаться адекватный уровень концентрации кислорода, что приводит к повреждению внутренних органов. Чаще всего, подобная ситуация связана с поражением головного мозга, легких или же эритроцитов, клеток переносящих газы крови.
 При проведении анализа на газовый состав крови, выявляется падение уровня кислорода ниже 49 мм.рт.ст., и подъем содержания углекислого газа выше 51 мм.рт.ст. Важно отметить, что ОДН отличает от ХДН тем, что не может компенсироваться включением компенсаторных механизмов. Это, в конечном итоге и обуславливает развитие нарушений метаболизма в органах и системах организма.
При проведении анализа на газовый состав крови, выявляется падение уровня кислорода ниже 49 мм.рт.ст., и подъем содержания углекислого газа выше 51 мм.рт.ст. Важно отметить, что ОДН отличает от ХДН тем, что не может компенсироваться включением компенсаторных механизмов. Это, в конечном итоге и обуславливает развитие нарушений метаболизма в органах и системах организма.
Острая дыхательная недостаточность быстро прогрессирует, и может привести к смерти больного уже через несколько минут или часов. В связи с этим, подобное состояние необходимо всегда рассматривать как угрожающее жизни и относить его к числу экстренных.
Все больные с симптомами дыхательной недостаточности подлежат срочной госпитализации в отделения реанимации для получения медицинской помощи.
к оглавлению ↑
Виды дыхательной недостаточности
На основании причин, вызвавших ДН и возможности организма компенсировать последствия, случаи дыхательной недостаточности можно разделить на две большие группы: острую и хроническую (ХДН). ХДН это хроническое состояние, продолжающееся годами и не угрожающая остро здоровью пациента.
Классификация ОДН делит ее на две большие группы, в зависимости от причины своего возникновения: первичная, связанная с нарушением обмена газов в органах дыхания, и вторичная, связанная с нарушением утилизации кислорода в тканях и клетках различных органов.
Первичная ОДН может развиться в результате четырех факторов:
 Центрогенная, развивающаяся в результате поражения головного мозга, особенно его ствола (продолговатый мозг), где располагаются центры, ответственные за дыхательную деятельность;
Центрогенная, развивающаяся в результате поражения головного мозга, особенно его ствола (продолговатый мозг), где располагаются центры, ответственные за дыхательную деятельность;- Нервно-мышечная, связанная с нарушением передачи сигналов от нервной системы к дыхательным мышцам;
- Плеврогенная, ассоциированная с поражением плевры и снижением экскурсии грудной клетки;
- Легочная, развивающаяся в результате обструктивных или рестриктивных процессов в легких.
Появление вторичной ОДН, связано с:
- Гипоциркуляторных нарушений.
- Гиповолемических расстройств.
- Нарушения работы сердца
- Тромбоэмболическим поражением легких.
- Шунтирования крови при шоках любой обусловленности.
Помимо указанных выше подвидов ОДН, различают форму, связанную с повышением концентрации углекислого газа в крови (вентиляционный или респираторный вид) и форму, развивающуюся при падении давления кислорода (паренхиматозная).
 Развитие вентиляционной формы, связано с нарушением процесса внешнего дыхания и сопровождается резким увеличением уровня парциального давления углекислого газа, и вторичным снижением концентрации кислорода в крови.
Развитие вентиляционной формы, связано с нарушением процесса внешнего дыхания и сопровождается резким увеличением уровня парциального давления углекислого газа, и вторичным снижением концентрации кислорода в крови.
Обычно, подобное состояние развивается при поражении головного мозга, нарушении передачи сигналов к мышечным волокнам, или же в результате плеврогенных причин. Паренхиматозная ОДН ассоциирована с падением уровня парциального давления кислорода, а вот концентрация углекислого газа может быть или на уровне нормы, или быть слегка повышенной.
к оглавлению ↑
Проявления дыхательной недостаточности
Появления основных симптомов острой дыхательной недостаточности развиваются в зависимости от степени нарушения дыхательной деятельности в течение нескольких минут. При этом, возможна смерть больного за несколько минут в случаях тяжелого нарушения дыхания.
В зависимости от проявлений дыхательной недостаточности, ОДН классифицируется на три степени тяжести, что особенно удобно для определения терапевтической тактики. Классификация по степени компенсации:
 ОДН первой степени, или состояние с полной компенсацией. Пациент предъявляет жалобы на ощущение нехватки воздуха, определенное нервно-психическое беспокойство, иногда может наблюдаться эйфория. Кожа больного бледная, часто с повышенным потоотделением.
ОДН первой степени, или состояние с полной компенсацией. Пациент предъявляет жалобы на ощущение нехватки воздуха, определенное нервно-психическое беспокойство, иногда может наблюдаться эйфория. Кожа больного бледная, часто с повышенным потоотделением.Визуально определяется синюшность пальцев, губ и носа. При внешнем обследовании выявляется учащение дыхания и сердцебиения, а так же незначительно повышение артериального давления.
ОДН второй степени, или состояние с частичной компенсацией, имеет следующие признаки: больной находится в состоянии нервно-психического возбуждения и ощущает сильное удушье. В случае отсутствия оказания медицинской помощи появляются нарушения сознания в виде галлюцинаций, ступора и бреда.
Кожа синюшная по всему телу, с профузным потоотделением. Дыхание поверхностное, частое. ЧСС продолжает нарастать 140 в минуту. Уровень артериального давления продолжает повышаться. Важнейшее проявление ОДН второй степени, позволяющее отличить ее от первой степени – нарушение сознания.
ОДН третей степени, или стадия декомпенсации. Больной впадает в гипоксическую кому, появляются судороги. Данные симптомы свидетельствуют о тяжелых расстройствах в метаболизме, особенно в головном мозге. Частота дыхания более 40 в минуту.
 Однако, при прогрессировании ОДН, частота дыхания снижается до 10 в минуту, что часто является предвестником остановки дыхательной и сердечной деятельности. Артериальное давление резко снижается, ЧСС более 150 ударов в минуту, фиксируются нарушения сердечного ритма. ОДН третей степени очень быстро заканчивается летальным исходом, в связи с тяжелым поражением основных органов и систем.
Однако, при прогрессировании ОДН, частота дыхания снижается до 10 в минуту, что часто является предвестником остановки дыхательной и сердечной деятельности. Артериальное давление резко снижается, ЧСС более 150 ударов в минуту, фиксируются нарушения сердечного ритма. ОДН третей степени очень быстро заканчивается летальным исходом, в связи с тяжелым поражением основных органов и систем.
Симптомы острой дыхательной недостаточности часто пропускаются людьми, в том числе и медицинскими работниками, что ведет к быстрому прогрессированию ОДН до стадии компенсации.
Однако, помощь при острой дыхательной недостаточности должна быть оказана именно на этой стадии, не допуская прогрессирования синдрома.
Как правило, характерная клиника заболевания позволяет поставить правильный диагноз и определить тактику дальнейшего лечения.
к оглавлению ↑
Диагностика ОДН
Синдром острой дыхательной недостаточности развивается чрезвычайно быстро, что не позволяет провести расширенные диагностические мероприятия и выявить причину ее появления. В связи с этим, наибольшее значение имеет внешний осмотр больного, и по возможности сбор анамнеза у его родственников, коллег по месту работы. Важно правильно оценить состояние дыхательных путей, частоту дыхательных движений и ЧСС, уровень артериального давления.
 Для оценки стадии ОДН и степени нарушения метаболизма, проводят определение газов крови и оценивают параметры кислотно-основного состояния. Признаки заболевания имеют характерные черты и уже на этапе клинического осмотра могут указать на основной синдром.
Для оценки стадии ОДН и степени нарушения метаболизма, проводят определение газов крови и оценивают параметры кислотно-основного состояния. Признаки заболевания имеют характерные черты и уже на этапе клинического осмотра могут указать на основной синдром.
В случае ОДН с компенсацией, возможно проведение спирометрии с целью оценки дыхательной функции. Для поиска причин заболевания, проводят рентгенографию органов грудной клетки, диагностическую бронхоскопию, электрокардиографическое исследование, а так же общий и биохимический анализы крови и мочи.
к оглавлению ↑
Осложнения ОДН
Помимо непосредственной угрозы жизни больного, ОДН может привести к развитию тяжелых осложнений со стороны многих органов и систем:
- Дыхательная система: тромбоз легочных сосудов, массивный фиброз в легких, механические нарушения после проведения ИВЛ.
- Клиника осложнений работы сердца: острое легочное сердце, падение АД, нарушения сердечного ритма, перикардиты, развитие острого инфаркта миокарда.
 Желудочно-кишечный тракт: кровотечения, связанные с гипоксией, острая кишечная непроходимость, в результате острого стресса, могут появляться острые язвы в желудке и двенадцатиперстной кишке.
Желудочно-кишечный тракт: кровотечения, связанные с гипоксией, острая кишечная непроходимость, в результате острого стресса, могут появляться острые язвы в желудке и двенадцатиперстной кишке.- Присоединение госпитальной инфекции в виде пневмоний, пиелонефритов и т.д.;
- Мочевыделительная система: нарушения фильтрации и реабсорбции мочи, вплоть до острой почечной недостаточности, нарушения водно-солевого баланса в организме.
Возможность развития подобных тяжелых осложнений, требует от врачей тщательного наблюдения за пациентом и коррекцию всех патологических изменений в его организме.
Острая дыхательная недостаточность – тяжелейшее состояние, связанное с падением давления кислорода в крови и приводящие к смерти в большинстве случаев при отсутствии адекватного лечения.
к оглавлению ↑
Первая и неотложная помощь
Причина острой дыхательной недостаточности определяет первостепенность мероприятий неотложной помощи.
 Общий алгоритм прост:
Общий алгоритм прост:
- Необходимо обеспечить проходимость дыхательных путей и поддерживать ее.
- Восстановить легочную вентиляцию и кровоснабжение легких.
- Устранить все вторично развивающиеся состояния, способные ухудшить течение ОДН и прогноз для пациента.
В случае обнаружения человека немедицинским работником, необходимо незамедлительно вызвать бригаду скорой медицинской помощи и приступить к оказанию первой медицинской помощи, заключающейся в обеспечении проходимости дыхательных путей и помещении человека в боковое восстановительное положение.
При обнаружении признаков клинической смерти (отсутствие дыхания и сознания) любой человек должен приступить к базовой сердечно-легочной реанимации. Первая помощь – основа положительного прогноза при ОДН для любого пациента.
В рамках неотложной помощи осматривают рот больного, извлекают оттуда инородные тела в случае их наличия, производят аспирацию слизи и жидкости из верхних отделов дыхательных путей и предупреждают западение языка. В тяжелых случаях, для обеспечения дыхания, прибегают к наложению трахеостомы, конико- или трахеотомии, иногда производят интубацию трахеи.
 В случае обнаружения причинного фактора в плевральной полости (гидро- или пневмоторакс) производят удаление жидкости или воздуха, соответственно. При спазме бронхиального дерева используют лекарственные препараты, способствующие расслаблению мышечной стенки бронхов. Очень важно, обеспечить каждому больному адекватную кислородотерапию, с помощью носовых катетеров, маски, кислородных палаток или искусственной вентиляции легких.
В случае обнаружения причинного фактора в плевральной полости (гидро- или пневмоторакс) производят удаление жидкости или воздуха, соответственно. При спазме бронхиального дерева используют лекарственные препараты, способствующие расслаблению мышечной стенки бронхов. Очень важно, обеспечить каждому больному адекватную кислородотерапию, с помощью носовых катетеров, маски, кислородных палаток или искусственной вентиляции легких.
Интенсивная терапия острой дыхательной недостаточности включает в себя все вышеизложенные способы, а так же подключение симптоматической терапии. При выраженной боли вводят наркотические и ненаркотические анальгетики, при снижении работы сердечно сосудистой системы – аналептические и гликозидные препараты.
Для борьбы с метаболическими нарушениями проводят инфузионную терапию и др.
Лечение острой дыхательной недостаточности должно проводиться только в условиях реанимационного отделения, в связи с риском развития тяжелейших осложнений, вплоть до смерти.

Бондаренко Татьяна
Эксперт проекта OPnevmonii.ru
Статья помогла вам?
Дайте нам об этом знать — поставьте оценку
 Загрузка…
Загрузка…

Дыхательная недостаточность — патология, осложняющая течение большинства заболеваний внутренних органов, а также состояний, обусловленных структурно-функциональными изменениями грудной клетки. Для поддержания газового гомеостаза респираторный отдел легких, дыхательные пути и грудная клетка должны работать в напряженном режиме.
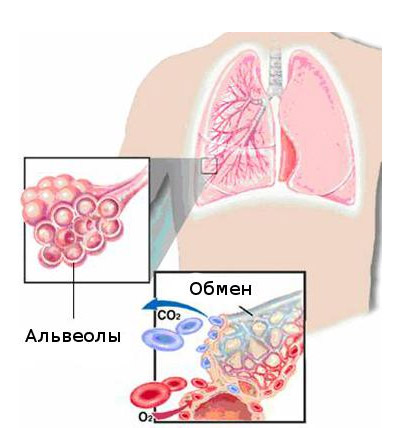 Внешнее дыхание обеспечивает поступление кислорода в организм и удаление углекислоты. Когда эта функция нарушается, начинает усиленно биться сердце, увеличивается количество эритроцитов в крови, повышается уровень гемоглобина. Усиленная работа сердца — наиболее важный элемент компенсации недостаточности внешнего дыхания.
Внешнее дыхание обеспечивает поступление кислорода в организм и удаление углекислоты. Когда эта функция нарушается, начинает усиленно биться сердце, увеличивается количество эритроцитов в крови, повышается уровень гемоглобина. Усиленная работа сердца — наиболее важный элемент компенсации недостаточности внешнего дыхания.
На более поздних стадиях дыхательной недостаточности компенсаторные механизмы не справляются, снижаются функциональные возможности организма, развивается декомпенсация.
Этиология
К легочным причинам относятся расстройство процессов газообмена, вентиляции и перфузии в легких. Они развиваются при крупозной пневмонии, абсцессах легкого, муковисцидозе, альвеолите, ларинготрахеите, пневмосклерозе, пневмотораксе, гемотораксе, гидротораксе, аспирации водой при утоплении, бронхиальной астме, травматическом повреждении грудной клетки, силикозах, антракозах, врожденных пороках развития легких, деформации груди.
Среди внелегочных причин выделяют:
- Нарушение процессов нейрогенной регуляции внешнего дыхания — последствия тяжелых интоксикаций, энцефалит, внутричерепная гипертензия, с
 давление и гипоксия мозга в результате инсульта, опухоли, отека, последствия наркоза, гипотиреоз, ночное апноэ.
давление и гипоксия мозга в результате инсульта, опухоли, отека, последствия наркоза, гипотиреоз, ночное апноэ. - Нарушение работы периферических нервов и мышц – ботулизм, столбняк, гипотрофия мышц, полимиозит, эпилептический статус, миалгия.
- Нарушение кровообращения в малом круге и легких — ТЭЛА, сердечная недостаточность, врожденные пороки, легочная гипертензия, периферические дисциркуляторные нарушения.
- Дыхательная недостаточность является осложнениям прочих заболеваний: сколиоза, метеоризма, злокачественных новообразований легких и средостения, ожирения, ожогов, отравлений, васкулитов, почечной недостаточности, кардиогенного шока, уремии, кетоацидотической комы, перитонита, брюшного тифа.
Альвеолярная гиповентиляция и бронхообструкция — основные патологические процессы дыхательной недостаточности.
На начальных стадиях заболевания активизируются реакции компенсации, которые устраняют гипоксию и больной чувствует себя удовлетворительно. При выраженных нарушениях и изменениях газового состава крови эти механизмы не справляются, что приводит к развитию характерных клинических признаков, а в дальнейшем — тяжелых осложнений.
Симптоматика
Дыхательная недостаточность бывает острой и хронической. Острая форма патологии возникает внезапно, развивается стремительно и представляет угрозу для жизни больного.
При первичной недостаточности поражаются непосредственно структуры респираторного тракта и органы дыхания. Ее причинами являются:
- Боль при переломах и прочих травмах грудины и ребер,
- Бронхообструкция при воспалении мелких бронхов, сдавлении дыхательных путей новообразованием,
- Гиповентиляция и дисфункция легких
- Поражение дыхательных центров в коре мозга — ЧМТ, наркотическое или лекарственное отравление,
- Поражение дыхательных мышц.
Вторичная дыхательная недостаточность характеризуется поражением органов и систем, не входящих в дыхательный комплекс:
- Кровопотеря,
- Тромбозы крупных артерий,
- Травматическое шоковое состояние,
- Кишечная непроходимость,
- Скопление гнойного отделяемого или экссудата в плевральной полости.

Острая дыхательная недостаточность проявляется довольно яркими симптомами. Больные жалуются на чувство нехватки воздуха, одышку, затрудненный вдох и выдох. Эти симптомы появляются раньше остальных. Обычно развивается тахипноэ — учащенное дыхание, которое практически всегда сопровождается дыхательным дискомфортом. Дыхательная мускулатура перенапрягается, для ее работы требуется много энергии и кислорода.
При нарастании дыхательной недостаточности больные становятся возбужденными, беспокойными, эйфоричными. Они перестают критически оценивать свое состояние и окружающую обстановку. Появляются симптомы «дыхательного дискомфорта» – кашель, свистящие, дистанционные хрипы, дыхание ослаблено, в легких тимпанит. Кожа становится бледной, развиваются тахикардия и диффузный цианоз, раздуваются крылья носа.
В тяжелых случаях кожные покровы приобретают сероватый оттенок и становятся липкими и влажными. По мере развития заболевания артериальная гипертензия сменяется гипотонией, сознание угнетается, развивается кома и полиорганная недостаточность: анурия, язва желудка, парез кишечника, дисфункция почек и печени.
Основные симптомы хронической формы заболевания:
- Одышка различного происхождения;
- Учащение дыхания – тахипноэ;
- Синюшность кожных покровов – цианоз;
- Усиленная работа дыхательной мускулатуры;
- Тахикардия компенсаторного характера,
- Вторичный эритроцитоз;
- Отеки и артериальная гипертония на поздних стадиях.
Пальпаторно определяется напряжение мышц шеи, сокращение брюшных мышц на выдохе. В тяжелых случаях выявляется парадоксальное дыхание: на вдохе живот втягивается внутрь, а на выдохе — движется к кнаружи.
 У детей патология развивается намного быстрее, чем у взрослых благодаря целому ряду анатомо-физиологических особенностей детского организма. Малыши более склонны к отекам слизистой оболочки, просвет их бронхов довольно узок, ускорен процесс секретообразования, дыхательные мышцы слабые, диафрагма стоит высоко, дыхание более поверхностное, а обмен веществ очень интенсивный.
У детей патология развивается намного быстрее, чем у взрослых благодаря целому ряду анатомо-физиологических особенностей детского организма. Малыши более склонны к отекам слизистой оболочки, просвет их бронхов довольно узок, ускорен процесс секретообразования, дыхательные мышцы слабые, диафрагма стоит высоко, дыхание более поверхностное, а обмен веществ очень интенсивный.
Перечисленные факторы способствуют нарушению дыхательной проходимости и легочной вентиляции.
У детей обычно развивается верхний обструктивный тип дыхательной недостаточности, который осложняет течение ОРВИ, паратонзиллярного абсцесса, ложного крупа, острого эпиглотита, фарингита, ларингита и трахеита. У ребенка изменяется тембр голоса, появляется «лающий» кашель и «стенотическое» дыхание.
Степени развития дыхательной недостаточности:
- Первая — затрудненный вдох и беспокойство ребенка, сиплый, «петушиный» голос, тахикардия, периоральный, непостоянный цианоз, усиливающийся при беспокойстве и исчезающий при дыхании кислородом.
- Вторая — шумное дыхание, которое слышно на расстоянии, потливость, постоянный цианоз на бледном фоне, исчезающий в кислородной палатке, кашель, осиплость голоса, втяжение межреберных промежутков, бледность ногтевых лож, вялое, адинамичное поведение.
- Третья — выраженная одышка, тотальный цианоз, акроцианоз, мраморность, бледность кожи, падение артериального давления, подавлена реакция на боль, шумное, парадоксальное дыхание, адинамия, ослабление тонов сердца, ацидоз, мышечная гипотония.
- Четвертая стадия является терминальной и проявляется развитием энцефалопатии, асистолии, асфикции, брадикардии, судорог, комы.
Развитие легочной недостаточности у новорожденных обусловлено не полностью созревшей сурфактантной системой легких, сосудистыми спазмами, аспирацией околоплодных вод с первородным калом, врожденными аномалиями развития дыхательной системы.
Осложнения
Дыхательная недостаточность – тяжелая патология, требующая безотлагательной терапии. Острая форма заболевания плохо поддается лечению, приводит к развитию опасных осложнений и даже летальному исходу.
 Осложнения со стороны сердечно-сосудистой системы: ишемия миокарда, легочное сердце, аритмия, гипотония, перикардит.
Осложнения со стороны сердечно-сосудистой системы: ишемия миокарда, легочное сердце, аритмия, гипотония, перикардит.- Осложнения со стороны нервной системы: психозы, слабоумие, полинейропатия, мышечная слабость, кома.
- Инфекционные осложнения: пролежни, абсцессы, госпитальная пневмония, сепсис.
- Осложнения со стороны системы пищеварения: кровотечения, кишечная непроходимость, язва желудка, поражение печени и желчного пузыря.
Острая дыхательная недостаточность — жизнеугрожающая патология, приводящая без своевременной медицинской помощи к гибели больного.
Диагностика
Диагностику дыхательной недостаточности начинают с изучения жалоб больного, сбора анамнеза жизни и болезни, выяснения сопутствующих патологий. Затем специалист переходит к осмотру больного, обращая внимание на синюшность кожи, учащенное дыхания, втянутость межреберных промежутков, выслушивает легкие фонендоскопом.
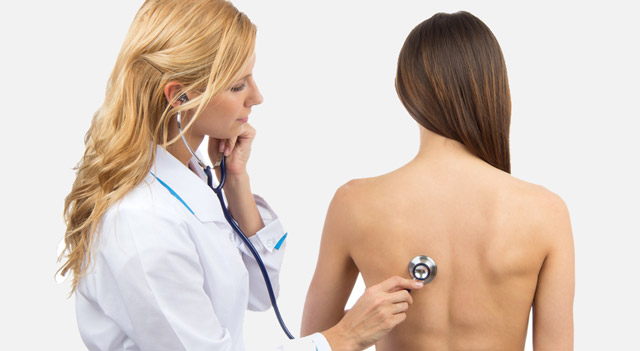
Для оценки вентиляционной способности легких и функции внешнего дыхания проводят функциональные пробы, во время которых измеряют жизненную емкость легких, пиковую объемную скорость форсированного выдоха, минутный объем дыхания. Чтобы оценить работу дыхательных мышц, измеряют инспираторное и экспираторное давление в ротовой полости.
Лабораторная диагностика включает исследование кислотно-основного баланса и газового состава крови.
К дополнительным методам исследования относятся рентгенография и магнитно-резонансная томография.
Лечение
Острая дыхательная недостаточность развивается внезапно и быстро, поэтому необходимо знать, как оказывать неотложную, доврачебную помощь.
Больного укладывают на правый бок, освобождают грудь от тесной одежды. Для предупреждения западания языка голову откидывают назад, а нижнюю челюсть выдвигают вперед. Затем удаляют инородные тела и мокроту из глотки с помощью марлевой салфетки в домашних условиях или аспиратора в стационаре.
Необходимо вызвать бригаду скорой помощи, поскольку дальнейшее лечение возможно только в отделении реанимации и интенсивной терапии.
Видео: первая помощь при острой дыхательной недостаточности
Лечение хронической патологии направлено на восстановление легочной вентиляции и газообмена в легких, доставку кислорода к органам и тканям, обезболивание, а также устранение заболеваний, ставших причиной этого неотложного состояния.
Восстановить легочную вентиляцию и проходимость воздухоносных путей помогут следующие терапевтические способы:
- Оксигенотерапия — основной способ лечения заболевания, предназначенный для нормализации газового состава крови.
 Практически всем больным назначают кислород. Пациенты, которые дышат сами, получают кислород ингаляционно. Лицам, находящимся в коме, интубируют трахею или подключают аппарат ИВЛ. Через нос или рот вводят пластиковую трубку, которую присоединяют к аппарату, нагнетающему воздух в легкие. При выраженной легочной дисфункции через аппарат ИВЛ подают кислород. Искусственная вентиляция легких спасает жизнь больным, не способным дышать самостоятельно.
Практически всем больным назначают кислород. Пациенты, которые дышат сами, получают кислород ингаляционно. Лицам, находящимся в коме, интубируют трахею или подключают аппарат ИВЛ. Через нос или рот вводят пластиковую трубку, которую присоединяют к аппарату, нагнетающему воздух в легкие. При выраженной легочной дисфункции через аппарат ИВЛ подают кислород. Искусственная вентиляция легких спасает жизнь больным, не способным дышать самостоятельно. - Если причиной патологии является инфекция, то больным назначают антибиотики после бактериологического исследования клинического материала на микрофлору и определения чувствительности возбудителя к антибактериальным препаратам.
- Для устранения обструктивного синдрома используют противовоспалительные и бронхолитические препараты – «Сальбутамол», «Беротек», «Беродуал» в аэрозоле, парентерально или внутрь; «Преднизолон» внутримышечно, «Эуфиллин» внутривенно капельно.
- Ингаляции с физиологическим раствором, щелочной минеральной водой, лекарственными средствами, трипсином и прочими ферментами помогают улучшить проходимость воздухоносных путей.
- Когда в воздухоносных путях и бронхах скапливается большое количество мокроты, ее удаляют с помощью эндобронхоскопа через носовую или ротовую полость.
- Респираторная терапия также предназначена для лечения хронической формы дыхательной недостаточности. С помощью различных методик дыхательной гимнастики можно восстановить бронхопроходимость.
После восстановления дыхательной проходимости переходят к симптоматической терапии.
- Чтобы устранить отек легких, больному придают полусидячее положение с приподнятой головой и спущенными ногами. Назначают диуретики – «Фуросемид», «Лазикс».
- Миорелаксанты для снятия мышечного спазма –
 «Сирдалуд».
«Сирдалуд». - Для устранения гипоксии – «Актовегин», «Пирацетам», «Милдронат».
- Обезболивающие препараты – «Кеторол», «Промедол».
- Для восстановления нарушенного метаболизма внутривенно вводят поляризующие смеси – «Хлорид калия», «Инсулин», «Глюкозу».
- Кортикостероидные препараты назначают пациентам с различными аутоиммунными процессами.
- Гипотензивные средства при гипертонии.
- Успокоительные препараты.
- Массаж грудной клетки, лечебная физкультура, ультразвуковые ингаляции.
При отсутствии эффекта от проводимой терапии переходят к хирургическому лечению – трансплантации легких.
Видео: лекция о дыхательной недостаточности
Мнения, советы и обсуждение:
Когда у человека острая дыхательная недостаточность, обычного обмена между кислородом и углекислым газом в легких не происходит. В результате достаточное количество кислорода не может достичь сердца, мозга или остальной части тела.
Это может вызвать такие симптомы, как одышка, синеватый оттенок лица и губ и спутанность сознания.
Острая дыхательная недостаточность имеет много возможных причин. Причина может быть острой, включая пневмонию, или хронической, такой как боковой амиотрофический склероз (БАС).
Острая дыхательная недостаточность — серьезное заболевание. Если человек думает, что он или кто-то еще имеет его, ему следует немедленно обратиться к врачу.
Врач может оценить дыхание человека, количество кислорода и углекислого газа в крови и общие симптомы, чтобы определить подходящее лечение.
Поделиться на PinterestДыхательная система не может выполнять свои обычные функции, когда легкие не получают достаточно кислорода.
Острая дыхательная недостаточность обычно возникает из-за проблем с доставкой достаточного количества кислорода в легкие, из-за проблем с удалением углекислого газа из легких или из обоих.
В результате дыхательная система не может выполнять свои обычные функции.
Потенциальные причины включают:
- расстройств позвоночника, таких как сколиоз
- травм при вдыхании, таких как вдыхание дыма от пожаров или паров
- состояний, связанных с легкими, таких как острый респираторный дистресс-синдром (ARDS), муковисцидоз, хроническая обструктивная болезнь легких (ХОБЛ), пневмония или легочная эмболия
- Нервные или мышечные состояния, которые влияют на способность человека дышать, такие как БАС, мышечная дистрофия, травмы спинного мозга или инсульт
- передозировка от наркотиков или алкоголя
- травма грудной клетки, например, после автомобильной аварии
Определение причины острой дыхательной недостаточности помогает врачу определить наиболее подходящее лечение.
Врачи обычно классифицируют острую дыхательную недостаточность как один из четырех типов:
Тип 1
Врачи называют это гипоксической дыхательной недостаточностью. Это означает, что человек не обменивается кислородом в легких. Это может быть связано с отеком или повреждением легких.
Человек с острой дыхательной недостаточностью типа 1 имеет очень низкий уровень кислорода.
Тип 2
У человека с острой дыхательной недостаточностью типа 2 легкие не удаляют достаточное количество углекислого газа, который является газом и ненужным продуктом.Легкие обычно обменивают углекислый газ на свежий кислород.
Этот тип дыхательной недостаточности вызывает высокий уровень углекислого газа. Это может быть вызвано передозировкой препарата, которая заставила человека дышать слишком медленно, или повреждением легких от курения, которое вызывает ХОБЛ.
Тип 3
Врачи называют это периоперационной дыхательной недостаточностью. Это происходит, когда человеку сделали операцию, и маленькие дыхательные пути в легких закрылись в большем количестве.
Такие факторы, как боль или хирургия желудка, которые оказывают более высокое давление на легкие, также могут способствовать этому типу дыхательной недостаточности.
Тип 4
Тип 4 дыхательной недостаточности является шоковым состоянием. Это означает, что организм не может адекватно обеспечивать кислород и самостоятельно поддерживать кровяное давление.
Это может быть результатом серьезной болезни или травмы, например, когда человек теряет слишком много крови.
При диагностировании причины острой дыхательной недостаточности врач будет принимать во внимание симптомы человека, а также результаты его лабораторных исследований и визуализации.
Они могут использовать анализ артериальной крови или ABG.Это включает взятие крови из артерии и тестирование уровней кислорода и углекислого газа.
Врач может использовать результаты ABG, чтобы определить, есть ли у человека респираторная недостаточность типа 1 или типа 2.
Симптомы могут включать изменения внешности человека, облегчения дыхания и того, как они действуют.
Примеры симптомов включают:
- , кажущийся очень сонным
- синий оттенок на ногтях, губах или коже человека
- спутанность сознания
- нерегулярные сердечные ритмы
- обморок
- учащенное дыхание
- одышка
Как правило, симптомы острой дыхательной недостаточности зависят от первопричины.
Острая дыхательная недостаточность может быть смертельной.
Согласно презентации на веб-сайте Американского торакального общества, около 360 000 человек ежегодно испытывают острую дыхательную недостаточность в Соединенных Штатах. Приблизительно 36 процентов этих людей умирают во время пребывания в больнице.
Эта цифра может быть выше в зависимости от первопричины. Например, авторы исследования в Европейском респираторном обзоре () подсчитали, что в больнице с самой тяжелой формой ОРДС уровень смертности составляет 42 процента.
Эпизод острой дыхательной недостаточности может привести к повреждению легких, что требует от человека постоянно носить с собой кислород. Некоторые люди нуждаются в трахеотомии, которая создает отверстие в шее под голосовыми связками, чтобы помочь в дыхании в долгосрочной перспективе.
Лечение острой дыхательной недостаточности зависит от первопричины.
Например, дыхательная недостаточность из-за сколиоза может потребовать хирургической коррекции позвоночника, чтобы позволить легким и сердцу работать более эффективно.
Человек с острой дыхательной недостаточностью обычно нуждается в дополнительном кислороде. Это может происходить в виде механической вентиляции, при которой врач вставляет пластиковую трубку в дыхательную трубку человека. Трубка находится ниже голосовых связок и может доставлять кислород и давление для более эффективного наполнения легких.
Врачи обычно используют этот метод доставки кислорода, пока они не смогут замедлить, устранить или обратить вспять основную причину дыхательной недостаточности.
Другие стратегии лечения острой дыхательной недостаточности включают:
- лекарств, таких как антибиотики для лечения инфекций и мочегонные средства для уменьшения скопления жидкости в легких и теле
- колебания или вибрации стенки грудной клетки, чтобы ослабить слизь в легких
- склонных вентиляция, которая предполагает размещение человека на животе и подачу кислорода через вентилятор.
- экстракорпоральная мембранная оксигенация, которая включает использование аппарата искусственного кровообращения для забора крови из организма и подачи кислорода для снижения нагрузки на сердце и легкие
Врач также может назначить лекарства для успокоения пациента, делая дыхание с помощью вентилятора легче терпеть.
Поскольку острая дыхательная недостаточность является таким серьезным заболеванием, лечение может занять много времени и может быть интенсивным.
Не все причины острой дыхательной недостаточности, такие как травма, можно предотвратить.
Однако, в случае пневмонии и некоторых других заболеваний дыхательных путей, человек может предпринять некоторые шаги для защиты своих легких.
К ним относятся:
- , воздержание от курения сигарет, которое может повредить легкие
- при посещении врача при ранних признаках бактериальной инфекции, такой как лихорадка, кашель и сильное выделение слизи
- , принимая все лекарства, которые назначает врач для поддержания здоровья сердца и легких
- , при необходимости, с помощью вспомогательных устройств для поддержания уровня кислорода, таких как маски с постоянным положительным давлением в дыхательных путях, которые человек может носить дома
- , занимаясь соответствующими уровнями физической активности для улучшения функции легких
Если у человека в анамнезе проблемы с легкими и госпитализация, ему следует поговорить со своим врачом о стратегиях улучшения общего состояния здоровья.
Острая дыхательная недостаточность — это серьезное заболевание, которое имеет множество возможных причин.
Симптомы включают спутанность сознания, учащенное дыхание и одышку.
Немедленно обратитесь к врачу при первых признаках дыхательной недостаточности, чтобы предотвратить обострение заболевания.
Дыхательная недостаточность | NHLBI, NIH
При острой (кратковременной) и хронической (долговременной) дыхательной недостаточности важно соблюдать план лечения , управлять своим состоянием и знать, когда вам следует обратиться за медицинской помощью. Вам может понадобиться легочная реабилитация, чтобы помочь вашим легким работать лучше.
Ваш уровень кислорода и углекислого газа может занять некоторое время, чтобы вернуться к здоровому диапазону. Из-за этого у вас может продолжаться одышка или другие симптомы в течение нескольких недель или дольше.Возможно, вам придется выполнять ежедневные действия медленнее.
Управляй своим состоянием
Использование механического вентилятора в течение длительного времени может повредить легкие и дыхательные пути. Вам может потребоваться последующее лечение этих осложнений. Когда вы поправляетесь дома, наблюдайте, развиваются ли они.
Если у вас хроническая дыхательная недостаточность, вам, вероятно, потребуется постоянный уход. Спросите своего врача, как часто вам это нужно. Вам также может понадобиться переносная кислородная канюля и баллон с собой.
При острой или хронической дыхательной недостаточности ваш врач может направить вас на легочную реабилитацию. Это программа тренировок, обучения и консультирования, которая поможет вашим легким работать лучше.
Ваш врач может поговорить с вами о способах предотвращения осложнений в будущем, особенно если у вас хроническая дыхательная недостаточность.
- Бросить курить. Поговорите со своим врачом о программах и продуктах, которые могут помочь вам бросить курить. Для получения дополнительной информации о том, как бросить курить, перейдите к статье «Курсы и здоровье вашего сердца» и «Руководство по здоровому сердцу» Национального института сердца, легких и крови.Хотя эти ресурсы посвящены здоровью сердца, они содержат основную информацию о том, как бросить курить. Чтобы получить бесплатную помощь и поддержку в отказе от курения, вы можете позвонить в Отдел по борьбе с курением Национального института рака по номеру 1-877-44U-QUIT (1-877-448-7848).
- Избегайте раздражителей легких, , таких как загрязнение воздуха, химические пары, пыль и пассивное курение.
- Избегайте или ограничивайте употребление алкоголя. Поговорите со своим врачом о том, сколько алкоголя вы пьете. Ваш врач может порекомендовать вам ограничить или прекратить употребление алкоголя.Вы можете найти ресурсы и поддержку в «Навигаторе по лечению алкоголизма» Национального института по борьбе со злоупотреблением алкоголем и алкоголизмом. Вам также следует избегать незаконных наркотиков. Обратитесь за помощью к пошаговым руководствам по поиску лечения расстройств, связанных с употреблением наркотиков, из Национального института злоупотребления наркотиками.
- Получить рекомендуемые вакцины. Ваш доктор может попросить вас и всех, кто живет с вами, регулярно получать вакцины, вакцину от пневмококка и прививку от гриппа.
Для получения дополнительной информации о том, как поддерживать здоровье легких, посетите раздел «Как работают легкие».
Знать, когда обращаться за помощью
Если у вас хроническая дыхательная недостаточность, ваши симптомы могут внезапно ухудшиться. Позвоните 9-1-1 за помощью, если у вас внезапно возникли проблемы с дыханием или речью.
Держите телефонные номера под рукой у своего врача, в больнице и у тех, кто может оказать вам медицинскую помощь. У вас также должны быть указания в кабинет врача и больницу и список всех лекарств, которые вы принимаете под рукой.
Позаботьтесь о своем психическом здоровье
Жизнь с хронической дыхательной недостаточностью может вызвать страх, беспокойство, депрессию и стресс.Поговорите о том, как вы себя чувствуете с вашей медицинской командой или профессиональным консультантом. Они могут помочь вам найти или научиться справляться с проблемами.
- Получите лечение депрессии. Если вы в депрессии, ваш врач может порекомендовать лекарства или другие методы лечения, которые могут улучшить качество вашей жизни.
- Присоединиться к группе поддержки пациентов. Вы можете узнать, как другие люди с подобными симптомами справились с ними. Ваш врач может помочь вам найти местные группы поддержки, или вы можете обратиться в местный медицинский центр.
- Обратиться за поддержкой к семье и друзьям. Расскажите своим близким, как вы себя чувствуете и что они могут сделать, чтобы помочь вам снизить стресс и беспокойство.
До недавнего времени возможности лечения тяжелой острой дыхательной недостаточности были ограничены. Если пациент прогрессировал до такой степени, что он не мог самостоятельно поддерживать достаточную оксигенацию и вентиляцию, тогда необходима эндотрахеальная интубация и вентиляция с положительным давлением с помощью механического вентилятора. В последние несколько лет более агрессивная медикаментозная терапия такими агентами, как бронходилататоры или нитраты (в зависимости от основной этиологии), привела к меньшей частоте необходимости интубации.Тем не менее, растущее использование неинвазивной респираторной поддержки (NIVS) еще больше уменьшило потребность в эндотрахеальной интубации в этой популяции пациентов. Действительно, использование NIVS в отделении неотложной помощи, вероятно, является одним из наиболее значительных достижений в лечении пациентов с острой дыхательной недостаточностью в последние годы. Основными целями этого обсуждения будут ознакомление врачей со многими преимуществами NIVS, поощрение его повседневного использования, а также сравнение и сопоставление постоянного положительного давления в дыхательных путях (CPAP) с двухуровневым положительным давлением в дыхательных путях (BiPAP).
Существует много возможных этиологий острой дыхательной недостаточности, и диагноз часто неясен или неопределен в течение первых нескольких минут после презентации ЭД. Поскольку часто необходимо начинать лечение до установления четкого диагноза, может оказаться полезным патофизиологический подход к пациенту. С этой целью «дыхательное уравнение движения» может обеспечить полезную концептуальную основу для определения, почему пациент не может поддерживать адекватную минутную вентиляцию.
Pmuscle + Papplied = E (Vt) + R (V) + пороговая нагрузка + инерция
Pmuscle — давление, создаваемое дыхательными мышцами вдоха; Papplied — давление на вдохе, обеспечиваемое механическими средствами; E — это эластичность системы; R — сопротивление дыхательной системы; Порог нагрузки — это количество PEEPi или внутреннего PEEP, которое пациент должен преодолеть, прежде чем может начаться инспираторный поток; Vt и V — дыхательный объем и расход соответственно; Инерция является свойством всей массы и имеет минимальный вклад и, таким образом, может игнорироваться клинически.
Проще говоря, острая дыхательная недостаточность возникает, когда существует дисбаланс между доступной силой дыхательных мышц (предложение) и необходимой мышечной силой (спрос). Это обычно происходит, когда дыхательные нагрузки увеличиваются до такой степени, что дыхательные мышцы начинают утомляться и выходить из строя. Например, острый бронхоспазм, вызванный астмой или ХОБЛ, создает повышенную резистентную нагрузку на дыхательную систему, острый отек легких снижает эластичность легких и, таким образом, увеличивает эластическую нагрузку на систему, а при ХОБЛ свойственная PEEP увеличивает пороговую нагрузку.Цель медикаментозной терапии состоит в том, чтобы уменьшить или обратить вспять эти острые респираторные нагрузки, тем самым уменьшая потребность в утомляющих дыхательных мышцах. Если это не удастся, то вентиляция должна быть обеспечена механическими средствами. Набор дополнительных мышц дыхания и брюшного парадокса являются клиническими признаками того, что дыхательные мышцы сами по себе не имеют достаточной мощности для удовлетворения спроса. Любому пациенту с этими признаками необходимо снизить нагрузку или, в конечном итоге, вентиляцию с помощью механических средств.
Конечно, ранняя агрессивная медикаментозная терапия является краеугольным камнем в предотвращении интубации. Если с самого начала острая дыхательная недостаточность средней тяжести не лечится очень агрессивно, то может привести к быстрой нисходящей спирали с аварийной ситуацией. Например, при внезапном отеке легких гипоксия возникает из-за несоответствия V / Q и шунтирования, работа дыхания увеличивается из-за бронхоспазма и снижается податливость. Гипоксия приводит к учащенному учащенному дыханию, которое еще больше увеличивает работу дыхания.Гипоксия и метаболический ацидоз также ухудшают дыхательную функцию мышц, а также нарушают работу сердца. Появляется порочный круг, при котором дыхательная недостаточность ухудшает функцию миокарда, а метаболический статус ухудшает состояние дыхания. Использование вспомогательных мышц увеличено, чтобы компенсировать повышенное сопротивление и снижение податливости. Внутригрудные перепады давления снова становятся более выраженными, усиливая работу дыхания. В конечном счете диафрагмальная и другие усталости дыхательных мышц, дальнейшее ухудшение сопротивления и податливости, захват воздуха приводит к увеличению внутренней PEEP, а также накопление выделений.Тяжелая гипоксия, гиперкарбия, метаболический ацидоз и снижение сердечного выброса в конечном итоге приводят к остановке дыхания сердца. Если эту нисходящую спираль нельзя быстро повернуть вспять и стабилизировать с помощью агрессивного использования бронходилататоров, стероидов, нитратов, диуретиков или инотропов (в зависимости от этиологии), тогда необходима вентиляционная поддержка, чтобы помочь утомленным мышцам дыхания.
Следует признать, что акт интубации может быть связан с существенными рисками. К ним относятся риск седативных агентов и нервно-мышечных блокаторов, сложная ларингоскопия с гипоксией или даже полная потеря дыхательных путей, травмы верхних дыхательных путей, гипотензия и остановка сердца.Длительная интубация с искусственной вентиляцией легких связана с баротравмой, внутрибольничной пневмонией, синуситом, отитом, сепсисом, стенозом трахеи, проблемами с седацией и дискомфортом у пациента. Существует необходимость в постоянном интенсивном мониторинге, который является дорогостоящим, и сама интубация увеличивает продолжительность пребывания в ОИТ (пациенты часто интубируются в течение более длительных периодов времени, чем это необходимо, при этом отлучение от дыхания обычно выполняется только во время дневных смен). Из-за сопутствующего риска интубации и искусственной вентиляции легких врачи склонны как можно дольше откладывать решение о интубации в надежде, что пациент «обернется».«Одним из преимуществ NIVS является то, что он может быть легко нанесен и удален и, таким образом, использован раньше при острой дыхательной недостаточности.
Показания к интубации обычно представляют собой серьезную угрозу или компромисс для любого из трех «столбов» дыхательных путей; (1) проходимость верхних дыхательных путей (целостность воздушного потока), (2) защита от аспирации или (3) существенный компромисс к оксигенации / вентиляции. Очевидно, что если проблема заключается в проходимости или защите дыхательных путей, то необходима эндотрахеальная трубка.Тем не менее, значительная часть пациентов с нарушениями оксигенации / вентиляции имеет неповрежденные, открытые верхние дыхательные пути и поддержание защитных дыхательных рефлексов. Именно в этой подгруппе пациентов использование неинвазивной вентиляционной поддержки (NIVS) становится все более распространенным. NIVS можно определить как любую технику, которая увеличивает альвеолярную вентиляцию и оксигенацию без размещения эндотрахеальной трубки. Двумя наиболее распространенными режимами NIVS являются постоянное положительное давление в дыхательных путях (CPAP) и двухуровневое положительное давление в дыхательных путях (BiPAP).Однако следует помнить, что NIVS не является абсолютной заменой интубации и имеет несколько ограничений, включая отсутствие определенного контроля над дыхательными путями или определенного контроля над вентиляцией. Там нет доступа к легочной туалет, если есть значительные выделения из дыхательных путей. Он не может быть использован у пациентов с апноэ. Необходимо сотрудничество пациентов. Это может вызвать аэрофагию. Некроз кожи лица может возникнуть в результате длительного или неправильного использования.
Маска CPAP работает, помогая спонтанной вентиляции и газообмена.Поддерживая постоянное положительное давление в дыхательных путях, CPAP рекрутирует закрытые (ателектатические) альвеолы и увеличивает транспульмональное давление и, таким образом, увеличивает функциональную остаточную емкость (FRC), что приводит к улучшению оксигенации. Увеличение объема легких может улучшить податливость легких, смещая кривую податливости в сторону локтя или крутой части. Это уменьшит работу дыхания. При сопоставлении внутренней PEEP пороговая нагрузка для инициирующего дыхания уменьшается. Это также уменьшает работу дыхания.При отеке легких он может уменьшить шунтирование и улучшить оксигенацию путем набора альвеол и перераспределения воды в легких из сосудов альвеолярного газообмена. Это также может уменьшить отек легких за счет уменьшения преднагрузки и постнагрузки. Таким образом, CPAP может уменьшить работу дыхания и, таким образом, избавить ослабевшие мышцы дыхания, улучшить оксигенацию, а также уменьшить преднагрузку и постнагрузку на сердце.
Существенные усовершенствования в дизайне маски привели к улучшению подгонки маски, комфорта и мертвого пространства и минимизировали утечки воздуха.Это позволило применять более высокое давление в дыхательных путях и значительно улучшить переносимость пациента. Можно использовать как полнолицевые, так и носовые маски. Маска CPAP проста, дешева и проста в использовании. Все, что требуется, — это источник газа с высоким расходом (> 50 л / мин), клапан PEEP, трубки и лицевая маска. Как правило, пациента начинают с давления CPAP, равного 5 см H2O, с концентрацией кислорода, отрегулированной по мере необходимости. CPAP увеличивается с шагом 2,5 см воды при необходимости. Тем не менее, по мере повышения давления становятся более вероятными негативные гемодинамические последствия вентиляции с положительным давлением (снижение венозного возврата с гипотонией и снижение сердечного выброса), а также риск гиперинфляции и баротравмы.CPAP, вероятно, не следует увеличивать выше 10 см H2O, если лечащий врач не имеет значительного опыта в области CPAP и искусственной вентиляции легких.
Улучшения в схемах вентиляции и сенсорных устройствах также позволили NIVS стать более эффективными и лучше переносимыми пациентами. Более новые вентиляторы способны компенсировать утечки, присущие лицевым маскам, способны генерировать более высокие потоки, чем ранее, и имеют улучшенную функцию триггера, так что они более чувствительны к респираторным потребностям пациента.Все это приводит к улучшению синхронизации пациента с аппаратом ИВЛ. С разработкой системы поддержки дыхания BiPAP у нас появилась возможность добавлять инспираторную поддержку с положительным давлением к CPAP и, таким образом, увеличивать альвеолярную вентиляцию. Это устройство стоимостью 8000 долларов сделано компанией Respironics Inc. Это небольшой, легкий, легко переносимый и простой в освоении инструмент. Вентиляторы BiPAP переключаются между двумя уровнями положительного давления в дыхательных путях, причем более высокий уровень поддерживает вентиляцию во время вдоха, а более низкий уровень поддерживает проходимость дыхательных путей во время выдоха.Когда пациент инициирует дыхательное усилие, аппарат BiPAP чувствует это и выдает положительное давление в дыхательных путях (IPAP) для облегчения вдыхания. По завершении вдоха устройство чувствует, что выдох начинается, и величина поддерживающего давления автоматически уменьшается, так что пациентам не нужно выдыхать против того же давления, которое поддерживало вдох. Это положительное давление в дыхательных путях (EPAP) является аналогом PEEP или CPAP. Обычно пациент поддерживает собственную частоту дыхания и характер дыхания.Типичные начальные настройки включают опору для вдоха при давлении воды 10 см и опору для выдоха при температуре воды 5 см. Давления IPAP и EPAP могут быть отрегулированы независимо друг от друга при необходимости. Опять же, обычно используются приращения давления воды от 2 до 3 см. Уровень EPAP установлен как минимум на 5 ниже IPAP. Следует соблюдать осторожность, если EPAP увеличивается выше 10 см H2O, поскольку это связано с большей непереносимостью пациента (из-за аэрофагов) и более высокой частотой гемодинамического компромисса. Максимальный IPAP составляет от 20 до 30 см водного столба в зависимости от машины.Пациентам может быть предоставлена ингаляционная терапия адренергическими или другими медикаментами через устройство. Благоприятный эффект обычно очевиден через 20-40 минут. Если пациент не улучшается к этому времени, то следует рассмотреть эндотрахеальную интубацию.
Показания к применению BiPAP:
- Дыхательная недостаточность, не требующая немедленной интубации с:
- с медицинской точки зрения неприемлемо или ухудшается альвеолярная гиповентиляция
- Острый респираторный ацидоз
- дисфункция / усталость мышечной системы (использование вспомогательных мышц или парадокс брюшной полости)
- тяжелой дыхательной недостаточности
- недопустимая гипоксемия, несмотря на дополнительный кислород
- Интубация противопоказана или отклонена
- Респираторное затруднение после экстубации, при котором можно избежать повторной интубации с помощью испытания BiPAP
Пациент должен бодрствовать, быть готовым к сотрудничеству и иметь открытые верхние дыхательные пути, неповрежденные защитные рефлексы дыхательных путей и неповрежденный дыхательный двигатель.В идеале не должно быть избыточных выделений из дыхательных путей, и пациент должен быть гемодинамически стабильным.
Что касается противопоказаний или относительных противопоказаний для маскировки терапии CPAP или BiPAP, были определены следующие категории пациентов:
- Нельзя добиться правильной посадки маски, травма лица или носа
- Требования к избыточному давлению маски
- дисфункция верхних дыхательных путей
- сердечно-сосудистая нестабильность
- верхних GI кровотечение
- чрезмерных, неуправляемых выделений
- не сотрудничающих пациентов
- Заметно подавленный психический статус или дыхание
Следует тщательно следить за пациентами на наличие признаков баротравмы (пневмоторакс / пневмомедиастинум) и гипотонии, вторичной по отношению к снижению венозного возврата.
Существует значительное количество клинических испытаний относительно эффективности маски CPAP, которую можно использовать для защиты позиции, что эта терапия должна быть превращена в то, что считается рутинным и ожидаемым лечением острой дыхательной недостаточности. Литература особенно сильна для его использования при ХОБЛ и отеке легких. Также сообщалось об успешном применении при астме, пневмонии PCP, нервно-мышечной слабости, послеоперационном респираторном расстройстве и травматическом ушибе легких.Использование NIVS при острой дыхательной недостаточности связано с быстрым улучшением кислотно-щелочного баланса, определяемого по газам артериальной крови, полученным в течение первых нескольких часов. Любой пациент с острым респираторным дистрессом, достаточно значительным, чтобы привести к более легкому использованию вспомогательных мышц, должен рассматриваться для этой техники. Разгрузка дыхательных мышц на ранних стадиях проявления острой дыхательной недостаточности и поддержка дыхания в ожидании медикаментозной терапии (бронходилататоры, стероиды, антибиотики, диуретики или нитраты) могут привести к более быстрому улучшению и снижению Заболеваемость интубацией.Все отделения неотложной помощи должны иметь быстрый доступ как минимум к одному из режимов неинвазивной вентиляционной поддержки. Если у вас нет доступа к аппарату BiPAP, вентиляцию с помощью маски можно легко выполнить, используя стандартный аппарат ИВЛ, просто заменив маску на эндотрахеальную трубку в качестве интерфейса между пациентом и аппаратом ИВЛ. Однако для оптимальной производительности требуется вентилятор более позднего поколения (то есть Puritan Bennett 7200, Siemans 900c, Siemans 300).
Таким образом, использование NIVS следует рассматривать на ранней стадии в течение острой дыхательной недостаточности средней тяжести.Ясно, что использование NIVS хорошо переносится и связано с улучшенным газообменом и предотвращением интубации у правильно отобранных пациентов с острой дыхательной недостаточностью. Он прост и удобен в использовании и может снизить как заболеваемость, так и затраты по сравнению со стандартной инвазивной механической вентиляцией. Любой пациент со значительным использованием вспомогательных мышц, гипоксией или респираторным ацидозом мог бы потенциально извлечь выгоду из его использования. Если у вас пока нет легкого доступа к CPAP или BiPAP в вашем отделении неотложной помощи, я бы рекомендовал получить его.
Рекомендации
Mehta, S., и др.: Рандомизированное проспективное исследование двухуровневого и постоянного положительного давления в дыхательных путях при остром отеке легких. Crit Care Med 25: 620, 1997.
Kramer, N, et al; Рандомизированное проспективное исследование неинвазивной вентиляции с положительным давлением при острой дыхательной недостаточности. Am J Resp Crit Care Med 151: 1799, 1995.
Sacchetti, AD. И др. Использование системы поддержки положительного давления на двух уровнях при острой сердечной недостаточности: предварительная серия случаев.Acad Emerg Med 2: 714, 1995.
Лин, М. и др .: Переоценка постоянного положительного давления в дыхательных путях при остром кардиогенном отеке легких: краткосрочные результаты и отдаленные результаты. Сундук 107: 1379, 1995.
De Lucas, p. И др.: Носовое постоянное положительное давление в дыхательных путях у пациентов с ХОБЛ при острой дыхательной недостаточности: исследование непосредственных эффектов. Грудь 104: 1694, 1993.
Pennock, BE, и др.: Неинвазивная вентиляция носовой маски при острой дыхательной недостаточности: внедрение новой терапевтической технологии для повседневного использования.Сундук 105: 441, 1994.
Holt, AW. И др .; Методология расчета стоимости интенсивной терапии: анализ экономической эффективности маскирующего непрерывного положительного давления в дыхательных путях при тяжелом кардиогенном отеке легких. Anaest Intens Care 22: 170, 1994.
Pollack, Cv и др .; Лечение острого бронхоспазма аэрозолями бета-адренергического агониста, доставляемыми через носовой двухуровневый контур положительного давления в дыхательных путях. Ann Emerg Med 26: 552, 1995.
Fortenberry, JD, et al; Лечение острой гипоксической респираторной недостаточности у детей с двухуровневой вентиляцией носовой маской с положительным давлением.Сундук 108: 1059, 1995.
Barbe, F, et al; Неинвазивная вентиляционная поддержка не способствует восстановлению при хронической обструктивной болезни легких. Eur Resp J 9: 1240, 1996.
Bernstein, AD, et al; Лечение тяжелого кардиогенного отека легких с постоянным положительным давлением в дыхательных путях с помощью маски. NEJM 325: 1825, 1991.
Petrof, BJ и др .; Постоянное положительное давление в дыхательных путях снижает работу дыхания и одышку во время отлучения от искусственной вентиляции легких при тяжелой хронической обструктивной болезни легких.Am Rev Resp Dis 141: 281, 1990.
Ambrosino, N, et al; Физиологическая оценка вентиляции с поддержкой давления носовой маской у пациентов со стабильной ХОБЛ. Сундук 101: 385, 1992.
Benhamou D, et al; Вентиляция носовой маски при острой дыхательной недостаточности: опыт у пожилых пациентов. Грудь 102; 912,1992.
Brochard L, et al; Обращение острых обострений ХОБЛ при помощи инспираторной помощи с маской для лица. NEJM 325: 1523, 1990.
Criner GJ, et al; Финансовые последствия неинвазивного PPV.Грудь 108; 475,1995.
Meduri GU, et al; Неинвазивная вентиляция с положительным давлением при астматическом статусе. Сундук 110: 767, 1996.
Meduri GU, et al; Неинвазивная вентиляция с положительным давлением с помощью маски: вмешательство первой линии у пациентов с острой гиперкапнической и гипоксической дыхательной недостаточностью. Сундук 109: 179, 1996.
Meyer TJ, et al; Неинвазивная вентиляция с положительным давлением для лечения дыхательной недостаточности. Ann Intern Med 120; 760, 1994.
Curreri JP, и др. Неинвазивная вентиляция с положительным давлением.Какова его роль в лечении острой дыхательной недостаточности? Аспирантура Med 99: 221, 1996.
Meyer TJ, et al; Неинвазивная вентиляция с положительным давлением для лечения дыхательной недостаточности. Ann Intern Med 120: 760, 1994.
Патрик Мелансон, MD, FRCPC
.
Минутку …
Пожалуйста, включите Cookies и перезагрузите страницу.
Этот процесс автоматический. Ваш браузер будет перенаправлен на запрошенный контент в ближайшее время.
Пожалуйста, подождите до 5 секунд …
+ ((! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! [] + []) + (! + [] + (!! []) + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [ ] + !! [] + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [+ !! [] + !!] [] ) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! []) + (+ [] — (!! []!)) + (+ [] + ( !! []) + !! [])) / + ((! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! [] + !! [] + []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] +! ! [] + !! []) + (+ [] — (!! []!)) + (+ !! []) + (+ !! []) + (+ [] + (!! [ ]) — []) + (! + [] + (!! []) — []) + (! + [] + (!! []) — []))
+ ((! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! [] + []) + (+ !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! []) + (! + [] + (!! [] ) + !! [] + !! [] + !! []) + (+ [] -! (!! [])) + (+ [] + (!! []) + !! [] + !! []) + (+ [] + (!! [!]) — []) + (! + [] + (!! []) + !! [] + !! []) + (+ [] + (!! []) + !! [])) / + ((! + [] + (!! []) + !! [] + !! [] + !! [] + !! [ ] + []) + (! + [] + (!! []) + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! []) + (+ !! []) + (! + [] + (!! []) + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! [] + !! []) + (! + [] + (!! []) — [])! + (+ !! []) + (+ [] + (! ! []) + !! [] + !! []))
+ ((! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! [] + []) + (+ !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! []) + (+ [] — ( !! [])) + (+ [] + (!! []) + !! [] + !! []) + (+ [] + (!! []) -! []) + (! + [] + (!! []) + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [])) / + (( ! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! []) + (+ [] + (!! [!]) — []) + (! + [] + (!! []) + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! []) + (! + [] + (!! [] ) + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! []) + (! + [] + (! ! []) — []))
+ ((!! [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! [] + !! [] + []) + (+ [] + (!! [!]) — []) + (+ [] — (!! []!)) + (+ [ ] + (!! []) + !! [] + !! []) + (+ !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! []) + (+ [] + (!! []) — (! + [] + (!! []) []) + + !! [])) / + ((! + [] + (!! []) + !! [] + []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! []) + (+ !! []) + (+ !! []) + (+ [] + (!! [!]) — []) + (! + [] + (!! []) + !! [+ !! [] + !!] [] ) + (! + [] + (!! []) + !! [] + !! [] + !! []) + (! + [] + (!! []) — []))
+ ((! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [ ] + !! [] + !! [] + !! []) + (+ [] — (!! [])) + (+ [] — (!! []!)) + (+ [ ] + (!! []) + !! []) + (! + [] + (!! []) + !! [] + !! []) + (! + [] + (!! [] ) + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [])) / + ( (! + [] + (!! []) + !! [] + !! [] + !! [] + []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] +! ! [] + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! []) + ( ! + [] + (!! []) + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! []) + (+! ! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! []) + (! + [] + (!! [] ) + !! [] + !! [] + !! [] + !! [] + !! [] + !! []))
+ ((! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! [] + []) + (+ !! []) + (! + [] + (! ! []) + !! [] + !! [] + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] +! ! [] + !! []) + (+ [] — (!! [])) + + !! [] + !! []) + ((+ [] + (!! []!)! + [] + (!! []) — []) + (! + [] + (!! []) + !! [] + !! [] + !! []) + (+ [] + (!! []) + !! [])) / + ((! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] +! ! [] + !! [] + !! [] + []) + (+ !! []) + (! + [] + (!! []) + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [ ] + !! [] + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [+ !! [] + !!] [] + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [ ] + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! []))
+ ((! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! [] + []) + (! + [] + (!! []) + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! []) + (! + [] — (!! [])) + (! + [] + (!! []) + !! [] + !! []) + (+ !! []) + (+ [] + (!! []) + !! [] + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! []) + ( + !! [])) / + ((! + [] + (!! []) + !! [] + !! [] + !! [] + []) + (! + [] + (! ! []) -! []) + (+ [] + (!! []) + !! []) + (+ [] + (!! []) + !! [] + !! [] + !! [] + !! []) + (+ [] + (!! [!]) — []) + + !! []) + ((+ [] + (!! []!)! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! []) + (! + [] + (! ! []) + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] +! ! [] + !! []))
+ ((!! [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [ ] + !! [] + []) + (+ !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [ ] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! []) + (+ [] — (!! [])) + (! + [] + (!! []) + !! [] + !! []) + (+ [] + (!! []) — []) + (+ [] + (! ! []) + !! [] + !! []) + (! + [] + (!! []) + !! [])) / + ((! + [] + (!! []) +
,

 Центрогенная, развивающаяся в результате поражения головного мозга, особенно его ствола (продолговатый мозг), где располагаются центры, ответственные за дыхательную деятельность,
Центрогенная, развивающаяся в результате поражения головного мозга, особенно его ствола (продолговатый мозг), где располагаются центры, ответственные за дыхательную деятельность,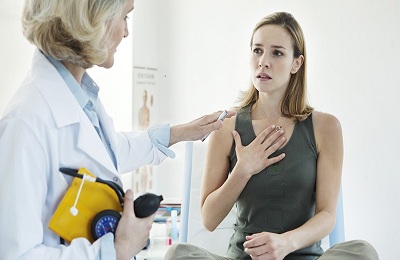 ОДН первой степени, или состояние с полной компенсацией. Пациент предъявляет жалобы на ощущение нехватки воздуха, определенное нервно-психическое беспокойство, иногда может наблюдаться эйфория. Кожа больного бледная, часто с повышенным потоотделением.
ОДН первой степени, или состояние с полной компенсацией. Пациент предъявляет жалобы на ощущение нехватки воздуха, определенное нервно-психическое беспокойство, иногда может наблюдаться эйфория. Кожа больного бледная, часто с повышенным потоотделением. Однако, при прогрессировании ОДН, частота дыхания снижается до 10 в минуту, что часто является предвестником остановки дыхательной и сердечной деятельности. Артериальное давление резко снижается, ЧСС более 150 ударов в минуту, фиксируются нарушения сердечного ритма. ОДН третей степени очень быстро заканчивается летальным исходом, в связи с тяжелым поражением основных органов и систем.
Однако, при прогрессировании ОДН, частота дыхания снижается до 10 в минуту, что часто является предвестником остановки дыхательной и сердечной деятельности. Артериальное давление резко снижается, ЧСС более 150 ударов в минуту, фиксируются нарушения сердечного ритма. ОДН третей степени очень быстро заканчивается летальным исходом, в связи с тяжелым поражением основных органов и систем. Желудочно-кишечный тракт: кровотечения, связанные с гипоксией, острая кишечная непроходимость, в результате острого стресса, могут появляться острые язвы в желудке и двенадцатиперстной кишке.
Желудочно-кишечный тракт: кровотечения, связанные с гипоксией, острая кишечная непроходимость, в результате острого стресса, могут появляться острые язвы в желудке и двенадцатиперстной кишке. Центрогенная, развивающаяся в результате поражения головного мозга, особенно его ствола (продолговатый мозг), где располагаются центры, ответственные за дыхательную деятельность;
Центрогенная, развивающаяся в результате поражения головного мозга, особенно его ствола (продолговатый мозг), где располагаются центры, ответственные за дыхательную деятельность; ОДН первой степени, или состояние с полной компенсацией. Пациент предъявляет жалобы на ощущение нехватки воздуха, определенное нервно-психическое беспокойство, иногда может наблюдаться эйфория. Кожа больного бледная, часто с повышенным потоотделением.
ОДН первой степени, или состояние с полной компенсацией. Пациент предъявляет жалобы на ощущение нехватки воздуха, определенное нервно-психическое беспокойство, иногда может наблюдаться эйфория. Кожа больного бледная, часто с повышенным потоотделением. Однако, при прогрессировании ОДН, частота дыхания снижается до 10 в минуту, что часто является предвестником остановки дыхательной и сердечной деятельности. Артериальное давление резко снижается, ЧСС более 150 ударов в минуту, фиксируются нарушения сердечного ритма. ОДН третей степени очень быстро заканчивается летальным исходом, в связи с тяжелым поражением основных органов и систем.
Однако, при прогрессировании ОДН, частота дыхания снижается до 10 в минуту, что часто является предвестником остановки дыхательной и сердечной деятельности. Артериальное давление резко снижается, ЧСС более 150 ударов в минуту, фиксируются нарушения сердечного ритма. ОДН третей степени очень быстро заканчивается летальным исходом, в связи с тяжелым поражением основных органов и систем. Желудочно-кишечный тракт: кровотечения, связанные с гипоксией, острая кишечная непроходимость, в результате острого стресса, могут появляться острые язвы в желудке и двенадцатиперстной кишке.
Желудочно-кишечный тракт: кровотечения, связанные с гипоксией, острая кишечная непроходимость, в результате острого стресса, могут появляться острые язвы в желудке и двенадцатиперстной кишке.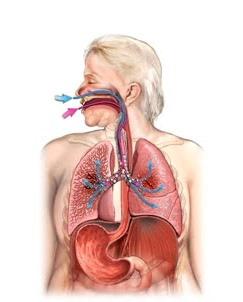 давление и гипоксия мозга в результате инсульта, опухоли, отека, последствия наркоза, гипотиреоз, ночное апноэ.
давление и гипоксия мозга в результате инсульта, опухоли, отека, последствия наркоза, гипотиреоз, ночное апноэ. Осложнения со стороны сердечно-сосудистой системы: ишемия миокарда, легочное сердце, аритмия, гипотония, перикардит.
Осложнения со стороны сердечно-сосудистой системы: ишемия миокарда, легочное сердце, аритмия, гипотония, перикардит.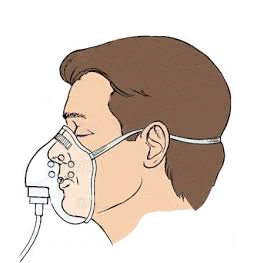 Практически всем больным назначают кислород. Пациенты, которые дышат сами, получают кислород ингаляционно. Лицам, находящимся в коме, интубируют трахею или подключают аппарат ИВЛ. Через нос или рот вводят пластиковую трубку, которую присоединяют к аппарату, нагнетающему воздух в легкие. При выраженной легочной дисфункции через аппарат ИВЛ подают кислород. Искусственная вентиляция легких спасает жизнь больным, не способным дышать самостоятельно.
Практически всем больным назначают кислород. Пациенты, которые дышат сами, получают кислород ингаляционно. Лицам, находящимся в коме, интубируют трахею или подключают аппарат ИВЛ. Через нос или рот вводят пластиковую трубку, которую присоединяют к аппарату, нагнетающему воздух в легкие. При выраженной легочной дисфункции через аппарат ИВЛ подают кислород. Искусственная вентиляция легких спасает жизнь больным, не способным дышать самостоятельно. «Сирдалуд».
«Сирдалуд».