Разрыв промежности III–IV степени. Роль и значение эпизиотомии » Библиотека врача
В статье представлены данные о частоте послеродовых разрывов промежности III–IV степени. Приведены результаты исследований факторов риска, ближайших и отдаленных последствий разрывов промежности с повреждением анального сфинктера и прямой кишки. Показана роль эпизиотомии, которая в большинстве случаев является методом профилактики разрывов промежности III–IV степени, но в некоторых ситуациях может быть дополнительным или самостоятельным фактором риска. Особое внимание уделено проблеме рациональной техники выполнения эпизиотомии.
Акушерские травмы промежности с повреждением сфинктера и/или стенки прямой кишки являются серьезным материнским осложнением при родах через естественные родовые пути, частота которых по данным многочисленных публикаций в индустриально развитых странах имеет тенденцию к росту и колеблется на уровне от 1 до 9% [1–4].
В представленном обзоре мы используем зарубежную классификацию разрывов промежности, так как в настоящее время она является общепризнанной у подавляющего большинства иностранных специалистов. В России многие врачи акушеры-гинекологи до сих пор придерживаются старой классификации, согласно которой степеней разрывов промежности всего три. Зарубежная классификация включает четыре степени разрыва промежности. Согласно зарубежной классификации разрывы промежности I и II степени соответствуют таковым в отечественной классификации, разрывы III степени характеризуются повреждением промежности и наружной части сфинктера (подразделяется на IIIA, IIIB и IIIC), а разрывы IV степени включают в себя повреждение тканей промежности с разрывом m. sphincter ani externus и стенки прямой кишки [5].
Несмотря на постоянные поиски оптимальных и бережных методов ведения родов через естественные родовые пути и безудержный рост абдоминального родоразрешения, число травм промежности в родах, преимущественно в экономически развитых странах, не имеет тенденции к снижению [6, 7].
В Уэльсе в течение 11 лет с 1999 по 2009 год частота разрывов промежности III–IV степени неуклонно возрастают с 1,8 до 5,6%, что свидетельствует о более чем 3-кратном увеличении этого осложнения в родах. Рост этого показателя произошел несмотря на то, что за этот же период времени отмечался значительный рост выполнения в конце второго периода родов эпизиотомии, операции кесарева сечения и использования акушерских щипцов [8].
Высокая частота разрывов промежности III–IV cтепени отмечается в большинстве стран Северной Европы, таких как Дания (3,6%), Норвегия (4,1%) и Швеция (4,2%). Тенденция роста частоты этого осложнения в родах отмечается с начала 1970-х годов во всех этих странах. Вместе с тем существует значительная разница распространенности травм промежности III–IV cтепени в скандинавских странах – высокая в Дании, Норвегии и Швеции и низкая в Финляндии (всего 0,6%). По мнению большинства специалистов, одной из причин роста акушерского травматизма являются изменения, связанные с оказанием акушерской помощи в родах. В то время как классический метод защиты промежности до сих пор используется в Финляндии, в трех других странах Северной Европы он утратил свое значение. К тому же, в Финляндии значительно чаще в родах выполняется эпизиотомия [4, 9].
В то же время S. Norderval и соавт. (2004) предоставили данные, основанные на большом статистическом материале (данные четырех крупных норвежских акушерских клиник и анализ 180 5123 родов), что в отчетных документах Норвегии учитывались не все случаи разрывов III–IV cтепени. Так, анкетирование женщин с недержанием кала и диагностированным анальным разрывом, проведенное через 4–39 месяцев после родов, показало, что 39% женщин не получили полной и достоверной информации о разрыве сфинктера перед выпиской из стационара [10].
A. Roos и соавт. (2009) на основании проведенного систематического обзора, основанного на анализе 451 статей и тезисов, а также Кокрановской базы данных, установили, что существует широкий разброс в частоте случаев разрыва промежности III–IV cтепени в родах, при этом истинная заболеваемость, вероятно, будет примерно на уровне 11% [7].
По данным медицинского реестра рождений в Дании частота разрывов промежности III–IV cтепени у первородящих женщин при вагинальных родах за 2000–2010 гг. составила 6,5% (13 907 случаев разрывов промежности на 214 256 родов) [11].
В Австралии (на примере штата Южный Уэльс) частота разрывов промежности III–IV cтепени увеличилась с 2,2% в 2001 году до 2,9% в 2009 году. Наряду с традиционными факторами риска разрыва промежности (крупный плод, акушерские щипцы и вакуум-экстракция) возрастает значимость таких факторов как рост числа родов у женщин азиатских национальностей и увеличение возраста матери среди первородящих ≥35 лет [12].
Самые высокие показатели распространенности разрывов промежности III–IV cтепени на уровне 5–9% по данным литературы отмечены в США [1, 13, 14].
V.L. Handa (2001) на основании ретроспективного анализа 2 миллионов вагинальных родов (были исключены роды мертвым плодом, преждевременные и многоплодные роды) в штате Калифорния с 1992 по 1999 год установил частоту разрывов промежности с повреждением сфинктера на уровне 5,8%. Доминирующим фактором риска являлись первые роды и крупный плод. Разрывы промежности III–IV степени чаще возникали среди женщин определенных расовых и этнических групп – индейских и филиппинских [14].
V. Dandolu (2005) опубликовал данные о высокой частоте …
- Dandolu V., Chatwani A., Harmanli O., Floro C., Gaughan J.P., Hernandez E. Risk factors for obstetrical anal sphincter lacerations. Int. Urogynecol. J. Pelvic Floor Dysfunct. 2005; 16(4): 304-7.
- Prager M., Andersson K.L., Stephansson O., Marchionni M., Marions L. The incidence of obstetric anal sphincter rupture in primiparous women: a comparison between two European delivery settings. Acta Obstet. Gynecol. Scand. 2008; 87(2): 209-15.
- Baghestan E., Irgens L.M., Børdahl P.E., Rasmussen S. Trends in risk factors for obstetric anal sphincter injuries in Norway. Obstet. Gynecol. 2010; 116(1): 25-34.
- Laine K., Skjeldestad F.E., Sanda B., Horne H., Spydslaug A., Staff A.C. Prevalence and risk factors for anal incontinence after obstetric anal sphincter rupture. Acta Obstet. Gynecol. Scand. 2011; 90(4): 319-24.
- Royal College of Obstetricians and Gynaecologists (PROG). The management of third- and fourth, degree perineal tears. London (UK): RCOG; 2007. 11p. (Green-top guideline; no. 29).
- Радзинский В.Е., Дурандин Ю.М., Марилова Н.А., Токтар Л.Р. Родовые травмы промежности и их последствия у повторнородящих. Вестник Российского университета дружбы народов. Серия: Медицина. 2003; 1: 20-4.
- Roos A.M., Thakar M.R., Sultan M.A. Outcome of primary repair of obstetric anal sphincter injuries (OASIS) – does the grade of tear matter? Ultrasound Obstet. Gynecol. 2009; 36(3): 368-77.
- Ismail S.I., Puyk B. The rise of obstetric anal sphincter injuries (OASIS): 11-year trend analysis using Patient Episode Database for Wales (PEDW) data. J. Obstet. Gynaecol. 2014; 34(6): 495-8.
- Laine K., Skjeldestad F.E., Sandvik L., Staff A.C. Incidence of obstetric anal sphincter injuries after training to protect the perineum: cohort study. BMJ Open. 2012; 2(5). pii: e001649.doi: 10.1136/bmjopen-2012-001649. Print 2012.
- Norderval S., Nsubuga D., Bjelke C., Frasunek J., Myklebust I., Vonen B. Anal incontinence after obstetric sphincter tears: incidence in a Norwegian county. Acta Obstet. Gynecol. Scand. 2004; 83(10): 989-94.
- Jangö H., Langhoff-Roos J., Rosthøj S., Sakse A.. Modifiable risk factors of obstetric anal sphincter injury in primiparous women: a population-based cohort study. Am. J. Obstet. Gynecol. 2014; 210(1): 59.
- Ampt A.J., Ford J.B., Roberts C.L., Morris J.M. Trends in obstetric anal sphincter injuries and associated risk factors for vaginal singleton term births in New South Wales 2001-2009. Aust. N. Z. J. Obstet. Gynaecol. 2013; 53(1): 9-16.
- Fitzpatrick M., Behan M., O’Connell P.R., O’Herlihy C. A randomised controlled trial comparing overlap with approximation repair of third-degree obstetric tears. Am. J. Obstet. Gynecol. 2000; 183(5): 1220-4.
- Handa V.L., Danielsen B.H., Gilbert W.M. Obstetric anal sphincter laceration. Obstet. Gynecol. 2001; 98: 1027-31.
- Power D., Fitzpatrick M., O’Herlihy C. Obstetric anal sphincter injury: how to avoid, how to repair: a literature review. J. Fam. Pract. 2006; 55(3): 193-200.
- Fornell E.U., Matthiesen L., Sjödahl R., Berg G. Obstetric anal sphincter injury ten years after: subjective and objective long term effects. Br. J. Obstet. Gynaecol. 2005; 112(3): 312-6.
- Dudding T.C., Vaizey C.J., Kamm M.A. Obstetric anal sphincter injury: incidence, risk factors, and management. Ann. Surg. 2008; 247(2): 224-37.
- Soerensen M.M., Buntzen S., Bek K.M., Laurberg S. Complete obstetric anal sphincter tear and risk of long-term fecal incontinence: a cohort study. Dis. Colon Rectum. 2013; 56(8): 992-1001.
- Visscher A.P., Lam T.J., Hart N., Felt-Bersma R.J. Fecal incontinence, sexual complaints, and anorectal function after third-degree obstetric anal sphincter injury (OASI): 5-year follow-up. Int. Urogynecol. J. 2014; 25(5): 607-13.
- Kumar R., Ooi C., Nicoll A. Anal incontinence and quality of life following obstetric anal sphincter injury. Arch. Gynecol. Obstet. 2012; 285(3): 591-7.
- Eason E., Labrecque M., Marcoux S., Mondor M. Anal incontinence after childbirth. Can. Med. Assoc. J. 2002; 166(3): 326-30.
- Faltin D.L., Otero M., Petignat P., Sangalli M.R., Floris L.A., Boulvain M., Irion O. Women’s health 18 years after rupture of the anal sphincter during childbirth: I. Fecal incontinence. Am. J. Obstet. Gynecol. 2006; 194(5): 1255-9.
- Кулаков В.И., Бутова Е.А. Акушерский травматизм мягких родовых путей. М.: МИА; 2003. 128с.
- Christiansen L.M., Bovbjerg V.E., McDavitt E.C., Hullfish K.L. Risk factors for perineal injury during delivery. Am. J. Obstet. Gynecol. 2003. 189(1): 255-60.
- Чернуха Е.А. Нормальный и патологический послеродовый период. М.: ГЭОТАР-Медиа; 2006. 272с.
- Сойменова О.И. Восстановление промежности после эпизио- и перинеотомии при самопроизвольных родах: автореф. дис. … канд. мед. наук. Воронеж; 2014. 23с.
- Пирогова В.И. Вопросы перинеологии в современном акушерстве. Медична газета Здоров’я Украiни. 2012; 1: Гінекологія. Акушерство. Репродуктологія: 16-8.
- de Oliveira S.M., Miquilini E.C. Frequency and criteria for indication of episiotomy. Rev. Esc. Enferm. USP. 2005; 39(3): 288-95.
- Goldberg J., Purfield P., Roberts N., Lupinacci P., Fagan M., Hyslop T. The Philadelphia episiotomy intervention study. J. Reprod. Med. 2006; 51(8): 603-9.
- Alouini S., Rossard L., Lemaire B., Mégier P., Mesnard L. Anal sphincter tears after vaginal delivery: risks factors and means of prevention. Rev. Med. Liege. 2011; 66(10): 545-9.
- Sulaiman A.S., Ahmad S., Ismail N.A., Rahman R.A., Jamil M.A., Mohd Dali A.Z. A randomized control trial evaluating the prevalence of obstetrical anal sphincter injuries in primigravida in routine versus selective mediolateral episiotomy. Saudi Med. J. 2013; 34(8): 819-23.
- Steiner N., Weintraub A.Y., Wiznitzer A., Sergienko R., Sheiner E. Episiotomy: the final cut? Arch. Gynecol. Obstet. 2012; 286(6): 1369-73.
- Patel R.P., Ubale S.M. Evaluation of the angled Episcissors-60(®) episiotomy scissors in spontaneous vaginal deliveries. Med. Devices (Auckl.). 2014; 7: 253-6.
- Karbanová J., Stepán J. Jr., Kalis V., Landsmanová J., Bednárová B., Bukacová Z. et al. Mediolateral episiotomy and anal sphincter trauma. Ceska Gynekol. 2009; 74(4): 247-51.
- Eogan M., Daly L., O’Connell P.R., O’Herlihy C. Does the angle of episiotomy affect the incidence of anal sphincter injury? Br. J. Obstet. Gynaecol. 2006; 113(2): 190-4.
- Tincello D.G., Williams A., Fowler G.E., Adams E.J., Richmond D.H., Alfirevic Z. Differences in episiotomy technique between midwives and doctors. Br. J. Obstet. Gynaecol. 2003; 110(12): 1041-4.
- Wong K.W., Ravindran K., Thomas J.M., Andrews V. Mediolateral episiotomy: are trained midwives and doctors approaching it from a different angle? Eur. J. Obstet. Gynecol. Reprod. Biol. 2014; 174: 46-50.
- van Dillen J., Spaans M., van KeijsterenW., van Dillen M., Vredevoogd C., van Huizen M. A prospective multicenter audit of labor-room episiotomy and anal sphincter injury assessment in the Netherlands . Int. J. Gynaecol. Obstet. 2010; 108(2): 97-100.
- Kalis V., Landsmanova J., Bednarova B., Karbanova J., Laine K., Rokyta Z. Evaluation of the incision angle of mediolateral episiotomy at 60 degrees. Int. J. Gynaecol. Obstet. 2011; 112(3): 220-4.
- El-Din A.S., Kamal M.M., Amin M.A. Comparison between two incision angles of mediolateral episiotomy in primiparous women: a randomized controlled trial. J. Obstet. Gynaecol. Res. 2014; 40(7): 1877-82.
- Poen A.C., Felt-Bersma R.J., Dekker G.A., Deville W., Cuesta M.A., Meuwissen S.G. Third degree obstetric perineal tears: risk factors and the preventive role of mediolateral episiotomy. Br. J. Obstet. Gynaecol. 1997; 104(5): 563-6.
Цхай Виталий Борисович, д.м.н., профессор, зав. кафедрой перинатологии, акушерства и гинекологии лечебного факультета ГБОУ ВПО
Красноярского государственного медицинского университета им. В.Ф. Войно-Ясенецкого Минздрава России.
Адрес: Россия, Москва, ул. Партизана Железняка, д. 1. Телефон: 8 (391) 265-35-84. E-mail: [email protected]
Разрыв промежности III–IV степени. Роль и значение эпизиотомии
Кафедра перинатологии, акушерства и гинекологии лечебного факультета ГБОУ ВПО Красноярский государственный медицинский университет им. В.Ф. Войно-Ясенецкого Минздрава России
В статье представлены данные о частоте послеродовых разрывов промежности III–IV степени. Приведены результаты исследований факторов риска, ближайших и отдаленных последствий разрывов промежности с повреждением анального сфинктера и прямой кишки. Показана роль эпизиотомии, которая в большинстве случаев является методом профилактики разрывов промежности III–IV степени, но в некоторых ситуациях может быть дополнительным или самостоятельным фактором риска. Особое внимание уделено проблеме рациональной техники выполнения эпизиотомии.
разрыв промежности III–IV степени
эпизиотомия
- Dandolu V., Chatwani A., Harmanli O., Floro C., Gaughan J.P., Hernandez E. Risk factors for obstetrical anal sphincter lacerations. Int. Urogynecol. J. Pelvic Floor Dysfunct. 2005; 16(4): 304-7.
- Prager M., Andersson K.L., Stephansson O., Marchionni M., Marions L. The incidence of obstetric anal sphincter rupture in primiparous women: a comparison between two European delivery settings. Acta Obstet. Gynecol. Scand. 2008; 87(2): 209-15.
- Baghestan E., Irgens L.M., Børdahl P.E., Rasmussen S. Trends in risk factors for obstetric anal sphincter injuries in Norway. Obstet. Gynecol. 2010; 116(1): 25-34.
- Laine K., Skjeldestad F.E., Sanda B., Horne H., Spydslaug A., Staff A.C. Prevalence and risk factors for anal incontinence after obstetric anal sphincter rupture. Acta Obstet. Gynecol. Scand. 2011; 90(4): 319-24.
- Royal College of Obstetricians and Gynaecologists (PROG). The management of third- and fourth, degree perineal tears. London (UK): RCOG; 2007. 11p. (Green-top guideline; no. 29).
- Радзинский В.Е., Дурандин Ю.М., Марилова Н.А., Токтар Л.Р. Родовые травмы промежности и их последствия у повторнородящих. Вестник Российского университета дружбы народов. Серия: Медицина. 2003; 1: 20-4.
- Roos A.M., Thakar M.R., Sultan M.A. Outcome of primary repair of obstetric anal sphincter injuries (OASIS) – does the grade of tear matter? Ultrasound Obstet. Gynecol. 2009; 36(3): 368-77.
- Ismail S.I., Puyk B. The rise of obstetric anal sphincter injuries (OASIS): 11-year trend analysis using Patient Episode Database for Wales (PEDW) data. J. Obstet. Gynaecol. 2014; 34(6): 495-8.
- Laine K., Skjeldestad F.E., Sandvik L., Staff A.C. Incidence of obstetric anal sphincter injuries after training to protect the perineum: cohort study. BMJ Open. 2012; 2(5). pii: e001649.doi: 10.1136/bmjopen-2012-001649. Print 2012.
- Norderval S., Nsubuga D., Bjelke C., Frasunek J., Myklebust I., Vonen B. Anal incontinence after obstetric sphincter tears: incidence in a Norwegian county. Acta Obstet. Gynecol. Scand. 2004; 83(10): 989-94.
- Jangö H., Langhoff-Roos J., Rosthøj S., Sakse A.. Modifiable risk factors of obstetric anal sphincter injury in primiparous women: a population-based cohort study. Am. J. Obstet. Gynecol. 2014; 210(1): 59.
- Ampt A.J., Ford J.B., Roberts C.L., Morris J.M. Trends in obstetric anal sphincter injuries and associated risk factors for vaginal singleton term births in New South Wales 2001-2009. Aust. N. Z. J. Obstet. Gynaecol. 2013; 53(1): 9-16.
- Fitzpatrick M., Behan M., O’Connell P.R., O’Herlihy C. A randomised controlled trial comparing overlap with approximation repair of third-degree obstetric tears. Am. J. Obstet. Gynecol. 2000; 183(5): 1220-4.
- Handa V.L., Danielsen B.H., Gilbert W.M. Obstetric anal sphincter laceration. Obstet. Gynecol. 2001; 98: 1027-31.
- Power D., Fitzpatrick M., O’Herlihy C. Obstetric anal sphincter injury: how to avoid, how to repair: a literature review. J. Fam. Pract. 2006; 55(3): 193-200.
- Fornell E.U., Matthiesen L., Sjödahl R., Berg G. Obstetric anal sphincter injury ten years after: subjective and objective long term effects. Br. J. Obstet. Gynaecol. 2005; 112(3): 312-6.
- Dudding T.C., Vaizey C.J., Kamm M.A. Obstetric anal sphincter injury: incidence, risk factors, and management. Ann. Surg. 2008; 247(2): 224-37.
- Soerensen M.M., Buntzen S., Bek K.M., Laurberg S. Complete obstetric anal sphincter tear and risk of long-term fecal incontinence: a cohort study. Dis. Colon Rectum. 2013; 56(8): 992-1001.
- Visscher A.P., Lam T.J., Hart N., Felt-Bersma R.J. Fecal incontinence, sexual complaints, and anorectal function after third-degree obstetric anal sphincter injury (OASI): 5-year follow-up. Int. Urogynecol. J. 2014; 25(5): 607-13.
- Kumar R., Ooi C., Nicoll A. Anal incontinence and quality of life following obstetric anal sphincter injury. Arch. Gynecol. Obstet. 2012; 285(3): 591-7.
- Eason E., Labrecque M., Marcoux S., Mondor M. Anal incontinence after childbirth. Can. Med. Assoc. J. 2002; 166(3): 326-30.
- Faltin D.L., Otero M., Petignat P., Sangalli M.R., Floris L.A., Boulvain M., Irion O. Women’s health 18 years after rupture of the anal sphincter during childbirth: I. Fecal incontinence. Am. J. Obstet. Gynecol. 2006; 194(5): 1255-9.
- Кулаков В.И., Бутова Е.А. Акушерский травматизм мягких родовых путей. М.: МИА; 2003. 128с.
- Christiansen L.M., Bovbjerg V.E., McDavitt E.C., Hullfish K.L. Risk factors for perineal injury during delivery. Am. J. Obstet. Gynecol. 2003. 189(1): 255-60.
- Чернуха Е.А. Нормальный и патологический послеродовый период. М.: ГЭОТАР-Медиа; 2006. 272с.
- Сойменова О.И. Восстановление промежности после эпизио- и перинеотомии при самопроизвольных родах: автореф. дис. … канд. мед. наук. Воронеж; 2014. 23с.
- Пирогова В.И. Вопросы перинеологии в современном акушерстве. Медична газета Здоров’я Украiни. 2012; 1: Гінекологія. Акушерство. Репродуктологія: 16-8.
- de Oliveira S.M., Miquilini E.C. Frequency and criteria for indication of episiotomy. Rev. Esc. Enferm. USP. 2005; 39(3): 288-95.
- Goldberg J., Purfield P., Roberts N., Lupinacci P., Fagan M., Hyslop T. The Philadelphia episiotomy intervention study. J. Reprod. Med. 2006; 51(8): 603-9.
- Alouini S., Rossard L., Lemaire B., Mégier P., Mesnard L. Anal sphincter tears after vaginal delivery: risks factors and means of prevention. Rev. Med. Liege. 2011; 66(10): 545-9.
- Sulaiman A.S., Ahmad S., Ismail N.A., Rahman R.A., Jamil M.A., Mohd Dali A.Z. A randomized control trial evaluating the prevalence of obstetrical anal sphincter injuries in primigravida in routine versus selective mediolateral episiotomy. Saudi Med. J. 2013; 34(8): 819-23.
- Steiner N., Weintraub A.Y., Wiznitzer A., Sergienko R., Sheiner E. Episiotomy: the final cut? Arch. Gynecol. Obstet. 2012; 286(6): 1369-73.
- Patel R.P., Ubale S.M. Evaluation of the angled Episcissors-60(®) episiotomy scissors in spontaneous vaginal deliveries. Med. Devices (Auckl.). 2014; 7: 253-6.
- Karbanová J., Stepán J. Jr., Kalis V., Landsmanová J., Bednárová B., Bukacová Z. et al. Mediolateral episiotomy and anal sphincter trauma. Ceska Gynekol. 2009; 74(4): 247-51.
- Eogan M., Daly L., O’Connell P.R., O’Herlihy C. Does the angle of episiotomy affect the incidence of anal sphincter injury? Br. J. Obstet. Gynaecol. 2006; 113(2): 190-4.
- Tincello D.G., Williams A., Fowler G.E., Adams E.J., Richmond D.H., Alfirevic Z. Differences in episiotomy technique between midwives and doctors. Br. J. Obstet. Gynaecol. 2003; 110(12): 1041-4.
- Wong K.W., Ravindran K., Thomas J.M., Andrews V. Mediolateral episiotomy: are trained midwives and doctors approaching it from a different angle? Eur. J. Obstet. Gynecol. Reprod. Biol. 2014; 174: 46-50.
- van Dillen J., Spaans M., van KeijsterenW., van Dillen M., Vredevoogd C., van Huizen M. A prospective multicenter audit of labor-room episiotomy and anal sphincter injury assessment in the Netherlands . Int. J. Gynaecol. Obstet. 2010; 108(2): 97-100.
- Kalis V., Landsmanova J., Bednarova B., Karbanova J., Laine K., Rokyta Z. Evaluation of the incision angle of mediolateral episiotomy at 60 degrees. Int. J. Gynaecol. Obstet. 2011; 112(3): 220-4.
- El-Din A.S., Kamal M.M., Amin M.A. Comparison between two incision angles of mediolateral episiotomy in primiparous women: a randomized controlled trial. J. Obstet. Gynaecol. Res. 2014; 40(7): 1877-82.
- Poen A.C., Felt-Bersma R.J., Dekker G.A., Deville W., Cuesta M.A., Meuwissen S.G. Third degree obstetric perineal tears: risk factors and the preventive role of mediolateral episiotomy. Br. J. Obstet. Gynaecol. 1997; 104(5): 563-6.
Цхай Виталий Борисович, д.м.н., профессор, зав. кафедрой перинатологии, акушерства и гинекологии лечебного факультета ГБОУ ВПО
Красноярского государственного медицинского университета им. В.Ф. Войно-Ясенецкого Минздрава России.
Адрес: Россия, Москва, ул. Партизана Железняка, д. 1. Телефон: 8 (391) 265-35-84. E-mail: [email protected]
РАЗРЫВЫ ПРОМЕЖНОСТИ — Студопедия
Это наиболее частый вид материнского травматизма.
Классификация. Различают 3 степени разрывов промежности в зависимости от масштаба повреждения (рис. 89).
Разрыв I степени — травмируются задняя спайка, часть задней стенки влагалища и кожа промежности.
Разрыв II степени — нарушаются кожа промежности, стенка влагалища и мышцы промежности.
Разрыв III степени — кроме указанных тканей повреждается наружный сфинктер прямой кишки, иногда — передняя стенка прямой кишки. Разрыв промежности III степени — одно из самых неблагоприятных осложнений родов и в большинстве случаев является результатом неумелого оказания акушерского пособия.
Очень редко имеет место так называемый центральный разрыв промежности, когда происходит травма задней стенки влагалища, мышц тазового дна и кожи промежности, а задняя спайка и сфинктер заднего прохода остаются целыми и роды происходят через искусственно образованный канал.
Этиология и патогенез. Возникновение разрывов промежности зависит от анатомо-функционального состояния родовых путей и правильности ведения родов. Разрыву чаще подвергается высокая, малоподатливая, плохо растяжимая промежность первородящих старшего возраста, рубцово-измененная промежность после предшествующих родов. В этиологии разрывов промежности имеют значение быстрые и стремительные роды, разгибательные вставления головки, тазовые предлежания, крупный плод, неправильное выполнение приемов защиты промежности, затруднения при выведении плечевого пояса, оперативные вмешательства (наложение щипцов) и др.
Разрыв промежности происходит в конце периода изгнания, при этом продвигающаяся головка плода, осуществляя давление на мягкие ткани родового канала, сжимает венозные сплетения, в результате чего нарушается отток крови, возникает венозный застой, что проявляется синюшным окрашиванием кожи. Венозный застой приводит к пропотеванию жидкой части крови из сосудов в ткани, обусловливая их отечность, кожа приобретает своеобразный блеск. Дальнейшее давление головки приводит к сжатию артерий, при этом кожа промежности становится бледной. Нарушение обменных процессов снижает прочность тканей, возникает клиническая картина угрожающего разрыва промежности. Если не предупредить угрожающий разрыв промежности профилактическим рассечением ее, происходит разрыв.
При разрыве промежности может возникать кровотечение разной степени выраженности, рана является входными воротами для восходящей инфекции. В последующие годы зажившая вторичным натяжением рана промежности способствует зиянию половой щели, нарушению физиологической среды во влагалище, расстройству половой функции. Разорванные мышцы тазового дна не могут выполнять свою функцию поддержания матки, постепенно развивается опущение и выпадение матки из влагалища. При разрывах промежности III степени возникает недержание газов и кала, женщина становится нетрудоспособной, а жизнь ее — мучительной для себя и окружающих.
Диагностика. Каждый разрыв промежности должен быть диагностирован и ушит сразу же после родов. Единственный и надежный способ диагностики разрыва промежности — осмотр родовых путей с помощью стерильных инструментов (влагалищных зеркал, корнцангов). В асептических условиях раздвигают малые и большие половые губы и внимательно осматривают промежность, влагалище. С помощью зеркал осматривают шейку матки, уточняют вершины разрыва слизистой оболочки влагалища, степень повреждения промежности. При подозрении на разрыв промежности III степени вводят палец в прямую кишку и, надавливая им на ее переднюю стенку, определяют, нет ли повреждений кишки и сфинктера заднего прохода.
Лечение. Восстановление целостности промежности проводят под обезболиванием: местной или проводниковой анестезией раствором новокаина или под общим наркозом.
Операцию зашивания разрыва промежности начинают с верхнего угла разрыва. При разрыве промежности I степени вход во влагалище раздвигают двумя пальцами левой руки, отыскивают угол раны, затем последовательно сверху вниз накладывают на край стенки влагалища узловатые кетгутовые швы, отступивдруг от друга на 1—1,5 см, до формирования задней спайки. На кожу промежности накладывают шелковые (лавсановые) швы, скобки Мишеля. Иглу следует проводить под всей раневой поверхностью, так как в противном случае остаются щели, карманы, в которых скапливается кровь; такие гематомы мешают первичному заживлению раны. При разрывах промежности II степени вначале накладывают кетгутовые швы на верхний угол раны, затем несколькими погружными кетгутовыми швами соединяют разорванные мышцы промежности, а затем уже накладывают швы на слизистую оболочку влагалища до задней спайки и на кожу. Таким образом, при разрыве промежности I степени наложенные швы будут располагаться одним этажом, при II степени — в два. При разрыве промежности III степени вначале восстанавливают нарушенную стенку прямой кишки. Затем отыскивают концы разорванного сфинктера и соединяют их, после чего накладывают швы в том же порядке, что и при разрыве промежности II степени.
Профилактика. С целью профилактики разрывов промежности проводится рассечение промежности — перинеотомия или эпизиотомия. В России пери-неотомия была внедрена в акушерскую практику в конце прошлого века Д. О. От-том. Перинеотомия дает ощутимое увеличение Бульварного кольца — до 5—6 см. Хирургическое рассечение промежности имеет неоспоримые преимущества: рана линейная, отсутствуют разможжения тканей, зашивание раны (перинеорафия) дает возможность анатомично, послойно сопоставить ткани промежности, заживление происходит, как правило, первичным натяжением. Основой профилактики разрывов промежности является правильный прием родов при выведении головки и плечевого пояса, рождении передней и задней ручек.
(РАННИЙ ГЕСТОЗ)
Этиология. Токсикозы беременных, или гестозы, — патологические состояния, возникающие во время и в связи с беременностью. Этиологическим фактором, способствующим возникновению гестоза, является плодное яйцо. Различают ранний и поздний гестоз.
Ранний гестоз обычно наблюдается в I триместре беременности и проходит ко II триместру. Для большинства форм раннего гестоза характерны расстройства функций пищеварительной системы.
Патогенез. Существовало множество теорий, пытающихся объяснить механизм развития раннего гестоза: рефлекторная, неврогенная, гормональная, аллергическая, иммунная, кортико-висцеральная. Ведущая роль в патогенезе раннего гестоза (рвота) в настоящее время отводится нарушению функционального состояния центральной нервной системы. Ряд клинических симптомов (рвота, слюнотечение, кожная сыпь) имеют сходство с проявлениями экспериментального невроза. В ранние сроки беременности симптомы невроза проявляются, главным образом, расстройством функции желудочно-кишечного тракта, так как наступившая беременность вызывает необходимость перестройки деятельности, в первую очередь, пищевого стереотипа. Известно, что пищевые рефлексы связаны с вегетативными центрами диэнцефальной области. Поступающие сюда с периферии афферентные сигналы могут носить извращенный характер (либо из-за изменений в рецепторном аппарате матки, либо в проводящих путях). Могут быть изменения в самих центрах диэнцефальной области. Все это сказывается на характере ответных эфферентных импульсов. При измененной чувствительности нервной системы быстро наступает нарушение рефлекторных реакций, нарушение пищевых функций: потеря аппетита, тошнота, слюнотечение (саливация), рвота.
Большую роль в возникновении раннего гестоза играют нейроэндокринные и обменные нарушения, которые могут приводить к проявлению патологических рефлекторных реакций. Нарушение гормональных отношений в организме также вызывает патологические рефлекторные реакции и как следствие — развитие раннего гестоза. Известно, что выраженные формы раннего гестоза чаще возникают при многоплодной беременности, при пузырном заносе. При рвоте беременных наблюдается временное совпадение начала рвоты с пиком содержания хорионического гонадотропина, нередко отмечается снижение секреции кортикостероидов в коре надпочечников.
Клиническое течение. Выделяют часто встречающиеся (рвота беременных, слюнотечение) и редкие формы раннего гестоза (дерматозы беременных, тетания, остеомаляция, острая желтая атрофия печени, бронхиальная астма беременных).
Рвота беременных (emesis gravidarum) возникает примерно у 50—60% беременных, но в лечении нуждаются не более 8—10% из них. Различают 3 степени тяжести рвоты беременных. Чем раньше возникает рвота беременных, тем тяжелее она протекает.
I степень — легкая форма рвоты беременных. Общее состояние остается удовлетворительным. Частота рвоты не превышает 5 раз в сутки. Рвота бывает натощак, может вызываться приемом пищи или неприятными запахами. Потеря массы тела не превышает 2—3 кг. Температура тела, влажность кожных покровов и слизистых оболочек остается нормальной. Частота пульса не превышает 80 уд/мин. Артериальное давление не изменяется. Клинические анализы мочи и крови остаются нормальными.
II степень — рвота средней тяжести. При этой форме гестоза общее состояние женщины нарушается. Больные жалуются на слабость, иногда головокружение. Рвота повторяется от 6 до 10 раз в сутки. Потеря массы тела превышает 3 кг за 1—1,5 нед. У некоторых женщин может наблюдаться субфебрильная температура тела. Влажность кожных покровов и слизистых оболочек остается нормальной. Пульс учащается до 90—100 уд/мин. Артериальное давление может быть незначительно понижено. При исследовании мочи выявляется положительная реакция на ацетон (+, ++ и реже +++).
III степень — тяжелая (чрезмерная) рвота беременных. Общее состояние женщин резко ухудшается. Рвота повторяется до 20—25 раз в сутки. В ряде случаев рвота может возникать от любого движения беременной женщины. Из-за того что рвота продолжается и ночью, нарушается сон. Отмечается выраженное похудание (потеря массы тела достигает 8—10 кг и более). Беременные женщины не удерживают ни пищу, ни воду, что приводит к значительному обезвоживанию организма и метаболическим нарушениям. Резко нарушаются все виды обмена веществ. Кожные покровы и слизистые оболочки становятся сухими. Повышается температура тела (37,2—37,5 °С, иногда 38 °С). Пульс учащается до 120 уд/мин, артериальное давление снижается, диурез снижен. При исследовании мочи обнаруживается положительная реакция на ацетон (+++ или ++++), нередко выявляются белок и цилиндры. В анализах крови определяются гипо- и диспротеинемия, гипербилиру-бинемия, повышение содержания креатинина. Чрезмерная форма рвоты беременных встречается в настоящее время очень редко.
Лечение легкой формы рвоты беременных, как правило, амбулаторное под контролем динамики массы тела беременной и обязательных повторных исследований мочи на содержание ацетона. Рвота беременных средней тяжести и тяжелая требуют лечения в стационаре.
Комплексная терапия рвоты беременных включает препараты, воздействующие на ЦНС, нормализующие эндокринные и обменные нарушения (в частности, водно-электролитный баланс), антигистаминные средства, витамины. При лечении необходимо соблюдать лечебно-охранительный режим. Нельзя помещать в одну палату двух подобных больных, так как у выздоравливающей женщины может возникнуть рецидив заболевания под влиянием больной с продолжающейся рвотой.
Для нормализации функции ЦНС используют электросон или электроанал-гезию. Длительность воздействия — 60—90 мин. Курс лечения состоит из 6— 8 сеансов. С целью воздействия на ЦНС может быть использована гипносуггес-тивная терапия. Хороший эффект дают различные варианты рефлексотерапии, оксибаротерапия, эндоназальный электрофорез с витамином Вг
Для борьбы с обезвоживанием организма, для детоксикации и восстановления КОС применяют инфузионную терапию в количестве 2—2,5 л в сутки.
Ежедневно в течение 5—7 дней вводят раствор Рингера—Локка (1000—1500 мл), 5% раствор глюкозы (500—1000 мл) с аскорбиновой кислотой (5% раствор 3— 5 мл) и инсулином (из расчета 1 ЕД инсулина на 4,0 г сухого вещества глюкозы). Для коррекции гипопротеинемии используют альбумин (10 или 20% раствор в количестве 100—150 мл). При нарушении КОС рекомендуется внутривенное введение натрия гидрокарбоната (5% раствор). В результате ликвидации обезвоживания и потери солей, а также дефицита альбуминов состояние больных быстро улучшается.
Медикаментозные противорвотные средства следует применять с большой осторожностью из-за их неблагоприятного действия на развитие беременности. Из лекарственных препаратов в комплексную терапию рвоты беременных включают витамины (Br B6, В12, С), коферменты (кокарбоксилаза), гепатопротекто-ры (эссенциале). До достижения стойкого эффекта все препараты должны вводиться парентерально.
Об эффективности проводимой терапии судят по прекращению рвоты, прибавке массы тела, нормализации анализов мочи и крови. Неэффективность проводимой терапии требует прерывания беременности. Показаниями для прерывания беременности являются:
1) непрекращающаяся рвота;
2) нарастание уровня ацетона в анализах мочи;
3) прогрессирующее снижение массы тела;
4) выраженная тахикардия;
5) нарушение функций нервной системы;
6) желтушное окрашивание склер и кожи;
7) изменение КОС, гипербилирубинемия.
Слюнотегение (ptyalismus) может сопровождать рвоту беременных, реже возникает как самостоятельная форма раннего токсикоза. При выраженном слюнотечении за сутки беременная может терять 1 л жидкости. Обильное слюнотечение приводит к обезвоживанию организма, гипопротеинемии, мацерации кожи лица, отрицательно влияет на психику.
Лечение выраженного слюнотечения должно проводиться в стационаре. Назначают полоскание полости рта настоем шалфея, ромашки, коры дуба, раствором ментола. При большой потере жидкости назначают внутривенно ка-пельно раствор Рингера—Локка, 5% раствор глюкозы. При значительной гипопротеинемии показано вливание раствора альбумина. Внутрь или подкожно назначают атропин 2 раза в день. Хороший эффект достигается при проведении гипноза, иглорефлексотерапии. Для предупреждения и устранения мацерации слюной кожи лица используют смазывание ее цинковой пастой или пастой Лассара.
Дерматозы беременных — редкие формы раннего гестоза. Эта группа различных кожных заболеваний, которые возникают при беременности и проходят после ее окончания. Наиболее частой формой дерматозов является зуд беременных (pruritus gravidarum). Он может ограничиваться областью вульвы, может распространяться по всему телу. Зуд может быть мучительным, вызывать раздражительность, нарушение сна. Зуд беременных необходимо дифференцировать с патологическими состояниями, сопровождающимися зудом (сахарный диабет, грибковые заболевания кожи, трихомониаз, аллергические реакции).
Для лечения используют седативные средства, антигистаминные препараты, витамины Вх и В6, общее ультрафиолетовое облучение.
Редко встречается экзема (eczema gravidarum), заболевания, вызываемые герпетигескими вирусами (herpes zoster, herpes simplex).
Наиболее опасно, но редко встречается герпетиформное импетиго (impetigo herpetiformis). Это заболевание может привести к летальному исходу. Этиология его неизвестна. Оно проявляется пустулезной сыпью. В большинстве случаев заболевание связано с эндокринными расстройствами, особенно с нарушением функции паращитовидных желез. Характерны тяжелые общие явления — длительная или интермиттирующая лихорадка септического типа, ознобы, рвота, понос, бред, судороги. Зуд, как правило, отсутствует. Заболевание может закончиться летально через несколько дней или недель, но может протекать длительно.
Для лечения используют препараты кальция, витамин D2, дигидротахи-стерол, глюкокортикоиды; местно — теплые ванны с раствором калия перманга-ната, вскрытие пустул, дезинфицирующие мази. При отсутствии успеха или недостаточной эффективности лечения беременность следует прервать.
Тетания беременных (tetania gravidarum) проявляется судорогами мышц верхних конечностей («рука акушера»), реже нижних конечностей («нога балерины»), лица («рыбий рот»). В основе заболевания лежит понижение или выпадение функции паращитовидных желез и как следствие — нарушение обмена кальция. При тяжелом течении заболевания или обострении во время беременности латентно протекавшей тетании следует прервать беременность. Для лечения применяют паратиреоидин, кальций, дигидротахистерол, витамин D.
Остеомаляция беременных (osteomalatia gravidarum) в выраженной форме встречается крайне редко. Беременность в этих случаях абсолютно противопоказана. Чаще наблюдается стертая форма остеомаляции (симфизиопатия). Заболевание связано с нарушением фосфорно-кальциевого обмена, декальцинацией и размягчением костей скелета. Основными проявлениями симфизиопатии являются боли в ногах, костях таза, мышцах. Появляются общая слабость, утомляемость, парестезии; изменяется походка («утиная»), повышаются сухожильные рефлексы. Пальпация лобкового сочленения болезненна. При рентгенологическом и ультразвуковом исследовании таза иногда обнаруживается расхождение костей лобкового сочленения, однако в отличие от истинной остеомаляции в костях отсутствуют деструктивные изменения. Стертая форма остеомаляции — проявление гиповитаминоза D.
Отсюда и лечение заболевания. Хороший эффект дает применение витамина D, рыбьего жира, общего ультрафиолетового облучения, прогестерона.
Острая желтая атрофия пегени (atrophia hepatis flava acuta) наблюдается чрезвычайно редко и может быть исходом чрезмерной рвоты беременных или возникать независимо от нее. В результате жирового и белкового перерождения печеночных клеток происходит уменьшение размеров печени, появляется желтуха, затем тяжелые нервные расстройства, кома, и больная погибает. Весь процесс продолжается 2—3 нед. Беременность нужно немедленно прервать. И даже в случае прерывания беременности не всегда наступает выздоровление.
Бронхиальная астма беременных (asthma bronchialis gravidarum) наблюдается очень редко. Предполагают, что причиной ее является гипофункция паращитовидных желез с нарушением кальциевого обмена.
Лечение включает препараты кальция, витамины группы D, седативные средства. Бронхиальную астму беременных следует дифференцировать с обострением бронхиальной астмы, существовавшей до беременности.
Профилактика. Профилактика ранних гестозов заключается в своевременном лечении хронических заболеваний, борьбе с абортами, обеспечении беременной эмоционального покоя, устранении неблагоприятных воздействий внешней среды. Большое значение имеет ранняя диагностика и лечение начальных (легких) проявлений гестоза, что дает возможность предупредить развитие более тяжелых форм заболевания.
СИНДРОМ ЗАДЕРЖКИ ВНУТРИУТРОБНОГО РАЗВИТИЯ ПАОДА
Дети, рождающиеся с более низкими показателями физического развития, чем положено в соответствии со сроком беременности, составляют 5—12% среди новорожденных, а среди недоношенных — 20—30%. В последние годы отмечается тенденция к увеличению частоты задержки развития внутриутробного плода как типичного проявления выраженных нарушений в единой системе мать—плацента—плод.
Классификация. Различают две формы задержки внутриутробного развития плода (ЗВРП): симметричную и асимметричную.
Если наблюдается сочетание значительного дефицита массы, длины тела и окружности головы в сравнении с должными величинами для данного гестаци-онного возраста, то имеется так называемая симметригная форма ЗВРП. При этом новорожденного трудно отличить от недоношенного ребенка. Симметричная форма наблюдается при серьезных нарушениях внутриутробного развития, начиная со II триместра беременности.
При асимметригной форме ЗВРП имеется значительный дефицит массы при нормальной длине тела и окружности головы для данного гестационного возраста. Эта форма ЗВРП наблюдается у тех детей, условия внутриутробного развития которых были особенно неблагоприятными в III триместре беременности.
Существует 3 степени тяжести ЗВРП: I степень — отставание на 2 нед., II степень — от 2 до 4 нед., III степень — более 4 нед.
Этиология и патогенез. Задержка внутриутробного развития может быть обусловлена заболеванием плода, поражением плаценты или особенностями состояния организма матери. Нередко имеет место сочетанная патология.
Плод отстает в развитии при наличии следующих причин:
1) хромосомные аномалии и наследственные нарушения обмена;
2) врожденные уродства без хромосомных аномалий, врожденная гипофункция щитовидной железы, гипофизарный нанизм;
3) пренатальные вирусные инфекции (краснуха, цитомегалия, токсоплазмоз).
Воздействие неблагоприятных факторов в период усиленного роста и развития мозга существенно задерживает соматическое развитие плода (ионизирующая радиация, лекарственные препараты).
Задержка внутриутробного развития плода может быть связана с патологией плаценты при: 1) позднем гестозе; 2) поражении сосудов плаценты; 3) многоплодной беременности; 4) небольших размерах плаценты, тонкой пуповине и краевом ее прикреплении; 5) предлежании плаценты; 6) хорионангиоме; 7) фето-фетальной трансфузии у однояйцевых близнецов.
Факторы, связанные с заболеванием матери и способствующие задержке развития плода,— это пороки сердца с недостаточностью кровообращения, анемия (гемоглобин менее 65 г/л), гипертоническая болезнь, васкулиты и артерииты, инфекции мочевой системы. Значительную роль играют интоксикации, связанные с употреблением беременной алкоголя, наркотиков и с курением, а также возраст женщины (юная или старшего возраста), недостаточное питание (низкое по калорийности и содержанию белка) и плохие социально-экономические условия жизни, проживание в условиях высокогорья.
ОПГ-гестоз — частая причина отставания развития плода. Хроническая плацентарная недостаточность, возникающая при этом осложнении, ведет к недостаточному снабжению плода кислородом, энергетическими и пластическими веществами, что способствует неравномерному развитию его функциональных систем. При позднем гестозе и при ЗВРП обнаружена сходная картина нарушения структуры и функции спиральных артерий: недостаточное замещение мы-шечно-эластического слоя стенок сосудов элементами цитотрофобласта и поражение спиральных артерий «острым атерозом». Следствием этого является гипоперфузия трофобласта и недостаточность его функций (ферментативной и гормональной).
Существует зависимость морфологических изменений различных органов плода от характера и длительности действия патологических факторов. Так, при недостаточном содержании белка в питании беременных наблюдается пропорциональное уменьшение массы, клеточного состава и изменение структуры клеток во всех органах плода (мозг, печень, селезенка и др.).
Наличие морфологических и функциональных изменений ЦНС, некоторых желез внутренней секреции (тимус, надпочечники) и симпатико-адреналовои системы свидетельствуют о значительной роли нейроэндокринных сдвигов в развитии у плода дистрофических процессов.
Таким образом, разные этиологические факторы ведут к развитию у плода дистрофического синдрома, раннее выявление которого необходимо для проведения адекватной терапии и своевременного решения вопроса о необходимости досрочного прерывания беременности и выборе способа родоразрешения в интересах плода.
Клиническая картина и диагностика. Тщательно собранный анамнез позволяет выявить беременных, у которых велик риск формирования синдрома задержки внутриутробного развития плода.
Регулярное наблюдение за течением беременности в условиях женской консультации позволяет акушеру своевременно обратить внимание на недостаточную прибавку массы тела беременной и высоты стояния дна матки.
Определение содержания эстриола, плацентарного лактогена, окситоцина-зы — дополнительные признаки метода исследования, которые могут помочь при диагностике нарушения функции плаценты и фетоплацентарного комплекса.
Женщинам с угрозой развития ЗВРП необходим регулярный контроль за ростом плода с помощью УЗИ.
УЗИ позволяет наиболее точно выявить ту или иную форму и степень тяжести синдрома, а также оценить состояние фетоплацентарной системы в целом. Ультразвуковая диагностика ЗВРП основана на сопоставлении полученных в динамике наблюдения фетометрических показателей с теми, которые должны быть при данном сроке беременности. Используют определение бипариетально-го размера головки, среднего диаметра живота и длины бедренной кости плода,
вычисляют отношение между ними в процентах. Эхографическими критериями симметричной формы ЗВРП является пропорциональное отставание всех основных фетометрических параметров.
Для асимметричной формы ЗВРП характерно преимущественное отставание размеров внутренних органов брюшной полости плода, в связи с чем уменьшаются размеры его живота и достоверно повышается отношение окружности головки к окружности живота и длины бедренной кости к окружности живота. Наряду с показателями фетометрии используют данные ультразвуковой плацен-тометрии (степень зрелости плаценты, маловодие). Для ранней диагностики ЗВРП существенное значение имеет допплерометрическое исследование кровотока в сосудах плода, пуповины и маточных артериях. При несоответствии фетометрических показателей сроку беременности этот показатель позволяет подтвердить или исключить ЗВРП.
Развитие и совершенствование методов антенатальной диагностики ЗВРП способствует раннему началу лечения при дистрофических состояниях плода. С этой целью применяются средства, улучшающие маточно-плацентарное кровообращение. К ним относятся эстрогены и сигетин, а также препараты, влияющие на тонус сосудов и улучшающие реологические свойства крови (эуфиллин, трентал, компламин, продектин, реополиглюкин, курантил). Препараты, обладающие анти-оксидантной активностью, также дают выраженный терапевтический эффект (витамины, эстрогены, эссенциале и др.). Благоприятное действие оказывают антагонисты кальция (верапамил, финоптин, изоптин), а также калия оротат и рибоксин.
Улучшению маточно-плацентарного кровообращения способствуют физиотерапевтические процедуры (индуктотермия околопочечной области, гидроионизация и др.), абдоминальная декомпрессия, гипербарическая оксигенация (ГБО).
При установлении критического состояния плодово-плацентарного кровотока обоснованным является немедленное родоразрешение. Мониторинг сердечного ритма плода во время беременности и в родах с учетом его функционального состояния (сон, бодрствование) позволяет выявить реакцию плода на шевеление и внешние стимулы, оценить степень нарушения функций ЦНС.
Выбор метода родоразрешения зависит от срока беременности, степени тяжести и формы ЗВРП, эффективности лечения и сопутствующей акушерской и соматической патологии. При благоприятных показателях роды проводят через естественные родовые пути. При угрожающем состоянии плода отдается предпочтение кесареву сечению.
Диагностика задержки внутриутробного развития родившегося ребенка осуществляется путем оценки массо-ростовых показателей в сопоставлении с должными для данного гестационного возраста (масса тела, длина, массо-ростовой коэффициент). Принято считать гипотрофией I степени отставание массы тела от должной на 15—20%, II степени — на 21—30%, III степени — более 30%.
У детей с гипотрофией наблюдаются нарушение трофики кожи (мацерация, сухость, пергаментный вид, желтушное окрашивание), истончение подкожного жирового слоя, лабильность температуры, повышение нервно-рефлекторной возбудимости, изменение деятельности функциональных систем. Вследствие нарушения фетоплацентарного кровообращения и истощения энергетических ресурсов у плода даже нормальные роды являются для него нагрузкой, о чем свидетельствует высокая частота асфиксии при рождении (в 4 раза выше). При этом нередко происходит аспирация околоплодных вод, мекония и последующее развитие пневмонии. Дети быстро охлаждаются при переходе в новые условия среды, в крови длительно сохраняется ацидоз.
Гипогликемия развивается в первые 24 ч жизни у 12—25% детей, имеющих задержку внутриутробного развития, особенно асимметричную форму. Гипогликемия может быть симптоматической (вялость, цианоз, судороги) или бессимптомной, может стойко сохраняться в течение нескольких дней. Почти у половины детей, имеющих гипогликемию и судороги, в последующем наблюдается отставание психомоторного развития.
Полицитемия также является наиболее частым осложнением у детей с задержкой внутриутробного развития. При этом повышена вязкость крови, вследствие чего нарушается микроциркуляция и велика опасность возникновения в мозге ише-мических инфарктов, а также более выраженной желтухи в первые дни жизни.
Дети с задержкой внутриутробного развития нередко имеют в крови более низкое, чем в норме, содержание белка, кальция, магния, калия. У них отмечаются существенные изменения клеточного и гуморального иммунитета, выражена гипоплазия тимуса.
Наряду с этим у детей с задержкой внутриутробного развития отмечается более раннее созревание сурфактантной системы легких. Что же касается функций ЦНС, то отмечена задержка формирования биоэлектрической активности мозга и становление циклической организации сна.
У недоношенных детей с задержкой внутриутробного развития высока частота кровоизлияний в желудочки мозга. В последующем доношенные дети, отставшие в развитии, к 3-му месяцу жизни могут догнать своих сверстников как по массо-ростовым показателям, так и по уровню психомоторного развития. Недоношенные дети с умеренной ЗВРП догоняют своих сверстников к двум годам жизни. При тяжелых формах ЗВРП наблюдается отставание роста и массы тела до 5—6-летнего возраста. Кроме того, имеется задержка психомоторного развития и высока частота минимальных мозговых дисфункций.
Лечение. Выхаживание новорожденных детей с задержкой внутриутробного развития представляет серьезную проблему, особенно в тех случаях, когда причиной явилась внутриутробная инфекция и патология плаценты. Основные принципы выхаживания должны включать поддержание оптимальных условий окружающей среды, чтобы предотвратить охлаждение ребенка, развитие ацидоза и гипогликемии. Кроме того, необходимо обеспечить раннее и адекватное питание для восполнения энергетических затрат, поэтому следует кормить ребенка по потребности и как можно раньше прикладывать к груди матери. При улучшении общего состояния с конца первой недели жизни следует дополнительно вводить белковые препараты, апилак, комплекс витаминов группы В и С. При наличии заболевания (внутриутробная пневмония, нарушение мозгового кровообращения и др.) проводится специфическое и симптоматическое лечение.
Разрывы промежности | Роды
le>
Разрывы в родах – это повреждения мягких тканей родового канала: шейки матки, влагалища, промежности, наружных половых органов. Чаще всего разрывы происходят при патологическом течении родов, при этом у первородящих женщин данные осложнения встречаются чаще, чем у рожавших ранее.
По статистике, у каждой шестой роженицы происходят те или иные повреждения мягких тканей родовых путей. Однако число разрывов промежности за последние десятилетия значительно сократилось, так как врачи чаще стали прибегать к эпизиотомии – хирургическому рассечению тканей промежности в целях профилактики самопроизвольного их разрыва во время родов. Разрывы шейки матки встречаются приблизительно у каждой десятой женщины.
Причины разрывов
Причины разрывов мягких тканей родовых путей могут быть следующими:
Роды крупным или гигантским плодом (более 4 и более 5?кг). При увеличенных размерах головки плода давление на ткани родового канала значительно усиливается, что приводит к повышенному риску возникновения разрывов.
Роды переношенным плодом (рождение малыша после 42 недель беременности). При перенашивании косточки черепа плода уже не такие подвижные относительно друг друга. Поэтому когда малыш с признаками перенашивания проходит по родовому каналу, его головка не может сконфигурироваться, то есть принять форму, максимально приближенную к форме родового канала, за счет смещения костей черепа относительно друг друга. Таким образом, головка имеет относительно увеличенные размеры, и давление на мягкие ткани родового канала усиливается, следовательно, риск разрывов повышается.
Быстрые и стремительные роды. Во время таких родов давление на мягкие ткани также усиливается; кроме того, ткани не успевают приспособиться к оказываемому на них давлению за счет интенсивной родовой деятельности, поэтому они более подвержены повреждениям.
Затяжные роды. При затянувшихся родах часто бывает так, что головка плода устанавливается в каком-то определенном месте на длительное время и сдавливает ткани именно в этой области. Из-за длительного сдавления в данном участке нарушается кровоснабжение и поступление крови к тканям, вследствие этого они легко повреждаются.
Неправильные вставления головки плода. Когда головка вставляется правильно (входит в родовой канал своим наименьшим размером), что способствует наибольшему соответствию размеров головки и размеров родового канала, травмы у плода и матери сводятся к минимуму. При неправильном вставлении головка входит в родовой канал своей большей окружностью. Ее размеры при этом больше размеров родового канала, и давление на мягкие ткани возрастает. К тому же, при неправильном вставлении головки роды приобретают затяжной характер.
Рубцовые изменения тканей. Если ранее мягкие ткани родовых путей подвергались каким-либо вмешательствам (например, в предыдущих родах были разрывы, на которые накладывались швы, или производилась операция на шейке матки), то в тех областях обычная ткань заменяется соединительной, которая не обладает достаточной эластичностью и не всегда может выдержать давление, оказываемое во время родов.
Воспалительные заболевания половых органов. При воспалении ткани истончаются, становятся более рыхлыми. В таком состоянии они очень легко повреждаются.
Преждевременные потуги. Желание тужиться у роженицы возникает тогда, когда головка плода уже опустилась достаточно низко и оказывает давление на прямую кишку. Такое ощущение может возникать и до полного раскрытия шейки матки. Если начать тужиться, когда шейка еще не раскрылась, форсированное воздействие на ткань шейки приведет к ее разрывам.
Разрывы при родах: диагностика и лечение
После родов каждой женщине проводится осмотр мягких тканей родовых путей. При помощи специальных инструментов (влагалищных зеркал и зажимов) последовательно осматриваются шейка матки, стенки влагалища, вульва (наружные половые органы) и промежность. При наличии каких-либо повреждений производится их хирургическая коррекция – разрывы ушиваются.
Осмотр мягких тканей родовых путей производится без анестезии, при этом роженица ощущает легкое потягивание внизу живота и в области промежности. При выявлении разрывов их хирургическая коррекция проводится под местной анестезией. В случае значительных повреждений, для устранения которых требуется длительное время, анестезиолог проводит кратковременный внутривенный наркоз. Если в родах применялась эпидуральная анестезия (метод, при котором обезболивающий лекарственный препарат вводится между твердой мозговой оболочкой, покрывающей спинной мозг, и позвонками путем укола в области поясницы), то на время осмотра анестезиолог может добавить обезболивающее лекарство в эпидуральный катетер, и все манипуляции будут безболезненны.
Не ушитые разрывы в родах чреваты развитием послеродовых кровотечений, присоединением инфекции, а также осложнений, которые могут развиться в дальнейшем. Например, не ушитые разрывы промежности и влагалища в дальнейшем могут привести к развитию опущения органов малого таза. Не ушитые разрывы шейки матки приводят к образованию эктропиона шейки матки («выворот» шейки, при котором покровная ткань, выстилающая цервикальный канал (канал шейки матки), выворачивается наружу; на этом участке впоследствии нередко развивается хроническое воспаление). Кроме того, в подобных случаях при последующих беременностях возможно формирование истмико-цервикальной недостаточности (ИЦН). При этом состоянии шейка матки недостаточно выполняет свою запирательную функцию и приоткрывается, что может привести к прерыванию беременности.
Разрывы вульвы
Вульва расположена в преддверии влагалища: ее образуют малые и большие половые губы, клитор и наружное отверстие мочеиспускательного канала. Разрывы вульвы происходят чаще всего в области малых половых губ и клитора. Как правило, они представлены в виде надрывов или трещин.
Разрывы в области клитора обычно сопровождаются значительным кровотечением, так как этот участок имеет обильное кровоснабжение. Такие разрывы ушивают под местной анестезией (обезболивающий препарат вводится в ткани рядом с местом разрыва), при этом необходимо ввести мочевой катетер (мягкую трубочку) в мочеиспускательный канал. Эта манипуляция производится для того, чтобы при наложении швов не повредить мочеиспускательный канал, так как он расположен очень близко к клитору.
Возникшие разрывы малых половых губ также ушивают под местной анестезией, для этого используется спрей с анестетиком. Если разрывы незначительные, то не всегда есть необходимость в наложении швов. Так как ткани в этой области очень тонкие и нежные, иногда сама процедура наложения швов может быть более травматичной, чем разрыв.
В области вульвы накладываются швы из саморассасывающегося материала; их не надо снимать – они «отпадают» сами на 5–7 день после родов, а в месте наложения швов остается тонкий рубец, который со временем становится практически незаметен.
Разрывы влагалища
Влагалище – это мышечная трубка, идущая от половой щели до шейки матки. Чаще всего родовые травмы влагалища происходят в наружной его трети, то есть ближе к половой щели. Средняя и верхняя треть обладают большей способностью к растяжению, поэтому разрывы в этих областях встречаются значительно реже. Часто разрывы влагалища переходят на промежность. Разрывы внутри влагалища ушиваются рассасывающимися швами, их не требуется снимать. Заживление происходит быстро, так как слизистая оболочка влагалища обладает быстрой способностью к регенерации, то есть обновлению.
Иногда травмы влагалища происходят таким образом, что его слизистая оболочка остается целой, но при этом подлежащие ткани подвергаются размозжению. При повреждении кровеносного сосуда в подслизистом слое вследствие кровотечения образуется гематома: стенка влагалища в данной области постепенно увеличивается, набухает. Роженица чувствует при этом нарастающее чувство распирания. Чтобы остановить кровотечение и избавиться от гематомы, доктору необходимо произвести небольшой разрез над тем местом, где скапливается кровь, остановить кровотечение и ушить поврежденные ткани.
Разрывы промежности
Промежность – это область от задней стенки влагалища до наружного отверстия прямой кишки. В области промежности расположены мышцы, связки, жировая ткань, сосуды и нервы, а также прямая кишка. Разрывы промежности делятся на 3 степени в зависимости от глубины повреждения тканей:
-
при разрыве 1 степени повреждена лишь кожа промежности, разрыв переходит на слизистую влагалища; -
при разрыве 2 степени повреждена не только кожа, но и мышцы промежности; -
при разрыве 3 степени, помимо мышц, поврежден сфинктер (круговая мышца) прямой кишки, а иногда и сама прямая кишка.
Разрывы промежности 1 и 2 степени ушивают, как правило, под местной анестезией или под продленной эпидуральной анестезией (если она проводилась в родах). При повреждении мышечного слоя сначала накладываются швы из саморассасывающегося материала на мышцы, а затем отдельные швы из нерассасывающегося материала на кожу: это обеспечивает оптимальное сопоставление тканей. Как правило, швы из нерассасывающегося материала снимаются на пятые сутки после родов.
Если разрывы промежности незначительны, то можно наложить саморассасывающиеся швы и на кожу. Некоторые врачи практикуют наложение внутреннего шва на кожу, тогда формируется очень аккуратный, практически незаметный рубец. В этом случае женщина не испытывает дополнительного дискомфорта при снятии швов, быстрое заживление осуществится за счет обильного кровоснабжения области промежности после родов.
Ушивание разрывов 3 степени осуществляется в операционной под общим наркозом. Главная задача хирурга при таких разрывах – обеспечить целостность сфинктера прямой кишки и самой прямой кишки, если она была повреждена. После этого восстанавливается целостность мышечного слоя, затем кожи.
Эпизиотомия
Рассечение промежности хирургическим путем при наличии определенных показаний называют эпизиотомией. Данное вмешательство чаще всего производят при угрозе самопроизвольного разрыва промежности, признаком которого является максимальное растяжение и истончение тканей. При этом ткани становятся белесыми и немного блестящими. Это происходит за счет того, что на ткани оказывается чрезмерное давление, кровеносные сосуды пережимаются и наступает обескровливание тканей.
Если врач акушер-гинеколог видит, что вот-вот произойдет разрыв промежности, то он разрезает промежность слегка в сторону от срединной линии. Считается, что эпизиотомия предпочтительнее, чем самопроизвольный разрыв промежности: рана с ровными краями, нанесенная хирургическим инструментом, легче восстанавливается и быстрее заживает, чем рваная рана, зачастую с размозженными краями, как бывает при разрыве промежности.
Эпизиотомию производят и в тех ситуациях, когда нужно укоротить второй (потужной) период родов, то есть ускорить рождение плода. Это необходимо при острой гипоксии плода, когда по каким-либо причинам он начинает страдать от нехватки кислорода; при гестозе (осложнении беременности, которое сопровождается повышением артериального давления, появлением белка в моче и отеками), когда затягивание родовой деятельности может ухудшить состояние как плода, так и матери, а также при определенных рекомендациях окулиста или терапевта. Показания к проведению эпизиотомии со стороны различных специалистов направлены на максимальное снижение напряжения во время потуг. Иначе говоря, в некоторых ситуациях женщине не рекомендуется активно тужиться. Это нельзя делать при повышенном артериальном давлении, сердечно-сосудистых патологиях, повышенном внутриглазном давлении.
Ушивание раны после эпизиотомии осуществляется по такому же принципу, как и ушивание разрывов промежности. Сначала на мышечный слой накладываются рассасывающиеся швы, а потом на кожу – несколько нерассасывающихся швов, которые снимаются на пятые сутки послеродового периода.
Разрывы шейки матки
По глубине повреждения выделяют 3 степени разрывов шейки матки:
-
1 степень – длина разрыва менее 2?см; -
2 степень – разрыв более 2?см, не доходящий до свода влагалища, т. е. до конца шейки матки, области ее внутреннего зева; -
3 степень – разрыв доходит до свода влагалища или переходит на него (по сути, шейка матки разорвана на всем ее протяжении). Разрыв шейки матки третьей степени очень опасен, так как он может перейти в разрыв матки.
Разрывы шейки матки 1 и 2 степени восстанавливаются хирургическим путем во время осмотра мягких тканей родовых путей. Как правило, анестезия при этом не требуется: ткани шейки матки не имеют болевых рецепторов, а женщина при манипуляциях ощущает только потягивание внизу живота. Швы накладываются саморассасывающимися материалами и не снимаются. При правильном сопоставлении тканей на шейке матки не остается рубцов, а заживление происходит в течение нескольких дней.
При разрыве шейки матки третьей степени необходимо произвести ручное обследование полости матки для исключения разрыва нижнего сегмента матки. Эта манипуляция проводится под кратковременным внутривенным наркозом. Врач вводит руку в полость матки и проверяет целостность ее стенок. Если стенки матки не повреждены, производится ушивание глубокого разрыва шейки матки. Если же диагностирован разрыв стенок матки, то необходима полостная операция с осмотром места повреждения и принятием решения о дальнейшей тактике. К сожалению, при наличии разрыва матки чаще всего производится ее удаление, так как разрывы матки опасны угрожающими жизни кровотечениями. Однако если разрыв небольшой и есть возможность остановить кровотечение, врачи прилагают все усилия, чтобы сохранить орган.
Разрывы при родах: профилактика
Основной профилактикой разрывов в родах является слаженная работа акушерки, врача и роженицы. В зависимости от степени раскрытия шейки матки или уровня головки плода в малом тазу, акушер может попросить женщину не тужиться, когда потуги уже ощущаются, а продышать схватки, или, наоборот, потужиться в определенный момент. Дело в том, что при преждевременных потугах очень часто происходят разрывы шейки матки. При значительном, но не полном раскрытии шейки матки головка плода начинает постепенно опускаться и давит на прямую кишку. Таким образом, женщина ощущает потуги, но шейка еще не раскрылась полностью. Если в этот момент начать тужиться, то такое форсированное продвижение головки может повредить еще не до конца раскрывшуюся шейку матки. А слишком ранние потуги могут привести к чрезмерному давлению на ткани родового канала, способствуя к их размозжению.
Если вы чувствуете непреодолимое желание потужиться, но шейка матки еще не раскрылась, акушер попросит вас «продышать» схватку. Для этого нужно делать частые вдохи и выдохи через рот (иногда это называют «дышать по-собачьи»). Такое дыхание обеспечивает гипервентиляцию легких, в кровь поступает избыточное количество кислорода. В результате чувство боли и распирания притупляется и желание тужиться ослабевает. Кроме того, концентрируя внимание на определенном способе дыхания, вы отвлечетесь от неприятных ощущений. Если у вас получится продышать схватку, шейка матки постепенно раскроется, а головка плода будет мягко продвигаться по родовому каналу, и разрывов шейки матки можно будет избежать.
Кроме того, во время родов акушерка проводит так называемые приемы защиты промежности. При этом она постепенно растягивает промежность пальцами, чтобы ткани «привыкли» к растяжению. Когда головка плода уже готова прорезаться через половую щель, акушерка производит определенные действия для защиты целостности промежности. При прорезывании головки есть момент, когда акушерка также просит роженицу не тужиться, а продышать схватку. Это происходит, когда головка проходит через половую щель своим наибольшим размером и дополнительные усилия могут привести к разрыву промежности.
Несмотря на то что в родах проводится профилактика разрывов, меры для предупреждения этого осложнения надо принимать уже во время беременности.
Во-первых, если у женщины имеется воспаление влагалища, его нужно пролечить до родов, так как воспаленные ткани подвержены разрывам гораздо больше, чем здоровые. Также воспалительный процесс может привести к развитию восходящей инфекции (переход инфекции из влагалища в матку).
Во-вторых, для того чтобы мышцы промежности были более эластичными и легко переносили излишнее растяжение во время родов, рекомендуется делать упражнения Кегеля. Они заключаются в поочередном сокращении и расслаблении мышц промежности, как при сдерживании позывов на мочеиспускание. При регулярных упражнениях мышцы промежности укрепляются, а кровоснабжение в области промежности улучшается. Это, в свою очередь, улучшает трофику тканей, что снижает риск их повреждения во время родов.
Упражнения Кегеля можно начинать делать уже на сроке 26–28 недель беременности. Лучше всего выполнять их 2 – 3 раза в день по 70–100 сокращений. Полезно продолжать упражнения и после родов: они помогут мышцам промежности быстрее восстановиться.
Роды: после разрыва
Если во время родов все же произошли разрывы или была произведена эпизиотомия и вам восстановили повреждения хирургическим путем, в послеродовом отделении проводят обработку швов на коже промежности и наружных половых органах, чтобы не развились инфекционные осложнения. Если все в порядке, то нерассасывающиеся швы снимают на 4–5 сутки после родов.
Для скорейшего заживления послеродовых разрывов необходимо следовать следующим правилам:
-
Первое время не рекомендуется сидеть, так как швы могут разойтись, и придется накладывать их заново. В зависимости от степени и величины повреждений этот период может продлиться от нескольких дней до двух недель, в зависимости от вида шовного материала и способа наложения швов. -
Следует носить нижние белье из хлопка и использовать специальные послеродовые прокладки или прокладки из натуральных тканей: они не препятствуют циркуляции воздуха и таким образом предупреждают присоединение инфекции. -
Желательно применять специальные средства для интимной гигиены, потому что они не сушат кожу и не вызывают дополнительного раздражения. -
Гигиенические процедуры рекомендуется проводить после каждого мочеиспускания и дефекации.
РАЗРЫВЫ ПРОМЕЖНОСТИ
РАЗРЫВЫ ПРОМЕЖНОСТИ
Во время родов
может происходить травматизация мягких
тканей родового канала. Травмируются
ткани вульвы, влагалища, промежности,
шейки матки (рис. 88). В общей сложности
перечисленные травмы отмечаются примерно
у 20% рожениц. При определенных отягощающих
роды обстоятельствах возникают
тяжелейшие травматические повреждения
— разрывы матки.
РАЗРЫВЫ ПРОМЕЖНОСТИ
Это наиболее частый
вид материнского травматизма.
Классификация.
Различают 3 степени разрывов промежности
в зависимости от масштаба повреждения
(рис. 89).
Разрыв
I
степени — травмируются
задняя спайка, часть задней стенки
влагалища и кожа промежности.
Разрыв
II
степени — нарушаются
кожа промежности, стенка влагалища и
мышцы промежности.
Разрыв
III
степени —
кроме указанных тканей повреждается
наружный сфинктер прямой кишки, иногда
— передняя стенка прямой кишки. Разрыв
промежности III
степени — одно из самых неблагоприятных
осложнений родов и в большинстве
случаев является результатом неумелого
оказания акушерского пособия.
Очень редко имеет
место так называемый центральный разрыв
промежности, когда происходит травма
задней стенки влагалища, мышц тазового
дна и кожи промежности, а задняя спайка
и сфинктер заднего прохода остаются
целыми и роды происходят через искусственно
образованный канал.
Этиология и
патогенез. Возникновение разрывов
промежности зависит от
анатомо-функционального состояния
родовых путей и правильности ведения
родов. Разрыву чаще подвергается высокая,
малоподатливая, плохо растяжимая
промежность первородящих старшего
возраста, рубцово-измененная промежность
после предшествующих родов. В этиологии
разрывов промежности имеют значение
быстрые и стремительные роды, разгибательные
вставления головки, тазовые предлежания,
крупный плод, неправильное выполнение
приемов защиты промежности, затруднения
при выведении плечевого пояса, оперативные
вмешательства (наложение щипцов) и др.
Разрыв промежности
происходит в конце периода изгнания,
при этом продвигающаяся головка
плода, осуществляя давление на мягкие
ткани родового канала, сжимает венозные
сплетения, в результате чего нарушается
отток крови, возникает венозный застой,
что проявляется синюшным окрашиванием
кожи. Венозный застой приводит к
пропотеванию жидкой части крови из
сосудов в ткани, обусловливая их
отечность, кожа приобретает своеобразный
блеск. Дальнейшее давление головки
приводит к сжатию артерий, при этом кожа
промежности становится бледной.
Нарушение обменных процессов снижает
прочность тканей, возникает клиническая
картина угрожающего разрыва промежности.
Если не предупредить угрожающий разрыв
промежности профилактическим рассечением
ее, происходит разрыв.
При
разрыве промежности может возникать
кровотечение разной степени выраженности,
рана является входными воротами для
восходящей инфекции. В последующие годы
зажившая вторичным натяжением рана
промежности способствует зиянию
половой щели, нарушению физиологической
среды во влагалище, расстройству
половой функции. Разорванные мышцы
тазового дна не могут выполнять свою
функцию поддержания матки, постепенно
развивается опущение и выпадение матки
из влагалища. При разрывах промежности
III
степени возникает недержание газов
и кала, женщина становится нетрудоспособной,
а жизнь ее — мучительной для себя и
окружающих.
Диагностика.
Каждый разрыв промежности должен быть
диагностирован и ушит сразу же после
родов. Единственный и надежный способ
диагностики разрыва промежности —
осмотр родовых путей с помощью стерильных
инструментов (влагалищных зеркал,
корнцангов). В асептических условиях
раздвигают малые и большие половые губы
и внимательно осматривают промежность,
влагалище. С помощью зеркал осматривают
шейку матки, уточняют вершины разрыва
слизистой оболочки влагалища, степень
повреждения промежности. При подозрении
на разрыв промежности III
степени вводят палец в прямую кишку
и, надавливая им на ее переднюю стенку,
определяют, нет ли повреждений кишки
и сфинктера заднего прохода.
Лечение. Восстановление
целостности промежности проводят под
обезболиванием: местной или
проводниковой анестезией раствором
новокаина или под общим наркозом.
Операцию
зашивания разрыва промежности начинают
с верхнего угла разрыва. При разрыве
промежности I
степени вход во влагалище раздвигают
двумя пальцами левой руки, отыскивают
угол раны, затем последовательно сверху
вниз накладывают на край стенки влагалища
узловатые кетгутовые швы, отступивдруг
от друга на 1—1,5 см, до формирования
задней спайки. На кожу промежности
накладывают шелковые (лавсановые) швы,
скобки Мишеля. Иглу следует проводить
под всей раневой поверхностью, так как
в противном случае остаются щели,
карманы, в которых скапливается кровь;
такие гематомы мешают первичному
заживлению раны. При разрывах промежности
II
степени вначале накладывают кетгутовые
швы на верхний угол раны, затем несколькими
погружными кетгутовыми швами соединяют
разорванные мышцы промежности, а затем
уже накладывают швы на слизистую оболочку
влагалища до задней спайки и на кожу.
Таким образом, при разрыве промежности
I
степени наложенные швы будут
располагаться одним этажом, при II
степени — в два. При разрыве промежности
III
степени вначале восстанавливают
нарушенную стенку прямой кишки. Затем
отыскивают концы разорванного сфинктера
и соединяют их, после чего накладывают
швы в том же порядке, что и при разрыве
промежности II
степени.
Профилактика. С
целью профилактики разрывов промежности
проводится рассечение промежности
— перинеотомия или эпизиотомия. В России
пери-неотомия была внедрена в акушерскую
практику в конце прошлого века Д. О.
От-том. Перинеотомия дает ощутимое
увеличение Бульварного кольца — до 5—6
см. Хирургическое рассечение промежности
имеет неоспоримые преимущества: рана
линейная, отсутствуют разможжения
тканей, зашивание раны (перинеорафия)
дает возможность анатомично, послойно
сопоставить ткани промежности, заживление
происходит, как правило, первичным
натяжением. Основой профилактики
разрывов промежности является
правильный прием родов при выведении
головки и плечевого пояса, рождении
передней и задней ручек.
3. Разрывы промежности, влагалища и шейки матки. Этиология, классификация, диагностика, методика ушивания. Разрыв промежности.
В
среднем 10 – 12 %.
Способствуют:
Анатомо-функциональные
особенности промежности: высокая
промежность, ригидность промежности
(у возрастных и юных первородящих, у
спортсменок, балерин), рубцовые изменения.Особенности
плода (крупный, переношенный) при тазовом
предлежании, стремительных родах.Оперативные
родоразрешенияСтремительные
роды (при узкой лонной дуге,
плоскорахитический таз) + при прорезывании
головки, при рождении заднего плечика.
Классификация:
По
причине: самопроизвольный
искусственный
По
степени тяжести:
1
степень – разрыв кожи, ПЖК промежности
+ слизистой влагалища
2
степень – разрыв мышц тазового дна (m.
levator
ani
– основное повреждение)
3
степень – разрыв сфинктера ануса
4
степень – разрыв стенки кишки.
Клиника.
У
 грожающий
грожающий
разрыв промежности – цианоз, отек,
выбухание, бледность, блеск кожи, мелкие
трещины эпизиотомия. Если разрыв –
боль, кровотечение (особенно сильное в
области клитора, мочеиспускательного
канала) зашиваем, не дожидаясь
рождения последа.
Диагностика.
Осмотр
визуальный + см на зеркалах.
Лечение.
Е сли
сли
не зашить: гнойно-септические осложнения
(ГСО), опущение и выпадение внутренних
половых органов оперативное
лечение.Методика
ушивания
будет зависеть от степени.
1
степень:
обезболивание – местная анестезия.
Ушивать начинают с верхнего угла раны
во влагалище, кетгутовые отдельные швы.
На кожу – шелковые швы с нижнего угла,
отдельные.
2
 степень:
степень:
в/в наркоз (калипсол),
ушивают
мышцы, кетгутовые отдельные швы
(погружной, т. к. снаружи 2 ряда швов),
далее как при первой степени (слизистая
влагалища, кожа промежности). Нитка
должна проходить под дном раны, иначе
гематома нагноение
несостоятельность.
3
 ,
,
4 степень:
общий эндотрахеальный наркоз. Начинают
со стенки прямой кишки по Брауде –
осторожно, т. к. можно сшить переднюю и
заднюю стенки (нужно ввести металлический
катетер, расширитель Гегара), отдельные
викриловые, шелковые швы (но могут
образоваться лигатурные свищи). Лучше
полисорб, викрил зашивают наружный
сфинктер (викрил, хромированный кетгут)
отдельными швами. Далее поменять
инструменты, перчатки, перестелить
столик шьют как при 2 степени. Но
при 3, 4 степени заживает плохо.
Ведение
послеродового периода зависит
от степени.
1
степень:
нельзя сидеть, некалообразующая диета,
на 3 сутки – слабительные, обрабатывают
КМпО4
2
– 3 раза. После каждого посещения туалета
– подмывание слабо разведенным раствором
КМпО4.
Для профилактики нагноения – кварцевание
швов.
2
степень:
обработка швов во влагалище через мягкий
катетер шприцем фурациллином
(хлоргексидином, диоксидином). Швы
внимают при 1, 2 степени на 5 – 6 сутки
(только с кожи).
Разрывы
3, 4 степени:
строгий постельный режим 9 – 10 дней,
некалообразующая пища (первые 5 дней
кефир, затем 1 стол). На 7 сутки –
слабительные. Промывание антисептиком
влагалищ утром и вечером (акушерка),
днем – врач, обработка кожи промежности.
Швы в прямой кишке не обрабатываются.
Кварцевание швов, на промежность УВЧ.
На коже швы снимают на 5 – 6 сутки.
Перед
выпиской – посмотреть, есть ли
ректо-вагинальные свищи: нужно ввести
в прямую кишку обычный краситель, если
есть свищ – краситель выделяется из
влагалища. Если свищ маленький –
самостоятельное закрытие, если большой
– пластика (через 2 месяца, когда
закончится инволюция).
Профилактика.
Начинают
в ЖК – во время занятий (психопрофилактическая
подготовка)Бережное
акушерское пособие (при прорезывании
головки, рождении плечиков)У
первородящих и повторнородящих по
показаниям – эпизиотомияПудендальная
анестезия (по показаниям для расслабления
мышц тазового дна)
Ведение родов и родоразрешение, включая оперативное вагинальное родоразрешение GT26, 3/4-е слезы промежности GT29, карточки дистоции плеча GT42 от Эльвены Гайетт
близко
Знание Генома TM
Сертифицировано Brainscape
Просмотрите более 1 миллиона курсов, созданных лучшими студентами, профессорами, издателями и экспертами, которые охватывают весь мир «усваиваемых» знаний.
Вступительные экзамены
Экзамены AP
Экзамены GCSE
Вступительные экзамены в магистратуру
Вступительные экзамены в университет
Профессиональные сертификаты
MPRE
Бар экзамен
Водитель Эд
Финансовые экзамены
Медицинские и сестринские сертификаты
Военные экзамены
Сертификаты технологий
TOEFL
Другие сертификаты
Иностранные языки
арабский
китайский язык
французский язык
Немецкий
иврит
Итальянский
японский язык
корейский язык
Лингвистика
португальский
русский
испанский
TOEFL
Другие иностранные языки
Наука
Анатомия
Астрономия
Биохимия
Биология
Клеточная биология
Химия
наука о планете Земля
Наука об окружающей среде
Генетика
Геология
Здоровье
Наука о жизни
Морская биология
Метеорология
Микробиология
Океанография
Органическая химия
Периодическая таблица
Физическая наука
Физика
Физиология
Растениеводство
Наука
Зоология
Английский
Американская литература
Британская литература
Писательское творчество
английский
Художественная литература
Средневековая литература
Акустика
Поэзия
Пословицы и идиомы
Шекспир
Орфография
Vocab Builder
Гуманитарные и социальные исследования
Антропология
Гражданство
Гражданское
Классика
Связь
Уголовное правосудие
География
История
Философия
Политическая наука
Психология
Религия и Библия
Социальные исследования
Социальная работа
Социология
Математика
Алгебра
Алгебра II
Арифметика
Исчисление
Геометрия
Линейная алгебра
Математика
Таблицы умножения
Precalculus
Вероятность
Статистические методы
Статистика
Тригонометрия
Медицина и уход
Анатомия
Анестезиология
Аудиология
Бактериология
Биохимия
Биоэтика
Биомедицинская наука
Кардиология
Сердечно-сосудистые
Роды
Хиропрактика
Стоматология
Дерматология
Диагностическая визуализация
Наркотики
Эндокринология
Эпидемиология
ER
Гастроэнтерология
Генетика
Гериатрия
Общая анатомия
Гинекология
Гематология
Гормоны
Инфекционное заболевание
Медицинские осмотры
Медицинская терминология
Микроанатомия
Скелетно-мышечный
Нейроанатомия
Неврология
Нервно-мышечный
Нейрохирургия
Уход
Питание
Акушерство
Трудотерапия
Онкология
Офтальмология
Оптометрии
Ортодонтия
Ортопедия
Отоларингология
Фельдшер
Пассивный уход
Патология
Педиатрия
Пародонтология
Фармакология
Аптека
Флеботомия
Физиотерапия
Физиология
Подиатрия
Дородовой
Легочный
Рентгенография
Радиология
Почечный
Респираторный
Ревматология
Скелетный
Анатомия позвоночника
Операция
Токсикология
Урология
Ветеринарная
Профессии
Управление воздушным движением
ASVAB
Парикмахерская
Катание на лодках
Косметология
Электрик
Пожаротушение
Садоводство
HVAC
Дизайн интерьера
Массажная терапия
Военные
Лицензия пилота
Сантехника
Полицейская
Сварка
Закон
MPRE
MBE
Банкротство
Бар экзамен
Предпринимательское право
Гражданский процесс
Конституционное право
Договорное право
Корпоративное право
Уголовное право
Свидетельство
Семейное право
Интеллектуальная собственность
Международное право
Закон
Судебные разбирательства
Право собственности
Проступки
Трасты и имения
Бизнес и финансы
Бухгалтерский учет
Экономика
Финансы
Бизнес
Технологии и машиностроение
Архитектура
Биотехнологии
Компьютерное программирование
Компьютерная наука
Инженерное дело
Графический дизайн
Информационные технологии
Информационные системы управления
Еда и напитки
Бармен
Готовка
Кулинарное искусство
Питание
Изобразительное искусство
Искусство
История искусства
Танец
Музыка
Другое изобразительное искусство
Случайное знание
Астрология
Блэк Джек
Знание реабилитации
Мифология
Национальные столицы
Люди, которых вы должны знать
Спортивные викторины
Карты Таро
.
Лечение разрывов промежности — скачать онлайн-видео на ppt
Презентация на тему: «Ремонт разрывов промежности» — стенограмма презентации:
1
Ремонт разрывов промежности
Фонд медицинского образования Сидар-Рапидс 18.10.2010

2
Введение Одна из самых распространенных хирургических процедур.
Возможные последствия: 1. Кровоизлияние или гематома. 2. Хроническая боль в промежности. 3. Диспареуния. 4. Недержание мочи и кала.

3
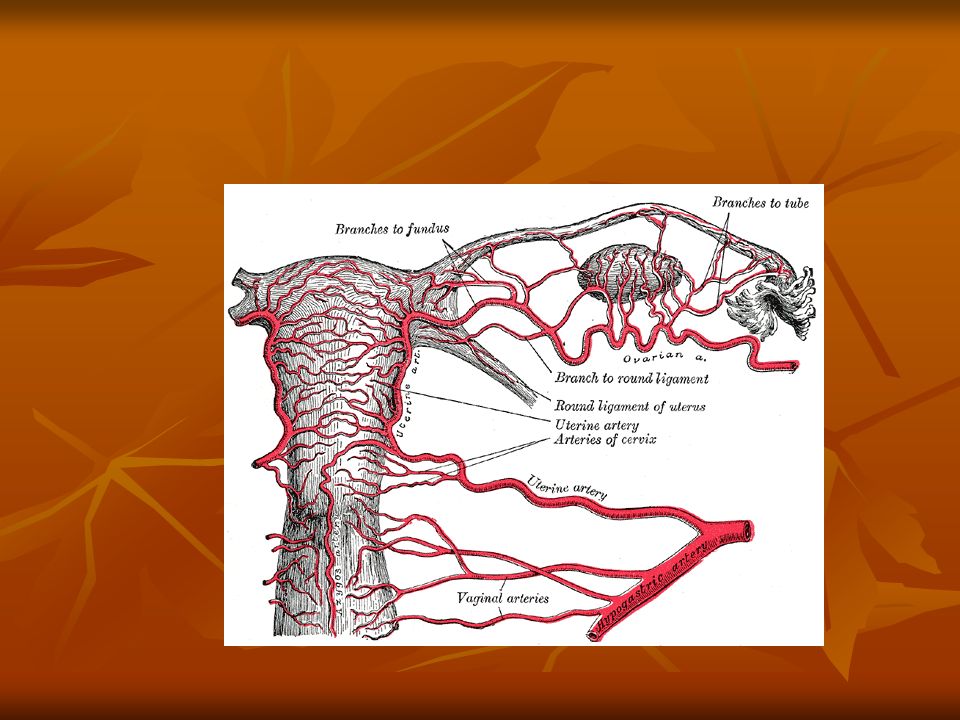
4
Анатомия промежности Тело промежности Кровоснабжение Снабжение нервов
5
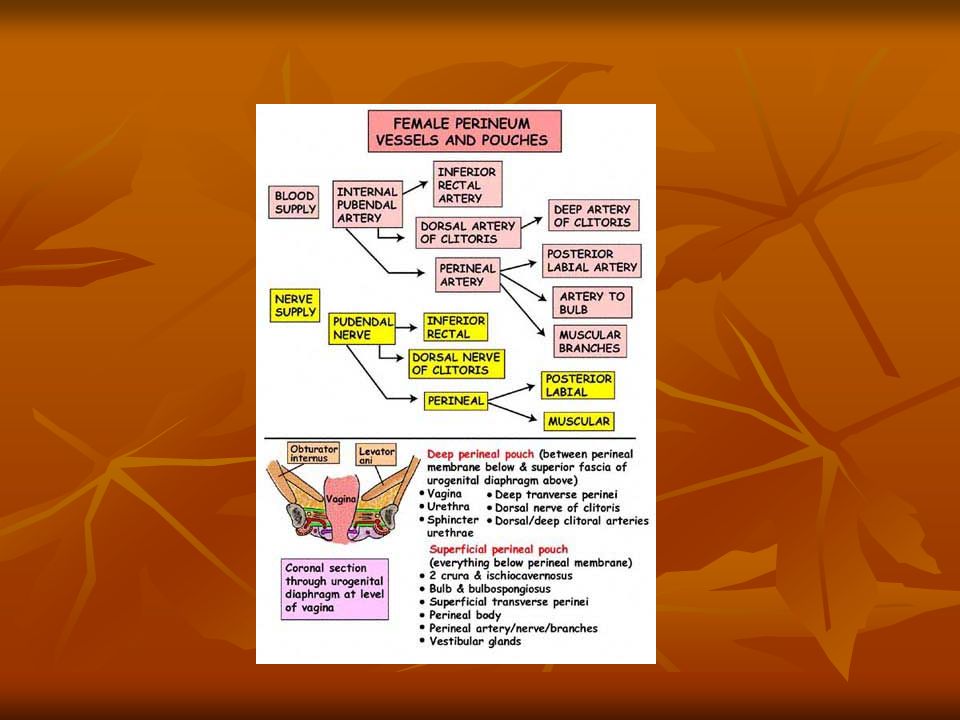
7
Разрыв промежности: оценка
Первая степень Вторая степень Третья степень Четвертая степень
8
Препаративный шов: Полиглактин 3-0 меньше доп.с болью в промежности и расхождением раны. Анестетик: 1% лидокаин, шприц объемом 10 мл с иглой 27 калибра длиной 1,5 дюйма. Инструменты: игловодитель, шовные ножницы, зубчатые щипцы, зажимы Allis, ретрактор deaver / gelpi. Повязки / перчатки / промывочный раствор Strerile.
9
Продолжение подготовки …… Хорошее освещение и визуализация.
Адекватное обезболивание. Общая анестезия или региональная анестезия для правильного расслабления мышц или обширных разрывов.Пудендальный блок
11
Ведение: разрыв влагалища
Может затрагивать обе стороны дна влагалища. Анкерный шов на 1 см выше верхушки. Бегущий стежок. Запор для гемостаза. Должен включать слизистую влагалища и ректовагинальную фасцию. Продолжайте наложить шов до гименального кольца.
.
Срок
| Определение
| ||
Срок
| Определение
| ||
Срок
| Определение
| ||
Срок
| Определение
| ||
Срок
| Определение
| ||
Срок
| Определение
| ||
Срок
| Определение
| ||
Срок
| Определение
| ||
Срок
| Определение
| ||
Срок
| Определение
| ||
Срок
| Определение
| ||
Срок
| Определение
| ||
Срок
| Определение
| ||
Срок
| Определение
| ||
Срок
| Определение
| ||
Срок
| Определение
| ||
Срок
| Определение
| ||
Срок
| Определение
| ||
Срок
| Определение
| ||
Срок
| Определение
| ||
Срок
| Определение
| ||
Срок
| Определение
| ||
Срок
| Определение
| ||
Срок
| Определение
| ||
.
