виды, причины, диагностика и лечение
Дети (особенно совсем малыши) подвержены различным заболеваниям, поэтому при возникновении на теле красных пятен и высыпаний нужно сразу же обратить внимание на этот симптом, чтобы определить возможную патологию. Вопросов множество. Почему возникла сыпь, как лечить красные пятна, как обезопасить ребенка от осложнений и тяжелых последствий? Разобраться в том, что происходит, можно еще до похода к врачу. Так почему появляются красные пятна на теле у грудничка? Причины и описание методов лечения перечислены далее.
Аллергическая реакция
Красные пятна на теле у грудничка (фото ниже) сразу наводят на мысль о пищевой аллергии. В большинстве случаев причиной высыпания действительно являются неподходящие продукты питания: смесь или что-то в рационе кормящей матери. Иногда мелкая сыпь сигнализирует об аллергии на бытовую химию. Основными аллергенами являются яйца, молочные продукты, морепродукты, цитрусовые, шоколад, грибы, мед. Кстати, самой распространенной причиной появления красных пятен на теле у грудничка Комаровский называет именно аллергию.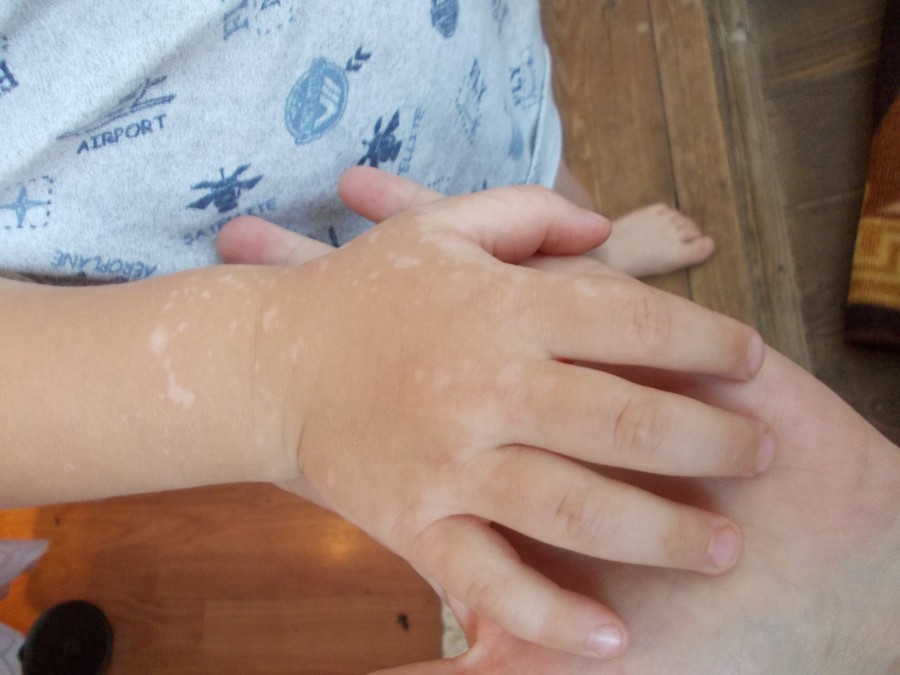
Нужно избегать продолжительного контакта кожи малыша с синтетикой или химическими моющими средствами. Но аллергическая реакция — это крайне индивидуальное понятие, так что нужно наблюдать за реакцией организма при введении в рацион новых продуктов питания, покупке средств бытовой химии, которые ранее не использовались.
К аллергическим реакциям относят экзему и крапивницу. Если появились красные шершавые пятна на теле у грудничка, то, скорее всего, речь идет именно об экземе. Очаги расширяются, потому что пузырьки лопаются. Такие участки пекут, зудят и вызывают у ребенка сильный дискомфорт. При крапивнице появляются волдыри, которые чешутся. При нажатии видны маленькие белые точки.
Инфекционные болезни
Другой вид красных пятен на теле у грудничка может быть спровоцирован инфекционными заболеваниями, которые очень специфичны, требуют особого лечения и ухода за больным ребенком. К заболеваниям такого типа относятся ветряная оспа, скарлатина, краснуха, корь.
При ветрянке красные пятна на теле у грудничка большого размера, впоследствии они превращаются в лопающиеся волдыри. Затем появляются точки красного цвета, лопающиеся волдыри, сильный зуд, слабость, иногда может быть температура. Часто пятнышки появляются на щеках, в промежутках между пальцами и подмышками. Ветрянка легче переносится в детском возрасте, но следует вовремя начать лечение.
Затем появляются точки красного цвета, лопающиеся волдыри, сильный зуд, слабость, иногда может быть температура. Часто пятнышки появляются на щеках, в промежутках между пальцами и подмышками. Ветрянка легче переносится в детском возрасте, но следует вовремя начать лечение.
Развитие стрептококковой инфекции сопровождается красными пятнами на теле у грудничка в области подмышек, паха и лица (кроме носогубной области). Скарлатина характеризуется сильным шелушением на пораженных участках, болью в горле. Кожа начинает шелушиться спустя два дня после появления первых признаков заболевания. Лечение проводится антибиотиками. Болезнь передается, так что если в семье есть еще ребенок, то нужно изолировать его от контакта с зараженным. Скарлатина передается воздушно-капельным путем или провоцируется несоблюдением правил личной гигиены. Переносчиками болезни могут выступать грязные игрушки, предметы обихода или одежда, немытые овощи и фрукты.
Корь передается через прикосновения, то есть тактильным путем. Красные сухие пятна на теле грудничка появляются после насморка, кашля и высокой температуры. Кожные реакции можно обнаружить только на 3-4 день болезни. Одновременно возникает боязнь света и прямых солнечных лучей. Сыпь из красного превращается в коричневую, затем начинает шелушиться и отпадает. Пораженные участки имеют неправильную форму. Сыпь может появляться на разных частях тела. Лечение в среднем занимает около двух недель.
Красные сухие пятна на теле грудничка появляются после насморка, кашля и высокой температуры. Кожные реакции можно обнаружить только на 3-4 день болезни. Одновременно возникает боязнь света и прямых солнечных лучей. Сыпь из красного превращается в коричневую, затем начинает шелушиться и отпадает. Пораженные участки имеют неправильную форму. Сыпь может появляться на разных частях тела. Лечение в среднем занимает около двух недель.
Причиной красных пятен на теле у грудничка может быть краснуха. При нормальном течении болезнь длится недолго. Передается инфекция воздушно-капельным путем. Появляются головная боль, конъюнктивит, болезненные ощущения в горле. Характерные участки поражений: грудь, лицо, спина. Ребенок станет раздражительным и плаксивым, может отказываться от пищи, испытывать проблемы со сном. Появляются розовые пятна спустя неделю после заражения.
Потница и опрелости
Красные пятна на теле у грудничка после купания могут быть особенно отчетливо видны. Если нет других признаков ухудшения состояния здоровья, то, скорее всего, это обычная потница. В жаркий сезон или при интенсивном потении в складках может появляться мелкая красная сыпь. Чтобы избежать этого неприятного симптома, купание нужно проводить чаще. Ребенку следует покупать одежду из натуральных материалов, отказаться от использования жирных средств для ухода за кожей и почаще оставлять малыша голеньким, чтобы кожа могла «подышать».
Опрелости могут появляться в виде красных участков, которые напоминают водянки. Они могут возникать вследствие выделения пота и высокой температуры окружающей среды. Появляются красные пятна на теле у грудничка (без температуры, характерна только общая слабость), обычно их можно заметить в области ягодиц, шеи и подбородка, кожных складок. При потнице и опрелостях необходимо постоянно поддерживать чистоту и свежеть кожи, проводить воздушные ванны и соблюдать правила гигиены.
Укусы насекомых
Красные пятна на теле у грудничка могут появиться вследствие укусов насекомых, например, комаров. Укусы похожи на аллергическую реакцию. Пораженные участки сильно чешутся, становятся причиной повышенной раздражительности и тревожности ребенка, могут быть горячими по сравнению с остальными участками кожи. Сильный зуд можно снять специальными мазями, гелями или кремам с маркировкой 0+. Дети постарше часто расчесывают укусы, так что пораженное место нужно обработать зеленкой. Для предотвращения аллергической реакции нужно дать ребенку антигистаминное средство.
Дерматологические болезни
Дерматозы, или гнойничковые поражения, сопровождаются зудом и красными пятнами на теле у грудничка. По фото сложно поставить диагноз даже профессионалу, не то что людям, далеким от медицины, поэтому для определения возбудителя нужно пройти анализы. Вирусный дерматоз, как правило, диагностируется у детей от пяти до восьми лет. Дерматоз вызывается внутриклеточными вирусами, которые проявляются в виде герпеса, кондилом, бородавок, контагиозного моллюска. Болезнь сопровождается общей слабостью, повышенной температурой, шелушением кожи, зудом. Для малышей при дерматозе очень важно правильное питание и соблюдение правил гигиены. Точные причины заболевания покажут обследования и анализы.
Если красные пятна на теле у грудничка превращаются в гнойные пузырьки, это говорит о детской пиодермии. Различают сухой лишай, пеленочный дерматит и стрептококковую пиодермию. Лечение назначается только врачом. Своевременная и адекватная терапия поможет избавиться от последствий, потому что такие болезни оказывают негативное влияние на организм в целом.
При зуде и шелушении
Что делать, если высыпания шелушатся и чешутся? На зуд может пожаловаться ребенок постарше, а вот грудничок просто будет вести себя тревожно, ерзать в кроватке, может плакать или отказываться от пищи. Постоянное расчесывание раздражает малыша, что отражается на его общем самочувствии. В таком случае можно попробовать делать успокаивающие компрессы. Для компрессов используются отвары ромашки и календулы, чистотела. В остывшем отваре смачивают ватный тампон, кусочек марли или чистую ткань, а затем прикладывают к пораженным участкам. Средства для новорожденных не должны включать спирт и подсушивающие компоненты, которые только усилят шелушение. Кроме того, нельзя тереть пораженные участки.
В каких случаях обратиться к врачу
При наличии любых высыпаний грудничка обязательно нужно обследовать в больнице. В некоторых случаях понадобится посетить дерматолога, который назначит необходимые анализы и проведет все диагностические процедуры. В легких случаях достаточно посещения педиатра. Любые лекарства должен назначать только врач, иначе ситуация может не улучшиться, а только усугубиться. Неприятный симптом не только доставляет дискомфорт, но и в общем негативно влияет на организм, так что ребенка нужно лечить под присмотром опытных медиков.
Немедленно обратиться к врачу нужно в том случае, если одновременно с высыпаниями наблюдаются боли в грудной клетке, затрудненное дыхание, повышенная температура тела, которая не сбивается жаропонижающими препаратами, обмороки, сонливость, нарушения речи у детей постарше, спутанность сознания, насморк и невозможность нормально дышать, анафилактический шок. Это может свидетельствовать о тяжелой аллергии или осложненном течении инфекционного заболевания.
Чего делать нельзя
До визита к врачу нельзя наносить на высыпания красящие составы, потому что это затруднит диагностику. Нельзя вести ребенка в больницу, если есть подозрение, что болезнь имеет инфекционную природу. Такие заболевания передают воздушно-капельным путем, так что есть риск заразить других детей. Поэтому нужно вызывать скорую или врача на дом. Любые высыпания на теле нельзя расчесывать. Особенно это касается инфекционных болезней, которые сопровождаются сильным зудом. Не стоит давать ребенку любые лекарства без консультации с врачом. Разрешается использовать только антигистаминные препараты при аллергической реакции, но только те, которые ребенок уже принимал ранее.
Методы и правила лечения
Красные шершавые пятна на теле у грудничка и любые другие высыпания нужно лечить только под контролем врача. При аллергической реакции необходимо выявить аллерген и быстро провести терапию антигистаминными препаратами, а ветрянка лечится в основном симптоматически. При кори показан постельный режим, нужно несколько раз в день промывать глаза, в случае необходимости давать ребенку жаропонижающее, при сильном кашле — муколитики, а при насморке промывать нос спреями с морской солью.
Крапивница лечится медикаментами. Назначаются легкие слабительные и мочегонные средства, очистительные клизмы небольшого объема и антигистаминные препараты. Для нормализации обменных процессов желательно применять витамины группы В и препараты железа. При хронической крапивнице важно выявить и вылечить очаги инфекции. Для снятия зуда активно применяются ванночки на основе ромашки, череды, кремы и мази на основе глюкокортикостероидов.
При дерматозе сперва нужно устранить первоисточник болезни, а затем начать медикаментозное лечение. После контакта с предполагаемым аллергеном нужно обработать кожу антисептиком или просто промыть водой с мылом. Чтобы снять зуд, отечность и предупредить воспалительный процесс, понадобится антигистаминное средство. В первый раз лекарство должен назначать только врач, в дальнейшем (если не было неблагоприятной реакции) можно давать то же средство при проявлениях аллергии. Для купирования местного воспалительного процесса используются мази, а при мокнущих высыпаниях нужны подсушивающие средства. Инфекционные дерматозы лечатся при помощи антибактериальных, противогрибковых или противовирусных препаратов.
Народные рецепты
Если грудничок покрылся красными пятнами (все тело или отдельные участки) нужно показать ребенка врачу, потому что в таком нежном возрасте неопытные родители могут только навредить, пользуясь народными рецептами. Любые средства нетрадиционной медицины разрешается использовать только после консультации педиатра. При этом нужно внимательно следить за состоянием ребенка. В случае возникновения неблагоприятной реакции лечение нужно прекратить и снова обратиться в больницу, чтобы врач откорректировал схему терапии.
Достаточно эффективны отвары тысячелистника и чистотела. Нужно смешать сухое сырье в равных частях (достаточно по одной столовой ложке), залить стаканом воды и настаивать два часа. Готовое средство нужно процедить и остудить, а затем кашицу приложить к участкам с сыпь. Примочки нужно проводить несколько раз в день. Одна процедура длится не менее двадцати минут. С воспалительными процессами и покраснением хорошо справляется настой березовых почек. Столовую ложку сухого сырья нужно залить одним стаканом кипятка, оставить на тридцать минут, а потом смочить в составе марлю и приложить к пятнам на теле ребенка.
Меры профилактики
Каждый родитель сталкивается с сыпью у ребенка. Предотвратить появление красных пятен на коже малыша довольно затруднительно, потому что тяжело оградить ребенка от неблагоприятных факторов. Нужно укреплять иммунитет, время от времени давать поливитаминные препараты, закалять малыша. Сильная иммунная система поможет организму справиться с инфекциями и быстро преодолеть заболевания.
Кроме того, малышам рекомендуется покупать одежду только из натуральных материалов, использовать специальные детские средства для стирки и купания. Пр частой аллергической сыпи нужно ограничить контакт с аллергенами, поддерживать дома чистоту (ежедневная влажная уборка и проветривание), избавиться от предметов, которые притягивают пыль, тщательно ухаживать за домашними животными, чтобы не было шерсти на полу, соблюдать гигиенические требования в уходе за детьми.
Появление сыпи — это в большинстве случаев сигнал о сбоях в иммунной системе. Негативная реакция может появиться по вине родителей, которые не уделяют достаточное внимание гигиене малыша или чистоте в доме, предлагают ребенку продукты с аллергическим действием. Особенно осторожными нужно быть с детьми, которые предрасположены к неблагоприятной реакции на продукты питания, лекарства, шерсть животных, домашнюю пыль, пыльцу растений и так далее.
О появлении белых пятнышек на теле новорожденного ребенка: почему они выступили
Белые пятна на коже у ребенка возникают по разным причинам. Чаще всего это указывает на депигментацию. Это значит, что на определенных участках кожи снижается количество меланина. Такое явление до сих пор исследуется, ученые продолжают выяснять причины состояния. Иногда эти белые пятнышки оказываются симптомом заболевания, после лечения они проходят.
Плечо ребенка
Почему кожа обесцвечивается у грудничков
Мелкие белые пятна на теле у новорожденного ребенка возникают из-за снижения в организме пигмента меланина. Общее название для такого явления – гипопигментация. Точные причины этого состояние неизвестны, эффективных методов лечения так же нет. Существуют процедуры, улучшающие внешний вид кожи.
Основные заболевания у грудничка с белыми пятнами на коже:
- витилиго;
- питириаз;
- лейкодерма;
- глистные инвазии;
- инфекционные заболевания;
- укусы насекомых, похожие на болезнь;
- гиповитаминоз.
Также есть несколько факторов, которые способствуют развитию гипопигментации кожи:
- наследственность;
- длительное присутствие на солнце;
- близкий контакт с зараженным человеком и переносчиком кожного грибка;
- отсутствие гигиенического ухода за ребенком;
- несбалансированное питание грудничка.
Чтобы поставить точный диагноз младенцу, придется пройти обследование и сдать ряд анализов. Врачам нужно собрать полный анамнез у родителей, чтобы выяснить причины возникновения пятен.
Важно! Депигментацию неинфекционного характера невозможно полностью вылечить.
Грудничок со слабой иммунной системой чаще подвержен различным заболеваниям. Белые пятна на теле у крохи возникают по разным причинам. Некоторые из этих состояний подвергаются лечению, другие – являются наследственными и вылечить их невозможно.
Диагноз
Для постановки диагноза необходимо пройти обследование. Точный диагноз способен поставить только специалист. Для этого назначают:
- осмотр дерматолога;
- общий анализ крови;
- мазок с поверхности поврежденного участка;
- бактериологический анализ и посев мазка;
- анализ крови на антитела к сифилису.
Такие методы помогут исключить неверные диагнозы и начать правильное лечение болезни. Всего за 5-10 дней результаты будут готовы.
Аллергия на солнце
Это редкое состояние организма, при котором тело ребенка вырабатывает антитела, когда солнечные лучи попадают на кожу. На ней появляются высыпания, сопровождающиеся зудом. После их прохождения остаются белые пятнышки, они быстро исчезают. Нужно стараться как можно реже подвергать ребенка прогулкам на ярком солнце. Тело крохи укрывают легкой одеждой, появляются на улице во второй половине дня.
Невус
На теле крохи появляется ближе к 3 месяцам. Края пятен широкие, неровные. Они вызывают большой страх в глазах родителей. Однако врачи говорят, что невус совершенно безопасен и не несет никакого вреда здоровью. Он ничем не отличается от обычной родинки. Рекомендуется наблюдать за его размерами. При увеличении пятнышка его показывают дерматологу, это может быть признаком развития онкологического заболевания.
Белое пятно на спине
Виды лечения
Чтобы назначить грамотное лечение, предварительно ставят диагноз. При витилиго лечения нет, доктора могут улучшить внешний вид кожи, но полностью избавиться от пятен невозможно. Для остальных болезней существуют эффективные методы терапии. При наличии грибка назначают противомикотические мази и таблетки. Лейкодерма бывает нескольких типов, потому предварительно изучают причины ее возникновения.
Причины появления пятен у детей после года
Белое пятнышко на коже у ребенка иногда вызывает массу беспокойств. Если оно небольшого размера, не увеличивается, скорее всего, не вредит здоровью. Большие пораженные участки нужно подвергать лечению.
Витилиго
Это проявление депигментации кожи, появление светлых участков на ней. Пятна образуются на животе, лице, руках и ногах, спине, не затрагивают ладони и стопы. Заболевание не вредит здоровью и не влияет на состояние организма. Человек с витилиго может вести полноценную жизнь. Единственный минус – это эстетическая сторона, особенно, если пятна на лице. У людей со светлой кожей пораженные участки слабо видны.
Важно! Витилиго никак не влияет на появление в будущем онкологического заболевания.
Питириаз
Белый питириаз – это дерматологическое заболевание, которое вызывают грибки. Высыпания в виде белых пятен появляются на коже лица, шеи, рук, живота. Они имеют четкие границы, не сопровождаются зудом. Заболевание передается другим людям при тесном контакте. После прохождения терапии пятна полностью проходят. Чаще всего питириазом заражаются дети от 3 до 16 лет. Процесс выздоровления длится от пары месяцев до нескольких лет, затем возникает спонтанное полное излечение.
Лейкодерма
Заболевание бывает разных видов. Это болезнь, которая вызывает гипопигментацию по всему телу. Пятна небольшого размера, не увеличиваются. Метод лечения зависит от причины возникновения. Виды лейкодермы:
- Инфекционная. Бактерии проникают в клетки кожи и блокируют выработку меланина. На теле появляются мелкие белые пятна. Чаще всего лейкодерму вызывают бактерии сифилиса, лишай, лепра. Мраморные пятнышки указывают на сифилистическую форму.
- Врожденная. Возникает вследствие внутриутробного поражения плода, от родителей к детям передаются такие гены. Это одна из форм витилиго, болезнь сопровождается аутоиммунными болезнями и генетическими синдромами.
- Токсическая. У детей встречается редко. Появляется из-за длительного системного воздействия на клетки организма лекарственных или химических веществ. Пятна останутся на всю жизнь.
- Иммунная. Меланоциты – клетки, которые вырабатывают пигмент для цвета кожи. Они поражаются при системной красной волчанке, склеродермии, иногда наличии глистных инвазий. После избавления от паразитов оттенок кожных покровов восстанавливается.
- Поствоспалительная. Проявляется как следствие тяжелых дерматологических заболеваний, таких как псориаз и экзема, ожоги. На поверхности образуются рубцы белого цвета.
- Идиопатическая. Включает в себя остальные формы лейкодермы с неустановленными причинами.
В первый месяц жизни новорожденного кожные заболевания могут никак себя не проявлять. Первые симптомы белых пятен возникают ближе к полугоду. Это относится ко всем формам, кроме врожденного витилиго.
Важно! Витилиго незаразно и не передается от человека к человеку.
Рыжая девочка
Способы лечения и препараты
Лечить белые пятна на животике, ручках, ножках и других частях тела начинают сразу после прохождения обследования и выяснения причины болезни. Обычно терапия направлена на устранение неэстетического состояния кожи. Для пациентов с витилиго назначают местное применение стероидных препаратов. Рекомендуется совмещать основное лечение с фитотерапией, специальным питанием и витаминотерапией.
Если болезнь имеет инфекционный характер, то врач прописывает противогрибковые препараты, лечение от глистов. Однако пятна не проходят сразу, для нормализации пигментации понадобится 3-6 месяцев, все зависит от степени поражения.
Чесотка и укусы насекомых
Чесотка часто встречается у детей любого возраста. Ей легко заразиться – достаточно короткого контакта с болеющим человеком. Также имеет место быть бытовой способ передачи. Это мелкие клещи, которые проникают под кожу человека. На месте укусов образуется небольшой отек, который сильно чешется. Пятна остаются на теле ребенка даже после полного излечения. Они белеют и долго проходят.
Схема лечения не очень простая. Необходимо ежедневно менять одежду, постельное белье и кипятить игрушки. Тело младенца смазывают мазью бензилбензоата 1%. При этом малыша нельзя мыть на время терапии.
Укусы кровососущих насекомых также оставляют на теле малыша белые пятна после заживления. В будущем на месте поражения восстанавливается синтез пигмента. Пока ребенок маленький, стараются меньше выезжать с ним на природу в лес. Для профилактики укусов пользуются спреями против насекомых.
Важно! Чесотка очень быстро распространяется, ей легко заразиться взрослым. Ребенка временно помещают на карантин.
Спина с белыми пятнами
Недостаток витаминов, микроэлементов
У новорожденной девочки или мальчика часто возникают авитаминозы. Младенцы нуждаются в полноценном питании. На грудном вскармливании матери должны соблюдать диету, чтобы малыш с молоком получал все необходимые вещества. При искусственном вскармливании младенцы питаются молочной смесью, которая содержит все нужные витамины.
Дефицит витаминов группы В вызывает нарушение пигментации кожи новорожденного. Для устранения проблемы ему назначают инъекции с витамином, до тех пор, пока ребенок ни научится жевать и глотать. Возможно лечение растворами капель, но они не так эффективны, так как часть витаминов разрушается в желудке при переваривании.
Снижение в организме уровня цинка, железа и меди приводит к депигментации участков кожи. Дефицит микроэлементов у младенцев обычно бывает врожденным, поэтому лечение начинают еще в роддоме. Кормящей матери прописывают строгую диету.
Наличие белых пятен на теле ребенка не приносит серьезного вреда здоровью. Если явление носит генетический или врожденный характер, то изменить ничего не получится, можно лишь улучшить внешний вид кожи. Инфекционные и глистные лейкодермы легко лечатся, кожа ребенка быстро восстанавливается.
Видео
Причины появления у грудничков на коже шершавых, сухих пятен разного цвета
Состояние кожи является отражением здоровья любого человека, включая малыша. Потому, обнаружив шершавые пятна на теле у ребенка, его следует незамедлительно показать специалисту. Он выявит причину проблемы и назначит адекватное лечение.
Шершавые пятна на личике ребенка всегда беспокоят родителей
Причины появления шершавых пятен
Сухие пятна на коже у ребенка могут появиться по целому ряду причин. В число наиболее распространенных входят следующие.
Экссудативный диатез
Организм грудничка может отреагировать кожными высыпаниями на экссудативный диатез. При данном заболевании шелушиться начинает в первую очередь кожа головы. На темечке новорожденного появляются себорейные чешуйки. По мере протекания болезни на теле возникают опрелости. Особенно страдает живот. Лицо начинает краснеть, на нем образуются шершавые участки.
Причинами развития болезни чаще всего оказываются неправильно подобранная для искусственного вскармливания смесь, слишком раннее введение прикорма или индивидуальная реакция на определенный продукт.
Важно! Если своевременно не установить фактор, спровоцировавший развитие экссудативного диатеза, заболевание может стать хроническим.
Аллергический диатез
Появление красных шершавых пятен на теле у ребенка может быть связано и с аллергическим диатезом. Его симптомом является шершавость на лице, теле, руках или ногах ребенка. Чаще всего заболевание вызывают следующие факторы:
- аллергическая реакция на продукт или внешний раздражитель;
- наследственность;
- инфекция;
- прием некоторых лекарств матерью в период беременности или вскармливания.
Лечить аллергический диатез не нужно – достаточно просто устранить аллерген, и симптоматика с течением времени угаснет.
Диатез – очень распространенный детский диагноз
Псориаз (чешуйчатый лишай)
Младенец с диагностированным псориазом в медицине – относительная редкость. Если патология все же развивается, она вероятнее, чем у взрослых людей, протекает в тяжелой форме и вызывает осложнения. Чаще всего шелушащиеся сухие пятна на коже ребенка появляются на фоне сниженного из-за перенесенного заболевания иммунитета. Подобное случается после инфекционных заболеваний, ветрянки или гриппа.
Псориазные высыпания могут поразить любую часть тела, будь то нога, рука, локоть и т.д. Обратиться за помощью к врачу при появлении первых высыпаний следует обязательно. Тем более, когда псориазом страдает грудничок, нередко наблюдается дополнительная симптоматика. У ребенка ухудшается самочувствие, он начинает чесаться. Расчесывание кожи, в свою очередь, приводит к травмированию, образованию новых очагов. Риск занесения инфекции при этом сильно повышается.
Важно! В запущенных случаях псориаз может распространяться на слизистые оболочки ротовой полости или наружных половых органов.
Розеола розовая
Иногда появление сухих розовых пятен на коже у грудничка объясняется розеолой розовой (внезапной экзантемой). Такой диагноз врач ставит младенцам не слишком часто. Речь идет об инфекционном заболевании, передающемся по воздуху или фекально-оральным путем. Чаще всего болезнь вызывают вирусы герпеса.
Наиболее подверженными розеоле розовой являются дети в возрастном диапазоне от трех месяцев до двух лет. Описание симптомов во многом схоже с признаками ОРВИ, только к повышенной температуре, катаральным явлениям и слабости прибавляется мелкая сыпь, имеющая розовый или красноватый оттенок.
Розеола розовая может причинять крохам большой дискомфорт
Важно! К розеоле розовой вырабатывается иммунитет. Если ребенок переболел ей в год, вероятность повторного заражения невероятно мала.
Контактный дерматит
Если новорожденная или грудничок в первый месяц жизни имеет на коже высыпания, чаще всего причиной тому является контактный дерматит. Преимущественно он развивается при трении памперса о нежную кожу области попы или животика. Появиться он может и в том случае, если купание крохи производится в хлорированной воде. Помимо перечисленного, контактный дерматит могут вызвать следующие факторы: моющие средства, лекарственные препараты, бытовая химия, косметические или гигиенические составы, ядовитые растения и некоторые металлы.
При воздействии сильных внешних агентов заболевание может иметь четыре стадии:
- Поверхностное поражение с ограниченным покраснением кожи.
- Выраженное поражение с образованием пузырей, содержимое которых имеет белый или бесцветный оттенок.
- Разрушение структуры кожи с омертвлением ткани.
- Поражение всех отделов кожи и подлежащих слоев.
К сведению. Грудной ребенок с контактным дерматитом становится капризным, плохо кушает, беспокойно спит.
Лишаи разных видов
Появление сухих корочек на теле у грудничка может объясняться отрубевидным, розовым или белым лишаем. Обозначенные заболевания имеют разные причины развития, тяжесть протекания, а также характер высыпаний.
При отрубевидном лишае повышается сухость кожи. По мере развития болезни количество сухих пятен на коже у грудничка становится все большим. По своей структуре они сильно напоминают отруби. Болезнь часто возникает при смене климата, когда организм малыша ослаблен. При нахождении на солнце пораженные участки тела будут оставаться незагоревшими.
При розовом лишае высыпания на коже весьма характерные
Розовый лишай бывает у детишек постарше. Грудной малыш имеет меньше рисков заполучить подобное заболевание. Оно выражается в появлении на теле розовых пятнышек овальной формы с небольшими чешуйками по центру. Специфическое лечение при розовом лишае не требуется. Как правило, через несколько недель высыпания начинают постепенно бледнеть и пропадают.
Другие причины
Появление шершавых сухих пятен на коже у грудничка может объясняться и другими факторами. Симптомы могут развиться на фоне укусов насекомых. Иногда пятна появляются в результате потницы, представляющей собой кожное раздражение, которое начинает сыпать под воздействием чрезмерной влажности.
Еще одной причиной сухой кожи и появления пятнышек может стать повышенная чувствительность к солнечному свету, так же известная как фотодерматит. При данном заболевании эпидермис становится шероховатым на ощупь, появляются зудящие высыпания на открытых участках, часто наблюдаются покраснения.
Дифференциальная диагностика
При обнаружении шершавых пятнышек на ножках и ручках у грудничка ребенка обязательно нужно показать детскому дерматологу для осмотра кожных покровов и проведения дифференциальной диагностики. Для определения заболевания пациенту будут выданы направления на общий и биохимический анализы крови.
Если у специалистов возникнет подозрение на индивидуальную непереносимость конкретного раздражителя, может потребоваться тест на аллергены. С пораженного участка берется соскоб для посева. В некоторых случаях проводят УЗИ внутренних органов.
К какому врачу обратиться
Многие родители знают, что, если у ребенка болит зуб, его нужно отвести к стоматологу, если ухо – к отоларингологу. Далеко не все в курсе, какой врач поможет вылечить шершавые пятна на коже, поскольку их этимология может быть различной.
При любом высыпании кроху следует показать дерматологу
Начать следует с дерматолога. По результатам проведенной диагностики он сам направит маленького специалиста к другому специалисту: ревматологу, инфекционисту или аллергологу-иммунологу.
Первая помощь ребенку
При обнаружении, что животик, ручки, ножки или подбородок малыша «украсились» шершавыми и сухими пятнами, это повод для проявления бдительности. Первым делом следует оценить состояние ребенка на предмет присутствия у него дополнительной симптоматики. Самолечением заниматься не стоит, но до визита к врачу следует исключить из рациона ребенка все вероятные аллергены и внешние факторы, которые могли поспособствовать появлению пятен.
Чтобы снизить уровень дискомфорта, допускается обработать кожу крохи Бепантеном или увлажняющим детским кремом без отдушек. Все остальные мероприятия должны быть предложены лечащим врачом по результатам консультации и диагностических обследований. Использование бабушкиных рецептов, вроде протирания спины чудодейственными травами или применения «живых» целебных вод, недопустимо.
Врачи настоятельно не рекомендуют заниматься самолечением
Что запрещено делать
Желание родителей избавить свое чадо от шелушений вполне понятно и легко объяснимо. В своем стремлении помочь ребенку, не обладая соответствующими знаниями, они могут причинить вред. Так, ни в коем случае при обнаружении шелушащихся пятен на теле ребенка не следует:
- использовать гормональные кремы или мази;
- сковыривать образующиеся корочки;
- самостоятельно назначать лекарственные препараты от аллергии и прочих заболеваний, особенно при неустановленном диагнозе.
Профилактика появления шелушений
Любую болезнь предупредить проще, чем вылечить. С целью предупреждения появления шелушащихся пятен матерям в период вынашивания малыша и кормления грудью настоятельно рекомендуется:
- отказаться от любых вредных привычек;
- исключить из рациона возможные аллергены;
- включить в режим дня ежедневные длительные прогулки;
- для искусственного кормления использовать исключительно высококачественные смеси ведущих мировых производителей.
Помимо этого, обезопасить ребенка помогут следующие действия:
- удаление из комнаты крохи всех предметов, которые могут собирать пыль;
- свести к минимуму контакты ребенка с домашними животными;
- в ежедневном режиме проводить влажную уборку;
- следить за уровнем влажности в детской комнате;
- купать малыша без использования сушащего кожу мыла;
- отказаться от синтетической детской одежды;
- использовать для стирки детских вещей и белья гипоаллергенный стиральный порошок;
- своевременно менять грудничку памперсы;
- не укутывать ребенка.
Внимательное отношение к состоянию здоровья грудного ребенка позволит избежать многих проблем. Если кожа все-таки начнет шелушиться и покрываться пятнами, своевременное обращение к специалисту позволит избавиться от болезни с минимальным ущербом и в короткие сроки.
Видео
фото, почему появляется у детей?
Наверняка многие родители слышали про такое понятие, как монголоидное пятно. Чаще всего этот дефект появляется на коже новорожденных детей-монголоидов. По статистике ежегодно лишь у 1% младенцев европеоидной расы в первые дни жизни диагностируется такое явление. Несмотря на низкий показатель, ни один из детей-европеоидов не застрахован от образования синего монгольского пятна. Почему оно появляется и насколько опасно для здоровья ребенка? Как можно от него избавиться?
Что называется монгольским пятном, как оно выглядит и у кого бывает?
Монгольскими пятнами называется синюшная пигментация кожных покровов, расположенная преимущественно в крестцовой области. Гораздо реже они встречаются на коже ягодиц и бедер. Иногда к синему цвету примешиваются зеленые и черные оттенки. Размер пятен может достигать 10 см.
В медицине этот кожный дефект относят к одной из разновидностей врожденного доброкачественного невуса и объясняют его происхождение особым залеганием меланина в соединительнотканном слое кожи. Данное явление получило название в связи с тем, что впервые было выявлено у новорожденных детей монголоидной расы. Однако впоследствии такие пятна стали фиксировать у малышей других рас.
В ходе многочисленных исследований ученые пришли к выводу, что изначально появлению монгольских пятен были подвержены только монголоиды. Впоследствии, при смешении кровей, этот дефект стал передаваться другим расам. Так объясняется, например, тот факт, что у русского ребенка, имеющего дедушку-татарина, при рождении на копчике имеется синяя пигментация.
Монголоидные пятна диагностируются у новорожденных еще в родильном доме в первые дни жизни. Как они выглядят, можно посмотреть на фото. С этим явлением связано немало суеверий. Многие народы считают такое пятно хорошим знаком. Из-за места расположения оно получило неофициальное название «сакральное пятно».
Монголы называют его «пятном Чингисхана», а уйгуры — «меткой Тенгри». Буряты верят, что ребенок, рожденный с таким пятном — «Мэнгэ» — благословлен Всевышним и всю жизнь будет оберегаем ангелом-хранителем. По преданиям киргизов, во время появления малыша на свет богиня Умай-эне, покровительствующая детям и роженицам, щиплет его за копчик, тем самым помечая и даруя защиту от злословий, горестей, болезней и нищеты.
Клинические проявления монгольских пятен
Дефект у новорожденных детей проявляется по-разному. Пятна могут различаться оттенками, размерами, расположением и формой. У монгольских малышей и младенцев народов со светлой кожей такие образования сильно выделяются на фоне окружающих кожных покровов. У новорожденных негроидной расы они практически не заметны на теле. В таблице приведены основные характеристики данного явления.
| Критерий | Характеристика пятен | Вероятность последующего изменения |
| Возраст, в котором появляются пятна | В первые дни после рождения | Отсутствует |
| Количество | Как правило, дети рождаются с одним пятнышком. Однако их может быть несколько. Сливаясь, они образуют одно обширное образование. | |
| Размеры | От небольшого диаметра до 6-10 см. Пятно также может полностью закрывать одну из частей тела. | Постепенно уменьшаются, пока полностью не исчезнут. В ряде случаев при больших масштабах пигментации пятна остаются на всю жизнь. |
| Цвет | Сине-серый с зеленым или черным оттенком. Вся поверхность новообразования имеет равномерный цвет. | В течение первых недель жизни ребенка окраска образования становится интенсивнее, по прошествии времени цвет теряет насыщенность. |
| Форма | Круглая, вытянутая с четко очерченными краями или неправильная с размытыми границами | Отсутствует |
| Локализация | Чаще всего пигментация бывает на крестце, реже на попе, спине, поясничной области и внутренней части голени. В исключительных случаях ребенок рождается с пятнами на других частях тела. | В отличие от родимых пятен, такие образования имеют свойство перемещаться по телу. |
Причины появления пятна
Точные причины, по которым монгольские дети и малыши народностей со светлым оттенком кожи подвержены появлению такого кожного дефекта, на сегодняшний день до конца не изучены, однако механизм его возникновения установлен. Ученые полагают, что в основе развития данного явления находятся генетические особенности, приводящие к нарушению выработки кожного пигмента и его проникновения в разные слои эпидермиса.
Чтобы понять, каким образом формируется этот дефект, нужно знать определение следующих значений:
- Эпидермис. Таким термином обозначается наружный слой кожи. Эта многослойная производная эпителия в толстой коже состоит из 5 слоев, которые находятся над дермой и выполняют барьерную функцию.
- Дерма. Является соединительнотканной частью кожи и состоит из желез, сосудов, лимфатических путей, нервов, рецепторов, волосяных фолликулов.
- Меланины. Эти элементы темного пигмента отвечают за окрашивание кожи в коричневый, желтый и черный оттенки. Такие вещества находятся в эпидермисе каждого человека за исключением альбиносов.
- Меланоциты. Представляют собой клетки, ответственные за продуцирование меланинов в форме микроскопических капсул с этим пигментом внутри.
У представителей европеоидной расы, обладающих светлой кожей, меланин вырабатывается при воздействии естественного или искусственного ультрафиолетового излучения. Для смуглокожих народностей характерно постоянное синтезирование пигмента. На основании этого можно сделать вывод, что природный цвет кожи зависит не от количества меланина, а от активности его выработки. По этой причине даже европеоид может сильно загореть, а потом обрести натуральный оттенок кожи.
Формирование монгольских пятен происходит следующим образом. В процессе развития эмбриона образуется наружный зародышевый листок, из которого впоследствии формируется нервная система, зачатки зубов и кожа. При развитии кожных покровов меланоциты перемещаются из него в эпидермис. Иногда этот процесс претерпевает сбой, при этом определенное количество клеток, продуцирующих кожные пигменты, скапливается в эпидермисе, в результате чего на теле новорожденного образуются пигментные пятна.
Диагностика образования
Если в родильном доме во время первого осмотра новорожденного не был выявлен этот дефект, при обнаружении пятна дома нужно обязательно показать младенца дерматологу. Врач назначит маленькому пациенту комплексную дифференциальную диагностику. Такая мера позволит исключить опасные дерматологические заболевания, требующие немедленного принятия лечебных мер.
Для дифференциации используются следующие диагностические процедуры:
- дерматоскопия – визуальное исследование участка кожи с помощью увеличительного устройства;
- сиаскопия – определение дерматоскопической картины новообразования и характера распределения кожного пигмента посредством сиасканера;
- биопсия – исследование изъятых клеток кожи на предмет содержания раковых элементов.
Есть ли необходимость в лечении?
Это явление не считается заболеванием и не угрожает здоровью и жизни младенца. Специалисты единодушно относят дефект к косметическим. В большинстве случаев пигментация проходит самостоятельно по мере взросления малыша. Как правило, это происходит по достижении им 4-5-летнего возраста. Гораздо реже пятно исчезает ближе к 13-15 годам. В ряде ситуаций обширные участки пигментации сохраняются на всю жизнь, при этом пигменты становятся светлыми.
Прогнозы
В дерматологической практике официально не зафиксировано ни одного факта перерождения данного вида врожденного доброкачественного невуса в злокачественное новообразование. По этой причине педиатры считают, что у родителей, у которых малыш родился с синюшным пятном, нет оснований для волнений за здоровье и жизнь крохи.
Данный кожный дефект не доставляет детям никакого дискомфорта и болезненных ощущений. Однако, несмотря на его абсолютную безобидность, врачи рекомендуют наблюдать за пятном до тех пор, пока оно полностью не исчезнет. В случае возникновения на нем каких-либо наростов, покраснений и отеков нужно немедленно обратиться к врачу. Такие симптомы могут указывать на развитие на месте пигментации опасных поражений кожи.
Врач-педиатр, врач аллерголог-иммунолог, окончила Самарский государственный медицинский университет по специальности «Педиатрия». Подробнее »
Поделитесь с друьями!
Синдром белого пятна у новорожденного
Симптом белого пятна наблюдается при асфиксии у новорожденных, а также при сильных шоковых состояниях. Обнаружил это свойство еще в 1901 году исследователь невропатолог Мантейфель. Вслед за ним симптом детально описали в своих трудах Лайгнель и Левастин в 1924 г.
Симптом часто служит признаком облитерирующего эндартериита или нейроинтоксикации. При шоковых состояниях, острой недостаточности кислорода, белое пятно может держаться на лбу или на пальце пострадавшего более 20 секунд.
Что такое?
Симптом Мантейфеля, или еще по-другому — симптом белого пятна, свидетельствует о недостатке кровообращения в капиллярах нижних и верхних конечностей, обусловленном проблемами с сердцем или недостатке кислорода.
Наблюдается при шоковых состояниях в связи с кровопотерей. На пальце руки в середине ногтевого ложа при нажатии на конец ногтя будет наблюдаться расширение и сужения четкого белого пятна. Такое же пятно будет на стопах возле пальцев ног при нажатии пальцем на кожу. Положительный симптом определяется в том случае, если пятно держится не менее 3 секунд.
Почему пятно держится, не уходит моментально после нажатия? Это происходит вследствие повышенной возбудимости автономной нервной системы при шоке.
Симптом белого пятна при удушье
Иногда при родах случаются осложнения: обвитие плода пуповиной, неправильное предлежание или другие причины. Такие случайности при родах приводят к тому, что ребенку недостает кислорода и он рождается с асфиксией. При этом дыхание и сердцебиение могут вовсе отсутствовать, или дыхание оказывается прерывистым и непостоянным.
Насколько серьезно удушье новорожденного показывает шкала Апгар — это общая оценка новорожденного в первую минуту его жизни. Исходя из тех симптомов, которые описаны в таблице, врачи могут дифференцировать слабую, среднюю и тяжелую степень асфиксии новорожденного.
Синдром белого пятна присутствует при тяжелой и средней тяжести удушья. В течение нескольких секунд после надавливания на пятку, пятно не уходит. Если при этом дыхание крайне слабое, биение сердца отсутствует, неонатолог должен предпринять срочные меры по восстановлению дыхания и сердечного ритма.
При своевременной помощи ребенок быстро восстанавливает дыхательную функцию. Однако нужно провести некоторые исследования и выяснить, не начались ли повреждения тканей мозга от недостатка кислорода.
Признаки удушья
Гипоксия (от греческого) — недостаток кислорода (древнегреч. ὑπό — внизу + греч. οξογόνο — кислород). В народе говорят — удушье. Оно случается у детей и взрослых людей, например, при отравлении угарным газом. Следующие признаки могут свидетельствовать об удушье:
- Посинение кожи.
- Слабость.
- Головокружение.
- Головная боль.
- Возможна тошнота.
- Симптом белого пятна.
Из-за недостатка воздуха в крови сразу страдают капилляры на конечностях. Один из характерных признаков гипоксии изучаемое проявление длительностью в 3 секунды. Давление нужно оказать на основание пальцев стопы 1–3, и удерживать около 2–3 секунд.
Асфиксия новорожденного ребенка МКБ 10
Согласно международному коду МКБ, тяжелая асфиксия новорожденных кодируется шифром Р 21. Сердцебиение менее 100 ударов в минуту.
Если асфиксия легкая, и симптом белого пятна у новорожденного отсутствует, то врач вовсе может не писать в карту ребенка этот диагноз и никаких особенных мер не предпринимать.
Шоковые состояния
При шоковых состояниях вследствие тяжелых переломов, ножевых ран и кровопотерь, связанных с ранением, нужно обязательно проверить симптом белого пятна. Если он есть, значит, организм уже потерял много крови и испытывает недостаток питательных веществ и кислорода. При шоке 3 степени количество кровопотери достигает 50 %, а общее ЧСС — 130–140 уд. в минуту.
Любой шок протекает в 2 фазах. Начинается шоковая реакция с эректильной фазы, — когда нарастает психомоторное возбуждение. Затем идет торпидная фаза, когда давление постепенно падает. Симптом белого пятна в норме — это буквально пару секунд. Если отметина сохраняется дольше 5 секунд, значит, начинается вторая фаза с падением сердечного выброса и побледнеем кожного покрова.
Шок, вызванный инфарктом, или кардиогенный шок, приводит к резкому снижению сердечного выброса крови. Это приводит к гипоксии и в 90 % случаев к моментальной смерти.
При шоке необходима квалифицированная первая помощь больному. Его кожа становится влажной, холодной из-за снижения температуры, приобретает необычный мраморный оттенок. Давление резко падает и человек теряет сознание. Симптом белого пятна при шоке, вызванном инфарктом, бесполезно проверять.
Проявление при нейроинтоксикации
Нейроинтоксикация из-за отравлений или вследствие инфекции, также будет стрессом для сердца. Симптом белого пятна при шоке 3 степени также будет наблюдаться. Кроме того, будут наличествовать другие яркие симптомы:
- спутанность сознания;
- сниженная температура;
- сбитый синусовый ритм сердца — брадикардия;
- парез кишечника;
- цианоз кожи.
Первая помощь при выраженной интоксикации — это вызвать рвоту. И срочно позвонить в скорую помощь.
Помимо перечисленных признаков, в экстренной ситуации приходится сталкиваться с бледно-серым оттенком кожных покровов, который обычно типичен для заболеваний с бактериальной интоксикацией. Окраску кожных покровов обязательно следует сопоставлять с температурой тела, так как это помогает оценить тяжесть лихорадки и ее прогностическое значение.
Повышение температуры тела, сочетающееся с розовой, гиперемированной, горячей на ощупь кожей, обычно протекает благоприятно и не требует экстренной терапии. В то же время врача должна чрезвычайно насторожить лихорадка, сопровождающаяся бледной и холодной кожей.
Следует дифференцировать аллергические, геморрагические и инфекционные экзантемы. Прогностически наиболее неблагоприятна мелкоточечная геморрагическая сыпь при менингококкемии, локализующаяся в области внутренних поверхностей бедер и в нижней трети передней брюшной стенки. Эту сыпь необходимо искать целенаправленно при гипертермии неясного генеза, особенно при ее сочетании с вялостью и заторможенностью на фоне тахикардии и артериальной гипотензии.
Осмотр шеи позволяет обнаружить ряд угрожающих признаков, к важнейшим из которых относятся набухание и пульсация шейных сосудов, участие глубоких мышц шеи в дыхании, деформация шеи и наличие в этой области опухолевидных образований. Набухание вен шеи свидетельствует о затрудненном сердечном возврате, причина которого дифференцируется по характеру венозного пульса. Положительный венозный пульс — один из симптомов сердечной…
Перкуссия грудной клетки Перкуссия грудной клетки должна решать две задачи: выяснить положение средостения и определить характер перкуторного звука над легочными полями. Отсюда, прежде всего, необходимо, чтобы она была сравнительной и включала определение границ сердечной тупости. При сравнительной перкуссии обращают внимание на коробочный характер легочного тона и на его притупление. В сочетании со смещением средостения эти…
При токсической пневмонии парез кишечника сочетается с симптомами тяжелой гипоксии, и ограниченная подвижность диафрагмы также способствует нарастанию кислородной недостаточности. В отличие от пневмонии, при первичном перитоните признаков гипоксии нет, но у ребенка болезненный живот, отек локализуется в лобковой области. Здесь же имеется гиперемия кожи. Если ребенок беспокоен, сучит ногами, то следует проверить, нет ли у…
Врач неотложной помощи не занимается непосредственно госпитализацией больного. При ее необходимости в зависимости от тяжести состояния ребенка он вызывает санитарный транспорт, оставляя направление на стационарное лечение, или скорую помощь, обеспечивая тем самым транспортировку в сопровождении врача. При наличии у больного декомпенсации витальных функций педиатр неотложной помощи должен начать первичную терапию и одновременно вызвать специализированную бригаду…
Белла симптом (феномен)
При надавливании пальцем на тот или иной участок кожи обследуемого возникает белое пятно, интенсивность окраски и длительность проявления которого зависят от силы, продолжительности давления, состояния кровотока в капиллярной сети и иннервации сосудов. Чаще симптом выявляют на тыле стопы возле основания I—III пальцев. И. И. Русецкий предлагает производить давление в течение 3 сек, после чего в норме на месте давления появляется белое пятно, сохраняющееся 2—3 сек.
При различных заболеваниях сосудов, обусловленных нарушением симпатической иннервации, когда повышается возбудимость автономией нервной системы, белое пятно исчезает медленнее. Этот симптом считается положительным, когда отмечается замедление исчезновения белого пятна. Он часто наблюдается при облитерирующем эндартериите и других заболеваниях сосудов конечностей. Симптом описан немецким невропатологом Manteuffel в 1901 г. и Laegnel Lavastine в 1924 г.
Бенедикта синдром
Относится к альтернирующим синдромам. Заключается в полном или частичном параличе глазодвигательного нерва и экстрапирамидных гиперкинезах в конечностях на стороне очага: На противоположной стороне наблюдается легкий спастический гемипарез (поражение красного ядра). Возможно присоединение чувствительных расстройств за счет вовлечения в патологический процесс чувствительных проводников.
Девиация взора в сторону очага. Синдром обусловлен локализацией патологического очага в медиальнодорсальном отделе среднего мозга при сохранности пирамидного пучка. Описан австрийким невропатологом М. Benedikt в 1889 г.
Бехтерева акромиальный рефлекс
Вызывается при перкуссии плечевого отростка ключицы; при этом отмечается сгибание предплечья. Рефлекс физиологический повышается при поражении пирамидных путей.
Хотя сами пятна безвредны, надо знать, что в некоторых случаях они указывают на наличие врожденных заболеваний, причем достаточно серьезных. MedAboutMe рассказывает все о необычных отметинах: почему они появляются, на что указывают, и что делать, если не исчезают с возрастом.
Факты о монгольских пятнах
Предотвратить появление пятен невозможно, равно как и предсказать. Не ясно, почему у одних детей они образуются, а у других, даже из той же семьи, ничего нет.
В целом теория профессора имела обоснование: врожденный меланоцитоз значительно чаще появляется у людей с темной кожей. Например, в статье, опубликованной в индийском журнале дерматологии и венерологии, приводятся такие результаты исследований: монгольские пятна присутствуют в среднем у 9,5% детей европеоидной расы, 46,3% испаноязычных детей и 96,5% чернокожих малышей.
Свекровь сказала, что в их линии такое есть у всех мальчиков, вроде как появилось после прапрадеда родом с Дальнего Востока.
Монгольские пятна обычно появляются на спине и ягодицах и встречаются с равной частотой у мальчиков и девочек. Это скопления пигмента в глубоких слоях кожи малыша, и из-за разницы в количестве пигмента и цвете кожных покровов они могут быть синими, зеленоватыми, серыми, практически черными.
Пигментированные области пятен плоские и гладкие и могут выглядеть как синяки. Но, в отличие от синяков, они не изменяют цвет через несколько дней, не причиняют боли и не являются результатом травмы. Это родимые пятна, хотя и со своими особенностями.
Представляют ли монгольские пятна опасность для здоровья?
Монгольские пятна сами по себе не представляют опасности для здоровья. Они не требуют особого внимания или ухода. У большинства детей эти пигментированные области с возрастом исчезают без каких-либо усилий и последствий.
Хотя обычно они безвредны, в небольшом числе случаев монгольские пятна были связаны с редкими метаболическими заболеваниями, такими как:
- мукополисахаридоз;
- синдром Хантера;
- болезнь Ниманна-Пика;
- муколипидоз;
- маннозидоз.
Заболевания более вероятны у детей, если монгольские пятна большие, широко распространенные или присутствуют на участках за пределами спины и ягодиц.
Родимое пятно в области позвоночника может быть признаком дефекта спинного мозга, но монгольские пятна не подпадают в эту категорию симптомов. Некоторая подтвержденная корреляция расщепления позвоночника (spina bifida) есть только с красными выпуклыми родинками.
В статье в World Journal of Clinical Cases говорится, что редкие генетические расстройства, а также порок развития спинного мозга, известный как скрытый спинальный дизрафизм (spina bifida occulta), могут быть связаны с монгольскими пятнами, но необходимы дополнительные исследования.
Монгольские пятна считаются безвредными даже при их возможной связи с редкими расстройствами, перечисленными выше. Если ребенок был осмотрен врачом, не имеет проблем со здоровьем, и в семейной истории нет наследуемых предрасположенностей к описанным патологиям, то пятна не должны быть причиной для беспокойства. Эти врожденные отметины не разрастаются и никак не влияют на здоровье.
Врач-неонатолог после родов должен осмотреть монгольские пятна новорожденного и зафиксировать их в медицинской карте ребенка. Эта запись помогает избежать возможных подозрений в любом физическом насилии в более поздние сроки, если родимые пятна ошибочно принимаются за синяки.
В ткани поступает недостаточное количество кислорода и нутриентов, и не все продукты жизнедеятельности из них выводятся.
Перфузия тканей зависит в основном от комбинации 3 факторов:
- сердечного выброса;
- системного сосудистого сопротивления;
- способности крови доставлять метаболические субстраты в ткани и удалять продукты обмена.
На ударный объем влияют 3 переменные:
- преднагрузка — отражает длину волокон миокарда в конце диастолы;
- постнагрузка — показывает сопротивление системных и легочных сосудов и клапанов, которое преодолевает миокард во время систолы. Снижение постнагрузки повышает ударный объем, если остальные переменные остаются постоянными;
- сократимость — является полуколичественной мерой функции желудочков. Повышение сократимости увеличивает ударный объем, если пред- и постнагрузка не меняются.
Все переменные зависят от изменения ОЦК, назначения инотропов и вазопрессоров. У новорожденного сердечный выброс будет в большей степени зависеть от ЧСС, чем от ударного объема, так как сократительные возможности миокарда ограничены.
Причины шока у новорожденных детей
Организм включает следующие основные компенсаторные механизмы для попытки нормализовать тканевую перфузию:
- Барорецепторные рефлексы.Стимулируются снижением вагального тонуса: повышается ЧСС и снижается сопротивление сосудов миокарда (повышается доставка кислорода миокарду). Также стимулируются повышением симпатического тонуса: вазоконстрикция и сокращение резервуаров циркулирующей крови (кожа, скелетная мускулатура) в попытке увеличить ОЦК.
- Хеморецепторы. Расположены в периферических тканях, чувствительны к гипоксии. При стимуляции вызывают вазоконстрикцию и стимулируют дыхательные центры в попытке поддержать кислотно-основной баланс.
- Церебральный вазомоторный центр. Стимулируется ишемией мозга и вызывает стимуляцию симпатической нервной системы. Повышается выброс катехоламинов.
- Выброс эндогенных вазоконстрикторов: адреналина, норадреналина, ангиотензина, вазопрессина.
- Задержка натрия и воды с целью повысить ОЦК.
Симптомы и признаки шока у новорожденных детей
- Тахи- или брадикардия, тахипноэ, апноэ, холодные конечности.
- Респираторный дистресс, снижение SaO2, постепенное увеличение потребности в кислороде.
- Нарушение сознания (любое изменение уровня сознания может быть связано с нарушением перфузии мозга).
- Уменьшение диуреза.
- Сниженная пульсация периферических артерий, уменьшение пульсового давления.
- Артериальная гипотензия (возможны гипотензия без шока и шок без гипотензии).
| Вид шока | Признаки |
|---|---|
| Гиповолемический |
|
| Кардиогенный |
|
| Септический |
|
Диагностика шока у новорожденных детей
Шок является клиническим диагнозом. Для его постановки необходимы как данные физикального осмотра (уровень сознания, пульсация периферических артерий и т.д.), гемодинамические переменные, так и метаболические параметры (дефицит оснований, лактат, глюкоза и т.д.), которые отражают современный подход к диагностике шока и показывают адекватность терапии. Первыми признаками шока чаще всего являются большой (нарастающий) дефицит оснований и сниженный диурез.
- Инвазивный или неинвазивный мониторинг АД. Лучше использовать показатель АДср, так как на его величину меньше влияют артефакты измерения.
- КОС в анализах артериальной крови. Дефицит оснований дает приблизительную оценку гипоперфузии тканей. BE: -2-5 ммоль/л легкая степень, -6-15 ммоль/л — средняя, ниже -15 ммоль/л — тяжелая.
- Клинический анализ крови, посевы крови.
- Рентгенография органов грудной клетки. Следует оценить размеры сердца, патологию легких, положение ЭТТ, артериального и венозных катетеров.
- ЭхоКГ. Визуализирует АП, показывает направление шунта: праволевый (ПЛГ), левоправый (ОАП). Возможна оценка преднагрузки и сердечного выброса. Раннее обследование с помощью ЭхоКГ должно быть обязательным у больных в состоянии шока.
- Лактат артериальной крови. Повышение концентрации лактата связывают с анаэробным гликолизом. Уровень более 3—4 ммоль/л считают маркером тканевой гипоперфузии. У гемодинамически стабильного больного без клинически очевидной гипоперфузии небольшая гиперлактатемия отражает, скорее, изменения в клиренсе лактата, чем гипоксию клеток. На клиренс лактата влияет введение адреналина (лактат растет).
- УЗИ головного мозга (диагностика внутричерепного кровоизлияния, отека мозга).
- Клинические показатели регионарной перфузии: скорость диуреза, уровень сознания, илеус, мальабсорбция и др.
- Электролиты (К, Na, ионизированный Са, Mg), глюкоза сыворотки крови.
- По показаниям: концентрация мочевины, креатинина, трансаминаз, билирубина, показатели коагуляции и др.
- Температура тела.
- Пульсоксиметрия.
- Постоянная ЭКГ. Сердечный выброс может снижаться вследствие экстремальной тахикардии, брадикардии и любой аритмии с потерей синхронности работы предсердий и желудочков.
- КОС. В начале терапии, чтобы оценить ее эффективность, требуется частое определение КОС (каждые 1-2 часа). В этих обстоятельствах взятие крови на анализ КОС из крупной вены кажется более предпочтительным, чем многократные капиллярные исследования при плохой периферической перфузии.
- Почасовой (ежечасный) диурез.
- АД инвазивное (пупочная или периферическая артерия) или неинвазивное. Прямое АД: постоянное, быстрое и более точное измерение АД.
- ЦВД.
- ЭхоКГ.
- SvO2. Показатели SvO2 будут зависеть от сердечного выброса, потребления кислорода тканями, концентрации гемоглобина и SaO2. Нормальные показатели: 65-80%.
- Концентрация лактата в артериальной крови. Высокая концентрация лактата, сохраняющаяся через 12 ч после начала реанимационных мероприятий, отражает высокий риск развития полиорганной недостаточности. Повышение уровня лактата, несмотря на проводимое лечение, — показатель неадекватности терапии или необратимости состояния.
- Глюкоза и ионизированный кальций.
Лечение шока у новорожденных детей
Предположив, что у больного шок, необходимо начать лечебные мероприятия как можно быстрее. Каждый дополнительный час шока у детей увеличивает смертность более чем в 2 раза. Задачей интенсивной терапии является необходимость в течение нескольких часов достичь следующих показателей:
Предпочтительные сосудистые доступы у детей первых суток жизни для контроля гемодинамики и лабораторных показателей: центральный внутривенный (пупочная вена), артериальный (пупочная артерия).
Гипотензия и шоку детей с экстремально низкой массой тела при рождении
Недоношенные новорожденные имеют некоторые физиологические особенности, которые следует учитывать при проведении терапии шока:
- Наличие шунта через ОАП.
- Высокая ЧСС в покое, что ограничивает способность повышения сердечного выброса путем увеличения ЧСС.
- Миокард у недоношенных детей очень чувствителен к повышению постнагрузки, и при увеличении сосудистого сопротивления сократимость быстро снижается.
- У недоношенного ребенка может быть сниженное количество адренергических рецепторов в миокарде и хуже иннервация, и, таким образом, возможно нарушение ответа на инотропную поддержку.
- Миокард имеет меньше митохондрий, сниженные энергетические запасы, незрелую саркоплазматическую сеть и относительно большее количество соединительной ткани. Все эти изменения нарушают сократимость и ответ на инотропную поддержку.
Сами по себе низкие показатели АД без признаков плохой перфузии тканей не нуждаются в коррекции.
Если вы заподозрили у больного с ЭНМТ или ОНМТ шок, то терапия должна назначаться в зависимости от лежащих в основе физиологических изменений. Необходимо учитывать следующие факторы: гестационный и постнатальный возраст, показатели работы сердечно-сосудистой системы (сердечный выброс, системный кровоток) и сопутствующую патологию. Раннее проведение ЭхоКГ может значительно облегчить диагностический процесс, обеспечивая следующую информацию: наличие, размер и направление шунта через АП, наличие легочной гипертензии, оценку сократимости миокарда, адекватность венозного притока и измерение сердечного выброса или системного кровотока. Также следует учитывать наличие ОАП, гиповолемию от потери крови или жидкости, пневмоторакс, высокое MAP, возможные сепсис и недостаточность надпочечников. Терапевтический выбор включает в себя объемную нагрузку, инотропы+вазопрессоры, гидрокортизон или дексаметазон.
У новорожденного с признаками шока, но с нормальными показателями АД терапия должна быть направлена на увеличение сердечного выброса и одновременное снижение системного и легочного сосудистого сопротивления. Вероятно, для этой цели лучше подойдет добутамин с возможной альтернативой в виде низкой дозы адреналина. Некоторые новорожденные с подобным гемодинамическим профилем могут иметь ПЛГ и снижение легочного сосудистого сопротивления, и ингаляция NO может улучшить функцию правого желудочка. Если высока вероятность сепсиса, рекомендуется введение болюса жидкости, возможно, после назначения добутамина или низкой дозы адреналина.
Дифференциальная диагностика: врожденные нарушения метаболизма могут приводить к гипераммониемии или гипогликемии и симулировать шок. Необходимо выполнить определенные тесты, чтобы исключить эти состояния.
На здоровой коже ребенка не должно присутствовать никаких посторонних пятнышек. Их появление обычно свидетельствует о том, что в детском организме происходят какие-то патологические нарушения. Разобраться с тем, при каких ситуациях и болезнях появляются пятна на коже, поможет эта статья.
Причины
Физиологическая окраска кожи — бледно-розовая. У новорожденного малыша кожные покровы достаточно нежные, через них хорошо просматриваются кровеносные сосуды. Кожа у грудничков достаточно увлажненная.
Возникновение различных высыпаний на кожных покровах чаще всего свидетельствует о возникновении патологического процесса.
К появлению пятен на коже у малыша могут приводить следующие причины:
- Нарушение работы эндокринной системы. Для полноценного роста и развития ребенка требуются самые разнообразные гормоны. Сбой в работе эндокринной системы способствует появлению на коже различных красных пятен. Они могут быть шероховатыми на ощупь. Размер таких образований обычно достигает нескольких сантиметров.
- Герпесная инфекция. Проявляется появлением на детской коже красных пятен с пузырьками. Внутри этих элементов содержится серозно-кровянистая жидкость. Герпетическая сыпь может возникнуть практически на любых участках тела, но чаще всего она поражает слизистые оболочки губ и половых органов.
- Детские инфекции.Корь, краснуха, ветряная оспа — довольно частые причины появления на коже у малышей различных кожных высыпаний. Каждая из патологий имеет свои специфические особенности сыпи.
Проявляются эти детские инфекции появлением на коже многочисленных красных пятнышек, которые могут располагаться практически на всех участках тела.
- Аллергические патологии. Появление красных шершавых пятен на коже часто является кожным проявлением аллергии. Появляются эти элементы при попадании или воздействии на организм различных провоцирующих факторов — аллергенов. Возникают эти симптомы у малышей, имеющих индивидуальную гиперчувствительность к конкретным химическим веществам или продуктам питания.
- Атопический дерматит. Вызывает появление на коже малыша ярко-красных пятен, которые могут вызывать у ребенка сильный зуд. Данная патология имеет выраженный наследственный характер. При наличии отягощенного семейного анамнеза риск появления атопического дерматита у ребенка возрастает в несколько раз.
- Контактный дерматит. С этой патологией может встретиться каждая мама, воспитывающая грудничка. Чаще всего контактный дерматит встречается у малышей до года. Возникает он вследствие аллергической реакции, которую вызывает какое-то химическое вещество. У детей к развитию контактного дерматита приводит применение неправильно подобранных подгузников или ношение одежды, сшитой из синтетических материалов.
- Нарушение пигментации кожи. Это состояние встречается в детской практике достаточно часто. Оно характеризуется появлением белых пятен на загорелой коже. Связано это патологическое состояние с нарушением содержания в кожных слоях меланина — основного пигмента, который обеспечивает нормальную окраску. Появление белых пятен на коже после загара должно насторожить родителей и мотивировать их обратиться за консультацией к детскому врачу.
- Экзема. Проявляется появлением на коже мокнущих розовых пятен, которые могут располагаться на разных участках тела. Чаще всего экзема образуется в тех анатомических зонах, которые чаще других подвергаются воздействию провоцирующих внешних факторов. Это, как правило, ладошки и стопы. Размеры пятен на коже при экземе могут быть разными.
- Себорейный дерматит. Может возникать при различных патологических состояниях. Характеризуется появлением на коже головы желтых пятен. Еще один специфический признак болезни — огромное количество легкослущиваемых кожных чешуек (перхоти). Пик заболеваемости приходится на подростковый возраст.
- Хронические заболевания внутренних органов. Патологии печени часто проявляются появлением на коже желтоватых пятен. При развитии у ребенка желтухи — все кожные покровы приобретают равномерную желтую окраску. Появление на коже кофейных и коричневых пятен может свидетельствовать о проблемах в работе почек. Темные и бронзовые высыпания могут являться следствием серьезных заболеваний надпочечников.
- Паразитарные инвазии. В процессе своей жизнедеятельности гельминты выделяют достаточно много различных веществ, которые оказывают свое токсическое действие на детский организм. Довольно часто при глистных заболеваниях на коже у малышей появляются различные пятнышки. Они могут быть разной окраски и размеров. Как правило, такие кожные высыпания сильно зудят.
- Эндемические заболевания. В нашей стране широко распространены инфекции, которые возникают у малышей в результате укусов иксодовых клещей. Эти насекомые являются переносчиками опасных заболеваний — вирусного клещевого энцефалита и боррелиоза. Появление на теле пятна с ярким красным ободком может говорить о том, что у ребенка появились первые признаки болезни Лайма.
- Потница. Это патология одна из самых встречаемых у малышей первого года жизни. Данное патологическое состояние развивается при нарушении процесса терморегуляции, в результате которого нарушается выделение секрета потовыми железами. Эта патология характеризуется появлением на коже у ребенка различных красных пятен, которые бывают достаточно большими по площади.
- Лишай Жибера. Возникает после перенесенных ребенком вирусных или бактериальных инфекций. Проявляется появлением на коже ярких розовых пятен. Размеры кожных элементов обычно от 2 до 4 см. Пятна исчезают с кожи самостоятельно, без назначения лечения.
- Грибковые заболевания. Вызывают появление на коже белых пятен. Они возникают вследствие токсического воздействия на кожу биологически активных продуктов жизнедеятельности грибков. Пятна при грибковой инфекции обычно круглые или овальные. В некоторых случаях они сливаются между собой, образуя достаточно большие участки пораженной кожи.
Как проявляются?
Появление на коже у малыша различных высыпаний — это повод для обращения к врачу. Провести дифференциальную диагностику в домашних условиях достаточно трудно. Проблемами кожных заболеваний занимаются детские дерматологи. Эти специалисты проводят полноценный клинический осмотр и обследование малыша, в результате чего они смогут установить верный диагноз.
белые, кофейные и шершавые красные, светлые пятна у грудничков и новорожденных, белые после загара
На здоровой коже ребенка не должно присутствовать никаких посторонних пятнышек. Их появление обычно свидетельствует о том, что в детском организме происходят какие-то патологические нарушения. Разобраться с тем, при каких ситуациях и болезнях появляются пятна на коже, поможет эта статья.
Причины
Физиологическая окраска кожи — бледно-розовая. У новорожденного малыша кожные покровы достаточно нежные, через них хорошо просматриваются кровеносные сосуды. Кожа у грудничков достаточно увлажненная.
Возникновение различных высыпаний на кожных покровах чаще всего свидетельствует о возникновении патологического процесса.
К появлению пятен на коже у малыша могут приводить следующие причины:
- Нарушение работы эндокринной системы. Для полноценного роста и развития ребенка требуются самые разнообразные гормоны. Сбой в работе эндокринной системы способствует появлению на коже различных красных пятен. Они могут быть шероховатыми на ощупь. Размер таких образований обычно достигает нескольких сантиметров.
- Герпесная инфекция. Проявляется появлением на детской коже красных пятен с пузырьками. Внутри этих элементов содержится серозно-кровянистая жидкость. Герпетическая сыпь может возникнуть практически на любых участках тела, но чаще всего она поражает слизистые оболочки губ и половых органов.
- Детские инфекции. Корь, краснуха, ветряная оспа — довольно частые причины появления на коже у малышей различных кожных высыпаний. Каждая из патологий имеет свои специфические особенности сыпи.
Проявляются эти детские инфекции появлением на коже многочисленных красных пятнышек, которые могут располагаться практически на всех участках тела.
- Аллергические патологии. Появление красных шершавых пятен на коже часто является кожным проявлением аллергии. Появляются эти элементы при попадании или воздействии на организм различных провоцирующих факторов — аллергенов. Возникают эти симптомы у малышей, имеющих индивидуальную гиперчувствительность к конкретным химическим веществам или продуктам питания.
- Атопический дерматит. Вызывает появление на коже малыша ярко-красных пятен, которые могут вызывать у ребенка сильный зуд. Данная патология имеет выраженный наследственный характер. При наличии отягощенного семейного анамнеза риск появления атопического дерматита у ребенка возрастает в несколько раз.
- Контактный дерматит. С этой патологией может встретиться каждая мама, воспитывающая грудничка. Чаще всего контактный дерматит встречается у малышей до года. Возникает он вследствие аллергической реакции, которую вызывает какое-то химическое вещество. У детей к развитию контактного дерматита приводит применение неправильно подобранных подгузников или ношение одежды, сшитой из синтетических материалов.
- Нарушение пигментации кожи. Это состояние встречается в детской практике достаточно часто. Оно характеризуется появлением белых пятен на загорелой коже. Связано это патологическое состояние с нарушением содержания в кожных слоях меланина — основного пигмента, который обеспечивает нормальную окраску. Появление белых пятен на коже после загара должно насторожить родителей и мотивировать их обратиться за консультацией к детскому врачу.
- Экзема. Проявляется появлением на коже мокнущих розовых пятен, которые могут располагаться на разных участках тела. Чаще всего экзема образуется в тех анатомических зонах, которые чаще других подвергаются воздействию провоцирующих внешних факторов. Это, как правило, ладошки и стопы. Размеры пятен на коже при экземе могут быть разными.
- Себорейный дерматит. Может возникать при различных патологических состояниях. Характеризуется появлением на коже головы желтых пятен. Еще один специфический признак болезни — огромное количество легкослущиваемых кожных чешуек (перхоти). Пик заболеваемости приходится на подростковый возраст.
- Хронические заболевания внутренних органов. Патологии печени часто проявляются появлением на коже желтоватых пятен. При развитии у ребенка желтухи — все кожные покровы приобретают равномерную желтую окраску. Появление на коже кофейных и коричневых пятен может свидетельствовать о проблемах в работе почек. Темные и бронзовые высыпания могут являться следствием серьезных заболеваний надпочечников.
- Паразитарные инвазии. В процессе своей жизнедеятельности гельминты выделяют достаточно много различных веществ, которые оказывают свое токсическое действие на детский организм. Довольно часто при глистных заболеваниях на коже у малышей появляются различные пятнышки. Они могут быть разной окраски и размеров. Как правило, такие кожные высыпания сильно зудят.
- Воздействие неблагоприятных факторов внешней среды. Сильное переохлаждение или контакт с некачественной детской косметикой часто приводит к тому, что кожа ребенка становится сухой. В ряде случаев на ней появляются различные кожные пятна и высыпания. Чаще всего они выглядят как светлые или красные образования.
- Ихтиоз. Это генетическая патология, протекающая у малышей довольно тяжело. Первые неблагоприятные симптомы появляются у ребенка уже в раннем детстве. Болезнь характеризуется появлением на коже сероватых и белых пятен. Эти кожные элементы многочисленны и по внешнему виду напоминают «рыбью чешую».
- Эндемические заболевания. В нашей стране широко распространены инфекции, которые возникают у малышей в результате укусов иксодовых клещей. Эти насекомые являются переносчиками опасных заболеваний — вирусного клещевого энцефалита и боррелиоза. Появление на теле пятна с ярким красным ободком может говорить о том, что у ребенка появились первые признаки болезни Лайма.
- Потница. Это патология одна из самых встречаемых у малышей первого года жизни. Данное патологическое состояние развивается при нарушении процесса терморегуляции, в результате которого нарушается выделение секрета потовыми железами. Эта патология характеризуется появлением на коже у ребенка различных красных пятен, которые бывают достаточно большими по площади.
- Лишай Жибера. Возникает после перенесенных ребенком вирусных или бактериальных инфекций. Проявляется появлением на коже ярких розовых пятен. Размеры кожных элементов обычно от 2 до 4 см. Пятна исчезают с кожи самостоятельно, без назначения лечения.
- Грибковые заболевания. Вызывают появление на коже белых пятен. Они возникают вследствие токсического воздействия на кожу биологически активных продуктов жизнедеятельности грибков. Пятна при грибковой инфекции обычно круглые или овальные. В некоторых случаях они сливаются между собой, образуя достаточно большие участки пораженной кожи.
Как проявляются?
Появление на коже у малыша различных высыпаний — это повод для обращения к врачу. Провести дифференциальную диагностику в домашних условиях достаточно трудно. Проблемами кожных заболеваний занимаются детские дерматологи. Эти специалисты проводят полноценный клинический осмотр и обследование малыша, в результате чего они смогут установить верный диагноз.
Выраженность симптомов при различных заболеваниях может быть разной. Интенсивность цвета кожных высыпаний также существенно отличается. В разгар острого периода болезни пятна на коже имеют более интенсивную окраску, затем постепенно бледнеют. После очищения от кожных высыпаний, на кожных покровах остаются, как правило, участки депигментации. Они выглядят как белые или светлые пятна, которые через несколько недель полностью исчезают.
Локализация кожных высыпаний может быть разной. При контактных аллергических патологиях пятна появляются в местах непосредственного контакта.
Инфекционные заболевания характеризуются появлением кожных высыпаний практически на всех участках тела: от лица и до пяточек:
- Появление на коже белых участков кожи может быть спровоцировано болезнью витилиго. Это заболевание характеризуется образованием на коже достаточно крупных белых пятен, другие же неблагоприятные симптомы отсутствуют. Обычно пятнышки неправильной формы, имеют причудливые очертания. Врачи считают это состояние больше косметологическим, чем патологическим. Чаще всего первые симптомы встречаются в подростковом возрасте.
- Сочетание кожных элементов и системных нарушений является весьма неблагоприятным и всегда свидетельствует о наличии в организме стойкой патологии. К одному из таких заболеваний относится туморозный склероз. Это состояние врожденное. Оно характеризуется отставанием малыша в физическом и психическом развитии, возникновением у него эпилептических припадков, а также появлением на коже крупных пятен, которые покрывают кожные покровы на руках и стопах.
- Бледные крупные пятна могут встречаться у малышей и при различных патологиях иммунной системы. Врожденные или приобретенные иммунодефициты проявляются появлением на коже достаточно светлых участков. В группу наибольшего риска попадают недоношенные детки, а также малыши, рожденные при осложненной беременности. Врожденные аномалии, приводящие к стойкому нарушению обмена веществ, также способствуют появлению у ребенка на коже белых участков.
- Псориаз — это довольно частая дерматологическая патология, которая сопровождается появлением на кожных покровах различных пятен. Это семейное заболевание, которое передается по наследству. Как правило, первые проявления болезни возникают в подростковом возрасте. Характеризуется данная патология возникновением зудящих пятен, которые могут располагаться на спине, лице, верхней половине туловища, на коленках и локтях. Псориатические кожные элементы обычно красного цвета, довольно шершавые на ощупь.
Кожные высыпания могут быть самых разнообразных форм и очертаний. Такое многообразие клинических вариантов существенно затрудняет врачам установление правильного диагноза. Достаточно часто для того, что определить точно причину появления на коже пятен проводится большой комплекс самых различных диагностических методов.
В сложных клинических ситуациях требуется проведение врачебного консилиума, на котором присутствуют специалисты разных медицинских специальностей.
Длительность сохранения на коже высыпаний может быть разной и зависит от причины заболевания, которая вызвала появление их на коже. Красные пятнышки, которые возникают вследствие различных детских инфекций, обычно полностью исчезают с кожи через 7-14 дней с момента появления первых высыпаний. Грибковые варианты протекают несколько дольше. Кожные проявления при контактном дерматите полностью проходят через несколько дней при обязательном условии исключения попадания аллергенов в детский организм в этот период.
Рекомендации
При появлении на коже патологических высыпаний требуется назначение комплексной терапии. Схему лечения определяет детский дерматолог после проведения диагностических обследований. Длительность терапии зависит от причины, которая вызвала данное заболевание.
Для устранения с кожи различных пятен следует воспользоваться следующими рекомендациями:
- Ограничьте любые контакты с аллергенами. Соблюдение гипоаллергенной диеты с исключением высокоаллергенных продуктов показано всем малышам-аллергикам без исключения. Выбирайте детскую одежду, сшитую только из качественных материалов. Старайтесь ограничить ношение ребенком синтетических материалов.
- Выбирайте детскую косметику, которая не содержит в своем составе агрессивных химических отдушек и красителей. Обращайте внимание на маркировку, которая всегда присутствует на упаковке с данным продуктом.
Для детей, которые имеют склонность к развитию аллергических реакций, желательно выбирать косметологические продукты, имеющие гипоаллергенный состав.
- Чаще проводите влажную уборку детской комнаты. Довольно часто к появлению у малышей на коже различных аллергических красных пятен приводит воздействие бытовой пыли. Регулярно проводите генеральную уборку помещения с применением дезинфицирующих средств. Они помогут снизить концентрацию микроорганизмов в детской комнате.
- Не купайте часто малыша. Для сохранения оптимальной влажности кожи очень важно беречь ее водно-липидный слой. Горячие или длительные ванночки могут способствовать тому, что кожные покровы сильно сушатся и на них появляются различные пятнышки. Проведение ежедневных гигиенических процедур вполне достаточно для сохранения и поддержания чистоты и здоровья кожи.
- Используйте отвары лекарственных трав при появлении на коже малыша раздражения. Для этого отлично подходят настои, приготовленные из череды, аптечной ромашки или календулы. Добавлять их можно в ванночку при купании. Эти доступные средства, всегда имеющиеся в каждой домашней аптечке, станут отличной профилактикой многих дерматологических заболеваний у детей.
- Выбирайте для прогулок теплую и комфортную одежду. Не стоит чрезмерно укутывать ребенка. Это лишь будет способствовать тому, что у малыша существенно нарушатся все процессы терморегуляции. Старайтесь отдать предпочтение легкой, но одновременно теплой одежде, которая будет защищать малыша от ветра и мороза.
- Используйте для стирки детского белья и одежды специальные средства бытовой химии, которые одобрены для применения у детей. Многие мамы, пользуясь советами старших подруг, стирают детским мылом. Такое использование вполне допустимо. Старайтесь ограничить к применению любые средства бытовой химии, имеющие резкий запах или слишком насыщенный цвет.
- При появлении повышенной сухости кожи используйте увлажняющие кремы и лосьоны для тела. Регулярное использование таких средств окажет благоприятное воздействие на кожу. Она станет более нежной и увлажненной. Применять увлажняющую детскую косметику лучше после купания малыша. После нанесения крема средство следует оставить на коже до естественного высыхания.
- Для грудничков используйте подгузники, которые не вызывают на коже у ребенка никакого покраснения и высыпаний. Подбор должен проводиться только с учетом индивидуальной чувствительности малыша. Если после снятия подгузника на коже появились участки покраснения или мелкие красные высыпания, то это является характерным симптомом аллергической реакции ребенка. В этом случае марку подгузника следует заменить.
- Для устранения неблагоприятных симптомов на коже используйте различные лекарственные средства. Важно отметить, что перед использованием какого-либо препарата следует обязательно проконсультироваться с лечащим врачом. Для устранения пятен на коже, вызванных различными причинами, часто используются: «Д-пантенол», «Фенистил-гель», «Бепантен» и другие.
- Регулярно проходите обследование с ребенком у врачей при наличии у него хронических заболеваний внутренних органов. Длительное течение некоторых соматических патологий приводит к появлению на коже у крохи различных пятен.
Малыши, имеющие хронические заболевания, обязательно должны наблюдаться у специалистов соответствующих специальностей.
В следующем видео доктор Комаровский расскажет об основных причинах появления сыпи и пятен у детей.
белых пятен на миндалинах: причины, лечение и др.
Мы включаем продукты, которые, по нашему мнению, будут полезны нашим читателям. Если вы покупаете по ссылкам на этой странице, мы можем получить небольшую комиссию. Вот наш процесс.
Обзор
Если вы внезапно видите белые пятна на миндалинах, вы можете быть обеспокоены. Однако во многих случаях вы можете легко вылечить первопричину и избежать хирургического удаления миндалин. Продолжайте читать, чтобы узнать больше о возможных причинах появления белых пятен на миндалинах, а также о вариантах лечения и многом другом.
Белый цвет может появиться только на миндалинах или вокруг миндалин и во рту. Изменение цвета может выглядеть как полосы на задней стенке горла или пятна на миндалинах или вокруг них. Помимо белых пятен, миндалины могут чесаться, и вам может быть трудно глотать.
Другие симптомы, которые часто сопровождают белые пятна на миндалинах, включают:
Иногда у вас также может быть затрудненное дыхание. Это может произойти, если миндалины сильно опухли и частично заблокировали дыхательные пути.
Белые пятна на миндалинах часто возникают из-за инфекции в горле. У белизны в горле может быть несколько причин.
Инфекционный мононуклеоз
Вирус Эпштейна-Барра вызывает инфекционный мононуклеоз или мононуклеоз. Это инфекция, которая распространяется через слюну, поэтому ее иногда называют «болезнью поцелуев». Люди, у которых развивается мононуклеоз, часто испытывают белые пятна гноя вокруг миндалин. Другие симптомы включают:
Стрептококковая ангина
Стрептококковая ангина или стрептококковый фарингит — это заразное заболевание.Его вызывают бактерии Streptococcus pyogenes . Это наиболее часто встречается у младенцев и детей, но также часто встречается у подростков и взрослых. Это вызывает белые полосы или пятна в горле. К другим симптомам относятся:
- слабость
- усталость
- воспаление и отек горла
- затруднение глотания
- лихорадка
- головная боль
- гриппоподобные симптомы
Бактерии часто передаются через контакт с кем-то капельками чихание или кашель другого человека.
Тонзиллит
Тонзиллит — это общий термин, обозначающий инфекцию миндалин. Эта инфекция обычно возникает из-за S. pyogenes , но ее также могут вызывать другие бактерии или вирус. Когда ваши миндалины пытаются бороться с инфекцией, они опухают и могут выделять белый гной. Другие симптомы тонзиллита включают:
- лихорадка
- боль в горле
- затруднение глотания
- головная боль
оральный молочница
оральный молочница — это грибковая инфекция, которая возникает во рту.Грибок Candida albicans является наиболее частой причиной. Люди с подавленной иммунной системой подвергаются повышенному риску дрожжевых инфекций во рту. Люди, которые принимали антибиотики или страдают неконтролируемым диабетом, также подвергаются повышенному риску. Белые пятна могут также появляться на внутренней стороне щек, на языке и на небе.
Камни миндалин
Камни миндалин или миндалины — это отложения кальция, которые образуются в небольших трещинах в миндалинах.Они возникают из-за скопления частиц пищи, слизи и бактерий. Они могут выглядеть как белые или иногда желтые пятна на миндалинах. Дополнительные симптомы включают:
Другие причины
Менее распространенные причины появления белых пятен на миндалинах включают:
Люди с ослабленной иммунной системой подвергаются повышенному риску появления белых пятен на миндалинах. Другие факторы риска зависят от конкретного состояния. Например, нахождение в непосредственной близости, например в школе или детском учреждении, может увеличить риск стрептококковой инфекции горла и моно.
Врач спросит о других симптомах и, скорее всего, проведет мазок по белым пятнам на миндалинах. Затем они проверит мазок, чтобы определить, содержит ли образец какие-либо патогены. Они также проведут физический осмотр и осторожно ощупают ваши лимфатические узлы, чтобы определить, опухли ли они или нет.
Результаты вашего анализа помогут вашему врачу определить, какое лекарство, если таковое имеется, лучше всего подходит для лечения вашего состояния.
Ваше лечение будет зависеть от причины появления белых пятен.
Для инфекционного мононуклеоза
Врачи обычно не назначают лекарства для лечения мононуклеоза. Ваш врач может назначить кортикостероиды при сильном воспалении, а также лекарства, отпускаемые без рецепта, такие как ибупрофен. Лучшим курсом лечения будет хороший домашний уход. Больше отдыхайте и пейте, пока инфекция проходит.
Для стрептококковой ангины
Ваш врач пропишет вам антибиотик. Ваш врач может также порекомендовать безрецептурные лекарства, такие как ибупрофен (Advil, Motrin IB), для уменьшения отека и боли.
Помимо приема лекарств, много отдыхайте. Вы также можете полоскать горло теплой соленой водой, чтобы уменьшить отек и боль.
При молочнице во рту
Врачи обычно назначают противогрибковые препараты для лечения молочницы. Полоскание горла соленой водой и полоскание рта водой могут помочь предотвратить распространение дрожжей за пределы вашего рта.
Для камней миндалин
Лечение камней миндалин обычно не требуется, если только дискомфорт не является сильным.Ваше тело естественным образом устранит камни. Вы можете попробовать домашние методы, например, съесть крекеры или другую хрустящую пищу и полить соленой водой, чтобы очистить от отложений.
При сильном воспалении
Если ваши миндалины воспалились до такой степени, что затрудняется дыхание, ваш врач может порекомендовать их удалить. Эта процедура называется тонзиллэктомией. Обычно это делается только после того, как другие методы лечения не смогли уменьшить воспаление миндалин. Ваш врач не станет использовать его только для лечения белых пятен.
Тонзиллэктомия обычно проводится амбулаторно. Скорее всего, в течение 1-2 недель после операции у вас будет боль в горле. Вы должны соблюдать ограниченную диету, чтобы избежать потенциального заражения в это время.
Другие методы лечения
Другие универсальные методы лечения, которые вы можете попробовать, включают:
Белые пятна на миндалинах могут иметь разные причины. Обычно с состояниями, вызывающими белизну в горле, можно легко справиться либо с помощью лекарств, прописанных врачом, либо с помощью домашних методов лечения, таких как полоскание горла соленой водой, много отдыха или употребление теплых жидкостей.Лечение будет зависеть от причины. В крайних или повторяющихся случаях врач может порекомендовать удаление миндалин.
Вам следует позвонить своему врачу, чтобы записаться на прием, если у вас в течение нескольких дней наблюдаются белые пятна, или если они очень болезненны или затрудняют глотание. У вас может быть инфекция, требующая лечения.
Если у вас также есть проблемы с дыханием, вам следует немедленно обратиться за медицинской помощью, потому что вы рискуете получить обструкцию дыхательных путей.
Признаки слепоты у новорожденных
Глаза новорожденного не полностью развиты, по словам Лоуренса М. Кауфмана, доктора медицины, доктора философии. в Медицинском центре Университета Иллинойса. Элементы глаза развиваются внутриутробно, но нервные и внутренние структуры продолжают расти в течение первых двух лет жизни.
Это означает, что у новорожденного не будет острого зрения, поэтому трудно определить, есть ли у вашего ребенка проблемы, которые могут привести к слепоте. Однако есть несколько ключевых показателей.
Физические признаки
Хотя глаза ребенка развиты только на 75 процентов при рождении, вы не должны видеть никаких физических уродств. Другими словами, глаза будут выглядеть вполне нормально. Веки не должны опускаться и опухать. Должно быть четкое определение цвета, белое пространство и отчетливый зрачок.
Зрачки обоих глаз должны действовать вместе и смотреть вперед, когда вы разговариваете с ребенком. Один глаз слегка поворачивается внутрь или наружу — это признак проблемы.
Симптомы болезни
Могут ли глаза ребенка светлеть со временем?
Дренаж, выходящий за рамки обычных слез, может быть признаком глазной болезни или инфекции.Желтые или густые выделения из любого глаза требуют медицинского осмотра. Глаза, края которых покрываются коркой или которые трудно открывать, могут быть инфицированы. Конъюнктивит — это воспаление белой части глаза, вероятно, вызванное бактериальной инфекцией. По данным Медицинского центра Университета Иллинойса, у некоторых младенцев инфекция возникает при прохождении через родовые пути. Нелеченные инфекции могут привести к необратимой потере зрения.
Focus
Focus не является надежным индикатором зрения при рождении, но по мере роста вашего ребенка он должен вам кое-что сказать.В возрасте трех месяцев глаза ребенка должны начать следить за движущимися объектами. Неспособность сосредоточиться на визуальных стимулах известна как зрительное невнимание. Виной всему может быть задержка развития структур глаза. У некоторых младенцев отсутствие внимания может указывать на заболевание глаз и потенциальную потерю зрения.
Мелочи
Признаки травмы головы у ребенка
В конечном счете, именно мелочи, вероятно, подскажут вам, например, чрезмерное слезотечение, плачет ваш ребенок или нет, или косится, когда он пытается сосредоточиться на твое лицо.Его голова может наклоняться влево или вправо, когда он смотрит на игрушку или мобильный телефон, что означает, что он лучше видит одним глазом. Он мог отвернуть голову от света или закрыть глаза на солнечном свете.
Вы можете видеть пятно на одном глазу каждый раз, когда смотрите на фотографию своего ребенка. Если что-то кажется неправильным, попросите вашего педиатра проверить зрение ребенка.
Белые пятна на языке | Speedy Remedies
Белые пятна на языке у детей или взрослых могут быть вызваны рядом причин, от простой инфекции и травмы языка до серьезного рака полости рта.Начнем с наиболее распространенных причин.
Грибковая инфекция в форме орального молочницы (или кандидоза) является наиболее частой причиной появления белых пятен по всему рту или белого налета на языке. Белые пятна на языке у детей, особенно у новорожденных, в основном вызваны отложениями частиц молока, которые и приводят к его типу такой инфекции.
Стрептококковая ангина, вызванная бактериальной инфекцией Streptococcus Pyogenes, также может быть связана с проблемой крошечных белых пятен на языке.На красном языке могут быть маленькие белые точки или красные точки на белом языке.
При длительном отсутствии лечения состояние может также привести к скарлатине, характеризующейся клубничным языком, сыпью на шее, распространением верхней части груди на другие части тела, увеличением лимфатических узлов и различными другими симптомами.
Курение, алкоголизм, разврат и продолжительное употребление некоторых лекарств, таких как антибиотики, иммунодепрессанты, стероидные ингаляторы и т. Д., Также могут привести к появлению белых пятен на языке из-за воспаления сосочков.Сухость во рту и легкое обезвоживание также могут вызвать проблему языка с белыми пятнами или белыми отметинами на языке.
Такие проблемы, как дефицит витаминов и анемия, также могут вызывать изменения внешнего вида языка, в основном делая его бледным и гладким. Эндокринные расстройства, стресс и некоторые продукты, такие как халапешо, хабенаро и некоторые другие пряные и кислые продукты, имеют тенденцию ухудшать любые существующие белые пятна на языке.
Серьезные состояния, вызывающие белые пятна на языке и рту
Кроме того, появление белых пятен на языке может быть признаком географического языка.Состояние обычно считается безвредным, но может вызвать повышенную чувствительность к некоторым веществам.
Другое доброкачественное заболевание, называемое лейкоплакией, также может приводить к развитию толстых белых точек на языке, которые обычно трудно стереть. Иногда это состояние считается предшественником рака, если оно сопровождается выпуклыми красными очагами.
Красный плоский лишай также может вызывать аналогичную проблему, характеризующуюся сетью белых линий на языке. В большинстве случаев заболевание проходит само по себе через некоторое время.Имея дело с этим хроническим заболеванием, важно принять соответствующие меры предосторожности, такие как отказ от алкоголя, острой и кислой пищи, чтобы избежать обострения.
Однако наличие любого необъяснимого маленького белого пятна на языке, которое вначале безболезненно, также может указывать на рак полости рта. В таких случаях проблема остается постоянной даже после применения многочисленных средств устранения.
Часто сопровождается ощущением онемения. По мере прогрессирования рака состояние становится все более болезненным.Белые пятна на языке, некоторые типы кожной сыпи, симптомы гриппа и т. Д. Также считаются одними из первых признаков ВИЧ-инфекции.
Как избавиться от белых пятен на языке?
Ищете советы, как лечить белые пятна на языке? Вот несколько шагов, чтобы избавиться от любого крошечного белого пятна на языке. Полоскание горла несколькими каплями масла чайного дерева, смешанными в стакане воды, — одно из наиболее эффективных природных средств для лечения этой проблемы. Антимикробные свойства этого масла также очень полезны для избавления от белых пятен под языком.
Глицерин можно также нанести на любое горящее белое пятно на языке, чтобы облегчить боль и облегчить процесс заживления. Чувство жжения также можно уменьшить, просто пососав кубик льда. Кроме того, полоскание теплым физиологическим раствором — популярный способ уменьшить множество проблем со ртом и языком.
Лечение белых пятен на языке у детей, вызванных молочницей полости рта, можно проводить с помощью противогрибковых препаратов, рекомендованных врачами. Кроме того, регулярное употребление йогурта помогает вылечить дрожжевую инфекцию, восстанавливая естественную флору и фауну полезных микроорганизмов в организме, которые помогают бороться с инфекциями.
Если вам интересно, как очистить белое пятно с языка, вы можете просто почистить язык щеткой для зубов или скребком для языка. Будьте осторожны, чтобы не делать этого энергично.
Поддержание чистоты языка очень полезно для предотвращения неприятного запаха изо рта. Однако в некоторых случаях белые пятна на языке трудно стереть, особенно если они вызваны такими заболеваниями, как оральный дрозд.
Сбалансированная диета, включающая папайю, яблоки и другие питательные продукты, поддержание адекватной гигиены полости рта, регулярное употребление достаточного количества воды и ограничение употребления алкоголя, курение сигарет и т. Д. Могут очень помочь в борьбе с белыми пятнами на языке.
PPT — 8 причин появления белых пятен на миндалинах, о которых вы можете не знать Презентация PowerPoint
8 Причины появления белых пятен на миндалинах, о которых вы могли не знать
Белые пятна на миндалинах вызывают раздражение, болезненность и некрасивый вид. Есть ряд причин, по которым они могут возникать. Они могут быть вызваны бактериальной или вирусной инфекцией.
Стрептококковая инфекция в горле • Молочница во рту • Камни в миндалинах • Тонзиллит • Дифтерия • Стенокардия Винсента • Мононуклеоз • Герпес в полости рта
Симптомы • Внезапная сильная боль в горле • Болезненное глотание .3 ° C) • Белые пятна на горле • Головная боль и тошнота • Кожные высыпания
Симптомы • Белые бугорки на языке, деснах или миндалинах • Кровотечение на царапающих бугорках • Боль в бугорках • Проблемы с глотанием пищи • Сухость , потрескавшаяся кожа в углах рта
Симптомы • Рецидивирующий неприятный запах изо рта • Боль в горле • Отек миндалин • Белые пятна на миндалинах, но без температуры • Боли в ушах
Симптомы • Боль в горле • Лихорадка • Опухшие, воспаленные миндалины • Затруднение при глотании • Жесткая шея • Белые пятна, заполненные гноем на миндалинах • Головная боль • Боль в желудке • Увеличение лимфатических узлов шеи
Симптомы • Боль в горле • Затруднение при глотании • Лихорадка и озноб • Охриплость голоса • Беловато-серая пленка, покрывающая миндалины • Увеличение лимфатических узлов • Учащенное или затрудненное дыхание • Насморк
Симптомы • Хроническая усталость • Воспаление Миндалины • Увеличение лимфатических узлов • Белые пятна на миндалинах • Головная боль • Лихорадка • Увеличение печени и селезенки (редко)
Симптомы • Слегка опухшие десны • Воспаление и зуд в горле • Увеличение лимфатических узлов на шее • Желтовато-белые волдыри на миндалины
Удалите надоедливые белые солнечные пятна с помощью этих 8 простых домашних средств
Если вы много времени проводите на открытом воздухе, вы наверняка заметите загар по всей коже.Но, помимо загара, если вы заметили несколько крошечных белых пятен разного размера, вам нужно присмотреться. Эти крошечные белые пятна обычно известны как надоедливые пятна или белые пятна. Эти пятна не опасны и не вредны. Хотя не каждое белое пятно является неприятным пятном, оно может быть вызвано различными причинами, связанными со здоровьем и недостатком витаминов. Если вы все еще беспокоитесь и хотите узнать больше об этих белых пятнах на вашей коже, мы поможем вам.
Что такое белые солнечные пятна?
Солнце — активный источник витамина D, который действительно необходим для наших костей.Но если ваша кожа подвергается чрезмерному воздействию солнечных лучей, на коже может появиться множество неприглядных пятен, включая такие белые пятна. Как правило, эти белые пятна являются признаком повреждений, вызванных вредными ультрафиолетовыми лучами солнца. Когда клетки меланоцитов в определенной части кожи перестают вырабатывать пигмент меланин из-за чрезмерного воздействия УФ-лучей, эта область становится депигментированной и становится белой. Следовательно, эти пятна часто называют «белыми пятнами», а с медицинской точки зрения это состояние называется «идиопатический каплевидный гипомеланоз» (1).Белые пятна обычно встречаются в виде плоских пятен (размером от 1 до 3 мм) на голенях, руках, верхней части спины и лице.
Эти пятна легко идентифицировать, поскольку они обычно видны на коже, верхней части спины, руках или лицах и имеют размер от 1 до 3 мм. Хотя они видны среди светлокожих женщин, они также могут встречаться у женщин с более темным оттенком кожи. Они чаще появляются после 40 лет.
Читайте также — 13 домашних средств для уменьшения черных пятен на лице (и почему они действительно работают)
Причины
Как упоминалось выше, нет — не все белые пятна являются неприятными пятнами на солнце.Хотя общее представление может показаться так, но некоторые другие причины и факторы могут вызвать появление белых пятен на коже. Некоторыми общими факторами могут быть состояние здоровья человека или недостаток витаминов, но вот некоторые другие причины, которые могут вызвать белые пятна (2):
Разноцветный лишай (TV) или разноцветный лишай
Tinea Versicolor (TV) обычно вызвано неконтролируемым ростом грибка, который развивается под поверхностью кожи (3).Таким образом, рост грибка приводит к появлению на коже сухих, чешуйчатых и зудящих пятен, которые сравнительно светлее или темнее, чем ваш тон кожи. Рост этих белых пятен или пятен происходит довольно медленно, и их часто можно найти скоплением. Большинство людей замечают эти белые пятна только тогда, когда они загорают или находятся в жаркой, влажной или теплой среде.
Pityriasis Alba (PA)
Pityriasis Alba (PA) — довольно распространенное незлокачественное заболевание кожи, которое вызывает покраснение, чешуйчатость и зудящие пятна на коже (4).Эти красные и воспаленные пятна e
Инструкции по скрининговой карте: Сбор пятен крови
На этой странице:
Персонал
Сроки
Взятие пятен крови
Новорожденные, требующие перевода
Как собрать пробы крови у новорожденных Видео
Ставить младенцев на первое место Видео
Персонал
Сбор капель крови может выполняться обученным персоналом, например, персоналом больничных яслей, лабораторным персоналом или родильными специалистами вне больницы.
Сроки
Время взятия пятен крови важно для точной интерпретации результатов анализа. Тесты на некоторые расстройства на панели скрининга новорожденных имеют разные пороговые значения в зависимости от возраста ребенка (в часах) на момент взятия пятен крови. В результате слишком раннее или слишком позднее взятие пятен крови может увеличить вероятность ложноположительных или ложноотрицательных результатов.
Пятна крови лучше всего собирать в возрасте от 24 до 48 часов.Пятна крови, собранные до достижения 24-часового возраста, не могут быть полностью интерпретированы, что означает, что некоторые результаты анализов будут отмечены как «неудовлетворительные» в отчете о скрининге новорожденных. Неудовлетворительный результат потребует повторного взятия пятен крови. Пятна крови, собранные через 48 часов, могут не дать достаточно времени для интерпретации результатов до появления серьезных симптомов у новорожденных, страдающих определенными заболеваниями, включенными в панель скрининга новорожденных. Однако могут возникнуть особые обстоятельства, которые потребуют забора пятна крови раньше или позже.
Младенцу должно быть не менее 24 часов по истекшему времени, а не только по «часам». Это различие важно в дни, когда происходит переход на летнее время.
Точный сбор и регистрация времени особенно важны при заборе крови прямо через 24 часа, чтобы избежать сбора крови до достижения 24-часового возраста. Если вы собираетесь забирать до 24 часов, ознакомьтесь с нашими рекомендациями по скринингу новорожденных при выписке в течение <24 часов. В нем содержится руководство о том, как пройти обследование новорожденных, выписанных домой в возрасте до 24 часов.
Сбор пятен крови
Программа скрининга новорожденных Миннесоты использует стандарты сбора крови, разработанные специально для программ скрининга новорожденных Институтом клинических и лабораторных стандартов.
Основная цель этих стандартов — обеспечить качество пятен крови, взятых у новорожденных. Образцы низкого качества мешают процессу скрининга, потенциально задерживая обнаружение и лечение пораженного ребенка.Если наши сотрудники получат образец низкого качества, мы запросим повторный образец у врача.
Надлежащая техника взятия образцов, изложенная Институтом клинических и лабораторных стандартов, включает следующие шаги:
Убедитесь, что срок действия карты скрининга новорожденного не истек. Заполните обязательные поля информации о пациенте, запрошенные в разделе демографических данных карты. Не прикасайтесь к участку внутри кружков на участке фильтровальной бумаги до, во время и после сбора образца, поскольку масла и другие материалы с рук могут повлиять или загрязнить карту или образец.Не допускайте контакта воды, смесей для кормления, антисептических растворов, порошка для перчаток, лосьона для рук или других материалов с карточкой с образцом до или после использования.
Забор крови из пятки является стандартом для обследования новорожденных. Предпочтительны медиальная и боковая части стопы. Никогда не следует брать кровь из:
свод стопы
пальцы
мочки ушей
опухшее или ранее проколотое место
внутривенных линий, содержащих другие вещества (ППС, кровь, лекарства и др.))
Согрейте пятку теплой влажной тканью или имеющимся в продаже грелкой для пятки и расположите ногу ниже сердца, чтобы повысить венозное давление, прежде чем собирать пятна крови. Младенца следует пеленать в одеяло, обнажая только одну ступню. При сборе пятен крови лучше всего носить перчатки без пудры. Лосьон, вазелин и другие вещества, которые могут помешать анализу пятен крови, не следует допускать попадания на кожу младенца.Протрите кожу спиртовой салфеткой и дайте ей полностью высохнуть на воздухе.
С помощью стерильного ланцета или приспособления для разреза пятки сделайте разрез глубиной 1 мм и длиной 2,5 мм. При заборе крови у маленьких недоношенных детей безопаснее делать более неглубокий разрез.
Сотрите первую каплю крови стерильной марлевой салфеткой. Позвольте сформироваться большой капле крови.Периодическое легкое надавливание на пятку большим пальцем может помочь спровоцировать слияние капли.
Осторожно прикоснитесь к первому кружку на скрининговой карте новорожденного напротив большой капли крови и за один шаг , позвольте крови пропитаться фильтровальной бумагой и заполнить круг. Не прижимайте бумагу непосредственно к пятке ребенка . Каждый из пяти кругов нужно заполнить и пропитать.Нанесите кровь на только с одной стороны фильтровальной бумаги. Не имеет значения, на переднюю или заднюю часть фильтровальной бумаги наносится кровь.
Не наносите несколько слоев капель крови на один круг. Круги измерены и должны содержать установленный объем крови. Наслоение может повлиять на точность теста из-за нестандартного количества крови или неоднородной концентрации аналита.Чрезмерное доение или сдавливание места прокола может привести к получению неудовлетворительного образца из-за гемолиза, разрушающего анализируемые клетки крови или смешивания тканевых жидкостей в образце, что может привести к разбавлению крови.
Простая выборочная проверка (PDF)
Схема неудовлетворительных образцов
Сбор образцов: Недостаточное количество (PDF)
Дайте образцам полностью высохнуть при комнатной температуре в течение минимум 3 часа .Это важно для сохранения целостности пятен крови. Держите их подальше от прямых солнечных лучей и других источников тепла. Не позволяйте им касаться других поверхностей или образцов. Избегайте складывания карт. НЕ закрывайте заслонку биологической опасности над пятнами, пока они полностью не высохнут.
После полного высыхания пятен крови клапан биологической опасности можно закрыть, и карту скрининга новорожденного можно отправить в Программу скрининга новорожденных.Учреждения, которые регулярно предоставляют образцы, должны иметь процедуру получения курьером или другим грузоотправителем, установленную в рамках Программы скрининга новорожденных. Наша лаборатория принимает образцы с понедельника по субботу по указанному ниже адресу. Мы принимаем поставки во время чрезвычайных погодных явлений, вспышек заболеваний или остановок работы государственных органов; поэтому в это время следует продолжать сбор и доставку пятен крови. С вопросами о праздничных доставках или о необходимости особых планов доставки обращайтесь к сотрудникам нашей программы по адресу: [email protected].
Адрес доставки:
Программа скрининга новорожденных
601 Роберт Стрит N
Сент-Пол, MN 55155
Для клиник, внебольничных поставщиков услуг по родовспоможению и родителей, которые сдают образцы нечасто, образцы можно доставить по указанному выше адресу доставки или по почте по указанному ниже адресу. Поскольку высокая температура и влажность могут повлиять на некоторые тесты, следует избегать оставлять образцы в горячих почтовых ящиках или других теплых местах.
Почтовый адрес:
Программа скрининга новорожденных
P.O. Box 64899
Сент-Пол, MN 55164
Несколько образцов для скрининга новорожденных могут быть отправлены вместе; тем не менее, отгрузка никогда не должна откладываться или «группироваться» в ожидании дополнительных образцов. Кроме того, образцы для скрининга новорожденных никогда не следует помещать в тот же контейнер, что и другие типы образцов, отправляемых в лабораторию общественного здравоохранения.
Новорожденные, требующие перевода
В штате Миннесота родильные дома несут юридическую ответственность за организацию скрининга новорожденных для каждого ребенка, находящегося на их попечении. Это может быть достигнуто путем обследования новорожденного в родильном доме или путем наличия протокола обследования ребенка в принимающей больнице.
В роддоме следует проверить ребенка перед транспортировкой в следующих ситуациях:
На момент транспортировки младенец должен быть старше 24 часов.
Младенцу сделают переливание крови перед транспортировкой.
Существует большая вероятность того, что младенец не переживет транспортировку.
Младенец будет переведен в больницу за пределами штата.
Как собрать образцы крови у новорожденных Видео
Следующее видео было подготовлено PerkinElmer Genetics при участии Программы скрининга новорожденных Миннесоты.В этом менее чем 5-минутном видео рассказывается, как правильно собрать образцы крови для скрининга новорожденных.
Видеотекст
Как собрать образцы пятен крови у новорожденных
Ставить ребенка на первое место Видео
Следующее видео отвечает на многие часто задаваемые вопросы о взятии пятен крови, в том числе об оптимальном времени сбора, сушке пятен крови и методах сбора.Видео было создано в сотрудничестве с Гигиенической лабораторией штата Айова и Baby’s First Test.
Примечание: Это видео основано на протоколе обследования новорожденных в Айове. Хотя в видео говорится, что повторный скрининг новорожденного следует собирать через восемь недель после последнего переливания крови, мы рекомендуем собирать повторный образец через 90 дней после последнего переливания . Пожалуйста, не стесняйтесь обращаться к нам с любыми вопросами.
Видео-текст для детей на первом месте
.
