Гипервентиляционный синдром — причины, симптомы, диагностика и лечение
Гипервентиляционный синдром – психоневрологическая патология, приводящая к формированию патологического дыхательного ритма, увеличивающего лёгочную вентиляцию с развитием алкалоза. Сопровождается вариабельными вегетативными, алгическими, мышечно-тоническими, дыхательными, психическими нарушениями. Диагностируется с помощью тестирования, гипервентиляционной пробы, исследования КОС и электролитов крови. Лечение состоит из комбинации немедикаментозных (психотерапия, релаксационные техники, дыхательные упражнения, БОС-терапия) и медикаментозных (психотропные средства, препараты магния, кальция) методов.
Общие сведения
Термин «гипервентиляционный синдром» был введен американским медиком Да Коста в 1871 году. Впоследствии предлагались вариативные синонимичные названия заболевания: «респираторный невроз», «нейрореспираторный синдром», «дыхательная дистония», однако наибольшее распространение сохранилось за первоначальным термином. Гипервентиляционный синдром (ГВС) наблюдается у 6-11% пациентов, обращающихся за медицинской помощью. Заболеванию подвержены люди различных возрастных категорий, включая пожилых и детей. Пик заболеваемости приходится на 30-40 лет. Женщины болеют в 4-5 раз чаще мужчин. ГВС имеет преимущественно хроническое течение, среди заболевших острые случаи составляют лишь 2%.
Гипервентиляционный синдром (ГВС) наблюдается у 6-11% пациентов, обращающихся за медицинской помощью. Заболеванию подвержены люди различных возрастных категорий, включая пожилых и детей. Пик заболеваемости приходится на 30-40 лет. Женщины болеют в 4-5 раз чаще мужчин. ГВС имеет преимущественно хроническое течение, среди заболевших острые случаи составляют лишь 2%.
Гипервентиляционный синдром
Причины
Этиологические триггеры, провоцирующие формирование ГВС, полиморфны и реализуются на фоне привычно неправильного дыхания, возникшего в силу культурологических особенностей, пережитого жизненного опыта, занятий отдельными видами спорта (бегом, плаванием), игры на духовых музыкальных инструментах. Этиофакторы подразделяются на:
- Психогенные. Встречаются в 60% случаев ГВС. Ведущая роль принадлежит психическим нарушениям: тревожному расстройству, депрессии, неврастении, фобическим расстройствам, реже – истерическому неврозу. Спровоцировать гипервентиляционный синдром могут острые и хронические стрессовые ситуации.
 В ряде случаев фоном для развития заболевания служат психогении детского возраста – ситуации детства, в которых пациент был свидетелем эпизода асфиксии, приступа бронхиальной астмы, удушья тонущего человека.
В ряде случаев фоном для развития заболевания служат психогении детского возраста – ситуации детства, в которых пациент был свидетелем эпизода асфиксии, приступа бронхиальной астмы, удушья тонущего человека. - Органические. Включают поражения ЦНС (гидроцефалия, арахноидит, дисциркуляторная энцефалопатия) и заболевания внутренних органов (гипертоническая болезнь, рецидивирующий бронхит, сахарный диабет). Действие чисто органических этиофакторов наблюдается у 5% больных ГВС.
- Смешанные. Действие психогенного триггера реализуется на фоне органической патологии. Составляют 35% от общего количества случаев.
Гипервентиляционный синдром могут провоцировать лекарственные средства следующих групп: бета-адреномиметики, салицилаты, метильные производные ксантина, препараты прогестерона.
Патогенез
Функционирование дыхательной системы не столь автономно, как работа других систем и органов. Человек способен регулировать глубину вдоха и выдоха, произвольно задерживать дыхание, усиливать его. Данная особенность обуславливает тесную связь дыхательной функции с психоэмоциональным состоянием. Психогенные триггеры, особенно тревога, провоцируют биохимические сдвиги, приводящие к нарушению кальций-магниевого баланса. Возникают изменения в работе дыхательных ферментов, потенцирующие развитие гипервентиляции. Избыточное выделение углекислого газа ведёт к падению его концентрации в крови – гипокапнии, сдвигу рН крови в щелочную сторону с развитием респираторного алкалоза. Указанные изменения обуславливают клиническую симптоматику: нарушения сознания, вегетативные, сенсорные, алгические расстройства, проявления тетании. Результатом является усиление тревожности, поддерживающей гипервентиляцию. Формируется порочный круг, продолжающий существовать даже после прекращения действия провоцирующего этиофактора.
Человек способен регулировать глубину вдоха и выдоха, произвольно задерживать дыхание, усиливать его. Данная особенность обуславливает тесную связь дыхательной функции с психоэмоциональным состоянием. Психогенные триггеры, особенно тревога, провоцируют биохимические сдвиги, приводящие к нарушению кальций-магниевого баланса. Возникают изменения в работе дыхательных ферментов, потенцирующие развитие гипервентиляции. Избыточное выделение углекислого газа ведёт к падению его концентрации в крови – гипокапнии, сдвигу рН крови в щелочную сторону с развитием респираторного алкалоза. Указанные изменения обуславливают клиническую симптоматику: нарушения сознания, вегетативные, сенсорные, алгические расстройства, проявления тетании. Результатом является усиление тревожности, поддерживающей гипервентиляцию. Формируется порочный круг, продолжающий существовать даже после прекращения действия провоцирующего этиофактора.
Симптомы ГВС
Гипервентиляционный синдром отличается многочисленностью и полиморфизмом возникающих симптомов. Среди многообразия симптоматики прослеживается типичная триада: дыхательная дисфункция, нарушения эмоциональной сферы, мышечно-тонические феномены. Расстройства дыхания представлены четырьмя формами. Первая – субъективное ощущение нехватки воздуха («пустое дыхание»), заставляющая больного делать более глубокие и/или частые вдохи. Вторая – затруднённое дыхание, характеризуется пациентами как «зажатость при вдохе», «ком в горле», «поступление воздуха в лёгкие, требующее усилий». Отмечается аритмичное усиленное дыхание с участием вспомогательной дыхательной мускулатуры. Третий вариант – расстройство дыхательного автоматизма, которое сопровождается чувством остановки дыхания, побуждающим больного постоянно следить за дыхательным процессом и сознательно его «корректировать». Четвёртая форма включает гипервентиляционный эквивалент, в качестве которого выступает зевота, глубокие вздохи, сопение, кашель.
Среди многообразия симптоматики прослеживается типичная триада: дыхательная дисфункция, нарушения эмоциональной сферы, мышечно-тонические феномены. Расстройства дыхания представлены четырьмя формами. Первая – субъективное ощущение нехватки воздуха («пустое дыхание»), заставляющая больного делать более глубокие и/или частые вдохи. Вторая – затруднённое дыхание, характеризуется пациентами как «зажатость при вдохе», «ком в горле», «поступление воздуха в лёгкие, требующее усилий». Отмечается аритмичное усиленное дыхание с участием вспомогательной дыхательной мускулатуры. Третий вариант – расстройство дыхательного автоматизма, которое сопровождается чувством остановки дыхания, побуждающим больного постоянно следить за дыхательным процессом и сознательно его «корректировать». Четвёртая форма включает гипервентиляционный эквивалент, в качестве которого выступает зевота, глубокие вздохи, сопение, кашель.
Психоэмоциональные нарушения носят характер тревоги, страха. Типично генерализованное тревожное расстройство. Пациенты отмечают постоянное нервное напряжение, повышенное беспокойство, утрату способности расслабляться. Боязнь открытых пространств (агорафобия) и публичных мест (социофобия) подкрепляется усугублением в них дыхательных расстройств. Мышечно-тонический синдром вызван изменениями электролитного состава крови, обуславливающими повышение нервно-мышечной возбудимости. В него входят парестезии (сенсорные расстройства, ощущаемые как «ползание мурашек», онемение, жжение, покалывание в отдельных частях тела), тетанические феномены (тонические судороги дистальных отделов конечностей, мышечные спазмы). Возможен карпопедальный спазм.
Пациенты отмечают постоянное нервное напряжение, повышенное беспокойство, утрату способности расслабляться. Боязнь открытых пространств (агорафобия) и публичных мест (социофобия) подкрепляется усугублением в них дыхательных расстройств. Мышечно-тонический синдром вызван изменениями электролитного состава крови, обуславливающими повышение нервно-мышечной возбудимости. В него входят парестезии (сенсорные расстройства, ощущаемые как «ползание мурашек», онемение, жжение, покалывание в отдельных частях тела), тетанические феномены (тонические судороги дистальных отделов конечностей, мышечные спазмы). Возможен карпопедальный спазм.
Классическая симптоматика заболевания сочетается с алгическими симптомами: головными болями, кардиалгиями, болями в животе. Жалобы со стороны сердечно-сосудистой системы включают дискомфорт в области сердца, сердцебиение, со стороны ЖКТ – диспепсию, неустойчивый стул, метеоризм. Типичны расстройства сознания: неясность, затуманивание, синкопальные состояния.
Осложнения
Гипервентиляционный криз – острое состояние с резко выраженным расстройством дыхательного ритма. Отмечается страх задохнуться. Гипервентиляционный криз относится к паническим атакам, сопровождается типичной для них симптоматикой: гипергидрозом, ознобом, головокружением, тошнотой, сердцебиением, страхом смерти, чувством удушья, приливами жара и/или холода, дискомфортом в кардиальной области. Состояние связано с психологическим дискомфортом. Возникает в местах, где по убеждению пациента ему не смогут оказать надлежащую помощь. Специфической особенностью криза является его купирование при дыхании в целлофановый (бумажный) пакет. Больной вдыхает воздух, который выдохнул в пакет. В воздухе содержится повышенная концентрация СО2, что позволяет быстро снизить дыхательный алкалоз и купировать обусловленные им симптомы.
Диагностика
Полиморфизм проявлений, доминирование дыхательных расстройств приводит к первоначальному ошибочному предположению о наличии патологии дыхательной или сердечно-сосудистой системы. Пациенты обследуются терапевтом, пульмонологом, кардиологом без выявления серьёзной органической патологии. Поводом для консультации невролога или психиатра становится эмоциональная окраска жалоб, выраженная тревожность больного. Диагностировать гипервентиляционный синдром позволяет:
Пациенты обследуются терапевтом, пульмонологом, кардиологом без выявления серьёзной органической патологии. Поводом для консультации невролога или психиатра становится эмоциональная окраска жалоб, выраженная тревожность больного. Диагностировать гипервентиляционный синдром позволяет:
- Психогенный анамнез. Имеют значение указания на психотравмирующую ситуацию, детские страхи, невроз, неврастению, депрессивный синдром.
- Неврологический осмотр. Выявляет дистальный гипергидроз, положительные пробы на скрытую тетанию: симптомы Хвостека, Вейса, Шлезингера, проба Труссо. Дополнительно для подтверждения нервно-мышечной гипервозбудимости и тетании проводится электромиография.
- Психологическое обследование. Включает исследование структуры личности, психологическое тестирование. Используется разработанный в Голландии Наймигенский опросник, в 90% случаев позволяющий обнаружить ГВС.
- Гипервентиляционная проба.
 Проводится путём произвольной гипервентиляции, осуществляемой пациентом. Положительный результат (возникновение типичных вегетативных, психоэмоциональных, тетанических изменений) позволяет подтвердить диагноз ГВС.
Проводится путём произвольной гипервентиляции, осуществляемой пациентом. Положительный результат (возникновение типичных вегетативных, психоэмоциональных, тетанических изменений) позволяет подтвердить диагноз ГВС. - КОС крови. Кислотно-основное состояние смещено в сторону алкалоза. Падение парциального давления СО2 свидетельствует о респираторном характере изменений КОС.
- Электролиты крови. Отмечается падение концентрации кальция, магния в крови.
- Обследование внутренних органов. Необходимо для исключения органической патологии. Характерна тахикардия, лабильность пульса и АД, возможна экстрасистолия, флюктуация ST-сегмента на электрокардиограмме. Рентгенография легких, исследование ФВД остаются в норме. Обследование ЖКТ выявляет функциональные отклонения в виде различных видов дискинезии.
Гипервентиляционный синдром необходимо дифференцировать с заболеваниями дыхательных органов, гипопаратиреозом. Главное отличие ГВС – затруднённый вдох, ХОБЛ – затруднённый выдох. Гипопаратиреоз сопровождается остеосклерозом, отложением кальция во внутренних органах, понижением уровня паратиреоидного гормона.
Главное отличие ГВС – затруднённый вдох, ХОБЛ – затруднённый выдох. Гипопаратиреоз сопровождается остеосклерозом, отложением кальция во внутренних органах, понижением уровня паратиреоидного гормона.
Лечение ГВС
Терапия осуществляется комплексно путём сочетания фармакотерапии и немедикаментозных методик. Важную роль имеет проведение разъяснительных бесед, объясняющих природу нарушений, показывающих связь соматических симптомов с эмоциональным состоянием, убеждающих в отсутствии органического заболевания. В лечение входят:
- Психотерапия. Успешно применяются когнитивно-поведенческие, психоаналитические методики. Наличие психогении детства выступает показанием к проведению сеансов психоанализа.
- Формирование правильного дыхания. Осуществляется путём регулярной дыхательной гимнастики. Вспомогательной методикой является обучение техникам релаксации. Гипервентиляционный криз купируется при помощи дыхания в пакет.
- БОС-терапия.
 С помощью аппаратуры пациент получает объективную информацию о состоянии дыхания, учится регулировать дыхательную функцию с учётом получаемой обратной связи.
С помощью аппаратуры пациент получает объективную информацию о состоянии дыхания, учится регулировать дыхательную функцию с учётом получаемой обратной связи. - Медикаментозная коррекция психической сферы. Наиболее эффективны антидепрессанты с выраженным анксиолитическим действием (флувоксамин, амитриптилин). Возможно назначение седативных, нейролептиков, транквилизаторов. При кризе используются бензодиазепины (диазепам). Выраженный вегетативный компонент является показанием для применения вегетотропных препаратов.
- Ликвидация электролитных нарушений. Достигается приёмом препаратов кальция и магния. Кальций снижает склонность к тетании, магний обладает успокаивающим, противосудорожным эффектом.
Продолжительность терапии обычно составляет 4-6 месяцев. Для предотвращения рецидивов необходимо последующее наблюдение пациента.
Прогноз и профилактика
Гипервентиляционный синдром не представляет опасности для жизни, но значительно снижает её качество. Отсутствие лечения приводит к дальнейшей реализации порочного круга, усугублению симптоматики. Корректная комплексная терапия способствует выздоровлению. В дальнейшем возобновление действия триггерных факторов может вызвать развитие рецидива. Профилактика ГВС включает формирование доброжелательного оптимистичного взгляда на жизнь, адекватное реагирование на стрессовые ситуации, своевременную коррекцию возникающих психологических проблем.
Отсутствие лечения приводит к дальнейшей реализации порочного круга, усугублению симптоматики. Корректная комплексная терапия способствует выздоровлению. В дальнейшем возобновление действия триггерных факторов может вызвать развитие рецидива. Профилактика ГВС включает формирование доброжелательного оптимистичного взгляда на жизнь, адекватное реагирование на стрессовые ситуации, своевременную коррекцию возникающих психологических проблем.
Что такое гипервентиляционный синдром или почему не хватает воздуха — причины и лечение гипервентиляции
Гипервентялиционный синдром (далее для удобства ГВС) — это расстройство дыхания связанное с психическими факторами, имеющее периодический или хронический характер течения.
При остром — внезапный сильный приступ в ходе стрессовой ситуации.
Хроническое течение может длиться годами в виде небольших затруднений при дыхании. Является одним из симптомов панической атаки.
Паническая атака — это необъяснимый приступ тяжелой тревоги, который сопровождается страхом, который сочетается различными соматическими (изменения, которые происходят в теле) проявлениями.
Подробней о панических атаках читайте в нашем материале.
Заболевание было описано в ХIХ веке, как острое дыхательное расстройство. Страдали в основном солдаты, которые участвовали в боевых действиях. Человек задыхался, при этом отчаянно пытаясь вдохнуть, но вследствие нервного напряжения происходило только ухудшение состояния.
Приступы обычно длятся от четверти до получаса, но иногда могут растягиваться на часы. Медики определили, что основным виновником синдрома является сильный стресс.
В нынешнее время с увеличением стрессовых ситуаций растет и количество случаев проявления синдрома гипервентиляции. Если синдром не лечить, то он перерастает в навязчивую фобию из-за боязни пациента попасть в ситуацию, которая спровоцирует приступ, а сама боязнь и провоцирует стресс — получаем замкнутый круг.
Причины гипервентиляционного синдрома
На дыхание влияют вегетативная и соматическая нервные системы организма, то есть во время эмоциональных переживаний (стресса) изменяется характер дыхания — дышим часто или наоборот редко, один задерживает дыхание, другой — дышит поверхностно.
Все это приводит к изменению кислотности крови, которая в свою очередь вызывает нарушения в обмене веществ. А уже это и может послужить толчком к возникновению ГВС.
Существует список определенных заболеваний, которые провоцируют ГВС:
- опухоли и травмы центральной нервной системы;
- повышенное внутричерепное давление;
- инсульт;
- некоторые врожденные патологии в развитии;
- лихорадки;
- заболевания дыхательной системы;
- шок вызванный токсинами бактерий;
- стресс, истерические припадки;
- беременность;
- СПИД, токсоплазмоз, бешенство и другие нейроинфекции;
- заболевания сердца;
- некоторые лекарства (например прогестерон, метиксантины).

Симптомы ГВС
Гипервентиляционный синдром имеет такие симптомы:
- учащенное дыхание;
- появление одышки;
- глубокие вздохи с высокой частотой;
- сухой кашель с приступами удушья;
- невозможность глубокого вдоха из-за спазма;
- тревожное чувство, паническая атака;
- онемение рук или ног, покалывание в пальцах;
- поверхностное или глубокое дыхание;
- распирание живота или запор;
- бессоница;
- зрительные расстройства;
- головокружение;
- падение трудоспособности;
- быстрая утомляемость и слабость во всем теле;
- боли в мышцах, спазмы;
- подрагивание конечностей, тремор;
- окаменение мышц;
- ощущение сухости во рту;
- повышение температуры тела и охлаждение конечностей.
Стоит отметить, что синдром гипервентиляции часто имеет симптомы, которые зачастую маскируются под симптомы характерные для заболеваний сердечнососудистой системы, щитовидной железы, различных патологий легких и кишечника.
Лечение синдрома
Гипервентиляционный синдром подразумевает комплексное лечение. Вот три кита современного лечения:
Дыхательная гимнастика
Основная задача дыхательной гимнастики при гипервентиляционном синдроме — переход больного с грудного типа дыхания, на брюшное, которое можно полностью контролировать с помощью сознания. Добиваются нормализации частоты вдохов, так как здесь начинает работать принцип обратной связи.
Вот некоторые из упражнений:
- Берем бумажный или полиэтиленовый пакет и интенсивно начинаем в него дышать, при этом наступает обогащение крови углекислым газом, что купирует приступ и нормализует общее состояние организма.
- Брюшное дыхание — 20 минут дышим по следующей схеме — делаем неглубокий короткий вдох, затем длинный выдох, при этом следим, чтобы дыхание оставалось ровным.
Медикаментозная терапия
Подбирается индивидуальный набор медикаментов, в который могут входить противосудорожные, восстанавливающие ритм сердца, психотропные, седативные, препараты на основе кальция, магния и аминокислот, а также бета-адреноблокаторы.
В особо тяжелый случаях назначают транквилизаторы и антидепрессанты.
Психокоррекция
Главная цель- обретения полного контроля пациента над своим состоянием во время экстремальных ситуаций, умением бороться с нервным напряжением, тревогой и стрессом.
Выбирать, как именно лечить гипервентиляционный синдром должен врач, который старается донести до пациента информацию о болезни в максимально доходчивом виде. Осознание всех причин и механизмов недуга устраняет у пациента чувство страха перед неизвестностью.
Чем раньше выявлена болезнь тем быстрее можно добиться положительной тенденции в лечении. Обычно при правильном лечении полное выздоровление наступает через два — три месяца.
Главное правило — чем больше вы будете бояться приступов, допускать мнительность — тем сильнее и длительнее будут приступы.
Также нужно упорядочить свой день и исключить компьютерные игры, нормализовать сон и эмоциональный фон дома и на работе.
В заключении хочу сказать пару слов о других историях связанных с гипервентиляцией.
Некоторые люди специально занимаются контролируемой гипервентиляцией, например для плавания. Но существуют методики в которых учащенным глубоким дыханием добиваются вхождения организма в измененное состояние сознания.
Их различают по уровням:
- ребефинг — базовое состояние — используется в психотерапевтической и оздоровительной практике;
- холотропное дыхание — по сути самостоятельное впадение в гипнотическое состояние, которое позволяет заново открыть, пережить и преодолеть глубинные травмы или конфликты, которые в свое время были вытеснены в подсознание и проявившиеся в виде патологий;
- вайвейшн — особый вид медитации, который воспитывает определенный вид дыхания — в идеале у человека идет постоянная легкая гипервентиляция, что вызывает повышенной содержание в организме эндорфинов (гормонов счастья).

Видео: Дыхательная гимнастика
Для коррекции психологических дыхательных расстройств довольно успешно используется специальная дыхательная гимнастика.
Гипервентиляционный синдром: развитие, симптомы, лечение
Гипервентиляционный синдром (ГВС) – дыхательное расстройство, обусловленное психоневрологическими факторами, которые нарушают регуляцию вдохов и выдохов. У больных возникает дисфункция дыхательного центра, расположенного в головном мозге, дыхание аномально учащается, формируется патологический дыхательный ритм, увеличивается легочная вентиляция с развитием алкалоза. Пациенты испытывают страх, паникуют, стараются вдыхать как можно глубже, теряют сознание.
ГВС – проявление нейрогенного расстройства дыхания, связанное с поражением вегетативной нервной системы. Иными словами, это один из симптомов ВСД – вегето-сосудистой дистонии.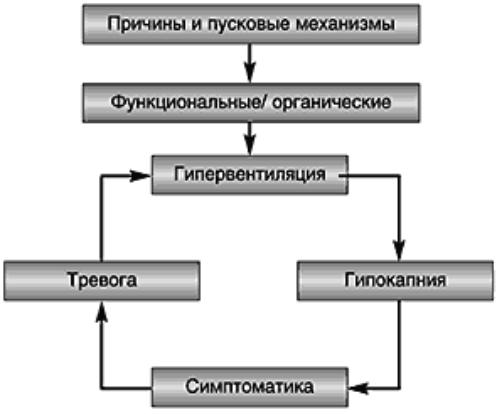 Он возникает в результате различных причин, нарушающих работу ЦНС. Патология имеет острое или хроническое течение. В первом случае под воздействием стресса возникает внезапный приступ учащенного и глубокого дыхания. При хроническом течении больные испытывают затруднения дыхания в течение долгого времени. Синдром встречается среди лиц различных возрастных групп, но чаще среди женщин 30-40 лет.
Он возникает в результате различных причин, нарушающих работу ЦНС. Патология имеет острое или хроническое течение. В первом случае под воздействием стресса возникает внезапный приступ учащенного и глубокого дыхания. При хроническом течении больные испытывают затруднения дыхания в течение долгого времени. Синдром встречается среди лиц различных возрастных групп, но чаще среди женщин 30-40 лет.
Впервые синдром был описан в 19 веке врачом из Америки Да Коста, который дал патологии современное название. Больные того времени задыхались, но чем глубже они пытались вдохнуть, тем хуже становилось их состояние. Такие приступы длились часами. Ученые-медики считали основной причиной патологии стресс. В настоящее время число стрессовых и конфликтных ситуаций значительно возросло. Это привело к увеличению случаев развития гипервентиляции. В процессе активного дыхания кислород в избыточном количестве поступает в легкие, а углекислый газ выводится из организма. Клинически этот процесс проявляется сильным головокружением и затрудненным дыханием. Пониженное содержание углекислоты в крови называется гипокапнией, которой обусловлены все признаки ГВС.
Пониженное содержание углекислоты в крови называется гипокапнией, которой обусловлены все признаки ГВС.
У детей причиной синдрома обычно становится страх. Учащенное и глубокое дыхание приводит к дисбалансу в крови кислорода и углекислоты, замедлению диффузии газов между кровью и тканями. Возникает гипоксия мозга, появляются новые соматические расстройства, развиваются тяжелые осложнения. Только грамотное и скорое лечение может облегчить состояние больных. При отсутствии адекватной терапии недуг может перейти в фобию — боязнь нового приступа удушья. Подобный стресс сам по себе провоцирует болезнь. Формируется замкнутый круг.
Диагностика ГВС основывается на результатах специальных тестов, гипервентиляционной пробы, исследования электролитного состава крови. Лечение недуга комплексное, включающее психотерапевтическое воздействие, релаксационную технику, дыхательные упражнения, лекарственную терапию. Первоначальные функциональные изменения в органах полностью устраняются благодаря адекватному лечению.
Если синдром не лечить, появляются органические изменения во внутренних органах, и развиваются хронические заболевания.
Этиология
Основная причина ГВС – нарушение вегетативной регуляции функционирования дыхательной системы, к которому приводят различные факторы и состояния:
- психогенные факторы — неврозоподобные состояния, неврастенические расстройства, истерические припадки, фобии, сильные стрессовые воздействия, тревожные расстройства, депрессия, истерический невроз;
- органическое поражение нервной системы — арахноидит, менингит, энцефалит, новообразования и травматические поражения ЦНС, острое нарушение мозгового кровообращения;
- врожденные аномалии;
- лихорадка различного генеза;
- инфекционно-токсический шок;
- беременность;
- нейроинфекции;
- хронические соматические патологии – сахарный диабет, ревматоидный артрит, гипертоническая болезнь, заболевания сердца и дыхательной системы;
- прием некоторых лекарств;
- тяжелые интоксикации различными ядохимикатами, медицинскими препаратами, газами, алкоголем;
- нарушения метаболизма;
- интенсивная физическая нагрузка для нетренированного человека.

Перечисленные выше причины синдрома ослабляют организм, который становится еще больше подвержен недугу. Пусковые факторы развития патологии: стресс, страх, шок, паника, истерия. У детей причиной гипервентиляции является слабое сердце или родовые травмы. В результате сильного психоэмоционального потрясения у них возникает чувство нехватки воздуха: вдох будто блокирует область гортани и не проходит дальше. Детский страх и паника только усугубляют приступ.
Патогенез
Взаимосвязь дыхательной системы и психоэмоционального состояния легко объяснить способностью людей регулировать глубину вдоха и выдоха, задерживать или усиливать дыхание.
Патогенетические звенья синдрома:
- стресс,
- гипервозбудимость дыхательного центра,
- спазм мышц,
- нарушение чередования вдоха и выдоха,
- дыхательная «аритмия»,
- чувство нехватки воздуха,
- глубокая паника,
- легочная гипервентиляция,
- гипокапния,
- алкалоз,
- изменение активности ферментов и витаминов,
- минеральный дисбаланс,
- нарушение обменных процессов,
- гибель клеток.

Компенсаторно включаются защитные механизмы в легких – бронхи и сосуды спазмируются, снижается артериальное давление, ускоряется синтез холестерина в печени, который уплотняет клеточные мембраны. Эти процессы уменьшают выведение углекислого газа из организма. При условии высокой степени компенсации патологических изменений органов больной человек клинически может некоторое время казаться практически здоровым. Но постепенно спазмы бронхов и сосудов приводят к дефициту кислорода в мозговой ткани, миокарде, почках. Гипоксия проявляется потерей сознания и заканчивается смертью ткани головного мозга.
При гипервентиляции в организме больного возникают одновременно два явления — гипоксия и гипокапния. Недостаточное поступление кислорода в ткани мозга и низкое содержание в крови углекислого газа обуславливают клинические проявления недуга и нарушают работу внутренних органов и систем. У больных нарушается сознание, возникают вегетативные, сенсорные и алгические расстройства. Усиление тревожности поддерживает гипервентиляцию. Так формируется порочный круг, который организм не в состоянии самостоятельно разорвать, даже после прекращения воздействия причинного фактора.
Усиление тревожности поддерживает гипервентиляцию. Так формируется порочный круг, который организм не в состоянии самостоятельно разорвать, даже после прекращения воздействия причинного фактора.
Симптоматика
Особенностью постоянного гипервентиляционного синдрома является его кризовое течение, характеризующееся внезапным появлением клинических признаков, их определенной продолжительностью и быстрым исчезновением. Приступы заболевания повторяются через определенные промежутки времени.
Больные во время приступа жалуются на беспричинную тревожность и беспокойство, одышку, удушье. Они жадно открывают рот и судорожно глотают воздух. Пациенты не в состоянии глубоко вдохнуть, им мешает «ком» в горле. Дыхание становится частым и аритмичным. Постепенно страх усиливается, возникает паника. Больным кажется, что они умирают. Этому способствуют вегетативные проявления – боль в груди, тахикардия, гипертензия. ГВС всегда сопровождается признаками астенизации организма, утратой работоспособности, субфебрильной или фебрильной температурой.
Симптоматика ГВС многообразна и полиморфна. Для синдрома характерна типичная триада клинических признаков: усиленное дыхание, парестезии и тетания. Клиническая картина ГВС состоит из проявлений, которые подразделяют на следующие группы: вегетативные, психоневрологические, моторные, болевые.
- Дыхательные расстройства проявляются чувством нехватки воздуха, сухим кашлем с приступами удушья; неэффективностью вдоха – невозможностью глубоко вдохнуть. Дыхание больных становится более тяжелым и частым по сравнению со здоровыми людьми. В акте дыхания принимает участие вспомогательная мускулатура. Приступы ГВС напоминают таковые при бронхиальной астме. При этом отсутствуют астматические аускультативные признаки. Нарушенное дыхание сопровождается частыми вздохами, кашлем, зевотой, сопением. Эти действия повторяются систематически и беспричинно. Подобные процессы изменяют нормальный газовый состав крови и нарушают рН.
- Сердечные расстройства при ГВС проявляются колюще-давящей болью в сердце; ощущением сердцебиения; скачками давления; тахикардией; мигренью; головокружением; шаткостью походки; шумом в ушах; акроцианозом; гипергидрозом; экстрасистолами.
 Эти симптомы обусловлены изменением функционального состояния миокарда.
Эти симптомы обусловлены изменением функционального состояния миокарда. - Нарушения работы ЖКТ проявляются усилением перистальтики, поносом, реже запором, отрыжкой воздухом, сухостью во рту, трудностями при глотании, метеоризмом, рвотой, тянущей болью в эпигастрии.
- Изменение сознания — обмороки, «мушки» и «пелена» перед глазами, расплывчатость зрения, дереализация, нарушение самовосприятия.
- Моторные расстройства — нарушения непроизвольных двигательных актов. Они обусловлены патологическими изменениями в мышечной или нервной системах и проявляются повышением нервно-мышечного напряжения, появлением тремора рук и ног, внутреннего дрожания, судорог.
- Болевые ощущения и нарушение чувствительности — парестезии, онемение лица и кистей, чувство «ползания мурашек» по коже, болезненные ощущения за грудиной и в эпигастральной области, головная боль, миалгия, артралгия, обострение тактильных ощущений.
- Психические расстройства — тревога, страх, бессонница, быстрая смена настроения, беспокойство, печаль и тоска, гиперэмоциональность.
 Пациенты испытывают постоянное нервное напряжение и не могут полностью расслабиться.
Пациенты испытывают постоянное нервное напряжение и не могут полностью расслабиться.
Диагностика
Диагностикой и лечение ГВС занимаются специалисты в области пульмонологии, кардиологии, неврологии и психиатрии. Диагностические мероприятия синдрома начинаются со сбора жалоб и анамнестических данных, визуального осмотра. Поскольку симптоматика недуга неспецифична, специалисты должны исключить у больных органические заболевания внутренних органов, имеющих схожую клиническую картину. Если ГВС развивается у детей, врачи подробно изучают историю беременности матери и наличие осложнений в родах. Чтобы поставить правильный диагноз, необходимы результаты инструментальных и лабораторных методик — УЗИ, кардиографии, спирографии и томографии.
- Существует простой диагностический тест: больного просят глубоко подышать в течение пяти минут, чтобы воспроизвести все симптомы ГВС. После подтверждения или опровержения предполагаемого диагноза симптомы устраняют путем вдыхания воздуха, обогащенным углекислотой, через бумажный или полиэтиленовый пакет.

- Электромиография позволяет определить спастические сокращения мышц, нервно-мышечную гипервозбудимость, тетанию.
- В крови — алкалоз, дефицит кальция и магния.
- Капнография – оценка содержания углекислоты в выдыхаемом в воздухе.
- Исследование газового состава крови при ГВС — пониженное содержание углекислоты и повышенное содержание кислорода.
- На ЭКГ — признаки тахикардии, экстрасистолии, флюктуация ST-сегмента.
- МРТ проводится для исключения заболеваний внутренних органов с аналогичной клинической симптоматикой.
Лечебные мероприятия
Лечение ГВС комплексное, сочетающее фармакотерапию и немедикаментозные методики. Этиотропная терапия направлена на устранение патологических процессов, ставших причиной синдрома. Целью симптоматического лечения является облегчение состояния пациента и уменьшение выраженности клинических симптомов.
Основное лечение недуга направлено на нормализацию нервно-вегетативной сферы и психической деятельности, которая нарушается у больных с ГВС.
Для этого проводят лекарственную терапию, психотерапию, физиотерапию, успокоительный массаж, дыхательную гимнастику.
Лекарственное лечение
Медикаментозная терапия ГВС заключается в применении следующих групп препаратов:
- антидепрессантов – «Пароксетин», «Амизол», «Циталон»;
- транквилизаторов – «Феназепам», «Атаракс», «Грандаксин»;
- успокоительных средств – «Новопассит», «Валосердин»;
- антипсихотиков – «Сонапакс», «Нулептил»;
- противосудорожных лекарств – «Карбамазепин», «Финлепсин»;
- препаратов, восстанавливающих ритм сердца – «Конкор», «Эгилок»;
- спазмолитиков и вазодилататоров – «Папаверин», «Трентал», «Пирацетам»;
- β – адреноблокаторов – «Атенолол», «Пропранолол»;
- препаратов кальция и магния – «Панангин», «Магне В6»;
- витаминов группы В – «Мильгамма», «Комбипилен»;
- метаболиков – «Мельфор», «Кавинтон», «Кортексин».
Немедикаментозная терапия
- Сеансы психотерапии помогают пациентам контролировать свое состояние в критических ситуациях и учат их справляться с психоэмоциональным перенапряжением, тревожными мыслями.
 Методы психического воздействия: психоанализ, самовнушение, поведенческая терапия, релаксационная техника.
Методы психического воздействия: психоанализ, самовнушение, поведенческая терапия, релаксационная техника. - Дыхательная гимнастика предназначена для обучения больных «правильному» дыханию. Она заключается в соблюдении брюшного типа дыхания, определенной длительности вдоха и выдоха, замедлении дыхательного акта. Ежедневные занятия начинают с 5-10 минут и постепенно доводят их до получаса. С помощью специальных упражнений врачи учат пациентов правильно дышать и спокойно себя вести во время гипервентиляционных кризов. Согласно правилам дыхательной гимнастики, больные во время приступа должны дышать через одну ноздрю, прикрывая другую. Это позволит уменьшить поток вдыхаемого кислорода. При начавшемся головокружении следует делать обычный вдох, а выдох сквозь зубы.
- Физиотерапия дает хороший результат. Успешно применяют ванны, бассейн, соляные ингаляции, ароматерапию, магнитотерапию, общеукрепляющий массаж.
- Оптимизация труда и отдыха — запрет на ненормированный рабочий день и ночные дежурства, достаточное количество сна, умеренная физическая нагрузка, исключение компьютерных игр и ограничение просмотра телевизора перед сном, нормализация эмоционального фона в семье и на работе, пешие прогулки, активный отдых на рыбалке или охоте, загородные поездки на дачу.
 Все эти мероприятия нормализуют психологическую сферу у больных с ГВС.
Все эти мероприятия нормализуют психологическую сферу у больных с ГВС. - Средства народной медицины помогают вылечить ГВС. Для этого применяют успокоительный чай из мелиссы с медом. Его пьют медленно небольшими глотками. Настой или отвар корня валерианы, пустырника и пиона принимают для нормализации работы нервной системы.
- С гипервентиляционным кризом поможет справиться дыхание в ограниченном пространстве — в обыкновенный бумажный или целлофановый пакет. Больные дышат в него, плотно прижавшись губами. Накапливаемая в пакете углекислота восстанавливает газовый состав крови.
После тщательной диагностики и всестороннего обследования больного специалист подберет схему лечения синдрома индивидуально каждому пациенту. Он выберет правильный способ борьбы с недугом и донесет до больного полезную информацию о патологии. Когда пациенты осознают все причинные факторы и механизмы развития недуга, у них пропадет страх и тревога. Чем раньше синдром будет обнаружен, тем быстрее будет получен ожидаемый лечебный эффект.
Адекватное и своевременное лечение обеспечивает полное выздоровление всего за пару месяцев. Чем сильнее больные будут бояться приступов, тем дольше и интенсивнее они будут проявляться.
Прогноз и профилактика
ГВС имеет благоприятный прогноз. Правильно подобранная комплексная терапия позволяет добиться полного выздоровления. Провоцирующие этиопатогенетические факторы при повторном воздействии приводят к рецидиву синдрома. При отсутствии лечения симптоматика недуга усугубляется, качество жизни больных ухудшается.
Профилактические мероприятия при ГВС:
- позитивные мысли и оптимистический настой,
- адекватная реакция на стресс,
- психологическая коррекция имеющихся нарушений,
- лечение заболеваний органов дыхания, сердца, ЖКТ,
- занятия дыхательной гимнастикой, поддерживающие дыхание в норме.
Выполнение этих рекомендаций помогает справиться с затрудненным дыханием, избавляет от тяжелых симптомов ГВС и позволяет полноценно жить.
Видео: о гипервентиляционном синдроме
симптомы, причины, лечение, механизм формирования, дыхательная гимнастика
Гипервентиляционный синдром, либо дыхательный невроз, — расстройство, возникающее на фоне психологического стресса. На первый взгляд несерьезная патология требует длительного лечения и коррекции.
Что это такое?
Гипервентиляционный синдром (далее ГВС) характеризируется периодическими эпизодами нарушения нормального ритма дыхания, когда после вдоха не происходит последующий выдох, а опять возникает вдох.
Это сопровождается ощущением острой нехватки воздуха, появлением ощущения кома в горле, невозможностью вдохнуть достаточный объем воздуха.
Несмотря на то, что дефицита кислорода в организме нет, повторно производится глубокий вдох. Это приводит к завоздушиванию легких.
Из-за чрезмерного поступления кислорода, нарушается кислотно-щелочной баланс, меняется минеральный состав крови, уменьшается количество углекислого газа, который принимает участие в поддерживании pHкрови, делая ее среду щелочной.
Гипервентиляция не опасна для жизни и редко приводит к серьезным последствиям, но воздействие на психическое состояние привело к необходимости вынести ее в отдельную нозологическую единицу.
Часто приступ сопровождается страхом смерти и сердечно-сосудистых осложнений. Многие пациенты пытаются контролировать и тщательно следят за дыханием, так как боятся умереть от удушья.
Согласно международной классификации болезни, код патологии по МКБ 10: R06,4 – гипервентиляция.
Дыхательный невроз достаточно распространенное состояние, которое выявляется у каждого восьмого человека. Преимущественно страдают женщины, у них диагноз обнаруживают в пять раз чаще, чем мужчин.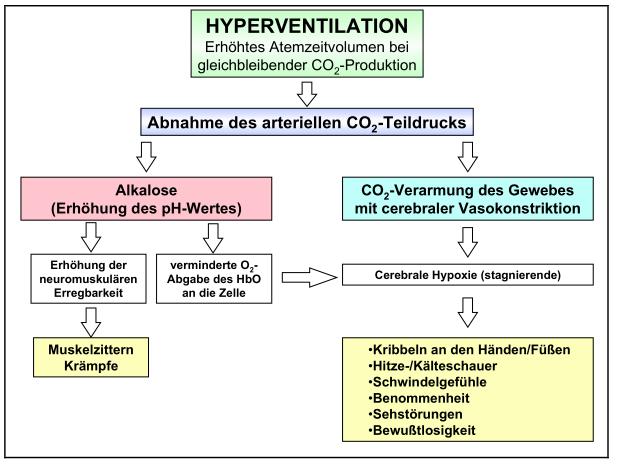 Может возникнуть в любом возрасте, в том числе и у детей.
Может возникнуть в любом возрасте, в том числе и у детей.
Механизм формирования гипервентиляции до конца не ясен, но предполагается, что основное значение имеет нарушение психосоматики.
Причины
В большинстве случаев гипервентиляция носит психогенный характер, и сопутствующая органная патология отсутствует. Причиной сбоя является патологическая активность дыхательного центра, расположенного в головном мозге, поэтому часто болезнь называют нейрогенным гипервентиляционным синдромом.
Наиболее распространенными факторами развития синдрома являются следующие:
- психогенные – эпизод возникает на фоне тяжелого стресса либо нарушений психики: тревожное состояние, фобии, депрессии, неврозы, психозы. Причина болезни может скрываться в тяжелых психологических травмах, в особенности детских. Согласно статистике, наблюдение в детстве за больным с острым удушьем: приступ бронхиальной астмы, асфиксия, способствует развитию патологического страха развития удушья у себя и возникновению невроза во взрослом возрасте;
- органические патологии – заболевания сердечно-сосудистой системы, артериальная гипертензия, сахарный диабет, хронический бронхит, а так же поражение ЦНС: гидроцефалия, энцефалопатия и другие, иногда могут спровоцировать гипервентиляционный синдром;
- смешанные – на фоне наличия хронического заболевания увеличивается стресс и тревога.
 Чаще всего к таким заболеваниям относятся пороки бронхо-легочной системы, хронические бронхиты, бронхиальная астма, сердечно-сосудистые болезни, сопровождающиеся сбоем сердечного ритма;
Чаще всего к таким заболеваниям относятся пороки бронхо-легочной системы, хронические бронхиты, бронхиальная астма, сердечно-сосудистые болезни, сопровождающиеся сбоем сердечного ритма; - прием некоторых групп фармакологических препаратов: бета-адреномиметики, прогестерон, салицилаты могут спровоцировать эпизод дыхательного расстройства.
Важно! Часто пациенты не помнят стрессовой ситуации, которая привела к психологической травме. Выявить ее крайне важно для дальнейшего лечения, поэтому определять причину невроза рекомендуется совместно с психологом.
Симптомы
ГВС достаточно сложная патология, которая сопровождается не только нарушением работы дыхательной системы, но у рядом клинических симптомов и проявлений со стороны сердца, нервной системы и других органов и систем. Также стоит отметить непосредственную связь с психическим состоянием пациента. Хоть зачастую причиной гипервентиляции является стресс, но и само заболевание приводит к нарушению психологического состояния, что провоцирует последующие приступы. Зачастую, симптомы у взрослых более выражены, чем у детей, что способствует более быстрому диагностированию.
Зачастую, симптомы у взрослых более выражены, чем у детей, что способствует более быстрому диагностированию.
Для синдрома характерна симптоматическая триада:
Расстройство дыхания
Расстройство дыхания – ощущение острой нехватки кислорода и страх смерти от удушья.
Возникает ощущение поступления недостаточного для жизнеобеспечения количество воздуха, что приводит к попытке сделать еще один вдох максимально глубоко.
Часто эпизод сопровождается чувством перекрытия дыхательных путей «кома в горле».
Делая частые, либо один глубокий вдох, не производится выдох, приводя к чрезмерной завоздушенностилегких. При этом при последующих попытках вдохнуть уже не удается этого сделать, часто на данном этапе возникает одышка.
Возможно появление цианоза носогубного треугольника и конечностей. Далее страх перерастает в паническую атаку. Нарушение деятельности сердечной мышцы проявляется тахикардией, болью за грудиной, повышением артериального давления.
Приступ может продолжаться от нескольких минут до 2-3 часов. Он может привести к нарушению сознания, обмороку.
Нарушение эмоциональной сферы – до и после приступа пациенты часто ощущают тревогу, необоснованный страх смерти.
Гипервентиляционный синдром и панические атаки, которые часто сопровождают болезнь, не позволяют пациентам расслабиться, ухудшая их психическое состояние.
У большинства присутствует страх закрытого помещения, нахождения в неосвещенном пространстве. Частой причиной обращения к психологу является страх перед большим скоплением людей, боязнь публичных выступлений. Эпизоды дыхательного расстройства только усиливают расстройства психологического состояния;
Мышечно-тоническое расстройство –на фоне нарушения кислотно-щелочного и электролитного баланса гипервентиляция сопровождается неврологическими проявлениями: ощущение ползанья мурашек по коже, нарушение кожной чувствительности: онемение, жжение, покалывание. Повышение нервной возбудимости выражается тоническими судорогами конечностей. Распространенный симптом, из-за которого часто обращаются к врачу – мышечные спазмы, в том числе и карпопедальный: сжатие мышц кисти и стопы.
Повышение нервной возбудимости выражается тоническими судорогами конечностей. Распространенный симптом, из-за которого часто обращаются к врачу – мышечные спазмы, в том числе и карпопедальный: сжатие мышц кисти и стопы.
Справка. Невротическое расстройство часто сопровождается обильным мочеиспусканием. Оно возникает на окончании эпизода, выражаясь выделением большого количества светлой, практически прозрачной мочи.
Диагностика
Для постановки диагноза важно тщательно собрать анамнез болезни и жизни пациента. Гипервентиляционный синдром – диагноз исключения, когда при наличии большого количества жалоб со стороны других органов и систем после тщательного обследования органная дисфункция не выявляется. Схожая симптоматика наблюдается при ВСД, пороках развития легочной и сердечно-сосудистой систем, тяжелых психических расстройствах.
Диагностические мероприятия обязательно включают в себя следующие методы обследования:
- ЭКГ;
- спирография;
- рентгенография грудной клетки;
- УЗИ сердца, брюшной полости и почек;
- общий и биохимический анализ крови;
- КОС крови;
- клинический анализ мочи.
Неврологическое обследование позволяет выявить нервно-мышечную дисфункцию.
Работа с психологом позволяют выявить расстройства эмоционального характера.
Одним из распространенных методов диагностики – стимуляция приступа. Его осуществляют только в условиях поликлиники или в стационаре, для оказания неотложной помощи при положительном результате. Пациента просят на протяжении 5 минут часто и глубоко дышать. Появление симптомов гипервентиляции подтверждают наличие болезни. Важно при их появлении купировать острое состояние: дать подышать воздухом, содержащим 5% углекислого газа.
Также специалисты составили тест – Наймигенский опросник, который помогает подтвердить либо опровергнуть диагноз.
Важно! Клинические проявления заболевания схожи с тяжелыми органными патологиями, опасными для жизни пациента. Обследование направленно в первую очередь на исключение таких состояний.
Лечение
Основной целью лечения является нормализация психологического состояние пациента.
Они убеждены, что страдают смертельным недугом, излечить который практически невозможны, и каждый приступ воспринимают как смертельную опасность.
Врачу важно объяснить больному, что гипервентиляционный синдром не несет опасности для его жизни, не приводит к органной дисфункции и умереть от него невозможно.
Помочь принять данную информацию о заболевании больному может работа с психологом, которые также поможет справиться с психологическими травмами детства и эмоциональными расстройствами.
Популярными методиками являются:
- психоанализ;
- метод внушения;
- поведенческая терапия;
- аутотренинг.
Эти методы помогают выявить истинную причину болезни, например детскую травму, либо стрессовую ситуацию.
Часто работы с подсознанием больного достаточно для положительного результата. В более тяжелых случаях прибегают к медикаментозной терапии, которая включает в себя применение следующих препаратов: бета-адреноблокаторы, транквилизаторы, метаболические средства. Курс медикаментозной терапии зачастую длится не менее 2 месяцев. Для устранения неврологической симптоматики назначают препараты кальция и магния. Они купируют тремор, спазмы и нормализируют сердечную деятельность. Курс приема – не менее 4 месяцев.
Для купирования приступа назначают Анаприлин либо Платифиллин.
Важно! самостоятельное применение препаратов без назначения врача может усугубить состояние. Применение любых лекарственных средств возможно только после консультации со специалистом.
Нормализация образа жизни – обязательное условие для выздоровления. Достаточное количество сна, отдыха, пребывания на свежем воздухе необходимы при гипервентиляции. Также стоит отказаться от работыс ненормированным графиком и ночными сменами.
Дыхательная гимнастика
Обучение технике правильного дыхания – неотъемлемая часть лечения.
Упражнения, направленные на нормализацию легочной деятельности, не только обеспечивают необходимое количество кислорода и углекислого газа, но и помогают справиться с тревогой, снять нервное напряжение, расслабить нервную систему.
Это способствует улучшению психологического состояния, что также необходимо для выздоровления.
Купировать приступ удается с помощью дыхания в пакет. Важно не отрывать лицо, продолжая производить последовательные вдохи-выдохи в пакет, не отрываясь от него. Скопившийся в пакете углекислый газ устранит гипервентиляцию.
Для профилактики гипервентиляции больного обучают технике брюшного дыхания. Учат правильному акту вдох-выдох 1:2, замедляя его и ускоряя. Несмотря на то, что для здорового человека такие упражнения кажутся легкими, пациентам с гипервентиляцией вначале сложно их выполнять, поэтому начинать необходимо с 1-2 минут, постепенно увеличивая их продолжительность.
Метод обратной биологической связи – пациента обучают контролировать свое дыхание, менять его характер, интенсивность и частоту. Осознание того, что эта функция организма полностью подвластна и может контролироваться – помогает справиться со страхом удушья и смерти.
Осложнения
Болезнь не опасна для жизни и здоровья. Но, дискомфорт, тревожность и постоянное нахождение в стрессе существенно ухудшают качество жизни. Из-за постоянного ожидания обострения болезни и смертельного исхода, пациенты вынуждены во многом отказывать себе. Основная задача врачей и психологов – убедить его в необоснованности этих ожиданий и отсутствии рисков для жизни.
Что нужно запомнить?
- Гипервентиляционный синдром – невроз дыхания, при котором из-за чрезмерного количества вдохов происходит завоздушивание легких.
- ГВС – нарушение психологического характера, в основе которого психологические травмы и стрессы.
- Во время приступа появляется ощущение острой нехватки воздуха, невозможность осуществить вдох.
- Работа с психологом и проработка страхов и травм помогут избавиться от гипервентиляции.
- Умение контролировать свое дыхание и купирование приступов с помощью упражнений ускоряют процесс выздоровления.
- Несмотря на ярко выраженную симптоматику – болезнь не опасна для жизни и не приводит к смерти.
Литература
- Абросимов В.Н. О некоторых патофизиологических механизмах гипервентиляционного синдрома / В.Н.Абросимов, Ю.Ю.Бяловский // Патология нервной системы у женщин репродуктивного возраста. -Рязань, 1993. С. 95 — 97.
- Абросимов Викт.Н. Нарушения регуляции дыхания / Викт.Н. Абросимов. М.: Медицина, 1990. — 244 с.
- Бобейко Л. А. Роль гипервентиляции и нервно-мышечной возбудимости в клинике и патогенезе инфекционных цефалгий / Л.А. Бобейко, И.В. Молдовану, О.А. Колосова // Журн. неврологии и психиатрии им. С.С.Корсакова. 1994. — Вып.5. — С. 10-12.
- Бодрова Т.Н. Патофизиологическая классификация недостаточности внешнего дыхания /Т.Н. Бодрова, Ф.Ф. Тетенев // Пробл. туберкулеза. -1990. № 4. — С.23-25.
- Пик JI.JI. Регуляция дыхания и ее нарушения / J1.J1. Пик //Руководство по клинической физиологии дыхания. Д., 1980. -С.209-230.
- Adams L. Ehe measumerent of breathlessness induced in normal subjects invalidity of two sealing thechniques / L. Adams, G. Chronos, R Lane, A. Guz // Clin. Sei. 1985. — Vol.69, N 1. -P. 7-16.
- Ames F. The hyperventilation syndrome / F. Ames // J. Ment. Science.- 1955.- Vol.101.- P.468-525.
- Anxiogenic effects of CO2 and hyperventilations in patients with panic disordes/ Gorman J.M., Papp L.A., Coplan J.D. et al.// Am. J. Psychiatry.- 1994.- Vol.151, №4.- P.547-553.
Синдром гипервентиляции — симптомы, лечение, профилактика, причины, первые признаки
Общие сведения
Именно снижение содержания углекислоты приводит к тому, что гемоглобин не отдает кислород и организм страдает от гипоксии. Артерии сокращаются, это уменьшает объем крови, перегоняемой по телу. В этом случае наш мозг и тело испытывают нехватку кислорода.
Новости по теме
Причины гипервентиляции
Подобное состояние может возникать при очень сильном беспокойстве, страхе или беспричинных всплесках эмоций. Многие другие состояния также могут спровоцировать синдром гипервентиляции — приступ панического расстройства, стресс, истерия, сердечные заболевания, например, застойная сердечная недостаточность или сердечные приступы, острая боль, препараты, вызывающие кровотечения (например, передозировка ацетилсалициловой кислоты), кетоацидоз беременных и подобные медицинские состояния, употребление возбуждающих средств, заболевания легких (астма, хроническое обструктивное заболевание легких или эмболия легочных артерий /кровяные сгустки в сосудах легких/), инфекционные заболевания (например, пневмония или сепсис).
Симптомы гипервентиляции
При возникновении подобных симптомов следует срочно обратиться к врачу: учащенное дыхание, затрудненное дыхание, давящее чувство, стесненность, боль в области груди, беспокойство, сухость во рту, ухудшение зрения, покалывание в пальцах рук и ног, боль и судороги в руках и пальцах, потеря сознания.
Что можете сделать вы
Во время приступа необходимо замедлить частоту дыхания. Делайте 1 вдох в 10 секунд. Не дышите в бумажный пакет. Это опасно, поскольку вам может не хватить кислорода.
Возможно, вам потребуется помощь посторонних, чтобы справиться со стрессом и беспокойством, ставшими причиной гипервентиляции. Обратитесь за помощью к родственникам, друзьям, духовному наставнику, врачу или специалисту центра психического здоровья. Вам обязательно следует обратиться к врачу.
Что может сделать врач
Ваш врач произведет тщательный медицинский осмотр.
Во время посещения врач сможет оценить, насколько часто вы дышите. Если частота вашего дыхания не слишком высока, врач может специально вызвать гипервентиляцию, показав вам, как надо дышать.
Когда у вас возникнет гипервентиляция, врач сможет узнать, как вы себя чувствуете и понаблюдать за вашим дыханием, определив, какие мышцы грудной клетки и прилегающих областей работают у вас в процессе дыхания.
Среди прочего врач может провести следующие исследования: ЭКГ / рентгенограмма грудной клетки, анализ крови на содержание кислорода, углекислого газа, компьютерная томография грудной клетки, исследование вентиляции / кровоснабжения легких.
Обнаружили ошибку? Выделите ее и нажмите Ctrl+Enter.
Гипервентиляционный синдром — Лечение | Компетентно о здоровье на iLive
Лечение гипервентиляционного синдрома должно быть комплексным. Коррекция психических нарушений проводится при помощи психотерапевтического воздействия. Большое значение имеют «реконструирование» внутренней картины болезни, демонстрация (это легко делается при помощи гипервентиляционных провокаций) больному связи клинических проявлений с дисфункцией дыхания. Воздействие на нейрофизиологические и нейрохимические основы механизмов гипервентиляционного синдрома реализуется путем назначения психотропных, вегетотропных средств и препаратов, снижающих нервно-мышечную возбудимость.
В качестве средств, снижающих нервно-мышечную возбудимость, назначают препараты, регулирующие кальциевый обмен, обмен магния. Наиболее часто применяют эргокальфицерол (витамин Д2) в дозе 20000-40000 ME в день энтерально в течение 1-2 мес, глюконат кальция, хлорид кальция. Могут быть применены и другие кальциевые препараты (тахистин, AT-10), а также препараты, содержащие магний (лактат магния, калия и магния аспарагинат и др.).
Одним из ведущих способов, а в большинстве случаев главным способом терапии как гипервентиляционного синдрома, так и психогенной одышки и психогенного (привычного) кашля является применение различных приемов дыхательного «перевоспитания» с целью формирования нормального, физиологического паттерна дыхания. Применение указанных ниже приемов дыхательной регуляции показано не только при расстройствах системы дыхания, но и при наличии более широких признаков нестабильности психической и вегетативной сфер, т. е. при различных проявлениях психовегетативного синдрома.
В специальной литературе отражается накопленный более чем за 2000 лет опыт применения индийской системы хатха-йога и раджа-йога. Однако считается, что для больных с гипервентиляционным синдромом и вегетативной дисфункцией неправомерны те жесткие, а иногда категорические рекомендации по дыханию, которые в последнее время широко рекламируются, но не всегда имеют достаточное физиологическое обоснование.
В связи с этим нами изложены здесь основные принципы дыхательной гимнастики, а также конкретная техника ее проведения. Применение указанных принципов позволяет, на наш взгляд, сочетать достаточную целенаправленность в занятиях больного дыхательными упражнениями с одновременной гибкостью в формировании определенных навыков дыхания. Это приводит также к установлению адекватного паттерна дыхания с учетом не только потребностей организма, но и оптимальных энергетических затрат на работу дыхания.
Первый принцип дыхательной гимнастики — попытка постепенного включения, а при возможности даже переход на диафрагмальное (брюшное) дыхание. Эффективность использования последнего связана с тем, что диафрагмальное дыхание вызывает выраженный рефлекс Геринга — Брейера («тормозной» рефлекс, связанный с включением рецепторов на растяжение в легких), приводит к снижению активности ретикулярной формации ствола головного мозга, снижению активности неокортекса и стабилизации психических процессов. Кроме того, было обнаружено, что в ситуациях, сопровождающихся отрицательными эмоциями, преобладало грудное дыхание, а сопровождавшихся положительными эмоциями, — диафрагмальное.
Второй принцип, который должен быть реализован при проведении дыхательной гимнастики, — формирование определенных соотношений между длительностью вдоха и выдоха — соответственно 1: 2. Подобные соотношения являются наиболее благоприятными и, по-видимому, соответствуют в большей степени состоянию расслабленности, покоя. В проведенных нами исследованиях временных параметров паттернов дыхания была обнаружена отчетливая тенденция у больных гипервентиляционным синдромом к укорочению фазы выдоха, причем подобная тенденция резко возрастала при моделировании отрицательных эмоциональных воздействий.
Третий принцип — попытка к урежению и (или) углублению дыхания. Формирование медленного паттерна дыхания имеет ряд преимуществ в том смысле, что он оптимизирует процесс внутрилегочной диффузии.
Установление медленного паттерна дыхания безусловно выгодно с точки зрения «разрушения» патологического гипервентиляционного, чаще всего быстрого, паттерна дыхания.
Четвертый принцип дыхательной гимнастики при гипервентиляционном синдроме, который имеет огромное значение в успешности ее проведения, — использование определенной психологической регуляции. В имеющемся у больных патологическом паттерне дыхания как ядерное образование выступает тесная связь между ощущением тревоги и усилением дыхания. Всякие дыхательные упражнения, особенно на начальном этапе занятий, воспринимаются больными как телесное ощущение тревоги, беспокойства. Дыхательные упражнения сами по себе неэффективны, если они касаются только физиологической части паттерна дыхания. Поэтому зарождение нового адекватного паттерна дыхания должно происходить на фоне постоянного «впитывания» в себя во время упражнений эмоционально-стабильных положительно окрашенных состояний.
Подобная стабилизация психической сферы может быть обусловлена как механизмами обратной связи (в результате описанных выше дыхательных упражнений), так и нарастанием уровня субъективного контроля над телесными функциями — контроля, ощущение которого было потеряно при проявлении гипервентиляционного синдрома. Психологической стабилизации способствуют также и психотерапевтические мероприятия различного характера (в том числе методы аутогенной тренировки), а также психофармакологические средства.
Подобные комплексные воздействия при гипервентиляционном синдроме в конечном итоге приводят к психической и дыхательной стабилизации. Частые дыхательные упражнения, вначале продолжающиеся несколько минут, а в последующем довольно длительные, имеют, как правило, тенденцию видоизменять патологический психофизиологический паттерн дыхания с формированием нового, который постепенно включается в более широкий комплекс механизмов корригированного поведения больного.
Один из чрезвычайно эффективных методов лечения больных с гипервентиляционным синдромом — использование приемов биологической обратной связи (БОС). Преимущество данного метода по сравнению с дыхательной гимнастикой заключается в том, что пациент в состоянии контролировать свои действия; это значительно ускоряет процесс образования нового дыхательного паттерна и нормализации его состояния. Примененный нами вариант БОС с сопряженным моторным сопровождением (движение руки одновременно с циклом дыхания) позволяет в течение относительно короткого времени (7-10 сеансов) значительно скорректировать дыхательную функцию при гипервентиляционном синдроме.
Помимо указанных методов лечения, в зависимости от показаний назначают патогенетическую или симптоматическую терапию.
Таким образом, лечение гипервентиляционного синдрома должно быть комплексным, многомерным, учитывающим ведущие звенья патогенеза.
Приводим конкретные технические приемы проведения дыхательной гимнастики у больных с гипервентиляционном синдромом и другими проявлениями вегетативной дисфункции (вегетативные пароксизмы, нейрогенные обмороки, цефалгии мигренозные и мышечно-тонические, кардиалгии, абдоминалгии и др.).
Необходимые условия: в помещении не должно быть шума; температура воздуха — комфортная для организма. Предварительно помещение проветривают. Одежда свободная, не стесняющая движений. Заниматься, надо по возможности, в одно и то же время, лучше ранним утром или непосредственно перед сном. Перед занятиями необходимо опорожнить мочевой пузырь и кишечник. К занятиям приступают спустя 2-3 ч после еды; перед началом занятий допускается прием стакана воды. Запрещается заниматься дыхательными упражнениями после длительного пребывания на солнце или после тяжелой физической работы: в этих случаях возможны занятия только через 6-8 ч.
Противопоказания к проведению дыхательных упражнений: тяжелые заболевания сердца, сосудов, легких, органов брюшной полости; выраженный церебральный атеросклероз, гипертоническая болезнь, заболевания крови, психические (психиатрические), инфекционные, простудные заболевания, менструация, беременность. Важным противопоказанием является глаукома.
Техника выполнения
- Принять горизонтальное положение на спине, закрыть глаза (если светло, то на глаза накладывают специальную повязку или полотенце) и в течение 5-7 мин попытаться максимально психически и физически расслабиться. При этом можно применять приемы аутогенной тренировки, вызывая ощущение теплоты и тяжести в конечностях.
- Дыхание начинают с обычного полного выдоха. Вдох совершается медленно, при этом брюшная стенка выпячивается кнаружи (а не наоборот!). В это время заполняется воздухом нижняя часть легких. Грудная клетка одновременно расширяется (происходит заполнение воздухом средних долей легких). Важно подчеркнуть, что по продолжительности вдоха брюшной компонент должен преобладать. Выдох: сначала медленно опускается живот, а потом сужается грудная клетка. Выдох, так же как и вдох, должен быть плавным и ровным.
- Во время дыхания должен постоянно издаваться (для себя) легкий внутренний гортанный звук, необходимый для контроля длительности и регулярности дыхательных движений.
- Во время упражнений все фазы дыхания довести примерно до 90% от максимально возможного во избежание растяжения легочной ткани.
- Необходимо, особенно в начальные периоды (недели, месяцы) занятий, вести постоянный счет в уме длительности каждого вдоха и выдоха. Отмечать количество выполненных дыхательных циклов можно посредством легкого сгибания пальцев.
- Начинать с 4 с вдоха и 8 с выдоха; осуществить таким образом 10-15 циклов с учетом указанных выше рекомендаций. Если при этом отсутствуют одышка, общее напряжение, возбуждение, беспокойство, головокружение, выраженная утомляемость, то уменьшать длительность фаз дыхания не следует; если же при указанных параметрах такие ощущения появляются, следует перейти на режим 3:6. В последующем постепенно увеличивают длительность вдоха и выдоха, соблюдая их соотношение 1 : 2. После того как исходные условия подобраны (они могут быть и 5-10 или 6-12 с), необходимо придерживаться их в течение месяца, чтобы организм привык к новому режиму дыхательных упражнений. Количество первоначальных циклов должно быть не более 20 в сутки. Через месяц можно начинать прибавлять по одному дыхательному циклу через каждые 3-5 дней до 40-50 циклов. В последующем, через 1-2 мес, постепенно следует удлинять время одного цикла, соблюдая указанные соотношения. Длительность цикла увеличивается из расчета 1 с для вдоха (и соответственно 2 с для выдоха) в течение 2 нед. Самая большая длительность цикла — одно дыхание в 1,5 мин (т. е. вдох — 30 с, выдох — 60 с). Дальнейшее удлинение времени цикла у больных с вегетативной дисфункцией и даже у здоровых без занятия со специалистом нецелесообразно. 7. При правильном проведении дыхательных упражнений не должно быть сердцебиения, одышки, зевоты, головокружения, головной боли, онемения в пальцах рук и ног, напряжения мышц. В начале занятий у ряда больных могут ощущаться удары сердца; со временем это ощущение проходит. Правильное выполнение упражнений вызывает через определенное время ощущение внутреннего комфорта и покоя, дремоту, приятное ощущение «погружения» и т.д.
При освоения дыхательных упражнений запрещается прием табака, алкоголя и препаратов, стимулирующих психическую деятельность.
[1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11], [12]
Синдром гипервентиляции | Компетентно о здоровье на iLive
Синдром гипервентиляции (синдром Да Коста, стрессовый синдром, нервно-респираторный синдром, психофизиологические респираторные реакции, синдром раздраженного сердца и др.) В последние годы привлекает внимание многих исследователей из-за своей частоты и большой роли. он играет в формировании многочисленных клинических проявлений.
Синдром гипервентиляции может быть определен как патологическое состояние, проявляющееся полисистемными психическими, вегетативными (в том числе сосудисто-висцеральными), болезненными и мышечно-тоническими расстройствами, нарушением сознания, связанным с первичной дисфункцией нервной системы психогенного или органического характера, приводящей к нормальному состоянию. и стабильный патологический респираторный паттерн, который проявляется увеличением легочной вентиляции, неадекватен уровню газообмена в организме.
Самый распространенный синдром гипервентиляции — психогенный.
Синдром гипервентиляции или длительная устойчивая гипервентиляция могут быть вызваны множеством причин. Целесообразно выделить три класса таких причин (факторов):
- органические заболевания нервной системы;
- психогенных заболеваний;
- соматические факторы и заболевания, эндокринно-метаболические нарушения, экзо- и эндогенные интоксикации.
В подавляющем большинстве случаев основные причины, определяющие возникновение синдрома гипервентиляции, являются психогенными.Поэтому в большинстве публикаций термин синдром гипервентиляции подразумевает психогенную основу. Однако не все исследователи согласны с этой оценкой.
Причины и патогенез синдрома гипервентиляции
Среди многочисленных симптомов синдрома гипервентиляции можно выделить пять основных:
- вегетативные расстройства;
- изменений и расстройств сознания;
- мышечно-тонические и двигательные нарушения;
- болезненные и другие чувствительные расстройства;
- психических расстройств.
Сложность симптомов синдрома гипервентиляции связана с тем, что жалобы пациентов неспецифичны. Классическая («специфическая») триада симптомов — учащенное дыхание, парестезия и тетания — лишь в минимальной степени отражает всю полноту клинической картины синдрома гипервентиляции. Хотя яркий гипервентиляционный криз (приступ гипервентиляции) иногда вызывает серьезные диагностические трудности, тем не менее, принято считать, что острый пароксизм гипервентиляции легко распознать.Представлены слабые клинические проявления гипервентиляционного криза или пароксизма.
Синдром гипервентиляции — симптомы
Лечение синдрома гипервентиляции должно быть комплексным. Коррекция психических расстройств проводится с помощью психотерапевтического лечения. Большое значение имеют «реконструкция» внутренней картины заболевания, демонстрация (это легко делается с помощью провокации гипервентиляции) связи клинических проявлений пациента с нарушением функции дыхания.Влияние на нейрофизиологические и нейрохимические основы механизмов гипервентиляционного синдрома реализуется назначением психотропных, вегетотрофных средств и препаратов, снижающих нервно-мышечную возбудимость.
В качестве средств, снижающих нервно-мышечную возбудимость, назначают препараты, регулирующие обмен кальция, обмен магния. Чаще всего применяют эргокальфикол (витамин D2) в дозе 20000-40000 МЕ в сутки энтерально в течение 1-2 месяцев, глюконат кальция, хлорид кальция.Могут применяться и другие препараты кальция (тахистин, АТ-10), а также препараты, содержащие магний (магний, калий, аспартат магния и др.).
Синдром гипервентиляции — Лечение
[1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11], [12]
Что такое синдром гипервентиляции? (с изображением)
Гипервентиляция — это чрезмерное дыхание, и когда это часть синдрома, это означает, что дыхание слишком много или быстро на регулярной основе, так что может проявиться совокупность симптомов.Люди часто связывают синдром гипервентиляции с паническим или тревожным расстройством и, в частности, с паническими атаками, и хотя у тех, у кого панические атаки, может быть гипервентиляция, синдром не всегда возникает из панического расстройства. Одно различие между тревожным расстройством и синдромом гипервентиляции состоит в том, что люди с этим синдромом не всегда осознают, что они гипервентилируют. С другой стороны, неразумно отбрасывать потенциальные психиатрические причины состояния, которые могут быть сложными и часто присутствуют.
Вдыхание мешка во время гипервентиляции может помочь вернуть нормальный уровень углекислого газа.
Симптомы синдрома гипервентиляции могут быть самыми разными. Люди часто испытывают головокружение, у них могут быть нерегулярные сердечные ритмы, а эпизоды тяжелого дыхания могут сопровождаться чувством истощения.Гипервентиляция иногда возникает при сердечных приступах, но одно из различий может заключаться в том, что продолжительность тяжелого дыхания может быть намного короче, если ее вызывают проблемы с сердцем, где при истинном выражении синдрома может потребоваться несколько часов для завершения эпизода тяжелого дыхания. Другие симптомы этого состояния включают покалывание в конечностях, стеснение в груди, расстройство желудка, потоотделение, дрожь и переживание тревоги или паники.
Во время острого проявления синдрома гипервентиляции первая цель — заставить человека успокоить дыхание, так как это поможет облегчить многие симптомы.Один из методов, который можно использовать, — это заставить пациентов дышать через бумажный пакет. Это может быть полезно, потому что избыточное дыхание снижает уровень углекислого газа быстрее, чем нормальное дыхание. Некоторые врачи больше не пропагандируют этот метод и вместо этого могут спокойно работать непосредственно с пациентом, чтобы помочь ему или ей замедлить дыхание.
По иронии судьбы, чтобы диагностировать синдром гипервентиляции, врачи могут фактически попросить пациентов подышать быстрее в течение нескольких минут, чтобы определить, начинают ли они делать это без усилий.Диагностика важна, потому что эпизод гипервентиляции может быть связан с заболеваниями легких или сердечной системы. Врачи могут также провести такие тесты, как сканирование легких и сердца и анализы крови, чтобы исключить их. По более серьезным причинам тем, у кого есть приступ гипервентиляции, рекомендуется немедленно обратиться за медицинской помощью.
При диагностировании синдрома гипервентиляции людей обычно направляют к психиатрам за дополнительной помощью.Некоторые поведенческие препараты могут помочь контролировать эпизоды учащенного дыхания. Людей также можно научить дыхательным упражнениям и упражнениям на расслабление, которые могут помочь в переходе от приступов избыточного дыхания, когда они начинаются. Для полного выздоровления от этого состояния может потребоваться определенная работа, но с помощью многих людей удается хорошо вылечиться от этого синдрома, хотя некоторые люди остаются более склонными к эпизодам гипервентиляции во время экстремального стресса.
определение синдрома гипервентиляции и синонимов гипервентиляции (на английском языке)
Синдром гипервентиляции ( HVS ; также синдром хронической гипервентиляции или CHVS ) — это респираторное расстройство, психологически или физиологически обусловленное, включающее слишком глубокое или слишком быстрое дыхание (гипервентиляция).ГВС может проявляться болью в груди и покалыванием в кончиках пальцев и вокруг рта (парестезия) и может сопровождать паническую атаку.
Люди с HVS могут чувствовать, что им не хватает воздуха. На самом деле у них примерно одинаковая оксигенация в артериальной крови (нормальные значения для насыщения гемоглобином около 98%) и слишком мало углекислого газа в их крови и других тканях. В то время как кислород в большом количестве в кровотоке, HVS снижает эффективную доставку этого кислорода к жизненно важным органам из-за вызванного низким CO 2 сужения сосудов и подавления эффекта Бора.
Гипервентиляция самовоспроизводится, поскольку быстрое дыхание приводит к падению уровня углекислого газа ниже нормального уровня и развитию респираторного алкалоза (высокого pH крови). Это усугубляет симптомы, из-за чего человек пытается дышать еще быстрее, что еще больше усугубляет проблему.
Респираторный алкалоз приводит к изменениям в работе нервной системы и к парестезии, головокружению и изменениям восприятия, которые часто сопровождают это состояние.Могут действовать и другие механизмы, и некоторые люди физиологически более восприимчивы к этому явлению, чем другие. [1]
Причины
Считается, что синдром гипервентиляции вызывается психологическими факторами и по определению не имеет органической причины. [2] Это одна из причин гипервентиляции, наряду с другими причинами, включая инфекцию, кровопотерю, сердечный приступ, [3] гиперкапнию или алкалоз из-за химического дисбаланса, снижение церебрального кровотока и повышенную чувствительность нервов, которые также могут лежать в основе этого симптома. [4]
В одном исследовании одна треть пациентов с HVS страдала «тонким, но определенным заболеванием легких», которое заставляло их дышать слишком часто или слишком глубоко. [5]
Многие люди с паническим расстройством или агорофобией будут испытывать HVS. Однако у большинства людей с HVS эти расстройства отсутствуют. [1]
Диагностика
Синдром гипервентиляции — очень частая причина жалоб на головокружение. Около 25% пациентов, жалующихся на головокружение, имеют диагноз HVS. [4] Золотой стандарт диагностики — это быстрое дыхание пациента в течение двух минут. Это вызовет симптомы и убедит пациента в том, что за симптомы отвечает избыточное дыхание. Этот тест можно проводить только тогда, когда у пациента еще нет симптомов.
Лечение
В то время как традиционное вмешательство при остром приступе заключалось в том, чтобы пациент вдохнул воздух в бумажный пакет, вызывая повторное дыхание и восстановление уровней CO₂, это не рекомендуется и не учит. [6] Когда пациенты гипервентилируют, они меняют химический состав крови в сторону алкалоза. При алкалозе гемоглобин более надежно связывается с кислородом («щелочное зажимание O₂», также называемое «эффектом Бора»), поэтому клетки пациента становятся относительно гипоксичными. Ограничение вдыхаемого кислорода усугубляет эту гипоксию и наносит вред пациенту. Если попытки успокоить пациента не срабатывают в течение нескольких минут, а состояние пациента ухудшается, гипервентиляция может быть вызвана заболеванием (некоторые из которых опасны для жизни, например, травмы головы или передозировка наркотиками).
Те же преимущества можно более безопасно получить, если намеренно снизить частоту дыхания путем счета или взгляда на секундную стрелку на часах. Иногда это называют «дыханием 7-11», потому что легкий вдох растягивается на 7 секунд (или считается), а выдох замедляется до 11 секунд. Это соотношение вдох / выдох можно безопасно уменьшить до 4-12 или даже 4-20 и более, поскольку содержание O the в крови будет легко поддерживать нормальную функцию клеток в течение нескольких минут]] в состоянии покоя, когда нормальная кислотность крови будет восстановлена.
Большинству пациентов полезно тщательно, намеренно замедлять дыхание дважды в день на пять минут за раз. [4] Цель состоит в том, чтобы сократить дыхание до не более пяти вдохов в минуту. Это помогает переучить их привычки и убедить их, что более быстрое дыхание не нужно.
Простое лечение с помощью дыхания в бумажный пакет для контроля психологически обоснованного синдрома гипервентиляции (который сейчас почти повсеместно известен и часто показан в фильмах и сериалах) был изобретен врачом из Нью-Йорка (позже радиологом) Александром Винтером, М.

 В ряде случаев фоном для развития заболевания служат психогении детского возраста – ситуации детства, в которых пациент был свидетелем эпизода асфиксии, приступа бронхиальной астмы, удушья тонущего человека.
В ряде случаев фоном для развития заболевания служат психогении детского возраста – ситуации детства, в которых пациент был свидетелем эпизода асфиксии, приступа бронхиальной астмы, удушья тонущего человека. Проводится путём произвольной гипервентиляции, осуществляемой пациентом. Положительный результат (возникновение типичных вегетативных, психоэмоциональных, тетанических изменений) позволяет подтвердить диагноз ГВС.
Проводится путём произвольной гипервентиляции, осуществляемой пациентом. Положительный результат (возникновение типичных вегетативных, психоэмоциональных, тетанических изменений) позволяет подтвердить диагноз ГВС. С помощью аппаратуры пациент получает объективную информацию о состоянии дыхания, учится регулировать дыхательную функцию с учётом получаемой обратной связи.
С помощью аппаратуры пациент получает объективную информацию о состоянии дыхания, учится регулировать дыхательную функцию с учётом получаемой обратной связи.

 Если синдром не лечить, появляются органические изменения во внутренних органах, и развиваются хронические заболевания.
Если синдром не лечить, появляются органические изменения во внутренних органах, и развиваются хронические заболевания.

 Эти симптомы обусловлены изменением функционального состояния миокарда.
Эти симптомы обусловлены изменением функционального состояния миокарда. Пациенты испытывают постоянное нервное напряжение и не могут полностью расслабиться.
Пациенты испытывают постоянное нервное напряжение и не могут полностью расслабиться.
 Для этого проводят лекарственную терапию, психотерапию, физиотерапию, успокоительный массаж, дыхательную гимнастику.
Для этого проводят лекарственную терапию, психотерапию, физиотерапию, успокоительный массаж, дыхательную гимнастику. Методы психического воздействия: психоанализ, самовнушение, поведенческая терапия, релаксационная техника.
Методы психического воздействия: психоанализ, самовнушение, поведенческая терапия, релаксационная техника. Все эти мероприятия нормализуют психологическую сферу у больных с ГВС.
Все эти мероприятия нормализуют психологическую сферу у больных с ГВС. Чаще всего к таким заболеваниям относятся пороки бронхо-легочной системы, хронические бронхиты, бронхиальная астма, сердечно-сосудистые болезни, сопровождающиеся сбоем сердечного ритма;
Чаще всего к таким заболеваниям относятся пороки бронхо-легочной системы, хронические бронхиты, бронхиальная астма, сердечно-сосудистые болезни, сопровождающиеся сбоем сердечного ритма;