Скрининг новорожденных
Всем только что родившимся детям берут кровь для скрининговых исследований. Зачем это проводится, и какие заболевания выявляет этот анализ?
Общая характеристика неонатального скрининга
Скрининг новорожденных позволяет как можно раньше обнаружить генетические заболевания для того, чтобы своевременно проводить их лечение или коррекцию. Доказано, что чем раньше удалось поставить правильный диагноз, тем лучше прогноз.
Забор биоматериала для исследования проводится в роддоме максимум в течение 10 дней после рождения (это зависит от общего состояния малыша). Стоит учитывать, что в первые 2 суток (48 часов после родов) анализы могут быть недостоверными, поэтому в это время их не берут.
В качестве биоматериала выступает кровь, которую получают из пяточки малыша. Для этого ее протирают спиртом, делают точечный прокол, при этом первую каплю крови убирают, а на исследование берут следующие. Также в качестве биоматериала может выступать кровь из пальца. Биоматериал наносят на специальный бланк, который после высыхания помещается в конверт и направляется на тестирование.
Также в качестве биоматериала может выступать кровь из пальца. Биоматериал наносят на специальный бланк, который после высыхания помещается в конверт и направляется на тестирование.
Стандартный скрининг
Для всех новорожденных стандартными являются 5 исследований, направленных на выявление следующих генетических заболеваний.
1. Фенилкетонурия — это дефицит ферментов, которые принимают участие в метаболизме фенилаланина (аминокислота). В результате это вещество накапливается в мозговой ткани и приводит к появлению судорог и повышенной возбудимости. Для коррекции фенилкетонурии следует исключить из рациона продукты, содержащие фенилаланин.
2. Гипотиреоз — состояние щитовидной железы, при котором снижена ее функция. В лечении с успехом используется заместительная терапия тиреоидными гормонами.
3. Адреногенитальный синдром — наследственная патология, сопровождающаяся нарушенным синтезом кортизола. Для лечения используются гормональные препараты.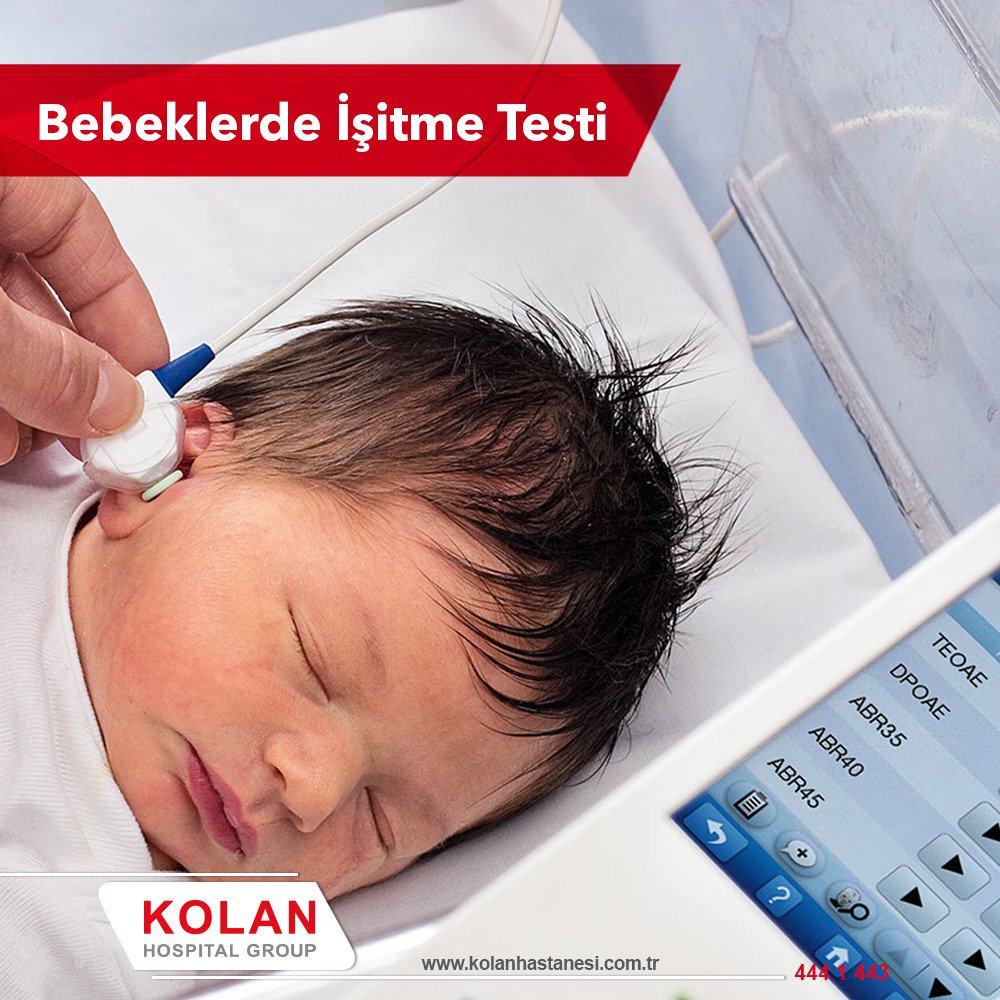
4. Муковисцидоз — состояние, при котором слизистая пищеварительного тракта и дыхательной системы образует слишком вязкий секрет. Патогенетического лечения нет, проводится симптоматическая терапия, направленная на предупреждение возможных осложнений. В некоторых странах применяются генные корректоры.
5. Галактоземия — дефицит ферментов, участвующих в метаболизме галактозы. Лечение предполагает соблюдение специальной диеты и симптоматическая терапия.
Расширенный скрининг
В Москве с 2018 года к 5 стандартным исследованиям неонатального скрининга добавились еще 6, т.е. расширенное обследование включает в себя тестирование на 11 заболеваний.
Дополнительные анализы в рамках расширенного скрининга:
1. Недостаточность биотинидазы — невозможность биохимической трансформации биотина (витамина В7). Лечение проводится заместительное — донация витамина В7.
2. Лейциноз — дефект обмена некоторых родственных аминокислот. Нарушается метаболизм валина, лейцина, изолейцина и аллолизолейцина. Лечение основано на соблюдении диеты.
Нарушается метаболизм валина, лейцина, изолейцина и аллолизолейцина. Лечение основано на соблюдении диеты.
3. Глутаровая ацидурия 1-го типа — заболевание, связанное с генной мутацией. Нарушения затрагивают участок, кодирующий фермент глутарил-КоА-дегидрогеназу. В результате этого в мозге накапливается глутаровая и 3-гидрокси-глутаровая кислота. Лечение основано на диетическом питании.
4. Тирозинемия 1-го типа — ферментная недостаточность, приводящая к поражению печени и почек. Нарушения затрагивают фермент фумарилацетоацетат-гидролазу. Лечение диетическое и прием некоторых препаратов.
5. Метилмалоновая/пропионовая ацидурия — накопление в тканях соответствующих кислот, связанное с недостаточностью метаболизирующих ферментов. Лечение, как правило, проводится диетой.
6. Недостаточность среднецепочной ацилКоА дегидрогеназы жирных кислот — заболевание связано с нарушением механизма окисления жиров в митохондриях. Терапия часто проводится в условиях реанимационного отделения, подразумевает введение специальных растворов. В диете требуется ограничение жиров.
Терапия часто проводится в условиях реанимационного отделения, подразумевает введение специальных растворов. В диете требуется ограничение жиров.
Неонатальный скрининг позволяет как можно раньше поставить диагноз генетических заболеваний и вовремя предпринять необходимые меры.
Мы в DocDeti поможем удобно и не очень дорого сделать неонатальный скрининг, если у вас есть в этом необходимость https://docdeti.ru/uslugi/540/.
Расширенный скрининг новорожденных | Лабораторія Др. Рьодгера
Лабораторные методы, используемые
для проведения скрининга
• Для определения ТТГ и 17-гидроксипрогестерона
используется иммунофлуоресцентный анализ на
основе реакций антиген-антитело.
• Измерение активности галактозы-1-Pуридилтрансферазы
проводят с помощью тестов для
определения активности галактозо-1-Pуридилтрансферазы
путем измерения образования
NADPH +.
• Для определения общей галактозы и галактозы-1-
фосфата — галактоза и галактоза-1-фосфат разбиваются
ферментативно, образуя концентрацию,
пропорциональную количеству красящего вещества.
Концентрация рассчитывается фотометрически по
оптической плотности.
• Для определения активности биотинидазы был
разработан собственный метод, с помощью которого
активность биотинидазы может быть определена путем
образования красящего вещества фотометрически.
• Тандемная масс-спектрометрия количественно
определяет различные метаболиты после химической
дериватизации с использованием стандартных
субстанций, маркированных стабильными
изотопами. Идентификация субстанций происходит
посредством комбинации измерения веса
специфических фрагментов с помощью двух
последовательно соединенных масс-спектрометров.
• Для скрининга новорожденных на муковисцидоз все
образцы анализируют на иммунореактивный трипсин
(IRT). Определение проводят аналогично TТГ и 17-
гидроксипрогестерону с помощью коммерческих тестнаборов
PerkinElmer Life Sciences (Финляндия) на
основе реакций антиген-антитело, с помощью
флуоресцентного измерения с временной задержкой
атомов европия.
Результат скрининга – это не диагноз
Чаще всего результаты скрининга новорожденного
оказываются отрицательными – факт об этом заносится
в медицинскую карту ребенка.
Если же тест показал положительный результат на какоелибо
из заболеваний – родителям сообщают о том, что у
ребенка выявлено лишь подозрение на наследственную
болезнь и назначают дату повторного тестирования. Очень
важно провести повторный анализ как можно скорее.
И только в том случае, если повторное исследование дало
положительный результат, малышу назначается
соответствующая терапия.
В большинстве случаев срочное лечение обеспечивает
больному ребенку возможность нормального развития и
помогает предотвратить большую часть последствий
врожденного заболевания.
Код услуги – 1992.
Материал — кровь на тест-бумаге.
Срок выполнения – 10-14 дней.
Обследование новорожденных на 5 наследственных заболеваний — Красноярский краевой медико-генетический центр
Скрининг новорожденных проводится для выявления некоторых наследственных болезней, которые не проявляются при рождении, но в последующем приводят к тяжелым нарушениям развития, умственной отсталости и даже смерти. Обнаружение этих заболеваний в доклинической стадии и раннее назначение лечения препятствуют развитию заболевания и дают возможность сделать жизнь таких детей полноценной.
Обнаружение этих заболеваний в доклинической стадии и раннее назначение лечения препятствуют развитию заболевания и дают возможность сделать жизнь таких детей полноценной.
Процедура скрининга очень проста. Новорожденному перед выпиской из родильного дома (доношенным детям на 4 сутки жизни, недоношенным на 7 сутки) из пятки берется несколько капель крови на особую фильтровальную бумагу. Бумага с пятнами крови высушивается и направляется в лабораторию центра медицинской генетики, где с помощью различных лабораторных тестов проводятся анализы. Одни и те же образцы крови могут быть использованы для диагностики разных наследственных заболеваний.
Результаты тестирования поступают к врачу-генетику медико-генетического центра. Если результаты тестов «нормальные», это означает, что ребенок не имеет ни одного из тестируемых наследственных заболеваний. Если какие-то лабораторные показатели не соответствуют норме, то врач-генетик сообщит эту информацию в детскую поликлинику по месту жительства ребенка для того, чтобы провели повторный забор крови (ретестирование). В этом случае могут иметь место две ситуации: либо первый тест был так называемым «ложноположительным», и тогда при ретестировании показатели будут в норме, а ребенок, следовательно, здоров; либо в результате повторного исследования подтвердится диагноз наследственного заболевания. Обычно такое лабораторное тестирование занимает 2-3 недели. Пройти ретестирование совершенно необходимо, и чем раньше, тем лучше, чтобы не жить в страхе за будущее своего ребенка.
В этом случае могут иметь место две ситуации: либо первый тест был так называемым «ложноположительным», и тогда при ретестировании показатели будут в норме, а ребенок, следовательно, здоров; либо в результате повторного исследования подтвердится диагноз наследственного заболевания. Обычно такое лабораторное тестирование занимает 2-3 недели. Пройти ретестирование совершенно необходимо, и чем раньше, тем лучше, чтобы не жить в страхе за будущее своего ребенка.
При обнаружении у ребенка одного из тестируемых заболеваний, которое еще не проявилось клинически, врач срочно назначает соответствующее лечение. Раннее и тщательно проводимое лечение позволит не допустить развертывания признаков болезни и даст возможность ребенку, а затем и взрослому человеку, быть здоровым.
В нашей стране проводится массовое обследование новорожденных на пять наследственных болезней.
Фенилкетонурия
Заболевание обусловлено отсутствием или сниженной активностью фермента, который в норме расщепляет аминокислоту фенилаланин. Эта аминокислота содержится в подавляющем большинстве видов белковой пищи. Без лечения фенилаланин накапливается в крови и приводит, в первую очередь, к повреждению мозга, судорогам, умственной отсталости. Такие симптомы могут быть предупреждены благодаря раннему назначению специального диетического лечения.
Эта аминокислота содержится в подавляющем большинстве видов белковой пищи. Без лечения фенилаланин накапливается в крови и приводит, в первую очередь, к повреждению мозга, судорогам, умственной отсталости. Такие симптомы могут быть предупреждены благодаря раннему назначению специального диетического лечения.
Врожденный гипотиреоз
Заболевание связано с недостаточностью гормонов щитовидной железы, которая приводит к отставанию в росте, нарушению развития мозга и другим клиническим проявлениям. Если врожденный гипотиреоз обнаружен во время скрининга новорожденных, то назначенный врачом прием гормонов щитовидной железы позволяет полностью предотвратить развитие заболевания.
Галактоземия
Заболевание, при котором нарушено превращение галактозы, присутствующей в молоке, в глюкозу, использующуюся тканями ребенка в качестве энергетического ресурса. Галактоземия может быть причиной смерти младенца или слепоты и умственной отсталости в будущем. Лечение заключается в полном исключении молока и всех других молочных продуктов из диеты ребенка.
Адрено-генитальный синдром
Группа патологических состояний, обусловленных недостаточностью гормонов, вырабатываемых корой надпочечников. Это приводит к нарушению развития половых органов и в тяжелых случаях может обусловить потерю соли почками и явиться причиной смерти. Прием недостающих гормонов в течение жизни останавливает развитие болезни.
Муковисцидоз
Заболевание, при котором патология проявляется в разных органах из-за того, что слизь и секрет, вырабатываемые клетками легких, поджелудочной железы и других органов, становятся густыми и вязкими, что может привести к тяжелым нарушениям функции легких, проблемам с пищеварением и к нарушениям роста. Раннее обнаружение заболевания и его раннее лечение может помочь уменьшить эти проявления заболевания.
Выявление этих тяжелых заболеваний у новорожденных и своевременное назначение профилактического лечения позволит дать семье и обществу полноценных людей.
Уважаемые мамы и папы, проследите, чтобы у вашего ребенка взяли несколько капель крови из пятки для тестирования на перечисленные заболевания.
Сообщайте точный адрес, где будет находиться ребенок после выписки из родильного дома, для того, чтобы с вами было легко связаться.
Часто задаваемые вопросы — МАУЗ Детская городская клиническая больница №8 МАУЗ Детская городская клиническая больница №8
Как правильно кормить ребенка?
- Возьмите малыша на руки и примите удобное положение.
- Выдавите из соска каплю молока и проведите соском по нижней губе малыша.
- Дождитесь, пока малыш широко откроет ротик.
- Вложите сосок ему в рот так, чтобы нижняя губа была низко под соском.
- Проверьте, чтобы малыш правильно захватил грудь: его губы вывернуты наружу и захватывают ореолу.
- Вам не должно быть больно пока малыш сосет грудь.
Что малыш должен делать в 1 месяц? (нормальное психо-эмоциональное, речевое и моторное развитие доношенного новорожденного)
- Плачем озвучивает свои эмоции и нужды, успокаивается, когда его берут на руки.

- Ручки и ножки согнуты, а кисти легко сжаты в кулачки. Лежа на животе поворачивает головку набок, пытается ее приподнять.
- Задерживает взгляд на вашем лице, на предметах находящихся на расстоянии 30 см от его глаз. Поворачивает голову в сторону света.
- Начинает улыбаться.
Как правильно ухаживать за кожей новорожденного дома?
- Ежедневно купайте ребенка.
- Регулярно меняйте подгузники, обязательно подмывайте после дефекации.
- Используйте детский крем под подгузник при возникновении покраснения и раздражения кожи.
- Регулярно 1-2 раза в день устраивайте воздушные ванны – убедитесь, что у Вашего ребенка хорошее настроение и что в комнате достаточно тепло (минимум 21-22 С), разденьте его, положите на пеленку и дайте ему возможность полежать 5-10 минут без одежды.
- Для ухода за кожей используйте специальную детскую косметику. Не используйте детские масла после купания, так как они создают на поверхности кожи защитную пленку и затрудняют кожное дыхание у малыша.

- Не перегревайте и не переохлаждайте малыша.
Как правильно ухаживать за ногтевыми пластинками малыша?
- Ногти ребенка должны быть аккуратно подстрижены, при этом на пальчиках рук ногти следует оставлять закругленными, а на ножка – подстригать ровно.
- Подстригать ногти лучше во время сна : во-первых, это безопасно, а во –вторых, быстро и просто.
Что нужно делать при срыгиваниях?
- Первое, на что стоит обратить внимание, – это положение тела ребенка при кормлении. Необходимо кормить ребенка в положении сидя, удерживая его под углом 45-60 градусов.
- Удерживать ребенка в вертикальном положении после кормления следует не менее 20-30 минут.
- При кормлении грудью ребенок должен полностью захватывать сосок и околососковый кружок.
- При кормлении смесью обратите внимание на количество смеси в соске: необходимо чтобы там было как можно меньше воздуха, для этого держите бутылочку под углом.
- Не перекармливайте малыша.
 Особенно часто перекорм наблюдается при смешанном кормлении.
Особенно часто перекорм наблюдается при смешанном кормлении.
Если укусил клещ, что делать?
- При укусе клеща необходимо обратиться в детский травмпункт по адресу ул. Ленина,38(режим работы круглосуточно) или детскую поликлинику к инфекционисту в будние дни для удаления клеща.
- Клеща сдать на исследование на инфекции.
- Начать прием антибиотиков ( пенициллины, цефалоспорины 2-3 поколения, макролиды) на 5-7 дней.
- При положительном результате клеща на КЭ введение иммуоглобулина обязательно впервые 72 ч с момента укуса , в дозе 1мл на 10 кг веса в титре 1:80 или 1:160.
- Термометрия ежедневно 2 раза в день до 1 месяца, осмотр инфекциониста или педиатра 1 раз в неделю, при необходимости чаще.
Какая схема вакцинации против клещевого энцефалита?
- Вне сезона заболеваемости вакцинация разрешена с 1 года по схеме 0-1(3)-9 (12) мес , затем ревакцинация каждые 3 года( Энцепур детский ,ФСМЕ-Иммун Инжект).
- Первую и вторую прививку предпочтительно проводить в зимние и весенние месяцы.

Что делать, чтобы не заразиться менингитом?
- Соблюдать личную гигиену.
- Не пить сырую воду из – под крана, обрабатывать фрукты и овощи кипятком.
- Не купаться в водоемах, официально не разрешенных для купания.
Нужно ли прививаться от гриппа, и с какого возраста?
- Вакцинировать детей необходимо вне сезона заболеваемости для профилактики , снижения риска заболевания Гриппа , снижения риска осложнений заболевания.
- Вакцинация детей разрешена с 6 месяцев ( Гриппол +) .
Нужно ли соблюдать диету при острых респираторных заболеваниях?
- Необходимо соблюдать гипоаллергенную диету (исключить цитрусовые, сладости, орехи, соки, ягоды, молочные продукты) для предотвращения острых аллергических реакций на фоне приема лекарственных препаратов.
В какие дни можно сдать общий анализ крови?
- Забор крови на общий анализ поликлиническим пациентам осуществляется в 114 кабинете по расписанию: понедельник, среда, пятница прием больных детей, четверг – прием здорового ребенка.
 Вторник – выездной день (профосмотры).
Вторник – выездной день (профосмотры).
Где можно получить ответы анализов?
- Ответы лабораторных исследований поликлинических пациентов забираются сотрудником регистратуры поликлиники, где их и можно получить, либо они вклеиваются в историю развития ребенка.
Как сдавать кровь на сахар грудным детям?
- Дети грудного возраста, не могущие выдержать голод, могут сдавать кровь на глюкозу через 2 часа после еды в часы приема (8:00-10:00). Более старшим детям желательно осуществлять данное исследование натощак, допускается питье несладкой кипяченой воды.
Что такое скрининг новорожденного (неонатальный скрининг)?
- Неонатальный скрининг – это бесплатное массовое обследование новорожденных малышей в первые дни жизни на наличие некоторых генетических заболеваний. Это своеобразный подарок каждому новому члену общества, гарантированный государством. Он позволяет выявить тяжелые (в плане последствий) заболевания, когда еще проявлений этих болезней у ребенка нет.

- В России по рекомендации Всемирной организации здравоохранения проводят скрининг новорожденных уже пятнадцать лет. Сейчас скрининг дает возможность обследовать малышей на пять генетических патологий. Их перечень: фенилкетонурия, муковисцидоз, врожденный гипотиреоз, адреногенитальный синдром, галактоземия.
Когда проводят неонатальный скрининг?
- Новорожденным на 4-е сутки назначают забор крови из пятки. Скрининг детям, поспешившим появиться на свет раньше положенного срока, проводят на 7-е сутки. Если ребенка выписали из роддома раньше, например, на 3-и сутки, то забор крови проводят в поликлинике. Анализ необходимо брать натощак, не раньше, чем через 3 часа последнего приема пищи.
- Ранняя диагностика, когда забор крови у новорожденного провели раньше третьих суток, часто дает ложноположительные или ложноотрицательные результаты. Поэтому оптимальным периодом обследования малышей считают четвертые сутки жизни.
Как проводят неонатальный скрининг?
- Забор периферической крови проводят из пятки малыша.
 Это позволяет получить нужный объем крови для обследования. Обычный забор крови из пальчика здесь не подходит. Место прокола предварительно обрабатывают антисептиком. Прокол делают не глубже 2 мм. Каплю крови наносят на специальную фильтровальную часть тест-бланка, где очерчены пять кружочков (по одному на каждое заболевание). При этом кровь должна пропитать бумагу насквозь. В дальнейшем медико-генетическая лаборатория будет на основе сухого пятна крови определять наличие заболевания у ребенка. Анализ делается в течение десяти дней. Тест-бланк имеет еще другую (паспортную) часть. В ней указываются личные данные ребенка, телефоны и адреса, по которым можно связаться с ними и/или с учреждением, где будет наблюдаться ребенок после выписки. К заполнению этих данных нужно подойти крайне серьезно и внимательно. В противном случае положительный ответ обследования о наличие болезни может вовремя не найти адресата. И будет упущено время.
Это позволяет получить нужный объем крови для обследования. Обычный забор крови из пальчика здесь не подходит. Место прокола предварительно обрабатывают антисептиком. Прокол делают не глубже 2 мм. Каплю крови наносят на специальную фильтровальную часть тест-бланка, где очерчены пять кружочков (по одному на каждое заболевание). При этом кровь должна пропитать бумагу насквозь. В дальнейшем медико-генетическая лаборатория будет на основе сухого пятна крови определять наличие заболевания у ребенка. Анализ делается в течение десяти дней. Тест-бланк имеет еще другую (паспортную) часть. В ней указываются личные данные ребенка, телефоны и адреса, по которым можно связаться с ними и/или с учреждением, где будет наблюдаться ребенок после выписки. К заполнению этих данных нужно подойти крайне серьезно и внимательно. В противном случае положительный ответ обследования о наличие болезни может вовремя не найти адресата. И будет упущено время.
Что дает неонатальный скрининг?
- Довольно раннее обследование дает возможность выявить генетические болезни обмена веществ на доклиническом этапе.
 То есть, когда нет никаких проявлений патологии. Вместе с тем, если в этот период своевременно начато лечение, то шансы на благоприятный исход болезни гораздо выше.
То есть, когда нет никаких проявлений патологии. Вместе с тем, если в этот период своевременно начато лечение, то шансы на благоприятный исход болезни гораздо выше.
Можно ли отказаться от скрининга, если родители здоровы?
- Это очень частый вопрос родителей, которые беспокоятся о том, что у их крошки берут «целую кучу» анализов. А они при этом вполне здоровые родители. Так вот, все вышеописанные болезни наследуются по аутосомно-рецессивному типу. То есть, когда родители здоровы, но являются носителями дефектного гена. Само по себе носительство таких генов не приводит к развитию болезни. Да и вообще никак не проявляется. А вот если такие носители встречаются и передают ребенку каждый по дефектному гену, то ребенок родится больным. Именно комбинация двух дефектных генов – от папы и от мамы – проявляется заболеванием. Поэтому видимое здоровье родителей не может гарантировать рождение полностью здорового малыша. Хочется уточнить, что не нужно проявлять напрасного беспокойства и отказываться от скрининга.
 Нельзя лишать ребенка возможности быстро выявить практически неизлечимые и быстро прогрессирующие болезни.
Нельзя лишать ребенка возможности быстро выявить практически неизлечимые и быстро прогрессирующие болезни.
Как и когда узнавать результаты неонатального скрининга?
- Результаты скрининга будут готовы через десять дней. В случае отрицательного ответа (то есть, все в порядке) родителям не сообщается лично результат генетического тестирования. Положительный результат (выявлена проблема по какому-либо из заболеваний) сообщается незамедлительно родителям и в медучреждение, где наблюдается малыш. Поэтому, если вам результаты скрининга не сообщили, это не значит, что про вас забыли или потеряли ваш анализ. Сложившаяся система скрининга не имеет возможности предоставить результаты лично всем и каждому. Беспокоиться по этому поводу совсем не нужно. Наоборот, если вас не побеспокоили звонком или письмом из генетической консультации, нужно радоваться.
Что такое аудиологический скрининг?
- С 2008 года в России всем новорожденным проводят аудиологический скрининг.
 Это обследование позволяет определить функцию слуха у малышей. Проводят его на 4-е сутки жизни . Процедура не имеет противопоказаний. Абсолютно безболезненный и не несущий угрозу для здоровья младенца метод позволяет определить нарушения слуха на самых ранних этапах развития младенца.
Это обследование позволяет определить функцию слуха у малышей. Проводят его на 4-е сутки жизни . Процедура не имеет противопоказаний. Абсолютно безболезненный и не несущий угрозу для здоровья младенца метод позволяет определить нарушения слуха на самых ранних этапах развития младенца. - Тогда, когда родители и врачи еще имеют в запасе время, чтобы предпринять меры по улучшению слуха малыша. Ведь доказано, что коррекция слуха до трехмесячного возраста малыша дает возможность нормального развития речи у ребенка. Первые полгода жизни малыша процесс речевого развития проходит самый интенсивный этап, несмотря на то, что внешне это практически не проявляется.
Техника проведения аудиологического скрининга?
- Суть метода заключается в воздействии на определенный отдел внутреннего уха – улитку. Именно она отвечает за восприятие и распознавание звука. Врач использует электроакустический зонд, который имеет микроскопический сверхчувствительный микрофон. Сам зонд соединен с монитором, на котором фиксируется результат проведенной процедуры. Зонд вставляется в наружный слуховой проход ребенку. Прибор посылает звуки разной частоты, подобно щелчкам и фиксирует колебания волосковых клеток в улитке уха. Важным моментом является то, что во время проведения обследования малыш должен находиться в полной тишине. Лучше, когда малыш будет спать. При этом даже сосание пустышки в момент процедуры недопустимо.
- На этом первый этап скрининга завершен. Детям, которые прошли его успешно, второй этап скрининга не нужен. За исключением детей из группы риска. Группа риска – это дети, у которых:
отягощенная наследственность по тугоухости;
недоношенность; маловесность;
асфиксия (кислородное голодание) в родах;
гестоз или тяжелый токсикоз матери во время беременности;
прием ототоксичных антибиотиков матерью при беременности. - Такие малыши, вне зависимости от результатов первого этапа скрининга, должны повторно пройти скрининг до 3 месяцев. Ведь тугоухость зачастую развивается постепенно.
При получении сомнительного или неудовлетворительного результата обследования в роддоме ребенок направляется на повторное обследование в возрасте 1-1,5 месяца в условиях поликлиники. - При подтверждении проблем со слухом малыш направляется в сурдологический центр, где специалисты обследуют и подскажут пути решения нарушений слуха у малютки. Ведь только своевременная диагностика и незамедлительное лечение дает шанс детям с тугоухостью расти и развиваться также как их сверстники.
Неонатальный скрининг новорожденных: анализ, который спасает жизнь
В Московском центре неонатального скрининга, функционирующем в Морозовской детской больнице, ежегодно более 100 000 новорожденных проходят диагностику на тяжелые наследственные заболевания.
Исследование включает в себя тестирование 11 врожденных болезней: муковисцидоз, галактоземия, врожденная дисфункция коры надпочечников, врожденный гипотиреоз, фенилкетонурия, глутаровая ацидурия тип 1, тирозинемия тип 1, лейциноз, метилмалоновая/пропионовая ацидурия, недостаточность биотинидазы, недостаточность среднецепочечной ацилКоА дегидрогеназы жирных кислот.
«Отсутствие родственников с врожденной и наследственной патологией, к сожалению, не является гарантом рождения здорового ребенка, поэтому важно, чтобы родители не отказывались от проведения исследований. Наследственные заболевания представляют серьезную угрозу для здоровья и жизни детей. Благодаря ранней диагностике и вовремя начатому лечению малышу можно помочь справиться с тяжелыми проявлениями недуга. Наиболее ранний способ диагностики врожденных нарушений обмена веществ — неонатальный скрининг новорожденных. Он позволяет выявить опасную болезнь до появления симптомов, тем самым предотвратив развитие угрожающих жизни осложнений», — отметила заведующий медико-генетическим отделением Морозовской детской больницы, врач-генетик Татьяна Кекеева.
Как сообщила врач, анализ крови собирается у всех новорожденных в родильных домах города. Образцы крови из пяточки детей берут по истечении трех полных суток с момента рождения и направляют на исследование в Московский центр неонатального скрининга.
«Если признаков заболеваний не выявлено, результаты анализов не направляются ни в роддом, ни родителям новорожденного. Если выявлено повышение определенных показателей, ребенку показан немедленный повторный анализ. В случае выявления превышения показателей и в повторном анализе, наши сотрудники связываются с медицинским учреждением или с родителями малыша и приглашают их пройти уточняющую диагностику», — рассказала Татьяна Кекеева.
При подтверждении диагноза ребенок с наследственным заболеванием наблюдается у врача специалиста Морозовской больницы до 18 лет. Пациентам назначаются специализированные лекарственные препараты и лечебное питание, выписываются льготные рецепты.
Московский центр неонатального скрининга работает более пяти лет. Здесь анализируются данные обо всех родившихся в Москве детях с наследственными болезнями обмена, что позволяет оперативно выявить заболевание и своевременно назначить терапию.
Кроме того, специалисты центра консультируют детей в случае подозрения на другую моногенную патологию, хромосомные нарушения и проводят семейные консультации при подготовке к беременности и во время беременности (оценка рисков развития заболеваний у плода).
Прием проводится в рамках ОМС по направлению из поликлиники по месту жительства (форма 057/У-04), а также в рамках платных медицинских услуг. Обратиться в центр можно по телефонам: +7 (495) 695-01-71, +7 (495) 959-87-74 и электронной почте [email protected].
Профилактика | ГБУЗ «ККБ №2»
Асфиксия новорожденных
Из общего количества новорожденных асфиксия диагностируется у 4-6% детей. Тяжесть асфиксии обусловлена степенью нарушения газообмена: накопления углекислоты и недостатка кислорода в тканях и крови новорожденного. По времени развития асфиксия новорожденных бывает первичной (внутриутробной) и вторичной (внеутробной), возникшей в первые сутки после рождения. Асфиксия новорожденных является грозным состоянием и служит одной из частых предпосылок мертворождения или неонатальной смертности.
Причины асфиксии новорожденного
Асфиксия новорожденных является синдромом, развивающимся вследствие нарушения течения беременности, заболеваний матери и плода. Первичная асфиксия новорожденного обычно связана с хронической или острой внутриутробной недостаточностью кислорода, обусловленной внутриутробными инфекциями (краснуха, цитомегаловирус, сифилис, токсоплазмоз, хламидиоз, герпес и др.), иммунологической несовместимостью крови матери и плода, пороками развития плода, частичной или полной обтурацией дыхательных путей новорожденного околоплодными водами или слизью.
Так же развитию асфиксии новорожденного способствует наличие экстрагенитальной патологии у беременной (анемии, пороков сердца, заболеваний легких, тиреотоксикоза, сахарного диабета, инфекций и др.), а также отягощенного акушерского анамнеза (позднего токсикоза, преждевременной отслойки плаценты, перенашивания беременности, осложненных родов), вредных привычек у матери.
Профилактика асфиксии новорожденного
В наше время акушерство и гинекология уделяют большое внимание осуществлению эффективных мер профилактики патологии новорожденных, в том числе и асфиксии новорожденных. Меры по предупреждению развития асфиксии новорожденного включают своевременную терапию экстрагенитальных заболеваний у беременной, ведение беременности с учетом имеющихся факторов риска, проведение внутриутробного мониторинга состояния плаценты и плода (допплерографии маточно-плацентарного кровотока, акушерского УЗИ).
Профилактикой должна заниматься и сама женщина, отказавшись от вредных привычек, соблюдая рациональный режим, выполняя предписания акушера-гинеколога. Профилактика асфиксии новорожденного во время родов требует оказания грамотного акушерского пособия, предупреждения гипоксии плода в родах, освобождения верхних дыхательных путей ребенка сразу после его рождения.
Массовое обследование новорождённых (неонатальный скрининг)
Массовое обследование новорождённых (неонатальный скрининг) — один из эффективных способов выявления наиболее распространенных врождённых и наследственных заболеваний у новорождённых детей. Позволяет обеспечить раннее выявление заболеваний и их своевременное лечение, остановить развитие тяжёлых проявлений заболеваний (фенилкетонурии, муковисцидоза, врождённого гипотиреоза, адреногенитального синдрома, галактоземии), ведущих к инвалидизации.
При выборе заболеваний для неонатального скрининга, в соответствии с рекомендациями Всемирной организации здравоохранения, учитывались такие факторы, как:
— тяжесть проявления заболеваний,
— частота распространения данных заболеваний, каждая страна имеет свой генетический «багаж» и связанные с ним наследственные нарушения, поэтому первым ориентиром для специалистов будет степень распространенности болезни среди ее жителей.
Например, одним из пунктов программы скрининга в США является серповидно-клеточная анемия. Она оказалась в этом списке, когда стало ясно, что среди афроамериканцев болезнь встречается куда чаще, чем среди европейцев.
— Простота и достоверность применяемых методов диагностики,
— Наличие доступных и эффективных средств лечения.
Например, обследование детей на синдром Дауна не проводится потому, что лечить эту болезнь специалисты пока не умеют.
Цель скрининга – обнаружить болезнь в первые дни жизни ребенка. Ведь чем раньше начато лечение, тем выше вероятность, что о существующей проблеме будут напоминать лишь периодические визиты к врачу, прием лекарств или необходимость соблюдать диету.
Фенилкетонури́я (фенилпировиноградная олигофрения) — наследственное заболевание группы ферментопатий, связанное с нарушением метаболизма аминокислот, главным образом фенилаланина. Сопровождается накоплением фенилаланина и его токсических продуктов, что приводит к тяжёлому поражению ЦНС, проявляющемуся, в частности, в виде нарушения умственного развития. Особенностью заболевания является то, что основное лечение заключается в назначении специального питания (подобным питанием пациенты обеспечиваются бесплатно), в котором отсутствует фенилаланин. В зависимости от тяжести заболевания на специальном питании больные должны находится первые 10, а иногда и более лет. При своевременно начатом и оптимально проведенном лечении уровень интеллекта детей сходен с таковым у сверстников.
Врожденный гипотиреоз — заболевание щитовидной железы, при котором наблюдается снижение ее функции, вплоть до полного выпадения, что приводит в эмбриональном и постэмбриональном периодах онтогенеза к задержке развития и дифференцировки всех органов и систем человека, в первую очередь, центральной нервной системы. Лечение проводится заместительной терапией фармакологическими дозами тироксина— основного гормона щитовидной железы. Раннее начало такого лечения оказывает большое влияние на развитие детей, у которых интеллектуальный уровень и рост становятся нормальными или близкими к тому. Без проведения неонатального скрининга поставить диагноз ранее 3-х месячного возраста практически невозможно, а в три и более месяцев лечение начинать уже поздно — полностью предотвратить интеллектуальные нарушения не удастся.
Адреногенитальный синдром – наследственное заболевание, возникающее вследствие генетического дефекта фермента, отвечающего за синтез кортизола в надпочечниках. Это приводит к нарушению развития половых органов и в тяжелых случаях может обусловить потерю соли почками и явиться причиной смерти.
Существует несколько форм этого заболевания. Одни из них выявляют у новорожденных при визуальном осмотре, наличие других можно определить только после проведения соответствующих исследований. У новорожденных девочек, страдающих этим
заболеванием, может быть изменено строение наружных половых органов — в связи с этим затруднено корректное определение пола ребенка. Возможными симптомами заболевания у новорожденных являются рвота фонтаном, понос, потеря веса. Очень важно вовремя диагностировать это опасное заболевание. Прием недостающих гормонов в течение жизни останавливает развитие болезни.
Муковисцидоз
Тяжелое наследственное заболевание, которое встречается у одного из 2500 новорожденных малышей. У больных, страдающих этим заболеванием, повышена вязкость секретов желез — потовых, панкреатических и других. Это приводит к закупорке выводных протоков желез, нарушая их нормальное функционирование, сказывается на состоянии всего организма. Происходят изменения в работе органов дыхания, пищеварительной системы (еще у плода), а с возрастом они только усиливаются. Лечение призвано улучшить качество жизни пациента. Важную роль играет диета. Пациентам назначают продукты, богатые белком, значительно сокращается содержание жира в пище. Не обходится и без лекарственных препаратов, разжижающих секреты желез.
Галактоземия
Характеризуется нарушением обмена веществ. В организме больного отсутствует фермент, позволяющий преобразовывать галактозу в глюкозу. Галактоза поступает в организм в составе дисахарида лактозы, также известной как молочный сахар. Лактоза содержится в молочных продуктах, в том числе и материнском молоке. Малыш, страдающий галактоземией, не способен усваивать молоко матери. У такого ребенка могут наблюдаться желтуха, увеличение печени, рвота. Галактоза и ее производные накапливаются в тканях и крови, оказывая токсическое действие на центральную нервную систему, печень и хрусталик глаза, развитию катаракты. Если диагноз галактоземия подтверждается, лечение заключается в исключении галактозы из употребляемых продуктов. Для младенцев существуют специальные безлактозные смеси. Людям, страдающим галактоземией, придется соблюдать строгую диету.
Сроки и условия проведения обследования
Неонатальный скрининг начинается в родильном доме: у каждого новорождённого берется несколько капель крови на специальный тест-бланк, который направляется в МГК для проведения исследования.
— У доношенных детей кровь для исследования берут на 4 день жизни, у недоношенных — на 7 день жизни.
— Для исследования берут периферическую кровь — из пяточки (возможно, из мочки уха). Взятие крови производят утром, ребёнок должен быть натощак (2—3 часа после очередного кормления). Если в первые дни жизни до взятия крови ребёнок не получал энтеральное питание, или получал его менее чем 2 дня до взятия крови, то у этого ребёнка скрининг проводится повторно не ранее чем через 2 дня после начала кормления.
— Если в первые дни жизни до взятия крови ребёнку проводилось переливание крови или плазмы, то скрининг проводится повторно через 10—14 дней после переливания.
— Исследование образцов крови проводится в медико-генетической консультации в срок до 10 дней после забора образца крови.
— В случае обнаружения в крови маркера заболевания родители с новорождённым ребёнком приглашаются в медико-генетическую консультацию для проведения дополнительного обследования. Это может быть повторное исследование в сухом пятне крови, исследование в сыворотке крови, потовый тест, копрограмма, ДНК-диагностика. При подтверждении диагноза назначается лечение. В дальнейшем ведется динамическое наблюдение за ребёнком.
НБО
В нашей стране всем новорожденным проводится скрининг-тест (анализ крови) для раннего выявления наследственных заболеваний фенилкетонурия и гипотиреоза, галактоземию, муковисцидоз, адреногенитальный синдром.
Это самый надежный способ позаботиться о здоровье Вашего малыша с самого рождения. Если заболевание будет выявлено, очень важно без промедления начинать лечение, так как каждый упущенный день ведет к необратимым изменениям в клетках головного мозга, появляются характерные симптомы заболевания: задержка психомоторного развития, судороги, задержка роста, умственная отсталость, вследствие чего ребенок становится инвалидом.
Эффективность лечения фенилкетонурии зависит только от того, насколько рано выявлено заболевание и от усилий родителей больного ребенка. Родителям требуется позаботиться о приготовлении малышу овоще — фруктовой диеты с обязательным включением в рацион специального лечебного продукта, который дети, больные ФКУ, получают бесплатно.
Дети с врожденным гипотиреозом должны ежедневно получать гормон щитовидной железы.
Во всех родильных домах нашей страны на 4 сутки после рождения у ребенка берут несколько капель крови из пяточки и наносят на специальный бумажный бланк, который отправляют в медико-генетическую лабораторию региона. При выписке из роддома убедитесь, проведен ли скрининг — тест. Если в обменной карте записи о проведенном обследовании нет, проконсультируйтесь у лечащего врача отделения новорожденных.
Если Вы выписываетесь из роддома ранее 3-х суток, забор крови для проведения анализа должен быть проведен патронажной медсестрой поликлиники по Вашему месту жительства не позднее 10 дня жизни ребенка.
При переводе ребенка из роддома в детский стационар забор крови для анализа должен быть проведен в стационаре, отметка, о чем ставится в выписке из истории новорожденного.
Если при обследовании у ребенка обнаружили отклонения в показателях, о чем Вам должен сообщить врач — педиатр, необходимо срочное повторное обследование, для чего у Вашего ребенка либо в поликлинике повторно возьмут кровь для анализа, либо направят на консультацию в медико-генетическую лабораторию.
Неонатальный скрининг — БУ «Сургутская городская клиническая поликлиника №2»
Неонатальный скрининг
- Подробности
-
Обновлено 25.06.2016
Неонатальный скрининг — массовое обследование новорожденных детей. Это один из эффективных способов выявления наиболее распространенных врожденных и наследственных заболеваний обмена веществ. Данный вид обследования позволяет обеспечить заранее выявление заболеваний и их своевременное лечение, остановить развитие их тяжелых проявлений, ведущих к инвалидизации. Начинается обследование в родильном доме: у каждого новорожденного берется капелька крови из пятки на специальный тест-бланк, который направляется в медико-генетическую консультацию для проведения исследования.
Пять заболеваний
В соответствии с международными рекомендациями, в России на протяжении 15 лет проводится массовое обследование новорожденных на такие заболевания, как фенилкетонурия и врожденный гипотиреоз. В нашем округе такие исследования выполняются с 1999 года. Так что сказать, что неонатальный скрининг — совершенно новая методика, нельзя. Просто в рамках реализации приоритетного национального проекта он расширен. С 2006 года внедрена диагностика таких заболеваний, как адреногенитальныи синдром, галактоземия и муковисцидоз. Проведение обследования позволяет выявить указанные заболевания в первые дни жизни и начать лечение. Благоприятный прогноз здоровья ребенка возможен только в том случае, если адекватное лечение начато в первые месяцы жизни.
1. Фенилкетонурия
— при этом заболевании отсутствует или снижена степень активности фермента, который в норме расщепляет аминокислоту фенилаланин. Эта аминокислота содержится в подавляющем большинстве видов белковой пищи. Без лечения фенилаланин накапливается в крови, что приводит к повреждению мозга, судорогам, умственной отсталости. Такие симптомы могут быть предупреждены благодаря раннему назначению специального диетического лечения.
2. Врожденный гипотиреоз
— это клинический синдром, при котором снижена или полностью отсутствует функция щитовидной железы. Для врожденно¬го гипотиреоза характерны вялость, сонливость, плохая прибавка массы тела, пупочная грыжа, задержка физического и полового развития, затянувшаяся желтуха. В течение первых 3-х месяцев жизни появляются неспецифические симптомы: сниженный аппетит, затруднение при глотании, метеоризм, сухость кожи, низкий голос, большой язык, затруднение носового дыхания.
3. Муковисцидоз
— это заболевание, при котором изменяется обмен веществ, особенно хлора, что приводит к загустению секретов всех желез. Страдают легкие, поджелудочная железа, кишечник, желчный пузырь. Как правило, сначала (в первом полугодии жизни) появляются проблемы с поджелудочной железой. Малыш плохо прибавляет в весе, страдает от болей в животе. Но главным показателем является зловонный, вязкий и блестящий стул Он появляется из-за недостатка ферментов, участвующих в переваривании жиров. Потовые железы при муковисцидозе вырабатывают очень едкий пот, содержащий большую концентрацию солей. У всех людей в бронхах вырабатывается секрет. Он очищает слизистую и противостоит бактериям. При муковисцидозе этот секрет очень густой, он закупоривает просвет маленьких бронхов и плохо справляется с инфекцией. Все это способствует тому, что ребенок часто болеет бронхитами и пневмониями.
4. Адреногенитальный синдром
— это дефект эндокринной системы. Это нарушение коры надпочечников начинается внутриутробно, почти одновременно с началом их функционирования как эндокринной железы. При адреногенитальном синдроме характерна вирилизация наружных половых органов: увеличение клитора, слияние больших половых губ. При рождении ребенка женского пола его могут принять за мальчика.
5. Галактоземия
— генетическое заболевание, связанное с нарушением углеводного обмена. Заболевание проявляется в первые дни и недели жизни выраженной желтухой, увеличением печени, судорогами, гипотонией мышц, рвотой. В дальнейшем обнаруживается отставание в физическом и нервно-психическом развитии, возникает катаракта. Тяжелые формы заболевания заканчиваются летально еще в первые месяцы жизни. При затяжном течении могут проявиться явления хронической недостаточности печени или поражения центральной нервной системы. (Несмотря на экзотические названия, эти врожденные заболевания довольно распространены. Кроме того, при выборе заболеваний для массового обследования учитывались их тяжесть, простота и достоверность применяемых методов диагностики, наличие доступных и эффективных средств лечения, а главное — понимание актуальности данной проблемы на государственном уровне.
Массовое обследование новорожденных на практике
Кровь у новорожденных берется из пятки на 4-й день жизни на специальные бумажные тест-бланки. В каждом родильном доме назначается ответственное лицо -заведующий отделением или врач-неонатолог. Этот человек обеспечивает взятие и доставку крови для обследования в медико-генетическую консультацию. В течение трех дней тест-бланки должны быть отправлены в консультацию, где в кратчайшие сроки будут проведены исследования. В случае выписки ребенка из роддома до четвертого дня жизни забор крови проводится медицинскими работниками детских стационаров и поликлиник. При обнаружении в крови маркера заболевания родители с ребенком приглашаются в медико-генетическую консультацию для проведения повторного исследования. В дальнейшем ведется динамическое наблюдение. При выявлении данных заболеваний лечение и диспансерное наблюдение проводится врачами-генетиками Окружной медико-генетической консультации г. Сургута и узкими специалистами по месту жительства.
Неонатальный скрининг — эффективная профилактика наследственных заболеваний. Благоприятный прогноз возможен только при раннем (в первые дни жизни) выявлении этих заболеваний. Обследовать каждого новорожденного, предотвратить заболевание, если нужно, начать лечение как можно раньше, чтобы не довести ребенка до инвалидизации, — задача номер один для медицинских работников
Фактов скрининга | Первый тест ребенка | Скрининг новорожденных
Скрининг новорожденных — это государственная служба здравоохранения, которая ежегодно охватывает каждого из почти 4 миллионов новорожденных в Соединенных Штатах. Это гарантирует, что все дети проходят скрининг на наличие определенных серьезных состояний при рождении, а для детей с такими заболеваниями это позволяет врачам начать лечение до того, как проявятся некоторые из вредных последствий.
Обследование новорожденных проводится вскоре после рождения ребенка и, в большинстве случаев, пока вы еще находитесь в больнице.Достаточно нескольких капель крови и простого теста на слух. Узнайте больше о процессе тестирования в разделе «Чего ожидать».
Скрининг новорожденных начался в 1960-х годах, когда ученый Роберт Гатри, доктор медицинских наук, разработал анализ крови, который мог определить, есть ли у новорожденных нарушение обмена веществ, фенилкетонурия (ФКУ). С тех пор ученые разработали больше тестов для проверки новорожденных на различные тяжелые состояния. В настоящее время доступны скрининговые тесты для более чем 60 заболеваний.Тем не менее, существует различие в количестве и типах состояний, обнаруженных на панели скрининга новорожденных в каждом штате, которая определяется департаментом общественного здравоохранения каждого штата.
Скрининг, как правило, представляет собой услугу общественного здравоохранения, предназначенную для выявления лиц в группе населения, которые могут подвергаться повышенному риску определенного заболевания. Поскольку тест проводится до того, как у человека появятся какие-либо наблюдаемые симптомы, он позволяет идентифицировать состояние и лечить его до того, как возникнет проблема. Отборочный тест не может подтвердить или исключить конкретное условие .Иными словами, скрининг новорожденных не является диагностическим тестом. Он идентифицирует людей, у которых может быть заболевание, так что может быть предложено окончательное последующее тестирование, чтобы определить, действительно ли это состояние присутствует. Посетите нашу страницу результатов тестирования для получения дополнительной информации.
Ключевые факты
- Условия обследования новорожденных в каждом штате различаются.
- В большинстве штатов проводится скрининг на 29 из 35 состояний, рекомендованных Консультативным комитетом по наследственным заболеваниям у новорожденных и детей.Хотя эти состояния встречаются редко, каждый год более 5000 младенцев выявляются с помощью скрининга новорожденных.
- Скрининг новорожденных состоит из трех частей. Пяточная палочка для взятия небольшого образца крови, пульсоксиметрия для определения количества кислорода в крови ребенка и проверка слуха.
- Анализ крови обычно проводят в возрасте от 24 до 48 часов. Это время важно, потому что определенные условия могут остаться незамеченными, если образец крови взят до 24-часового возраста.
- Скрининг новорожденных не подтверждает наличие у ребенка заболевания. Если будет обнаружен положительный результат теста, родители будут немедленно уведомлены, и будет проведено последующее тестирование.
- Каждый ребенок, рожденный в Соединенных Штатах, будет проходить обследование, если только один из родителей не решит отказаться от участия по религиозным причинам.
Часто задаваемые вопросы
- В: Моя медсестра сказала, что моему ребенку нужен тест на ФКУ. Тест на ФКУ — это то же самое, что и обследование новорожденных?
А: Да. Некоторые медицинские работники будут использовать термин «тест на фенилкетонурию» как синоним скрининга новорожденных.Термин «тест на фенилкетонурию» может вводить в заблуждение. В каждом штате проводится скрининг на фенилкетонурию (ФКУ), редкое нарушение обмена веществ, но они также проводят скрининг на многие другие состояния. Чтобы узнать, какие условия включены в программу скрининга новорожденных в вашем штате, посетите эту страницу.
- В: Повредит ли моему ребенку скрининговый анализ крови новорожденного?
- A: Большинство младенцев испытывают кратковременный дискомфорт от пяточной палки, но она быстро заживает и не оставляет шрамов.Следующие советы могут помочь сделать процедуру скрининга более комфортной для вас и вашего ребенка:
1. Покормите / покормите ребенка до и / или после процедуры.
2. Держите ребенка во время процедуры.
3. Убедитесь, что ребенку тепло и комфортно во время процедуры.Исследования показывают, что, когда матери или медицинские работники успокаивают младенцев во время пяточной стычки, младенцы с меньшей вероятностью плачут.
- В: Почему все дети проходят обследование при рождении?
- A: Большинство детей рождаются здоровыми.Однако у некоторых младенцев серьезные заболевания, хотя они выглядят и ведут себя как все новорожденные. Эти дети обычно происходят из семей, в которых ранее не было заболевания. Скрининг новорожденных позволяет медицинским работникам выявлять и лечить определенные состояния до того, как они заболеют. Большинство детей с этими заболеваниями, выявленных при рождении и получивших раннее лечение, могут вырасти здоровыми с нормальным развитием.
- В: Должны ли родители просить обследование?
- A: Нет. Скрининг каждого ребенка — это нормальная процедура в больнице, независимо от того, просит ли об этом родитель и есть ли у родителей медицинская страховка.Скрининговый тест обычно включается в бланки стандартных медицинских процедур, которые могут потребоваться новорожденному после рождения. Родители подписывают эту форму по прибытии в больницу при рождении ребенка. Все штаты требуют, чтобы обследование новорожденных проводилось, но в большинстве случаев родителям разрешается отказываться от обследования по религиозным соображениям. Любое решение об отказе от тестирования или об отказе от него следует сначала обсудить со специалистом в области здравоохранения, поскольку скрининг новорожденных призван защитить его здоровье.
- Q: Как покрываются расходы на проверку?
- A: Стоимость скрининговых тестов для новорожденных варьируется в зависимости от штата, поскольку в отдельных штатах программы скрининга новорожденных финансируются по-разному.Большинство штатов взимают плату за обследование, но медицинское страхование или другие программы часто покрывают его полностью или частично. Младенцы будут проходить обследование новорожденных независимо от статуса медицинской страховки. Для получения дополнительной информации о стоимости обследования новорожденных в вашем штате обратитесь к координатору обследования новорожденных в вашем штате. Найдите контактную информацию координатора вашего штата, выполнив поиск по вашему штату здесь.
Сегодня обследование можно проводить КАЖДОМУ ребенку.
Ежегодно более 5000 детей рождаются с одним из состояний, включенных в государственные группы скрининга новорожденных.Большинство этих младенцев выглядят совершенно здоровыми при рождении и происходят из семей, не страдающих этим заболеванием. К сожалению, после появления симптомов они часто становятся необратимыми и приводят к серьезным проблемам со здоровьем и развитием или даже к смерти. Каждый ребенок, рожденный в Соединенных Штатах, по закону должен пройти обследование новорожденных перед выпиской из больницы, потому что это единственный способ определить, есть ли у внешне здорового ребенка одно из этих редких, но серьезных заболеваний. Наиболее пораженные дети, выявленные в результате обследования новорожденных, которые получают лечение в раннем возрасте, вырастают здоровыми и имеют нормальное развитие.
Дополнительную информацию о процедуре обследования новорожденных и о том, чего ожидать в больнице, см. В разделе «Процедуры обследования».
Процесс скрининга новорожденных | Скрининг новорожденных
Когда проводится скрининг новорожденных?
Время проведения скрининга новорожденных (NBS) очень важно. Младенцы нуждаются в обследовании в течение первых нескольких дней жизни, потому что некоторые из состояний, обнаруженных в результате скрининга, требуют немедленного лечения или вмешательства.
NBS происходит после рождения, обычно, когда вашему ребенку от 24 до 48 часов (от 1 до 2 дней).Если ребенок будет проверен до 24 часов, возможно, потребуется повторное обследование.
Некоторых детей, прошедших лечение, например, переливание крови или диализ, могут обследовать позже, или им может потребоваться дополнительное обследование после того, как их кровь станет нормальной. Кроме того, детям, родившимся слишком рано или получавшим до обследования питательные вещества или лекарства, может потребоваться дополнительное обследование.
Есть две модели, которые используются государством для проверки всех новорожденных: модель с одним экраном и модель с двумя экранами.
- В большинстве штатов используется модель с одним экраном.В этой модели дети проходят скрининг только один раз в возрасте от 24 до 48 часов. На этом одном экране отображаются все условия на государственной панели скрининга новорожденных.
- Тринадцать штатов используют модель с двумя экранами. В этой модели все дети проходят скрининг в возрасте от 24 до 48 часов и снова обследуются в возрасте от 1 до 2 недель. Второй осмотр обычно проводится в офисе врача в рамках осмотра ребенка.
- Государства выбирают одноэкранную модель или двухэкранную модель на основании многих факторов.Эти факторы могут включать историческую практику в штате или пороговые значения тестирования (руководящие принципы, позволяющие решить, нуждается ли ребенок в последующем наблюдении), которые использует штат. В любой модели все дети проходят скрининг на все условия, которые требуются в их состоянии.
- Независимо от того, живете ли вы в одноэкранном или двухэкранном состоянии, вашему ребенку может потребоваться дополнительное обследование и последующее наблюдение на основе результатов обследования новорожденных.
Чтобы узнать больше о различиях в NBS в разных штатах, посетите страницы State.
Где происходит NBS?
NBS нужен всем младенцам, независимо от того, где они родились.
Если ваш ребенок родился в больнице, перед тем, как вы заберете его домой, будет проведено обследование. Обычно поставщик медицинских услуг выполняет NBS в вашей комнате или в зоне для новорожденных / яслей.
Если у вашего ребенка роды вне больницы, обследование может проводиться вне больницы, например, в родильном доме или дома. Многие акушерки обучены заполнению NBS.
Если вы планируете роды вне больницы, поговорите со своей акушеркой о NBS до рождения ребенка.Если ваша акушерка не может выполнить NBS, примите другие меры. Лечащий врач вашего ребенка может помочь организовать обследование у другой акушерки, в больнице, клинике или местном отделении здравоохранения. Важно, чтобы вы составили план, чтобы ваш ребенок прошел обследование примерно в рекомендованном возрасте.
Как происходит NBS?
Скрининг новорожденных состоит из трех частей:
- Скрининг пятен крови, который определяет, может ли ребенок иметь одно из многих серьезных заболеваний
- Пульсоксиметрический скрининг, который определяет, есть ли у новорожденного определенные сердечные заболевания
- Скрининг слуха, который определяет, может ли новорожденный быть глухим или слабослышащим
Скрининг пятен крови
При скрининге пятен крови (иногда называемом «пяточной палочкой» или «24-часовым тестом») используется несколько капель крови из пятки вашего ребенка, чтобы определить, может ли ваш ребенок иметь одно из многих серьезных заболеваний.Несмотря на то, что некоторые поставщики медицинских услуг по-прежнему называют скрининг пятен крови «тестом на фенилкетонурию», этот термин больше не является точным, потому что NBS теперь проверяет многие условия.
Ниже приводится пошаговое руководство, объясняющее, как проводится скрининг на пятна крови:
- Между 24 и 48 часами после рождения врач скажет вам, что пришло время сдать анализ крови вашего новорожденного.
- Ваш ребенок может оставаться пеленанным во время скрининга кровяных пятен.
- Чтобы облегчить процесс, врач осторожно согреет стопу вашего ребенка, чтобы усилить кровоток.
- Затем врач быстро уколет пятку вашего ребенка. Ваш ребенок может почувствовать укол и заплакать, но это пройдет очень быстро и не оставит следов.
- Лечащий врач соберет несколько маленьких капель крови с пятки вашего ребенка, а затем нанесет их на маленькие кружочки на специальной карточке.
- Часть карточки с кружками содержит тип бумаги, называемой фильтровальной бумагой. Эта бумага впитывает капли крови.
- Другая часть карты содержит информацию о вашем ребенке.Эта информация сообщает, чья кровь указана на карте, и как связаться с вами и врачом вашего ребенка.
- Как только пятна крови высохнут, карточка отправляется в лабораторию. Там сотрудники проводят лабораторные исследования в поисках признаков серьезных заболеваний. В каждом штате есть своя собственная панель скрининга новорожденных, которая представляет собой список условий, которые штат проверяет во время NBS. Чтобы увидеть панель скрининга новорожденных для вашего штата, посетите страницы State.
Результаты скрининга пятен крови обычно готовы примерно через пять-семь дней.Лаборатория общественного здравоохранения отправляет результаты вашего ребенка лечащему врачу вашего ребенка, а не напрямую вам. Если результат предполагает наличие заболевания, с вами свяжется либо поставщик медицинских услуг, либо государственная программа NBS.
Обязательно спросите о результатах вашего ребенка во время первого или второго осмотра ребенка. Важно спросить о результатах NBS вашего ребенка — не думайте, что отсутствие новостей означает, что результаты находятся в пределах допустимого диапазона.
Чтобы узнать больше о результатах скрининга пятен крови, посетите страницу «Результаты скрининга новорожденных и последующие действия».
Пульсоксиметрический скрининг
Пульсоксиметрический скрининг использует датчик, чтобы определить, есть ли у вашего ребенка определенные сердечные заболевания, называемые критическими врожденными пороками сердца (CCHD).
CCHD — это группа серьезных сердечных заболеваний, присутствующих при рождении. У детей с ХБС есть широкий спектр проблем с сердцем, которые возникают, когда части сердца формируются неправильно.
При некоторых формах CCHD у сердца возникают проблемы с доставкой кислорода из легких к остальным частям тела.У младенцев с этими формами ХКБС низкий уровень кислорода в крови. Измерение уровня кислорода в крови вашего ребенка может помочь понять, нуждается ли ваш ребенок в срочном лечении сердца.
Ниже приводится пошаговое руководство, объясняющее, как происходит скрининг пульсоксиметрии:
- Между 24 и 48 часами после рождения врач скажет вам, что пришло время пройти обследование пульсоксиметрии вашего новорожденного.
- Лечащий врач наложит небольшую повязку на кожу вашего ребенка, обычно вокруг правой руки или запястья и на любой ноге.На одной стороне упаковки есть свет, а на другой — датчик.
- Медицинский работник подключит обертку к монитору, который использует показания датчика для расчета количества кислорода в крови вашего ребенка. Используя числа на этом мониторе, врач может определить, есть ли у вашего ребенка ХЗБ.
- Младенцы, не прошедшие скрининг пульсоксиметрии в первый раз, могут его повторить или им может потребоваться дополнительное обследование.
Результаты скрининга пульсоксиметрии готовы, как только скрининг будет проведен.
Если ваш ребенок не прошел скрининг пульсоксиметрии, врач может порекомендовать дополнительные тесты, чтобы убедиться, что сердце и легкие вашего ребенка работают нормально. Это обследование может включать эхокардиограмму, электрокардиограмму и / или рентген грудной клетки, что обычно делается сразу же.
Лечащий врач вашего ребенка поможет решить, какие тесты нужны вашему ребенку.
Чтобы узнать больше о результатах пульсоксиметрии, посетите страницу «Результаты скрининга новорожденных и последующие наблюдения».
Проверка слуха
При проверке слуха новорожденных используются вкладыши или наушники для проверки слуха вашего ребенка.
Младенцы обычно не начинают говорить, пока им не исполнится около года, но язык начинает развиваться при рождении. Младенцы изучают звуки, речь и язык, слыша людей, говорящих вокруг и с ними в течение первых месяцев жизни.
Ребенок с незначительной потерей слуха может медленно учить слова и общаться, если ему не помочь на раннем этапе.Скрининг слуха новорожденных важен, потому что он позволяет выявить детей, которым может потребоваться помощь как можно раньше.
Ниже приводится пошаговое руководство, объясняющее, как проходит проверка слуха новорожденных:
- Проверка слуха обычно проводится в любое время после того, как вашему ребенку исполнится 12 часов. Примерно в это время или позже врач скажет вам, что пришло время проверить слух вашего новорожденного.
- Проверка слуха лучше всего работает, когда ваш ребенок спокоен и находится в тихой комнате.Вас могут попросить подержать ребенка во время обследования, или он может оставаться пеленанным.
- Существует два типа проверки слуха. У вашего ребенка может быть один или оба типа. Оба типа работают одинаково, быстро и безопасно.
- Отоакустическая эмиссия (часто называемая «ОАЭ»): во время этого обследования поставщик медицинских услуг помещает маленькие ушные вкладыши в каждое ухо вашего ребенка. Наушники издают мягкие звуки для вашего ребенка. Наушники подключаются к компьютеру, который измеряет, как ухо реагирует на тихие звуки.Если уши вашего ребенка работают должным образом, компьютер обнаружит реакцию. Если ваш ребенок глухой или слабослышащий, компьютер не обнаружит ответа.
- Автоматическая реакция слухового ствола мозга (часто называемая «AABR»): во время этого обследования поставщик медицинских услуг надевает наушники на уши вашего ребенка и маленькие датчики, похожие на пластырь, на голову и шею вашего ребенка. Наушники воспроизводят мягкие звуки для вашего ребенка. Датчики измеряют, как уши и мозг вашего ребенка реагируют на звуки, а затем отправляют эту информацию в компьютер.Если ваш ребенок обычно слышит, компьютер записывает реакцию на звуки. Если ваш ребенок глухой или слабослышащий, компьютер записывает либо очень слабый ответ, либо его отсутствие.
- Ваш ребенок может не пройти обследование, если ваш ребенок глухой или слабослышащий на одно или оба уха, если в ухе есть жидкость или если во время обследования будет слишком много шума (например, из-за движения или плача).
Результаты проверки слуха готовы, как только проверка будет завершена.
Если ваш ребенок не прошел проверку слуха, что привело к «неудаче», вас направят к специалисту для дополнительной оценки и проверки слуха вашего ребенка. Эта вторая проверка обычно проводится через 1-2 недели после первой проверки.
Чтобы узнать о результатах проверки слуха вашего ребенка, посетите страницу «Результаты проверки новорожденных и последующее наблюдение».
Вы также можете узнать больше о глухоте и потере слуха по телефону:
Является ли NBS одинаковым для всех младенцев в США?С.?
№
Несмотря на то, что каждый штат в США требует NBS, каждый штат управляет своей собственной программой NBS. Это означает, что NBS может немного отличаться в каждом штате.
Например, в некоторых штатах во время скрининга родителям могут быть предоставлены разные варианты, разные расходы на NBS или другие условия во время скрининга. Важно знать, как работает NBS в вашем штате.
Чтобы узнать о NBS в вашем штате, посетите страницы State.
Параметры родителей во время проверки
штатов предоставляют родителям возможность выбора во время NBS.Примеры вариантов, которые различаются в зависимости от штата, включают следующее:
- Следует ли отказываться от NBS и как это сделать? Все штаты требуют NBS, но в большинстве штатов родителям разрешается отказывать в проверке своего ребенка. Возможные причины отказа зависят от законов штата. Например, в некоторых штатах родителям разрешается отказываться от NBS только по религиозным причинам. Другие штаты позволяют родителям отказываться по любой причине. Пара штатов вообще не позволяет родителям отказываться от NBS.
- Что происходит с пятнами крови вашего новорожденного после NBS. В некоторых штатах родители могут выбирать, что происходит с засохшими пятнами крови их ребенка после завершения обследования.Например, в некоторых штатах родители позволяют родителям выбирать, хранить ли образец крови, уничтожать или использовать для научных исследований.
Вы можете узнать о возможностях родителей в вашем штате, связавшись с программой скрининга новорожденных в вашем штате. Контактная информация для программ в каждом штате доступна на страницах штата.
Различия в панели для скрининга новорожденных
Группа условий, которые государство выбрало для выявления с помощью скрининга пятен крови новорожденных, называется его панелью скрининга новорожденных.В США каждый штат решает, какие условия включить в свою группу по скринингу новорожденных. Это означает, что младенцы в разных состояниях могут проходить скрининг на несколько разные группы состояний.
Государства принимают во внимание многие факторы (PDF — 111 КБ) при принятии решения о том, какие состояния должны быть указаны на их скрининговых панелях для новорожденных. Например, все основные условия на государственных панелях скрининга новорожденных:
- Иметь недорогой экран
- Невозможно найти, просто посмотрев на младенца
- Серьезны и без лечения вызывают серьезные проблемы со здоровьем в раннем возрасте
- Иметь поставщиков медицинских услуг, обладающих необходимыми знаниями для диагностики, лечения и ухода за младенцами с заболеваниями
- Получите эффективное лечение
Чтобы помочь штатам решить, какие условия включить в их панели для скрининга новорожденных, U.С. Министр здравоохранения и социальных служб предоставляет список условий, рекомендуемых для обследования новорожденных. Этот список называется Рекомендуемой панелью единой проверки (RUSP).
Чтобы узнать больше о RUSP, посетите страницу Рекомендуемая единообразная панель досмотра.
Перед обследованием новорожденных: вопросы, которые следует задать
У многих родителей есть вопросы о NBS. Ниже приводится список вопросов, которые вы, возможно, захотите задать своему врачу или поставщику медицинских услуг вашего ребенка до рождения ребенка, перед обследованием ребенка или во время обследования.
- Нужно ли мне просить, чтобы мой ребенок прошел обследование?
- Когда происходит NBS?
- Могу ли я быть с ребенком во время обследования?
- Как покрываются расходы на обследование новорожденных?
- На какие условия будет проходить обследование моего ребенка?
- Какие варианты у меня есть для NBS?
- Сколько времени потребуется, чтобы получить результаты у моего ребенка?
- Как я получу результаты своего ребенка?
- Когда результаты будут в медицинской карте моего ребенка?
- Что произойдет, если анализы моего ребенка выйдут за пределы допустимого диапазона?
- С кем я могу связаться, если у меня возникнут дополнительные вопросы?
Скрининговые тесты для новорожденных — familydoctor.org
Рождение ребенка может быть увлекательным временем. Это также может быть беспокойным и подавляющим. В частности, много всего происходит в первые часы и дни жизни вашего ребенка. Ваш новорожденный пройдет несколько видов скрининговых тестов в больнице. Цель скрининга новорожденных — выявить и устранить определенные проблемы со здоровьем, которые не всегда видны при рождении. Раннее обнаружение может помочь предотвратить или уменьшить последствия этих состояний.
Путь к улучшению здоровья
Перед родами вы должны узнать все факты обследования новорожденных.В Соединенных Штатах программы скрининга новорожденных различаются в зависимости от штата. Каждый штат решает, какие обследования включать и какие расстройства или состояния включать в обследование. Государство основывает свою программу на нескольких факторах, в том числе:
- Стоимость обследования новорожденных может варьироваться в зависимости от штата.
- На скрининг новорожденных выделяется только часть государственных ресурсов или средств.
- Доступность при определенных условиях может зависеть от штата.
- Некоторые условия менее вероятны в некоторых штатах из-за разницы в населении.
Несмотря на то, что некоторые просмотры считаются обязательными, вы можете отказаться от них. Поговорите со своим врачом и в больнице, чтобы точно узнать, когда будут проходить обследования и как вы получите результаты. Вам также следует уточнить у них, нуждается ли ваш ребенок в дополнительном обследовании.
Определение баллов по шкале Апгар
Первый тест, который пройдет ваш новорожденный, — это тест Апгар. Врач или медсестра выполнят это в родильном зале больницы. Обычно они проводят анализ в течение 1 минуты после рождения и снова через 5 минут.Основываясь на этих результатах, они могут провести тест в третий раз через 10 минут.
Тест Апгар назван в честь Вирджины Апгар, которая создала его в 1950-х годах. Это также аббревиатура от тестовых мер. Ваш врач или медсестра проверит 5 областей здоровья вашего новорожденного ребенка. Он или она оценивает каждую область по шкале от 0 до 2. Оценка 2 является наивысшей, а оценка 0 — самой низкой. 5 областей и диапазонов:
- A Цвет кожи вашего ребенка может варьироваться от розового до голубовато-серого.
- P Пульс вашего ребенка может быть выше 100 ударов в минуту (сильный), ниже 100 ударов в минуту (умеренный) или отсутствовать.
- G Проверяет лицевые и физические рефлексы вашего ребенка.
- A Проверяет мышечный тонус вашего ребенка.
- R Проверяет дыхание вашего ребенка. Скорость и усилие могут варьироваться от нормального до медленного или отсутствующего.
Общая возможная оценка по шкале Апгар — 10.Очень редко получить 10, по крайней мере, с первой попытки. Большинству младенцев требуется несколько минут, чтобы разогреться, отрегулировать дыхание и приспособиться к новым настройкам. Оценка 7 или больше — это хорошо. Меньше 7 баллов означает, что вашему ребенку может потребоваться дополнительный уход. Ему или ей может понадобиться простой кислород или тепло. Большинство детей становятся здоровыми после тестирования по шкале Апгар.
Недоношенные дети могут иметь более низкие баллы по шкале Апгар. Если после нескольких тестов у вашего ребенка все еще низкие показатели, персонал больницы начнет лечение. Они будут внимательно следить за вашим ребенком на предмет изменений.Ваш врач назначит тестирование для выявления возможных состояний здоровья или нарушений.
Скрининг нарушений обмена веществ
Дети могут рождаться с нарушением обмена веществ. Это влияет на их способность создавать и обрабатывать питательные вещества и энергию. Этот тип генетических нарушений может варьироваться от легкой или средней до тяжелой. Последствия могут вызвать физические и психические проблемы, возможно, даже смерть.
Некоторые метаболические нарушения, на которые обычно проводится скрининг, перечислены ниже. В настоящее время U.Целевая группа профилактических услуг (USPSTF) рекомендует проводить скрининг новорожденных на первые 4 заболевания.
- Фенилкетонурия (PKU)
- Врожденный гипотиреоз
- Серповидно-клеточная анемия
- Муковисцидоз
- Дефицит ацил-КоА-дегидрогеназы со средней длиной цепи (MCADD)
- Токсоплазмоз
- Дефицит биотинидазы
- Болезнь мочи кленовым сиропом (MSUD)
Нарушения обмена веществ при рождении обычно не видны.Фенилкетонурия была первым нарушением обмена веществ, которое врачи обследовали в 1960-х годах. Позже проверка стала обязательной. Это связано с тем, что фенилкетонурия может быть опасной для жизни, и эффективность лечения доказана. Хотя ФКУ можно тестировать отдельно, теперь это делается как часть более крупного анализа крови. Это называется тандемной масс-спектрометрией (МС / МС).
Ваш врач или медсестра выполнят анализ крови, когда вашему ребенку исполнится около 24 часов. Они уколют пятку вашего ребенка, чтобы собрать несколько капель крови. Кровь отправляется в лабораторию для проверки метаболических нарушений.Конкретные расстройства, которые он проверяет, зависят от штата. Вы можете решить, какие расстройства включить в обследование вашего ребенка. Некоторые из них, возможно, потребовали дополнительных затрат.
Большинство лабораторий обрабатывают анализ крови в течение нескольких дней, хотя может пройти несколько недель, прежде чем ваш врач получит результаты. Обратитесь к врачу, если вы не услышите ответ. По возможности проконсультируйтесь с врачом лично. Перед отъездом убедитесь, что вы понимаете все результаты.
Если у вашего ребенка диагностировано нарушение обмена веществ, поговорите со своим врачом о возможных вариантах.Программы лечения некоторых расстройств помогают предотвратить или уменьшить симптомы. Сюда могут входить ограниченные диеты, добавки и изменения образа жизни. Другой вариант — следить за состоянием вашего ребенка на предмет симптомов и изменений.
Проверка слуха
USPSTF рекомендует всем новорожденным пройти первичный скрининг слуха в возрасте до 1 месяца. Этот общий тест выявляет генетическую потерю слуха еще до появления симптомов. Он также может обнаружить потерю слуха, которая может возникнуть из-за таких проблем, как инфекции во время беременности или родов.Раннее выявление и лечение могут уменьшить последствия потери слуха и улучшить результаты. Доказано, что проверка слуха новорожденных является точной и ценной. Это быстро и безболезненно, и часто делается, когда ваш ребенок спит. Если ваш ребенок не прошел первый скрининг, ваш врач должен назначить повторное обследование до достижения 3-месячного возраста.
Тип лечения зависит от степени потери слуха. Ваш врач может решить наблюдать за вашим ребенком. Ваш ребенок может проходить регулярные анализы у слухового врача (сурдолога).Это позволяет отслеживать слуховые способности вашего ребенка и следить за тем, улучшается или ухудшается его слух.
Лечение также может включать слуховой аппарат, такой как вспомогательный аппарат или имплантат, или хирургическое вмешательство. Потеря слуха может вызвать другие проблемы со здоровьем, связанные с речью, реакцией и социальными навыками. Вашему ребенку может потребоваться терапия, консультация или другая медицинская помощь для лечения этих симптомов. Младенцы с определенными заболеваниями, травмами головы или семейной историей потери слуха подвергаются более высокому риску.
Скрининг критических врожденных пороков сердца
Есть еще один вид обследования, который ваш новорожденный должен пройти перед отъездом домой.Ваш врач или медсестра должны проверить наличие критических врожденных пороков сердца (критических ВПС). Этот тест называется пульсоксиметрией. Он проверяет уровень кислорода у вашего ребенка.
В большинстве, но не во всех штатах требуется проведение критического скрининга на ИБС. Спросите своего врача или в больнице, является ли это обычным или можно ли добавить. Этот скрининг полезен для ранней диагностики и лечения критических ИБС. Младенцы, не прошедшие обследование, подвергаются большему риску. У них могут быть неизвестные проблемы с сердцем, которые могут привести к смерти.
Заблаговременное обследование и лечение критических ИБС безопаснее и дешевле.В противном случае у вашего ребенка могут появиться серьезные симптомы, и ему придется вернуться в больницу. Отсутствие обследования не означает, что у вашего ребенка критическая ИБС. Их уровень кислорода может быть низким из-за другой проблемы. Ваш врач назначит дополнительные тесты для подтверждения и лечения проблемы со здоровьем.
Что нужно учитывать
Скрининговые тесты для новорожденных имеют преимущества и риски. В целом, скрининг рекомендуется при проблемах со здоровьем, когда раннее выявление и лечение доказали положительные результаты для здоровья.
Некоторое обследование может вызвать ненужное беспокойство или беспокойство. Помните, что скрининг — это только первый этап диагностики. Постарайтесь не паниковать, если первые результаты не «нормальные». Часто просят провести повторное тестирование. Это может идентифицировать ложноположительные тесты (показывают положительные, но на самом деле отрицательные) и ложноотрицательные (показывают отрицательные, но на самом деле положительные). Дальнейшее тестирование будет проведено для подтверждения расстройства или состояния. Обсудите со своим врачом все варианты.
Тест MS / MS для скрининга метаболических нарушений является довольно новым.Программы лечения для всех этих состояний не были полностью исследованы, протестированы и проверены. Полные преимущества и риски лечения до появления симптомов неизвестны.
Лучше поговорить со своим врачом и узнать больше. После этого вы сможете сделать осознанный выбор относительно того, какое обследование вам следует сделать для вашего ребенка. Это необходимо сделать до ваших родов и пребывания в больнице. Скрининг новорожденных требует вашего одобрения. Вы можете отказаться от определенных проверок или тестов.
Когда обращаться к врачу
После выписки из больницы осмотрите ребенка на предмет каких-либо признаков проблем со здоровьем.Если в какой-то момент у вашего ребенка появятся симптомы (перечисленные ниже), немедленно обратитесь к врачу или в службу 911. У младенцев также есть физические и умственные вехи по мере их роста. Проконсультируйтесь с врачом, чтобы убедиться, что ваш ребенок им соответствует.
Признаки нарушения обмена веществ включают:
- Рвота или плохой аппетит.
- Одышка.
- Проблемы с набором веса или потерей веса.
- Внезапное отсутствие движения, энергии или внимания.
Признаки критических ИБС включают:
- Бледная или голубоватая кожа, губы или ногти.
- Проблемы с дыханием.
- Повышенная или пониженная частота пульса.
- Опухание или припухлость, особенно на лице, руках, ногах или ступнях.
- Ненормальное потоотделение.
- Плохой аппетит.
- Чрезмерно устал.
Даже если ваш ребенок прошел первоначальную проверку слуха, у него все равно могут развиться проблемы со слухом. Это известно как приобретенная или прогрессирующая потеря. Симптомы потери слуха включают:
- Не реагирует на громкие звуки.
- Реагирует на взгляд, но не на звук.
- Слышит одни звуковые сигналы, но не другие.
- Не разговаривает и не шумит.
- Невнятная или невнятная речь.
- Тяжело следовать указаниям.
- Просит часто повторять.
- Слушает шум на большой громкости.
Вопросы к врачу
- Почему моему новорожденному ребенку нужны скрининговые тесты?
- Каковы риски скрининга новорожденных?
- Следует ли мне пройти дополнительное обследование для моего ребенка?
- Что произойдет, если скрининговые тесты моего ребенка положительны?
- Если у моего ребенка нарушение слуха или потеря слуха, будет ли оно и у моих будущих детей?
Ресурсы
Первый шаг ребенка, обследование новорожденных, проводимое штатом
Национальные институты здравоохранения, MedlinePlus: скрининг новорожденных
тестов, которые младенцы попадают в больницу после родов
Для родителей новорожденных количество тестов, которые проходит совершенно здоровый ребенок в первые несколько дней жизни, может показаться бесконечным.Эти тесты важны для того, чтобы убедиться, что ваш новый пучок радости развивается так, как ожидалось, и что нет заболеваний, которые могут потребовать лечения.
Вот тесты, которые следует ожидать новым родителям в первые 24 часа жизни ребенка.
Скрининговый тест для новорожденных
Скрининговый тест новорожденных, называемый рекомендованной единообразной скрининговой панелью (RUSP), проводится, когда вашему ребенку исполняется 24 часа, и обычно проводится в яслях больницы.Медсестра возьмет мазок с пятки вашего ребенка, затем уколет пятку и нанесет пять небольших образцов крови на тестовую бумагу. Образцы отправляются в скрининговый центр вашего штата и проверяются на наличие более двух десятков различных заболеваний, большинство из которых очень редки.
Недавно в панель скрининга новорожденных были добавлены три условия, что сделало ее еще более полезной для ранней диагностики детей с редкими заболеваниями. Новые обследования позволят выявить болезнь Помпе, мукополисахаридоз I типа (MPS I, синдром Гурлера) и X-сцепленную адренолейкодистрофию (X-ALD).
Вас также спросят, не хотите ли вы пожертвовать какой-либо образец вашего ребенка для будущих исследований, поскольку иногда для теста не требуются все пять образцов крови, и некоторые из них могут остаться. Вы определенно можете отказаться от пожертвования образцов, и вам в любом случае придется подписать свое согласие. В том маловероятном случае, если у вашего ребенка будет положительный результат на какое-либо расстройство, выявленное при скрининговом тесте новорожденных, врач вашего ребенка сообщит вам об этом.
Тест на слух для новорожденных
Когда-нибудь в первый день после рождения вашего ребенка ему или ей также сделают проверку слуха.Как правило, этот тест длится не менее шести часов после рождения, так как обычно в процессе родов в ушах ребенка остаются остатки, которые могут мешать проверке слуха. Ожидание позволяет ушным каналам немного очиститься.
Этот тест очень прост и совершенно безболезнен для вашего ребенка. медсестра надевает на уши ребенка специальные наушники, которые издают звук и измеряют реакцию ребенка на звуки. Если тест обнаруживает низкий отклик, проверка слуха обычно повторяется.Если ваш ребенок снова не прошел проверку слуха, следующий повтор будет назначен примерно через неделю после того, как вы выпишетесь из больницы, и если ваш ребенок не пройдет этот повтор, вас направят к специалисту по слуху.
Тест на билирубин
В один прекрасный день вашему ребенку будет проведен анализ уровня билирубина. Этот тест, который может помочь обнаружить аномалии печени, занимает всего несколько секунд и обычно проводится вместе с другими тестами. Уровень билирубина у ребенка отображается на мониторе, который находится на лбу.Врач и медперсонал вашего ребенка будут использовать этот номер, чтобы определить, есть ли у вашего ребенка риск развития желтухи.
Тест на уровень сахара в крови
Если ваш новорожденный крупный для гестационного возраста (LGA), что является просто причудливым термином для обозначения рождения ребенка, который немного больше, чем большинство детей его или ее возраста, или маленький для гестационного возраста (SGA), больница будет следовать протоколу, чтобы его уровень сахара в крови. Например, младенцы, рожденные от мам с гестационным диабетом, часто имеют LGA.
Младенцы, которые больше или меньше среднего, могут испытывать трудности с регулированием уровня сахара в крови самостоятельно, что может повлиять на многие части системы ребенка, особенно на температуру.Если у вашего ребенка низкий уровень сахара в крови, вас, скорее всего, попросят кормить ребенка, чтобы помочь стабилизировать его уровень сахара в крови и поддерживать температуру его тела рядом с вами.
Скрининг новорожденных для вашего ребенка
Что такое скрининг новорожденных?
Когда вашему ребенку исполняется 1–2 дня, он проходит специальные тесты, называемые скринингом новорожденных. Скрининг новорожденных проверяет ребенка на наличие серьезных, но редких и в большинстве случаев поддающихся лечению заболеваний при рождении. Он включает в себя проверку крови, слуха и сердца.
Ваш ребенок может родиться с заболеванием, но поначалу может не проявлять никаких признаков заболевания. Если при скрининге новорожденных выявлено заболевание на ранней стадии, его часто можно вылечить. Раннее лечение важно, поскольку оно может помочь предотвратить более серьезные проблемы со здоровьем вашего ребенка.
Все дети в Соединенных Штатах проходят скрининг новорожденных. Ежегодно обследование проходят около 4 миллионов младенцев.
Когда проводится обследование новорожденных?
Ваш ребенок проходит обследование перед тем, как выпустить из больницы после родов, когда ей исполнится 1–2 дня.Если ваш ребенок родился не в больнице, поговорите со своим врачом о прохождении скрининга новорожденных в возрасте 1-2 дней. В некоторых штатах требуется повторное обследование новорожденных через 1-2 недели.
Как проходит обследование новорожденных?
Скрининг новорожденных состоит из трех частей:
- Анализ крови. В большинстве случаев скрининг новорожденных проводится с помощью анализа крови для выявления редких, но серьезных заболеваний. Медицинский работник уколет вашего ребенка за пятку, чтобы набрать несколько капель крови.Он собирает кровь на специальной бумаге и отправляет ее в лабораторию для анализа. Результаты анализа крови обычно готовы к тому времени, когда вашему ребенку исполняется 5-7 дней. Чтобы узнать больше о сроках отправки образцов крови в лабораторию и получения результатов анализов, обратитесь к поставщику вашего ребенка или персоналу больницы.
- Проверка слуха. Этот тест проверяет потерю слуха. Для этого теста ваш поставщик услуг вставляет крошечные наушники в уши вашего ребенка и использует специальные компьютеры, чтобы проверить, как ваш ребенок реагирует на звук.
- Скрининг сердца. Этот тест используется для скрининга младенцев на группу сердечных заболеваний, называемых критическими врожденными пороками сердца (также называемыми критическими CHD или CCHD). В нем используется простой тест, называемый пульсоксиметрией. Пульсоксиметрия проверяет количество кислорода в крови ребенка с помощью пульсоксиметра и датчиков, размещенных на коже ребенка.
Что делать, если результаты обследования новорожденных ненормальны?
Результаты скрининга большинства новорожденных нормальные.Если результаты обследования вашего ребенка не соответствуют норме, это может просто означать, что ему необходимо дополнительное обследование. Затем поставщик вашего ребенка порекомендует другой вид теста, называемый диагностическим тестом, чтобы определить, есть ли проблемы со здоровьем. Если результаты диагностического теста в норме, дальнейшее тестирование не требуется. Если результаты диагностического теста не соответствуют норме, ваш врач может посоветовать вам, что делать дальше для вашего ребенка.
Если у одного из ваших детей есть заболевание, будет ли оно и у другого?
Многие состояния здоровья, обнаруженные при скрининге новорожденных, передаются по наследству.Унаследованный означает что-то, что передается от родителя к ребенку через гены. Гены — это часть клеток вашего тела, в которых хранятся инструкции о том, как ваше тело растет и работает.
Если у одного ребенка в семье есть унаследованное заболевание, вероятность того, что у брата или сестры будет такое же заболевание, выше, чем если бы ни у одного ребенка в семье это заболевание не было.
Если у вас есть ребенок с заболеванием, и вы хотите завести еще одного ребенка, поговорите со своим врачом или генетическим консультантом.Консультант по генетическим вопросам — это человек, который обучен помочь вам разобраться в генах, врожденных дефектах и других заболеваниях, присущих семьям, и в том, как они могут повлиять на ваше здоровье и здоровье вашего ребенка.
Иногда потеря слуха не передается по наследству. Например, это может быть инфекция во время беременности. В этом случае этого обычно не происходит при другой беременности.
На какие состояния здоровья проводится скрининг новорожденных?
В каждом штате требуются разные тесты, поэтому узнайте у врача, какие тесты он будет сдавать.Вы также можете посетить сайт babysfirsttest.org, чтобы узнать, при каких условиях вы сдаете экзамены.
March of Dimes работает со штатами, чтобы гарантировать, что они тестируют младенцев на предмет состояния здоровья, рекомендованного Министерством здравоохранения и социальных служб (также называемым HHS). Список состояний здоровья, рекомендуемых HHS, называется RUSP или Рекомендуемая единообразная группа скрининга. Компания March of Dimes хотела бы, чтобы все младенцы во всех штатах проходили скрининг по крайней мере на 35 заболеваний. Многие из этих заболеваний можно вылечить, если они обнаружены на ранней стадии.Состояние здоровья разделено на шесть групп:
- Нарушения обмена органических кислот. Метаболизм — это то, насколько хорошо и быстро ваш организм перерабатывает то, что вы едите и пьете. Младенцы с нарушениями метаболизма органических кислот неправильно расщепляют пищу, в результате чего в организме накапливаются вещества, называемые органическими кислотами.
- Пропионовая ацидемия (PROP)
- Метилмалоновая ацидемия (дефицит мутазы метилмалонил-КоА) (MUT)
- Метилмалоновая ацидемия (нарушения, связанные с кобаламином) Cbl A, B)
- Изовалериановая ацидемия (IVA)
- Дефицит 3-метилкротонил-КоА-карбоксилазы (3-MCC)
- 3-гидрокси-3-метилглутаровая ацидурия (HMG)
- Дефицит холокарбоксилазосинтазы (MCD)
- Дефицит бета-кетотиолазы (BKT)
- Глутаровая ацидемия 1 типа (GA-1)
- Нарушения окисления жирных кислот. Во время пищеварения организм расщепляет жир на жирные кислоты для получения энергии. Ребенок с проблемами окисления жирных кислот не может должным образом превращать жир в энергию.
- Дефект поглощения карнитина / дефект транспорта карнитина (CUD)
- Среднецепочечная недостаточность ацил-КоА-дегидрогеназы (MCAD)
- Дефицит ацил-КоА-дегидрогеназы с очень длинной цепью (VLCAD)
- Дефицит длинноцепочечной L-3 гидроксиацил-КоА дегидрогеназы (LCHAD)
- Трифункциональная белковая недостаточность (TFP)
- Нарушения обмена аминокислот. Младенцы с этими проблемами не могут должным образом перерабатывать определенные аминокислоты в организме. Аминокислоты помогают накапливать белок в вашем теле.
- Аргинино-янтарная ацидурия (ASA)
- Цитруллинемия типа 1 (CIT)
- Болезнь мочи кленовым сиропом (MSUD)
- Гомоцистинурия (HCY)
- Классическая фенилкетонурия (ФКУ)
- Тирозинемия типа I (TYR I)
- Эндокринные расстройства. Эти проблемы затрагивают железы, вырабатывающие гормоны.Гормоны — это химические вещества, вырабатываемые организмом. Гормоны помогают во многих процессах в организме, таких как рост и развитие.
- Первичный врожденный гипотиреоз (ВГ)
- Врожденная гиперплазия надпочечников (ВГК)
- Нарушения гемоглобина. Эти проблемы влияют на эритроциты. Красные кровяные тельца переносят кислород к остальному телу.
- Другие расстройства
- Дефицит биотинидазы (БИОТ)
- Критические врожденные пороки сердца (ХВПС)
- Муковисцидоз (CF)
- Классическая галактоземия (GALT)
- Болезнь накопления гликогена типа II (болезнь Помпе) (POMPE)
- Потеря слуха (HEAR)
- Тяжелый комбинированный иммунодефицит (ТКИД)
- Мукополисахаридоз 1 типа (МПС I)
- Х-сцепленная адренолейкодистрофия
- Спинальная мышечная атрофия из-за гомозиготной делеции экзона 7 в SMN1
Дополнительная информация
Последняя проверка: июль 2020 г.
Скрининг новорожденных — Департамент здравоохранения штата Миссисипи
Скрининг новорожденных проверяет младенцев на наследственные заболевания, которые могут угрожать здоровью или благополучию вашего нового ребенка.
Генетические расстройства включают врожденные дефекты и врожденные нарушения обмена веществ, с которыми может родиться ваш ребенок. Генетические расстройства не излечимы. Однако их можно лечить, чтобы уменьшить их влияние на вашего ребенка на протяжении всей его жизни.
Скрининг новорожденных позволяет выявить многие типы генетических нарушений на ранней стадии, что делает лечение наиболее эффективным.
Генетическое консультирование предлагается родителям детей с генетическими нарушениями. Врач объяснит, что такое генетические нарушения, как работает генетическое тестирование и как понять результаты, чтобы помочь спланировать будущее вашего ребенка.
Скрининг новорожденных
Скрининг новорожденных — это анализ крови, позволяющий выявить наиболее распространенные генетические нарушения. Младенцев можно обследовать вскоре после рождения, чтобы выявить и как можно скорее вылечить любые проблемы.
Раннее обследование — единственный способ обнаружить эти расстройства и предотвратить постоянное
повреждение вашего ребенка . Раннее выявление означает, что можно начать лечение, которое поможет вашему ребенку вести нормальную жизнь.
Что мы тестируем
Мы проверяем новорожденных в Миссисипи на широкий спектр генетических заболеваний.
Каждый год программа скрининга новорожденных публикует пятилетний обзор генетических нарушений, обнаруженных у младенцев из Миссисипи в результате скрининга новорожденных.
Следующие родильные дома признаны за уровень ошибок менее 1% при сборе образцов для скрининга новорожденных. Их упорный труд и постоянные усилия устанавливают стандарты для других родильных домов в штате.
Врожденные дефекты
Врожденные дефекты — основная причина смерти на первом году жизни.Хотя все причины врожденных дефектов неизвестны, некоторые врожденные дефекты можно предотвратить. Миссисипи ведет Реестр врожденных дефектов, чтобы отслеживать и лучше понимать врожденные дефекты в штате.
Вопросы и ответы
Что такое скрининг новорожденных?
Скрининг новорожденных — это исследование небольшого образца крови, которое проводится новорожденным перед выпиской из больницы. Скрининг проводится перед выпиской, чтобы как можно скорее выявить серьезные состояния, которые могут потребовать особого ухода или дальнейшего тестирования.
Почему моему ребенку нужно пройти обследование?
Состояния, при которых ваш ребенок будет проходить обследование, индивидуально редки. Однако некоторые из них также очень серьезны и при отсутствии лечения могут привести к умственной отсталости или смерти. Младенцы с такими состояниями кажутся нормальными при рождении. Только со временем это состояние влияет на умственное или физическое развитие ребенка, вызывая другие проблемы со здоровьем, которые могут привести к необратимым повреждениям. Скрининг новорожденных помогает выявить детей, которым требуется лечение, например, лекарства или специальная диета.
Скрининговые тесты для новорожденных надежны, но не всегда могут выявить заболевание. Если ваш ребенок заболел, как можно скорее поговорите с его лечащим врачом.
Мой ребенок выглядит здоровым. Скрининг все еще необходим?
ДА! Большинство младенцев с заболеванием, обнаруженным при скрининге новорожденных, не проявляют никаких признаков заболевания сразу после рождения. Скрининг обычно позволяет выявить проблему до того, как ребенок заболеет, и вовремя для оказания какой-либо специальной медицинской помощи.
Должен ли я давать разрешение на обследование моего ребенка на эти состояния?
№Закон (Статут MS 41-21-201) требует, чтобы все дети, рожденные в Миссисипи, проходили обследование перед выпиской из больницы, независимо от возраста ребенка или статуса кормления. Единственная юридическая причина отказа от сбора пробы для скрининга — возражение родителей против такого обследования по религиозным причинам.
Могу ли я отказаться от проверки?
Как родитель вы можете отказаться от обследования новорожденных только в том случае, если ваши религиозные убеждения и обычаи не позволяют это обследование. Если вы откажетесь от обследования вашего ребенка, вас могут попросить подписать форму, в которой говорится, что вы отказались от обследования ребенка на эти очень серьезные заболевания.Эта форма войдет в медицинскую карту вашего ребенка.
Взимается ли скрининговый тест?
Да. Небольшая плата взимается с больницы, в которой родился ваш ребенок.
Серьезны ли генетические нарушения?
Некоторые генетические нарушения являются серьезными; некоторые даже опасны для жизни. Другие замедляют физическое развитие или вызывают умственную отсталость. К сожалению, у большинства младенцев с этими расстройствами поначалу нет явных признаков болезни. Хорошая новость заключается в том, что правильное обследование при рождении может выявить эти проблемы на ранней стадии.С помощью ранней диагностики и лечения некоторые генетические нарушения часто удается эффективно контролировать.
Какие заболевания сейчас проходят обследование в Миссисипи?
Когда и как проводится отборочный тест?
Некоторые генетические нарушения являются серьезными; некоторые даже опасны для жизни. Другие замедляют физическое развитие или вызывают умственную отсталость. К сожалению, у большинства младенцев с этими расстройствами поначалу нет явных признаков болезни. Хорошая новость заключается в том, что правильное обследование при рождении может выявить эти проблемы на ранней стадии.С помощью ранней диагностики и лечения некоторые генетические нарушения часто удается эффективно контролировать.
Образцы для скрининга обычно собирают в возрасте от 24 до 48 часов. Несколько капель крови берут путем укола ребенка в пятку и капания крови на специальную карту для обследования новорожденных, которая отправляется в лабораторию для скрининга.
Сообщат ли мне результаты скринингового обследования новорожденных?
Результаты отправлены по почте в родильную больницу. Зарегистрированный врач будет уведомлен Департаментом здравоохранения штата Миссисипи о любых отклонениях от нормы в результатах скрининга новорожденных.Очень важно, чтобы в больнице были указаны правильная фамилия родителей, их физический адрес и рабочий номер телефона. Врач вашего ребенка может запросить результаты обследования вашего ребенка в больнице или позвонить в Программу генетических услуг Департамента здравоохранения штата Миссисипи для получения результатов обследования. Спросите врача вашего ребенка о результатах обследования при первом осмотре ребенка.
Если требуется повторный скрининг, означает ли это, что у моего ребенка может быть заболевание?
Не обязательно.Есть несколько причин, по которым может потребоваться повторное обследование. Если скрининг проведен неправильно, потребуется повторный тест. Если образец крови взят слишком рано, требуется повторный скрининг. Необходимость повторного обследования по этим причинам не означает, что с вашим ребенком что-то не так; это означает, что необходим еще один образец для правильного проведения скрининга.
Если первый скрининг был ненормальным для одного из состояний, может потребоваться второй подтверждающий скрининг. Наличие аномального скринингового теста не означает, что , а не , означает, что у вашего ребенка проблемы.Скрининг позволяет выявить детей, которым может потребоваться более конкретное тестирование для точного выявления заболевания. Этот второй подтверждающий тест позволяет положительно сказать , есть ли у вашего ребенка какое-либо заболевание.
Можно ли вылечить эти состояния?
Нет никакого известного лекарства от этих состояний. Серьезные последствия этих состояний можно уменьшить с помощью специальной диеты, лечения или другого вмешательства, если их начать рано.
Если у моего ребенка одно из этих состояний, значит ли это, что мои будущие дети также пострадают?
Ваш врач может обсудить это с вами или направить вас к специалисту.У этих специалистов есть информация о конкретном заболевании и о том, как оно передается по наследству. Они могут помочь вам понять любой риск для ваших будущих детей.
Какова частота этих расстройств в Миссисипи?
См. Наш отчет о скрининге новорожденных за 2003–2008 гг.
У моего новорожденного положительный тест на муковисцидоз. Что это значит?
Большинство новорожденных с положительным результатом анализа не имеют , а не муковисцидоза. В Фонде муковисцидоза есть раздел вопросов и ответов, который отвечает на большинство распространенных вопросов о скрининге CF и болезни:
Узнать больше
Дополнительная информация
Сопутствующие услуги
Ссылки на другие ресурсы
Мы хотим услышать от вас о потребностях и программах охраны здоровья матери и ребенка в Миссисипи.Найдите минутку, чтобы поделиться с нами своими идеями и проблемами. Отправьте нам сообщение »
Уход за новорожденными в больнице
Какие тесты показывают физическое состояние новорожденных в больнице?
После рождения ребенка врач или медсестра проведут серию анализов, чтобы определить его физическое состояние. Обычная оценка, называемая тестом Апгар, используется для определения того, нуждается ли ваш ребенок в срочной медицинской помощи.После родов вашему ребенку сделают прививку витамина К, глазные капли и скрининговые тесты для новорожденных. Вашему ребенку также могут пройти проверку слуха и вакцину против гепатита В.
Что происходит во время теста Апгар?
Во время теста Апгар измеряются частота сердечных сокращений, дыхание, рефлекторная реакция, тонус мышц и цвет кожи вашего ребенка. Эти пять признаков оцениваются через одну минуту после рождения и через пять минут после рождения. Каждому тесту присваивается балл от нуля до двух, и пять баллов складываются, чтобы получить оценку по шкале Апгар.Способность младенца поддерживать температуру и поддерживать нормальную частоту сердечных сокращений и дыхания является общим показателем успешного перехода.
Что означает оценка по шкале Апгар?
Если у вашего ребенка оценка по шкале Апгар семь или выше, вероятно, он или она находится в хорошем физическом состоянии. Ребенок редко набирает 10 баллов, потому что цвет его кожи может быть слегка синим, пока он не согреется. Низкий показатель по шкале Апгар может указывать на проблемы с сердцем или легкими вашего ребенка.Это также может быть результатом тяжелых родов. Ваш ребенок может быть в хорошем физическом состоянии, но иметь низкий балл сразу после рождения. Недоношенные дети могут получить низкие баллы из-за незрелости в утробе матери. Имейте в виду, что оценка вашего ребенка по шкале Апгар не предсказывает его или ее будущее здоровье.
Почему моему ребенку нужна прививка с витамином К?
При рождении у вашего ребенка обычно низкий уровень витамина К. Витамин К необходим для свертывания крови, поэтому вашему ребенку обычно делают прививку витамина К сразу после рождения.Это поможет предотвратить редкую, но серьезную проблему кровотечения, известную как геморрагическая болезнь новорожденного.
Зачем моему ребенку глазные капли?
Ваш ребенок получит глазную мазь с антибиотиком или глазные капли, чтобы предотвратить бактериальные инфекции, которые он или она могут заразиться при рождении.
Что такое скрининговые тесты новорожденных?
Все новорожденные проходят скрининг на определенные условия. При раннем выявлении эти состояния можно предотвратить или вылечить. Пятка вашего ребенка будет уколота, и образец крови будет взят для анализа на множество различных состояний.
Зачем новорожденному нужно пройти проверку слуха?
Проверка слуха для всех новорожденных — золотой стандарт медицинской помощи в Соединенных Штатах. Раннее лечение потери слуха может предотвратить проблемы с речью и языком в будущем. В уши ребенка поместят небольшой наушник или микрофон, чтобы увидеть, как мозг ребенка реагирует на звуки. Ваш ребенок должен спать, чтобы этот тест был точным. Если у вашего ребенка не проходит, это не означает, что он или она страдает потерей слуха, но тест будет повторен.
Что такое скрининг новорожденных на критическую врожденную болезнь сердца (CCHD)?
Критическая врожденная болезнь сердца (CCHD) — это группа сердечных или сосудистых проблем, возникающих при рождении. Примерно 11 из 10 000 детей рождаются с ХБП. ХКБС может быть опасной для жизни и может потребовать вмешательства в младенчестве. Не всегда выявляется пренатально или при осмотре в детской. Чтобы улучшить раннее выявление CCHD, рекомендуется добавить скрининг к скринингу новорожденных перед выпиской домой.Пульсоксиметр, предназначенный для новорожденных, используется для скрининга на CCHD. Датчик оборачивается вокруг руки, а другой датчик помещается на каждую ногу. Скрининг новорожденных с помощью пульсовой оксиметрии может выявить некоторых младенцев с ХЗП до того, как у них появятся признаки этого заболевания.
Почему новорожденному нужна вакцина против гепатита В?
Вакцина против гепатита B защищает от вируса гепатита B, который вызывает повреждение печени. Вакцина против гепатита В представляет собой серию из трех прививок. Вашему ребенку обычно делают первую прививку после родов, а следующие две — к 18-месячному возрасту.
Почему так важно уложить ребенка спать на спине?
Профилактика синдрома внезапной детской смерти (СВДС) начинается в ясли для новорожденных.

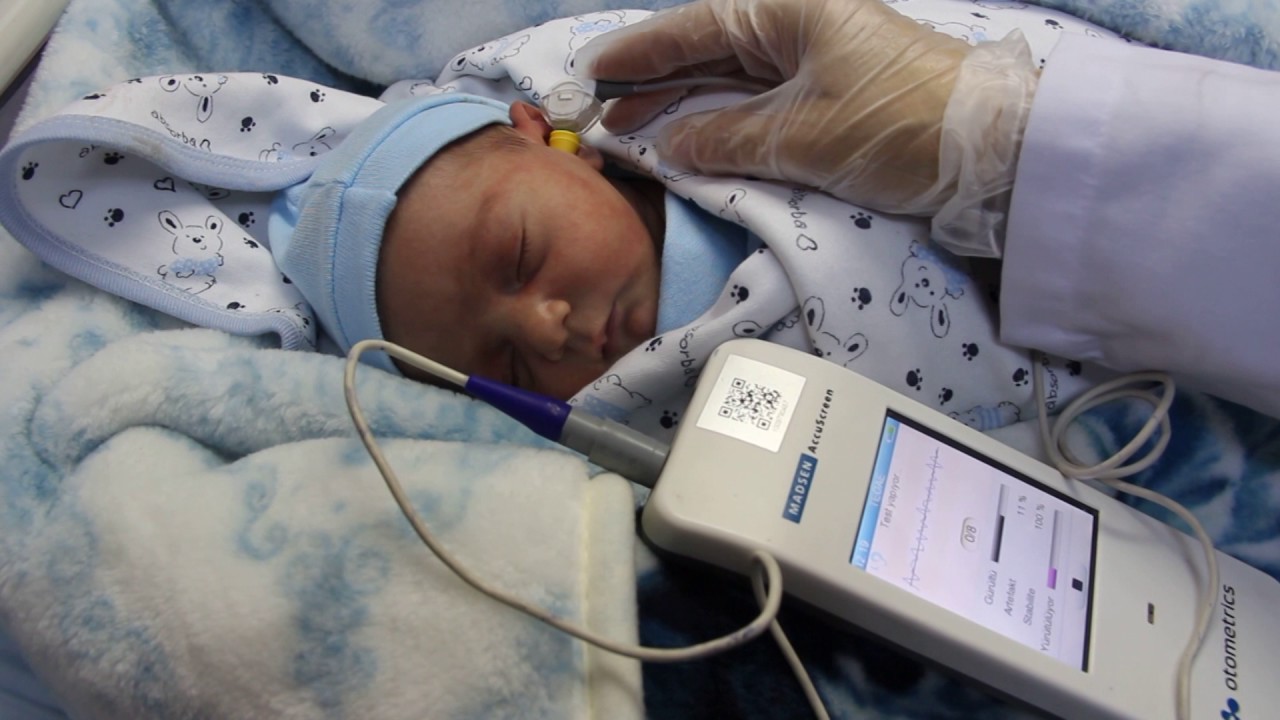

 Особенно часто перекорм наблюдается при смешанном кормлении.
Особенно часто перекорм наблюдается при смешанном кормлении.
 Вторник – выездной день (профосмотры).
Вторник – выездной день (профосмотры).
 Это позволяет получить нужный объем крови для обследования. Обычный забор крови из пальчика здесь не подходит. Место прокола предварительно обрабатывают антисептиком. Прокол делают не глубже 2 мм. Каплю крови наносят на специальную фильтровальную часть тест-бланка, где очерчены пять кружочков (по одному на каждое заболевание). При этом кровь должна пропитать бумагу насквозь. В дальнейшем медико-генетическая лаборатория будет на основе сухого пятна крови определять наличие заболевания у ребенка. Анализ делается в течение десяти дней. Тест-бланк имеет еще другую (паспортную) часть. В ней указываются личные данные ребенка, телефоны и адреса, по которым можно связаться с ними и/или с учреждением, где будет наблюдаться ребенок после выписки. К заполнению этих данных нужно подойти крайне серьезно и внимательно. В противном случае положительный ответ обследования о наличие болезни может вовремя не найти адресата. И будет упущено время.
Это позволяет получить нужный объем крови для обследования. Обычный забор крови из пальчика здесь не подходит. Место прокола предварительно обрабатывают антисептиком. Прокол делают не глубже 2 мм. Каплю крови наносят на специальную фильтровальную часть тест-бланка, где очерчены пять кружочков (по одному на каждое заболевание). При этом кровь должна пропитать бумагу насквозь. В дальнейшем медико-генетическая лаборатория будет на основе сухого пятна крови определять наличие заболевания у ребенка. Анализ делается в течение десяти дней. Тест-бланк имеет еще другую (паспортную) часть. В ней указываются личные данные ребенка, телефоны и адреса, по которым можно связаться с ними и/или с учреждением, где будет наблюдаться ребенок после выписки. К заполнению этих данных нужно подойти крайне серьезно и внимательно. В противном случае положительный ответ обследования о наличие болезни может вовремя не найти адресата. И будет упущено время. То есть, когда нет никаких проявлений патологии. Вместе с тем, если в этот период своевременно начато лечение, то шансы на благоприятный исход болезни гораздо выше.
То есть, когда нет никаких проявлений патологии. Вместе с тем, если в этот период своевременно начато лечение, то шансы на благоприятный исход болезни гораздо выше. Нельзя лишать ребенка возможности быстро выявить практически неизлечимые и быстро прогрессирующие болезни.
Нельзя лишать ребенка возможности быстро выявить практически неизлечимые и быстро прогрессирующие болезни. Это обследование позволяет определить функцию слуха у малышей. Проводят его на 4-е сутки жизни . Процедура не имеет противопоказаний. Абсолютно безболезненный и не несущий угрозу для здоровья младенца метод позволяет определить нарушения слуха на самых ранних этапах развития младенца.
Это обследование позволяет определить функцию слуха у малышей. Проводят его на 4-е сутки жизни . Процедура не имеет противопоказаний. Абсолютно безболезненный и не несущий угрозу для здоровья младенца метод позволяет определить нарушения слуха на самых ранних этапах развития младенца.