как быстро появляются первые признаки. Лечение пролежней у лежачих больных в Москве
Содержание↓[показать]
Длительное вынужденное нахождение в лежачем положении, ослабление функций организма и недостаточный уход за кожей приводят к образованию пролежней у тяжелобольных людей. Чаще всего возникновение такой проблемы наблюдается у людей, перенесших инсульты или переломы костей. Лечение пролежней представляет собой непростую задачу, поэтому, как и любое другое заболевание, их образование лучше предупредить. Для этого близкие больного должны иметь четкое представление, что такое пролежни, через какое время появляются пролежни и что нужно сделать, чтобы предотвратить их развитие.
Компетентные специалисты клиники реабилитации Юсуповской больницы в Москве оказывают консультации по уходу за лежачими больными, разъясняя, через сколько появляются пролежни, какие препараты для их лечения наиболее эффективны. В случае обнаружения пролежней на поздних, запущенных стадиях, может быть предложена госпитализация больного в стационар клиники реабилитации, где ему будет оказана профессиональная помощь.
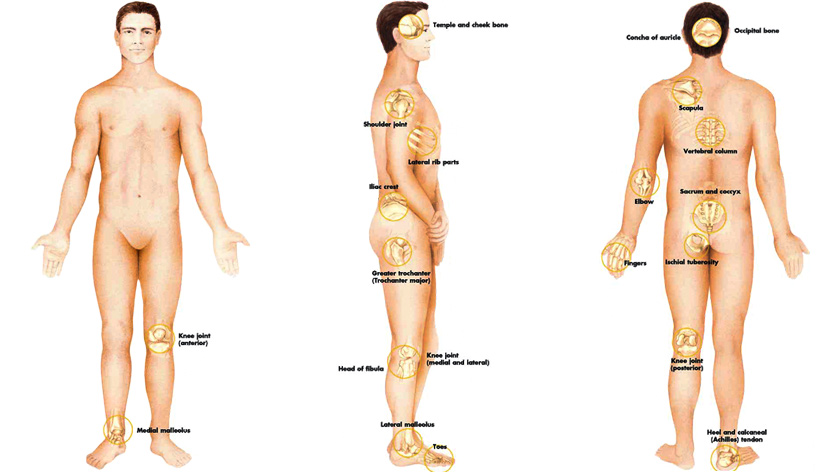
Основные характеристики и локализация пролежней у лежачих больных
Пролежни представляют собой патологические изменения кожных покровов, мышечной и костной ткани. Их развитие связано с нарушением кровообращения, иннервации и лимфообращения на отдельных участках тела. Чаще всего они обусловлены длительным контактом с твердыми поверхностями.
К основным характеристикам пролежней относятся:
- появление повреждений на теле в местах контакта с твердой поверхностью;
- поэтапный процесс развития пролежней: в первую очередь на отдельном участке тела происходит нарушение кровообращения. При отсутствии лечения отмечается последующее возникновение влажного или сухого нейротрофического некроза, сепсиса или газовой гангрены;
- риск развития пролежней возрастает у больных, страдающих заболеванием сердечно-сосудистой системы и нарушением обмена веществ;
- образование пролежней происходит на выпирающих участках тела больного.
Локализация пролежней напрямую зависит от положения, в котором вынужден находиться больной:
- у пациентов, находящихся длительное время в лежачем положении на спине пролежни возникают на крестце, копчике, ягодицах, остистых отростках позвоночника, лопатках, пятках;
- при нахождении больного в лежачем положении на животе поражения развиваются на коленных суставах, гребнях подвздошной кости, выпирающей поверхности груди;
- при лежании больного на боку пролежни поражают седалищные бугры;
- иногда пролежни могут обнаруживаться на затылке и в складках молочных желез.
Стадии развития пролежней
Пролежни характеризуются поэтапным возникновением. Выделяют четыре основных стадии их развития.
На первой стадии происходит возникновение венозной эритемы на участке, который соприкасается с твердой поверхностью. К её появлению приводит нарушение оттока крови.
На второй стадии наблюдается истончение верхнего слоя кожи, шелушение эпидермиса, появление пузырьков на пораженных участках. Венозный застой вызывает нарушение питания тканей, появление избыточного количества жидкости, набухание и разрыв клеток эпидермиса. К самым важным признакам пролежней данной стадии относят шелушение и истончение кожного покрова, нарушение его целостности.
На третьей стадии пролежни становятся ранами, в некоторых случаях – с гнойными выделениями. О пролежнях третьей стадии можно говорить, если у больного поражены глубокие слои кожи, появились нагноения и начался некроз.
Четвертая стадия характеризуется появлением локальных полостей, дефектов, образование которых связано с омертвением тканей, расширением зоны некроза, а также возникновением гнойных выделений и воспалительных процессов.
Причины развития пролежней
Образование пролежней может быть обусловлено следующими факторами:
- нерегулярным перестиланием постели;
- нерегулярной сменой нательного белья на сухое и чистое, так как быстро появляются пролежни именно на влажной коже;
- нерегулярным проведением гигиенических процедур или полным их игнорированием;
- длительным пребыванием больного на твердой, неровной поверхности.
Кроме того, появление пролежней может быть спровоцировано факторами, которые связаны с индивидуальными особенностями пациента:
- пожилым возрастом больного;
- тучностью, либо, наоборот, истощением;
- наличием сердечно-сосудистых заболеваний;
- нарушением иннервации;
- нарушением обменных процессов;
- нездоровым питанием, белковой дистрофией;
- неконтролируемой дефекацией, мочеотделением.
К развитию пролежней у лежачих больных может привести курение, сахарный диабет, недостаток воды, лишний или недостаточный вес, недержание мочи и кала, крошки и мелкие предметы в постели, пуговицы на нижнем белье, травмы, повышенное потоотделение.
Профилактика пролежней у лежачих больных
Формирование пролежней у лежачих больных происходит в очень короткие сроки, так как отмирание клеток может начаться через несколько дней, а иногда и даже несколько часов после воздействия негативных факторов. Лечение сопряжено со множеством трудностей и не всегда заканчивается положительным результатом. Поэтому особое внимание близким больного следует уделить профилактике развития пролежневых ран.
Необходимо соблюдать следующие правила ухода за тяжелобольным человеком:
- менять положение тела больного несколько раз в сутки;
- следить за отсутствием складок и посторонних предметов (крошек, пуговиц и т.п.) на постельном и нижнем белье;
- регулярно менять постельное белье больного;
- для предотвращения развития пролежней использовать резиновый круг;
- протирать участки кожи, постоянно контактирующие с поверхностью постели, дезинфицирующим раствором;
- зоны тела, наиболее подверженные развитию пролежней, несколько раз в день промывать водой, очищать спиртом и припудривать.
Профессиональный уход за лежачими больными предлагает клиника реабилитации Юсуповской больницы. Специалисты клиники обладают большим опытом обращения с тяжелобольными пациентами. В клинике строго соблюдаются все необходимые правила ухода, абсолютная стерильность. Для удобства пациентов оборудованы комфортабельные палаты, укомплектованные специальными кроватями с противопролежневыми матрацами.
Грамотный врачи подбирают индивидуальную схему лечения пролежней с применением самых современных и эффективных лекарственных средств. Выбор препарата зависит от общего состояния больного, стадии пролежней и наличия сопутствующих заболеваний.
Задать вопросы об условиях госпитализации в клинику реабилитации, узнать стоимость предоставляемых услуг и записаться на прием к специалисту можно по телефону Юсуповской больницы или на сайте клиники, связавшись с нашими врачами-координаторами.
Список литературы
- МКБ-10 (Международная классификация болезней)
- Юсуповская больница
- Бадалян Л. О. Невропатология. — М.: Просвещение, 1982. — С.307—308.
- Боголюбов, Медицинская реабилитация (руководство, в 3 томах). // Москва — Пермь. — 1998.
- Попов С. Н. Физическая реабилитация. 2005. — С.608.
Наши специалисты

Заведующий отделением восстановительной медицины, врач по лечебной физкультуре, невролог, рефлексотерапевт

Инструктор-методист по лечебной физкультуре, кинезитерапевт

Инструктор-методист по лечебной физкультуре

Логопед-дефектолог

Врач-невролог, к.м.н.

Врач-невролог, к.м.н.
Цены на услуги *
*Информация на сайте носит исключительно ознакомительный характер. Все материалы и цены, размещенные на сайте, не являются публичной офертой, определяемой положениями ст. 437 ГК РФ. Для получения точной информации обратитесь к сотрудникам клиники или посетите нашу клинику.
Скачать прайс на услуги
Мы работаем круглосуточно
что это такое и из-за чего они образуются
У лежачих больных, полностью или частично парализованных пациентов, высок риск появления пролежней. Места их образования находятся там, где на кожу оказывается постоянное давление: спина (крестец, лопатки, ребра), ягодицы, ноги (бедра, колени, пальцы, стопы и пятки), локтевой сгиб и даже уши.
Причины и факторы риска
Главные враги пациента – трение, давление и время. Если наружное давление на ткани превосходит внутреннее давление капилляров в течении 2 и более часов, то возникновение пролежней почти неизбежно. Происходит это и при постоянном трении. Помимо вышеупомянутых причин, существует еще ряд немаловажных факторов, провоцирующих развитие некроза:
- некачественный уход и несоблюдение правил гигиены,
- нехватка белка в рационе,
- проблемы с весом: его недостаток или избыток,
- атрофия или спазмы мышц,
- повышенные сухость или влажность кожа,
- недержание мочи или кала,
- неврологические болезни и повреждения спинного мозга, приводящие к потере чувствительности,
- заболевания, провоцирующие нарушение кровообращения (сахарный диабет, атеросклероз и т.д.),
- анемия,
- нарушения психики и сознания.
Стадии пролежней
| Определяются по тяжести состояния: | |
| Первая стадия | Вторая стадия |
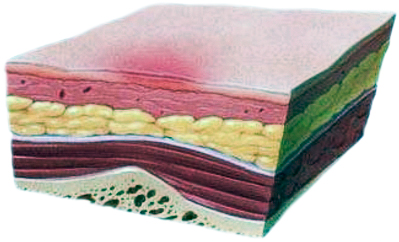 | 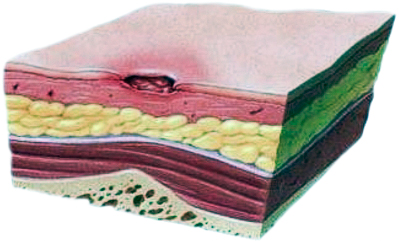 |
| кожа цела, но покраснела или побагровела, раздражена, отличается болезненностью и/или чувствительностью | имеется поверхностная рана, с отеком, похожая на язву, нередко пролежень выглядит как наполненный жидкостью пузырь |
| Третья стадия | Четвертная стадия |
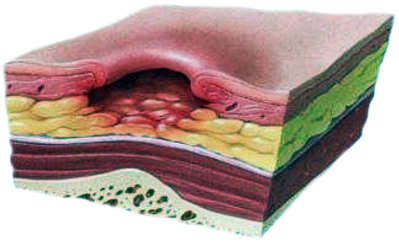 | 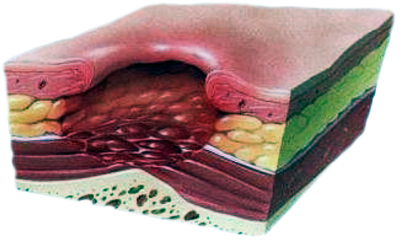 |
| глубокая, кратеризированная рана, с покрытым желтоватой некротизированной тканью дном. Она уже достигла жировой клетчатки, но еще не охватила внутренние ткани и органы | омертвение охватывает сухожилия, мышцы и кости, на дне пролежня — омертвевшая темная ткань |
Для оценивания рисков появления пролежней, их стадий и состояния пациента, в России применяется шкала Ватерлоу (скачать тест Waterlow Scale). Она включает данные:
- о поле, возрасте, телосложении, весе,
- наличии или отсутствии недержания, аппетита, нервных расстройств,
- о состоянии кожи,
- подвижности,
- проводимой терапии,
- дополнительных факторах риска.
Баллы суммируются, что указывает на степень риска развития такого осложнения:
- до 9 баллов – риска нет,
- 10-14 – средняя степень,
- 15-19 – повышенная,
- более 20 – очень высокая.
Виды пролежней: сухие и гнойные
Врачи используют несколько классификаций таких травм: по степени, причине возникновения, размерам, видам осложнений, но отдельного упоминания заслуживает разделение на сухой или влажный некроз:
- Сухие пролежни (мумифицированные) – ткани усыхают, как у мумии, у пораженного участка – четкие границы, выделения отсутствуют, инфекции возникают крайне редко. Пациент чувствует себя более-менее нормально, иногда – жалуется на болезненность,
- Гнойные пролежни (пролежневая гангрена) – гораздо опаснее: рана отечная, инфицированная, с гнойными выделениями. Здоровье пациента резко ухудшается: появляются жар, бредовое состояние и/или потеря сознания. Больной мучается от рвоты, сердцебиения и т.д. Если не начать лечение, то начнется заражение крови (сепсис), что чревато летальным исходом.
Оценка степени риска развития пролежней
Содержание↓[показать]
Пролежни – это язвы, возникающие в местах соприкосновения костных выступов с твердой поверхностью. Некротические изменения кожи происходят вследствие нарушения циркуляции крови и лимфы. Пролежням наиболее всего подвержены люди, которые по причине своей болезни прикованы к постели в статичной позе.
Медицинский персонал Юсуповской больницы внимательно относится к своим пациентам, контролируя любые изменения в их состоянии. Забота и индивидуальный подход к каждому пациенту являются основными принципами нашей работы.
Факторы риска развития пролежней
Пролежни, как правило, возникают вследствие некачественного и нерегулярного ухода за лежачими пациентами. Антисанитарные условия, а также индивидуальные факторы могут оказывать негативное влияние на развитие пролежней в определенной области кожных покровов. К основным внешним факторам риска возникновения пролежневых язв относят:
- микроклимат кожных покровов;
- трение и скольжение;
- меру давления;
- смещение мягких тканей;
- отсутствие ежедневных гигиенических процедур;
- длительное нахождение в одной позе.
Под воздействием всех или определенных факторов происходят необратимые изменения в эпидермисе, дерме, а также соединительной, жировой, и мышечной тканях. Нарушение микроциркуляции происходит вследствие давления массы тела на поверхность. Трение и скольжение, наряду со смещением тканей, создают дополнительные механические повреждения кожи, влияющие на ее целостность. Образование пролежней также может стать следствием нерегулярных уходовых мероприятий, а также редкой смены положения больного. Достаточно 2-5 часов для того чтобы начала формироваться новая язва, особенно когда пролежни уже были у пациента в анамнезе.
Реакция организма на внешние факторы всецело зависит от состояния здоровья пациента. Внутренними факторами риска появления пролежневых ран являются:
- возраст пациента. Пожилые люди более подвержены риску развития пролежневых язв. Кожа с возрастом теряет упругость и способность к быстрой регенерации, ухудшается состояние сосудов, и возникают нарушения функции циркуляции крови. Сам кожный покров истончается, позволяя оказывать большее давление на костные выступы и мягкие ткани;
- ограниченная подвижность. Давление на уязвимые ткани оказывается в большей степени из-за статичного положения лежачих больных. В случае, если человек передвигается на инвалидном кресле, пролежни развиваются в иной локализации;
- несбалансированное питание и недостаточное употребление жидкости. Микроэлементы, белки и жиры в разной степени оказывают влияние на обменные процессы в нашем организме. В случаях недостаточного потребления белка или полезных жиров происходит нарушение обмена веществ с вытекающими последствиями в виде пролежней;
- чрезмерная влажность кожи. Влажность кожи может быть обусловлена недержанием мочи и кала, а также повышенным потоотделением пациента;
- наличие хронических заболеваний. Повлиять на образование пролежневых язв также могут сахарный диабет, заболевания дыхательных путей и спинного мозга;
- нарушенная болевая чувствительность кожных покровов. Оценка риска развития пролежней также происходит исходя из субъективных ощущений пациента. Если человек не чувствует определенный участок кожи, заведомо подверженный появлению пролежней, проведение оценки и диагностики может проходить затруднительно;
- прием стероидных препаратов;
- пролежни в анамнезе. Прочность мягких тканей на местах заживших пролежневых ран снижается более чем на 70%, что существенно увеличивает возможность их рецидива;
- нестабильная функция сердечно-сосудистой системы, нарушенное периферическое кровоснабжение и оксигенизация.
Ежедневный осмотр больного и надлежащий уход убережет лежачего пациента от появления пролежневых язв. Уход за лежачими больными в Юсуповской больнице осуществляется квалифицированным медицинским персоналом. Укомплектованность нашей клиники позволяет сделать пребывание в стационаре максимально комфортным и безопасным для наших пациентов.
Оценка степени риска развития пролежней: категории
В современной медицине существует шкала пролежней, по которой возможно оценить состояние больного и риски появления пролежней в будущем. Оценка пролежней по шкале Ватерлоу позволяет любому человеку сопоставить имеющиеся симптомы и особенности организма с очевидными рисками, и на основании этого определить необходимость в лечении. Риск развития пролежней по шкале Ватерлоо определяется факторами как внешними, так и внутренними, включая общее состояние здоровья больного, рацион питания, вес и его возраст. Традиционно пролежни принято классифицировать не по стадиям и степеням, а по категориям, поскольку именно такое наименование не внушает ложных мыслей о неизбежном прогрессировании заболевания. Также категория пролежневой раны в анамнезе пациента не понижается даже в случае ее полного заживления, поскольку это позволяет более корректно отслеживать и документировать течение болезни. Существует четыре общепринятые категории пролежней:
- 1 категория. На поврежденном участке кожи возникает стойкая венозная эритема, приобретающая со временем сине-фиолетовый оттенок. Пациент жалуется на повышенную чувствительность участка кожи в этом месте, либо же на его онемение. Возникает гнойный пузырь. У некоторых людей наблюдается повышенная температура тела;
- 2 категория. На коже образуется неглубокая язва с розовым или желтоватым (в случае присутствия воспалительного процесса) ложем. Обнажается слой дермы;
- 3 стадия. Некроз достигает подкожной жировой клетчатки, возникают свищевые ходы. Края раны приобретают желтовато-серый, зеленоватый оттенки, в ране присутствует струп;
- 4 категория. Процесс омертвения тканей достигает мышц, сухожилий и костей. Ложе язвы покрыто струпом или некротическими массами.
Оценка степени риска развития пролежней в Юсуповской больнице
Оценка степени риска развития пролежней в Юсуповской больнице осуществляется опытными врачами, чей профессионализм неоднократно подтвержден мировыми сертификатами и отзывами благодарных пациентов. План лечения пролежневых язв в Юсуповской больнице разрабатывается на основе анамнеза пациента, его индивидуальных непереносимостей и особенностей организма. Во врачебной практике наши доктора используют исключительно сертифицированные и эффективные медикаменты, утвержденные государственными органами здравоохранения.
Для записи на прием следует позвонить по телефону Юсуповской больницы. Врач-координатор ответит на все ваши вопросы.
Автор
 Сергей Олегович Молчанов
Сергей Олегович Молчанов
Инструктор-методист по лечебной физкультуре
Список литературы
- МКБ-10 (Международная классификация болезней)
- Юсуповская больница
- Бадалян Л. О. Невропатология. — М.: Просвещение, 1982. — С.307—308.
- Боголюбов, Медицинская реабилитация (руководство, в 3 томах). // Москва — Пермь. — 1998.
- Попов С. Н. Физическая реабилитация. 2005. — С.608.
Наши специалисты

Заведующий отделением восстановительной медицины, врач по лечебной физкультуре, невролог, рефлексотерапевт

Инструктор-методист по лечебной физкультуре, кинезитерапевт

Инструктор-методист по лечебной физкультуре

Логопед-дефектолог

Врач-невролог, к.м.н.

Врач-невролог, к.м.н.
Цены на услуги *
*Информация на сайте носит исключительно ознакомительный характер. Все материалы и цены, размещенные на сайте, не являются публичной офертой, определяемой положениями ст. 437 ГК РФ. Для получения точной информации обратитесь к сотрудникам клиники или посетите нашу клинику.
Скачать прайс на услуги
Мы работаем круглосуточно
Пролежни, места образования, стадии развития — Студопедия
Лекция 5. Профилактика пролежней
Значения формант немецких гласных звуков
(вне фонетического контекста), Гц
| Гласные | F1 | F2 | F3 |
| i: | |||
| i | 350. | ||
| е: | |||
| е: | |||
| е | |||
| а | |||
| а: | |||
| о | |||
| о: | |||
| ? | |||
| u: |
План.
1. Пролежни, места образования, стадии развития.
2. Факторы, способствующие развитию пролежней.
3. Шкалы оценки риска развития пролежней (Ватерлоу).
4. Профилактика пролежней.
Пролежнь – некроз мягких тканей (кожи с подкожной клетчаткой, слизистой оболочкой, стенки полого органа или кровеносного сосуда и др.), возникающий следствии ишемии, вызванной продолжительным непрерывным механическим давлением на них.
Потенциальными местами образования пролежней могут быть все места над костными выступами на теле, которые сдавливаются при лежании или сидении. В этих местах слабее всего выражена подкожно-жировая клетчатка, давление костных выступов выражено сильнее всего. В зависимости от расположения пациента (на спине, на боку, сидя в кресле) точки давления изменяются. Чаще всего в области: ушной раковины, грудного отдела позвоночника (самого выступающего отдела), крестца, большого вертела бедренной кости, выступа малоберцовой кости, седалищного бугра, локтя, пяток. Места локализации пролежней
В положении «на спине» пролежни развиваются в области затылка, лопаток, на локтях, крестце, седалищных буграх, пятках. В положении «на боку» — в области ушной раковины, плечевого, локтевого суставов, бедренного, коленного суставов, на лодыжке. В положении «сидя» — в области лопаток, крестца, пяток, пальцев стопы. Если пациент лежит на животе — область лобка и скулы.
Развитие пролежень. Первоначально на коже появляется бледное пятно, затем покраснение, отек, иногда сопровождающийся образованием пузырей в местах отслойки эпидермиса, затем некроз приводит к обнажению раневой поверхности, инфицированию раны, повреждению подлежащих тканей, вплоть до кости. При продолжающемся неблагоприятном воздействии пролежни быстро растут, иногда захватывая почти все участки тела, соприкасающиеся с опорной поверхностью.
Клиническая картина различна при разных стадиях развития пролежней:
1 стадия: устойчивая гиперемия кожи, не проходящая после прекращения давления; кожные покровы не нарушены.
2 стадия: стойкая гиперемия кожи; отслойка эпидермиса; поверхностное (неглубокое) нарушение целостности кожных покровов (некроз) с распространением на подкожную клетчатку.
3 стадия: разрушение (некроз) кожных покровов вплоть до мышечного слоя с проникновением в мышцу; могут быть жидкие выделения из раны.
4 стадия: поражение (некроз) всех мягких тканей; наличие полости, в которой видны сухожилия и/или костные образования.
Диагностика инфекции пролежней проводится врачом. Диагноз ставится на основании данных осмотра. При этом используются следующие критерии:
1) гнойное отделяемое;
2) боль, отечность краев раны.
Диагноз подтверждается бактериологически при выделении микроорганизма в посевах образцов жидкости, полученных методом мазка или пункции из краев раны.
Подтверждение имеющегося осложнения «инфекции пролежней» бактериологически должно проводиться у всех пациентов, страдающих агранулоцитозом даже при отсутствии внешних признаков воспаления (боль, отечность краев раны, гнойное отделяемое).
Инфекции пролежней, развившиеся в стационаре, регистрируются как внутрибольничные инфекции.
Пролежни (пролежни) — Диагностика и лечение
Диагноз
Ваш врач, вероятно, внимательно осмотрит вашу кожу, чтобы решить, есть ли у вас пролежня, и, если да, назначит стадию раны. Постановка помогает определить, какое лечение лучше для вас. Вам могут потребоваться анализы крови, чтобы оценить ваше общее состояние здоровья.
Вопросы врача
Ваш врач может задать такие вопросы, как:
- Когда впервые появилась пролежня?
- Какая степень боли?
- Были ли у вас в прошлом пролежни?
- Как их лечили и каковы были результаты лечения?
- Какая помощь по уходу вам доступна?
- Каков ваш распорядок смены позиции?
- Какие заболевания у вас были диагностированы, и какое лечение вы проводите сейчас?
- Какова ваша нормальная ежедневная диета и потребление жидкости?
Лечение
Лечение пролежней включает уменьшение давления на пораженную кожу, уход за ранами, контроль боли, предотвращение инфекций и поддержание правильного питания.
Лечебная бригада
В состав вашей медицинской бригады могут входить:
- Врач первичной медико-санитарной помощи, контролирующий план лечения
- Врач или медсестра, специализирующаяся на уходе за ранами
- Медсестры или фельдшеры, обеспечивающие уход и обучение по лечению ран
- Социальный работник, который помогает вам или вашей семье получить доступ к ресурсам и решает эмоциональные проблемы, связанные с долгосрочным выздоровлением
- Физиотерапевт, помогающий улучшить подвижность
- Эрготерапевт, который помогает обеспечить подходящую поверхность для сидения
- Диетолог, который следит за вашими потребностями в питании и рекомендует правильную диету
- Врач-специалист по кожным заболеваниям (дерматолог)
- Нейрохирург, сосудистый хирург, хирург-ортопед или пластический хирург
Снижение давления
Первым шагом в лечении пролежня является снижение давления и трения, которое его вызвало.Стратегии включают:
- Репозиционирование. Если у вас пролежень, часто поворачивайтесь и меняйте позу. Частота изменения положения зависит от вашего состояния и качества поверхности, на которой вы находитесь.
- Использование опорных поверхностей. Используйте матрас, кровать и специальные подушки, которые помогут вам сидеть или лежать так, чтобы защитить уязвимую кожу.
Очистка и перевязка ран
Уход за пролежнями зависит от глубины раны.Как правило, очистка и перевязка раны включает следующее:
- Очистка. Если пораженная кожа не повреждена, промойте ее мягким очищающим средством и высушите. Очищайте открытые язвы водой или соленым (физиологическим) раствором каждый раз при смене повязки.
- Наложение повязки. Повязка ускоряет заживление, сохраняя влажность раны. Он также создает барьер против инфекции и сохраняет кожу вокруг себя сухой. Выбор повязок включает пленки, марли, гели, пену и обработанные покрытия.Возможно, вам понадобится комбинация повязок.
Удаление поврежденной ткани
Для правильного заживления раны не должны иметь поврежденных, мертвых или инфицированных тканей. Врач или медсестра могут удалить поврежденную ткань (очистить рану), осторожно промывая рану водой или вырезая поврежденную ткань.
Другие вмешательства
Другие вмешательства включают:
- Лекарства от боли. Нестероидные противовоспалительные препараты, такие как ибупрофен (Адвил, Мотрин IB и другие) и напроксен натрия (Алив), могут уменьшить боль. Они могут быть очень полезны до или после изменения положения и ухода за раной. При уходе за раной также могут помочь местные обезболивающие.
- Здоровое питание. Хорошее питание способствует заживлению ран.
Хирургия
Большой пролежень, который не заживает, может потребовать хирургического вмешательства. Один из методов хирургического восстановления — использование подушечки из мышц, кожи или другой ткани, чтобы покрыть рану и смягчить пораженную кость (хирургия лоскута).
Клинические испытания
Изучите исследования клиники Мэйо, в которых тестируются новые методы лечения, вмешательства и тесты как средства предотвращения, обнаружения, лечения или контроля этого заболевания.
Помощь и поддержка
Люди с пролежнями могут испытывать дискомфорт, боль, социальную изоляцию или депрессию. Поговорите со своей командой по уходу за своими нуждами в поддержке и комфорте.Социальный работник может помочь выявить общественные группы, которые предоставляют услуги, обучение и поддержку людям, страдающим длительным уходом или неизлечимым заболеванием.
Родители или опекуны детей с пролежнями могут поговорить со специалистом по детскому образу жизни и попросить помочь им справиться со стрессовыми ситуациями со здоровьем.
Семья и друзья людей, живущих в учреждениях для престарелых, могут выступать в защиту жителей и работать с медперсоналом для обеспечения надлежащей профилактической помощи.
Февраль29, 2020
.
Грамотно о здоровье по iLive
Классификация
Существует несколько классификаций пролежней, но сейчас наиболее широко принятая классификация — это Агентство по политике и исследованиям в области здравоохранения 1992 г. (США), которая наиболее четко отражает динамику локальных изменений в области пролежней:
- I степень — эритема, не распространяющаяся на здоровые участки кожи; повреждение до образования язвы;
- II степень — частичное уменьшение толщины кожи, связанное с повреждением эпидермиса или дермы; поверхностная язва в виде ссадины, мочевого пузыря или неглубокой кратера;
- III степень — полная потеря толщины кожи из-за повреждения или некроза тканей, расположенных под ней, но не глубже фасции;
- IV степень — полная потеря толщины кожи с некрозом или разрушением мышц, костей и других опорных структур (сухожилий, связок, капсул суставов).
Классификация пролежней по размеру:
- свищевой формы — небольшой дефект кожи со значительно более глубокой полостью; часто сопровождается остеомиелитом подлежащей кости;
- пролежень небольшой — диаметром менее 5 см;
- средний пролежень — диаметр от 5 до 10 см;
- пролежень большой — диаметром от 10 до 15 см;
- лежачий гигант — диаметром более 15 см.
Экзогенные пролежни, эндогенные и смешанные, различают по механизму возникновения.Экзогенные пролежни развиваются в результате длительного и интенсивного воздействия внешних механических факторов, приводящих к ишемии и некрозу тканей (например, пролежни в результате сдавливания тканей гипсовой повязкой или крестцовая язва у постоянно неподвижного пациента). Устранение причины пролежня, как правило, способствует развитию репаративных процессов и его заживлению. Эндогенные пролежни развиваются из-за нарушения жизнедеятельности организма, сопровождающегося нейротрофическими изменениями тканей из-за заболеваний и травм центральной и периферической нервной системы (например, у пациентов с травмами позвоночника и инсультом).Заживление таких пролежней возможно при улучшении общего состояния организма и трофики тканей. Смешанные пролежни развиваются у ослабленных и истощенных тяжелым заболеванием — алиментарной кахексией. Невозможность самостоятельного изменения положения тела в результате длительного сдавливания тканей приводит к ишемическому повреждению кожи в области костных выступов и образованию пролежней.
Есть также наружные и внутренние пролежни.В области кожи появляются наружные пролежни. Внутренние пролежни возникают на различных участках слизистых оболочек, которые подвергаются длительному сдавливанию инородными телами (дренажи, катетеры, протезы и стенты) и эндогенными образованиями (конкремент желчного пузыря). Внутренние пролежни могут привести к перфорации стенки органа с развитием внутреннего свища, перитонита, флегмоны и других осложнений.
Осложнения пролежней утяжеляют состояние больных, ухудшают прогноз заболевания, по большей части представляют реальную угрозу для жизни больного, становясь одной из основных причин смерти больных.В их числе:
- контактный остеомиелит подлежащей кости;
- артриты и тендиниты гнойные;
- эрозивное кровотечение;
- малигнизация;
- флегмона;
- сепсис.
Остеомиелит встречается почти у 20% больных с пролежнями. Чаще всего поражаются крестец, кость копчика, седалищный бугор, пятка, затылочная кость. Наиболее тяжелые деструктивные изменения костно-суставного аппарата возникают у больных с пролежнями большого вертела.Развивается остеомиелит большого вертела, а в более тяжелых случаях — гнойный кокс, остеомиелит головки бедренной кости и костей таза. Диагноз ставится на основании визуальной оценки кости, которая тускнеет, имеет серый цвет, лишена надкостницы, пропитана гнойным экссудатом, при соприкосновении становится хрупкой, мало кровоточит. В случае затруднений с диагностикой применяется рентгенологическое исследование, фистулография, КТ и МРТ. Следует отметить, что четкие рентгенологические данные появляются в поздних периодах остеомиелита с обширным поражением и секвестрацией костей.
Флегмона — наиболее тяжелое осложнение пролежней. Он развивается у 10% больных с пролежнями и является основной причиной экстренной госпитализации больных. Флегмона в основном осложняет течение пролежней, протекая по типу влажного некроза. В этом случае отмечается значительное ухудшение состояния пациентов, развиваются симптомы системной воспалительной реакции, болевого синдрома, признаки дисфункции органов. Локальные изменения имеют отрицательную динамику.Значительно усиление перифокальных воспалительных изменений. Гиперемия, отек и инфильтрация тканей распространяются на значительную площадь; как на коже вокруг пролежня, так и вдали от него появляются синюшные пятна и волдыри. При большом скоплении гноя можно определить флюктуацию, а при анаэробном характере инфекции появляется крепитация тканей. Флегмона обычно развивается в результате несвоевременного хирургического лечения с развитием влажной декубитальной гангрены. Гнойно-некротический процесс начинается в глубоких слоях мягких тканей, быстро прогрессирует и сопровождается тяжелыми деструктивными изменениями тканей с развитием некротического дерматоцеллюлита, фасциита и мионекроза.Более 80% всех случаев флегмоны возникает у больных с язвами крестца. Гнойный процесс может распространиться на ягодичную и поясничную области, промежность, заднюю поверхность бедра. В подавляющем большинстве случаев гнойно-некротический процесс вызывает поливалентную микрофлору. Основную роль играют микробные ассоциации, состоящие из Staphylococcus aureus, Streptococcus spp., Enterococcus spp., Бактерий из рода Enterobacteriaceae, Pseudomonas aeruginosa, анаэробной клостридиальной и неклостридиальной инфекции.У истощенных ослабленных пациентов пожилого и старческого возраста летальность при возникновении флегмоны на фоне пролежня превышает 70%.
Сепсис возникает на некоторой стадии развития глубоких пролежней (III-IV степени) примерно у 70% пациентов. В 24% случаев он сопровождается бактериемией, более чем в 50% случаев поливалентной. В группе пациентов с резистентной бактериемией, связанной с пролежнями, прогноз для жизни становится крайне неблагоприятным, летальность составляет не менее 50-75%.
 [13], [14], [15], [16]
[13], [14], [15], [16]
,
Пролежни (пролежни) Справочное руководство по заболеваниям
Проверено с медицинской точки зрения Drugs.com. Последнее обновление: 29 февраля 2020 г.
На этой странице

Обзор
Пролежни — также называемые пролежнями и пролежнями — это повреждения кожи и подлежащих тканей в результате длительного давления на кожу. Пролежни чаще всего развиваются на коже, покрывающей костные участки тела, такие как пятки, лодыжки, бедра и копчик.
Люди, наиболее подверженные риску пролежней, имеют заболевания, которые ограничивают их способность менять положение или заставляют их проводить большую часть своего времени в постели или стуле.
Пролежни могут развиваться в течение нескольких часов или дней. Большинство язв заживают после лечения, но некоторые никогда не заживают полностью. Вы можете принять меры, чтобы предотвратить пролежни и помочь им зажить.
Симптомы
Предупреждающие признаки пролежней или пролежней:
- Необычные изменения цвета или текстуры кожи
- Набухание
- Гнойный дренаж
- Участок кожи, который на ощупь холоднее или теплее, чем другие участки
- Тендерные площадки
Пролежни делятся на одну из нескольких стадий в зависимости от их глубины, серьезности и других характеристик.Степень повреждения кожи и тканей варьируется от покрасневшей неповрежденной кожи до глубоких травм, затрагивающих мышцы и кости.
Распространенные места пролежней
У людей, пользующихся инвалидными колясками, пролежни часто возникают на коже на следующих участках:
- Копчик или ягодицы
- Лопатки и позвоночник
- Задняя часть рук и ног, упирающаяся в стул
У людей, которым необходимо оставаться в постели, пролежни могут появиться на:
- Задняя или боковые части головы
- Лопатки
- Бедро, поясница или копчик
- Пятки, щиколотки и кожа под коленями
Когда обращаться к врачу
Если вы заметили предупреждающие признаки пролежня, измените свое положение, чтобы уменьшить давление на эту область.Если вы не заметите улучшения в течение 24-48 часов, обратитесь к врачу.
Немедленно обратитесь за медицинской помощью , если у вас есть признаки инфекции, такие как лихорадка, выделения из язвы, язвы с неприятным запахом или повышенное покраснение, тепло или опухоль вокруг язвы.
Причины
Пролежни возникают из-за давления на кожу, которое ограничивает приток крови к коже. Ограниченное движение может сделать кожу уязвимой для повреждений и привести к развитию пролежней.
Три основных фактора, способствующих пролежням:
Давление. Постоянное давление на любую часть тела может уменьшить приток крови к тканям. Кровоток необходим для доставки кислорода и других питательных веществ к тканям. Без этих необходимых питательных веществ кожа и близлежащие ткани повреждаются и в конечном итоге могут умереть.
У людей с ограниченными физическими возможностями этот вид давления, как правило, возникает в областях, которые не покрыты мышцами или жиром и лежат над костью, например, позвоночник, копчик, лопатки, бедра, пятки и локти.
- Трение. Трение возникает, когда кожа трется об одежду или постельное белье. Это может сделать хрупкую кожу более уязвимой для травм, особенно если кожа еще и влажная.
- Сдвиг. Сдвиг возникает, когда две поверхности движутся в противоположном направлении. Например, когда кровать приподнята в изголовье, вы можете скользить по ней. Когда копчик движется вниз, кожа над костью может оставаться на месте, по сути, растягиваясь в противоположном направлении.
Факторы риска
Риск развития пролежней выше, если вам трудно двигаться и вы не можете легко менять положение сидя или в постели. Факторы риска включают:
- Неподвижность. Это может быть связано с плохим здоровьем, травмой спинного мозга или другими причинами.
- Недержание мочи. Кожа становится более уязвимой при длительном контакте с мочой и калом.
- Отсутствие сенсорного восприятия. Травмы спинного мозга, неврологические расстройства и другие состояния могут привести к потере чувствительности.Неспособность чувствовать боль или дискомфорт может привести к незнанию предупреждающих знаков и необходимости сменить позу.
- Плохое питание и гидратация. Люди нуждаются в достаточном количестве жидкости, калорий, белков, витаминов и минералов в своем ежедневном рационе для поддержания здоровья кожи и предотвращения разрушения тканей.
- Заболевания, влияющие на кровоток. Проблемы со здоровьем, которые могут влиять на кровоток, например диабет и сосудистые заболевания, могут увеличить риск повреждения тканей, например пролежней.
Осложнения
Осложнения пролежней, некоторые опасные для жизни, включают:
- Целлюлит. Целлюлит — это инфекция кожи и связанных мягких тканей. Это может вызвать тепло, покраснение и отек пораженного участка. Люди с поражением нервов часто не чувствуют боли в области, пораженной целлюлитом.
- Инфекции костей и суставов. Инфекция от пролежня может проникнуть в суставы и кости.Совместные инфекции (септический артрит) могут повредить хрящи и ткани. Инфекции костей (остеомиелит) могут снизить функцию суставов и конечностей.
- Рак. Долговременные незаживающие раны (язвы Марджолина) могут перерасти в плоскоклеточный рак.
- Сепсис. В редких случаях кожная язва приводит к сепсису.
Профилактика
Вы можете предотвратить появление пролежней, часто меняя положение тела, чтобы избежать нагрузки на кожу.Другие стратегии включают тщательный уход за кожей, правильное питание и потребление жидкости, отказ от курения, управление стрессом и ежедневные упражнения.
Советы по изменению положения
Примите во внимание следующие рекомендации, связанные с изменением положения на кровати или стуле:
- Чаще меняйте вес. Обращайтесь за помощью с изменением положения примерно раз в час.
- Поднимитесь, если возможно. Если у вас достаточно силы верхней части тела, делайте отжимания в инвалидной коляске — поднимайте тело с сиденья, толкая подлокотники кресла.
- Посмотрите на специальную инвалидную коляску. Некоторые инвалидные коляски позволяют наклонять их, чтобы уменьшить давление.
- Выберите подушки или матрас, снимающий давление. Используйте подушки или специальный матрас, чтобы снять давление и обеспечить удобное положение тела. Не используйте подушечки для пончиков, так как они могут сосредоточить давление на окружающие ткани.
- Отрегулируйте высоту вашей кровати. Если ваша кровать может быть приподнята в изголовье, поднимайте ее не более чем на 30 градусов.Это помогает предотвратить стрижку.
Советы по уходу за кожей
Примите во внимание следующие рекомендации по уходу за кожей:
- Держите кожу чистой и сухой. Вымойте кожу мягким очищающим средством и высушите. Регулярно выполняйте эту процедуру очищения, чтобы ограничить воздействие влаги, мочи и стула на кожу.
- Защитите кожу. Используйте кремы с водонепроницаемым барьером, чтобы защитить кожу от мочи и стула. При необходимости часто меняйте постельное белье и одежду.Следите за пуговицами на одежде и складками на постельном белье, которые раздражают кожу.
- Ежедневно проверяйте кожу. Ежедневно внимательно осматривайте свою кожу на предмет предупреждающих признаков пролежня.
Диагностика
Ваш врач, вероятно, внимательно осмотрит вашу кожу, чтобы решить, есть ли у вас пролежня, и, если да, назначит стадию раны. Постановка помогает определить, какое лечение лучше для вас. Вам могут потребоваться анализы крови, чтобы оценить ваше общее состояние здоровья.
Вопросы врача
Ваш врач может задать такие вопросы, как:
- Когда впервые появилась пролежня?
- Какая степень боли?
- Были ли у вас в прошлом пролежни?
- Как их лечили и каковы были результаты лечения?
- Какая помощь по уходу вам доступна?
- Как вы обычно меняете позу?
- Какие заболевания у вас были диагностированы и какое лечение вы проводите сейчас?
- Какова ваша нормальная ежедневная диета и количество жидкости?
Лечение
Лечение пролежней включает снижение давления на пораженную кожу, уход за ранами, контроль боли, предотвращение инфекций и поддержание полноценного питания.
Лечебная бригада
В состав вашей медицинской бригады могут входить:
- Врач первичной медико-санитарной помощи, контролирующий план лечения
- Врач или медсестра, специализирующаяся на уходе за ранами
- Медсестры или фельдшеры, обеспечивающие уход и обучение по лечению ран
- Социальный работник, который помогает вам или вашей семье получить доступ к ресурсам и решает эмоциональные проблемы, связанные с долгосрочным выздоровлением
- Физиотерапевт, помогающий улучшить подвижность
- Эрготерапевт, который помогает обеспечить подходящую поверхность для сидения
- Диетолог, который следит за вашими потребностями в питании и рекомендует правильную диету
- Врач, специализирующийся на кожных заболеваниях (дерматолог)
- Нейрохирург, сосудистый хирург, хирург-ортопед или пластический хирург
Снижение давления
Первым шагом в лечении пролежня является снижение давления и трения, которое его вызвало.Стратегии включают:
- Репозиционирование. Если у вас пролежень, часто поворачивайтесь и меняйте позу. Частота изменения положения зависит от вашего состояния и качества поверхности, на которой вы находитесь.
- Использование опорных поверхностей. Используйте матрас, кровать и специальные подушки, которые помогут вам сидеть или лежать так, чтобы защитить уязвимую кожу.
Очистка и перевязка ран
Уход при пролежнях зависит от глубины раны.Как правило, очистка и перевязка раны включает следующее:
- Очистка. Если пораженная кожа не повреждена, промойте ее мягким очищающим средством и высушите. Очищайте открытые язвы водой или соленым (физиологическим) раствором каждый раз при смене повязки.
- Наложение повязки. Повязка ускоряет заживление, сохраняя влажность раны. Он также создает барьер против инфекции и сохраняет кожу вокруг себя сухой. Выбор повязок включает пленки, марли, гели, пену и обработанные покрытия.Возможно, вам понадобится комбинация повязок.
Удаление поврежденной ткани
Для правильного заживления раны должны быть свободны от поврежденных, мертвых или инфицированных тканей. Врач или медсестра могут удалить поврежденную ткань (очистить рану), осторожно промывая рану водой или вырезая поврежденную ткань.
Другие вмешательства
Другие вмешательства включают:
- Лекарства от боли. Нестероидные противовоспалительные препараты, такие как ибупрофен (Адвил, Мотрин IB и другие) и напроксен натрия (Алив), могут уменьшить боль.Они могут быть очень полезны до или после изменения положения и ухода за раной. При уходе за раной также могут помочь местные обезболивающие.
- Здоровое питание. Хорошее питание способствует заживлению ран.
Хирургия
Большой пролежень, который не заживает, может потребовать хирургического вмешательства. Один из методов хирургического восстановления — использование подушечки из мышц, кожи или другой ткани, чтобы покрыть рану и смягчить пораженную кость (хирургия лоскута).
Копирование и опора
Люди с пролежнями могут испытывать дискомфорт, боль, социальную изоляцию или депрессию.Поговорите со своей командой по уходу за своими нуждами в поддержке и комфорте. Социальный работник может помочь выявить общественные группы, которые предоставляют услуги, обучение и поддержку людям, страдающим длительным уходом или неизлечимым заболеванием.
Родители или опекуны детей с пролежнями могут поговорить со специалистом по детскому жизнеобеспечению за помощью в стрессовых ситуациях для здоровья.
Родственники и друзья людей, живущих в учреждениях для престарелых, могут выступать в защиту жителей и работать с медперсоналом для обеспечения надлежащей профилактической помощи.
© 1998-2019 Фонд медицинского образования и исследований Мэйо (MFMER). Все права защищены.
Условия эксплуатации.
Подробнее о пролежнях (пролежнях)
Сопутствующие препараты
,Определение
в кембриджском словаре английского языка
Консенсусные отчеты касались широкого круга тем, включая гиперхолестеринемию, маммографию, переливание крови, профилактику и лечение пролежней, остеопороз и тотальные протезы бедра.
При отсутствии надлежащей помощи, обезболивания и рекомендаций по питанию пациенты склонны к развитию пролежней и инфекций на более ранней стадии.
Эти примеры взяты из Cambridge English Corpus и из источников в Интернете. Любые мнения в примерах не отражают мнение редакторов Cambridge Dictionary, Cambridge University Press или его лицензиаров.
Еще примеры
Меньше примеров
Почему прекратилась практика профилактики пролежней с помощью регулярного массажа медсестрой?
Эта пожилая женщина прикована к постели, парализована, страдает недержанием и страдает пролежнями.Помимо повышенного риска пролежней и опасности оставить сердечных больных в опасности, существует явная развращенность 50 больных, которые делят один туалет и душ.Профессионализм и способность лиц, осуществляющих уход, обращать внимание пациентов и помогать им избежать пролежней часто рассматриваются как проверка эффективности оказываемой помощи.
Нет ни запаха, ни пролежней.,
