Травматичеокая ампутация дистальной фаланги (кончика) пальца
Травматичеокая ампутация дистальной фаланги (кончика) пальца — наиболее частый вариант травматической ампутации верхней конечности. Характерной особенностью строения дистальной фаланги пальца является то, что, несмотря на малый объем, она образована разными тканями. Ноготь покрывает ногтевое ложе. Оно включает мат-рикс ногтя, обеспечивающий его рост, и гипонихий — шиповатый и базальный слои эпидермиса, за счет которых происходит рост ногтя в толщину. Место перехода матрикса ногтя в гипонихий формирует луночку ногтя. Ноготь в норме фиксирован к ногтевому ложу и отделяется от него при травме или рубцевании. Сверху ноготь покрыт надногте-вой кожицей, которая придает ему блеск. Проксимально и с боков ногтевое ложе ограничено задним и боковыми ногтевыми валиками. Между свободным краем ногтя и ногтевым ложем расположена подногтевая кожица. Опорой для ногтя служит дистальная фаланга. Если она слишком короткая, ноготь загибается вокруг кончика пальца. По бокам пальца с обеих сторон проходят сосудисто-нервные пучки.
Если она слишком короткая, ноготь загибается вокруг кончика пальца. По бокам пальца с обеих сторон проходят сосудисто-нервные пучки.
Классификацию травматических ампутаций дистальных фаланг пальцев предложил Е. A. Rossenthal. Он выделил четыре типа поперечных ампутаций дистальных фаланг пальцев кисти. К повреждениям I типа относятся повреждения мягких тканей дистальной фаланги, к повреждениям II типа — ампутация на уровне проксимальной трети ногтя, к повреждениям III типа—ампутация на уровне заднего ногтевого валика, к повреждениям IV типа — ампутация у дистального межфалангово-го сустава. Косые ампутации делят на ладонные, боковые и тыльные.
При выборе метода лечения следует учитывать несколько факторов. Для обеспечения захвата и удержания очень важно сохранить чувствительность большого пальца, латеральных сторон указательного и среднего пальцев, для обеспечения безопасности — медиальной стороны мизинца. Тактику лечения определяют также механизм травмы, направление действия повреждающей силы, локализация жизнеспособных тканей и ряд других факторов. Выбранная методика пластического закрытия дефекта должна отвечать следующим требованиям: обеспечивать сохранение длины пальца, чувствительности и защитной функции кожи, а также достаточную опору для ногтя.
Выбранная методика пластического закрытия дефекта должна отвечать следующим требованиям: обеспечивать сохранение длины пальца, чувствительности и защитной функции кожи, а также достаточную опору для ногтя.
При поперечных ампутациях I—II типов и косых ампутациях применяют разные методы лечения. Эффективно консервативное лечение. Оно заключается в ежедневных перевязках. Заживление раны происходит вторичным натяжением. Недостатком метода является то, что на заживление уходит несколько недель. Этот метод лечения рекомендуют при ранах размером менее 1 см. Если укорочение дистальной фаланги не нарушит функцию пальца и опору для ногтя, кость укорачивают, отступая на 2 мм от края раны, и накладывают швы. В остальных случаях закрывают дефект свободным или несвободным кожным лоскутом либо лоскутом на сосудистой ножке. При ушивании раны пальцевые нервы иссекают, отступая на несколько миллиметров от края раны, чтобы избежать образования травматической невромы. При несвободной кожной пластике выкраивают лоскут с соседнего пальца или с возвышения большого пальца.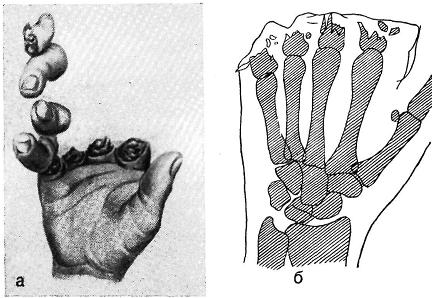 При поперечных ампутациях III типа опора для ногтя утрачивается, поэтому выполняют экзартикуляцию в дистальном межфаланговом суставе. Исключение составляют повреждения большого пальца кисти, поскольку
При поперечных ампутациях III типа опора для ногтя утрачивается, поэтому выполняют экзартикуляцию в дистальном межфаланговом суставе. Исключение составляют повреждения большого пальца кисти, поскольку
Травматичеокая ампутация дистальной фаланги (кончика) пальца
Травматичеокая ампутация дистальной фаланги (кончика) пальца — наиболее частый вариант травматической ампутации верхней конечности. Характерной особенностью строения дистальной фаланги пальца является то, что, несмотря на малый объем, она образована разными тканями. Ноготь покрывает ногтевое ложе. Оно включает мат-рикс ногтя, обеспечивающий его рост, и гипонихий — шиповатый и базальный слои эпидермиса, за счет которых происходит рост ногтя в толщину. Место перехода матрикса ногтя в гипонихий формирует луночку ногтя. Ноготь в норме фиксирован к ногтевому ложу и отделяется от него при травме или рубцевании. Сверху ноготь покрыт надногте-вой кожицей, которая придает ему блеск.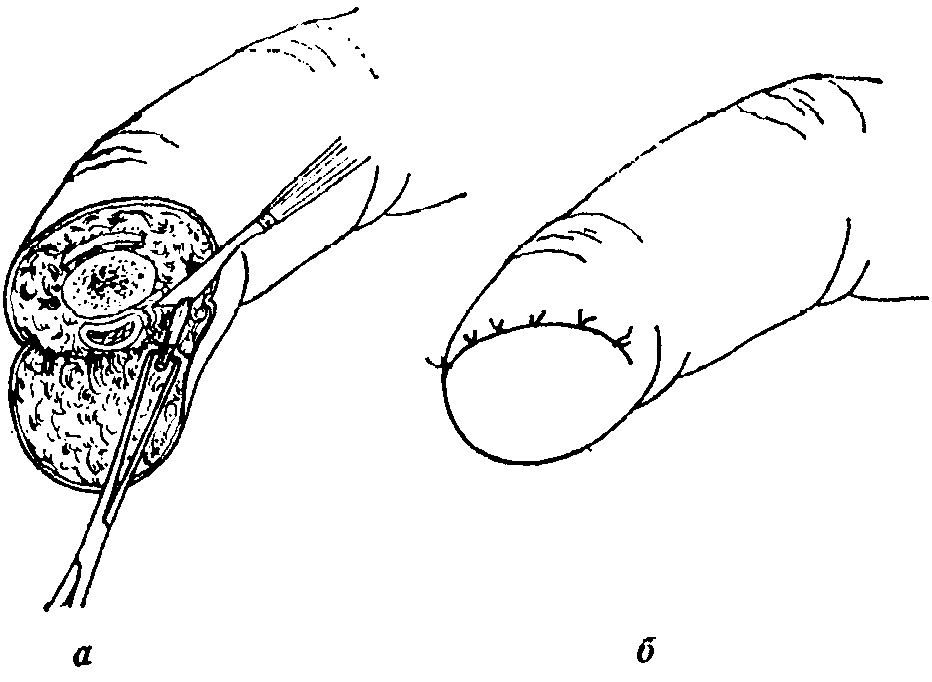 Проксимально и с боков ногтевое ложе ограничено задним и боковыми ногтевыми валиками. Между свободным краем ногтя и ногтевым ложем расположена подногтевая кожица. Опорой для ногтя служит дистальная фаланга. Если она слишком короткая, ноготь загибается вокруг кончика пальца. По бокам пальца с обеих сторон проходят сосудисто-нервные пучки.
Проксимально и с боков ногтевое ложе ограничено задним и боковыми ногтевыми валиками. Между свободным краем ногтя и ногтевым ложем расположена подногтевая кожица. Опорой для ногтя служит дистальная фаланга. Если она слишком короткая, ноготь загибается вокруг кончика пальца. По бокам пальца с обеих сторон проходят сосудисто-нервные пучки.
Классификацию травматических ампутаций дистальных фаланг пальцев предложил Е. A. Rossenthal. Он выделил четыре типа поперечных ампутаций дистальных фаланг пальцев кисти. К повреждениям I типа относятся повреждения мягких тканей дистальной фаланги, к повреждениям II типа — ампутация на уровне проксимальной трети ногтя, к повреждениям III типа—ампутация на уровне заднего ногтевого валика, к повреждениям IV типа — ампутация у дистального межфалангово-го сустава. Косые ампутации делят на ладонные, боковые и тыльные.
При выборе метода лечения следует учитывать несколько факторов. Для обеспечения захвата и удержания очень важно сохранить чувствительность большого пальца, латеральных сторон указательного и среднего пальцев, для обеспечения безопасности — медиальной стороны мизинца. Тактику лечения определяют также механизм травмы, направление действия повреждающей силы, локализация жизнеспособных тканей и ряд других факторов. Выбранная методика пластического закрытия дефекта должна отвечать следующим требованиям: обеспечивать сохранение длины пальца, чувствительности и защитной функции кожи, а также достаточную опору для ногтя.
Тактику лечения определяют также механизм травмы, направление действия повреждающей силы, локализация жизнеспособных тканей и ряд других факторов. Выбранная методика пластического закрытия дефекта должна отвечать следующим требованиям: обеспечивать сохранение длины пальца, чувствительности и защитной функции кожи, а также достаточную опору для ногтя.
При поперечных ампутациях I—II типов и косых ампутациях применяют разные методы лечения. Эффективно консервативное лечение. Оно заключается в ежедневных перевязках. Заживление раны происходит вторичным натяжением. Недостатком метода является то, что на заживление уходит несколько недель. Этот метод лечения рекомендуют при ранах размером менее 1 см. Если укорочение дистальной фаланги не нарушит функцию пальца и опору для ногтя, кость укорачивают, отступая на 2 мм от края раны, и накладывают швы. В остальных случаях закрывают дефект свободным или несвободным кожным лоскутом либо лоскутом на сосудистой ножке. При ушивании раны пальцевые нервы иссекают, отступая на несколько миллиметров от края раны, чтобы избежать образования травматической невромы. При несвободной кожной пластике выкраивают лоскут с соседнего пальца или с возвышения большого пальца. При поперечных ампутациях III типа опора для ногтя утрачивается, поэтому выполняют экзартикуляцию в дистальном межфаланговом суставе. Исключение составляют повреждения большого пальца кисти, поскольку
При несвободной кожной пластике выкраивают лоскут с соседнего пальца или с возвышения большого пальца. При поперечных ампутациях III типа опора для ногтя утрачивается, поэтому выполняют экзартикуляцию в дистальном межфаланговом суставе. Исключение составляют повреждения большого пальца кисти, поскольку
| № | Препарат, формы выпуска | Дозирование | Длительность применения | Уровень доказательности |
| Антикоагулянтная терапия | ||||
| 1 | Гепарин | Парентерально (профилактика и лечение). Начальная доза 5000 ME внутривенно, затем подкожно или внутривенно в виде инфузии. Поддерживающие дозы: непрерывно внутривенно по 1000-1250 МЕ/ч, 1000 мл изотонического раствора натрия хлорида; регулярно внутривенно по 5000-10 000 ME каждые 4-6 ч; подкожно каждые 6 ч по 5000 ME. | 5-7 суток под контролем АЧТВ | А |
| Периоперационная антибиотикопрофилактика при проведении оперативного вмешательства | ||||
| 2 | Цефазолин | 1-2 г в/в | однократно за 0,5-1 ч до операции (если операция более 3 ч: повторно через 4 ч) | А |
| При аллергии на β-лактамные антибиотики | ||||
| 3 | Ванкомицин | 1 г в/в | 1 раз за 2 часа до разреза кожных покровов. Вводится не более 10 мг/мин; продолжительность инфузии должна быть не менее 60 мин. | А |
| Антибиотикотерапия при инфицировании | ||||
| 4 | Амоксициллин клавуланат или | в/в 1,2 г каждые 6-8 ч. | 7-10 дней | А |
| 5 | Цефуроксим или | в/в и в/м 2,25-4,5 г/сут в 3 введения | 7-10 дней | А |
| 6 | Цефтриаксон или | в/в и в/м 1,0-2,0 г/сут в одно введение | 7-10 дней | А |
| 7 | Цефтазидим или | в/в и в/м 3,0 — 6,0 г/сут в 2-3 введения (при синегнойной инфекции — 3 раза в сутки) | 7-10 дней | А |
| 8 | Ципрофлоксацин или | в/в по 0,4 г каждые 12 ч. Вводят путем медленной инфузии в течение 1 ч | 7-10 дней | А |
| 9 | Моксифлоксацин | в/в 400 мг 1 раз в сутки | 7-10 дней | А |
| Опиоидные анальгетики | ||||
| 10 | Трамадол | в/в (медленно капельно), в/м по 50-100 мг (1-2 мл раствора). При отсутствии удовлетворительного эффекта через 30-60 минут возможно дополнительное введение 50 мг (1 мл) препарата. Кратность введения составляет 1-4 раза в сутки в зависимости от выраженности болевого синдрома и эффективности терапии. Максимальная суточная доза – 600 мг. | 1-3 сут. | А |
| Нестероидные противоспалительные средства для купирования болевого синдрома | ||||
| 11 | Кетопрофен или | суточная доза при в/в составляет 200-300 мг (не должна превышать 300 мг), далее пероральное применение пролонгированные капсулы 150мг 1 р/д, капс.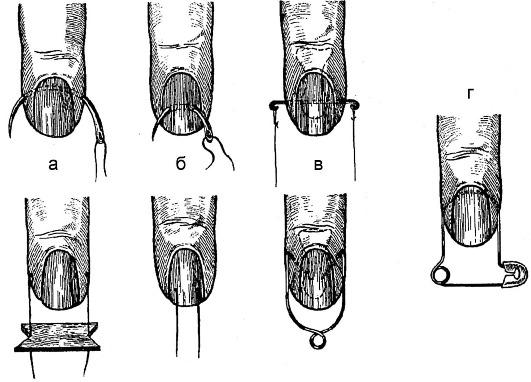 таб. 100 мг 2 р/д таб. 100 мг 2 р/д | Длительность лечения при в/в не должна превышать 48 часов. Длительность общего применения не должна превышать 5-7 дней | В |
| 12 | Кеторолак | вводят 10-60 мг в первое введение, затем– по 30 мг каждые 6 часов | в/м и в/в применение не должно превышать 2 дней. | В |
| Антиагрегантная терапия с целью улучшения реологических свойств крови | ||||
| 13 | Ацетилсалициловая кислота или | 100 -300 мг/сут перорально; | длительно | В |
| 14 | Клопидогрель | 75 — 300 мг 1 раз в сутки перорально; | длительно | В |
| Ангиопротекторы показаны в качестве дополнительной терапии с целью коррекции микроциркуляции | ||||
| 15 | Пентоксифиллин | 100-300 мг/сут парентерально; или 400 мг перорально 2-3 раза в сутки. | В | |
Травматическая ампутация ногтевой фаланги
Отрыв, отсечение конечности (травматическая ампутация). Различают полную и неполную травматическую ампутацию конечностей и их частей. При полной ампутации отчлененный палец или сегмент конечности не имеет связей с культей. При неполной травматической ампутации происходит повреждение сосудов, нервных стволов, сухожилий с частичным сохранением кожного покрова и мягких тканей. По характеру и механизму повреждений тканей различают следующие виды травматической ампутации: гильотинная (рубленая, резаная), электропилой, от раздавливания, скальпированная, тракционная (отрыв), комбинированная (с множеством повреждений). Надо знать, что каждый из этих видов ампутации имеет характерное отличие и определяет показания к хирургической тактике.
Первостепенное значение для успешного восстановления прежней целостности оторванной или отрезанной конечности (реплантации) имеет оказание первой помощи пострадавшим и выполнение необходимых условий хранения и транспортировки ампутированного сегмента конечности.
Первая помощь при травматической ампутации конечности
Решающее значение имеет также время от момента травмы до поступления пострадавшего в хирургическое отделение.
Показанием к реплантации являются: ампутация большого пальца кисти, множественные ампутации пальцев у детей, ампутация в области запястья, ампутация предплечья, ампутация на обеих верхних конечностях, на обеих голенях или стопах. Причем чем меньше разрушены ткани отчлененной конечности или ее культи, тем больше оснований для хирургической операции по реплантации.
Не подлежат реплантации ампутированные ногтевые фаланги IV и V пальцев, фаланги и пальцы с многочисленными переломами и обширным размозжением тканей. Противопоказанием к реплантации является также тяжелое общее состояние, старческий возраст, критический срок с момента ампутации до поступления в больницу.
Продолжительность сохранения жизнеспособности отчлененного пальца или сегмента зависит от вида (полная, неполная) ампутации, «тепловой» или «холодовой» сохранности ампутированной конечности (см. таблицу).
Таблица — Сроки сохранения жизнеспособности ампутированных сегментов конечностей в зависимости от температуры окружающей среды
Уровень травматической ампутации | Срок в часах | |
При t° до + 4° | При t° более + 4° | |
Пальцы | ||
Кисть | ||
Предплечье | ||
Плечо | ||
Стопа | ||
Голень | ||
Бедро | ||
Без соответствующего хранения и охлаждения время, в течение которого сохраняется жизнеспособность отчлененного сегмента или пальца, сокращается примерно на 30%.
Первая помощь. Прежде всего, необходимо остановить кровотечение из культи конечности или кисти наложением давящей повязки, надувными манжетами (жгут накладывается в крайнем случае). Вместо стандартного жгута кровоостанавливающего используют ремень, галстук, туго свернутый платок, косынку (рис. 1). Жгут нельзя держать более 2 ч. Поврежденную конечность держат в приподнятом положении. Нужно успокоить пострадавшего, уложить его и дать выпить крепкого чая или кофе. Раневую поверхность укрывают чистой (стерильной) салфеткой. Отсеченную (оторванную) часть конечности или палец обертывают стерильной или просто чистой тканью или опускают в полиэтиленовый мешок, который должен быть, в свою очередь, помещен в другой полиэтиленовый мешок или иную емкость (банка, кастрюля и др.), заполненную снегом или льдом (рис. 2). При этом важно не допускать прямого соприкосновения сегмента конечности со снегом, льдом или холодной жидкостью. Для этого внутренний полиэтиленовый мешок должен быть хорошо завязан. Нельзя отчлененные палец, кисть, стопу и др. помещать в холодильник, а также промывать каким-либо раствором. Пакет с ампутированным сегментом конечности должен во время транспортировки и хранения находиться в подвешенном состоянии, класть его не следует — это может, в результате сдавления, нарушить жизнеспособность тканей. К пакету нужно прикрепить записку с указанием времени травмы.
При неполной ампутации конечности, когда сохранены кожа и другие мягкие ткани, сухожилия, пересекать, отделять их от оторванной части конечности не следует. Необходима тщательная иммобилизация всей конечности и охлаждение оторванной части.
О случившемся немедленно сообщают на станцию скорой помощи. Транспортировать пострадавшего нужно вместе с ампутированной конечностью. Время транспортировки должно быть сокращено до предела. При обширных травмах, при отчленении верхней конечности на уровне плеча, при ампутации бедра и верхней трети голени, при сочетанных повреждениях внутренних органов хирургическая помощь оказывается в городских, областных, районных больницах с привлечением специалистов центра микрохирургии.
Внимание! Статья ‘Срок в часах‘ приведена исключительно в ознакомительных целях и не должна применяться для самолечения
Главная → Травматология
Травматическая ампутация
Ампутация — это отсечение периферической части органа. Ампутации бывают хирургические и травматические. Хирургическая ампутация, или отчленение части тела, производится в медицинских целях.
Ампутация ногтевых фаланг руки
Травматическая ампутация происходит в результате механического воздействия. Травматическая ампутация возникает чаще всего вследствие т.н. рельсовой травмы, переезда колесом поезда или трамвая, а также затягивания конечности в движущиеся части механизмов или падения на нее большого груза. Чаще всего возникает травматическая ампутация пальца, фаланги пальца, кисти, реже — ампутация конечности. Всего несколько десятилетий назад медики еще не могли реплантировать оторванные части тела (ампутаты). Однако сегодня медицина шагнула далеко вперед, и микрохирурги успешно пришивают отчлененные части тела. Реплантируют не только пальцы рук или уши, но и крупные участки кожи.
Первая помощь при потере пальца или конечности
Человек, оказывающий первую помощь, должен: первое — позаботиться о пострадавшем, второе — быстро и правильно подготовить ампутат к транспортировке. Травматическая ампутация часто сопровождается шоком. При повреждении крупных кровеносных сосудов возникает опасность большой кровопотери. Поэтому при оказании первой помощи необходимо быстро остановить кровотечение:
- Придать, если это возможно, поврежденной конечности возвышенное положение.
- На кровоточащее место наложить стерильную повязку и прижимать к ране до остановки кровотечения.
- Осторожно наложить давящую повязку.
- После остановки кровотечения принять меры по устранению шока.
- Необходимо постоянно контролировать у пострадавшего жизненно важные функции, следить за тем, чтобы он не потерял сознание.
- Срочно вызвать скорую помощь.
Даже если культя сильно кровоточит, зажимать кровеносные сосуды нельзя. Это могут сделать только высоко квалифицированные специалисты. Человек, оказывающий первую помощь, должен сильно надавить ладонью на кровоточащее место. После прекращения кровотечения нужно наложить стерильную давящую повязку.
При травматической ампутации спасатель сначала должен позаботиться о пострадавшем, а затем принять меры по консервации ампутата:
- Оторванную конечность завернуть в кусок стерильной ткани. Для этого лучше всего подойдут специальные повязки. Ампутат нельзя ни чистить, ни мыть.
- Завернутый в ткань ампутат поместите в плотно закрывающийся пластиковый пакет. Другой пакет наполните холодной водой (иди кусочками льда). В этот пакет вложите пакет с ампутатом. Оба пакета плотно закройте.
- Если человек, оказывающий первую помощь, знает, что скорая помощь приедет очень быстро, то подготавливать ампутат к транспортировке не надо, так как у врачей есть специальные пакеты, предназначенные для хранения реплантантов.
- Если вы занимаетесь подготовкой оторванной конечности к консервации, не кладите ампутированную часть прямо на лед или в холодную воду, так как это может повредить ткани ампутата.
- Ампутат необходимо хранить в стерильных условиях. В противном случае на него могут попасть различные микроорганизмы.
- Очень важно, чтобы после успешной операции по восстановлению конечности, ее части или культи, пациент постоянно находился под наблюдением врача. После операции применяются реабилитационные меры, при необходимости — протезы.
- Во избежание появления язв больные должны научиться ухаживать за травмированной конечностью. Часто после такой операции человек нуждается в помощи психолога.
- Во многих странах мира специалисты по робототехнике создают различные протезы, стремятся, чтобы они были многофункциональными, а также более удобными в использовании.
Большинство людей, оказывающих первую помощь больному с ампутированной частью тела, очень волнуются, и это вполне объяснимо. Однако не следует забывать, что помимо оказания помощт пострадавшему необходимо принять меры по консервации ампутата.
Травмы суставов
Колотые и резаные раны
Ампутация фаланг
Операцию производят, стремясь сохранить возможно больше тканей, в том числе обязательно кости. Удалять можно только явно нежизнеспособные ткани. При наличии скальпированной раны кожи и мягких тканей и целости кости следует применить кожную пластику свободным лоскутом или лоскутом на ножке.
На кисти, которая находится в положении пронации, скальпелем выкраивают два закругленных лоскута — ладонный и тыльный. Ладонный лоскут по возможности должен быть большей длины с тем, чтобы рубец располагался на тыльной поверхности пальца. Оба лоскута включают в себя всю толщу мягких тканей до кости. Дистальную часть фаланги, подлежащую удалению, перепиливают пилкой или откусывают костными кусачками. Кусачками нужно пользоваться осторожно, чтобы не расколоть оставшуюся часть фаланги. Сглаживают костные выступы. Рану зашивают 2—3 шелковыми швами. Накладывают давящую повязку.
Вычленение (экзартикуляция) фаланг
Операцию начинают с определения проекции линии межфалангового сустава при максимальном сгибании пальца (рис. 181). Линия сустава находится для концевой фаланги на 2 мм, для средней — на 4 мм и для основной на 8 мм дистальнее угла, образуемого на тыле пальца при сгибании соответствующей фаланги. Кроме того, проекция сустава при согнутом в суставах пальце соответствует линии, проводимой продольно через середину ширины боковой поверхности оставляемой фаланги. На тыле пальца по проекции межфалангового сустава проводят разрез мягких тканей и проникают ножом в полость сустава. Пересекают его боковые связки и проводят скальпель за фалангу, стараясь не удалять его от кости. Следуя ножом по ладонной поверхности фаланги, выкраивают закругленный ладонный лоскут. Активно кровоточащие пальцевые артерий, особенно лучше развитые ладонные, перевязывают. Суставной хрящ удалять не следует (С. Ф. Годунов), так как после этого возможно развитие остеомиелита. Кожный лоскут пришивают шелковыми швами. Вычленение (экзартикуляция) пальцев кисти Операция осуществляется с образованием лоскутов, которыми укрывают головки пястных костей. Кожные лоскуты выкраивают с таким расчетом, чтобы рубцы не располагались на рабочей поверхности. Для I, III и IV пальцев рабочей поверхностью является, ладонная, для II пальца — лучевая и ладонная, для V пальца — локтевая и ладонная (рис. 182).
Рис. 181.
1 — экзартикуляция ногтевой фаланги; А — схема показывает проекции линии суставов; Б — тыльный разрез мягких тканей для экзартикуляции ногтевой фаланги (пунктир показывает разрез на ладонной, поверхности пальца): В — выкраивание ладонного лоскута; Г — положение лоскута после экзартикуляции. II — этапы ампутации пальца; А — направление разрезов мягких тканей; Б — образование короткого тыльного и длинного ладонного лоскутов; В — образование культи после сшивания лоскутов.
Рис. 182. Экзартикуляция пальцев кисти.
А — линии разрезов при экзартикуляции: I пальца по Мальгеню, II и V пальцев по Фарабефу, III пальца по Люппи, IV пальца по Фарабефу; Б — момент рассечения связок сустава при экзартикуляции IV пальца кисти.
Вычленение III и IV пальцев по Люппи. Проводят круговой разрез до кости на уровне ладонно-пальцевой складки.
Травматическая ампутация: как сохранить конечность
На тыльной поверхности основной фаланги производят дополнительный срединный продольный разрез, который начинают от головки пястной кости и соединяют с круговым. Образовавшиеся лоскуты отсепаровывают в стороны. Проникают скальпелем в пястно-фалангеальный сустав и, рассекая суставную капсулу с боковыми связками, удаляют палец. Перевязывают пальцевые артерии. Можно сшивать над головкой пястной кости сухожилия сгибателей и разгибателей.
Вычленение II и V пальцев по Фарабефу. На II пальце разрез ведут по тыльной поверхности от линии пястно-фалангового сустава дугообразно к середине длины лучевой поверхности основной фаланги. Отсюда разрез направляют через ладонную поверхность основной фаланги к локтевому краю пальца, не доходя 2 мм до межпальцевой складки. Начальную и конечную точки разреза соединяют дополнительным разрезом. Образованный ладонно-лучевой кожный лоскут отделяют. Удаляют палец, пересекая скальпелем боковые связки и капсулу сустава. Перевязывают пальцевые артерии. Выкроенный лоскут пришивают шелковыми швами к оставленной кромке кожи на локтевой поверхности удаленного пальца. При удалении V пальца выкраивают лоскут на ладонно-локтевой поверхности основной фаланги мизинца.
Вычленение большого пальца по Мальгеню. Разрез на ладонной стороне пальца проводят на 0,5 см проксимальнее межфаланговой складки, а на тыле пальца следуют на 0,3 см дистальнее пястно-фалангового сустава. После рассечения мягких тканей по линии эллипса образовавшийся на ладонной поверхности лоскут кожи отсепаровывают. Удаляют палец теми же приемами, стараясь сохранить переднюю стенку суставной сумки с сесамовидными косточками, к которым прикрепляются мышцы, способные в дальнейшем управлять движениями оставшейся метакарпальной кости. После перевязки сосудов накладывают швы на кожную рану.
Ампутация предплечья
Ампутация предплечья выполняется с использованием лоскутов, выкраиваемых со стороны сгибателей и разгибателей. Иногда применяют манжетный метод, когда для закрытия культи выкраивают кожный лоскут в виде манжетки длиной в половину диаметра (1/6 окружности предплечья на уровне усечения) с добавлением 4 см на сократимость кожи.
Ампутация плеча
Ампутация плеча производится по конусо-круговому трехмо-ментному способу Н. И. Пирогова или чаще двухлоскутным методом, когда длинный кожно-фасциальный лоскут выкраивают с передней поверхности плеча, а короткий — с задней.
Травматическая ампутация ногтевой фаланги лечение. Показания к ампутации конечностей. Особенности проведения операции и реабилитация
Травматическая ампутация относится к случайным состояниям, характеризующимся полным или частичным отделение части тела в результате несчастного случая. При полной ампутации полностью отделяется конечность или другие выступающие части, при частичной — некоторые мягкие ткани, в частности кожа, мышцы и сухожилия, остаются прикрепленными к своей области. Травматическая ампутация чаще всего встречается в области конечностей, ушей, пальцев и носа.
Травматическая ампутация требует немедленного хирургического вмешательства, поскольку кровь в отделенной части тела быстро сворачивается, закупоривает сосуды, в тканях начинается некроз. Подобные условия делают невозможным обратное успешное присоединение части тела на свое место.
Опасные факторы, провоцирующие травматическую ампутацию
В отличие от хирургической ампутации, которая проводится по медицинским показаниям, травматическая, как видно из самого названия, становится итогом травмы, то есть несчастного случая, который произошел по вине самого пациента или в результате непреодолимых сил.
Травматическая ампутация — достаточно редкое явление. Потеря конечности обычно происходит непосредственно во время несчастного случая, однако в некоторых случаях, части тела отделяют уже хирургически через несколько дней по причине медицинских осложнений. Статистически, наиболее распространенными причинами травматических ампутаций являются:
- Дорожно-транспортные происшествия с участием автомобилей, мотоциклов, велосипедов, поездов и т.д.).
- Несчастный случай на производстве или в быту — оборудование, инструменты, бензопилы, пресс-машины, мясные машины, деревообрабатывающие станки и т.д.).
- Сельскохозяйственные происшествия с участием машин и оборудования с острыми рабочими поверхностями.
- Опасность поражения электрическим током.
- Оружие, взрывчатые вещества, фейерверки и т.д.
- Несчастные случаи в строительстве.
- Двери, автомобильные и бытовые.
- Взрывы бытового газа.
- Другие несчастные случаи.
Первая доврачебная помощь при травматической ампутации пальцев, кистей или конечностей
В некоторых случаях ампутированные части тела могут быть успешно восстановлены на своем месте. Успех операции зависит от следующих факторов:
- Какая часть тела была ампутирована.
- Состояние ампутированной части.
- Время с момента ампутации до получения медицинской помощи.
- Общее здоровье потерпевшего.
Свидетелям травматической ампутации необходимо выполнять следующие инструкции в указанной последовательности.
Позвонить в экстренные службы и самостоятельно попытаться остановить кровотечение. Полная ампутация обусловлена разрывом крупных кровеносных сосудов. Кровь под высоким давлением, очень быстро выходит во внешнюю среду. В зависимости от диаметра сосуда, жизненно важный объем крови может покинуть тело в течение 5-10 минут, после чего возможен летальный исход.
Поэтому необходимо как можно скорее остановить кровотечение.
Для остановки кровотечения необходимо
- Если есть возможность, необходимо помыть руки с мылом и использовать стерильные латексные перчатки.
Разумеется, подобные возможности встречаются крайне редко, поэтому нужно исходить из того, что есть в наличии. В любом случае, не стоит контактировать с поврежденными частями тела пострадавшего грязными руками. Лучше рану сразу прикрыть максимально чистым материалом, которые есть под рукой. - Если пострадавший находится в лежачем положении, следует поднять как можно выше область тела, из которой наблюдается кровотечение.
Если пострадавший находится в другом положении — его необходимо уложить. - Следует удалить все видимые объекты в ране, которые легко удаляются. Затем нужно освободить рану от одежды.
Если снять ее не представляется возможным, нужно вырезать свободное пространство вокруг раны. - При полной ампутации следует перетянуть культу куском прочной материи, ремнем, шнурком и другими доступными средствами.
Устойчивое прямое давление рекомендуется оказывать в течение полных 15 минут. Если кровь пропитывает ткань на ране, можно нанести еще один слой, не затрагивая первый. - Если кровотечение не замедлилось и не остановилось в течение 15 минут, следует на одну-две минут , а затем вновь продолжить прямое давление. Таким образом нужно чередовать использование жгута вплоть до приезда скорой помощи. Нужно использовать все возможное, чтобы держать рану чистой и избегать дальнейших повреждений в этом районе.
- Чаще всего кровотечен
Скорая медицинская помощь: Переломы костей, вывихи, травматические ампутации. Клинические примеры
Голова — Caput
Жалобы на
головную боль, общую слабость, шум в ушах. Пострадавшая получила удар по голове
тяжелым тупым предметом. Через несколько часов после травмы вызвала СМП.
Сознание не теряла. Тошноты и рвоты не было. При внешнем осмотре на теменной
области подкожная гематома. Пальпация этой области болезненна. Контур свода
черепа изменен. Отмечается линейное вдавление теменной кости. Общемозговых и
очаговых симптомов нет.
DS. Закрытый перелом свода черепа. (S02)
Fractura fornicis cranii
(calvariae) clausa.
***
Пострадавший
получил удар большим гаечным ключом спереди в подбородочную область. Нижняя
челюсть деформирована: подбородок смещен кзади, рот полуоткрыт и зафиксирован в
этом положении, прикус нарушен за счет смещения нижних зубов кзади. Пальпация
подбородочной области болезненна. Отек в области углов нижней челюсти. Нарушен
акт жевания и глотания.
DS. Закрытый перелом нижней челюсти. (S02)
Fractura mandibulae clausa.
***
Мужчина 29 лет. Жалуется на боль в области верхней губы, кровотечение,
выпадение 2-го верхнего зуба слева.
Во время драки около тридцати минут назад
получил удар кулаком в область верхней челюсти. Сегодня употреблял алкоголь
(пиво).
Объективно. Состояние удовлетворительное.
Сознание ясное. Кожные покровы обычной окраски, вокруг рта кожа запачкана
кровью. Верхняя губа слева рассечена, имеется вертикальная рана с неровными
краями, примерно 1 см длиной, умеренное кровотечение из раны. Второй зуб слева
сверху отсутствует, небольшое кровотечение из лунки отсутствующего зуба. Других
телесных повреждений не выявлено. Изо рта запах алкоголя, речь невнятная,
смазана. Имеется шаткость походки. АД 140/90 мм рт ст. ЧСС 84 в минуту.
Анизокории, нистагма нет.
Ds. Рвано-ушибленная рана верхней
губы. Полный вывих 2-го левого верхнего зуба (22-го зуба). Признаки
алкогольного опьянения. (S01.5, S03.2)
Vulnus lacerocontusum labii superioris.
Luxatio completa dentis secundi superioris sinistri. Signa ebrietatis.
На рану наложена стерильная салфетка,
пращевидная повязка.
Больной доставлен в травмпункт.
***
Пострадавший
широко зевнул и не смог закрыть рот. Прикрывает рот рукой. Рот открыт предельно
широко, смыкание зубов не возможно. Нижняя челюсть выдается вперед, активные и
пассивные движения не возможны, пружинящее сопротивление. Изо рта выделяется
слюна. Речевая артикуляция нарушена. Суставная головка нижней челюсти
пальпируется под скуловой дугой с обеих сторон.
DS. Вывих нижней челюсти. (S03)
Luxatio mandibulae.
***
Пострадавший
получил удар кулаком в нос. Обратился за помощью спустя 3 часа.
При внешнем осмотре
отмечаются утолщение и деформация носа, носовое кровотечение. Болезненная
пальпация спинки носа. Ощущается подвижность костных отломков.
DS. Закрытый перелом костей носа без смещения. (S00.3)
Fractura ossium nasi
clausa non dislocata.
***
7 часов назад во
время драки пострадавшего ударили кулаком по носу спереди. Нос приплюснут,
спинка носа прогнута внутрь (седловидный нос). Пальпация спинки носа
болезненна, отмечается подвижность костных отломков, крепитация. Под глазами
имеются кровоподтеки (симптом «очков»).
DS. Закрытый перелом костей носа со смещением. (S00.3)
Fractura ossium nasi
clausa dislocata.
Верхняя конечность — Membrum superior
Кисть, запястье — Manus, metacarpus
Пострадавший
средних лет упал с небольшой высоты. При падении выставил вперед левую руку.
Наибольший удар пришелся на отведенный I палец. В результате падения I палец сместился в тыльную сторону и принял неестественное
положение, появились сильные боли в месте травмы. Основная фаланга I пальца смещена к тылу и
располагается над головкой I
пястной кости. Палец принял характерное штыкообразное положение: основная
фаланга находится под прямым углом к пястной кости, ногтевая фаланга – под
прямым углом к пястной кости, палец согнут в межфаланговом сочленении. На
ладонной поверхности прощупывается головка пястной кости, на тыльной
поверхности пальпируется сместившееся основание I пальца. Движения в пястно-фаланговом сочленении отсутствуют.
Определяется симптом пружинящего сопротивления при попытке согнуть палец.
DS. Вывих I пальца левой кисти в
пястно-фаланговом суставе. (S63)
Luxatio pollicis manus
sinistrae in articulatione carpophalangea.
***
Пострадавшему во
время драки выворачивали пальцы правой кисти. В результате III палец оказался поврежденным. Ногтевая
фаланга III пальца смещена к
тылу кисти. Межфаланговый сустав отечный, деформирован, болезнен при пальпации,
активные движения невозможны.
DS. Вывих ногтевой фаланги III
пальца правой кисти. (S63)
Luxatio phalangis
distalis digiti tertii manus dextrae.
***
У подростка
правая кисть попала в движущийся агрегат во время сельскохозяйственных работ. В
результате травмы ногтевая фаланга IV
пальца размозжена. Ногтевая фаланга IV пальца правой кисти раздавлена. Кожные покровы в этой области
разорваны. Рана сильно загрязнена землей и технической смазкой. При пальпации
ногтевой фаланги под кожей прощупываются раздробленные мелкие костные отломки.
Кровотечение из рваной раны небольшое.
DS. Рвано-ушибленная рана и мелкооскольчатый перелом ногтевой
фаланги IV пальца правой кисти. (S60, S62)
Vulnus lacerocontusum et
fractura comminuta phalangis distalis digiti quarti manus dextrae.
***
Пострадавший
работал электрорубанком и при неосторожных действиях III палец левой кисти попал под нож. В
области дистального межфалангового сустава III пальца левой кисти на ладонной поверхности глубокая резаная
рана с ровными краями, обильно кровоточит. Ногтевая фаланга висит на лоскуте
кожи тыльной стороны. Отмечается незначительная кровоточивость.
DS. Неполная травматическая ампутация ногтевой фаланги III пальца левой кисти.
Amputatio traumatica
incompleta phalangis proximalis digiti tertii manus sinistrae. (S68)
***
Пострадавший
распиливал доску на бруски. Под пилу попала левая кисть. В результате II палец левой кисти был
ампутирован. Пациент бледный, возбужден. При осмотре вместо пальца
осталась небольшая культя (половина основной фаланги). Ампутированный палец
длиной 2½ фаланги находился здесь же. Для остановки кровотечения на запястную
область наложили резиновый бинт. Рана обработана, закрыта асептической
повязкой. Больной направлен в Центр микрохирургии для реплантации.
DS. Травматическая ампутация 2½ фаланг II пальца левой кисти.
Amputatio traumatica
duarum et dimidiae phalangium digiti secundi manus sinistrae. (S68)
***
Мужчина 30 лет,
работник деревообрабатывающего комбината. Жалобы на боль в правой кисти,
отсутствие I и V пальцев на правой кисти. Десять минут
назад правая рука попала в работающий фрезерный станок, и его вращающимися
частями были отсечены два пальца. До приезда «03» медработником наложен
кровоостанавливающий жгут, кровотечение остановлено. Аллергологический анамнез
не отягощен.
Состояние
удовлетворительное. Сознание ясное. Кожные покровы обычной окраски и влажности.
Дыхание везикулярное. ЧД 18 в минуту. ЧСС 88 в минуту, ритм правильный. АД
110/60 мм. На правой кисти ампутированы I и V пальцы на
уровне проксимальных фаланг. Кровотечения из ран нет.
Ds. Травматическая ампутация I и V пальцев
правой кисти.
Amputatio traumatica
digitorum I et V manus dextrae (S68.8).
Sol.
Tramadoli 100 mg в/м. Асептическая повязка.
Боль
купирована. Доставлен в травмпункт.
***
Пострадавший
разгружал строительный материал на стройке. Тяжелый деревянный брус сорвался и
ударил его по тыльной поверхности правой кисти.
Тыльная
поверхность правой кисти припухшая, болезненная при пальпации. В области III
пястной кости подкожная гематома. При нагрузке по оси III пальца боль отдает в
область травмы. Движения пальцев болезненны и умеренно ограничены.
DS. Закрытый перелом III пястной кости правой кисти без
смещения. (S62)
Fractura ossis carpi tertii manus dextrae non dislocata.
***
Подростка в
драке ударили палкой по левой кисти. Удар пришелся ниже основания I пальца.
Через 1 час пострадавший обратился в травмпункт. При внешнем осмотре левой
кисти область I пястной кости отечна. Контуры «анатомической табакерки»
сглажены. I палец приведен и несколько согнут. Отмечается характерная
деформация, обусловленная смещением обломков. Определяется резкая болезненность
при нагрузке по оси I пальца. Активные и пассивные движения I пальца ограничены
и болезненны.
DS. Закрытый внесуставной перелом I пястной кости левой
кисти со смещением. (S62)
Fractura ossis carpi primi clausa intraarticularis
dislocata.
***
Пожилой мужчина
при падении ударился левой кистью о выступающий твердый предмет. В результате
травмы появились сильные боли в области V пястной кости.
Объективно:
тыльная поверхность левой кисти в месте ушиба отечна, имеется небольшая
подкожная гематома. Движения V пальца возможны, но болезненны. При нагрузке по
оси V пальца боль усиливается в пястной кости. Определяется угловое смещение
костных отломков V пястной кости в ладонную сторону.
DS. Закрытый перелом V пястной кости левой кисти со
смещением. (S62)
Fractura ossis carpi
quinti manus sinistrae dislocata.
***
Молодой человек
прижал в притворе входной двери III палец левой кисти. Беспокоят боли в месте
травмы.
III палец
отечный, на тыльной поверхности средней фаланги подкожная гематома. Палец
деформирован. Пострадавший не может полностью разогнуть поврежденный палец и
сжать кисть в кулак. Движения пальца ограничены и болезненны, особенно
разгибание. Нагрузка по оси поврежденного пальца болезненна.
DS. Закрытый перелом средней фаланги III пальца левой кисти
без смещения. (S62)
Fractura phalangis
medialis digiti tertii manus sinistrae clausa non dislocata.
***
Пострадавший
делал в квартире ремонт. Пробивал пробойником бетонную стену. Молотком случайно
ударил по ногтевой фаланге I пальца левой кисти. При внешнем осмотре I пальца
ногтевая фаланга отечная, болезненная при пальпации. Движения в пальце
ограничены. Под ногтевой пластинкой имеется гематома. Нагрузка по оси пальца
болезненна. Захватывание пальцем каких-либо предметов невозможно из-за болей.
DS. Закрытый перелом концевой фаланги и подногтевая гематома
I пальца левой кисти. (S62)
Fractura phalangis distalis clausa et haematoma subunguinale
digiti primi manus sinistrae.
***
Молодой человек
ударился рукой о деревянный брус. После травмы его стала беспокоит боль во II
пальце правой кисти.
Объективно: II
палец отечный, болезненный при пальпации. Основная фаланга деформирована.
Костные отломки фаланги смещены под углом, открытым к тыльной поверхности.
Движения пальца ограничены. Нагрузка по оси пальца болезненна. В области
основной фаланги с тыльной стороны подкожная гематома.
DS. Закрытый перелом основной фаланги II пальца правой кисти
со смещением. (S62)
Fractura phalangis
proximalis digiti secundi manus dextrae clausa dislocata.
***
Пожилой мужчина,
стоя на стуле, вкручивал электрическую лампочку в патрон, упал со стула,
вытянув вперед левую руку. Удар пришелся на ладонь и I палец.
При внешнем
осмотре левой кисти отмечается деформация в области I пястно-запястного
сочленения в виде выпячивания к тылу, небольшая припухлость и болезненность
лучезапястного сустава, особенно в области «анатомической табакерки». Нагрузка
по оси I и II пальцев болезненна. Движения в лучезапястном суставе ограничены и
болезненны, особенно в тыльно-лучевом направлении. Полное сжатие кисти в кулак
невозможно. Захватывание предметов пальцами слабое. При опоре на стол областью
тенара появляется болезненность в области I пястно-запястного сочленения.
Контуры «анатомической табакерки» сглажены.
DS. Закрытый перелом ладьевидной кости левой кисти. (S62)
Fractura ossis
navicularis manus sinistrae clausa.
***
Пострадавший
упал с небольшой высоты, рука при этом оказалась выпрямленной, кисть отведена.
Максимальный удар пришелся на гипотенар. Ладонь резко подвернулась в сторону
локтевой кости. Пострадавший почувствовал сильную боль в области лучезапястного
сустава.
При внешнем
осмотре левой кисти отмечается локальная припухлость и болезненность при
пальпации тыльной поверхности середины лучезапястного сустава. Мышечная сила
кисти снижена. Активные и пассивные движения в лучезапястном суставе ограничены
и болезненны. При нагрузке по оси III и IV пальцев боль усиливается в области
полулунной кости.
DS. Компрессионный перелом полулунной кости левой кисти. (S62)
Fractura ossis lunati
manus sinistrae e compressione.
Предплечье — Antebrachium
Пожилая полная
женщина поскользнулась и упала на обледенелом тротуаре, опираясь на
ладонь вытянутой правой руки. Появились сильные боли в лучезапястном суставе.
Объективно:
правый лучезапястный сустав отечный, движения в нем очень болезненные и
ограниченные. Отчетливо определяется «штыкообразная» деформация сустава
(дистальный отломок вместе с кистью смещен к тылу). Пальпация тыльной
поверхности сустава болезненна. Осевая нагрузка вызывает усиление болей в месте
травмы.
DS. Закрытый перелом правой лучевой кости в типичном месте. (S52)
Fractura ossis radii
dextri clausa in loco typico.
***
Молодой человек,
защищаясь от удара палкой по голове, подставил согнутую в локтевом суставе
левую руку. Удар пришелся по средней трети предплечья.
При внешнем
осмотре левого предплечья в средней трети имеется подкожная гематома,
определяется небольшая деформация. Пальпация места травмы болезненна. При
нагрузке по оси предплечья появляется боль в средней трети. Движения в
предплечье ограничены из-за болей.
DS. Закрытый перелом левой локтевой кости в средней трети со
смещением. (S52)
Fractura clausa dislocata ulnae sinistrae in tertia
mediale.
***
Пострадавший упал и ударился левым локтем о твердый
предмет, при этом рука была согнута. При внешнем осмотре левая рука выпрямлена,
свисает. Больной щадит ее, придерживая здоровой рукой. Локтевой сустав увеличен
в объеме, по задней поверхности определяется припухлость. Пальпация сустава
болезненна, боль особенно усиливается при надавливании на локтевой отросток.
Между отростком и локтевой костью прощупывается поперечная щель. Локтевой
отросток смещается в боковых направлениях. Пассивные движения в локтевом суставе
свободны, но болезненны. Активное разгибание невозможно, а сгибание сохранено,
но болезненно.
DS. Перелом левого локтевого отростка со смещением. (S52)
Fractura olecrani
sinistri dislocata.
***
Подросток во время игры упал, выставив вперед правую руку.
Нагрузка прошла по оси конечности, он почувствовал сильную боль в локтевом
суставе. Объективно: в локтевой ямке отмечается припухлость, локальная
болезненность при надавливании на венечный отросток локтевой кости.
Максимальное сгибание в локтевом суставе ограничено и резко болезненно.
Пронация и супинация не нарушены.
DS. Перелом венечного отростка правой локтевой кости. (S52)
Fractura processus
coronoidei ulnae dextrae.
***
Пострадавший, защищаясь от удара палкой, поднял над головой
левую руку, согнутую в локтевом суставе. Удар пришелся по верхней трети
предплечья. Появились сильные боли в месте травмы. При внешнем осмотре левое
предплечье согнуто в локтевом суставе, в верхней трети деформировано, имеется
западение со стороны локтевой кости и выпячивание по передней поверхности
предплечья. По ладонной поверхности локтевого сустава прощупывается головка
лучевой кости. Пальпация деформированной области резко болезненна. Поврежденное
предплечье несколько укорочено. Активные и пассивные движения предплечья резко
ограничены и болезненны. Чувствительность кисти и предплечья не нарушена.
DS. Перелом верхней трети локтевой кости с вывихом головки
лучевой кости левого предплечья (перелом Монтеджи). (S52)
Fractura ulnae in tertia
superiore cum luxatione capitis ulnae antebrachii sinistri (fractura
Monteggia).
***
Мужчина разгружал пиломатериалы. При неосторожных действиях
деревянный брус свалился с машины и ударил его по левому предплечью.
Объективно: в месте ушиба (на наружно-ладонной поверхности нижней трети левого
предплечья) имеется подкожная гематома. Пальпация места травмы болезненна,
определяется крепитация костных отломков. При нагрузке по оси предплечья
появляется боль в месте травмы. Пронация и супинация затруднены, попытка
произвести эти движения вызывает резкую боль. Сгибание и разгибание предплечья
почти не ограничены. Дистальная часть предплечья и кисть находятся в положении
пронации.
DS. Перелом диафиза лучевой кости в нижней трети левого
предплечья. (S52)
Fractura diaphysis ossis
radii in tertia inferiore antebrachii sinistri.
***
Молодой человек
получил удар ногой по правому предплечью. При внешнем осмотре нижняя треть
правого предплечья отечна, деформирована, головка локтевой кости выступает над
лучезапястным суставом. Пальпация болезненна в проекции лучевой кости,
определяется симптом «клавиши» вывихнутой головки локтевой кости. Пронация и
супинация не возможны из-за сильной боли. Сгибание и разгибание в локтевом
суставе сохранены в полном объеме. Осевая нагрузка на предплечье болезненна.
DS. Перелом диафиза лучевой кости в нижней трети и вывих
головки локтевой кости правого предплечья (перелом Голеацци). (S52, S63)
Fractura diaphysis ossis
radii in tertia inferiore et luxatio capitis ulnae antebrachii dextri (fractura
Galeazzi).
***
Мать вела
ребенка за левую руку, когда тот поскользнулся. Она потянула ребенка за руку,
чтобы удержать его от падения. Сразу после этого появилась боль в области
локтя.
Объективно:
Левая рука висит вдоль туловища, слегка согнута в локте, кисть в положении
пронации. Попытка согнуть руку в локтевом суставе и супинировать кисть вызывает
у ребенка плач. Область левого локтевого сустава визуально не изменена.
Отмечается боль при надавливании в проекции головки лучевой кости.
Ds. Подвывих головки левой лучевой кости. (S53.0)
Subluxatio capitis ossis
radii sinistri.
***
Пострадавшая
упала с лестницы, выставив вперед выпрямленную в локте левую руку. Сразу после
травмы почувствовала боль в области локтевого сустава. Наружная поверхность
левого локтевого сустава отечна, имеется небольшая гематома, пальпация головки
лучевой кости болезненна. Ротационные движения предплечья резко ограничены и
болезненны, особенно ротация наружу. Сгибание и разгибание в локтевом суставе
сохранены, но не в полном объеме. Нагрузка по оси предплечья болезненна в
области головки лучевой кости.
DS. Перелом головки и шейки лучевой кости левого предплечья
без смещения. (S52)
Fractura capitis et colli
ossis radii sinistri non dislocata.
***
Пожилая женщина
спускалась по лестнице в подъезде, оступилась, упала, выставив вперед
разогнутую в локтевом суставе левую руку. Удар пришелся по оси предплечья.
Почувствовала резкую боль в предплечье. Левое предплечье отечно и
деформировано. Пальпация его болезненна на всем протяжении, особенно в месте
перелома. Определяются патологическая подвижность костей предплечья и
крепитация. Нагрузка по оси предплечья усиливает боль в месте травмы.
Двигательная функция предплечья (пронация, супинация) резко нарушена. Головка
лучевой кости не следует за вращательным движением предплечья. Из-за болей
ограничены активные сгибательно-разгибательные движения в локтевом и
лучезапястном суставах.
DS. Диафизарный перелом лучевой кости в средней трети и
локтевой кости в нижней трети левого предплечья. (S52)
Fractura ossis radii
diaphysaria in tertia mediale et fractura ulnae in tertia inferiore antebrachii
sinistri.
***
Ученик шестого
класса средней школы катался на лестничных перилах. При очередной попытке
съехать вниз упал на разогнутую в локтевом суставе левую руку с опорой на
ладонь. Предплечье при этом как бы «переразогнулось». В результате этой травмы
появились сильные боли в локтевом суставе. Объективно: левый локтевой сустав
увеличен в объеме, деформирован, локтевая ямка сглажена. При осторожном
ощупывании сзади выступает локтевой отросток. Ось плеча смещена вперед. Рука
находится в вынужденном полуразогнутом положении, пострадавший придерживает ее
здоровой рукой. Активные движения в левом суставе невозможны. При попытке
пассивных движений ощущается пружинящее сопротивление.
DS. Задний вывих костей левого предплечья. (S53)
Luxatio ossium
antebrachii sinistri posterior.
***
Пострадавший
упал на трамвайные пути. Левая рука попала под колесо трамвая. Доставлен в
травмпункт вместе с оторванным сегментом руки. При внешнем осмотре зона
раздавливания находится в нижней трети левого предплечья, направлена косо.
Размозженный участок занимает 10
см. Крупные нервные стволы и
магистральные кровеносные сосуды предплечья разорваны. Среди размозженных мышц
в ране культи обнаружены обрывки сосудов с тромбами в просвете. Они колбовидно
утолщены, пульсируют. Кровотечение из раны незначительное . мышцы и сухожилия
вырваны и беспорядочно перемешаны. В глубине этой массы раздробленные костные
отломки. Рана культи сильно загрязнена землей и обрывками одежды. Оторванная
кисть сильно разрушена и представляет собой бесформенную окровавленную
кожно-мышечную массу.
DS. Травматическая ампутация левой кисти. (S68)
Amputatio traumatica
manus sinistrae.
***
Пострадавшая при
обрезке листовой стали на станке не успела убрать левую руку, и тяжелый нож
опустился на предплечье. Пострадавшую срочно доставили в травматологический
пункт вместе с отсеченным сегментом. Объективно: в средней трети левого предплечья
имеется поперечно направленный разрез через все ткани. Кожа, мышцы и кость
культи имеют ровные края. В толще среза среди мышц видны затромбированные
пульсирующие сосуды. Кровотечение из культи небольшое. Отсеченный сегмент
(кисть и треть предплечья) слабо кровоточит, имеет ровные края кожи, мышц и
кости.
DS. Травматическая ампутация нижней трети левого предплечья
и левой кисти. (S68)
Amputatio traumatica
tertiae inferioris antebrachii sinistri et manus sinistrae.
Плечо, ключица, лопатка — Brachium, clavicula, scapula
Немолодой
мужчина поднял двухпудовую гирю и не мог зафиксировать выпрямленную руку над
головой. Руку вместе с гирей потянуло назад, в плечевом суставе что-то
хрустнуло, появились сильные боли. Пострадавший был вынужден бросить гирю.
После травмы плечевой сустав принял необычный вид. Пациент обратился в
травматологический пункт. При осмотре больной
держит голову склоненной в поврежденную сторону. Правая рука
согнута в локтевом суставе, несколько отведена от туловища и больной
придерживает ее за предплечье здоровой рукой. Плечевой сустав деформирован.
Округлость плеча у дельтовидной мышцы исчезла. Определяются четкие контуры акромиона и западение мягких тканей под ним,
в отличии от здоровой стороны. Под клювовидным отростком определяется
шаровидное выпячивание. Активные движения в плечевом суставе не возможны.
Пассивные движения очень болезненны. Отмечается пружинистое сопротивление плеча
– симптом «клавиши».
DS. Передний вывих головки правой плечевой кости. (S43)
Luxatio humeri dextri
subcoracoidea.
***
Пожилая женщина
упала на правую руку, согнутую в локтевом суставе. Ударилась локтем о твердый
предмет. Почувствовала сильную боль в плечевом суставе. Объективно:
пострадавшая поддерживает правую руку, согнутую в локте и прижатую к туловищу,
здоровой рукой. Плечевой сустав увеличен в объеме. Активные движения в пречевом
суставе невозможны, пассивные – резко болезненны. Ось плеча изменена, идет
косо. Поврежденное место укорочено. Пальпация верхней трети плеча и нагрузка по
оси плечевой кости болезненны в месте травмы.
DS. Перелом хирургической шейки правой плечевой кости со
смещением. (S42)
Fractura colli chirurgici humeri dextri dislocata.
***
Пожилой человек
ударился в автобусе левым плечом о металлическую стойку. Почувствовал сильную
боль в месте травмы. Объективно: область плечевого сустава припухшая, имеется
локальная болезненность при надавливании на большой бугорок. Плечо повернуто
внутрь и ротация его наружу затруднена. Движения в плечевом суставе ограничены
и болезненны.
DS. Перелом большого бугорка левой плечевой кости без
смещения. (S42)
Fractura tuberculi
majoris humeri sinistri non dislocata.
***
Подросток 15 лет
при падении ударился правым плечом о металлическую перекладину. В результате
ушиба появились сильные боли в правой руке. При внешнем осмотре: пациент
старается прижать поврежденную руку к туловищу. В средней трети правого плеча
припухлость, деформация. При пальпации определяется резкая локальная
болезненность и крепитация костных отломков. Появилась патологическая
подвижность в месте травмы. Двигательная функция плеча нарушена. При нагрузке
по оси плечевой кости появляется резкая боль в средней трети сегмента. Лучевой
нерв не поврежден, функция кисти сохранена в полном объеме.
DS. Перелом правой плечевой кости в средней трети со
смещением. (S42)
Fractura dislocata humeri
dextri in tertia mediale.
***
Девушка 18 лет
упала на согнутую в локтевом суставе руку и ударилась локтем о землю.
Почувствовала резкую боль в локтевом суставе. На задней поверхности
левого плеча в средней трети имеется подкожная гематома. Предплечье кажется
удлиненным, ось плеча отклонена кпереди. Задняя поверхность плеча образует
дугу, обращенную выпуклостью в дорсальную сторону. Сзади над локтевым отростком
пальпируется конец центрального отломка. Отмечается значительная припухлость
локтевого сустава и резкая болезненность при попытке произвести движения.
Определяется крепитация костных отломков при пальпации. Ось плеча пересекает
линию надмыщелков, образуя острый и тупой углы вместо двух прямых (симптом
Маркса). Треугольник, образованный верхушкой локтевого отростка и надмыщелками
плечевой кости (треугольник Гютера), сохраняет равнобедренность.
Чувствительность и двигательная функция пальцев кисти сохранены в полном
объеме. Пульс в нижней трети предплечья определяется.
DS. Надмыщелковый сгибательный перелом левой плечевой кости
со смещением. (S42)
Fractura supracondylaris humeri sinistri dislocata.
***
Подросток 14
лет, играя в волейбол, упал на левую кисть при разогнутом локтевом суставе и
отведенной руке. Почувствовал сильную боль в локтевом суставе. При внешнем
осмотре левый локтевой сустав увеличен в объеме из-за отека и гемартроза,
контуры его сглажены. Равнобедренность треугольника Гютера нарушена. Движения в
локтевом суставе болезненны и ограничены, особенно резкая болезненность
появляется при ротации плеча. Пальпация области наружного мыщелка болезненна,
определяется крепитация костных отломков. Ось плеча пересекается с линией
мыщелков не под прямым углом (положительный симптом Маркса).
DS. Перелом наружного мыщелка левой плечевой кости без
смещения. (S42)
Fractura condyli laterais humeri sinistri non dislocata.
***
У пострадавшего
40 лет во время работы правая рука попала в трансмиссию. Доставлен в
травмпункт. Правая верхняя конечность фиксирована шиной Крамера, повязка
обильно пропитана кровью. Предплечье и кисть синюшны, холодные на ощупь. Пульс
на лучевой артерии не определяется. Чувствительность кожи кисти резко снижена.
Общее состояние пострадавшего тяжелое. Кожные покровы бледные, покрыты холодным
потом. Больной заторможен, с вялой реакцией на окружающих. АД 80/40 мм. рт.
ст., пульс 120 уд. в минуту. После интенсивных противошоковых мероприятий был
дан наркоз, снята повязка, под которой обнаружена огромная рваная рана 25 на 12
см, начинающаяся от верхней трети
предплечья и захватывающая всю переднюю поверхность плеча. Дном раны являются
размозженные, загрязненные обрывки мышц и торчащие костные отломки пречевой
кости. В глубине раны обнаружены тромбированные концы размозженной плечевой
артерии. Пострадавший терял около 600 мл крови.
DS. Травматический шок. Открытый оскольчатый перелом правой
плечевой кости. Обширное размозжение мягких тканей. (S42, S41 — 333)
Afflictus traumaticus. Fractura humeri dextri aperta
comminuta. Conquassatio textuum mollium.
***
Молодой человек попытался поднять большой груз, почувствовал треск и сильную
боль в правом плечевом суставе. Первые два дня после травмы за медицинской
помощью не обращался, и только на третий день обратился в травмпункт.
Объективно: на передней поверхности правого плеча в верхней трети появился
кровоподтек, сила двуглавой мышцы снижена. Функция локтевого и плечевого
суставов не нарушена. При сгибании предплечья в локтевом суставе появляется
выпячивание шаровидной формы на предненаружной поверхности плеча величиной с
куриное яйцо. При разгибании предплечья это образование исчезает. С помощью
ощупывания выяснилось, что это образование относится к длинной головке
двуглавой мышцы плеча.
DS. Отрыв сухожилия длинной головки двуглавой мышцы правого
плеча. (S43)
Abruptio tendinis capitis longi musculi bicipitis humeri
dextri.
***
Мужчина средних
лет нес в правой руке груз, оступился и упал на правое плечо. Сильный удар
пришелся на область плечевого сустава, максимально опущенного в это время вниз
под тяжестью груза. Мужчина почувствовал сильную боль в области надплечья.
Через сутки обратился в травмпункт. По сравнительном осмотре здорового и
поврежденного надплечья правое отечно, наружный (акромиальный) конец ключицы
ступенеобразно выпячивается. Отмечается локальная болезненность в
акромиально-ключичном сочленении. Движения в плечевом суставе, особенно
отведение и поднятие плеча в верх, ограничены и болезненны. При надавливании на
акромиальный конец ключицы она опускается. После прекращения давления она вновь
поднимается — отмечается пружинящая подвижность ключицы (симптом
«клавиши»).
DS. Вывих акромиального конца правой ключицы. (S43)
Luxatio claviculae dextrae acromialis.
***
Молодому мужчине
во время драки назад заломили левую руку и резко дернули ее вниз. Он
почувствовал, как что-то хрустнуло в области грудины. Появились сильные боли.
При внешнем осмотре отмечается припухлость в области левого ключично-грудинного
сустава, грудиноключично-сосцевидная мышца слева натянута. Движения головы
ограничены и болезненны, особенно при запрокидывании назад и повороте в
здоровую сторону. При пальпации определяется запустевшая суставная впадина на
грудине и выступающий под кожей стернальный конец ключицы. Подъем и отведение
левого плеча болезненны. При движении плеча выступающий стернальный конец
ключицы легко смещается.
DS. Вывих грудинного конца левой ключицы. (S43)
Luxatio claviculae sinistrae sternalis.
***
Подросток упал с
качелей и ударился наружной поверхностью правого плечевого сустава о землю.
Появились сильные боли в области ключицы. При внешнем осмотре отмечается
деформация правой ключицы, правое надплечье укорочено и опущено ниже левого.
Здоровой рукой пациент придерживает поврежденную руку за предплечье, согнутую в
локтевом суставе, прижимает ее к туловищу. Область правой ключицы отечна. При
пальпации появляется резкая болезненность и удается определить концы отломков.
Движения в правом плечевом суставе болезненны, особенно при попытке поднять и
отвести руку.
DS. Перелом правой ключицы со смещением. (S42)
Fractura claviculae
dextrae dislocata.
***
Во время
разгрузки машины с овощами немолодой мужчина споткнулся и упал на спину
вместе с ящиком. Ударился правой лопаткой о валявшийся на земле кирпич.
Почувствовал сильную боль в области травмы. При осмотре правой лопатки
отмечается припухлость, вызванная кровоизлиянием, крепитация и локальная
болезненность при пальпации. Активное отведение правого плеча ограничено из-за
болей, пассивные движения возможны в значительных пределах.
DS. Перелом тела правой лопатки без смещения. (S42)
Fractura corporis
scapulae dextrae non dislocata.
Грудная клетка — Thorax
Полная женщина
65 лет мылась в ванне и ударилась правым боком о кромку ванны. Появились
сильные боли в месте ушиба. Беспокоят сильные боли в грудной клетке справа,
которые усиливаются при глубоком дыхании, кашле, чихании, перемене положения.
Пострадавшая старается сидеть неподвижно, наклонившись вперед и придерживая
рукой место повреждения, дышит поверхностно, часто. В области IV ребра по
средней подмышечной линии имеется подкожная гематома, ощупывание этого места
болезненно, здесь же отмечается крепитация.
DS. Перелом 4 ребра справа. (S22)
Fractura costae quartae dextrae.
***
Такелажник на
стройке оказался прижат между стеной строящегося дома и бортом сдававшего назад
грузовика. Механическая сила травматического воздействия была направлена
спереди назад и грудная клетка прогнулась внутрь. Пострадавший почувствовал
сильную боль в грудной клетке с обеих боковых сторон. Доставлен в
травматологическое отделение больницы. Пациент сидит на стуле, наклонившись
вперед, придерживая руками грудную клетку с обеих сторон, дышит часто,
поверхностно. Беспокоят сильные боли в грудной клетке, особенно при глубоком
вдохе, чихании, кашель, резких движениях. Определяется локальная болезненность
при пальпации слева в области IV ребра по средней подмышечной линии, и справа –
в области V ребра по задней подмышечной линии. В этих местах отмечается
припухлость и подкожная гематома. При сдавлении грудной клетки между ладонями
спереди назад (одна ладонь располагается на груди, а другая на позвоночнике),
т.е. при нагрузке по оси отмечается резкая болезненность грудной клетки в месте
травмы (слева и справа).
DS. Перелом 5 ребра справа и 6 ребра слева. (S22)
Fractura costae quintae
dextrae et costae sextae sinistrae.
***
Водитель
легкового автомобиля резко затормозил перед близко идущим пешеходом. В
результате он сильно ударился грудной клеткой о рулевое колесо. Пострадавший
жалуется на сильные боли в месте травмы, возрастающие при глубоком вдохе, кашле
и ощупывании. Пациент сидит в вынужденной позе неподвижно, наклонив туловище
вперед, сутулится, часто и поверхностно дышит. Грудина болезненная, имеет
ступенчатую деформацию (тело грудины смещено назад), особенно заметную при
пальпации.
DS. Перелом грудины со смещением. (S22)
Fractura sterni dislocata.
***
На пострадавшего
упал деревянный столб и ударил его по правой половине грудной клетки. Состояние
тяжелое. У больного одышка, цианоз, чувство страха. При аускультации на правой
стороне грудной клетки отсутствуют дыхательные шумы, перкуторно – тимпанит.
Пострадавший кашляет и с кашлем выбрасывается ярко-красная пенистая мокрота
(кровохаркание). Грудная клетка бочкообразной формы, подкожная эмфизема.
Артериальное давление низкое, тахикардия. Отеки конечностей. Прогрессирующая
дыхательная недостаточность привела к развитию сердечно-сосудистой
недостаточности. На рентгенограмме выявлен перелом 5 правого ребра.
DS. Перелом 5 ребра справа. Ранение правого легкого.
Напряженный клапанный пневмоторакс. Гемоторакс. Подкожная эмфизема. (S22, S29)
Fractura costae quintae dextrae. Laesio pulmonis dextri. Pneumothorax tensus
valvularis. Haemothorax. Emphysema subcutaneum.
Позвоночник — Columna vertebrarum
Жалобы на боль в шейном отделе позвоночника. Пострадавший во
время ныряния на мелководье ударился головой о грунт. Голова в вынужденном
положении. Пальпация остистых отростков 5 и 6 шейных позвонков болезненна.
Имеется деформация в виде заметного выстояния остистых отростков этих
позвонков. Попытки больного двигать головой почти невозможны, очень болезненны
и значительно ограничены. Чувствительность и двигательная функция верхних и
нижних конечностей сохранены в полном объеме.
DS. Неосложненный компрессионный перелом тела 5 шейного
позвонка. (S12)
Fractura corporis vertebrae cervicalis quintae incomplicata
e compressione.
***
Жалобы на жгучие боли в грудном отделе позвоночника.
Пострадавший, находился за рулем автомобиля, который столкнулся с грузовиком. В
результате столкновения больной плотно прижат рулем к сидению. Извлечен из
автомобиля силами подоспевших на помощь очевидцев. Движения в позвоночнике
скованы. В нижнегрудном отделе позвоночника припухлость, подкожная гематома,
усиленный грудной кифоз. Отмечается выстояние остистых отростков 10-11 грудных
позвонков. Пальпация остистых отростков на уровне повреждения болезненна.
Двигательная и чувствительная функции ног отсутствуют. Функция тазовых органов
нарушена.
DS. Закрытый компрессионный перелом тел 10-11 грудных
позвонков с полным разрывом спинного мозга. (S22)
Fractura clausa corporum
vertebrarum thoracicarum decimae et undecimae e compressione cum ruptura
medullae spinalis completa.
***
Жалобы у ребенка 4 лет на постоянные боли в области травмы,
плохой сон, пониженный аппетит. Мать подкидывала ребенка на руках, и при неосторожном
движении ребенок сорвался с рук и ударился спиной о край дивана. За помощью
мать ребенка обратилась лишь спустя полгода. Движения в пояснично-крестцовом
отделе позвоночника ограничены. Ребенок не может долго стоять прямо, а вынужден
опираться руками о бедра. При внешнем осмотре обращает на себя внимание
выпячивание остистых позвонков, которые образовали горб. При поколачивании
пальцами по остистым отросткам этих позвонков отмечается болезненность. Боли в
поясничном отделе позвоночника при надавливании ладонью на голову.
Чувствительная и двигательная функции в обеих нижних конечностях сохранены в
полном объеме.
DS. Туберкулезный спондилит 3, 4 и 5 поясничных позвонков. (А18.0)
Spondyllitis tuberculosa
vertebrarum lumbalium tertiae, quartae et quintae.
***
Женщина 82 лет жалуется на боли в грудном отделе
позвоночника. 10 месяцев назад во время поднятия тяжелой кастрюли ниже лопаток
что-то хрустнуло, появились сильные боли. Лечилась домашними средствами. Боли
прошли. К врачу обратилась лишь через неделю после травмы, когда после
переохлаждения появился озноб и боли в спине возобновились. Лечилась от
остеохондроза позвоночника. Лечение не дало улучшения: боли сохранялись при ходьбе,
утихали в положении лежа на спине. Через 9 месяцев больная обследована, сделан
рентгеновский снимок позвоночника, после чего госпитализировалась в
противотуберкулезный диспансер.
При внешнем осмотре нижнегрудного отдела позвоночника
имеется заметное выпячивание остистых отростков 9-10 грудных позвонков.
Поколачивание пальцами по остистым отросткам этих позвонков болезненно.
Движения в нижнегрудном отделе позвоночника ограничены. Чувствительность и
двигательная функция нижних конечностей в полном объеме. Функция тазовых
органов не нарушена.
DS. Туберкулезный спондилит 9, 10 грудных позвонков. (А18.0)
Spondyllitis tuberculosa
vertebrarum thoracicarum nonae et decimae.
***
Ребенок 10 лет. Около года назад упал с крыши сарая и
ударился спиной. Через некоторое время стал вялым, малоподвижным, перестал
играть в подвижные игры. Повысилась утомляемость. Стал ходить, опираясь руками
о бедра. Постепенно изменилась осанка, появился горб в верхнегрудном отделе
позвоночника. Через год появилась слабость в нижних конечностях.
При внешнем осмотре позвоночника в верхнегрудном отделе
имеется искривление в виде горба. Постукивание по остистым отросткам 4, 5 и 6
грудных позвонков болезненно. Движения позвоночника в грудном отделе
ограничены: ребенок поворачивается всем туловищем, вместо наклона вперед –
приседает. У больного выявляются двигательный паралич обеих нижних конечностей,
расстройства чувствительности, клонус стоп и патологические рефлексы,
непроизвольное мочеиспускание.
DS. Туберкулезный спондилит 4, 5, 6 грудных позвонков со
спинномозговыми расстройствами. (А18.0)
Spondyllitis tuberculosa
vertebrarum thoracicarum quartae, quintae et sextae cum perturbationibus
medullaribus.
***
Мужчина 50 лет, спускаясь в трюм судна по крутой лестнице,
оступился, упал и ударился спиной о ступени. Беспокоили боли в грудном отделе
позвоночника. В течение нескольких месяцев лечился от межреберной невралгии,
заболеваний плевры и легких. Улучшения не наступало. Заболевание
прогрессировало. Спустя полгода в областной больнице ему сделана МРТ и больной
был направлен в спинальный центр.
При внешнем осмотре выявляется сглаженность физиологических
изгибов, нарушение осанки, спина уплощена, походка осторожная, размеренная.
Остистые отростки 6 и 7 грудных позвонков несколько выступают и болезненны при
постукивании пальцами. Болезненность в этих позвонках отмечается и при
надавливании ладонями на плечи больного (при нагрузке по оси позвоночника).
Чувствительность и двигательная функция нижних конечностей в полном объеме.
Функция тазовых органов не нарушена.
DS. Туберкулезный спондилит 6 и 7 грудных позвонков. (А18.0)
Spondyllitis tuberculosa
vertebrarum thoracicarum sextae et septimae.
***
Жалобы на боль в области копчика, усиливающуюся, когда
больная садится и или поднимается со стула. Пострадавшая ударилась ягодицами о
пол, сев мимо стула. Чтобы уменьшить боль, садится и встает со стула, опираясь
на руки. При внешнем осмотре в области копчика имеется небольшая гематома,
пальпация этой области болезненна. Других видимых изменений не обнаружено.
DS. Закрытый перелом копчика. (S39)
Fractura
ossis coccygis clausa.
***
Пострадавший резко наклонился вправо при попытке
поднять большой груз и в момент сильного мышечного напряжения почувствовал
хруст в пояснице и сильную боль. При внешнем осмотре туловище наклонено вправо.
Движения в поясничном отделе ограничены. При попытке выпрямиться или согнуться
влево появляются боли в месте травмы. Поясничная область справа припухшая и
болезненная при пальпации. Лежа на спине из-за сильной боли пациент не может
поднять выпрямленную правую ногу. Он лишь сгибает ее в коленом суставе, стопа
при этом скользит по кушетке и не отрывается от кушетки (симптом «прилипшей
пятки»).
DS. Закрытый перелом правого поперечного отростка 2
поясничного позвонка. (S22)
Fractura clausa processus transversi dextri vertebrae
thoracicae secundae.
***
Пострадавший упал с высоты более 3
метров на пятки, при этом не
успел согнуть ноги в коленных суставах. В результате падения у пострадавшего
появились сильные боли в поясничном отделе позвоночника, усиливающиеся при
движениях туловища (передне-задние и боковые наклоны, повороты вокруг оси).
При внешнем осмотре заметно сглажен поясничный лордоз,
остистый отросток 1 поясничного позвонка несколько выпячен наружу, болезнен при
постукивании по нему пальцами, мышцы спины напряжены («мышечная защита»).
Движения в поясничном отделе позвоночника ограничены из-за болей. При нагрузке
по оси позвоночника (надавливание ладонями на плечи или легкое постукивание по
пяткам выпрямленных ног) боли в поврежденном позвонке резко усиливаются.
Пальпация остистых отростков поясничного отдела в момент, когда больной лежит
на спине и медленно поднимает выпрямленные ноги, болезненна (симптом Силина).
Неврологических симптомов нет.
DS. Компрессионный перелом тела 1 поясничного позвонка.
(S22)
Fractura corporis
vertebrae lumbalis primae e compressione.
Пострадавший был придавлен между железнодорожными вагонами.
Жалуется на боли в костях таза и промежности. При осмотре обнаружены
припухлость и кровоподтек в правой паховой области. Движения ногами вызывают
усиление болей. Ноги больного находятся в вынужденном положении «лягушки».
Переднезанее и боковое сдавление таза усиливает боль в области травмы. Боль
усиливается и при попытке развести подвздошные кости в стороны. Больной не
может поднять выпрямленную в коленном суставе ногу. С трудом сгибает ее, волоча
пятку по постели (симптом «прилипшей пятки»).
DS. Перелом правых лобковой и седалищной костей с нарушением непрерывности
тазового кольца.
Fractura ossis pubis et
ossis ischiadici dextri cum laesione incolumitatis cinguli pelvis.
***
У женщины 28 лет в родах было повреждено тазовое кольцо.
Больная переведена в травматологическое отделение. Беспокоят боли в области
лобного симфиза. Двигательная функция конечностей нарушена. Больная стремится
занять вынужденное положение – ноги слегка согнуты в коленях и тазобедренных
суставах, бедра максимально сведены вместе. При попытке развести их в стороны
возникает резкая боль. Пальпаторно и через влагалище определяется расхождение
лобкового сочленения.
DS. Разрыв лонного сочленения.
Ruptura symphysis pubis.
***
Пожилой мужчина упал на правый бок с высоты около 3 метра.
Максимальный удар пришелся на большой вертел правой бедренной кости. Беспокоят
боль в правом тазобедренном суставе. Двигательная функция сустава значительно
ограничена. Нога находится в вынужденном положении – бедро согнуто и ротировано
внутрь. Нагрузка по оси бедра болезненна. Большой вертел вдавлен внутрь,
постукивание по нему вызывает боль. В паховой области справа – гематома. При
ректальном исследовании справа соответственно вертлужной впадине пальпируется
головка бедра, внедрившаяся в полость таза.
DS. Перелом вертлужной впадины правой тазовой кости с
центральным вывихом бедра.
Fractura acetabuli dextri
cum luxatione coxae centrale.
***
Молодой человек
во время драки получил удар ногой в паховую область. Беспокоят боли в области
лобка, усиливающиеся при движениях левой ногой. Пальпация лобка болезненна
слева. Больной не может самостоятельно мочиться, хотя есть позывы. По мере
развития мочевой инфильтрации появились боли в нижней части живота, чувство
жжения. Температура 39 С. Появились озноб, тахикардия. Общее состояние
ухудшилось.
DS. Перелом левой лобковой кости. Внебрюшной разрыв мочевого
пузыря.
Fractura ossis pubis sinistri. Ruptura extraperitonealis
visicae urinariae.
***
Пожилой мужчина
доставлен в клинику с места ДТП. Жалобы на боли в области лобка и промежности.
Движение ногами усиливает боль. Пальпация лобка болезненна. Из наружного
отверстия мочеиспускательного канала выделяется по каплям кровь. В промежности
имеется гематома. Дно мочевого пузыря выступает за лонное сочленение. Попытка
опорожнить мочевой пузырь приводит к обжигающей боли, и это заставляет
пациента прекратить акт мочеиспускания.
DS. Двусторонний перелом лобковых костей таза с разрывом
мечеиспускательного канала.
Fractura bilateralis
ossium pubis cum ruptura urethrae.
***
Пострадавшая
ударилась правой подвздошной костью. Боль в области правой подвздошной кости,
кровоподтеки, припухлость. Давление на крыло подвздошной кости резко
болезненно. При пальпации определяется крепитация. Активное сгибание и
отведение правой ноги усиливает боль. Мышцы брюшного пресса в нижней части
живота справа напряжены.
DS. Перелом крыла правой подвздошной кости.
Fractura alae ossis ilii
dextri.
Бедро Femur
Пострадавший
находился в легковом автомобиле, который съехал с дороги и несколько раз
перевернулся. Жалобы на боли в области правого тазобедренного сустава. Не может
встать на правую ногу. При осмотре правый тазобедренный сустав деформирован.
Нога немного согнута в коленном и тазобедренном суставе и повернута внутрь.
Активные движения в тазобедренном суставе невозможны, пассивные – встречают
пружинистое сопротивление. Правая нога заметно короче, поясничный лордоз более
выраженный.
DS. Задний подвздошный вывих правого бедра.
Luxatio coxae posterior
(iliaca).
***
Женщина 65 лет. Около часа назад, вставая со стула,
почувствовала щелчок и боль в области правого тазобедренного сустава, упала, не
смогла подняться. В 2011 году была сделана операция по замене тазобедренного
сустава справа. С тех пор шесть раз был вывих компонента энодопротеза с
последующим вправлением в стационаре.
Объективно:
Больная лежит на полу. На коже в проекции правого тазобедренного сустава
послеоперационный рубец, боль при пальпации, деформация сустава, правая нижняя
конечность выпрямлена, стопа ротирована кнаружи.
DS.
Привычный вывих тазобедренного компонента эндопротеза правого тазобедренного
сустава.
Luxatio habitualis componenti
iliofemoralis endoprothesis coxae dextrae.
***
Мужчина 80 лет
оступился и упал на левый бок, ударился областью большого вертела.
Появились сильные боли в паховой области. При осмотре больного в горизонтальном
положении правая нога ротирована кнаружи. Самостоятельно поставить стопу в
вертикальное положение не может. Попытка сделать это с посторонней помощью
приводит к появлению сильных болей в тазобедренном суставе. Положителен симптом
«прилипшей пятки». Постукивание по пятке и по большому вертелу болезненно.
DS. Перелом шейки левой бедренной кости.
Fractura colli femoris
sinistri.
***
Мужчина 65 лет. Жалобы не предъявляет.
Бригада СМП
вызвана с целью перевозки больного в ЦИТО.
В августе 2009
года упал на улице на левый бок, ударился левой ногой об асфальт. Чувствовал
резкую боль в области левого тазобедренного сустава, отмечал невозможность
стояния на левой ноге. Был доставлен бригадой СМП в отделение травматологии и
ортопедии, где был поставлен диагноз «перелом шейки бедра слева».
Больному было
проведено скелетное вытяжение сроком 1.5 месяцев. В связи с замедленной
консолидацией перелома в октябре 2009 года была проведена операция закрытого
остеосинтеза, после которой через две недели больной был выписан домой.
Вопреки
предписаниям врача больной стал давать нагрузку на больную ногу уже через
полтора-два месяца после операции, а в апреле 2010 года вышел на работу
(связанную с большими физическими нагрузками). В августе 2011 года стал
отмечать дискомфорт и боли в левом тазобедренном суставе при движениях ноги и
нагрузке на ногу, в связи с чем обратился в отделение травматологии и
ортопедии, где был диагностирован несросшийся перелом шейки левой бедренной
кости с образованием ложного сустава. Больному была назначена операция
эндопротезирования головки бедренной кости, которая была проведена В октябре
2011 года.
Объективно.
Состояние удовлетворительное. Сознание ясное, положение
активное. Температура тела — 36.8. Кожные покровы телесного цвета, чистые,
влажные, лимфатические узлы не увеличены, отеков нет.
Частота дыхания
— 18 в минуту. Дыхание везикулярное по всей поверхности грудной клетки,
хрипов нет. Пульс — 94 ударов в минуту. Тоны сердца приглушенные, шумов
нет. Живот овальной формы, симметричен, мягкий, безболезненный при
пальпации. Симптом Щеткина-Блюмберга отрицателен. Выслушиваются нормальные
перистальтические шумы. Печень не пальпируется. Симптом поколачивания
отрицательный.
Status
localis: Кожа в области левого тазобедренного сустава гиперемирована,
вокруг большого вертела — дугообразный разрез. Края раны отечны,
гиперемированы. Движения в суставе безболезненны, амплитуда их ограничена. При
пальпации раны отмечается локальная болезненность.
DS: Несросшийся перелом шейки левой бедренной кости с
образованием ложного сустава. Состояние после эндопротезирования головки
бедренной кости.
Fractura colli ossis femoris sinistri non consolidata,
pseudoarthrosis. Endoprothesis capitis ossis femoris.
***
Девочку
одиннадцати лет доставили через 40 минут после железнодорожной травмы с
оторванной правой нижней конечностью на уровне тазобедренного сустава, с полным
его разрушением и тяжелым травматическим шоком. Общее состояние больной крайне
тяжелое. Сознание угнетено. Пульс на лучевой артерии частый, слабого
наполнения. АД 75/40 мм. дыхание поверхностное, частое. Кожные покровы бледные,
покрыты холодным потом. Тоны сердца глухие.
DS. Травматическая ампутация правой нижней конечности на
уровне тазобедренного сустава. Травматический шок.
Amputatio traumatica coxae dextrae. Afflictus traumaticus.
***
Мальчик семи лет
упал с дерева с высоты три метра. Основная сила удара пришлась на левую ногу.
Некоторое время лежал под деревом, не мог подняться.
При осмотре
левое бедро припухшее, деформировано, ось его искривлена. Ощупывание места
травмы болезненно. Выявляется патологическая подвижность в средней трети бедра.
Ребенок не может поднять левую ногу. Чувствительность и двигательная функция
стопы сохранены в полном объеме. Пульс на периферических артериях сохранен.
DS.
Перелом левой бедренной кости в средней трети.
Fractura femoris sinistri
in tertia mediale.
***
Строитель 44 лет
во время работы упал с 3-го этажа на строительный мусор. Ушиб правую ногу.
Доставлен в травматологическое отделение. При осмотре правое бедро укорочено и
деформировано в средней трети. Пальпация этой области болезненна. Определяется
патологическая подвижность в месте травмы. Самостоятельно поднять выпрямленную
ногу больной не может. По передненаружной поверхности правого бедра в средней
трети имеются три раны 2 на 4
сантиметра.
DS.
Открытый поперечно-оскольчатый перелом средней трети правой бедренной кости.
Fractura transversocomminuta aperta femoris dextri in
tertia mediale.
***
Пострадавший 29
лет доставлен в травматологическое отделение с обширной травмой левого бедра и
размозжением левой кисти.
Объективно.
Левое бедро резко деформировано, укорочено на 10
см. на передненаружной поверхности
левого бедра зияет большая, сильно загрязненная рана размером 20 на 15
см, из раны выступают обрывки мышц.
В глубине раны видны костные отломки бедренной кости. Левая кисть
размозжена, ткани ее нежизнеспособны. Общее состояние крайне тяжелое. Кожа и
видимые слизистые бледные, кожа покрыта холодным потом. Пострадавший вял,
адинамичен. АД = 60/0 мм. рт. ст.
DS. Открытый оскольчатый перелом средней трети левой
бедренной кости. Размозжение левой кисти. Травматический шок.
Fractura comminuta aperta femoris sinistri in tertia
mediale. Conquassatio manus sinistrae. Afflictus traumaticus.
***
Мужчина 38 лет
во время работы на электрокаре был придавлен идущим навстречу грузовым
автомобилем.
Состояние
тяжелое, возбужден, пульс 120 в минуту, слабого наполнения. АД = 150/110 мм.
рт. ст. Кожные покровы бледные. Левое бедро деформировано, укорочено и
искривлено. По задней поверхности в нижней трети левого бедра имеется небольшая
ранка 1 на 0,5
см. Из раны течет темно-красная
кровь. Бедро значительно увеличено в объеме за счет отека и обширной гематомы,
распространившейся до подколенной ямки. Левая голень и стопа холодные, бледные.
Пульс на артериях стопы не прощупывается.
На
рентгенограмме выявляется оскольчатый перелом левого бедренной кости в средней
трети со смещением по длине. На артериограмме определяется разрыв бедренной
артерии в нижней трети на протяжении 8,5
см.
DS. Оскольчатый перелом левой бедренной кости в средней
трети со смещением. Разрыв бедренной артерии в средней трети. Травматический
шок.
Fractura comminuta dislocata femoris sinistri in tertia
mediale. Ruptura arteriae femoralis. Afflictus traumaticus.
***
Пострадавший 37
лет получил обширное повреждение обеих бедер в нижней трети с размозжением
мягких тканей и костей на грани травматического отрыва. Состояние крайне
тяжелое. Пульс на лучевой артерии не определяется. АД = 40/0. Кожные покровы
бледные, покрыты холодным липким потом. Больной безучастен к окружающим. Обе
голени представляют собой бесформенное месиво из костей и мышц.
DS. Открытый перелом обоих бедер в нижней трети с
размозжением голеней. Травматический шок.
Fractura aperta amborum
femorum in tertia inferiore cum conquassatione amborum crurum. Afflictus traumaticus.
Колено, голень — Genu,crus
Пострадавшая,
поднимаясь по лестнице, упала и ударилась о ступеньку левым коленом. Левый
коленный сустав увеличен в объеме (гемартроз). Отмечается локальная
болезненность при пальпации надколенника. Сгибание коленного сустава
болезненно. Разогнутую в коленном суставе ногу больная поднять не может. Между
фрагментами надколенника пальпаторно определяется щель.
DS. Поперечный перелом левого надколенника.
Fractura patellae sinistrae transversa.
***
Рабочему 28 лет
один час назад на правую голень упала металлическая балка.
Состояние
средней степени тяжести. На предневнутренней поверхности верхней трети
правой голени имеется рана размером 10 на 3
см. Отмечается выраженная деформация
и укорочение голени. При попытке переложить поврежденную ногу, голень сгибается
в месте травмы (патологическая подвижность)
DS. Открытый перелом обеих костей правой голени в верхней
трети. Fractura ossium cruris dextri aperta in parte tertia
superiore.
***
Пострадавшая
упала с лестницы на выпрямленную в коленном суставе правую ногу. Максимальная
осевая нагрузка пришлась на коленный сустав. В результате травмы появились
сильные боли в области правого коленного сустава. В верхней трети правой голени
имеется разлитая гематома, определяется гемартроз. Контуры коленного
сустава сглажены. Сустав увеличен в объеме и деформирован. Голень отклонена
кнаружи (вальгусное положение). При ощупывании сустава определяется резкая
болезненность в области наружного мыщелка и баллотирование надколенника.
Активные движения в коленном суставе резко ограничены и болезненны. Больная не
может самостоятельно поднять выпрямленную ногу. Появилась боковая подвижность
голени. При легком поколачивании по пятке боли резко усиливаются в месте
травмы.
DS. Перелом наружного мыщелка правой большеберцовой кости.
Fractura condyli
lateralis tibiae dextrae.
***
При разгрузке с
автомашины бетонных блоков, один из блоков упал и ударил близко стоящего
студента по ноге. В результате травмы в нижней трети голени образовалась рана с
интенсивным кровотечением. До приезда СМП была наложена импровизированный
жгут-закрутка выше раны. Кровотечение остановилось. За период транспортировки в
травматологическое отделение жгут не перекладывался (в течение 5 часов). При
осмотре на передневнутренней поверхности нижней трети левой голени имеется
рваная рана размером 4 на 8
см. В глубине раны видны костные
отломки большеберцовой кости. Ниже жгута кожа бледная, чувствительность не
определяется. После снятия веревки на ее месте остался глубокий раздавливающий
след. Кровотечения из раны и пульсации периферических артерий нет. Легкий
массаж голени и стопы ничего не изменил.
DS. Открытый перелом левой большеберцовой кости в нижней
трети. Синдром длительного сдавления левой голени.
Fractura tibiae sinistrae
aperta in parte tertia inferiore. Syndromum compressionis prolongatae cruris
sinistri.
Голеностопный сустав, стопа — Articulatio talocruralis, pes
Женщина
подвернула левую стопу внутрь. В результате этой травмы появились сильные боли
в голеностопном суставе. Беспокоят боли в области наружной лодыжки при ходьбе.
Пострадавшая не может твердо наступить на больную ногу. При осмотре левого
голеностопного сустава область наружной лодыжки отечна, болезненна при
пальпации. Движения в голеностопе ограничены и болезненны.
DS.
Перелом наружной лодыжки левого голеностопного сустава.
Fractura malleoli
lateralis articulationis talocruralis sinistrae.
***
Рабочий получил
удар по наружному краю стопы тяжелой металлической деталью, упавшей с верстака.
При осмотре отмечается припухлость и кровоподтек в области тыла стопы.
Пальпация основания пятой плюсневой кости резко болезненна. При потягивании за
V палец и при нагрузке по оси боли в месте травмы значительно усиливаются.
DS. Перелом основания V плюсневой кости правой стопы.
Fractura ossis
metatarsalis quinti pedis dextri.
***
Пострадавший
упал с высоты 2
метров. Основной удар пришелся на
левую пятку. Объективно. Левая пятка уплощена, расширена, отечна. Под
внутренней лодыжкой кровоподтек. Продольный свод стопы уплощен, нагрузка на
пятку невозможна. Сокращение мышц голени вызывает усиление болей в пятке. При
осмотре сзади обеих стоп видно, что на поврежденной стороне лодыжки стоят ниже,
а ось пяточной кости наклонена внутрь. Активное приведение и отведение,
пронация и супинация отсутствуют.
DS. Перелом левой пяточной кости.
Fractura ossis calcanei sinistri.
переломов стопы — фаланга | Педиатрическое ортопедическое общество Северной Америки (POSNA)
Учебное пособие
Ключевые точки:
- Один из самых частых переломов стопы у детей
- Часто не лечится у хирургов-ортопедов
- Открытые переломы требуют ирригации и обработки раны
- Травмы ногтевого ложа с поражением зародышевого матрикса подлежат ремонту
- Внутрисуставные переломы большого пальца стопы со смещением требуют репозиции
Описание:
Переломы фаланги — самый распространенный тип переломов стопы в педиатрической популяции.Подавляющее большинство переломов стопы у детей хорошо переносятся безоперационным лечением (Kay 2001). Хирургическое лечение рекомендуется при открытых переломах, переломах со значительным смещением и смещении внутрисуставных переломов большого пальца стопы.
Эпидемиология:
Переломы фаланги у детей — одни из самых частых переломов у детей. Переломы стопы составляют от 5% до 13% всех переломов у детей. Переломы пальцев стопы представляют собой наиболее распространенные переломы стопы в детской возрастной группе и могут составлять до 18% переломов стопы у детей.Переломы фаланги составляют от 3% до 7% всех переломов костей и обычно относятся к травмам типа I или II по Салтеру-Харрису (Kay 2001). Переломы фаланги у детей чаще встречаются у мальчиков, чем у девочек, и чаще всего являются закрытыми повреждениями.
Клинические результаты:
Педиатрические пациенты с переломами фаланги имеют широкую картину. Они могут проявляться локальной болью в пораженном пальце ноги, хромотой или неспособностью переносить тяжести. Для осматривающего врача важно получить подробный анамнез и физический осмотр, который часто бывает трудным у маленького, не склонного к сотрудничеству, травмированного ребенка.(Hatch 2003) Необходимо провести оценку точки максимальной болезненности и тщательной оценки целостности кожи вокруг пальца ноги, чтобы убедиться, что нет травмы ногтевого ложа. Такие признаки, как кровотечение ногтевого ложа и кровотечение из ногтевого валика или вокруг него, должны предупреждать лечащего врача о наличии открытого перелома ногтевого ложа (Kensinger, 2001). Также следует оценить выравнивание, вращение и сосудисто-нервный статус (Kay 2001). )
Этиология:
Переломы фаланг обычно возникают в результате падения предметов на стопу или ушиба пальца ноги.(Ribbans 2005) Было обнаружено, что травмы большого пальца стопы обычно возникают во время занятий спортом (28%), особенно футбола, при этом у большинства пациентов (92%) возникают закрытые переломы. (Petnehazy 2015) Серьезные травмы стопы и пальцев ног также могут возникать в результате высокоэнергетические травмы, в том числе аварии на вездеходах (ATV) и травмы газонокосилок, которые могут привести к сложным переломам, отслоившимся травмам и травматическим ампутациям (Thompson 2008, Vollman 2006)
Лечение:
Переломы стопы у детей обычно имеют хороший прогноз, и в большинстве случаев их лечат безоперационным путем.(Ribbans 2005) Закрытые переломы редко требуют репозиции. Переломы со второго по пятый пальцы обычно лечатся тейпом, и им разрешается выдерживать нагрузку, если это допустимо. (Hatch 2003) Эти переломы заживают почти всегда без нарушения выравнивания в течение 3-4 недель (Petnehazy 2015). Для комфорта пациента можно использовать обувь или короткую повязку для ходьбы до тех пор, пока не произойдет заживление перелома.
Открытые переломы фаланг стопы требуют тщательного орошения и дебридмента в дополнение к антибиотикам, чтобы избежать остеомиелита.Повреждение зародышевого матрикса ногтевым ложем может потребовать хирургического вмешательства (Kay 2001, Kensinger 2001).
Переломы проксимальной фаланги большого пальца стопы с вовлечением эпифиза могут быть внутрисуставными. Если поражено более 25% поверхности сустава или если смещение превышает 2–3 мм, показано закрытое или открытое сокращение. Для стабилизации фрагмента можно использовать гладкие спицы или винтовой остеосинтез (Kay 2001).
Осложнения:
Подавляющее большинство переломов фаланги у детей заживают без каких-либо клинических или рентгенологических осложнений.Наиболее частые осложнения включают остановку роста и угловые деформации из-за травмы кожного покрова, дегенеративные заболевания суставов из-за внутрисуставных переломов и остеомиелит из-за открытых переломов. Другие необычные последствия переломов фаланги включают скованность и боль (Kay 2001, Petnehazy 2015, Hatch 2003, Maffulli 2001).
Артикул:
- Хэтч, Р.Л. и С. Хакинг, Оценка и лечение переломов пальцев стопы. Am Fam Physician, 2003. 68 (12): p. 2413-8.
- Кей, Р.M. и C.W. Tang, Переломы стопы у детей: оценка и лечение. J AmAcad Orthop Surg, 2001. 9 (5): с. 308-19.
- Kensinger, D.R., et al., Укол большой палец ноги: важность раннего распознавания и лечения открытых переломов дистальной фаланги. Журнал Педиатр Ортоп, 2001. 21 (1): с. 31-4.
- Маффулли Н. Эпифизарные повреждения проксимальной фаланги большого пальца стопы. Clin J Sport Med, 2001. 11 (2): с. 121-3.
- Mounts, J., et al., Переломы, чаще всего пропускаемые в отделении неотложной помощи.ClinPediatr (Phila), 2011. 50 (3): с. 183-6.
- Петнехази Т. и др. Переломы большого пальца стопы у детей. Foot Ankle Int, 2015. 36 (1) с. 60-3.
- Риббанс, У.Дж., Р. Натараджан и С. Алавала, Переломы стопы у детей. Clin OrthopRelat Res, 2005 (432): с. 107-15.
- Томпсон, Т.М. и др., Травмы стопы, связанные с использованием вездеходов у детей и подростков. Pediatr Emerg Care, 2008. 24 (7): с. 466-7.
- Фоллман Д. и Г.А. Смит, Эпидемиология травм детей, связанных с газонокосилками, в США, 1990–2004 гг. Педиатрия, 2006. 118 (2): с. е273-8.
Ведущие участники:
Кевин Смит, доктор медицины
Цифровая ампутация кончика пальца с точки зрения ногтя
Стратегия лечения, предложенная здесь для ампутации кончика пальца, поддерживает вторичное заживление с сохранением внешнего вида, а также функции. Консервативное лечение с большей вероятностью приведет к появлению чувствительного, безболезненного и косметически приемлемого кончика пальца по сравнению с хирургическим лечением во многих клинических сценариях.В этой рукописи подробно рассматривается степень повреждения кончика пальца и определяется связь между повреждением и конечным результатом. Представлена классификация, которая позволяет получить адекватное первичное консультирование относительно прогноза и предсказывает необходимость вторичной корректирующей операции.
1. Введение
Разумная стратегия лечения ампутации кончика пальца должна учитывать как косметический, так и функциональный результат. Консервативный подход не требует хирургических навыков, имеет низкий риск осложнений и может привести к появлению чувствительного, безболезненного и косметически привлекательного пальца [1–11].Основываясь на предыдущем опыте и литературных данных, многие ампутации кончиков пальцев можно лечить вторичным натяжением. Принятая здесь система классификации предсказывает необходимость вторичной коррекционной хирургии.
2. Лечение
Любая ампутация кончика пальца через зародышевый матрикс или дистальнее его должна рассматриваться как нехирургическое лечение. Исключение составляют остро косые ампутации или ампутации с очевидным серьезным повреждением зародышевого матрикса. Исцеление вторичным натяжением является отличным первичным выбором, если степень повреждения зародышевого матрикса и возможность функционального ногтя неясны.
Лечение травм, подходящих для вторичного заживления, включает консультирование пациента о вариантах ухода за раной и предоставление информации о конечной функции, включая внешний вид поврежденного пальца. Для снятия острой боли иногда применяют цифровой блок, и рану перевязывают. Чтобы свести к минимуму деформацию ногтя, кость редко следует укорачивать, даже если она немного выступает за уровень ампутации. Нет необходимости прикрывать обнаженный конец дистальной фаланги мягкими тканями.Подойдет любой неадгезивный перевязочный материал [1, 10–12], а уход за раной прост: промывание водой с мылом и смена повязки один или два раза в неделю (рис. 1).
Первоначальная болезненность заметно спадает через 7–10 дней, и скорее комфорт, чем заживление, определяет, когда пациенты готовы вернуться к работе. Полное заживление происходит в течение 4–6 недель [3, 6, 9, 10, 12–19]; более крупные раны с обнажением кости [1, 8] требуют наибольшего времени для заживления. В течение первых 1-2 недель культя ампутации претерпевает незначительные изменения, за исключением образования грануляционной подушки, которая постепенно покрывает обнаженную кость.После этого рана сжимается и расширяется вокруг окружающей кожи и ногтевого ложа. Образовавшийся шрам обычно безболезненный, имеет поперечную форму и располагается под ногтем (рис. 2).
3. Классификация
Следующая система классификации полезна при оценке дистальных ампутационных повреждений (таблица 1 и рисунок 3). Ампутации типа I включают только мягкие ткани или мягкие ткани и кость, но с сохранением, по крайней мере, половины ногтевого ложа (рис. 4 (а) и 4 (b)).Большинство этих пальцев, особенно у детей, заживают практически без признаков первоначальной травмы. Когда возникают деформации ногтя (крючок ногтя), они редко бывают серьезными [20]. Травмы I типа вряд ли потребуют вторичной хирургической коррекции.
| |||||||||||||||||||||||||||||||||||||||||||||
Тип II ампутации происходят через проксимальную половину ногтя, дистальнее кутикулы.При этих травмах отрастающий ноготь имеет недостаточную костную опору и разовьется деформация крючка. В процессе заживления ногтевое ложе расширяется, образуя укороченный, но потенциально функциональный ноготь [11]. Если пациент требует коррекции, «антенную процедуру» [21] или другую ревизию для коррекции ожидаемой деформации крючкового стержня лучше всего проводить через 6–12 месяцев после первоначальной травмы (Рисунки 5 (a) и 5 (b)).
Тип III Ампутации проксимальнее эпонихиальной складки, но дистальнее прикрепления сгибателя и разгибателя.Поскольку трудно определить степень повреждения зародышевого матрикса, мы избегаем первичной абляции. Это представляет риск появления симптоматических остатков ногтей, но также сохраняет возможность функционального ногтя. Если матрица ногтя останется неповрежденной, ноготь вырастет, но с серьезной деформацией крючка. Все травмы типа III, вероятно, потребуют более позднего хирургического вмешательства, либо удаления остатков ногтя, либо исправления крючка.
Тип IV ампутации не имеют потенциала ногтевого аппарата, если не выполняется реплантация (Рисунки 6 (a) и 6 (b)).Если реплантация не выбрана, сохранение длины часто больше не имеет решающего значения, и вторичное заживление не дает преимуществ перед первичным закрытием или покрытием. В некоторых случаях, таких как большой палец со значительным повреждением мягких тканей, если есть ощущение, что первичное закрытие приведет к значительному укорочению, тогда может быть показано закрытие лоскута. Кроме того, сохранение интактных вставок сгибателей и разгибателей, а также самого дистального межфалангового сустава может иметь некоторые значительные преимущества.
Травмы типа V представляют собой косую ампутацию под углом менее 45 ° к длинной оси пальца (рисунки 7 (a) и 7 (b)).Эти травмы обычно требуют хирургического вмешательства: реплантации или закрытия лоскута.
4. Обсуждение
Наиболее частые травматические ампутации верхней конечности происходят дистальнее дистального межфалангового сустава [5, 22]. Эти, казалось бы, обыденные травмы представляют собой значительную стоимость лечения для общества и пострадавших людей, а также потери из-за снижения продуктивности. Стойкая непереносимость холода [1, 8, 23–25], болезненность и уродство [1, 8, 11] могут иметь большое долгосрочное влияние на личную и профессиональную деятельность [26].В каждом случае конечный результат в некоторой степени зависит от начального лечения, которое может привести к большей инвалидности, чем сама травма. Таким образом, лечение должно оптимизировать окончательный внешний вид и функцию пальца, а также минимизировать риск ятрогенного повреждения.
Консервативное лечение не требует хирургических навыков или подготовки и не несет риска ятрогенных повреждений. Этот фактор важен, так как большинство случаев лечат врачи, не имеющие глубокого обучения хирургии кисти [27].Врач первичной медико-санитарной помощи может и должен управлять многими ампутациями кончиков пальцев, тогда как вторичная реконструкция ногтя, если она показана, должна выполняться хирургом кисти на более позднем этапе.
Первичное прямое закрытие неудовлетворительно при большинстве ампутаций типа I – III. Этот тип восстановления требует либо укорачивания кости [22, 28, 29], либо наложения шва под натяжением [22], оба из которых могут вызвать дальнейшую деформацию и другие симптомы [22]. Обрезка костной опоры ногтевого ложа укорачивает палец и увеличивает деформацию крючка.Первичное закрытие может предотвратить дистракцию ногтевого ложа, которая возникает, когда кончики пальцев заживают вторичным натяжением, а восстановление под натяжением увеличивает риск непереносимости холода и болезненности пульпы [5, 9, 11, 19, 22, 28, 30].
Свободная трансплантация композита ампутированного кончика считается успешной методикой [3, 14, 31–33]. Нам не удалось воспроизвести эти результаты, и повторно прикрепленные ткани у наших пациентов служили лишь временной биологической повязкой. В частности, у детей мы предпочитаем избегать хирургического вмешательства [16]. Кожные трансплантаты связаны с большей нежностью, непереносимостью холода и пониженной чувствительностью, чем то, что наблюдается после вторичного заживления [5, 11, 22, 28, 34, 35].
Локальные лоскуты [9, 18, 20, 23, 26, 31, 36–40] утомительны в исполнении и связаны с риском отказа лоскута [20, 30, 37, 40–43]. Кроме того, ятрогенная потеря чувствительности является обычным явлением, даже когда операцию проводят опытные ручные хирурги [22, 26, 36, 44]. Лоскут для выдвижения ладони, первоначально описанный Mennen и Wiese [45], склонен вызывать контрактуру межфалангового сгибания [26] и, в четырех локтевых пальцах, деваскуляризацию дорсальной кожи [43].Кроме того, при использовании любого из этих лоскутов иногда требуется укорочение кости для полного закрытия [20, 21, 38, 42].
Отдаленные лоскуты могут быть необходимы для закрытия исключительно больших дефектов мягких тканей, но не дают преимущества для вторичного заживления при ампутации I – III типов. Как и местные кожные лоскуты, они связаны с определенной частотой неудач и другими осложнениями, такими как инфекции, жесткость суставов, гиперестезия или плохая чувствительность [18, 35, 37, 38, 44, 46–55].
Реконструкция микрососудов , включая реплантацию или перенос пульпы пальца ноги, в случае успеха, может обеспечить отличные результаты и, возможно, снизить риск непереносимости холода и болезненной невромы [9, 33, 39, 49, 49, 56–59, 59–61 ].Опция доступна очень немногим пациентам, так как в большинстве случаев лечатся, когда навыки микрососудистой системы не доступны сразу.
Исцеление вторичным натяжением остается предпочтительным лечением, так как обеспечивает наилучший функциональный и косметический результат с минимальным риском ятрогенных осложнений. Несмотря на свою простоту, метод требует соблюдения нескольких основных принципов. Важно не удалять костную опору, так как это увеличивает зацепление отрастающего ногтя [5, 17, 30, 38, 42, 62].Острые костные спикулы можно обрезать, но выступание фаланги на 1–3 мм редко вызывает проблемы [1, 16].
Страх перед инфекцией костей побудил хирургов немедленно покрыть мягкие ткани [20, 30, 34]. Наряду с первичным покрытием мягких тканей антибиотики обычно рекомендуются при ампутации кончика пальца при обнажении костей [3]. Однако инфекции возникают редко [1, 3–6, 10–13, 16, 17, 28, 30, 60], когда кость остается открытой в кончике пальца для вторичного заживления, а профилактические антибиотики никогда не используются в нашем протоколе.Напротив, инфекции могут возникать и возникают, если лечение включает первичное покрытие раны [22, 38]. Еще одна причина не закрывать эти раны первичным хирургическим вмешательством состоит в том, что стабильное покрытие препятствует сокращению раны [3, 10]. Этот факт часто упускают из виду, и, когда необходимы вторичные процедуры, можно спросить: «Почему бы просто не закрыть рану во время травмы?» Очевидная причина в том, что желательно «биологическое расширение ткани» и дистальное продвижение тканей, вызванное сокращением раны.Во время этого процесса ногтевое ложе расширяется в дистальном направлении, а голая кожа пальцев сокращается, покрывая оголенную кость [3, 11, 13]. Следовательно, первичное применение лоскутов отрицательно сказывается как на максимальной длине ногтя, так и на ощущении пальца. Никакая первичная процедура, за исключением возможной реплантации, окончательно не доказала, что предотвращает деформацию ногтей [19, 30, 31, 38, 41, 46, 59, 60, 62].
Время заживления может быть больше, если ампутации кончика носа заживают вторичным натяжением, а не первичным закрытием [34], но факторы, определяющие трудоспособность, больше относятся к местной болезненности, чем к наличию гранулирующей раны.Нет никаких доказательств того, что гранулирующие кончики пальцев болят больше, чем кончики пальцев, которые были предварительно покрыты. Также нет доказательств того, что консервативное лечение приводит к более длительной краткосрочной нетрудоспособности, чем любой другой метод реконструкции. Фактически, время перерыва в работе составляет в среднем 3-4 недели вне зависимости от того, проводилось ли консервативное лечение, пересадка кожи, первичное закрытие или закрытие лоскута [1, 3–8, 10–13, 15, 17, 19, 28, 30 , 35, 46].
Хотя исцеление вторичным натяжением остается нашим предпочтительным лечением при наличии показаний, существуют сценарии, когда выполняется хирургическое вмешательство.К ним относятся пациенты, которые не переносят открытую рану, или пациенты, которые выбирают операцию после обсуждения информированного согласия. Некоторым пациентам просто не нравится идея открытой раны или они думают, что по разным причинам операция должна быть лучше.
Было представлено несколько классификационных схем ампутации кончиков пальцев для определения стратегии лечения [4, 8, 17, 57, 58, 61, 63]. Поскольку мы продвигаем консервативное лечение большинства травм, предлагаемая нами классификация служит в основном для оценки функционального и косметического прогноза.При ампутации типа I высока вероятность получения функционального наконечника с минимальной остаточной деформацией. Травмы типа II обычно заживают с некоторой степенью деформации крючка, требуя вторичного хирургического вмешательства только в тяжелых случаях. Поражения типа III приводят к сильно деформированному ногтю, который может или не может быть восстановлен с помощью корректирующей хирургии. Прогноз трудно оценить при первоначальной оценке, но первичная абляция зародышевого матрикса ногтя, безусловно, исключает любые шансы на последующее восстановление функционального ногтя.
Ампутации IV и V типов обычно требуют первичного хирургического вмешательства [40, 61] и редко требуют вторичных процедур [33]. Вторичные хирургические процедуры, за некоторыми исключениями, ограничиваются резекцией остатков ногтей при поражениях типа III или коррекцией деформации крючковидного ногтя при поражениях типа II-III [22, 26, 62]. Антенная процедура — наш предпочтительный подход к гвоздю с крючком [21].
5. Заключение
Существует множество способов лечения травм кончиков пальцев. Исцеление вторичным натяжением остается предпочтительной стратегией лечения.Эта стратегия позволяет избежать первичной хирургии, ее боли и осложнений, обеспечивая при этом отличный функциональный и косметический результат. Вторичное заживление должно быть частью алгоритма лечения всех травм кончиков пальцев.
Конкурирующие интересы
Авторы заявляют об отсутствии конфликта интересов в отношении публикации этой статьи.
Ампутация цифр Артикул
Первоначальное ведение — первая помощь, подход ATLS к пациенту, сохранение ампутированной части, вакцинация против столбняка и антибиотики в соответствии с инструкциями местной больницы.
В травматической обстановке идеальным кандидатом на реплантацию должен быть молодой, здоровый, острый механизм повреждения (дающий четкий уровень ампутации), минимальное разрушение тканей и контаминация [3].
Показания к реплантации [1] [3]:
- Ампутация большого пальца — потеря большого пальца представляет собой потерю функции кисти примерно на 40-50%
- Множественные ампутации пальцев
- Ампутации на ладони или вблизи нее
- Педиатрические пациенты с ампутацией пальцев на любом уровне
- Ампутация одного пальца дистальнее места прикрепления поверхностного сгибателя пальцев (зона I) (исследования показали, что реплантация дистальнее этой точки прикрепления дает лучшие результаты, чем проксимальные)
- Рассмотрение пациента — требование специалиста, e.g., род занятий или преморбидное нарушение функции кисти
Противопоказания и относительные противопоказания [3]:
- Травма одним пальцем через зону сухожилия сгибателя II
- Курение
- Сильное раздавливание
- Искалеченная конечность
- Сильное загрязнение
- Сегментарные травмы
- Продолжительное время теплой ишемии
- По состоянию здоровья
- Ампутированная часть неправильной сохранности.
- Отрывные травмы
- Прочие травмы, опасные для жизни
- Психически неуравновешенное
- Предыдущая операция на пораженном пальце
- Знак «красная линия» или «красная лента» (виден в сосудах во время операции), который прогнозирует уровень повреждения интимы в сосуде
Как только пациент поступает в операционную, ампутированная часть должна пройти тщательную оценку на пригодность для реплантации. Следует вскрыть и идентифицировать все структуры, особенно сосудисто-нервный пучок.Если подходящих сосудов не найдено, реплантацию проводить нельзя. Обычно это заказ на восстановление структур:
- Фиксация кости с укорочением или без него для восстановления мягких тканей
- Ремонт сухожилий разгибателей и сгибателей
- Ремонт нервов
- Артериальный анастомоз
- Венозный анастомоз (при наличии подходящих вен)
Фиксация кости должна быть простой и быстрой, но она также зависит от конфигурации костных травм.Обычно можно использовать две спицы Киршнера, но также можно использовать другие методы фиксации (например, фиксацию пластиной). Иногда перед фиксацией требуется укорачивание кости, чтобы обеспечить закрытие мягких тканей и восстановление сосудисто-нервных структур без чрезмерного натяжения.
Если реставрация невозможна и врач решает сделать выбор в пользу ампутации или формирования культи, затем создайте подвижную, стабильную, безболезненную культи с минимальным вмешательством со стороны оставшегося сухожилия и сустава, чтобы обеспечить наиболее полезный результат.По возможности используйте кожу ладоней для покрытия культи, поскольку она обеспечивает более толстую и чувствительную кожу, чем кожа спины. Варианты перестройки ладонной ткани для покрытия культи включают :
- Филе лоскута
- Заслонки Volar V-Y
- Двусторонние клапаны V-Y
- Гомодигитальные островные клапаны
В острой ситуации следует оставить «собачьи уши», чтобы уменьшить напряжение и вероятность ишемии оставшихся лоскутов, и эти собачьи уши со временем исчезнут.Что касается обработки кости при цифровой ампутации / формировании культи, кость под концом культи должна быть гладкой. Остальные костные стружки и омертвевшую кость следует удалить. Суставной хрящ можно сохранить, если ампутация проводится на уровне межфалангового (IP) сустава. Это может стать ударной подушкой при травме и потенциально причинить меньше боли, чем под кожей, чем по краям кости.
Обращаясь к нерву на конце культи, очень важно избегать образования невромы в этом месте.Нервный конец должен находиться вдали от конца культи или от предполагаемого места контакта с давлением. Чтобы снизить вероятность образования невромы на конце культи, тракционная нейрэктомия цифрового нерва должна выполняться с двух сторон при каждой ампутации пальца. По возможности следует сохранить прикрепления сухожилия, поскольку сохранение прикрепления сухожилия увеличивает активную подвижность и функцию культи ампутации. Это может привести к образованию спаек, поэтому рекомендуется ранняя мобилизация пальца.
определение traumatic_amputation и синонимов traumatic_amputation (английский)
Traumatic amputation — это частичное или полное отрывание части тела во время серьезной аварии, например дорожного движения, труда или боя. [1] [2] ,. [3]
Травматическая ампутация конечности человека, частичная или полная, создает непосредственную опасность смерти в результате кровопотери. [4]
За последние сорок лет медицинские и социальные достижения привели к:
- Снижение смертности от ампутаций из-за более быстрого лечения, что стало возможным благодаря использованию машины скорой помощи, вертолета или эвакуации самолета.
- Открытие методов микрохирургии и реконструктивной хирургии, позволяющих восстановить ампутированные конечности.
- Использование высокотехнологичных протезов для ампутированных конечностей.
- Установление законов, правил и руководств, а также использование современного оборудования для защиты людей от травматических ампутаций. [5]
Классификация
- Медицинская ампутация после диабетической инфекции, или после диабета, ишемического гангрена, или после злокачественных опухолей и т. Д.
- Преступная ампутация во время гражданских войн (например, в Сьерра-Леоне) или во время войны или по уголовным делам.
- Социальная ампутация: в некоторых странах есть ампутации, где мы видим официальные ампутации для уголовного наказания (например, за кражу), особенно в некоторых исламских странах. Кастрация была исторической привычкой в гаремах китайских императоров, а также в гаремах османских султанов, с целью защиты женщин гарема от сношений с мужчинами гарема. Сегодня одним из видов социальной ампутации является клиторэктомия (удаление клитора) в некоторых африканских исламских странах, а также широко распространенное обрезание e.грамм. среди еврейского и мусульманского населения и в США. [6] [7]
Причина
Травматическая ампутация у человека встречается редко (1: 20,804 человека в год). Потеря конечности обычно происходит сразу же во время аварии, но иногда и через несколько дней после медицинских осложнений. Статистически наиболее частыми причинами травматических ампутаций являются [8] :
- Ампутации при дорожно-транспортных происшествиях (автомобили, мотоциклы, велосипеды, поезда и т. Д.)
- Ампутации при несчастных случаях на производстве (оборудование, инструменты, цилиндры, цепные пилы, прессы, мясорубки, деревообрабатывающие станки и т. Д.)
- Ампутации в результате сельскохозяйственных несчастных случаев, связанных с машинами и косилочным оборудованием.
- Ампутации из-за опасности поражения электрическим током
- Ампутации от огнестрельного оружия, оружия и взрывчатых веществ, динамита, бомб, фейерверков, террористических атак и т. Д.
- Ампутации в результате сильного разрыва судового или промышленного троса.
- Ампутации от кольцевого вытяжения (ампутация кольцом, травмы после снятия перчаток)
- Ампутации от дверей зданий и дверей автомобилей.
- Ампутации в результате других редких несчастных случаев. [9]
Лечение
На основе последней эволюции науки о микрохирургии за последние 40 лет, травматическая ампутация может быть противопоставлена следующим вариантам, в зависимости от травмы пациента и клинической ситуации:
- 1-й вариант: Хирургическая ампутация — разрыв — протез
- 2-й вариант: Хирургическая ампутация — Трансплантация других тканей — Пластическая реконструкция.
- 3-й вариант: Реплантация — Повторное соединение — Реваскуляризация ампутированной конечности под микроскопом (после 1969 г.)
- 4-й вариант: трансплантация трупной руки (после 2000 г.), [10] [11]
Эпидемиология
- По данным Американской статистической ассоциации, в Соединенных Штатах Америки в 1999 году было зарегистрировано 14 420 несмертельных травматических ампутаций. Из них 4,435 стали из-за дорожно-транспортных происшествий, а 9.985 стали от несчастных случаев на работе. Таким образом, внутри всех ампутаций процент распределения составляет 30,75% для дорожно-транспортных происшествий и 69,24% для несчастных случаев на производстве. [12]
- Население США в 1999 г. составляло около 300 000 000 человек, поэтому можно сделать вывод, что на 20 804 человека приходится одна ампутация в год. В группе трудовой ампутации у нас было 53% рабочих и техников, 30% в производстве и обслуживании, 16% в лесоводстве и рыболовстве. [13]
- Статистика в других странах другая.К сожалению, Европейский Евростат не приводит статистику травматических ампутаций на своем веб-сайте https://ec.europa.eu/eurostat.
Показания — противопоказания
- Реплантация обычно показана при следующих ампутациях:
• 1. Несколько пальцев • 2. Большой палец • 3. Ампутация кисти руки через ладонь или запястье • 4. Запястье или предплечье • 5. На уровне локтя или проксимальнее локтя, когда имеется четко очерченная ампутация, подобная гильотине • 6.Отдельные пальцы дистальнее прикрепления поверхностного сгибателя пальцев на средней фаланге • 7. Ампутации у ребенка
- Относительные противопоказания к реплантации:
• 1. Ампутации на нескольких уровнях • 2. Искалеченные части • 3. Психиатрическое заболевание • 4. Пациенты, у которых сосуществуют тяжелые заболевания или заболевания • 5. Индивидуальные ампутации пальцев во второй зоне, проксимально от места прикрепления FDS • 6. Ампутация с длительной Время ишемии • 7. Раны с обширным загрязнением почвы, особенно от сельскохозяйственных травм • 8. Доктор Гарри С. Китай, доктор медицины и Брюс Стейнберг, доктор медицины Хирурги кистей рук: «Показания — противопоказания для реплантации верхних конечностей», Ортопедический институт Джексонвилля, Центр рук, США
PPT — Модифицированная VY-пластика при травматической потере дистального ногтевого ложа Презентация PowerPoint
Модифицированная VY-пластика при травматической потере ногтевого ложа M Satku, K Wan, Teoh LC Отделение ортопедической хирургии Отделение хирургии кисти и микрохирургии Больница Tan Tock Seng, Сингапур Конфликт интересов: ноль
Введение • Травмы пальцев рук в Сингапуре относительно часто встречаются в быту и на работе.• Травмы с потерей ногтевого ложа часто приводят к укорочению ногтевого комплекса и неоптимальному результату с косметической точки зрения. Ампутация кончика левого безымянного пальца
Цели • Описать относительно простой и легко воспроизводимый метод лечения ладонно-благоприятных травм кончика пальца с потерей дистального ногтевого ложа для достижения дистального удлинения ногтевого ложа.
Методы • Серия случаев, проспективные • Взрослые пациенты> 21 года • Травматические травмы кончиков пальцев с потерей дистального ногтевого ложа • Отдельные травмы • Доброкачественные ладонные ампутации кончиков пальцев • Поддаются VY-пластике Классификация Аленовских ампутаций кончиков пальцев
Примеры изображений Воллярные благоприятные ампутации кончика пальца, поддающиеся VY-пластике
Процедура • Дневная процедура • Местная анестезия • Применена классификация Алена для ампутации кончика пальца • Измерение остатка ногтевого ложа за пределами эпонихия и потери по сравнению с контралатеральным пальцем • Остаточный ноготь оторванный или укороченный Большой палец левой руки перед операцией
Модификация • VY лоскут приподнят с ладонной стороны • Кожа с дистального конца лоскута срезана, остается подкожная ткань • Длина срезанного лоскута определяется соответствующей потерей ногтевого ложа и доступной дистальной фалангой поддержка • Подкожная ткань от разреза лоскута VY шовный шов к остатку ногтевого ложа. Интраоперационная операция для большого пальца левой руки
Закрытие • VY лоскут закреплен нейлоновым швом 5/0 • Рассасывающийся шовный шов 6/0 к ногтевому ложу • Вставка для искусственного ногтя • Нерассасывающиеся швы удалены через 2 недели. op Левый большой палец после операции Большой палец левой руки
Ведение • Все пациенты имели одинаковый режим наблюдения • Амбулаторное лечение кистей рук • Послеоперационные фотографии и прямое измерение ногтевого ложа и роста ногтей • Минимальный период наблюдения 4 месяца
Результаты • 7 пациентов • 2 женщины, 5 мужчин • Все критерии ран соответствуют критериям • Ампутации 2 или 3 типа Аллена • Все лоскуты здоровы • Минимальное наблюдение в течение 4 месяцев • Уменьшение лоскута ограничено подлежащей опорой дистальной фаланги • Измерения записаны
Кейс 1 До операции Постоперация 1/12 Постоперационная 2/12 Постоперационная
Кейс 2 Постоперационная 5/12 Предоперационная Постоперационная 5/12
9032 6 Обсуждение • Многие процедуры, описанные при травмах ногтевого ложа • Приживление ногтевого ложа • Shepard GH.Лечение вывихов ногтевого ложа с помощью трансплантатов ногтевого ложа разделенной толщины J Hand Surg Am. 1983 Янв; 8 (1): 49-54. • Расщепленная или полная толщина • Отсутствие васкуляризации • От травмированного пальца / большого пальца ноги • Как для ногтевого ложа пальца, так и пальца ноги • Заболеваемость донорской области для полнослойных трансплантатов • Хорошо работает при неповрежденной зародышевой матрице ногтя
Местный лоскут и комбинация ногтевого трансплантата • Пальмарная VY, боковая VY • Моберг • Лоскут с перекрестным пальцем • Лоскут тенара • Brown RE, Zook EG, Russell RC.Реконструкция кончиков пальцев с помощью лоскутов и трансплантатов ногтевого ложа. J Hand Surg Am. 1999 Март; 24 (2): 345-51. • Микрохирургический перенос ногтя на пальце ноги • С большого или второго ногтя • Сибата М., Секи Т., Йошизу Т., Сайто Х., Таджима Т. Микрохирургический перенос ногтей на пальце ноги. Plast Reconstr Surg. 1991 июл; 88 (1): 102-9; обсуждение 110. • Трансплантат слизистой оболочки твердого неба • Хатоко М., Танака А., Кувахара М., Юруги С., Нийцума К., Ииока Х., Зук Э.Г. Трансплантаты слизистой твердого неба при дефектах ногтевого ложа. Ann Plast Surg. 2002 октябрь; 49 (4): 424-8; обсуждение 428-9.• Полнослойный кожный трансплантат • Применяется при злокачественных новообразованиях • Лазар А., Абимелек П., Дюмонтье C. Полнослойный кожный трансплантат для реконструкции ногтевого узла. J Hand Surg Br. 2005 Май; 30 (2): 194-8.
Требуется ли ткань для ногтей? • Замещающая ткань • Твердое небо, кожа • Рост ногтей отодвигает кожный трансплантат или лоскут дистально • 70% рост при ампутационных травмах • 90% рост при неповрежденной дистальной фаланге • Ого К. Действительно ли восстанавливается ногтевое ложе? Plast Reconstr Surg. 1987 сентябрь; 80 (3): 445-7.• Ногтевая шина без трансплантата • Нормальный рост ногтя идентичен ногтю на противоположной стороне • Огунро О., Огунро С. Отрывные травмы ногтевого ложа не требуют трансплантации ногтевого ложа. Tech Hand Up Extrem Surg. 2007 июн; 11 (2): 135-8.
Заключение • Подкожная ткань может образовывать ногтевое ложе • Баланс между ростом ногтевого ложа и повторной эпитилизацией подкожной ткани определяет, какая ткань будет формироваться • Длина роста ногтевого ложа также определяется доступной дистальной опорой фаланги • Приемлемый косметический результат ногтевого блока • Рекомендовать процедура при значительной потере ногтевого ложа> 3 мм • Регенерация ногтевого ложа при травмах <3 мм может не иметь значительного косметического улучшения
СПАСИБО
Ампутация ноги | фонд обращения.org.uk
При закупорке или сужении артерий, кровоснабжающих ноги, кровообращение в ногах снижается. Возможно, у вас появилась боль в стопе или ступнях, которая вас просыпает ночью, язвы или черные участки на пальцах ног, ступнях или ноге.
Если не лечить тяжелое заболевание артерий, недостаточность кровообращения вызовет усиление боли. Ткань ноги погибнет из-за недостатка кислорода и питательных веществ, что приведет к инфекции и гангрене. В некоторых случаях гангрена может быть очень опасной, поскольку инфекция может распространяться по телу и становиться опасной для жизни.
Ампутация всегда является крайней мерой и будет рекомендована только в том случае, если ваш хирург решил, что никаким другим способом улучшить кровообращение невозможно.
Основными участками ампутации являются:
- Чуть ниже колена
- Через колено
- Через бедро
Место ампутации будет зависеть от того, насколько плохое кровоснабжение вашей ноги. По возможности выполняются ампутации ниже колена, так как после операции легче ходить с протезом.Однако многие люди чувствуют себя хорошо после ампутации бедра. Следующая информация поможет объяснить процедуру ампутации ноги:
Перед операцией
Обычно вас госпитализируют за один или два дня до операции. Одна из медсестер поместит вас в кровать. который также запишет ваши личные данные в вашу медицинскую карту.
Есть ряд тестов, которые необходимо провести, чтобы убедиться, что вы годны для операции.В их число войдут:
- Рентген артерий (артериограмма) для подтверждения места закупорки
- Рентген грудной клетки
- Анализы крови
- ЭКГ (кардиограмма)
- Дыхательный тест
Возьмите с собой все лекарства, которые вы принимаете в настоящее время.
Вас посетит хирург, который проведет операцию, а также врач, который введет вам анестетик. Они решат, где на ноге будет ампутация.Если у вас есть вопросы по поводу операции, обращайтесь к врачам.
Операция
В наркологическом кабинете вам сделают общий наркоз, чтобы вы уснули. В качестве альтернативы вам могут вставить трубку в спину, через которую можно вводить обезболивающие, чтобы обезболить нижнюю половину вашего тела, пока вы бодрствуете (спинномозговая или эпидуральная анестезия). Анестезиолог может также использовать эпидуральную анестезию, а также общую анестезию, чтобы обезболить после операции.
Пока вы спите, в мочевой пузырь будут вставлены трубки для слива мочи и в вену на руке или шее (или в обеих) для измерения артериального давления и введения жидкости после операции.
Культя ампутации часто закрывается швом под кожей, который растворяется сама по себе, а иногда и небольшой трубкой для слива любой жидкости, которая затем накапливается. Для осмотра культи можно использовать прозрачную пластиковую повязку, но иногда используются повязки или гипсовая повязка.
После операции
Обычно вы вернетесь в палату после того, как оправитесь от наркоза. Иногда анестезиолог может решить отправить вас в послеоперационное хирургическое отделение (POSU) или отделение высокой зависимости (HDU), чтобы иметь возможность более внимательно следить за вашим прогрессом.
Вам будут капать жидкость в одну из ваших вен, пока вы не почувствуете себя достаточно хорошо, чтобы сесть и принимать жидкости и пищу через рот. Медсестры и врачи постараются избавить вас от боли, введя обезболивающие в виде инъекций, через трубку в спину или с помощью аппарата, которым вы можете управлять самостоятельно, нажав кнопку.
Довольно часто возникает боль, которая ощущается, как будто она находится в удаленной части ноги (фантомная боль в конечности), и ее можно облегчить с помощью лекарств, и она быстро исчезает. Вам также может потребоваться небольшое переливание крови.
По мере того, как вы выздоравливаете, различные трубки будут удалены, и вы постепенно станете более мобильным, пока не будете достаточно здоровы, чтобы отправиться домой.
До и после операции вас посетит физиотерапевт, который поможет вам с дыханием (чтобы предотвратить развитие инфекции грудной клетки) и с вашей подвижностью.Вначале вам будут показаны упражнения в постели, а затем вас попросят перейти с кровати на стул.
По мере заживления раны физиотерапевт с помощью поможет вам ходить на временном протезе, если вы считаете, что носить его безопасно. Если нет, вас научат пользоваться инвалидной коляской.
Вас также посетит терапевт, который поможет с вашей реабилитацией. Даже если вы планируете ходить пешком, вам все равно может понадобиться инвалидная коляска временно или для длительных поездок.
Вам назначат встречу для установки протеза в центре примерки конечностей, который будет выглядеть, как ваша вторая нога, когда вы одеты.
Потеря конечности может быть очень неприятной. Если вы чувствуете, что вам нужна дополнительная поддержка или кто-то, с кем можно поговорить, поговорите со своим терапевтом или обратитесь в Фонд Дугласа Бадера для получения дополнительной информации.
Возвращение домой
Некоторые изменения могут потребоваться в вашем доме перед выпиской, а в некоторых случаях вам может потребоваться переехать в другое жилье.После выписки из больницы вам нужно будет продолжать посещать физиотерапевтическое отделение, чтобы научиться самостоятельно пользоваться протезом или инвалидной коляской.
Если вам нужно снять швы, чего не делали в больнице, участковая медсестра посетит вас и также осмотрит вашу рану.
В наши дни люди очень хорошо ходят на протезах, и вы снова сможете ходить, если у вас есть для этого мотивация и физическая подготовка. Вам помогут физиотерапевты, медсестры и врачи в Центре примерки конечностей.
Привод: Возможна ампутация, либо автоматом, либо некоторыми специальными модификациями. Купание: как только ваша рана высохнет, вы можете принять душ или ванну, но сначала вам, вероятно, понадобится помощь. Вам также могут понадобиться ручки или подъемник, чтобы безопасно входить и выходить из ванны.
Осложнения
Из-за плохого кровоснабжения заживление ран иногда может быть медленным, а в очень редких случаях необходимо выполнить еще одну ампутацию выше ноги, если рана не заживает.
Рана может инфицироваться, и в этом случае потребуется лечение антибиотиками.
Боли в ране — обычное явление, которое может продолжаться несколько месяцев.
Инфекции грудной клетки могут возникнуть после этого типа операции, особенно у курильщиков, и могут потребовать лечения антибиотиками и физиотерапии.
Как и при любой операции, существует небольшой риск сердечного приступа, инсульта или даже смерти в результате операции.
Чем я могу помочь себе?
Если вы ранее курили, вы должны приложить искренние и решительные усилия, чтобы бросить курить, поскольку это может нарушить кровообращение в другой ноге.
Также важно не прибавлять в весе, так как это затруднит передвижение на инвалидной коляске или на протезе. Ешьте много свежих фруктов и овощей.
Позаботьтесь о своей оставшейся ступне. Держите его в чистоте и защищайте от травм, надевая подходящую обувь. Ортопед может предоставить специальную обувь, а при необходимости он может обрезать ногти на ногах.
Если вы диабетик, вам следует контролировать свое кровяное давление, поскольку это чрезвычайно важно для вашей общей реабилитации и будущего здоровья.
Дополнительная информация и советы по здоровью сосудов.
Хотя мы прилагаем все усилия, чтобы информация, содержащаяся на этом сайте, была точной, она не заменяет медицинский совет или лечение, и Circulation Foundation рекомендует проконсультироваться с вашим врачом или медицинским работником.
The Circulation Foundation не может принять на себя ответственность за любые убытки или ущерб, возникшие в результате неточности в этой информации или информации третьих лиц, такой как информация на веб-сайтах, на которые мы ссылаемся.
Предоставленная информация предназначена для поддержки пациентов, а не для личных медицинских консультаций.
.
