лечение и продолжительность жизни консультация в Европейской клинике
Хронический лимфолейкоз — злокачественное лимфопролиферативное заболевание, при котором опухолевыми клетками являются патологические В-лимфоциты, способные накапливаться в костном мозге, периферической крови и лимфатических узлах. В норме В-лимфоциты в течение своей жизни превращаются в иммуноглобулинсекретирующую клетку, которая обеспечивает приобретённый иммунитет. Опухолевые В-лимфоциты такой функции лишены, и, таким образом, иммунитет больного страдает, и повышается риск присоединения инфекционных заболеваний. Помимо этого, по мере прогрессирования заболевания нарушается выработка эритроцитов, нейтрофилов и тромбоцитов, возможно развитие аутоиммунных процессов. Наконец, хронический лимфолейкоз может трансформироваться в В-клеточный пролимфоцитарный лейкоз, в высокодифференцированную неходжкинскую лимфому, в частности — в диффузную В-крупноклеточную лимфому.
Причины развития лимфолейкоза
Хронический лейкоз является самым распространённым видом лейкоза, составляя до 30% в общей структуре заболеваемости. Частота встречаемости составляет 4 случая на 100 тысяч населения; у лиц старше 80 лет частота составляет более 30 случаев на 100 тысяч населения.
Факторами риска развития хронического лимфолейкоза являются:
- Пожилой возраст. До 70% всех выявленных случаев приходится на людей старше 60 лет,
- Мужской пол. Мужчины заболевают в два раза чаще женщин,
- Воздействие ионизирующего излучения,
- Контакт с бензолом и бензином.
Симптомы
Для хронического лимфолейкоза характерно длительное бессимптомное течение; основной причиной обращения к врачу являются изменения в общем анализе крови, сданном в рамках профилактического осмотра или по поводу иного заболевания. Активных жалоб на момент первичного осмотра пациент может и не предъявлять, но при этом зачастую даже в этой ситуации уже выявляется увеличение лимфатических узлов и изменение их консистенции до тестоватой. Сами лимфоузлы не уплотнены, сохраняют подвижность относительно окружающих тканей. В случае присоединения инфекции лимфатические узлы значительно увеличиваются; по мере прогрессирования хронического лимфолейкоза лимфоузлы — в первую очередь брюшной полости — способны
образовывать конгломераты.
Первые возникающие жалобы обычно не носят специфического характера: повышенная утомляемость, слабость, выраженная потливость. По мере развития заболевания могут возникнуть аутоиммунные проявления, в первую очень гемолитические анемии (в 10-25% случаев) и тромбоцитопении (в 2-3% случаев). Гемолитическая анемия развивается в связи с разрушением самим организмом эритроцитов; чаще всего развивается, как и сам хронический лимфолейкоз, постепенно, но может проявиться и острым кризом — с повышением температуры, появлением желтухи, потемнения мочи. Тромбоцитопения может быть гораздо более опасным состоянием в связи с развитием кровотечений, в том числе и жизнеугрожающих (например, кровоизлияния в головной мозг).
Кроме того, так как В-лимфоциты относятся к клеткам, обеспечивающим иммунитет, типичным является присоединение инфекционных осложнений, в том числе оппортунистических, то есть вызванных микроорганизмами, постоянно находящимися в человеческом организме и не проявляющими себя при адекватном иммунном ответе. Чаще всего оппортунистическими инфекциями поражаются лёгкие.
Диагностика хронического лимфолейкоза
Диагноз хронического лимфолейкоза может быть заподозрен при оценке результатов обычного клинического анализа крови — обращает на себя внимание увеличение абсолютного количества лимфоцитов и лейкоцитов. Основным диагностическим критерием является абсолютное количество лимфоцитов, превышающее 5×10 9 \л и прогрессивно увеличивающееся по мере развития лимфолейкоза, достигая цифр 100-500×10 9 \л. Важно обращать внимание не только на абсолютное число, — если в начале заболевания лимфоциты составляют до 60-70% от всего количества лейкоцитов, то при его дальнейшем развитии они могут составлять 95-99%. Другие показатели крови, такие, как гемоглобин и тромбоциты, могут быть в норме, но при прогрессировании заболевания может быть выявлено их снижение. Абсолютным критерием для установки диагноза «хронический лимфолейкоз» является выявление более 5000 клональных В-лимфоцитов в 1 мкл периферической крови.
В биохимическом анализе крови может быть выявлено снижение общего белка и количества иммуноглобулинов, но это характерно для более поздних стадий заболевания. Обязательным этапом в диагностическом поиске является трепанбиопсия костного мозга. При гистологическом исследовании полученного пунктата на ранних этапах заболевания так же, как и в общем анализе крови, обнаруживается небольшое содержание лимфоцитов (40–50%), но при высоком лейкоцитозе лимфоциты могут составлять 95–98% костномозговых элементов.
Так как изменения в костном мозге являются неспецифическими, окончательный диагноз хронического лимфолейкоза устанавливается на основании данных иммуногистохимического исследования. Характерный иммунофенотип хронического лимфолейкоза включает экспрессию антигенов CD19, CD5, CD20, CD23, также отмечается слабая экспрессия на поверхности клеток иммуноглобулинов IgM (нередко одновременно с IgD) и антигенов CD20 и CD22. Главным цитогенетическим маркером, непосредственно влияющим на выбор терапии, является делеция 17p. Желательно выполнять анализ, направленный на выявлении этой делеции, до начала лечения, так как её выявление приводит к изменению тактики ведения пациента. Помимо биопсии костного мозга, в случае значительного увеличения отдельных лимфатических узлов показана пункция и их с целью исключения лимфомы.
Из инструментальных методов диагностики проводятся рентгенография органов грудной клетки и УЗИ наиболее часто поражаемых групп лимфоузлов и органов брюшной полости — в первую очередь печени и селезёнки, так как именно эти органы чаще всего поражаются при хроническом лимфолейкозе.
Стадии заболевания
В настоящее время стадирование осуществляется согласно классификации, предложенной Binet:
- A — содержание гемоглобина более 100 г\л, тромбоцитов — более 100×10 9 \л, поражено менее трёх лимфатических областей (к ним относятся: шейные лимфоузлы, подмышечные лимфоузлы, паховые лимфоузлы, печень, селезёнка),
- B — содержание гемоглобина более 100 г\л, тромбоцитов — более 100×10 9 \л, поражено более трёх лимфатических областей,
- C — содержание гемоглобина менее 100 г\ или тромбоцитов — менее 100×10 9 \л.
Помимо классификации по Binet, используется классификация по Rai, используемая преимущественно в США. Согласно ей, выделяют четыре стадии заболевания:
- 0 — клинические проявления включают в себя только повышение лимфоцитов более 15×10 9 в периферической крови и более 40% в костном мозге,
- I — повышено количество лимфоцитов, диагностируется увеличение лимфоузлов,
- II — повышено количество лимфоцитов, диагностируется увеличение печени и\или селезёнки вне зависимости от увеличения лимфоузлов,
- III — наблюдается повышение количества лимфоцитов и снижение уровня гемоглобина менее 110 г\л вне зависимости от увеличения селезёнки, печени и лимфоузлов,
- IV — наблюдается повышение количества лимфоцитов и снижение числа тромбоцитов менее 100×10 9 вне зависимости от уровня гемоглобина, увеличения органов и лимфоузлов.
0 стадия характеризуется благоприятным прогнозом, I и II — промежуточным, III и IV — неблагоприятным.
Лечение
В настоящее время хронический лимфолейкоз хорошо поддаётся лечению благодаря широкому спектру химиотерапевтических препаратов. Важно отметить, что современные руководства не рекомендуют начинать агрессивное лечение сразу же после установки диагноза — в случаях, когда клинические проявления минимальны, возможно активное динамическое наблюдение до момента возникновения показаний к проведению специфического лечения, к коим относятся:
- Возникновение или нарастание интоксикации, которая проявляется потерей массы тела более чем на 10% за полгода, ухудшением общего состояния; появление лихорадки, субфебрильной температуры, ночных потов.
- Нарастание явлений анемии и/или тромбоцитопении;
- Аутоиммунная анемия и/или тромбоцитопения — в случае, если состояние не корректируется преднизолоном;
- Значительные размеры селезёнки — нижний край на расстоянии >6 см и более ниже рёберной дуги;
- Размер поражённых лимфатических узлов более 10 см или его прогрессивное увеличение;
- Увеличение количества лимфоцитов более, чем на 50% за 2 месяца, или вдвое за 6 месяцев.
Основным методом лечения хронического лимфолейкоза на данный момент является химиотерапия. Один из первых химиотерапевтических агентов, показавших свою эффективность в лечении хронического лимфолейкоза, хлорамбуцил, используется и в настоящее время, хоть и ограниченно. С течением времени вместо хлорамбуцила стали использовать циклофосфамид, в комбинации с другими препаратами, и соответствующие схемы (например, CHOP, COP, CAP) на данный момент применяются у пациентов молодого возраста с хорошим соматическим статусом.
Впервые введённый в клиническую практику в 80-х годах прошлого века флударабин показал эффективность в отношении достижения стойкой ремиссии, превышающую эффективность хлорамбуцила, особенно в сочетании с циклофосфамидом. Важно отметить, что эта схема эффективна даже в случае развития рецидива заболевания. Последним словом в лечении хронического лейкоза в настоящее время является применение иммунотерапевтических средств — препаратов из группы моноклональных тел. В рутинную клиническую практику прочно вошел ритуксимаб. Данный препарат взаимодействует с антигеном CD20, который ограниченно экспрессируется при хроническом лимфолейкозе, поэтому для эффективного лечения требуется сочетание ритуксимаба с какой-либо из принятых схем химиотерапии, чаще всего с флударабином или COP. Ритуксимаб в монорежиме может применяться как поддерживающая терапия при частичном ответе на лечение.
Перспективным выглядит применение препарата алемтузумаб, который взаимодействует с антигеном CD52. Его также используют как в монорежиме, так и в комбинации с флударабином.
Отдельно хотелось бы упомянуть хронический лимфолейкоз с делецией 17p. Этот подтип лимфолейкоза часто бывает резистентен к стандартным схемам химиотерапии.
Определённые успехи в лечении этого подвида лимфолейкоза достигнуты благодаря применению упомянутого выше алемтузумаба. Кроме того, перспективным средством в этой ситуации является ибрутиниб. В настоящее время этот препарат применяется в монорежиме, сочетание его с различными схемами химиотерапии исследуется; определённое преимущество показала схема, включающая ибрутиниб, ещё одно моноклональное тело — ритуксимаб, и бендамустин.
Лучевая терапия, которая столетие назад была практически единственной возможностью лечения таких больных, и по сей день не утратила актуальности: рекомендуется её проведение в рамках комплексного подхода на область поражённых лимфоузлов, если наблюдается их продолженный рост на фоне стабилизации остальных проявлений заболевания. В этом случае необходимая суммарная доза составляет 20-30 Гр. Также лучевой метод может быть применён при рецидивах заболевания.
В лечении хронического лимфолейкоза нашёл своё место и хирургический метод, заключающийся в удалении поражённой селезёнки. Показаниями к данному вмешательству являются:
- Увеличение селезёнки в сочетании с тяжелой анемией и/или тромбоцитопенией, особенно если наблюдается химиорезистентность,
- Массивное увеличение селезёнки при условии отсутствия ответа на химиотерапию,
- Тяжёлая аутоиммунная анемия и/или тромбоцитопения при резистентности к медикаментозному лечению.
При развитии резистентности к применяемым ранее химиотерапевтическим агентам или же при быстром прогрессировании после проведённого лечения может быть проведена трансплантация костного мозга. Трансплантация костного мозга показана в первой ремиссии пациентам из группы высокого риска, молодым пациентам в отсутствие эффекта от проводимого лечения, пациентам с делецией 17p/мутацией TP53 при наличии прогрессии заболевания, Важно отметить, что после проведённой трансплантации рекомендуется применение ритуксимаба и леналидомида в качестве поддерживающей терапии с целью предотвращения рецидива.
Наконец, пациентам требуется проведение и поддерживающей терапии, которая включает:
- Переливание эритроцитарной массы при анемии;
- Переливание тромбоцитарной массы при кровотечении, вызванном тромбоцитопенией;
- Противомикробные средства при присоединении бактериальной, грибковой или вирусной инфекции, а также для её профилактики;
- Применение преднизолона в дозе 1-2 мг\кг при развитии аутоиммунных процессов.
В случае развития рецидива заболевания тактика лечения зависит от ряда факторов, таких как: проведённая ранее терапия, срок наступления рецидива, клиническая картина. В случае раннего (то есть возникшего в периоде 24 месяцев и ранее) рецидива основным препаратом является ибрутиниб. Он применяется как самостоятельно, так и в составе упомянутой выше схемы лечения (ибрутиниб+ритуксимаб+бендамустин).
Альтернативным препаратом выбора может быть алемтузумаб. Демонстрируя сопоставимую с ибрутинибом эффективность, он, однако, демонстрирует значительно большую токсичность.
Наконец, у ряда пациентов по поводу раннего рецидива хронического лимфолейкоза может быть выполнена трансплантация костного мозга.
В случае позднего (возникшего в срок более 24 месяцев с момента завершения лечения) рецидива основным критерием выбора является проведённая ранняя терапия.
- Если проводимая ранее терапия на основе флударабина не сопровождалась значительной токсичностью, то можно вернуться к этой схеме, а также дополнить её ритуксимабом.
- В случае выявления цитопении возможно применение ритуксимаба в сочетании с высокими дозами глюкокортикостероидов.
- При проведённом ранее лечении хлорамбуцилом показано применение схем с флударабином или сочетанием бендамустина и ритуксимаба.
- Монотерапия ибрутинибом или его сочетание с одной из схем полихимиотерапии также может быть эффективна при рецидиве хронического лимфолейкоза.
Оценка эффективности лечения
Диагностические исследования, направленные на оценку эффекта от проведённого лечения, проводятся не ранее, чем через 2 месяца после окончания последнего курса химиотерапии. Результат может быть оценён следующим образом:
- Полная ремиссия: уменьшение до нормальных размеров печени, селезёнки, лимфоузлов (допустимо их увеличение в размере не более чем 1,5 см), снижение числа лимфоцитов менее 4×10 9 \л в периферической крови и менее 30% в костном мозге, повышение числа тромбоцитов более 100×10 9 \л, гемоглобина — более 110 г\л, нейтрофилов — более 1,54×10 9 \л.
- Частичная ремиссия: уменьшение размеров лимфоузлов, печени и селезёнки на 50% и более, снижение количества лимфоцитов в периферической крови на 50%, повышение числа тромбоцитов более 100×10 9 \л, гемоглобина — более 110 г\л, нейтрофилов — более 1,54×10 9 \л или же повышение любого из этих параметров более чем на 50% от исходного уровня.
- Признаками прогрессирования заболевания являются, напротив, увеличение размеров лимфоузлов, печени и селезёнки на 50% и более, а также уменьшение количества тромбоцитов на 50% и более от исходного уровня и уменьшение количества тромбоцитов на 20 г\л и более.
Для установления полной ремиссии необходимо соблюдение всех перечисленных критериев, частичной — по крайней мере 2 критерия, касающихся состояния внутренних органов, и минимум одного критерия, касающегося клеточного состава крови.
Следует учитывать, что терапия ибрутинибом может привести к полному ответу со стороны лимфатических узлов и селезёнки, но с сохранением лейкоцитоза в периферической крови. Это состояние обозначается, как частичный ответ с лимфоцитозом.
Прогноз
Значительные успехи в терапии хронического лимфолейкоза позволили сделать это заболевание потенциально излечимым или же достаточно долго поддерживать жизнь человека без прогрессирования основного заболевания с сохранением её качества.
Напротив, без лечения заболевание медленно, но неуклонно прогрессирует, что способно стать причиной гибели пациента спустя несколько лет после дебюта заболевания, поэтому своевременное обращение к врачу и начало адекватной терапии очень важны.
Список литературы:
- Клинические рекомендации по обследованию и лечению больным хроническим лимфолейкозом. Рекомендации Национального Гематологического общества. 2014.
- Волкова М.А. Хронический лимфолейкоз и его лечение. Лечащий врач. 2007, № 4.
- Michael Hallek. Хронический лимфолейкоз. Онкогематология. 2010, том 3, № 1. С. 181-182.
- Федоров А.Б. В-клеточный хронический лимфолейкоз. Клиническая онкогематология. Фундаментальные исследования и клиническая практика. 2008. С.275-277.
- Фиясь А.Т., Френкель Б.И. Хронический лимфолейкоз: диагностика и лечение. Журнал Гродненского государственного медицинского университета. 2011. № 4. С. 93-97.
- Никитин Е.А. Ибрутиниб в лечении хронического лимфолейкоза. Клиническая онкогематология. 2017. 10(3), с. 282-286.
- Кравченко Д.В., Свирновский А.И. Хронический лимфоцитарный лейкоз: клиника, диагностика, лечение. Практическое пособие для врачей. Гомель, 2017.
диагностика и лечение в Европейской клинике
Хронический лимфоцитарный лейкоз — это злокачественная опухоль, произрастающая из малых В-лимфоцитов. Она характеризуется накоплением опухолевого клона клеток в костном мозге, лимфоидных тканях (лимфоузлы, селезенка) и крови. К этому же виду заболевания относится лимфома из малых лимфоцитов (ЛМЛ). Биологически она идентична ХЛЛ, но отличается клинической картиной. При хроническом лейкозе поражается костный мозг, и, как следствие, в крови повышается уровень лимфоцитов, а при ЛМЛ в основном поражаются лимфатические узлы и селезенка. Содержание опухолевого клона в крови менее 5×10 9 /л.
Классификация ХЛЛ
Хронический лейкоз классифицируется по стадиям и по группам риска.
Стадия заболевания определяется на основании клинического обследования и результатах анализа крови:
- Стадия А — уровень гемоглобина более 100 г/л, тромбоцитов более 100 × 10 9 /л, и поражено менее 3 областей лимфатических узлов.
- Стадия В — уровень гемоглобина более 100 г/л, тромбоцитов более 100 × 10 9 /л, и поражено более 3 областей лимфатических узлов.
- Стадия С уровень гемоглобина менее 100 г/л или уровень тромбоцитов менее 100 × 10 9 /л.
Классификация по группам риска
Для данной классификации был разработан международный прогностический индекс, учитывающий следующие параметры:
- мутация TP53 (17p).
- мутация IGHV.
- Уровень β2-микроглобулина >3,5 мг/л.
- Стадия B/С.
- Возраст старше 65 лет.
Каждому из этих параметров присваивается определенное количество баллов, при их суммировании пациент определяется в одну из 4 групп риска:
- 0-1 балл — группа с низким риском прогрессирования.
- 2-3 балла — промежуточный риск прогрессирования.
- 4-6 баллов — высокий риск прогрессирования.
- 7-10 баллов — очень высокий риск прогрессирования.
Симптомы ХЛЛ
Первоначально заболевание протекает бессимптомно, каких-то четких жалоб нет, но отмечаются частые респираторные инфекции, потливость, слабость. Может наблюдаться некоторое увеличение лимфатических узлов. Иными словами, ничего конкретного. На этой стадии хронический лейкоз обнаруживают случайно, когда пациент сдает общий анализ крови по поводу рутинного обследования или при диагностике другого заболевания. При доброкачественном течении такое состояние может продолжаться годами, но потом неизбежно наступает прогрессирование и наступает развернутая стадия процесса.
При развернутой стадии заболевания пациенты предъявляют следующие жалобы:
- Общая слабость.
- Снижение работоспособности.
- Ночная потливость.
- Резкое похудение без особых причин.
- Повышение температуры без признаков инфекции.
- Лимфаденопатия.
Развернутая стадия сменяется терминальной. Здесь уже наблюдается истощение, выраженная интоксикация, тяжелые генерализованные инфекции, нарушение работы внутренних органов (почечная недостаточность, кардиомиопатии и др). При инфильтрации головного мозга опухолевыми клетками, происходит нарушение сознания, вплоть до комы.
Причины возникновения хронического лимфоцитарного лейкоза
Причины возникновения хронического лимфолейкоза до конца не ясны. Многие факторы риска, которые имеют ключевое значение при развитии других злокачественных новообразований и гемобластозов, здесь не актуальны (воздействие ионизирующего излучения, химических канцерогенов, хронических инфекций). В то же время обнаружено увеличение заболеваемости среди лиц, занятых в обслуживании высоковольтных линий электропередач. Также доказана роль наследственной предрасположенности. Риски развития ХЛЛ при наличии в семье родственника с такой патологий увеличиваются в 30 раз по сравнению со среднепопуляционными показателями.
Диагностика хронического лимфолейкоза
Всем пациентам с подозрением на хронический лейкоз, а также с уже подтвержденным диагнозом во время каждого визита к гематологу проводят опрос и уточнение жалоб. Это важно не только для оценки текущего статуса, но и для прогнозирования тактики дальнейшего ведения больного. Особое внимание уделяется наличию неспецифических симптомов интоксикации (повышение температуры более 38 градусов в течение более, чем 2-х недель, ночная потливость и снижение массы тела более, чем на 10% за последние 6 месяцев). Также проводится физикальный терапевтический осмотр, включающий определение размеров печени и селезенки, а также пальпацию доступных лимфатических узлов. Для постановки диагноза назначается ряд специальных тестов:
- Иммунофенотипирование лимфоцитов. Диагноз хронический лимфоцитарный лейкоз выставляется, если уровень В-лимфоцитов в крови превышает 5000/мкл.
- При подозрении на ЛМЛ, когда нет специфической клинической симптоматики и увеличения лимфоцитов в крови, проводят биопсию увеличенного лимфатического узла с последующим морфологическим и иммуногистохимическим исследованием полученного материала.
- Для того чтобы оценить степень поражения костного мозга и отследить динамику изменений после терапии, проводят исследование его пунктата и биоптата. Аналогичные исследования проводят при подозрении на трансформацию лейкоза.
Для подбора терапии выполняются молекулярно-генетические исследования методом FISH для определения делеций 17р, мутаций ТР 53, а также других генетических аномалий.
После окончания терапии необходимо провести исследование крови методом проточной цитометрии для определения минимальной остаточной болезни. Полученные результаты позволят спрогнозировать время до рецидива и общую выживаемость. Например, уровень злокачественных клеток в крови, превышающий 1%, свидетельствует о высокой вероятности раннего рецидива и требует пересмотра протокола лечения. Если уровень опухолевых клеток находится в пределах 0.01-0.9%, ожидаемая продолжительность жизни без прогрессирования составляет 3 года. И при уровне опухолевых клеток менее 0.01% высока вероятность длительной безрецидивной выживаемости (более 5 лет).
Лечение хронического лимфоцитарного лейкоза
Лечение хронического лимфоцитарного лейкоза начинается только по показаниям. Это связано с тем, что около трети всех больных имеют вялотекущую форму заболевания, которая практически не сказывается на продолжительности их жизни.
Показаниями к назначению специфической терапии являются:
- Наличие симптомов интоксикации — повышение температуры более 38 градусов в течение 2 недель, снижение веса на 10% и более за пол года, ночные поты в течение месяца.
- Прогрессирующая анемия и/или тромбоцитопения.
- Прогрессирующее увеличение лимфатических узлов.
- Увеличение количества лимфоцитов в 2 раза и более в течение полугода.
- Увеличение селезенки (более 6 см по краю реберной дуги).
Цели лечения будут зависеть от возраста пациента и наличия у него сопутствующих заболеваний. В этой связи все пациенты с ХЛЛ делятся на три группы:
- 1 группа — пациенты младше 65 лет, у которых нет других серьезных заболеваний, и которые имеют благоприятный молекулярно-генетический профиль лейкоза. В этом случае ставится задача достижения полной ремиссии и редукции минимальной остаточной болезни.
- 2 группа — пациенты старше 65 лет либо молодые пациенты, у которых есть болезни, ограничивающие применение некоторых химиопрепаратов. Целью лечения данной группы является контроль над течением болезни при минимальной токсичности лечения.
- Третья группа — это пациенты с неблагоприятным молекулярно-генетическим профилем лейкоза (наличие делеции 17р, мутации ТР 53), независимо от возраста и общего статуса. Главным компонентом их лечения является ибрутиниб. Сохранным больным без тяжелых сопутствующих патологий может быть показана трансплантация аллогенных стволовых клеток (ТГСК).
Терапия первой линии пациентов первой группы
Стандартом лечения таких больных является режим FCR, включающий ритуксимаб, флударабин и циклофосфамид. Эта схема дает хорошие результаты, но сопряжена с высоким риском токсических и нейтропенических осложнений.
Пациентам, которым такой режим лечения провести невозможно, назначается схема RB — ритуксимаб и бендамустин. Этот режим менее токсичен, но вместе с тем и отличается чуть меньшей эффективностью. Также в качестве варианта лечения для достижения ремиссии может применяться ибрутиниб в качестве монотерапии.
Лечение пациентов второй группы
При терапии пациентов второй группы применяются менее токсические режимы и лечение таргетными препаратами. Могут использоваться следующие схемы:
- BR.
- FCR-lite.
- Хлорамбуцил + ритуксимаб.
- Монотерапия хлорамбуцилом.
- Хлорамбуцил + обинутузумаб.
- Монотерапия ибрутинибом.
Пациентам старше 80 лет, у которых ожидается невысокая продолжительность жизни, применяются максимально щадящие схемы. Как правило, это монотерапия хлорамбуцилом, ритуксимабом или ибрутинибом.
Лечение пациентов третьей группы
Пациентам из группы высокого риска может быть рекомендовано следующее лечение:
- Терапия ибрутинибом как в монорежиме, так и в составе полихимиотерапии с ритуксимабом или бендамустином. Лечение проводят до прогрессирования заболевания или развития токсических осложнений.
- Комбинированное лечение венетоклаксом и обинутузумабом в течение 12 месяцев.
- Молодым пациентам без сопутствующей патологии проводят лечение ибрутинибом до достижения объективного ответа, а затем рассматривается вариант донорской ТГСК для консолидации ремиссии.
- Пациентам, которым по каким-либо причинам невозможно назначение ибрутиниба, проводят монотерапию венетоклаксом.
Лечение рецидивов
При определении схемы лечения рецидива учитываются следующие данные:
- Схема лечения, выбранная для терапии первой линии.
- Время развития рецидива.
- Особенности течения рецидива.
Пациентам, у которых рецидив развился через 2 года после последней терапии (поздний рецидив), можно повторить выбранный режим, использовавшийся при предыдущем лечении или рассмотреть другой вариант ХТ первой линии, предусмотренной для лечения.
Пациентам с ранним рецидивом, который развился менее, чем через 2 года после окончания последней терапиии, не получавшим лечение ибрутинибом, рекомендовано назначать схемы лечения, содержащие этот препарат. Если они получали ибрутиниб, назначается схема венетоклакс+ритуксимаб. Пациентам младше 65 лет, при невозможности назначения ибрутиниба и неэффективнсти венетоклакса и ритуксимаба необходимо рассматривать аллогенную трансплантацию гемопоэтических стволовых клеток.
Лечение сопутствующих осложнений
Одной из основных причин смерти больных хроническим лимфоцитарным лейкозом являются инфекции. Их причиной является замещение нормальных иммунокомпетентных клеток опухолевым клоном и снижение уровня иммуноглобулинов. В этой связи пациентам с хроническим лимфолейкозом при уровне Ig G ниже 5 г/л рекомендуется заместительная терапия иммуноглобулином. Его вводят внутривенно раз в месяц в течение года. Также показана вакцинация против сезонных инфекций: гриппа, пневмококка, гемофильной инфекции, менингококковой инфекции.
Последствия хронического лимфоцитарного лейкоза
У 3-10% больных хроническим лимфоцитарным лейкозом возможна трансформация заболевания в крупноклеточную иммунобластную лимфому. Для подтверждения диагноза необходимо проведение биопсии пораженных лимфоузлов. Также возможна трансформация ХЛЛ в острый лимфобластный лейкоз. Вероятность такого события составляет менее 2%. Очень редко хронический лимфоцитарный лейкоз трансформируется в миеломную болезнь.
Прогноз при хроническом лимфоцитарном лейкозе
Хронический лимфоцитарный лейкоз на сегодняшний день является неизлечимым заболеванием. Однако возможности современной терапии позволяют существенно продлить жизнь таких больных, сохранив ее качество на приемлемом уровне. В целом продолжительность жизни таких пациентов стремится к общепопуляционным показателям.
В Европейской клинике лечение хронического лимфолейкоза проводится согласно современным стандартам с использованием новейших препаратов. Пациентами занимаются опытные врачи, в сложных случаях решение принимается коллегиально консилиумом специалистов. Благодаря такому подходу в каждом случае нам удается достичь максимально возможных результатов.
Хронический лимфолейкоз и его лечение | #04/07
Хронический лимфолейкоз (ХЛЛ) — опухолевое заболевание, возникающее вследствие мутаций в геноме В-лимфоцита. Основная функция В-лимфоцитов — обеспечение гуморального иммунитета. Конечная стадия развития В-лимфоцита в организме — иммуноглобулинсекретирующая плазматическая клетка. В-лимфоциты при ХЛЛ вследствие изменений в клеточном геноме не развиваются до плазматических клеток. Это ведет к резкому уменьшению в организме больного выработки иммуноглобулинов, к которым относятся все антитела.
ХЛЛ — наиболее распространенный вид лейкоза в странах Европы и Северной Америки, в которых на его долю приходится около 30% всех лейкозов. Ежегодная заболеваемость им составляет 3–3,5 случая на 100 000 человек, увеличиваясь для лиц старше 65 лет до 20, а старше 70 — до 50 случаев на 100 000 человек.
Как самостоятельное заболевание ХЛЛ выделен в 1856 г. знаменитым немецким патологом Р. Вирховым.
Мужчины заболевают ХЛЛ в 2 раза чаще женщин. ХЛЛ в основном болезнь людей пожилого возраста, средний возраст заболевших составляет 65—69 лет. Более 70% заболевают в возрасте старше 60 лет, менее 10% — до 40 лет.
Не наблюдается увеличения частоты ХЛЛ среди лиц, подвергавшихся воздействию ионизирующей радиации или часто контактировавших с бенолом и автомобильным бензином, т. е. факторами, играющими ведущую роль в возникновении миелоидных лейкозов.
Диагностика ХЛЛ в подавляющем большинстве случаев не вызывает трудностей. Это заболевание должно быть заподозрено при увеличении в крови количества лейкоцитов и лимфоцитов. Если абсолютное количество лимфоцитов достигает 5х109/л, диагноз ХЛЛ становится очень вероятным. Нужно иметь в виду, что абсолютное количество лимфоцитов 5х109/л — это 55% при общем количестве лейкоцитов 9х109/л, и такая картина крови часто не привлекает внимания врача. Иногда на протяжении 2–3 лет при нормальном количестве лейкоцитов наблюдается постепенно нарастающий лимфоцитоз — 55–60–70% лимфоцитов в формуле крови. Пациенту с такой картиной крови обязательно нужно повторять анализ крови не реже 1 раза в полгода, так как после длительного периода спокойного течения может начаться быстрое прогрессирование заболевания. В настоящее время в терапии ХЛЛ имеются широкие возможности, поэтому каждый больной с подозрением на это заболевание должен быть проконсультирован гематологом, независимо от наличия у него другой патологии.
В большинстве случаев при установлении диагноза ХЛЛ количество лейкоцитов составляет 20–50х109/л, но иногда при первом обращении к врачу имеется высокий лейкоцитоз, достигающий 100–500х109/л и свидетельствующий о длительном недиагностированном периоде заболевания. При подсчете лейкоцитарной формулы содержание лимфоцитов обычно составляет 60–70%, при высоком лейкоцитозе достигает 95–99%. Уровень гемоглобина и число тромбоцитов обычно бывают нормальными, но при высоком лейкоцитозе и лимфоцитозе, превышающем 85–90%, может быть некоторое снижение показателей гемоглобина и числа эритроцитов и тромбоцитов. При биохимическом анализе крови вначале никаких изменений не отмечается, с течением времени в большинстве случаев выявляются гипопротеинемия и гипогаммаглобулинемия.
В костно-мозговом пунктате на ранних этапах болезни обнаруживается небольшое содержание лимфоцитов (40–50%), при высоком лейкоцитозе лимфоциты могут составлять 95–98% костно-мозговых элементов.
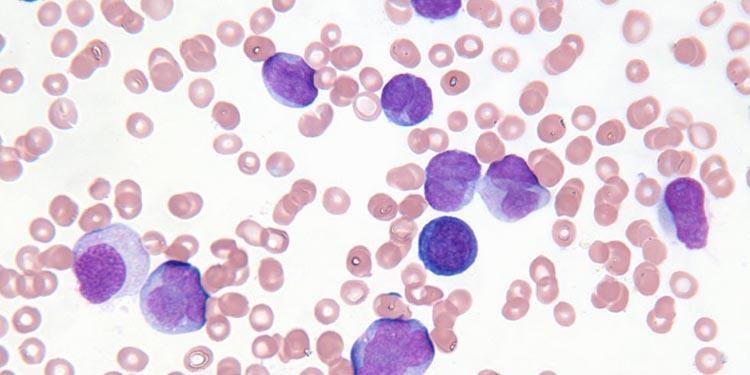
Только морфологического исследования недостаточно для установления диагноза ХЛЛ, поскольку аналогичная картина крови и костного мозга может наблюдаться при некоторых видах лимфом. Согласно современным критериям, диагноз ХЛЛ может считаться установленным только после иммунологического исследования. Лимфоциты при ХЛЛ имеют абсолютно характерный иммунофенотип. Они экспрессируют на своей поверхности антигены CD19, CD5, CD23, также отмечается слабая экспрессия на поверхности клеток иммуноглобулинов (экспрессируются IgM, нередко одновременно с IgD) и антигенов CD20 и CD22.
ХЛЛ чаще всего начинается исподволь и в большинстве случаев на ранних этапах развивается очень медленно, а у ряда больных признаки прогрессирования могут отсутствовать годами. При первом обращении к врачу-гематологу больные чаще всего не предъявляют жалоб, а причиной визита являются изменения в анализе крови, сделанном по другому поводу. В большинстве случаев даже при нерезко выраженных изменениях крови при осмотре удается обнаружить небольшое увеличение лимфоузлов. Они имеют «тестоватую» консистенцию, мягкие, подвижные, не спаянные между собой и с окружающими тканями. Без сопутствующей инфекции лимфоузлы совершенно безболезненны. Иногда реакция лимфоузлов на инфекцию —первый признак их поражения: больной жалуется, что при острых респираторных заболеваниях у него появляются увеличенные лимфоузлы на шее. Нередко в этот момент у больного снижается слух и появляется чувство «заложенности» в ушах, вызванное разрастанием лимфатической ткани в устьях евстахиевых труб и ее отеком в момент инфекции. У некоторых больных имеется значительное увеличение глоточных миндалин, иногда при присоединении респираторной инфекции появляется легкое затруднение при глотании твердой пищи.
При значительном увеличении периферических лимфоузлов, как правило, оказываются увеличенными лимфоузлы брюшной полости, что выявляется при УЗИ. Лимфоузлы могут сливаться между собой, образуя конгломераты. Медиастинальные лимфоузлы увеличиваются редко и обычно незначительно. Размеры лимфоузлов у разных больных могут изменяться в очень широких пределах — от 1,5–2 до 10–15 см в диаметре. У одного больного эти размеры в разных областях варьируются, однако резкое увеличение лимфоузлов какой-либо одной области нехарактерно. В подобных случаях обязательна пункция или биопсия данного узла для исключения трансформации ХЛЛ в агрессивную лимфому.
Спленомегалия у большинства больных появляется позже, чем увеличение лимфоузлов. Увеличение селезенки без увеличения лимфоузлов совершенно не характерно для ХЛЛ и чаще всего в таких случаях речь идет о других заболеваниях. Гепатомегалия наблюдается нечасто и обычно появляется позже, чем спленомегалия.
В начале заболевания жалобы обычно отсутствуют. С течением времени появляются жалобы на повышенную утомляемость, слабость и главным образом на резкую потливость, особенно в жаркое время года.
Темпы развития болезни, скорость увеличения количества лейкоцитов, размеров лимфоузлов и селезенки колеблются в широких пределах. У ряда больных болезнь неуклонно прогрессирует, и, несмотря на лечение, даже при современной терапии продолжительность жизни составляет всего 4–5 лет. В то же время примерно у 15–20% больных клинические и гематологические признаки заболевания на протяжении многих лет остаются стабильными и минимально выраженными. В течение 10–15 лет, а в отдельных случаях 20–30 лет имеется увеличение количества лейкоцитов до 10–20х109/л, увеличение лимфоцитов в крови — до 60–70%, в костном мозге до — 45–55%; содержание гемоглобина, число эритроцитов и тромбоцитов — нормальные. При этой «застывшей», или «тлеющей», форме ХЛЛ продолжительность жизни может вообще не зависеть от наличия данного заболевания. У некоторых больных, однако, спустя несколько лет и при этом варианте также появляются признаки прогрессирования.
У большинства пациентов процесс отличается медленным развитием и в течение ряда лет довольно успешно контролируется терапией. При современной терапии продолжительность жизни большинства больных составляет 7–10 лет и более.
Существуют две современные классификации ХЛЛ, делящие его на стадии в зависимости от клинических проявлений. Одна из них предложена в 1975 г. американскими учеными K. Rai и его коллегами, она используется преимущественно в США (табл. 1). Другая классификация опубликована в 1981 г. французскими учеными J. L. Binet и соавторами, она получила распространение в Европе и в нашей стране (табл. 2). В основу обеих классификаций положен единый принцип: учет массы опухоли и ее распространения, отражением чего являются: количество лейкоцитов, лимфоцитоз, размеры лимфоузлов, печени и селезенки, наличие или отсутствие угнетенных здоровых ростков кроветворения. Этот последний фактор оказывает даже большее влияние на продолжительность жизни больных, чем объем опухолевой массы.
В связи с гипогаммаглобулинемией, которая постепенно углубляется по мере прогрессирования заболевания и к 7–8 годам болезни отмечается у 70% больных, при ХЛЛ имеется повышенная склонность к развитию оппортунистических инфекций, чаще всего легочных.
Инфекционные осложнения при ХЛЛ могут возникнуть в любой стадии заболевания, в том числе и в начальной, но гораздо чаще они развиваются у больных с выраженными клинико-гематологическими проявлениями болезни. Этот факт показывает, что не следует откладывать лечение больного даже в пожилом возрасте и при наличии других заболеваний, если есть признаки прогрессирования ХЛЛ.
Терминальная стадия ХЛЛ чаще всего характеризуется рефрактерностью к терапии и учащением инфекционных эпизодов без каких-либо изменений прежней картины крови. Инфекции становятся причиной смерти большинства больных. Лечение инфекций у больных ХЛЛ должно начинаться немедленно при их возникновении и до получения данных бактериологического анализа проводиться антибиотиками широкого спектра, лучше всего в стационаре.
Помимо инфекционных, для ХЛЛ характерны аутоиммунные осложнения — аутоиммунная гемолитическая анемия (АИГА) и аутоиммунная тромбоцитопения. АИГА развивается в течение заболевания у 10–25% больных ХЛЛ. Аутоиммунный гемолиз эритроцитов может носить характер остро и бурно развившегося гемолитического криза, сопровождаясь повышением температуры, появлением желтушного окрашивания кожи и темной окраски мочи, увеличением содержания непрямого билирубина в сыворотке. Быстрое развитие и прогрессирование анемии становится причиной резкого ухудшения состояния больного и может быть опасным для жизни, особенно при наличии сопутствующих заболеваний сердца или легких. Чаще аутоиммунный гемолиз развивается постепенно. Иммунная тромбоцитопения встречается реже, чем АИГА, всего в 2–3% случаев, но может быть опасней, чем АИГА, из-за часто возникающих жизненно опасных кровотечений или кровоизлияний в головной мозг, становящихся причиной смерти больных.
Аутоиммунные осложнения всегда требуют лечения. Чаще всего для этого применяются кортикостероидные гормоны в высоких дозах — 1–2 мг/кг веса в расчете на преднизолон.
В лечении ХЛЛ в настоящее время имеются широкие возможности. До начала ХХ в. терапия всех лейкозов была одинаковой: мышьяк, уретан, симптоматическое лечение. С 1902 г. основным средством лечения хронических лейкозов стала рентгенотерапия, которая при ХЛЛ оставалась ведущим лечебным методом на протяжении 50 лет. Она давала хороший местный эффект, но не меняла темпов развития болезни: средняя продолжительность жизни при симптоматическом лечении составляла 40 мес, при рентгенотерапии — 42 мес.
Современная эра в терапии ХЛЛ началась с середины ХХ столетия, когда были получены данные об уменьшении лимфоидной пролиферации под влиянием стероидных гормонов. Широкий диапазон действия быстро сделал стероидные гормоны универсально используемым средством при этом заболевании. Однако кратковременность достигнутого эффекта, неизбежно наступающая при длительном приеме, снижение эффективности, наличие серьезных побочных явлений и нередкие осложнения сузили область применения гормональной терапии при ХЛЛ, оставив на первом месте среди показаний к ее назначению аутоиммунные осложнения.
Важнейшим событием в развитии терапии ХЛЛ было появление алкилирующих препаратов. Первый из них — хлорамбуцил — используется в настоящее время. Терапия хлорамбуцилом или его комбинация с преднизолоном в случаях медленного нарастания лейкоцитоза позволяет на определенное время контролировать проявления болезни. Продолжительность жизни больных ХЛЛ при такой терапии составляет 55–60 мес. Вместо хлорамбуцила нередко используется циклофосфамид. Терапия хлорамбуцилом или циклофосфамидом и их комбинация с преднизолоном у подавляющего числа больных позволяют получать лишь частичные ремиссии. Стремление улучшить имеющиеся результаты привело к созданию в 70–80-е годы ХХ в. комбинированных лечебных схем, включающих циклофосфамид, преднизолон, винкристин и какой-либо из антрациклинов (Рубомицин, Адрибластин или Идарубицин). Наибольшее распространение получили схемы COP, CHOP и CAP. Эти схемы позволяют у большинства больных добиться сокращения размеров лимфоузлов и селезенки и уменьшить количество лейкоцитов, а в результате проведения нескольких курсов у 30–50% больных получить даже полные ремиссии, которые, однако, всегда оказываются кратковременными. Международные рандомизированные исследования показали, что продолжительность жизни при использовании этих лечебных схем не превосходит полученную при лечении ХЛЛ хлорамбуцилом и преднизолоном.
В 80-х годах ХХ в. произошло важнейшее событие в терапии ХЛЛ — были синтезированы и внедрены в клиническую практику пуриновые аналоги, появление которых было названо «мирной революцией» в лечении ХЛЛ. Наиболее эффективным из них при ХЛЛ является флударабин.
При лечении флударабином ремиссии, нередко полные, удается получить у большинства больных, в том числе и рефрактерных ко всем другим средствам. Однако со временем выяснилось, что даже полные ремиссии после лечения флударабином, хоть и являются, как правило, довольно длительными, все же временны. Это стало причиной разработки комбинированных схем терапии, содержащих флударабин и какой-либо другой препарат — циклофосфамид, митоксантрон, доксорубицин.
Наиболее эффективным и вызывающим менее всего серьезные побочные явления оказалось сочетание флударабина с циклофосфамидом. Многочисленные исследования, проведенные в разных странах, показали, что эта комбинация препаратов позволяет получить ремиссии у 70–80% ранее леченных и у 90–95% ранее нелеченных больных ХЛЛ, при этом у многих ремиссии, особенно полные, имеют продолжительность 20–28 мес. Эта комбинация оказалась эффективной даже у ряда больных, рефрактерных к предыдущей комбинированной терапии и, что не менее важно, при повторном использовании в случае возникновения рецидива.
В конце 1990-х годов появился флударабин для перорального приема. Его эффективность в соответствующей дозе аналогична эффективности внутривенного препарата. Появление флударабина для приема внутрь позволяет комбинировать его с пероральной формой циклофосфамида. Эта комбинация очень удобна для больных, особенно пожилого возраста, так как избавляет их от необходимости посещения поликлиники для внутривенных инъекций препаратов.
Новым и важнейшим этапом в лечении ХЛЛ стало появление и внедрение в клиническую практику моноклональных антител. Первым в терапии ХЛЛ стал применяться препарат ритуксимаб (Мабтера) — моноклональные антитела к антигену CD20. Антиген CD20 — это фосфопротеин, часть молекулы которого располагается на поверхности клетки, другая — в цитоплазме. Он участвует в доставке кальция к ядру клетки. Антитела к антигену CD20 — это химерные антитела, имеющие вариабельный мышиный и константный человеческий регион IgG. Соединение антител с антигеном CD20 индуцирует в клетке сигналы апоптоза.
При ХЛЛ имеется малая плотность молекул антигена CD20 на лимфоцитах, поэтому антитела к этому антигену при ХЛЛ в монорежиме оказались эффективными лишь в больших дозах. Ко времени появления ритуксимаба (Мабтеры) флударабин показал себя как наиболее эффективный препарат в терапии ХЛЛ, поэтому были предприняты исследования эффективности сочетания ритуксимаба и флударабина. Они показали, что это сочетание высокоэффективно как у ранее леченных, так и у нелеченых больных: частота ремиссий у ранее леченных составляет 60–70%, у нелеченых — 90–95%, у половины больных достигаются полные ремиссии. После такого лечения у большинства ранее нелеченных больных ремиссии сохраняются 2 года и дольше. Сочетание флударабина, циклофосфамида и ритуксимаба позволяет получить эффект у 95–100% ранее нелеченных больных и у ранее получавших терапию хлорамбуцилом (Лейкераном) или сочетанием преднизолона, винкристина, циклофосфамида (СОР), а у 70–75% больных достигаются полные ремиссии.
Терапия ритуксимабом оказалась эффективной и у ряда больных с аутоиммунной анемией и тромбоцитопенией. В этих случаях ее применяют либо в монорежиме, либо в сочетании с преднизолоном или с СОР.
Еще более высокие результаты могут быть достигнуты при использовании антител к антигену CD52 (Alemtuzumab, Campath-1H).
Антиген CD52 — это гликопротеин, который экспрессирован на мембране большинства зрелых нормальных и опухолевых Т- и В- лимфоцитов, эозинофилов, моноцитов и макрофагов, но не обнаружен на мембране стволовых клеток, эритроцитов и тромбоцитов. Его функция в клетке до сих пор не выяснена. В то время как антиген CD20 экспрессирован на патологических лимфоцитах при ХЛЛ с плотностью примерно 8000 молекул на клетку, плотность молекул антигена CD52 очень высока — примерно 500 000 молекул на клетку.
Campath-1H — это гуманизированные антитела, в которых только маленький участок, непосредственно связывающийся с антигеном, является крысиным IgG2a, вся остальная часть молекулы антитела — человеческий IgG1.
Применение Campath-1H часто оказывается эффективным даже у больных, получивших несколько курсов лечения флударабином и ставших к нему резистентными. В большом многоцентровом международном исследовании Campath-1H получили 152 пациентов, рефрактерных к флударабину, у 42% получены ремиссии, в том числе у 5% — полные. Этот результат свидетельствует о высокой эффективности Campath-1H, поскольку резистентность к флударабину — крайне неблагоприятный прогностический признак.
Чрезвычайно обнадеживающей оказалась эффективность препарата у ряда больных с делецией короткого плеча хромосомы 17(17р-) или мутацией локализованного в этом регионе гена ТР53. Этот ген называют «стражем генома», при всех нарушениях ДНК в клетке ген ТР53 активизируется, в результате чего включается сигнал апоптоза и такая клетка погибает. До появления Campath-1H больные ХЛЛ с делецией 17р считались рефрактерными к терапии, поскольку в большинстве случаев эффекта от лечения либо не было, либо он оказывался очень непродолжительным. При использовании Campath-1H у больных с делецией 17р ремиссии, в том числе и полные, удается получить в 30–40% случаев. В нашем наблюдении у больной с делецией 17р, у которой терапия флударабином была неэффективна, удалось получить не только полную клинико-гематологическую, но и молекулярную ремиссию — ни в крови, ни в костно-мозговом пунктате при иммунологическом исследовании не обнаружено патологических лимфоцитов.
Дальнейшие исследования показали, что применение препарата у ранее нелеченных больных позволяет получить эффект в 80% случаев, у 2/3 больных можно получить полную костно-мозговую ремиссию.
Еще лучшие результаты были получены при комбинации Campath-1H с флударабином (FluCam) у 36 больных ХЛЛ, которые ранее получали флударабин с ритуксимабом или ритуксимаб в сочетании с комбинацией препаратов, включающей алкилирующие агенты. Эффект был достигнут у 83% этих тяжелых и плохо отвечающих на терапию больных, при этом у 30% были получены полные ремиссии. Медиана продолжительности жизни в этой группе составила 35,6 мес и не была достигнута за время наблюдения у больных с полной ремиссией. У двух больных с аутоиммунной анемией, имевшейся до начала лечения, к концу терапии уровень гемоглобина полностью нормализовался без гемотрансфузий и все признаки гемолиза исчезли.
В нескольких исследованиях Campath-1H был использован в качестве консолидирующей терапии у больных, эффективно леченных флударабином. В самом большом исследовании, включившем 56 больных, после флударабина полные ремиссии отмечены у 4%, частичные у 52% больных, после добавочного лечения Campath-1H число полных ремиссий возросло до 42%, число частичных ремиссий составило 50%, таким образом общий эффект увеличился с 56% после лечения флударабином до 92% после добавочного лечения Campath-1H.
Лечение Campath-1H должно проводиться только в стационаре под наблюдением гематологов, так как в связи с резким уменьшением в результате лечения количества не только В-, но и Т-лимфоцитов без профилактических мер у больного часто развиваются осложнения. Наиболее грозное осложнение лечения Campath-1H — частое присоединение инфекций. Самым опасным является развитие септицемии, пневмоцистной пневмонии, системного аспергиллеза или кандидоза, появление распространенного herpes zoster, реактивация цитомегаловирусной инфекции. Учитывая эту опасность, при проведении лечения и не менее 2 мес после его окончания больной профилактически должен получать Бисептол (для профилактики пневмоцистной пневмонии), противогрибковые и антивирусные средства. При обнаружении реактивации цитомегаловируса проводится лечение ганцикловиром, при появлении грибковой инфекции — лечение противогрибковыми препаратами высокой эффективности.
Несмотря на возможные осложнения, применение Campath-1H становится все более распространенным. Те положительные результаты, которые достигаются при его применении, поставили его в ряд наиболее эффективных препаратов в терапии ХЛЛ.
Анализ возможностей терапии ХЛЛ на протяжении столетия показывает, что в течение последних двух десятилетий ХЛЛ из неизлечимого заболевания превратился в заболевание, которое в большинстве случаев при своевременном начале можно успешно лечить, продлевая жизнь и соматическое благополучие больных, и которое в настоящее время стало принципиально излечимым.
Литература
- Руководство по гематологии/ под ред. А. И. Воробьева. М.: Ньюдиамед, 2005.
- Клиническая онкогематология / под ред. М. А. Волковой. М.: Медицина, 2001.
- Chronic lymphoid leukemias edited by B. D. Cheson, Marcell Dekker A.G. New York, 2001.
- Волкова М. А., Бялик Т. Е. Ритуксимаб в терапии аутоиммунных осложнений при хроническом лимфолейкозе// Гематология и трансфузиология. 2006. № 3. С. 11–17.
- Волкова М. А. Моноклональные антитела к антигену CD52: оптимизация терапии хронического лимфолейкоза// Гематология и трансфузиология. 2006. № 2. С. 27–33.
М. А. Волкова, доктор медицинских наук, профессор
Онкологический научный центр им. Н. Н. Блохина РАМН, Москва
Хронический лимфолейкоз — Виды рака
Хронический лимфолейкоз – доброкачественная опухоль, состоящая из зрелых атипичных лимфоцитов, которые накапливаются не только в крови, но и в костном мозге и лимфатических узлах.
На заболевание, относящееся к группе неходжкинских лимфом, приходится около трети всех лейкозов. По статистике, хронический лимфолейкоз чаще встречается у мужчин 50-70 лет, молодые люди страдают им крайне редко.
Причины хронического лимфолейкоза
На данный момент истинные причины развития заболевания неизвестны. Ученые не смогли даже доказать зависимость лимфолейкоза от агрессивных факторов окружающей среды. Единственным подтвержденным моментом считается наследственная предрасположенность.
Классификация хронического лимфолейкоза
В зависимости от признаков заболевания, данных обследования и реакции организма человека на проводимую терапию выделяют следующие варианты хронического лимфолейкоза.
Хронический лимфолейкоз с доброкачественным течением
Наиболее благоприятная форма заболевания, прогрессирование очень медленное, может длиться несколько лет. Уровень лейкоцитов нарастает медленно, лимфоузлы остаются в норме, а пациент сохраняет привычный ему образ жизни, работу и активность.
Прогрессирующий хронический лимфолейкоз
Быстрое нарастание уровня лейкоцитов в крови и увеличение лимфатических узлов. Прогноз заболевания при такой форме неблагоприятный, осложнения и летальный исход могут развиваться достаточно быстро.
Опухолевая форма
Значительное увеличение лимфатических узлов сопровождается небольшим повышением уровня лейкоцитов в крови. Лимфатические узлы, как правило, не вызывают болезненности при ощупывании и только по достижении больших размеров могут вызывать эстетический дискомфорт.
Костномозговая форма
Печень, селезенка и лимфатические узлы остаются незатронутыми, наблюдаются только изменения со стороны крови.
Хронический лимфолейкоз с увеличением селезенки
Для такого лейкоза, как это следует из названия, характерно увеличение селезенки.
Прелимфоцитарная формахронического лимфолейкоза
Отличительной особенностью этой формы является наличие лимфоцитов, содержащих нуклеолы, в мазках крови и костного мозга, образцах ткани селезенки и лимфоузлов.
Волосатоклеточный лейкоз
Свое название данная форма заболевания получила благодаря тому, что под микроскопом обнаруживаются опухолевые клетки с «волосками» или «ворсинками». Отмечается цитопения, то есть уменьшение уровня основных клеток или форменных элементов крови, и увеличение селезенки. Лимфатические узлы остаются при этом незатронутыми.
Т-клеточная форма хронического лимфолейкоза
Одна из редких форм заболевания, склонная к быстрому прогрессированию.
Симптомы хронического лимфолейкоза
Заболевание протекает в три последовательные стадии: начальную, стадию развернутых клинических проявлений и терминальную.
Симптомы начальной стадии
На данном этапе заболевание в большинстве случаев протекает скрыто, то есть бессимптомно. Количество лейкоцитов в общем анализе крови приближено к норме, а уровень лимфоцитов не перешагивает отметку в 50%.
Первый настоящий признак заболевания – стойкое увеличение лимфатических узлов, печени и селезенки.
Первыми, как правило, поражаются подмышечные и шейные лимфоузлы, постепенно вовлекаются узлы в брюшной полости и в области паха.
Крупные лимфоузлы, как правило, безболезненны при пальпации и не вызывают выраженного дискомфорта, кроме эстетического (при больших размерах). Увеличивающиеся в размерах печень и селезенка могут сдавливать внутренние органы, нарушая пищеварение, мочеиспускание, и вызывая ряд других проблем.
Симптомы стадии развернутых клинических проявлений
На данной стадии хронического лимфолейкоза может наблюдаться повышенная утомляемость и слабость, апатия и снижение трудоспособности. Пациенты жалуются на обильный ночной пот, озноб, небольшое повышение температуры тела и беспричинное снижение веса.
Уровень лимфоцитов неуклонно нарастает и достигает уже 80-90%, при этом количество остальных клеток крови остается неизменным, в некоторых случаях снижаются тромбоциты.
Симптомы терминальной стадии
В результате прогрессирующего снижения иммунитета пациенты часто болеют простудными заболеваниями, страдают от инфекций мочеполовой системы и гнойничков на коже.
Тяжелые воспаления легких, сопровождающиеся дыхательной недостаточностью, генерализованная герпесная инфекция, почечная недостаточность – вот далеко не полный перечень осложнений, вызываемых хроническим лимфолейкозом.
Как правило, именно тяжелые, множественные заболевания становятся причиной летального исхода при хроническом лимфолейкозе. Также причинами смерти могут быть истощение, тяжелая почечная недостаточность и кровотечения.
Осложнения хронического лимфолейкоза
В терминальной стадии заболевания наблюдается инфильтрация слухового нерва, приводящая к нарушениям слуха и постоянному шуму в ушах, а также поражение мозговых оболочек и нервов.
В некоторых случаях хронический лимфолейкоз переходит в другую форму – синдром Рихтера. Для заболевания характерно быстрое прогрессирование и образование патологических очагов вне лимфатической системы.
Диагностика хронического лимфолейкоза
В 50% случаев заболевание обнаруживается случайно при сдаче анализа крови. После чего пациента направляют на консультацию гематолога и специализированное обследование.
По мере развития заболевания становится информативен анализ мазка крови, в котором визуализируются так называемые «раздавленные лейкоциты», или тени Боткина-Гумпрехта (тельца Боткина-Гумпрехта).
Также проводятся биопсия лимфатических узлов с последующей цитологией полученного материала, и иммунотипирование лимфоцитов. Обнаружение патологических антигенов CD5, CD19 и CD23 считается достоверным признаком заболевания.
Степень увеличения печени и селезенки на УЗИ помогает доктору определить стадию развития хронического лимфолейкоза.
Лечение хронического лимфолейкоза
Хронический лимфолейкоз – системное заболевание, в связи с чем лучевая терапия в его лечении не применяется. Лекарственная терапия включает в себя использование нескольких групп препаратов.
Гормоны кортикостероиды
Кортикостероиды угнетают развитие лимфоцитов, поэтому могут быть задействованы в комплексной терапии хронического лимфолейкоза. Но в настоящее время они применяются редко, что обусловлено большим количеством серьезных осложнений, ставящих под сомнение целесообразность их использования.
Алкилирующие препараты
Среди алкилирующих средств наибольшей популярностью в лечении хронического лимфолейкоза пользуется Циклофосфамид. Он показал хорошую эффективность, однако также может провоцировать серьезные осложнения. Применение препарата нередко приводит к резкому снижению уровня эритроцитов и тромбоцитов, что чревато тяжелыми анемиями и кровотечениями.
Препараты алкалоидов барвинка
Основным препаратом из этой группы является Винкристин, блокирующий деление раковых клеток. Препарат оказывает ряд побочных действий, таких как невралгии, головные боли, повышение артериального давления, галлюцинации, нарушения сна и потеря чувствительности. В тяжелых случаях наблюдаются судороги или паралич мышц.
Антрациклины
Антрациклины представляют собой препараты с двойным механизмом действия. С одной стороны, они разрушают ДНК раковых клеток, вызывая их гибель. С другой стороны, образуют свободные радикалы, которые делают тоже самое. Такое активное воздействие, как правило, помогает добиться хороших результатов.
Однако применение препаратов данной группы нередко вызывает осложнения со стороны сердечно-сосудистой системы в виде нарушения ритма, недостаточности и даже инфаркта миокарда.
Аналоги пуринов
Аналоги пуринов – антиметаболиты, которые, встраиваясь в обменные процессы, нарушают их нормальное течение.
В случае с раковыми заболеваниями они блокируют образование ДНК в клетках опухоли, следовательно, тормозят процессы роста и размножения.
Важнейшее преимущество данной группы препаратов – относительно легкая переносимость. Лечение, как правило, дает хороший эффект, при этом пациент не страдает от серьезных побочных эффектов.
Моноклональные антитела
Препараты, относящиеся к группе «моноклональные антитела», считаются на данный момент наиболее эффективными средствами для лечения хронического лимфолейкоза.
Механизм их действия заключается в том, что при связывании антигена и антитела клетка получает сигнал к смерти и погибает.
Единственную опасность представляют побочные эффекты, наиболее тяжелым из которых становится снижение иммунитета. Это создает высокий риск возникновения инфекций, вплоть до генерализованных форм в виде сепсиса. Такое лечение должно осуществляться только в специализированных клиниках, где оборудованы стерильные палаты и риск инфицирования минимален. В подобных условиях пациенту рекомендуется находиться не только непосредственно во время терапии, но и в течение двух месяцев после ее завершения.
Хронический лимфолейкоз: лечение, симптомы, стадии, прогноз
Хронический лимфолейкоз является процессом злокачественного характера и относится к неходжкинским лимфомам. Это опухолевая форма лейкоза, во время которой в организме человека накапливаются атипичные зрелые лимфоциты. Они обнаруживаются в ткани селезенки и печени, костном мозге, крови, периферических лимфатических узлах. Лимфолейкоз является распространенным во всех странах, но самый большой процент больных регистрируется в Европе. От лимфолейкоза часто страдают пожилые люди, женщины в два раза меньше подвержены возникновению данного недуга. Сама патология имеет низкую злокачественность, но она опасна своими осложнениями. На фоне постоянно низкого иммунитета могут развиваться другие опухоли.
Очень редко причиной патологии становятся Т-лимфоциты (от двух до пяти процентов случаев), обычно начинают неконтролируемое деление и скопление В-лимфоциты. Нормальный лимфоцит имеет стадийное развитие, в конце которого он образует плазматическую клетку, отвечающую за работу гуморальной иммунной системы. Лимфоциты, имеющие атипичное строение, которые наблюдаются при лимфолейкозе хронического течения не доходят до этой стадии развития, что приводит к нарушению иммунитета. Даная форма лейкоза медленно прогрессирует, течение болезни может быть бессимптомным на протяжении нескольких лет.

Причины
Причины развития данной патологии отличаются от причин других онкологических процессов. Это единственный вид лейкоза, который не возникает из-за воздействия канцерогенов или ионизирующего излучения. На сегодня исследователи сходятся во мнении, что лимфолейкоз хронического течения имеет генетическую природу. По мере того как лимфолейкоз развивается, патологические лимфоциты сначала заменяют здоровые лимфоциты, а потом и другие клетки, входящие в состав крови.
К факторам, которые могут спровоцировать патологию, относятся:
- Кишечные инфекции;
- Постоянный стресс;
- Оперативные вмешательства в анамнезе;
- Развитие инфекционных заболеваний;
- Длительное лечение сильными антибиотиками.
Все эти факторы не являются доказанными, но часто выявляются у больного при постановке диагноза.
Классификация
При В-клеточном хроническом лимфолейкозе классификация зависит от морфологических признаков, общей симптоматики, скорости деления клеток и реакции на лечебные мероприятия. Существуют такие виды лимфоцитарного лейкоза:
- Хронический доброкачественного течения. При данной форме увеличение количества лейкоцитов в крови происходит очень медленно. Патология длительное время не выражается клинической симптоматикой. Сильное поражение лимфатических узлов и их стойкое увеличение может возникнуть только через несколько лет, а то и десятилетий после начала лимфолейкоза.
- Классический лимфолейкоз. Патология протекает так же, как и лейкоцитоз прогрессирующий. На протяжении нескольких месяцев или лет происходит постепенное увеличение числа пораженных групп лимфатических узлов.
- Опухолевый вид. Отмечается сильное увеличение лимфоузлов на фоне не очень повышенного количества лейкоцитов.
- Костномозговой лимфолейкоз. Возникает развитие тромбоцитопении, но отсутствует увеличение групп лимфоузлов, печени, селезенки.
- Лимфолейкоз хронического течения, главным признаком которого является увеличение лимфоузлов. Также значительно увеличена селезенка.
- Прелимфоцитарный тип. В лимфоцитах костного мозга, лимфоузлов, селезенки содержатся нуклеолы.
- Волосатоклеточный вид. К симптомам относится спленомегалия и цитопения, но лимфатические узлы не увеличены. Лимфоциты имеют моложавое ядро, неровную обрывчатую цитоплазму, а также волосковые или ворсинчатые ростки.
Т-клеточный вид хронического лимфолейкоза очень редкий, быстро прогрессирует. Иногда совместно с Т-клеточным лимфолейкозом у человека протекает миелолейкоз лимфобластный, что ухудшает прогноз.
Клинические симптомы
Первые симптомы хронического лимфолейкоза, как правило, возникают задолго после возникновения патологии. Возникновение признаков лимфолейкоза у детей отмечается раньше, однако малыши крайне редко сталкиваются с данной формой болезни. На начальном этапе развития болезни выявить ее можно только сдав анализ крови, который покажет уровень лейкоцитов на границе нормы и повышения. Самые первые признаки не являются специфическими, они могут возникать и при других патологических состояниях. К ним относятся:
- Общая слабость;
- Быстрая утомляемость;
- Недомогание;
- Бессонница;
- Головокружение;
- Снижение веса;
- Усиленное потоотделение.

Развитие лимфолейкоза сопровождается характерной для него симптоматикой:
- Аутоиммунные процессы (гемолитическая анемия и тромбоципения) – увеличение лимфоузлов, анемия острого течения, гипертермия, механическая желтуха, повышенный риск кровотечений.
- Понижение общей сопротивляемости организма – частые инфекционные заболевания в тяжелой длительной форме с осложнениями.
- Тромбоципения, гранулоципения, анемия – бледность кожи, головокружения, пониженная выносливость, слабость, быстрая утомляемости. Кровь плохо сворачивается, любая рана сильно кровоточит и долго заживает. На кожном покрове иногда появляется геморрагическая сыпь.
- Гепатомегалия и спленомегалия. У больного возникают болезненные ощущения, чувство тяжести в подреберье справа и слева из-за увеличения печени и селезенки. Такое увеличение и смещение граней печени можно определить посредством пальпаторного обследования. Иногда возникает желтуха с присущими ей признаками.
- Увеличение и уплотнение лимфоузлов. На ощупь лимфатические узлы могут напоминать тесто, но при пальпации они не являются болезненными.
Длительное время состояние больного находится в норме, но прогрессируя, патология добавляет новые осложнений.
Стадии болезни
Каждая стадия хронического лимфолейкоза имеет свои особенности:
- При нулевой стадии повышение лимфоцитов отмечается только в костном мозге, анемия отсутствует, тромбоциты в пределах нормы, лимфатические узлы не увеличены.
- На первой степени лимфоциты повышаются в крови, лимфоузлах, печени, селезенке. Анемии еще нет, тромбоциты в норме или около нее, происходит увеличение лимфоузлов.
- Вторая стадия характеризуется отсутствием анемии. Селезенка увеличивается, печень остается в норме.
- При 3 стадии возникает анемия, уровень тромбоцитов нормальный, состояние селезенки и печени идентично второй степени болезни.
- На четвертой стадии присутствует выраженная анемия, понижается количество тромбоцитов в крови.
По уровню гемоглобина, тромбоцитов, количества зон поражения патология также делится на стадии A, B, C.
Методы диагностики
Лимфолейкоз хронический очень просто диагностируется при помощи лабораторных исследований. Диагностика включает расшифровку показателей анализов крови, а именно:
- общеклинического анализа – определяет повышение уровня лимфоцитов, лейкоцитов;
- миелограммы – показывает, что клетки красного костного мозга заменила лимфопролиферативная ткань;
- биохимического анализа крови – помогает определить неполадки в работе иммунной системы, печени, селезенки и других органов;
- иммунофенотипирования – выявляет специфические белки – клеточные онкомаркеры.


Для постановки точного диагноза доктор может назначить биопсию увеличенного лимфоузла, после чего взятый материал отправляется на цитогенетическое и гистологическое исследование. Дополнительно проводится компьютерная или магнитно-резонансная томография и ультразвуковое исследование. После окончания диагностических мероприятий доктор назначает терапию, в зависимости от степени злокачественности лимфолейкоза, его распространения по организму, симптоматики и сопутствующих патологий.
Лечение
При хроническом лимфолейкозе лечение не способно полностью избавить человека от заболевания, однако ранняя диагностика дает шанс на улучшение качества и длительности жизни больного. Однако даже с самым хорошим лечением хронический лимфолейкоз продолжает медленно прогрессировать. Когда ХЛЛ только начинает развитие, доктора выбирают наблюдательную тактику. Если течение болезни стабильное и медленное, то самочувствие пациента не требует приема лекарственных средств. Если же болезнь начала прогрессировать, что выражается в резком повышении лимфоцитов, а также увеличении селезенки и лимфоузлов, то лечение препаратами просто необходимо.


Консервативный метод терапии заключается в комплексном приеме:
- Ритуксимаба – моноклональные антитела;
- Флюдарабина – пуриновый цитостатик;
- Циклофосфамида — противоопухолевый, цитостатический, алкилирующий и имунодепрессивный препарат;
- Хлорамбуцила – блокатор синтеза ДНК.
При дальнейшем активном прогрессировании лимфолейкоза назначаются сильные гормональные препараты в больших дозах. Если присутствует аутоиммунная цитопения, назначается Преднизолон. Такое лечение должно длиться от полугода до года и прекращаться после улучшения состояния больного. Если прием медикаментов не дал положительного эффекта, или патология имеет запущенную форму, то назначается локальное облучение печени, лимфоузлов и селезенки. Лучевая терапия проводится в несколько курсов.
К хирургическим методам терапии относится удаление селезенки. Операция проводится для предотвращения разрыва селезенки, если орган увеличен до критических размеров, а также в случаях, если длительная терапия глюкокортикоидами оказалась неэффективной. Вышеописанный способ лечения не излечивает больного, но улучшает его состояние.
Лечение народными средствами при хроническом лимфолейкозе неэффективно и может даже быть опасным.


Особого внимания требует диета при наличии патологии. Жиры, особенно животные, должны употребляться в минимальном количестве. Человеку следует кушать больше белковых продуктов и растительной пищи, особенно с высоким содержанием витамина C.
Осложнения
При хроническом лимфолейкозе количество летальных исходов больше не от самого заболевания, а от осложнений, к которым оно может приводить. В основном это вирусные и бактериальные инфекции, с которыми иммунная система здорового человека с легкостью справляется.
Помимо этого лимфолейкоз может приводить к:
- тяжелым аллергическим реакциям на укусы насекомых, вплоть до анафилактического шока;
- тяжелой анемии;
- возникновению вторичных новообразований;
- нарушению сворачиваемости крови и кровотечениям;
- почечной недостаточности;
- нейролейкемии.
Осложнения могут возникать, начиная со второй стадии болезни, поэтому важно выявить ее как можно раньше и провести лечение.
Прогноз и профилактика
Прогноз лимфолейкоза хронического течения и продолжительность жизни человека зависит от стадии болезни и характера ее течения. Полная ремиссия после проведенной терапии наступает только в тридцати процентах случаев, но она, как правило, длится недолго. Под полной ремиссией подразумевается отсутствие каких-либо симптомов, нормальные показатели крови и размеры селезенки, а также лимфоузлов на протяжении двух месяцев.
Частичная ремиссия означает, что на протяжении этого же периода часть проявлений исчезает, а часть остается. В основном, врачам удается перевести прогрессирующую болезнь в стабильную форму, при которой состояние больного не улучшается и не ухудшается. Определенных профилактических мероприятий, способных предотвратить развитие хронического лимфолейкоза нет. Человеку необходимо вести здоровый образ жизни, это помогает укрепить иммунную систему.
Симптомы, причины, диагностика и лечение хронического лимфолейкоза
«Лейкоз» — это заболевание крови, при котором среди нормальных клеток, из которых состоит кровь, зарождаются клетки с патологическим строением генов. Данные клетки имеют способность очень быстро размножаться и вытеснять здоровые клетки. Постепенно они скапливаются в тканях или органах человека и тем самым мешают их корректной работе, а затем и полностью разрушают их.

Хронический лимфоцитарный лейкоз (ХЛЛ) или хронический лимфолейкоз относится к злокачественным заболеваниям крови. Хронический лимфолейкоз в мбк 10 находится под кодом С91.1. При данном заболевании происходит поражение лейкоцитов, костного мозга, периферической крови при вовлечении лимфоидных органов.
Лимфолейкоз
Данное заболевание известно ещё и под другим названием – клеточный лейкоз. Характеризуется оно наличием в крови, лимфотических узлах и лимфе, а также в костном мозге, селезёнке и печени так называемых атипичных В – лимфоцитов в патологически больших количествах. Злокачественные клетки появившись начинают очень быстро размножаться — методом деления.
При лимфолейкозе происходит поражение лимфоцитарного ряда, в результате которого образуются клетки схожие по строению с нормальными лимфоцитами, но, не достигнув полного развития, они перестают выполнять свою главную функцию по иммунной защите организма. Таким образом, всё больше размножаясь, они вытесняют «нормальные» лейкоциты и организм утрачивает способность к сопротивлению инфекциям. Если в норме содержание лейкоцитов не превышает 37%, то на последней стадии заболевания этот показатель может достигать 98%.
Причины возникновения заболевания
Данное заболевание несколько выбивается из общего ряда лейкозов по ряду причин возникновения.
- На появление этой патологии совершенно никакого влияния не оказывают внешние негативные факторы – канцерогены, ионизирующее излучение, образ жизни и питание.
- Риск заболевания может незначительно увеличиться при контакте с инсектицидами и агентом «оринж». Наиболее часто эта патология встречается у людей, относящихся к европеоидной расе. Такой тип болезни диагностируется у каждого третьего человека с онкологическим поражением крови в США и в Европе. У других рас ХЛЛ диагностируется крайне редко. Причины такой расовой избирательности сегодня ещё не известны.
- Кроме того, хронический лимфолейкоз обычно поражает людей уже перешагнувших возрастной в рубеж в 70 лет. Больные, у которых первые признаки болезни начали проявляться несколько раньше 40 лет, составляют не более 10% пациентов с данным диагнозом, хотя врачи зарегистрировали постепенное омоложение данной патологии.
- Чаще всего ХЛЛ поражает мужчин. Женщины сталкиваются с данным заболеванием в 2 раза реже.
- Одним из самых важных факторов в развитии этого заболевания является принцип наследственности. Если рассмотреть зависимость возникновения ХЛЛ с этой стороны, то необходимо отметить, что наследственный момент встречается в 8 раз чаще, чем просто возникшая болезнь у человека, не имеющего родственников с данным заболеванием.

Как проявляется заболевание
ХЛЛ протекает очень длительное время совершенно без симптомов и проявляется уже на поздних стадиях. На раннем этапе развития болезнь обнаруживают, чаще всего случайно, при взятии крови на общий анализ, хотя и здесь показатель лимфоцитов практически не отличается от нормы. Больные обычно жалуются на быструю утомляемость, непонятную потерю веса, потливость, «скачущую» температуру.
По мере прогрессирования заболевания у больных хроническим лимфолейкозом начинают проявляться следующие симптомы:
- Патологическое состояние лимфатических узлов. Лимфаузлы сильно увеличены и могут достигать 5 см. При пальпации они явно уплотнены, но совершенно безболезненны. Увеличение глубоких лимфатических узлов можно заметить при ультразвуковом обследовании.
- Анемия. У больного сильно бледнеют кожные покровы, появляется слабость и головокружения. Очень снижается выносливость и работоспособность.
- Тромбоцитопения. Происходит критическое уменьшение тромбоцитов, которое влечёт за собою существенное снижение свёртываемости крови. Кожные покровы могут иметь высыпания геморрагического типа – экимозы или петехии.
- Гранулоцитопения. Внешне данная патология никак не проявляется, но у больного могут развиваться различные инфекционные заболевания.
- Снижение иммунитета. Больной становится подвержен любым заболеваниям инфекционной и бактериальной природы. Организм практически теряет любую способность самостоятельно бороться и болезни протекают в тяжёлой форме с осложнениями. Человека постоянно преследуют – циститы, уретриты, простудные и вирусные болезни.
- Аутоиммунные нарушения. Именно данные процессы приводят к возникновению острой анемии и тромбоцитопении. Эти состояния характеризуются резким повышением температуры и билирубина в крови, что приводит к возникновению сильных кровотечений.
- Увеличение селезёнки и печени. Данные симптомы проявляются уже на более поздних этапах заболевания. Больной начинает ощущать чувство тяжести и сильного дискомфорта.

В случае самого плохого исхода при хроническом лимфоцитарном лейкозе, больные чаще всего погибают от осложнений, казалось бы, простых болезней.
Классификация хронического лимфолейкоза
Учитывая все имеющиеся признаки данной болезни, в современной медицине принято выделять следующие типы ХЛЛ.
- Доброкачественный тип хронического лейкоза. Этот тип заболевания отличается очень медленным, иногда достигающим несколько десятилетий, периодом развития. У больного практически отсутствуют признаки болезни. Человек ведёт совершенно обычный образ жизни без потери трудоспособности. Постепенные изменения наблюдаются только в анализах – повышение числа лейкоцитов. Дополнительные исследования лимфатических узлов или спинного мозга, посредством взятия пункций, таким пациентам чаще всего не проводят.
- Классический тип. В данном случае болезнь появляется и развивается совершенно аналогично предыдущему варианту, но скорость увеличения количества лейкоцитов выше в разы. Здесь изменения будут набирать обороты с каждой неделей. У больного отмечается рост лимфоузлов, которые по консистенции будут напоминать тесто.
- Опухолевый тип. Такой тип течения болезни характеризуется сильным увеличением лимфоузлов, которые будут довольно плотными при ощупывании. Сильного увеличения количества лейкоцитов в данном случае не будет. Характерным признаком можно считать увеличение в размерах миндалин. Они могут практически смыкаться. Кроме того, селезёнка тоже несколько увеличивается, в редких случаях может наблюдаться легкая интоксикация.
- Костномозговой тип. У больного диагностируется очень быстро развивающаяся панцитопения. Здесь нет увеличения селезёнки и печени.
- Прелимфоцитарный. Основными отличиями этого типа будут морфологические отличия лейкоцитов. Эта форма очень быстро прогрессирует. У таких больных сильно увеличивается селезёнка, а изменения лимфоузлов — незначительные.
- С парапротеинемией. В этом случае к обычной клинической картине добавляется G или M гаммапатия моноклональная.
- Волосатоклеточный тип. Своё название этот тип получил благодаря лимфоцитам со специфической цитоплазмой, напоминающей волоски. Болезнь может протекать как очень стремительно, так и очень длительное время не проявлять никаких симптомов.
- Т – клеточный. Этот тип заболевания встречается очень редко, но развивается он крайне стремительно. Происходит сильная инфильтрация кожных покровов и дермы больного.

Стадии заболевания
На сегодняшний день разработана система разграничения заболевания по стадиям. Стадии хронического лимфолейкоза обычно принято разделять на три основные группы.
- Стадия А (начальная) – характеризует начало заболевания, при котором у пациента довольно часто увеличение лимфоузлов не происходит, гораздо реже увеличены одна или две группы лимфатических узлов. На этой стадии полностью отсутствуют признаки анемии или тромбоцитопении.
- Стадия В (развернутая) – при отсутствии анемии и тромбоцитопении у больного можно обнаружить поражение не менее трех групп лимфатических узлов и их патология быстро прогрессирует. Проявляются постоянно рецидивирующие заболевания инфекционного характера. На этой стадии уже требуется активное лечение.
- Стадия С ( терминальная) — уже имеет анемию или тромбоцитопению. Хроническая форма переходит в злокачественную.
Всегда рядом с буквенным обозначением стадии заболевания можно увидеть римские цифры. Именно эти обозначения указывают на наличие определенного симптома.
0 – начальная стадия со сроком выживаемости около 10 лет.
I — лимфоденопатия, выживаемость снижается примерно до 7 лет.
II — увеличение селезёнки или печени, средняя группа риска с продолжительностью жизни примерно 7 лет.
III — анемия в различной степени, дополняет все ранее имеющиеся симптомы. Срок жизни после перехода в эту стадию уменьшается до 1, 5 лет.
IV – тромбоцитопения. Больной попадает в высочайшую группу риска с периодом выживаемости, не превышающим более 1,5 лет.
Современные методы диагностики
Данное заболевание обычно выявляется совершенно случайно при проведении общего анализа крови. Изучая лейкоцитарную группу крови пациента, врач обращает внимание на патологические отклонения показателей. Для того чтобы точно подтвердить или опровергнуть возникшие подозрения, врачи назначают пациенту ряд дополнительных обследований.
- Пункция костного мозга. При проведении данного анализа определяется, имеется ли замещение лимфопролиферативной тканью красного мозга. На начальной стадии при данной патологии в костном мозге будет содержаться менее 50% лейкоцитов, а затем этот показатель может превысить 90%.
- Цитогенитическое обследование позволит выявить наличие и определить характеристики злокачественных образований.
- Биопсия увеличенного лимфоузла и его гистологические исследования.
- Иммунофенотипирование – предоставляет маркёры, свойственные данной болезни.
- Биохимическое исследование крови. Это исследование позволяет определить наличие отклонений в иммунной системе больного.

Медикаментозная терапия
Хронический лимфолейкоз относится к заболеваниям, которые не поддаются полному излечению. Но если диагноз будет поставлен на ранней стадии и врач правильно подберет терапию, то больной человек может прожить довольно долго, и качество его жизни будет ухудшаться крайне медленно.
На начальном этапе заболевания больные не нуждаются в специальном медикаментозном лечении. Такие люди очень долгое время могут чувствовать себя совершенно нормально и вести обычный образ жизни. Самым главным здесь является регулярное наблюдение у гематолога и прием специализированных препаратов начинается только когда даёт о себе знать значительный рост количества лейкоцитов – как минимум превышение установленной нормы вдвое.
В случае быстрого прогрессирования хронического лимфоцитарного лейкоза больному назначается комплексное лечение, основой которого является химиотерапия. Наиболее хорошие результаты даёт сочетание таких препаратов, как ритуксимаб, циклофосфамид, и флударбин.
Часто химиотерапия дополняется использованием гормональных препаратов в довольно больших дозах.
Если у пациента наблюдается сильное увеличение лимфатических узлов или селезёнки, а также при возникновении инфильтрации органов медики практически всегда прибегают к применению лучевой терапии.
При отсутствии положительных результатов от консервативных методов лечения больному могут сделать пересадку костного мозга или удалить селезёнку.
Лечение ХЛЛ осложняется ещё и тем фактом, что заболевшие — это все люди пожилого возраста. Для них многие процедуры довольно тяжелы и врачи постоянно ищут альтернативные способы замедления прогрессирования болезни.
Народные способы
К сожалению рецептов, которые имеют научно подтверждённый результат для лечения хронического лимфолейкоза народными средствами – нет. Но вот средства способные оказать поддержку организму пожилого человека на этом этапе жизни довольно разнообразны.
Все больные, имеющие онкологическое заболевание, нуждаются в постоянном укреплении иммунитета. С этой целью очень важно употреблять отвары и настойки, содержащие аскорбиновую кислоту и витамин В. К таким растениям относятся – шиповник, боярышник, облепиха, рябина и т. д. Из данных растений очень желательно делать всевозможные «витаминные» чаи. Например, можно взять по 25-30 гр. ягод рябины и шиповника на пол литра кипятка, настоять данную смесь в течение суток и принимать по 50 мл. ежедневно за полчаса перед едой.
 Чай из рябины и шиповника
Чай из рябины и шиповника
Ежедневный рацион больных ХЛЛ
Иммунитет пожилых людей снижается сам по себе, но если ещё и имеется хронический лейкоцитоз, то проблема, естественно, усугубляется. Учитывая тот факт, что болезнь развивается очень медленно и на первых порах не имеет никаких внешних проявлений, таким больным не назначают медикаментозное лечение. Здоровье в такой ситуации нужно будет поддерживать естественными методами.
Больные должны соблюдать рациональный режим чередования активности и отдыха.
Важное значение будет уделяться и полноценному питанию при лимфолейкозе. В рационе таких людей обязательно должны быть продукты с максимально высоким содержанием витаминов В и С. Поэтому на столе должны быть различные ягоды – виноград, земляника, ежевика, крыжовник, вишня, клюква и т. д. Из фруктов предпочтительнее всего – груша, абрикос, апельсин. Очень полезны будут такие овощи как – картофель, тыква, капуста, кабачки, чеснок и т. д. Больным показано употребление животных белков, а вот жиры нужно будет ограничить.
Что ожидать заболевшим
Как уже отмечалось ранее, лимфолейкоз хронический имеет тенденцию к очень медленному прогрессированию при доброкачественном варианте заболевания. В том случае если болезнь обнаруживается вовремя и врач назначает эффективную терапию, то у больного отмечается значительное улучшение состояния и такой пациент живет достаточно долго – иногда несколько десятилетий.
Прогнозирование выживаемости при ХЛЛ довольно оптимистичное, только 15% всех зарегистрированных случаев хронического лимфолейкоза получают стремительное развитие, в результате которого смертельный исход наступает примерно через год. Во всех остальных случаях больной проживёт 7-10 лет.
Профилактика
Развитие хронического лимфолейкоза не связанно ни с какими негативными внешними факторами. Все имеющиеся исследования не нашли провоцирующих факторов, которые однозначно повлекли бы за собой возникновение или резкое прогрессирование болезни. Единственная известная медицине причина возникновения ХЛЛ — это наследственный фактор. Таким образом, самое главное, что может сделать человек пожилого возраста, — это регулярно проходить медицинское обследование, чтобы поймать заболевание на начальном этапе и постараться его максимально затормозить.
причины, симптомы, продолжительность жизни и особенности лечения
Хронический лимфолейкоз – болезнь, при которой в организме вырабатывается чрезмерное количество лейкоцитов. Подобное нарушение развивается в основном у людей после 60 лет. Заболевание развивается очень медленно и в первые несколько лет может не проявляться никаких характерных признаков.
Лимфолейкоз различают по степени зрелости злокачественных клеток. При протекании подобной патологии первичным является поражение костного мозга, и питательной основой для этого являются развивающиеся в нем лейкоциты.
Причина возникновения заболевания до конца еще неизвестна. Многие доктора считают, что заболевание носит генетический характер. Важно своевременно распознать протекание болезни, провести диагностику и последующее лечение.
Особенности болезни
Лимфоциты – разновидность лейкоцитов, которые относятся к функциональному элементу иммуннитета. Здоровые лимфоциты перерождаются в плазматическую клетку и вырабатывают иммуноглобулины. Подобные антитела устраняют ядовитые, болезнетворные микроорганизмы, чужеродные для организма человека.
Хронический лимфолейкоз (код по МКБ-10 — C91.1) – опухолевая болезнь кровеносной системы. При протекании болезни лейкозные лимфоциты непрерывно размножаются и накапливаются в костном мозге, селезенке, крови, печени, лимфоузлах. Стоит отметить, что чем выше скорость деления клеток, тем агрессивнее течение патологии.
Хронический лимфолейкоз – болезнь, поражающая преимущественно пожилых людей. Зачастую заболевание развивается очень медленно и практически бессимптомно. Обнаруживается совершенно случайно при проведении исследования общего анализа крови. По внешнему виду аномальные лимфоциты не отличаются от нормальных, однако, функциональное значение их нарушено.
У пациентов снижается уровень сопротивляемости к болезнетворным микроорганизмам. Причина возникновения заболевания до конца еще не известна, однако усугубляющими факторами считается воздействие на организм вирусов и генетическая предрасположенность.
Стадии протекания
Для выбора наиболее оптимальных методов лечения, а также для определения прогноза протекания болезни, выделяют несколько стадий хронического лимфолейкоза. В самом начале развития болезни лабораторно в крови определяется только лимфоцитоз. В среднем больные с этой стадией живут более 12 лет. Степень риска считается минимальной.
На 1 стадии к лимфоцитозу присоединяется увеличение лимфоузлов, которое можно определить пальпарно или инструментально. Средняя продолжительность жизни составляет до 9 лет, а степень риска при этом промежуточная.
При протекании 2 стадии, помимо лимфоцитоза, при обследовании больного можно определить спленомегалию и гепатомегалию. В среднем пациенты живут до 6 лет.
На 3 стадии гемоглобин резко понижается, а также наблюдается устойчивый лимфоцитоз и увеличение лимфатических узлов в размерах. Продолжительность жизни больного составляет до 3 лет.
При протекании 4 степени ко всем этим проявлениям присоединяется тромбоцитопения. Степень риска в таком случае очень высокая, а средняя продолжительность жизни пациентов составляет менее полутора лет.
Классификация заболевания
Хронический лимфолейкоз (код по МКБ-10 — C91.1) подразделяют на несколько групп, исходя из того, какой именно вид клеток крови начал очень быстро и практически бесконтрольно размножаться. Именно по этому параметру заболевание подразделяется на:
- мегакариоцитарный лейкоз;
- моноцитарный;
- миелолейкоз;
- эритромиелоз;
- макрофагальный;
- лимфолейкоз;
- эритремия;
- тучноклеточный;
- волосатоклеточный.
Доброкачественное хроническое поражение характеризуется медленным нарастанием лейкоцитоза и лимфоцитов. Увеличение лимфоузлов незначительное и при этом нет анемии и признаков интоксикации. Самочувствие пациента вполне удовлетворительное. Специального лечения не требуется, пациенту только рекомендуется соблюдение рационального режима отдыха и труда, потребление здоровой пищи, богатой витаминами. Рекомендуется отказаться от вредных привычек, избегать переохлаждения.
Прогрессирующая форма хронического лимфолейкоза относится к классической и характеризуется тем, что повышение количества лейкоцитов происходит регулярно, каждый месяц. Лимфоузлы постепенно увеличиваются и наблюдаются признаки интоксикации, в частности такие, как:
- лихорадка;
- слабость;
- похудение;
- повышенная потливость.
При значительном повышении количества лейкоцитов назначают специфическую химиотерапию. При грамотном лечении возможно достижение продолжительной ремиссии. Опухолевая форма характеризуется тем, что лейкоцитоз в крови незначительный. При этом наблюдается увеличение селезенки, лимфоузлов, миндалин. Для проведения лечения назначаются комбинированные курсы химиотерапии, а также лучевая терапия.
Спленомегалический тип хронического лимфолейкоза (по МКБ-10 — C91.1) характеризуется тем, что лейкоцитоз умеренный, лимфоузлы увеличены незначительно, а селезенка имеет большие размеры. Для проведения лечения назначается лучевая терапия, а в тяжелых случаях показано удаление селезенки.
Костномозговая форма хронической лимфолейкоза выражается в незначительном увеличении селезенки и лимфоузлов. При проведении анализов крови обнаруживается лимфоцитоз, быстрое снижение тромбоцитов, эритроцитов и здоровых лейкоцитов. Помимо этого, наблюдается повышенная кровоточивость и анемия. Для лечения назначается курс химиотерапии.
Пролимфоцитарный тип хронического лимфолейкоза (по МКБ-10 — C91.3) характеризуется тем, что у пациентов наблюдается повышенный лейкоцитоз со значительным увеличением селезенки. Она плохо поддается проведению стандартного лечения.
Волосатоклеточный вид заболевания представляет собой особую форму, при которой лейкозные патологические лимфоциты имеют характерные особенности. При ее протекании лимфоузлы не изменяются, увеличивается печень и селезенка, а также пациенты страдают от различных инфекций, поражения костей и кровоточивости. Единственная методика терапии – удаление селезенки, а также проводится химиотерапия.
Основные симптомы
Хронический лимфолейкоз крови развивается на протяжении длительного периода, и симптоматика может не проявляться долго, изменяются только лишь показатели крови. Затем постепенно происходит снижение уровня железа, в результате чего возникают признаки анемии. Первоначальные признаки могут стать одновременно проявлением лейкоза, однако зачастую они остаются незамеченными. Среди основных признаков можно выделить такие, как:
- бледность кожных покровов и слизистых;
- слабость;
- потливость;
- одышка при повышенной физической нагрузке.
Помимо этого, может повышаться температура и начаться быстрая потеря веса. Большое количество лимфоцитов поражают костный мозг и постепенно оседают в лимфоузлах. Стоит отметить, что лимфатические узлы значительно увеличиваются и остаются безболезненными. Их консистенция несколько напоминает мягкое тесто, а размеры могут достигать 10-15 см. Лимфоузлы могут передавливать жизненно важные органы, провоцируя сердечно-сосудистую и дыхательную недостаточность.
Вместе с лимфатическими узлами начинает увеличиваться в размерах селезенка, а потом печень. Эти два органа в основном не разрастаются до значительных размеров, однако могут быть исключения.
Хронический лимфолейкоз провоцирует различного рода иммунные нарушения. Лейкемические патологические лимфоциты перестают полноценно вырабатывать антитела, которых становится недостаточно для того, чтобы организм мог сопротивляться болезнетворным микроорганизмам и различного рода инфекциям, частота которых резко повышается. Зачастую поражаются органы дыхания, в результате чего развиваются тяжелые бронхиты, плевриты и пневмонии.
Нередки случаи инфекции мочевыводящих путей или поражение кожных покровов. Еще одним следствием снижения иммунитета является образование антител к собственным эритроцитам, что провоцирует развитие гемолитической анемии, которая проявляется в виде желтухи.
Проведение диагностики
Для постановки диагноза хронический лимфолейкорз, анализ крови проводится в первую очередь. На первоначальной стадии протекания патологии, клиническая картина может несколько изменяться. Выраженность лейкоцитоза во многом зависит от стадии протекания заболевания.
Также при протекании хронического лимфолейкоза в анализах крови обнаруживается недостаток эритроцитов и гемоглобина. Подобное нарушение может быть спровоцировано вытеснением их клетками опухоли из костного мозга. Уровень тромбоцитов на первоначальных стадиях протекания болезни остается зачастую в пределах нормы, однако по мере развития патологического процесса их количество снижается.
Чтобы подтвердить поставленный диагноз, проводятся такие методы обследования, как:
- биопсия пораженного лимфоузла;
- костномозговая пункция;
- определение уровня иммуноглобулинов;
- клеточное иммунофенотипирование.
Клеточное исследование крови и костного мозга позволяет определить иммунологические маркеры заболевания, чтобы исключить протекание других болезней и сделать прогноз относительно его протекания.
Особенности лечения
В отличие от многих других злокачественных процессов, лечение хронического лимфолейкоза на первоначальном этапе не проводится. В основном терапия начинается при возникновении признаков прогрессирования болезни, к которым нужно отнести такие, как:
- быстрое повышение количества патологических лейкоцитов в крови;
- значительный рост лимфоузлов;
- прогрессирование анемии, тромбоцитопении;
- увеличение селезенки в размерах;
- возникновение признаков интоксикации.
Методика терапии подбирается сугубо индивидуально, основываясь на точных данных диагностики и особенностей пациента. В основном терапия направлена на устранение осложнений. Само по себе это заболевание до сих пор остается неизлечимым.
Химиопрепараты используются в минимальных дозировках токсических веществ и зачастую они назначаются для продления жизни больного и избавления от неприятной симптоматики. Пациенты должны все время находиться под строгим контролем гематолога-онколога. Анализ крови должен проводиться 1-3 раза на протяжении 6 месяцев. При надобности назначается специальная поддерживающая цитостатическая терапия.
Консервативная терапия
Лечение хронического лимфолейкоза проводится после выявления всех возможных осложнений, установления формы, стадии и диагноза. Показано соблюдение диеты и проведение медикаментозной терапии. При тяжелом протекании болезни требуется пересадка костного мозга, так как это единственно возможный способ добиться полного излечения.
В самом начале протекания болезни показано диспансерное наблюдение, а при надобности доктор назначают антибактериальные препараты. При присоединении инфекции требуются противовирусные и противогрибковые средства. В последующие месяцы показано проведение курса химиотерапии, направленной на быстрое выведение из организма раковых клеток. Лучевая терапия применяется, когда нужно быстро уменьшить размер опухоли и нет возможности воздействия на нее химиопрепаратами.
Применение медикаментозных препаратов
Отзывы о хроническом лимфолейкозе в пятидесяти процентах случаев бывают положительными, так как благодаря правильному лечению можно нормализовать самочувствие больного. Многие пациенты говорят о том, что при проведении химиотерапии на первоначальных стадиях можно значительно продлить жизнь и повысить ее качество.
При отсутствии сопутствующих заболеваний, если возраст пациента младше 70 лет, в основном применяют комбинацию таких препаратов, как «Циклофосфамид», «Флударабин», «Ритуксимаб». В случае плохой переносимости могут применяться и другие сочетания лекарственных средств.
Для людей пожилого возраста или при наличии сопутствующих заболеваний назначают более щадящие сочетания препаратов, в частности, «Обинутузумаб» с «Хлорамбуцилом», «Ритуксимаб» и «Хлорамбуцил» или «Циклофосфамид» с «Преднизолоном». При устойчивом протекании нарушений или рецидиве пациентам могут изменять схему проведения терапии. В частности, это может быть сочетание «Иделалисиба» и «Ритуксимаба».
Очень ослабленным пациентам с наличием тяжелых сопутствующих зщаболеваний назначают в основном монотерапию, в частности препараты, которые относительно легко переносятся. Например, такие как «Ритуксимаб», «Преднизолон», «Хлорамбуцил».
Особенности питания
Все пациенты с хроническим лимфолейкозом нуждаются в рациональном распределении режима отдыха и труда, а также правильном питании. В привычном рационе должны преобладать продукты животного происхождения, а также нужно ограничить потребление жиров. Обязательно требуется потребление свежих фруктов, зелени, овощей.
При анемии полезными будут продукты с высоким содержанием железа для нормализации факторов кроветворения. В рацион питания регулярно нужно добавлять печень, а также витаминные чаи.
Прогноз для пациента
Для большинства пациентов, страдающих от подобного нарушения, прогноз после проведения терапии достаточно хороший. При первоначальной стадии протекания хронического лимфолейкоза продолжительность жизни составляет более 10 лет. Многие вполне могут обходиться без специального лечения. Несмотря на то, что болезнь неизлечима, начальная стадия может продолжаться на протяжении длительного времени. Лечение зачастую приводит к устойчивой ремиссии. Более точный прогноз сможет дать только лечащий доктор.
Для проведения лечения существует множество современных методик. Все время появляются более новые, прогрессивные медикаментозные препараты и подходы терапии. Новые лекарственные средства, которые появились в последние несколько лет, помогают значительно улучшить прогнозы проведения лечения.
Специфической профилактики лимфолейкоза не существует. Самолечение может только значительно усугубить ситуацию и может быть смертельно опасным для пациента.
Что такое хронический лимфолейкоз?
Рак начинается, когда клетки начинают бесконтрольно расти. Клетки практически в любой части тела могут стать раком и распространиться на другие части тела. Чтобы узнать больше о том, как рак возникает и распространяется, см. Что такое рак?
Хронический лимфолейкоз (ХЛЛ) — наиболее распространенный лейкоз у взрослых.
Это тип рака, который начинается в клетках, которые становятся определенными лейкоцитами (называемыми лимфоцитами ) в костном мозге.Раковые (лейкозные) клетки зарождаются в костном мозге, но затем попадают в кровь.
При ХЛЛ лейкозные клетки накапливаются медленно. Многие люди не проявляют никаких симптомов, по крайней мере, несколько лет. Но со временем клетки растут и распространяются на другие части тела, включая лимфатические узлы, печень и селезенку.
Что такое лейкемия?
Лейкоз — это рак, который начинается в кроветворных клетках костного мозга. Когда одна из этих клеток изменяется и становится лейкозной клеткой, она больше не созревает так, как должна, и выходит из-под контроля.Часто он делится, чтобы новые клетки производились быстрее, чем обычно. Клетки лейкемии также не умирают, когда должны. Это позволяет им накапливаться в костном мозге, вытесняя нормальные клетки. В какой-то момент лейкозные клетки покидают костный мозг и попадают в кровоток. Это увеличивает количество лейкоцитов в крови. Попадая в кровь, лейкозные клетки могут распространяться на другие органы, где они могут препятствовать нормальному функционированию других клеток тела.
Лейкемия отличается от других видов рака, которые начинаются в таких органах, как легкие, толстая кишка или грудь, а затем распространяются на костный мозг.Рак, который начинается где-то в другом месте, а затем распространяется на костный мозг, не является лейкемией.
Знание точного типа лейкемии помогает врачам лучше прогнозировать состояние каждого пациента и выбирать лучшее лечение.
Что такое хронический лейкоз?
При хроническом лейкозе клетки могут частично созревать (и больше похожи на нормальные лейкоциты). но не полностью. Эти клетки могут выглядеть довольно нормально, но это не так. Обычно они не борются с инфекцией так же хорошо, как нормальные лейкоциты.Клетки лейкемии живут дольше, чем нормальные клетки, и накапливаются, вытесняя нормальные клетки в костном мозге. Может пройти много времени, прежде чем хронические лейкозы вызовут проблемы, и большинство людей могут жить с ними в течение многих лет. Но хронические лейкозы, как правило, труднее вылечить, чем острые лейкемии.
Что такое лимфолейкоз?
Лейкоз — это миелоид или лимфоцитарный в зависимости от того, в каких клетках костного мозга начинается рак.
Лимфолейкоз (также известный как лимфоидный или лимфобластный лейкоз) начинается в клетках, которые становятся лимфоцитами.Лимфомы также являются раком, который начинается в этих клетках. Основное различие между лимфолейкозом и лимфомой заключается в том, что при лейкозе раковые клетки находятся в основном в костном мозге и крови, тогда как при лимфоме они, как правило, находятся в лимфатических узлах.
и другие ткани.
Различные типы CLL
Врачи сходятся во мнении, что существует 2 различных типа ХЛЛ:
- Один вид ХЛЛ растет очень медленно. Таким образом, может пройти много времени, прежде чем пациенту понадобится лечение.
- Другой вид ХЛЛ растет быстрее и является более серьезным заболеванием.
Клетки лейкемии этих двух типов похожи, но лабораторные тесты могут определить разницу между ними. Тесты ищут белки под названием ZAP-70 и CD38.
Если клетки CLL имеют низкое количество этих белков, лейкемия имеет тенденцию расти медленнее и иметь лучшие долгосрочные результаты.
Редкие формы лимфолейкоза
Обычная форма ХЛЛ начинается в В-лимфоцитах.Но есть некоторые редкие типы лейкемии, которые имеют общие черты с ХЛЛ.
Пролимфоцитарный лейкоз (PLL): При этом типе лейкемии раковые клетки во многом похожи на нормальные клетки, называемые пролимфоцитами. Это незрелые формы В-лимфоцитов (B-PLL) или Т-лимфоцитов (T-PLL). И B-PLL, и T-PLL имеют тенденцию расти и распространяться быстрее, чем обычный тип CLL. Большинство людей с этим заболеванием поддаются лечению, но со временем у них возникает рецидив (рак возвращается).PLL может развиться у кого-то, у кого уже есть CLL (и в этом случае он имеет тенденцию быть более агрессивным), но также может возникать у людей, которые никогда не имели CLL.
Лейкоз крупных гранулярных лимфоцитов (LGL): Это еще одна редкая форма хронического лейкоза. Раковые клетки имеют большие размеры и имеют характеристики либо Т-лимфоцитов, либо другого типа лимфоцитов, называемых естественными киллерами (NK). Большинство лейкозов LGL растут медленно, но небольшое число более агрессивных (они быстро растут и распространяются).Могут помочь препараты, подавляющие иммунную систему, но агрессивные типы очень тяжело поддаются лечению.
Волосатоклеточный лейкоз (HCL): Это редкий рак лимфоцитов, который имеет тенденцию медленно прогрессировать. Раковые клетки представляют собой тип В-лимфоцитов, но они отличаются от тех, которые наблюдаются при ХЛЛ. Также существуют важные различия в симптомах и лечении. Этот тип лейкемии получил свое название от того, как клетки выглядят под микроскопом — у них есть тонкие выступы на поверхности, которые делают их «волосатыми».»
Лечение HCL может очень хорошо подействовать.
.
Хронический лимфоцитарный лейкоз | Типы лейкемии
Позвоните нам 24/7
888,552,6760
ТЕПЕРЬ ГОВОРИТЕ
ЗАПИСАТЬСЯ НА КОНСУЛЬТАЦИЮ
Звоните нам в любое время. Мы доступны 24/7
888,552,6760
- Как мы лечим рак
Раки, которые мы лечим
- Рак молочной железы
- Колоректальный рак
- Рак легких
- Рак простаты
- Просмотреть все типы рака
Варианты лечения
- Химиотерапия
- Программа клинических испытаний
- Точная медицина
- Лучевая терапия
- Просмотреть все варианты лечения
Диагностика рака
- Диагностические процедуры
- Диагностическая визуализация
- Лабораторные тесты
- Генетическое и геномное тестирование
- Просмотреть все параметры диагностики
Интегративный уход
- Нутритивная поддержка
- Онкологическая реабилитация
- Контроль над болью
- Духовная поддержка
- Просмотреть все услуги интегративного ухода
- Наши локации
Больницы
- Атланта
- Чикаго
- Филадельфия
- Феникс
- Талса
Центры амбулаторной помощи
- Центр города Чикаго, штат Иллинойс
- Гилберт, Аризона
- Герни, Иллинойс
- Северный Феникс, Аризона
- Скоттсдейл, Аризона
- Стать пациентом
Стать пациентом
- Что ожидать
- Страховая проверка
- Запланировать встречу
- Второе мнение
- Путешествие в CTCA
- Иностранные пациенты
- Медицинские записи
Опыт пациента
- Размещение
- Удобства
- Скоординированный уход
- Кулинарные услуги
- Наше отличие
- Истории пациентов
- Услуги поддержки дожития
Наши результаты лечения
- Статистика и результаты выживаемости
- Результаты нашего опыта пациентов
- Наши результаты по качеству жизни
- Качество и безопасность пациентов
- Ресурсы и поддержка
Пациентам
- Информация о COVID-19
- Номера телефонов больниц
- Портал для пациентов
- Планирование
Для воспитателей
- Уход за любимым, больным раком
- Близость во время лечения рака
- Разговор с детьми о раке
- Раковый этикет
Сообщество
- Блог CancerCenter360
- Истории пациентов
- Борцы с раком
- Рецепты
- Пожертвовать на исследование рака
Насчет нас
- Наша история
- Новости
- Отдавать обратно
- Наше лидерство
- Для врачей
Информация для врача
- Клинические услуги
- Связаться с нами
- Направьте пациента
- Присоединиться к нашей команде
Дополнительные ресурсы
- Клинические испытания
- Справочник врача
- Непрерывное медицинское образование
- Авторизоваться
Поиск
Поиск
Меню
Поиск
Как мы лечим рак
Раки, которые мы лечим
Рак молочной железы
Колоректальный рак
Рак легких
Рак простаты
Просмотреть все типы рака
Варианты лечения
Химиотерапия
Программа клинических испытаний
Точная медицина
Лучевая терапия
Просмотреть все варианты лечения
Диагностика рака
Диагностические процедуры
Диагностическая визуализация
Лабораторные тесты
Генетическое и геномное тестирование
Просмотреть все параметры диагностики
Интегративный уход
Нутритивная поддержка
Онкологическая реабилитация
Контроль над болью
Духовная поддержка
Просмотреть все услуги интегративного ухода
Наши локации
Больницы
Атланта
Чикаго
Филадельфия
Феникс
Талса
Центры амбулаторной помощи
Центр города Чикаго, штат Иллинойс
Гилберт, Аризона
Герни, Иллинойс
Северный Феникс, Аризона
Скоттсдейл, Аризона
Стать пациентом
Стать пациентом
Что ожидать
Страховая проверка
Запланировать встречу
Второе мнение
Путешествие в CTCA
Иностранные пациенты
Медицинские записи
Опыт пациента
Размещение
Удобства
Скоординированный уход
Кулинарные услуги
Наше отличие
Истории пациентов
Услуги поддержки дожития
Наши результаты лечения.
Хронический лимфолейкоз (ХЛЛ) Симптомы, стадии, лечение и перспективы
Факторы риска, которые могут увеличить ваши шансы на развитие ХЛЛ, включают:
- Возраст Пожилые люди более подвержены риску.
- Раса Кавказцы имеют более высокую вероятность развития ХЛЛ по сравнению с людьми других рас.
- Семейный анамнез Наличие членов семьи, страдающих ХЛЛ или другим раком крови, также может повысить ваш риск заболеть раком.
- Воздействие химических веществ Нахождение рядом с определенными токсинами, такими как гербициды и инсектициды, может повысить ваши шансы заболеть ХЛЛ. Люди, которые подверглись воздействию Agent Orange во время войны во Вьетнаме, также подвергаются повышенному риску заболевания ХЛЛ. (3)
Диагностика хронического лимфоцитарного лейкоза
Ваш врач может диагностировать ХЛЛ или определить степень вашего заболевания, изучив историю болезни и проведя медицинский осмотр, а также выполнив определенные тесты, в том числе:
- Кровь Тесты Выполняются различные лабораторные тесты, чтобы ваш врач мог проверить количество клеток крови и узнать больше о лимфоцитах, участвующих в развитии рака.
- Биопсия костного мозга Это процедура, при которой образцы костного мозга, губчатой ткани внутри больших костей, где образуются лимфоциты, берутся через иглу.
- Визуальные тесты Компьютерная томография (КТ) или позитронно-эмиссионная томография (ПЭТ) позволяет вашему врачу проверить наличие признаков рака в мягких тканях тела. (3)
Как лечить хронический лимфоцитарный лейкоз
Ваше лечение будет зависеть от того, насколько продвинуто ваше заболевание, от типа вашего ХЛЛ и от того, вернулся ли ваш рак.
Варианты могут включать химиотерапию, таргетную терапию, которая предназначена для подавления определенных белков, облучение, определенные процедуры или полное отсутствие лечения. Иногда несколько процедур используются вместе.
Химиотерапия При химиотерапии лекарства используются для уничтожения раковых клеток. Его можно вводить внутривенно (IV) или принимать в виде таблеток. Ваш врач может порекомендовать один химиотерапевтический препарат или их комбинацию. (3)
Таргетированная терапия Таргетная терапия сосредоточена на различных изменениях внутри клеток, которые вызывают их злокачественность.Эти лекарства обычно вызывают менее серьезные побочные эффекты, чем химиотерапия. Примеры включают:
Моноклональные антитела Моноклональные антитела — это белки, производимые в лаборатории, которые реагируют или присоединяются к определенным антигенам на раковых клетках. Это форма иммунотерапии, поскольку они действуют — частично — путем привлечения ваших иммунных клеток к раковым клеткам, позволяя иммунным клеткам затем убивать раковые клетки. Вот некоторые моноклональные антитела, используемые для лечения ХЛЛ:
Иммунотерапия Иммунотерапия использует иммунную систему вашего организма для нацеливания и борьбы с раком.Новое лечение, известное как CAR T-клеточная терапия, включает удаление определенных иммунных клеток из крови и их усиление в лаборатории, чтобы сделать их более активными против рака пациента. Затем клетки вводятся обратно в организм пациента, чтобы они могли найти и уничтожить лейкозные клетки. Эта терапия показала себя многообещающей при других типах лейкемии, но все еще считается экспериментальной при ХЛЛ.
Исследователи также изучают, могут ли определенные вакцины, сделанные из клеток CLL пациента и белка, который стимулирует иммунную систему, помочь в борьбе с CLL.(6)
Трансплантация стволовых клеток Трансплантация стволовых клеток обычно не требуется при ХЛЛ, но может быть вариантом. Процедура включает введение высоких доз химиотерапии, а иногда и облучения, чтобы уничтожить больной костный мозг пациента. После этого пациенты получают трансплантат кроветворных стволовых клеток для восстановления костного мозга. (7)
Радиация Радиация использует рентгеновские лучи или другие виды энергии для уничтожения раковых клеток.Это лечение необычно для людей с ХЛЛ, но некоторым оно помогает. (8)
Хирургия Иногда, если у вас ХЛЛ, проводится операция по удалению селезенки, известная как спленэктомия. Спленэктомия не излечит рак, но может улучшить ваши симптомы. (9)
Лейкаферез Иногда большое количество клеток ХЛЛ в крови вызывает проблемы с кровообращением. Если это произойдет, может быть рекомендована процедура, называемая лейкаферезом, при которой кровь удаляется из организма и обрабатывается с помощью аппарата, удаляющего лейкоциты и лейкозные клетки, чтобы помочь снизить количество лейкоцитов.(10)
Бдительное ожидание Если ХЛЛ очень медленно растет или находится на ранних стадиях, врач может порекомендовать наблюдать за болезнью, пока она не начнет прогрессировать. Врачи называют это «бдительным ожиданием». Исследования показали, что раннее лечение не продлевает выживаемость людей с ранней стадией ХЛЛ. (3)
.
Хронический лимфоцитарный лейкоз
- Хронический лимфолейкоз — это тип рака, при котором костный мозг производит слишком много лимфоцитов (тип лейкоцитов).
- Лейкемия может поражать эритроциты, лейкоциты и тромбоциты.
- Пожилой возраст может повлиять на риск развития хронического лимфолейкоза.
- Признаки и симптомы хронического лимфолейкоза включают увеличение лимфатических узлов и усталость.
- Тесты, исследующие кровь, костный мозг и лимфатические узлы, используются для обнаружения (обнаружения) и диагностики хронического лимфолейкоза.
- Определенные факторы влияют на варианты лечения и прогноз (шанс выздоровления).
Хронический лимфолейкоз — это тип рака, при котором в костном мозге вырабатывается слишком много лимфоцитов (тип лейкоцитов).
Хронический лимфолейкоз (также называемый ХЛЛ) — это заболевание крови и костного мозга, которое обычно ухудшается медленно. ХЛЛ — один из наиболее распространенных типов лейкемии у взрослых. Часто возникает в среднем возрасте или после него; редко встречается у детей.
Лейкемия может поражать эритроциты, лейкоциты и тромбоциты.
Обычно в организме вырабатываются стволовые клетки крови (незрелые клетки), которые со временем становятся зрелыми клетками крови. Стволовая клетка крови может стать миелоидной стволовой клеткой или лимфоидной стволовой клеткой.
Миелоидная стволовая клетка становится одним из трех типов зрелых клеток крови:
- Красные кровяные тельца, переносящие кислород и другие вещества во все ткани тела.
- Белые кровяные тельца, борющиеся с инфекциями и болезнями.
- Тромбоциты, образующие сгустки крови, останавливающие кровотечение.
Лимфоидная стволовая клетка становится лимфобластной клеткой, а затем одним из трех типов лимфоцитов (лейкоцитов):
- В-лимфоциты, вырабатывающие антитела, помогающие бороться с инфекцией.
- Т-лимфоцитов, которые помогают В-лимфоцитам вырабатывать антитела для борьбы с инфекцией.
- Естественные клетки-киллеры, атакующие раковые клетки и вирусы.
При ХЛЛ слишком много стволовых клеток крови становятся аномальными лимфоцитами и не становятся здоровыми лейкоцитами.Аномальные лимфоциты также могут называться лейкозными клетками. Лимфоциты плохо борются с инфекцией. Кроме того, по мере увеличения количества лимфоцитов в крови и костном мозге остается меньше места для здоровых лейкоцитов, красных кровяных телец и тромбоцитов. Это может вызвать инфекцию, анемию и легкое кровотечение.
Это резюме о хроническом лимфолейкозе. Для получения дополнительной информации о лейкемии см. Следующие сводки PDQ:
Пожилой возраст может повлиять на риск развития хронического лимфолейкоза.
Все, что увеличивает риск заражения, называется фактором риска. Наличие фактора риска не означает, что вы заболеете раком; отсутствие факторов риска не означает, что вы не заболеете раком. Поговорите со своим врачом, если считаете, что подвергаетесь риску. Факторы риска ХЛЛ включают следующее:
- Быть человеком среднего возраста или старше, мужчиной или белым.
- Семейный анамнез ХЛЛ или рака лимфатической системы.
- Имея родственников, являющихся русскими евреями или восточноевропейскими евреями.
Признаки и симптомы хронического лимфолейкоза включают увеличение лимфатических узлов и усталость.
Обычно ХЛЛ не вызывает никаких признаков или симптомов и обнаруживается во время обычного анализа крови. Признаки и симптомы могут быть вызваны ХЛЛ или другими состояниями. Проконсультируйтесь с врачом, если у вас есть что-либо из следующего:
- Безболезненный отек лимфатических узлов в области шеи, подмышек, желудка или паха.
- Чувство сильной усталости.
- Боль или ощущение полноты под ребрами.
- Лихорадка и инфекция.
- Снижение веса по неизвестной причине.
Тесты, исследующие кровь, костный мозг и лимфатические узлы, используются для обнаружения (поиска) и диагностики хронического лимфолейкоза.
Могут использоваться следующие тесты и процедуры:
- Физический осмотр и анамнез: Осмотр тела для проверки общих признаков здоровья, включая проверку на признаки болезни, такие как уплотнения или что-то еще, что кажется необычным.Также будет записан анамнез здоровья пациента, перенесенные болезни и способы лечения.
- Общий анализ крови (CBC) с дифференциалом: Процедура, при которой берется образец крови и проверяется на следующее:
- Количество эритроцитов и тромбоцитов.
- Количество и тип лейкоцитов.
- Количество гемоглобина (белка, переносящего кислород) в красных кровяных тельцах.
- Порция пробы крови, состоящая из эритроцитов. Иммунофенотипирование: Лабораторный тест, при котором проверяются антигены или маркеры на поверхности клеток крови или костного мозга, чтобы определить, являются ли они лимфоцитами или миелоидными клетками. Если клетки представляют собой злокачественные лимфоциты (рак), их проверяют, чтобы определить, являются ли они В-лимфоцитами или Т-лимфоцитами.
- FISH (флуоресцентная гибридизация in situ): Лабораторный метод, используемый для изучения генов или хромосом в клетках и тканях. Кусочки ДНК, содержащие флуоресцентный краситель, изготавливаются в лаборатории и добавляются к клеткам или тканям на предметном стекле.Когда эти фрагменты ДНК связываются с конкретными генами или участками хромосом на слайде, они загораются при просмотре под микроскопом со специальным светом.
- Проточная цитометрия: Лабораторный тест, который измеряет количество клеток в образце, процент живых клеток в образце и определенные характеристики клеток, такие как размер, форма и наличие опухолевых маркеров на поверхности клеток. . Клетки окрашивают светочувствительным красителем, помещают в жидкость и пропускают потоком перед лазером или светом другого типа.Измерения основаны на том, как светочувствительный краситель реагирует на свет.
- Тест на мутацию гена IgVH: Лабораторный анализ костного мозга или образца крови для проверки мутации гена IgVH. Пациенты с мутацией гена IgVH имеют лучший прогноз.
- Аспирация костного мозга и биопсия : Удаление костного мозга, крови и небольшого кусочка кости путем введения полой иглы в тазобедренную или грудинную кость.Патолог рассматривает костный мозг, кровь и кость под микроскопом в поисках аномальных клеток.
Определенные факторы влияют на варианты лечения и прогноз (шанс выздоровления).
Варианты лечения зависят от:
- Стадия заболевания.
- Количество эритроцитов, лейкоцитов и тромбоцитов.
- Есть ли признаки или симптомы, такие как жар, озноб или потеря веса.
- Является ли печень, селезенка или лимфатические узлы больше, чем обычно.
- Ответ на начальное лечение.
- Произошел ли повторный CLL (возврат).
Прогноз (шанс на выздоровление) зависит от:
- Есть ли изменение в ДНК и тип изменения, если он есть.
- Распространены ли лимфоциты по костному мозгу.
- Стадия заболевания.
- Улучшился ли ХЛЛ после лечения или возник рецидив (возврат).
- Прогрессирует ли ХЛЛ в лимфому или пролимфоцитарный лейкоз.
- Общее состояние здоровья пациента.
Стадии хронического лимфолейкоза
- После того, как был диагностирован хронический лимфолейкоз, проводятся анализы, чтобы выяснить, насколько далеко рак распространился в крови и костном мозге.
- При хроническом лимфолейкозе используются следующие стадии:
- Стадия 0
- I этап
- II этап
- III этап
- IV этап
После того, как был диагностирован хронический лимфолейкоз, проводятся анализы, чтобы выяснить, насколько далеко рак распространился в крови и костном мозге.
Стадия — это процесс, используемый для определения степени распространения рака. Важно знать стадию заболевания, чтобы спланировать лучшее лечение. В процессе подготовки могут использоваться следующие тесты:
- Рентген грудной клетки : Рентгеновский снимок внутренних органов и костей грудной клетки. Рентгеновский луч — это вид энергетического луча, который может проходить через тело на пленку, создавая изображение областей внутри тела, таких как лимфатические узлы.
- MRI (магнитно-резонансная томография): Процедура, при которой используются магнит, радиоволны и компьютер для создания серии подробных снимков внутренних частей тела, таких как головной и спинной мозг.Эта процедура также называется ядерной магнитно-резонансной томографией (ЯМРТ).
- Компьютерная томография (компьютерная томография): Процедура, при которой выполняется серия подробных снимков областей внутри тела, сделанных под разными углами. Снимки сделаны компьютером, подключенным к рентгеновскому аппарату. Краситель можно ввести в вену или проглотить, чтобы органы или ткани были видны более четко. Эта процедура также называется компьютерной томографией, компьютерной томографией или компьютерной осевой томографией.
- ПЭТ-КТ сканирование: Процедура, объединяющая изображения сканирования позитронно-эмиссионной томографии (ПЭТ) и сканирования компьютерной томографии (КТ). Сканирование ПЭТ и КТ выполняется одновременно на одном и том же аппарате. Комбинированное сканирование дает более подробные изображения областей внутри тела, чем каждое сканирование само по себе. ПЭТ-сканирование — это процедура поиска злокачественных опухолевых клеток в организме. В вену вводят небольшое количество радиоактивной глюкозы (сахара). Сканер ПЭТ вращается вокруг тела и показывает, где в организме используется глюкоза.Клетки злокачественной опухоли отображаются ярче, поскольку они более активны и потребляют больше глюкозы, чем нормальные клетки.
- Исследования биохимии крови: Процедура проверки образца крови для определения количества определенных веществ, попадающих в кровь органами и тканями организма. Необычное (большее или меньшее, чем обычно) количество вещества может быть признаком болезни.
- Тест на антиглобулин: Тест, в котором образец крови исследуется под микроскопом, чтобы выяснить, есть ли какие-либо антитела на поверхности эритроцитов или тромбоцитов.Эти антитела могут реагировать с эритроцитами и тромбоцитами и разрушать их. Этот тест также называется тестом Кумбса.
При хроническом лимфолейкозе используются следующие стадии:
Этап 0
При хроническом лимфоцитарном лейкозе стадии 0 в крови слишком много лимфоцитов, но других признаков или симптомов лейкоза нет. Хронический лимфолейкоз стадии 0 протекает вяло (медленно растет).
I этап
При хроническом лимфоцитарном лейкозе I стадии в крови слишком много лимфоцитов, и лимфатические узлы больше, чем обычно.
II этап
При хроническом лимфолейкозе II стадии в крови слишком много лимфоцитов, печень или селезенка больше нормального размера, а лимфатические узлы могут быть больше нормы.
III этап
При хроническом лимфолейкозе III стадии в крови слишком много лимфоцитов и слишком мало эритроцитов. Лимфатические узлы, печень или селезенка могут быть больше, чем обычно.
IV этап
При хроническом лимфолейкозе стадии IV слишком много лимфоцитов в крови и слишком мало тромбоцитов.Лимфатические узлы, печень или селезенка могут быть больше, чем обычно, и может быть слишком мало эритроцитов.
Рефрактерный хронический лимфоцитарный лейкоз
Рефрактерный хронический лимфоцитарный лейкоз — это рак, который не проходит через лечение.
Обзор вариантов лечения
- Существуют различные виды лечения пациентов с хроническим лимфолейкозом.
- Используются пять типов стандартного лечения:
- Бдительное ожидание
- Лучевая терапия
- Химиотерапия
- Хирургия
- Таргетная терапия Новые виды лечения проходят клинические испытания.
- Химиотерапия с трансплантацией стволовых клеток
- Биологическая терапия
- Т-клеточная терапия химерного антигенного рецептора (CAR) Пациенты могут захотеть принять участие в клинических испытаниях.
- Пациенты могут участвовать в клинических испытаниях до, во время или после начала лечения рака.
- Могут потребоваться дополнительные тесты.
Существуют различные виды лечения пациентов с хроническим лимфолейкозом.
Для пациентов с хроническим лимфолейкозом доступны различные виды лечения.Некоторые методы лечения являются стандартными (используемыми в настоящее время), а некоторые проходят клинические испытания. Клиническое испытание лечения — это научное исследование, призванное помочь улучшить существующие методы лечения или получить информацию о новых методах лечения больных раком. Когда клинические испытания показывают, что новое лечение лучше, чем стандартное, новое лечение может стать стандартным лечением. Пациенты могут захотеть принять участие в клиническом исследовании. Некоторые клинические испытания открыты только для пациентов, которые еще не начали лечение.
Используются пять типов стандартной обработки:
Бдительное ожидание
Бдительное ожидание — это тщательный мониторинг состояния пациента без какого-либо лечения до появления или изменения признаков или симптомов. Это также называется наблюдением. За это время лечатся проблемы, вызванные заболеванием, например, инфекция.
Лучевая терапия
Лучевая терапия — это лечение рака, при котором используются высокоэнергетические рентгеновские лучи или другие виды излучения для уничтожения раковых клеток или предотвращения их роста.Есть два вида лучевой терапии:
- Внешняя лучевая терапия использует устройство, расположенное вне тела, чтобы направить излучение на рак.
- Внутренняя лучевая терапия использует радиоактивное вещество, запечатанное в иглах, семенах, проводах или катетерах, которые вводятся непосредственно в опухоль или рядом с ней.
Способ проведения лучевой терапии зависит от типа рака, который лечится. Наружная лучевая терапия используется для лечения хронического лимфолейкоза.
Химиотерапия
Химиотерапия — это лечение рака, при котором используются лекарства, чтобы остановить рост раковых клеток, либо убивая клетки, либо останавливая их деление. Когда химиотерапия принимается внутрь или вводится в вену или мышцу, лекарства попадают в кровоток и могут достигать раковых клеток по всему телу (системная химиотерапия). Когда химиотерапия вводится непосредственно в спинномозговую жидкость, орган или полость тела, такую как брюшная полость, или лекарства в основном воздействуют на раковые клетки в этих областях (региональная химиотерапия).Способ проведения химиотерапии зависит от типа и стадии лечения рака.
Хирургия
Спленэктомия — это операция по удалению селезенки.
Таргетная терапия
Таргетная терапия — это вид лечения, при котором используются лекарства или другие вещества для выявления и атаки определенных раковых клеток без вреда для нормальных клеток. Терапия моноклональными антителами, терапия ингибитором тирозинкиназы и терапия ингибитором BCL2 являются типами таргетной терапии, используемой при лечении хронического лимфолейкоза.
Терапия моноклональными антителами — это лечение рака, при котором используются антитела, полученные в лаборатории из одного типа клеток иммунной системы. Эти антитела могут идентифицировать вещества на раковых клетках или нормальные вещества в организме, которые могут способствовать росту раковых клеток. Антитела прикрепляются к веществам и убивают раковые клетки, блокируют их рост или препятствуют их распространению. Моноклональные антитела вводятся путем инфузии. Их можно использовать отдельно или для переноса лекарств, токсинов или радиоактивного материала непосредственно к раковым клеткам.
Терапия ингибитором тирозинкиназы — это лечение рака, которое блокирует сигналы, необходимые для роста опухоли.
Терапия ингибитором
BCL2 — это лечение рака, которое блокирует белок BCL2. Терапия ингибитором BCL2 может убить раковые клетки и сделать их более чувствительными к другим противораковым препаратам.
Новые виды лечения проходят клинические испытания.
В этом сводном разделе описаны методы лечения, которые проходят клинические испытания. Он может не упоминать каждое новое изучаемое лечение.
Химиотерапия с трансплантацией стволовых клеток
Химиотерапия с трансплантацией стволовых клеток — это метод химиотерапии и замены кроветворных клеток, разрушенных лечением рака. Стволовые клетки (незрелые клетки крови) удаляются из крови или костного мозга пациента или донора, замораживаются и хранятся. После завершения химиотерапии сохраненные стволовые клетки размораживают и возвращают пациенту в виде инфузии. Эти повторно введенные стволовые клетки прорастают (и восстанавливают) клетки крови организма.
Биологическая терапия
Биологическая терапия — это лечение, которое использует иммунную систему пациента для борьбы с раком. Вещества, вырабатываемые организмом или производимые в лаборатории, используются для усиления, направления или восстановления естественной защиты организма от рака. Этот вид лечения рака также называется биотерапией или иммунотерапией.
Т-клеточная терапия с химерным антигенным рецептором (CAR)
CAR Т-клеточная терапия — это тип иммунотерапии, который изменяет Т-клетки пациента (тип клеток иммунной системы), поэтому они атакуют определенные белки на поверхности раковых клеток.У пациента берут Т-клетки, а в лаборатории на их поверхность добавляют специальные рецепторы. Измененные клетки называются Т-клетками химерного антигенного рецептора (CAR). CAR Т-клетки выращивают в лаборатории и вводят пациенту путем инфузии. CAR-Т-клетки размножаются в крови пациента и атакуют раковые клетки. CAR Т-клеточная терапия изучается в лечении хронического лимфолейкоза.
Пациенты могут захотеть принять участие в клиническом исследовании.
Для некоторых пациентов участие в клинических испытаниях может быть лучшим выбором лечения.Клинические испытания являются частью процесса исследования рака. Клинические испытания проводятся, чтобы выяснить, являются ли новые методы лечения рака безопасными и эффективными или лучше, чем стандартное лечение.
Многие из сегодняшних стандартных методов лечения рака основаны на ранее проведенных клинических испытаниях. Пациенты, принимающие участие в клиническом исследовании, могут получать стандартное лечение или быть одними из первых, кто получит новое лечение.
Пациенты, принимающие участие в клинических испытаниях, также помогают улучшить методы лечения рака в будущем.Даже когда клинические испытания не приводят к созданию новых эффективных методов лечения, они часто отвечают на важные вопросы и помогают продвигать исследования вперед.
Пациенты могут участвовать в клинических испытаниях до, во время или после начала лечения рака.
Некоторые клинические испытания включают только пациентов, которые еще не получали лечения. В других испытаниях проверяются методы лечения пациентов, у которых рак не поправился. Существуют также клинические испытания, которые проверяют новые способы предотвращения рецидива (возвращения) рака или уменьшения побочных эффектов лечения рака.
Клинические испытания проходят во многих частях страны. В следующем разделе «Варианты лечения» приведены ссылки на текущие клинические испытания лечения. Они были взяты из списка клинических испытаний NCI.
Могут потребоваться дополнительные тесты.
Некоторые из тестов, которые были сделаны для диагностики рака или определения стадии рака, могут быть повторены. Некоторые тесты будут повторяться, чтобы увидеть, насколько эффективно лечение. Решения о продолжении, изменении или прекращении лечения могут быть основаны на результатах этих тестов.
Некоторые тесты будут проводиться время от времени после окончания лечения. Результаты этих тестов могут показать, изменилось ли ваше состояние или рак рецидивировал (вернулся). Эти тесты иногда называют контрольными или контрольными обследованиями.
Варианты лечения по стадиям
Хронический лимфолейкоз 0 стадии
Лечение хронического лимфолейкоза стадии 0 обычно требует настороженного ожидания.
Хронический лимфолейкоз I, II, III и IV стадии
Лечение хронического лимфоцитарного лейкоза стадии I, стадии II, стадии III и стадии IV может включать следующее:
- Бдительное ожидание, когда признаков или симптомов мало или нет.
- Таргетная терапия моноклональным антителом, ингибитором тирозинкиназы или ингибитором BCL2.
- Химиотерапия с использованием одного или нескольких препаратов, со стероидами или без них или терапией моноклональными антителами.
- Внешняя лучевая терапия низкими дозами облучения участков тела, где обнаружен рак, например селезенки или лимфатических узлов.
- Клинические испытания химиотерапии и биологической терапии с трансплантацией стволовых клеток.
- Клинические испытания нового лечения.
Варианты лечения рефрактерной хронической лимфоцитарной лейкемии
Лечение рефрактерной хронической лимфоцитарной лейкемии может включать следующее:
Последний раз проверял медицинский работник Cleveland Clinic 28.07.2016.
Получите полезную, полезную и актуальную информацию о здоровье и благополучии
е Новости
Клиника Кливленда — некоммерческий академический медицинский центр.Реклама на нашем сайте помогает поддерживать нашу миссию. Мы не поддерживаем продукты или услуги, не принадлежащие Cleveland Clinic.
Политика
.
